Венозные трофические язвы. Основные принципы лечения.
Определение. Трофическая язва венозной этиологии представляет собой дефект кожи и глубжележащих тканей голени, возникающий в результате хронического нарушения венозного оттока и незаживающий в течение шести недель.
Эпидемиология
Венозные язвы обнаруживают у 1-3% взрослого населения России. Общее количество больных, имевших в анамнезе, или страдающих в настоящее время венозными язвами нижних конечностей венозной этиологии достигает 6% популяции. Эти данные нуждаются в уточнении в ходе целенаправленных эпидемиологических исследований.
Этиология и патогенез
Основными нозологическими причинами развития венозных трофических язв служит варикозная и посттромботическая болезнь, реже — врожденные артерио-венозные мальформации.
Среди патогенетических механизмов, ключевую роль играют динамическая венозная гипертензия, венозный отек и микроциркуляторные нарушения с развитием микроангиопатии, а также молекулярно-клеточные механизмы (макрофагальные реакции, активация металлопротеиназ и др.
Классификация
Закрытые трофические язвы относят к С5, открытые к — С6 клиническим классам по классификации СЕАР.
Дополнительно, могут быть использованы классификации, описывающие глубину язвенного дефекта и его площадь.
По глубине различают:
- I степень – поверхностную язву (эрозию) в пределах дермы;
- II степень – язву, достигающую подкожной клетчатки;
- III степень – язву, пенетрирующую до фасции или субфасциальных структур (мышцы, сухожилия, связки, кости), в полость суставной сумки или сустава.
По площади различают:
- малые, площадью до 5 см2;
- средние – от 5 до 20 см2;
- обширные (гигантские) – свыше 50 см2.

Особенности клинической диагностики
- Клинический осмотр с тщательной оценкой жалоб и анамнеза.
- Выявление коморбидных заболеваний, влияющих на течение трофических язв (сахарный диабет, метаболические нарушения, ожирение, атеросклероз и др. ).
- Оценка сосудистого статуса с обязательным определением пульсации на артериях стопы.
- Оценка местного статуса: в подавляющем большинстве случаев венозные язвы располагаются по внутренней поверхности нижней трети голени, реже захватывают другие поверхности голени или носят циркулярный характер. Венозная язва представляет собой хроническую рану, для которой характерно сочетание признаков сразу всех трех фаз течения раневого процесса. Тем не менее, с точки зрения выбора тактики местного лечения трофической язвы необходимо оценить, какие явления превалируют в настоящий момент.
Инструментальная диагностика
- УЗДГ с измерением лодыжечно-плечевого индекса. Снижение данного показателя ниже 0, 8 или увеличение выше 1, 5 свидетельствует о наличии серьезной сопутствующей артериальной патологии.
- УЗ-ангиосканирование при планировании хирургического вмешательства.
- Рентгеноконтрастная ангиография или КТ при подозрении на артерио-венозную мальформацию.

Лечение венозных трофических язв
Лечебная тактика
Лечение трофических язв венозной этиологии можно разделить на два этапа. Первый этап подразумевает закрытие трофической язвы с помощью консервативных мероприятий. Второй — включает мероприятия, направленные на профилактику рецидива. Данный алгоритм успешно применим у 2/3 пациентов. Показанием к операции при активной трофической язве служит неэффективность адекватного консервативного лечения. В свою очередь отчетливый клинический эффект от рационального консервативного лечения в течение 6-ти недель позволяет рекомендовать его продолжение вплоть до полного закрытия язвенного дефекта.
1 этап: закрытие трофической язвы
Коррекция образа жизни.
- Диета. Ограничение пищи, способствующей задержке жидкости в организме (солений, острых приправ и др. ). Предпочтение следует отдавать овощам и фруктам с высоким содержанием витамина С и биофлавоноидов.
 Целесообразно расширить рацион за счет рыбы и птицы, для обеспечения поступления в организм легко усвояемых белков. Необходимо уделять внимание профилактике запоров, которые могут увеличивать венозную гиперволемию нижних конечностей.
Целесообразно расширить рацион за счет рыбы и птицы, для обеспечения поступления в организм легко усвояемых белков. Необходимо уделять внимание профилактике запоров, которые могут увеличивать венозную гиперволемию нижних конечностей. - Режим. Пациентам с венозной трофической язвой не следует долго стоять или сидеть. Если профессиональная деятельность больного не позволяет исключить длительные статические нагрузки, воздействие высоких или низких температур, необходимо освобождение от работы вплоть до полного закрытия трофической язвы или освидетельствование во ВТЭК. Во время ночного пациенту рекомендуют держать ноги в приподнятом положении (выше уровня туловища на 15 – 20 см).
Фармакотерапия.
Антибактериальные препараты. Показанием к проведению антибактериальной терапии служат признаки острого инфекционного воспаления мягких тканей, окружающих трофическую язву, или высокая степень ее бактериальной контаминации, составляющая 107 и более микробных тел на грамм ткани.
Упорное течение микробно-воспалительного процесса в условиях комплексного лечения трофической язвы служит показанием к проведению микробиологического посева с последующей коррекцией проводимой антибактериальной терапии. Выделение полирезистентных штаммов определяет необходимость парентерального использования антибиотиков группы резерва (ванкомицин, цефалоспорины 3 — 4-го поколения, карбапенемы) до полного разрешения явлений острого целлюлита (в среднем 7 – 10 суток). Наличие в трофической язве грибковой флоры является показанием к назначению флуконазола в дозе 50 – 100 мг в сутки.
Наличие в трофической язве грибковой флоры является показанием к назначению флуконазола в дозе 50 – 100 мг в сутки.
Флеботропные лекарственные препараты. РКИ и результаты мета-анализа показывают, что МОФФ (1000 мг в сутки) в сочетание с компрессионной терапией ускоряет заживление венозных трофических язв площадью до 10 см² в сроки до 6 месяцев. Для других ФЛП достоверных данных относительно их эффективности при венозных язвах нет.
Местное лечение венозных трофических язв.
Местная терапия – ключевой этап лечения трофических язв венозной этиологии. Выбор конкретных лечебных средств зависит от особенностей раневого процесса, состояния тканей, окружающих трофическую язву, и конечности в целом.
Туалет трофической язвы. При обработке трофической язвы оптимальным можно считать струйное промывание ее поверхности стерильным, подогретым до 37°С, физиологическим раствором. Следует избегать применения концентрированных антисептиков (йод-повидон, перекись водорода, мирамистин, гипохлорид натрия и др.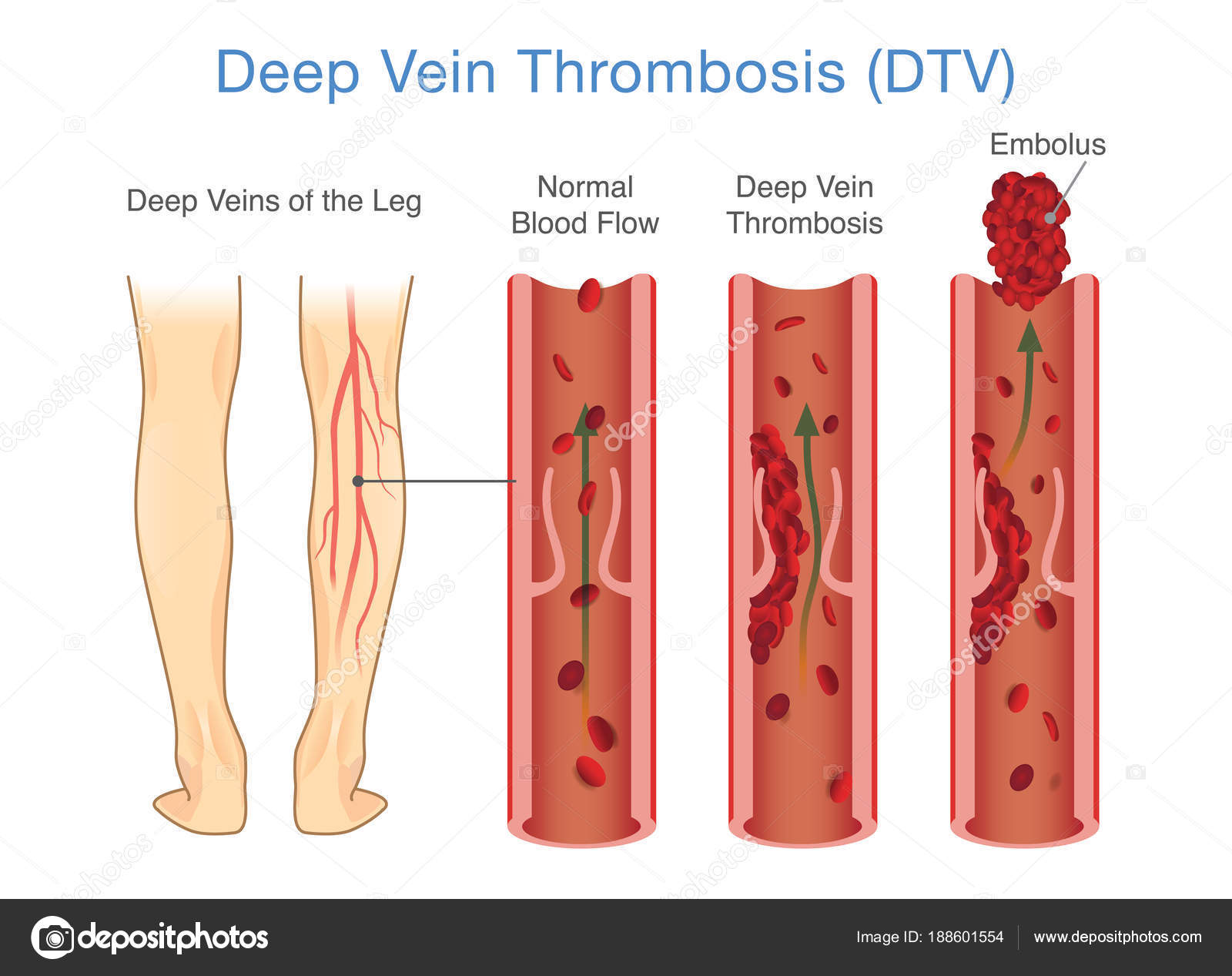 ), традиционно используемых при острых ранах. В условиях трофических язв они не только уничтожают микроорганизмы, но и оказывают цитотоксическое действие, повреждая грануляционную ткань. Лаваж под повышенным давлением, включая вихревую терапию нежелательны, так как они способствуют проникновению микроорганизмов в толщу тканей и повреждают микроциркуляторное русло. Хирургическую обработку или дебридмент проводят при наличии большого количества некротических тканей и фибрина. При этом в ходе процедуры не следует стремиться обнажить дно трофической язвы.
), традиционно используемых при острых ранах. В условиях трофических язв они не только уничтожают микроорганизмы, но и оказывают цитотоксическое действие, повреждая грануляционную ткань. Лаваж под повышенным давлением, включая вихревую терапию нежелательны, так как они способствуют проникновению микроорганизмов в толщу тканей и повреждают микроциркуляторное русло. Хирургическую обработку или дебридмент проводят при наличии большого количества некротических тканей и фибрина. При этом в ходе процедуры не следует стремиться обнажить дно трофической язвы.
Раневые покрытия. Существенное влияние на нормальное течение репаративных процессов на территории язвы оказывают местные физико-химические условия. С одной стороны, избыточная влажность служит причиной гибели клеток эпителия. С другой — недостаток влаги приводит к высыханию и замедлению процесса эпителизации. Грубые нарушения газового состава и кислотности среды также неблагоприятно сказываются на функциональной клеточной активности, а в определенных случаях создают условия для активизации патогенной микрофлоры. Доказано, что влажная среда необходима для самоочищения раны, пролиферации и миграции эпителиоцитов. При достаточном количестве жидкости в экстрацеллюлярном матриксе образуется более рыхлая фиброзная ткань с формированием в последующем менее грубого, но более прочного рубца.
Доказано, что влажная среда необходима для самоочищения раны, пролиферации и миграции эпителиоцитов. При достаточном количестве жидкости в экстрацеллюлярном матриксе образуется более рыхлая фиброзная ткань с формированием в последующем менее грубого, но более прочного рубца.
Наибольшие перспективы в лечении трофических язв венозной этиологии связаны с использованием раневых покрытий нового поколения. Основными задачами таких повязок служат:
- необратимо удалять детрит, микробные частицы и избыточный экссудат;
- защищать от механических воздействий, химического раздражения и
вторичного инфицирования;
- поддерживать язвенную поверхность во влажном состоянии,
предупреждая ее высыхание и формирование сухого струпа;
- способствовать повышению репаративных ресурсов местных тканей;
- сохранять микроциркуляцию и оксигенацию краев язвенного дефекта;
- благотворно влиять на окружающую кожу, защищать ее от мацерации,
аллергии и дерматита;
- находиться на ране и удаляться безболезненно и атравматично;
- сохранять свои свойства в случае сочетания с эластичной компрессией в
течение продолжительного времени (сутки и более) ;
- быть простой в применении и удобной для пациента.

Всеми вышеперечисленными свойствами в наибольшей мере обладают так называемые интерактивные повязки (табл. 8). Это повязки комплексного патогенетически направленного действия, способные в течение продолжительного срока создавать и поддерживать в патологическом очаге оптимальную для заживления раневую среду со сбалансированным уровнем влажности и сорбции раневого экссудата и, вследствие этого, обеспечивающие своевременное очищение и нормализацию репаративно-регенераторных процессов в ране. Интерактивные повязки, как правило, обладают низкой адгезией к раневой поверхности, способны поддерживать постоянство газового состава и уровня рН тканей.
Табл. 8. Современные перевязочные средства, применяющиеся для лечения венозных трофических язв.
|
Группы повязок |
Фаза раневого процесса |
Степень экссудации |
Функциональные свойства |
|
Супер-погло- тители |
1 — 2 |
Раны со средней или выраженной экссудацией |
Абсорбируют жидкость, способствуют быстрому очищению раны, стимулируют процессы пролиферации, обладают низкой адгезией. |
|
Губча- тые повязки |
Паропроницаемы. Активно абсорбируют жидкость, поддерживая сбалансированную влажную среду. Очищают язвенную поверхность от фибрина. Стимулируют грануляции, защищают кожу от мацерации. Защищенные гидроактивным гелевым слоем гидрофильные губки позволяют осуществлять местное лечение от момента очищения до полной эпителизации язвы. Хорошо сочетаются с эластичной компрессией. |
||
|
Альги- натные повязки |
Необратимо связывают жидкость, поддерживая сбалансированную влажную среду и способствуя очищению раны, дренированию и гемостазу. Стимулируют рост и развитие грануляционной ткани. |
||
|
Гидро- гели |
2 — 3 |
Раны с минимальной экссудацией |
Создают и длительно поддерживают влажную среду, прозрачны. Умеренно поглощают и очищают, уменьшают боли, не адгезивны. |
|
Гидро- кол-лоиды |
2 |
Раны с малой или средней экссудацией |
Паропроницаемы. Частично проницаемы для воздуха. Абсорбируют жидкость, стимулируют грануляции и эпителизацию, защищают от вторичного инфицирования. |
|
Атравматические сетчатые повязки |
Все фазы |
Хорошо проницаемы, легко моделируются на ранах сложной конфигурации. Не прилипают к ране, защищают грануляции, но требуют дополнительного применения вторичной повязки и средств фиксации. |
Выбор того или иного перевязочного средства требует обязательного учета фазы течения раневого процесса и степени экссудации. Так повязки, применение которых рационально в фазу воспаления, благодаря структуре своего материала, способны инактивировать раневой экссудат, способствуют необратимой элиминации микроорганизмов, токсинов и тканевого детрита, стимулируя при этом процесс отторжения некротизированных тканей. В свою очередь покрытия, используемые при лечении «чистых» заживающих язв, поддерживают необходимую влажность и аэрацию, надежно защищают от механических повреждений и вторичной контаминации, стимулируют репаративные процессы.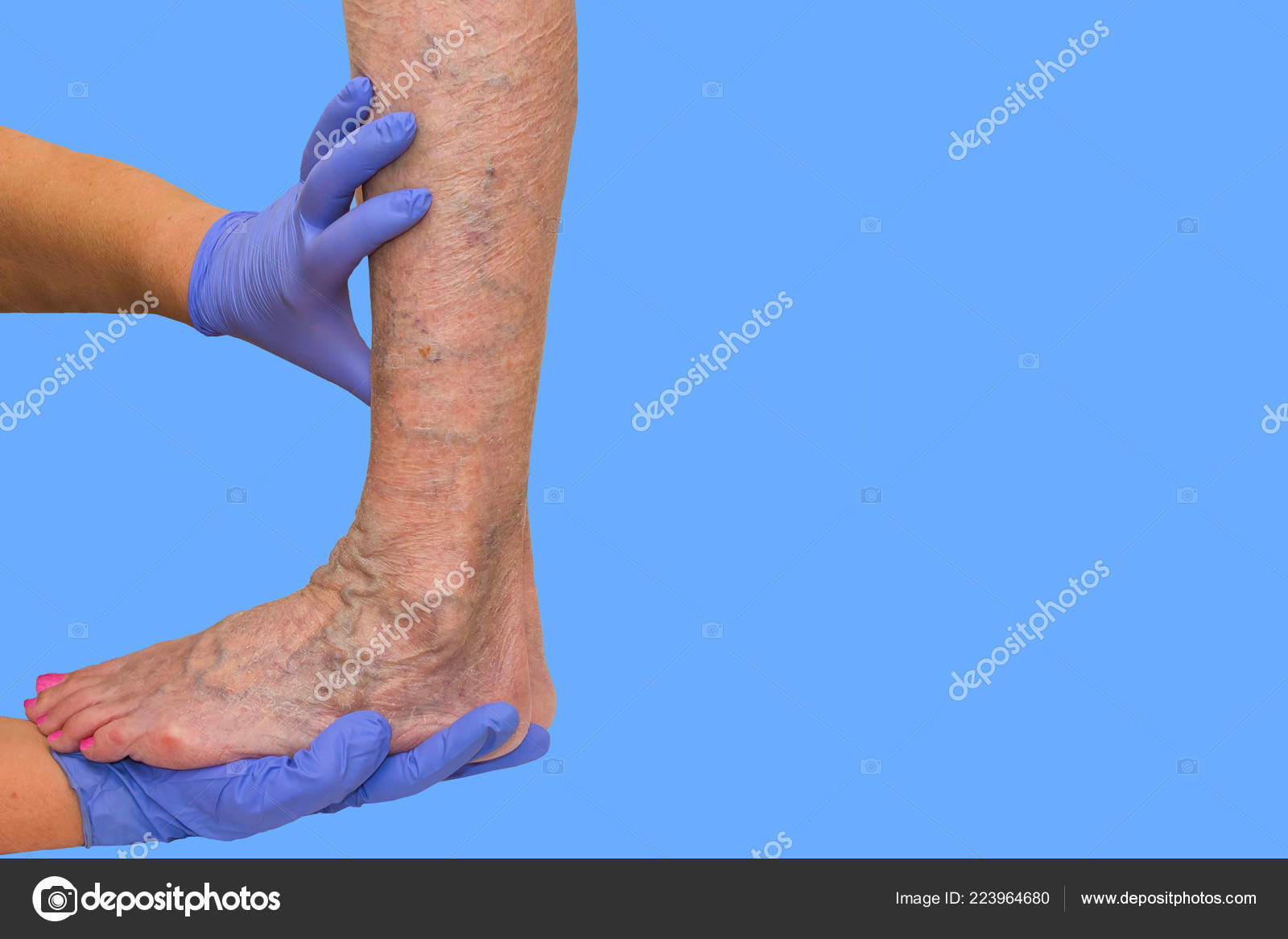
Атравматичность и безопасность – важнейшие свойства современных интерактивных повязок. Атравматичность, подразумевает легкость удаления покрытия за счет низкой степени адгезии к раневой поверхности. Под безопасностью понимают отсутствие механического и химического раздражения, а также гипоаллергенность. Дополнительным достоинством является их способность к моделированию, позволяющая закрывать раневой дефект любой формы на различных участках тела. Многие раневые покрытия являются самофиксирующимися или имеют дополнительный самоклеящийся рант, обработанным гипоаллергенным клеем. Такие повязки следует применять только у пациентов с нормальной кожной чувствительностью при отсутствии дерматита и/или экземы. Современные интерактивные повязки выпускают в готовой стерильной упаковке, с маркировкой, обеспечивающей простоту в использовании.
Суперпоглотители способны поглощать и необратимо сорбировать раневое отделяемое. Представляют собой многослойную подушечку, которая в качестве активного вещества содержит гранулированный полиакрилатный суперпоглотитель, имеющий высокую степень сродства к белкам раневого отделяемого. Физиологический раствор, которым пропитано раневое покрытие непрерывно, в течение 24 часов, выделяется в рану, замещается на экссудат, обеспечивая раневой диализ и микробную деконтаминацию. Увлажнение некрозов способствует их размягчению, более легкому отторжению и очищению раны. В настоящее время дальнейшее совершенствование механизма «промывание-абсорбция», уменьшение адгезивных свойств и создание условий для полной необратимой инактивации абсорбированной микрофлоры посредством внедрения в состав поглотительного элемента антисептика полигексаметилен бигуанида (ПГМБ) позволяет увеличивать интервалы между перевязками до 72 часов без угрозы повторного инфицирования язвы.
Физиологический раствор, которым пропитано раневое покрытие непрерывно, в течение 24 часов, выделяется в рану, замещается на экссудат, обеспечивая раневой диализ и микробную деконтаминацию. Увлажнение некрозов способствует их размягчению, более легкому отторжению и очищению раны. В настоящее время дальнейшее совершенствование механизма «промывание-абсорбция», уменьшение адгезивных свойств и создание условий для полной необратимой инактивации абсорбированной микрофлоры посредством внедрения в состав поглотительного элемента антисептика полигексаметилен бигуанида (ПГМБ) позволяет увеличивать интервалы между перевязками до 72 часов без угрозы повторного инфицирования язвы.
Альгинаты производят из морских водорослей. Их основу составляет кальциевая соль альгинатовой кислоты, а также полимерные цепи маннуроновой и гиалуроновой кислот. Альгинатные повязки укладывают в рану в сухом виде. При контакте с кровью и раневым секретом за счет набухания волокон они превращаются в гигроскопичный неадгезивный гель, заполняющий рану. При этом микроорганизмы и токсины оказываются надежно связанными в структуре геля. В результате происходит быстрое очищение ран и создается благоприятный для заживления микроклимат. Обязательным условием применения перевязочных материалов на основе альгината кальция является наличие жидкости в ране. Повязку применяют во всех фазах раневого процесса при средней и выраженной экссудации вплоть до полной эпителизации. Альгинат кальция обладает гемостатическими свойствами и может быть использован для лечения глубоких и/или кровоточащих язв. Противопоказанием к применению повязок на основе альгината кальция является сухой некротический струп и наличие в ране элементов, не являющихся источником роста грануляционной ткани (обилие открытых сухожилий, суставные капсулы, надкостница и т. д. ).
При этом микроорганизмы и токсины оказываются надежно связанными в структуре геля. В результате происходит быстрое очищение ран и создается благоприятный для заживления микроклимат. Обязательным условием применения перевязочных материалов на основе альгината кальция является наличие жидкости в ране. Повязку применяют во всех фазах раневого процесса при средней и выраженной экссудации вплоть до полной эпителизации. Альгинат кальция обладает гемостатическими свойствами и может быть использован для лечения глубоких и/или кровоточащих язв. Противопоказанием к применению повязок на основе альгината кальция является сухой некротический струп и наличие в ране элементов, не являющихся источником роста грануляционной ткани (обилие открытых сухожилий, суставные капсулы, надкостница и т. д. ).
Губчатые повязки состоят из синтетических губчатых материалов, лечебное действие которых основано на эффекте вертикальной капиллярности и низкой адгезии. Способны создавать сбалансированную среду на раневой поверхности, стимулировать рост грануляционной ткани и изолировать язву от вторичного инфицирования. Используют при лечении трофических язв с обильной экссудацией в первой и второй фазах раневого процесса. Преимуществом является то, что структура материала позволяет сочетать их вместе с эластической компрессией без снижения сорбционных свойств раневого покрытия. Показанием к смене повязки является ее полное насыщение экссудатом, проявляющееся подтеканием жидкости или деформацией внешнего слоя покрытия.
Используют при лечении трофических язв с обильной экссудацией в первой и второй фазах раневого процесса. Преимуществом является то, что структура материала позволяет сочетать их вместе с эластической компрессией без снижения сорбционных свойств раневого покрытия. Показанием к смене повязки является ее полное насыщение экссудатом, проявляющееся подтеканием жидкости или деформацией внешнего слоя покрытия.
В настоящее время разработаны и выведены на отечественный рынок гидрофильные губчатые повязки, защищенные гидроактивным атравматическим покрытием. Сетчатое атравматичное гидрогелевое покрытие с начальным 35%-ным содержанием влаги, являющееся контактным слоем повязки, позволяет существенно уменьшить адгезию губки к раневой поверхности и эффективно увлажнять даже сухую язвенную поверхность. Пролонгированное выделение жидкости такой повязкой позволяет обеспечить необходимый баланс влажности и сорбции от момента очищения язвы от детрита и до полной ее эпителизации. Повязка также не теряет своих свойств в случае применения эластической компрессии и может находиться на ране в среднем 3-5 дней.
Гидроколлоиды применяют во 2–ой фазе раневого процесса. При контакте с раневым экссудатом коллоидный компонент набухает и переходит в гель. К основным преимуществам данных покрытий следует отнести хорошую фиксацию к раневой поверхности, высокую атравматичность, легкую моделируемость по форме, как конечности, так и язвенного дефекта. Недостатком гидроколлоидов служит их непрозрачность, затрудняющая визуальный контроль состояния раневого дефекта. О насыщении гидроколлоидов и потере сорбционной активности свидетельствует деформация повязки в виде пузыря и изменение ее цвета. При смене повязки (в среднем раз в 2 — 3 дня) ее остаток удаляется с раневой поверхности влажным тампоном. Низкая сорбционная способность, а также недостаточная проницаемость для газов и воды ограничивает применение гидроколлоидов при выраженных экссудативных процессах.
Гидрогелевые повязки представляют собой готовый сорбционный гель, фиксированный на прозрачной полупроницаемой мембране с содержанием до 60% воды, обладающий умеренной сорбционной активностью.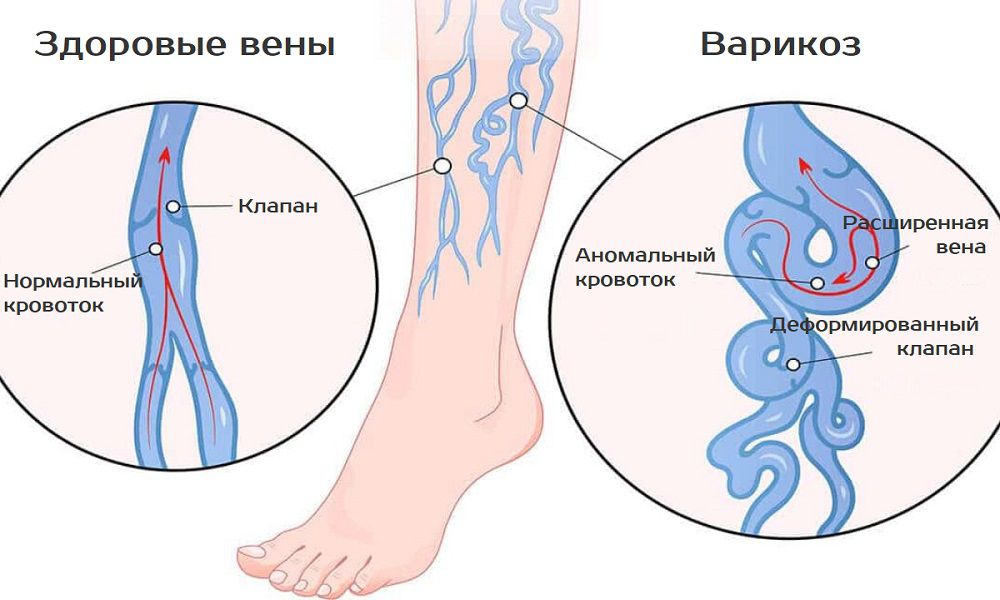 Гель удерживает постоянную форму и поддерживает рану во влажном состоянии, одновременно поглощая избыточный секрет. Данные покрытия применяют с целью регидратации сухого некротического струпа или стимуляции эпителизации гранулирующих язвенных дефектов. Повязки на основе гидрогеля не приклеиваются к ране, что обеспечивает их высокую атравматичность. Наружная поверхность покрытия непроницаема для микроорганизмов и воды и при этом прозрачна. Последний фактор обеспечивает возможность визуального контроля и протоколирования состояния трофической язвы без удаления повязки. Показанием к смене покрытия является его помутнение и утрата прозрачности.
Гель удерживает постоянную форму и поддерживает рану во влажном состоянии, одновременно поглощая избыточный секрет. Данные покрытия применяют с целью регидратации сухого некротического струпа или стимуляции эпителизации гранулирующих язвенных дефектов. Повязки на основе гидрогеля не приклеиваются к ране, что обеспечивает их высокую атравматичность. Наружная поверхность покрытия непроницаема для микроорганизмов и воды и при этом прозрачна. Последний фактор обеспечивает возможность визуального контроля и протоколирования состояния трофической язвы без удаления повязки. Показанием к смене покрытия является его помутнение и утрата прозрачности.
Атравматические сетчатые повязки изготавливают на основе нейтральной гипоаллергенной гидрофобной мазевой массы, либо перуанского бальзама. Они обладают антисептическим действием и стимулируют репарацию тканей. Преимуществом атравматических сетчатых повязок служит способность не прилипать к ране и не препятствовать оттоку избытка раневого отделяемого.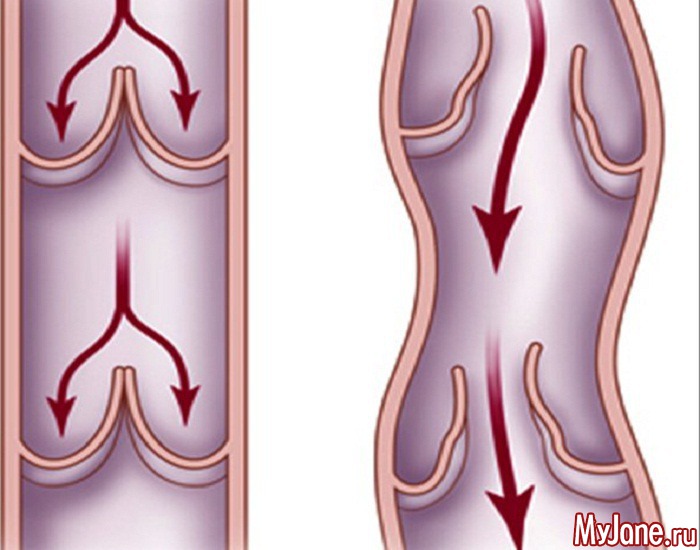 Наряду с атравматичностью, данный фактор защищает покрытия от высыхания и предотвращает образование рубцовых контрактур. Более значительным антимикробным действием обладают серебросодержащие атравматические повязки. При контакте с раневой поверхностью происходит медленное равномерное высвобождение частиц активного серебра, которые обладают широким спектром антимикробной активности. Срок службы такой повязки, при условии умеренно выраженной экссудации, составляет 7 суток. Атравматические повязки используют для покрытия донорских участков при аутодермопластике трофических язв.
Наряду с атравматичностью, данный фактор защищает покрытия от высыхания и предотвращает образование рубцовых контрактур. Более значительным антимикробным действием обладают серебросодержащие атравматические повязки. При контакте с раневой поверхностью происходит медленное равномерное высвобождение частиц активного серебра, которые обладают широким спектром антимикробной активности. Срок службы такой повязки, при условии умеренно выраженной экссудации, составляет 7 суток. Атравматические повязки используют для покрытия донорских участков при аутодермопластике трофических язв.
Дополнительные методы местного лечения венозных трофических язв. К дополнительным методам местного лечебного воздействия на область трофической язвы относят лазерное облучение, вакуумную обработку раны, ее биологическую санацию и лечение в управляемой абактериальной среде.
Лазерное излучение. Использование лазерного излучения рационально в первой фазе раневого процесса. При обработке инфицированной раны происходит выпаривание ее поверхностных слоев с образованием тонкостенного стерильного струпа. Данные процессы сопровождаются значительным снижением степени микробной контаминации язвы. Наибольший лечебный эффект лазерного излучения получен при воздействии на трофические язвы небольшой площади.
При обработке инфицированной раны происходит выпаривание ее поверхностных слоев с образованием тонкостенного стерильного струпа. Данные процессы сопровождаются значительным снижением степени микробной контаминации язвы. Наибольший лечебный эффект лазерного излучения получен при воздействии на трофические язвы небольшой площади.
Вакуумная обработка трофических язв. Вакуумирование является одним из методов санации хронических ран, который можно применить и в отношении трофических язв венозной этиологии. Основными патогенетическими аспектами вакуумирования является удаление слабо фиксированных нежизнеспособных тканей, значительное снижение степени бактериальной контаминации тканей и стимуляция репаративных процессов. Совершенствование стационарных и мобильных аппаратов, обеспечивающих пролонгированное вакуумное воздействие, оснащение их диалоговой программой и аварийной системой предупреждения, позволяет решить проблему лечения хронических ран на совершенно новом уровне.
Биологическая санация трофических язв. В настоящее время возрождается интерес к методу очищения гнойно-некротических язв с использованием личинок зеленых мух (Larval therapy). Специально выращенные личинки при помещении в рану оказывают очищающее воздействие посредством выделения мощных протеаз. Под их воздействием девитализированные ткани подвергаются некролизу, становятся аморфными и поглощаются личинками. Основная проблема биологической санации трофических язв заключается в неоднозначном этическом и эстетическом восприятии метода врачами и пациентами.
Лечение трофических язв в управляемой абактериальной среде. Метод бесповязочного лечения обширных гнойных ран в управляемой абактериальной среде основан на принципе гнотобиологической изоляции. Область язвенных дефектов изолируют от внешней среды в прозрачной пластиковой камере и постоянно подают в нее поток стерильного воздуха, создавая оптимальную для заживления раны среду. Недостатком метода является его громоздкость, возможность проведения только в стационарных условиях, а также значительное снижения качества жизни пациента, вынужденного длительное время соблюдать строгий постельный режим.
Компрессионная терапия является необходимым компонентом лечения венозных трофических язв и предотвращения их рецидива. При открытой язве с явлениями венозного отека, целлюлита и экссудации предпочтение отдают многослойным бандажам, сформированным из бинтов ограниченной растяжимости. Для профилактики рецидива, как правило, используют медицинский компрессионный трикотаж.
Алгоритм местного лечения венозных трофических язв
I-я фаза раневого процесса. Большое количество некротических масс и фибрина служит показанием к применению раневых покрытий из группы суперпоглотителей в сочетании с многослойным компрессионным бандажом. Смену повязки проводят ежедневно. При высокой или средней экссудации рекомендуется применение губчатых, альгинатных или атравматических повязок с антисептическими свойствами в сочетании с вторичными сорбционными повязками. Антибактериальные свойства дренирующих и сорбционных повязок могут быть усилены дополнительным применением атравматических серебросодержащих покрытий. Раневые покрытия и компрессионный бандаж накладывают на срок не менее 24 часов. Если отек спадает быстро, то смену бандажа осуществляют ежедневно независимо от вида интерактивной повязки.
II-я фаза раневого процесса. При высокой или средней степени экссудации применяют губчатые повязки. При повышенной чувствительности окружающей язву кожи следует исключить губчатые повязки с фиксирующим контуром. При низком и среднем уровне экссудации во вторую фазу раневого процесса используют гидрофильные губки, защищенные гидроактивным гелевым слоем, или гидроактивные окклюзирующие повязки, которые наилучшим образом стимулируют заживление хронической раны. Лишь при минимальном уровне экссудации во вторую фазу раневого процесса можно отказаться от применения раневой окклюзии в пользу атравматических повязок, которые можно рассматривать в качестве средства выбора при лечении хронических ран в условиях средней или низкой экссудации при чувствительной коже, окружающей язву. При нормальной чувствительности кожи предпочтительным вариантом местного лечения во вторую фазу являются гидроколлоидные повязки, которые наилучшим образом стимулируют образование грануляций.
В условиях активно гранулирующей трофической язвы, как при наличии отека, так и при его отсутствии, проведение компрессионной терапии может быть осуществлено посредством многослойного бандажа, включающего специальные бинты, импрегнированные окисью цинка и глицерином.
III-я фаза раневого процесса. В стадию эпителизации алгоритм местного терапевтического воздействия на венозные язвы несколько упрощается за счет значительного уменьшения степени выраженности экссудативных процессов. При нормальной коже возможно как продолжение лечения губчатыми повязками с гидроактивным слоем, так и местное применение тонкослойных гидроколлоидных и гидрогелевых повязок. При чувствительной коже оптимальным вариантом лечения служат гидрогелевые покрытия без фиксирующего контура или гидроактивные атравматические повязки. Как правило, на данном этапе течения патологического процесса отек конечности выражен незначительно, что дает возможность широко использовать медицинский компрессионный трикотаж. В случае, если отек конечности сохраняется, применяют многодневные компрессионные бандажи.
Хирургическое лечение
Получение отчетливого клинического эффекта от консервативной терапии в течение 6-ти недель, заключающееся в уменьшении площади и глубины трофической язвы, улучшении трофики окружающих тканей, ликвидации отечного и болевого синдрома, позволяет рекомендовать ее продолжение вплоть до полного закрытия трофической язвы. При активной трофической язве показанием к операции является неэффективность адекватного консервативного лечения.
Все виды хирургического вмешательства, выполняемые у пациентов с трофическими язвами можно разделить на две группы. В первом случае задача оперативного пособия заключается в устранении патологической регионарной венозной гиперволемии, во втором – пластическое закрытие трофической язвы.
Операции на поверхностной венозной системе
При варикозной болезни с высоким вено-венозным сбросом выполняют кроссэктомию с последующим стриппингом большой подкожной вены на бедре. Следует избегать расширенных флебэктомий на голени, чреватых гнойно-некротическими осложнениями. У пациентов высокого риска, а также в качестве средства устранения резидуального варикозного расширения вен используют флебосклерозирующее лечение, лазерную и радиочастотную коагуляцию.
Вмешательства на перфорантных венах
Для ликвидации горизонтального рефлюкса применяют эндоскопическую диссекцию перфорантных вен, а также их склерооблитерацию или термическую коагуляцию под контролем УЗИ.
Вмешательства на глубоких венах
Оперативные вмешательства на глубокой венозной системе (пластика венозных клапанов, шунтирующие операции) у больных с трофическими язвами выполняют крайне ограниченному контингенту пациентов в случае безуспешности всех остальных методов лечения.
Кожная пластика
Большая площадь трофической язвы иногда требует хирургического восполнения дефекта тканей. С этой целью используют аутодермопластику расщепленным кожным лоскутом, как в качестве самостоятельного метода, так и в сочетании с вмешательством на подкожных и перфорантных венах.
В качестве донорской зоны, как правило, используют переднелатеральную поверхность бедра. Забор кожного лоскута толщиной 0, 5 – 0, 8 мм осуществляют механическим, реже — ручным дерматомом. После аппликации донорской кожи по всей площади трофической язвы раневую поверхность укрывают неадгезивной повязкой и накладывают компрессионный бандаж сроком на 3 – 5 суток. С целью закрытия донорской зоны наиболее рационально использование атравматических сетчатых повязок.
Статья добавлена 17 марта 2016 г.
Венозная трофическая язва — ГБУЗ «Павловская ЦРБ» МЗ КК
Венозная трофическая язва
- Обновлено: 08.12.2015, 14:23
- Опубликовано: 08.12.2015, 14:23
2015 год – год борьбы с сердечно-сосудистыми заболеваниями
Венозная трофическая язва
Трофическая язва — длительно не заживающий дефект кожи и расположенных под ней тканей. Варикозные трофические язвы чаще возникают в нижней трети голени на фоне варикозно расширенных вен. На отечной конечности появляется синюшное болезненное пятно, затем небольшие язвочки, которые постепенно сливаются в один дефект. Из язвы сочится кровянистое или гнойное отделяемое, нередко с запахом. Течение рецидивирующее, прогрессирующее, полное излечение варикозных трофических язв возможно лишь при удалении измененных вен. К развитию трофической язвы может привести множество причин, однако более 70% всех трофических язв нижних конечностей вызвано болезнями вен. Диагностикой и устранением причин появления трофической язвы в таких случаях занимается флебология.
Причины развития венозных трофических язвНарушение венозного кровотока, вызванное заболеваниями венозной системы, приводит к депонированию крови в нижних конечностях. Кровь застаивается, в ней накапливаются продукты жизнедеятельности клеток. Питание тканей ухудшается. Кожа уплотняется, спаивается с подкожной клетчаткой. Развиваются дерматиты, мокнущая или сухая экзема. Из-за ишемии ухудшается процесс заживления ран и царапин. В результате мельчайшее повреждение кожи при хронической венозной недостаточности может стать причиной развития длительно текущей, плохо поддающейся лечению трофической язвы. Присоединение инфекции утяжеляет течение заболевания и приводит к развитию различных осложнений.
Возникновение трофических язв может быть обусловлено любым заболеванием поверхностных или глубоких вен, сопровождающимся хронической венозной недостаточностью. При постановке диагноза очень важна болезнь, которая вызвала образование язвы, поскольку тактика лечения и прогноз в значительной степени зависит от характера основной венозной патологии
Симптомы венозной трофической язвыВначале пациенты отмечают усиление отеков и чувства тяжести в области икр. Ночные мышечные судороги становятся более частыми. Появляется зуд, чувство жара или жжения. Усиливается гиперпигментация, ее зона расширяется. Кожа в пораженной области приобретает лаковый вид, утолщается, становится неподвижной, напряженной и болезненной.
Через некоторое время в центре пораженного участка появляется белесоватый очаг атрофии. При минимальном повреждении кожи, которое может пройти для больного незамеченным, в области атрофии образуется мелкий язвенный дефект. В начальной стадии трофическая язва располагается поверхностно, имеет влажную темно-красную поверхность, покрытую струпом. В дальнейшем язва расширяется и углубляется. Отдельные язвы могут сливаться между собой, образуя обширные дефекты. Множественные запущенные трофические язвы в отдельных случаях могут образовывать единую раневую поверхность по всей окружности голени. Процесс распространяется не только вширь, но и вглубь. Проникновение язвы в глубокие слои тканей сопровождается резким усилением болей. Язвенное поражение может захватывать икроножные мышцы, ахиллово сухожилие и периост передней поверхности большеберцовой кости. Периостит, осложненный вторичной инфекцией, может перейти в остеомиелит. При повреждении мягких тканей в области голеностопного сустава возникает артрит с последующим развитием контрактуры.
Характер отделяемого зависит от наличия вторичной инфекции и вида инфекционного агента. На начальных стадиях отделяемое геморрагическое, затем – мутное с нитями фибрина или гнойное с неприятным запахом. Мацерация кожи вокруг трофической язвы нередко приводит к развитию микробной экземы. Как правило, вторичная инфекция вызывается условно патогенными бактериями. У пожилых ослабленных больных возможно присоединение грибковой инфекции, которая утяжеляет течение заболевания, становится причиной быстрого прогрессирования трофических расстройств и ухудшает прогноз.
При инфицировании язвы возрастает опасность возникновения осложнений, таких как аллергический дерматит, рожистое воспаление, паховый лимфаденит, флегмона, сепсис и др.
Диагностика и лечение
Подтверждением венозной этиологии трофической язвы является сопутствующая варикозная болезнь и перенесенный флеботромбоз. Типичная локализация венозной трофической язвы – внутренняя поверхность нижней трети голени. Визуально выявляются варикозно расширенные вены. Для оценки состояния венозной системы проводятся функциональные пробы, ультразвуковое исследование вен, реовазограия нижних конечностей. Трофические язвы венозной этиологии часто развиваются у пожилых пациентов с целым «букетом» сопутствующих заболеваний, поэтому тактика лечения должна определяться только после всестороннего обследования больного.
Проводится общая консервативная терапия. Пациенту назначают препараты для лечения основного заболевания, антибиотики (с учетом чувствительности микрофлоры). Местно для очищения трофической язвы применяют ферменты, для борьбы с вторичной инфекцией – местные антисептики, после устранения воспаления – ранозаживляющие мазевые повязки. Хирургическое лечение проводится после подготовки (заживление язвы, нормализация общего состояния больного). Выполняют операции, направленные на восстановление венозного кровотока в области поражения.
Профилактика венозной трофической язвыПрофилактические меры заключаются в раннем выявлении и своевременном лечении варикозного расширения вен. Пациенты, страдающие варикозом и посттромбофлебитической болезнью, должны использовать средства эластической компрессии (лечебный трикотаж, эластичные бинты). Следует соблюдать рекомендации врача, избегать продолжительных статических нагрузок. Больным с хронической венозной недостаточностью противопоказан труд в горячих цехах, длительное переохлаждение, работа в неподвижном состоянии. Необходима умеренная физическая нагрузка для стимуляции мышечной помпы голеней.
ГБУЗ «Центр медицинской профилактики» министерства здравоохранения Краснодарского края
Диагностика — ВБНК
Варикозная болезнь нижних конечностей (ВБНК)
Термин «варикоз» происходит от лат. varix род. п. varicis — «вздутие». Синонимы: варикозное расширение вен нижних конечностей (ВРВНК). Это заболевание известно с древних времен, упоминания о нем встречаются еще в Ветхом Завете, древнегреческих и египетских свидетельствах. Бытует распространенное мнение, что варикоз — это расплата человека за прямохождение. Эту болезнь пытались лечить еще Гиппократ, Авиценна и Гален.Варикозная болезнь — необычайно распространенное заболевание. По данным разных авторов, те или иные ее проявления встречаются с частотой до 70% среди женщин и до 50% среди мужчин развитых стран.
Для возникновения варикозной болезни необходимо сочетание наследственных и провоцирующих факторов. К основным провоцирующим факторам относятся:
— беременность и роды;
— гормональные нарушения, в том числе прием оральных контрацептивов;
— длительные статические нагрузки.
Пусковыми механизмами патологических изменений венозной стенки является венозная гипертензия и застой крови. Вследствие этого повреждается внутренняя стенка сосуда (эндотелий), что запускает комплекс воспалительных изменений, который в итоге и приводит к расширению вен. Воспалительные иземенения эндотелия венозных клапанов приводит к их несостоятельности, в результате чего в вертикальном положении возникает обратный ток крови по вене (рефлюкс), что еще больше усугубляет венозную гипертензию и дилатацию вен, расположенных ниже несостоятельного клапана.
Симптомы заболевания весьма неспецифичны и вызваны застоем крови и венозных сосудах. Наиболее частыми первыми симптомами, порой даже при отсутствии каких-либо внешних изменений, бывают ощущения тяжести в ногах, быстрой утомляемости при неподвижном стоянии или сидении, отечности ног вечером после нагрузок, эпизодические ночные судороги. Это так называемый «синдром тяжелых ног» — предвестник варикозной болезни.
Остальные проявления заболевания определяются его классом (стадией).*
1-й класс — наличие так называемых сосудистых звездочек iили иначе, телеангиэктазий. Иногда при этой форме заболевания кроме видимых изменений подкожных сосудов пациента больше ничего не беспокоит, но чаще уже есть те или иные субъективные проявления венозного застоя.
При данной форме, как правило, отсутствует клапанная недостаточность основных подкожных вен, а вместе с ней и сколь-либо значимые нарушения венозной гемодинамики.
Если по данным ультразвукового исследования нет несостоятельности магистральных вен, то хирургическое лечение не требуется. Необходимы меры профилактики прогрессирования хронической венозной недостаточности, в том числе прием лекарственных препаратов.
На современном этапе медицины от сосудистых звездочек вполне реально избавиться при помощи склеротерапии и чрескожной лазерной фотокоагуляции. Оба метода при профессиональном подходе чаще всего не являются самостоятельными, а дополняют друг друга.
2-й класс — появление расширений (флебэктазов) магистральных вен. При этой форме к чисто косметическим внешним изменениям уже присоединяется нарушение локальной венозной гемодинамики: кровоток в расширенных венах замедляется, вплоть до его полной остановки в вертикальном положении, а поврежденная внутренняя стенка вены стимулирует выработку факторов свертываемости крови, что в сочетании с замедлением кровотока может привести к локальному тромбозу сосуда (тромбофлебит).
Субъективные симптомы венозного застоя на данной стадии также могут отсутствовать.
Лечение хирургическое. Основные принципы хирургического лечения варикозной болезни разработаны еще в XIX-м веке. В его основе выключение патологически-измененных вен из кровообращения и удаление вен с измененной сосудистой стенкой. Со временем меняются только способы достижения этого результата. Если раньше для этого требовались большие разрезы, то в наше время операция делается через едва заметные проколы кожи (минифлебэктомия), от которых рубцов не остается. Альтернативой удаления подкожных вен является облитерация при помощи эндовенозной лазерной коагуляции и компрессионной микропенной склеротерапии. Хирургическое лечение дополняется поддерживающей терапией. На данной и всех последующих стадиях варикозной болезни обязательно назначается компрессионный трикотаж.
3-й класс — появление венозного отека. Локализация отека — в области лодыжек и выше. Чаще всего отек появляется к вечеру, сперва после длительных дневных нагрузок, а впоследствии и ежедневно. К утру, как правило, отек проходит, за исключением редких запущенных случаев. Наличие отеков ног всегда требует дифференцировки с целым рядом заболеваний, а именно с болезнями мочевыделительной и эндокринной систем, с сердечной недостаточностью, лимфостазом и др.
После подтверждения по данным ультразвукового исследования диагноза варикозной болезни, подтверждения нормального функционирования глубоких вен нижних конечностей и исключения иных причин отечного синдрома показано хирургическое лечение. Объем и вид вмешательства определяется по данным ультразвуковой диагностики. Хирургическое лечение обязательно дополняется поддерживающей терапией.
4-й класс — стадия венозной экземы. На данной стадии вследствие хронического венозного застоя и воспаления тканей уже образуются необратимые изменения кожи и подкожной клетчатки (липодерматосклероз). Подкожная клетчатка замещается очень плотной соединительной (рубцовой) тканью, появляется пигментация кожи. Типична локализация венозной экземы — внутренняя поверхность нижней части голени. В запущенных случаях без хирургического лечения (устранения причины венозной гипертензии) процесс распространяется на другие поверхности голени. На пораженных участках кожи в будущем формируются мокнущие поверхности и трофические язвы.
После подтверждения по данным ультразвукового исследования диагноза варикозной болезни, подтверждения нормального функционирования глубоких вен нижних конечностей показано хирургическое лечение. Объем и вид вмешательства определяется по данным ультразвуковой диагностики. Хирургическое лечение обязательно дополняется поддерживающей терапией.
5-й класс — стадия язвенного рубца. Эта стадия наступает только после успешного лечения следующей — шестой стадии. После успешного хирургического лечения и при соблюдении всех рекомендаций трофическая язва не рецидивирует, однако рубцовые изменения кожи, естественно, сохраняются на всегда. При наличии по данным УЗИ патологических венозных сбросов на данной стадии показано хирургическое лечение, а если они были устранены ранее — поддерживающая терапия.
6-й класс — стадия трофической язвы. Является закономерным исходом венозной экземы при отсутствии адекватного лечения. При выявлении причины венозной недостаточности по данным УЗИ в обязательном порядке требуется хирургическое лечение. Причем, при наличии большой трофической язвы, полный объем хирургического лечения в один этап часто бывает выполнить невозможно. В таких случаях операция разбивается на два этапа — первый делается срочно, для частичного устранения венозной гипертензии, а второй — после окончательного заживления трофической язвы для профилактики ее рецидива.
Лечение на этой стадии сложное и длительное, требующее ежедневных перевязок, но избавиться и от такой запущенной венозной недостаточности вполне возможно.
* Клинические классы ХЗВ, определенные современной международной классификацией CEAP. Называть их стадиями не вполне верно, так как последовательность их развития может быть различной.
Осложнения варикозной болезни — медицинский центр «Олмед» в Нижней Туре
До поры-до времени многие считают варикозную болезнь лишь косметическим дефектом. Но ни в коем случае нельзя забывать, что осложнения варикозной болезни приводят к трагическим последствиям и летальному исходу.
1. Трофические язвы
Варикозная трофическая язва — длительно не заживающая рана, возникающая при запущенной варикозной болезни. Если не заниматься лечением варикоза, то рано или поздно, трофическая язва возникает у каждого пятого больного. Они сопровождаются сильными болями, мокнущей экземой, мучительным зудом, загноением судорогами и т.д. Такие осложнения тяжело поддаются лечению и нередко приводят к злокачественным новообразованиям. Часто к язве присоединяется дополнительная инфекция, которая может привести к летальному исходу. Врачи МЦ «ОЛМЕД» настоятельно рекомендуют не запускать варикозную болезнь. Помните об осложнениях!
2. Тромбофлебит
При развитии острого тромбофлебита на ногах появляются болезненные уплотнения и покраснение по ходу расширенной вены. Больному становится трудно ходить. При игнорировании этой проблемы может наступить тромбоз подкожной вены, который может привести к развитию опасных для жизни осложнений. При тромбозе образуется тромб, препятствующий току крови. Данное заболевание так же сложно поддается лечению. Факторы риска: беременность, перегревание, травмы, растяжения, переохлаждения и царапины, ОРЗ.
3. Разрыв варикозно расширенной вены
Это осложнение возникает, если истонченная вена повреждена. Кровопотеря иногда может быть довольно значительной.
4. Хроническая венозная недостаточность
Венозная недостаточность возникает из-за затруднения венозного оттока. Признаки заболевания: появление единичных узелков расширенных вен, болевые ощущения, увеличение количества варикозных вен. Болезнь прогрессирует довольно медленно, но неизбежно. Если болезнь не остановлена, то постепенно развивается третья стадия венозной недостаточности. Отеки становятся постоянными, кожа в области лодыжки становится черной, тяжесть в ногах не проходит даже после ночного отдыха. Нередко к этим симптомам присоединяются кожные воспаления, экзема и дерматит. Финальной стадией развития варикозной болезни является появление трофических язв.
Врачи МЦ ОЛМЕД предупреждают, что любых осложнений варикозной болезни можно избежать, если вовремя начать лечение!
Записаться на прием
Венозные язвы: диагностика и лечение
Венозные язвы — наиболее распространенный тип хронических язв нижних конечностей, поражающий от 1% до 3% населения США. Венозная гипертензия в результате венозного рефлюкса (недостаточности) или обструкции считается основным механизмом, лежащим в основе образования венозных язв. Факторы риска развития венозных язв включают возраст 55 лет и старше, семейный анамнез хронической венозной недостаточности, более высокий индекс массы тела, легочную эмболию или тромбоз поверхностных / глубоких вен в анамнезе, заболевания скелета или суставов нижних конечностей, большее количество беременностей, язвы лодыжки, отсутствие физической активности, язвы в анамнезе, тяжелый липодерматосклероз и венозный рефлюкс в глубоких венах в анамнезе родителей.Плохие прогностические признаки заживления включают длительность язвы более трех месяцев, исходную длину язвы 10 см и более, наличие заболевания артерий нижних конечностей, пожилой возраст и повышенный индекс массы тела. При физикальном осмотре венозные язвы обычно имеют неправильную форму и мелкие, с четко очерченными границами и часто располагаются над выступами костей. Могут присутствовать признаки заболевания вен, такие как варикозное расширение вен, отек или венозный дерматит. Другие связанные результаты включают телеангиэктазии, флебектатическую корону, атрофию бланш, липодерматосклероз и деформацию нижней части ноги в виде перевернутой бутылки из-под шампанского.Хронические венозные язвы существенно влияют на качество жизни. К серьезным осложнениям относятся инфекция и злокачественные изменения. Текущие данные поддерживают лечение венозных язв компрессионной терапией, упражнениями, перевязками, пентоксифиллином и тканевыми продуктами. При крупных, длительных или невосприимчивых к консервативных мерах язвах следует рассмотреть возможность обращения к специалисту по ранам. Ранняя венозная абляция и хирургическое вмешательство для коррекции поверхностного венозного рефлюкса могут улучшить заживление и снизить частоту рецидивов.
Стазисная язва | DermNet NZ
Автор: Эми Дендейл, студентка-медик, Оклендский университет, Новая Зеландия. Главный редактор DermNet NZ: A / Prof Amanda Oakley, дерматолог, Гамильтон, Новая Зеландия. Декабрь 2016.
Что такое застойная язва?
Застойная язва — наиболее частая причина хронической потери полной толщины кожи на голени. Как следует из названия, венозная кровь не течет должным образом от ноги обратно к сердцу.Застойную язву также называют венозной язвой ног, гравитационной язвой и варикозной язвой (хотя последнее неуместное название, когда варикозное расширение вен отсутствует).
У кого возникают застойные язвы?
Стазисные язвы поражают 1% населения, поэтому они не редкость. С их развитием связаны различные медицинские проблемы и факторы образа жизни. К ним относятся:
- Возраст
- Предыдущий тромбоз глубоких вен (ТГВ) (тромб в глубоких венах)
- Ожирение
- Перелом, операция или травма нижней конечности
- Неподвижность
- Высокое кровяное давление
- Стоять в вертикальном положении в течение длительного времени
- Многоплодная предыдущая беременность
- Варикозное расширение вен.
Застойные язвы составляют не менее 40–50% хронических язв нижних конечностей и еще 20% смешанных артериальных и венозных язв.
Что вызывает застойные язвы?
Застойные язвы вызваны:
- Венозная недостаточность (плохой возврат венозной крови от периферии к центральному кровообращению)
- Венозная гипертензия (высокое давление в венах)
- Отеки (скопление жидкости в нижних конечностях).
Факторы, приводящие к венозной недостаточности, включают:
- Венозную обструкцию из-за ТГВ или ожирения
- Недостаточность клапанов кровеносных сосудов
- Помпа для теленка из строя.
Когда кровь не может быть эффективно возвращена в сердце:
- Утечка жидкости из набухших кровеносных сосудов в окружающие ткани.
- Стенки сосуда становятся фиброзными (утолщенными).
- Снижается доставка кислорода и питательных веществ к тканям.
- Происходит нарушение удаления продуктов обмена веществ.
- Ткани воспаляются.
- Нарушение заживления ран.
Результат — возможное повреждение кожи, особенно после острой травмы (которая может быть совсем незначительной).
Каковы клинические признаки застойных язв?
Характеристики застойных язв включают:
-
- Находится на голенях, обычно на внутренней стороне щиколотки или «гетрах»
- Причинение минимальной боли
- Склонность к мелководью с обильным экссудатом.
Застойные язвы голени
Сопутствующие признаки, подтверждающие заболевание вен, включают:
-
- Отек лодыжки
- Варикозное расширение вен
- Красно-коричневое изменение цвета кожи из-за отложения гемосидерина в результате распада эритроцитов
- Дерматит с волдырями и слизью, или с сухой и чешуйчатой, зудящей кожей
- Липодерматосклероз (утолщенные, древесные ткани)
- Медленнорастущие толстые ногти на ногах.
Осложнения венозной недостаточности
Каковы осложнения застойных язв?
Основным осложнением застойных язв является инфекция. Инфекция раны может еще больше ухудшить процесс заживления. Бактерии колонизируют почти все язвы на ногах, но системные антибиотики не требуются, если нет клинических признаков инфекции. Признаки того, что застойная язва может потребовать лечения антибиотиками, включают:
- Покраснение и отек кожи вокруг раны
- Повышение тепла
- Усиливающаяся боль
- Увеличение раны
- Нарастающие гнойные выделения из раны
- Лихорадка.
Антибиотики местного применения не рекомендуются, поскольку они замедляют скорость заживления ран, несмотря на их бактерицидные свойства.
Целлюлит и венозная недостаточность
Как диагностировать застойные язвы?
Застойное изъязвление — это обычно клинический диагноз, который ставится на основании истории болезни пациента и результатов обследования, и включает в себя наличие факторов риска венозного застоя, то есть застой и замедление венозного кровообращения, а также характерные особенности раны. и окружающие ткани.
- Дуплексное ультразвуковое исследование используется для подтверждения венозной обструкции или клапанной недостаточности перед операцией по удалению подкожной вены.
- Сопутствующее заболевание артерий идентифицируется с помощью лодыжечно-плечевого индекса (ЛПИ)
Другие исследования для оценки венозной недостаточности и получения гемодинамической информации могут включать:
- Внутривенное ультразвуковое исследование
- Восходящая или нисходящая венография / флебография (прямое контрастирование, магнитный резонанс)
- Венозно-воздушная плетизмография
- Фотоплетизмография
- Лимфосцинтиграфия
- Жидкокристаллическая термография
- Амбулаторные измерения венозного давления
- Испытания перепада давления на руку-стопу
- Тесты функции вен
- Гематологические исследования свертывающей системы.
Как лечить застойные язвы?
Лечение застойных язв направлено на устранение основной причины, облегчение симптомов и ускорение заживления ран.
Общие меры
- Стремитесь к снижению веса, если человек имеет избыточный вес.
- Посоветуйте человеку увеличить физические нагрузки для улучшения кровообращения.
- Уменьшите отек ног, побуждая человека поднимать ногу выше уровня сердца как можно чаще, минимум 30 минут, три раза в день.
Компрессия
Компрессия — это основа лечения застойных язв.
- Компрессия (например, четырехслойная эластичная повязка) помогает излечить застойные язвы, ограничивает отек ног и обеспечивает облегчение симптомов.
- Компрессионные чулки менее эффективны при лечении уже сформировавшихся язв, но полезны для профилактики ран.
Местный уход за раной
Адекватный уход за раной включает поддержание чистоты и влажности раны с регулярной сменой повязок.
Медикаментозное и хирургическое лечение
Пероральные препараты, влияющие на кровоток, в частности, аспирин, дают некоторое преимущество в ускорении заживления застойных язв.
Хирургические вмешательства могут помочь залечить застойные язвы нижних конечностей и предотвратить их повторение.
- Абляция поверхностных вен уменьшает обратный ток крови от глубоких проникающих вен к поверхностным сосудам ног; см. лечение вен ног.
- Трансплантация кожи может потребоваться при стабильных, неинфицированных, больших застойных язвах, которые не показали улучшения с помощью других мер.
В случае устойчивой застойной язвы можно попробовать другие методы лечения, в том числе:
- Гипербарическая оксигенотерапия
- Лекарства, вызывающие сужение вен, включая флавоноиды
- Лекарства, влияющие на кровоток, например пентоксифиллин
- Лечебная ультразвуковая и электромагнитная терапия.
Каковы исходы застойных язв?
Застойные язвы ног являются хроническими и могут сохраняться от нескольких месяцев до многих лет.После их заживления высока вероятность того, что застойные язвы вернутся, если не будет эффективно лечить лежащую в основе венозную недостаточность.
Венозная язва — обзор
ДЖЕЙМС Г. МАРКСЕР. Доктор медицины, ДЖЕФФРИ Дж. Миллер, доктор медицины, в «Основы дерматологии Lookingbill & Marks» (четвертое издание), 2006 г.
Определение.
Язва — это открытая рана, которая возникает в результате потери эпидермиса и части или всей дермы (рис. 19.1).Язвы возникают по многим причинам (Таблица 19.1). Для постановки диагноза часто бывает достаточно подробного анамнеза и физического осмотра; однако для подтверждения первоначального клинического впечатления могут потребоваться лабораторные тесты.
Заболеваемость.
Язва — основная жалоба у 0,5% новых пациентов авторов. Частота различных типов язв частично зависит от состояния пациентов. Например, пролежневые язвы — обычная проблема у прикованных к постели пациентов, тогда как проказа может рассматриваться у пациентов из тропической среды.
История.
История начинается с режима начала. Язва острая или хроническая? Внезапное появление сильной боли в конечности указывает на окклюзию артерии из-за эмбола или тромба. Постепенное появление боли при физической нагрузке, которая облегчается в покое, характерно для перемежающейся хромоты, вызванной атеросклерозом . Тяжесть, боли и отек в голени в анамнезе, особенно после периодов бездействия стоя или сидя, типичны для венозного застоя .
История:
- 1
-
Начало
- 2
-
Симптомы
- 3
-
Новообразование
- 4
- 9000 902
- 9000 902
- 9000 902 Семейная история
Travel
- 7
-
Лекарства
Пациенты с неопластическими язвами часто имеют в анамнезе рост, предшествующий изъязвлению.Семейный анамнез важен для диагностики язв, вызванных гемоглобинопатиями , такими как талассемия и серповидно-клеточная анемия.
Фактические язвы подозреваются у пациентов с историей эмоциональных расстройств и чрезмерно драматичного и реактивного поведения или безразличия. Если язва безболезненна, следует подозревать нейротрофическую язву .
Различные инфекционные агенты вызывают изъязвление. Острое начало после контакта с дикой природой у пациента с лихорадкой, ознобом и недомоганием предполагает диагноз туляремии, чумы или сибирской язвы.История путешествий особенно важна при рассмотрении тропических болезней, таких как амебиаз или лейшманиоз. При подозрении на венерическую причину важен половой анамнез.
Не следует упускать из виду историю препарата . Однако сами по себе лекарства являются редкой причиной язвы. Чаще язвы являются вторичными по отношению к вызванному лекарствами эпидермальному некролизу или васкулиту. Эти высыпания могут вызывать аллопуринол, барбитураты, противосудорожные препараты и антибиотики. Причина физической язвы обычно не является диагностической проблемой, потому что она очевидна для пациента.
Медицинский осмотр.
Медицинский осмотр должен включать характеристики язвы (например, размер, форма, цвет), ее расположение (например, нога, гениталии, ягодицы) и связанные с ними физические данные (например, окружающая кожа, пульс, неврологические данные). Изменения цвета кожи, температуры кожи и характера пульса указывают на артериосклеротическое заболевание периферических сосудов. Кожа пурпурно-красная с зависимостью, но становится бледной, когда конечности приподняты.При хронической тяжелой ишемии кожа и мышцы становятся атрофическими в связи с выпадением волос и ломкими непрозрачными ногтями. Кожа прохладная, периферические импульсы пропадают. У пациентов с ишемическими язвами голени или голеностопного сустава также могут быть изъязвления пальцев ног.
Медицинский осмотр:
- 1
-
Размер, форма и цвет язвы
- 2
-
Местоположение
- 3
-
Сопутствующие физические данные
отечность нижней части ноги обесцвечивание, петехии и дерматиты типичны для венозной недостаточности .Застойные язвы (рис. 19.1) редко возникают ниже уровня лодыжки. Варикозное расширение вен может быть заметным, а может и не быть.
Множественные мелкие язвы (0,5–2 см), возникающие преимущественно на голенях, указывают на васкулит (рис. 19.2). Границы язвы обычно пурпурные, геморрагические и некротические. Также встречаются покрытые коркой пурпурные папулы и узелки.
Развитие отдельных или множественных кожных узелков, которые становятся изъязвленными, характерно для подлежащего новообразования (рис.19.3). Однако предшествующий узелок не всегда присутствует в злокачественной язве. Изъязвление нижней трети ноги выше лодыжки у взрослого афроамериканского пациента является основным проявлением гомозиготной серповидно-клеточной анемии (рис. 19.4).
Области давления и травмы, особенно на нечувствительной стопе, подвержены развитию нейропатической язвы (mal perforans), которая возникает в основном у пациентов с диабетом или проказой. Язва часто имеет значительную размягченную мацерированную мозоль.
Геометрические, угловатые язвы причудливой формы характерны для искусственной причины , причиненной самим себе. Язвы на гениталиях с большой вероятностью указывают на венерическую причину, которой может быть простой герпес , сифилис , шанкроид или паховая гранулема .
Самая распространенная физическая язва (3% госпитализированных пациентов) — пролежни или пролежни . Сдвигающие силы, трение, влажность и давление способствуют развитию этих язв.Наибольшему риску подвергаются прикованные к постели или прикованные к инвалидному креслу пациенты, которые не могут передвигаться. Эти пациенты обычно пожилого возраста и часто страдают недержанием мочи. Наиболее частыми участками являются крестцовая и копчиковая области, седалищные бугры и большой вертел. Эти язвы начинаются с нерегулярных, плохо очерченных, красноватых, уплотненных участков, напоминающих ссадины. Дефект кожи на всю толщину развивается с распространением в подкожную клетчатку и окончательным проникновением в глубокие фасции и мышцы.
Для гангренозной пиодермии характерна быстро развивающаяся болезненная язва с подрезанным краем и гангренозной границей (рис.19,5). Эти язвы обычно возникают на голенях. Гангренозная пиодермия часто ассоциируется с язвенным и гранулематозным колитом, ревматоидным артритом и миелопролиферативными заболеваниями.
Лаборатория и биопсия.
Лабораторные исследования необходимы для подтверждения происхождения некоторых язв после сбора анамнеза и физического осмотра. Несколько сосудистых исследований можно использовать для оценки заболеваний периферических сосудов. Косвенное и прямое неинвазивное тестирование первоначально используется для определения артериальной компетентности.Лодыжечно-плечевой индекс — лучший скрининговый тест, позволяющий исключить заболевание периферических артерий. Когда показано спасение конечностей, селективная артериография и / или дуплексное ультразвуковое исследование артерий могут определить местонахождение и определить степень артериальной обструкции. Фотоплетизмография проводится пациентам для определения венозных и артериальных патологических и физиологических аномалий. Кроме того, фотоплетизмографию можно использовать для определения перфузии кожной крови на краях язвы и, таким образом, для прогнозирования возможности заживления.Дуплексное сканирование вен используется для исключения венозной недостаточности, тромбоза глубоких вен и поверхностного тромбофлебита.
Лабораторные исследования:
- 1
-
Сосудистые исследования
- 2
-
Анализы крови
- 3
-
Посевы
- 4
- 4
-
90 Биопсия 9 925 полезен при лечении язв. Заболевания соединительной ткани диагностируются клинически с помощью поддерживающих серологических тестов, включая тесты на антинуклеарные антитела, ревматоидный фактор, анти-ДНК-антитела, антифосфолипидные антитела и волчаночный антикоагулянт.Пациенты с подозрением на гематологические нарушения могут быть легко диагностированы с помощью соответствующих тестов на серповидно-клеточную анемию, сфероцитоз, талассемию и дисглобулинемии.
Культуры необходимы для диагностики тропических или необычных инфекций. Обычные культуры хронических язв обычно вырастают из смеси организмов. Однако антибиотикотерапия вторично инфицированных язв без лечения первопричины не приводит к заживлению. Диагностическая рентгенография показана, когда потенциальным осложнением является остеомиелит.
Биопсия показана при всех хронических язвах неизвестного происхождения и особенно полезна при исключении новообразований. Сосудистые причины язв, включая венозный застой и васкулит, имеют характерные гистологические изменения. Инфекционные язвы диагностируются при биопсии кожи с использованием специальных красителей для выявления возбудителя. Кроме того, часть биоптата отправляется в микробиологическую лабораторию для посева.
Биопсия хронических язв неизвестного происхождения для исключения рака.
Терапия.
Надлежащее лечение зависит от правильного определения и устранения причины. Венозная или артериальная недостаточность является наиболее частой причиной изъязвления у амбулаторных пациентов, и первостепенное значение имеет исправление лежащей в основе сосудистой патологии, если это возможно. Например, застойных язв вряд ли заживут у пациента со стойким отеком, вызванным несостоятельностью вен. Наружная компрессия пораженных венами ног — наиболее эффективная терапия. Первоначально стазовые язвы и отек лечат с помощью компрессионного ботинка, который меняют еженедельно.После заживления для предотвращения повторных застойных язв используют эластичные компрессионные чулки среднего давления до колена.
Хирургия, химиотерапия и лучевая терапия используются для лечения неопластических язв . Наиболее важным лечением нейропатических язв и пролежней является предотвращение давления, трения и травм. Для снятия давления используются механические приспособления, такие как ортопедическая обувь для больного диабетом с язвой стопы. Инфекция требует соответствующей антибактериальной терапии.Удаление вызывающего нарушение препарата — очевидное средство от язв, вызванных лекарствами.
Общее лечение язв включает меры, способствующие заживлению ран, такие как медицинская или хирургическая обработка раны, окклюзионные повязки, лечение инфекции и правильное питание. Для удаления омертвевших и гнойных тканей из ран используются многочисленные средства, в том числе влажные и сухие повязки с физиологическим раствором.
Окклюзионные повязки из различных полимеров (например, полиэтилена, полиуретана) внесли значительный вклад в терапию язв.Эти повязки поддерживают влажность язвы, что способствует восстановлению эпидермиса за счет миграции эпителиальных клеток по язве. Первоначально под окклюзионной повязкой образуется большое количество экссудата, который удаляет корку и некротический мусор в процессе автолитического пищеварения. Повязку необходимо менять каждые 2–3 дня из-за накопления экссудата, но по мере заживления повязку можно менять реже (например, каждые 5–7 дней). Еще одна характеристика окклюзионных повязок — значительное облегчение боли.
Использование пероральных и местных антибиотиков часто неэффективно из-за развития резистентных бактерий. При язве, осложненной целлюлитом, лимфангитом или сепсисом, следует применять антибиотики.
Хирургическое вмешательство (шунтирование или тромбоэндартерэктомия) необходимо пациентам с заболеванием периферических сосудов. При венозных язвах, которые не поддаются более консервативной терапии, часто требуется пересадка кожи.
ТЕРАПИЯ ЯЗВОВ
Устранение или лечение основной причины
-
Венозная недостаточность — компрессионная обувь или чулок
-
Артериальная недостаточность — хирургия
-
Новообразование — хирургия, химиотерапия, лучевая терапия
— антибиотики
-
-
Нейропатическая или пролежневая язва — устранение давления
-
Васкулит или гангренозная пиодермия — преднизон, дапсон, лечение сопутствующего заболевания
Способствует заживлению ран
-
6
Обработка ферментов — хирургическое вмешательство
неприлипающий, окклюзионный или влажный к сухому -
Инфекционный контроль — антибиотики
-
Кожная пластика
Течение и осложнения.
Скорость заживления язв напрямую зависит от успешного лечения причины и отягчающих факторов, а также предотвращения осложнений. Например, язва венозного застоя может сохраняться годами, если ее не лечить надлежащим образом. Удаление отягчающих факторов, таких как вторичная инфекция и некротический мусор, способствует заживлению язв. Такие осложнения, как целлюлит, лимфангит, сепсис и остеомиелит, поражают многих пациентов и увеличивают продолжительность язвы.
Осложнения:
- 1
-
Целлюлит
- 2
-
Лимфангит
- 3
-
Септицемия
- 4 3
- 9
Инфекционные агенты, токсичные химические вещества, физические травмы и потеря питания из-за прерывания кожной сосудистой сети вызывают гибель клеток, потерю тканей и изъязвление. Пока продолжается гибель клеток, язва сохраняется.
Заживление язвы — это сложный биологический процесс, который требует неповрежденного кровоснабжения, воспаления и пролиферации фибробластов, эндотелиальных клеток и кератиноцитов. Целостность кожи зависит от синтеза фибробластами коллагена, эластина и протеогликанов (основного вещества).Эпидермальное восстановление требует пролиферации и миграции кератиноцитов по поддерживающей матрице фибрин-фибронектин. Воспаление всегда сопровождает процесс заживления ран, в котором макрофаги являются важнейшей и наиболее важной клеткой. Различные факторы роста (например, эпидермальные, тромбоцитарные, фибробласты и трансформирующий фактор роста β), по-видимому, играют роль в заживлении ран, усиливая реэпителизацию и грануляцию ткани.
Венозные язвы | Адвокатский институт сердца
Если у вас венозные язвы, вы знаете, насколько опухшей или болезненной может быть ваша нога — и как это может мешать вам получать удовольствие от повседневных дел.Наши сосудистые специалисты комплексно подходят к уходу не только за язвочками, но и за лежащим за ними венозным заболеванием. Благодаря плану ухода, составленному специально для вас, мы обеспечим правильное лечение, чтобы вы могли жить хорошо.
Что такое венозные язвы?
Венозные язвы — это открытые язвы или раны на ногах, которые не заживают и не рецидивируют. Иногда называемые язвами венозного застоя, они обычно возникают из-за заболеваний вен, таких как хроническая венозная недостаточность или варикозное расширение вен.
При заболевании вен крошечные клапаны в венах не работают должным образом. Вместо того, чтобы течь обратно к сердцу, кровь начинает скапливаться в ногах. По мере накопления крови в венах повышается давление, и в конечном итоге кровь и другие жидкости просачиваются в кожу и подлежащие ткани. Это вызывает отек и блокирует питание кожи и тканей кислородом и другими питательными веществами, заставляя их медленно разрушаться и образовывать язву.
Как выглядят венозные язвы?
Чаще всего венозные язвы возникают на коже вокруг лодыжек или ног.Открытых язв у:
- Мелкое и плоское ложе для раны, которое может быть влажным и покрытым желтой или белой пленкой
- Неровная, неровная граница
- Коричневая или обесцвеченная кожа вокруг них
Диагностика венозных язв
Чтобы вылечить венозные язвы на ногах, наши известные сосудистые специалисты сначала определят причину их возникновения. Мы изучим вашу историю болезни и внимательно исследуем болячку. Мы можем заказать визуализационные тесты, такие как рентген, компьютерная томография или МРТ.
Лечение венозных язв
Мы разработаем план ухода, который подходит именно вам, который позволит эффективно вылечить любое заболевание вен и восстановить здоровое кровообращение в ногах. Вы получите индивидуальный уход, необходимый для наилучшего устранения источника проблемы, ускорения заживления ран и предотвращения образования новых язв.
Уход за раной
Наши опытные специалисты по уходу за ранами тоже готовы помочь вам. Ваш план лечения, работая вместе с вами, может включать:
- Применение местных лекарств для лечения язв
- Обертывание ноги компрессионным бинтом для предотвращения скопления жидкости
- Инструкции по уходу за раной в домашних условиях
Застойный дерматит и язвы | UF Health, University of Florida Health
Определение
Стазисный дерматит — это изменение кожи, которое приводит к скоплению крови в венах голени.Язвы — это открытые язвы, которые могут возникнуть в результате невылеченного застойного дерматита.
Альтернативные названия
Язвы венозного застоя; Язвы — венозные; Венозная язва; Венозная недостаточность — застойный дерматит; Вены — застойный дерматит
Причины
Венозная недостаточность — это долгосрочное (хроническое) состояние, при котором вены не могут отправлять кровь от ног назад к сердцу. Это может быть связано с повреждением клапанов, находящихся в венах.
У некоторых людей с венозной недостаточностью развивается застойный дерматит.Складывается кровь в венах голени. Жидкость и клетки крови просачиваются из вен в кожу и другие ткани. Это может привести к зуду и воспалению, что приведет к еще большим изменениям кожи. Затем кожа может разрушиться, образуя открытые язвы.
Симптомы
У вас могут быть симптомы венозной недостаточности, включая:
- Тупая боль или тяжесть в ноге
- Боль, усиливающаяся при стоянии или ходьбе
- Отек в ноге
Сначала кожа лодыжки и голени могут выглядеть тонкими или похожими на ткани.На коже могут постепенно появиться коричневые пятна.
Кожа может раздражаться или трескаться, если почесать ее. Он также может стать красным или опухшим, покрыться коркой или слезиться.
Со временем некоторые изменения кожи становятся постоянными:
- Утолщение и уплотнение кожи на ногах и лодыжках (липодерматосклероз)
- Кожа неровная или бугристая
- Кожа становится темно-коричневой
Язвы на коже ( язвы) (так называемая венозная язва или застойная язва).Чаще всего они образуются на внутренней стороне щиколотки.
Обследования и анализы
Диагноз в первую очередь основывается на внешнем виде кожи. Ваш лечащий врач может назначить анализы для проверки кровотока в ваших ногах.
Застойный дерматит также может быть связан с проблемами с сердцем или другими состояниями, вызывающими отек ног. Вашему провайдеру может потребоваться проверить ваше общее состояние здоровья и назначить дополнительные анализы.
Лечение
Ваш врач может посоветовать следующее для лечения венозной недостаточности, вызывающей застойный дерматит:
- Используйте эластичные или компрессионные чулки для уменьшения отека
- Избегайте длительного стояния или сидения
- Держите ногу приподнятой, когда вы сидите
- Попробуйте удалить варикозное расширение вен или другие хирургические процедуры
Некоторые процедуры по уходу за кожей могут усугубить проблему.Поговорите со своим врачом, прежде чем использовать какие-либо лосьоны, кремы или мази с антибиотиками.
Чего следует избегать:
- Антибиотики местного действия, такие как неомицин
- Сушильные лосьоны, такие как каламин
- Ланолин
- Бензокаин и другие продукты, предназначенные для обезболивания кожи
Лечение, которое может предложить ваш поставщик, включает:
- Унна сапог (компрессионная влажная повязка, используется только по инструкции)
- Актуальные стероидные кремы или мази
- Пероральные антибиотики
- Полноценное питание
Перспективы (Прогноз)
Застойный дерматит часто является долгосрочным (хроническим) заболеванием.Исцеление связано с успешным лечением причины, факторов, вызывающих язву, и предотвращением осложнений.
Возможные осложнения
Осложнения застойных язв включают:
- Бактериальные кожные инфекции
- Инфекция костей
- Постоянный рубец
- Рак кожи (плоскоклеточная карцинома)
Когда обращаться к медицинскому работнику
Позвоните своему поставщику услуг при появлении отека ног или симптомов застойного дерматита.
Следите за признаками инфекции, например:
Профилактика
Чтобы предотвратить это состояние, устраните причины отека ноги, лодыжки и стопы (периферический отек).
Изображения
Ссылки
Бакси О., Ераносян М., Лин А., Муньос М., Лин С. Ортопедическое лечение невропатических и дисваскулярных стоп. В: Webster JB, Murphy DP, eds. Атлас ортезов и вспомогательных устройств . 5-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2019: глава 26.
Фицпатрик Дж. Э., Хай WA, Кайл У.Некротические и язвенные заболевания кожи. В: Fitzpatrick JE, High WA, Kyle WL, eds. Неотложная дерматология: диагностика на основе симптомов . Филадельфия, Пенсильвания: Эльзевьер; 2018: глава 14.
Marks JG, Miller JJ. Язвы. В: Маркс Дж. Г., Миллер Дж. Дж., Ред. Принципы дерматологии Lookingbill и Marks . 6-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2019: глава 19.
Марстон В. Венозные язвы. В: Алмейда Дж. И., ред. Атлас эндоваскулярной венозной хирургии . 2-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2019: глава 20.
Сосудистая и эндоваскулярная хирургия — Венозные язвы
Венозные язвы — это открытые язвы на коже, которые возникают при устойчивой венозной гипертензии и нарушении работы венозных клапанов. Язвы развиваются в местах скопления и скопления крови, поскольку отек там препятствует перемещению кислорода и питательных веществ через ткани. В конце концов на коже образуется видимая язва. Венозные язвы обычно возникают чуть выше щиколотки на внутренней стороне ноги.
Если не лечить, венозные язвы могут быстро инфицироваться, что приводит к целлюлиту или гангрене и риску ампутации стопы или ноги.
Процедуры
Компрессионные чулки — Наиболее распространенное лечение венозной недостаточности — это компрессионные чулки, которые оказывают постоянное, равномерное давление на ногу. Это увеличивает кровообращение и предотвращает обратный ток крови, тем самым уменьшая отек. Компрессионные чулки также могут помочь предотвратить образование венозных язв или ускорить заживление существующей язвы. Чтобы быть эффективными, компрессионные чулки необходимо носить ежедневно. Врачи также могут назначить препараты для разжижения крови, особенно пациентам с высоким риском образования тромбов.
Ботинки Унны — Ботинки Унны представляют собой влажную марлевую повязку, накладываемую вокруг голени, начиная с области язвы и заканчивая чуть ниже колена. Марля затвердевает, образуя плотный ботинок на ноге. Опора ботинка улучшает кровоток в венах и способствует заживлению язвы. Ботинок оставляют на срок до двух недель и заменяют, если рана не зажила.
Прозрачные повязки — Это прозрачные пленки, похожие на пластик, которые накладываются на рану.Повязку меняют каждые пять-семь дней. Поверх повязки надевается поддерживающий чулок, который удерживает повязку на месте и улучшает кровообращение в ноге и стопе.
Гидроколлоидная повязка — Гидроколлоидная повязка — это специальная повязка с воздухопроницаемым внешним слоем, предотвращающим попадание жидкости, бактерий и вирусов, и внутренним слоем, поглощающим дренаж из раны и способствующим заживлению. Повязка также выполняет функцию хирургической обработки раны для удаления мертвых или нежизнеспособных тканей.
Хирургические методы лечения
Операция может выполняться при хронической венозной недостаточности, не поддающейся лечению другими методами лечения, или при незаживающих или инфицированных венозных язвах. Может использоваться либо открытая процедура, либо интервенционное лечение на основе катетера.
Санация раны — Санация раны часто проводится, когда на венозной язве проявляются признаки инфекции, например, когда есть лихорадка, повышенное количество лейкоцитов и постоянный или усиленный дренаж. Санация включает удаление инфицированной ткани и кости, нежизнеспособной (некротизированной или мертвой) ткани, инородных частиц и остаточного материала из повязок.Этот процесс активирует производство тромбоцитов, компонента крови и факторов роста, которые способствуют заживлению.
Сосудистые и эндоваскулярные хирурги, сертифицированные Советом
Венозные язвы, также известные как язвы венозного застоя, — это медленно заживающие, часто болезненные раны, которые обычно возникают на ногах. Заболевание поражает около 1% населения США и составляет более 80% ран пациентов. Хотя вероятность развития венозных язв выше, если у вас есть семейный анамнез этого заболевания, определенные факторы образа жизни и здоровья также могут увеличить риск их развития.При отсутствии лечения венозные язвы могут вызывать инфекции кожи и костей и требуют длительного лечения.
Венозные язвы выглядят как открытые кожные язвы. Обычно они развиваются в результате венозной недостаточности, состояния, при котором вены на ногах не возвращают кровь обратно к сердцу должным образом. В нормальных венах есть клапаны, которые обеспечивают приток крови к сердцу. Когда у вас венозная недостаточность, поврежденные клапаны заставляют кровь подниматься и скапливаться в ваших венах.
Этот обратный ток крови увеличивает давление в конце вашей ноги.Жидкость может вытекать из вены в окружающие ткани. Это может ослабить кожу и затруднить заживление порезов или царапин. Венозные язвы чаще встречаются вокруг лодыжки или других костных участков.
Важно обращаться за медицинской помощью при венозных язвах, как только они развиваются, чтобы избежать необходимости в сложном долгосрочном уходе за раной. Команда сосудистых и эндоваскулярных хирургов Total Vascular Care в Бруклине, Нью-Йорк, обеспечивает профессиональное профессиональное лечение венозных язв.Энрико Ашер, доктор медицины, Натали Маркс, доктор медицины, и Анил Хингорани, доктор медицины, имеют сосудистый опыт, чтобы диагностировать венозные язвы и гарантировать, что ваши раны заживают с наилучшими возможными результатами без повторения. Они также оценивают ваш риск венозных язв и рекомендуют способы уменьшить вероятность повторения этих ран, если они у вас есть.
Узнайте, относитесь ли вы к группе людей с высоким риском развития венозных язв, и что вы можете сделать, чтобы снизить вероятность их возникновения.
Физические характеристики
Возраст приводит к потере эластичности вен.Клапаны в ваших венах также ослабевают по мере того, как вы становитесь старше. Оба изменения влияют на способность вашей вены контролировать кровоток и делают вас восприимчивыми к венозным язвам.
Женщина также увеличивает риск венозных язв. Заболевание чаще всего встречается у женщин старше 50 лет.
Перенесенная травма ноги
Венозная язва может развиться, если у вас есть перелом длинной кости ноги или другая серьезная травма ноги, например, повреждение мышц или ожог. Операция на ноге, такая как замена бедра или колена, также может повысить вероятность развития венозных язв.Подобные события могут помешать вам нормально передвигаться, что необходимо для поддержания здорового кровообращения и предотвращения венозных язв.
Состояние жилы
Условия, которые физически изменяют ваши вены, могут увеличить риск венозных язв. Сгустки крови (тромбоз), образующиеся в глубоких венах ног, могут повредить клапаны в венах, регулирующие кровоток. Флебит, воспаление вен, также может блокировать клапаны и ослаблять вены.
Набухшие и увеличенные вены, называемые варикозным расширением вен, также повышают риск развития венозных язв, поскольку они увеличивают давление на вены, нарушая их функцию.Ожирение также является фактором риска по той же причине, поскольку оно оказывает повышенное давление на ваши вены.
Изменение образа жизни
Поддержание здорового образа жизни может помочь нейтрализовать факторы риска, такие как семейный анамнез и возраст, которые вы не можете изменить. Вы можете снизить риск венозных язв, если будете следовать этим стратегиям:
- Не курите и не бросайте курить
- Управляйте диабетом, контролируя уровень сахара в крови
- Контролировать высокое кровяное давление и высокий уровень холестерина с помощью здорового питания, физических упражнений и лекарств
- Похудейте, если у вас избыточный вес или ожирение
- Сохраняйте идеальный вес
- Носите компрессионные чулки, чтобы кровь не скапливалась в ногах
- Не стойте и не сидите длительное время
Узнайте больше о риске развития венозных язв и о том, как этого избежать.Запишитесь на прием онлайн или позвоните в наш офис для консультации.

 Защищают от повторного и вторичного инфицирования. Хорошо сочетаются с эластичной компрессией.
Защищают от повторного и вторичного инфицирования. Хорошо сочетаются с эластичной компрессией.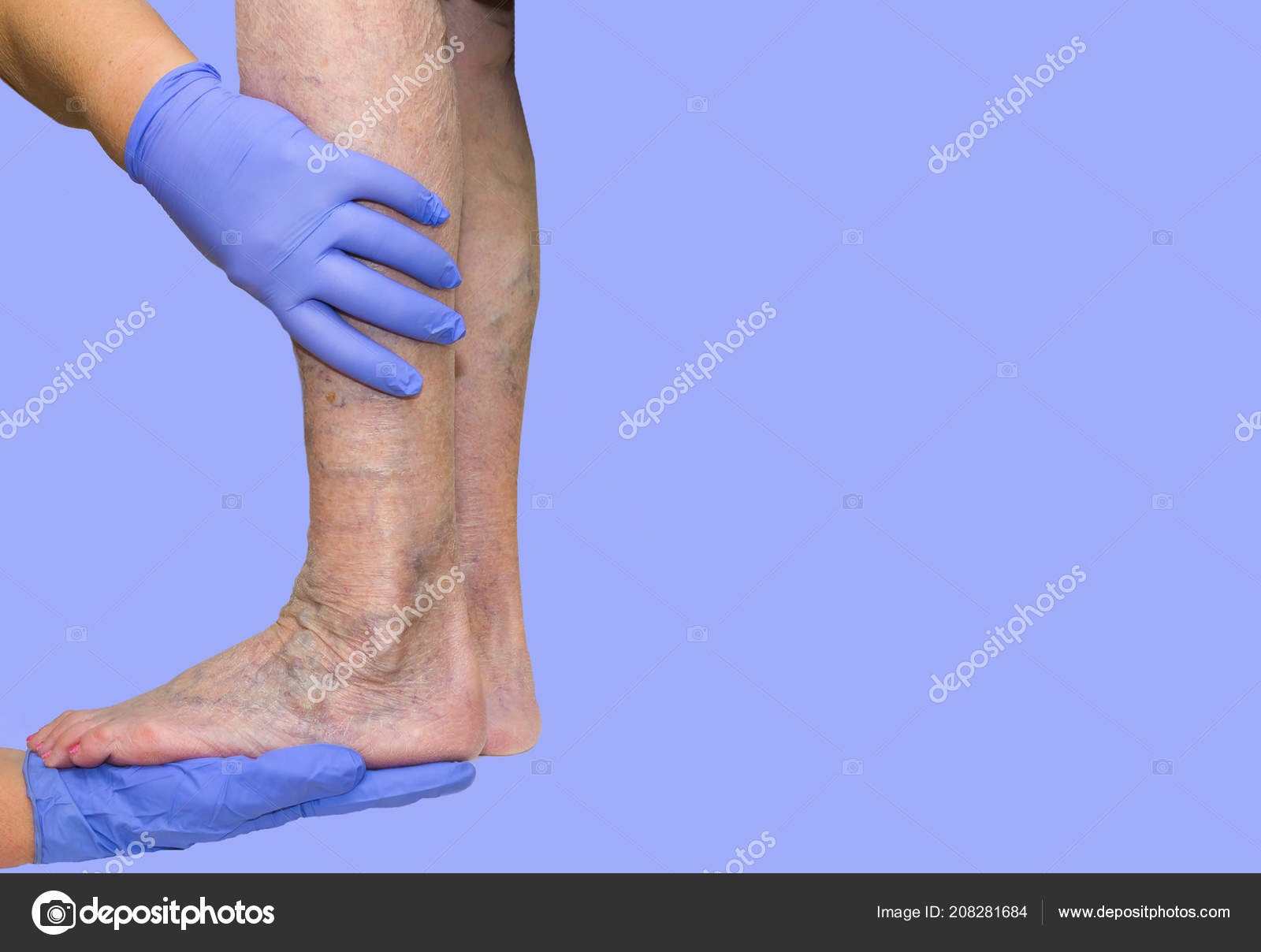 Не нарушают микроциркуляцию и оксигенацию краев язвы. Требуют дополнительного применения вторичной повязки и средств фиксации.
Не нарушают микроциркуляцию и оксигенацию краев язвы. Требуют дополнительного применения вторичной повязки и средств фиксации.