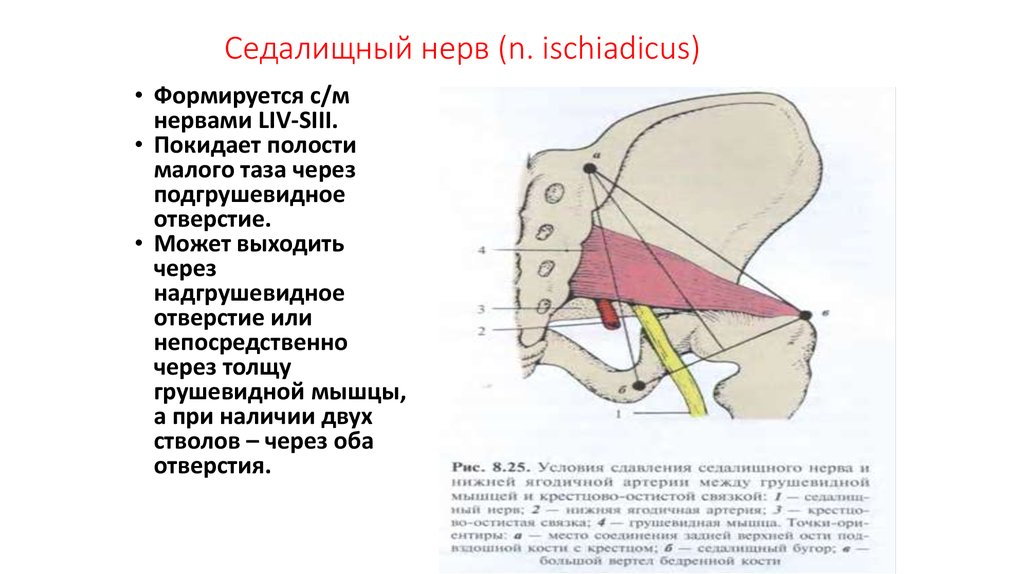
Воспаление седалищного нерва (Ишиас) – лечение в Центре «Амбулатория спины»
- Симптоми та ознаки
- Класифікація
- Діагностика
- Взаємодія масажа та фізіотерапії
About the disease
Ishias – “lumbar” pain or pain in the “lower back” for a long time (from the end of IX century to 60-70-ies of XX century) had this name. At that time, the idea of this disease prevailed, as an infectious failure of the sciatic nerve. However, since in the sciatic nerve motor are both sensitive nerves, and when “ishias” suffers mostly sensitivity, then it was thought that the most sensitive senses are affected. Since then, in addition to this term, the term “radiculitis” is being used. The presentation of the infectious nature of the occurrence of lumbar pain prevailed in neurologists until the 1960’s and 70’s of the 20th century, despite the fact that already in the 20-30’s there were work of orthopedists and neurosurgeons, in which the main role in the emergence of lumbar the pain was given to the pathology of the joints and anomalies of the spine.
Symptoms of the disease
The pain extends along the sciatic nerve and flows from the lumbar spine along the buttocks and thighs down the leg. The cause is usually considered to be the pressure on the sciatic nerve, which leads to pain. Ishias is a symptom that indicates a major problem in the back. The pain in the disease may occur suddenly during lifting of heavy objects, inclination, torsion of the spine or during squats. The pain is aggravated by sneezing, coughing, tilting forward.
Characteristic symptoms of ishias:
- The pain in the right or left side of the lower back, in which the muscles spasm
- Numbness, tingling, pinching, which is felt at the passage of the sciatic nerve.
- Weakness in the knees and / or paresis (paralysis) of the foot.
- Pain during bending of the knee, difficulty walking.
- Pain felt in one of the buttocks.
- Numbness or weakness in the legs.
- Shots that begin at the bottom of the back or thigh and descend on the surface of the thigh to the shin.
- Restless sleep or insomnia.
- Pain during coughing or sneezing.
- Pain during tilting forward.
- Lumbar pain in standing position.
- Difficulty with urination.
Diagnosis of the disease
The main cause of ishias is the load on the weakened muscles of the back and trunk during improper lifting of heavy objects with a long inclination forward. Osteochondrosis of the spine increases the risk of developing symptoms. Specialists of the “Spine Ambulatory” carefully study all possible causes of the development of Ishia and its consequences. And they make an individual program for the treatment of the disease.
Остались вопросы?
Перезвоним в течении 15 минутІнтенсив-30 днів
3D Сканування Оболонь + Консультація
Treatment of ischiasis
“Spine Ambulatory” in Kiev offers a conservative method of treating ischiasis: Slow movements performed on the device for extracting the spine will provide the necessary treatment of ischiasis by stretching the pear-shaped muscle (lumbar muscle, buttock muscles) through which and along which passes sciatic nerve Stretching the muscles will result in their relaxation and, consequently, reduce compression of the sciatic nerve. Balanced movements will help restore balance in the hip joint – which will relieve tension in all other areas of the back. With every day of treatment for ischiasis in the “Spine Ambulatory” your body will become stronger and healthier, as movements performed at a calm pace in a comfortable position on the trainer for stretching will stretch and strengthen not only the muscles of the back, but also all your body. You will have muscle strength and energy that will relieve pain and will successfully deal with the causes of ischiasis.
Balanced movements will help restore balance in the hip joint – which will relieve tension in all other areas of the back. With every day of treatment for ischiasis in the “Spine Ambulatory” your body will become stronger and healthier, as movements performed at a calm pace in a comfortable position on the trainer for stretching will stretch and strengthen not only the muscles of the back, but also all your body. You will have muscle strength and energy that will relieve pain and will successfully deal with the causes of ischiasis.
Специалисты центра:
More Shokhrukh AbdukakhkhorovPhysical therapist
Alina HerasymovaPhysical therapist
Bukhval AndriyPhysical Therapist, Rehabilitation Massage Therapist
Myronets TatianaNeurologist
Макухіна ТетянаPhysical Therapist, Rehabilitation Massage Therapist
Ізмайлова МаринаФізичний терапевт, Реабілітолог-масажист
Костецька Ольга АндріївнаФізичний терапевт, Реабілітолог-масажист
Толмачов ВолодимирФізичний терапевт, Реабілітолог-масажист
Борисовський Володимир ІгоровичОртопед-Травматолог, Вертебролог, Мануальний терапевт
Артем ОстапенкоРеабілітолог-Масажист, Фізичний Терапевт
Анатолій ГриненкоРеабілітолог-Масажист, Фізичний терапевт
Павло ПетренкоРеабілітолог-масажист, Фізичний терапевт
Денис УсовРеабілітолог-масажист, Фізичний терапевт
Ірина ТкачоваРеабілітолог-масажист, Фізичний терапевт
Олексій ПівнєвФізичний терапевт/реабілітолог, Спеціаліст з постінсультної реабілітації
Юрій ДаноРеабілітолог-Масажист, Фізичний терапевт
Юлія ЗвєрєваРеабілітолог-Масажист, Фізичний терапевт
Ігор ГорчицаЛікар Ортопед-Травматолог, Вертебролог
Наталія МихайловськаЛікар Невролог, Вертебролог
Лідія ВовкОртопед-Травматолог, вища категорія
Каліщук ВікторіяФізичний терапевт/реабілітолог, Спеціаліст з постінсультної реабілітації
Кірепко МихайлоФізичний терапевт/реабілітолог, Спеціаліст з постінсультної реабілітації
Истории выздоровления
Neck pain Patient History
Andriy came with pain in the cervical department, which gave in his left hand and increased with the movements of the hand. The numbness of the fingers and the headache at night …
The numbness of the fingers and the headache at night …
Истории выздоровления
Vegetative vascular dystonia Patient History Diana came with complaints of dizziness, a headache. There was a discomfort in the heart, a state of anxiety. Sleep disturbance, general weakness.
Истории выздоровления
Scoliosis in a child Patient History: Dmitry needed to correct distortion of the spine and relieve neck pain.
Истории выздоровления
Intercostal neuralgia Patient History: Julia, 45 years old, complained of a strong pain below the right shoulder blade, which was healed on the right side of the chest and intensified during deep breathing, with his …
Истории выздоровления
Myofascial syndrome Patient History: Olga, 28 years old – suffered from aching pain in the lumbar, limitation of mobility in the lumbar spine. Bil was significantly increased during the wearing of a small …
Истории выздоровления
Poor posture Patient History:
Sergei, 28 years old – complained of heaviness and pain in the shoulders and neck, rapid fatigue at the beginning of the day, dizziness. There was a stiffness.
There was a stiffness.
Истории выздоровления
Radiculopathy Patient History Vladimir, 65 years old – came with a strong backache in the right leg. There was a numbness of the thigh, legs, and feet in the right leg, and in the left leg it was …
Истории выздоровления
Correction of posture Patient History Sergey V. came to the primary consultation in our center with complaints of abnormal posture and periodic pulling pain in the shoulders and neck. In spite of a very active …
Истории выздоровления
Intervertebral hernia Patient History Anatoliy Mikhailovich, 59 years old, came to the Center on the recommendation of the daughter of Alexandra, who has already undergone a course on the restoration of the spine. …
Истории выздоровления
Back pain Patient History Anatoly turned to the “Spine Ambulatory” for correction of posture. Scoliostic posture was formed as a result of the “sedentary” way of life. The work of …
This site is for educational purposes only; no information is intended or implied to be a substitute for professional medical advice.
Ишиас: причины, лечение, профилактика — Профессорская клиника
Зачастую это заболевание называют «воспаление седалищного нерва», однако это не совсем правильно. Непосредственно воспаление встречается достаточно редко, поэтому корректно говорить о повреждениях седалищного нерва, наиболее частым из которых является компрессия (защемление). Для этой патологии также могут применяться такие названия, как «синдром грушевидной мышцы» и «ишиалгия». Однако, чаще всего врачи пользуются термином «ишиас». Необходимо отметить, что «ишиас» — не диагноз. Этим термином называют совокупность симптомов, которые могут возникать при различных заболеваниях, как правило – при заболеваниях позвоночника.
Ишиас часто проявляется у людей среднего и пожилого возраста, но первые симптомы заболевания могут возникнуть раньше — 20-летних молодых людей и даже в подростковом возрасте.
Что же такое ишас? Необходимо начать с того, что седалищные нервы – самые крупные в человеческом организме. Они выходят из спинного мозга и идут вплоть до нижних частей ног. В районе колена седалищный нерв разделяется на две части, одна из которых отвечает за иннервацию голени, другая – за иннервацию стопы. Седалищные нервы также обеспечивают иннервацию органов малого таза. Они отвечают как за чувствительность, так и двигательные функции мышц ног.
Они выходят из спинного мозга и идут вплоть до нижних частей ног. В районе колена седалищный нерв разделяется на две части, одна из которых отвечает за иннервацию голени, другая – за иннервацию стопы. Седалищные нервы также обеспечивают иннервацию органов малого таза. Они отвечают как за чувствительность, так и двигательные функции мышц ног.
Если болезнь затрагивает данные нервы, то она начинает проявляться различными симптомами – болью, отеками, потерей чувствительности ног.
Иногда ишиас проявляется у беременных: в результате изменений организма, сместившийся центр тяжести может привести к проблемам с позвоночником и, как следствие, к повреждениям седалищного нерва.
Основным признаком заболевания является боль. В первой фазе воспаления седалищного нерва обычно ощущается боль в области поясницы. В дальнейшем болевой синдром может распространяться вниз по ноге – к задней поверхности бедра, голени, стопе и пальцам.
В первой фазе воспаления седалищного нерва обычно ощущается боль в области поясницы. В дальнейшем болевой синдром может распространяться вниз по ноге – к задней поверхности бедра, голени, стопе и пальцам.
Боль при поражении нерва может иметь разнообразный характер – быть ноющей, жгучей, колющей, стреляющей, резкой или тупой. Иногда она разливается по всей поверхности ноги, а иногда может наблюдаться лишь в ее отдельной части. Боль может иметь изнурительный, невыносимый характер, а в других предоставляет небольшой дискомфорт. Время от времени боль может проходить, но спустя небольшой период времени снова возвращаться. Боль при ишиасе может длиться от нескольких дней до нескольких месяцев. В промежутках между приступами, больных часто беспокоят скованность поясничного отдела, напряженность мышц и другие проявления.
Обычно боль затрагивает лишь одну ногу, однако во многих случаях может наблюдаться и в обеих ногах. Замечено, что у женщин чаще всего страдает правая нога, а у мужчин – левая.
Симптомы ишиаса могут отличаться в различных случаях, наиболее характерны же следующие:
- Боль в ягодице, распространяющаяся на одну ногу, усиливается при длительном сидении, стоянии, кашле, чихании;
- Ощущение «ползанья мурашек», покалывание, жжение;
- Слабость, напряженность мышц, онемение;
- Резкая боль, усиливающаяся при ходьбе, наклонах, кашле, чихании.
- Онемение, жжение в ногах, слабость, «ватность»;
- Невыносимая боль, спазмы мышц, похудение одной ноги;
- Стреляющая боль в пояснице, ноге.
Реже ишиас может проявить себя таким симптомами как как отеки ног, чрезмерная потливость стоп или, наоборот, отсутствие потоотделения, покраснение кожи, повышение температуры тела в месте поражения, или же, наоборот, его цианоз и похолодание.
При наличии симптомов, напоминающих ишиас, следует обратиться к неврологу.
Неправильное лечение или его полное отсутствие, может привести к таким осложнениям ишиаса, как скованность в движениях при ходьбе, нарушение походки, невозможность некоторых движений пальцами ног или стопой. В тяжелых случаях больной теряет возможность вставать на ноги, ходить или сидеть. Острый болевой синдром может привести к неврозам, стрессам, обморокам, бессоннице. Также возможна атрофия некоторых мышц ноги. Если повреждены нервные отростки, обеспечивающие функциональность органов малого таза, то могут наблюдаться нарушения мочеиспускания и дефекации.
В тяжелых случаях больной теряет возможность вставать на ноги, ходить или сидеть. Острый болевой синдром может привести к неврозам, стрессам, обморокам, бессоннице. Также возможна атрофия некоторых мышц ноги. Если повреждены нервные отростки, обеспечивающие функциональность органов малого таза, то могут наблюдаться нарушения мочеиспускания и дефекации.
На приеме у врача проводится анализ анамнеза болезни и анамнеза жизни больного, выполняется полный неврологический осмотр. Используются методы инструментальной диагностики – чаще всего УЗИ. В некоторых случаях могут быть назначены МРТ, КТ или рентген.
В зависимости от причин и тяжести заболевания могут быть использованы как медикаментозные, так и немедикаментозные методы лечения. В случаях, когда консервативное лечение не дало эффекта, может быть назначено хирургическое лечение.
В число немедикаментозных методов входят:
Медикаментозное лечение назначается только врачом и обязательно проходить под его контролем.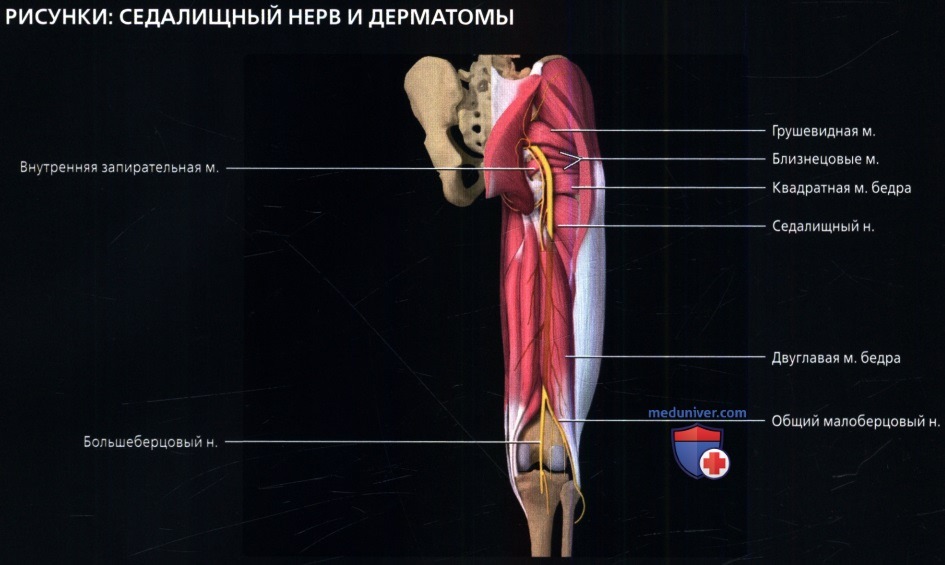 Как правило, курс такого лечения включает в себя витаминные комплексы, миорелаксанты, спазмолитики, глюкокортикостероиды, нестероидные противовоспалительные средства (НПВП) и анальгетики.
Как правило, курс такого лечения включает в себя витаминные комплексы, миорелаксанты, спазмолитики, глюкокортикостероиды, нестероидные противовоспалительные средства (НПВП) и анальгетики.
В профилактических целях рекомендуются умеренные регулярные физические нагрузки, прогулки на свежем воздухе. Питание при ишиасе должно быть организовано таким образом, чтобы не происходила бы перегрузка желудочно-кишечного тракта. Лучше всего принимать пищу 5-6 раз в день, но понемногу. Рацион в обязательном порядке должен включать клетчатку, магний, кальций, железо, витамины А, С, Е.
Кальций в большом количестве содержится в рыбе и морепродуктах, в молочных продуктах, печени орехах. Магний можно найти в бобовых, фисташках, авокадо. Из рациона следует убрать соленые, острые и жирные продукты, легкие углеводы, способствующие быстрому набору лишнего веса.
Настоятельно рекомендуется ежегодный профилактический медицинский осмотр.
В Профессорской клинике (ул. Дружбы. 15а) и в МЦ «Профессорская клиника» (ул.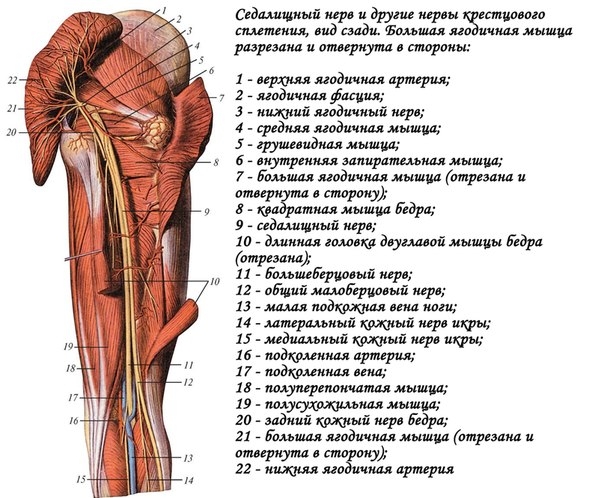 Грибоедова, 93) ведут прием высококвалифицированные врачи-неврологи, к которым можно обратиться как с ишиасом, так и симптомами других неврологических заболеваний. Уточнить информацию, записаться на прием можно по единому телефону в Перми – 206-07-67 или на нашем сайте.
Грибоедова, 93) ведут прием высококвалифицированные врачи-неврологи, к которым можно обратиться как с ишиасом, так и симптомами других неврологических заболеваний. Уточнить информацию, записаться на прием можно по единому телефону в Перми – 206-07-67 или на нашем сайте.
Лечение заболеваний нервной системы в санатории «Русский бор»
Невралгии – группа заболеваний, для которых характерны мучительные поверхностные боли в разных частях тела. Гораздо чаще поражает женщин старшего возраста. Тяжело протекающая болезнь способна лишить человека подвижности и способности работать, значительно снизив качество жизни. Поэтому выбор санаториев для лечения заболеваний нервной системы для многих является серьезным, животрепещущим вопросом.
Как проявляется невралгия?
«Невралгия» в переводе с греческого трактуется, как «боль из нерва». Развивается в результате раздражения нерва, захватывая только его верхние оболочки, где сконцентрировано большое количество нервных окончаний. Проникающий далее процесс переходит в неврит, далее возникает нейропатия, атрофия мышц, дисфункция органов тела и т.д.
Проникающий далее процесс переходит в неврит, далее возникает нейропатия, атрофия мышц, дисфункция органов тела и т.д.
Невралгия протекает приступообразно, поэтому пациент не может не заметить симптомов кратковременной сильнейшей боли с сопутствующими проявлениями:
- покалывание;
- жжение;
- изменение чувствительности кожных покровов.
Прощупывая область поражения, человек чувствует еще большую боль.
Виды
Одними из самых уязвимых в плане поражения считаются следующие нервы:
- Неврит лицевого нерва в санаториях лечится комплексным методом. Заболевание проявляется сильными болями и жжением за ухом в одной из частей лица. Не леченное заболевание грозит параличом мышц и полной потерей чувствительности.
- Невралгия троичного нерва характеризуется кратковременными приступами болей в области лица, которые могут возникать независимо от разных факторов: приеме пищи, разговоре, улыбке.
- Заболевание языкоглоточного нерва по симптомам напоминает ангину, быстро проходит, сопровождается обильным слюноотделением и отсутствием вкусовых ощущений.
- При невралгии седалищного нерва боли возникают на задней поверхности бедра и голени.
- Межреберная невралгия характеризуется повышенной чувствительностью в области межреберья, затрудненным процессом дыхания.
Если вы решили вылечить в санатории больной язытоглоточный, лицевой седалищный нерв, нужно пройти предварительное обследование у врача-невролога с целью постановки точного диагноза.
Откуда берется невралгия?
Невралгия возникает в результате влияния на организм человека следующих негативных факторов:
- регулярного переохлаждения;
- инфекционной интоксикации;
- приема наркотических препаратов, курения, алкоголя;
- травмирования нервов, в том числе и застаревшие повреждения;
- серьезных нарушений обменных процессов;
- новообразований;
- сбоях в процессах кровообращения;
- местных аллергий;
- стрессовых ситуаций.
Как лечить?
Сам приступ невралгии проходит быстро, однако в ряде случаев требует приема обезболивающих препаратов. Лечение невралгии, в том числе в санатории, происходит в период затухания болезни. Методы бывают комплексными и комбинированными.
При терапии помимо лекарств врачи назначают:
- исключение факторов, способствующих развитию болезни;
- ведение здорового образа жизни;
- исключение переохлаждения и травм;
- прием витаминов.
Программа лечения невралгии в санатории «Русский бор»
Санаторное лечение неврологии позволяет устранить саму причину болезни, а не просто убрать симптомы. При этом восстанавливаются нормальная работа нервных окончаний, снимаются интоксикация и воспаление, восстанавливается питание нервных тканей. Приступы со временем становятся реже, протекают не столь болезненно, а со временем исчезают совсем.
На базе санатория «Русский бор» Вы можете получить комплексное лечение заболеваний периферической и центральной нервной систем (полиневриты, астеноневротический синдром, неврастения, ДЦП).
Процедуры выбора:
- консультация невролога
- сероводородные, скипидарные, йодобромные, жемчужные или бишофитные ванны
- ручной или гидромассаж
- душ Шарко
- физиотерапевтические процедуры (лазеротерапия, магнитотерапия, цветоритмотерапия, электрофорез, электросон, СМТ)
- углекислые ванны
- четырехкамерные ванны
- аромотерапия
- механотерапия (Ормед, массажное кресло, аппаратный массаж)
- общая магнитотерапия на аппарате «Мультимаг» (при заезде от 18 дней бесплатно)
- теплолечение (озокерит, нафталан)
- грязелечение Сакскими грязями (платно)
- занятия ЛФК
УЗИ нервов в Харькове | sono-med
Ультразвуковая диагностика при исследованиях периферических нервов
Методика УЗИ периферических нервов широко используется в странах Европы, однако, на рынке услуг ультразвуковой диагностики в Украине данный вид исследований очень редок.
Такая ситуация, в частности, объясняется тем, что для успешного выполнения обследования, УЗИ специалист должен иметь высокую квалификацию.
Чтобы выявлять изменения нервного ствола, необходим достаточный опыт работы в УЗИ, знание анатомии и физиологии нервов, мышц, связок, фасций, сосудов и суставов конечностей.
Преимущества УЗИ периферических нервов
- Относительно невысокая стоимость обследования и возможность при необходимости увеличить объем исследования.
- Отсутствие воздействия на организм ионизирующего излучения (в отличие от КТ и рентгенографии).
- Отсутствие ограничений, связанных с наличием металлических конструкций, кардиостимуляторов и клаустрофобии пациентов. В случае МРТ все эти ограничения присутствуют в той или иной степени.
Кроме того, МРТ находится на второй линии диагностики периферических нервов, в связи с «косым» ходом нервов и невозможностью получить четкие продольные срезы. - Способность оценивать движение анатомических структур (сухожилий, мышц, фасций, костных выступов) в режиме реального времени; проведение динамических проб.
- Возможность выполнения многократных исследований (на фоне лечения или после операции).
- Постоянный контакт с пациентом во время обследования и прицельный осмотр зоны интереса.
- Простота подготовки к исследованию.
- Отсутствие противопоказаний.
Нервы, доступные визуализации: срединный, локтевой, лучевой, бедренный, седалищный, большеберцовый, малоберцовый нервы, плечевое сплетение.
Признаки поражения периферических нервов
- Онемение пальцев и конечностей.
- Чувство жжения в пальцах и конечностях.
- Парестезии (мурашки, покалывания).
- Покраснение кожи.
- Атрофия мышц.
- Снижение мышечной силы.
- Боль в конечностях.
- Нарушение чувствительности.
- Неврологический дефицит.
Показания к УЗИ нервов конечностей
- Компрессионная невропатия в результате сдавления нерва объемным образованием или отеком окружающих тканей.
- Туннельные синдромы.
- Поражение нерва при артрите.
- Теносиновиит, тендовагинит.
- Остеоартроз.
- Травмы нерва.
- Врожденные аномалии.
- Полиневропатии при сахарном диабете и других соматических заболеваниях.
- Дисгормональные нейропатии.
- Травмы конечностей при подозрении на поражение нерва.
- Состояние после металлоостеосинтеза трубчатых костей (после установки металлических пластин на кость), если есть подозрение на повреждение нерва металлом.
- Нервно-мышечные заболевания.
- «Шлепающая стопа».
Ограничения метода УЗИ
- Невозможность визуализации нервных стволов в местах их прохождения под костными структурами.
- Снижение качества визуализации при глубоком расположении нервного ствола, особенно у пациентов с большим объемом подкожной жировой клетчатки.
Противопоказания. Отсутствуют. Исследование может проводиться также во время беременности.
Дополнительная подготовка: не требуется
Виды патологии периферических нервов, дифференцируемой при УЗИ
- Воспаление. УЗИ выявляет зоны воспаления, которые провоцируют такие симптомы, как онемение, боли, потеря чувствительности и т.д. Чаще всего страдают участки лучевого, локтевого, седалищного и запястного нервов.
- Травмы нервных окончаний. При переломах и вывихах конечностей не исключена вероятность растяжения или нарушения целостности нервных волокон. Удостовериться в наличии/отсутствии такой травмы можно только после просмотра состояния поврежденной области.
- Сдавление. Заболевания опорно-двигательного аппарата, различные травмы и неудачные движения могут привести к образованию компрессионного участка. Последующая деформация костных тканей приводит к образованию остеофитов, которые усугубляют ситуацию. Возможно защемление нерва мягкими тканями, например, вследствие развития новообразования.
- Опухоли. Они поражают преимущественно оболочку нервного пучка. При УЗИ хорошо диагностируется нейрофиброма или шваннома.
- Мортоновская невринома. Межпальцевые нервные окончания начинают утолщаться вследствие активизации опухолевого процесса, вызывая сильные боли в стопе в зоне 3-4 пальца.
- Туннельная невропатия. Характеризуется сдавливанием окончаний костями и сухожилиями. Часто наблюдается синдром запястного канала у людей, проводящих много времени за компьютером.
- Полиневропатии (дизимунные, воспалительные, генетически обусловленные).
Туннельные невропатии. Основные задачи УЗИ туннельных невропатий
- Дифференциальная диагностика с другими причинами поражения периферических нервов.
- Верификация поражения нерва на уровне туннеля.
- Помощь в выборе лечения: консервативное или оперативное.
- При планируемой операции – определение точного места поражения нерва.
- Оценка выраженности поражения и наличия осложнений.
THORACIC OUTLET SYNDROME (TOS)
Cиндром верхней апертуры (TOS синдром) – группа нейроваскулярных симптомов верхних конечностей, обусловленных компрессией сосудисто-нервного пучка структурами верхней апертуры грудной клетки.
Сосудисто-нервный пучок снизу ограничен первым ребром, спереди – передней лестничной мышцей, а его задней границей служит средняя лестничная мышца.
Виды TOS
От того, что именно сдавливается в межлестничном промежутке, зависит и проявление заболевания:
- «Нервный» тип: в 95% случаев происходит сдавливание нервов.
- «Венозный» тип: в 3-4% всех случаев происходит сдавление вен, при этом нередко в этом месте начинает образовываться тромб. Постепенно нарастают боли в руке, проявляется её отёк.
- «Артериальный» тип: в 1-2% случаев происходит сдавление артерий, и вследствие нарушения кровотока постепенно начинается ишемия – боли, похолодание, покалывание.
- Нередко сочетание нескольких форм.
Симптомы TOS
- Онемение всей руки.
- Нарушение сна из-за онемения и боли.
- Боль, онемение и покалывание в мизинце и безымянном пальцах, а также по внутренней поверхности предплечья. Боль по всей длине конечности.
- Боль и покалывание в области шеи и плеч (подъем груза усиливает боль).
- Признаки плохого кровообращения в кисти или предплечье: голубоватый цвет, холодные, опухшие руки.
- Слабость мышц рук.
Причины TOS
- Последствия травм, в том числе автомобильных (хлестовых).
- Длительно повторяющиеся нагрузки (например, работа с клавиатурой компьютера).
- Дополнительное шейное ребро.
- Перегрузка лестничных мышц длительным кашлем, одышкой, длительным напряжением (вынужденные позы в работе).
- Блокада и верхний подвывих первого ребра.
- Нарушение осанки.
- Перегрузка при занятиях спортом.
- Опухоль Панкоста.
- Люди с длинными шеями и сутулостью более склонны к развитию этого состояния из-за дополнительного давления на нервы и кровеносные сосуды.
ЧТО МОЖНО УВИДЕТЬ на УЗИ при TOS
- Компрессия сосудисто-нервного пучка при динамических пробах.
- Наличие усиленного рисунка мышцы.
- Очаги фиброза.
- Аномалии развития.
- Шейное ребро.
- Стенозы, тромбозы артерий и вен.
Невролиз и декомпрессия нерва — ход операции
Имеются противопоказания. Необходима консультация специалиста.
Невролиз – операция для высвобождения нерва, сдавленного рубцовыми спайками. В некоторых случаях нерв может быть сращен с ними.
Процедура проводится при растяжениях или травмах нервных узлов, а также при их компрессии (сдавливании). Оперативное вмешательство направлено на восстановление проводимости поврежденных нервов и устранение факторов, которые могли привести к защемлению нерва — удаляются спайки, рубцы, тканевые структуры, т.е. проводится декомпрессия нерва.
Виды операции
Невролиз бывает наружный и внутренний. Обычно назначается первый вариант. Хирург удаляет образования, сдавливающие нерв. Эта методика эффективна, если рубцевание произошло именно в окружающих нерв структурах. Внутренний невролиз назначается в особых случаях – если соединительнотканный компонент находится между нервными пучками и проходит через нервный ствол.
Показания к проведению невролиза
- Любые поражения периферических нервов для сохранения их целостности.
- Карпальный синдром.
- Растяжения нервов из-за травмы.
- Поражения нерва и кости одновременно.
- Аневризмы с причастными нервами травматического происхождения.
- Псевдоневромы.
- Частичные поражения нервов.
- Травмирование плечевого сплетения.
- Повреждения пальцевых нервов ввиду неудачного шва нерва.
- Синдром «висящей кисти».
- Травмирование локтевого нерва, негативно влияющее на двигательную активность.
- Снижение чувствительности при поражении подколенного нерва.
- Защемление седалищного нерва на фоне нестерпимой боли и отсутствия возможности нормально ходить.
Диагностика и подготовка к оперативному вмешательству
Сначала врач собирает анамнез и выясняет первопричину проблемы. Для этого могут быть назначены следующие виды диагностики:
- КТ;
- МРТ;
- рентгенография пораженных участков;
- проверка на электровозбудимость нерва;
- пробы на чувствительность;
- тесты на способность суставов нормально двигаться.
При выборе метода лечения учитывается срок давности травмы, степень поражения нерва, характер повреждения, операции в анамнезе, степень рубцевания и сопутствующие патологии.
Ход операции
Операция может проходить под местной анестезией или общим наркозом. Для ее проведения используются микрохирургические инструменты и микроскоп. Нерв обнажается в пределах здоровых тканей и постепенно выделяется из рубцового комплекса. Одновременно удаляются измененные окружающие ткани. Удаляют остатки рубца, которые окружают нерв как футляр. Для освобожденного нерва создается ложе между мышцами, в которое он укладывается. Это ложе нужно, чтобы не было дальнейших рубцовых сращений, деформаций нерва и его сдавления. Нерв размещается в ложе так, чтобы мышцы покрывали его, но чтобы при этом он не соприкасался с апоневрозом, кожей, фасциями. Операционная рана ушивается.
Противопоказания
Основные противопоказания:
• инфекция в активной фазе;
• сепсис;
• прием разжижающих кровь препаратов;
• аллергия на компоненты наркоза.
Реабилитация после декомпрессии нерва
После операции конечность нужно обездвижить на 2-3 недели, зафиксировав гипсовой лангетой суставы – выше- и нижележащие. Положение конечности должно быть таким, чтобы нерв как можно меньше натягивался. Пациенту может быть назначен массаж, физиотерапия, ЛФК в периоде реабилитации. Эффективность операции проявляется сразу — пропадает боль, восстанавливается чувствительность.
Боль в пояснице и защемление седалищного нерва. Лечение и профилактика.
Роль в пояснице и ягодице, с иррадиацией вниз по ноге называют пояснично-крестцовым радикулитом. Причина радикулита — это раздражение спинномозговых нервов в области крестца и поясничного отдела позвоночника. Иногда воздействие на нервы ниже позвоночника вдоль ноги. Частая причина – сдавление нерва протрузией межпозвонкового диска в поясничном отделе позвоночника и\или сдавление седалищного нерва грушевидной мышцей. Сдавление седалищного нерва болезненно, и чтобы не усугублять ситуацию необходимо как можно раньше устранить его «защемление».
Спинномозговые нервы в поясничном отделе выходят из позвоночника и часть из них, соединяясь формирует седалищный нерв. Седалищный нерв выходит из таза через седалищное отверстие. Грушевидная мышца располагается под ягодицами. Она прикреплена к крестцу (треугольному костному образованию), располагающемуся между костями таза и поясничным отделом позвоночника.
Вторая часть грушевидной мышцы крепится сухожилием к большому вертелу бедренной кости. Проблемы в грушевидной мышце влияют на седалищный нерв, потому, что он проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы воздействуют на седалищный нерв и вызывают симптомы радикулита (боли в пояснице и ягодицах).
При протрузии в поясничном отделе в области поясницы и таза также возникают болезненные ощущения. Поэтому при устранении боли в пояснице и области таза, когда боль ещё и распространяется по задней поверхности бедра важно устранять причину данных нарушений как в пояснице, так и в области крестца и ягодиц.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. К нарушениям приводит спазмированность мышц поясницы и грушевидной мышцы. Грушевидная мышца воспаляется, сокращается и давит на нерв. Воспаление постепенно стихает, но спазм мышцы сохраняется. Поэтому при воспалении важно применять противовоспалительные средства, но главное воздействие нужно направить на устранение причины сдавления нервов – спазмированности мышц поясницы и ягодиц.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что приводит к уплотнению мышечной ткани мышцы (это тоже фактор давления на нерв).
Поэтому важно начинать разгрузку спазмированных мышц как можно раньше! Чаще, синдром грушевидной мышцы проявляется болью по задней поверхности бедра (в ягодице). Боль возникает с одной стороны (но иногда ощущения с обеих сторон). Боль может иррадиировать в стопу, напоминая симптоматику грыжи диска поясничного отдела позвоночника. Нарушения чувствительности и слабость в ноге бывают крайне редко. У некоторых пациентов возникает ощущение покалывания в ноге.
Пациентам не комфортно сидеть, и они избегают сидения. А если садятся, то приподнимают больную сторону, а не садятся ровно
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Назначают один из методов диагностики:
- УЗИ поясничного отдела позвоночника – выявляет протрузию межпозвонкового диска и локализацию сдавления нерва.
- Рентгенография – определяет степень дегенеративных изменений в илеосакральных суставах и позвоночнике.
- МРТ более детально визуализирует морфологические изменения в области таза и в позвоночнике.
Лечение и профилактика. Современные технологии Sacrus
Альтернативный и безопасный метод устранения спазма паравертебральных мышц позвоночника и грушевидной мышцы — это мануальная терапия с растяжением грушевидной мышцы. Особенно глубоко можно проработать и разгрузить грушевидную мышцу с помощью глубокого аппаратного воздействия «Sacrus».
Устранение сдавления седалищного нерва выполняют в положении лежа на спине. У аппарата «Sacrus» специфическая конструкция, которая изолирует и возвышает крестец («хвостовая» часть позвоночника) под действием силы тяжести тела (таза), помогает расслабиться мышечно-связочному аппарату таза и поясницы, выравнивает и восстанавливает мышечный баланс от крестца к бедрам и вдоль позвоночника. Закругленные пары шипов на разных сегментах аппарата «Sacrus» локально воздействуют на триггерные (пусковые) зоны крестца и копчика, глубоко разгружая как мышечно-связочные, так и костные структуры.
Так происходит расслабление грушевидной и других мышц таза, что обеспечивает устранение болей и восстановление состояния и функции седалищного нерва. С помощью устройства «Sacrus» за 3-5 сеансов уходит напряжение, дисбаланс и дискомфорт, а с ними и нарушения, которые беспокоили вас.
Важно учесть! В ходе коррекции удается расслабить глубокие мышцы и связки, но при значительных напряжениях восстановить нормальный тонус не всегда получается. Если напряжение осталось, то возможен небольшой возврат, но никогда — до начального уровня. На следующем сеансе мы углубляем расслабление зоны крестца и при необходимости затылка, и так от сеанса к сеансу. Даже при значительных дисфункциях 5-8 сеансов снимается напряжение и болезненность в области таза.
Отличие от других аппаратов и тренажеров.
Распространенные аппараты (массажные, ипликатор, свинг-машина и т.д.) воздействуют на поверхностные мышцы спины и без коррекции связочного аппарата таза, поэтому они могут лишь улучшить кровообращение и даже немного расслабить вас. «Sacrus» по своему принципу действия и конструкции обеспечивает устранение как раз ПРИЧИНЫ нарушений в позвоночнике – мышечно-связочном напряжении и смещении крестца и/или основания черепа.
Sacrus действует на основе мягкой, глубокой остеопатической разгрузки зоны крестца, диафрагмы и черепа, расслабляя связки и восстанавливая в них нужный баланс.
Такое воздействие в области крестца и таза устраняет 76% дисфункций в области таза, крестца, копчика, нижних конечностей и позвоночника. Кроме того, воздействие через рефлекторные зоны позволяет дополнительно расслабить околопозвоночные мышцы, улучшить нервную импульсацию к внутренним органам и кровообращение органов малого таза.
Результаты коррекции крестца показали, что достигнутые результаты стабильны и при выполнении поддерживающих лечебных упражнений из нашей методики и профилактических разгрузок таза и головы с Sacrus пациенты чувствуют себя с небывалой ранее легкостью в теле.
Для разгрузки грушевидной мышцы и устранения защемленный ею седалищный нерв необходимо разместить «Sacrus» прямо под крестец так, что узкая его часть ложиться под копчик, а широкая под нижнюю часть поясницы. Ноги при этом должны быть согнуты в коленях. Разгрузка и расслабление на «Sacrus» является наиболее важной частью восстановления баланса мышц и связок. При этом, нужно стабилизировать шею, подложив под неё валик или подушку.
В первые несколько процедур, для некоторых, может быть неудобно сразу ровно установить «Sacrus». Просто найти «крестец» может быть сложно сразу. Крестец располагается ниже талии, в виде треугольника с заужением в самом конце, переходящим в копчик. «Sacrus» имеет анатомически близкую конструкцию к крестцу, поэтому за пару процедур двигая руками «Sacrus» вверх к талии и вниз к ногам на 1-2 см, вы верно почувствуете, когда крестец ровно погружается на «Sacrus». Последняя пара аккупунктурных шипов аппарата при этом будет располагаться вдоль копчика, позволяя связкам копчика лучше расслабиться, а разгрузка крестца обеспечит плавное восстановление подвижности и положения копчика.
Ваша спина будет слегка изогнута, поэтому для наибольшего комфорта процедуры разгрузки крестца – стоит под поясницу расположить валик или свернутое полотенце.
После размещения «Sacrus» в правильном положении, выпрямите ноги и расслабляйтесь, дыхание должно быть ровным и спокойным!
При болях в области таза часто одна из подвзошно-поясничных мышц ослаблена. Изометрическое упражнение позволит укрепить эту мышцу. Из положения «Sacrus» под крестцом согните ногу в колене со стороны ослабленной мышцы, а ладонью упритесь в её колено. Далее на 5-7 секунд давите коленом на ладонь, рука при этом не сгибается. После этого сразу расслабляйтесь. Убедитесь, что вы выдыхаете в течение этих 5-7 секунд напряжения.
Прорабатывая каждую сторону крестца в отдельности можно лежа на «Sacrus» поочередно ставить ногу, согнутую в колене на стопу.
При синдроме грушевидной мышце и сдавлении седалищного нерва дополнительно необходимо провести расслабление грушевидной мышцы.
Отложите «Sacrus» в сторону, голень левой ноги закиньте на бедро перед коленом правой согнутой ноги. Руками обхватите под коленом правой ноги и тяните плавно на выдохе колено к себе в течение 5 секунд. Сделайте это упражнение 3 раза для каждой ноги (грушевидной мышцы). Такая специальная техника глубокого воздействия на связки и мышцы позволяет также вернуть эластичность грушевидной мышце.
В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Усиленное растяжение грушевидной мышцы после разгрузки крестцово-копчиковой зоны аппаратом «Sacrus»
Завершающее растяжение грушевидной мышцы после разгрузки крестцово-копчиковой зоны аппаратом «Sacrus»
Результат:
После глубокой разгрузки поясничного отдела позвоночника и грушевидной мышцы c помощью аппарата «Sacrus» устраняется перегрузка мышц поясницы и таза, благодаря чему устраняется компрессия межпозвонковых дисков поясницы и обеспечивается расслабление грушевидной мышцы. Таким образом, мы устраняем сдавление седалищного нерва, после чего болезненность в области поясницы и таза исчезает.
Дополнительные упражнения на растяжку грушевидной мышцы после разгрузки поясницы и таза на аппарате «Sacrus» обеспечивают закрепление терапевтического результата и скорейшее восстановление нормального самочувствии и активности.
Подробнее ознакомиться с аппаратом и методикой коррекции можно в разделе о продукте, в видео ролике или по телефону 8-800-777-82-15.
Специализированное научно-практическое издания для ветеринарных врачей и студентов ветеринарных ВУЗов.
Выпуски журнала по годам
Контакты журналаvetpeterburg
Подпишись на новости
Вы можете подписаться на нашу новостную рассылку.
Для этого нужно заполнить форму, указав ваш почтовый e-mail.
Рассылка осуществляется не более 5-6 раз в год.
Администрация сайта никогда ни при каких обстоятельствах не разглашает и не передает другим лицам данные о пользователях сайта.
Покупка бумажной версии Чтобы приобрести бумажную версию журнала необходимо оформить заказ и оплатить его онлайн.
Доставка выполняется Почтой России.
Стоимость экземпляра журнала указанна с учетом доставки.
По вопросам рассылки в другие странны обращайтесь к заместителю главного редактора: [email protected]
Предзаказ Доставка для клиник
Для ветеринарных клиник г. Санкт-Петербурга и Лен. области.
Доставка производится курьером на адрес клиники в количестве одного экземпляра.
Для оформления доставки необходимо заполнить форму. Подписка на доставку оформляется один раз и действует до тех пор, пока представитель вашей организации не подаст заявку на отмену доставки.
Оформить доставку
Причины, симптомы, лечение, профилактика и обезболивание
Обзор
Истинный ишиас — это повреждение или раздражение седалищного нерва, которое начинается в области ягодиц / ягодиц.Что такое радикулит?
Ишиас — это нервная боль, вызванная травмой или раздражением седалищного нерва, которая возникает в области ягодиц / ягодиц. Седалищный нерв — самый длинный и толстый (почти на ширину пальца) нерв в организме. На самом деле он состоит из пяти нервных корешков: два из нижней части спины, называемой поясничным отделом позвоночника, и три из последней части позвоночника, называемой крестцом.Пять нервных корешков вместе образуют правый и левый седалищный нерв. С каждой стороны тела по одному седалищному нерву проходит через бедра, ягодицы и вниз по ноге, заканчиваясь чуть ниже колена. Затем седалищный нерв разветвляется на другие нервы, которые проходят вниз по вашей ноге к ступне и пальцам ног.
Истинное повреждение седалищного нерва «ишиас» на самом деле встречается редко, но термин «ишиас» обычно используется для описания любой боли, которая возникает в пояснице и распространяется вниз по ноге.Общим для этой боли является повреждение нерва — раздражение, воспаление, защемление или сдавливание нерва в пояснице.
Если у вас «ишиас», вы испытываете легкую или сильную боль в любом месте на пути седалищного нерва, то есть в любом месте от нижней части спины, через бедра, ягодицы и / или вниз по ногам. Это также может вызвать мышечную слабость в ноге и ступне, онемении в ноге и неприятном покалывании иглами в ноге, ступне и пальцах ног.
На что похож боль ишиас?
Люди описывают боль при ишиасе по-разному, в зависимости от ее причины. Некоторые люди описывают боль как резкую, стреляющую или приступы боли. Другие описывают эту боль как «жгучую», «электрическую» или «колющую».
Боль может быть постоянной или приходить и уходить. Кроме того, боль в ноге обычно сильнее, чем в пояснице. Боль может усиливаться, если вы сидите или стоите в течение длительного времени, когда вы встаете или когда скручиваете верхнюю часть тела.Вынужденные и резкие движения тела, такие как кашель или чихание, также могут усилить боль.
Может ли ишиас на обеих ногах?
Ишиас обычно поражает только одну ногу за раз. Тем не менее, радикулит может развиться на обеих ногах. Дело просто в том, где нерв ущемляется вдоль позвоночника.
Ишиас возникает внезапно или для его развития требуется время?
Ишиас может возникнуть внезапно или постепенно. Это зависит от причины.Грыжа диска может вызвать внезапную боль. Артрит позвоночника со временем развивается медленно.
Насколько распространен ишиас?
Ишиас — очень частая жалоба. Около 40% людей в США когда-нибудь в течение жизни страдают ишиасом. Боль в спине — третья по частоте причина посещения врача.
Каковы факторы риска ишиаса?
У вас повышенный риск развития ишиаса, если вы:
- Имеете травму / предыдущую травму: Травма поясницы или позвоночника повышает риск развития ишиаса.
- Живая жизнь: При нормальном старении происходит естественный износ костной ткани и дисков в позвоночнике. Нормальное старение может подвергнуть нервы риску травмы или защемления из-за изменений и сдвигов в костях, дисках и связках.
- Полнели: Ваш позвоночник похож на вертикальный подъемный кран. Ваши мышцы — это противовес. Вес, который вы несете перед собой, — это то, что должен поднять ваш позвоночник (подъемный кран). Чем больше у вас вес, тем больше должны работать мышцы спины (противовесы).Это может привести к растяжению спины, болям и другим проблемам со спиной.
- Отсутствие сильного стержня: «Ядро» — это мышцы спины и живота. Чем сильнее ваш корпус, тем больше у вас поддержки для поясницы. В отличие от области груди, где грудная клетка обеспечивает поддержку, единственная поддержка для нижней части спины — это мышцы.
- Имейте активную физическую работу: Работа, требующая подъема тяжестей, может увеличить риск возникновения проблем с поясницей и использования спины, или работа с длительным сидением может повысить риск возникновения проблем с поясницей.
- Отсутствие правильной осанки в тренажерном зале: Даже если вы в хорошей физической форме и активны, вы все равно можете быть подвержены ишиасу, если не соблюдаете правильную форму тела во время подъема тяжестей или других силовых тренировок.
- У вас диабет: Диабет увеличивает вероятность повреждения нервов, что увеличивает вероятность развития радикулита.
- Есть остеоартрит: Остеоартрит может вызвать повреждение позвоночника и подвергнуть нервы риску травмы.
- Вести малоподвижный образ жизни: Сидеть в течение длительного периода времени, не делать упражнений и поддерживать подвижность, гибкость и тонус мышц, может увеличить риск развития радикулита.
- Дым: Никотин, содержащийся в табаке, может повредить ткани позвоночника, ослабить кости и ускорить износ позвоночных дисков.
Является ли вес во время беременности причиной, по которой так много беременных страдает ишиасом?
Это правда, что радикулит часто встречается при беременности, но увеличение веса не является основной причиной возникновения ишиаса у беременных.Лучшее объяснение состоит в том, что определенные гормоны беременности вызывают ослабление связок. Связки скрепляют позвонки, защищают диски и сохраняют стабильность позвоночника. Ослабленные связки могут вызвать нестабильность позвоночника и привести к скольжению дисков, что приведет к защемлению нервов и развитию радикулита. Вес и положение ребенка также могут оказывать давление на нерв.
Хорошая новость в том, что есть способы облегчить боль в седалищном нём во время беременности, и боль уходит после родов.Могут помочь физиотерапия и массаж, теплый душ, тепло, лекарства и другие меры. Если вы беременны, обязательно соблюдайте правильную осанку во время беременности, чтобы облегчить боль.
Симптомы и причины
Что вызывает радикулит?
Ишиас может быть вызван несколькими различными заболеваниями, в том числе:
- Грыжа или смещение межпозвоночного диска, которое вызывает давление на нервный корешок. Это наиболее частая причина ишиаса. От 1% до 5% всех жителей США.У С. в какой-то момент жизни соскользнет диск. Диски — это амортизирующие прокладки между позвонками позвоночника. Давление со стороны позвонков может вызвать выпуклость (грыжу) гелеобразного центра диска из-за слабости в его внешней стенке. Когда грыжа межпозвоночного диска происходит с позвонком в пояснице, она может давить на седалищный нерв.
- Дегенеративная болезнь диска — это естественный износ межпозвонковых дисков. Износ дисков сокращает их высоту и приводит к сужению нервных проходов (стеноз позвоночного канала).Стеноз позвоночного канала может привести к защемлению корешков седалищного нерва на выходе из позвоночника.
- Стеноз позвоночного канала — это аномальное сужение позвоночного канала. Это сужение уменьшает доступное пространство для спинного мозга и нервов.
- Спондилолистез — это смещение одного позвонка так, чтобы он не совпадал с расположенным над ним позвонком, сужение отверстия, через которое выходит нерв. Вытянутый позвоночник может защемить седалищный нерв.
- Остеоартроз.Костные шпоры (неровные края кости) могут образовываться в стареющих позвоночниках и сдавливать нижние нервы спины.
- Травма поясничного отдела позвоночника или седалищного нерва.
- Опухоли в поясничном отделе позвоночного канала, сдавливающие седалищный нерв.
- Синдром грушевидной мышцы — это состояние, которое развивается, когда грушевидная мышца, небольшая мышца, расположенная глубоко в ягодицах, становится напряженной или спазматической. Это может вызвать давление на седалищный нерв и вызвать его раздражение. Синдром грушевидной мышцы — необычное нервно-мышечное заболевание.
- Синдром конского хвоста — редкое, но серьезное заболевание, которое поражает нервный пучок в конце спинного мозга, называемый конским хвостом. Этот синдром вызывает боль в ноге, онемение вокруг ануса и потерю контроля над кишечником и мочевым пузырем.
Каковы симптомы ишиаса?
Симптомы ишиаса включают:
- Боль от умеренной до сильной в пояснице, ягодицах и ниже по ноге.
- Онемение или слабость в нижней части спины, ягодицах, ногах или ступнях.
- Боль, усиливающаяся при движении; потеря движения.
- Ощущение «булавок и игл» в ногах, пальцах ног или ступнях.
- Потеря контроля над кишечником и мочевым пузырем (из-за конского хвоста).
Диагностика и тесты
Тест с подъемом прямой ноги помогает определить точку боли. Этот тест помогает определить проблему с диском.Как диагностируется радикулит?
Сначала ваш лечащий врач изучит вашу историю болезни. Затем они спросят о ваших симптомах.
Во время медицинского осмотра вас попросят пройтись, чтобы ваш лечащий врач мог видеть, как ваш позвоночник выдерживает ваш вес. Вас могут попросить пройтись на носках и пятках, чтобы проверить силу икроножных мышц. Ваш врач также может сделать тест на поднятие прямой ноги. Для этого теста вам нужно лечь на спину с прямыми ногами. Ваш врач будет медленно поднимать каждую ногу и отмечать точку, в которой начинается ваша боль. Этот тест помогает точно определить пораженные нервы и определить, есть ли проблема с одним из ваших дисков.Вам также будет предложено выполнить другие упражнения на растяжку и движения, чтобы определить боль и проверить гибкость и силу мышц.
В зависимости от того, что ваш лечащий врач обнаружит во время медицинского осмотра, могут быть выполнены визуализация и другие тесты. Сюда могут входить:
- Рентген позвоночника для выявления переломов позвоночника, проблем с дисками, инфекций, опухолей и костных шпор.
- Магнитно-резонансная томография (МРТ) или компьютерная томография (КТ) для просмотра подробных изображений костей и мягких тканей спины.МРТ может показать давление на нерв, грыжу диска и любое артритное состояние, которое может давить на нерв. МРТ обычно назначают для подтверждения диагноза ишиаса.
- Исследование скорости нервной проводимости / электромиография для изучения того, насколько хорошо электрические импульсы проходят через седалищный нерв, и реакции мышц.
- Миелограмма, чтобы определить, позвонки или диски вызывают боль.
Ведение и лечение
Как лечится радикулит?
Цель лечения — уменьшить боль и повысить подвижность.В зависимости от причины, многие случаи ишиаса проходят со временем с помощью простых средств ухода за собой.
Процедуры по уходу за собой включают:
- Прикладывание льда и / или горячих компрессов: Во-первых, используйте пакеты со льдом, чтобы уменьшить боль и отек. Приложите к пораженному участку пакеты со льдом или пакет замороженных овощей, завернутый в полотенце. Применяйте на 20 минут несколько раз в день. По прошествии первых нескольких дней переключитесь на горячий компресс или грелку. Применяйте на 20 минут за раз.Если вы все еще испытываете боль, переключайтесь между горячими и холодными компрессами — в зависимости от того, какое из них лучше всего снимает дискомфорт.
- Прием лекарств, отпускаемых без рецепта: Принимайте лекарства для уменьшения боли, воспаления и отека. Многие распространенные безрецептурные препараты этой категории, называемые нестероидными противовоспалительными препаратами (НПВП), включают аспирин, ибупрофен (Адвил®, Мотрин®) и напроксен (Напросин®, Алев®). Будьте осторожны, если решите принять аспирин. У некоторых людей аспирин может вызывать язвы и кровотечения.Если вы не можете принимать НПВП, вместо них можно принять ацетаминофен (Тайленол®).
- Выполнение легкой растяжки: Изучите правильную растяжку у инструктора, имеющего опыт работы с болями в пояснице. Работайте над другими общеукрепляющими, укрепляющими мышцы кора и аэробными упражнениями.
Как долго мне следует пробовать самостоятельно лечить ишиас, прежде чем обратиться к врачу?
Каждый человек с ишиасом индивидуален. Тип боли может быть разным, интенсивность боли разная и причина боли может быть разной.У некоторых пациентов сначала можно попробовать более агрессивное лечение. Однако, вообще говоря, если шестинедельное испытание консервативных методов самообслуживания, таких как лед, тепло, растяжка, лекарства, отпускаемые без рецепта, не принесло облегчения, пора вернуться к медицинскому работнику и попробовать другое лечение. параметры.
Другие варианты лечения включают:
- Лекарства, отпускаемые по рецепту: Ваш лечащий врач может назначить миорелаксанты, такие как циклобензаприн (Amrix®, Flexeril®), для облегчения дискомфорта, связанного с мышечными спазмами.Другие лекарства с обезболивающим действием, которые можно попробовать, включают трициклические антидепрессанты и противосудорожные препараты. В зависимости от вашего уровня боли рецептурные обезболивающие могут быть использованы на ранних этапах вашего плана лечения.
- Физиотерапия: Цель физиотерапии — найти упражнения, которые уменьшают ишиас за счет уменьшения давления на нерв. Программа упражнений должна включать упражнения на растяжку для улучшения гибкости мышц и аэробные упражнения (такие как ходьба, плавание, водная аэробика).Ваш лечащий врач может направить вас к физиотерапевту, который вместе с вами разработает индивидуальную программу упражнений на растяжку и аэробику, а также порекомендует другие упражнения для укрепления мышц спины, живота и ног.
- Спинальные инъекции : Инъекция кортикостероида, противовоспалительного лекарства, в нижнюю часть спины может помочь уменьшить боль и отек вокруг пораженных нервных корешков. Инъекции обеспечивают кратковременное (обычно до трех месяцев) обезболивание и проводятся под местной анестезией в амбулаторных условиях.Во время инъекции вы можете почувствовать давление, жжение или покалывание. Спросите своего лечащего врача о том, сколько инъекций вы можете получить, и о рисках инъекций.
- Альтернативные методы лечения: Альтернативные методы лечения становятся все более популярными и используются для лечения и купирования всех видов боли. Альтернативные методы облегчения боли в седалищном поясе включают манипуляции с позвоночником у лицензированного мануального терапевта, йогу или иглоукалывание. Массаж может помочь при мышечных спазмах, которые часто возникают вместе с радикулитом.Биологическая обратная связь — это способ помочь справиться с болью и снять стресс.
Когда рассматривается операция?
Операция на позвоночнике обычно не рекомендуется, если у вас не улучшилось состояние с помощью других методов лечения, таких как растяжка и медикаменты, если у вас усиливается боль, у вас сильная слабость в мышцах нижних конечностей или если вы потеряли контроль над мочевым пузырем или кишечником.
Как скоро будет рассмотрен вопрос об операции, зависит от причины ишиаса. Хирургическое вмешательство обычно рассматривается в течение года после появления постоянных симптомов.Сильная и неослабевающая боль, мешающая вам стоять или работать, и вы были госпитализированы, потребует более агрессивного лечения и сокращения сроков до операции. Потеря контроля над мочевым пузырем или кишечником может потребовать экстренного хирургического вмешательства, если будет определено, что это синдром конского хвоста.
Целью операции на позвоночнике при боли в седалищном поясе является снятие давления на защемленные нервы и обеспечение устойчивости позвоночника.
Хирургические варианты лечения ишиаса включают:
Микродискэктомия: Это минимально инвазивная процедура, используемая для удаления фрагментов грыжи межпозвоночного диска, сдавливающих нерв.
- Ламинэктомия : В этой процедуре удаляется пластинка (часть позвоночной кости; крыша позвоночного канала), которая оказывает давление на седалищный нерв.
Сколько времени длится операция на позвоночнике и каково типичное время восстановления?
Дискэктомия и ламинэктомия обычно занимают от одного до двух часов. Время восстановления зависит от вашей ситуации; Ваш хирург сообщит вам, когда вы сможете вернуться к полноценной деятельности.Обычно время, необходимое для восстановления, составляет от шести недель до трех месяцев.
Каковы риски операции на позвоночнике?
Хотя эти процедуры считаются очень безопасными и эффективными, все операции сопряжены с риском. Риски операции на позвоночнике включают:
Какие осложнения связаны с радикулитом?
Большинство людей полностью выздоравливают от радикулита. Однако хроническая (продолжающаяся и продолжающаяся) боль может быть осложнением ишиаса. Если защемленный нерв серьезно травмирован, может возникнуть хроническая мышечная слабость, например, «опущенная стопа», когда онемение стопы делает невозможным нормальную ходьбу.Ишиас потенциально может вызвать необратимое повреждение нервов, что приведет к потере чувствительности в пораженных ногах. Немедленно позвоните своему врачу, если вы потеряете чувствительность в ногах или ступнях или у вас возникнут какие-либо проблемы во время восстановления.
Профилактика
Можно ли предотвратить ишиас?
Некоторые источники ишиаса невозможно предотвратить, например, остеохондроз, ишиас вследствие беременности или случайных падений. Хотя предотвратить все случаи ишиаса невозможно, следующие шаги могут помочь защитить вашу спину и снизить риск:
- Поддерживайте хорошую осанку : Соблюдение правильной осанки во время сидения, стоя, подъем предметов и сна помогает уменьшить давление на нижнюю часть спины.Боль может быть ранним признаком того, что вы не настроены должным образом. Если вы почувствуете боль или скованность, поправьте позу.
- Не курите: Никотин снижает кровоснабжение костей. Он ослабляет позвоночник и позвоночные диски, что увеличивает нагрузку на позвоночник и диски и вызывает проблемы со спиной и позвоночником.
- Поддерживайте здоровый вес: Избыточный вес и неправильное питание связаны с воспалением и болью во всем теле. Чтобы похудеть или научиться более здоровому питанию, обратите внимание на средиземноморскую диету.Чем ближе ваш вес к идеальному, тем меньше нагрузка на позвоночник.
- Упражнения регулярно: Упражнения включают в себя растяжку для сохранения гибкости суставов и упражнения для укрепления кора — мышц нижней части спины и живота. Эти мышцы работают, чтобы поддерживать ваш позвоночник. Также не сидите долгое время.
- Выберите физические упражнения, которые с наименьшей вероятностью повредят спину: Подумайте о занятиях с низким уровнем воздействия, таких как плавание, ходьба, йога или тай-чи.
- Защититесь от падений: Носите подходящую обувь, чтобы не загромождать лестницы и пешеходные дорожки, чтобы снизить вероятность падения. Убедитесь, что комнаты хорошо освещены, а в ванных комнатах есть поручни, а на лестницах — перила.
Перспективы / Прогноз
Чего мне ожидать, если мне поставили диагноз ишиас?
Хорошая новость о боли в седалищном поясе заключается в том, что она обычно проходит сама по себе со временем и некоторыми процедурами ухода за собой. Большинство людей (от 80% до 90%) с радикулитом выздоравливают без хирургического вмешательства, и примерно половина из них полностью выздоравливает после эпизода в течение шести недель.
Обязательно обратитесь к своему врачу, если боль при ишиасе не уменьшается и у вас есть опасения, что вы не выздоравливаете так быстро, как хотелось бы.
Жить с
Когда мне следует связаться с поставщиком медицинских услуг?
Немедленно обратитесь за медицинской помощью, если у вас возникнут:
- Сильная боль в ноге, длящаяся более нескольких часов, невыносимая.
- Онемение или мышечная слабость в той же ноге.
- Потеря контроля над кишечником или мочевым пузырем.Это может быть связано с состоянием, называемым синдромом конского хвоста, которое поражает пучки нервов в конце спинного мозга.
- Внезапная и сильная боль в результате дорожно-транспортного происшествия или другой травмы.
Даже если ваш визит не оказался экстренным, лучше всего его проверить.
Является ли седалищный нерв единственным источником боли при ишиасе?
Нет, седалищный нерв — не единственный источник того, что обычно называют «радикулитом» или болью при ишиасе.Иногда источник боли находится выше в поясничном отделе позвоночника и вызывает боль перед бедром или в области бедра. Эту боль до сих пор называют ишиасом.
Как определить, вызвана ли боль в бедре проблемой тазобедренного сустава или ишиасом?
Проблемы с бедром, такие как артрит бедра, обычно вызывают боль в паху, боль, когда вы переносите вес на ногу или когда ее двигаете.
Если ваша боль начинается в спине и перемещается или распространяется в сторону бедра или вниз по ноге, и у вас есть онемение, покалывание или слабость в ноге, наиболее вероятной причиной является ишиас.
Радикулопатия — это то же самое, что ишиас?
Радикулопатия — это более широкий термин, который описывает симптомы, вызванные защемлением нерва в позвоночнике. Ишиас — это особый и наиболее распространенный тип радикулопатии.
Стоит ли отдыхать, если у меня радикулит?
Может потребоваться отдых и изменение активности и уровня активности. Однако чрезмерный отдых, постельный режим и отсутствие физической активности могут усугубить вашу боль и замедлить процесс заживления. Важно поддерживать как можно больше активности, чтобы мышцы оставались гибкими и сильными.
Перед тем, как начать собственную программу упражнений, сначала обратитесь к врачу или специалисту по позвоночнику, чтобы поставить правильный диагноз. Этот медицинский работник направит вас к подходящему физиотерапевту или другому специалисту по физическим упражнениям или механике тела, чтобы разработать программу упражнений и укрепления мышц, которая лучше всего подходит для вас.
Может ли ишиас вызвать отек ноги и / или лодыжки?
Ишиас, вызванный грыжей межпозвоночного диска, стенозом позвоночника или костной шпорой, сдавливающей седалищный нерв, может вызвать воспаление или отек пораженной ноги.Осложнения синдрома грушевидной мышцы также могут вызвать отек ноги.
Связаны ли синдром беспокойных ног, рассеянный склероз, синдром запястного канала, подошвенный фасциит, опоясывающий лишай или бурсит с ишиасом?
Хотя все эти состояния влияют либо на спинной мозг, нервы, мышцы, связки или суставы и могут вызывать боль, ни одно из них напрямую не связано с радикулитом. Основные причины этих состояний разные. Ишиас поражает только седалищный нерв. При этом наиболее похожим заболеванием является синдром запястного канала, который также включает сдавление нерва.
Последнее слово о радикулите. . . .
В большинстве случаев ишиас не требует хирургического вмешательства. Обычно достаточно времени и ухода за собой. Однако, если простые процедуры по уходу за собой не уменьшают вашу боль, обратитесь к врачу. Ваш лечащий врач может подтвердить причину вашей боли, предложить другие варианты лечения и / или направить вас к другим специалистам по охране здоровья позвоночника, если это необходимо.
Причины, симптомы, лечение, профилактика и обезболивание
Обзор
Истинный ишиас — это повреждение или раздражение седалищного нерва, которое начинается в области ягодиц / ягодиц.Что такое радикулит?
Ишиас — это нервная боль, вызванная травмой или раздражением седалищного нерва, которая возникает в области ягодиц / ягодиц. Седалищный нерв — самый длинный и толстый (почти на ширину пальца) нерв в организме. На самом деле он состоит из пяти нервных корешков: два из нижней части спины, называемой поясничным отделом позвоночника, и три из последней части позвоночника, называемой крестцом. Пять нервных корешков вместе образуют правый и левый седалищный нерв. С каждой стороны тела по одному седалищному нерву проходит через бедра, ягодицы и вниз по ноге, заканчиваясь чуть ниже колена.Затем седалищный нерв разветвляется на другие нервы, которые проходят вниз по вашей ноге к ступне и пальцам ног.
Истинное повреждение седалищного нерва «ишиас» на самом деле встречается редко, но термин «ишиас» обычно используется для описания любой боли, которая возникает в пояснице и распространяется вниз по ноге. Общим для этой боли является повреждение нерва — раздражение, воспаление, защемление или сдавливание нерва в пояснице.
Если у вас «ишиас», вы испытываете легкую или сильную боль в любом месте на пути седалищного нерва, то есть в любом месте от нижней части спины, через бедра, ягодицы и / или вниз по ногам.Это также может вызвать мышечную слабость в ноге и ступне, онемение в ноге и неприятное покалывание иглами в ноге, стопе и пальцах ног.
На что похож боль ишиас?
Люди описывают боль при ишиасе по-разному, в зависимости от ее причины. Некоторые люди описывают боль как резкую, стреляющую или приступы боли. Другие описывают эту боль как «жгучую», «электрическую» или «колющую».
Боль может быть постоянной или приходить и уходить. Кроме того, боль в ноге обычно сильнее, чем в пояснице.Боль может усиливаться, если вы сидите или стоите в течение длительного времени, когда вы встаете или когда скручиваете верхнюю часть тела. Вынужденные и резкие движения тела, такие как кашель или чихание, также могут усилить боль.
Может ли ишиас на обеих ногах?
Ишиас обычно поражает только одну ногу за раз. Тем не менее, радикулит может развиться на обеих ногах. Дело просто в том, где нерв ущемляется вдоль позвоночника.
Ишиас возникает внезапно или для его развития требуется время?
Ишиас может возникнуть внезапно или постепенно.Это зависит от причины. Грыжа диска может вызвать внезапную боль. Артрит позвоночника со временем развивается медленно.
Насколько распространен ишиас?
Ишиас — очень частая жалоба. Около 40% людей в США когда-нибудь в течение жизни страдают ишиасом. Боль в спине — третья по частоте причина посещения врача.
Каковы факторы риска ишиаса?
У вас повышенный риск развития ишиаса, если вы:
- Имеете травму / предыдущую травму: Травма поясницы или позвоночника повышает риск развития ишиаса.
- Живая жизнь: При нормальном старении происходит естественный износ костной ткани и дисков в позвоночнике. Нормальное старение может подвергнуть нервы риску травмы или защемления из-за изменений и сдвигов в костях, дисках и связках.
- Полнели: Ваш позвоночник похож на вертикальный подъемный кран. Ваши мышцы — это противовес. Вес, который вы несете перед собой, — это то, что должен поднять ваш позвоночник (подъемный кран). Чем больше у вас вес, тем больше должны работать мышцы спины (противовесы).Это может привести к растяжению спины, болям и другим проблемам со спиной.
- Отсутствие сильного стержня: «Ядро» — это мышцы спины и живота. Чем сильнее ваш корпус, тем больше у вас поддержки для поясницы. В отличие от области груди, где грудная клетка обеспечивает поддержку, единственная поддержка для нижней части спины — это мышцы.
- Имейте активную физическую работу: Работа, требующая подъема тяжестей, может увеличить риск возникновения проблем с поясницей и использования спины, или работа с длительным сидением может повысить риск возникновения проблем с поясницей.
- Отсутствие правильной осанки в тренажерном зале: Даже если вы в хорошей физической форме и активны, вы все равно можете быть подвержены ишиасу, если не соблюдаете правильную форму тела во время подъема тяжестей или других силовых тренировок.
- У вас диабет: Диабет увеличивает вероятность повреждения нервов, что увеличивает вероятность развития радикулита.
- Есть остеоартрит: Остеоартрит может вызвать повреждение позвоночника и подвергнуть нервы риску травмы.
- Вести малоподвижный образ жизни: Сидеть в течение длительного периода времени, не делать упражнений и поддерживать подвижность, гибкость и тонус мышц, может увеличить риск развития радикулита.
- Дым: Никотин, содержащийся в табаке, может повредить ткани позвоночника, ослабить кости и ускорить износ позвоночных дисков.
Является ли вес во время беременности причиной, по которой так много беременных страдает ишиасом?
Это правда, что радикулит часто встречается при беременности, но увеличение веса не является основной причиной возникновения ишиаса у беременных.Лучшее объяснение состоит в том, что определенные гормоны беременности вызывают ослабление связок. Связки скрепляют позвонки, защищают диски и сохраняют стабильность позвоночника. Ослабленные связки могут вызвать нестабильность позвоночника и привести к скольжению дисков, что приведет к защемлению нервов и развитию радикулита. Вес и положение ребенка также могут оказывать давление на нерв.
Хорошая новость в том, что есть способы облегчить боль в седалищном нём во время беременности, и боль уходит после родов.Могут помочь физиотерапия и массаж, теплый душ, тепло, лекарства и другие меры. Если вы беременны, обязательно соблюдайте правильную осанку во время беременности, чтобы облегчить боль.
Симптомы и причины
Что вызывает радикулит?
Ишиас может быть вызван несколькими различными заболеваниями, в том числе:
- Грыжа или смещение межпозвоночного диска, которое вызывает давление на нервный корешок. Это наиболее частая причина ишиаса. От 1% до 5% всех жителей США.У С. в какой-то момент жизни соскользнет диск. Диски — это амортизирующие прокладки между позвонками позвоночника. Давление со стороны позвонков может вызвать выпуклость (грыжу) гелеобразного центра диска из-за слабости в его внешней стенке. Когда грыжа межпозвоночного диска происходит с позвонком в пояснице, она может давить на седалищный нерв.
- Дегенеративная болезнь диска — это естественный износ межпозвонковых дисков. Износ дисков сокращает их высоту и приводит к сужению нервных проходов (стеноз позвоночного канала).Стеноз позвоночного канала может привести к защемлению корешков седалищного нерва на выходе из позвоночника.
- Стеноз позвоночного канала — это аномальное сужение позвоночного канала. Это сужение уменьшает доступное пространство для спинного мозга и нервов.
- Спондилолистез — это смещение одного позвонка так, чтобы он не совпадал с расположенным над ним позвонком, сужение отверстия, через которое выходит нерв. Вытянутый позвоночник может защемить седалищный нерв.
- Остеоартроз.Костные шпоры (неровные края кости) могут образовываться в стареющих позвоночниках и сдавливать нижние нервы спины.
- Травма поясничного отдела позвоночника или седалищного нерва.
- Опухоли в поясничном отделе позвоночного канала, сдавливающие седалищный нерв.
- Синдром грушевидной мышцы — это состояние, которое развивается, когда грушевидная мышца, небольшая мышца, расположенная глубоко в ягодицах, становится напряженной или спазматической. Это может вызвать давление на седалищный нерв и вызвать его раздражение. Синдром грушевидной мышцы — необычное нервно-мышечное заболевание.
- Синдром конского хвоста — редкое, но серьезное заболевание, которое поражает нервный пучок в конце спинного мозга, называемый конским хвостом. Этот синдром вызывает боль в ноге, онемение вокруг ануса и потерю контроля над кишечником и мочевым пузырем.
Каковы симптомы ишиаса?
Симптомы ишиаса включают:
- Боль от умеренной до сильной в пояснице, ягодицах и ниже по ноге.
- Онемение или слабость в нижней части спины, ягодицах, ногах или ступнях.
- Боль, усиливающаяся при движении; потеря движения.
- Ощущение «булавок и игл» в ногах, пальцах ног или ступнях.
- Потеря контроля над кишечником и мочевым пузырем (из-за конского хвоста).
Диагностика и тесты
Тест с подъемом прямой ноги помогает определить точку боли. Этот тест помогает определить проблему с диском.Как диагностируется радикулит?
Сначала ваш лечащий врач изучит вашу историю болезни. Затем они спросят о ваших симптомах.
Во время медицинского осмотра вас попросят пройтись, чтобы ваш лечащий врач мог видеть, как ваш позвоночник выдерживает ваш вес. Вас могут попросить пройтись на носках и пятках, чтобы проверить силу икроножных мышц. Ваш врач также может сделать тест на поднятие прямой ноги. Для этого теста вам нужно лечь на спину с прямыми ногами. Ваш врач будет медленно поднимать каждую ногу и отмечать точку, в которой начинается ваша боль. Этот тест помогает точно определить пораженные нервы и определить, есть ли проблема с одним из ваших дисков.Вам также будет предложено выполнить другие упражнения на растяжку и движения, чтобы определить боль и проверить гибкость и силу мышц.
В зависимости от того, что ваш лечащий врач обнаружит во время медицинского осмотра, могут быть выполнены визуализация и другие тесты. Сюда могут входить:
- Рентген позвоночника для выявления переломов позвоночника, проблем с дисками, инфекций, опухолей и костных шпор.
- Магнитно-резонансная томография (МРТ) или компьютерная томография (КТ) для просмотра подробных изображений костей и мягких тканей спины.МРТ может показать давление на нерв, грыжу диска и любое артритное состояние, которое может давить на нерв. МРТ обычно назначают для подтверждения диагноза ишиаса.
- Исследование скорости нервной проводимости / электромиография для изучения того, насколько хорошо электрические импульсы проходят через седалищный нерв, и реакции мышц.
- Миелограмма, чтобы определить, позвонки или диски вызывают боль.
Ведение и лечение
Как лечится радикулит?
Цель лечения — уменьшить боль и повысить подвижность.В зависимости от причины, многие случаи ишиаса проходят со временем с помощью простых средств ухода за собой.
Процедуры по уходу за собой включают:
- Прикладывание льда и / или горячих компрессов: Во-первых, используйте пакеты со льдом, чтобы уменьшить боль и отек. Приложите к пораженному участку пакеты со льдом или пакет замороженных овощей, завернутый в полотенце. Применяйте на 20 минут несколько раз в день. По прошествии первых нескольких дней переключитесь на горячий компресс или грелку. Применяйте на 20 минут за раз.Если вы все еще испытываете боль, переключайтесь между горячими и холодными компрессами — в зависимости от того, какое из них лучше всего снимает дискомфорт.
- Прием лекарств, отпускаемых без рецепта: Принимайте лекарства для уменьшения боли, воспаления и отека. Многие распространенные безрецептурные препараты этой категории, называемые нестероидными противовоспалительными препаратами (НПВП), включают аспирин, ибупрофен (Адвил®, Мотрин®) и напроксен (Напросин®, Алев®). Будьте осторожны, если решите принять аспирин. У некоторых людей аспирин может вызывать язвы и кровотечения.Если вы не можете принимать НПВП, вместо них можно принять ацетаминофен (Тайленол®).
- Выполнение легкой растяжки: Изучите правильную растяжку у инструктора, имеющего опыт работы с болями в пояснице. Работайте над другими общеукрепляющими, укрепляющими мышцы кора и аэробными упражнениями.
Как долго мне следует пробовать самостоятельно лечить ишиас, прежде чем обратиться к врачу?
Каждый человек с ишиасом индивидуален. Тип боли может быть разным, интенсивность боли разная и причина боли может быть разной.У некоторых пациентов сначала можно попробовать более агрессивное лечение. Однако, вообще говоря, если шестинедельное испытание консервативных методов самообслуживания, таких как лед, тепло, растяжка, лекарства, отпускаемые без рецепта, не принесло облегчения, пора вернуться к медицинскому работнику и попробовать другое лечение. параметры.
Другие варианты лечения включают:
- Лекарства, отпускаемые по рецепту: Ваш лечащий врач может назначить миорелаксанты, такие как циклобензаприн (Amrix®, Flexeril®), для облегчения дискомфорта, связанного с мышечными спазмами.Другие лекарства с обезболивающим действием, которые можно попробовать, включают трициклические антидепрессанты и противосудорожные препараты. В зависимости от вашего уровня боли рецептурные обезболивающие могут быть использованы на ранних этапах вашего плана лечения.
- Физиотерапия: Цель физиотерапии — найти упражнения, которые уменьшают ишиас за счет уменьшения давления на нерв. Программа упражнений должна включать упражнения на растяжку для улучшения гибкости мышц и аэробные упражнения (такие как ходьба, плавание, водная аэробика).Ваш лечащий врач может направить вас к физиотерапевту, который вместе с вами разработает индивидуальную программу упражнений на растяжку и аэробику, а также порекомендует другие упражнения для укрепления мышц спины, живота и ног.
- Спинальные инъекции : Инъекция кортикостероида, противовоспалительного лекарства, в нижнюю часть спины может помочь уменьшить боль и отек вокруг пораженных нервных корешков. Инъекции обеспечивают кратковременное (обычно до трех месяцев) обезболивание и проводятся под местной анестезией в амбулаторных условиях.Во время инъекции вы можете почувствовать давление, жжение или покалывание. Спросите своего лечащего врача о том, сколько инъекций вы можете получить, и о рисках инъекций.
- Альтернативные методы лечения: Альтернативные методы лечения становятся все более популярными и используются для лечения и купирования всех видов боли. Альтернативные методы облегчения боли в седалищном поясе включают манипуляции с позвоночником у лицензированного мануального терапевта, йогу или иглоукалывание. Массаж может помочь при мышечных спазмах, которые часто возникают вместе с радикулитом.Биологическая обратная связь — это способ помочь справиться с болью и снять стресс.
Когда рассматривается операция?
Операция на позвоночнике обычно не рекомендуется, если у вас не улучшилось состояние с помощью других методов лечения, таких как растяжка и медикаменты, если у вас усиливается боль, у вас сильная слабость в мышцах нижних конечностей или если вы потеряли контроль над мочевым пузырем или кишечником.
Как скоро будет рассмотрен вопрос об операции, зависит от причины ишиаса. Хирургическое вмешательство обычно рассматривается в течение года после появления постоянных симптомов.Сильная и неослабевающая боль, мешающая вам стоять или работать, и вы были госпитализированы, потребует более агрессивного лечения и сокращения сроков до операции. Потеря контроля над мочевым пузырем или кишечником может потребовать экстренного хирургического вмешательства, если будет определено, что это синдром конского хвоста.
Целью операции на позвоночнике при боли в седалищном поясе является снятие давления на защемленные нервы и обеспечение устойчивости позвоночника.
Хирургические варианты лечения ишиаса включают:
Микродискэктомия: Это минимально инвазивная процедура, используемая для удаления фрагментов грыжи межпозвоночного диска, сдавливающих нерв.
- Ламинэктомия : В этой процедуре удаляется пластинка (часть позвоночной кости; крыша позвоночного канала), которая оказывает давление на седалищный нерв.
Сколько времени длится операция на позвоночнике и каково типичное время восстановления?
Дискэктомия и ламинэктомия обычно занимают от одного до двух часов. Время восстановления зависит от вашей ситуации; Ваш хирург сообщит вам, когда вы сможете вернуться к полноценной деятельности.Обычно время, необходимое для восстановления, составляет от шести недель до трех месяцев.
Каковы риски операции на позвоночнике?
Хотя эти процедуры считаются очень безопасными и эффективными, все операции сопряжены с риском. Риски операции на позвоночнике включают:
Какие осложнения связаны с радикулитом?
Большинство людей полностью выздоравливают от радикулита. Однако хроническая (продолжающаяся и продолжающаяся) боль может быть осложнением ишиаса. Если защемленный нерв серьезно травмирован, может возникнуть хроническая мышечная слабость, например, «опущенная стопа», когда онемение стопы делает невозможным нормальную ходьбу.Ишиас потенциально может вызвать необратимое повреждение нервов, что приведет к потере чувствительности в пораженных ногах. Немедленно позвоните своему врачу, если вы потеряете чувствительность в ногах или ступнях или у вас возникнут какие-либо проблемы во время восстановления.
Профилактика
Можно ли предотвратить ишиас?
Некоторые источники ишиаса невозможно предотвратить, например, остеохондроз, ишиас вследствие беременности или случайных падений. Хотя предотвратить все случаи ишиаса невозможно, следующие шаги могут помочь защитить вашу спину и снизить риск:
- Поддерживайте хорошую осанку : Соблюдение правильной осанки во время сидения, стоя, подъем предметов и сна помогает уменьшить давление на нижнюю часть спины.Боль может быть ранним признаком того, что вы не настроены должным образом. Если вы почувствуете боль или скованность, поправьте позу.
- Не курите: Никотин снижает кровоснабжение костей. Он ослабляет позвоночник и позвоночные диски, что увеличивает нагрузку на позвоночник и диски и вызывает проблемы со спиной и позвоночником.
- Поддерживайте здоровый вес: Избыточный вес и неправильное питание связаны с воспалением и болью во всем теле. Чтобы похудеть или научиться более здоровому питанию, обратите внимание на средиземноморскую диету.Чем ближе ваш вес к идеальному, тем меньше нагрузка на позвоночник.
- Упражнения регулярно: Упражнения включают в себя растяжку для сохранения гибкости суставов и упражнения для укрепления кора — мышц нижней части спины и живота. Эти мышцы работают, чтобы поддерживать ваш позвоночник. Также не сидите долгое время.
- Выберите физические упражнения, которые с наименьшей вероятностью повредят спину: Подумайте о занятиях с низким уровнем воздействия, таких как плавание, ходьба, йога или тай-чи.
- Защититесь от падений: Носите подходящую обувь, чтобы не загромождать лестницы и пешеходные дорожки, чтобы снизить вероятность падения. Убедитесь, что комнаты хорошо освещены, а в ванных комнатах есть поручни, а на лестницах — перила.
Перспективы / Прогноз
Чего мне ожидать, если мне поставили диагноз ишиас?
Хорошая новость о боли в седалищном поясе заключается в том, что она обычно проходит сама по себе со временем и некоторыми процедурами ухода за собой. Большинство людей (от 80% до 90%) с радикулитом выздоравливают без хирургического вмешательства, и примерно половина из них полностью выздоравливает после эпизода в течение шести недель.
Обязательно обратитесь к своему врачу, если боль при ишиасе не уменьшается и у вас есть опасения, что вы не выздоравливаете так быстро, как хотелось бы.
Жить с
Когда мне следует связаться с поставщиком медицинских услуг?
Немедленно обратитесь за медицинской помощью, если у вас возникнут:
- Сильная боль в ноге, длящаяся более нескольких часов, невыносимая.
- Онемение или мышечная слабость в той же ноге.
- Потеря контроля над кишечником или мочевым пузырем.Это может быть связано с состоянием, называемым синдромом конского хвоста, которое поражает пучки нервов в конце спинного мозга.
- Внезапная и сильная боль в результате дорожно-транспортного происшествия или другой травмы.
Даже если ваш визит не оказался экстренным, лучше всего его проверить.
Является ли седалищный нерв единственным источником боли при ишиасе?
Нет, седалищный нерв — не единственный источник того, что обычно называют «радикулитом» или болью при ишиасе.Иногда источник боли находится выше в поясничном отделе позвоночника и вызывает боль перед бедром или в области бедра. Эту боль до сих пор называют ишиасом.
Как определить, вызвана ли боль в бедре проблемой тазобедренного сустава или ишиасом?
Проблемы с бедром, такие как артрит бедра, обычно вызывают боль в паху, боль, когда вы переносите вес на ногу или когда ее двигаете.
Если ваша боль начинается в спине и перемещается или распространяется в сторону бедра или вниз по ноге, и у вас есть онемение, покалывание или слабость в ноге, наиболее вероятной причиной является ишиас.
Радикулопатия — это то же самое, что ишиас?
Радикулопатия — это более широкий термин, который описывает симптомы, вызванные защемлением нерва в позвоночнике. Ишиас — это особый и наиболее распространенный тип радикулопатии.
Стоит ли отдыхать, если у меня радикулит?
Может потребоваться отдых и изменение активности и уровня активности. Однако чрезмерный отдых, постельный режим и отсутствие физической активности могут усугубить вашу боль и замедлить процесс заживления. Важно поддерживать как можно больше активности, чтобы мышцы оставались гибкими и сильными.
Перед тем, как начать собственную программу упражнений, сначала обратитесь к врачу или специалисту по позвоночнику, чтобы поставить правильный диагноз. Этот медицинский работник направит вас к подходящему физиотерапевту или другому специалисту по физическим упражнениям или механике тела, чтобы разработать программу упражнений и укрепления мышц, которая лучше всего подходит для вас.
Может ли ишиас вызвать отек ноги и / или лодыжки?
Ишиас, вызванный грыжей межпозвоночного диска, стенозом позвоночника или костной шпорой, сдавливающей седалищный нерв, может вызвать воспаление или отек пораженной ноги.Осложнения синдрома грушевидной мышцы также могут вызвать отек ноги.
Связаны ли синдром беспокойных ног, рассеянный склероз, синдром запястного канала, подошвенный фасциит, опоясывающий лишай или бурсит с ишиасом?
Хотя все эти состояния влияют либо на спинной мозг, нервы, мышцы, связки или суставы и могут вызывать боль, ни одно из них напрямую не связано с радикулитом. Основные причины этих состояний разные. Ишиас поражает только седалищный нерв. При этом наиболее похожим заболеванием является синдром запястного канала, который также включает сдавление нерва.
Последнее слово о радикулите. . . .
В большинстве случаев ишиас не требует хирургического вмешательства. Обычно достаточно времени и ухода за собой. Однако, если простые процедуры по уходу за собой не уменьшают вашу боль, обратитесь к врачу. Ваш лечащий врач может подтвердить причину вашей боли, предложить другие варианты лечения и / или направить вас к другим специалистам по охране здоровья позвоночника, если это необходимо.
Седалищный нерв и радикулит
Седалищный нерв — самый большой нерв в организме человека, он образован слиянием 5 нервных корешков нижнего отдела позвоночника.Он проходит глубоко в ягодице и по задней поверхности бедра до пятки и подошвы стопы. Седалищный нерв играет жизненно важную роль в соединении спинного мозга с кожей и мышцами бедра, голени и стопы. 1
Видео о причинах и симптомах радикулита СохранитьИшиас — это разновидность поясничной радикулопатии. Боль в седалищном нерве возникает из-за одного или нескольких корешков спинномозгового нерва в поясничном (нижнем) и / или крестцовом отделах позвоночника. Причины и симптомы радикулита Видео
Любой тип боли и / или неврологический симптом, возникающий из-за седалищного нерва, называется ишиасом. Симптомы ишиаса обычно ощущаются по ходу нерва.
Узнайте, что нужно знать о радикулите
Как поражается седалищный нерв
Седалищный нерв может раздражаться, сдавливаться или воспаляться из-за ряда проблем в пояснице, вызывая ишиас. Ишиас — это разновидность поясничной радикулопатии, при которой боль исходит от корешков поясничного и / или крестцового нервов.
См. Поясничная радикулопатия
реклама
На седалищный нерв могут влиять несколько общих факторов:
Механическое сжатие
К нерву могут быть приложены прямые физические силы из-за следующих общих состояний:
- Грыжа межпозвоночного диска . Диск в нижней части спины может вздуться или образоваться грыжа, вызывая раздражение и / или сдавление корешка седалищного нерва.
Смотреть: Видео о поясничной грыже межпозвоночного диска
- Стеноз фораминального канала .Стеноз или сужение межпозвонкового отверстия, через которое проходят корешки седалищного нерва, может сдавливать или раздражать седалищный нерв. Другие дегенеративные изменения позвоночника, такие как утолщение капсул фасеточного сустава и / или связок, также могут непосредственно сдавливать седалищный нерв.
Смотреть: Видео о стенозе поясничного отдела позвоночника
- Сегментарная нестабильность . Нестабильность позвоночного сегмента, которая возникает, если один позвонок скользит по нижнему (спондилолистез), дефекты позвонков (спондилолиз) или полный вывих одного или нескольких позвонков могут напрямую сдавливать нервный корешок (-ы) седалищного нерва.
Редко опухоли, кисты, инфекции или абсцессы в нижней части позвоночника или тазовой области могут сдавливать седалищный нерв
См. Причины ишиаса
В этой статье:
Инфографика:
Ишиас: симптомы, причины и лечение
(увеличенное изображение)
Химическое воспаление
Исследования показывают, что химические раздражители могут вызывать воспаление и / или раздражение седалищного нерва. Считается, что эти химические раздражители включают такие вещества, как фрагменты гиалуроновой кислоты и / или фибронектина (белка), которые просачиваются из дегенерированных или грыж межпозвоночных дисков. 2 — 4 Иногда дегенерированные диски могут вызывать прорастание нервных тканей в диск, проникая во внешний и внутренний слои диска, вызывая боль при ишиасе. 5
См. Диагностика причины ишиаса
Некоторые исследования предполагают, что реакции иммунной системы могут играть роль в возникновении боли при радикулите при обнажении дискового материала из грыжи межпозвоночного диска. Некоторые вещества, такие как гликосфинголипиды (жиры) и нейрофиламенты (белковые полимеры), которые секретируются иммунной системой, особенно высоки у людей с ишиасом.Считается, что эти вещества выделяются из-за реакции между нервными корешками и обнаженным материалом диска и могут вызывать воспаление седалищного нерва. 4
Физические характеристики
Определенные физические характеристики человека могут влиять на седалищный нерв, вызывая ишиас. Исследования показывают, что повышенный риск ишиаса может присутствовать у:
- Лица с ожирением или избыточным весом 6
- Высокие люди старшего возраста (обычно более 180 см для мужчин и 170 см для женщин) 7
См. «Здоровый вес для здоровой спины»
Исследования также показывают, что ишиас чаще встречается у женщин, которые в тяжелых случаях могут быстрее выздоравливать.Однако, как сообщается, мужчины чаще госпитализируются и подвергаются хирургическому вмешательству из-за ишиаса
Профессиональные причины
Люди определенных профессий могут подвергаться более высокому риску развития боли при ишиасе. Несколько примеров включают водителей грузовиков, механиков, плотников и спортсменов, занимающихся тяжелой атлетикой. В целом, длительное сидение без правильной осанки, частое сгибание позвоночника вперед или вбок и / или регулярное поднятие рук выше уровня плеч являются факторами риска развития ишиаса. 9 , 10
реклама
Дефицит витамина B12
Достаточный уровень витамина B12 важен для поддержания здоровья нервов. 11 , 12 Витамин B12 помогает синтезировать жировую (миелиновую) оболочку, покрывающую нервы, что важно для функции нервов и проведения импульсов. Ишиас может возникать из-за дефицита витамина B12 и чаще встречается у пожилых людей старше 60 лет. 13 , 14
См. Пища для размышлений: диета и питание для здоровой спины
Диабетики, получающие метформин, также могут подвергаться риску дефицита витамина B12 из-за мальабсорбции. 14 , 15
Генетические факторы
Исследования показывают, что генетические факторы могут играть роль в дегенерации межпозвонковых дисков, что, в свою очередь, может вызвать ишиас. Генетические факторы могут изменять структуру и функцию определенных белков коллагена в диске, что ослабляет и ухудшает функцию диска. 16 Эти дегенерированные диски могут в конечном итоге вызвать компрессию или раздражение седалищного нерва.
См. Симптомы ишиаса
При поражении седалищного нерва симптомы ишиаса обычно ощущаются вдоль кожи и мышц, снабжаемых нервом. В зависимости от конкретного пораженного нервного корешка боль и / или неврологические симптомы могут ощущаться в различных областях бедра, голени и / или стопы.
Список литературы
- 1. Джиффре Б.А., Жанмонод Р.Анатомия, седалищный нерв. [Обновлено 16 декабря 2018 г.]. В: StatPearls [Интернет]. Остров сокровищ (Флорида): StatPearls Publishing; 2019 Янв. Доступно по адресу: https://www.ncbi.nlm.nih.gov/books/NBK482431/.
- 2. Аллегри М., Монтелла С., Саличи Ф. и др. Механизмы боли в пояснице: руководство по диагностике и терапии. F1000Res. 2016; 5: F1000 факультет Rev-1530. Опубликовано 11 октября 2016 г.. Doi: 10.12688 / f1000research.8105.2.
- 3. Quero L, Klawitter M, Schmaus A, et al. Фрагменты гиалуроновой кислоты усиливают воспалительный и катаболический ответ в клетках межпозвонкового диска человека за счет модуляции сигнальных путей толл-подобного рецептора 2.Arthritis Res Ther. 2013; 15 (4): R94. Опубликовано 22 августа 2013 г.. Doi: 10.1186 / ar4274.
- 4. Кумар М. Эпидемиология, патофизиология и симптоматическое лечение радикулита: обзор. nt. J. Pharm. Bio. Arch. 2011, 2.
- 5. He L, Hu X, Tang Y, Li X, Zheng S, Ni J. Эффективность кобляционной аннулопластики при дискогенной боли в пояснице: проспективное обсервационное исследование. Медицина (Балтимор). 2015; 94 (19): e846. DOI: 10.1097 / MD.0000000000000846.
- 6. Шири Р., Лаллукка Т., Карппинен Дж., Виикари-Хунтура Э.Ожирение как фактор риска развития радикулита: метаанализ. Американский журнал эпидемиологии. 2014; 179 (8): 929-937. DOI: 10,1093 / AJE / kwu007.
- 7. Heuch I, Heuch I, Hagen K, Zwart JA. Связь между ростом и хронической болью в пояснице: результаты исследования Nord-Trøndelag Health Study [опубликованная поправка опубликована в BMJ Open. 2015; 5 (10): e006983]. BMJ Open. 2015; 5 (6): e006983. Опубликовано 15 июня 2015 г. doi: 10.1136 / bmjopen-2014-006983.
- 8.Шири Р., Лаллукка Т., Карппинен Дж., Виикари-Хунтура Э.Ожирение как фактор риска развития радикулита: метаанализ. Американский журнал эпидемиологии. 2014; 179 (8): 929-937. DOI: 10,1093 / AJE / kwu007.
- 9. Стаффорд М.А., Пэн П., Хилл Д.А. Ишиас: обзор истории болезни, эпидемиологии, патогенеза и роли эпидуральной инъекции стероидов в лечении. Британский журнал анестезии. 2007; 99 (4): 461-473. DOI: 10,1093 / bja / aem238.
- 10. Дэвис Д., Васудеван А. Ишиас. [Обновлено 28 февраля 2019 г.]. В: StatPearls [Интернет]. Остров сокровищ (Флорида): StatPearls Publishing; 2019 Янв.Доступно по адресу: https://www.ncbi.nlm.nih.gov/books/NBK507908/.
- 11.Марта Савария Моррис, Роль витаминов группы В в профилактике и лечении когнитивных нарушений и упадка, Успехи в питании, Том 3, выпуск 6, ноябрь 2012 г., страницы 801–812, https://doi.org/10.3945/ ан.112.002535.
- 12. Эсперанса М. (2011). Чудеса витамина B12: сохраняйте рассудок и молодость (стр. 25, 26). Xlibris США.
- 13. Хан А., Тао С., Фэн В. Эффективность и безопасность фиксированной дозы прегабалина с замедленным высвобождением, ацеклофена и метилкобаламина при радикулите и периферической невропатической боли.World Journal of Pharmaceutical Research, 2015; 4 (8): 75-84.
- 14.Pflipsen MC, Oh RC, Saguil A, Seehusen DA, Seaquist D, Topolski R. Распространенность дефицита витамина B12 у пациентов с типом 2 Диабет: перекрестное исследование. Журнал Американского совета семейной медицины 2009; 22 (5): 528-534. DOI: 10.3122 / jabfm.2009.05.0.
- 15. Белл ДШ. Метформин-индуцированный дефицит витамина B12, проявляющийся как периферическая невропатия. Южный медицинский журнал. 2010; 103 (3): 265-267.DOI: 10.1097 / smj.0b013e3181ce0e4d.
- 16. Фэн Й., Иган Б., Ван Дж. Генетические факторы дегенерации межпозвонкового диска. Гены и болезни. 2016; 3 (3): 178-185. DOI: 10.1016 / j.gendis.2016.04.005.
Причины, симптомы, диагностика и лечение
Боль в спине бывает всех форм и размеров. Он может вспыхнуть сразу после травмы или проявляться медленно и загадочно в течение нескольких месяцев. Это может быть внезапное и непродолжительное (острое) или длительное (хроническое).
Лекарства, отпускаемые без рецепта, помогают при некоторых типах боли в спине, но только сильнодействующие лекарства и хирургическое вмешательство могут вылечить другие.
Иногда трудно определить источник боли в спине, но в других случаях вы можете легко ее определить. Ишиас — один из тех, которые довольно просто распознать. Домашние средства действуют быстро, поэтому вам даже не придется вызывать врача.
Как работает ишиас
Ишиас обычно начинается с грыжи межпозвоночного диска в поясничном (нижнем) отделе позвоночника. Позвонки (кости, из которых состоит позвоночник) разделены и покрыты плоскими гибкими круглыми дисками соединительной ткани.Когда диск изнашивается — либо из-за травмы, либо из-за многолетнего использования — его мягкий центр может начать выталкиваться из жесткого внешнего кольца.
Грыжа диска может оказывать давление на нервы вокруг него. Это может вызвать сильную боль в седалищном нерве.
Седалищный нерв — самый длинный нерв в вашем теле. Он начинается в пояснице и разделяется на бедра, ягодицы, ноги и ступни с обеих сторон. Костные шпоры и стеноз (сужение) позвоночника также могут оказывать давление на седалищный нерв в нижней части спины.Когда это происходит, это может вызвать множество проблем на всем протяжении нерва.
Самым отличительным признаком ишиаса является боль, которая распространяется от нижней части спины к спине, бокам или ногам. Она может варьироваться от легкой до острой и сильной. Вы также можете почувствовать онемение, покалывание и слабость в ноге или ступне.
Факторы риска
Возраст. Большинство людей, страдающих ишиасом, находятся в возрасте от 30 до 50 лет.
Масса. Лишние килограммы могут оказывать давление на позвоночник, а это означает, что у людей с избыточным весом и беременных женщин больше шансов получить грыжу межпозвоночного диска.
Диабет может вызвать повреждение нервов.
Ваша работа. Поднятие большого количества тяжестей или длительное сидение может повредить диски.
Лечение
Большинство людей с радикулитом поправляются в течение нескольких недель без хирургического вмешательства. Безрецептурные обезболивающие, такие как ибупрофен (Адвил) и напроксен натрия (Алив), могут помочь облегчить боль, хотя они должны быть только краткосрочным решением.
Ваш врач может также порекомендовать на пару дней положить холодные компрессы на поясницу, а затем перейти на горячие в течение нескольких дней после этого.Есть также много хороших растяжек для снятия боли в пояснице и седалищного нерва.
Ваш первый инстинкт может заключаться в том, чтобы отдохнуть и расслабиться, когда у вас ишиас, но на самом деле важнее продолжать двигаться. Если вы сидите спокойно, нерв в этом месте будет продолжать раздражаться. Если вы будете двигаться, воспаление уменьшится.
Если домашние средства не работают, ваш врач, вероятно, пропишет более сильные лекарства, такие как противовоспалительные или миорелаксанты. Вы также можете попробовать инъекции стероидов, физиотерапию, иглоукалывание или хиропрактику.
Если боль длится более 3 месяцев, возможно, пришло время для операции. Немедленно обратитесь к врачу, если ишиас вызывает сильную боль и слабость, онемение и потерю функции мочевого пузыря или кишечника.
Причины ишиаса и боли в седалищном нерве
Универсальный справочник по причинам ишиаса: все, что вы когда-либо хотели знать, прямо от экспертов.
В этой статье: Основные причины | Грыжи межпозвоночных дисков | Вырождение | Стеноз | Спондилолистез | Травма | Синдром грушевидной мышцы | Опухоли | Факторы риска | Часто задаваемые вопросы
Вы можете быть удивлены, узнав, что ишиас — это не заболевание, а описание симптомов, вызванных другими заболеваниями нижней части спины.Вам также может быть все равно, потому что как бы то ни было, ишиас болит.
Ишиас — это название боли, когда что-то — обычно грыжа межпозвоночного диска, но возможны и другие причины — сжимает, раздражает или воспаляет седалищный нерв или один из нервных корешков, которые в конечном итоге становятся седалищным нервом. Перевод: боль вверх и вниз по ноге — вы можете почувствовать ее где угодно, от ягодиц до лодыжки.
Хотите узнать, как избавиться от радикулита? Первый шаг — понять первопричину.Читайте дальше, чтобы узнать о некоторых из наиболее распространенных причин ишиаса и о том, что с ними делать.
Седалищный нерв проходит сзади под ягодицами и вниз через область бедра в каждую ногу. Источник фото: 123RF.com.
«Ишиас на самом деле является симптомом основной проблемы», — говорит Брайан Р. Субач, доктор медицинских наук, нейрохирург, практикующий в Национальном отделении позвоночника и боли в Мэриленде. Есть несколько заболеваний позвоночника, которые могут вызвать сдавление седалищного нерва. Шесть самых распространенных:
Хотя все они могут быть причиной ишиаса, грыжа диска является наиболее распространенным явлением.Фактически, некоторые исследования показывают, что до 90 процентов ишиаса является результатом грыжи межпозвоночного диска в поясничном отделе позвоночника.
Диски позвоночника выполняют несколько функций, в том числе придают позвоночнику гибкость, действуют как амортизаторы для позвонков и равномерно переносят нагрузку на позвоночник с одного диска на другой. Выпуклость диска и грыжа чаще возникают в поясничном отделе позвоночника просто потому, что эта часть позвоночника поддерживает весь вес верхней части тела, а также любые предметы, которые вам могут понадобиться поднять.
Выпуклость и грыжа межпозвоночных дисков почти одинаковы, но не совсем. Выпуклый диск — это , содержащий беспорядок . Гелеобразный центр диска (пульпозное ядро) остается «заключенным» в покрышке внешней стенки (фиброзное кольцо) диска, но может расширять внешнюю стенку настолько, чтобы давить на близлежащий нерв или нервный корешок.
Грыжа межпозвоночного диска возникает, когда ядро прорывается через фиброзное кольцо. Это называется неконтактным диском . Независимо от того, выпячивается ли диск или грыжа, материал диска может давить на соседний нервный корешок, сдавливать нежную нервную ткань и вызывать ишиас.Это сжатие может возникать только на одной стороне седалищного нерва и вызывать симптомы только на одной стороне тела или сдавливать его с обеих сторон и вызывать симптомы на обеих сторонах тела (двусторонний ишиас).
Тем не менее, последствия грыжи межпозвоночного диска хуже. Мало того, что грыжа межпозвоночного диска вызывает прямое сжатие нервного корешка по отношению к внутренней части костного позвоночного канала, но и сам материал диска также содержит кислотный химический раздражитель (гиалуроновую кислоту), который вызывает воспаление нерва.Проще говоря: грыжа межпозвоночного диска — это сделка два к одному, которую вы действительно не хотите.
Прямое сжатие
Прямая компрессия — классический механизм ишиаса. Когда студенистое ядро диска выпячивается или прорывается через твердое фиброзное кольцо, эта часть диска очень часто давит на ближайший нервный корешок, ответвляющийся от спинного мозга и выходящий из позвонка. Грыжа межпозвоночного диска в поясничной и крестцовой областях позвоночника часто давит на один из нервных корешков, которые в конечном итоге объединяются в ягодицах, образуя седалищный нерв, что приводит к ишиасу.
Химическое воспаление
При грыже межпозвоночного диска проблема не решается прямым сжатием. Мягкий внутренний слой диска, ядро, состоит в основном из воды и коллагена, но при прохождении через фиброзное кольцо выделяет мощные химические вещества. Эти химические вещества вызывают воспаление в непосредственной близости, что еще больше раздражает сдавленные нервные корешки.
Технически дегенерация диска является скорее фактором риска грыжи межпозвоночного диска, чем причиной радикулита, но она приводит к ишиасу, так что мы часто упускаем возможность исключить его.
Дегенерация диска или дегенеративная болезнь диска (DDD) — чрезвычайно распространенная и почти неизбежная часть старения. Со временем — годами и десятилетиями — межпозвоночные диски подвергаются процессу высыхания, называемому высыханием диска. Содержание воды в дисках падает, что делает их более слабыми, ломкими и склонными к образованию грыж.
Хотя DDD невероятно распространен и почти неизбежен, есть некоторые изменения в образе жизни, которые вы можете внести, чтобы снизить риск или замедлить дегенерацию диска, например:
- Практика подъемной механики
- Поддержание здорового веса
- Не курить и не употреблять алкоголь
- Меньше сидеть и больше двигаться
Корешки спинномозговых нервов отходят от спинного мозга наружу через проходы, состоящие из костей и связок, которые называются нервными отверстиями. Нервные корешки проходят через эти отверстия, соединяются друг с другом, становясь нервами, и распространяются на остальную часть вашего тела.
Стеноз поясничного отдела позвоночника — частая причина радикулита
При развитии стеноза позвоночного канала эти отверстия сужаются или закупориваются, а нервы сдавливаются. Уменьшение пространства внутри канала обычно является результатом грыжи диска, но также может быть вызвано другими проблемами, такими как:
- Травмы позвоночника, например переломы позвонков или вывихи в результате травмы
- Развитие костных шпор — чрезмерное разрастание кости — или опухоли позвоночника
- Утолщение связок, скрепляющих позвоночник
Спондилолистез — заболевание, которое чаще всего поражает поясничный отдел позвоночника.Это происходит, когда один позвонок скользит вперед по соседнему позвонку. Когда позвонок соскальзывает и смещается, он давит на нервы или нервные корешки под ним. В конечном итоге это вызывает сдавление и часто приводит к симптомам ишиаса.
Вы либо родились с развивающимся спондилолистезом, либо он развивается в детстве. С другой стороны, приобретенный спондилолистез может быть вызван:
- Части позвоночника со временем разрушаются (дегенерация позвоночника)
- Физическое напряжение, связанное с тяжелой атлетикой или гимнастикой
- Травма, например, в результате автомобильной аварии
«При физикальном обследовании пациент часто жалуется на усиление боли в спине при выгибании в разгибание из-за раздражения фасеточных суставов.Диагноз часто можно поставить с помощью простых рентгенограмм, таких как рентгеновский снимок, сделанных в положении стоя », — говорит д-р Субах.
В некоторых случаях травма может вызвать ишиас. Примеры включают дорожно-транспортные происшествия (ДТП), падения и контактные виды спорта (например, футбол). Удар может повредить сами нервы, или фрагменты сломанной кости могут сдавить нервы.
Помимо высокоэнергетических травм, таких как MVA, другие формы травм, которые могут вызвать ишиас, включают перелом таза или вывих бедра (ишиас, вызванный тракцией), которые вызывают разрыв близлежащих подколенных сухожилий и раздражение седалищного нерва.Это также может быть результатом проникновения предметов в тело и порезания / разрыва нерва, например пули или ножа.
Синдром грушевидной мышцы назван в честь грушевидной мышцы и боли, вызванной раздражением этой мышцы седалищного нерва. Грушевидная мышца находится в нижней части позвоночника, соединяется с бедренной костью и способствует вращению бедра. Седалищный нерв проходит под грушевидной мышцей.
Грушевидная мышца — это мышца бедра, которая может сдавливать седалищный нерв, когда он воспаляется.
Синдром грушевидной мышцы может вызывать ишиас, когда мышца спазмируется или воспаляется. Воспаление может вызвать набухание мышц и сдавливание седалищного нерва, тогда как мышечные спазмы могут поражать людей, у которых седалищный нерв проходит через саму мышцу; это потому, что седалищный нерв сжимается при сокращении мышцы.
Стоит отметить, что синдром грушевидной мышцы может быть трудно диагностировать и лечить из-за отсутствия результатов рентгенографии или МРТ. Доктор Субах отмечает: «Наличие опытного нейрохирурга или ортопеда для проведения вашего физического осмотра будет иметь большое значение в мире, учитывая нормальные рентгеновские снимки и нормальные МРТ, которые обычно сопровождают эту причину раздражения седалищного нерва.”
Опухоли позвоночника — это аномальные новообразования, которые могут быть доброкачественными или злокачественными (злокачественными). Раковые опухоли обычно являются метастатическими, что означает, что они распространились на позвоночник из-за рака, который образовался где-то в другом месте тела. К доброкачественным новообразованиям в позвоночнике, которые могут сдавливать седалищный нерв, относятся:
- Аневризматические кисты костей (ABC). ABC — это не опухоли, как следует из названия, а кисты, наполненные кровью, которые имеют тенденцию быстро расширяться.
- Гигантоклеточные опухоли (ГКТ).GCT — это агрессивные костные опухоли, которые обычно поражают кости, расположенные близко к суставу, что является потенциально большой проблемой для позвоночника с его 364 суставами.
- Остеоид-остеомы. Эти опухоли обнаруживаются в кости, имеют тенденцию быть небольшими и не увеличиваются в размерах после образования. Однако они могут привести к образованию новой, непреднамеренной кости в пораженной области или к формированию остеоидной кости вокруг самой опухоли.
Когда опухоль позвоночника развивается в поясничной области, существует риск развития радикулита в результате сдавления нерва.К счастью, опухоли позвоночника встречаются редко. «Если боль в седалищном нерве не проходит с помощью лекарств, физиотерапии или инъекций, порекомендуйте МРТ своему специалисту по лечению боли или хирургу. Это может исключить интраспинальную, то есть внутри позвоночного канала или позвоночника, причину вашей боли », — говорит д-р Субах.
Какие менее распространенные причины радикулита?
Некоторые менее известные причины ишиаса могут включать:
- Эндометриоз, разрастание ткани матки за пределами матки, которое может накапливаться в областях, окружающих седалищный нерв или сам седалищный нерв
- Инфекция в позвоночнике или позвоночнике, вызывающая образование абсцесса и сдавливание седалищного нерва или повреждение самого нерва
- Повреждение нервов диабетом
- Сдвиг или рост плода во время беременности, который может привести к сдавлению нерва
- Побочные эффекты от лекарств
«Другой распространенный источник травматических повреждений — прямое повреждение малоберцового нерва», — говорит д-р.Субач. «Это часто является результатом вывиха колена или перелома голени и может проявляться онемением задней части голени или слабостью в голеностопном суставе при наведении пальцев ног на голень. Нечасто это может произойти у пациента после операции по замене коленного или тазобедренного сустава. В таких случаях необходимо исключить спинномозговую причину ».
Помимо всех этих потенциальных причин ишиаса, особенности вашей анатомии, вашей генетики и вашего образа жизни могут в совокупности сделать вас более восприимчивыми к боли в седалищном нерве.Некоторые из этих факторов риска ишиаса могут включать:
- Возраст : С возрастом увеличивается риск возникновения межпозвоночной грыжи и остеохондроза, которые, как вы теперь знаете, являются двумя наиболее частыми причинами ишиаса
- Ожирение : нездоровая нагрузка на позвоночник и усиление давления на диски, что может привести к грыже или другому повреждению
- Работа и виды деятельности : Некоторые виды работ требуют больших усилий и физических нагрузок, включая много подъемов и скручиваний.Небезопасное поднятие тяжестей и скручивание может быть большим фактором риска развития ишиаса. И наоборот, на других работах вы слишком долго сидите, что также может вызвать нагрузку на диски, особенно если такое сидение приводит к ослаблению основных мышц и, следовательно, к меньшей защите позвоночника и его дисков.
- Травма позвоночника : предыдущая травма может ослабить диски и сделать их более восприимчивыми к грыже и повреждению.
Как лечится радикулит?
Вылечить ишиас часто можно в домашних условиях.Такие вещи, как прикладывание пакетов со льдом, прием безрецептурных болеутоляющих / средств, уменьшающих воспаление, и легкая растяжка, помогают уменьшить воспаление в седалищном нерве и вокруг него или что-то еще, что сжимает его, для облегчения симптомов.
Ваш врач также может:
- Предлагайте рецептурные лекарства, например миорелаксант или болеутоляющее
- Порекомендовать физиотерапию, которая поможет снизить давление на нерв
- Посоветуйте сделать спинномозговую инъекцию рядом с пораженным нервом, чтобы уменьшить воспаление
- Предложите альтернативные методы облегчения симптомов, такие как иглоукалывание или йога.
Операция по поводу ишиаса проводится редко, но наиболее распространенными являются микродискэктомия, при которой удаляется часть грыжи межпозвоночного диска, или ламинэктомия, при которой удаляется часть позвонка, чтобы освободить больше места в позвоночном канале.
Вот и все. Понимание причин ишиаса приводит к пониманию того, как его лечить. Получение диагноза и выяснение причины ишиаса — первый шаг к улучшению самочувствия.
Часто задаваемые вопросы
Что вызывает обострение радикулита?
Ишиас может быть вызван любым количеством проблем, которые могут защемить седалищный нерв или корешок нерва. Это включает выпячивание дисков, стеноз позвоночника или травму позвоночника. Часто пациент может «переусердствовать» с некоторой умеренно напряженной деятельностью, такой как садоводство или подъем ящиков.Ограничение активности, лед к нижней части спины и прием безрецептурных противовоспалительных средств обычно позволяют улучшить симптомы. Если через несколько дней вы продолжите испытывать боль, обратитесь к врачу.
Что вызывает боль в седалищном поясе во время беременности?
Во время беременности пучок нервов, известный как пояснично-крестцовое сплетение , может быть зажат между плодом и костями таза. Кроме того, длительное пребывание в положении для литотомии (когда бедра и колени согнуты и поддерживаются стременами) также может вызвать ишиас.
Какие позвонки вызывают ишиас?
Истоки седалищной боли могут начинаться от L4 (поясничных) позвонков и от S1 (крестцовых) позвонков. Каждый позвонок, включая L5, имеет соответствующий нервный корешок, который питает седалищный нерв; в зависимости от того, какой корень поражен, симптомы могут незначительно отличаться в зависимости от того, куда они излучают.
Может ли стресс и беспокойство вызывать ишиас?
Некоторые исследования показывают, что когда вы испытываете беспокойство, мозг лишает нервы в нижней части спины кислорода, что приводит к симптомам седалищного нерва.В дополнение к этому, кортизол (гормон, вырабатываемый при стрессе) может усугубить ишиас и / или продлить его течение.
Анатомия, седалищный нерв — StatPearls
Введение
Седалищный нерв — самый большой нерв у человека, берущий свое начало в нижней части спины и проходящий кзади через нижнюю конечность до пятки стопы. Седалищный нерв иннервирует значительную часть кожи и мышц бедра, голени и стопы. [1] [2]
Нерв берет начало от вентральных ветвей спинномозговых нервов с L4 по S3 и содержит волокна как заднего, так и переднего отделов пояснично-крестцового сплетения.После выхода из нижних позвонков нервные волокна сходятся в единый нерв. Он выходит из таза через большое седалищное отверстие, расположенное ниже грушевидной мышцы, вместе с половым нервом и сосудами, нижним ягодичным нервом и сосудами, нервом, ведущим к внутренней запирательной мышце, и задним кожным нервом. Затем седалищный нерв продвигается вниз по заднему отделу бедра вглубь к длинной головке двуглавой мышцы бедра, поверхностно к большой приводящей мышце и короткой головке двуглавой мышцы бедра и латерально к полусухожильной и полуперепончатой мышцам.Незадолго до достижения подколенной ямки он разделяется на 2 важные ветви. Одна ветвь — большеберцовый нерв, который продолжает спускаться в задний отдел ноги и стопы. Другая ветвь — это общий малоберцовый нерв, который проходит по латеральному и переднему отделам ноги и стопы.
Строение и функции
Седалищный нерв обеспечивает двигательную иннервацию заднего отдела бедра. Сюда входят двуглавая мышца бедра, полуперепончатая мышца, полусухожильная мышца и седалищная часть большой приводящей мышцы, которые позволяют сгибать колено и приводить бедро.Большеберцовый нерв иннервирует задний отдел ноги и стопы, который включает икроножную, камбаловидную, подошвенную, подколенную мышцу, длинный сгибатель большого пальца, длинный сгибатель пальцев и заднюю большеберцовую мышцу. Эти мышцы в первую очередь отвечают за подошвенное сгибание и сгибание пальцев ног. Общий малоберцовый нерв иннервирует передний и латеральный отделы голени и стопы. Передний отдел включает переднюю большеберцовую мышцу, длинный разгибатель большого пальца, длинный разгибатель пальцев и третью малоберцовую мышцу.Эти мышцы в первую очередь отвечают за тыльное сгибание стопы и разгибание пальцев ног. Боковой отсек включает длинную малоберцовую мышцу и короткую мышцу, которые отвечают за выворот стопы. [3]
Седалищный нерв также обеспечивает сенсорную иннервацию кожи стопы и голени (за исключением медиальной ноги, которая иннервируется подкожным нервом). Далее большеберцовый нерв делится на медиальный и латеральный подошвенные нервы, которые отвечают за ощущение подошвы.Общий малоберцовый нерв делится на поверхностный малоберцовый нерв и глубокий малоберцовый нерв. Поверхностный малоберцовый нерв обеспечивает сенсорную иннервацию боковой части ноги и тыльной стороны стопы. Глубокий малоберцовый нерв отвечает за ощущение между первым и вторым пальцами ноги. Медиальный и латеральный икроножные нервы состоят из коллатеральных ветвей как от большеберцового, так и от общего малоберцового нервов и обеспечивают чувствительность голени и небольшой боковой части стопы.
Эмбриология
В начале третьей недели после оплодотворения начинается процесс, называемый нейруляцией.Это начинается, когда область клеток, покрывающая эктодерму, начинает утолщаться и формировать нервную пластинку. Нервная пластинка ведет к нервной трубке и клеткам нервного гребня. Клетки нервного гребня ведут к нейронам периферической нервной системы, включая седалищный нерв. Кроме того, шванновские клетки, ответственные за миелинизацию периферической нервной системы, также происходят из клеток нервного гребня.
Кровоснабжение и лимфатика
Периферические нервы, включая седалищный нерв и его отделы, получают кровоснабжение из 2 источников: внешней и внутренней систем.Внешняя система состоит из соседних артерий и вен, составляющих нервный сосуд. Внутренняя сосудистая сеть седалищного нерва включает артерии и вены, проходящие в продольном направлении прямо в эпиневрий. Эта сосудистая сеть соединяется с внешней сосудистой сетью в различных точках соединения. Поток в сосудистой сети нерва очень вариабелен и состоит из множества коллатеральных сетей. При сравнении ветвей седалищного нерва большеберцовая часть седалищного нерва имеет более богатое кровоснабжение, чем малоберцовые ветви.
Физиологические варианты
Чаще всего неразделенный седалищный нерв выходит из большого седалищного отверстия ниже грушевидной мышцы, но это не всегда так. [4] В наиболее распространенном анатомическом варианте седалищный нерв разделяется над грушевидной мышцей, и один отдел выходит через грушевидную мышцу, а другой — ниже. В текущей литературе описано 6 анатомических вариантов:
-
Тип I: седалищный нерв выходит ниже грушевидной мышцы, неразделенный
-
Тип II: седалищный нерв делится выше грушевидной мышцы, одна часть выходит через грушевидную мышцу, другая — ниже ее.
-
Тип III: седалищный нерв делится над грушевидной мышцей, одна часть проходит кпереди от грушевидной мышцы, другая — кзади от нее
-
Тип IV: седалищный нерв выходит через грушевидную мышцу, неразделенный
-
Тип V: седалищный нерв разделяется выше piriformis, одна часть выходит через грушевидную мышцу, другая находится над ней
-
Тип VI: седалищный нерв отделяется от верхней части грушевидной мышцы сзади, неразделенный
Клиническая значимость
Ишиас определяется как раздражение или сдавление седалищного нерва. нерв, вызывающий боль в области ягодиц при облучении голени.Подавляющее большинство случаев имеет спинальную причину, такую как грыжа или разрыв диска, вызывающий поражение нервных корешков L5 или S1. Другие частые причины включают стеноз позвоночного канала, остеохондроз и спондилолистез. Есть также много других причин, не связанных с позвоночником, или ишиаса, которые встречаются реже. К ним относятся синдром грушевидной мышцы, травмы, послеоперационные осложнения, гинекологические состояния и опоясывающий герпес. [5] [6] [7]
Симптомы включают боль в средней части ягодиц, которая распространяется вниз по ноге, чаще всего односторонне.Пациент часто испытывает парестезии в дерматомном распределении, будь то L5 или S1, в зависимости от того, где раздражается седалищный нерв. Реже наблюдаются слабость и изменения рефлексов.
Один тест, который всегда следует проводить у пациентов с болью в пояснице, — это поднятие прямой ноги, когда пациент лежит на спине. Тест положительный, если есть ипсилатеральная боль от 10 до 60 градусов. Этот тест достаточно чувствителен (90%), но не специфичен. Если этот тест вызывает боль в противоположной ноге, следует подозревать грыжу диска и назначить визуализацию.МРТ очень полезна, когда точный уровень компрессии позвоночника неясен. МРТ также может оценить мягкие ткани или наличие инфекции или неопластической причины. Если у пациента с ишиасом наблюдается задержка мочи или дизестезия вокруг заднего прохода, следует подозревать синдром конского хвоста. При этом заболевании показана немедленная хирургическая декомпрессия.
В большинстве случаев ишиас лечат консервативно с отдыхом в течение нескольких дней, обезболивающими и физиотерапией.Операция может потребоваться в случаях значительного стеноза или раздражения нерва [8].
Рисунок
Левая ягодичная область с отметками на поверхности артерий и седалищного нерва. Предоставлено Gray’s Anatomy Plates
Рисунок
Вариации анатомии седалищного нерва, из которых тип 1 является наиболее распространенным. Предоставлено Springer Link из статьи: Вареника, В., Лутц, А.М., Болье, К.Ф. и другие. Выявление и распространенность варианта анатомии седалищного нерва по отношению к грушевидной мышце (подробнее…)
Рисунок
Структуры ягодичной области. Включает в себя: Средняя ягодичная мышца (разрез) Большая ягодичная мышца (разрез) Верхняя ягодичная артерия Верхний ягодичный нерв Грушевидный Пуденальная артерия Нижняя ягодичная артерия Нижний ягодичный нерв Крестцово-бугристая связка Седалищный бугорок Ишиас (подробнее …)
Ссылки
- 1.
- Рибейро Ф.С., Беттанкур Пирес М.А., Сильва Джуниор EX, Казаль Д., Казанова-Мартинес Д., Паис Д., Гойри-О’Нил Дж. Э. [Переосмысление ишиаса с учетом двусторонней анатомической вариации седалищного нерва, с низким происхождением и высоким разделением: исторический, анатомический и клинический подход].Порт Акта Мед. 2018 31 октября; 31 (10): 568-575. [PubMed: 30387425]
- 2.
- Dupont G, Unno F, Iwanaga J, Oskouian RJ, Tubbs RS. Вариант седалищного нерва и его клинические последствия. Cureus. 2018 25 июня; 10 (6): e2874. [Бесплатная статья PMC: PMC6110408] [PubMed: 30155377]
- 3.
- Siddiq MAB. Синдром грушевидной мышцы и неврит кошелька: это одно и то же? Cureus. 2018 10 мая; 10 (5): e2606. [Бесплатная статья PMC: PMC6039217] [PubMed: 30013870]
- 4.
- Eastlack J, Tenorio L, Wadhwa V, Scott K, Starr A, Chhabra A.Варианты нервно-мышечной системы седалищного нерва на МР-нейрографии: частотное исследование и работа между наблюдателями. Br J Radiol. 2017 Ноябрь; 90 (1079): 20170116. [Бесплатная статья PMC: PMC5963375] [PubMed: 28830192]
- 5.
- Терагути М., Йим Р., Чунг Дж. П., Самарцис Д. Связь зон высокой интенсивности на МРТ и боли в пояснице: систематический обзор. Сколиоз позвоночника. 2018; 13:22. [Бесплатная статья PMC: PMC6195950] [PubMed: 30377668]
- 6.
- Ким Дж. Х., ван Рейн Р. М., ван Тулдер М. В., Коэс Б. В., де Бур М. Р., Джинай А.З., Остело RWGJ, ван дер Виндт ДАМВ, Верхаген А.П.Диагностическая точность диагностической визуализации грыжи поясничного диска у взрослых с болью в пояснице или ишиасом неизвестна; систематический обзор. Chiropr Man Therap. 2018; 26: 37. [Бесплатная статья PMC: PMC6102824] [PubMed: 30151119]
- 7.
- Дэвис Д., Майни К., Васудеван А. StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 21 июня 2021 г. Ишиас. [PubMed: 29939685] ,
- , 8. ,
- , Бартрет, А.Л., Болье, CF, Лутц, AM. Больно ли быть другим? Анатомические варианты седалищного нерва на МРТ и их связь с синдромом грушевидной мышцы.Eur Radiol. 2018 ноя; 28 (11): 4681-4686. [PubMed: 29713768]
Седалищный нерв — обзор
Седалищный нерв
SN, самый большой нерв в теле человека, образуется в тазу за счет вкладов вентральных ветвей L4 в спинномозговые корешки S3 (Adibatti и Сангита, 2014). Он выходит из таза через большое седалищное отверстие как наиболее латеральную структуру внутри него. Он проходит ниже PM, вместе с половым нервом и сосудами, IGN и сосудами, нервом, ведущим к внутренней запирательной части, и задним кожным нервом (Giuffre and Jeanmonod, 2019).Затем он проходит через подъягодичное пространство, которое сзади ограничено большой ягодичной мышцей; латерально от linea aspera и латерального слияния среднего и глубокого слоев ягодичного апоневроза, распространяясь через подвздошно-большеберцовый тракт до растягивающей мышцы широкой фасции; а кпереди — задним краем шейки бедра и большим и малым вертелами. Его нижний край переходит в заднюю часть бедра. Это пространство содержит, от верхнего до нижнего, грушевидную мышцу, верхний гемеллус, внутреннюю запирательную мышцу, нижний гемеллус и квадратную мышцу бедра (Carro et al., 2016).
SN затем продвигается вниз в заднем отделе бедра, где проходит глубоко к длинной головке двуглавой мышцы бедра, поверхностно к большой приводящей мышце и короткой головке двуглавой мышцы бедра и латеральнее полусухожильной и полуперепончатой мышц. мышцы (Ribeiro et al., 2018). Его анатомия варьируется в зависимости от ПМ (Smoll, 2010). Tomaszewski et al. (Tomaszewski et al., 2016) проанализировали распространенность вариантов PM и SN у людей в систематическом обзоре и метаанализе.Паттерны выхода SN и отношения к PM были классифицированы с помощью модифицированной классификации Битона и Энсона (Beaton and Anson, 1937) следующим образом:
-
Тип A: SN выходит из таза неразделенным ниже PM.
-
Тип B: SN разделяется в тазу, общий малоберцовый нерв (CPN) проходит через PM, а большеберцовый нерв (TN) находится ниже PM.
-
Тип C: SN разделяется в тазу, CPN проходит над PM, а TN лежит ниже PM.
-
Тип D: SN выходит из таза целиком, проникая через PM.
-
Тип E: SN разделяется в тазу, CPN проходит над PM, а TN проходит через PM.
-
Тип F: SN выходит из таза целиком, проходя через PM.
-
Тип G: SN разделяется в тазу, и CPN, и TN проходят отдельно ниже PM.
Нормальный вариант типа A, когда SN выходит из таза как единое целое ниже PM, был наиболее распространен с совокупной распространенностью 85.2% (95% ДИ: 78,4–87,0). За ним последовал тип B с совокупной распространенностью 9,8% (95% ДИ: 6,5–13,2), где SN раздваивается в тазу с выходящим пирсингом CPN, а TN движется ниже, PM.
На MRN SN является наиболее очевидным нервом таза из-за его диаметра (рис. 20.1F, 20.2D, 20.3 и 20.11).
Eastlack et al. (Eastlac et al., 2017) исследовали частоту взаимосвязи нервно-мышечных вариантов седалищного нерва и PM на MRN. Они упростили классификацию Битона и Ансона:
-
Тип 1: общий малоберцовый отдел выходит через мышцу, а большеберцовый отдел выходит под мышцу.
-
Тип 2: общий малоберцовый отдел выходит над мышцей, а большеберцовый отдел выходит под мышцу.
-
Тип 3: неразделенный SN выходит через мышцу.
-
Тип 4: Общие малоберцовые и большеберцовые отделы выходят ниже мышцы, но разделены фиброзной полоской.
