Миозит шеи у ребенка: симптомы, лечение
Даже если ваш ребенок здоров по всем признакам, беспечным родителем быть не стоит, поскольку это чревато тем, что вы пропустите тревожные «звоночки» и у малыша разовьется заболевание, именуемое миозитом. Чаще всего оно возникает в холодное время года и сопровождается сильным дискомфортом.
Что такое шейный миозит у детей?
Миозит шеи у ребенка представляет собой воспалительный процесс в скелетных тканях мышц шеи. Такой недуг способен сильно ухудшить качество жизни и самого маленького пациента, и его родителей, поскольку симптоматика обычно ярко выражена. Стоит понимать, какие бывают виды заболевания, как оно классифицируется и проявляется, прежде чем переходить к вопросу лечения недуга.
Классификация заболевания
Существует два варианта классификации болезни – по сроку ее длительности и по причинам, которые ее спровоцировали. Если говорить о классификации миозита по сроку длительности, то выделяют всего два вида:
- Острый – первые три месяца.

- Хронический – более трех месяцев.
Причины болезни
Спровоцировать недуг способна масса факторов. У вашего ребенка мог развиться миозит:
- инфекционный вследствие проникновения в организм ребенка инфекции в виде вредоносного вируса или бактерии;
- паразитирующий инфекционный – провоцируют миозит в таком случае эхинококки, трихинеллы и пр.;
- травматический – если малыш упал, ударился, в ответ на повреждение способно возникать воспаление;
- статодинамический – когда ребенок долгое время находится в неудобной для себя позе;
- вследствие переохлаждения – слишком холодная одежда, вентиляторы, кондиционеры, длительное купание в водоеме и другие факторы;
- из-за слишком сильных физических напряжений мышц шеи.
Симптомы
Выявить миозит шейного отдела у детей порой оказывается достаточно сложно, поскольку сам ребенок ничего не говорит о своем самочувствии, а родителю остается только догадываться о том, что беспокоит его чадо. Часто в такой ситуации даже более взрослые дети не могут толком объяснить, что именно и где болит. В целом клиническая картина болезни такова:
- болевой синдром в области шеи, который может распространяться ниже;
- рост температуры кожных покровов;
- слабость ребенка, некоторые симптомы интоксикации.
 К таким симптомам причисляют:
К таким симптомам причисляют:
- Ограничение подвижности тела ребенка из-за боли.
- Неконтролируемые мышечные сокращения.
- Покраснение кожных покровов и отечность тканей непосредственно над местом воспаления.
Как диагностировать?
Чтобы определить у ребенка миозит, недостаточно самому прощупать больное место. Нужно обратиться к доктору для выявления причин болевых ощущений малыша, поскольку они могут заключаться совершенно в другом. Для установления диагноза потребуется сдавать анализы и проходить диагностические процедуры.
Какие анализы необходимы?
В целом, врач может назначить ребенку:
- Общий анализ крови.
- Выявление щелочной фосфатазы.
- Креатинин в сыворотке крови и общую креатинкиназу, ее МВ-фракции.
Лечение
В первую очередь, врач назначит наружные препараты и пероральные медикаменты. Наружные препараты представляют собой гели и мази, которые обладают местным раздражающим эффектом, а также обезболивают пораженные мышцы. Они улучшают кровообращение в больной области, тем самым оказывая лечебный эффект. Стоит знать, что лечение миозита шеи у ребенка не может подразумевать применение препаратов на основе змеиного или пчелиного яда, лучше всего подходят камфорные или ментоловые мази. Все будет зависеть от возраста маленького пациента.
Кроме наружных препаратов, обязательно назначаются противовоспалительные нестероидные медикаменты. Среди таких может быть детский Ибупрофен или его аналоги. Такое средство будет направлено на лечение воспаления и устранение его проявлений. Однако целесообразность применения зависит от того, нормально ли ребенок переносит аспирин, есть ли проблемы с органами пищеварения, почками и пр.
Среди таких может быть детский Ибупрофен или его аналоги. Такое средство будет направлено на лечение воспаления и устранение его проявлений. Однако целесообразность применения зависит от того, нормально ли ребенок переносит аспирин, есть ли проблемы с органами пищеварения, почками и пр.
К какому врачу обратиться?
Если вы наблюдаете у малыша симптоматику, соответствующую миозиту, медлить с посещением врача не стоит. Вам может помочь один из врачей:
- Педиатр.
- Невролог.
Профилактика
Чтобы симптомы миозита шеи у ребенка не возникали, стоит позаботиться о профилактике недуга. Следите, чтобы малыш не переохлаждался, не находился долгое время в неудобной позе, например у компьютера или планшета. Следите за полноценным питанием и наличием физической активности малыша.
Миозит шейных мышц — Медицинский портал «Здоровая Чувашия»
Миозит шейных мышц
Миозит шейных мышц – это несложная патология, вполне поддающаяся лечению, но вместе с тем, она способна причинять человеку страдания и вызывать массу неудобств.
Практически каждому знакомо состояние, когда после ночного сна очень сложно поднять голову, а затем в течение всего дня болит или ноет шея, особенно при наклонах.
Также в этом случае может болеть верхний отдел спины и плечи, а при повороте головы из-за сильных болей приходится поворачивать все туловище.
Причины возникновения
Неудобное или неправильное положение головы во время сна.
Пребывание на сквозняке.
Стрессовые состояния.
Длительная работа за столом или за компьютером в физиологически невыгодной позе, при которой происходит сдавливание или перерастяжение мышечных волокон.
Воздействие на организм токсинов, бактерий или вирусов (аутоиммунный или постинфекционный миозит).
Примечание: у детей и подростков миозит чаще всего развивается после активных занятий спортом, ответственных соревнований, а также после завершения экзаменационной сессии или напряженной рабочей недели.
Симптомы
Имеются неопровержимые доказательства, что миозит шейного отдела, в отличие от остеохондроза, развивается спустя несколько часов после негативного воздействия на организм тех или иных неблагоприятных факторов.
Для этого состояния характерны такие симптомы, как:
Интенсивные боли в шее, отдающие в затылок, плечи, волосистую часть головы и лицо.
Резкое ограничение движений на участке поражения.
Болезненность при пальпации и уплотнение мышечных волокон.
Гиперемия, разливающаяся над воспаленным участком.
В этом состоянии боль не уменьшается даже после длительного отдыха, а также она отмечается в состоянии покоя.
Чаще всего симптомы миозита шеи возникают после сна. Как правило, болевой синдром развивается ассиметрично, а также он может формироваться в области висков, в ушах и в лобной части.
Формы и разновидности заболевания
Гнойный миозит – это патологическое состояние, при котором происходит повышение температуры тела, а также появляются симптомы интоксикации. При попытках поворачивать голову и при пальпации болевой синдром возрастает.
В пораженной области отмечается отек мягких тканей, гиперемия кожи и уплотнение. Спустя несколько дней после начала заболевания возникает флюктуация и при пункции обнаруживается гной.
При инфекционном негнойном миозите в точке прикрепления мышц отмечается резкая болезненность, усиливающаяся при активных движениях.
В ходе диагностического осмотра у пациента наблюдается значительное мышечное напряжение, а также при пальпации обнаруживаются плотные и очень болезненные образования (точки Корнелиуса) размером с просяное зерно и уплотнения студнеобразной консистенции округлой или продолговатой формы, которая может меняться при надавливании (симптом гипертонуса Мюллера). В этом состоянии наблюдается летучесть мышечных болей, усиливающихся при перемене погоды.
Нейромиозит – это состояние, при котором поражаются не только
шейные мышцы, но и мышечные волокна (реже концевые отделы нервов) со значительно выраженным болевым синдромом и симптомами натяжения.
Для полифибромиозита характерно очень тяжелое течение, при котором мышечная ткань шеи заменяется соединительной тканью, в связи с чем, происходит резкое ограничение двигательной активности. В этом состоянии шейные мышцы не могут расслабиться даже во время сна, а также под местной или общей анестезией.
Болезнь Мюнхмейра – это состояние, которое чаще всего встречается в детском или юношеском возрасте у мальчиков.
Такой шейный миозит у детей поражает мышцы, апоневрозы, сухожилия и оболочки. При этом в мышцах прощупываются плотные пластинчатые образования, и ограничивается двигательная активность шеи.
Полимиозит, как правило, встречается у женщин 50 – 60 лет, а также у девочек до 15-тилетнего возраста.
Это очень тяжелое состояние, протекающее на фоне повышенной температуры и локальных или распространенных мышечных болей и быстро нарастающей мышечной слабости. В тяжелых случаях это заболевание может спровоцировать поражение внутренних органов (почек, сердца и легких) и окончиться летальным исходом.
В тяжелых случаях это заболевание может спровоцировать поражение внутренних органов (почек, сердца и легких) и окончиться летальным исходом.
При более легком течении болезни отмечается умеренный болевой синдром и незначительная мышечная слабость в мышцах плечевого пояса. Однако у некоторых пациентов затрудняется глотание и отмечается снижение тонуса мышц пищевода.
Дерматомиозит сопровождается высыпаниями фиолетового или красного цвета и отечностью век. Для этого состояния характерны очень сильные боли, а также наблюдается скопление в мышцах солей кальция.
Диагностика миозита
Как правило, шейный миозит диагностируют по наличию клинических симптомов, которые подтверждаются инструментальными методами исследования.
При гнойном миозите отмечаются изменения в общеклиническом анализе крови, а в бакпосеве обнаруживается возбудитель данной формы миозита.
При нейромиозите назначается электромиография, подтверждающая элементы иннервации.
Для того чтобы выявить участки окостенения, возникающие при оссифицирующем миозите, пациентам назначается рентгенологическое исследование. При полимиозите существенные специфические изменения выявляются на ЭКГ и в клиническом анализе крови.
При полимиозите существенные специфические изменения выявляются на ЭКГ и в клиническом анализе крови.
Для того чтобы точно определить форму миозита, а также отличить его от мышечной дистрофии, эндокринных миопатий и других патологий, пациенту в обязательном порядке рекомендуется провести дифференциальную диагностику.
Способы лечения
Ответить на вопрос, как лечить миозит шеи можно только после того, как будет выяснена истинная причина его возникновения.
Пациенту, страдающему данной формой патологии, рекомендован покой, иногда даже постельный режим. В обязательном порядке назначается диета, предусматривающая полное исключение алкогольных напитков, острой, соленой и жирной пищи.
В том случае, если миозит вызван паразитарной инфекцией, прописываются антигельминтные препараты, а при бактериальном поражении используются специальные сыворотки и антибиотические препараты.
Когда диагностируется гнойный миозит шеи, зачастую необходимо вскрытие гнойника с последующим промыванием и дренированием раны.
При аутоиммунной природе заболевания шейного миозита лечение предусматривает назначение иммуносупрессоров и глюкокортикостероидов. В особо тяжелых случаях пациенту рекомендован метод экстракорпоральной детоксикации. Для снятия боле и воспаления назначаются нестероидные противовоспалительные препараты, согревающие мази и вазоактивная терапия.
Очень хорошо себя зарекомендовал мягкий массаж (растирание или поглаживание с применением эфирных масел) и сухое тепло (шею укутывают теплым шарфом).
Предупреждение! Миозит шейных мышц необходимо долечить до конца, так как в противном случае патология может принять затяжное хроническое течение, возвращаясь от случая к случаю. Для окончательного восстановления работы шейных мышц пациентам назначается лечебная гимнастика.
В том случае, когда обнаруживаются редкие или тяжелые формы миозита, его лечением занимается целая когорта врачей разных специальностей.
Профилактические
меры
В связи с тем, что развитие патологического процесса может спровоцировать даже незначительный сквозняк, следует на работе или в транспорте садиться так, чтобы шея была защищена от ветра.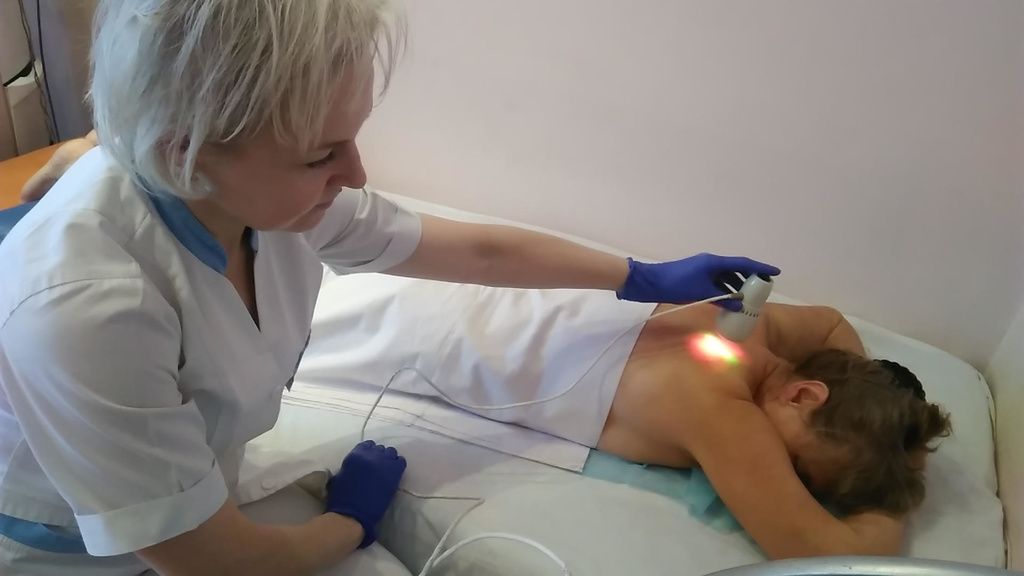
Одеваться необходимо всегда по погоде. В холодное время года шея должна быть обернута теплым шарфом, однако при входе в закрытые общественные помещения, следует беречь себя от перегрева.
Все специалисты в один голос советуют никогда не переносить простуду на ногах, так как это состояние может осложниться миозитом.
При сидячей работе необходимо постоянно устраивать себе небольшие перерывы, выполняя расслабляющие движения для шеи.
Источник: digest.subscribe.ru
симптомы, виды, причины заболевания, методы диагностики и терапия
Современная «офисная болезнь» – миозит, симптомы которого знакомы большинству. Этим собирательным термином именуют патологические состояния, которые сопровождаются резкой болью в скелетных мышцах. Не каждая боль в мышцах свидетельствует о миозите, но каждый такой прострел заставляет задуматься. В статье разберемся в причинах и симптомах миозита. А также в типах данного заболевания, последствиях и способах лечения. Как ни коварен миозит, вы узнаете, к какому врачу обратиться и как от него избавиться.
Как ни коварен миозит, вы узнаете, к какому врачу обратиться и как от него избавиться.
Клиника заболевания
Миозиты (от греч. μύος – мышца + латинский суффикс -itis – воспаление) – общее название для группы патологий, которые характеризуются воспалениями скелетной мускулатуры. Происхождение воспаления может быть различным, и, соответственно, миозиты будут иметь различные симптомы и клиническое течение. По Международной классификации болезней (МКБ) миозитам присвоен код М60.
Главным симптомом данного воспалительного процесса является резкая боль в месте поражения, нарастающая с течением времени. Усиление боли ощущается при движении пораженных участков мышечной ткани, что вызывает защитное напряжение противоположных мышц. Без лечения мышцы приобретают каркасность, что приводит к ограничениям суставных движений, мышечной слабости и даже атрофии пораженного участка.
Классификация миозитов
По типу источника воспаления выделяют следующие виды заболевания: инфекционные миозиты (МКБ – М60. 0), паразитарные, токсические, травматические. В различных школах классификации могут быть различны. В соответствии с различными патогенезами различают миозиты (МКБ – М60.1-М60.9): полимиозит, дерматомиозит, нейромиозит, фибромиозит и оссифицирующий миозит. По месту локализации воспаления выделяют миозиты шеи, спины, конечностей, грудного отдела и так далее. Наиболее распространенным считается шейный миозит (60 %), за ним по частоте встречаемости стоит миозит поясничного отдела.
0), паразитарные, токсические, травматические. В различных школах классификации могут быть различны. В соответствии с различными патогенезами различают миозиты (МКБ – М60.1-М60.9): полимиозит, дерматомиозит, нейромиозит, фибромиозит и оссифицирующий миозит. По месту локализации воспаления выделяют миозиты шеи, спины, конечностей, грудного отдела и так далее. Наиболее распространенным считается шейный миозит (60 %), за ним по частоте встречаемости стоит миозит поясничного отдела.
Миозиты мышц могут протекать остро или хронически, могут быть кратковременными и беспокоящими на протяжении всей жизни, встречаются у взрослых и детей. Дерматомиозиты чаще встречаются у детей, от полимиозита в основном страдают женщины. А у людей старшей возрастной группы чаще диагностируются фибромиозиты. Данное заболевание может быть самостоятельным и проявляться как следствие других болезней.
Миозит: воспаление в мышцах
Причинами заболевания миозит могут быть экзогенные и эндогенные факторы, а именно:
- Инфекции вирусной и бактериальной природы.
 При этом воспаление обычно распространяется от других органов (например, миндалин) с кровотоком. Гнойные миозиты мышц провоцируются генерализированными гнойными инфекциями (стафилококковой, стрептококковой, остеомиелитом или грибковыми поражениями). Они имеют тяжелое течение, сопровождаются абсцессами и требуют хирургического вмешательства. Негнойное течение инфекционного миозита может быть спровоцировано гриппом, ОРВИ, сифилисом, туберкулезом. Прямое поражение мышц развивается при воздействии токсинов, выделяемых патогенными микроорганизмами.
При этом воспаление обычно распространяется от других органов (например, миндалин) с кровотоком. Гнойные миозиты мышц провоцируются генерализированными гнойными инфекциями (стафилококковой, стрептококковой, остеомиелитом или грибковыми поражениями). Они имеют тяжелое течение, сопровождаются абсцессами и требуют хирургического вмешательства. Негнойное течение инфекционного миозита может быть спровоцировано гриппом, ОРВИ, сифилисом, туберкулезом. Прямое поражение мышц развивается при воздействии токсинов, выделяемых патогенными микроорганизмами. - Аутоиммунные болезни (артрит, волчанка, склеродерма, коллагенозы) могут вызывать миозиты, симптомы которых проходят в острой и подострой форме, либо провоцируют переход болезни в хроническую форму.
- Инвазии паразитов (токсоплазмоз, цистицеркоз, эхинококкоз, трихинеллез) могут приводить к внедрению микроорганизма в мышцы и развитию токсико-аллергических реакций. Заболевание протекает волнами, коррелирующими с жизненным циклом паразита.
 В клинике наблюдается болевой синдром, субфебрильная температура, в анализах крови – эозинофильный лейкоцитоз.
В клинике наблюдается болевой синдром, субфебрильная температура, в анализах крови – эозинофильный лейкоцитоз. - Воздействие токсинов. Алкоголь, лекарства, яд насекомых, кокаин, кортикостероиды могут повышать риск возникновения миозита.
- Травматические факторы. В местах разрывов мышечных волокон всегда развивается отек. Затем нормальная мышечная ткань заменяется рубцовой, что приводит к укорачиванию мышцы. Незначительные повреждения мышечных волокон обычно заживают быстро, но при серьезных нарушениях (например, при полимиозите) может развиться некроз ткани.
- Профессиональные миозиты. Такая форма воспаления возникает в результате длительного пребывания в одной позе, что характерно для водителей, компьютерщиков, музыкантов.
Симптомы: как болит
Миозит проявляется главным симптомом – мышечной слабостью и болевым синдромом. Для миозитов характерна двухстороння симметрия воспалительного процесса. Боль может быть постоянной или проявляться при выполнении определенных движений. Мышечная слабость развивается постепенно, вовлекая все большие участки скелетных мышц. Самые тяжелые и болезненные миозиты – плечевого пояса и мышц таза, при которых появляется нарушение походки и координации движений. Другими симптомами миозита могут быть:
Мышечная слабость развивается постепенно, вовлекая все большие участки скелетных мышц. Самые тяжелые и болезненные миозиты – плечевого пояса и мышц таза, при которых появляется нарушение походки и координации движений. Другими симптомами миозита могут быть:
- Кожные высыпания в местах воспалений.
- Нарастающая общая утомляемость.
- Ноющие боли, нарастающие при прощупывании и движениях.
- Иногда субфебрильная температура, лихорадка, головные боли.
- Симптомами миозита может быть появление боли в суставах при обострениях заболевания. Но при этом отека сустава нет, что отличает миозит от артрита и артроза.
Краткая характеристика видов заболевания
Разные виды миозита имеют различную симптоматику. Болевые ощущения при миозите шейного отдела усиливаются при поворотах головы и отдают в голову, плечи, спину и лопатки. Боли не прекращаются в период покоя, а холод усугубляет положение. Болевые ощущения при миозите спинных мышц усиливается утром.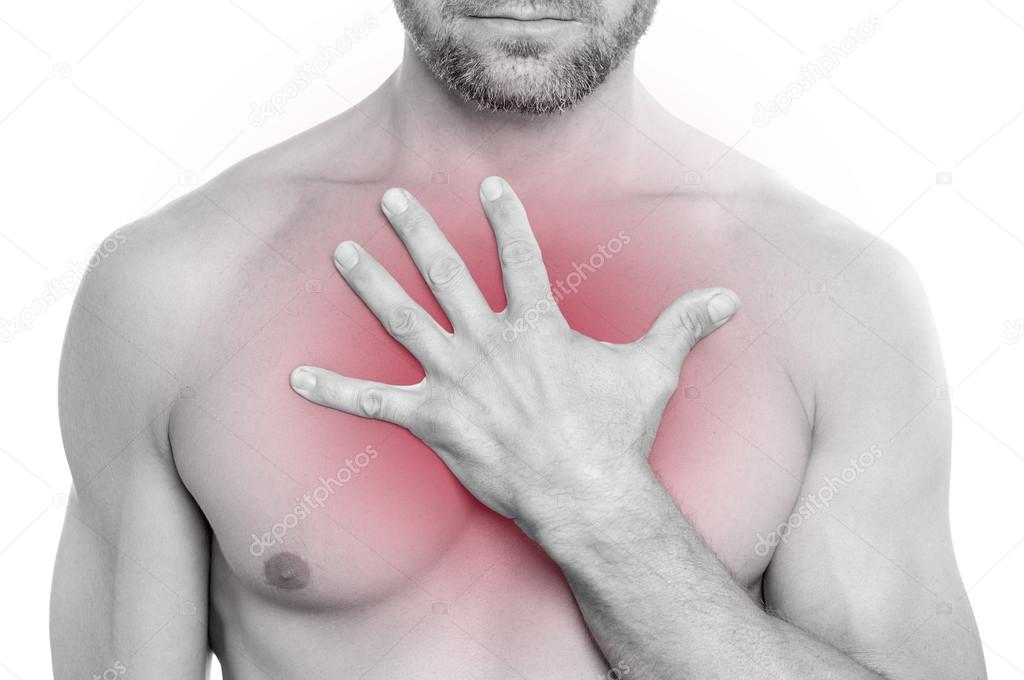 Миозит конечностей встречается чаще при заболеваниях других скелетных мышц (спины или груди). Миозит грудного отдела очень болезненный, так как нет возможности ограничить движения ребер во время вдоха. При тяжелых случаях в воспаление вовлекаются мышцы гортани и глотки, что вызывает трудности глотания.
Миозит конечностей встречается чаще при заболеваниях других скелетных мышц (спины или груди). Миозит грудного отдела очень болезненный, так как нет возможности ограничить движения ребер во время вдоха. При тяжелых случаях в воспаление вовлекаются мышцы гортани и глотки, что вызывает трудности глотания.
Полимиозит захватывает в процесс воспаления большие группы мышц, сопровождается суставными болями, артритами и дерматитами (дерматомиозит), при которых появляются высыпания лилового и пурпурного цвета на шее, туловище, лице. Это системное заболевание соединительной ткани.
Нейромиозит характеризуется вовлечением в воспаление не только мышц, но и нервных окончаний. Он сопровождается парестезиями (снижение чувствительности), гиперестезиями (увеличение чувствительности), сильными болями, снижением мышечного тонуса.
Для полифибромиозита характерна замена мышечных тканей соединительными. Воспалительные процессы приводят к образованию в мышечных тканях узелков рубцовой ткани (контрактур), которые хорошо прощупываются. Они могут появляться и исчезать, по мере запущенности процесса мышцы деформируются, что сопровождается сильными болями.
Они могут появляться и исчезать, по мере запущенности процесса мышцы деформируются, что сопровождается сильными болями.
Самый широко распространенный – поясничный миозит. Симптомы его легко спутать с люмбаго, но боли при этом менее острые. Они носят ноющий характер, не прекращаются в покое и усиливаются при нажатии и движениях.
Очень редкая форма миозита
Оссифицирующий миозит имеет три формы проявления: травматический (последствия травмы), прогрессирующий (наследственное заболевание) и трофоневрологический (нарушения физиологии). Все формы имеют различное течение и симптоматику. Но чаще всего он развивается как следствие полифибромиозита. Рубцовые ткани становятся неоднородными и пропитываются минералами и солями фосфатной кислоты, кальцием и калием. По мере их накопления начинается процесс окостенения. Клиническая картина складывается из деформации конечностей, появления уплотненных мышц, нарушений подвижности и выраженных болей. Травматическая форма такого миозита имеет преимущественно благоприятный прогноз.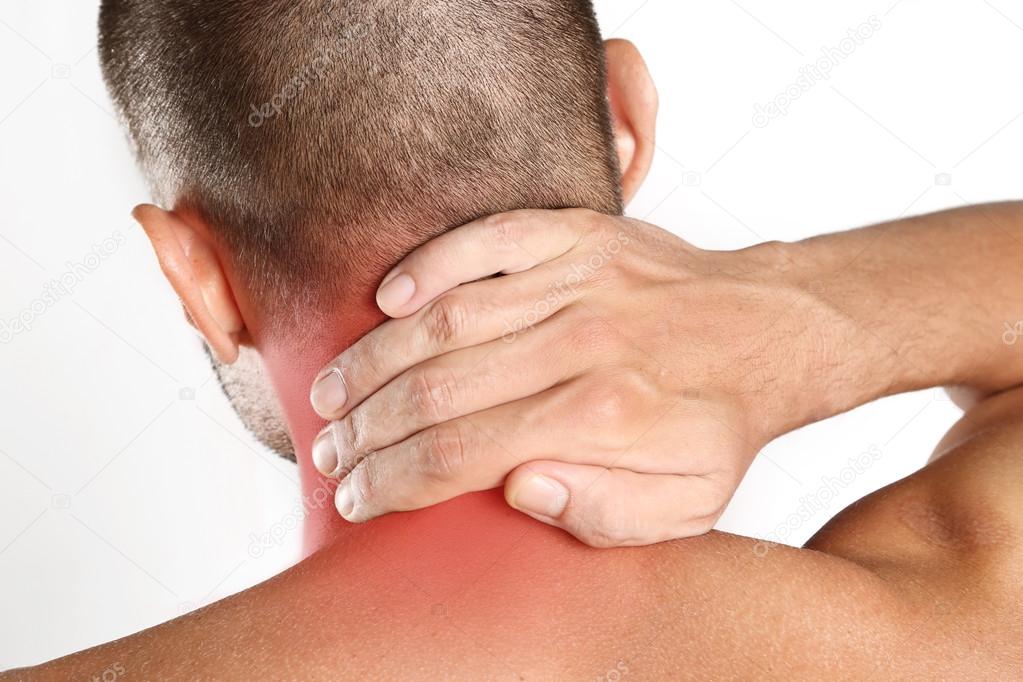 Наследственные формы заболевания начинаются спонтанно, течение непредсказуемо и часто ведет к гибели пациента, наступающей вследствие окостенения дыхательных и глотательных мышц.
Наследственные формы заболевания начинаются спонтанно, течение непредсказуемо и часто ведет к гибели пациента, наступающей вследствие окостенения дыхательных и глотательных мышц.
Детские миозиты
Воспаления мышечных волокон у детей имеют те же причины и симптомы, что и у взрослых. Наиболее частая форма заболевания у детей – миозит шейного отдела. При этом чем младше ребенок, тем опаснее данное заболевание, ведь оно может затронуть не только шею, но и мышцы гортани, пищевода. Кроме того, у детей чаще появляется дерматомиозит с выраженной сыпью. При этом дети часто жалуются на боль в ногах при ходьбе. Особенно сильные болезненные ощущения в области голени. Развитию острой формы миозита у детей часто предшествуют ангины и простудные заболевания. Именно дети подвержены данной болезни вследствие длительного пребывания в одной позе во время учебы. Особенно если осанка в данном положении неправильная. Фиксация мышечного каркаса может привести не только к воспалению мышц, но и к остеохондрозам, кифозу и лордозу позвоночника, вегетососудистой дистонии и недостаточному кислородному питанию мозга.
Основа профилактики детских миозитов – адекватное одевание ребенка, избегание сквозняков. Очень важно правильно организовать место для сна, чтобы положение шеи и головы было физиологически правильным. Правильная осанка за столом во время работы, занятия спортом и прогулки на свежем воздухе станут залогом здоровья ребенка.
Опасность осложнений
Даже легкие формы миозита не только нарушают качество жизни человека и ограничивают его свободу, при отсутствии своевременно принятых мер они грозят вызвать довольно тяжелые последствия. Миозит может вызвать следующие осложнения:
- Распространиться на соседние мышцы и вовлечь в воспалительный процесс жизненно важные органы.
- Если миозит не лечить, он прогрессирует и может привести к атрофии мышц, вплоть до потери трудоспособности и инвалидизации.
- Окостенение волокон мышечной ткани может быть причиной смерти пациента.
- Гнойные миозиты ведут к образованию абсцессов и флегмон, что может вызвать сепсис и смерть.

- Осложнения шейного миозита могут приводить к патологиям лор-органов, за которыми последует одышка и повышенная нагрузка на сердечную мышцу и сосудистую систему.
Первая помощь
Стоит посидеть зимой у плохо закрытого окна или летом под струей воздуха из кондиционера – и вот уже мы имеем простудный миозит. Легкие его формы обычно проходят без последствий в течение 10-14 дней. Однако это болезненное заболевание требует заботы, и первой экстренной помощью нашему организму станут следующие мероприятия:
- Разминка воспаленной мышцы только усугубит положение. В первые дни болезни дайте мышцам максимальный покой.
- Не дайте мышце простудиться еще больше. Шарф из натуральной шерсти очень даже подойдет.
- Для растираний можно использовать спиртовые растворы и любые мази для спортсменов с разогревающим эффектом.
- Наравне с местным обезболиванием помогите мышце расслабиться изнутри – травяные настои и лекарства общерасслабляющего характера снимут напряжение и зажатость в мышцах.

- Если боль не стихает в течение нескольких дней – прямая дорога в больницу с миозитом. К какому врачу обратиться? К ревматологу или терапевту. Лучше сразу установить причину мышечных болей. При миозите чем раньше начать лечение, тем благоприятнее будет прогноз. Но иногда подобные боли могут быть совсем другим заболеванием. Например, при инфаркте миокарда очень часто наблюдаются сильные боли под лопаткой и в мышцах левой руки.
Диагностика и стратегия лечения
Острый миозит характеризуется типичной клиникой, которая является основой диагностики. При других формах миозитов учитывается весь комплекс симптомов, при необходимости проводится анализ крови. Специальное исследование – электромиография, которая показывает разрушение мышечных волокон при разных формах миозита. К какому врачу обратиться при появлении симптомов? К ревматологу, хирургу или терапевту. Лечение назначает врач, и оно будет зависеть от степени выраженности патологии.
Схема терапии индивидуальна. Для снятия воспаления назначают иммуносупрессоры («Преднизолон», «Метотриксат»). Для устранения бактериальной природы миозита, препараты подбираются в соответствии с возбудителями (антибиотики). При вирусной природе инфекции назначаются комплексные иммуностимуляторы. Для снятия болевого синдрома эффективно применение наружно мазей от миозита («Траумель С», «Диклофенак», гель «Дип Рилиф», гель «Доларен»).
Для снятия воспаления назначают иммуносупрессоры («Преднизолон», «Метотриксат»). Для устранения бактериальной природы миозита, препараты подбираются в соответствии с возбудителями (антибиотики). При вирусной природе инфекции назначаются комплексные иммуностимуляторы. Для снятия болевого синдрома эффективно применение наружно мазей от миозита («Траумель С», «Диклофенак», гель «Дип Рилиф», гель «Доларен»).
Физиотерапия при миозитах
Физиотерапевтические методики довольно разнообразны, и без них не стоит рассчитывать на успешное лечение. Они позволяют улучшить тонус мышц и самочувствие пациента, предотвратить атрофию мышечной ткани. В первую очередь это сухое тепло (прогревания, обертывания) и массаж, а также лечебная физкультура. Часто применяется мануальная терапия, ультразвук, магнитотерапия.
Массаж при миозите направлен на нормализацию кровообращения в поврежденных тканях, снятие отечности и снижение болевых ощущений. Методика массажа предусматривает расслабление мышц. Массаж начинается выше места поражения и заканчивается ниже него. Используются приемы вибрации, поглаживаний и щадящих растираний. Продолжительность сеанса составляет 15 минут, курс – до восьми процедур.
Массаж начинается выше места поражения и заканчивается ниже него. Используются приемы вибрации, поглаживаний и щадящих растираний. Продолжительность сеанса составляет 15 минут, курс – до восьми процедур.
Лечебная физкультура должна проходить под надзором специалистов. Полезно посещение бассейна, рекомендована аквааэробика. Физические упражнения в воде расслабляют мышцы, снижают нагрузку и повышают общий тонус. Едиными правилами в лечебной физкультуре будут следующие:
- Для нормализации кровотока перед физическими упражнениями мышцы обязательно надо разогреть.
- Перенапряжение не способствует выздоровлению, поэтому темп упражнений должен быть оптимальным, а нарастать плавно.
- Периоды нагрузок должны чередоваться с периодами отдыха.
- Упражнения концентрируются на воспаленной мышце, но при усталости их прекращают.
- В период обострений программу лучше упростить.
Кроме того, пациентам с миозитом рекомендована диетотерапия, которая исключает спиртное, жирную, соленую и острую пищу.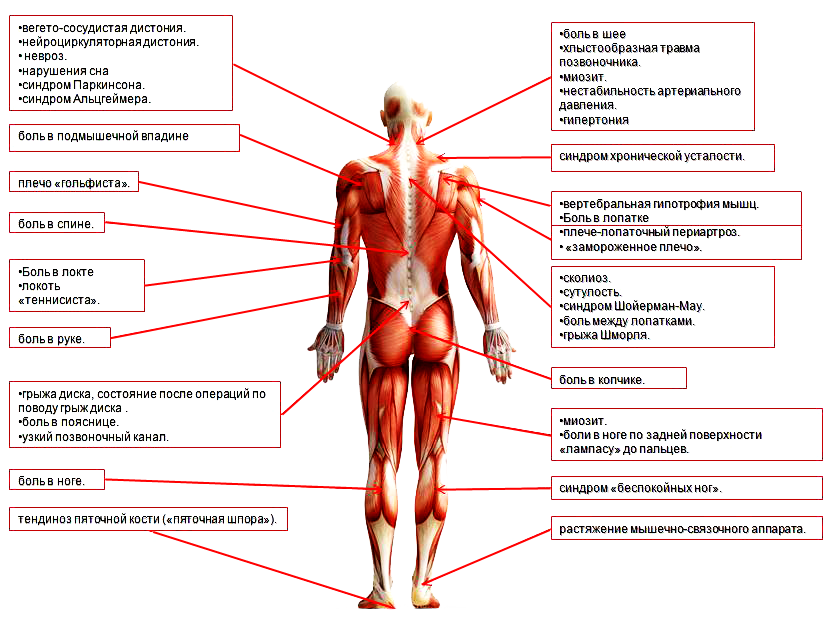
Что советует народная медицина
При миозите народные средства помогают снять болевой синдром, увеличить кровоток в пораженной мышце и согреть ее. В домашних условиях проводят массаж мышцы, накладывают сухие компрессы, укутывают. Применяются растирания маслами – лавандовым, розовым, корицы. Снятие спазма может обеспечить компресс из сваренного с кожурой и растертого картофеля, который оборачивают тканью, прикладывают к больному месту и укутывают. Боль утихнет, если к больному месту приложить лист капусты, намыленный хозяйственным мылом и присыпанный содой, а затем укутать это компресс.
Народным средством снятия воспаления считается компресс из отвара хвои. Ветки ели или сосны измельчают и заливают кипятком. Отвар настаивают 10 часов. Затем его смешивают с овсяными хлопьями и в таком виде накладывают на очаг воспаления.
При шейном миозите боль поможет снять компресс с лавровым маслом. Для этого ткань пропитывают теплой водой с растворенными в ней 10-15 каплями масла и накладывают на полчаса на зону ниже затылка.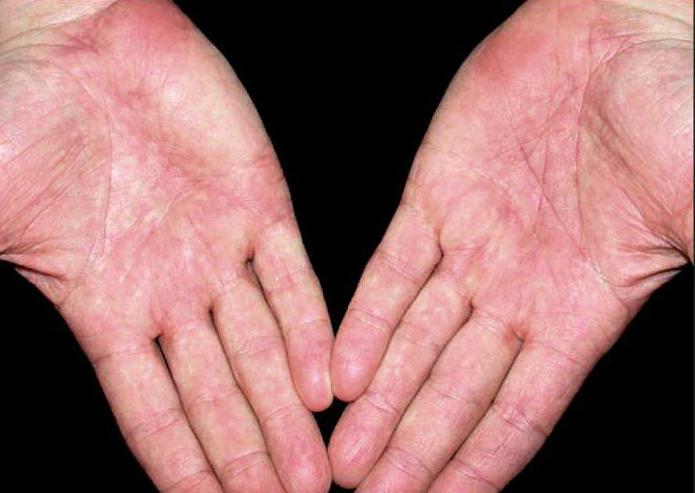
Настой адониса (10 г травы залить 1 стаканом кипятка, укутать, настаивать 1 час) рекомендуют употреблять внутрь по 1 столовой ложке три раза в день. Аналог этого народного средства – препарат «Адонизид». Однако его прием рекомендуется согласовать с врачом.
Отвар физалиса (15-20 плодов на пол-литра воды, варить на маленьком огне или выпаривать на водяной бане 15 минут) снимает боль при приеме его внутрь по четверти стакана три раза в день курсом в месяц.
Общая профилактика
В повседневной жизни достаточно придерживаться некоторых правил, и вы не столкнетесь с неприятными симптомами миозита, а именно:
- Закалять организм и нагружать посильными физическими нагрузками. Плавание, аэробика, гимнастика, йога, велосипедный спорт – все нагрузки хороши, когда в меру.
- Следить за своей осанкой, не носить сумку всегда на одном плече и стараться не занимать статическую позу длительный отрезок времени.
- При выполнении сидячей работы делать периодические минутки разгрузочных упражнений для мышц спины, шеи и конечностей.

- Очень хорошо проходить курсы профилактического массажа хотя бы раз в год.
- Не запускать заболевания, последствиями которых может стать миозит.
- Одеваться по погоде, избегая переохлаждений, и не находиться на сквозняке.
- Пешие прогулки на свежем воздухе в любую погоду наполнят ваш организм силами в борьбе с инфекциями, которые постоянно нас атакуют.
Клиника СавМед Савченко | Миозит лечение
Миозит — это воспаление мышечной ткани, а именно скелетной мускулатуры. Миозит может возникать как в отдельных мышцах (локальный) так может поражать и несколько групп мышц одновременно (полимиозит). В воспалительный процесс могут вторично вовлекаться близлежащие анатомические образования – кожа (дерматомиозит), нервные волокна (нейромиозит), суставы (миозит с артритом).Среди причин, которые способствуют возникновению миозита следует отметить: переохлаждение, травмы, мышечные судороги, инфекционные болезни (грипп, ангина), постоянное напряжение определенной группы мускулов (при профессиональной деятельности, например, у спортсменов, музыкантов и т. д.), а также такие болезни как сколиоз, остеохондроз, ревматизм, ревматоидный артрит, красная волчанка, паразитарные заболевания (трихинеллез, токсоплазмоз), нарушения обменных процессов в организме и эндокринные патологии (подагра, сахарный диабет), аутоиммунные заболевания. Также следует отметить и так называемые острые гнойные миозиты, вызванные стафилококковыми, стрептококковыми, пневмококковыми бактериями. Гнойный миозит может возникнуть в местах инъекций (особенно многократных) и при несоблюдении правил гигиены. Заболевание может протекать как остро, так и хронически при отсутствии должного и своевременного лечения.
д.), а также такие болезни как сколиоз, остеохондроз, ревматизм, ревматоидный артрит, красная волчанка, паразитарные заболевания (трихинеллез, токсоплазмоз), нарушения обменных процессов в организме и эндокринные патологии (подагра, сахарный диабет), аутоиммунные заболевания. Также следует отметить и так называемые острые гнойные миозиты, вызванные стафилококковыми, стрептококковыми, пневмококковыми бактериями. Гнойный миозит может возникнуть в местах инъекций (особенно многократных) и при несоблюдении правил гигиены. Заболевание может протекать как остро, так и хронически при отсутствии должного и своевременного лечения.
Самым основным симптомом при Миозите является сильная боль в определенной группе мышц, которая резко усиливается при движении, и мышечная слабость, боль как правило усиливается при надавливании на пораженный участок и во время движения. Очень часто у больных наблюдается покраснение кожи и отечность над пораженной областью. Также может возникать гипертермия (повышение температуры в области воспалительного процесса) она может быть местной, когда горячим становится лишь патологический участок, и общей, когда развивается лихорадка (при гнойном миозите).
Также может возникать гипертермия (повышение температуры в области воспалительного процесса) она может быть местной, когда горячим становится лишь патологический участок, и общей, когда развивается лихорадка (при гнойном миозите).
При полимиозите характерна общая слабость мышц, которая может привести к атрофии: человеку тяжело встать, брать что-то в руку, поднимать голову. Это очень опасно, так как атрофироваться могут жизненно важные мышцы, которые принимают участие в дыхании, жевании и глотании пищи. При дермамиозите (когда к воспалению мышц присоединяется и воспаление кожи в месте поражения) на коже появляется сыпь красного и фиолетового оттенков, отекают веки. Параллельно могут присутствовать такие симптомы как общая слабость, повышенная температура тела, озноб, резкое снижение веса. Мышцы укорачиваются, становятся дряблыми, под кожей часто скапливаются отложения солей кальция, которые вызывают сильную боль. Но это уже более запущенные виды заболевания.
Диагностика миозита осуществляется на основании жалоб пациента и наличия вышеуказанных симптомов. Косвенными признаками воспаления будут соответствующие изменения в общеклинических анализах крови и мочи. Более информативный метод, отображающий состояние скелетных мышц – это ЭМГ (электромиография).
Косвенными признаками воспаления будут соответствующие изменения в общеклинических анализах крови и мочи. Более информативный метод, отображающий состояние скелетных мышц – это ЭМГ (электромиография).
Миозит шеи: Симптомы и лечение
Экология здоровья: Миозит – воспалительный процесс, затрагивающий одну или несколько скелетных мышц. Может протекать в острой и хронической форме. Характеризуется локальной болью в области поражения и дальнейшим ее распространением на новые участки.
Миозит шеи: классификация, причины, диагностика и лечениеМиозит – воспалительный процесс, затрагивающий одну или несколько скелетных мышц. Может протекать в острой и хронической форме.
Характеризуется локальной болью в области поражения и дальнейшим ее распространением на новые участки.
От сильной боли, мышцы пребывают в постоянном напряжении и этим ограничивают движение суставов, что влечет за собой полную атрофию мышечных тканей.
Классификация
Заболевание классифицируется несколькими типами, в зависимости от его происхождения, течения и области поражения:
Иногда наблюдается сочетание признаков разных типов заболевания, что позволяет диагностировать смешанные подтипы.
Учитывая механизм зарождения, развития и отдельных проявлений болезни выделяются несколько видов миозита с разным патогенезом:
-
Полимиозит;
-
Дерматомиозит;
-
Нейромиозит;
-
Полифибромиозит;
-
Оссифицирующий миозит.
Причины шейного миозита
Причиной возникновения шейного миозита могут стать острые респираторные заболевания, ангина, переохлаждение, неудобная поза, в которой человек пребывает длительное время, неконтролируемые физические нагрузки, неравномерное задействие шейных мышц, травмы.
Очень часто причиной заболевания становится банальный сквозняк.
Миозит – «профессиональная» болезнь шоферов, операторов ПК, скрипачей. Людей, которые вынуждены долгое время оставаться в одной, неудобной, позе.
Такая ситуация может возникнуть и во время ночного сна на неудобной подушке, но зачастую этому предшествует переохлаждение или пребывание на сквозняке.
Симптомы
Более ярко симптомы проявляются утром, когда человек пытается покинуть спальное место. Возникает сильная боль в области шеи, невозможность повернуть голову.
Это происходит по причине того, что за ночь воспаленные мышечные волокна приобретают отечность и развивается рефлекторный спазм нервных окончаний.
В большинстве случаев боль ассиметрична – более ярко выражена с одной стороны.
Иногда миозит сопровождается болью лобной части головы и висков. Болевые ощущения усиливаются при попытке повернуть голову и, со временем, переходят в затылочную часть.
Болевые ощущения усиливаются при попытке повернуть голову и, со временем, переходят в затылочную часть.
Заболевание может развиться в течение нескольких минут – после травмы, перенапряжения или неудачного движения мышц.
При гнойном миозите к сильным болям прибавляются абсцессы и некрозы, высокая температура, озноб.
Миозит шеи у детей
Дети очень подвижны. Тело быстро нагревается и может хватить даже легкого сквозняка, чтобы проявилось заболевание.
К другим причинам возникновения миозита следует отнести неудобное положение, переохлаждение, травмы.
У маленьких детей, шея – самое уязвимое место, поэтому нужно следить за положением малыша во время сна. Подушка не должна быть слишком высокой или твердой.
У детей, чаще чем у взрослых, болезнь склонна прогрессировать.
Воспалительный процесс может распространиться на близлежащие мышцы дыхательного аппарата и гортани, что может привести к серьезным последствиям.
При первых симптомах миозита у ребенка, нужно сразу обратиться к врачу. Лечение для каждого индивидуальное.
Родителям нужно максимально обеспечить покой ребенка, ограничить двигательную активность воспаленной мышцы. Исключить переохлаждение, использовать сухое тепло для прикладывания к больному участку. В холодное время года, врача лучше вызвать на дом.
Диагностика заболевания
Чтобы точно диагностировать заболевание, понадобится ряд процедур.
Врач может поставить предварительный диагноз, основываясь на выраженные симптомы болезни – мышечную боль, рефлекторный спазм воспаленной мышцы и др., но об окончательном диагнозе можно говорить только после проведения тщательной диагностики.
Анализ крови
Определяют уровень мышечных ферментов и наличие абнормальных антител.
Магнитно-резонансная томография
Позволяет определить поврежденные участки мышц и увидеть мышечные изменения, если таковые имеют место.
Электромиография
Позволяет проверить реакцию мышц на нервные электрические сигналы. Таким способом выявляются ослабленные, или пораженные заболеванием мышечные волокна.
Биопсия мышцы
Для проведения этой процедуры надрезается больная мышца и снимается микроскопический образец для анализа. Эта процедура ведет к окончательной постановке диагноза.
Лечение в домашних условиях
Официальная и народная медицина единогласно сходятся в том, что больным мышцам следует обеспечить полный покой.
Ограничить двигательную активность и, по возможности, придерживаться постельного режима, но полностью обездвиживать мышцы не стоит. Не переохлаждаться.
Миозит хорошо поддается лечению. При правильном подходе, уже через четыре – пять дней боли проходят и намечается положительная динамика.
В домашних условиях можно применять компрессы с сухим теплом. В народной медицине используют компрессы с вареным картофелем, капустой. Воспаление помогут снять настои из крапивы, барбариса, мать-и-мачехи, сосновых почек, подорожника и зверобоя. Согревающие процедуры нужно делать перед сном и ложиться спать, закутавшись в теплое одеяло. К утру боль существенно уменьшится.
В народной медицине используют компрессы с вареным картофелем, капустой. Воспаление помогут снять настои из крапивы, барбариса, мать-и-мачехи, сосновых почек, подорожника и зверобоя. Согревающие процедуры нужно делать перед сном и ложиться спать, закутавшись в теплое одеяло. К утру боль существенно уменьшится.
На время лечения нужно исключить из своего рациона специи, соленья, жирное, жареное и алкоголь.
Ни в коем случае нельзя проводить «любительские» массажи – можно нанести непоправимый вред здоровью.
Профилактика
Для профилактики миозита необходимо придерживаться нескольких простых правил:
-
Не переохлаждаться;
-
Исключить пребывание на сквозняке;
-
При неподвижной работе стараться каждые сорок минут делать разминку;
-
Не поднимать тяжелые вещи, или, если нет такой возможности, то исключить рывки;
-
Не выполнять сложные физические упражнения без должной подготовки;
-
Следить, чтобы спальное место было максимально комфортным;
-
Своевременно лечить ОРВИ, ангину, ГРИПП.

К профилактическим мерам можно отнести регулярные занятия спортом, массажи, закаливание.
-
Несколько практичных советов, которые помогут не стать жертвой заболевания:
-
Бросить привычку курить в машине (частое открывание окна может обеспечить шейный миозит).
-
Одевайтесь по погоде ( джинсы с заниженной посадкой и коротенькие куртки отложите до весны).
-
Не совмещайте посещение бани и распитие алкогольных напитков (разгоряченные парилкой и алкоголем люди очень часто не чувствуют меры в растирании снегом или нырянию в бассейн с холодной водой, проводят там больше времени, чем следует и становятся жертвами переохлаждения).
-
В теплом помещении не сидите долго у окна ( в тепле не почувствуется переохлаждение отдельных мышц, вызванное легким сквозняком).
-
Не прислоняйтесь на долгое время к холодным стенкам.
-
В зимнее время избегайте сидеть в транспорте на холодных сиденьях.
Миозит – не страшное, но очень коварное заболевание и только вовремя начатое лечение обеспечивает полное выздоровление. Лечиться можно как самостоятельно, следуя предписаниям докторов, так и стационарно. После выздоровления необходимо соблюдать профилактические меры, бережно относиться к своему организму – это поможет больше не испытать на себе все прелести миозита.опубликовано econet.ru
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
Миозит шейных мышц Лечение Здоровье Subscribe.Ru
Миозит шейных мышц – это несложная патология, вполне поддающаяся лечению, но вместе с тем, она способна причинять человеку страдания и вызывать массу неудобств.Практически каждому знакомо состояние, когда после ночного сна очень сложно поднять голову, а затем в течение всего дня болит или ноет шея, особенно при наклонах.
Также в этом случае может болеть верхний отдел спины и плечи, а при повороте головы из-за сильных болей приходится поворачивать все туловище.
Причины возникновения
Неудобное или неправильное положение головы во время сна.
Пребывание на сквозняке.
Стрессовые состояния.
Длительная работа за столом или за компьютером в физиологически невыгодной позе, при которой происходит сдавливание или перерастяжение мышечных волокон.
Воздействие на организм токсинов, бактерий или вирусов (аутоиммунный или постинфекционный миозит).
Примечание: у детей и подростков миозит чаще всего развивается после активных занятий спортом, ответственных соревнований, а также после завершения экзаменационной сессии или напряженной рабочей недели.
Симптомы
Имеются неопровержимые доказательства, что миозит шейного отдела, в отличие от остеохондроза, развивается спустя несколько часов после негативного воздействия на организм тех или иных неблагоприятных факторов.
Для этого состояния характерны такие симптомы, как:
Интенсивные боли в шее, отдающие в затылок, плечи, волосистую часть головы и лицо.
Резкое ограничение движений на участке поражения.
Болезненность при пальпации и уплотнение мышечных волокон.
Гиперемия, разливающаяся над воспаленным участком.
В этом состоянии боль не уменьшается даже после длительного отдыха, а также она отмечается в состоянии покоя.
Чаще всего симптомы миозита шеи возникают после сна. Как правило, болевой синдром развивается ассиметрично, а также он может формироваться в области висков, в ушах и в лобной части.
Формы и разновидности заболевания
Гнойный миозит – это патологическое состояние, при котором происходит повышение температуры тела, а также появляются симптомы интоксикации. При попытках поворачивать голову и при пальпации болевой синдром возрастает.
В пораженной области отмечается отек мягких тканей, гиперемия кожи и уплотнение. Спустя несколько дней после начала заболевания возникает флюктуация и при пункции обнаруживается гной.
При инфекционном негнойном миозите в точке прикрепления мышц отмечается резкая болезненность, усиливающаяся при активных движениях.
В ходе диагностического осмотра у пациента наблюдается значительное мышечное напряжение, а также при пальпации обнаруживаются плотные и очень болезненные образования (точки Корнелиуса) размером с просяное зерно и уплотнения студнеобразной консистенции округлой или продолговатой формы, которая может меняться при надавливании (симптом гипертонуса Мюллера). В этом состоянии наблюдается летучесть мышечных болей, усиливающихся при перемене погоды.
Нейромиозит – это состояние, при котором поражаются не только шейные мышцы, но и мышечные волокна (реже концевые отделы нервов) со значительно выраженным болевым синдромом и симптомами натяжения.
Для полифибромиозита характерно очень тяжелое течение, при котором мышечная ткань шеи заменяется соединительной тканью, в связи с чем, происходит резкое ограничение двигательной активности. В этом состоянии шейные мышцы не могут расслабиться даже во время сна, а также под местной или общей анестезией.
Болезнь Мюнхмейра – это состояние, которое чаще всего встречается в детском или юношеском возрасте у мальчиков.
Такой шейный миозит у детей поражает мышцы, апоневрозы, сухожилия и оболочки. При этом в мышцах прощупываются плотные пластинчатые образования, и ограничивается двигательная активность шеи.
Полимиозит, как правило, встречается у женщин 50 – 60 лет, а также у девочек до 15-тилетнего возраста.
Это очень тяжелое состояние, протекающее на фоне повышенной температуры и локальных или распространенных мышечных болей и быстро нарастающей мышечной слабости. В тяжелых случаях это заболевание может спровоцировать поражение внутренних органов (почек, сердца и легких) и окончиться летальным исходом.
При более легком течении болезни отмечается умеренный болевой синдром и незначительная мышечная слабость в мышцах плечевого пояса. Однако у некоторых пациентов затрудняется глотание и отмечается снижение тонуса мышц пищевода.
Дерматомиозит сопровождается высыпаниями фиолетового или красного цвета и отечностью век. Для этого состояния характерны очень сильные боли, а также наблюдается скопление в мышцах солей кальция.
Диагностика миозита
Как правило, шейный миозит диагностируют по наличию клинических симптомов, которые подтверждаются инструментальными методами исследования.
При гнойном миозите отмечаются изменения в общеклиническом анализе крови, а в бакпосеве обнаруживается возбудитель данной формы миозита.
При нейромиозите назначается электромиография, подтверждающая элементы иннервации.
Для того чтобы выявить участки окостенения, возникающие при оссифицирующем миозите, пациентам назначается рентгенологическое исследование. При полимиозите существенные специфические изменения выявляются на ЭКГ и в клиническом анализе крови.
Для того чтобы точно определить форму миозита, а также отличить его от мышечной дистрофии, эндокринных миопатий и других патологий, пациенту в обязательном порядке рекомендуется провести дифференциальную диагностику.
Способы лечения
Ответить на вопрос, как лечить миозит шеи можно только после того, как будет выяснена истинная причина его возникновения.
Пациенту, страдающему данной формой патологии, рекомендован покой, иногда даже постельный режим. В обязательном порядке назначается диета, предусматривающая полное исключение алкогольных напитков, острой, соленой и жирной пищи.
В том случае, если миозит вызван паразитарной инфекцией, прописываются антигельминтные препараты, а при бактериальном поражении используются специальные сыворотки и антибиотические препараты.
Когда диагностируется гнойный миозит шеи, зачастую необходимо вскрытие гнойника с последующим промыванием и дренированием раны.
При аутоиммунной природе заболевания шейного миозита лечение предусматривает назначение иммуносупрессоров и глюкокортикостероидов. В особо тяжелых случаях пациенту рекомендован метод экстракорпоральной детоксикации. Для снятия боле и воспаления назначаются нестероидные противовоспалительные препараты, согревающие мази и вазоактивная терапия.
Очень хорошо себя зарекомендовал мягкий массаж (растирание или поглаживание с применением эфирных масел) и сухое тепло (шею укутывают теплым шарфом).
Предупреждение! Миозит шейных мышц необходимо долечить до конца, так как в противном случае патология может принять затяжное хроническое течение, возвращаясь от случая к случаю. Для окончательного восстановления работы шейных мышц пациентам назначается лечебная гимнастика.
В том случае, когда обнаруживаются редкие или тяжелые формы миозита, его лечением занимается целая когорта врачей разных специальностей.
Профилактические меры
В связи с тем, что развитие патологического процесса может спровоцировать даже незначительный сквозняк, следует на работе или в транспорте садиться так, чтобы шея была защищена от ветра.
Одеваться необходимо всегда по погоде. В холодное время года шея должна быть обернута теплым шарфом, однако при входе в закрытые общественные помещения, следует беречь себя от перегрева.
Все специалисты в один голос советуют никогда не переносить простуду на ногах, так как это состояние может осложниться миозитом.
При сидячей работе необходимо постоянно устраивать себе небольшие перерывы, выполняя расслабляющие движения для шеи.
Миозиты, миофасцикулиты — Боль в области спины и шеи. Стояновский Д.Н.
Подборка по базе: Октябрьское восстание большевиков.docx, На современном этапе развития сферы туризма большую роль играют , 59 Общий уход за больными РП ЛД.doc, Саяси партиялар большевиктер,кадеттер,Алаш,Үш Жүз,Шуро-и Ислами,, буква Б большая.docx, Презент на тему Сортировка больных детей.pptx, Рубежный контроль 1 Ватлин Даниил РПК-19-1 (1).docx, УЧЕБНОЕ ПОСОБИЕ С ГРИФОМ УМО Уход за хирургическими больными..d, ОСНОВЫ ЭКОНОМИЧЕСКОЙ ТЕОРИИ из 3 попыток больше 60 ответов.docx, Справка Большая Бутовская вл.11.docx
Миозиты, миофасцикулиты,
нейрофибромиозиты
ОБЩИЕ СВЕДЕНИЯ
Лечение больных с болью в шее, спине, крестце и копчике в виде синдромов, миофасцикулитов, миозитов, нейрофибро- миозитов нередко с корешковыми расстройствами является нелегкой задачей.
 В основе заболевания лежат внешние (пере
В основе заболевания лежат внешние (переохлаждение, перенапряжение, травмы) и внутренние этиоло
гические факторы (заболевания внутренних органов), инфек
ции, вирусные, хламидийные и микоплазменные заболевания, опухоли, остеопороз и др. После неправильного лечения острые болезни переходят в хронические (или повторные), курс лече
ния приходится повторять, а методы варьировать. Трафаретная схема лечения может оказаться неэффективной. Нередко лечение направлено на остеохондроз, спондилез. Необходимо учитывать, что консервативное лечение надо направлять не на остеофиты и остеохондроз, а на вегетативные и сосудистые нарушения, возникшие не от сдавления остеофитов.
Лечение должно быть комплексным с учетом этиологиче
ского фактора. Поэтому прав Райшауэр: «Неправильно говорить о лечении «остеохондроза шейного отдела позвоночника» или
«шейного спондилеза», а следует говорить о лечении раздра
жения шейного вертебрального нерва». Следует добавить, что при правильном лечении здоровье пациента и его работо
способность восстанавливаются, а остеохондроз и спондилез как были (рентгенологическая находка), так и остались.
 А. С.
А. С. Губергриц пишет (1960): «Неправильно считать, что дефор
мирующие изменения в позвоночнике являются причиной
«ишиаса», а являются лишь как показатель имеющегося реактивного процесса в тканях опорно-двигательного аппарата вообще, в том числе и реактивных изменений в области меж
позвоночного отверстия, имеющих значение в патогенезе этих заболеваний».
224
При воспалении мышцы (миозите) боль вызвана раздра
жением мышцы токсинами и давлением воспалительного экс
судата. В опрег аденных участках мышц, сухожилий и фасций появляются так называемые триггерные (курковые) болевые точки. Боль часто распространяется из триггерных точек в раз
личные области шеи, груди, поясницы. Возникает мышечно- фасциальный болевой синдром,
Инфекционные миалгии имеют бактериальную и вирусную природу.
Миалгия вирусной природы характеризуется диффузной болезненностью мышц. Обычно она сопровождается лихорад
кой. Если одна из мышц становится болезненной, то другие мышцы (синергисты и антагонисты) принимают такое состо
яние, при котором снижаются напряжение и болезненность и, таким образом, ограничивается объем движений пораженной мышцы. Описанное биологическое шинирование (ограничение подвижности) наблюдается при поражении многих мышц шейно-грудного или пояснично-крестцового отделов.
Описанное биологическое шинирование (ограничение подвижности) наблюдается при поражении многих мышц шейно-грудного или пояснично-крестцового отделов.
Клинически это можно определить по боли во время актив
ных сокращений пораженных мышц и ограничению движений в плечевой и пояснично-крестцовой областях. Одновременно могут отмечаться мышечная слабость, защитная (рефлекторная) мышечная реакция при боли. При этом данные лабораторных исследований (анализы крови и мочи и др.) без особенностей; на рентгенограммах пораженных мягких тканей патологических изменений нет; на электромиограммах пораженной мышцы в состоянии покоя потенциалы нормальные, однако при термометрии кожи возможно повышение температуры над болезненными зонами мышцы.
По данным М. Н. Пузина (1990), у многих пациентов с хронической миофасциальной болью отмечена витаминная недостаточность. Недостаточное содержание в организме человека витаминов В
р
D
6
, С и других ухудшает метаболизм и усиливает раздражимость вегетативной нервной системы
(Travel, Simonds, 1983).
При недостаточности витамина В, (тиамина) триггерные точки остаются устойчивыми к местному лечению до тех пор, пока его содержание в крови не повысится до нормального уровня. Полное выключение из рациона тиамина приводит к появлению депрессии, болезненности в мышцах, общей слабости, бессонницы.
У больных с хронической миофасциальной болью, как пра
вило, наблюдаются недостаточность витамина В
6
(пиридоксина) и выраженная депрессия.
1 5 — 1-3469 225
Большое значение для мышц имеет витамин С. Он предот
вращает уплотнение и появление болезненности мышц после нагрузки. При отсутствии витамина С нарушается синтез коллагена, поэтому капилляры становятся хрупкими, легко кровоточат.
Для нормальной работы мышц необходимо достаточное количество минеральных соединений. Дефицит кальция, калия, железа увеличивает раздражимость миофасциальных триггер- ных точек. Кроме того, кальций участвует в сокращении мио- фибрилл, калий — в быстрой реполяризации мембран нервных и мышечных клеток после потенциала действия, железо — в переносе кислорода к мышце.
 Следовательно, при миофас- циальном болевом дисфункциональном синдроме необходимо следить за адекватным уровнем содержания в организме витаминов и минеральных веществ. Не подлежит сомнению, что болевой синдром дисфункции мышц возникает в результате нарушения гомеостаза во всем организме.
Следовательно, при миофас- циальном болевом дисфункциональном синдроме необходимо следить за адекватным уровнем содержания в организме витаминов и минеральных веществ. Не подлежит сомнению, что болевой синдром дисфункции мышц возникает в результате нарушения гомеостаза во всем организме. К развитию миофасцикулитов имеют непосредственное отношение окклюзия дисков и межпозвонковых суставов, состояние мышц и эмоциональной сферы. Во многих случаях, по нашим наблюдениям, главным фактором, предрасполагаю
щим к развитию заболевания, является эмоциональное состо
яние больного. Психический стресс приводит к напряжению мышц, двигательное напряжение мышц вызывает их спазм и появление боли. Точно так же и окклюзионные нарушения вызывают проприоцептивные изменения, которые рефлектор
ным путем приводят к напряжению, спазму и, наконец, боли в мышцах. Таким образом, под действием различных эмоцио
нальных и физических напряжений человек теряет адаптацион
ную способность, что приводит к развитию болевого синдрома, дисфункции определенной группы мышц или определенного сегмента.

Известно, что различные виды раздражения тканей вызывают классическую воспалительную реакцию и многие факторы стресса — общий адаптационный синдром. Точно так же и тканевые компоненты опорно-двигательного комплекса могут давать определенную реакцию и вызывать появление одного и того же симптомокомплекса на один агент, действующий самостоятельно или в комбинации с радом других этиологических факторов.
У многих врачей не вызывает сомнения то, что лучшим способом является комплексное лечение миозитов, миофасцику
литов и в целом опорно-двигательного аппарата. Оно должно учитывать этиологию, патогенез, стадию заболевания, инди-
226
видуальные особенности течения и состояние больного. Следо
вательно, прежде чем приступить к лечению, необходимо тщательно выявить все причины, которые могли бы вызвать заболевание или способствовать его развитию.
Важно при обращении объяснить пациенту характер забо
левания, успокоить его и устранить боль, т. е. предотвратить образование «порочного» круга, в котором каждый фактор усиливает болезненную силу остальных этиологических фак
торов риска.
 Незнание или непонимание этиологии миофас- цикулярного болевого дисфункционального синдрома может привести к неправильному выбору методов лечения. Одним из основных способов лечения и профилактики заболевания является устранение причин, вызвавших заболевание, а затем выбор правильного комплекса лечения.
Незнание или непонимание этиологии миофас- цикулярного болевого дисфункционального синдрома может привести к неправильному выбору методов лечения. Одним из основных способов лечения и профилактики заболевания является устранение причин, вызвавших заболевание, а затем выбор правильного комплекса лечения. МИОЗИТЫ, ФИБРОМИОЗИТЫ
Боль в результате физического перенапряжения называют
миалгией. Миогенную боль после переохлаждения называют
миозитом. Фибромиозит — это результат неправильного лечения или нелеченого острого миозита, в результате чего произошло рассасывание лимфы с образованием фиброзных спаек мышц, фасций, сосудов и нервных окончаний кожи, которые вызывают боль при перемене погоды и внезапных движениях.
На болезненном участке иногда можно прощупать под кожей узелки, болезнен этот участок и при надавливании.
Боль в виде приступов некоторые врачи объясняют сосудо- двигательными расстройствами — рефлекторно возникающим местным спазмом сосудов в ответ на раздражение из патоло
гического очага.
 Некоторые объясняют боль накоплением в мышцах молочной кислоты, которая может вызывать интокси
Некоторые объясняют боль накоплением в мышцах молочной кислоты, которая может вызывать интоксикацию. Однако во всех случаях миалгической боли необходим дифференциальный диагноз.
Миозит и миалгия мышц шеи, спины, поясницы, крестцово- ягодичной области отличаются от пояснично-крестцовои радикулалгии отсутствием болевых симптомов натяжения нервов, кожных парестезии и расстройств чувствительности, резкой болезненностью мышц при пальпации, активных движе
ниях, сокращении и растяжении, уплотнением болезненных мышц (при миозите), наличием в апоневрозах мышц узелков размером от просяного зерна до боба (симптом Корнелиуса), зависимостью боли от положения (резкая боль при напряжении мышц и исчезновение ее в покое). При целлюлите в подкожной основе образуются уплотнения (триггерные узелки), вызываю-
15*
227
щие боль при пальпации и движениях (болезненность исчезает после массажа), болевые точки диффузны, боль возникает при пальпации мышц в местах их прикрепления; расстройства чувствительности не бывает.
Напряжение мышц и связок, а также умеренное выпячивание межпозвонковых дисков (мышечная блокада межпозвонковых дисков) в зависимости от этиологического фактора при пра
вильном лечении обычно носят обратимый характер. Различные этиологические факторы вызывают разные изменения в мыш
цах, при этом характер и интенсивность боли тоже различны.
По этиологии миозиты делят на инфекционные, паразитар
ные, токсические; по течению — острые, подострые и хрони
ческие; по распространенности — локализованные и диф
фузные.
По клиническим формам миозит подразделяют на гнойный, инфекционный негнойный, полимиозит, паразитарный, токси
ческий, нейромиозит, полифибромиозит, оссифицирующий и профессиональный.
Симптомы. Инфекционный негнойный миозит может проте
кать остро, подостро или хронически. Характерен местный боле
вой синдром. Боль спонтанная, при пальпации и активных движениях — «прострелы». Особенно болезненны места прикрепления мышц, в пораженных мышцах — болезненные плотные узелки (синдром Корнелиуса), возможна кожная гиперестезия.
Миозит поясничных мышц бывает острым и хроническим. При недостаточно умелом или пассивном лечении заболевание протекает длительно. Острый миозит после резкого переохлаж
дения сопровождается скованностью поясничного отдела, резкой болью при движении, иногда субфебрильной темпе
ратурой. При пальпации отмечается резкая болезненность. При хроническом течении боль в поясничных мышцах не столь интенсивная, как при люмбаго, преимущественно ноющего характера, но могут присоединиться явления фиброзита в фасциях, надкостнице и сухожилиях поясничных мышц, что поддерживает болевой синдром.
Полимиозит клинически проявляется умеренно выраженным болевым синдромом и мышечной слабостью. Парезы локали
зуются преимущественно в проксимальных отделах мышц рук, ног, в мышцах тазового и плечевого пояса. В мышцах могут быть уплотнения, иногда развивается умеренная атрофия.
Сухожильные рефлексы обычно снижаются, иногда выпадают.
Трихинеллезный миозит. Болезненность мышц может вызы
ваться такими заболеваниями, как трихинеллез. Это редкая
228
болезнь. Подозрение на трихинеллез возбуждает боль в грудной клетке, животе, пояснице, конечностях. На фоне лихорадки
(высокая температура) в начале болезни появляются петехи- альная или розеолезная сыпь и кровоизлияния под ногтями.
Ноющая и стягивающая боль беспокоит до 10—30 дней, а иног
да до 3 мес, усиливается при пальпации. Отмечаются отечность тканей в поясничной области, отек век; в крови гиперлейко
цитоз, сдвиг лейкоцитарной формулы влево, эозинофилия — абсолютное количество эозинофилов достигает 24 000. Преци- питатные пробы и пробы на связывание комплемента подтверждают диагноз, но наиболее надежным средством диаг
ностики является мышечная биопсия.
Часто это заболевание ошибочно принимают за ревмато
идный артрит, эозинофильный лейкоз, узелковый периартериит
(особенно в начальной стадии), дерматомиозит.
Дерматомиозит характеризуется болью в мышцах и воспа
лением кожи. Заболевание можно ошибочно принять за склеро
дермию, рассеянную красную волчанку, узелковый периарте
риит, полиневрит, трихонеллез. Он может присоединяться к злокачественным опухолям.
Гнойный миозит всегда носит вторичный характер, он возни
кает в результате внесения инфекции при инъекциях, непосред
ственной инфекции или множественных абсцессов в мышцах.
Геморрагический миозит сопровождается сильной болью, лихорадкой, мышечными и кожными явлениями, увеличением селезенки, эозинофилией, заболеванием миокарда и почек.
Оссифицирующий миозит возникает в результате обызвествле
ния миозитных очагов вследствие мышечных травм. При общем кальцинозе в мышцах может возникнуть прогрессивное обыз
вествление, которое можно выявить при рентгеновском иссле
довании. Возникновение обызвествленных узлов сопровож
дается сильной болью и повышением температуры тела.
Токсический миозит встречается при тяжелом алкоголизме, интоксикациях фармакологическими средствами (колхицин, винкристин и др.), сопровождается болезненными отеками мышц с парезами.
Нейромиозит характеризуется выраженным болевым синд
ромом вследствие изменений во внутримышечных нервных волокнах, а иногда и в дистальных отделах аксонов нервов.
Боль резко усиливается при пальпации, могут отмечаться болез
ненные точки Балле, симптомы напряжения — слабоположи
тельные. На ЭМГ — элементы денервационных изменений.
Полифибромиозит клинически проявляется болью при движениях, резкой болезненностью, утолщением мышц в
229
местах прикрепления, развитием контрактур. Пораженные мышцы во время сна и при проведении общей анестезии не расслабляются.
При всех формах миозита надкостница в местах перехода в нее сухожилий раздражена. При глубокой пальпации она шероховатая, припухшая, болезненная.
Лечение проводят, исходя из этиологического фактора и клинического течения. При инфекционном (гнойном), парази
тарном, токсическом назначают лекарственные препараты, затем массаж и растирания. При остром, негнойном и других формах миозита применяют банки на пораженную область спины, затем растирание болеутоляющими, согревающими настойками (например, настойкой красного стручкового перца).
После банок можно принять теплую ванну 38—38,5 °С в течение
10 мин, затем выпить чаю с малиной, а чтобы хорошо пропотеть, лечь в теплую постель. Через 1—2 дня назначают лечебный массаж и лечебную гимнастику.
Массаж. В лечении любой формы миозита о б щ и й м а с с а ж имеет большое значение. Он оказывает противовоспалительное, обезболивающее и рассасывающее действие. Его целесообразно чередовать с рефлексотерапией.
При остром миозите шеи чаще поражаются глубокие шейные мышцы с одной стороны; от сильной боли они напрягаются и резко ограничивают подвижность головы. Для лечения применяют поверхностный лечебный массаж с переходом на средний по силе действия или точечный массаж в местах при
крепления мышц. Затем следует поставить согревающий комп
ресс с тройным одеколоном или самогоном (в них больше сивушных масел). Можно ежедневно втирать пихтовое масло или очищенный скипидар. Для снятия боли применяют игло
укалывание. Через 1—2 ч после массажа рекомендуется лечеб
ная гимнастика с постепенным увеличением нагрузки — по
15—20 мин ежедневно.
При остром миозите спины, пояснично-крестцовой области в первые дни также применяют поверхностный щадящий массаж, включающий поглаживание и легкую вибрацию, затем переходят на средний — по 10—15 мин ежедневно. Более тщательно массируют сегменты позвоночного столба. В даль
нейшем в массаж включают разминание, поглаживание и виб
рацию. Целесообразно сочетать массаж с тепловыми проце
дурами. Вначале больного разогревают, например лампой- рефлектором Минина, затем делают массаж, а через 1ч — акупунктуру. При правильном лечении выздоровление насту
пает на 3—4-й день.
230
При лечении полимиозитов, фйбромиозитов (хрОНИЧвСКО! течение как продолжение невылеченного острого МИОЗИТЕ) дня рассасывания необходимо улучшить крово- и лимфообращение в пораженной области и ускорить регенеративные процессы В ней. Необходимо провести предварительный массаж в поло жении лежа или сидя — вначале поглаживание, растирание, разминание, затем легкую вибрацию болезненных мест. Особое внимание уделяют массажу соответствующих сегментов: при миозите мышц конечностей — поясничного отдела, при поражении шейных мышц — шейно-грудного отдела. Со 2-го сеанса следует ставить банки. Детям и больным старше 65 лет ставят медицинские банки, остальным больным для банок используют граненые стаканы или банки из-под майонеза, их ставят на 10 мин. Этими же банками делают баночный массаж.
Кроме того, применяют точечный или соединительнотканный, или надкостничный массаж. Баночный массаж рекомендуем делать в области поражения, чаще всего спины (грудная и поясничная области) через 2 дня на 3-й, всего 6—8 процедур.
После баночного массажа производят растирание настойкой красного (жгучего) стручкового перца, затем это место покры
вают компрессной бумагой. Ожогов не бывает, хотя ощущение тепла сохраняется около 8 ч.
При миозите, фибромиозите, фасцикулите, нейромиозите, пояснично-крестцовом радикулите мы делаем общий лечебный массаж и одновременно в область поражения втираем спир
товую взвесь бодяги (Д. Н. Стояновский, 1956): бодяги — 2 г, хлорида аммония — 2 г, спирта денатурата, или тройного одеколона, или самогона — 20 мл, воды дистиллированной —
10 мл. Бодяга — это кишечнополостная губка в виде колонии, состоящая из кремневых кристаллов, которые после втирания в кожу рассасываются и усиливают крово- и лимфообращение в пораженной зоне.
При панникулярном миозите эффективны прогревание
(грелкой или лампой Минина) области поражения и после
дующий энергичный глубокий массаж с разминанием. После общего массажа втирают масло пихты или растирание: 1 столовая ложка скипидара очищенного с 1 столовой ложкой подсолнечного масла.
Т о ч е ч н ы й м а с с а ж . Его проводят по методике осяза
тельного пальцевого массажа: ощупывание патологического очага, контурирование подвижных элементов измененной
(напряженной) мышцы (плотные тяжи или узелки — от мелких до горошины — фиброзит, панникулит — триггерные узелки), затем разглаживание, легкая прессация и разминание в течение
KoreaMed Synapse
Дерматомиозит (DM) и полимиозит (PM) — две основные группы идиопатических воспалительных миопатий (IIM), которые характеризуются хроническим воспалением скелетных мышц, приводящим к мышечной слабости [1, 2]. В частности, СД идентифицируется по характерным кожным проявлениям, таким как гелиотропная сыпь, папулы Готтрона, изменения кутикулы, фотораспределенная эритема или пойкилодермия, чешуйчатая алопеция и гиперкератоз ладоней и пальцев, известные как «руки механика» [3].IIM имеют множество внемышечных проявлений, включая дисфагию, различные сердечные аномалии, интерстициальную болезнь легких (ILD) и злокачественные новообразования. В частности, частота развития рака определенно увеличивается при СД и несколько повышается при ПМ [2]. Однако периферическая невропатия очень редко возникает во время курса DM / PM и менее известна. Сопутствующее поражение периферической нервной системы при СД / ПМ было известно как нейромиозит, который впервые был введен Сенатором в 1893 году [4].Сообщалось о нескольких случаях периферической невропатии при DM / PM; однако еще не было проведено ни одного исследования по изучению периферических нервов в большой популяции с диагнозом СД / ПМ. Следовательно, клинические проявления и патогенетический механизм нейромиозита неясны. Кроме того, четко определенные диагностические критерии этого объекта до сих пор остаются спорными. После исключения классической этиологии периферических невропатий можно принять диагноз нейромиозит. Ранее Onder et al.[5] сообщили о нейропатическом поражении у 8 пациентов с диагнозом СД / ПМ. Хотя электрофизиологические исследования показали наличие у всех 8 пациентов невропатического поражения, только у 1 пациента был диагностирован нейромиозит, потому что у других были сопутствующие заболевания, которые могли вызывать невропатии, такие как злокачественные новообразования (например, рак груди и рак легких), другие ревматические заболевания (например, синдром Шегрена, склеродермия и семейная средиземноморская лихорадка) и сахарный диабет. Здесь мы сообщаем о случае нейромиозита, связанного с СД, у 42-летнего мужчины и рассматриваем предыдущие публикации с помощью литературных исследований.
В нашу клинику обратился мужчина 42 лет со слабостью конечностей и кожными поражениями на лице и руках. Его симптомы проявились за 3 недели до посещения нашей клиники. Его верхние и нижние конечности показали 4-ю степень — проксимальную мышечную слабость симметрично при мануальном мышечном тесте (MMT) (4-я степень MMT-показывает полный диапазон движений против силы тяжести с менее чем умеренным, но более чем минимальным сопротивлением) (Таблица 1). У него также были обнаружены связанные с СД кожные поражения, такие как эритематозные высыпания на носу и лбу, папулы Готтрона на разгибательных поверхностях над пястно-фаланговыми суставами и проксимальными межфаланговыми суставами обеих рук, а также шероховатость и трещины на коже кончиков и боков пальцы (руки механика).
Чтобы определить причину его симптомов, мы провели различные тесты. Лабораторные тесты показали количество лейкоцитов 4480 / мкл, уровень гемоглобина 14,7 г / дл, количество тромбоцитов 171000 / мкл, скорость оседания эритроцитов 34 мм / час и уровень С-реактивного белка 0,1 мг / дл. Уровни аспартатаминотрансферазы, аланинаминотрансферазы и лактатдегидрогеназы составляли 50, 28 и 598 Ед / л соответственно (0 ~ 37/0 ~ 41/200 ~ 400 Ед / л). Уровни креатинкиназы (КК) были повышены до 344 Ед / л (56 ~ 244 Ед / л).Результаты серологических тестов на вирус гепатита В, гепатита С и вируса иммунодефицита человека были отрицательными. Пациент также дал отрицательный результат на онкомаркеры, такие как углеводный антиген 19-9, карциноэмбриональный антиген и альфа-фетопротеин. Функциональные тесты щитовидной железы, уровни гемоглобина A1c, электролиты, уровень азота мочевины в крови и уровень креатинина сыворотки также были нормальными. Тесты на антинуклеарные антитела (Ab) показали слабую положительность с пятнистым рисунком. Ревматоидный фактор, Ab против CCP, Ab против RNP и Ab против Jo1 не были обнаружены, но Ab против Ro52 Ab и Ab против MDA5 были положительными среди антител, специфичных к миозиту.
Необычно, хотя при физикальном обследовании была определенная мышечная слабость, электромиография (ЭМГ) проксимальных мышц верхних и нижних конечностей показала нормальные результаты. Напротив, исследование нервной проводимости (NCS) показало некоторые отклонения от нормы. Периферический моторный NCS показал низкоамплитудный потенциал действия сложной мышцы (CMAP) на левом отводящем большом пальце и коротком разгибателе пальцев справа (EDB). Кроме того, периферический сенсорный NCS показал потенциал действия сенсорного нерва с низкой амплитудой (SNAP) и медленную скорость проводимости в левом срединном нерве, а также отсутствие SNAP на правом поверхностном малоберцовом нерве.Эти данные NCS предполагают частичное повреждение левого срединного нерва и правого малоберцового нерва (таблица 2). Однако дополнительное исследование ЭМГ на пораженных участках не проводилось из-за отсутствия клинических симптомов или признаков периферической невропатии. Поскольку ЭМГ-исследование проксимальных мышц было нормальным, мы провели биопсию мышц для диагностики СД после подтверждения миозита с помощью магнитно-резонансной томографии на правой верхней конечности, где симптомы были наиболее серьезными (рис. 1). Биопсия мышцы правой дельтовидной мышцы не выявила типичных признаков СД при световом микроскопе.Однако электронно-микроскопическое исследование показало очаговую инфильтрацию жировых глобул, очаги потери миофибриллярных клеток и несколько тубулоретикулярных структур в цитоплазме эндотелиальных клеток (рис. 1), которые соответствовали СД [6].
|
Еще одним важным открытием было то, что компьютерная томография (КТ) грудной клетки показала мультифокальную пятнистую непрозрачность матового стекла в субплевральной части обоих нижних легких.Эти данные свидетельствуют о неспецифической интерстициальной пневмонии или криптогенной организующей пневмонии (рис. 2). Однако пациент не жаловался на одышку, и тесты функции легких также были нормальными (таблица 1). Других причин, способных спровоцировать его проблемы, таких как инфекции, сопутствующие заболевания, другие ревматические заболевания или употребление наркотиков в анамнезе, не было. Более того, в скрининговых тестах не было доказательств злокачественности, включая опухолевые маркеры, КТ брюшной полости, КТ грудной клетки, эзофагогастродуоденоскопию или колоноскопию.
|
В заключение, ему был поставлен диагноз СД на основании следующих данных, которые соответствуют критериям Бохана и Питера [7]: (1) слабость в проксимальных мышцах конечностей; (2) повышение уровня ферментов скелетных мышц; (3) результаты гистологического исследования биопсии правой дельтовидной мышцы, указывающие на СД; и (4) поражения кожи лица и рук, такие как гелиотропная сыпь, папулы Готтрона и руки механика.В таблице 1 приведены важные клинические и лабораторные данные по данному случаю.
После того, как был установлен диагноз СД-ВЗЛ, пациенту сначала назначили высокие дозы стероидов (преднизолон в суточной дозе 1 мг / кг). После стероидной терапии у него улучшились кожная сыпь и мышечная сила, а повышенный уровень мышечных ферментов вернулся к нормальному диапазону. Однако, несмотря на отсутствие респираторных симптомов, таких как одышка, контрольная КТ грудной клетки, выполненная через 1 месяц после начала стероидной терапии, показала ухудшение ILD (рис. 2).Поэтому к лекарству был добавлен азатиоприн (1,5 мг / кг / сут).
Через четыре месяца после постановки диагноза СД-ВЗЛ он пожаловался на слабость в правом голеностопном суставе, которая постепенно развивалась в течение 5 дней. На ММТ его правая лодыжка показала 3-ю степень тыльного сгибания и 4-ю степень подошвенного сгибания (3-я степень ММТ показывает менее полный диапазон движений против силы тяжести, но более 50%) (Таблица 1). Другие медицинские осмотры правой голени выявили нормоактивный глубокий сухожильный рефлекс и снижение чувствительности с боковой стороны.Мы снова провели электродиагностический тест, чтобы определить точное состояние. Периферический моторный NCS на обеих нижних конечностях показал низкую амплитуду CMAP в правой EDB. Периферический сенсорный NCS на обеих нижних конечностях показал задержку задержки и низкую амплитуду SNAP на правом поверхностном малоберцовом нерве (таблица 2). Исследование ЭМГ правой нижней конечности показало аномальную спонтанную активность в передней правой большеберцовой мышце (TA), длинной малоберцовой мышце и длинном разгибателе большого пальца стопы (EHL), а также потенциал действия полифазных двигательных единиц в правой EHL и TA (Таблица 3).Эти данные свидетельствуют о аксональной нейропатии правого общего малоберцового нерва.
В то время не было клинических данных, свидетельствующих об ухудшении СД. Сила проксимальных мышц верхних и нижних конечностей все еще улучшилась, а лабораторные данные, такие как уровень КК, были нормальными (Таблица 1). Кроме того, доза стероидов постепенно снижалась до 70% от начальной, и после добавления азатиоприна также улучшалось состояние ILD (рис. 2). Более того, не удалось обнаружить другие причины, такие как травмы и инфекции, которые могут вызвать слабость правой лодыжки.Поэтому в конечном итоге мы диагностировали у пациента нейромиозит — поражение периферических нервов при СД. Из-за невромиозита мы решили постепенно снижать дозу стероида и увеличивать дозу азатиоприна (1,5 мг / кг / день → 2,0 мг / кг / день).
С тех пор слабость в правой лодыжке постепенно уменьшилась и почти полностью исчезла через 6 месяцев без какого-либо дополнительного лечения. Выздоровление от нейромиозита подтверждено контрольным электродиагностическим тестом. ЭМГ и периферический моторный NCS на обеих нижних конечностях показали нормальные результаты.Только периферический сенсорный NCS на обеих нижних конечностях показал низкоамплитудный SNAP на правом поверхностном малоберцовом нерве (таблица 2). Однако этот результат также был значительно улучшен по сравнению с результатами первого теста при диагностике СД, а также результатами предыдущего теста при диагностике нейромиозита. После этого он постепенно снизил дозу стероидов и теперь принимает стероиды в низких дозах и азатиоприн. Рецидивов нейромиозита, а также обострения СД не было, и другие неврологические проблемы не возникали ни в одной области в течение примерно 10 месяцев после того, как состояние невромиозита на правой лодыжке улучшилось.
Мы показали здесь чрезвычайно редкий случай сопутствующей периферической невропатии и СД. Кроме того, мы провели поиск литературы и сравнили наш случай с предыдущими публикациями. Поиск литературы в базе данных PubMed был выполнен с использованием поисковых терминов «дерматомиозит», «полимиозит», «нейромиозит», «периферическая невропатия» и «вовлечение периферической нервной системы» в различных комбинациях. В таблице 4 обобщены клинические особенности прошлых случаев и настоящего случая.
Поражение периферической нервной системы часто наблюдается при других аутоиммунных заболеваниях. Сообщалось, что распространенность составляет 40–50% при ревматоидном артрите, 5–27% при системной красной волчанке, 10–22% при синдроме Шегрена и 5–67% при системном склерозе [8, 9]. Однако участие периферической нервной системы в IIM менее известно, и исследование периферических нервов в большой популяции с DM / PM еще не проводилось. Даже Бохан и др. [10], которые создали наиболее часто применяемые критерии классификации DM / PM, не исследовали нейропатию у 153 пациентов с DM / PM.На сегодняшний день зарегистрировано лишь несколько случаев нейромиозита.
Несмотря на то, что нейромиозит определяется как сочетанная миопатия и невропатия, они обычно считаются разными. Однако одних клинических признаков может быть недостаточно, чтобы отличить миопатию от нейропатии. Из-за такой неопределенной связи определенные диагностические критерии этого объекта еще не установлены и до сих пор остаются спорными. В частности, неоднородность ассоциированной нервной патологии и отсутствие единого патогенетического механизма, описанного в предыдущих отчетах о случаях, препятствуют разработке согласованных диагностических критериев нейромиозита.Кроме того, трудно диагностировать невромиозит из-за необходимости исключения других этиологических состояний, вызывающих невропатию. Фактически, Wang et al. [9] проанализировали NCS у 186 пациентов с DM / PM в 2010 году и обнаружили, что только у 4 пациентов наблюдалась периферическая нейропатия в отсутствие предрасполагающих факторов нейропатии. Следовательно, очень важно провести всестороннюю оценку, чтобы исключить другие причины невропатии, которые могут привести к точному диагнозу нейромиозита. Электродиагностические тесты, такие как ЭМГ и NCS, являются полезными инструментами для выявления нейромиозита.Помимо электродиагностических тестов, для подтверждения диагноза часто используются биопсии мышц и нервов. Когда у пациента возникла проблема с правой лодыжкой, мы также провели обширное обследование, чтобы исключить другие причины, и ничего не было обнаружено. Планировалось провести биопсию нерва пораженного участка, если симптомы не исчезнут. Однако в этом больше не было необходимости, поскольку симптом значительно улучшился.
Патогенетический механизм между DM / PM и периферической невропатией не ясен.Гистологические исследования предыдущей публикации предполагают потенциальный механизм нейромиозита. Мацуи и др. [8] предложили васкулитный процесс, индуцированный гиперпродукцией фактора роста эндотелия сосудов (VEGF) у пациентов с СД, осложненным периферической невропатией. Vogelgesang et al. [11] описали ишемию эндотелия капилляров как сходную с мышечной патологией при биопсии нерва. Напротив, Nomura et al. [12] продемонстрировали отсутствие экспрессии VEGF при иммуногистохимическом исследовании биоптатов в 2010 году.Ожидается, что факторы, отличные от VEGF-ассоциированного васкулита или поражения эндотелия капилляров, могут играть важную роль в развитии нейромиозита. Некоторые исследователи предположили, что образование комплекса мембранной атаки приводит к поражению нервов у пациентов с СД и, в конечном итоге, к повреждению нерва [13]. Таким образом, предыдущие гистологические исследования четко не продемонстрировали однородных свойств; Следовательно, необходимо провести дальнейшие исследования больших серий случаев, которые включают патологические образцы (т.е., биопсии мышц и нервов), чтобы прояснить аргумент.
В нашем обзоре литературы исследования электродиагностики и биопсии нервов у пациентов с нейромиозитом показали, что патологический тип преимущественно представлял собой аксональную невропатию, что согласуется с нашим пациентом (Таблица 4). Эти данные согласуются с выводами Wang et al. [9]. В их исследовании дистальная аксональная нейропатия является преобладающим повреждением у пациентов с сопутствующей миопатией и невропатией. В 2016 году Ири и др.[14] опубликовали случай СД, осложненного аксональной нейропатией, и проанализировали 9 предыдущих случаев СД с периферической нейропатией. Они также подтвердили, что большинство случаев связано с аксональной нейропатией [8, 11, 12, 13, 14, 15]. Эти результаты предполагают, что нейромиозит можно ожидать при обнаружении аксональной нейропатии у пациентов с СД / ПМ.
На сегодняшний день не предложено никаких руководств по лечению нейромиозита. В предыдущих отчетах иммунотерапия, такая как внутривенное введение метилпреднизолона пульс (IVMP), является наиболее часто используемым лечением нейромиозита, исходя из клинических данных, связанных с воспалительным миозитом.Однако эффекты иммунотерапии были разными (таблица 4). У некоторых пациентов был частичный ответ на пероральный преднизолон и дополнительные иммунодепрессанты [16], в то время как у пациентов с нейромиозитом в исследовании Onder et al. показали относительно хороший отклик [5]. В других исследованиях было установлено, что внутривенная вакцинация с последующей пероральной терапией преднизолоном была эффективной [8, 14]. Напротив, в другом исследовании IVMP и внутривенная терапия иммуноглобулинами не оказали никакого эффекта [12]. В некоторых случаях пациентам в дополнение к IVMP требовались вторичные иммунодепрессанты, такие как циклофосфамид и метотрексат [11, 15].В данном случае неврологический симптом пациента улучшился просто за счет сохранения умеренной дозы стероида и увеличения дозы азатиоприна, используемой для лечения СД-ВЗЛ. Однако, поскольку существующие методы лечения не были эффективными для некоторых пациентов, важно разработать хорошо отработанную стратегию лечения, подкрепленную достаточными клиническими доказательствами.
Мы обобщили и проанализировали ранее опубликованные случаи в дополнение к нашему случаю, за исключением исследования Wang et al. [9], где детали пациентов не описаны (таблица 4).С 1893 года о нейромиозите в основном сообщают в Соединенных Штатах и Европе. В Азии недавно было зарегистрировано еще несколько случаев в Китае и Японии. Не было четких различий в лечении и прогнозе нейромиозита между западными и азиатскими странами, включая наш случай. Как уже упоминалось, диагностические критерии и стратегии лечения нейромиозита в настоящее время не определены. Следовательно, если будет проведено крупномасштабное исследование нейромиозита, включая эпидемиологию, более эффективное лечение будет доступно для расы и географии.В этом смысле наш случай может служить основой для такого исследования. Подчеркнем также, что нейромиозит — одно из важнейших внемышечных проявлений, которое следует учитывать при лечении пациентов с СД.
Здесь мы сообщили о случае нейромиозита, связанного с СД, у 42-летнего мужчины. Насколько нам известно, это первый случай нейромиозита, ассоциированного с СД, опубликованный в Корее. Из-за отсутствия хорошо спланированного исследования нейромиозита связь между IIM и периферической нейропатией неясна и противоречива.Тем не менее, периферическая нейропатия может быть одним из важных внемышечных проявлений у пациентов с СД / ПМ. Следовательно, необходимы дальнейшие исследования для выяснения взаимосвязи между DM / PM и периферической невропатией.
% PDF-1.3 % 54 0 объект > эндобдж xref 54 53 0000000016 00000 н. 0000001425 00000 н. 0000001492 00000 н. 0000002052 00000 н. 0000002275 00000 н. 0000002458 00000 н. 0000002789 00000 н. 0000003462 00000 н. 0000004236 00000 п. 0000004756 00000 н. 0000005429 00000 п. 0000005804 00000 н. 0000006139 00000 п. 0000006160 00000 п. 0000006983 00000 н. 0000007004 00000 н. 0000007740 00000 н. 0000008250 00000 н. 0000008491 00000 п. 0000008718 00000 н. dӶDү * p (@ SftQ = ` ܔ ҾG է] 1 lPxQ, վ &.UvnFwXyOdR`an0mim, MH / 1 «-OEFs8lj» fT]: = zζt ~ 빍 VUAuD㈵_
& x̛ eSd6 \ ПуБо *. конечный поток эндобдж 106 0 объект 305 эндобдж 57 0 объект > эндобдж 58 0 объект > / ExtGState> >> эндобдж 59 0 объект > эндобдж 60 0 объект > эндобдж 61 0 объект > эндобдж 62 0 объект qY / Ք $ hĀ \\ a Շ 3 &}}! β5dIy \ } ̀ \ n5SE1.y ֧% vD7dm y & zcWbf} J \ n \ .gΑ5 ФwNLG; c_2! ‘v4 «& v̇ğ» «hMN6- \ $ kE ߭ Q \ n0dM ݼ E? & l ژ50̩} D \) uz; eA) / FontFile3 100 0 R >> эндобдж 63 0 объект > эндобдж 64 0 объект : ǝ, GhzF ~ ‘+ {[; N {e3UX \ } \ n \ rM $ 0] ouQ, ƃQ 抍 @ w /: պ P \\, aÅ ۀ! +) / FontFile3 97 0 R >> эндобдж 65 0 объект BNZYHR5r u \ ($ sL˘% I.rR; L) cev% Ga_eQ թ M * ԣs6Ee
О дифференциальной диагностике прогрессирующей мышечной дистрофии
СтатьяDOI: 10.1590 / S0004-282X1964000200001
Анамнестические данные и клинические признаки не всегда позволяют поставить правильный диагноз прогрессирующей мышечной дистрофии (ПМД). Диагностировать легче при наличии наследственных данных или когда длительное течение болезни указывает на ее необратимость.Современные лабораторные тесты, хотя и полезны для оценки мышечного истощения, не являются безопасным средством дифференциальной диагностики, поскольку результаты могут быть очень похожими как при ПМД (особенно в его начале или в случаях с подострым течением), так и при полимиозит и нейромиозит. Электромиография и исследование мышечной биопсии — самые надежные тесты для дифференциальной диагностики. Электромиография показывает при ПМД низкое напряжение и более короткие потенциалы действия, а также высокую частоту многофазных потенциалов.Гистологическое исследование показывает заметные различия в размере и дегенерации мышечных волокон и разрастании конической ткани без воспалительного инфильтрата или полной регенерации. Однако этих тестов недостаточно для дифференциальной диагностики всех случаев, и их необходимо тщательно интерпретировать. Сообщается о 21 случае, потребовавшем тщательной дифференциальной диагностики. В 17 случаях (№№ 1–17) диагноз ПМД был подтвержден анамнезом и клиническими признаками; однако во всех из них более точное обследование, подкрепленное электромиографическими данными и особенно гистологическими данными, приводит к другому диагнозу.В 2 случаях (№ 18 и 19) болезни Шарко-Мари-Тута гистопатологическое исследование показало диагноз ПМД. В случае 20 клиническая картина указала на ПМД, а электромиография показала поражение периферических нервов, в то время как гистопатологическое исследование показало общую картину ПМД и нейрогенной атрофии. В последнем случае (№ 21) клиническая картина указала на другое заболевание, в то время как электромиография и гистопатологическое исследование дали надежные данные для диагностики ПМД.Автор подробно обсуждает трудности дифференциальной диагностики 21 случая, о котором здесь сообщается.
Какие существуют типы лечения периферического неврита?
Неврит также называют «периферическим невритом». Периферические нейровоспалительные и дегенеративные заболевания, вызванные различными заболеваниями. По пораженному участку можно разделить на мононеврит и полиневрит. Существует несколько типов нейронита, радикулита, воспаления сплетений, воспаления нервного ствола, периферического неврита и нейромиозита.Двигательные, сенсорные и вегетативные расстройства могут возникать в диапазоне пораженной иннервации. Из-за разной природы пораженного нерва, этиологии и течения заболевания степень этих трех нарушений также различается.
- псевдоним
- Периферический неврит
- Общие причины
- Механическое сжатие, травма, отравление и инфекция
- Неврит также называют «периферическим невритом». Периферические нейровоспалительные и дегенеративные заболевания, вызванные различными заболеваниями. По пораженному участку можно разделить на мононеврит и полиневрит. Существует несколько типов нейронита, радикулита, воспаления сплетений, воспаления нервного ствола, периферического неврита и нейромиозита.Двигательные, сенсорные и вегетативные расстройства могут возникать в диапазоне пораженной иннервации. Из-за разной природы пораженного нерва, этиологии и течения заболевания степень этих трех нарушений также различается.
Причины неврита и общих заболеваний
- Общие причины отравления, травмы, мононеврита включают механическое сжатие, механическое сжатие, и инфекция; полиневрит может быть вызван инфекцией, отравлением, нарушением обмена веществ, питанием и сосудистыми заболеваниями.
Дифференциальный диагноз неврита
- Аномальные сигналы изменений нейровоспаления — это в основном высокие сигналы T2WI, которые подавляются жиром и водой, и эти сигналы более очевидны после операции. Утолщен ли нерв или тоньше.
Обследование неврита
- Визуальное наблюдение
- 2. Холодное и горячее испытание
- 3. Непосредственное наблюдение радоновой МРТ
Принципы лечения неврита
- Причина лечения должна быть устранена, а витамины группы В, добазол, Следует назначить ниацин, цитиколин и кофермент Q10.
