Виды приступов — Эпилепсия — Справочник нозологий — Перечень нозологий
Эпилептический приступ — преходящие клинические проявления патологической избыточной или синхронной нейронной активности головного мозга (концептуальное определение эпилептического приступа, ILAE, 2005 г. )
Приступы не всегда означают, что у человека есть эпилепсия, если не соблюдаются критерии диагностики эпилепсии. Поскольку существует ряд условий, которые могут быть связаны с пароксизмальными событиями, которые могут имитировать приступы/эпилепсию, их следует тщательно исключить.
Генерализованный приступ определяется как возникший в определенной точке и быстро распространяющийся по двустороннним сетям. Такие двусторонние сети могут включать корковые и подкорковые структуры, но не обязательно всю кору. Хотя отдельные приступы могут являться локализованными, местоположение и латерализация не согласуются от приступа к приступу.
Генерализованные судорожные приступы подразделяются на следующие типы:
- тонико-клонические и их варианты;
- тонические;
- атонические;
- миоклонические;
- миоклонико-атонические;
- эпилептические спазмы.

С немоторным началом:
- типичные абсансы;
- атипичное абсансы;
- миоклонические;
- абсансы с миоклонией век.
Генерализованные тонико-клонические приступы — это двусторонние и симметричные генерализованные моторные приступы, происходящие с потерей сознания. Тонико-клонический приступ состоит из тонической (двусторонний увеличенный тонус от нескольких секунд до нескольких минут) и затем клонической фазы (двусторонние устойчивые ритмические подергивания), обычно в таком порядке, однако бывают варианты, такие как клонико-тонико-клонические и миоклонико — тонико-клонические.
Клонические приступы – это приступы с двусторонними, устойчивыми ритмическими подергиваниями и потерей сознания. Отличаются от повторяющихся серийных миоклонических приступов ритмичностью подергиваний с отключением сознания. Повторяющиеся серийные миоклонические приступы (например, при миоклоническом эпилептическом статусе) связаны с нерегулярным подергиванием, часто с частично сохраненным сознанием.
При генерализованном приступе с моторным началом может возникать асимметрия, например, отклонение головы и глаз, но если от приступа к приступу наблюдаются стойкие фокальные особенности, предположите фокальный билатеральный двусторонний тонико-клонический приступ или фокальный билатеральный моторный приступ.
Атонический приступ проявляется внезапной потерей или уменьшением мышечного тонуса без видимых предшествующих миоклонических или тонических признаков. Атонические приступы очень короткие (менее 2 секунд) и могут вовлекать голову, туловище или конечности. Атонические приступы часто возникают у лиц с когнитивными нарушениями.
Атонические приступы — это один из видов приступов, которые приводят к падениям по типу дроп-атаки. Другие причины таких падений — миоклонические приступы (особенно у детей младшего возраста), тонические и миоклонико-атонические приступы.
Миоклонический приступ проявляется единичным или серией кратких мышечных сокращений. Каждое сокращение обычно длится миллисекунды. Миоклонический эпилептический статус характеризуется продолжающимся (более 30 минут) нерегулярными подергиваниеями, часто с частично сохраненным осознанием. Эти две особенности отличают эпилептический миоклонический статус от генерализованного клонического статуса, при котором сознание теряется, а подергивание непрерывное и ритмичное.
Каждое сокращение обычно длится миллисекунды. Миоклонический эпилептический статус характеризуется продолжающимся (более 30 минут) нерегулярными подергиваниеями, часто с частично сохраненным осознанием. Эти две особенности отличают эпилептический миоклонический статус от генерализованного клонического статуса, при котором сознание теряется, а подергивание непрерывное и ритмичное.
Миоклонико-атонический приступ — миоклонический приступ с последующими атоническими проявлениями. Иногда перед атонией происходит серия миоклонических сокращений. Голова и конечности вовлечены, что обычно приводит к быстрому падению. Миоклоническое сокращение может быть кратким.
Эпилептический спазм внешне выглядит как внезапное сгибание, разгибание или сочетанное сгибание-разгибание мышц туловища, продолжительностью 1–2 секунды, то есть длиннее, чем миоклонический приступ (длится миллисекунды), но не так долго, как тонический приступ (длится более 2 секунд).
Эпилептические спазмы обычно серийные (по нескольку в кластере), если они единичны, нужно думать о других типах приступа.
Эпилептические спазмы могут возникать с генерализованным, фокальным или неизвестным началом приступа. Они также могут происходить не в начале приступа, а позднее. Быстрая диагностика и купирование эпилептических спазмов способствует лучшим результатам развития у маленьких детей. Особое значение имеет фокальное начало эпилептических спазмов, поскольку идентификация структурной причины позволяет планировать курабельное хирургическое лечение. Фокальное происхождение эпилептических спазмов подсказывают асимметрия моторных особенностей приступа (особенно при начальных спазмах в кластере), повороты головы/глаз, фокальный акцент интериктальной или иктальной ЭЭГ и наличие фокальной структурной аномалии головного мозга.
Типичные абсансы представляют собой генерализованные приступы с внезапным началом и отключением сознания, которое может варьировать по выраженности. Память о событиях во время приступа обычно нарушается, хотя может быть некоторое сохранение внимания, особенно у подростков. Могут возникать клонические движения век, головы, бровей, подбородка, периоральных или других частей лица, чаще всего при частоте 3 Гц. Миоклонус конечностей встречается редко. Часты оральные и брахиальные автоматизмы. Перед абсансом может возникать персеверация поведения. Возможен также эпилептический статус абсансов.
Отдельные абсансы доительностью более 45 секунд или абсансы с постприступной фазой рассматривают как фокальные приступы.
Начало абсансов ранее 4-х летнего возраста заставляет задуматься о генетической мутации, связанной с дефицитом транспортера глюкозы (GLUT1).
Атипичный абсанс имеет менее резкое начало и отключение сознания, чем типичные абсансы. Они часто имеют другие особенности: потеря мышечного тонуса головы, туловища или конечностей (часто постепенное снижение) и легкие миоклонические сокращения. Атипичные абсансы часто возникают у людей с когнитивными нарушениями. Потеря сознания может быть минимальной, если пациент при абсансе продолжает деятельность, то совершает ее медленнее или с ошибками.
Они часто имеют другие особенности: потеря мышечного тонуса головы, туловища или конечностей (часто постепенное снижение) и легкие миоклонические сокращения. Атипичные абсансы часто возникают у людей с когнитивными нарушениями. Потеря сознания может быть минимальной, если пациент при абсансе продолжает деятельность, то совершает ее медленнее или с ошибками.
Эти приступы бывает трудно распознать у пациента с продолжающейся медленной (менее 2,5 Гц) генерализованной спайк-волной на ЭЭГ, рекомендуется тщательная корреляция между ЭЭГ и клиническим состоянием.
Миоклонические абсансы — ритмические миоклонические вздрагивания плеч и рук с тоническимим отведением и поступательным подъёмом рук во время приступа. Миоклонические вздрагивания обычно двусторонние, но могут быть односторонними или асимметричными. Могут возникать периоральные миоклонии и ритмические вздрагивания головы и ног. Приступы длятся 10–60 секунд и обычно происходят ежедневно.
Абсансы с миоклонией век — кратковременные, повторяющиеся, часто ритмичные, быстрые (4–6 Гц) миоклонические подергивания век с одновременным отклонением глазных яблок вверх и запрокидыванием головы. Приступы, как правило, очень короткие (менее 6 с), несколько приступов происходят ежедневно. Сохраняется значительная осмысленность.
Если при приступе есть миоклонии и отведение верхних конечностей, нужно предполагать миоклонический абсанс.
Фокальные приступы определяются как происходящие из сетей, ограниченных одним полушарием. Они могут быть узко локализованы или распространены более широко. Фокальные приступы могут возникать из подкорковых структур. Для каждого типа приступов иктальное начало является стойким от одного приступа к другому, с предпочтительной схемой распространения, которые могут включать ипсилатеральное и / или контралатеральное полушарие. Семиология (симптомы / признаки) приступа позволяет идентифицировать конкретную область мозга или долю, или полушарие, участвующие в начале приступа и распространении.
Семиология (симптомы / признаки) приступа позволяет идентифицировать конкретную область мозга или долю, или полушарие, участвующие в начале приступа и распространении.
Приступ классифицируют как фокальный, если он действительно является фокальным эпилептическим приступом и исключены состояния, имитирующие его.
Классификация очаговых приступов проводится в два этапа. Вначале приступ классифицируется в соответствии с уровнем осознанности, поскольку это имеет решающее значение для безопасности и независимости в повседневной жизни. Если осознанность становится менее выраженной в любой момент приступа, такой приступ является фокальным приступом со снижением осознанности.
Поскольку первый симптом/признак приступа является наиболее полезной особенностью для идентификации региональной сети головного мозга, в которой возникает приступ, приступы с фокальным началом также классифицируются по их первому симптому начала приступа, даже если это не самая заметная особенность приступа в целом.
Поэтому для классификации фокальных приступов утверждены следующие признаки:
- осознанность или снижение осознанности;
- моторное начало;
- немоторное начало;
- сенсорный приступ;
- фокальный когнитивный приступ;
- фокальный эмоциональный приступ;
- фокальный вегетативный приступ;
- фокальный приступ с остановкой активности.
Очаговые приступы могут широко распространяться в мозге, вовлекая двусторонние сети, включая корковые и подкорковые структуры, что приводит к тонико-клоническому приступу с потерей сознания. Этот тип приступов известен как фокальный приступ с переходом в билатеральный тонико-клонический.
В дополнение к первоначальному симптому в начале приступа, в течение приступа могут возникать дополнительные симптомы/признаки, они также отражают региональные сети, участвующие в происхождении или распространении приступа. После того как приступ был классифицирован по уровню осознанности и особенности начала приступа, эти дополнительные соответствующие признаки отмечаются как дескрипторы приступа.
После того как приступ был классифицирован по уровню осознанности и особенности начала приступа, эти дополнительные соответствующие признаки отмечаются как дескрипторы приступа.
Предлагаемые шаги для классификации фокальных приступов.
- Определите, является ли начало приступа фокальным, учитывая всю имеющуюся соответствующую вспомогательную информацию (видео приступов, результаты ЭЭГ, МРТ и других тестов) с использованием уровня достоверности 80%. Если этот уровень достоверности не будет достигнут, приступ должен быть рассмотрен как приступ с неизвестным началом или как неклассифицируемый, если доступная вспомогательная информация является неполной.
- Решите, есть ли осознанностьили осознанность снижена(фокальный приступ с осознанностью или фокальный со сниженной осознанностью). Осознанностьтребует от человека полного осознания себя и окружающей обстановки во время приступа, даже если он неподвижен. Если осознанность ухудшается в любой момент приступа, такой приступ считается фокальным с нарушением осознанности.
 Если степень осознанности не установлена, приступ представляет собой фокальный приступ с неуточненной степенью осознанности.
Если степень осознанности не установлена, приступ представляет собой фокальный приступ с неуточненной степенью осознанности. - Приступ также классифицируется по особенности его начала, который может быть субъективным или объективным. Это может быть моторная или немоторная особенность.
- Затем в качестве дескрипторов добавляются дополнительные особенности, возникающие в приступе, которые способствуютпониманию региональной сети в головном мозге, участвующей в возникновении или распространении судорог.
Приступ с моторным началом включает в себя двигательную активность (движение) и может быть обусловлено как увеличением или уменьшением сокращения мышцы или группы мышц. В зависимости от вовлеченных групп мышц и того, как они влияют, особенности двигательные особенности моторного начала приступа могут быть простыми или более сложными.
Типы приступов с моторным началом
Фокальный клонический приступ — движение связано с постоянным ритмическим подергиванием, может вовлекаться дистальная часть конечности, одна конечность или одна сторона тела.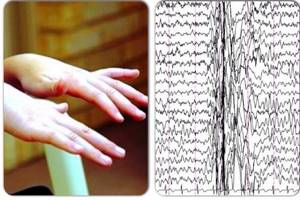 Подергивание может распространяться и вовлечь части тела в соответствии с их представительством в моторной коре (согласно гомункулусу), это явление известно как Джексоновский марш.
Подергивание может распространяться и вовлечь части тела в соответствии с их представительством в моторной коре (согласно гомункулусу), это явление известно как Джексоновский марш.
Фокальный гемиклонический приступ, когда устойчивые ритмичные подергивания быстро вовлекают одну сторону тела в начале приступа, является важным маркером для распознавания определенных эпилептических синдромов, например, синдром Драве и возрастлимитированные неонатальные судороги.
Фокальный тонический приступ — повышение мышечного тонуса, обычно длящееся от нескольких секунд до нескольких минут.
Фокальный моторный приступ с дистонией — устойчивое сокращение мышц-агонистов и антагонистов с совершением атетоидных или скручивающих движений, с формированием нефизиологичного положения.
Фокальный миоклонический приступ — одиночный или короткий кластер мышечных сокращений (рывков), каждый рывок обычно длится миллисекунды.
Фокальный атонический приступ — внезапная потеря или уменьшение мышечного тонуса без очевидной предшествующей миоклонической или тонической активности, обычно длительностью более 500 миллисекунд, но менее 2 секунд. Он может вовлекать голову, туловище, челюсть или мускулатуру конечностей.
Фокальный моторный приступ с парезом / параличом — начало приступа характеризуется слабостью или полным параличом отдельных мышц или группы мышц.
Фокальный эпилептический спазм — внезапное сгибание, разгибание или смешанное сгибание-разгибание мышц, длительностью 1–2 секунды, как правило, серийные.
Фокальный гиперкинетический приступ — этот тип приступов включает в себя движения проксимальной конечности или аксиальных мышц, вызывающие нерегулярные движения большой амплитуды, такие как педалирование, раскачивание тазом, прыжки, качающие и / или крутящие движения.
Фокальный приступ с автоматизмами — это скоординированная повторяющаяся двигательная активность, часто напоминающая сознательное движение, но осуществляемая неосознанно. Они часто встречаются при приступах с утратой/снижением осознанности, но могут быть и в сознательных состояниях. Фокальные приступы с автоматизмами можно дополнительно описать, используя следующие дескрипторы:
Они часто встречаются при приступах с утратой/снижением осознанности, но могут быть и в сознательных состояниях. Фокальные приступы с автоматизмами можно дополнительно описать, используя следующие дескрипторы:
- орофациальные: чмокание губами, наморщивание, жевание, глотание, щелкание языком, моргание;
- мануальные: односторонние или двусторонние, постукивание, манипулирование или поисковые движения руками;
- педалирующие: двусторонние или односторонние движения ног / стоп, могут включать в себя шагание, ходьбу или бег; движение больше напоминает нормальные движения по амплитуде и менее быстрое по сравнению с движениями, наблюдаемыми при фокальных гиперкинетических судорогах, вовлекающих ноги;
- персеверативные: движение состоит из неуместного продолжения предприступного движения;
- вокальные: одиночные или повторяющиеся звуки, такие как крики или ворчания;
- вербальные: одиночные или повторяющиеся слова, фразы или короткие предложения;
- сексуальные: сексуальное поведение;
- другое: автоматизмы могут включать в себя кивок головой, раздевание и ряд других автоматических движений.

Фокальный приступ с дизартрией / антартрией — начало приступа характеризуется затруднением артикуляции речи из-за нарушения координации мышц, участвующих в речевой продукции. Функции активной и пассивной речи не повреждены, однако речь плохо артикулирована и малопонятна.
Фокальный приступ с отрицательным миоклонусом — внезапное прерывание нормальной тонической мышечной активности длительностью 500 миллисекунд или менее, без признаков предшествующего миоклонуса. Наблюдается при эпилептическом синдроме атипичной детской эпилепсии с центротемпоральными спайками, где на верхние конечности (или на мышцы лица) влияет локализованное кратковременное прерывание нормального мышечного тонуса. Прерывание мышечного тонуса является более кратким, чем при фокальном атоническом приступе.
Фокальный моторный приступ с версией – начало с продолжительного, вынужденного сопряженного глазного, головного и / или туловищного поворота или бокового отклонения от центральной оси. Важно определить сторонность, поскольку это помогает определить латерализацию полушария, например, приступ может быть фокальным моторным приступом с версией глаз и головы вправо.
Важно определить сторонность, поскольку это помогает определить латерализацию полушария, например, приступ может быть фокальным моторным приступом с версией глаз и головы вправо.
Фокальный моторный двусторонний приступ — захват начинается в одном полушарии, но быстро вовлекает билатеральные группы мышц при наступлении судорог. Некоторые подтипы лобных приступов имеют двусторонние двигательные признаки в начале, часто с асимметричным положением. Как правило, существует разгибание верхней конечности (в локте), контралатеральной к полушарию начала приступа (часто сгибание кулака и запястья) и сгибанием ипсилатеральной верхней конечности в локте. Этот тип захвата также описывается как «положение фехтовальщика» или «фигура 4». Осознанность может быть сохранена во время двустороннего движения, что приводит к ошибочному диагнозу неэпилептического приступа. Эти приступы могут прогрессировать до фокального приступа с переходом в билатеральный тонико-клонический приступ.
Epilepsia partialis continua
Epilepsia partialis continua относится к рецидивирующим фокальным моторным приступам (как правило, затрагивает руку и лицо, хотя и другие части тела могут быть вовлечены), которые происходят каждые несколько секунд или минут в течение продолжительных периодов (дней или лет). Фокальные моторные признаки могут проявляться как Джексоновский марш. Может наблюдаться парез Тодда в пораженной части тела.
Типы приступов с немоторным началом
Фокальный сенсорный приступ включает в себя ощущение, которое испытывает больной в начале приступа без объективных клинических признаков, очевидных для наблюдателя. Фокальные сенсорные приступы могут быть дополнительно описаны с использованием следующих дескрипторов:
- Фокальный соматосенсорный приступ — характеризуется сенсорными явлениями, включающими покалывание, онемение, ощущениями, сходными с электрическим током, ощущениями, такими как боль, чувство движения или желание двигаться.
 Эти приступы связаны с вовлечением сенсомоторной коры.
Эти приступы связаны с вовлечением сенсомоторной коры. - Фокальный сенсорный визуальный приступ — характеризуется элементарными визуальными галлюцинациями, такими как мигающие или мерцающие огни / цвета или другие формы, простые рисунки, скотомы или амавроз. Более сложные визуальные галлюцинации, такие как наблюдение за сформированными изображениями, считаются фокальным когнитивным приступом. Фокальные сенсорные зрительные приступы возникают в затылочной доле.
- Фокальный сенсорный слуховой приступ — характеризуется элементарными слуховыми явлениями, включая жужжание, звон, ударные или одиночные звуки. Более сложные слуховые галлюцинации, такие как голоса, считаются фокальными когнитивными приступами. Фокальные сенсорные слуховые приступы происходят в слуховой коре в боковой верхней височной доле.
- Фокальный сенсорный обонятельный приступ — характеризуется обонятельными явлениями — обычно это запах, часто неприятный.
 Эти приступы связаны с мезиальными височными или орбитофронтальными областями.
Эти приступы связаны с мезиальными височными или орбитофронтальными областями. - Фокальный чувствительный вкусовой приступ — характеризуется вкусовыми явлениями, включая кислый, горький, соленый, сладкий или металлический привкус, происходят в теменных участках ( оперкулюм и инсула).
- Фокальный сенсорный вестибулярный приступ — характеризуется симптомами головокружения, кручения или чувства вращения. Эти приступы вовлекают теменную кору, височно-теменно-затылочный переход или теменно-височную кору.
- Фокальный сенсорный приступ с ощущениями горячего и холодного — характеризуется ощущениями жара, а затем холода.
- Фокальный сенсорный приступ с ощущением в голове — характеризуется ощущением в голове, таким как легкое головокружение или головная боль.
Фокальный когнитивный приступ включает в себя изменение когнитивной функции (в виде дефицита или продуктивного признака, например, насильственное мышление), которое происходит в начале приступа. Чтобы быть классифицированным как фокальный когнитивный приступ, изменение когнитивной функции должно быть специфичным и несоразмерным с другими аспектами когниции, потому что все когнитивные функции нарушаются при фокальном приступе с нарушением осознанности. Чтобы охарактеризовать очаговые когнитивные приступы может потребоваться специальное тестирование на ранней стадии приступа. Фокальные когнитивные приступы могут быть дополнительно описаны с использованием следующих дескрипторов:
Чтобы быть классифицированным как фокальный когнитивный приступ, изменение когнитивной функции должно быть специфичным и несоразмерным с другими аспектами когниции, потому что все когнитивные функции нарушаются при фокальном приступе с нарушением осознанности. Чтобы охарактеризовать очаговые когнитивные приступы может потребоваться специальное тестирование на ранней стадии приступа. Фокальные когнитивные приступы могут быть дополнительно описаны с использованием следующих дескрипторов:
- Фокальный когнитивный приступ с экспрессивной дисфазией / афазией — начало с неспособности говорить, у пациента с сохранением осознанности, который знает, что хочет сказать, но не может это выразить. Этот тип приступов следует отличать от фокального моторного приступа с дизартрией/анартрией, при котором пациент говорит, но речь плохо артикулирована (речевое моторное расстройство).
- Фокальный когнитивный приступ с аномией — это определенная трудность называния повседневных предметов.
- Фокальный когнитивный приступ с рецептивной дисфазией / афазией – начало приступа с неспособности понять язык в отсутствие общей спутанности. Проявляется при приступах из теменно-височной доли доминантного полушария.
- Фокальный когнитивный приступ со слуховой агнозией — характеризуется неспособностью распознавать или различать звуки / слова или связывать их с их значением. Например, человек может слышать звуковой сигнал, но не может понять, что это звук от телефонного звонка.
- Фокальный когнитивный приступ с кондуктивной дисфазией / афазией — начало с неспособности повторить слышимую речь из-за неспособности кодировать фонологическую информацию, в установлении неповрежденного слухового восприятия (полное понимание того, что слышно), и легкой речевой продукции производства речи.
- Фокальный когнитивный приступ с дислексией / алексией — начало приступов связано с неспособностью читать из-за нарушения понимания письменных слов, проявляется при приступах из теменно-височной доли доминирующего полушария.
- Фокальный когнитивный приступ с нарушением памяти — начало с неспособности сохранить в памяти события, происходящие во время приступа, в то время как другие когнитивные функции и осознание сохраняются при приступе.
- Фокальный когнитивный приступ с дежа вю / жаме вю — характеризуется нарушением памяти, такими как чувство знакомости (дежавю) и незнакомости (жамевю).
- Фокальный когнитивный приступ с галлюцинацией — характеризуется сложными ощущениями без присутствия внешних сенсорных стимулов, они могут быть визуальными, слуховыми или включать другие сенсорные модальности, без изменения осознания. Сенсорные явления могут сопровождаться ассоциированной эмоцией или интерпретацией, например, сформированный визуальный образ может сопровождаться страхом или может испытываться как преследование или паранойя (т. е. с необоснованным подозрением / недоверием).
- Фокальный когнитивный приступ с иллюзией — характеризуется изменением фактического восприятия, включающим зрительные, слуховые, соматосенсорные, обонятельные и / или вкусовые явления, без изменения сознания.
- Фокальный когнитивный приступ с диссоциацией — характеризуется опытом отстранения от осознания себя или окружающей среды.
- Фокальный когнитивный приступ с насильственным мышлением — характеризуется наличием навязчивых мыслей, идей или потока мыслей, возникающих в начале приступа. Это редкий тип приступов, наблюдаемый при приступах из лобной доли.
- Фокальный когнитивный приступ с дискалькулией / акалькулией — характеризуется сложностью завершения или понимания математического расчета, происходит из теменно-височной доли доминирующего полушария.
- Фокальный когнитивный приступ с дисграфией / аграфией — характеризуется затруднениями письма. Этот тип приступов происходит из теменно-височной доли доминантного полушария.
- Фокальный когнитивный приступс путаницей лево-право — характеризуется неспособностью отличить право-лево в начале приступа, происходит из теменно-височной доли доминирующего полушария.
- Фокальный когнитивный приступ с неглектом — характеризуется односторонней невозможностью сообщать или реагировать / ориентироваться на стимулы, представленные контралатерально. Происходят из контралатерального полушария при приступах из теменной доли недоминантного полушария.
Фокальные вегетативные приступы характеризуются изменениями в системах, контролируемых вегетативной нервной системой, очевидными наблюдателю, или без них. Фокальные вегетативные судороги можно дополнительно описать, используя следующие дескрипторы:
- Фокальный вегетативный приступ с трепетанием / тахикардией / брадикардией / асистолией.
- Фокальный вегетативный приступ с эпигастральными ощущениями (эпигастральный дискомфорт, пустота, вздутие, голод — ощущение может подняться до груди или горла) или тошнота / рвота (или другие желудочно-кишечные явления) — приступы с этими особенностями обычно возникают в мезиальной височной доле.
- Фокальный вегетативный приступ с бледностью / румянцем.
- Фокальный вегетативный приступ с гиповентиляцией / гипервентиляцией / измененным дыханием.
- Фокальный вегетативный приступ с пилоэрекцией.
- Фокальный вегетативный приступ с эрекцией.
- Фокальный вегетативный приступ с позывом уринации / дефекации.
- Фокальный вегетативный приступ со слезотечением.
- Фокальный вегетативный приступ с расширением / сужением зрачка.
Фокальные эмоциональные приступы характеризуются изменениями настроения или эмоций или появлением измененных эмоций, при наступлении приступа. Эти эмоциональные приступы могут возникать с объективными клиническими признаками приступа, очевидными наблюдателю, или без них. Фокальные эмоциональные приступы могут быть дополнительно описаны с использованием следующих дескрипторов:
- Фокальный эмоциональный приступ со страхом / беспокойством / паникой — характеризуется присутствием страха, беспокойства, беспокойства или паники как выраженной или наблюдаемой эмоции в начале приступа. Из-за неприятного характера этих приступов у пациентов также может быть предварительное беспокойство по поводу приступа. Эти приступы возникают в мезиальных височных сетях, особенно в амигдале. Их можно отличить от панических атак, по наличию изменения осознанности, автоматизмов и других признаков эпилептических приступов, возникающих стереотипным образом. Они также отличаются от фокального вегетативного приступа с эпигастральным ощущением, где особенность начала приступа — это вегетативное эпигастральное ощущение, и страх может присутствовать в качестве вторичного признака.
- Фокальный эмоциональный приступ со смехом (геластический) — вспышки смеха или хихикания, обычно без соответствующих связанных эмоций счастья и описываемых как «безрадостные». Этот тип приступов характерен для приступов, возникающих в гипоталамусе (гипоталамическая гамартома), но может возникать при приступах, возникающих в лобной или височной долях.
- Фокальный эмоциональный приступ с плачем (дакристический) — характеризуется стереотипным плачем, может сопровождаться слезотечением, печальным выражением лица и всхлипыванием. Субъективная эмоция грусти может быть или не быть. Эти приступы часто сопровождают очаговые эмоциональные приступы со смехом при очаге в гипоталамической гамартоме. Они также могут возникать при приступах, возникающих в лобной или височной долях. Плач — редкая особенность эпилептического приступа и чаще всего является признаком неэпилептического приступа.
- Фокальный эмоциональный приступ с удовольствием — характеризуется наличием положительного эмоционального ощущения удовольствия, блаженства, радости, экстаза. Это редкий тип приступов, наблюдаемый при приступах, возникающих в передней инсулярной коре.
- Фокальный эмоциональный приступ с гневом — характеризуется наличием гнева, который может сопровождаться агрессивным поведением. Это редкий тип приступов, гнев и агрессия, если они присутствуют, в основном наблюдаются в послеприступный период. Этот тип судорог локализуется в префронтальной или мезиальной области мозга. Фокальные эмоциональные приступы с гневом отличаются от истерических и яростных реакций отсутствием организованного целенаправленного агрессивного поведения, их стереотипным развитием во время каждого приступа и наличием других признаков эпилептического приступа при развертывании события.
Фокальный приступ с остановкой активности характеризуется снижением амплитуды и / или скорости или остановкой текущей двигательной активности во время приступа. Поскольку кратковременная остановка деятельности является обычным явлением и его трудно идентифицировать в начале многих приступов, остановка должна быть постоянной и доминирующей в ходе всего приступа.
Фокальный приступ с эволюцией в билатеральный тонико-клонический приступ.
Фокальный приступ может распространиться и охватить более широкие сети головного мозга, что приводит к билатеральному тонико-клоническому приступу. Ранее это было известно как «вторично-генерализованный приступ». Сознание нарушается. Двигательные компоненты в такой ситуации включают тонические и клонические признаки. Этот тип приступов может происходить после других типов фокальных приступов, таких как фокальные моторные, фокальные когнитивные, фокальные сенсорные приступы или фокальные приступы с нарушением осознанности. Распространение в сетях головного мозга может быть настолько быстрым, что не будет выявлен предшествующий тип фокального приступа. Фокальный приступ, переходящий в билатеральный тонико-клонический приступ можно отличить от генерализованного тонико-клонического приступа на основе других доказательств, которые свидетельствуют о фокальной эпилепсии / этиологии, или может быть замечена асимметрия в фокальном приступе, переходящем в билатеральный тонико-клонический (например, версия головы/глаз с одной стороны, асимметричная амплитуда моторных особенностей), и эта асимметрия стойко наблюдается от приступа к приступу.
Ювенильная миоклоническая эпилепсия /Juvenile myoclonic epilepsy/
Ювенильная миоклоническая эпилепсия (ЮМЭ) впервые была описана как синдром Janz и Christian (1957) под названием Impulsive Petit Mai, хотя еще в 1867 г. Herpin упоминал такой тип припадков. ЮМЭ сейчас считается самым четким примером идиопатической генерализованной эпилепсии. В то же время все еще часто допускаются ошибки при диагностике, обычно связанные с тем, что миоклонические приступы остаются незамеченными.
Клиническая картина
ЮМЭ обычно начинается в пубертатном периоде у здоровых людей, и первый приступ часто провоцируется недостатком сна, иногда связанным с употреблением алкоголя. Во многих случаях приступы развиваются вскоре после пробуждения. Также при этом часто в семейном анамнезе выявляется наличие эпилепсии, обычно того же типа.
При этом синдроме может развиваться три типа припадков.
1) Приступы, давшие название и подтверждающие диагноз, — это билатеральные миоклонические приступы. Они состоят из единичных или коротких аритмичных подергиваний рук, иногда и нижних конечностей, обычно при ясном сознании. Подергивания настолько внезапны, что пациент может ронять вещи, которые держит в руках. Пациент и его родственники часто относятся к этим приступам не как к патологии, а, скорее, как к тремору или нервозности. Если существует только такой тип приступов, то они часто остаются недиагностированными.
2) Часто диагноз устанавливается только тогда, когда у пациента развиваются генерализованные тонико-клонические судороги (ГТКС). Они настолько важны для пациентов, что они и их родственники часто вообще забывают рассказать о других, миоклонических, приступах. Поэтому больного и родственников необходимо «прицельно» об этом расспрашивать. Приблизительно в 1/3 случаев ГТКС являются первыми появившимися приступами, а миоклонические приступы присоединяются позже. Связь между этими приступами становится очевидна у пациентов, у которых за несколько секунд или минут до ГТКС появляются миоклонические подергивания. Некоторые пациенты становятся способны расценивать их как предупреждающие симптомы и предпринимают меры, чтобы обезопасить себя от повреждений, например не выходят из дома, ложатся или вызывают родственников. В других случаях ГТКС начинаются без ауры.
3) К третьему типу приступов, относящихся к данному заболеванию, относятся абсансы. Они могут появляться как первый тип приступов при развитии заболевания или на поздних стадиях.
Редко бывает, чтобы у пациента были только абсансы или миоклонии, чаще мы сталкиваемся с комбинацией всех трех типов приступов.
Результаты обследования
В типичных случаях никаких неврологических или психиатрических отклонений не обнаруживается. Интеллектуальные способности пациента не страдают, но их индивидуальность часто оказывается незрелой.
Если клинический диагноз, благодаря анамнезу, типичным приступам и отсутствию физических отклонений, кажется ясным, то нет необходимости в нейровизуализации. Однако желательно, чтобы клинический диагноз был подтвержден ЭЭГ. У нелеченых пациентов интериктальная ЭЭГ должна показывать некоторую типичную генерализованную спайк-волновую активность при нормальной фоновой активности. Отличительным признаком ЮМЭ, однако, являются полиспайк-волновые паттерны, где за разрядами, состоящими из двух и более спайков, следуют медленные волны высокой амплитуды. Это можно увидеть в интериктальном периоде, но также должно быть представлено в том случае, если во время исследования были миоклонические подергивания. Миоклонии без таких паттернов не совместимы с диагнозом.
Если не обнаружено никаких отклонений в стандартном ЭЭГ, его необходимо повторить после депривации сна, и электроэнцефалография должна проводиться во сне, так как эпилептиформная активность возрастает и при засыпании, и при пробуждении.
Исследование ЭЭГ у пациентов с подозрением на эпилепсию всегда должно включать 5 минут гипервентиляции и стимуляцию мелькающим светом частотой от 4 до 40 Гц. Гипервентиляция должна усиливать спайк-волновую активность во всех случаях идиопатической генерализованной эпилепсии, а фотостимуляция положительна (спайк-волновая активность с клиническими симптомами или без них) почти у 50% пациентов с ЮМЭ. Максимальный уровень чувствительности достигается при частоте 12-30 Гц.
Эпилептические признаки
Фотосенситивность — это генетически детерминированный, зависимый от возраста признак, наиболее выраженный в возрастной группе 12-25 лет и более распространенный среди женщин (55:45). Среди всех эпилептических синдромов он больше всего связан с ЮМЭ. Не говоря о «фотопароксизмальном ответе» на ЭЭГ, у фотосенситивных пациентов существует риск развития приступов при просмотре телевизора, наблюдении отражающей водной поверхности, солнечного света сквозь листву, при свете стробоскопов на дискотеке.
В то время как фотосенситивность давно была известна, тот факт, что два других эпилептических признака связаны с ЮМЭ, был обнаружен недавно. Согласно японским исследованиям, около 40% пациентов демонстрируют феномен «индукции праксисом», который означает провокацию приступов сложными заданиями, вовлекающими и психическую, и двигательную активность. Типичны примеры игр в карты или шахматы, арифметика или компьютерные игры. В Германском исследовании у примерно 1/3 пациентов с ЮМЭ были выявлены периоральные рефлекторные миоклонии (ПОРМ), провоцируемые разговором или чтением. Они состояли из быстрых мелких миоклоний в мышцах губ, языка или гортани. Пациентов всегда необходимо напрямую спрашивать о ПОРМ, так как они обычно не подозревают, что это симптом их эпилептического состояния и никогда не сообщают о них самостоятельно.
Четвертый рефлекторный эпилептический признак — чувствительность при закрытии глаз — наблюдается у 5% пациентов с ЮМЭ. Он обычно выявляется во время ЭЭГ-исследования, когда легкие вспышки аритмичных спайк-волн, часто с преобладанием в затылке, повторяются в течение 2 (максимум 3) секунд после закрытия глаз.
Диагностика
Наиболее важная часть диагноза — тщательный сбор анамнеза заболевания, когда подростки или молодые люди с впервые появившимися приступами специально опрашиваются о миоклонических подергиваниях, их зависимости от недосыпания, связи с пробуждением, и описываются рефлекторные эпилептические признаки. Так как они достаточно частые, обычно по крайней мере один из них выявляется или клинически, или при ЭЭГ-исследовании. Если на ЭЭГ выявляются типичные межприступные, а особенно приступные признаки, диагноз становится бесспорным.
Возможна дифференциальная диагностика с прогрессивными миоклоническими эпилепсиями, такими как Унверрихта—Ландборга и болезнь Лафора. Помощниками при диагностике являются: неврологическая и когнитивная патологии, медленная фоновая активность на ЭЭГ; фотосенситивность при низкой частоте мелькания (1-4 Гц) или при единственном включении света; психическая задержка; слабый ответ на адекватное лечение. На ЭЭГ миоклонии не сопровождаются никакими отклонениями.
Лечение
Важно обучить пациентов избегать стимулов, которые могут провоцировать приступы, таких как нерегулярный сон, случаи злоупотребления алкоголем или мелькание света (если была выявлена фотосенситивность). Противоэпилептическим препаратом выбора является вальпроевая кислота. У женщин детородного возраста возможно применение ламотриджина. Оба препарата также можно принимать вместе, и была показана высокая эффективность такой комбинации. В случае неуспешного использования этих препаратов можно попробовать леветирацетам и топирамат. Из более старых препаратов этосуксимид можно комбинировать с вальпроатом или другим препаратом, применяемым для лечения ГТКС. Сообщается, что клоназепам эффективен при миоклонических приступах, но не при ГТКС.
Прогноз
При грамотном лечении полный контроль над приступами, вплоть до их полного отсутствия, может быть достигнут в 80% случаев. Многие думают, что лечение должно быть пожизненным из-за высокого уровня рецидивов при попытке отмены препарата. Но наши собственные данные показывают, что когда все виды приступов, включая рефлекторные миоклонии, находятся под контролем в течение 5 лет, очень медленная отмена с постепенным снижением дозы в течение нескольких лет возможна без высокого риска развития рецидивов.
Типы и симптомы – Эпилепсия, Факты
Форма, интенсивность и длительность приступов связаны с количеством и типом поврежденных клеток головного мозга. Есть два основных типа приступов: генерализованные и очаговые. Они варьируются от судорог до кратковременной потери сознания.
Когда вовлечены оба полушария (стороны) головного мозга, приступы называются “генерализованными” и влияют на сознание и двигательную функцию с самого начала. Когда вовлечено только одно полушарие (сторона) головного мозга, приступы называются “очаговыми” и изначально производят специфические эффекты в зависимости от вовлеченной части мозга. Человек может испытывать оба типа приступов.
Типы приступов
ГЕНЕРАЛИЗОВАННЫЕ ПРИСТУПЫ – вовлекающие оба полушария головного мозга
Тонико-клонические приступы (ранее известные как “grand mal”)
Тонико-клонический приступ характеризуется конвульсиями, при которых тело человека напрягается, руки сгибаются, ноги, голова и шея вытягиваются и челюсти резко сжимаются – это “тоническая” фаза. Человек падает на землю, иногда издает хриплый крик, и теряет сознание на несколько минут. В это время дыхание кажется затрудненным или останавливается, тело подергивается, во рту может образоваться слюна и может наблюдаться недержание мочи. Это “клиническая” фаза. Через некоторое время подергивания мышц стихают и возвращается сознание. Человек некоторое время ощущает спутанность сознания и сонливость от напряженной мышечной работы.
Абсансы (ранее известные как “petit mal”)
Абсанс – это генерализованный приступ, чаще всего встречающийся у детей от трех до четырнадцати лет. Приступ-абсанс выглядит значительно мягче, чем тонико-клонический, и, на самом деле, иногда выглядит как мечтательство. Поэтому учителя младшей школы часто замечают это заболевание ранее всех остальных.
Абсанс обычно характеризуется кратковременным выключением сознания и пристальным смотрением в одну точку, миганием или закатыванием глаз вверх. Часто ребенок может испытывать от 50 до 100 приступов-абсансов в день. У большинства детей этот тип эпилепсии прекращается к пубертатному периоду.
Миоклонические приступы
Миоклонические приступы могут быть описаны как подергивания или сокращения всего тела или группы мышц, которые, как правило, кратковременны и длятся всего несколько секунд. Люди без эпилепсии тоже могут испытывать миоклонус, но миоклонические припадки при эпилепсии обычно вызывают анормальные движения с обеих сторон тела одновременно.
- Юношеская миоклоническая эпилепсия: Эти приступы обычно появляются во время пубертатного периода и часто возникают вскоре после пробуждения.
- Прогрессирующая миоклоническая эпилепсия: Эта форма эпилепсии характеризуется комбинацией миоклонических и тонико-клонических приступов. Эти симптомы, как правило, ухудшаются со временем и их сложно контролировать.
Тонические приступы
Тонические приступы характеризуются внезапным сокращением и напряжением мышц. Часто глаза человека могут закатиться, и, поскольку напрягаются и сжимаются мышцы груди, ему может быть тяжело дышать. Эти приступы короткие по продолжительности и обычно длятся менее 20 секунд.
Клонические приступы
При клонических приступах происходит неоднократное подергивание и спазмы мышц. Важно отметить, что сдерживание или смена положения человека не могут остановить этих движений при приступе. Клонические приступы считаются редкими.
Атонические приступы
Во время атонического приступа, мышцы внезапно теряют тонус (или “силу”) из-за временных изменений в функционировании мозга. Эти приступы кратковременны и обычно длятся 15 секунд или менее. Атонические приступы обычно появляются в детском возрасте и продолжаются до взрослого возраста. Хотя человек обычно не теряет сознание и сами приступы не приводят к телесным повреждениям, косвенные повреждения могут быть нанесены вследствие падения из-за отсутствия мышечного контроля. Атонические приступы иногда называют “дров приступами” (“drop seizures”) или “дроп атаками” (“drop attacks”).
ОЧАГОВЫЕ ПРИСТУПЫ – вовлекающие ограниченный участок головного мозга
Очаговые приступы (также известные как “парциальные приступы” или “локальные приступы”) обычно описываются по тому, как они выглядят и ощущаются, например:
- Без нарушения сознания или восприятия
- Включающие субъективные сенсорные или психические феномены
- С нарушением сознания или восприятия, или дискогнитивные
- Переходящие в двусторонний конвульсивный припадок
Различные типы очаговых приступов характеризуются/описываются по основным типам симптомов приступа.
Простые парциальные приступы
Простой парциальный приступ может предшествовать сложному парциальному приступу, и в таком случае часто называется “аурой приступа”. Ауры часто характеризуется кратковременным дискомфортом в животе или голове, например, чувством тревоги или приподнятости, гудением, неприятным запахом, или пятнами перед глазами. Люди, которые могут научиться узнавать начало приступа до того, как он перейдет к другим частям мозга, могут использовать это как предупреждение, чтобы принять меры против возможных травм во время самого приступа.
Сложные парциальные приступы (также известные как “височная” или “психомоторная” эпилепсия)
Наиболее часто встречающиеся парциальные приступы – приступы, которые сейчас называются сложные парциальные, а ранее были известны как височные или психомоторный. Сложный парциальный приступ состоит из трех коротких фаз: человек прекращает то, что он делал и наблюдается полубессознательный вид и фиксация взгляда. Затем начинается автоматическое, бесцельное поведение, которое, как правило, длится несколько минут. Это может быть чмоканье губами, теребление одежды, застегивание и расстегивание пуговиц или дерганье пальцев. Когда человек приходит в сознание, следует короткий период дезориентации и смутности сознания.
Исправленная классификация приступов
(Отчет Комиссии Международной Лиги Борьбы С Эпилепсией 2005-2009)
- Генерализованные приступы
- Тонико-клонические (любого вида)
- Абсанс
- Типичный
- Атипичный
- Абсанс с особыми характеристиками
- Миоклонический абсанс
- Миоклония век
- Миоклонические
- Миоклонический
- Миоклонический атонический
- Миоклонический тонический
- Клонический
- Тонический
- Атонический
- Фокальные приступы
- Неизвестные
- Эпилептические спазмы
- (Симптомы, которые невозможно четко определить в одну из вышеуказанных категорий)
Эпилепсия и сон — Институт детской неврологии и эпилепсии
Эпилепсия — это заболевание головного мозга, проявляющееся повторными непровоцируемыми приступами с нарушением двигательных, чувствительных, вегетативных или мыслительных функций. Приступы могут возникать в любое время суток, однако, у некоторых пациентов они приурочены ко сну. Выделяют даже отдельный вариант — эпилепсия сна. При этом приступы протекают только в ночное время. Особенно характерно для данных пациентов возникновение приступов при засыпании, пробуждении или в бодрствовании, сразу после просыпания. Этот тип эпилепсии бывает достаточно сложно диагностировать, так как часто нет свидетелей приступов, если пациенты спят одни в комнате.
У некоторых пациентов ночные приступы начинаются с ауры в виде внезапного пробуждения, «хлюпающих» звуков; может возникнуть дрожь всего тела, появиться головная боль, рвота, насильственный поворот головы и глаз в сторону, судороги отдельных частей тела, перекос лица, слюнотечение, нарушение речи. Иногда пациенты садятся или встают на четвереньки, совершает «педалирующие» движения, напоминающие езду на велосипеде. Приступ в среднем длится от 10 секунд до нескольких минут. Некоторые больные сохраняют память во время приступов и могут их описать. Косвенными признаками произошедшего ночью приступа являются: прикус языка и десен, наличие пены с кровью на подушке, непроизвольное мочеиспускание, боли в мышцах, ссадины и синяки на коже. После приступа пациенты могут проснуться на полу.
Есть и еще одна проблема у больных эпилепсией, связанная со сном. Сон — это неотъемлемый процесс нашей жизни, во время которого весь организм, включая нервную систему, отдыхает. У большинства пациентов, страдающих эпилепсией, сокращение сна (депривация) может привести к возникновению и учащению приступов. К депривации сна относятся поздний отход ко сну, частые ночные пробуждения, необычно раннее пробуждение. Особенно опасен систематический поздний отход ко сну, а также эпизодический отказ от сна (например, в связи с ночными дежурствами или «вечеринками»). Это приводит к истощению нервной системы и уязвимости нервных клеток головного мозга с повышением судорожной готовности. Опасны также путешествия со «сбиванием» ритма сон-бодрствование. Для больных эпилепсией нежелательна смена часовых поясов, более чем на 2 часа.
Внезапное резкое «насильственное» пробуждение (например, по звонку будильника в раннее время) также может провоцировать появление эпилептических приступов.
Не следует забывать, что во время сна могут возникать и другие клинические проявления, не имеющие никакой связи с эпилепсией. Это ночные страхи, кошмары, снохождение и сноговорение, недержание мочи и другие. Ночные страхи особенно часто путают с эпилептическими пароксизмами. При этом ребенок внезапно садится, плачет, кричит, отмечаются потоотделение, расширение зрачков, озноб. Он не реагирует на обращение родителей, отталкивает их; на лице гримаса ужаса. Минут через пять ребенок успокаивается и засыпает. События ночи после пробуждения забываются. В отличие от эпилепсии, судорог никогда не бывает.
У большинства детей и молодых взрослых при засыпании время от времени отмечаются единичные мышечные подергивания, сопровождающиеся ощущением падения и прерывающие начинающийся сон. Эти подергивания (доброкачественный миоклонус сна) обычно мгновенны, аритмичны и асинхронны, малой амплитуды. Лечения не требуется.
Нарколепсией называется состояние, сопровождающееся внезапными эпизодами засыпания в дневное время. Это редкое заболевание. Оно не сопровождается эпилептиформными изменениями на ЭЭГ.
Если возникло подозрение на наличие ночных приступов, необходимо провести обследование, особенно важно — ЭЭГ сна и ночной видео-ЭЭГ мониторинг, которые нередко проводятся после пробы с депривацией сна. Это имеет значение для установления правильного диагноза и выбора лечения. К сожалению, многие пациенты с ночными приступами отказываются от приёма антиэпилептических препаратов. Это очень серьезная ошибка. С одной стороны, отказ от терапии при эпилепсии может привести к прогрессированию заболевания и учащению приступов. С другой, — ни в одном случае врач не даст гарантии, что приступы, возникая многие годы только ночью, при отсутствии адекватного лечения, не появятся и в дневное время.
Синдром Лея, обусловленный дефицитом митохондриального комплекса III, ген BCS1L м.
Исследуемый материал Цельная кровь (с ЭДТА)
Метод определенияСеквенирование.
Выдаётся заключение врача-генетика!
Исследование мутаций в гене BCS1L.
Тип наследования.
Аутосомно — рецессивный.
Гены, ответственные за развитие заболевания.
Ген BCS1L (BCS1, S. CEREVISIAE, HOMOLOG-LIKE) расположен на хромосоме 2 в регионе 2q35. Содержит 7 экзонов.
Мутации в данном гене приводят также к развитию синдрома недостаточности комплекса III дыхательной цепи митохондрий, синдрома GRACILE и синдрома Бьёрнстада.
К развитию синдрома Ли приводят также мутации в генах: NDUFA10, SDHA, NDUFS4, NDUFAF2, NDUFA2, C8orf38, SURF1, COX15, NDUFS3, NDUFS8, FOXRED1, NDUFA9, NDUFA12, NDUFS7.
Определение заболевания.
Прогрессирующее нейродегенеративное заболевание с ранним началом с характерными проявлениями очаговых двусторонних поражений одной или более областей центральной нервной системы (ствола мозга, зрительного бугра, подкорковых узлов, мозжечка, спинного мозга).
К развитию данного заболевания приводят мутации в генах, участвующих в энергетическом обмене, в том числе в функционировании комплексов I, II, III, IV и V дыхательной цепи митохондрий, а также компонентов пируватдегидрогеназного комплекса. Характерна высокая генетическая гетерогенность: к заболеванию могут приводить мутации более чем в 20 генах. Клинические проявления зависят от того, какая область мозга повреждена. Пораженными областями могут быть зоны миелинизации, глиоза, некроза, спонгиоза мозга, чаще всего повреждение обусловлено нарушением процесса окислительного фосфорилирования и синтеза АТФ.
Патогенез и клиническая картина.
Продукт гена BCS1L экспрессируется во всех тканях человека, является гомологом белка bcs1 дрожжей, который принадлежит семейству AAA АТФаз и участвует в сборке комплекса III дыхательной цепи внутренней мембраны митохондрий. Дефекты в данном белке приводят к уменьшению активности митохондриальной электрон-транспортной цепи и накоплению активных форм кислорода. Мутации при синдроме Ли и при недостаточности комплекса III митохондрий блокируют связывание АТФ и провоцируют компенсаторное увеличение количества митохондрий, усугубляющее накопление активных форм кислорода, что приводит к поражению многих органов.
Возраст начала заболевания варьирует от 1 нед. до 2 лет. К типичным начальным проявлениям относятся задержка темпа психомоторного развития, дыхательные нарушения по типу диспноэ, тахипноэ, апноэ, дыхания Чейна — Стокса. Дети становятся вялыми, сонливыми, снижается мышечный тонус, расстраивается координация движений, появляется тремор конечностей, усиливающийся при возбуждении и целенаправленных движениях. По мере течения заболевания гипотония мышц может сменяться их спастичностью, утрачиваются двигательные навыки, появляются миоклонические подергивания мышц. Сухожильные рефлексы снижены или повышены. Характерны различные зрительные и глазодвигательные расстройства: нарушение цветовосприятия, снижение зрения вплоть до слепоты, атрофия зрительного нерва, нистагм, офтальмоплегия, дискоординированные движения глазных яблок, косоглазие, нарушение реакции зрачков на свет, миоз, мидриаз. Могут наблюдаться судороги, глухота, парезы конечностей вследствие поражения периферических нервов. Наряду с этим отмечаются расстройства функции печени, сопровождающиеся снижением аппетита, рвотой, потерей массы тела. У некоторых больных развивается кардиомиопатия.
Частота встречаемости: не установлена. Заболевание редкое.
Перечень исследуемых мутаций может быть предоставлен по запросу.
Литература
- К.Д. Краснопольская «Наследственные болезни обмена веществ. Справочное пособие для врачей». М., 2005 г.
- de Lonlay, P., Valnot, I., Barrientos, A., Gorbatyuk, M., Tzagoloff, A., Taanman, J.-W., Benayoun, E., Chretien, D., Kadhom, N., Lombes, A., Ogier de Baulny, H., Niaudet, P., Munnich, A., Rustin, P., Rotig, A. A mutant mitochondrial respiratory chain assembly protein causes complex III deficiency in patients with tubulopathy, encephalopathy and liver failure. Nature Genet. 29: 57-60, 2001.
- OMIM.
Эпилептический и неэпилептический миоклонус у детей Текст научной статьи по специальности «Клиническая медицина»
Эпилептическим и неэпилептическии миоклонус у детей
А.Ю. Ермаков, И.С. Кордонская
Epileptic and nonepileptic myoclonus in children
A.Yu. Ermakov, I.S. Kordonskaya
Московский НИИ педиатрии и детской хирургии; Самарская областная детская клиническая больница
В статье рассматриваются различные формы эпилептического и неэпилептического миоклонуса, обсуждаются вопросы диагностики и медикаментозной терапии.
Ключевые слова: дети, неэпилептический миоклонус, эпилептический миоклонус, противоэпилептические препараты.
The paper considers different types of epileptic and nonepileptic myoclonus and discusses the problems of their diagnosis and drug therapy.
Key words: children, nonepileptic myoclonus, epileptic myoclonus, antiepileptic drugs.
Миоклонус — один из наиболее часто встречающихся видов непроизвольных движений. Он представляет собой внезапные, короткие, отрывистые движения в мускулатуре конечностей, лица, туловища, не сопровождающиеся потерей сознания [1]. Фактически миоклонус — это целая группа двигательных нарушений, самых разнообразных по этиологии и патофизиологическому механизму. Впервые миоклонус был описан Фри-дрейхом в 1881 г. под названием «paramyoclonus multiplex».
Выделяют два вида миоклонуса: позитивный, возникающий в результате короткого мышечного сокращения, и негативный, связанный с внезапным снижением мышечного тонуса. Негативному миоклонусу соответствует период электрического молчания на электромиограмме.
Миоклонус может возникать в одной и той же отдельной мышечной группе, в разных мышечных группах (блуждающий миоклонус), в сегменте тела или быть генерализованным. Выделяют физиологический, эссенциальный (идиопатический), симптоматический (неэпилептический) и эпилептический миоклонус.
Методы диагностики миоклонуса
Важным для диагностики миоклонуса является сбор анамнеза, при этом вопросы пациенту или его родителям необходимо задавать активно, так как
© А.Ю. Ермаков, И.С. Кордонская, 2008
Ros Vestn Perinatal Pediat 2008; 3:92-99
Адрес для корреспонденции: 125412 Москва, ул. Талдомская, д. 2
пациенты не всегда расценивают непроизвольные мышечные сокращения как проявление болезни (например, утренний генерализованный миоклонус в мышцах плечевого пояса при юношеской миоклонической эпилепсии). При подозрении на эссенциальный миоклонус обязательно надо задать вопрос о реакции на алкоголь.
Дифференциальная диагностика эпилептического и неэпилептического миоклонуса может потребовать электроэнцефалографического исследования. Исследование обязательно должно включать фотостимуляцию и гипервентиляцию. Обе провоцирующие пробы могут вызвать приступ: фотостимуляция — миоклонус мышц лица и плечевого пояса у больного с фотосенситивными эпилепсиями; гипервентиляция — миоклониче-ски-астатический приступ при миоклонически-астатической эпилепсии или атипичный абсанс при синдроме Леннокса—Гасто. Для документирования приступов желательно проводить длительный ЭЭГ-видеомониторинг с регистрацией накожной миограммы (при генерализованном миоклонусе — с дельтовидных мышц и мышц шеи). При миоклонусе действия больному в момент регистрации ЭЭГ даются задания, например, взять рукой карандаш или игрушку.
В большинстве случаев при эпилептическом миоклонусе на ЭЭГ в момент мышечного подергивания регистрируется генерализованный разряд комплексов спайк—волна. Исключение составляет блуждающий миоклонус, который может не совпадать по времени с разрядами на ЭЭГ. Блуждающий миоклонус встречается при ряде форм эпилепсии,
таких как синдром Драве (тяжелая миоклониче-ская эпилепсия младенческого возраста).
Физиологический миоклонус
К физиологическому миоклонусу относятся икота, вздрагивание при засыпании, доброкачественный физиологический миоклонус младенцев.
Икота представляет собой насильственные подергивания мышц диафрагмы и может возникать у каждого здорового человека, например, после слишком быстрого проглатывания пищи или заглатывания воздуха. Затяжная, мучительная, часто повторяющаяся икота может быть симптомом серьезного заболевания и возникать вследствие опухоли мозга или сдавления опухолью блуждающего нерва.
Эссенциальный миоклонус
К эссенциальному миоклонусу относят идиопати-ческий миоклонус, возникающий без каких-либо других признаков поражения нервной системы. Это группа заболеваний, включающая помимо собственно эссенциального миоклонуса наследственный эссенциальный миоклонус и миокло-ническую дистонию [2]. Существует точка зрения, что эти заболевания представляют собой одну болезнь, так как различия между эссенциальным миоклонусом и миоклонической дистонией не превышают различий между проявлениями болезни у членов одной и той же семьи. Однако исследования демонстрируют генетическую гетерогенность патологии. Наследование, как правило, аутосомно-доминантное. Популяционная частота около 1 на 100 000.
Заболевания дебютируют в первые две декады жизни и различаются по степени выраженности дистонии и ответу на прием алкоголя. Миоклони-ческие подергивания обычно охватывают верхние конечности и аксиальную мускулатуру. Дистония сочетается с миоклонусом достаточно часто и может проявляться как тортиколлис и писчий спазм. Течение заболевания относительно благоприятное. Лекарственная терапия недостаточно эффективна.
Неэпилептический миоклонус
при различных заболеваниях нервной системы
Симптоматический неэпилептический миоклонус может встречаться при различных заболеваниях нервной системы: при дегенеративных болезнях и болезнях накопления, некоторых инфекционных, сосудистых, токсических поражениях мозга и др. [2]. Дифференциальный диагноз эпилептического и неэпилептического миоклонуса в этих случаях затруднен, так как при представленных заболеваниях возможны и эпилептические приступы.
К неэпилептическому миоклонусу также относится спинальный миоклонус, вызванный каким-
либо органическим повреждением спинного мозга. Он представляет собой спонтанные ритмичные сокращения мышц, иннервируемых пораженным сегментом. Такой миоклонус может быть стимуло-зависимым и иногда сохраняется во время сна.
Эпилептический миоклонус
Эпилептический миоклонус встречается при самых разных формах эпилепсии, при этом выделяют несколько основных механизмов миоклонуса. При одной форме эпилепсии возможны более одного механизма развития миоклонуса. Представляем классификацию миоклонических эпилепсий в зависимости от патофизиологии миоклонуса [3]:
— Эпилептические синдромы и неврологические расстройства с кортикальным миоклонусом
Кортикальный рефлекторный миоклонус
• Прогрессирующие миоклонические эпилепсии
• Миоклония век с абсансами Кортикальный миоклонус с ритмичными быстрыми вспышками
• Синдром Ангельмана
• Семейная миоклоническая эпилепсия (FAME)
• Семейный доминантный кортикальный миоклонус (FDCME)
• Непрогрессирующие энцефалопатии различной этиологии (туберозный склероз, синдром Дауна, посттравматическая энцефалопатия)
• Прогрессирующие миоклонические эпилепсии
Вторично-генерализованный эпилептический миоклонус
• Тяжелая миоклоническая эпилепсия
• Синдром Леннокса—Гасто
• Прогрессирующие миоклонические эпилепсии
— Эпилептические синдромы или нарушения с первично-генерализованным (таламокорти-кальным) миоклонусом
• Доброкачественная миоклоническая эпилепсия младенческого возраста
• Миоклонически-астатическая эпилепсия
• Юношеская миоклоническая эпилепсия
• Другие, неклассифицируемые «миоклони-ческие» эпилепсии
— Эпилептические приступы и синдромы, при которых механизм возникновения миоклонуса не известен
• Ранняя миоклоническая энцефалопатия
• Миоклонический статус при непрогрессирующих эпилептических энцефалопатиях
• Миоклонические абсансы
• Генерализованный миоклонус, вызванный фотостимуляцией
Кортикальный рефлекторный миоклонус
Кортикальный рефлекторный миоклонус встречается при прогрессирующих миоклонических эпи-лепсиях и при миоклонии век с абсансами (синдроме Дживонса).
Прогрессирующие миоклонические эпилепсии — группа заболеваний, для которых характерно наличие миоклонических приступов, генерализованных тонико-клонических судорог, неврологической, преимущественно мозжечковой, симптоматики. Практически для всех заболеваний этой группы (кроме, возможно, болезни Унфер-рихта—Лундборга) характерно прогрессирующее течение и летальный исход. Наследование у большинства форм аутосомно-рецессивное. К данной группе относятся болезнь Унферрихта—Лундбор-га, болезнь Лафора, нейрональный цероидлипо-фусциноз, болезнь Гоше, инфантильный и юве-нильный GM2-ганглиозидоз, митохондриальная энцефалопатия с рваными красными волокнами (наследуется митохондриально), сиалидоз и ден-тарубропаллидольюисова атрофия. Миоклонус спонтанный и миоклонус действия в ходе заболевания могут стать настолько выраженными, что приводят к обездвиженности.
Кортикальный миоклонус с ритмичными быстрыми вспышками
Кортикальный миоклонус с ритмичными быстрыми вспышками характерен для синдрома Ангельмана, редких семейных форм миоклонических эпилепсий и ряда непрогрессирующих энцефалопатий.
Синдром Ангельмана был описан в 1965 г. английским педиатром Г. Ангельманом как синдром «счастливой марионетки» из-за общего благодушного настроения и особой походки, сопровождающейся подергиваниями. Частота заболевания 1 на 20 000 новорожденных. Для синдрома Ангельма-на характерны типичные дизморфические черты лица и тяжелое отставание в умственном развитии. Эпилепсией страдают 90% детей с синдромом Ан-гельмана. Приступы могут быть разнообразными (инфантильные спазмы, абсансы, миоклонус, генерализованные тонико-клонические судороги, парциальные приступы). Миоклонус проявляется в виде быстрых подергиваний в дистальных отделах конечностей, возможны эпизоды эпилептического статуса. ЭЭГ при синдроме Ангельмана имеет характерный паттерн: вспышки высоковольтной ритмичной дельта-активности с преобладанием в передних или задних отделах мозга на фоне общего замедления ЭЭГ.
Вторично-генерализованный эпилептический миоклонус
Вторично-генерализованный эпилептический миоклонус характерен для тяжелой миоклониче-ской эпилепсии, синдрома Леннокса—Гасто и ряда прогрессирующих миоклонических эпилепсий.
Тяжелая миоклоническая эпилепсия младенческого возраста (синдром Драве) — редкая форма детской эпилепсии, встречающаяся у 6—7% детей. Заболевание генетически обусловлено, описаны случаи, вызванные разнообразными мутациями de novo гена SCN1A. Синдром Драве дебютирует на первом году жизни ребенка. На фоне нормального психомоторного развития манифестируют затяжные фебрильные судороги или фебрильный статус. Судороги могут быть клоническими или тони-ко-клоническими, генерализованными или уни-латеральными. К фебрильным судорогам быстро присоединяются афебрильные и наступает фаза регресса. К 4-му году жизни у ребенка имеется мио-клонус в сочетании с парциальными приступами и атипичными абсансами. Возможно сочетание двух видов миоклонуса: аритмичные дистальные подергивания пальцев и генерализованный миоклонус. Последним предшествует генерализованный разряд спайк—волна на ЭЭГ. Начиная с 4 лет заболевание переходит в стационарную фазу и протекает как резидуальная энцефалопатия с резистентными к лечению эпилептическими припадками.
Синдром Леннокса—Гасто встречается в 2—3% всех случаев эпилепсии у детей. Заболевание в большинстве случаев дебютирует в возрасте 3—5 лет, либо на фоне полного здоровья, либо после другой эпилепсии, включая синдром Веста. Для синдрома Леннокса—Гасто характерны три основных вида приступов: тонические, атонические и атипичные абсансы. У части пациентов могут встречаться миоклонические, генерализованные тонико-клонические и парциальные приступы. Кроме того, характерны частые эпизоды бессудорожного статуса, отставание в развитии и нарушения поведения.
На межприступной ЭЭГ регистрируется паттерн, называемый petit mal variant: медленные (1,5— 2,5 Гц) генерализованные разряды спайк—волна на фоне общего замедления фоновой активности. Во время сна регистрируются субклинические ритмичные разряды частотой 10 Гц, напоминающие паттерн тонического приступа.
У некоторых пациентов регистрируются генерализованные мышечные подергивания, однако в отличие от таламокортикального миоклонуса при идиопатических генерализованных эпилепсиях, миоклонус при синдроме Леннокса—Гасто является результатом вторичной генерализации коркового миоклонуса.
Таламокортикальный миоклонус
при идиопатических генерализованных
эпилепсиях
Таламокортикальный миоклонус характерен для ряда идиопатических генерализованных эпилеп-сий, при которых он является единственным симптомом или одним из видов эпилептических приступов. Клинически проявляется как спонтанные генерализованные аритмичные мышечные подергивания. Выраженность симптомов варьирует от кивка головой до падения. Мышцы с двух сторон туловища вовлекаются в разряд синхронно. На ЭЭГ регистрируется генерализованный разряд комплексов спайк—волна, с продолжительностью спайка 20—75 мс и миоклонического потенциала на ЭМГ менее 100 мс. Таламокортикальный миоклонус встречается при миоклонически-астатической эпилепсии, доброкачественной миоклонической эпилепсии младенческого возраста, юношеской миоклонической эпилепсии Янца.
Миоклонически-астатическая эпилепсия описана в 1970 г. H. Doose. Заболевание напоминало синдром Леннокса—Гасто, совпадая с ним по возрасту дебюта (от 7 мес до 6 лет) и, частично, по характеру приступов. Однако в отличие от синдрома Леннок-са—Гасто у этих детей наследственность была отягощена по эпилепсии и фебрильным судорогам. В настоящее время считается, что, по крайней мере, часть случаев относится к идиопатическим генерализованным эпилепсиям.
Для миоклонически-астатической эпилепсии характерны миоклонически-астатические приступы, атипичные абсансы, генерализованные тонико-клонические и клонические приступы, массивный миоклонус и эпизоды бессудорожного статуса, сопровождающегося помутнением сознания и блуждающим миоклонусом. Основной вид приступов, давший название заболеванию, представляет собой массивный миоклонус, преимущественно в проксимальных отделах конечностей, единичный или сериями по 2—3. После приступа наступает короткий период атонии. Причиной падения ребенка может быть как миоклонус, так и постмиоклоническая атония, причем из-за последней ребенок после приступа некоторое время не может подняться.
На ЭЭГ в момент приступа регистрируется генерализованный спайк-волновой или полиспайк-волновой разряд частотой 2—4 Гц, продолжительностью 2—6 с. Миоклонически-астатический приступ у части пациентов можно спровоцировать фотостимуляцией или гипервентиляцией, что облегчает установление диагноза. Характерной особенностью межприступной ЭЭГ является наличие в центральной и теменной области мономорфных ритмов частотой 4—7 Гц, появляющихся в ходе бо-
лезни. На этом фоне могут быть зарегистрированы межприступные короткие генерализованные разряды комплексов спайк—волна или полиспайк— волна частотой 2—3 Гц, усиливающиеся во сне.
Прогноз данной формы вариабелен, у части детей возможно достижение полной ремиссии, интеллект не страдает. В то же время у другой части пациентов интеллект снижается в ходе болезни и возможна резистентность к противосудорожной терапии.
Доброкачественная миоклоническая эпилепсия младенческого возраста, описанная C. Dravet и M. Bureau в 1981 г., — редкая форма детской эпилепсии, встречающаяся с частотой 0,4—2% среди детей с началом приступов к 3-летнему возрасту. Заболевание дебютирует в возрасте от 4 мес до 3 лет на фоне полного здоровья. Единственный тип приступов — миоклонические подергивания в мышцах плечевого пояса, изолированные, или сериями по 2—3. Мышечные подергивания в руках могут сопровождаться снижением тонуса в мышцах шеи, и родители описывают приступ как быстрый «кивок». Иногда приступы вызываются прикосновением. Заболевание легко поддается соответствующей терапии, нелеченые пациенты могут негрубо отставать в психомоторном развитии. В подростковом возрасте у части пациентов могут развиться генерализованные тонико-клонические судороги, обычно также поддающиеся противо-эпилептической терапии.
На межприступной ЭЭГ регистрируются генерализованные спайк-волновые, полиспайк-вол-новые разряды на нормальном фоне (рис. 1), вероятность их усиливается при записи ЭЭГ на ранних стадиях сна. Около 30% пациентов фотосенситивны. Запись ЭЭГ приступа во время ЭЭГ-видеомо-ниторинга с регистрацией электромиограммы с мышц шеи и дельтовидных мышц позволяет точно установить диагноз.
Юношеская миоклоническая эпилепсия, описанная в 50-е годы ХХ века D. Janz, наоборот, является одной из наиболее распространенных форм эпилепсии. Ее доля среди всех случаев эпилепсий варьирует от 3,4 до 11,9%, а среди идиопатических генерализованных эпилепсий составляет 23,3%. Заболевание дебютирует в пубертатном периоде. Пик дебюта приходится на 12—18 лет, однако описаны случаи начала заболевания в возрасте от 8 до 30 лет. Миоклонические приступы встречаются у всех больных и сочетаются с генерализованными тонико-клоническими (у 90%) и абсансами (у 30%). Миоклонус, как правило, билатеральный, чаще возникает по утрам и вовлекает преимущественно верхние конечности. Сознание остается сохранным. Пациенты часто не расценивают миоклонус как патологический симптом, поэтому любого больного с дебютом эпилепсии с генерализо-
Рис. 1. ЭЭГ девочки 6,5 лет с доброкачественной миоклонической эпилепсией младенчества.
Миоклонический приступ зарегистрирован при частоте фотостимуляции 6 Гц.
ванных тонико-клонических судорог необходимо прицельно опросить относительно наличия утренних миоклоний.
На ЭЭГ в момент миоклонуса регистрируется генерализованный разряд комплекса спайк—вол-на или полиспайк—волна частотой 3—5 Гц (рис. 2). Продолжительность пика на ЭЭГ приблизительно 100 мс, продолжительность мышечного сокращения на электромиограмме — менее 100 мс.
У 7% пациентов наблюдаются эпизоды миокло-нического статуса, который может привести к развитию генерализованного тонико-клонического приступа. Генерализованные тонико-клонические приступы могут запускаться и серией отдельных миоклоний (так называемые клонико-тонико-клонические приступы). Пациент с юношеской миоклонической эпилепсией способен частично запомнить момент начала такого приступа, что следует учитывать при проведении дифференциального диагноза с парциальной эпилепсией.
Абсансы при юношеской миоклонической эпилепсии редкие, могут сопровождаться неполной потерей сознания, нерегулярным и асимметричным генерализованным разрядом на ЭЭГ.
На межприступной ЭЭГ на нормальном фоне регистрируются генерализованные разряды комплексов полиспайк—волна частотой 3—5 Гц. Около 30% всех пациентов и 40% лиц женского пола фотосенситивны.
Адекватное лечение позволяет добиться стойкой ремиссии у 80% пациентов. Однако при попытке отмены терапии через 5 лет частота рецидивов достигает 80%.
Эпилептические приступы и синдромы, при которых механизм миоклонуса неизвестен
К эпилептическим синдромам, для которых механизм миоклонуса неизвестен, R. Guerrini и соавт. [3] относят раннюю миоклоническую энцефалопатию, миоклонический статус при непрогрессирующих энцефалопатиях и эпилепсию с миокло-ническими абсансами.
Предложение выделить миоклонический статус при непрогрессирующих энцефалопатиях в самостоятельную форму эпилепсии появилось в проекте «Диагностической схемы для больных эпилепсией и эпилептическими синдромами» [4]. Состояние возникает у детей с тяжелыми энцефалопатиями, глубокой задержкой психического развития и гипотонией и характеризуется миоклоническим статусом в сочетании с гипотонией. Миоклонический статус представляет собой сочетание абсансов с блуждающим, дистальным, мультифокальным миоклонусом, иногда более ритмичным и диффузным. Миоклонус может сочетаться с парциальными моторными, генерализованными или унилате-ральными клоническими судорогами.
Рис. 2. ЭЭГ девочки 12 лет с юношеской миоклонической эпилепсией.
Серия билатеральных синхронных разрядов при ритмической фотостимуляции с частотой 16 Гц сопровождается миоклония-ми в руках.
Лечение эпилептического миоклонуса
Лечение миоклонуса по-прежнему является сложной задачей. Согласно J. Whelles, R. Sankar [5], это связано со следующими обстоятельствами:
— не все противомиоклонические препараты оказывают противоэпилептическое действие;
— только часть противоэпилептических препаратов является антимиоклоническими;
— многие миоклонические эпилепсии резистентны к лечению;
— некоторые противоэпилептические препараты усиливают миоклонус или провоцируют его развитие.
Лечение миоклонуса проводится по общим принципам современного лечения эпилепсии: важно учитывать не только тип миоклонуса, но и форму эпилепсии, и, если возможно, ее этиологию. До 60-х годов ХХ века противосудорожных препаратов, обладающих антимиоклонической активностью, не существовало. В лечении миоклонических эпилепсий использовались барбитураты и фенито-ин, при этом способность фенитоина аггравиро-вать миоклонус и ухудшать течение миоклонических эпилепсий долгое время не была распознана. А позднее эта особенность была выявлена и у кар-бамазепина.
Первыми препаратами, реально эффективными при миоклонусе, были вальпроаты и клона-
зепам. Эффективным при ряде миоклонических эпилепсий оказался также пирацетам, не являющийся противоэпилептическим препаратом. В дальнейшем к противосудорожным средствам с антимиоклоническим действием добавился ряд новых препаратов. Это ламотриджин, топирамат, леветирацетам. Однако их применение имеет свои особенности при ряде форм миоклонических эпи-лепсий. Другая часть новых противосудорожных препаратов (вигабатрин, тиагабин, окскарбазе-пин) аггравируют миоклонус подобно фенитоину и карбамазепину и ни при каких обстоятельствах не должны назначаться пациентам с миоклониче-скими эпилепсиями. Далее приводятся показания и противопоказания к применению препаратов, обладающих антимиоклонической активностью при различных эпилептических синдромах.
Препараты вальпроевой кислоты могут быть назначены практически при любых формах миоклонических эпилепсий, однако они категорически противопоказаны при митохондриальных заболеваниях. Для купирования миоклоническо-го статуса может быть использован вальпроат для внутривенного введения. До его появления использовался диазепам.
Одним из высокоэффективных антимиоклони-ческих лекарственных средств остается клоназепам. Как и вальпроат, он может быть назначен практически при любой форме миоклонической эпилепсии,
но, как правило, в дополнение к препарату широкого спектра действия. Помимо хронического лечения клоназепамом C. Panayiotopoulos рекомендует больным юношеской миоклонической эпилепсией при развитии миоклонического статуса принимать разовую дозу клоназепама (1—4 мг для взрослых) с целью профилактики генерализованного тонико-клонического припадка [6].
Эффективность ламотриджина при синдроме Леннокса—Гасто была доказана в клинических испытаниях [5]. Препарат может также быть назначен при миоклонически-астатической эпилепсии. Для лечения этих двух состояний обычно ламотриджин назначается вместе с вальпроатом, данная комбинация считается синергичной.
При тяжелой миоклонической эпилепсии младенческого возраста (синдроме Драве) ламотрид-жин, наоборот, аггравирует приступы, заметно ухудшая течение болезни. Вопрос об аггравации миоклонуса ламотриджином при юношеской миоклонической эпилепсии остается открытым. Миоклонус при этой распространенной форме аг-гравируется карбамазепином, в меньшей степени фенитоином. В отношении ламотриджина в литературе имеются сведения о его способности усиливать миоклонус, а также рекомендации по применению препарата [7].
Есть сообщения об использовании ламотрид-жина при доброкачественной миоклонической эпилепсии младенческого возраста, синдроме Тассинари (эпилепсии с миоклоническими абсан-сами), синдроме Дживонса (миоклонии век с аб-сансами) и нейрональном цероидлипофусцинозе. Однако эти состояния достаточно редки, и контролируемые исследования не проводились.
Топирамат — еще одно новое противоэпилеп-тическое лекарственное средство широкого спектра действия, нашедшее свое место в лечении всех форм миоклонических эпилепсий. Показания к его применению шире, чем у ламотриджина, препарат может быть эффективен при синдроме Драве. Нет сведений об аггравации миоклонуса топираматом при юношеской миоклонической эпилепсии. То-пирамат может быть использован при синдроме Ангельмана наряду с вальпроатами, бензодиазепи-нами и леветирацетамом.
Леветирацетам — новый препарат широкого спектра действия, химически сходный с пирацета-мом, что, видимо, обусловливает его антимиокло-нический эффект. Сообщалось о его эффективности при постаноксическом миоклонусе, болезни Унферрихта—Лундборга, при резистентных случаях юношеской миоклонической эпилепсии [5]. В отделе психоневрологии и эпилептологии Московского НИИ педиатрии и детской хирургии Росмед-технологий препарат был назначен девочке 4 лет с
синдромом Ангельмана с целью снижения интенсивности миоклонуса. На фоне лечения двигательные возможности улучшились. Побочных действий не отмечено (неопубликованные сведения).
Среди препаратов, не зарегистрированных на сегодняшний день в России, могут быть эффективны комбинация стирипентола с вальпроатом и клобазамом при синдроме Драве (9 из 21 пациента свободны от приступов) [8], зонизамид при синдроме Леннокса—Гасто, прогрессирующих мио-клонических эпилепсиях, неонатальных эпилептических энцефалопатиях.
Применение препаратов, не обладающих противоэпилептическими свойствами
При болезни Унферрихта—Лундборга и ряде других форм миоклонических эпилепсий антимио-клонический эффект достигается применением лекарственных средств, не обладающих противо-эпилептическими свойствами. Наиболее известный пример — назначение очень высоких доз пи-рацетама (9—24 г в сутки для взрослого пациента). Препарат в значительной степени снижает выраженность миоклонуса и увеличивает двигательные возможности больных. Совместное применение леветирацетама и пирацетама позволяет снизить дозу последнего [9].
Специфическим для болезни Унферрихта— Лундборга средством является N-ацетилцистеин, или АЦЦ. Препарат взрослому пациенту назначается в дозе до 3 г, однако вариабельный ответ и побочные действия длительной терапии делают N-ацетилцистеин препаратом третьей очереди выбора при этом заболевании [5].
При миоклонической эпилепсии с рваными красными волокнами (MERRF) карнитин и коэн-зим Q10 способны в некоторой степени улучшить контроль над приступами.
Нефармакологические подходы к лечению миоклонуса
Фокальный кортикальный миоклонус вследствие опухоли, ангиомы или энцефалита иногда может быть излечен нейрохирургическим вмешательством. Показанием к операции функциональной гемисферэктомии является энцефалит Рассмусена (epilepsia partialis continua Кожевникова при этом синдроме представляет собой резистентную форму кортикального миоклонуса).
Стимуляция блуждающего нерва может быть эффективна при синдроме Леннокса—Гасто, других симптоматических генерализованных эпилеп-сиях и болезни Унферрихта—Лундборга [5]. Синдром Леннокса—Гасто также является показанием
к применению кетогенной диеты. Недавно была продемонстрирована эффективность кетогенной диеты при симптоматических миоклонических эпилепсиях и при инфантильных спазмах.
ЗАКЛЮЧЕНИЕ
На сегодняшний день вопросы классификации миоклонуса остаются недостаточно разработан-
ными. Это создает значительные затруднения для врача, которому необходимо не только активно расспросить пациента о наличии миоклонуса, но и правильно оценить жалобы и определить тип миоклонуса. Тем не менее на сегодняшний день в распоряжении врача появилось достаточно анти-миоклонических средств, позволяющих выбрать наиболее подходящий препарат для большинства больных.
ЛИТЕРАТУРА
1. Shibaki H., Hallett M. Electrophysiological studies of myoclonus. Muscle Nerve 2005; 31: 157—174.
2. Helms A., Shulman L. Movement disorders that imitate epilepsy. In: P.W. Kaplan, R.S. Fisher (eds). Imitators of Epilepsy. Second edition, Demos Medical Publishing. New York 2005; 296.
3. Guerrini R., Bonanni P., Parmeggiani L. et al. Pathophysiology of myoclonic epilepsies. In: Advances in neurology v. 95 Myoclonic epilepsies. Ed. by A.V. Delgado-Escueta, R. Guerrini, M.T. Medina et al. Philadelphia: Lippincott Williams & Wilkins 2005; 331.
4. Engel J.R.. A proposed diagnostic scheme for people with epileptic seizures and with epilepsy: report of the ILAE Task Force on Classification and Terminology. Epilepsia 2001; 42: 6: 796—803.
5. Whelles J.W., Sankar R. Treatment strategies for myo-clonic seizures and Epilepsy syndromes with myoclonic seizures. Epilepsia 2003; 44: Suppl 11: 27—37.
6. Panayiotopoulos C.P. A Clinical Guide to Epileptic Syndromes and their Treatment. Bladon medical publishing. Oxfordshire, UK 2002; 278.
7. Thomas P., Genton P., Gelisse P., WolfP. Juvenile myoclonic epilepsy. In: Epileptic syndromes in infancy, childhood and adolescens. Ed. by J. Roger, M. Bureau, Ch. Dravet et al. John Libbey Eurotext Ltd, Montrouge. France 2005; 604.
8. Dravet C., Bureau M., Oguni H. et al. Severe myoclonic epilepsy in infancy (Dravet syndrome). In: Epileptic syndromes in infancy, childhood and adolescens. Ed. by J. Roger, M. Bureau, Ch. Dravet et al. John Libbey Eurotext Ltd, Montrouge. France 2005; 604.
9. Magaudda A., Gelisse P., Genton P. Antimyoclonic effect of levetiracetam in 13 patients with Unverricht — Lund-borg disease: clinical observations. Epilepsia 2004; 45: 6: 678—681.
Поступила 16.11.07
Принципы развития и использования мероприятий по улучшению качества оказания медицинской помощи Principles for the development and use of quality measures
American Academy of Pediatrics Steering Committee on Quality Improvement and Management; American Academy of Pediatrics Committee on Practice and Ambulatory Medicine
E.S. Hodgson, L. Simpson, C.M. Lannon
Pediatrics 2008; 121: 2: 411-418
Члены Американской академии педиатров разработали специальные критерии, направленные на улучшение качества здравоохранения и оказания помощи новорожденным детям, подросткам и взрослым. Данная публикация предназначена для педиатров как практическое руководство по применению особых критериев улучшения качества здравоохранения. Приводятся результаты осуществления национальных проектов по проверке данных критериев для улучшения здоровья детей и детского здравоохранения в целом. Американская академия педиатров рекомендует использование в детском здравоохранении научно подтвержденных и практически выполнимых критериев.
Референт А.И. Асманов
Что такое эпилепсия: причины, симптомы, лечение
Эпилепсия — хроническое заболевание нервной системы, для которого характерны внезапные, повторяющиеся эпилептические приступы. По данным Научно-исследовательского клинического института педиатрии им. академика Ю.Е. Вельтищева, распространённость патологии в мире независимо от расы составляет 0,5–1,0%. Проявления болезни индивидуальны. Приступ эпилепсии может сопровождаться психическими, двигательными, вегетативными, чувствительными нарушениями различной степени тяжести. Происходит замутнение сознания вплоть до полной потери.
Некоторые считают, что такое состояние вызывает целая группа расстройств, и употребляют название во множественном числе — «эпилепсии». Суть болезни от этого не меняется. От повторяющихся приступов страдают и взрослые, и дети. В «Медицинском центре на Ботанической» можно пройти полное обследование для диагностики эпилепсии, получить консультации врачей и помощь в подборе методов лечения.
Причины болезни
Идиопатическая эпилепсия
Единственным симптомом болезни являются приступы. Других признаков неврологических нарушений нет. Идиопатическая эпилепсия не связана с повреждением головного мозга и обычно имеет наследственную природу. Патология может проявляться и отступать в определённом возрасте. Международная Лига по борьбе с эпилепсией называет эту группу заболеваний «генетическими».
Симптоматические эпилепсии
Возникновение приступов обусловлено наличием идентифицируемых повреждений головного мозга. Симптоматические формы называют также структурными или метаболическими.
Криптогенные эпилепсии
Этиология точно не установлена, поэтому нельзя однозначно отнести патологии к группе симптоматических. Криптогенные формы называют эпилепсиями «с неизвестной причиной».
Эпилептический приступ и его признаки
Проявление и интенсивность приступов зависят от количества повреждённых нервных клеток. В лёгкой форме болезнь проявляется небольшими судорогами, в тяжёлой — потерей сознания.
Если в патологический процесс вовлечены оба полушария головного мозга, то приступ называют генерализованным, если только одно — очаговым. В первом случае симптомы эпилепсии с самого начала проявляются нарушением двигательной функции. Очаговые приступы специфичны и зависят от повреждённого участка мозга.
Различают несколько видов эпилепсии по характеру проявлений.
Генерализованные приступы бывают:
- Тонико-клонические (grand mal). У человека наблюдаются конвульсии. В тонической фазе тело напрягается, больной падает, теряет сознание. Дыхание затрудняется вплоть до полной остановки. В клинической фазе может наблюдаться слюнотечение, самопроизвольное мочеиспускание. Через несколько минут приступ заканчивается, человек ощущает усталость, сонливость.
- Абсансы (petit mal). Чаще возникают в детском возрасте до 14 лет. Абсансная эпилепсия проявляется кратковременным отключением сознания. Ребёнок не мигая смотрит в одну точку, иногда закатывает глаза вверх. Со стороны можно подумать, что больной просто замечтался, поэтому заболевание диагностируют не сразу. В день проходит до 50–100 абсансных приступов. Заболевание может прекратиться в подростковом возрасте.
- Миоклонические. Сокращаются мышцы отдельных групп или всего тела. Миоклонические приступы кратковременные, но вызывают нетипичные подёргивания конечностей, лица. В подростковом возрасте проявления болезни часто возникают после пробуждения — это юношеская эпилепсия. Прогрессирующая миоклоническая форма характеризуется комбинацией приступов, быстрым ухудшением состояния больного, сложностью в купировании.
- Тонические. Признаки эпилепсии: затруднённое дыхание, закатившиеся глаза, внезапные судороги. Приступ длится несколько секунд.
- Клонические. Редкая форма болезни, для которой характерны спазмы и неоднократное подёргивание мышц. Приступ быстро купируется, если сдерживать конечности человека или помочь ему изменить положение.
- Атонические. Характеризуются резкой потерей мышечного тонуса. Продолжительность приступа — около 15 секунд. Атонические формы болезни проявляются в детстве и не приводят к потере сознания.
Очаговые приступы бывают:
- Простые парциальные. Их также называют «аурой» приступа. Простые парциальные формы вызывают дискомфорт в животе, чувство гудения в голове, перед глазами появляются пятна, могут ощущаться посторонние запахи. Больной обычно узнаёт приближение приступа и может принять меры для предотвращения травм на случай потери сознания.
- Сложные парциальные. Называются также височной или психомоторной эпилепсией. Приступ проходит в 3 фазы. На первой стадии больной прерывает свои занятия и фиксирует бессознательный взгляд. Вторая фаза проходит с бесцельным поведением человека (покачивание, мычание). В третьей стадии он совершает бессмысленные действия (причмокивание, шевеление пальцами, застёгивание и расстегивание пуговиц и т. д.).
В отчёте комиссии Международной лиги борьбы с эпилепсией содержится исправленная классификация. В ней в отдельные группы выносят фокальную эпилепсию и приступы неизвестной этиологии. Генерализованные формы делят на несколько видов:
- тонико-клонические всех типов;
- абсансы типичные, нетипичные, миоклонические, с особыми характеристиками, миоклония век;
- миоклонические тонические и атонические;
- клонические;
- тонические;
- атонические.
Диагностика эпилепсии
При диагностировании есть несколько обязательных этапов.
Сбор анамнеза. Врач расспрашивает пациента или его родителей, уточняет период начала болезни, интенсивность и частоту проявлений. Сбор анамнеза необходим для установления возможных причин эпилепсии. Иногда доктор просит записать приступ на видео. Поведение пациента многое говорит о характере болезни и помогает в дифференциальной диагностике.
Электроэнцефалограмма (ЭЭГ). Скрининг проводят в состоянии расслабленного бодрствования пациента, в спокойной обстановке. ЭЭГ включает пробу на фотостимуляцию, гипервентиляцию, открывание и закрывание глаз. Врач может направить пациента на утреннюю энцефалограмму при необходимости. Запись ЭЭГ проводится в короткий промежуток времени, поэтому не всегда даёт достоверную информацию о болезни. В результатах могут не отразиться эпилептиформные изменения между приступами, которые являются доказательством природы патологии.
Более информативным является ЭЭГ-видеомониторинг. В ходе обследования моделируют жизненные ситуации, записывают сигналы головного мозга в режиме сна и бодрствования. Провокация приступов позволяет точно установить локализацию их источника. Результаты важны для подготовки к операциям и для принятия решения об отмене терапии.
МРТ головного мозга. Наиболее точный метод диагностики эпилепсии у взрослых и детей. Идиопатические генерализованные и фокальные эпилепсии не вызывают видимых изменений на МРТ, поэтому пациентов с такими формами не направляют на обследование. Для диагностики фармакорезистентных патологий используют специальный режим томографии, дающий более частые срезы.
Если врач подозревает, что приступы — это только симптом другого неврологического заболевания, пациента направляют на дополнительные исследования. Дети с эпилепсией проходят кариотипирование, сдают анализы крови на содержание аминокислот, на молекулярно-генетическое исследование и т. д.
Лечение
Решение о начале терапии принимает врач. Если существует риск, что без лечения эпилепсия нанесёт серьёзный вред пациенту, подбор медикаментов начинают сразу после установки диагноза. Вероятность внезапной смерти во время приступа существует в любом возрасте и при различных формах болезни.
Для лечения эпилепсии назначают специальные препараты, которые называют противосудорожными, антиэпилептическими, антиконвульсантами. В настоящее время используют более 20 наименований лекарств, но в России зарегистрированы не все.
Врач подбирает препарат, дозировку с учётом совместимости с другими веществами и наличия противопоказаний. Одно лекарство принимают длительно и непрерывно с постепенным увеличением дозы. Если действующее вещество оказывается неэффективным или плохо переносится больным, препарат меняют.
Второе лекарство начинают принимать, не отменяя первого. Если приступы исчезают, дозу первого препарата постепенно снижают. В некоторых случаях эпилепсии у взрослых и детей больной пожизненно принимает по 2–3 лекарства одновременно.
Самостоятельно уменьшать дозировку, назначать и отменять препараты запрещено. Отказ от лечения в 80–90% случаев приводит к рецидиву. Врач и пациент должны тесно взаимодействовать для борьбы с эпилепсией, чтобы получить устойчивый терапевтический эффект и улучшить качество жизни больного.
Диагностика и лечение эпилепсии в Москве
Специалисты нашей клиники помогут справиться с патологией. Мы располагаем современным диагностическим оборудованием, лабораторией для тщательного обследования пациентов. Позвоните в «Медицинский центр на Ботанической», чтобы записаться на первичную консультацию к врачу в удобное время.
миоклонических припадков | Johns Hopkins Medicine
Миоклонические припадки характеризуются кратковременными подергивающими спазмами мышцы или группы мышц. Они часто возникают при атонических припадках, которые вызывают внезапную вялость мышц.
Симптомы миоклонических припадков
У человека, страдающего миоклоническим припадком, резко повышается мышечный тонус, как если бы его ударило электричеством.
Механизм похож на миоклонический толчок, внезапный спазм, который иногда испытывают люди во время засыпания.Однако, в отличие от миоклонических толчков, «толчки» миоклонических приступов происходят приступами.
Детские спазмы
Этот тип миоклонической эпилепсии обычно начинается в возрасте от 3 до 12 месяцев и может сохраняться в течение нескольких лет. Инфантильные спазмы обычно состоят из внезапного рывка, за которым следует окоченение.
Во время характерных припадков (спазмов) руки ребенка выкидываются наружу, колени подтягиваются вверх, а тело наклоняется вперед. Каждый приступ длится всего секунду или две, но несколько эпизодов могут происходить близко друг к другу в серии или группе.Иногда спазмы ошибочно принимают за колики, но колики обычно не возникают последовательно.
Детские спазмы чаще всего возникают сразу после пробуждения и редко возникают во время сна. Эта особенно тяжелая форма эпилепсии может иметь длительные последствия для ребенка и требует незамедлительного лечения.
Синдром Леннокса-Гасто
Этот редкий эпилептический синдром поражает детей раннего возраста и включает миоклонические припадки шеи, плеч, плеч и лица, а также другие типы припадков.
Прогрессирующая миоклоническая эпилепсия
Другое редкое судорожное расстройство, прогрессирующая миоклоническая эпилепсия, характеризуется сочетанием миоклонических и тонико-клонических (больших) приступов. Лечение может принести облегчение на некоторое время, но со временем состояние пациента ухудшается.
Лечение миоклонических припадков
Как и другие формы припадков и эпилепсии, миоклонические припадки лучше всего лечить с помощью индивидуального подхода. Врач может порекомендовать лечение противосудорожными препаратами, нервную стимуляцию, диетическую терапию или хирургическое вмешательство.
Типы, причины, симптомы и лечение
Что такое миоклонус?
Миоклонус — это внезапные мышечные спазмы, которые вы не можете контролировать. Они могут быть нормальными — например, икота или «начало сна», когда вы засыпаете, — или могут быть признаком серьезного состояния здоровья, такого как рассеянный склероз, деменция или болезнь Паркинсона.
Миоклонус может включать внезапные подергивания, подергивания или подергивания. Вы можете иметь одну или несколько серий подряд. И они могут длиться до нескольких минут.
Типы миоклонуса
Типы миоклонуса включают:
- Действие. Срабатывает при движении. Это может повлиять на ваши руки, ноги, лицо и голос.
- Физиологический. Этот тип встречается у людей без каких-либо проблем со здоровьем. Он вызывает икоту, подергивание, когда вы вздрагиваете, и судороги, когда вы просто засыпаете или просыпаетесь.
- Essential. Подергивания или подергивания — единственный признак. Со временем это может стать более серьезным.Иногда это происходит в семьях.
- Симптоматический (вторичный). Это вызвано другим состоянием здоровья, например инфекцией, инсультом, опухолью головного мозга, недостатком кислорода или контактом с химическим веществом или лекарством.
- Стимул-чувствительный. Это вызвано вещами в окружающем мире, такими как свет, шум или движение.
- Ствол мозга. Внезапный шум или что-то, что вы видите, может вызвать гримасу. Ваши локти, колени, шея и другие части тела могут сгибаться.
- Кортикальный рефлекс. Врачи считают, что это разновидность эпилепсии. Люди, у которых он есть, склонны к резким рывкам в верхних конечностях и лице.
- Палатал. Это тремор неба или мягкого неба. Это может быть ваше лицо, язык, диафрагма и горло. Эти мышечные подергивания происходят быстро. У вас может быть до 150 за минуту. Во время сна могут происходить всплески движения.
- Ретикулярный рефлекс. Подергивание или подергивание всего тела может происходить при таком миоклонусе.Триггеры включают движения или что-то, что вы видите или слышите.
- Сон. Ваши мышцы сокращаются во время сна. В основном это влияет на ваши губы, глаза, пальцы рук и ног.
- Эпилептик. Это случается с людьми, страдающими судорожными расстройствами (эпилепсией).
- Прогрессирующая миоклоническая эпилепсия (ПМЭ). Разновидность эпилептического миоклонуса, это группа заболеваний, которые обычно начинаются у детей и подростков. Они имеют тенденцию к ухудшению со временем.
Симптомы миоклонуса
Спазмы миоклонуса:
- Внезапные
- Кратковременные
- Неконтролируемые
- Шоковые
- Разные по силе и времени
- В одной части вашего тела или во всем
- Иногда достаточно серьезны, чтобы мешают есть, говорить или ходить
Причины миоклонуса
Миоклонус возникает из-за того, что ваша нервная система не работает должным образом.Что-то заставляет ваши нервные клетки давать сбои и посылать неправильный сигнал вашим мышцам.
Врачи считают, что могут быть задействованы несколько частей вашего мозга. Но они не уверены, что вызывает этот сбой в вашей нервной системе. Иногда нет причины.
Если у вас рассеянный склероз (РС), он может возникнуть в результате повреждений или травм головного или спинного мозга.
Другие состояния нервной системы, которые могут вызвать миоклонус, включают:
Иногда причиной является заболевание, например:
- Травма головы или спинного мозга
- Инфекция
- Почечная или печеночная недостаточность
- Опиоидная реакция
- Инсульт или сердечный приступ, который мешает вашему мозгу получать кислород
- Метаболические нарушения, такие как высокий или низкий уровень сахара в крови или низкий уровень кальция или натрия
Диагностика миоклонии
Ваш врач проведет обследование и отметит, какие части вашего тела есть судороги.Они могут порекомендовать такие тесты, как:
- Электроэнцефалограмма (ЭЭГ). Это отслеживает и записывает образцы электрической активности в вашем мозгу, чтобы выяснить, где начинается миоклонус. Врач наложит на кожу головы маленькие диски (называемые электродами). Они подключат их к проводам, которые посылают сигналы на компьютер.
- Электромиография (ЭМГ). Этот тест проверяет состояние ваших мышц и нервных клеток, которые их контролируют. Он использует электроды для определения и записи сигналов, которые нервы посылают вашим мышцам.
- МРТ. Ваш врач будет использовать этот тест, чтобы детально сфотографировать ваш мозг, спинной мозг и другие части тела, которые могут быть поражены.
Они также могут проверить вашу кровь на наличие признаков других причин.
Лечение миоклонуса
Если спазмы вызывают другое заболевание, ваш врач лечит его.
Сам по себе миоклонус трудно поддается лечению. В зависимости от вашего случая вам может потребоваться одновременный прием нескольких лекарств.Они действуют на разные части вашего мозга.
Лечение может включать:
- Бензодиазепины. Клоназепам (Клонопин) часто является первым препаратом, который используют врачи. Это расслабляет ваши мышцы, чтобы они не подергивались. Общие побочные эффекты включают в себя сонливость и некоторую неуклюжесть. Из-за этого ваш врач, вероятно, начнет с очень маленькой дозы. Они будут увеличиваться, пока ваши симптомы не исчезнут.
- Anti- изъять наркотиков. Лекарства, такие как леветирацетам (Keppra), вальпроевая кислота (Valproic) и примидон (Mysoline), предотвращают судороги у людей с эпилепсией.Но они также могут помочь при миоклонии. Побочные эффекты включают тошноту, усталость и головокружение.
- 5-гидрокситриптофан (5-HTP). Это строительный блок серотонина. Некоторые исследования показали, что он помогает людям с определенными формами миоклонии.
- Ботокс инъекции. Ботулотоксин «замораживает» ваши мышцы и не дает им подергиваться. Это может работать лучше всего, если миоклонус поражает только одну область вашего тела.
- Хирургия. Вам может понадобиться удалить поражение головного или спинного мозга, которое вызывает у вас симптомы.
- Глубокая стимуляция мозга (DBS). Во время этой хирургической процедуры ваш врач вводит электроды в ваш мозг и соединяет их проволокой с устройством, имплантированным вам в грудь. Устройство отправляет сигналы, которые блокируют те, которые вызывают миоклонус. DBS может снизить количество мышечных сокращений, но, как и при любых других операциях, существует риск. Врачи изучают возможность его использования при рассеянном склерозе. Сейчас он в основном используется для лечения болезни Паркинсона.
Myoclonus Outlook
Если у вас нет основного заболевания, миоклонус, вероятно, не будет проблемой в вашей повседневной жизни.В более тяжелых случаях могут возникнуть проблемы с движением, например при приеме пищи, разговоре или ходьбе. Ваш врач поможет вам облегчить спазмы.
Профилактика миоклонической травмы
Невозможно предотвратить миоклонус. Но медицинские специалисты могут помочь вам избежать травм в результате сильных спазмов.
Ваш врач может порекомендовать вам обратиться к психоневрологу. Они могут помочь вам определить триггеры и научиться решать проблемы с движением.
Работа с физиотерапевтом может улучшить ваше равновесие, силу и координацию.
Миоклонические припадки | Фонд эпилепсии
Что такое миоклонический припадок?
Миоклонические приступы (MY-o-KLON-ik) — это короткие шоковые подергивания мышцы или группы мышц. «Мио» означает мышцу, а «клонус» (KLOH-nus) означает быстро чередующееся сокращение и расслабление — подергивание или подергивание — мышцы. Обычно они длятся не больше секунды или двух. Может быть только один, но иногда в течение короткого времени происходит множество.
Даже люди без эпилепсии могут испытывать миоклонус при икоте или внезапном толчке, который может разбудить вас, когда вы просто засыпаете.Это нормально.
При эпилепсии миоклонические припадки обычно вызывают аномальные движения обеих сторон тела одновременно. Они встречаются при различных синдромах эпилепсии, которые имеют разные характеристики:
- Юношеская миоклоническая эпилепсия: припадки обычно затрагивают шею, плечи и плечи. У многих пациентов приступы чаще всего возникают вскоре после пробуждения. Обычно они начинаются в период полового созревания, а иногда и в раннем взрослом возрасте у людей с нормальным уровнем интеллекта.В большинстве случаев эти припадки можно хорошо контролировать с помощью лекарств, но они должны продолжаться в течение всей жизни.
- Синдром Леннокса-Гасто: это необычный синдром, который обычно включает также другие типы припадков. Это начинается в раннем детстве. Миоклонические приступы обычно затрагивают шею, плечи, предплечья и часто лицо. Они могут быть довольно сильными, и их трудно контролировать.
- Прогрессирующая миоклоническая эпилепсия: редкие синдромы в этой категории характеризуются сочетанием миоклонических приступов и тонико-клонических приступов.Лечение обычно не приносит успеха в течение длительного времени, так как состояние пациента со временем ухудшается.
Подпишитесь на нашу рассылку новостей
Кто подвержен риску миоклонических приступов?
Эпилептические синдромы, которые чаще всего включают миоклонические припадки, обычно начинаются в детстве, но припадки могут возникать в любом возрасте. Остальные характеристики зависят от конкретного синдрома.
Что происходит после миоклонического приступа?
Когда миоклонический припадок заканчивается, человек обычно продолжает делать то, что он делал до и во время припадка.Они бодрствуют и способны ясно мыслить. Из-за этого приступа первая помощь не требуется.
Если у кого-то есть миоклонический припадок, как часто они будут происходить?
Может быть только один, но иногда за короткое время может произойти много.
Как узнать, есть ли у кого-то миоклонический приступ?
Эти припадки можно легко не заметить, потому что они очень короткие и выглядят как необычные движения. Эти припадки можно принять за тики, тремор или неуклюжесть.
Как диагностируются миоклонические приступы?
Сами изъятия легко идентифицировать. Синдромы обычно можно диагностировать на основании истории болезни и часто теста ЭЭГ.
Как лечат миоклонические припадки?
Есть несколько лекарств, которые могут помочь предотвратить миоклонические припадки. Миоклонические припадки часто хорошо поддаются лечению соответствующими лекарствами.
Что мне делать, если я думаю, что у моего ребенка, близкого человека или у меня могут быть миоклонические припадки?
Если вы думаете, что у вас или у вашего близкого человека миоклонические припадки, поговорите с врачом вашего ребенка или со своим и сразу же поделитесь своими опасениями.Поскольку миоклонические приступы часто связаны с определенными синдромами, очень важно быстро обратиться к врачу, чтобы поставить диагноз и начать лечение.
Узнать больше
Ресурсы
Обратитесь в нашу службу поддержки
Миоклоническая эпилепсия | Сидарс-Синай
Не то, что вы ищете?Обзор
Эпилепсия — это заболевание, приводящее к повторным припадкам. Эпилептический припадок вызван необычной электрической активностью мозга.
Есть много разных типов эпилепсии. Миоклоническая эпилепсия заставляет мышцы тела сокращаться. Этот тип приступа вызывает быстрые подергивания.
Миоклонические припадки часто случаются в повседневной жизни. Это включает икоту и внезапное подергивание при засыпании. Состояние не является эпилепсией, если не происходит более двух приступов, повторяющихся с течением времени.
Миоклоническая эпилепсия у детей известна как:
Когда состояние продолжает ухудшаться, это называется прогрессирующей миоклонической эпилепсией.
Симптомы
Миоклонические припадки обычно затрагивают:
- Шея
- Плечи
- Верхние рычаги
Миоклонические припадки можно не заметить, потому что они происходят так быстро. Кто-то может подумать, что это тики или неуклюжесть.
Симптомы этих приступов включают:
- Быстрые неконтролируемые мышечные судороги
- Рывки или ритмичные движения
- Необычная неуклюжесть
Миоклоническая эпилепсия в детском возрасте часто прогрессирует до более тяжелых припадков во взрослом возрасте.
Причины и факторы риска
В большинстве случаев причина эпилепсии неизвестна. Семейная история эпилепсии иногда может быть фактором. Однако специалисты не уверены, как болезнь передается от родителей к ребенку.
Изъятия могут быть связаны с:
Необычное развитие мозга
Диагностика
Очень важно поставить правильный диагноз эпилепсии. Это поможет определить тип используемого лечения.
Обычные лабораторные тесты могут использоваться для исключения других заболеваний, которые могут вызывать судороги.Это может включать:
- Общий анализ крови для выявления инфекции, аномального уровня электролитов (например, магния, калия и кальция), функции почек или печени или генетических заболеваний.
- Люмбальная пункция (спинномозговая пункция) может исключить инфекции, такие как спинномозговой менингит и энцефалит.
- Токсикологический скрининг может выявить яды, запрещенные наркотики или другие токсины.
Самый удобный способ диагностики эпилепсии — это электроэнцефалограмма (ЭЭГ).Это регистрирует электрическую активность мозга. ЭЭГ может регистрировать необычные всплески или волны в моделях электрической активности. С помощью этих паттернов можно идентифицировать различные типы эпилепсии.
Магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) могут использоваться для выявления причины и местоположения в мозге. Сканирование может показать рубцовую ткань, опухоли или структурные проблемы в головном мозге.
Лечение
Для многих пациентов правильное лечение может уменьшить или предотвратить судороги.Наиболее распространенное лечение — это противосудорожные препараты. Однако доступны и другие варианты лечения.
Используемый вид лечения основан на:
- Тип изъятия
- Как часто бывают припадки
- Насколько серьезны судороги
- Возраст пациента
- Общее состояние здоровья пациента
- История болезни пациента
Противосудорожные (или противоэпилептические) лекарства могут быть очень полезными. Чтобы подобрать нужное лекарство и его количество, может потребоваться несколько попыток.Врач будет следить за побочными эффектами, чтобы подобрать лучшее лекарство.
Хирургическое вмешательство может быть вариантом, если лекарства не могут контролировать припадки. Иногда имплантируют стимулятор блуждающего нерва (VNS), который используется с противоэпилептическими препаратами для уменьшения приступов. VNS — это инструмент, который помещают под кожу груди. Он посылает электрическую энергию через блуждающий нерв в шею и вверх в мозг.
Можно также использовать некоторые изменения образа жизни:
- Специальная диета с высоким содержанием жиров и низким содержанием углеводов (кетогенная диета)
- Высыпайтесь
- Избегание определенных триггеров, например мерцания огней
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Что это значит, если вы испытываете приступы гипноза?
Гипнические подергивания — также называемые началом сна — это внезапные непроизвольные сокращения мышц, которые вы можете испытывать, когда засыпаете. 1 . Гипнические подергивания — это разновидность миоклонии, которая представляет собой категорию быстрых непроизвольных движений мышц.Икота — еще один тип миоклонии. Гипник — это сокращение от гипнагогического, слова, которое описывает переход от бодрствования к сну, когда возникают эти подергивания.
Что ощущаются при гиппнике?
Гипнические подергивания кажутся случайными, когда вы засыпаете, и обычно затрагивают только одну сторону тела, например левую руку и левую ногу. Вы можете испытать один или несколько рывков подряд, прежде чем ваше тело снова расслабится.
В дополнение к подергиванию, наряду с гипническим подергиванием часто возникают другие ощущения или мысленные образы, такие как сон или галлюцинация.Люди часто сообщают о том, что падают, видят мигающие или ослепляющие огни, слышат удары, треск или щелчки. По большей части гипные подергивания безболезненны, хотя некоторые люди сообщают о покалывании или болезненных ощущениях.
Гипнические толчки в разное время могут ощущаться по-разному. Иногда они бывают достаточно сильными, чтобы разбудить человека и нарушить процесс засыпания. В других случаях они настолько мягкие, что пострадавший вообще не замечает их, хотя его партнер по сну может это заметить.
Гипнические подергивания возникают в любом возрасте, но чаще встречаются у взрослых. Отчасти это может быть связано с тем, что некоторые из их потенциальных причин, такие как потребление кофеина и повышенный уровень стресса, также чаще встречаются во взрослом возрасте.
Что вызывает гипные подергивания?
Исследователи не знают наверняка, что вызывает приступы гипноза, но у них есть несколько теорий. Гипнические подергивания и другие типы миоклонии начинаются в той же части вашего мозга, которая контролирует вашу реакцию вздрагивания.Когда вы засыпаете, исследователи подозревают, что иногда происходит пропуск зажигания между нервами в ретикулярном стволе мозга, вызывая реакцию, которая приводит к гипнозу.
Например, может случиться так, что когда ваши мышцы полностью расслабляются, даже если это нормальная часть засыпания, ваш мозг ошибочно предполагает, что вы действительно падаете, и реагирует подергиванием мышц. Также возможно, что гипнические подергивания — это физическая реакция на сопровождающие их образы, похожие на сновидения.
Определенные факторы риска могут увеличить вашу вероятность испытать гипнический толчок, включая чрезмерное потребление кофеина и стимуляторов, энергичные упражнения перед сном, эмоциональный стресс и лишение сна.
Чрезмерное потребление кофеина или никотина
Стимуляторы, такие как кофеин и никотин, будят ваш мозг. Эти вещества также могут оставаться в вашем организме в течение нескольких часов, нарушая сон. В одном исследовании люди, которые перестали пить кофе за полные шесть часов до сна, по-прежнему испытывали проблемы с засыпанием. Прием слишком большого количества кофеина или никотина или употребление этих веществ слишком близко перед сном может привести к снотворным подергиваниям.
Энергичные упражнения ночью
В целом, когда дело доходит до сна, упражнения — это почти всегда хорошая идея.Постоянно доказано, что регулярные упражнения улучшают качество сна. Однако важно понимать, что упражнения — это бодрящее занятие, которое заставляет вас чувствовать себя более внимательным, а не уставшим. По этой причине слишком энергичные упражнения поздно вечером могут вызвать приступы гипноза.
Лишение сна
Проблемы со сном и отсутствие регулярного сна в целом, будь то из-за хронической бессонницы или плохого ночного сна, могут привести к недосыпанию. Помимо других нежелательных побочных эффектов, таких как плохое настроение и плохое внимание, недосыпание может увеличить риск гипных подергиваний.
Стресс и тревога
Как повседневный стресс, так и диагностированное тревожное расстройство могут способствовать бессоннице, что приводит к тому типу недосыпания, который увеличивает риск возникновения гипных подергиваний. Когда вы находитесь в состоянии стресса или беспокойства, уровень кортизола остается повышенным во время сна, что делает ваш сон менее спокойным. Тревожные мысли также могут не дать вам уснуть по ночам, затрудняя расслабление во сне и нарушая переход между бодрствованием и сном, что потенциально может спровоцировать приступ гипноза.
Некоторые люди, которые часто испытывают гипные подергивания, могут даже испытывать тревогу из-за самого сна, что только увеличивает их вероятность испытывать недосыпание и еще больше гипнических подергиваний.
Опасны ли приступы гипноза?
Гипнические придурки могут беспокоить, но они не опасны. Фактически, они считаются нормальным явлением при засыпании. До 70% людей испытывают приступы гипноза.
Гипнические придурки могут раздражать и нарушать сон вас или вашего партнера, но обычно это худшее, что они могут сделать.Хотя вполне возможно, что особенно резкий рывок может привести к незначительной травме, это нечасто.
Когда обращаться к врачу по поводу гипных рывков
Гипнические подергивания отличаются от других движений, которые могут происходить во время бодрствования или сна. Гипнические подергивания возникают при переходе от бодрствования ко сну, происходят быстро и обычно считаются безвредными. Если вы испытываете только приступы гипноза, вам, вероятно, не нужно обращаться к врачу. Однако симптомы, похожие на гипнозы, могут потребовать медицинской помощи.
Если в дневное время вы испытываете множественные постоянные сокращения мышц, которые распространяются на другие части вашего тела, возможно, вы испытываете миоклонус другого типа, а не гипнический толчок. Эти типы миоклонии могут быть симптомами эпилепсии, расстройств нервной системы, травмы головы или спинного мозга или органной недостаточности.
Если вы испытываете другие типы подергиваний во время сна, помимо гипных подергиваний во время засыпания, они могут быть симптомами расстройства периодических движений конечностей.Если вы обеспокоены тем, что подергивание мышц является симптомом другой проблемы, обратитесь к врачу.
Как предотвратить подергивание гипноза
Гипнические придурки — это нормальная, хотя и непредсказуемая, часть опыта засыпания. Маловероятно, что вам удастся полностью искоренить их из своей жизни. Однако вы можете уменьшить их частоту и интенсивность и в то же время улучшить свой сон с помощью нескольких относительно простых методов.
Примите привычки лучше спать
Улучшение гигиены сна может облегчить вам более длительный сон, что может уменьшить возникновение гипных подергиваний.Следуйте этим советам:
- Ложитесь спать и вставайте в одно и то же время каждый день, даже по выходным.
- Установите температуру в спальне от низкой до середины 60 градусов по Фаренгейту.
- Сделайте свою спальню как можно более темной и тихой, используя плотные шторы или машину белого шума, если необходимо.
- Прекратите пользоваться электроникой по крайней мере за час до сна.
- Соблюдайте распорядок дня перед сном.
Снизьте уровень стресса
Снижение стресса может привести к уменьшению гипных подергиваний.Изучите методы релаксации, которые могут снять стресс. Могут помочь медитация, глубокое дыхание и йога. Заполните свой распорядок сна успокаивающими делами, например теплой ванной или чтением книги. Если ваш стресс и мысли влияют на качество вашей жизни, поговорите с врачом или терапевтом.
Ежедневные упражнения
Ежедневно выполняйте физические упражнения, чтобы сон был более спокойным. Регулярные упражнения также помогают снять стресс. Если вы предпочитаете интенсивную тренировку, запланируйте ее на начало дня, чтобы она не мешала вашему сну.Если вы можете заниматься только ночью, выбирайте упражнения с низкой или умеренной интенсивностью, такие как ходьба или йога. Старайтесь закончить тренировку как минимум за 90 минут до сна, чтобы снизить частоту сердечных сокращений и предотвратить появление гипных подергиваний.
Сведите к минимуму потребление кофеина
Кофеин может обеспечить некоторые полезные эффекты повышения энергии в дневное время, но чрезмерное употребление, особенно в конце дня, может повлиять на вашу способность спать спокойно. Если у вас возникают приступы гипноза и из-за этого возникают проблемы со сном, возможно, виноват кофеин.Избегайте употребления более 400 миллиграммов в день и выпейте последнюю чашку кофе по крайней мере за шесть часов до сна.
Избегайте никотина и алкоголя
Никотин — это стимулятор, который может ухудшить способность вашего мозга расслабляться ночью. Это также может нарушить качество вашего сна, когда вы спите. Хотя алкоголь является успокаивающим средством, он также может нарушить архитектуру вашего сна, что приведет к недосыпанию, что увеличивает риск возникновения гипных подергиваний.
Имейте в виду, что даже после выполнения этих советов вы все равно можете время от времени испытывать гипнотические подергивания.Это нормальное явление для засыпания. Однако, если вы испытываете другие движения, мешающие вашему сну, проконсультируйтесь с врачом.
- Была ли эта статья полезной?
- Да Нет
Миоклонус (произносится / maɪˈɒklənəs /) — короткие непроизвольные подергивания мышцы или группы мышц.Он описывает медицинский признак (в отличие от симптома) и, как правило, не является диагнозом болезни. Миоклонические подергивания или подергивания обычно вызываются внезапными мышечными сокращениями; они также могут быть результатом кратковременных перерывов в сокращении. Сокращения называются положительным миоклонусом ; релаксации называют отрицательным миоклонусом . Чаще всего люди сталкиваются с ними во время засыпания (гипно-рефлекс), но миоклонические подергивания также являются признаком ряда неврологических расстройств.Икота — это также разновидность миоклонического толчка, поражающего диафрагму. Миоклонические подергивания могут возникать по отдельности или последовательно, по схеме или без нее. Они могут происходить нечасто или много раз каждую минуту. Чаще всего миоклонус является одним из нескольких признаков широкого спектра заболеваний нервной системы, таких как рассеянный склероз, болезнь Паркинсона, болезнь Альцгеймера, подострый склерозирующий панэнцефалит, болезнь Крейтцфельдта-Якоба и некоторые формы эпилепсии. Почти во всех случаях, когда миоклонус вызван заболеванием ЦНС, ему предшествуют другие симптомы; например, при CJD это обычно поздняя клиническая особенность, которая появляется после того, как у пациента уже начали проявляться серьезные неврологические нарушения. Анатомически миоклонус может возникать из-за поражения коры, подкорки или спинного мозга. Наличие миоклонуса выше большого затылочного отверстия эффективно исключает миоклонус спинного мозга, но дальнейшая локализация зависит от дальнейшего исследования с помощью электромиографии (ЭМГ) и электроэнцефалографии (ЭЭГ). Рекомендуемые дополнительные знанияСимптомыМиоклонические приступы можно охарактеризовать как «скачки».Они вызваны быстрым сокращением и расслаблением мышц. Люди без эпилепсии могут страдать небольшими, но похожими подергиваниями в виде икоты или коротких подергиваний; это совершенно нормально. У людей, страдающих эпилепсией, миоклонические припадки вызывают аномальные движения с обеих сторон тела одновременно. При рефлекторной эпилепсии миоклонические припадки могут быть вызваны миганием света или другими факторами окружающей среды. (См. Светочувствительную эпилепсию.) К знакомым примерам нормального миоклонуса относятся икота и гипнические подергивания, которые испытывают некоторые люди, засыпая.Подобный, но различимый тип рывков часто возникает во время медитации. [ необходима ссылка ] Тяжелые случаи патологического миоклонуса могут исказить движения и серьезно ограничить способность человека спать, есть, говорить и ходить. Миоклонические судороги обычно возникают у людей с эпилепсией. Наиболее распространенные типы миоклонии включают действие, корковый рефлекс, эссенциальную, небную, прогрессирующую миоклоническую эпилепсию, ретикулярный рефлекс, сон и чувствительность к раздражителям. ТипыПри ювенильной миоклонической эпилепсии судороги обычно затрагивают шею, плечи и плечи.Эти припадки обычно возникают вскоре после пробуждения. Обычно они начинаются между половым созреванием и ранней взрослой жизнью. Обычно их можно контролировать с помощью лекарств, но их нужно принимать всю жизнь. В редких случаях миоклонические припадки могут быть симптомом синдрома Леннокса-Гасто, начиная с раннего детства и обычно затрагивая лицо, шею, плечи и плечи. В этих случаях припадки бывают сильными, и их трудно контролировать. Прогрессирующая миоклоническая эпилепсия включает миоклонические и тонико-клонические приступы.Лечение обычно не приносит успеха в течение длительного периода времени. Классифицировать множество различных форм миоклонуса сложно, потому что причины, последствия и реакции на терапию сильно различаются. Ниже перечислены наиболее часто описываемые типы.
ПричинаМиоклонус может развиваться в ответ на инфекцию, травму головного или спинного мозга, инсульт, опухоли головного мозга, почечную или печеночную недостаточность, болезнь накопления липидов, химическое или лекарственное отравление или другие заболевания. Доброкачественные миоклонические движения обычно наблюдаются во время индукции общей анестезии внутривенными препаратами, такими как этомидат и пропофол.Предполагается, что они являются результатом снижения тормозящей передачи сигналов от черепных нейронов. Длительная кислородная недостаточность мозга, называемая гипоксией, может привести к постгипоксическому миоклонию. Миоклонус может возникать сам по себе, но чаще всего это один из нескольких симптомов, связанных с самыми разными расстройствами нервной системы. Например, миоклоническое подергивание может развиваться у пациентов с рассеянным склерозом, болезнью Паркинсона, болезнью Альцгеймера, болезнью Крейтцфельдта-Якоба или волчанкой. Миоклонические подергивания обычно возникают у людей с эпилепсией, заболеванием, при котором электрическая активность мозга нарушается, что приводит к припадкам. ПатофизиологияХотя некоторые случаи миоклонии вызваны повреждением периферических нервов, в большинстве случаев миоклонус вызывается поражением центральной нервной системы. Исследования показывают, что в миоклонус вовлечены несколько участков мозга. Одно из таких мест, например, находится в стволе мозга рядом со структурами, которые отвечают за реакцию вздрагивания, автоматическую реакцию на неожиданный стимул, включающий быстрое сокращение мышц. Специфические механизмы, лежащие в основе миоклонуса, еще полностью не изучены.Ученые считают, что некоторые типы миоклонуса, чувствительного к раздражителям, могут включать перевозбудимость тех частей мозга, которые контролируют движение. Эти части связаны между собой серией петель обратной связи, называемых моторными путями. Эти пути облегчают и модулируют связь между мозгом и мышцами. Ключевыми элементами этой коммуникации являются химические вещества, известные как нейротрансмиттеры, которые передают сообщения от одной нервной клетки или нейрона к другому. Нейротрансмиттеры высвобождаются нейронами и прикрепляются к рецепторам на частях соседних клеток.Некоторые нейротрансмиттеры могут сделать принимающую клетку более чувствительной, в то время как другие, как правило, делают принимающую клетку менее чувствительной. Лабораторные исследования показывают, что дисбаланс между этими химическими веществами может лежать в основе миоклонии. Некоторые исследователи предполагают, что аномалии или дефицит рецепторов определенных нейротрансмиттеров могут способствовать некоторым формам миоклонуса. Рецепторы, которые, по-видимому, связаны с миоклонусом, включают рецепторы для двух важных тормозных нейромедиаторов: серотонина, который сужает кровеносные сосуды и вызывает сонливость, и гамма-аминомасляную кислоту (ГАМК), которая помогает мозгу поддерживать мышечный контроль.Другие рецепторы, связанные с миоклонусом, включают рецепторы опиатов, препаратов, вызывающих сон, и глицина, тормозного нейромедиатора, который важен для контроля моторных и сенсорных функций в спинном мозге. Необходимы дополнительные исследования, чтобы определить, как эти аномалии рецепторов вызывают миоклонус или способствуют ему. ЛечениеЛечение миоклонии направлено на прием лекарств, которые могут помочь уменьшить симптомы. Препаратом первого выбора для лечения миоклонии, особенно некоторых типов миоклонии действия, является клоназепам, бензодиазепин.Дозировки клоназепама обычно увеличивают постепенно, пока состояние пациента не улучшится или побочные эффекты не станут опасными. Сонливость и потеря координации — частые побочные эффекты. Благоприятные эффекты клоназепама могут со временем уменьшаться, если у пациента разовьется толерантность к препарату. Многие препараты, применяемые при миоклонии, такие как барбитураты, фенитоин и примидон, также используются для лечения эпилепсии. Барбитураты замедляют работу центральной нервной системы и вызывают успокаивающее или противосудорожное действие.Фенитоин и примидон являются эффективными противоэпилептическими препаратами, хотя фенитоин может вызывать печеночную недостаточность или иметь другие вредные долгосрочные эффекты у пациентов с ПМЭ. Вальпроат натрия является альтернативной терапией миоклонии и может использоваться отдельно или в сочетании с клоназепамом. Хотя клоназепам и / или вальпроат натрия эффективны у большинства пациентов с миоклонусом, у некоторых людей наблюдаются побочные реакции на эти препараты. Некоторые исследования показали, что дозы 5-гидрокситриптофана (5-HT) приводят к улучшению у пациентов с некоторыми типами миоклонии и PME.Однако другие исследования показывают, что терапия 5-HT не эффективна для всех людей с миоклонусом и, фактически, может ухудшить состояние у некоторых пациентов. Эти различия в действии 5-HT на пациентов с миоклонусом еще не объяснены, но они могут дать важные ключи к разгадке основных аномалий серотониновых рецепторов. Сложное происхождение миоклонии может потребовать применения нескольких препаратов для эффективного лечения. Хотя некоторые лекарства имеют ограниченный эффект при индивидуальном применении, они могут иметь больший эффект при использовании с лекарствами, которые действуют на различные пути или механизмы в головном мозге.Комбинируя несколько из этих препаратов, ученые надеются добиться большего контроля над миоклоническими симптомами. Некоторые препараты, которые в настоящее время изучаются в различных комбинациях, включают клоназепам, вальпроат натрия, пирацетам и примидон. Гормональная терапия также может улучшить реакцию на антимиоклонические препараты у некоторых людей. Алкоголь, принимаемый перед сном, похоже, помогает при этом состоянии, длительное употребление не рекомендуется и не является лекарством. ПрогнозХотя миоклонус не является опасным для жизни состоянием, он может привести к серьезным изнурительным нарушениям.Действие миоклонуса с его положительными и отрицательными миоклонусными компонентами обычно считается наиболее серьезным. См. ТакжеBrain Zaps Список литературы
|
||
Миоклонические подергивания и зависимая от сна пластичность в развивающейся сенсомоторной системе
Seelke A, Dooley JC, Krubitzer LA. Появление соматотопических карт тела в S1 у крыс: соответствие функциональной и анатомической организации. PLoS One. 2012; 7 (2): e32322.
Артикул PubMed Central CAS PubMed Google Scholar
Игловштейн И., Дженни О.Г., Молинари Л., Ларго Р.Х. Продолжительность сна от младенчества до подросткового возраста: контрольные значения и тенденции поколений. Педиатрия. 2003. 111 (2): 302–7.
Артикул PubMed Google Scholar
Бруни О., Баумгартнер Э., Сетте С., Анкона М., Касо Дж., Ди Козимо М.Э. и др. Продольное исследование поведения во сне у здоровых младенцев в течение первого года жизни. JCSM. 2013. 10 (10): 1119–27.
Google Scholar
Roffwarg HP, Muzio JN, Dement WC. Онтогенетическое развитие цикла сна-сновидений человека. Наука.1966. 152 (3722): 604–19.
Артикул CAS PubMed Google Scholar
Блумберг М.С., Коулман С.М., Герт А.И., МакМюррей Б. Пространственно-временная структура подергиваний во сне в фазе быстрого сна выявляет происхождение двигательной синергии в процессе развития. Curr Biol. 2013. 23 (21): 2100–21.
Артикул CAS PubMed Google Scholar
Mohns EJ, Blumberg MS. Активация неокортекса гиппокампа во время сна у детенышей крыс.J Neurosci. 2010. 30 (9): 3438–49.
Артикул PubMed Central CAS PubMed Google Scholar
Тириак А., Дель Рио К. Самопроизвольные движения с «неожиданными» сенсорными последствиями. Curr Biol. 2014. 24 (18): 2136–41.
Артикул CAS PubMed Google Scholar
Хазипов Р., Сирота А., Лейнекугель Х, Холмс Г.Л., Бен-Ари Й., Бужаки Г. Ранняя двигательная активность вызывает всплески веретена в развивающейся соматосенсорной коре.Природа. 2004. 432 (7018): 758–61.
Артикул CAS PubMed Google Scholar
Petersson P, Waldenström A, Fåhraeus C., Schouenborg J. Спонтанные мышечные подергивания во время сна руководят спинальной самоорганизацией. Природа. 2003. 424 (3): 72–5.
Артикул CAS PubMed Google Scholar
Нараянан Ч., Фокс М. В., Гамбург В. Пренатальное развитие спонтанной и вызванной активности у крыс (Rattus norvegicus albinus).Поведение. 1971; 40 (1/2): 100–34.
Артикул CAS PubMed Google Scholar
Robinson SR, Blumberg MS, Lane MS, Kreber LA. Спонтанная двигательная активность у эмбрионов и детенышей крыс организована в дискретные многогранные приступы. Behav Neurosci. 2000. 114 (2): 328–36.
Артикул CAS PubMed Google Scholar
Chase MH, Morales FR. Подпороговая возбудительная активность и разряд мотонейронов во время REM-периодов активного сна.Наука. 1983; 221 (4616): 1195–8.
Артикул CAS PubMed Google Scholar
Маркано-Рейк А.Дж., Прасад Т., Вайнер Дж.А., Блумберг М.С. Резкий сдвиг в развитии каллозальной модуляции всплесков веретена, связанных со сном, совпадает с возникновением возбуждающе-тормозного баланса и снижением соматосенсорной корковой пластичности. Behav Neurosci. 2010. 124 (5): 600–11.
Артикул PubMed Central CAS PubMed Google Scholar
Альтман Дж., Сударшан К. Постнатальное развитие локомоции у лабораторных крыс. Anim Behav. 1975. 23 (4): 896–920.
Артикул CAS PubMed Google Scholar
Зельке А., Карлссон К., Галл А.Дж., Блумберг М.С. Активность экстраокулярных мышц, быстрые движения глаз и развитие активного и спокойного сна. Eur J Neurosci. 2005; 22 (4): 911–20.
Артикул PubMed Central PubMed Google Scholar
Tiriac A, Uitermarkt BD, Fanning AS, Sokoloff G, Blumberg MS. Быстрые движения усов у спящих новорожденных крыс. Curr Biol. 2012. 22 (21): 2075–80.
Артикул PubMed Central CAS PubMed Google Scholar
Блумберг М.С., Маркес Х.Г., Иида Ф. Подергивание сенсомоторного развития от спящих крыс до роботов. Curr Biol. 2013; 23 (12): R532–7.
Артикул PubMed Central CAS PubMed Google Scholar
Wolpert DM, Ghahramani Z, Flanagan JR. Перспективы и проблемы моторного обучения. Trends Cogn Sci. 2001. 5 (11): 487–94.
Артикул PubMed Google Scholar
Blumberg MS, Seelke A, Lowen S, Karlsson KÆ. Динамика цикличности сна и бодрствования у развивающихся крыс. PNAS. 2005. 102 (41): 14860–4.
Артикул PubMed Central CAS PubMed Google Scholar
Хазипов Р., Луманн Х.Дж. Ранние паттерны электрической активности в развивающейся коре головного мозга человека и грызунов. Trends Neurosci. 2006. 29 (7): 414–8.
Артикул CAS PubMed Google Scholar
Лунгарелла М., Метта Дж., Пфейфер Р., Сандини Дж. Развитая робототехника: обзор. Подключите Sci. 2003. 15 (4): 151–90.
Артикул Google Scholar
Маркес Х.Г., Бхарадвадж А., Иида Ф. От спонтанной двигательной активности к скоординированному поведению: модель развития. PLoS Comput Biol. 2014; 10 (7): e1003653.
Артикул PubMed Central PubMed Google Scholar
Маркес Х.Г., Фёльк К., Кениг С., Иида Ф. Самоорганизация спинномозговых рефлексов, включающая омонимические, антагонистические и синергетические взаимодействия. 2012.
Karlsson KÆ, Gall AJ, Mohns EJ, Seelke A, Blumberg MS.Нейронные субстраты детского сна крыс. PLoS Biol. 2005; 3 (5): e143.
Артикул PubMed Central PubMed Google Scholar
Apps R, Гарвич М. Анатомо-физиологические основы обработки информации мозжечка. Nat Rev Neurosci. 2005. 6 (4): 297–311.
Артикул CAS PubMed Google Scholar
Альтман Дж. Постнатальное развитие коры мозжечка у крыс II.Фазы созревания клеток Пуркинье и молекулярного слоя. J Comp Neurol. 1972 г., 145 (4): 399–463.
Артикул CAS PubMed Google Scholar
Альтман Дж. Постнатальное развитие коры мозжечка у крысы I. Внешний зародышевый слой и переходный молекулярный слой. J Comp Neurol. 1972: 145 (3): 353–97.
Артикул CAS PubMed Google Scholar
Хашимото К., Кано М. Удаление синапсов в развивающемся мозжечке. Cell Mol Life Sci. 2013. 70 (24): 4667–80.
Артикул PubMed Central CAS PubMed Google Scholar
Odeh F, Ackerley R, Bjaalie JG, Apps R. Pontine Карты, связывающие соматосенсорную и мозжечковую коры, соответствуют соматотопии с восходящими волокнами. J Neurosci. 2005. 25 (24): 5680–90.
Артикул CAS PubMed Google Scholar
Толберт Д.Л., Питтман Т., Алиски Дж. М., Кларк Б.Р. Хроническая блокада рецепторов NMDA или ингибирование мусцимолом активности нейронов коры мозжечка изменяет развитие афферентной топографии спинного мозга. Dev Brain Res. 1994. 80 (1): 268–74.
Артикул CAS Google Scholar
Crepel F. Созревание ответов лазящих волокон у крыс. Brain Res. 1971. 35 (1): 272–6.
Артикул CAS PubMed Google Scholar
Пуро Д.Г., Вудворд ди-джей. Созревание вызванного входа карабкающихся волокон в клетки Пуркинье мозжечка крысы (I.). Exp Brain Res. 1977; 28 (1–2): 85–100.
CAS PubMed Google Scholar
Eccles JC. Мозжечок как нейрональная машина. 1967.
Шимоно Т., Носака С., Сасаки К. Электрофизиологическое исследование постнатального развития нейронных механизмов в коре мозжечка крыс. Brain Res. 1976; 108 (2): 279–94.
Артикул CAS PubMed Google Scholar
Калиновский А., Бухтуш Ф., Блазески Р., Борнманн С., Сузуки Н., Мейсон К.А. и др. Развитие аксон-целевой специфичности понто-мозжечковых афферентов. PLoS Biol. 2011; 9 (2): e1001013.
Артикул PubMed Central CAS PubMed Google Scholar
Пуро Д.Г., Вудворд ди-джей. Созревание вызванного входа мшистых волокон в клетки Пуркинье мозжечка крысы (II).Exp Brain Res. 1977. 28 (3–4): 427–41.
CAS PubMed Google Scholar
Sokoloff G, Uitermarkt BD, Blumberg MS. Подергивания в фазе быстрого сна возбуждают зарождающиеся мозжечковые цепи: последствия для сенсомоторного развития. Dev Neurobiol. 2014.
Roš H, Sachdev R, Yu Y, Šestan N, McCormick DA. Неокортикальные сети захватывают нейронные цепи в коре мозжечка. J Neurosci. 2009. 29 (33): 10309–20.
Артикул PubMed Central PubMed Google Scholar
Poulet J, Hedwig B. Клеточная основа венечного разряда. Наука. 2006. 311 (5760): 518–22.
Артикул CAS PubMed Google Scholar
Crapse TB, Sommer MA. Следствие разряда по всему царству животных. Nat Rev Neurosci. 2008. 9 (8): 587–600.
Артикул CAS PubMed Google Scholar
Hatsopoulos NG, Suminski AJ. Зондирование моторной корой.Нейрон. 2011. 72 (3): 477–87.
Артикул PubMed Central CAS PubMed Google Scholar
An S, Kilb W., Luhmann HJ. Сенсорно-вызванные и спонтанные гамма-всплески и всплески веретена в моторной коре головного мозга новорожденных крыс. J Neurosci. 2014. 34 (33): 10870–83.
Артикул PubMed Google Scholar
Hantman AW, Jessell TM. Столбчатые нейроны Кларка как фокус кортикоспинальной следственной цепи.Nat Neurosci. 2010. 13 (10): 1233–9.
Артикул PubMed Central CAS PubMed Google Scholar
Азим Э., Цзян Дж., Альстермарк Б., Джесселл ТМ. Умелое достижение основано на проприоспинальной внутренней копирующей цепи V2a. Природа. 2014. 508 (7496): 357–63.
Артикул PubMed Central CAS PubMed Google Scholar
Брамли М.Р., Робинсон С.Р.Серотонинергические агонисты хипазин, CGS-12066A и α-метилсеротонин изменяют двигательную активность и вызывают расшатывание задних конечностей у интактного и спинномозгового плода крысы. Behav Neurosci. 2005. 119 (3): 821–33.
Артикул CAS PubMed Google Scholar
Пфейфер Р., Бонгард Дж. Как тело формирует наш образ мышления: новый взгляд на интеллект. 2007.
Ford JM, Mathalon DH. Дисфункция побочного разряда при шизофрении: может ли это объяснить слуховые галлюцинации? Int J Psychophysiol.2005. 58 (2): 179–89.
Артикул PubMed Google Scholar
Ван С., Клот А.Д., Бадура А. Мозжечок, чувствительные периоды и аутизм. Нейрон. 2014; 83 (3): 518–32.
Артикул CAS PubMed Google Scholar
Ито М. Управление умственной деятельностью с помощью внутренних моделей в мозжечке. Nat Rev Neurosci. 2008. 9 (4): 304–13.
Артикул CAS PubMed Google Scholar
Блумберг М.С., Столба М.А. Термогенез, миоклонические подергивания и ультразвуковая вокализация у новорожденных крыс во время умеренного и экстремального воздействия холода. Behav Neurosci. 1996. 110 (2): 305–14.
Артикул CAS PubMed Google Scholar
Nelson CA, Bos K, Gunnar MR, Sonuga-Barke EJSV. Нейробиологические последствия ранних человеческих лишений.
