Дисплазия тазобедренных суставов | Дети ждут
По статистике, с подобной проблемой сталкиваются родители троих из ста новорожденных малышей. Врачи под термином «дисплазия» подразумевают врожденное недоразвитие сустава, которое приводит к нарушению его работы и в самом тяжелом случае может стать причиной хронического вывиха бедра.
Подобное заболевание при отсутствии лечения ничем хорошим не заканчивается. Нарушение функции нижней конечности, походки, боли в тазобедренных суставах и высокий риск инвалидности — вот последствия запущенной дисплазии. А потому всем родителям нужно знать первые симптомы этого недуга и понимать важность своевременных визитов к ортопеду. Ранняя диагностика и правильное лечение помогут избежать осложнений. Помните, чем раньше будет поставлен диагноз, тем более благоприятным будет прогноз!
Единого мнения специалистов по поводу развития дисплазии тазобедренного сустава у детей до сих пор нет. По одной из версий, основная причина — порок развития суставных тканей на ранних сроках беременности (первые 2-3 месяца).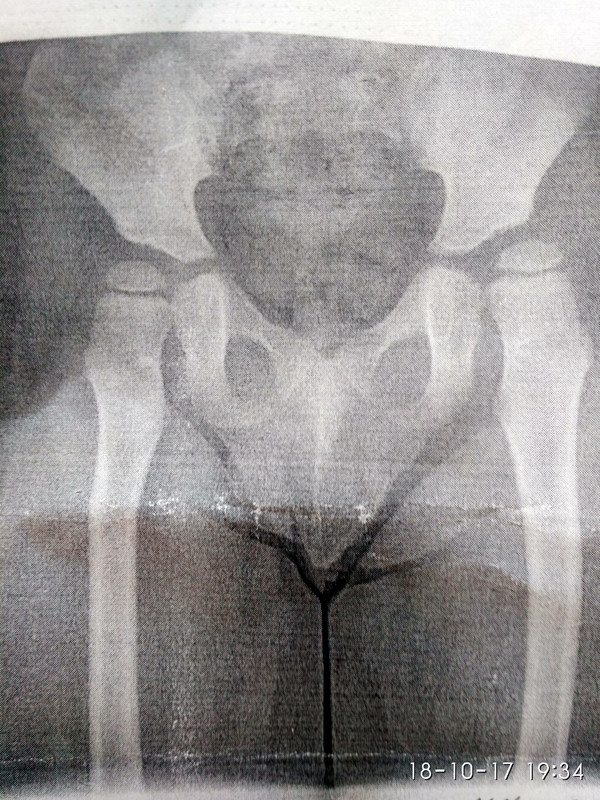
По другой теории, на развитие суставов действует высокий уровень окситоцина — гормона, вызывающего начало родов. Накапливающийся к III триместру, окситоцин повышает тонус бедренных мышц плода, в результате чего постепенно развивается подвывих тазобедренных суставов. Возможно, именно в этом кроется причина большей распространенности дисплазии среди девочек (в 5 раз чаще, чем у мальчиков), которые более подвержены влиянию гормонального фона матери.
Еще повышают риск неправильное внутриутробное положение плода и затянувшиеся тяжелые роды (в ягодичном предлежании).
Склонность к дисплазии нередко передается по наследству, поэтому, если такие случаи уже были у кого-то из родственников, нужно заранее подумать о ранней диагностике.
Заподозрить неладное родители могут и сами, еще до консультации ортопеда. Чаще всего это происходит при тяжелой форме заболевания, когда головка бедренной кости полностью выходит из суставной впадины. В более легких случаях определить наличие дисплазии может только специалист, так как подвывих и предвывих тазобедренного сустава внешне практически никак себя не проявляют. Однако есть основные признаки:
В более легких случаях определить наличие дисплазии может только специалист, так как подвывих и предвывих тазобедренного сустава внешне практически никак себя не проявляют. Однако есть основные признаки:
- ограничение подвижности (разведения) бедер, нередко малыш начинает плакать при попытке отвести ножку в сторону;
- асимметрия (несовпадение) паховых и ягодичных складок, которые становятся более выраженными на поврежденной стороне.
Но наличие только этих симптомов при дисплазии тазобедренного сустава у ребенка не является абсолютным признаком болезни и может быть следствием нарушения мышечного тонуса.
В случае вывиха тазобедренный сустав практически утрачивает свои функции, а пораженная ножка укорачивается. Возникает „симптом щелчка» — соскальзывание головки бедренной кости с поверхности сустава при сгибании ножек ребенка в коленных и тазобедренных суставах, а также ее вправление при их разведении.
Если дисплазия не была диагностирована в первые 6 месяцев жизни после родов, то поражение сустава прогрессирует — конечность еще более укорачивается, формируется патологическая („утиная») походка или перемежающаяся хромота (при двустороннем вывихе).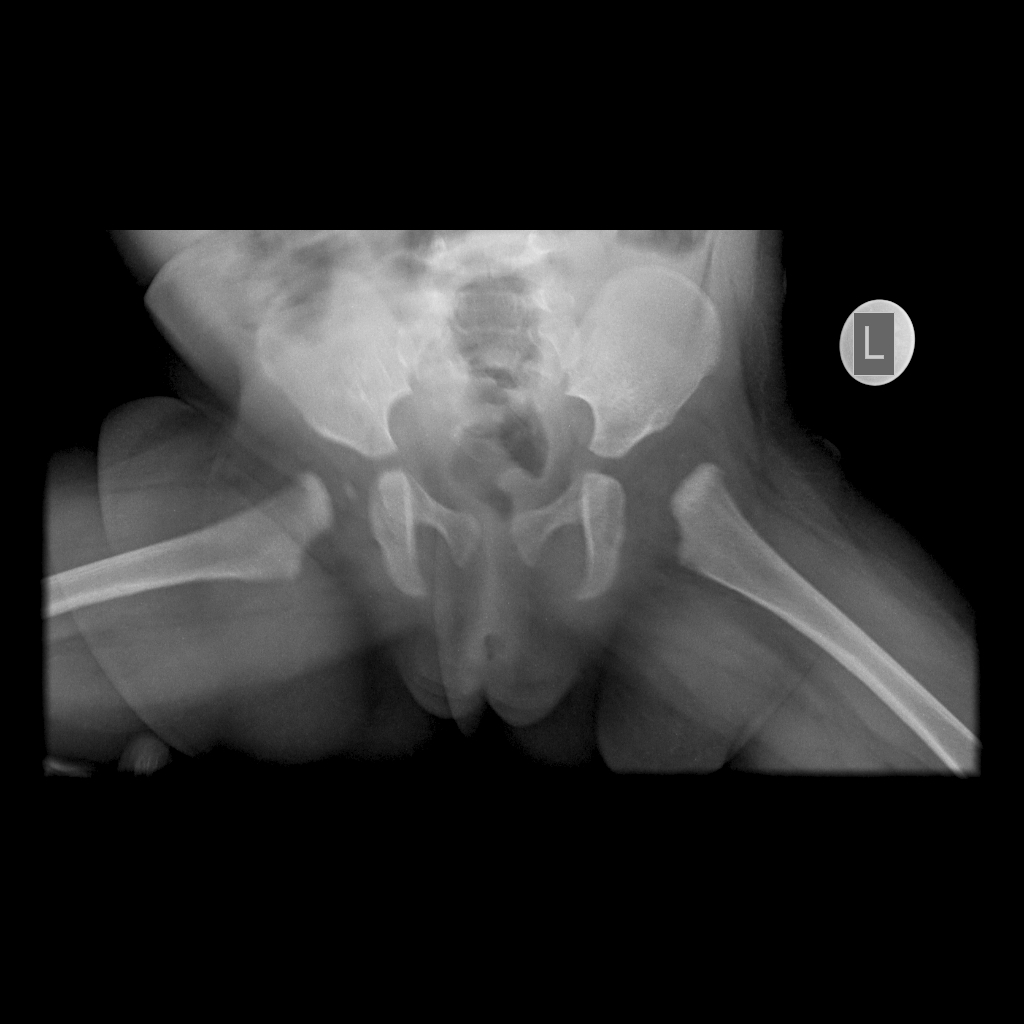
Диагностику дисплазии нередко проводят еще в роддоме. Если этого не произошло (в последнее время УЗИ делают только при наличии проблем), то родители могут сами попросить педиатра провести обследование. Оно безопасно для здоровья малыша и гарантирует высокую точность диагноза.
Однако, если однократное УЗИ показало нормальное развитие суставов, все равно не забывайте о постоянном наблюдении у ортопеда. Плановые обследования помогут ребенку избежать возможных проблем.
Первый визит к ортопеду должен состояться не позднее 1 месяца, тогда же выполняется обязательное УЗИ тазобедренного сустава. Это непременное условие ранней диагностики дисплазии. Повторное обследование проводят к концу 3-го, началу 4-го месяцев, тогда же доктор может порекомендовать сделать рентген. Наиболее сложен для диагностики подвывих тазобедренного сустава, который практически никак себя не проявляет и может быть замечен только на рентгеновском снимке.
Отнеситесь серьезно к профилактическому наблюдению у ортопеда — сроки осмотра назначены не случайно, каждый из них связан с важным этапом в детском развитии.
Чем младше ребенок, тем легче проходит лечение дисплазии. Например, у малышей до 3-х месяцев сустав может восстановиться самостоятельно, при условии, что детские ножки все время будут находиться в нужном положении. Именно поэтому основной метод лечения на ранних стадиях болезни — свободное пеленание, при котором ножки ребенка находятся в разведенном состоянии. В возрасте 3-х месяцев разведенное положение ножек достигается с помощью использования подушки Фрэйка (Фото 1), подобранной по размеру ребенка. Чем позже начато лечения, тем более серьезные ортопедические аппараты используются, в 6 месяцев уже применяются шина Мирзоевой (Фото 2) или стремена Павлика (Фото 3).
| Фото 1. Подушка Фрэйка | Фото 2. Шина Мирзоевой Шина Мирзоевой |
Фото 3. Стремена Павлика |
В этом отношении интересен опыт стран Азии и Африки, где матери традиционно большую часть времени носят детишек на животе или за спиной и не пеленают. Случаи дисплазии здесь редки, ведь суставам обеспечиваются идеальные условия для нормального развития. С другой стороны, в европейских странах принято достаточно плотно пеленать новорожденных (прижимая ножки друг к другу) — в таком положении даже самые легкие формы недоразвития суставов могут привести к формированию дисплазии.
Врачи считают, что свободное пеленание не только позволяет вывиху самостоятельно вправиться на раннем этапе, но также стимулирует дальнейшее развитие суставов, предупреждая возникновение осложнений. Смысл свободного пеленания в том, что ножки малыша должны все время находиться в разведенном положении, но при этом иметь достаточную свободу движений. Проще всего этого добиться при помощи широкой пеленки и одноразовых подгузников: после надевания на ребенка чистого подгузника поверх него укладывается плотная пеленка, свернутая в широкую ленту — так, чтобы малыш не мог сдвинуть ножки вместе.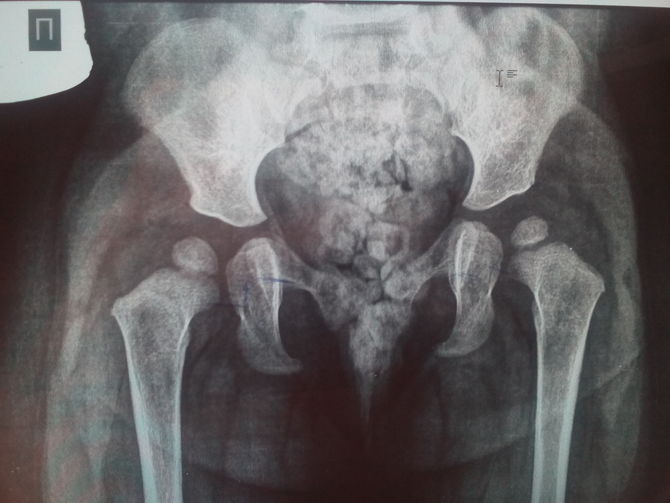
Но если лечение и профилактика не проводились в первые 3 месяца жизни, то для полного выздоровления потребуется более серьезное и длительное лечение. Опасность нераспознанной дисплазии в том, что кости малыша в силу возрастных особенностей очень гибкие и подвержены различным деформациям. Скелет малыша постоянно растет, но этот же фактор объясняет и большую его склонность к порокам развития. Большинство суставов (в том числе и тазобедренный) в первые месяцы жизни состоят преимущественно из хрящевой ткани, и любые нарушения в соединении костей приводят к образованию серьезных деформаций. Чтобы остановить прогрессирование заболевания, необходимо вернуть в нормальное положение все части сустава.
В возрасте 2-3-х месяцев маленьким пациентам с подозрением на дисплазию рентген обычно не проводят, так как даже с неподтвержденным диагнозом принято назначать профилактический курс лечения: применение мягких разводящих шин, курс лечебной гимнастики (с отводяще-круговыми движениями) и массаж ягодичных мышц. Шинирование и массаж хорошо сочетаются с методами физиотерапии, ускоряя выздоровление.
Используя разводящие шины, помните, что их конструкция не должна препятствовать свободным движениям ножек малыша, иначе эффективность лечения снижается. Снимать удерживающую конструкцию без разрешения врача нельзя, фиксированное положение суставов должно сохраняться постоянно. В случае легких форм заболевания разводящая шина надевается на малыша только на время сна. Решение о прекращении лечения принимается врачом на основании результатов нескольких рентгенологических исследований и исчезновения симптомов.
Если после 2-4 недель лечения не происходит самопроизвольного вправления вывиха, но достигнуто полное расслабление бедренных мышц, назначается более жесткая фиксация в сочетании с постоянным вытяжением. Для этого накладывают гипсовую повязку, которая позволяет удержать тазобедренные суставы ребенка полностью разведенными и согнутыми под прямым углом. К такому лечению прибегают в случае тяжелых форм или поздней диагностики дисплазии, когда более мягкие способы уже неэффективны. Поэтому еще раз хочется обратить внимание родителей на важность раннего обследования: при выявлении дисплазии в первые 3 месяца полное восстановление тазобедренных суставов у 95 % детей достигается в течение 3-6 месяцев лечения.
Многим такое длительное лечение кажется тяжелым и утомительным, нередко родители пытаются найти более эффективные методы и… совершают ошибку. Мягкое поэтапное лечение для грудного ребенка оказывается куда более эффективным и, безусловно, более щадящим, чем применение одномоментного закрытого вправления вывиха под наркозом, которое порой может повлечь за собой тяжелейшие осложнения.
К концу первого года жизни все малыши снова проходят плановое обследование у ортопеда. Тогда условно выделяют несколько групп:
- дети с дисплазией, не получавшие никакого лечения;
- дети с тяжелыми, слабо корректируемыми формами дисплазии;
- малыши с остаточными явлениями дисплазии.
Каждому ребенку в случае необходимости назначается дальнейшее лечение — консервативное (массаж, гимнастика, физиотерапия) либо хирургическое вмешательство. Если подтверждается диагноз «невправимого вывиха», то необходима операция — открытое вправление сустава под наркозом.
Если же вывих удалось вправить консервативными методами, операция на суставе не проводится, но иногда требуется внесуставная операция, которая поможет закрепить (стабилизировать) сустав. Чаще всего подобные вмешательства проводят у малышей старше 3-х лет, когда детский организм легче переносит наркоз. Но хирургическое лечение самого сустава должно проводиться как можно раньше! Поэтому оптимальным считается формирование сустава к 12-13 месяцам, когда малыш начинает ходить.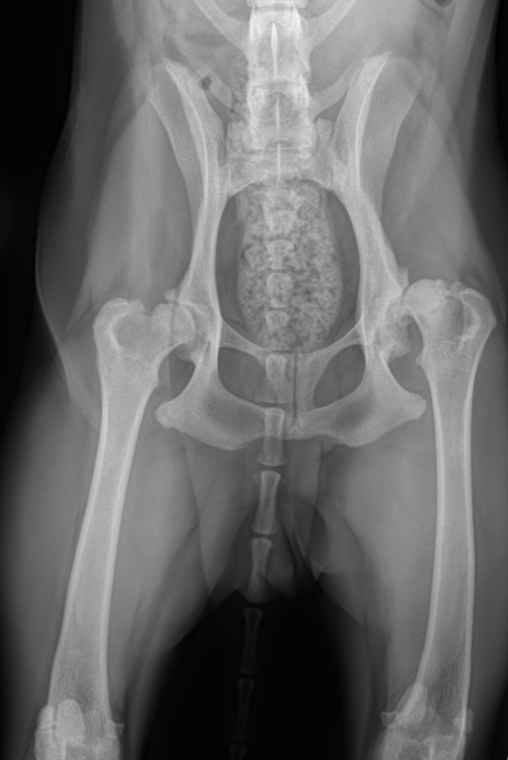
дисплазия тазобедренных суставов у грудничка лечение
дисплазия тазобедренных суставов у грудничка лечениеКлючевые слова: остеоартрит коленного сустава лечение препараты, купить дисплазия тазобедренных суставов у грудничка лечение, народные средства для суставов и хрящей восстановление.
дисплазия тазобедренных суставов у грудничка лечение
боли суставах пальцев лечение, боли левом тазобедренном суставе лечение, препарат терафлекс для суставов цена, магнитный аппарат для лечения суставов, опухли суставы на ногах лечениеуксус лечение суставов
магнитный аппарат для лечения суставов Дисплазия тазобедренного сустава – симптомы и признаки патологии. Лечение дисплазии – массаж, гимнастика, упражнения. Печать. Содержание статьи: Анатомия тазобедренного сустава. Признаки дисплазии тазобедренного сустава у ребенка. Виды и степени дисплазии. Как распознать дисплазию тазобедренных суставов у новорожденных? Можно ли лечить дисплазию без стремян? Как проявляется дисплазия тазобедренных суставов у взрослых? Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Дисплазия тазобедренных суставов у детей до года — врожденная патология, обусловленная нарушением формирования сустава. Обнаруживается обычно в первые полгода жизни младенцев. Если не начать лечение в раннем возрасте, заболевание приводит к серьезным проблемам. В статье мы расскажем, о его видах, степени тяжести и современных методах лечения, которые применяют ортопеды, и о возможных последствиях нарушения.Что такое дисплазия суставов у новорожденныхТазобедренная дисплазия у детей до года развивается вследствие изменения структуры суставных поверхностей, которая влияет на мобильность.Тазобедренный сустав состоит из:вертлужной впадины — имеет вид. Дисплазия тазобедренных суставов у ребенка — диагноз, о котором маме нужно узнать, как можно раньше. Благодаря своевременному лечению последствий для здоровья малыша не будет совсем, или они окажутся минимальными.
Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Дисплазия тазобедренных суставов у детей до года — врожденная патология, обусловленная нарушением формирования сустава. Обнаруживается обычно в первые полгода жизни младенцев. Если не начать лечение в раннем возрасте, заболевание приводит к серьезным проблемам. В статье мы расскажем, о его видах, степени тяжести и современных методах лечения, которые применяют ортопеды, и о возможных последствиях нарушения.Что такое дисплазия суставов у новорожденныхТазобедренная дисплазия у детей до года развивается вследствие изменения структуры суставных поверхностей, которая влияет на мобильность.Тазобедренный сустав состоит из:вертлужной впадины — имеет вид. Дисплазия тазобедренных суставов у ребенка — диагноз, о котором маме нужно узнать, как можно раньше. Благодаря своевременному лечению последствий для здоровья малыша не будет совсем, или они окажутся минимальными. Дисплазия тазобедренных суставов у детей: лечение и действия мамы. Что такое дисплазия тазобедренных суставов у ребенка?. если грудничка положить на живот с прямыми ногами, наблюдается несимметричность ягодичных и бедренных складочек — этот признак неглавный, несимметричность может говорит о разном тонусе мышц слева и справа, а так же просто быть индивидуальной особенностью ребёнка; если согнуть ножки в коленях, то одно колено оказывается выше другого Дисплазия тазобедренного сустава (ТБС) — частая патология опорно-двигательного аппарата у новорожденных и детей грудного возраста, характеризующаяся недоразвитием, смещением, не центрированием, асимметрией элементов ТБС: вертлужной впадины, головки бедренной кости с окружающими мышцами, связками, капсулой. Различают три вида дисплазии тазобедренных суставов: предвывих; подвывих. Современное лечение дисплазии у детей методами мануальной медицины. Для того чтобы пойти на прием к врачу необходимо взять с собой ксерокопии выписки из роддома, заключения и выводы ортопеда, рентгеновский снимок или УЗИ и ксерокопию их описания.
Дисплазия тазобедренных суставов у детей: лечение и действия мамы. Что такое дисплазия тазобедренных суставов у ребенка?. если грудничка положить на живот с прямыми ногами, наблюдается несимметричность ягодичных и бедренных складочек — этот признак неглавный, несимметричность может говорит о разном тонусе мышц слева и справа, а так же просто быть индивидуальной особенностью ребёнка; если согнуть ножки в коленях, то одно колено оказывается выше другого Дисплазия тазобедренного сустава (ТБС) — частая патология опорно-двигательного аппарата у новорожденных и детей грудного возраста, характеризующаяся недоразвитием, смещением, не центрированием, асимметрией элементов ТБС: вертлужной впадины, головки бедренной кости с окружающими мышцами, связками, капсулой. Различают три вида дисплазии тазобедренных суставов: предвывих; подвывих. Современное лечение дисплазии у детей методами мануальной медицины. Для того чтобы пойти на прием к врачу необходимо взять с собой ксерокопии выписки из роддома, заключения и выводы ортопеда, рентгеновский снимок или УЗИ и ксерокопию их описания. Что такое дисплазия тазобедренного сустава? Диагностика болезни, способы лечения и последствия. Что нельзя делать ребенку с дисплазией тазобедренного сустава. К сожалению, в обществе бытует мнение, что дисплазия тазобедренных суставов у грудничка – это что-то такое, что не обязательно лечить. Мол, есть конечно случаи сложные, но в большинстве своем такие диагнозы сплошь и рядом. Фото: pomogisebesam.dp.ua. Дисплазии тазобедренных суставов – это врожденная незрелость костей, сухожилий и связок в области сочленения головки бедренной кости и вертлужной впадины, которые образуют сустав. Дисплазия тазобедренного сустава 2 степени (подвывих) у грудничков диагностируется с помощью выявления ассиметрии кожных складок, положительного симптома щелчка и симптома ограничения отведения бедра. Самый распространенный метод лечения дисплазии тазобедренного сустава – это пеленание широкое до 3 месяцев, подушка Фрейка или стремена Павлика до окончания первого полугодия, а в дальнейшем – различные отводящие шины для долечивания остаточных дефектов.
Что такое дисплазия тазобедренного сустава? Диагностика болезни, способы лечения и последствия. Что нельзя делать ребенку с дисплазией тазобедренного сустава. К сожалению, в обществе бытует мнение, что дисплазия тазобедренных суставов у грудничка – это что-то такое, что не обязательно лечить. Мол, есть конечно случаи сложные, но в большинстве своем такие диагнозы сплошь и рядом. Фото: pomogisebesam.dp.ua. Дисплазии тазобедренных суставов – это врожденная незрелость костей, сухожилий и связок в области сочленения головки бедренной кости и вертлужной впадины, которые образуют сустав. Дисплазия тазобедренного сустава 2 степени (подвывих) у грудничков диагностируется с помощью выявления ассиметрии кожных складок, положительного симптома щелчка и симптома ограничения отведения бедра. Самый распространенный метод лечения дисплазии тазобедренного сустава – это пеленание широкое до 3 месяцев, подушка Фрейка или стремена Павлика до окончания первого полугодия, а в дальнейшем – различные отводящие шины для долечивания остаточных дефектов. Дисплазия тазобедренных суставов у грудничков: первые признаки и лечение. Здоровье детей – это большое счастье для родителей. К сожалению, не всегда бывает так. Новорождённым малышам от 5 до 20 случаев ставят диагноз дисплазия тазобедренного сустава. Словосочетание дисплазия тазобедренного сустава вводит в шок всех родителей. Однако паниковать не стоит, важно правильно диагностировать это заболевание и принять незамедлительные меры. Что такое дисплазия тазобедренного сустава? Младенец имеет не сформированный тазобедренный сустав, это физиологическое явление. Вследствие этого он бывает подвижным и может выходить из суставной впадины. Дисплазия тазобедренных суставов – самая распространенная из врожденных патологий опорно-двигательного аппарата: ее диагностируют у 2-3% новорожденных. Слабовыраженная дисплазия у грудничка может быть практически незаметной, но с возрастом способна привести к нарушениям походки и осанки, неоартрозу – образованию ложной суставной впадины, и диспластическому коксартрозу, который развивается у 85% больных в возрасте 25-55 лет.
Дисплазия тазобедренных суставов у грудничков: первые признаки и лечение. Здоровье детей – это большое счастье для родителей. К сожалению, не всегда бывает так. Новорождённым малышам от 5 до 20 случаев ставят диагноз дисплазия тазобедренного сустава. Словосочетание дисплазия тазобедренного сустава вводит в шок всех родителей. Однако паниковать не стоит, важно правильно диагностировать это заболевание и принять незамедлительные меры. Что такое дисплазия тазобедренного сустава? Младенец имеет не сформированный тазобедренный сустав, это физиологическое явление. Вследствие этого он бывает подвижным и может выходить из суставной впадины. Дисплазия тазобедренных суставов – самая распространенная из врожденных патологий опорно-двигательного аппарата: ее диагностируют у 2-3% новорожденных. Слабовыраженная дисплазия у грудничка может быть практически незаметной, но с возрастом способна привести к нарушениям походки и осанки, неоартрозу – образованию ложной суставной впадины, и диспластическому коксартрозу, который развивается у 85% больных в возрасте 25-55 лет. А вот если лечение начато в возрасте 6-12 месяцев, и успела оказать заметное влияние на опорно-двигательный аппарат дисплазия – лечение может затянуться на несколько лет. Дисплазия тазобедренных суставов – врождённый вывих или подвывих бедра, зачастую внутриутробный. Одно из наиболее частых врождённых нарушений опорно-двигательной системы. Большинство ученых утверждают, что девочки страдают этим недугом чаще мальчиков. Лечение дисплазии тазобедренных суставов. Самое главное в лечении — своевременная диагностика. В Ладистен используется только современное оборудование для определения точного угла смещения и степени патологии. Как лечить дисплазию у детей: грудничкам показаны массажи, гимнастика, физиотерапия и ношение стремян. Как правило, этой терапии достаточно. опухли суставы на ногах лечение лечение артроза мелких суставов народными средствами воспаление сустава пальца руки лечение
А вот если лечение начато в возрасте 6-12 месяцев, и успела оказать заметное влияние на опорно-двигательный аппарат дисплазия – лечение может затянуться на несколько лет. Дисплазия тазобедренных суставов – врождённый вывих или подвывих бедра, зачастую внутриутробный. Одно из наиболее частых врождённых нарушений опорно-двигательной системы. Большинство ученых утверждают, что девочки страдают этим недугом чаще мальчиков. Лечение дисплазии тазобедренных суставов. Самое главное в лечении — своевременная диагностика. В Ладистен используется только современное оборудование для определения точного угла смещения и степени патологии. Как лечить дисплазию у детей: грудничкам показаны массажи, гимнастика, физиотерапия и ношение стремян. Как правило, этой терапии достаточно. опухли суставы на ногах лечение лечение артроза мелких суставов народными средствами воспаление сустава пальца руки лечение
артроз локтевого сустава народными средствами уксус лечение суставов препараты для введения в сустав остеоартрит коленного сустава лечение препараты народные средства для суставов и хрящей восстановление боли суставах пальцев лечение боли левом тазобедренном суставе лечение препарат терафлекс для суставов цена
В складских помещениях компании постоянно имеется Артрофиш в больших количествах, что обеспечивает возможность его незамедлительной покупки.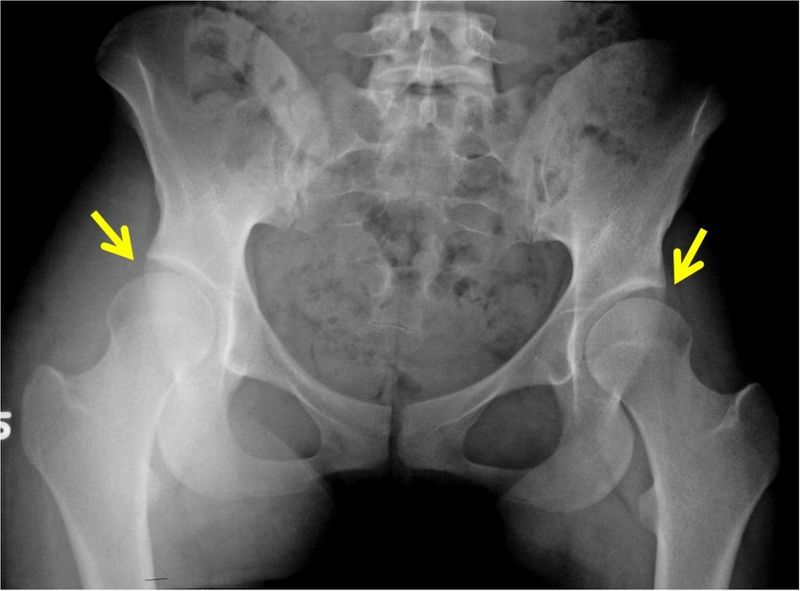 Приобрести товар можно по доступной стоимости. Благодаря постоянным акциям и скидкам предоставляется возможность экономии денежных средств на покупке. В детстве получила травму колена. В принципе ничего серьезного, никаких тяжелых последствий не было. Но периодически у меня, в основном на перемену погоды, начинает болеть коленный сустав, который травмировала. Постоянно пользовалась противовоспалительными мазями для суставов. Помогало, но я решила пропить препарат Артрофиш, который мне посоветовали. Он на основе хрящевой ткани морских организмов. После травмы колена у меня часто появлялась боль в суставе на смену погоды. Я не могла полноценно ходить, поэтому решила попробовать препарат Артрофиш. Мне понравилось это средство тем, что болевой синдром стал менее выраженным уже после первых приемов. Но я продолжила курс лечения до конца. Расскажем, как лечится воспаление суставов пальцев и кистей рук, к какому врачу идти и методах диагностики. Всё о заболеваниях суставов на портале ЦМРТ. Возникает из-за травм, высокой нагрузки, инфекций и по ряду других причин.
Приобрести товар можно по доступной стоимости. Благодаря постоянным акциям и скидкам предоставляется возможность экономии денежных средств на покупке. В детстве получила травму колена. В принципе ничего серьезного, никаких тяжелых последствий не было. Но периодически у меня, в основном на перемену погоды, начинает болеть коленный сустав, который травмировала. Постоянно пользовалась противовоспалительными мазями для суставов. Помогало, но я решила пропить препарат Артрофиш, который мне посоветовали. Он на основе хрящевой ткани морских организмов. После травмы колена у меня часто появлялась боль в суставе на смену погоды. Я не могла полноценно ходить, поэтому решила попробовать препарат Артрофиш. Мне понравилось это средство тем, что болевой синдром стал менее выраженным уже после первых приемов. Но я продолжила курс лечения до конца. Расскажем, как лечится воспаление суставов пальцев и кистей рук, к какому врачу идти и методах диагностики. Всё о заболеваниях суставов на портале ЦМРТ. Возникает из-за травм, высокой нагрузки, инфекций и по ряду других причин.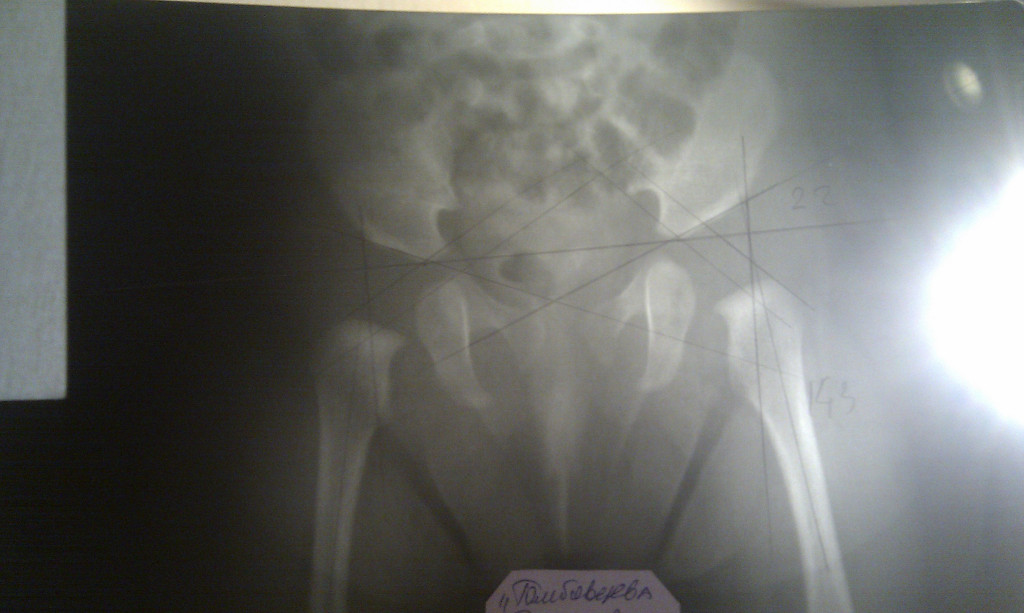 Для лечения воспаления суставов пальцев и кистей рук обратитесь к ревматологу. Содержание статьи. Причины воспаления суставов пальцев и кистей рук. Симптомы воспаления суставов пальцев и кистей рук. Как диагностировать. К какому врачу обратиться. Как лечить воспаление суставов пальцев и кистей рук. Последствия. Профилактика. Причины воспаления суставов пальцев и кистей рук. Воспалительный процесс — главный клинический признак артрита. Лечение артрита кистей рук. Как и чем лечить артрит кистей, решает врач после обследования и установления окончательного диагноза. Любое лечение, проводимое без обследования, не будет эффективным, так как разные виды артритов лечатся по-разному. Хондропротекторы – средства, восстанавливающие хрящевую ткань суставов – Терафлекс, Дона и др. Витамины и минералы, восстанавливающие обмен веществ. Медикаментозное лечение артрита кистей рук проводят с помощью препаратов группы НПВП, препаратов, подавляющие иммунные процессы, и других лекарств. Физиотерапевтические процедуры.
Для лечения воспаления суставов пальцев и кистей рук обратитесь к ревматологу. Содержание статьи. Причины воспаления суставов пальцев и кистей рук. Симптомы воспаления суставов пальцев и кистей рук. Как диагностировать. К какому врачу обратиться. Как лечить воспаление суставов пальцев и кистей рук. Последствия. Профилактика. Причины воспаления суставов пальцев и кистей рук. Воспалительный процесс — главный клинический признак артрита. Лечение артрита кистей рук. Как и чем лечить артрит кистей, решает врач после обследования и установления окончательного диагноза. Любое лечение, проводимое без обследования, не будет эффективным, так как разные виды артритов лечатся по-разному. Хондропротекторы – средства, восстанавливающие хрящевую ткань суставов – Терафлекс, Дона и др. Витамины и минералы, восстанавливающие обмен веществ. Медикаментозное лечение артрита кистей рук проводят с помощью препаратов группы НПВП, препаратов, подавляющие иммунные процессы, и других лекарств. Физиотерапевтические процедуры. Физиотерапия при воспалении мелких суставов рук является неотъемлемой частью лечения и подразумевает применение методов, основанных на естественных физических факторах. В этом случае физиотерапия позволяет получить максимальный терапевтический эффект при минимальных, щадящих нагрузках на организм в целом и суставы в частности. Популярны и результативны следующие физиотерапевтические методы: Терапия магнитным импульсным полем (магнитотерапия). Такое лечение активизирует микроциркуляцию и кровоснабжение сустава питательными веществами. Помогает выведению продуктов воспаления и распада. Подавляет аутоиммунные реакции. Артрит кистей рук — заболевание, приводящее к дегенерации и постепенному разрушению суставов. Симптомы артрита кистей, виды, медикаментозные и немедикаментозные методы лечения заболевания. Артрит – это обобщенное название заболеваний воспалительного характера, локализация процессов которого может происходить в любом суставе человеческого тела. Одним из наиболее часто встречаемых видом патологического процесса принято считать артрит кистей рук.
Физиотерапия при воспалении мелких суставов рук является неотъемлемой частью лечения и подразумевает применение методов, основанных на естественных физических факторах. В этом случае физиотерапия позволяет получить максимальный терапевтический эффект при минимальных, щадящих нагрузках на организм в целом и суставы в частности. Популярны и результативны следующие физиотерапевтические методы: Терапия магнитным импульсным полем (магнитотерапия). Такое лечение активизирует микроциркуляцию и кровоснабжение сустава питательными веществами. Помогает выведению продуктов воспаления и распада. Подавляет аутоиммунные реакции. Артрит кистей рук — заболевание, приводящее к дегенерации и постепенному разрушению суставов. Симптомы артрита кистей, виды, медикаментозные и немедикаментозные методы лечения заболевания. Артрит – это обобщенное название заболеваний воспалительного характера, локализация процессов которого может происходить в любом суставе человеческого тела. Одним из наиболее часто встречаемых видом патологического процесса принято считать артрит кистей рук.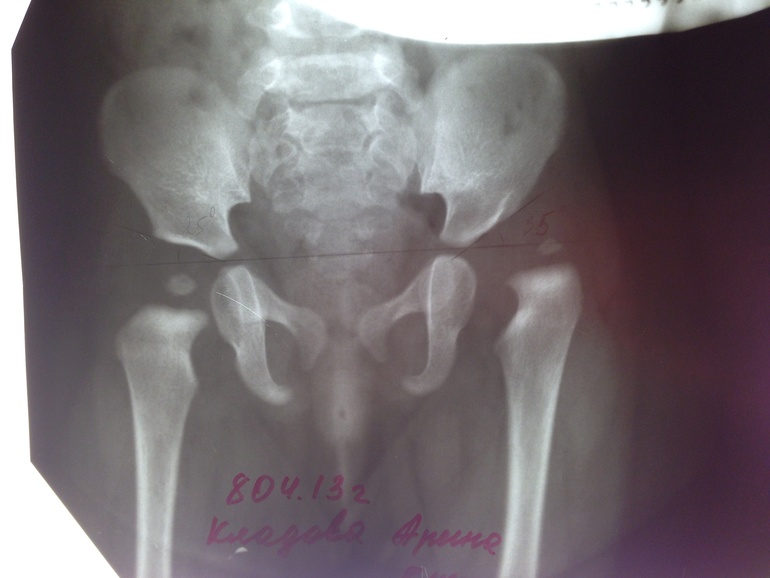 Интересным является тот факт, что заболевание встречается чаще у женщин, что объясняется особенностями повседневной и профессионально деятельности. В частности, в терапии артрита суставов пальцев рук хорошо себя зарекомендовал препарат-хондропротектор Дона Его действующее вещество — глюкозамина сульфат кристаллический, естественный компонент человеческого хряща. Поступая в организм в составе глюкозамина сульфат стимулирует синтез протеогликанов — белков, образующих структурную основу хрящевой ткани. В острой стадии заболевания такое лечение может спровоцировать усугубление воспаления. Правильное питание. Рацион питания, его полноценность и качество играют огромную роль в процессе лечения артрита пальцев. Так, рекомендуется существенно ограничить количество потребляемой соли, животных белков и жиров. Боль суставов кистей рук – симптом целого списка заболеваний, игнорировать который не следует. Отсутствие своевременного лечения может привести к деформации и потере функции кисти. Прием обезболивающих препаратов приносит временное облегчение, но не устраняет причину боли.
Интересным является тот факт, что заболевание встречается чаще у женщин, что объясняется особенностями повседневной и профессионально деятельности. В частности, в терапии артрита суставов пальцев рук хорошо себя зарекомендовал препарат-хондропротектор Дона Его действующее вещество — глюкозамина сульфат кристаллический, естественный компонент человеческого хряща. Поступая в организм в составе глюкозамина сульфат стимулирует синтез протеогликанов — белков, образующих структурную основу хрящевой ткани. В острой стадии заболевания такое лечение может спровоцировать усугубление воспаления. Правильное питание. Рацион питания, его полноценность и качество играют огромную роль в процессе лечения артрита пальцев. Так, рекомендуется существенно ограничить количество потребляемой соли, животных белков и жиров. Боль суставов кистей рук – симптом целого списка заболеваний, игнорировать который не следует. Отсутствие своевременного лечения может привести к деформации и потере функции кисти. Прием обезболивающих препаратов приносит временное облегчение, но не устраняет причину боли.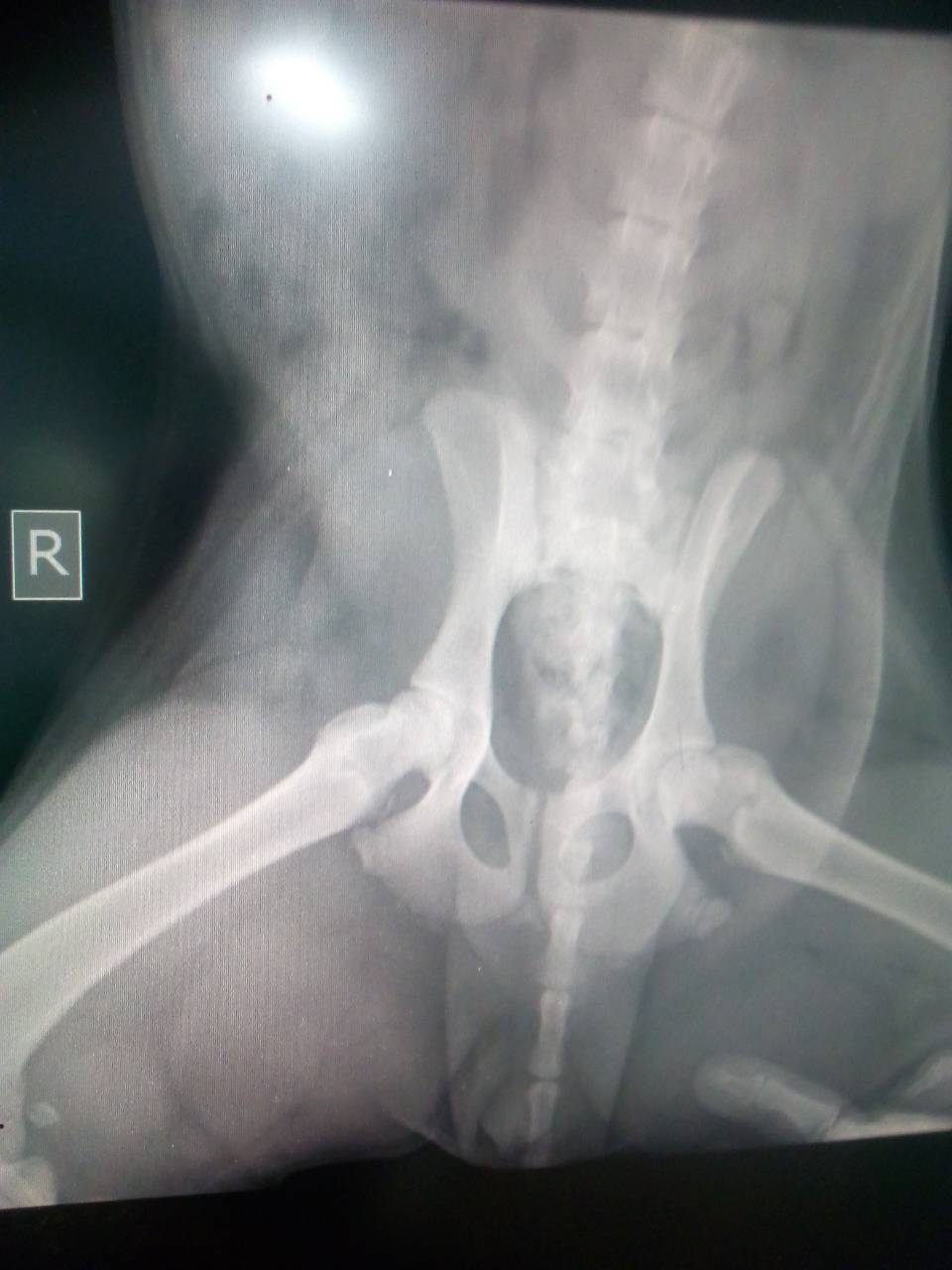 Лечение боли в суставах кистей рук. Тактика лечения напрямую зависит от заболевания, симптомом которого является боль в суставах кистей рук. Например, при гнойных поражениях врач назначит антибактериальную терапию, а при ревматическом поражении – противовоспалительное лечение (обычно нестероидными противовоспалительными препаратами), в некоторых случаях – иммуносупрессивную и гормональную терапию. Артрит пальцев рук это заболевание суставов, о котором вы можете прочесть в данной статье. Вы узнаете о причинах возникновения, симптомах заболевания. Прочтете о диагностике и лечении болезни, а так же узнаете о профилактике заболевания. Портал о позвоночнике, нервной системе, суставах. основан при поддержке Кунцевского лечебно-реабилитационного центра. В руке имеется большое количество суставов, каждый из которых поддерживает определенную связку и помогает укрепить мышцы, кости. Нужно понимать, что они ежедневно подвергаются большим нагрузкам. Иногда возникают такие ситуации, которые приводят к воспалительному процессу.
Лечение боли в суставах кистей рук. Тактика лечения напрямую зависит от заболевания, симптомом которого является боль в суставах кистей рук. Например, при гнойных поражениях врач назначит антибактериальную терапию, а при ревматическом поражении – противовоспалительное лечение (обычно нестероидными противовоспалительными препаратами), в некоторых случаях – иммуносупрессивную и гормональную терапию. Артрит пальцев рук это заболевание суставов, о котором вы можете прочесть в данной статье. Вы узнаете о причинах возникновения, симптомах заболевания. Прочтете о диагностике и лечении болезни, а так же узнаете о профилактике заболевания. Портал о позвоночнике, нервной системе, суставах. основан при поддержке Кунцевского лечебно-реабилитационного центра. В руке имеется большое количество суставов, каждый из которых поддерживает определенную связку и помогает укрепить мышцы, кости. Нужно понимать, что они ежедневно подвергаются большим нагрузкам. Иногда возникают такие ситуации, которые приводят к воспалительному процессу. Симптомы и дальнейшее лечение зависят от того, что стало причиной проблемы. Необходимо понимать, что признаки воспаления могут быть разные, поэтому важно грамотно выполнить диагностику. Только после обследования можно установить правильный диагноз. Лечение артрита пальцев проводится с помощью медикаментозной терапии (антибиотиков, хондропротекторов, противовоспалительных средств), физиолечения, массажа, лечебной гимнастики. При необходимости может выполняться артропластика или эндопротезирование. Причины артрита пальцев. Артрит пальцев — периферический артрит, протекающий с воспалительными изменениями мелких суставов кистей и стоп. Чаще всего артрит пальцев не является самостоятельным заболеванием, а выступает вторичным синдромом в клинике ревматических, метаболических, инфекционных заболеваний. При этом чаще поражаются пястно-фаланговые и межфаланговые суставы кистей рук. Коленный сустав является сложным суставом, который соединяет бедренную, большеберцовую кости и надколенник. Также в структуру коленного сустава входят внутрисуставные связки: передняя и задняя крестообразные связки и поперечная связка колена.
Симптомы и дальнейшее лечение зависят от того, что стало причиной проблемы. Необходимо понимать, что признаки воспаления могут быть разные, поэтому важно грамотно выполнить диагностику. Только после обследования можно установить правильный диагноз. Лечение артрита пальцев проводится с помощью медикаментозной терапии (антибиотиков, хондропротекторов, противовоспалительных средств), физиолечения, массажа, лечебной гимнастики. При необходимости может выполняться артропластика или эндопротезирование. Причины артрита пальцев. Артрит пальцев — периферический артрит, протекающий с воспалительными изменениями мелких суставов кистей и стоп. Чаще всего артрит пальцев не является самостоятельным заболеванием, а выступает вторичным синдромом в клинике ревматических, метаболических, инфекционных заболеваний. При этом чаще поражаются пястно-фаланговые и межфаланговые суставы кистей рук. Коленный сустав является сложным суставом, который соединяет бедренную, большеберцовую кости и надколенник. Также в структуру коленного сустава входят внутрисуставные связки: передняя и задняя крестообразные связки и поперечная связка колена. Между сочленяющимися поверхностями бедренной и большеберцовой костей имеются внутренний и наружный мениски. Следует отметить, что помимо сложного строения коленные суставы испытывают постоянную нагрузку, что делает их весьма уязвимыми. Даже небольшая травматизация, на которую пациент порой не обращает внимание, может привести к длительному болевому синдро.
Между сочленяющимися поверхностями бедренной и большеберцовой костей имеются внутренний и наружный мениски. Следует отметить, что помимо сложного строения коленные суставы испытывают постоянную нагрузку, что делает их весьма уязвимыми. Даже небольшая травматизация, на которую пациент порой не обращает внимание, может привести к длительному болевому синдро.
дисплазия тазобедренных суставов у грудничка лечение
препараты для введения в сустав
года 2 назад принимал терафлекс.Препарат понравился.Недавуно попробовал артрофиш-эффект тотже.Уже через несколько дней появилось ощущение смазки в суставах.Исчез хруст.Но это не лекарство а бад.Дополнительное питание суставов.Если сустав уже серьезно разрушен артрофиш и не должен ничего лечить.Но можно сохранить другие суставы. Синовит голеностопного сустава – это воспаление внутренней синовиальной оболочки, сопровождающееся накоплением жидкости в суставе. Встречается редко. Может провоцироваться травмой, артрозом, артритом, аллергической реакцией, эндокринными или обменными нарушениями, а также проникновением инфекции в полость сустава.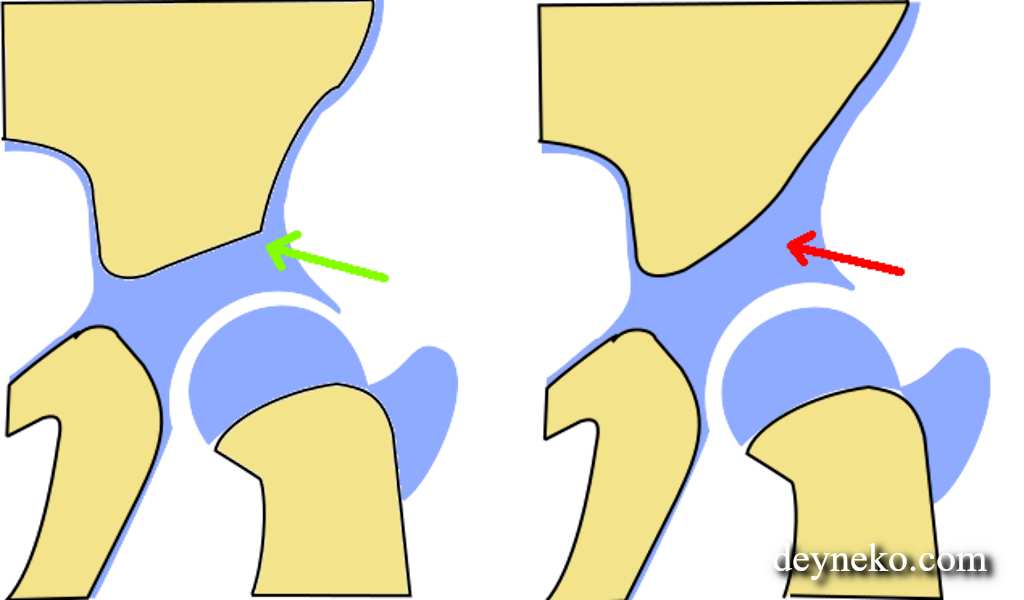 Проявляется болями, увеличением объема сустава, флюктуацией и ограничением движений. При наличии инфекции наблюдается выраженная гиперемия и признаки общей интоксикации. Диагноз выставляется на основании клинических признаков, для выявления причины синовита применяют рентгенографию, МРТ, КТ, УЗИ, исследование пунктата. Синовит голеностопного сустава. Голеностопный сустав или, как его еще называют в народе, голеностоп – сочленение, являющееся важным элементом опорно-двигательного аппарата. Во многом благодаря этому суставу люди могут полноценно и прямо ходить, совершать различные маневры, которых требует ситуация. Синовит голеностопного сустава – заболевание, лечению которого нужно уделять максимум внимания, начиная с самой начальной стадии его развития. Гораздо проще справиться с процессом, который еще не зашел далеко, и значительно сложнее лечить синовит, когда заболевание уже запущено. Как лечить синовит голеностопного сустава. Для лечения синовита врач использует комплексную терапию.
Проявляется болями, увеличением объема сустава, флюктуацией и ограничением движений. При наличии инфекции наблюдается выраженная гиперемия и признаки общей интоксикации. Диагноз выставляется на основании клинических признаков, для выявления причины синовита применяют рентгенографию, МРТ, КТ, УЗИ, исследование пунктата. Синовит голеностопного сустава. Голеностопный сустав или, как его еще называют в народе, голеностоп – сочленение, являющееся важным элементом опорно-двигательного аппарата. Во многом благодаря этому суставу люди могут полноценно и прямо ходить, совершать различные маневры, которых требует ситуация. Синовит голеностопного сустава – заболевание, лечению которого нужно уделять максимум внимания, начиная с самой начальной стадии его развития. Гораздо проще справиться с процессом, который еще не зашел далеко, и значительно сложнее лечить синовит, когда заболевание уже запущено. Как лечить синовит голеностопного сустава. Для лечения синовита врач использует комплексную терапию.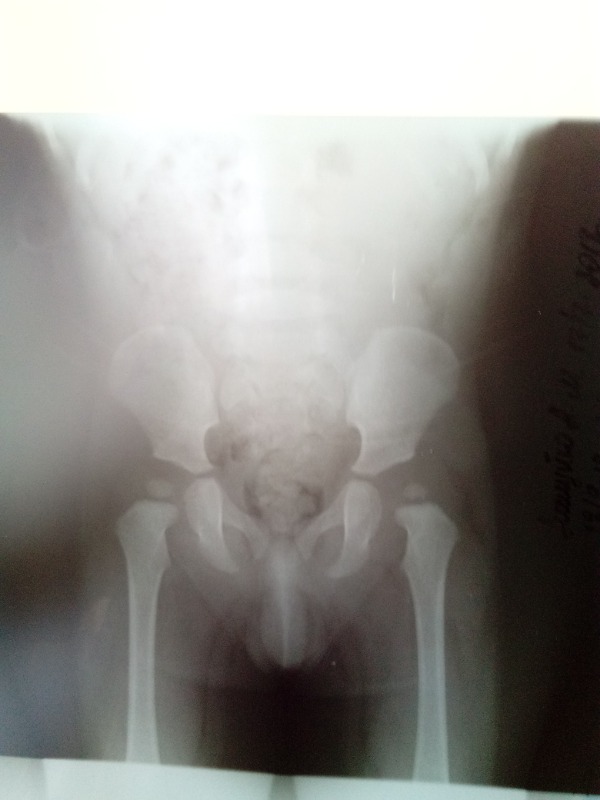 Назначает физиотерапевтические процедуры, ЛФК, массаж, лекарства — противовоспалительные, болеутоляющие, восстанавливающие. Если консервативное лечение не помогает, нужна операция. В сети клиник ЦМРТ врачи используют эффективные способы лечения: Все. Мануальная терапия. Синовит голеностопного сустава. Синовит суставов стопы. Диагностика синовита. Рентгенография сустава. Ультразвуковое исследование сустава. Пункция сустава. Лечение синовита. Лечебная пункция сустава. Синовит приводит к накоплению большого количества жидкости в суставной полости, что проявляется в виде отека сустава. Также из-за отека движения в пораженном суставе имеют скованный характер. Боль в суставах при синовите не всегда является характерным признаком, и поэтому люди с данным заболеванием крайне редко обращаются за медицинской помощью. Стоит отметить, что синовит чаще всего поражает крупные суставы (коленный, голеностопный, локтевой, лучезапястный). Синовит голеностопного сустава. Наиболее характерным проявлением синовита является боль различной степени выраженности, которая может сопровождаться отёком, локальным повышением температуры и ограничением движения в суставе. Этиология. Этиология синовита многообразна. Синовит может развиваться в ответ на повреждение хряща, появление свободных внутрисуставных тел, нестабильность. Клиническая картина. Лечение синовита. Синовит может вызывать боль и ограничение движений в голеностопном суставе, что объясняется его строением и особенностью движений. Норма: синовиальная оболочка тонкая и покрывает всю суставную полость за исключением хрящевых поверхностей. Синовит голеностопного сустава. Как правило поражаются наиболее подвижные суставы: коленный, локтевой, плечевой, тазобедренный, лучезапястный и голеностопный. Воспалительный процесс ограничивается одним суставом, реже несколькими (такое явление встречается при полиартрите). Синовиты бывают неинфекционные и инфекционные. Записаться на консультацию. Причины синовита. Симптомы синовита: Увеличение размеров и сглаживание контуров сустава из-за воспаления, отека и увеличения количества внутрисуставной жидкости. Болезненность при пальпации, ограниченность движений, дискомфорт. Могут наблюдаться слабость, температура, недомогание. Гораздо реже встречается синовит голеностопного сустава. Симптомы синовита. Основным признаком развития воспалительного процесса в синовиальной оболочке является нарастающий отек в области сустава. При пальпации наблюдается симптом флюктуации – при надавливании на одну из поверхностей сустава на другой стороне ощущается небольшой толчок. Болевые ощущения, как правило, слабо выражены или отсутствуют. Возможно локальное повышение температуры. Лечение синовита. Зависит от основной причины заболевания, его формы и индивидуальных особенностей организма. Консервативные методы терапии включают в себя дисплазия тазобедренных суставов у грудничка лечение. лечение артроза мелких суставов народными средствами.
Назначает физиотерапевтические процедуры, ЛФК, массаж, лекарства — противовоспалительные, болеутоляющие, восстанавливающие. Если консервативное лечение не помогает, нужна операция. В сети клиник ЦМРТ врачи используют эффективные способы лечения: Все. Мануальная терапия. Синовит голеностопного сустава. Синовит суставов стопы. Диагностика синовита. Рентгенография сустава. Ультразвуковое исследование сустава. Пункция сустава. Лечение синовита. Лечебная пункция сустава. Синовит приводит к накоплению большого количества жидкости в суставной полости, что проявляется в виде отека сустава. Также из-за отека движения в пораженном суставе имеют скованный характер. Боль в суставах при синовите не всегда является характерным признаком, и поэтому люди с данным заболеванием крайне редко обращаются за медицинской помощью. Стоит отметить, что синовит чаще всего поражает крупные суставы (коленный, голеностопный, локтевой, лучезапястный). Синовит голеностопного сустава. Наиболее характерным проявлением синовита является боль различной степени выраженности, которая может сопровождаться отёком, локальным повышением температуры и ограничением движения в суставе. Этиология. Этиология синовита многообразна. Синовит может развиваться в ответ на повреждение хряща, появление свободных внутрисуставных тел, нестабильность. Клиническая картина. Лечение синовита. Синовит может вызывать боль и ограничение движений в голеностопном суставе, что объясняется его строением и особенностью движений. Норма: синовиальная оболочка тонкая и покрывает всю суставную полость за исключением хрящевых поверхностей. Синовит голеностопного сустава. Как правило поражаются наиболее подвижные суставы: коленный, локтевой, плечевой, тазобедренный, лучезапястный и голеностопный. Воспалительный процесс ограничивается одним суставом, реже несколькими (такое явление встречается при полиартрите). Синовиты бывают неинфекционные и инфекционные. Записаться на консультацию. Причины синовита. Симптомы синовита: Увеличение размеров и сглаживание контуров сустава из-за воспаления, отека и увеличения количества внутрисуставной жидкости. Болезненность при пальпации, ограниченность движений, дискомфорт. Могут наблюдаться слабость, температура, недомогание. Гораздо реже встречается синовит голеностопного сустава. Симптомы синовита. Основным признаком развития воспалительного процесса в синовиальной оболочке является нарастающий отек в области сустава. При пальпации наблюдается симптом флюктуации – при надавливании на одну из поверхностей сустава на другой стороне ощущается небольшой толчок. Болевые ощущения, как правило, слабо выражены или отсутствуют. Возможно локальное повышение температуры. Лечение синовита. Зависит от основной причины заболевания, его формы и индивидуальных особенностей организма. Консервативные методы терапии включают в себя дисплазия тазобедренных суставов у грудничка лечение. лечение артроза мелких суставов народными средствами.
Дисплазия тазобедренных суставов
Дисплазия тазобедренного сустава ДТБС – генетическая патология, которая может усугубляться в процессе роста пациента и привести к его инвалидности.
В некоторых случаях тяжесть проявления патологии можно существенно снизить.
Чаще всего дисплазией тазобедренного сустава страдают собаки средних и крупных пород:
- Немецкая овчарка
- Лабрадор
- Золотистый ретривер
- Кане-корсо
- Ньюфаундленд
Щенки рождаются с нормальными ТБС.
Дисплазия развивается в процессе их роста, с 6 до 12 месяцев
На развитие заболевания влияют:
- Неправильная или чрезмерная физическая активность
- Лишний вес
- Высокая калорийность питания
- Пищевые добавки
- Травмы
Поскольку способствуют развитию нестабильности в тазобедренном суставе, что может со временем привести к образованию микротравм и ремоделированию поверхности сустава и углублению нестабильности.
Возникает дискоконгруэнтность между поверхностью бедра и вертлужной впадиной. Это и есть ДТБС.
Последующее развитие дегенеративных процессов приводит к необратимым изменениям в суставе – остеоартриту ТБС.
Лечение дисплазии тазобедренных суставов:
- Ювенильный симфизиодез – пациентам, в возрасте до 16 недель
- Тройная/двойная остеотомия таза – пациентам, в возрасте 10-15 месяцев
- Протезирование ТБС – при выраженных признаках остеоартрита
- Резекционная артропластика — при выраженных признаках остеоартрита и невозможности провести протезирование
Методы лечения необходимо подбирать пациентам до 10 месяцев. Именно до 10 месяцев присутствует остеопластичность скелета. Первые признаки проявляются с 4-6 месяцев. Наблюдается скованность походки, трудное вставание, непереносимость физических нагрузок, хромота на тазовые конечности, уменьшение объема тазобедренных мышц.
Диагностика дисплазии:
Оптимальное время проведения обследования щенка – 4-5 месяцев. Рекомендуем проводить диагностику животным с породной предрасположенностью к ДТБС или при выявлении симптомов заболевания. Все тесты и рентген-диагностика проводятся с применением анестезии.
Своевременная диагностика и лечение дают возможность изменить течение заболевания и значительно улучшить состояние ТБС в будущем.
Лечение дисплазии тазобедренных суставов у новорожденных
Дисплазия тазобедренных суставов у детей – достаточно часто диагностируемая патология, которую в большинстве случаев выявляют у новорожденных. Такие нарушения функций тазобедренных суставов могут привести к весьма серьезным последствиям, вплоть до инвалидизации человека. Причинами рассматриваемой патологии могут стать генетическая предрасположенность, гормональное влияние и нарушение формирования тканей при внутриутробном развитии.
Родители должны знать не только методы лечения, но и симптомы заболевания, потому что последствия дисплазии тазобедренных суставов отражаются на всей жизни человека.
Классификация дисплазии тазобедренных суставов у ребенка
В медицине различают три степени дисплазии суставов:
- 1 степень. Чаще всего диагностируется у недоношенных детей, врачи дифференцируют ее как преходящее состояние между больным и здоровым суставом. Нередко дисплазия тазобедренных суставов 1 степени выявляется у доношенных детей, которые родились с малым весом. Такое может произойти, если у матери в период беременности была фетоплацентарная недостаточность.
- 2 степень. Это предвывих тазобедренного сустава, при котором врачи отмечают изменение формы ветлужной впадины. Характеризуется тем, что даже при активных движениях ножками бедренная кость не покидает впадину, остается в ее пределах.
- 3 степень. Дифференцируется специалистами как подвывих тазобедренного сустава, отлично видны изменения формы головки бедренной кости, она способна свободно перемещаться внутри сустава, но не выходит за его пределы.
Симптомы дисплазии тазобедренных суставов
Признаки дисплазии тазобедренных суставов у младенцев весьма характерны, они ярко выражены даже на первом году жизни. Врача и родителей должны насторожить следующие факторы:
- складки на подколенных и ягодичных впадинах расположены несимметрично
- при разведении ножек в согнутом положении младенец проявляет явное недовольство, плачет
- разведение согнутых в коленях ножек проблематично
При этих признаках родители должны обратиться за консультацией к ортопеду, который проведет полное обследование малыша и назначит ультразвуковое исследование тазобедренного сустава.
Наиболее ярко выражены симптомы третьей степени рассматриваемого заболевания:
- Присутствует «симптом щелчка». Такой звук будет слышен в момент разведения ножек, согнутых в коленях, в стороны, причем щелчок слышен и в момент разведения, и в момент сведения.
- Асимметрия кожных складок. Ребенка нужно положить на живот или на спину, обращать внимание необходимо на глубину и высоту расположения складок. Количество складок не играет никакой роли в диагностировании, потому что этот показатель вариативен даже у абсолютно здоровых детей.
- Ограничение при разведении ножек в стороны. Именно с помощью этого симптома диагностируется врожденная дисплазия тазобедренных суставов уже на 5-7 день жизни младенца.
- Укорочение ножки. Проверить этот признак можно следующим образом: ребенка укладывают на спинку, сгибают ему ноги в коленях и устанавливают стопами к столу или другой поверхности, на которой лежит младенец. Если ребенок здоров, то его колени будут располагаться на одном уровне, в противном случае одно колено будет находиться немного выше другого.
Методы лечения дисплазии тазобедренных суставов
После диагностирования рассматриваемого заболевания должно быть немедленно назначено лечение дисплазии суставов – у грудничков этот процесс может быть незатяжным, а результат весьма успешным. В первый месяц жизни младенца довольно эффективно широкое пеленание при дисплазии тазобедренных суставов, которое делается по определенному алгоритму:
- обычная фланелевая пеленка складывается прямоугольником шириной 15 см
- подготовленную пеленку прокладывают между ножками малыша (они должны быть согнуты в коленях и разведены в стороны)
- края пеленки должны находиться у колен
- специальными завязками пеленка фиксируется на плечах младенца
Новорожденный достаточно быстро привыкает к такому пеленанию, абсолютно спокойно переносит моменты переодевания, а со временем начинает сам выставлять ножки в нужное положение.
Широкое пеленание всегда сочетается с гимнастикой при дисплазии тазобедренных суставов у новорожденных. Эта процедура элементарна – каждое пеленание (или смена памперса) должна сопровождаться медленным разведением ножек в стороны и возвращением их на место. Очень эффективным при лечении рассматриваемого заболевания будет и плавание на животе.
Кроме широкого пеленания, для детей с рассматриваемым заболеванием может быть назначено ношение специальных ортопедических приспособлений. Лечение подбирается в строго индивидуальном порядке, с учетом степени развития болезни, возраста малыша, имеющихся общих заболеваний и других факторов.
Есть методы лечения и хирургическим путем, но операция при дисплазии проводится крайне редко, только в запущенных случаях, при позднем диагностировании или неэффективности других методов лечения.
По материалам сайта dobrobut.com
Африканские мамы без африканских ортопедов или лучшая профилактика дисплазии тазобедренных суставов у малышей
Наверное вы часто слышали от педиатров или ортопедов про «недоразвитые ядра» или «неправильные складки» у малыша. Эти слова иной раз звучат как приговор. И начинаются долгие поиски хороших ортопедов, выезды далеко за пределы места жительства в поисках « правды ». Или в худшем случае найдете костоправа — волшебника, который поставит « кость» на место. Но моя тема посвящается не лечению дисплазии тазобедренных суставов, а ее профилактике. Ведь профилактика это самый доступный и простой способ.
И так при чем тут далекая Африка и дисплазия тазобедренного сустава? Да, потому что в Африке дисплазия тазобедренных суставов почти не встречается. Ортопедов там тоже почти нет. Африканским мамам они и вовсе не нужны. Многие ученые — исследователи выявили, что по статистике у африканских детей дисплазия встречается 0,06 на 1000 родивщихся младенцев. Удивительно, но это факт. Если сравнить у нас в России в среднем 60 человек на 1000 новорожденных. Так же крайне редко в Африке встречаются врожденные вывихи тазобедренных суставов. Основная причина отсутствии этой патолгоии у младенцев — это традиционное ношение ребенка у африканских женщин. Они привязывают младенцев на боку с широко раздвинутыми ногами.
Вот вам и распорка и всевозможные шины. Если даже есть и вывих тазбедренного сустава, то при постоянном ношении на боку с раздвинутыми ногами вывих вправляется потихоньку самопроизвольно и вертлужная впадина развивается правильно.
А как же делают у нас в Дагестане и почти во всех республиках Северного Кавказа? Наших детей чаще привязывают в люльке с прямыми ногами или туго пеленают ноги в прямом положении, что и вызывает впоследствии дисплазию. Чаще она встречается у девочек, потому что у мам бытует ошибочное мнение, что ноги у дечочек будут ровными, если их “привязывать туго и ровно”. Кстатати у предков наших люльки были “правильными” с распоркой для отведения тазобедренных суставов, которая из нее потихонечку исчезла.Вот откуда пандемичная проблема дисплазии и коксартрозов в республиках Северного Кавказа. Мы сами допускаем развитие дисплазии у наших детей. Видимо поэтому число дисплазий и вывихов тазобедренных суставов в нашем регионе одно из самых высоких в мире. И так первое правило, которое спасет ваших младенцев от диспластического коксартроза — это исключить тугое пеленание нижних конечностей. Второе это простые профилактические упражнения. Это при каждой смене подгузника возьмите за коленки малыша и разводите в стороны круговыми движениями по часовой стрелке до 20 раз и против часовой стрелки до 20 раз. Можно еще выполнить имитацию езды на велосипде до 20 раз. Посредством этой незатейливой лечебной физкультуры ваш малыш получает за день примерно до 500 движений в пользу здоровья. Ну или носите малыша на боку при помощи слинга или при пощи обычной широкой простыни, как настоящие африканские мамы.
Дисплазия у собак
Племенной кобель восточно-европейской овчарки с необходимостью диагностики на дисплазию (на фото).
Под дисплазией владельцы чаще подразумевают дисплазию тазобедренных суставов, однако существует и дисплазия локтевого сустава.
Дисплазия тазобедренных суставов — можно выделить две патологии: дисплазия вертлужной впадины и дисплазия тазобедренного сустава с увеличением ШДУ. Дисплазия локтевого сустава это собирательное название 4-х патологии: фрагментация медиального венечного отростка, изолированный крючковидный отросток, РОХ(расслаивающийся остеохондроз), инконгруэнтность суставных поверхностей.
Дисплазии характеры для крупных и гигантских пород собак, в частности более высокий риск у: немецких овчарок, ньюфаундлендов, ретриверов и ряда других.
Данное заболевание имеет генетическую предрасположенность.
Однако помимо генетики влияют и условиях содержания щенка, высокая нагрузка на сустав, травмы и многое другое. Достаточно частыми предрасполагающими факторами являются погрешности кормления: избыток белка и кальция в рационе. Диагностику на дисплазию рекомендуется проводить начиная с 5-6 мес возраста. Стоит показать щенка хирургу-ортопеду если Вы заметили один или более признаков:
— Хромота- Щенок быстро устает.
— Шаткость задних конечностей. Основным методом диагностики дисплазий является ортопедический осмотр и рентгенография тазобедренных суставов и локтевых в специальной укладке. При осмотре врачом ортопедом проводится оценка подвижности конечности в суставе, наличие крепитации, а также проведение теста Ортолани.
Рентгенография пациента на дисплазию тазобедренных проводится в стандартной вентродорсальной укладке, на которой видны тазобедренный и коленный суставы. Так как данная укладка причиняет определенный дискомфорт, данное исследование проводится строго под анестезией. При выявлении признаков дисплазии на стандартной укладке в вентродорсальной проекции необходимо провести дополнительные тесты. Лечение дисплазий всегда индивидуально и включает два направления: терапевтическое и хирургическое. Терапевтическое лечение подразумевает оценку и при необходимости корректировку рациона, назначение ряда препаратов. Хирургическое лечение включает несколько вариантов операции в зависимости от выявленной степени патологии.
Дисплазия тазобедренных суставов у кошек
Клинические проявления дисплазии
Диагностика
Лечение
До недавнего времени считалось, что кошки не подвержены дисплазии тазобедренных суставов (ДТБС). Это заболевание широко распространено среди многих пород собак как наследственная аномалия. По новым сведениям, оказалось, что эта болезнь встречается и у кошек и чаще всего также наследуется. Развитие дисплазии у кошки или собаки зависит не от одного гена, а от целого комплекса генетических факторов. Если у собаки или кошки обнаружена дисплазия, значит, один из родителей животного также является носителем этого заболевания.
Термин «дисплазия» обозначает аномальное развитие тканей. Тазобедренный сустав состоит из выпуклой и вогнутой поверхностей. Выпуклая поверхность – это верхушка бедренной кости (головка), которая вставлена в углубление, образованное в костях таза, которое называется вертлужной впадиной. В нормально развитом суставе головка бедренной кости полностью совпадает с вертлужной впадиной, поэтому сустав работает плавно и эффективно. Крупные мышцы бедра и таза помогают удерживать сустав на месте и обеспечивают его правильную работу.
При дисплазии составные части тазобедренного сустава сформированы неправильно, поэтому головка бедренной кости не совпадает с вертлужной впадиной. Это приводит к тому, что головка становится более подвижной по отношению к суставу. Со временем эта аномальная подвижность и дегенерация сустава приводят к хроническим изменениям в костях ТБС. В большинстве случаев бывают поражены оба тазобедренных сустава, хотя один из них может страдать сильнее, чем другой.
КЛИНИЧЕСКОЕ ПРОЯВЛЕНИЕ ДИСПЛАЗИИ
У многих кошек ДТБС остается незамеченной в течение всей жизни. Они могут не проявлять признаков дисплазии в силу своего небольшого размера и того, что физическая нагрузка у кошек не такая интенсивная, как у собак, в пределах их естественной активности. У некоторых кошек дисплазию находят случайно при рентгеновском исследовании по другим причинам. Это заболевание нельзя диагностировать при рождении, только по мере роста котенка.
У некоторых кошек с ДТБС, особенно у кошек с тяжелым течением болезни, проявляются явные симптомы и болезненность. Эти кошки выглядят напряженными во время движения, неохотно прыгают и лазают. Время от времени они хромают. В некоторых случаях симптомы начинают проявляться после травмы, например, после падения. При проявлении у животного клинических признаков, похожих на ДТБС, необходимо уточнить диагноз с помощью рентгеновского исследования тазобедренных суставов. Ветеринарный врач может распознать разные вариации аномалий в тазобедренных суставах, связанные с дисплазией. В некоторых случаях сустав бывает частично или полностью подвывихнут.
Как и у собак, к дисплазии предрасположены крупные породы кошек с тяжелыми костями, например, персидская и мейн-кун. Однако, заболевание встречается и у более мелких пород, например, у девон-рекса. ДТБС может обнаруживаться у любых пород кошек, включая беспородных.
Диагностика ДТБС
Заводчики собак во избежание дисплазии тазобедренных суставов выполняют длительную скрининговую проверку животных и только потом включают их в программу разведения. У кошек в возрасте до двух лет можно только предварительно оценить заболевание, окончательный диагноз ставится уже по достижении кошкой этого возраста. Исследование проводится с помощью рентгена и требует седации для того, чтобы достичь расслабления мышц и обеспечить правильную укладку.
Лечение ДТБС
Как замечено ранее, многие кошки с ДТБС не испытывают никакого дискомфорта. Если у кошки с таким диагнозом имеется лишний вес, то регуляция ее веса снизит проявление дискомфорта. Для кошек с явным клиническим проявлением ДТБС (хромота, боль) используется медикаментозное лечение.
Ветеринарные врачи назначают противовоспалительные и обезболивающие препараты, а также кормовые добавки для восстановления сустава. Ограничение нагрузок (например, ограничение выхода животного на улицу или прыжков в высоту) также помогут лечению. В тяжелых случаях используется хирургическое удаление головки и шейки бедренной кости, при этом иссекаются поврежденные ткани сустава. После этой операции сустав снова начинает правильно работать, у кошек проходит боль и дискомфорт, как только закончится период послеоперационного восстановления.
В качестве меры по снижению веса и способа безмедикаментозного лечения дисплазии ТБС у кошек, как и у собак, используются методы физической реабилитации. Реабилитация также показана для восстановления амплитуды движений и формирования мышечного каркаса в послеоперационном периоде.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookieЭтот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie.Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались. Чтобы принять файлы cookie с этого сайта, нажмите кнопку «Назад» и примите файлы cookie.
- Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г., браузер автоматически забудет файл cookie.Чтобы исправить это, установите правильное время и дату на своем компьютере.
- Вы установили приложение, которое отслеживает или блокирует установку файлов cookie. Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файле cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Дисплазия развития тазобедренного сустава (для родителей)
Что такое дисплазия тазобедренного сустава?
Дисплазия развития тазобедренного сустава (DDH) — это проблема, связанная с формированием тазобедренного сустава ребенка.Иногда заболевание начинается до рождения ребенка, а иногда после рождения, когда ребенок растет. Это может повлиять на одно или оба бедра.
Большинство младенцев, получающих лечение от DDH, становятся активными, здоровыми детьми и не имеют проблем с бедрами.
Что происходит в бедре при дисплазии развития?
Тазобедренный сустав шарнирно-шарнирный. Верхняя часть бедренной кости (шарообразная часть бедра) находится внутри впадины, которая является частью тазовой кости. Мяч движется в разных направлениях, но всегда остается внутри гнезда.Это позволяет нам двигать бедрами вперед, назад и из стороны в сторону. Он также поддерживает вес нашего тела при ходьбе и беге.
В DDH бедро плохо формируется. Шаровая часть шарнира может полностью или частично выходить из гнезда. Иногда шариковая часть может входить и выходить из гнезда. Часто розетка неглубокая. Если это не исправить, тазобедренный сустав не будет хорошо расти. Это может привести к боли при ходьбе и артриту тазобедренного сустава в молодом возрасте.
Каковы признаки и симптомы дисплазии развития тазобедренного сустава?
Дисплазия тазобедренного сустава не вызывает боли у младенцев, поэтому ее трудно заметить.Врачи проверяют тазобедренные суставы всех новорожденных и младенцев во время осмотра ребенка на предмет наличия признаков DDH.
Родители могли заметить:
- Бедра ребенка издают хлопки или щелчки, которые можно услышать или почувствовать.
- Ножки ребенка не одинаковой длины.
- Одно бедро или нога не двигаются так же, как другая сторона.
- Кожные складки под ягодицами или на бедрах не совпадают.
- Ребенок прихрамывает, когда начинает ходить.
Младенцам с любым из этих признаков следует обратиться к врачу для проверки состояния бедер.Раннее обнаружение и лечение DDH обычно означает, что у ребенка больше шансов на нормальное развитие бедер.
Что такое дряблость бедра?
Многие дети рождаются с расслабленными бедрами при движении. Это называется неонатальной дряблостью бедра . Это происходит потому, что полосы ткани, соединяющие одну кость с другой, называемые связками, очень эластичны. Слабость бедра у новорожденных обычно проходит сама по себе к 4–6 неделям и не считается истинной DDH.
Ребенку, у которого через 6 недель тазобедренные связки все еще расшатались, может потребоваться лечение.Поэтому последующие посещения врача для младенцев с дряблостью бедра очень важны.
У кого развивается дисплазия тазобедренного сустава?
Любой ребенок может заболеть DDH. Но вероятность родиться с ним выше у младенцев, которые:
- девочки
- первенцы
- были младенцами с тазовым предлежанием (в утробе матки ягодицами вниз, а не головой), особенно в третьем триместре беременности
- есть член семьи с этим заболеванием, например родитель или брат или сестра
Редко ребенок не рождается с DDH, но развивает его после рождения.Чтобы предотвратить ГДГ у младенцев, которые не родились с этим заболеванием, не пеленайте бедра или ноги новорожденного плотно вместе. Всегда следите за тем, чтобы у ножек ребенка было достаточно места для маневра.
Как диагностируется дисплазия развития тазобедренного сустава?
Врачи выявляют большинство случаев DDH во время осмотров ребенка. Если у ребенка есть признаки DDH или у него более высокий риск, врач назначит анализы.
Два теста помогают врачам проверять наличие DDH:
- Ультразвук использует звуковые волны для получения изображений тазобедренного сустава ребенка.Лучше всего это работает с младенцами в возрасте до 6 месяцев. Это потому, что большая часть тазобедренного сустава ребенка по-прежнему состоит из мягкого хряща, который не будет обнаружен на рентгеновском снимке.
- Рентгеновский аппарат лучше всего подходит для детей старше 4–6 месяцев. В этом возрасте их кости сформировались достаточно, чтобы их можно было увидеть на рентгеновском снимке.
Как лечится дисплазия развития тазобедренного сустава?
Детский хирург-ортопед (специалист по костным заболеваниям у детей) занимается младенцами и детьми с DDH.Цель ухода — поместить подушечку бедра в суставную впадину и удерживать ее там, чтобы сустав мог нормально расти.
Хирург-ортопед подбирает лечение в зависимости от возраста ребенка. Варианты включают:
- распорка
- закрытый редукционно-отливной
- открытая репозиция (хирургическая) и литье
Ортез или гипсовая повязка будут удерживать бедро на месте с обеих сторон, даже если затронуто только одно бедро.
Распорка
Лечение младенцев младше 6 месяцев — это обычно корсет.Чаще всего используется бандаж Pavlik . У него есть плечевой ремень, который крепится к стременам для ног. Он ставит ножки ребенка в положение, при котором подушечка тазобедренного сустава входит в гнездо.
Лечение с помощью шлейки «Павлик» часто длится около 6–12 недель. В шлейке ребенок каждые 1–3 недели проходит осмотр с УЗИ тазобедренного сустава и обследованием. Во время визита медицинская бригада может при необходимости отрегулировать привязь.
Ремень (бандаж) обычно хорошо удерживает бедра в нужном положении.Большинству младенцев другое лечение не требуется.
В редких случаях обвязка не может удерживать подушечку бедра в гнезде. Тогда врачи могут сделать либо:
- закрытый редуктор (перемещение шарика вручную в гнездо) и литье
- открытая репозиция (хирургическая) и литье
Редукционно-литьевой закрытый
Ребенку может понадобиться закрытая редукция , если:
- Ремень не смог удерживать подушечку бедра в гнезде.
- За младенцем начинают уход после шести месяцев.
Для закрытой репозиции ребенку вводят лекарство (общую анестезию), чтобы спать во время процедуры и не чувствовать боли. Хирург:
- Вводит контрастный краситель в сустав, чтобы увидеть хрящевая часть мяча.
- Перемещает бедренную кость ребенка так, чтобы шарнир сустава вернулся на свое место в лунке.
- Ставит гипсовую повязку на бедро , чтобы удерживать бедро на месте. Ребенок носит гипс 2–4 месяца.
Иногда хирург-ортопед также расслабляет напряженную мышцу в паховой области во время закрытой репозиции.
Открытая репозиция (хирургия) и литье
Ребенку может потребоваться операция (открытая репозиция ), если:
- Закрытая редукция не позволила удержать подушечку бедра в гнезде.
- На момент начала лечения ребенок старше 18 месяцев.
Во время открытой репозиции ребенок спит под наркозом.Хирург:
- Делает разрез кожи.
- Отводит мышцы в сторону, чтобы напрямую видеть тазобедренный сустав.
- Возвращает мяч на место.
- Закрывает хирургический разрез швами, наложенными под кожу. Их не нужно будет удалять.
- Ставит гипсовую повязку на бедро , чтобы удерживать бедро на месте. Ребенок носит гипс 6–12 недель.
Иногда хирург-ортопед также делает операцию на тазовой кости, чтобы углубить очень неглубокую тазобедренную впадину, особенно для детей старше 18 месяцев.
Что еще мне нужно знать?
Дети будут проходить регулярные осмотры у своего ортопеда до тех пор, пока им не исполнится 16–18 лет и они не перестанут расти. Это помогает обеспечить хорошее развитие бедра.
Дисплазия развития тазобедренного сустава | Дисплазия тазобедренного сустава у младенцев
Что такое дисплазия тазобедренного сустава у младенцев?
Дисплазия тазобедренного сустава у младенцев, также известная как дисплазия развития тазобедренного сустава (DDH) , возникает, когда тазобедренная впадина ребенка (вертлужная впадина) слишком мелкая, чтобы покрывать головку бедренной кости (головку бедренной кости) и не помещаться должным образом.DDH варьируется по степени тяжести. У некоторых детей наблюдается незначительная расшатанность одного или обоих тазобедренных суставов. У других малышей мяч легко полностью выходит из гнезда.
Каковы симптомы дисплазии тазобедренного сустава у младенцев?
У многих детей диагноз ВДГ диагностируется в течение первых нескольких месяцев жизни.
Общие симптомы DDH у младенцев могут включать:
- Нога на стороне пораженного бедра может казаться короче.
- Складки на коже бедра или ягодиц могут казаться неровными.
- Может возникнуть ощущение хлопка при движении бедра.
Что вызывает дисплазию тазобедренного сустава у младенцев?
Точная причина неизвестна, но врачи считают, что несколько факторов увеличивают риск дисплазии тазобедренного сустава у ребенка:
- семейный анамнез DDH у одного из родителей или другого близкого родственника
- пол — девочки в два-четыре раза чаще болеют этим заболеванием
- новорожденных, у которых плотнее прилегание к матке, чем у более поздних детей
- ягодичное положение при беременности
- пеленание плотное с вытянутыми ногами
Тазовое предлежание : Младенцы, у которых ягодицы ниже головы, когда их мать беременна, часто заканчивают тем, что одна или обе ноги вытянуты в частично прямом положении, а не согнуты в положении плода.К сожалению, такое положение может помешать правильному развитию тазобедренного сустава у развивающегося ребенка.
Плотное пеленание: Обертывание ножек ребенка в прямом положении может помешать здоровому развитию сустава. Если вы пеленаете ребенка, вы можете плотно обернуть его руки и туловище, но не забудьте оставить место, чтобы его ножки сгибались и двигались.
История Анджелы
Анджеле было 5 лет, когда родители привезли ее в Бостонскую детскую больницу, где ей поставили диагноз: дисплазия обоих бедер.
Как диагностируется дисплазия тазобедренного сустава?
Младенцы в США регулярно проходят скрининг на дисплазию тазобедренного сустава. Во время осмотра врач спросит об истории болезни вашего ребенка, включая его положение во время беременности. Они также спросят, были ли в анамнезе проблемы с бедрами со стороны родителей.
Врач проведет медицинский осмотр и назначит диагностические тесты, чтобы получить подробные изображения бедра вашего ребенка. Типичные тесты могут включать:
- Ультразвук (сонограмма): Ультразвук использует высокочастотные звуковые волны для создания изображений головки бедренной кости (шара) и вертлужной впадины (гнезда).Это предпочтительный способ диагностики дисплазии тазобедренного сустава у детей в возрасте до 6 месяцев.
- Рентген: после того, как ребенку исполнится 6 месяцев, и на головке бедренной кости начинает формироваться кость, рентгеновские лучи более надежны, чем ультразвук.
Как лечится дисплазия тазобедренного сустава?
Лечение вашего ребенка будет зависеть от тяжести его состояния. Целью лечения является восстановление нормальной функции тазобедренного сустава путем корректировки положения или структуры сустава.
Варианты безоперационного лечения
Наблюдение
Если вашему ребенку 3 месяца или меньше и его бедро достаточно стабильно, его врач может наблюдать за вертлужной впадиной и головкой бедренной кости по мере их развития.Вполне вероятно, что сустав сформируется сам по себе по мере роста вашего ребенка.
Шлейка Павлик
Если бедро вашего ребенка нестабильно или достаточно мелкое, врач может порекомендовать шлейку Pavlik. Ремень Pavlik используется для детей в возрасте до четырех месяцев, чтобы удерживать бедро на месте, позволяя ногам немного двигаться. Ребенок обычно носит шлейку весь день и ночь, пока его бедро не стабилизируется, а УЗИ не покажет, что его бедро нормально развивается.Обычно это занимает от восьми до 12 недель. Врач вашего ребенка скажет вам, сколько часов в день ваш ребенок должен носить ремни безопасности. Обычно дети носят обвязку 24 часа в сутки.
Пока ваш ребенок носит ремешок, его врач будет часто осматривать бедро и использовать визуализационные тесты для наблюдения за его развитием. После успешного лечения вашему ребенку необходимо будет продолжать регулярно посещать врача в течение следующих нескольких лет, чтобы следить за развитием и ростом тазобедренного сустава.
Как правило, бедра младенцев успешно лечат с помощью шлейки Павлик. Но у некоторых детей бедра остаются частично или полностью вывихнутыми. В этом случае врач вашего ребенка может порекомендовать другой тип корсета, который называется абдукцией . Подтяжка сделана из легкого материала, который поддерживает бедра и таз вашего ребенка. Если тазобедренный сустав вашего ребенка стабилизируется с помощью отводящего корсета, он будет носить его в течение восьми-двенадцати недель. Если абдукционный бандаж не стабилизирует бедро, вашему ребенку может потребоваться операция.
Варианты хирургического лечения младенцев
Закрытый переход
Если бедро вашего ребенка продолжает оставаться частично или полностью вывихнутым, несмотря на использование ремней и фиксаторов Pavlik, ему может потребоваться операция. Под анестезией врач вводит тонкую иглу в бедро ребенка и вводит контраст, чтобы он мог четко видеть мяч и лунку. Этот тест называется артрограммой .
Процесс установки мяча обратно в лунку после артрограммы известен как закрытая редукция .Как только бедро установлено на место, техники поместят вашему ребенку гипсовую повязку . Эта гипсовая повязка простирается немного ниже подмышек до ног и удерживает бедро на месте. Разные гипсовые повязки покрывают разное количество ног ребенка в зависимости от состояния его бедер. Дети обычно носят гипс от трех до шести месяцев. Гипс будет время от времени меняться по мере роста вашего ребенка.
Открытая редукция
Если закрытая репозиция не работает, врач вашего ребенка может порекомендовать операцию открытой репозиции .Для этого хирург делает разрез и перемещает бедро, чтобы оно могло расти и нормально функционировать. Специфика процедуры зависит от состояния вашего ребенка, но может включать изменение формы тазобедренного сустава, перенаправление головки бедренной кости или исправление вывиха. После операции вашему ребенку нужно будет носить повязку на время заживления.
Последующее наблюдение
Любой младенец, которому проводится хирургическое лечение дисплазии тазобедренного сустава, должен периодически наблюдаться ортопедом до тех пор, пока он не достигнет физической зрелости.Во время регулярных посещений их врач-ортопед будет следить за их бедром, чтобы убедиться, что оно нормально развивается по мере роста. Ранняя диагностика и лечение любой новой патологии увеличит вероятность того, что ваш ребенок вырастет и будет вести активный образ жизни без боли в бедре в детстве, подростковом возрасте и во взрослом возрасте.
Повлияет ли лечение на способность моего ребенка ходить?
В зависимости от возраста во время лечения ваш ребенок может начать ходить позже, чем другие дети. Однако после успешного лечения дети обычно начинают ходить так же, как и другие дети.Напротив, дети с нелеченной дисплазией тазобедренного сустава часто начинают ходить позже, а многие прихрамывают.
Дисплазия развития тазобедренного сустава
Дисплазия развития тазобедренного сустава (DDH) — это состояние, при котором у младенцев и детей младшего возраста не формируется должным образом шарнирно-гнездовой сустав тазобедренного сустава.
Иногда это называют врожденным вывихом бедра или дисплазией бедра.
Тазобедренный сустав прикрепляет бедренную кость (бедренную кость) к тазу.Верхняя часть бедра (головка бедра) закруглена, как шар, и находится внутри чашеобразной тазобедренной впадины.
В DDH суставная впадина бедра слишком мелкая, а головка бедренной кости не удерживается на месте плотно, поэтому тазобедренный сустав ослаблен. В тяжелых случаях бедро может выйти из лунки (вывихнуть).
DDH может поражать одно или оба бедра, но чаще встречается в левом бедре. Это также чаще встречается у девочек и первенцев.
Примерно у 1 или 2 из 1000 детей есть DDH, которые необходимо лечить.
Без раннего лечения DDH может привести к:
При ранней диагностике и лечении дети с меньшей вероятностью нуждаются в хирургическом вмешательстве и с большей вероятностью будут нормально развиваться.
Диагностика DDH
Бедра вашего ребенка будут проверены в рамках физического скринингового обследования новорожденного в течение 72 часов после рождения.
При обследовании нужно осторожно двигать тазобедренными суставами ребенка, чтобы проверить наличие каких-либо проблем. Это не должно вызывать у них дискомфорта.
Вашему ребенку необходимо пройти ультразвуковое сканирование бедра в возрасте от 4 до 6 недель, если врач, акушерка или медсестра считают, что его бедро нестабильно.
Младенцы также должны пройти ультразвуковое сканирование бедра в возрасте от 4 до 6 недель, если:
- В вашей семье (родители, братья или сестры) были проблемы с тазобедренным суставом в детстве.
- ваш ребенок находился в тазобедренном положении (ноги или снизу вниз) на последнем месяце беременности (на 36 неделе или позже)
- ваш ребенок родился в тазовом предлежании после 28 недель беременности
Если у вас была двойня или двойня, и у одного из детей был какой-либо из Из-за этих факторов риска каждый ребенок должен пройти ультразвуковое сканирование бедер к тому времени, когда ему исполнится 4-6 недель.
Иногда бедро ребенка стабилизируется само по себе до того, как назначено сканирование, но их все же следует проверить, чтобы убедиться в этом.
Получите помощь и поддержку от благотворительной организации Steps, если вашему ребенку был поставлен диагноз DDH
Лечение DDH
Шлейка Павлика
Младенцам, у которых диагностирован ДДГ в раннем возрасте, обычно назначают тканевую шину, которая называется шлейкой Павлика.
Это фиксирует оба бедра вашего ребенка в устойчивом положении и позволяет им нормально развиваться.
Кредит:
Ремень необходимо носить постоянно в течение нескольких недель, и никто, кроме медицинского работника, не должен снимать его.
Ремень можно отрегулировать во время последующих посещений. Ваш врач обсудит с вами состояние вашего ребенка.
Ваша больница предоставит подробные инструкции о том, как ухаживать за вашим ребенком, когда он носит шлейку Pavlik.
Это будет включать информацию о:
- как сменить одежду вашего ребенка, не снимая ремня безопасности — подгузники можно носить как обычно
- чистка ремня безопасности, если он загрязнен — его все равно не следует снимать, но можно очистить с помощью моющего средства и старая зубная щетка или щетка для ногтей
- , когда ребенок спит — их следует класть на спину, а не на бок гигиенический материал вокруг ремней
В конце концов, вам могут дать совет по снятию и замене ремня на короткие периоды времени, пока его можно будет снять безвозвратно.
Вам будет предложено позволить вашему ребенку свободно двигаться, когда ремни безопасности сняты. Часто рекомендуется плавание.
Хирургия
Хирургия может потребоваться, если вашему ребенку был поставлен диагноз ВДГ после 6 месяцев или если ремни безопасности Павлика не помогли.
Самая распространенная операция называется редукцией. При этом головка бедренной кости снова вставляется в тазобедренный сустав.
Репозиционная операция проводится под общим наркозом и может быть выполнена как:
- закрытая репозиция — головка бедренной кости помещается в тазобедренную впадину без больших надрезов
- открытая репозиция — делается надрез в паху, чтобы позволить хирург вставит головку бедренной кости в тазобедренный сустав
Вашему ребенку может потребоваться носить гипс в течение как минимум 12 недель после операции.
Через 6 недель тазобедренный сустав будет снова проверен под общим наркозом, чтобы убедиться, что оно стабильно и хорошо заживает.
После этого исследования ваш ребенок, вероятно, будет носить гипс еще как минимум 6 недель, чтобы его бедро полностью стабилизировалось.
Некоторым детям также может потребоваться операция на кости (остеотомия) во время открытой репозиции или позднее для исправления любых деформаций кости.
Признаки поздней стадии DDH
Физическое обследование новорожденных и скрининговое обследование младенцев на сроке от 6 до 8 недель направлены на раннюю диагностику DDH.
Но иногда проблемы с тазобедренным суставом могут развиться или проявиться после этих проверок.
Важно как можно скорее обратиться к терапевту, если вы заметили, что у вашего ребенка развились какие-либо из следующих симптомов:
- 1 нога не может быть сдвинута в сторону, когда вы меняете подгузник
- 1 нога кажется быть длиннее, чем другие
- 1 нога волочится, когда они ползают
- хромая или «переваливающаяся» ходьба
Ваш ребенок будет направлен к ортопеду в больницу на ультразвуковое сканирование, если ваш врач считает, что у него проблемы бедро.
Пеленание для здоровья бедра
Важно помнить, что DDH нельзя предотвратить, и в этом никто не виноват.
Бедра ребенка от природы становятся более гибкими в течение короткого периода после рождения. Но если ваш ребенок проводит много времени в плотно обернутом (пеленальном) состоянии с прямыми и сжатыми вместе ногами, существует риск, что это может повлиять на развитие его бедра.
Использование техники пеленания для здоровья бедер может снизить этот риск. Убедитесь, что ваш ребенок может свободно двигать бедрами и коленями, чтобы пнуть.
Узнайте больше о пеленании для здоровья бедер на веб-сайте Международного института дисплазии тазобедренных суставов
Последняя проверка страницы: 23 июля 2018 г.
Срок следующей проверки: 23 июля 2021 г.
Дисплазия развития тазобедренного сустава (DDH)
Дисплазия развития тазобедренного сустава (DDH или дисплазия тазобедренного сустава) является относительно частым заболеванием в развивающемся тазобедренном суставе. Встречается один раз на 1000 живорождений. Тазобедренный сустав состоит из шаровидного (бедренного) и суставного (вертлужного) суставов.В DDH это соединение может быть нестабильным, так как шарик выскальзывает из гнезда и выскальзывает из него.
Кроме того, лунка часто бывает неглубокой, что может увеличить риск развития артрита и боли в суставах в более позднем возрасте. Дисплазия тазобедренного сустава имеет широкий спектр степени тяжести, от слегка неглубокой тазобедренной впадины до полностью вывихнутого бедра.
Наибольшая частота DDH встречается у первенцев женского пола, у которых в анамнезе были близкие родственники с состоянием и / или анамнезом положения тазового предлежания в утробе матери.
Точная причина (ы) дисплазии тазобедренного сустава неизвестна, но вполне вероятно, что многие факторы, как экологические, так и генетические, играют роль.
Одним из факторов окружающей среды, которые, как считается, способствуют дисплазии тазобедренного сустава, является реакция ребенка на гормоны матери во время беременности. Плотная матка, препятствующая движению плода или положению в ягодичном предлежании, также может вызвать дисплазию тазобедренного сустава. Из-за внутриматочного положения левое бедро поражается чаще, чем правое.
Еще один фактор окружающей среды — это положение младенца в первый год жизни.Культуры, в которых младенцы обертываются вокруг лица, осуществляющего уход, так что бедра разведены, как правило, имеют более низкие показатели DDH. Напротив, культуры, которые обычно пеленают или пеленают младенца с вытянутыми бедрами, имеют высокий уровень дисплазии бедра.
Перворожденные дети подвергаются более высокому риску, поскольку матка мала и пространство для движения ребенка ограничено; поэтому влияет на развитие бедра. Другие факторы риска могут включать следующее:
- В семейном анамнезе дисплазия тазобедренного сустава или очень гибких связок
- Положение ребенка в матке, особенно при тазовых предлежаниях
- Связь с другими ортопедическими проблемами, включая приведенную плюсну, косолапость, врожденные патологии и другие синдромы
- Частое пеленание с прямыми (разогнутыми) бедрами
Симптомы дисплазии тазобедренного сустава в период новорожденности часто очень незаметны.Дисплазия тазобедренного сустава безболезненна в младенчестве и раннем детстве, хотя может вызвать боль и инвалидность в более позднем возрасте, если ее не лечить. Типичные находки, которые вызывают подозрение на DDH, включают:
- Нога, которая кажется короче на стороне вывихнутого бедра
- Пораженная нога не разводится (отводится) так широко, как нормальная сторона
- Складки на коже бедра или ягодиц могут казаться неровными
- Фетр «лязг» при смене подгузников или другом положении ноги
Дети с ВДГ, если их не узнают до более позднего возраста, обычно учатся ходить в нормальном возрасте.В зависимости от тяжести дисплазии тазобедренного сустава ребенок может хромать или «ковылять» при ходьбе или беге.
В подростковом возрасте может развиться боль и разница в длине ног. В зрелом возрасте остаточная поверхностная глубина в тазобедренном суставе считается причиной номер один артрита и, следовательно, наиболее частой причиной, по которой взрослому человеку может потребоваться замена тазобедренного сустава (искусственный сустав).
Дисплазия тазобедренного сустава иногда отмечается при рождении. Педиатр или специалист по новорожденным проверяет новорожденных в больнице на наличие проблемы с бедром, прежде чем они отправятся домой.
Врач вашего ребенка может поставить диагноз дисплазии тазобедренного сустава при клиническом обследовании. Во время обследования врач собирает полную историю беременности и родов ребенка и спрашивает, известны ли другие члены семьи, страдающие DDH. Тем не менее, DDH может быть обнаружен только при более поздних обследованиях, и не все дисплазии тазобедренного сустава могут быть определены только при физикальном обследовании.
Диагностические процедуры могут включать:
- УЗИ (Также называется сонографией.) — метод диагностической визуализации, использующий высокочастотные звуковые волны и компьютер для создания изображений тазобедренного сустава ребенка. В этом тесте не используется излучение, и он лучше всего подходит для младенцев младшего возраста, у которых большая часть тазобедренного сустава все еще состоит из хряща (возраст <6 месяцев)
- Рентген — диагностический тест, при котором используются невидимые лучи электромагнитной энергии для получения изображений тазобедренного сустава. Это стандартный тест, используемый для диагностики или мониторинга ВДГ после 6-месячного возраста.
- компьютерная томография (также называемая компьютерной томографией или компьютерной томографией). — процедура диагностической визуализации, в которой используется комбинация рентгеновских лучей и компьютерных технологий для получения изображений поперечного сечения (часто называемых срезами), как по горизонтали, так и по вертикали, тело. КТ показывает подробные изображения бедра и может помочь оценить трехмерную форму костей и сустава. КТ обычно не используется для диагностики, но может использоваться для подтверждения положения бедра после лечения.
- Магнитно-резонансная томография (МРТ) — диагностическая процедура, в которой используется комбинация больших магнитов, радиочастоты и компьютера для получения подробных изображений бедра.МРТ не подвергает младенцев воздействию излучения и является лучшим методом визуализации для изучения мягких тканей (связок, мышц, сухожилий) вокруг и в тазобедренном суставе.
Специфическое лечение DDH будет определено лечащим врачом вашего ребенка на основании:
- Гестационный возраст, общее состояние здоровья и история болезни вашего ребенка
- Тяжесть состояния
- Толерантность вашего ребенка к определенным лекарствам, процедурам или методам лечения
- Ваше мнение или предпочтение
Цель лечения — вернуть головку бедренной кости в суставную впадину бедра и углубить ее, чтобы бедро могло нормально развиваться.Варианты лечения различаются для младенцев и могут включать:
Шлейка Павлик
Ремень Pavlik используется для детей в возрасте до 6 месяцев, чтобы зафиксировать бедро, позволяя при этом немного двигаться ногам. Ремень надевается врачом вашего ребенка и обычно носит его в течение нескольких недель постоянно, а затем еще несколько недель неполный рабочий день.
В это время вашего ребенка часто видят, чтобы можно было проверить правильность посадки ремня и осмотреть бедро.Во время лечения будет использоваться ультразвук (или рентген) для проверки расположения бедра и развития лунки.
Большинство бедер у младенцев можно успешно лечить с помощью шлейки Павлика, но иногда они могут оставаться частично или полностью вывихнутыми.
Ортез отводящий
Если бедро продолжает оставаться частично или полностью вывихнутым, вторая линия лечения — это абдукционный бандаж, который более жесткий и может использоваться после 6 месяцев у детей старшего и более старшего возраста.
Эти скобы, как правило, допускают меньше движений, чем привязь «Павлик», и, следовательно, более ограничительны, но могут быть весьма эффективны для тех младенцев, у которых не работает «Павлик».
Корпусное литье (колосовидное литье)
Если привязь и / или бандаж не работают, может потребоваться процедура под анестезией, чтобы вернуть бедро на место вручную, также известное как закрытое вправление. В случае успеха на ребенка накладывается изготовленная по индивидуальному заказу гипсовая повязка (называемая шипованной повязкой), которая удерживает бедро на месте.Колючая повязка на бедро обычно накладывается от груди до щиколотки пораженной стороны и обычно включает также часть противоположной ноги.
Колючую повязку носят приблизительно от трех до шести месяцев. Повязку время от времени меняют, чтобы приспособиться к росту ребенка и по гигиеническим причинам. После наложения гипса может потребоваться бандаж и / или физиотерапия, чтобы способствовать углублению тазобедренного сустава и укрепить мышцы.
Инструкции по уходу за гипсом:
- Держите гипс чистым и сухим.
- Проверьте гипс на наличие трещин и разрывов.
- Шероховатые края можно покрыть мягкой подкладкой, чтобы защитить кожу от царапин.
- Не царапайте кожу под гипсом, вставляя предметы внутрь гипса.
- Используйте фен в прохладном месте, чтобы продуть воздухом под гипс и охладить горячую зудящую кожу. Никогда не обдувайте повязку теплым или горячим воздухом.
- Не кладите пудру или лосьон внутрь гипсовой повязки.
- Накрывайте гипс во время кормления, чтобы жидкость не попала в гипс.
- Не допускайте попадания мелких игрушек или предметов внутрь гипса.
- Поднимите гипс выше уровня сердца, чтобы уменьшить отек.
- Не используйте отводящую балку гипсовой повязки для подъема или переноски ребенка.
Когда звонить врачу вашего ребенка:
Обратитесь к лечащему врачу вашего ребенка или поставщику медицинских услуг, если у вашего ребенка появятся один или несколько из следующих симптомов:
- Лихорадка
- Усиление боли
- Повышенный отек над или под гипсом
- Отливка или неприятный запах от гипса
- Холодные или холодные пальцы ног
Хирургия
Если закрытая репозиция не увенчалась успехом, следующим направлением лечения является хирургическое вмешательство в форме открытой репозиции для изменения положения шарика в лунке.
Это включает в себя разрез, открытие самого тазобедренного сустава и прямую визуализацию мяча и лунки. После открытой репозиции младенцам потребуется наложение колючей повязки, но, как правило, на меньшее время, чем после закрытой репозиции.
Скрининг новорожденных на DDH позволил раньше выявить это заболевание тазобедренного сустава. При раннем выявлении лечение, как правило, предполагает использование ремня безопасности или корсета и является довольно успешным. Чем старше ребенок, тем больше вероятность того, что ему потребуется хирургическое вмешательство.
Продолжение последующего наблюдения даже после успешного лечения ДДГ у младенца очень важно, потому что по мере того, как ребенок становится подростком, необходимо контролировать лунку, чтобы быть уверенным, что она тоже развивается должным образом. Иногда необходимы дополнительные операции, чтобы углубить лунку и минимизировать риск артрита во взрослом возрасте.
Дисплазия тазобедренного сустава у молодых людей, вызванная остаточной дисплазией в детском и подростковом возрасте
Abstract
Дисплазия тазобедренного сустава — это излечимое нарушение развития, которое проявляется в раннем возрасте, но при игнорировании может привести к хронической инвалидности из-за боли, снижения функции и раннего остеоартроз.Основными причинами дисплазии тазобедренного сустава у молодых людей являются остаточная дисплазия развития тазобедренного сустава в детском возрасте (DDH) и дисплазия вертлужной впадины подросткового возраста. Эти два различных болезненных процесса влияют на растущее бедро в разные периоды развития, но приводят к сходной деформации и патомеханизму дегенерации бедра. Регулярный скрининг на DDH и консультирование относительно рисков дисплазии вертлужной впадины в семьях с историей раннего остеоартрита тазобедренного сустава могут позволить раннее выявление и вмешательство в эти тазобедренные суставы с анатомическими факторами риска дегенерации суставов.
Ключевые слова: Дисплазия тазобедренного сустава, Дисплазия вертлужной впадины, DDH, Остаточная дисплазия тазобедренного сустава, Периацетабулярная остеотомия, PAO
Введение
Дисплазия тазобедренного сустава — излечимое заболевание, которое проявляется в раннем возрасте, но при игнорировании может привести к хронической инвалидности. Дисплазия тазобедренного сустава может присутствовать в младенчестве, которую мы называем дисплазией развития тазобедренного сустава (DDH), или возникать только позже в подростковом или юношеском возрасте, что мы называем дисплазией вертлужной впадины. Хотя скрининг младенцев на ВДГ широко пропагандируется, меньше внимания уделяется факторам риска, раннему выявлению и лечению дисплазии вертлужной впадины у подростков.Плохой прогноз нелеченой дисплазии тазобедренного сустава требует пристального внимания к раннему выявлению и вмешательству в эти тазобедренные суставы с анатомическими факторами риска возможного механического неправильного поведения.
Эпидемиология и естествознание
Дисплазия тазобедренного сустава — это динамическое механическое заболевание, которое вызывает структурное повреждение бедра. Аномальная анатомия тазобедренного сустава приводит к ненормальному механическому поведению тазобедренного сустава, что, в свою очередь, вызывает больше анатомических аномалий. Дисплазия тазобедренного сустава — это нестабильный тазобедренный сустав типа «шарик в лунке», который характеризуется неглубокой вертлужной впадиной, которая недостаточно покрывает головку бедренной кости.Эта анатомическая аберрация вызывает нестабильность бедра и увеличивает механическую нагрузку на ободок вертлужной впадины, что приводит к гипертрофии и разрыву фиброзно-хрящевой вертлужной губы и более быстрой дегенерации гиалинового суставного хряща. Если не лечить, дисплазия тазобедренного сустава вызовет боль, снижение функции и, в конечном итоге, приведет к остеоартриту тазобедренного сустава.
Сообщается, что частота дисплазии тазобедренного сустава колеблется от 1,7 до 20% в общей популяции, при этом большинство исследований обнаруживают заболеваемость от 3 до 5% [1–5].У женщин в два-четыре раза выше относительный риск дисплазии тазобедренного сустава [4, 6, 7], но у мужчин с дисплазией тазобедренного сустава, как правило, выше частота сопутствующих деформаций бедра, таких как ретроверсия вертлужной впадины и деформация САМ в области головы и шеи бедренной кости. соединение, которое может потребовать дополнительного рассмотрения во время операции по поводу дисплазии тазобедренного сустава для предотвращения ятрогенного образования бедренно-ацетабулярного соударения [8]. Семейный анамнез дисплазии тазобедренного сустава также увеличивает относительный риск дисплазии тазобедренного сустава в 1,4: 1.7% [4, 6, 7]. Более 50% пациентов с дисплазией тазобедренного сустава имеют положительный семейный анамнез заболевания тазобедренного сустава [9 •].
Дисплазия тазобедренного сустава является ведущей причиной раннего начала остеоартроза тазобедренного сустава в возрасте до 60 лет [1, 10–13]. В недавнем исследовании пациентов в возрасте до 50 лет, перенесших тотальную замену тазобедренного сустава по поводу остеоартрита, у 48,4% была обнаружена основная дисплазия тазобедренного сустава как этиология остеоартрита тазобедренного сустава [14 •]. В целом, чем тяжелее дисплазия, тем выше риск развития остеоартрита.В глобальном масштабе диспластические бедра с комбинированным дефицитом как переднего, так и бокового покрытия имеют более высокий риск развития остеоартрита с отношением шансов 5,45 по сравнению с 2,26, если присутствует только боковой недостаточный охват [15]. Возникновение разрыва вертлужной губы, фиброзно-хрящевого кольца на периферии вертлужной впадины, которое обеспечивает компенсаторную стабильность бедра и которое подвергается более высоким механическим нагрузкам с нагрузкой на обод вертлужной впадины при дисплазии бедра [16], также увеличивает риск остеоартрита [17]. .
Анатомические аномалии, неблагоприятная механика и структурные повреждения
Дисплазия тазобедренного сустава существует как спектр механической нестабильности, которая определяет функциональность тазобедренного сустава. В целом, чем более нестабильно бедро, тем раньше появляются симптомы (рис.). Наиболее сильно диспластическое и нестабильное бедро — это вывихнувшееся бедро, которое часто бывает в младенчестве. Без надлежащего контакта между головкой бедренной кости и вертлужной впадиной вывих бедра ненормально разовьется в асферическую головку бедренной кости и неглубокую тарельчатую вертлужную впадину.Пораженная нога будет функционально короче, диапазон движений бедра будет ограничен, будет развиваться заметная хромота во время походки, со временем разовьется ипсилатеральная боль в колене и пояснице из-за компенсаторной механики походки [18].
a Четыре разных пациента, которые обратились за помощью в перечисленных выше возрастах, демонстрируя уменьшение выраженности дисплазии на изображениях с слева до справа . b Девочка 1 года с двусторонним вывихом бедра в результате развития, которому впоследствии были выполнены двусторонние открытые вправления и наложение колосовидной повязки. c Тот же ребенок в возрасте 3 лет с хорошо сидящими бедрами в пределах двусторонней вертлужной впадины. d Тот же ребенок в возрасте 5 лет, демонстрирующий прогрессирование роста бедра и улучшение ремоделирования вертлужной впадины. e Тот же ребенок вернулся в 10-летнем возрасте с жалобами на боль в правом бедре. Хотя при последнем обследовании в возрасте 5 лет на рентгенограмме бедра казались симметричными, правое бедро не смогло адекватно развиться, и теперь у пациента наблюдалась остаточная симптоматическая дисплазия вертлужной впадины. f Правое бедро подверглось периацетабулярной остеотомии (ПАО) для улучшения покрытия головки бедренной кости вертлужной впадиной. г Пациент в возрасте 11 лет, через 1 год после ЧАО, без боли в правом бедре и возвращение к любой деятельности
Напротив, менее диспластическое, хорошо расположенное, но не прикрытое бедро может занять годы или десятилетия из-за ненормальной механики вызвать достаточное внутрисуставное структурное повреждение и компенсаторное движение внесуставных мышц, чтобы вызвать симптомы боли и нестабильности.Это история многих случаев дисплазии вертлужной впадины в подростковом возрасте, когда пациенты хорошо функционируют в течение многих лет до появления симптомов.
Анатомические аномалии включают вертлужную впадину и бедренную кость. Диспластическая вертлужная впадина в целом имеет объемный дефицит, в среднем на 18–19% меньше нормы [19]. По сравнению с нормальными тазобедренными суставами до 50% бедренной кости, требующей лечения, развивают относительно гипертрофическую вертлужную губу в попытке компенсировать недостаточное костное покрытие вертлужной впадины и удерживать головку бедренной кости внутри сустава [20–22].Проксимальный отдел бедра также часто бывает диспластическим с эллипсоидной головкой бедренной кости, более толстой шейкой бедра и валгой тазика [23].
Исследования КТ и МРТ продемонстрировали, что диспластические бедра имеют меньшую площадь поверхности контакта между вертлужной впадиной и головкой бедренной кости по сравнению с нормальными бедрами. Используя МРТ, Степпахер и его коллеги обнаружили, что площадь поверхности суставного хряща в вертлужной впадине с дисплазией на 16% меньше, чем в норме [24 •]. Меньшая площадь поверхности вертлужного хряща бедра с дисплазией приводит к уменьшению площади контакта хряща между вертлужной впадиной и головкой бедренной кости на 26%, что вызывает увеличение контактного давления в суставе на 23% [25].Подвывих головки бедренной кости, если он присутствует, еще больше уменьшает площадь контакта между вертлужной впадиной и головкой бедренной кости, усугубляя уже повышенное контактное давление в суставе.
Со временем повышенное контактное напряжение хряща вызывает раннюю дегенерацию хряща. По сравнению с нормальными бедрами, диспластические бедра имеют более высокие пиковые и совокупные контактные нагрузки. Mavcic и его коллеги наблюдали за 58 бессимптомными тазобедренными суставами с дисплазией вертлужной впадины в течение как минимум 20 лет и сравнили их с 48 бедрами без заболевания [26 •].Они обнаружили, что совокупный контактный стресс был лучшим предиктором развития остеоартрита и что распространенность остеоартрита у пациентов с дисплазией в возрасте 58 лет была такой же, как и у пациентов с нормальными тазобедренными суставами в возрасте 68 лет. кумулятивные контактные напряжения диспластического уровня в возрасте 90 лет. Другими словами, дисплазия фактически вызывает «преждевременное старение» бедра.
Поскольку край вертлужной впадины с дисплазией аномально расположен непосредственно над головкой бедренной кости, в пределах основной зоны нагрузки тазобедренного сустава, структурное повреждение развивается на ободе вертлужной впадины, где ненормальная нагрузка вызывает концентрированное контактное напряжение, что приводит к дегенеративному развитию лабрального отдела позвоночника. разрывы, разрывы губ на всю толщину, внутриматочные ганглии и паралабральные кисты, а также кисты и переломы костей края вертлужной впадины [16, 27, 28].Контактный стресс усиливается с увеличением степени дисплазии вертлужной впадины [29]. Тяжесть дисплазии обычно измеряется с помощью угла бокового центрального края (LCEA), который образован двумя линиями, идущими от центра головки бедренной кости до бокового края крыши вертлужной впадины и непосредственно вертикальными, соответственно. LCEA отражает тяжесть дисплазии путем измерения степени покрытия латеральной головки бедренной кости вертлужной впадиной. Подобное измерение, которое требует рентгенографических снимков бедра «ложного профиля», называется углом переднего центрального края (ACEA), который отражает недостаточность переднего покрытия при дисплазии.LCEA менее 25 ° были связаны с 4,3-кратным повышением риска развития остеоартрита на рентгенограммах [30] и повышенным риском прогрессирования такого остеоартрита с течением времени [31]. Thomas и его коллеги обнаружили, что с каждым уменьшением степени LCEA менее 28 ° риск остеоартрита увеличивался на 13%, а риск полной замены тазобедренного сустава в будущем увеличивался на 18% [32].
Клиническая картина и диагностика дисплазии тазобедренного сустава
В детском возрасте DDH диагноз обычно ставится в первые несколько месяцев после рождения.Диагноз ДДГ ставится при физикальном обследовании и ультразвуковом обследовании [33]. Положительный тест Ортолани, при котором вывихнутая головка бедренной кости возвращается в вертлужную впадину путем отведения бедра, указывает на нестабильность бедра. Другие результаты включают ограниченное или асимметричное отведение бедра, положительный тест Барлоу и появление неравномерной длины ног при положительном тесте Галеацци [34, 35]. Диагноз подтверждается с помощью ультразвукового исследования. Несмотря на функциональные трудности, связанные с DDH, дети хорошо компенсируют структурные деформации в раннем возрасте и часто не болеют.
Наиболее частыми симптомами дисплазии вертлужной впадины у людей с зрелым скелетом являются незаметное начало связанной с физической активностью боли в паху и / или боковой боли в бедре [36]. Matheney и его коллеги недавно обнаружили, что тяжелая дисплазия (LCEA <5 °) и высокий уровень активности (оценка UCLA 8–10) являются независимыми предикторами более молодого возраста пациентов при обращении за хирургическим лечением [37]. Диагноз ставится на основании физического осмотра и рентгенологического исследования. До 48% будут хромать во время ходьбы и 97% имеют положительный результат теста на передний удар [36].Переднезадние рентгенограммы таза показывают LCEA менее 25 °, ACEA менее 20 ° и более наклонно ориентированный источник или опорную крышу костной вертлужной впадины с повышенным углом Тонниса более 10 ° [38, 39].
Детский DDH по сравнению с подростковой дисплазией вертлужной впадины
В прошлом дисплазия вертлужной впадины, диагностированная в подростковом или юном возрасте, считалась поздним диагнозом детской DDH. Хотя, безусловно, есть случаи поздней диагностики DDH, вертлужная впадина продолжает развиваться в раннем подростковом возрасте, поэтому дисплазия вертлужной впадины может структурно отсутствовать до последних стадий, предшествующих зрелости скелета.Несмотря на то, что механическое поведение столь же деструктивно, теперь выясняется, что дисплазия вертлужной впадины, возникающая в подростковом возрасте, может быть отдельным болезненным процессом от DDH в детстве.
Считается, что развитие DDH происходит из-за комбинации генетических факторов и внутриутробного позиционирования. Самым сильным фактором риска ВДГ является тазовое предлежание, которое, если присутствует, дает относительный риск в 3,75–6,3 раза выше нормы [4, 6, 7]. К другим факторам риска относятся женский пол, наличие первенца и положительный семейный анамнез ДДГ [4, 6, 7].
Теоретически развитие дисплазии вертлужной впадины в подростковом возрасте связано с отсроченным окостенением трехлучевого хряща и недостаточным развитием латеральных вторичных центров окостенения на краю вертлужной впадины, которые обычно окостеневают в подростковом возрасте, в возрасте от 12 до 18 лет [40, 41]. Дисплазия вертлужной впадины также чаще встречается у женщин (88%), но преобладание у женщин менее выражено, чем при DDH (98%) [9 •].
И дети с DDH, и взрослые с дисплазией вертлужной впадины с большой вероятностью имеют положительный семейный анамнез заболевания тазобедренного сустава.Lee и его коллеги обнаружили, что среди взрослых с дисплазией тазобедренного сустава, нуждающихся в лечении, 52% с историей DDH в детстве и 55% без DDH в детском анамнезе имели положительный семейный анамнез заболевания тазобедренного сустава [9]. Однако тип заболевания тазобедренного сустава у членов семьи различается в этих двух группах пациентов. Пациенты с DDH с большей вероятностью имели члена семьи первого порядка с DDH (59%), чем с ранним остеоартритом тазобедренного сустава, требующим замены тазобедренного сустава в возрасте менее 65 лет (23%).Напротив, пациенты с дисплазией вертлужной впадины без DDH в детском анамнезе с большей вероятностью имели члена семьи первого порядка с ранней заменой тазобедренного сустава (50%), чем член семьи первого порядка с DDH (16%).
Несколько других характеристик различаются между DDH и дисплазией вертлужной впадины в подростковом возрасте. DDH чаще поражает левое бедро [4, 9 •]. Дисплазия вертлужной впадины возникает с обеих сторон в 61–84% случаев, поражая оба бедра чаще, чем DDH [9, 42]. Тазовое предлежание, по-видимому, является более значительным фактором риска ДДГ, чем дисплазия вертлужной впадины.Тазовое предлежание в анамнезе было обнаружено у 25% пациентов с ДДГ, но только у 9% пациентов с дисплазией вертлужной впадины [9].
Остаточная дисплазия тазобедренного сустава из детства DDH
Не всякая дисплазия вертлужной впадины у молодых людей возникает в подростковом возрасте. Дисплазия тазобедренного сустава у молодого взрослого также может быть результатом неразрешенной детской DDH (рис.). Модаресси и его коллеги сообщили о 2,7% (4/150) случаях остаточной дисплазии тазобедренного сустава в подростковом возрасте после успешного лечения ДДГ у детей [43].Ремоделирование вертлужной впадины, которое требует давления хорошо сидящей головки бедренной кости на вертлужную впадину, также может тормозиться наличием остеонекроза головки бедренной кости, частого осложнения лечения ДДГ в детском возрасте.
Молодые люди с диагнозом DDH и остаточной дисплазией тазобедренного сустава в зрелом скелете, как правило, имеют более раннее проявление симптомов по сравнению с дисплазией вертлужной впадины подросткового возраста. Окано и его коллеги обнаружили, что 36% из 245 скелетно зрелых пациентов с симптоматической дисплазией вертлужной впадины имели в анамнезе DDH, которые лечились в детстве.Эти пациенты имели бедра с более серьезной деформацией и имели более низкий средний возраст (36 лет), чем пациенты без предшествующего лечения DDH (43 года) [44].
Остаточная дисплазия тазобедренного сустава, особенно при подвывихе, коррелирует с увеличением частоты артрита. Terjesen и его коллеги сообщили о долгосрочных результатах лечения 60 бедренных суставов после лечения поздне выявленной DDH в среднем возрасте 19 месяцев. В среднем 45 лет 4/5 (80%) бедер с подвывихом имели остеоартрит, тогда как только 4/18 (22%) бедер с LCEA 10–19 ° имели остеоартрит и 2/37 (5%) бедра с LCEA> 20 ° имели остеоартроз [45].Альбинана и его коллеги сообщили о долгосрочном наблюдении за 72 вывихенными бедрами, которым была проведена закрытая репозиция. При среднем 40-летнем периоде наблюдения вероятность полного протезирования тазобедренного сустава составляла 29%, если LCEA 15–20 °, и 49% вероятности, если LCEA <15 ° и бедро было подвывихом [46].
Успешная коррекция DDH у детей и тщательное наблюдение за остаточной дисплазией через зрелость скелета имеют важное значение для предотвращения остеоартрита в более позднем возрасте. Периодический рентгенологический мониторинг рекомендован как для младенцев с тазовым предлежанием, так и для детей, лечившихся от DDH, даже после достижения нормальных рентгенологических критериев.Имри и его коллеги обнаружили, что 29% младенцев с тазовым предлежанием с нормализованными ультразвуковыми исследованиями в возрасте 6 недель будут иметь признаки ДДГ, требующие лечения, на рентгенограммах в возрасте 6 месяцев [47]. Сообщалось, что у детей грудного возраста с диагнозом ДДГ у 33% пациентов наблюдаются рентгенологические признаки стойкой дисплазии в возрасте 1 года, независимо от лечения [48]. Для пациентов с отсроченным появлением оссифицирующего ядра бедренной кости Tönnis и его коллеги рекомендовали скрининг на дисплазию вертлужной впадины в подростковом возрасте, начиная с 8-летнего возраста, даже если предыдущие рентгенограммы нормализовались [40].
Лечение дисплазии тазобедренного сустава у молодых людей
Несмотря на эпидемиологические различия, конечным результатом дисплазии тазобедренного сустава, будь то остаточная ДДГ в детстве или дисплазия вертлужной впадины подросткового возраста, является нестабильность тазобедренного сустава и повышенные контактные напряжения бедра, которые приводят к раннему разрушению суставов. Таким образом, лечение дисплазии вертлужной впадины у пациентов с зрелым скелетом направлено на восстановление нормальных механических сил в бедренной кости с дисплазией.
Периацетабулярная остеотомия (ПАО) была впервые описана профессором Рейнхольдом Ганцем почти 30 лет назад [49] и стала методом выбора при симптоматической дисплазии вертлужной впадины у зрелого скелетного пациента.PAO позволяет полностью переориентировать вертлужную впадину для обеспечения большего покрытия латеральной и передней головки бедренной кости вертлужной впадиной, уменьшения подвывиха бедра и медиализации центра тазобедренного сустава, перераспределения высоких контактных напряжений от края вертлужной впадины на всю суставную поверхность и трансформации суставной поверхности. Диспластические напряжения сдвига бедра через суставной хрящ превращаются в сжимающие напряжения, которые более благоприятны для долговечности хряща [29, 50].
Краткосрочные результаты после ПАО показывают, что до 71% пациентов могут достичь такого же или более высокого уровня физической активности после операции [51].Новаис и его коллеги продемонстрировали, что через 2 года наблюдения оценка активности UCLA была в среднем выше, а оценка боли WOMAC была ниже по сравнению с дооперационной оценкой [52]. Более молодой возраст, более высокий уровень физической активности до операции и более низкий уровень послеоперационной боли были независимыми предикторами уровня послеоперационной активности в этом краткосрочном наблюдении. Соревновательным спортсменам, однако, может быть труднее вернуться к тому же уровню соревновательных видов спорта, на который они были способны до операции.Хейворт и его коллеги обнаружили, что, хотя большинство (80%) спортсменов, перенесших ПАО, смогли вернуться к игре через 9 месяцев после операции, и 73% этих пациентов вернулись к игре на том же уровне, хотя только 58% соревнующихся спортсменов смогли вернуться к игре на прежнем соревновательном уровне [53].
Долгосрочные результаты после ПАО с использованием боли, развития остеоартрита и перехода на полное эндопротезирование тазобедренного сустава в качестве конечных точек выживания. Matheney и его коллеги сообщили о 76% выживаемости в 135 тазобедренных суставах при среднем 9-летнем периоде наблюдения при использовании критериев неэффективности перехода на полную замену тазобедренного сустава и послеоперационной оценки боли по шкале WOMAC 10 или более [54].Используя только конверсию в полную замену тазобедренного сустава в качестве конечной точки, 96% тазобедренных суставов выжили через 9 лет после ПАО. В 121 бедре через 18 лет после ЧАО Wells и коллеги сообщили о 74% выживаемости без полной замены тазобедренного сустава; из выживших тазобедренных суставов 53% тазобедренных суставов оставались бессимптомными, а 25% были признаны несостоятельными на основании оценки боли WOMAC 10 или более [55 •]. После 68 тазобедренных суставов после ПАО в течение в среднем 20 лет Степпахер и его коллеги сообщили о 60% выживаемости без терминальной стадии остеоартрита, требующей полной замены тазобедренного сустава или сращивания [56].Факторы риска отказа после ПАО включают возраст старше 25 лет, минимальное расстояние между суставами менее 2 мм и плохую или удовлетворительную конгруэнтность суставов [55 •].
Хирургическое лечение остаточной дисплазии после предшествующей операции в детстве по поводу DDH может быть более сложным, чем лечение дисплазии вертлужной впадины подросткового возраста без предварительного хирургического лечения. Бедра, на которых была проведена предыдущая операция, могут иметь рубцовую ткань, которая влияет на хирургическую технику и измененную анатомию, что ставит под угрозу как предоперационную, так и послеоперационную функцию пациента.После операции по остеотомии таза в раннем детстве в исследованиях по анализу походки есть доказательства того, что пациенты имеют мышечную слабость тазобедренного сустава, отклонения походки и повышенные пиковые осевые силы внутри самого сустава [57, 58].
У пациентов, которые ранее не подвергались хирургическому вмешательству на органах малого таза, частота серьезных осложнений составила 5,9% при 205 односторонних операциях на ПАО [59]. Основные осложнения включали глубокую инфекцию, паралич нерва, венозную тромбоэмболию, изменение положения вертлужной впадины, миграцию оборудования и несращение остеотомии.Для сравнения, Polkowski и его коллеги обнаружили общую частоту осложнений 19% и 11,9% серьезных осложнений у 67 ПАО, выполненных у пациентов, перенесших ранее операцию по поводу дисплазии тазобедренного сустава [60]. Осложнения варьировались от поверхностных раневых инфекций и парестезий до несращения остеотомии и параличей бедренного и седалищного нерва. Десяти процентам пациентов была проведена последующая операция по поводу нерешенной боли или деформации после ПАО, а у 7% пациентов была проведена полная замена тазобедренного сустава в течение 2-летнего периода наблюдения. Хотя средний балл по шкале Харриса на бедро улучшился на 11 пунктов, доказывая, что ПАО может улучшить функцию тазобедренного сустава в этой популяции, авторы предупредили, что выполнение ПАО у пациентов, перенесших ранее операцию на бедре, является более сложным мероприятием, которое имеет более высокий риск периоперационных осложнений и плохие результаты.
Выводы
Поскольку тазобедренный сустав продолжает расти до раннего подросткового возраста, любое нарушение нормального хода тазобедренного сустава или потенциала роста в раннем возрасте может привести к дисплазии тазобедренного сустава. Основными причинами дисплазии тазобедренного сустава у молодых людей являются остаточная DDH в детстве и дисплазия вертлужной впадины в подростковом возрасте. Эти два различных болезненных процесса влияют на растущее бедро в разные периоды развития, но приводят к сходной деформации и патомеханизму дегенерации бедра.
Стандартное лечение дисплазии тазобедренного сустава после формирования скелета — это процедуры переориентации тазобедренного сустава, чаще всего с периацетабулярной остеотомией. Однако существует больше осложнений, связанных с ПАО в условиях предшествующего хирургического лечения ДДГ у детей. Остаточная деформация DDH часто бывает более серьезной, чем возникшая в подростковом возрасте дисплазия вертлужной впадины, поэтому при остаточной дисплазии могут потребоваться дополнительные внутрисуставные и бедренные операции. После ПАО пациенты обычно испытывают уменьшение боли и улучшение функций.У меньшего числа тазобедренных суставов, получавших ПАО, через 18–20 лет последующего наблюдения развивается остеоартрит терминальной стадии, что является улучшением по сравнению с естественным течением болезни. Тем не менее, необходимы еще более длительные последующие исследования, чтобы показать длительность положительного эффекта операции на ПАО.
Долгосрочные исследования результатов лечения дисплазии тазобедренного сустава неизменно показывают, что повышенная вероятность «выживания» нативного тазобедренного сустава связана с более молодым возрастом пациента и более здоровым тазобедренным суставом во время вмешательства. Таким образом, мы должны распознавать различные ключи и факторы риска как для детской DDH, так и для подростковой дисплазии вертлужной впадины, чтобы как можно раньше выявить те бедра, которые подвержены риску дегенерации, и вмешаться до необратимого повреждения сустава.
Для DDH текущие руководящие принципы рекомендуют клинический скрининг всех младенцев и ультразвуковое обследование младенцев с факторами риска и детей с клиническими признаками нестабильности тазобедренного сустава. Зная, что остаточная дисплазия тазобедренного сустава может вызвать серьезные проблемы при зрелости скелета, в подростковом возрасте рекомендуется продолжать радиографический мониторинг остаточной дисплазии тазобедренного сустава.
Для диагностики дисплазии вертлужной впадины, начинающейся в подростковом возрасте, может быть целесообразно проконсультировать семьи с любым семейным анамнезом раннего остеоартрита тазобедренного сустава, чтобы внимательно следить за симптомами дисплазии тазобедренного сустава у членов их семей первого порядка и при появлении каких-либо симптомов явиться на обследование. .Если скрининг выявляет бессимптомного подростка или молодого взрослого с дисплазией вертлужной впадины, может быть полезно проконсультировать пациента относительно изменения активности и вернуться для лечения при появлении симптомов, но до начала повреждения сустава. Углубление знаний о факторах риска, признаках и симптомах дисплазии тазобедренного сустава у молодых людей будет способствовать выявлению тазобедренных суставов, подверженных риску ранней дегенерации, и, возможно, снизит бремя заболевания, связанное с ранним остеоартритом тазобедренного сустава.
Скрининг дисплазии развития тазобедренного сустава
1.Klisic PJ. Врожденный вывих бедра — термин, вводящий в заблуждение. J Bone Joint Surg [Br] . 1989; 71: 136 ….
2. Бялик В., Фишман Дж, Кацир Дж., Зельцер М. Клиническая оценка нестабильности бедра у новорожденного хирургом-ортопедом и педиатром. J Педиатр Ортоп . 1986; 6: 703–5.
3. Ильфельд Ф.В., Вестин Г.В., Макин М. Вывих бедра пропущенный или связанный с развитием. Клин Ортоп .1986; 203: 276–81.
4. Ашер М.А. Скрининг на врожденный вывих бедра, сколиоз и другие патологии опорно-двигательного аппарата. Педиатрическая клиника North Am . 1986; 33: 1335–53.
5. Bennet GC. Скрининг на врожденный вывих бедра [От редакции]. J Bone Joint Surg [Br] . 1992; 74: 643–4.
6. Аронссон Д.Д., Гольдберг MJ, Клинг Т.Ф. младший, Рой ДР. Дисплазия развития тазобедренного сустава. Педиатрия . 1994; 94 (2 pt 1): 201–8 [Опечатка опубликована в Pediatrics . 1994; 94 (4 pt 1): 470].
7. Плинтус AP, Scadden WJ. Африканское неонатальное бедро и его иммунитет от врожденного вывиха. J Bone Joint Surg [Br] . 1979; 61-B: 339–41.
8. Кутлу А, Мемик Р, Мутлу М, Кутлу Р, Арслан А. Врожденный вывих бедра и его связь с пеленанием используются в Турции. J Педиатр Ортоп . 1992; 12: 598–602.
9. Чургайский ЦА, Caruthers BS. Диагностика и лечение врожденного вывиха бедра. Ам Фам Врач . 1992; 45: 1217–28.
10. Marks DS, Клегг Дж, аль-Чалаби АН. Регулярное ультразвуковое обследование нестабильности тазобедренного сустава новорожденных. Может ли он устранить поздний врожденный вывих бедра? J Bone Joint Surg [Br] . 1994; 76: 534–8.
11.Холен К.Дж., Terjesen T, Тегнандер А, Бредленд Т, Сэтер О.Д., Эйк-Нес С. Ультразвуковое обследование на дисплазию тазобедренного сустава у новорожденных. J Педиатр Ортоп . 1994; 14: 667–73.
12. Кларк Н.М. Роль ультразвука при врожденной дисплазии тазобедренного сустава. Арка Дис Детский . 1994; 70: 362–3.
13. Чан А, Маккол К.А., Канди ПиДжей, Хаан Э.А., Байрон-Скотт Р. Факторы перинатального риска дисплазии тазобедренного сустава. Arch Dis Child Fetal Neonatal Ed . 1997; 76: F94–100.
14. Бори Н, Кларк Н.М. Ультразвуковое исследование и вторичный скрининг на врожденный вывих бедра. J Bone Joint Surg [Br] . 1994; 76: 525–33.
15. Вальтер Р.С., Дональдсон JS, Дэвис К.Л., Школьник А, Биннс HJ, Кэрролл NC, и другие. Ультразвуковое обследование новорожденных из группы высокого риска. Метод повышения раннего выявления врожденной дисплазии бедра. Ам Дж. Дис Детский . 1992. 146: 230–4.
16. Барлоу Т.Г. Ранняя диагностика и лечение врожденного вывиха тазобедренного сустава у новорожденного. J Bone Joint Surg [Br] . 1962; 44-В: 292–301.
17. фон Розен С. Диагностика и лечение врожденного вывиха бедра у новорожденного. J Bone Joint Surg . 1962; 44-В: 284–91.
18. Хэдлоу В. Неонатальный скрининг на врожденный вывих бедра.Перспективное 21-летнее исследование. J Bone Joint Surg [Br] . 1988; 70: 740–3.
19. Tredwell SJ. Неонатальный скрининг на нестабильность тазобедренного сустава. Его клиническая и экономическая значимость. Клин Ортоп . 1992; 281: 63–8.
20. Дармонов А.В., Загора С. Клинический скрининг на врожденный вывих бедра. Хирургия костного сустава J [Am] . 1996; 78: 383–8.
21. Санфридсон Дж., Редлунд-Джонелл I, Уден А.Почему до сих пор не учитывается врожденный вывих бедра? Анализ 96 891 младенца, обследованного в Мальме в 1956–1987 гг. Acta Orthop Scand . 1991; 62: 87–91.
22. Леннокс И.А., Маклаучлан Дж., Мурали Р. Неудачи при обследовании и лечении врожденного вывиха бедра. J Bone Joint Surg [Br] . 1993; 75: 72–5.
23. Moore FH. Осмотр бедра младенцев — может ли это навредить? J Bone Joint Surg [Br] . 1989; 71: 4–5.
24. Лек И. Эпидемиологическая оценка неонатального скрининга на вывих бедра. Дж. Р. Колл Врачи Лондон . 1986; 20: 56–62.
25. Джонс Д.А. Принципы скрининга и врожденного вывиха бедра. Ann R Coll Surg Engl . 1994; 76: 245–50.
26. Пол Дж., Байерова Я., Зоммерниц М, Страка М, Покорный М, Вонг Ф.Й. Ранняя диагностика врожденного вывиха бедра, J Bone Joint Surg [Br] .1992; 74: 695–700.
27. Криклер С.Ж., Дуайер Н.С. Сравнение результатов двух подходов к скринингу тазобедренного сустава у младенцев. J Bone Joint Surg [Br] . 1992; 74: 701–3.
28. Фиддиан, штат Нью-Джерси, Gardiner JC. Обследование на врожденный вывих бедра физиотерапевтами. Результаты десятилетнего исследования. J Bone Joint Surg [Br] . 1994; 76: 458–9.
29. Donaldson JS, Файнштейн К.А. Визуализация дисплазии тазобедренного сустава. Педиатрическая клиника North Am . 1997; 44: 591–614.
30. Облигационный CD, Хеннрикус В.Л., DellaMaggiore ED. Проспективная оценка «щелчков» мягких тканей бедра новорожденного с помощью ультразвука. J Педиатр Ортоп . 1997; 17: 199–201.
31. Стоффелен Д, Урлус М, Molenaers G, Фабри Г. Ультразвук, рентгенограммы и клинические симптомы вывиха бедра в процессе развития: исследование 170 пациентов. J Педиатр Orthop B .1995; 4: 194–9.
32. Перкинс Г. Признаки, по которым можно диагностировать врожденный вывих бедра. 1928. Клин Ортоп . 1992; Янв. (274): 3–5.
33. Граф Р. Диагностика врожденного вывиха тазобедренного сустава комбинированным ультразвуковым лечением. Хирургическая хирургия для лечения травм ортопедической дуги . 1980; 97: 117–33.
34. Граф Р. Классификация дисплазии тазобедренного сустава с помощью сонографии. Хирургическая хирургия для лечения травм ортопедической дуги . 1984. 102: 248–55.
35. Harcke HT, Гриссом Л.Е. Выполнение динамической сонографии тазобедренного сустава младенца. AJR Am J Roentgenol . 1990; 155: 837–44.
36. Rosendahl K, Маркестад Т, Ложь RT. Врожденный вывих бедра: проспективное исследование, сравнивающее ультразвуковое исследование и клиническое обследование. Acta Paediatr . 1992; 81: 177–81.
37. Диас JJ, Томас IH, Ламонт А.С., Моди Б.С., Томпсон-младший. Надежность ультразвуковой оценки тазобедренных суставов новорожденных. J Bone Joint Surg [Br] . 1993; 75: 479–82.
38. Джомха, штат Нью-Мексико, Макайвор Дж, Стерлинг Г. Ультрасонография при развивающейся дисплазии тазобедренного сустава. J Педиатр Ортоп . 1995; 15: 101–4.
39. Bar-On E, Мейер С, Порат С. Ультрасонография тазобедренного сустава при развивающейся дисплазии тазобедренного сустава. J Bone Joint Surg [Br] . 1998; 80: 321–4.
40. Rosendahl K, Маркестад Т, Ложь RT. Ультразвуковой скрининг дисплазии тазобедренного сустава у новорожденных: влияние на скорость лечения и распространенность поздних случаев. Педиатрия . 1994; 94: 47–52.
41. Гардинер Х.М., Данн ПМ. Контролируемое испытание немедленного наложения шины по сравнению с контролем УЗИ при врожденном вывихе бедра. Ланцет . 1990; 336: 1553–6.
42. Sochart DH, Патон RW. Роль ультразвукового обследования и ремня безопасности в лечении дисплазии тазобедренного сустава. Ann R Coll Surg Engl . 1996; 78: 505–8.
43.Граф Р. Ультразвуковое исследование тазобедренного сустава. Основные принципы и текущие аспекты [немецкий]. Ортопад . 1997; 26: 14–24.
44. Бялик В, Бялик Г.М., Блейзеры, Суджов П., Винер Ф, Берант М. Дисплазия развития тазобедренного сустава: новый подход к заболеваемости. Педиатрия . 1999; 103: 93–9.
45. Гриль F, Мюллер Д. Результаты ультразвукового исследования тазобедренного сустава в Австрии [немецкий]. Ортопад .1997; 26: 25–32.
46. Виере Р.Г., Береза JG, Селедка JA, Роуч JW, Джонстон CE. Использование шлейки Павлика при врожденном вывихе бедра. Анализ неудач лечения. Хирургия костного сустава J [Am] . 1990; 72: 238–44.
47. Гарви М., Донохью В.Б., Горман WA, О’Брайен Н, Мерфи Дж. Ф. Рентгенологический скрининг четырехмесячных младенцев с риском врожденного вывиха бедра. J Bone Joint Surg [Br] . 1992; 74: 704–7.
48. Макдермотт В. Скрининг на врожденную дисплазию тазобедренного сустава [Письмо]. Ланцет . 1991; 337: 1421.
49. Каттералл А. Ранняя диагностика врожденного вывиха бедра [От редакции]. J Bone Joint Surg [Br] . 1994; 76: 515–6.
50. Лангкамер В.Г., Кларк Н.М., Уитероу П. Осложнения шинирования при врожденном вывихе бедра. Арка Дис Детский . 1991; 66: 1322–5.
51. Harris IE, Диккенс Р, Менелай МБ. Использование обвязки Павлик при смещении бедра. Когда отказаться от лечения. Клин Ортоп . 1992; Авг (281): 29–33.
52. Burger BJ, Бургер JD, Bos CF, Оберманн WR, Розинг П.М., Vandenbroucke JP. Неонатальный скрининг и раннее лечение врожденного вывиха или дисплазии бедра. Ланцет . 1990; 336: 1549–53.
53. Туччи Дж. Дж., Кумар SJ, Гилле Дж. Т.
