лечение в Москве – Центр диабетической стопы «МедикаМенте», Королёв
Центр диабетической стопы в Москве: лечение в «Медика Менте»
Лечение гнойно-воспалительных заболеваний, протекающих на фоне сахарного диабета, проводится в центре диабетической стопы «Медика Менте» в Королёве (Московская область). Оказывается специализированная медицинская помощь при любой форме синдрома диабетической стопы на любой стадии гнойно-некротического процесса: амбулаторно и в условиях стационара. Работа отделения базируется на современных общемировых принципах диагностики и лечения:
- Антибактериальная терапия (эффективные схемы с индивидуальным подбором препаратов по результатам бактериологического исследования отделяемого раны).
- Местное медикаментозное лечение: современные методы обработки язв и ран с учетом фазы и характера раневого процесса, новейшие отечественные и зарубежные многокомпонентные атравматические перевязочные средства.
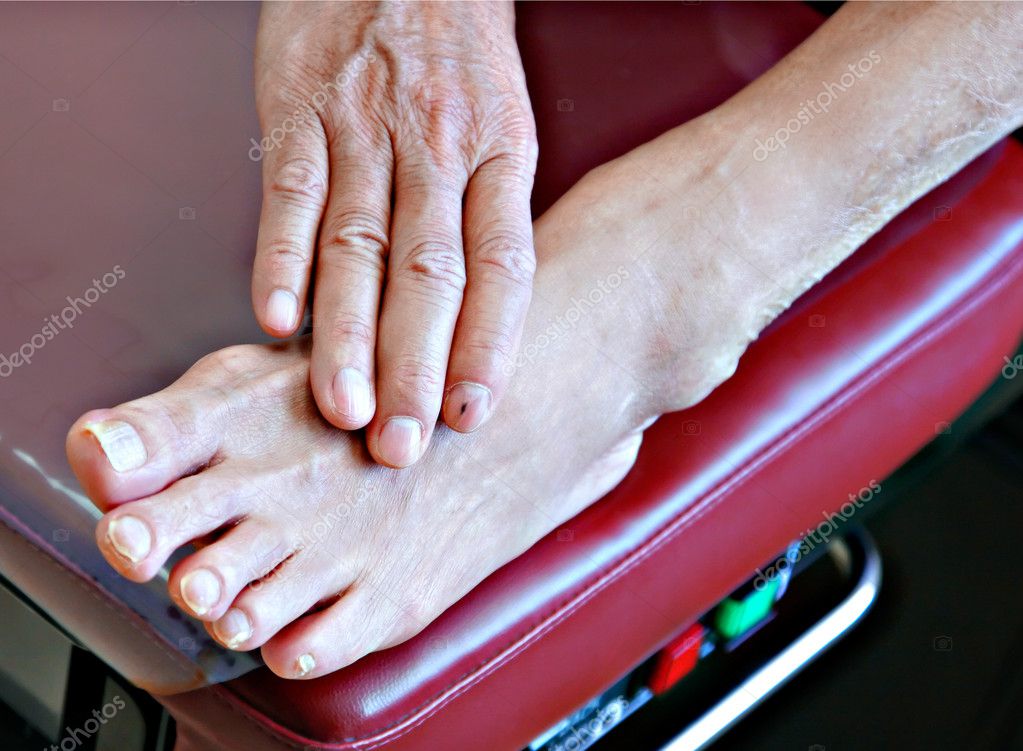
- Этапные хирургические обработки. Некрэктомия.
- Восстановление кровотока в ноге методом баллонной ангиопластики, открытая коррекция артериального кровотока нижних конечностей (шунтирование) — совместно с отделением сосудистой хирургии.
- Лечение деформаций и переломов при диабетическом поражении костей стопы — совместно с отделением травматологии-ортопедии.
- Различные варианты кожно-пластических операций.
Лечение синдрома диабетической стопы в «Медика Менте»
ЧТО ЕЩЁ МЫ ГОТОВЫ ПРЕДЛОЖИТЬОпыт ведущих специалистов Москвы
«МедикаМенте» сотрудничает с ведущими врачами Москвы, к.м.н., специалистами с огромным опытом практической работы! Лечением синдрома диабетической стопы занимается мультидисциплинарная команда врачей: эндокринолог, гнойный хирург, ангиохирург, при необходимости с привлечением травматолога-ортопеда и врачей других специальностей, что позволяет обеспечить комплексный подход, оказать всю необходимую высококвалифицированную помощь в стенах одного медицинского учреждения, провести терапию язв нижних конечностей при сахарном диабете с максимально возможной результативностью.
Современные методы терапии
Предпочтение отдается методам лечения, обеспечивающим сохранение опорной функции конечности даже в случаях осложненных обширных и глубоких поражений! В распоряжении специалистов отделения находятся современное медицинское оборудование, операционная, оснащенная по последнему слову мировой медицинской техники, физиотерапевтические аппараты, новейшие перевязочные средства, а также эффективные антибактериальные и антисептические средства.
Профессиональный уход и комфорт
Одно и двухместные палаты стационара «МедикаМенте» снабжены всем необходимым для комфортного отдыха и восстановления после лечения. Заботливый медицинский персонал на высоком уровне обеспечивает профессиональное лечение и постоянный уход.
Индивидуальный подход. Постстационарное наблюдение
После выписки наблюдение ведет оперировавший Вас хирург. Вы в любой момент сможете связаться с лечащим врачом, получить ответы на свои вопросы или приехать на очную консультацию.
Если врачи настаивают на ампутации
Получите «второе мнение» врача центра хирургии «Медика Менте» в Королёве: гнойного хирурга, к.м.н., заведующего 1-м хирургическим отделением Видновской районной клинической больницы Елисеевой М.Е.
Если врачи настаивают на ампутации конечности:
в каких случаях можно ее сохранить, и как это сделать.
Из интервью с хирургом, к.м.н. Елисеевой Марией Евгеньевной.
В течение длительного времени специалисты «Медика Менте» успешно занимаются комплексным лечением пациентов с хирургическими осложнениями сахарного диабета, в том числе осложненного синдрома диабетической стопы. Эффективные схемы антибактериальной терапии в комплексе с хирургическим лечением позволяют добиваться хороших результатов, закрывать длительно незаживающие раны с сохранением опорной функции стопы!
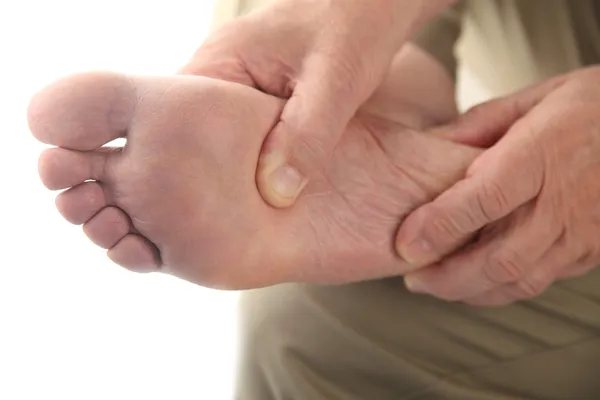
Диабетическая стопа: фото до и после лечения
(!) 18+ Фото не рекомендуются к просмотру лицам, не достигшим 18 лет, беременным и впечатлительным людям.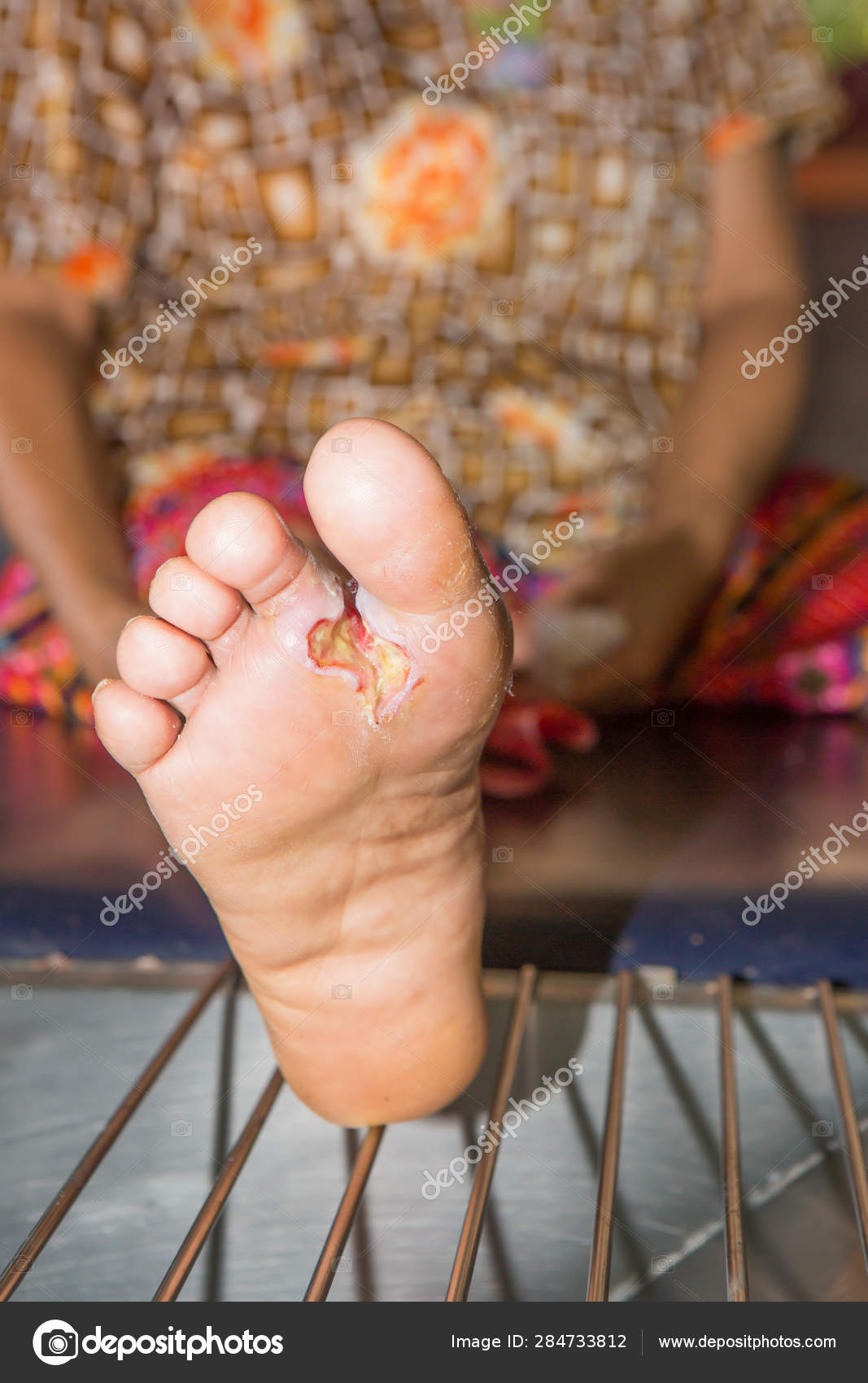
Для просмотра фото кликните по значку и листайте .
Хотите задать вопрос по Вашему случаю?
Напишите нам!
Случай 1. Синдром диабетической стопы, ишемическая форма.
Закрытие раны с сохранением опорной функции конечности. До и после лечения.
Случай 2. Вскрытие и дренирование гнойного очага, некрэктомия.
Реваскуляризация. Пластическое закрытие раны. До и после лечения.
Случай 3. До и после лечения. Закрытие раны с формированием опороспособной культи.
Диабетическая стопа в Германии, стоимость лечения
Диагностика диабетической стопы в Германии
Постановка правильного диагноза начинается с жалоб пациента. Пациенты, страдающие сахарным диабетом, обращаются к доктору с тем, что при малейшей травме, натирании стоп обувью или даже без внешнего воздействия на коже появляются ранки, язвочки, которые плохо заживают, даже при применении стандартных дезинцифирующих средств и создании «покоя» для соответствующей области.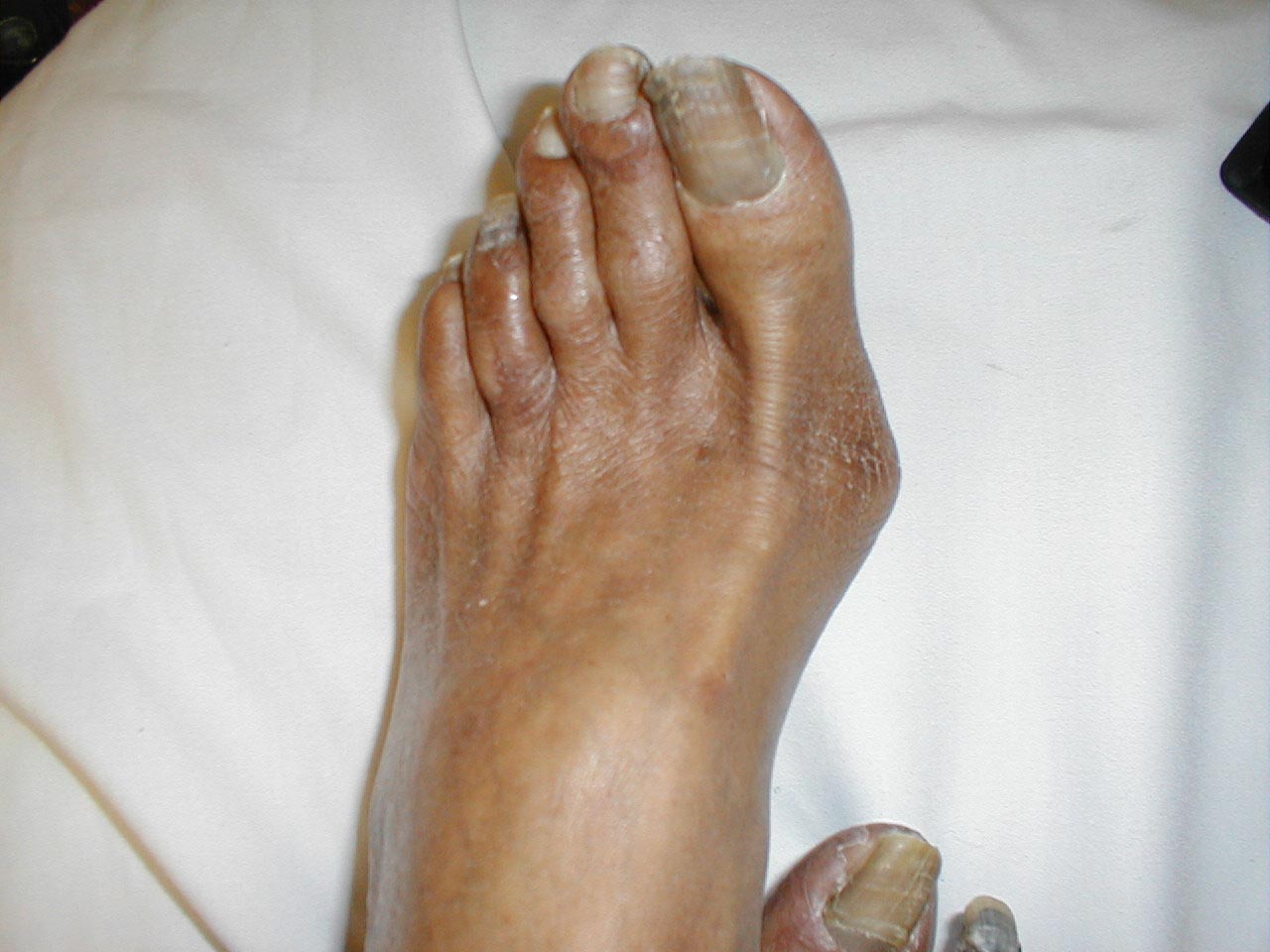
После осмотра врача общего профиля и хирурга, пациента обязательно осматривает невролог, который устанавливает выраженность симптомов нейропатии, а также сопутствующие нарушения, а также назначается дуплексное сканирование артерий и вен ног – для исключения тромбофлебита и тромбоза вен как причины образования язв, а также для выяснения проходимости питающих артерий.
Лечение диабетической стопы в Германии всегда проводится командой, включающей разных специалистов.
Лечение диабетической стопы может быть эффективным только при тщательной коррекции уровня глюкозы в крови. Эндокринолог подбирает терапию основного заболевания – сахарного диабета, основываясь на данных анализов, характере развития заболевания и сопутствующих состояний.
При нарушении проходимости магистральных артерий ног возможны минимально инвазивные вмешательства – они широко применяются в лечении диабетической стопы в Германии. Выполняется ангиопластика и установка стентов для восстановления просвета, возможна также хирургическая эндартерэктомия.
Неврологи применяют современные препараты и немедикаментозные методы улучшения функции периферических нервов, физиотерапию.
При значительной распространенности поражения выполняется хирургическая обработка раны для удаления омертвевших участков тканей, очищения раны и введения в нее антисептических составов.
В тяжелых случаях синдром диабетической стопы может стать причиной ампутации на разном уровне. При выполнении этой операции хирурги в Германии применяют мировой опыт для максимального сохранения функции конечности, для оптимального заживления раны и наилучшей реабилитации.
Каждый пациент получает подробную консультацию о мерах предупреждения развития и прогрессирования синдрома диабетической стопы: подбирается ортопедическая обувь, проводится обучение ведению дневников диабета.
Комплексное эффективное лечение диабетической стопы в Германии позволяет нашим пациентам быстро возвращаться к полноценной активной жизни!
это нужно знать! — статьи компании «Матрас-Маркет»
Диабет и отдых
Содержание статьи:
Диабет — это серьезное эндокринно-обменное заболевание, которое затрагивает все жизненно важные процессы нашего организма. Одним из крайне нежелательных проявлений сахарного диабета является синдром диабетической стопы. Да, именно на ноги, которые являются основной опорой нашего организма, приходится коварный удар этой и без того тяжелой болезни.
Одним из крайне нежелательных проявлений сахарного диабета является синдром диабетической стопы. Да, именно на ноги, которые являются основной опорой нашего организма, приходится коварный удар этой и без того тяжелой болезни.
Что такое диабетическая стопа и чем она грозит человеку? Возможно ли уберечь себя от диабетической стопы и в чем состоит профилактика? Какие есть способы лечения? На этих вопросах мы и остановимся в этой статье, ведь как говорится: «Осведомлен — значит вооружен».
Диабетическая стопа и ее последствия
Справедливо сказать, что диабетическая стопа — это не самостоятельная болезнь, а скорее общее понятие, которое объединило ряд осложнений, возникающих на поздних стадиях диабета. Эти осложнения проявляются в виде некрозов, язв, поражений мягких тканей, костей и суставов. Все это происходит на фоне изменения кровеносных сосудов и периферических нервов ног.Синдрому диабетической стопы отводится особое внимание в терапии. И неудивительно, ведь в запущенной форме этот недуг способен привести к ампутации.
Так как же уберечь себя от синдрома диабетической стопы? Обязательно используйте профилактические меры. На основных способах профилактики мы остановимся в конце статьи.
Формы диабетической стопы и их признаки
В зависимости от того, какую из систем организма более всего ослабил диабет, синдром диабетической стопы может принять следующие формы:- Ишемическая. Данная форма возникает вследствие затрудненного кровообращения в ногах. Нередко стопы больного холодные на ощупь и имеют бледный или даже синюшный оттенок. Первыми признаками возникновения осложнения являются боли. Если боль возникает во время ходьбы или бега, то некоторое облегчение человеку приносит остановка на месте.
 В случае, если боль в ногах проявляется во время покоя или сна, она проходит при помещении ног ниже уровня тела.
В случае, если боль в ногах проявляется во время покоя или сна, она проходит при помещении ног ниже уровня тела.
В таких случаях больным рекомендуют специальные кровати с регулируемыми положениями. Такие кровати могут быть с мотором или с ручным управлением: больной сам или при помощи близких сможет опустить или приподнять подголовник, зоны спины, ног, коленей, выставить необходимые углы наклона. Только такая кровать с регулируемым основанием для матраса дает полноценный отдых. - Нейропатическая. Возникновение этой формы осложнений происходит, если диабет в большей степени поражает нервную систему. Все начинается с мест на стопе, на которые приходится наибольший упор. Первые признаки проявляются в изменении формы стопы, излишнем утолщении кожи на ее отдельных опорных участках. В дальнейшем появляются язвы. Еще одними характерными признаками, указывающими на поражение нервных окончаний, являются жжение, «мурашки», онемение, покраснение, стопа выглядит сухой и истонченной.
 При дальнейшем течении болезни снижается и полностью пропадает чувствительность.
При дальнейшем течении болезни снижается и полностью пропадает чувствительность.
Из вышесказанного видно, что невнимание к мелочам может оказаться фатальным в некоторых случаях, поэтому стоит лучше прислушиваться к сигналам, которые подает организм.
Лечение
Люди, у которых развился синдром диабетической стопы, лечатся, прежде всего, не от самой «стопы», а от сахарного диабета. А уже наряду с общим лечением недуга врачи прописывают индивидуальные меры для каждого конкретного случая.Нейропатическая форма. Язвы и некрозы, возникающие как следствие поражения нервов, требуют специальной обработки, которую нельзя производить самостоятельно. В некоторых случаях это хирургическое удаление омертвевших тканей с применением антисептиков и антибактериальных препаратов. После такой операции больному требуется постельный режим, желательно подобрать удобный ортопедический матрас.
Если диабетическая стопа проявляется в изменениях костей и суставов, то тут необходима специальная обувь вплоть до полной разгрузки ноги. При отеках применяют эфедрин.
При отеках применяют эфедрин.
Ишемическая форма.Ишемическая стопа также может быть выражена язвами, которые лечатся по тому же принципу, что и для нейропатической стопы.
Помимо этого в тяжелых случаях с проблемами кровообращения может стать вопрос о хирургическом вмешательстве. Чаще всего проводятся такие процедуры, как шунтирование, ангиопластика, тромбартерэктомия.
Наиболее тяжелый случай ишемической формы дибетической стопы — это гангрена. Тут вопрос стоит уже не о поддержании здоровья пациента, а о сохранении его жизни, поэтому лечение проводится путем ампутации.
Профилактика
В первую очередь к профилактическим мерам относится осведомленность о возможности развития диабетической стопы и умение вовремя распознать первые признаки. Необходимо периодически обследоваться у врача и не стесняться задавать вопросы, если появились сомнения.-
Страдающим диабетам необходимо отдельное внимание уделять гигиене ног:
- регулярно мыть ноги в тепловой воде с мягкими моющими средствами;
- после мытья аккуратно промакивать кожу ног полотенцем, не оставляя влаги между пальцами;
- использовать крема с витаминами и бактерицидными свойствами;
- аккуратно состригать ногти, оставляя небольшую длину;
- не применять грелки, солевые ванны, ванны с горячей водой, держать ноги вдали от огня и обогревающих приборов;
- пользоваться носками из натуральной ткани;
- при возникновении ран, язв, натоптышей, вросшего ногтя, грибковых поражений, инфекций следует обратиться к врачу;
- не ходить босиком, не надевать чужую обувь, не бывать в общественных банях и пр.
 ;
; - обеспечивать ногам и всему телу регулярный полноценный отдых при помощи ортопедических матрасов, ортопедических подушек, антиаллергенной постели.
Расслабить уставшие ноги и снять в них боли помогают специальные приспособления — раскладные подушки-разделители для ног TEMPUR. При использовании TEMPUR нога ложится на упругий валик, имеющий удобные выемки и приятную текстуру. Особенная форма TEMPUR бережно поддерживает ногу. Это помогает расслабиться, снизить давление в кровеносных сосудах ног, снять отеки и боли в суставах. Кроме того, использование TEMPUR предотвращает появление пролежней и застоя крови в ногах.
А напоследок хочется добавить, ни в коем случае не занимайтесь самолечением. Любите свои ноги и берегите их, только в этом случае вы сможете избежать такого неприятного осложнения сахарного диабета, как диабетическая стопа.
Статья подготовлена компанией «Матрас-Маркет»
Чтобы диабетическая стопа не стала приговором
После введения в эксплуатацию нового хирургического корпуса в городской больнице №4 появились условия для внедрения и использования протокола мультидисциплинарного подхода к гибридным операциям, выполняемым пациентам с инфекционными осложнениями синдрома диабетической стопы.
Напомним, что диабетическая стопа – заболевание, которое проявляется в виде поражения стопы. К сожалению, чаще всего пациенты обращаются к врачу, когда патологические изменения уже носят выраженный характер. Из-за этого лечение диабетической стопы усложняется и очень часто приводит к ампутации конечности.
За последние 4 года в ГБ №4 прошли лечение около 70 пациентов, у которых была диагностирована диабетическая стопа. 20-ти из них были выполнены этапные операции по восстановлению магистрального кровотока с последующим выполнением реконструктивных операций, направленных на сохранение опороспособности стопы и стопы как анатомического органа.
Важно понимать, что при сахарном диабете такое осложнение как атеросклероз протекает более агрессивно, и к имеющимся нарушениям микроциркуляторного русла добавляются нарушения магистрального кровотока. Ранее таким пациентам почти всегда приходилось выполнять ампутацию, причем высокую – на уровне бедра. И здесь важно привести очень показательные цифры. Согласно статистике, 5-летняя выживаемость пациентов, которым выполнена ампутация голени, составляет менее 20%. У пациентов с ампутацией бедра 20% составляет 3-летняя выживаемость. Именно поэтому среди задач современной хирургии – добиться максимальной дистализации уровня ампутации для сохранения опорной функции стопы и выполнять так называемые малые ампутации (на уровне стопы).
Согласно статистике, 5-летняя выживаемость пациентов, которым выполнена ампутация голени, составляет менее 20%. У пациентов с ампутацией бедра 20% составляет 3-летняя выживаемость. Именно поэтому среди задач современной хирургии – добиться максимальной дистализации уровня ампутации для сохранения опорной функции стопы и выполнять так называемые малые ампутации (на уровне стопы).
На первом этапе к лечению подключаются рентген-хирурги, которые выполняют ангиографию артерий нижних конечностей. Далее, в зависимости от выбранной тактики лечения, пациенту выполняются эндоваскулярные вмешательства: либо баллонная ангиопластика, либо стентирование сосудов нижних конечностей. После этого оценивается эффективность проведенного реконструктивного вмешательства, и по его результатам хирурги принимают решение о возможности выполнения операций, направленных на сохранение конечности в целом и стопы в частности.
— При выполнении операций на стопе есть много особенностей, — поясняет заместитель главного врача по лечебной части, к. м.н., врач-хирург Станислав Пятаков. — Кубанской школой хирургов достигнуты определенные результаты, в том числе успешно используются апробированные и запатентованные технологии, которые применяются в других клиниках России. Это специальные хирургические вмешательства, адаптированные к синдрому диабетической стопы. Так называемые малые ампутации на стопе с применением трансметатарзального шва, точечного шва, методики дозированного растяжения мягких тканей и т.д.
м.н., врач-хирург Станислав Пятаков. — Кубанской школой хирургов достигнуты определенные результаты, в том числе успешно используются апробированные и запатентованные технологии, которые применяются в других клиниках России. Это специальные хирургические вмешательства, адаптированные к синдрому диабетической стопы. Так называемые малые ампутации на стопе с применением трансметатарзального шва, точечного шва, методики дозированного растяжения мягких тканей и т.д.
Как следует из вышесказанного, успех в лечении пациентов с диабетической стопой может быть достигнут, когда в процесс вовлечена мультидисциплинарная команда специалистов, в которую входят: эндокринолог, ангиохирург, рентген-хирург, хирург, невролог и травматологи-ортопеды. А этапы лечения включают инсулинотерапию, рациональную антибактериальную терапию, этап хирургической санации гнойного очага, реваскуляризацию, пластический этап закрытия раны, лечение других осложнений сахарного диабета и, конечно, разгрузку пораженной конечности после реконструктивного этапа в виде протезирования, подбора обуви и проведения реабилитации. Только при соблюдении всех этих принципов удается добиться хорошего результата.
Только при соблюдении всех этих принципов удается добиться хорошего результата.
Отметим, что на сегодняшний день данная концепция лечения принята во всем мире. Если говорить о России, то в нашей стране, учитывая актуальность проблемы, в Москве, Санкт-Петербурге и Грозном созданы специализированные центры по спасению конечностей. В сочинской городской больнице №4, несмотря на то что в ее составе нет специализированного отделения, помощь пациентам с синдромом диабетической стопы оказывается по протоколу центра по спасению конечностей.
Что необходимо знать пациентам с сахарным диабетом?
При данном заболевании нужно не забывать о профилактических осмотрах в кабинетах диабетической стопы или у хирурга в поликлинике по месту жительства. При появлении первых признаков расстройств магистрального кровотока, а также при возникновении язв, образовании ран на стопах, необходимо обращаться за помощью к специализированным хирургам.
В городской больнице №4, в отделении раневой инфекции и колопроктологии (гнойной хирургии), есть подготовленные специалисты, способные оценить степень поражения стопы, степень нарушения микро- и макроциркуляции и принять тактически верное решение по последовательному оказанию помощи.
Не забывайте, что исход лечения очень часто зависит от своевременности обращения к специалисту. Чем раньше пациент с диабетической стопой обратится за помощью, тем больше вероятность спасения ноги от ампутации. Основная проблема высоких ампутаций – позднее обращение (наличие влажной гангрены, флегмоны), когда сохранить стопу уже невозможно.
Диабетическая невропатия: могут ли помочь пищевые добавки?
Диабетическая невропатия: могут ли помочь пищевые добавки?
Здоровая диета является критическим фактором в контроле уровня сахара в крови, который играет ключевую роль в управлении диабетом и предотвращении или замедлении прогрессирования диабетических осложнений, таких как диабетическая невропатия. Пищевые добавки также могут играть роль.
Диабетическая невропатия — это тип повреждения нервов, который может произойти при диабете. Это состояние может вызывать боль и покалывание в руках и ногах, проблемы с пищеварением и сексуальные проблемы. Развитая нейропатия стоп может привести к:
Развитая нейропатия стоп может привести к:
- Потеря чувствительности
- Язвы, которые не заживают
- Необходимость удаления (ампутации) пальца, стопы или голени
Соблюдение здоровой диеты является важной частью лечения диабета и может помочь предотвратить диабетическую невропатию и другие осложнения. Контроль уровня сахара в крови может помочь замедлить прогрессирование повреждения нервов.
Пищевые добавки могут помочь уменьшить симптомы диабетической невропатии, но необходимы дополнительные исследования.Перед приемом пищевой добавки проконсультируйтесь с врачом. Некоторые из них могут мешать приему некоторых лекарств от диабета, а некоторые могут повышать риск проблем с почками.
Витамин B-12
Витамин B-12 присутствует в некоторых продуктах питания и помогает поддерживать нормальную работу нервов и выработку красных кровяных телец. Люди, которые не получают достаточного количества витамина B-12, могут иметь более высокий риск невропатии и других (неврологических) проблем нервной системы.
Некоторые препараты могут вызывать дефицит B-12, в том числе:
- Метформин (Glumetza, Riomet, другие), препарат, применяемый для лечения диабета 2 типа
- Ингибиторы протонной помпы, снижающие кислотность желудочного сока (Prevacid 24 HR, Prilosec OTC, другие)
- Блокаторы гистамина (H-2), снижающие кислотность желудка (Tagamet HB, Pepcid AC, другие)
Неясно, может ли прием добавок витамина B-12 помочь в лечении диабетической невропатии.Некоторые небольшие исследования показали уменьшение боли и других ненормальных ощущений. Однако для людей, у которых нет дефицита витамина B-12, прием добавок B-12 при диабетической невропатии не помогает.
Добавка витамина B-12 обычно считается безопасной, если принимать ее по назначению. Натуральные источники витамина B-12, которые вы можете включать в свой рацион, — это рыба, нежирное красное мясо и обогащенные витаминами хлопья для завтрака.
Альфа-липоевая кислота
Альфа-липоевая кислота — это антиоксидант, содержащийся во многих продуктах питания.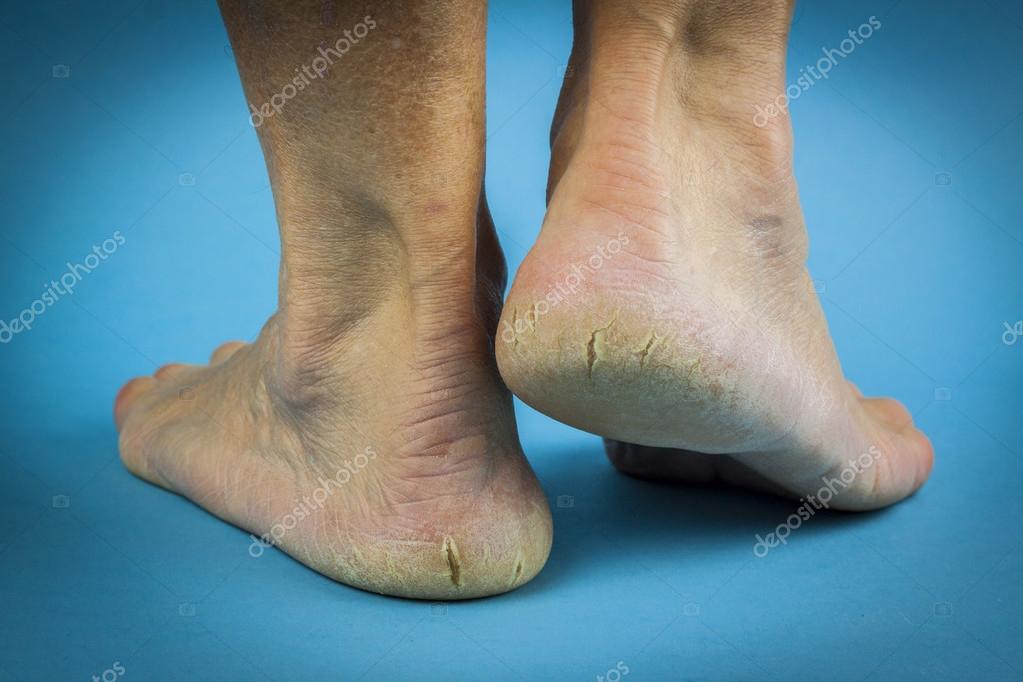 Антиоксиданты — это вещества, которые организм может использовать для предотвращения или управления процессом повреждения тканей (окислительный стресс). Окислительный стресс является частью процесса диабетической нейропатии. Альфа-липоевая кислота также снижает уровень сахара в крови.
Антиоксиданты — это вещества, которые организм может использовать для предотвращения или управления процессом повреждения тканей (окислительный стресс). Окислительный стресс является частью процесса диабетической нейропатии. Альфа-липоевая кислота также снижает уровень сахара в крови.
В нескольких небольших исследованиях люди с диабетической невропатией испытывали меньше боли, улучшали показатели нервных тестов и улучшали другие признаки и симптомы. Необходимы более масштабные исследования.
Добавки с альфа-липоевой кислотой обычно считаются безопасными, если их принимать в соответствии с рекомендациями.Однако, если вы принимаете эту добавку при значительном дефиците тиамина (витамина B-1), может возникнуть альфа-липоевая токсичность. Не используйте альфа-липоевую кислоту, если вы много употребляете алкоголь.
Природные источники альфа-липоевой кислоты включают шпинат, брокколи и дрожжи.
Ацетил-L-карнитин
Ацетил-L-карнитин — это химическое соединение, которое естественным образом вырабатывается в почках и печени. Ацетил-L-карнитин помогает снизить окислительный стресс. Считается, что он участвует в функции и регенерации нервных клеток.
Ацетил-L-карнитин помогает снизить окислительный стресс. Считается, что он участвует в функции и регенерации нервных клеток.
В нескольких клинических испытаниях у людей с диабетической невропатией отмечалось уменьшение боли, улучшение других сенсорных проблем и улучшение функциональных тестов нервов. Некоторые из этих исследований также показали, что лечебный эффект усиливается, если начинать лечение на ранней стадии заболевания. Требуются дополнительные исследования.
Добавки с ацетил-L-карнитином обычно считаются безопасными, если их принимать в соответствии с указаниями. Побочные эффекты могут включать тошноту, рвоту или возбуждение.
Не используйте ацетил-L-карнитин, если вы используете варфарин (Coumadin, Jantoven), разжижающий кровь препарат, потому что комбинация усиливает действие варфарина и потенциально увеличивает риск кровотечения.У людей с гипотиреозом или судорогами в анамнезе ацетил-L-карнитин может ухудшить эти состояния.
Здоровое питание необходимо
Хотя исследования взаимосвязи между пищевыми добавками и диабетической невропатией продолжаются, здоровое питание широко признано в качестве ключевой части контроля уровня сахара в крови и таких осложнений диабета, как диабетическая невропатия.
Стремитесь к здоровому питанию, которое от природы богато питательными веществами и мало жира и калорий.В планах здорового питания основное внимание уделяется:
- Овощи, фрукты, бобовые и цельнозерновые
- Молочные продукты обезжиренные и нежирные
- Постное мясо, рыба и птица без кожи
Физическая активность тоже играет важную роль
Физические упражнения необходимы для контроля уровня сахара в крови. Проконсультируйтесь с врачом перед тем, как начать новую физическую активность, особенно если вы принимаете лекарства, снижающие уровень сахара в крови. Людям, страдающим диабетом, следует стремиться к умеренной или высокой активности не менее 150 минут в неделю.Например, большую часть дней недели старайтесь совершать быструю прогулку продолжительностью около 30 минут.
Пейте воду до, во время и после физической активности, чтобы предотвратить обезвоживание. И обязательно носите удобную поддерживающую обувь.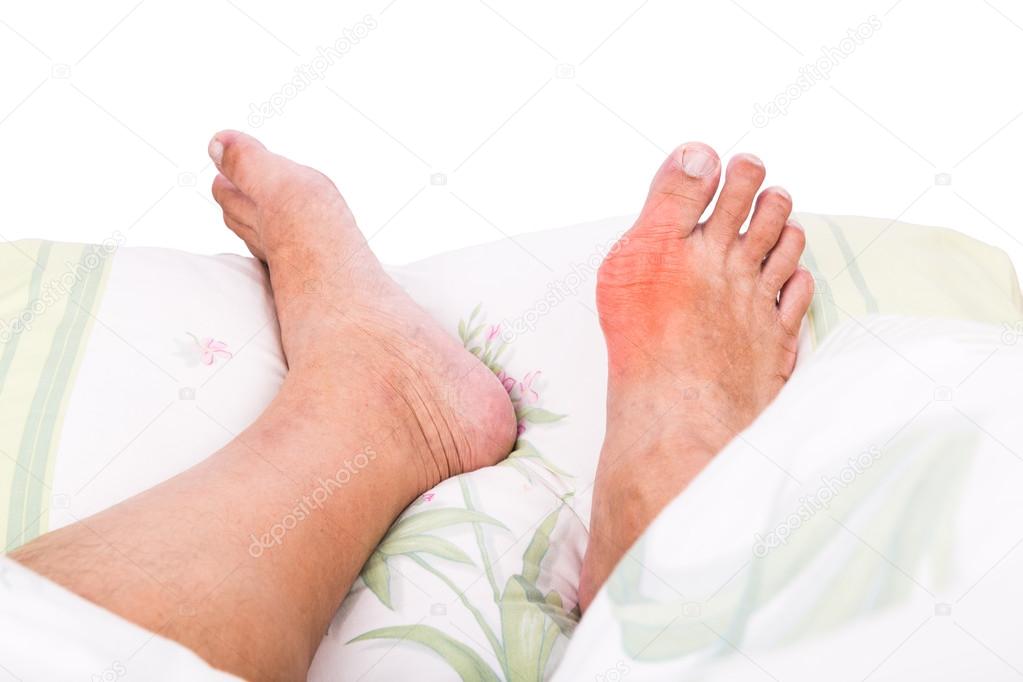
- Daroff RB, et al. Заболевания периферических нервов. В: Неврология Брэдли в клинической практике. 7-е изд. Эльзевир; 2016 г. https://www.clinicalkey.com. По состоянию на 7 апреля 2020 г.
- Диабет и пищевые добавки: подробно.Национальный центр дополнительного и комплексного здоровья. https://nccih.nih.gov/health/diabetes/supplements. По состоянию на 7 апреля 2020 г.
- Диабетическая невропатия. Обширная база данных по натуральным лекарствам. https://ww.naturaldatabase.com. По состоянию на 7 апреля 2020 г.
- Витамин B12: Информационный бюллетень о диетических добавках. Управление пищевых добавок Национального института здравоохранения. https://ods.od.nih.gov/factsheets/VitaminB12-HealthProfessional/. По состоянию на 7 апреля 2020 г.
- Jayabalan B, et al.Добавки витамина B при диабетической периферической нейропатии. Сингапурский медицинский журнал. 2016; DOI: 10.11622 / smedj.
 2016027.
2016027. - Витамин B-12. Натуральные лекарства. https://naturalmedicines.the mentalresearch.com. По состоянию на 7 апреля 2020 г.
- Wang D, et al. Фолиевая кислота в сыворотке, уровни витамина B12 и диабетическая периферическая нейропатия при диабете 2 типа: метаанализ. Молекулярная и клеточная эндокринология. 2017; DOI: 10.1016 / j.mce.2017.01.006.
- Альфа-липоевая кислота. Натуральные лекарства.https://naturalmedicines.the mentalresearch.com. По состоянию на 7 апреля 2020 г.
- Карнитин: информационный бюллетень для специалистов в области здравоохранения. Офис диетических добавок. https://ods.od.nih.gov/factsheets/Carnitine-HealthProfessional/. По состоянию на 7 апреля 2020 г.
- Ацетил-L-карнитин. Натуральные лекарства. https://naturalmedicines.the mentalresearch.com. По состоянию на 7 апреля 2020 г.
- Диета, питание и физическая активность при диабете. Национальный институт диабета, болезней органов пищеварения и почек.
 https://www.niddk.nih.gov/health-information/diabetes/overview/diet-eating-physical-activity. Проверено 2 апреля 2020 г.
https://www.niddk.nih.gov/health-information/diabetes/overview/diet-eating-physical-activity. Проверено 2 апреля 2020 г. - Riddell MC, et al. Управление физическими упражнениями при диабете 1 типа: согласованное заявление. Ланцет. 2017; DOI: 10.1016 / S2213-8587 (17) 30014-1.
Продукция и услуги
- Книга: Диета при диабете в клинике Мэйо
- Книга: Основная книга по диабету
.
Типы диабетической нейропатии: симптомы говорят сами за себя
При диабете может произойти повреждение нервов из-за высокого уровня сахара в крови. Это известно как диабетическая невропатия. Есть четыре основных типа этого состояния. У вас может быть только один тип или симптомы нескольких типов. Большинство типов диабетической невропатии развиваются постепенно, и вы можете не замечать проблем, пока не произойдет значительный ущерб.
Поговорите со своим врачом, если у вас есть какие-либо из следующих симптомов.Чем раньше они будут диагностированы и вылечены, тем больше шансов предотвратить дальнейшие осложнения.
Периферическая невропатия
Периферическая невропатия — наиболее частая форма диабетической невропатии. Часто сначала поражаются ступни и ноги, а затем кисти и руки. Возможные признаки и симптомы периферической невропатии включают:
- Онемение или снижение способности чувствовать боль или изменения температуры, особенно в ступнях и пальцах ног
- Ощущение покалывания или жжения
- Острая колющая боль, которая может усиливаться ночью
- Чрезвычайная чувствительность к легчайшим прикосновениям — для некоторых людей даже вес листа может быть невыносимым
- Слабость мышц
- Потеря рефлекторной реакции
- Серьезные проблемы со стопами, такие как язвы, инфекции, деформации, боли в костях и суставах
Вегетативная нейропатия
Вегетативная нервная система контролирует ваше сердце, мочевой пузырь, легкие, желудок, кишечник, половые органы и глаза. Диабет может поражать нервы в любой из этих областей, возможно, вызывая:
Диабет может поражать нервы в любой из этих областей, возможно, вызывая:
- Отсутствие осведомленности о низком уровне сахара в крови (неосведомленность о гипогликемии)
- Проблемы с мочевым пузырем, включая частые инфекции мочевыводящих путей, недержание мочи или задержку мочи
- Запор, неконтролируемая диарея или их комбинация
- Медленное опорожнение желудка (гастропарез), ведущее к тошноте, рвоте, ощущению полноты и потере аппетита
- Затруднение глотания
- Эректильная дисфункция у мужчин
- Сухость влагалища и другие сексуальные трудности у женщин
- Повышенное или пониженное потоотделение
- Внезапное падение артериального давления при вставании из положения сидя или лежа, которое может вызвать головокружение или обморок (ортостатическая гипотензия)
- Проблемы с регулированием температуры тела
- Изменяет способ восприятия ваших глаз от светлого к темному
- Учащение пульса даже в состоянии покоя
Проксимальная нейропатия (диабетическая полирадикулопатия)
Вместо поражения нервных окончаний в стопах, ногах, кистях и руках, как при периферической невропатии, проксимальная нейропатия поражает нервы в бедрах, бедрах, ягодицах или ногах. Это состояние, также называемое диабетической амиотрофией, чаще встречается у людей с диабетом 2 типа и у пожилых людей.
Это состояние, также называемое диабетической амиотрофией, чаще встречается у людей с диабетом 2 типа и у пожилых людей.
Симптомы обычно проявляются на одной стороне тела, хотя в некоторых случаях симптомы могут распространяться и на другую сторону. Большинство людей хотя бы частично поправляются в течение 6–12 месяцев. Это состояние часто отмечается такими признаками и симптомами, как:
- Внезапная сильная боль в бедре или ягодице
- Слабость и сокращение мышц бедра
- Затруднение при вставании из положения сидя
Мононевропатия (очаговая нейропатия)
Мононевропатия включает повреждение определенного нерва.Нерв может быть на лице, торсе или ноге. Мононевропатия, которую также можно назвать очаговой невропатией, часто возникает внезапно. Чаще всего встречается у пожилых людей.
Хотя мононевропатия может вызвать сильную боль, обычно она не вызывает каких-либо долгосрочных проблем. Симптомы обычно уменьшаются и исчезают сами по себе в течение нескольких недель или месяцев.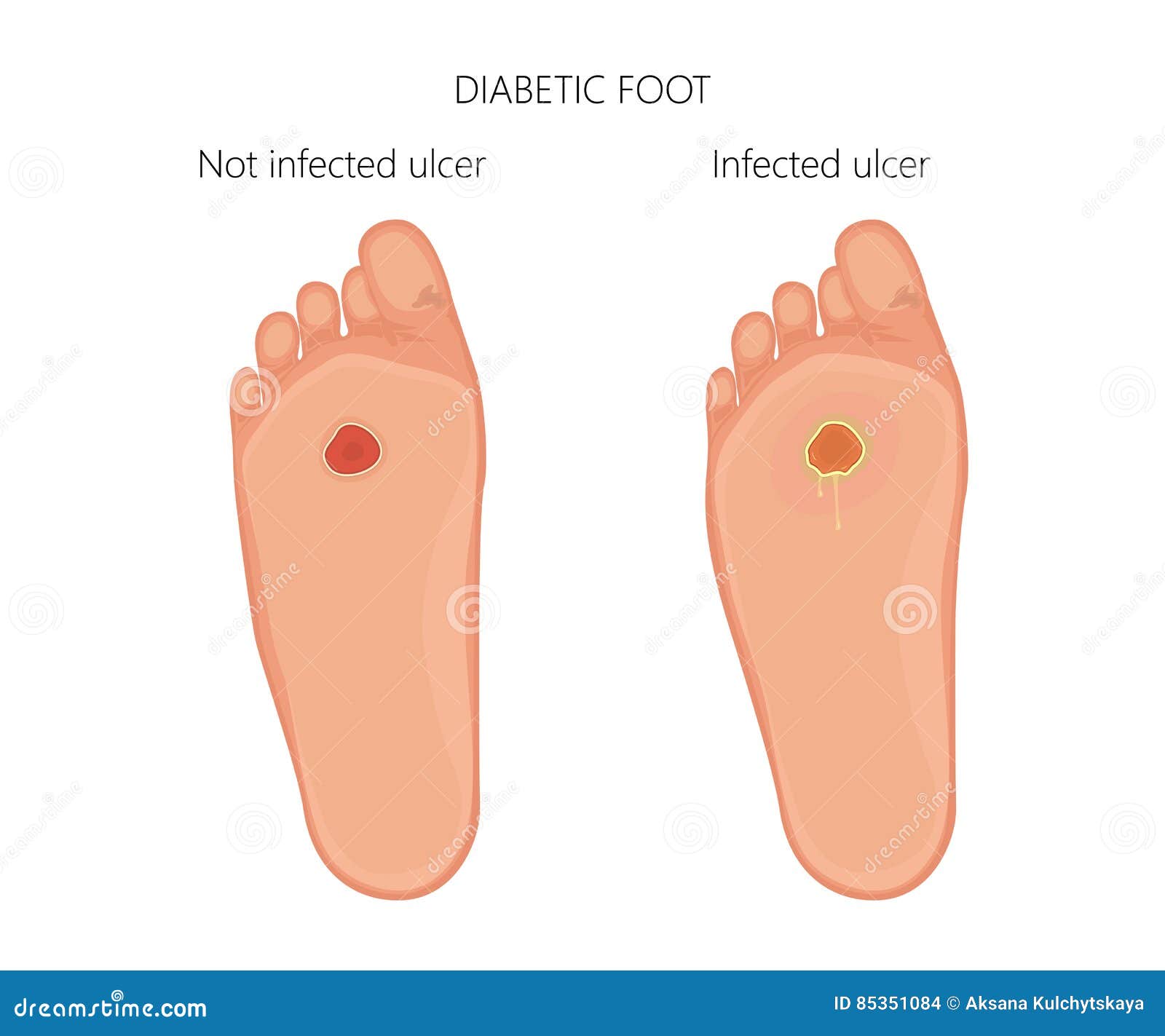 Признаки и симптомы зависят от пораженного нерва и могут включать:
Признаки и симптомы зависят от пораженного нерва и могут включать:
- Проблемы с фокусировкой глаз, двоение в глазах или боль за одним глазом
- Паралич одной стороны лица (паралич Белла)
- Боль в голени или стопе
- Боль в передней части бедра
- Боль в груди или животе
Иногда мононевропатия возникает при сдавливании нерва.Синдром запястного канала — распространенный тип компрессионной нейропатии у людей с диабетом.
Признаки и симптомы синдрома запястного канала включают:
- Онемение или покалывание в пальцах или руках, особенно в большом, указательном, среднем и безымянном пальцах
- Потеря силы с чувством слабости в руке и склонностью ронять вещи
Обязательно поговорите со своим врачом, если заметите какой-либо из этих симптомов. Чем раньше начнется лечение, тем больше шансов уменьшить осложнения.
20 мая, 2020 Показать ссылки- Повреждение нервов (диабетические невропатии).
 Национальный институт диабета, болезней органов пищеварения и почек. https://www.niddk.nih.gov/health-information/diabetes/overview/preventing-problems/nerve-damage-diabetic-neuropathies. По состоянию на 25 марта 2020 г.
Национальный институт диабета, болезней органов пищеварения и почек. https://www.niddk.nih.gov/health-information/diabetes/overview/preventing-problems/nerve-damage-diabetic-neuropathies. По состоянию на 25 марта 2020 г. - Jameson JL, et al., Eds. Сахарный диабет: осложнения. В: Принципы внутренней медицины Харрисона. 20-е изд. Компании Макгроу-Хилл; 2018. https: // accessmedicine.nhmedical.com. По состоянию на 25 марта 2020 г.
- Мелмед С. и др. Осложнения сахарного диабета. В: Учебник эндокринологии Уильямса. 14-е изд. Эльзевир; 2020. https://www.clinicalkey.com. По состоянию на 25 марта 2020 г.
- Иллюстрированный медицинский словарь Дорланда. 33-е изд. Сондерс Эльзевир; 2020 г. https://dorlands.com/index.jsp. По состоянию на 25 марта 2020 г.
- Диабетическая невропатия: заявление Американской диабетической ассоциации. Уход за диабетом. 2017; DOI: 10.2337 / dc16-2042.
- Kothari MJ. Синдром запястного канала: клинические проявления и диагностика.
 https://www.uptodate.com/contents/search. По состоянию на 25 марта 2020 г.
https://www.uptodate.com/contents/search. По состоянию на 25 марта 2020 г.
Продукция и услуги
- Книга: Диета при диабете в клинике Мэйо
- Книга: Основная книга по диабету
.
Как болезнь влияет на ваши ноги
Если у вас диабет, вы подвержены более высокому риску возникновения многих связанных с ним проблем со здоровьем, включая ампутацию стопы или ноги.Это когда вам делают операцию по удалению конечности или пальца, например, пальца ноги или пальца.
Но вы можете кое-что сделать, чтобы ваши ступни и ноги оставались здоровыми. Держите свое состояние под контролем и убедитесь, что вы защищаете и проверяете свои ноги каждый день.
И если ваш врач порекомендует ампутацию, вы все равно сможете защитить свое здоровье и предотвратить проблемы в будущем.
Как диабет может повредить ступни и ноги
Диабет связан с двумя другими состояниями, повышающими вероятность ампутации стопы: заболеванием периферических артерий (ЗПА) и диабетической невропатией.
PAD может сузить артерии, по которым кровь идет к ногам и ступням, и повысить вероятность возникновения язв (открытых язв) и инфекций. Когда у вас нет хорошего кровообращения, это также может замедлить заживление этих вещей.
Невропатия — это повреждение нервов. Высокий уровень сахара в крови, вызванный диабетом, может повредить нервы и кровеносные сосуды в вашем теле. Это включает в себя те, что у вас в ступнях и ногах. Если ваши нервы повреждены, вы можете не чувствовать боли, тепла, холода, острых предметов или других симптомов язв или инфекций.Если у вас нейропатия в ногах, вы можете целый день ходить с камнем в обуви и не подозревать об этом. Это означает, что вы можете получить плохой порез и не заметить, пока он не заразится.
Это повышает риск серьезной инфекции или гангрены, что означает гибель тканей. В некоторых тяжелых случаях единственный способ, которым врачи могут вылечить инфекцию или гангрену, — это ампутировать или удалить пораженный участок.
Другие факторы также могут повысить вероятность ампутации:
- Семейный анамнез ампутаций стопы, связанных с диабетом
- Другие члены семьи с диабетом
- Язвы стопы
- Переломы стопы
- Медленно заживающие раны
- Грибок ногтей на ногах или другое Инфекции ногтей на ногах
- Бурситы
- Мозоли
- Толстые мозоли
Избегайте ампутации
Если у вас диабет, особенно важно тщательно заботиться о ногах, чтобы снизить риск ампутации.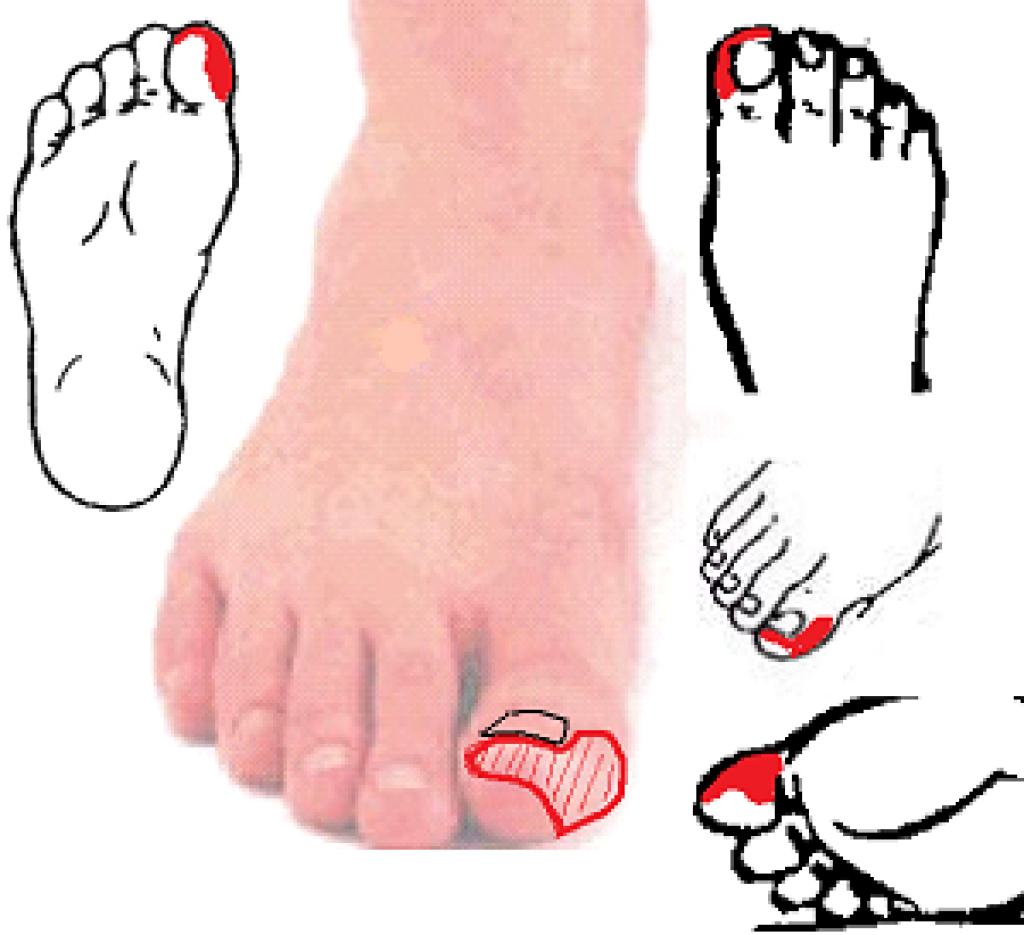 У вас гораздо больше шансов избежать ампутации стопы, если вы сделаете свое здоровье и ноги в приоритете. Если у вас диабет, высокое кровяное давление или высокий уровень холестерина, постарайтесь взять их под контроль.
У вас гораздо больше шансов избежать ампутации стопы, если вы сделаете свое здоровье и ноги в приоритете. Если у вас диабет, высокое кровяное давление или высокий уровень холестерина, постарайтесь взять их под контроль.
Проверяйте ноги каждый день. Осмотрите каждую деталь, даже между пальцами ног. Обратите внимание на такие изменения:
Если они холоднее или теплее, чем обычно, это также может быть признаком того, что что-то не так. Проведите по стопе перышком или легким предметом, чтобы убедиться, что вы его чувствуете.
Если вы не можете самостоятельно проверить свои ноги, попросите кого-нибудь из членов семьи помочь вам.Если вы заметили проблему или не уверены, что что-то в норме, позвоните своему врачу.
Не курите. Подобно ЗПА и диабету, курение повреждает ваши мелкие кровеносные сосуды и влияет на кровоток к ногам. Это также затрудняет заживление вашего тела. Эти вещи повышают риск ампутации.
Сделайте зарядку. Это может помочь вам контролировать диабет и улучшить приток крови к ногам.
Надевайте защитную обувь. Травма пальцев ног или стопы может привести к серьезным проблемам.Medicare и некоторые другие поставщики медицинского страхования будут покрывать расходы на обувь, отпускаемую по рецепту, которая снижает риск возникновения проблем со стопами. Они должны защищать все части ваших ног, что исключает сандалии, сабо и другую обувь, которая не закрывает их полностью.
Посещайте врача не реже одного раза в год. Если у вас есть повреждение нервов, вам может потребоваться посещать педиатра (ортопеда) или диабетолога (эндокринолога) не реже одного раза в месяц или два. Они могут помочь контролировать уровень сахара в крови с помощью лекарств, диеты и физических упражнений.Они также будут смотреть на ваши ступни и ноги, чтобы убедиться, что все в порядке. Чем раньше вы заразитесь язвами и другими проблемами, тем лучше.
Альтернативы ампутации стопы
Даже при тяжелой инфекции или незаживающей ране врач может не сразу предложить ампутацию стопы. В зависимости от вашего состояния они могут вместо этого порекомендовать:
В зависимости от вашего состояния они могут вместо этого порекомендовать:
- Операцию по очистке раны и удалению мертвых тканей
- Антибиотики, которые вы получите в больнице через трубку (внутривенно) в вену
- Ампутация одной или больше пальцев ног
- Операция, которая приводит к притоку крови к стопе, называется реваскуляризацией
Если ваш врач рекомендует ампутацию
Ваш врач сначала попытается вылечить инфекции или раны лекарствами.Они не рекомендуют ампутацию, если ткань на вашей ступне или ноге не умирает или не умерла.
Если вам действительно нужна операция, ваш хирург удалит поврежденную ткань на ступне или ноге и постарается сохранить как можно больше здоровых тканей.
Не думайте об этом как об отказе от лечения диабета. Думайте об этом как о способе быстрого выздоровления, чтобы вы могли вернуться к занятиям, которые вам нравятся.
Также имейте в виду, что вы можете избавляться от серьезной инфекции, которая могла привести к ампутации всей ноги.Многие люди, получившие ампутацию стопы, даже после операции чувствуют себя лучше.
Вопросы для вашего врача
Перед операцией запишите все вопросы, которые у вас есть, и принесите их на прием. Вот несколько примеров для начала:
- Как долго я буду находиться в больнице?
- Что произойдет, если мне трудно справиться с потерей стопы?
- Мне сделают протез? Если нет, то почему?
- Что я могу сделать, чтобы избежать повторной ампутации?
- Сколько это будет стоить?
- Когда я смогу вернуться на работу после операции?
- Есть группа поддержки, которая может мне помочь?
В больнице
После операции вы отправитесь в палату восстановления. Там кто-нибудь будет следить за вашим кровяным давлением, пульсом и дыханием. Когда эти жизненно важные признаки вернутся в норму, вы перейдете в свою больничную палату, где вас ожидают:
Там кто-нибудь будет следить за вашим кровяным давлением, пульсом и дыханием. Когда эти жизненно важные признаки вернутся в норму, вы перейдете в свою больничную палату, где вас ожидают:
- Медицинская помощь, такая как смена повязок на раны и обезболивание
- Физическая терапия, такая как легкая растяжка и специальные упражнения
- Информация о протезе или искусственной стопе
После операции вы будете находиться в больнице в течение 2 недель. Для вашей медицинской бригады важно контролировать уровень сахара в крови и следить за признаками инфекции.
Ваши первые дни дома
Если больница отправит вас домой через несколько дней, у вас хорошее начало. Это означает, что ваша медицинская бригада думает, что вы хорошо выздоравливаете, и может взять на себя заботу о себе. Чтобы продолжить прогресс, следуйте всем инструкциям врача по купанию, физической активности, физиотерапии и уходу за раной.
Если вы чувствуете боль, не берите то, что лежит в вашей аптечке. Принимайте только то, что рекомендует ваш врач, потому что некоторые обезболивающие, даже простой аспирин, могут повысить ваши шансы на кровотечение.
Позвоните своему хирургу, если у вас появятся какие-либо новые симптомы, такие как покраснение, отек, кровотечение, усиливающаяся боль, онемение или покалывание. Любой из этих признаков может быть нормальным, но в некоторых случаях они означают, что вам немедленно требуется медицинская помощь.
Нужна стационарная реабилитация?
Некоторые люди не идут домой сразу из больницы после ампутации. Те, кто не может нормально передвигаться после операции или у кого есть некоторые проблемы со здоровьем, могут вместо этого остаться в реабилитационном центре.Во время реабилитации ваша команда может сосредоточиться на следующем:
- Заживление ран
- Развитие силы
- Подготовка ноги к протезу или искусственной стопе
- Помощь вам в самостоятельных передвижениях с протезом или без него
- Обучение вас как ухаживать за ногой и протезом
Текущее восстановление: тело и разум
Реабилитация будет важной частью вашего восстановления после ампутации стопы, даже если вы не обратитесь в медицинское учреждение прямо из больницы . Реабилитация может быть стационарной или амбулаторной, или вы можете получить медицинскую помощь на дому.
Реабилитация может быть стационарной или амбулаторной, или вы можете получить медицинскую помощь на дому.
Заживление раны может занять 2 месяца. Вы будете работать с несколькими людьми, которые впоследствии помогут вам приспособиться к жизни. Например, эндокринолог может помочь вам контролировать уровень сахара в крови. Физиотерапевт поможет вам стать сильнее и научиться двигаться. Эрготерапевт поможет вам понять, как выполнять повседневные задачи дома и на работе.
Если вы планируете использовать искусственную ступню, реабилитация будет включать ее правильную подгонку, обучение ходьбе и обучение уходу за конечностью и протезом.Если ваша нога опухла, вам могут поставить временный протез в течение первых 3 месяцев после ампутации, пока не станет лучше. Вы можете не получить свой постоянный от 6 до 12 месяцев.
Еще одна важная часть вашей реабилитации — это забота о вашем психическом здоровье. Потеря конечности может нанести эмоциональный урон любому. После ампутации у людей обычно бывает:
Поговорите со своей бригадой о том, как вы себя чувствуете после операции. Они могут помочь вам найти ресурсы для консультирования, например группы поддержки, или даже лекарства, которые помогут вам почувствовать себя лучше.
Вы также можете обратиться к психотерапевту, например, психологу или социальному работнику, чтобы обсудить свои чувства по поводу ампутации.
Возможные осложнения
Любая операция сопряжена с риском, например с инфекцией или образованием тромбов. Ампутация стопы может привести к:
- Нервной боли
- Призрачной боли в стопе (вы думаете, что чувствуете боль в стопе, которой больше нет.)
- Костные шпоры на конце ноги
Возможно, вам понадобится больше хирургическое вмешательство для лечения этих проблем, но они также могут быть незначительными.Некоторые люди могут избавиться от боли без лекарств. Спросите своего врача, можете ли вы почувствовать себя лучше после массажа, иглоукалывания, использования тепла или холода или изменения формы вашей искусственной стопы.
Важно придерживаться плана лечения диабета, рекомендованного врачом, внимательно следить за уровнем сахара в крови и правильно питаться.
Диабетическая боль в ногах и заболевание периферических артерий — как управлять диабетом
Спазмы, боль или усталость в ногах при ходьбе или подъеме по лестнице — это может не походить на симптомы серьезного заболевания.Фактически, многие люди считают, что это нормальные признаки старения. Но они могут быть признаками заболевания периферических артерий — тяжелого состояния, которое при отсутствии лечения может привести к гангрене и ампутации. Так что если у вас есть эти симптомы, обязательно сообщите об этом врачу.
Заболевание периферических артерий (ЗПА) — это состояние, при котором артерии, ведущие к ногам и ступням (или в некоторых случаях к рукам), забиваются жировыми отложениями, называемыми бляшками, что приводит к снижению или блокированию кровотока в этих областях.От него страдают от 8 до 12 миллионов американцев, и у людей с диабетом больше шансов заболеть ЗПА, чем у населения в целом. ЗПА также известен как заболевание периферических сосудов (PVD), атеросклероз ног или просто плохое кровообращение.
ЗПА и диабет
ЗПА может развиться у любого человека, но люди с диабетом, особенно с диабетом 2 типа, имеют более высокий риск его развития из-за ряда телесных изменений, связанных с диабетом, включая резистентность к инсулину, более высокий уровень жиров в крови и увеличение в артериальном давлении.Все это способствует закупорке артерий жировыми отложениями, что приводит к затвердеванию и сужению этих кровеносных сосудов.
Наличие диабета также увеличивает риск развития невропатии или повреждения нервов в результате высокого уровня глюкозы в крови. Невропатия может вызвать снижение чувствительности в ступнях и ногах, из-за чего человек может не замечать небольшие травмы стопы, такие как волдыри или порезы. Если человек продолжает ходить по травме, она может увеличиться и заразиться.
Комбинация ЗПА и невропатии особенно опасна, потому что, когда приток крови к стопам снижается, организму труднее лечить травмы стоп и бороться с инфекцией. Рана, которая остается незамеченной и которую организм не может зажить самостоятельно, может серьезно инфицироваться и превратиться в язву.
И это еще не все, что может пойти не так. Если у вас ЗПА, у вас также может быть закупорка кровеносных сосудов в сердце или головном мозге, что повышает риск сердечного приступа и инсульта.Фактически, наличие ЗПА означает один из четырех шансов, что вы испытаете сердечный приступ, инсульт, ампутацию или даже смерть в следующие пять лет.
Предупреждающие знаки и симптомы
Одним из симптомов ЗПА, который трудно игнорировать, является боль, которая может возникать в ногах, ступнях или пальцах ног и часто нарушает сон. Боль также может усиливаться при ходьбе и уменьшаться при сидении; этот тип боли называется хромотой. Иногда это может быть не настоящая боль, а скорее чувство тяжести, усталости или спазмов, возникающих в ягодицах, бедрах или икрах.Боль или дискомфорт могут ограничивать вашу способность заниматься повседневными делами, такими как покупки или прогулки с друзьями. Поскольку PAD часто мешает занятиям, которые приносят удовольствие, он также может нанести ущерб психике, приводя к чувству изоляции и заключения.
Еще одним признаком ЗПА является то, что язвы на ногах или ступнях заживают медленно (дольше 8–12 недель) или совсем не заживают. Ноги могут быть холодными из-за снижения кровотока. Когда это происходит, вы можете заметить, что одна ступня или нога кажется холоднее другой, хотя иногда обе холодные.Холодные ноги могут быть едва заметным признаком; если у вас есть супруг (а), он или она может замечать их чаще, чем вы, особенно когда вы спите по ночам.
Другие вещи, которые вы можете заметить, если у вас ЗПА, включают изменение цвета ног (бледность или голубизну), плохой рост ногтей и уменьшение роста волос на пальцах ног или ног.
Также возможно наличие ЗПА без симптомов. У людей с диабетом ЗПА часто поражает более мелкие кровеносные сосуды ниже колена, что снижает вероятность возникновения боли и других симптомов.Фактически, почти 50 процентов людей с диабетом, у которых есть ЗПА, вообще не испытывают никаких симптомов. Отчасти это связано с тем, что у многих людей с диабетом есть невропатия и снижение чувствительности в ногах. У других людей симптомы могут быть настолько незаметными или развиваться так постепенно, что кажется, что о них не стоит сообщать врачу. Симптомы, которые обычно игнорируются, включают более медленную ходьбу, неспособность ходить на большие расстояния из-за боли и чувство тяжести или усталости в ногах.
Даже если у вас нет симптомов или они не мешают вашей повседневной деятельности, наличие одного только диабета является достаточной причиной для беспокойства по поводу ЗПА.Как и другие сосудистые заболевания (болезни сердца и кровеносных сосудов), он может «молчать» до тех пор, пока не вызовет серьезную проблему, такую как тромб, который приведет к длительному повреждению.
Скрининг
Американская диабетическая ассоциация рекомендует, чтобы если вам больше 50 и вы страдаете диабетом, вам следует пройти обследование на ЗПА, даже если у вас нет симптомов. Если вам меньше 50 лет и у вас есть такие факторы риска, как курение, высокое кровяное давление, высокий уровень холестерина или диабет более 10 лет, вам также следует пройти обследование.
Как пройти обследование? Сначала обратитесь к своему врачу. Врач, скорее всего, задаст вам ряд вопросов, чтобы оценить ваш риск, а также осмотрит ваши ноги, чтобы увидеть, есть ли у вас физические признаки ЗПА (холодные ноги, уменьшение роста волос на пальцах ног, медленно заживающие язвы или слабый пульс в стопах). Как только ваш врач определит, что вы подвержены риску ЗПА, он может провести тест (или направить вас к кому-нибудь еще для проведения теста), который называется лодыжечно-плечевым индексом (ЛПИ).Тест ABI безболезнен и неинвазивен, его выполнение занимает около 20–30 минут. Вас попросят полежать около 10 минут, чтобы действие силы тяжести было таким же на ваших руках и ногах; это необходимо для получения точных результатов. Затем врач или медсестра измерит кровяное давление в ваших руках и в двух местах на каждой ноге с помощью портативного устройства, называемого доплеровским датчиком. Доплеровский зонд использует звуковые волны для обнаружения кровотока. Для каждого участка будет записано только систолическое артериальное давление («верхнее число»).Артериальное давление в ваших лодыжках будет сравниваться с артериальным давлением в ваших руках. Если он ниже в лодыжках, чем в руках, возможно, у вас ЗПА.
ABI — это скрининговый тест, поэтому он не может сказать вам, где находится закупорка или сужение артерий. Чтобы определить место и степень закупорки, вас, скорее всего, направят к специалисту по периферическим сосудам для дальнейшего обследования. Эти тесты могут включать в себя ультразвук, магнитно-резонансную томографию (МРТ) или ангиограмму (рентгеновский тест для проверки кровотока).
Как только вы узнаете, есть ли у вас ЗПА, лечение будет зависеть от локализации и степени закупорки. Целью лечения будет улучшение качества вашей жизни и предотвращение сердечного приступа, инсульта или ампутации.
Варианты лечения
Обычно существует три варианта лечения ЗПА. К ним относятся изменения образа жизни (обсуждаемые в следующем разделе о факторах риска), медикаментозное лечение и хирургическое вмешательство.
Возможно, вы уже принимаете лекарства, которые могут помочь снизить риск ЗПА, например лекарства от диабета, лекарства, снижающие уровень холестерина, и лекарства, снижающие артериальное давление.Кроме того, ваш врач может назначить антиагрегантное лекарство, чтобы снизить риск образования тромбов в ваших кровеносных сосудах.
Есть несколько хирургических вариантов лечения ЗПА. Один, с которым многие знакомы, — это ангиопластика. Эта процедура часто используется, когда есть закупорка, ведущая к сердцу, но ее также можно провести при ЗПА. Для этого врач вставляет в пораженную артерию небольшую трубку с баллоном на конце. Баллон надувается, открывая суженный участок.Иногда вставляют стент, крошечную трубку из проволочной сетки, чтобы артерия оставалась открытой. Еще одна процедура, которую можно выполнить, — это шунтирование артерии. Эта операция также обычно проводится на сердце и часто используется, когда закупорка более полная и не может быть открыта с помощью ангиопластики. В этой процедуре кровеносный сосуд берется из другой части тела и снова прикрепляется к заблокированному участку артерии.
Недавно разработанное лечение — удаление зубного налета. В этой процедуре небольшая трубка вводится в пораженную артерию, и крошечное вращающееся лезвие используется для срезания зубного налета со стенки артерии, когда врач продвигает трубку через артерию.Обычно это невозможно, если артерия почти или полностью заблокирована.
Факторы риска
Что вы можете сделать, чтобы снизить риск развития ЗПА? Первый шаг — узнать факторы риска. Некоторые из них, которые вы не можете изменить, включают следующее:
- Ваш возраст. Просто быть старше 50 лет увеличивает риск ЗПА.
- Болеет диабетом. Каждый четвертый человек в возрасте старше 50 лет с диабетом страдает ЗПА.
- Ваша национальность. Афроамериканцы в два раза чаще болеют ЗПА, чем кавказцы.Латиноамериканцы также подвержены повышенному риску ЗПА.
- Ваша личная история. Если у вас было сосудистое заболевание, инсульт или сердечный приступ, вероятность развития ЗПА составляет один из трех.
Вы также входите в группу риска, если у вас есть семейная история сердечных заболеваний или диабета.
Существуют также некоторые факторы риска, которые можно изменить путем изменения образа жизни, в том числе следующие:
- Контроль диабета. Поддерживайте уровень HbA1c (показатель контроля диабета за последние два-три месяца) в пределах целевого диапазона, установленного вами и вашим врачом.Американская диабетическая ассоциация рекомендует уровень HbA1c ниже 7 процентов или как можно более близкий к норме.
- Курение. Если вы курите или курили в прошлом, ваш риск развития ЗПА увеличивается в четыре раза. Курение — один из самых серьезных и предотвратимых рисков развития ЗПА. Даже если у вас уже есть ЗПА, вы можете остановить или даже обратить вспять развитие болезни, бросив курить. Так что если вы курите, найдите способ бросить курить!
- Высокое кровяное давление. Установленное целевое артериальное давление для людей с диабетом ниже 140/90 мм рт.Многочисленные меры образа жизни могут помочь вам снизить артериальное давление, в том числе изменение диеты, например снижение потребления натрия; регулярные физические нагрузки; похудеть, если у вас избыточный вес; изучение и практика методов релаксации, таких как медитация или управляемые образы; и поддерживать умеренное потребление алкоголя. Если этих шагов недостаточно, ваш врач может назначить одно или несколько препаратов, снижающих артериальное давление
- Повышенный уровень холестерина в крови. Если ваш уровень холестерина ЛПНП (липопротеинов низкой плотности или «плохой») превышает 100 мг / дл, у вас повышается риск развития ЗПА.Знайте свои показатели холестерина и попросите врача предоставить вам копию результатов лабораторных анализов, чтобы вы могли отслеживать свой прогресс. Многие изменения в образе жизни, которые помогают снизить кровяное давление, также хороши для уровня холестерина. Также может быть полезно встретиться с диетологом для получения конкретных рекомендаций по выбору продуктов. При необходимости ваш врач может порекомендовать вам принять лекарство для повышения уровня холестерина ЛПВП (липопротеинов высокой плотности, или «хорошего») и снижения уровня холестерина ЛПНП.
Хорошая новость о ЗПА заключается в том, что его можно предотвратить с помощью того же здорового образа жизни, который снижает риск большинства серьезных осложнений диабета.Кроме того, при раннем обнаружении ЗПА можно остановить и обратить вспять, поэтому важно регулярно проходить скрининг на ЗПА, знать его признаки и симптомы и немедленно обращаться за лечением в случае возникновения проблемы или симптома. Принимая меры по предотвращению или прекращению сосудистых заболеваний, вы можете повысить вероятность того, что сможете жить так, как вам хочется.
Хотите узнать больше о заболевании периферических артерий? Прочтите «Есть судороги икры? Укрепление мышц бедра может помочь », посмотрите видео« Заболевание периферических артерий »и пройдите тест« Как много вы знаете о заболевании периферических артерий? »
Первоначально опубликовано 27 июля 2009 г.
Когда диабет приводит к повреждению нервов
Покалывание, онемение, боль в руках, ногах, кистях или ступнях — все это общие признаки диабетической невропатии или повреждения нервов.У около 70 процентов людей с диабетом разовьется тот или иной тип нейропатии, что делает его одним из наиболее распространенных побочных эффектов этого заболевания.
Диабет: понимание нейропатии
Хотя покалывание, онемение или боль в конечностях являются обычными признаками невропатии, другие могут вообще не испытывать никаких симптомов. Повреждение нервов также может возникать во внутренних органах, таких как сердце или пищеварительный тракт. Невропатия, связанная с диабетом, может влиять на мышечную силу, ощущения в различных частях тела и даже на сексуальную функцию.
Люди, у которых развивается диабетическая невропатия, обычно имеют проблемы с контролем уровня глюкозы в крови, артериального давления, холестерина и массы тела. Хотя исследователи не совсем поняли, почему это происходит, они знают, что невропатия может возникать из-за:
- Употребления алкоголя и курения
- Генетической предрасположенности
- Травм, таких как синдром запястного канала
- Воспаление нервов, связанных с аутоиммунными заболеваниями. состояния
- Нервно-сосудистые проблемы, которые повреждают кровеносные сосуды, ответственные за доставку питательных веществ и кислорода к вашим нервам
Ваш риск также увеличивается с возрастом и длительностью диабета, при этом самые высокие показатели невропатии возникают у людей, страдающих диабетом минимум 25 лет.
Диабет: там, где может возникнуть невропатия
Вот некоторые из конкретных типов невропатии, которые встречаются у людей с диабетом:
- Автономная невропатия нарушает работу пищеварительной системы, что приводит к диарее или запору. как нарушение функции мочевого пузыря. Этот тип нейропатии также влияет на то, как вы потеете и даже на вашу сексуальную реакцию: у мужчин могут быть проблемы с эрекцией, а у женщин может возникнуть сухость влагалища.Эта невропатия также маскирует симптомы гипогликемии (низкий уровень глюкозы в крови).
- Очаговая невропатия может поражать любой нерв в организме и часто вызывает внезапную слабость.
- Периферическая нейропатия , наиболее частое осложнение диабета, может вызывать онемение или боль в ногах, ступнях, пальцах ног, руках и кистях.
- Проксимальная невропатия может вызывать слабость в ногах и боль в бедрах, ягодицах и бедрах.
Поскольку невропатия, связанная с диабетом, может вызывать такое множество симптомов, не существует единого диагностического теста для этого состояния.Ваш врач будет в значительной степени полагаться на полное физическое обследование и ваше описание симптомов для диагностики этого состояния. В некоторых случаях для диагностики могут использоваться такие инструменты, как исследования нервной проводимости, тест на вариабельность сердечного ритма и ультразвук.
Диабет: защити свои ноги
Периферическая невропатия часто возникает в стопах. Если вы начнете терять чувствительность в ногах, у вас будет больше шансов получить травму, неправильную ходьбу и появиться незаживающие язвы.Эти язвы часто сильно заражаются, что может привести к ампутации ступней или ног. Вот почему людям с диабетом важно внимательно следить за своими ногами.
Диабет: лечение будет различным
Поскольку все нейропатии индивидуальны, методы лечения сильно различаются, и вам необходимо проконсультироваться со своим врачом, чтобы найти лучшее решение для вашего индивидуального состояния. Однако лечение любой нейропатии начнется с установления контроля над уровнем глюкозы в крови, если это еще не сделано.
Вот несколько вариантов лечения, которые могут быть предложены:
- Для лечения нервной боли можно использовать различные лекарства, в том числе некоторые антидепрессанты.
- Если у вас проблемы с желудком, ваш врач может посоветовать изменить рацион. Если это не поможет, можно использовать лекарства, которые помогут контролировать процессы пищеварения.
- Если вы испытываете проблемы с мочевым пузырем, вам может потребоваться антибиотик, чтобы вылечить любую инфекцию, которая возникает. Лечение недержания начинается с регулярного мочеиспускания, поскольку вы можете не осознавать, когда ваш мочевой пузырь полон.
- Лекарства доступны для мужчин с эректильной дисфункцией, и есть механические варианты, такие как вакуумные устройства, которые могут помочь в поддержании эрекции. Женщины, которые испытывают сухость влагалища, могут попробовать лубриканты.
- При невропатии, вызывающей головокружение и слабость, обычно связанных с артериальным давлением или кровообращением, ваш врач может посоветовать вам поднять изголовье кровати и медленно сесть или встать. Могут быть назначены лекарства от повышенного артериального давления; Некоторым людям может быть рекомендовано повышенное содержание соли в рационе.
Даже несмотря на то, что диабетическая невропатия поражает большинство людей, страдающих диабетом, вы все равно можете работать над ее предотвращением, в основном за счет поддержания уровня глюкозы в крови в пределах целевого диапазона. Это поможет защитить нервы от повреждений.
Симптомы, причины, диагностика и лечение диабета 2 типа
Не говоря уже о втором месте — более 90 процентов людей с диабетом имеют тип 2, а значительная часть даже не знает, что у них он есть. Итак, каковы его симптомы раздачи? Как избежать осложнений? Поможет ли вам правильная диета повернуть вспять? Мы здесь, чтобы дать вам четкие ответы на все важные вопросы.
В этой статье:
Определение | Причины | Симптомы | Диагностика | Лечение | Осложнения | Быстрые факты | Факторы риска | Часто задаваемые вопросы | Поддержка
Избранные голоса:
Елена Кристофидес, доктор медицины, Кэролайн Аповиан, доктор медицины , и , Шэрон Бергквист, доктор медицины
Что такое диабет 2 типа?
Диабет 2 типа возникает, когда уровень сахара в крови повышается и у вас развивается инсулинорезистентность.Во время инсулинорезистентности ваше тело больше не может эффективно реагировать на инсулин, что делает его неспособным полностью усваивать и использовать сахар из пищи, которую вы едите, для получения энергии. В результате этот сахар остается в вашей крови и может в конечном итоге вызвать хроническое заболевание, которое может привести к серьезным проблемам со здоровьем, если его не лечить и не лечить. Однако, когда диабет 2 типа выявляется и лечится на ранней стадии, этот процесс полностью обратим, и можно избежать многих симптомов и осложнений.
Инфографика Лорен Хантер
Что вызывает диабет 2 типа?
В этом участвуют два ключевых игрока. Ваша поджелудочная железа вырабатывает инсулин в ответ на прием пищи и повышенный уровень сахара в крови. Инсулин — это гормон, который способствует усвоению и использованию углеводов в организме, которые он расщепляет на сахар. Когда у вас диабет 2 типа, ваш инсулиновый ответ больше не функционирует должным образом. Это вызывает следующее:
- Ваши мышцы, печень и жир (также известные как периферические ткани) становятся инсулинорезистентными, что означает, что они больше не реагируют на инсулин и не могут поглощать и использовать глюкозу.
- Бета-клетки поджелудочной железы истощаются и больше не могут производить достаточное количество инсулина.
Может ли ожирение вызвать диабет 2 типа?
Как мы понимаем ожирение и диабет 2 типа, имеет значение, поскольку они являются наиболее распространенными нарушениями обмена веществ. Хотя это разные условия, они часто пересекаются.
Специалист по весу и питанию Кэролайн Аповиан, доктор медицины, объясняет: «Хотя образ жизни очень важен как для лечения ожирения, так и для лечения диабета, есть люди, у которых никогда не развивается ожирение, а есть люди, у которых ожирение действительно есть, для которых изменение образа жизни не всегда работает, потому что ожирение — это болезнь, и организм защищает более высокую уставку массы тела.Даже после похудания гормональные изменения, вызывающие ожирение, могут заставить пациента снова набрать вес ».
«Пациенты с диабетом 2 типа сами не навлекли его на себя», — подчеркивает эксперт по диабету и метаболизму Елена Христофидес, доктор медицинских наук. «Это не моральный недостаток».
Но растет и ожирение, и диабет 2 типа. Почему? Исследователи считают, что это наша среда. Увеличилась доступность продуктов с высоким содержанием жира, сахара и высокой степени обработки. Эти продукты часто содержат другие «непродовольственные товары».”
Было обнаружено, что некоторые из этих ингредиентов действуют как эндокринные разрушители и меняют способ хранения жира и выработки энергии в нашем организме. Хотя не было достаточных исследований, чтобы доказать причинно-следственную связь, большинство врачей и диетологов рекомендуют избегать их.
Каковы признаки и симптомы диабета 2 типа?
- Полидипсия — это чрезмерная жажда, которая сильнее того ощущения, которое вы испытываете в жаркий день. Если вода не гасит его, и во рту часто появляется ватность и сухость, возможно, у вас полидипсия.
- Гиперфагия — это непрекращающийся голод, более бездонный, чем чувство голода, которое возникает после пропуска приемов пищи. Если вы съели полноценную и сбалансированную еду (представьте себе тарелку размером с обед) и продолжаете возвращаться к большему, без удовлетворения, это может быть гиперфагия.
- Полиурия — позывы к мочеиспусканию чаще, чем обычно. Количество посещений туалета зависит от вашего образа жизни, лекарств, которые вы принимаете, и от того, сколько вы пьете, но мочеиспускание более 7 или 8 раз в день может быть признаком диабета 2 типа.
- Потеря веса может повлиять на некоторых людей с диабетом 2 типа и может быть предупреждающим знаком, если вы не изменили свой рацион или режим упражнений.
- Затуманенное зрение может появиться довольно внезапно, а также может приходить и уходить, потому что это результат высокого уровня сахара в крови, который вызывает опухание хрусталика глаза.
- Головные боли часто бывают умеренными и сильными и могут возникать часто.
- Дрожжевые инфекции могут возникнуть из-за того, что дрожжи питаются сахаром, поэтому повышенный уровень глюкозы в крови может повысить риск дрожжевых инфекций.
- Парестезия конечностей или покалывание в ногах и руках могут быть похожи на ощущение, которое вы испытываете, когда стопа «засыпает», и могут указывать на повреждение ваших мелких кровеносных сосудов, что является ранним признаком диабетической невропатии.
- Сухость во рту — это ватное кормление, часто сопровождающееся чрезмерной жаждой.
- Усталость — это больше, чем просто чувство усталости. Если вам кажется, что вы никогда не отдыхаете, ваше тело кажется тяжелым, а небольшие задачи кажутся непосильными, возможно, вы испытываете усталость.Переход из спальни на кухню может напоминать олимпийский спринт.
- Болезненные, нежные десны могут вызывать болезненные ощущения при чистке даже самой мягкой зубной щеткой.
Если у вас есть один или несколько из этих симптомов, обратитесь к врачу.
Как диагностируется диабет 2 типа?
Тест на гемоглобин A1C (Hgba1c) измеряет средний уровень сахара в крови и обычно используется для диагностики и мониторинга диабета 2 типа.Это среднее значение трех отдельных тестов на уровень глюкозы в крови натощак, которые проводились ежемесячно в течение 3 месяцев. Результат указан в процентах. Диагноз диабета 2 типа означает, что у вас повышенный уровень сахара в крови, на что обычно указывает уровень гемоглобина A1C 6,5% или выше. Уровни A1C от 5,7 до 6,4% могут указывать на предиабет.
Что такое предиабет?
До того, как вам поставят диагноз диабета 2 типа, вы становитесь преддиабетиком, то есть уровень сахара в крови повышен, но недостаточно повышен для постановки диагноза 2 типа.Самое важное, что нужно знать о предиабете, это то, что его легче вылечить, чем тип 2.
Думайте о диагнозе преддиабета как о возможности предотвратить прогрессирование до 2-го типа и как о хорошей причине не отставать от регулярных осмотров и медосмотра, чтобы убедиться, что ваш врач не пропустит эту раннюю фазу и узнает только о вашем полном заболевании. развился диабет позже, когда у вас начнутся симптомы.
Каковы различия k ey между диабетом 1 типа и диабетом 2 типа?
При сравнении диабета 1-го и 2-го типов можно выделить несколько основных различий:
- Диабет 1 типа — это аутоиммунное заболевание.Вы не можете обратить вспять диабет 1 типа, вы можете только справиться с ним. Диабет 2 типа можно обратить вспять с помощью эффективного вмешательства и изменения образа жизни.
- При диабете 1 типа ваша поджелудочная железа неспособна вырабатывать инсулин, тогда как при диабете 2 типа производство инсулина ограничено, и реакция вашего организма на этот инсулин снижена.
- Человек с диабетом 1 типа может умереть без лечения инсулином. Больному диабетом 2 типа следует избегать лечения инсулином, если только его поджелудочная железа не перестает работать полностью.
Как диабет 2 типа связан с инсулинорезистентностью?
Инсулинорезистентность вызывает диабет 2 типа, но человек может иметь инсулинорезистентность и без диабета 2 типа. «Диабет связан с притоком энергии и оттоком энергии», — объясняет доктор Чистофидес. «В случае диабета 2 типа наблюдается неправильное управление тем, как организм соотносит потребление энергии и потребность в энергии». Нечувствительность к инсулину является признаком этого неправильного управления энергией, которое может привести к резистентности к инсулину.
Если вы придерживаетесь диеты с высоким содержанием обработанных пищевых продуктов с добавлением сахара, сначала ваше тело будет продолжать выделять инсулин, поскольку оно пытается усвоить и использовать глюкозу. Если у вас предиабет и вы не ограничиваете чрезмерное потребление сладких продуктов, то вот что может случиться:
- Со временем чрезмерное высвобождение инсулина подавляет ваши периферические ткани, и они становятся менее чувствительными к нему, что приводит к нечувствительности к инсулину.
- На данный момент ваше тело больше не поглощает и не использует глюкозу должным образом, поэтому уровень сахара в крови остается повышенным.
- Бета-клетки в поджелудочной железе продолжают вырабатывать и выделять инсулин, пытаясь управлять уровнем сахара в крови.
- Ваши бета-клетки повреждаются и умирают, и ваше тело больше не может вырабатывать достаточный уровень инсулина, что приводит к гипергликемии (высокому уровню сахара в крови).
- Гипергликемия, представленная повышенным уровнем гемоглобина A1C, является последним симптомом неправильного управления энергией и приводит к диагнозу диабета 2 типа.
Кто болеет диабетом 2 типа?
«Есть здоровые люди с диабетом 2 типа, а есть нездоровые люди с диабетом 2 типа», — говорит д-р.Христофидес. «Это немного похоже на рак легких в том смысле, что не все, кто курит, заболевают раком легких, а некоторые люди, которые никогда не курили, заболевают раком легких».
«Диабет 2 типа является многофакторным, — объясняет доктор медицинских наук Шэрон Бергквист, — что означает, что гены, окружающая среда и образ жизни человека работают вместе, чтобы привести к болезни. Часть повышенного риска может быть связана с генетической предрасположенностью, но более высокий процент, вероятно, связан с окружающей средой и образом жизни, на которые могут влиять культура и социально-экономические факторы.”
У одних людей больше шансов заболеть диабетом 2 типа, чем у других?
«Человек, который придерживается очень воспалительной диеты и имеет избыточное ожирение вокруг своих центральных органов, с большей вероятностью заболеет диабетом 2 типа», — говорит д-р Кристофидес. Избыточный вес и ожирение являются факторами риска диабета 2 типа, но то, как ваше тело сохраняет и регулирует вес, также может быть ранним индикатором риска.
Исследования показали, что люди, у которых слишком много жира вокруг своей середины, более подвержены риску для здоровья, например диабету 2 типа.Некоторые сообщества также демонстрируют большую склонность к развитию диабета 2 типа, в том числе чернокожие, латиноамериканцы, азиаты и коренные жители.
Факторы, которые могут повысить риск развития диабета 2 типа, включают:
- Генетическая предрасположенность
- Семейный анамнез диабета и сердечно-сосудистых заболеваний
- Ожирение
- Сидячий образ жизни
- Снижение уровня ЛПВП (хорошего холестерина)
- Высокое артериальное давление (гипертония)
- Диета с высоким содержанием обработанных пищевых продуктов и добавленных сахаров
- Болезнь сердца или инсульт в анамнезе
- Депрессия
- Синдром поликистозных яичников (СПКЯ)
- Повышенный уровень триглицеридов в крови
- Более высокое соотношение талии и бедер
- Системное воспаление
Как я могу справиться с диабетом 2 типа?
Никто не любит диеты, но, по словам доктораАповиан: «Было показано, что потеря веса всего на 3-5% снижает риск диабета 2 типа у людей, которым с медицинской точки зрения рекомендовано похудеть. Изменения в рационе питания призваны не только снизить количество калорий, но и изменить содержание и качество макроэлементов, то есть больше клетчатки, больше белка, меньше простых углеводов, более здоровые жиры и сократить количество обработанных пищевых продуктов ».
Когда врачи и диетологи говорят о воспалительных диетах, они в основном говорят о обработанных пищевых продуктах. Но не только пища может вызывать воспаление.Определенные факторы образа жизни также могут настроить ваше тело на системное воспаление, которое затем может снизить вашу способность регулировать уровень глюкозы.
Факторы, способствующие системному воспалению, включают:
- Готовые продукты
- Сахар с добавлением
- Чрезмерное употребление алкоголя
- Недостаточное количество и качество сна
- Определенные аутоиммунные состояния
- Курение
- Тревога и депрессия
Лечение диабета 2 типа — это индивидуальная практика, но вы можете применить некоторые общие рекомендации:
- Если ваш врач советует сбросить вес по медицинским показаниям, похудание может улучшить чувствительность к инсулину и снизить уровень глюкозы в крови.
- Не существует единой лучшей диеты, но средиземноморская диета и диета DASH (диетические подходы к борьбе с гипертонией) оказались эффективными в управлении как диабетом, так и риском сердечно-сосудистых заболеваний.
- Упражнение. Если вы новичок в упражнениях, начните с умеренных движений и увеличивайте объем и интенсивность по мере адаптации вашего тела. Лучшее упражнение для контроля диабета 2 типа — это комбинация кардио и силовых тренировок.
- Избегайте обработанных пищевых продуктов. Ешьте как можно меньше из упаковок.Делайте покупки по периметру продуктового магазина, где вы обычно найдете самые сытные продукты.
- Постарайтесь высыпаться
- Если требуются лекарства, поработайте со своим врачом, чтобы найти рецепт, который лучше всего подойдет вам.
Какие методы лечения диабета 2 типа?
За исключением случаев крайней необходимости, инсулин нельзя использовать для лечения диабета 2 типа. Доктор Бергквист объясняет: «Введение инсулина повышает уровень сахара в крови, но ухудшает основную резистентность к инсулину.Инсулин — это гормон накопления жира. Более высокий уровень инсулина приводит к накоплению большего количества жира в органах, где он токсичен, что делает их более инсулинорезистентными ».
«Инсулин следует использовать только тогда, когда поджелудочная железа не работает и В-клетки не могут быть регенерированы», — говорит д-р Аповиан. «Когда диабет 2 типа обнаруживается достаточно рано, вы можете обратить его вспять с помощью образа жизни, лекарств и бариатрической хирургии». В некоторых случаях, когда человек страдает сильным избыточным весом, бариатрическая хирургия является успешным методом лечения диабета 2 типа, поскольку она эффективно снижает заданный уровень массы тела человека и может обратить вспять гормональный дисбаланс, лежащий в основе ожирения и подпитывающий диабет 2 типа.
Кроме того, новые лекарства от диабета 2 типа были одобрены FDA, включая класс препаратов, известных как глюкагоноподобные пептиды (GLP-1), которые помогают поджелудочной железе вырабатывать больше инсулина за счет снижения выработки глюкозы в печени. Исследователи также работают над пониманием роли воспаления и гормонального дисбаланса в развитии СД2.
Можно ли обратить вспять диабет 2 типа?
Да! Хорошая новость заключается в том, что несколько исследований показали, что диабет 2 типа можно обратить вспять.Считается, что вы находитесь в стадии ремиссии диабета 2 типа, если в течение года без лекарств у вас был нормальный уровень сахара в крови.
Одним из наиболее важных компонентов обращения вспять диабета 2 типа является раннее выявление. Доктор Бергквист объясняет: «Поджелудочная железа вырабатывает инсулин. Чем дольше у вас диабет, тем больше инсулинорезистентность наносит вред вашей поджелудочной железе и тем меньше вероятность выздоровления поджелудочной железы. Следовательно, вероятность ремиссии снижается, чем дольше вы страдаете диабетом.Но есть широкое окно, в течение которого вы можете добиться успеха ».
Как долго вы можете жить с диабетом 2 типа?
Диабет 2 типа не обязательно должен быть хроническим заболеванием. Напротив, диагноз диабета 2 типа — это момент, чтобы начать менять привычки и работать в направлении более здоровой и долгой жизни. «То, что вы делаете каждый день, может иметь значение», — говорит д-р Христофидес. «Припаркуйтесь в дальнем конце стоянки. Попробуйте подняться по лестнице. Покупайте только свежие продукты и избегайте упаковок.”
Не существует лучшей диеты при диабете 2 типа. Сосредоточьтесь на свежем и сосредоточьтесь на балансе. Включите овощи, нежирные белки (мясные или растительные), цельнозерновые, орехи, семена, бобовые и цельные фрукты.
Двигайтесь. Физические упражнения — одна из самых важных вещей, которые вы можете делать для общего здоровья, включая психическое благополучие. Фитнес — также один из лучших способов сбросить лишний вес после того, как вы его сбросили.
Найдите занятия, которые вам нравятся, и попробуйте поделиться ими с друзьями и семьей.Упражнения не обязательно должны выполняться в тренажерном зале. Возьмите друга и прогуляйтесь по окрестностям или прогуляйтесь по парку. Витамин D подарит вам дополнительный заряд здоровья и благополучия.
Где я могу найти помощь и поддержку для лечения диабета 2 типа?
Диабетические педагоги. У Американской диабетической ассоциации есть поисковик по вопросам диабетического образования, где вы можете найти консультации по диабету в своем почтовом индексе. Вы также можете поработать с диабетологом, чтобы уточнить вопросы об углеводах, режимах питания и многом другом.Диетолог, работающий с диабетом, занимается лечебным питанием и покрывается страховкой Medicare и многими страховыми полисами. Физические упражнения — еще одна важная часть лечения, и вы можете иметь право на физиотерапию как часть вашего плана лечения диабета. Вы можете найти более подробную информацию о покрытии от штата к штату здесь.
Диабет 2 типа — это не единичное заболевание. На это в значительной степени повлияли наша культура и практика общественного здравоохранения. Расширение вашего сообщества до здоровой системы поддержки также может быть важной частью управления диабетом 2 типа.
Семья и друзья . Вовлеките их в процесс, создавая новые пищевые привычки вместе. Часто мы чувствуем давление, чтобы сохранить статус-кво в наших семьях, корректируя собственное питание. Изменения, которые вы вносите для улучшения своего здоровья, также улучшат здоровье вашей семьи. Выбирайте здоровую пищу, которой вы можете наслаждаться вместе, и старайтесь не готовить себе отдельные блюда.
Группы поддержки (онлайн или лично) могут быть способом поделиться своим опытом и знаниями с людьми, которые сталкиваются с теми же проблемами и изменениями.Вы можете выбрать личную группу поддержки, онлайн или и то, и другое. Посетите Американскую диабетическую ассоциацию, чтобы найти ближайшие к вам группы поддержки, или посетите The Defeat Diabetes Organization. Вот несколько авторитетных онлайн-групп поддержки:
Какие риски для здоровья связаны с диабетом 2 типа?
Тип 2 сопряжен с реальными рисками для здоровья, и эти риски могут увеличиваться с увеличением продолжительности и тяжести вашего состояния. Вот 3 предупреждающих знака, на которые следует обратить внимание:
Инсулинорезистентность , которая сопровождает диабет 2 типа, может привести к другим серьезным заболеваниям, таким как:
- Высокий холестерин
- Высокое кровяное давление
- Сердечный приступ
- Ход
- Сердечно-сосудистые заболевания
Если у вас диабет 2 типа, вам также следует внимательно следить за своим сердцем и кровообращением.Как объясняет доктор Христофидес: «Риск смерти от сердечно-сосудистых заболеваний связан только с лежащей в основе нечувствительностью к инсулину. Это не имеет ничего общего с уровнем A1C и не облегчается снижением уровня сахара в крови ».
Но патофизиология диабета 2 типа не должна быть смертным приговором. Риск сердечно-сосудистых заболеваний и смертности можно снизить за счет снижения нечувствительности к инсулину, в основном за счет изменения диеты и образа жизни. Упражнения могут быть особенно важны, потому что такие занятия, как тренировки с отягощениями и аэробная активность, могут повысить чувствительность к инсулину.
Гипергликемия (высокий уровень сахара в крови) может вызвать множество проблем, основными из которых являются:
Понижение вашего A1C — важный шаг в предотвращении этих условий. Новый класс лекарств, GLP-1, очень эффективен для снижения уровня сахара в крови, помогая улучшить здоровье печени и сердца. Ведение диабета 2 типа — лучший способ предотвратить осложнения, связанные с гипергликемией.
Гипогликемия (низкий уровень сахара в крови) может быть фактором риска при приеме определенных лекарств, которые помогают предотвратить слишком высокий уровень сахара в крови.Дополнительными факторами, способствующими гипогликемии, являются отсутствие приема пищи и алкоголя. Низкий уровень сахара в крови стимулирует выброс адреналина, также известного как адреналин, который вызывает такие симптомы, как:
- Чувствую себя неуверенно
- Тошнота
- Потоотделение
- Озноб
- Беспокойство
- Учащенное сердцебиение
- Путаница
- Чувство вялости
- Головные боли
- Покалывание или онемение губ, языка или щек
Обычно уровень сахара в крови ниже 70 мг / дл означает гипогликемию.Американская ассоциация диабета рекомендует лечить гипогликемию с помощью правила 15-15:
.- Потребляйте 15 граммов углеводов, чтобы поднять уровень сахара в крови.
- Подождите 15 минут.
- Еще раз проверьте уровень сахара в крови. Если уровень сахара в крови все еще ниже 70 мг / дл, съешьте еще 15-граммовую порцию углеводов.
- Повторяйте эти шаги, пока уровень сахара в крови не превысит 70 мг / дл.
- Как только уровень сахара в крови станет выше 70 мг / дл, съешьте легкую еду или закуски, чтобы поддерживать его.
Когда у вас резко падает уровень сахара в крови, может возникнуть соблазн съесть как можно больше, пока вы не почувствуете себя лучше. Старайтесь изо всех сил избегать этого, поскольку это может привести к взлету, что ухудшит ваше самочувствие.
Когда не лечить низкий уровень сахара в крови и требуется вмешательство, это считается чрезвычайной ситуацией. В этом случае часто используют глюкагон. Глюкагон — это гормон, вырабатываемый поджелудочной железой, который стимулирует печень выделять глюкозу в кровоток. Инъекционный глюкагон используется для лечения гипогликемии, когда правило 15-15 неэффективно.
Если вы испытываете приступы гипогликемии, обсудите с врачом план лечения. Наборы глюкагона доступны по рецепту, и ваш врач может порекомендовать их оставить. Важно, чтобы вы и люди в вашей системе поддержки знали, как распознавать признаки гипогликемии, понимали правило 15-15 и могли вводить глюкагон.
FAQ: Часто задаваемые вопросы
Является ли диабет 2 типа генетическим?
Более 75% детей с диабетом 2 типа также имеют родственников с этим заболеванием.Но это могло быть связано с похожим образом жизни в семье, а не с генетическими факторами. Как и любое заболевание, некоторые люди имеют генетическую предрасположенность как к нечувствительности к инсулину, так и к диабету 2 типа, но основным фактором, определяющим диабет 2 типа, является образ жизни.
Как часто мне нужно контролировать уровень сахара в крови, если у меня диабет 2 типа?
Вы и ваш лечащий врач должны решить, когда и как часто вам нужно проверять уровень сахара в крови. Вы можете вести учет в приложении для смартфона или на бумаге, чтобы легко отображать свои варианты.Врачи рекомендуют пациентам с диабетом проходить тест на A1C не реже двух раз в год.
Как диабет 2 типа изменился с течением времени?
Диабет 2 типа раньше назывался диабетом взрослых или инсулинозависимым диабетом, потому что он диагностировался в основном у взрослых, которым не требовался инсулин для лечения своего состояния. Однако, поскольку у большего числа детей начинают диагностироваться СД2, а инсулин чаще используется для лечения диабета 2 типа, определение состояния как «возникновение у взрослых» или «инсулинозависимое» больше не является точным и не используется.
Можно ли вылечить диабет 2 типа?
Да! Ваша лучшая возможность обратить вспять диабет 2 типа — это раннее выявление и вмешательство.
Быстрые факты о диабете 2 типа
- 90-95% людей с диабетом 2 типа
- Более чем у 1 из 10 взрослых есть диабет
- Более 25% взрослых старше 65 лет страдают диабетом
- Упражнения и потеря веса снижают риск перехода преддиабета в диабет 2 типа на 58%
Обновлено: 15.07.21
Симптомы диабета 2 типа и ранние предупреждающие признаки
Диабетические язвы на ногах (раны)
Что такое диабетические раны?
Диабетическая рана — это язва, которая образуется из-за того, что ваша болезнь препятствует естественным заживляющим способностям вашего тела.Диабетические раны часто начинаются с небольших порезов или порезов, но вместо заживления давление от ходьбы, стояния или даже ношения обуви усугубляет травму, пока она не перерастет в язву. Эти язвы могут образовываться под большим пальцем ноги, на подушечках стопы или на ногах.
При отсутствии лечения диабетические раны могут стать очень глубокими. К сожалению, они также подвержены инфекциям, что приводит к некрозу, а в очень тяжелых случаях — ампутации. Многие люди не знают, что ампутации можно предотвратить.
Как диабет вызывает язвы на ногах?
Неуправляемый диабет и постоянно повышенный уровень сахара в крови вызывают повреждения всего тела, включая повреждение кровеносных сосудов и нервов. Сочетание этих двух факторов создает идеальную среду для хронических ран. В большинстве случаев диабетические раны образуются на ступнях, лодыжках и голенях.
Когда диабет повреждает ваши кровеносные сосуды, это снижает кровообращение, лишая ваше тело кислорода и других важных питательных веществ, необходимых для регенерации и восстановления тканей.В результате ваша кожа становится тонкой и склонной к травмам.
Это разбавление облегчает образование мелких волдырей и ссадин. Кроме того, недостаточное кровообращение препятствует заживлению вашего тела, поэтому ваши незначительные травмы не заживают должным образом и ухудшаются от постоянного давления.
В то же время повреждение нервов снижает вашу способность чувствовать давление, боль и другие ощущения. Это поражение нервов означает, что вы можете не заметить рану на ранних стадиях и не получить лечение, необходимое для предотвращения ухудшения травмы и превращения ее в язву.
Когда мне следует поговорить с врачом о диабетических язвах на ногах?
Если у вас диабет, вам следует поговорить со своим врачом о диабетических ранах и язвах на ногах еще до того, как они возникнут. Многие врачи рекомендуют людям с диабетом регулярно посещать ортопеда для простого ухода за ногтями на ногах и проверки стопы. Эта практика поможет вам избежать травм и своевременно обратиться за помощью в случае травмы.
Однако, если у вас уже есть диабетическая боль в ноге, немедленно позвоните в Институт нехирургической терапии Среднего Запада.Не думайте, что вы сможете позаботиться о своей ране самостоятельно. Диабетические раны заживают не так, как обычные травмы, и требуют специализированной помощи.
Как лечат диабетические раны?
Среднезападный институт нехирургической терапии обеспечивает комплексное лечение диабетических ран. После первой консультации ваш врач составляет индивидуальный план лечения.
Учитывая, что большинство диабетических язв возникает из-за плохого кровообращения, мы проведем ультразвуковое исследование, чтобы определить кровоток в ваших сосудах.Если есть проблемы с кровотоком, можно сделать ангиограмму и улучшить кровоток без серьезного хирургического вмешательства.
