Почему лежа тяжело дышать
Появление трудностей с дыханием, или одышка — довольно распространенный симптом, который может возникать у здоровых людей, например, после физической нагрузки. Однако если проблема появляется в покое, в положении лежа, она может быть вызвана рядом заболеваний, в том числе и серьезных. Почему тяжело дышать лежа? Причин тому может быть много.
Например, одышка может возникать при редкой наследственной патологии — болезни Помпе. Болезнь Помпе относится к так называемым болезням накопления. При этом заболевании из-за генной мутации возникает дефицит фермента кислой глюкозидазы, которая расщепляет гликоген. Он накапливается, и развивается прогрессирующая мышечная слабость.
Обычно сначала возникает слабость мышц ног, постепенно поражаются мышцы рук, мышцы, участвующие в процессе дыхания, что и приводит к появлению одышки1,2. Болезнь Помпе возникает редко и относится к орфанным заболеваниям. Гораздо чаще одышка в положении лежа обусловлена другими патологиями.
Одышка лежа на спине, или ортопноэ, возникает из-за повышения давления в кровеносных сосудах легких. В положении лежа кровь течет от нижних конечностей к сердцу, а затем к легким. У здоровых людей это распределение крови не вызывает каких-либо затруднений. А вот при ряде заболеваний способность сердца выкачивать лишнюю кровь от сердца может снижаться. В результате кровь скапливается в малом круге кровообращения, проходящем через легкие3.
Повышение давления крови в легочной артерии может способствовать выделению жидкости в альвеолы и развитию отека легких. Это еще более затрудняет дыхание лежа
Ортопноэ — не заболевание, а симптом, возникающий только в горизонтальном положении. Приступ может развиваться ночью, когда человек просыпается из-за нехватки воздуха. Это явление называют ночной пароксизмальной (внезапной) одышкой. В положении сидя или полулежа дыхание, как правило, облегчается или полностью нормализуется3.
В положении сидя или полулежа дыхание, как правило, облегчается или полностью нормализуется3.
Одышка лежа может возникать при различных расстройствах, прежде всего при заболеваниях легких. Предрасполагающими факторами служат нарушения вентиляции и газообмена в легких и изменение их кровообращения
Хроническая обструктивная болезнь легких (ХОБЛ) — распространенное заболевание, при котором развивается воспаление в дыхательных путях, нередко сопровождаемое инфекционным процессом. Из-за сужения или полной блокады дыхательных путей и потери эластической силы легких воздушный поток ограничивается. Появляется постоянная одышка, в том числе в горизонтальном положении, которая со временем становится все сильнее. Наряду с ней возникает хронический влажный кашель5.
Отек легких — состояние, возникающее при быстром перемещении плазмы из капилляров легких в альвеолы.
Ортопноэ может свидетельствовать и о ряде других заболеваний, в первую очередь — поражении сердца и сосудов. «Сердечная» одышка развивается на фоне нарушения оттока крови из легочного круга кровообращения и недостаточности левого желудочка вследствие поражения сердечной мышцы (миокарда), клапанов сердца и/или коронарных сосудов
Распространенной причиной ортопноэ является сердечная недостаточность. Это синдром, который развивается в результате различных заболеваний сердечно-сосудистой системы, связанных со снижением насосной функции сердца. При этом сердце не в состоянии перекачивать столько крови, сколько необходимо организму для правильной работы всех органов и систем. Кровь может накапливаться (застаиваться) в венах, легких и других тканях, и нагрузка на сердце становится еще выше7.
Кровь может накапливаться (застаиваться) в венах, легких и других тканях, и нагрузка на сердце становится еще выше7.
Сердечная недостаточность может протекать на протяжении многих лет бессимптомно. По мере того как заболевание прогрессирует, появляются признаки болезни. Самые распространенные — одышка, в том числе и в положении лежа, сердцебиение, быстрая утомляемость, дискомфорт в груди
Кроме того, ортопноэ может развиваться при3,8:
- Большом скоплении жидкости в брюшной полости — асците. Его причинами могут быть тяжелое поражение печени, злокачественные новообразования, сердечная недостаточность.
- Двустороннем параличе диафрагмы на фоне травмы груди, верхних отделов позвоночников и ряда заболеваний.
- Болезни Помпе. О ней, по мнению Американской ассоциации нейромышечной и электродиагностической медицины, может свидетельствовать комплекс симптомов: слабость поясничного пояса, особенно таза, крыловидные лопатки, ортопноэ и слабость мышц спины, слабость дыхательной мускулатуры.

- Ожирении тяжелой степени.
- Тяжелом воспалении легких (пневмонии).
А вот остеохондроз может вызывать одышку при нагрузках и в вертикальном положении, что связано с поражением грудного отдела позвоночника9.
Когда обращаться к врачу?Если становится трудно дышать лежа, это тревожный симптом, и затягивать с консультацией врача нельзя. Чтобы вовремя диагностировать заболевание и начать лечение, важно как можно раньше обратиться к специалисту-пульмонологу, кардиологу или терапевту. Врач проводит обследование и при необходимости направляет к другим узким специалистам. На основании диагностических данных составляется схема лечения.
- Клюшников С. А. и др. Клинический случай болезни Помпе с поздним началом //Нервные болезни, 2015. № 2.
- Сухоруков В. С. и др. Диагностика болезни Помпе //Российский вестник перинатологии и педиатрии, 2010. Т. 55. № 6.

- McGee S. Evidence-based physical diagnosis e-book. – Elsevier Health Sciences, 2012; p.145-155.
- Лучевые методы диагностики болезней сердца / Манфред Телен, Раймунд Эрбел, Карл-Фридрих Крейтнер, Йорг Баркхаузен ; пер. с нем. ; под общ. ред. проф. В.Е.Синицына. – М. : МЕДпресс-информ, 2011. – 408 с. : ил.
- Беловол А. Н., Князькова И. И., Гридасова Л. Н. Диагностика хронической сердечной недостаточностиу пациентов с хронической обструктивной болезнью легких //Научные ведомости Белгородского государственного университета. Серия: Медицина. Фармация, 2014. Т. 28. № 24 (195).
- Чучалин А. Г. Отек легких: лечебные программы //Практическая пульмонология, 2005. № 4.
- Фролова Э. Б., Яушев М. Ф. Современное представление о хронической сердечной недостаточности //Вестник современной клинической медицины, 2013. Т. 6. № 2.
- Pompe Disease More Common Than Previously Believed, Experts Say. Pompe Disease News. URL: https://pompediseasenews.
 com/
com/2019/05/08/ pompe-disease-more-common-than-previously-believed-experts-say/ (дата обращения 13.09.2019). - Щукина С. В. и др. Частота и степень одышки у больных анкилозирующим спондилоартритом //Сибирский медицинский журнал (Иркутск), 2007. Т. 74. № 7.
GZEA.PD.18.09.0435q
Хрипы в грудной клетке — причины появления, при каких заболеваниях возникает, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Процесс дыхания условно подразделяют на три этапа: внешнее дыхание, транспорт газов с кровью к органам и тканям и тканевое дыхание. Дыхательная система задействована на первом этапе и ее основная функция — доставка вдыхаемого воздуха к легким, где осуществляется газообмен.
Дыхательная система задействована на первом этапе и ее основная функция — доставка вдыхаемого воздуха к легким, где осуществляется газообмен.
Дыхательная система состоит из дыхательных путей и легких. К дыхательным путям относятся носовая полость, глотка, гортань, трахея и бронхи. Зачастую хрипы, выслушиваемые в грудной клетке, зарождаются в вышележащих дыхательных путях и с током воздуха проводятся в легкие, имитируя их поражение.
Таким образом, хрипы в грудной клетке не всегда свидетельствуют о поражении легочной ткани. Более того, появление хрипов может быть спровоцировано дисфункцией других органов, например сердца.
Для выявления хрипов проводят обследование грудной клетки при помощи стетофонендоскопа. Эта манипуляция называется аускультацией легких.
Разновидности хрипов в грудной клеткеКлассификация хрипов в грудной клетке достаточно обширна. По характеру хрипов врач может заподозрить, какой патологический процесс преобладает в дыхательной системе пациента.

В зависимости от того, связаны ли хрипы с накоплением мокроты и иных жидкостей в дыхательных путях или только с изменением структуры их стенок, они, соответственно, подразделяются на влажные и сухие. Влажные хрипы могут быть звонкими и глухими, мелкопузырчатыми и крупнопузырчатыми. Последние характеристики во многом определяются калибром бронхов, в которых локализован патологический процесс. Сухие хрипы также подразделяются по тембру — басовые, свистящие и т.д.
Свистящие хрипы характерны для бронхиальной астмы. На ранних стадиях заболевания они слышны исключительно во время приступа. На поздних стадиях, особенно без соответствующей медикаментозной терапии, свистящие хрипы могут присутствовать даже в межприступном периоде. В зависимости от тяжести приступа хрипы могут быть обнаружены или при аускультации легких, или даже на расстоянии. Свистящие звуки появляются во время выдоха, который становится затрудненным и удлиненным.
Отдельно стоит сказать о так называемых крепитирующих хрипах, или крепитациях, напоминающих хруст. Как правило, они возникают в конце вдоха и вызваны разлипанием альвеол. Слипание стенок альвеол происходит из-за их пропитывания их экссудатом, транссудатом или кровью. Крепитация выслушивается при крупозной пневмонии в I и III стадиях (стенки альвеол пропитаны экссудатом), при инфаркте легкого (стенки альвеол пропитаны кровью), при застойных явлениях в легких (альвеолы пропитаны транссудатом).
Как правило, они возникают в конце вдоха и вызваны разлипанием альвеол. Слипание стенок альвеол происходит из-за их пропитывания их экссудатом, транссудатом или кровью. Крепитация выслушивается при крупозной пневмонии в I и III стадиях (стенки альвеол пропитаны экссудатом), при инфаркте легкого (стенки альвеол пропитаны кровью), при застойных явлениях в легких (альвеолы пропитаны транссудатом).
Также выделяют уже упомянутые выше проводные хрипы, источником которых является поражение верхних дыхательных путей.
В зависимости от локализации хрипы могут быть диффузными и локализованными, односторонними и двусторонними.
Возможные причины появления хрипов в грудной клетке
Непосредственной причиной появления хрипов является изменение потока вдыхаемого воздуха, проходящего через дыхательные пути.
В норме внутренняя поверхность дыхательных путей, выстланная слизистой оболочкой, ровная, покрыта тонким слоем слизи, выполняющей главным образом защитную функцию.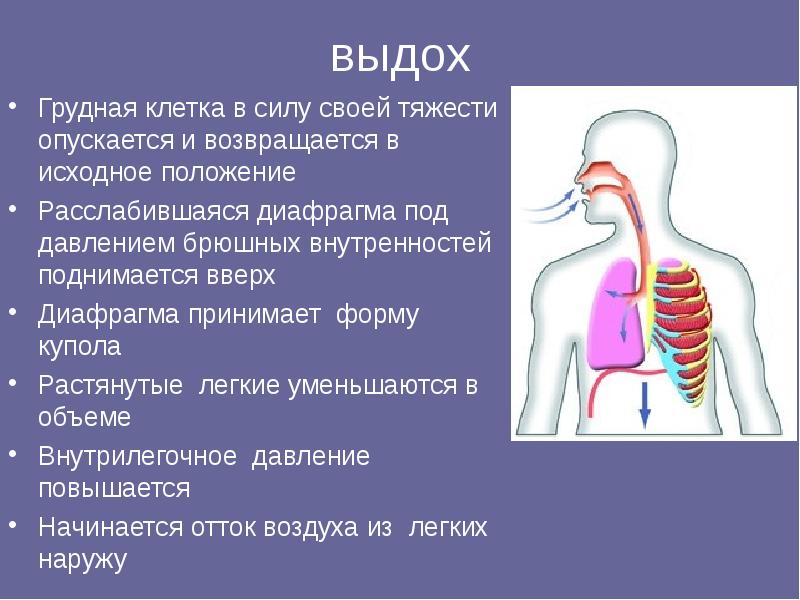 В стенке дыхательных путей имеются хрящевые структуры, они играют роль своеобразного каркаса, предохраняя дыхательные пути от схлопывания.
В стенке дыхательных путей имеются хрящевые структуры, они играют роль своеобразного каркаса, предохраняя дыхательные пути от схлопывания.Причиной хрипов чаще становятся изменения стенок дыхательных путей вследствие инфекционного воспаления, аллергического отека и др., врожденные особенности хрящевого каркаса, делающие его недостаточно жестким для поддержания постоянной проходимости дыхательных путей, наличие в их просвете инородного тела, жидкости (мокроты, крови и т.д.), сдавление дыхательных путей извне лимфатическими узлами и некоторые другие причины.
Заболевания, при которых появляются хрипы в грудной клетке
К заболеваниям дыхательной системы, приводящим к развитию хрипов, относятся бронхиты, пневмонии, хроническая обструктивная болезнь легких, бронхиальная астма, муковисцидоз, бронхоэктатическая болезнь.
Для острых бронхитов, пневмоний и других заболеваний, связанных с накоплением мокроты в дыхательных путях, характерно появление влажных хрипов. Для бронхиальной астмы, особенно во время приступа, типичны сухие свистящие хрипы.
Для бронхиальной астмы, особенно во время приступа, типичны сухие свистящие хрипы.
Причиной появления проводных хрипов могут быть различные поражения гортани и ее врожденные особенности (например, мягкие хрящи гортани у новорожденных – это основа развития у них стридорозного дыхания, оно отчетливо слышно даже без стетофонендоскопа, а при аускультации легких определяются громкие проводные хрипы).
К другим причинам появления хрипов относят заболевания сердечно-сосудистой системы, связанные с нарушением сократительной способности миокарда и приводящие к застою крови в сосудах легких. Это вызывает повышение давления в сосудах, и жидкая часть крови (плазмы) пропотевает в просвет дыхательных путей и альвеол. В этом случае появляются крепитация и сухие, вскоре переходящие во влажные, хрипы, выраженность которых определяется степенью развившейся сердечной недостаточности.
Среди заболеваний, приводящих к сдавлению дыхательных путей извне, нужно упомянуть те, которые поражают лимфатические узлы, находящиеся внутри грудной клетки: туберкулез, особенно туберкулез внутригрудных лимфатических узлов, развивающийся преимущественно у детей, саркоидоз, лейкозы и лимфомы, а также метастатическое поражение лимфатических узлов при некоторых онкологических заболеваниях.
Злокачественные новообразования могут поражать первично стенку бронхов или ткань легких, приводя к нарушению потока проходящего воздуха и к появлению хрипов.
К каким врачам обращаться при появлении хрипов в грудной клетке
Поскольку причиной появления хрипов являются заболевания самых различных систем организма, для разграничения патологий необходимо в первую очередь обратиться к врачу общего профиля, например, терапевту или педиатру. После проведенного клинического и лабораторно-инструментального обследования пациент может быть направлен на консультацию к пульмонологу (врачу, специализирующемуся на заболеваниях бронхолегочной системы), кардиологу, фтизиатру (врачу, занимающемуся лечением туберкулеза), гематологу, онкологу.
Диагностика и обследования при появлении хрипов в грудной клетке
Диагностика заболеваний, проявляющихся хрипами, начинается с клинического осмотра, однако практически всегда требует лабораторно-инструментального подтверждения.
- Клинический анализ крови нужен для диагностики воспалительных заболеваний органов дыхания.
Простуда. Автор статьи: врач-педиатр Сидинкова Ольга Анатольевна.
03 декабря 2019
Журнал «Здоровье семьи»Очень часто, когда у нас появляется
насморк или боль в горле, поднимается температура, мы ставим себе диагноз: грипп!
Но, не спешите с выводами. Есть другие
вирусные инфекции, которые по своим симптомам схожи с гриппом.
Осень и ранняя весна – сезоны повышенной влажности и резкого роста количества простудных заболеваний. Но неужели
нельзя поставить барьер этим далеко не
безобидным недомоганиям? Сохранить здоровье поможет только комплексный подход
к профилактике простудных заболеваний. Раньше простудные заболевания объединяли в группу «острых респираторных заболеваний (ОРЗ)», сейчас ученые медики
считают, что более верное название «острые
респираторные вирусные инфекции»
(ОРВИ).
Существуют аденовирусы, парагрипп,
респираторно-синцитиальные вирусы. Все они
различаются по своей структуре и биологическим свойствам, а заболевания имеют
свойственные каждому из ОРВИ симптомы.
Характерные симптомы простуды – общая слабость, недомогание, боли в грудной
клетке, сухой кашель, либо кашель с мокротой, повышенная температура тела. Вот так
можно описать симптомы каждого из простудных заболеваний, включая такую страшную вирусную инфекцию, как грипп:
Раньше простудные заболевания объединяли в группу «острых респираторных заболеваний (ОРЗ)», сейчас ученые медики
считают, что более верное название «острые
респираторные вирусные инфекции»
(ОРВИ).
Существуют аденовирусы, парагрипп,
респираторно-синцитиальные вирусы. Все они
различаются по своей структуре и биологическим свойствам, а заболевания имеют
свойственные каждому из ОРВИ симптомы.
Характерные симптомы простуды – общая слабость, недомогание, боли в грудной
клетке, сухой кашель, либо кашель с мокротой, повышенная температура тела. Вот так
можно описать симптомы каждого из простудных заболеваний, включая такую страшную вирусную инфекцию, как грипп:
- если Вас мучают сильные головные боли, «ломит» суставы и мышцы, по всему телу разливается слабость, а нервы будто обнажены, температура около 39° C, в горле першит, нос заложен, но насморка как такового нет, значит, у Вас грипп;
- если из носа течет, но самочувствие вполне сносное и температура не выше 37° C – Вы подхватили риновирусную инфекцию, или другими словами, у Вас обычный насморк;
- если голос осип и постоянно беспокоит
«лающий кашель» – значит, Вы заболели
ларингитом – воспалением гортани.
 А принес его с собой вирус парагриппа;
А принес его с собой вирус парагриппа; - если в процессе появления первых признаков недомогания Вам стало трудно дышать, появился сначала сухой, мучительный, а затем с мокротой кашель и температура никак не желает снижаться – значит, у Вас бронхит, который, возможно, стал последствием перенесенного гриппа;
- если на 2-й или 3-й день к ознобу, кашлю и насморку прибавилось чувство рези в одном или в обоих глазах, миндалины и горло покрылись сероватой или белой пленкой, а лимфоузлы заметно увеличились, знайте: Вы стали жертвой аденовирусной инфекции, или, попросту говоря, ангины.
Одной из актуальных проблем в педиатрии является лечение простудных заболеваний.
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ ПРОСТУДНЫХ ЗАБОЛЕВАНИЙ У ДЕТЕЙ.
Перспективным направлением современной профилактики простудных заболеваний является вакцинация, а также
использование специальных средств для
промывания полости носа. Действие этого
метода направлено на очищение и увлажнение слизистой полости носа, нормализации
защитной функции реснитчатого эпителия,
предотвращение образования корочек, облегчение носового дыхания. Как и раньше, профилактика подразделяется на специфическую и неспецифическую. И та, и другая имеют большое
значение, поскольку снижают не толь ко заболеваемость респираторны ми инфекциями, но и число бактериальных осложнений.
Составляющие неспецифической профилактики: те рапия слизистых оболочек
верхних дыхательных путей с помощью
солевых растворов, противовирусные препараты, иммуномодуляторы, индукторы
интерферонов с противовирусной активностью, гомеопатические препараты с доказанной эффективностью, фитотерапевтические препараты и витамины (анаферон,
стрепсилс, нурофен и др.).
Профилактика простудных заболеваний
имеет своей целью укрепление органов дыхания и нормализацию функции внешнего
дыхания. Профилактика простудных заболеваний улучшает эластичность тканей
легких, нормализует газообмен между кровью и воздухом, увеличивает бронхиальную
проводимость. А также профилактика простудных заболеваний оказывает общеукрепляющее действие на весь организм и стимулирует иммунные процессы.
Как и раньше, профилактика подразделяется на специфическую и неспецифическую. И та, и другая имеют большое
значение, поскольку снижают не толь ко заболеваемость респираторны ми инфекциями, но и число бактериальных осложнений.
Составляющие неспецифической профилактики: те рапия слизистых оболочек
верхних дыхательных путей с помощью
солевых растворов, противовирусные препараты, иммуномодуляторы, индукторы
интерферонов с противовирусной активностью, гомеопатические препараты с доказанной эффективностью, фитотерапевтические препараты и витамины (анаферон,
стрепсилс, нурофен и др.).
Профилактика простудных заболеваний
имеет своей целью укрепление органов дыхания и нормализацию функции внешнего
дыхания. Профилактика простудных заболеваний улучшает эластичность тканей
легких, нормализует газообмен между кровью и воздухом, увеличивает бронхиальную
проводимость. А также профилактика простудных заболеваний оказывает общеукрепляющее действие на весь организм и стимулирует иммунные процессы. Профилактика простудных заболеваний
– это целый комплекс мероприятий, который только при регулярном и систематическом применении позволяет устранить частую заболеваемость. В первую очередь это,
конечно, закаливание. А также, это занятия
на тренажерах (велотренажер, беговая дорожка), ходьба, бег, плавание и специальная лечебная физкультура.
Отдельно следует сказать о лечебной физкультуре. Лечебная физкультура как профилактика простудных заболеваний имеет
очень большое значение.
Уязвимой «группой риска» является
группа часто болеющих детей. Часто болеющие дети переносят в течение года от 6 до
12 эпизодов респираторной заболеваемости, что становится причиной развития вторичной иммунологической недостаточности, формирования хронической патологии
бронхолегочной системы и ЛОР-органов,
аллергопатологии и др.
Часто болеющим детям назначается
анализ на иммунный статус. На основе полученных анализов назначаются препараты. Одной из основных задач является меньшение количества часто болеющих
де тей.
Профилактика простудных заболеваний
– это целый комплекс мероприятий, который только при регулярном и систематическом применении позволяет устранить частую заболеваемость. В первую очередь это,
конечно, закаливание. А также, это занятия
на тренажерах (велотренажер, беговая дорожка), ходьба, бег, плавание и специальная лечебная физкультура.
Отдельно следует сказать о лечебной физкультуре. Лечебная физкультура как профилактика простудных заболеваний имеет
очень большое значение.
Уязвимой «группой риска» является
группа часто болеющих детей. Часто болеющие дети переносят в течение года от 6 до
12 эпизодов респираторной заболеваемости, что становится причиной развития вторичной иммунологической недостаточности, формирования хронической патологии
бронхолегочной системы и ЛОР-органов,
аллергопатологии и др.
Часто болеющим детям назначается
анализ на иммунный статус. На основе полученных анализов назначаются препараты. Одной из основных задач является меньшение количества часто болеющих
де тей.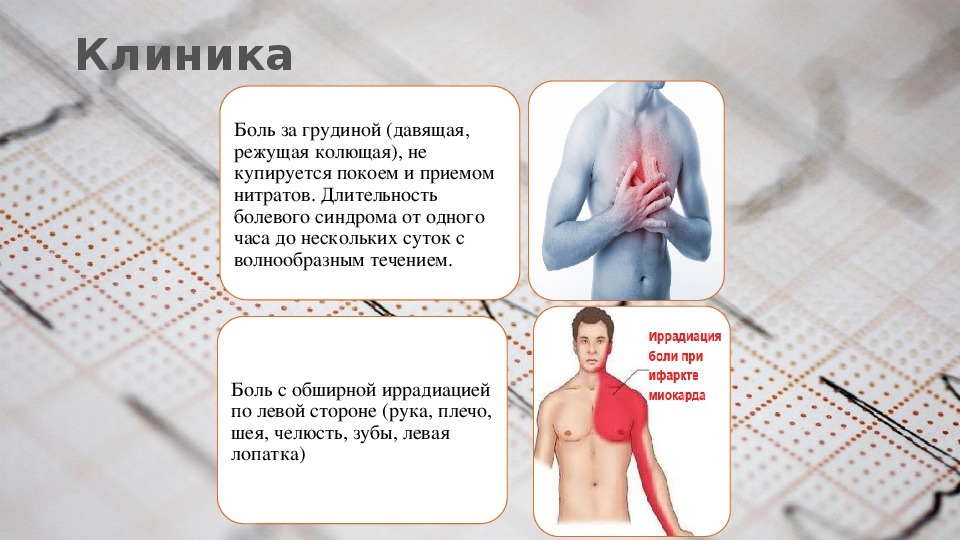 В лечении таких детей используются препараты, которые способны санировать носоглотку и верхние дыхательные
пути. Важнейшим условием скорейшего
выздоров ления являются забота и внимание со сто роны родителей, психологический климат в семье, условия проживания
и питание.
В лечении простудных заболеваний
сей час активно применяются небулайзеры, пред ставляющие собой специальные
дозирован ные аэрозольные ингаляторы,
которые очень удобны в использовании.
Если у ребенка воспалена слизистая оболочка и имеется отек в носу, то в первые дни
назначаются антигистаминные препараты.
При простудных заболеваниях необходимо
обильное кисло-сладкое питье. Существуют
специальные процедуры, чтобы прогреть
ручки, ножки малыша с помощью специальных детских кремов, либо ингаляционные процедуры на основе экстрактов целебных растений. Но если у ребенка имеются
аллергические забо левания, то необходимы
уже другие препа раты. Не стоит пренебрегать и старым забытым методом, который
может оказаться дей ственным – горчичники на подсолнечном масле.
В лечении таких детей используются препараты, которые способны санировать носоглотку и верхние дыхательные
пути. Важнейшим условием скорейшего
выздоров ления являются забота и внимание со сто роны родителей, психологический климат в семье, условия проживания
и питание.
В лечении простудных заболеваний
сей час активно применяются небулайзеры, пред ставляющие собой специальные
дозирован ные аэрозольные ингаляторы,
которые очень удобны в использовании.
Если у ребенка воспалена слизистая оболочка и имеется отек в носу, то в первые дни
назначаются антигистаминные препараты.
При простудных заболеваниях необходимо
обильное кисло-сладкое питье. Существуют
специальные процедуры, чтобы прогреть
ручки, ножки малыша с помощью специальных детских кремов, либо ингаляционные процедуры на основе экстрактов целебных растений. Но если у ребенка имеются
аллергические забо левания, то необходимы
уже другие препа раты. Не стоит пренебрегать и старым забытым методом, который
может оказаться дей ственным – горчичники на подсолнечном масле. КАКИЕ ОШИБКИ МОЖНО СОВЕРШИТЬ,
ПЫТАЯСЬ ИЗБАВИТЬСЯ ОТ
ЗАЛОЖЕННОСТИ НОСА У РЕБЕНКА?
Одна из главных ошибок – это несвоевременное обращение к врачу и лечение
насморка собственными методами, что чревато осложнениями. К здоровью ребенка
следует отнестись со всем вниманием и заботой и проконсультироваться с врачом специалистом.
КАКИЕ ОШИБКИ МОЖНО СОВЕРШИТЬ,
ПЫТАЯСЬ ИЗБАВИТЬСЯ ОТ
ЗАЛОЖЕННОСТИ НОСА У РЕБЕНКА?
Одна из главных ошибок – это несвоевременное обращение к врачу и лечение
насморка собственными методами, что чревато осложнениями. К здоровью ребенка
следует отнестись со всем вниманием и заботой и проконсультироваться с врачом специалистом.
ОСЛОЖНЕНИЯ ПРИ ПРОСТУДНЫХ ЗАБОЛЕВАНИЯХ.
Ведущее положение среди осложнений
занимают острые вирусно-бактериальные
пневмонии. Второе по частоте место занимают осложнения со стороны ЛОР-органов
(гаймориты, отиты, фронтиты, синуситы). Чаще всего обострения имеющейся хронической патологии верхних дыхательных
путей и легких (хронические синуситы,
тон зиллит, хронический бронхит, бронхиальная астма) развиваются на фоне ОРВИ,
также, как и обострения хронически персистирующей в организме герпес-вирусной
инфекции. Очень часто случается осложнение на
ухо – это отит. Различают острый средний,
хро нический гнойный, экссудативный средний, адгезивный средний отиты. При гайморите у детей отмечаются заложенность носа, боль в области лба, сла бость,
вялость и высокая температура. Для уменьшения отека и набухания слизистой оболочки, в нос закапывают сосудосуживаю щие
средства либо используют антибактериальную терапию. Рекомендуются промывание носа и физиотерапевтические методы
лечения. При воспалительном процессе в
гайморовых пазухах необходима госпитализация ребенка.
При гайморите у детей отмечаются заложенность носа, боль в области лба, сла бость,
вялость и высокая температура. Для уменьшения отека и набухания слизистой оболочки, в нос закапывают сосудосуживаю щие
средства либо используют антибактериальную терапию. Рекомендуются промывание носа и физиотерапевтические методы
лечения. При воспалительном процессе в
гайморовых пазухах необходима госпитализация ребенка.
Таким образом, необходимы комплексная профилактика в детском возрасте и своевременное лечение для того, чтобы в будущем не возникло осложнений.
Поделиться в соц.сетях
«Легкие болят, трудно дышать… Это ковид?»
Можно ли от COVID-19 вылечиться самостоятельно? Где пройти реабилитацию? На вопросы читателей отвечают главный врач Иркутского диагностического центра Игорь Ушаков и главный внештатный пульмонолог региона Ирина Трофименко.
– Переболела COVID-19. Сейчас тест отрицательный, но иногда поднимается температура, накатывает слабость, ощущается тяжесть и боль в груди. Это нормально?
Сейчас тест отрицательный, но иногда поднимается температура, накатывает слабость, ощущается тяжесть и боль в груди. Это нормально?
– После вирусного заболевания есть определенный период, когда организм восстанавливается. Это происходит около двух недель, если переболел легко. При тяжелой форме восстановление может длиться от трех до шести недель. Среди остаточных симптомов – слабость и одышка. Поэтому после коронавируса необходим реабилитационный период.
– Мне назначили гимнастику Стрельниковой. Она эффективна?
– В России есть два варианта дыхательной гимнастики – по Стрельниковой и по Бутейко. Но ведущие реабилитологи страны не поддерживают ни ту, ни другую. После перенесенного поражения на фоне новой коронавирусной инфекции достаточно применение дыхательных тренажеров, для тренировки мышц, участвующих в процессе вдоха. Это простое упражнение: спокойный вдох через нос и длинный выдох через рот, при этом губы сомкнуты так, будто дуете на горячую еду. Занимайтесь две-три минуты в день. Ни в коем случае не надо надувать шарики, делать дыхательные элементы, используя стакан с водой и трубочку. Такое упражнение может только ухудшить состояние.
Занимайтесь две-три минуты в день. Ни в коем случае не надо надувать шарики, делать дыхательные элементы, используя стакан с водой и трубочку. Такое упражнение может только ухудшить состояние.
– Врач назначил родственнику амбулаторное лечение. А если его состояние ухудшится, что делать?
– Если врач при осмотре видит, что состояние стабильно, не соответствует критериям тяжелого течения, такой пациент может лечиться дома. Насколько быстро может ухудшаться состояние, зависит от совокупности факторов, в том числе сопутствующих заболеваний (сахарный диабет, сердечно-сосудистые заболевания).
– На какой день возвращается обоняние?
– У всех по-разному – от нескольких дней до двух недель, общих стандартов нет.
– Чем коронавирусная пневмония отличается от обычной бактериальной?
– Возбудителем. При бактериальной пневмонии основным препаратом для лечения будет антибиотик. Если мы говорим о поражении на фоне коронавируса, здесь для антибиотика места нет.
Если мы говорим о поражении на фоне коронавируса, здесь для антибиотика места нет.
– Можно ли ставить прививки от пневмококовой инфекции пациенту-астматику?
– Да, но делать это нужно при стабильном состоянии пациента.
– Мама переболела «короной», а у нас двухмесячный ребенок. Когда надо делать контрольный мазок? И можно ли при ковиде кормить грудью?
– Мазок у переболевшего берется на 14 день, и у большинства он отрицательный. Лучше воздержаться от грудного вскармливания на период заболевания и вернуться к нему после излечения.
– Госпиталь меня выписывает с остаточным поражением легких. Правомочно ли это?
–Да. Изменения, которые вызывает коронавирус, могут персистировать несколько месяцев, до трех месяцев, у некоторых пациентов даже больше. Лечебные учреждения не могут держать пациента три месяца только потому, что у него на снимке остаются изменения. Все решает клиническое состояние: если пациент клинически стабилен, его выписывают, а остаточные изменения в легких – это вопрос времени.
Все решает клиническое состояние: если пациент клинически стабилен, его выписывают, а остаточные изменения в легких – это вопрос времени.
– Зачем тестировать всех, ведь на критическую форму течения коронавируса приходится всего 5%?
– Это обязательный критерий. Сейчас период сложный, возможно присоединение другой вирусной инфекции, которая на начальном этапе может проявлять себя так же, как и новая коронавирусная инфекция. Если нужно проводить этиотропную терапию против коронавируса, диагноз нужно подтверждать.
– Возможно ли повторное заражение, и как оно себя проявляет?
– Заражение возможно, клиническая картина бывает разной, в том числе и такой, как при первом заражении.
– Стоит ли пить антибиотик без подтверждения ковида?
– Нет. Не поможете, но навредите организму.
– Что означает процент поражения легких, выявляемый на компьютерной томографии (КТ)?
– Тяжесть поражения. Если у пациентов повреждено не более 25% легочной ткани – это КТ-1, легкая степень. Эти пациенты точно будут лечиться на дому. Если до 50% поражено – это КТ-2, среднетяжелое течение, в большинстве случаев пациенты лечатся дома. КТ-3 – до 75% поражения. Это реанимация, интенсивная терапия, респираторная поддержка.
Если у пациентов повреждено не более 25% легочной ткани – это КТ-1, легкая степень. Эти пациенты точно будут лечиться на дому. Если до 50% поражено – это КТ-2, среднетяжелое течение, в большинстве случаев пациенты лечатся дома. КТ-3 – до 75% поражения. Это реанимация, интенсивная терапия, респираторная поддержка.
– Что значит «поражение легких»? Отмирание тканей?
– Нет. Вирус активно проникает в эпителий дыхательных путей, вызывает определенные изменения, при этом возможно небольшое скопление жидкости.
– Курение влияет на течение болезни?
– Утяжеляет состояние.
– Легкие болят, трудно дышать. Это ковид?
– Не обязательно, может быть масса других причин.
– Как самостоятельно определить и лечить ковид? Месяц кашляю, врач не идет.
– Длительный кашель – отнюдь не показатель ковида. Если у вас другие симптомы, например, одышка – сделайте КТ с высоким разрешением. Самолечение недопустимо.
Самолечение недопустимо.
– Я общался с носителем COVID-19, какова вероятность, что я тоже заболею?
– Все зависит от вашего иммунитета, наличия СИЗ в период контакта.
– Можно ли после ковида по ОМС пройти реабилитацию? И где это сделать в Иркутской области?
– Это зависит от степени тяжести перенесенного заболевания. При тяжелых формах никогда не выписывают, возможно, реабилитация будет в условиях стационара. При обращении к врачу-пульмонологу, реабилитологу эти специалисты прописывают элементы дыхательной гимнастики, увеличения физической активности. Открыты 40 коек для реабилитации таких больных на базе санатория «Ангара» в Иркутске. Минздрав работает над открытием таких коек в Братске, Усть-Куте и других территориях, где есть санатории.
– Что изменилось с первой волны коронавируса, что нового узнали медики?
– Большинства препаратов, которые были в первых методических рекомендациях по лечению коронавируса, нет в перечне, который сейчас предложен Минздравом, добавлены другие препараты. В этом помогли специалисты, которые увидели, какие изменения возникают от коронавирусной инфекции, и, в частности, это относится к использованию антикоагулянтов.
В этом помогли специалисты, которые увидели, какие изменения возникают от коронавирусной инфекции, и, в частности, это относится к использованию антикоагулянтов.
Возможные осложнения после COVID-19: история пациентки из Германии | Анализ событий в политической жизни и обществе Германии | DW
Валери Гизен с трудом переводит дух, садясь на скамейку. Только что она прошла около 800 метров. Не пробежала, а именно прошла. Однако эта прогулка стала для нее самым выматывающим физическим упражнением за день. Сердце 29-летней Валери бешено колотится, у нее одышка.
Восемь месяцев назад эти 800 метров были для нее пустяком. Дважды в неделю Валери ходила на танцы и время от времени — в бассейн или на секцию скалолазания. Состояние, в котором девушка находится сейчас, многие врачи описывают словами «перенесла болезнь, но не выздоровела». Около полугода назад Валери переболела COVID-19, однако восстановить прежнюю физическую форму ей не удалось до сегодняшнего дня.
Изматывающая болезнь
Гизен заболела в конце марта. «Мое сердце начало учащенно биться, я чувствовала сильное давление в груди. Никогда раньше я не ощущала себя такой нездоровой», — вспоминает она. На протяжении двух недель девушка практически не вставала с постели. Ее сопровождало чувство полного истощения и боль в легких. Даже поход в туалет был для нее тогда настоящим испытанием. «После этого мне нужно было долго восстанавливать силы», — рассказывает Валери.
«Мое сердце начало учащенно биться, я чувствовала сильное давление в груди. Никогда раньше я не ощущала себя такой нездоровой», — вспоминает она. На протяжении двух недель девушка практически не вставала с постели. Ее сопровождало чувство полного истощения и боль в легких. Даже поход в туалет был для нее тогда настоящим испытанием. «После этого мне нужно было долго восстанавливать силы», — рассказывает Валери.
400 километров из Копенгагена в Берлин на велосипеде были не проблемой
В то время молодая немка работала антропологом в Копенгагене. Весной тест на коронавирус она не сдавала, поскольку возможности лабораторий в королевстве были ограничены. «В Дании тогда шла первая волна пандемии, и мне было просто страшно обратиться в больницу», — вспоминает Гизен. В июне она наконец-то сделала тест. Он подтвердил, что у Валери есть антитела к вирусу SARS-CoV-2.
После того, как ее организм сумел побороть инфекцию, Валери снова почувствовала себя абсолютно здоровой. Во время летнего отпуска она даже проехала на велосипеде 400 км из Копенгагена в родной Берлин, ей и в голову не приходило, что перенесенная болезнь может еще дать знать о себе.
Однако именно это произошло в конце августа. Валери как раз собиралась отправиться в полевую экспедицию, когда почувствовала прежние симптомы. Ей было трудно дышать, она чувствовала полное истощение и давление в груди.
Проблемы с дыханием и концентрацией
«Я едва могла поднять голову. Эту тяжесть я ощущала постоянно», — вспоминает Валери. Ее соседки всячески помогали ей в это нелегкое время: готовили для нее и ходили за продуктами. Тем не менее Валери было очень сложно смириться с ситуацией, в которой она полностью зависела от других людей.
Вот уже восемь недель девушка борется с описанными выше симптомами. За это время она вернулась из Копенгагена в Берлин и снова живет у своих родителей. «В Дании я не знала, как поступить дальше», — говорит она. Лечащий врач Гизен в Копенгагене не смог ей помочь, однако сейчас она чувствует себя немного лучше. «Я уже могу прямо сидеть и произносить больше, чем два-три предложения подряд», — добавляет она.
Предварительный диагноз: «постковидное истощение»
В Берлине Валери Гизен сдала несколько анализов в одной из больниц. Обследование ее сердца не выявило никаких патологий, точно так же, как и тест на работу легких. На данный момент поставленный ей диагноз звучит так: «синдром постковидного истощения». Согласно предварительным медицинским данным, он означает состояние непреходящей усталости, а также ощущение наличия заражения и нарушение концентрации внимания.
Обследование ее сердца не выявило никаких патологий, точно так же, как и тест на работу легких. На данный момент поставленный ей диагноз звучит так: «синдром постковидного истощения». Согласно предварительным медицинским данным, он означает состояние непреходящей усталости, а также ощущение наличия заражения и нарушение концентрации внимания.
Первые небольшие исследования, проведенные в Италии и Ирландии, показывают, что большая часть пациентов, перенесших COVID-19, на протяжении нескольких недель после формального выздоровления продолжали страдать от чувства истощения и одышки. Однако четкого представления о возможных долгосрочных последствиях заражения коронавирусом у ученых сегодня нет, и судить о них пока преждевременно.
Между тем Всемирная организация здравоохранения (ВОЗ) подтвердила, что симптомы заражения коронавирусом могут проявляться на протяжении месяцев или вернуться уже после выздоровления пациента — даже в случаях, когда он перенес болезнь сравнительно легко. Это относится и к молодым людям, не входящим в группу риска, как Валери Гизен.
Это относится и к молодым людям, не входящим в группу риска, как Валери Гизен.
Сейчас, по рассказам девушки, она несколько раз в день ложится отдыхать. Ей приходится это делать, чтобы восстановить силы, поскольку запас энергии быстро иссякает.
Советы из группы взаимопомощи для переболевших COVID-19
На кухне у Валери хранятся витамины и чай с куркумой. На полке рядом лежат фрукты и овощи. Девушка внимательно относится к своему питанию и стремится есть как можно больше продуктов, обладающих противовоспалительными свойствами.
Куркума обладает противовоспалительным действием
Таким образом она старается самостоятельно улучшить свое самочувствие — в первую очередь потому, что медицине пока так мало известно о ее нынешнем состоянии. Полезные советы в этой области Валери черпает в американской онлайн-группе взаимопомощи, организованной активистками движения Body Politic.
В мессенджере Slack несколько тысяч членов этой группы делятся своим опытом борьбы с долгосрочными последствиями заболевания COVID-19. В этот чат Валери Гизен заглядывает каждый день. «Для меня это утешительный вечерний ритуал, благодаря которому я чувствую себя не такой одинокой», — говорит она.
В этот чат Валери Гизен заглядывает каждый день. «Для меня это утешительный вечерний ритуал, благодаря которому я чувствую себя не такой одинокой», — говорит она.
Сама Валери уже не раз пыталась подбодрить других членов группы. Ведь с каждым новым днем она чувствует себя немного лучше. Молодая немка надеется, что ее история поможет и другим людям осознать, к чему может привести заражение коронавирусом.
Смотрите также:
-
Соблюдайте дистанцию креативно!
Любовь на расстоянии
Завести приятное знакомство или пофлиртовать, подсев на скамеечку к симпатичной девушке? Почему бы и нет! Только не забывайте соблюдать дистанцию. На этой скамеечке даже указано, какую именно.
-
Соблюдайте дистанцию креативно!
Мишки за столом
Сейчас во многих ресторанах Германии на каждом втором столике — табличка «Пожалуйста, не занимайте». Владелец ресторана «Beef’n Beer» в городе Хофхайм-ам-Таунус решил проблему остроумно: посадил за каждый стол, который нельзя занимать, плюшевых мишек.

-
Соблюдайте дистанцию креативно!
В обществе королевы
В ресторане «Klosterwirt» в центре Мюнхена предпочли другой вариант. С 25 мая здесь можно пообедать в обществе британской королевы и других мировых знаменитостей. Их большие фотографии «сидят» за столиками, которые должны оставаться пустыми.
-
Соблюдайте дистанцию креативно!
Максимальная шляпка Максимы
Сохранить дистанцию со стилем поможет широкополая шляпа. Такая, как, например, у королевы Нидерландов Максимы. Хотя желательно, чтобы шляпка была еще больше.
-
Соблюдайте дистанцию креативно!
Прореженный зрительный зал
Драматический театр Berliner Ensemble в столице Германии готовится вновь принять зрителей. Но пока не в полном объеме. Для будущих спектаклей ряды со зрительскими креслами решили «проредить».
-
Соблюдайте дистанцию креативно!
В своем круге
Чтобы отдыхающие в парках и на газонах не теснились, в Гейдельберге решили чертить на траве мелом такие вот круги.
 И безопасно, и всем спокойно.
И безопасно, и всем спокойно. -
Соблюдайте дистанцию креативно!
Собака с елизаветинским воротником
И хозяин — в маске, и собачка защищена воротничком, который знаком многим собачникам и по временам до пандемии коронавируса. Его называют ветеринарным или елизаветинским воротником. Что-то подобное может на себя (при желании!) надеть и хозяин.
-
Соблюдайте дистанцию креативно!
Пышные юбки
Подобные пышные юбки (ну, может быть, все-таки чуть поуже) носили в эпоху английской королевы Елизаветы I. С ними дистанция вам обеспечена!
-
Соблюдайте дистанцию креативно!
Клюв держит на расстоянии
Это — маска со знаменитого кельнского карнавала. Подобные носили еще в Средние века. Но тогда береглись от чумы. Теперь — от коронавируса.
Автор: Инга Ваннер
Почему бывает тяжело дышать, не хватает воздуха
Когда нужно вызвать скорую
Без воздуха люди могут прожить всего несколько минут. Поэтому при внезапном нарушении дыхания нужно как можно быстрее набирать 103 или 112. Иначе разовьётся острая дыхательная недостаточность, из-за которой начнут отмирать клетки мозга. На неё указывают следующие дополнительные признаки :
Поэтому при внезапном нарушении дыхания нужно как можно быстрее набирать 103 или 112. Иначе разовьётся острая дыхательная недостаточность, из-за которой начнут отмирать клетки мозга. На неё указывают следующие дополнительные признаки :
- человек становится вялым или теряет сознание;
- он начал задыхаться во время еды;
- кашель, который усиливается, при этом человек не может передвигаться или лечь;
- из-за кашля появилась пена или кровь изо рта;
- синеет кожа лица;
- в груди болит так, что невозможно сделать вдох;
- в животе появились колики;
- покраснели и опухли суставы;
- отекли губы, веки, лоб и волосистая часть головы.
Почему тяжело дышать
Нарушение дыхания может возникать постепенно, усиливаться при физической нагрузке или от волнения и часто имеет относительно безобидные причины. О них мы уже рассказывали.
Но иногда человек не может сделать нормальный вдох или выдох из-за опасных состояний, которые требуют помощи как можно быстрее.
Тяжёлая аллергия
Некоторые продукты, лекарства или химические вещества вызывают аллергию . Причём при первом контакте у человека не будет симптомов, а при повторном запускается сложный каскад иммунных реакций, из-за которых развивается стремительный отёк подкожной клетчатки. При лёгких формах аллергии появляется слезотечение, сыпь на теле или пятна крапивницы. Но в тяжёлых случаях развивается отёк Квинке или анафилактический шок. При этом отекают ткани гортани, поэтому внезапно нарушается дыхание, а голос становится осиплым.
Что делать
Тяжёлая аллергия может привести к стремительной смерти. Поэтому нужно срочно вызвать скорую помощь. Принимать любые лекарства без консультации врача нельзя.
Когда состояние улучшится, врач-аллерголог назначит обследование. Необходимо найти вещество, которое вызывает такую реакцию.
Инородное тело
У взрослых посторонние предметы в дыхательные пути попадают гораздо реже, чем у детей . Но иногда это происходит во время еды или при неосторожном обращении с мелкими деталями. Например, делая ремонт, некоторые любят держать гвозди губами, а при шитье — булавки. Из-за неловкого движения металлические предметы можно проглотить или они попадут в гортань.
Но иногда это происходит во время еды или при неосторожном обращении с мелкими деталями. Например, делая ремонт, некоторые любят держать гвозди губами, а при шитье — булавки. Из-за неловкого движения металлические предметы можно проглотить или они попадут в гортань.
Инородные тела, будь то пища или мелкие вещи, создают механическое препятствие для поступления воздуха. Иногда при проглатывании батареек развивается химический ожог слизистой оболочки. Поэтому в ответ на раздражение тканей дыхательных путей появляется отёк, сделать вдох или выдох трудно.
Что делать
Если ребёнок или взрослый проглотил мелкий предмет, ему трудно дышать и он не может говорить, но находится в сознании, ему срочно нужна помощь. Освободить дыхательные пути можно используя приём Геймлиха . Действуйте так:
- встаньте позади пострадавшего и обхватите его руками;
- одну руку сожмите в кулак и расположите его посередине между пупком и рёбрами, а вторую поместите сверху;
- сделайте 6–10 резких толчков в живот в направлении вверх, как бы выдавливая воздух из желудка.

Учтите: этот способ нельзя применять к детям до года и к беременным. Женщинам делают толчки в область грудной клетки, а младенца держат головой вниз и стучат по спине.
Даже если после первой помощи человек откашлялся или его вырвало, всё равно нужно вызвать скорую помощь.
Паническая атака
Чувство стеснения в горле, нехватки воздуха может появляться при панической атаке. При этом есть некоторые из дополнительных симптомов:
- учащённое сердцебиение;
- ощущение страха;
- потливость;
- дрожь и озноб;
- спазм в животе или тошнота;
- головная боль;
- головокружение;
- нарушение ориентации в пространстве.
Что делать
Панические атаки не опасны для жизни, но не позволяют заниматься привычными делами или работать. Поэтому при появлении первых симптомов нужно вызвать скорую помощь, а после улучшения состояния обратиться к психотерапевту или психиатру.
Химическое раздражение
После вдыхания горячего дыма или испарений от различных химических веществ могут появиться тяжёлые нарушения дыхания. Это состояние связано с химическим, а иногда и с термическим ожогом слизистой оболочки. Кашель, чувство нехватки воздуха, головокружение, спутанность сознания могут появиться через несколько минут или часов после контакта с раздражающим веществом.
Что делать
Человеку нужно как можно быстрее вызвать скорую помощь. Врачи дадут ему подышать кислородом. Если отёк гортани усиливается, установят специальную трубку для улучшения вентиляции лёгких и назначат лекарства для уменьшения спазма бронхов.
Папилломатоз гортани
Если нарушения дыхания развиваются постепенно в течение нескольких лет, возможно, что это папилломатоз гортани. Это доброкачественное разрастание на слизистой оболочке, которое вызывает вирус папилломы человека (ВПЧ) 6, 11, 16 и 18-го типа.
Проблемы с дыханием появляются не сразу.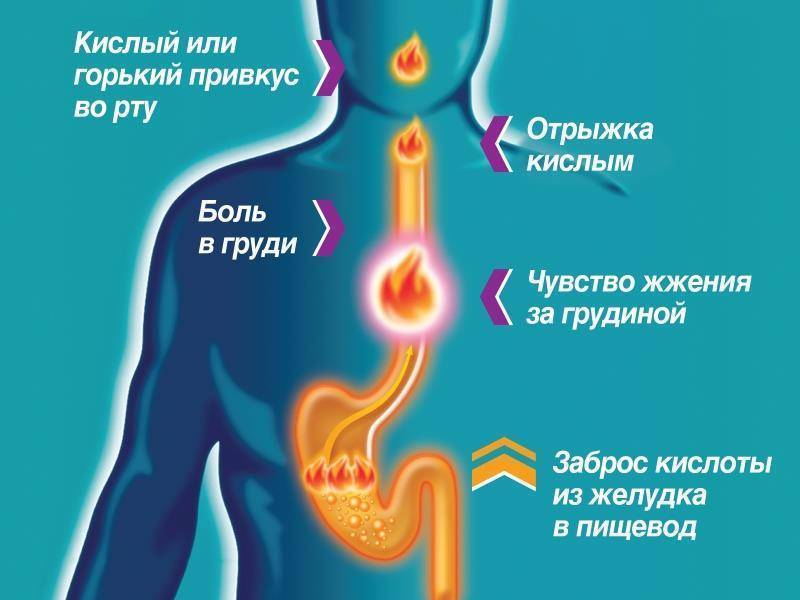 Сначала человек замечает, что голос у него становится осиплым, а дыхание шумным и свистящим. Затем присоединяется хронический кашель, боль при глотании, часто беспокоит пневмония или простудные заболевания. Иногда по ошибке врач может поставить диагноз «хронический ларингит» или «бронхит».
Сначала человек замечает, что голос у него становится осиплым, а дыхание шумным и свистящим. Затем присоединяется хронический кашель, боль при глотании, часто беспокоит пневмония или простудные заболевания. Иногда по ошибке врач может поставить диагноз «хронический ларингит» или «бронхит».
Что делать
Если дышать становится тяжело, нужно обратиться к терапевту. Он проведёт обследование и при необходимости направит к пульмонологу. Специалист сделает бронхоскопию — осмотрит дыхательные пути с помощью гибкой трубки с видеокамерой. Это поможет подтвердить или опровергнуть папилломатоз гортани.
Чтобы избавиться от болезни, делают операцию. Иначе разрастания могут распространиться ниже, на трахею, полностью закроют просвет горла, и придётся снаружи вставлять жёсткую трубку. Это называется трахеостомией. Устройство останется в горле до тех пор, пока не появится возможность провести хирургическое лечение.
Рак гортани или лёгких
Если затруднение дыхания развивается в течение нескольких лет, при этом оно сопровождается болью в груди, кашлем с кровью, сильным похудением, возможно, что это рак лёгких или гортани .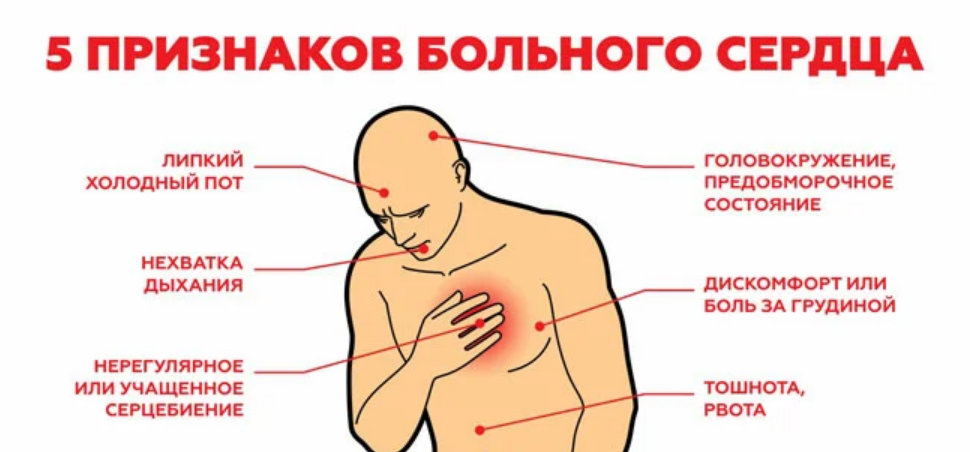 Болезнь чаще возникает у курящих людей, но иногда опухоль находят у тех, кто никогда не держал в руках сигареты.
Болезнь чаще возникает у курящих людей, но иногда опухоль находят у тех, кто никогда не держал в руках сигареты.
Что делать
При появлении перечисленных симптомов нужно записаться на приём к терапевту. Он отправит на рентгенологический снимок грудной клетки. Если подозрения подтвердятся, вам назначат лечение в зависимости от стадии и типа рака.
Пневмония, в том числе вызванная коронавирусом
Пневмонию , или воспаление лёгких, провоцируют бактерии и вирусы, в том числе коронавирус. Симптомы у всех выражены по-разному — иногда это лёгкое недомогание или, наоборот, тяжёлое состояние, при котором нужна срочная помощь. Признаки пневмонии следующие:
- повышенная температура тела, но у пожилых она может быть ниже нормы;
- озноб, потливость;
- слабость и утомляемость;
- кашель — как с мокротой, так и без;
- одышка и боль в груди — тяжело сделать вдох и выдох.
Что делать
При появлении симптомов пневмонии нужно вызвать на дом врача.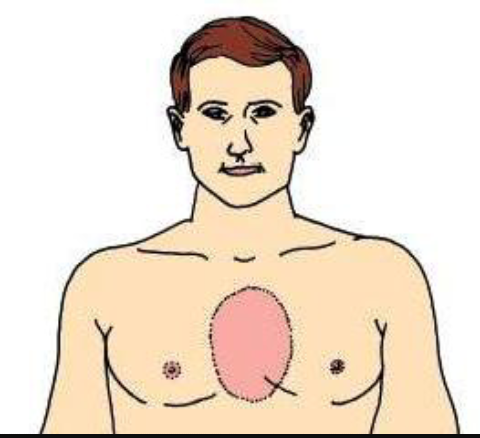 Он назначит лечение, которое включает антибиотики, отхаркивающие препараты. Если состояние будет ухудшаться, пациента направят в больницу.
Он назначит лечение, которое включает антибиотики, отхаркивающие препараты. Если состояние будет ухудшаться, пациента направят в больницу.
Болезни сердца
При сердечной недостаточности у человека возникает нарушение кровообращения, из-за которого в лёгких скапливается жидкость и появляется отёк. Это состояние приводит к развитию сердечной астмы. Для неё характерны:
- кашель;
- одышка;
- хрип в лёгких.
Нарушение дыхания проявляется постепенно, в течение нескольких часов или дней.
Что делать
При первых признаках патологии нужно вызвать скорую помощь. А пока врачи едут — усадить пострадавшего в удобную позу, расстегнуть тугую одежду. Если человек знает о своей болезни и носит с собой лекарства для экстренной помощи, нужно помочь ему найти их.
Бронхиальная астма
Это хроническое заболевание , при котором в лёгких в ответ на действие аллергена или другого раздражителя вырабатывается много слизи, сужающей просвет бронхов. Поэтому у человека появляется одышка — он делает вдох со свистом и тяжело выдыхает. При этом беспокоит кашель с большим количеством мокроты.
Поэтому у человека появляется одышка — он делает вдох со свистом и тяжело выдыхает. При этом беспокоит кашель с большим количеством мокроты.
Болезнь протекает с периодами обострения, поэтому пациенты носят при себе ингалятор и другие лекарства. Но иногда приступ астмы очень сильный и не исчезает после использования нужных препаратов, а всё больше усиливается. Это состояние может привести к остановке дыхания и смерти.
Что делать
Срочно вызывайте скорую помощь, если симптомы возникли впервые или у человека с диагностированной астмой приступ не уходит после приёма лекарств.
Хроническая обструктивная болезнь лёгких
У людей, которые курят уже много лет, снижается эластичность лёгочной ткани, и она не может выполнять свою функцию. Так возникает хроническая обструктивная болезнь лёгких (ХОБЛ). У неё следующие симптомы:
- одышка, которая развивается постепенно, усиливается при физических нагрузках;
- чувство стеснения в груди;
- хрип;
- хронический кашель с мокротой;
- потеря массы тела в запущенных стадиях.

Что делать
Если появляются признаки ХОБЛ, нужно обратиться к терапевту. Он порекомендует бросить курить и назначит лекарства для расширения бронхов.
Лёгочная тромбоэмболия
При варикозном расширении вен у человека могут образовываться тромбы. Если они отрываются, то способны попасть в лёгочную артерию и закупорить её просвет. При этом кровоток в лёгких прекращается и внезапно появляется нарушение дыхания, боль в груди и кашель. иногда выделяется мокрота с кровью. Это состояние может привести к смерти.
Что делать
При появлении перечисленных симптомов нужно вызвать скорую помощь. После улучшения состояния врач-флеболог назначит лечение варикоза, чтобы предотвратить повторение лёгочной эмболии.
Лёгочная гипертензия
Повышенное давление в артериях лёгких и правой камере сердца называют лёгочной гипертензией . Это состояние развивается медленно, в течение нескольких лет. К нему приводят врождённые и приобретённые пороки сердца, ХОБЛ, лёгочная эмболия и некоторые болезни внутренних органов, например опухоли, которые сдавливают сосуды в груди, воспалительные патологии сосудов или сердца или почечные болезни.
Для лёгочной гипертензии характерна одышка, которая сначала появляется при физической нагрузке, а потом и без. Затем беспокоят боль в груди, головокружение, отёки на ногах, посинение губ и кожи, учащённый пульс.
Что делать
При появлении симптомов нужно записаться к терапевту. Он назначит обследование, найдёт причину лёгочной гипертензии и подберёт лечение. Если же не обращать внимания на своё состояние, работа сердца нарушится и вы умрёте.
Читайте также 🧐
Давит грудную клетку, трудно дышать, кружится голова — Вопрос терапевту
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.
Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 71 направлению: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гериатра, гинеколога, гинеколога-эндокринолога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, дефектолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, неонатолога, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.
Мы отвечаем на 97.49% вопросов.
Оставайтесь с нами и будьте здоровы!
Причин стеснения в груди и способы их лечения
Когда исключены сердечные, диетические и легочные причины стеснения в груди, возникают проблемы с опорно-двигательным аппаратом, то есть дискомфорт, который затрагивает кости, мышцы, связки, сухожилия и т. Д. нервы — скорее всего, виноваты, говорит д-р Голдберг.
«Скелетно-мышечная стеснение в груди часто связано с положением груди», — объясняет он. Другими словами, если вы испытываете стеснение , особенно , когда наклоняетесь, вставаете, поворачиваете налево, поворачиваете направо и / или поднимаете руки, вероятно, это опорно-двигательный аппарат.Кроме того, если вы можете определить дискомфорт пальцем и массировать эту область, чтобы почувствовать себя лучше, то, скорее всего, это проблема опорно-двигательного аппарата, добавляет он. (По теме: 8 нетрадиционных способов лечения болей в мышцах)
Этот тип стеснения в груди также может развиться после подъема тяжестей, напряжения, толчков или после физических упражнений, объясняет доктор Глаттер.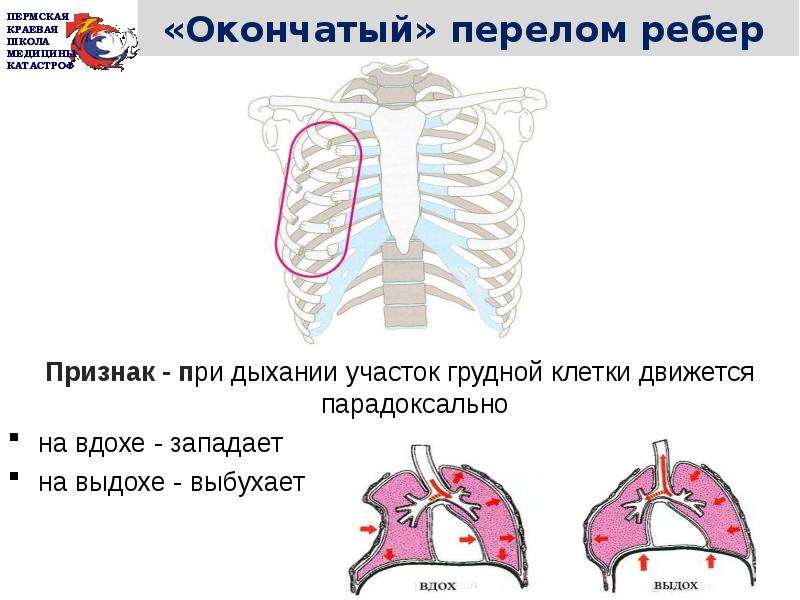 «Боль воспроизводима, и она возникает при прикосновении к грудной стенке или ребрам», — добавляет он. «Это может улучшиться с помощью тепла и противовоспалительных препаратов, известных как НПВП.«
«Боль воспроизводима, и она возникает при прикосновении к грудной стенке или ребрам», — добавляет он. «Это может улучшиться с помощью тепла и противовоспалительных препаратов, известных как НПВП.«
С другой стороны, скелетно-мышечная стеснение в груди довольно распространено и обычно не требует неотложной медицинской помощи, — говорит доктор Голдберг. Но грудная стенка содержит огромных структур костных и мягких тканей (включая позвоночник). по данным Королевского австралийского колледжа врачей общей практики (RACGP). Это означает, что может быть чрезвычайно сложно сузить точный источник скелетно-мышечной боли, не говоря уже о ее лечении.
RACGP классифицирует скелетно-мышечную боль в груди на три основные категории: изолированные состояния / травмы, вызывающие боль (автомобильные аварии, падения, переломы, растяжения, вывихи, прямые удары в грудь, чрезмерное использование грудных мышц и / или неправильная осанка), ревматические заболевания (такие как фибромиалгия или различные формы артрита) и, реже, системные неревматологические состояния (такие как переломы, связанные с остеопорозом, или новообразования, также известные как аномальный рост тканей, характерный для рака).
Диагностировать любых из этих состояний сложно; RACPG отмечает, что на самом деле не существует «золотого стандарта» диагностических тестов, подтверждающих причину скелетно-мышечной боли в груди. Лучшее, что вы можете сделать, — это обратиться к своему лечащему врачу, который поможет вам дифференцировать и лечить ваши симптомы и, при необходимости, направить вас к другим специалистам, — говорит доктор Голдберг.
Устранение одышки при раке легких
Беспокоящий симптом рака легких, который вы можете испытывать, — это одышка, также называемая одышкой, из-за которой вы испытываете трудности с переводом дыхания или чувствуете стеснение в груди.Одышка может появиться при физической активности или даже во время отдыха.
Проблемы с дыханием могут быть пугающими, но хорошая новость заключается в том, что есть практические советы по предотвращению, лечению и лечению этого распространенного осложнения рака легких.
Как работают легкие
Легкие — самые большие органы в вашем теле. Работая с остальной частью вашей дыхательной системы, включая легкие, дыхательные пути и диафрагму, они отвечают за транспортировку кислорода в ваше тело.
Работая с остальной частью вашей дыхательной системы, включая легкие, дыхательные пути и диафрагму, они отвечают за транспортировку кислорода в ваше тело.
Когда вы вдыхаете, вы вдыхаете кислород через нос и рот. Кислород проходит по дыхательному горлу, похожей на соломку структуре, также называемой трахеей, в две трубки, называемые бронхами, которые прикрепляются к вашим легким. Эти трубки разламываются на серию тонких ветвей, называемых бронхиолами, ведущих к крошечным воздушным мешочкам, напоминающим воздушные шары, называемым альвеолами. Эти воздушные мешочки покрыты кровеносными сосудами, которые отправляют кислород к сердцу, откуда он распространяется по всему телу. Когда вы выдыхаете, весь процесс происходит в обратном порядке, и вы выдыхаете углекислый газ, газ, который избавляет ваше тело от шлаков.
[[респираторная_анатомия]]
Что вызывает одышку при раке легких?
Иногда опухоли рака легких разрастаются таким образом, что блокируют дыхательные пути, оказывают давление на легкие или вызывают воспаление дыхательной системы. Все эти ситуации могут помешать вашей дыхательной системе работать должным образом, что приведет к проблемам с поступлением достаточного количества воздуха.
Все эти ситуации могут помешать вашей дыхательной системе работать должным образом, что приведет к проблемам с поступлением достаточного количества воздуха.
«Одышка — распространенный симптом, но хорошая новость заключается в том, что с ней можно справиться достаточно хорошо», — говорит Лонни Ярмус, сертифицированный интервенционный пульмонолог из Программы борьбы с раком легких в Онкологическом центре имени Джона Хопкинса Киммела.Ярмус объясняет, что наиболее частые причины одышки, связанные с раком легких, включают:
-
Заблокированные дыхательные пути: Опухоли легких могут прорастать в дыхательные пути или давить на них, сужая проход и затрудняя поступление достаточного количества воздуха в тело и из него.
-
Накопление жидкости: У некоторых пациентов с раком легких клетки рака легких проникают в пространство между легкими и грудной стенкой, называемое плевральным пространством.Это состояние, называемое плевральным выпотом, вызывает скопление жидкости вокруг легких, что затрудняет полное расширение легких и всасывание достаточного количества воздуха.

-
Низкий уровень кислорода в крови: Рак легких может уменьшить количество красных кровяных телец, которые отвечают за транспортировку кислорода от легких к сердцу и остальным частям тела.
Процедуры для облегчения одышки
Поговорите со своим врачом о неинвазивных методах лечения, которые могут помочь вам дышать, таких как неинвазивные интервенционные пульмонологические процедуры, включая бронхоскопию, сложную, минимально инвазивную технику для открытия дыхательных путей.
Дополнительные советы по устранению одышки
Как правило, здоровый образ жизни — лучший способ справиться с одышкой и другими осложнениями, связанными со здоровьем, связанными с раком легких. Следующие привычки помогут вам дышать легче:
-
Бросить курить.
-
Избегайте пассивного курения.
-
Оставайтесь гидратированными; стремитесь выпивать восемь стаканов воды в день.
-
Выполняйте мягкие упражнения на глубокое дыхание.
-
Достаточно отдохните.
-
Соблюдайте здоровую диету.
Острая боль в груди после упражнения на жим лежа у здорового молодого человека
Open Access Emerg Med. 2016; 8: 73–76.
Джанет Смерек
1 Отделение неотложной медицины, MedStar Georgetown University Hospital, Вашингтон, округ Колумбия
Argyro Papafilippaki
2 Госпиталь Пенсильвании, Филадельфия, PA
Отделение неотложной помощи Sawali Sudarshan
Вашингтонская адвентистская больница, Такома-Парк, Мэриленд, США
1 Отделение неотложной медицины, Больница Медстар Джорджтаунского университета, Вашингтон, округ Колумбия
2 Больница Пенсильвании, Филадельфия, Пенсильвания
3 Отделение неотложной помощи, Вашингтонская адвентистская больница , Takoma Park, MD, USA
Для корреспонденции: Джанет А. Смерек, Med Star Georgetown Emergency Medicine, 3800 Reservoir Road NW, Вашингтон, округ Колумбия 20007, США, электронная почта десять[email protected] Авторские права © 2016 Smereck et al. Эта работа опубликована и лицензирована Dove Medical Press Limited. Полные условия этой лицензии доступны по адресу https://www.dovepress.com/terms.php и включают лицензию Creative Commons Attribution — Non Commercial (unported, v3.0) License ( https://creativecommons.org/licenses/by-nc/3.0/). Получая доступ к работе, вы тем самым принимаете Условия. Некоммерческое использование работы разрешено без какого-либо дополнительного разрешения Dove Medical Press Limited при условии надлежащей атрибуции работы.
Смерек, Med Star Georgetown Emergency Medicine, 3800 Reservoir Road NW, Вашингтон, округ Колумбия 20007, США, электронная почта десять[email protected] Авторские права © 2016 Smereck et al. Эта работа опубликована и лицензирована Dove Medical Press Limited. Полные условия этой лицензии доступны по адресу https://www.dovepress.com/terms.php и включают лицензию Creative Commons Attribution — Non Commercial (unported, v3.0) License ( https://creativecommons.org/licenses/by-nc/3.0/). Получая доступ к работе, вы тем самым принимаете Условия. Некоммерческое использование работы разрешено без какого-либо дополнительного разрешения Dove Medical Press Limited при условии надлежащей атрибуции работы.Abstract
Упражнение на жим лежа, которое включает в себя повторяющееся поднятие тяжестей до полного разгибания рук в положении лежа на спине на узкой скамье, было связано с осложнениями, варьирующимися по степени тяжести от простого растяжения грудных мышц до расслоения аорты и коронарных артерий. 39-летний мужчина, физически здоровый и ранее бессимптомный, обратился с жалобой на острую боль в груди после упражнения для жима лежа. Диагностическая оценка привела к обнаружению критического многососудистого окклюзионного поражения коронарных артерий и, как следствие, значительного повышения уровня липопротеинов (а).Разумное использование дополнительных тестов может выявить наличие состояний «высокого риска» у пациента, на первый взгляд «низкого риска». При обследовании в отделении неотложной помощи молодого взрослого с острой болью в груди необходимо принимать во внимание широкий спектр потенциальных причин, чтобы наилучшим образом направлять соответствующее лечение.
39-летний мужчина, физически здоровый и ранее бессимптомный, обратился с жалобой на острую боль в груди после упражнения для жима лежа. Диагностическая оценка привела к обнаружению критического многососудистого окклюзионного поражения коронарных артерий и, как следствие, значительного повышения уровня липопротеинов (а).Разумное использование дополнительных тестов может выявить наличие состояний «высокого риска» у пациента, на первый взгляд «низкого риска». При обследовании в отделении неотложной помощи молодого взрослого с острой болью в груди необходимо принимать во внимание широкий спектр потенциальных причин, чтобы наилучшим образом направлять соответствующее лечение.
Ключевые слова: боль в груди, ишемическая болезнь сердца, липопротеины (а)
Введение
Первоначальная оценка пациента с болью в груди направлена на установление или исключение серьезной причины, чтобы начать соответствующий терапевтический путь.Элементы анамнеза помогают клиницисту установить, может ли пациент с острой болью в груди иметь опасный для жизни болезненный процесс. Действия, предшествующие появлению симптомов, могут указывать на возможную этиологию. Определение наличия (или отсутствия) факторов риска сердечно-сосудистых заболеваний имеет прогностическое значение; однако данные могут быть неполными или отсутствовать при первичном обращении в отделение неотложной помощи.
Действия, предшествующие появлению симптомов, могут указывать на возможную этиологию. Определение наличия (или отсутствия) факторов риска сердечно-сосудистых заболеваний имеет прогностическое значение; однако данные могут быть неполными или отсутствовать при первичном обращении в отделение неотложной помощи.
История болезни
39-летний мужчина обратился с жалобой на умеренно сильную боль в груди 5/10 продолжительностью несколько часов после выполнения жима лежа в домашнем тренажерном зале.Боль описывалась как ощущение тяжести кирпича на груди, который расходился кзади к обоим плечам. Боль не усугублялась деятельностью или вдохновением. Он отрицал одышку. Он также сообщил о покалывании парестезии обеих рук, но отрицал головную боль, боль в шее или двигательную слабость. Он заявил, что чувствовал головокружение и испытывал эпизоды потоотделения после появления боли; он также сообщил о периодической отрыжке и ощущении кислотного рефлюкса. Он принял две таблетки аспирина (325 мг) и жидкий антацид, отпускаемый без рецепта, без улучшения.
Пациент заявил, что он ежедневно поднимал или жал тяжести и пробегал 6–10 миль каждую неделю без предшествующих симптомов боли в груди или одышки. В остальном он был здоров; в анамнезе не было гипертонии, диабета или дислипидемии; он придерживался диеты, которую назвал «здоровой»; он не принимал никаких лекарств, кроме поливитаминов. Он отрицал недавнее путешествие, травму, болезнь или иммобилизацию. Он отрицал употребление табака, анаболических стероидов, стимуляторов или запрещенных наркотиков. Ни у его родителей, ни у братьев и сестер в анамнезе не было ишемической болезни сердца (ИБС).
При медицинском осмотре был обнаружен мужчина с тревожным видом, худощавый и мускулистый. Его частота сердечных сокращений составляла 114 ударов в минуту, артериальное давление — 115/81, частота дыхания — 18. У него была температура без лихорадки, сатурация кислорода 98% в воздухе помещения. Пульс на момент осмотра врача снизился до 68 ударов в минуту. Кардиомонитор выявил синусовый ритм с периодическими преждевременными сокращениями желудочков. Его легкие были чистыми, тоны сердца в норме, периферический пульс симметричный, без шума, живот безболезненный, периферические отеки отсутствовали.Не было нежности теленка. Была небольшая болезненность передней грудной стенки, но при пальпации боль полностью не воспроизводилась. Кроме того, не было болезненности позвоночника; хватки были равными; и ощущение легкого прикосновения в верхних конечностях не изменилось.
Электрокардиограмма (ЭКГ) выявила нормальный синусовый ритм со случайными преждевременными сокращениями желудочков, блокадой правой ножки пучка Гиса и незначительными депрессиями сегмента ST в боковых отведениях (). Для сравнения не было доступных ранее ЭКГ.
Электрокардиограмма, показывающая нормальный синусовый ритм и случайные преждевременные желудочковые комплексы, блокаду правой ножки пучка Гиса и депрессию сегмента ST на 0,5–1 мм в отведениях V4 – V6.
Хотя связь боли в груди пациента с упражнениями в жиме лежа и наличие болезненности грудной клетки предполагала доброкачественную причину, такую как растяжение грудных мышц или реберный хондрит, серьезность симптомов пациента побудила исследовать более серьезные состояния. После восстановления нормальных показателей функции почек по результатам обследования в стационаре его направили на компьютерную томографию грудной клетки с внутривенным контрастированием.Сканирование было прочитано как обычно; сердце не увеличено; и не было никаких доказательств расслоения аорты или аневризмы, тромбоэмболии легочной артерии или перикардиального выпота.
После восстановления нормальных показателей функции почек по результатам обследования в стационаре его направили на компьютерную томографию грудной клетки с внутривенным контрастированием.Сканирование было прочитано как обычно; сердце не увеличено; и не было никаких доказательств расслоения аорты или аневризмы, тромбоэмболии легочной артерии или перикардиального выпота.
По возвращении пациента с радиологической процедуры стали доступны дополнительные лабораторные результаты. Наиболее значимо то, что тропонин-I был повышен до 2,1 нг / мл (в норме <0,04 нг / мл). Из-за продолжающейся боли в груди были введены нитраты внутривенно; боль немного уменьшилась до 4/10, но артериальное давление упало до 88/42. Обычный физиологический раствор вводился болюсом объемом 1 литр, что повысило его кровяное давление до 96/53.Была проведена консультация кардиолога, и пациент был экстренно переведен в лабораторию катетеризации.
Катетеризация сердца выявила критическую многососудистую ИБС (). Была 100% окклюзия правой коронарной артерии, 100% окклюзия левой передней нисходящей артерии, 90% окклюзия огибающей и 95% окклюзия тупых краев (один и два) с акинезом нижней стенки (). Признаков расслоения коронарных артерий не обнаружено. Гипотония, резистентная к прессорным агентам, потребовала установки внутриаортального баллонного насоса.Поскольку коронарные поражения были обширными, ангиопластика со стентированием была технически невозможна. Пациенту была выполнена экстренная реваскуляризация четырех сосудов. После операции сердечная функция, определенная с помощью эхокардиографии, улучшилась с предоперационной фракции выброса с 30% до 40%. Диагностическое исследование неожиданно тяжелого (и ранее бессимптомного) коронарного окклюзионного заболевания у пациента включало нормальный холестерин и триглицериды; однако у пациента был обнаружен высокий уровень липопротеина (а) (Lp [a]) — 251 мг / дл (норма, <30 мг / дл).Антикардиолипиновые антитела и антинуклеарные антигены были отрицательными. Поскольку в этом индивидуальном отчете не используются идентификаторы пациентов и сохраняется конфиденциальность пациента, институциональный наблюдательный совет (IRB) Джорджтаунского университета в соответствии со своей политикой IRB в отношении отчетов о случаях не требует согласия пациента на это исследование.
Катетеризация сердца, наклонная передняя правая проекция с каудальным углом 25 градусов; показаны 100% окклюзии передней нисходящей левой передней части, 90% окклюзии огибающей и 95% окклюзии тупых краев 1 и 2.
Обсуждение
Клиническая оценка здорового взрослого человека с острой болью в груди должна учитывать расширенный спектр потенциальных этиологий по сравнению с пациентом с известным ранее существовавшим заболеванием. Менее 10% острых инфарктов миокарда происходит у «молодых» взрослых, по определению исследователей, в возрасте от 40 до 45 лет; однако заболеваемость, похоже, растет за последние несколько десятилетий. 1 — 3 Молодые люди с инфарктом миокарда с меньшей вероятностью будут иметь в анамнезе стенокардию и с большей вероятностью будут иметь ангиографически нормальные коронарные артерии или заболевание одного сосуда. 4 Большинство молодых людей с инфарктом миокарда несут один или несколько традиционных факторов риска ИБС, как это определено Фрамингемским исследованием сердца, включая артериальную гипертензию, сахарный диабет, курение табака, гиперлипидемию и семейный анамнез, определяемый как родственник первой степени с ИБС . 3
Существует множество инструментов для принятия решений, помогающих врачу скорой помощи в стратификации риска для оценки пациента с потенциальным острым коронарным синдромом. 5 Большинство средств для принятия клинических решений объединяют анамнез, возраст и факторы риска с результатами ЭКГ; Отбор образцов сердечных биомаркеров является неотъемлемой частью оценок при принятии решений. 6 Хотя чрезмерное тестирование сердечных биомаркеров может привести к ложноположительным результатам по тропонину, которые затем приводят к ненужному последующему инвазивному тестированию, повсеместная природа ИБС и неблагоприятные последствия пропущенного диагноза делают необходимость в либеральном тестировании тропонина в отделении неотложной помощи (ED) настройка. 7 Оценка СЕРДЦА (история болезни, ЭКГ, возраст, факторы риска, тропонин) позволяет просто оценить риск серьезных неблагоприятных сердечных событий у пациента с ЭД с острой болью в груди. 8 Высокочувствительный анализ сердечного тропонина позволяет быстро и на ранней стадии выявить острое повреждение миокарда. 9 Пациенту в этом случае была присвоена оценка СЕРДЦА, соответствующая промежуточному риску серьезных неблагоприятных сердечных событий, в первую очередь из-за измеренного повышения уровня тропонина более чем в 2 раза выше верхнего предела нормы.
Менее распространенные этиологии преждевременной ИБС включают коллагеновые сосудистые заболевания, артериит Такаясу, болезнь Кавасаки, антифосфолипидный синдром, гиперэозинофильный синдром, тромбоцитемию и гиперлипопротеинемию (а) (). 10 Lp (a) имеет протромботические и проатерогенные характеристики и по структуре напоминает плазминоген. 11 Повышенный уровень ЛП (а) является генетически опосредованным и признан независимым фактором риска преждевременной ИБС. 12 Уровни Lp (a) выше 60 мг / дл положительно связаны с ИБС после поправки на другие факторы риска сердечно-сосудистых заболеваний. 13 Заболеваемость патологически повышенным уровнем Lp (a) выше у определенных групп населения, особенно у выходцев из Южной Азии и африканцев к югу от Сахары. 14 Lp (a) аномалии, как было замечено, коррелируют со специфической морфологией бляшек коронарной артерии у пациентов с острым инфарктом миокарда; У пациентов с уровнями Lp (a) более 25 мг / дл в одном исследовании наблюдался более крупный некроз ядра бляшки, что, таким образом, более склонно к разрыву бляшки. 15 Оптимальное лечение повышенного Lp (a) изучается; Были прописаны статины, ниацин и добавки с рыбьим жиром, а в тяжелых, резистентных с медицинской точки зрения случаях применялся аферез. 16 Несмотря на то, что интенсивные упражнения приводят к заметному повышению уровней реагентов острой фазы, таких как фибриноген, после интенсивных физических нагрузок не наблюдалось ни положительных, ни вредных изменений в Lp (a); кроме того, не было доказано, что программа регулярных упражнений снижает гиперлипопротеинемию (а). 13 , 17
Таблица 1
Необычная этиология ишемической болезни сердца
| Коллагеновые сосудистые заболевания, в том числе системная красная волчанка | ||
| Гиперэозинофильный синдром | ||
| Тромбоцитемия | ||
| Гиперлипопротеинемия (а) |
Высокий уровень физической активности и понятная программа улучшения здоровья сердечно-сосудистой системы являются хорошо понимаемыми преимуществами для здоровья сердечно-сосудистой системы. 18 Риск острых сердечных приступов, хотя и повышается во время приступа физической активности, менее распространен у пациентов, которые регулярно занимаются спортом. 19 Клиницисты, участвующие в предварительных обследованиях здоровья перед физической нагрузкой, сбиты с толку противоречивыми рекомендациями; акцент делается на выявлении пациентов с известным заболеванием и симптомах. Европейское общество кардиологов рекомендует рутинную оценку состояния здоровья под контролем ЭКГ; однако Американский колледж спортивной медицины не рекомендует обязательное медицинское обследование бессимптомных спортсменов, учитывая редкую частоту сердечных приступов, связанных с физической нагрузкой, в этой группе. 20 — 22
Этот случай подчеркивает тот факт, что внешне здоровые и ранее бессимптомные молодые люди могут иметь и действительно имеют значительную ИБС. При обследовании молодого взрослого пациента с острой болью в груди клиницисты должны быть осведомлены о необычных и нераспознанных факторах, которые могут влиять на профиль коронарного риска у пациента.
Сноски
Раскрытие информации
Авторы сообщают об отсутствии конфликта интересов в этой работе.
Ссылки
1. Роджер В.Л., Го А.С., Ллойд-Джонс Д.М. и др. Статистика сердечных заболеваний и инсульта — обновление 2012 г .: отчет Американской кардиологической ассоциации. Тираж. 2012; 125 (1): e2 – e220. [Бесплатная статья PMC] [PubMed] [Google Scholar] 2. Даути М., Мехта Р., Брукман Д., Дас С., Каравите Д., Цай Т., Игл К. Острый инфаркт миокарда у молодых — опыт Мичиганского университета. Am Heart J. 2002; 143 (1): 56–62. [PubMed] [Google Scholar] 3. Берри Д. Д., Ллойд-Джонс Д. М., Гарсайд Д. Б., Гренландия П.Оценка риска Framingham и прогноз смерти от ишемической болезни сердца у молодых мужчин. Am Heart J. 2007; 154 (1): 80–86. [Бесплатная статья PMC] [PubMed] [Google Scholar] 4. Trzos E, Uznańska B, Rechciński T, Krzemińska-Pakuła M, Bugała M, Kurpesa M. Инфаркт миокарда у молодых людей. Кардиол Дж. 2009; 16 (4): 307–311. [PubMed] [Google Scholar] 5. Аллея W, Малер С.А. Помощь в принятии клинических решений при боли в груди в отделении неотложной помощи: выявление пациентов из группы низкого риска. Открытый доступ Emerg Med. 2015; 7: 85–92. [Бесплатная статья PMC] [PubMed] [Google Scholar] 6.Лейте Л., Баптиста Р., Лейтао Дж. И др. Боль в груди в отделении неотложной помощи: стратификация риска с помощью Манчестерской системы сортировки и оценки HEART. BMC Cardiovasc Disord. 2015; 15:48. [Бесплатная статья PMC] [PubMed] [Google Scholar] 8. Backus BE, Six AJ, Kelder JC, et al. Проспективная проверка оценки HEART для пациентов с болью в груди в отделении неотложной помощи. Int J Cardiol. 2013. 168 (3): 2153–2158. [PubMed] [Google Scholar] 9. Мюллер С., Джаннитсис Э., Крист М. и др. Многоцентровая оценка алгоритма 0 часов / 1 часа в диагностике инфаркта миокарда с использованием высокочувствительного сердечного тропонина T.Ann Emerg Med. 2016; 68 (1): 76–87.e4. [PubMed] [Google Scholar] 10. Гамбхир Дж. К., Каур Х., Гамбхир Д. С., Прабху К. М.. Липопротеин (а) как независимый фактор риска ишемической болезни сердца у пациентов младше 40 лет. Индиан Харт Дж. 2000; 52 (4): 411–415. [PubMed] [Google Scholar] 11. Боффа МБ, Кощинский МЛ. Липопротеин (а): действительно ли прямой протромботический фактор сердечно-сосудистых заболеваний? J Lipid Res. 2016; 57 (5): 745–757. [Бесплатная статья PMC] [PubMed] [Google Scholar] 12. Андерсон Дж. Л., Найт С., Мэй Х. Т. и др.Проверка и количественная оценка генетических детерминант уровней липопротеина-а и прогностической ценности ангиографической ишемической болезни сердца. Am J Cardiol. 2013; 112 (6): 799–804. [PubMed] [Google Scholar] 13. Бертольд Х.К., Гуни-Бертольд И. Гиперлипопротеинемия (а): клиническое значение и варианты лечения. Atheroscler Suppl. 2013; 14 (1): 1–5. [PubMed] [Google Scholar] 14. Билен О., Камаль А., Вирани СС. Аномалии липопротеинов у жителей Южной Азии и их связь с сердечно-сосудистыми заболеваниями: текущее состояние и направления на будущее.Мир J Cardiol. 2016; 8 (3): 247–257. [Бесплатная статья PMC] [PubMed] [Google Scholar] 15. Хикита Х., Шигета Т., Кодзима К. и др. Липопротеин (а) является важным фактором для определения морфологии бляшки коронарной артерии у пациентов с острым инфарктом миокарда. Coron Artery Dis. 2013. 24 (5): 381–385. [PubMed] [Google Scholar] 17. Бирн DJ, Джагруп И.А., Монтгомери Х.Э., Томас М., Михайлидис Д.П., Милтон Н.Г., Уиндер А.Ф. Липопротеин (а) не участвует в ранней острой фазе ответа на тренировку или экстремальную физическую активность и вряд ли повысит какой-либо связанный с этим непосредственный сердечно-сосудистый риск.J Clin Pathol. 2002. 55 (4): 280–285. [Бесплатная статья PMC] [PubMed] [Google Scholar] 18. Лави CJ, Arena R, Swift DL и др. Упражнения и сердечно-сосудистая система: клиническая наука и сердечно-сосудистые исходы. Circ Res. 2015; 117 (2): 207–219. [Бесплатная статья PMC] [PubMed] [Google Scholar] 19. Уитфилд ГП, Петти Габриэль К.К., Рахбар М.Х., Коль Х.В. Применение Контрольного списка для проверки участия взрослых Американской кардиологической ассоциации / Американского колледжа спортивной медицины в репрезентативной на национальном уровне выборке взрослых США в возрасте 40 лет из Национального обследования здоровья и питания 2001–2004 годов.Тираж. 2014. 129 (10): 1113–1120. [Бесплатная статья PMC] [PubMed] [Google Scholar] 20. Коррадо Д., Пелличча А., Бьёрнстад Х. Х. и др. Предварительный сердечно-сосудистый скрининг молодых конкурентоспособных спортсменов на предмет предотвращения внезапной смерти: предложение по общему европейскому протоколу. Заявление о консенсусе Исследовательской группы спортивной кардиологии Рабочей группы кардиологической реабилитации и физиологии физических упражнений и Рабочей группы болезней миокарда и перикарда Европейского общества кардиологов.Eur Heart J. 2005; 26 (5): 516–524. [PubMed] [Google Scholar] 21. Робертс В.О., Асплунд Калифорния, О’Коннор Ф.Г., Стовиц С.Д. Предварительный кардиологический скрининг молодого спортсмена: почему нет необходимости в рутинном использовании ЭКГ. J Electrocardiol. 2015. 48 (3): 311–315. [PubMed] [Google Scholar] 22. Марихон Э., Таффлет М., Селермайер Д.С. и др. Внезапная смерть населения, связанная со спортом. Тираж. 2011. 124 (6): 672–681. [PubMed] [Google Scholar]Каковы симптомы пневмонии?
Пневмония — это инфекция легких, вызывающая кашель, жар и затрудненное дыхание, среди других симптомов.Хотя вы можете подумать, что это что-то вы никогда не могли заболеть, пневмония — одна из основных причин госпитализаций в Америка. Примерно один миллион взрослых американцев каждый раз обращаются за помощью в больницу. год из-за пневмонии. Своевременное лечение пневмонии может означать разницу между необходимостью госпитализации или выздоровлением дома.
Этот FAQ поможет вам распознать признаки и симптомы пневмонии, доступные варианты лечения и способы сохранить здоровье себя и других.
Что вызывает пневмонию?
Пневмония — это инфекция легких, вызываемая вирусами, бактериями, грибки и паразиты. Человек, который заболевает простудой, гриппом, бактериальным или другая инфекция может развиться пневмонией как вторичным заболеванием. Пневмония — это чаще встречается с осени по весну, потому что здесь больше случаев простуды и грипп за это время.
Кто заболевает пневмонией?
Любой может заболеть пневмонией, но некоторые группы населения подвергаются большему риску в том числе люди с хроническими заболеваниями, такими как астма, люди с сердцем и легочные заболевания, недоношенные дети, пожилые люди и люди с ограниченными возможностями иммунная система.
На что похожа пневмония?
Не все чувствуют себя одинаково, когда у них пневмония, но есть основные признаки, на которые следует обратить внимание, например ощущение, что вы запыхались, обычно чувство усталости или сонливости и острая колющая боль в груди. Обратите внимание, однако, что «ходячая пневмония» может не иметь явных симптомов или просто симптомы простуды.
Признаки и симптомы пневмонии
- Боль или стеснение в грудь, ухудшающаяся при кашле или дыхании
- Кашель с мокротой
- Чувство внезапного ухудшения после простуды или гриппа
- Высокая температура
- Тошнота
- Диарея
- Озноб
- Одышка
- Рвота
Это лишь некоторые из наиболее частых симптомов, с которыми сталкиваются пациенты.
Какие признаки пневмонии у детей?
Когда у детей пневмония, они могут испытывать те же симптомы, что и взрослые, включая высокую температуру, кашель, затрудненное дыхание и боль в груди, но они могут также жаловаться на боль в животе, ушах, снижение аппетита и быть более уставшим или раздражительным, чем обычно. Если у ребенка «ходьба пневмония «их симптомы могут быть более легкими и выглядеть как простуда. Некоторые младенцы могут не иметь никаких симптомов, кроме беспокойства и снижение аппетита.В крайних случаях пневмонии младенцы и маленькие дети могут быть синеватые ногти на руках, ногах, губах и во рту.
Каковы симптомы пневмонии у пожилых людей?
Пожилые люди обычно испытывают жар, озноб, боль в груди и затрудненное дыхание, но симптомы могут быть легкими. Когда у пожилых людей пневмония, у них чаще возникает спутанность сознания, головокружение или внезапные изменения умственное осознание.
У вас лихорадка от пневмонии?
Как при вирусной, так и при бактериальной пневмонии часто присутствует лихорадка.это Однако это не «требование». В редких случаях возможно наличие болезнь без явной лихорадки, например, у младенцев и пожилых людей при естественно низкой температуре тела.
Пневмония вызывает боль в груди?
Боль в груди — один из наиболее частых симптомов пневмонии. Грудная боль вызвано заполнением оболочек легких жидкостью. Это создает боль которые могут ощущаться как тяжесть или колющие ощущения и обычно ухудшаются при кашель, дыхание или смех.
Пневмония вызывает рвоту?
Хотя это и не классический симптом пневмонии, рвота может возникать из-за: тошнота. Тошнота или головокружение — более частые симптомы пневмонии, которые могут иногда приводят к рвоте.
Как лечить пневмонию?
Лечение пневмонии зависит от причины. Если пневмония вызвана бактериальная инфекция, пропишут антибиотики, чтобы убить вредных бактерии. Если пневмония вызвана вирусной инфекцией, время и отдых лучше всего подходят для восстановления.Лекарства от лихорадки и от кашля может облегчить симптомы и помочь уснуть.
Как предотвратить пневмонию?
- Практика хорошая гигиена. Мойте руки, держитесь подальше от людей, которые больной, кашляйте в рот и не прикасайтесь к глазам, рту и нос. Следование тем же рекомендациям по снижению риска гриппа также может снизить риск развития пневмонии.
- Сделайте прививку от гриппа. г. Прививка от гриппа — безопасный и эффективный способ предотвратить грипп. Поскольку грипп одна из причин пневмонии, прививка от гриппа может предотвратить заражение гриппом и минимизируйте риск пневмонии
- Заболеть пневмококком вакцина. Пневмококковая вакцина не может защитить вас от всех причины пневмонии, но это может свести к минимуму риск развития пневмонии из наиболее распространенных штаммов. Разработаны прививки от определенные возрастные группы.Центры для Disease Control рекомендует следующую обычную пневмонию прививки:
Пневмококковая конъюгированная вакцинация для:
- Все младенцы и дети до 2 лет
- человек 2 года или пожилые люди с определенными заболеваниями
Вакцинация против пневмококкового полисахарида для:
- Все взрослые 65 лет или старше
- человек от 2 до 64 лет с определенными заболеваниями
- Взрослые от 19 до 64 курит сигареты лет
Если у вас появились симптомы пневмонии, запишитесь на прием с вашим провайдером сегодня.Своевременное лечение пневмонии — это важно для выздоровления. Запрос прием к врачу семейной медицины, чтобы заболеть гриппом и пневмококковые вакцины.
Почему рак может вызывать одышку и советы по облегчению дыхания
Если вы когда-либо испытывали одышку, вы знаете, насколько пугающим может быть ощущение, что вам не хватает воздуха. Одышка или одышка — частый симптом и побочный эффект рака, особенно распространенного рака, рака груди, рака легких и рака, который распространился на легкие из другого органа.
Одышка может возникать постепенно или очень внезапно. Он также может различаться по интенсивности и частоте эпизодов. У некоторых одышка может возникать при физической нагрузке, при подъеме по лестнице, выполнении домашних дел или при одевании. Другие могут ощущать одышку во время отдыха. Из-за одышки вы можете обостриться и почувствовать дискомфорт, осознавая свое дыхание. Вы можете не только почувствовать одышку, но и ваше дыхание может быть затрудненным или дискомфортным, или вы можете почувствовать стеснение в груди или ощущение, что вы задыхаетесь.
Что вызывает одышку?
Больные раком могут испытывать одышку по разным причинам. Например, опухоль может блокировать дыхательные пути, давить на легкие или вызывать воспаление в дыхательных путях. Лечение рака, особенно легких, также может повредить их или вызвать побочные эффекты, которые приводят к одышке.
Лечение одышки и сопутствующих симптомов сильно различается в зависимости от основных причин. Лечение может включать лекарства, такие как противовоспалительные препараты и стероиды, препараты, способствующие выработке красных кровяных телец, или препараты для лечения боли или беспокойства.Лечение также может зависеть от причины состояния. Например:
- Если у вас есть обструкция дыхательных путей, ваш врач может попытаться облегчить ее, уменьшив опухоль с помощью химиотерапии или лучевой терапии. Ваш врач может также использовать стент, чтобы дыхательные пути оставались открытыми.
- Если у вас плевральный выпот, который иногда называют водой в легких, ваш врач может выполнить торакоцентез, чтобы вывести жидкость из легких.
- Если анемия вызывает одышку, вам могут сделать переливание эритроцитов.
- Если у вас значительно низкий уровень кислорода в крови, вы можете получать дополнительный кислород.
Лечение одышки также может включать в себя методы и изменение образа жизни, которые помогают уменьшить симптомы. Например, ваш врач может порекомендовать физиотерапию для укрепления слабых мышц, увеличения объема легких и помощи в повседневной деятельности.
Одышка может вызывать физические и эмоциональные проблемы, особенно если вы одновременно боретесь с раком.Эмоциональное беспокойство, которое часто сопровождает диагноз рака, может способствовать одышке. Ощущение одышки также может вызывать беспокойство, что может привести к дальнейшей одышке. Одышка может не только доставлять дискомфорт, но и мешать вашей обычной деятельности, затрудняя прием пищи, сон или общение с семьей и друзьями. Важно найти способы справиться с одышкой, чтобы улучшить свое дыхание и качество жизни.
Советы для снятия одышки
Используйте методы контролируемого дыхания. Сосредоточение внимания на своем дыхании может помочь уменьшить одышку. Делайте медленные ровные вдохи, глубоко вдыхая через нос, считая до двух, и выдыхая, считая до четырех. На выдохе сожмите губы, как будто медленно задуваете свечу.
Темпы вашей деятельности. Планируйте свой день так, чтобы в первую очередь вы тратили энергию на самые важные для вас дела, и ограничьте ненужные занятия. Если во время занятия у вас возникнет одышка, остановитесь и отдохните.Избегайте многократных подъемов и спусков по лестнице и делайте перерывы для отдыха между занятиями и во время занятий.
Постарайтесь расслабиться. Когда вы чувствуете одышку, важно сохранять спокойствие, так как тревога может усугубить проблемы с дыханием. Психотерапевт может порекомендовать стратегии, такие как методы релаксации, медитация или массаж. Профессиональный консультант / терапевт также может оказать эмоциональную поддержку и дать практический совет.
Найдите удобное положение. Удобное положение может облегчить дыхание.В постели приподнимите голову на подушках, чтобы можно было сесть. Не ложитесь на спину. Вместо этого лягте, согнув колени, или подложите подушку под колени. Сидя на стуле, сядьте прямо и слегка наклонитесь вперед, положив руки на стол.
Дышите чистым прохладным воздухом. Хорошая вентиляция с низкой влажностью может помочь облегчить некоторые симптомы одышки. Понизьте температуру в комнате, откройте окно и избавьтесь от дыма и шерсти домашних животных.Также может помочь вентилятор, обдувающий лицо прохладным воздухом. Избегайте переполненных комнат, высоких температур и неприятных запахов.
Сделайте легкие упражнения. Хотя вы можете не хотеть заниматься спортом, это может помочь оставаться физически активным, если ваш врач разрешит. Попробуйте легкие, легкие упражнения и легкую растяжку. Физиотерапевт может помочь разработать для вас индивидуальный план упражнений.
Поддерживайте правильное питание. Хорошо сбалансированная диета дает вашему организму энергию, необходимую для восстановления и функционирования.Попробуйте есть шесть раз в день небольшими порциями, а не три раза в день. Избегайте продуктов, которые трудно пережевывать. Кроме того, не забывайте пить много жидкости, чтобы предотвратить обезвоживание. Проконсультируйтесь с диетологом, который может помочь вам составить план питания.
Отслеживайте свои симптомы. Для некоторых одышка носит предсказуемый характер. Например, вы можете почувствовать одышку при подъеме по лестнице или во время физической активности. Если вы заметили закономерность, по возможности избегайте или ограничивайте эти действия.Постарайтесь осознавать ситуации, которые вызывают у вас напряжение или тревогу, чтобы научиться расслабляться, прежде чем у вас появится одышка.
Следуйте указаниям врача. Поддерживайте тесное общение со своим врачом. Сообщите ему или ей, как ваши проблемы с дыханием влияют на вас, включая влияние на ваш распорядок дня. Ваш врач может назначить определенные лекарства, которые помогут уменьшить одышку.
Посетите реабилитолога. Программа реабилитации может научить вас различным методам и методам лечения, которые помогут уменьшить одышку.
Узнайте, как бороться с усталостью, связанной с раком.
Одышка | Марш десятицентовиков
Большинство беременных женщин ощущают одышку как на ранних, так и на поздних сроках беременности. Как правило, это безвредно и не влияет на количество кислорода, которое получает ребенок.
Ранняя беременность
- В первые несколько недель беременности нормальное повышение уровня гормона прогестерона заставляет вас чаще дышать.
- Это может выглядеть и ощущаться как одышка.
- Этот гормон увеличивает объем легких, позволяя крови переносить большое количество кислорода к ребенку.
Поздняя беременность
- По мере того, как беременность продолжается и ребенок становится больше, возникает одышка, поскольку растущая матка занимает все больше места в животе.
- Ваша матка давит на другие органы вашего тела и сдвигает их.
Примерно на 31–34 неделе беременности матка начинает давить на диафрагму (плоскую мышцу, которая движется вверх и вниз, когда вы дышите). - Эти изменения могут затруднить полное расширение легких.
- Это может вызвать более поверхностное дыхание, и вы можете почувствовать одышку.
Окончание беременности
- В течение последних нескольких недель беременности у вас может быть меньше одышки, когда ваш ребенок глубже погружается в таз для подготовки к родам.
- Когда ребенок находится в этом положении, часть давления на легкие и диафрагму уменьшается.
Эти советы помогут вам вздохнуть с облегчением:
- Сядьте или встаньте прямо. Эти положения дают вашим легким больше возможностей для расширения.
- Притормози. Когда вы двигаетесь медленнее, вы уменьшаете работу сердца и легких.
- Поднимите руки над головой. Снимая давление с грудной клетки, вы можете вдыхать больше воздуха.
- Сон на подпорке. Чтобы уменьшить давление на легкие, подпереть верхнюю часть тела подушками.
Легкая одышка во время беременности — это нормально. Немедленно обратитесь к врачу, если одышка стала серьезной или возникла очень внезапно. Также немедленно позвоните своему врачу, если у вас есть какие-либо из этих симптомов:
- Быстрый пульс
- Учащенное сердцебиение (сердце бьется быстро и сильно)
- Чувство головокружения или обморока
- Боль в груди
- Голубость вокруг губ, пальцев рук и ног
- Непрекращающийся кашель
- Кашляет кровью
- Лихорадка или озноб
- Астма с обострением
Любое заболевание, влияющее на дыхание, может быть более серьезным во время беременности.Если у вас астма, обязательно поговорите со своим врачом о том, как лучше всего справиться с этим заболеванием во время беременности. Ваша астма может остаться прежней, ухудшиться или улучшиться во время беременности. Женщины с астмой средней и тяжелой степени подвержены повышенному риску приступа астмы в третьем триместре беременности, а также во время родов.
Последняя проверка: август 2009 г.
Большинство беременных женщин ощущают одышку как на ранних, так и на поздних сроках беременности.Как правило, это безвредно и не влияет на количество кислорода, которое получает ребенок.
Ранняя беременность
- В первые несколько недель беременности нормальное повышение уровня гормона прогестерона заставляет вас чаще дышать.
- Это может выглядеть и ощущаться как одышка.
- Этот гормон увеличивает объем легких, позволяя крови переносить большое количество кислорода к ребенку.
Поздняя беременность
- По мере того, как беременность продолжается и ребенок становится больше, возникает одышка, поскольку растущая матка занимает все больше места в животе.
- Ваша матка давит на другие органы вашего тела и сдвигает их.
Примерно на 31–34 неделе беременности матка начинает давить на диафрагму (плоскую мышцу, которая движется вверх и вниз, когда вы дышите). - Эти изменения могут затруднить полное расширение легких.
- Это может вызвать более поверхностное дыхание, и вы можете почувствовать одышку.
Окончание беременности
- В течение последних нескольких недель беременности у вас может быть меньше одышки, когда ваш ребенок глубже погружается в таз для подготовки к родам.
- Когда ребенок находится в этом положении, часть давления на легкие и диафрагму уменьшается.
Эти советы помогут вам вздохнуть с облегчением:
- Сядьте или встаньте прямо. Эти положения дают вашим легким больше возможностей для расширения.
- Притормози. Когда вы двигаетесь медленнее, вы уменьшаете работу сердца и легких.
- Поднимите руки над головой. Снимая давление с грудной клетки, вы можете вдыхать больше воздуха.
- Сон на подпорке. Чтобы уменьшить давление на легкие, подпереть верхнюю часть тела подушками.
Легкая одышка во время беременности — это нормально. Немедленно обратитесь к врачу, если одышка стала серьезной или возникла очень внезапно. Также немедленно позвоните своему врачу, если у вас есть какие-либо из этих симптомов:
- Быстрый пульс
- Учащенное сердцебиение (сердце бьется быстро и сильно)
- Чувство головокружения или обморока
- Боль в груди
- Голубость вокруг губ, пальцев рук и ног
- Непрекращающийся кашель
- Кашляет кровью
- Лихорадка или озноб
- Астма с обострением
Любое заболевание, влияющее на дыхание, может быть более серьезным во время беременности.Если у вас астма, обязательно поговорите со своим врачом о том, как лучше всего справиться с этим заболеванием во время беременности. Ваша астма может остаться прежней, ухудшиться или улучшиться во время беременности. Женщины с астмой средней и тяжелой степени подвержены повышенному риску приступа астмы в третьем триместре беременности, а также во время родов.
Последняя проверка: август 2009 г.
Нажмите эти 5 точек акупрессуры, чтобы избавиться от астмы.
Астма — хроническое заболевание легких, затрудняющее дыхание для миллионов людей во всем мире.Это состояние, при котором слизистая дыхательных путей опухает или воспаляется, что делает их чувствительными к раздражениям и аллергическим реакциям. Люди, страдающие этой проблемой, часто испытывают такие симптомы, как периодические приступы или эпизоды сжатия в груди, хрипы, одышка и кашель. Сложность астмы заключается в том, что ее нельзя вылечить, с ней можно только справиться. Более того, это не связано с возрастом, даже у маленького ребенка могут проявляться симптомы астмы.Ингаляторы и лекарства считаются лучшим способом решения данной проблемы, но, помимо этого, массаж некоторых точек акупрессуры также может помочь облегчить симптомы.Нажатие на акупрессурные точки — безвредный способ лечения астмы.
Точки давления на ключицу
Эти точки давления находятся ниже ключицы на внешней стороне груди. Эти точки расположены на три пальца ниже ключицы. Регулярно нажимайте на эти точки пальцами в течение 3-4 минут. Прикладывание давления здесь поможет вам избавиться от заложенности грудной клетки, эмоционального стресса, затрудненного дыхания и проблем с кашлем.
Основание точки давления большого пальца
Эта точка расположена рядом с основанием большого пальца.Это болезненная мясистая область под большим пальцем. Поместите большой палец другой руки в центр больного места и осторожно надавите на него. Удерживайте эту точку в течение 5 минут. Регулярное выполнение этой процедуры поможет вам избавиться от кашля, опухшего горла и поверхностного дыхания.
