Рабочие способы избавления от целлюлита во время беременности
Появление целлюлита во время беременности — это физическое состояние этого периода. Профилактика целлюлита во время беременности и салонные процедуры под наблюдением опытного специалиста помогут поддержать фигуру безопасно, эффективно и безболезненно.
Набор веса — это характерное явление во время беременности. Организм заботится о развитии плода и накапливает необходимые ему вещества. Особенно это становится заметно по бедрам и ягодицам — на них может появиться целлюлит. С этим явлением сталкивается большинство будущих мам — даже те, кому не были знакомы проблемы с кожей и фигурой.
Целлюлит: как он появляется?
Основные причины возникновения досаждающей «апельсиновой корки»:
- быстрый набор веса;
- уменьшение физической активности — мышечный тонус ослабевает, возникает замедление оттока лимфы;
- изменение гормонального фона, нарушение кровообращения;
- увеличение потребления пищи, изменение рациона питания;
- нарушение обмена веществ, появление отечности, которая также провоцирует неровность ткани;
- нехватка витаминов и минеральных веществ.
Целлюлит определить легко — сожмите двумя пальцами кожу на бедре — если кожа остаётся гладкая — поздравляем! Если на коже появляются мелкие бугорки — надо задуматься и сделать максимум для профилактики развития целлюлита во время беременности и не запустить его после рождения ребенка.
Целлюлит — не повод для отчаяния: боремся с проявлениями
У женщин в положении меняется образ жизни — появляются строгие ограничения. Необходимо быть внимательной к своему здоровью и не навредить будущему малышу. Неэстетичные бугорки, появившиеся на и без того изменившейся фигуре, могут повергнуть в отчаяние — не расстраивайтесь. Как только малыш появится на свет, гормоны успокоятся, и все потихоньку начнет приходить в норму. Сейчас вас больше должно заботить здоровье ребенка, но вы все равно не должны сидеть сложа руки.
Все манипуляции должны проводиться только с одобрения врача, который наблюдает вашу беременность!
Методы для борьбы с целлюлитными проявлениями во время беременности:
- Легкие физические упражнения — полюбите пешие прогулки.
 В ходе ежедневного променада ваш организм будет насыщаться кислородом, улучшится микроциркуляция. Специальная гимнастика и йога благотворно скажутся на обмене веществ.
В ходе ежедневного променада ваш организм будет насыщаться кислородом, улучшится микроциркуляция. Специальная гимнастика и йога благотворно скажутся на обмене веществ. - Самомассаж — поглаживайте, растирайте и похлопывайте. Трех-пяти минут будет достаточно. Движения должны быть направлены снизу-вверх. Используйте натуральные косметические средства.
- Правильный рацион питания — беременным противопоказаны диеты, но и есть все подряд тоже не стоит. Ваша цель — сбалансированное питание.
- Пополните гардероб удобной одеждой и комфортной обувью. Забудьте про высокие каблуки — они спровоцируют отеки и нагрузку на вены.
Предусмотреть легче, чем лечить: профилактика целлюлита во время беременности
Как только узнаете о беременности, начинайте заниматься профилактикой — так вы сведете риск развития целлюлита к минимуму. Самое главное — это питание. В вашем рационе должны поселиться растительные масла и рыбий жир — его аминокислоты не дадут накапливаться «плохому» жиру в проблемных зонах. Отварное мясо и рыба, каши, зелень, салат, капуста, фрукты — от этих продуктов не возникает «апельсиновая корка».
Отварное мясо и рыба, каши, зелень, салат, капуста, фрукты — от этих продуктов не возникает «апельсиновая корка».
Полезные микроэлементы, содержащиеся в морской соли, способны обеспечить вашу кожу хорошим тонусом. Ванны с ней зарядят вас положительной энергией и подарят ощущение комфорта и свежести. Процедуру проводите два раза в неделю, совместите ее с массажем — так получится закрепить эффект.
Очень хорошо себя зарекомендовал бассейн — водные процедуры помогут сохранить фигуру в хорошей физической форме.
Противопоказания
В этот период не рекомендуется проводить некоторые процедуры и использовать средства, помогающие избавиться от целлюлита:
- эфирные масла — они воздействуют не только на вас, но и на плод, некоторые из них нейротоксичны — способны спровоцировать негативные последствия на развитие ребенка;
- аппаратное электролечение целлюлита и гидромассаж;
- антицеллюлитное белье;
- антицеллюлитные косметические средства — химические компоненты, которые входят в состав, вам сейчас совсем ни к чему;
- горячее обертывание — усиливает кровообращение, повышает температура тела — это может привести к серьезным проблемам.

В данный момент жизни вам стоит заботиться о здоровье себя и своего малыша. После родов можете смело приступать к избавлению от целлюлита и излишних отложений всеми доступными методами. Наиболее эффективны при этом аппаратные салонные процедуры.
Салонные процедуры после родов
Современная косметология предлагает множество антицеллюлитных программ. LPG массаж и LPG Альянс полностью безопасны и разрешены во время грудного вскармливания. Остальные методы коррекции лучше отложить до окончания ГВ.
LPG массаж тела
Это запатентованный метод коррекции фигуры. Делается посредством специальных аппаратов французского производства компании LPG Systems.
Представляет собой массаж специальными роликами, которые захватывают ткани и разминают их под воздействием циклического вакуума и вибрации — плотная жировая ткань разминается, лишняя жидкость из организма выводится, проявления целлюлита снижаются. LPG массаж проходит безболезненно — никаких неприятных ощущений не возникает. Сеанс длится чуть более получаса. Рекомендуется проводить 10 процедур с перерывом 2-4 дня. Длительность оговаривается индивидуально на консультации с врачом.
LPG массаж проходит безболезненно — никаких неприятных ощущений не возникает. Сеанс длится чуть более получаса. Рекомендуется проводить 10 процедур с перерывом 2-4 дня. Длительность оговаривается индивидуально на консультации с врачом.
В результате проведенного курса:
- набранный вес снижается
- из организма уходит лишняя межклеточная жидкость;
- эффект «апельсиновой корки» становится менее выраженным;
- улучается состояние кожи, она подтягивается.
LPG Альянс
Процедура рекомендована тем, кто не хочет ждать и желает добиться результата в кратчайшие сроки. LPG Альянс позволяет получать результаты быстрее, к тому же обеспечивает невероятную работу с качеством кожи! Достигается эффект благодаря тому, что LPG Альянс объединил в себе две коррекционные процедуры: Эндермологию (для борьбы с излишними жировыми отложениями и целлюлитом) и Эндермолифт (для подтяжки тканей и улучшения состояния кожи). Они проходят одновременно, убирая жировые отложения, снимая проявления целлюлита и оставляя вам красивую подтянутую кожу без каких-либо недостатков.
Они проходят одновременно, убирая жировые отложения, снимая проявления целлюлита и оставляя вам красивую подтянутую кожу без каких-либо недостатков.
Несмотря на то, что это довольно активная процедура, она также не оставляет после себя негативных ощущений — это словно СПА сеанс, настолько бережно и деликатно обращается с вашим телом французский аппарат. Он оказывает мощное оздоравливающее воздействие не только на кожу, но и на весь организм в целом:
- замедляются процессы старения;
- сглаживаются проявления целлюлита;
- моделируется красивая фигура;
- ускоряются обменные процессы;
- каждая клеточка вашего тела обретает новую жизнь.
Прочие антицеллюлитные процедуры
Существует ряд процедур, также эффективных в борьбе с целлюлитом, но показанных уже после окончания грудного вскармливания:
Все они различаются по методу воздействия, однако способствуют активизации одних и тех же процессов:
- улучшению кровоснабжения;
- ускорению процесса липолиза;
- активизации оттока лимфы;
- уменьшению фиброзной ткани;
- улучшению эластичности и упругости кожи.

В результате улучшается состояние кожи, уменьшаются внешние признаки целлюлита, происходит выведение токсинов, разрушаются патологические фиброзные соединительнотканные перегородки. Кожа становится более подтянутой и упругой, эластичной, формируются красивые контуры тела.
Все процедуры назначаются индивидуально, в зависимости от особенностей организма. Необходимое количество сеансов, комбинации различных процедур — всё это строго индивидуально. Единственное, что общее — эффект, который неизменно радует!
Аллергический ринит при беременности: описание болезни, причины, симптомы, стоимость лечения в Москве
Аллергический ринит при беременности встречается не редко, так как организм женщины начинает более бурно реагировать на любые раздражители из-за особенностей гормонального фона и некоторых нарушений в работе слизистой полости носа. Чаще всего, до того как наступила беременность, у женщины не было негативной реакции на вещества, которые при вынашивании ребенка становятся раздражителями. Дебютирует заболевание, как правило, резко и неожиданно. Так как состояние женщины при таком явлении ухудшается, то в обязательном порядке при появлении ринита надо обратиться за врачебной помощью. Лечить заболевание своими силами категорически запрещается из-за того, что при ошибках терапии может быть нанесен серьезный вред плоду. Любое лечение должно согласовываться с гинекологом, который ведет беременность.
Дебютирует заболевание, как правило, резко и неожиданно. Так как состояние женщины при таком явлении ухудшается, то в обязательном порядке при появлении ринита надо обратиться за врачебной помощью. Лечить заболевание своими силами категорически запрещается из-за того, что при ошибках терапии может быть нанесен серьезный вред плоду. Любое лечение должно согласовываться с гинекологом, который ведет беременность.
Ринит аллергической природы в период беременности первую очередь обусловлен гормональными изменениями и особенностями работы иммунной системы. При этом неприятное явление может возникать как с первого же дня после зачатия, так и через несколько месяцев вынашивания. Согласно медицинской статистике, от такого нарушения страдает каждая третья женщина в период беременности. В большинстве случаев после родов ринит проходит, и то, что было аллергеном, опять начинает нормально переноситься организмом. Если развился аллергический ринит во время беременности, лечение должно проводиться обязательно.
Аллерген при беременности обычно бывает только один. Непереносимость двух и более веществ, если ее не было ранее, считается исключительным явлением. Наиболее безобидной является аллергия на холод, при которой ринит развивается только на улице в холодный сезон и полностью проходит в помещении. Эта форма заболевания не так опасна, так как присутствует эпизодически и краткосрочно. При ней крайне мал риск появления осложнений, а общее состояние она сильно не нарушает.
Основные раздражители
Врачи смогли установить, какие раздражители чаще всего провоцируют появление аллергического ринита. Это в значительной степени помогает в лечении заболевания, так как упрощает процесс определения аллергена, воздействие которого следует по возможности максимально снизить.
Аллергический ринит развивается в тот момент, когда на слизистую попадает раздражитель. Из-за его присутствия происходит воспаление слизистой и, как следствие, ее отек.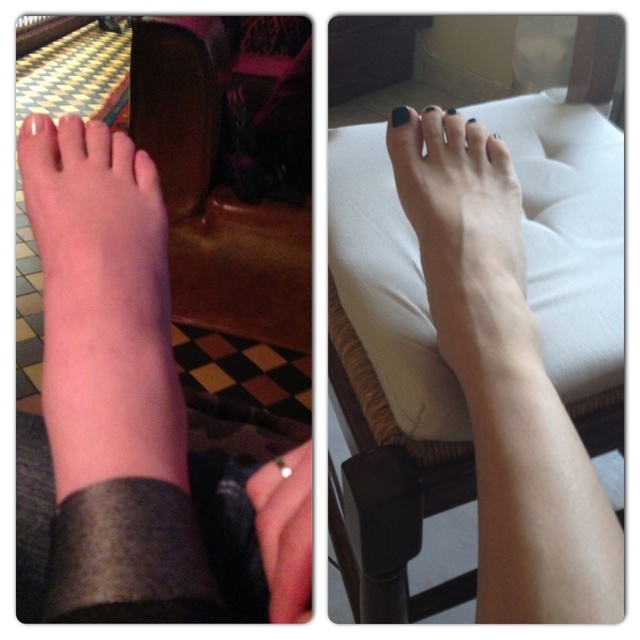 Организм, чтобы избавиться от аллергена, начинает выделять большое количество особенно жидкой слизи, которая должна его вымыть наружу. Из-за того же что аллерген поступает с воздухом постоянно, удалить его естественным образом не получается. В результате этого без лекарственных препаратов решить проблему аллергического насморка оказывается невозможно.
Организм, чтобы избавиться от аллергена, начинает выделять большое количество особенно жидкой слизи, которая должна его вымыть наружу. Из-за того же что аллерген поступает с воздухом постоянно, удалить его естественным образом не получается. В результате этого без лекарственных препаратов решить проблему аллергического насморка оказывается невозможно.
Основными аллергенами, которые могут провоцировать появление проблемы у беременных женщин, являются:
-
пыльца растений и их семена – они являются причиной возникновения ринита в теплое время года. При этих раздражителях самочувствие может оставаться неудовлетворительным до самого конца периода вегетации растений;
-
дым от сигарет или древесины – такие раздражители обычно начинают вызывать нарушение здоровья в том случае, если женщина проживает в районе с неблагоприятной экологической обстановкой;
-
пыль – аллергию вызывает не сама пыль, а обитающие в ней пылевые клещи.
-
освежители воздуха и дезодоранты – в них присутствует большое количество агрессивных химических компонентов, которые могут вызывать аллергию даже и не у беременных, а при вынашивании ребенка почти всегда провоцируют насморк;
-
шерсть животных и перья птиц – иногда в период беременности может развиваться аллергия на домашних питомцев, хотя раньше никаких негативных последствий от их пребывания в доме не было. Для решения проблемы животное, которое стало источником раздражителей, надо до момента рождения ребенка изолировать от женщины в другой комнате и максимально снизить ее контакт с ним.
Что бы ни стало причиной появления заболевания, необходимо проводить лечение с привлечением специалиста. Самолечение в период беременности является крайне опасным и может привести к необратимым негативным последствиям.
Достаточно часто, перед тем как возникнет аллергический насморк, у женщины имеет место простой простудный ринит. При беременности именно такая форма заболевания не редко становится толчком для начала развития патологического процесса, при котором что-либо перестанет переноситься организмом.
На каком сроке болезнь особенно опасна
В зависимости от того на каком сроке беременности находится женщина, аллергический ринит представляет большую или меньшую опасность. Серьезнее всего дело обстоит с проблемой, которая возникает в первом триместре беременности. В этот момент закладываются все системы и органы будущего ребенка, и при дефиците кислорода в крови могут возникать особенно тяжелые врожденные уродства или внутриутробная гибель плода. Когда женщина в первом триместре не обращает внимания на свое самочувствие и не проводит лечение аллергического насморка, то из-за нарушения дыхания ночью многократно возрастает риск выкидыша. Если присутствует аллергический ринит у беременных, чем лечить его, определит только врач.
Во втором и третьем триместре дефицит кислорода в крови матери также не идет ребенку на пользу. Однако из-за увеличившегося живота спать женщина может уже только на боку (иначе ей неудобно), нарушения дыхания оказываются не настолько сильными и в меньшей степени грозят уродствами. В то же время, если не начать лечение, симптоматика ринита будет усиливаться и заложенность носа станет беспокоить постоянно. Это уже опасно для ребенка и может даже стать причиной преждевременных родов на фоне общей гипоксии матери и плода.
Прогноз
В том случае если на аллергический ринит у беременных внимание было обращено своевременно, прогноз положительный. С нарушением можно эффективно справиться при помощи разрешенных в этот период лекарственных препаратов, и тогда риск вреда для матери и плода при появившейся аллергии будет устранен. Врач при необходимости будет проводить корректировку лечения и сможет построить его так, чтобы не возникало негативных побочных действий терапии.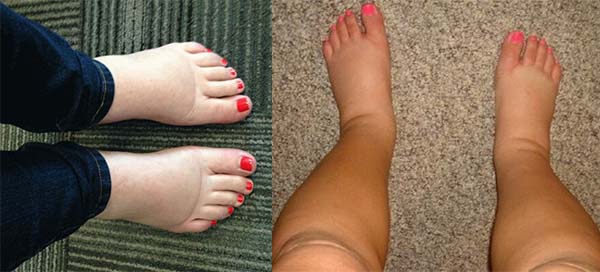
Если терапия не начата вовремя и уже присутствует серьезная гипоксия плода, то прогноз, как правило, считается тяжелым, так как бесследно для будущего ребенка это состояние не проходит. Также прогноз будет неблагоприятным, если лечение проводилось своими силами без привлечения специалиста. При такой ситуации есть риск тяжелых последствий для ребенка, из-за того что мать применяла не те препараты.
Отличия от простудного насморка
Есть определенные признаки, которые позволяют даже самостоятельно понять, простудную или аллергическую причину имеет возникший насморк. Главной отличительной особенностью является то, что сопли при аллергическом нарушении жидкие, прозрачные, больше похожие на воду. Если же заболевание простудное, то выделения становятся густыми, зелеными или желто-зелеными. Также они могут иметь резкий неприятный запах. Кроме этого, при простудном насморке происходит повышение температуры, а при аллергическом нет.
Абдоминальная декомпрессия
В нашей женской консультации проводится абдоминальная декомпрессия.
Абдоминальная декомпрессия – это физиотерапевтическая процедура, выполняемая путем лечебного воздействия пониженным (отрицательным) давлением воздуха на нижнюю часть тела.
Процедуры абдоминальной декомпрессии применяются для лечения угрозы прерывания беременности, вызванных беременностью отеков и гипертензии; гипотрофии и гипоксии плода, воспалительных заболеваний внутренних половых органов, дисменореи, инфантилизма, бесплодия, с одновременной профилактикой варикозного расширения вен нижних конечностей.
Абдоминальная декомпрессия позволяет:
Преимущество, перед традиционными методами лечения:
Важный фактор локальной декомпрессии – усиление транспорта кислорода и метаболитов, обеспечивающее нормализацию функции плаценты и снятие гипоксии плода. При этом изменение объемного кровотока в органах брюшной полости снимает сосудистый спазм, обусловленный гипертензией. Лечебный эффект достигается также в результате улучшения кровоснабжения почек.
Лечащий врач акушер-гинеколог осмотрит Вас, определит показания и противопоказания к проведению абдоминальной декомпрессии.
Показания для лечения методом абдоминальной декомпрессии:
Противопоказания:
Процедура проводится следующим образом. Женщину помещают горизонтально в специальный аппарат, напоминающий герметичную куполообразную камеру таким образом, что в камере находится нижняя часть туловища до уровня груди. Верхняя часть тела и голова удобно располагаются на кушетке. Посредством контроля специально разработанной компьютерной программы, внутри камеры создается отрицательное, пульсирующее давление. Врач индивидуально подбирает комплекс всех необходимых показателей для достижения оптимального эффекта от процедуры. Время проведения процедуры составляет 20-30 минут.
Направление для проведения абдоминальной декомпрессии дает участковый врач акушер-гинеколог женской консультации или лечащий врач в отделении патологии беременности. Дату и время процедуры Вам назначит врач, проводящий абдоминальную декомпрессию.
Абдоминальная декомпрессия проводится в женской консультации, в кабинете №16
(2 этаж) ежедневно кроме субботы и воскресения.
Время проведения процедуры: с 10 часов до 14 часов.
При себе необходимо иметь направление от врача, сменную обувь, хлопчатобумажные носочки и брюки.
Признаки беременности
Женщина может почувствовать беременность сразу же после зачатия. С первых дней в организме начинаются перестройки. Каждая реакция организма — звоночек для будущей мамы. Первые признаки нельзя назвать явными. Их легко перепутать с недомоганием, которое возникает во время простуды или перед началом менструации. Многие женщины не обращают внимания на эти признаки, а впоследствии узнают о беременности, когда наступает задержка. Если же внимательно следить за своим состоянием, о наступлении заветного периода можно узнать намного раньше, чем тест покажет две полоски, а беременность подтвердят анализы и осмотр гинеколога.
Первые признаки беременности
Интересно, что первые недели беременности могут для одних женщин проходить бессимптомно, для других — с явными признаками перестройки организма. Перечислим, с чем могут столкнуться представительницы прекрасного пола после зачатия.
- Усталость, плохое самочувствие;
- Резкая смена настроения — от позитива к негативу и наоборот;
- Сложные отношения с едой — отвращение к одним продуктам, переедание других;
- Тяжесть и боли внизу живота;
- Чрезмерная чувствительность груди;
- Обмороки и головокружения;
- Тошнота, токсикоз, изжога;
- Обострение обоняния.
Беременность может проявляться внешними изменениями. К примеру, один из признаков «интересного положения» — отечность рук, ног и лица. Реакцией организма может служить покраснение кожи на лице, появление прыщей. Также у беременных отмечается увеличение объема груди и потемнение сосков. Еще один признак — повышение базальной температуры. Обычно это происходит в период овуляция, а после базальная температура возвращается к начальному значению. При беременности последнего не происходит.
Что делать при наступлении беременности?
Самым показательным признаком принято считать отсутствие менструации. Задержка может наступить из-за стресса, перенапряжения, изменения климата или погоды. Если менструации нет более 5 дней, это серьезный повод для того, чтобы пройти тест и обратиться за консультацией к гинекологу. Посетить врача придется в любом случае, даже если удалось самостоятельно установить беременность с помощью теста. Полностью подтвердить это сможет только врач. Более того, гинеколог скажет, нет ли у женщины патологий в виде внематочной беременности.
Часто задаваемые вопросы о контроле артериального давления во время беременности
- Что такое преэклампсия?
- Каковы симптомы преэклампсии?
- В какой срок беременности обычно возникает преэклампсия?
- Кто больше всего подвержен риску преэклампсии?
- Если мое давление высокое, значит ли что у меня преэклампсия?
- Почему так важен контроль давления во время беременности?
- Какой уровень давления во время беременности считается нормальным, и какой высоким?
- Какой уровень давления до и после беременности считается нормальным?
- Чем опасна преэклампсия для моего ребенка и для меня?
- Как лечится преэклампсия?
- Можно ли предотвратить преэклампсию?
- Существуют ли долгосрочные последствия преэклампсии?
- Полезные ссылки по преэклампсии..
Что такое преэклампсия?
Преэклампсия это проблема, c которой сталкиваются некоторые женщины во время беременности. Она возникает во второй половине беременности. Признаки этого заболевания следующие: высокое давление, не проходящие отеки нижних конечностей и наличие белка в моче.
Каковы симптомы преэклампсии?
Женщина с «мягкой» преэклампсией может чувствовать себя очень хорошо. Поэтому необходимо проходить дородовую проверку для раннего выявления такого состояния. Симптомами тяжелой формы преэклампсии, развивающейся в последние недели беременности, являются: высокое давление, головные боли, размытость зрения, непереносимость яркого света, тошнота, рвота и чрезмерная отечность ступней и кистей рук.
В какой срок беременности обычно возникает преэклампсия?
Преэклампсия может появиться в любой срок беременности, во время родов и в течение шести недель послеродового периода, однако, наиболее часто она возникает в последнем триместре и разрешается в течение 48 часов после родов. Преэклампсия может развиваться постепенно или появиться неожиданно, хотя признаки и симптомы уже могли присутствовать, но оставались незамеченными, в течение нескольких месяцев.
Кто больше всего подвержен риску преэклампсии?
Преэклампсия значительно чаще развивается во время первой беременности и у женщин, чьи мамы и сестры также страдали от преэклампсии. Риск преэклампсии выше при многоплодной беременности, во время подростковой беременности и у женщин старше 40 лет. К другим категориям риска относятся женщины, у которых было высокое давление или заболевание почек до беременности, и женщины с индексом массы тела выше 35.
Причина преэклампсии неизвестна.
Если мое давление высокое, значит ли что у меня преэклампсия?
Не обязательно. Если у вас высокое давление, необходимо наблюдаться у врача, поскольку такое состояние может означать преэклампсию. Кроме высокого давления у женщин с преэклампсией наблюдается большая отечность и белок в моче. Многие женщины во время беременности имеют высокое давление, однако, при отсутствии отечности и белка в моче, речь о преэклампсии не идет.
Если у вас высокое давление, тогда для вас очень важно ежедневно контролировать уровень своего давления.
Почему так важен контроль давления во время беременности?
Преэклампсия проявляет себя повышенным давлением. Поэтому необходимо измерять давление, по крайней мере, 2 раза в день — утром и вечером. Измерять необходимо в положении сидя, после отдыха и в спокойной обстановке.
Какой уровень давления во время беременности считается нормальным, и какой высоким?
Для ответа на этот вопрос воспользуйтесь следующей таблицей, где приведены данные о значениях давления во время беременности (в мм рт. ст.):
Reference:Prof. A. H. Shennan, St. Thomas Hospital, London
Какой уровень давления до и после беременности считается нормальным?
Таблица классификации уровней артериального давления (в мм рт. ст.). Данные Всемирной Организацией Здравоохранения (ВОЗ).
Чем опасна преэклампсия для моего ребенка и для меня?
Преэклампсия не позволяет плаценте получать необходимое количество крови. Если плацента не получает кровь в достаточном количестве, плод страдает от недостаточности воздуха и питания, что проявляется в низком весе ребенка при рождении, и ведет к другим проблемам для ребенка.
Большинство женщин с преэклампсией рожают здоровых детей. У небольшого количество развивается состояние, называемое эклампсией, которое очень опасно для матери и ребенка. Благодаря налаженной службе по дородовому наблюдению, преэклампсия обнаруживается на ранней стадии, когда большинство проблем можно устранить.
Как лечится преэклампсия?
Единственное лечение — это рождение ребенка. Если диагностируется преэклампсия, за мамой и ребенком ведется тщательное наблюдение. Обязательным является контроль уровня давления, при котором измерения проводятся 2 раза в день. Необходимо проводить анализ уровня белка в моче, следить за изменением веса. В настоящее время имеются в наличии медицинские препараты и различные виды лечения, которые продлевают беременность и увеличиваю шансы ребенка на выживание.
Можно ли предотвратить преэклампсию?
Преэклампсия не относится к болезням, которые можно предотвратить изменением образа жизни, например, питанием, отказом от курения, алкоголя, физическими упражнениями, достаточным количеством отдыха, отсутствием волнений и т.д. Имеются данные, которые говорят о том, что препараты кальция уменьшают риск преэклампсии, особенно у женщин, живущих в зонах с недостатком кальция в продуктах. Кальций помогает кровяным сосудам расслабляться, и таким образом предотвращать гипертензию.
Существуют ли долгосрочные последствия преэклампсии?
Для большинства женщин роды аннулируют все последствия преэклампсии. У женщин, которые во время беременности страдали преэклампсией, может впоследствии развиться высокое давление. Но это может быть и следствие генетической предрасположенности, а не самой преэклампсии.
У младенцев последствия проявляются в том случае, если в утробе матери они испытали большую нехватку питания и кислорода или имели проблемы в результате недоношенности. Проблем со здоровьем у детей, рожденных от матерей, страдавших преэклампсией, по причине преэклампсии не наблюдается.
Полезные ссылки по преэклампсии
Календарь беременности
Вы беременны! Ваш малыш через 40 недель появится на свет. Какие изменения произойдут в Вашем организме, как будет расти Ваш малыш расскажет «Календарь беременности».
1-2 неделя
Беременность начинается с момента оплодотворения или зачатия.
Оплодотворение — это сложный биологический процесс слияния женской и мужской половых клеток (яйцеклетки и сперматозоида). Образовавшаяся при этом клетка (зигота) представляет собой новый дочерний организм.
Созревшая яйцеклетка выходит из яичника приблизительно на 12-14 день менструального цикла (овуляция) и попадает в маточную трубу, где сохраняет жизнеспособность 24 часа. Во время оргазма мужчина извергает во влагалище женщины от 200 до 400 млн. сперматозоидов. Часть из них проникает через шейку матки в полость матки, а оттуда в маточные трубы. Здесь сперматозоиды сохраняют способность к оплодотворению в течение 48 часов. Таким образом, в течение 6-7 дней менструального цикла женщины возможно зачатие.
Оплодотворение женской яйцеклетки совершается одним сперматозоидом в верхней части маточной трубы. Существует два типа сперматозоидов: содержащие У-хромосому («мужскую») и Х-хромосому («женскую»). При слиянии яйцеклетки (содержащей Х-хромосому) со сперматозоидом их генетический материал соединяется и определяется пол ребенка. Если в генетическом наборе ребенка две Х-хромосомы — это девочка, если Х-хромосома и У-хромосома — это мальчик. Изменить пол ребенка невозможно, поэтому не стоит следовать «народным поверьям», гарантирующим рождение ребенка заданного пола.
Оплодотворенная яйцеклетка начинает делиться с образованием многоклеточного организма и двигаться по маточной трубе в полость матки. В этот период питание зародыша осуществляется за счет тех веществ, которые были накоплены в яйцеклетке. Если перистальтика трубы замедлена (вследствие воспалительных заболеваний), эмбрион проникает в стенку маточной трубы с возникновением внематочной беременности.
Имплантация (внедрение) эмбриона в стенку матки происходит на 7-8 сутки после оплодотворения.
На седьмой день беременности наружный слой зародыша (трофобласт) начинает продуцировать гормон — хорионический гонадотропин. Этот гормон дает организму матери информацию о том, что наступила беременность, и начинает его функциональную перестройку. Диагностические тест-полоски обнаруживают хорионический гонадотроп в моче беременной женщины, что позволяет уже на ранних сроках диагностировать беременность.
3-4 недели
У Вас не наступила ожидаемая менструация, по утрам беспокоит тошнота, в течение дня — учащенное мочеиспускание. Вы становитесь эмоционально лабильными, раздражительными, плаксивыми. Базальная температура — выше 37°С.
По внешнему виду Ваш будущий ребенок напоминают маленькую ушную раковину размером 4 мм, окруженную небольшим количеством околоплодных вод. На 21 день после зачатия формируются головной и спинной мозг. К концу первого месяца устанавливается циркуляция эмбриональной крови, сформировалась пуповина — связь эмбриона с будущей плацентой. Появились глазные впадины, зачатки рук и ног, идет закладка и развитие других внутренних органов плода: печени, почек, мочевыводящих путей, органов пищеварения.
5-6 недель
Вы уже не сомневаетесь, что беременны. Не зависимо от самочувствия, всем беременным женщинам необходимо посетить женскую консультацию и пройти обследование, которое позволит выявить и вовремя скорректировать имеющиеся нарушения здоровья.
Начиная с 5-й недели может возникнуть угроза прерывания беременности. Об этом будут свидетельствовать: периодические боли внизу живота и в поясничной области, чувство давления на прямую кишку, повышенное количество слизи. При возникновении таких симптомов необходимо обратиться к врачу.
К 6 неделе у эмбриона формируются лицо: глаза, нос, челюсти и конечности.
7-8 недель
С 7 недели желтое тело беременности подвергается обратному развитию, выработка гормонов начинает осуществляться формирующейся плацентой.
У малыша формируются крупные кровеносные сосуды, сердце становится четырехкамерным. В печени появляются желчные протоки. Идет развитие эндокринных желез, мозга. Уже сформированы ушные раковины, на конечностях появились пальчики. Эмбрион начинает двигаться. На 8 неделе под влиянием У-хромосомы происходит формирование мужских гонад (яичек). Они начинают продуцировать тестостерон — мужской половой гормон, что и приведет к формированию половых признаков мальчика.
9-10 недель
Ваш обмен веществ существенно меняется для обеспечения растущего организма всеми необходимыми «строительными материалами» – аминокислотами, энергией. Дезадаптация к подобной перестройке может вылиться в токсикоз 1-ой половины беременности. Он характеризуется тошнотой, рвотой, слюнотечением, снижением веса. При появлении первых симптомов обратитесь к врачу.
На десятой неделе у эмбриона заканчивается развитие полости рта, кишечника, прямой кишки, желчных протоков. Завершилось формирование лица и полушарий мозга. Начинается развитие мозжечка — основного координатора движений.
11-12 недель
Организм адаптировался к новым условиям. К этому времени практически исчезают тошнота, рвота, слюнотечение. Вы становитесь уравновешенной, спокойной.
После 12-ти недель становится заметным рост матки
13-14 недель
К этому сроку у будущего ребенка завершается формирование основных органов. По внешнему виду плод напоминает маленького человека.
15-16 недель
Возможно изменение кожной пигментации — потемнели срединная линия живота, соски и кожа вокруг них. Эти явления должны пройти вскоре после родов.
Заканчивается формирование плаценты. Плод и плацента представляют единую функциональную систему. В этот период беременности плод свободно плавает в околоплодных водах. По составу околоплодных вод можно определить состояние плода.
17-18 недель
В эти дни начинает шевелиться Ваш будущий ребенок. Его конечности, связочный аппарат, мозжечок уже достаточно развились. К этому времени заканчивается формирование иммунной системы.
19-20 недель
В Вашем организме произошли большие изменения. Участился пульс, значительно увеличился сердечный выброс (на 40 % выше исходного уровня) и объем циркулирующей крови (почти на 500 мл).
Из-за увеличенного объема плазмы по сравнению с массой эритроцитов в анализах крови снижается гемоглобин.
Некоторые женщины в этот период испытывают частое и болезненное мочеиспускание, боли в поясничной области справа или слева, слабость. Большая матка придавливает мочевой пузырь, устья мочеточников, нарушая отток мочи. Застой мочи и неполное опорожнение лоханок почек создают условия для развития инфекции. Развивается бактериурия и может возникнуть пиелонефрит беременных. При появлении любого подозрения на пиелонефрит необходимо немедленно обратиться к врачу, т. к. это заболевание не только опасно для вашего здоровья, но и для дальнейшего роста и развития плода.
Масса малыша 300-350 граммов, он часто и достаточно активно двигается, глотает околоплодные воды, начинает приоткрывать глаза.
21-22 недели
На этих неделях плод уже имеет массу 400-500 граммов, и у него очень интенсивно развиваются кости и мышцы, для которых необходим кальций Вашего организма. Поэтому если вы не хотите лишиться белозубой улыбки, то по совету Вашего врача акушера-гинеколога начинайте регулярно принимать препараты кальция. Это поможет сохранить зубы и избавиться от судорог в ногах. Они появляются по той же причине дефицита кальция.
23-24 недели
В это время масса плода составляет 500-600 г. Он уже имеет все органы и системы вполне сформированными. До этого срока оставались незрелыми только его легкие. И вот теперь к 24 неделям, начинают созревать и они. А клетки, выстилающие легочные альвеолы, продуцируют сурфактант — вещество, которое, смазывая альвеолы, препятствует их слипанию при дыхании. Однако количество сурфактанта так мало, что ребенок, родившийся в этот срок, сам дышать не сможет. Для выживания вне матки ему необходима сложная дыхательная аппаратура, инкубаторы, система контроля, инфузоры для питания, инфузионные среды, искусственный сурфактант.
Существуют перинатальные центры, где выхаживают детишек, родившихся и в эти сроки беременности. Это очень сложно. И поэтому, чем дольше пролонгируется беременность, тем больше вероятность рождения здорового и жизнеспособного ребенка. Поэтому постарайтесь сделать все, чтобы ребенок родился вовремя, доношенным и здоровым.
К этому сроку беременности матка находится на высоте примерно 24 см выше лонной кости, и сейчас не только наращивает мускулатуру, но и растягивается полностью заполнившим ее полость плодом.
25-26 недель
Плод уже имеет массу 700-750 г. За счет совершенствования структур мозга в его организме налаживается связь с корой надпочечников и начинается продукция ими кортикоидов — гормонов, необходимых для адаптации. Гипофиз плода достигает такой степени зрелости, что начинается выработка адренокортикотропного гормона, также стимулирующего гормональную продукцию надпочечниками. Короче говоря, все силы брошены к предстоящему «выходу в свет». Но наиболее явные изменения на этих неделях происходят в легких — идет усиленное созревание клеток, продуцирующих сурфактант. Однако, плод, родившийся в этот срок, может выжить только в инкубаторах при искусственной вентиляции легких, искусственном вскармливании специальными инфузионными средами. Поэтому старайтесь удержать и его, и себя от необдуманных шагов.
В этот срок самое время начинать подготовку к будущему кормлению ребенка. Под влиянием плацентарного лактогена у Вас быстро растет грудь, то есть, молочные железы. Время от времени на сосках могут появляться и капельки молозива. Ежедневные воздушные ванны, обмывание прохладной водой, обтирание сосков грубым полотенцем — помогут подготовить соски к кормлению. Если соски плоские, начинайте их понемногу вытягивать.
27-28 недель
Этот срок завершает II триместр беременности. К этому моменту плод весит до 1000 г и имеет рост до 35 см. Однако он еще самостоятельно не может жить, т.к. его легкие недостаточно зрелые и для его выхаживания все еще необходима специальная аппаратура. В эти сроки беременности отмечается интенсивный рост плода, формирование мышц. Его движения становятся более активными. Периоды движения чередуются с относительно спокойным его состоянием, когда плод спит. При УЗИ можно видеть, что он уже умеет сосать палец и даже улыбаться!
Дно матки стоит в среднем на высоте 27-28 см над лоном.
29-30 недель
Начинается III триместр беременности. Матка стоит на высоте 29-30 см, вам становится труднее дышать. Сейчас может развиться одно из самых серьезных осложнений — токсикоз второй половины беременности, который характеризуется появлением отеков, повышением артериального давления и появлением белка в моче. Для ранней диагностики этого осложнения необходимо тщательно наблюдаться врачом акушер-гинекологом и соблюдать все его рекомендации, в т.ч. строгий контроль веса. В III триместре беременности суточная прибавка веса должна составлять не более 50 г, т.е. не более 300 г в неделю. Следует также следить за соотношением выпиваемой и выделяемой жидкости.
31-32 недели
Вы спросили у своего врача, как лежит плод? Узнайте, сейчас это очень важно. Его положение может быть продольное, поперечное, косое. Правильным, нормальным является продольное положение плода. Роды безопаснее при головном предлежании. С этого срока беременности надо надеть дородовый бандаж, который будет поддерживать переднюю брюшную стенку и способствовать сохранению правильного положения и предлежания плода. В случае, если предлежание плода тазовое, т.е. над входом в таз находится тазовый конец плода, то бандаж пока надевать не стоит. Существует гимнастика для исправления предлежания плода.
Утром и вечером в течение 1 часа занимайтесь по следующей инструкции: ложитесь на постель на левый бок и лежите спокойно 15 минут, потом переворачиваетесь на правый бок и лежите следующие 15 минут, и повторяете затем эти повороты еще 2 раза.
Беременным с резус-отрицательной кровью и с О (I) группой крови необходимы исследования крови на резус — или групповые иммунные антитела. Иммунизация беременных с резус-отрицательной принадлежностью крови производится с 28 недель и в течение 72 часов после родов по показаниям, о которых расскажет наблюдающий Вас врач в женской консультации.
33-34 недели
Плод уже имеет массу 1800-2100 г, рост 40-41 см. К концу этого срока его легкие начнут во всю продуцировать сурфактант и будут способны дышать без специальной аппаратуры. Плод полностью развит, его шансы выжить в случае преждевременных родов значительно повысилось. Однако подкожной жировой клетчатки еще чрезвычайно мало, поэтому его кожа тоненькая и имеет красный цвет. Такой новорожденный очень плохо удерживает тепло и при рождении нуждается в инкубаторе или грелке. Тельце его все пока покрыто пушком и сыровидной смазкой, ушные раковины еще очень малы, но уже начинают расправляться, у мальчика яички опускаются в мошонку.
Выхаживание недоношенного ребенка — это тяжелейший труд для всей семьи, связанный с большими материальными издержками, физическими перегрузками родителей, и этот труд не всегда бывает вознагражден, поскольку ребенок может родиться и остаться больным. Поэтому до 37 недель беременности женщина должна быть особенно внимательна к своему состоянию и при малейшем подозрении на повышение тонуса матки, начинающихся частых и регулярных схватках, немедленно обратиться к врачу.
Врачи знают, что женщины в ожидании прихода в дом нового человека именно в этот период начинают клеить стены и красить потолки. Не рискуйте напрасно. Для этого и предоставляется с 30 недель дородовый отпуск, чтобы вы могли избежать переутомления, не толкались в транспорте, имели возможность выспаться. Так что ремонт, душные магазины, очереди уже не для Вас.
35-36 недель
Плод уже имеет массу 2100-2700 г и рост 44-45 см. Наблюдаться у врача в этот период беременности желательно не реже 1 раза в 10 дней.
37-38 недель
С этого срока Ваша беременность считается доношенной. И если вы родите ребенка на этих неделях, он будет жить. Его развитие полностью завершилось. Сейчас он имеет массу примерно 2700-3000 г. рост 49-50 см. Оставшиеся две недели он чуть-чуть прибавит в массе и росте.
Вам становиться легче дышать, так как головка плода плотно прижалась ко входу в таз, матка больше оттягивает переднюю брюшную стенку, и поэтому дно ее опустилось ниже. Напряжение матки; небольшие резкие тянущие боли в поясничной области.
При обострении экстрагенитальных заболеваний, появлении признаков токсикоза второй половины беременности, при неправильном положении плода, при некоторых гинекологических заболеваниях, на фоне которых развивается беременность, рубце на матке и др., требуется досрочная дородовая госпитализация. Не забудьте взять в роддом обменную карту, паспорт, страховой медицинский полис и родовый сертификат.
39-40 недель
Узнать примерный день родов можно по дате последней нормальной менструации — отсчитайте назад три месяца и прибавьте 7 дней. Полученное число и будет предполагаемой датой родов. Точнее по многим параметрам, данным УЗД, дополнительных исследований, дате первого шевеления плода, дате первой явки к врачу акушер-гинеколгу, особенно если явка была до 11-12 недель беременности.
Ребенок уже имеет все признаки зрелости. Его масса более 3000 г, а рост более 50 см, у него светлая кожа, достаточное количество подкожно жировой клетчатки, он удерживает тепло и не нуждается в специальном обогреве. Он будет громко кричать, дышать, сосать, На коже имеется совсем небольшое количество смазки, которая уже не сможет защитить ее от воздействия околоплодной жидкости.
Для Вас показателем начинающегося процесса родов станут регулярные схватки (1 схватка за каждые 10 минут) или почувствуете излитие околоплодных вод, увидите скудные кровянистые выделения — без паники вызывайте «Скорую», телефон перевозки для беременных написан на полях Вашей обменной карты. Пока она едет, переоденьтесь, приготовьте паспорт, обменную карту, страховой медицинский полис и родовый сертификат.
Гестоз (Поздний токсикоз)
Гестоз или поздний токсикоз — достаточно частое осложнение беременности, которое возникает во второй её половине, характеризуется нарушением функций жизненно важных органов и систем и является наиболее частой причиной тяжёлых осложнений для матери, плода и новорожденного. Причины возникновения гестоза разнообразны, но в целом объясняются рефлекторными изменениями в сосудистой системе и нарушением кровообращения – из-за нарушения гормональной регуляции функций жизненно важных органов и иммунологической несовместимости тканей матери и плода.
Гестоз. Диагностика, лечение, профилактика
При гестозе нарушаются функции головного мозга, печени, и, особенно, почек: от появления белка в моче до развития острой почечной недостаточности. Возникают и выраженные изменения в плаценте, которые являются причиной снижения плодово-плацентарного кровотока с формированием хронической гипоксии и задержки развития плода.
Развивается гестоз в нескольких вариантах – как водянка беременных, нефропатия беременных, преэклампсия и эклампсия. Если он возникает при отсутствии каких-либо других заболеваний, говорят о «чистом гестозе». На фоне же уже имеющихся заболеваний (гипертоническая болезнь, заболевания почек, печени, патология эндокринной системы, нарушения жирового обмена), речь идет о сочетанном гестозе.
Водянка беременных, формирующаяся из-за задержки жидкости в организме, характеризуется стойкими отеками и является одним из ранних проявлений гестоза. Различают скрытые и явные отеки. О скрытых сигнализирует избыточная или неравномерная еженедельная прибавка массы тела беременной. Явные (видимые) отеки по их распространенности делят на степени: I степень — отеки ног, II степень — отеки ног и живота, III степень — отеки ног, передней стенки живота и лица, IV степень – всё предыдущее и появление свободной жидкости в брюшной полости (анасарка). Обычно отеки начинают образовываться в области лодыжек, постепенно распространяясь выше. Утром они менее заметны: во время ночного отдыха жидкость перераспределяется по всему телу. К сожалению, даже при выраженных отеках самочувствие беременных часто остается хорошим, из-за чего женщина не торопится обращаться к врачу.
Нефропатия беременных характеризуется сочетанием трёх симптомов: вышеописанных отеков, повышения артериального давления (АД) и наличия белка в моче. Могут, впрочем, отмечаться и только два симптома из трёх, в различных сочетаниях. Нефропатия обычно развивается на фоне предшествующей ей водянки. Об артериальной гипертензии беременных свидетельствует повышение систолического артериального давления на 30 пунктов от исходного, а диастолического — на 15 и выше (в среднем – более 140/95 мм.рт.ст.). Особое значение имеет увеличение диастолического давления и особенно его резкие колебания. Необходима и оценка состояния сосудов глазного дна, которые отражают характер мозгового кровообращения. Прогрессирующее увеличение белка в моче свидетельствует об ухудшении течения заболевания, особенно при одновременном уменьшении объема выделяемой мочи. Чем меньше выделяется мочи и чем длительнее нефропатия, тем хуже прогноз состояния, как беременной, так и исхода её беременности. Нефропатия может перейти в преэклампсию, а затем и в эклампсию и вызвать тяжелые нарушения функции жизненно важных органов.
Преэклампсия, кроме вышеперечисленной триады симптомов, проявляется чувством тяжести в затылке, головными болями, болями в животе, тошнотой и рвотой. Одновременно с ними встречаются нарушения памяти, бессонница или сонливость, раздражительность или безразличие и вялость. Эти симптомы обусловлены нарушением мозгового кровообращения. Отмечается также ослабление зрения, мелькание «мушек» или искр и «пелена» перед глазами из-за поражения сетчатки глаз. АД при преэклампсии – 160/110 мм рт. ст. и выше; содержание белка в моче – от 5 г в сутки и более; выделяемой же мочи за сутки – менее 400 мл.
Эклампсия представляет собой наиболее тяжелую стадию гестоза, которая кроме симптомов, характерных для нефропатии и преэклампсии, проявляется ещё и приступами судорог. Появление судорожного припадка при эклампсии чаще всего провоцируется внешними раздражителями: ярким светом, резким звуком, болью, стрессовой ситуацией. После припадка пациентка некоторое время лежит без сознания, а когда сознание возвращается, она ничего не помнит о случившемся, жалуется на головную боль и общую разбитость. Очень плохо, если такое бессознательное состояние не прерывается, а переходит в следующий припадок, что говорит об отеке мозга. Реже бывает бессудорожная форма эклампсии, при которой пациентка жалуется на сильные головные боли, потемнение в глазах. При такой форме эклампсии беременная может неожиданно впасть в коматозное состояние, и при этом вполне возможен летальный исход от кровоизлияния в мозг.
Осложнения гестоза разнообразны и очень опасны: сердечная недостаточность и отек легких, почечная недостаточность, кровоизлияния в надпочечники, кишечник, поджелудочную железу, селезенку. Наиболее типичными и частыми осложнениями являются преждевременная отслойка плаценты и фетоплацентарная недостаточность, гипоксия плода, асфиксия новорожденных (вплоть до смерти плода).
Диагностика гестоза в нашей Клинике основана на оценке анамнеза и жалоб пациентки, результатах клинического и лабораторного обследования. Большое значение имеет и ультразвуковое исследование, при котором врач с помощью доплерометрии определит состояние маточного, плацентарного и плодово-плацентарного кровотока. При необходимости проводятся дополнительные консультации: терапевта, нефролога, невропатолога, оклиста.
Лечение гестоза основано на создании лечебно-охранительного режима, поддержании и восстановлении функций жизненно важных органов, профилактике и лечении внутриутробной гипоксии плода и задержки его развития, быстром и бережном родоразрешении.
При водянке I степени и начальной стадии нефропатии возможно проведение лечения в амбулаторных условиях, например – в дневном стационаре Клиники “LeVita”. При более тяжёлой водянке лечение осуществляется в условиях стационара. А беременных с нефропатией тяжелой степени, преэклампсией, эклампсией целесообразно госпитализировать в те стационары, которые имеют реанимационное отделение и отделение для выхаживания недоношенных детей. Длительность лечения определяется степенью тяжести гестоза и состоянием плода. Пациентка может быть выписана из стационара с рекомендациями продолжить лечение под наблюдением врача-акушера-гинеколога. При тяжелой форме нефропатии наиболее оптимальным является наблюдение и лечение в условиях стационара до родоразрешения.
Профилактика гестоза проводится в первую очередь у пациенток группы риска по развитию данной патологии, имеющих нарушения жирового обмена, гипертоническую болезнь, патологию почек, заболевания эндокринной системы, перенесших инфекционные заболевания. В нашей Клинике мы начинаем её со II триместра беременности. Складывается она из рекомендаций по режиму, питанию, самоконтролю и минимального перечня медикаментов, причём продолжительность курсов медикаментозной профилактики составляет в среднем не более 3-4 недель.
Я беременна, и у меня болят ноги
Беременность — действительно чудесная вещь, не правда ли?
Ну, за исключением тех случаев, когда у вас начинают опухать ступни, и стоять или ходить просто становится … ну, настоящей болью!
По правде говоря, боли в ногах у беременных — вовсе не редкость. Но это не значит, что вы должны просто игнорировать боль. Этого более чем неудобного дискомфорта можно определенно избежать, если просто предпринять некоторые профилактические меры.
И понимание того, почему ваши ноги в первую очередь доставляют вам горе, — отличный способ начать!
Итак,
Почему ваши ноги жалуются?Да, мы знаем; ваши ноги опухшие и болят из-за беременности.Но , почему эта прекрасная сцена в жизни сопряжена с раздражающим дискомфортом?
Вы можете винить свое повышенное кровяное давление и количество жидкости, удерживаемой вашим телом в нижних конечностях. Из-за этого вы, возможно, уже знакомы с другим симптомом беременности: частыми походами в туалет.
Вес вашего растущего ребенка и матки также может оказывать давление на вены, которые проходят через таз, по которым кровь возвращается к сердцу.Это затрудняет кровообращение, а также способствует отеку ступней и лодыжек.
Это что? К сожалению нет.
Во время беременности гормональные изменения «расслабляют» мышцы, связки и суставы по всему телу. Хотя основная цель этого — дать организму возможность родить, слабые связки могут стать источником боли в стопе. И большинство беременных женщин молча страдают от этого, потому что считают, что это нормально и неизбежно — но это неправда!
На самом деле, вы можете многое сделать, чтобы облегчить опухшие и болезненные ступни и ноги, чтобы вы могли в большей степени наслаждаться беременностью.
(И мы вернемся к этому через секунду, но сначала…)
Какие состояния стоп могут развиться во время беременности?
Есть четыре основных состояния, которые могут вызывать боль в ногах во время беременности. К ним относятся:
- S шерстяные лапы . Это самая распространенная проблема стопы, с которой сталкиваются беременные женщины, и вызвана она скоплением лишней жидкости и крови в тканях. Обычно отеки развиваются в третьем триместре, когда гормоны беременности высоки в крови и жидкостях, которые передают ребенку питательные вещества.
- Варикозное расширение вен . Варикозное расширение вен — это опухшие вены темно-синего цвета, которые могут стать более заметными на поверхности кожи во время беременности. Обычно они развиваются вокруг голеней и бедер. Варикозное расширение вен возникает из-за слабых клапанов, которые изо всех сил пытаются перекачивать кровь обратно к сердцу и позволяют некоторой крови течь назад и скапливаться в ногах.
- Судороги ног . Это проявляется в виде резких и болезненных мышечных сокращений в ногах. Они происходят в основном ночью и обычно вызваны усталостью ног и ступней, обезвоживанием и / или дефицитом минералов.Судороги обычно возникают во втором и третьем триместрах.
- Плоскостопие . Также известен как упавшие арки. Во время беременности плоскостопие может быть вызвано эстрогеном и расслабляющими гормонами, которые вызывают слабость связок между пяточными костями и костями стопы, вызывая боль и болезненные ощущения в сводах стопы и пятках.
Теперь, , давайте поговорим еще немного о том, как можно предотвратить развитие этих болезненных состояний в нижних конечностях, чтобы вы могли продолжать наслаждаться этим чудесным временем в своей жизни.
Как предотвратить боль в ногах во время беременности?
К сожалению, многие женщины молча страдают, когда испытывают эти болезненные симптомы во время беременности. Может быть, это потому, что они думают, что это нормальное явление во время беременности, или, может быть, потому, что думают, что это неизбежно. Но не стоит мириться с жалобами на ноги!
Вместо этого следуйте этим советам:
- Дайте ногам отдохнуть. Не стойте на ногах в течение дня как можно чаще, даже если это всего на несколько минут.И убедитесь, что ваши ступни находятся выше уровня сердца, если это возможно.
- Сделайте растяжку. Растягивайте икроножные мышцы и тренируйте пальцы ног, чтобы предотвратить судороги в икрах и болезненные ощущения в ступнях.
- Ограничьте потребление соли. Оставьте шейкер на столе, чтобы избежать скопления еще большего количества излишков жидкости.
- Избегайте обезвоживания. Пейте много воды в течение дня, чтобы вывести излишки натрия или жидкости из организма и уменьшить отеки на ступнях и лодыжках.
- Смотрите, что вы едите. Ешьте много фруктов и овощей, чтобы улучшить потребление питательных веществ и уменьшить отеки ног.
- Двигайтесь. Регулярно занимайтесь физическими упражнениями, например ходьбой, чтобы улучшить циркуляцию крови, поддерживать эффективную работу мышц и снизить вероятность возникновения судорог в ногах.
- Смотрите, как сидите. Не скрещивайте ноги во время сидения. Эта поза нагружает кровеносные сосуды, вены и нервы.
- Подумайте о ортопедии. Используйте ортопедические приспособления для стопы, которые обеспечивают хорошую поддержку свода стопы, чтобы обеспечить баланс и комфорт.
- Не ходите босиком. Даже когда ты дома. Ходьба босиком может усилить боль и дискомфорт в ногах. Вместо этого используйте в доме пару обуви, которая будет служить подушкой между ногами и землей.
- Используйте компрессионные носки. Обычные колготки могут помочь, но если вы испытываете стойкую опухоль, мы можем прописать вам специальные компрессионные чулки, чтобы улучшить приток крови к ногам.
В редких случаях отеки и боли в ногах могут быть признаками более серьезных заболеваний. Если вы испытываете отек или боль только в одной ноге, или если опухоль возникла внезапно, вам следует немедленно посетить наш офис.
Мы проведем тщательный осмотр ваших ступней, лодыжек и голеней, чтобы определить, что вызывает ваши симптомы, и предложить лучшие варианты лечения, доступные для вашей конкретной ситуации. Так что не ждите! В конце концов, ожидаемое материнство должно быть приятным и приятным занятием!
Приходите в наш офис сегодня
Беременность может принести немалую долю неизбежного дискомфорта, но вы можете принять меры для предотвращения боли в ступнях и лодыжках.А когда боль не проходит, вы можете рассчитывать на то, что мы поможем вам.
Чтобы записаться на прием в нашем офисе Northeast Foot and Ankle, просто позвоните нам по телефону (603) 431-6070 или заполните удобную онлайн-форму.
Отеки (натуральные средства) — BabyCentre UK
Что вызывает отек при беременности?
Отек (отек) возникает из-за того, что ваше тело удерживает больше жидкости, чем обычно. Давление растущего ребенка на большие вены в тазу замедляет кровоток в этой области и заставляет воду течь к конечностям.Обычно он заканчивается на лодыжках и ступнях, запястьях и пальцах, а иногда и на лице или пояснице.Отек часто встречается во время беременности. До 80 процентов всех беременных женщин испытывают это в области лодыжек, особенно в последние несколько месяцев беременности, когда давление на вены является максимальным (Smyth et al 2015).
Отеки на ногах обычно усиливаются к концу дня, особенно если вы много стоите на ногах. Гравитация заставляет жидкость собираться в самой нижней точке вашего тела.Жаркая погода и усталость также могут усилить отек.
Обратитесь к врачу или акушерке, если опухоль:
- Выдвигает икры вверх и оставляет вмятину при надавливании, или возникает внезапно или сильно на лице, руках или ногах. Если это произойдет в третьем триместре, это может означать, что у вас преэклампсия (NHS 2018a).
- Возникает только на одной ноге, особенно если ваш теленок красный, болезненный и бугристый. Это могут быть симптомы сгустка крови в вене (тромбоз) (NHS 2018c).
Если ваши запястья и руки опухли, у вас может развиться синдром запястного канала (CTS). CTS возникает, когда опухоль сдавливает нерв, идущий от ваших пальцев вверх по руке (NHS 2018d). Для большинства женщин это может быть ощущение покалывания или онемения в руках, но для некоторых это может быть болезненным (NHS 2018d). Ваш отек может временно усилиться в первые три-четыре дня после рождения ребенка. Всем лишним тканям, кровеносным сосудам и жидкости, которые были необходимы во время беременности, потребуется время, чтобы покинуть ваше тело.Поэтому, хотя вы будете много плакать и потеть, что поможет избавиться от этого, отек все равно останется. Хорошая новость в том, что скоро он исчезнет.
Как меняется ваше тело беременной
Во время беременности ваше тело претерпевает множество изменений. У четырех женщин произошли самые большие изменения в организме. Больше видео о беременностиКак предотвратить отек?
К сожалению, вы, вероятно, не сможете остановить отек частей тела, особенно в жаркую погоду. Но вы можете ограничить его серьезность.Сильный отек может вызвать болезненные ощущения в ногах и на коже.Старайтесь придерживаться сбалансированной диеты, чтобы набрать нормальный вес во время беременности. Ваш рацион должен включать небольшое количество белка, например нежирного мяса, птицы, рыбы, яиц или бобов и бобовых, с каждым приемом пищи.
Ежедневно съедайте не менее пяти порций свежих фруктов и овощей. Постарайтесь, чтобы в вашем ассортименте фруктов и овощей была смесь цветов, так как это поможет вам получить все витамины и минералы, которые вам нужны во время беременности.
Постарайтесь уменьшить потребление соли, сахара и жира. Откажитесь от расфасованных продуктов с высокой степенью переработки, поскольку они обычно содержат все три. Соль заставляет ваше тело удерживать больше жидкости.
Пейте много воды, чтобы избежать обезвоживания, так как это поможет вашему организму накапливать меньше жидкости. Вам понадобится около 1,5 литра (2,6 пинты) каждый день.
Выбирайте продукты, которые от природы богаты витаминами C и E. Хорошие источники витамина C включают:
- цитрусовые
- зеленый и красный перец
- дыни
- картофель
- помидоры
- клубника
- капуста
- брокколи
Продукты, богатые витамином Е, включают:
- растительные масла (особенно кукурузное, соевое и масло зародышей пшеницы)
- семена подсолнечника
- зародыши пшеницы
- кукуруза
- кешью и миндаль
Какие советы я могу попробовать, чтобы уменьшить отек?
Отдыхайте как можно больше, держа ступни на высоте и выше бедер.Старайтесь не скрещивать ноги, так как это ограничивает кровоток. По возможности присядьте, а если ваша работа связана с длительным стоянием, переходите с одной ноги на другую, чтобы усилить кровоток.Сидите вы или стоите, вы также можете выполнять эти простые упражнения для ног, чтобы уменьшить отек лодыжек:
- согните и вытяните ногу вверх и вниз 30 раз другой путь
(NHS 2018a)
Это звучит странно, но вы можете попробовать положить листья зеленой или белокочанной капусты на опухшее место.Это может помочь вывести лишнюю жидкость и уменьшить дискомфорт. Просто протрите листья начисто; мыть их не нужно. Сначала охладите их в холодильнике, а не в морозильной камере, чтобы они не промокли, прежде чем вы их примените.
Оберните охлажденными листьями наиболее опухшие части ног и ступней, чтобы сделать компресс. Оставьте их, пока они не станут влажными (они будут пахнуть вареной капустой!), Затем повторите со свежими листьями, пока не почувствуете себя более комфортно. Вы можете делать это сколько угодно раз.
Есть также некоторые свидетельства того, что нахождение в воде бассейна в течение примерно 20 минут может уменьшить отек ног (Smyth et al, 2015).Так что, если вам нравится плавать, найдите время, чтобы расслабиться и у бассейна.
Какие дополнительные методы лечения могут помочь уменьшить отек?
АроматерапияЭфирные масла могут помочь при отеках. Считается, что кипарисовое масло хорошо помогает при кровообращении и при варикозном расширении вен. Масло лаванды и масло ромашки облегчат дискомфорт и заставят вас расслабиться.
Добавьте не более четырех капель эфирного масла в чайную ложку базового масла, такого как масло виноградных косточек, и добавьте его в воду для ванны.Расслабьтесь и отдохните от 15 до 20 минут. Это лучше, чем опускать ноги в таз с водой, так как в ванне ноги могут стоять горизонтально. Вы даже можете поставить их на край ванны и позволить силе тяжести уменьшить опухоль.
Есть некоторые свидетельства того, что массаж стоп также может помочь уменьшить отек (Smyth et al, 2015). Попросите вашего партнера нежно помассировать ваши ступни и ноги, используя базовое масло, такое как виноградные косточки, с одной или двумя каплями эфирного масла. Заставьте вашего партнера работать обеими руками вверх от ваших ног (Кобан и Сирин, 2010) до колен.Однако, если ваши ноги сильно опухли, а кожа очень плотная, это может быть слишком болезненно для вас.
Лекарственные средства на травах
Чай из одуванчиков, лечебное средство на травах, может помочь предотвратить задержку жидкости. Однако чай из одуванчиков иногда может изменить действие других лекарств, поэтому, если у вас есть какие-либо основные заболевания, поговорите со своим терапевтом или акушеркой, прежде чем принимать его (Wilson 2017).
Во время беременности всегда лучше пить в умеренных количествах травяные чаи.
Остеопатия
Остеопатия и хиропрактика лечат смещения суставов, мышц и костей, что может помочь снять стресс и напряжение в определенных областях вашего тела.Однако нет никаких доказательств того, что это может уменьшить отек, который возникает во время беременности (NHS 2018b).
Рефлексология
Рефлексология работает по принципу, согласно которому ваши ступни или руки представляют собой карту вашего тела с определенными точками, соответствующими функциям тела. Терапевт-рефлексотерапевт оказывает давление на те части стопы, которые соответствуют областям напряжения, отека или боли в теле.
Рефлексология может помочь уменьшить отек и облегчить дискомфорт (Smyth et al, 2015), но не совсем ясно, как именно.В любом случае, многие мамы говорят, что им нравится поднимать ноги и делать легкий массаж во время беременности.
Если вы хотите записаться на сеанс рефлексотерапии, выберите зарегистрированного рефлексолога, имеющего опыт лечения беременных женщин.
Хотите знать, какие еще жалобы являются нормальными? Посмотрите наше видео, чтобы увидеть, как молодые мамы рассказывают о побочных эффектах беременности, которые они испытали.
Посетите наше сообщество
Симптомы беременности делают вас несчастными? Обменивайтесь историями с другими будущими мамами и получайте немного сочувствия от тех, кто их понимает.Последний раз отзыв: декабрь 2019 г.
Список литературы
Кобан А., Сирин А. 2010. Влияние массажа стоп на уменьшение физиологического отека голени на поздних сроках беременности: рандомизированное контролируемое исследование в Турции. Int J Nurs Pract 16 (5): 454-60NHS. 2018a. Опухание лодыжек, стоп и пальцев при беременности. NHS, Health A-Z, Your Pregnancy and Baby Guide. www.nhs.uk
NHS. 2018b. Обзор. Остеопатия. NHS, Health A-Z. www.nhs.uk
NHS.2018c. Тромбоз глубоких вен (ТГВ) при беременности. NHS, Health A-Z, Ваш справочник по беременности и ребенку. www.nhs.uk
NHS. 2018г. Синдром запястного канала. NHS, Health A-Z. www.nhs.uk
Smyth R, Aflaifel N, Bamigboye AA. 2015. Вмешательства при варикозном расширении вен и отеках ног при беременности. Кокрановская база данных Syst Rev (10): CD001066
Тиран Д. 2018. Дополнительные методы лечения беременных, подход, основанный на доказательствах. Поющий Дракон Лондон
Уилсон ДР.2017. 7 способов, которыми чай из одуванчиков может быть полезен. Healthline. www.healthline.com [по состоянию на февраль 2020 г.]
Отек во время беременности: что нормально?
Отеки во время беременности: что нормально?Магазин не будет работать корректно, если куки отключены.
Похоже, в вашем браузере отключен JavaScript. Для наилучшего взаимодействия с нашим сайтом обязательно включите Javascript в своем браузере.
Во время беременности в вашем теле происходит много изменений! Припухлость или отек — это лишняя жидкость, которая собирается в тканях. Это считается нормальной частью здоровой беременности и вызвано увеличенным объемом крови, который вырабатывается вашим организмом, чтобы обеспечить ребенка всеми его потребностями в питании. Это увеличение происходит между 20 и 28 неделями беременности, когда люди начинают замечать отеки.
Растущий ребенок и матка также способствуют задержке жидкости на поздних сроках беременности, поскольку их вес сжимает кровеносные сосуды, идущие к нижним конечностям, что затрудняет сердечно-сосудистую систему подталкивать кровь обратно к сердцу. Нормальный отек рук, лодыжек и ступней обычно усиливается в конце дня, в третьем триместре, и должен улучшиться, когда вы ложитесь или подпираете ноги.
Коррекция питания и образа жизни при беременности
Существует несколько корректировок питания и образа жизни, которые беременные женщины могут внести, чтобы уменьшить отеки нижних конечностей:
1.Подоприте ноги вверх
Не стойте в течение длительного времени. Отек ног обычно усиливается в течение дня, поэтому регулярно поднимайте ноги выше уровня сердца. Когда вы вернетесь домой ночью, лягте на левый бок, так как это положение помогает улучшить кровоток и помогает вашему телу уменьшить избыток жидкости, удерживаемой в ваших ногах, ступнях и лодыжках.
2. Пейте много воды
Хотя это может показаться контрпродуктивным, адекватное потребление воды необходимо для поддержания баланса жидкости в организме.Старайтесь выпивать от 8 до 10 стаканов воды в день. Ваши почки являются частью того, что регулирует накопление жидкости в вашем теле. Если ваше тело думает, что может потребоваться больше жидкости, ваши почки заставляют вас придерживаться большего количества жидкости. Вот что происходит, когда на улице жарко или если вы обезвожены. Когда вы пьете достаточное количество воды каждый день, ваши почки на всякий случай не будут испытывать потребности в дополнительных запасах воды.
3. Электролиты
Соль, калий, кальций и магний являются важными электролитами, которые необходимы вашему организму для регулирования жидкостей в вашем теле.Эти важные минералы можно получить из продуктов, которые вы едите, или путем добавления электролитов в воду, которую вы уже пьете.
4. Активность
Слишком долгое сидение или стояние на одном месте может вызвать усиление отека. Добавьте периоды прогулок или других движений, чтобы улучшить кровоток и уменьшить скопление жидкости. Активный образ жизни оптимизирует работу вашей системы кровообращения, что не позволяет организму задерживать лишнюю жидкость в тканях.
5. Компрессионные носки
Если вы знаете, что не сможете передвигаться, например, когда путешествуете, или если вы знаете, что собираетесь долго стоять на ногах, пара компрессионных носков будет вашим лучшим выбором. друг! Внешняя поддержка, которую они оказывают на икры, лодыжки и ступни, помогает предотвратить скопление жидкости в этих областях.Компрессионные носки способствуют хорошему кровотоку в нижних конечностях, что может сделать ваши путешествия или день более приятным.
Беременность Предупреждающие знаки отека
Хотя отек может быть нормальным явлением при здоровой беременности, есть некоторые предупреждающие знаки, которые должны побудить вас немедленно связаться с вашим лечащим врачом. Преэклампсия — серьезное заболевание, которое может возникнуть во время беременности. Для него характерен внезапный отек, который часто выражается в резком увеличении веса.Часто сопровождается повышенным артериальным давлением, головными болями, нарушениями зрения и болями в почках. Если вы испытываете какие-либо из этих симптомов, вам следует немедленно обратиться к акушеру или акушерке, поскольку это может быть признаком преэклампсии.
Изменения сердечно-сосудистой системы во время беременности также предрасполагают людей к варикозному расширению вен и тромбозу глубоких вен, или ТГВ. ТГВ — это сгусток крови, который образуется в одной из глубоких вен тела и представляет собой опасное для жизни состояние, к которому следует относиться очень серьезно.Симптомы — это теплая красная область на теле, часто на икре или под коленом. Некоторые люди также сообщают об отеке, который возникает только на пораженной стороне тела. Не трите пораженный участок, так как это может привести к смещению тромба, вместо этого позвоните своему врачу за медицинской помощью.
Опубликовано в Ребекка Мусталески и ресурсы по беременности
Подписка на информационный бюллетень
Подпишитесь на нашу рассылку, чтобы узнавать о последних розыгрышах, продуктах и многом другом!
Keep Cool: Советы для беременных в жаркую погоду
Для многих из нас сильная летняя жара может быть неудобной; у беременных женщин это может вызвать проблемы со здоровьем, требующие внимания.Эксперт UR Medicine по беременности высокого риска доктор Лоралей Торнбург говорит, что некоторые простые меры предосторожности помогут вам чувствовать себя комфортнее и защитить здоровье вашего ребенка в самые жаркие летние дни.
Летнее солнце и жара могут быть проблемой для беременных, уже страдающих от этих заболеваний:
Повышенная температура тела — Беременность повышает температуру тела, а жаркая погода усиливает эффект.
Отек — Задержка жидкости во время беременности может вызвать отек ног и ступней.Теплая погода может усугубить проблему.
Чувствительность к солнцу — Более высокий уровень эстрогена во время беременности стимулирует избыток меланина, который затемняет существующие веснушки и родинки и может вызвать появление новых пятен на лице и верхней части груди. Примерно от 50 до 75 процентов беременных женщин страдают хлоазмой, которую часто называют «маской беременности», а пребывание на солнце ухудшает их состояние.
Советы по предотвращению перегрева:
- Предотвратите обезвоживание, которое может наступить быстро и вызвать у вас слабость, головокружение или усталость.Держите при себе бутылку с водой и пейте воду небольшими глотками в течение дня.
- Избегайте солнца в самое жаркое время дня, с 11:00 до 15:00. Шляпа с широкими полями защитит вас от солнечных лучей и обеспечит прохладу.
- В жаркую погоду оставайтесь дома или в тенистом, хорошо вентилируемом помещении на открытом воздухе, особенно когда индекс тепла (сочетание температуры и влажности) превышает 90.
- Чтобы быстро остыть, положите на шею влажную мочалку или охлаждающий носовой платок.Смочите запястья и руки прохладной водой из-под крана.
- Примите теплый душ, а не прохладный, потому что холодная вода может переохлаждать ваше тело и побуждать его выделять больше тепла.
- Если у вас есть доступ к бассейну, искупайтесь — вода охладит вас, а ее плавучесть уменьшит давление на вашу спину и ноги.
- Носите свободную удобную одежду из дышащей ткани, например из хлопка, льна или спортивного материала с сухим фитилем.
- Держите под рукой бутылку с распылителем, наполненную водой, от частого попадания тумана на лицо и шею.
- Носите с собой складной вентилятор или персональный вентилятор с батарейным питанием и используйте его, когда вам очень жарко.
- Проконсультируйтесь с вашим акушером / гинекологом перед тем, как начать новую тренировку. Если вы занимаетесь спортом на открытом воздухе, делайте это в более прохладное время дня.
Как справиться с опухолью:
- Сведите к минимуму потребление соли, так как употребление соли может ухудшить удержание воды.
- Чтобы уменьшить отек ног, полежите с поднятыми ногами в течение получаса или часа в течение дня, если можете.Во время сна подпирайте ноги подушкой или полотенцем.
- Наденьте удобную обувь, а если у вас отекли ноги, подумайте о том, чтобы носить обувь на половину или на полный размер больше, чем ваш обычный размер обуви.
- Если кольца слишком туго сжимают пальцы, не надевайте их.
- Отек, который не проходит после отдыха или связан с болью в правом боку или сильной головной болью, может быть признаком серьезного осложнения беременности и должен быть осмотрен врачом.
Консультации по уходу за кожей:
- Воздействие солнца может усугубить проблемы с пигментацией, поэтому всегда используйте солнцезащитный крем, выходя на улицу, даже на непродолжительное время. Если хотите, используйте гипоаллергенный консилер, чтобы скрыть пятна, но избегайте химического пилинга, отбеливателей или осветляющих кремов во время беременности.
- Исследования показали, что дефицит фолиевой кислоты может быть связан с гиперпигментацией, поэтому убедитесь, что вы получаете ее достаточно. Фолиевая кислота необходима для здоровья вашего ребенка, так как содержится в витаминных добавках для беременных.Продукты, богатые фолиевой кислотой, включают зеленые листовые овощи, апельсины, цельнозерновой хлеб и цельнозерновые злаки.
Лоралей Л. Торнбург, доктор медицины, доцент кафедры акушерства и гинекологии и директор отделения медицины плода в URMC. Имея сертификат совета по акушерству / гинекологии и медицине материнского плода, она оказывает специализированную помощь при беременности высокого риска в Strong Perinatal Associates UR Medicine и в Центре здоровья женщин в Латтиморе.
Беременная? 5 советов по поддержанию здорового кровообращения
В течение девятимесячного периода вся ваша сосудистая система готовится доставлять кислород и кровь как вам, так и растущему ребенку. Ваше тело производит на 50 процентов больше крови, а ваше сердце работает на 30 процентов тяжелее. Попутно в крови начинают циркулировать новые химические вещества и гормоны. И чем больше становится ребенок, тем сильнее он давит на кровеносные сосуды, обслуживающие ноги и спину.
Нажмите, чтобы узнать больше о вашей сосудистой системе
Эти изменения могут вызвать сосудистые проблемы, которые чрезвычайно распространены во время беременности и в большинстве случаев просто раздражают, говорят сосудистые хирурги.Однако иногда возникают осложнения, требующие немедленного внимания. Вот некоторые вещи, которые вам следует знать по мере развития беременности:
- ВЕНОЗНАЯ НЕДОСТАТОЧНОСТЬ . До 80 процентов беременных женщин страдают венозной недостаточностью, а это означает, что, хотя кровь может стекать в стопы, у нее могут возникнуть проблемы с возвращением к сердцу. Женщины с венозной недостаточностью отмечают отек и боль в ногах, ночные судороги, онемение и зуд.
Иногда клапаны в венах слабые, а иногда есть анатомическая причина, которая усугубляется из-за излишка крови, а также из-за ребенка, который запарковался на вашей нижней полой вене.В любом из этих случаев кровь может скапливаться в ногах и ступнях, вызывая отек и боль.
В большинстве случаев это начинается в первом триместре, а с последующими беременностями ситуация может ухудшиться. Риск возрастает для курильщиков, у которых в семейном анамнезе были проблемы с венами или сгустки крови, или кто страдает ожирением.
Что делать:
Поднять. По возможности поднимайте ноги. Отек, который появляется в течение дня, должен исчезнуть после ночного сна.Если нет, сообщите об этом своему врачу.
Носить компрессионные чулки . Возможно, они не являются вашим любимым заявлением о моде, но они доказали свою эффективность в улучшении симптомов ног во время беременности и предотвращении осложнений после нее.Сосудистый исследователь доктор Кейтлин Хикс, старший научный сотрудник больницы Джона Хопкинса, говорит, что компрессионные чулки следует носить всем беременным женщинам, у которых тяжесть в ногах, судороги в ногах или отеки в ногах и ступнях. Доктор Хикс был ведущим автором обзора сосудистых эффектов беременности в февральском выпуске журнала Journal of Vascular Surgery Venous and Lymphatic Disorders .
- ВАРИКОЗНЫЕ Вены. У женщин, которые замечают эти изменения во время беременности, вероятность развития варикозного расширения вен на 40 процентов выше. Некоторых можно лечить с помощью лекарств, чтобы предотвратить дополнительные осложнения. Эти осложнения могут включать воспаление вен и сгустки крови в поверхностных или глубоких венах.
Что делать:
Сообщите гинекологу , если ваши ноги опухшие и красные, когда вы встаете утром, или если у вас опухоль, боль или покраснение по ходу вены.Обязательно сообщите врачу, если одна нога или ступня опухла и болезненна, а другая — нет. Вас могут направить к сосудистому хирургу. Сосудистые хирурги лечат нарушения в системе кровообращения с помощью лекарств, а иногда и хирургического вмешательства.
Если вам нужно лекарство во время беременности, ваш врач пропишет лекарство, которое не повлияет на ребенка. Нестероидные противовоспалительные препараты и низкомолекулярный гепарин — два препарата, которые можно безопасно принимать во время беременности.
- КРОВИ .В некоторых случаях у матери образуется сгусток крови, который перемещается по вене от ноги вверх в легкие. Если это произойдет, вы почувствуете сильную одышку.
Что делать:
Сообщите своему врачу , если у вас одышка. Обычно одышка — это просто симптом огромного ребенка, играющего в мяч в вашей матке, но об этом стоит упомянуть вашему акушеру-гинекологу.
В идеальном мире каждый врач обнаружил бы любую аномалию, однако, «всегда полезно защищать себя», — сказал д-р.Хикс. «Вы можете просто сказать:« Больно дышать »или« Не могли бы вы взглянуть на мои ноги? »»
- СПРОСИТЕ ПЕРЕД ПОЛЕТОМ . Возможно, вы слышали это, но стоит повторить: если вы думаете о планировании поездки, спросите своего врача, можно ли летать. В частности, если у вас есть проблемы с венами, рекомендуется получить разрешение на авиаперелеты.
Что делать: Надевайте компрессионные чулки во время полета.
- ЭТО НЕ ЗАВЕРШЕНО, ДО ТОГО, КАК НЕ КОНЕЧНО. Не думайте, что как только ваш ребенок родится, вы сорветесь с крючка. В большинстве случаев объем крови, сердечное усилие и расширение вен быстро приходят в норму. Но у некоторых матерей из-за беременности возникает хроническое расширение вен, которое не проходит полностью.
Что делать:
Следите за своим здоровьем после родов. Это может быть сложно, когда все ваше внимание сосредоточено на ребенке, который может выбрать 30-минутный цикл кормления. Мамы с хроническим расширением вен подвержены более высокому риску возникновения различных сосудистых проблем, и вы не хотите, чтобы они лежали в постели, когда вы заняты новой матерью.Симптомы включают отек ног, сыпь, боль в ногах или изменение цвета кожи.
Большинство симптомов вен нижних конечностей во время беременности несерьезны и проходят после родов. Однако, если вы заметили отек на одной ноге или отек и у вас возникла одышка, вам следует немедленно сообщить об этом своему акушеру-гинекологу.
На этом этапе, сказал доктор Хикс, «вас, скорее всего, направят к сосудистому хирургу. Он или она может убедиться, что вы сделаете все возможное, чтобы вернуть своему телу отличное здоровье.»
Найдите ближайшего к вам сосудистого специалиста: https://vascular.org/find-specialist
Общество сосудистой хирургии (SVS) — некоммерческая организация, состоящая из 5800 членов. профессиональное медицинское сообщество, состоящее из специально подготовленных сосудистых хирургов и профессионалов, которое стремится продвигать передовые достижения и инновации в области сосудистого здоровья посредством образования, пропаганды, исследований и информирования общественности.
ИСТОЧНИК Общество сосудистой хирургии
Ссылки по теме
https: // сосудистый.орг
10 ранних признаков и симптомов беременности по мнению экспертов | The Independent
[Эта статья была первоначально опубликована в 2018 году]
Многие люди могут утверждать, что они знают, как определить контрольные признаки беременности.
Тем не менее, существует множество симптомов ранней беременности, о которых некоторые, вероятно, не знают, например, кровянистые выделения при имплантации и судороги ног.
Тесты на беременность не всегда могут сразу показать правильные результаты, поэтому важно знать другие признаки того, что женщина находится в первом триместре.
Тот факт, что тест на беременность сначала оказывается отрицательным, не обязательно означает, что женщина не беременна.
(Getty Images)
Вот 10 ранних признаков беременности, на которые следует обратить внимание.
Отсутствие месячных
Отсутствие месячных — один из наиболее известных признаков того, что женщина может находиться на ранних сроках беременности.
Во время менструации слизистая оболочка матки разрывается и теряется в виде периода, который обычно длится от трех до семи дней.
Когда женщина забеременеет, непрерывная выработка гормона прогестерона поддерживает слизистую оболочку матки, а это означает, что у нее не будет менструаций, поскольку слизистая оболочка матки больше не теряется.
Судороги
Во время первого триместра беременности у женщины могут возникать судороги в ногах и ступнях.
Согласно Clearblue, это вызвано изменением способа, которым организм перерабатывает кальций.
«Большая часть кальция, который вы получаете в обычном рационе, используется вашим организмом для развития костей, зубов и других органов вашего ребенка», — пишет доктор М.Д. Мазумдар, старший консультант-гинеколог в поликлинике SM.
«Это снижает долю кальция в вашем собственном организме, делая ваши кости и мышцы слабыми».
Болит грудь
Другой распространенный симптом, который женщины могут заметить, когда их тело начинает меняться во время беременности, — это повышенная чувствительность груди.
Их грудь может не только чувствовать себя более болезненной и нежной, чем обычно, но и увеличиваться в размерах, как объяснили в Национальной службе здравоохранения.
Дальнейшие физические изменения груди могут включать более видимые вены и потемнение сосков.
Поколение Кейт: снимок беременности в Великобритании … «Мне будет эпидуральная анестезия. Я не мать-земля »
Показать все 41/4 Поколение Кейт: снимок британской беременности …« Мне будет эпидуральная анестезия. Я не мать-земля ‘
Поколение Кейт: снимок британской беременности… «Я буду делать эпидуральную анестезию. Я не мать-земля »
26-Catherine-Duchess-of-Cam.jpg
Rex
Поколение Кейт: снимок британской беременности …« Мне сделают эпидуральную анестезию. Я не мать-земля »
26-Trish-Branston.jpg
Поколение Кейт: снимок британской беременности …« Мне будет эпидуральная анестезия. Я не мать-земля »
27-Sophie-Cregan.jpg
Поколение Кейт: снимок британской беременности.. «Я буду делать эпидуральную анестезию. Я не мать-земля »
27-julia-lambert.jpg
Усталость
Когда женщина беременеет, происходящие гормональные изменения заставляют ее чувствовать себя все более усталой.
Повышение уровня гормонов эстрогена и прогестерона может привести к сильной усталости, особенно в первом триместре.
Тошнота
Утреннее недомогание — это термин, который часто используется при описании тошноты, с которой некоторым женщинам приходится справляться, вынашивая ребенка.
Однако утреннее недомогание может возникнуть в любое время дня.
Согласно заявлению NHS, женщины, которые испытывают утреннее недомогание, могут сделать это примерно через шесть недель после их последнего периода.
Кровянистые выделения
Хотя у женщин не бывает менструаций во время беременности, иногда у них могут наблюдаться кровянистые выделения.
По данным BabyCentre, примерно у каждой четвертой беременной женщины в первом триместре будет небольшое кровотечение.
Имплантационное кровотечение может возникнуть примерно через неделю после овуляции, когда оплодотворенная яйцеклетка имплантируется в слизистую оболочку матки.
Тяга
Хорошо известно, что во время беременности у женщин могут меняться вкусовые предпочтения.
У них может развиться отвращение к еде, которую они раньше любили, и в то же время они могут испытывать тягу к еде, которую раньше ненавидели.
По данным NHS, беременные женщины могут также заметить усиление своих чувств, особенно обоняния.
Перепады настроения
Как указывалось ранее, в организме беременной женщины резко повышается уровень гормонов эстрогена и прогестерона в крови.
Это может привести к перепадам настроения на ранних сроках беременности, как утверждает Clearblue.
Рождение ребенка — это эмоциональный опыт, поэтому сочетание гормональных изменений и непреодолимого характера беременности может привести к появлению целого ряда чувств.
Частые посещения туалета
Женщины на ранних сроках беременности, вероятно, будут испытывать большую потребность в более частом использовании туалета.
Это связано с повышенным притоком крови к почкам, как утверждает Kidspot.
Кроме того, увеличение размера матки в течение первого триместра также может оказывать давление на мочевой пузырь.
Hyperemesis gravidarum
Хотя этот термин может быть не очень знаком, он влияет на каждую сотню беременных женщин, утверждает Clearblue.
Hyperemesis gravidarum относится к сильной рвоте во время беременности.
Женщины, у которых наблюдается гиперемезис беременных, могут продолжать делать это на протяжении всей беременности, хотя со временем симптомы могут улучшиться.
Беременным женщинам важно проконсультироваться с врачом, если они испытывают сильную тошноту и рвоту.
Беременность и стопы | FootCareMD
Как изменится моя ступня во время беременности?
Беременность часто сопровождается изменениями опорно-двигательного аппарата, особенно позвоночника и нижних конечностей. Эти изменения могут быть вызваны множеством факторов, включая увеличение веса и гормональные изменения. Во время и после беременности у вас могут наблюдаться следующие изменения стопы:
Изменения длины, ширины и высоты стопы.
Во время беременности можно заметить, что размер стопы увеличивается.Это происходит из-за скопления жидкости и тканей в нижних конечностях. Также происходят гормональные изменения, которые приводят к слабости или расшатыванию связок на ступнях. Это ослабление приводит к увеличению длины и ширины стопы с уменьшением высоты свода стопы, что означает, что свод становится более плоским. Вы можете заметить, что их обувь кажется более тесной или что они больше не подходят к определенной обуви. Многие женщины считают, что эти изменения наиболее выражены при первой беременности и менее заметны при последующих беременностях.Хотя в послеродовом периоде эти изменения, как правило, обращаются вспять, некоторые женщины могут заметить необратимые изменения формы своих ног или ограничения в обуви, которую они могут носить.
Изменения подвижности суставов
Вы можете ожидать расшатывания стопы и голеностопных суставов стопы и голеностопного сустава, что может вызвать нестабильность . Увеличение веса может усугубить нестабильность. Эти изменения, наряду с изменениями кривизны спины, также могут привести к изменению походки (вашей походки) по мере развития беременности.Вы можете ходить, расставив ноги, чтобы сохранить равновесие. Некоторые состояния стопы, которые могут возникать в результате слабости суставов, включая бурсит и плоскостопие , могут продолжать прогрессировать и оставаться симптоматическими после беременности. Если у вас есть проблемы, обратитесь к хирургу-ортопеду стопы и голеностопного сустава .
Отек, спазмы и боль в икроножных мышцах
Отек и спазмы икры часто возникают во время беременности. Кровоток, возвращающийся от ваших ног обратно к сердцу, замедляется из-за увеличения размера матки и плода.Это приводит к скоплению жидкости в ногах. Следующие действия могут помочь уменьшить отек и дискомфорт:
- Ношение компрессионных чулок
- Регулярная ходьба и аэробные упражнения с малой нагрузкой
- Поддержание адекватного водного баланса
- Частое растяжение икры
- Массаж опухшей области
Редко, во время беременности в ногах могут образоваться тромбы.
