Рак тазобедренного сустава
Рак тазобедренного сустава: осложнения, виды
Что такое
Рак тазобедренного сустава – это патология, которая встречается нечасто и характеризуется появлением в ткани кости опухоли. Так как в организме человека анатомически не существует тазобедренной кости, а есть лишь тазобедренный сустав, то правильнее было бы рассматривать рак тазовой и рак бедренной костей.
Виды
Различают два вида поражения в этой области:
- Остеосаркома тазобедренного сустава — раковая опухоль, растущая из костной ткани;
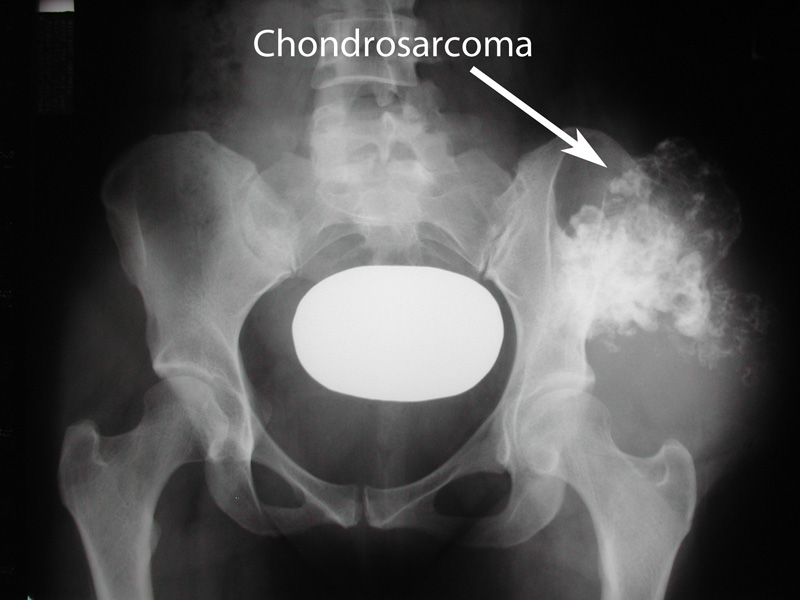
- Хондросаркома тазобедренного сустава – раковая опухоль, растущая из хрящевой ткани.
Остеосаркома тазобедренного сустава
Данный вид рака представляет собой часто встречающееся в теле человека заболевание. Чаще всего болеют им мужчины, подростки и дети, а женщины – очень редко.
Характеризуется эта патология быстрым увеличением и легким метастазированием в соседние органы.
Причины остеосаркомы тазобедренного сустава
Основными причинами этого заболевания являются следующие:
- Быстрый рост костей;
- Последствия травм;
- Внешнее ионизирующее излучение;
- Наличие в организме доброкачественных опухолей или обнаружение их до болезни.
Симптомы остеосаркомы тазобедренного сустава
Очень сложно диагностировать патологию на первых стадиях без специального оборудования. Появление болевого синдрома довольно схоже с болью при других тазовых заболеваниях. Также на первых этапах боль может быть несильной, может наблюдаться повышение температуры тела.
На следующих стадиях боль усиливается, что часто можно наблюдать при движении. На коже могут появляться выступы и пятна. Злокачественные клетки разрастаются, что приводит к давлению на нервы, сосуды, близлежащие органы.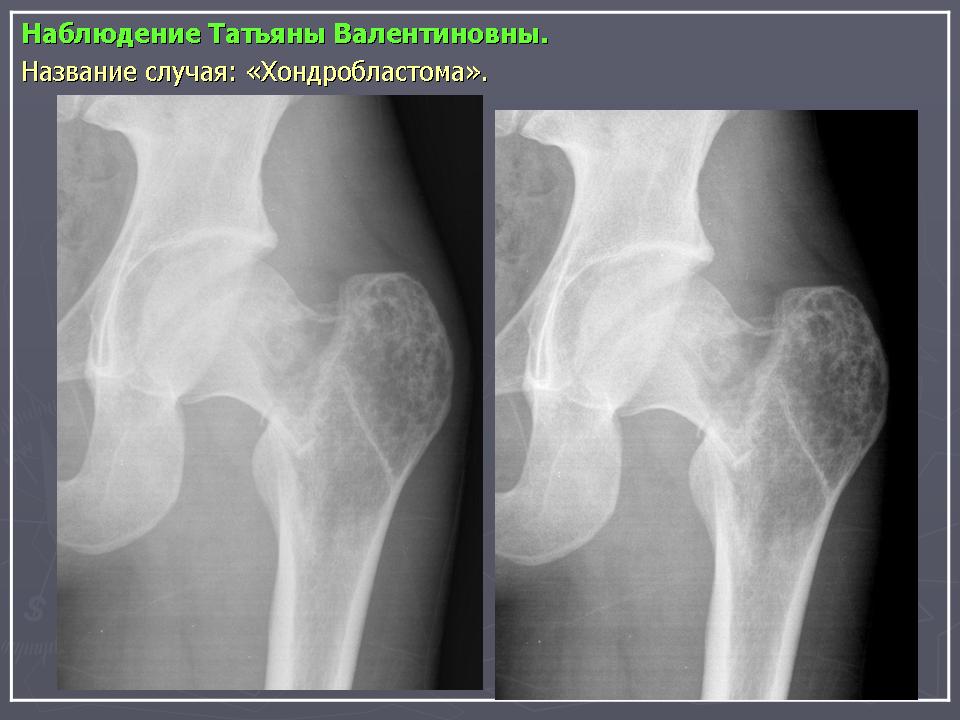 Далее болевые ощущения распространяются в область бедра, половые органы. Тазобедренный сустав становится менее подвижным.
Далее болевые ощущения распространяются в область бедра, половые органы. Тазобедренный сустав становится менее подвижным.
Со временем остеосаркома развивается, и боль становится очень сложно снять. С кровью и лимфой метастазы быстро проникают в другие органы.
Диагностика остеосаркомы тазобедренного сустава
Вначале нужно посетить онколога. Он назначит рентген для определения локации новообразования.
После берутся на исследование раковые клетки при помощи биопсии, делается КТ для определения размеров образования, при помощи ангиографии проверяются сосуды.
Лечение остеосаркомы тазобедренного сустава
Методы лечения остеосаркомы этого вида такие же, как и у других раковых заболеваний: это химиотерапия и хирургическое вмешательство. Нужно запомнить лишь, что при остеосаркоме тазобедренного сустава не применяется лучевая терапия, так как на данную патологию она не действует.
Хондросаркома тазобедренного сустава
Эта патология представляет собой опухоль, которая растет из хрящевой ткани.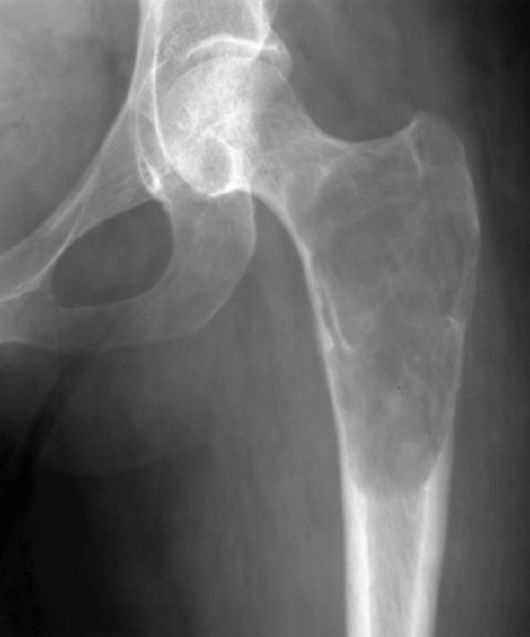
Симптомы хондросаркомы тазобедренного сустава
Симптоматика при этом виде рака будет следующей:
- Появление отеков в зоне бедра;
- Некоторая припухлость кожи;
- Смещение, сдавливание и дисфункция органов из-за хондросаркомы;
- Сильная боль при движении.
Диагностика хондросаркомы тазобедренного сустава
Вначале нужно посетить врача-онколога.
Далее возможно применение рентгенографии. Благодаря этому методу исследования возможно определение расположения предполагаемого рака.
Следующий метод диагностики – биопсия. Для того, чтобы установить характер онкологии и стадию, берутся раковые клетки на анализ.
Делается также компьютерная томография, для того, чтобы определить, как распространился рак и размеры опухоли.
Также проводят ангиографию, которая показывает, в каком состоянии находятся кровеносные сосуды около опухоли.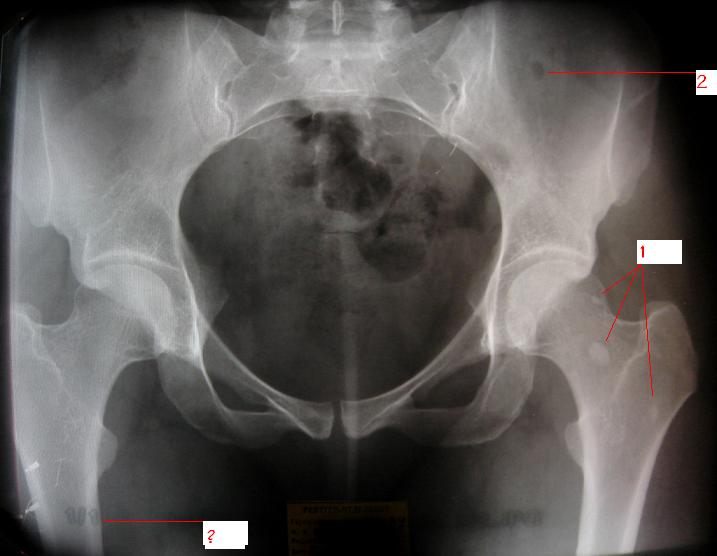
ПЭТ КТ оценивает состояние онкологии в целом.
Лечение хондросаркомы тазобедренной кости
Лечение хондросаркомы также будет хирургическим или химиотерапевтическим.
Осложнения
При остеосаркоме тазобедренной кости часто происходит по крови и лимфе распространение метастаз. Чаще всего они обнаруживаются в легких человека и его головном мозге.
После излечения от болезни могут возникать рецидивы. Обычно они возникают через два года после операции, из-за чего в первый год после операции необходимо делать рентген каждые три месяца, а затем – раз в год.
Прогноз
Очень часто прогноз зависит от типа опухоли. При хондросаркоме важна степень дифференциации опухоли. Выживаемость через пять лет при недифференцируемой опухоли – 11 процентов. При низкой степени злокачественности – 85 процентов. Прогноз при остеосаркоме – 70 процентов пятилетней выживаемости.
Профилактика
Нужно избегать проникновения в тело радионуклидных веществ.
При раке тазобедренного сустава важно обратиться к профессионалам, например, в клинику Onco.Rehab.
Саркома костей-симптомы, признаки.
Вам поставили диагноз: саркома костей?Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Очень часто пациенты чувствуют себя безгранично одинокими вначале пути. Но вы должны понимать — вы не одни. Мы поможем вам справиться с болезнью и будем идти с Вами рука об руку через все этапы вашего лечения.
Что такое саркома костей?
Филиалы и отделения, где лечат саркомы костейМНИОИ им.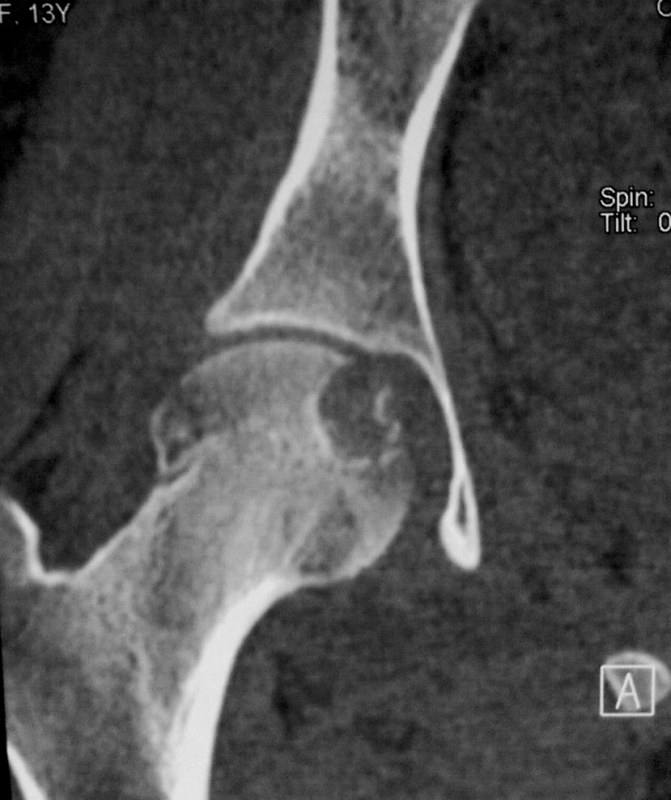 П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
ВведениеСкелет — совокупность костей человеческого организма. Служит опорой мягким тканям, точкой приложения мышц, вместилищем и защитой внутренних органов. Скелет взрослого человека состоит из 205—207 костей. Почти все они объединяются в единое целое с помощью суставов, связок и других соединений.
Статистика саркомы костей (эпидемиология)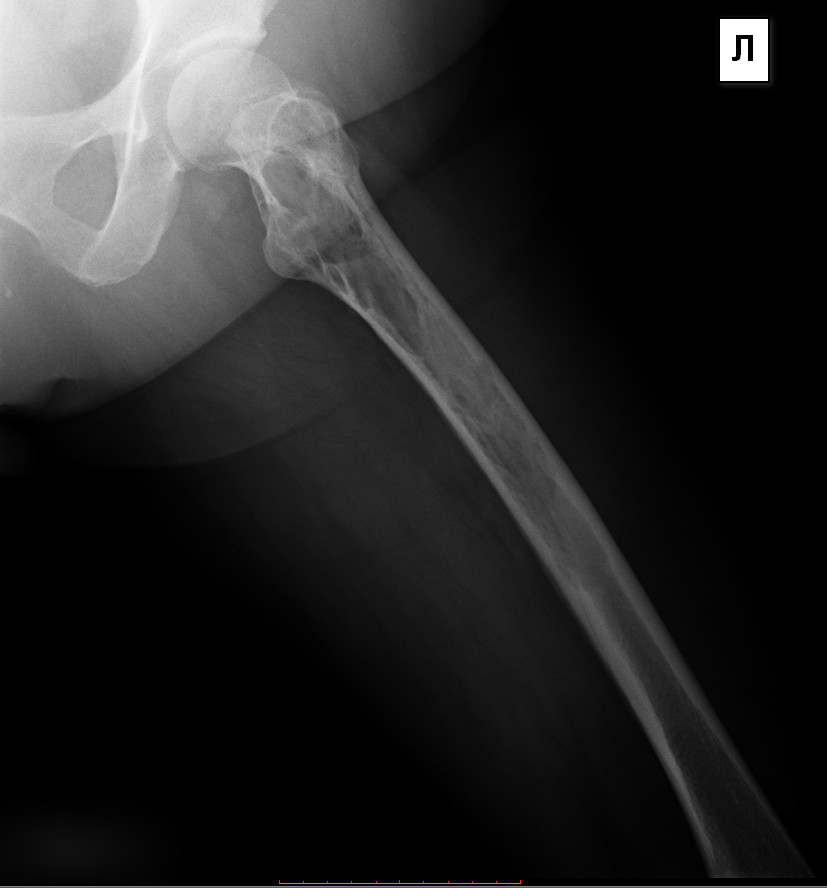 В России заболеваемость первичными злокачественными опухолями костей составляет 1,03 случая на 100 тыс. населения, что соответствует данным по заболеваемости в других странах.
Морфологическая классификация опухолей костей:
В России заболеваемость первичными злокачественными опухолями костей составляет 1,03 случая на 100 тыс. населения, что соответствует данным по заболеваемости в других странах.
Морфологическая классификация опухолей костей:
-
Доброкачественные опухоли костей
- Остеома
- Остеоид — остеома
- Остеохондрома
- Хондрома.
-
2. Злокачественные опухоли костей
- Злокачественная фиброзная гистиоцитома
- Остеосаркома
- Саркома Юинга;
- Хондросаркома.
- Метастазы в кости опухолей различных локализаций
- Пограничные опухоли костей – Гигантоклеточная опухоль.
Клиническая классификация TNM
Т — первичная опухоль
Тх — оценка первичной опухоли невозможна.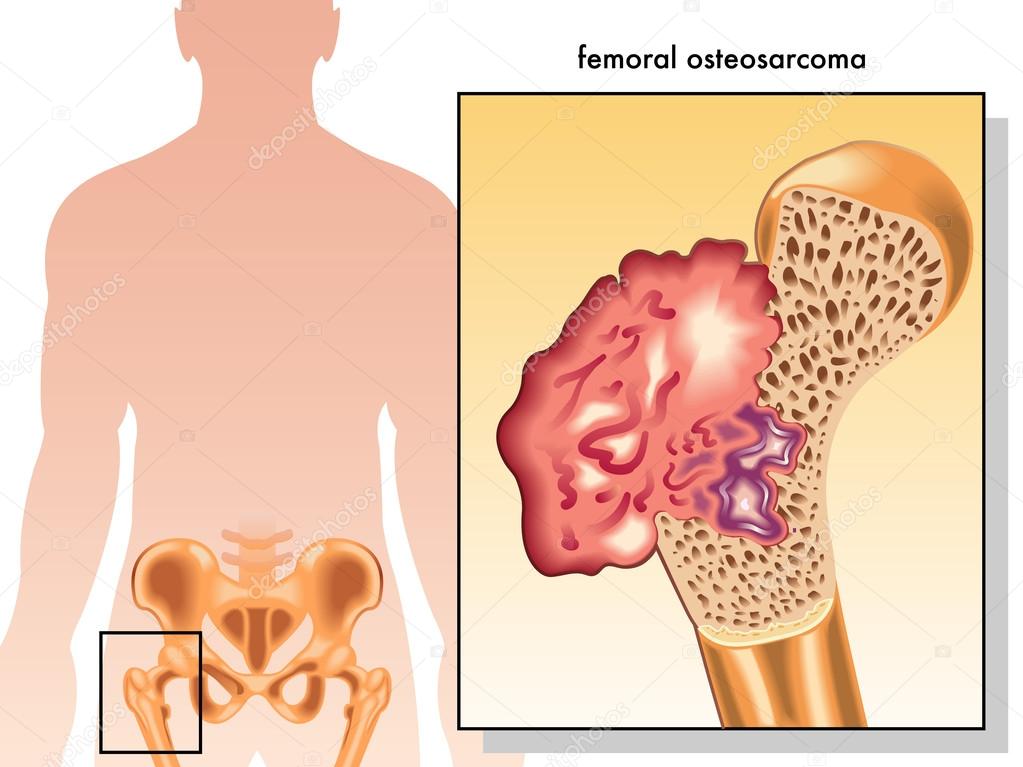
Т0 — первичная опухоль не обнаружена.
Т1 — опухоль размером до 8 см в наибольшем измерении.
Т2 — опухоль размером более 8 см в наибольшем измерении.
Т3 — множественные опухоли в кости первичного очага.
N — регионарные лимфатические узлы
Nx — состояние регионарных лимфатических узлов оценить невозможно.
N0 — метастазов в регионарных лимфатических узлах нет.
N1 — метастазы в регионарных лимфатических узлах имеются.
М — отдаленные метастазы
Мх — наличие отдаленных метастазов оценить невозможно.
М0 — отдаленных метастазов нет.
M1 — наличие отдаленных метастазов:
М1а — метастазы в легкие;
M1b — метастазы иной локализации.
G — гистопатологическая дифференцировка
Gх — степень дифференцировки не может быть установлена.
G1 — высокая степень дифференцировки.
G2 — средняя степень дифференцировки.
G3 — низкая степень дифференцировки.
G4 — недифференцированные опухоли.
Боль – самый ранний признак. Для начала болезни характерна тупая, ноющая боль без четкой локализации в кости. Дальнейшее развитие заболевания приводит к появлению невыносимо сильной боли, пик приходится на ночное время, не купируется обычными анальгетиками. У более чем половины пациентов на месте роста опухоли пальпируется припухлость по плотности мягче костной ткани. Пораженная конечность отекшая, может быть покраснение кожи.
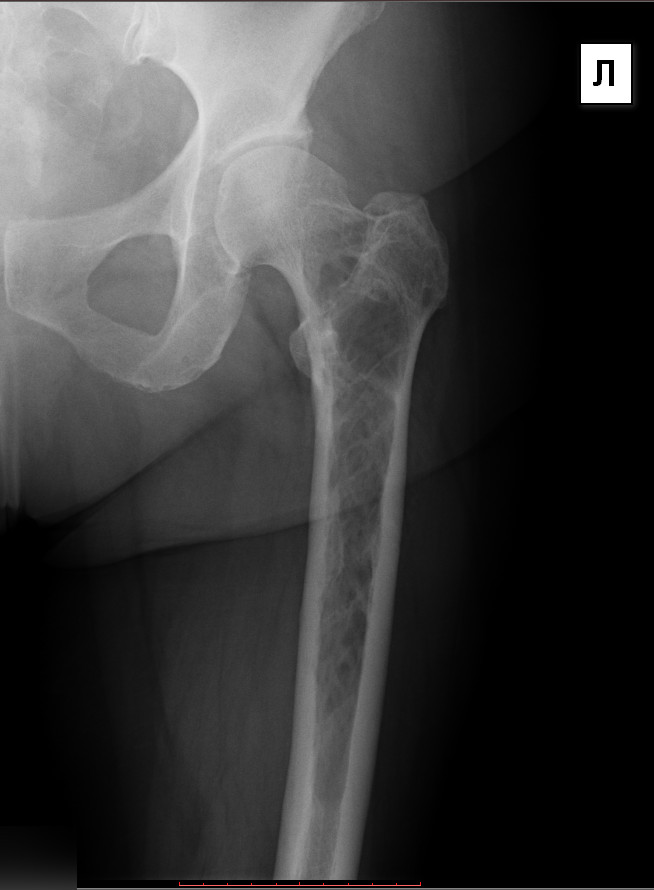
Причины возникновения саркомы костей и факторы рискаК факторам риска развития сарком костей можно отнести предшествующую лучевую терапию, состояние иммунодефицита, болезнь Педжета, болезнь Олье, доброкачественные опухолевые поражения кости так же могут приводить к злокачественной трансформации. Однако, у большинства пациентов специфических этиологических факторов не выявляется.
·Для верификации онкопроцесса поразившего кость и определения дальнейшей тактики лечения, необходимо определить гистологический тип опухоли. “Золотым стандартом” — является выполнение трепан-биопсии либо открытой биопсии.
·Компьютерная томография легких. Наиболее часто саркомы костей метастазируют в легкие, а разряжающая возможность флюорографии и рентгеновского исследования невелика, поэтому пациентам с саркомами костей необходимо выполнение компьютерной томографии органов грудной клетки.
·Компьютерная томография или магнитно-резонансная томография первичного очага опухоли. Эти исследования позволяют адекватно оценить распространенность опухолевого процесса, прилежание опухоли к магистральным сосудисто-нервным структурам, степень вовлечения прилежащих мягких тканей.
·Ультразвуковое исследование брюшной полости, печени, прилежащих зон регионарного лимфооттока. Саркомы костей редко метастазируют в печень и регионарные лимфотические коллекторы (3-5%) и наличие метастазов в них является неблагоприятным прогностическим фактором, однако проводить исследование этих областей так же необходимо.
·Сцинтиграфия костей. Второй по частоте развития метастазов сарком костей точкой являются кости, поэтому проведение сцинтиграфии для таких пациентов обязательно.
·Так же необходимо диагностировать и вовремя назначить коррегириующую терапию сопутствующих хронических либо впервые выявленных заболеваний – сахарный диабет, различные кардиальные патологии, нарушения дыхания, нарушения работы почек и прочие.
Лечение саркомы костейВ первую очередь следует рассматривать возможность выполнения органосохранных операций. Главным условием операбельности пациентов является радикальность и абластичность удаления опухоли, что гарантирует отсутствие местного рецидива.
Сотрудники ФГБУ «НМИЦ радиологии» Минздрава России владеют всеми современными методиками органосохранной хирургии опорно – двигательного аппарата:
· Эндопротезирование онкологическим эндопротезом плечевого сустава.
· Эндопротезирование онкологическим эндопротезом тазобедренного сустава.
· Эндопротезирование онкологическим эндопротезом коленного сустава.
· Тотальное эндопротезирование бедренной кости.
· Модульное эндопротезирование вертлужной впадины после удаления опухолей костей таза.
· Эндопротезирование тел позвонков на всех уровнях позвоночного столба.
· Эндопротезирование онкологическим эндопротезом лучезапястного сустава.
· Эндопротезирование онкологическим эндопротезом локтового сустава.
· Реконструкция удаленных фрагментов костей при помощи ауто/аллопластики.
· Резекция костей плечевого пояса (лопатка, ключица).
· Резекции ребер и грудной стенки.
· Использование собственной кости пациента для замещения дефекта после операции.
· Вертебропластика.
· Онкологическое эндопротезирование, металлолстеосинтез.
· Расширенные операции при массивных опухолях плечевого пояса (межлопаточно-грудная ампутация).
При невозможности выполнения органосохранных операций необходимо выполнение калечащих операций в радикальном объеме. Ампутация или экзартикуляция конечности выполняются в следующих случаях:
- обширное первично-множественное распространение опухоли;
- вовлечение в опухолевый процесс магистрального сосудисто-нервного пучка.
- технически исключающий проведение реконструктивно-пластического этапа операции;
- прогрессирование на фоне предоперационной химиотерапии;
- отказ пациента от органосохранной операции;
- жизненные показания к экстренной хирургии – распад опухоли, кровотечения.
Так же в клинической практике лечения злокачественных поражений костей применятся лучевая и химиотерапия.
Осложнения противоопухолевого лечения саркомы костей и их коррекцияОдним из главных типов осложнений после выполненных операций являются инфекционные и механические. Данные проблемы являются актуальными не только, для онкоортопедии но и для классической травматологии — ортопедии. Разработаны и внедрены алгоритмы по борьбе с данными типами осложнений.
Данные проблемы являются актуальными не только, для онкоортопедии но и для классической травматологии — ортопедии. Разработаны и внедрены алгоритмы по борьбе с данными типами осложнений.
Реабилитация пациентов, которым было проведено хирургическое лечение по поводу опухолевого поражения костей в нашем отделении – является одной из приоритетных задач для врачей нашего центра. Этот процесс включает себя большое количество специалистов: онкологов, врачей ЛФК, неврологов и даже психологов. Хорошее психоэмоциональное состояние пациента, является одним из главных факторов для более быстрой реабилитации больного. Для каждого пациента подбирается индивидуальный план реабилитационных мероприятий. Как правило на 2-3 сутки после операции пациент встает на ноги и начинает получать минимальные нагрузки. C каждым днем нагрузка увеличивается, под чутким контролем врачей. В большинстве случаев пациент, получивший у нас лечение, покидает нас на своих ногах и с огромной мотивацией на быстрое выздоровление.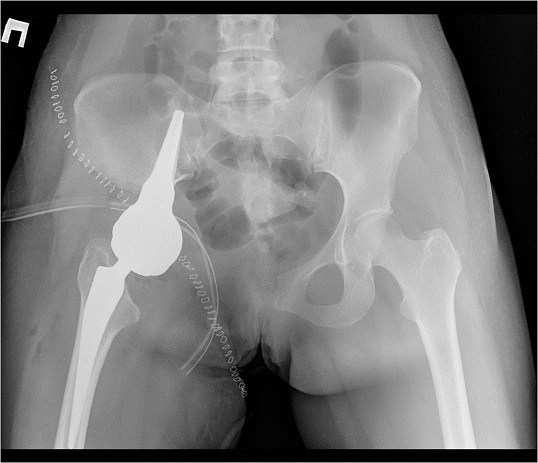
Важно понимать, что течение болезни индивидуально и не всегда возможно предугадать его течение. Оно может благоприятным или неблагоприятным, но бывают исключения из правил, как их плохих, так и из хороших. Неблагоприятными факторами, которые могут влиять на выживаемость являются: высокая степень злокачественности, размеры первичной опухоли, локализация опухоли в костях таза и позвоночнике, слабая реакция опухоли не проводимую химиотерапию, выраженная сопутствующая патология. При проведении правильного лечения общая пятилетняя выживаемость больных с высокозлокачественными саркомами костей составляет до 75%. При опухолях низкой степени злокачественности она выше и может достигать 90%.
Филиалы и отделения, в которых лечат саркомы костейФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, лекарственного и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Хирургическое отделение онкологической ортопедии МНИОИ им. П. А. Герцена — филиал ФГБУ «НМИЦ радиологии» Минздрава России
Контакты: (495) 150 11 22
Отделение комбинированного лечения опухолей костей, мягких тканей и кожи МРНЦ имени А.Ф. Цыба — филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделения: Александр Александрович Курильчик
Контакты: 8 (484) 399 31 30
Саркома Юинга у детей и подростков
Жизнь после саркомы Юинга
Мониторинг рецидива
Саркома Юинга может рецидивировать у бывших пациентов спустя годы после выздоровления. Но чаще всего (80%) рецидив происходит в первые 2 года после завершения лечения. Опухоль может повторно возникнуть в том же месте (местный рецидив) или в другой части тела (отдаленный рецидив).
После завершения лечения пациентам нужно будет проходить обследования на предмет рецидива в рамках последующего наблюдения. Врачи дадут конкретные рекомендации по необходимым обследованиям и объяснят, как часто нужно будет их проходить. Процедуры диагностической визуализации обычно включают в себя КТ легких, рентгенографию или МРТ области опухоли и ПЭТ или остеосцинтиграфию. Если у пациента в анамнезе была саркома Юинга в костном мозге, мониторинг рецидива может также включать в себя исследование костного мозга.
Врачи дадут конкретные рекомендации по необходимым обследованиям и объяснят, как часто нужно будет их проходить. Процедуры диагностической визуализации обычно включают в себя КТ легких, рентгенографию или МРТ области опухоли и ПЭТ или остеосцинтиграфию. Если у пациента в анамнезе была саркома Юинга в костном мозге, мониторинг рецидива может также включать в себя исследование костного мозга.
Жизнь после операции с сохранением конечности или ампутации
В целом большинство пациентов, перенесших ампутацию или операцию с сохранением конечности, чувствуют себя хорошо по прошествии времени. Они сообщают о хорошем физическом состоянии и качестве жизни. Последующее наблюдение необходимо для сохранения постоянной подвижности. Пациенты должны проходить ежегодное обследование для проверки функций опорно-двигательного аппарата. Важно убедиться в отсутствии текущих проблем. Неодинаковая длина конечностей, изменения в походке, проблемы с суставами или другие проблемы могут вызвать хроническую боль или привести к ограничению дееспособности.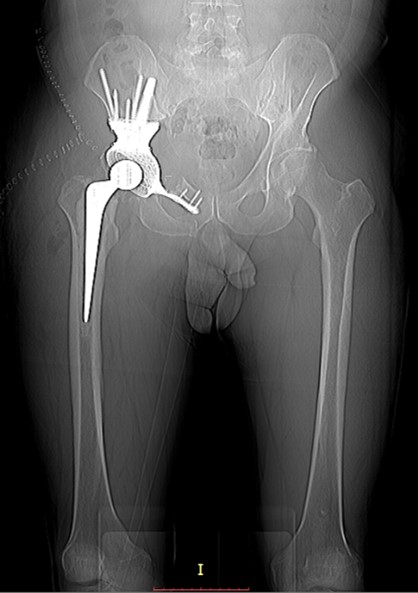
Пациенты, перенесшие ампутацию, также должны проходить ежегодное обследование для поддержания функции протезированных конечностей. Пациентам с эндопротезом (костный трансплантат и/или металлический имплантат) необходимо проходить осмотр у хирурга-ортопеда не реже одного раза в год. Пациентам, перенесшим операцию с сохранением конечности, по мере взросления могут потребоваться дополнительные операции по удлинению конечности.
Состояние здоровья после перенесенного онкологического заболевания
Дети, проходившие лечение саркомы Юинга, подвержены риску развития побочных эффектов, связанных с терапией. Все бывшие пациенты должны продолжать проходить регулярные обследования и осмотры у врача-терапевта. Для поддержания общего здоровья и профилактики заболеваний рекомендуется придерживаться здорового образа жизни и режима питания.
Люди, перенесшие рак костей, склонны вести менее подвижный образ жизни. Регулярные упражнения важны для поддержания здоровья и физической формы.
Пациенты, прошедшие курс системной химиотерапии и/или лучевой терапии, должны проходить обследования на наличие острых эффектов и отдаленных последствий терапии. Возможные проблемы, связанные с лечением, могут включать в себя потерю слуха, нарушения в работе сердца и повреждение почек.
Облучение ноги может препятствовать нормальному росту кости. Это может привести к неодинаковой длине ног. В зависимости от серьезности проблемы существуют разные способы ее решения.
Согласно исследованию выживаемости при детском раке, примерно у 25% перенесших болезнь сохраняются серьезные хронические заболевания через 25 лет после постановки диагноза. Эти заболевания включают в себя вторичный рак (риск повышен вследствие воздействия излучения), хроническую сердечную недостаточность, бесплодие или проблемы во время беременности и терминальную почечную недостаточность или почечную дисфункцию.
«Рак костей таза» – Яндекс.Кью
Рак костей представляет собой группу редких опухолей. Первичные злокачественные образования на 50% представлены остеосаркомой. Для костей таза более характерно развитие хондросаркомы. В большинстве случаев заболевания этой группы диагностируются у детей и молодых людей до 30 лет. Примерно десятая часть заболевших — пожилые люди, у которых развитие рака может быть спровоцировано другими болезнями костно-суставной системы.
Первичные злокачественные образования на 50% представлены остеосаркомой. Для костей таза более характерно развитие хондросаркомы. В большинстве случаев заболевания этой группы диагностируются у детей и молодых людей до 30 лет. Примерно десятая часть заболевших — пожилые люди, у которых развитие рака может быть спровоцировано другими болезнями костно-суставной системы.
Причины и факторы риска развития рака костей таза
Факторами, которые предрасполагают к развитию заболевания, являются некоторые дисэмбриональные нарушения, а также лучевое и химическое воздействие на организм. В результате эксперимента на животных было выявлено возникновение рака костей после действия на организм радиоактивного стронция. Предопухолевыми состояниями считаются костно-хрящевые экзостозы и деформирующий остоз (болезнь Педжета).
Остеосаркома чаще всего развивается в период усиленного роста костей. Поэтому более подвержены риску возникновения данной опухоли подростки, особенно юноши.
Стадии заболевания
Основой стадирования рака костей является международная система TNM. Она включает в себя определение первичного чага опухоли, локального распространения образования, а также наличия отдаленных метастазов.
Таким образом, выделяются 4 стадии опухоли костей:
- Стадия I. Злокачественное образование не выходит за пределы кости или захватывает кортикальный слой, имеет высокий или средний уровень дифференцировки. Нет поражения лимфоузлов и отдаленных метастазов.
- Стадия II. Опухоль не распространяется за пределы кости или выходит за кортикальный слой, но имеет низкую степень дифференцировки или является недифференцированной.
- Стадия III. Новообразование любой степени дифференцировки без границ в пораженной кости.
- Стадия IV. Опухоль любого размера и любой дифференцировки с метастазами.
Данная система стадирования рака является основой оценки прогноза выживаемости пациента.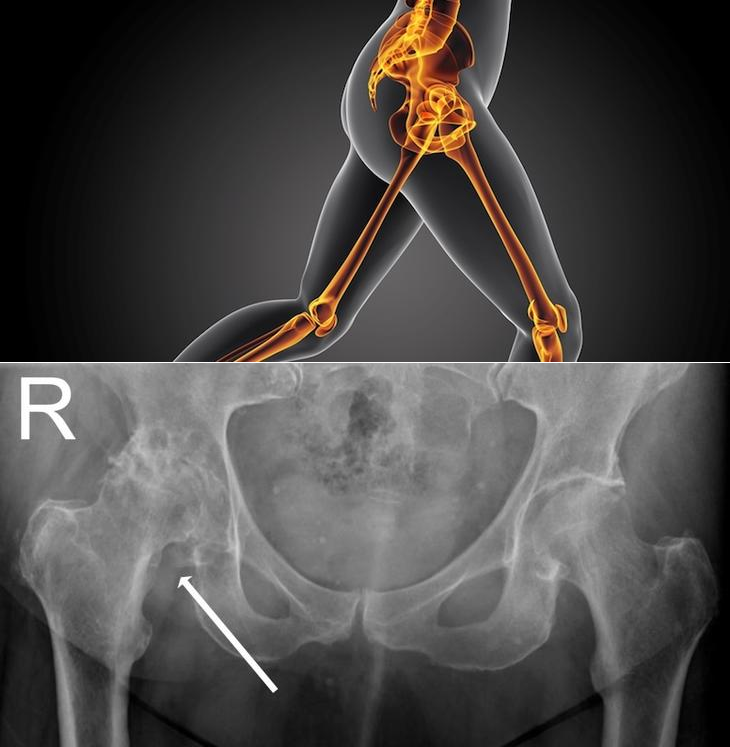 Также она помогает при подборе тактики лечения, вида оперативного вмешательства.
Также она помогает при подборе тактики лечения, вида оперативного вмешательства.
Виды заболевания
Выделяют несколько видов первичного рака, которые могут вызвать поражение костей таза. К ним относятся: остеосаркома, хондросаркома и саркома Юинга.
Остеосаркома
Остеогенная саркома является самым распространенным видом рака костей. Чаще всего, заболевание встречается у детей и молодых людей до 20 лет, однако болеют и пожилые люди в возрасте 60-70 лет. Излюбленная локализация остеосаркомы — бедренная и берцовая кость. Данная опухоль редко поражает кости таза.
Хондросаркома
Этот вид рака встречается преимущественно у людей в возрасте старше 40 лет. Хондросаркома состоит из клеток хрящевой ткани. Именно для этого вида рака наиболее распространенной локализацией являются кости таза.
Клиническая картина остеосаркомы
Заболевание проявляется прогрессивным увеличением в объеме пораженной части тела.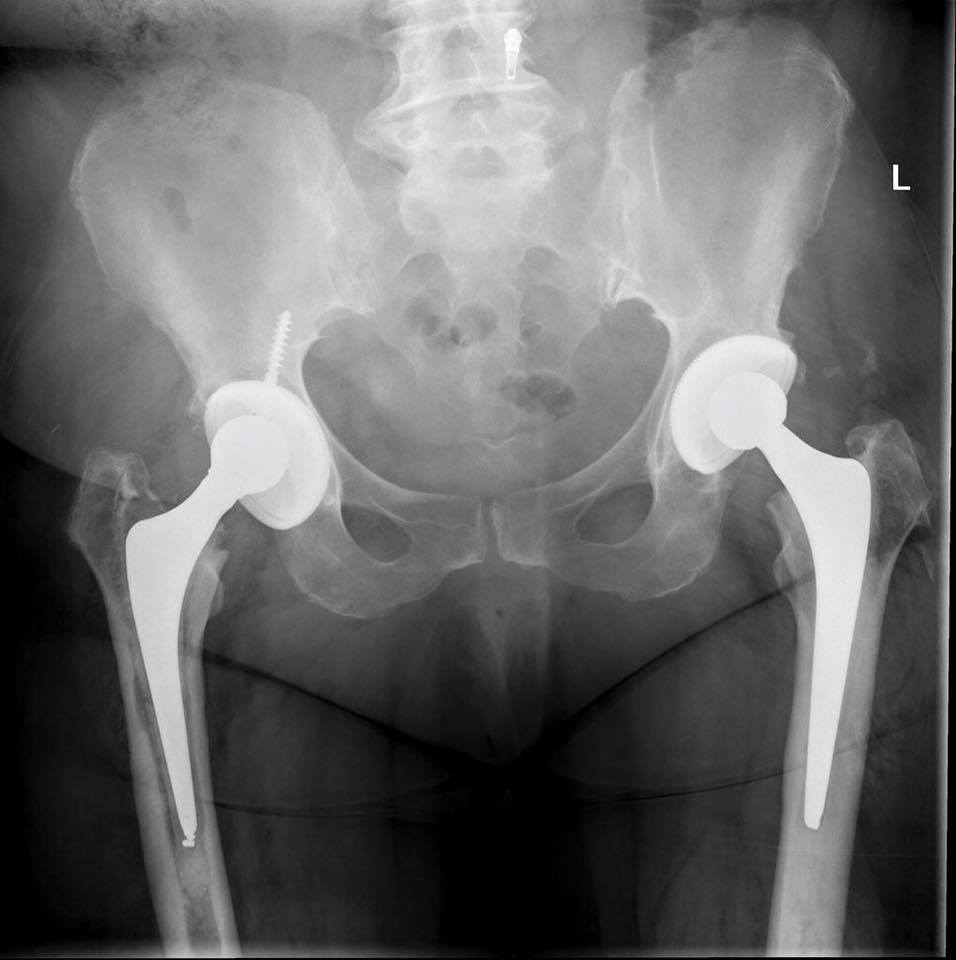 Основные симптомы остеогенной саркомы костей таза:
Основные симптомы остеогенной саркомы костей таза:
- «Глубокая» нарастающая боль на протяжении нескольких недель или месяцев.
- Кожа над новообразованием может становиться гиперемированной, отечной. В этой области часто определяется выраженный венозный рисунок.
- При большом объеме поражения могут быть ограничены движения в тазобедренном суставе, в ряде случаев выявляется выпот в полости сустава.
В области роста опухоли может прощупываться болезненное плотное образование, которое спаяно с костью. Также может наблюдаться локальное повышение температуры кожи.
Как проявляется хондросаркома
Выраженность клинических проявлений хондросаркомы зависит от ее морфологического строения. Высокодифференцированные опухоли характеризуются длительным медленным ростом (на протяжении 4-5 лет) с малой выраженностью симптомов. Такие образования могут достигать значительных размеров. При анаплазированных хондросаркомах, которыми чаще болеют лица молодого возраста, симптоматика развивается быстрее, в среднем за 3 месяца.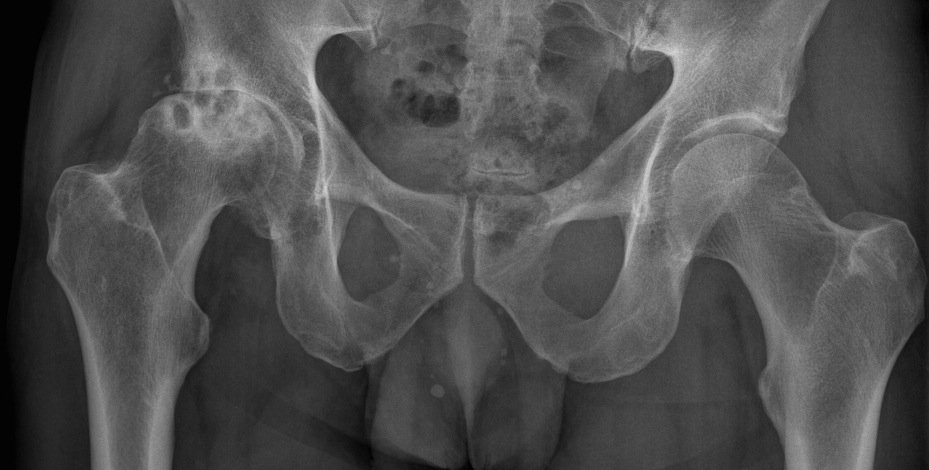
Основными симптомами заболевания является боль в области роста опухоли. Боли постоянные, отличаются прогрессивным нарастанием интенсивности. Другие местные проявления (повышенный венозный рисунок, местное увеличение температуры, нарушение функции близко расположенного сустава) встречаются реже, чем при остеосаркоме и менее выражены.
Запись на консультацию круглосуточно +7 (495) 255-53-51
Метастазирование хондросаркомы
Для данного вида рака костей характерно гематогенное распространение. При хондросаркоме, помимо регионарных лимфоузлов, метастазы часто распространяются в легкие, ткань печени, головной мозг.
Также для хондросаркомы характерно образование сателлитных узлов. Они представляют собой небольшие опухолевые очаги, которые не связаны с основным опухолевым очагом и локализованы в реактивной зоне или прилегающей нормальной ткани.
Диагностика заболевания
На основании жалоб и осмотра пациента, специалист может заподозрить рак костей таза, но поставить точный диагноз можно с помощью следующих инструментальных методов исследования:
- Рентгенологическая диагностика.
 Выполнение снимка в двух проекциях является обязательным при подозрении на рак костей. Основными рентгенологическими симптомами злокачественного новообразования кости являются очаги деструкции пластического, литического или смешанного характера. Очаги не имеют четких границ. Нередким симптомом является периостит с игольчатым или луковичным рисунком.
Выполнение снимка в двух проекциях является обязательным при подозрении на рак костей. Основными рентгенологическими симптомами злокачественного новообразования кости являются очаги деструкции пластического, литического или смешанного характера. Очаги не имеют четких границ. Нередким симптомом является периостит с игольчатым или луковичным рисунком. - Остеосцинтиграфия. Степень выраженности злокачественного процесса в кости характеризуется интенсивностью накопления радиофармпрепарата. Данное исследование применяется как для выявления скрытых очагов внутри кости и за ее пределами, так и в целях дифференциальной диагностики с костными метастазами.
- Компьютерная томография позволяет уточнить границы опухолевого образования. С помощью КТ также можно определить характер расположения первичного очага по отношению к окружающим мягким тканям.
- Проведение гистологического исследования является обязательным для установления диагноза рака костей.
Иногда появляется необходимость проведения флебографии или ангиографии.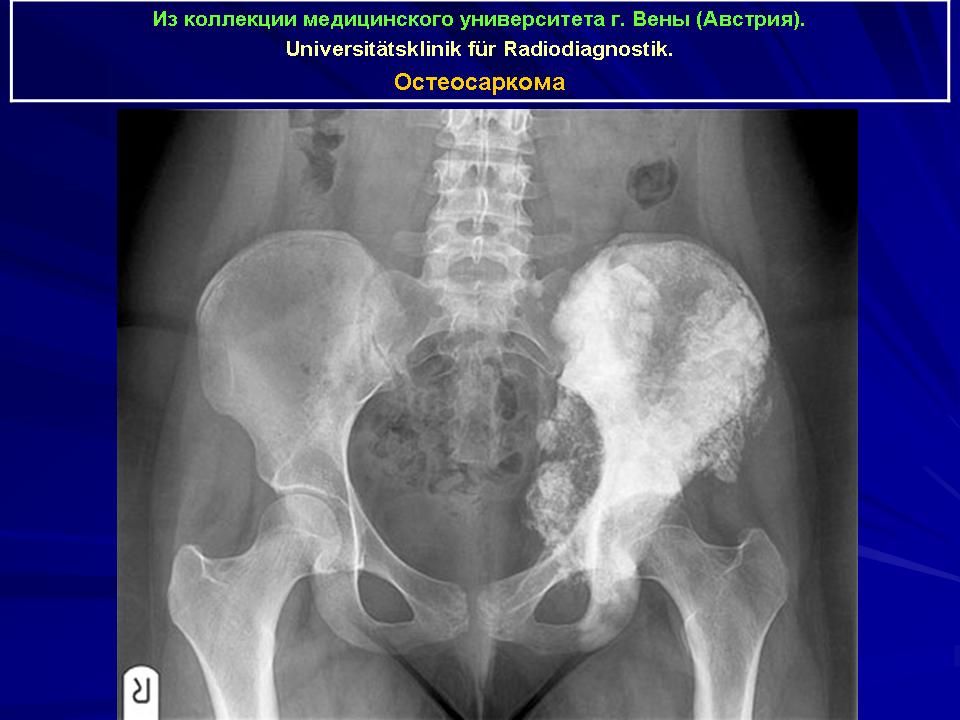 Эти исследования помогают уточнить расположение сосудов вблизи новообразования перед выполнением операции.
Эти исследования помогают уточнить расположение сосудов вблизи новообразования перед выполнением операции.
Методы терапии
Целью лечения является удаление опухоли вместе с частью здоровой кости и окружающей ткани (с учетом зональности), а также профилактика рецидивирования и метастазирования. Чаще всего используется комбинированное лечение рака с применением химиотерапии и/или лучевых методов в сочетании с оперативным вмешательством.
Хирургическое лечение
Объем операции определяется исходя из результатов гистологического исследования, размера опухоли, общего состояния пациента. Зачастую вместе с опухолью необходимо удалять и мышечно-фасциальное влагалище (принцип футлярности). Если граница фасции технически труднодоступна, то удаляют слой мышц, который ее окружает (принцип зональности). Эти особенности необходимо учитывать при планировании операции.
Золотым стандартом хирургического лечения являются органосохраняющие операции. Таким вмешательством при раке тазовых костей является межподвздошно-брюшная резекция.
Таким вмешательством при раке тазовых костей является межподвздошно-брюшная резекция.
Если опухоль поражает тазобедренный сустав, то одномоментно может проводиться его эндопротезирование. Использование эндопротеза позволяет в короткие сроки улучшить качество жизни пациента на фоне полного восстановления функции конечности.
Лучевая терапия
Метод лучевой терапии подбирается с учетом морфологического типа рака и его радиочувствительности. Применяется такое лечение вместе с химиотерапией, а также в процессе предоперационной подготовки.
Химиотерапия
Чаще всего используется несколько препаратов, которые взаимно потенцируют действие друг друга. При наличии в костях таза солитарного (единичного) очага и последующем оперативном вмешательстве, химиотерапия проводится локально. Противоопухолевый препарат доставляется непосредственно в патологический очаг с помощью артериального катетера. Такой способ отличается высокой эффективностью, потому что способствует достижению повышенной концентрации препарата в опухоли. При генерализованном процессе используется системная химиотерапия.
При генерализованном процессе используется системная химиотерапия.
Осложнения
Для злокачественных новообразований костей, особенно для остеосаркомы, характерно гематогенное метастазирование. Самая частая локализация метастазов — ткань легких, головного мозга.
Также нередко даже после полноценного лечения наблюдается рецидивирование рака костей. 95% локальных рецидивов образуются в течение 2 лет после оперативного вмешательства. В связи с этим показано проведение рентгенографии каждые 3 месяца в течение первого года после удаления опухоли, раз в полгода на втором году и в последующем — раз в год.
Прогноз
Результаты проведения радикального комбинированного лечения рака костей зависят от типа опухоли. При остеосаркоме средний показатель пятилетней выживаемости — 60-70%. При хондросаркоме прогноз зависит от степени дифференцировки опухоли. Пятилетняя выживаемость при низкой злокачественности злокачественности составляет около 85%, а при недифференцированной опухоли — лишь 11%.
Профилактика
Первичная профилактика рака костей таза основана на избегании поступления в организм радионуклидных веществ и ионизирующего излучения при наличии доброкачественных поражений скелета. Вторичная профилактика заключается в проведении своевременной диагностики и лечения предопухолевых заболеваний костей.
Запись на консультацию круглосуточно +7 (495) 255-53-51
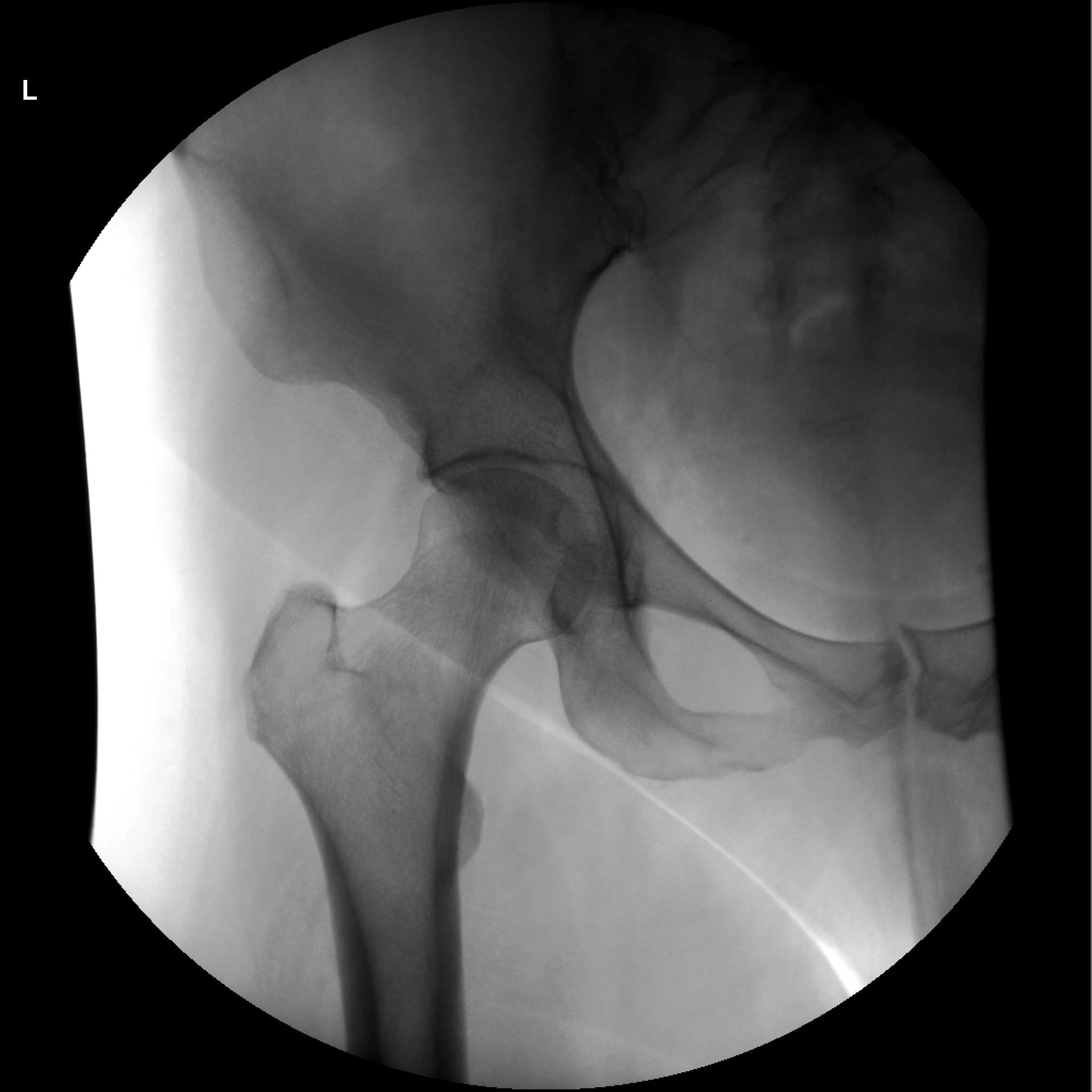
Материал предоставлен www.euroonco.ruРЕЗУЛЬТАТЫ МОДУЛЬНОГО ЭНДОПРОТЕЗИРОВАНИЯ ПАРААЦЕТАБУЛЯРНОЙ ОБЛАСТИ ПРИ ОПУХОЛЕВОМ ПОРАЖЕНИИ ВЕРТЛУЖНОЙ ВПАДИНЫ И ТАЗОБЕДРЕННОГО СУСТАВА | Илуридзе
1. Каприн А. Д., Старинский В. В., Петрова Г. В. Злокачественные новообразования в России в 2014 году (заболеваемость и смертность). М.: МНИОИ им. П. А. Герцена — филиал ФГБУ «ФМИЦ им. П. А. Герцена» Минздрава России; 2016, с. 10–16.
10–16.
2. Grimer RJ, Chandrasekar CR, Carter SR, Abudu A, Tillman RM, Jeys L. Hindquarter amputation. Bone Joint J. 2013 Jan;95-B (1):127–31. DOI: 10.1302/0301–620X.95B1.29131
3. Higinbotham NL, Marcove RC, Casson P. Hemipelvectomy: A clinical study of 100 cases with five year follow-up on 60 patients. Surgery. 1966 May;59 (5):706–8.
4. Karakousis CP, Vezeridis MP. Variants of hemipelvectomy. Am J Surg. 1983 Feb;145 (2):273–7.
5. Державин В. А., Карпенко В. Ю., Бухаров А. В., Волченко Н. Н., Ядрина А. В., Иванова М. В. Модульное эндопротезирование параацетабулярной области при опухолевом поражении вертлужной впадины и тазобедренного сустава. Предварительные результаты. Онкология. Журнал им. П. А. Герцена. 2018;7 (2):26–32. DOI: 10.17116/onkolog20187226–32
Журнал им. П. А. Герцена. 2018;7 (2):26–32. DOI: 10.17116/onkolog20187226–32
6. Menendez LR, Ahlmann ER, Falkinstein Y, Allison DC. Periacetabular reconstruction with a new endoprosthesis. Clin Orthop Relat Res. 2009 Nov;467 (11):2831–7. DOI: 10.1007/s11999–009–1043-z
7. Jeys LM, Kulkarni A, Grimer RJ, Carter SR, Tillman RM, Abudu A. Endoprosthetic reconstruction for the treatment of musculoskeletal tumors of the appendicular skeleton and pelvis. J Bone Joint Surg Am. 2008 Jun;90 (6):1265–71. DOI: 10.2106/JBJS. F.01324
8. Falkinstein Y, Ahlmann ER, Menendez LR. Reconstruction of type II pelvic resection with a new peri-acetabular reconstruction endoprosthesis. J Bone Joint Surg Br. 2008 Mar;90 (3):371–6. DOI: 10.1302/0301–620X.90B3.20144.
9. Kim D, Lim JY, Shim KW, Han JW, Yi S, Yoon DH, et al. Sacral Reconstruction with a 3D-printed implant after hemisacrectomy in a patient with sacral osteosarcoma: 1-year follow-up result. Yonsei Med J. 2017 Mar;58 (2):453–457. DOI: 10.3349/ymj.2017.58.2.453
Kim D, Lim JY, Shim KW, Han JW, Yi S, Yoon DH, et al. Sacral Reconstruction with a 3D-printed implant after hemisacrectomy in a patient with sacral osteosarcoma: 1-year follow-up result. Yonsei Med J. 2017 Mar;58 (2):453–457. DOI: 10.3349/ymj.2017.58.2.453
10. Satcher RL Jr, O’Donnell RJ, Johnston JO. Reconstruction of the pelvis after resection of tumors about the acetabulum. Clin Orthop Relat Res. 2003 Apr; (409):209–17. DOI: 10.1097/01. blo.0000057791.10364.7c
11. Aljassir F, Beadel GP, Turcotte RE, Griffin AM, Bell RS, Wunder JS, Isler MH. Outcome after pelvic sarcoma resection reconstructed with saddle Prosthesis. Clin Orthop Relat Res. 2005 Sep;438:36–41.
12. Barrientos-Ruiz I, Ortiz-Cruz EJ, Peleteiro-Pensado M. Erratum to: Reconstruction After Hemipelvectomy With the Ice-Cream Cone Prosthesis: What Are the Short-term Clinical Results? Clin Orthop Relat Res. 2017 Mar;475 (3):924. DOI: 10.1007/s11999– 016–4881–5.
2017 Mar;475 (3):924. DOI: 10.1007/s11999– 016–4881–5.
13. Witte D, Bernd L, Bruns J, Gosheger G, Hardes J, Hartwig E, et al. Limb-salvage reconstruction with MUTARS® hemipelvic endoprosthesis: A prospective multicenter study. Eur J Surg Oncol. 2009 Dec;35 (12):1318–25. DOI: 10.1016/j.ejso.2009.04.011
14. Fisher NE, Patton JT, Grimer RJ, Porter D, Jeys L, Tillman RM, et al. Ice-cream cone reconstruction of the pelvis: a new type of pelvic replacement. J Bone Joint Surg Br. 2011 May;93 (5):684–8. DOI: 10.1302/0301–620X.93B5.25608
15. De Paolis M, Biazzo A, Romagnoli C, Alì N, Giannini S, Donati DM. The use of iliac stem prosthesis for acetabular defects following resections for periacetabular Tumors. ScientificWorldJournal. 2013 Oct 22;2013:717031. DOI: 10.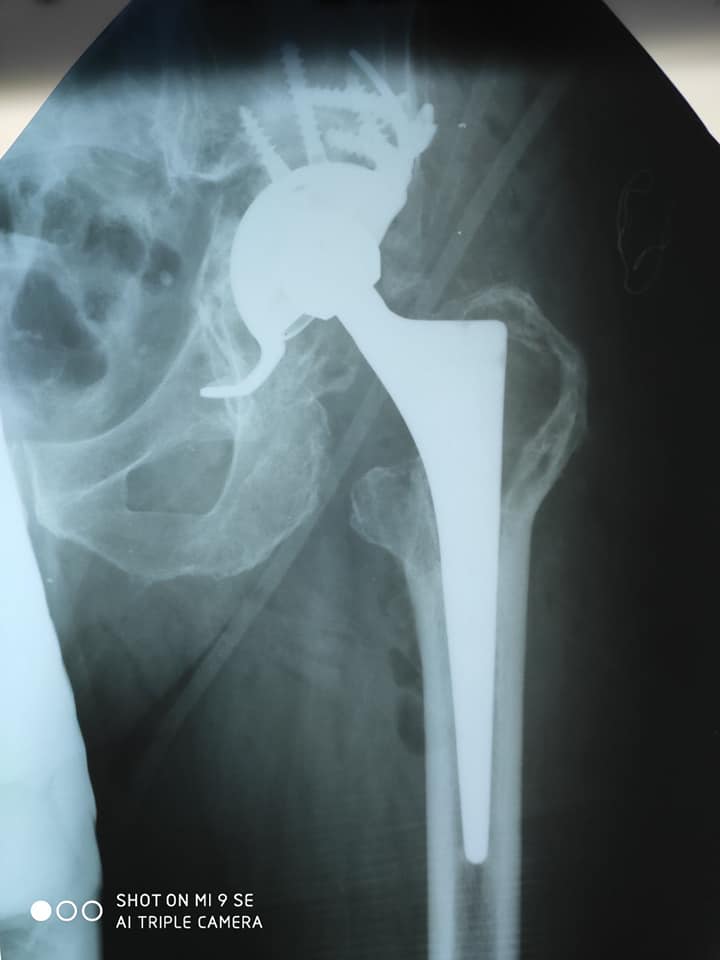 1155/2013/717031
1155/2013/717031
16. Bus M, Szafranski A, Sellevold S, Goryn T, Jutte PC, Bramer AM, et al. LUMiC Endoprosthetic Reconstruction After Periacetabular Tumor Resection: Short-term Results. Clin Orthop Relat Res. 2017 Mar;475 (3):686–695. DOI: 10.1007/s11999–016–4805–4
17. Eisenhauer EA, Therasse P, Bogaerts J, Schwartz LH, Sargent D, Ford R, et al. New response evaluation criteria in solid tumours: Revised RECIST guideline (version 1.1). Eur J Cancer. 2009 Jan;45 (2):228–47. DOI: 10.1016/j.ejca.2008.10.026
18. Enneking WF, Dunham W, Gebhardt MC, Malawar M, Pritchard DJ. A System for the functional evaluation of reconstructive procedures after surgical treatment of tumors of the musculoskeletal system. Clin Orthop Relat Res. 1993 Jan; (286):241–6.
19. Карпенко В. Ю. Реконструктивный и реконструктивнопластический этапы при радикальных операциях в онкологической ортопедии. Дисс. … д. м.н. М., 2015.
Карпенко В. Ю. Реконструктивный и реконструктивнопластический этапы при радикальных операциях в онкологической ортопедии. Дисс. … д. м.н. М., 2015.
20. O’Connor, M. Malignant pelvic tumors: Limb-sparing resection and reconstruction. Semin Surg Oncol. 1997 Jan-Feb;13 (1):49–54.
21. Guzik G. Treatment of metastatic lesions localized in the acetabulum. J Orthop Surg Res. 2016 Apr 28;11 (1):54. DOI: 10.1186/s13018–016–0384-z
22. Guo W, Li D, Tang X, Yang Y, Ji T. Reconstruction with modular hemipelvic prostheses for periacetabular tumor. Clin Orthop Relat Res. 2007 Aug;461:180–8. DOI: 10.1097/BLO.0b013e31806165d5
23. Satcher RL Jr, O’Donnell RJ, Johnston JO. Reconstruction of the pelvis after resection of tumors about the acetabulum.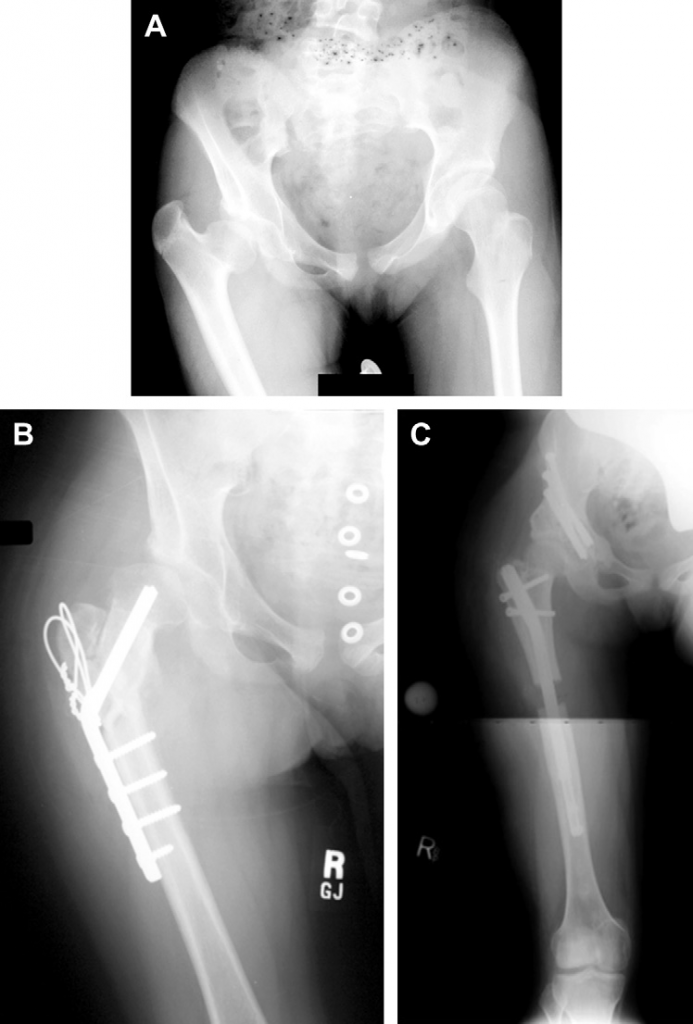 Clin Orthop Relat Res. 2003 Apr; (409):209–17.
Clin Orthop Relat Res. 2003 Apr; (409):209–17.
24. Han I, Lee YM, Cho HS, Oh JH, Lee SH, Kim HS. Outcome after surgical treatment of pelvic sarcomas. Clin Orthop Surg. 2010 Sep;2 (3):160–6. DOI: 10.4055/cios.2010.2.3.160
25. Barrientos-Ruiz I, Ortiz-Cruz EJ, Peleteiro-Pensado M. reconstruction after hemipelvectomy with the ice-cream cone prosthesis: what are the short-term clinical results? Clin Orthop Relat Res. 2017 Mar;475 (3):735–741. DOI: 10.1007/s11999–016–4747-x.
26. Gebert C, Wessling M, Hoffmann C, Roedl R, Winkelmann W, Gosheger G, Hardes J. Hip transposition as a limb salvage procedure following the resection of periacetabular tumors. J Surg Oncol. 2011 Mar 1;103 (3):269–75. DOI: 10.1002/jso.21820.
27. Hoffmann C, Gosheger G, Gebert C, Jürgens H, Winkelmann W. Functional results and quality of life after treatment of pelvic sarcomas involving the acetabulum. J Bone Joint Surg Am. 2006 Mar;88 (3):575–82. DOI: 10.2106/JBJS. D.02488
Hoffmann C, Gosheger G, Gebert C, Jürgens H, Winkelmann W. Functional results and quality of life after treatment of pelvic sarcomas involving the acetabulum. J Bone Joint Surg Am. 2006 Mar;88 (3):575–82. DOI: 10.2106/JBJS. D.02488
28. Карпенко В. Ю., Державин В. А., Щупак М. Ю., Жеравин А. А., Бухаров А. В., Бондарев А. В., Жамгарян Г. С. Ранние результаты реконструкции вертлужной впадины и тазобедренного сустава модульными эндопротезами у больных с опухолевым поражением параацетабулярной области. Мультицентровое исследование. Сибирский онкологический журнал. 2016;15 (1):11–8. DOI: 10.21294/1814–4861–2016–15–1-11–18
29. Witte D, Bernd L, Bruns J, Gosheger G, Hardes J, Hartwig E, et al. Limb-salvage reconstruction with MUTARS® hemipelvic endoprosthesis: A prospective multicenter study. Eur J Surg Oncol. 2009 Dec;35 (12):1318–25.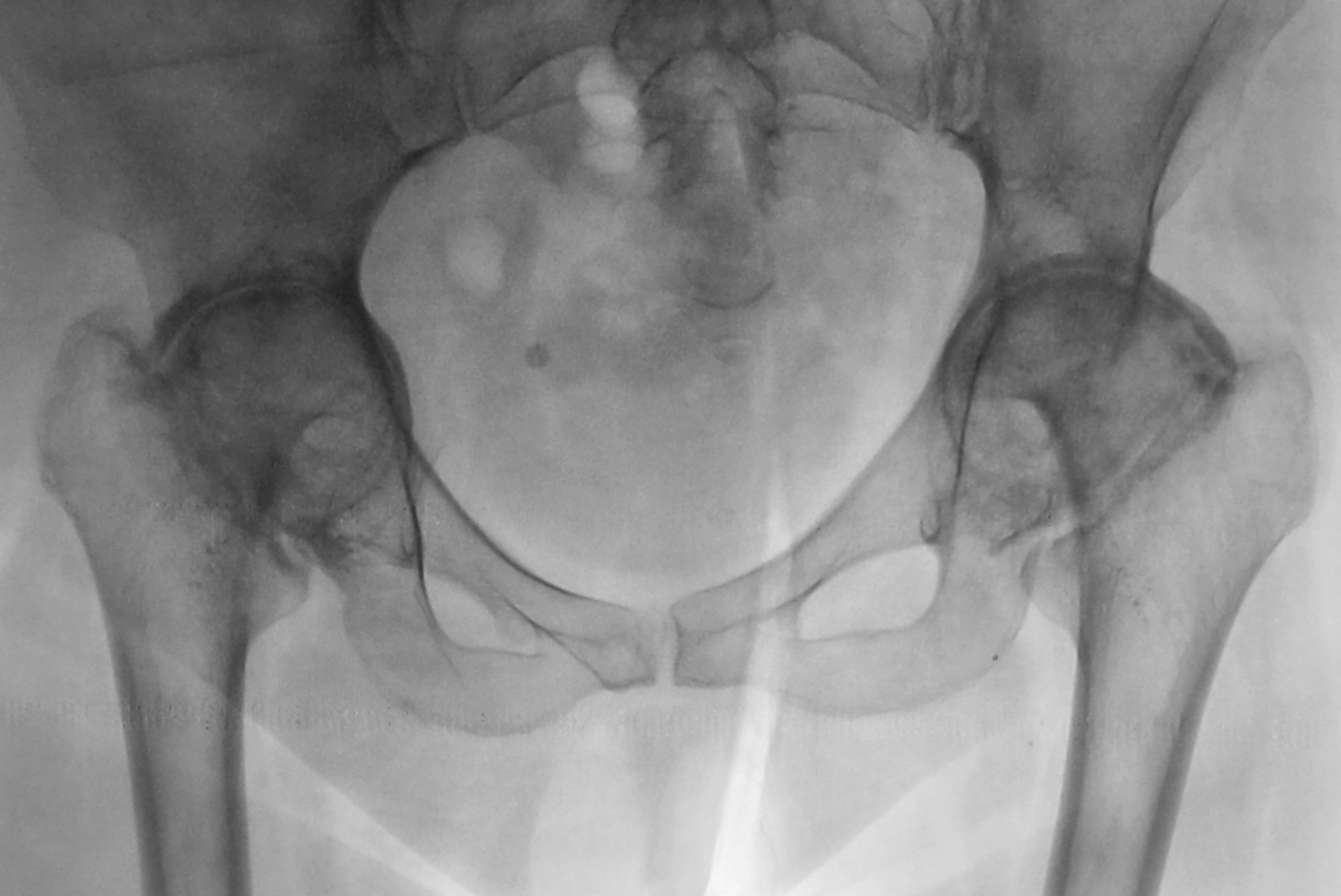 DOI: 10.1016/j.ejso.2009.04.011.
DOI: 10.1016/j.ejso.2009.04.011.
30. Jaiswal PK, Aston WJ, Grimer RJ, Abudu A, Carter S, Blunn G, et al. Peri-acetabular resection and endoprosthetic reconstruction for tumours of the acetabulum. J Bone Joint Surg Br. 2008 Sep;90 (9):1222–7. DOI: 10.1302/0301–620X.90B9.20758
31. Moura DL, Fonseca R, Freitas J, Figueiredo A, Casanova J. Reconstruction with iliac pedestal cup and proximal femur tumor prosthesis after wide resection of chondrosarcoma — 10-year follow-up results. Rev Bras Ortop. 2016 Dec 30;52 (6):748–754. DOI: 10.1016/j.rboe.2016.11.007
Саркома тазобедренного сустава — запись к врачу Медицина 24/7
Саркома — это злокачественная опухоль, которую образуют мутировавшие клетки соединительных тканей. Она может возникнуть практически в любом месте организма, включая крупные суставы.
Один из таких суставов, тазобедренный, соединяет бедренную и тазовую кости. Головка бедренной кости и вертлюжная впадина тазовой кости покрыты гладким гиалиновым хрящом, который обеспечивает скольжение. Полость сустава заполнена жидкостью, которая выполняет роль смазки, она заключена в синовиальную сумку.
Соответственно возможны три основных вида саркомы — произрастающая из кости, из хряща и из синовиальной сумки. Первая — это саркома Юинга, вторая — хондросаркома, и третья — синовиальная саркома.
В области тазобедренного сустава могут образовываться и другие опухоли — фибросаркома, остеосаркома, фиброзная гистиоцитома. Они различаются по степени злокачественности, но в целом саркомы относятся к наиболее агрессивным опухолям, они стремительно растут, увеличиваясь в размерах, и активно дают метастазы.
Как и многие другие онкологические заболевания, саркомы тазобедренного сустава зачастую проявляются слишком поздно, на третьей и четвертой стадиях, когда уже есть метастазы не только в регионарных лимфоузлах, но и в отдаленных органах — легких, кишечнике, печени, маточных трубах, яичниках, желудке.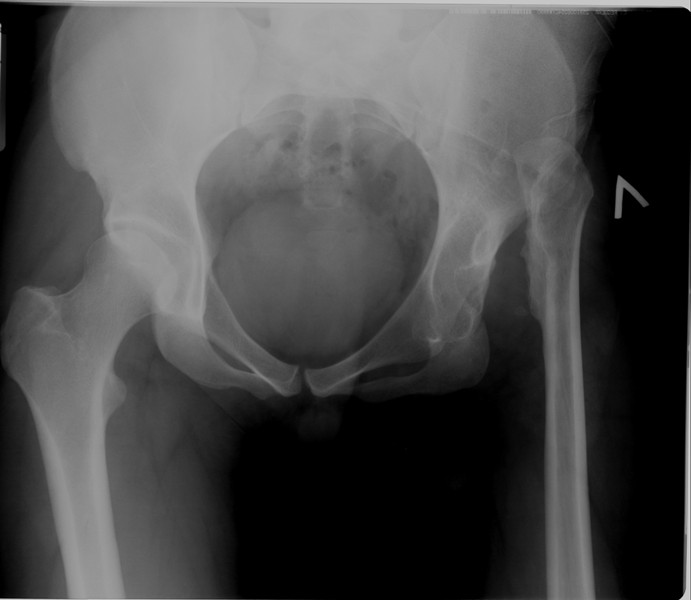 Это существенно осложняет лечение и объясняет негативный прогноз в большинстве случаев.
Это существенно осложняет лечение и объясняет негативный прогноз в большинстве случаев.
Пятилетняя выживаемость на поздней стадии, при больших размерах саркомы обычно составляет не более 17–25%. Между тем лечение, проведенное на средней стадии, дает показатель до 70%, а на начальной стадии — до 80–90%.
Конечно, многое зависит от вида саркомы, индивидуальных особенностей организма. Худший прогноз имеет саркома Юинга, которая соответствует четвертой степени злокачественности. Значительно лучше прогноз при хондросаркоме.
Высокие результаты лечения сарком тазобедренного сустава в клинике «Медицина 24/7» достигаются благодаря междисциплинарному подходу. В определении тактики ведения пациента участвуют несколько специалистов — онкологи-хирурги, онкоортопеды, химиотерапевты.
Это помогает разработать оптимальную лечебную программу и добиться максимально возможной эффективности.
Во многих случаях это позволяет достичь цели применением органосберегающих, щадящих методик, и при этом полностью удалить опухоль, ее метастазы и минимизировать риск рецидивов.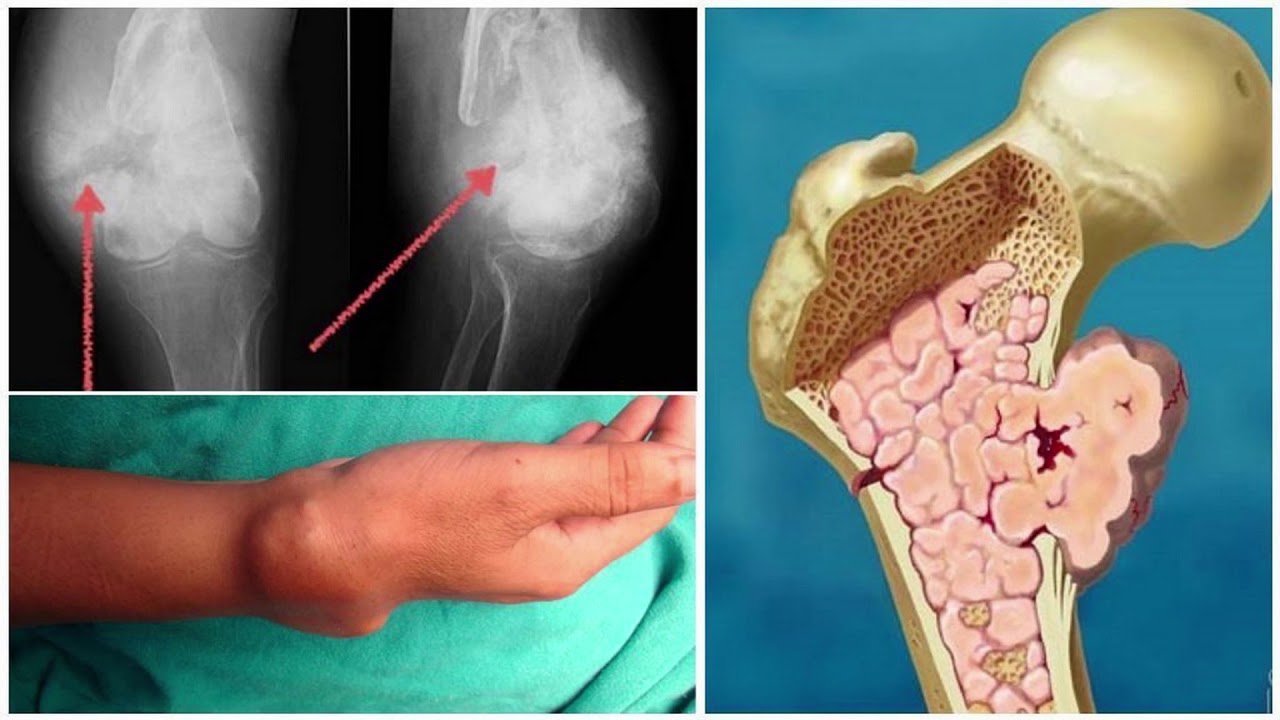
Терпеть боль опасно для жизни!
Берегите себя, запишитесь на консультацию сегодня
Стадии, причины и симптомы
В развитии саркомы тазобедренного сустава выделяют четыре стадии. На первой стадии это локализованная опухоль небольшого размера (до 8–9 см). На второй стадии размеры саркомы увеличиваются, на третьей она дает метастазы в регионарные лимфатические узлы, а на четвертой метастазирует с кровью и лимфой в отдаленные органы.
На первой стадии боль в суставе умеренная или слабая, ноющая. Ее часто принимают за последствие давнего перелома, который когда-то произошел в этом месте. Действительно, переломы в области сустава могут послужить фактором развития саркомы.
Есть и другие провоцирующие факторы — инфекционные, воспалительные заболевания, действие химических ядов, радиации. Определенную роль может сыграть наследственность, а также неравномерный, ускоренный рост тела в детском, подростковом возрасте. Но это лишь факторы, а причина мутации клеток соединительных тканей и возникновения сарком тазобедренного сустава остается неизвестной.
Определенную роль может сыграть наследственность, а также неравномерный, ускоренный рост тела в детском, подростковом возрасте. Но это лишь факторы, а причина мутации клеток соединительных тканей и возникновения сарком тазобедренного сустава остается неизвестной.
Опухоль растет быстро и скоро переходит во вторую стадию. Боль в области сустава усиливается, особенно при ходьбе, физических нагрузках. Сустав деформируется, отекает, при нажатии становится болезненным, кожа над ним краснеет, становится горячей, под ней проступают увеличенные вены.
На третьей стадии саркомы боль становится очень сильной, она мучает не только при ходьбе, но и в покое, ночью она не дает уснуть. Появляется вынужденная хромота, тазобедренный сустав сильно деформирован, сгибание и разгибание становятся затрудненными.
Появляются типичные онкологические симптомы — увеличение лимфоузлов, вялость, упадок сил, повышение температуры, потливость, плохой аппетит, снижение веса.
На поздней, четвертой стадии поражаются внутренние органы — кишечник, мочеполовая система. Это проявляется запором или поносами, недержанием мочи, кала, у женщин — нарушением менструального цикла, бесплодием, у мужчин — эректильной дисфункцией.
Это проявляется запором или поносами, недержанием мочи, кала, у женщин — нарушением менструального цикла, бесплодием, у мужчин — эректильной дисфункцией.
Поражение спинномозговых нервов дает симптомы, схожие с радикулитом — болевые прострелы в спине, потерю чувствительности, паралич ноги.
Диагностика
На первичном приеме врач клиники «Медицина 24/7» внимательно выслушивает пациента, расспрашивает о характере жалоб, проводит внешний осмотр, пальпацию сустава, кости. После этого он назначает биохимический анализ крови и другие исследования.
Из аппаратных обследований применяются рентген, УЗИ, КТ (с контрастированием), МРТ, ангиография, сцинтиграфия.
- Рентген дает возможность хорошо изучить состояние костных тканей.
- С помощью УЗИ изучаются полость сустава, синовиальные сумки, лимфоузлы.
- Остеосцинтиграфия показывает наличие метастазов в костях.
- С помощью МРТ изучается состояние мягких тканей, хрящей, связок, а также структура опухоли, уточняются ее размеры.
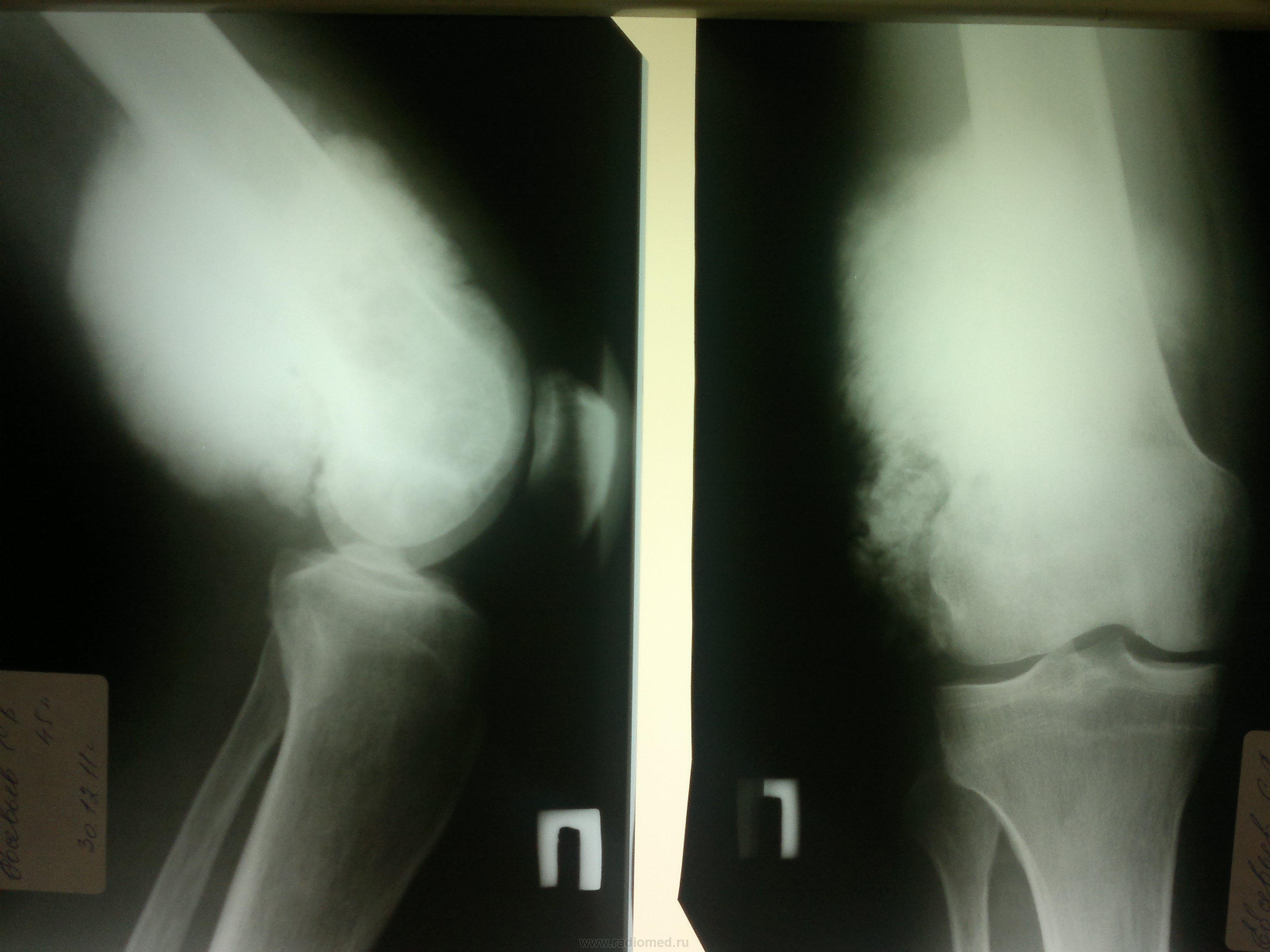
- КТ (компьютерная томография) с контрастирующим веществом показывает распространение раковых клеток, помогает точно определить границы опухоли.
- Ангиография дает картину кровеносных сосудов, помогает изучить кровоснабжение опухоли.
Кроме того, проводится КТ грудной клетки, чтобы выявить возможные метастазы в легких. С этой же целью назначается УЗИ органов брюшной полости и забрюшинного пространства, периферических лимфоузлов.
Максимально полную информацию дает гистологическое исследование под микроскопом образца ткани, полученной из опухоли посредством толстоигольной биопсии.
При саркоме Юинга выполняется биопсия костного мозга с гистологическим исследованием, а также цитологическое исследование мазка костного мозга.
На основании всех этих данных принимается решение о проведении химиотерапии и выполнении той или иной хирургической операции.
Мы вам перезвоним
Оставьте свой номер телефона
Лечение
Лучевая терапия при саркомах тазобедренного сустава используется редко из-за ее низкой эффективности. Основные методы лечения — хирургическая операция и химиотерапия.
Основные методы лечения — хирургическая операция и химиотерапия.
- Хирургическое лечение состоит в иссечении опухоли в пределах здоровых тканей. Удаленный фрагмент отправляется на гистологическое исследование, чтобы исключить наличие раковых клеток на его краях.
В зависимости от размеров, распространения опухоли удаляется фрагмент кости или вся кость, суставная сумка, окружающие мягкие ткани (мышцы, фасции), ткани вертлужной впадины, иссекаются регионарные лимфоузлы.
Если при диагностике были обнаружены метастазы в других органах, они также удаляются, по возможности хирургически, а также с помощью химиотерапии.
Удаленная часть кости с суставом реконструируются. В клинике «Медицина 24/7» для этого используются новейшие, высокотехнологичные модульные эндопротезы. Их применение позволяет лучшим образом восстановить фрагмент кости любой протяженности или всю кость целиком, заменить тазобедренный сустав искусственным.
Во всех случаях мы стремимся использовать любую возможность для органосберегающей операции, чтобы удалить только то, что действительно необходимо.
 И лишь в крайних случаях приходится принимать решение об ампутации конечности.
И лишь в крайних случаях приходится принимать решение об ампутации конечности.После проведения операции проводятся диагностические мероприятия — контрольные УЗИ, КТ, МРТ, сцинтиграфия костей, клинический и биохимический анализы крови.
После выписки пациента из стационара клиники «Медицина 24/7» ему рекомендуется пройти эти обследования повторно через месяц, а затем проходить регулярно в течение 5 лет.
- Химиотерапия при саркоме тазобедренного сустава проводится комплексно, курсами длительностью 7 — 10 месяцев. Как правило, она включает нескольких химиопрепаратов, которые останавливают деление раковых клеток и вызывают их гибель.
Перед хирургическим лечением это неоадъювантная полихимиотерапия, которая уменьшает размеры опухоли и объемы необходимого вмешательства и удаления тканей.

После операции это адъювантная полихимиотерапия, которая уничтожает оставшиеся раковые клетки, мелкие метастазы.
Наряду с обычными методами введения химиопрепаратов используется их локальная доставка посредством артериального катетера непосредственно в опухоль. Это позволяет значительно повысить концентрацию препаратов и достичь лучших результатов лечения.
Материал подготовлен врачом-онкологом, травматологом-ортопедом клиники «Медицина 24/7» Аховым Андемиром Олеговичем.
Сцинтиграфия костей скелета (остеосцинтиграфия, сканирование): подготовка, противопоказания, расшифровка результата
Сцинтиграфия костей скелета (остеосцинтиграфия) – это исследование метаболизма (обмена веществ) костной ткани с помощью радиофармацевтических препаратов (РФП), которые накапливаются в костях скелета. Радиофармпрепарат вводится внутривенно и накапливается в костной ткани, затем излучение от накопившегося препарата улавливается детекторами регистрирующего прибора (гамма-камеры).
Что показывает?
С помощью сцинтиграфического обследования, в основе которого лежит лучевая диагностика, врачи выявляют различные патологии, недоступные другим диагностическим методам, в том числе на ранних стадиях развития:
- Причины необъяснимой боли в кости;
- Скрытый перелом, который не виден на рентгеновском снимке;
- Остеомиелит;
- Рак костей;
- Метастазирование в костях при раке других органов.
Если речь идет сцинтиграфии при онкологии, важно понимать, что данный метод позволяет выявлять динамику лечения, а значит, подтверждает его эффективность или свидетельствует о необходимости смены назначений.
Подготовка к сцинтиграфии костей скелета: не требуется.
В течение часа после введения РФП Вас попросят выпить 1 литра питьевой воды, так как это необходимо для улучшения накопления препарата в костях скелета и снижения лучевой нагрузки. Непосредственно перед исследованием необходимо опорожнить мочевой пузырь.
Непосредственно перед исследованием необходимо опорожнить мочевой пузырь.
Показания к проведению сцинтиграфии костей скелета:
- Подозрение на метастатическое поражение костей скелета
- Оценка результатов химиотерапии, гормональной или лучевой терапии
- Воспалительные заболевания костей и суставов
- Определение нестабильности компонентов протезов, воспалительных изменений в костях при протезировании суставов и позвоночника
- Травматические переломы костей скелета, в том числе стресс-переломы
- Метаболические заболевания костей
Противопоказания:
беременность. Грудное вскармливание необходимо прервать на 48 часов от момента введения РФП.
Особенности проведения сцинтиграфии костей скелета:Исследование проводится через 3 часа после введения РФП. Занимает от 10 до 30 минут. Заключение выдается в день исследования.
Пациентам, приходя на исследование, необходимо с собой иметь выписки из историй болезни или амбулаторную карту, заключения (если имеются) по результатам рентгенологических исследований, КТ, МРТ, а также результаты предыдущих сцинтиграфических исследований.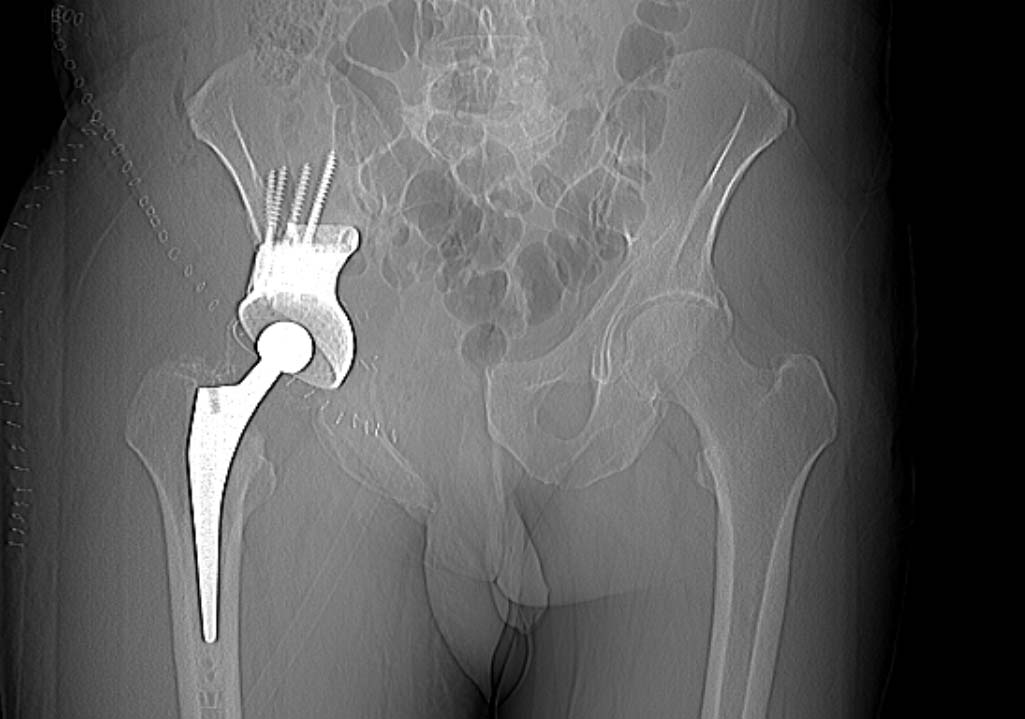
Используемые радиофармацевтические препараты (РФП): диагностику заболеваний костей скелета проводят с меченными фосфатными комплексами, которые прочно связываются с кристаллами гидроксиапатита и незрелым коллагеном. В качестве метки используется 99мТс, который имеет короткий период полураспада – всего 6 ч. Гамма-кванты покидают организм и регистрируются детекторами прибора, в результате после компьютерной обработки получается изображение.
Нормальная сцинтиграмма костей скелета в передней и задней проекции:
Метастазы различных опухолей в кости
Многие опухоли метастазируют в кости. В первую очередь подозрение на метастатическое поражение скелета возникает при раке молочной и предстательной желез, раке легкого, почек и некоторых других. Особую настороженность следует проявлять при увеличении уровня онкомаркеров, например: ПСА (простатспецифический антиген), СА 15-3 и некоторых других. После консервативного лечения или хирургического удаления опухоли рекомендуется динамическое наблюдение за состоянием костной ткани. Сцинтиграфию следует проводить первые 2 раза с промежутком 6-8 месяцев, затем, при нормальном результате исследования, через 1–2 года. Уточнять необходимость проведения повторных исследований нужно у специалиста-радиолога или Вашего лечащего врача.
После консервативного лечения или хирургического удаления опухоли рекомендуется динамическое наблюдение за состоянием костной ткани. Сцинтиграфию следует проводить первые 2 раза с промежутком 6-8 месяцев, затем, при нормальном результате исследования, через 1–2 года. Уточнять необходимость проведения повторных исследований нужно у специалиста-радиолога или Вашего лечащего врача.
К достоинствам радионуклидной диагностики следует отнести возможность выявления патологии костной ткани до развития клинических и рентгенологических признаков поражения костей.
Воспалительные и травматические изменений костной ткани
Одним из показаний к проведению радионуклидных исследований костной системы (сцинтиграфии костей) являются воспалительные изменения костной ткани. Метод позволяет определить распространенность процесса, выявив очаги воспаления в костях и суставах во всем скелете, даже на ранних стадиях заболевания. На рентгенограммах при остеомиелитах, как правило, определяется меньшая распространенность процесса, чем на самом деле. Сцинтиграфия же показывает истинные размеры воспалительного очага.
Сцинтиграфия же показывает истинные размеры воспалительного очага.
Кроме того, с помощью этого метода можно выявлять переломы и оценивать, насколько хорошо происходит их заживление. Часто переломы костей являются случайной находкой, например переломы ребер у пациентов с распространенным остеопорозом. В ряде случаев удается выявить нарушение целостности костей на ранних стадиях, когда рентгенологическое исследование не позволяет этого сделать, например переломы ладьевидной кости, ребер.
Остеосцинтиграфия в ортопедии и вертебрологии
При протезировании суставов или установке металлоконструкций в позвоночник сцинтиграфия костей скелета позволяет выявить механическую нестабильность компонентов протеза (расшатывание) либо воспалительный процесс вокруг протеза или металлоконструкции. В отличие от других методов исследования (рентген, КТ, МРТ) сцинтиграфия костей скелета позволяет определить интенсивность протекания воспалительного процесса в различных участках кости.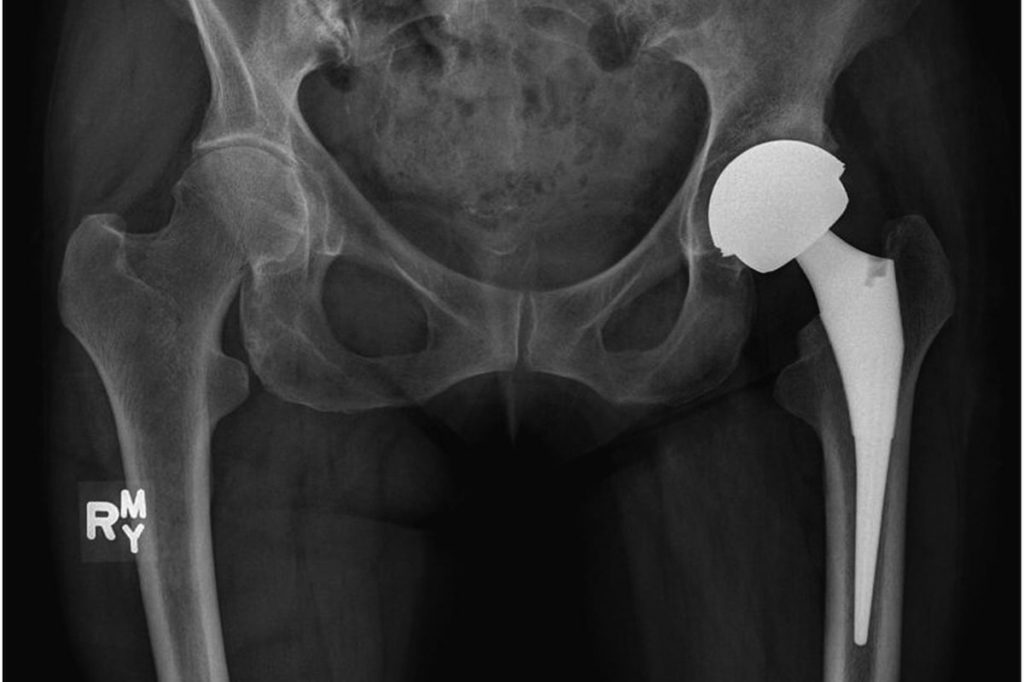
Дополнительное проведение ОФЭКТ/КТ с возможностью посрезового анализа изображения, позволяет более точно локализовать область повреждения, что дает возможность своевременно провести необходимое лечение. Преимущества ОФЭКТ/КТ по сравнению с планарной сцинтиграфией: отсутствие суммации (посрезовый анализ накопления радиофармпрепарата), и точная локализация благодаря совмещению радионуклидного и КТ-изображений.
Как проходит восстановление после процедуры?
Обследование проводится в гамма-камере, которая радиоактивными лучами просвечивает организм человека, выявляя радиофармпрепарат в костях и суставах. Несмотря на кажущуюся сложность, процедура не дает никаких вредных последствий и сразу после диагностики пациент может вернуться к привычному образу жизни. Из рекомендаций на реабилитационный период можно выделить контроль достаточного употребления жидкости в первые сутки (чем больше – тем лучше), а также соблюдение мер качественной личной гигиены – тщательное купание, стирка всех вещей.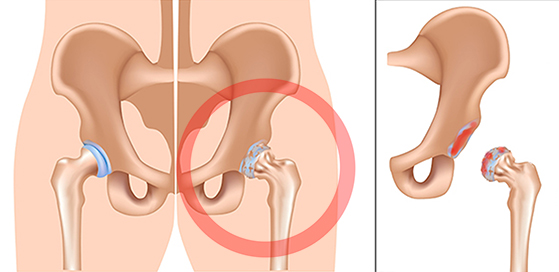
Где сделать сканирование скелета?
Выбирая место, где сделать сцинтиграфию, важно доверить процедуру опытным профессионалам, которые максимально корректно проведут дорогостоящее обследование и гарантируют информативность результатов. Еще одним фактором в пользу выбора ЦКБ РАН в Москве является наличие современного оборудования, которое воздействует на пациентов минимально возможной для информативного обследования дозой облучения.
Вредна ли сцинтиграфия костей скелета?
Во время обследования пациент получает минимальную дозу облучения, говоря о том, как часто можно делать сцинтиграфию, большинство специалистов сходятся во мнении – хоть каждый месяц. Абсолютным противопоказанием является беременность пациентки, если же она кормит ребенка грудью, а обследование не терпит отлагательств, после сцинтиграфии рекомендуется в течение суток сцеживать молоко, и лишь потом возвращаться к обычному кормлению.
Вертельный бурсит: симптомы, причины, лечение
Обзор
Тазобедренный сустав.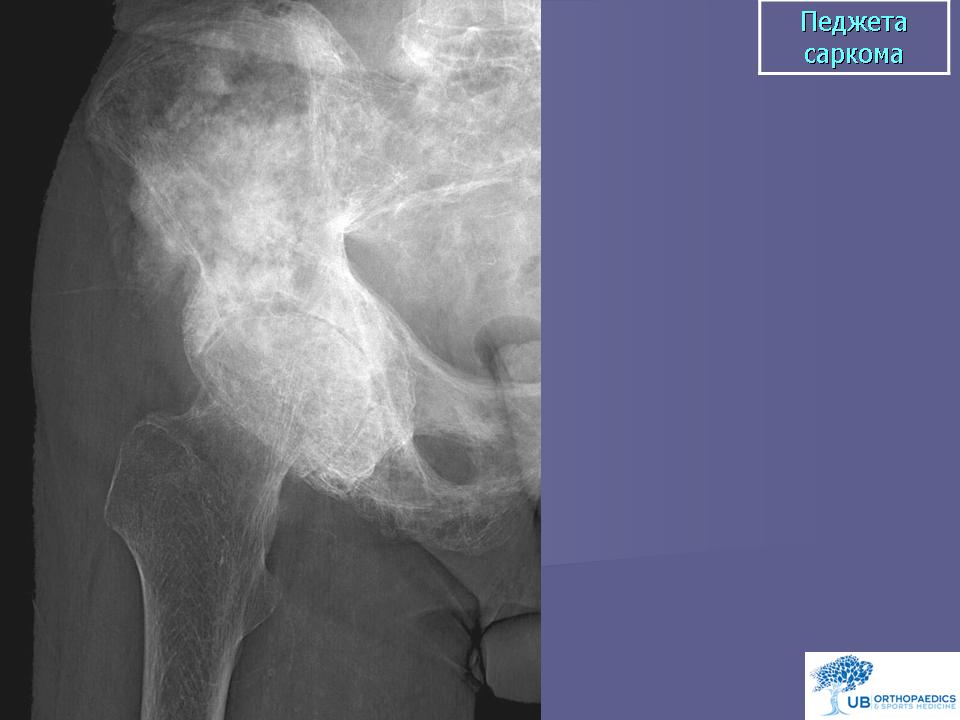 Большой вертел — это гребень в верхней части бедренной кости.
Большой вертел — это гребень в верхней части бедренной кости. Что такое вертельный бурсит?
Вертельный бурсит — это воспаление (отек) бурсы (заполненного жидкостью мешка возле сустава) на внешней (боковой) точке бедра, известной как большой вертел. Когда эта бурса раздражается или воспаляется, возникает боль в бедре. Это частая причина боли в бедре.
Симптомы и причины
Что вызывает вертельный бурсит?
Вертельный бурсит может быть результатом одного или нескольких из следующих событий:
- Травма бедра. Это может включать падение на бедро, удар бедром о предмет или лежание на одной стороне тела в течение длительного периода времени.
- Игра или работа, вызывающая чрезмерную нагрузку или травму суставов. Такие действия могут включать бег по лестнице, лазание или стояние в течение длительного времени.
- Неправильная осанка. Это состояние может быть вызвано сколиозом, артритом поясничного (нижнего) отдела позвоночника и другими проблемами позвоночника.

- Напряжение мягких тканей в результате неправильного или неправильного положения сустава или кости (например, разница в длине ног или артрит в суставе).
- Прочие болезни или состояния. Это могут быть ревматоидный артрит, подагра, псориаз, заболевание щитовидной железы или необычная реакция на лекарство. В редких случаях бурсит может возникнуть в результате инфекции.
- Предыдущая операция вокруг бедра или протезирование имплантатов в области бедра.
- Бедро костные шпоры или отложения кальция в сухожилиях, которые прикрепляются к вертлугу.
Бурсит чаще встречается у женщин и у людей среднего и пожилого возраста.Помимо ситуаций, упомянутых выше, во многих случаях причина вертельного бурсита неизвестна.
Каковы симптомы вертельного бурсита?
Вертельный бурсит обычно вызывает следующие симптомы:
- Боль на внешней стороне бедра и бедра или в ягодице.

- Боль при лежании на пораженном боку.
- Боль при надавливании на бедро или снаружи.
- Боль, усиливающаяся во время таких действий, как вставание из глубокого кресла или выход из машины.
- Боль при подъеме по лестнице.
Ведение и лечение
Как лечится вертельный бурсит?
Цели лечения включают уменьшение боли и воспаления (отека), сохранение подвижности и предотвращение инвалидности и рецидивов.
Рекомендации по лечению могут включать сочетание покоя, наложения шин, наложения тепла и холода. Более сложные варианты лечения включают:
- Нестероидные противовоспалительные препараты, такие как ибупрофен или напроксен.
- Уколы кортикостероидов, сделанные вашим лечащим врачом. Инъекции быстро уменьшают воспаление и боль.
- Лечебная физкультура, включающая комплекс двигательных упражнений и наложение шины. Это может быть очень полезно.
- Операция, когда другие методы лечения неэффективны.
Профилактика
Как предотвратить вертельный бурсит?
Поскольку большинство случаев бурсита вызвано чрезмерным употреблением, лучшим лечением является профилактика.Важно избегать или изменять действия, вызывающие проблему. Основные условия, такие как разница в длине ног, неправильная осанка или плохая техника в спорте или работе, должны быть исправлены.
Применяйте эти основные правила при выполнении действий:
- Сначала делайте это медленно и постепенно повышайте уровень активности.
- Используйте ограниченную силу и ограниченное количество повторений.
- Остановитесь, если возникнет необычная боль.
Несколько советов:
- Избегайте повторяющихся действий, которые увеличивают нагрузку на бедра.
- Похудей, если нужно.
- Приобретите правильно подогнанную вставку для обуви с учетом разницы в длине ног.
- Поддерживает силу и гибкость мышц бедра.
- При необходимости используйте трость или костыли в течение недели или более.

Жить с
Когда вам следует обратиться за медицинской помощью?
В большинстве случаев бурсит проходит без лечения в течение нескольких недель. Обратитесь к своему врачу, если у вас есть какие-либо из следующих признаков или симптомов:
- Вы испытываете боль, которая мешает вашей повседневной деятельности, или болезненность, которая не проходит, несмотря на меры по уходу за собой.
- У вас рецидив бурсита.
- У вас жар или пораженный участок кажется красным, опухшим или теплым.
Кроме того, обратитесь к врачу, если у вас есть другие заболевания, которые могут увеличить риск заражения, или если вы принимаете лекарства, которые увеличивают риск заражения, такие как кортикостероиды или иммунодепрессанты.
Вертельный бурсит: симптомы, причины, лечение
Обзор
Тазобедренный сустав. Большой вертел — это гребень в верхней части бедренной кости.Что такое вертельный бурсит?
Вертельный бурсит — это воспаление (отек) бурсы (заполненного жидкостью мешка возле сустава) на внешней (боковой) точке бедра, известной как большой вертел. Когда эта бурса раздражается или воспаляется, возникает боль в бедре. Это частая причина боли в бедре.
Когда эта бурса раздражается или воспаляется, возникает боль в бедре. Это частая причина боли в бедре.
Симптомы и причины
Что вызывает вертельный бурсит?
Вертельный бурсит может быть результатом одного или нескольких из следующих событий:
- Травма бедра. Это может включать падение на бедро, удар бедром о предмет или лежание на одной стороне тела в течение длительного периода времени.
- Игра или работа, вызывающая чрезмерную нагрузку или травму суставов. Такие действия могут включать бег по лестнице, лазание или стояние в течение длительного времени.
- Неправильная осанка. Это состояние может быть вызвано сколиозом, артритом поясничного (нижнего) отдела позвоночника и другими проблемами позвоночника.
- Напряжение мягких тканей в результате неправильного или неправильного положения сустава или кости (например, разница в длине ног или артрит в суставе).
- Прочие болезни или состояния. Это могут быть ревматоидный артрит, подагра, псориаз, заболевание щитовидной железы или необычная реакция на лекарство. В редких случаях бурсит может возникнуть в результате инфекции.
- Предыдущая операция вокруг бедра или протезирование имплантатов в области бедра.
- Бедро костные шпоры или отложения кальция в сухожилиях, которые прикрепляются к вертлугу.
Бурсит чаще встречается у женщин и у людей среднего и пожилого возраста.Помимо ситуаций, упомянутых выше, во многих случаях причина вертельного бурсита неизвестна.
Каковы симптомы вертельного бурсита?
Вертельный бурсит обычно вызывает следующие симптомы:
- Боль на внешней стороне бедра и бедра или в ягодице.
- Боль при лежании на пораженном боку.
- Боль при надавливании на бедро или снаружи.
- Боль, усиливающаяся во время таких действий, как вставание из глубокого кресла или выход из машины.

- Боль при подъеме по лестнице.
Ведение и лечение
Как лечится вертельный бурсит?
Цели лечения включают уменьшение боли и воспаления (отека), сохранение подвижности и предотвращение инвалидности и рецидивов.
Рекомендации по лечению могут включать сочетание покоя, наложения шин, наложения тепла и холода. Более сложные варианты лечения включают:
- Нестероидные противовоспалительные препараты, такие как ибупрофен или напроксен.
- Уколы кортикостероидов, сделанные вашим лечащим врачом. Инъекции быстро уменьшают воспаление и боль.
- Лечебная физкультура, включающая комплекс двигательных упражнений и наложение шины. Это может быть очень полезно.
- Операция, когда другие методы лечения неэффективны.
Профилактика
Как предотвратить вертельный бурсит?
Поскольку большинство случаев бурсита вызвано чрезмерным употреблением, лучшим лечением является профилактика. Важно избегать или изменять действия, вызывающие проблему. Основные условия, такие как разница в длине ног, неправильная осанка или плохая техника в спорте или работе, должны быть исправлены.
Важно избегать или изменять действия, вызывающие проблему. Основные условия, такие как разница в длине ног, неправильная осанка или плохая техника в спорте или работе, должны быть исправлены.
Применяйте эти основные правила при выполнении действий:
- Сначала делайте это медленно и постепенно повышайте уровень активности.
- Используйте ограниченную силу и ограниченное количество повторений.
- Остановитесь, если возникнет необычная боль.
Несколько советов:
- Избегайте повторяющихся действий, которые увеличивают нагрузку на бедра.
- Похудей, если нужно.
- Приобретите правильно подогнанную вставку для обуви с учетом разницы в длине ног.
- Поддерживает силу и гибкость мышц бедра.
- При необходимости используйте трость или костыли в течение недели или более.
Жить с
Когда вам следует обратиться за медицинской помощью?
В большинстве случаев бурсит проходит без лечения в течение нескольких недель. Обратитесь к своему врачу, если у вас есть какие-либо из следующих признаков или симптомов:
Обратитесь к своему врачу, если у вас есть какие-либо из следующих признаков или симптомов:
- Вы испытываете боль, которая мешает вашей повседневной деятельности, или болезненность, которая не проходит, несмотря на меры по уходу за собой.
- У вас рецидив бурсита.
- У вас жар или пораженный участок кажется красным, опухшим или теплым.
Кроме того, обратитесь к врачу, если у вас есть другие заболевания, которые могут увеличить риск заражения, или если вы принимаете лекарства, которые увеличивают риск заражения, такие как кортикостероиды или иммунодепрессанты.
Опухание тазобедренного сустава — что нужно знать
- Примечания по уходу
- Опухание тазобедренного сустава
Этот материал нельзя использовать в коммерческих целях, в больницах или медицинских учреждениях.Несоблюдение может повлечь судебный иск.
ЧТО НУЖНО ЗНАТЬ:
Что мне нужно знать о опухшем тазобедренном суставе?
Опухание тазобедренного сустава может быть вызвано такими состояниями, как артрит или подагра, или травмой. У вас могут быть другие симптомы, такие как боль, скованность или затруднение движения бедра.
У вас могут быть другие симптомы, такие как боль, скованность или затруднение движения бедра.
Как диагностировать опухоль тазобедренного сустава?
Ваш лечащий врач спросит вас о ваших симптомах и любых заболеваниях, которые у вас есть. Сообщите своему врачу, если какие-либо действия или движения ухудшают ваши симптомы.Он также спросит, были ли у вас недавно травмы. Он осмотрит ваше бедро и проверит, насколько хорошо ваши ноги двигаются в разные стороны. Он может сделать анализы крови или сделать рентген, чтобы определить причину отека. Он также может удалить жидкость из тазобедренного сустава и отправить ее в лабораторию для анализа.
Как лечить опухоль тазобедренного сустава?
Лечение зависит от причины опухоли тазобедренного сустава. Ваш лечащий врач может порекомендовать любое из следующего:
- Упор бедром.Избегайте действий, которые усиливают отек или боль. Возможно, вам придется не класть вес на бедро, пока вы испытываете боль.
 Можно использовать костыли или ходунки, чтобы не перегружать бедро.
Можно использовать костыли или ходунки, чтобы не перегружать бедро. - Прикладывайте лед к бедру на 15–20 минут каждый час или в соответствии с указаниями. Используйте пакет со льдом или положите колотый лед в пластиковый пакет. Накройте полотенцем. Лед помогает предотвратить повреждение тканей и уменьшает отек и боль.
- Прикладывайте тепло к бедру на 20–30 минут каждые 2 часа на столько дней, сколько указано в инструкции.Тепло помогает уменьшить боль.
- НПВП , такие как ибупрофен, помогают уменьшить отек, боль и жар. Это лекарство доступно по назначению врача или без него. НПВП могут вызывать желудочное кровотечение или проблемы с почками у некоторых людей. Если вы принимаете лекарство, разжижающее кровь, всегда спрашивайте у врача, безопасны ли вам НПВП. Всегда читайте этикетку лекарства и следуйте инструкциям.
- Может быть рекомендована физиотерапия . Физиотерапевт научит вас упражнениям, которые помогут улучшить подвижность и силу, а также уменьшить боль.

Когда мне следует немедленно обратиться за помощью?
- Вы не можете пошевелить ногой.
- У вас сильная боль, которая не проходит с помощью лекарств.
Когда мне следует связаться с поставщиком медицинских услуг?
- У вас жар.
- У вас покраснение или тепло в области бедра.
- При лечении опухоль не уменьшается.
- У вас появляются новые симптомы.
- У вас есть вопросы или опасения по поводу вашего состояния или ухода.
Соглашение об уходе
У вас есть право помочь спланировать свое лечение. Узнайте о своем состоянии здоровья и о том, как его можно лечить. Обсудите варианты лечения со своими поставщиками медицинских услуг, чтобы решить, какое лечение вы хотите получать. Вы всегда имеете право отказаться от лечения. Вышеуказанная информация носит исключительно учебный характер. Он не предназначен для использования в качестве медицинского совета по поводу индивидуальных состояний или лечения. Поговорите со своим врачом, медсестрой или фармацевтом, прежде чем следовать какой-либо лечебной схеме, чтобы узнать, безопасно ли она для вас и эффективна.
Поговорите со своим врачом, медсестрой или фармацевтом, прежде чем следовать какой-либо лечебной схеме, чтобы узнать, безопасно ли она для вас и эффективна.© Copyright IBM Corporation 2021 Информация предназначена только для использования Конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях. Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A.D.A.M., Inc. или IBM Watson Health
, охраняемой авторским правом.Узнать больше о опухшем тазобедренном суставе
Сопутствующие препараты
IBM Watson Micromedex
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Бурсит бедра (вертела)
Боль и болезненность в области наружного изгиба верхней части бедра могут быть признаком бурсита тазобедренного сустава. Бурсит тазобедренного сустава возникает, когда воспаляется большая сумка, лежащая над костным выступом в верхней части бедренной кости (с медицинской точки зрения известная как большой вертел бедренной кости).
Бурсит тазобедренного сустава возникает, когда воспаляется большая сумка, лежащая над костным выступом в верхней части бедренной кости (с медицинской точки зрения известная как большой вертел бедренной кости).
Вертелковый бурсит — одна из двух наиболее распространенных форм бурсита тазобедренного сустава.Поражает большую вертельную сумку, расположенную на наружном изгибе верхней части бедра.
По мере прогрессирования симптомов боль может распространяться вниз по внешней стороне бедра, а иногда и в ягодицу, пах, колено и поясницу. Ходить, подниматься по лестнице, лечь на бок с пораженным бедром или вставать со стула может быть болезненно, особенно после длительного сидения. Боль в положении лежа на боку — один из наиболее очевидных признаков вертельного бурсита, однако этот симптом может присутствовать не всегда.
реклама
Тазобедренная бурса и бурсит
Прежде чем узнавать о бурсите тазобедренного сустава, полезно узнать о бурсите и бурсите.
- Бурса — тонкий скользкий мешок, заполненный небольшим количеством жидкости. Наружная оболочка сумки, называемая синовиальной оболочкой или синовиальной оболочкой, производит и содержит синовиальную жидкость.
- Бурсит возникает, когда синовиальная оболочка бурсы раздражается и воспаляется. Воспаленная оболочка может производить избыток синовиальной жидкости, вызывая набухание бурсы. Сумки бедра расположены под кожей, жиром, мышцами и другими мягкими тканями, поэтому даже умеренный или сильный отек может быть незаметен.
Цель здоровой бурсы — уменьшить трение между костью и окружающими мягкими тканями, такими как кожа, мышцы, связки и сухожилия.В теле более 140 бурс, 1 несколько из которых находятся около тазобедренного сустава.
Узнайте, что такое бурса?
Бурсит бедра, который наиболее подвержен бурситу, — это вертельная сумка.
Вертельный бурсит
Большой вертел — это костная выпуклость около верхней части бедренной кости (бедра), где верхняя часть бедра изгибается наружу. Над этой костной бугоркой расположена бурса вертела. Он обеспечивает амортизацию и снижает трение между поверхностью кости и мягкими тканями (подвздошно-большеберцовый бандаж), которые проходят по ней во время движения бедра и колена.
Над этой костной бугоркой расположена бурса вертела. Он обеспечивает амортизацию и снижает трение между поверхностью кости и мягкими тканями (подвздошно-большеберцовый бандаж), которые проходят по ней во время движения бедра и колена.
Воспаление вертельной сумки называется вертельным бурситом или тазобедренным бурситом. Обычно воспаление вертельной сумки происходит из-за:
- Травма, такая как падение или другая форма прямого удара, из-за которой бурса наполняется кровью (так называемая гематома).Кровь может раздражать бурсу и вызывать воспаление.
- Повторяющееся трение в тазобедренном суставе. Например, трение может возникать, когда слишком тугая подвздошно-большеберцовая лента (ИТ-бандаж) перемещается вперед и назад по вертельной сумке бедра во время движения колена и бедра.
- Чрезмерное давление на внешнюю сторону бедра также может вызвать вертельный бурсит, например сон на твердой поверхности во время похода.
 На следующее утро вы можете заметить значительную болезненность на внешней стороне бедра.
На следующее утро вы можете заметить значительную болезненность на внешней стороне бедра. - Разрыв или воспаление сухожилия средней ягодичной мышцы. Тендонит отводящего сухожилия связан с развитием вертельного бурсита.
Вертелковый бурсит вызывает боль снаружи бедра.
В этой статье:
Подвздошно-поясничный бурсит
Помимо вертельной сумки, рядом с тазобедренным суставом расположены другие бурсы. Одна из них, называемая пояснично-подвздошной сумкой, расположена недалеко от паха, под подвздошно-поясничной мышцей.Если эта бурса становится раздраженной, это состояние называется подвздошно-поясничным бурситом или подвздошно-гребенчатым бурситом. Это состояние также обычно называют бурситом тазобедренного сустава.
Сохранить Основное различие между подвздошно-поясничным бурситом и вертельным бурситом состоит в том, что подвздошно-поясничный бурсит вызывает боль в передней части бедра и / или в паховой области, а вертельный бурсит вызывает боль в наружной части бедра.
Диагностика и лечение двух типов бурсита схожи.В этой статье основное внимание уделяется вертелному бурситу, который встречается чаще.
Узнайте, почему сложная структура тазобедренного сустава подвержена артриту. Узнать больше об анатомии бедра
Болевой синдром большого вертела
Болезненность внешней стороны бедра может быть обозначена как синдром боли большого вертела 2 . Термины тазобедренный бурсит и болевой синдром большого вертела могут использоваться как синонимы. 3 , 4 Однако недавнее исследование 5 предполагает, что бурсит тазобедренного сустава поражает лишь около 20% людей с диагнозом синдрома боли в большом вертеле.
Другие частые причины этого синдрома включают стеснение подвздошно-большеберцового бандажа (ИТ-бандажа) и повреждение ягодичного сухожилия. 2 , 5 Болевой синдром большого вертела может иметь несколько причин.
реклама
Септический бурсит тазобедренного сустава
Септический бурсит тазобедренного сустава, при котором инфицирована бурса в области бедра, встречается редко. 6 Это потенциально серьезное заболевание, требующее медицинской помощи и лечения антибиотиками.
Септический бурсит тазобедренного сустава вызывает симптомы, аналогичные асептическому (неинфекционному) бурситу, а также усталость, жар, тепло и покраснение в бедре и / или общее ощущение болезни. Распознавание симптомов септического бурсита может привести к быстрому и адекватному лечению.
См. Септический бурсит
Список литературы
- 1. Azar FM, Beaty JH, Canale TS, ред. Оперативная ортопедия Кэмпбелла, 13-е изд., Том 1, стр. 482. Филадельфия, Пенсильвания: Эльзевир; 2017 г.
- 2. Сегал Н.А., Фелсон Д.Т., Торнер Дж. К. и др. Синдром большой вертельной боли: эпидемиология и сопутствующие факторы. Arch Phys Med Rehabil. 2007. 88 (8): 988–992.
 DOI: 10.1016 / j.apmr.2007.04.014
DOI: 10.1016 / j.apmr.2007.04.014 - 3.Хавив Б. Последние данные о вертельном бурсите бедра. OA Orthopaedics 2013 13 июля; 1 (1): 10.
- 4. Сейдман А.Дж., Варакалло М. Вертельный бурсит. 2019 Янв ;. Обзор. PubMed PMID: 30860738.
- 5. Long SS, Surrey DE, Nazarian LN. Сонография синдрома боли большого вертела и редкости первичного бурсита.AJR Am J Roentgenol. 2013 ноябрь; 201 (5): 1083-6. DOI: 10.2214 / AJR.12.10038. PubMed PMID: 24147479.
- 6. Новатнак Э.С., Процман Н.М., Weiss CB. Первичный септический большой вертлужный бурсит. J Glob Infect Dis. 2015; 7 (2): 93–94. DOI: 10.4103 / 0974-777X.154448
Руководство по физиотерапии при бурсите тазобедренного сустава
Руководство по выбору PT
Бурсит тазобедренного сустава — болезненное состояние, которым страдают 15% женщин и 8,5% мужчин всех возрастов в Соединенных Штатах. Заболевание чаще развивается у людей среднего и пожилого возраста.Бурсит тазобедренного сустава может иметь множество причин, но наиболее распространенной является повторяющаяся деятельность, такая как ходьба или бег по неровной поверхности, которая создает трение в области бедра. У спортсменов часто развивается бурсит тазобедренного сустава после повторяющихся бегов вверх и вниз по холмам. Состояние также может быть вызвано неправильной ходьбой, такой как хромота, из-за неравномерной длины ног или артритом спины, бедра, колена или других суставов ноги. Это также может произойти без какой-либо конкретной причины. Физиотерапия может быть эффективным методом лечения бурсита тазобедренного сустава для уменьшения боли, отека, скованности и любой связанной с этим слабости в бедре, спине или нижних конечностях.
У спортсменов часто развивается бурсит тазобедренного сустава после повторяющихся бегов вверх и вниз по холмам. Состояние также может быть вызвано неправильной ходьбой, такой как хромота, из-за неравномерной длины ног или артритом спины, бедра, колена или других суставов ноги. Это также может произойти без какой-либо конкретной причины. Физиотерапия может быть эффективным методом лечения бурсита тазобедренного сустава для уменьшения боли, отека, скованности и любой связанной с этим слабости в бедре, спине или нижних конечностях.
Что такое бурсит тазобедренного сустава?
Бурсит тазобедренного сустава (также называемый вертельным бурситом) возникает, когда одна или обе из двух сумок (заполненных жидкостью мешочков на стороне бедра) повреждаются, раздражаются или воспаляются. Бурсит («-ит» означает «воспаление») означает раздражение и воспаление бурсы, что обычно вызывает боль. Обычно бурса действует как подушка для мышц и сухожилий, находящихся рядом с ней. Определенные положения, движения или болезненные процессы могут вызывать постоянное трение или нагрузку на бурсу, что приводит к развитию бурсита. Когда бурса повреждается, эти мышцы и сухожилия не скользят по ней плавно и могут стать болезненными.
Определенные положения, движения или болезненные процессы могут вызывать постоянное трение или нагрузку на бурсу, что приводит к развитию бурсита. Когда бурса повреждается, эти мышцы и сухожилия не скользят по ней плавно и могут стать болезненными.
Бурсит тазобедренного сустава может быть вызван:
- Повторяющиеся движения (бег вверх и вниз по холмам или лестницам)
- Слабость мышц
- Неправильная осанка
- Прямая травма (удар или падение на бедро)
- Различия в длине каждой ноги
- Хирургия или замена тазобедренного сустава
- Костная шпора бедра
- Инфекция
- Заболевания, такие как ревматоидный артрит, подагра, псориаз или заболевание щитовидной железы
- Мышцы или сухожилия в области бедра, натирающие бурсу и вызывающие раздражение
Каково это?
При бурсите тазобедренного сустава вы можете испытать:
- Боль на внешней стороне бедра, бедра, ягодицы или снаружи ноги.
- Боль при надавливании пальцами на внешнюю сторону бедра.
- Боль при лежании на пораженном бедре.
- Боль при подъеме по лестнице.
- Боль, усиливающаяся при вставании из сидения, например, из-за низкого стула или автокресла.
- Боль при ходьбе или беге.
- Боль при поднятии ноги в сторону.
- Боль при сидении со скрещенными ногами.
Как это диагностируется?
Если вы сначала обратитесь к физиотерапевту, физиотерапевт проведет тщательное обследование, которое включает сбор вашей истории болезни.Ваш физиотерапевт также задаст вам подробные вопросы о вашем состоянии, например:
- Как и когда вы заметили боль?
- Выполняли ли вы повторяющиеся действия?
- Вы получили прямое попадание в бедро или упали на него?
Ваш физиотерапевт проведет специальные тесты, чтобы определить вероятность того, что у вас бурсит тазобедренного сустава. Ваш физиотерапевт осторожно надавит на внешнюю сторону бедра, чтобы проверить, болезненно ли оно при прикосновении, и может использовать дополнительные тесты, чтобы определить, не повреждены ли другие части вашего бедра.Ваш физиотерапевт также будет наблюдать за вашей ходьбой.
Ваш физиотерапевт проведет обследование на предмет других, более серьезных заболеваний, которые могут вызвать боковую боль в бедре. Чтобы поставить окончательный диагноз, ваш физиотерапевт может сотрудничать с врачом-ортопедом или другим поставщиком медицинских услуг, который может назначить дополнительные тесты (например, рентген), чтобы подтвердить диагноз и исключить другие повреждения бедра, такие как перелом.
Чем может помочь физиотерапевт?
Ваш физиотерапевт вместе с вами разработает специальную программу лечения, которая ускорит ваше выздоровление, включая упражнения и процедуры, которые вы можете выполнять дома.Лечебная физкультура поможет вам вернуться к обычному образу жизни и занятиям. Время, необходимое для заживления этого состояния, варьируется, но результаты могут быть достигнуты через 2-8 недель или меньше, если выполняется правильная программа растяжения и укрепления.
В течение первых 24-48 часов после постановки диагноза ваш физиотерапевт может посоветовать вам:
- Обеспечьте отдых в этом месте, избегая ходьбы или любой деятельности, вызывающей боль.
- Прикладывайте к пораженному участку пакеты со льдом на 15-20 минут каждые 2 часа.
- Проконсультируйтесь с врачом для получения дополнительных услуг, например, приема лекарств или диагностических тестов.
Ваш физиотерапевт будет работать с вами по телефону:
Уменьшает боль и отек. Если повторяющиеся действия вызвали бурсит тазобедренного сустава, ваш физиотерапевт поможет вам понять, как избежать или изменить свою деятельность, чтобы начать исцеление. Ваш физиотерапевт может использовать различные виды лечения и технологии для контроля и уменьшения вашей боли и отека, включая лед, тепло, ультразвук, электрическую стимуляцию, тейпирование, упражнения и практическую терапию, такую как специализированный массаж.
Улучшение движения. Ваш физиотерапевт выберет определенные занятия и процедуры, которые помогут восстановить нормальную подвижность бедра и ноги. Они могут начинаться с «пассивных» движений, которые физиотерапевт выполняет для вас, чтобы мягко двигать тазобедренным суставом, и переходить к активным упражнениям и растяжкам, которые вы делаете сами.
Повышение гибкости. Ваш физиотерапевт определит, напряжены ли какие-либо мышцы ног или позвоночника, поможет вам их растянуть и научит, как их растягивать.
Повышение прочности. Бурсит тазобедренного сустава часто связан со слабыми или поврежденными мышцами бедра. Определенные упражнения помогут заживлению на каждом этапе выздоровления; Ваш физиотерапевт подберет и научит вас правильным упражнениям и оборудованию, чтобы неуклонно восстанавливать вашу силу и ловкость. Они могут включать использование манжет, эластичных лент, оборудования для поднятия тяжестей и кардиотренажеров, таких как беговые дорожки или велотренажеры.
Улучшение баланса. После травмы важно восстановить чувство равновесия.Ваш физиотерапевт научит вас упражнениям, чтобы улучшить навыки равновесия.
Выучите программу домашних упражнений. Ваш физиотерапевт научит вас упражнениям на укрепление и растяжку, которые вы можете выполнять дома. Эти упражнения будут соответствовать вашим потребностям; если вы будете выполнять их в соответствии с предписаниями физиотерапевта, вы сможете ускорить выздоровление.
Вернуться к деятельности. Ваш физиотерапевт обсудит с вами цели вашей активности и будет использовать их для определения ваших целей по восстановлению в работе, спорте и семейной жизни.Ваша программа лечения поможет вам достичь поставленных целей самым безопасным, быстрым и эффективным способом. Ваш физиотерапевт научит вас упражнениям, мероприятиям по переподготовке, а также спортивным приемам и упражнениям, которые соответствуют вашему образу жизни.
Время восстановления скорости. Ваш физиотерапевт обучен и имеет опыт в выборе лучших методов лечения и упражнений, которые помогут вам безопасно вылечиться, вернуться к обычному образу жизни и достичь своих целей быстрее, чем вы могли бы сделать самостоятельно.
Если операция необходима
При бурсите тазобедренного сустава хирургическое вмешательство обычно не требуется. Однако, если потребуется операция, вы будете следовать программе восстановления в течение нескольких недель под руководством вашего физиотерапевта. Ваш физиотерапевт поможет вам минимизировать боль, восстановить движения и силы и вернуться к нормальной деятельности самым безопасным и быстрым способом.
Можно ли предотвратить эту травму или состояние?
Ваш физиотерапевт может порекомендовать программу домашних упражнений, чтобы укрепить и растянуть мышцы колена, верхней части ноги и живота, чтобы предотвратить травмы в будущем.Сюда могут входить упражнения на силу и гибкость для мышц ног, колен и кора.
Чтобы предотвратить повторение травмы, ваш физиотерапевт может посоветовать вам:
- Следуйте последовательной программе упражнений на гибкость и укрепление мышц, особенно для мышц бедра, чтобы поддерживать хорошую физическую форму даже в межсезонье.
- Всегда разминайтесь перед началом занятий спортом или тяжелой физической нагрузкой.
- Постепенно увеличивайте любую спортивную активность, а не резко увеличивайте ее количество или интенсивность.
- Приобретите профессионально подобранную вставку для обуви, если ваши ноги разной длины.
- Учитесь и поддерживайте правильную осанку.
Какой физиотерапевт мне нужен?
Все физиотерапевты подготовлены на основе образования и опыта для лечения бурсита тазобедренного сустава. Однако вы можете принять во внимание:
- Физиотерапевт, имеющий опыт лечения людей с ортопедическими травмами.Некоторые физиотерапевты имеют практику с ортопедической направленностью.
- Физиотерапевт, который является сертифицированным клиническим специалистом или прошел ординатуру или стажировку в области ортопедии или спортивной физиотерапии. Этот терапевт обладает передовыми знаниями, опытом и навыками, которые могут быть применимы к вашему состоянию.
Вы можете найти физиотерапевтов, обладающих этими и другими полномочиями, с помощью Find a PT, онлайн-инструмента, созданного Американской ассоциацией физиотерапии, чтобы помочь вам найти физиотерапевтов с конкретным клиническим опытом в вашем географическом регионе.
Общие советы при поиске физиотерапевта (или любого другого поставщика медицинских услуг):
- Получите рекомендации от семьи и друзей или от других поставщиков медицинских услуг.
- При обращении в клинику физиотерапии для записи на прием спросите об опыте физиотерапевтов в оказании помощи людям с травмой вашего типа.
- Во время вашего первого посещения физиотерапевта будьте готовы описать свои симптомы как можно подробнее и сказать, что их усугубляет.
Дальнейшее чтение
Американская ассоциация физиотерапии (APTA) считает, что потребители должны иметь доступ к информации, которая могла бы помочь им принимать решения в области здравоохранения, а также подготовить их к посещению врача. В следующих статьях представлены одни из лучших научных данных, касающихся физиотерапевтического лечения бурсита тазобедренного сустава. В статьях сообщается о последних исследованиях и дается обзор стандартов практики как в Соединенных Штатах, так и за рубежом.Заголовки статей связаны либо с рефератом статьи в PubMed *, либо с бесплатным полным текстом, чтобы вы могли прочитать его или распечатать копию и принести с собой к своему врачу.
Haviv B. Последние данные о вертельном бурсите бедра. О.А. Ортопедия . 2013; 1 (1): 10. Резюме статьи недоступно.
Lustenberger DP, Ng VY, Best TM, Ellis TJ. Эффективность лечения вертельного бурсита: систематический обзор. Clin J Sport Med. 2011; 21 (5): 447–453.Бесплатная статья.
Сигал Н.А., Фелсон Д.Т., Торнер Дж.С. и др. Синдром большой вертельной боли: эпидемиология и сопутствующие факторы. Arch Phys Med Rehabil . 2007. 88 (8): 988–992. Бесплатная статья.
Джонс DL, Эрхард RE. Диагностика вертельного бурсита в сравнении с стрессовым переломом шейки бедра. Phys Ther . 1997. 77 (1): 58–67. Резюме статьи на PubMed.
Мясник JD, Зальцман KL, Лиллегард WA. Бурсит нижних конечностей [опечатка в: Am Fam Physician .1996; 54 (2): 468]. Ам Фам Врач . 1996. 53 (7): 2317–2324.
Hammer WI. Использование массажа с поперечным трением при хроническом бурсите бедра или плеча. J Manipulative Physiol Ther . 1993. 16 (2): 107–111. Резюме статьи в PubMed.
Sears B. Физиотерапия боли в бедре. Сайт About.com. По состоянию на 9 декабря 2014 г.
Лечебная физкультура при вертельном бурсите. Сайт морфопедии. По состоянию на 9 декабря 2014 г.
Вертельный бурсит. Сайт клиники Кливленда. По состоянию на 9 декабря 2014 г.
Вашингтонский университет ортопедии и спортивной медицины. Бурсит, тендинит и другие ревматические синдромы мягких тканей. По состоянию на 3 февраля 2021 г.
* PubMed — это бесплатный онлайн-ресурс, разработанный Национальным центром биотехнологической информации (NCBI). PubMed содержит миллионы ссылок на биомедицинскую литературу, включая ссылки из базы данных MEDLINE Национальной медицинской библиотеки.
Автор: Андреа Аврускин, PT, DPT. Рецензировано редколлегией.
Бурсит | Johns Hopkins Medicine
Что такое бурсит?
Бурсит — это воспаление бурсы. Бурса — это закрытый, заполненный жидкостью мешок, который действует как амортизатор и скользящая поверхность, уменьшая трение между тканями тела. Основные сумки (множественное число от бурсы) расположены рядом с сухожилиями возле крупных суставов, например, в плечах, локтях, бедрах и коленях.
Бурсит — обычно временное заболевание. Это может ограничивать движение, но обычно не вызывает деформации.
Бурсит может произойти в любой бурсе тела, но есть несколько распространенных типов бурсита, в том числе:
-
Бурсит ретромаллеолярного сухожилия. Этот вид бурсита еще называют болезнью Альберта. Это вызвано такими вещами, как травма, болезнь или обувь с жесткой опорой для спины. Это создает дополнительную нагрузку на нижнюю часть ахиллова сухожилия.Это прикрепляет икроножную мышцу к задней части пятки. Это может привести к воспалению бурсы, расположенной в месте прикрепления сухожилия к пятке.
-
Задний бурсит ахиллова сухожилия. Этот тип бурсита, также называемый деформацией Хаглунда, возникает в сумке, расположенной между кожей пятки и ахилловым сухожилием. Это прикрепляет икроножные мышцы к пятке. Это усугубляется ходьбой, при которой мягкая ткань пятки вдавливается в жесткую заднюю опору обуви.
-
Бурсит тазобедренного сустава. Также называемый вертельным бурситом, бурсит тазобедренного сустава часто возникает в результате травмы, перенапряжения, аномалий позвоночника, артрита или хирургического вмешательства. Этот тип бурсита чаще встречается у женщин и людей среднего и пожилого возраста.
-
Бурсит локтевого сустава. Бурсит локтевого сустава вызывается воспалением бурсы, расположенной между кожей и костями локтя (синовиальная сумка). Бурсит локтевого сустава может быть вызван травмой или постоянным давлением на локоть (например, при опоре на твердую поверхность).
-
Бурсит коленного сустава. Бурсит коленного сустава также называют бурситом гусиной стопы или ансериновым бурситом. Бурса Pes Anserine расположена между большой берцовой костью и тремя сухожилиями подколенных мышц на внутренней стороне колена. Этот тип бурсита может быть вызван недостаточным растяжением перед тренировкой, напряжением мышц подколенного сухожилия, избыточным весом, артритом или выворачиванием колена или голени.
-
Бурсит коленной чашечки. Этот тип бурсита, также называемый препателлярным бурситом, часто встречается у людей, которые часто стоят на коленях, например у мастеров ковров и сантехников.
Что вызывает бурсит?
Самыми частыми причинами бурсита являются травмы или чрезмерное употребление. Это также может вызвать инфекция.
Бурсит связан и с другими проблемами. К ним относятся артрит, подагра, тендинит, диабет и заболевание щитовидной железы.
Каковы симптомы бурсита?
Ниже приведены наиболее частые симптомы бурсита.Однако каждый человек может испытывать симптомы по-разному.
Хронический бурсит может включать повторяющиеся приступы боли, отека и болезненности. Это может привести к разрушению мышц и ограничению диапазона движений в пораженном суставе.
Симптомы бурсита могут напоминать другие заболевания или проблемы. Всегда обращайтесь к врачу за диагнозом.
Как диагностируется бурсит?
В дополнение к полной истории болезни и физическому осмотру диагностические тесты на бурсит могут включать:
-
Рентген. Диагностический тест, использующий невидимые лучи электромагнитной энергии для создания изображений внутренних тканей, костей и органов на пленке.
-
Магнитно-резонансная томография (МРТ). Визуализирующий тест, в котором используется комбинация больших магнитов, радиочастоты и компьютера для получения подробных изображений органов и структур внутри тела.
-
УЗИ. Визуализирующий тест, в котором используются высокочастотные звуковые волны для исследования внутренних органов и тканей.
-
Аспирация. Процедура, которая включает использование тонкой иглы для удаления жидкости из опухшей сумки с целью выявления инфекции или подагры как причины бурсита.
-
Анализы крови. Лабораторные тесты могут быть выполнены для подтверждения или исключения других условий.
Как лечится бурсит?
Лечение любого бурсита зависит от того, связано ли оно с инфекцией.
-
Асептический бурсит. Это воспаление возникает в результате местной травмы мягких тканей или растяжения. Бурса не инфицирована. Лечение может включать:
-
R.I.C.E. Это означает покой, лед, сжатие и высоту
. -
Противовоспалительные и обезболивающие, такие как ибупрофен или аспирин
-
Инъекция стероидов в пораженный участок для уменьшения боли и отека
-
Шины или скобы для ограничения движения пораженного сустава
-
Септический бурсит. Бурса инфицирована бактериями. Это вызывает боль и отек. Лечение может включать:
-
Антибиотики
-
Повторная аспирация инфицированной жидкости (для удаления жидкости используется игла)
-
Хирургический дренаж и удаление инфицированной бурсы. Это называется бурсэктомией.
Что я могу сделать, чтобы предотвратить бурсит?
Попробуйте следующие меры для предотвращения бурсита:
-
Разминка перед тренировкой или перед занятиями спортом или другими повторяющимися движениями.
-
Начинайте новые упражнения или занимайтесь спортом медленно. Постепенно увеличивайте требования, которые вы предъявляете к своему телу.
-
Часто делайте перерывы при выполнении повторяющихся задач.
-
Амортизируйте «подверженные риску» суставы с помощью налокотников или наколенников.
-
Прекратите действия, вызывающие боль.
-
Практикуйте хорошую осанку. Правильно располагайте свое тело при выполнении повседневных дел.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если у вас есть одно из следующего:
-
Боль или проблемы с движением влияют на вашу обычную повседневную деятельность
-
Боль не проходит и не усиливается после лечения
-
В пораженном суставе появляется выпуклость или припухлость
-
На пораженном суставе появляется покраснение или припухлость
-
У вас жар, озноб или ночная потливость
Основные сведения о бурсите
-
Бурсит — это воспаление бурсы, закрытого, заполненного жидкостью мешка, который действует как амортизирующая и скользящая поверхность, уменьшая трение между тканями тела.
-
Самыми частыми причинами бурсита являются травмы или чрезмерное употребление, но это также может быть вызвано инфекцией.
-
Боль, припухлость и болезненность в области сустава — наиболее частые признаки бурсита.
-
Бурсит лечится покоем и лекарствами, снимающими воспаление. При обнаружении инфекции используются антибиотики. При необходимости может быть проведена операция по удалению бурсы.
-
Вы можете предотвратить бурсит, сделав разминку перед тренировкой или спортом, медленно увеличивая активность, прокладывая суставы, часто делая перерывы для отдыха и прекращая действия, вызывающие боль.
Что такое вертлужный бурсит? | Саммит Ортопедия
Что такое вертельный бурсит?
Бурса — это мешок, наполненный смазывающей жидкостью, расположенный между тканями, такими как кости, мышцы, сухожилия и кожа, который уменьшает трение, трение и раздражение. Мешок вертельной сумки расположен на внешней стороне каждого бедра. Он располагается на вершине большого вертела и под ягодичными мышцами и сухожилиями.
Здоровая бурса вертела позволяет мышцам скользить вдоль их костных прикреплений при движении и ходьбе. При воспалении вертельной сумки ходьба и сидение могут быть очень болезненными. Это состояние называется вертельным бурситом.
Что вызывает вертельный бурсит?
Вертелковый бурсит может быть вызван острой травмой, длительным давлением на пораженный участок или действиями, требующими повторяющихся скручиваний или быстрых движений в суставах, например бегом трусцой или езда на велосипеде на большие расстояния.Эти действия могут привести к раздражению или воспалению бурсы.
Другими причинами вертельного бурсита могут быть:
- Болезнь диска поясницы или артрит бедра
- Предыдущая операция на бедре
- Неравномерность длины ног
- Неправильная техника ходьбы из-за незначительной травмы или напряжения
- Чрезмерное использование ягодичных мышц
- Плоскостопие или неправильный выбор обуви
- Напряженные мышцы бедра или ног
- Заболевания позвоночника, такие как сколиоз, артрит поясничного (нижнего) отдела позвоночника и другие заболевания позвоночника
- Костные шпоры или отложения кальция
Каковы симптомы вертельного бурсита?
Симптомы вертельного бурсита включают:
- Боль на внешней стороне бедра
- Острая боль, переходящая в тупую
- Боль, затрудняющая активность и сон
- Усиливающаяся боль при вставании со стула, использовании лестницы, длительной ходьбе, беге или езде на велосипеде
Как диагностируется вертельный бурсит?
Диагностический процесс начинается с разговора с вами о ваших симптомах и проведения подробного медицинского осмотра.Диагностическая визуализация, включая рентгеновские снимки и МРТ, также может быть полезна для диагностики.
Как лечится вертельный бурсит?
Большинство людей избавляются от бурсита тазобедренного сустава при консервативном нехирургическом лечении. В зависимости от тяжести симптомов варианты лечения могут включать:
- Противовоспалительное средство
- Инъекции кортизона
- Ортопедия
- Лечебная физкультура
Если консервативное лечение неэффективно, может потребоваться хирургическое вмешательство.
Что можно сделать дома для лечения вертельного бурсита?
Домашнее лечение бурсита включает:
- Остальное
- Пакеты со льдом в зону поражения
- Противовоспалительные препараты для снятия боли и отека
- Похудание, для уменьшения давления на бедро
- Упражнения для бедра и поясницы
- Избегание действий, вызывающих боль
