бедра, ниже колена, стопы, пятки, пальцев» – Яндекс.Кью
По мотивам симулятора ученого-эпидемиолога Марселя Салатè .
Главные вопросы, которые сейчас тревожат и меня в том числе, это: «Что будет дальше? Когда закончится карантин? Будет ли вторая волна? Как изменится жизнь после карантина?»
Точно ответить на эти вопросы, пока сложно, но выделить ряд факторов, от которых зависит исход, и построить примерный прогноз можно.
Прогноз зависит в первую очередь от количества людей, которых может заразить 1 больной человек и стойкости иммунитета после перенесенного заболевания.
R и Rо
R — число людей, которых может заразить больной или зараженный человек. Чем оно ниже, тем лучше. Эпидемия идет на спад при R < 1.
Ro — это R в начале эпидемии до вмешательства из вне и формирования иммунитета.
- Ro сезонного гриппа = 1.28 .
- Ro COVID-19 = в среднем 2,2. Хотя есть исследование, которое говорит, что в Ухане этот показатель был почти 5,7 .
Ro можно снизить, ограничив контакты с зараженными (карантин и правила гигиены) или повысить число людей, у которых есть иммунитет (после перенесенного заболевания или вакцинации).
Давайте посмотрим, как эти меры или их комбинация влияют на наше Ro.
В правой колонке доля заражений, которые нужно предупредить, чтобы достигнуть R<1.
Это значит, что если Ro = 2,5, то > 60% населения должны иметь иммунитет, чтобы через них распространение не продолжалось, а эпидемия пошла на спад. Если 1,5, то всего 34%.
Поскольку в случае COVID-19 Ro по разным данным разное, то считают, что эпидемия пойдет на спад, если у 60-70% населения будет иммунитет.
Что можно сделать?
- Ничего не делать и ждать, пока переболеет большая часть людей.
- Заставить всех мыть руки, пользоваться антисептиками, дезинфицировать помещения и так далее.
- Ввести карантин.
- Начать массово тестировать население и отправлять инфицированных и контактных на карантин.
- Ввести масочный режим.
- Придумать вакцину.
Давайте теперь посмотрим, как эти меры влияют на R и как нам добиться R<1, чтобы остановить эпидемию. Для упрощения расчетов базово заложим Ro = 2,5.
Дальше пойдут скриншоты — играть в симулятор можно по ссылке: https://ncase.me/covid-19/ .
Сценарий 1. Ничего не делать
Давайте на примере США разберем базовый сценарий — что будет, если ничего не делать:
- В стране живет ~330 000 000 человек
- На 3400 чел есть 1 реанимационная койка — ~96 740 коек на страну
- В реанимацию попадает 1 из 20 болеющих
- В случае 1 934 800 болеющих все реанимационные койки будут заняты
- 1 934 800 человек — это 0,6% населения страны
То есть, если заболеет всего 0,6% населения людям уже не смогут оказать необходимую помощь.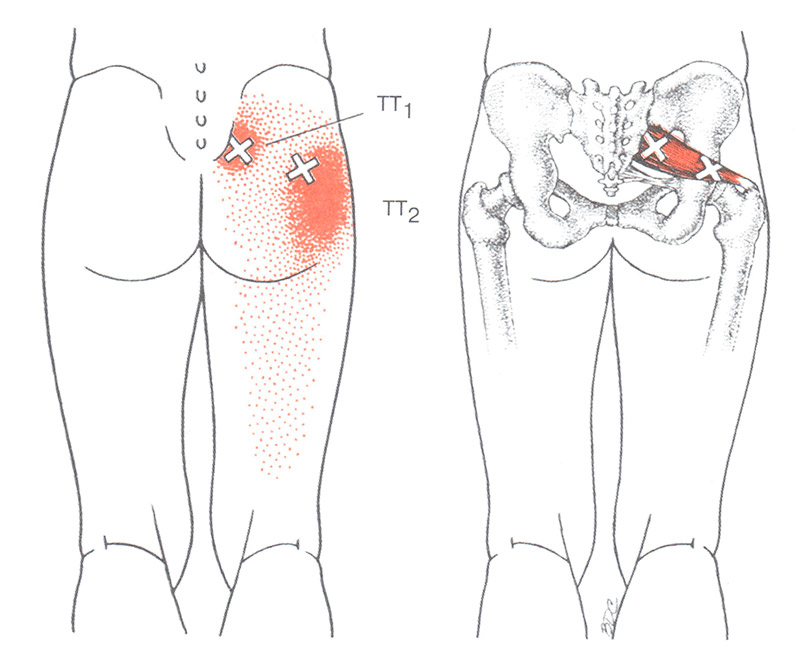
80% населения США — это 265 000 000 человек, и только 0,6% из них смогут оказать необходимую помощь. И если заложить смертность в 0,5% (что гораздо меньше реальных цифр), то это > 1 300 000 смертей только в США — богатой стране с высоким уровнем доступности медицинской помощи.
Сценарий 2. Мытье рук + мягкое дистанцирование
Мытье рук во время эпидемии гриппа сокращает R на 25%. А карантинные меры во время COVID-19 в Великобритании — сократили R на ~70% .
Вот что будет, если в начале марта ввести обязательное мытье рук и мягкое дистанцирование.
Как видите, это позволит «сгладить кривую», растянув эпидемию на год, но не позволит довести R до <1 так, чтобы пропускная способность медицинской системы позволила лечить всех, кому нужна помощь. И мы все еще потеряем много миллионов жизней.
Нужны более жесткие меры, которые позволят обеспечить R<1.
Сценарий 3. Многомесячная блокировка
Давайте посмотрим, что будет, если мы введем 5-месячный карантин, после которого сможем спокойно вернуться к обычной жизни.
Помните, что нужно, чтобы R стал < 1 при Ro 2,5? Нужно, чтобы минимум
И вот она — та самая «вторая волна», о которой многие говорят.
Сценарий 4. Прерывистая блокировка
Это решение было впервые предложено в докладе Имперского колледжа от 16 марта, а затем снова в Гарвардской статье .
Идея заключается в том, чтобы блокировку в несколько месяцев делать с перерывами в месяц-два. Это позволит сохранять приемлемую нагрузку на систему здравоохранения до тех пор, пока не переболеет достаточное для коллективного иммунитета количество людей (2022 год) или пока не станет доступной вакцина.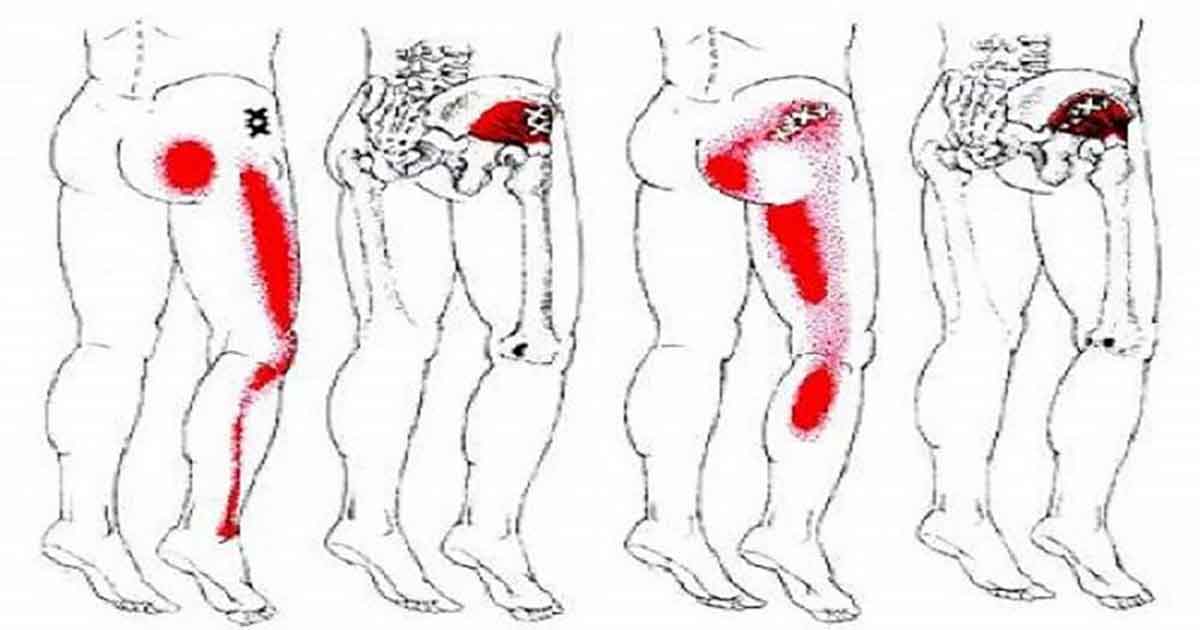
Это лучше, чем держать карантин полтора года до появления вакцины, ведь изоляция пагубно сказывается не только на экономике, но и на психическом здоровье людей.
Но постойте… разве Тайвань и Южная Корея уже не содержат COVID-19? На целых 4 месяца, без длительных блокировок?
Сценарий 5. Массовое тестирование с последующей изоляцией
Чтобы понять, как Тайвань и Северная Корея отработали этот сценарий, нужно понимать, как происходит заражение .
В среднем от момента заражения до появления симптомов проходит 5 дней. При этом зараженный человек может передавать вирус уже за несколько дней до появления симптомов. 44% людей заразились от бессимптомных больных!
Если мы найдем бессимптомный случай и отправим на карантин его и всех, с кем он контактировал — то это поможет разорвать цепочку.
Чтобы не было путаницы — людей, которые переносят болезнь бессимптомно < 2% , поэтому в данном случае речь о тех, у кого симптомы еще не появились, но это обязательно случится.
Это старая идея , которая использовалась для сдерживания Эболы. Изоляция бессимптомных случаев уменьшает R почти на 40%, а карантин их контактов еще на 50%.
И вот что это даст:
- Ro = 2,5
- Вводим гиенические мероприятия + тестирование + карантин контактов =>
- R = 0,56!!
То есть даже без жесткого карантина это позволит сделать R<1, что гораздо легче пережить как экономически (это дешевле, чем многомесячная блокировка), так и психологически.
Но, к сожалению, такой сценарий возможен только в начале эпидемии, так что в этот раз мы опоздали… Но после окончания первой волны у нас появится второй шанс.
Вот как выглядит динамика количества новых случаев в сутки Южной Корее.
Но не спешить радоваться… Помните вторую волну, причиной которой стал недостаток коллективного иммунитета?..
Сценарий 6.
 Вакцинация
Вакцинация
Подавление эпидемии решает только первую проблему — помочь системе здравоохранения справится с нагрузкой. Но чтобы не допустить повтора сценария нужен коллективный иммунитет. Иммунитет у человека может сформироваться либо после перенесенного заболевания, либо после вакцинации.
Давайте посмотрим, что будет, если к первичным мерам добавить вакцинацию.
Вот и все! Мы победили!
Если бы после вакцинации или перенесенной болезни сохранялся длительный многолетний иммунитет…
Что мы знаем об иммунитете после COVID-19?
К сожалению, пока очень мало. Мы можем лишь экстраполировать знания о других коронавирусах, а точную информацию получим только ретроспективно, анализируя ситуацию время спустя.
Давайте посмотрим, что будет в течение 10 лет, если смоделировать ситуацию, при которой иммунитет сохраняется год и при этом ничего не делать.
А как же лето?
В случае с COVID-19 каждый +1°C снижает R на 1. 2%.
Но без дополнительных мер в большинстве регионов лето не позволит довести R до <1.
2%.
Но без дополнительных мер в большинстве регионов лето не позволит довести R до <1.
И вот как будет выглядеть 10-ти летний сценарий без вакцины, с иммунитетом в 1 год, если учесть «силу лета».
А теперь то же самое с вакциной (вероятный исход, с которым нам прийдется жить).
А что с масками?
Маски не защитят вас , если вы здоровы, но помогут не заразить других, если вы больны и еще не знаете об этом (или знаете).
Хирургические маски снижают уровень передачи гриппа и ОРВИ на 70% . Что почти так же ударит по R, как и блокировка. Но… на самом деле мы не знаем точно, как COVID-19 проникает через маску.
Под хирургической маской подразумеваются именно хирургические маски по типу N95 или с классом защиты FFP2/FFP3.
Но даже, если заложить в 2 раза меньше, то это будет 35%, что само по себе не снизит R до < 1, но в совокупности с мытьем рук и тестированием с последующей изоляцией, может иметь хороший эффект.
Кроме того можно придумать и другие меры безопасности:
- Ограничения поездок
- Проверка температуры в торговых центрах и школах
- Глубокая чистка общественных помещений
- Замена рукопожатий на толчок ног ой и так далее, на сколько хватит фантазии…
Давайте посмотрим на самый ленивый сценарий — когда всего по-немножку.
А точно будет вакцина?
Большинство эпидемиологов ожидают вакцину через 1-2 года. Раньше не было вакцины от других видов коронавируса потому, что TORS быстро искоренили, а «обычная простуда» не стоила инвестиций.
Даже без вакцины у нас все еще есть 3 выхода:
1. Самый пессимистичный — периодическая блокировка для сдерживания R.
2. Отслеживание контактов и ношение масок как новая норма в мире после COVID-19, подобно тестам на ИППП и ношению презервативов в мире после ВИЧ.
3. Построение новых госпиталей и реанимационных отделений.
Как видите, даже в самом худшем случае жизнь все равно продолжается… Но я думаю, мы все же найдем вакцину и скоро вернемся к привычной, пусть даже немного измененной жизни.
Мои мнение
- Думаю, летом карантинные меры ослабят и мы сможем частично вернуться к обычной жизни, но, как минимум, в масках и с набором правил, которые прийдется соблюдать. Не понятно пока, как будут работать границы и когда вернется туризм…
- Осенью скорее всего во многих странах карантин снова усилят, кто-то пойдет по сценарию массового тестирования, кто-то по пути обязательного ношения масок — вероятно, у каждого будет свой набор правил, исходя из общих рекомендаций.
- Возможно появятся какие-то приложения для отслеживания контактов — кто-то будет ими пользоваться, а кто-то воспримет враждебно.
- В следующем году, вероятно, появится первая вакцина, которая позволит постепенно возвращаться к прежней жизни с еще одним сезонным вирусом.
 Скорее всего она будет не идеальной и со временем появятся другие, более эффективные и безопасные.
Скорее всего она будет не идеальной и со временем появятся другие, более эффективные и безопасные. - Вероятно, там же появится лекарство и COVID-19 уже не будет таким страшным, став еще одним сезонным ОРВИ.
- Думаю, наша жизнь изменится, но не так сильно, как сейчас об этом пишут — скорее всего мы привыкнем больше делать онлайн и работать удаленно, появятся законы, которые будут помогать развиваться онлайн-сервисам. Но мы по-прежнему будем встречаться с друзьями в кафе, ходить на концерты и читать бумажные книги… И я думаю, все у нас будет хорошо!
Не относитесь к ситуации легкомысленно, соблюдайте правила, берегите себя и близких!
По мотивам исследования ученого-эпидемиолога, Марселя Салатè : https://ncase.me/covid-19/
Онемение ягодиц и ног — Вопрос невропатологу
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.
Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 71 направлению: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гериатра, гинеколога, гинеколога-эндокринолога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, дефектолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, неонатолога, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.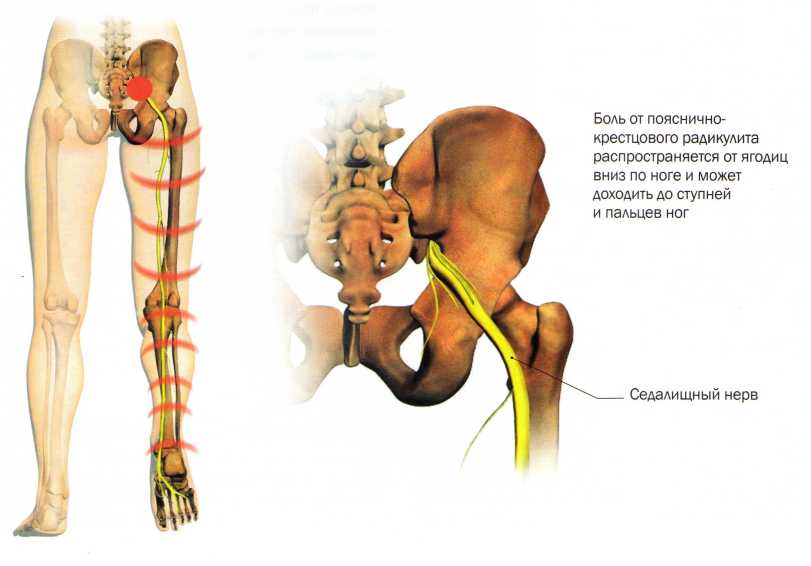
Мы отвечаем на 97.34% вопросов.
Оставайтесь с нами и будьте здоровы!
Немеют пальцы рук и ног – физиологические и патологические причины, чем можно помочь
Причины онемения пальцев во сне и во время бодрствования
Полное и частичное онемение пальцев рук и ног может быть кратковременным и длительным, возникающим во время сна и в период бодрствования. Независимо от того, каковы истинные причины онемения пальцев рук во сне и в период бодрствования, при их регулярности требуется оказание квалифицированной медицинской помощи. Если это состояние было спровоцировано физическими факторами, то медицинская помощь не потребуется, а в случае развития патологии, симптомом которой является онемение пальцев, человек должен будет пройти курс медикаментозной терапии.
Причины
Почему немеют пальцы рук ночью? Чаще всего это связано с физическими факторами: человек либо спит в неудобной позе, либо подкладывает руку под голову. Происходит передавливание кровеносных сосудов и рука «затекает». При изменении позы и растирании пальцев онемение постепенно сменяется покалыванием и исчезает.
Происходит передавливание кровеносных сосудов и рука «затекает». При изменении позы и растирании пальцев онемение постепенно сменяется покалыванием и исчезает.
Если немеет средний палец на правой или левой руке, то это может быть связано с профессиональной деятельностью человека. Это характерно для тех, кто долгое время работает за компьютером (печатает или активно перемещает «мышку») или выполняет однотонную работу на производстве.
Почему немеют и покалывают кончики пальцев? Такое явление может присутствовать при запущенном остеохондрозе, постоянно повышенном артериальном давлении, недостаточности кровообращения. В случае регулярно повторяющегося онемения кончиков пальцев, сопровождающегося болью в шее, головной болью и легким головокружением, нужно обязательно обратиться к терапевту. Эти причины могут стать опасными не только для здоровья, но и жизни человека. Например, устойчивое высокое артериальное давление может спровоцировать гипертонический криз или геморрагический инсульт.
При травмах позвоночника или смещении межпозвоночных дисков, сопровождающихся ущемлением нервных окончаний, неприятные ощущения будут присутствовать в какой-то конкретной части верхней конечности. Что делать, когда немеет рука от локтя до пальцев? Распрямите спину, разотрите шею со стороны онемения и саму конечность. В случае появления боли в онемевшем участке руки можно воспользоваться холодным компрессом или грелкой со льдом. Но перечисленные меры считаются экстренными и не отменяют необходимость срочного посещения врача для обследования.
Рассматриваемое явление может случаться не только во время сна, но и в разгар рабочего дня. Например:
- немеет мизинец и безымянный палец – имеется патологический процесс в мышечной системе позвоночника или проблемы с сердцем;
- средняя фаланга любого пальца немеет в случае разрыва, растяжения или вывиха локтевого сустава или лучезапястного;
- онемение большого пальца руки означает присутствие патологических изменений в структуре тканей, окружающих лучезапястный или локтевой сустав;
- немеют указательные пальцы рук – прогрессирует артрит или артроз локтевого сустава, процесс сопровождается болевым синдромом.
Онемение пальцев рук может возникать также на фоне сахарного диабета, при застое венозной крови, при хроническом панкреатите. В любом случае регулярно появляющееся чувство онемения в пальцах рук должно стать поводом визита к терапевту, который скорее всего направит пациента на дополнительное обследование к узкопрофильным специалистам (кардиологу, эндокринологу). На нашем сайте Добробут.ком есть достаточно информации, чтобы разобраться: немеют и болят пальцы – что это значит, к какому врачу обращаться за помощью, что можно предпринять в домашних условиях.
Почему немеют большие пальцы на ногах
Онемение пальцев нижних конечностей может быть вызвано физиологическими и патологическими причинами. Многие люди испытывают такое ощущение при ношении тесной обуви, при неудобной позе в положении сидя (например, нога подогнута под ягодицы). Такое онемение не является патологическим и исчезает сразу после восстановления кровоснабжения онемевшей части. Регулярно немеющие большие пальцы на ногах во сне или в удобной позе (сидя, лежа) свидетельствуют о нарушениях венозного кровотока. Рассматриваемое состояние нередко является симптомом варикозного расширения глубоких вен нижних конечностей, которое нужно лечить медикаментами и физиотерапией под контролем специалиста. Почему ночью немеют пальцы на ногах? Причина – нарушение кровоснабжения мелких сосудов. Это состояние поддается коррекции, поэтому с помощью медикаментозной терапии удается быстро избавиться от проблемы.
Кроме этого, онемение пальцев нижних конечностей может быть спровоцировано проблемами в работе сердца, что чревато самыми серьезными последствиями вплоть до сердечной недостаточности и летального исхода.
Как лечат онемение пальцев
Единого курса терапии нет. Для начала врач проводит обследование пациента, выясняет истинную причину и только после этого может делать какие-то терапевтические назначения.
Лечение онемения пальцев рук и ног всегда длительное, так как сначала избавляются от первопричины (лечение основного заболевания) и только после этого приступают к восстановлению кровоснабжения пальцев конечностей.
Чувство онемения пальцев нижних и верхних конечностей может быть физиологической нормой и симптомом развивающегося заболевания. Если подобное состояние возникло единожды и не повторяется с завидной регулярностью, то какого-то специфического лечения не потребуется. Регулярное онемение пальцев – повод немедленного визита к врачу и прохождения полного обследования.
Связанные услуги:
Консультация невролога
Кардиологический Check-up
Как уберечься от обморожения и помочь пострадавшим от мороза? | События | ОБЩЕСТВО
В первую очередь мороз не щадит пожилых людей, детей и людей в нетрезвом состоянии, сообщили в минздраве Нижегородской области.
Чаще всего обмораживаются нос, щёки, ушные раковины, мочки ушей, стопы и кисти. Реже — задние и боковые поверхности бёдер, ягодицы, локтевые и коленные суставы.
Первые признаки обморожения: покалывание, онемение, покраснение кожи, белые пятна, которые остаются на коже, если надавить на нее и исчезают спустя 5-6 секунд.
Как уберечься от мороза?
— Не выходите из дома без особой необходимости.
— Носите сухую свободную одежду и обувь – это способствует нормальной циркуляции крови. Одевайтесь по принципу «капусты» – между слоями одежды всегда есть прослойки воздуха, которые отлично удерживают тепло.
— Прячьтесь от ветра
— Не носите на морозе ювелирные украшения, в том числе золотые и серебряные кольца, серёжки. Лучше избегать любых контактов кожи с металлом.
— Не пейте алкоголь и не курите. Курение уменьшает периферийную циркуляцию крови, а алкоголь вызывает иллюзию тепла и приводит к переохлаждению.
— Как только вы почувствовали признаки переохлаждения, зайдите в любое теплое место, отогрейтесь и осмотрите пораженные участки кожи.
— Помните, что у детей теплорегуляция организма еще не полностью сформирована, а у пожилых людей эта функция бывает нарушена. На прогулке в мороз ребенок должен возвращаться в тепло каждые 15-20 минут.
Как помочь замерзающему человеку?
— Нельзя заставлять пострадавшего энергично двигаться и пить спиртное.
— Не рекомендуется делать массаж, растирание снегом, шерстяной тканью, теплые ванночки, прикладывать грелку, делать согревающие компрессы, смазывать кожу маслами или жирами.
— Наложите термоизолирующие асептические повязки на пораженный участок тела.
— Быстро доставь пострадавшего в теплое место и укутайте в одеяло. Если пострадавший находится в сознании, предложите ему горячие напитки и горячую пишу.
— В тяжелых случаях немедленно вызывайте скорую помощь.
Фото: АиФСмотрите также:
Комфортная тренировка на гребном тренажере
Уют на тренажере – счастье в зале!
Во время гребли наше тело контактирует с тренажером только тремя точками: руками, ступнями и ягодицами. И с течением времени в этих трех точках у вас может возникнуть неудобство. К счастью, немного вмешательства – и терпения! – приведут вас на долгий путь к смягчению дискомфорта.
Руки
Никого не удивишь тем фактом, что руки в гребле берут на себя основной удар. Сначала появляются волдыри, затем – мозоли. Но это и хорошая новость – как только ваши руки станут более мозолистыми, они будут беспокоить вас меньше, чем вначале. Но даже с мозолями, в жарких и влажных условиях будьте осторожны с внезапным увеличением времени гребли — образование волдырей может ускориться. Секрет в том, чтобы увеличивать время, проведенное за тренажером, постепенно. Кроме того, не позволяйте утолщаться вашим мозолям ,и при необходимости снимайте верхний слой отмерших клеток с помощью скраба.
Сначала появляются волдыри, затем – мозоли. Но это и хорошая новость – как только ваши руки станут более мозолистыми, они будут беспокоить вас меньше, чем вначале. Но даже с мозолями, в жарких и влажных условиях будьте осторожны с внезапным увеличением времени гребли — образование волдырей может ускориться. Секрет в том, чтобы увеличивать время, проведенное за тренажером, постепенно. Кроме того, не позволяйте утолщаться вашим мозолям ,и при необходимости снимайте верхний слой отмерших клеток с помощью скраба.
Перчатки есть? А если найду?
Перчатки – дело индивидуальное. Мы выбрали для вас лучшее из предложенного на рынке спортивных товаров — перчатки, разработанные специально для гребли.
Ступни
Из трех точек соприкосновения ступням, вероятно, легче всего – нет захвата, нет веса тела, нет влияния. Но для максимального комфорта важно подобрать правильную комбинацию обуви и носков. Выберите качественные носки и подберите обувь без каблука и неширокую в пятке. Широкая пятка может помешать вам поместить ногу в подпятник тренажера, а слишком высокий каблук может раздражать ваше ахиллово сухожилие на финише гребка.
Широкая пятка может помешать вам поместить ногу в подпятник тренажера, а слишком высокий каблук может раздражать ваше ахиллово сухожилие на финише гребка.
Нужна ли обувь?
Как и в случае с перчатками, все индивидуально. Если вы предпочитаете грести без обуви, можете попробовать более толстый носок, чтобы облегчить сцепление. Если вам нужна подкладка под пятку, попробуйте немного губки, пузырчатой пленки или оберните тряпку вокруг основания подножки. Установка крепления подножки Правильная фиксация ступней в подножке влияет на комфорт. В общем случае, ваша ступня должна быть установлена в подножке таким образом, чтобы крепление пересекало подъем стопы. Если вы гребете без обуви, вы можете подогнать стопу выше; если вы менее гибкий или обладатель большого живота, вы можете захотеть установить стопу ниже. Убедитесь, что вы не поместили ступни так низко, что прекратили циркуляцию крови в ногах, свесив бедра ниже уровня сиденья.
Ягодицы
У ягодиц во время тренировки много работы.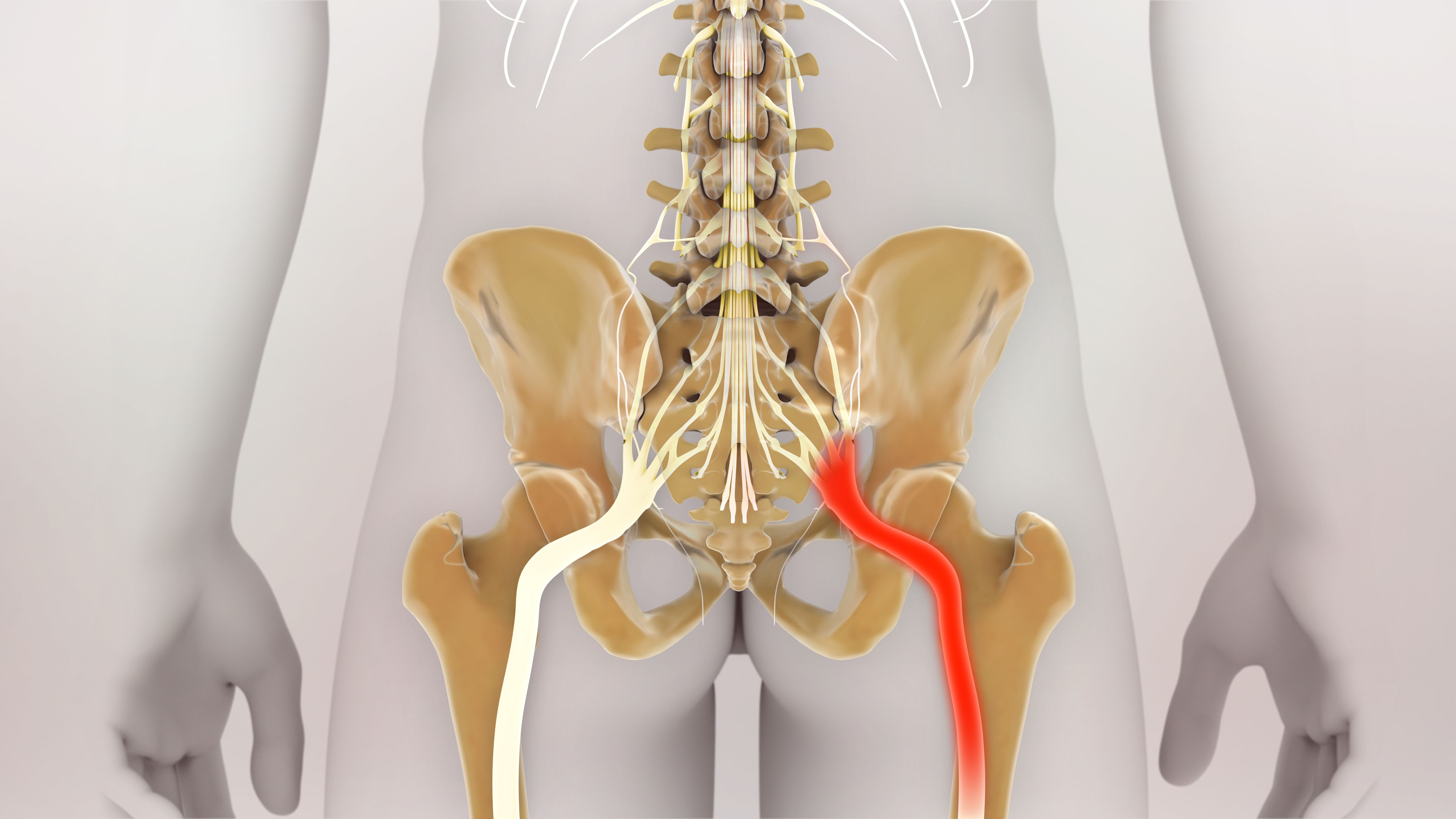 Они поддерживают вес тела, служат точкой опоры, принимают участие в гребке, а также все время сидят. Если ваша попа во время тренировки не «счастлива», шансы на то, что все остальное тело довольно, весьма малы. Какой тип сиденья больше понравится – основная тема экспериментов. Если нужна дополнительная подкладка, попробуйте полотенце или немного пузырчатой пленки. Вы также можете попробовать нашу накладку на банку или шорты для гребцов. Слишком большое количество подкладки на сиденье может вызвать онемение ягодиц. Если ваш копчик «попал под удар», убедитесь, что сиденье установлено на монорельс корректно: выемка под копчик должна быть на дальней стороне сиденья.
Они поддерживают вес тела, служат точкой опоры, принимают участие в гребке, а также все время сидят. Если ваша попа во время тренировки не «счастлива», шансы на то, что все остальное тело довольно, весьма малы. Какой тип сиденья больше понравится – основная тема экспериментов. Если нужна дополнительная подкладка, попробуйте полотенце или немного пузырчатой пленки. Вы также можете попробовать нашу накладку на банку или шорты для гребцов. Слишком большое количество подкладки на сиденье может вызвать онемение ягодиц. Если ваш копчик «попал под удар», убедитесь, что сиденье установлено на монорельс корректно: выемка под копчик должна быть на дальней стороне сиденья.
Поясничный и пояснично крестцовый радикулит
Боль при радикулите исходит из седалищного нерва. Обычно излучается от ягодиц вниз по ноге. Это вызвано сжатием или раздражением нервных корешков в поясничном отделе позвоночника. Причин пояснично крестцового или дискогенного радикулита несколько. Основной причиной является грыжа межпозвоночных дисков. Так же болезнь может возникнуть из-за спинного или фораминального стеноза, спондилолистеза, синдрома грушевидной мышцы и некоторых видов диабета.
Так же болезнь может возникнуть из-за спинного или фораминального стеноза, спондилолистеза, синдрома грушевидной мышцы и некоторых видов диабета.
Радикулит — симптомы
Основным симптомом является боль, которая может быть очень мучительной. Приступы могут возникнуть внезапно и могут быть связаны с некоторыми движениями, такими как изгиб и поворот туловища в области поясничного отдела позвоночника. Но в большинстве случаев симптомы возникают без каких либо конкретных обстоятельств. Интенсивная и стойкая, она заставляет искать определенную позицию, при которой будет заметно улучшение. Болеутоляющие не устраняют симптомы радикулита полностью. Основным из них является боль в ногах, но так же появляется в области спины. Иногда начинается в спине и может продолжаться несколько часов или дней до того, как перейдет в ноги. Болевой симптом в ногах обычно намного хуже, чем в спине. Разгибание ног только усиливает его. Обычно становиться легче, если полежать с согнутыми коленями. Кашель, чихание или напряжение при ходьбе в туалет усугубляют состояние. Вторым симптомом радикулита является онемение в области ног. Если корень нерва сильно сжат, можно почувствовать слабость в мышцах. Распределение боли, онемение и слабость могут помочь определить, какой именно корень нерва раздражен.
Вторым симптомом радикулита является онемение в области ног. Если корень нерва сильно сжат, можно почувствовать слабость в мышцах. Распределение боли, онемение и слабость могут помочь определить, какой именно корень нерва раздражен.
Два самых распространенных нервных корешка, которые могут стать причиной радикулита это пятый поясничный и первый крестцовый. Каждый из них имеет специфическое распределение боли, онемение и слабость. Поясничный радикулит: боль излучается от ягодицы вниз по ноге к внешней стороне лодыжки и верхней части ноги. Слабость в определенных мышцах делает стопу неустойчивой. Это особенно заметно при ходьбе и поднятии по лестнице. Пояснично крестцовый радикулит: вызывает боль, которая спускается от ягодицы по нижней части бедра, через икру к подножью. Онемение обычно ощущается на внешней стороне стопы. Слабость возникает в подколенном сухожилье и в икроножной мышце. Четвертый поясничный корень нерва является менее распространенной причиной. В раздраженном состоянии он приводит к боли, которая излучается через боковину бедра и внутреннюю часть голени. Потеря чувствительности и слабость обычно происходят на внешней стороне бедра. Так же может ослабевать или отсутствовать подколенный рефлекс.
Причины радикулита
Самая распространенная причина — грыжа межпозвоночных дисков в поясничном отделе. Чаще всего возникает между 4-м и 5-м поясничным или 5-м и 1-м крестцовым позвонками. Еще одна, но менее распространенная причина — синовиальные кисты, которые появляются из фасеточных суставов. Если они возникнут в спинномозговом канале, они могут сжимать нервные корешки. Инфекции и опухоли в редких случаях могут оказывать компрессию на корешки. Спондилолистез — сдвиг между двумя позвонками, который может привести к сужению отверстия между позвонками, где нервные корешки выходят из позвоночника, в результате происходит сжатие. Стеноз может привести к сильной боли в ногах, которая обычно проявляется при ходьбе.
Как лечить поясничный радикулит
В 80-90% случаем симптомы постепенно проходят. Через 6-12 недель, а у некоторых даже раньше, боль полностью исчезает. Но у 10-20% людей боль не проходит сама собой. Может улучшаться, но потом возвращаться в полной мере. В этом случае лучше всего подойдет операция, которая уменьшает давление на нервные корешки. Повседневная деятельность, связанная с работой или личной жизнью, может усугубить симптомы. Рецидивов болезни и возникновения грыжи дисков обычно не происходит.
Через 6-12 недель, а у некоторых даже раньше, боль полностью исчезает. Но у 10-20% людей боль не проходит сама собой. Может улучшаться, но потом возвращаться в полной мере. В этом случае лучше всего подойдет операция, которая уменьшает давление на нервные корешки. Повседневная деятельность, связанная с работой или личной жизнью, может усугубить симптомы. Рецидивов болезни и возникновения грыжи дисков обычно не происходит.
Лечение поясничного радикулита обычно проходит без препаратов. Физиотерапия, массаж и хиропрактика являются самыми эффективными методами. Еще один способ, который рекомендуют врачи это оставаться активным настолько, насколько позволяет болевой синдром. В некоторых случаях эти виды терапии могут не помочь и тогда на помощь приходит лечение поясничного радикулита препаратами. Иньекции противовоспалительных или стеройдных препаратов в спинное эпидуральное пространство может значительно облегчить симптомы и уменьшить воспаление. Эта процедура обычно выполняется анестезиологом. Постельный режим, который был рекомендацией врачей в прошлом, не способствует лечению и может затянуть процесс восстановления активности.
Постельный режим, который был рекомендацией врачей в прошлом, не способствует лечению и может затянуть процесс восстановления активности.
В 10-20% случаев дискогенного радикулита может потребоваться операция. Наиболее распространенная — это микродискэктомия. Делается небольшой разрез в области раздраженного диска, и часть, которая оказывает давление на нерв, удаляется. «Микро» подразумевает использование микроскопа, а разрез должен быть минимальным. Успешность такой процедуры составляет 80-90%. Обычно происходит моментальное облегчение боли и других симптомов. Возможными последствиями могут стать: инфекции, травмы нервов и утечка спинномозговой жидкости. В большинстве случаев приводит только к временным симптомам, в редких боль может стать хронической.
Смотрите также: Артроз плечевого сустава и шейного отдела
Предлагаем вам ознакомиться с линейкой аппаратов ЭСМА для медицины.
Немеет ягодица — причины, лечение и профилактика
Причины
Причины, по которым немеют ягодицы, могут быть разными. В мышцах расположены не только кровеносные сосуды, но также нервные окончания и жировая ткань. Ягодичная мышца может онеметь из-за:
В мышцах расположены не только кровеносные сосуды, но также нервные окончания и жировая ткань. Ягодичная мышца может онеметь из-за:
Чтобы точно определить причины онемения ягодиц, обязательно проконсультируйтесь с врачом. Большое значение имеет тип боли и дискомфорта в ягодичных мышца. У некоторых потеря чувствительности сопровождается жжением и покалыванием, у других – давящей болью. Если причины, по которым немеет ягодица, незначительные (растяжение, ушиб), неприятный симптом возникнет очень неожиданно, но быстро исчезнет.
Если же дискомфорт возникает довольно часто, нужно обязательно проконсультироваться по этому поводу с доктором. Все дело в том, что снижение чувствительности часто прогрессирует и имеет очень серьезные последствия.
При неожиданном падении возникла резкая боль в бедре, и сразу после этого началось онемение? Срочно вызывайте врача на дом, и не двигайтесь до его приезда. Травма позвоночника нередко имеет очень серьезные последствия для здоровья.
Патологии позвонка
Чаще всего чувствительность ягодиц значительно снижается при развитии серьезных заболеваний позвоночника. Патологии позвоночного столба сопровождаются не только онемением, но и болезненными ощущениями в области таза.
Патологии позвоночного столба сопровождаются не только онемением, но и болезненными ощущениями в области таза.
Остеохондроз вызывает тупую ноющую боль в ягодичных мышцах. При перенапряжении ног или неудачном повороте тела дискомфорт только усиливается. Мышцы бедра и ягодиц постоянно находятся в повышенном напряжении, это приводит к значительному уменьшению чувствительности. Если вы заметили такие признаки, срочно запишитесь на прием к неврологу.
Межпозвоночная грыжа сопровождается очень сильной и резкой болью, которая, как правило, возникает в пояснице, но отдает в одну из ягодиц. Из-за пережатия нервных корешков ягодичные мышцы и мускулатура ноги теряют чувствительность. Больной чувствует онемение, покалывание. Развитие патологии может привести к проблемам с мочеиспусканием и дефекацией. Межпозвоночную грыжу лечит ортопед и невролог.
Радикулит – это патология нервных окончания спинного мозга. При развитии такого заболевания возникает боль и покалывание в ягодицах, спине, ногах и стопах. Кожа становится менее чувствительной, появляется ощущение холода.
Кожа становится менее чувствительной, появляется ощущение холода.
Все вышеперечисленные заболевания нужно лечить под строгим контролем медицинского специалиста. Игнорирование проблемы или самостоятельное устранение симптомов может только усугубить состояние пациента.
Укол
Для многих боль и онемения ягодицы после уколе не кажется чем-то странным и не нормальным. Однако, если неприятные ощущения очень сильные и долго не проходят, нужно начинать беспокоиться. Все дело в том, что такие симптомы могут быть признаками следующих типов осложнений.
Абсцесс после укола. На месте инъекции образуется небольшой гнойник. Причиной такого заражения может быть использование нестерильного шприца или нарушение правил гигиены во время процедуры. Кроме того, больной может самостоятельно занести инфекцию в ранку от укола. Вот почему нельзя прикасаться к месту ввода иглы грязными руками. Абсцесс, помимо онемения и боли в ягодице, может стать причиной повышения температуры, появления воспаления и припухлости на коже.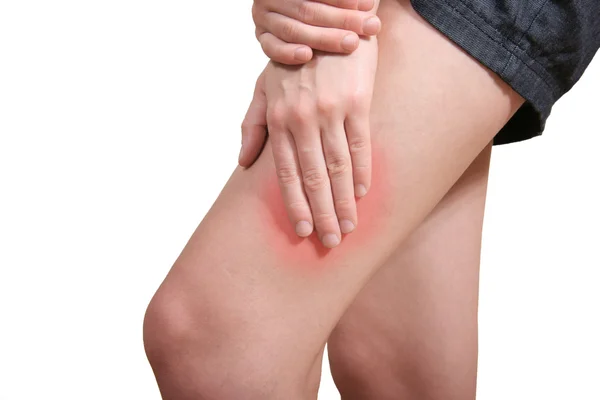
Гематома на коже после укола. Если на ягодице появился небольшой синяк, значит медсестра ввела шприц в ткань неудачно, и случайно повредила иглой кровеносный сосуд. Большую гематому нужно обязательно лечить (наносить йодную сетку или делать спиртовые компрессы), иначе ранка может еще больше воспалиться, а место укола инфицироваться.
Инъекция в седалищный нерв. Такие неудачные процедуры – большая редкость, но все же иногда они случаются. Если после укола вы почувствовали сильную боль и снижение чувствительности ягодиц, нужно обязательно обратиться к врачу. В этом случае пациенту придется пройти длительный курс лечения медикаментами и физиопроцедурами.
Образование инфильтрата. Под кожей ягодицы можно обнаружить твердую шишку, которая, как правило, возникает из-за введения препарата не в мышцу, а в жировую ткань. В этом случае препарат долго всасывается кровеносными сосудами, так как их в жировой ткани намного меньше, чем в мышечной.
Если вы проходите курс лечения инъекционными препаратами, доверяйте проведение процедуры только опытным медикам. Проконтролируйте, чтобы шприц был стерильный и место укола предварительно продезинфицировано, игла была нужного размера. Как делать уколы правильно можно прочесть здесь.
Воспаление
Ущемление нерва — причина онемения ягодицыБоль и потеря чувствительности ягодичной мышцы может быть симптомом развития серьезного воспалительного заболевания. Рассмотрим несколько наиболее распространенных патологий, которые могут приводить к онемению.
- Флегмона – воспалительное заболевание подкожного жира. Сопровождается острой болью, повышением температуры, онемением и отеком ягодиц. Особенно сильно неприятные симптомы проявляются, когда человек сидит.
- Остеомиелит – воспаление костной ткани. Патология сопровождается сильной и острой болью в бедре и ягодицах, высокой температурой, ухудшением общего самочувствия, тошнотой, головной болью, нарушениями ориентации в пространстве. Если вы обнаружили подобные симптомы, незамедлительно вызывайте скорую помощь. Прогрессирование остеомиелита может привести к тому, что пациент впадет в состояние комы.

Любое из перечисленных воспалительных заболеваний имеет очень серьезные последствия для здоровья. Метод лечения определяется врачом и зависит от тяжести патологии.
Суставы
Причиной неприятных ощущений в области ягодичных мышц могут быть заболевания тазобедренных суставов. К наиболее распространенным патологиям относятся:
- Артрит. Воспаление сустава, которое вызывает боль при движении. Медики выделяют несколько типов такой патологии – гнойный, ревматоидный, реактивный, псориатический артрит. Каждое заболевание имеет свои симптомы и особенности.
- Артроз – патология, которая приводит к разрушению ткани сустава. При прогрессировании болезни наблюдается боль и онемение ягодиц и бедра.
- Некроз головки бедра – очень серьезное заболевание, которое способно разрушить тазобедренный сустав.
Боль и снижение чувствительности ягодиц чаще всего возникает у людей, которые много времени проводят за компьютером, ведут малоподвижный образ жизни.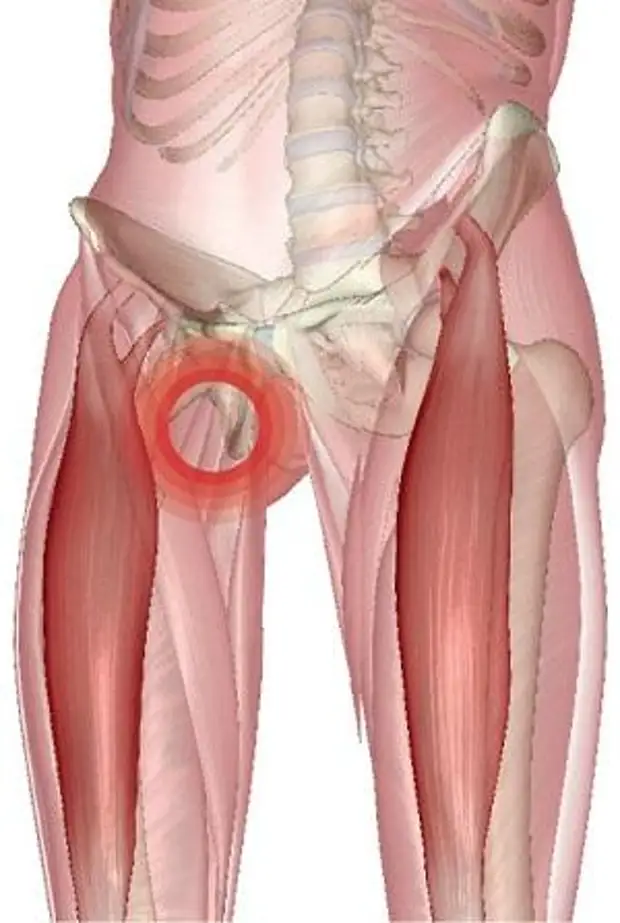 Это происходит из-за того, что часть сосудов, которые находятся в ягодичных мышцах, во время длительного сидения сдавливаются и деформируются, нарушается кровообращение.
Это происходит из-за того, что часть сосудов, которые находятся в ягодичных мышцах, во время длительного сидения сдавливаются и деформируются, нарушается кровообращение.
Беременность
Беременные женщины на поздних сроках вынашивания ребенка довольно часто жалуются на неприятные покалывания и онемение ягодиц. Такой симптом имеет вполне объяснимые причины, а именно:
- Матка и плод постоянно увеличиваются, что приводит к повышению давления на таз, ягодицы и перенапряжению поясницы.
- Увеличенная матка может сдавливать кровеносные сосуды и нервные стволы в области таза.
Как правило, дискомфорт возникает на 36-40 неделе, когда плод уже достаточно большой. Чтобы быстро избавиться от неприятных ощущений, регулярно занимайтесь специальной гимнастикой для беременных, во время сна принимайте максимально удобное для себя положение, носите специальное бандажное белье, которое поможет значительно снизить давление на таз.
Лечение
Лечение боли и онемения в ягодичных мышцах напрямую зависит от причины возникновения неприятного симптома. Рекомендуется предварительно пройти полное обследование. Медик обязательно выяснит, почему немеют мышцы, и назначит эффективное лечение. К наиболее распространенным методикам можно отнести:
Рекомендуется предварительно пройти полное обследование. Медик обязательно выяснит, почему немеют мышцы, и назначит эффективное лечение. К наиболее распространенным методикам можно отнести:
- Проведение курса физиопроцедур;
- Прием медикаментов, которые помогают избавиться от боли и воспаления;
- Использование согревающих примочек и компрессов;
- Абсцесс и гнойники можно лечить при помощи нанесения специальных мазей или удалять хирургическим путем.
Профилактика
Чтобы избежать онемения ягодиц старайтесь больше двигаться, совершайте ежедневные пешие прогулки. Суставы человека с лишним весом испытывают постоянные большие нагрузки. Это приводит к их быстрому изнашиванию. Если вам дорого ваше здоровье, пересмотрите свой рацион питания.
Если не обращать внимание на такой тревожный симптом, как онемение ягодиц, болезнь начнет прогрессировать. Отсутствие своевременного лечения – это прямой путь к хроническим болям и инвалидности.

