Сломано ребро: что делать?
Перелом ребра — явление нередкое, оно встречается у 60% травмированных людей. Речь идёт о нарушении целостности кости или хряща. Чаще всего ломают 4–6 ребра, 7–12 травмируются реже.
Причинами переломов ребер являются:
- сдавливание грудной клетки с большой силой;
- спортивная травма;
- прямой удар в грудь;
- падение с большой высоты;
- случайное падение на твердый предмет;
- огнестрельное ранение.
Патологические повреждения встречаются у больных раком, остеомиелитом, ревматоидным артритом, остеопорозом. Ослабленные ребра могут ломаться даже при выполнении домашней работы или из-за кашля. Недугу часто подвержены пожилые люди, потому как их кости отличаются ломкостью.
Симптоматика перелома ребер и осложнения
У здорового человека ребра заживают в течение одного-двух месяцев, у ребенка срастаются за 3 недели.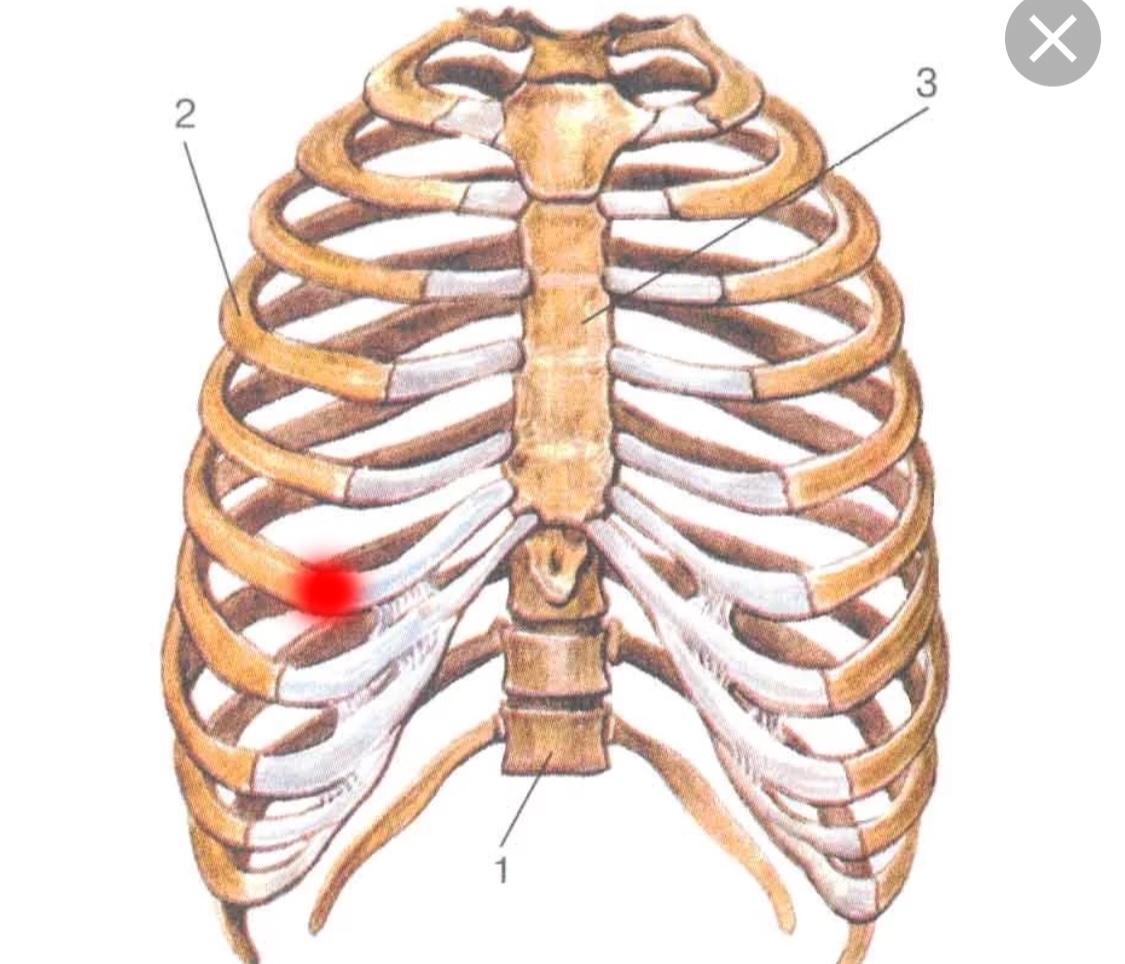
Определить наличие опасной травмы рёбер можно по следующим признакам:
- побледнение кожных покровов;
- поверхностное дыхание;
- наличие отечности тканей, кровоподтеков;
- учащенный пульс;
- скованные движения;
- боль при чихании и кашле, вдохе и выдохе;
- типичный хруст костей.
О сложном переломе свидетельствует подкожная эмфизема, кашель с кровью. Головокружение, низкое давление, слабость являются признаками внутреннего кровотечения. При наличии данных признаков требуется незамедлительная госпитализация пострадавшего.
Несвоевременное обращение к доктору чревато следующими последствиями: может развиться пневмоторакс (имеется в виду затрудненное дыхание), посттравматическая пневмония — следствие нарушения вентиляции легких. Подобные осложнения представляют опасность для жизни человека. Только специалист может определить, задеты ли дыхательные органы, не повреждена ли кроветворная система.
Только специалист может определить, задеты ли дыхательные органы, не повреждена ли кроветворная система.
Как оказать первую помощь при переломе ребра
От того, как быстро и правильно оказана доврачебная помощь, зависит успех последующего лечения.
Алгоритм оказания первой помощи следующий:
- Вызываете скорую помощь.
- Помогаете пострадавшему принять полусидячее положение.
- Даете анальгетики, к месту травмы прикладываете лёд.
- На грудь накладываете тугую повязку и прибинтовываете руку к месту травмы.
- Не даете пострадавшему спать.
При открытом переломе любые движения запрещены.
Лечение переломов ребер
Любой перелом необходимо показать хирургу. Самостоятельное лечение может привести к непоправимым последствиям.
После обследования, пальпации, изучения жалоб больного специалист сможет назначить правильное лечение.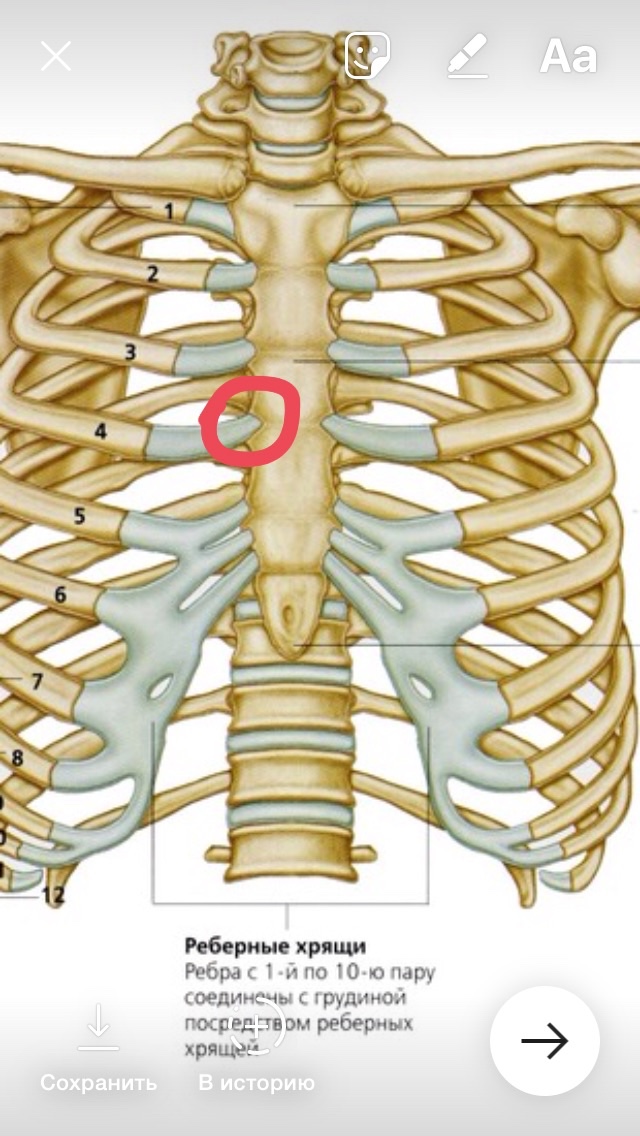
Если травма несложная, реабилитация проходит дома без гипса. Пострадавшему обеспечивают полный покой, прописывают ношение давящей повязки. На восстановление требуется порядка 3-4 недель.
Лечение сложного перелома осуществляется в стационаре, под строгим наблюдением докторов. Если повреждены внутренние органы, без операции не обойтись. Обязательным условием успешного восстановления являются специальная дыхательная гимнастика и физиотерапевтические процедуры. Особое внимание уделяется питанию. Поврежденные кости нуждаются в минералах и витаминах. Их вы найдете в цельнозерновых злаках, свежих овощах, молочных продуктах и нежирном мясе. Быстрому заживлению костей способствуют фосфор, магний, кальций, витамины K и D.
Перелом ребер: профилактика
Соблюдение несложных рекомендаций позволяет избежать опасных травм:
- Во-первых, при занятии спортом необходимо использовать защитные средства.
- В-третьих, обязательно нужно включать в рацион продукты, обогащённые кальцием, белком.
- В-четвертых, следует отказаться от употребления фаст-фуда, алкогольных напитков и курения.
Наше здоровье в наших руках.
Бес в ребро: Как отличить межрёберную невралгию от других болезней
Как лечить?
Когда диагноз «межреберная невралгия» будет подтверждён, врач подберет лечение. В первую очередь оно направлено на устранение боли. Для этого существует много анальгетиков в инъекциях, свечах, таблетках. Но, увы, обойтись приемом только этой группы препаратов зачастую не получается. Боль при невралгии принимает хроническое течение, поэтому требуются лекарства, «стирающие» болевую память. Таким эффектом обладают некоторые антидепрессанты и противоэпилептические препараты.
Таким эффектом обладают некоторые антидепрессанты и противоэпилептические препараты.
Для снятия мышечного спазма в пораженной зоне используют миорелаксанты. Они расслабляют напряженную мышцу – и боль отступает.
Для снятия сильных приступов врач может проводить блокады с лидокаином. В последнее время в распоряжение медиков также поступили особые накожные пластыри, из которых в кожу постепенно выделяется этот препарат.
Важный шаг в терапии – борьба с отечностью тканей, которая обычно сопровождает невралгию и ухудшает ее течение. Для этого могут использоваться мочегонные препараты, лекарства, усиливающие микроциркуляцию в проблемной зоне.
Очень важно восстановить сам поврежденный нерв. Помогает в этом витаминотерапия, особенно витамины группы В. Они воздействуют на оболочку нерва, делая его более устойчивым.
На время лечения придется сменить стиль одежды, отказаться от облегающих нарядов, приобрести спортивный бюстгальтер без бретелек, напоминающий укороченную маечку. В первые дни лучше избегать активных движений.
В первые дни лучше избегать активных движений.
Если причиной невралгии стало обострение остеохондроза, приложите максимум усилий, чтобы улучшить состояние позвоночника и мышечного корсета. Благоприятно действует на них плавание в бассейне, определенные виды гимнастики, в некоторых случаях полезен лечебный массаж.
Также важно правильно организовать рабочее место, чтобы вам не пришлось длительно сидеть в неудобной позе, например с разворотом в сторону монитора компьютера. Одевайтесь по сезону, особенно при работе на свежем воздухе.
…И не забывайте: ни в коем случае не пытайтесь самостоятельно установить диагноз. По всем вопросам необходимы консультация врача и дополнительные обследования.
Запрошенная Вами страница не найдена. |
Die gewünschte Seite ist nicht gefunden |
Возможно запрошенная Вами
страница удалена, переименована или временно
недоступна. |
Die gewünschte Seite wurde möglicherweise entfernt oder umbenannt, oder sie ist vorübergehend nicht erreichbar. Wenn Sie der Meinung sind, daß es um ein Fehler handelt, benachrichtigen Sie bitte Webmaster |
Попытайтесь выполнить следующее:
|
Versuchen Sie folgendes:
|
| Возможно вы сможете найти желаемую информацию посетив следующие проекты: | Möglicherweise finden Sie die gewünschte Informationen wenn Sie die folgende Projekte besuchen: |
Почему у ребёнка болит бок?
Не лезем в дебри заболеваний внутренних органов, а ракрываем частые причины болей у здоровых детей. И делимся упражнениями по снятию болевого синдрома.
Ну вот только что ребенок себя прекрасно чувствовал, бегал – и в следующем воображаемом кадре уже держится за бок и корчится. От чего эта боль? Что это? Как с ней справляться?
Хорошо помню школьное детство — подружка пугала меня, говоря, что это болит селезенка, она может лопнуть, если не остановиться. Я точно также пугала физрука, держась за правый бок, говоря, что “все, умираю на 3 километре кросса, ща селезенка лопнет”.
Я точно также пугала физрука, держась за правый бок, говоря, что “все, умираю на 3 километре кросса, ща селезенка лопнет”.
Селезенка – это боль в левом, как теперь выяснилось, боку. Печень – это боль в правом. И да, самое главное – не лопнет.
Печеночно-болевой синдром. Пока ребенок в покое, часть крови не циркулирует по кровеносному руслу, а находится в резерве. Основная масса циркулирующей крови находится в грудной и брюшной полости. Во время физической нагрузки происходит перераспределение кровотока в пользу работающих мышц. И если мышцы начинают работать сразу, без разогрева, то дыханию и кровообращению (которые обеспечивают работу мышц) для вырабатывания требуется несколько минут. Если дети начинают носится, сломя голову, без разминки, то кровь из резерва поступает в кровоток, но не успевает быстро оттекать от брюшной полости. Печень и селезенка начинают увеличиваться в размерах и давить на свои капсулы. В капсулах есть болевые рецепторы – боль отсюда.
Мышечный спазм. Если нет никаких заболеваний внутренних органов, что может вызвать боль при физичестких нагрузках, то наиболее распространенная причина –диафрагма, которая помогает дышать, не получает нужного количества кислорода. Из-за этого сама диафрагма или мышцы живота под ней спазмируются – напрягаются и расслабляются рывками. И из-за этого ребенок чувствует боль в боку – левом или правом.
Если нет никаких заболеваний внутренних органов, что может вызвать боль при физичестких нагрузках, то наиболее распространенная причина –диафрагма, которая помогает дышать, не получает нужного количества кислорода. Из-за этого сама диафрагма или мышцы живота под ней спазмируются – напрягаются и расслабляются рывками. И из-за этого ребенок чувствует боль в боку – левом или правом.
Расширение желчных протоков. Если дети начали бегать сразу после еды, капсула печени перерастягивается (а печень участвует в переваривании пищи). Если пища поступила в пищеварительный тракт, сосуды печени расширяются. Расширяются также желчные протоки – по ним начинает поступать в кишечник желчь.
Газы. Ну просто так совпало – тренировка и газы в желудочно-кишечном тракте.
Родителям на заметку: боль в боку частый признак физического перегруза. Не исключено, что физическую нагрузку ребенку нужно в принципе уменьшить. Также эта боль – от недостаточной тренированности. Грегори Лэндри, педиатр из Висконсинского университета рекомендует вот что: “Десятилетний ребенок, только начавший бегать, например, не должен пробегать больше 1, 5 – 3 км в день или 8-10 км в неделю.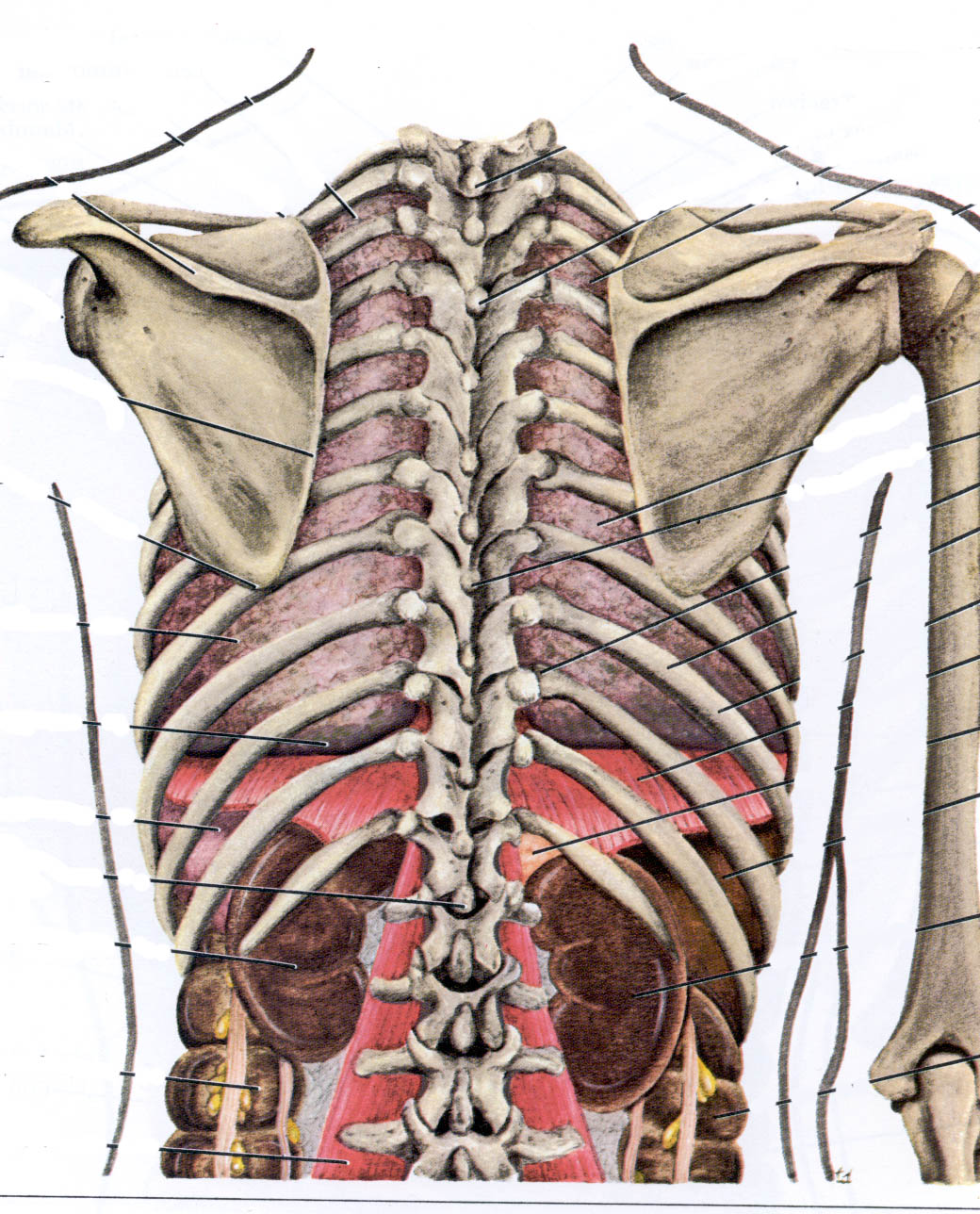 Как только удастся пробежать эту дистанцию без болей в боку, он может постепенно увеличивать расстояние на 1,5-3 километра в неделю”.
Как только удастся пробежать эту дистанцию без болей в боку, он может постепенно увеличивать расстояние на 1,5-3 километра в неделю”.
Первое и главное – это постепенность нагрузок, начаться которые должны с разминки. По рекомендации американского физиотерапевта из Пенсильвании Эли Глик, идеальная разминка должна длиться не менее 10 минут. Основные упражнения: динамическое дыхание (руки вверх – вдох, руки вниз – выдох), приседания и наклоны — доставать пальцами до ступней.
Второе и не менее важное — нельзя есть много. Наполненный желудок увеличивает вероятность спазма диафрагмы и мышц живота. Начинать тренировки нужно не раньше, чем через 2-3 часа после еды. И не пить много воды во время тренировки. За 60-30 минут до тренировки или соревнования можно съесть либо горсть орехов с сухофруктами (детскую горсть), либо углеводный батончик.
Снимаем болевой синдром
- Сбавить темп. Перейти на шаг, постепенно его замедляя, пока боль не пройдет.
 Продолжая шагать, подышать: руки вверх – вдох, руки вниз – выдох.
Продолжая шагать, подышать: руки вверх – вдох, руки вниз – выдох.
- Дыхание и растяжка. Если темп сбавлен, но боль осталась, нужно остановиться и продышаться, а именно: сначала сделать 10 неглубоких вдохов и выдохов. Затем вернуться к нормальному дыханию. Затем – подышать глубоко: вытянуть руки в стороны, расправить грудную клетку. Вдохнуть-выдохнуть. На следующем вдохе за руками нужно вытянуться вверх и медленно наклоняться в разные стороны (руки вверх – вдох, наклон — выдох). Затем потянуться за руками вперед, округлив спину. И снова медленно и глубоко подышать: руки вверх – вдох, руки вниз – выдох. Глубокое дыхание позволяет ускорить отток крови от внутренних органов.
- Найти туалет. Не исключено, что никакая это не печенка, не селезенка, не диафрагма, не мышечный спазм, а газы в желудочно-кишечном тракте. Просто отправьте ребенка в туалет.
И все же будьте внимательны всегда к любым болевым проявлениям.
Обязательно обратитесь к врачу, если:
- боль не проходит в течение часа после тренировки
- боль не прекращается после стула
- если повышается температура
- боль постоянно появляется после нескольких недель тренировок.

- Не давайте никаких лекарств самостоятельно, без рекомендации врача.
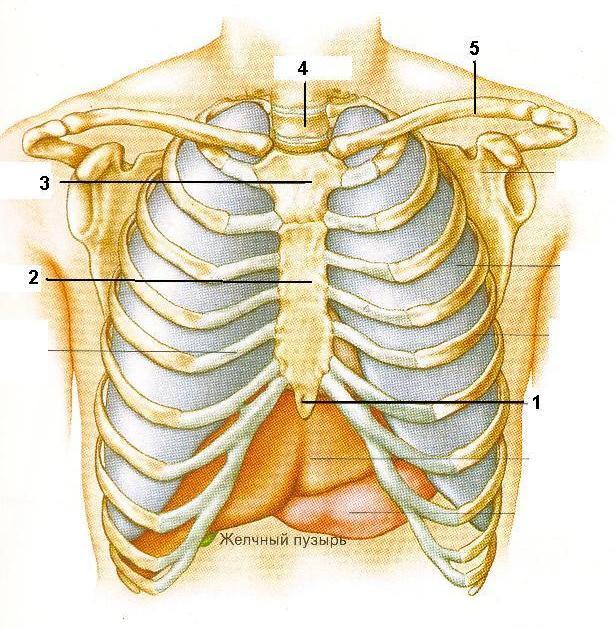
Болят ребра с левой и правой сторон при нажатии и вдохе: почему и что делать, что находится посередине грудной клетки | Ревматолог
Если болят ребра с левой и правой сторон при нажатии, необходимо как можно скорее выяснить происхождение неприятных симптомов. Боль не обязательно сигнализирует о болезни ребер: так могут обнаруживать себя и более серьезные патологические процессы, вплоть до онкологических заболеваний костной ткани и легких.
Каковы причины и что делать в ситуации, когда беспокоит боль в грудной клетке, ребрах и под ребрами, расскажем в статье.
Причины
Болевые ощущения в области ребер сопутствуют заболеваниям костей и мышц грудного отдела опорно-двигательного аппарата, а также патологиям внутренних органов грудной клетки (плевра, легкие).
Ревматологические болезни как возможные причины
Заболевания развиваются вследствие проникновения инфекции либо в результате травмы. Но независимо от происхождения они всегда связаны с воспалительным процессом, который поражает:
Но независимо от происхождения они всегда связаны с воспалительным процессом, который поражает:
- кости и хрящи (остеопороз, остеохондроз, реберный хондрит),
- суставы (артрит, артроз, подагра),
- сосуды (васкулит),
- мышцы (миозит).
Заболевания костной и хрящевой ткани
Остеопороз (снижение плотности костей) возникает в результате метаболического нарушения усвоения кальция и фосфора в процессе пищеварения и приводит к истончению костной ткани. В большей степени заболеванию подвержены женщины после 45 лет.
Изменение гормонального фона в период менопаузы, прием препаратов, снижающих артериальное давление, увлечение монодиетами способствуют вымыванию из организма минеральных веществ. Если не контролировать уровень кальция, фосфора, витамина D, кости разрушаются и теряют прочность. Именно развитием остеопороза объясняется, почему болит между ребрами спереди по центру.
Наличие ряда критериев свидетельствует о повышенном риске развития заболевания:
- раннее наступление менопаузы (до 45 лет),
- малоподвижный образ жизни,
- однообразный рацион питания,
- бесконтрольный прием препаратов, имеющих мочегонный эффект.
Важно! Внезапное изменение осанки, тенденция к уменьшению показателей роста, возникновение боли между ребрами посередине при надавливании дают основания обратиться к врачу.
Остеохондроз (дистрофическое поражение хрящевых тканей) суставов грудной клетки и межпозвоночных дисков грудного отдела позвоночника становится причиной острой стреляющей боли, отдающей в область ребер.
Причины заболевания:
- травмы, вызванные физическими перегрузками и долговременным воздействием на организм вибрации,
- нарушение осанки (сколиоз), спровоцированное слабым развитием мышечного корсета спины и ортопедическими изменениями нижних конечностей (плоскостопие),
- повышенная статическая нагрузка на суставы вследствие избыточной массы тела.
Реберный хондрит, больше известный как синдром Титце (воспаление хрящевой ткани в местах соединения ребер с грудиной), сопровождается припухлостью и резкой болью в центральной части грудной клетки.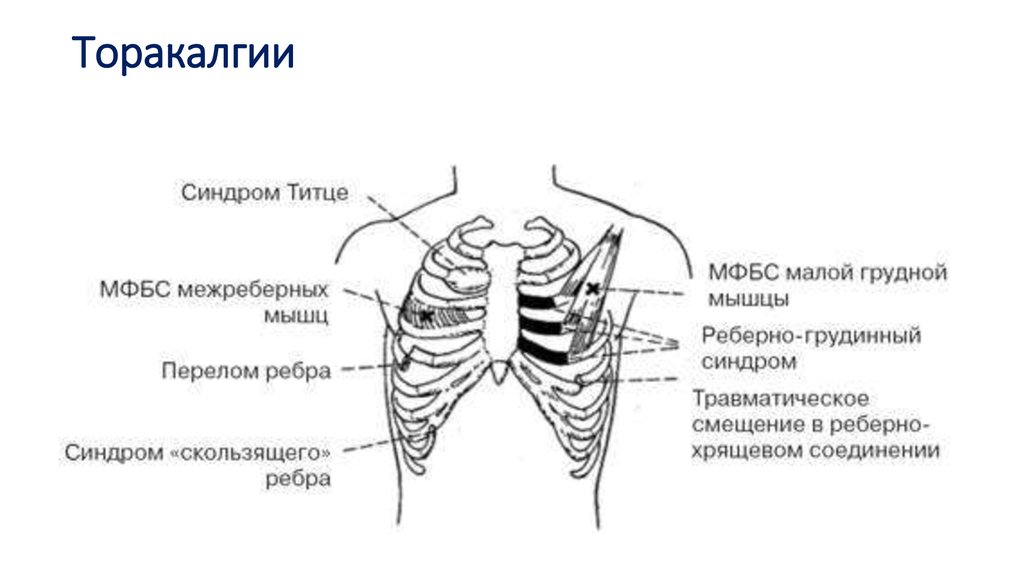 Болевые ощущения усиливаются при кашле, движении рукой, попытке глубоко вдохнуть.
Болевые ощущения усиливаются при кашле, движении рукой, попытке глубоко вдохнуть.
Причины патологии:
- деформация хряща в результате микротравм, вызванных тяжелыми физическими нагрузками,
- распространение инфекции из первичного очага поражения (ОРЗ, бронхит, пневмония),
- дистрофические изменения хрящевой ткани вследствие нарушения обменных процессов в организме (недостаток и неправильное усвоение кальция).
Суставные патологии
Артритом именуют широкий круг заболеваний суставов. Ревматоидный артрит (воспалительное поражение соединительной ткани) и подагра (скопление мочевой кислоты в суставе) чаще других форм артрита встречаются в медицинской практике.
Отличительная особенность патологии – боль в области сустава, покраснение и припухлость прилегающих тканей. Развитие заболевания приводит к выраженной деформации сустава и потере двигательной способности.
Реберно-позвонковый артроз вызывает необратимые структурные (на клеточном уровне) изменения сустава. Боль возникает в ребрах и позвоночнике при глубоком дыхании, после длительного пребывания в вертикальном положении и физических нагрузок.
Боль возникает в ребрах и позвоночнике при глубоком дыхании, после длительного пребывания в вертикальном положении и физических нагрузок.
Причины:
- дегенеративные процессы в стареющем организме (возрастная перестройка эндокринной системы, нарушение метаболизма),
- наследственная предрасположенность,
- травмы позвоночника.
Малоподвижный образ жизни, избыточная масса тела повышают риск возникновения артроза.
Заболевания мышц и сосудов
Если болит ребро под молочной железой слева, подозревают такое заболевание, как миозит. Воспаление поражает межреберную мышечную ткань, имеет право- и левостороннюю локализацию. Заболеванию подвержены как взрослые, так и дети.
Миозит провоцирует мышечный спазм, от чего у ребенка болит грудная клетка посередине. Болевой синдром сопровождается симптомами, свойственными острой сердечной недостаточности: одышкой, аритмией, сухим надрывным кашлем, болью за грудиной. Грудина – это костная структура, которая находится между ребрами спереди посередине.
Грудина – это костная структура, которая находится между ребрами спереди посередине.
Толчком к развитию патологии становятся:
- повышенные физические нагрузки на определенные группы мышц,
- проникновение инфекции из первичных очагов воспаления,
- нарушение естественного положения тела вследствие деформации костей стопы (плоскостопие) и позвоночника (сколиоз).
В группу риска попадают профессиональные спортсмены, работники токсичных производств, сотрудники, выполняющие однообразные операции на конвейерных линиях.
Васкулит — воспалительное заболевание стенок кровеносного сосуда. Поражение сосудов легких и грудного отдела позвоночника сопровождается тянущими болями в области ребер. Характерные признаки заболевания: высыпания на коже (мелкоточечная сыпь, подкожные узлы) и повреждения эпидермиса (язвы, эрозии). Заболевание стремительно прогрессирует, вовлекая в воспалительный процесс внутренние органы, вызывая многочисленные внутренние кровотечения.
Важно! При отсутствии лечения развитие патологии способно привести к летальному исходу.
Другие причины
Травма ребра – наиболее очевидная причина боли в области грудной клетки. По степени тяжести и характеру полученных повреждений различают:
- Ушиб (закрытая травма мягких тканей и надкостницы). Характеризуется ноющей болью, наличием отека и гематомы в пострадавшей области. Пациенты отмечают, что сильнее болят ребра после сна и еды. Первая помощь заключается в воздействии холодом на ушибленное место в первые три часа после травмы.
- Трещина (частичное нарушение целости кости). К отеку и гематоме (симптомы ушиба) добавляется острая боль при движении и глубоком дыхании.
- Перелом ребра (нарушение целостности костной и хрящевой ткани). Острая боль сопровождается аритмией, повышенными значениями АД, головокружением, тошнотой. Возникает опасность повреждения реберными осколками внутренних органов грудной полости с последующим кровотечением.
Важно! Диагностируют вид травмы в лечебном учреждении после проведения рентгенологического исследования.
Межреберная невралгия (воспаление периферического нерва) характеризуется приступами жгучей пронзительной боли под грудью при вдохе, отдающей под лопатку, в поясницу. Ткани, окружающие поврежденный нерв, теряют чувствительность. Воспалительный процесс провоцируется раздражением нервных окончаний вследствие мышечного спазма, вызванного обострением остеохондроза, тяжелыми физическими и психическими нагрузками.
Плеврит (воспаление плевры) вызывает острую боль в грудной клетке в области сердца с двух сторон, лихорадочное состояние, одышку, сухой кашель.
Нестабильное психическое состояние (неврастения, психоз) способно давать ложную симптоматику болевого синдрома, который больным воспринимается как реальный. Присутствуют жалобы на спазмы и воспаление внизу ребер. Пациенты жалуются, что сильная боль в грудине сводит правое нижнее ребро.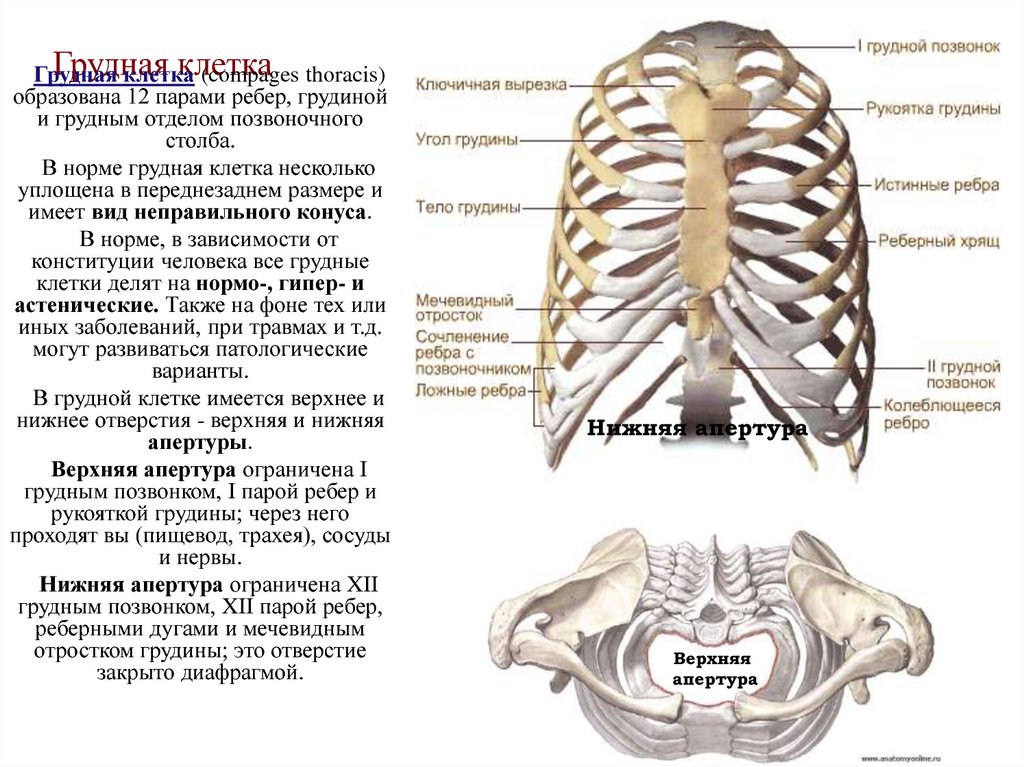 Выявлением и устранением аномальных проявлений занимается психиатр и психотерапевт.
Выявлением и устранением аномальных проявлений занимается психиатр и психотерапевт.
Реберная костная и хрящевая ткань подвержена возникновению новообразований. Хондрома (хрящевая опухоль) и остеома (опухоль кости) относятся к доброкачественным новообразованиям и хорошо поддаются хирургическому лечению. Потенциальная опасность заключается в возможности их перерождения в злокачественные структуры.
Саркома Юинга (раковая опухоль трубчатых костей) отличается стремительным развитием. Поражая реберную ткань, дает множественные метастазы в легкие и костный мозг. Отсутствие тревожных признаков затрудняет самостоятельное обнаружение патологии на ранних этапах.
Медикам приходится диагностировать уже поздние стадии развития заболевания. Поэтому даже слабые болезненные ощущения в области грудной клетки на фоне общей слабости, беспричинного снижения веса, нарушения сна, снижения работоспособности дают повод для обращения к онкологу.
На поздних сроках беременности женщины жалуются на боль в нижнем сегменте грудной клетки. Болезненные ощущения связаны с ростом плода и увеличением размера беременной матки, которая оказывает давление на нижнее подреберье.
Болезненные ощущения связаны с ростом плода и увеличением размера беременной матки, которая оказывает давление на нижнее подреберье.
Методы диагностики
Врач ставит диагноз на основе данных субъективного и объективного обследования пациента:
- Беседа с целью составления подробного анамнеза предполагаемого заболевания.
- Получение объективных данных общего состояния организма (измерение температуры тела, АД, частоты сердечных сокращений).
- Детальный визуальный и тактильный осмотр пораженного участка.
- Клинические лабораторные исследования (общий анализ крови и мочи, биохимический состав крови, биопсия тканей).
- Специфические методы инструментальной диагностики:
- эндоскопия,
- рентгенография,
- УЗИ грудной клетки,
- магнитно-резонансная и компьютерная томография,
- электронейромиография (ЭНМГ),
- диагностическая плевральная пункция,
- радиоизотопное исследование.

Когда обращаться к врачу
Самолечение, предваряющее медицинское обследование и установление диагноза, чревато усугублением болезненного состояния, развитием тяжелых осложнений.
Поводом для обращения за медицинской помощью становятся:
- затянувшееся лихорадочное состояние (повышение температуры свыше 38,5°С),
- появление опухоли,
- длительная боль,
- усиление болевых ощущений, особенно ночью,
- кашель с примесью крови.
Симптоматическое лечение
После установления диагноза назначается комплекс лечебных мероприятий, направленный на купирование симптомов заболевания:
- медикаментозная терапия (препараты обезболивающего, жаропонижающего, противовоспалительного, антимикробного действия),
- массаж,
- физиотерапия и лечебная физкультура.
Медикаменты
Комплексное лечение предусматривает применение лекарственных препаратов:
- обезболивающих («,Кетанов»,, «,Нурофен»,, «,Диклофенак»,),
- жаропонижающих («,Ибуклин»,, «,Найз»,, «,Парацетамол»,),
- противовоспалительных («,Нимесулид»,, «,Мовалис»,, «,Целекоксиб»,),
- антибиотиков широкого спектра действия («,Азитромицин»,, «,Ванкомицин»,, «,Амоксициллин»,).

Массаж и мануальная терапия
Тактильное воздействие на мягкие ткани грудной клетки стимулирует активность дыхательной мускулатуры, устраняет мышечный спазм, улучшает кровообращение, облегчает выведение мокроты.
Массаж и мануальную терапию назначают в период восстановления после перенесенных воспалительных заболеваний мышц (миозит), костной и хрящевой ткани (остеохондроз, хондрит), в стадии ремиссии суставных патологий (артрит, артроз), плеврита.
Физиотерапия
УВЧ, лазерная терапия, электрофорез, воздействие магнитным полем — эффективные методы лечения заболеваний мышц, костей, суставов. Они расширяют возможности медикаментозного вмешательства, способствуют регенерации хрящевой ткани. Курс лечения также включает комплекс упражнений лечебной физкультуры (ЛФК).
Методы профилактики
Надежным средством профилактики воспалительных заболеваний остается приверженность здоровому образу жизни:
- Отказ от алкоголя и табака.

- Активный отдых на природе.
- Систематические занятия физкультурой.
- Сбалансированная система питания.
- Формирование оптимистичного отношения к себе и своему окружению.
Заключение
Боль в ребре принято соотносить с механическими травмами (ушибы, переломы), которые не требуют серьезного медицинского вмешательства при соблюдении мер предосторожности. Однако болевой синдром характерен и для серьезных патологий в области грудной клетки. Их раннее диагностирование увеличивает шансы на благополучный исход и возвращение к активной жизни.
Остеохондроз и его деловые партнеры. История болезни / Хабр
Здравствуй (Это важно!) уважаемый читатель.
Если, читая эту статью, ты приложил руку к лицу и согнул спину – то в этой статье ты можешь взглянуть на свое возможное будущее. Моя болезнь развивалась скорее по травматическому сценарию, за 3-4 месяца сильно деформировалась поясница, а далее, как карточный домик деформировался весь позвоночник, за год, я познакомился с проблемами в каждом суставе: от коленки до 1-ой кости позвоночника после которой спинной мозг переходит в головной.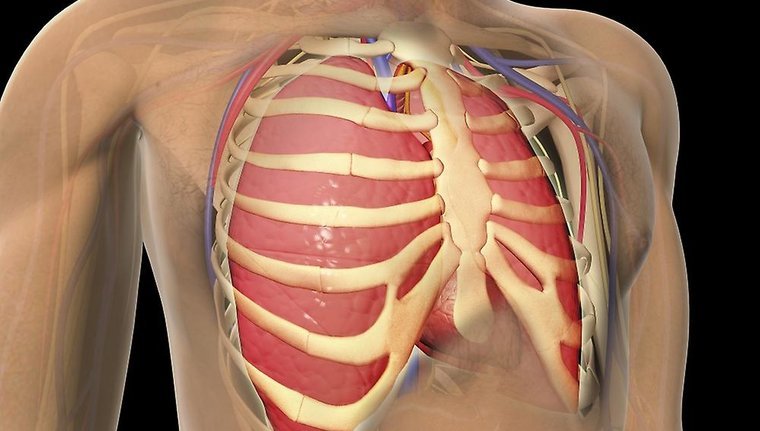
Патологии позвоночника имеют одну уникальную особенность, которой нет ни у одной другой болезни. Любая патология позвоночника – очень тяжелая… В прямом смысле – масса костей человека около 15 кг., и любая проблема в суставе имеет большой физический размер и очень часто проблему в суставе можно пощупать пальцами, а современные средства диагностики, позволяют даже заглянуть внутрь (МРТ, Рентген). Поэтому вряд ли у человека есть такой же орган, с настолько же понятными функциями и простотой наблюдения как позвоночник.
В этой статье вы узнаете о сложностях постановки диагноза, ограниченности (специальностью) любого врача, как позвоночник может давить на сердце (и не только), как появляются тромбы, как может развиться ишемический инсульт мозга и небольшое математическое описания конфликта врача и пациента.
Думаю, сначала коротко рассказать о том, что было до обнаружения серьезной проблемы. Сейчас мне 26, физкультурой я всегда был увлечен также, как художники увлекаются теорией вероятности, лет 5 назад, мы с другом бегали по утрам на стадионе, длилось это полгода, и затем больше систематической физкультурой я не занимался. Работа у меня была не пыльная, в среднем из 10 рабочих часов, по работе я был занят часа 2 (общался с клиентами, таскал коробки и т.п), остальные 8 часов я был занят другой важной функцией моей работы: я ждал следующего клиента. Делать я мог все что угодно, и я сидел за компьютером. Такой образ жизни по моей личной оценке внес ~30% вклад в тяжесть болезни (хотя конечно с другим образом жизни возможно не появилась бы «травма», и на оборот без «травмы» образ жизни не привел бы к таким последствиям)
Работа у меня была не пыльная, в среднем из 10 рабочих часов, по работе я был занят часа 2 (общался с клиентами, таскал коробки и т.п), остальные 8 часов я был занят другой важной функцией моей работы: я ждал следующего клиента. Делать я мог все что угодно, и я сидел за компьютером. Такой образ жизни по моей личной оценке внес ~30% вклад в тяжесть болезни (хотя конечно с другим образом жизни возможно не появилась бы «травма», и на оборот без «травмы» образ жизни не привел бы к таким последствиям)
~3 года назад, родители понабрали кредитов, начали строить дом за городом, за год довели его более-менее до жизнепригодного состояния и переехали в него, а я переехал в большую комнату, на кровать со старым матрасом. Первую неделю после сна на этом матрасе у меня жутко болела спина (кстати после 3-4 часов лежания на нем, спина болела и раньше, и у меня, и у некоторых гостей), я подумал, что со временем привыкну и через 2-3 недели спина действительно перестала болеть по утрам. А через месяца 3, я вдруг обнаружил что не могу сильно нагибаться вперед. Максимальный наклон вперед составлял градусов ~30 от вертикали, при усиленной попытке нагнуться вперед, боли в мышцах не было, и чувствовалась опора именно на кости. Пощупав поясницу, я обнаружил сильный выгиб вперед. Примерное состояние поясницы можно увидеть на этой картинке.
Максимальный наклон вперед составлял градусов ~30 от вертикали, при усиленной попытке нагнуться вперед, боли в мышцах не было, и чувствовалась опора именно на кости. Пощупав поясницу, я обнаружил сильный выгиб вперед. Примерное состояние поясницы можно увидеть на этой картинке.
Разница в том, что на картинке человек изогнул здоровую поясницу, у меня же она была изогнута с деформацией суставов, и чуть меньше чем на картинке. Первые 5-6 позвонков у меня были полностью заблокированы и не двигались, по сути эти позвонки по функции стали похожи на единую кость, т.е. двигались, только синхронно не меняя своего положения относительно друг друга, а поясничные мышцы, управляющие ими остались без работы (как потом выяснилось, их работу стали компенсировать другие мышцы с меньшей эффективностью и как следствие с большей общей нагрузкой). Естественно с матрасом надо было что-то делать, и я постелил на него деревянную доску от старой кровать, а сверху постелил мягкую прокладку толщиной с 2 одеяла. Оказалось, лежа на ровной поверхности поясница абсолютно не касалась кровати (первые 4 позвонка) и весь вес поясницы и частично тазовых костей давил крестец (в детстве у человека крестец выглядит как 4 позвонка которые к 30 годам полностью срастаются).
Оказалось, лежа на ровной поверхности поясница абсолютно не касалась кровати (первые 4 позвонка) и весь вес поясницы и частично тазовых костей давил крестец (в детстве у человека крестец выглядит как 4 позвонка которые к 30 годам полностью срастаются).
Первые 6 месяцев мои попытки выпрямить поясницу упражнениями, висением на турнике и т.п. ни к чему не привели, поясница оставалась в стабильно изогнутом состоянии. Небольшое отступление. Помню в детстве, когда мне было лет 7-8 я лежал в больнице, у меня что-то болело и вот подходит ко мне врач и спрашивает: — какая боль? Колющая? Режущая? Ноющая? Жгучая? Тогда я долго не мог ответить, потому что не мог сравнить свою боль с неизвестными мне другими тремя. И вот в течении следующих 3 месяцев безуспешных попыток что-нибудь выпрямить я познакомился со всеми четырьмя видами боли. После 5-6 часов в сидячем положении начиналась режущая боль, стоя боль стихала, если вообще не сидеть и проводить день стоя/ходить, то к вечеру появлялась ноющая боль в суставах. Если вечером боль была режущая, то ночью без нагрузки появлялась жгучая боль в крестце ближе к копчику, первые пару раз я даже не понимал, что происходит, вскакивал с мыслью что обжёгся и неадекватно тер место где «обжегся», один раз такая жгучая боль была объемна в 3-д, ощущалась как линия около 2-х см. в длину направленная вверх немного отклонённая от вертикали, жжение было вокруг этой линии.
Если вечером боль была режущая, то ночью без нагрузки появлялась жгучая боль в крестце ближе к копчику, первые пару раз я даже не понимал, что происходит, вскакивал с мыслью что обжёгся и неадекватно тер место где «обжегся», один раз такая жгучая боль была объемна в 3-д, ощущалась как линия около 2-х см. в длину направленная вверх немного отклонённая от вертикали, жжение было вокруг этой линии.
Возле работы у меня была толстая двойная труба, на которой я мог очень удобно висеть вверх ногами, висел я по 2-3 раза в день по 5 минут, в пояснице появлялось приятное чувство расслабления, но хруста в суставах не было и все оставалось в прежнем положении. К тому моменту я уже несколько месяцев разбирался что это за болезнь, и кто её лечит. По истории болезни было понятно, что если суставы в каком-то положении согнулись в 1 сторону, то должно существовать положение, при котором они согнутся обратно. Мне нужен был человек, который умеет гнуть позвоночник, однажды на ютубе я видел ужасное видео, там какой-то слепой ясновидящий костоправ, лечебно выворачивал человеку руки, дергал конечности в рандомных направлениях и другие ужасы на протяжении 60!!! Минут, мне нужен был похожий человек, только видящий, врач и чтоб на территории больницы. Оказалось, врачи с такими функциями называют себя мануальными терапевтами. Нашел я такого врача в Областной Больнице (по Свердловской области) – это большая 8-ми этажная больница, где же как не там искать хороших врачей.
Записался по интернету на прием в 10 утра и пошел к врачу. При входе в больницу я сразу насладился гениальностью руководства. Итак, представьте себя на месте главврача. У вас 200 кабинетов с врачами в среднем обслуживающие по 1 пациенту в час*кабинет (максимум 200 пациентов в час). У одних врачей пациентов больше чем они могут принять (есть очередь), у других меньше (почти нет очередей) и вам нужно сделать так – что бы человек насладился очередью независимо от того востребован его врач или нет. Решение гениальное – вам просто нужно прогнать всех пациентов через 12 каморок регистрации со средним временем обслуживания 6 минут (120 пациентов в час максимум). После регистрации вы попадаете на кассу, которых 20 штук с такой же пропускной способностью (6 минут*человек), казалось бы – как можно создать очередь на кассе, если они могут обслужить больше человек чем может попасть в больницу? Но там тоже не дураки работают, нужно просто разделить кассы по отделениям – тогда 70% касс на непопулярные направления будут пустые, а на МРТ и Рентген всегда будет получасовая очередь.
Врач опросил меня, пощупал в области шеи, куда-то надавил, что-то хрустнуло и в шее стало очень легко, далее он открыл книгу где был нарисован человек из мышц, сказал, что мышц у человека 30 кг с ними как-то связан Глицин и его надо пить. Отправил меня на рентген, посмотрел его и положил меня на кушетку, сел возле головы и начал медитировать, постукивая пальцами по вискам, продолжалось это минут 20. Естественно к нему ходят одни бабушки лет 50, наверно у них так модно. Потом я перевернулся на бок, он толкнул плечо, поясница захрустела и стала ровнее и ближе к кушетке. Пришел в больницу я в 9:45 по записи на 10 утра, 20 минут первый сеанс, 40 минут второй, 10 минут рентген. Итого из больницы я вышел в 14:00.
Суммарно за месяц я сходил к нему 5 раз, худея на 2 килорубля за 30 минут, и с каждым сеансом суставы хрустели все меньше, а глицина он выписывал всё больше. На последнем сеансе вообще ничего не хрустнуло, а Глицина он выписал мне по 10-15 таблеток в день и посоветовал меньше смотреть телевизор. После Глицина боли действительно стало меньше, но было понятно, что от этих таблеток суставы не выпрямятся.
После Глицина боли действительно стало меньше, но было понятно, что от этих таблеток суставы не выпрямятся.
Следующие 2 месяца я безуспешно пытался повторить упражнения, которые он мне делал (да и вообще ни одного упражнения из тех что делали профессионалы — я не смог повторить с тем же эффектом), еще у меня осталась брошюрка, по которой я делал гимнастику — что-то хрустело, но не в пояснице. Со временем ноющая боль появлялась все чаще и становилась сильнее. Пытаясь снизить нагрузку на поясницу в сидячем положении, я начал опираться локтями на стол, от этого начала болеть грудная клетка — в конце концов что-то хрустнуло и начала деформироваться шея. Сначала появилось ощущение кома в горле – при глотании ощущалось «препятствие», позвонок при этом был подвижен и при надавливании – сдвигался внутрь (7-ой позвонок от головы, или первый от грудной клетки). Через 2-3 дня начали хрустеть вышестоящие позвонки. Шея начала сдвигаться вперед в состояние — «как у водителей». Позвоночник после этого начал выглядеть примерно так.
По факту у меня появились все 4 патологии, но менее изогнутые чем на картинке. В фотошопе погнуть здоровую спину получилось коряво, да и вряд ли такое возможно – высота позвонка около 2 см, смещение 5-7 мм это уже очень много, 10-12 здоровых позвонков образуют изгиб на 5-7 см. Вряд ли на картинке можно заметить отклонение в 2-3 см. Попробую описать схематически, для этого понадобится немного анатомии.
Искривления позвоночника делят на 3 типа:
В здоровом состоянии у человека присутствует как лордоз, так и кифоз, функция этих изгибов проста для понимания – грудная клетка находится спереди от позвоночника, следовательно, центр (линия) тяжести находится за пределами позвоночного столба, изгиб смещает массу и дает возможности для адаптации – например: если вы носите ребенка или просто предпочитаете хранить полугодовой запас жиров прямо возле желудка – то увеличивая изгиб позвоночника вы можете смещать центр тяжести и оставаться прямоходящим. Если же вы часто носите грузы 20-30 кг., то вам больше подойдет минимально изогнутая спина.
А вот сколиоза в здоровом позвоночнике нет, т.к. асимметрии (по массе) между левой и правой стороной тела эволюцией не предусмотрено. Ассиметричные нагрузки (сумка на плече) как раз и могут спровоцировать ваш позвоночник на бесконтрольную адаптацию, хотя большинство причин более глубокие. Лично в моем случае сколиоз создает в 3-4 раза меньше проблем, чем гиперлордоз/кифоз, но сколиоз гораздо легче понять анатомически, поэтому давайте сначала разберемся с ним. Что бы понять вред сколиоза взгляните на сравнивающую картинку.
Основная проблема такого положения позвонков – это уменьшение площади эффективной опоры, а следовательно — увеличение плотности давления на межпозвонковый диск. Если описывать функционально – структура межпозвонкового диска такая: в центре находится жидкость (несжимаемая), которая равномерно распределяет давление, например: если вы положите воздушный шар с водой и надавите пальцем с силой 1 кг на любую сторону, то давление изнутри равномерно разделится на всю площадь стенок шара. В случае с позвоночником, сверху и снизу находится жесткая кость, а с других сторон жидкость сдерживает фиброзное кольцо. Вышеописанное – это примерно 80% состава по массе, и 20% по сложности, внутри межпозвонкового диска еще есть куча биологических структур с питающими и управляющими задачами.
Вернемся к давлению, на прошлой картинке вы могли заметить, что в такой организации позвонки должны «скатываться» в разные стороны, этой проблемой занимается вторая часть опорно-двигательной системы – мышцы. Напрямую внутрь позвонка врастает сначала сухожилие (связка), которое не может сокращаться и выполняет функцию веревки, через некоторое расстояние оно превращается в мышцу. Любая мышца может управляться в 2-х режимах, сознательно (мозгом) и несознательно (тоже мозгом, но спинным). В неосознанном режиме – если что-то начинает растягивать мышцу (давление сбоку, тоже растягивает мышцу) – мышца напрягается, пытаясь сохранить свою длину. Давить/тянуть может либо другая мышца, либо кость, например, при сгибании туловища в левую сторону –> правая часть позвоночника становится длиннее чем левая –> мышцы начинают противодействовать растяжению прижимая правую часть позвонков друг к другу, увеличивая площадь давления (уменьшая плотность нагрузки) на межпозвонковый диск.
Тоже самое может происходить и при сколиозе, при искривлении выпуклая сторона начинает напрягать мышцы, а вогнутая наоборот расслабляет.
Как видно на картинке, мышцы противодействуют сколиозу, но разумеется не бесплатно. Напрягаясь мышца увеличивает давление на тот же самый межпозвонковый диск. А мышцы у человека, к моему удивлению, оказались очень сильными, например, 100 граммовая мышца челюсти (толщиной, примерно, как на картинке) способна создавать нагрузку в 60 кг., да и вы наверняка видели людей, висящих только на согнутых кончиках пальцев. Тут возникает еще одна проблема, как видно на картинке, в неподвижном стоячем/сидячем положении, одна мышца должна быть напряжена больше чем другая, если вы читаете эту статью в 2068 году и уже давно апгрейдили свой спинной мозг процессором способным вычислять и распределять нагрузки с бесконечной точностью в реальном времени – то можете спать на чем угодно и как угодно – ваши мышцы с утра все сбалансируют. Но вот если вы собираетесь управлять 10 кг. Мышц (примерно столько весят все мышцы в пояснице) 2-х килограммовой бледно серой субстанцией неизвестного происхождения, то у вас обязательно будут возникать ошибки – если одна мышца напрягается сильнее чем надо и начнет тянуть на себя позвоночник, то другой придется тоже увеличить натяжение, если и она ошибется, то цикл повторится. Таким образом рано или поздно, одна из мышц достигнет максимального напряжения и создаст нагрузку на межпозвонковый диск в 60 кг. Возможно именно поэтому искривления позвоночника всегда сопровождаются гипертонусом мышц, лично у меня в худших состояниях около 70% мышц от икры до шеи вдоль позвоночника находились в гипертонусе.
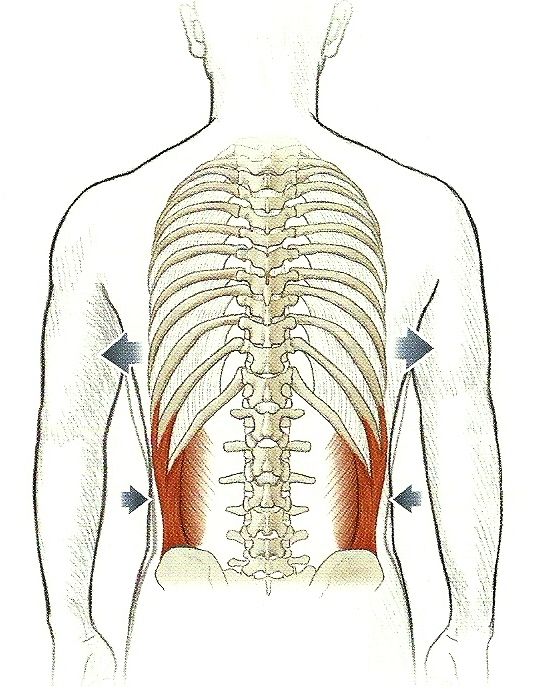
Естественно в балансировке могут участвовать и куда более крупные группы мышц. Например, Широчайшая мышца спины – которая крепится более чем к половине позвонков (остистым отросткам), от самого последнего позвонка крестца, до 4 позвонка грудной клетки, и прикрепляется к плечевой кости.
Как вы можете заметить, при выпрямлении сколиоза, эта мышца начнет тянуть левое плечо вниз, на это отреагирует левая ромбовидная мышца и начнет прижимать лопатку к позвоночному столбу, если правая сторона не уравновесит натяжение (а она этого сделать не может, по крайней мере симметричным напряжением мышц, ассиметричное напряжение же даст побочные эффекты в других местах), тогда грудная клетка начнет копировать сколиоз поясницы, так же увеличивая нагрузку на позвоночный столб. Еще есть одно критическое отличие в условиях, по сравнению с предыдущим, близким прижиманию позвонка к позвонку– дело в том, что позвонки поясницы рассчитаны на большую нагрузку (ведь на них сверху давит больше костей/мышц чем на плечи, у которых сверху только голова), таким образом сильная поясница создает нагрузку на относительно слабые плечи.
Очевидно, что позвоночник постоянно адаптируется под меняющийся центр (линию) тяжести. Например, если вы сместили 1 позвонок в передне-заднем направлении, то другие позвонки, обязательно должны уравновесить такое смещение – это могут сделать 2 ближайших позвонка или 15 – каждый по немножку, а можно просто чуть-чуть согнуть колени. По началу встречаются стабильные (сбалансированные) комбинации и адаптация останавливается, но лишь на время, грубо говоря, если у вас 2 позвонка вогнуты и сдавливают левую часть межпозвонкового диска, то крайне гипотетически, вы можете выпрямить эти 2 позвонка, согнув при этом 2 вышестоящих позвонка, так вы сможете ходить пока следующий межпозвонковый диск не износятся как предыдущий и тогда вам придется искать другое стабильное состояние. Между стабильными состояниями, позвоночник может оказываться в тупиковых состояниях, при изгибах/выравниваниях – меняется длина позвоночника, часто бывает, что мышца вытягивается в полную длину и не может сокращаться. При сколиозе на уровне грудной клетки, ребра начинают сходится/расходится.
У ребенка на фото — крайне запущенный случай, более того, сколиоз в растущем позвоночнике, обязательно изменит форму/симметрию/размер самих позвонков. Лично в моем случае, свойства сколиоза в грудной клетке появлялись не редко, но слабо, около 2-х недель подряд я нащупывал боли в стыках ребер (сами по себе не болели), потом что-то изменилось в пояснице, в течении недели грудная клетка рекомбинировалась и боль исчезла. В течении полу года болело в области сердца, вышеописанный Шаман в белом халате, сказал мне — что это могут давить ребра. Чаще всего страдают легкие, однажды, при определенном положении у меня задевалось легкое и начинался сильный рефлекторный кашель. Последний месяц (~через 1,5 года, как я могу ходить в среднем 2-3 часа и сидеть 20-30 минут подряд), появились симптомы как на картинке, левое плечо тянет вниз, ребро уходит вперед, и лопатка смещается вниз.
В моем случае большая часть проблем появлялась в передне-заднем направлении. Представьте, что первый позвонок поясницы в здоровом позвоночнике выходит из крестца с наклоном в ~20 градусов от вертикали, второй 10, а третий направлен ровно вертикально. Теперь представьте, что из-за смещения, первый позвонок стал выходить под неестественным углом в 40 градусов. Поскольку угол изменился «травматически», то ближайшие позвонки не могут согнуться в такое же положение и компенсировать наклон без повреждений – из-за этого поясничный лордоз закончится на 2 позвонка позже, грудной кифоз также сместится выше. Нижний шейный позвонок в здоровом состоянии отклоняется от вертикали на ~25 градусов. Если не компенсировать изгиб в пояснице, то наклон шеи тоже увеличится. Между шеей и крестцом 17 позвонков и совместными усилиями они могут компенсировать такой изгиб, но это сложно и потребуется много времени. К сожалению, существует вариант попроще, любой позвонок может согнутся в противоположное «травматическое» положение и компенсировать весь наклон.
Еще куча проблем вытекает из того, что во время рекомбинаций позвоночник может оказываться в плохих комбинациях, а может в ужасных. Например, одна из плохих комбинаций в грудной клетке.
Как видно на картинке, при искривлениях левые/правые ребра меняют свою высоту в противоположные стороны и вероятна ситуация, когда при симметричной нагрузке на плечи, начнут работать разные группы мышц, и вместо того что бы тянуть 1 позвонок в противоположные стороны, мышцы будут тянуть 1 позвонок в 1 сторону, а вышестоящий позвонок в противоположную. При любых маленьких искривлениях – мышцы будут тянуть верхнюю часть позвонка в одну сторону, а нижнюю в другую — вращая его, что создаст ассиметричное давление на разные стороны межпозвонкового диска. Если вам кажется, что это всего лишь вероятность, то это не так – в эту лотерею приходится играть каждую секунду и такая комбинация всего лишь вопрос времени. Такая асимметрия может возникать на любой высоте грудной клетки, а поскольку плечи подвергаются постоянным нагрузкам, то быстрее всего в таком положении окажутся именно они.
По отдельности с каждой из этих трех проблем можно жить десятки лет пока они не приведут к ощутимым последствиям и не станут заметны, в моем же случае все эти 3 проблемы пересеклись в плечах. Сокращение задних мышц поясницы означало бы увеличение угла деформированного сустава, всю работу по равновесию взяли на себя передние мышцы, которые со временем стянули переднюю часть грудной клетки вниз, в сумме с опаздывающим кифозом грудной клетки передние мышцы верхнего ребра оказались ниже задних и начали давить на разные уровни позвонка. И в конце концов они его повернули, позвонок по сути встал на ребра (15-20 градусов от горизонтали с каждой стороны). При изгибе шеи вперед, между 1-м и 2-м позвонком грудной клетки, сзади образовывалось большое углубление, ромбовидная мышца при напряжении начинала давить в это углубление, поскольку позвонок был наклонен, по факту мышца начинала толкать его вперед и немного вверх, создавая дополнительную вращающую силу. Выше же существенно увеличился наклон нижнего позвонка шеи, которая практически не способна сопротивляться «скатыванию» позвонка. В шее нет боковых точек опоры и все мышцы направлены только вверх/вниз, более того шея принципиально имеет мышечную асимметрию, большая часть мышц находится сзади (спереди горло и при натяжении они бы его сдавливали), поэтому существенной точкой опоры от тупого скатывания шеи — стало горло.
Естественно всё вышеописанное, что происходило между поясницей и грудной клеткой, начало происходить в шее. Деформация суставов в шее создает куда более серьёзные проблемы. Как известно мозг потребляет 20% кислорода и поэтому через шею проходит огромное количество сосудов, мышцы так же впадают в гипертонус и могут их пережимать. Другая серьезная проблема в том, что смещение позвонков естественно растягивает/сдавливает спинной мозг.
К тому моменту прошло примерно около года с тех пор как появились первые сильные боли в пояснице. Тогда уже начали появляться проблемы на работе, сидеть я уже не мог из-за поясницы, стоя начинала скатываться шея, стали появляться головные боли. Это было очень тяжелое время в психологическом плане, анатомии я тогда естественно даже примерно не знал. Единственная мысль, которая меня посещала – то что дальше будет хуже, и дальше действительно становилось хуже, а психологические эффекты превращались в психо-физиологические.
В следующей статье, я подробнее расскажу о боли. Как известно – мозг принципиально болеть не может, и это правда, то что происходит при сдавливании спинного мозга – это не боль.
Следующая часть
Иногда, я делаю трансляции на твиче.
vk.cc/bWx6MT
ВК
Могут ли спазмы и боль в ребрах исходить от позвоночника?
Боль в грудной клетке может варьироваться от легкой болезненности до сильных судорог или жжения. Иногда боль в ребрах возникает из-за проблем в позвоночнике, даже если боль больше ощущается в области груди или живота.
Вот некоторые потенциальные причины боли в ребрах, которая может происходить из средней части позвоночника, также называемой грудным отделом позвоночника.
См. Анатомия грудного отдела позвоночника и боль в верхней части спины
Перелом или смещение ребра
Травматическое повреждение, например, в результате столкновения, является частой причиной перелома и / или смещения ребра в месте соединения с грудным отделом позвоночника.Если ребро смещается, это может привести к болезненным мышечным спазмам между ребрами, например, сзади или спереди. Он также может сдавливать межреберный нерв и вызывать боль, покалывание и / или онемение вдоль ребра и в грудную клетку, а реже — в живот.
Узнайте, что вызывает боли в спине и одышку?
объявление
Иногда смещение ребра происходит без какого-либо значительного удара или столкновения. Например, синдром проскальзывания ребра — это состояние, при котором ребро становится гипермобильным, например, из-за ослабления связи в передней части ребра с хрящом или грудиной и / или на задней части ребра с позвонком.Многие случаи синдрома проскальзывания ребер сопровождались травмами, но некоторые — нет.
См. Грудные позвонки и грудную клетку
Грыжа межпозвоночного диска грудного отдела
В редких случаях грыжа грудного диска может привести к утечке воспалительных белков из диска и воспалению грудного спинномозгового нерва, посылая боль по нервному пути. Боль, покалывание и / или онемение могут исходить от места грыжи в верхней части спины вдоль ребра к груди или животу.Боль может приходить и уходить, а также усиливаться при выполнении определенных действий, таких как энергичные упражнения или наклоны в определенном направлении.
Видео о грудной грыже межпозвоночного диска СохранитьУзнайте, как грыжа межпозвоночного диска может вызвать боль в верхней части спины. Смотреть: Грыжа межпозвоночного диска грудной клетки Видео
Грыжа грудного диска может быть вызвана травмой или частью процесса остеохондроза. Во многих случаях остеоартроз и остеоартроз возникают одновременно.
См. Боль в верхней части спины из-за грыжи межпозвоночного диска грудного отдела
объявление
Остеоартроз грудного отдела
Грудной остеоартрит возникает, когда защитный хрящ начинает разрушаться в фасеточных суставах грудного отдела позвоночника. Суставы, пораженные артритом, воспаляются, и кости начинают измельчать друг друга, что может привести к росту костных шпор. Остеоартрит грудного отдела позвоночника может вызвать мышечные спазмы в межреберных мышцах (между ребрами) и / или способствовать воспалению нервов, которое вызывает боль или покалывание, которые распространяются по ребру в грудную клетку или живот.
См. Костные шпоры (остеофиты) и боль в спине
Остеоартрозное воспаление и разрастание костной ткани в грудном отделе позвоночника встречаются реже, чем в шейном и поясничном отделах. Также возможно развитие остеоартрита в реберно-позвоночных и / или реберно-поперечных суставах, которые соединяют ребра с грудным отделом позвоночника.
Подробнее о Артроз позвоночника
Когда обращаться к врачу
Если необъяснимая боль в области грудной клетки достаточно сильна, чтобы ограничить активность, или не проходит после отдыха, обратитесь за медицинской помощью.Кроме того, любой тип излучающей боли, покалывания, онемения или слабости требует немедленного медицинского осмотра. Лечение обычно тем эффективнее, чем раньше оно начато. Важно получить точный медицинский диагноз, а не пытаться игнорировать боль.
См. Специалистов по лечению боли в спине
Подробнее:
Лечение грыжи грудного диска
Полное руководство по лечению остеоартрита
Что нужно знать о лопнувшем ребре
Лопнувшее ребро — это скелетно-мышечное заболевание, которое возникает, когда одно или несколько ложных ребер смещаются из своего обычного положения.Его также называют синдромом скользящего ребра или синдромом цириакса. Этот синдром часто недооценивается и может вызвать другие проблемы, из-за которых очень сложно поддерживать физическую активность.
Причины возникновения
Ваша грудная клетка состоит из 12 парных костей. Первые семь пар называются «настоящими ребрами» и прикрепляются непосредственно к грудины. 8-я, 9-я и 10-я пары не прикрепляются непосредственно к грудины, а косвенно соединяются хрящом. Вот почему они известны как «ложные ребра».«Нижние 11-я и 12-я пары обычно называют« плавающими ребрами ».
Поскольку ваши 8-е, 9-е и 10-е ребра не связаны напрямую с грудиной, они склонны к чрезмерным движениям. Именно эта гипермобильность подвергает ложные ребра риску поскользнуться. Вырванное ребро — более распространенная травма среди спортсменов, занимающихся контактными видами спорта, чем среди других людей.
Лопнувшее ребро происходит, когда хрящ, прикрепленный к любому из ваших «ложных ребер», ломается, что приводит к ненормальному движению.Именно это выскальзывание из нормального положения вызывает боль в верхней части живота или нижней части груди.
В большинстве случаев лопнувшее ребро вызвано травмой или травмой. Однако бывают случаи, когда это происходит без объяснения причин. У некоторых людей есть вероятность унаследовать заболевание. Врачи также считают, что это заболевание может возникнуть из-за проблем с грудной клеткой, таких как бронхит, астма или серьезный постоянный кашель.
Как узнать, что вы лопнули ребро
Если у вас синдром проскальзывания ребер, вы можете испытать следующие признаки и симптомы:
- Щелчок, треск или ощущение скольжения в нижних ребрах
- Острая боль либо в спине, либо в верхней части живота, которая приходит и уходит с последующей тупой болью
- Симптомы ухудшаются при некоторых действиях, таких как наклоны, подъемы, повороты в постели или даже небольшое скручивание
- Ощущение болезненного места и специфической боли при прикосновении к пораженному ребру
- Кашель или затрудненное дыхание
В большинстве случаев это происходит только с одной стороны грудной клетки, но в редких случаях может происходить с обеих сторон.Боль, связанная с этим заболеванием, возникает из-за раздражения нервов и мышц, вызванного аномальным движением ребер.
Осложнения, связанные с лопнувшим ребром
Дискомфорт и боль при синдроме проскальзывания ребра могут затруднить нормальную жизнь. Такие действия, как кашель, наклоны, поднятие тяжестей, глубокое дыхание, переворачивание в постели, тяга к чему-либо, сидение со стула и растяжка, часто ухудшают ваши симптомы.
Очень важно лечиться от лопнувшего ребра, так как это может иметь большое значение для предотвращения боли в спине и животе.Если вы занимаетесь спортом, тесно сотрудничайте со своим врачом, когда будете готовиться к возобновлению обычной физической активности.
Диагностика лопнувшего ребра
Ваш врач спросит, как долго вы испытываете симптомы и что их усиливает или улучшает.
Самый надежный тест называется «маневр с крючком», при котором врач осторожно перемещает пораженное ребро. Они проверит звук щелчка и боль, наличие которых подтверждает смещение ребра. Хотя этого теста будет достаточно, чтобы подтвердить состояние, вашему врачу может потребоваться провести ультразвуковое исследование, чтобы исключить любые другие аномалии или заболевания.
Как лечить лопнувшее ребро
Убедившись, что у вас лопнуло ребро, ваш врач посоветует, какие действия вам следует избегать. Они также предоставят вам наиболее подходящий способ продолжить повседневную жизнь, не причиняя себе большего вреда.
Ваш врач может назначить любое из этих:
- Нестероидные противовоспалительные препараты
- Физическая терапия
- Инъекции межреберных нервов для облегчения боли и воспаления
- Остеопатическое манипулятивное лечение
- Хирургия
- Отдых
- Холодная и тепловая терапия
Синдром Цириакса — это недиагностируемое состояние, которое часто ошибочно принимают за другие состояния.Это может быть причиной боли в верхней и средней части спины и боли в грудной стенке у некоторых людей. Поговорите со своим врачом о такой боли и связанных с ней симптомах.
Синдром скольжения ребер — Physiopedia
Синдром проскальзывания ребер возникает, когда хрящ на нижних ребрах человека скользит и двигается, что приводит к боли в груди или верхней части живота.
- Синдром проскальзывания ребер известен под разными названиями, включая щелкающее ребро, смещение ребер, синдром кончика ребра, защемление нерва, синдром болезненных ребер и межхрящевой подвывих.
- Заболевание немного чаще встречается у женщин, чем у мужчин. Заболевание было зарегистрировано у людей в возрасте от 12 до 80 лет, но чаще всего поражает людей среднего возраста.
- В целом синдром считается редким. [1]
Синдром проскальзывания ребер [2] является нечастой причиной перемежающейся боли в грудной клетке и верхней части живота и, как полагают, возникает из-за гипермобильности реберного хряща ложных и плавающих ребер (они наиболее вовлечены в этот синдром) [ 3] .Это может вызвать разрушение и позволяет верхушкам реберного хряща подвывихать и раздражать межреберные нервы [4]
Клинически значимая анатомия [править | править источник]
Синдром проскальзывания ребер — это заболевание, поражающее ложные ребра.
Есть 3 вида ребер:
- Ребра, прикрепленные к грудины реберно-грудными суставами и связками (истинные ребра — 1-7-е)
- Ребра, соединенные между собой более слабой хрящевой или фиброзной связкой (ложные ребра — 8-10-е)
- Ребра, которые не прикреплены к грудины или друг к другу (плавающие ребра — 11-12-е)
Состояние возникает из-за гипермобильности передних концов ложных реберных хрящей, что часто приводит к соскальзыванию пораженного ребра под верхним соседним ребром.Это смещение или движение может привести к раздражению межреберного нерва, напряжению межреберных мышц, растяжению нижнего реберного хряща или общему воспалению в пораженной области. Из-за их слабой связи повышается подвижность и повышается риск травм [5] [6] . Гипермобильность переднего ребра также может вызвать проблемы в задней грудной области, потому что это закрытая система [5] .
«Синдром скользящего ребра»
- Поражает от 20% до 40% населения в течение жизни [7] [8] [9] .
- Может возникнуть в любом возрасте, чаще встречается у женщин среднего возраста и является относительно редкой, но признанной причиной повторяющейся боли в нижней части груди и / или верхней части живота у подростков [10] [11] [12] .
- Реже встречается у маленьких детей из-за гибкости их грудной клетки [13] [14] [15] [16] [17] .
Это может быть вызвано:
- Гипермобильность реберного хряща ложных и плавающих ребер (в основном вовлеченных в этот синдром), это позволяет кончикам реберного хряща подвывихивать и раздражать межреберные нервы.Считается, что эта гипермобильность является основной причиной синдрома проскальзывания ребер и может быть результатом травмы грудной клетки или живота (которой можно пренебречь или забыть), но это не обязательно [5] [18] [13] .
- Стесненные позы и предыдущие операции на брюшной полости [5] [19] [20] [21] .
- Люди, занимающиеся спортом с повышенным риском удара грудной клетки (например, регби, хоккей, футболисты) [5] .
- В анамнезе легкая или значительная травма грудной клетки.
Характеристики / Клиническая картина [редактировать | править источник]
Синдром проскальзывания ребер представлен следующими характеристиками [5] [19] [22] [23] :
- Сильная боль в нижней части грудной клетки или верхней части живота над реберным краем, чаще всего на высоте 8, 9 и 10 ребер (ложные ребра)
- Тендерное место на прибрежной окраине
- Воспроизведение боли при надавливании на болезненное место или при внешних воздействиях
- Признаки и симптомы обычно односторонние, однако бывают случаи, когда пациенты сообщали о двусторонней боли [5] [19] [24] .
Боль, связанная с синдромом проскальзывания ребер, имеет определенные характеристики, которые можно использовать для идентификации синдрома:
- Пациенты обычно описывают периодическую резкую колющую боль с последующей постоянной монотонной болью, которая может длиться от нескольких часов до многих недель [13] [25] [5] [26] [27] ] .
- Диапазон степени тяжести боли варьируется от незначительной неприятности, средней степени тяжести до мешающей повседневной деятельности [5] [15] [4] .
- Также сообщается об излучении от реберно-хрящевой области к груди или к тому же уровню в спине [5] .
- Обостряется при определенных позах и движениях: лежа или поворотах в постели, вставании со стула, вождении, потягивании, вытягивании, подъеме, сгибании, скручивании туловища, кашле, ходьбе или переносе нагрузок [5] [19] [28] [14] [29] [10] [26] [27] .
- Может повлиять на занятия спортом, включая движения туловища и глубокое дыхание, но, в частности, бег, верховую езду [25] , отведение рук или плавание [4] .Боль может быть достаточно сильной, чтобы пациенты перестали заниматься спортом.
- Висцеральная иннервация сходится на тех же уровнях спинного мозга, что и проскальзывающие ребра и межреберные нервы, и эта тесная связь межреберных нервов и симпатической системы также может вызывать различные соматические и висцеральные жалобы, такие как желчная или почечная колика [30] [13] [25] [4] .
Дифференциальный диагноз синдрома проскальзывания ребер включает множество состояний
Синдром проскальзывания ребер трудно диагностировать, потому что симптомы напоминают другие состояния.Сначала составьте анамнез и спросите о симптомах, в том числе о том, когда они начались и ухудшились ли они.
- Прием зацепа, который помогает диагностировать синдром скольжения ребер. Для выполнения этого теста зацепите пальцы под краями ребер, а затем переместите их вверх и назад — если результат теста положительный и вызывает такой же дискомфорт, обычно нет необходимости делать какие-либо дополнительные тесты, такие как рентген или МРТ [1 ] .
- Физиотерапевт может воспроизвести боль в груди путем пальпации ребер и грудной стенки [5] .
- Маневр зацепа — воспроизведите симптомы. Это относительно простой клинический тест, при котором врач помещает пальцы под нижний край ребра и тянет руку вперед. Боль или щелчки указывают на положительный результат теста [5] [30] [22] [24]
- Функциональная шкала для конкретного пациента (PSFS) [31] .
- Глобальный рейтинг изменений (GROC). Для измерения субъективной скорости улучшения состояния пациента GROC признан надежным [32] .
Физиотерапевт ищет связь между определенными движениями или позами и интенсивностью боли (признаки и симптомы), определяет, перенес ли пациент недавнюю травму (не всегда присутствует), стесненную позу или предыдущую операцию на брюшной полости, и воспроизводит симптомы (например, боль , щелкнув) [5] [20] .
Признаки и симптомы [править | править источник]
- Обычно боль возникает в верхней части живота или внизу грудной клетки, в брюшной стенке и над передним реберным краем.
- В этом месте пораженный реберный хрящ движется более свободно, чем обычно, и обследующий обычно может чувствовать болезненность [22] [20] . Иногда при определенных движениях на кончике пораженного реберного хряща ощущается болезненный щелчок.
- Пальпация. При физикальном осмотре наиболее частой находкой в случае синдрома скольжения ребер является болезненность над реберным краем.Физиотерапевт может воспроизвести боль в груди путем пальпации [19] [24] [33] [4] .
- Маневр зацепа — положительный результат
В некоторых случаях синдром проскальзывания ребер проходит самостоятельно без лечения. Домашнее лечение может включать:
- Остальное
- Избегать физических нагрузок
- Прикладывание тепла или льда к пораженному участку
- принимает обезболивающие, такие как ацетаминофен (тайленол) или нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (Advil, Motrin IB) или напроксен (Aleve).
- Упражнения на растяжку и вращение
Если боль не проходит, несмотря на прием обезболивающего:
- Инъекция кортикостероидов для уменьшения отека
- Блокада межреберного нерва (введение анестетика в межреберный нерв) для облегчения боли
- Физиотерапевтическое вмешательство и лечение
Если состояние сохраняется или вызывает сильную боль, может быть рекомендовано хирургическое вмешательство.В клинических исследованиях было показано, что процедура, известная как иссечение реберного хряща, является эффективным средством лечения синдрома проскальзывания ребер. [1]
Управление физиотерапией [править | править источник]
Упражнение [править | править источник]
Упражнения, которых следует избегать:
- Из-за нестабильности суставов следует избегать упражнений, которые оказывают прямое давление на грудь. Отжимания или упражнения, включающие подачу или бросок, увеличивают риск.Следует избегать занятий спортом, которые предполагают возможность контакта с другими спортсменами, таких как футбол или баскетбол, до тех пор, пока состояние не исчезнет.
Раннее упражнение:
- На начальной стадии выздоровления используется сегментарное дыхание для увеличения подвижности ребер.
- Обычно терапевт оказывает давление в месте соединения ребер с грудиной. Клиенту необходимо вдохнуть и расширить легкие, пока прикладывается давление. Давление перемещается от одного сегмента к другому, в то время как втягиваются длинные медленные вдохи, чтобы оказать давление на руку терапевта.
Расширяющие упражнения для увеличения подвижности вокруг реберных суставов:
- Можно использовать упражнения на разгибание и сгибание грудной клетки, например, выгибание спины и расширение грудной клетки, затем наклон вперед и сжатие грудной клетки и ребер. Работайте только в пределах комфорта.
- Упражнения на вращение сидя можно выполнять, сидя и поворачивая грудь и плечи как можно дальше в одну сторону, то есть, например, поворачиваясь и глядя через плечо, а затем поворачиваясь в другую сторону. Будьте осторожны, посоветуйте клиенту двигаться медленно, чтобы избежать травм.
Специально для синдрома проскальзывания ребер [править | править источник]
- Распознавание и воспитание состояния [5] [34] [22] [20] . Пациента можно научить избегать движений и положений, вызывающих боль, не создавая асимметричной перегрузки в других областях тела
- Подтверждение доброкачественности заболевания в сочетании с объяснением и советом относительно избегания позы [34]
- Применение тепла (горячие компрессы) или холода (лед), ультразвука и НПВП к пораженному ребру может иметь значение для снятия боли в периодические периоды [5] [24] [4] .
- Мануальная терапия: манипуляции с реберно-позвоночным суставом и электрическая стимуляция могут помочь справиться с болью, но, вероятно, не принесут долгосрочного облегчения [5] .
- Заклеивание ребер лентой может обеспечить некоторое временное облегчение. Чтобы выбрать место и направление ленты, приложите вручную большую силу сжатия через заднебоковой аспект грудной клетки. Теперь попросите пациента сделать глубокий вдох или повернуться. Если пациент отмечает значительное улучшение симптомов, то наложите ленту на этом уровне [35] .
- Мобилизация ребер с движением (MWM), предложенная Брайаном Маллиганом. Оценивается диапазон движений и уровень боли. Скольжение черепа применяется по латеральной стороне ребра над болезненной областью. Удерживая подъем ребра (разгрузку), пациента снова просят повернуть, пока снова оцениваются ROM и боль. Если изменений нет, прием повторяется на ребре выше или ниже. Если обнаружено, что MWM на ребре на определенном уровне уменьшает или устраняет боль, она повторяется 10 раз [35] .
- Может быть предоставлена домашняя программа собственного MWM. Инструкция: «приподнимите ребро вместе с перепонкой одной руки и активно вращайте в болезненном направлении, повторяйте столько раз, сколько необходимо». Цель состоит в том, чтобы как можно чаще двигать раздраженный реберно-позвоночный сустав без боли, чтобы уменьшить как защитный мышечный спазм, так и локальное воспаление [35]
[36]
- Синдром проскальзывания ребер — это часто недиагностируемое заболевание, для которого иногда проводится комплексная диагностическая оценка.
- Знание о синдроме проскальзывания ребер может привести к быстрой и простой диагностике и предотвратить месяцы или годы хронических жалоб.
- Удар может вызвать сильную постоянную боль и ощущение скольжения, вызванное несколькими движениями.
- Это также может привести к раздражению межреберного нерва или нарушениям структур в этой области.
- Знание синдрома важно; это может привести к быстрой и простой диагностике.
- ↑ 1.0 1,1 1,2 1,3 Синдром проскальзывания ребер по линии здоровья Доступно по адресу: https: //www.healthline.com/health/slipping-rib-syndrome#symptoms (последний доступ 6.5.2020)
- ↑ Cyriax E, et al., О различных состояниях, которые могут имитировать упомянутые боли висцерального заболевания, и их рассмотрении с точки зрения причины и следствия, Практик, 1919
- ↑ [/www.sciencedirect.com.ezproxy.vub.ac.be%3A2048/science/article/pii/S1526054216300094 Nelson L Turcios] et al.; Синдром проскальзывания ребер: неуловимый диагноз; [/www.sciencedirect.com.ezproxy.vub.ac.be%3A2048/science/journal/15260542 Pediatric Respiratory Reviews] [/www.sciencedirect.com.ezproxy.vub.ac.be%3A2048/science/journal/15260542 / 22 / supp / C Volume 22], март 2017 г., страницы 44–46.
- ↑ 4,0 4,1 4,2 4,3 4,4 4,5 Зальцман Д.А. и другие. Синдром проскальзывания ребер у детей. Детская анестезия. Том 11, выпуск 6, ноябрь 2001 г., страницы 740–743 (LoE 4)
- ↑ 5.00 5,01 5,02 5,03 5,04 5,05 5,06 5,07 5,08 5,09 5,10 5,1114 901 5,1 5,1114 5,150 Udermann BE и другие.; Синдром соскальзывания ребер у студенческого пловца: отчет о болезни; J Athl Train, 2005 (LoE 3B)
- ↑ МакБит А.А. и другие.; Синдром кончика ребра; J. Bone Joint Surg. Am., 57 (1975), стр.795–797 (LoE 3A)
- ↑ Nilsson S et al .; Боль в груди и ишемическая болезнь сердца в первичной медико-санитарной помощи; Br J Gen Pract 2003; 53: 378–82 (LoE 1A)
- ↑ BÖSNER S. et al. Синдром грудной стенки у пациентов первичной медико-санитарной помощи с болью в груди: проявление, сопутствующие особенности и диагноз. Семейная практика, 2010, 27.4: 363-369. (LoE 5)
- ↑ Verdon F. et al .; Боль в груди в повседневной практике: возникновение, причины и лечение; Swiss Med Wkly 2008 (LoE 1B)
- ↑ 10,0 10.1 Портер Г.Э. и другие.; Синдром скользящего ребра: нечасто распознаваемое заболевание у детей: отчет о трех случаях и обзор литературы; Педиатрия, 76 (1985), стр. 810–813 (LoE 3A).
- ↑ Lum-Hee N. et al .; Синдром скользящего ребра: недооцененная причина боли в груди и животе; Int. J. Clin. Практик., 51 (4) (1997), стр. 252–253 (LoE 4).
- ↑ Turcios N.L. и другие.; Синдром проскальзывания ребер у подростка: неуловимый диагноз; Clin. Pediatr., 52 (9) (2012), стр. 879–881 (LoE 2B).
- ↑ 13.0 13,1 13,2 13,3 Cranfield K.A.W. и другие.; Синдром двенадцатого ребра; Journal of Pain and Symptom Management, 1997. (LoE 3B)
- ↑ 14,0 14,1 Van Delft E.A.K. и другие.; Синдром скользящего ребра: отчет о болезни; Международный журнал хирургических клинических случаев, 2016 г. (LoE 4).
- ↑ 15,0 15,1 Veeram S.R. и другие.; Боль в груди у детей и подростков; Обзор педиатрии, 2013 г. (LoE 4).
- ↑ Кумар Р.и другие.; Синдром болезненного ребра; Индийский журнал анестезии, 2013 г. (LoE 4)
- ↑ Спенс Э.К. и др.; Синдром проскальзывания ребер; Arch. Surg., 18 (1983), с. 1330–1332 (LoE 1A).
- ↑ Malghem J. et al .; Переломы реберного хряща, выявленные на компьютерной томографии и сонографии; Американский журнал рентгенологии, 2001 (LoE 2B)
- ↑ 19,0 19,1 19,2 19,3 19,4 Scott E.M. et al .; Синдром болезненных ребер: обзор 76 случаев; Gut, июль 1993 г. (LoE 3A)
- ↑ 20.0 20,1 20,2 20,3 Meuwly J. et al .; Синдром соскальзывания ребер Место для сонографии в диагностике часто упускаемой причины боли в животе или нижней части грудной клетки; Журнал ультразвука в медицине, 2002 г. (LoE 4).
- ↑ Barki J. et al .; Синдром болезненных ребер (или синдром Кириакса): исследование 100 пациентов; ЧВК Европы, 1996 г. (LoE 3A)
- ↑ 22,0 22,1 22,2 22,3 Adel G. et al .; Скелетно-мышечная боль в грудной стенке; Can Med Assoc J, 1985 (LoE 5)
- ↑ Худес К.и другие.; Низкотехнологичная реабилитация и ведение пациента мужского пола 64 лет с острым идиопатическим началом костохондрита; J Can Chiropr Assoc. Декабрь 2008 г., 52 (4): 224-8. (LoE 4)
- ↑ 24,0 24,1 24,2 24,3 Keoghane S.R. и другие.; Синдром двенадцатого ребра: забытая причина боли в боку; BJUI International, 2008 (LoE 5)
- ↑ 25,0 25,1 25,2 Муни Д.П. и другие.; Синдром проскальзывания ребер в детстве; Дж.Педиатр. Surg., 32 (7) (1997), стр. 1081–1082 (LoE 3B)
- ↑ 26,0 26,1 Арройо Дж. Ф., Вайн Р., Рейно С., Мишель Дж. П. Синдром проскальзывания ребер: не обманывайте себя. Гериатрия. 1995; 50: 46–49. (LoE 3A)
- ↑ 27,0 27,1 Copeland GP, Machin DG, Shennan JM. Хирургическое лечение «синдрома скольжения ребер». Br J Surg. 1984. 71: 522–523. (LoE 1A)
- ↑ Мачин Д.Г. и другие.; Синдром двенадцатого ребра: дифференциальный диагноз боли в пояснице; Британский медицинский журнал, 1983 (LoE 4)
- ↑ Майнорс Дж.M. et al .; Ребро щелчка; Ланцет, 1 (1973), стр. 674 (LoE 1B)
- ↑ 30,0 30,1 Bass J. et al .; Синдром проскальзывания ребер; Журнал Национальной медицинской ассоциации, 1979; 71 (9): 863-865. (LoE 4)
- ↑ Ричард Б. Вестрик и др .; ОЦЕНКА И ЛЕЧЕНИЕ БОЛИ В МОСКОВНО-СКЕЛЕТНОЙ СТЕНЕ ГРУДИ У ВОЕННОГО СПОРТСМЕНА; Int J Sports Phys Ther. 2012 июнь; 7 (3): 323–332 (LoE 4)
- ↑ Пру А. М. и др .; Костохондрит: диагностика и лечение; Американский семейный врач; 80 (6), 617–620.DOI: 10,1016 / S0015-1882 (09) 70196; 2009 (LoE 5)
- ↑ Ronga A. et al .; Разработка и проверка правила клинического прогнозирования синдрома грудной стенки в первичной медико-санитарной помощи; BiomedCentral, 2012 г. (LoE 2B).
- ↑ 34,0 34,1 Грегори П.Л. и другие.; Проблемы опорно-двигательного аппарата грудной клетки у спортсменов; Sports Med. 2002 (LoE 3A)
- ↑ 35,0 35,1 35,2 Bahram J. et al .; Ребра не перегибаются, ребра не «выходят наружу»… так что происходит ?; Институт повышения квалификации в области физиотерапии, 2015 г. (LoE: 4)
- ↑ Ребро MWM.[Доступ 16 мая 2020 г.]
Боль в ребрах при вдыхании у молодой женщины
35-летняя женщина без предшествующей истории болезни обратилась в местное отделение неотложной помощи в сопровождении своего нового парня по поводу боли в животе и груди справа. Боль располагается спереди в правой нижней части грудной клетки и распространяется в правую верхнюю часть живота. Он присутствует в течение последних 4 дней и, кажется, постепенно ухудшается. Она отмечает, что боль намного сильнее, когда она смеется или делает глубокий вдох.Она отрицает жар, кашель, одышку или отек ног. Она также отрицает диарею, рвоту, боль в области таза, дизурию или выделения из влагалища и не имеет других жалоб.
При медицинском осмотре показатели жизнедеятельности в норме, кожа теплая и сухая, без сыпи. Обследование головы и шеи нормальное, без желтухи или JVD. Легкие чистые, без хрипов, но она шинирует с явным дискомфортом, когда делает полный вдох. Имеется умеренная болезненность RUQ, но нет отскока или болезненности CVA. На ногах нет припухлости или хорд.
Результаты лабораторных тестов, включая общий анализ крови, UA, химию, тест на беременность и LFT, полностью нормальны, но есть заметно повышенный уровень D-димера. Рентген грудной клетки нормальный. Доступно сканирование VQ (вентиляция-перфузия), которое обычно является первым методом выбора для исключения тромбоэмболии легочной артерии у женщин этого возраста из-за более низкого уровня радиационного воздействия. Однако в этом случае заказывают компьютерную томографию грудной клетки, потому что она также будет отображать органы верхней части живота.
КТ считывается рентгенологом как отрицательный на тромбоэмболию легочной артерии (ТЭЛА) или любую другую патологию.Срез КТ показан на Рис. 1 (щелкните изображение, чтобы увеличить) и демонстрирует тонкий диагностический результат, который был упущен радиологом.
Какой вывод? Какой диагноз?
(Примечание: не тратьте слишком много времени; как уже отмечалось, это тонкий вопрос, но внимательно посмотрите. Затем нажмите ссылку, чтобы получить ответ, обсуждение и важную клиническую жемчужину.)
Ребро Боль во время беременности | 9 советов по облегчению боли в ребрах
Боль в ребрах при беременности
Боль в ребрах во время беременности может быть очень неприятной для беременных.
Обычно возникает в третьем триместре, хотя у некоторых женщин может начаться и раньше.
Ощущение может варьироваться от легкого дискомфорта до сильной боли.
Причиной боли в ребрах во время беременности является давление верхней части растущей матки.
Другой причиной может быть ваш ребенок ногами или кулаком в эту область.
Если ваш ребенок находится в тазовом предлежании, давление его или ее головы, зажатой под вашими ребрами, может быть причиной вашего дискомфорта.
Боль в ребрах обычно ощущается сбоку от положения ребенка и чуть ниже груди.
Вероятно, вы обнаружите, что ваши ребра более болезненны, когда вы сидите, тем более, когда вы наклоняетесь вперед.
Дно (верхняя часть матки) достигает максимума примерно на 36 неделе беременности и достигает уровня чуть ниже грудины.
Через 36 недель ваш ребенок падает в полость вашего таза, готовясь к родам.
Обычно это приносит долгожданное облегчение!
Что я могу сделать, чтобы уменьшить боль в ребрах во время беременности?
Хотя мало что можно сделать, чтобы остановить рост матки, есть некоторые вещи, которые можно сделать для временного облегчения.
Приведенные ниже рекомендации не «излечивают» боль, но могут помочь вам получить необходимое облегчение, пока ребенок не опустится ниже.
Важно знать, что во время беременности нельзя принимать многие «болеутоляющие» или противовоспалительные препараты.
Например, для таких лекарств, как ибупрофен, наибольший риск (включая некоторые очень серьезные) для вашего ребенка приходится на первый и третий триместры.
При невыносимой боли обратитесь к врачу или акушерке по поводу приема парацетамола (известного в США как ацетаминофен) или других лекарств.
Фармацевты также могут быть отличным источником информации о лекарствах, которые вы можете принимать, поскольку они обычно являются самой последней информацией о лекарствах.
Но если у вас нет профессионального совета, по возможности избегайте всех лекарств.
Подробнее об обезболивающих при беременности читайте в нашей статье.
Лучшие советы от боли в ребрах во время беременности
Вот 9 советов, которые помогут, если вы испытываете боль в ребрах во время беременности:
- Чувствуйте себя максимально комфортно, надев свободную одежду.
- В положении лежа опирайтесь на подушки.
- Сядьте прямо и не сгибайтесь — освободите больше места, поддерживая спину.
- Не садитесь слишком долго — каждые два часа (или реже, если это помогает) вставайте и делайте перерыв или короткую прогулку.
- Тепловые компрессы или холодные компрессы — все, что вам больше подходит.
- Хороший горячий душ на спину (будьте осторожны с этим — не слишком жарко!).
- Упражнения, которые помогают вам растягиваться и поддерживать тело, например плавание.
- Исключите из рациона продукты, вызывающие воспаление, которые могут ухудшить ваше самочувствие, — в первую очередь, сахар и злаки. Уменьшение этих двух также значительно снизит риск гестационного диабета.
- Stretch!
Вот действительно эффективное упражнение для облегчения боли в ребрах во время беременности, рассказанное акушеркой Аланом Руни:
«Встаньте лицом к стене. Поставьте ступни на расстояние 40 сантиметров (16 дюймов) от стены и скрестите руки перед лицом.Затем обопритесь скрещенными руками о стену. Поднимите руки вверх по стене и вытянитесь как можно дальше. Удерживайте положение так долго, насколько это удобно. Во время этого упражнения диафрагма и грудная клетка приподнимаются над маткой, обеспечивая некоторое облегчение. Эта растяжка действительно обеспечивает эффективное временное облегчение, особенно если боль вызвана твердой головкой ребенка, зажатой под вашими ребрами ».
Также неплохо было бы посетить своего врача-терапевта, если вы еще этого не сделали.
В зависимости от того, какую терапию вы предпочитаете, остеопат, иглотерапевт или мануальный терапевт может помочь облегчить боль в ребрах во время беременности.
Может ли что-нибудь остановить боль в ребрах во время беременности?
Кроме всего этого, есть только одна волшебная пилюля, которая снимает боль — роды!
Извините за вечеринку! Но когда я лично страдала от болей в ребрах во время беременности, единственное, что полностью исправило мои неудобные ребра, — это роды.
Как только родилась моя шикарная девочка, она полностью исчезла.
+ Популярные вопросы, которые задают читатели
В: Как предотвратить получение действительно слабой линии теста на беременность?
A: Если вы хотите, чтобы результат теста на беременность был очень слабым, то лучше всего сделать тест после того, как у вас пропустили менструальный цикл. Кроме того, назначьте анализ утром, когда моча более концентрированная.
Q: Как у вас родился мальчик?
A: Некоторые люди задаются вопросом, есть ли способы, которыми можно одобрить рождение мальчика.Вы можете попробовать заняться сексом за день до овуляции. Это может помочь более быстрой мужской сперме достичь яйцеклетки раньше, чем более медленная женская сперма.
Вопрос: В каком возрасте дети начинают говорить?
A: Младенцы обычно начинают говорить к 11 месяцам. «Мама» и «дада» часто являются словами, которые они произносят первыми.
Q: Какой чай хорош при беременности?
A: Если вам нравится выпивать по утрам чашку горячего чая, вы можете подумать, безопасно ли продолжать пить во время беременности.Что ж, вы можете продолжать пить чай, но старайтесь выбирать безопасные травяные чаи. Избегайте чаев, содержащих кофеин, проникающий через плаценту.
советов по облегчению боли в ребрах во время беременности
Нет никаких сомнений в том, что во время беременности тело меняется во время беременности. К сожалению, некоторые из этих изменений создают физическую нагрузку на опорно-двигательный аппарат, которая проявляется в виде ломоты, болезненности и боли.
Вы, наверное, слышали, что беременные женщины рассказывают о распространенных болях, таких как боль в круглых связках, боль в бедре, а также боль в нижней и верхней части спины.О боли в ребрах во время беременности, однако, говорят меньше, но бороться с ней не менее сложно.
Об этой подушке восхитительно отзываются беременные женщины, и, возможно, это именно то, что вам нужно, чтобы чувствовать себя комфортно.
Но на тот случай, если вам понадобится больше, чем подушка, здесь Кира Корхерр, тренер Aaptiv и основатель FitBump снимает боль в ребрах во время беременности и предлагает упражнения для облегчения некоторого дискомфорта.
Что вызывает боль в ребрах во время беременности?
Существует множество причин, по которым женщины испытывают боли в ребрах во время беременности.Во-первых, конечно, это расширение грудной клетки, чтобы увеличить емкость легких и приспособить растущую матку. Другие причины включают изменения осанки, увеличение веса (включая увеличение размера груди) и гормональные изменения. Гормон релаксин, который увеличивается во время беременности, вызывает нестабильность связок и мелких суставов грудной клетки и средней части спины. Таким образом, мышцы испытывают напряжение, поскольку ребенок продолжает расти, а матка подталкивается вверх. На более поздних сроках беременности, если ребенок находится в тазовом предлежании, голова ребенка может давить на грудную клетку, вызывая боль разной степени, затрудненное дыхание и изжогу.
«Хотя наши тела созданы для этого, мы часто находимся на пределе возможностей», — говорит доктор Рэнди Джаффе, дородовой мануальный терапевт из Нью-Йорка. «Это может быть особенно сложно для миниатюрной женщины, но более высокие женщины не застрахованы от этого во время беременности». Она добавляет, что «может быть воспаление как в передней, так и в боковых областях грудной клетки, а также в средней части спины, где ребра прикрепляются к позвоночнику. Все это рецепт дисфункции и, в конечном итоге, боли в этой области.”
Какие существуют варианты лечения?
Хиропрактика может быть полезна женщинам во время беременности. Мягкие корректировки могут увеличить подвижность, уменьшить мышечное напряжение между ребрами и уменьшить воспаление.
Дополнительные рекомендации включают растяжку, обледенение или нагревание, а также модификации осанки и упражнения. Другие дополнительные методы лечения включают массаж, иглоукалывание, физиотерапию и тейпирование.
Возможно, вам также захочется купить подушку для беременных.Женщины в восторге от того, что помогает им справиться с болью в ребрах.
Что может усилить боль?
После длительного сидения за столом (или в машине) тело часто начинает сутулиться, вызывая еще большее сжатие и напряжение грудной клетки. Доктор Джаффе рекомендует сосредоточиться на улучшении осанки, делать частые перерывы для движения и растяжки (каждые 45 минут) и использовать стоячий стол или мяч для упражнений в качестве стула на работе.
Упражнения при боли в ребрах во время беременности
Испытывая постоянную боль в ребрах во время обеих беременностей, Корхерр из Aaptiv рекомендует выполнять эту серию упражнений по открытию ребер несколько раз в день, чтобы облегчить дискомфорт.Вот четыре упражнения для борьбы с болью в ребрах.
Сидящий стул с боковой растяжкой
Сядьте в кресло. Положите левую руку на стол, левый подлокотник или положите ее на живот. Вытяните правую руку над головой и сделайте вдох. На выдохе тянуться дальше и наклоняться влево, плавно растягивая правый бок. Задержитесь на 30 секунд и повторите с другой стороны. Проделайте это по два раза с каждой стороны.
Проденьте нитку в иглу
Начните с рук и коленей в позе стола.Осторожно проведите правой рукой через отверстие между левой рукой и левым коленом. Продолжайте выдвигать руку полностью влево, пока правое плечо и правая сторона подголовника не окажутся на полу. Из этого положения сделайте вдох и поднимите левую руку к потолку. Сделайте 3-6 глубоких вдохов. Вернитесь в исходное положение и повторите с другой стороны. Проделайте это по 2-3 раза с каждой стороны.
Подвес для стула
Расположитесь за спинкой прочного стула, дивана или навесной стенки.Держитесь за стул (или другой прочный предмет). Держите руки прямо, ноги на ширине плеч и на одной линии с руками. Убедитесь, что ваши колени мягкие и не заблокированы. Держа спину прямо, поверните тело на шарнирах в талии и слегка отведите назад, чтобы открыть грудную клетку. Сделайте здесь 10 глубоких вдохов.
Настенные горки
Встаньте спиной к стене. Держите ноги на ширине плеч, а колени мягкими, не заблокированными. Ваша голова, плечи и ягодицы должны касаться стены.Поднесите руки и тыльную сторону ладоней к стене, согнув локти под углом 90 градусов. Медленно поднимите руки над головой, прижимая руки, локти и руки к стене. Ключевым моментом является то, что все три точки должны касаться стены на протяжении всего упражнения. Задержитесь на одном дыхании и на вдохе раздвиньте грудную клетку. Повторите это движение 10 раз.
Боль в ребрах, очевидно, может быть дополнительным дискомфортом во время беременности. Если вы испытываете сильную боль в ребрах во время беременности, обратитесь к врачу.Он или она сможет лучше всего определить причину и помочь вам найти решения, индивидуальные для вашего опыта. Если боль в ребрах больше раздражает, чем изнуряет, сосредоточьтесь на поддержании хорошей осанки, регулярных растяжках и выполнении вышеуказанных серий упражнений, чтобы облегчить боль.
Если вы ищете прописанные тренировки, которые не будут иметь большого воздействия и безопасны для включения в программу дородового фитнеса, не ищите дальше. Попробуйте Aaptiv.
Синдром проскальзывания ребер — Caring Medical Florida
Росс Хаузер, Мэриленд
Врачи признают, что синдром проскальзывания ребер часто не распознается во время постановки диагноза пациенту и, следовательно, является недооцененной причиной хронической боли в области живота и / или груди.
Врачи также признают, что неправильный диагноз или просто отсутствие синдрома проскальзывания ребер является причиной боли, неправильный диагноз может привести к чрезмерной визуализации, лабораторным и другим сложным исследованиям.
- Синдром скользящего ребра, который также диагностируется как синдром Титце , подвывих ребер, синдром реберного края, синдром болезненных ребер, реберный хондрит, щелкающее ребро, смещение ребер, синдром болезненных ребер, травматический межреберный неврит, щелкающий ребро или синдром кончика ребра , Возникает, когда одно из ребер периодически смещается с места, вызывая растяжение связок, поддерживающих переднюю и заднюю части ребра.
- Синдром проскальзывания ребер может возникать, когда ребро прикрепляется к грудному отделу позвоночника (торако-реберная нестабильность) или кпереди на краю реберного хряща (хондро-реберная нестабильность) или краю грудного ребра (нестабильность грудинно-реберного отдела). В последнем случае это называется костохондритом или синдромом Титце.
- Обычно это происходит в одном из верхних ребер, потому что первое, второе и третье ребра принимают на себя основную силу, когда человек наклоняется над чтением или работой на компьютере. Когда это заболевание поражает верхние ребра, боль в основании шеи является обычным явлением и может быть серьезной, даже вызывая боль вниз по руке в руки и пальцы, особенно в указательный и мизинец.
- Восьмое, девятое и десятое также являются частыми виновниками, потому что в отличие от ребер с первого по седьмое, которые прикрепляются к грудины, восьмое, девятое и десятое ребра прикреплены спереди друг к другу рыхлой волокнистой тканью. Хотя такое расположение обеспечивает повышенную подвижность нижней грудной клетки, оно также приводит к большей подверженности травмам в этой области. Когда заболевание поражает нижние ребра, такие как восьмое, девятое, десятое, грудное и верхнее брюшные ребра, боль возникает из-за повторяющегося подвывиха (вывиха) реберных краев восьмого, девятого и десятого ребер из-за гипермобильности их передних ребер. края.Это позволяет ребру скользить позади ребра над ним.
Симптомы синдрома скольжения ребер
- Клинически пациенты часто отмечают резкую, прерывистую, колющую боль, за которой следует тупое ноющее ощущение в течение нескольких часов или дней. Ощущения «поскользнуться» и «хлопнуть» являются обычным явлением, а такие действия, как наклоны, кашель, глубокое дыхание, поднятие тяжестей, вытягивание рук, вставание со стула, растяжение и повороты в постели часто усугубляют симптомы.
Причины боли при синдроме скользящего ребра
- Хрящевые концы этих ребер находятся в тесном контакте с концевыми ветвями межреберных нервов. Эти нервы особенно уязвимы даже для незначительных травм. Боль может быть как мучительной, так и спонтанной, и она может даже имитировать сердечный приступ.
- Боль от проскальзывания ребра может распространяться по корешку межреберного нерва от груди к грудной области или наоборот.Его также можно почувствовать в области живота, плеча или шеи. Это также может быть вызвано лежанием или переворачиванием в постели, сидением в автокресле или кресле, наклоном вперед, глубоким дыханием, кашлем, рвотой, ходьбой, отведением руки на пораженную сторону, едой, вращением туловища, сгибанием туловища. , или езда в подпрыгивающем автомобиле.
Нестабильность и гипермобильность ребер
Большая часть исследований посвящена лечению синдрома проскальзывания ребер у детей и молодых спортсменов, поскольку это необычное заболевание чаще встречается в этих двух группах.Тем не менее, взрослые также могут получить синдром проскальзывания ребер с насильственным воздействием на область ребер, включая простой кашель и операцию на груди по несвязанной причине.
- Нестабильность реберного сустава может возникнуть в любой момент, когда на грудную полость оказывается сильная сила, например, во время спортивного контакта или даже при торакотомии (хирургии грудной клетки). Нестабильность реберного сустава также может возникать, когда в течение длительного периода времени возникает меньшая сила, например, когда у человека слабый кашель (бронхит) или плохая осанка, когда он сгорбился над мобильным телефоном.
- Гипермобильность ребер вызвана слабостью грудинно-реберных (грудинно-реберных), реберно-хрящевых (реберно-хрящевых) и / или реберно-позвоночных (реберно-позвоночных / реберно-поперечных) связок, что позволяет ребру быть гипермобильным, и считается основная причина синдрома проскальзывания ребер. Когда это происходит, состояние вызывает боль в груди в дополнение к боли в верхней части спины. Без больших мышц, удерживающих ребра на месте, ослабленные связки позволяют ребру соскальзывать, что вызывает дальнейшее растяжение связки и вызывает сильную боль.Простой приступ кашля из-за простуды может вызвать развитие синдрома проскальзывания ребер. Такие состояния, как бронхит, эмфизема, аллергия и астма, вызывают дополнительную нагрузку на грудинно-реберные и реберно-хрящевые соединения. Даже синусит с сопутствующим сморканием может быть первым событием, которое приводит к хронической боли в груди из-за синдрома скольжения ребер.
Боль при глубоком дыхании при физических нагрузках и занятиях спортом
Одним из признаков того, что болезненные состояния возникают из-за нестабильности реберного сустава, является усиление боли при глубоком дыхании. Грудная клетка перемещается вверх и вниз, позволяя дышать, поэтому все структуры грудной клетки, включая грудно-реберно-грудинные сочленения, никогда не находятся в состоянии покоя.
На вдохе верхние ребра приподняты, что увеличивает переднезадний диаметр грудной клетки. По истечении срока происходит обратное. Когда здоровый человек находится в состоянии покоя, вдох дает диафрагма и межреберные мышцы. Акт истечения в основном пассивен. Действие брюшного пресса и добавочных мышц туловища и нижней части шеи обычно минимально.Однако при травмах или более серьезной потребности в кислороде задействуется больше респираторных мышц, включая прямую мышцу живота, что происходит во время занятий спортом, физических упражнений или травм. Это создает большую силу для прикрепления ребер, и при наличии нестабильности симптомы усиливаются.
Хирургические и нехирургические варианты
Операция по удалению части ребра или реберного хряща, уникальный хрящ, обнаруживаемый только на концах ребер, может быть рекомендован, если любая из структур выступает.Даже хирурги считают эти варианты «агрессивными». (1)
Нехирургическое лечение может включать рекомендации по хиропрактическим манипуляциям, кортизону или блокаде нервов. Обычно эти методы лечения не приносят большого успеха.
Пролотерапия синдрома проскальзывания ребер и прикрепления ребер
Пролотерапия — это инъекционная техника , которая стимулирует восстановление связок и хрящей. Пролотерапия укрепит ослабленные соединения связок, которые могут вызвать синдром скольжения ребер — грудино-реберные, реберно-хрящевые или реберно-позвоночные соединения (места соединения ребер, образующие грудную клетку).Это также укрепит реберный хрящ.
Врачи пишут в журнале «» Журнал реабилитации спины и опорно-двигательного аппарата. опубликовали исследование, которое показало положительные результаты пролотерапии.
- Врачи обследовали 21 пациента, которым была проведена пролотерапия (1 группа), 13 — консервативная терапия анальгетиками (2 группа).
- Визуальная аналоговая оценка (ВАШ) была записана для измерения интенсивности боли у всех пациентов до и после инъекции в первый день, первую неделю и четвертую неделю.
- Группа 2 получала системный нестероидный противовоспалительный препарат. Оценка по ВАШ регистрировалась аналогичным образом в одно и то же время, и клинические эффекты сравнивались между двумя группами.
Группа пролотерапии показала более быстрое выздоровление, включая значительно меньшие клинические данные.
Врачи пришли к выводу, что пролотерапию можно проводить безопасно и что это метод с благоприятным долгосрочным лечением синдрома Титце. Это может быть идеальная процедура для пациентов с побочными эффектами лекарств и нежелательными явлениями, особенно для пациентов с ограниченным резервом печени и почек или значительными сопутствующими заболеваниями. (2)
История болезни A Caring
Пациент, женщина 35 лет. Она была доставлена в больницу в четвертый раз менее чем за год с жалобами на сильную боль в груди. Очевидные опасения были связаны с сердечным приступом. После ЭКГ, анализов крови, рентгена и пребывания в отделении интенсивной терапии причина боли все еще оставалась неизвестной. Все начали задаваться вопросом, страдает ли она проблемами психического заболевания и катастрофическими мыслями.
Приехав к нам в Caring Medical, она объяснила, что в настоящее время у нее не было сильной боли в груди, но она чувствовала тупую боль в груди. Ей потребовался еще один диагностический тест, физикальное обследование с сердцебиением в области груди, чтобы определить, вызвана ли боль проблемами, связанными с синдромом скользящего ребра.
В этом случае диагноз поставили очень быстро. Давление на место прикрепления левого четвертого грудного ребра к грудины, и сильная сокрушающая боль в груди пациента немедленно вернулась.Проверяли ли ее когда-нибудь таким образом? Она сказала, что нет. Боль пациента была вызвана синдромом проскальзывания ребер.
Чрезвычайно важный момент, проиллюстрированный этим случаем, заключается в том, что даже если рентген, образец крови или ЭКГ не выявляют причину, они не устраняют наличие физического состояния как источника боли в груди. Гораздо более вероятно, что хроническая боль в груди вызвана ослаблением мягких тканей, таких как связки или сухожилия. Если тесты сердца и легких оказываются нормальными, но пациент заявляет, что все еще испытывает боль, пациенту часто ставят психиатрический диагноз.
Депрессия, тревога и другие психические заболевания не являются этиологической основой большинства хронических болей. Они могут быть ассоциированными факторами, вовлеченными в проблему, но обычно не являются причиной. Следует предположить, что причиной хронической боли является ослабленная мягкая ткань.
В этом случае ребро соскользнуло с места, потому что связки, которые держат ребра на грудины, грудинно-реберные связки, были слабыми.