Боль в пояснице отдает в ногу
Такая боль называется люмбоишиалгия и встречается у многих людей, старше 30 лет.
Причина — в современном образе жизни. В течение дня мы долгое время проводим в напряжении — сидя или стоя. Кто-то после работы нагружает себя дальше в спортзале или в бассейне, а кто-то идёт домой и вновь продолжает сидеть, но уже у телевизора. Наша спина не получает полноценного расслабления в течение дня и отвечает нам болью, которая часто отдаёт (иррадиирует) в ногу. Для определения причин боли пациент обращается к специалистам различного профиля.
Центр нейрохирургии доктора Бакланова А.Н. занимается диагностикой причин возникновения различных болей в спине и их успешным лечением. На все ваши вопросы мы ответим по телефону +7 (499) 746-99-50. Также вы можете задать вопрос, заполнив форму обращений, представленную ниже.
Симптомы люмбоишиалгии:
-
Боль в пояснице — тянущая, ноющая или жгучая
-
Усиливается при нагрузках, отдает в ногу – в тазобедренный, коленный, голеностопный сустав
Онемение в ноге
-
Побледнение и истончение кожи на ноге
-
Больно ходить и наступать на ногу
-
Жар или озноб
У пациента возможны все симптомы сразу или по отдельности.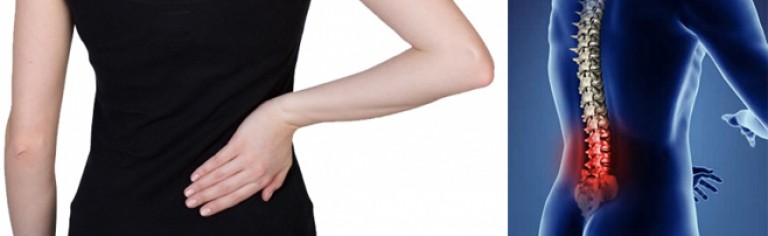 Каждый из них может говорить не только о том, что у пациента люмбоишиалгия, но и о других нарушениях. В большинстве случаев перечисленные симптомы связаны с патологиями в позвоночнике, но причины могут быть различны.
Каждый из них может говорить не только о том, что у пациента люмбоишиалгия, но и о других нарушениях. В большинстве случаев перечисленные симптомы связаны с патологиями в позвоночнике, но причины могут быть различны.
Виды люмбоишиалгии:
-
мышечно-тоническая — характерны спазмы в пояснице, резко ограничивается подвижность, возможна видимая деформация позвоночника
-
вегетативно-сосудистая – жгучая боль, нога немеет (обычно стопа). Может наблюдаться охлаждение и бледность кожи, жар или озноб.
-
Нейродистрофическая – боль острая, усиливается по ночам. Возможно истончение кожи.
-
Сочетание всех форм люмбоишиалгии. Может беспокоить годами. Период ремиссии сменяется обострением. Возможно проявление ишиалгии, болью в области ягодиц или в бедре, с иррадиированием в стопу и голень.
Почему болит?
Возможные причины:
-
Пояснично-крестцовый радикулит
-
Остеопороз
-
Остеохондроз
-
Травмы позвоночника
-
Изменения в межпозвоночных дисках
-
Врождённая деформация позвоночника
-
Фасеточный синдром
-
Нейропатии различного происхождения
Дополнительные причины:
-
гинекологические болезни
-
онкология
-
туберкулез
-
болезни почек, мочевыводящих путей
-
заболевания ЖКТ
-
внематочная беременность
-
постинъекционные осложнения
Как болит?
Наиболее часто люмбоишиалгия проявляется при сильных нагрузках или переохлаждении.
Боль появляется внезапно, с одного бока или сразу с двух сторон поясницы. При смещении в ногу, боль затрудняет движение, становится ноющей и острой. Невозможно встать и выпрямить ногу. Стараясь облегчить своё состояние, человек ищет для себя наиболее комфортное положение – при этом нога слегка согнута, отставлена в сторону или вперед, корпус немного наклонен.
При первых симптомах необходима консультация врача и комплексное лечение!
Диагностика
Необходимо тщательно обследовать пациента для установления истинного диагноза.
Обычно врач рекомендует:
-
УЗИ брюшной полости
-
нейро-ортопедическое исследование
-
рентген, МРТ, КТ позвоночника
-
электромиография
-
анализы крови и мочи
-
исследование ликвора
Лечение
При неожиданном приступе, в качестве скорой помощи:
-
Принять обезболивающие препараты, НПВП (нестероидные противовоспалительные препараты) для быстрого купирования болевого синдрома.
-
Принять удобное положение. Если вы дома – лягте на пол, на здоровый бок (если болит нога и спина с одной стороны), на спину (если болит с обеих сторон) или в «позу эмбриона» — лёжа на спине, согните ноги в коленях и подтяните их руками. Если нет возможности лечь, попробуйте расслабиться сидя и опустите корпус (грудь и плечи) на колени, руки при этом держите вниз.
-
Холодные компрессы или сухое тепло.
-
Покой и отсутствие физических нагрузок.
Необходимо обратиться к врачу и пройти комплексное лечение:
-
Курс НПВП
-
Стационарное лечение. При необходимости — эпидуральная блокада.
-
Аппликации на болезненные участки с противовоспалительными средствами
-
Витаминотерапия (витамины группы В) Назначение препаратов, улучшающих микроциркуляцию крови.
-
Курс массажа, ЛФК, иглотерапия, физиотерапия.
При необходимости врач может назначить различные обезболивающие, противовоспалительные препараты в виде мазей и инъекций. Подробнее читайте тут:
https://backlanov.ru/viprosal
https://backlanov.ru/movalis-i-ego-analogi
В зависимости от характера боли и ее локализации, врач назначает все необходимые препараты и подбирает лечение, с учетом индивидуальных особенностей пациента.
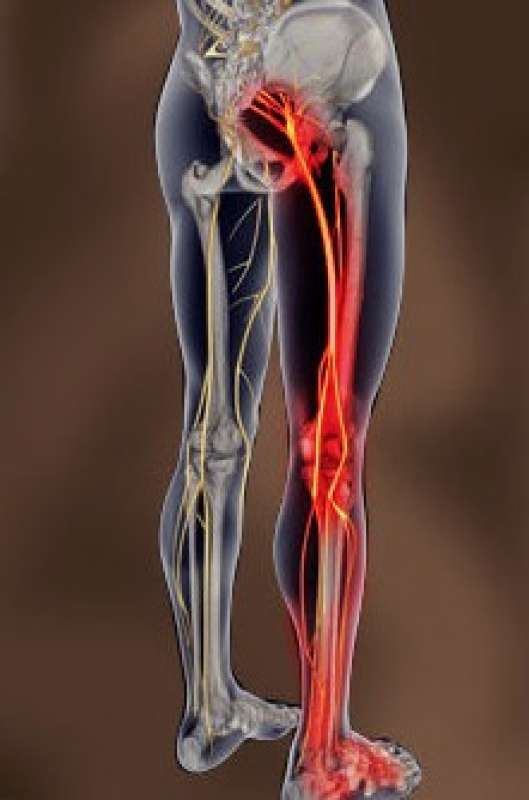
оль в спине отдает в ногу, руку, колени или пах
Болевой синдром – это всегда следствие какого-то патологического процесса в теле человека, требующего внимания. Боль в плече, руке, спине может быть спровоцирована разнообразными заболеваниями или травмами. Для решения проблемы необходимо проводить дифференциальную диагностику с последующим назначением адекватной терапии.
Боль в спине и ногах
Довольно часто к врачам обращаются пациенты, которые жалуются на то, что боль в спине отдает в ногу. Стоит выделить несколько основных патологических состояний, которые могут вызывать подобный признак:
- Остеохондроз поясничного отдела позвоночника с прогрессирующим износом межпозвоночного диска и возникновением боли в спине, в крестце пациента.
- Ишиас – поражение седалищного нерва.
- Люмбоишиалгия – болевой синдром, возникающий на фоне резкого перегруза мышц в поясничной области.
- Люмбализация – аномалия развития позвоночного столба, когда отдельные позвонки срастаются между собой.
Остеохондроз грудного и шейного отдела позвоночника может спровоцировать боли в спине и в руке пациента.
Все указанные выше причины можно отнести к поражениям опорно-двигательного аппарата. Для успешного лечения патологии важно предварительно установить характер его повреждения, а уже потом подбирать вариант терапии.
Боль в пояснице в правой стороне спины или левой ее части может быть спровоцирована следующими факторами:
- Переохлаждение.
- Чрезмерные физические нагрузки.
- Перенесенные травмы.
- Тяжелые метаболические болезни (остеопороз).
Другие заболевания
Помимо указанных выше патологических состояний соответствующий симптом может развиваться на фоне иных заболеваний. Если боль в спине отдает в левую ногу или правую, тогда можно дополнительно заподозрить грыжу межпозвоночного диска или стеноз позвоночного канала. В данном случае отмечается сдавливание корешков спинномозговых нервов с прогрессированием характерной симптоматики.
Если боль в спине отдает в пах, дополнительно нужно исключать патологические процессы в почках или мочеточниках. Мочекаменная болезнь может сопровождаться подобной симптоматикой.
Боль внизу спины справа или слева у женщин иногда является признаком внематочной беременности, аднексита, других воспалительных заболеваний органов малого таза.
В наиболее неблагоприятных случаях боли в спине и коленях могут быть спровоцированы неопластическим процессом на фоне скрытой опухоли. Тогда локализация симптома не является специфической. Если боль без видимых на то причин, нужно обращаться к врачу и искать её происхождение.
Боль и обезболивание
Избавление от боли в спине – важный этап нормализации самочувствия пациента и улучшения качества его жизни. Для устранения соответствующего симптома необходимо сначала точно установить основную причину его возникновения. Только зная, почему прогрессирует боль, можно провести адекватное обезболивание.
Традиционно для избавления от боли в спине и других частях тела человека используют:
- Медикаментозное лечение. Чаще всего применяют нестероидные противовоспалительные средства. При серьезных травмах и онкологических заболеваниях используют наркотические анальгетики.
- Мануальная терапия. Популярный и эффективный метод обезболивания в спине, который требует от врача определенного навыка.
 Существенным преимуществом данного способа терапевтического воздействия остается отсутствие необходимости принимать препараты. Но его недостаток – дороговизна, ведь каждый сеанс оплачивается отдельно.
Существенным преимуществом данного способа терапевтического воздействия остается отсутствие необходимости принимать препараты. Но его недостаток – дороговизна, ведь каждый сеанс оплачивается отдельно. - Физиотерапия. Электромиостимуляция, магнитотерапия, применение ультразвука способствует избавлению от болей в спине и других частях тела.
Если боли в спине слева, отдающие в ногу или без иррадиации, спровоцированы грыжей диска, то единственным способом нормализации состояния пациента может стать оперативное вмешательство.
«Меркурий»
Одним из эффективных методов повышения качества базовой терапии любого заболевания опорно-двигательного аппарата является физиотерапия. Компания «СТЛ» – один из ведущих производителей соответствующих аппаратов для домашнего использования.
«Меркурий» – это устройство для электромиостимуляции. Оно способствует устранению боли в ногах, в руках, в спине и любой другой локализации.
- Обезболивание за счет расширения сосудов.
- Улучшение микроциркуляции.
- Нормализация метаболизма в структурах позвоночника.
- Ускорение регенераторных процессов при травмах.
Избавление от боли в спине с помощью «Меркурия» теперь можно проводить в домашних условиях. Нет необходимости постоянно посещать клинику и оплачивать каждый сеанс физиотерапии, сидеть в
очередях и преодолевать большие расстояния. Достаточно проконсультироваться с врачом для согласования терапевтической программы и лечиться в комфортных домашних условиях.
причины, виды, диагностика и лечение
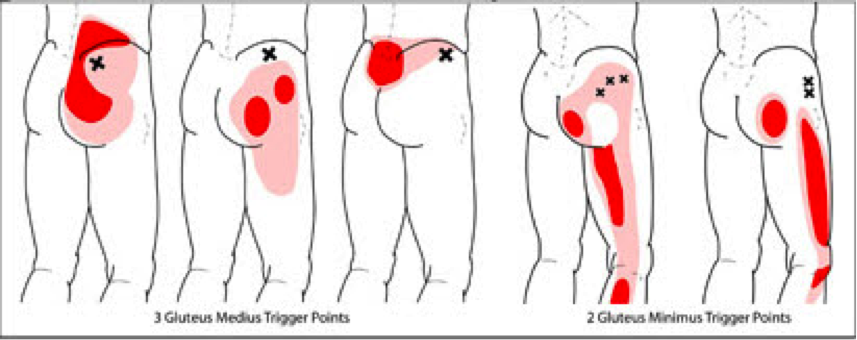
Боли, отдающие в ягодицы, могут быть симптомом воспаления, травмы или другого заболевания в самой ягодице, а могут быть сигналом патологий близлежащих органов или систем. Боль, как правило, носит тянущий, ноющий характер и усиливается при движении. Болевые ощущения могут проявляться в левой или правой ягодице, в обеих сразу, могут передаваться в живот, таз или ногу. А чтобы выяснить причину этих болей, необходимо медицинское обследование.
Боль, как правило, носит тянущий, ноющий характер и усиливается при движении. Болевые ощущения могут проявляться в левой или правой ягодице, в обеих сразу, могут передаваться в живот, таз или ногу. А чтобы выяснить причину этих болей, необходимо медицинское обследование.
Причины болей в ягодице
- Заболевания позвоночника в пояснично-крестцовом отделе (остеохондроз, межпозвоночная грыжа, сколиоз, протрузия дисков, образование остеофитов).
- Опухоли
- Травмы и ушибы поясничного отдела
- Травмы и ушибы мягких тканей ягодиц.
- Воспалительные процессы в ягодице.
- Защемление седалищного нерва.
- Заболевания и воспаления тазобедренных суставов (артроз, остеопороз)
- Инфекционные и вирусные заболевания (туберкулез, сифилис, остеомиелит, герпес, лишай)
- Сахарный диабет.
- Переохлаждения.
- Сидячая работа. Нарушается кровообращение и появляется боль в ягодице, отдающая в ногу.
- Беременность.
- Излишний вес.
- Инъекции в область ягодиц.
- Стрессы и нервное напряжение.
Отправить заявку
В зависимости от заболевания боль может быть резкой, острой, ноющей, покалывающей, тупой и сопровождаться другими различными симптомами.
- Так при остеохондрозе боль в пояснице отдает в ягодицу. Болевые ощущения носят ноющий характер и сопровождаются болевыми ощущениями в области поясницы, крестца, напряжением мышц, онемением или покалыванием кожных покровов, снижением двигательной функции нижних конечностей.
- При защемлении седалищного нерва боль острая или ноющая. Симптомы возникают в одной ягодице и в одной ноге.
- При межпозвоночной грыже острая боль возникает или в правой или в левой половине. Сопровождается нарушением чувствительности в ягодицах и ногах, появлением слабости, нарушением в работе мочеполовой системы.
- Воспаление мышц. Боль носит ноющий характер и возникает во время ходьбы.
 В области ягодиц образуются уплотнения и припухлости.
В области ягодиц образуются уплотнения и припухлости. - Гнойные воспаления в ягодицах. Боль проявляется остро и сопровождается повышением температуры тела, головной болью, общей слабостью.
- При заболеваниях тазобедренного сустава боль отдает в ягодицу, пах, верхнюю часть бедра. При этом наблюдается ограничение подвижности нижних конечностей, нарушение походки.
- Опухоли. При возникновении злокачественных новообразований болевые ощущения носят постоянный ноющий характер. Со временем боль иррадиирует в ноги, таз, бедра и бока. Появляются нарушения мочеиспускания и дефекации.
Виды болей
- Невротическая. Возникает в результате воспалений и защемлений нервных корешков.
- Ангиопатическая. Является результатом поражения кровеносных сосудов в области поясницы.
- Мышечно-скелетная. Появляется в следствии воспалений и травм мышечных волокон.
Методы лечения
Скидка -30%! Только 3 дня!
Внедрение в капсулу сустава органической сыворотки с гиалуроновой кислотой. В результате происходит реконструкция хряща Подробнее…
Скидка -10%! Только 3 дня!
Нейропротекторы-препараты нового поколения, которые способны восстановить проводимость импульсов в нервных тканях. Подробнее…
Скидка -30%! Только 3 дня!Лечение и заживлению хряща факторами роста. Восстановления тканей сустава очищенной тромбоцитарной кровью. Подробнее…
Показать остальные методикиСкидка -25%! Только 3 дня!
Введение глитеросольвата титана в больной сустав уникальный метод доставки лекарства без операции и болезненных уколов. Подробнее…
Скидка -25%! Только 3 дня!Это инновационный способ введение лекарственных средств при помощи ультразвука, который обладает уникальной способностью разрыхлять ткан. Подробнее…
Подробнее…
Это перспективный метод физиотерапии за которым большое будущее. В жизни волны такого диапазона не доходят до земли, распыляясь в атмосфере. Аппарат генерирует эти волны сам. Подробнее…
Комбинации лекарственных средств для капельного введения через вену. Высокая усвояемость и быстрое достижение терапевтического действия ставят инфузионную терапию Подробнее…
Блокада сустава или позвоночника — это способ быстрой помощи суставу или спине. При острой боли блокада помогает оперативно снять болевой синдром и помочь локально Подробнее…
«HONDRO» в переводе с латыни означает «хрящ» и этим все сказано. Введение хрящевых клеток в поврежденные сегменты позвоночника Подробнее…
Лечение при помощи клеток аутокрови пациента. Введение крови осуществляется внутримышечно, что провоцирует организм на усиленную борьбу с хронической инфекцией, нагноениями и трофическими язвами, иммунитет усиливается и эффективно противостоит новым заражениям.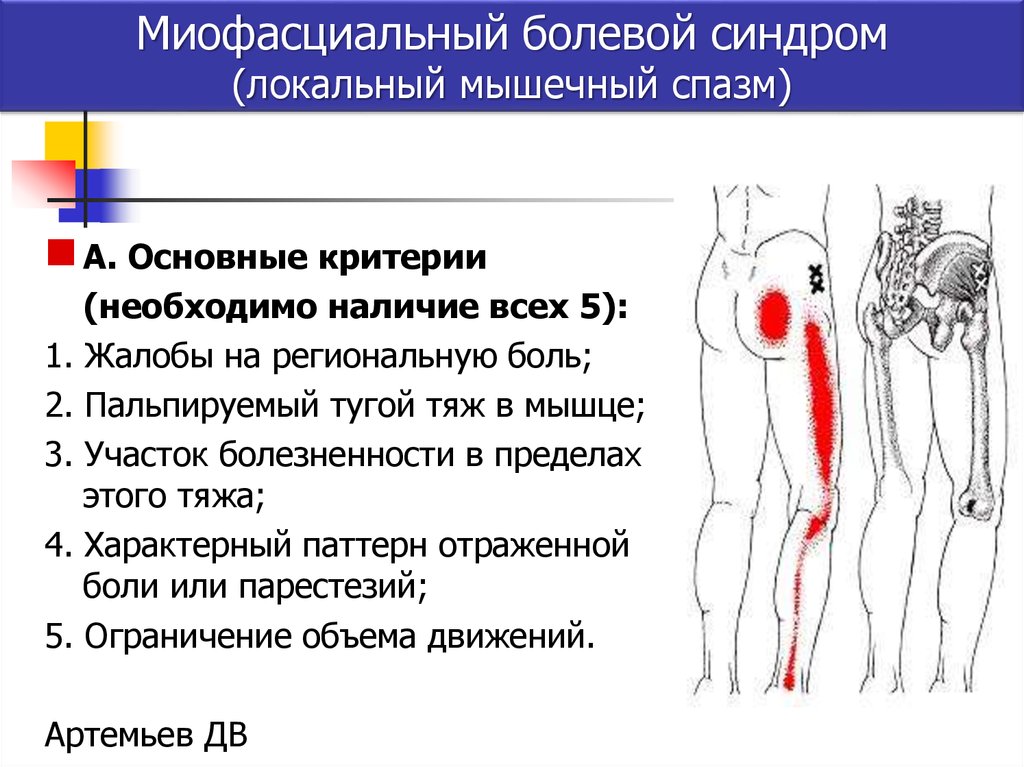 Подробнее…
Подробнее…
Инфракрасное излечение длиной волны 0,8-0,9 мкм воздействует на внутренний очаг проблемы. Так снимается воспаление, отек и боль в суставе. Дегенеративные процессы в суставе затухают так как обменные процессы внутри сустава ускоряются во много раз. Подробнее…
Питание и рост хрящевых клеток при помощи наложения пелоидных повязок. Основа поставляется с озера Сиваш, где добываются грязи с высокой концентрацией микроводоросли Дуналиела Салина, которая богата бета-каротином.
Симптомы, при которых нужно срочно обратиться к врачу:
- повышение температуры.
- потеря сознания.
- слабость в нижних конечностях.
- паралич ног.
Наши пациенты
Познакомьтесь с нашими пациентами
Возраст64 года ДиагнозАртроз 2 ст. Результат леченияПациент доволенСергей Игоревич «Лечился в поликлинике…эффекта особого не дало! После первой процедуры плазмоцитофореза чувствую наполнение в суставе, подвижность улучшилась!»
Возраст70 лет ДиагнозОстеоартроз Результат леченияПациент доволенГалина Федоровна «Во время процедуры плазмоцитофореза чувствовалось небольшое распирание, а потом все стало хорошо! Клиника мне помогла!»
Возраст70 лет ДиагнозОстеохондроз Результат леченияПациентка довольнаЛюдмила Емельяновна «В нашем возрасте главное сохранить ясность ума и возможность передвигаться. Уже посоветовала клинику своим подругам!»
Уже посоветовала клинику своим подругам!»
Борис Хазиевич «У меня были боли в пояснице и в тазобедренном суставе. После лечения я стал засыпать без болей, я нормально сплю!»
Возраст77 лет ДиагнозОстеоартроз Результат леченияПрошли болиТамара Григорьевна «У меня очень болела коленная чашечка, я не могла ходить. Сейчас мне восстанавливают сустав и я хожу без болей! Уже после 2-й процедуры наступило улучшение.»
Возраст60 лет ДиагнозОстеопороз, артроз Результат леченияБоли прошлиХанс Харвиг «Я из Голландии, я не мог ходить и стоять без костылей, ни в Германии ни в Голландии мне не могли помочь. Здесь помогли. Сейчас болей нет, я доволен. »
»
Владимир Михайлович «В коленных суставах при вставании, приседании была высокая болевая чувствительность. В поликлинике мне должным образом не помогли. А здесь все вовремя, спокойно и без нервов!»
Возраст65 лет ДиагнозАртрит Результат леченияДоволен полностьюЕлена Антоновна «Была очень сильная боль в колене, я не могла даже ходить. И после первой процедуры мне очень и очень помогло. Мне хотелось сразу бежать, но врач не разрешил бегать.»
Возраст71 год ДиагнозТрофическая язва Результат леченияПроведена аутодермопластикаЛюдмила Викторовна За месяц Людмила Викторовна избавилась от язвы! А после аутодермопластики не осталось и следа, что язва была! Теперь у нее здоровая нога, язва затянулась!
Возраст64 года ДиагнозАртроз 3 степени Результат леченияБоль прошлаВалентина Алексеевна Уже после 1-го введения жидкого протеза в капсулу сустава колено стало разгибаться, увеличилась амплитуда движения сустава, улучшилось качество жизни пациентки.
Диагностику болей в ягодице проводит врач ортопед, травматолог, невролог, хирург, дерматолог. Для постановки правильного диагноза нужно пройти обследование, которое может включать в себя: лабораторные исследования, рентгенография, УЗИ, компьютерная томография, МРТ.
Если Вы испытываете острую или постоянную боль в области ягодиц, записывайтесь на диагностику в наш медицинский центр MEDICUS, где представлены новейшие методы исследования всего организма. А опытные врачи помогут Вам избавиться от недуга. А запись к врачу онлайн можно получить через наш сайт или позвонив по телефону 986-66-36
Мы знаем, как сделать жизнь наших пациентов лучше
- У нас действуют ВСЕ Ваши ДИСКОНТНЫЕ КАРТЫ*.
- Возврат НДФЛ за медицинские услуги — минус 13% от стоимости процедуры.
- БЕСПРОЦЕНТНАЯ рассрочка на лечение.
- Такси БЕСПЛАТНО при прохождении лечения!
- ТЫСЯЧИ ПАЦИЕНТОВ избавились от инвалидности и костылей благодаря нашей помощи.
- Мы не лечим долго! МЕТОДЫ экстренной помощи из разряда «полевой» военной медицины.
- Скидки пенсионерам (55+ все по-честному!), инвалидам, блокадникам, участникам ВОВ.
- Новейшие ТЕХНОЛОГИИ, которых нет в поликлиниках. СКИДКИ до 30%!
*Вы можете использовать скидочные карты всех медицинских центров Санкт-Петербурга при лечении в ЛДЦ Медикус.
Болит поясница, запись на прием в Москве
Бесплатный прием и диагностика мануального терапевта, остеопата, невролога
Бесплатный прием
и диагностика
Снятие боли
за 1-2 сеанса
Авторский метод
лечения
Стажировки в США,
Израиле, Германии
Отнимается поясница и ноги
Дата публикации: 2020-06-08
Длин ДлинБоль в пояснице считается распространенным симптомом, с которым люди далеко не всегда обращаются за помощью к специалисту. Многие считают ее следствием интенсивных физических тренировок накануне или переохлаждения, но никак не заболевания. Боль в пояснице может отдавать в ногу: это чаще всего является одним из признаков поражения позвоночника. В процесс вовлекаются периферические нервы, поэтому необходима консультация грамотного специалиста и эффективное лечение.
Чаще всего боль начинает отдавать в ягодичную область и ногу, может сопровождаться онемением, чувством покалывания мурашек. От места, куда иррадиирует боль, зависит то, какой нерв поражен и испытывает давление. Чаще всего причиной поражения нерва или его корешка является патология позвоночного столба, туннельный синдром, опухолевое образование, давящее на нерв. Болевой синдром и чувство онемения ног может возникать вследствие травмы позвоночника или нижних конечностей.
Заболевания органов брюшной полости и малого таза также могут являться причиной возникновения болей в поясничной области и ноге. Панкреатит, патологии почек, язвенная болезнь желудка и двенадцатиперстной кишки – неочевидные причины болей в пояснице и ногах, о которых стоит помнить. У женщин не следует забывать о возможных гинекологических заболеваниях. Миома матки, эндометриоз, опущение органов – все эти патологии могут привести к появлению болей в пояснице.
Диагностика
При возникновении болевого синдрома в пояснице необходимо как можно скорее обратиться к врачу для обследования и установления точного диагноза. До посещения специалиста рекомендуется отказаться от любых физических нагрузок: в остром периоде они могут лишь навредить и ухудшить самочувствие.
В ходе первичного осмотра врач собирает подробный анамнез для выявления факторов риска наиболее распространенных болезней, вызывающих боли в спине и онемение ног. Полный неврологический осмотр помогает врачу более подробно оценить симптомы, выявить мышечный спазм. Для подтверждения предварительного диагноза используются дополнительные методы обследования:
- Рентгенография пояснично-крестцового отдела. Простое исследование, которое позволяет быстро и безболезненно получить общую информацию о состоянии позвоночника, его окружающих тканей. По рентгеновскому снимку можно исключить остеохондроз, смещение тел позвонков, сколиоз и разрушение суставов.
- МРТ или КТ. Более точные и современные методы исследования: с их помощью удается рассмотреть все связки, нервы и сухожилия, межпозвоночные диски и грыжевые выпячивания, протрузии.
Женщинам, которые испытывают боли в пояснице и онемение ног, необходимо посетить гинеколога и выполнить ультразвуковое исследование органов малого таза. Это минимальный перечень обследований, который позволяет исключить опухолевые образования и воспаления как причину всех симптомов.
При подозрении на заболевания желудочно-кишечного тракта важен тщательный сбор анамнеза: дополнительные симптомы могут натолкнуть на верный диагноз. Необходимо уточнить время появления болей и их характер, наличие изжоги, вздутия или отрыжки. В качестве дополнительных методов исследования может рекомендоваться УЗИ, гастроскопия или колоноскопия, консультация узкого специалиста – гастроэнтеролога.
Бесплатная консультация и диагностика врача
- Мануальный терапевт
- Вертебролог
- Остеопат
- Невролог
На консультации мы проводим тщательную диагностику всего позвоночника и каждого сегмента. Мы точно определяем какие сегменты и нервные корешки вовлечены и вызывают симптомы боли. По итогам консультации даем подробные рекомендации по лечению и если необходимо назначаем дополнительную диагностику.
1Проведем функциональную диагностику позвоночника
2Выполним манипуляцию, существенно облегчающую боль
3Составим индивидуальную программу лечения
Запишитесь на бесплатный прием
Лечение
Если начинает отниматься поясница и ноги, то прежде всего нужно понимать, что это лишь симптом, который сигнализирует о наличии серьезной патологии. Поражаться может позвоночный столб, внутренние органы, сосудистые стволы и нервные волокна: все это требует внимания специалиста. Одно симптоматическое лечение без устранения причины не приведет ни к чему хорошему: течение болезни будет только ухудшаться. Так как на фоне обезболивающих препаратов симптомы уходят, человек теряет осторожность и может начать заниматься спортом, нагружать свой организм работой и другой активностью. Это все ведет к ускоренному прогрессированию болезни, а иногда – к экстренному оперативному вмешательству (например, при межпозвоночной грыже).
Если болевой синдром в спине и онемение ног вызвано остеохондрозом и его осложнениями, рекомендуется обратиться за помощью к неврологу. Специалист назначит лечебный комплекс, куда могут входить:
- нестероидные противовоспалительные средства;
- анальгетики;
- миорелаксанты;
- хондропротекторы;
- методы физиотерапии и массаж;
- мануальная терапия.
По показаниям применяется вытяжение позвоночника: с его помощью ликвидируется компрессия нервных корешков, болевой синдром уже после второго сеанса. Вытяжение позвоночника создает благоприятные условия для восстановления фиброзного кольца диска.
Курс лечения в обязательном порядке дополняется лечебной физкультурой. Комплекс упражнений должен быть разработан для пациента индивидуально с учетом его клинической ситуации, возраста, пола, веса и многих других особенностей. В первое время занятия проводятся под контролем врача: он контролирует правильность выполнения всех упражнений, ведь от этого зависит конечный результат.
Если болевой синдром в пояснице возник у женщины, то ей настоятельно рекомендуется кроме невролога посетить гинеколога. Быстро растущая миома или любая другая опухоль может оказывать давление на позвоночник: это является причиной возникновения разнообразных неврологических нарушений.
Профилактика боли в пояснице
Боли в спине можно и нужно профилактировать. Для этого рекомендуется:
- Регулярно выполнять упражнения для укрепления мышц спины, повышения их силы и упругости.
- Правильно питаться. В рационе должно присутствовать достаточное количество витаминов и микроэлементов, белка и углеводов для поддержания активности мышц. Здоровое питание помогает предотвратить патологии ЖКТ, которые иногда тоже могут проявляться болью в спине.
- Правильно держать спину. Хорошая осанка является залогом здоровья позвоночника.
- Периодически проходить курсы массажа. С его помощью можно расслабить или укрепить мышцы (в зависимости от их состояния), снять с них напряжение.
- При первых признаках заболевания записаться к врачу. На ранних стадиях болезнь хорошо поддается лечению, на это обычно уходит не так много времени, осложнений формируются редко. В целях профилактики нужно посещать терапевта и гинеколога хотя бы раз в год: такой подход позволит выявить заболевания на ранних стадиях и вовремя их вылечить.
Нас рекомендуют 94% пациентов.
Спасибо за доверие ваш выбор.
В клинику доктора Длина я пришел с проблемами позвоночника. С двумя межпозвонковыми нижними грыжами и две межпозвонковые грыжи в шее. Мне была назначена комплексная программа из 10 шагов. За 4 месяца у меня полностью прошли нижние позвонки и исчезли хрусты в шее…
СМОТРЕТЬ ВИДЕООТЗЫВ Грыжа пояснично-крестцового отдела«Уже после первого раза спина перестала болеть. Я почувствовал облегчение. Сейчас уже прошел 7 сеансов и спина действительно не болит. Я забывать об этом стал. А вначале болело сильно.»
СМОТРЕТЬ ВИДЕООТЗЫВ Воспаление седалищного нерва«В течение 4 месяцев я страдала от тяжелейшего воспаления седалищного нерва с правой стороны. После первого посещения облегчение наступило сразу в течение шести часов. После 6 курсов боль практически прошла.»
Яковлева Наталья Михайловна
Заведующий отделением, врач хирург высшей категории, врач онколог-маммолог
Хочу высказать огромную благодарность за то, что меня поставили на ноги в прямом смысле этого слова. Пришла я в клинику полтора месяца назад с выраженными болями в пояснице и ноге. Достаточно длительного характера были эти жалобы и малоэффективным лечение, которое я применяла в прошлом. К счастью я оказалась в клинике доктора Длина и его команды супер профессионалов!
«Обратился 2 месяца назад с остеохондрозом шейного отдела позвоночника. У меня сидячая работа и очень сильно сводило мышцы шеи. Невозможно было работать. До этого обращался к другим докторам, но это проблему мою не решило. За 2 месяца у меня достаточно позитивная динамика. С каждой неделей становится все лучше и лучше.»
СМОТРЕТЬ ВИДЕООТЗЫВ Болезнь Бехтерева«У меня болезнь Бехтерева уже 10 лет. Стали съезжать позвонки, я стала сутулится. Обращалась к другим мануальным терапевтам, очень известным, медийным. В итоге результата я не получила. Уже после 2 сеанса я чувствовала себя гораздо лучше. Сейчас у меня ничего не болит.»
СМОТРЕТЬ ВИДЕООТЗЫВ Боли в позвоночнике«Я пришла с проблемами в спине, в шейном, грудном и поясничном отделе позвоночника. Мне назначили процедуры, сделали массаж, и назначали делать физкультуру дома. От этого мне стало намного легче. Я уже поворачиваю головой. У меня нет болевых ощущений.»
Я обратилась в клинику с сильной болью в плече. У меня не поднималась рука, я не могла спать по ночам, просыпалась от боли. После первого сеанса процедур мне стало значительно легче. Где-то в середине курса у меня стала подниматься рука, я стала спать по ночам.
СМОТРЕТЬ ВИДЕООТЗЫВ Артроз коленного сустава 2 степениОбратилась с очень серьезным заболеванием. Я не могла ходить, у меня артроз 2 степени коленного сустава. Прошла в Клинике курс лечения и сейчас я иду на полностью 100%.
СМОТРЕТЬ ВИДЕООТЗЫВ Межпозвоночная грыжа«Я пришла в клинику после того, как у меня возникли боли в спине, и оказалась межпозвоночная грыжа. Я обращалась в другие места, но там только снимали приступы боли. Надежду на возвращение к обычной жизни подарил только Сергей Владимирович, его золотые руки!»
СМОТРЕТЬ ВИДЕООТЗЫВ Сколиоз«С подросткового возраста меня беспокоил сколиоз в грудном отделе. Ощущал чувство дискомфорта, натяжения, периодические боли в позвоночнике. Обращался к различным специалистам, массажисту, остеопату, но сильного эффекта я не почувствовал. После лечения у Длина С.В. у меня практически сейчас ровный позвоночник. В настоящее время не чувствую никаких проблем и дискомфорта.»
СМОТРЕТЬ ВИДЕООТЗЫВ Межпозвоночная грыжа«На 5-6 сеанс пошло улучшение. Я чувствовала себя намного лучше. Боль исчезла. Улучшение прогрессировало с каждым разом все больше и больше. Сегодня 10 занятие. Я чувствую себя прекрасно.»
СМОТРЕТЬ ВИДЕООТЗЫВ Боли в поясничном и шейном отделе«Мне 21 год. В клинику я обратился с дискомфортом в поясничном и шейном отделе. Также у меня иногда появлялись острые боли. После прохождения терапии, я ощутил значительное улучшение в спине. У меня отсутствуют боли. Состояние в целом улучшилось.»
СМОТРЕТЬ ВИДЕООТЗЫВ Боли в спине«Вначале пути лечебного очень сильно болела спина. Я уже не могла ходить. Сделаю 5 шагов и останавливаюсь. Весь мой путь состоял из таких остановок. В первую же процедуру я вышла из кабинета с отсутствием боли в позвоночнике.»
СМОТРЕТЬ ВИДЕООТЗЫВ Грыжа шейного отдела«Обратился с проблемой в шее и правая рука у меня сильно заболела. Шея не поворачивалась, рука не поднималась. После 3-го сеанса почувствовал себя лучше. После 5-го пошла на уменьшение вся эта боль. Оказывается у меня в шейном позвонке 2 грыжи. После сеансов я сделал МРТ и одна грыжа уменьшилась. Сейчас стал двигаться, рука заработала.»
СМОТРЕТЬ ВИДЕООТЗЫВ Боли в шее«Я обратился к доктору Длину потому, что у меня очень сильно болела шея с правой стороны. Я 5 лет назад упал на сноуборде, ходил даже к остеопату, но как-то не особо помогло. Сейчас уже все хорошо, остались кое-какие последствия, мышцы были спазмированные. Я когда пришел стальные мышцы были, сейчас очень мягенькая шея.»
СМОТРЕТЬ ВИДЕООТЗЫВ Боли в грудном отделе«Обратился в клинику с болью в спине, а именно в грудном отделе. После 10 сеансов лечения, я мог уже спокойно совершать свои обычные дела, досидеть на работе до обеда, без того, чтобы завыть от боли. Сейчас уже я пришел на корректировку спустя 2 месяца. У меня все отлично, спина не болит.»
«В клинику обратился с грыжей L4-L5 и протрузией L5-S1. Сегодня закончился курс лечения. Болела поясница, сложно было нагибаться. После прохождения курса и получения наставлений в виде физических упражнений, стало намного легче. После месяца лечения не чувствую никаких скованности движений.»
СМОТРЕТЬ ВИДЕООТЗЫВ Боли в пояснице и тазобедренном суставе«Меня с молодых лет беспокоили боли спине. Когда они стали невыносимыми, я обратилась в клинику доктора Длина. Уже после первой процедуры из тазобедренного сустава ушла боль. После третей процедуры простреливающие боли в пояснице прекратились.»
СМОТРЕТЬ ВИДЕООТЗЫВ Очень эффективные процедурыПроцедуры очень эффектны оказались. Раньше обращалась в другие клиники и стопроцентно у меня боли не снимались, беспокоили меня. После этого специалиста у меня через три-четыре сеанса функции восстановились, в суставах боль прошла.
СМОТРЕТЬ ВИДЕООТЗЫВЛюмбоишалгия — лечение, симптомы, причины, диагностика
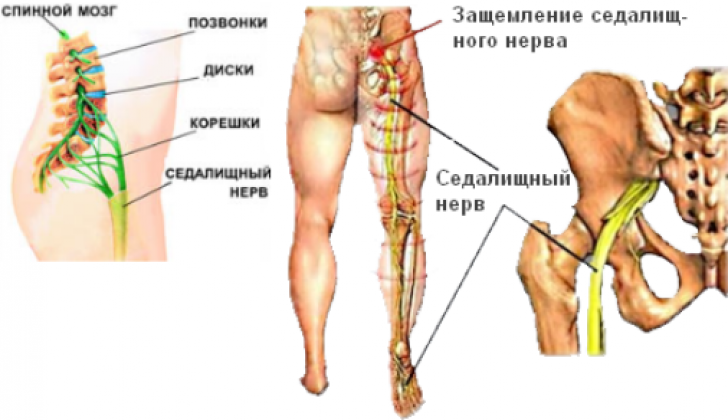
Люмбоишалгия это термин обозначающий боль в пояснице с иррадиацией в ягодицу, в ногу, по задней поверхности ноги. Боль может сопровождаться онемением и покалыванием в зоне иннервации седалищного нерва. Термин люмбоишалгия (синоним пояснично-крестцовый радикулит) обозначает только болевой синдром и не является диагнозом.
Для люмбоишалгии характерны один или несколько симптомов:
- Постоянные боли только ягодице или бедре с одной стороны (реже в обеих ногах)
- Боль усиливается при сидении
- Жжение или покалывание, распространяющееся вниз по ноге
- Слабость, онемение или нарушение движений в ноге
- Постоянная боль на одной стороне
- Острая боль, которая может затруднять вставание или ходьбу
Болевой синдром при люмбаишалгии может быть различной интенсивности в зависимости от основного заболевания, которое привело к развитию люмбоишалгии. Симптоматика при люмбоишалгии обусловлена раздражением седалищного нерва.
Седалищный нерв является самым крупным нервом в туловище и состоит из отдельных нервных корешков, которые начинаются в поясничном отделе позвоночника (на уровне L3) и в совокупности образуют «седалищный нерв». Cедалищный нерв проходит от поясничного отдела позвоночника к ноге. Части седалищного нерва, затем разветвляются в каждой ноге и иннервируют определенные части ноги — ягодицы, бедра, икры, стопы, пальцы ног.
Симптомы люмбоишалгии (пояснично-крестцового радикулита) такие как боль, в ноге, онемение, покалывание, слабость могут различаться в зависимости от того, где произошла компрессия нерва.
Заболеваемость люмбоишалгией (пояснично-крестцовым радикулитом) увеличивается в среднем возрасте. Люмбоишалгия редко встречается в возрасте до 20 лет, наиболее вероятны такие болевые синдромы в возрасте40- 50 лет, а в старшей возрастной группе вероятность люмбоишалгии снижается.
Часто, конкретные события или травмы не вызывают воспаление седалищного нерва, но со временем повреждения приводят к развитию ишалгии. У подавляющего пациентов консервативное лечение может быть достаточно эффективно, и болевой синдром значительно уменьшается в течение нескольких недель, но у определенного количества пациентов болевой синдром может оказаться стойким.
Причины
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Остеохондроз
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Спондилолистез
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Синдром грушевидной мышцы
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Симптомы
Как правило, при люмбоишалгии симптоматика бывает на одной стороне, и боль начинается от поясницы и проходит вниз по задней поверхности бедра вниз к стопе.
- Боль в пояснице обычно менее интенсивная, чем в ноге.
- Боль, как правило, с одной стороны поясницы с иррадиацией в ягодицу или бедра по ходу седалищного нерва — по задней поверхности бедра голени и стопы.
- Боль уменьшается при положении пациента лежа и при ходьбе и усиливается в положении стоя или сидя.
- Боль носит острый жгучий характер.
- Некоторые пациенты могут описывать ощущение покалывания, онемения или слабости в ноге.
- Слабость или онемение при перемещении ноги.
- Сильная или стреляющая боль в ноге, которая может приводить к затруднениям при стоянии или ходьбе.
- В зависимости от локализации воздействия на седалищный нерв боли могут быть и в стопе и пальцах стопы.
Симптомы при люмбоишалгии зависят от того, где произошла компрессия корешка.
Например:
- L4 корешок — симптомы обычно будут проявляться на бедре. Пациенты могут чувствовать слабость при выпрямлении ноги и, возможно, снижение коленного рефлекса.
- L5 корешок – симптомы могут проявляться в большом пальце стопы и лодыжке. Пациенты могут чувствовать боль или онемение в верхней части стопы ( между большим и вторым пальцем стопы).
- S1 корешок – симптомы могут проявляться на внешней части стопы с иррадиацией в пальцы стопы и мизинец. Пациенты могут испытывать слабость при подъеме стопы или попытке встать на цыпочки .Может быть также снижение рефлексов на лодыжке.
При компрессии нескольких корешков возможно комбинация симптомов.
Существует ряд симптомов, которые заслуживают особого внимания, так как требуют экстренной медицинской помощи, иногда вплоть до хирургического вмешательства. Эти симптомы следующие:
- Симптомы, которые продолжают прогрессировать, а не уменьшаться, что может свидетельствовать о возможном повреждение нервов, особенно при наличии прогрессировании неврологической симптоматики (например, появление слабости в ноге).
- Симптомы люмбоишалгии есть в обеих ногах и есть признаки нарушения функции кишечника или мочевого пузыря, что может быть признаком синдрома конского хвоста. При синдроме конского хвоста показано экстренное хирургическое вмешательство.
При наличии таких симптомов необходимо срочно обратиться за медицинской помощью
Лечение
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений. Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Мануальная терапия
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Массаж
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.
Хирургическое лечение
Показаниями к оперативному лечению являются следующие факторы:
- Сильная боль в ноге, которая держится в течение более 4 — 6 недель.
- Отсутствие эффекта от консервативного лечения и сохранение или усиление неврологической симптоматики.
- Болевой синдром значительно нарушает качество жизни пациента, способность пациента участвовать в повседневной деятельности
Срочная операция, как правило, необходимо, только если есть прогрессирующая неврологическая симптоматика (нарастающая слабость в ногах или внезапное нарушение функции кишечника или мочевого пузыря).
Боль в пояснице, поясничные компрессионные синдромы
Остеохондроз поясничного отдела позвоночника наиболее частая причина болей в пояснице. Особенно характерно раннее изнашивание дисков LIV—V и LV -S1. Грыжи этих межпозвонковых дисков наиболее часто травмируют корешки L5 и S1,. В натянутом и сдавленном корешке возникают отек, венозный застой, а в последующем за счет травматизации и аутоиммунных процессов (ткань выпавшего диска — аутоантиген) — и асептическое воспаление. Так как эти процессы развертываются в эпидуральном пространстве, здесь развивается асептический спаечный эпидурит.
Невролог про основные виды и причины болей в пояснице.
Люмбаго
Люмбаго — острая внезапная боль в пояснице, часто возникает в момент физического напряжения или при неловком движении, а иногда и без видимой причины. Внезапно или в течение нескольких минут или часов появляется резкая боль, часто простреливающая («прострел»). Нередко боль жгучая, распирающая («как будто кол воткнули в поясницу»). Больной застывает в неудобном положении, не может разогнуться, если приступ возник в момент поднятия тяжести. Попытки спуститься с кровати, повернуться, кашлянуть, чихнуть, согнуть ногу сопровождаются резким усилением болей в пояснице или в крестце.
Люмбалгия
Люмбалгия также может возникнуть в связи с неловким движением, длительным напряжением, охлаждением, но не остро, а в течение нескольких дней. Боли ноющие, усиливающиеся при движениях, в положении больного стоя или сидя и особенно при переходе из одного положения в другое. Интенсивная пальпация обнаруживает болезненность остистых отростков на уровне пораженного позвоночного сегмента, а также паравертебральной области, где проецируются суставы позвонков. Поясничный отдел может быть деформирован, как и при люмбаго, но в меньшей степени. Движения в данном отделе позвоночника возможны.
Люмбоишиалгия
Люмбоишиалгия — боль в поясничном отделе и по ходу седалищного нерва. Болевые и рефлекторные проявления, обусловленные остеохондрозом, распространяющиеся с поясничной на ягодичную область и ногу. Источником болевых импульсов являются рецепторы фиброзного кольца, задней продольной связки, фасеточного сустава и других связок и мышечных образований. Боли ощущаются в ягодице, в задненаружных отделах ноги, не достигая пальцев. Как и при люмбалгии, они усиливаются при перемене тела, при ходьбе и продолжительном пребывании в положении сидя, при кашле, при чиханье. При ощупывании упомянутых выше зон поясничного отдела и тканей ноги обнаруживаются болезненные участки. Наряду с этим обнаруживаются болезненные узелки в самих мышцах. Эти узелки нередко вызывают и отраженную боль, выступая в качестве пусковых пунктов. Таким образом, складывается типичная картина миофасциальных болей.
Рефлекторные проявления люмбоишиалгии простираются не только на мышечные и фиброзные, но и на сосудистые ткани. Вазомоторные нарушения могут быть причиной субъективных (ощущение зябкости, жара) и объективных симптомов (нарушение кровенаполнения, изменение окраски и температуры кожи ноги и др.
Синдром грушевидной мышцы. Грушевидная мышца (выделена красным на картинке) располагается под слоем большой ягодичной мышцы. Между грушевидной мышцей и крестцово-остистой связкой проходят седалищный нерв и нижняя ягодичная артерия. Эти нервно-сосудистые образования и подвергаются сдавлению между указанными структурами в условиях длительного тонического напряжения (контрактуры) мышцы. Так формируются признаки поражения седалищного нерва: боли в голени и стопе и вегетативные нарушения в них (седалищный нерв богат симпатическими волокнами). При значительной компрессии нерва появляются и симптомы со стороны двигательной, сенсорной и рефлекторной сфер: мышечные гипотрофии, снижение ахиллова рефлекса, резкий преходящий спазм сосудов ноги, приводящий к перемежающейся хромоте. Больной вынужден при ходьбе остановиться, сесть или лечь. Кожа ноги при этом бледнеет. После отдыха больной может продолжать ходьбу, но вскоре повторяется тот же приступ.
Подколенный синдром. Подколенный синдром характеризуется болями в подколенной ямке. Эти мышцы подвергаются перерастяжению, когда место их начала — седалищный бугор — приподнят вместе со всем задним отделом таза. Это происходит при патологически фиксированном гиперлордозе за счет приподнятой пятки (например, при ношении обуви на высоком каблуке) и других неблагоприятных статических ситуациях.
Кокцигодиния. Так называют болевые проявления в области копчика. Он соединяется с крестцом посредством диска. Под влиянием макро- и микротравм (при беременности, родах, подвывихах копчика) возможны как дегенеративные изменения в диске и копчиковых суставах, так и травматизация нервных элементов. Это в свою очередь вызывает мышечно-тонические реакции, дистрофические изменения и боль в области гомолатеральной мышцы, поднимающей задний проход, и в других элементах тазового дна.
Больные жалуются на ноющие, мозжащие боли в области копчика, иррадиирующие нередко в задний проход, нижнюю часть поясницы, половые органы. Боли усиливаются в положении на спине, сидя, при акте дефекации.
При введении указательного пальца в прямую кишку, ощупывая ткани по бокам копчика, при кокцигодинии часто удается определить плотность и болезненность этой зоны — места расположения мышцы, поднимающей задний проход. Течение кокцигодинии — продолжительное, упорное. Обычно наблюдается выраженная невротизация и даже психопатизация больных.
Чтобы успешно назначить лечение и помочь больному опытный невропатолог проводит тщательное неврологическое обследование, назначает дополнительные инструментальные методы: Ro-графию и МРТ поясничного отдела позвоночника, если нужно Ro-графию таза, тазобедренного сустава сустава, электромиографию, при необходимости подключает смежных специалистов: ортопеда, терапевта, ревматолога, нейрохирурга, а также общеклинические анализы, ревмопробы, ЭКГ, УЗИ внутренних органов при необходимости и др.
Наши неврологи успешно занимаются этой проблемой, унас накоплен положительный опыт лечения болей в пояснично-крестцовой области и конечностях, наряду с многообразием форм и причин болей нами разработаны основные принципы и методы диагностики, выработан эффективный алгоритм лечения, к этой патологии мы подходим разнопланово. Очень высокие результаты работы наших докторов-неврологов по методике иглорефлексотерапии, гомеопатии, гомотоксикологиии и гомеосиниатрии, рефлексотерапии. В нашем центре работает высококвалифицированный специалист по лечебному массажу, лечебной гимнастике.
Очень важно, при данной патологии, своевременное обращение к врачу. Отсроченное лечение удлиняет период выздоровления и восстановления.
Наши доктора окажут квалифицированную помощь.
Организм сигнализирует о расстройствах… болью в ногах
Что заставляет страдать
Действительно, боль в ногах может возникнуть по самым различным причинам. Например, из-за воспалительных заболеваний, связанных с инфекциями, болезнями кишечника, псориазом и ревматоидным артритом. Но все-таки чаще всего людей донимает остеоартроз, известный в народе как отложение солей в суставах. В этом случае боль четко формируется в области суставов — голеностопных, коленных или тазобедренных.
Еще одна причина — затрудненный кровоток по артериям. На это укажут холодные и бледные нижние конечности, а также боль, которая возникает при ходьбе, — так называемый симптом перемежающейся хромоты. По мнению профессора Сороки, причина может быть в атеросклерозе — при таком заболевании атеросклеротическая бляшка перекрывает артерию, нарушая кровоток. И не обязательно на уровне ног, а часто там, где проходит самый крупный сосуд — аорта.
Артерии довольно часто подвергаются поражению у курильщиков — возникает облитерирующий эндартериит, или воспаление внутренней оболочки артерии. Он становится причиной сильной боли, которая нередко досаждает даже 30—40-летним людям.
Боли, связанные с поражением артерий, нередки и у пациентов с сахарным диабетом — это так называемый синдром диабетической стопы. Они жгучие и первоначально связаны с поражением сосудов, а затем и нервной системы.
Болит колено? Лечите поясницу!
А что делать, если боль возникла на уровне колена, голени, стопы или бедра, а ни в одном из этих органов нарушений не обнаружено? Причину следует искать в поясничном отделе позвоночника, уточняет профессор. Такие симптомы обычно бывают при радикулите. Сильную боль вызывает и люмбоишиалгия — раздражение корешков нервных структур на уровне поясничного отдела. Боль в пояснице отдает в одну или обе ноги. В основном она распространяется по ягодице, а также по задненаружной поверхности ноги, иногда достигая даже пальцев стопы.
Какая тяжесть!
Ощущения при варикозной болезни вен тоже не из приятных — тяжесть в ногах и отеки, воспаление вен. Состояние может усугубиться, если подолгу ходить, стоять или сидеть. Из-за застоя крови нарушается кровообращение в конечностях, ткани испытывают недостаток кислорода — гипоксию и начинают “сигналить” болью, словно взывая о помощи. При выраженном варикозном расширении вен может появиться боль неопределенной локализации — в голени, стопе и т. д.
При тромбофлебите — воспалении варикозно расширенных вен можно обнаружить в этом месте отек, припухлость и красноту. Следом, естественно, появятся и боли.
Полезная подсказка
Если болит колено, а видимых изменений в этом суставе нет, то источник проблемы нужно искать на уровне второго-третьего поясничного позвонка. А если боль локализуется в стопе, то в пятом поясничном и первом крестцовом позвонках.
Иногда возникшая из-за проблем с тазобедренным суставом боль отдает в колено. Чего только не делают такие больные! Используют мази, препараты, но все напрасно. Разобраться поможет рентгенограмма тазобедренных суставов, которая прояснит природу боли.
Чувствительные люди
Профессор Сорока называет еще одну группу пациентов, у которых ноги болят, а объяснить причину бывает сложно. Это характерно для метеозависимых людей. У них ломит и “крутит” ноги за день-два до смены погоды. Бороться с такими проявлениями непросто, признает специалист.
Когда же боль в стопе, голени и колене очень жгучая — такая, словно обожгло крапивой, или стреляющая, будто человека ударило током, это обычно связано с повреждением или сдавлением нервных структур, а не просто с воспалением или изменениями в нервной системе.
Профессор указывает еще на одну причину — наличие очага инфекции у подростков и молодых людей от 15 до 20 лет тоже вызывает боль в ногах. Юноши или девушки с хроническим тонзиллитом с гнойными пробками могут испытывать боль по передней поверхности голени, в кости. Так проявляется интоксикация.
Плоскостопие тоже может стать источником страданий. Люди с плоскостопием при нагрузке и перегрузке испытывают боли в стопе, особенно к концу дня. Чтобы определить наличие плоскостопия, можно намочить подошву стопы, а затем наступить на сухой лист белой бумаги. При плоскостопии стопа отпечатается полностью. А у здорового человека на бумаге останутся только отпечатки пятки и края стопы.
Совет профессора Николая СорокиСкорая помощьЕсли болевой синдром связан с позвоночником, не ищите спасения в компрессах и электропроцедурах на область суставов ног! Облегчение наступит только тогда, когда ущемленный или раздраженный нервный корешок высвободится. Все усилия — натирания, компрессы, физио- и электропроцедуры нужно направить на поясничный отдел позвоночника, тогда и боли уменьшатся.
Если боль обусловлена поражением артериальных сосудов, то обезболивающие препараты не помощники, предупреждает профессор Сорока.
Если она локализуется в суставах или связана с поражением позвоночника, то, приняв нестероидные противовоспалительные (например, препараты на основе диклофенака, мелоксикама, нимесулида и др.), можно облегчить состояние. А при проблемах с желудочно-кишечным трактом и болях в ногах можно использовать новое поколение нестероидных противовоспалительных препаратов, которые безопасны для ЖКТ (этодолак, эторикоксиб).
Своеобразной скорой помощью стал препарат аркоксия, который начинает действовать быстро — через 24 минуты и обезболивает на 24 часа. Есть и другие лекарства.
При тромбофлебите помогут противовоспалительные препараты и венотоники.
Эндартериит — весьма серьезная болезнь, которую лечат врачи-ревматологи, они и назначают сильнодействующие лекарства.
Атеросклероз артерий — хроническое заболевание. Надеяться на скорый успех не стоит. Назначается симптоматическая терапия в виде сосудорасширяющих препаратов, но самое главное — длительный прием статинов, которые снижают уровень холестерина в крови и “сглаживают” атеросклеротические бляшки в сосудах.
Но вначале все-таки следует побывать на приеме у врача-терапевта, который определит, к какому специалисту вас направить.
Наталья Невидомая
Народная газета, 9 ноября 2012
Поделитесь
Ишиас, стреляющая боль в ногах | Цинциннати, Огайо, Mayfield Brain & Spine
Обзор
Ишиас — стреляющая боль, которая начинается в пояснице, распространяется в ягодицу и ниже по задней части одной ноги. Боль часто вызывается давлением на седалищный нерв грыжей межпозвоночного диска, костными шпорами или растяжением мышц (рис. 1). Вы играете важную роль в профилактике, лечении и восстановлении боли в ногах. Обычно состояние улучшается после отдыха, физиотерапии и других мер по уходу за собой.При хронической боли может помочь хирургическое вмешательство.
Типы болей в ногах
Боль в ногах варьируется от легкой до сильной, может быть острой или хронической.
Острая седалищная боль возникает внезапно и обычно проходит в течение нескольких дней или недель.Степень тяжести напрямую зависит от степени повреждения тканей. Источником боли могут быть суставы позвоночника, диски, нервы или мышцы и связки.
Хроническая ишиасная боль сохраняется более 3 месяцев, и ее источник может быть трудно определить. Хроническая боль может ощущаться постоянно или усиливаться при определенных действиях. Факторы, способствующие этому, могут включать повреждение нервов, рубцевание тканей, артрит или психические последствия боли. Людей с хроническими симптомами можно направить к специалисту по боли (см. Управление болью).
Какие симптомы?
Классическая седалищная боль начинается в пояснице и ягодицах. Он поражает одну ногу, двигаясь вниз по задней поверхности бедра, мимо колена, а иногда и в голень и ступню. Боль в ноге сильнее, чем в спине. Он может варьироваться от легкой боли до сильного жжения или стреляющей боли. Онемение или покалывание (иглы) могут возникнуть в ноге и ступне. Обычно это не вызывает беспокойства, если у вас нет слабости в мышцах ног или провисания стопы.
Сидение обычно вызывает наибольшую боль из-за веса, который в этом положении приходится на диски. Такие действия, как сгибание или скручивание, усиливают боль, тогда как лежачее положение приносит облегчение. Бег или ходьба могут на самом деле чувствовать себя лучше, чем слишком долго сидеть или стоять.
Немедленно обратитесь за медицинской помощью, если у вас сильная слабость в ногах, онемение в области гениталий или нарушение функции мочевого пузыря или кишечника. Это признаки состояния, называемого синдромом конского хвоста .
Каковы причины?
Ишиас может быть вызван рядом состояний, раздражающих или сдавливающих седалищный нерв:
- Синдром грушевидной мышцы: Сжатие или спазм грушевидной мышцы может сдавливать нерв.
- Травма: Спортивная травма или падение могут привести к перелому позвоночника, разрыву мышцы и повреждению нервов.
- Грыжа межпозвоночного диска : гелеобразный центр позвоночного диска может выпуклость или разрыв через слабое место в стенке диска и сдавить нервы.
- Стеноз : сужение костных каналов в позвоночнике может сдавливать спинной мозг и нервы.
- Остеоартрит : По мере естественного старения диски высыхают и сжимаются. Небольшие разрывы в стенке диска могут быть болезненными. Могут образовываться костные шпоры. Увеличиваются фасеточные суставы и утолщаются связки.
- Спондилолистез : Слабость или стрессовый перелом в фасеточных суставах могут привести к смещению позвонка и защемлению нервов.
Боль в ноге также может быть вызвана проблемой в тазобедренном или крестцово-подвздошном суставе. Этот тип отраженной боли довольно распространен, но не является ишиасом.
Как ставится диагноз?
Тщательное медицинское обследование попытается определить тип и причину проблемы с позвоночником, а также варианты лечения. Диагностическая оценка включает сбор анамнеза и физический осмотр. Иногда используются визуализирующие исследования (например, рентген, КТ, МРТ) и тесты для проверки мышечной силы и рефлексов.
Какие методы лечения доступны?
Исцеление начинается с ухода за собой и нехирургических стратегий (рис. 2). Цель состоит в том, чтобы исправить проблему, восстановить функции и предотвратить повторные травмы.
Рис. 2. Упражнения, укрепление, растяжка и идеальная потеря веса — ключевые элементы вашего лечения. Сделайте это частью своей повседневной жизни.Уход за собой: Ишиас часто разрешается отдыхом, льдом или теплом, массажем, обезболивающими и легкими растяжками.Уменьшите мышечное воспаление и боль, используя пакет со льдом на 20 минут несколько раз в день в течение первых 48-72 часов. После этого можно добавить теплый душ или грелку на низком уровне, чтобы расслабить мышцы. Непродолжительный постельный режим — это нормально, но более пары дней приносят больше вреда, чем пользы. Если средства самообслуживания не работают в течение первых двух дней, обратитесь к врачу. (См. Самостоятельное лечение боли в шее и спине).
Лекарство: Нестероидные противовоспалительные препараты (НПВП), отпускаемые без рецепта, такие как аспирин, ибупрофен или напроксен, могут принести облегчение.При спазмах могут быть назначены миорелаксанты. Если боль сильная, может быть назначено обезболивающее, которое можно принимать вместе с НПВП или миорелаксантом.
Стероиды могут уменьшить отек и воспаление нервов. Их принимают перорально (в виде дозированной упаковки Medrol), постепенно уменьшаясь в течение пяти дней, или путем инъекции непосредственно в болезненную область (см. Эпидуральные инъекции стероидов и фасеточные инъекции). Стероиды могут обеспечить немедленное облегчение боли в течение 24 часов.
Физиотерапия: При большинстве болей в ногах мы рекомендуем с самого начала придерживаться почти обычного графика.Физическая терапия может помочь вам как можно скорее вернуться к полной активности и предотвратить повторные травмы. Физиотерапевты покажут правильные техники подъема и ходьбы, а также упражнения для укрепления и растяжения мышц нижней части спины, ног и живота. На короткие периоды также могут быть рекомендованы массаж, ультразвук, диатермия, тепло и вытяжение. Пациентам также могут помочь йога, мануальные процедуры и иглоукалывание.
Хирургия: Хирургия требуется редко, если у вас нет мышечной слабости, доказанной грыжи межпозвоночного диска, синдрома конского хвоста или сильной боли, которая не исчезла после разумного курса консервативного лечения.При операции по поводу грыжи межпозвоночного диска, называемой дискэктомией, удаляется часть диска, сдавливающая спинномозговой нерв. Людям со стенозом может помочь декомпрессия нервов.
Восстановление и профилактика
Позитивный настрой, регулярная активность и быстрое возвращение к работе — все это очень важные элементы выздоровления. Если обычные рабочие обязанности не могут быть выполнены изначально, могут быть предписаны модифицированные (легкие или ограниченные) обязанности на ограниченный срок.
Профилактика — ключ к предотвращению рецидива:
- Правильный подъем; не сидеть долго
- Хорошая осанка при сидении, стоянии, движении и сне
- Регулярные упражнения на растяжку и укрепление
- Эргономичная рабочая зона
- Полноценное питание, здоровый вес и безжировая масса тела
- Управление стрессом и расслабление
- Не курить
Источники и ссылки
Если у вас есть вопросы, обращайтесь в Mayfield Brain & Spine по телефону 800-325-7787 или 513-221-1100.
Spine-health.com
Spineuniverse.com
Глоссарий
острый : состояние с быстрым началом, продолжающееся непродолжительное время, в отличие от хронического.
синдром конского хвоста : сдавление конца спинного мозга (конского хвоста), вызывающее боль в пояснице, онемение в области седла (пах), крайнюю слабость в ногах, трудности с контролем функции мочевого пузыря или кишечника; Экстренное состояние — при отсутствии лечения может вызвать паралич.
хроническое : состояние, медленно прогрессирующее и продолжающееся в течение длительного периода времени, противоположное острому.
ишиас : боль, распространяющаяся вдоль седалищного нерва в ягодицах и вниз по ногам. Обычно вызвано сдавлением 5-го поясничного спинномозгового нерва.
радикулопатия : относится к любому заболеванию, поражающему корешки спинномозговых нервов. Также используется для описания боли вдоль седалищного нерва, которая распространяется вниз по ноге.
обновлено> 9.2018
рассмотрено> Банита Бейли, RN, Mayfield Clinic, Цинциннати, Огайо
Медицинские информационные материалы, сертифицированные Mayfield, написаны и разработаны клиникой Mayfield Clinic. Эта информация не предназначена для замены медицинских рекомендаций вашего поставщика медицинских услуг.
Моя боль ишиас или что-то еще?
Ишиас — это термин, используемый для описания иррадиирующей боли, которая распространяется по пути седалищного нерва от нижней части позвоночника через ягодицы и вниз по задней части ноги.Он вспыхивает, когда седалищный нерв раздражен или защемлен в результате любого из ряда проблем в пояснице.
Узнайте, что нужно знать о радикулите
Видео о причинах и симптомах радикулита СохранитьТермин ишиас описывает иррадиирующую боль, которая распространяется по пути седалищного нерва, который идет от нижней части позвоночника через ягодицу и вниз по задней части ноги. Смотреть: Причины и симптомы радикулита, видео
Ишиас — нервная боль
Это серия нервных корешков, выходящих из нижней части позвоночника.Когда любой из этих нервных корешков по обе стороны от нижней части позвоночника раздражается или защемляется, боль может передаваться от нервного корешка к седалищному нерву. Боль может распространяться вниз по седалищному нерву — через ягодицу, вниз по задней части ноги, в ступню и / или пальцы ног. Обычно это происходит только на одной стороне тела.
См. Типы боли в седалищном нерве
Боль уникальна — часто описывается как стреляющая, жгучая боль, которая ощущается глубоко в ягодице и распространяется по задней части ноги.Онемение, покалывание или жжение также могут ощущаться вдоль нерва. Некоторые люди описывают нервную боль как электрическую. И наоборот, симптомы ишиаса могут восприниматься как постоянная тупая боль.
Медицинские термины, используемые для обозначения ишиаса, включают поясничную корешковую боль и поясничную радикулопатию.
объявление
Распространенные проблемы с поясницей, вызывающие ишиас
Наиболее частой причиной ишиаса является поясничная грыжа межпозвоночного диска 1 .Другие частые причины могут включать стеноз поясничного отдела позвоночника, остеоартрит фасеточных суставов, остеохондроз поясничного отдела позвоночника или спондилолистез.
См. Причины ишиаса
Термин ишиас часто используется неправильно, и у людей может возникнуть соблазн самостоятельно диагностировать и лечить неправильную причину ишиаса. Чтобы получить правильное лечение, важно знать первопричину симптомов ишиаса.
См. Диагностика причины ишиаса
В этом блоге Серия:
Некоторые состояния имитируют ишиас
Боль в ногах и онемение: что могут означать эти симптомы? Сохранить Ряд состояний может имитировать иррадиирующую боль, онемение и покалывание при радикулите.
Подробнее: Боль в ногах и онемение: что могут означать эти симптомы?
Многие люди называют любой тип боли в ноге ишиасом, но на самом деле существует множество причин боли в ногах, которые с медицинской точки зрения не классифицируются как ишиас и требуют другого лечения.
Примеры проблем, которые не являются ишиасом, но могут вызывать аналогичные симптомы:
- Проблемы с суставами позвоночника . Боль может передаваться от суставов позвоночника к ноге.Технически эта проблема не является ишиасом, и лечение от нее отличается. Например, дегенерация суставов из-за артрита позвоночника может вызывать боль с симптомами ишиаса.
- Дисфункция крестцово-подвздошного сустава . Слишком большое или слишком слабое движение в крестцово-подвздошных суставах может вызвать боль, которая распространяется вниз по ноге и ощущается как ишиас. Лечение дисфункции крестцово-подвздошного сустава обычно не хирургическое и направлено на восстановление нормальной подвижности сустава.Сращение крестцово-подвздошного сустава возможно, если боль сильная и изнуряющая.
См. Дисфункция крестцово-подвздошного сустава (боль в суставах SI)
Видео о дисфункции крестцово-подвздошного сустава
Сохранить
-
Синдром грушевидной мышцы также вызывает симптомы, похожие на ишиас. Это происходит, когда грушевидная мышца в ягодицах раздражает седалищный нерв, что может вызвать боль, распространяющуюся по пути нерва в ногу.Этот тип боли технически не является ишиасом, поскольку раздражение нервов возникает не в нижней части спины. Лечение синдрома грушевидной мышцы обычно включает противовоспалительные препараты и специальную физиотерапию.
См. Лечение синдрома грушевидной мышцы
Дисфункция крестцово-подвздошного сустава может вызывать симптомы, похожие на ишиас.
Чтобы узнать больше, посмотрите видео о дисфункции крестцово-подвздошного сустава
Грушевидная мышца ягодиц иногда может раздражать седалищный нерв.
Смотреть: Видео о синдроме грушевидной мышцы
Самостоятельная диагностика ишиаса — плохая идея
Поскольку многие основные заболевания могут вызывать боль в седалищном нём, важно проконсультироваться с врачом для постановки клинического диагноза.Боль, напоминающая ишиас, хотя и бывает редко, может быть вызвана медицинскими состояниями, требующими немедленного лечения, такими как:
Хотя подавляющее большинство причин появления симптомов ишиаса не являются серьезными, всегда рекомендуется обращаться к врачу по поводу любых тревожных симптомов.
Узнайте, когда боль при ишиасе требует неотложной медицинской помощи
объявление
Если вы чувствуете симптомы боли в ягодицах или ноге, онемение, покалывание или другие неврологические симптомы в ноге, важно обратиться к врачу для клинического диагноза, который определит причину ваших симптомов.
Как вы можете видеть, прочитав рецензируемые статьи на этом сайте, лечение может сильно отличаться в зависимости от основной причины ваших симптомов. Например:
- Поясничная грыжа межпозвоночного диска и поясничный стеноз могут вызывать аналогичные симптомы ишиаса; однако физиотерапия для каждого состояния может быть разной: наклон вперед в пояснице может быть комфортным при стенозе позвоночника, но может вызвать усиление боли при грыже межпозвоночного диска поясницы.
- Если спондилолистез вызывает ишиас, врач может посоветовать операцию по сращиванию, чтобы выровнять и стабилизировать пораженный сегмент, прежде чем выполнять какие-либо упражнения.
Придерживайтесь прогрессивной программы упражнений для длительного обезболивания
Когда ваш врач даст вам добро, убедитесь, что вы приложили целенаправленные усилия, чтобы выполнить контролируемую и прогрессивную программу упражнений. Без него ваши симптомы, скорее всего, вернутся и со временем ухудшатся.
См. Физическая терапия и упражнения при радикулите
Существует множество способов обезболивания, достаточных для выполнения упражнений и физиотерапии, например, использование льда и тепла, обезболивающих и, возможно, эпидуральная инъекция стероидов.Физиотерапевты и специалисты в области позвоночника могут подобрать обезболивающее, чтобы упражнения стали более переносимыми.
См. Лечение радикулита
Подробнее:
Правда о радикулите
Мифы о вариантах лечения радикулита
Список литературы
- 1. Кумар М. Эпидемиология, патофизиология и симптоматическое лечение радикулита: обзор. Int. J. Pharm. Bio. Arch. 2011, 2 (4): 1050-61.
У вас боль в ноге ишиас или что-то еще? — Основы здоровья от клиники Кливленда
Ишиас.Вы слышали, как другие люди говорили об этой странной боли в ноге — и теперь, радость, у вас есть загадочная боль в ноге. Это радикулит? Эксперт по позвоночнику Сантош Томас, доктор медицинских наук, магистр делового администрирования объясняет, что это такое, как определить, есть ли оно у вас, и как получить облегчение.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Что такое радикулит?
Ишиас — это боль в ноге, вызванная защемлением нерва.И не просто нерв: ишиас поражает седалищный нерв, самый длинный и широкий нерв в вашем теле. (Другими словами, это важно — и когда больно, трудно пропустить.)
Нервы выходят из позвоночника и крестца (копчика) и обеспечивают силу, чувствительность и участвуют в рефлексах, которые проверяются в кабинете врача. Эти маленькие нервы выходят из позвоночника и образуют седалищный нерв, который разветвляется с каждой стороны копчика. Они соединяются, а затем снова разделяются на два больших сегмента, которые проходят через вашу заднюю часть и вниз по каждой ноге.Они приносят движения и ощущения вашим бедрам, ягодицам и ногам.
Ишиас поднимает свою уродливую голову, когда что-то сдавливает нерв. Это ущемление приводит к боли (а иногда и слабости) вверх и вниз по ноге, обычно только с одной стороны.
«Люди описывают это по-разному — жжение, покалывание, онемение, излучающая боль или ощущение поражения электрическим током», — говорит доктор Томас. «Эти ощущения могут возникнуть неожиданно».
Боль может быть сильной, даже ходить или стоять может быть трудно.
Причины ишиаса
Различные проблемы могут сдавливать ишиас. нерв. Некоторые из наиболее распространенных виновников включают:
- Грыжа (проскальзывание) межпозвоночных дисков, давящих на седалищный нерв.
- Стеноз позвоночного канала или сужение позвоночного канала.
- Спондилолистез, когда один из позвонков соскальзывает с места.
- Синдром грушевидной мышцы, который возникает, когда грушевидная мышца глубоко в дерриере становится напряженной или у нее появляются спазмы.
- Беременность, которая может оказывать давление на седалищный нерв, особенно в третьем триместре.
Симптомы ишиаса — или что-то еще?
Ишиас — не единственная причина боли в ногах, курс. Другие состояния могут имитировать ишиас:
- Заболевания сосудов: Сужение крови сосуды в ногах могут вызывать боль и судороги, а также затруднять ходьбу.
- Периферическая невропатия: Маленькие нервы в ноги могут быть повреждены, вызывая жжение, боль, покалывание или онемение в стопа или голень.Этот тип повреждения нервов часто связан с диабетом, расстройство, связанное с употреблением алкоголя, или другие заболевания.
- Малоберцовая невропатия: Повреждение малоберцового нерва ниже колена может вызвать слабость и затруднить подъем стопы.
Как определить, страдаете ли вы радикулитом или что-то другое? Ишиас имеет тенденцию влиять на длину ноги, а не только на стопа. Чаще всего эта боль исходит сверху вниз, — сказал доктор. — говорит Томас.
Еще одна подсказка: радикулит обычно поражает только одну сторону.«Если у вас болят обе ноги, это менее вероятно, чем грыжа диска, но более вероятно из-за дегенеративных изменений, таких как стеноз позвоночного канала», — говорит он.
Лечение радикулита
Если вы подозреваете, что у вас ишиас, следует все бросить и побежать (эээ, хромать) к врачу? Обычно это не срочно, доктор. — говорит Томас. Но неплохо было бы пройти медицинский осмотр, чтобы узнать, что продолжается.
Если у вас слабость в ноге, кишечнике и мочевом пузыре проблемы, скорее выписывайтесь, — добавляет он.Эти симптомы могут указывать на большее серьезная проблема, которая может привести к необратимому повреждению нервов, если вы не получите быстрое лечение.
Ишиас обычно проходит вовремя и без серьезных осложнений. осложнения — хотя это может занять несколько недель или месяцев, — говорит доктор Томас. Пока вы ждете (нетерпеливо), есть несколько способов справиться с болью:
- Пероральные препараты: Противовоспалительные средства, рецептурные обезболивающие, стероиды и миорелаксанты — все это может использоваться для облегчения боли и улучшения подвижности у людей с ишиасом.«Правильное лекарство зависит от ваших симптомов», — говорит доктор Томас.
- Физиотерапия: Упражнения на растяжку и другие физиотерапевтические приемы могут ослабить давление на защемленный седалищный нерв.
- Спинальные инъекции: Введение противовоспалительных препаратов и анестетиков в позвоночник может успокоить отек и облегчить движение.
- Хирургия: Когда люди не реагируют на другие виды лечения или имеют серьезные проблемы, такие как потеря контроля над мочевым пузырем, для устранения проблем с позвоночником может потребоваться операция.Но это наихудший сценарий, — говорит доктор Томас. «Мы можем вылечить почти 90% людей без хирургического вмешательства».
Ишиас — это уже не такая загадка. Это все еще неинтересно, но в по крайней мере, вы знаете, с чем имеете дело — и облегчение не за горами.
Причины, симптомы, лечение, профилактика и обезболивание
Обзор
Истинный ишиас — это повреждение или раздражение седалищного нерва, которое начинается в области ягодиц / ягодиц.Что такое радикулит?
Ишиас — это нервная боль, вызванная травмой или раздражением седалищного нерва, которая возникает в области ягодиц / ягодиц. Седалищный нерв — самый длинный и толстый (почти на ширину пальца) нерв в организме. На самом деле он состоит из пяти нервных корешков: два из нижней части спины, называемой поясничным отделом позвоночника, и три из последней части позвоночника, называемой крестцом. Пять нервных корешков вместе образуют правый и левый седалищный нерв. С каждой стороны вашего тела по одному седалищному нерву проходит через бедра, ягодицы и вниз по ноге, заканчиваясь чуть ниже колена.Затем седалищный нерв разветвляется на другие нервы, которые проходят вниз по вашей ноге к ступне и пальцам ног.
Истинное повреждение седалищного нерва «ишиас» на самом деле встречается редко, но термин «ишиас» обычно используется для описания любой боли, которая возникает в пояснице и распространяется вниз по ноге. Общим для этой боли является повреждение нерва — раздражение, воспаление, защемление или сдавливание нерва в пояснице.
Если у вас «ишиас», вы испытываете легкую или сильную боль в любом месте на пути седалищного нерва, то есть в любом месте от поясницы, через бедра, ягодицы и / или вниз по ногам.Это также может вызвать мышечную слабость в ноге и ступне, онемение в ноге и неприятное покалывание иглами в ноге, стопе и пальцах ног.
На что похожа боль при ишиасе?
Люди описывают боль при ишиасе по-разному, в зависимости от ее причины. Некоторые люди описывают боль как резкую, стреляющую или приступы боли. Другие описывают эту боль как «жгучую», «электрическую» или «колющую».
Боль может быть постоянной или приходить и уходить. Кроме того, боль в ноге обычно сильнее, чем в пояснице.Боль может усиливаться, если вы сидите или стоите в течение длительного времени, когда вы встаете или когда скручиваете верхнюю часть тела. Вынужденные и резкие движения тела, такие как кашель или чихание, также могут усилить боль.
Может ли ишиас на обеих ногах?
Ишиас обычно поражает только одну ногу за раз. Тем не менее, радикулит может развиться на обеих ногах. Дело просто в том, где нерв ущемляется вдоль позвоночника.
Ишиас возникает внезапно или требуется время, чтобы развиться?
Ишиас может возникнуть внезапно или постепенно.Это зависит от причины. Грыжа диска может вызвать внезапную боль. Артрит позвоночника со временем развивается медленно.
Насколько распространен ишиас?
Ишиас — очень частая жалоба. Около 40% людей в США когда-нибудь в течение жизни страдают ишиасом. Боль в спине — третья по частоте причина посещения врача.
Каковы факторы риска развития радикулита?
У вас повышенный риск развития ишиаса, если вы:
- Имеете травму / предыдущую травму: Травма поясницы или позвоночника повышает риск развития ишиаса.
- Живая жизнь: С нормальным старением происходит естественный износ костной ткани и дисков позвоночника. Нормальное старение может подвергнуть нервы риску травмы или защемления из-за изменений и сдвигов в костях, дисках и связках.
- Полнели: Ваш позвоночник похож на вертикальный подъемный кран. Ваши мышцы — это противовес. Вес, который вы несете перед собой, — это то, что должен поднять ваш позвоночник (подъемный кран). Чем больше у вас вес, тем больше должны работать мышцы спины (противовесы).Это может привести к растяжению спины, болям и другим проблемам со спиной.
- Отсутствие сильного ядра: Ваше «ядро» — это мышцы спины и живота. Чем сильнее ваш корпус, тем больше у вас поддержки для поясницы. В отличие от области груди, где грудная клетка обеспечивает поддержку, единственной опорой для нижней части спины являются мышцы.
- Имейте активную физическую работу: Работа, требующая подъема тяжестей, может увеличить риск возникновения проблем с поясницей и использования спины, или работа с длительным сидением может повысить риск возникновения проблем с поясницей.
- Отсутствие правильной осанки в тренажерном зале: Даже если вы в хорошей физической форме и активны, вы все равно можете быть подвержены ишиасу, если не соблюдаете правильную форму тела во время подъема тяжестей или других силовых тренировок.
- Есть диабет: Диабет увеличивает вероятность повреждения нервов, что увеличивает вероятность развития радикулита.
- Есть остеоартрит: Остеоартрит может вызвать повреждение позвоночника и подвергнуть нервы риску травмы.
- Вести малоподвижный образ жизни: Сидеть в течение длительного периода времени и не делать упражнения, а также поддерживать подвижность, гибкость и тонус мышц, что увеличивает риск развития ишиаса.
- Дым: Никотин, содержащийся в табаке, может повредить ткани позвоночника, ослабить кости и ускорить износ позвоночных дисков.
Является ли вес во время беременности причиной, по которой так много беременных женщин болеют ишиасом?
Это правда, что радикулит часто встречается при беременности, но увеличение веса не является основной причиной возникновения ишиаса у беременных.Лучшее объяснение состоит в том, что определенные гормоны беременности вызывают ослабление связок. Связки скрепляют позвонки, защищают диски и сохраняют стабильность позвоночника. Ослабленные связки могут стать причиной нестабильности позвоночника и привести к скольжению дисков, что приведет к защемлению нервов и развитию радикулита. Вес и положение ребенка также могут оказывать давление на нерв.
Хорошая новость в том, что есть способы облегчить боль в седалищном нём во время беременности, и боль проходит после родов.Могут помочь физиотерапия и массаж, теплый душ, тепло, лекарства и другие меры. Если вы беременны, обязательно соблюдайте правильную осанку во время беременности, чтобы облегчить боль.
Симптомы и причины
Что вызывает радикулит?
Ишиас может быть вызван несколькими различными заболеваниями, в том числе:
- Грыжа или смещение межпозвоночного диска, которое вызывает давление на нервный корешок.Это наиболее частая причина ишиаса. Примерно от 1% до 5% всех людей в США однажды в жизни столкнутся со смещением диска. Диски — это амортизирующие прокладки между позвонками позвоночника. Давление со стороны позвонков может вызвать выпуклость (грыжу) гелеобразного центра диска из-за слабости в его внешней стенке. Когда грыжа межпозвоночного диска происходит с позвонком в нижней части спины, она может давить на седалищный нерв.
- Дегенеративная болезнь диска — это естественный износ межпозвонковых дисков.Износ дисков сокращает их высоту и приводит к сужению нервных проходов (стеноз позвоночного канала). Стеноз позвоночного канала может привести к защемлению корешков седалищного нерва на выходе из позвоночника.
- Стеноз позвоночного канала — это аномальное сужение позвоночного канала. Это сужение уменьшает доступное пространство для спинного мозга и нервов.
- Спондилолистез — это смещение одного позвонка так, чтобы он не совпадал с расположенным над ним позвонком, сужение отверстия, через которое выходит нерв.Вытянутый позвоночник может защемить седалищный нерв.
- Остеоартроз. Костные шпоры (неровные края кости) могут образовываться в стареющих позвоночниках и сдавливать нижние нервы спины.
- Травма поясничного отдела позвоночника или седалищного нерва.
- Опухоли в поясничном отделе позвоночного канала, сдавливающие седалищный нерв.
- Синдром грушевидной мышцы — это состояние, которое развивается, когда грушевидная мышца, небольшая мышца, расположенная глубоко в ягодицах, становится напряженной или спазматической. Это может вызвать давление на седалищный нерв и вызвать его раздражение.Синдром грушевидной мышцы — необычное нервно-мышечное заболевание.
- Синдром конского хвоста — редкое, но серьезное заболевание, которое поражает нервный пучок в конце спинного мозга, называемый конским хвостом. Этот синдром вызывает боль в ноге, онемение вокруг ануса и потерю контроля над кишечником и мочевым пузырем.
Каковы симптомы ишиаса?
Симптомы ишиаса включают:
- Боль от умеренной до сильной в пояснице, ягодицах и ниже по ноге.
- Онемение или слабость в нижней части спины, ягодицах, ногах или ступнях.
- Боль, усиливающаяся при движении; потеря движения.
- Ощущение «булавок и игл» в ногах, пальцах ног или ступнях.
- Потеря контроля над кишечником и мочевым пузырем (из-за конского хвоста).
Диагностика и тесты
Тест с подъемом прямой ноги помогает определить вашу точку боли.Этот тест помогает определить проблему с диском.Как диагностируется радикулит?
Сначала ваш лечащий врач изучит вашу историю болезни. Затем они спросят о ваших симптомах.
Во время медицинского осмотра вас попросят пройтись, чтобы ваш лечащий врач мог видеть, как ваш позвоночник выдерживает ваш вес. Вас могут попросить пройтись на носках и пятках, чтобы проверить силу икроножных мышц. Ваш врач также может сделать тест на поднятие прямой ноги. Для этого теста вам нужно лечь на спину с прямыми ногами.Ваш врач будет медленно поднимать каждую ногу и отмечать точку, в которой начинается ваша боль. Этот тест помогает точно определить пораженные нервы и определить, есть ли проблема с одним из ваших дисков. Вам также будет предложено выполнить другие упражнения на растяжку и движения, чтобы определить боль и проверить гибкость и силу мышц.
В зависимости от того, что ваш лечащий врач обнаружит во время медицинского осмотра, могут быть выполнены визуализация и другие тесты. Сюда могут входить:
- Рентген позвоночника для выявления переломов позвоночника, проблем с дисками, инфекций, опухолей и костных шпор.
- Магнитно-резонансная томография (МРТ) или компьютерная томография (КТ) для просмотра подробных изображений костей и мягких тканей спины. МРТ может показать давление на нерв, грыжу диска и любое артритное состояние, которое может давить на нерв. МРТ обычно назначают для подтверждения диагноза ишиаса.
- Исследование скорости нервной проводимости / электромиография для изучения того, насколько хорошо электрические импульсы проходят через седалищный нерв, и реакции мышц.
- Миелограмма, чтобы определить, позвонки или диски вызывают боль.
Ведение и лечение
Как лечится радикулит?
Цель лечения — уменьшить боль и повысить подвижность. В зависимости от причины, многие случаи ишиаса проходят со временем с помощью простых средств ухода за собой.
Процедуры по уходу за собой включают:
- Прикладывание льда и / или горячих компрессов: Во-первых, используйте пакеты со льдом, чтобы уменьшить боль и отек.Приложите к пораженному участку пакеты со льдом или пакет замороженных овощей, завернутый в полотенце. Применяйте на 20 минут несколько раз в день. По прошествии первых нескольких дней переключитесь на горячий компресс или грелку. Применяйте на 20 минут за раз. Если вы все еще испытываете боль, переключайтесь между горячими и холодными компрессами — в зависимости от того, какое из них лучше всего снимает дискомфорт.
- Прием лекарств, отпускаемых без рецепта: Принимайте лекарства от боли, воспаления и отека. Многие распространенные безрецептурные препараты этой категории, называемые нестероидными противовоспалительными препаратами (НПВП), включают аспирин, ибупрофен (Адвил®, Мотрин®) и напроксен (Напросин®, Алев®).Будьте осторожны, если решите принять аспирин. У некоторых людей аспирин может вызывать язвы и кровотечения. Если вы не можете принимать НПВП, вместо них можно принять ацетаминофен (Тайленол®).
- Выполнение легкой растяжки: Изучите правильную растяжку у инструктора, имеющего опыт работы с болями в пояснице. Работайте над другими общеукрепляющими, укрепляющими мышцы кора и аэробными упражнениями.
Как долго мне следует пробовать средства самолечения при ишиасе, прежде чем я смогу обратиться к лечащему врачу?
Каждый человек с ишиасом индивидуален.Тип боли может быть разным, интенсивность боли разная и причина боли может быть разной. У некоторых пациентов сначала можно попробовать более агрессивное лечение. Однако, вообще говоря, если шестинедельное испытание консервативных методов самообслуживания, таких как лед, тепло, растяжка, лекарства, отпускаемые без рецепта, не принесло облегчения, пора вернуться к медицинскому работнику и попробовать другое лечение. параметры.
Другие варианты лечения включают:
- Лекарства, отпускаемые по рецепту: Ваш лечащий врач может назначить миорелаксанты, такие как циклобензаприн (Amrix®, Flexeril®), для облегчения дискомфорта, связанного с мышечными спазмами.Другие лекарства с обезболивающим действием, которые можно попробовать, включают трициклические антидепрессанты и противосудорожные препараты. В зависимости от вашего уровня боли рецептурные обезболивающие могут быть использованы на ранних этапах вашего плана лечения.
- Физиотерапия: Цель физиотерапии — найти упражнения, которые уменьшают ишиас за счет уменьшения давления на нерв. Программа упражнений должна включать упражнения на растяжку для улучшения гибкости мышц и аэробные упражнения (такие как ходьба, плавание, водная аэробика).Ваш лечащий врач может направить вас к физиотерапевту, который вместе с вами разработает индивидуальную программу упражнений на растяжку и аэробику и порекомендует другие упражнения для укрепления мышц спины, живота и ног.
- Спинальные инъекции : Инъекция кортикостероида, противовоспалительного лекарства, в нижнюю часть спины может помочь уменьшить боль и отек вокруг пораженных нервных корешков. Инъекции обеспечивают кратковременное (обычно до трех месяцев) обезболивание и проводятся под местной анестезией в амбулаторных условиях.Во время инъекции вы можете почувствовать давление, жжение или покалывание. Спросите своего лечащего врача о том, сколько инъекций вы можете получить, и о рисках инъекций.
- Альтернативные методы лечения: Альтернативные методы лечения становятся все более популярными и используются для лечения и купирования всех видов боли. Альтернативные методы облегчения боли в седалищном поясе включают манипуляции с позвоночником у лицензированного мануального терапевта, йогу или иглоукалывание. Массаж может помочь при мышечных спазмах, которые часто возникают вместе с радикулитом.Биологическая обратная связь — это способ помочь справиться с болью и снять стресс.
Когда рассматривается операция?
Операция на позвоночнике обычно не рекомендуется, если у вас не улучшилось состояние с помощью других методов лечения, таких как растяжка и лекарства, если у вас усиливается боль, у вас сильная слабость в мышцах нижних конечностей или если вы потеряли контроль над мочевым пузырем или кишечником.
Как скоро будет рассмотрен вопрос об операции, зависит от причины ишиаса. Хирургическое вмешательство обычно рассматривается в течение года после продолжающихся симптомов.Сильная и неослабевающая боль, мешающая вам стоять или работать, и вы были госпитализированы, потребует более агрессивного лечения и сокращения сроков до операции. Потеря контроля над мочевым пузырем или кишечником может потребовать экстренного хирургического вмешательства, если будет определено, что это синдром конского хвоста.
Целью операции на позвоночнике при боли в седалищном поясе является снятие давления на защемленные нервы и обеспечение устойчивости позвоночника.
Хирургические варианты лечения ишиаса включают:
Микродискэктомия: Это минимально инвазивная процедура, используемая для удаления фрагментов грыжи межпозвоночного диска, сдавливающих нерв.
- Ламинэктомия : При этой процедуре удаляется пластинка (часть позвоночной кости; крыша позвоночного канала), которая оказывает давление на седалищный нерв.
Сколько времени длится операция на позвоночнике и каково типичное время восстановления?
Дискэктомия и ламинэктомия обычно занимают от одного до двух часов. Время восстановления зависит от вашей ситуации; Ваш хирург сообщит вам, когда вы сможете вернуться к полноценной деятельности.Обычно время, необходимое для восстановления, составляет от шести недель до трех месяцев.
Каковы риски операции на позвоночнике?
Хотя эти процедуры считаются очень безопасными и эффективными, все операции сопряжены с риском. Риски операции на позвоночнике включают:
Какие осложнения связаны с радикулитом?
Большинство людей полностью выздоравливают от радикулита. Однако хроническая (продолжающаяся и продолжающаяся) боль может быть осложнением ишиаса. Если защемленный нерв серьезно поврежден, может возникнуть хроническая мышечная слабость, например, «опущенная стопа», когда онемение стопы делает невозможным нормальную ходьбу.Ишиас потенциально может вызвать необратимое повреждение нервов, что приведет к потере чувствительности в пораженных ногах. Немедленно позвоните своему врачу, если вы потеряете чувствительность в ногах или ступнях или у вас возникнут какие-либо проблемы во время восстановления.
Профилактика
Можно ли предотвратить ишиас?
Некоторые источники ишиаса невозможно предотвратить, например, остеохондроз, ишиас вследствие беременности или случайных падений.Хотя предотвратить все случаи ишиаса невозможно, следующие шаги могут помочь защитить вашу спину и снизить риск:
- Поддерживайте хорошую осанку : Соблюдение правильной осанки во время сидения, стоя, подъем предметов и сна помогает уменьшить давление на нижнюю часть спины. Боль может быть ранним признаком того, что вы не настроены должным образом. Если вы почувствуете боль или скованность, поправьте позу.
- Не курите: Никотин снижает кровоснабжение костей.Он ослабляет позвоночник и позвоночные диски, что увеличивает нагрузку на позвоночник и диски и вызывает проблемы со спиной и позвоночником.
- Поддерживайте здоровый вес: Избыточный вес и неправильное питание связаны с воспалением и болью во всем теле. Чтобы похудеть или научиться более здоровому питанию, обратите внимание на средиземноморскую диету. Чем ближе ваш вес к идеальному, тем меньше нагрузка на позвоночник.
- Упражнения регулярно: Упражнения включают в себя растяжку для сохранения гибкости суставов и упражнения для укрепления кора — мышц нижней части спины и живота.Эти мышцы работают, чтобы поддерживать ваш позвоночник. Также не сидите долгое время.
- Выберите физические упражнения, которые с наименьшей вероятностью повредят спину: Подумайте о занятиях с низким уровнем воздействия, таких как плавание, ходьба, йога или тай-чи.
- Защитите себя от падений: Носите подходящую обувь, чтобы не загромождать лестницы и пешеходные дорожки, чтобы снизить вероятность падения. Убедитесь, что комнаты хорошо освещены, а в ванных комнатах есть поручни, а на лестницах есть поручни.
Перспективы / Прогноз
Чего мне ожидать, если мне поставили диагноз ишиас?
Хорошая новость о боли в седалищном поясе заключается в том, что она обычно проходит сама по себе со временем и некоторыми методами ухода за собой.Большинство людей (от 80% до 90%) с радикулитом выздоравливают без хирургического вмешательства, и примерно половина из них полностью выздоравливает после эпизода в течение шести недель.
Обязательно обратитесь к своему врачу, если боль при ишиасе не уменьшается и у вас есть опасения, что вы не выздоравливаете так быстро, как хотелось бы.
Жить с
Когда мне следует связаться с поставщиком медицинских услуг?
Немедленно обратитесь за медицинской помощью, если у вас возникнут:
- Сильная боль в ноге, длящаяся более нескольких часов, невыносимая.
- Онемение или мышечная слабость в той же ноге.
- Потеря контроля над кишечником или мочевым пузырем. Это может быть связано с состоянием, называемым синдромом конского хвоста, которое поражает пучки нервов в конце спинного мозга.
- Внезапная и сильная боль в результате дорожно-транспортного происшествия или другой травмы.
Даже если ваш визит не оказался экстренной ситуацией, лучше всего проверить его.
Является ли седалищный нерв единственным источником боли при ишиасе?
Нет, седалищный нерв — не единственный источник того, что обычно называют «радикулитом» или болью при ишиасе.Иногда источник боли находится выше в поясничном отделе позвоночника и вызывает боль перед бедром или в области бедра. Эту боль до сих пор называют ишиасом.
Как определить, является ли боль в бедре проблемой бедра или радикулитом?
Проблемы с бедром, такие как артрит бедра, обычно вызывают боль в паху, боль, когда вы переносите вес на ногу или когда ногу двигаете.
Если ваша боль начинается в спине и перемещается или распространяется в сторону бедра или вниз по ноге, и у вас есть онемение, покалывание или слабость в ноге, наиболее вероятной причиной является ишиас.
Радикулопатия — это то же самое, что ишиас?
Радикулопатия — это более широкий термин, который описывает симптомы, вызванные защемлением нерва в позвоночнике. Ишиас — это особый и наиболее распространенный тип радикулопатии.
Стоит ли отдыхать, если у меня радикулит?
Может потребоваться отдых и изменение активности и уровня активности. Однако чрезмерный отдых, постельный режим и отсутствие физической активности могут усугубить вашу боль и замедлить процесс заживления. Важно поддерживать как можно больше активности, чтобы мышцы оставались гибкими и сильными.
Перед тем, как начать собственную программу упражнений, сначала обратитесь к врачу или специалисту по позвоночнику, чтобы поставить правильный диагноз. Этот медицинский работник направит вас к подходящему физиотерапевту или другому специалисту по физическим упражнениям или механике тела, чтобы разработать программу упражнений и укрепления мышц, которая лучше всего подходит для вас.
Может ли ишиас вызвать отек ноги и / или лодыжки?
Ишиас, вызванный грыжей межпозвоночного диска, стенозом позвоночника или костной шпорой, сдавливающей седалищный нерв, может вызвать воспаление или отек пораженной ноги.Осложнения синдрома грушевидной мышцы также могут вызвать отек ноги.
Связаны ли синдром беспокойных ног, рассеянный склероз, синдром запястного канала, подошвенный фасциит, опоясывающий лишай или бурсит с ишиасом?
Хотя все эти состояния влияют либо на спинной мозг, нервы, мышцы, связки или суставы, и все они могут вызывать боль, ни одно из них напрямую не связано с радикулитом. Основные причины этих состояний разные. Ишиас поражает только седалищный нерв. При этом наиболее похожим заболеванием является синдром запястного канала, который также включает сдавление нерва.
Последнее слово о радикулите. . . .
В большинстве случаев ишиас не требует хирургического вмешательства. Обычно достаточно времени и ухода за собой. Однако, если простые процедуры по уходу за собой не уменьшают вашу боль, обратитесь к врачу. Ваш лечащий врач может подтвердить причину вашей боли, предложить другие варианты лечения и / или направить вас к другим специалистам по охране здоровья позвоночника, если это необходимо.
Информация о боли в ишиасе и седалищном нерве
Рецензирование
Универсальное руководство по ишиасу: все, что вы когда-либо хотели знать, прямо от экспертов.
В этой статье: Что такое радикулит? | Что такое седалищный нерв? | Каковы общие симптомы ишиаса? | Что вызывает радикулит? | Как диагностируется радикулит? | Какие бывают нехирургические методы лечения радикулита? | Вам нужна хирургия радикулита? | Какой тип хирургии радикулита вам нужен? | Источники
Острая стреляющая нервная боль при ишиасе может захватить дух. Когда боль в пояснице распространяется через ягодицы и вниз по ноге, симптомы известны как ишиас.Хотя ишиас является распространенным заболеванием, которым страдают до 40% взрослых, существует много неправильных представлений о том, что такое ишиас.
Боль в ноге, которая опускается ниже колена, является классическим признаком радикулита, разновидности поясничной радикулопатии. Источник фото: 123RF.com.
Что такое радикулит?
Ишиас сам по себе не является заболеванием, это общий термин, используемый для описания боли, которая возникает, когда нервные корешки в пояснично-крестцовом отделе позвоночника (нижняя часть спины) сжимаются (защемляются), раздражаются или воспаляются, часто из-за грыжи межпозвоночного диска или другого сужения позвоночный канал (так называемый стеноз).Ишиас может сопровождаться онемением / покалыванием и мышечной слабостью.
«Ишиас означает раздражение или проблему с седалищным нервом, который обычно исходит из нижней части спины, от нервных корешков в позвоночнике», — объясняет хирург-ортопед Джеффри Ван, доктор медицины, руководитель отделения ортопедической службы позвоночника. и содиректор Центра позвоночника Университета Южной Калифорнии в Лос-Анджелесе. По его словам, раздражение или сжатие нерва активирует седалищный нерв и вызывает боль и другие симптомы в ноге на пути пораженного нерва.
Не всякая боль, излучающая в области ягодиц или вниз по ноге, является ишиасом. В большинстве случаев ишиас боль распространяется ниже колена, говорит доктор Ван. Кроме того, истинный ишиас вызывается защемлением или воспалением седалищного нерва, тогда как симптомы, похожие на ишиас, могут быть связаны с проблемами суставов или мышц. Важно работать с врачом, чтобы определить причину ишиаса, чтобы найти лучшее лечение для облегчения боли.
Что такое седалищный нерв?
Седалищный нерв — самый длинный и самый большой нерв в организме; его диаметр составляет около трех четвертей дюйма.Берет начало в крестцовом сплетении; сеть нервов в пояснице (пояснично-крестцовый отдел позвоночника). Пояснично-крестцовый отдел позвоночника — это поясничный отдел позвоночника ( lumbo ) и крестец ( крестцовый ) вместе взятые, ниже у основания позвоночника и выше копчика (копчик).
Седалищный нерв — самый длинный и самый большой нерв в организме.
Седалищный нерв выходит из крестца (области таза) через нервный проход, называемый седалищным отверстием. В верхней части седалищного нерва образуются две ветви; суставные и мышечные ветви.Суставная ветвь идет к тазобедренному суставу (суставное средство, относящееся к суставу). Мышечная ветвь обслуживает мышцы ноги.
Седалищный нерв состоит из нескольких нервов меньшего размера, ответвляющихся от главного нерва. Эти нервы — малоберцовые и большеберцовые нервы — обеспечивают движение и чувствительность (двигательные и сенсорные функции) в бедрах, коленях, икрах, лодыжках, ступнях и пальцах ног.
Каковы общие симптомы ишиаса?
Ишиас — наиболее частый симптом поясничной радикулопатии, состояния, описываемого как боль, и таких ощущений, как онемение или покалывание, мышечная слабость или плохие рефлексы, обнаруживаемые на пути прохождения нерва.
«Радикулопатия» означает раздражение или повреждение нервного корешка, вызывающее боль и другие симптомы, исходящие от пораженного нервного корешка. В случае ишиаса обычно боль ощущается как боль в пояснице, которая распространяется вниз по ноге.
Боль является отличительным признаком ишиаса. Хотя симптомы ишиаса могут ощущаться на любом участке седалищного нерва, классический ишиас распространяется от нижней части спины к ягодицам и вниз по ноге до уровня ниже колена. Фактически, ваш врач обычно проверяет наличие ишиаса, если у вас болит поясница.Реже боль при ишиасе может ощущаться в области ягодиц или бедер и распространяется вниз по ноге.
Боль при ишиасе часто описывается как электрическая, жгучая или острая. Нервная боль может варьироваться от легкой до мучительной и может усиливаться, когда вы наклоняетесь, скручиваете позвоночник или кашляете.
Хотя у вас есть два седалищных нерва (по одному с каждой стороны тела), симптомы ишиаса обычно возникают только на одной стороне тела. Если у вас иррадирует боль в обеих ногах, маловероятно, что она вызвана защемлением седалищного нерва.Ван говорит.
Помимо боли, если седалищный нерв сдавлен, мышцы, которые он обслуживает, могут ослабнуть. Может быть трудно согнуть колено, свести бедра вместе (приведение) и направить ступню и / или пальцы ног вверх или вниз.
Что вызывает радикулит?
Короче говоря, все, что сжимает или защемляет седалищный нерв (особенно там, где он выходит из позвоночника), может вызвать ишиас, говорит доктор Ван. Некоторые из наиболее распространенных включают:
- Грыжа межпозвоночного диска: Резиновый диск между позвонками в нижней части спины может выпуклость или грыжа, вызывая раздражение и / или сдавление корешков седалищного нерва.Грыжа или выпуклость межпозвоночного диска — наиболее частая причина ишиаса.
- Дегенеративная болезнь диска : С возрастом позвоночные диски могут начать изнашиваться. Если диски становятся слишком тонкими, пространство между каждым позвонком сжимается, оказывая давление на корешок седалищного нерва. Если внешнее покрытие дисков изнашивается, жидкость из диска может вытечь и раздражать седалищный нерв.
- Костные шпоры : Разрастание кости (остеофит) на позвонках может оказывать давление на корешки седалищного нерва.Эти костные шпоры часто образуются возле позвонков, пораженных остеоартритом.
- Стеноз позвоночного канала: Стеноз позвоночного канала — это сужение пространства, через которое проходят спинной мозг и корешки седалищного нерва, вызывающее сжатие. Это сужение может быть вызвано артритом или старением.
- Спондилолистез : Позвонки спроектированы таким образом, чтобы их можно было ставить друг на друга для обеспечения устойчивости. Если один из позвонков в нижней части спины соскользнет вперед по нижнему позвонку (спондилолистез), он может сдавить седалищный нерв.
- Перелом позвонка: Седалищный нерв может быть сдавлен, если часть позвонка, образующая сустав (pars interrticularis), имеет трещины или переломы, что называется спондилолизом.
- Синдром грушевидной мышцы : мышца грушевидной мышцы обычно проходит поверх седалищного нерва в ягодицах и может сдавливать седалищный нерв, если мышца становится слишком напряженной. Симптомы могут ухудшиться после длительного сидения, подъема по лестнице, ходьбы или бега.Грушевидная мышца — это плоская ленточноподобная мышца, которая проходит от крестца (треугольной кости под позвоночником) до верхней части бедренной кости в тазобедренном суставе.
Другие состояния могут имитировать симптомы ишиаса, но на самом деле не вызваны поражением седалищного нерва, объясняет доктор Ван. Например, дисфункция крестцово-подвздошного сустава — это проблема суставов в тазу, которая вызывает боль в ягодицах, которая может распространяться вниз в верхнюю часть ноги.
Плотная подвздошно-большеберцовая перевязка (сухожилие, проходящее по всей длине внешней поверхности бедра) или подколенная мышца могут имитировать иррадиирующие симптомы ишиаса.Кроме того, «нагрузка на позвоночник в результате беременности может вызвать иррадирующую боль в спине, которая обычно не является ишиасом в классическом смысле», — говорит доктор Ван.
«Если излучающая боль остается в области ягодиц и не распространяется вниз по бедру или распространяется только на половину бедра, то вероятность возникновения ишиаса меньше», — говорит доктор Ван.
Другое тяжелое состояние, называемое синдромом конского хвоста (часто вызываемое грыжей межпозвоночного диска, давящим на нервные корешки конского хвоста в конце позвоночника), может быть ошибочно принято за ишиас.Помимо излучающей боли и слабости, синдром конского хвоста может привести к недержанию кишечника или мочевого пузыря. Синдром конского хвоста требует неотложной медицинской помощи и может привести к проблемам с постоянством. Немедленно обратитесь к врачу, если у вас появились симптомы.
Наиболее частые причины радикулита.
Как диагностируется радикулит?
При поиске причины симптомов ишиаса специалисты по позвоночнику «обычно начинают с позвоночника только потому, что наиболее частой причиной ишиаса является защемление или сдавление корешков седалищного нерва в позвоночнике, чаще всего из-за грыжи межпозвоночного диска», — сказал доктор. .Ван.
Ваш врач изучает историю болезни и задает такие вопросы, как улучшение или ухудшение симптомов, а также где они ощущаются. Затем во время медицинского осмотра ваш врач увидит, какие движения ухудшают ваши симптомы, и проверит мышечную силу, снижение чувствительности и рефлексы.
«Если есть дефицит и симптомы соответствуют тому же нервному корешку, мы начинаем думать, что причиной, вероятно, является защемление нерва, и мы можем локализовать причину в конкретном нервном корешке», -Ван объясняет.
Одно обследование называется тестом на поднятие прямой ноги, когда вы ложитесь на стол лицом вверх, и ваш врач медленно поднимает одну ногу вверх, чтобы увидеть, не усугубляет ли это ваши симптомы и в какой момент они начинаются. Этот тест растягивает седалищный нерв, поэтому, если есть какое-либо защемление, тест вызовет симптомы ишиаса. Кроме того, если симптомы усиливаются, когда вы наклоняетесь определенным образом и / или меняете положение позвоночника, это признак того, что симптомы ишиаса могут исходить от вашего позвоночника.
Тест на поднятие прямой ноги может помочь врачу диагностировать ишиас.
Для подтверждения диагноза ваш врач, скорее всего, назначит визуализационное исследование. «Рентген обнаружит проблемы с костями, а МРТ определит, где находится сдавление нерва», — пояснил доктор Ван.
Какие существуют нехирургические методы лечения радикулита?
Большинство пациентов с симптомами ишиаса или поясничной радикулопатией со временем улучшаются и хорошо реагируют на нехирургические методы лечения, такие как лекарства, упражнения и специальные растяжки при ишиасе, а также физиотерапия (ФТ).Спинальные манипуляции, такие как хиропрактика, также могут помочь уменьшить симптомы ишиаса. В большинстве случаев ишиас проходит через 4-6 недель.
«Стандартные методы лечения ишиаса включают физкультуру, упражнения, избегание действий, которые усугубляют симптомы, а также безрецептурные нестероидные противовоспалительные препараты (НПВП)», — говорит доктор Ван. «Если это не помогает и боль острая, следующим шагом обычно является эпидуральная инъекция стероидов или блокада нервного корешка».
В некоторых случаях перед попыткой инъекций стероидов может быть рассмотрен короткий курс пероральных стероидов.По рекомендации врача или медицинского работника отпускаемые без рецепта нестероидные противовоспалительные препараты (НПВП) могут помочь уменьшить отек и боль в седалищном суставе. Существует много типов безрецептурных лекарств, таких как ацетаминофен (например, тайленол), ибупрофен (например, Advil) или напроксен (например, Aleve).
Вам нужна хирургия радикулита?
Большинство пациентов с симптомами ишиаса или поясничной радикулопатией хорошо реагируют на нехирургические методы лечения, такие как лекарства, упражнения и специальные растяжки при ишиасе, а также физиотерапия.
«Если качество вашей жизни хорошее, но вы по-прежнему можете работать и делать то, что хотите делать, нет причин для операции», — отмечает доктор Ван. Однако, если человек приходит в свой офис и с трудом может сесть, не может работать и не может позаботиться о своей семье, операция может быть лучшим вариантом.
«Если вы попробуете консервативные методы лечения и боль не исчезнет, если у вас прогрессирующая неврологическая слабость, которая не улучшается, или если вы испытываете невыносимую боль, операцию можно будет рассмотреть раньше, чем позже», — сказал доктор.Ван говорит. «Я всегда рассматриваю операцию как последний шаг», — говорит доктор Ван, добавляя, что решение о проведении операции обычно приходит к людям естественным образом.
Иногда ишиас и боль в пояснице могут быть серьезными и требовать хирургического вмешательства. Хирургическое лечение радикулита рекомендуется пациентам с:
- Нарушение функции кишечника и / или мочевого пузыря (это симптом редкого состояния — синдрома конского хвоста)
- Сильная слабость в ногах
- Безоперационное лечение ишиаса неэффективно или больше не уменьшает боль при ишиасе
- Прогрессивно усиливающаяся боль
Для правильного пациента операция может быть очень эффективной.В небольшом исследовании 2020 года, опубликованном в журнале New England Journal of Medicine, пациентов с ишиасом из-за грыжи межпозвоночного диска, перенесших операцию, сообщили о гораздо более низком уровне боли, чем люди, перенесшие только PT.
Медицинские руководства также заявляют, что для пациентов с тяжелыми симптомами дискэктомия по поводу грыжи межпозвоночного диска с радикулопатией (излучающей болью) «предлагает более эффективное облегчение симптомов», чем нехирургические методы лечения, такие как ПК и инъекции стероидов.
«Исследования показали, что операция может быть очень успешной при ишиасе, особенно когда есть реальная компрессия нерва, будь то грыжа межпозвоночного диска, стеноз позвоночного канала, дегенерация диска, костные шпоры или спондилолистез», -Ван объясняет. «Тип выбранной операции зависит от причины ишиаса».
Какой тип хирургии радикулита вам нужен?
Тип рекомендуемой операции зависит от диагноза, количества позвоночных уровней, требующих лечения, и хирургических целей. В общем, «мы стараемся делать минимально возможные операции», — говорит доктор Ван.
Большинство операций по облегчению ишиаса называется операциями по спинальной декомпрессии. Это процедуры, которые хирург-позвоночник выполняет для удаления всего, что давит на седалищный нерв, например грыжи диска.Некоторым пациентам для облегчения симптомов ишиаса требуется сочетание этих операций.
Многие пациенты проходят декомпрессионную операцию в амбулаторных или амбулаторных центрах позвоночника без госпитализации. Кроме того, многие из этих процедур могут быть выполнены с использованием минимально инвазивной хирургии позвоночника (MISS). В MISS хирурги используют специальные инструменты и инструменты визуализации (например, крошечные камеры), которые позволяют им работать с очень маленькими разрезами.
В малоинвазивной хирургии позвоночника используются небольшие разрезы, небольшие инструменты и гибкая камера.Она сопряжена с меньшим риском и может быть легче восстановлена, чем традиционная открытая операция.
Преимущества минимально инвазивного подхода включают меньшую боль и более быстрое восстановление после операции, отчасти потому, что меньше разрезает мягкие ткани (например, связки, мышцы). Этот подход также связан с меньшим риском заражения и меньшей кровопотерей в результате операции.
Минимально инвазивная хирургия — хороший вариант для пациентов с грыжей межпозвоночного диска или стенозом позвоночника только на одном позвонке.Для пациентов, которым требуется операция на нескольких позвонках или более сложная операция, лучше всего подойдет традиционная открытая операция.
Микродискэктомия
«Если ишиас вызван грыжей межпозвоночного диска в поясничном отделе позвоночника, что является одной из наиболее частых причин ишиаса, то используется простая минимально инвазивная микродискэктомия», — говорит доктор Ван. «Результаты микродискэктомии обычно очень хорошие».
Микродискэктомия включает небольшой разрез, представляет собой короткую операцию и обычно выполняется в амбулаторных условиях.Ван отмечает. Во время любой процедуры хирург удаляет весь диск или часть нерва (ов), сдавливающего диск. В некоторых случаях заменяют искусственный диск, чтобы помочь восстановить пространство и движение между позвонками.
Ламинотомия и ламинэктомия
Ламинотомия и ламинэктомия обычно используются для лечения стеноза позвоночника и включают удаление части позвоночника, называемой пластиной — тонкой костной пластинки, которая защищает позвоночный канал. Пластинка расположена на задней или задней части позвоночника между двумя позвонками.Разница между этими процедурами заключается в количестве удаляемой пластинки для доступа к кости, диску или другим мягким тканям, сдавливающим корешки спинномозговых нервов.
- Ламинотомия включает частичное удаление пластинки.
- Ламинэктомия включает полного удаления пластинки.
Частично или полностью удаляя пластинку, хирург может получить доступ к выпуклому или грыже межпозвоночного диска из заднего отдела позвоночника. Конечно, хирург может удалить другую ткань (например, костную шпору), давящую на корешок спинномозгового нерва на определенном уровне позвоночника (например, L4-L5).
Фораминотомия
Фораминотомия увеличивает отверстие (называемое отверстием), в котором корешок спинномозгового нерва выходит из позвоночного канала. Небольшой разрез используется для удаления небольших кусочков кости, защемляющих корешок седалищного нерва.
Межостистые распорки
Маленькие устройства, называемые межостистыми прокладками, иногда используются для людей со стенозом позвоночника, чтобы помочь сохранить позвоночный канал открытым, чтобы нервы больше не защемлялись.
Спондилодез
У пациентов с нестабильностью позвоночника в результате спондилолистеза или остеохондроза на разных уровнях позвоночника может потребоваться спондилодез позвонков.Ван говорит. Это более обширная операция, направленная на укрепление позвоночника и предотвращение болезненных движений. При сращении позвоночника диски двух или более позвонков удаляются, а позвонки сращиваются (соединяются) с помощью костных трансплантатов и / или металлических устройств, которые ввинчиваются на место.
Хорошая новость заключается в том, что ишиас у многих людей с консервативным лечением со временем проходит, и что хирургические варианты также имеют высокий уровень успеха, говорит доктор Ван. Самый важный шаг — обратиться к врачу, чтобы убедиться, что нет срочных проблем, и выяснить причину ишиаса.
Пора избавиться от радикулита раз и навсегда. Шаг первый — выяснить конкретную причину вашего радикулита, чтобы вы могли получить наиболее эффективное лечение вашего конкретного состояния. Погрузитесь глубже в шесть общих причин радикулита . А если вы готовы поставить точный диагноз или вам потребуется лечение, найдите ближайшего к вам специалиста по позвоночнику , который может вам помочь.
Продолжить чтение: Симптомы и причины радикулита
Источники
Американская академия семейных врачей.(2018.) «Синдром грушевидной мышцы». familydoctor.org/condition/piriformis-syndrome/
Американская академия хирургов-ортопедов. (2016.) «Спондилолиз и спондилолистез». orthoinfo.aaos.org/en/diseases—conditions/spondylolysis-and-spondylolisthesis/
Американская ассоциация неврологических хирургов. (нет данных) «Синдром конского хвоста». www.aans.org/en/Patients/Neurosurgical-Conditions-and-Treatments/Cauda-Equina-Syndrome
Американская ассоциация неврологических хирургов.(нет данных) Минимально инвазивная хирургия позвоночника. www.aans.org/Patients/Neurosurgical-Conditions-and-Treatments/Minimally-Invasive-Spine-Surgery
Cureus . (2019) «Обзор поясничной радикулопатии, диагностики и лечения». www.ncbi.nlm.nih.gov/pmc/articles/PMC6858271/
Национальный институт артрита, опорно-двигательного аппарата и кожных заболеваний. (2020.) «Стеноз позвоночного канала». www.niams.nih.gov/health-topics/spinal-stenosis
Национальных институтов здоровья. (2019.) «Ишиас.”Medlineplus.gov/sciatica.html.
Национальный институт неврологических расстройств и инсульта. (2020.) «Информационный бюллетень о боли в пояснице». www.ninds.nih.gov/Disorders/Patient-Caregiver-Education/Fact-Sheets/Low-Back-Pain-Fact-Sheet
Североамериканское общество позвоночника. (2012.) «Клинические рекомендации по диагностике и лечению грыжи поясничного диска с радикулопатией». www.spine.org/Portals/0/assets/downloads/ResearchClinicalCare/Guidelines/LumbarDiscHerniation.pdf
StatPearls [Интернет].(2020) «Анатомия, седалищный нерв». www.ncbi.nlm.nih.gov/books/NBK482431/
StatPearls [Интернет]. (2020) «Ишиас». www.ncbi.nlm.nih.gov/books/NBK507908/
Обновлено: 12.05.21
Ишиас и радикуляр (связанные с нервами) Боль в спине и ногах
У вас боль в пояснице или ягодицах, которая переходит в одно бедро или ниже колена в ногу? Если это так, ваш врач может диагностировать ваши симптомы как ишиас — термин, который врачи используют для описания сдавления седалищного нерва.Ощущения или необычные ощущения могут включать онемение, покалывание, иголки и иголки, а иногда боль описывается как боль, похожая на поражение электрическим током. В зависимости от пораженного нерва боль может распространяться только в ягодицы или вплоть до стопы. Распространенной причиной ишиаса и сдавления нерва является грыжа поясничного диска или костная шпора, которая давит на спинномозговой нерв в пояснице.
Боль при ишиасе распространяется по седалищному нерву, обычно от поясницы, вниз по ягодицам, в бедро и ногу.Отличительной чертой классического ишиаса является боль и симптомы, которые ощущаются ниже колена, а иногда и в стопе и большом пальце ноги. Обычно ишиас поражает только одну сторону нижней части тела.
Симптомы ишиаса включают боль в пояснице и ногах, которую можно описать как жжение или боль, подобную поражению электрическим током. Источник фото: 123RF.com.
Радикулярная боль, радикулопатия
Корешковая боль или радикулопатия — это другие термины, которые ваш врач может использовать при обсуждении ишиаса. Радикулопатия — это боль и / или неприятные ощущения, которые проходят по нерву.Когда корешок спинномозгового нерва сдавливается, защемляется или травмируется, он может воспаляться. Состояния поясницы (поясницы), которые могут вызвать этот тип проблемы, включают стеноз позвоночного канала, стеноз отверстия фораминала или грыжу межпозвоночного диска.
Правильный диагноз, необходимый для лечения
Врач спросит вас о ваших симптомах, например:
- Когда началась боль
- Где чувствуешь боль
- Действия, которые уменьшают или усиливают боль и симптомы
- Боль идет вниз по ноге или прекращается в колене
- Есть ли слабость или покалывание в ногах и / или ступнях?
- Насколько сильна ваша боль по шкале от 1 до 10 (10 — самая сильная боль, которую можно вообразить)
Врач может провести тест с прямыми ногами, чтобы увидеть, есть ли у вас воспаленный нерв.Вы ложитесь на спину, пока врач поднимает каждую ногу. Если поднятие ноги вызывает или вызывает боль и ощущения, похожие на седалищное, у вас может быть выпуклый или разорванный диск.
Врач может попросить вас ходить как обычно, затем на пятках, а затем на носках. Это помогает врачу проверить ваше равновесие и аспекты силы нижней части тела. Сдавление нерва может вызвать мышечную слабость стопы, которая будет выявлена с помощью этих тестов.
Во время осмотра ваш врач позвонит:
- Посмотрите на свою позу и диапазон движений
- Обратите внимание на любое движение, вызывающее боль
- Проверьте кривизну и положение позвоночника
- Ощущение мышечного спазма
- Проверь свои ощущения
- Проверьте свои рефлексы и силу мышц
Ваш врач может назначить простой рентген, компьютерную томографию или МРТ.КТ или МРТ предоставляют врачу множество снимков вашего позвоночника и могут помочь подтвердить предполагаемый диагноз. Результаты визуализации сравниваются с информацией, которую врач собирает во время сбора вашей истории болезни, а также с результатами физического и неврологического обследования. Точный диагноз — один из первых шагов в выборе лучших вариантов лечения.
Что еще это могло быть?
Только ваш врач может точно сказать, являются ли ваши симптомы ишиасом.В позвоночнике есть много других структур, которые могут вызывать подобные боли. Например, сустав между тазом и крестцом (крестцово-подвздошный сустав или SI-сустав), самая нижняя часть позвоночника, может вызывать боль в ягодицах. Вы также можете почувствовать боль, похожую на ишиас, если растянете фасеточный сустав нижней части спины, который является соединительным суставом в задней части позвоночника. Разрыв диска может вызвать боль в ноге. Тазобедренный сустав иногда может вызывать боль в бедре.
Лечение радикулита
Ишиас обычно можно лечить нехирургическим путем с помощью кратковременного (от 24 до 48 часов) постельного режима и обезболивающих, таких как ибупрофен или парацетамол.В некоторых случаях врач может назначить лекарство, снимающее нервную боль, например габапентин. Пероральные стероиды — хорошее лекарство, чтобы успокоить нервную боль. В большинстве случаев пациенты с радикулитом чувствуют себя лучше со временем, обычно в течение нескольких недель. Если боль не исчезнет, можно обсудить уколы.
Мышечные спазмы, которые могут сопровождать симптомы седалищного нерва, можно лечить с помощью тепла или холода. Ваш врач может посоветовать вам совершать короткие прогулки и назначить физиотерапию. После выздоровления врач может назначить вам упражнения для укрепления спины.
Поясничный стеноз
Стеноз поясничного отдела позвоночника означает сужение позвоночника в поясничной области (спине). Термин «стеноз» в медицинской терминологии означает просто «сужение». Стеноз или сужение может возникать в центральном спинномозговом канале (который содержит все нервные корешки) или в меньших отверстиях вокруг позвоночного канала, называемых отверстием (которое содержит единственный корешок спинномозгового нерва).
Причины стеноза поясничного отдела
Чаще всего симптоматический стеноз позвоночного канала возникает из-за развития дегенеративных состояний.Обычно это связано с возрастом, генетикой и просто повседневной усталостью. Стеноз может быть врожденным. Обычно это касается позвоночного канала и нижнего отдела поясничного отдела позвоночника. Когда у кого-то есть врожденный стеноз, он гораздо более склонен к развитию симптомов от относительно небольших дегенеративных состояний, таких как грыжа диска или образование костной шпоры. Затем стеноз может привести к сдавлению корешка спинномозгового нерва, что приведет к боли, онемению или слабости.
Симптомы поясничного стеноза
У некоторых людей с поясничным стенозом симптомы отсутствуют, что означает, что они не страдают побочными эффектами.Наиболее частые симптомы:
- Боль в ноге
- Боль в ягодице
- Затруднения при стоянии и ходьбе в течение длительного времени
- Сидит лучше
- Тяжесть в ногах
- Боль в пояснице
Боль может исходить как ишиас, или быть схваткообразной. В тяжелых случаях боль может быть постоянной. В зависимости от степени сжатия эта боль может распространяться по спине, бокам или передней части ноги. Как правило, боль усиливается по мере активности и по мере ее прогрессирования может вынудить человека сесть, чтобы облегчить симптомы.Часто боль быстро утихает, и человек может возобновить ходьбу и свою активность через несколько минут. Иногда люди могут идти дальше с тростью, ходунками или тележкой для продуктов. Это небольшое сгибание позвоночника вперед немного откроет нервное отверстие и уменьшит общее поражение нерва.
Может сопровождаться жжением или покалыванием с болью, но редко наблюдается моторный дефицит или слабость. В крайних случаях двигательная функция и общая физическая форма могут быть настолько нарушены, что человеку придется использовать инвалидное кресло для передвижения.Недержание кишечника и мочевого пузыря также может возникать на поздних стадиях серьезного заболевания.
Кто является типичным пациентом с поясничным стенозом?
Большинство случаев стеноза поясничного отдела позвоночника возникает у пациентов старше 50 лет.
Диагностика поясничного стеноза
Само заболевание обычно диагностируется на основании хороших исторических данных. Иногда простой рентген может показать сужение диска, а также гипертрофию или увеличение фасеток. Специальная рентгенография под косым углом может показать стеноз отверстия.Обычно для завершения диагностики и определения точных уровней и степени компрессии назначают МРТ. Иногда КТ-миелограмма назначается пациентам, у которых нет МРТ или имплантаты, искажающие МРТ-изображения.
Нехирургическое лечение поясничного стеноза
Интервенционные методы лечения поясничного стеноза могут включать:
- Лечебная физкультура и / или упражнения для снятия давления на нервный корешок
- Лекарства, такие как нестероидные противовоспалительные препараты (НПВП) для уменьшения отека и боли и анальгетики для облегчения боли
- Эпидуральные инъекции стероидов и инъекции нервных корешков для уменьшения отека и лечения острой боли, которая распространяется в бедра или вниз по ноге
Хирургическое лечение поясничного стеноза
Некоторые из хирургических процедур, используемых для лечения поясничного стеноза в Эмори:
.