33-36 недели беременности
33 неделя беременности
Как развивается ребенок?
На этой неделе малыш активно продолжает расти и набирать вес, его рост уже около 44 см, а вес крошечного тела составляет приблизительно 1 800-1 900 г. В этот период крохе уже не так легко развернуться, он занимает больше места, отчего меняются и его шевеления. На этой неделе ребеночек много спит и поэтому меньше двигается, а также снижается амплитуда его движений. Мышцы становятся более крепкими, поэтому толчки хоть и редкие, зато достаточно сильные и более сконцентрированные. Для мамы шевеления малыша могут быть очень чувствительными и болезненными, отчего страдают внутренние органы. Кровеносные сосуды ребеночка уже расширяются и сокращаются, их стенки становятся толще, а тонус выше. Клетки головного мозга проходят процесс сцепления. Кожа крохи розовеет, а благодаря увеличению подкожного жира разглаживаются все складочки на теле. На головке крохи волосики становятся более темными и густыми, а волосиков, покрывающих тело, становится все меньше.
Что ощущает мама?
Матка будущей мамы поднимается все выше, на расстояние до 34 см от лобка, а животик значительно вырастает. Это обусловлено большим весом крохи, околоплодных вод и плаценты. При этом маме тяжелее приседать и совершать другие движения. Сильные и резкие толчки малыша, а также увеличенная матка могут вызывать болевые ощущения. Зато будущая мама может уже определить, чем именно толкнул ее кроха: коленкой или кулачком. Если толчки легкие, это может говорить о том, что ребеночек икает. В это время женщине рекомендуются легкие физические нагрузки, которые позволяют делать частые передышки. Лучше всего подойдут пешие прогулки или фитнес. В связи с тем, что увеличенная матка оказывает давление на многие органы, мама может испытывать временный дискомфорт, который не относится к каким-то заболеваниям.
34 неделя беременности. Как развивается малыш?
В это время кроха значительно подрос, масса его маленького тельца достигает 2 100 г, а длина 45 см. Туловище малыша уже пропорционально и его сложно отличить от новорожденного ребенка. На личике нет морщинок и складок, кожа гладкая и ровная. Ребеночек уже часто сосет пальчик, развивая сосательный рефлекс, поэтому у него уже сформированы и видны щечки. Кости становятся плотнее, мышечная масса тоже значительно вырастает. Уже можно разглядеть даже мимические мышцы на личике.
У малыша продолжают развиваться внутренние органы. Он глотает околоплодные воды много раз на протяжении дня. Воды проходят по ЖКТ и стимулируют работу мышц. Поджелудочная железа и печень перерабатывают плотную часть околоплодной жидкости, которая состоит из пушковых волосиков, смазки и мелких чешуек кожи. Жидкая составляющая вод выводится с помощью почек. Организм таким образом перерабатывает около полулитра вод. В желчном пузыре продолжает накапливаться желчь, обеспечивая подготовку к деятельности органов после рождения. Идет интенсивная подготовка к появлению крохи на свет, у него может измениться форма головы. При наступлении родов в этот период легкие ребеночка способны обеспечить организм необходимым количеством кислорода.
Что чувствует мама?
Эта неделя беременности требует добросовестного контроля состояния будущей мамы.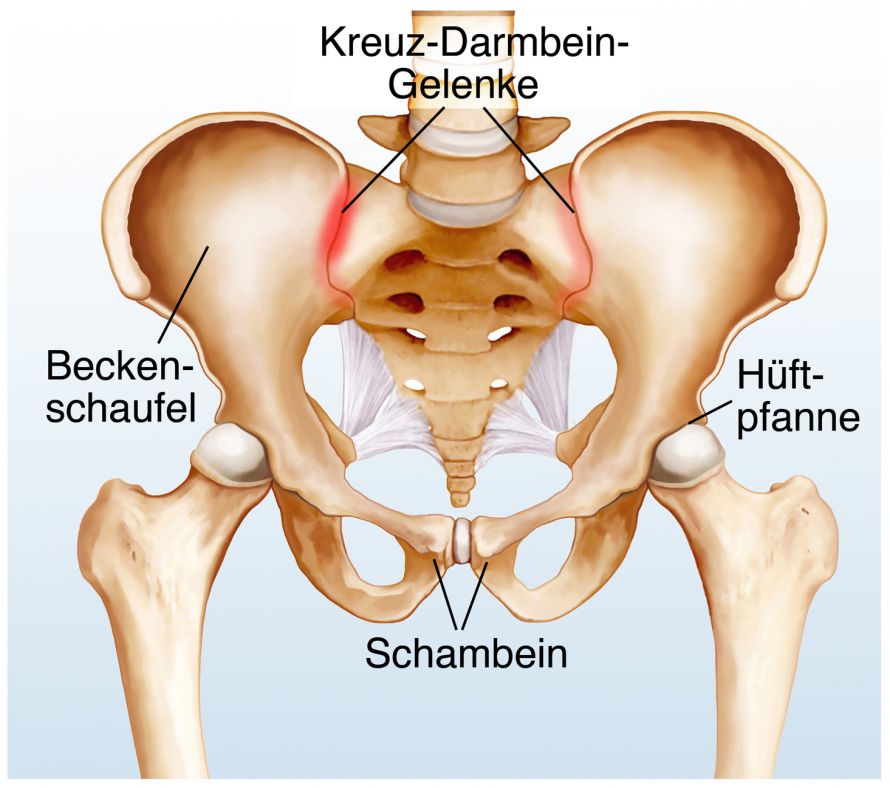 Это как раз тот период, когда женщина может ощущать ложные схватки. Болезненные ощущения появляются в верхней части матки и постепенно затихают. С увеличением срока беременности схватки становятся более ярко выраженными. Они напоминают непродолжительные сокращения мышц длительностью от нескольких секунд до пяти минут. Таким образом организм готовится к предстоящим родам. Этот процесс с разной интенсивностью сопровождает беременность каждой женщины. Специалисты называют это схватками Брэкстона-Хикса. Как же будущей маме отличить родовые схватки от предвестников, особенно если она в ожидании ребеночка первый раз?
Это как раз тот период, когда женщина может ощущать ложные схватки. Болезненные ощущения появляются в верхней части матки и постепенно затихают. С увеличением срока беременности схватки становятся более ярко выраженными. Они напоминают непродолжительные сокращения мышц длительностью от нескольких секунд до пяти минут. Таким образом организм готовится к предстоящим родам. Этот процесс с разной интенсивностью сопровождает беременность каждой женщины. Специалисты называют это схватками Брэкстона-Хикса. Как же будущей маме отличить родовые схватки от предвестников, особенно если она в ожидании ребеночка первый раз?
Рассмотрим основные различия:
- Подготовительные схватки характеризуются высоким интервалом между ними, который бывает разным по продолжительности. А предродовые схватки регулярные, с уменьшающимся постепенно интервалом.
- Подготовительные схватки могут прекратиться сразу после отдыха или смены положения тела будущей мамы, а родовые постепенно усиливаются независимо от смены положения.

- Болевые ощущения тоже разные. Родовые схватки сопровождаются сильными болями, которые становятся все более ощутимыми. Подготовительные же схватки характеризуются либо резкой болью, либо могут быть совершенно безболезненными.
- Ложные схватки могут прекратиться при использовании разрешенных врачами спазмолитических средств. В то время как на родовые схватки такие препараты не окажут никакого влияния или оно будет сведено к минимуму.
- Ложные схватки женщина может ощущать в различных местах. Это может быть нижняя часть живота, боковые стенки матки, весь живот. Боль при родовых схватках может напоминать предменструальную. Также болевые ощущения могут начинаться с нижней части спины, постепенно охватывая переднюю часть живота.
Женщине при таких симптомах очень важно обеспечить чувство безопасности, при любых схватках необходимо поставить в известность гинеколога беременной.
35 неделя беременности. Как развивается малыш?
На этой неделе каждый малыш достигает своего веса и роста. Ориентировочно масса его тела составляет приблизительно 2 300 г, а рост до 47 см. Начиная с этой недели, рост и вес крохи будет постепенно увеличиваться на 250 г. Но эти параметры зависят от генетики и индивидуальных особенностей организма. К этому периоду уже заканчивается формирование всех систем и органов малыша и кардинальных перемен в теле не предвидится. Постепенно уменьшается количество слизи, которая покрывает кожу ребеночка. Практически уходит волосяной пушок с тела, а если он даже остается, то после рождения полностью исчезает. Тело становится розового цвета, мышцы крепче, а плечики приобретают округлую форму. Ребеночек уже практически полностью занимает полость матки, его ручки и ножки находятся в согнутом состоянии. Малышу уже очень тесно и мама может ощущать каждое его шевеление. Кроха часто меняет выражение лица, смыкая веки и сокращая мимические мышцы. На пальчиках появляются маленькие ногти. На этой неделе заканчивается формирование мочеполовой и нервной системы. То, что кости черепа еще не срослись, позволит легче проходить родовые пути.
Ориентировочно масса его тела составляет приблизительно 2 300 г, а рост до 47 см. Начиная с этой недели, рост и вес крохи будет постепенно увеличиваться на 250 г. Но эти параметры зависят от генетики и индивидуальных особенностей организма. К этому периоду уже заканчивается формирование всех систем и органов малыша и кардинальных перемен в теле не предвидится. Постепенно уменьшается количество слизи, которая покрывает кожу ребеночка. Практически уходит волосяной пушок с тела, а если он даже остается, то после рождения полностью исчезает. Тело становится розового цвета, мышцы крепче, а плечики приобретают округлую форму. Ребеночек уже практически полностью занимает полость матки, его ручки и ножки находятся в согнутом состоянии. Малышу уже очень тесно и мама может ощущать каждое его шевеление. Кроха часто меняет выражение лица, смыкая веки и сокращая мимические мышцы. На пальчиках появляются маленькие ногти. На этой неделе заканчивается формирование мочеполовой и нервной системы. То, что кости черепа еще не срослись, позволит легче проходить родовые пути.
Что ощущает мама?
У мамы в этот период затрудняется дыхание. Это вызвано растущей маткой, которая оттесняет в первую очередь легкие. Легкие не могут полностью расправиться, затрудняя дыхание. Также увеличенная матка оттесняет мочевой пузырь и кишечник. На этой неделе практически каждая беременная женщина ощущает нехватку воздуха, у нее поверхностное и частое дыхание и постоянное желание сделать глубокий вдох. Причиной одышки в данный период может быть длительная прогулка или подъем по лестнице, а также длительное нахождение в положении лежа. Облегчить состояние поможет грамотное чередование отдыха и физической активности. Дно матки поднимается на 35 см от лобка и на 15 см от пупка, это самая высшая точка за весь период вынашивания ребеночка. По ощущениям это одна из самых сложных недель беременности.:max_bytes(150000):strip_icc()/hip-joint-pain-87396127-599d9be5396e5a00119fd700.jpg)
36 неделя беременности. Как развивается малыш?
Кроха на этой неделе начинает активно готовиться к рождению. Все органы ребеночка уже практически полностью созрели и могут самостоятельно функционировать. Вес малыша достигает 2 500 г, а его рост составляет приблизительно 46 см. Этот период является подготовительным для появления малыша на свет. К началу этой недели кроха занимает уже окончательное положение в матке. В преимущественном большинстве случаев он располагается лицом к спине мамы и вниз головкой.
Что ощущает мама?
В этот период беременная женщина ощущает сильную усталость. Животик тяжелеет, затрудняя выбор положения тела. Малыш начинает опускаться ниже, подготавливаясь к родам, и маме становится легче дышать. Но при этом усиливается давление на мочевой пузырь, вызывая более частые мочеиспускания.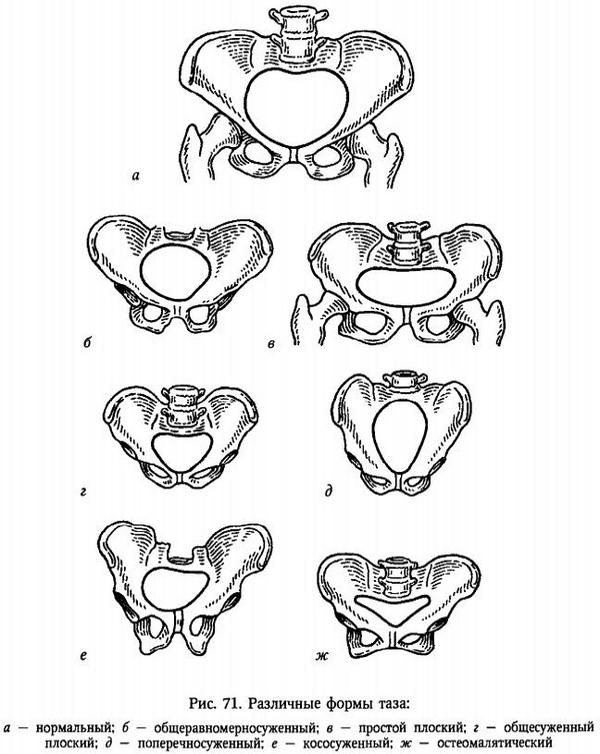 Матка расположена на расстоянии 36 см от лобка. Это самая высокая точка на протяжении всего периода беременности. Организм будущей мамы перестраивается, ведя интенсивную подготовку к родам. Гормональная перестройка вызывает повышение уровня гормонов. Тазовые кости смягчаются под воздействием гормонов, стремясь максимально облегчить прохождение малыша по родовым путям. При этом усиливаются схватки и появляются более обильные выделения из влагалища. Беременной женщине на этой неделе необходимо больше прислушиваться к своему организму и тщательно следить за ним. При тянущей боли внизу живота, а также при боли в пояснице следует обратить внимание на ее длительность и периодичность. При наличии всех показателей сразу необходимо обратиться к гинекологу: преждевременные роды на этой неделе не редкость, поэтому важно вовремя отреагировать на сигналы организма. Маме следует быть очень осторожной: не делать резких движений, контролировать осанку, умерить прогулки и время сидения. В этот период нарушается сон, таким образом организм тоже готовится к ночным кормлениям малыша.
Матка расположена на расстоянии 36 см от лобка. Это самая высокая точка на протяжении всего периода беременности. Организм будущей мамы перестраивается, ведя интенсивную подготовку к родам. Гормональная перестройка вызывает повышение уровня гормонов. Тазовые кости смягчаются под воздействием гормонов, стремясь максимально облегчить прохождение малыша по родовым путям. При этом усиливаются схватки и появляются более обильные выделения из влагалища. Беременной женщине на этой неделе необходимо больше прислушиваться к своему организму и тщательно следить за ним. При тянущей боли внизу живота, а также при боли в пояснице следует обратить внимание на ее длительность и периодичность. При наличии всех показателей сразу необходимо обратиться к гинекологу: преждевременные роды на этой неделе не редкость, поэтому важно вовремя отреагировать на сигналы организма. Маме следует быть очень осторожной: не делать резких движений, контролировать осанку, умерить прогулки и время сидения. В этот период нарушается сон, таким образом организм тоже готовится к ночным кормлениям малыша.
Постельный режим с госпитализацией и без неё для женщин, беременных двойней или тройней, для улучшения исходов
В чем суть проблемы?
Беременность двойней, тройней или большим числом детей повышает риск преждевременных родов (роды до 37 недель беременности) и ведет к плохому росту младенцев в сравнении с беременностью одним ребенком. Женщинам с многоплодной беременностью часто рекомендуют соблюдать постельный режим дома или в больнице, чтобы снизить риск преждевременных родов и других осложнений беременности.
Почему это важно?
Хотя постельный режим широко используется при многоплодных беременностях, в настоящее время недостаточно доказательств для поддержки стандартного использования постельного режима для снижения риска преждевременных родов. Кроме того, во многих исследованиях сообщали о неблагоприятных эффектах постельного режима. Важно оценить постельный режим и взвесить потенциальные пользу и риски для женщин с многоплодной беременностью.
Кроме того, во многих исследованиях сообщали о неблагоприятных эффектах постельного режима. Важно оценить постельный режим и взвесить потенциальные пользу и риски для женщин с многоплодной беременностью.
Какие доказательства мы нашли?
Мы провели поиск доказательств по состоянию на 30 мая 2016 года. Мы нашли шесть рандомизированных контролируемых испытаний с участием в общей сложности 636 женщин и 1298 детей. Женщины были на 17-33 неделях беременности на момент начала участия в испытаниях. Общий риск смещения в испытаниях был низким, и доказательства в целом были низкого качества.
Рекомендации женщинам с многоплодной беременностью непрерывно соблюдать постельный режим (пять испытаний, 495 женщин и 1016 детей) или соблюдать постельный режим в течение нескольких часов в день, но с определенной физической активностью (одно испытание, 141 женщина и 282 младенца) не уменьшили риск преждевременных родов (роды до 34 недель беременности), младенческую смертность до или в течение первой недели после рождения, или частоту рождения младенцев с низким весом (только строгий постельный режим), по сравнению с женщинами, поддерживавшими дома повседневную активность. Женщины, соблюдавшие строгий постельный режим в больнице, с большей вероятностью рожали в срок (четыре испытания, 488 женщин) и имели детей с более высоким средним весом при рождении (три испытания, 314 женщин), по сравнению с женщинами, не имеющими ограничений активности дома. Соблюдение частичного постельного режима в больнице уменьшило число беременных женщин, у которых развилось высокое артериальное давление (одно испытание, 141 женщина, доказательства низкого качества), но при соблюдении строгого постельного режима такой пользы не наблюдалось (пять испытаний, 495 женщин).
Женщины, соблюдавшие строгий постельный режим в больнице, с большей вероятностью рожали в срок (четыре испытания, 488 женщин) и имели детей с более высоким средним весом при рождении (три испытания, 314 женщин), по сравнению с женщинами, не имеющими ограничений активности дома. Соблюдение частичного постельного режима в больнице уменьшило число беременных женщин, у которых развилось высокое артериальное давление (одно испытание, 141 женщина, доказательства низкого качества), но при соблюдении строгого постельного режима такой пользы не наблюдалось (пять испытаний, 495 женщин).
О таких неблагоприятных эффектах, как развитие венозной тромбоэмболии, или психическое, эмоциональное, социальное и духовное благополучие (психосоциальные эффекты), и мнения и опыт женщин, соблюдавших постельный режим, не сообщали во включенных испытаниях. Также не сообщали о затратах, связанных с вмешательствами.
Что это значит?
Мы не нашли достаточных доказательств, поддерживающих или опровергающих соблюдение постельного режима для женщин с многоплодной беременностью, как способа профилактики преждевременных родов и других осложнений беременности.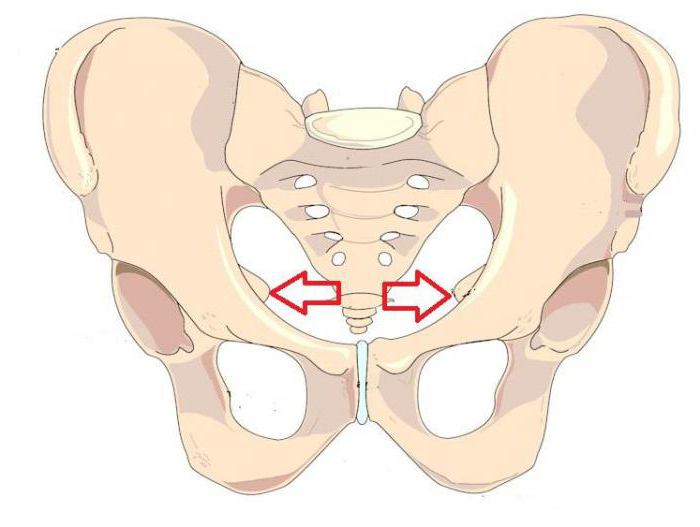
Влияние сексуальной жизни женщины на беременность
Беременность — это волшебная пора в жизни каждой женщины. В организме с каждым мгновением происходят ощутимые изменения, которые полностью меняют отношение будущей мамы к жизни и окружающим. При наступлении беременности в организме женщины происходят сильнейшие гормональные изменения. Перестройка организма часто способствует усилению сексуального влечения, провоцирует в женщине желание ласк и нежностей, это абсолютно нормальное явление, ведь в этот период происходит расширение и рост матки, клитор также увеличивается, увеличивается и приток крови к органам малого таза. Соответственно желание женщин к половому акту во время беременности усиливается. Секс в пору беременности может быть весьма продуктивным: многие женщины отмечают, что оргазм во время вынашивания ребенка становится более ярким и сильным, а у некоторых он и вовсе наступает впервые, но так же секс может привести и к плачевным последствия таким как угрожающий выкидыш. Мы решили разобраться с данной проблемой и понять причино следственную связь между половым актом (оргазмом) и беременностью.
Мы решили разобраться с данной проблемой и понять причино следственную связь между половым актом (оргазмом) и беременностью.
В приемном отделении КМКБ№4 в течение 6 мес. 2016 года проводилось исследование по выяснению причинно-следственной связи между угрозой прерывания беременности и половым актом.
Целью нашего исследования явилась оценка влияния полового акта на течение беременности.
Ввиду широкой распространенности диагноза: угрожающий выкидыш, самопроизвольный аборт, данная проблема на сегодняшний день заслуживает особого внимания. Причины угрозы выкидыша могут быть самые разнообразные. Согласно статистическим данным до 20% беременностей завершаются выкидышем.
Различают следующие причины прерывания беременности в ранние сроки:
1. Генетические дефекты у эмбриона, которые не совместимы с жизнью. Согласно статистике около 70% именно эта причина представляет угрозу выкидыша. Генетические расстройства не являются наследственными, а возникают в результате определенных мутаций в половых клетках мужчины и женщины вследствие действия экзогенных факторов (вирусы, алкоголь, лекарственные средства). Предупредить выкидыш, связанный с генетическими мутациями не представляется возможным, можно лишь заранее, до беременности, уменьшить риск возникновения генетических дефектов у плода, исключив мутагенные факторы.
Предупредить выкидыш, связанный с генетическими мутациями не представляется возможным, можно лишь заранее, до беременности, уменьшить риск возникновения генетических дефектов у плода, исключив мутагенные факторы.
2. Гормональные расстройства у женщины, связанные с недостаточной выработкой гормона прогестерона, необходимого для возникновения, поддержания и прогрессирования беременности. Предотвратить выкидыш, связанный с недостатком прогестерона возможно, если своевременно определить причинный фактор и устранить его. Также высокий уровень андрогенов в организме беременной может способствовать угрозе выкидыша, т.к. эти гормоны подавляют секрецию женских гормонов – прогестерона и эстрогена, необходимых для беременности. Дисбаланс гормонов надпочечников и щитовидной железы в организме беременной также способствуют угрозе выкидышу.
3. Резус-конфликт, возникающий в результате отторжения организмом резус-отрицательной женщины организм резус-положительного плода. При такой проблеме с целью предупреждения выкидыша часто назначают прогестерон.
4. Инфекционные болезни у женщины, вызванные неспецифическими и специфическими инфекциями. К неспецифическим болезням относят – грипп, гепатиты, пневмонии, пиелонефриты, аппендицит и др. К специфическим инфекциям принадлежат – гонорея, хламидиоз, трихомониаз, токсоплазмоз, герпес — и цитомегаловирусная инфекции. Учитывая высокий риск выкидыша вследствие инфекционных причин, рекомендуется до наступления беременности обследоваться и при необходимости, пройти необходимый курс терапии, чтобы в последующем наступившая беременность протекала без осложнений.
5. Предшествующие аборты могут быть причиной выкидыша, поскольку аборт – это манипуляция, которая является стрессовой для организма женщины и нарушает работу ее половых органов.
6. Прием лекарственных препаратов и трав могут вызвать угрозу выкидыша.
7. Психо-эмоциональные расстройства.
8. Ведение неправильного образа жизни, которое заключается в приеме наркотических веществ, спиртных напитков, в том числе курение и прием кофеин содержащих напитков.
Угрозе выкидыша также способствуют физически тяжелые нагрузки, падения, удары в живот.
Причинными факторами угрозы выкидыша в поздние сроки беременности, кроме вышеописанных, могут также являться:
нарушения свертываемости крови,
патология плаценты – отслойка либо предлежание,
преэклампсия и эклампсия – повышение артериального давления, нарушение функции почек, что сопровождается потерей белка с мочой и появлением отеков,
многоводие,
наличие истмико-цервикальной недостаточности, которая возникает после предшествующих травматичных родов, абортов, операций на шейке матки.
Учитывая огромное количество причин, которые способствуют возникновению угрозы выкидыша, как в ранние, так и в поздние сроки беременности, мы решили проанализировать одну из причин выкидыша это половой акт. При половом акте вырабатывается гормон окситоцин и мы рассмотрим в нашем исследовании влияние данного гормона на женскую половую систему.
Окситоцин оказывает стимулирующее действие на гладкую мускулатуру матки, повышает сократительную активность и, в меньшей степени, тонус миометрия. В малых концентрациях окситоцин увеличивает частоту и амплитуду сокращений матки, в больших концентрациях способствует повышению тонуса матки, учащению и усилению её сокращений (вплоть до тетанических сокращений или развития тонической контрактуры матки). Окситоцин вызывает чувство удовлетворения, снижения тревоги и чувство спокойствия рядом с партнером. Многие исследования доказали связь окситоцина в человеческих отношениях, повышении доверия и уменьшения страха. Это позволило предположить, что окситоцин может влиять на области мозга, ответственные за поведение, страх и тревогу.
Чтобы развеять сомнения будущих мам, литературные данные свидетельствуют: оргазм полезен будущему ребенку. Так, во время оргазма происходит сокращение стенок матки, а это приводит к усилению кровотока, также усиливается циркуляция крови в плаценте. Таким образом, плод обеспечивается большим количеством питательных веществ и кислородом, усиливается обмен веществ. Помимо этого, гормоны удовольствия — эндорфины и энкефалины, которые вырабатываются в организме на пике удовольствия, — также положительно сказываются как на маме, так и на малыше. Еще одним фактором в пользу оргазма при беременности является то, что сокращение мускулатуры матки во время оргазма становится тренировочным моментом родовой деятельности.
Однако чрезмерная сексуальная активность не всегда может быть полезной. Неблагоприятно может сказаться оргазм, если есть угроза прерывания беременности — в этом случае придется быть максимально осторожной и лучше не жить половой жизни до купирования угрозы. Также следует отказаться от секса за 2-3 недели до предполагаемой даты родов — в этот период оргазм может вызвать схватки. А вот если срок родов уже подошел, а малыш все никак не желает показаться маме с папой на глаза, оргазм может оказать хорошую услугу и стать приятным началом родового процесса за счет сокращения матки с помощью окситоцина который вырабатывается при оргазме, а так же воздействием эякулята на шейку матки, т.к. в эякуляте имеются простагландины которые способствуют подготовке к родам.
Одним из главных факторов половой жизни при беременности является контроль инфекций передающиеся половым путем.
В приемном отделении КГБУЗ «КМКБ№4» нами проведен анализ обращений 200 пациенток поступивших по экстренным показаниям с жалобами на острые боли внизу живота, кровянистые выделения из половых путей, отметим что данная группа выявлена путем опроса при сборе анамнеза. Путем анкетирования пациенток, выяснено: что у 80%(160) женщин жалобы появились на фоне полного благополучия, у всех пациенток беременность раннего срока до 12 недель. 10% (20) женщин жалобы появились после активной физической нагрузки, так же у всех пациенток беременность раннего срока до 12 недель. 6% (12 чел) женщин жалобы появились после пережитого стресса. 4% (8) женщин отмечали тянущие боли внизу живота, сукровичные выделения из половых путей, после полового акта отмечается усиление болей и кровянистых выделений с данными жалобами пациентки поступили в стационар. Всем пациенткам задавался вопрос: был ли у них половой акт при данной беременности — 90% ответили «Да», 10% ответили «Нет». Пациенткам задан следующий вопрос, были ли какие то боли или кровянистые выделения после полового акта? 98% ответили что не было, 2% что появились незначительные тянущие боли внизу живота. Из двухсот пациенток 150 госпитализировано в стационар, 50 направлено в дневной стационар.
Вывод: Активная сексуальная жизнь не влияет отрицательно на протекание беременности, а даже в некоторых аспектах влияет положительно на течение беременности и развитие плода, но при наличии противопоказаний с медицинской стороны половая жизнь категорически противопоказана при наличии признаков угрозы прерывания беременности.
Список литературы
1. Гинекология: национальное руководство /под ред. В.И. Кулакова, И.Б. Манухина, Г.М. Савельевой. – М.: ГЭОТАР Медиа, 2007. С.1072.
2. Акушерство. Национальное руководство — Айламазян Э.К., Кулаков В.И. и др. — 2009 год — 1200.
3. Беременность малого срока и ретрохориальная гематома: диагностика, лечение и прогнозы на современном этапе развития акушерства. Торчинов А.М., Умаханова М. М., Доронин Г.Л., Рон М.Г. //Молодой ученый. 2013. №4. С. 659-662.
4. Беременность высокого риска. Макацария А.Д. 2015.
5. Диагностический алгоритм при кровотечении в ранние сроки беременности. Вихарева О.Н.1,2, Тетруашвили Н.К., Воеводин С.М., Демидов В.Н., Шмаков Р.Г., Юсупов К.Ф.
6. Выкидыши в ранние сроки беременности: диагностика и тактика ведения. Адамян Л.В., Смольнова Т.Ю., Артымук Н.В.
Курбанисмаилов Р.Б., Кучугура О.А.
КГБУЗ «КМКБ №4», приемное отделение
Остеопороз беременных
Многие женщины знают и акушеры гинекологи неоднократно им напоминают, что во время беременности нужно потреблять достаточное количество кальция. Если женщина неправильно построит свой рацион питания, то ребенок все равно возьмет все ему необходимое, только из запасов организма матери. И вот тогда начинаются проблемы с зубами, ногтями и состоянием всей костной ткани.
Различают 2 патогенетических процесса: остеопороз и остеомаляцию. При остеопорозе уменьшается количество костного вещества в единице объема, то есть снижение плотности обусловлено уменьшением массы кости.
Риску развития остеопороза подвергаются беременные женщины, когда растущий малыш активно использует кальций организма мамы. Молодые мамы, которые кормят грудью более 6 месяцев, тоже могут иметь дефицит кальция. Как болезнь, остеопороз возникает при недостаточном количестве кальция в рационе, авитаминозах (особенно при нехватке витаминов группы B), рахите, гиподинамии, сильных стрессах, курении, болезнях желудка, долгом лечении гормональными препаратами.
Хотим обратить ваше внимание на тот факт, что половые гормоны эстрогены играют ведущую роль в строительстве костной ткани. Процесс ее выработки идет непрерывно: клетки-строители (остеобласты) имеют рецепторы, которые, связываясь с гормонами эстрогенами, усиливают процесс пополнения костной ткани кальцием, обогащения фосфором и другими необходимыми микроэлементами.
Благодаря этому механизму во время беременности женщина может воспроизвести скелет нового человека всего за несколько месяцев. Другие клетки — разрушители (остеокласты) — участвуют в процессе выведения кальция. Регулирует его гормон кальцитонин, а витамины группы B усиливают всасывание кальция кишечником и улучшают снабжение им костной ткани. Как только минеральный обмен нарушается, кальций выводится из организма и костная ткань теряет свою плотность.
Следует учитывать тот факт, что нормально протекающая беременность характеризуется частым развитием остеопенического синдрома. Его выраженность нарастает с увеличением срока беременности. При остеомаляции наблюдается недостаток минерального компонента костной ткани при ее нормальном объеме. Таким образом, остепороз – это количественное изменение, а остеомоляция – качественное.
Остеопороз часто отмечается при первой беременности и может не повторяться при последующих беременностях, является возрастной патологией. У беременных чаще развивается остеомаляция. Она может быть обусловлена дефицитом кальция с пищей, недостаточным его всасыванием либо чрезмерным выведением. Также кальций может теряться вместе с грудным молоком.
В ходе обследования ультразвуковой денситометрии(плотности костной ткани) у 100 беременных в возрасте от 18-42 лет 71% во втором и третьем триместрах беременности признаки остеопенического синдрома выявлено у 71%.Изменеия, которые происходят в костно-связном аппарате беременной направлены на развитие растущего плода.
Существует 2 вида денситометрии : рентгеновская
и ультразвуковая. Рентгеновская денситометрия противопоказана беременным , особенно в первые три месяца развития плода, ультразвуковая же не несёт никакого вреда будущему малышу
и маме и может проводиться неоднократно на протяжении всей беременности и в послеродовой период.
Как видите, причин достаточно, чтобы взять на контроль состояние костной системы по время беременности и послеродовой период для вашего здоровья и здоровья вашего будущего малыша.
ДЕФИЦИТ КАЛЬЦИЯ
Каждая женщина знает, что острый дефицит кальция в период беременности может негативно отразиться не только на ее здоровье, но и на развитии малыша. Именно кальций выступает в роли основы костной ткани, а также волос и зубов, принимает непосредственное участие в функционировании сердечнососудистой и нервной системы. Такой ценный микроэлемент, как кальций просто необходим для правильного и полноценного развития всех систем, тканей и органов ребенка.
Достаточно легко будет самостоятельно определить нехватку в организме кальция, так как начинают проявляться характерные признаки:
- появляется повышенная ломкость ногтей, они начинают сильно слоиться;
- резко и сильно ухудшается состояние зубов, при этом может развиться такое неприятное заболевание, как кариес;
- волосы становятся очень сухими и ломкими, появляется тусклость, начинают интенсивно сечься кончик, при этом может развиться и интенсивное выпадение волос;
- во втором и третьем триместре беременности могут появиться сильные судороги икроножных мышц.
Как восполнить недостаток кальция?
Стоит помнить, что максимальный объем кальция в организм человека поступает именно с продуктами, которые включают в свой состав этот ценный микроэлемент и должны входить в ежедневный рацион.
Поэтому, в обязательном порядке, в период беременности, необходимо разнообразить свой рацион печенью трески, так как она содержит не только кальций, но и фосфор, магний, витамин Д. Также надо регулярно употреблять рыбу, яйца, рыбий жир, капусту, ржаной хлеб, петрушку, сельдерей, смородину, клубнику, орехи и черешню.
Довольно большое количество кальция содержится и в кисломолочных продуктах, а также молоке. Но при этом стоит учитывать тот факт, что они не должны быть слишком жирными. Дело в том, что кальций, взаимодействуя с насыщенными животными жирами, практически не будет всасываться, следовательно, пользы от употребления таких продуктов просто не будет. Идеальным вариантом будет выбрать натуральный йогурт (без добавления различных ароматических добавок), кефир, сыр и обезжиренный творог.
Однако, поступление в организм беременной женщины кальция вместе с пищей может иметь определенные трудности. Дело в том, что полноценное усваивание данного микроэлемента будет происходить только в сочетании с калием, витамином Д, фосфором и магнием. Но в то же время железо способно серьезно замедлить этот процесс и снизить эффективность всасывания кальция в стенки кишечника.
Занимаясь составлением суточного рациона, рекомендуется продукты, в состав которых входит кальций, дополнять отрубями, капустой, бобовыми, печенью трески, яичным желтком. При этом не стоит сочетать продукты, содержащие кальций, с главными источниками железа, к числу которых относится мясо, говяжий язык и печень, яблоки, гречневая крупа, тыква, абрикосы.
Для восполнения в организме беременной женщины недостатка кальция, можно использовать и специальные препараты. Однако, во время выбора того или иного витаминного комплекса, необходимо, в обязательном порядке, проконсультироваться со своим врачом, который ведет наблюдение за течением беременности, так как именно он сможет подобрать идеальный препарат, отвечающий всем потребностям вашего организма.
Для беременной женщины суточная норма кальция равна 1500 миллиграммам, а в период кормления этот показатель повышается до 2000 миллиграмм. Желательно принимать витаминные комплексы кальция натощак и перед сном, так как значительно эффективнее этот элемент будет усваиваться именно пустым желудком.
Когда необходимо принимать кальций во время беременности?
Дело в том, что большая часть кальция сконцентрирована именно в костной системе и зубах женского организма. В том случае, если происходит снижение концентрации данного минерала в крови, тогда начинается его постепенное «вымывание». Это приводит к тому, что кости приобретают более высокую ломкость, а зубы могут пострадать от развития кариеса. Именно в результате серьезной нехватки кальция, во время беременности может появиться просто непреодолимое желание съесть кусочек мела.
Во время беременности дополнительный прием кальция может понадобиться в следующих случаях:
- начинается сильное и стремительное разрушение зубов;
- появляется повышенная ломкость ногтей и волос;
- есть риск начала преждевременных родов;
- начинается развитие преэклампсии беременных, то есть позднего гестоза;
- проявляется ранний токсикоз, который протекает в тяжелой степени;
- есть риск прерывания беременности;
- беспокоит повышенная нервозность и тревожность;
- появляются судороги в ногах;
- повышается тонус мышц;
- наблюдается первичная слабость родовой деятельности.
Почему необходим прием кальция во время беременности?
Кальций составляет примерно 2% от всей массы тела человека, при этом он является самым главным элементом для создания хрящевой и костной ткани. Если не будет этого элемента, становится просто невозможным процесс обмена холестерина и жирных кислот, из которых происходит синтез стероидных гормонов.
Именно кальций несет ответственность за работу мышечных органов и мышц, к числу которых относится также и матка. Поэтому, при условии нехватки в организме данного элемента, на родовую деятельность будет оказываться отрицательное действие.
Кальций эффективно регулирует функционирование свертывающей системы, а также работу почек, следовательно, в период беременности дополнительный прием препаратов кальция является вполне оправданным, а иногда и просто незаменимым.
Во время беременности в женском организме в два раза увеличивается потребность кальция, при этом суточная норма должна быть не менее 1500 миллиграмм (как было написано выше). Дело в том, что в этот не самый легкий для женского организма период, происходит довольно быстрый расход кальция, что приводит к уменьшению костной массы, при этом полностью она сможет восстановиться только после нормализации менструального цикла.
В том случае, если развивающийся плод не будет получать достаточное количество кальция с током крови, есть вероятность того, что произойдет остановка не только в физическом, но и умственном развитии. Также значительно увеличивается риск того, что у ребенка произойдет развитие такого опасного заболевания, как рахит. Именно поэтому, в период внутриутробного развития, малыш должен получать необходимое количество кальция.
В то же время стоит помнить и о том, что чрезмерное количество кальция в организме не способно сделать малыша выдающимся спортсменом либо гением, но при этом есть вероятность оказания его отрицательного влияния на развитие ребенка. Здесь самое главное соблюдать меру, именно поэтому принимать препараты, содержащие кальций, надо только после консультации со своим врачом.
Рекомендации
Прежде, чем приступать непосредственно к насыщению организма малыша кальцием, в обязательном порядке, необходимо пройти консультацию у своего врача. Дело в том, что надо максимально точно определить безопасную дозировку препарата, при этом важное значение будет иметь и срок беременности, на котором начался испытываться недостаток кальция.
Важно учитывать тот факт, что практически во всех случаях прием препаратов кальция происходит, начиная со второго триместра беременности и не ранее, чем на 13 неделе гестации. Прием препаратов кальция должен продолжаться на протяжении довольно длительного периода времени, без перерыва, но не более одного месяца.
Не рекомендуется дополнительно принимать препараты кальция позже 35 недели беременности. Дело в том, что в результате это может спровоцировать начало преждевременного окостенения головки плода, следовательно, его прохождение по родовому каналу окажется затрудненным.
Для того, чтобы восстановить правильный баланс кальция в организме, можно принимать специальные препараты, которые могут быть как в виде порошка, таблеток, так и раствора сочетая ее с ультразвуковой денситометрией, которая точно покажет состояние вашей костной ткани.
Противопоказания к приему кальция беременными
Не смотря на то, что кальций является одним из самых важных микроэлементов в человеческом организме, в то же время его прием может иметь ряд определенных противопоказаний, а именно:
- наличие индивидуальной непереносимости компонентов таких препаратов;
- гиперпаратиреоз;
- наличие различных новообразований злокачественного характера;
- развитие диареи, которая имеет хронический характер;
- развитие атеросклероза;
- почечная недостаточность.
Выбирать тот или иной препарат, содержащий кальций, должен только врач, так как при этом он оценивает не только его эффективность, но также и возможность развития характерных побочных эффектов, которые присутствуют во всех лекарственных препаратах.
Как правильно принимать во время беременности кальций?
- за один прием человеческий организм просто не способен усвоить больше 500 миллиграмм кальция. Именно поэтому суточная норма должна быть разделена на несколько приемом, которые осуществляются на протяжении дня;
- если есть такая возможность, тогда прием препаратов кальция стоит проводить во время еды, в обед либо вечером, перед сном, на пустой желудок;
- очень осторожно необходимо принимать препараты кальция одновременно с витамин Д, так как он обладает способностью накапливаться в организме и попадать в грудное молоко;
- во время грудного вскармливания в организме остается повышенная потребность в кальции, именно поэтому, после рождения малыша, рекомендуется возобновить прием витаминного комплекса, но только, если разрешит врач.
В случае переизбытка в организме кальция, есть вероятность таких последствий, как:
- образование отложений кальция непосредственно в плаценте, при этом происходит и нарушение правильного плодово-плацентарного кровотока;
- значительно увеличивается нагрузка, оказываемая на почки;
- кости плода начинают терять свою эластичность.
Еще раз хотим обратить Ваше внимание , на то, чтобы избежать переизбытка кальция в организме будущей мамочке рекомендуется проходить ультразвуковую денситометрию
Желательно, чтобы в организм будущей мамочки, кальций поступал вместе с продуктами питания. С этой целью собственный рацион надо будет разнообразить продуктами, которые содержат этот ценный минерал. Таким образом можно будет не только предотвратить вероятность его переизбытка в организме, но также и свести к минимуму риск образования побочных эффектов, возникающих при приеме этого препарата (сильная жажда, рвота и другие).
Чтобы избежать дополнительного приема препаратов, содержащих кальций, необходимо добавить в свой рацион молоко и другие кисломолочные продукты. Дело в том, что максимальное количество данного микроэлемента содержится именно в этих продуктах.
Во время беременности рекомендуется употреблять нежирные сорта сыра, простоквашу, натуральный йогурт, молоко, содержащее минимальный процент жирности. При этом домашний творог, который просто обожают многие беременные женщины, рекомендуется заменить менее жирным продуктом, так как в нем примерно такое же содержание кальция, но значительно меньше калорий.
Для того, чтобы значительно повысить уровень усвоения организмом кальция, стоит молочные продукты сочетать с овощами, фруктами, но не с жирами, так как они будут препятствовать всасыванию этого ценного микроэлемента.
В период беременности справить с нехваткой кальция помогут регулярные прогулки на свежем воздухе, сбалансированное и правильное питание, и конечно, пребывание в хорошем настроении.
Предвестники родов
Беременность, к счастью, не бывает хронической и когда-нибудь она обязательно заканчивается родами. 🙂 Ваш ребёнок созрел и готов к появлению на свет при сроке беременности от 37 до 41 недели. В течение всего этого времени изменения в организме были направлены на то, чтобы сохранить беременность и способствовать её продлению.
Однако, чтобы наступили роды, тоже необходима подготовка. В связи с этим можно выделить так называемый «прелиминарный» (подготовительный) период – период перед родами длительностью от нескольких часов до 2-х недель.
Признаками этого периода являются:
- Периодические сокращения матки
Приблизительно с 30 недель беременности ощущаются непроизвольные сокращения гладких мышц матки. Говорят, что матка «приходит в тонус», становится твёрдой, плотной. Как правило, женщине это не приносит неприятных ощущений. С увеличением срока беременности сокращения матки становятся чаще и продолжительнее.
Как отличить «ложные» схватки от начала родов? Ориентируйтесь на время между схватками и их продолжительность. Если матка приходит в тонус каждые 15-20 минут на 15-20 секунд (легко определить по часам с секундной стрелкой), то это говорит о начале родов. Если же сокращения матки нерегулярные и проходят после отдыха или сна, то ехать в роддом еще рано.
- Отхождение слизистой пробки
«Слизистая пробка» – это небольшой комочек слизи буровато-коричневого цвета, иногда с прожилками крови, который находится в канале шейки матки в течение всей беременности, содержит большое количество антимикробных веществ и не даёт инфекции из влагалища попасть в полость матки.
В конце беременности в результате укорочения и раскрытия шейки матки этот комочек выходит из неё. Чаще происходит это постепенно в течение 1,5-2-х последних перед родами недель, иногда действительно в виде «пробки» непосредственно перед родами.
- «Опускание живота»
Является следствием опускания головки плода в малый таз. Беременные отмечают, что им стало легче дышать, уменьшаются жалобы со стороны желудочно-кишечного тракта (изжога, отрыжка), однако появляется чувство распирания в лобке, некоторое учащение мочеиспусканий, что также является нормой в этот период.
- Уменьшение аппетита
Следствием этого является снижение веса беременной до 1-2 килограммов перед родами.
- Снижение двигательной активности ребёнка
Происходит это потому, что ему попросту тесно в матке, он ведь уже достаточно большой.
- Если Вы слышали про симптом «гнездования» у беременных, то в этот период его проявления максимальны – хочется сделать ремонт в детской, переставить мебель или хотя бы купить новую шторку.
Как уже упоминалось, все эти симптомы могут наблюдаться в течение 2-х недель перед родами, поэтому в приёмный покой родильного дома часто обращаются беременные именно с предвестниками родов, а не с их началом. Я рекомендую ехать в роддом с началом родовой деятельности (при отсутствии показаний для дородовой госпитализации), чтобы не удлинять время нахождения в стационаре. Дома, в привычной обстановке женщина чувствует себя увереннее и спокойнее.
Когда же необходимо ехать в роддом?
- При наличии регулярных схваток (тянущих ощущений в низу живота, пояснице), которые появляются повторно после отдыха через 15-20 минут. Если у Вас повторные роды и промежуток между ними невелик, можно поехать чуть раньше.
-
При излитии околоплодных вод, независимо от того, есть у Вас схватки или нет. Околоплодные воды – жидкость, в которой ребёнок находится на протяжении всей беременности. Из половых путей появляется «вода» – много или чуть-чуть (подтекание). Иногда женщины путают это с недержанием мочи, однако если это произошло – отправляйтесь в роддом.
- При появлении кровянистых выделений из половых путей.
Желаю, чтобы Ваши предвестники плавно перешли в роды и благополучно завершились появлением на свет здорового малыша!
(Фото Светланы Доборович-Бенько)
Шкода Татьяна
врач
акушер-гинеколог
Обратиться за консультацией к этому специалисту
Статья размещена 08.06.2011
Читать еще:
Справочник: РОДДОМА г.Минска
СПРАВОЧНИК: Роддом при УЗ «1-я Городская клиническая больница» г.Минска
СПРАВОЧНИК: УЗ «Городской клинический родильный дом №2» г.Минска
СПРАВОЧНИК: Родильный дом УЗ «5-ая городская клиническая больница» г.Минска
СПРАВОЧНИК: ГУ «Республиканский научно-практический центр «Мать и дитя»
Преимущества естественных родов
БАД Bayer ЦИТРА-КАЛЬЦЕМИН — «Болят кости во время беременности… проблема(( Но решаемая! Цитра кальцемин: цена, эффект, «побочный» эффект. Буду покупать еще!»
Этот кальцемин я купила не ради красоты ногтей, волос или еще чего-нибудь. Мне его назначили гинеколог и кардиолог в третьем триместре беременности.Кардиолог — для общего поддержания организма. А гинеколог потому что я жаловалась, что у меня болят кости во время беременности. Думаю, это многим знакомо — болит лобковая кость и другие кости таза, особенно ночью больно перевернуться с боку на бок. Эхх, где моя первая беременность, когда у меня практически ничего не болело((
Итак, Кальцемин цитра:
Цена очень даже радует: порядка 40 грн за баночку с 30-ю таблетками (за 60 таблеток цена в районе 75 грн).
Кальцемин отзыв
Как принимать Кальцемин: я пила по 1 таблетке 2 раза в день. Мне хватило маленькой банки, т.к. до 36 недель нужно было завершить это дело. То есть я принимала Кальцемин всего 2 недели.
Сами таблетки довольно большие. Для меня это не проблема, но многие не могут проглотить такую большую штуку, поэтому считаю своим долгом предупредить. Цвет — почти белый, чуть-чуть зеленоватый. Вкуса никакого.
Кальцемин отзыв
Эффект от кальцемина
Не думала, что за две недели увижу какой-то эффект, но я его увидела! Точнее почувствовала. Аж три!
1. Кости стали болеть намного меньше. И это при том, что в эти две недели ходить мне пришлось больше, чем до этого. Остался только дискомфорт ночью, при перекатывании с боку на бок. Но это именно дискомфорт, а не боль.
2. Немного укрепились ногти. Эту цель я не ставила, и тем приятнее наблюдать такой эффект. Нет, никаких чудес не произошло, ведь у меня ногти были в достаточно хорошем состоянии и до этого. Но они стали немного более твердыми, и это заметно.
3. Практически перестали кровоточить десны и зубы стали не такими чувствительными. Опять же, кровь не лилась реками ни с того, ни с сего, но буквально каждый раз при чистке зубов она немного появлялась. И зубы иногда реагировали на питье, которое не назвать горячим или холодным, то есть были излишне чувствительны. С приемом кальция это прошло.
Вывод: главная проблема решена (боли в костях), а также виден эффект в других частях организма. Он небольшой, т.к. проблемы с зубами и ногтями не были запущенными, но главное, что он есть. А значит я теперь точно куплю Кальцемин цитра в большой банке и пропью его!
Кальцемин отзыв
Ну а всем, кто страдает от боли в костях во время беременности я рекомендую Кальцемин цитра, только предварительно посоветуйтесь с гинекологом, особенно если вы пьете или недавно пропили комплекс витаминов.
_________________________________________________________________________________________
Сколько можно заработать на сайте Irecommend, какие отзывы лучше всего просматриваются, рекомендации по написанию отзывов, обновление статистики за год на сайте, сколько я зарабатываю и какие начисления считать нормой.
Вся правда об ОБЗОРАХ и мое мнение насчет ОМ.
_________________________________________________________________________________________
Когда необходимо вызывать скорую помощь беременной
Тревожные признаки при беременности для немедленного обращения к врачу или вызова скорой помощи.
15.02.2019Во время беременности нередко возникают состояния, при которых женщине требуется медицинская помощь. Порой, испытывая недомогание, трудно понять что делать: немедленно звонить в скорую помощь или подождать, и записаться на прием к своему лечащему врачу. Иногда такая нерешительность может обернуться серьезными проблемами. На практике существует целый ряд симптомов, которыми нельзя принебрегать. Каждый из них может быть проявлением патологии, при которой необходимо немедленно госпитализировать беременную в стационар. Рассмотрим эти симптомы и связанные с ним патологии.
Тревожные симптомы во время беременности
Кровотечения — одна из самых частых причин обращения беременных в «скорую помощь»– это различные кровотечения, связанные с беременностью или заболеваниями репродуктивных органов.
Акушерские кровотечения – это выделения с примесью крови или кровь, выделяющаяся из половых путей женщины во время беременности, роженицы или в послеродовом периоде. Интенсивность и продолжительность подобных кровотечений может сильно варьироваться в зависимости от причины, их вызвавших – от скудных мазков крови на белье, до обильных и длительных кровотечений.
Они могут возникнуть на любом сроке беременности и при их появлении, больная чаще всего ощущает общее недомогание, головокружение, может возникнуть предобморочное состояние или сильная боль в низу живота и пояснице.
Причины кровотечения при беременности:
1. Самопроизвольный выкидыш или аборт – такая патология может возникнуть на любом сроке беременности, но выше всего риск – в течение первых трех месяцев беременности, в это время, в силу самых разных причин, беременности угрожает прерывание, начинается отторжение плода, отхождение плаценты, что может спровоцировать выкидыш. Это сопровождается следующей симптоматикой: появляются выделения с кровью или яркая алая кровь из половых путей, женщина ощущает острую боль, отмечается гипертонус передней стенки матки – «каменеет» живот.
Любые проявления первых признаков выкидыша, — это повод срочно обратиться за медицинской помощью, а до прибытия машины «скорой помощи» находится в полном покое, не вставать и принять 1-2 таблетки спазмолитиков (но-шпа, метацин или свеча с папаверином). При своевременно оказанной медицинской помощи увеличивается шанс сохранить беременность.
2. Предлежание плаценты – гинекологическая патология, при которой плацента прикреплена к месту выхода плода из матки. Такое расположение не мешает нормальному росту и развитию ребенка, но сильно увеличивает риск возникновения кровотечения.
Симптомы предлежания плаценты – это неожиданное кровотечение или мажущие выделения, которые возникают на фоне полного благополучия после двадцатой недели беременности. При появлении таких симптомов сразу же нужно позвонить в «скорую помощь», во время ожидания врачей, лечь на левый бок и постараться придать нижней половине туловища возвышенное положение – положить под бедра подушку или что-нибудь мягкое.
3. Преждевременная отслойка плаценты – «детское место» — это связь нерожденного малыша с матерью, при несвоевременном нарушении этой связи, возникает серьезная угроза вынашиванию ребенка. Риск возникновения подобной патологии увеличивается в последние месяцы беременности, первые признаки угрожающей отслойки плаценты – это болевой симптом, выделение крови из половых органов, слабость, гипертонус матки, возможно возникновение схваток.
При появлении подобных симптомов нужно сразу же вызвать скорую помощь, пока она не приедет, стараться не совершать лишних движений, лечь, приложить грелку со льдом на низ живота, и не принимать пищу или воду.
Любые , а также выделения из половых органов с примесью крови у беременной женщины — это признак серьезной акушерской патологии, которая возможно угрожает не только жизни будущего ребенка, но и жизни беременной женщины. Такие симптомы – явный показатель для экстренной госпитализации в гинекологическое отделение. Во время ожидания кареты «скорой помощи для беременных» нужно прекратить любые виды деятельности и находится в полном покое.
Болевой синдром
Очень часто вынашивание ребенка сопровождается различными болевыми ощущениями, это связано с физиологическими изменениями, вызванными гормональными перестройками для вынашивания ребенка. Не всегда такие симптомы являются патологией. Но нужно четко различать ситуации, в которых боль – просто неприятный симптом нормально протекающей беременности или признак серьезных нарушений в состоянии здоровья беременной женщины и ее ребенка.
В начале беременности нормальным считается возникновение слабых болевых ощущений внизу живота, в нижней части спины – пояснице, в животе или в увеличивающихся молочных железах.
Такие неприятные ощущения связаны с давлением растущей матки на органы и сосуды, с растяжением связок, с перестройкой молочных желез. Они кратковременные, не слишком интенсивные и быстро проходят.
Если же боль сильная, схваткообразная, не проходит в течение длительного времени, возникла в области половых органов, матки или в области поясницы, это состояние требует квалифицированной медицинской помощи и нужно, не откладывая позаботиться о своем здоровье.
При появлении очень сильных болевых ощущений рекомендуется вызывать неотложной помощь, а до приезда врачей, лечь в постель и принять спазмолитики – но-шпу, метацин, свечи с папаверином.
Головная боль во время вынашивания ребенка может быть одним из первых признаком гестоза. Скорую помощь стоит вызывать, если появились такие признаки патологии, как сильная давящая боль в области висков или затылка, темнота в глазах, мелькание «мушек» или разноцветные пятна перед глазами, мучают тошнота и рвотные позывы, повышение артериального давления, немотивированное возбуждение или угнетение. Все это признаки развивающегося гестоза – особого патологического состояния беременных, требующих немедленного медицинского вмешательства. Кроме головной боли, при гестозе возникает сильное повышение давления, появляются отеки и в анализах мочи обнаруживают белок. В более сложных случаях возможно сильное утяжеление общего состояния больной, кратковременное оглушение или потеря сознания, возникновение судорожных движений. При наступлении подобных симптомов требуется срочно вызвать скорую помощь для беременных. До приезда врачей больная должна быть уложена в темной комнате, в полной тишине, для облегчения состояния придать возвышенное положение в постели и следить за состоянием больной. Если врачом были прописаны препараты, понижающие давление, можно до приезда «скорой помощи» принять их.
Хирургические патологии
Ситуации, в которых человеку может понадобиться неотложное врачебное вмешательство, могут возникнуть в любое время и в любом месте. Во время беременности риск возникновения таких проблем несколько выше, чем в любое другое.
Чтобы не навредить ребенку и его матери, нужно как можно скорее обратиться за медицинской помощью и стараться сохранять спокойствие.
«Острый живот» — это собирательный термин, объединяющий целую группу различных заболеваний и патологий внутренних органов, возникающих в брюшной полости. Такие состояния очень быстро развиваются и для выздоровления больной, нужно немедленно доставить ее в хирургический стационар, для оперативного вмешательства.
Симптомами подобных хирургических патологий являются – сильные режущие или тупые боли в брюшной полости, их интенсивность увеличивается с течением времени, кроме того, появляются признаки нарушения работы пищеварительного тракта — тошнота, рвота, может возникнуть ограничение мышечной подвижности передней брюшной стенки, задержка стула. Кроме вышеописанных признаков, сильно ухудшается общее состояние здоровья – больная чувствует сильную слабость, головокружение, ее кожные покровы бледнеют, выступает сильный пот и падает артериальное давление.
Зачастую могут появиться признаки воспалительных изменений в брюшной полости – повышение температуры тела, учащение дыхания и сердцебиения.
Вызвать развитие такой хирургической патологии могут самые разные заболевания, как связанные с женской репродуктивной системой, так и относящиеся к патологии внутренних органов:
1. Внематочная беременность – наступает в случае неправильного прикрепления оплодотворенной яйцеклетки – не в полости матки, а в брюшной полости или маточной трубе. Такая яйцеклетка может развиваться в течение некоторого времени, но затем ее развитие прекращается и происходит самопроизвольный выкидыш. Подобная патология становиться самой частой причиной развития «острого живота» у беременных. При развитии беременности вне полости матки, беременная женщина ощущает сильные болевые ощущения в нижней половине живота, отсутствуют регулярные менструальные выделения, появляются выделения из влагалища с примесями крови. При развивающейся внематочной беременности жалобы могут быть минимальными – несильная боль и мажущие выделения. Прервавшаяся внематочная беременность становиться причиной помещения пациентки в стационар. При этом может произойти разрыв маточной трубы или других тканей. Это провоцирует сильные болевые ощущения – возникает «кинжальная» боль в низу живота, появление крови из половых органов. Женщина ощущает резкое ухудшение самочувствия, возникающее из-за симптомов внутреннего кровотечения – резкая слабость, возможен обморок, падение давления, болевой шок.
2. Разрыв матки – такая патология возникает после операции на матке – кесарево сечение, удаление опухолей, иссечение маточного угла после удаления внематочной беременности. Симптомы такой патологии – это изменение формы и контуров живота, сильная боль в определенном месте, при пальпации можно ощутить края разрыва и рубцовые изменения.
3. Перекрут кисты яичника – возникновение подобного осложнения возможно при наличии образований в яичниках. Киста – это доброкачественное образование в яичнике, представляющее собой полость с жидкостью, если киста присоединена к яичнику с помощью «ножки», то возникает риск перекрута кисты, при этом нарушается кровоснабжение, сдавливаются сосуды и начинается отмирание тканей. Это вызывает сильные болевые ощущения, которые может спровоцировать любая физическая нагрузка, половые отношения или нервное перенапряжение. Также появляются скудные выделения из влагалища, могут присутствовать другие симптомы интоксикации.
4. Нарушение кровоснабжения миоматозного узла – если у беременной диагностировали миому матки, по мере роста плода возможно сдавление сосудов, питающих это образование, это приводит к нарушению кровоснабжения миомы и возникновению постоянных тупых болей в области миомы матки.
5. Острый аппендицит – может возникнуть в любое время, до 75% случаев развития острого аппендицита у женщин, ждущих ребенка, приходиться на первые месяцы. Клинически заболевание проявляется стандартным набором симптомов – боль в эпигастрии или в нижней трети правой части живота. При осмотре можно заметить сильное напряжение мышц живота. Если помощь не была оказана вовремя, присоединяются тошнота, рвота, подъем температуры тела.
6. Острый холецистит – воспалительное заболевание желчного пузыря, оно не редко развивается у беременных женщин, около 10% всех беременных страдают от нарушений в работе желчного пузыря, но чаще всего заболевание не требует оказания медицинской помощи. В случае обострения больную мучают сильные боли с правой стороны, ирридиирующие в лопатку и правое плечо, неукротимая рвота, не приносящая облегчения и ухудшение общего состояния больной. В таких случаях также необходимо обратиться к специалистам скорой помощи.
7. Острый панкреатит — возникает при воспалении поджелудочной железы. Основной симптом болезни — это острая, внезапно возникшая опоясывающая боль или боль в верхней части живота, сильная тошнота и рвота, резкий подъем температуры тела.
8. Прободение язвы желудка или двенадцатиперстной кишки – если до беременности у женщины диагностировали воспаление или язвенное поражение стенок желудка или кишечника, существует опасность развития кровотечения из поврежденных сосудов или образования отверстия в стенке органа – прободения. При такой патологии возникает очень сильная кинжальная боль, обморок, слабость, возможна рвота с кровью.
До приезда «скорой помощи» во всех вышеописанных случаях требуется обеспечение полного покоя беременной, уложить ее на постель и не давать никаких обезболивающих препаратов и ни в коем случае не есть и не пить до приезда врачей. Допускается прием спазмолитиков – но-шпы, метацина – 1-2 таблетки. Нельзя пытаться сделать клизму или самостоятельно промыть желудок больной. Также не рекомендуется принимать обезболивающие или слабительные препараты – это может сильно исказить клиническую картину болезни и затруднить ее дальнейшую диагностику.
Соматические заболевания
Практически у каждого человека есть те или иные патологии в работе внутренних органов, и для женщин, во время беременности, увеличивается риск развития обострения этих заболеваний, что может привести к осложнениям во время беременности.
1. Почечная колика – возникает при нарушении оттока мочи из органов мочеобразования. Причиной такой задержки мочеиспускания может быть образование камня в почках, хронические заболевания мочевыделительной системы. Во время почечной колики больную мучают очень сильные боли в нижней части спины, болевые ощущения очень сильные, возникают внезапно и с течением времени становятся все интенсивнее, кроме того нарушается общее состояние больной – могут возникнуть отеки, головная боль, тошнота и рвота. До приезда скорой помощи нельзя принимать жидкость, нужно постараться успокоиться и, при необходимости, принять спазмолитики – но-шпу, папаверин.
2. Приступ бронхиальной астмы – спровоцировать приступ бронхиальной астмы может физическая нагрузка, нервное потрясение, употребления в пищу аллергена или другие причины. Возникает отдышка, дыхание больной шумное и свистящее, ее мучает чувство страха и беспокойства, может возникнуть паническая атака.
До приезда врачей нужно усадить больную, расстегнуть стесняющую одежду, открыть окно, опустить кисти рук и стопы в горячую воду. Возможно применение ингаляционных форм препарата для снятия отека и спазма.
Роды
Даже если будущая мать готовилась к наступлению родовых схваток и с нетерпением ждала этого момента, неожиданные признаки надвигающихся родов могут застать врасплох и вызвать панику.
Обращаться в скорую помощь нужно, когда возникнет регулярная родовая деятельность или после отхождения околоплодных вод.
Регулярные родовые схватки повторяются каждые 10-15 минут, длятся не менее 10-15 секунд и их интенсивность и частота все время нарастают. Если появились регулярные схватки не реже чем 1 раз в 15-10 минут, с частотой 20-10 секунд или отошли воды, нужно вызвать скорую помощь, а до их приезда постараться успокоиться и собрать необходимые вещи.
Проверьте наличие всех документов – обменной карты, паспорта, родового сертификата, страхового полиса или контракта на роды.
Пока есть время нужно собрать или проверить наличие необходимых в роддоме вещей — носки, пеленки, прокладки после родовые, трусы после родовые, полотенце, туалетную бумагу. средства гигиены, халат, тапочки, ночную рубашку обычно там выдают, но если разрешат то можно и свою, блокнот и ручку, крем бепантен, воды питьевой, пачку печенья и конечно, все документы). Роженице для подготовки к родам нужно подстричь ногти, снять украшения, убрать волосы и удалить волосы с интимных мест. Не рекомендуется принимать пищу, лучше выпить немного чая, сока или компота.
Вызов скорой помощи и транспортировка
| Санитарная перевозка |
Линейная перевозка (вызов линейной бригады +перевозка) |
|
|---|---|---|
| Москва (в пределах МКАД) | 4 000 | 7 500 |
| Московская область до 10 км от МКАД | 8 000 | 11 500 |
| Московская область 10-30 км от МКАД | 8 500 | 12 500 |
| Московская область 30-45 км от МКАД | 9 000 | 13 500 |
| от 45-60 км от МКАД | 13 000 | 16 500 |
| от 60-100 км от МКАД | 8 000 + 125 руб/км | 12 000 + 125 руб/км |
| от 100-300 км от МКАД | 12 500 +100 руб/км | 14 500 + 120 руб/км |
| от 300-1000 км | 15 500 + 90 руб/км |
17 500 + 110 руб/км |
| от 1000-2000 км |
25 500 + 80 руб/км |
27 500 + 100 руб/км |
Госпитализация
Все вопросы, связанные с госпитализацией и транспортировкой
вы можете задать нашим дежурным врачам-консультантам
8(925)898-03-03
Консультация бесплатная
Остались
вопросы?
Фотоальбом
Услуги компании
НОВОЕ В РАЗДЕЛЕ
Использование Ребозо при беременности и родах
Ребозо (ree-bo-zo) — это шаль, которую можно использовать для комфорта и облегчения процесса родов. Ребозо — это испанское слово, которое означает «шаль» и представляет собой традиционный шарф, который носят на голове и плечах женщин в Мексике. Этот предмет одежды также традиционно использовался акушерками для помощи во время беременности и родов, а также в качестве переноски для детей.
Обзор
Стандартное ребозо — это тканая (часто ручная) ткань длиной примерно 80 дюймов и шириной 27 дюймов, сделанная из хлопка, легкой шерсти или синтетического волокна.Вы можете обнаружить, что у вас уже есть что-то в доме, что может служить ребозо. Двойной плоский лист работает в крайнем случае и обычно легко доступен в больнице. Женщинам с большим или высоким телом может понравиться ребозо, которое немного длиннее.
Беременность
Вы можете использовать ребозо во время беременности, сложив его по длине и плотно обернув под животом и вокруг бедер. Подобно использованию продуктов, продаваемых как «ленты для поддержки живота», многие женщины наслаждаются поддержкой и стабильностью, которые предлагает плотно завернутый ребозо.Это может помочь уменьшить дискомфорт, который может возникнуть из-за естественного расшатывания суставов и связок при подготовке к родам. Эта поддержка может облегчить боль и болезненные ощущения в пояснице.
Вы также можете положить горячий или холодный компресс на поясницу или под живот и закрепить его на месте с помощью rebozo. Это дает вам возможность перемещаться и продолжать свой день (или спать по ночам) без необходимости удерживать рюкзак на месте.
Труда
Использование ребозо, обернутого вокруг вашего живота, может облегчить вам приседание во время родов и может помочь вам сэкономить немного энергии на будущее.Приседание может помочь опустить ребенка вниз и открыть таз для родов. Ребозо оборачивается вокруг вашей спины, в то время как человек поддержки стоит перед вами и держит за концы. Это помогает снизить вес и дольше приседать.
Другой способ использования ребозо — завязать узел на одном конце ребозо и перекинуть завязанный конец через верх двери, а затем плотно закрыть дверь. Затем вы можете свисать с ребозо и использовать его в качестве опоры, оставаясь в вертикальном положении, чтобы сила тяжести могла помочь, а таз оставался свободным.
Еще одно применение ребозо — «отсеивание» роженицы. Вы принимаете положение рук и коленей, и ребозо помещается вокруг вашего живота. Два поддерживающих человека берутся за один конец, держа его на уровне талии, и «покачивают» живот, двигаясь вперед и назад. Это помогает с ребенком, которому может потребоваться небольшая корректировка положения. Обзор 2015 года показал, что использование ребозо для этого типа массажа таза в раннем периоде родов для обеспечения оптимального положения плода является перспективным.
Другое исследование 2017 года также дало положительные результаты.Женщины, которые использовали эту технику во время родов для комфорта и помощи в изменении положения своих детей во время родов, отметили как физические, так и психологические преимущества.
Рождение
Ребозо можно использовать для игры в «перетягивание каната» с партнером или помощником во время стадии толчка, когда вы держитесь за два конца, а ваш партнер держит ребозо посередине. Это обеспечивает сопротивление, помогающее направить ваши толчки вниз и вывести ребенка наружу. Эту технику можно использовать, даже если вы работаете с эпидуральной анестезией, поскольку она действительно помогает сосредоточить толкающие усилия.
Послеродовой
После рождения ребенка вам может быть удобно носить повязку на живот или другую опору, чтобы удерживать послеродовой живот на месте, пока ваше тело медленно возвращается в состояние до беременности. Ребозо — идеальный инструмент для этого. Если вы хотите носить своего ребенка, вы можете использовать rebozo, чтобы носить его высоко на груди, без помощи рук, как это делали многие люди на протяжении сотен лет в культурах по всему миру.
подсказок
Существует множество веб-сайтов и видеороликов на YouTube, которые предлагают демонстрации и информацию о том, как можно использовать rebozo для беременных и связанных с младенцами целей.Полезно попрактиковаться в некоторых из этих положений и техник перед их использованием, чтобы вы чувствовали себя комфортно и устроили им «тест-драйв». Вы также можете попросить своего доула, учителя родовспоможения или инструктора по пренатальной йоге дать некоторые дополнительные советы, которые они могут дать для использования ребозо.
Слово от Verywell
Наличие большого количества инструментов в вашем распоряжении может помочь стимулировать роды и обеспечить комфорт и облегчение боли во время беременности, родов, родов и в послеродовом периоде.Использование ребозо во время родов — лишь одна из многих техник, которые вы, возможно, захотите попробовать — выберите то, что вам подходит. Каждая женщина по-разному реагирует на различные механизмы преодоления и вмешательства, но многие женщины находят использование этой многофункциональной ткани полезным и успокаивающим действием. Более того, она выполняет двойную функцию в качестве переноски для ребенка.
Что такое дисфункция лобкового симфиза?
Беременность — особенное и волнующее время, но это не значит, что она не проходит без дискомфорта, особенно для беременной! Большинство будущих родителей испытывают свою долю дискомфорта — тошноту, утреннее недомогание, боль в спине, запор, изжогу, боль в круглых связках, ишиас… и этот список можно продолжить.
Но есть один недуг беременности, о котором вы, возможно, никогда не слышали, но на самом деле он встречается чаще, чем многие из нас думают: дисфункция лобкового симфиза, иначе известная как боль в тазовом поясе.
Состояние может вызывать сильный дискомфорт и боль, но есть много способов эффективно справиться с ним, и хорошая новость заключается в том, что после родов ваша боль обычно значительно уменьшается или полностью исчезает.
Что такое дисфункция лобкового симфиза?
Дисфункция лобкового симфиза, варьирующаяся от умеренной до тяжелой, обычно определяется как боль в области таза или боль, затрагивающая ваш таз и окружающие его суставы.Чаще всего встречается при беременности. Боль обычно ощущается на лобковой кости, спине, пояснице, промежности (область между влагалищем и анусом) и бедрах или рядом с ними.
Дисфункция лобкового симфиза обычно довольно болезненна, но степень, в которой вы чувствуете себя инвалидом из-за своих симптомов, различается.
Большинство людей могут работать изо дня в день с изменениями (и много отдыхать!). Другие находят боль слишком изнурительной для выполнения обычных задач и могут нуждаться в модификациях, таких как костыли или даже поддержка инвалидного кресла.
Насколько распространена дисфункция лобкового симфиза?
Согласно Журналу Канадской ассоциации хиропрактиков, общая тазовая боль во время беременности является довольно распространенным явлением: от 48 до 71% родителей сообщают о симптомах. Сообщения о дисфункции лобкового симфиза встречаются несколько реже, но чаще, чем вы можете себе представить. 31,7% сообщили об этом диагнозе.
Каковы симптомы дисфункции лобкового симфиза?
Дисфункция лобкового симфиза проявляется немного по-разному для каждой беременной родительницы и с разной степенью тяжести.Но есть несколько признаков, которые могут указывать на то, что вы имеете дело с этим заболеванием, в том числе:
- Тазовая боль в области лобкового сочленения (расположенная по средней линии), часто описываемая как «стреляющая боль»
- Боль, которая также может ощущаться иррадиирующей в спину, поясницу, живот, промежность, бедро или ноги
- Боль, которая может сопровождаться щелчком или скрежетом
- Эта боль может усиливаться при определенных действиях, таких как ходьба, наклоны вперед, перенос веса на одну ногу, вставание, использование лестницы, вставание и вставание с постели или раздвигание ног
Что вызывает дисфункцию лобкового симфиза?
Эксперты не уверены, что именно вызывает дисфункцию лобкового симфиза.Считается, что это частично вызвано гормонами беременности, такими как релаксин, которые делают мышцы, суставы и связки более мягкими и гибкими. Во время беременности ваш таз и его суставы смещаются и изменяются, чтобы приспособиться к вашему ребенку, и это также является основной причиной дисфункции лобкового сочленения.
Хотя эксперты не уверены, почему некоторые беременные более склонны к дисфункции лобкового симфиза, чем другие, существуют некоторые факторы риска, которые могут повысить вероятность развития этого состояния, в том числе:
- Предыдущая травма или повреждение таза
- Тазовые суставы, которые имеют тенденцию двигаться неравномерно
- Предыдущие боли в области таза или поясницы
- Дисфункция лобкового симфиза при предыдущей беременности
- Люди с избыточным весом
- Занятие, требующее повышенных нагрузок на мышцы и суставы таза
- Переноска близнецов или близнецов
- Положение вашего ребенка может увеличить риск возникновения боли при общественной дисфункции симфиза
Вредна ли дисфункция лобкового симфиза для вашего ребенка?
Нет, дисфункция лобкового симфиза не вредна для вашего ребенка.Однако, если у вас есть симптомы, вам следует получить правильный диагноз у своего врача или акушерки, чтобы убедиться, что с вами или вашей беременностью не происходит ничего более серьезного.
Дисфункция лобкового симфиза обычно является просто болезненной и неудобной для вас ситуацией, но, к счастью, не должна влиять на вашего растущего ребенка.
Что делать, если у вас симптомы дисфункции лобкового симфиза
Если вы испытываете какие-либо симптомы дисфункции лобкового симфиза, в первую очередь вам следует обратиться к врачу или акушерке.Они могут проконсультироваться с вами и, возможно, осмотреть вас, чтобы решить что-нибудь более серьезное.
После получения диагноза дисфункции лобкового симфиза, в зависимости от вашей ситуации, ваш лечащий врач может просто обсудить с вами методы обезболивания. Однако, если ваше состояние требует этого, они могут направить вас к физиотерапевту, который специализируется на акушерских проблемах с тазовыми суставами, чтобы помочь вам лечить это состояние и управлять им.
Варианты лечения дисфункции лобкового симфиза
Хорошая новость заключается в том, что на самом деле есть много способов справиться с болью и дискомфортом, связанными с дисфункцией лобкового симфиза.
Варианты лечения на дому
- Ремни для поддержки таза — это простой способ сохранить ваши связки, суставы и мышцы стабильными и поддерживаемыми
- Периодический отдых и снятие давления с суставов важны, когда вы имеете дело с дисфункцией лобкового сочленения
- Насколько важен отдых, вы хотите продолжать заниматься такой физической активностью, насколько вам комфортно с
- Ношение удобной обуви на плоской подошве может быть полезным
- Подумайте о том, чтобы спать на боку и использовать подушку для поддержки беременности
- Следите за тем, чтобы ноги были вместе, особенно при выполнении таких действий, как садиться в машину и выходить из нее
- Во время секса попробуйте альтернативные позы, например, стоя на четвереньках
- По возможности избегайте стоять на одной ноге, например, когда вы одеваетесь
- Обращайтесь за помощью по дому, особенно с тяжелыми физическими работами, такими как уборка пылесосом и работа в саду
- Обледенение болезненной области может облегчить
- Избегайте сидеть или стоять в течение длительного времени; как можно больше варьируйте свои действия и положение тела
- Вы можете поговорить со своим врачом о лекарствах, облегчающих беременность.
Другие варианты лечения
- Хиропрактика, иглоукалывание и массаж известны своей эффективностью при дисфункции лобкового симфиза; Обязательно проконсультируйтесь с врачом или акушеркой об этих процедурах.
- Физиотерапевт, имеющий опыт работы с состояниями, связанными с беременностью, может показать вам или направить вас к упражнениям, которые помогут стабилизировать ваши лобковые суставы и обеспечат комфорт.
- В тяжелых случаях могут потребоваться костыли или использование инвалидной коляски, если состояние затрудняет ходьбу или движение.
Когда разрешается дисфункция лобкового симфиза?
У большинства будущих родителей дисфункция лобкового симфиза проходит после рождения малыша.Например, большая часть боли при дисфункции лобкового симфиза проходит в первые 1-6 месяцев после родов, и 25% людей все еще испытывают ее через 4 месяца после родов. Однако лишь у небольшого числа людей это заболевание наблюдается через год после родов.
В целом, беременные, у которых в течение длительного времени возникают проблемы с дисфункцией лобкового симфиза, встречаются редко, и в большинстве этих случаев встречаются люди, которые пережили травматические роды вместе с дисфункцией лобкового симфиза.
Рецидив этого состояния при будущих беременностях является обычным явлением, и это наблюдается у 85%.
Роды после диагноза дисфункции лобкового симфиза
Если вам поставили диагноз дисфункции лобкового симфиза или вы подозреваете, что оно у вас есть, вы, вероятно, задаетесь вопросом, безопасно ли или возможно ли рожать, особенно если вы надеетесь на естественные роды.
К счастью, роды обычно не являются проблемой, особенно с небольшим планированием заранее. Обсудите свои чувства и опасения со своим врачом или акушеркой. Если у вас есть план родов, вы можете добавить эти опасения в этот план родов, а если у вас есть помощник по родам или доула, вы можете обсудить эти опасения с ними до родов.
Часто обсуждение различных условий труда и просьба попробовать позы, которые кажутся вам наиболее удобными, — это отличные отправные точки. Возможно, вы захотите рассмотреть вариант родов в воде или родов в водном бассейне, так как погружение в воду может снять нагрузку с ваших суставов.
Вы также можете подумать об альтернативных положениях для толкания — положениях, которые не требуют полного разведения ног, например, при родах на боку или на четвереньках.Ваш диапазон движений и уровень комфорта важно обсудить, даже если вы планируете использовать эпидуральное обезболивание во время родов.
Слово от Verywell
У большинства из нас дисфункция лобкового сочленения отсутствует в нашем списке «Чего ожидать во время беременности». Тем не менее, это заболевание в той или иной степени поражает многих беременных. Боль может быть довольно изнурительной, но может быть полезно знать, что вы не одиноки, что существуют варианты лечения, что это не вредно для вашего ребенка и, что наиболее важно, боль, скорее всего, исчезнет после ваш ребенок родился.
Если вы страдаете чем-то вроде дисфункции лобкового симфиза, сейчас самое время защитить себя. Не бойтесь поделиться своим опытом боли с медицинскими работниками — это не то, что вам следует скрывать от других или просто «улыбаться и терпеть». После постановки диагноза обязательно получите необходимую помощь, чтобы чувствовать себя более комфортно. И да, это будет означать, что ваш партнер, друзья и семья будут помогать вам.
Беременные родители определенно заслуживают перерывов — и тем более, если они имеют дело с чем-то вроде дисфункции лобкового сочленения.Так что снимите нагрузку, примите эту помощь по дому от своей семьи, скажите «да» этому массажу для беременных и помните, что это тоже пройдет.
Беременность на 36 неделе: ощущение тазового давления
Вы почти доношены, ваш ребенок весит около 6 фунтов и имеет длину примерно 18,5 дюйма. Комфорт может быть для вас далеким воспоминанием, когда ваш ребенок принимает позу для родов.
Совет недели:
Вы мало что можете сделать для предотвращения боли в области таза во время беременности, но есть способы ее облегчить.Во-первых, вы можете попробовать пояс для поддержки таза, который поможет снять некоторую нагрузку на пах. Кроме того, вы можете попробовать принять теплую ванну или пройти предродовой массаж, чтобы успокоить мышцы. Наконец, некоторые женщины считают полезными упражнения, несмотря на дискомфорт, потому что это может укрепить мышцы таза и потенциально способствовать заживлению этой области после родов.
Внутри она готовится к своему торжественному выходу, сбрасывая с кожи пушистую шерсть и защитное восковое вещество, называемое vernix caseosa, и проглатывая эти вещества.Примерно через четыре месяца она пропустит изоляционные материалы через свою систему, образуя смолистый меконий, который будет составлять ее первое испражнение.
Кроме того, ваш ребенок, скорее всего, готовится к родам, поворачивая голову к вашему родовому каналу. Она также может быть довольно довольна своим обычным вертикальным положением и немного не хочет поворачиваться. Если она находится в такой позе, вы и ваш лечащий врач, вероятно, обсудите возможность кесарева сечения.
Ваш лечащий врач может попытаться добиться поворота извне, нажав на живот, эта процедура называется внешней головной версией (ECV). ECV успешен примерно в 58% случаев и может помочь вам избежать кесарева сечения. Однако существует риск того, что процедура может привести к отслоению плаценты от стенки матки или снижению частоты сердечных сокращений у вашего ребенка. В обоих случаях потребуется немедленное родоразрешение, поэтому процедуру следует проводить в учреждении, оборудованном для экстренного кесарева сечения.
Независимо от того, находится ли ваш ребенок в удобном положении для родов, вам, вероятно, постоянно напоминают о его приближающемся рождении давление в области таза и дискомфорт. На самом деле, некоторые женщины говорят, что это все равно, что носить шар для боулинга между ног. Это неудивительно, учитывая вес вашего ребенка. Вдобавок ко всему, ваши связки на стадии подготовки довольно мягкие, а это значит, что они растягиваются, и вы чувствуете это в паху.
В большинстве случаев давление в области таза и дискомфорт являются нормальным явлением.Однако, если боль сильная и сочетается с такими симптомами, как жар или кровотечение, вам следует немедленно позвонить своему врачу.
36 недель беременности — симптомы, развитие ребенка, советы
Насколько велик ваш ребенок в 36 недель?
На этой неделе ваш ребенок 18,7 дюйма в длину и весит 5,8 фунта. Это примерно размер мешка Bugles.
Вот что еще нужно знать на 36 неделе беременности:
Развитие вашего ребенка на 36 неделе
Примерно 36 недель ребенок готовится к своему торжественному выходу.Они могут начать двигаться или полностью находиться в положении «головой вниз», и вы можете почувствовать, как они опускаются, что в основном означает, что они опускаются в область вашего таза, чтобы подготовиться к родам. Узнайте больше о том, что происходит с вашим малышом в 36 недель.
- Кровоток: Ваш ребенок готовится к жизни! К настоящему времени их кровообращение полностью налажено.
- Пищеварение: Одна система в развитии ребенка нуждается в дополнительной помощи: пищеварение.Поскольку ваш ребенок еще не ел молока и не будет пить его до тех пор, пока не родится, его желудку потребуется некоторое время, чтобы полностью набрать скорость. Подайте сигнал о срыве.
- Выпадение: Пушистые волосы на теле ребенка отслаиваются, как и первородная казеоза (помните сырный лак, который защищал кожу?).
- Голова опущена: К этому моменту ваш ребенок должен находиться в головном или опущенном положении. Если нет, то еще есть время; поговорите со своим врачом о том, как вы можете попытаться перевернуть ребенка в ближайшие несколько недель.Некоторым мамам повезет с иглоукалыванием.
Что происходит, когда ваш ребенок «капает»?
Примерно сейчас ребенок падает из-за грудной клетки и приближается к вашему тазу, чтобы подготовиться к своему появлению в мире. Это захватывающее изменение называется падением, вовлечением или «молниеносностью». Это может произойти от 36 до 38 недель или даже позже.
Хотя это и является одним из признаков приближения родов, это не обязательно означает, что они неизбежны.До начала активных родов могут пройти несколько недель, хотя у некоторых людей ребенок роняет прямо перед началом схваток, особенно если это не их первый ребенок.
Иногда будет очевидно, что ваш ребенок упал, даже если разница настолько велика, что люди могут это прокомментировать. Но при некоторых беременностях вы можете этого не заметить. Несколько способов узнать:
- Возможно, вам станет легче дышать. Поскольку ребенок теперь сидит ниже в матке, возможно, давление на диафрагму будет меньше.
- Возможно, вам придется писать чаще. Меньшее давление на диафрагму означает большее давление на мочевой пузырь.
- Меньше изжоги. Если вы испытали этот симптом беременности, вы будете счастливы узнать, что, как только ваш ребенок упадет, изжога должна исчезнуть, поскольку ваша матка не будет давить на живот так сильно.
- Можете ковылять. Поскольку ваш ребенок теперь болтается в области вашего таза, вы можете заметить, что ходите немного иначе (привет, походка пингвина!), Поскольку ваши бедра немного раздвинуты, чтобы приспособиться к ребенку.Вы можете испытывать приступы тазовой боли и усиление давления в этой области.
💛 Поздравления 💛
У вас осталось всего четыре недели!
УЗИ беременности, 36 недель
Ваше тело: симптомы беременности на 36 неделе
Последняя часть третьего триместра приносит с собой совершенно новый мир симптомов. Когда ваш ребенок падает и готовится к дебюту, ваше тело тоже готовится. Вот чего ожидать на 36 неделе беременности.
- Боли и боли в области таза: Если ваш ребенок упал, вы можете начать чувствовать боль в тазу — технический термин для этого — «боль в тазовом поясе». Поскольку связки ослабляются, и ваш ребенок оказывает большее давление на таз, многим беременным становится действительно некомфортно. Если у вас есть доступ к бассейну, попробуйте поплавать или расслабиться в нем, чтобы немного снизить давление.
- Изменения в походке: По происхождению ребенка также можно судить о беременности. Более широкий таз означает более широкую стойку, поэтому ваша походка может резко измениться.На 36 неделе беременности пора обнимать своего внутреннего пингвина.
- Выделения из влагалища: Регулярные выделения из влагалища могут увеличиться на 36 неделе, но следите за всем, что выглядит не так, как обычно. Кровь или водянистые выделения требуют обращения к доктору — вода на самом деле могла быть околоплодными водами. Если это слизь (которая иногда бывает с кровяным оттенком), это может быть слизистая пробка, которая обычно исчезает через 37 недель. Потеря слизистой пробки — это не проблема, но это признак того, что у вас скоро начнутся схватки.(Также «скоро» максимально приближено к оценке — это могут быть часы или недели!)
- Проблемы со сном: Хороший ночной сон на поздних сроках беременности может быть трудным. У вас большой живот, и вам неудобно. Возможно, вы страдаете изжогой, судорогами в ногах или заложенностью носа. И ты продолжаешь вставать, чтобы пописать. Некоторые будущие мамы говорят, что они просто не спят по ночам. История гласит, что эти бессонные ночи — это естественный способ подготовки к рождению новорожденного — все мы знаем, что детский сон происходит короткими циклами.Не то, чтобы это помогло, когда вы встаете в 2 часа ночи.
Гормоны при беременности: что изменится
За последние восемь месяцев почти все боли и симптомы, которые у вас были, можно отнести к гормонам беременности. Итак, теперь, когда вы выходите на финишную прямую, что дальше?
Хорошая новость заключается в том, что после родов некоторые симптомы беременности могут исчезнуть почти сразу, например отек и вызванный беременностью канал запястья. Но реальность такова, что ваши гормоны снова изменятся, когда ваш ребенок родится, и они будут довольно нестабильными в течение шести-восьми недель после родов — даже дольше, если вы кормите грудью.
Прогестерон сразу упадет, а эстроген резко подскочит, вызывая множество забавных новых симптомов, таких как усталость, выпадение волос, беспокойство, детская хандра и, у некоторых женщин, послеродовая депрессия. Пролактин, гормон, отвечающий за выработку грудного молока, может замедлять метаболизм, а также вызывать капризность и усталость.
Мы не пытаемся вас напугать! Все это важно знать, чтобы: а) Вы не нервничали, когда в душе выпадают прядки волос. Он вырастет снова. Б) Вы понимаете, что просить о помощи — это нормально и даже необходимо.И C) Потому что любой может быть затронут послеродовой депрессией — фактически каждая седьмая мама. Если вы обнаружите, что хандра сохраняется более двух недель после родов или вы испытываете сильные чувства, немедленно обратитесь к врачу. В этом нет ничего постыдного, и знайте, что вы не одиноки.
Ваша жизнь на 36 неделе беременности
Недели идут, и вы, возможно, чувствуете себя более беременной, чем когда-либо. Даже когда вы готовитесь к встрече с малышом, не забывайте проявлять доброту к себе.Помните: это у вас есть.
- Главный совет: Запланируйте последнее ура перед родами с друзьями. Пройдет немного времени, прежде чем вы сможете поболтать со своими друзьями, не отвлекаясь на миллион и одного младенца. Наслаждайтесь их компанией и знайте, что со временем их ждет еще много встреч — с вашим ребенком и без него.
- Хорошо для вашего тела: Знаете вы это или нет, ваше тело уже готовится к предстоящим родам. Но несколько нежных движений каждый день тоже могут помочь.Сделайте паузу для растяжки кошки-коровы и растяжки «бабочка», чтобы расслабить таз. Глубокие приседания с плоскостопием, при котором ягодица парит на несколько дюймов над полом, помогают расширить отверстие в тазу.
- Забегая вперед: Если в первые несколько недель после установленного срока у вас будут какие-либо события (например, дни рождения, годовщины, свадебные души), вы можете купить подарки или написать открытки прямо сейчас. Или нет. Ставить себя на первое место — это нормально. Расставьте приоритеты по самым важным случаям и оставьте все остальное.
- Семейные вопросы: Ближайшие члены семьи и хорошие друзья хотят поддержать молодых родителей в их жизни. Когда они предлагают помощь, пусть! Один из самых простых и эффективных способов сделать это — принести еду через несколько недель после родов. Составьте расписание — или еще лучше попросите одного из них сделать это — чтобы получать пользу от свежих или замороженных блюд в большинстве случаев.
Домашняя растяжка! Есть все необходимое?
С помощью Babylist вы можете легко добавить любой элемент из любого магазина в ОДИН реестр.Вы также получите коробку Hello Baby с бесплатными (потрясающими!) Вкусностями и 15% скидку на заполнение реестра почти на все, что есть в магазине Babylist.
Ваш живот беременности на 36 неделе
Как эта шишка к тебе относится? В этот момент вы можете почувствовать себя ходячим животом. Ваш общий набор веса, вероятно, близок к тому, к чему вы стремились (в среднем от 25 до 35 фунтов), и вы можете устать от ежедневных переноски лишнего веса. С этого момента вы, вероятно, будете набирать только полфунта в неделю.
Полезный совет для 36 недель беременности
Постарайтесь не беспокоиться о няне или детском саду. Половина родителей Babylist сказали, что им потребовалось более четырех месяцев, чтобы чувствовать себя комфортно с уходом за детьми, но почти 70 процентов сказали, что в конечном итоге они нашли для своей семьи самый лучший уход за детьми. Это довольно хорошие шансы.
Считаете ли вы, что это содержание полезно? Сообщите нашим редакторам!
Контрольный список для 36 недель беременности
- Отметьте свой календарь! Начиная с 36 недели беременности, ваш врач будет видеть вас каждую неделю.
- Добавьте завершающие штрихи к вашей детской.
- Закончите упаковывать свою больничную сумку, если вы еще этого не сделали. Вот несколько идей о том, что брать с собой и что можно оставить дома.
- Запланируйте последнее свидание перед родами с лучшей подругой или группой ближайших друзей.
Чего ожидать на 37 неделе беременности
Вы на 37 неделе беременности, и ваша беременность быстро подходит к концу, но вашему малышу еще предстоит подрасти. На этой неделе ваш ребенок, вероятно, набирает примерно пол унции каждый день, прибавляя в весе и прибавляя перед рождением.Имейте в виду, что, хотя вы очень близки к сроку родов, ваш ребенок все еще находится на «ранней» стадии. Ваш ребенок не будет считаться доношенным до 39 недели.
Какие симптомы проявляются на 37 неделе беременности?
Тазовая боль или давление. Ваш ребенок в наши дни сидит ниже в тазу? Это падение — также называемое осветлением или помолвкой — может произойти за несколько недель до рождения ребенка, и вы можете заметить его, если почувствуете небольшое дополнительное давление на нижнюю часть живота.Из-за этой боли в области таза вам даже может быть трудно ходить. Если давление в области таза вызывает дискомфорт, можно немного облегчить тёплую ванну. Обратитесь к своему врачу, чтобы узнать, что делать, чтобы уменьшить боль в области таза или поясницы.
Одышка. Ваш ребенок, возможно, еще не упал и прижимается к вашим легким, что затрудняет дыхание. Постарайтесь больше отдыхать, двигайтесь медленно и сядьте или встаньте прямо, чтобы дать вашим легким больше места для расширения с каждым вдохом.Когда ваш ребенок «опустится» ниже в ваш таз, это может немного снизить давление на ваши легкие и диафрагму, что облегчит вам дыхание.
Тошнота. Некоторые будущие мамы испытывают тошноту на 37 неделе беременности, и это может быть признаком того, что роды вот-вот начнутся. Старайтесь есть четыре или пять небольших приемов пищи вместо трех больших приемов пищи. Мягкие продукты, такие как рис, тосты или бананы, также могут помочь вам справиться с приступами тошноты.
Храп. Это может не беспокоить вас так сильно, как вашего партнера.Большинство будущих мам претерпевают некоторые изменения дыхания во время беременности из-за гормональных изменений, а ближе к концу нередко возникает храп, поскольку слизистые оболочки в носовых проходах имеют тенденцию пересыхать. Обязательно используйте увлажнитель воздуха в спальне.
Неустойчиво стоит на ногах. К настоящему времени прибавка в весе во время беременности означает, что ваш центр тяжести сместился, и вам будет легче потерять равновесие. Этот лишний вес от вашего ребенка, плаценты, околоплодных вод и т. Д. Может затруднить передвижение.Как только ваш ребенок опустится ниже в ваш таз, распределение вашего веса может даже снова измениться, поэтому будьте особенно осторожны, когда стоите на ногах! Чтобы оставаться устойчивым, встаньте так, чтобы ступни были направлены в одном направлении, и вес тела равномерно распределился на обеих ногах. Старайтесь не наклонять таз вперед или назад и не поднимайте и не переносите тяжелые или громоздкие предметы.
схваток. На 37 неделе беременности вы можете начать ощущать схватки, похожие на менструальные спазмы.Нерегулярные схватки, которые проходят при движении или смене положения, скорее всего, являются «тренировочными» сокращениями Брэкстона-Хикса. Но если вы чувствуете, что схватки происходят регулярно, становятся все сильнее и не утихают, если вы двигаетесь или меняете позу, вам следует позвонить своему врачу за советом.
Практические планы на роды
Все еще не упаковали свою больничную сумку? Доберись до этого! Ваш ребенок может появиться в любой день.
Это также хорошее время, чтобы подумать о вашей поддержке после родов.Кого бы вы могли просить о помощи время от времени?
Изучите варианты кормления ребенка. Выбор грудного вскармливания или искусственного вскармливания остается за вами, но, возможно, вы захотите узнать больше о каждом из них. Вы можете поговорить со своим врачом или консультантом по грудному вскармливанию, чтобы получить дополнительную информацию.
Если вы еще не приобрели автокресло, вам понадобится детское автокресло, установленное против направления движения, которое должно быть правильно установлено перед поездкой вашего ребенка из больницы домой. Убедитесь, что приобретаемое вами автокресло соответствует всем стандартам безопасности.
Вы можете попросить помощи у надежных друзей, соседей или членов семьи в таких вещах, как покупка продуктов, стирка или уход за своими старшими детьми или домашними животными в первые несколько недель с новорожденным. Составьте список того, в чем вам может понадобиться помощь, чтобы ваши помощники точно знали, что они могут сделать, чтобы облегчить бремя.
Есть дополнительные вопросы о третьем триместре? Планируете беременность? Хотели бы вы встретиться с поставщиками медицинских услуг и другими родителями?
Присоединяйтесь к нам на следующем мероприятии акушеров-гинекологов Делавэр-Вэлли, которое состоится во вторник, декабря.5 в 18:00
Мы обсудим третий триместр, роды, роды и волнующий период новорожденного.
ОТВЕТИТЬ ЗДЕСЬ
Дисфункция лонного симфиза при беременности
Что такое дисфункция лобкового симфиза?
Дисфункция лобкового симфиза (ЛБС) или дисфункция лобкового симфиза — это разновидность тазовой боли, которая возникает во время беременности. Это также называется болью в тазовом поясе (PG).
Лонный симфиз — это сустав, расположенный между лобковыми костями прямо над вульвой.Когда вы беременны, связки вокруг этого сустава становятся более эластичными и гибкими, так что ваш ребенок может пройти сквозь них во время родов. Однако, когда связки становятся слишком расслабленными до этого, это может вызвать нестабильность и боль.
SPD может варьироваться от дискомфорта до сильной боли, затрудняющей вашу подвижность. Это может произойти в передней и задней части таза. SPD может ухудшаться ночью или после того, как вы были очень активны. Вам может казаться, что ваш таз нестабилен.
Насколько распространена ШПЛ при беременности?
SPD обычный.Около трети беременных сообщили о дисфункции лобкового симфиза. По мере того как это становится все более признанным, задокументированные числа растут.
Что чувствует СПД?
SPD Боль часто бывает колющей, мучительной. Вы можете чувствовать боль в передней средней части лобковой кости, в нижней части спины с одной или обеих сторон и / или в промежности (область между влагалищем и анусом). Боль может отдавать в верхнюю часть бедер.
Боль может усилиться, если вы раздвинете ноги или перенесете вес на одну ногу.Действия, которые могут усугубить СПЛ, включают:
- Ходьба
- Подъем по лестнице
- Одевание
- Переворачивание в постели
- Вход и выход из машины
Поскольку они увеличивают давление в животе, иногда кашель или чихание могут вызвать боль в тазовом поясе тоже усилилась.
Что вызывает боль в лобковом симфизе?
Ваш организм вырабатывает гормон релаксин уже на 10 неделе беременности. Как можно догадаться по названию, этот гормон расслабляет ваши связки, в том числе те, которые скрепляют кости таза.Хотя это полезно, когда приходит время родить ребенка, если связки растягиваются слишком далеко или если до этого момента кости таза слишком легко перемещаются, это может вызвать нестабильность и боль. ШРЛ может ухудшаться по мере прогрессирования беременности из-за веса и положения ребенка.
SPD также может возникнуть, когда вы не беременны, из-за остеоартрита или травм, хотя это случается редко.
Вы подвергаетесь более высокому риску развития СПЛ, если:
- У вас была СПЛ во время предыдущей беременности
- Была многоплодная беременность
- Получили травму таза, например автомобильную аварию с повреждением таза, или травму спины
- Есть избыточный вес
- Имеют ли мультипликатор
- Имеют ли очень крупный ребенок (макросомия)
- Испытывают быстрое опускание головы ребенка во время стадии родов
Повлияет ли дисфункция лобкового симфиза на мою беременность или роды и роды?
Дисфункция лобкового симфиза не повредит вашему ребенку, но определенно может сделать вашу беременность и, возможно, роды более дискомфортными или даже болезненными.И если это происходит в первую очередь во время схваток и родов, вы можете испытать более болезненное послеродовое восстановление.
Поговорите со своим опекуном о своей боли, чтобы вы могли быть готовы к любым трудностям, которые могут возникнуть во время родов. Вы можете, например, поэкспериментировать с различными позициями при родах, которые лучше поддерживают ваш таз.
И если вы решите использовать эпидуральную или спинномозговую анестезию, будьте осторожны, чтобы не растянуть связки во время онемения.Медсестры часто рекомендуют широко раздвигать бедра во время толчков и / или захватывать ноги за колени и тянуть назад, но это не лучший вариант, особенно если у вас эпидуральная анестезия и вы не чувствуете напряжения. ваши суставы и связки.
Что такое диастаз лобкового симфиза?
Диастаз лобкового симфиза (DSP) означает, что лонный сустав отделен слишком далеко. Пространство между тазовыми костями обычно расширяется примерно на 2–3 миллиметра (мм) во время беременности, но иногда оно расширяется еще больше и становится нестабильным.ДСП — это когда стык раскрывается более чем на 10 мм. Это может произойти до родов, во время родов или в послеродовом периоде.
DSP встречается редко и очень болезненно. Лечение обычно включает стабилизацию таза бандажом или ремнем и упражнения для укрепления окружающих мышц. Большинство случаев DSP проходит в течение нескольких месяцев, хотя некоторым женщинам требуется более длительная физиотерапия.
Лечение ШПЛ при беременности
Если у вас болит СПЛ, можно избежать:
- Перенести вес на одну ногу.Например, сядьте, чтобы одеться.
- Скручивающие движения или движения, при которых ноги разводятся. Например, когда вы выходите из машины, поворачивайте все тело, а не дотягивайтесь до одной ноги. (Чтобы сесть в кресло, сначала сядьте на сиденье, а затем одновременно выдвиньте обе ноги вперед.)
- Подъем и толкание тяжелых предметов. Когда вы что-то поднимаете, не скручивайте. Не носите на бедре еще одного ребенка. Старайтесь не толкать тяжелую тележку для покупок.
- Сидя на полу или в скрученном положении (скрестив ноги).
- Стоять или сидеть в течение длительного времени.
- Пылесосить.
- Несет что-то в одной руке.
Чтобы облегчить боль, попробуйте:
- Холод или тепло. Приложите к лобковой кости пакет со льдом. Или попробуйте грелку. (Наносите его на область лобка, а не на живот, на 10–15 минут за раз.)
- Упражнения Кегеля и тазового наклона для укрепления мышц в этой области.
- Подушки для беременных, которые помогут вам найти удобное положение для сна. Подоткнув подушку между коленями, можно избежать нагрузки на бедра и поясницу.
- Пояс или пояс для поддержки таза. Они помогают поддерживать кости таза, уменьшая боль во время движения.
- Безопасные обезболивающие. Спросите своего лечащего врача, какие лекарства будут наиболее безопасными и в каких дозах.
- Физиотерапия. Попросите вашего опекуна о направлении. Физиотерапевт может порекомендовать укрепляющие упражнения для тазового дна, спины, живота и бедер. Она также может предложить удобные позы для повседневных задач, секса, родов и родов.
- Иглоукалывание. Есть некоторые свидетельства того, что иглоукалывание может помочь при боли в области тазового пояса во время беременности. Убедитесь, что вы работаете с акупунктуристом, имеющим опыт лечения во время беременности.
SPD Боль обычно проходит, когда ваше тело перестает вырабатывать релаксин после рождения ребенка и ваши связки возвращаются в небеременное состояние. В редких случаях это продолжается или даже ухудшается после родов. Поговорите со своим врачом, если ваши симптомы не улучшатся после рождения ребенка.
По мере роста вашего тела и смещения центра тяжести во время беременности вы можете испытывать различные виды тазовых болей. В нашей статье о тазовой боли во время беременности рассказывается о причинах и решениях различных типов тазовой боли, включая SPD, DSP, боль в крестцово-подвздошных суставах и боль в круглых связках.
Подробнее:
Боль в пояснице во время беременности
Боль в круглых связках
Молния в промежности
Симптомы беременности, которые нельзя игнорировать
«Мое тело будто раскалывается надвое» | Образование
В тот раз в прошлом году я не знала, что беременность может сделать женщину инвалидом.Мне был 31 год, я была здоровой, активной и на 22 неделе беременности моим первым ребенком, когда у меня возникли тревожные боли в тазу, которые были наиболее острыми вокруг лобковой кости. Вскоре я с трудом переворачивался в постели, не говоря уже о ходьбе, и слышал, как скрежещет мои тазовые кости. Мое тело казалось, будто оно раскалывается надвое.
Меня доставили в больницу Guys в Лондоне, где мне поставили диагноз: дисфункция лобкового симфиза (SPD). Акушеры объяснили, что из-за гормона беременности релаксина мои тазовые связки настолько ослабли, что передний сустав тазового пояса — лобковый симфиз — отделялся.Они объяснили, что это происходит естественным образом во время беременности, но у некоторых женщин наблюдается слишком сильное расслабление.
У меня были все классические симптомы: трудности при ходьбе, стояние на одной ноге или расставание ног. Они сказали, что это заболевание не повредит ребенку, но не исчезнет до родов, до которых еще около 15 недель. Мне дали обезболивающие, и я обратился к акушерскому физиотерапевту, который дал мне костыли, поддерживающий пояс и посоветовал держать колени вместе во время движения. Позже мы даже наняли инвалидную коляску, чтобы я могла выйти на улицу.
Обслуживание, которое я получил, было довольно хорошим. Это было определенно сочувственно; некоторые женские врачи не принимают всерьез симптомы ШРЛ и не направляют их к физиотерапевтам, которые могут посоветовать, как избежать дальнейшего повреждения таза во время родов. Но я действительно чувствовал себя разочарованным традиционной медициной, потому что она подтолкнула меня к мысли, что СПЛ неизлечима. Меня не предупреждали, что некоторые женщины не выздоравливают после рождения ребенка — у меня все еще были проблемы с ходьбой через пять месяцев после родов — и никто не упомянул, что некоторые остеопаты и мануальные терапевты могут успешно лечить ШРЛ.
Вызывает тревогу тот факт, что количество случаев УЗИП растет. Ванда Веллок, акушерка из больницы Святой Марии в Манчестере, недавно провела исследование, согласно которому одна из 27 беременных женщин страдает тазовой болью. Теперь она собирается изучить, сколько из них страдают острой СПЛ, и ожидает, что это число будет «довольно высоким».
Джейн Ньюман, физиотерапевт по женскому здоровью из больницы Джона Рэдклиффа, Оксфорд, соглашается. «Ужасно трудно определить, почему», — говорит она. «Женщины делают много упражнений и продолжают работать на более поздних сроках беременности, что может быть важным фактором.Они также сидят за компьютерами и много больше водят ».
Ньюман соглашается с тем, что лечение NHS было слишком консервативным, но говорит, что физиотерапевты меняют свой подход, особенно в послеродовом уходе. Она начала« классы стабильности »для пациентов с СРЛ, которые предлагает упражнения с использованием мышечной энергии, манипуляции и коррекцию осанки. Хотя эти занятия редки, по ее словам, они помогли снизить количество острых случаев.
Из-за отсутствия знаний СПД ставит врачей перед проблемой, — говорит Малкольм Гриффитс. , акушер в больнице Лутон и Данстейбл: «Это плохо изучено и плохо понимается терапевтами, акушерами или акушерками в целом.Он добавляет, что СПД непредсказуемо и что, хотя некоторые женщины страдают СПЛ только постнатально, большинству выздоравливает быстро, с некоторым улучшением в течение нескольких часов после родов.
СПД перевернула мою жизнь с ног на голову, потому что я не могла заботиться о себе. мой муж на работе, мои родители, которые живут в пяти часах езды от дома, должны были ухаживать за мной во время беременности у себя дома. У меня не было зарплаты, и я чувствовала себя изолированной от обычной жизни. Я испытывала негативное отношение к своему телу и знала, как незнакомцы пялились на меня , тяжело беременна и запихнута в инвалидную коляску.Я ужасно скучала по мужу, но когда увидела его, было больно даже обнять его.
За несколько недель до родов мое состояние улучшилось настолько, что я могла жить в нашем специально приспособленном доме. Но после нормальных вагинальных родов (некоторые пациенты выбирают кесарево сечение), мой SPD ухудшился.
В течение нескольких недель родители присматривали за мной и моим сыном. Я чувствовала, что лишаю мужа времени с нашим ребенком, и была в ярости из-за того, что мое тело подвело меня. Внутренне я ревновал ко всем, кто мог забрать моего сына и утешить его, когда я не мог.
По прошествии месяцев мое состояние время от времени улучшалось, но рецидивы продолжались. Я не мог вернуться к работе, и мне пришлось бросить работу. Через местную группу поддержки СПД я обнаружила, что некоторые женщины остаются инвалидами, в то время как у других заболевание может повторяться перед менструацией, когда они принимают противозачаточные таблетки или во время более поздних беременностей.
После родов меня перевели амбулаторно в Королевскую лондонскую больницу. Физиотерапевт посоветовал упражнения, я тоже попробовала пилатес, но ничего не помогло.Через пять месяцев меня направили в ортопедическое отделение, где мне предложат операцию по стабилизации таза с помощью скоб. Идея меня действительно напугала, но я был прав, проявив осторожность. Рами Хусейн, хирург-ортопед, который провел исследование результатов этой операции в больнице Святого Томаса в Лондоне, описывает ее как «крайнюю меру» и говорит, что, хотя некоторым женщинам в целом удается выздороветь, вероятность успеха «безусловно не очень высокий ».
Я хотел избежать операции любой ценой, поэтому искал различные альтернативы.Через группу поддержки я узнал о Фионе Мик, которая перенесла ШПЛ во время первой беременности и провела несколько месяцев в постели. Когда симптомы вернулись во время второй беременности на 12 неделе, ее акушер сказал: «Традиционной медицине нечего вам предложить, попробуйте альтернативы». Она начала лечение у классического остеопата Квентина Шоу, который сразу же удивительно научил ее ходить. «Я знаю, что уже была бы в инвалидном кресле, если бы не он», — говорит Мик, которая сейчас на шестом месяце беременности и все еще активна.
Ее опыт не уникален. Сара Беван два года страдала послеродовой СПЛ, прежде чем посетить мануального терапевта, который постепенно вернул ее к «99% нормальному состоянию», несмотря на то, что у нее родился еще один ребенок.
Обе женщины должны были заплатить за лечение. Хотя акушер Малкольм Гриффитс согласен с тем, что манипулятивная терапия может облегчить СРЛ, он говорит, что врачи не могут назначать или финансировать их через NHS, и сомневается, что всем женщинам будет оказана помощь.
Шоу, старший преподаватель Суррейского института остеопатической медицины, с этим не согласен.Он считает, что классическая остеопатия, направленная на баланс тела в целом, может облегчить симптомы практически любого пациента. Он приводит в пример Хейзел Кларк, которая страдала СРЛ в течение 23 лет, в течение которых она посещала многих остеопатов, которые не могли помочь, до того как Шоу успешно вылечила ее в течение двухлетнего периода. «СПД хорошо поддается правильному лечению», — говорит Шоу. «Беременные женщины страдают от этого, когда релаксин усиливает ранее существовавшие смещения таза и позвоночника, но их можно исправить во время или после беременности.»
Рекорд Шоу произвел на меня впечатление, поэтому я записался на прием. Он был первым человеком, который звучал так, как будто он действительно понимал, что вызывает мою боль, и был уверен, что поможет мне. После одной процедуры я смог ходить, и мои костыли стали устарело. У меня были некоторые неудачи, но пять сессий спустя, пока я не могу бегать, я быстро выздоравливаю. Вся моя жизнь снова открылась передо мной. По словам Шоу, он обнаружил смещения таза, которые мы связали с травмой, которую я получил перенесенная двумя годами ранее, когда я поднимала лодку на пляж, могла быть исправлена во время моей беременности.
Многие медицинские работники скептически относятся к моей истории. Но пока все остается в руках традиционной медицины, другие женщины пройдут через тот же опыт.
