Как живут люди с нейропатической болью — The Village
Сергей,
63 годаВ марте 2012 года я встал, чтобы пойти на работу (я был монтажником электрических замков), попытался поднять руку — и не смог. Ноги тоже не слушались. Жена вызвала скорую, и меня с инсультом увезли в больницу. Я пролежал там больше месяца. Когда меня выписали, дали первую группу инвалидности. Мне было 59 лет, до пенсии по возрасту оставалось полгода. Меня до сих пор плохо слушаются левая нога и рука.
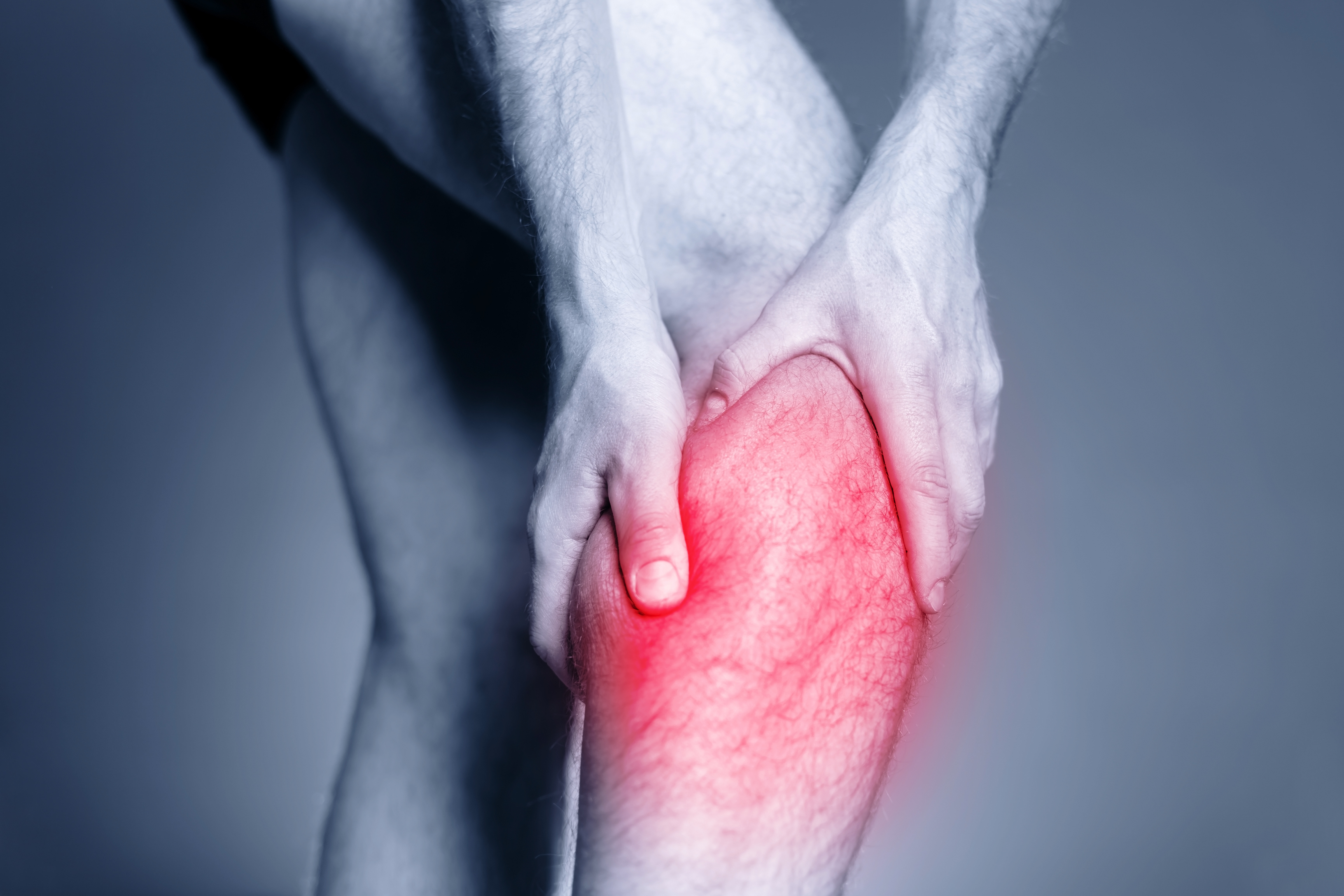
Спустя три месяца после выписки начались странные боли. То как будто иголками колют по всей ноге, то холод в руках, который не проходит, даже если прикладывать бутылку с горячей водой. То ощущение в бедре, как будто я лежу на горячих камнях. То мышцы в ноге и спине выкручивает, как белье после стирки. Это начинается, стоит мне проснуться и пошевелиться, и продолжается целый день.
У меня была книжка «Жизнь после инсульта», и я там вычитал, что такая боль называется нейропатической. Невролог подтвердил, что так оно и есть.
Теперь, когда я пью обезболивающее, эффекта приходится ждать несколько часов: недавно у меня был приступ сильной боли в 11 вечера, я выпил таблетку, а помогла она только к утру.
Прошлым летом мне сделали операцию: поставили стимулятор в позвоночник — у него есть антенна, и я пультом его включаю, выключаю и меняю частоту тока. Сразу после операции стало лучше: когда я вернулся домой, даже ходил по квартире без палки. Потом мне стало плохо, пришлось несколько раз перенастраивать приборы. Сейчас я оставляю стимулятор включенным целый день и пью таблетки раз в три-четыре дня. Боль не ушла, но я могу ее терпеть.
 Внимание переключается, но боль на фоне не утихает. Если ничего не изменится, то следующим летом мне сделают еще одну операцию — вживят чип в таламус, чтобы стимулировать мозг напрямую.
Внимание переключается, но боль на фоне не утихает. Если ничего не изменится, то следующим летом мне сделают еще одну операцию — вживят чип в таламус, чтобы стимулировать мозг напрямую.
Ноги горят огнем у пожилых людей — что делать?
Причины жжения в ногах
Существуют патологические причины жжения в ногах. Это заболевания, которые нуждаются в комплексном лечении. Но есть ряд причин, которые не относятся к серьезным болезням, а являются поверхностными. Их можно легко избежать, если проводить регулярную профилактику стоп и заботиться об их гигиене. Симптоматические причины жжения:
- нехватка витаминов в организме;
- частые стрессы;
- психологическое перенапряжение;
- сбой в обмене веществ;
- обычная усталость ног;
- ношение сдавливающей, узкой обуви.
В подобных случаях неприятные ощущения носят эпизодический характер. Они тут же проходят, как только исчезает раздражитель. При не проходящем длительное время жжении необходимо пройти обследование, чтобы выявить сопутствующую болезнь.
Заболевания, вызывающие жжение стоп
Необходимо знать ряд заболеваний, которые вызывают тяжесть и жжение в ступнях, а также как с ними бороться.
Аллергия
Аллергическая реакция проявляется на синтетический материал обуви, низкокачественную ткань брюк, капроновых колгот, носков. Тогда ноги будут не только «гореть», но и зудеть. Кожные покровы покраснеют, появятся отеки. Аллергию способны вызвать косметические средства, химические бытовые вещества, в том числе мыло, крем, скраб и прочее. Прежде чем использовать средство, нужно узнать его срок годности и внимательно ознакомиться с составом.
Варикоз
Варикозным расширением вен зачастую страдают женщины. Если болезнь прогрессирует, вены теряют тонус, расширяются и ослабляются. Кровь по ним начинает бежать неправильно. Жжение в икрах, коленях может быть одним из симптомов заболевания. Они проявляются ближе к вечеру, утром почти не беспокоят. Если не начать лечение, вскоре могут начаться судороги в ногах.
Грибок
Если поверхность кожи ступней инфицирована микроорганизмами, жжение и зуд будут первыми признаками грибкового заболевания. Грибок поражает участки между пальцами, после переходит на стопы. Пораженная кожа начинает шелушиться. К ней невозможно будет притронуться, так как любое касание тут же начинает вызывать чувство жжения.
Диабет
Есть такое понятие, как «диабетическая стопа». При осложнении заболевания на ногах появляются язвы, которые сложно залечить. Они болят и пекут при касании. Ухаживать за ними можно мягкими смазывающими средствами, аккуратно делать педикюр. Но куда важнее следить за уровнем инсулина в крови — тогда раздражающие симптомы будут проявляться меньше.
Атеросклероз
«Горение» в ногах нередко является признаком атеросклероза — распространенного заболевания у пожилых людей. Для него характерно появление тромбов в сосудах. Они препятствуют движению крови, приводят конечности к кислородному голоданию.
 Для облегчения состояния рекомендуют спустить ноги с кровати и подождать несколько минут.
Для облегчения состояния рекомендуют спустить ноги с кровати и подождать несколько минут.
Подагра
Это хроническая болезнь, которой страдают люди с нарушением обмена веществ. В крови уровень мочевой кислоты становится неоправданно высоким. Подагра в основном бьет по суставам. Начинают болеть большие пальцы на ногах. Это начальный симптом, который проявляется ночью. При этом может подниматься температура тела.
Вегетососудистая дистония
Нарушения стабильности нервной системы зачастую спровоцированы стрессами, частым употреблением кофе, гормональной перестройкой, вирусными болезнями, плохими привычками и нездоровым образом жизни. Симптомами являются головная боль, перепады в давлении, головокружение, нестабильность психики. У людей в возрасте от 60 лет могут «гореть» конечности.
Народные средства лечения «горящих ног» у пожилых
Чтобы быстро избавиться от дискомфортного ощущения, рекомендуется делать следующее:
- Принять контрастный душ.
 Сначала облить ноги теплой водой, после — водой комнатной температуры. Она не должна быть чересчур горячей или холодной. Продолжительность душа — 20 минут.
Сначала облить ноги теплой водой, после — водой комнатной температуры. Она не должна быть чересчур горячей или холодной. Продолжительность душа — 20 минут. - Обработать ступни увлажняющим кремом, содержащим ментол. Делать массажные движения, начиная от пальцев, вниз по ходу ноги.
- Использовать лечебные ванны с отварами липы, ромашки или календулы. Две ложки травы кладут в 1 литр кипятка, немного остужают и держат ноги примерно 20 минут.
- Выполнять упражнения. Можно крутить ступнями по часовой стрелке, а также против нее, активно шевелить пальцами, чтобы восстановить кровообращение.
Профилактика жжения стоп
Чтобы избежать неприятных ощущений в стопах, важно правильно выбирать обувь. Надо, чтобы она была удобной, мягкой, из натурального материала. Дома лучше ходить без обуви — в носках или босиком. Также необходимо не перегружать ступни, давать им отдых, чередуя его с физическими упражнениями. Желательно снизить употребление спиртного или вовсе не употреблять его, устранить из рациона острые блюда, газировку, так как эти продукты плохо влияют на циркуляцию крови.
Если быть внимательным к здоровью, симптомы жжения не будут беспокоить. При первых признаках дискомфорта необходимо обратиться к врачу.
Синдром беспокойных ног
Синдром беспокойных ног (СБН) — неврологическое заболевание, проявляющееся парестезиями в нижних конечностях и их избыточной двигательной активностью преимущественно в покое или во время сна.
Синдром беспокойных ног был впервые описан Томасом Виллисом в 1672 г: «У некоторых людей, когда они собираются спать и ложатся в кровать, сразу после этого возникает шевеление сухожилий, рук и ног, сопровождаемое коликами и таким беспокойством, что больной не может спать, как будто бы он находится под пыткой». Современное определение данного синдрома было предложено шведским ученым K. Ekbom в 1945 г.:
Синдром беспокойных ног может быть первичным (идиопатическим) и вторичным.
Одной из самых вероятных причин развития первичного синдрома беспокойных ног считается недостаточность допаминэргических систем в субкортикальных структурах головного мозга, участвующих в тормозных процессах.
Вторичный синдром беспокойных ног может развиваться на фоне беременности и различных патологических состояний.
Основными причинами вторичного синдром беспокойных ног являются:
- Дефицит железа. Недостаток железа нарушает продукцию допамина в головном мозге, что в свою очередь провоцирует развитие вторичного СБН. Запасы железа у пациента могут истощаться даже без клинически значимой анемии. Исследования показали, что уменьшение запасов железа, определяемое по снижению уровня ферритина ниже 50 мкг/л, может вызывать или усиливать симптомы СБН.
- Неврологические расстройства. Вторичный СБН часто наблюдается при травмах спинного мозга и периферической нервной системы, а также периферических нейропатиях различного генеза (диабетическая, алкогольная, токсическая).
- Беременность. СБН отмечается у 15-20% женщин во время беременности. Симптомы могут быть достаточно тяжелыми, но обычно полностью исчезают через несколько недель после родов. Предполагается, что причинами возникновения СБН на фоне беременности могут быть железодефицитная анемия, дефицит фолиевой кислоты, гормональные изменения и венозный застой в нижних конечностях.

- Уремия. До 50% пациентов с терминальной почечной недостаточностью имеют СБН. Была показана корреляция частоты СБН с уровнем мочевины крови, анемией, периферической нейропатией и снижением уровня паратиреоидного гормона у данной категории пациентов. Особенно тяжелая симптоматика отмечается непосредственно во время диализа, когда пациент вынужден несколько часов лежать без движения. Было показано уменьшение или исчезновение симптомов СБН после трансплантации почек.
- Применение лекарственных средств. Симптоматика СБН может развиваться или утяжеляться на фоне применения различных медикаментов, таких как трициклические антидепрессанты (амитриптилин, азафен и др.), селективные ингибиторы обратного захвата серотонина (тразодон, прозак), препараты лития, метоклопрамид (реглан), блокаторы кальциевых каналов (коринфар, финоптин). Кофеин также утяжеляет симптоматику СБН.
Клинические проявления СБН можно сгруппировать в несколько основных симптомокомплексов:
Неприятные ощущения в ногах. Обычно они описываются как ползание мурашек, дрожь, покалывание, жжение, подергивание, действие разряда электрического тока, шевеление под кожей и т.д. Около 30% пациентов характеризуют эти ощущения как болевые. Иногда пациенты не могут точно описать характер ощущений, но они всегда бывают крайне неприятными. Локализуются эти ощущения в бедрах, голенях, стопах и волнообразно возникают каждые 5-30 секунд. Имеются значительные колебания тяжести указанной симптоматики. У некоторых больных симптомы могут возникать только в начале ночи, у других — непрерывно беспокоить в течение всех суток.
Обычно они описываются как ползание мурашек, дрожь, покалывание, жжение, подергивание, действие разряда электрического тока, шевеление под кожей и т.д. Около 30% пациентов характеризуют эти ощущения как болевые. Иногда пациенты не могут точно описать характер ощущений, но они всегда бывают крайне неприятными. Локализуются эти ощущения в бедрах, голенях, стопах и волнообразно возникают каждые 5-30 секунд. Имеются значительные колебания тяжести указанной симптоматики. У некоторых больных симптомы могут возникать только в начале ночи, у других — непрерывно беспокоить в течение всех суток.
Симптомы усиливаются в покое. Наиболее характерным и необычным проявлением СБН является усиление сенсорных или моторных симптомов в покое. Пациенты обычно отмечают ухудшение в положении сидя или лежа и особенно при засыпании. Обычно до возникновения симптоматики проходит от нескольких минут до часа при нахождении в спокойном состоянии.
Симптомы ослабевают при движении. Симптомы значительно ослабевают или исчезают при движении. Наилучший эффект чаще всего оказывает простая ходьба. В ряде случаев помогает потягивание, наклоны, упражнения на велотренажере или просто положение стоя.
Симптомы значительно ослабевают или исчезают при движении. Наилучший эффект чаще всего оказывает простая ходьба. В ряде случаев помогает потягивание, наклоны, упражнения на велотренажере или просто положение стоя.
Симптомы носят циркадный характер. Симптоматика значительно усиливается в вечернее время и в первую половину ночи (между 18 часами вечера и 4 часами утра). Перед рассветом симптомы ослабевают и могут исчезнуть вообще в первую половину дня.
Следует, однако, отметить, что иногда могут возникать диагностические трудности при дифференциальном диагнозе первичного и вторичного синдрома беспокойных ног. Так как нет точных биохимических маркеров первичного СБН, то не представляется возможным определенно сказать является ли указанное выше состояние причиной, вызвавшей вторичный СБН, или оно лишь спровоцировало клинические проявления первичного СБН.
Ценную диагностическую информацию, позволяющую подтвердить наличие синдрома беспокойных ног, можно получить при проведении полисомнографии — метода длительной регистрации различных физиологических параметров во время сна.
Если Вы или Ваши родственники хотите полноценно отдыхать во время сна, ждём Вас в отделении сомнологии Лечебно-диагностического центра Международного Института Биологических систем имени С.М. Березина.
Подарите себе здоровый сон!
|
Бешенство — это заболевание вирусной природы, возникающее после укуса зараженного животного, характеризующееся тяжелым поражением нервной системы и заканчивающееся, как правило, смертельным исходом. Вирус бешенства (Neuroryctes rabid) относится к группе миксовирусов рода Lyssavirus семейства Rhabdoviridae. Обнаруживается в слюне, а также в слезах и моче. Вирус
нестоек во внешней среде — погибает при нагревании до 56.С за 15 минут, при
кипячении за 2 минуты. Чувствителен к ультрафиолетовым и прямым солнечным
лучам, к этанолу и ко многим дезинфектантам. Однако устойчив к низким
температурам, к фенолу, антибиотикам. После проникновения в организм вирус бешенства распространяется по нервным окончаниям, поражая практически всю нервную систему. Наблюдаются отек, кровоизлияния, дегенеративные и некротические изменения нервных клеток головного и спинного мозга. Источником вируса бешенства являются как дикие, так и домашние животные. К диким относятся волки, лисицы, шакалы, еноты, барсуки, скунсы, летучие мыши, грызуны, а к домашним — собаки, кошки, лошади, свиньи, мелкий и крупный рогатый скот. Однако наибольшую опасность для человека представляют лисы и бездомные собаки за городом в весенне-летний период. Заразными считаются животные за 3-10 дней до появления признаков болезни и далее в течение всего периода заболевания. Часто больных бешенством животных можно отличить по обильному слюно- и слезотечению, а также при наблюдении признаков водобоязни. Заражение
человека происходит при укусе «бешенным» животным. Инкубационный период (период от укуса до начала заболевания) в среднем составляет 30-50 дней, хотя может длится 10-90 дней, в редких случаях — более 1 года. Причем чем дальше место укуса от головы, тем больше инкубационный период. Особую опасность представляют собой укусы в голову и руки, а также укусы детей. Дольше всего длится инкубационный период при укусе в ноги. Выделяют 3
стадии болезни: I — начальную, II — возбуждения, III — паралитическую. Первая
стадия начинается с общего недомогания, головной боли, небольшого повышения
температуры тела, мышечных болей, сухости во рту, снижения аппетита, болей в
горле, сухого кашля, может быть тошнота и рвота. Через 1-3
дня у больного бешенством наступает вторая стадия — возбуждения. Появляется
беспокойство, тревога, и, самое характерное для этой стадии, приступы
водобоязни. При попытке питья, а вскоре даже при виде и звуке льющейся воды,
появляется чувство ужаса и спазмы мышц глотки и гортани. Дыхание становиться
шумным, сопровождается болью и судорогами. На этой стадии заболевания человек
становится раздражительным, возбудимым, очень агрессивным,
«бешенным». Во время приступов больные кричат и мечутся, могут
ломать мебель, проявляя нечеловеческую силу, кидаться на людей. Далее наступает третья стадия заболевания, для начала которой характерно успокоение — исчезает страх, приступы водобоязни, возникает надежда на выздоровление. После этого повышается температура тела свыше 40 — 42 градусов, наступает паралич конечностей и черепных нервов различной локализации, нарушения сознания, судороги. Смерть наступает от паралича дыхания или остановки сердца. Таким образом, продолжительность заболевания редко превышает неделю. Лечение бешенства Методов лечения как таковых от бешенства нет. Если болезнь уже в первой стадии, иного исхода, чем летальный, скорее всего, не будет. Хотя в мире известны единичные случаи излечения от бешенства. Но пока это экзотика. Однако
есть способ предотвратить болезнь, убив ее в зародыше. Вакцину вводят внутримышечно по 1 мл 5 раз: в день инфицирования, затем на 3, 7, 14 и 28-й день. При такой схеме создается хороший иммунитет, однако ВОЗ рекомендует еще и 6-ю инъекцию через 90 дней после первой. Наилучшим местом прививки является дельтовидная мышца плеча или бедро. В том случае, если человек укушен, но до укуса был привит по полной схеме, и у него имеется достаточный уровень антител, его вакцинируют по специальной схеме без применения иммуноглобулина. Терапия
может быть прекращена, если выяснено, что животное остается здоровым в
течение 10-дневного периода наблюдения или если у животного не было
обнаружено вируса бешенства. Некоторым лицам, которые входят в группу риска (ветеринары, кинологи, охотники), нужно прививаться заблаговременно. Прививки также проводятся по специально установленной схеме с первой ревакцинацией через 12 мес. и далее через каждые 5 лет. Что делать, если вас укусили? Первое, что сделать необходимо, это немедленно промыть место укуса мылом. Мыть надо довольно интенсивно, в течение 10 минут. Глубокие раны рекомендуется промывать струей мыльной воды, например с помощью шприца или катетера. Не нужно прижигать раны или накладывать швы. После
этого нужно сразу же обратится в ближайший травмпункт, ведь успех
вакцинопрофилактики бешенства сильно зависит от того, насколько быстро вы
обратились за помощью к врачу. Желательно сообщить врачу в травмпункте
следующую информацию — описание животного, его внешний вид и поведение,
наличие ошейника, обстоятельства укуса. Далее следует провести курс прививок, назначенный врачом. Сорок уколов в живот давно никто не делает, вам введут вакцину и отпустят домой. И так пять или шесть раз. В стационаре могут оставить укушенного, если его состояние особенно тяжелое, прививающихся повторно, а также лиц, имеющих заболевания нервной системы или аллергические заболевания, беременных, а также лиц, привитых другими прививками в течение последних двух месяцев. На время вакцинации и спустя 6 месяцев после нее необходимо воздерживаться от употребления спиртных напитков. Кроме того, если вы проходите курс вакцинации от бешенства, нельзя переутомляться, переохлаждаться или наоборот перегреваться. Во время
прививок необходимо тщательно следить за состоянием здоровья. И при любых
жалобах на ухудшение состояния, необходимо обратиться к врачу, а прививки
временно прекратить. Только после обследования невропатологом, терапевтом и
рабиологом консультативно решается вопрос о продолжении прививок. |
Что может произойти с ногами при сахарном диабете
Что может произойти с ногами при сахарном диабете
Условно выделяют «большие» и «малые» поражения стоп при сахарном диабете. К «малым проблемам» относятся:
- Гиперкератоз (избыточное образование мозолей)
- Утолщение и изменение формы ногтей
- Грибковое поражение ногтей и кожи (особенно межпальцевых промежутков)
- Онемение стоп и другие нарушения чувствительности
- Боли в ногах (относятся к «малым проблемам» лишь условно)
Боли в ногах могут быть вызваны разными причинами (и не всегда являются осложнениями диабета): поражением нервных окончаний, поражением сосудов, болезнями суставов, остеохондрозом, заболеваниями вен. Для выяснения причины болей желательно специальное обследование. Лечение разных видов болей различно. Например, «сосудистые» препараты не приносят облегчения при болях, вызванных поражением нервных окончаний или болезнями суставов.
К «большим проблемам» относятся:
- Незаживающие раны и язвы на ногах
- Особая форма поражения суставов — диабетическая остеоартропатия
- Инфекционные процессы: абсцесс и флегмона (нагноение подкожной клетчатки), остеомиелит (инфекционный процесс в кости) и др.
- Гангрена
Эти осложнения можно предотвратить
Чтобы снизить риск, которому подвергаются ноги при сахарном диабете, разработаны специальные правила. Эти правила приводятся здесь:
- Самое незначительное воспаление на ногах при диабете может перерасти в большую проблему. Даже при небольшом воспалении необходимо обратиться к врачу.
- Ежедневно мойте ноги и осторожно (не растирая) вытирайте их. Не забывайте промыть и тщательно просушить межпальцевые промежутки! После душа или плавания ноги нужно тщательно просушить.
- Ежедневно осматривайте ноги, чтобы вовремя обнаружить волдыри, порезы, царапины и другие повреждения, через которые может проникнуть инфекция.
 Не забудьте осмотреть промежутки между пальцами! Подошвы стоп можно легко осмотреть с помощью зеркала. Если Вы сами не можете сделать это, попросите кого-нибудь из членов семьи осмотреть Ваши ноги.
Не забудьте осмотреть промежутки между пальцами! Подошвы стоп можно легко осмотреть с помощью зеркала. Если Вы сами не можете сделать это, попросите кого-нибудь из членов семьи осмотреть Ваши ноги. - Не подвергайте ноги воздействию очень высоких и очень низких температур. Воду в ванной сначала проверяйте рукой, чтобы убедиться, что она не очень горячая. Если ноги мерзнут по ночам, надевайте теплые носки. Не пользуйтесь грелками или другими горячими предметами!
- Ежедневно осматривайте свою обувь — не попали ли в нее посторонние предметы, не порвана ли подкладка. Все это может поранить или натереть кожу ног. «Магнитные стельки» (с выступами) категорически противопоказаны при сахарном диабете: нередки случаи, когда они приводят к образованию пролежней и язв.
- Очень важно ежедневно менять носки или чулки. Носите только подходящие по размеру чулки или носки. Нельзя носить заштопанные носки или носки с тугой резинкой.
- Покупайте только ту обувь, которая с самого начала удобно сидит на ноге; не покупайте обувь, которую нужно разнашивать (или растягивать).
 Не носите обувь с узкими носками или такую, которая сдавливает пальцы. При значительной деформации стоп требуется изготовление специальной ортопедической обуви. Никогда не надевайте обувь на босую ногу. Никогда не носите сандалии или босоножки с ремешком, который проходит между пальцами. Никогда не ходите босиком и, тем более, по горячей поверхности.
Не носите обувь с узкими носками или такую, которая сдавливает пальцы. При значительной деформации стоп требуется изготовление специальной ортопедической обуви. Никогда не надевайте обувь на босую ногу. Никогда не носите сандалии или босоножки с ремешком, который проходит между пальцами. Никогда не ходите босиком и, тем более, по горячей поверхности. - При травмах: йод, «марганцовка», спирт и «зеленка» противопоказаны из-за дубящего действия. Ссадины, порезы и т.п. обработайте перекисью водорода (3%-ный раствор) или специальными средствами (диоксидин, фурацилин) и наложите стерильную повязку.
- Никогда не пользуйтесь химическими веществами или препаратами для размягчения мозолей (типа пластыря «Салипод»). Никогда не удаляйте мозоли режущими инструментами (бритва, скальпель и т.п.). Для этой цели используйте пемзу и подобные специальные приспособления.
- Ногти на ногах нужно обрезать прямо, не закругляя уголки (уголки можно подпиливать).
- Вам не следует курить.
 Курение повышает риск ампутации в 2.5 раза.
Курение повышает риск ампутации в 2.5 раза. - При сухости кожи ног смазывайте их (но не межпальцевые промежутки) жирным (содержащим персиковое, облепиховое и подобные масла) кремом или маслом «Johnson’s Baby Oil»
На первый взгляд может показаться, что эти правила слишком надуманы. Однако, в своей работе врачу часто приходится видеть повреждения ног, возникшие «там, где их абсолютно никто не ждет». При диабете это возможно. Например:
- Одна наша пациентка получила тяжелые ожоги при ходьбе босиком по горячему асфальту
- Очень часты ожоги грелками или горячей водой при мытье ног
- Неправильно подстригая ногти, часто повреждают кожу пальцев, не ощущая боли. Это может привести к развитию «больших повреждений» — язв, нагноения, гангрены.
- Одна из пациенток ходила по дому босиком и случайно наступила на лежащую на полу кнопку, не почувствовав боли. Это привело к развитию сильного воспаления.
Приходится осознавать, что все эти ситуации можно было бы предотвратить. Нужно лишь выполнять все 12 приведенных выше правил .
Нужно лишь выполнять все 12 приведенных выше правил .
Если осложнения уже возникли: как лечить?
Приводим наиболее эффективные методы лечения при «малых проблемах»
- Поддержание уровня сахара в крови в допустимых пределах. Обычно «допустимыми пределами» считается от 5 до 10 ммоль/л в течение дня (а не только утром). Без нормализации уровня сахара лечение поражений ног никогда не будет эффективным.
- Соблюдение правил ухода за ногами. Это позволит предотвратить развитие более серьезных осложнений.
- Гимнастика для ног, массаж или самомассаж. При ежедневном выполнении в течение 10-15 минут уменьшаются болевые ощущения, восстанавливается чувствительность.
- При грибковых заболеваниях ногтей и кожи, поражении нервных окончаний и сосудов используются специальные лекарства. Для их применения необходимо посоветоваться с врачом.
При появлении «больших проблем» — немедленно обращайтесь к врачам (в нашей клинике эту проблему вам помогут решить в отделении рентгенхирургических методов диагностик и и лечения и Центре эндокринологии )
Боль в спине: 7 тревожных симптомов.
 Рассказывает профессор РАН Наталья Супонева8 из 10 человек на протяжении жизни испытывают боли в спине. Конечно, нет необходимости при малейших проблемах бежать к врачу и проходить обследование, да это и не нужно. Корреспондент whealth.ru поговорил с врачом-неврологом о том, в каких случаях боль в спине нельзя игнорировать.
Рассказывает профессор РАН Наталья Супонева8 из 10 человек на протяжении жизни испытывают боли в спине. Конечно, нет необходимости при малейших проблемах бежать к врачу и проходить обследование, да это и не нужно. Корреспондент whealth.ru поговорил с врачом-неврологом о том, в каких случаях боль в спине нельзя игнорировать.Большая часть неприятных ощущений – легкие и непродолжительные боли в области поясницы, которые не имеют патологической основы и вызваны обычным перенапряжением мышц. Нас интересуют случаи, когда причина кроется в болезнях позвоночника.
Боль долго не проходит
Обычно болевые ощущения в спине исчезают после непродолжительного отдыха или приема обезболивающего. Если в течение месяца нет никаких улучшений, боли мешают обычной ежедневной активности, стоит пойти к врачу.
Боль распространяется на руку или ногу
Если помимо области спины боль переходит на какую-либо конечность – это признак раздражения корешка спинного мозга или даже наличия межпозвоночной грыжи.
Наталья Супонева добавляет: «Этот симптом может и не говорить о серьезном поражении межпозвоночного диска, но все равно стоит посоветоваться с неврологом: есть много нехирургических способов лечения. Могут помочь массаж, физиотерапия, мануальная терапия, гимнастика для укрепления мышечного корсета, растяжка, лекарственная блокада или кинезиотейпирование (наложение специального эластичного пластыря). Тактика подбирается индивидуально. Можно рассчитывать на положительный результат при своевременном обращении за квалифицированной медицинской помощью».
Появление онемения, покалывания или слабости в руке или ноге
«Долго не проходящие нарушения чувствительности в конечностях (ощущение онемения или одеревенения кожи, покалывания иголочками) говорят о стойком повреждении нервного волокна. Снижение мышечного тонуса в нижних конечностях или возникновение хромоты также грозный симптом, указывающий на нарушение двигательных функций», – говорит эксперт.
Читать подробнее. ..
..
Ученые назвали новые симптомы коронавируса :: Общество :: РБК
Специалисты считают, что боли в мышцах, утомляемость и волдыри на ногах могут указывать на то, что человек заразился COVID-19. Эти симптомы проявляются по-разному в зависимости от возраста и особенностей организма
Фото: Hannah McKay / Getty Images
Еще несколько симптомов могут указывать на то, что человек заразился коронавирусом COVID-19. Об этом говорится в материалах, переданных британскими учеными в Научную консультативную группу по чрезвычайным ситуациям (SAGE), которая, в свою очередь, представила результаты правительству.
Об этом говорится в материалах, переданных британскими учеными в Научную консультативную группу по чрезвычайным ситуациям (SAGE), которая, в свою очередь, представила результаты правительству.
По словам ученых, речь идет о болях в мышцах, утомляемости и волдырях на ногах. Они отметили, что симптомы могут проявляться по-разному в зависимости от возраста инфицированных и особенностей организма.
Ученые назвали главных распространителей коронавирусаНесмотря на то что эти симптомы служат очевидными индикаторами коронавирусного заболевания, они не будут добавлены к определению болезни, которое дает Национальная служба здравоохранения Великобритании, пишет Daily Mail.
Пока, как отмечает издание, три официально признанных симптома COVID-19 — это температура, постоянный кашель и потеря обоняния и вкуса.
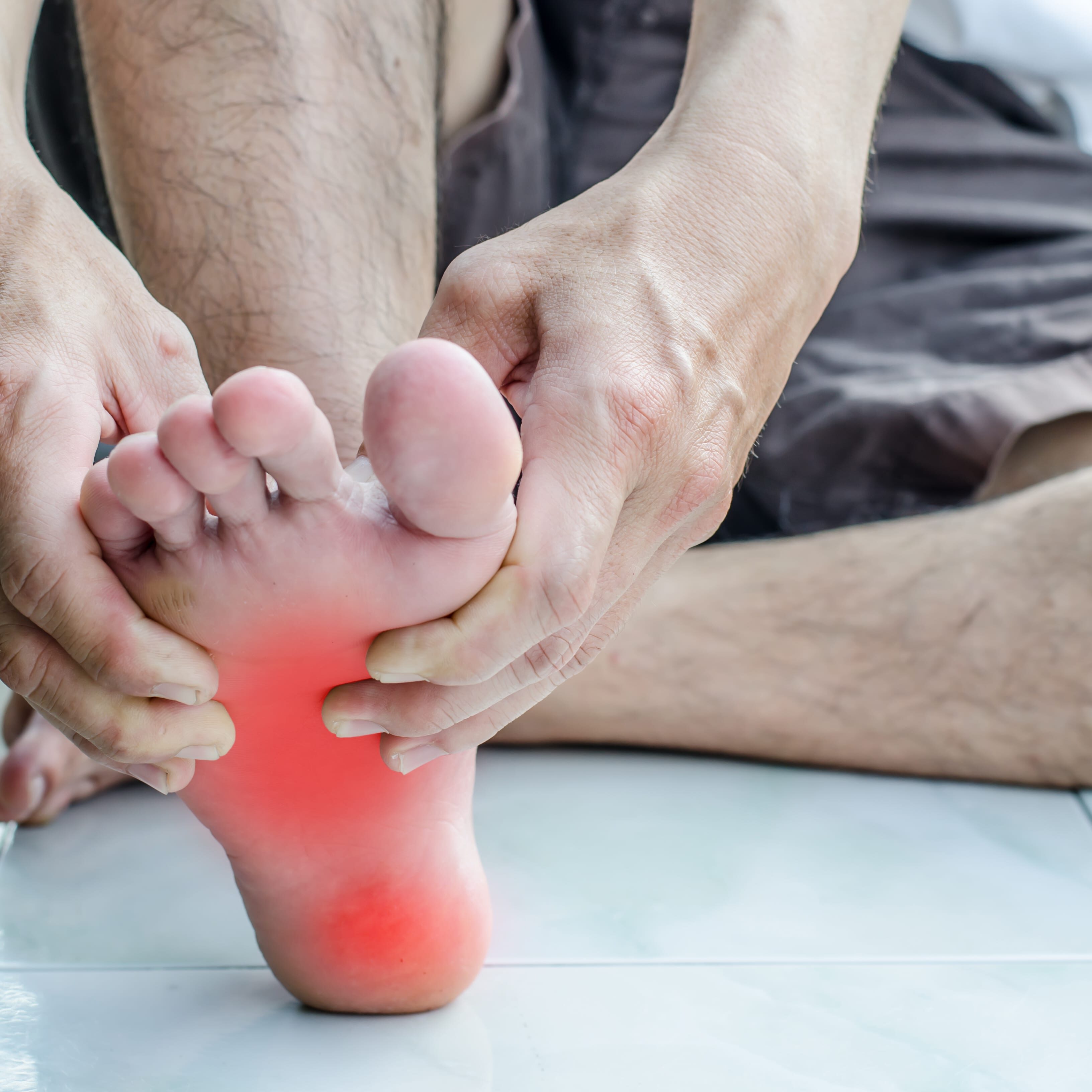
Чувство жжения в ногах: 19 причин, диагностика, лечение
Чувство жжения в ногах может быть вызвано повреждением нервов в ногах, также называемым невропатией. Хотя многие заболевания могут вызвать жжение в ногах, диабет является наиболее распространенным. Большинство методов лечения ожогов стоп направлено на предотвращение дальнейшего повреждения нервов и уменьшение боли.
Подробнее: Что ваши ноги говорят о вашем здоровье
Причины жжения стоп
Чаще всего причиной жжения стоп является невропатия.Поврежденные нервные волокна с большей вероятностью станут гиперактивными и перестанут зажигаться. Поврежденные нервы посылают в мозг болевые сигналы, даже если раны нет.
У большинства людей с невропатией в первую очередь повреждаются нервы ног. У этих людей также часто бывает покалывание и онемение в ногах. Многие люди жалуются, что их ступни чрезмерно чувствительны к прикосновениям (гиперестезия) и могут иметь жгучую боль разной степени. Он может варьироваться от легкого до инвалидизирующего.
Многие люди жалуются, что их ступни чрезмерно чувствительны к прикосновениям (гиперестезия) и могут иметь жгучую боль разной степени. Он может варьироваться от легкого до инвалидизирующего.
Диабет и злоупотребление алкоголем на сегодняшний день являются наиболее частыми причинами нейропатии ног.Многие другие состояния могут вызывать невропатию или ощущение жжения в стопах:
- Хроническая болезнь почек (уремия)
- Невропатия мелких волокон
- Дефицит витаминов (витамин B12, фолиевая кислота и иногда витамин B6)
- Злоупотребление алкоголем
- Низкая уровни гормонов щитовидной железы (гипотиреоз)
- Болезнь Лайма
- ВИЧ / СПИД
- Амилоидная полинейропатия
- Побочные эффекты лекарств, включая химиотерапевтические препараты, передозировку витамина B6, лекарства от ВИЧ, амиодарон, изониазид, метформин и другие
- Эритромелалгия
- Тяжелая отравление металлами (свинец, ртуть, мышьяк)
- Васкулит (воспаление кровеносных сосудов)
- Саркоидоз
- Синдром Гийена-Барре (СГБ)
- Хроническая воспалительная демиелинизирующая полинейропатия (CIDP)
Помимо нейропатии, инфекций и воспалений ноги также могут вызвать жжение. Наиболее распространенным из них является микоз, инфекция кожи, вызванная грибком.
Наиболее распространенным из них является микоз, инфекция кожи, вызванная грибком.
Заболевание периферических артерий (ЗПА) также часто вызывает жжение в ногах. Плохое кровообращение в стопах может часто вызывать боль, покалывание и жжение в стопах, особенно при ходьбе.
Через несколько недель или месяцев после операции обходного желудочного анастомоза некоторые люди испытывают чувство жжения в ногах. Плохое всасывание витаминов группы В после обходного желудочного анастомоза может вызвать невропатию в ногах и ощущение жжения в ногах.
Диагностика горящих ног
Большинство людей, страдающих ожогами ступней, имеют вероятную причину (например, диабет), которую можно определить. Для этих людей диагноз «жжение в ногах из-за невропатии» несложен, и дополнительное обследование не требуется.
У некоторых людей, у которых ощущение жжения внезапно, быстро ухудшается или не имеет объяснимой причины, может потребоваться дальнейшее обследование для постановки правильного диагноза. Эти тесты могут включать:
Эти тесты могут включать:
- Электромиография (ЭМГ).Тест мышечной функции с использованием записи электрической активности внутри мышц. Для проведения ЭМГ-теста на кожу можно поместить зонд или ввести иглу в мышцу.
- Исследование нервной проводимости. Исследование нервной проводимости проверяет способность нервов передавать импульсы. Стимулируется нерв, и измеряется реакция мышцы, контролируемой этим нервом.
- Лабораторные испытания. Иногда могут быть предложены анализы крови, мочи или спинномозговой жидкости, чтобы помочь диагностировать причину жжения в ногах.Уровень витаминов можно проверить с помощью простого анализа крови.
- Биопсия нерва. В очень редких случаях врач может предложить вырезать кусочек нервной ткани и исследовать его под микроскопом.
Лечение ожогов ног
Самым важным средством лечения ожогов стоп, вызванных невропатией, является остановка любого продолжающегося повреждения нервов. В некоторых случаях лечение основного заболевания улучшает невропатию и симптомы. В других ситуациях, таких как невропатия мелких волокон, при которой невозможно установить причину, врач сосредоточится на лечении симптомов человека.
В других ситуациях, таких как невропатия мелких волокон, при которой невозможно установить причину, врач сосредоточится на лечении симптомов человека.
Для людей с диабетической невропатией лечение означает поддержание нормального уровня сахара в крови. Обычно это требует изменения диеты, приема пероральных препаратов и часто инъекций инсулина.
Для людей с другими формами невропатии, вызывающими жжение в ногах, не менее важно предотвращение дальнейшего повреждения нервов. К особым состояниям и их лечению относятся:
Лечение ожогов стоп включает устранение боли и ненормальных ощущений, вызванных невропатией. Вот некоторые часто назначаемые лекарства от жжения стоп:
Могут потребоваться другие обезболивающие, чтобы уменьшить сильный дискомфорт, который некоторые люди испытывают от жжения в ногах.Лекарства, отпускаемые без рецепта, такие как Адвил, Алев, Мотрин IB и Тайленол, снимают боль у многих людей с горящими ногами. При сильной боли могут потребоваться рецептурные обезболивающие, такие как трамадол (Ultram) или низкие дозы опиатов (наркотики).
Противогрибковые препараты могут вылечить грибковую инфекцию и облегчить симптомы жжения стопы при ожогах стоп, вызванных микозом. В первую очередь следует использовать безрецептурные лекарства, такие как миконазол (Микатин) или тербинафин (Ламизил АТ). Также доступны противогрибковые препараты, отпускаемые по рецепту, такие как флуконазол (дифлюкан), итраконазол (споранокс) и нафтифин (нафтин).
Диабет и алкоголь | Влияние алкоголя на диабет
Если у вас диабет, употребление алкоголя может вызвать повышение или понижение уровня сахара в крови. К тому же в алкоголе много калорий.
Если вы пьете, делайте это время от времени и только тогда, когда ваш диабет и уровень сахара в крови хорошо контролируются. Если вы придерживаетесь плана питания с ограничением калорий, один стакан алкоголя следует рассматривать как два обмена жира. Узнайте больше о влиянии алкоголя на диабет.
Рекомендуется проконсультироваться с врачом, чтобы узнать, безопасно ли употребление алкоголя для вас.
Влияние алкоголя на диабет
Вот еще несколько способов, которыми алкоголь может повлиять на диабет:
- В то время как умеренное количество алкоголя может вызвать повышение уровня сахара в крови, избыток алкоголя может фактически снизить уровень сахара в крови — иногда вызывая его повышение. падение до опасного уровня, особенно для людей с диабетом 1 типа.
- Пиво и сладкое вино содержат углеводы и могут повышать уровень сахара в крови.
- Алкоголь стимулирует аппетит, что может вызвать переедание и повлиять на контроль сахара в крови.
- Алкогольные напитки часто содержат много калорий, что затрудняет сброс лишнего веса.
- Алкоголь также может повлиять на ваши суждения или силу воли, заставляя вас делать неправильный выбор в еде.
- Алкоголь может влиять на положительное действие пероральных лекарств от диабета или инсулина.
- Алкоголь может повышать уровень триглицеридов.
- Алкоголь может повысить кровяное давление.
- Алкоголь может вызвать покраснение, тошноту, учащенное сердцебиение и невнятную речь.
Их можно спутать с симптомами низкого уровня сахара в крови или замаскировать их.
Диабет и нормы потребления алкоголя
Люди с диабетом, которые употребляют алкоголь, должны следовать этим рекомендациям по потреблению алкоголя:
- Не употребляйте более двух порций алкоголя за один день, если вы мужчина, или один напиток, если вы женщина. (Пример: один алкогольный напиток = стакан вина на 5 унций, «рюмка» ликера на 1 1/2 унции или пиво на 12 унций).
- Пить алкоголь только во время еды.
- Пейте медленно.
- Избегайте «сладких» смешанных напитков, сладких вин и ликеров.
- Смешайте ликер с водой, содовой или диетическими безалкогольными напитками.
- Всегда носите медицинское украшение, на котором написано, что у вас диабет.
Причины жжения стоп — Клиника Мэйо
В то время как усталость или кожная инфекция могут вызвать временное жжение или воспаление стоп, жжение в ногах чаще всего является признаком повреждения нервов (периферическая невропатия). Поражение нервов имеет множество различных причин, включая диабет, хроническое употребление алкоголя, воздействие определенных токсинов, дефицит определенных витаминов группы В или ВИЧ-инфекцию.
Поражение нервов имеет множество различных причин, включая диабет, хроническое употребление алкоголя, воздействие определенных токсинов, дефицит определенных витаминов группы В или ВИЧ-инфекцию.
Возможные причины жжения стоп:
- Нарушение, связанное с употреблением алкоголя
- Стопа спортсмена
- Болезнь Шарко-Мари-Тута
- Химиотерапия
- Хроническая болезнь почек
- Комплексный региональный болевой синдром (хроническая боль из-за дисфункциональной нервной системы)
- Диабетическая невропатия (повреждение нервов, вызванное диабетом)
- ВИЧ / СПИД
- Гипотиреоз (недостаточная активность щитовидной железы)
- Синдром тарзального канала
- Анемия, вызванная недостаточностью витаминов
Указанные здесь причины обычно связаны с этим симптомом.Обратитесь к своему врачу или другому специалисту в области здравоохранения для точного диагноза.
- Определение
- Когда обращаться к врачу
 Показать ссылки
Показать ссылки
- Eleftheriadou I, et al. Больной сахарным диабетом 2 типа и чувством жжения в ногах. BMJ. 2014; 349: 1.
- Рутково СБ. Обзор полинейропатии. https://www.uptodate.com/home. По состоянию на 20 сентября 2016 г.
- Ropper AH, et al. Заболевания периферических нервов.В: Принципы неврологии Адамса и Виктора. 10-е изд. Нью-Йорк, штат Нью-Йорк: компании McGraw-Hill; 2014. https://www.accessmedicine.com. По состоянию на 20 сентября 2016 г.
- Стопа спортсмена. Американская подиатрическая медицинская ассоциация. https://www.apma.org/learn/FootHealth.cfm?ItemNumber=978. По состоянию на 21 сентября 2016 г.
- Информационный бюллетень о периферической невропатии. Национальный институт неврологических расстройств и инсульта. https://www.ninds.nih.gov/disorders/peripheralneuropathy/detail_peripheralneuropathy.htm. По состоянию на 21 сентября 2016 г.
- Синдром тарзального канала. Американский колледж хирургов стопы и голеностопного сустава.
 https://www.foothealthfacts.org/conditions/tarsal-tunnel-syndrome. По состоянию на 21 сентября 2016 г.
https://www.foothealthfacts.org/conditions/tarsal-tunnel-syndrome. По состоянию на 21 сентября 2016 г. - Полинейропатия. Руководство Merck Professional Version. https://www.merckmanuals.com/professional/neurologic-disorders/peripheral-nervous-system-and-motor-unit-disorders/polyneuropathy. По состоянию на 21 сентября 2016 г.
.
Синдром жжения стоп (синдром Грирсона-Гопалана)
Обзор
Что такое синдром жжения стоп?
Синдром жжения стоп, также известный как синдром Грирсона-Гопалана, представляет собой набор симптомов, при которых стопы часто становятся неприятно горячими и болезненными.Жжение может усиливаться ночью, с некоторым облегчением в течение дня. Симптомы могут варьироваться от легких до тяжелых. Жар и боль могут быть ограничены подошвами ног, но также могут затронуть верхнюю часть стоп, лодыжки и даже голени.
Жар и боль могут быть ограничены подошвами ног, но также могут затронуть верхнюю часть стоп, лодыжки и даже голени.
Возможные причины
Что вызывает синдром жжения стоп?
Симптомы синдрома жжения стоп могут быть результатом множества различных состояний или заболеваний.К ним относятся:
- Повреждение или защемление нерва. Есть много возможных причин повреждения нервов. Это может произойти из-за различных заболеваний, травм спины или медленного разрушения (дегенеративные изменения) позвоночника, хирургического вмешательства, использования химиотерапевтических препаратов или других лекарств или воздействия токсинов.
- Периферическая невропатия . Это одна из самых частых причин синдрома жжения стоп. Это происходит, когда периферические чувствительные нервы, соединяющие спинной мозг с конечностями, повреждены.Люди, страдающие диабетом в течение длительного времени, или люди с плохо контролируемым уровнем глюкозы в крови, более склонны к развитию периферической невропатии. Диабетическая периферическая нейропатия развивается постепенно и со временем может ухудшиться. Другие состояния, которые могут вызывать периферическую невропатию, включают химиотерапевтические агенты, наследственные заболевания, аутоиммунные расстройства (включая ревматоидный артрит), воздействие токсичных химических веществ, инфекции, почечную недостаточность, алкоголизм и дисбаланс питания (дефицит витамина B, синдром мальабсорбции).
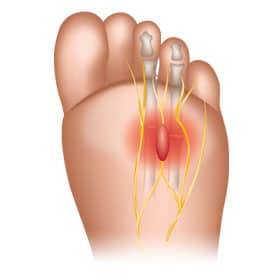
- Синдром тарзального туннеля. Тарзальный туннель — это узкое пространство внутри лодыжки возле костей лодыжки. Сдавливание или сдавливание заднего большеберцового нерва (нерва за самой большой длинной костью голени) внутри тарзального канала может вызвать ощущение жжения, покалывания или боли в некоторых частях стопы. Также могут быть затронуты внутренние щиколотки и икры ног.
- Неврома Мортона . Нервная ткань может утолщаться между костями у основания пальцев стопы, вызывая боль.Слишком тесная обувь может вызвать этот тип невромы, хотя это также может быть следствием спортивной травмы, стресса, неправильного положения или движения стопы.
- Комплексный регионарный болевой синдром . Это редкое, но чрезвычайно болезненное нервное расстройство может возникнуть после травмы или операции.
- Болезнь Шарко-Мари-Тута . Это наследственное неврологическое заболевание может вызывать повреждение периферических нервов ног и ступней. Ущерб со временем усугубляется.Шарко-Мари-Зуб воздействует на мышцы и нервы конечностей, вызывая аномальную слабость и подъем сводов стоп. Ненормальные нагрузки на стопы могут предрасполагать к стрессовым переломам, и часто этим людям для правильного функционирования требуются фиксаторы.
- Эндокринные нарушения или нарушения обмена веществ
- Сахарный диабет. Диабет 1 и 2 типа может поражать периферические нервы тела, особенно чувствительные нервы ступней и ног.Высокий уровень глюкозы или плохо контролируемый диабет могут вызвать повреждение периферических нервов, особенно в долгосрочной перспективе. Высокий уровень глюкозы в крови влияет на передачу сигналов от этих нервов и может ослабить стенки кровеносных сосудов.
- Гипотиреоз . Недостаточно активная щитовидная железа может вызывать ощущение жжения в стопах, а также увеличение веса, сухость кожи или усталость.
- Инфекции
- Стопа спортсмена (tinea pedis ).Эта грибковая инфекция вызывается плесневыми грибами, называемыми дерматофитами, которые растут на влажных, теплых участках кожи. Влажная обувь и носки, а также влажная среда позволяют грибкам расти и распространяться. Симптомы микоза могут включать зуд, жжение и покалывание между пальцами ног и подошвами.
- Другие причины
- Эритромелалгия / эритермалгия. Это редкое заболевание может проявляться сильной жгучей болью, повышением температуры кожи и видимым покраснением (эритемой) пальцев ног и подошв ног.Также могут быть затронуты руки. Его точная причина неизвестна. Приступы могут возникать только в определенное время (обострения) и продолжаться от нескольких минут до нескольких дней, либо жгучая боль может быть постоянной. Пораженный участок может стать болезненным, опухшим и теплым.
- Слишком тесная или неподходящая обувь . Тесная обувь или чулки могут вызвать раздражение чувствительной стопы или оказывать давление на определенные части стопы.
- Стресс, вызванный физической нагрузкой или физической травмой.
- Аллергия . Материалы, используемые для изготовления обуви или носков, могут вызывать симптомы.
- Контактный дерматит . Красители или химические вещества, используемые для дубления кожи, могут вызвать раздражение кожи.
- Другие причины включают хроническую горную болезнь, синдром Гительмана, лейшманиоз, рассеянный склероз, психологическое расстройство (психосоматическое), наследственные причины и неизвестные причины (идиопатические)
Каковы наиболее распространенные симптомы синдрома жжения стоп?
К наиболее частым симптомам относятся:
- Ощущение жара или жжения, часто усиливающееся ночью
- Онемение стоп или ног
- Острая или колющая боль
- Чувство тяжести в ногах
- Тупая боль в ногах
- Покраснение кожи или излишек тепла
- Покалывание, покалывание или ощущение «иголок»
Как диагностируется синдром жжения стоп?
Поскольку не существует тестов для объективного измерения интенсивности боли в ногах или жжения, ваш врач попытается определить первопричину симптомов.
- Медицинский осмотр . Ваш врач спросит вас о вашей истории болезни, включая любые физические симптомы, которые у вас есть, и лекарства, которые вы принимаете. Он или она проверит ваши рефлексы и осмотрит ваши ноги на предмет признаков инфекции, травм или других проблем.
- Анализы крови . Могут быть назначены анализы для измерения уровня глюкозы в крови или скрининг на недостаточность питания или эндокринные нарушения. Обычно проводится полный анализ крови.Другая лабораторная работа может включать определение электролитов в сыворотке и моче (магний, натрий, калий, уровни витамина B и хлоридов).
- Тесты нервной функции. При подозрении на повреждение нерва можно заказать электродиагностические исследования. .
- Электромиография . Этот тест измеряет электрическую активность мышцы и проводится, чтобы увидеть, как мышца реагирует на нервную стимуляцию. Через кожу в мышцу вводится очень тонкая игла, чтобы измерить активность мышцы при ее сокращении и расслаблении.Его проводят, чтобы определить причину боли, онемения или покалывания.
- Тест скорости нервной проводимости. Этот тест проводится для оценки скорости, с которой электрические импульсы движутся по нерву. Он проводится, чтобы отличить истинные нервные расстройства от состояний, при которых мышцы поражены травмой нерва. На кожу вдоль нервного пути помещают плоские электроды и прикладывают ток низкой интенсивности.
Уход и лечение
Как лечится синдром жжения стоп?
Лечение зависит от основных причин или условий.
- Уход за собой
- Погрузите ноги в прохладную воду не менее 15 минут. Это может дать временное облегчение. Холодная вода не рекомендуется.
- Не подвергайте ноги воздействию тепла.
- Поднимите ноги и ступни.
- Примите безрецептурные обезболивающие (анальгетики). Нестероидные противовоспалительные препараты, такие как ибупрофен, кетопрофен или напроксен, могут временно облегчить боль.
- Применять кремы и мази для местного применения .Для снятия боли на ступни можно наносить безрецептурные кремы и мази, содержащие капсаицин. Для лечения стопы спортсмена можно использовать противогрибковые кремы, лосьоны, спреи или порошки местного действия.
- Лекарства, отпускаемые по рецепту
- Инсулин или пероральные гипогликемические препараты могут контролировать уровень глюкозы в крови у людей с диабетом.
- Пищевые добавки могут быть назначены людям с недостаточностью витаминов.
- Анальгетики. Для облегчения боли могут быть прописаны такие лекарственные средства, как пероральные или местные наркотические или ненаркотические препараты. Кремы, лосьоны, спреи или пластыри, содержащие лидокаин, могут уменьшить дискомфорт.
- Антидепрессанты. Трициклические антидепрессанты и другие препараты могут помочь при хронической боли, связанной с нейропатией.
- Противосудорожные или противосудорожные препараты. Габапентин, карбамазепин, прегабалин и другие могут применяться для лечения хронической боли.
- Противогрибковые препараты. Пероральные препараты можно использовать при инфекциях, устойчивых к продуктам местного действия.
- Лечебная физкультура и упражнения
- Диетические изменения
- Подушечки для ног и вкладыши в обувь (ортопедические аппараты)
- Хирургия . Ортопедическая операция может потребоваться в тех случаях, когда не поддаются лечению лекарства или более консервативные методы лечения.
Можно ли что-нибудь сделать, чтобы предотвратить синдром жжения стоп?
Невозможно полностью предотвратить ожоги ног, но эти рекомендации могут помочь решить некоторые проблемы.
- Запишитесь на регулярные осмотры у ортопеда или специалиста по уходу за ногами. Регулярные осмотры необходимы, если у вас диабет или другие заболевания, которые могут повлиять на нервную систему. Людям с диабетом или другими заболеваниями может потребоваться специальная обувь.
- Выберите обувь, которая подходит по размеру и обеспечивает достаточную вентиляцию. . Обувь должна иметь низкий каблук, широкий носок и хорошо поддерживать свод стопы.
- Носите чистые сухие носки, чтобы не повредить ногу спортсмена. .Чаще меняйте носки, если вы занимаетесь спортом или занимаетесь другими делами, от которых ноги потеют.
- Ежедневно проверяйте свои ступни на наличие признаков инфекции или травм . Проверяйте ноги на наличие волдырей, язв, порезов, язв и трещин на коже, чтобы предотвратить инфекции.
- Если у вас диабет, контроль уровня сахара может быть единственным наиболее эффективным методом профилактики или лечения невропатии, вторичной по отношению к этой причине .
Когда звонить доктору
Когда мне следует обратиться к врачу?
Если ощущение жжения или покалывания сохраняется или усиливается с течением времени и не поддается лечению в домашних условиях, обратитесь к врачу или ортопеду, чтобы определить причину.
Жжение в ногах может быть предупреждающим признаком более серьезного заболевания, такого как сахарный диабет, повреждение периферических нервов или недоедание. Недиагностированный или нелеченый диабет может привести к необратимому повреждению периферических нервов.
9 домашних средств от жжения в ногах
Ощущение жжения в ногах — распространенное заболевание. Это может произойти как отдельная проблема или как симптом другого состояния.
Медицинские работники называют ощущение жжения в стопах или голени синдромом жжения стоп (BFS).
BFS часто вызывает неприятное ощущение жара и боли в ногах. Симптомы BFS могут быть легкими или тяжелыми, в зависимости от причины.
BFS часто встречается у пожилых людей и может усиливаться ночью.
BFS влияет не только на подошвы стоп, но также может влиять на верхнюю часть ступней, лодыжки и голени.
Диабет — частая причина жжения ног. Однако BFS также является симптомом ряда других состояний.
В этой статье рассматриваются причины BFS и 9 домашних средств для его лечения.
Периферическая невропатия, обычно называемая повреждением нервов, является частой причиной BFS. Однако само повреждение нерва часто является следствием другого заболевания.
Заболевания, которые могут вызвать повреждение нервов и BFS, включают:
Диабет
Диабет может вызвать повышенный уровень сахара в крови. Длительный высокий уровень сахара в крови может повредить кровеносные сосуды и нервы. Название этого типа повреждения нервов — диабетическая невропатия.
До 50% людей с диабетом страдают или в какой-то момент будут иметь диабетическую невропатию.Одним из основных симптомов диабетической невропатии является BFS.
Сенсорная нейропатия мелких волокон (SFSN)
Это состояние вызывает боль и дискомфорт в ногах и руках.
SFSN вызывает повреждение небольших чувствительных кожных нервов. Эти нервы обеспечивают сенсорную обратную связь между кожей и мозгом.
SFSN часто связан с диабетом или нарушением метаболизма глюкозы.
Симптомы SFSN включают простудную боль, покалывание или покалывание иглами.
Сильное употребление алкоголя
Хроническое употребление алкоголя может вызвать алкогольную невропатию, которая повреждает нервы в организме. Это один из наиболее распространенных симптомов злоупотребления алкоголем.
Поврежденные нервы могут вызвать у человека BFS.
Болезнь Шарко-Мари-Тута
Болезнь Шарко-Мари-Тута (ШМТ) вызывает повреждение периферических нервов.
Симптомы обычно начинаются со ступней и голеней. Симптомы включают BFS, слабость в мышцах стопы и голени, деформации стопы и трудности с подъемом стопы во время ходьбы.
ШМТ — одно из наиболее распространенных наследственных неврологических заболеваний в США.
Комплексный регионарный болевой синдром (CRPS)
CRPS — это широкий термин, который описывает боль и воспаление, которые возникают после травмы руки или ноги человека. Распространенные причины КРБС включают переломы, хирургическое вмешательство и растяжение связок.
Симптомы CRPS включают BFS, жесткость суставов, истощение или избыточный рост костей, изменения текстуры кожи и отек пораженной конечности.
Синдром запястного канала
Синдром запястного канала похож на синдром запястного канала запястья, но встречается в голеностопном суставе.
Синдром тарзального канала возникает в результате сжатия и повреждения нерва, проходящего по внутренней стороне голеностопного сустава и стопы.
Может вызвать покалывание или жжение в ногах.
Другие причины BFS
Другие причины BFS, не связанные с повреждением нервов, включают:
Лечение BFS зависит от основной причины. Врач может лечить BFS, используя следующее:
- противогрибковые рецепты
- вставки для обуви или смена обуви
- витаминные добавки
- добавки для щитовидной железы
- электрическая стимуляция нервов
- магнитотерапия
- лазерная или световая терапия
также ряд домашних средств от BFS, которые человек может попробовать.Вот 9, которые могут принести облегчение:
1. Замачивание ног в холодной воде или ледяной ванне
Замачивание ног в холодной воде может помочь временно облегчить симптомы BFS.
Однако людям, страдающим эритромелалгией, этого следует избегать, так как это может повредить их кожу.
2. Отдых, лед, сжатие и возвышение (RICE)
Человек может помочь уменьшить симптомы синдрома тарзального канала, используя RICE. Это включает в себя отдых стопы, прикладывание льда к лодыжке, сжатие и подъем стопы.
РИС может уменьшить отек и воспаление, что может помочь уменьшить симптомы BFS.
3. Английская соль
Люди часто используют английскую соль для лечения различных заболеваний, включая боль и симптомы микоза.
Английская соль — это натуральное соединение, содержащее сульфат магния. Он имеет ряд применений, в том числе:
- для уменьшения симптомов микозов
- для уменьшения воспаления
- для отшелушивания кожи
- для уменьшения запаха
- для снятия запора
Люди кладут английскую соль в теплую воду, прежде чем замачивать ноги в ней. смесь в течение 20–30 минут.
Ванны для ног с английской солью могут лечить симптомы BFS. Однако человеку, страдающему диабетом, следует проконсультироваться со своим врачом, прежде чем принимать ванну с английской солью. Это связано с тем, что английская соль может повысить риск повреждения стопы у людей с диабетом.
4. Яблочный уксус
Яблочный уксус может бороться с бактериями, грибками и другими вредными микробами.
Замачивание ног в ванне для ног, состоящей из теплой воды и яблочного уксуса, может быть эффективным способом лечения стопы спортсмена.Однако нет никаких научных доказательств того, насколько эффективным может быть это лечение.
5. Добавки с куркумой
Куркума содержит сложный куркумин. Куркумин обладает противовоспалительным, антиоксидантным и противомикробным действием и может быть эффективным средством лечения некоторых кожных заболеваний.
Куркумин также является эффективным средством для лечения различных неврологических расстройств.
Человек может использовать добавки куркумы для лечения BFS, связанного с повреждением нервов и другой нервной болью.Человек может принимать куркуму в виде добавок или 1 чайную ложку порошка куркумы с 1/4 чайной ложки молотого перца до трех раз в день.
Одно исследование 2013 года предполагает, что если человек принимает куркумин на ранних стадиях невропатии, это может иметь положительный эффект. В исследовании говорится, что куркумин помогает предотвратить развитие хронической невропатии.
6. Рыбий жир
Рыбий жир обладает противовоспалительными свойствами, которые помогают уменьшить боль и дискомфорт.Если человек болен BFS в результате диабета, он может пожелать лечить BFS рыбьим жиром.
Одно исследование 2018 года предполагает, что рыбий жир может замедлить прогрессирование и даже обратить вспять диабетическую невропатию.
Добавки рыбьего жира доступны без рецепта (OTC). Человек может принимать от 2400 до 5400 мг рыбьего жира в день.
7. Имбирь
Имбирное масло обладает противовоспалительными свойствами и может быть эффективным средством лечения BTS.
Исследование, проведенное в 2014 году, показало, что шведский массаж с ароматным имбирным маслом более эффективен для уменьшения боли в спине и уменьшения инвалидности, чем традиционный тайский массаж.
Многие имбирные масла продаются без рецепта.
В исследовании 2020 года на мышах изучалось использование экстракта имбиря. Это говорит о том, что экстракт имбиря может быть эффективным средством против диабетической невропатии.
Однако определение эффективности имбиря для специфического лечения BFS и нейропатической боли требует дополнительных исследований.
8. Лидокаин или капсаицин
Лидокаин — местный анестетик. Медицинские работники часто используют лидокаин для обезболивания кожи перед выполнением определенных процедур, таких как взятие крови.
Капсаицин присутствует в перце чили и обеспечивает естественное обезболивание. Одно исследование 2011 года показало, что капсаицин помогает справиться с болью.
Некоторые медицинские работники предлагают кремы для местного применения, содержащие капсаицин и лидокаиновые пластыри, в качестве эффективных методов лечения симптомов диабетической нейропатической боли. Они оба являются распространенными методами лечения BFS у людей с диабетом.
Однако существует мало свидетельств, подтверждающих их использование.
Лидокаин для местного применения также является распространенным средством лечения боли, связанной с SFSN, в форме пластыря и геля.
9. Массаж стоп
Массаж увеличивает приток крови к определенной области тела. Поэтому, если человек страдает BFS, он может массировать ступни, чтобы улучшить кровообращение и приток крови к тем участкам, которые в этом нуждаются. Это может помочь в лечении некоторых симптомов BFS.
Одно исследование 2015 года показало, что тайский массаж стоп помогает людям с диабетической невропатией улучшить равновесие, диапазон движений стопы и чувствительность стопы.
Синдром жжения стоп — это общее ощущение жжения или покалывания в ногах.BFS вызывает широкий спектр состояний, включая диабет, микоз и злоупотребление алкоголем.
Существует ряд домашних средств, которые можно попробовать для лечения симптомов BFS. К ним относятся ванны с холодной водой, соль Эпсома, добавки с куркумой и рыбий жир.
10 болезней, которые могут вызвать чувство жжения в ногах: Аризона Здоровье стопы: Ортопеды
Жжение в ногах может быть весьма неудобным — даже болезненным — и мешать прожить день.Некоторые люди выдают это за незначительную проблему или пытаются лечить дома. Но правда в том, что если вы постоянно испытываете чувство жжения в ногах, возможно, у вас одно из десяти заболеваний или состояний, перечисленных ниже.
Доктор Райан Голуб из Arizona Foot Health в Фениксе, штат Аризона, понимает дискомфорт, связанный с этим симптомом, и хочет помочь вам разобраться в его причине и оказать помощь.
1. Гипотиреоз
Гипотиреоз возникает, когда ваша щитовидная железа недостаточно активна, и это может вызвать ряд гормональных изменений в организме.Один из них — отеки стоп и лодыжек, которые вызывают нервное давление и вызывают жжение в ногах. Другие симптомы включают увеличение веса, усталость, выпадение волос и сухость кожи.
2. Синдром тарзального канала
Вы, наверное, слышали о синдроме запястного канала, но знаете ли вы, что похожая проблема может возникнуть у ваших ног? Если нерв, идущий от стопы к лодыжке, часто сдавливается в результате травмы или отека, вы, вероятно, испытаете болезненное ощущение жжения в стопе.В некоторых случаях боль может доходить до ноги.
3. Невропатия
Невропатия — это общий термин, обозначающий любые заболевания, вызывающие проблемы с нервами. В этом случае могут действовать два типа невропатии, вызывающие симптомы жжения в ногах.
Один из них — диабетическая невропатия, которая может повредить нервы и кровеносные сосуды в организме из-за высокого уровня сахара в крови. Это приводит к жжению, а иногда и к ощущению боли или покалывания в ногах. Другой — сенсорная нейропатия мелких волокон (также известная как SFSN), другими симптомами которой являются боль и потеря чувствительности в ногах.
Иногда диабет также участвует в SFSN. К другим формам невропатии, которые могут вызвать жжение в ногах, относятся периферическая нейропатия и алкогольная невропатия.
4. Болезнь Шарко-Мари-Тута
Это распространенное наследственное заболевание, которое поражает нервы, контролирующие мышцы, и со временем ухудшается. Жжение в ступнях и руках является ранним признаком этого заболевания, за ним могут последовать другие проблемы, такие как неловкость в конечностях и атрофия мышц.
5. Недоедание
Это необычное состояние в современном американском обществе, но, тем не менее, недоедание потенциально может быть причиной ожогов ног.Пожилые люди наиболее восприимчивы, и дефицит витаминов B-9, B-6 и B-12 потенциально может вызвать этот симптом.
6. Болезнь почек
Еще одно потенциально серьезное заболевание, которое может вызвать жар в ногах, — это болезнь почек. Это может привести к зуду и отеку ног, если токсины накапливаются в вашем теле. Другие симптомы включают тошноту, учащенное мочеиспускание, одышку, спутанность сознания, судороги и усталость.
7. Стопа спортсмена
Стопа спортсмена — одно из самых легких заболеваний, которое может вызвать ощущение жжения в ступнях.Однако это требует лечения, так как это одновременно инфекция и заразность. Если вы заметили другие симптомы, которые внешне влияют на ваши ноги, такие как сухость, трещины или шелушение кожи, волдыри или ногти на ногах, которые кажутся торчащими из ногтевого ложа, рекомендуется проверить стопу спортсмена.
8. Инфекция
Другой тип инфекции также потенциально может вызвать ожоги ног. Некоторые из наиболее распространенных инфекционных заболеваний, которые могут вызывать этот симптом, включают ВИЧ, болезнь Лайма, опоясывающий лишай и сифилис.
9. Комплексный регионарный болевой синдром (КРБС)
Если вы недавно получили травму, КРБС может быть причиной симптома жжения в ногах, поскольку это происходит, когда сигналы, посылаемые из вашего мозга, затрагиваются повреждением нерва. Другие симптомы включают отек и изменение текстуры и цвета кожи.
10. Эритромелалгия
Это заболевание, вызывающее жжение в ногах, которое, похоже, не имеет никакой причины. Физические упражнения или нагревание ног могут усилить боль и чувство жжения.Если вы были проверены на наличие других перечисленных здесь состояний или знаете, что они к вам не относятся, возможной причиной может быть эритромелалгия.
Сжигание ног — не повод для смеха
В некоторых случаях жжение в ногах может быть легким симптомом незначительного заболевания, но в других — серьезной проблемой. Если вы хотите узнать больше о том, что могут означать ваши горящие ноги, а также о том, как можно вылечить это состояние, позвоните по телефону 602-973-3888, чтобы записаться на прием к доктору Голубу сегодня.Вы также можете записаться на прием онлайн.
Периферическая невропатия — Симптомы — NHS
Симптомы различаются в зависимости от типа периферической невропатии и могут развиваться быстро или медленно.
К основным типам периферической невропатии относятся:
- сенсорная нейропатия — повреждение нервов, передающих в мозг сообщения о прикосновении, температуре, боли и других ощущениях.
- Моторная невропатия — повреждение нервов, контролирующих движения
- Вегетативная невропатия — повреждение нервов, которые контролируют непроизвольные процессы в организме, такие как пищеварение, функцию мочевого пузыря и контроль артериального давления
- мононевропатия — повреждение одного нерва вне центральной нервной системы
Во многих случаях человек с периферической невропатией может иметь более одного из этих типов периферической невропатии одновременно.
Особенно часто встречается сочетание сенсорной и моторной нейропатии (сенсомоторная полинейропатия).
Сенсорная нейропатия
Симптомы сенсорной невропатии могут включать:
- Спицы и иглы в пораженной части тела
- Онемение и меньшая способность чувствовать боль или перепады температуры, особенно в ногах
- жгучая или острая боль, обычно в стопах
- Ощущение боли от чего-то, что совсем не должно быть болезненным, например от очень легкого прикосновения
- Потеря равновесия или координации, вызванная меньшей способностью определять положение ступней или рук
Моторная невропатия
Симптомы моторной невропатии могут включать:
- подергивания и мышечные судороги
- мышечная слабость или паралич, поражающий одну или несколько мышц
- Истончение (истощение) мышц
- затруднение подъема передней части стопы и пальцев ног, особенно заметно при ходьбе (опускание стопы)
Вегетативная невропатия
Симптомы вегетативной невропатии могут включать:
Мононевропатия
В зависимости от конкретного пораженного нерва симптомы мононевропатии могут включать:
- Изменение ощущения или слабости в пальцах
- двоение в глазах или другие проблемы с фокусировкой глаз, иногда с болью в глазах
- Слабость одной стороны лица (паралич Белла)
- Боль, слабость или изменение чувствительности в стопе или голени
Самый распространенный тип мононевропатии — синдром запястного канала.


 А также при
попадании слюны больного животного на поврежденную кожу или слизистую
оболочку. В последние годы описаны воздушно-капельный, алиментарный (через
пищу и воду) и трансплацентарный (через плаценту в период беременности) пути
передачи вируса. Много дискуссий вызывают несколько случаев заражения людей
бешенством в результате операций по трансплантации органов.
А также при
попадании слюны больного животного на поврежденную кожу или слизистую
оболочку. В последние годы описаны воздушно-капельный, алиментарный (через
пищу и воду) и трансплацентарный (через плаценту в период беременности) пути
передачи вируса. Много дискуссий вызывают несколько случаев заражения людей
бешенством в результате операций по трансплантации органов. В месте укуса появляются
неприятные ощущения — жжение, покраснение, тянущие боли, зуд, повышенная
чувствительность. Больной подавлен, замкнут, отказывается от еды, у него
возникает необъяснимый страх, тоска, тревога, депрессия, реже — повышенная
раздражительность. Характерны также бессонница, кошмары, обонятельные и зрительные галлюцинации.
В месте укуса появляются
неприятные ощущения — жжение, покраснение, тянущие боли, зуд, повышенная
чувствительность. Больной подавлен, замкнут, отказывается от еды, у него
возникает необъяснимый страх, тоска, тревога, депрессия, реже — повышенная
раздражительность. Характерны также бессонница, кошмары, обонятельные и зрительные галлюцинации. Отмечается
повышенное пото- и слюноотделение, больному сложно проглотить слюну и
постоянно ее сплевывает. Данный период обычно длится 2-3 дня.
Отмечается
повышенное пото- и слюноотделение, больному сложно проглотить слюну и
постоянно ее сплевывает. Данный период обычно длится 2-3 дня. Это метод
специфической профилактики — введение специальной вакцины против бешенства,
не позднее 14-го дня от момента укуса. Наилучшая специфическая профилактика -
это введение специфического иммуноглобулина и/или активная иммунизация
(вакцинация).
Это метод
специфической профилактики — введение специальной вакцины против бешенства,
не позднее 14-го дня от момента укуса. Наилучшая специфическая профилактика -
это введение специфического иммуноглобулина и/или активная иммунизация
(вакцинация).