Первая помощь при ДТП
Травмы при дорожно-транспортном происшествии разнообразны и часто связаны с многочисленными переломами, повреждениями черепа и головного мозга, порезами и порывами внутренних органов. Именно от оказания первой помощи зависят сроки выздоровления, а иногда и жизнь. И если до прибытия «скорой» потерпевшему не оказана необходимая помощь, предотвратить возможные осложнения и даже смерть порой уже невозможно. Но как правильно оказать эту помощь? Основной принцип — не навредить, не нанести пострадавшему новых травм своими неправильными действиями.
В первую очередь, необходимо выяснить, какую травму получил человек. Если он в сознании, то это можно спросить у самого пострадавшего. Если без сознания, то прежде чем перетаскивать, необходимо ощупать его, чтобы определить, как правильнее ему помочь.
Если человек лежит на проезжей части, его нужно переместить на
обочину или тротуар, чтобы избежать повторного наезда другими водителями, не
заметившими лежащего человека.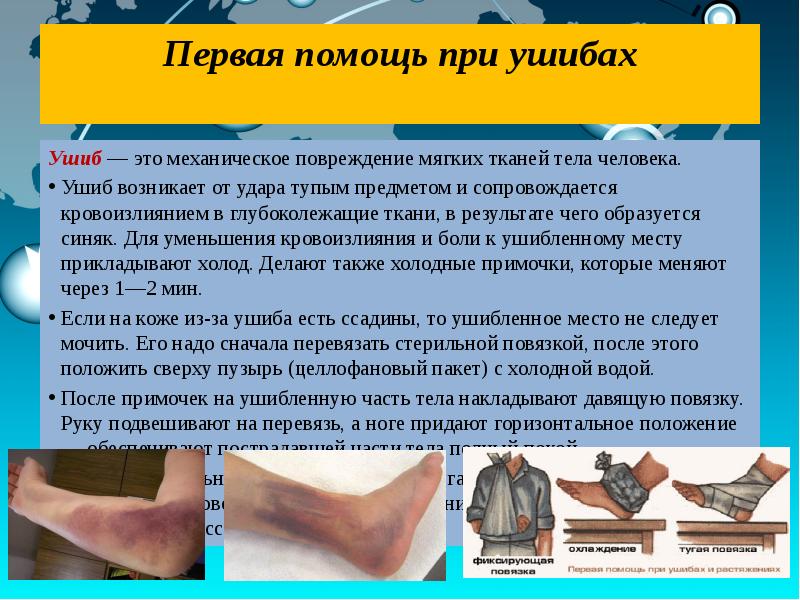
Если же человека, попавшего в ДТП,
необходимо вытащить из автомобиля, то сначала освобождают доступ к нему
(открыть дверцы, при невозможности — выбить стекла; отстегнуть или разрезать
ремень безопасности, освободить ноги). Затем извлекают в той же позе, в которой
он находится (как единое целое). И лучше это делать хотя бы вдвоем. До приезда
«скорой помощи» пострадавшего извлекают из автомобиля, если он находится без
сознания или имеется кровотечение, которое нельзя остановить в машине, а также в
случае, если его жизни угрожает опасность./GettyImages-1277450943-a26b6a2e487d4ace982627bd9a815cac.jpg)
Задайте любой вопрос пострадавшему, чтобы определить уровень сознания, одновременно фиксируя ему голову: большие пальцы — на затылке, указательные — с боков, средние — на углах нижней челюсти, безымянные -на сонной артерии для определения пульсации. Необходимо наложить шейный воротник, так как при ДТП наиболее вероятно повреждение шейного отдела позвоночника.
Чтобы распознать состояние шока, нужно посчитать пульс. Если при наличии тяжелой травмы пульс 110-120 ударов в минуту, можно считать, что пострадавший находится в состоянии шока. Если человек без сознания, то необходимо проверить реакцию зрачка на свет, наличие дыхания и сердцебиения. При отсутствии сознания, дыхания, сердцебиения и широком зрачке (признаки клинической смерти) проводят реанимационные мероприятия.
Реанимация по системе ABC
Действия по оживлению пострадавшего называют реанимацией и включают в себя 3 ступени (ABC):
A. Проверить проходимость верхних
дыхательных путей.
Проверить проходимость верхних
дыхательных путей.
B. Искусственное дыхание.
C. Массаж сердца
Если пострадавший без сознания, его голову следует отогнуть назад и прощупать пульс на шее. При закупорке дыхательных путей (рвотными массами, кровью, слизью, песком, илом) очищают рот марлей или чистой тряпочкой, намотанной на палец. При этом голова должна быть повернута набок.
При отсутствии дыхания пострадавшего необходимо положить на спину, голову запрокинуть назад и произвести вентиляцию легких «рот в рот» или «рот в нос». Искусственное дыхание лучше произвести при помощи устройства, имеющегося в автоаптечке, Частота дыхательных циклов 10-14 в минуту. Во время вдувания воздуха грудь пострадавшего должна приподниматься.
Если пульс на сосудах шеи
не прощупывается и зрачки пострадавшего расширены, одновременно с раздуванием
легких делают непрямой массаж сердца. Пострадавшего укладывают на спину
непосредственно на землю или доску, оказывающий помощь становится на колени с
любой стороны от пострадавшего и кладет ладонь на нижнюю половину грудины (2
см. выше нижнего края грудины по средней линии). Ладонь другой руки при
максимально разогнутой кисти (пальцы веером и не касаются грудной клетки)
накладывают поверх первой и энергичными толчками (40-60 в минуту) ритмично
надавливают па грудину книзу (к позвоночнику), используя не только силу рук, но
и тяжесть тела. Руки прямые.
Пострадавшего укладывают на спину
непосредственно на землю или доску, оказывающий помощь становится на колени с
любой стороны от пострадавшего и кладет ладонь на нижнюю половину грудины (2
см. выше нижнего края грудины по средней линии). Ладонь другой руки при
максимально разогнутой кисти (пальцы веером и не касаются грудной клетки)
накладывают поверх первой и энергичными толчками (40-60 в минуту) ритмично
надавливают па грудину книзу (к позвоночнику), используя не только силу рук, но
и тяжесть тела. Руки прямые.
Вдувание воздуха и массаж сердца чередуют: 1
вдувание — 5 толчков. Лучше это делать вдвоем без перерыва, до появления
самостоятельного дыхания и восстановления сердечной деятельности. Если помощь
оказывается одним человеком, то на 2 вдоха — 15 толчков. Сужение зрачков,
появление пульса на сонной артерии, улучшение цвета кожи, самостоятельное
дыхание — все это свидетельствует об эффективной реанимации.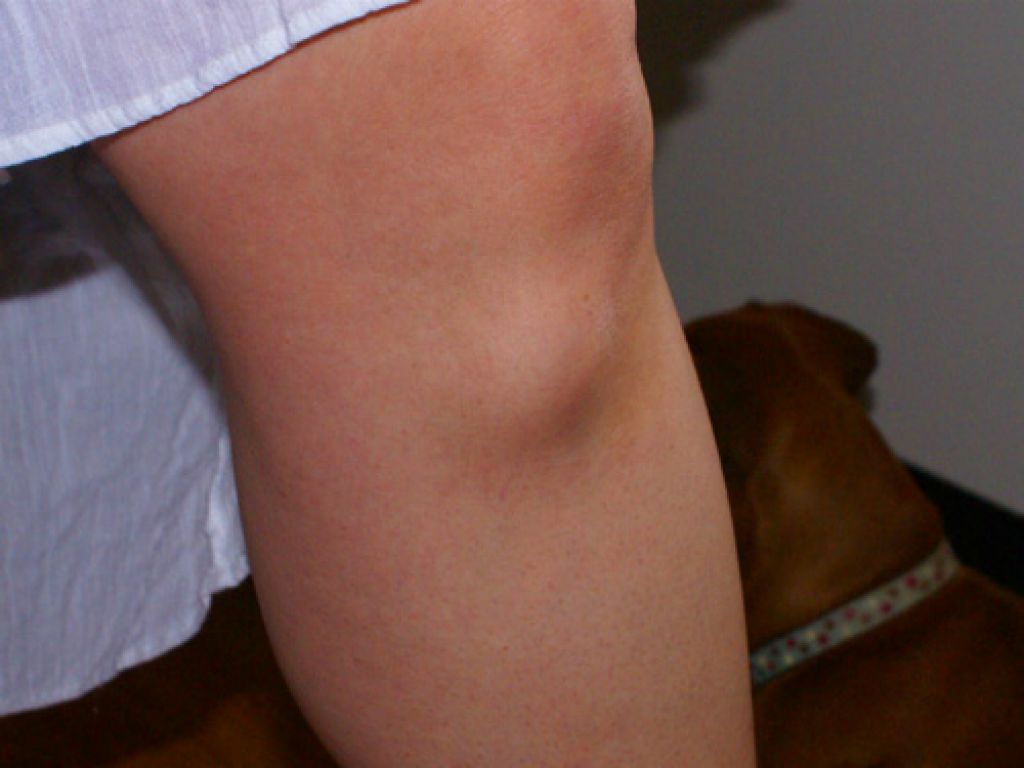
Кровотечение
Ранения в ДТП часто сопровождаются кровотечением. Кровотечение бывает внутренним и наружным. Наружное кровотечение подразделяется на: венозное, артериальное, капиллярное. Но самое опасное — артериальное -кровь алая, вытекает из раны толчкообразно или бьет пульсирующей струей под действием давления. В результате пострадавший за короткий период времени может потерять много крови. Венозное кровотечение — кровь темная, вытекает обильно, но без пульсации. Капиллярное — повреждение мелких кровеносных сосудов, оно может быть и без нарушения целостности кожи, когда под кожей от сильного удара появляется синяк.
Сильное, угрожающее жизни кровотечение требует самой неотложной помощи
— прижать кровеносный сосуд пальцами к подлежащей кости. При кровотечении из ран
конечностей лучше всего наложить жгут или закрутку. Жгут накладывается только
при артериальном кровотечении выше раны с умеренной силой на прокладку из ткани,
под жгут обязательно вкладывают записку с указанием времени его наложения, так
как держать его можно не более 1. 5 часа, а на морозе или жаре это время
сокращается до 1 часа, после чего начинается омертвление тканей, если за это
время раненого не успели доставить в больницу, то жгут снимают. Вполне возможно,
что кровотечение не возобновится. Если же оно продолжается, то используют
пальцевое прижатие артерии, а через 10 минут жгут накладывают снова, и к первой
записке с указанием времени добавляется вторая. Для закрутки из подручных
материалов можно использовать крепкий платок, пояс и т.д.
5 часа, а на морозе или жаре это время
сокращается до 1 часа, после чего начинается омертвление тканей, если за это
время раненого не успели доставить в больницу, то жгут снимают. Вполне возможно,
что кровотечение не возобновится. Если же оно продолжается, то используют
пальцевое прижатие артерии, а через 10 минут жгут накладывают снова, и к первой
записке с указанием времени добавляется вторая. Для закрутки из подручных
материалов можно использовать крепкий платок, пояс и т.д.
При венозном
кровотечении можно наложить на саму рану тугую давящую повязку и придать
кровоточащей области возвышенное положение. При любом повреждении кожи и тканей
необходимо обработать края раны и наложить повязку. При этом рану не промывать,
инородные тела не извлекать, кожу по краям раны протереть стерильным
материалом, производя движения от раны к неповрежденной коже. Такими же
действиями смазать кожу вокруг раны йодом.
При подозрении на кровотечение внутренних органов (паренхиматозное), проявляющееся бледностью кожных покровов, холодным потом, нарастающей слабостью, потерей сознания, пострадавшего укладывают горизонтально с приподнятыми конечностями. На место травмы можно положить «холод». Мелкие же порезы и ссадины достаточно промыть теплой водой с мылом и положить на поврежденное место кусок марли или носовой платок.
Черепно-мозговая травма (ЧМТ) Сотрясение головного мозга (СГМ)
Черепно-мозговые травмы чаще всего являются причиной смерти при
ДТП, поэтому они считаются особенно опасными. Во многих случаях ЧМТ трудно
поддаются лечению и могут на протяжении всей жизни давать о себе знать в виде
быстрой утомляемости, частой головной боли, головокружения.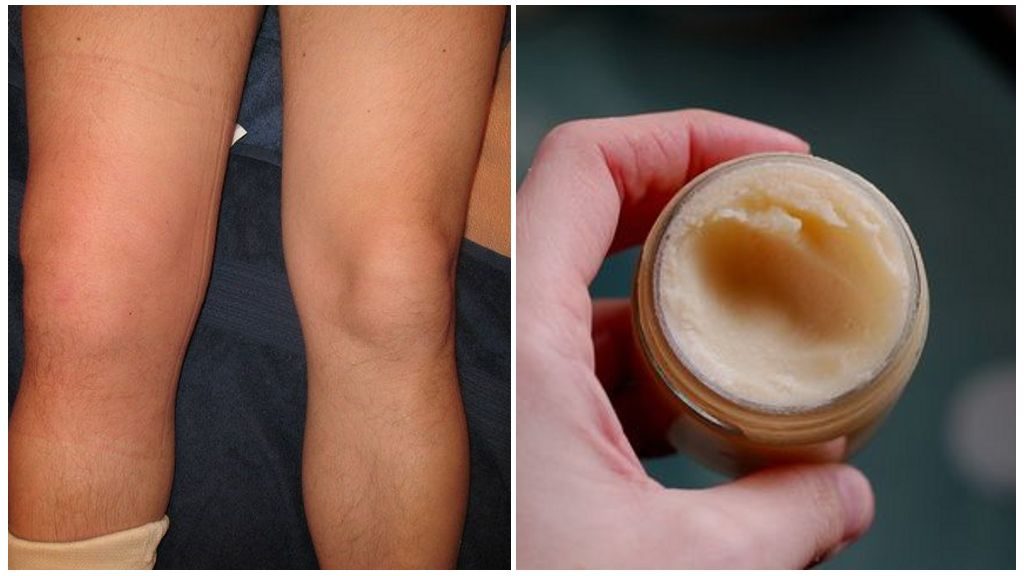
ЧМТ различают закрытые и открытые. Последние наиболее опасны, так как могут быть проникающими, когда нарушена целостность костей черепа, и отломки этих костей могут повредить головной мозг. В таких случаях самое важное при оказании помощи — обеспечить пострадавшему полный покой в горизонтальном положении и ни в коем случае не поднимать его голову. Можно только зафиксировать ее в неподвижном состоянии валиками, скрученными, например, из одежды. Извлекать предметы из раны нельзя, а если есть сильное кровотечение — наложить повязку. Но лучше всего не трогать голову до прибытия врача.
Если ранение непроникающее, но открытое, например, порез головы, то в таких случаях кровотечение редко бывает сильным. Даже если поначалу кровь течет обильно, скоро кровотечение прекращается само собой. В больнице такую рану зашьют и вполне возможно, что потом от нее не останется и следа.
Закрытые ЧМТ — это ушиб и сотрясение головного мозга (СГМ).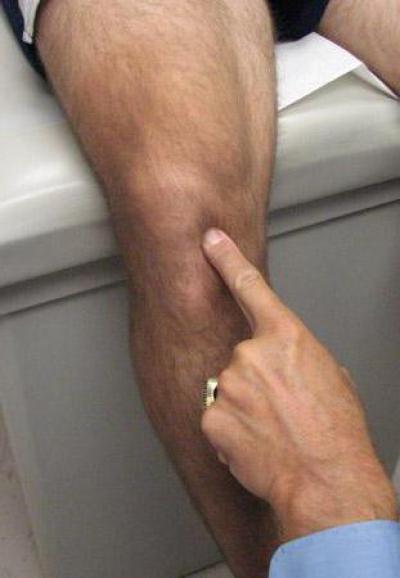 К ним
нельзя относиться легкомысленно. Как узнать, опасна ли травма головы, и нужно ли
обращаться к врачу? Врачу должен показаться каждый, кто после травмы потерял
сознание, даже если обморок продолжался всего несколько секунд. Это — первый
признак СГМ, равно как тошнота и рвота.
К ним
нельзя относиться легкомысленно. Как узнать, опасна ли травма головы, и нужно ли
обращаться к врачу? Врачу должен показаться каждый, кто после травмы потерял
сознание, даже если обморок продолжался всего несколько секунд. Это — первый
признак СГМ, равно как тошнота и рвота.
Человека, потерявшего сознание после травмы головы, лучше всего удерживать в полной неподвижности, даже если он сам хочет встать. И до приезда «скорой» не следует прибегать к различным средствам возбуждения, стараясь привести пострадавшего в чувство. Наоборот, необходимо создать ему покои, удобное положение туловища. Голове следует придать слегка возвышенное положение. Можно воспользоваться нашатырным спиртом, смочив им ватку и растерев ею впеки пострадавшего. До прибытия медицинских работников следует воздержаться от каких-либо еще мероприятий по выведению пострадавшего из бессознательного состояния.
Если пострадавший находится в сознании, но он
очень бледен, болит голова, то можно положить под голову «холод», чтобы снять
отек мозговых тканей и вызвать сужение кровеносных сосудов (снижается
вероятность образования гематомы и кровоизлияния).
Особенности ЧМТ у детей проявляются в том, что вместо вялости или потери сознания ребенок пребывает в состоянии крайнего возбуждения и активности. Его необходимо уложить и уговорить спокойно дождаться врача. Если после удара головой через некоторое время возникает сильная головная боль — обязательно обратитесь к врачу. Его совет нужен и в том случае, если после травмы головы человек начинает видеть все в двойном изображении или мене отчетливо. Если после ушиба головы человек как будто чувствует себя нормально, но внезапно на пего нападает сонливость и он крепко засыпает, то это возможно признаки внутреннего кровотечения. Если после ушиба головы начинается кровотечение из носа или ушей (или истечение желтоватой жидкости) — это может быть признаком перелома одной из костей черепа.
Возможно, травма головы окажется неопасной и скоро все пройдет, но
мозг’ — слишком важный орган, чтобы можно было позволить относиться к нему
легкомысленно. Гораздо разумнее не рисковать и полежать несколько дней в
больнице, если это советует врач. Через два дня после травмы становится уже
точно известно, нанесен вред головному мозгу или нет.
Гораздо разумнее не рисковать и полежать несколько дней в
больнице, если это советует врач. Через два дня после травмы становится уже
точно известно, нанесен вред головному мозгу или нет.
Другие виды травм. Переломы.
Кроме СГМ и ЧМТ потерпевший в ДТП может получить самые различные травмы. Вообще травма — это насильственное повреждение ткани тела или какого-либо органа. Ушибы и ранения мягких тканей, переломы костей — все это различные виды травм.
На месте ушиба появляется кровоподтек (синяк), к которому следует приложить лед на 10-15 минут или холодный влажный компресс. Последующее тугое бинтование снимает отек и снижает кровоподтек. Когда человек получает серьезную травму, бывает трудно на месте сразу же определить, сломана кость или вывихнута. В любом случае оказать помощь необходимо.
Вывих —
смешение костей суставов, при этом может быть резкая боль, изменение формы
сустава, невозможность привычных движений.
Перелом — это нарушение целостности кости. Различаются закрытыe переломы, когда кость сломана, но кожа не повреждена, и открытые, когда перелом сопровождается раной. Бывают переломы со смешением отломков кости и без смещения.
Когда перелом открытый, с
вывихом его спутать трудно, а вот закрытый — вполне возможно. При переломе тоже
ощущается сильная боль, усиливающаяся при попытке к движению. Может наблюдаться
искривление конечности. В любом случае необходимо создать покой поврежденному
суставу или конечности. Вправлять вывихи без врача нельзя. На область сустава
можно положить «холод» и дать обезболивающее средство. При переломе для того,
чтобы обеспечить большую неподвижность поврежденной конечности, накладывается
шина, но только после того, как остановлено кровотечение, обработаны края раны
и сделана перевязка. Но помните, что при переломе или наличии в ране инородного
тела (стекла, занозы. ..) не накладывается давящая повязка.
..) не накладывается давящая повязка.
Шина
накладывается поверх одежды и обуви и должна обеспечить неподвижность двух
суставов — одного выше, другого ниже места перелома. Например, при переломе
бедра одну шину накладывают на внутреннюю поверхность конечности, а вторую —
снаружи от подмышечной впадины до пятки. Длинную шину привязывают к грудной
клетке. При переломе плеча и предплечья сначала следует наложить шину на
предплечье, затем согнуть руку пострадавшего под прямым углом в локтевом
суставе и наложить шину от локтя до кончиков пальцев с ладонной стороны,
подложив под ладонь валик. Обе шины должны быть прибинтованы к руке. Рука
подвешивается на перевязь через плечо (на косынке, ремне…) и притягивается к
туловищу лентой, ремнем и т.д. Если же нет под рукой шины или подручного
материала, то поврежденную руку можно примотать к грудной клетке рубашкой или
полотенцем, а ногу — к здоровой ноге.
При переломах костей позвоночника и таза пострадавшего укладывают спиной на твердую поверхность (фанеру, широкую доску, дверь). При болях в шейном отделе позвоночника закрепляют голову и шею, обкладывая по бокам, например, одеждой.
В жизни может случиться так, что получивший травму человек будет целиком зависеть от вашей помощи, поэтому постарайтесь запомнить, что необходимо делать при кровотечениях и переломах, как оказать помощь при сотрясении головного мозга или находящемуся без сознания. Не исключено, что когда-нибудь эти знания помогут вам в спасении чьей-то жизни.
Ваша цель — сохранить жизнь пострадавшего до прибытия медицинских работников, а это значит:
1. Провести реанимационные действия (если требуется). Остановить наружное кровотечение. Наложить на рану повязку. Дать обезболивающее лекарство. Наложить шину (при переломе).
2. Вызвать «скорую
помощь» или любого медицинского работника.
Эвакуации (транспортировка) пострадавшего
Часто минуты решают судьбу пострадавшего на дороге. Цель первой медицинской помощи — предотвратить дальнейшие повреждения во время транспортировки, снять боль и своевременно эвакуировать пострадавшего в лечебное учреждение.
В зависимости от тяжести травмы при переносе пострадавшего используют следующие способы:
1. Если он может передвигаться с посторонней помощью, то помогающий ему одной рукой должен обхватить пострадавшего за талию, а другой взять за руку, перекинутую через его плечо.
2. Если пострадавший не
может самостоятельно передвигаться (без сознания, в шоковом состоянии, при
подозрении па перелом позвоночника, ребер, газа, костей конечное гей и др.). то
его переносят 3-4 человека в горизонтальном положении на твердой основе
(носилки, щит. доска). И только в исключительных случаях — в одеяле или на
руках. Значительно легче переноска на специальных носилках, которые позволяют
делать остановки для отдыха. Их легко изготовить из подручных материалов. Для
этого достаточно привязать к шестам одеяло (плащ-палатку, пальто). Носильщики не
должны идти в ногу, так как это раскачивает носилки. Преодолевая неровности
местности, они должны следить за тем, чтобы тело пострадавшего всегда
оставалось в горизонтальном положении.
Значительно легче переноска на специальных носилках, которые позволяют
делать остановки для отдыха. Их легко изготовить из подручных материалов. Для
этого достаточно привязать к шестам одеяло (плащ-палатку, пальто). Носильщики не
должны идти в ногу, так как это раскачивает носилки. Преодолевая неровности
местности, они должны следить за тем, чтобы тело пострадавшего всегда
оставалось в горизонтальном положении.
3. С более легкими телесными повреждениями и ранениями пострадавшего могут перенести в сидячем положении 2 человека.
4. В исключительных случаях пострадавшего может перенести 1 человек: на руках перед собой или обхватив пострадавшего со спины двумя руками. Но в этом случае имеется серьезная опасность усложнить тяжесть травмы или ранения.
Если ДТП случилось недалеко от населенного пункта, не торопитесь
от¬правлять пострадавшего на первом попавшемся автомобиле. Как показывает
практика, неправильная транспортировка раненого часто оканчивается самы¬ми
печальными последствиями. Для сохранения жизни важна не столько бы¬строта,
сколько правильная доставка в больницу. Необходимо как можно бы¬стрее сообщить о
случившемся в медицинское учреждение или милицию. В большинстве случаев лучше
подождать прибытия врача «скорой помощи».
Для сохранения жизни важна не столько бы¬строта,
сколько правильная доставка в больницу. Необходимо как можно бы¬стрее сообщить о
случившемся в медицинское учреждение или милицию. В большинстве случаев лучше
подождать прибытия врача «скорой помощи».
Детские травмы
Процесс познания малышом окружающего пространства редко обходится без травм. И если уж не удалось защитить кроху от перелома, пореза, укуса или ожога, то важно максимально эффективно использовать «золотой час» — первые 60 минут после случившегося, когда только от действий взрослых зависит здоровье, а иногда и жизнь ребенка.Родителям нужно быть готовыми буквально ко всему. Ступеньки, острые углы, розетки, плита с горячей кастрюлей и чашка с кипятком на столе — вот далеко неполный список опасных для маленького ребенка зон. Поэтому необходимо иметь представление о возможных бытовых травмах и знать, как действовать в том или ином случае. Первое, что должны сделать родители, если малыш получил травму, — это самим не впасть в панику, не оказаться беспомощными и неспособными помочь крохе. Затем нужно успокоить ребенка, оказать ему первую помощь и как можно скорее показать кроху врачу.
Затем нужно успокоить ребенка, оказать ему первую помощь и как можно скорее показать кроху врачу.
Ушиб
Пожалуй, ушиб самая распространенная детская травма. Упал ли ребенок или ударился обо что-то — на месте ушиба появляется отек и синяк. При ушибах целостность тканей не нарушается, основное повреждение приходится на сосуды, которые лопаются, образуя гематому (кровоизлияние).
В этом случае нужно приложить на место ушиба что-то холодное: мешочек со льдом, смоченное ледяной водой полотенце. Охлаждение места ушиба снимет боль и предупредит нарастание отека или гематомы. Если кровоподтек быстро увеличивается в размерах и в объемах, нужно вызвать врача или отвезти ребенка к травматологу. Скорее всего, происходит нарастание гематомы, и необходимо эвакуировать кровь с помощью пункции (врач выполнит прокол кожи и отсосет кровь).
Вывих
Суставы у детей не так крепки, как у взрослых, поскольку соединительная ткань у ребенка более эластичная и менее плотная. Поэтому любое неосторожное, резкое движение или падение может привести к подвывихам или вывихам. Чаще у детей возникают вывихи головки лучевой кости, плеча, пальцев кисти. Такая травма сопровождается болью, ребенок не может двигать вывихнутой рукой или ногой, иногда конечность принимает неестественное положение из-за «пружинящей» фиксации (когда вывихнутый участок конечности оказывает пружинящее сопротивление при попытках вернуть ему естественное положение и не может «встать на место»).
Поэтому любое неосторожное, резкое движение или падение может привести к подвывихам или вывихам. Чаще у детей возникают вывихи головки лучевой кости, плеча, пальцев кисти. Такая травма сопровождается болью, ребенок не может двигать вывихнутой рукой или ногой, иногда конечность принимает неестественное положение из-за «пружинящей» фиксации (когда вывихнутый участок конечности оказывает пружинящее сопротивление при попытках вернуть ему естественное положение и не может «встать на место»).
Если повреждена рука, нужно обездвижить ее, наложив косыночную повязку. Повязка делается из квадратного платка, который складывается в треугольник, и два крайних уголка завязываются на шее ребенка. На плоскость платка укладывается предплечье под углом 90°С. Средний угол ткани обхватывает плечо и локоть и фиксируется булавкой на передней стороне повязки.
Ногу при вывихе можно фиксировать бинтом к импровизированной шине: плотный картон, фанера, доска и т.д. Главное — добиться удобного безболезненного положения конечности, не пытаясь преодолевать пружинящее сопротивление. Для этого можно использовать подушки, свернутые в валики пеленки или одеяла. Затем следует положить на больное место пакет со льдом (или другой холодный предмет), дать ребенку обезболивающее. А далее как можно скорее показать пострадавшего кроху травматологу. Вывих должен быть устранен максимально быстро. Затем на 2-3 недели ребенку накладывают фиксирующую сустав повязку.
Для этого можно использовать подушки, свернутые в валики пеленки или одеяла. Затем следует положить на больное место пакет со льдом (или другой холодный предмет), дать ребенку обезболивающее. А далее как можно скорее показать пострадавшего кроху травматологу. Вывих должен быть устранен максимально быстро. Затем на 2-3 недели ребенку накладывают фиксирующую сустав повязку.
Растяжение
Симптомы растяжения могут проявиться не сразу, а спустя некоторое время. При этом обычно возникает припухлость в месте растяжения, и ребенок ощущает сильную боль.
В этом случае необходимо обездвижить или уменьшить нагрузку на поврежденный сустав, приложить к месту боли холод. Затем можно наложить фиксирующую крестообразную повязку в месте растяжения (косыми ходами бинта попеременно наложить ее выше и ниже травмированного сустава) и обратиться к травматологу. Если травма случилась поздно вечером, и вы сможете обратиться к врачу только утром, никаких повязок на поврежденный сустав накладывать не следует. Придайте конечности малыша возвышенное положение. Дайте ребенку обезболивающее лекарство и утром отправляйтесь к травматологу. Нередко при симптомах растяжения у малыша выявляют перелом.
Придайте конечности малыша возвышенное положение. Дайте ребенку обезболивающее лекарство и утром отправляйтесь к травматологу. Нередко при симптомах растяжения у малыша выявляют перелом.
Перелом
Без специальных навыков и рентгена распознать закрытый перелом довольно трудно. Болевые ощущения возникают у ребенка в сам момент перелома и появляются при попытке движения или при касании к пораженному месту. Также перелом может сопровождаться опухолью (за счет отека тканей) и разрывом мягких тканей. Чаще у детей встречаются переломы пальцев, костей предплечья, плеча, ключицы, а также голени.
В первую очередь нужно обездвижить сломанную конечность с помощью подручных средств (плотный картон, линейка, дощечка и пр.), придать ей возвышенное положение и приложить к месту боли холод.
Если повреждена нога — исключите любую вертикальную или горизонтальную нагрузку на нее. Зафиксируйте длинной шиной суставы, расположенные выше и ниже места возможного перелома, прибинтовав ее к ноге. Дайте ребенку обезболивающее и вызовите скорую помощь.
Дайте ребенку обезболивающее и вызовите скорую помощь.
При повреждении тканей ни в коем случае нельзя трогать руками рану над местом перелома, чтобы избежать попадания в нее инфекции. Накройте ее чистой салфеткой, смоченной антисептиком. Туго не прибинтовывайте, лучше закрепите салфетку пластырем. Не пытайтесь сами устранять смещение отломков костей, чтобы не усугубить травму. Как можно быстрее доставьте пострадавшего ребенка к травматологу. Он выберет адекватную хирургическую или консервативную тактику лечения (например, наложит гипс).
Травмы с повреждением кожных покровов
Заноза
Инородное тело небольших размеров (щепка, шип и т.п.), зашедшее под кожу, доставляет крохе неприятные ощущения. Если занозу не извлечь, может начаться нагноение.
По возможности аккуратно, с помощью пинцета вытащите занозу и обработайте ранку перекисью водорода и любым другим имеющимся антисептиком (зеленил, йод). Если пинцетом занозу не достать, ни в коем случае нельзя расширять ранку с помощью иглы — нужно обратиться в поликлинику к хирургу или травматологу. Врач с помощью специальных инструментов быстро, не причиняя боли и дополнительной травмы ребенку, удалит инородное тело и проведет при необходимости профилактику возможных инфекционных осложнений, назначив антибиотики в виде таблеток или мазей.
Врач с помощью специальных инструментов быстро, не причиняя боли и дополнительной травмы ребенку, удалит инородное тело и проведет при необходимости профилактику возможных инфекционных осложнений, назначив антибиотики в виде таблеток или мазей.
Царапина или ссадина
Это поверхностные повреждения кожи. Обезопасить от них ребенка практически невозможно. Зато можно научить его при травме обращаться за помощью к родителям и ни в коем случае не трогать ранку руками, чтобы не занести инфекцию.
Царапину или ссадину нужно обработать любым подсушивающим антисептиком. При заживлении ранки не позволять малышу срывать сухую корочку, чтобы не образовывался грубый рубец, который может остаться надолго. При подозрении на воспаление (покраснение вокруг ссадины, отек, выделение жидкости) необходимо показать ребенка хирургу или травматологу.
Порез
Это довольно глубокое повреждение кожи, сопровождаемое кровотечением.
Если рана нанесена разбившейся чашкой или стеклом, или елочной игрушкой, или каким-либо другим хрупким предметом, нужно по возможности удалить оставшиеся в ране малыша осколки. Главное — не загнать осколки глубже. Промыв рану под струей проточной воды, обработать края антисептиком и наложить давящую повязку (плотно прибинтовав к ране марлевую салфетку).
Главное — не загнать осколки глубже. Промыв рану под струей проточной воды, обработать края антисептиком и наложить давящую повязку (плотно прибинтовав к ране марлевую салфетку).
При порезах, независимо от их глубины, главное — остановить кровотечение. Если давящая повязка не помогает, нужно наложить жгут выше места повреждения и не более чем через 60 мин показать малыша врачу. Жгут на ногу накладывается в верхней трети бедра или голени, а на руку — в верхней части плеча или предплечья. Под жгут обязательно нужно положить вату или салфетку. Передерживать жгут опасно — это может привести к омертвению тканей, так как кровь к ним временно не поступает.
Чтобы избежать вероятности инфицирования раны, плохого заживления, грубых рубцов и, конечно же, заражения столбняком, любые порезы показывайте врачу. В противном случае ответственность за возможные осложнения ложится на вас.
Только доктор решает — наложить швы или укрепить края раны пластырем, или достаточно обработать ее лекарственными средствами.
Профилактика столбняка проводится не привитым от этой инфекции детям в травматологических пунктах или стационарах. Антитоксин от столбняка вводится экстренно однократно тем малышам, у которых при травме рана была загрязнена.
Вакцинация от столбняка входит в Национальный календарь профилактических прививок и делается всем детям в 3-4,5-6 месяцев. Ревакцинация проводится в 1,5 года, в 7 и в 14 лет. После 18 лет вакцина вводится каждые 10 лет.
Ожог
Обжечься малыш может не только огнем, но и кипятком. При этом ожоги бывают трех категорий: легкие, характеризующиеся покраснением кожи; средние, когда образуется пузырь, заполненный жидкостью; а также тяжелые, при которых отмечается обугливание кожи и нижележащих тканей — до кости. В любом случае ребенок будет испытывать боль, от покалывающей до острой.
В этих случаях, во-первых, необходимо как можно скорее прекратить действие тепла и охладить пораженное место либо под струей холодной воды, либо с помощью влажной и холодной часто заменяемой салфетки. Хороший эффект при легкой и средней степени ожога дают спиртовые аппликации — прикладывание смоченной в спирте салфетки на место ожога, пока она не согреется и не подсохнет. Спирт, испаряясь с кожи, унесет тепло с обожженной поверхности, и ткани постепенно охладятся.
После 5-10-минутного охлаждения (за это время остывают не только поверхностные ткани, но и глубокие слои пораженной кожи) нужно оценить состояние малыша, дать ему обезболивающее, успокоить и, наложив смоченную антисептиком повязку, обратиться к хирургу или травматологу. Ребенка даже с легкой, по вашему мнению, степенью ожога лучше показать специалисту в поликлинике.
При ожогах не накладывайте мазевые повязки и не обрабатывайте кожу крохи красящими антисептиками — такими как зеленка, фукарцин и т.д. Это затруднит оценку степени повреждения тканей врачом. Только он может правильно определить степень ожога, удалить некротизированные (омертвевшие) ткани и выбрать дальнейшую тактику лечения ребенка.
Не надо смазывать место ожога маслом или мочой, так как в первом случае образуется пленка, нарушающая тепловой обмен в тканях (обожженные слои кожи не могут охладиться), а моча обезвоживает ткани, и без того уже потерявшие воду в результате ожога.
Другие травмы
Кровь из носа
Детям свойственно разбивать нос, нарушая тем самым целостность капилляров (мель-чайших сосудов), из-за чего идет кровь из носа. В раннем возрасте это в основном происходит вследствие падения. У детей постарше может начаться носовое кровотечение из-за повреждения носа в драке.
Распространенная ошибка при оказании помощи во время кровотечения из носа — запрокидывание головы ребенка назад. Этого делать нельзя, так как малыш может попросту захлебнуться кровью, попадающей в горло. Ребенка нужно усадить и попросить его слегка наклонить голову вперед, прижав пальцем поврежденную ноздрю к носовой перегородке на несколько секунд.
Если кровь продолжает вытекать, положите в ноздрю ватку или кусочек бинта, смоченного перекисью водорода, и приложите к носу лед или что-то холодное. Если и это не помогло, нужен осмотр отоларинголога, хирурга или травматолога, который сможет остановить кровотечение.
Предметы в носу
Иногда определить, что ребенок что-то засунул себе в нос, бывает нелегко. Если в ноздре ничего не видно, а также нет неестественного выпячивания одного из носовых проходов, но при этом здоровый малыш дышит со свистом — возможно, что в носовой полости находится посторонний предмет.
Если вы не видели, как ребенок что-то засовывал себе в нос, но при этом не исключаете такой возможности, спросите его об этом, если кроха уже умеет разговаривать. В любом случае, даже если вы считаете, что можете самостоятельно извлечь предмет из носа ребенка, не делайте этого, чтобы не повредить носовую перегородку.
При обнаружении (или подозрении на наличие) чего-то постороннего в носу покажите малыша хирургу, травматологу или отоларингологу. Специальными инструментами доктор извлечет инородный предмет из носа.
Проглоченная игрушка
Признаками того, что игрушка не полностью проглочена или застряла в дыхательных путях ребенка, могут быть: удушье, дыхание со свистом, кашель, изменение голоса или его потеря.
В этих случаях немедленно вызовите скорую медицинскую помощь. Если ребенок задыхается, действовать нужно незамедлительно! Положите малыша лицом вниз, поддерживая его рукой, например, в области талии так, чтобы его голова была ниже уровня тела, и похлопайте несколько раз по спине между лопатками или, опустив ребенка вниз головой, встряхните его.
Если инородное тело не вышло, попробуйте открыть малышу рот и, оттянув язык, оцените ситуацию: при наличии игрушки в поле вашего зрения желательно ее как можно скорее удалить. Но лишь в том случае, если вы уверены, что это удастся сделать пальцем или длинным пинцетом.
Если же ничего не помогает, а ребенок продолжает задыхаться, начинайте делать искусственное дыхание до приезда «скорой». Ребенка нужно уложить на спину на твердую поверхность; запрокинуть его голову назад; закрыв пальцами нос, раздувать вашим дыханием легкие ребенка, сочетая это с закрытым массажем сердца (нажатием на грудину). Ha 1 вдох выполняйте 5 надавливаний на область грудины. Если ребенок совсем маленький, надавливать следует двумя перекрещенными пальцами. Малышу постарше непрямой массаж сердца выполняется нажатием на грудину несколькими пальцами. Помните, все эти манипуляции нужно делать очень быстро!
Если ребенок совсем маленький, надавливать следует двумя перекрещенными пальцами. Малышу постарше непрямой массаж сердца выполняется нажатием на грудину несколькими пальцами. Помните, все эти манипуляции нужно делать очень быстро!
Если ребенок проглотил мелкий предмет и никаких жалоб не предъявляет, лучше обсудить дальнейшие действия с доктором после проведения рентгена желудочно-ки-шечного тракта. Пуговицы, бусины и другие мелкие гладкие предметы, как правило, самостоятельно эвакуируются из кишечника вместе с калом. В других случаях может потребоваться операция.
Удар током
Современные родители знают о том, что с появлением ребенка все розетки в доме обязательно следует закрыть, а электрические приборы — убрать на недосягаемое для малыша расстояние. Однако не всегда удается соблюсти все меры предосторожности, и дети часто получают электротравмы, исследуя розетки или электроприборы.
При электротравме у ребенка может быть обнаружен ожог в месте соприкосновения с проводом, слабое или аритмичное сердцебиение, прерывистое дыхание.
В данном случае родители должны обеспечить пострадавшему малышу покой и незамедлительно вызвать скорую медицинскую помощь, даже если на первый взгляд кажется, что удар током был несильный. Зачастую от электрического разряда страдает сердце, поэтому не затягивайте с вызовом врача ребенку. Необходимо наблюдение доктора в течение нескольких дней.
Укус
Укусы бывают разные: насекомых или животных. Незначительные укусы насекомых (например, комаров) нужно обработать специальными антигистаминными (противоаллергическими), противозудными средствами и не давать ребенку расчесывать поврежденное место.
При укусе жалящего насекомого (оса, пчела) необходимо пинцетом целиком извлечь жало и обработать рану любым антисептиком (зеленка, йод).
При укусе клеща обязательно обратитесь к хирургу. Ни в коем случае не пытайтесь самостоятельно удалить его из кожи малыша пальцами, так как содержимое внутренних органов клеща (а если он инфицирован, то и вирус энцефалита), как из шприца, выделяется в рану. А это существенно увеличивает риск заражения клещевым энцефалитом. Помните: от дозы поступившего в организм вируса зависит скорость его распространения и тяжесть протекания болезни.
А это существенно увеличивает риск заражения клещевым энцефалитом. Помните: от дозы поступившего в организм вируса зависит скорость его распространения и тяжесть протекания болезни.
При укусе животного, в том числе домашнего, нужно очень тщательно промыть место укуса водой с мылом, чтобы удалить слюну животного. Через точечные кожные ранки микробы могут попасть глубоко под кожу и вызвать воспаление. После промывания наложите на это место нетугую, чистую и сухую асептическую (стерильную) повязку и незамедлительно покажите ребенка врачу.
При укусе животным, подозрительным на бешенство, детям проводят специфическую профилактику антирабическим гаммаглобулином и антирабической вакциной.
Опасные зоны
Травмироваться ребенок, особенно маленький, может, казалось бы, на ровном месте. В жилых помещениях основную опасность представляют острые углы предметов мебели, розетки, бытовые электроприборы, острые и режущие предметы, скользкие ковры или паркет — в общем, практически любые предметы интерьера и быта.
Игровая площадка во дворе тоже может нести угрозу: горки, лесенки, качели и деревья зачастую становятся причиной различных детских травм. Даже безопасная, на первый взгляд, скамейка в парке способна превратиться в причину заноз или стать виновницей перелома из-за неудачного прыжка.
Первую строчку в списке причин детского травматизма занимает транспорт. И это не только серьезные повреждения вследствие ДТП — очень часто дети прищемляют пальцы дверями автомобилей, ударяются головой о поручни в автобусах или о стекло в машинах, не будучи пристегнутыми.
Полностью обезопасить ребенка от травм вам вряд ли удастся. Тем не менее, маленьких детей ни в коем случае нельзя оставлять без присмотра. По мере взросления научите малыша технике безопасности и расскажите, какие травмы он может получить, если будет неосторожен.
Детство не обходится без синяков и царапин, но пусть в жизни вашего ребенка их будет как можно меньше.
Травмы центральной нервной системы —
Травмы центральной нервной система
В большинстве случаев, часто встречающихся в нашей стране, дорожно-транспортных происшествий возникают серьезные травмы и повреждения центральной нервной системы. Во многих странах мира травмы центральной нервной системы происходят у детей, подростков и молодых людей и в большинстве случаев которые приводят к летальному исходу или же к инвалидности. Несчастные случаи, большая доля которых приходится на дорожно-транспортные происшествия, а также падения, физические удары или другие виды повреждений могут привести к серьезным травмам головного, спинного мозга, а также их поддерживающих систем и других структур организма.
Во многих странах мира травмы центральной нервной системы происходят у детей, подростков и молодых людей и в большинстве случаев которые приводят к летальному исходу или же к инвалидности. Несчастные случаи, большая доля которых приходится на дорожно-транспортные происшествия, а также падения, физические удары или другие виды повреждений могут привести к серьезным травмам головного, спинного мозга, а также их поддерживающих систем и других структур организма.
Травмы головы
Скальпированная травма:
Если не оказать срочного лечения при мозго-черепной травме головы, это может вызвать кровотечение и позже привести к шоку. Кровотечение, как правило, можно взять под контроль путем наложения перевязочного материала или специальных зажимов, прикрепляемых к коже головы. Образованные на голове, порезы или колото-режущие травмы должны быть закрыты как можно скорее. В случае проникающего перелома костей черепа разрывы тканей скальпа должны быть очищены и обработаны в операционной комнате. Простые порезы кожи головы, тщательным образом должны быть очищены и обработаны. Если рана имеет небольшой диаметр, то выполняется закрытие или соединение ее краев. В случае обширных повреждений, предпочтительным методом является использование микрохирургической техники, благодаря которой возможно наложить швы на область повреждения.
Простые порезы кожи головы, тщательным образом должны быть очищены и обработаны. Если рана имеет небольшой диаметр, то выполняется закрытие или соединение ее краев. В случае обширных повреждений, предпочтительным методом является использование микрохирургической техники, благодаря которой возможно наложить швы на область повреждения.
Травмированную кожу головы, в случае, если она теряет свою функциональность могут быть использованы трансплантаты при помощи которых можно закрыть поврежденный интактный слой надкостницы пациентов. В таких случаях надкостницу перед операцией следует держать во влажном состоянии. В случае отсутствия кровоснабжения внешнего слоя кости в значительной степени будет затруднена его обработка. Любые порезы или скальпированные травмы должны оцениваться или браться под контроль нейрохирургом.
Переломы черепа
Переломы черепа классифицируются на следующие виды: перелом без повреждения кожи (закрытый перелом), или в случае повреждения ткани (открытый или сложный перелом), перелом только по одной линии (линейный перелом), перелом с множественными ответвлениями или линями переломов (звездчатый перелом), или фрагментарный (оскольчатый перелом) и/или перелом, при котором края поврежденного сегмента ниже уровня здоровых костей (вдавленные) или обычного уровня (не вдавленные).
Простые переломы черепа (линейные, звездчатые или местами вдавленные) не требуют специального лечения. Тем не менее, эти повреждения сосудистых каналов или внутричерепных синусов твёрдой мозговой оболочки являются потенциально опасными. В случае разрывов таких каналов может возникнуть эпидуральная или субдуральная гематома. Простые переломы черепа при которых носовые пазухи или сосцевидные отростки, находясь в контакте с воздухом, достигают сосцевидных воздушных ячеек такие переломы определяются как «открытые».
При компрессионных или вдавленных переломах, может потребоваться хирургическое вмешательство, главным образом направленное на удаление костных фрагментов. В случае отсутствия каких-либо неврологических признаков во время операции должна быть обследована твердая мозговая оболочка и проведена плановая операция по ее восстановлению.
Открытые переломы черепа требуют хирургического вмешательства. При линейных или звездчатых, (не вдавленных) не депрессорно-открытых переломах поврежденная область после тщательной очистки должна быть обработана и закрыта. В случае серьезных повреждений нижних костей при открытых переломах необходимо провести серьезную операцию с соответствующей обработкой. Твердая оболочка мозга должна исследоваться самым тщательным образом. Для предотвращения риска инфекции или вытекания спинномозговой жидкости (ЦСЖ) необходимо наложить трансплантат из фасции на поврежденную область. После исследования твердой мозговой оболочки и/или мозговой ткани, необходимо подготовка и проведение трепанации черепа, в ходе которой будут выполнены соответствующие процедуры по открытому перелому.
В случае серьезных повреждений нижних костей при открытых переломах необходимо провести серьезную операцию с соответствующей обработкой. Твердая оболочка мозга должна исследоваться самым тщательным образом. Для предотвращения риска инфекции или вытекания спинномозговой жидкости (ЦСЖ) необходимо наложить трансплантат из фасции на поврежденную область. После исследования твердой мозговой оболочки и/или мозговой ткани, необходимо подготовка и проведение трепанации черепа, в ходе которой будут выполнены соответствующие процедуры по открытому перелому.
У основания перелома могут наблюдаться кровоподтеки (травматические очки) или эффект (ушей летучей мыши). Эти клинические признаки наблюдаются чаще при переломах передней черепной и средней черепной ямки. В этом типе перелома могут наблюдаться поражения изолированных черепных нервов, расположенные на выходных отверстиях черепно-мозговых нервов. В зависимости от надрыва или отека лицевой нерв наиболее часто поражается при черепно-мозговых переломах. Большинство поражений лицевого нерва самостоятельно проходят и не требуют какого-либо лечения. С другой стороны, при полном повреждении лицевого нерва требуется серьезное хирургическое вмешательство.
Большинство поражений лицевого нерва самостоятельно проходят и не требуют какого-либо лечения. С другой стороны, при полном повреждении лицевого нерва требуется серьезное хирургическое вмешательство.
В случаях с проявлением ринореи или выделений из носа водянистого слизистого секрета необходимо применение лечения. Травматические выделения ЦМЖ, как правило, прекращаются в течение первых от 7 до 10 дней. Такое лечение обязательно должно проводиться в нейрохирургической клинике.
Проникающие травмы головного мозга (раздавливание):
Проникающие травы головного мозга образуются в результате замедления, ускорения, вращения или всех перечисленных действий одновременно в связи с нанесенным ударом. Во время первого удара могут образоваться нейронные и аксональные разрывы, которые представляют собой первичное повреждение. Осложнения, которые образуются позднее, такие, как интракраниальная гематома, отек мозга, гипоксия, понижение давления, гидроцефалия или эндокринные нарушения, представляют собой вторичное повреждение.
Первичное повреждение мозга, как правило, не сопровождает травмы головы легкой степени, и нейрологический дефицит ограничен, в основном, временной потерей сознания (concussion). С другой стороны, при травмах средней и сильной степени могут наблюдаться типичные reversible или irreversible нейрологические дефициты. Кроме того, травмы такой степени, как правило, сопровождаются вторичным повреждением мозга.
Удары, которые приводят к первичным повреждениям, могут быть настолько сильными, что способны разорвать капилляры, поверхностные субдуральные вены или эпидуральные артерии и вены, и в результате привести к гематоме в виде внутреннего кровотечения. В результате вазодилатации и нарушения барьера крови-мозга может наступить отек мозга. Ишемия, связанная с низким давлением или с кислородным голоданием, может привести к гибели клеток и к цитотоксическому отеку. Смешивание BOS с кровью может привести к нарушению всасывания BOS и к гидроцефалии. Выброс антидиуретического гормона или diabetes insipidius нарушают баланс жидкости и электролитов, и церебральный отек может усилиться еще больше. Данные изменения – отдельно взятые или совмещенные, могут закончиться повышением ICP.
После снижения высокого ICP церебрального перфузионного давления (CPP) может наступить вторичное повреждение мозга. Повышенное интеркраниальное давление – это один из самых важных факторов, влияющих на прогноз при травмах головы. Поэтому необходимо выполнить агрессивное лечение для предотвращения вторичного повреждения мозга, когда падает церебральное перфузионное давление. При возможности, на месте аварии необходимо выполнить ранее вмешательство, проведя контроль дыхательных путей и используя гипервентиляцию.
Скорая медицинская помощь лежит в основе оценки состояния пострадашего. Несмотря на сложность общей нейрологической оценки больных, которые не реагируют и не кооперируются, некоторые характеристики больных являются критически важными.
У больных, у которых не наблюдается головная боль, летаргия или фокальный нейрологический дефицит мала вероятность того, что ы результате травмы головы разовьется вторичное осложнение. Визуализационные методы скрининга для асемптоматичных больных, как правило, не выполняются. При этом у больных с фокальным нейрологическим дефицитом или без него, но у которых также имеется выраженность симптомов, следует выполнить компьютерную томографию (КТ).
Визуализационные методы скрининга для асемптоматичных больных, как правило, не выполняются. При этом у больных с фокальным нейрологическим дефицитом или без него, но у которых также имеется выраженность симптомов, следует выполнить компьютерную томографию (КТ).
Повреждения спинного мозга
Травматические повреждения спинного мозга, переломы позвоночника, вывихи с переломами, гиперэкстензия в каналах, которые были сужены ранее, могут наблюдаться при интервертебральной герниации дискового материала внутрь канала, при огнестрельных ранениях или ножевых ранениях. Нейрологический дефицит может быть легких и временными, а может быть и серьезным и постоянным. С развитием или без развития комы, при любых травмах головы и мультитравмах следует всегда подозревать перелом или повреждение позвоночника или спинного мозга. Если вначале предположить, что позвоночник нестабилен, больного следует поместить на ровную поверхность до тех пор, пока не будет проведено подробное обследование и диагностика, в данном случае лучше всего подойдут жесткие носилки с фиксацией шеи.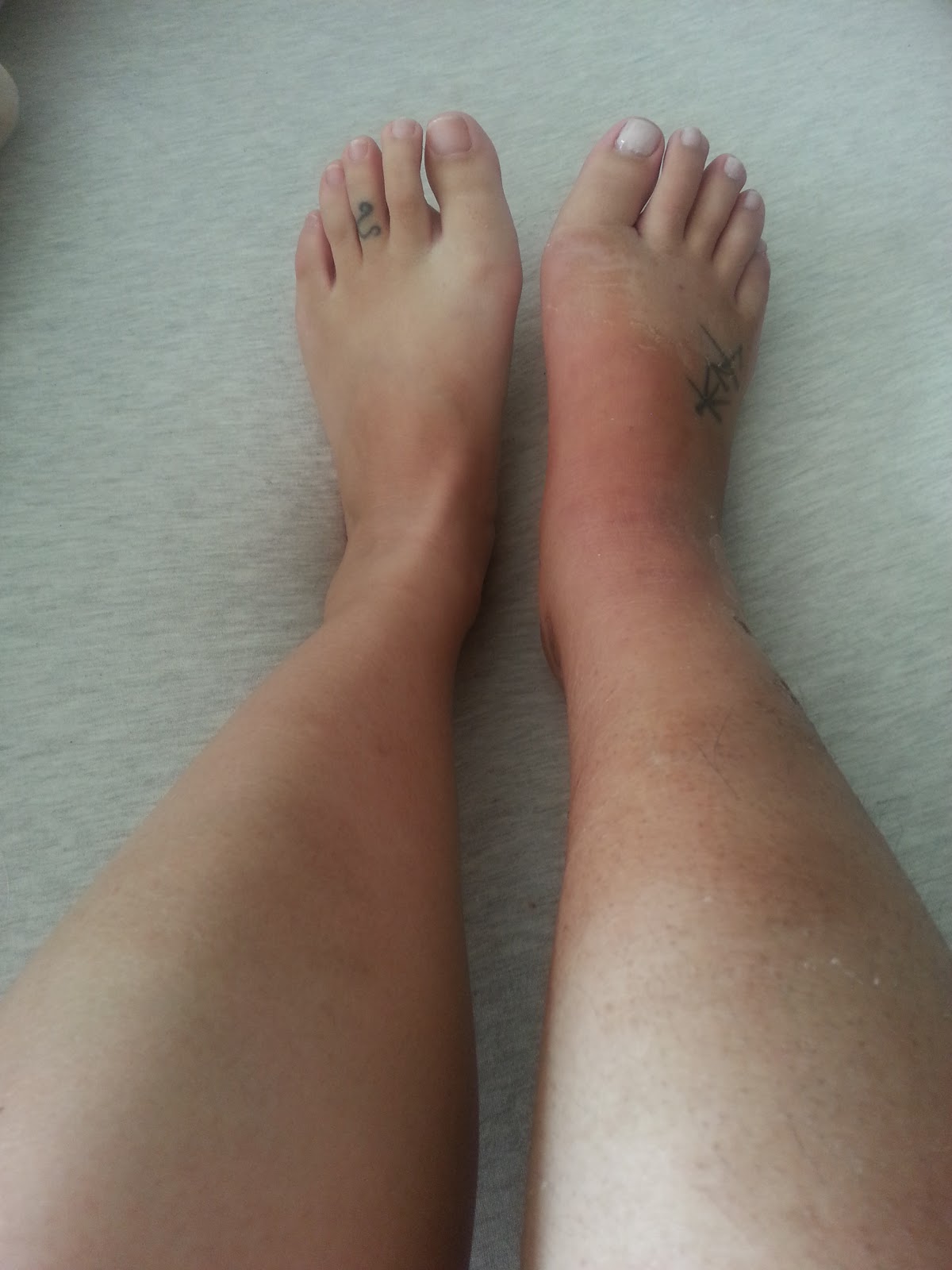
Клинические заключения при повреждениях позвоночника или спинного мозга: чувствительность позвоночника, потеря силы в конечностях, судороги или парестезия, нарушение дыхания и пониженное давление. Если речь идет о зажатии нервных спинальных окончаний, то в соответствующей миотоме и дерматоме потеря движения и чувствительности проявляется в виде характерной радикулопатии. Если речь идет о зажатии спинного мозга, то могут проявляться различные симптомы, связанные с развивающейся миелопатией
Полное повреждение ткани выражается в виде полной потери движения и чувствительности ниже уровня функционального повреждения, это проявление полного анатомического или физиологического разреза. Под уровнем повреждения острых разрезов проявляется арефлексия, флаксидность, потеря чувствительности и автономный паралич. При всех порезах выше Т5 постоянно наблюдается сниженное артериальное давление, развивающееся в связи с потерей симпатического васкулярного тонуса.
Неполные повреждения спинного мозга ниже уровня травмы вместе с утратой ипсилатеральной моторной функции и координационной/вибрационной чувствительности, а также с утратой чувства боли и температурной чувствительностью может наступить синдром Браун Секара. Анатомически, это объясняется полным поперечным поражением спинного мозга. Центральный спинномозговой синдром характеризуется преимущественно парезом рук, в ногах слабость менее выражена, отмечаются разной степени выраженности нарушения чувствительности ниже уровня поражения, задержка мочеиспускания. В отдельных случаях, преимущественно при травме, сопровождающейся резким сгибанием позвоночника, может развиться синдром поражения задних канатиков спинного мозга – выпадение глубоких видов чувствительности.
Анатомически, это объясняется полным поперечным поражением спинного мозга. Центральный спинномозговой синдром характеризуется преимущественно парезом рук, в ногах слабость менее выражена, отмечаются разной степени выраженности нарушения чувствительности ниже уровня поражения, задержка мочеиспускания. В отдельных случаях, преимущественно при травме, сопровождающейся резким сгибанием позвоночника, может развиться синдром поражения задних канатиков спинного мозга – выпадение глубоких видов чувствительности.
Для повреждения спинного мозга (особенно при полном поражении его поперечника) характерны нарушения регуляции функций различных внутренних органов: расстройства дыхания при шейном поражении, парез кишечника, нарушение функции тазовых органов, трофические расстройства с быстрым развитием пролежней.
В острой стадии травмы часто наблюдаются нарушения сердечно-сосудистой деятельности, падение артериального давления. При переломе позвонков определенное значение в его распознавании могут иметь внешний осмотр больного и выявление таких изменений, как сопутствующие повреждения мягких тканей, рефлекторное напряжение мышц, резкая болезненность при надавливании на позвонки, наконец, внешняя деформация позвоночника.
Вместе с этим может наблюдаться непроходимость вздутия желудка, лечение которого обычно требует проведения назогастрального дренажа. Точно так же, происходит и вздутие мочевого пузыря, которое происходит из-за сжатия мышц мочевого пузыря и тазового дна. Опорожнение мочевого пузыря отрицательно влияет на венозную циркуляцию и может привести к увеличению системной гипотензии нижней полой вены или оказывая серьезно давление на вены малого таза, предотвращает чрезмерное вздутие.
Если травма спинного мозга выше уровня T5, кровяное давление, как правило, оказывается низким. При этом, образуется денервация симпатической нервной системы, которая вызывает увеличение закупорки вен и ослабление венозной циркуляции.
Тахикардия является компенсаторной реакцией в ответ на проявление гипотонии и является обычным явлением при шейном повреждением спинного мозга и брадикардии. Если у пациентов отсутствуют симптомы инфаркта миокарда или риск возникновения инсульта или паралича из-за других серьезных болезней, такой вид брадикардии не нуждается в лечении.
После того, как будет обеспечена гемодинамическая фиксация, необходимо выполнить рентгенограмму позвоночника пациента, который должен неподвижно стоять на специальной фиксирующей позвоночник доске с закрепленными жестким шейным воротником. Следует убедиться в прочной фиксации, обеспечивающей точность получаемых изображений. Если у пациента имеются множественные травмы и/или он находится в состоянии комы, необходимо получить четкие снимки его позвоночника, на которых полностью будет отображены все сегменты позвоночника. Для более подробного исследования мест переломов можно провести КТ, а также получить осевые и сагиттальные изображения. В случае, если не будут выявлены какие-либо аномалии на рентгенограммах и при этом, если имеется неврологический дефицит на фоне спинного мозга, то для выявления повреждений межпозвоночных дисков или спинальной эпидуральной гематомы после проведения КТ можно провести обследование пациента при помощи МРТ или миелографии.
Лечение направлено на коррекцию строения позвоночника, на защиту неповрежденной нервной ткани, на восстановление нервной ткани и обеспечение длительной стабилизации позвоночника. В данном случае, приоритет отдается коррекции и фиксации смещенных позвонков или устранение каких-либо переломов или травм сегментов позвоночника.
В данном случае, приоритет отдается коррекции и фиксации смещенных позвонков или устранение каких-либо переломов или травм сегментов позвоночника.
Нарушения смещения позвонков могут практически всегда корректироваться в нейтральном положении при помощи скелетного вытяжения. Для того, чтобы убедиться в правильности построении позвонков довольно часто проводится рентген.
У пациентов с переломами поясничного отдела позвоночника лечение, прежде всего, начинается с фиксации. При этом, фиксация не настолько тугая по сравнению с цервикальными переломами. Избегая изгибов, растяжения, вращения, пациент должен неподвижно лежать на плоской кровати. Как правило, наблюдается гораздо меньше системных осложнений, связанных с неврологическим расстройствами, и тем не менее, необходимо проявлять бдительность, чтобы обеспечить неврологическое восстановление.
Показания к необходимости проведения ранней операции у пациентов с повреждением спинного мозга являются: переломы/смещение, которые не возможно вылечить при помощи закрытых хирургических методов, неврологические нарушения у больных с локальным поражением; проникающие травмы, которые вызывают или не вызывают вытекания ЦМЖ или оказывают серьезное давление на спинной мозг, или же вызывают повреждения каналов, отображенных с помощью МРТ или миелографии. При открытых ранах, например колото-резаных ранах и огнестрельных травмах, несмотря на то, что позвоночник полностью поврежден, следует очень тщательно промыть и обработать и закрыть места повреждений. их или ушибов. ные место даже. ли или не очищаются раны и запечатывают. Оправданы причины раннего проведения операции по стабилизации позвоночника. Потому, что это обеспечивает возможность ранней мобилизации и реабилитации пациента. В зависимости от природы и степени повреждения позвоночника могут применяться артроскопические или апостерионые методы.
При открытых ранах, например колото-резаных ранах и огнестрельных травмах, несмотря на то, что позвоночник полностью поврежден, следует очень тщательно промыть и обработать и закрыть места повреждений. их или ушибов. ные место даже. ли или не очищаются раны и запечатывают. Оправданы причины раннего проведения операции по стабилизации позвоночника. Потому, что это обеспечивает возможность ранней мобилизации и реабилитации пациента. В зависимости от природы и степени повреждения позвоночника могут применяться артроскопические или апостерионые методы.
Если восстановление при помощи закрытых методов принесло успешные результаты и была обеспечена фиксация места перелома, то для полного восстановления может потребоваться не менее 3 месяцев использования стабильной внешней иммобилизации.
Стабильная внешняя иммобилизация также требуется при хирургическом вмешательстве при восстановлении и/или в случаях острой необходимости ее использования. После применения артроскопических или апостерионных пластин достаточным будет использование шейного воротника. При фиксации поясничного отдела позвоночника, опять же, необходимо, по крайней мере в течение 3-х месяцев обеспечивать неподвижность позвоночника при помощи пластиковой куртки или пластиково-гипсовый фиксатор. Обзорные рентгенограммы на протяжение всего процесса восстановления спинного мозга будут исследоваться с целью контроля позвоночника.
При фиксации поясничного отдела позвоночника, опять же, необходимо, по крайней мере в течение 3-х месяцев обеспечивать неподвижность позвоночника при помощи пластиковой куртки или пластиково-гипсовый фиксатор. Обзорные рентгенограммы на протяжение всего процесса восстановления спинного мозга будут исследоваться с целью контроля позвоночника.
Если каки-либо функции спинного мозга сохраняются сразу после перенесения травмы, то возможно восстановление некоторых функций с условием, что не существует вторичного повреждения повзоночника и спинного мозга. В случаях с возникновением травм костного мозга, функции, расположенные ниже уровня поражения можно полностью восстановить. Реабилитация таких больных осуществляется в соответствии с их повседневным уходом и профессиональной адаптацией. Долгосрочные проблемы, связанные с уходом кожи и рецидивирующими инфекциями мочевых путей являются причиной преждевременной смерти.
Самые частые травмы глаз: какие требуют экстренного лечения?
Некоторые травмы глаз, такие как проникающие ранения глаза или внутреннее кровоизлияние, требуют экстренного лечения или хирургического вмешательства с целью предотвращения повреждения глаз, приводящего к потере зрения. Если вас беспокоит, что вы травмировали глаз, необходимо найти окулиста поблизости.
Если вас беспокоит, что вы травмировали глаз, необходимо найти окулиста поблизости.
При этом другие травмы, например, легкие царапины роговицы глаза, часто требуют всего лишь наблюдения после первичного обращения к окулисту с целью исключения таких осложнений, как инфекции глаз.
Ниже приведены некоторые практические советы о том, что делать при основных травмах глаз.
Поцарапанный глаз (истирание роговицы)
Проникающие ранения глаз обычно требуют неотложной помощи. Немедленно обратитесь к офтальмологу.
Истирание роговицы — это ссадины или царапины на прозрачной передней поверхности глаза. Причиной может стать повреждение глаза острым предметом или трение в результате попадания инородного тела, например, пыли или песка. Истирание роговицы вызывает дискомфорт, а также покраснение глаз и высокую чувствительность к свету.
Если вы чувствуете, что какое-то инородное тело царапает ваш глаз, обратитесь к окулисту или в отделение травматологии и неотложной помощи для получения лечения по поводу травмы глаз.
Царапины или ссадины могут повысить вероятность возникновения инфекций глаз, вызванных бактериями или грибами. Определенные типы бактерий и грибов могут проникнуть в глаз в месте истирания роговицы и причинить серьезный вред уже через сутки. В результате человек может даже ослепнуть. Чаще всего это случается, если предмет, поцарапавший глаз, очень грязный. Например, серьезная инфекция глаз может возникнуть в результате истирания роговицы под воздействием ногтей ребенка или ветки дерева.
Если вы поцарапали глаз, ни в коем случае не трите его. И не заклеивайте глаз пластырем. Бактерии любят темные и теплые места, которые обеспечивают идеальную среду для размножения. Просто закройте поврежденный глаз или прикройте его бумажным колпачком или защитной повязкой, слегка закрепив их липкой лентой. Незамедлительно обратитесь к окулисту для определения типа травмы глаз.
Проникновение инородного тела в глаз
Если инородное тело, например, кусок металла или рыболовный крючок, попадет в глаз, незамедлительно обратитесь к окулисту или в отделение травматологии и неотложной помощи. Ни в коем случае не трите глаза и не пытайтесь самостоятельно извлечь посторонний предмет, так как это может усугубить травму глаза.
Ни в коем случае не трите глаза и не пытайтесь самостоятельно извлечь посторонний предмет, так как это может усугубить травму глаза.
По возможности прикройте поврежденный глаз бумажным колпачком или защитной повязкой, слегка закрепив их липкой лентой, и обратитесь за помощью.
В роговицу глаза также могут попасть инородные тела — мелкие острые части твердых предметов (обычно металлические), которые повреждают поверхность (роговицу), но не проникают во внутреннюю часть глаза.
Металлические инородные тела оставляют кольцо ржавчины и большой шрам. Ваш терапевт или офтальмолог должен незамедлительно вытащить эти инородные тела.
Химическая травма глаз
Очень опасно, если в глаз неожиданно попадет не простая чистая вода, а какое-то вещество. Некоторые вещества могут вызывать ощущение жжения или жгучую боль, но при этом быть относительно безопасными, тогда как другие могут привести к серьезной травме. Существуют следующие основные компоненты химического вещества, которые оказывают разное воздействие:
Кислота.
 Как правило, кислоты вызывают значительное покраснение и жжение, но при этом достаточно быстро смываются.
Как правило, кислоты вызывают значительное покраснение и жжение, но при этом достаточно быстро смываются.
Щелочь. Химические вещества, являющиеся основаниями (щелочи), гораздо опаснее, но с первого взгляда такими могут не показаться, поскольку не вызывают боль в глазу или покраснение, как кислоты. Щелочи в быту — это средства для чистки плит, унитазов и даже меловая пыль.
Химические воздействия и ожоги обычно происходят в результате попадания брызг жидкости в глаза. Но это может случиться и иными способами. Например, химическое вещество попадает в глаза, когда вы трете их грязными руками, или при использовании лака для волос или других аэрозолей.
Если брызги химического вещества попали в глаза, поместите голову под сильную струю чуть теплой водопроводной воды примерно на 15 минут. Пусть вода промывает глаза и стекает вниз по лицу.
После этого обратитесь к окулисту или в отделение травматологии и неотложной помощи, потому что может понадобиться дополнительное лечение по поводу травмы глаз. Сообщите врачу, какое именно вещество попало в глаза и какие меры вы приняли.
Сообщите врачу, какое именно вещество попало в глаза и какие меры вы приняли.
Если вы понимаете, что ваши глаза слишком красные или перед глазами у вас «туман», срочно обратитесь к окулисту или в отделение травматологии и неотложной помощи после того, как промоете глаза водой. Можно положить на глаз прохладный влажный компресс или лед. Ни в коем случае не трите глаза.
В зависимости от характера вещества, химическое воздействие, вызывающее травму глаз, может проявляться в виде легкого раздражения и покраснением глаз или серьезного повреждения глаз и даже слепоты.
Отек глаз
Отек и припухлость глаз, отек век могут возникать в результате того, что в глаза попал какой-то быстро движущийся предмет.
Самое эффективное лечение при такой травме глаз — приложить пакет со льдом.
Даже при появлении обыкновенных синяков (гематом вокруг глаз) следует обратиться к окулисту, чтобы убедиться в отсутствии внутренних повреждений.
Субконъюнктивальное кровоизлияние (кровоизлияние в глазу)
Эта травма глаз обычно выглядит со стороны гораздо хуже, чем на самом деле. Субконъюнктивальное кровоизлияние развивается при протекании одного или нескольких кровеносных сосудов, располагающихся между белочной оболочкой глаза (склерой) и прозрачной частью глазного яблока (конъюнктивой).
Субконъюнктивальное кровоизлияние развивается при протекании одного или нескольких кровеносных сосудов, располагающихся между белочной оболочкой глаза (склерой) и прозрачной частью глазного яблока (конъюнктивой).
Субконъюнктивальные кровоизлияния — довольно распространенные явления и могут возникать даже в результате малейшего травмирования глаза. Они могут ограничиваться маленьким участком глаза или полностью застилать весь глаз, из-за чего белая склера становится ярко-красной.
Субконъюнктивальное кровоизлияние проходит безболезненно и не вызывает временной или необратимой потери зрения. Лечение при этом не требуется. Через несколько недель кровь рассосется, и глаз примет свой обычный вид.
Травматический ирит
Травматический ирит это воспаление радужной оболочки глаза, которое развивается после травмы глаз. Травматический ирит может развиться в результате удара глаза тупым твердым предметом, например, мячом или рукой.
Обычно травматический ирит требует лечения. Даже при условии получения необходимого медицинского лечения, существует риск необратимого ухудшения зрения.
Гифема и перелом нижней части глазницы
Гифема — кровоизлияние в переднюю камеру глаза, т. е. пространство между роговицей и радужной оболочкой.
Переломы нижней части глазницы — это трещины или переломы лицевых костей вокруг глаза.
Гифемы и переломы нижней части глазницы — серьезные травмы глаз, которые требуют оказания неотложной медицинской помощи. Их причина — сильная травма от удара тупым предметом в глаз и лицо.
Необходимые действия при травме глаз
Если у вас травма глаз, немедленно обратитесь к окулисту или в отделение травматологии и неотложной помощи.
В медицинском учреждении необходимо сообщить, носите ли вы контактные линзы, чтобы понять, следует их оставить или же снять.
В зависимости от вида травмы глаз, необходимо промыть глаза водой или физраствором. В более серьезных ситуациях может понадобиться хирургическое вмешательство.
Травма глаз — это всегда неотложная ситуация. Необходимо незамедлительно обращаться к окулисту. Не рискуйте своим зрением. Помните, что у вас всего одна пара глаз.
ПЕРЕЖИВАЕТЕ, ЧТО ТРАВМИРОВАЛИ ГЛАЗ? Найти окулиста поблизости.
Страница опубликована в ноябрь 2020
Страница обновлена в апрель 2021
Необычная причина стойкого скопления подкожной жидкости
Br J Radiol. 2011 сен; 84 (1005): 864–866.
, MD, 1, 2 , MD, 1 and, MBBS, DNB 1, 2JR Medverd
1 Департамент радиологии, Школа медицины Вашингтонского университета, Сиэтл, США
2 VA Puget Sound Health Care System, Сиэтл, США
AV Ngo
1 Департамент радиологии, Школа медицины Вашингтонского университета, Сиэтл, США
P Bhargava
1 Департамент Радиология, Школа медицины Вашингтонского университета, Сиэтл, США
2 VA, Система здравоохранения Пьюджет-Саунд, Сиэтл, США
1 Департамент радиологии, Школа медицины Вашингтонского университета, Сиэтл, США
2 VA Puget Sound Health Care System, Сиэтл, США
Dr Jonathan Medverd, Mail Box 358280, S-114-RAD, VA Puget Sound Health Care Center, 1660 S Columbian Way, Сиэтл, WA 98108, США.E-mail: [email protected]Поступило 17 декабря 2010 г .; Пересмотрено 6 января 2011 г .; Принято 11 января 2011 г.
Copyright © 2011 Британский институт радиологии44-летний мужчина попал в аварию на мотоцикле. Его левая нижняя конечность попала между мотоциклом и автомобилем. У него были переломы левого ребра, капсульная травма пятого проксимального межфалангового сустава слева и большая гематома в медиальной части левого бедра. Через 1 неделю после аварии было проведено УЗИ левого бедра ().Последующее клиническое течение характеризовалось постоянным скоплением жидкости в медиальной части левого бедра, которое было болезненным и доставляющим беспокойство. Дальнейшее обследование с помощью МРТ левого бедра было выполнено через 2 месяца после травмы (). Лабораторные исследования показали нормальную коагуляцию.
Продольное ультразвуковое изображение в градациях серого левой верхней части бедра показывает скопление подкожной жидкости, содержащее бессосудистые жировые дольки (стрелка).
T 1 взвешенная аксиальная МРТ левой верхней части бедра показывает скопление подкожной жидкости, содержащее глобулярные гиперинтенсивные жировые дольки (стрелки) и гипоинтенсивную капсулу.
Короткий тау-инверсионно-восстановительный МРТ верхней части левого бедра подтверждает подкожное расположение скопления жидкости. Обратите внимание на типичные яйцевидные края и гипоинтенсивную капсулу.
T 2 взвешенная аксиальная МРТ левой верхней части бедра показывает скопление подкожной жидкости, содержащее несколько уровней жидкость-жидкость.
Результаты
Ультразвуковые изображения в оттенках серого левого медиального бедра в момент травмы выявили сжимаемый, четко выраженный скопление инкапсулированной подкожной жидкости с множественными гиперэхогенными очагами захваченного жира ().Цветные ультразвуковые допплеровские изображения (не показаны) показали, что эти гиперэхогенные очаги бессосудистые. МРТ почти 2 месяца спустя снова продемонстрировала скопление гипоинтенсивной жидкости в яйцевидной подкожной клетчатке с гиперинтенсивными жировыми долями на T 1 взвешенных осевых изображениях (). Корональная МРТ с коротким тау-инверсией-восстановлением (STIR) дополнительно подтвердила подкожное расположение скопления жидкости (). Множественные уровни жидкость-жидкость присутствовали в коллекции на T 2 взвешенной аксиальной МРТ ().Капсула была гипоинтенсивной на всех последовательностях. Изображенные части бедренной кости и мускулатуры бедра были нормальными на всех последовательностях.
Диагноз
Постоянное скопление инкапсулированной подкожной жидкости, возникающее в месте предыдущей тупой травмы, наряду с демонстрацией захваченных бессосудистых долек жира на УЗИ и множественных жидкостных уровней на МРТ, характерно для поражения Мореля-Лавалле (MLL). Сбор осуществлялся консервативно с применением компрессионного рукава, дополненного периодическим самомассажем пациента и теплым компрессом.Восстановление было медленным, с болезненным увеличением левой медиальной области бедра, которое сохранялось в течение 5 месяцев после травмы, прежде чем пациент вступил в период медленного прогрессирующего улучшения. Через 8 месяцев после травмы коллекция все еще присутствовала, но значительно уменьшилась в размерах и почти не протекала.
Обсуждение
Первоначально описанные в 1853 году французским врачом Морисом Морель-Лавалле [1], MLL представляют собой закрытые внутренние выколотые повреждения, возникшие в результате тупой травмы с тангенциальными отвесными силами, которые отделяют гиподерму от подлежащей фасции.Нарушенное сосудистое и лимфатическое снабжение поврежденной ткани затем заполняет созданное потенциальное пространство кровью, лимфой и возможными некротическими остатками. Нижняя конечность — обычное место для этих поражений, характерных для большого вертела или переднебоковой части проксимального отдела бедра. Другие описанные места включают нижнюю часть поясничного отдела позвоночника, брюшную стенку, ягодицу, лопаточную область и икру [1]. MLLs также были описаны в области колена у элитных контактных спортсменов [2].Расположение проксимального медиального отдела бедра у нашего пациента необычно, но согласуется с местом потенциальных сил сдвига во время аварии. Следует отметить тесную связь этого редкого поражения с переломами костей таза. Описана высокая доля пациентов женского пола, что может быть результатом модели распределения женского жира [3]. Хотя это поражение считается результатом травмы, соответствующий анамнез может отсутствовать, особенно у детей, и первоначально диагноз может быть пропущен.При физикальном осмотре наличие мягкой колеблющейся области является типичным признаком. Гипермобильность с гипестезией кожи над пораженным участком также является полезным клиническим признаком [4].
Визуализирующий вид MLL существенно зависит от возраста крови в нем. При острой или подострой стадии сгустки крови и мусор могут быть обнаружены в яйцевидной полости с жидкостью. По мере старения гематомы дезоксигемоглобин превращается в метгемоглобин, который может казаться повышенной или промежуточной по интенсивности на T 1 МРТ.По мере того, как гематома продолжает развиваться, сгусток превращается в серозно-геморрагическую жидкость. Гематома может образовывать фиброзную псевдокапсулу, которая обычно гипоинтенсивна на всех участках. Гипоинтенсивности псевдокапсулы на МРТ также может способствовать включение гемосидерина в результате разложения крови в исходной гематоме. Кроме того, по мере того, как гематома продолжает формироваться, уровни жидкости в коллекции могут увеличиваться. MLL могут иметь жировые остатки как на периферии, так и внутри скопления жидкости.Эти жировые дольки будут выглядеть гиперэхогенными на УЗИ в оттенках серого и гиперинтенсивными на T 1 МРТ. MLLs могут уменьшаться в размере со временем, но имеют тенденцию сохраняться, если не лечить [4]. Консервативная неинвазивная терапия обычно включает компрессионное обертывание. Однако многие MLL диагностируются неправильно или могут сохраняться, несмотря на компрессионную терапию. Было высказано предположение, что фиброзная псевдокапсула предотвращает реабсорбцию серозно-геморрагической и лимфатической жидкости [3]. Малоинвазивные методы лечения становятся все более популярными и оправданными на том основании, что ятрогенное повреждение оставшихся подкожных сосудов сводится к минимуму и улучшается общий косметический вид [5].Эти варианты лечения включают серийную чрескожную аспирацию и аспирационный дренаж. В рефрактерных случаях успешно применялся склеродез тальком или доксициклином [2].
Дифференциальный диагноз для этого объекта включает некроз жировой ткани, псевдолипому, гематому, связанную с коагулопатией, и жировые опухоли мягких тканей. Некроз жира, как известно, может проявляться по-разному при визуализации. Критерии МРТ некроза жировой ткани включают наличие линейной интенсивности, которая, скорее всего, связана с различными стадиями некроза, отека, кровотечения и фиброза, связанными с некрозом жировой ткани после травмы с течением времени.Это происходит на костных выступах, предрасположенных к травме, таких как передняя большеберцовая кость и ягодичные области. Характерным критерием включения при некрозе жировой ткани является наличие пальпируемой шишки с отсутствием дискретной массы при визуализации [6]. Наличие дискретного скопления жидкости помогает исключить эту сущность. Можно увидеть псевдокапсулу, окружающую некроз жира, но это нетипичный признак [7]. Псевдолипомы также называют гиберномами, потому что коричневая жировая ткань, которая обычно обнаруживается в этих поражениях, напоминает бурый жир, обнаруживаемый у животных, находящихся в спячке.Обычно это четко очерченные гиперэхогенные образования на УЗИ в оттенках серого с гиперваскуляризацией на цветном допплеровском исследовании. Может наблюдаться артериовенозное шунтирование. Хотя они могут быть подкожными по локализации, наличие заметного разветвления и серпентинового высокого потока (низкая интенсивность сигнала со всеми последовательностями МР-импульсов) и сосудистых структур с низким потоком с усилением контраста помогает дифференцировать это поражение от MLL [8]. Гематомы, связанные с коагулопатией, часто не соответствуют истории травм или не имеют предшествующей травмы.Учитывая нормальный профиль коагуляции у нашего пациента, гематома, связанная с коагуляцией, была исключена. Жиросодержащие саркомы обычно гиперваскулярны при цветном допплеровском исследовании. Хотя контраст не был включен в исследование этого случая, можно было бы ожидать, что в поражениях будет наблюдаться усиление гадолиния, но интенсивность и равномерность усиления могут широко варьироваться в зависимости от степени и подтипа этих опухолей. Дальнейшие данные визуализации для дифференциации MLLs от новообразования включают распознавание типичной формы MLLs по краю яйцеклетки в результате отслаивания подкожно-жировой клетчатки от фасции [9].
Выводы
MLL или закрытые внутренние отслоенные повреждения, представляющие собой стойкие скопления подкожной жидкости с характерными результатами визуализации, которые помогают рентгенологу поставить правильный диагноз, даже если они возникают в нетипичных местах, как в данном случае. Ультразвук и МРТ могут быть использованы для постановки правильного диагноза, уверенного исключения новообразований мягких тканей, избежания необходимости в биопсии и помощи в правильном своевременном ведении пациента.
Список литературы
1.Мелладо Дж. М., Бенкардино Дж. Т.. Поражение Мореля-Лавалле: обзор с акцентом на МРТ. Магнитно-резонансная томография Clin N Am 2005; 13: 775–82 [PubMed] [Google Scholar] 2. Теджвани С.Г., Коэн С.Б., Брэдли Дж. П. Лечение поражения колена Мореля-Лавалле: 27 случаев в национальной футбольной лиге. Am J Sports Med 2007; 35: 1162–7 [PubMed] [Google Scholar] 3. Hak DJ, Olson SA, Matta JM. Диагностика и лечение закрытых внутренних повреждений с отслаиванием рта, связанных с переломами таза и вертлужной впадины: поражение Мореля-Лавалле.J травма 1997; 42: 1046–51 [PubMed] [Google Scholar] 4. Мукерджи К., Перрин С.М., Хьюз П.М. Поражение Мореля-Лавалле у подростка с корреляцией УЗИ и МРТ. Скелетная радиология 2007; 36: 43–5 [PubMed] [Google Scholar] 5. Хадсон Д.А., Ноттенбельт Д.Д., Криг Дж. Э. Закрытые отслаивающие травмы: результаты консервативной операции. Пласт Реконстр Сург 1992; 89: 853–5 [PubMed] [Google Scholar] 6. Цай Т.С., Эванс Х.А., Доннелли Л.Ф., Биссет Г.С., III, Эмери К.Х. Некроз жира после травмы: доброкачественная причина появления пальпируемых шишек у детей.AJR AM J Рентгенол 1997; 169: 1623–6 [PubMed] [Google Scholar] 7. Блэксин М.Ф., Ха Д.Х., Хамид М., Айснер С. Поверхностные образования мягких тканей конечностей. РадиоГрафика 2006; 26: 1289–304 [PubMed] [Google Scholar] 8. Мерфи, доктор медицины, Кэрролл Дж. Ф., Флемминг, ди-джей, Папа Т.Л., Гэннон, Ф. Х., Крансдорф, М. Дж. Из архивов AFIP: Доброкачественные липоматозные поражения опорно-двигательного аппарата. РадиоГрафика 2004; 24: 1433–66 [PubMed] [Google Scholar]опухших ног после упражнений | Livestrong.com
Отек ног после тренировки может настораживать.
Кредит изображения: KatarzynaBialasiewicz / iStock / GettyImages
Вы тренируетесь, чтобы похудеть и подтянуться — поэтому неудивительно, что вы встревожены, когда заканчиваете тяжелую тренировку, и ваши ноги кажутся больше и более опухшими, чем в начале. Отек может быть результатом микротравмы мышц во время тренировки, но также может быть признаком серьезного состояния, требующего медицинской помощи.
Венозная недостаточность, задержка воды в результате болезни почек или сердца, а также гормональные проблемы — возможные причины отека ног после тренировки.Если вы обнаружите, что опухоль не проходит легко, вызывает боль или болезненность и происходит постоянно, вам следует проконсультироваться с врачом.
Подробнее : Боль в ногах после упражнений
Микротравмы и отек
Когда вы тренируетесь, мышцы испытывают стресс. Волокна рвутся и растягиваются. Вот что делает упражнения ценными. Ваше тело реагирует на эту травму, восстанавливаясь, становясь сильнее и устойчивее. Однако первоначальный стресс увеличивает приток крови к пораженным участкам.По мере того, как кровь и жидкость устремляются к восстановлению «напряженных» участков, у вас может возникнуть отек.
Чтобы снять отек ног после тренировки, наденьте компрессионные рукава для икр после тренировки и встаньте с ног. Вы даже можете позаимствовать позу из йоги: ноги вверх по стене. Лягте на спину, упершись ступнями в стену. Оставайтесь в этом положении 5–10 минут, чтобы обратить кровоток в обратном направлении и уменьшить отек.
Опухоль от травмы
Само собой разумеется, что скрученная лодыжка, разорванная мышца или сломанная кость в ноге могут привести к воспалительному отеку.Если у вас есть травма, вы, вероятно, почувствовали ее, и это повлияет только на травмированную ногу, а не на обе. Обратитесь к врачу для немедленного лечения.
Заболевание и отек
Задержка жидкости в ногах может быть признаком основного заболевания сердца, почек, печени или эндокринной болезни. Осложнения в этих органах и системах организма влияют на способность вашего тела перемещать жидкость через ваше тело через лимфатическую или кровеносную систему.
Физические упражнения могут усилить скопление жидкости, поэтому отек становится более заметным сразу после тренировки.Но если в другое время вы испытываете отек, даже если он кажется незначительным, обязательно обратитесь к врачу.
Отеки и вены
Отек ног может быть результатом недостаточности вен, например, в случае звездочек или варикозного расширения вен. Обычно клапаны в венах ног работают в одном направлении, направляя кровь вверх к сердцу. Когда эти клапаны выходят из строя, кровь возвращается, вызывая отек.
Когда вы тренируетесь, кровь течет быстрее и в большем объеме, поэтому может усилиться отек из-за варикозного расширения вен.Поговорите со специалистом по венам о возможном разрешении. Медицинские компрессионные чулки часто помогают решить дискомфортные проблемы с венами. В более тяжелых случаях могут потребоваться незначительные хирургические вмешательства.
Беременность и гормоны
Беременность может быть еще одной причиной отека или задержки жидкости в ногах после тренировки. Физические упражнения во время беременности — это здорово, но поговорите со своим акушером о том, как часто и какой тип упражнений вам лучше всего подходит.
Если упражнения усиливают отек ног во время беременности, поговорите со своим врачом о способах облегчения дискомфорта.Компрессионные чулки и водные упражнения могут помочь вам двигаться без отека.
Даже если вы не беременны, гормональные изменения, происходящие во время вашего цикла, могут вызвать задержку воды. Если вы женщина и отек возникает в одно и то же время каждый месяц, это может быть связано с изменениями уровня гормонов во время предменструального синдрома или ПМС. Гормональные взлеты и падения, возникающие во время менопаузы, также могут вызывать отек ног, который наиболее заметен после упражнений.
Подробнее : Дефицит витаминов и боль в ногах
Лимфедема | Рак.Net
Лимфедема — это аномальное скопление жидкости в мягких тканях из-за закупорки лимфатической системы. Лимфатическая система помогает бороться с инфекциями и другими заболеваниями, разнося лимфу по телу. Лимфа — это бесцветная жидкость, содержащая лейкоциты. Лимфу также можно назвать лимфатической жидкостью.
Лимфа перемещается по телу с помощью сети тонких трубок, называемых сосудами. Маленькие железы, называемые лимфатическими узлами, фильтруют бактерии и другие вредные вещества из этой жидкости.Но когда лимфатические узлы удаляются или повреждаются, лимфатическая жидкость собирается в окружающих тканях и заставляет их набухать.
Лимфедема может развиться сразу после операции или лучевой терапии. Или это может произойти через месяцы или даже годы после окончания лечения рака. Чаще всего лимфедема поражает руки и ноги. Но это также может произойти в области шеи, лица, рта, живота, паха или других частей тела.
Лимфедема может возникать у людей со многими видами рака, в том числе:
-
Рак мочевого пузыря
-
Рак груди
-
Рак головы и шеи
-
Меланома
-
Рак яичников
-
Рак полового члена
-
Рак простаты
Симптомы лимфедемы
Люди с лимфедемой в руке или ноге могут иметь следующие симптомы:
-
Отек, который начинается в руке или ноге
-
Ощущение тяжести в руке или ноге
-
Слабость или меньшая гибкость
-
Кольца, часы или слишком тесная одежда
-
Дискомфорт или боль
-
Плотная, блестящая, теплая или красная кожа
-
Затвердевшая кожа или кожа, не оставляющая следов при нажатии
-
Толстая кожа
-
Кожа, которая может выглядеть как апельсиновая корка (опухшая с небольшими углублениями)
-
Маленькие пузыри, из которых вытекает прозрачная жидкость
Симптомы лимфедемы головы и шеи включают:
-
Отек глаз, лица, губ, шеи или области ниже подбородка
-
Дискомфорт или стеснение в любой из пораженных областей
-
Затруднения при движении шеи, челюсти или плеч
-
Утолщение и рубцевание кожи на шее и лице, называемое фиброзом
-
Снижение зрения из-за опухших век
-
Затрудненное глотание, речь или дыхание
-
Слюнотечение или потеря пищи изо рта во время еды
-
Заложенность носа или длительная боль в среднем ухе при сильном отеке
Симптомы лимфедемы могут проявляться медленно, и их не всегда легко обнаружить.Иногда единственными симптомами могут быть тяжесть или боль в руке или ноге. В других случаях лимфедема может начаться более внезапно.
Если у вас появятся какие-либо симптомы лимфедемы, как можно скорее обратитесь к врачу. Вам нужно будет узнать, как управлять симптомами, чтобы они не ухудшались. Поскольку отек иногда является признаком рака, также важно обратиться к врачу, чтобы убедиться, что рак не вернулся.
Причины лимфедемы
Лимфедема может быть долгосрочным побочным эффектом некоторых видов лечения рака.Наиболее частые причины лимфедемы у выживших после рака включают:
-
Операция по удалению лимфатических узлов. Например, операция по поводу рака груди часто включает удаление одного или нескольких лимфатических узлов под мышкой для проверки на наличие рака. Это может вызвать лимфедему в руке.
-
Лучевая терапия или другие причины воспаления или рубцевания лимфатических узлов и лимфатических сосудов
-
Закупорка лимфатических узлов и / или лимфатических сосудов раком
Риск лимфедемы увеличивается с увеличением количества лимфатических узлов и лимфатических сосудов, удаленных или поврежденных во время лечения рака или биопсии.Иногда лимфедема не связана с раком или его лечением. Например, бактериальная или грибковая инфекция или другое заболевание лимфатической системы может вызвать эту проблему.
Диагностика лимфедемы
Врач часто может обнаружить лимфедему, осмотрев пораженный участок. Но иногда он или она порекомендуют дополнительные тесты, чтобы подтвердить диагноз, спланировать лечение или исключить другие причины симптомов. Эти тесты могут включать:
-
Измерение отека на пораженной части тела с помощью рулетки
-
Помещение пораженной руки или ноги в резервуар для воды для расчета накопившегося объема жидкости
-
Создание изображения лимфатической системы с помощью метода визуализации, называемого лимфосцинтиграфией.Это надежный тест, но он обычно не используется.
-
Наблюдение за потоком жидкости через лимфатическую систему с помощью ультразвука. Этот визуальный тест использует звуковые волны для создания изображения внутренней части тела. Ультразвук также можно использовать, чтобы исключить тромбы как причину отека.
-
Выполнение компьютерной томографии (КТ или КТ) или магнитно-резонансной томографии (МРТ). Эти тесты показывают характер оттока лимфы и блокирует ли опухоль или другое образование ток лимфатической системы.Врачи обычно не используют КТ и МРТ для диагностики лимфедемы, если они не обеспокоены возможным рецидивом рака.
-
Использование других инструментов для диагностики лимфедемы. К ним относятся перометрия, при которой используются инфракрасные световые лучи, или биоимпедансная спектроскопия, при которой измеряются электрические токи, протекающие через ткани тела.
Также важно убедиться, что опухоль не вызвана другой болезнью. Ваш врач может провести другие тесты, чтобы исключить сердечные заболевания, тромбы, инфекцию, печеночную или почечную недостаточность или аллергическую реакцию.
Стадии лимфедемы
Врачи описывают лимфедему в зависимости от ее стадии, от легкой до тяжелой:
Стадия 0. Обычно опухоль еще не видна, даже если лимфатическая система уже повреждена. Некоторые люди могут чувствовать тяжесть или боль в пораженной части тела. Эта стадия может длиться месяцы или даже годы, прежде чем возникнет отек.
Стадия I. Отек виден, но его можно уменьшить, если держать пораженную конечность в приподнятом положении и использовать компрессию (см. «Лечение и лечение лимфедемы» ниже).При надавливании на коже могут образоваться вмятины, при этом видимых признаков утолщения и рубцевания кожи не наблюдается.
II этап. Кожа может вдавиться, а может и не появиться при надавливании, но наблюдается утолщение кожи от умеренного до сильного. Сжатие и удержание пораженной конечности в приподнятом состоянии могут немного помочь, но не уменьшат отек.
III этап. Кожа стала очень толстой и затвердевшей. Пораженная часть тела увеличилась в размерах и объеме, а кожа изменила текстуру.Лимфедема III стадии носит постоянный характер.
Лечение лимфедемы
Устранение побочных эффектов — важная часть лечения и лечения рака. Это называется паллиативной или поддерживающей терапией. Обсудите со своим лечащим врачом любые симптомы лимфедемы. Обязательно сообщайте о каких-либо новых симптомах или изменении своих симптомов.
Лечение лимфедемы:
-
Уменьшить отек
-
Предотвратить ухудшение
-
Предотвратить заражение
-
Улучшить внешний вид пораженной части тела
-
Улучшить способность человека функционировать
Хотя лечение может помочь контролировать лимфедему, в настоящее время от него нет лекарства.Ваш врач может порекомендовать сертифицированного терапевта по лимфедеме (CLT). CLT может разработать для вас план лечения, который может включать:
- Ручной лимфодренаж (MLD). MLD подразумевает нежный массаж кожи. Это способствует правильному оттоку заблокированной лимфатической жидкости в кровоток и может уменьшить отек. Для достижения наилучших результатов вам следует начинать лечение MLD как можно ближе к началу симптомов лимфедемы. Член вашей медицинской бригады может направить вас к CLT, обученному этой методике.
- Упражнение. Физические упражнения обычно улучшают отток лимфы через лимфатическую систему и укрепляют мышцы. CLT может показать вам конкретные упражнения, которые улучшат ваш диапазон движений. Спросите своего врача или терапевта, когда вы можете начать заниматься и какие упражнения подходят вам.
- Сжатие. Неэластичные бинты и компрессионное белье, например эластичные рукава, слегка надавливают на пораженный участок. Это помогает предотвратить повторное наполнение жидкости и отек после противозастойной терапии (см. Ниже).Есть несколько вариантов, в зависимости от локализации лимфедемы. Все компрессионные устройства оказывают максимальное давление дальше от центра тела и меньшее — ближе к центру тела. Компрессионное белье должно подходить по размеру и заменяться каждые 3-6 месяцев.
- Полная противоотечная терапия (CDT). Это также известно как комплексная противоотечная терапия. Он сочетает в себе уход за кожей, ручной лимфодренаж, упражнения и компрессию. Эту терапию должен проводить врач, специализирующийся на лимфедеме или CLT.Терапевт также расскажет, как самостоятельно выполнять необходимые техники в домашних условиях и как часто их делать. Обратитесь к врачу за направлением.
- Уход за кожей. Лимфедема может увеличить риск заражения. Поэтому важно, чтобы пораженный участок оставался чистым, увлажненным и здоровым. Наносите увлажняющий крем каждый день, чтобы предотвратить появление трещин на коже. Избегайте порезов, ожогов, уколов иглой или других травм пораженного участка. Если вы бреетесь, используйте электрическую бритву, чтобы уменьшить вероятность порезов кожи.Когда вы находитесь на улице, пользуйтесь солнцезащитным кремом широкого спектра действия, который защищает как от УФА, так и от УФВ излучения, и имеет фактор защиты от солнца (SPF) не менее 30. Если вы порезались или обожглись, промойте травмированный участок водой с мылом и используйте крем с антибиотиком в соответствии с указаниями вашего лечащего врача.
- Высота. Поднятие пораженной конечности помогает уменьшить отек и способствует оттоку жидкости по лимфатической системе. Но часто бывает сложно долго удерживать конечность в приподнятом состоянии.
- Лазерное лечение низкого уровня (LLLT) . Небольшое количество клинических испытаний показало, что НИЛИ может обеспечить некоторое облегчение от лимфедемы после удаления груди, особенно в руках.
- Лекарства. Ваш врач может назначить антибиотики для лечения инфекций или лекарства для облегчения боли, когда это необходимо.
- Физиотерапия. Если у вас проблемы с глотанием или другие проблемы, связанные с лимфедемой головы и шеи, вам может потребоваться физиотерапия.
Снижение риска лимфедемы
Поговорите со своим врачом, если у вас есть опасения по поводу развития лимфедемы. Также попробуйте следующие советы:
- Поддерживайте здоровый вес. Если у вас избыточный вес, примите положительные меры, чтобы контролировать свой вес после диагноза рака. Это может помочь снизить риск развития лимфедемы.
- Измени свою позицию. Не стойте и не сидите долгое время. Сидя, не скрещивайте ноги.Также может помочь приподняться с подушками в постели. Вертикальное положение улучшает отток лимфы.
- Носите свободную одежду. Если вы подвержены риску развития лимфедемы головы и шеи, не носите топы с узким вырезом. Тем, кто подвержен риску развития лимфедемы ног, защитите ноги, надев закрытую обувь. Избегайте шлепанцев и сандалий. Тем, кто подвержен риску лимфедемы руки, избегайте ношения тесной одежды и украшений, которые сжимают или сжимают вашу руку или кисть, например, тесного рукава или браслета.Это может вызвать скопление жидкости.
- Ограничьте время работы в условиях сильной жары или холода. Избегайте гидромассажных ванн и саун. Ограничьте горячий душ до 15 минут. Не прикладывайте грелку или лед к опухшим участкам.
- Знайте, когда следует обращаться за медицинской помощью. Позвоните в медицинскую бригаду, если у вас есть какие-либо из следующих признаков инфекции:
-
Температура выше 100,5 градусов по Фаренгейту (38 градусов Цельсия)
-
Кожа, горячая на ощупь
-
Новые участки кожи с покраснением, отеком или болью
Связанные ресурсы
Отек ног после лечения рака: что вы можете сделать?
Страх побочных эффектов, связанных с лечением
Побочные эффекты хирургии
Дополнительная информация
Лимфатическая образовательная и исследовательская сеть
Лимфологическая ассоциация Северной Америки (LANA): Найдите сертифицированного терапевта LANA
Национальная сеть лимфедемы
.