Паронихия › Болезни › ДокторПитер.ру
Паронихия – это воспаление околоногтевого валика. Поражаться может как один, так и сразу несколько пальцев.
Признаки
Начинается заболевание с отека и покраснения околоногтевого валика. Ноготь и околоногтевой валик становятся болезненными. Через небольшое время там может образоваться абсцесс и скопиться гной. При надавливании гной может изливаться из под ногтевого валика. В некоторых случаях он самопроизвольно изливается под ноготь – развивается подногтевой панариций. Ноготь при этом может стать желтовато-зеленым. Через некоторое время пораженный ноготь сходит, и на его месте вырастает новый, часто деформированный. В некоторых случаях околоногтевой валик покрывается белесыми чешуйками или корочками, язвами или пузырьками.
При хроническом течении заболевания в патологический процесс могут вовлекаться и ногтевые пластинки.
Описание
Паронихия развивается в результате частых травм или попадания инфекции под кожу вокруг ногтя. Причиной развития этого заболевания может стать постоянное воздействие высоких температур или химических веществ. Паронихия может развиться как осложнение некоторых кожных (псориаза, хронической экземы кистей рук, дерматозов), инфекционных (сифилис) или эндокринологических заболеваний (сахарный диабет). Причиной заболевания может быть несоблюдение гигиены, ношение тесной обуви, а также индивидуальные особенности роста ногтя и вросшие ногти.
Причиной развития этого заболевания может стать постоянное воздействие высоких температур или химических веществ. Паронихия может развиться как осложнение некоторых кожных (псориаза, хронической экземы кистей рук, дерматозов), инфекционных (сифилис) или эндокринологических заболеваний (сахарный диабет). Причиной заболевания может быть несоблюдение гигиены, ношение тесной обуви, а также индивидуальные особенности роста ногтя и вросшие ногти.
Женщины страдают паронихией чаще мужчин, так как их ногтевые валики травмируются больше в процессе маникюра и педикюра, они чаще носят узкую обувь.
Выделяют несколько форм паронихии. При сухой паронихии почти нет гноя, но зато есть сильное шелушение или ороговение ногтевых валиков. Эта форма заболевания бывает при травмах, псориазе, экземах.
Турниоль часто сопровождается нагноением. Эта форма характерна для инфекционной паронихии, вызванной грибами рода Candida или стрептококковой инфекцией.
При эрозивной и язвенной формах на коже вокруг ногтя появляются пузырьки и язвы. Именно при этой форме часто патологический процесс переходит на ноготь. Эрозивная и язвенная паронихии развиваются при сифилисе, пузырчатке, болезни Дюринга.
При хронической паронихии кутикула отсутствует, а ноготь часто утолщен или деформирован. Эта форма часто развивается при постоянном воздействии воды на кожу рук, так как создаются благоприятные условия для роста и размножения бактерий и грибов.
Диагностика
Диагноз «паронихия» ставит хирург. Специальных исследований в большинстве случаев не требуется, для диагностики достаточно осмотра пациента. Также необходимы общий анализ крови, анализ крови на сахар и на реакцию Вассермана.
При поражении ногтей проводят биопсию с последующим микроскопическим исследованием биоптата для исключения грибковой инфекции.
Лечение
Лечение паронихии зависит от причины заболевания. Если оно вызвано грибковой инфекцией, назначают противогрибковые мази местно или таблетки внутрь.
Если оно вызвано грибковой инфекцией, назначают противогрибковые мази местно или таблетки внутрь.
В некоторых случаях для лечения достаточно компрессов со спиртовым раствором хлоргексидина. Этот способ лечения работает при инфекционной паронихии, но только если лечение начато на 1-3-й день от начала заболевания.
Если паронихия развилась как осложнение какого-либо заболевания, лечат это заболевание.
При травматической паронихии, а также заболевании, вызванном воздействием высоких температур или химических веществ, ограничивают воздействие вредных факторов и назначают препараты, улучшающие микроциркуляцию крови и обмен веществ.
Если патологический процесс захватил весь ногтевой валик и клетчатку под ним, необходимо хирургическое вмешательство. Обычно проводят операцию Кеневела, в ходе которой обнажают угол ногтевой пластинки и тщательно удаляют гной и омертвевшие ткани. Очень важно в ходе операции не повредить ногтевое ложе и ногтевой валик, в противном случае ноготь будет расти деформированным.
Также рекомендуется делать теплые примочки. Если паронихия вызвана инфекцией, рекомендуется делать ванночки с розовым раствором перманганата калия, настойкой календулы или эвкалипта.
Профилактика
Для предупреждения паронихии врачи советуют:
- не грызть ногти;
- мыть пол и посуду в перчатках. Некоторые врачи рекомендуют под резиновые перчатки для лучшей защиты рук надевать перчатки хлопчатобумажные;
- стерилизовать инструменты перед выполнением маникюра;
- обязательно тщательно мыть руки после работы с землей, разделки мяса, столярных работ.
© Доктор Питер
Нагноение кутикулы. Что делать если нарывает палец? Причины и лечение. Как застраховаться от воспаления
Воспаление кутикулы и покраснение вокруг ногтя могут возникнуть по разным причинам. Эта проблема может быть последствием инфицированной заусеницы или повреждения кутикулы во время маникюра.
Покраснение кожи возле ногтя может быть связано со злоупотреблением лаками и средствами для их удаления, а также оно может возникнуть как аллергическая реакция на стиральный или чистящий порошок, средство для мытья посуды и прочую бытовую химию.
Для того чтобы предупредить или вылечить заболевание кожи вокруг ногтя, надо соблюдать следующие правила:
- не обрезать кутикулы ножницами и вообще не повреждать кожу возле ногтевой пластины, когда делаете маникюр;
- не пренебрегать резиновыми перчатками во время выполнения работы по дому;
- содержать руки в чистоте;
- при повреждении кожи вокруг ногтя (уколе, занозе, царапине и т.д.) сразу же обрабатывать пострадавший участок перекисью, йодом или зелёнкой;
- втирать в воспалившуюся кожу масло чайного дерева, являющееся природным антисептиком;
- при покраснении кутикулы и околоногтевого валика делать ванночки со слабым йодным раствором.

Если при соблюдении данных правил излечения кожи вокруг ногтя не происходит, следует незамедлительно обратиться к врачу. Дерматолог исследует проблему и вынесет диагноз. В лучшем случае это будет аллергия или инфекция, в худшем – грибковое заболевание, паронихия или панариций.
Паронихия– это инфекционная болезнь кожи вокруг ногтя, симптоматически проявляющаяся в воспалении и покраснении околоногтевого валика. Вызывается она попаданием вредных микроорганизмов в повреждённую кутикулу, заусеницы или под ногтевую пластину.
Паронихия опасна не только сама по себе: она вызывает патологические изменения ногтей. В частности, это инфекционно-воспалительное заболевание может спровоцировать утолщение и потемнение ногтевых пластин, возникновение поперечных бороздок на ногтях (кандидоз).
Лечить паронихию можно только под контролем дерматолога. Он пропишет диету, антибиотики, поливитамины и препараты внешнего применения. При самом тяжёлом варианте паронихии иногда приходится проводить хирургические операции.
Панариций – это гнойное воспаление околоногтевого валика и кутикул. Вызывается он также бактериями и грязью, попавшими в порезы, царапины, трещины на коже вокруг ногтей. Панариций характеризуется образованием гнойного пузыря на околоногтевом валике или под ногтем. Прикосновение к воспалённому участку кожи вызывает боль, также может ощущаться жжение.
Панариций очень опасен: в запущенном состоянии он способен вызвать сепсис, обезвоживание ногтевой фаланги, паралич пальца. При появлении панариция следует незамедлительно обратиться к дерматологу, чтобы впоследствии не пришлось прибегать к хирургическому вмешательству. Самостоятельно вскрывать гнойный пузырь ни в коем случае нельзя.
Анастасия
27.08.2011
Заимствовать материалы статьи без ссылки на сайт запрещено!
Как выглядит воспаленная кутикула?
Самым ярким примером небольшого воспаления является оторванный заусенец. Кожа в области заусенца гиперемируется (краснеет), немного припухает (появляется небольшой отек), становится чувствительной (небольшой дискомфорт или боль), нарушается функция кожи в данном участке (например, воспаленная кожа уже не защищает от патогенных микроорганизмов). Чем больше заусенец, тем ярче выражены симптомы воспаления и большая площадь околоногтевого валика поражается.
Чем больше заусенец, тем ярче выражены симптомы воспаления и большая площадь околоногтевого валика поражается.
От чего воспаляется кутикула?
Основными причинами воспаления кутикулы являются:
- . Само их присутствие, неправильная обработка, отрывание заусенцев, при срезании использовали нестерильные или неиндивидуальные ножницы/кусачки и др.
- . Слишком тонкая, разросшаяся, очень толстая, неэластичная, сухая, неправильно обработанная, не ухоженная кутикула.
- Патогенные (вредоносные) микроорганизмы, грибки.
- Внешние факторы: порезы, сильные удары, сдавления и подобное.
- Аллергия, проявляющаяся на пальцах рук и ног.
Снятие воспалительного процесса кутикулы
Здесь разберем, как можно помочь своей кутикуле восстановиться в домашних условиях. В первую очередь нужно определить причину воспаления.
Если воспаление кутикулы вызвал грибок, то за помощью стоит обратиться к микологу (врач, специализирующийся на грибковых заболеваниях).
При воспалении кутикулы с образованием гноя, сначала следует убрать весь скопившейся гной. Чаще всего кожица сама надрывается в каком-то месте и достаточно, надавив на кожу, помочь ему (гною) выйти. Вытягивать гной помогает лист Алоэ, концентрированный солевой раствор, мазь Вишневского, ихтиоловая мазь.
Далее обязательно нужно промыть образовавшуюся полость, например, перекисью водорода, пока она не перестанет пузыриться. Ранку прижечь йодом и желательно сделать повязку или приклеить дышащий стерильный лейкопластырь.
Если воспаление сопровождается лишь небольшим покраснением, без гноя, то эффективны будут различные ванночки с корой дуба, ромашки. Обязательно применение с антисептическими свойствами.
Профилактика
- Гигиена рук. Сюда же стоит отнести
Паронихия (воспаление кутикулы ногтя) без лечения может привести к инфицированию тканей и абсцессу. Заболевание имеет острую и хроническую формы. Оно сопровождается болью, отеком, покраснением околоногтевых тканей и зудом.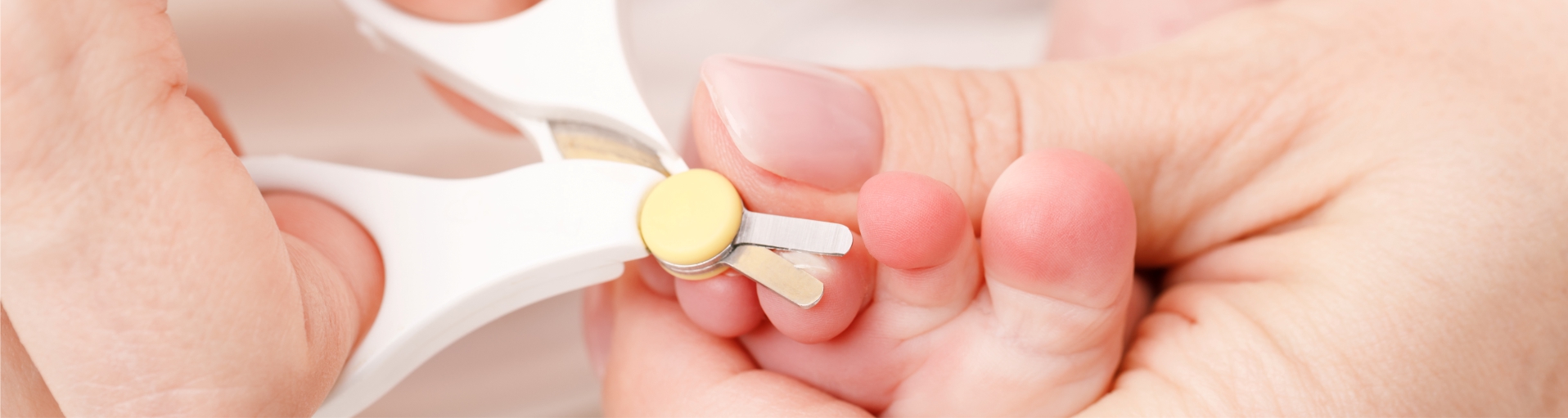 В домашних условиях заболевание лечат, если оно протекает легко. В тяжелых случаях необходимо обратиться к врачу.
В домашних условиях заболевание лечат, если оно протекает легко. В тяжелых случаях необходимо обратиться к врачу.
Как выглядит воспаление
При заболевании поражается область под ногтем или вокруг него. Симптомы паронихии:
- пульсирующая боль;
- покраснение;
- повышение температуры вокруг ногтевого ложа;
- отек;
- скопление гноя под кожей или ногтем.
Формы заболевания:
- Острая. Вокруг пальцев внезапно образуется болезненная набухшая область. В этом месте возникает покраснение. Пораженный участок горячий на ощупь.
- Хроническая. Заболевание развивается медленно. Оно проявляется постепенным набуханием и покраснением кожи вокруг ногтей. К пораженному участку больно дотронуться. Инфекция часто затрагивает несколько пальцев на одной руке. Хроническая паронихия может привести к отделению ногтя от кожи. Его пластина также может деформироваться.
Воспаление кутикулы лечат в домашних условиях или под наблюдением врача. Справиться с проблемой самостоятельно можно, если заболевание протекает в легкой форме.
В тяжелых случаях следует обратиться к врачу. Специалист может назначить антибиотик или противогрибковый препарат. При хронической под контролем врача.
Справиться с проблемой самостоятельно можно, если заболевание протекает в легкой форме.
В тяжелых случаях следует обратиться к врачу. Специалист может назначить антибиотик или противогрибковый препарат. При хронической под контролем врача.
В больницу следует обратиться в следующих случаях:
- лихорадка;
- наличие диабета;
- распространение покраснения в верхнюю части пальца;
- скопление гноя возле ногтя или под ним;
- сохранение симптоматики более 7 дней.
При правильном проходит за 5-10 дней. На борьбу с хронической формой заболевания может потребоваться несколько недель.
Причины болезненного процесса
Воспаление кутикулы возникает из-за грибковых инфекций и болезнетворных бактерий (проникать в ногтевое ложе микробы могут через ранки). Наиболее частые возбудители — стафилококки, стрептококки, грамотрицательные организмы.
Причины заболевания:
- Повреждение тканей. Порезы и разрывы кожи вокруг ногтя могут возникнуть из-за чрезмерно агрессивного ухода.
 В ряде случаев инфекция развивается после маникюра.
В ряде случаев инфекция развивается после маникюра. - Плохие привычки. В группе риска находятся люди, которые грызут ногти и заусенцы. Заболевание развивается и у детей, привыкших сосать пальцы.
- Высокая влажность и контакты с химией. Помимо повреждения тканей, к основным причинам развития паронихии относят постоянное взаимодействие с водой и средствами, раздражающими кожу. В группе риска находятся уборщицы, домработницы, парикмахеры, работники ресторанов.
- Диабет.
- Ослабление иммунной системы.
Как снять воспаление в домашних условиях
Лечение воспаления кутикулы может производиться по-разному. Схема терапии подбирается с учетом формы и тяжести заболевания. Острую паронихию ликвидируют с помощью следующих методов:
- Теплые ванночки. Их делают в домашних условиях при легком течении болезни 3-4 раза в день в течение 15 минут. После процедуры нужно насухо вытереть область воспаленного пальца и ноготь. Благодаря теплой воде улучшается кровообращение и ускоряется процесс выздоровления.
 Ванночки помогают снизить отек и уменьшить неприятные ощущения. В качестве альтернативы воде можно рассмотреть отвар ромашки. Он обладает противовоспалительным и дезинфицирующим действием.
Ванночки помогают снизить отек и уменьшить неприятные ощущения. В качестве альтернативы воде можно рассмотреть отвар ромашки. Он обладает противовоспалительным и дезинфицирующим действием. - Алоэ. При воспалении рекомендуется использовать лист растения. У него срезают нижнюю часть, а затем прикладывают мякотью к больному месту. Алоэ ликвидирует воспалительный процесс и вытягивает гной. Для лучшей фиксации листа можно обмотать палец бинтом.
- Медикаменты. Лечить воспаление можно с помощью специальных мазей — Левомеколя, Банеоцина, Эплана.
Во время лечения нельзя использовать косметические средства для ногтей, т.к. они обладают раздражающим действием. Не рекомендуется наносить лак, отвердитель, базу и другие аналогичные продукты.
Как застраховаться от воспаления
Даже после надлежащего лечения может произойти рецидив заболевания. Воспаление кутикулы можно предотвратить с помощью правильного ухода за руками. Он включает 2 этапа:
- Очищение.
 Через каждые 2-3 дня рекомендуется делать мыльные ванночки. Процедура должна длиться не менее 10 минут.
Через каждые 2-3 дня рекомендуется делать мыльные ванночки. Процедура должна длиться не менее 10 минут. - Увлажнение. Кожу вокруг ногтя следует ежедневно смазывать маслом для кутикулы. Подойдет миндальное, жожоба или любое другое, предположим, дамасской розы. Еще одно эффективное средство — воск натуральный. Он помогает предотвратить пересушивание и растрескивание кожи.
Для предотвращения развития заболевания требуется придерживаться следующих рекомендаций.
- Использование средств защиты. Следует надевать резиновые перчатки с абсорбирующей хлопчатобумажной подкладкой, если руки подвергаются воздействию воды и при использовании агрессивной бытовой химии.
- Щадящий маникюр. Специалисты рекомендуют обрезать околоногтевые ткани даже при наличии заусенцев только после распаривания кожи. После процедуры область вокруг ногтевого ложа следует обработать антисептиками — перекисью водорода или Хлоргексидином.
- Отказ от вредных привычек. Следует прекратить грызть ногти и заусенцы.

- При наличии диабета нужно поддерживать уровень сахара в крови в пределах нормального диапазона, соблюдать диету и принимать необходимые лекарства.
- Своевременная обработка ран. Поврежденную на пальце руки кожу сразу же необходимо продезинфицировать. Для этого обработайте рану йодом, Хлоргексидином или спиртом. Это поможет сократить риск гнойного воспаления кутикулы.
Для предотвращения рецидива нужно тщательно вытирать руки после мытья, чтобы они стали полностью сухими. Затем следует нанести увлажняющее средство. Также необходимо следить за состоянием кожи в холодную погоду. Она не должна пересыхать и обветриваться.
Февраль 13, 2017
За красоту своих ногтей женщины готовы на многое – они не жалеют времени и денег на посещение салонов красоты приобретать различные лаки и средства по уходу. Несмотря на это, иногда есть мелочи, которые приносят много опыта. Например, воспаление кутикулы. Это процесс, который сопровождается покраснение, боль, отек, а в некоторых случаях и гнойными выделениями. С этой проблемой женщины сталкиваются достаточно часто. Давайте попробуем разобраться, почему это происходит, и в чем заключается лечение воспаленной кутикулы.
С этой проблемой женщины сталкиваются достаточно часто. Давайте попробуем разобраться, почему это происходит, и в чем заключается лечение воспаленной кутикулы.
Симптомы
Кутикула-это слой кожи, расположенный в нижней части ногтя. Он выполняет защитную функцию, не позволяя грязи, инфекций и болезнетворных бактерий проникать к основанию ногтя. При выполнении маникюра удаляется, так, что руки выглядят более ухоженными, а лак наладилось.
Иногда кутикула воспаляется, и распознать их можно по следующим признакам.
Покраснение в области кутикулы.
Появление отеков.
Гиперчувствительность, проявляется в боль или дискомфорт.
Если вовремя не начать лечение воспаления, то могут появляться гной и боль еще хуже.
Если вы заметили эти признаки, то нужно начинать лечение на ранних стадиях такие явления устраняются намного быстрее.
Причины
Воспаление кутикулы может начаться по разным причинам. Давайте посмотрим на то, что вызывает его развитие.
Заусенцы. Сами по себе, заусенцы у основания ногтя редко вызывают воспаление. Здесь больше зависит от их неправильного удаления: слезотечение, грубой резки, использование загрязненных маникюрных принадлежностей.
Неправильный уход за кутикулой. Без должного ухода она грубеет, утолщается, расширяется, становится сухой и склонной к растрескиванию.
Грибковые болезни и воздействие патогенов.
Механические повреждения кожи на пальце: ударов, порезов, царапин.
Аллергические реакции.
Использование бытовых химических веществ и других агрессивных веществ, без перчаток.
Часто кутикула воспаляется после неаккуратно сделанный маникюр.
Любая из этих причин может вызвать воспаление кутикулы. Важно при первых признаках принять немедленные меры, чтобы остановить воспалительный процесс.
Как лечить воспаление?
Если воспаление началось возле одного из ногтей, это, скорее всего, в случае механических повреждений. Если пострадало несколько пальцев, то лучше обратиться к дерматологу, чтобы исключить вероятность грибковой инфекции. В других случаях, ваша задача заключается в ликвидации воспаления и удаляет гной.
В других случаях, ваша задача заключается в ликвидации воспаления и удаляет гной.
Этот процесс начался довольно давно, он провоцирует разрыв шкуры. В этом случае достаточно немного надавить на палец, чтобы удалить избыток гноя. После этого пораженную область необходимо обработать любым антисептиком. Хорошо останавливают воспалительные процессы и вытягивает гной в следующие фонды.
Ихтиоловая мазь. Его следует нанести на ватный диск и нанести на поврежденный палец, хорошо фиксируя повязку бинтом или лейкопластырем. Эту процедуру лучше всего проводить на ночь. Утром боли будет намного меньше.
Мазь Вишневского – старое, проверенное средство, которое является одним из лучших для вытягивания гноя из места воспаления. Использовать следует тот же Ихтиоловой мази.
Подручных можно использовать лист алоэ. Он должен быть отрезан и фиксируется на больной палец.
Лечение народными средствами предлагает еще один эффективный метод. Кусочек бинта и тщательно протирают влажным мылом, посыпать солью и привязать к области боль в области ногтя. Этот метод больше подходит для любителей «бабушкины рецепты».
Этот метод больше подходит для любителей «бабушкины рецепты».
На ранних стадиях, если имеется только покраснение без образования гноя, поможет ванна с отваром из коры дуба, ромашки, календулы.
Все эти средства помогут быстро снять воспаление. И не забывайте регулярно обработать антисептиками палец: спирта, перекиси водорода или любыми другими решениями.
Профилактика воспаления кутикулы
Любую болезнь гораздо проще предотвратить, чем лечить. Конечно, мало уделяем внимания профилактическим мерам, и вам не придется сталкиваться с этим неприятным явлением.
Тщательно соблюдать гигиену. Незамедлительно мойте руки после выполнения маникюра, обязательно используйте дезинфицирующие средства, они также обрабатывают инструменты.
По дому с использованием агрессивных веществ, всегда надевайте резиновые перчатки.
Если вы повредили вашу кожу в ноготь, его следует сразу же обработать антисептиком.
Регулярно пользуйтесь увлажняющими и питательными кремами. Каждый вечер после мытья рук, нанесите специальное масло для кутикулы.
Каждый вечер после мытья рук, нанесите специальное масло для кутикулы.
Если вы будете ежедневно для профилактики, ни лечения не требуется. Мы предлагаем Вам получить некоторую полезную информацию из видео с очаровательной Еленой Малышевой.
Кутикула представляет собой валик кожи, окружающий ноготь. Функция ее заключена в исключении возможности проникновения бактерий и различных частиц инородного происхождения между ногтевой пластиной и эпидермисом. При условии правильного ухода и маникюра проблем с состоянием кутикулы не возникает. Но нарушение правил проведения процедур может вызвать воспаление кутикулы.
Кожа, находящаяся около ногтя, достаточно тонкая и нежная. Кроме того, она постоянно подвергается воздействиям окружающей среды, контактирует с различными химическими веществами и получает механические повреждения. Все эти факторы провоцируют воспаление кутикулы, которое нуждается в лечении.
Причины воспаления
Воспалительный процесс кутикулы характеризуется покраснением, появлением отека, в тяжелых случаях появляется гной, неприятный запах и боль.
К причинам, провоцирующим воспаление кутикулы, относятся:
- Наличие заусенцев. Если их отрывать, неправильно обрабатывать, делать маникюр не стерильными приборами, тогда появление проблем гарантировано.
- Нездоровая кутикула, которая слишком тонкая или разросшаяся, сухая, шелушащаяся, обрабатываемая с повреждениями целостности тканей.
- Микроорганизмы и грибковые инфекции, попавшие в ткани.
- Механические повреждения в виде ударов, порезов.
Лечение воспаленной кутикулы
В зависимости от характера причины, вызвавшей воспаление, определяются и способы лечения.
Лечить кутикулу, пораженную грибком, может исключительно врач, потому как после самолечения может не только усугубиться состояние кожи, но и появятся проблемы с ногтями. Кроме того, при сильном инфекционном процессе иногда показан курс антибиотиков. А любые лекарства допустимо принимать только по предписанию врача.
При шелушащейся кутикуле важным моментом для лечения становится отсутствие.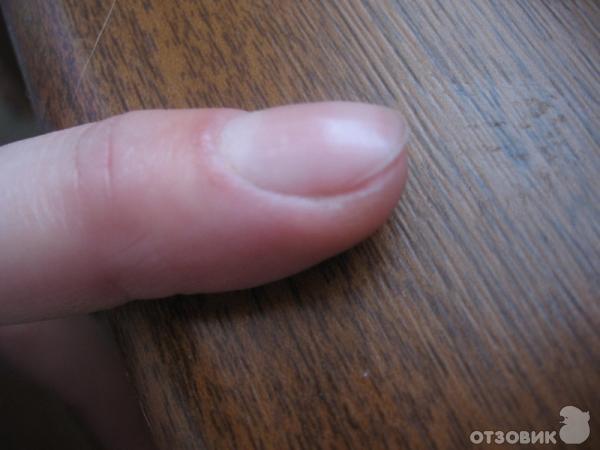 Именно после него высушивается кожа, и появляются порезы, открывающие доступ инфекциям. Самым правильным решением является делать не обрезной маникюр, при котором кутикула аккуратно отодвигается специальной палочкой. После любых процедур по уходу за ногтями или бытовых работ, необходимо увлажнять кожу вокруг ногтей лосьонами и кремами. А домашнюю работу делать исключительно в перчатках.
Именно после него высушивается кожа, и появляются порезы, открывающие доступ инфекциям. Самым правильным решением является делать не обрезной маникюр, при котором кутикула аккуратно отодвигается специальной палочкой. После любых процедур по уходу за ногтями или бытовых работ, необходимо увлажнять кожу вокруг ногтей лосьонами и кремами. А домашнюю работу делать исключительно в перчатках.
При первых признаках воспалительного процесса вокруг ногтя необходимо тщательно вымыть и высушить руки. Если есть гной, то его надо извлечь путем легкого надавливания в случае неглубокого нахождения или делать компрессы, используя мякоть листьев алоэ, для вытягивания наружу. Также помогут ванночки с крепким солевым раствором (белым уксусом, английской солью) или применение специальных мазей. После удаления гноя, рану обеззараживают перекисью водорода, прижигают йодом и закрывают повязкой.
Лечить кутикулу после очищения от нагноения или при незначительном воспалении вокруг ногтя можно в домашних условиях или, обратившись к специалисту. Эфирные масла являются наиболее популярными средствами для ухода и лечения кожи вокруг ногтей. Самыми эффективными является масло грейпфрута, абрикоса и касторовое. Если делать процедуры регулярно, то воспаление сойдет в короткие сроки, а ногти и кожа станут эластичными.
Эфирные масла являются наиболее популярными средствами для ухода и лечения кожи вокруг ногтей. Самыми эффективными является масло грейпфрута, абрикоса и касторовое. Если делать процедуры регулярно, то воспаление сойдет в короткие сроки, а ногти и кожа станут эластичными.
Для устранения воспалений и улучшения состояния кутикулы необходимо:
- Смазывать маслом лаванды около ногтевое пространство. Именно им лучше всего лечить воспаленные ткани, так как это сильнейший антисептик.
- Применять мазь, состоящую из цветков календулы и вазелина. На 0,5 стакана сухого вещества берется вазелин в количестве 10 грамм. После прогрева на водяной бане смесь необходимо настаивать в течение 10-12 часов. Затем поместить в удобную емкость, предварительно процедив.
- Делать протирания внутренней стороной кожицы грейпфрута. Таким образом, кутикулу можно не только обеззаразить, но и напитать витаминами.
- Для устранения отмирающих клеток необходимо во влажные пальцы втирать кукурузную муку один раз в семь дней.
 Этот натуральный скраб отлично очищает.
Этот натуральный скраб отлично очищает.
Профилактические меры
Лечение – процесс всегда длительный и не совсем приятный. Поэтому профилактика является тем необходимым комплексом мер, которые избавят от болезней и помогут избежать осложнений. Для предотвращения воспалений стоит соблюдать некоторые правила:
- Уделять внимание гигиене рук. Очищать от загрязнений, правильно и бережно ухаживать за кутикулой, делать щадящий маникюр.
- Все действия, сопровождаемые воздействием на кожу, осуществлять в перчатках.
- При первых же признаках воспалений или образовавшихся ранках тщательно обрабатывать и очищать поврежденные участки.
- Следить за балансом влаги в коже, регулярно применять увлажняющие и питающие мази, крема, лосьоны, делать ванночки и компрессы.
- Не делать маникюр, если начинается воспаление кутикулы.
Существует несколько эффективных методов лечения кутикулы, которые можно применять в домашних условиях. Все они несложные, но требуют регулярного использования.
Лечение кутикулы можно проводить как в салонах красоты, так и в домашних условиях. Основным уходом за кутикулой считается применение различных питательных эфирных масел, которые способствуют увлажнению кожи, а также дезинфицируют кутикулу и ногтевую пластину. Проще всего купить специальное масло в аптеке или в специальном магазине. Оно будет также эффективно, как и то масло, которое вы можете сделать дома.
Наиболее популярными и эффективными маслами для лечения кутикулы считаются касторовое, абрикосовое и грейпфрутовое.
Рассмотрим самые распространенные методы лечения кутикулы ногтя:
1. Для лечения воспаления кутикулы лучше всего использовать лавандовое масло. Являясь сильным антисептиком, оно поможет избавиться от различных трещин, порезов и воспалений.
Воспалениекутикулы наиболее неприятнейшее ощущение из всех. Чтобы избавиться от него, можно воспользоваться мазью из календулы или шалфея, которую вы можете приготовить самостоятельно. Для этого возьмите полстакана свежих цветов календулы или шалфея и 10 грамм вазелина. Все это сложите в кастрюлю и подогрейте на водяной бане. Как только вазелин растаял — снимайте кастрюлю с плиты и накрывайте смесь крышкой. Оставьте в таком состоянии смесь на одну ночь. Утром соберите всю лишнюю влагу с поверхности вазелина и дайте ему растаять еще раз. Затем мазь можно процедить и поместить в стеклянную баночку. Мазь готова — можно приступать к лечению кутикулы. На воспаленные места нанесите мазь и уже через несколько часов можно увидеть результат.
Все это сложите в кастрюлю и подогрейте на водяной бане. Как только вазелин растаял — снимайте кастрюлю с плиты и накрывайте смесь крышкой. Оставьте в таком состоянии смесь на одну ночь. Утром соберите всю лишнюю влагу с поверхности вазелина и дайте ему растаять еще раз. Затем мазь можно процедить и поместить в стеклянную баночку. Мазь готова — можно приступать к лечению кутикулы. На воспаленные места нанесите мазь и уже через несколько часов можно увидеть результат.
2. Для лечения отмирающей кутикулы, необходимо использовать кукурузную муку. Для этого смочите ногти водой. Затем присыпьте их мукой и медленно втирайте. Такая процедура имеет эффект скрабирования. Через некоторое время смойте кукурузную муку теплой водой и вытрите руки насухо. Эту процедуру чистки кутикулы можно проводить не чаще одного раза в неделю.
3. Лечить заусеницы нужно с помощью масла чайного дерева. Такой способ более эффективный и безболезненный, нежели вмешательство маникюрного мастера. Масло не надо разводить, а использовать в концентрированном виде. Наносите его на проблемные места.
Наносите его на проблемные места.
4. При лечении сухой кутикулы простым и эффективным средством будет кожура грейпфрута. Для лечения кутикулы ногтявозьмите кожицу фрукта и белой стороной протрите кутикулу и сам ноготь. Масло, которое находится в кожуре грейпфрута, имеет в своем составе много витамина C, а также обладает антиоксидантными свойствами. Помимо того, что после такой процедуры ваша кутикула получит необходимый объем витаминов и смягчится, так еще и ранки, которые были вокруг ногтя, быстро заживут.
В лечении кутикулы прекрасным средством окажется и бальзам, приготовленный из масла зародышей пшеницы или риса. Для этого, возьмите 15 мл масла зародышей пшеницы или рисовых зародышей и нагрейте на водяной бане. Соедините его с порошком лецитина (2 столовые ложки), хорошо перемешайте. К смеси добавьте пчелиный воск (6 грамм) и держите на водяной бане. Как только воск начнет плавиться, массу снимите с огня и продолжайте помешивать. Когда воск полностью расплавится, добавьте в смесь ланолин (1 чайную ложку) и снова хорошенько размешайте. Остудите массу до комнатной температуры и капните в нее масляный раствор витаминов A и E (по 5 капель), масло розмарина (2 капли) и снова хорошо размешайте. Полученный бальзам следует перелить в емкость с плотно прилегающей крышкой. Чтобы данный бальзам был максимально эффективным, наносите его на кожу рук и кутикулу, которые предварительно очищены, или после применения ванночки с морской солью. Регулярное использование бальзама и сочетание его с пятиминутным массажем, сделают свое дело. Кутикула станет мягкой и эластичной, ногти станут крепче, а структура ногтевой пластины улучшится.
Остудите массу до комнатной температуры и капните в нее масляный раствор витаминов A и E (по 5 капель), масло розмарина (2 капли) и снова хорошо размешайте. Полученный бальзам следует перелить в емкость с плотно прилегающей крышкой. Чтобы данный бальзам был максимально эффективным, наносите его на кожу рук и кутикулу, которые предварительно очищены, или после применения ванночки с морской солью. Регулярное использование бальзама и сочетание его с пятиминутным массажем, сделают свое дело. Кутикула станет мягкой и эластичной, ногти станут крепче, а структура ногтевой пластины улучшится.
Воспаление кутикулы и покраснение вокруг ногтя могут возникнуть по разным причинам. Эта проблема может быть последствием инфицированной заусеницы или повреждения кутикулы во время маникюра. Нередко околоногтевой валик воспаляется из-за попадания в зону роста ногтя бактерий. Иногда кутикула нарывает вследствие занесения грибковой инфекции.
Покраснение кожи возле ногтя может быть связано со злоупотреблением лаками и средствами для их удаления, а также оно может возникнуть как аллергическая реакция на стиральный или чистящий порошок, средство для мытья посуды и прочую бытовую химию.
Для того чтобы предупредить или вылечить заболевание кожи вокруг ногтя, надо соблюдать следующие правила:
- не обрезать кутикулы ножницами и вообще не повреждать кожу возле ногтевой пластины, когда делаете маникюр;
- не пренебрегать резиновыми перчатками во время выполнения работы по дому;
- содержать руки в чистоте;
- при повреждении кожи вокруг ногтя (уколе, занозе, царапине и т.д.) сразу же обрабатывать пострадавший участок перекисью, йодом или зелёнкой;
- втирать в воспалившуюся кожу масло чайного дерева, являющееся природным антисептиком;
- при покраснении кутикулы и околоногтевого валика делать ванночки со слабым йодным раствором.
Если при соблюдении данных правил излечения кожи вокруг ногтя не происходит, следует незамедлительно обратиться к врачу. Дерматолог исследует проблему и вынесет диагноз. В лучшем случае это будет аллергия или инфекция, в худшем – грибковое заболевание , паронихия или панариций.
Паронихия– это инфекционная болезнь кожи вокруг ногтя, симптоматически проявляющаяся в воспалении и покраснении околоногтевого валика. Вызывается она попаданием вредных микроорганизмов в повреждённую кутикулу, заусеницы или под ногтевую пластину.
Вызывается она попаданием вредных микроорганизмов в повреждённую кутикулу, заусеницы или под ногтевую пластину.
Паронихия опасна не только сама по себе: она вызывает патологические изменения ногтей. В частности, это инфекционно-воспалительное заболевание может спровоцировать утолщение и потемнение ногтевых пластин, возникновение поперечных бороздок на ногтях (кандидоз).
Лечить паронихию можно только под контролем дерматолога. Он пропишет диету, антибиотики, поливитамины и препараты внешнего применения. При самом тяжёлом варианте паронихии иногда приходится проводить хирургические операции.
Панариций – это гнойное воспаление околоногтевого валика и кутикул. Вызывается он также бактериями и грязью, попавшими в порезы, царапины, трещины на коже вокруг ногтей. Панариций характеризуется образованием гнойного пузыря на околоногтевом валике или под ногтем. Прикосновение к воспалённому участку кожи вызывает боль, также может ощущаться жжение.
Панариций очень опасен: в запущенном состоянии он способен вызвать сепсис, обезвоживание ногтевой фаланги, паралич пальца. При появлении панариция следует незамедлительно обратиться к дерматологу, чтобы впоследствии не пришлось прибегать к хирургическому вмешательству. Самостоятельно вскрывать гнойный пузырь ни в коем случае нельзя.
При появлении панариция следует незамедлительно обратиться к дерматологу, чтобы впоследствии не пришлось прибегать к хирургическому вмешательству. Самостоятельно вскрывать гнойный пузырь ни в коем случае нельзя.
Анастасия
27.08.2011
Заимствовать материалы статьи без ссылки на сайт запрещено!
Воспалительный процесс и нарыв на пальце провоцируют различные возбудители, проникающие в мягкие ткани. Наиболее часто эти неприятные состояния вызывают стафилококки.
Нарыв на пальце
вызывающий отёк, покраснение и гнойное воспаление околоногтевого валика называют паронихией.
Когда воспалительный процесс развивается дальше
и переходит на другие участки пальца, говорят о панариции
.
Виды нарывов на пальцах рук или ног
ПаронихияЛегкая форма нарывания пальца, или паронихия возникает, когда болезнетворные микроорганизмы попадают в кожный покров. В течение заболевания выделяют инфильтративную и гнойную стадии
.
Паронихия начинается с покраснения и отёка кожи около ногтя. Затем возникает болевой синдром,
появление межклеточной жидкости, содержащей микробы. По мере того как накапливается инфильтрат, образуется пузырёк, содержимое которого становится гнойным.
Выделяют такие виды паронихии:
1
. Паронихия острого и хронического характера
– в зависимости от продолжительности.
Острая паронихия возникает внезапно , ей свойственна сильная болезненность в области нагноения. Обычно этот вид паронихии вызывает бактериальная инфекция – золотистый стафилококк после травмирования верхней фаланги (повреждения кутикулы).
Хроническая форма проявляется постепенно
: сначала краснеет кожа около ногтя, палец отекает, возникает болезненность этого участка.
2. Паронихия поверхностная (субэпидермальная) и глубокая
, поражающая толщу ногтевого валика около основания ногтя.
Эти разновидности различаются локализацией и клиническим течением. При субэпидермальной паронихии гной скапливается под эпидермисом
рядом с краевой частью ногтевого валика.
При субэпидермальной паронихии гной скапливается под эпидермисом
рядом с краевой частью ногтевого валика.
Панариций возникает, когда паронихию лечат неправильно.
Различают следующие его разновидности:
| Вид панариция | описание |
| Кожный панариций | Возникает на тыльной стороне пальца. При таком заболевании происходит скопление гноя под эпидермисом, вследствие чего образуется пузырёк с мутной жидкостью, нередко с примесью крови. Кожный покров краснеет, болевой синдром маловыраженный, иногда ощущается жжение. Увеличение пузырька указывает на то, что воспалительный процесс развивается в более глубоких тканях, происходит прогрессирование заболевания. |
| Околоногтевой панариций (паронихия). | описана выше |
| Подногтевой панариций | Воспалительный процесс в тканях под ногтевой пластиной. Развивается, когда гной проникает под ноготь. Причиной развития такого заболевания может быть попадание занозы под ногтевую пластину или укол. Причиной развития такого заболевания может быть попадание занозы под ногтевую пластину или укол.
|
| Локализация подкожного панариция | Ладонная поверхность пальца. Воспаление возникает под кожным покровом. Образуемый там гной не может прорвать достаточно плотную кожу в этой части пальца и выйти наружу, поэтому воспалительный процесс уходить вглубь – поражаются сухожилия, суставы и костная ткань. |
| Костный панариций возникает при поражении кости пальца. | Это происходит, когда инфекция напрямую проникает в костную ткань (открытые переломы с инфицированием) или, когда гнойный процесс переходит на кость с окружающих её тканей. |
| Суставной панариций называют гнойным артритом межфалангового сустава | Возникает это заболевание при прямом проникновении инфекционных агентов в суставную полость, а также из-за продолжительного течения подкожного панариция. Этот вид панариция проявляется резким ограничением двигательных функций сустава, боль при пальпации и движении пальца.
|
| Сухожильный панариций ещё называют тендовагинитом. | Это довольно тяжёлое заболевание, приводящее к продолжительному ограничению функционирования кисти. При таком панариции возникает отёк, палец принимает согнутое положение, движения ограничиваются. Сухожильный панариций отличается от других его разновидностей сильным болевым синдромом. |
Причины нарывания пальца возле ногтя на ноге или руке
Неправильный маникюр, как причина паронихииОдной из самых частых причин воспалительного процесса пальца в области ногтя является неверное выполнение педикюра и маникюра.
Неосторожные действия могут повредить кутикулу и спровоцировать воспалительный процесс с дальнейшим скоплением гноя вокруг ногтя.
Обычно такое воспаление вызывают стрептококковые и стафилококковые микроорганизмы
, которые живут на кожном покрове каждого человека.
На развитие воспалительного процесса влияют определённые условия, такие как:
- снижение иммунных сил организма
- наличие тяжёлых сопутствующих заболеваний крови
- нарушений метаболизма.

- на ступнях или ногтях.
Большинство случаев развития панариция происходит после травмирования кожи на пальцах.
Причем воспалительный процесс может возникнуть даже из-за небольших травм – ссадин, царапин или заноз,
трещин из-за слишком сухой и подвергающейся шелушению кожи. В кожу проникает инфекция, что даёт начало гнойному воспалению. По этой причине даже незначительные ранки сразу должны подвергаться обработке спиртосодержащими растворами или йодом.
Заусенцы тоже могут стать причиной воспаления и образования гноя в тканях пальца около ногтя.
Они возникают из-за недостатка в организме или травм кожного покрова и являются открытыми ранками. В них также может проникнуть инфекция, после чего образуется нарыв.
Воспаление пальца от вросшего ногтя на ноге
На ноге тоже часто бывает причиной развития воспаления и нагноения области около ногтевой пластины.
Воспаление от вросшего ногтяЕсть люди, склонные к этой проблеме.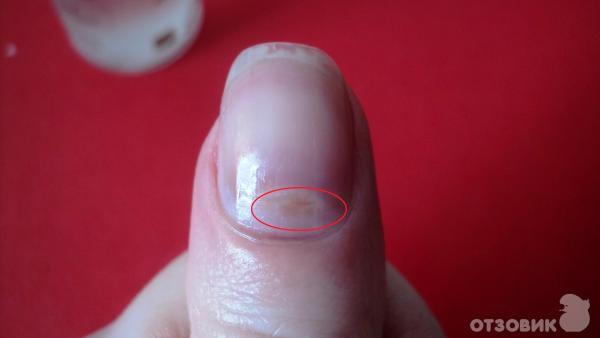 Наиболее подвержен врастанию ноготь большого пальца на ноге. На это влияет особое расположение и размер околоногтевого валика, а также рост самого ногтя.
Наиболее подвержен врастанию ноготь большого пальца на ноге. На это влияет особое расположение и размер околоногтевого валика, а также рост самого ногтя.
Также неправильно сделанный педикюр на ногах может способствовать врастанию: если углам ногтевой пластины с обеих сторон мешает расти околоногтевой валик, они врастают в мягкие ткани.
Поэтому необходимо правильно обрабатывать ногтевые пластины во время педикюра:
- контролировать длину ногтей и не отращивать их;
- не придавать ногтям квадратную форму, спиливать углы;
- регулярно проводить ножные ванночки, способствующие размягчению кожного покрова и ногтей;
- убирать омертвевшие частички кожи в зонах возможного врастания ногтей.
Первым признаком врастающего ногтя является болевой синдром в околоногтевом валике возле края ногтевой пластины
. Затем боль распространяется на всю фалангу. В связи с тем, что такие ощущения терпимы, большинство людей не обращает на эту проблему особого внимания. Но потом замечают, что кожный покров вокруг ногтя воспалился. Если не принять меры, ситуация станет более серьёзной, начнётся нагноение около ногтевой пластины.
При образовании нарыва лучше обратиться к врачу, чтобы избежать осложнений.
Заноза как причина нарыва ногтя
Заноза-причина воспаления ногтя на рукеЗаноза может послужить причиной нарыва под ногтем , если попадёт в эту область.
На этом участке мелкие занозы заметить трудно. Механическому воздействию они не подвергаются, поэтому в таких ситуациях развивается сильный воспалительный процесс.
Если возможно самостоятельное удаление занозы, после её извлечения следует использовать средства для купирования воспаления. Так ситуация быстро придёт в норму. В отдельных случаях при устранении занозы может потребоваться помощь врача.
Признаки нарыва ногтя
В большинстве случаев паронихии и панарицию подвергается большой палец на ноге, на руках воспалится может любой палец.
По поражению одновременно нескольких ногтей можно судить о работе иммунных сил организма – её снижении. Также воспалительный процесс более чем на двух пальцах ноги может свидетельствовать о наличии стопы или ногтей.
Но чем бы ни был вызван панариций, характерными симптомами будут:
При обнаружении у себя этих признаков лучше обратиться к хирургу для назначения правильного лечения и недопущения осложнений.
Осложнения воспаления пальца
Нарыв в запущенной форме очень опасен
: гнойный воспалительный процесс может распространиться вглубь: к сухожилиям, костной ткани, суставу пальца. Палец частично ли в полной мере может лишиться своей функции.
Более того, воспаление может затронуть кисть, предплечье.
Тяжёлая форма
панариция при сопутствующих заболеваниях, таких как сахарный диабет, может привести к таким осложнениям:
- сепсису (заражению крови) – довольно грозному состоянию, которое без квалифицированной помощи может привести к летальному исходу;
- флегмоне кисти – острому гнойному воспалению клетчаточной ткани кисти;
- тендовагиниту – гнойному воспалительному процессу в сухожильных влагалищах, наиболее тяжёлому состоянию, при котором происходит длительная потеря двигательности поражённого пальца;
- остеомиелиту – тяжелому гнойному процессу костной ткани, требующему незамедлительного хирургического вмешательства, иногда полной ампутации пальца.
Первая помощь при нарыве ногтя
Чтобы при появлении первых симптомов нарыва на пальце ноги или руки нормализовать ситуацию, следует знать правила первой помощи, а также предостережения.
Чего нельзя
делать ни в коем случае, так это прокалывать пузырь с гноем
, для того, чтобы избавиться от него, потому что в большей доле вероятности, полностью удалить всю гнойную жидкость не получится, и от такого воздействия не будет никакого эффекта.
Это довольно опасно – если ввести иглу слишком глубоко, можно спровоцировать заражение крови и инфекция разнесётся по всему организму, а это чревато серьёзными последствиями.
Что делать можно: , обладающими противовоспалительными свойствами: солью, мылом или отваром ромашки. Стопу следует опускать в такую жидкость несколько раз в сутки, что значительно снизит проявление неприятных симптомов. После процедуры следует промакнуть конечность полотенцем, затем разрешается сделать луковый компресс или использовать вместо него листья алоэ.
После трёх суток без улучшения состояния или ухудшении ситуации самолечение отменяется . Это говорит о том, что гнойное воспаление перешло на более глубокие ткани. В таких случаях проблему без врачебной помощи решить не удастся.
Лечение паронихии и панариция
При нарыве пальца на ноге и на руке более эффективны медицинские препараты, нежели народные способы лечения.
- Одним из таких лекарств является «Димексид» . Его назначают, когда больному нельзя применять тёплые ванночки. Этот препарат отличается мощными антисептическими свойствами, хорошим проникновением через кожу. Часто «Димексид» применяется врачами при гнойных перевязках.
Раствор наносится на ватный тампон и накладывается на воспалённую область пальца. При возникновении побочных реакций препарат отменяется.
- При умеренно тяжёлом воспалении врач может выписать антибиотики, принимаемые внутрь .
- При накоплении гноя около ногтевой пластины хирург обезболит этот участок и устранит жидкость.
- При хронической паронихии, вызванной грибковой инфекции, врач назначит . К таким средствам относят «Клотримазол», «Кетоназол» и другие.
Лечение может быть довольно длительным – от нескольких недель до нескольких месяцев. В осложнённых случаях потребуется прием внутрь противогрибковых препаратов или стероидов.
Антибиотики при лечении нарыва на пальцеПри лечении нагноения, вызванного стрептококками или стафилококками, всегда назначаются антибактериальные препараты.
- При подкожном панариции антибиотики применяются при продвижении воспалительного процесса вглубь, но при отсутствии гнойного разложения тканей.
Наибольший эффект наблюдается от препаратов цефалоспоринового или пенициллинового ряда.
- В начале развития суставного панариция применяют внутрисуставные уколы с антибактериальными препаратами широкого спектра действия. Но при тяжёлой форме этого заболевания и при отсутствии эффекта от инъекций единственным методом лечения будет оперативное вмешательство, при котором тоже применяют антибиотики.
Эта группа препаратов назначается и при флегмоне
кисти или пальца, если после операции присутствуют очаги воспаления и гноя. В таких случаях антибиотики применяются для недопущения инфицирования соседних тканей.
Препараты широкого спектра действия при таком состоянии назначаются в довольно высокой дозе.
Это такие антибиотики как «Ампициллин», «Оксациллин», «Клоксациллин», «Эритромицин», «Метициллин», «Хлорамфеникол» . Для локального воздействия поражённый участок прокалывают пенициллиновым раствором на новокаине. Дозировка определяется врачом индивидуально.
Хирургическое вмешательство для лечения воспаления ногтяЕсли консервативное лечение было начато поздно и не принесло результата, появляются осложнения, устранить которые возможно только при помощи оперативного вмешательства.
Для этого выполняется дренаж гнойной жидкости под местной анестезией
. В случае, если кожный покров в области нарыва приобрёл белый или жёлтый цвет, местная анестезия не проводится, так как этот признак свидетельствует о повреждении нервных волокон.
Варианты выполнения хирургического вмешательства:
| 1. Оперативное вмешательство при поверхностной паронихии проводится методом подрезания без использования местного обезболивания отслоенного кожного покрова с последующим его иссечением и удалением гнойной массы. Затем накладывается антисептическая повязка на 5 дней. Это время необходимо для эпителизации раневой области. |
| 2. При глубокой паронихии у краевой части основания ногтя делают разрез 10 мм в направлении к ладони. Кожа, покрывающая основание ногтевой пластины не разрезается, а отодвигается, очищается и отворачивается со стороны повреждения. Если ногтевая пластина на основании отслаивается из-за гнойной массы, её аккуратно иссекают. При случайном повреждении этого участка, растущий ноготь будет деформироваться. |
| 3. При повреждении всего ногтевого ложа или его средней части
проводят два разреза 10-15 мм. Участок кожного покрова в форме трапеции отворачивают от основания. Отслоенную из-за гноя часть ногтя удаляют, устраняют гной. Под кожный лоскут кладётся специальная полоска из резины, на которую нанесён вазелин, кожа возвращается на своё место. На палец накладывается антисептическая повязка.
По прошествии суток после операции палец опускают в тёплый раствор с добавлением перманганата калия, резиновая прокладка меняется и оставляется ещё на сутки. В случае прекращения гнойного воспалительного процесса резиновая полоска уже не используется, а на раневую поверхность накладывается повязка с мазью. |
Для более быстрого заживления разрезов и для профилактики вторичного инфицирования назначается курс антибиотиков и антисептиков.
Лечение в домашних условиях нарыва ногтя
Лечение ногтевого и подкожного панариция дома возможно только в начале заболевания и под пристальным наблюдением врача.
При отсутствии эффекта от мазей, ванночек и усилении признаков заболевания, единственным способом избавления от гнойного воспаления будет оперативное вмешательство.
Лечение в поликлинике может проводиться при таких видах панариция как подкожный, кожный и ногтевой. При переходе гнойного воспаления на суставы, сухожилия и костную ткань пациент направляется
в хирургическое отделение больницы.
Герпесная инфекция воспаленного пальца
При наличии на воспалённом пальце руки или ноги пузырьков, наполненных прозрачной жидкостью
или с примесью гноя и крови, с большей долей вероятности причиной панариция являются возбудители герпеса.
Наиболее часто герпесная инфекция на пальцах встречается у детей
, при наличии таких пузырьков и на других частях тела – в ротовой полости, на губах.
При подозрении на герпесное воспаление пальца лечение нужно проводить следующим образом:
1. На протяжении недели на воспалённую область наносить мазь «Ацикловир». После такого лечения кожный покров придёт в норму через 1 или 2 недели.
2. На место воспаления можно накладывать повязку, для того, чтобы уменьшить риск распространения герпесной инфекции на здоровые части тела, особенно слизистые оболочки.
Если применение мази не принесло результата и воспалительный процесс лишь усиливается, необходимо записаться на приём к врачу для выбора дальнейшей тактики лечения.
Народные средства для лечения панариция на руке или ноге
Народные способы эффективны только на начальной стадии воспаления и нарыва на пальце ног и рук.
- Для этого используются примочки с настоем трав, обладающих антисептическими свойствами: ромашки, календулы.
Для получения средства понадобится 200 мл кипятка и 1 ложка сухого сырья. Трава засыпается в ёмкость с жидкостью и оставляется на некоторое время. В охлаждённом настое пропитывается ватный тампон и накладывается на поражённое место, фиксируется.
Количество марганцовки должно быть таким, чтобы жидкость приобрела бледно-розовый цвет. В этот раствор опускается палец с нарывом, через некоторое время его вынимают, промакивают полотенцем и на поражённый участок наносят мазь с последующим накладыванием повязки.
- Для получения соле-содовой ванночки необходимо в 200 мл воды растворить по ложке соды и соли. Такие ванночки разрешено выполнять поочерёдно.
- Луковый компресс
Компресс с луком – достаточно эффективное средство в лечении панариция.
Для того, чтобы его приготовить, нужно взять ¼ часть луковицы, натереть на крупной тёрке и выложить на марлю так, чтобы получился слой толщиной 1 см.
Компресс накладывается на палец, накрывается плёнкой, после чего фиксируется повязкой. Держать такой компресс на поражённом участке следует в течение 2 часов, затем проводится ванночка с содой и солью и луковая масса заменяется свежей.
Такое чередование нужно проводить 2 раза в сутки. При отсутствии эффекта в течение 3 дней, необходима консультация врача.
Панариций у ребёнка
Нарыв пальца у ребенкаЗа пальцами ребёнка нужно следить особо тщательно,
так как именно дети чаще, чем взрослые, имеют , что может привести к возникновению воспалительного процесса на руках.
При появлении красного пятнышка возле ногтя на пальце у ребёнка, следует сразу же намазать его раствором йода
. Также можно приложить ватный диск, смоченный в настойке календулы. Хорошо помогут и примочки. Это необходимо для купирования воспалительного процесса в самом начале его развития.
При появлении нарыва ни в коем случае нельзя самостоятельно пытаться лечить его или протыкать иглой. Лучшим решением будет обращение к врачу, он проведёт необходимые манипуляции. Так как у детей воспалительный процесс и образование гноя происходит очень быстро
, обычно применяют хирургическое лечение.
Профилактика паронихии и панариция
Главной профилактической мерой для таких состояний является избегание повреждений и травмирования
кожи на пальцах: ушибов, порезов.
Важно также соблюдать ежедневную гигиену ног
. Подробнее про паронихий можно ознакомиться в видео.
Пользование услугами профессионального мастера по педикюру убережёт от неправильной обработки ногтевых пластин, и её последствий: возникновения повреждений кожного покрова, врастания ногтя и воспаления.
Ношение удобной обуви тоже исключит эти неприятные ситуации.
Лечение хронических заболеваний, которые могут спровоцировать воспаление пальцев ног, также немаловажно. При сахарном диабете необходим постоянный контроль уровня сахара в крови. Повышение иммунитета позволит укрепить организм, активизировать силы для борьбы с инфекциями.
Ради красоты своих ноготков женщины готовы на многое – они не жалеют времени и денег на посещение салонов красоты, приобретают разнообразные лаки и средства для ухода. Несмотря на это, иногда случаются маленькие неприятности, доставляющие массу переживаний. Например, воспаление кутикулы. Это процесс, сопровождаемый покраснением, болезненными ощущениями, отечностью, а в некоторых случаях и гнойными выделениями. С такой проблемой женщинам приходится сталкиваться достаточно часто. Давайте попробуем разобраться, почему это происходит, и что представляет собой лечение воспаленной кутикулы.
Симптомы
Кутикула – это слой плотной кожи, расположенный в нижней части ногтя. Он выполняет защитную функцию, не позволяя грязи, инфекциям и болезнетворным бактериям проникать к основанию ногтя. При выполнении маникюра ее удаляют, чтобы руки выглядели более ухоженными, а лаковое покрытие ложилось ровнее.
Иногда кутикула воспаляется, и распознать это можно по следующим признакам.
- Покраснение в области кутикулы.
- Появление припухлости.
- Повышенная чувствительность, проявляющаяся в болезненных ощущениях или дискомфорте.
- Если своевременно не начать лечение воспаления, то могут появиться гнойные выделения, а боль усилится.
Если вы заметили эти признаки, то нужно как можно скорее начать лечение, так как на ранних стадиях такие явления ликвидируются гораздо быстрее.
Причины
Воспаление кутикулы может начаться по разным причинам. Давайте рассмотрим, что провоцирует его развитие.
- Заусенцы. Сами по себе заусенцы у основания ногтя редко вызывают воспаление. Здесь больше сказывается их неправильное удаление: отрывание, неаккуратное состригание, использование нестерильных маникюрных принадлежностей.
- Неправильный уход за кутикулой. Без соответствующего ухода она грубеет, утолщается, разрастается, становится сухой и склонной к растрескиванию.
- Грибковые заболевания и влияние патогенных микроорганизмов.
- Механическое повреждение кожи на пальце: удары, порезы, царапины.
- Аллергические реакции.
- Использование бытовой химии и других агрессивных веществ без перчаток.
- Нередко кутикула воспаляется после неаккуратно сделанного маникюра.
Любая из этих причин может спровоцировать воспаление кутикулы. Важно при первых же признаках немедленно принять меры, чтобы остановить воспалительный процесс .
Чем лечить воспаление?
Если воспаление началось возле одного ногтя, то, скорее всего, дело в механическом повреждении. Если пострадали сразу несколько пальцев, то лучше обратиться к дерматологу, чтобы исключить вероятность грибкового поражения. В остальных случаях ваша задача – снять воспаление и удалить гной.
Процесс, начавшийся достаточно давно, сам провоцирует разрыв кожицы. В этом случае достаточно немного надавить на палец, чтобы удалить излишки гноя. После этого пораженный участок обязательно нужно обработать любым антисептическим средством. Также хорошо останавливают воспалительные процессы и вытягивают гной следующие средства.
- Ихтиоловая мазь. Ее нужно нанести на ватный диск и наложить на поврежденный палец, хорошо зафиксировав повязку при помощи бинта или лейкопластыря. Такую процедуру лучше всего выполнять на ночь. Утром болезненные ощущения будут значительно меньше.
- Мазь Вишневского – старое, проверенное средство, которое считается одним из лучших по вытягиванию гноя из места воспаления. Использовать ее нужно аналогично ихтиоловой мази.
- Из подручных средств можете использовать лист алоэ. Его нужно разрезать и зафиксировать на больном пальце.
- Лечение народными средствами предлагает еще один эффективный метод. Кусочек бинта тщательно натирается влажным мылом, посыпается солью и привязывается к болезненному участку в области ногтя. Этот способ больше подойдет для любителей «бабушкиных рецептов».
- На ранних стадиях, если наблюдается только покраснение без образования гноя, помогут ванночки с добавлением отвара коры дуба, ромашки, календулы.
Все перечисленные средства помогут быстро снять воспаление. И не забывайте регулярно обрабатывать пораженный палец антисептиками: спиртом, перекисью водорода или любыми другими растворами.
Профилактика воспаления кутикулы
Любое заболевание гораздо проще предотвратить, чем потом проводить лечение. Обязательно уделяйте немного внимания профилактическим мерам, и вам не придется сталкиваться с этим неприятным явлением.
- Тщательно соблюдайте гигиену. Своевременно мойте руки, после выполнения маникюра обязательно используйте дезинфицирующие средства, ими же обрабатывайте инструменты.
- Занимаясь домашними делами с использованием агрессивных веществ, обязательно надевайте резиновые перчатки.
- Если вы поранили кожу в области ногтя, ее нужно немедленно обработать антисептиком.
- Регулярно используйте увлажняющие и питательные кремы. Каждый вечер после мытья рук наносите специальное масло для кутикулы.
Если вы будете ежедневно проводить профилактику, то никакое лечение вам не понадобится. Предлагаем вам почерпнуть еще немного полезной информации из видео с очаровательной Еленой Малышевой.
Паронихия у детей
Что такое паронихия и чем она отличается от панариция?
Если вкратце, панариций – это общее медицинское название для разных видов гнойных воспалений тканей рук и ног. Воспаления эти могут иметь разную локализацию на пораженной конечности, быть кожными, подкожными, суставными и даже костными. Паронихия же представляет собой частный случай панариция: это воспаление тканей около ногтевой пластины. Иногда паронихию называют околоногтевым панарицием.
Паронихия у детей возникает главным образом в результате механической травмы. Она может случиться при маникюре или педикюре, во время игры – ребенок может поранить кожу около ногтя или посадить занозу, обжечься, провести какое-то время в тесных неудобных ботинках. Ребенок может неудачно откусить или оторвать мешающий заусенец или грызть ногти.
Конечно, сама по себе ранка еще не обязательно приведет к воспалению тканей. Поэтому любые порезы и проколы кожи нужно как можно скорее начать обрабатывать антисептиком. Но если в ранку попала инфекция, ткани краснеют, отекают, позже может появиться гной – это уже проявления паронихии.
Реже, но случается, что паронихии не предшествует травма. У взрослых пациентов чаще причиной является грибок, у детей – стафилококк и стрептококк. В целом дети страдают от паронихии чаще, чем взрослые, потому что чаще травмируются и хуже соблюдают требования гигиены.
К какому врачу записаться, если у ребенка воспалился палец?
Если вы обнаружили воспаление вокруг ногтя ребенка недавно, есть смысл в первую очередь записаться на прием к педиатру. У детей паронихия чаще дает не только местную боль и дискомфорт, но и общее ухудшение самочувствия: повышение температуры, плаксивость и капризность от постоянного раздражающего фактора, нарушения сна. Может появиться даже слабость и тошнота. Все это последствия интоксикации. Поэтому обратиться к детскому врачу нужно как можно быстрее. Если затянуть, есть вероятность, что инфекция затронет ноготь, и тогда, возможно, его придется даже удалить – частично или целиком.
Осмотрев палец, грамотный педиатр или назначит консервативную терапию для местного лечения поврежденной области, или, если инфекция уже развилась до гнойной стадии, направит маленького пациента к врачу-специалисту – детскому хирургу. Если вы обнаружили гной самостоятельно, можно сразу записаться в детскую поликлинику непосредственно к хирургу, минуя педиатра.
Как лечат паронихию?
На стадии консервативного лечения в зависимости от того, что стало причиной поражения, врач может назначить противогрибковые препараты или антибиотики – как местные, так и общие, принимаемые перорально. Обычно назначают также теплые примочки, которые нужно прикладывать к месту поражения. Часто для обработки прописывают левомеколь, который оказывает хороший противовоспалительный эффект, в том числе при инфицировании стафилококком.
Оперативное лечение паронихии не отличается от любого другого гнойного воспаления. Гнойник вскрывают, очищают от гнойного содержимого, полость раны, если нужно, дренируют, пораженную область обеззараживают. До выздоровления предстоит каждый день менять повязку. Эта процедура проводится под местной анестезией и занимает в среднем 20 минут. Ребенку могут быть назначены антибиотики – местные, в виде мази, или для приема внутрь. В реабилитационный период палец нельзя будет мочить. Поэтому от посещения бассейна и сауны придется отказаться. Купаться можно, если сам ребенок или взрослый, который ему помогает, может проконтролировать, чтобы палец остался сухим.
Палец, симптомы и лечение этой инфекции кожи вокруг ногтей
Панариций является воспаление обычно поражает пальцы рук или ног , и может зависеть от них вредных привычек , как жевание кутикулы вокруг ногтей, делая агрессивный педикюр или слишком часто пальцы в контакте с водой. Лечение обычно простое, с помощью натуральных или фармакологических средств. Иногда требуется лечение антибиотиками или небольшой разрез. Посмотрим, каковы симптомы, причины и самые эффективные средства правовой защиты.
Жирадито: что это такоеТак называемый палец или патереччио — болезненное воспаление, которое поражает мягкие части пальцев рук и ног, вызывая покраснение и отек. Обычно поражаются кончики пальцев или участок кожи, ближайший к ногтю. Иногда воспаление бывает острым и имеет гной, который необходимо удалить.
Это незначительное заболевание, которое, однако, может вызвать значительный риск.
Симптомы кончиков пальцевЭто воспаление почти всегда поражает дистальную фалангу на кончиках пальцев рук или ног, а часть возле ногтя становится красной, опухшей и болезненной.
Первые симптомы могут восприниматься по-разному, в зависимости от того, какая область поражена.
- рядом с ногтем на ноге или пальце: область вокруг ногтя будет воспалена и опухла, и может случиться так, что ноготь немного оторвется.
- на кончиках пальцев рук или ног : эта область будет опухать, и первым признаком будет внутренняя пульсация, вызывающая боль, даже не касаясь пораженной части.
В наиболее серьезных случаях, о которых уже сообщалось о симптомах, также могут возникнуть боли в мышцах и суставах и жар. Поэтому необходимо проконсультироваться с врачом.
Палец: причины
Инфекция может быть вызвана грибками, вирусами или бактериями. Как правило, это связано с наличием в тканях стафилококков и стрептококков (пиогенных бактерий), реже — Candida albicans или вирусом простого герпеса.
Эти микроорганизмы проникают в кожу через небольшие поражения. На самом деле наибольшему риску подвержены люди, страдающие от грызения ногтей, то есть грызения ногтей и кутикулы на пальцах. Эта вредная привычка — основная причина заражения. На самом деле создаются небольшие ссадины, в которые можно заразиться.
Другие частые причины — микротравмы из-за плохого маникюра или выполненного с использованием плохо продезинфицированных инструментов.
Это также может произойти, если у вас уже есть вросшие ногти на ногах, или это может быть вызвано длительным контактом с водой и моющими средствами.
Кроме того, некоторые профессии (например, парикмахеры или бармены, находящиеся в контакте с водой в течение длительного времени) подвергают их большему риску, а также часто выполняют работу по дому без использования перчаток.
Другие причины появления пальцаЕсть и другие факторы, определяющие его возникновение:
- низкая иммунная защита : некоторые заболевания, например диабет, подвержены риску заражения этой инфекцией из-за снижения иммунной защиты организма. Поэтому иногда он может сопровождать более серьезные патологии.
- плохая осанка : это может вызвать воспаление, особенно большого пальца ноги.
- несбалансированная диета может вызвать недостаток витаминов и минералов, которые важны для нашей иммунной системы.
Палец: отдельный гвоздь
В некоторых случаях, когда инфекционный агент попал в организм, он может серьезно повредить ногти . Кожа вокруг него может казаться стянутой, воспаленной, а затем красной и опухшей.
Ноготь может отделиться от своего естественного положения и вызвать сильную боль, особенно при контакте, если гной вызывает воспаление в других слоях кожи.
Жирадито: как ухаживатьВовремя заживает за несколько дней, но иногда воспаление не проходит, а под кожей образуется гной. Если это произойдет, рекомендуется назначить медикаментозное лечение или обратиться за помощью к врачу, который оценит, следует ли вмешиваться, сделав небольшой разрез.
Фактически, гной может передавать воспаление на другие слои кожи: если инфекция попадает в организм, она может отслоить ноготь, вызывая сильную боль.
Чтобы вылечить его, необходимо сначала выявить причину:
- передается бактериями, антибиотики следует использовать в мазях в соответствии с рекомендациями врача
- передается грибками, необходимо применять противогрибковую мазь
- передается вирусами, необходимо нанести противогерпетический крем
Если инфекция глубокая и длилась несколько дней, лучше разрезать кожу и выпустить весь гной. Эта небольшая операция должна выполняться вашим врачом в продезинфицированной среде: после разреза накладывается стерильная марля. Никаких швов не требуется.
Жирадито: как предотвратитьЧтобы предотвратить воспаление, рекомендуется:
- избегайте кусать ногти или кутикулу , чтобы снизить риск травмирования кожи пальцев.
- Будьте осторожны при маникюре , всегда используйте чистое и продезинфицированное оборудование и старайтесь не пораниться вокруг ногтей.
- ухаживать за руками и ногами , защищать их от холода, надевая мягкие теплые перчатки и носки, используя смягчающие кремы для увлажнения рук и ног.
Чтобы предотвратить его появление, кожу вокруг ногтей можно смягчить, погрузив ее в таз с теплым оливковым маслом.
Вы можете пить 2 столовые ложки алоэ вера 3 раза в день, это помогает иммунной системе. Или возьмите профилактическое лечение на основе эхинацеи , которое может оказать ценную поддержку иммунной системе.
Палец: когда вызывать врачаОбычно она быстро проходит. Если он появляется, сохраняется и не показывает признаков регресса, вам следует обратиться к врачу. На самом деле гной может переносить инфекцию в другие части тела или в кровоток, вызывая сепсис.
Есть хронические случаи у людей с ослабленной иммунной системой, в случае
- пациенты с трансплантацией органов
- страдающий сахарным диабетом
- страдает заболеванием периферических артерий.
Врач может взять образец жидкости, присутствующей в волдырях, чтобы определить причину инфекции и назначить наиболее подходящее лечение.
Взятая проба подвергается посеву для определения адекватной антибиотикотерапии или противогрибковой терапии.
В случае герпетического поражения кончиков пальцев , вызванного Herpes Simplex, показан прием таблеток ацикловира или кремов местного действия с этим активным ингредиентом.
Жирадито: натуральные средстваДля снятия жжения и отека пораженных частей можно использовать натуральные средства, эффективные и без противопоказаний. В случае настойчивости мы выберем врача.
Обертывания для лечения пальца своими рукамиПервый простой жест — продезинфицировать деталь, окунув пораженный палец в компресс на несколько минут.
- Вода и соль : первое и самое простое бабушкиное средство, помогает уменьшить отеки и дезинфицировать. Погрузите пораженный участок в раствор теплой воды с солью примерно на 10 минут не реже трех раз в день. Соль будет служить для дезинфекции.
- Чеснок и лук : приготовьте пасту из лука и чеснока, смешанных с 1 столовой ложкой воды, и наносите ее на пораженный участок пару раз в день. Они обладают сильным противовоспалительным действием.
- Мальва : рекомендуется для смягчения жжения. Следует сделать холодные компрессы из мальвы или погрузить больное место прямо в настой примерно на 15 минут. Он создает барьер против бактерий, предотвращая их размножение.
- Арника — прекрасное обезболивающее. Можно использовать мазь на основе арники : ее следует наносить два раза в день против боли, но также и для борьбы с бактериями.
- Календула: фантастический природный антисептик, идеально подходящий для предотвращения распространения инфекции. Вы можете использовать календулу в виде настоя, в который можно окунуть палец, или в виде мази, применяя ее не реже двух раз в день. Это также поможет выпустить воздух из пальца и значительно уменьшит боль.
Вы можете использовать эфирные масла, чтобы уменьшить дискомфорт от воспаления и вылечить его.
- Эфирное масло в avanda: ввезенные антибактериальных и противогрибковых свойства лаванды позволяет успокоить покраснение кожи, уменьшить отек и зуд.
- Масло чайного дерева : антибактериальные и противогрибковые свойства масла чайного дерева очень помогают. Перед нанесением на пораженный палец рекомендуется разбавить 3-4 капли в масле-носителе (масло сладкого миндаля или жожоба ). Оберните марлей и повторяйте не менее 2 раз в день.
С в ‘ коллоидного серебра , простая суспензию микроскопических частиц серебра в чистой воде, можно очищать воду:
- при наличии бактерий и вирусных патогенов
- для ускорения заживления ран и ожогов
- для лечения кожи и аллергии
По этим причинам он входит в число наиболее рекомендуемых натуральных средств в случае кончиков пальцев или частых воспалений кожи, а также в случае низкой иммунной защиты. В Европе он встречается только для наружного применения: его нужно наносить непосредственно на пораженную часть.
Палец к ногеЕсли он ударил вас по пальцам ноги, первым делом нужно сменить обувь и надеть удобную обувь, чтобы ваш большой палец ноги дышал.
Чтобы вылечить его, просто погрузите его в теплую воду и посолите до 3 раз в день, затем оберните марлей, пропитанной дезинфицирующим средством.
Большой палецКак и в случае с пальцами, воспаление большого пальца ноги также должно быстро утихнуть, если делать дезинфицирующие компрессы.
Если этого не происходит, мы рекомендуем фармакологическое лечение и обращаемся к врачу.
Руки поворачиваютсяЭтот вид инфекции требует тщательной дезинфекции пальцев дезинфицирующим раствором, оставленной на месте на несколько минут и повторяющейся 2-3 раза в день. Обычно это решает проблему в течение нескольких дней.
Если боль при надавливании не проходит, а также появляются отек и покраснение в течение 5 дней, рекомендуется обратиться к врачу за рецептом крема с антибиотиком.
Детский палец
У детей кончик пальца проявляется покраснением кожи вокруг воспаленного пальца, а иногда и появлением небольших серозных волдырей. В острой фазе у ребенка возникают боли от давления на область вокруг ногтя и могут быть выделения гноя.
Если не лечить, воспаление достигает поверхности ногтя, которая приобретает зеленоватый или коричневатый цвет. Повышение температуры и увеличение подмышечных лимфатических узлов указывают на ухудшение состояния. Иногда инфекция может распространиться на весь палец или даже вызвать сепсис.
Кончик пальца вызывается микробами (стафилококками, стрептококками) или вирусом герпеса.
Его обрабатывают теплыми компрессами из воды и соли или дезинфицирующего средства, которые следует прикладывать по 10 минут 3 раза в день до полного исчезновения воспаления. Чтобы извлечь гной, можно аккуратно надавить на пораженный участок.
Если симптомы не исчезнут, обратитесь к педиатру, который назначит антибиотики в виде крема и решит, нужен ли разрез для отвода гноя. Однако это только в случае бактериального происхождения.
Хирадито: лечение амучиной и лекарствамиЭто, безусловно, легко поддающееся лечению заболевание, но им нельзя пренебрегать. Если природные средства правовой защиты или домашние средства принесли пользу, следует обратиться к фармацевту. В первую очередь сделайте компрессы с амучиной или другими дезинфицирующими средствами. Затем смазать кремом и завернуть в марлю. В зависимости от происхождения инфекции, бактериальной, вирусной или грибковой, мы выберем:
- Местные антибиотики должны применяться к поражению, если виновником является бактерия. Например, гентамицин, который иногда ассоциируется с кортизоном, как в случае с Gentalyn Beta.
- Противогрибковые , если причина — грибок.
- Противовирусные препараты, такие как ацикловир, если причиной является герпетический вирус.
Ихтиол является мощным антибактериальным средством, его можно купить в аптеке и не требует рецепта. Крем обладает тем достоинством, что инфекция, находящаяся под кожей, поднимается на поверхность.
Ихтиол следует применять постоянно, два или три раза в течение дня. Перед нанесением крема тщательно очистите обрабатываемый участок, оставив его погруженным в теплую воду с дезинфицирующим средством (например, амучиной). Высушить, пропустить ихтиоловую мазь и закрыть марлей.
Жирадито: когда записыватьЕсли природные средства не избавили от дискомфорта, если даже фармакологические кремы не уменьшили опухоль, врач, вероятно, решит удалить гной, сделав небольшой разрез.
Операция занимает несколько минут и практически безболезненна: врач разрезает кожу и дает стечь гною.
После тщательной очистки раны врач тщательно дезинфицирует всю область и обрабатывает ее стерильной марлей, но без зашивания разреза, чтобы гной не образовывался повторно. В течение нескольких дней рана полностью заживает.
Если операция проводится возле ногтя, в этом случае может остаться небольшой шрам.
Другие тематические статьи, которые могут вас заинтересовать:
- Укрепляйте ногти естественными методами
- Желтые ногти: лучшие натуральные средства
- Что такое натуральные анальгетики
- Что такое натуральные антибиотики
Почему врастает ноготь и как эффективно лечить вросший ноготь?
Вросший ноготь (онихокрипто́з) — врастание ногтевой пластины в боковой край ногтевого валика (чаще всего на большом пальце ноги, чаще внешний край). Это весьма распространённое заболевание. При этом ногтевой валик становится красным и отёчным, начинается воспаление, вызывающее сильную боль. В дальнейшем возможно развитие хронического воспалительного процесса.
Причины появления вросшего ногтя
Внешние причины
- Неправильно выполненный маникюр или педикюр
Случайно срезали маникюрными ножницами уголок ногтя, оставили заусеницу или острый край. Потерли краем ножниц кожу вокруг ногтя, либо слишком коротко подстригли ногтевую пластину. Эти причины провоцируют врастание в 95 % случаев.
- Большая нагрузка на ноги
Ожирение, беременность и послеродовой период.
- Узкая неудобная обувь
Неподходящая обувь, если еще с высоким каблуком и плотные колготки, постепенно сдавливают и деформируют ноготь.
Заболевания
- Плоскостопие и вальгусные стопы
Плоскосто́пие — изменение формы стопы, характеризующееся опущением её продольного и поперечного сводов. Вальгус стоп – такое заболевание, при котором большой палец смещается наружу, а кость, с которой палец образует сустав, наоборот, смещена внутрь.
- Неправильное питание, сахарный диабет, заболевание сосудов и сердца, всевозможные эндокринные патологии.
- Выполнение лучевой или химической терапии при онкологии.
- Грибок.
Грибок – это поражение ногтевой пластины, носящее название онихомикоз. Микроорганизмы, вызывающие заболевание, лучше всего развиваются в теплой и влажной среде, поэтому онихомикоз развивается чаще на пальцах ног, нежели рук.
- Отморожение, механическое повреждение пальцев.
- Болезни кожи (псориаз, лишай, бородавки и т. д.).
- Излишек в подногтевой подушке мягкой ткани.
Лечение вросшего ногтя
Лечение у специалистов ногтевого сервиса
Краснота, припухлость, деформация — все эти симптомы говорят, что можно обратиться за лечением вросшего ногтя, к специалисту ногтевого сервиса.
Методы коррекции:
- установка каполина (лечение и профилактика)
Каполин — это синтетическая, гипоаллергенная ткань для тампонады вросшего ногтя, которая служит неким амортизатором между боковой стенкой вросшего ногтя и лотеральной пазухой.
Этот нетканый материал пропитан специальным раствором, который не позволяет размножатся в нем бактериям и может быть установлен в местах воспаления и находится там без замены 28 дней (при условии,что клиент соблюдает элементарные гигиенические процедуры).
Устанавливается он под врастающий ноготь, предохраняя от давления ногтевой пластины на воспаленный участок кожи. И в последствии ноготок «выходит» по каполину, как по рельсам на нормальную длину, уже не врастая.
BS-пластины — эффективное средство, позволяющее безболезненно и без хирургического вмешательства скорректировать вросший ноготь и решить данную проблему. BS-пластина — это упругая пластинка из дюропластов и стекловолокна. Устанавливается она непосредственно на ноготь с помощью специального клея за несколько секунд.
- Скоба Фрейзера
Скоба Фрезера — корректирующая система для лечения вросших ногтей. Скоба фиксируется на ногте и предотвращает его врастание, выравнивая уголки ногтевой пластины и выводя их наружу.
- Протезирование ногтевой пластины
Протезирование ногтей — это формирование искусственных ногтей или их частей, а также укрепление поврежденных ногтевых пластин при помощи специальных материалов.
- Рекомендации по домашнему уходу на профессиональной косметике: ванночки, кремы, размягчители и масло для ногтей.
Лечение у хирурга
Болезненная пульсация, гнойные выделения, язвочки, избыточный рост тканей вокруг ногтя, уменьшение в длину и увеличение плотности пластины — все эти симптомы говорят о затяжной болезни.
- Резекция ногтевой пластины
Операция по удалению вросшего ногтя безболезненная, проводится под действием обезболивающих препаратов, пластины удаляется только той части которая врастает.
- Лазерная коррекция
Лазерное удаление вросшего ногтя является, пожалуй самым эффективным и передовым методом лечения этой патологии. Лазерное удаление вросшего ногтя позволяет сохранить в неприкосновенности большую часть роговой пластины. Луч лазера прижигает ростковую зону, не травмируя окружающие ткани.
Лечение вросшего ногтя в клинике Дека в Москве
Как лечить вросший ноготь
Заняться лечением вросшего ногтя необходимо на начальной стадии, пока не возникло сильное воспаление и нагноение. В домашних условиях рекомендуются распаривающие ванночки с марганцовкой, содой, фурациллином и с последующей обработкой области вокруг вросшего ногтя антисептическими составами. Существуют также специальные аптечные средства (например, «Уродерм», «Ногтинорм», «Ногтимицин»), которые значительно облегчают обработку ногтевой пластины и способствуют выходу ее краев по мере роста из-под околоногтевого кожного валика.
При развитии воспалительного процесса на ногтевую пластину и околоногтевой валик накладываются повязки с мазями или эмульсиями, содержащими противовоспалительные компоненты или антибиотики например, левометициновая мазь, левомеколь). Воспаленный край валика осторожно смещается ватной палочкой, под него подводятся марлевый жгутик, который пропитан нужным составом.
Для постепенного исправления вросшего ногтя применяется следующий способ: поверхность ногтевой пластины регулярно спиливается по середине, от краев отступается по 0,5-0,8 мм. Истончение серединной части ногтя вызывает «реакцию»: по мере роста ноготь начинает как бы «стягиваться к середине» и таким образом он со временем выравнивается и перестает врастать по краям в околоногтевой валик.
Еще один весьма эффективный метод коррекции вросшего ногтя – ортонексия, то есть установка специальной пластины в виде скобы (скоба Фрезера, скоба Горкиевича). В чем-то данный метод схож с установкой брекетов в стоматологии. С помощью скобы уголки ногтей выводятся наружу и жестко фиксируются, после чего ноготь начинает отрастать без врастания. Скоба может быть установлена, если отсутствует воспаление мягких тканей вокруг ногтевой пластины, псориаз, ногтевой грибок.
Хирургическое лечение вросшего ногтя
Хирургическое удаление вросшего ногтя показано только в запущенных случаях, когда консервативное лечение не дает положительного результата, а также когда наблюдается длительное воспаление мягких тканей вокруг ногтевой пластины с образованием нагноения и требуется предотвратить нагноение костной ткани.
Операция предполагает частичную резекцию, то есть удаляется часть ногтевой пластины, врастающей в кожу, или полную. Частичная резекция будет актуальной в случаях, если валик утолщен. А если имеется серьезное нагноение, как правило, речь идет об удалении всей ногтевой пластины.
После операции пациент регулярно появляется в клинике для осмотра и наложения повязок, и здесь потребуется терпение. Потому что менять повязки придется до тех пор, пока не отрастет новый ноготь.
В ДЕКА удаление вросшего ногтя проводится с помощью лазера. В ходе процедуры удаляется патологическая часть ногтевой пластины, а также поврежденные ткани околоногтевого валика. Под излучение углекислого лазера в буквальном смысле слова происходит выпаривание патогенной зоны, при этом не повреждаются здоровые ткани.
Лазерное удаление вросшего ногтя отличается низкой травматичностью и хорошей эффективностью. После этой процедуры реабилитация длится значительно короче, если сравнивать с традиционным хирургическим вмешательством. Кроме того, под воздействием лазера «выравнивается» направление роста ногтевой пластины, что в значительной степени уменьшает риск повторного врастания.
Получить консультацию по вопросам лечения или удаления вросшего ногтя можно на приме у нашего специалиста. Звоните!
причины, симптомы и лечение в статье хирурга Костромин Р. А.
Дата публикации 26 июля 2019Обновлено 29 апреля 2021
Определение болезни. Причины заболевания
Вросший ноготь, или онихокриптоз — это заболевание, при котором ногтевая пластинка врастает в боковой край околоногтевого валика. Ткани вокруг ногтя воспаляются, краснеют, появляется болезненный отек с гноем. Чаще всего онихокриптозом поражаются большие пальцы стоп. В начальной стадии проявляется болью при ходьбе, а в дальнейшем неприятные ощущения не проходят и в состоянии покоя. При отсутствии специализированного лечения заболевание часто рецидивирует. Периоды воспаления сменяются периодами ремиссии годами, а лекарственное лечение (противовоспалительная, антибактериальная терапия) дает кратковременный эффект.
Основные причины возникновения заболевания:
- Неправильный уход за пальцами стоп:
- если углы ногтя выстригать слишком глубоко, это приведет к неправильному росту ногтевой пластины и врастанию в мягкие ткани околоногтевого валик;
- ношение тесной обуви с узким носком механически вдавливает кожный валик в ногтевую пластинку. Это провоцирует воспаление, которое в дальнейшем развивается в онихокриптоз. В молодом и трудоспособном возрасте тесная обувь — основная причина появления вросшего ногтя;
- длительное сдавливание пальцев стоп гипсовой лангетой, либо другой иммобилизующей или корригирующей повязкой также может привести к врастанию ногтя.
- Анатомические особенности строения стопы и пальцев[1]:
- врожденные и приобретенные костные деформации — плоскостопие, широкая стопа, вальгусная деформация первого пальца стопы;
- физиологически крупные, мясистые околоногтевые валики.
- Факторы, приводящие к вторичному развитию вросшего ногтя:
- грибковое поражение пальцев стоп (онихомикоз): ногтевая пластинка утолщается, деформируется и врастает в околоногтевой валик;
- травма стопы;
- сахарный диабет, подагра и др.
Онихокриптозом могут болеть как дети, так и пожилые люди. Однако наиболее характерно это заболевание для людей молодого возраста: по статистике с ним сталкивается 8-10% работоспособного населения[2].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы вросшего ногтя
Жалобы при обращении к врачу чаще всего одни и те же: боль в области большого пальца стопы, которая появилась либо без видимой причины, либо после травмы или ношения неудобной обуви. Для заболевания характерно усиление интенсивности боли, отёк и гиперемия околоногтевого валика, появление гноя и разрастание грануляций, называемых «дикое мясо» (в связи со схожестью по цвету с сырым мясом).
Клинически выделяют три стадии развития заболевания[3]:
- Умеренный, либо незначительный отёк и инфильтрация ногтевого валика без изменения ногтевой пластинки, выделения гноя и «дикого мяса». Боль чаще всего появляется при движении и ношении обуви.
- Выраженный отёк околоногтевого валика, его увеличение и деформация, «наплыв» тканей на ногтевую пластинку, появление гноя, уплотнение ногтевой пластинки, её тусклость;
- Резкий отёк и гиперемия околоногтевых валиков, выраженные гипергрануляции, «дикое мясо», гной. Ногтевая пластинка истончается, становится ломкой и подвижной.
Все стадии развития заболевания могут осложняться воспалительным процессом.
Патогенез вросшего ногтя
При разборе патогенеза (механизма появления и развития болезни) онихокриптоза важно учитывать особенности строения и роста ногтя[4].
Рост ногтя происходит постоянно, в течение всей жизни человека. Скорость роста составляет около 0,1 мм в сутки, ноготь полностью обновляется через 100 дней.
Ногтевая пластинка образуется в герминативной зоне (матрикс) и в дальнейшем продвигается по ногтевому ложу. При удалении части ногтевой пластинки и сохранении матрикса ноготь вырастет вновь и вызывает те же проблемы, происходит рецидив заболевания.
Ногтевая пластина не растёт в ширину, и врастание ногтя возникает исключительно из-за воспаления околоногтевого валика. В процессе развития болезни мягкие ткани околоногтевого валика травмируются об острый край ногтевой пластины. Начинается воспалительный процесс с отёком мягких тканей, из-за которого они ещё больше вдавливаются в ноготь. В результате постоянной травматизации начинает разрастаться грануляционная ткань (довольно мягкая и пористая, воспринимаемая незнающим человеком как «лишняя кожа»). Постепенно отёк и воспаление нарастают, всё больше причиняя дискомфорт. Присоединяется грибковая и бактериальная среда, возникает изменение цвета пораженного околоногтевого валика, локальное повышение температуры и выделение гноя. Носить привычную обувь становится практически невозможно, попытки опереться на больной палец вызывают острую боль. Далее воспалительный процесс приобретает хроническое течение, грануляционная ткань уплотняется, ногтевая пластинка деформируется, и воспаление может распространиться на костную ткань[5].
Классификация и стадии развития вросшего ногтя
Классификация Д.И. Муратова (1972) наиболее полно отражает причины и патогенез заболевания. Автор подразделяет течение заболевания на четыре степени тяжести[6]:
Первая степень: обычная форма ногтя, жалобы на боль в ногтевой фаланге пальца, умеренная отёчность и покраснение бокового валика на первом пальце стопы.
Вторая степень: форма ногтя выпуклая, его толщина колеблется в пределах 0,5-1 мм, виден врастающий край. Угол врастания ногтя варьирует от 15 до 30 градусов.
Третья степень: ноготь принимает башневидную форму, края глубоко врастают в окружающие ткани. Толщина ногтевой пластины составляет 2,5 мм, а угол врастающего края достигает 30-45 градусов.
Четвертая степень: форма ногтя приобретает вид рога или когтя, его толщина более 2,5 мм, угол искривления врастающего края более 45 градусов, наблюдаются клинические симптомы трофических изменений матрикса, тканей ногтевого ложа и ногтя.
Осложнения вросшего ногтя
Осложнения при несвоевременном лечении вросшего ногтя связаны с развитием инфекционно-воспалительного процесса, который выражается в следующих патологических состояниях[7]:
- Абсцесс пальца стопы — формирование полости с гнойным содержимым, отёк и покраснение всей ногтевой фаланги. Требует хирургического вмешательства.
- Остеомиелит ногтевой фаланги пальца — инфекционный процесс переходит на кость, необходимо медикаментозное и оперативное лечение. При позднем обращении может потребоваться ампутация фаланги пальца.
- Гангрена пальца стопы — необратимое повреждение (некроз) мягких тканей стопы. Единственный способ лечения при таком состоянии — ампутация ногтевой фаланги или всего пальца.
- Лимфангиит или лимфаденит — распространение инфекции по лимфатической системе с поражением лимфатических сосудов или лимфатических узлов. Требует комплексного лечения с назначением противовоспалительной и антибактериальной терапии.
Сахарный диабет, облитерирующий атеросклероз сосудов нижних конечностей и иммунодефицит повышают вероятность развития осложнений. Также к факторам риска относят курение, ожирение, старческий возраст. Снижение местных защитных реакций приводит к более частому выявлению микозов. Кроме того, длительно существующий вросший ноготь может стать причиной формирования фибром и злокачественных новообразований.
Диагностика вросшего ногтя
Диагностика вросшего ногтя начинается с выявления характерных жалоб, причин развития заболевания и предрасполагающих факторов. При осмотре врач устанавливает наличие анатомических особенностей, стадию развития заболевания, наличие осложнений, проводит сравнительный осмотр другой конечности.
Характерный вид пальца, наличие предрасполагающих факторов и анатомических особенностей, признаки воспаления, гнойные выделения и грануляции позволяют без труда поставить диагноз и определить степень тяжести процесса[8].
При подозрении на возможность осложнений, а также для уточнения причин развития заболевания врач использует дополнительные методы диагностики:
- Общий анализ крови — для исключения признаков общего воспалительного процесса.
- Рентгенологическое исследование стоп. Рентгенограмма предназначена для выявления распространения гнойного воспаления, перехода патологического процесса на кости фаланг, а также для уточнения анатомических особенностей стопы (степени отклонения первого пальца стопы, оценки степени плоскостопия).
- Посев гнойного отделяемого для изучения вида возбудителя. Это необходимо, чтобы определить чувствительность бактерий к антибиотикам при длительном рецидивирующем течении заболевания и неэффективности терапии.
Лечение вросшего ногтя
На начальном этапе развития заболевания назначается консервативное лечение с устранением предрасполагающих факторов заболевания. Рекомендуется уменьшение нагрузки на палец, ограничение ходьбы, ношение свободной обуви (по возможности ходьба без обуви), прикладывание холода к месту воспаления, гигиена стоп, исключение травматизации, компрессы с антисептическими растворами. Не рекомендуется применение мазей, таких как ихтиоловая мазь или мазь Вишневского. Если воспаление проходит, то больному рекомендуется соблюдать осторожность и при рецидиве воспаления снова обратиться к хирургу.
При неэффективности проводимой терапии, более поздней стадии заболевания или рецидивирующем течении показано хирургическое вмешательство.
В настоящее время известно более 150 способов хирургического и консервативного лечения вросшего ногтя[2][9]. Однако желаемый результат (минимальный риск рецидива, высокий косметический эффект, высокая скорость восстановления) дают лишь некоторые из них.
Наиболее эффективные и часто применяющиеся хирургические операции:
- Краевая резекция ногтевой пластинки без резекции околоногтевого валика — включает в себя удаление 1-2 мм вросшего края ногтевой пластинки с разрушением ростковой зоны удалённого фрагмента для исключения рецидива. Операция выбора при незначительно и умеренно изменённом околоногтевом валике без выраженных грануляций и «дикого мяса».
- Краевая резекция ногтевой пластинки с резекцией околоногтевого валика (операция по Бартлетту, по Шмидену) — дополнена одним из вариантов резекции околоногтевого валика. Показана при выраженном изменении околоногтевого валика, обильных грануляциях и наличии «дикого мяса». В данном случае резецированный околоногтевой валик ушивается однорядными узловыми швами. Данный вид операции более травматичный, однако при проведении операции значительно снижается риск рецидива.
- Полное удаление ногтевой пластинки (операция Дюпюитрена) используют всё реже в связи с высоким риском рецидива, высокой интенсивностью боли после операции и низким косметическим эффектом. Операция выбора при сильном поражении ногтевой пластины, например, при онихомикозе.
- Радиоволновой и лазерный методы. В чистом виде применяются редко, однако могут дополнять краевую резекцию. После удаления вросшей части ногтя радиоволновым методом врач воздействует на фрагмент ростковой зоны с целью его разрушения и профилактике рецидива. Ту же процедуру хирург может сделать при помощи лазера.
Любая операция может производиться в условиях малой операционной, не требует длительной предоперационной подготовки и выполняется под местной анестезией. Раствор анестетика (новокаин, лидокаин) вводится в основание большого пальца. Полный анестезиологический эффект достигается через 7-10 минут после введения анестетика.
При правильном проведении анестезии операция по удалению вросшего ногтя абсолютно безболезненная и занимает от 10 минут, в зависимости от сложности и распространённости процесса. Перед анестезией врач обязан уточнить у пациента наличие аллергии на анестетик и другие лекарственные препараты. После операции накладывается тугая асептическая повязка с антисептиком. Перевязки в послеоперационном периоде достаточно проводить один раз в день под контролем врача. Швы снимаются на 7-14 сутки, в зависимости от объёма операции и способностей организма к восстановлению.
Вышеперечисленные методики требуют исключительно квалифицированного лечения. Если воздействие будет недостаточным, велика вероятность рецидива заболевания. В случае избыточного воздействия могут быть повреждены участки ростковой зоны, что вызовет стойкую деформацию ногтя на всю жизнь.
Существует большое количество научных работ, исследующих способы комбинированного лечения вросшего ногтя. Рассмотрены способы криодеструкции, динамической деструкции фенолом, озонотерапии, ультразвука, КВЧ-облучение и т. д., однако широкого распространения данные методики не получили[10][11][12].
Отвечу на наиболее частые вопросы пациентов:
- После операции можно уйти домой на своих ногах, можно водить машину и вести привычный образ жизни.
- Эффект анестезии сохраняется до 2 часов, после чего появляется боль в области послеоперационной раны. Для послеоперационного периода заранее расписывается обезболивающая терапия с учётом аллергии и сопутствующих заболеваний пациента.
- После операции повязка может незначительно пропитаться кровью, но при сохранении признаков кровотечения необходимо в неотложном порядке обратиться к лечащему доктору.
Прогноз. Профилактика
При своевременном обращении к врачу, правильном проведении операции и соблюдении необходимых рекомендаций риск рецидива остается достаточно низким.
Хирургическое лечение — самый эффективный способ лечения данного заболевания. Консервативные методы способны устранить проблему лишь на самых начальных стадиях[2] и используются с операцией в комплексе.
Операция по удалению вросшего ногтя обычно не требует особой подготовки и может проводиться в условиях частных медицинских центров. При правильном выборе анестезии она абсолютно безболезненная, занимает от 10 минут и имеет низкий процент рецидива. Операция устраняет заболевание, улучшает косметический эффект и повышает качество жизни пациента, не ограничивая его повседневную активность.
Для профилактики вросшего ногтя необходимо устранить причины его возникновения:
- носить удобную обувь;
- соблюдать гигиену в уходе за ногтями;
- правильно подрезать ногти: по прямой линии, проходящей не ниже верхушки пальца;
- края ногтя подпиливать пилочкой по углам, чтобы они были гладкими и не травмировали кожу.
Помимо этого, рекомендуется корректировать сопутствующие заболевания: нормализовать сахар в крови при сахарном диабете, контролировать массу тела при ожирении, вылечить онихомикоз (грибок стопы), носить ортопедическую обувь при плоскостопии и силиконовые вкладыши при вальгусной деформации пальцев стопы.
Причины и лечение инфицированного ногтя
Паронихия — это кожная инфекция, которая развивается вокруг ногтя. Возникает при попадании под кожу бактерий или грибков.
Паронихия может возникнуть в результате кусания или жевания ногтей, но чаще встречается, когда условия работы требуют, чтобы руки часто были влажными или подвергались воздействию химикатов.
В большинстве случаев паронихия не является серьезной, и существует несколько эффективных методов лечения. В этой статье мы обсудим причины и методы лечения инфекции.
Паронихия — это инфекция кожи вокруг ногтя по крайней мере одного пальца руки или ноги. Обычно он образуется по краям ногтя внизу или по бокам.
Эта кожная инфекция вызывает воспаление, отек и дискомфорт вокруг ногтя. Также могут образовываться абсцессы, содержащие гной.
Существует два типа паронихии:
- Острая паронихия . Это развивается в течение нескольких часов или дней. Инфекция обычно не распространяется глубоко в палец, и лечение может относительно быстро уменьшить симптомы.
- Хроническая паронихия . Это происходит, когда симптомы длятся не менее 6 недель. Он развивается медленнее и может стать более серьезным. Хроническая паронихия часто поражает сразу несколько пальцев.
Паронихия может возникнуть в любом возрасте и легко поддается лечению.
В редких случаях инфекция может распространиться на остальную часть пальца руки или ноги. В этом случае человек должен обратиться к врачу.
Некоторые симптомы паронихии напоминают симптомы различных кожных инфекций.Другие симптомы напрямую влияют на сам ноготь.
Симптомы паронихии включают:
- опухоль, болезненность и покраснение вокруг ногтя
- гнойные абсцессы
- затвердение ногтя
- деформация или повреждение ногтя
- ноготь отделяется от ногтевого ложа
Изображение предоставлено: Крис Крейг, 2007 г.
Инфекция возникает, когда кожа вокруг ногтя повреждается, позволяя проникать микробам.
Бактерии или грибки могут вызывать паронихию, и наиболее частыми виновниками являются бактерии Staphylococcus aureus и Streptococcus pyogenes .
Общие причины повреждения кожи вокруг ногтя включают:
- кусание или жевание ногтей
- слишком короткое обрезание ногтей
- маникюр
- чрезмерное воздействие влаги на руки, включая частое сосание пальца
- вросшие ногти
Лечение паронихии зависит от степени тяжести, хронической или острой.
Человек с легкой острой паронихией может попробовать смочить пораженный палец руки или ноги теплой водой три-четыре раза в день. Если симптомы не улучшаются, обратитесь за дальнейшим лечением.
Когда бактериальная инфекция вызывает острую паронихию, врач может порекомендовать антибиотик, например диклоксациллин или клиндамицин.
Когда грибковая инфекция вызывает хроническую паронихию, врач прописывает противогрибковые препараты. Эти лекарства являются местными и обычно включают клотримазол или кетоконазол.
Хроническая паронихия может потребовать нескольких недель или месяцев лечения. Важно, чтобы руки были сухими и чистыми. Если работа человека требует, чтобы его руки были влажными или подвергались воздействию микробов, ему может потребоваться перерыв.
Врачу также может потребоваться удалить гной из окружающих абсцессов. Для этого они введут местный анестетик, а затем приоткроют ногтевую складку, чтобы вставить марлю, которая поможет отвести гной.
Люди могут лечить паронихию в домашних условиях, если симптомы легкие и инфекция не распространилась за пределы ногтя.
Однако, если симптомы не улучшаются через несколько дней или инфекция распространилась дальше ногтя, важно обратиться к врачу.
Если симптомы серьезные, немедленно обратитесь к врачу.
Поделиться на Pinterest Регулярное увлажнение рук, особенно после мытья, может помочь предотвратить инфекции ногтей.Люди могут снизить риск развития инфекций ногтей, используя следующие методы:
- увлажнение после мытья рук
- избегание кусания или жевания ногтей
- осторожность при стрижке ногтей
- поддержание чистоты рук и ногтей
- избегать погружения рук в воду на длительное время
- избегать контакта с раздражителями
- держать ногти короткими
Некоторые люди имеют более высокий риск паронихии, например:
- женщины
- люди с диабетом
- люди, чьи руки часто мокрые, в том числе моющие средства
- люди с другими кожными заболеваниями, такими как дерматит
- люди с ослабленной иммунной системой
В большинстве случаев врач может легко диагностировать паронихию при физическом осмотре.Они также будут рассматривать историю болезни человека и искать факторы риска, такие как диабет.
В некоторых случаях врач может потребовать взять образец любого имеющегося гноя. Они могут отправить его в лабораторию для анализа, чтобы проверить, не вызывают ли бактерии или грибки инфекцию.
Паронихия — это кожная инфекция вокруг ногтя на пальцах рук или ног. Симптомы включают воспаление, отек, боль и дискомфорт. Частая причина — кусание или жевание ногтей.
Острая паронихия развивается быстро, и лечение может быстро уменьшить симптомы.Легкие случаи можно лечить дома. Хроническая паронихия развивается медленнее, и для эффективного уменьшения симптомов может потребоваться несколько недель лечения.
Хороший уход за руками и ногтями — лучший способ предотвратить паронихию.
Что могут делать врачи, когда пациенты обращаются с паронихией
Когда у пациента появляется красная опухшая и болезненная область рядом с ногтевым ложем, это может быть больше, чем просто порез.
Паронихия — воспалительная реакция, вызванная бактериальной инвазией проксимального или бокового ногтевого валика — является наиболее распространенной инфекцией рук в Соединенных Штатах.Болезненное поражение обычно возникает на одной стороне ногтя, но если его не лечить, оно может превратиться в «бегущую» инфекцию, которая распространяется на всю область вокруг ногтя. Он также может развиваться на пальцах ног.
Пациенты могут сообщить о травматической травме, заусеницах или трещинах вокруг ногтя, предшествовавших паронихии. Люди, кусающие ногти, подвергаются повышенному риску заражения другой инфекцией — Eikenella corrodens — во рту.
Паронихия может проявляться в 2 формах: острая инфекция, обычно бактериальная, или хроническое заболевание, чаще всего грибковое.В большинстве случаев клиницистам для постановки диагноза достаточно провести физический осмотр. Если есть какие-либо вопросы относительно возбудителя, могут потребоваться посевы.
В случае острой инфекции обычным виновником является Staphylococcus aureus, , но иногда может быть задействовано Streptococcus pyogenes . При паронихии с абсцессом потребуется разрез и дренирование.
В случаях неосложненной паронихии без абсцесса клиницисты могут посоветовать пациентам замачивать инфекцию в теплой воде, ацетате алюминия (растворе Бурова), уксусе, хлоргексидине или повидон-йоде 3-4 раза в день.При более тяжелой паронихии клиницисты могут назначить пероральные антибиотики с грамположительным покрытием, такие как антистаф-пенициллины, такие как амоксициллин / клавуланат. Цефалоспорин первого поколения, такой как котримоксазол или клиндамицин, может лечить инфекцию и часто назначается в сочетании со стероидами для местного применения (бетаметсон). Пациентам также следует продолжать принимать ванны.
Варианты лечения хронической паронихии включают длительный курс пероральных противогрибковых препаратов, таких как кетоконазол, итраконазол или флуконазол, наряду с соответствующим мониторингом.
При обоих типах паронихии обучение пациентов может ускорить разрешение и предотвратить рецидив. Во всех случаях безрецептурные анальгетики могут помочь облегчить боль.
В дополнение к полному соблюдению режима лечения клиницисты должны напоминать пациентам о том, что они должны делать следующее:
â – º Не допускайте попадания пальцев в рот.
â – º Избегайте травм пальцев и раздражителей.
â – º Никогда не обрезайте ногтевую ленту или кутикулу.
â – º Держите их пальцы сухими (надевайте перчатки с хлопковой подкладкой или обувь).
â – º Увлажняйте, если кожа становится сухой.
Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление 3 мая 2021 г.
Что такое паронихия?
Паронихия — это инфекция кожи вокруг ногтя на ноге или пальце руки. Есть два разных типа паронихии, острая и хроническая:
|
|
-
Острая паронихия — Обычно это проявляется в виде внезапной очень болезненной опухоли, тепла и покраснения вокруг ногтя на пальце или ноге, обычно после травмы этой области.Острая паронихия обычно вызывается инфекцией, вызванной бактериями, которые проникают в кожу в месте ее повреждения. Травма может быть вызвана чрезмерно агрессивным маникюром (особенно разрезанием или разрывом кутикулы, которая представляет собой ободок тонкой, как бумага, кожи, очерчивающий внешние края ногтя). Это также может быть результатом укуса краев ногтей или кожи вокруг ногтей, царапания кожи возле ногтей или сосания пальцев.
-
Хроническая паронихия — это инфекция, которая обычно развивается медленно, вызывая постепенный отек, болезненность и покраснение кожи вокруг ногтей.Обычно это вызвано Candida или другими видами дрожжей (грибков). Часто поражает несколько пальцев на одной руке. К людям с большей вероятностью заразиться этой инфекцией относятся люди с диабетом или рабочие, чьи руки постоянно подвергаются воздействию воды или химических растворителей. К таким работам относятся бармен, уборка дома, уборка, стоматология, уход, общественное питание, мытье посуды и парикмахерское дело.
Симптомы
Острая паронихия вызывает пульсирующую боль, покраснение, тепло и припухлость кожи вокруг ногтя.В некоторых случаях небольшое скопление гноя образуется под кожей рядом с ногтем или под самим ногтем. Часто поражается только один ноготь.
Хроническая паронихия обычно вызывает менее драматические симптомы, чем острая паронихия. Обычно область вокруг ногтя нежная, красная и слегка опухшая; кутикула отсутствует; кожа вокруг ногтя кажется влажной или «мокрой». Возможно одновременное поражение нескольких ногтей на одной руке.
Диагностика
Если у вас острая паронихия легкой степени, вы обычно можете сами поставить диагноз.Обратите внимание на пульсирующую боль, отек и покраснение в области поврежденной кожи вокруг ногтя.
Если вы страдаете диабетом, у вас поражены несколько пальцев рук или ног или у вас серьезные симптомы (гной, лихорадка, сильная боль), вы должны пройти обследование у врача. В большинстве случаев ваш врач может поставить диагноз, осмотрев пораженный участок. Однако, если есть скопление гноя, врач может взять образец гноя для исследования в лаборатории на наличие бактерий или грибков.
Ожидаемая продолжительность
Продолжительность паронихии зависит от типа паронихии.При правильном лечении острая паронихия обычно проходит в течение 5-10 дней. При хронической паронихии может потребоваться несколько недель приема противогрибковых препаратов. Даже после надлежащей медикаментозной терапии паронихия может вернуться, если вы снова повредите кожу или забудете следить за тем, чтобы ноготь оставался сухим.
Профилактика
Чтобы предотвратить паронихию, попробуйте следующее:
- Следите за тем, чтобы руки и ноги были сухими и чистыми.
- Наденьте резиновые перчатки с впитывающей хлопковой подкладкой, если ваши руки регулярно подвергаются воздействию воды или агрессивных химикатов.
- Будьте осторожны при маникюре ногтей. Избегайте обрезания кутикулы и их отталкивания.
- Не грызите ногти и не царапайте кожу вокруг ногтей.
- Если у вас диабет, поддерживайте уровень сахара в крови в пределах нормы, соблюдая диету и принимая лекарства.
Лечение
Тип лечения зависит от типа паронихии:
-
Острая паронихия — Вы можете начать лечение, смочив палец руки или ноги в теплой воде.Делайте это не менее 15 минут два-четыре раза в день. Если ваши симптомы не улучшатся после этого лечения или если возле ногтя образовался гной, обратитесь к врачу. Если у вас паронихия средней или тяжелой степени, врач может лечить ее пероральным антибиотиком. Вам также будет предложено приподнять травмированный палец руки или ноги и смочить инфицированный участок теплой водой два-четыре раза в день. Если возле ногтя скопился гной, врач обезболит пораженный участок и слит гной. При необходимости будет удалена небольшая часть ногтя, чтобы убедиться, что это место полностью дренировано.
-
Хроническая паронихия — Поскольку в большинстве случаев хроническая паронихия вызывается грибами, ваш врач будет лечить инфекцию противогрибковыми препаратами, наносимыми на кожу, такими как клотримазол (Lotrimin, Mycelex) или кетоконазол (Низорал). Возможно, вам придется применять лекарство каждый день в течение нескольких недель. Вам также напомнят, что кожа должна быть чистой и сухой. Редко, в тяжелых случаях необходимо принимать внутрь противогрибковые препараты или стероиды.
Когда звонить профессионалу
Если у вас есть симптомы паронихии, позвоните своему врачу и:
- У вас диабет
- У вас скопление гноя возле ногтя или под ним
- У вас жар
- Покраснение возле ногтя начинает распространяться по пальцу
- У вас более легкие симптомы (болезненность, легкое покраснение, минимальный отек), которые продолжаются семь дней или более
Прогноз
При правильном лечении прогноз обычно очень хороший.В большинстве случаев острая паронихия проходит в течение 5-10 дней без необратимого повреждения ногтя. В редких случаях очень тяжелые случаи могут прогрессировать до остеомиелита (костной инфекции) пальца руки или ноги.
Хотя для заживления хронической паронихии может потребоваться несколько недель, кожа и ноготь, как правило, в конечном итоге приходят в норму. Тем не менее, вы должны не забыть применять лекарства в соответствии с указаниями и сохранять пораженный участок сухим.
Подробнее о Паронихии
Сопутствующие препараты
IBM Watson Micromedex
Внешние ресурсы
Национальный институт артрита, опорно-двигательного аппарата и кожных заболеваний
https: // www.niams.nih.gov/
Американская академия дерматологии
https://www.aad.org/
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Инфекции пальцев и опухшие пальцы: 6 возможных причин
Обзор инфекции пальцев
Травма или инфицирование пальца или пальцев является распространенной проблемой.Инфекция может варьироваться от легкой до потенциально серьезной. Часто эти инфекции начинаются с небольших размеров и относительно легко поддаются лечению. Неспособность лечить эти инфекции должным образом может привести к необратимой инвалидности или потере пальца.
Раннее распознавание и надлежащее лечение следующих инфекций основного пальца поможет предотвратить большинство серьезных исходов.
- Паронихия : Паронихия — это инфекция пальца, поражающая ткани по краям ногтя.Эта инфекция обычно поверхностна и локализуется в мягких тканях и коже вокруг ногтя. Это наиболее распространенная бактериальная инфекция, наблюдаемая на руке.
- Преступник : Преступник — это инфекция кончика пальца. Эта инфекция локализуется в подушечках пальцев и связанных с ними мягких тканях.
- Герпетический бугорок : Герпетический бугорок — это инфекция области кончиков пальцев, вызванная вирусом. Это наиболее частая вирусная инфекция руки. Эту инфекцию часто ошибочно принимают за паронихию или уголовный преступник.
- Целлюлит : это поверхностная инфекция кожи и подлежащих тканей. Обычно он находится на поверхности и не затрагивает более глубокие структуры руки или пальца.
- Инфекционный теносиновит сгибателей : Эта инфекция поражает оболочки сухожилий, ответственные за сгибание или сгибание руки. Это тоже разновидность космической инфекции.
- Инфекция глубокого космоса : Это инфекция одной или нескольких глубоких структур руки или пальцев, включая сухожилия, кровеносные сосуды и мышцы.Инфекция может включать одну или несколько из этих структур. Абсцесс воротниковой пуговицы — такая инфекция, когда он находится в межпальцевом пространстве пальцев.
Причины инфицирования пальцев
Большинство этих инфекций пальцев вызывают бактерии. Исключением является герпетический побег, вызываемый вирусом. То, как заражение начинается и обнаруживается в конкретном месте, делает каждый конкретный тип инфекции уникальным. Обычно исходным событием является травма какой-либо формы. Это может быть порез, укус животного или колотая рана.
- Паронихия: бактерии, вызывающие нарушение, обычно являются стафилококковыми и стрептококковыми организмами. В редких случаях эту инфекцию вызывает грибок, который обычно начинается с заусенцев. Часто человек пытается откусить кусок ногтя в углу. В результате образуется открытая рана, которая позволяет бактериям, обнаруженным на коже, и бактериям, обнаруженным во рту, заразить рану. Затем инфекция может распространиться на окружающие ткани рядом с ногтем и кутикулой.
- Преступник: Эта бактериальная инфекция подушечки пальца, вызываемая теми же организмами, которые вызывают паронихию, обычно является результатом колотой раны.Рана позволяет бактериям проникать глубоко в подушечку пальца. Поскольку на кончике пальца имеется несколько отделений, инфекция локализуется в этой области.
- Герпетический ястреб: возбудителем вируса является вирус простого герпеса I или II типа. Это тот же вирус, который вызывает инфекцию орального или генитального герпеса. Люди определенных профессий более подвержены риску заражения этой инфекцией. К ним относятся стоматологи, гигиенисты, врачи, медсестры или любое другое лицо, которое может контактировать со слюной или биологическими жидкостями, содержащими вирус.Люди с оральным или генитальным герпесом также могут инфицировать собственные пальцы.
- Целлюлит: Наиболее частыми причинами этой бактериальной инфекции являются стафилококковые и стрептококковые организмы. Эта инфекция обычно является результатом открытой раны, которая позволяет бактериям инфицировать местную кожу и ткани. Инфекция также может распространяться на руки и пальцы через кровь, несущую микроорганизмы.
- Инфекционный теносиновит сгибателей: Эта бактериальная инфекция обычно является результатом проникающей травмы, которая вводит бактерии в глубокие структуры и оболочки сухожилий, что позволяет распространяться вдоль сухожилия и связанного с ним влагалища.
- Инфекция глубокого космоса: эта бактериальная инфекция обычно возникает в результате колотой раны или глубокого пореза, в результате которого бактерии попадают в глубокие ткани. Абсцесс кнопки воротника связан с промежутком между пальцами. Глубокие структуры руки создают множество потенциальных отделений для проникновения инфекции.
Симптомы инфекции пальцев
Каждая из основных инфекций пальцев имеет определенные признаки и симптомы, которые делают идентификацию уникальной и могут иногда вызывать путаницу, если их не оценить должным образом.
- Паронихия: область рядом с ногтем становится красной и опухшей. Под кожей и ногтем можно увидеть видимое скопление гноя. Эта жидкость может действительно вытекать из раны. Эта область будет нежной и болезненной на ощупь. Дренаж из области обычно мутного бело-желтого цвета.
- Преступник: кончик пальца опух и болезнен. Отек обычно развивается в течение нескольких дней и располагается в области подушечки пальца. В этой области будет пульсирующая боль, и она будет болезненной на ощупь.Эта область обычно красная, и под кожей можно увидеть видимое скопление гноя. В опухшей области может быть участок, который кажется мягким, как будто в нем есть жидкость. По мере продолжения отека эта область может становиться напряженной или твердой на ощупь.
- Герпетическая ящерица: область кончиков пальцев будет красной и болезненной. В этой области может присутствовать жжение или зуд. Может быть небольшой отек, но не такой обширный, как у преступника. В пораженной области может быть одна или несколько открытых ран. Эти открытые раны часто образуются скоплениями после образования небольшого пузырчатого поражения.Жидкость в этих поражениях обычно прозрачная, но может быть немного мутной. У вас также может быть субфебрильная температура и опухшие и болезненные лимфатические узлы в этой области.
- Целлюлит: Область будет красной и теплой на ощупь. Эта область может быть слегка опухшей и болезненной. Обычно это поверхностная инфекция, поэтому не следует вовлекать глубокие структуры. Движение пальцев и руки не должно быть трудным или болезненным. Если больно или сложно, это может указывать на инфекцию глубокого космоса.
- Инфекционный теносиновит сгибателей: при этом заболевании часто обнаруживаются четыре основных признака. Во-первых, это болезненность в области сгибателей или ладоней пальца. Эта боль ощущается над сухожилиями пальца. Во-вторых, это равномерный отек пальца. В-третьих, боль при разгибании или разгибании пальца. В-четвертых, палец будет держать в слегка согнутом или частично согнутом положении. Эти знаки называются кардинальными знаками Канавела. Все 4 знака могут отсутствовать сначала или все сразу.
- Инфекции глубокого космоса: Инфекция глубокого космоса, возникающая в области паутины пальцев, также называется абсцессом кнопки воротника.Пространство между пальцами будет болезненным и опухшим. Эта область также может быть красной и теплой на ощупь. По мере увеличения абсцесса пальцы будут немного раздвинуты из-за увеличивающегося давления. В центральной области может быть мягкое пятно, представляющее скопление гноя под кожей.
Когда обращаться за медицинской помощью
Ключом к предотвращению инвалидности и возможной потери пальца является своевременное и надлежащее лечение. Если присутствуют какие-либо признаки и симптомы, немедленно обратитесь к врачу.
Если у вас есть признаки или симптомы панариции, целлюлита, инфекционного теносиновита сгибателей или инфекции глубокого космоса, вам следует немедленно обратиться за неотложной помощью.
Экзамены и тесты
Правильный диагноз начинается с подробного анамнеза и физического осмотра. К людям с локализованной инфекцией будут относиться иначе, чем к людям с тяжелой инфекцией. Сосуществующие проблемы, такие как диабет или заболевания кровеносных сосудов рук и ног, усложнят инфекцию и могут изменить степень лечения.
- Важная информация, которую должен знать ваш врач, будет включать следующее:
- Как началась травма или инфекция?
- Когда это впервые произошло или началось?
- Где это произошло? Дом? Работа? В воде? В грязи? От укуса животного или человека?
- Возможно ли в ране инородное тело?
- Что вы предприняли для лечения этого заболевания до посещения врача?
- Когда вам в последний раз делали прививку от столбняка?
- Были ли ранее травмы в этой области?
- Есть ли другие проблемы со здоровьем, о которых вы могли не упомянуть?
- Конкретная информация может помочь точно определить тип инфекции пальца:
- Паронихия: история прикусывания ногтей может помочь в постановке диагноза.
- Преступник: наличие в анамнезе колотой раны или пореза может помочь в постановке диагноза. Это будет включать шип растения. Врач может сделать рентгеновский снимок, чтобы определить поражение кости или возможное инородное тело.
- Герпетический бугорок: история контакта с биологическими жидкостями, которые могут содержать вирус герпеса, поможет в постановке диагноза. Диагноз часто можно поставить на основании истории болезни и внешнего вида поражений. Наличие прозрачной жидкости из ран может указывать на вирусную инфекцию, а не на бактериальную инфекцию.Образец жидкости можно проанализировать с помощью мазка Цанка, который идентифицирует определенные клетки, указывая на вирусную причину.
- Целлюлит. Прежде чем поставить окончательный диагноз, врачу необходимо будет рассмотреть другие причины, которые могут выглядеть схожими, такие как подагра, различные высыпания, укусы насекомых, ожоги или сгусток крови. Рентген может быть получен для поиска инородного тела или газообразования, которые могут указывать на тип серьезного целлюлита.
- Инфекционный тендосиновит сгибателей: наличие в анамнезе колотых ран или порезов поможет поставить диагноз.Наличие 4 основных признаков Канавела является сильным диагностическим средством. Недавнее заболевание, передающееся половым путем, может указывать на тип инфекции, связанной с гонореей, которая может напоминать инфекционный теносиновит сгибателей.
- Инфекции глубокого космоса: колотая или другая рана в анамнезе может помочь в постановке диагноза. Обнаружение опухоли между пальцами при медленном разгибании пораженных пальцев поможет выявить абсцесс кнопки воротника.
Лечение инфекции пальцев рук — Самопомощь дома
Поскольку инфекции пальцев рук могут стать серьезными, уход на дому ограничен.Очень незначительную паронихию можно лечить дома, если у вас нет другого осложняющего заболевания, например диабета. Все остальные инфекции требуют срочного обследования и лечения у врача. Поскольку промедление с лечением может привести к инвалидности или потере пальца, вам следует без колебаний обратиться за медицинской помощью.
Небольшая простая паронихия может реагировать на частые замачивания в теплой воде и поднятие руки вверх. Однако, если через 1-2 дня улучшения не наблюдается, вам следует немедленно обратиться к врачу.
Лечение
Основой лечения инфекций пальцев рук являются антибиотики и надлежащий уход за ранами. Это может варьироваться от простого разреза и дренирования раны до обширного хирургического исследования раны для удаления как можно большего количества инфицированного материала.
Некоторые инфекции можно вылечить в кабинете врача или клинике, но для некоторых потребуется стационарное лечение и внутривенное введение антибиотиков. Поскольку микроорганизмы, вызывающие эти инфекции, схожи, можно использовать многие из антибиотиков одного и того же типа.
- Паронихия: Часто рану можно лечить только с помощью ухода за ней. Если есть скопление гноя, его нужно будет слить. Это можно сделать несколькими способами. Обычно используется скальпель, чтобы сделать простой надрез над скоплением гноя, чтобы обеспечить его дренаж. Или скальпель можно ввести вдоль края ногтя, чтобы обеспечить дренаж. Если инфекция большая, часть ногтя может быть удалена. Если эта процедура требуется, врач введет местный анестетик в основание пальца, что обеспечит безболезненность процедуры.Чаще всего вам назначат пероральный антибиотик. Затем вас проинструктируют, как ухаживать за раной в домашних условиях. (См. Паронихию.)
- Преступник: Часто требуется разрез и дренирование, потому что инфекция развивается во многих отделах подушечки пальца. Обычно надрез делают на одной или обеих сторонах кончика пальца. Затем врач вставит в рану инструмент и разделит отсеки, чтобы облегчить дренаж. Иногда в рану помещают кусок резиновой трубки или марли, чтобы облегчить первоначальный дренаж.Рана также может быть промыта стерильным раствором, чтобы удалить как можно больше мусора. Эти инфекции потребуют антибиотиков. В таком случае рана потребует особого домашнего ухода в соответствии с предписаниями врача.
- Герпетический язв. Противовирусные препараты, такие как ацикловир (Зовиракс), могут сократить продолжительность болезни. Часто требуется обезболивающее. Рана должна быть должным образом защищена, чтобы предотвратить вторичную бактериальную инфекцию и предотвратить заражение других участков тела или других людей.Разрез и дренаж являются неправильными и, если они сделаны, могут фактически задержать заживление.
- Целлюлит: Эта инфекция носит поверхностный характер, и обычно достаточно пероральных антибиотиков. Если область обширна или ваша иммунная система ослаблена, вас могут лечить в больнице с помощью внутривенного введения антибиотиков.
- Инфекционный тендосиновит сгибателей: это неотложная хирургическая операция, требующая быстрого лечения, госпитализации и раннего лечения с помощью внутривенного введения антибиотиков. Обычно область необходимо вскрыть хирургическим путем и удалить весь мусор и инфицированный материал.Из-за сложной структуры пальцев и рук эту процедуру обычно выполняет хирург. После операции потребуется несколько дней внутривенного введения антибиотиков с последующим курсом пероральных антибиотиков.
- Инфекции глубокого космоса: как и при инфекционном теносиновите сгибателей, при этом может потребоваться неотложная помощь. Если инфекция легкая, тогда могут потребоваться только пероральные антибиотики. В более тяжелых случаях ручной хирург должен оценить рану и начать внутривенное введение антибиотиков. Часто эти раны требуют разреза и дренирования с последующим курсом антибиотиков.
Дальнейшие действия — Последующее наблюдение
Вам необходимо полностью понять инструкции врача и задать любые вопросы, которые у вас есть, чтобы полностью понять, как ухаживают за вами дома.
- Если вам прописали антибиотики от инфекции пальцев, вы должны следовать инструкциям и принимать их в течение предписанного периода времени.
- Часто ваш врач рекомендует держать руку в приподнятом положении, чтобы предотвратить отек. Это важно и нужно делать как днем, так и ночью.Положив подушки рядом с собой во время сна, ваша рука может оставаться в приподнятом положении.
- Уход за раной часто необходимо продолжать дома. Это может включать ежедневные замачивания в теплой воде, смену повязок и нанесение мази с антибиотиком. Различные виды ухода за раной обширны. Ваш врач должен подробно объяснить.
- На палец или руку можно наложить шину. Это обеспечивает как иммобилизацию, так и защиту. Важно соблюдать инструкции по уходу за шиной.Вам нужно будет защитить шину и правильно ухаживать за ней. Вы должны внимательно следить за пальцем или рукой, чтобы следить за такими осложнениями, как отек или инфекция под шиной.
- Часто вас просят вернуться к врачу через 24-48 часов. Это может быть необходимо для удаления упаковки или смены повязки. Очень важно, чтобы за вами постоянно наблюдали за прогрессом или выявляли любые дальнейшие проблемы.
Профилактика
Здравые меры безопасности помогут предотвратить многие ранения пальцев, которые становятся проблемой.Такие простые вещи, как использование защитных рабочих перчаток, могут предотвратить травмы. Ношение латексных или виниловых перчаток обязательно, если ожидается возможный контакт с биологическими жидкостями. Не грызите ногти и при необходимости мойте руки. Обратитесь за медицинской помощью как можно скорее, как только вы заметите инфекцию.
Outlook
Если инфекции лечить на ранней стадии и должным образом, прогноз на полное выздоровление хороший. Однако, если лечение откладывается или если инфекция тяжелая, прогноз не так хорош.
- При инфекциях, затрагивающих глубокие структуры, таких как инфекционный теносиновит сгибателей, даже при самом тщательном уходе результат может быть менее желательным. Возможна потеря функции, потеря чувствительности, обезображивание или даже потеря пальца.
- Вашему врачу необходимо будет оценить каждый случай индивидуально и представить вероятный результат на основе полученных данных.
Для получения дополнительной информации
См. Следующие сведения о связанных травмах пальцев:
Мультимедиа
Медиа-файл 1: влагалища сухожилий сгибателей, лучевая и локтевая сумки.Изображение любезно предоставлено Randle L Likes, DO.
Тип носителя: Иллюстрация
Медиа-файл 2: Герпетический бугорок. Изображение любезно предоставлено доктором медицины Гленом Воном.
Тип носителя: Фотография
Медиа-файл 3: Умеренная паронихия. Отек и покраснение по краю ногтя вызваны скоплением большого количества гноя под кожей. Изображение любезно предоставлено Кристиной Л. Кукула, DO.
Тип носителя: Фотография
Медиа-файл 4: Удаление гноя из паронихии.Изображение любезно предоставлено доктором медицины Гленом Воном.
Тип носителя: Фотография
Медиа-файл 5: Паронихия может прогрессировать до уголовного преступления, если ее не лечить. Изображение любезно предоставлено Паронихией, если ее не лечить, она может перерасти в преступника. Изображение любезно предоставлено доктором медицины Гленом Воном.
Тип носителя: Фотография
Медиа-файл 6: Анатомия ногтя. Вверху — нормальный ноготь. Внизу — разрыв ногтевого ложа с подногтевой гематомой.
Тип носителя: Изображение
Синонимы и ключевые слова
паронихия, заусенец, onychia lateralis, onychia periungualis, панариций, белый, герпетический белый, целлюлит, инфекционный тендосиновит сгибателей, тендосиновит сгибателей, тендосиновит глубоких сгибателей, тендосиновит сгибателей инфекции, абсцесс кнопки воротника, травма пальца, инфекция пальцев, онихомикоз
Инфекция кожи вокруг ногтей пальцев рук и ног
Паронихия — это инфекция слоя кожи вокруг ногтя (известная как перионихий).Это наиболее распространенная инфекция рук в Соединенных Штатах и часто встречается у детей в результате грызения ногтей и сосания пальцев.
Состояние можно классифицировать как острое (быстро прогрессирующее с коротким периодом времени) или хроническое (текущее и стойкое), в зависимости от количества времени, в течение которого присутствовала инфекция.
Паронихия кистей рук. kckate16 / Getty ImagesПричины
И острая, и хроническая паронихия начинаются с проникновения через внешний слой кожи, называемый эпидермисом.
Острая паронихия обычно возникает в результате прямой травмы кожи, такой как порез, заусенец или вросший ноготь. Бактерии являются наиболее частой причиной инфекции, преимущественно Staphylococcus aureus, , но также некоторые штаммы бактерий Streptococcus и Pseudomonas .
Между тем, хроническая паронихия чаще всего вызывается многократным воздействием содержащих воду моющих средств, щелочей или других раздражителей. Это может привести к отеку и постепенному ухудшению эпидермального слоя.Большинство хронических инфекций вызывается грибком Candida albicans (дрожжи) и другими грибковыми возбудителями.
Внешний вид
Острая паронихия начинается с красного, теплого болезненного отека кожи вокруг ногтя. Со временем кожа от ногтя может отделяться от гноя. В более тяжелых случаях лимфатические узлы в локте и подмышке могут опухать, а ноготь обесцвечиваться.
При хронической паронихии , покраснение и болезненность обычно менее заметны.Кожа вокруг ногтя часто выглядит мешковатой, кутикула может отделяться от ногтевого ложа. Ноготь часто утолщается и обесцвечивается с выраженными горизонтальными бороздками на поверхности. Изменение цвета на зеленый может произойти в случае заражения Pseudomonas .
Диагностика
Острая паронихия обычно диагностируется на основании анализа клинических симптомов. Если гной сочится, врач может сделать надрез, чтобы его слить.
В тяжелых случаях они могут культивировать бактерии из дренированного гноя, чтобы поставить окончательный диагноз.Обычно в этом нет необходимости, потому что бактерии, как правило, относятся к типу Staphylococcus или Streptococcus , оба из которых обрабатываются одинаково.
Хроническую паронихию, как правило, сложнее диагностировать. Тест гидроксида калия (КОН) с использованием мазка, взятого из ногтевого валика, иногда подтверждает грибковую инфекцию. Если поражен гной, посев может подтвердить наличие грибка или других, менее распространенных инфекционных агентов.
Лечение
При острой инфекции замачивание ногтя в теплой воде три-четыре раза в день может способствовать дренажу и облегчить боль.Некоторые врачи рекомендуют замачиваться уксусной кислотой, используя одну часть теплой воды и одну часть уксуса.
Если у вас гной или абсцесс, возможно, потребуется разрез и дренировать инфекцию. В некоторых случаях может потребоваться удаление части ногтя.
Паронихию, связанную с бактериями, чаще всего лечат антибиотиками, такими как цефалексин или диклоксациллин. Местные антибиотики или антибактериальные мази не считаются эффективным лечением.
Хроническую паронихию обычно лечат противогрибковыми препаратами местного действия, такими как крем с кетоконазолом.Кроме того, для уменьшения воспаления можно использовать слабый местный стероид. (Стероиды никогда не следует использовать сами по себе, поскольку они не лечат основную инфекцию.)
Некоторые люди склонны к более обширным паронихиальным инфекциям и могут нуждаться в лечении с помощью длительного курса антибиотиков, в том числе с:
- Нарушение иммунной системы, например, от ВИЧ
- Долгосрочное применение кортикостероидов
- Диабет
- Аутоиммунные заболевания, включая псориаз и волчанку
- Плохое кровообращение в руках или ногах
Профилактика
У вас есть несколько вариантов снижения риска или тяжести паронихиальной инфекции.
- Не грызите ногти и не обрезайте их слишком близко.
- Никогда не кусайте и не режьте кутикулу.
- Убедитесь, что ваш мастер маникюра всегда использует стерильные инструменты.
- Старайтесь не сосать пальцы.
- Надевайте водонепроницаемые перчатки при погружении рук в моющие, чистящие жидкости или сильнодействующие химические вещества.
- Не погружайте руки в воду в течение длительного времени (или, опять же, используйте водонепроницаемые перчатки).
- При порезах и царапинах вымойте руки антибактериальным очищающим средством и при необходимости используйте повязку.
- Тщательно вытрите ноги, если они длительное время находятся в нечистой воде или воде, содержащей моющие средства или химические вещества.
- Регулярно меняйте носки и используйте безрецептурную присыпку для ног, если ваши ноги склонны к потливости или чрезмерной влажности.
Паронихия | DermNet NZ
Автор: Hon A / Prof Amanda Oakley, дерматолог, Гамильтон, Новая Зеландия, 1997 г. Обновлено доктором Джаннет Гомес, август 2017 г.
Что такое паронихия?
Паронихия — это воспаление кожи вокруг пальца или ногтя.Он может быть острым (<6 недель) или хроническим (сохраняться> 6 недель).
Паронихию еще называют белухой. Это может быть связано с панарицией (инфекцией пульпы кончика пальца).
У кого возникает паронихия?
Острая паронихия может поразить любого. Однако более вероятно, что это произойдет после разрыва кожи, особенно между проксимальной ногтевой складкой / кутикулой и ногтевой пластиной. Например:
Хроническая паронихия в основном возникает у людей с дерматитом рук или у которых постоянно холодные и влажные руки, например:
Острые и хронические кожные инфекции, как правило, более часты и агрессивны у пациентов с диабетом или хронической слабостью, или иммунитет подавлен лекарствами или болезнями.
Что вызывает паронихию?
Острая паронихия обычно возникает из-за бактериальной инфекции Staphylococcus aureus (который может быть мультирезистентным), Streptococcus pyogenes , Pseudomonas или других бактериальных патогенов. Это также может быть связано с вирусом герпеса, вирусом простого герпеса, и дрожжами, Candida albican s.
Причина или причины хронической паронихии до конца не изучены. Во многих случаях это связано с дерматитом ногтевого валика.Часто можно культивировать несколько различных микроорганизмов, в частности, Candida albicans и грамотрицательные палочки pseudomonas.
Каковы клинические признаки паронихии?
Острая паронихия
Острая паронихия быстро развивается в течение нескольких часов и обычно поражает одну ногтевую складку. Симптомы: боль, покраснение и припухлость.
Если причиной является простой герпес, могут наблюдаться множественные болезненные пузырьки. Иногда под кутикулой появляется желтый гной, который может перерасти в абсцесс.Ногтевая пластина может приподняться (онихолизис). Острая паронихия, вызванная S. pyogenes , может сопровождаться лихорадкой, лимфангитом и болезненной лимфаденопатией.
Острый кандидоз чаще поражает проксимальную часть ногтевого валика.
Острая паронихия
Хроническая паронихия
Хроническая паронихия — это постепенный процесс. Он может начаться в одной ногтевой складке, особенно в проксимальной ногтевой складке, но часто распространяется в стороны и на несколько других пальцев.Каждый пораженный ногтевой валик опухает и отрывается от ногтевой пластины. Это допускает проникновение организмов и раздражителей. Пораженная кожа время от времени может быть красной и болезненной, а иногда из-под кутикулы может выделяться небольшое количество гноя (белого, желтого или зеленого цвета).
Ногтевая пластина утолщается и деформируется, часто с поперечными выступами.
Хроническая паронихия
Посмотреть другие изображения паронихии …
Какие осложнения возникают при паронихии?
Острая паронихия может распространяться и вызывать серьезную инфекцию рук (целлюлит) и может поражать подлежащие сухожилия (инфекционный тендинит).
Основным осложнением хронической паронихии является дистрофия ногтей. Это часто связано с деформированными ногтевыми пластинами с выступами. Они могут стать желтыми или зелеными / черными и стать ломкими. После выздоровления требуется до года, чтобы ногти стали нормальными.
Как диагностируется паронихия?
Паронихия — это клинический диагноз, часто подтверждаемый лабораторными доказательствами инфекции.
- Микроскопия с окраской по Граму может выявить бактерии
- Микроскопия гидроксида калия может выявить грибы
- Бактериальная культура
- Вирусные тампоны
- Мазки Цанка
- Обрезки ногтей для посева (микология).
Как лечить паронихию?
Острая паронихия
- Замочите пораженный палец теплой водой несколько раз в день.
- Местный антисептик может быть назначен при локализованной незначительной инфекции.
- Устные антибиотики могут потребоваться при тяжелой или длительной бактериальной инфекции; часто назначают тетрациклин, например доксициклин.
- Рассмотрите возможность раннего лечения ацикловиром в случае тяжелой инфекции простого герпеса.
- При абсцессе может потребоваться хирургический разрез и дренирование с последующим промыванием и тампоном марли.
- В редких случаях ноготь необходимо удалять, чтобы гной мог стекать.
Хроническая паронихия
Обращайте внимание на предрасполагающие факторы.
- Держите руки сухими и теплыми.
- Избегайте влажной работы или используйте полностью водонепроницаемые перчатки с хлопковой подкладкой.
- Держите ногти в чистоте.
- После грязной работы вымыть водой с мылом, тщательно сполоснуть и высушить.
- Часто наносите смягчающий крем для рук — могут помочь защитные кремы с диметиконом.
Лечение должно быть сосредоточено на дерматите и любых микробах, выращенных в культуре [1].
Другое лечение
- Пациентов с диабетом и сосудистыми заболеваниями с инфекциями паронихии ногтей на ногах следует обследовать на предмет признаков целлюлита.
- Может потребоваться хирургическое иссечение проксимального ногтевого валика.
- Эпонихиальная марсупиализация включает хирургическое удаление узкой полоски кожи рядом с ногтем для снижения риска инфицирования [3]. Методика
- Swiss roll имеет преимущество в сохранении ногтевой пластины и более быстром восстановлении [4].
Каковы перспективы паронихии?
Острая паронихия обычно полностью проходит в течение нескольких дней и редко рецидивирует у здоровых людей.
Хроническая паронихия может сохраняться в течение месяцев или дольше и может повторяться у предрасположенных людей.
Острая и хроническая паронихия — Американский семейный врач
1. Флекман П. Строение и функция ногтевого узла. В: Scher RK, Daniel CR III, ред. Ногти: диагностика, терапия, хирургия.Оксфорд, Великобритания: Эльзевьер Сондерс; 2005: 14 ….
2. Коэн PR. Лунула. J Am Acad Dermatol . 1996. 34 (6): 943–953.
3. Rockwell PG. Острая и хроническая паронихия. Ам Фам Врач . 2001. 63 (6): 1113–1116.
4. Роберж Р.Дж., Вайнштейн Д., Тимоны ММ. Перионихиальные инфекции, связанные со скульптурными ногтями. Am J Emerg Med . 1999. 17 (6): 581–582.
5. Hochman LG.Паронихия: больше, чем просто абсцесс. Инт Дж Дерматол . 1995. 34 (6): 385–386.
6. Брук И. Паронихия: смешанная инфекция. Микробиология и менеджмент. J Hand Surg [Br] . 1993. 18 (3): 358–359.
7. Воллина Ю. Острая паронихия: сравнительное лечение только местными антибиотиками или в комбинации с кортикостероидами. J Eur Acad Dermatol Venereol . 2001. 15 (1): 82–84.
8. де Беркер Д., Баран Р., Даубер Р.П.Заболевания ногтей. В: Burns T, Breathnach S, Cox N, Griffiths S, ред. Учебник дерматологии Рока. 7-е изд. Оксфорд, Великобритания: Наука с черным колодцем; 2005: 62,1.
9. Ли HE, Вонг WR, Ли MC, Hong HS. Острая паронихия, предвещающая обострение вульгарной пузырчатки. Int J Clin Pract . 2004. 58 (12): 1174–1176.
10. Баран Р., Барт Дж., Даубер Р.П. Заболевания ногтей: общие признаки, дифференциальная диагностика и лечение. Нью-Йорк, Нью-Йорк: Черчилль Ливингстон; 1991: 93–100.
11. Jebson PJ. Инфекции кончиков пальцев. Паронихии и уголовники. Клиника для рук . 1998. 14 (4): 547–555.
12. Хабиф ТП. Заболевания ногтей. В: Клиническая дерматология: Цветное руководство по диагностике и терапии. 4-е изд. Эдинбург, Великобритания: Мосби; 2004: 871–872.
13. Тости А., Пирачини Б.М. Заболевания ногтей. В: Bolognia JL, Jorizzo JL, Rapini RP, ред. Дерматология. 1-е изд. Лондон, Великобритания: Мосби; 2003: 1072–1073.
14. Туркменский А, Уорнер РМ, Страница RE.Цифровой тест под давлением при паронихии. Br J Plast Surg . 2004. 57 (1): 93–94.
15. Bowling JC, Саха М, Бункер CB. Герпетический бугорок: забытый диагноз. Clin Exp Dermatol . 2005. 30 (5): 609–610.
16. Калл С., Vogt PM. Хирургическая терапия инфекций рук. Часть I [на немецком языке]. Chirurg . 2005. 76 (6): 615–625.
17. Кейсер JJ, Литтлер Дж. В., Eaton RG.Хирургическое лечение инфекций и поражений перионихия. Клиника для рук . 1990. 6 (1): 137–153.
18. Журно П. Инфекции рук у детей [на французском]. Arch Pediatr . 2000. 7 (7): 779–783.
19. Баран Р. Советы здравого смысла для лечения отдельных заболеваний ногтей. J Eur Acad Dermatol Venereol . 2001. 15 (2): 97–102.
20. Даниэль С.Р., Даниэль МП, Даниэль СМ, Салливан С, Эллис Г.Хроническая паронихия и онихолизис: тринадцатилетний опыт. Cutis . 1996. 58 (6): 397–401.
21. Тости А, Пирачини Б.М., Гетти E, Коломбо, доктор медицины. Актуальные стероиды в сравнении с системными противогрибковыми средствами в лечении хронической паронихии: открытое рандомизированное двойное слепое и двойное фиктивное исследование. J Am Acad Dermatol . 2002. 47 (1): 73–76.
22. Даниэль С.Р., Даниэль МП, Дэниел Дж, Салливан С, Bell FE.Лечение простой хронической паронихии и онихолиза с помощью циклопирокса 0,77% и режима избегания раздражителей. Cutis . 2004. 73 (1): 81–85.
23. Шоу Дж., Тело R. Отчет по теме «Лучшие доказательства». Разрез и дренаж предпочтительнее пероральных антибиотиков при острой паронихиальной инфекции ногтей? Emerg Med J . 2005. 22 (11): 813–814.
24. Ogunlusi JD, Огинни Л.М., Ogunlusi OO. ДАРЕЙД простая методика дренирования острой паронихии. Экстремальная хирургия Tech Hand Up . 2005. 9 (2): 120–121.
25. Гарсия-Силва Дж., Альмагро М, Пенья-Пенабад C, Фонсека Э. Индинавир-индуцированные ретиноидоподобные эффекты: частота, клинические особенности и лечение. Сейф с наркотиками . 2002. 25 (14): 993–1003.
26. Тости А, Пирачини Б.М., Д’Антуоно А, Марзадури С, Беттоли В. Паронихия, связанная с антиретровирусной терапией. Br J Dermatol .1999. 140 (6): 1165–1168.
27. Boucher KW, Дэвидсон К., Мирахур Б, Гольдберг Дж., Heymann WR. Паронихия, вызванная цетуксимабом, антителом к рецепторам против эпидермального фактора роста. J Am Acad Dermatol . 2002. 47 (4): 632–633.
28. Шу К.Ю., Киндлер Х.Л., Меденица М, Лакутюр М. Доксициклин для лечения паронихии, вызванной ингибитором рецептора эпидермального фактора роста цетуксимабом. Br J Dermatol . 2006. 154 (1): 191–192.
29. Высокий WA, Тайринг СК, Тейлор Р.С. Быстро увеличивающийся проксимальный ногтевой валик. Dermatol Surg . 2003. 29 (9): 984–986.
30. Кушнер Ш., Переулок CS. Плоскоклеточный рак перионихия.
