Васкулит: причины, виды, симптомы, диагностика и лечение в Москве
Формы, разновидности, и симптомы
Симптоматика заболевания зависит от формы васкулита и разновидности. Ранние симптомы схожи с проявление большинства инфекционных и воспалительных заболеваний: повышение температуры, слабость, головная боль, быстрая утомляемость, болевые ощущения в мышцах.
С развитием процесса проявляются симптомы первичной и вторичной формы болезни. Первичная форма – это самостоятельное заболевание, которое заключается в воспалении сосуда иммунного происхождения, аутоиммунный васкулит. Вторичная форма – следствие и симптом какого-либо системного заболевания, а также последствие инфекций, заражения гельминтами, воздействия токсинов, химических препаратов, радиации. Среди системных заболеваний, симптомами которого может стать васкулит – сахарный диабет, красная волчанка, саркоидоз.
Кожный
Кожный васкулит поражает сосуды дермы малого или среднего диаметра, но не затрагивает сосуды внутренних органов.
- капиллярные излияния кожи – пурпура;
- повреждения капилляров кожи – петехии;
- крапивница, узелки;
- сетчатое леведо вследствие застоя крови в капиллярах.
Васкулиты кожи могут развиваться на фоне системных заболеваний, и тогда симптоматика дополняется повышением температуры, болями в суставах.
Аллергический
Проявляется следующими симптомами:
- узелки, геморрагические, эритематозные пятна и высыпания;
- инфаркт кожи – образование черной корки в области высыпаний;
- кровоизлияния под ногти пальцев ног;
- боль в суставах и мышцах;
- жгучая, сдавливающая боль или зуд в местах высыпаний;
Аллергический васкулит чаще всего проявляется сыпью на бедрах, голенях, стопах, а при генерализованной форме добавляются высыпания на предплечьях и туловище.
К группе аллергических васкулитов относятся индуративная эритема Базена, острая и хроническая узловатая эритема, болезнь Бехчета, височный ангиит, которые имеют специфические симптомы.
При острой узловатой эритеме характерны крупные размеры узлов и изменение цвета кожи под ними от красного до зеленоватого.
Болезнь Бехчета поражает в основном слизистую глаз, рта и кожи с образованием эрозий и язв.
При височном, или сенильном ангиите пожилые женщины страдают от сильных и продолжительных болей в районе висков.
Системный
Возникает при нарушении иммунных механизмов при различных системных заболеваниях, для которых характерно поражение соединительной ткани (ревматизм, гранулематоз, красная волчанка и др.)
При гранулематозе Вегенера заболевание проявляется следующими симптомами:
- разрушительными изменениями стенок сосудов дыхательных путей и почек;
- изъязвленными гранулемами на слизистой носа, рта, бронхов;
- гломерулонефритом;
- тяжелыми осложнениями на внутренние органы, кожу, нервную систему, органы зрения.
При ревматизме распространяется на весь организм и проявляется в зависимости от стадии развития заболевания.:max_bytes(150000):strip_icc()/elderly-woman-shows-varicose-1145186766-cfb1326c1dac4189bbc78ca19847128b.jpg) Кроме кожных покровов поражаются сосуды внутренних органов, мозга с опасностью внутренних кровотечений.
Кроме кожных покровов поражаются сосуды внутренних органов, мозга с опасностью внутренних кровотечений.
Криоглобулинемический
Одна из разновидностей системной разновидности заболевания – криоглобулинемический васкулит, при котором в клетках крови появляются белки криоглобулины, откладывающиеся на стенках сосудов и разрушающие их.
Болезнь имеет прогрессирующую форму протекания, а ее характерный симптом (кроме общих для всех видов болезни) – поражение периферических нервов и нарушение чувствительности. При отсутствии адекватного лечения криоглобулинемический васкулит может стать причиной потери речи и двигательного паралича.
Уртикарный васкулит
Уртикарный васкулит, или ангиит – одна из разновидностей аллергической формы заболевания, которая характеризуется хроническим воспалением поверхностных сосудов кожного покрова.
На начальном этапе развития часто диагностируют как хроническую крапивницу. Для заболевания характерны следующие симптомы:
- волнообразное течение;
- появление на коже геморрагических пятен, узелков, волдырей;
- ощущения жжения на пораженных участках;
- боль головная, в суставах, пояснице, мышцах, животе;
- повышенная температура;
- гломерулонефрит.
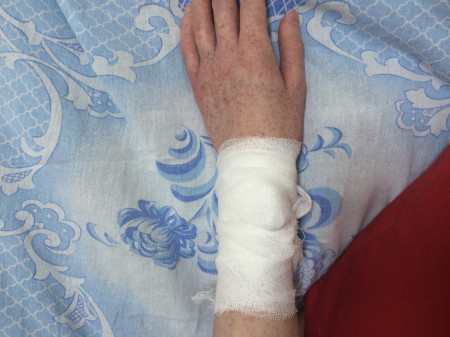
Диагностируется методом иммунофлюоресценции и гистологического исследования пораженных участков дермы.
Васкулит у детей
Васкулит у детей – довольно редкое явление, но все разновидности имеют характерные особенности протекания, свойственные только в детском возрасте.
Синдром Кавасаки
Системная форма заболевания у детей до 7-ми лет с поражением сосудов сердца, лимфатических узлов, слизистой дыхательных путей. Для клинической картины характерно стремительное, острое начало с температурой от 38 до 41 градуса и следующие симптомы (в порядке постепенного появления):
- изнуряющая лихорадка;
- поражение кожи скарлатиноподобной сыпью с эритематозными бляшками;
- поражение слизистой дыхательных путей, носа, глаз;
- утолщение и покраснение кожи на подошвах и ладонях;
- увеличение лимфатических узлов шеи;
- малиновый цвет языка;
- шелушение кожи вокруг ногтей, на фалангах пальцев конечностей;
- поражение сердечнососудистой системы в острой фазе, аневризма.
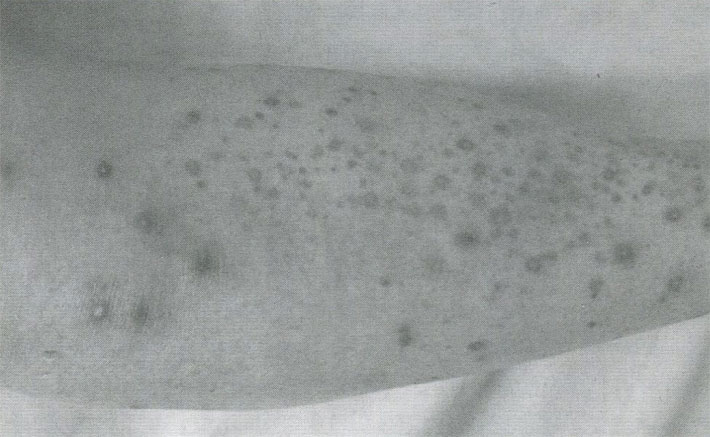
Синдром Кавасаки излечивается при своевременной диагностике, последствия устраняются через 5-8 лет.
Геморрагический васкулит
В то время как геморрагический васкулит у взрослых может быть вызван патологиями при беременности, диабетической нефропатии, циррозе печени, злокачественных новообразованиях, причиной этой формы заболевания у детей чаще всего являются инфекции верхних дыхательных путей, корь, паратифы, лекарственная или пищевая аллергии.
Геморрагический васкулит у детей подразделяется на следующие формы: кожную, кожно-суставную, абдоминальную, почечную и кожно-почечную. Для каждой из них присущи специфические симптомы:
- абдоминальная форма: тяжелое протекание с выраженной болью в животе, локализующейся около пупка;
- почечная форма – наличие в моче белков, глобулинов.
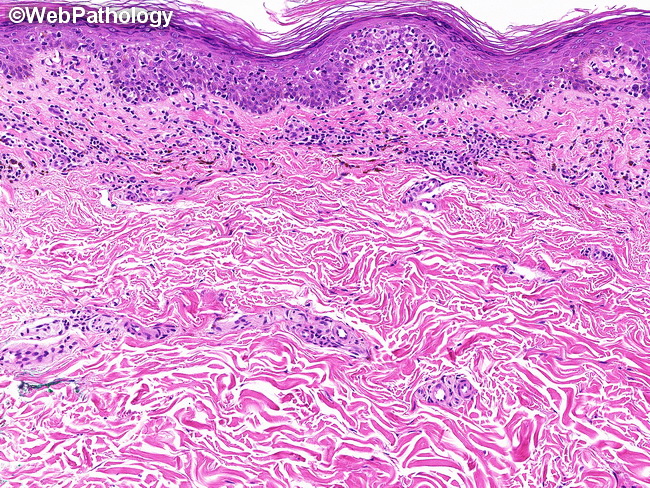
Геморрагический васкулит опасен осложнениями, рецидивами и склонностью к генерализации – распространению на сосуды внутренних органов.
Диагностика и лечение в НИАРМЕДИК
Диагностика в сети клиник НИАРМЕДИК проводится в собственной клинико-диагностической лаборатории с использованием современных, информационных и эффективных методик, с использованием диагностических тестов, позволяющих исключить неправильное толкование внешних симптомов.
В лаборатории проводят:
- гистопатологическое исследование;
- иммунологическое исследование;
- аллергологическое тестирование;
- ПЦР-тест;
- исследование иммунограммы;
- многократные анализы мочи и крови;
- регулярное исследование сердечнососудистой и дыхательной систем.
При диагностике васкулита лечение назначается в зависимости от формы и разновидности. Лекарственная терапия включает назначение:
- глюкокортикостероидов при тяжелых патологических состояниях;
- медпрепаратов для лечения основного заболевания при вторичных формах;
- лечение очагов инфекции;
- нестероидных противовоспалительных препаратов;
- медпрепаратов для восстановления прочности и эластичности стенок сосудов;
- антиоксидантов;
- обезболивающих;
- кортикостероиды при диагнозе геморрагический васкулит.

В лечебные мероприятия входят физиотерапевтические процедуры и диетическая терапия.
При первых появлениях симптомов заболевания обращайтесь в ближайшую к вам клинику сети НИАРМЕДИК или звоните в наш контакт-центр по телефону, указанному на сайте. Записаться на прием в дерматологу можно также через сервисы обратной связи.
эффективное лечение, симптомы и причины
Парапсориаз является относительно редким заболеванием. В статье мы расскажем о его формах, причинах и симптомах, а также о подходах к диагностике и лечению.
Парапсориаз объединяет группу хронических незаразных дерматозов неясного генеза, для которых характерны кожные высыпания, похожие на псориатические.
Причины и механизм развития парапсориаза малоизучены. Парапсориаз включает в себя красный плоский лишай, розовый лишай и «сухую» экзему. Все эти дерматозы похожи на псориаз, кроме таких его симптомов как:
-
эффект стеаринового пятна при попытке соскоблить чешуйки;
-
лакированная терминальная пленка;
-
точечное кровотечение по типу капель росы.

Несмотря на то, что парапсориаз считается редким заболеванием, в связи с ухудшением экологической обстановки и увеличением количества аллергий парапсориаз возникает все чаще и чаще.
Какие формы принимает?
Основные формы парапсориаза:
-
Каплевидный, или пятнистый;
-
Бляшечный, или болезнь Брока;
-
Лихеноидный.
В связи с тем, что заболевание мало изучено, на данный момент нет общепринятой классификации. Многие врачи рассматривают формы парапсориаза как отдельные заболевания.
Каплевидный парапсориаз
Или поверхностный инфекционно-аллергический васкулит (воспаление внутренней оболочки мелких сосудов). Он чаще развивается в весенне-осенний период вследствие перенесенной ангины, гриппа или пневмонии. Женщины подвержены заболеванию больше, чем мужчины. Различают хронический, наиболее частый, подострый и острый типы течения.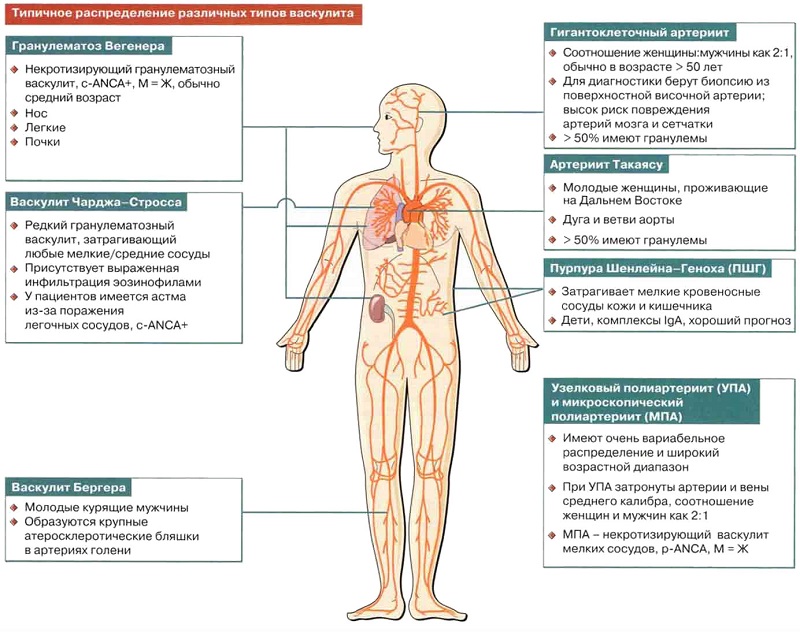
Заболевание проявляется мелкими плотными папулами (узелками) округлой формы с гладкой поверхностью, светло-розового, реже буровато-красного оттенка. Для высыпаний не характерно слияние.
Основная локализация — грудная клетка, внутренняя поверхность плеч и предплечий, спина, низ живота, внутренняя поверхность бедер, область крестца и подколенных ямок. В основании узелков наблюдается незначительная отечность (инфильтрат). Зуд и болезненность отсутствуют.
Параллельно с папулами иногда появляется ярко-красная сыпь, покрытая мелкими пластинчатыми чешуйками.
Эту разновидность заболевания также называют «парапсориаз пятнистый». Высыпания похожи на сыпь при вторичном сифилисе, поэтому здесь важна дифференциальная диагностика.
Хроническая форма
Высыпания проходят четыре стадии развития:
-
«Скрытое» шелушение: на поверхности папулы при поскабливании появляются мелкие чешуйки.
-
«Пурпура»: в результате расчесывания папулы начинают кровоточить по типу пурпуры.
-
«Коллодийная» пленка: возникает в период уменьшения выраженности симптомов — чешуйка расположена в центре папулы, немного отделяясь от нее по краям;
-
«Облатка»: чешуйка отделяется целиком, не повреждаясь.
Общая длительность этих стадий около 3-4 недель, после чего на коже остаются беловатые депигментированные пятна. Поражение слизистых оболочек отмечается редко.
Для хронической формы характерно длительное течение с обострениями в осенний и зимний период и ремиссиями в летнее время.
При правильно назначенной терапии и соблюдении пациентом всех рекомендаций лечащего врача обострения носят менее выраженный характер, а периоды ремиссии становятся более длительными.
Острый парапсориаз
Как правило, острый парапсориаз развивается внезапно, сопровождается повышением температуры, ухудшением самочувствия и иногда — увеличением периферических лимфатических узлов.
В период обострения преобладают кровянистые отечные папулы диаметром до 1 см. Они проходят те же стадии развития, что и при хроническом течении, отличие в том, что в центре папул отмечается некроз (омертвение ткани) и нагноение, папула становится пустулой, оставляя после себя рубчик.
Острый парапсориаз чаще сопровождается сыпью на слизистых полости рта, половых органов. На степень остроты процесса указывает преобладание того или иного типа сыпи:
-
везикулезный — пузырьки с прозрачной жидкостью;
-
атрофический — с тенденцией к обратному развитию элементов в течение короткого времени;
-
пурпурозный — преобладание кровянистых высыпаний отличает процесс с наиболее острым течением.
Заболевание может рецидивировать. На месте сыпи остаются участки депигментации или избыточной пигментации, а также рубчики.
Подострая форма
Симптоматика подострой формы сходна с симптомами хронического парапсориаза, их отличают элементы с повышенной кровоточивостью, а также мелкие папулезные высыпания на слизистых оболочках размером до 3 мм. Болезненные ощущения отсутствуют. На месте сыпи остаются гиперпигментированные и депигментированные участки.
Болезненные ощущения отсутствуют. На месте сыпи остаются гиперпигментированные и депигментированные участки.
Парапсориаз вариолиформный (оспоподобный) Габермана-Муха
Может возникать в любом возрасте, как у мужчин, так и у женщин.
В течение продромального периода отмечаются недомогание, слабость, повышение температуры тела, увеличение периферических лимфоузлов. Затем появляется распространенная симметричная сыпь, которая локализуется на груди, животе, конечностях, включая ладони и стопы, редко — на волосистой части головы. В этом ее сходство с ветряной оспой.
Высыпания не склонны к слиянию или группировке.
К папулам, размером до 5-8 мм, на разных стадиях развития присоединяются элементы с центральным некрозом. На поверхности папул могут появляться пустулы с гнойным и везикулы с кровянистым содержимым, которые, подсыхая, образуют корочки. На месте корочек остаются пигментированные пятна и рубцы, схожие с последствиями ветряной оспы.
Очень редко возможны белесые высыпания на языке, твердом небе и слизистой оболочке щек.
Острая фаза вариолиформного парапсориаза длится от 1 до 1,5 месяцев. Если высыпания не проходят в течение полугода, заболевание переходит в хроническую форму.
Бляшечный парапсориаз
У большинства пациентов с этим заболеванием есть патологии ЖКТ или мочеполовой сферы. Поэтому эффективное лечение сопутствующих нарушений и правильное питание способствуют уменьшению кожных проявлений.
Бляшечный парапсориаз проявляется единичными или множественными пятнами, которые в течение долгого времени (до нескольких лет) могут оставаться неизменными.
Существует две формы заболевания:
Бляшечный парапсориаз чаще встречается у мужчин среднего и пожилого возраста.
Крупнобляшечный парапсориаз
Очаги воспаления представляют собой очень тонкие бляшки или плоские пятна неправильной либо овальной формы. Высыпания не сопровождаются болевыми ощущениями, в ряде случаев отмечается незначительный зуд. Элементы сыпи имеют четкие границы, с течением времени не увеличиваются, но их количество возрастает.
Элементы сыпи имеют четкие границы, с течением времени не увеличиваются, но их количество возрастает.
Локализация — нижние отделы грудной клетки, бедра, сгибательные поверхности, участки тела, подверженные частому трению. Не исключено появление сыпи на коже молочных желез. Цвет высыпаний может быть красно-коричневым, беловато-розовым, сине-красным, бурым.
Для очагов свойственна атрофическая васкулярная пойкилодермия, которая характеризуется:
-
морщинистой поверхностью по типу смятой папиросной бумаги;
-
дисхромией в виде крапчатой пигментации;
-
телеангиоэктазиями.
Как правило, крупнобляшечный парапсориаз имеет хроническое течение (до нескольких десятков лет). Примерно в четверти случаев заболевание переходит в грибовидный микоз. При длительном течении происходит инфильтрация очага воспаления, появляются папулы, может появляться зуд.
Редкая форма крупнобляшечного парапсориаза — ретиформный, или сетчатый парапсориаз — характеризуется распространенными высыпаниями в виде папул или пятен с шелушащейся поверхностью. Почти все случаи сетчатой формы заканчиваются грибовидным микозом.
Почти все случаи сетчатой формы заканчиваются грибовидным микозом.
Мелкобляшечный парапсориаз
Проявляется гладкими, слегка шероховатыми или морщинистыми пятнами до 5 см в диаметре, желтовато-коричневого, желтовато-розоватого, красновато-синего или желтого цвета. Их форма может быть эллипсовидной удлиненной или по типу полос с заостренными концами.
При отсутствии корректного лечения или при раздражении кожи одеждой пятна начинают приобретать более сочную, яркую окраску. Элементы покрывают прозрачные тонкие чешуйки.
Высыпания локализуются преимущественно на груди параллельно расположению ребер, конечностях, в области грудных желез, крестца, по внутренней поверхности плеч и бедер.
Мелкобляшечный парапсориаз отличается хроническим течением.
Лихеноидный парапсориаз
Наиболее редкий из всех видов парапсориаза. Характеризуется высокой резистентностью к проводимому лечению.
Элементы сыпи включают плоские мелкие везикулы, папулы розового или буровато-красного цвета, покрытые в центре мелкими чешуйками, а также бляшки размером до 5 мм.
Со временем процесс распространяется на боковые поверхности грудной клетки, голову, лицо, конечности. На лице папулы часто располагаются группами, рассеянно или по типу полос, на ногах — склонны к слиянию. Папулы на губах имеют серовато-белую окраску и склонны к слиянию. На слизистых оболочках могут появляться отдельные элементы.
Высыпания находятся на разных стадиях развития, на их месте часто остаются очаги гипер- и гипопигментации и мелкие рубцы.
Причины парапсориаза
Многие вопросы, касающиеся причин развития парапсориаза, до конца не изучены. У больных с парапсориазом выявляются нарушения в виде снижения резистентности капилляров и повышения их проницаемости. Аналогичные нарушения выявляются при гриппе, ангине, менингококковом менингите, скарлатине, кори, ветряной оспе и многих других инфекционных заболеваниях.
Однако парапсориаз не заразное заболевание, поскольку в организме пациентов не диагностируется наличие возбудителей перечисленных выше инфекций.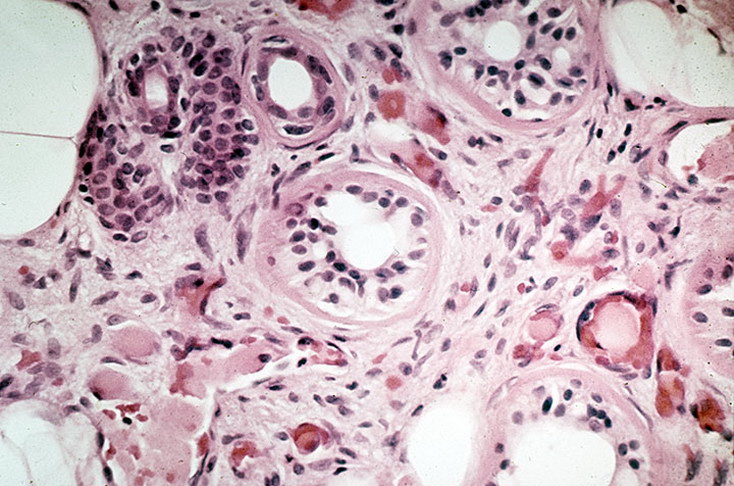
Считается, что основная причина развития парапсориаза — это кожная воспалительная аутоиммунная реакция организма, вызванная антигенами в результате действия инфекционно-токсических агентов (вирусы острых инфекционных заболеваний, интоксикации различного характера, хронические очаги инфекции, аллергены и т. д.).
Вызвать воспалительную аутоиммунную реакцию могут соматические заболевания (хронические нарушения функции печени, желудка, кишечника), сезонные ОРВИ, избыточная инсоляция, эндокринологические нарушения и заболевания желез внутренней секреции и др.
Симптомы парапсориаза
Симптомы зависят от формы заболевания. Например, каплевидный парапсориаз может развиться в любое время года, протекать в нескольких формах – острой, хронической и подострой и не сопровождаться зудом или болевыми ощущениями.
При острой форме высыпания на коже появляются внезапно. Процесс начинается с небольшого пятна, в центре которого располагается покрытая чешуйками папула. Высыпания могут появляться на любых частях тела. Для парапсориаза характерна стадийность: сначала покраснение, затем папула, везикула и атрофические элементы сыпи. На последней стадии формируются рубцы и пигментные пятна.
Высыпания могут появляться на любых частях тела. Для парапсориаза характерна стадийность: сначала покраснение, затем папула, везикула и атрофические элементы сыпи. На последней стадии формируются рубцы и пигментные пятна.
Подострый парапсориаз имеет схожие с острой стадией симптомы, однако протекает на фоне более выраженного покраснения в очагах высыпаний. Сыпь локализуется преимущественно на руках и ногах.
Лихеноидный парапсориаз характеризуется сыпью округлой формы и имеет хроническое течение. Высыпания могут сливаться между собой, увеличивая очаги поражения.
Бляшечный парапсориаз проявляется в виде желтоватых пятен с ровными краями. Размер пятен — от 5 мм до 1,5 см. Обострение происходит в зимнее время.
Диагностика и лечение парапсориаза
Основной метод диагностики – клинический осмотр.
Дерматолог определяет характер высыпаний, их локализацию и форму, проводит дерматоскопию.
Дерматоскопия – осмотр кожи с помощью дерматоскопа, который благодаря многократному увеличению позволяет выявить мельчайшие подробности строения и формы сыпи и точно определить форму заболевания.
В качестве дополнительных методов может проводиться диагностика на выявление сопутствующих заболеваний.
Хронический парапсориаз трудно поддается лечению, поэтому важно соблюдать все рекомендации доктора. Это позволит достигнуть длительной ремиссии.
Основные принципы терапии парапсориаза
ПУВА-терапия – ультрафиолетовое воздействие, позволяющее замедлить рост папул и активировать размножение здоровых клеток. ПУВА-терапия обеспечивает противовоспалительный, иммуностимулирующий и антибактериальный эффект.
Лекарственное лечение заключается в антибактериальной терапии, приеме витаминных комплексов, противоаллергических препаратов, успокаивающих средств.
Тяжелые формы заболевания, например, крупнобляшечный парапсориаз, лечатся глюкокортикостероидами и цитостатиками.
Записаться на консультацию к дерматологам ЕМС можно по телефону +7 495 933 66 55.
Аутоиммунный васкулит: фото, симптомы и терапия
Аутоиммунный васкулит является воспалением стенок кровеносных сосудов. Нарушенной иммунной системой поражаются те из них, которые расположены в дерме на поверхности, а также в глубоком слое и внутренних органах. Многим пациентам неизвестно, что это за болезнь – васкулит. Фото больных этим недугом будет представлено ниже.
Нарушенной иммунной системой поражаются те из них, которые расположены в дерме на поверхности, а также в глубоком слое и внутренних органах. Многим пациентам неизвестно, что это за болезнь – васкулит. Фото больных этим недугом будет представлено ниже.
Факторами, влияющими на развитие этой патологии, служат продолжительно действующие на человеческий организм аллергические агенты. К примеру, речь идет о медикаментах, пухе и пыльце растений, домашней и книжной пыли. Вызывать заболевание способны также инфекционные хронические недуги (пораженный зуб наряду с отитом, тонзиллитом, микозом). У детей аутоиммунный васкулит может появляться из-за аллергии на вакцину. Проблема может заключаться и в наследственном иммунодефицитом состоянии, что далеко не всегда диагностируют на ранней стадии развития. Рассмотрим это заболевание более подробно.
Симптомы
Аутоиммунный васкулит, как правило, проявляется при продолжительном влиянии агента на иммунитет, вызывая агрессию в отношении стенок сосудов. Симптоматика патологии напрямую зависит от формы и разновидности, которых существует довольно много. Ранние признаки похожи на проявление большинства воспалительных и инфекционных заболеваний, таким образом, у пациентов может наблюдаться повышение температуры наряду со слабостью, головной болью, быстрой утомляемостью, болевыми ощущениями в мышцах и так далее.
Симптоматика патологии напрямую зависит от формы и разновидности, которых существует довольно много. Ранние признаки похожи на проявление большинства воспалительных и инфекционных заболеваний, таким образом, у пациентов может наблюдаться повышение температуры наряду со слабостью, головной болью, быстрой утомляемостью, болевыми ощущениями в мышцах и так далее.
Симптомы аутоиммунного васкулита довольно неприятны. С развитием патологического процесса возникают проявления первичной и вторичной формы недуга. Первый тип предполагает самостоятельное заболевание, заключающееся в воспалении сосудов, что связано с иммунным происхождением. Вторичная форма служит следствием и признаком определенного аутоиммунного сбоя в организме, а также нередко становится результатом инфекций, заражения гельминтами, действия токсинов, химических лекарств, радиации и тому подобное. Среди системных патологий, симптомами которых может явиться описываемый нами недуг, стоит назвать диабет наряду с красной волчанкой и саркоидозом.
Далее выясним, васкулит — это аутоиммунное заболевание или нет.
Причины
Врачи до конца еще не могут определить провокаторов рассматриваемого заболевания. Прежде всего существует мнение о том, что аутоиммунный васкулит отличается наследственным характером и связан с нарушениями иммунитета, плюс свою роль играют всевозможные негативные факторы наряду с инфицированием золотистым стафилококком. Что может случить причинами появления болезни? Это, например:
- Следствие аллергической реакции на медицинские лекарства, пыльцу, пыль, пух и так далее.
- Влияние аутоиммунных заболеваний наподобие системной красной волчанки, патологии щитовидной железы.
- Фактор вакцинации и злоупотребления солнечными ваннами.
- Последствие травмы наряду с негативной реакцией организма на разные химические вещества, а также яды.
- Переохлаждение организма.
Диагностика
Чем раньше провести обследование, установить диагноз и начать лечение, тем больше у пациента шансов избежать поражения важных органов и сбоя их функций. При наличии необходимости медики назначают больным консультации таких специалистов, как сосудистый хирург, терапевт, офтальмолог, невролог, отоларинголог и другие. Диагноз, как правило, ставят на основании ряда следующих данных:
При наличии необходимости медики назначают больным консультации таких специалистов, как сосудистый хирург, терапевт, офтальмолог, невролог, отоларинголог и другие. Диагноз, как правило, ставят на основании ряда следующих данных:
- Проведение физикального обследования.
- Выполнение лабораторных тестов.
Анализы при аутоиммунном васкулите необходимо сдавать следующие:
- Общее исследование крови (в этом случае у больных обычно замечают повышение СОЭ).
- Проведение биохимического анализа крови(изучение состояния белковых фракций).
- Взятие иммунологических проб (исследование гамма-глобулина, С-реактивного белка, ревматоидных факторов и другое).
- Сдача крови на HBsAg в случае подозрения на вирусный гепатит.
Кроме этого, могут применять инструментальные методы в виде ультразвуковой допплерографии, рентгенографии, ангиографии (в этом случае происходит исследование сосудов посредством контрастных веществ) и компьютерной томографии.
Какое проводится лечение при симптомах аутоиммунного васкулита?
Терапия данной патологии
Излечим ли данный недуг? Это достаточно частый вопрос, который задается врачам-ревматологам. На благоприятный прогноз стоит рассчитывать только при условии своевременно начатой терапии на ранней стадии, пока заболевание не перешло в так называемый хронический тип.
Лечение васкулита, фото проявлений которого можно найти на специализированных ресурсах, будет отличаться в зависимости от вида патологии. Кроме того, медики учитывают основное заболевание (когда заболевание вторичное), наряду со степенью распространения патогенного процесса и вовлеченностью тканей и внутренних органов. Основной задачей является не допустить угрожающие жизни осложнения. Для терапии применяют множество разных методик. Симптомы и лечение аутоиммунного васкулита, как и большинства недугов, взаимосвязаны.
Пациентам врачи могут назначать следующие препараты:
- Иммуносупрессоры, которые угнетают аутоиммунитет.
- Цитостатики, которые останавливают развитие иммунных воспалений.
- Препараты, которые препятствуют образованию тромбов.
- Противовоспалительные лекарства и гормональные медикаменты.
Могут прописываться процедуры плазмафереза, которые направляются на очищение органов и систем, а также крови от токсинов. Следует иметь в виду, что это очень серьезная болезнь, эффективное лечение которой должно проходить строго под контролем ревматолога.
Ответить однозначно на вопрос: «Васкулит — это аутоиммунное заболевание или нет?», нельзя. Рассмотрим особенности его протекания у взрослых.
Проявление данного недуга у взрослых
Заболевание в зависимости от возраста проявляется в различных формах. Например, взрослым свойственен кожный, системный, аллергический, уртикарный и криоглобулинемический аутоиммунный васкулит. Что касается детей, они чаще сталкиваются с синдромом Кавасаки и геморрагическим типом патологии. Поговорим далее об этих разновидностях более подробно.
Кожный васкулит
Кожный васкулит — что это за болезнь? Симптомы (фото см. в начале обзора) этого недуга обуславливаются тем, что эта форма болезни поражает сосуды дермы малого и среднего диаметра, но не затрагивает капилляры внутренних органов. Диагностируют ее с помощью биопсии, так как васкулиты кожи по внешним признакам похожи на некоторые заболевания:
- Капиллярное излияние (пурпура).
- Повреждения сосудов кожи (петехии).
- Узелки и крапивница.
- Образование сетчатого леведо из-за застоя в капиллярах крови.
Васкулит кожи развиваться может на фоне системных отклонений, и тогда симптомы будут дополняться повышением температуры и болью в суставах.
Аллергический тип
Этот тип аутоиммунного васкулита проявляется такими симптомами:
- Появление узелков, геморрагических, эритематозных пятен и высыпаний.
- Развитие инфаркта кожи, в результате чего происходит образование темной корки в районе высыпания.

- Кровоизлияние под ногти на ногах.
- Присутствие боли в суставах и мышцах.
- Жгучий, сдавливающий дискомфорт или зуд на участках высыпаний.
Аллергическая форма преимущественно проявляется сыпью на бедрах, стопах, голенях, а при генерализованном характере добавляются визуальные проявления на туловище и предплечьях. К категории аллергических васкулитов относят индуративную эритему Базена, острую и хроническую узловатую эритема, синдром Бехчета, височный ангиит, которые обладают специфическими симптомами.
Для узловатой острой эритемы характерен крупный размер узлов с изменением цвета кожи под ними, как правило, от красного до зеленого. Болезнью Бехчета поражается в основном слизистая глаз, рта и кожных покровов с образованием язв и эрозий. При появлении височного или сенильного ангиита пожилые женщины могут страдать от продолжительной боли в районе висков.
Системный характер
Данная разновидность патологии возникает на фоне нарушений иммунных механизмов при разных системных заболеваниях, для которых свойственно поражение соединительных тканей (при ревматизме, гранулематозе, красной волчанке и другое). В этом случае при болезни наличествуют такие признаки:
В этом случае при болезни наличествуют такие признаки:
- Разрушительные изменения стенок сосудов органов дыхания.
- Изъязвленные гранулемы на слизистой рта, носа и бронхов.
- Появление гломерулонефрита.
- Возникновение тяжелых осложнений на внутренние органы, кожные покровы, органы зрения и нервную систему.
При ревматизме патология распространяется на весь организм и проявляет себя в зависимости от стадии заболевания. Помимо кожного покрова поражается сосудистая система внутренних органов и мозга с последующей опасностью кровотечений.
Криоглобулинемический аутоиммунный тип
Одной из разновидностей системной формы заболевания выступает криоглобулинемический аутоиммунный васкулит, при нем в кровяных клетках возникают белки криоглобулины, которые откладываются на стенках сосудов и разрушают их.
Болезнь отличается прогрессирующей формой протекания, а ее характерным симптомом (помимо общих для всех типов болезни) служит нарушение чувствительности и поражение периферических нервов. В случае отсутствия адекватного лечения криоглобулинемический васкулит способен послужить причиной потери пациентом речи и порой приводит к двигательному параличу.
В случае отсутствия адекватного лечения криоглобулинемический васкулит способен послужить причиной потери пациентом речи и порой приводит к двигательному параличу.
Продолжим рассматривать классификацию васкулитов.
Уртикарный тип
По-другому его еще называют ангиитом, который выступает одной из аллергических патологий, характеризующихся хроническим воспалением поверхностных сосудов кожных покровов. На начальной стадии развития болезнь часто диагностируется в качестве хронической крапивницы. Для заболевания свойственны следующие симптомы:
- Волнообразное течение наряду с появлением на коже геморрагических узлов, пятен, волдырей.
- Ощущение жжения на пораженном участке.
- Появление головной боли, дискомфорта в суставах, мышцах, пояснице и в животе.
- Повышение температуры и гломерулонефрит.
Диагностируется заболевание методом иммунофлюоресценции и посредством проведения гистологического исследования пораженного участка дермы.
У детей
Данная патология у малышей является довольно редким явлением. Однако все разновидности отличаются характерными особенностями протекания. Лечение васкулита у детей должно быть комплексным и своевременным.
Синдром Кавасаки
Это системная форма аутоиммунного васкулита диагностируется чаще всего у детей до семи лет и характеризуется поражением сосудов лимфатических узлов, сердца и слизистой дыхательной системы. Клинической картине свойственно острое стремительное начало с температурой от тридцати восьми до сорока одного градуса и следующая симптоматика (в порядке постепенного появления):
- Возникновение изнуряющей лихорадки.
- Поражение кожного покрова скарлатиноподобной сыпью с наличием эритематозных бляшек.
- Поражение слизистой дыхательной системы, носа, а также глаз.
- Появление утолщений и покраснения кожи на ладонях.
- Увеличение лимфоузлов на шее и наличие малинового цвета языка.
- Присутствие шелушения кожи вокруг ногтей, а, кроме того, на фалангах пальцев.
- Поражение сердечной и сосудистой систем в острой фазе, аневризмы.
Это состояние медики излечивают при условии своевременной диагностики, а его последствия устраняются, как правило, через пять-восемь лет.
Аутоиммунный геморрагический васкулит
Стоит отметить, что у взрослых этот вид патологии может вызываться различными отклонениями при беременности, диабетической нефропатией, циррозом печени, злокачественными новообразованиями. А причиной данной формы недуга у детей зачастую являются инфекции дыхательных верхних путей, наряду с корью, паратифами, лекарственной или пищевой аллергией. Геморрагический васкулит у маленьких пациентов подразделяется на такие формы: кожный, кожно-суставной, абдоминальный, почечный и кожно-почечный типы. Для каждого из них характерны свои специфические симптомы:
- При кожной форме могут отмечаться выраженные отеки как следствие холодовой крапивницы, пурпуры, высыпаний на стопах с постепенным распространением на бедра. Помимо всего прочего, отмечается боль в суставах.
- Абдоминальная форма предполагает у детей тяжелое протекание с выраженными болями в животе, локализующимися около пупка.
- Почечная форма свидетельствует о наличии в моче глобулинов и белков.
Геморрагический васкулит крайне опасен всевозможными осложнениями, склонностью к генерализации, то есть к распространению на сосудистую систему внутренних органов и к рецидивам.
Проведение диагностики геморрагического типа недуга
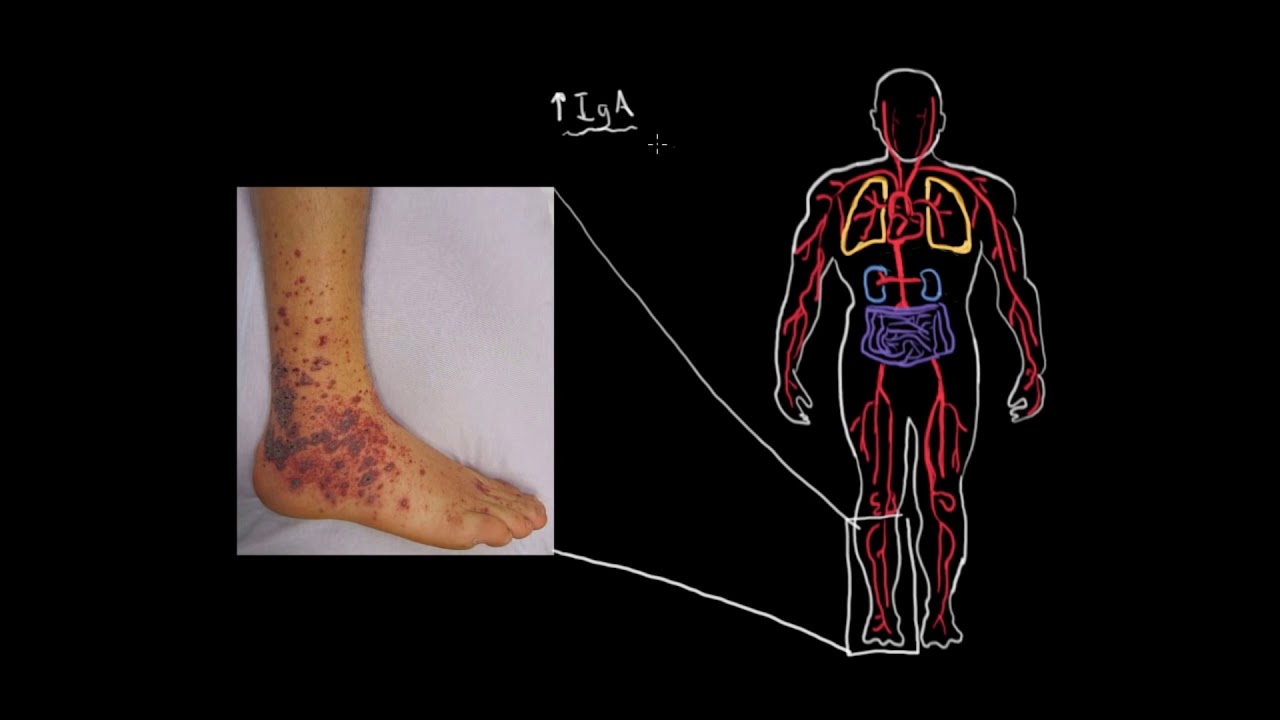
Главными клиническими признаками в рамках постановки диагноза заболевания выступают кожные пальпируемые геморрагии, возраст больного не более двадцати лет, а, кроме того, мигрирующая боль в животе. Лабораторными критериями служат:
- Установление гранулоцитов в биоптате артериол.
- Исследование увеличения концентраций иммунокомплекса IgA.
- При наличии почечной формы у пациентов наблюдают макрогематурия в комбинации с протеинурией.
Как лечить аутоиммунный васкулит данного типа, лучше выяснить заранее.
Лечение геморрагического васкулита
Учитывая патогенез заболевания, при лечении используют препараты, которые препятствуют процессу образования тромбов. К примеру, речь идет об антиагрегантах, современных гепаринах и активаторах фибринолиза. В тяжелых случаях медиками используется плазмаферез и применяются глюкокортикоиды.
Заболевание конечностей
Такая патология, как васкулит конечностей отличается тем, что в патологический процесс вовлекаются разные органы и ткани. Наиболее распространенной причиной выступает воспаление сосудов. Выглядят проявления недуга в форме подкожного кровоизлияния. В связи с этим многие пациенты стараются в кратчайший срок вылечить проявление васкулита на ногах. Из-за повреждений кровяных магистралей в человеческом организме запускаются процессы, во время которых происходит сужение сосудов с гибелью некоторых тканей.
Как можно вылечить данный недуг конечностей
Прежде всего пациенты должны сдать все требуемые анализы, которые непременно укажут на форму патологии и различные особенности организма, что очень важно в рамках назначении терапии. Приписывается курс лечения дерматологом. Им же и назначается комплексная диагностика. Перед тем как использовать какие-то средства, нужно проконсультироваться у доктора, иначе болезнь только ухудшится. Имеется несколько методик лечения: народные средства, наряду с медикаментами и профилактикой, позволяющей улучшать работу иммунной системы. Как выглядит васкулит у взрослых на фото, можно посмотреть на специализированных ресурсах.
Медикаментозное лечение
Этот вид борьбы с недугом подразумевает использование препаратов, чье действие нацеливается на подавление воспалительного процесса внутри сосудов. Лекарства полностью должны устранять любые патологические симптомы.
Для лечения обычно назначают группу препаратов, которые состоят из противовоспалительных средств, таких как «Индометацин», «Циклофосфан», и глюкокортикостероид «Преднизолон». Кроме этого, для укрепления сосудов требуется принимать «Дицинон» и «Аскорутин». Вместе с этим проницаемость кровяных сосудов минимизируется благодаря «Продектину», который тоже предупреждает появление тромбов.
В случае узловатой эритематозной формы подключается дополнительное противоаллергическое средство. Им может стать «Супрастин» или «Телфаст». Зачастую для улучшения эффективности назначают иммунодепрессанты в сочетании с сосудорасширяющими препаратами и коагулянтами.
Лечение домашними средствами
Что еще предполагает лечение васкулита у взрослых?
В народной медицине есть масса рецептов, которые позволяют справиться с этим недугом:
- К примеру, прекрасно подойдет травяной настой. Ингредиентами для его приготовления служат крапива наряду со спорышом, цветками бузины, травой тысячелетника, ягодами софоры японской и водой. Все компоненты добавляются в количестве четырех ложек. В ходе приготовления сухие ингредиенты измельчают и тщательно перемешивают. Один стакан от полученной смеси заливают кипятком и оставляют на час. Далее жидкость процеживают. Полученный настой нужно употреблять двукратно в день по положки.
- Подойдет и настой на бруснике, фиалке и череде. Ингредиенты следующие: череда, фиалка, вода и брусника. Все компоненты добавляются в количестве трех ложек. Сухая смесь измельчается и перемешивается. После этого две ложки ее заливают водой. Средство настаивают в темном месте не меньше часа, после этого процеживают. Его необходимо пить четырехкратно по половине столовой ложки.
- Еще одним действенным народным лекарством от васкулита на ногах служит мазь, чьи компоненты включают в себя один стакан березовых почек и полкилограмма нутриевого жира. Почки перетирают в порошок. В том случае, если они свежие, тогда в кашицу. Массу добавляют в нутриевый жир. Затем смесь перекладывают в глиняный горшок. Ежедневно на протяжении недели лекарство ставят в духовку на минимальную температуру на три часа. После этого его разливают по плотно закрывающимся банкам. Хранят препарат в темном месте, которое должно быть прохладным. Средство наносят на кожу однократно в сутки непосредственно перед сном. Использовать его следует вплоть до полного выздоровления.
Осложнения
Как уже отмечалось ранее, заболевание это довольно серьезное и может повлечь за собой опасные последствия в виде недостаточности функций почек, легочных кровотечений, полинейропатии, абсцессов брюшной полости, а также инвагинации кишечника.
Профилактика
Предупреждение прогрессирования болезни и обострений включает в себя проведение санации очагов инфекции (к примеру, кариеса или хронического тонзиллита). Необходимо дополнительно беречься от любых переохлаждений, производственных вредных факторов и чрезмерных физических нагрузок. Не менее важно исключить контакт с аллергенами, отказаться от курения и употребления алкоголя.
Мы рассмотрели симптомы и лечение васкулита. Причины развития патологии могут быть самыми разнообразными. Иногда возникновение этого заболевания связывается с заражением теми или иными вирусными инфекциями. Не исключается и влияние аллергических заболеваний. Но чаще всего появление этого недуга связывается с хроническими аутоиммунными заболеваниями. В случае наличия характерных признаков и сыпи необходимо обратиться к врачу, так как ранняя диагностика позволит предупредить развитие хронической формы патологии.
Вирусную инфекцию легче предотвратить, чем вылечить — Российская газета
В среду начинается Российский ревматологический конгресс. Тема его — «Дерматологические проблемы в ревматологии». Согласитесь, не совсем привычное сочетание. Ревматология обычно ассоциируется с заболеваниями суставов. А дерматология с болезнями кожи. Но на поверку болезни суставов и кожи тесно связаны. Специалистам это известно. Для обычных пациентов — почти внове. Потому в преддверии конгресса и решили поговорить именно на эту тему с ведущим ревматологом страны академиком РАН Евгением Насоновым.
А начнем с того, что Евгений Львович Насонов — сын Валентины Александровны Насоновой, имя которой носит одно из ведущих в мире учреждений по проблемам ревматологии — НИИ ревматологии РАН. Случай, к сожалению, редкий. В нашей стране по сей день почему-то приветствуются династии рабочих, но никак не династии ученых, врачей, учителей и так далее. И нередко работа в одном учреждении родителей и детей считается чуть ли не криминалом.
Однажды молодой успешный хирург, сын хирурга с мировым именем, резонно заметил: кто лучше, чем отец, научит сына. Евгению Львовичу просто повезло. А по большому счету повезло отечественной ревматологии. Сын — продолжатель не только династии. Он продолжатель дела, которому всю жизнь служила Валентина Александровна. Это, так сказать, вступление к нашей беседе. Не случайное. Мне выпало счастье знать Валентину Александровну. Она немало внимания в своих научных исследованиях уделяла именно проблемам кожи, возникающим при ревматических болезнях.
Евгений Львович, кожа, в которой каждый из нас живет, точнее ее состояние, — фактор важнейший?
Евгений Насонов: Не просто важнейший. Здесь кроется одна из самых острых проблем современной ревматологии и дерматологии. Потому на открывающемся завтра форуме участвуют и ревматологи, и дерматологи. А началось становление нашей специальности в начале пятидесятых годов прошлого века. Мамина кандидатская диссертация была посвящена воспалениям сосудов кожи, которые возникают и у детей, и у взрослых. Почему возникают? На этот вопрос по сей день однозначно ответить невозможно. Хотя ученые и практические врачи всего мира пытаются ответ найти.
Значит, ответ стоит ждать? Сколько, на ваш взгляд, для этого потребуется времени?
Евгений Насонов: Есть немало данных, которые свидетельствуют: в основе заболевания — различные инфекции. Банальный грипп может спровоцировать кожный васкулит.
Если все так просто, то почему такие проблемы с лечением того же васкулита?
Евгений Насонов: А дело в том, что вирусную инфекцию, тот же грипп, легче предотвратить, чем вылечить.
Не только в нашей стране — во всем мире — осознали необходимость взаимодействия ревматологов и дерматологов
Кожный васкулит тоже легче предотвратить, чем избавить от него пациента?
Евгений Насонов: Именно так.
Как же предотвратить?
Евгений Насонов: Прежде всего не надо убегать от вакцинации. От того же гриппа, других инфекций, от которых есть вакцины. К такому выводу ученые, практические врачи пришли не сразу. Да, началось все действительно с диссертации мамы. Но очень значимым стал 1963 год. Именно тогда Валентина Александровна начала заниматься проблемой всей своей жизни — лечением системной красной волчанки.
Само название болезни удручает. Даже теперь иногда считают, что этот недуг не излечим. Проявляется он ужасными мучениями: отвратительные кожные высыпания, бесконечный зуд изматывают пациента. А если учесть, что, как правило, волчанкой страдают прежде всего молодые женщины, то…
Евгений Насонов: То волчанка становится не только медицинской, но и психологической, социальной проблемой. До недавнего времени кардинально помочь таким пациентам было проблематично. То же Мертвое море, на которое часто отправляются страдальцы, тут бессильно. Более того, оно может ухудшить состояние, вызвать обострение.
И солнечные лучи во вред?
Евгений Насонов: Солнечные лучи и здоровому человеку очень редко приносят пользу. Куда чаще — вред. Волчанка не из самых распространенных заболеваний. В России ею страдает около ста тысяч человек. Вылечить от нее невозможно. Это хронический, очень тяжелый недуг. Традиционно его лечат с помощью гормональных препаратов. Но, повторюсь, навсегда избавить от него нельзя.
Каково пациенту жить с таким хроническим заболеванием? В глубинке он может получить помощь и не мучиться?
Евгений Насонов: Очень тяжелый вопрос. Еще и потому, что волчанка поражает не только кожу, но и все жизненно важные органы. Именно потому волчанка называется системным заболеванием. А узких специалистов в стране явно не хватает. В глубинке особенно. Пока на всю страну у нас всего два-три эффективных центра борьбы с этим недугом. Эта наша, специалистов, боль. И я не могу сказать, что ситуация изменится быстро. Хотя необходимость очевидна.
Но волчанка все-таки — из редких поражений. А вот псориаз… Кто хоть однажды был на Мертвом море наверняка знает, какое там обилие тех, кто страдает псориазом. Не только из России — из других стран тоже. Это верно выбранное место лечения? И чем опасен псориаз? Да, некрасиво, когда появляются высыпания на коже. Да, они чешутся. Но это же не смертельно! Псориаз из числа генетических заболеваний? Он заразен? Женщина, страдающая псориазом, передаст его своему ребенку?
Евгений Насонов: Мертвое море вряд ли лучшее место для лечения псориаза. Хотя традиционно многие заболевания кожи поддаются природным факторам. Дело в том, что псориаз — тяжелое воспалительное заболевание. И практически включает в себя несколько болезней. Псориаз многолик. И различные методы противодействия ему приносят облегчение. Облегчение, но не полное избавление. И даже могут вызвать обострение. Подчеркиваю: псориаз не заразен напрямую. Не передается от родителей к детям. Но не исключена передача предрасположенности. Псориаз предпочитает поражать людей с избыточной массой тела. Выводы делайте сами.
Псориаз не заразен напрямую. Не передается от родителей к детям. Но не исключена передача предрасположенности к нему
Вывод такой, что эффективного средства против псориаза нет. Но нормальный вес соблюдать надо. И все-таки: в повестке дня вашего форума — форума ревматологов такое внимание псориазу наверняка не случайно?
Евгений Насонов: Дело в том, что псориаз не так безобиден, как принято иногда считать. Он нередко осложняется тяжелейшим артритом, когда страдать начинают не только суставы рук и ног, но и позвоночника. А это уже мучения непередаваемые. В программе нынешнего форума предусмотрено выступление известного биолога, ректора второго столичного медуниверситета академика Сергея Анатольевича Лукьянова. Сергей Анатольевич занимается разработкой и созданием новых лекарств для лечения воспалительных заболеваний позвоночника. Результаты этих российских исследований впервые будут представлены на нашем конгрессе.
Похоже, вы с Сергеем Анатольевичем тесно сотрудничаете. Ведь и ваш доклад тоже, так или иначе, о необходимости взаимодействия. Состояние суставов, состояние кожи — это внешние проявления состояния иммунной системы. И практически все выступления на форуме связаны с иммунной системой и воспалительными процессами. А как иммунная система реагирует на ваши вмешательства в нее? Не отторгает, как некие раковые клетки?
Евгений Насонов: Иммунная система настолько многолика, что защищает нас и от рака, и от инфекций. Но в определенных условиях она, подобно шторму, тайфуну, разрушает все на своем пути. И это необходимо учитывать. С этим надо считаться. Иммунный шторм может так измотать, что возникает тяжелейшая депрессия, способная довести до суицида. Для лечения воспалительных заболеваний разработано много уникальных, инновационных препаратов, которые успокаивают иммунный шторм.
Эти препараты доступны узкому кругу? Или всем, кто в них нуждается? Для кого они жизненно необходимы?
Евгений Насонов: Мы очень надеемся на исследования именно российских ученых. Все-таки их разработки более доступны нежели импортные. К тому же многие зарубежные компании локализуют свои производства на российских фармацевтических предприятиях. Мы можем говорить о том, что эти препараты становятся практически доступными всем, кто в них нуждается. И, наконец, самое важное. Не только в нашей стране — во всем мире — осознали необходимость взаимодействия ревматологов и дерматологов. И подобно тому, как налаживаются связи кардиологов и онкологов, появляются ревмадерматологические клиники. Нас теперь порой именуют ревмадерматологами.
Иногда, когда речь о лечении, говорят: спасение утопающих — дело самих утопающих. Спасение тех, кого мучают боли в суставах, тех, кто страдает системной красной волчанкой, псориазом, им тоже надлежит самим спасаться? Или хотя бы не думать о том, как уберечь себя от рецидивов, как не дать болезни одержать верх? Как не впасть в опасную депрессию? Во всем мире очень популярны различные пациентские организации. У нас тоже они есть. Объединяются онкологические пациенты, родители больных детей и так далее…
Евгений Насонов: Такие сообщества очень важны и для успешной профилактики, лечения и социальной адаптации. Ведь порой страшнее самой болезни, депрессии, в которые впадает пациент. Эти депрессии могут довести до суицида. И тут очень важно плечо не только врача, но и товарища по несчастью. На нашем форуме будет выступать руководитель пациентской организации «Вместе» Елена Казакова. Потому что, только объединив усилия, только вместе можно успешно противостоять и ревматическим, и дерматологическим заболеваниям.
Кожный васкулит мелких сосудов | DermNet NZ
Автор: на основе статьи доктора Эми Стэнвей о кожном васкулите, 2003 г. Отредактировано A / профессором Амандой Окли, дерматологом, Гамильтон, Новая Зеландия, январь 2016 г.
Что такое васкулит?
Васкулит — это заболевание, при котором воспаляются кровеносные сосуды. Они могут включать капилляры, артериолы, венулы и лимфатические сосуды.
- Существует множество клинических проявлений.
- Существует несколько типов кожного васкулита.
- Кожный васкулит у меньшинства пациентов связан с системным васкулитом.
Что такое васкулит мелких сосудов?
Васкулит мелких сосудов — наиболее частая форма васкулита, поражающая артериолы и венулы.
- На коже васкулит мелких сосудов проявляется пальпируемой пурпурой.
- Кожный васкулит мелких сосудов может быть идиопатическим / первичным или вторичным по отношению к инфекции, лекарству или заболеванию.
- По гистопатологическим данным он может быть нейтрофильным, лимфоцитарным или гранулематозным.
Васкулит мелких сосудов также называется иммунокомплексным васкулитом мелких сосудов. Термин гиперчувствительный васкулит используется для обозначения кожного васкулита мелких сосудов, вызванного известным лекарством или инфекцией.
Существуют определенные типы васкулита мелких сосудов, которые проявляются схожими кожными признаками и должны учитываться при дифференциальной диагностике.
Кто заболевает кожным васкулитом мелких сосудов?
Кожный васкулит мелких сосудов поражает в основном взрослых всех рас в возрасте старше 16 лет.У детей чаще встречается пурпура Геноха-Шенлейна, характерный васкулитный синдром, связанный с отложениями IgA в коже и почках.
Вторичный кожный васкулит мелких сосудов часто поражает пожилых людей, потому что они более склонны к заболеваниям и приемам лекарств (по отдельности или в комбинации), которые являются потенциальными причинами васкулита.
Что вызывает васкулит мелких сосудов?
Множество различных поражений могут вызывать идентичный воспалительный ответ в стенке кровеносного сосуда.Предлагаются три основных механизма.
- Прямое повреждение стенки сосуда бактериями или вирусами
- Непрямое повреждение путем активации антител
- Непрямое повреждение через активацию комплемента, группы белков в крови и тканевых жидкостях, которые атакуют инфекции и инородные тела.
Васкулит может быть вызван одним или несколькими факторами. В прошлом это часто наблюдалось при введении антисывороток (сывороточная болезнь), но теперь это чаще происходит из-за лекарств, инфекций и болезней.В большинстве случаев первопричина не обнаружена.
Лекарственные препараты
Лекарства часто вызывают кожный васкулит мелких сосудов, особенно связанный с инфекцией, злокачественными новообразованиями или аутоиммунными заболеваниями. Начало васкулита часто происходит через 7–10 дней после введения нового лекарства, например:
Пищевые продукты и пищевые добавки, например тартразин, являются редкими причинами васкулита.
Инфекция
Примеры инфекций, связанных с кожным васкулитом мелких сосудов, включают:
Заболевания
Рак обнаруживается менее чем у 5% пациентов с кожным васкулитом мелких сосудов.Считается, что злокачественная опухоль приводит к большему количеству циркулирующих антител и вязких белков, которые могут оседать в мелких кровеносных сосудах.
Аутоиммунные заболевания, такие как системная красная волчанка (СКВ), дерматомиозит и ревматоидный артрит, характеризуются циркулирующими антителами, которые нацелены на ткани человека. Некоторые из этих антител могут поражать кровеносные сосуды, что приводит к васкулиту.
Почему при васкулите мелких сосудов лучше голени?
Основная причина, по которой васкулит поражает голень, — снижение кровотока, поскольку это приводит к отложению медиаторов воспаления на стенке кровеносных сосудов.Способствующие факторы включают:
- Застой: накопление гравитационного поля и замедление кровотока в нижних конечностях
- Повышенное содержание жира в бедрах и ягодицах по сравнению с более поджарыми зонами
- Сосудосуживающие препараты, такие как бета-адреноблокаторы
- Варикозное расширение вен
- Недостаточное артериальное кровоснабжение ног (заболевание периферических сосудов)
- Холодная погода
- Высокая вязкость крови, вызывающая оседание клеток крови
- Осаждение криоглобулинов
- Отложение фибрина, блокирующее кровеносные сосуды.
Каковы клинические признаки васкулита мелких сосудов?
Клинические признаки гиперчувствительного васкулита включают:
- Выраженное поражение нижних конечностей с меньшим количеством поражений на проксимальных участках
- Пальпируемая пурпура (пурпурные, небледнеющие папулы и бляшки)
- Иногда петехии и экхимозы
- Непурпурные эритематозные или похожие на крапивницу волдыри, пятна и папулы
- Геморрагические пузыри, некрозы и поверхностные изъязвления
- Местный кожный зуд, жгучая боль и припухлость
- Различные системные симптомы, включая лихорадку, боли в суставах, лимфаденопатию и желудочно-кишечные расстройства.
Первоначальная острая сыпь при васкулите мелких сосудов обычно проходит в течение 2–3 недель, но посевы поражений могут рецидивировать в течение нескольких недель или нескольких месяцев, а гиперчувствительный васкулит в редких случаях может стать рецидивирующим или хроническим.
Кожный васкулит мелких сосудов
Осложнения васкулита мелких сосудов
Наиболее серьезные осложнения васкулита мелких сосудов наблюдаются при его системных формах, таких как заболевание почек, связанное с пурпурой Геноха-Шенлейна.
Местное изъязвление кожного васкулита мелких сосудов может привести к:
Как диагностируется кожный васкулит мелких сосудов?
Клинический диагноз острого кожного васкулита мелких сосудов обычно прост.
Тщательный анамнез и обследование необходимы, чтобы определить, ограничены ли симптомы и признаки кожными покровами или могут иметь место системное поражение, и установить причину.
Кожный васкулит мелких сосудов подтверждается пункционной биопсией 4 мм ранней пурпурной папулы, в идеале присутствующей в течение 24–48 часов.Гистопатология выявляет нейтрофилы вокруг артериол и венул, а также фибриноидный некроз (фибрин внутри или внутри стенки сосуда). Могут быть экстравазированные эритроциты, лейкоцитоклаз (разрушенные нейтрофилы в стенке сосуда) и признаки основного заболевания.
Прямая иммунофлуоресценция (DIF) очага возрастом менее 24 часов часто выявляет иммуноглобулины и комплемент.
Скрининговые тесты необходимы для выявления любой первопричины и определения степени поражения внутренних органов.Об этом могут свидетельствовать анамнез и симптомы. Пациенты должны иметь:
- Общий анализ мочи, поиск белка, крови и цилиндров клубочков
- Общий анализ крови, функции печени и почек
Дополнительные тесты могут включать:
- Антиядерные антитела (ANA), профиль экстрагируемого ядерного антигена (ENA)
- Антистрептококковые антитела, вирус иммунодефицита человека (ВИЧ), серология на гепатиты B и C
- Уровни дополнения сыворотки
- Электрофорез белков и иммуноглобулинов
- Криоглобулины
- Антинейтрофильные цитоплазматические антитела (ANCA)
- Рентген грудной клетки, если симптомы указывают на заболевание легких
Если начальный экран указывает на отклонение от нормы или есть клиническое подозрение на более распространенный васкулитный процесс, потребуются дальнейшие исследования.Большинство пациентов с пальпируемой пурпурой имеют первичный кожный васкулит мелких сосудов, и, несмотря на обширные исследования, первопричина не обнаружена.
Как лечится кожный васкулит мелких сосудов?
У большинства пациентов с первым эпизодом острого кожного васкулита мелких сосудов необходимы общие меры, чтобы пациент чувствовал себя комфортно до тех пор, пока сыпь не исчезнет спонтанно.
- Если обнаружена основная причина, удалите триггер (например, прекратите прием препарата) и вылечите связанное заболевание (я)
- Отдых — упражнения часто вызывают новые поражения
- Применить компрессию и приподнять пораженную конечность (и)
- Используйте простые анальгетики и НПВП от боли
- Защитить нежную кожу от травм
- Применить смягчающие средства для снятия сухости и зуда
- Пневматические язвы
- Лечить вторичную бактериальную инфекцию
Тяжелый, рецидивирующий или хронический кожный васкулит мелких сосудов
Лекарства, используемые для лечения кожного васкулита, не подвергались рандомизированным испытаниям.Их рекомендуют при остром васкулите с изъязвлением, а также при симптоматическом рецидиве или хроническом заболевании. К ним относятся:
Другие методы лечения, которые, как сообщается, могут быть полезными, по крайней мере, в некоторых случаях, включают:
Если кожный васкулит является проявлением системного васкулита, требуется лечение системного заболевания.
Как можно предотвратить кожный васкулит мелких сосудов?
Обострения кожного васкулита мелких сосудов можно свести к минимуму с помощью покоя, сжатия и подъема голеней.
Как только лекарство определено как причина васкулита мелких сосудов, пациенту следует избегать его на протяжении всей жизни. Обычно невозможно предотвратить другие формы васкулита.
Каковы перспективы васкулита мелких сосудов?
Идиопатический / первичный кожный васкулит мелких сосудов проходит самостоятельно. Большинство случаев разрешаются в течение недель или месяцев. Если причиной является основное заболевание, васкулит может рецидивировать с различными интервалами после первоначального приступа.
Оранжево-коричневое обесцвечивание кожи из-за отложения гемосидерина обычно сохраняется в течение недель или месяцев после того, как воспалительное заболевание проходит.
Прогноз системного васкулита зависит от тяжести поражения других органов. Если васкулит поражает почки, легкие или мозг, это может быть опасно для жизни.
Диагностика кожного васкулита | GPonline
1 CPD Credit Пройдите тест по этой статье и получите сертификат MIMS LearningКожный васкулит определяется как воспаление стенок кровеносных сосудов кожи.Классификация этого состояния может быть сложной задачей и основана на размере пораженного кровеносного сосуда. Полезная схема классификации приведена в рамке 1. 1
Вторичный васкулит обычно вызывается лекарствами, бактериальными или вирусными инфекциями, злокачественными новообразованиями или заболеваниями соединительной ткани. Это состояние может поражать мелкие или средние кровеносные сосуды. 2
| Вставка 1: Классификация кожного васкулита 1 |
|---|
|
Васкулит мелких сосудов
Васкулит средних и мелких сосудов
Васкулит средних сосудов
|
Анамнез и клинические особенности
Этим пациентам необходим полный анамнез, в частности, для выявления каких-либо системных особенностей или очевидных триггеров васкулита, таких как новые лекарства.
Петехии наблюдаются часто, но наиболее частым признаком является пальпируемая пурпура. Это вызвано ослаблением стенок сосудов, что позволяет эритроцитам экстравазировать.
Этот процесс усугубляется повышенным давлением, поэтому чаще всего поражаются голени. Эти области могут изъязвляться, и размер пораженного сосуда имеет тенденцию коррелировать с изъязвлением — чем больше сосуд, тем глубже изъязвление. Узелки и сетчатое ливедо могут появиться при васкулите средних и крупных сосудов.
Расследования
У всех пациентов с подозрением на кожный васкулит должны быть проведены следующие исследования: 2
- FBC, который может указывать на основную причину
- LFT для исключения поражения печени
- U&E для предотвращения поражения почек
- Общий анализ мочи на гематурию или протеинурию, которые могут указывать на поражение почек
Если причина васкулита очевидна, дальнейшее обследование не требуется.Если это останется неясным, дальнейшее тестирование будет включать: 2
- ANA и выделяемые ядерные антигены, которые могут указывать на заболевание соединительной ткани
- ANCA, который может указывать на системный васкулит
- Иммуноглобулины и электрофорез
- Ревматоидный фактор
- Криоглобулины
- Гепатит B, гепатит C и ВИЧ, ассоциированные с некоторыми редкими типами васкулита
Биопсия кожи
Биопсия кожи может помочь подтвердить диагноз кожного васкулита.Биопсия новообразования возрастом от 24 до 48 часов, скорее всего, даст релевантную диагностическую информацию.
Признаки включают воспалительный инфильтрат вокруг кровеносных сосудов, разрушение или разрушение стенок сосудов и фибриноидный некроз. 3 Другие важные гистологические характеристики включают глубину васкулита, наличие ядерной пыли (разрушение лейкоцитов) и экстравазацию эритроцитов. 2
Биопсия также может указывать на причину васкулита, особенно если, например, присутствуют гранулемы.Прямая иммунофлуоресценция является полезным дополнением при диагностике пурпуры Геноха-Шенлейна, поскольку она позволяет выявить периваскулярное отложение IgA. 2
Кожный васкулит мелких сосудов
Кожный васкулит мелких сосудов — наиболее часто встречающийся на практике тип. Этот васкулит ограничивается кожей и не затрагивает другие органы, но может быть первым признаком системного васкулита, поэтому необходимо наблюдение.
До 50% случаев являются идиопатическими.Среди тех, которые не являются идиопатическими, частой причиной являются лекарства, в том числе пенициллины, петлевые и тиазидные диуретики, противосудорожные препараты и аллопуринол, среди прочего. 4
Следующая по частоте причина — вирусная или бактериальная инфекция. Важно исключить гепатит В, гепатит С и ВИЧ. Наконец, существует связь со злокачественными новообразованиями твердых органов, которую необходимо учитывать при сборе анамнеза. 5
При кожном васкулите мелких сосудов поражения обычно поражают обе голени и лодыжки и часто протекают бессимптомно, хотя сообщалось о жжении и зуде. 6
Пальпируемая пурпура — наиболее частый признак, которому может предшествовать ранняя макулярная стадия. 6 Поражения могут появляться в течение нескольких недель, но проходят в те же сроки. Примерно у 10% пациентов будут повторяться обострения. 6 Как указано выше, необходимо провести расследование, чтобы исключить какое-либо системное вмешательство.
Состояние самоограничено, поэтому лечение часто не требуется. Необходимо прекратить прием любых лекарств, вызывающих заболевание.Меры по уменьшению венозного застоя вместе с НПВП могут улучшить симптомы.
Режим снижения преднизолона может потребоваться в более тяжелых случаях или при наличии язв. Часто используются антибиотики и кортикостероиды местного действия, но нет никаких доказательств их эффективности.
Доказательств в пользу использования колхицина второго ряда недостаточно, и если это не поможет, можно рассмотреть возможность применения азатиоприна и метотрексата. 6
IgA васкулит (пурпура Шенлейна-Геноха)
Пурпура Геноха-Шенлейна — это васкулит мелких сосудов, характеризующийся иммунными отложениями IgA.Это заболевание поражает почти исключительно детей и часто проявляется триадой, состоящей из сыпи, боли в животе и артралгии.
Стрептококковые инфекции являются наиболее частым триггером, но также могут иметь место респираторные инфекции. 6 Пурпура поражает в основном разгибатели конечностей и ягодиц.
Поддерживающая терапия — это основа лечения, но иногда требуется системный преднизолон. После разрешения примерно у четверти пациентов будет рецидив, и до половины будут иметь почечные аномалии при последующем наблюдении. 6
Крапивница васкулит
Крапивный васкулит — это редкое заболевание, при котором появляются уплотненные волдыри, которые отличаются от обычной крапивницы, потому что они, как правило, болезненны, продолжаются более 24 часов и проходят с образованием синяков. Волдыри могут содержать очаги пурпуры и может сосуществовать ангионевротический отек.
Доказательства эффективности лечения ограничены, но большинство пациентов ответят на системные стероиды. Показано, что в некоторых случаях эффективны препараты второй линии, включая дапсон, колхицин и гидроксихлорохин. 6
Микроскопический полиангиит
Микроскопический полиангиит — это ANCA-ассоциированный васкулит, поражающий преимущественно мелкие сосуды, хотя могут быть поражены и средние сосуды. Это некротизирующая форма васкулита с очень небольшим количеством иммунных отложений в стенках сосудов. 7
Гранулемы отсутствуют, что помогает дифференцировать это состояние от других васкулитов, связанных с ANCA. Гломерулонефрит и легочный капиллярит часто сосуществуют, и часто присутствует конституциональное расстройство. 7
Лечение включает сильную иммуносупрессию системными стероидами и циклофосфамидом для достижения ремиссии. 6
Гранулематоз с полиангиитом
Гранулематоз с полиангиитом — это некротизирующее гранулематозное воспаление мелких и средних сосудов, ассоциированное с ANCA. Обычно он поражает верхние и нижние дыхательные пути и вызывает гломерулонефрит. 7
Дерматологические признаки включают пальпируемую пурпуру, подкожные узелки, инфаркты пальцев и изъязвления.Часто встречаются язвы во рту, и другие симптомы включают носовое кровотечение, кашель, кровохарканье, одышку и деформацию носа. 6
Основа лечения — высокие дозы преднизолона и циклофосфамида. 6 При тяжелом заболевании почек может быть показан плазмаферез. 8
Эозинофильный гранулематоз с полиангиитом
Эозинофильный гранулематоз с полиангиитом — это ANCA-ассоциированный гранулематозный некротизирующий васкулит, богатый эозинофилами и затрагивающий сосуды малого и среднего размера. 7
Гломерулонефрит — распространенное заболевание, связанное с началом астмы у взрослых. 7 Присутствует периферическая эозинофилия, и васкулит может поражать практически любой орган. 6
Основой лечения этих пациентов являются преднизолон и циклофосфамид в высоких дозах. 6
Криоглобулинемический васкулит
Криоглобулины — это аномальные белки, которые спонтанно выпадают в осадок при охлаждении крови ниже 37 ° C. Образованные иммунные комплексы вызывают васкулит и могут поражать периферические нервы, суставы и почки, а также кожу. 6
Острые приступы вызваны холодной окружающей средой и периодами неподвижности. Гепатит С является причиной в 80% случаев. 6
Ведение включает комбинацию системных стероидов и других иммунодепрессантов. Важно отметить, что при наличии гепатита C потребуется генотипирование и соответствующее лечение. 9
Узелковый и кожный полиартериит PN
Узелковый полиартериит (PN) — это редкая форма некротизирующего васкулита средних сосудов, которая не вызывает гломерулонефрит и не связана с ANCA. 7 Системный PN может поражать практически любой орган; кожный ПН не имеет системного поражения. 6
Различные вирусные инфекции, включая гепатит B, были причастны к возникновению этого состояния. Чаще всего встречаются болезненные узелки на голени, которые могут изъязвляться. 6
Кожный полиартериит часто можно лечить с помощью НПВП и постепенного снижения дозы преднизолона. Системный полиартериит следует лечить с помощью комбинации преднизолона и циклофосфамида.Гепатит B, если он присутствует, потребует активного лечения. 6
Когда обращаться за вторичной медико-санитарной помощью
Легкие случаи кожного васкулита мелких сосудов можно лечить в рамках оказания первичной медико-санитарной помощи.
Если случай кожный, со значительным поражением кожи, требуется срочное направление в дерматологическую бригаду. Поражение почек следует обсудить с бригадой нефрологов. Пациентов, которые нездоровы, с подозрением на системное поражение, следует направлять к дежурной медицинской бригаде.
В любом случае кожного васкулита мелких сосудов необходимо наблюдение в течение четырех-восьми недель, чтобы терапевт мог проверить АД, U & Es и анализ мочи и убедиться, что не пропущено заболевание почек на поздних стадиях.
- Д-р Джеймс Миллер — специалист-регистратор по дерматологии в университетских больницах Лестера; Д-р Антон Александрофф — дерматолог-консультант и почетный старший преподаватель в больнице Nuffield Health Leicester, больнице Spire Leicester, больнице BMI Manor Bedford и больнице Nuffield Health Cambridge,
Список литературы
- Carlson JA.Гистологическая оценка кожного васкулита. Гистопатология 2010; 56: 3-23
- Фетт Н. Обследование взрослых с кожными поражениями васкулита. UpToDate Апрель 2016
- Carlson JA, Ng BT, Chen KR. Обновление кожного васкулита: диагностические критерии, классификация, эпидемиология, этиология, патогенез, оценка и прогноз. Am J Dermatopathol 2005; 27 (6): 504
- Кармен Г. Обзор кожного васкулита мелких сосудов.UpToDate Октябрь 2016
- Podjasek JO, Wetter DA, Pittelkow MR et al. Кожный васкулит мелких сосудов, связанный со злокачественными новообразованиями твердых органов: опыт Майо, 1996–2009 гг. J Am Acad Dermatol 2012; 62 (2): e55-65
- Одноорганный васкулит мелких сосудов; кожный васкулит мелких сосудов. В: Гриффитс С., Баркер Дж., Блейкер Т. и др. (Ред.). Учебник дерматологии Рока. Чичестер, Вили, 2016
- Jennette JC, Falk RJ, Bacon PA et al.Пересмотренная в 2012 году Номенклатура васкулитов Международной конференции по консенсусу в Чапел-Хилл. Arthritis Rheum 2013; 65 (1): 1-11
- Джейн Д.Р., Гаскин Г., Расмуссен Н. и др. Рандомизированное исследование плазмафереза или высоких доз метилпреднизолона в качестве дополнительной терапии тяжелого почечного васкулита. J Am Soc Nephrol 2007; 18 (7): 2180–8
- Мухтяр С, Гильлевин Л, Сид М.С. и др. Рекомендации EULAR по лечению первичного васкулита малых и средних сосудов. Ann Rheum Dis 2009; 68 (3): 310-17
Кожный васкулит — заболевания опорно-двигательного аппарата и соединительной ткани
-
Исключение клинически очевидных причин системного васкулита
-
Стандартные анализы (например, общий анализ крови, скорость оседания эритроцитов, общий анализ мочи, креатинин сыворотки)
, рентген грудной клетки -
Тесты для определения типа и этиологии васкулита (например, криоглобулины, антинейтрофильные цитоплазматические антитела, антитела к гепатиту B и C, уровни комплемента C3 и C4, ревматоидный фактор, посев крови, электрофорез белков)
Диагноз A васкулита, ограниченного кожей, требует полного анамнеза и физического обследования.История сосредоточена на выявлении причин, например, новых лекарств или инфекций. Оценка также направлена на исключение проявлений воспаления или васкулита в других органах, таких как
-
Легкие: одышка, кашель, кровохарканье и признаки консолидации
-
Почки: впервые возникшая гипертензия или отек
-
Нервы: впервые появившаяся асимметричная слабость или парестезии
-
Кишечник: впервые возникшие боли в животе, диарея и кровянистый стул
Анализ мочи должен исключать кровь, белок и цилиндры красных кровяных телец.Рентген грудной клетки необходим для проверки наличия инфильтратов (предполагающих альвеолярное кровоизлияние). Общий анализ крови и другие анализы крови необходимы для проверки на анемию, для определения количества тромбоцитов и уровня креатинина в сыворотке, а также для проверки повышенных уровней реагентов острой фазы (например, скорости оседания эритроцитов, С-реактивного белка).
Биопсию кожи следует проводить, оптимально в течение 24–48 часов после появления васкулита. Результаты диагностики зависят от глубины и времени проведения биопсии.Как правило, предпочтительна глубокая пункционная биопсия или эксцизионная биопсия подкожной клетчатки; Эти биопсии позволяют брать образцы сосудов малого и среднего размера. Биопсия после бритья обычно неадекватна.
Если гистологическое исследование обнаруживает следующее, кожный васкулит подтверждается:
-
Инфильтрация стенки сосуда воспалительными клетками, приводящая к разрыву и разрушению стенки сосуда
-
Отложение фибрина внутри и внутри просвета (фибриноидный некроз)
-
Экстравазация красных кровяных телец
-
Ядерный дебрис (лейкоцитоклаз)
Прямое иммунофлуоресцентное окрашивание необходимо для проверки на IgA, IgM и IgG и отложение комплемента в стенке сосуда и вокруг него, что свидетельствует об иммунном комплексе — опосредованный процесс, лимфопролиферативное заболевание или другое неопластическое заболевание, особенно у взрослых.Отложение IgA связано с почечными, суставными и желудочно-кишечными проявлениями, а IgG и IgM — нет. Прямое иммунофлуоресцентное окрашивание может быть положительным на IgM или IgG при криоглобулинемическом васкулите или ревматоидном артрите и на IgA при васкулите, ассоциированном с иммуноглобулином А.
Тесты, проводимые для определения причины васкулита, включают криоглобулины, антинейтрофильные цитоплазматические антитела (ANCA), антитела к гепатиту B и C, уровни C3 и C4, ревматоидный фактор, посев крови и электрофорез белков сыворотки и мочи.При необходимости проводятся другие тесты для выявления клинически подозреваемых причин васкулита.
Лейкоцитокластический васкулит у пациента с COVID-19 с положительным результатом ПЦР SARS-CoV-2 при биопсии кожи
Предпосылки
В начале 2020 года в городе Ухань, Центральный Китай, был обнаружен новый бета-коронавирус SARS-CoV-2. SARS-CoV-2 быстро распространился на другие регионы, спровоцировав мировую пандемию. Вирус поражает в основном дыхательную систему, вызывая двустороннюю пневмонию и, в некоторых случаях, острый респираторный дистресс-синдром.Однако это может также повлиять на другие органы, включая кожу. Кожные проявления были недавно классифицированы. Тем не менее, мало что известно о гистопатологических паттернах кожи и наличии SARS-CoV-2 в этих поражениях кожи. В этом исследовании мы представляем здорового 29-летнего мужчины, у которого развился лейкоцитокластический васкулит в контексте запущенной инфекции SARS-CoV-2 с положительным результатом ПЦР SARS-CoV-2 при биопсии кожи.
Описание клинического случая
Ранее здоровый 29-летний мужчина посетил нашу клинику сексуального здоровья для оценки пальпируемых папул пурпурного цвета, некоторые из них с некротическим центром и серогематических волдырей на животе, ягодицах и обеих голенях, а также стопы, появившиеся двумя днями ранее (рис. 1А, Б).Он также объяснил мышечную боль в нижних конечностях, колики в животе с диареей и единичный эпизод гематохезии. Он отрицал какие-либо новые лекарства.
Рисунок 1Пальпируемые папулы фиолетового цвета, некоторые из них с некротическим центром и серогематическими пузырями в брюшной полости (A) и голенях (B). Явления Кебнера могут наблюдаться из-за давления плотно прилегающего нижнего белья.
Он работал санитаром во время пандемии SARS-CoV-2 в больнице. Он занимался сексом с мужчинами, и в конечном итоге не имел защитного секса с разными партнерами, и он проходит лечение PrEP (доконтактная профилактика) в течение 2 месяцев.
За месяц до консультации нашему пациенту был поставлен клинический диагноз COVID-19 из-за лихорадки, недомогания и колита. Он получал только симптоматическое лечение, и эти проявления длились 10 дней. В то время как три разных мазка из носоглотки для ПЦР SARS-CoV-2, проведенные в этот момент, были отрицательными, серологические тесты, проведенные через 3 недели с момента появления симптомов, выявили антитела IgG и IgM к SARS-Cov-2. В связи с появлением кожных поражений пациент был госпитализирован для дальнейшего исследования.
Исследования
Анализ крови показал отсутствие анемии, нормальное количество лейкоцитов, повышенный уровень D-димера 1864 нг / мл (0–143 мг / дл) и скорость оседания эритроцитов (СОЭ) 31 мм / час (0– 15 мм / час). Функции почек и печени в норме. Аутоиммунные тесты на антиядерные антитела (ANA 1/40), экстрагируемый ядерный антиген (ENA), антинейтрофильные цитоплазматические антитела (ANCA), антифосфолипидные антитела и криоглобулины были отрицательными; протеинограмма в норме; анализ гаммаглобулинов показал уровень IgA 260 мг / дл (70–400 мг / дл).Кроме того, был проведен суточный анализ мочи, который не показал протеинурии или гематурии. Скрининг на инфекцию, передающуюся половым путем (ИППП), показал первичный сифилис (с отрицательным быстрым плазменным реагином), который лечили 2,4 МЕ внутримышечно бензатином.
Оценка венозного допплера нижних конечностей проводилась из-за боли в нижних конечностях и повышенного уровня D-димера без выявления венозного тромбоза. Культуры стула и анализы на ИППП из анального канала были отрицательными. Колоноскопия показала минимальные эритематозные участки слизистой в прямой кишке.Биопсия кожи показала лейкоцитокластический васкулит, а прямое иммунофлуоресцентное окрашивание выявило отложение фибриногена. Наконец, ПЦР SARS-CoV-2 из биопсии кожи дала положительный результат (рис. 2).
Рисунок 2Гистопатологическое исследование. В стенках мелких сосудов и их окрестностях имеется тяжелый нейтрофильный инфильтрат с лейкоцитоклазом. Также наблюдается фибриноидный некроз и экстравазация эритроцитов (H&E, × 10).
Дифференциальный диагноз
Кожный лейкоцитокластический васкулит — это васкулит мелких сосудов, который может быть идиопатическим или связан с широким спектром инфекций, лекарств, заболеваний соединительной ткани или злокачественных новообразований.Антибиотики, в частности бета-лактамы, являются наиболее распространенными лекарствами, которые могут вызвать это состояние. В нашем случае пациент проходит курс лечения препаратами ПрЭП (тенофовир и эмтрицитабин). Однако имеется очень мало сообщений о том, что тенофовир может вызывать лейкоцитокластический васкулит. Он отрицал какие-либо новые лекарства. У него не было высыпаний, светочувствительности, язв в полости рта, сухости во рту, сухих глаз или артрита, которые заставляли нас подозревать заболевания соединительной ткани, такие как красная волчанка, синдром Шегрена или ревматоидный артрит.Кроме того, аутоиммунная панель была отрицательной. Другой возможностью был системный васкулит, такой как ANCA-ассоциированный васкулит (гранулематоз с полиангейтом, эозинофильный гранулематоз с полиангейтом), но антитела к ANCA были отрицательными; эозинофилы не были повышены; и не было никаких других характерных системных проявлений этих заболеваний (синусит, нефропатия и невропатия). Фактически, это был более вероятный васкулит Шенлейна-Геноха IgA, потому что он обычно вызывает желудочно-кишечное кровотечение и боль в животе.Однако это заболевание поражает молодых людей, и лабораторный анализ не показал высоких уровней ни IgA, ни гематурии. Кроме того, прямая иммунофлуоресценция при биопсии кожи не выявила отложения IgA. Смешанный криоглобулинемический васкулит также может проявляться пальпируемой пурпурой в области голеней. Однако, опять же, у него обычно есть другие системные проявления, и есть сильная связь с вирусом гепатита С. Серологические тесты на гепатит и ВИЧ у нашего пациента были отрицательными.
Еще одной причиной лейкоцитокластического васкулита могут быть вирусные и бактериальные инфекции. Мы провели скрининг на ИППП (образец крови и мазок из анального канала), показавший только первичный сифилис (с отрицательным RPR), который лечился без каких-либо улучшений в поражениях кожи. Посев кала отрицательный. В нашем случае примечательно, что у пациента были симптомы инфекции COVID-19 за 1 месяц до консультации с положительными серологическими тестами. Зная, что SARS-CoV-2 может вызывать различные кожные проявления, и после исключения распространенных причин лейкоцитокластического васкулита, мы провели ПЦР SARS-CoV-2 в биопсии кожи с положительным результатом.Этот результат предполагает присутствие вирусных частиц SARS-CoV-2 в эндотелии сосудов. Этот результат позволил диагностировать лейкоцитокластический васкулит с поражением желудочно-кишечного тракта как проявление COVID-19.
Лечение
Было начато лечение кортикостероидами (0,5 мг / кг / день) с клиническим улучшением, достигнутым через 5 дней.
Исход и последующее наблюдение
После улучшения поражений прием лекарства постепенно снижался. Кожные поражения полностью исчезли через 15 дней, и у пациента не было симптомов после 3 недель наблюдения.
Обсуждение
SARS-CoV-2 — это недавно выявленный коронавирус, который с декабря 2019 года быстро распространился из Ухани в разные страны мира.1 Испания является одной из наиболее пострадавших европейских стран: 251 789 подтвержденных случаев и 28 388 смертей в время публикации (6 июля 2020 г.) .2
Наиболее частыми симптомами в начале болезни являются лихорадка, сухой кашель, головная боль, утомляемость и миалгия. Более чем у половины пациентов развивается одышка, средний срок от появления симптомов — 5 дней.Большая часть пациентов страдает двусторонней пневмонией, и некоторые из них быстро прогрессируют до острого респираторного дистресс-синдрома, который в значительной степени связан со смертностью. Прогноз зависит от возраста, сопутствующих заболеваний и иммунного статуса пациентов. Повышенный уровень D-димера наблюдался у пациентов с инфекциями SARS-CoV-2. У нашего пациента мы все еще можем обнаружить повышенный уровень D-димера, но это, вероятно, происходит от более высокого значения в предыдущие недели.
В различных отчетах описывается рост случаев кожных проявлений, связанных с COVID-19, либо на ранней стадии инфекции, либо как проявление с поздним началом.3 В недавней серии исследований было проанализировано поражение кожи у 148 пациентов с COVID-19, госпитализированных в больницу Лекко, Ломбардия, Италия. 4 Кожные поражения описывались как сыпь, крапивница или поражения, похожие на ветряную оспу. Однако в этом исследовании не было клинических изображений. Недавно в проспективном исследовании 375 случаев в Испании поражения кожи были классифицированы по пяти различным клиническим моделям: псевдо-обморожение акральных областей у более молодых пациентов, везикулярные высыпания, крапивница, другие макулопапулезные поражения, которые обычно появляются одновременно с другими симптомами и ливедо или некроз с поражениями, указывающими на окклюзионное сосудистое заболевание.Последний обычно поражает людей с более тяжелыми заболеваниями.5 У некоторых пациентов наблюдались пурпурные поражения, расположенные в разных областях. Также были описаны сыпь, похожая на лихорадку денге 6, акроишемию у критического пациента, 7 бляшек на пятках8 и крапивницу 9. К сожалению, в большинстве этих исследований отсутствуют гистопатологические исследования, что не позволяет получить физиопатологические заключения.
Лейкоцитокластический васкулит — это васкулит мелких сосудов, характеризующийся скоплением иммунных комплексов в посткапиллярных венулах, инфильтрацией полиморфноядерных клеток, фибриноидным некрозом и лейкоцитоклазом.10 Это может быть идиопатическим или связанным с аутоиммунным заболеванием, злокачественными новообразованиями, инфекцией или лекарствами. Наиболее частым проявлением является симметрично распределенная пальпируемая пурпура, чаще всего локализованная в нижних конечностях, как у нашего пациента. Это может сопровождаться такими системными симптомами, как лихорадка, недомогание или артралгии. Менее чем у половины пациентов васкулит может поражать другие основные органы, такие как почки или желудочно-кишечный тракт. Латентный период между возбудителем и лейкоцитокластическим васкулитом может составлять от 7-10 дней до более 2 недель, что является временем, необходимым для выработки достаточного количества антитела для образования комплексов антиген-антитело.
Mayor-Ibarguren и др. описали 83-летнюю женщину, у которой развился лейкоцитокластический васкулит с положительными сывороточными IgM и IgG против SARS-CoV-2, но отрицательными результатами ПЦР ротоглоточного мазка, как это было замечено у нашего пациента.11 Это может указывать на то, что лейкоцитокластический васкулит развивается как позднее проявление инфекции COVID-19. Кроме того, считается, что антигены SARS-CoV-2 могут способствовать развитию антител, формируя комплексы антиген-антитело, которые нацелены на эндотелий сосудов кожи и провоцируют появление лейкоцитокластического васкулита.Однако, как и многие другие поражения кожи, описанные у пациентов с COVID-19, нет убедительных доказательств роли SARS-CoV-2 в этиопатогенном механизме поражения кожи. В недавней работе Colmenero и др. было рассмотрено, что присутствие вирусных частиц в эндотелии от пациентов с обморожением и гистологические доказательства сосудистого повреждения подтверждают причинную связь поражений с SARS ‐ CoV ‐ 2.12
Насколько мы понимаем, знаете, наша работа является первой, описывающей присутствие SARS-CoV-2 в биопсии кожи, взятой из очагов лейкоцитокластического васкулита.Это открытие подтверждает связь между лейкоцитокластическим васкулитом и коронавирусом, а не с другими инфекциями или лекарствами. Необходимы дальнейшие работы, чтобы выяснить, являются ли частицы, обнаруженные с помощью ПЦР в ткани кожи, особенно в эндотелиальных клетках мелких сосудов дермы, жизнеспособными вирионами или, что более вероятно, просто иммунным комплексом с нежизнеспособными вирусными частицами. Эта вторая возможность может объяснить, почему у нашего пациента положительный результат ПЦР SARS-CoV-2 при биопсии кожи через 1 месяц после заражения COVID-19.Наконец, следует изучить, могут ли изъязвленные поражения кожи быть инфекционными.
Очки обучения
-
Кожный лейкоцитокластический васкулит — это васкулит мелких сосудов, который может быть связан с широким спектром патологий (инфекции, лекарственные препараты, злокачественные новообразования и аутоиммунные расстройства)
-
SARS-CoV-2 может вызывать различные типы поражения кожи, одним из которых является лейкоцитокластический васкулит.
-
Наличие положительного результата ПЦР при биопсии кожи является надежным инструментом для подтверждения связи между инфекциями SARS-CoV-2 и кожными проявлениями.
Благодарности
Мы благодарим доктора Б. Альмиранте, доктора В. Гарсиа-Патоса и доктора А. Антона за их интеллектуальный вклад.
Что это такое, Симптомы, Лечение
Обзор
Что такое васкулит?
Васкулит — это воспаление (набухание) кровеносных сосудов, сети полых трубок, по которым кровь переносится по всему телу. Васкулит может поражать очень мелкие кровеносные сосуды (капилляры), кровеносные сосуды среднего размера (артериолы и венулы) или крупные кровеносные сосуды (артерии и вены).Если кровоток в сосуде с васкулитом уменьшается или прекращается, части тела, которые получают кровь из этого сосуда, начинают умирать.
Что такое васкулит центральной нервной системы?
Васкулит центральной нервной системы (ЦНС) — это воспаление стенок кровеносных сосудов головного или спинного мозга. (Головной мозг и позвоночник составляют центральную нервную систему.) Васкулит ЦНС часто возникает в следующих ситуациях:
Это может также произойти без какого-либо системного расстройства.В этом случае васкулит ограничен только головным или спинным мозгом и называется первичным ангиитом ЦНС (PACNS).
Опасен ли васкулит центральной нервной системы?
Васкулит ЦНС — серьезное заболевание. Воспаленная стенка сосуда может блокировать приток кислорода к мозгу, вызывая потерю функции мозга и, в конечном итоге, инсульты. В некоторых случаях васкулит ЦНС опасен для жизни. От этого состояния важно пройти курс лечения.
Симптомы и причины
Что вызывает васкулит?
В большинстве случаев точная причина неизвестна, но иммунная система (которая помогает поддерживать здоровье тела) играет роль.Хотя иммунная система обычно работает, чтобы защитить тело, иногда она может стать «сверхактивной» и атаковать тело. В большинстве случаев васкулит что-то вызывает иммунную или «аллергическую» реакцию в стенках кровеносных сосудов.
Вещества, вызывающие аллергические реакции, называются антигенами. Иногда определенные лекарства или болезни могут действовать как антигены и запускать этот процесс.
Каковы симптомы васкулита?
Симптомы васкулита включают:
Что вызывает васкулит центральной нервной системы?
Не совсем ясно, как воспаляются сосуды головного мозга.При некоторых васкулитах аномальные антитела (аутоантитела) атакуют лейкоциты, которые атакуют стенки сосудов и вызывают воспаление и разрушение стенки сосуда. Инфекция, вызванная вирусом, также может вызывать васкулит ЦНС.
Каковы симптомы васкулита центральной нервной системы?
Симптомы васкулита ЦНС могут включать следующее:
- Сильные головные боли, которые длятся долгое время.
- Инсульты или преходящие ишемические атаки («мини-инсульты»).
- Забывчивость или замешательство.
- Слабость.
- Проблемы со зрением.
- Изъятия.
- Энцефалопатия (отек мозга), которая может проявляться как изменение настроения или личности и снижение уровня сознания.
- Нарушение чувствительности.
Диагностика и тесты
Как диагностируется васкулит?
Диагноз васкулита, включая васкулит ЦНС, основывается на истории болезни человека, симптомах, полном физическом обследовании и результатах специальных лабораторных исследований.Аномалии крови, обнаруживаемые при васкулите, включают:
- Анемия (нехватка эритроцитов).
- Высокое количество лейкоцитов.
- Высокое количество тромбоцитов (что позволяет крови свертываться).
- Проблемы с почками или печенью.
- Повышение маркеров воспаления.
- Специальные маркеры в крови, которые могут присутствовать при определенных типах васкулита.
(При PACNS, когда васкулит ограничен только головным или спинным мозгом, вышеупомянутые симптомы и признаки часто отсутствуют, и люди видят только симптомы васкулита ЦНС.)
Другие тесты могут включать рентген, биопсию ткани (взятие образца ткани для исследования под микроскопом) и сканирование кровеносных сосудов. Врач может также захотеть исследовать спинномозговую жидкость, чтобы выяснить, что вызывает воспаление, с помощью процедуры, называемой люмбальной пункцией или спинномозговой пункцией. Этот тест часто выполняется при васкулите ЦНС.
Другой важный тест включает магнитно-резонансную томографию (МРТ), компьютерную томографию (КТ) или ангиограмму головного мозга. Ангиограмма может показать, какие кровеносные сосуды сужены.
Поскольку другие состояния могут вызывать те же аномалии сосудов головного мозга, что и васкулит ЦНС, биопсия головного мозга — единственный способ точно установить диагноз. Биопсия головного мозга позволяет отличить васкулит ЦНС от других заболеваний, которые могут иметь схожие черты.
Ведение и лечение
Как лечится васкулит центральной нервной системы?
Васкулит ЦНС обычно лечится поэтапно.
Начальный этап известен как индукционная терапия.Здесь обычно вводят стероиды в высоких дозах, часто внутривенно, с другими иммунодепрессивными препаратами или без них, такими как циклофосфамид или микофенолятмофетил, которые снижают реакцию иммунной системы на аутоиммунные заболевания. Затем в течение шести месяцев отменяют стероиды.
Когда человек находится в стадии ремиссии, он входит в поддерживающую фазу, когда циклофосфамид (если он используется в фазе индукции) заменяется другим иммунодепрессивным препаратом, таким как микофенелат мофетил.В поддерживающей фазе можно использовать стероид в низких дозах. Лечение необходимо продолжать в течение длительного периода, иногда на всю жизнь.
Если у пациента другое заболевание (например, волчанка) или системный васкулит, то лечение должно также включать рекомендации для конкретного состояния.
изображений на практике: болезненный кожный васкулит у ребенка с положительным иммунитетом на SARS-Cov-2
Мы благодарим пациентку и ее семью за их готовность поделиться этим случаем и фотографиями.
Финансирование
Не было получено финансирования или спонсорской поддержки для этого исследования или публикации этой статьи.
Авторство
Все названные авторы соответствуют критериям Международного комитета редакторов медицинских журналов (ICMJE) в отношении авторства этой статьи, несут ответственность за целостность работы в целом и дали свое согласие на публикацию этой версии.
Раскрытие информации
Альфонсо Папа, Анна Мария Сальцано и Мария Тереза Ди Дато нечего раскрывать.Джустино Варрасси является членом редколлегии журнала.
Соблюдение этических норм
Информированное согласие на публикацию было получено от родителей пациента.
Доступность данных
Наборы данных во время и / или проанализированные в ходе текущего исследования доступны у соответствующего автора по разумному запросу.
Открытый доступ
Эта статья находится под лицензией Creative Commons Attribution-NonCommercial 4.0 Международная лицензия, которая разрешает любое некоммерческое использование, совместное использование, адаптацию, распространение и воспроизведение на любом носителе или в любом формате, при условии, что вы должным образом указываете на оригинального автора (авторов) и источник, с предоставлением ссылки на Creative Commons лицензии и укажите, были ли внесены изменения. Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons для статьи, если иное не указано в кредитной линии для материала. Если материал не включен в лицензию Creative Commons для статьи и ваше предполагаемое использование не разрешено законодательными нормами или превышает разрешенное использование, вам необходимо получить разрешение непосредственно от правообладателя.Чтобы просмотреть копию этой лицензии, посетите https://creativecommons.org/licenses/by-nc/4.0/.
Васкулит и стоматологическая бригада
Васкулит буквально означает воспаление слизистой оболочки кровеносных сосудов и является общим термином, охватывающим болезнь, варьирующуюся от острых локализованных реакций гиперчувствительности до тяжелых аутоиммунных системных неизлечимых заболеваний, угрожающих жизни.
Предоставлено: © ttsz / iStock / Getty Images Plus
Первичный системный васкулит (ПСВ) — это аутоиммунное заболевание, при котором нейтрофилы в крови активируются и начинают атаковать клетки, выстилающие кровеносные сосуды. Возникающее в результате воспаление стенок кровеносных сосудов приводит к ограничению кровотока или блокированию сосудов, что приводит к повреждению или некрозу тканей или органов, которые они снабжают кровью. Мелкие сосуды и капилляры становятся негерметичными, что приводит к характерным для васкулита высыпаниям и пурпуре.
Заболевание неизлечимо, но обычно поддается лечению с помощью лекарств и, в конечном итоге, достигает ремиссии. Существует 18 различных типов PSV, некоторые из которых крайне редки. Они классифицируются по размеру пораженных судов:
-
Большие (аорта, главные артерии и вены)
-
Средние (например, почечные и желудочно-кишечные артерии)
-
Малые (артериолы, венулы и капилляры).
Эта последняя группа особенно влияет на капиллярные русла в легких, почках, коже и слизистой оболочке, что приводит к некрозу и изъязвлению.
Члены стоматологической бригады могут иметь особенно хорошие возможности влиять на здоровье и благополучие пациентов не только на их здоровье полости рта. К сожалению, годы растущей специализации и «оплаты по результатам», как правило, все больше привлекают внимание стоматологов к ротовой полости, а не к пациенту в целом.Тем не менее, все мы знаем, как важно иметь исчерпывающий, точный и актуальный медицинский анамнез как средство получения целостного представления о пациенте.
Большинство «здоровых» людей посещают стоматолога чаще, чем своего терапевта, поэтому тщательно составленный и тщательно изученный анамнез, взятый в стоматологической практике, может выявить ранние признаки неожиданного заболевания. Кроме того, многие системные заболевания всего тела имеют признаки и симптомы полости рта или лица, которые, если их распознать, могут привести к диагностике иначе нераспознанного состояния.В эту категорию попадают определенные типы васкулитов.
Некоторые из наиболее агрессивных типов васкулита связаны с определенным циркулирующим антителом, цитоплазматическим антителом против нейтрофилов или ANCA. Этот тип васкулита встречается относительно редко, с ежегодной заболеваемостью около 1200 новых случаев в Великобритании. В эту категорию входят гранулематоз Вегенера (теперь называемый GPA), синдром Чарджа Штрауса (теперь EGPA) и микроскопический полиангиит (MPA).
В целом могут быть затронуты люди всех возрастов и любого пола, но некоторые типы поражают преимущественно мужчин или женщин.Некоторые типы, такие как пурпура Шенлейна Геноха (HSP), поражают в основном детей; другие, такие как гигантоклеточный артериит, в основном пожилые пациенты.
Один или несколько органов могут быть поражены васкулитом и могут включать легкие, трахею, почки, кожу, глаза, уши, суставы, нос и носовые пазухи, железы внутренней секреции, сердце, мозг, центральную и периферическую нервную систему.
Рис. 1: Коллапс носа невесты, вызванный гранулематозом с полиангиитом (Вегенера).Обратите внимание на слуховой аппарат, необходимый для потери слуха из-за сопутствующей болезни среднего уха.
Рисунок 2Необработанный GPA (Вегенера), эрозия через кожу между носом и правым глазом
Рисунок 3: «Клубничный гингивит».GPA (Вегенера), вызывающий васкулит десен
Рисунок 4: Подсвязочный стеноз в GPA (Вегенера).Обратите внимание на сужение дыхательных путей (указано стрелкой) чуть ниже гортани.
Некоторые типы васкулита имеют характерные оральные или лицевые симптомы, которые, если их распознать кем-то из стоматологической бригады, могут привести к раннему диагнозу.
Три типа васкулита с наиболее характерными орально-лицевыми признаками — это гранулематоз Вегенера, теперь называемый гранулематозом с полиангиитом (GPA), гигантоклеточный артериит (GCA) и синдром Бехчета.
У пациентов могут быть рецидивирующие или стойкие эрозионные язвы на губах и слизистой оболочке, которые могут увеличиваться в размерах. Они часто жалуются на проблемы с носом и пазухами, такие как постоянный заложенный нос и заложенность носовых пазух с кровотечением из носа и корками в носу. Это может прогрессировать до разрушения носовой перегородки, что приводит к разрушению переносицы — характерного седловидного носа. Сосуды, снабжающие зубы и ткани пародонта, могут быть ограничены или закупорены, что приводит к фантомной зубной боли и клубничному гингивиту.Это может привести к некрозу пульпы без очевидной причины и повреждению пародонта. Признаками глаз могут быть красные или налитые кровью глаза из-за склерита или выпученные глаза из-за образования гранулем за глазным яблоком.
Пожилые пациенты, жалующиеся на головную боль или нарушение зрения, могут иметь характерные выступающие вены в височной области. Пациенты могут жаловаться на болезненность кожи головы, но наиболее существенно могут жаловаться на боль в челюсти или языке во время жевания.
Стойкие язвы во рту очень характерны для этого типа васкулита и могут быть первым признаком заболевания.Язвы начинаются как приподнятые эритематозные опухоли, которые затем переходят в язву с серой псевдопленкой. Обычно на слизистой оболочке они могут распространяться на твердое небо, глотку и миндалины. Еще хуже связаны язвы половых органов, которые могут быть более болезненными и более глубокими, чем язвы во рту. Они могут быть очень устойчивы к лечению. Могут быть связаны угри на лице и увеит в глазу.
Рисунок 5 Рисунок 6Тяжелый склерит, вызывающий разрушение роговицы при ГПА (Вегенера)
Рисунок 7Первичный церебральный васкулит, подтвержденный биопсией головного мозга.Стрелки указывают на аномальные участки.
Рисунок 8Лечение обычно состоит из двух этапов. Первоначальная индукция проводится с помощью мощных иммуносупрессивных препаратов, таких как циклофосфамид, химиотерапевтический препарат, который чаще всего назначают серией из шести или восьми импульсных внутривенных инфузий в сочетании с высокими дозами стероидов (преднизолон).
После того, как болезнь купируется, болезнь контролируется поддерживающим режимом с использованием менее мощных иммуносупрессивных препаратов (азатиоприн, метотрексат, микофенолат) в сочетании с более низкими дозами преднизолона.Это может продолжаться несколько лет, пока не будет достигнута полная ремиссия, но даже тогда рецидивы случаются часто.
До введения циклофосфамида в начале 1970-х годов некоторые типы васкулита, такие как Вегенера, неизменно и быстро приводили к смертельному исходу. Однако циклофосфамид обладает очень сильным эффектом «разброса», повреждая в некоторой степени все клетки, вызывая тем самым серьезные побочные эффекты, такие как потеря фертильности, миелоидный лейкоз и карцинома мочевого пузыря.
Более поздний «целевой» режим лечения, основанный на изготовленном моноклональном антителе, ритуксимабе, все чаще используется как для индукции, так и для поддержания.Ритуксимаб подавляет В-клетки в костном мозге, которые продуцируют «чужеродные» нейтрофилы. Он не влияет на фертильность и очень эффективен при лечении рецидивов.
Члены стоматологической бригады должны хорошо осознавать последствия и побочные эффекты лечения. Основная цель лечения — подавить иммунную систему, но, конечно, это делает пациентов более уязвимыми для инфекций. В некоторых случаях это вызывает нейтропению, острую нехватку лейкоцитов и тромкоцитопению с последующим риском проблем со свертыванием крови.
После фазы индукции лечения пациенты могут в течение многих лет принимать другие менее мощные иммуносупрессивные препараты в качестве поддерживающей терапии. При проверке списков лекарств следует обратить внимание на названия лекарств: азатиоприн, метотрексат и микофенолат (Cellsept).
Глюкокортикоидные стероиды (такие как преднизолон) в высоких дозах — первый ключевой элемент в борьбе с активным васкулитом. Продолжительное использование искусственных стероидов подавляет естественную выработку кортизола, в результате чего организм не может хорошо справляться с физическими нагрузками, такими как удаление зубов, с последующим риском хирургического шока.
Кроме того, повторное использование высоких доз стероидов или длительное использование низких доз стероидов может вызвать диабет и остеопороз. Чтобы снизить риск остеопороза, пациентам часто назначают бисфосфонаты. Они влияют на метаболизм кости, снижая активность остеокластов, но в стоматологическом контексте снижение жизнеспособности кости может увеличить риск серьезной послеоперационной инфекции.
Васкулит иногда связан с другими заболеваниями, такими как рак или ревматоидный артрит.Другие аутоиммунные заболевания, такие как системная волчанка и болезнь Шегрена, могут иметь перекрестный характер, и могут быть связаны заболевание щитовидной железы или заболевание гипофиза.
Раннее распознавание и диагностика васкулита могут иметь огромное влияние на исход. Многие признаки и симптомы неспецифичны, но вместе они могут объединить точки и составить картину. Бригада стоматологов может помочь поставить некоторые из тех точек, которые дополняют картину.
Полный спектр стоматологических последствий и последствий васкулита недостаточно изучен и может стать хорошей темой для последипломного исследования.
Информация об авторе
Заметки автора-
Джон Миллс: Джон Миллс, BDS (U.Sheff), DGDP (Великобритания), получил квалификацию в 1966 году и работал в качестве ВВП в сельской практике до выхода на пенсию в 2006 году. Несколько лет он был секретарем LDC округа Дербишир. до 2012 года. В 2001 году он заразился гранулематозом Вегенера и в настоящее время является председателем национальной благотворительной организации по поддержке пациентов с васкулитом, Vasculitis UK. www.vasculitis.org.uk Он также является попечителем Genetic Alliance UK и членом Клинической справочной группы специализированных служб ревматологии Национальной службы здравоохранения Англии.Джон является советником Британского общества ревматологов и групп европейских рекомендаций по лечению, а также членом консультативной группы Европейской клинической справочной сети по редким аутоиммунным и редким аутовоспалительным заболеваниям.
Об этой статье
Цитируйте эту статью
Миллс, Дж. Васкулитис и стоматологическая бригада. Команда BDJ 3, 16100 (2016). https://doi.org/10.1038/bdjteam.2016.100
Ссылка для скачивания
Поделиться этой статьей
Все, с кем вы поделитесь следующей ссылкой, смогут прочитать это содержание:
Получить ссылку для совместного использованияИзвините, ссылка для совместного использования в настоящее время недоступно для этой статьи.
Предоставлено инициативой по обмену контентом Springer Nature SharedIt
.