Деформации стоп — причины, симптомы, диагностика и лечение
Косолапость
Достаточно распространенная патология. Косолапость сопровождается укорочением стопы и ее супинацией, обусловленной подвывихом голеностопного сустава. Может быть врожденной и приобретенной. Врожденная косолапость составляет 1-2% от общего числа врожденных аномалий развития и чаще встречается у мужчин. Приобретенная косолапость может развиться вследствие пареза, паралича, травм костей и мягких тканей. Как врожденная, так и приобретенная косолапость бывает одно- или двухсторонней.
При осмотре выявляется 4 основных вида деформации стопы: подошвенное сгибание, супинация, выраженный продольный свод и плюсневое приведение. Самым постоянным признаком является положение супинации, выраженность остальных патологических изменений может сильно варьироваться. При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
Поворачивание стопы кнутри и подъем носка невозможны. Плюсневое приведение приводит к тому, что больные вынуждены выворачивать наружу ноги при ходьбе для предотвращения провисания дистальной части стопы. В областях, испытывающих аномальную нагрузку, образуются омозолелости. Диагноз устанавливается с учетом данных внешнего осмотра, плантографии, рентгенографии стопы и рентгенографию голеностопного сустава. При необходимости назначается КТ и МРТ. При паралитической косолапости необходима консультация невролога.
Лечение врожденной косолапости начинают с первых дней жизни. Ножку постепенно выводят в правильное положение вручную и фиксируют гипсовой повязкой. Вначале редрессирующие повязки меняют через каждые 3 дня, затем интервал между сменами гипса увеличивают. После выведения стопы в правильное положение и устранения подвывиха голеностопного сустава гипс заменяют ночными шинами. Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Тактику лечения приобретенной косолапости определяют с учетом причины и степени деформации стопы. При невозможности устранить косолапость консервативными методами выполняют оперативные вмешательства (артродезы мелких суставов). В ряде случаев показано использование ортопедической обуви и специальных вкладышей. Больным назначается ЛФК и физиотерапия, выдаются направления на санаторно-курортное лечение.
Наружная косолапость с плоскостопием
Данная патология представляет собой сочетание нескольких деформаций стопы и характеризуется уплощением продольного свода, супинацией передних отделов и вальгусной позицией тыльной поверхности стопы. Может быть врожденной или приобретенной. Врожденная косолапость с плоскостопием встречается нечасто, приобретенная является следствием недостаточной упругости связок и мышц стопы. Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Пациентов беспокоят боли, усиливающиеся после продолжительной нагрузки, и повышенная утомляемость при ходьбе. При осмотре выявляется «перекручивание» области между тыльной поверхностью и передним отделом стопы, уплощение продольного свода и наружная косолапость, обусловленная вальгусным положением стопы. По внутренней поверхности сустава выстоит таранная кость (симптом «двойной лодыжки»). Для подтверждения диагноза назначают рентгенографию стопы и плантографию.
На начальных стадиях проводят консервативную терапию. Если пациент может активно выпрямить продольный свод, назначают специальный комплекс ЛФК, рекомендуют носить удобную, хорошо подогнанную обувь, ходить босиком по траве, песку и камням. В случаях, когда продольный свод выпрямляется только пассивно, необходимо использовать специальные вкладыши и стельки. При выраженной деформации стопы показано ношение ортопедической обуви. При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
Поперечное плоскостопие
Развивается постепенно, причиной возникновения является недостаточная упругость связочного аппарата и мышц, стабилизирующих передние отделы стопы. Проявляется увеличением расстояния между головками плюсневых костей. При этом головка I плюсневой кости смещается кнутри, а головки II-V плюсневых костей – кнаружи и в сторону подошвы. Это влечет за собой увеличение нагрузки на передние отделы и обуславливает образование болезненных мозолей. Сгибатели пальцев стопы постоянно находятся в состоянии повышенного напряжения, что может приводить к формированию когтеподобных или молоткообразных пальцев.
Диагноз уточняют при помощи плантографии и рентгенографии. Лечение консервативное. Больным с такой деформацией стопы рекомендуют выполнять специальные упражнения и использовать вкладыши. Ношение ортопедической обуви показано только при сочетании с наружной косолапостью и при нарушении положения пальцев стопы.
Пяточная стопа
Стопа находится в положении тыльного сгибания, подошвенное сгибание невозможно или ограничено. Патология может быть врожденной, однако, пяточная стопа не является истинной аномалией развития нижних конечностей – ее формирование обусловлено неправильным положением плода. Кроме того, данная патология бывает и приобретенной, возникающей вследствие травм или параличей. При врожденной деформации наблюдается резкое отклонение стопы в тыльную сторону, стопа располагается у переднего края голени, активное и пассивное отведение в сторону подошвы невозможно. При приобретенной патологии, развившейся вследствие паралича, вначале пассивное подошвенное сгибание сохраняется в полном объеме. В последующем из-за преобладания тяги разгибателей и перерастания сгибателей пассивное подошвенное сгибание становится невозможным.
Диагноз выставляется на основании данных осмотра, результатов рентгенографии, МРТ и КТ стопы. Лечение врожденной патологии заключается в постепенном исправлении положения стопы с использованием шин и редрессирующих гипсовых повязок. Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Конская стопа
Стопа находится в положении подошвенного сгибания, тыльное сгибание невозможно или ограничено. Причиной развития данной деформации стопы, как правило, является вялый паралич трехглавой мышцы голени. Кроме того, конская стопа в некоторых случаях формируется при спастических параличах вследствие преобладания тяги сгибателей пальцев. Иногда патологические изменения возникают из-за длительного постельного режима в положении на спине или неправильной иммобилизации. Активное тыльное сгибание невозможно. В ряде случаев из-за перерастяжения одних мышц и контрактуры других стопу невозможно вывести в положение 90% по отношению к голени даже пассивно.
Диагноз выставляется на основании данных осмотра, состояние костей, суставов и мягких тканей оценивается при помощи дополнительных исследований (рентгенография, электромиография, МРТ, КТ). Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Полая стопа
Стопа деформирована за счета усиления продольного свода. Патология может быть врожденной или развиться из-за паралича. При визуальном осмотре определяется высокий подъем, на тыльной поверхности выдается I клиновидная кость. Ходьба в обычной обуви может причинять боль из-за сдавления области предплюсны. При комбинированной патологии (сочетании с деформацией пальцев и поперечным плоскостопием) возможны интенсивные боли даже после непродолжительной ходьбы или стояния. Для уточнения диагноза выполняют плантографию, рентгенографию и, при необходимости – электромиографию. Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Болезни и деформации стоп | ЧУЗ «КБ «РЖД-Медицина» г.Воронеж»
Неврома Мортона является еще одним заболеванием переднего отдела стопы и характеризуется болями, жжением в межплюсневых и межпальцевых промежутках, дискомфортом, покалыванием, онемением, иногда ощущением новообразования.
В связи с ущемлением нерва между головками плюсневых костей, возникшим вследствие поперечного распластывания стопы или других причин, существует несколько способов консервативного лечения: ношение ортопедической обуви, физиотерапия, использование кортикостероидов, местных анестетиков. При неэффективности возможно проведение операции — иссечение периневрального фиброза и участка дорзального пальцевого нерва, рассечение межплюсневой связки, так же возможна остеотомия 3 или 4 плюсневых костей.
Средний отдел стопы
Причины: перенесенная травма, воспалительные, нейромышечные и врожденные заболевания. Но чаще всего это синдром гиперэластичности (Ehlers-Danlos Syndrome) и слабость сухожильно-мышечного аппарата. Лечение начальных стадий (1 и 2) может быть консервативным: после обследования (плантографии) и выяснения степени плоскостопия, возможна коррекция индивидуальными стельками, ношением ортопедической обуви.
При плоской стопе (3 и 4 степень) показано хирургическое вмешательство.
Подтаранный артроэрез (arthroereisis – от греч. «artros» и «ereido» — укреплять, подпирать суставы) — операция заключается в постановке специального импланта через мини разрез в sinustarsi, блокирующего «соскальзывание» таранной кости с пяточной.
«artros» и «ereido» — укреплять, подпирать суставы) — операция заключается в постановке специального импланта через мини разрез в sinustarsi, блокирующего «соскальзывание» таранной кости с пяточной.
Такие операции обладают возрастным ограничением (до 35-40 лет по данным различных авторов) и наилучшие результаты наблюдаются в детском и юношеском возрасте, когда
Существует два основных вида имплантов, первый — «пистолетного» типа, сердечник из титанового сплава покрытый высокопрочным полиэтиленом.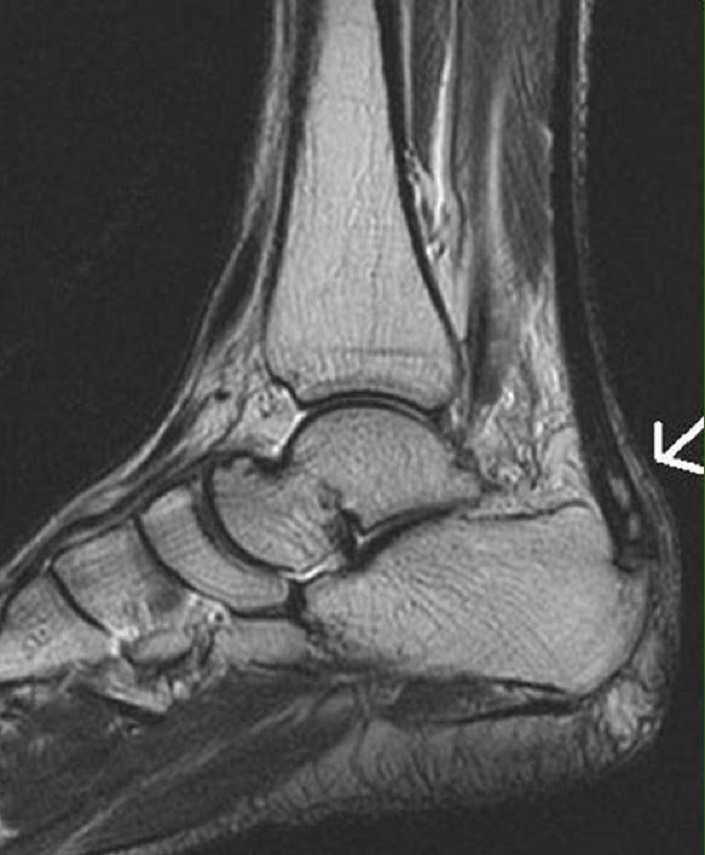
Второй — «вкручиваемого» типа, с резьбой, из аналогичного сплава. В обоих случаях под каждую стопу подбирается соответствующий размер импланта. Операция длится от 20 минут до получаса. Примеры послеоперационных снимков (см. ниже).
При дисфункции сухожилия задней большеберцовой мышцы (СЗББМ) вышеописанная методика подтаранного артроэреза применяется также в сочетании с сухожильной пластикой. После постановки диагноза проводится операция: через 3-5 см разрез на уровне ладьевидной кости, накладывается гофрирующий шов на СЗББМ, либо транспозиция сухожилия длинного сгибателя пальцев с натяжением СЗББМ. Что же делать пациентам, возраст которых уже не позволяет использовать подобные методы? Решение есть: разработан ряд оперативных вмешательств, направленных на поддержание продольного свода путем создания неподвижности в суставах медиальной колонны среднего отдела стопы.
Артродезы среднего отдела стопы:
§ Операция Лапиду (P.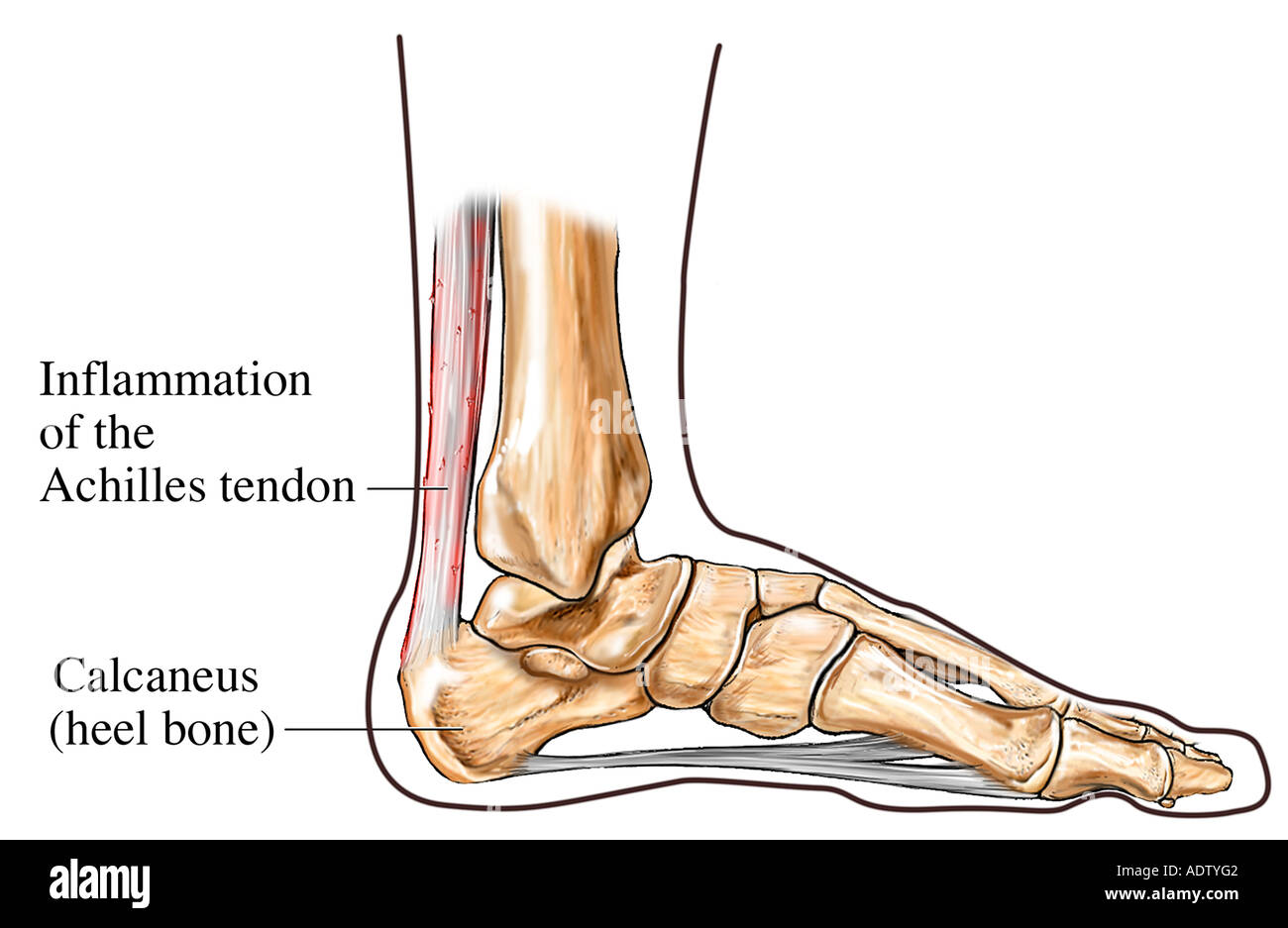 W. Lapidus) заключается в проксимальной корригирующей остеотомии 1 плюсневой кости в сочетании с артродезом первого плюсне-клиновидного сустава при его гипермобильности.
W. Lapidus) заключается в проксимальной корригирующей остеотомии 1 плюсневой кости в сочетании с артродезом первого плюсне-клиновидного сустава при его гипермобильности.
§ Ладьевидно-клиновидный артродез
§ Таранно-ладьевидный артродез, и их сочетания.
В настоящее время в современной клинике используются самые стабильные конструкции, позволяющие сократить срок сращения, такие как например IO—FIX— компрессирующая система связываемых винтов (см выше).
Мини пластины с угловой стабильностью для фиксации мелких суставов.
Задний отдел стопы
Эквиноварусная деформация стоп (pescavus — полая стопа) — это неправильное положение стопы, при котором внутренняя сторона стопы приподнята и подогнута внутрь, наружная опущена вниз, пальцы и пятка отклонены кнутри, является противоположностью плосковальгусной.
Причинами, как правило, являются последствия врожденного заболевания, перенесенная в детстве косолапость; посттравматические изменения — повреждение седалищного, малоберцовых нервов, гнойно-деструктивные процессы в стопе, последствия вывихов и переломов на уровне голеностопного сустава или других суставов стопы.
Лечение представляет собой целый комплекс последовательных оперативных и консервативных методик. Это вмешательства на костях и суставах заднего отдела: медиализирующие корригирующие остеотомии пяточной кости, артродезирование сопряженных с пяточной костью суставов, так называемые двух и трехсуставные артродезы (см ниже).
В послеоперационном периоде необходимы полужесткие или жесткие пластиковые повязки или ортезы, сроки иммобилизации варьируют от 4 до 8 недель, опора на стопу запрещается на срок от 6 до 12 недель в зависимости от степени сложности операции.
Реабилитация после хирургических вмешательств при патологиях среднего и заднего отделов стопы включает в себя стандартные меры: физиотерапию, лечебную физкультуру, массаж. Обязательным дополнением является кинезиотейпирование.
Болезнь Хаглунда — (остеохондропатия бугра пяточной кости или апофизит), характеризуется болями, припухлостью, уплотнением, деформацией и шероховатостью на уровне пяточного бугорка, рядом с местом прикрепления Ахиллова сухожилия (
Если консервативная терапия не имеет должно эффекта применяется хирургическое лечение — резекция пяточного бугра и удаление костных и мягкотканных разрастаний, коррекцию возможно выполнить как открытым способом через разрез, так и эндокопически — через проколы (бурсоскопия).
Пяточная шпора (плантарный фасциит или инсерциит) — воспалительно-дегенеративные изменения подошвенного апоневроза в месте его прикрепления к пяточной кости, следствием которых нередко является появление костных выростов (остеофитов) в этой области, сопровождающиеся острым болевым синдромом.
Наилучшим методом лечения признана экстракорпоральная ударно-волновая терапия — неинвазивный амбулаторный метод (см выше).
Не редки случаи хронического запушенного процесса, при которых применима
Голеностопный (берцово-таранный) сустав — соединяющий стопу (таранную кость) и голень (малую и большую берцовые кости), относится к категории крупных суставов, сложный по строению и блоковидный по форме. Затронем некоторые патологии, связанные с деформациями, и способы их коррекции.
Затронем некоторые патологии, связанные с деформациями, и способы их коррекции.
Нестабильность голеностопного сустава — патология в большинстве случаев наружная и вызванная травмой. Хронический подвывих стопы кнутри. При обследовании выявляется разрыв или несостоятельность наружных связочных структур голеностопного сустава.
Оперативный метод восстановления связочного аппарата:
- открытый способ — шов или пластика комплекса связок (Evans procedure, перемещение сухожилий малоберцовых мышц и др.
- артроскопический способ — операция Брострома (Broström procedure) и ее модификации с использованием анкеров (якорных фиксаторов, см ниже).
В послеоперационном периоде конечность иммобилизируется на 3 недели, затем пациенты проходят стандартный курс реабилитации, профессиональные спортсмены приступают к активным тренировкам с нагрузками через 3 месяца.
Остеоартрит голеностопного сустава (крузартроз) — дегенеративно-дистрофическое заболевание, затрагивающее все структуры сустава и околосуставные ткани, вызывающее его деформацию и, как следствие, ограничение движений и боль. Причиной может быть перенесенная травма, наличие хронического заболевания, нарушение биомеханики ходьбы вследствие других причин.
В начальных стадиях консервативные методы лечения оправданы, в более поздних применим артроскопический лаваж сустава, при запушенных формах артроза возможно только радикальное хирургическое лечение:
Эндопротезирование — резекция поврежденных хрящевых поверхностей и замена пар трения на металлические с полиэтиленовым вкладышем.
Рентгенограмма и внешний вид эндопротеза голеностопного сустава
Этот вид операций набирает обороты в России, в отличие от протезирования тазобедренного и коленного суставов, применяемого много лет. Это сложный дорогостоящий и высокотехнологичный вид медицинской помощи доступен только в специализированных ортопедических отделениях современных клиник.
Артродез голеностопного сустава представляет собой оперативное его обездвиживание с установкой стопы в среднефизиологическом положении. Подвижность в суставе становится невозможной, но после операции прекращаются боли. Компенсация объема движений происходит за счет других суставов стопы. Это не приводит к значительному расстройству функций конечности.
Рентгенологическое отличие нормы (А) от остеоартроза (В)
Разработаны различные способы остеосинтеза и множество металлоконструкций для его проведения. После обработки хрящевых поверхностей и, нередко, остеотомии малоберцовой кости суставные поверхности сближают и фиксируют:
- интракортикальными винтами и предизогнутыми пластинами,
- интрамедуллярными блокируемыми штифтами,
- аппаратами внешней фиксации (напр. КДА Илизарова),
- комбинацией конструкций и фиксацией так же и подтаранного сустава.
Длительный процесс сращения занимает от 3 месяцев до полугода, в это время пациент вынужден не наступать или дозировано нагружать оперированную конечность и пользоваться костылями.
Диабетическая стопа — это комплекс анатомо-функциональных изменений, развивающихся на фоне диабетической нейропатии микро- и макроангиопатии, способствующих повышенной травматизации и инфицированию мягких тканей стопы, развитию гнойно-некротического процесса и в запущенных случаях ведущий к ампутации.
Синдром диабетической стопы собирательное понятие, объединяющее группу поздних осложнений сахарного диабета при которых развиваются патологические изменения стоп больного в виде гнойно-некротических процессов, язв и костно-суставных поражений, возникающие на фоне специфических изменений периферических нервов, сосудов, кожи и мягких тканей, костей и суставов (внешний вид на схеме и клинический пример).
Лечение этого синдрома всегда должно быть комплексным, консервативные методы включают в себя: разгрузку стопы, лечение ангио- и нейропатии, местное лечение язв, антибактериальная терапия в случаях присоединившейся инфекции. К новейшим методам относятся: экстракорпоральная ударно-волновая терапия, применение факторов роста и стволовых клеток, метод плазменной струи. Оперативные методы: ангиопластика и стентирование артерий нижних конечностей, эндартерэктомия, аутовенозное шунтирование, остеотомии костей как метод снятия нагрузки с язвенного дефекта подошвенной поверхности, экономные резекции, некрэктомии и ампутации.
Стопа Шарко (Jean-Martin Charcot) — деструктивная, диабетическая, неинфекционная нейроостеоартропатия стопы, сопровождающаяся неврологическим дефицитом, приводящая к анатомическому разрушению костей и связок, к деформации стопы и развитию язвенных деффектов.
В силу своей редкой встречаемости небольшое количество хирургов имеют опыт лечения этого заболевания. В зависимости от стадии процесса выбирается вид терапии. Хирургическое лечение — резекция расплавленных костей стопы и металлоостеосинтез (артродез разрушенных суставов).
Рассматривая все части стопы и сопряженный с ней голеностопный сустав, можно недооценить полноту каждой взятой по отдельности патологии. Перед выбором способа лечения необходим индивидуальный подход к каждому пациенту, полноценное обследование, оценка статики и динамики ходьбы.
В настоящее время ни для кого не секрет насколько велико влияние болезни и деформации стопы на появление болей и сопутствующих проблем в коленях, бедрах, спине и плечах. Поэтому ваши стопы просто необходимо исследовать, диагностировать и лечить!
Текст и иллюстрации предназначены исключительно для информирования о заболеваниях и возможностях их лечения. Не забывайте: самолечение может навредить Вашему здоровью.
Врач-травматолог-ортопед
НУЗ «Дорожная клиническая больница на ст.Воронеж-1 ОАО «РЖД»
Генюк Юрий Владимирович
Продольное плоскостопие лечение, профилактика
Продольное плоскостопие — это деформация стопы, при которой происходит уплощение (понижение) продольного свода.
Кости скелета стопы, соединенные многочисленными связками, создают единое по форме образование, напоминающее арку. Опорными участками являются: сзади — пяточный бугор, а спереди — головки плюсневых костей. Выпуклая часть арки обращена в тыльную сторону стопы. Она образует продольный свод, который при ходьбе, беге, прыжках сглаживает толчки и сотрясения всего тела, придает мягкость и эластичность походке, делает ее легкой и пружинящей.
В укреплении сводов большое значение имеют мышцы, которые расположены на подошвенной поверхности стопы, а также мышцы голени, имеющие прикрепление в среднем отделе стопы или на ее подошвенной поверхности. Мышцы вместе со связками образуют так называемую динамическую силу, которая препятствует уплощению стопы под влиянием нагрузки.
Плоскостопие бывает врожденное и приобретенное.
Врожденное продольное плоскостопие встречается довольно редко, и является следствием первичных внутриутробных пороков развития тканей эмбриона. Приобретенное продольное плоскостопие бывает травматическим, паралитическим и статическим.
Наиболее часто встречается статическое продольное плоскостопие, т. е. плоскостопие, развивающееся вследствие перегрузок. Перегрузка наступает при увеличении массы тела человека, при тяжелой физической работе с переносом тяжестей и длительным пребыванием на ногах, а может происходить и при обычной нагрузке, когда ослаблен мышечно-связочный аппарат, поддерживающий своды стопы.
Oслабление мышечно-связочного аппарата стопы, возникающее под воздействием разнообразных причин, приводит к развитию продольного плоскостопия. При этом возникают и другие деформации: расширяется передний отдел стопы, пятка отклоняется кнаружи. Стопа приобретает вид распластанной, утрачивается одна из основных ее функций— пружинящая (рессорная).
В зависимости от тяжести деформации различают три степени продольного плоскостопия.
Последствия плоскостопия
Неправильное распределение нагрузки на ноги.
Кроме уплощения продольного свода, продольное плоскостопие часто сопровождается поворотом частей стопы вокруг своей оси. При этом развивается вальгусное, реже варусное отклонение заднего, переднего или обоих отделов стопы. Нарушение вращений одновременно вокруг поперечных и продольных осей приводит к наиболее тяжелой форме статического плоскостопия — плосковальгусной стопе.
Неправильная установка стопы приводит к компенсаторному перераспределению нагрузки на суставы нижних конечностей и позвоночник, что приводит к их преждевременному изнашиванию. Следствиями данных изменений являются артрозы суставов стопы, коленных и тазобедренных суставов, остеохондроз и сколиоз позвоночника. Появляются мышечные боли в ногах за счет изменения тонуса мышц, напряжения мышечно-сухожильных волокон в местах прикрепления к кости.
Нарушение амортизационных свойств стопы за счет плоскостопия.
Своды стопы выполняют амортизационную функцию — смягчают нагрузку при ходьбе, беге, прыжках. Плоскостопие приводит к потере амортизационных свойств стопы, в результате чего происходит постоянная перегрузка и травматизация хрящевых поверхностей суставов нижних конечностей и позвоночника. Происходит преждевременное изнашивание суставов, появляются быстрая утомляемость при ходьбе, тяжесть и боли в ногах, коленных и тазобедренных суставах и спине.
Плоскостопие часто сопровождается нарушением оттока венозной крови,что приводит к отеку, пастозности ног, варикозному расширению сосудов нижних конечностей.
Диагноз продольного плоскостопия основывается на клиническом обследовании и данных подометрии, плантографии и рентгенометрии.
При клиническом обследовании выясняют жалобы больных, определяют форму стопы, вид и характер деформации, состояние кожных покровов и периферическую пульсацию, подвижность в суставах, исследуют вышележащие отделы нижних конечностей, особенности статики и ходьбы больного.
Метод подометрии основан на измерении высоты продольного свода стопы и определении коэффициента плоскостопия. Плантография показывает состояние стопы по отпечатку подошвенной поверхности. Рентгенография применяется для диагностики структурных изменений костно-суставного аппарата стопы.
Симптомы продольного плоскостопия
К ранним симптомам продольного плоскостопия относится утомляемость нижних конечностей, периодические боли в области продольного свода, в голенях при ходьбе и к концу дня. С увеличением степени плоскостопия боли усиливаются, носят постоянный характер. Появляются боли в вышележащих отделах нижних конечностей и даже в пояснице, походка теряет эластичность, плавность. Ограничиваются движения в суставах стопы и голеностопном суставе. Стопа может принимать вальгусное положение, пятка становится округлой формы, распластывается, отклоняется в сторону, ладьевидная кость выступает кнутри. Возможна отечность стоп и голеностопных суставов. Подбор обуви затруднен. В последующем болевой синдром увеличивается за счет развивающегося деформирующего артроза суставов ног.
В некоторых случаях, когда компенсаторные возможности организма достаточно высоки, продольное плоскостопие развивается медленно, перестройка функций стоп идет постепенно и жалоб на боли пациенты не предъявляют. Однако в любой момент может произойти срыв компенсации.
Лечение и профилактика плоскостопия
Лечение продольного плоскостопия должно быть направлено на устранение деформации стопы, укрепление мышечно-связочного аппарата, поддерживающего правильное положение костей стопы, восстановление трофики мягких тканей, устранение воспаления и снятие болевого синдрома.
Плоскостопие | Медицинский центр SHiFA
Содержание
Симптомы плоскостопия
Стопа – идеальный амортизатор, который правильно распределяет вес тела и снижает нагрузку на позвоночник. В норме у арочной формы стопы существует три точки опоры: бугор пяточной кости, головки первой и пятой плюсневых костей. Но если свод стопы уплощается, то она не выполняет амортизационную функцию, походка теряет плавность и эластичность. Плоскостопие может быть поперечным (по понижению свода), продольным и сочетаемым. Оно бывает как врожденным, так и приобретенным в результате внешних и внутренних статических, травматических, паралитических факторов.
Чем выражено плоскостопие
Клиническое проявление плоскостопия – изменение свода стопы с уплощением арочного свода и нарушением амортизационных функций. По симптоматике проявление патологии может выражаться в различных формах:
- быстрая утомляемость ног при стоянии, ходьбе;
- боль при пальпации подошвы;
- отечность тыльной стороны стоп после физических нагрузок;
- боль в стопе, в области голеней, лодыжек, в пояснице;
- непластичная и тяжелая походка;
- натоптыши и омозолелость стоп, пальцев;
- патологически напряженные сухожилия пальцев ног, скрюченность пальцев, которые трудно распрямить;
- заметное уплощение стопы, отсутствие арочного свода;
- молоткоообразные пальцы;
- деформация стопы с ростом косточки и отклонением большого пальца наружу, скрещивание первого и второго пальца.
Наличие плоскостопия можно проверить самостоятельно в домашних условиях следующими способами:
- необходимо поставить ступню на поверхность с нанесенной краской (например, акварелью, гуашью), а затем наступить на чистый лист бумаги;
- намазать стопу жирным кремом, а затем наступить на чистый лист, как было описано выше;
- насыпать на твердую поверхность слой влажного песка толщиной 2-3 см, а затем стать на него, чтобы остался отпечаток ступни.
Если на отпечатке отсутствует арочный свод, то у проходившего экспресс-тест, по всей вероятности, развивается плоскостопие. Однако такой метод нельзя считать достаточно точным. Поставить диагноз может только травматолог-ортопед.
Как часто встречается плоскостопие
По имеющимся данным, среди городского населения распространенность плоскостопия в той или иной форме достигает 70-80%. В сельской местности этот процент гораздо ниже. Причина в том, что жители городов длительное время ходят в неудобной и анатомически неправильной обуви, не занимаются профилактикой плоскостопия (не ходят босиком по траве, мелким камням, гальке, по земле).
У детей в развитии плоскостопия большую роль играет наследственный фактор. У взрослых – слабость костно-мышечного аппарата, травмы и неудобная обувь.
В группу риска автоматически попадают женщины, у которых в силу изменения гормонального фона на протяжении жизни неоднократно повышается растяжимость связок, изменяется масса тела и смещается центр тяжести (например, при беременности), а в климактерическом периоде развивается остеопороз.
Болезнь можно считать профессиональной, связанной с длительным хождением и стоянием на ногах. Однако для ее развития должны быть и другие предрасполагающие факторы (внешние и/или внутренние).
С какими заболеваниями может быть связано плоскостопие
В этиологии плоскостопия выделяет следующие причины:
- слабость мышечно-связочного и костного аппарата;
- паралич мышц, которые отвечают за поддержание стопы в форме арки;
- рахит у детей, при котором наблюдается размягчение костей;
- переломы костей стопы и лодыжки;
- травмы мягких тканей нижних конечностей и др.
Также причиной развития плоскостопия часто выступает лишний вес, длительное пребывание на ногах, ношение тяжестей.
Почему нельзя игнорировать плоскостопие
Плоскостопие не развивается изолированно и не проходит бесследно. Из-за уплощения, распластывания стопы другим костям и суставам приходится компенсировать нарушение, брать на себя нагрузку от веса тела при ходьбе.
Вследствие плоскостопия в той или иной степени в гипертонусе находятся голеностопные, коленные, тазобедренные суставы, позвоночник, связки и сухожилия стопы. В результате возрастает риск развития артрозов суставов и остеохондроза, который становится причиной головных болей и различных патологий внутренних органов.
Также при плоскостопии часто деформируется ступня и развивается вальгусная деформация первого плюснефалангового сустава, пальцы приобретают молоткообразную форму, появляются болезненные омозолелости и натоптыши, развивается пяточная шпора.
Поэтому плоскостопие ни в коем случае нельзя игнорировать. Эта «безобидная» (на первый взгляд) патология становится причиной усталости ног, плохого самочувствия и целого ряда заболеваний других органов и систем.
К какому врачу следует обратиться при плоскостопии
Для постановки диагноза и получения рекомендаций по профилактике и лечениению следует записаться на прием к травматологу-ортопеду и пройти обследование. Для исследования используют различные методы: плантографию, подографию, подометрию, рентген. Они позволяют не только поставить диагноз, но и точно определить степень отклонения от нормы, период опоры на различные участки с топы при ходьбе. После этого врач может выбрать самый эффективный метод лечения.
Пяточная деформация стоп у детей и методы хирургической коррекции Текст научной статьи по специальности «Клиническая медицина»
ОБМЕН ОПЫТОМ
УДК 617.586-007.54-089-053.2 https://doi.org/10.17816/PTORS7269-78
ПЯТОЧНАЯ ДЕФОРМАЦИЯ СТОП У ДЕТЕЙ И МЕТОДЫ ХИРУРГИЧЕСКОЙ КОРРЕКЦИИ
© О.В. Кожевников, С.Э. Кралина, И.В. Грибова, А.В. Иванов
ФГБУ «Национальный медицинский исследовательский центр травматологии и ортопедии им. Н.Н. Приорова» Минздрава России, Москва
Поступила: 15.02.2019 Одобрена: 16.05.2019 Принята: 06.06.2019
Введение. Пяточная деформация стоп относится к редко встречающейся патологии у детей, которая обусловлена поражением длинных сгибателей стопы вследствие различных заболеваний нервной системы. Выбор метода оперативной коррекции основан на возрасте пациента, параметрах нарушений нейромышечного аппарата, а также степени деформации стопы.
Цель исследования — анализ результатов оперативной коррекции пяточных деформаций стоп у детей в условиях нашего центра.
Материал и методы. Проведен анализ оперативного лечения 13 пациентов (21 стопа) в возрасте от 1,5 до 15 лет с пяточной деформацией стопы. Описан дифференцированный подход и методы хирургического лечения. Детям до 12 лет был выполнен релиз суставов стопы, в том числе устранение деформации и сухожильно-мышечная транспозиция с переносом функционально сохранных мышц в позицию выпавших мышц-антагонистов. Детям старше 12 лет проводили операции на костном аппарате стопы: трехсуставной артродез или корригирующие остеотомии пяточной кости, дополненные сухожильно-мышечными транспозициями.
Результаты. Результаты лечения оценивали на основании рентгенометрических параметров и количества баллов по системе AOFAS. У всех пролеченных больных отмечено улучшение опорности стопы за счет уменьшения деформации. По шкале АОFAS среднее значение увеличилось с 42,42 до 91,14 балла.
Заключение. Учет всех причин и компонентов деформации и дифференцированный подход позволяют устранить пяточную стопу на долгосрочный период, несмотря на сохраняющиеся нарушения нейромышечной проводимости.
Ключевые слова: пяточная стопа; нейрогенные деформации стопы; сухожильно-мышечные транспозиции; трехсуставной артродез; остеотомия пяточной кости; дети.
PES CALCANEUS DEFORMITY IN CHILDREN AND METHODS OF SURGICAL CORRECTION
© O.V. Kozhevnikov, S.E. Kralina, I.V. Gribova, A.V. Ivanov
N.N. Priorov Central Research Institute of Traumatology and Orthopedics, Moscow, Russia For citation: Pediatric Traumatology, Orthopaedics and Reconstructive Surgery. 2019;7(2):69-78
Received: 15.02.2019 Revised: 16.05.2019 Accepted: 06.06.2019
Introduction. Pes calcaneus deformity is a rare pathology in children, which is due to the defect of long flexors of the foot caused by various neurological diseases. The treatment choice is based on the patient’s age, parameters of neuromuscular disorders, and degree of foot deformation.
Aim. This study aimed to analyze the results of operative correction of рes calcaneus deformities in children. Material and methods. This analysis of surgical treatment involved 13 patients (21 feet) aged 1.5 to 15 years with pes calcaneus deformities. The different approaches and methods of surgical treatment were described. Children up to 12 years old were released joints of the foot with the elimination of deformation and tendon-muscle transposition with
■ Для цитирования: Кожевников О.В., Кралина С.Э., Грибова И.В., Иванов А.В. Пяточная деформация стоп у детей и методы хирургической коррекции // Ортопедия, травматология и восстановительная хирургия детского возраста. — 2019. — Т. 7. — Вып. 2. — С. 69-78. https://doi.org/10.17816/PTORS7269-78
the transfer of functionally preserved muscles in the position of fallen muscle antagonists. Children over 12 years old underwent surgery on the bone apparatus of foot: three-articular arthrodesis or corrective osteotomy of the calcaneus, some cases were supplemented with tendon-muscle transpositions.
Results. Treatment results were evaluated based on the radiometric parameters on the system of AOFAS. All treated patients showed improvement in foot stability with reduced deformation; AOFAS at an average of 91.14 points was observed.
Conclusion. A record of all causes and strain components with a graded approach eliminates the pes calcaneus deformity in the long-term, despite persistent violation of neuromuscular conduction.
Keywords:pes calcaneus; neurogenic deformities of the foot; tendon-muscular transpositions; three-articular arthrodesis; osteotomy of the calcaneus; children.
Введение
Пяточная стопа (pes calcaneus) относится к одному из тяжелых видов деформаций стопы и характеризуется наличием фиксированного положения разгибания стопы с отсутствием активной флексии. Развитие этой деформации в большинстве случаев обусловлено поражением длинных сгибателей стопы, прежде всего икроножной мышцы, вследствие различных заболеваний нервной системы. По данным литературы, паралитическая пяточная деформация стопы развивается в 5-30 % случаев нейроген-ной деформации стоп у детей [1]. Наиболее часто она выявляется при врожденной спинномозговой грыже — 15-30 % [1, 2], детском церебральном параличе — 6 % [1], миелодисплазии — 1 % [1]. Описаны также случаи пяточной деформации стоп вследствие вторичных деформаций, например после лечения косолапости 10 % [3] и травматических повреждений периферических нервов 3 % [4].
В патогенезе развития данного типа деформации основное место отводят параличу задней группы мышц голени при сохранении функции передней и латеральной мышечных групп. В результате снижения или полного выпадения функции длинных сгибателей стопы происходит нарушение равновесия сил между сгибателями и разгибателями стопы с резким преобладанием последних. Вследствие этого стопа принимает положение крайнего разгибания и пяточная кость из горизонтальной позиции постепенно переходит в вертикальную, пяточно-опорный угол (calcaneal pitch) увеличивается и составляет более 30° (норма — 25-28°), иногда доходя до 60-80°. Разгибание стопы может достигать такой степени, что тыльная поверхность стопы касается передней поверхности голени, а пяточно-большеберцовый угол, который в норме составляет 70°, может уменьшаться до 20°. Вслед за патологической установкой пяточной кости изменяются костно-суставные соотношения между пяточной и таранной костя-
ми. Пяточно-таранный угол в сагиттальной плоскости увеличивается более 30° (норма — 20-25°). При отклонении таранной кости медиально или латерально нарушаются соотношения и во фронтальной плоскости. Фронтальный пяточно-таран-ный угол (норма — 20-40°) увеличивается или уменьшается с образованием пяточно-вальгусной или пяточно-варусной деформации соответственно. Передний отдел стопы за счет тяги мышц разгибателей поднимается и располагается выше уровня пятки и среднего отдела стопы. В связи с этим угол между таранной костью и 1-й плюсневой костью (Meary’s angle) увеличивается до 25-30° (норма — 0-5°). Степень деформации стопы во многом зависит от выраженности неврологических расстройств, паралича или пареза мышц голени.
В литературе различают три формы паралитической пяточной деформации стопы: 1) начальная фаза деформации с частично сохранившейся функцией перонеальных мышц; 2) резко выраженная деформация pes calcaneus или pes calcaneo-valgus с сохранением перонеальных мышц при отсутствии разболтанности в суставе; 3) резко выраженная деформация при параличе всех мышц и разболтанности во всех суставах стопы [5]. Выявлена корреляция между параметрами проведения возбуждения по большеберцовому и малоберцовому нервам и амплитудой М-ответов мышц с видом деформации стопы [6]. В зависимости от степени мышечного дисбаланса может изолированно развиваться пяточная деформация стопы или комбинированная пяточно-вальгусная и реже пяточно-варусная деформация. Во время ходьбы, в зависимости от степени и вида деформации, опора осуществляется на пятку и частично на средний отдел стопы. В случаях крайней деформации опорным является только пяточный бугор, где образуются натоптыши, изъязвления и мозоли. Передний отдел стопы в опоре не участвует. С возрастом деформация, как правило, прогрессирует, тыльная поверхность стопы замет-
но укорачивается, происходит ретракция сухожилий разгибателей и капсульно-связочного аппарата тыльной поверхности стопы. При попытках одномоментной коррекции деформации короткие сухожилия разгибателей, ретрагированный кап-сульно-связочный аппарат, дефицит мягких тканей препятствуют выведению стопы в среднее положение.
Методы оперативного лечения пяточной деформации можно разделить на две основные категории: у детей младшего и среднего возраста стандартом лечения является операция на мягких тканях стопы, включающая устранение деформации и сухожильно-мышечные транспозиции с переносом функционально сохранных мышц в позицию выпавших мышц-антагонистов. В более старшем возрасте для коррекции пяточной деформации стопы выполняют трехсуставной ар-тродез стопы, остеотомии пяточной кости, клиновидные резекции стопы. Существует мнение, что выполнение корригирующих или артродези-рующих операций без восстановления мышечного баланса, к сожалению, не позволяет получить хороших результатов [7]. В связи с этим используют методики, которые совмещают корригирующие и артродезирующие операции с сухожильно-мышечной транспозицией: производят пересадку сухожилия длинной малоберцовой мышцы и/или задней большеберцовой мышцы в канал пяточной кости с одновременным укорочением пяточного сухожилия [8, 9]. Однако согласно мнению ряда исследователей, хирурги, применяющие такие методики, обречены на неудачи из-за слабости пересаженных мышц [10]. Используется также методика тенодеза ахиллова сухожилия к малоберцовой кости в качестве дополнительной стабилизации пяточной кости и профилактики рецидива деформации [11]. Результаты лечения данного типа деформации не всегда стабильны. Причинами неудовлетворительных результатов и рецидивов является сохраняющийся мышечный дисбаланс или его увеличение в связи с ростом ребенка, а также недостаточно адекватная оперативная коррекция [12].
С учетом приведенных данных было решено проанализировать результаты оперативной коррекции пяточных деформаций стоп у детей в условиях нашего центра.
Материал и методы
В Центре детской ортопедии ФГБУ НМИЦ ТО им. Н.Н. Приорова с 2008 по 2018 г. находились на лечении 13 пациентов с пяточной деформацией стоп в возрасте от 1,5 до 15 лет. У 8 детей
были деформированы обе стопы, в 5 случаях деформация была односторонняя. Всего проведено оперативное лечение на 21 стопе. Причиной развития пяточной деформации стоп у 8 детей был врожденный порок развития центральной нервной системы — спинномозговая грыжа (СМГ), у всех пациентов прооперированная в младенчестве; в 2 случаях пяточная деформация была вторичной и развилась как следствие лечения эквино-варусной деформации стоп на фоне СМГ; в 1 случае пяточная деформация была вторичной, развившейся после лечения косолапости; у 1 ребенка наблюдался синдром каудальной регрессии, сопровождавшийся грубым пороком развития каудального отдела позвоночника и спинного мозга и выраженным неврологическим дефицитом; у 1 ребенка пяточная деформация стоп возникла вследствие генетически детерминированной патологии, врожденной структурной миопатии и соединительнотканной дисплазии с генерализованной мышечной гипотонией и развитием так называемого симптомокомплекса «вялого ребенка». По типу деформации стоп мы различали: пяточную деформацию (без элемента вальгусной или варусной установки) — 4 стопы, пяточно-вальгусную деформацию — 13 стоп, пяточно-ва-русную — 4 стопы.
Тактику оперативного лечения определяли на основании ригидности деформации, возраста ребенка и степени нарушения функции мышц голени. Противопоказанием для проведения оперативной коррекции являлись выраженные трофические нарушения мягких тканей в области стопы и нижней трети голени. Одноэтапную оперативную коррекцию без предварительного использования аппаратов выполняли, когда пассивная коррекция разгибательной контрактуры голеностопного сустава была возможна до среднего положения стопы без выраженного натяжения мягких тканей с отсутствием дисциркуляторных расстройств (побледнения кожи по тыльной поверхности стопы и капиллярного ответа) и без формирования ригидной куркообразной деформации пальцев за счет натяжения укороченных сухожилий разгибателей. В случаях ригидной деформации, когда при попытке выведения стопы наблюдались дефицит кожных покровов по тыльной поверхности с признаками дисциркуля-торных нарушений и/или формирование ригидной куркообразной деформации пальцев, проводили предварительную дозированную коррекцию в аппарате с выведением стопы в положение эквинуса для постепенного растяжения сухожилий и мягких тканей. Детям до 12 лет, с учетом функционирования зон роста, коррекцию пя-
точной деформации стопы осуществляли за счет мягкотканного релиза суставов стопы (11 стоп). При релизе рассекали капсулы голеностопного, подтаранного, таранно-ладьевидного, клиноладье-видного суставов. За счет релиза стопы удалось провести коррекцию пяточной деформации стопы при следующих рентгенометрических показателях: пяточно-большеберцовый угол — 30-50°, Meary’s angle — 20-35°, сагиттальный таранно-пя-точный угол — 30-50°.
Детям старше 12 лет выполняли реконструктивные костнопластические операции: трехсу-ставной артродез (7 стоп), корригирующую дорсальную скользящую (слайдерную) остеотомию пяточной кости (3 стопы). Возможность коррекции деформации за счет скользящей остеотомии пяточной кости рассматривали, когда рентгенометрически пяточно-большеберцовый угол составлял 20-40°, сагиттальный таранно-пяточный угол — 40-60°, пяточно-опорный угол — 35-50°. При скользящей остеотомии пяточной кости [11] дистальный фрагмент пяточной кости с пяточным бугром смещали вверх в дорсальную сторону таким образом, чтобы ось пяточной кости из вертикальной позиции переходила в горизонтальную и пяточный опорный угол восстанавливался до нормальных значений.
К сухожильно-мышечным транспозициям прибегали в тех случаях, когда функциональные возможности мышц латеральной или передней поверхности голени соответствовали 4-5 баллам. Для пересадки на пяточный бугор отдавали предпочтение длинной малоберцовой и передней большеберцовой мышцам. При полном выпадении функции мышц голени выполняли тенодез ахиллова сухожилия по Westin.
Для оценки результатов лечения составляли базу данных в Excel 10 с последующей статистической обработкой при помощи программы SPSS 13.0. Для оценки достоверности применяли парный критерий Стьюдента. Уровень статистической значимости был рассмотрен при p < 0,05.
Результаты и обсуждение
Результаты лечения оценивали у 11 пациентов. Срок наблюдения составил от 1 до 9 лет. У всех пролеченных больных отмечено улучшение опор-ности стопы за счет уменьшения деформации. Клинически стопы у всех пациентов находились в функционально выгодном положении, соотношение между голенью и стопой было восстановлено, голеностопный сустав подвижен, объем движений — 15-20°, походка улучшилась, опора осуществлялась на всю подошвенную поверхность стопы.
Клинический пример (рис. 1). Пациент Н., 8 лет. Диагноз: «СМГ. Нейрогенная пяточная деформация обеих стоп». Поступил с жалобами на трудности при ходьбе, возможность опоры только на пятки обеих стоп. Для устойчивости ребенок поджимал пальцы стоп, опираясь на тыльную поверхность фаланг пальцев, на которых сформировались натоптыши. Клинически: стопы в положении разгибания до 40°, до среднего положения выводятся с трудом, сгибание невозможно. Сила мышц: передняя большеберцовая мышца справа и слева — 5 баллов, малоберцовые мышцы — 5 баллов, сгибатели пальцев стоп — 3 балла, разгибатели пальцев стоп — 3 балла, задняя группа мышц голени справа и слева — 0 баллов. На компьютерной томограмме стоп: пяточная деформация обеих стоп, пяточно-большеберцовый угол справа — 30°, слева — 25°; пяточно-опорный угол справа — 40°, слева — 50°. Подография — патологическое перераспределение нагрузки, опора осуществляется только на пяточный отдел обеих стоп. Этапно выполнена операция на правой и левой стопе: релиз суставов стопы, пересадка длинной малоберцовой мышцы на пяточный бугор, удлинение сухожилия передней большебер-цовой мышцы. Фиксация спицами с небольшой гиперкоррекцией — 2 месяца. После удаления металлоконструкций фиксация стоп в туторе. Через 9 лет после лечения возраст пациента 17 лет. Клинически стопы в среднем положении, походка удовлетворительная, опора на всю подошвенную поверхность стоп. Активно выполняет сгибание стоп: амплитуда активного сгибания левой стопы — 35°, правой стопы — 10°. На подографии: при сравнении в динамике значительное улучшение, равномерное распределение нагрузки на передний и задний отделы стоп. На рентгенограмме: стопы в положении коррекции, костно-суставные соотношения удовлетворительные: пяточно-боль-шеберцовый угол справа — 70°, слева — 75°; пя-точно-опорный угол справа — 25°, слева — 27°. При анализе биомеханики ходьбы по результатам цифровой обработки реакции опоры выявлено, что до лечения наблюдалась асимметричная двугорбая кривая butterfly, параметр заднего толчка — высокий, указывает на перегрузку заднего отдела. После лечения отмечалось равномерное распределение динамических параметров переднего и заднего толчка при опоре на правую и левую стопы, двугорбая кривая butterfly стала более симметричной, соответствующей нормальной двугорбой кривой.
При проведении рентгенометрических измерений до и после лечения выявлено достоверное улучшение показателей пяточно-опорного угла,
До лечения
ж
После лечения
л
л и
и
157,5 135 .2,5 90 67,5 45 22,5 0
л
л и
и
0 20 40 60 80 100 Цикл [%]
157,5 135 2,5 90 67,5 45 22,5 0
20 40 60 80 Цикл [%]
Рис. 1. Пациент Н., 8 лет. Диагноз: «Спинномозговая грыжа. Нейрогенная пяточная деформация обеих стоп»: а — внешний вид стоп при нагрузке при поступлении; б — подография при поступлении: перераспределение нагрузки на пяточный отдел обеих стоп; в — компьютерные томограммы стоп при поступлении; г — рентгенограммы стоп после оперативного лечения; д — результат лечения через 9 лет, внешний вид стоп при нагрузке; е — подография через 9 лет после лечения; ж — рентгенограммы стоп через 9 лет после лечения: положение коррекции сохраняется, костно-суставные соотношения удовлетворительные: пяточно-большеберцовый угол справа — 70°, слева — 75°; пяточно-опорный угол справа — 25°, слева — 27°; з — результаты цифровой обработки характеристик ходьбы (реакция опоры) до и после лечения (красная кривая — правая стопа, зеленая — левая
стопа, серая — коридор нормы)
б
а
в
д
е
5
Таблица 1
Результаты рентгенометрии до и после оперативного лечения (среднее значение и среднеквадратичное отклонение)
Угол До операции После операции Индекс достоверности, p
Пяточно-большеберцовый, ° 33 ± 15 72 ± 15 0,028
Пяточно-опорный, ° 65 ± 5 26 ± 7 0,048
Сагиттальный пяточно-таранный, ° 48 ± 15 36 ± 5 0,026
Meary’s angle, ° 27 ± 17 1 ± 5 0,014
пяточно-большеберцового угла, сагиттального пя-точно-таранного угла, Meary’s angle (табл. 1).
Среднее значение комплексной оценки по шкале AOFAS после лечения составило 91,14 балла, что значительно выше, чем до операции (42,42 балла).
Анализируя полученные результаты, мы пришли к выводу, что, применяя дифференцированный подход к лечению нейрогенной пяточной деформации стопы, можно добиться стойкого хорошего результата. Следует отметить, что наиболее физиологический подход к лечению можно применить у детей в возрасте до 12 лет, когда коррекцию деформации можно выполнить за счет вмешательства на мягкотканном компоненте стопы с сухожильно-мышечной транспозицией. Данное вмешательство является золотым стандартом и позволяет перестроить функцию пересаженных мышц, улучшить мышечный баланс между сгибателями и разгибателями стопы, что в свою очередь в дальнейшем, в процессе роста ребенка, дает возможность предотвратить возникновение рецидива, а также ведет к более правильному развитию всех структур конечности.
Клинический пример (рис. 2). Пациент Л., 11 лет. Диагноз: «СМГ. Нейрогенная пяточная деформация левой стопы». Поступил с жалобами на трудности при ходьбе, опору на пятку левой стопы. Клинически: левая стопа в пложе-нии разгибания 30°. Активные движения стопой возможны только на разгибание стопы. Сила мышц левой голени: передняя большеберцо-вая мышца — 5 баллов, малоберцовые (короткая и длинная) мышцы — 0 баллов, сгибатели и разгибатели пальцев стопы — 0 баллов, задняя большеберцовая мышца — 2 балла, задняя группа мышц голени — 2 балла. Пассивно стопа до среднего положения «пружинисто» выводится, но не удерживается. Сгибание в голеностопном суставе невозможно. На рентгенограмме левой стопы: пяточная деформация, вертикальное положение пяточной кости, пяточно-большеберцо-вый угол — 40°, Meary’s angle — 32°, сагитталь-
ный таранно-пяточный угол — 52°. С учетом возможной пассивной коррекции стопы до среднего положения, возраста ребенка проведена одноэтапная коррекция деформации. Выполнены релиз суставов стопы (подтаранного, таран-но-ладьевидного, пяточно-кубовидного, клино-ладьевидного) с пересадкой сухожилия передней большеберцовой мышцы на пяточный бугор; фиксация стопы спицами с небольшой гиперкоррекцией — сгибанием стопы 20° — на 2 месяца. После удаления металлоконструкции стопа фиксирована в туторе. Клинически стопа в среднем положении, опора на всю подошвенную поверхность стопы. По результатам рентгенограммы костно-суставные соотношения в стопе улучшились: пяточно-большеберцовый угол — 80°, Meary’s angle — 0°, сагиттальный таранно-пяточ-ный угол — 35°.
Лечение детей старше 12 лет, когда костный аппарат стопы уже сформирован в неправильной позиции, сопряжено с более тяжелыми реконструкциями. В большинстве таких случаев прибегают к трехсуставному артродезу стопы. Однако его выполнение без восстановления мышечного баланса может не привести к ожидаемому результату. Пяточная установка стопы может возникнуть вновь за счет подвижности голеностопного сустава и превалирующей силы разгибателей стопы. Именно поэтому при значительной степени пяточной деформации стопы с превалированием тонуса мышц разгибателей у детей старшего школьного возраста рекомендуют сочетать трехсуставной артродез с сухожильно-мышечной транспозицией. Один из не часто используемых вариантов реконструкции стопы при коррекции пяточной деформации у пациентов подросткового возраста — это комплексное вмешательство, включающее скользящую остеотомию пяточной кости с одновременной сухожильно-мышечной транспозицией и тенодезом ахиллова сухожилия. На каждом этапе вмешательства решаются определенные задачи: корригирующая остеотомия пяточной кости с краниальным смещением
Рис. 2. Пациент Л., 11 лет. Диагноз: «Нейрогенная пяточная деформация левой стопы»: а — рентгенограмма левой стопы в боковой проекции при поступлении: пяточно-большеберцовый угол — 40°, Meary’s angle — 32°, сагиттальный таранно-пяточный угол — 52°; б — рентгенограмма левой стопы в боковой проекции после операции: пяточно-большеберцовый угол — 80°, Meary’s angle — 0°, сагиттальный таранно-пяточный угол — 35°
пяточного бугра позволяет устранить деформацию, сухожильно-мышечная транспозиция улучшает баланс между мышцами — разгибателями и сгибателями стопы; тенодез обеспечивает профилактику рецидивирования пяточной деформации. Данное вмешательство, по нашему мнению, является более сохранным и физиологичным, позволяет провести коррекцию деформации без замыкания суставов стопы. Двухлетнее наблюдение за пациентами показывает отсутствие рецидиви-рования и удовлетворительную функцию конечности.
Клинический пример (рис. 3). Пациент А., 15 лет. Диагноз: «Менингомиелорадикулоцеле по-яснично-крестцового отдела позвоночника. Ней-рогенная пяточная деформация стоп». При поступлении: стопы в положении разгибания под углом 25°, сгибание стоп невозможно. При мануальном тестировании: стопы до среднего положения выводятся с трудом, с выраженным натяжением мягких тканей тыльной поверхности стоп, дисциркуляторными расстройствами (ишемией тканей), пальцы стопы устанавливаются в куркообразную позицию за счет натяже-
Рис. 3. Пациент А., 15 лет. Диагноз: «Менингомиелорадикулоцеле пояснично-крестцового отдела позвоночника. Нейрогенная пяточная деформация стоп»: а — вид стоп при поступлении; б — рентгенограмма левой стопы в боковой проекции при поступлении; в — внешний вид стопы на первом этапе лечения в аппарате Илизарова, достигнуто сгибание стопы 20°; г — рентгенограмма стопы в боковой проекции после оперативного лечения
ния укороченных сухожилий-разгибателей. Сила мышц: передняя большеберцовая мышца справа и слева — 5 баллов, малоберцовые мышцы справа — 3 балла, слева — 1-2 балла, задняя группа мышц голени справа и слева — 0 баллов. На рентгенограмме левой стопы при поступлении: пяточно-большеберцовый угол — 35°, пяточно-опорный угол — 38°, сагиттальный таранно-пя-точный угол — 60°, Meary’s angle — 0°. С учетом натяжения мягких тканей, констрикции сухожилий-разгибателей для снижения риска трофических нарушений первым этапом произведено наложение аппарата Илизарова на левую стопу и голень. В процессе дистракции выполнена частичная коррекция деформации, достигнуто сгибание стопы 20°. На втором этапе осуществлены корригирующая скользящая остеотомия пяточной кости с фиксацией винтами Qwix, транспозиция сухожилий передней большеберцовой и короткой малоберцовой мышц, тенодез ахиллова сухожилия по Westin. На рентгенограмме левой стопы после операции: пяточная деформация стопы устранена, пяточно-большеберцовый угол — 70°, пяточно-опорный угол — 20°, сагиттальный та-ранно-пяточный угол — 35°, Meary’s angle — 0°. Нагрузка на стопу разрешена через 3 месяца после операции. Далее проведена коррекция деформации правой стопы по той же схеме.
Заключение
Исходя из количества пациентов с пяточной деформацией стопы, обратившихся к нам за 10 лет, можно сделать вывод, что данный тип деформации относится к редко встречающейся патологии у детей. Основная причина ее возникновения заключается в поражении центральной нервной системы, и, к сожалению, в этих случаях сложно ожидать регресса неврологической симптоматики и полного восстановления нейромы-шечного аппарата нижних конечностей. Одним из возможных способов улучшения качества жизни таких больных являются ортопедические оперативные методики с целью устранения деформаций конечностей, которые позволяют обеспечить хорошую опороспособность и улучшить походку. Выбор метода оперативной коррекции должен основываться на степени ригидности деформации, возрасте пациента, параметрах нарушений функций мышц голени. Учет всех причин и компонентов деформации в сочетании с дифференцированным подходом позволяет устранить пяточную стопу на долгосрочный период, несмотря на сохраняющиеся нарушения нейро-мышечной проводимости.
Дополнительная информация
Источник финансирования. Данная работа не финансировалась.
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Этическая экспертиза. Авторы в письменной форме получили добровольное согласие пациентов (их законных представителей) на участие в исследовании и выполнение хирургического вмешательства. Исследование одобрено этическим комитетом ФГБУ «НМИЦ ТО им. Н.Н. Приорова» Минздрава России, протокол № 1 от 8 февраля 2019 г.
Вклад авторов
О.В. Кожевников — концепция и дизайн исследования, оперативное лечение пациентов, этапное и заключительное редактирование рукописи.
С.Э. Кралина — концепция и дизайн исследования, сбор и обработка материала, анализ литературы, оперативное лечение пациентов, написание статьи.
И.В. Грибова, А.В. Иванов — сбор и обработка материала, оперативное лечение пациентов, анкетирование, редактирование рукописи.
Литература
1. Фадеева Ю.В., Яворский А.Б., Сологубов Е.Г. Характер ортопедической патологии у детей и подростков с различным поражением нервной системы // Вестник РГМУ — 2010. — № 2. — С. 35-40. [Fadeeva YV, Yavorskiy AB, Sologubov EG. Character of orthopeadic pathology in children and adolescents with lesions of nervous system. Bulletin of RSMU. 2010;(2):35-40. (In Russ.)]
2. Дегтярева Е.И., Баиндурашвили А.Г., Конюхов М.П. Типы локомоторной дисфункции у детей с паралитическими деформациями стоп при последствиях спинномозговых грыж люмбосакральной локализации // Травматология и ортопедия России. — 2009. -№ 2. — С. 81-88. [Degtyareva EI, Baindurashvili AG, Konyukhov MP. Types of locomotor dysfynction in children with paralytic foot deformities with sequer-lae of meningomyelocele of lumbosacral localization. Travmatologiia i ortopediia Rossii. 2009;(2):81-88. (In Russ.)]
3. Клычкова И.Ю., Кенис В.М., Коваленко-Клычко-ва Н.А. Лечение вторичных деформаций стоп у детей с врожденной косолапостью // Гений Ортопедии. — 2011. — № 2. — С. 91-98. [Klychkova IY, Kenis VM, Kovalenko-Klychkova NA. Treatment of secondary feet deformities in children with congenital club-foot. Genii Ortopedii.2011;(2):91-98. (In Russ)]
4. Имяров Ш.Д. Результаты лечения нейрогенных деформаций стоп у детей. Оперативная коррекция
остаточных деформаций: Дис. … канд. мед. наук. -М., 2015. [Imyarov SD. Rezul’taty lecheniya neyrogen-nykh deformatsiy stop u detey. Operativnaya korrek-tsiya ostatochnykh deformatsiy. [dissertation] Moscow; 2015. (In Russ.)]
5. Чаклин В.Д. Основы оперативной ортопедии и травматологии. — М.: Медицина, 1964. — С. 647-650. [Chaklin VD. Osnovy operativnoy ortopedii i travma-tologii. Moscow: Meditsina; 1964. P. 647-650. (In Russ.)]
6. Дегтярева Е.И. Ортопедохирургическое лечение паралитических деформаций стоп у детей при пороках развития позвоночника: Автореф. дис. … канд. мед. наук. — СПб., 2009. [Degtyareva EI. Ortopedo-khirurgicheskoe lechenie paraliticheskikh deformatsiy stop u detey pri porokakh razvitiya pozvonochnika. [dissertation ] Saint Petersburg; 2009. (In Russ.)]
7. Huber M. What is the role of tendon transfer in the ca-vus foot? Foot Ankle Clin. 2013;18(4):689-695. https:// doi.org/10.1016/j.fcl.2013.08.002.
8. Weinstein SL, Flynn JM. Lovell and Winter’s Pediatric onthopaedics. 7th ed. New York: Lippincott; 2014.
9. Eisner A, Barg A, Stufkens SA, Hintermann B. Lambri-nudi arthrodesis with posterior tibialis transfer in adult drop-foot. Foot Ankle Int. 2010;31(1):30-37. https://doi. org/10.3113/FAI.2010.0030.
10. Chan JY, Elliott AJ, Ellis SJ. Reconstruction of achilles rerupture with peroneus longus tendon transfer. Foot Ankle Int. 2013;34(6):898-903. https://doi. org/10.1177/1071100712473273.
11. Dehne R. Congenital and acquired neurologic disorders. In: Coughlin MJ, Mann RA, Saltzman CL. Surgery of the foot and ankle. 8th ed. Philadelphia; 2007. P. 1761-1806.
12. Kremer T, Riedel K, Germann G, et al. Tendon transfers for peroneal palsy — functional outcome. Hand-chir Mikrochir Plast Chir. 2011;43(2):95-101. https:// doi.org/10.1055/s-0030-1269930.
Сведения об авторах
Олег Всеволодович Кожевников — д-р мед. наук, заведующий 10-м травматолого-ортопедическим детским отделением ФГБУ «НМИЦ ТО им. Н.Н. Приорова» Минздрава России, Москва. https://orcid.org/0000-0003-3929-6294.
Светлана Эдуардовна Кралина — канд. мед. наук, старший научный сотрудник 10-го травматолого-орто-педического детского отделения ФГБУ «НМИЦ ТО им. Н.Н. Приорова» Минздрава России, Москва. https:// orcid.org/0000-0001-6956-6801. E-mail: [email protected]
Oleg V. Kozhevnikov — MD, PhD, D.:// orcid.org/0000-0001-9054-5749.
Inna V. Gribova — MD, PhD, Senior Researcher of the 10th Traumatological and Orthopedic Children’s Department. Central Research Institute of Traumatology and Orthopedics named after N.N. Priorov, Moscow, Russia. https://orcid.org/0000-0001-7323-0681.
Alexey V. Ivanov — MD, PhD, Leading Researcher of the 10th Traumatological and Orthopedic Children’s Department. Central Research Institute of Traumatology and Orthopedics named after N.N. Priorov, Moscow, Russia. https://orcid.org/0000-0001-9054-5749.
Державний іспит, 6 курс
Ситуаційні задачі та питання до них з травматології та ортопедії для атестації здобувачів вищої медичної освіти Національного медичного університету імені О.О. Бгомольця
Скачати файл
- Ситуаційна задача
Пацієнтка С., 65 років, послизнулася на вулиці і впала на долоню випрямленої лівої руки, після чого виник різкий біль в ділянці променево-зап’ясткового суглоба. При огляді визначається деформація нижньої третини лівої променевої кістки у вигляді сходинки, значний набряк, підшкірна гематома. При осьовому навантаженні відчуває різкий біль. Активні і пасивні рухи у лівому промене-запястковому суглобі значно обмежені, болючі.
Яке пошкодження має місце у пацієнтки?
Який механізм травми і чому пошкодження найчастіше виникає в даній зоні?
Яка лікувальна тактика показана в даному випадку?
Додаткові питання:
- Типи переломів та терміни зрощення.
- Можливі ускладнення у ранньому, середньому та віддаленому періодах після травми.
- Особливості реабілітаційного періоду.
- Ситуаційна задача
У пацієнта М., 40 років клінічно і рентгенологічно діагностовано закритий косий перелом плечової кістки зі зміщенням уламків по довжині на 1 см та під кутом. Кисть звисає, пацієнт не може повністю розігнути її та відвести перший палець.
Який перелом має місце в даному випадку, та на що вказують симптоми, що описані у пацієнта?
Яка лікувальна тактика необхідна в даному випадку?
Додаткові питання:
- Класифікація переломів плечової кістки.
- Можливі ранні та пізні ускладнення.
- Показання до різних видів остеосинтезу.
- Час зрощення та від чого він залежить.
- Ситуаційна задача
У пацієнта М. 64 років, після ендопротезування кульшового суглобу на третю добу виникли наступні симптоми: раптове погіршення загального стану, різке падіння артеріального тиску, задуха, почуття тиску за грудиною, нестача повітря, крила носа приймають участь в диханні. Об’єктивно: обличчя бліде, наявність на блідій ціанотичній шкірі бузковатого відтінку папул на щоках, бокових поверхнях живота, грудей. Аускультативно: вологі хрипи. Температура підвищенна. Рентгенологічно: тяжистість і ущільнення по ходу бронхіального дерева.
Поставте та обґрунтуйте діагноз у даного пацієнта?
З якими патологічними процесами необхідно проводити диференціальну діагностику?
Обґрунтуйте тактику лікування враховуючи діагноз та вік пацієнта.
Додаткові питання.
- Заходи профілактики жирової емболії при ендопротезуванні та остеосинтезі довгих кісток?
- Показання та протипоказання до ендопротезування кульшового суглоба.
- Ситуаційна задача
Пацієнт 66 років скаржиться на біль в ділянці правої плечової кістки, порушення функції кінцівки. Вісім місяців тому консервативно лікувався з приводу поперечного перелому правої плечової кістки. Було виконано закриту репозицію та гіпсову іммобілізацію. Об’єктивно відмічається безболісна рухомість в ділянці середньої третини правої плечової кістки. Рентгенологічно визначається щілина на рівні середньої третини правої плечової кістки, по краю кісткових кінців визначається остеосклероз, наявність замикальних пластинок та закриття кістково-мозкового каналу.
На що вказують описані клініко-рентгенологічні симптоми?
Внаслідок чого можуть виникати подібні патологічні процеси?
Яка тактика лікування застосовується в подібних ситуаціях, чому?
Додаткові питання:
- Стадії регенерації кісткової тканини.
- Типи переломів та терміни зрощення плечової кістки.
- Ситуаційна задача
Пацієнт К., 2 років. Скарги на швидку втомлюваність при ходьбі (дитина проситься на руки), нестійкість та порушення ходи за типом «пірнаючої». З анамнезу відомо, що дитина почала ходити у 1 рік і 6 місяців, при цьому часто падала. Востаннє упала напередодні. При огляді відзначається гіпотрофія м’язів правого стегна, відведення правого стегна до 70 градусів. Рентгенологічно з правого боку виявлене збільшення ацетабулярного кута до 45 градусів, форма даху вертлюгової западини зплощена. Голівка стегнової кістки зменшена в розмірах, форма її змінена, шийка стегнової кістки вкорочена. Визначається розрив по лінії Кальве та Шентона зправа.
Який діагноз Ви встановите пацієнту?
На підставі яких рентгенологічних ознак проведете диференціацію діагноза?
Який план лікування визначите для даного пацієнта враховуючи встановлений діагноз та вік?
Додаткові питання.
- Клінічні симптоми дисплазії та вродженого звиху стегна у дітей до 1 року, після 1 року.
- Рентгенологічна діагностика дисплазії, вродженого звиху стегна, тріада Путті, схема Хільгенрейнера.
- Лікування дітей з дисплазією кульшового суглоба в залежності від віку.
- Ситуаційна задача
Пацієнтка Л., 64 роки скаржиться на біль у поперековому відділі хребта, з іррадіацією у нижні кінцівки більше зліва, болючість у крижово-клубових та кульшових суглобах, обмеження активних та пасивних рухів у хребті. При огляді визначається хода «канатохідця», слабкість, гіпоестезія та парестезія нижніх кінцівок, поперековий лор¬доз збільшений, при пальпації виявляється сходинка між остистими відростками – L5 хребців. На рентгенограмах виявлено зміщення L4 хребця до переду на 40%. За результатами КТ-дослідження визначаються ознаки спондилоліза дужок L4 хребця.
Поставте та обґрунтуйте діагноз у даного пацієнта?
З якими захворюваннями необхідно проводити диференціальну діагностику?
Обґрунтуйте тактику лікування враховуючи діагноз (з ступенем та/або стадією ураження), наявність ускладнень, вік пацієнта.
Додаткові питання.
- Класифікація спондилолістезу.
- Типові клінічні та рентгенологічні прояви.
- Показання до хірургічного лікування та його зміст.
- Ситуаційна задача
Пацієнт, 28 років отримав наскрізне вогнепальне поранення середньої третини лівої гомілки, вогнепальний перелом діафізу великогомілкової та малогомілкової кісток у середній третині. Поранення отримав близько 1 — 2 годин тому. Кінцівка іммобілізована імпровізованою шиною, пов’язка рясно просякнута кров’ю, але кровотечі не визначається. Пацієнт перебуває на півсвідомості, постійно скаржиться на біль в пораненій кінцівці.
Які негайні дії Ви повинні виконати при наданні допомоги пацієнту?
Якою буде покрокова тактика Ваших дій?
Які ускладнення необхідно передбачити і чому?
Які шви потрібно накласти на рану у даного пацієнта?
Додаткові питання.
- Які види швів Ви знаєте, в яких випадках та при яких локалізаціях поранень їх треба накладати?
- Правила накладання кровоспинного джгута?
- Зони раньового каналу при вогнепальному пораненні?
- Види хірургічної обробки вогнепальних ран, їхня мета та суть?
- Ситуаційна задача
Дівчинка 12 років, скаржиться на ранкову скутість в суглобах, біль та обмеження рухів в правому колінному суглобі, лихоманку 37,3°С – 37,6°С протягом 3 тижнів. Протягом останніх 2 місяців лікується у офтальмолога з приводу кератиту, що розвинувся після перенесеного ГРЗ. Пальпація колінного суглоба чутлива та болюча, визначається згинальна контрактура у даному суглобі. Ультрасонографічно в суглобі визначено ексудативно-проліферативний синовіїт, проліферація синовіальної оболонки до 7 мм, потовщення капсули суглоба. Загальний аналіз крові: еритроцити 3,6 х1012 /л, Нb 116 г/л, лейкоцити 9,8х109 /л, ШОЕ 50 мм/час. СРБ++++.
Поставте та обґрунтуйте попередній діагноз у даного пацієнта враховуючи анамнез та вік?
З якими захворюваннями необхідно проводити диференціальну діагностику?
Обґрунтуйте тактику лікування враховуючи діагноз (з ступенем та/або стадією ураження), наявність ускладнень, вік пацієнта.
Додаткові питання.
- Сучасна діагностика ЮРА: анти-ССР, анти-MCV, ультрасонографія, МРТ.
- Сучасні підходи до базисної терапії ЮРА: біологічні агенти, малоівазивні органозберігаючі хірургічні втручання.
- Ситуаційна задача
Пацієнт 38 років під час роботи на будівництві упав з 5-го поверху. Пацієнт при огляді збуджений, дезорієнтований, систолічний артеріальний тиск – 90 мм рт.ст, індекс Альговера — 0,9. Скаржиться на болі в області таза та в животі. При огляді відмічається напруження м’язів передньої черевної стінки, при чому верхня половина живота бере участь в акті дихання, а нижня – нерухома («двоповерховий живіт»). Через 3-4 хвилини після проведення внутрішньотазової блокади за Селівановим з обох боків напруження м’язів передньої стінки живота зникло.
Враховуючи механізм травми, клінічні симптоми та результати огляду встановіть та обґрунтуйте попередній діагноз?
Обґрунтуйте послідовну тактику надання допомоги в залежності від типу пошкодження та стану пацієнта?
Додаткові питання.
- Фази та стадії травматичного шоку.
- Класифікація переломів таза.
- Ускладнення при переломах таза (ранні, пізні, віддалені).
- Показання до хірургічного лікування переломів таза.
- Ситуаційна задача
Пацієнт скаржиться на різкий біль в лівому колінному суглобі, оніміння ступні, які з’явились в результаті ДТП 3 години тому. Ступня бліда, холодна. Пульс на a. dorsalis pedis відсутній. Колінний суглоб потовщений, деформований, кінцівка вкорочена на 5 см. Пасивні та активні рухи в колінному суглобі різко болючі, обмежені, відмічається пружна деформація.
За результатами обстеження поставте та обгрунтуйте попередній діагноз, визначте подальшу тактику обстеження?
Обґрунтуйте подальшу тактику лікування пацієнта враховуючи тип пошкодження та можливі ускладнення?
Додаткові питання.
- Клінічні симптоми пошкодження передньої, задньої схрещених зв’язок, бічних зв’язок колінного суглоба.
- Симптоми пошкодження менісків колінного суглоба.
- Тактика лікування при пошкодженнях менісків колінного суглоба (консервативне лікування, шов меніска, резекція меніска).
- Ситуаційна задача
Хвора 62років впала на простягнуту вперед руку з висоти властного зросту під час ходи. Відчула різкий біль в плечовому суглобі. Намагалася підвестися та стати на ноги – відчула повторно хруст в плечі та знову біль. Після отримання травми стали неможливими всі активні рухи в плечовому суглобі, спроба рухів супроводжується болем в дельтовидній ділянці. Плечовий суглоб збільшений в розмірах за рахунок набряку і гемартрозу, деформований, контури його згладжені. Позитивний симптом осьового навантаження. Різкий біль при пальпації нижче проекції головки плечевої кістки, біль в проекції великого горбика. Хвора має зайву вагу тіла, в анамнезі операція на щитовидній залозі, приймає тироксин.
Сформулюйте діагноз? Назвіть причини зміщення відламків? Лікування? Коли виконується контрольна рентгенографія пошкодженого сегменту?
Додаткові питання:
- Для якої вікової категорії характерні дані ушкодження?
- Класифікація переломів проксимального відділу плечової кістки
- Причини посттравматичної контрактури плечового суглоба
- Ситуаційна задача
Xвора 63р., впала на розігнуту в променево-зап’ястному суглобі руку. Скаржиться на болі і неможливість рухів у правому пременево-зап’ястному суглобі. Дистальний відділ передпліччя штикоподібно деформований – деформація «столової вилки», набряк м’яких тканин. Пальпація різко болюча. На рентгенограмах визначається перелом променевої кістки в зоні дистального метаепіфізу, лінія злому проходить горизонтально.
Сформулюйте діагноз. Назвіть типові зміщення відломків і лікувальні маніпуляції по відновленню сегмента.
Додаткові питання:
Які можливі ускладнення при консервативному лікуванні даного ушкодження?
Класифікація переломів дистального епіметафізу променевої кістки.
- Ситуаційна задача
Хворий 23 років травму отримав в ДТП. Був пасажиром таксі. Скаржиться на виражену біль в лівому кульшовому суглобі. Лежить на спині, вимушене положення тіла. Вираженість лордозу з поперековому відділі хребта. Ліва нога зігнута, приведена і ротована назовні. Відмічається вкорочення кінцівки. Пальпаторно — западання під пупартовою зв’язкою зліва і вип’ячування над ділянкою вертлужної впадини ззаду. Рухи в кульшовому суглобі різко обмежені, вкрай болючі, позитивний симптом «пружиного опору». Неможливість вирівняти нижню кінцівку.
Ваш діагноз? Тактика лікування? Яке віддалене ускладнення можливе даного ушкодження?
Додаткові питання:
Визначення «центральний вивих стегна».
- Ситуаційна задача
Хворий 35 р. впав на напіврозігнуту праву руку. Відчув сильний біль в передпліччі, ліктьовому суглобі, перестав функціонувати ліктьовий суглоб. Клінічно передпліччя дещо вкорочено, деформація, набряк м’яких тканин в області ліктьового суглобу. Рухи в останньому різко обмежені, при намаганні рухів — біль і відчуття перепони по передньозовнішій поверхні суглоба. Пальпаторно в цій зоні визначається вип’ячування. На межі верхньої і середньої третини ліктьової кістки визначається болючість, патологічна рухомість і крепітація.
Попередній діагноз? Лікування? Коли виконується контрольна рентгенографія пошкодженого сегменту, умови виконання?
Додаткові питання:
Можливі ускладнення даного ушкодження?
Диференційна діагностика.
- Ситуаційна задача
До лікаря звернувся пацієнт 42років, спортивної тілобудови з скаргами на болі у лівому колінному суглобі, помірне обмеження рухів — дефіцит розгинання 100, можливе згинання від 100 до 1000, порушення ходи – шкутильгає, біль посилюється під час тривалої ходи, після фізичних навантажень і повністю зникає у спокою. З анамнезу з’ясовано, що 8 років тому отримав під час занять спортом травму лівого колінного суглоба, за допомогою не звертався, лікувався самостійно. З часом почав відчувати невпевненість (нестійкість) в колінному суглобі. При огляді колінний суглоб звичайної форми і конфігурації. При пальпації температура в області суглоба в межах норми. Біль локалізується вздовж медіальної зв’язки, проекції медіальної суглобової щілини, помірний синовіт колінного суглоба, позитивний симптом «передньої висувної шухляди», «Лахман» — тест. На рентгенограмі лівого колінного суглоба в передньо-задній проекції звуження суглобової щілини, переважно в медіальному відділі суглоба, крайові кісткові розростання більше по медіальній поверхні, субхондральний склероз.
- Первинний діагноз?
- Яка причина даних змін в колінному суглобі?
- 3 якими захворюваннями колінного суглоба необхідно провести диференційну діагностику?
- Ваш план лікування?
Додаткові питання:
Дайте визначення поняття: деформація суглоба, контрактура суглоба, остеоартроз, остеонекроз.
- Ситуаційна задача
У поліклініку (КНП КДЦ) звернулась хвора 33 років з скаргами на біль у лівому кульшовому суглобі, який посилюється після тривалого ходіння і обмеження рухів. Біль у суглобі став прогресувати після пологів. З анамнезу: в дитинстві хвора лікувалася з приводу дисплазії кульшового суглоба, а в останні три роки —попереково-крижового радикуліту. При огляді визначається гіпотрофія м’язів лівого стегна, значне обмеження ротаційних рухів суглобі, помірне обмеження згинання, відведення лівої нижньої кінцівки, біль при пальпації в проекції суглобової щілини. На рентгенограмі лівого кульшового суглоба в передньо-задній проекції звуження суглобової щілини, збільшена скошеність вертлюгової западини тазу, шийково-діафізарний кут стегнової кістки 1400, субхондральний склероз, помірні крайові кісткові розростання – остеофіти суглоба.
- Первинний діагноз?
- Яке додаткове діагностичне обстеження варто застосувати?
- Обгрунтувати план лікування з урахуванням етіологічного фактора.
- Рекомендації щодо амбулаторного лікування.
- Прогноз щодо прогресування захворювання та подальшого лікування.
Додаткові питання:
Які основні причини, що призводять до виникнення остеоартрозу суглобів?
- Ситуаційна задача
Автослюсар 35р. проводив ремонт машини сидячи навприсід. При різкому підйомі з поворотом виник гострий біль з внутрішньої сторони правого колінного суглобу, активні і пасивні рухи в ньому раптово стали неможливі. Суглоб став дещо набрякшим. Стати на ногу може лише за допомогою палички, шкутильгає. Поїхав додому, на колінний суглоб наклав зігріваючий компрес. Зранку звернувся в поліклініку. Суглоб набрякший контури його згладжені. Пальпаторно визначається наявність вільної рідини в суглобі, надколінник балотує, локальна біль з медіальної сторони в проекції суглобової щілини. Рухи — дефіцит розгинання до 200, неможливе через різкий біль і відчуття механічної перепони в суглобі. Згинання можливе до 900. Відхилення гомілки, до середини посилює біль. На рентгенограмах колінного суглобу патології не виявлено.
- Первинний діагноз?
- Диференційна діагностика травми колінного суглоба?
- Яке додаткове діагностичне обстеження варто застосувати?
- Обгрунтувати план лікування.
Додаткові питання:
Яка функція менісків колінного суглоба.
- Ситуаційна задача
Пацієнт 32 років мав спортивну травму лівого колінного суглобу біля 3 років тому, з причини якої лікувався амбулаторно впродовж 2 місяців. На даний час періодично турбує відчуття нестійкості і помірні болі в правому колінному суглобі. Періодично щось заклинює і рухи а суглобі стають неможливі. Ці порушення хворий усуває самостійно качаючими і ротаційними рухами гомілки. Зі слів пацієнта в це момент «щось хрусне, і суглоб починає нормально працювати». Болі посилюються під час спуску по сходах. При огляді відзначається помірна атрофія м’язів стегна. Рухи в колінному суглобі в повному об’ємі. Позитивний симптом “передньої висувної шухляди”, «Лахман»- тест. Якщо згинати та розгинати ногу в колінному суглобі і одночасно надавити на зону суглобної щілини з внутрішньої сторони виникає біль.
- Первинний діагноз?
- Диференційна діагностика травми колінного суглоба?
- Яке додаткове діагностичне обстеження варто застосувати?
- Обгрунтувати план лікування
Додаткові питання:
Які зв’язки колінного суглоба ви знаєте, яка їх функція для колінного суглоба.
- Ситуаційна задача
До травматологічного відділення звернувся пацієнт В. 27 років зі скаргами на біль у лівому надпліччі та плечовому суглобі. Травму отримав 3 години тому при падінні з велосипеда на ліве плече. У ділянці надпліччя визначається набряк, болючість при пальпації, східцеподібна деформація в ділянці акроміально-ключичного суглоба; при натискування на акроміальний кінець ключиці – позитивний симптом «клавіши». Надпліччя вкорочене. Рухи у плечовому суглобі обмежені внаслідок болю.
Попередній діагноз, тактика лікування.
Додаткові запитання.
- Які пошкодження Ви можете ще запідозрити та проводити диференційну діагностику?
- Яким метод лікування Ви запропонуєте пацієнту при пошкодженні акроміально-ключичного з’єднання по типу Тоссі 3?
- Ситуаційна задача
До травматологічного відділення звернувся пацієнт В. 27 років зі скаргами на біль у лівому надпліччі. Травму отримав 3 години тому при падінні з сігвея на ліве плече. У ділянці надпліччя визначається набряк, сильний біль при пальпації в середній третині ключиці; при натискування на акроміальний кінець ключиці – негативний симптом «клавіши», згладження над- та підключичних ямок. Надпліччя вкорочене. Рухи у плечовому суглобі обмежені внаслідок болю.
Попередній діагноз, тактика лікування.
Додаткові запитання.
- Яке типове місце перелому ключиці?
- Які покази до хірургічного лікування прелому ключиці?
- Ситуаційна задача
Пацієнтка П. 72 років, доставлена у травматологічне відділення зі скаргами на біль у ділянці правого кульшового суглоба, порушення опороспроможності кінцівки. Травму отримала у власній квартирі при падінні на правий бік внаслідок запаморечення. При огляді: пацієнтка в свідомості, положення хворої на спині, визначається відносне вкорочення правої кінцівки на 2 см.; зовнішня ротація кінцівки, позитивний симптом прилиплої п’яти, верхівка великого вертлюга розташована вище лінії Розер-Нелатона, рухи в кульшовому суглобі викликають біль, осьове навантаження правої кінцівки, викликає біль в правому кульшовому суглобі.
Попередній діагноз. Тактика лікаря.
Додаткові запитання:
- Які бувають переломи проксимального відділу стегнової кістки?
- Яке тактика консервативного лікування при наявності протипоказів до хірургічного лікування?
- Ситуаційна задача
На прийом до ортопеда-травматолога прийшов пацієнт 24 роки зі скаргами на неможливість повного розгинання правого колінного суглоба. В анамнезі 2 дні тому грав футбол, отримав травму правого колінного суглоба (механізм травми ротаційний). При огляді: відносне вкорочення правої нижньої кінцівки, пасивні та активні рухи в колінному суглобі викликають сильний біль, правий колінний суглоб у напівзігнутому положенні, рухи в правому колінному суглобі 0/30/60. Пальпаторно біль по ходу суглобової щілити по внутрішній стороні колінного суглоба.
Попередній діагноз. Тактика лікаря.
Додаткові запитання.
- Які додаткові ушкодження структу колінного суглоба можна запідозрити?
- Чи можливе консервативне лікування в даному випадку, якщо так то вкажіть яке?
- Яку функцію виконують меніски в колінному суглобі?
- Ситуаційна задача
На прийом до ортопеда-травматолога прийшла пацієнтка 39 років зі скаргами на біль в правому кульшовому суглобі. Анамнестично хворіє близько 7 років, біль в правому кульшовому суглобі посилився після пологів, які були 6 років тому, з анамнезу також відомо, що пацієнтка в дитинстві лікувала дисплазію кульшового суглоба. В ортопедичному обстеженні: щадна кульгавість на праву нижню кінцівку, відносне вкорочення правої нижньої кінцівки 2см, багатоплощинна контрактура правого кульшового суглоба, при спробі ротаційних рухів виникає сильний біль в правому кульшовому суглобі.
Попередній діагноз. Тактика лікаря.
Додаткові запитання.
- Диспластичний остеоартро кульшового суглоба це первинний чи вторинний артроз?
- Які рентгенологічні ознаки остеоартрозу?
- Ситуаційна задача
На прийом до ортопеда травматолога прийшла мама з дівчинкою 6 міс. Мама скаржиться на обмеження відведення у кульшових суглобах, особливо лівого, асиметрію сідничних складок. З анамнезу: перші пологи, пологи природнім шляхом, дитина доношена, сідничне предлежання, розвиток дитини відповідає віку. В ортопедичному статусі: відведення в кульшових суглобах справа до 60 град, зліва до 50 град, відносне вкорочення лівої нижньої кінцівки, зовнішня ротація, позитивний с-м поршня, верхівка великого вертлюга лівої стегнової кістки знаходиться вище лінії Нелатона-Розера, порушення трикутника Бріана зліва.
Попередній діагноз. Тактика лікаря.
Додаткові запитання.
- Які рентгенологічні ознаки звичного звиху стегна, які симптоми сладають тріаду Путті?
- Яке захворювання розвиватиметься в пацієнта у дорослому віці при невчасному лікуванні дисплазії кульшового суглоба?
- Ситуаційна задача
В приймальне відділення доставили пацієнта Н., 38 років зі скаргами на інтенсивний різкий біль у ділянці лівого передпліччя розтинаючого характеру, що не знімається анальгетиками. З анамнезу з’ясовано, що хворий 4 години тому отримав розгинальний надвиростковий перелом лівої плечової кістки. Невідкладна допомога на травматологічному пункті – виконано закриту репозицію і накладено циркулярну гіпсову пов’язку від п’ясних кісток до в/3 плеча зліва. При огляді – пальці кисті бліді, набряклі, зігнуті, при спробі тильного розгинання кисті біль посилюється, відмічається наростаюча гіпостезія в зоні іннервації серединного та ліктьового нервів.
Попередній діагноз. Тактика лікування.
Додаткові запитання.
- Що таке компартмент синдром?
- Які оптимальні терміни проведення фасціотомії?
- Ситуаційна задача
Пацієнт 38 років, доставлений у приймальне відділення зі скаргами на біль у правому плечовому суглобі та неможливість функції останнього. При огляді права рука зігнута у ліктьовому суглобі, відведена від тулуба та підтримується за передпліччя здоровою рукою. Контури плечового суглоба згладжені, виявляється вистояння акроміального відростка лопатки, деформація плечового суглоба нагадує еполет, під акроміальним відростком западіння. Активні рухи відсутні, при дослідженні пасивних рухів – пружня рухомість
Попередній діагноз. Тактика лікаря.
Додаткові запитання.
- Яка тактика лікування при звичному звиху плеча?
- Які методи вправлення вивиху плеча Вам відомі?
- З якими пошкодженнями проводять диференційну діагностику переднього вивиху плеча?
- Ситуаційна задача
Хвора,68 років. Госпіталізована в травматологічне відділення з приводу перелому діафізу стегнової кістки, який виник раптово при ходьбі. З анамнезу: 5 років тому з приводу раку молочної залози хворій проводилися курси хіміотерапії та мастектомія зліва. На рентгенограмі поперечний перелом діафізу стегнової кістки, краї перелому видно нечітко і мають ознаки дрібновогнищевої деструкції кортикального шару до 3,5см в діаметрі.
Який діагноз?
Які методи обстеження показані хворому?
Яка ортопедична тактика лікування?
Додаткові питання.
- Додаткові методи обстеження.
- Профілактика ускладнень у ранньому, та віддаленому періодах після травми.
- Особливості реабілітації.
- Ситуаційна задача
Хворий П. 19 років. Звернувся до ортопеда зі скаргами на інтенсивні прогресуючі болі та збільшення припухлості в н/3 стегна. Хворіє 6 місяців, травму заперечує. З приводу артроза колінного суглоба призначалися НПЗП, фізіотерапія, мазі без ефекту. При огляді, пальпації: нижня третина правого стегна булавоподібно потовщена, по медіальні поверхні на ділянці 8х6 см еластичної консистенції, різко болісна, нерухома по відношенню до кістки, окружність стегна в н/3: S/D=38/46см. Функція колінного суглоба: згинання 100гр, розгинання 165гр. На рентгенограмах: в дистальному метафізі з переходом на нижню третину діафіза стегнової кістки є збільшення м’яких тканин (7,8х6см), що має ознаки інтенсивного остеосклероза, яке нагадує «хмаринки» і продовжується центрально, відшарування кіркового шару у вигляді козирка; епіфізи кісток не змінені.
Який діагноз?
Які основні методи діагностики?
Додаткові питання.
- Додаткові методи обстеження.
- Диференційна рентгендіагностика остеогенної саркоми та доброякісних пухлин.
- Подальша тактика лікування.
- Ситуаційна задача
Хвора П. 49 років. Звернулась до ортопеда зі скаргами на помірні наростаючі болі та збільшення припухлості в н/3 стегна, які з’явились близько 1 року тому. Отримувала НПЗП, фізіотерапію, мазі з негативним ефектом. При огляді: нижня третина правого стегна булавоподібно потовщена, на ділянці 8,5х6 см, еластичної консистенції, помірно болісна, та рухома по відношенню до кістки, окружність стегна в н/3: S/D=39/47см. Рухи в колінному суглобі болісні: згинання 120гр, розгинання 180гр. На рентгенограмах: в дистальній третині стегна видно збільшення м’яких тканин, у вигляді більш інтенсивної овальної тіні, розміром 8х5,5см, без чітких контурів, стоншення кортикального шару; епіфізи кісток не змінені. Цитологія: tumor maligna.
Який діагноз?
Які основні методи діагностики?
Додаткові питання.
- Додаткові методи обстеження.
- Ортопедичний режим для хворої.
- Подальша тактика лікування.
- Ситуаційна задача
Хвора П. 65 років. Звернулась до ортопеда зі скаргами на помірні наростаючі болі у в/3 стегна, по зовнішній поверхні, які з’явились близько 4 міс. тому, травму заперечує. При огляді: кульгає, верхня третина стегна не змінена, локальна болісність в ділянці великого вертлюга, паховій складці. Рухи в кульшовому суглобі болісні: згинання 120гр, відведення 35гр., ротація 35гр. Кінцівки однакової довжини. На рентгенограмах: звуження суглобової щілини кульшового суглоба; у в/3 діафіза стегнової кістки значна остеолітична деструкція до ½ поперечника з рівним, не чітким контуром, 4х5,5см. У аналізі сечі білок Бен-Джонса позитивний.
Який діагноз? Які основні та які додаткові методи діагностики? Яка ортопедична тактика лікування?
Додаткові питання:
- Додаткові методи обстеження.
- Ортопедичний режим для хворої.
- Подальша тактика лікування.
- Ситуаційна задача
До ортопеда-травматолога звернулась мати з хлопчиком 15 років зі скаргами на появу болі в плечі після навантаження, без травми. При огляді активні рухи в плечі можливі але болісні і обмежені. На рентгенограмах: в метафізі плечової кістки однорідне вогнище остеолітичної деструкції (2,5х4см) з чітким контуром, відмежоване ободком склерозу, витончення кортикального шару. Зона росту не порушена. В динаміці помітно збільшення вогнища.
Який діагноз?
Які методи підтвердження діагнозу дитині?
Яка тактика лікування?
Додаткові питання.
- Додаткові методи обстеження.
- Диференційна рентгендіагностика аневризмальної кісти та злоякісної пухлини кістки.
- Ситуаційна задача
До травматологічного відділення звернулась жінка 29 років зі скаргами на появу припухлості і болі у н/3 передпліччя, які продовжуються близько 4 міс., без видимих причин. При огляді – локальна болісність дистального метафіза променевої кістки, функція суглоба не порушена. На рентгенограмі: у дистальному епіметафізі променевої кістки, визначається літична деструкція 2/3 поперечника кістки (3см в діаметрі), без відмежування, трабекулярність (с-м «мильних бульбашок»), деструкція кортикального шару. Цитологія: остеокласти – гігантські багатоядерні, та остеобласти.
Який діагноз? Які основні та які додаткові методи діагностики? Яка ортопедична тактика лікування?
Додаткові питання:
- Диференційна рентгендіагностика гігантоклітинної пухлини, туберкульозу кістки, кістоподібної перебудови епіфіза.
- Прогноз захворювання.
- Ситуаційна задача
Пацієнт 42 років звернувся в травматологічне відділення зі скаргами на біль в нижній третині правого плеча, яка посилюється при незначних рухах. Зі слів хворого травму отримав в результаті падіння з висоти одного метра. При клінічному обстеженні визначається деформація в нижній третині правого плеча, болючість при пальпації, патологічна рухомість. Окрім цього, визначається порушення функції кисті: неможливість активного розгинання кисті, відведення першого пальця, порушення чутливості в ділянці I-III пальців. На рентгенограмі визначається косий перелом нижньої третини плечової кістки з незначним зміщенням відламків по довжині та ширині з збереженням вісі.
Яка оптимальна тактика лікування?
А. знеболення, закрита репозиція, імобілізація
Б. закрита репозиція, фіксація інтрамедуллярним блокуючим стрижнем
В. відкрита репозиція, фіксація металевою пластиною
Г. відкрита репозиція, фіксація інтрамедуллярним блокуючим стрижнем
- Ситуаційна задача
Пацієнт 38 років звернувся в травматологічне відділення зі скаргами на біль в лівому гомілковоступневому суглобі, яка посилюється при незначних рухах, втрату опороздатності. Зі слів хворого травму отримав в результаті падіння з висоти. При клінічному обстеженні визначається болючість при пальпації, деформація в області гомілковоступневого суглобу, гемартроз. Дані рентгенологічного обстеження
Яка оптимальна тактика лікування?
А — закрита репозиція, фіксація гіпсовою пов’язкою «чобіток»
Б — закрита репозиція, додаткова перкутанна фіксація шпицею та гіпсовою пов’язкою «чобіток»
В — відкрита репозиція, стабільно- функціональний остеосинтез
- Ситуаційна задача
Пацієнтка 74 років доставлена в травматологічне відділення КШМД зі скаргами на біль в лівому кульшовому суглобі, яка посилюється при незначних рухах, втрату опороздатності. Зі слів хворої травму отримала в результаті падіння 7 днів назад. Після падіння біль була незначною. На протязі цього часу ходила за допомогою палиці. В день госпіталізації при вставанні з крісла відчула різку біль, що спонукало звернутися за медичною допомогою. При клінічному обстеженні визначається болючість при пальпації в області кульшового суглобу, помірна зовнішня ротація нижньої кінцівки, позитивний симптом «прилиплої п’яти» та осьового навантаження. Дані рентгенологічного обстеження: вколочений перелом шийки лівої стегнової кістки.
З метою уточнення діагнозу хворій проведена комп’ютерна томографія, дані якої представлено
На підставі отриманих даних сформулюйте діагноз та тактику лікування
А – зовнішня імобілізація гіпсовою гонітною пов’язкою/ортезом
Б – скелетне витяжіння, зовнішня імобілізація гіпсовою гонітною пов’язкою/ортезом
В – відкрита репозиція, стабільно- функціональний остеосинтез
Г – однополюсне ендопротезування
Д – тотальне ендопротезування
- Ситуаційна задача
Хворий упав з висоти 5 метрів. Доставлений через 1 годину з моменту травми. При надходженні стан тяжкий. Шкірні покриви бліді, дихання – 28 дих. на хвилину, АТ – 80/40 мм. рт. ст. Пульс 120 уд. на хвилину. При огляді: деформація тазового кільця, симптоми Вернейля, Ларея, Джойса позитивні. Живіт напружений, перитонеальних симтомів немає.
Визначіть оптимальний комплекс лікувальних заходів в цьому періоді ?
A.Одночасна компенсація систем життєзабезпечення і позаосередкованого остеосинтезу ушкодженого таза апаратом зовнішньої фіксації
Б. Компенсація систем життєзабезпечення і після їхньої стабілізації вибір методу лікування ушкодженого таза
В. Компенсація систем життєзабезпечення і після їхньої стабілізації здійснення відкритого остеосинтезу ушкодженого таза
Г. Компенсація систем життєзабезпечення і після їхньої стабілізації проведення лікування ушкодженого таза методом постійного витяжіння
- Ситуаційна задача
Хворий 42 років упав з висоти 2,5 метрів на ліву ногу. Скаржиться на біль у ділянці лівого стегна. Об’єктивно: пульс 88 на хвилину, АТ – 110/75 мм.рт. ст., деформація, патологічна рухомість і крепітація в ділянці середньої третини стегна.
Яка транспортна іммобілізація оптимальна в даному випадку ?
A.Шина Дітеріхса
Б. Шина Крамера
В. Пневматична шина
Г. Іммобілізація підручними засобами
Д. Прибинтувати пошкоджену кінцівку до здорової
Косолапие ног: врожденная косолапость у детей
Косолапость
Косолапость — это термин использующийся для описания нетипичного положения стопы, при которой она развернута внутрь, иногда настолько сильно, что внутренний край стопы лежит на внутренней поверхности голени. Для ребенка это абсолютно безболезненное состояние. Однако, если деформацию не лечить, он не сможет нормально ходить в будущем.
Частота рождаемости ребенка с косолапостью в странах Европы и СНГ составляет примерно 1:1000 новорожденных. Двусторонняя косолапость встречается примерно в 30-50% случаев.
Для родителей важно понять, что хоть это и достаточно тяжелое состояние, но, на самом деле, косолапость не является мальформацией (любое отклонение от нормального физического развития, аномалия развития, повлекшая за собой грубые изменения строения и функции органа или ткани).
Нормально развивающаяся стопа превращается в косолапую в течение 2-го триместра беременности. Данное состояние редко диагностируется на УЗИ до 16 недели беременности.
Причины:
Несмотря на достижения мировой медицины, причины развития косолапости до сих пор точно не известны. По этому поводу выдвигаются много теорий. В некоторых случаях, косолапость является лишь результатом положения ребенка в матке во время беременности (так называемая позиционная косолапость). Но чаще всего эта патология вызвана сочетанием генетических и экологических факторов, которые не достаточно хорошо изучены. Если в анамнезе вашей семьи были случаи врожденной косолапости, то вероятность рождения ребенка с данной деформацией очень высока. Если у родителей уже есть один ребенок с косолапостью, вероятность рождения второго ребенка с таким же диагнозом увеличивается.
Косолапость бывает врожденной и приобретенной. В данном разделе мы будем рассматривать врожденную косолапость.
Виды:- первичная или идиопатическая форма (она возникает как самостоятельное заболевание, нет характерной связи с патологией нервной системы, системными врожденными заболеваниями и синдромами). Эта же форма еще называется типичная косолапость.
- вторичная форма, возникает на фоне других заболеваний или пороков. Это так называемая атипичная косолапость.
По степени тяжести разделяют:
- легкая форма
- средней тяжести
- тяжелая форма
Тяжесть косолапости заключается в возможности ее пассивной коррекции и влияет на дальнейшее лечение данного заболевания. Чем легче форма, тем больше шансов добиться положительных результатов без применения агрессивных методов лечения.
Симптоматика и диагностика:
Диагноз косолапости ставиться в родильном зале, сразу после рождения ребенка. Стопы имеют характерную деформацию:
- Эквинус стопы. При этом имеется фиксированное подошвенное сгибание стопы, тыльное разгибание стопы резко ограничено или же совершенно невозможно. При попытке прощупать пяточный бугор, этого сделать не удается. Ахиллово сухожилие плотное, значительно укорочено, благодаря чему, пятка подтянута кверху.
- Варус пятки. Пяточная кость развернута кнутри.
- Аддукция или приведение переднего отдела стопы.
- Супинация. При этом, внутренний край стопы развернут кверху.
Кроме этого, атипичная форма косолапости характеризуется наличием признаков:
- глубокая поперечная складка на подошве
- стопы короткие и пухлые
- все плюсневые кости имеют значительное подошвенное сгибание
- большой палец стопы короче других и переразогнут
- выраженная ригидность
Атипичные формы косолапости, как правило, труднее поддаются лечению . Частота их встречаемости порядка 2-3%.
Лечение:
Для лечения косолапости предложено множество методов ее коррекции. Многие из них имеют уже историческое значение, другие же могут быть использованы как дополнение. Но давайте по порядку.
Массаж при косолапости.
При косолапости мышечные группы голени находятся в разном состоянии. Наружная группа более слабая, мышцы растянуты, тогда как внутренняя и задняя наоборот укорочены и могут иметь повышенный тонус. В таком состоянии, эти мышцы тянут стопу внутрь, а наружная группа не может противодействовать этому. Массаж применяется для расслабления внутренней и задней группы мышц голени. Дополнительно, перед процедурой массажа, мышцы можно прогреть с помощью парафина или озокерита. Это придает дополнительную эластичность мышечной ткани и она лучше отвечает на последующие манипуляции. Во время работы, массажист путем потряхивания и поглаживания расслабляет мышцы сочетая свои действия с растяжением внутренней группы. Если мы растягиваем мышцы которые короче, нам необходимо укоротить растянутые мышцы. Поэтому по наружной поверхности добавляется разминание, растирание и поколачивание увеличивающее тонус мышц.
На самом деле массаж, процедура с большим потенциалом. Но, к сожалению, одним только массажем, исправить косолапость не представляется возможным. Он с успехом может быть использован в совокупности с другими методами лечения.
Физиотерапевтические методы лечения.Сами по себе не могут быть использованы как основной метод лечения. Применение физиотерапии улучшает питание и кровообращение мягких тканей и мышц, влияет на эластичность мышечной ткани. Часто применение полного комплекса физиотерапевтических методов ограничено возрастом ребенка и его переносимостью процедур.
Кинезотерапия.
Это комплекс активной лечебной гимнастики, направленной на растяжение мышц.
Бинтование.Использование мягких повязок предполагает собой целую систему (например Финка-Эттингена). Эластичные повязки накладываются по определенной схеме на всю конечность. Распространенность применения ограничена техническими сложностями наложения данных повязок и невысоким процентом положительных результатов. Может быть использована только при легкой степени косолапости и в совокупности с методами описанными выше.
Ортезирование.
Предполагает собой использование съемных устройств. Разрешающая способность, как самостоятельного метода лечения, не высокая. Применяется для удержания достигнутой коррекции. Например после курса гипсования, изготавливаются специальные тутора и ортопедическая обувь со специальными стельками. Идея такой фиксации в жестком удержании и создании механического препятствия для возвращения стопы в предыдущее порочное положение. Нарушение режима, чаще всего ведет к немедленному рецидиву в кратчайшие сроки.
В свое время было предложено множество методов гипсования как в странах СНГ, так и за рубежом. Все они имели какую нибудь «изюминку». Это или особый поворот стопы или длительность гипсования, или что либо другое. Иногда дети гипсовались до 6 месяцев. Затем назначалось ортезирование. Эти методы, назовем их «традиционные», не учитывали полностью биомеханику стопы и биомеханику самой косолапости. Поэтому положительный исход лечения достигал едва ли 60%.
На сегодняшний день, «золотым стандартом» лечения врожденной косолапости, является метод гипсования по Понсети.
После неудавшихся манипуляций или рецидивов деформации, ортопеды переходили, как казалось, к единственному способу лечения — оперативной коррекции. Были предложены всевозможные задне-медиальные релизы (по Штурму, Зацепину, Мороз и др.). При этих операциях предполагалось рассечение связок и капсул суставов, удлинение сухожилий. Производилось, так называемое, открытое вправление. Использовалась дополнительная фиксация спицами и послеоперационными гипсовыми повязками. Так же были предложены методики с использованием аппарата Илизарова, который мог применяться, как самостоятельный метод, так и в сочетании тенолигаментокапсулотомиями.
Данные методики не только трудны в техническом исполнении для врача, но и для пациента оставляют после себя выраженный рубцовый процесс и не гарантируют отсутствия болевого синдрома в дальнейшем. После операций релиза практически невозможно получить гибкие, полностью функциональные стопы.
На сегодняшний день, большинством ведущих ортопедов принято, что лечение косолапости начинается только консервативно. Оперативное лечение может понадобиться в дальнейшем, при сохранении остаточных компонентов косолапости. Но объем оперативного вмешательства будет намного меньше, чем если лечение начинать с хирургии.
Мы ждем вас в нашем ортопедическом центре для лечения и ответа на все ваши вопросы, которые неизбежно у вас возникнут, сколько бы информации и сайтов вы не изучили.Мышцы стопы — дорсальные — подошвенные
Мышцы, действующие на стопу, можно разделить на две отдельные группы; внешних и внутренних мышц.
- внешних мышц возникают из переднего, заднего и бокового отделов ноги. Они в основном отвечают за такие действия, как выворот, инверсия, подошвенное и тыльное сгибание стопы.
- Собственные мышцы расположены внутри стопы и отвечают за мелкую моторику стопы, например, движение отдельных пальцев.
В этой статье мы рассмотрим анатомию внутренних мышц стопы. Их можно разделить на те, которые расположены на тыльной стороне стопы, и на на подошве стопы.
Спинной аспект
Хотя многие внешние мышцы прикрепляются к тыльной стороне стопы, в этом отделе расположены только две внутренние мышцы — короткий разгибатель пальцев и короткий разгибатель большого пальца стопы.
Они в основном отвечают за помощь некоторым внешним мышцам в их действиях.Обе мышцы иннервируются глубоким малоберцовым нервом .
Extensor Digitorum Brevis
Мышца короткого разгибателя пальцев лежит глубоко в сухожилии длинного разгибателя пальцев.
- Приложения : Берет начало от пяточной кости, межкостной таранно-пяточной связки и удерживателя нижних разгибателей. Он прикрепляется к проксимальной фаланге большого пальца стопы и сухожилиям длинных разгибателей 2-4 пальцев стопы.
- Действия : Помогает длинному разгибателю пальцев разгибать четыре медиальных пальца стопы в плюснефаланговых и межфаланговых суставах.
- Иннервация : Глубокий малоберцовый нерв.
Extensor Hallucis Brevis
Мышца-разгибатель большого пальца стопы расположена медиальнее длинного разгибателя большого пальца и латеральнее длинного разгибателя большого пальца.
- Приложения : Берет начало от пяточной кости, межкостной таранно-пяточной связки и удерживателя нижних разгибателей. Он прикрепляется к основанию проксимальной фаланги большого пальца стопы.
- Действия : Помогает длинному разгибателю большого пальца стопы в разгибании большого пальца стопы в плюснефаланговом суставе.
- Иннервация : Глубокий малоберцовый нерв.
(Примечание — в некоторых текстах краткий разгибатель большого пальца стопы рассматривается как просто медиальная часть короткого разгибателя пальцев)
Рис. 1. Тыльный слой мышц стопы. [/ caption]Подошвенный аспект
В подошве стопы находится 10 внутренних мышц . Они действуют коллективно, чтобы стабилизировать свод стопы, и индивидуально контролировать движение пальцев.Все мышцы иннервируются либо медиальным подошвенным нервом , либо боковым подошвенным нервом , которые являются ветвями большеберцового нерва.
Мышцы подошвенной поверхности описываются в четыре слоя (от поверхностного до глубокого).
Первый слой
Первый слой мышц является самым поверхностным по отношению к подошве и расположен непосредственно под подошвенной фасцией. В этом слое три мышцы.
Похититель большого пальца стопы
Мышца, отводящая большой палец стопы, расположена на медиальной стороне подошвы, где она способствует небольшой выпуклости мягких тканей.
- Приложения : Берет начало от медиального бугорка пяточной кости, удерживателя сгибателя и подошвенного апоневроза. Он прикрепляется к медиальному основанию проксимальной фаланги большого пальца стопы.
- Действия : Отводит и сгибает большой палец ноги.
- Иннервация : Медиальный подошвенный нерв.
Flexor Digitorum Brevis
Короткий сгибатель пальцев большого пальца расположен латеральнее отводящего большого пальца стопы.Он расположен в центре подошвы, зажат между подошвенным апоневрозом и сухожилиями длинного сгибателя пальцев.
- Приложения : Берет начало от медиального бугорка пяточной кости и подошвенного апоневроза. Он прикрепляется к средним фалангам боковых четырех пальцев.
- Действия : Сгибает четыре боковых пальца в проксимальных межфаланговых суставах.
- Иннервация : Медиальный подошвенный нерв.
Похититель Digiti Minimi
Мышца, отводящая digiti minimi, расположена на боковой стороне стопы.Он гомологичен минимальному отводящему пальцу кисти.
- Приложения : Возникает из медиального и латерального бугорков пяточной кости и подошвенного апоневроза. Он прикрепляется к латеральному основанию проксимальной фаланги 5-го пальца.
- Действия : Отводит и сгибает пятый палец.
- Иннервация : Боковой подошвенный нерв. Рис. 2. Первый слой подошвенных мышц. Подошвенный апоневроз рассечен, чтобы обнажить нижележащий сгибатель пальцев.[/ caption]
Второй слой
Второй слой содержит две мышцы — квадратную мышцу подорожника и червячную мышцу. Кроме того, через этот слой проходят сухожилия длинного сгибателя пальцев стопы (внешней мышцы стопы).
Quadratus Plantae
Мышца quadratus plantae расположена выше сухожилия длинного сгибателя пальцев. Он отделен от первого слоя мышц латеральными подошвенными сосудами и нервом.
- Прикрепления : Берет начало на медиальной и латеральной подошвенной поверхности пяточной кости. Он прикрепляется к сухожилиям длинного сгибателя пальцев.
- Действия : Помогает длинному сгибателю пальцев сгибать боковые четыре пальца.
- Иннервация : Боковой подошвенный нерв.
Грунтовка
В стопе четыре червячных мышцы. Каждый из них расположен медиальнее соответствующего сухожилия длинного сгибателя пальцев.
- Прикрепления : происходит от сухожилий длинного сгибателя пальцев. Крепится к разгибателям боковых четырех пальцев.
- Действия : Сгибает плюснево-фаланговые суставы, разгибая межфаланговые суставы.
- Иннервация : Самый медиальный поясничный нерв иннервируется медиальным подошвенным нервом. Остальные три иннервируются боковым подошвенным нервом. Рис. 3. Второй слой подошвенных мышц.[/ caption]
Третий уровень
Третий слой состоит из трех мышц. Короткий сгибатель большого пальца стопы и приводящая мышца большого пальца стопы связаны с движениями большого пальца ноги. Оставшаяся мышца, flexor digiti minimi brevis, двигает мизинец.
Сгибатель большого пальца стопы
Короткий сгибатель большого пальца стопы расположен на медиальной стороне стопы. Он берет начало в двух местах на подошве стопы.
- Прикрепления : Возникает на подошвенных поверхностях кубовидной и боковой клинописи, а также от сухожилия задней большеберцовой мышцы.Крепится к основанию проксимальной фаланги большого пальца стопы.
- Действия : Сгибает проксимальную фалангу большого пальца стопы в плюсне-фаланговом суставе.
- Иннервация : Медиальный подошвенный нерв.
Приводящая мышца большого пальца стопы
Приводящая мышца большого пальца стопы расположена латеральнее короткого сгибателя большого пальца стопы. Он состоит из косой и поперечной головки.
- Прикрепления : Косая голова берет начало от оснований 2-й, 3-й и 4-й плюсневых костей.Поперечная головка берет начало от подошвенных связок плюснефаланговых суставов. Обе головки прикрепляются к латеральному основанию проксимальной фаланги большого пальца стопы.
- Действия : Приведите большой палец ноги. Помогает формировать поперечный свод стопы.
- Иннервация : Глубокая ветвь латерального подошвенного нерва.
Сгибатель Digiti Minimi Brevis
Мышца-сгибатель digiti minimi brevis расположена на боковой стороне стопы, под плюсневой костью мизинца.По своему строению напоминает межкостную.
- Вложения : берет начало от основания пятой плюсневой кости. Крепится к основанию проксимальной фаланги пятого пальца.
- Действия : Сгибает проксимальную фалангу пятого пальца.
- Иннервация : Поверхностная ветвь бокового подошвенного нерва. Рис. 4. Третий слой подошвенных мышц. [/ caption]
Четвертый слой
Подошвенная и дорсальная межкостные кости составляют четвертый и последний подошвенный мышечный слой.Межкостные подошвенные кости имеют однородную морфологию, а дорсальные межкостные — двуплодные.
Межкостная подошва
Между плюсневыми костей расположены три подошвенных межкостных сустава. Каждый возникает из одной плюсневой кости.
- Прикрепления : берет начало на медиальной стороне третьей-пятой плюсневых костей. Крепится к медиальным сторонам фаланг пальцев от трех до пяти.
- Действия : Приведите пальцы с третьего по пятый и согните плюснефаланговые суставы.
- Иннервация : Боковой подошвенный нерв.
Межкостная спина
Между плюсневыми костей расположены четыре дорсальных межкостных кости. Каждая возникает из двух плюсневых костей.
- Прикрепления : берет начало от сторон плюсневых костей с первой по пятую. Первая мышца прикрепляется к медиальной стороне проксимальной фаланги второго пальца. Вторая-четвертая межкостные кости прикрепляются к боковым сторонам проксимальных фаланг пальцев со второго по четвертый.
- Действия : Отведите пальцы со второго по четвертый и согните плюснево-фаланговые суставы.
- Иннервация : Боковой подошвенный нерв.
[старт-клиническая]
Клиническая значимость: ущемление медиального подошвенного нерва
Медиальный подошвенный нерв может сдавливаться и раздражаться, когда проходит глубоко в мышцу, отводящую большого пальца стопы .
Это может вызвать боль, онемение и парестезию на медиальной стороне подошвы стопы. Мышца может сжаться во время повторяющегося выворота стопы, что может происходить в некоторых видах спорта, таких как гимнастика.
[окончание клинической]
Анатомические вариации кожной иннервации тыльной стороны стопы
Anat Cell Biol. 2019 Март; 52 (1): 34–37.
, 1 , 1 , 2 и 1Ванишри С.Nayak
1 Кафедра анатомии, Медицинский колледж Кастурба, Академия высшего образования Манипала, Манипал, Индия.
Нандини Бхат
1 Кафедра анатомии, Медицинский колледж Кастурба, Академия высшего образования Манипала, Манипал, Индия.
Сунил С. Наяк
2 Отделение челюстно-лицевой хирургии, Манипальский колледж стоматологических наук, Манипалская академия высшего образования, Манипал, Индия.
Сухани Сумалата
1 Кафедра анатомии, Медицинский колледж Кастурба, Академия высшего образования Манипала, Манипал, Индия.
1 Кафедра анатомии, Медицинский колледж Кастурба, Академия высшего образования Манипала, Манипал, Индия.
2 Отделение челюстно-лицевой хирургии, Манипальский колледж стоматологических наук, Манипалская академия высшего образования, Манипал, Индия.
Автор, ответственный за переписку: Ванишри С. Наяк. Кафедра анатомии, Медицинский колледж Кастурба, Академия высшего образования Манипала, Манипал, Карнатака 576104, Индия. Тел: + 91-0820-2922327, Факс: + 91-0820-2571927, [email protected]_irhsinav, [email protected]Поступила 2 июля 2018 г .; Пересмотрено 29 августа 2018 г .; Принято 31 августа 2018 г.
Это статья в открытом доступе, распространяемая в соответствии с условиями некоммерческой лицензии Creative Commons Attribution (https://creativecommons.org/licenses/by-nc/4.0/), которая разрешает неограниченное некоммерческое использование , распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы. Эта статья цитируется в других статьях PMC.Abstract
Обычно среди ветвей общего малоберцового нерва поверхностный малоберцовый нерв обеспечивает кожную иннервацию большей части тыльной поверхности стопы, тогда как глубокий малоберцовый нерв иннервирует кожу над областью первой межпальцевой щели.Икроножный и подкожный нервы снабжают меньший латеральный и медиальный края спины соответственно. Настоящее исследование было предпринято для классификации паттернов иннервации нервов на тыльной стороне стопы у населения Южной Индии. Всего было рассечено 40 фиксированных формалином нижних конечностей 20 взрослых трупов (15 мужчин, 5 женщин) в возрасте от 35 до 60 лет, отмечены паттерны ветвления нервов на тыльной стороне стопы и сфотографированы образцы. В структуре ветвления поверхностного малоберцового, глубокого малоберцового и икроножного нервов на тыльной стороне стопы были отмечены грубые анатомические вариации.Результаты, полученные в нашем исследовании, были разделены на четыре группы. Кожные нервы подвержены риску ятрогенных повреждений во время операций на голеностопном суставе, открытой репозиции и внутренней фиксации перелома, артроскопии и т. Д. Знание таких анатомических вариаций нервов дает врачам информацию, позволяющую избежать их травм в реальных клинических ситуациях.
Ключевые слова: Малоберцовый нерв, иннервация стопы
Введение
Кожная иннервация тыльной стороны стопы демонстрирует различные паттерны ветвления.Кожа спины снабжена терминальными ветвями большеберцового нерва и общего малоберцового нерва. Ветви поверхностного малоберцового нерва (SPN) снабжают большую часть тыльной поверхности стопы и пальцев ног, за исключением областей, снабжаемых глубоким малоберцовым нервом (DPN) и икроножным нервом (SN).
SPN, который является ветвью общего малоберцового нерва в нижней трети голени, проникает в глубокую фасцию и становится кожным. Он делится на медиальный и латеральный дорсальные кожные нервы, которые, в свою очередь, отдают спинные пальцевые нервы, снабжающие кожу тыльной стороной стопы и пальцами.SN снабжает латеральную сторону пятого пальца стопы, подкожный нерв снабжает медиальный край стопы до основания большого пальца стопы, а DPN питает кожу первой межпальцевой щели. Дорсальные ветви медиального и латерального подошвенных нервов снабжают ногтевое ложе [1].
SPN легко поддается защемлению, так как проникает в глубокую фасцию ноги. Это также может быть связано с синдромом компартмента латерального компартмента ноги. Клиницисты, работающие в условиях неотложной помощи, всегда сталкиваются с пациентами с травмами тыльной стороны стопы, которые требуют анестезии для восстановления.Поскольку большая часть тыльной стороны стопы иннервируется SPN, региональная блокада этого нерва гарантирует быстрое обезболивание этой области [2]. Согласно обзору Asp et al. [3] на SPN был сделан вывод, что SPN имеет очень вариабельную анатомию от его происхождения на уровне колена до его конечных ветвей до тыльной стороны стопы. Ключевые анатомические места, где нерв подвергается риску, включают множество точек в его ходе, в том числе над первым плюснефаланговым суставом, который постоянно снабжается медиальной дорсальной кожной ветвью нерва [3].SPN также подвержен риску повреждения при артроскопии передней части голеностопного сустава или перелома голеностопного сустава [4].
SPN и SN используются в качестве донорских нервов, особенно когда необходимы множественные и очень длинные нервные трансплантаты. Они были собраны с хорошими результатами [5,6,7]. Знание таких вариаций важно как для хирургов-ортопедов, так и для хирургов-травматологов. Таким образом, это исследование проводится для того, чтобы узнать различные паттерны распределения нервов на тыльной стороне стопы, а также сравнить их с более ранними исследованиями.
Материалы и методы
Сорок фиксированных формалином нижних конечностей (30 мужчин и 10 женщин) взрослых трупов без указания их стороны были препарированы на кафедре анатомии Медицинского колледжа Кастурба при Академии высшего образования Манипала, Манипал.Образцы препарируют в соответствии с инструкциями, приведенными в Руководстве Каннингема по анатомии [8]. Образцы кожной иннервации на тыльной стороне стопы были тщательно проанализированы, записаны, классифицированы на четыре группы и сфотографированы. Группа I представляет собой классический образец, в котором DPN снабжает первую межпальцевую щель, SN на боковой стороне пятого пальца стопы, подкожный нерв вдоль медиальной стороны тыльной стороны до основания большого пальца стопы, а SPN питает оставшуюся часть тыльной стороны. Во II группе SPN кровоснабжает всю спинку, за исключением ее медиальной и латеральной сторон.В группе III SN снабжает боковые 2 1/2 пальца стопы, первая межпальцевая щель обеспечивается DPN, а остальная часть — SPN. В группе IV DPN сообщается с медиальным отделом SPN и поставляет первую межпальцевую щель, SN — на латеральную сторону пятого пальца стопы, а SPN — на оставшуюся часть спины.
Результаты
Результаты, полученные в нашем исследовании, были разделены на четыре группы следующим образом.
Группа I (): DPN, снабжающий кожу над первой межпальцевой щелью; SN — боковая сторона пятого пальца стопы; СПН, оставшаяся часть спины на 18 конечностях (45% экз.).
Глубокий малоберцовый нерв (ДПН) снабжает первую межпальцевую щель. Остальная часть тыльной поверхности стопы проходит через поверхностный малоберцовый нерв (SPN).
Группа II (): SN, боковая сторона пятого пальца стопы; СПН, оставшаяся часть спины на 12 конечностях (30% экз.).
В этой группе первая межпальцевая щель обеспечивается ветвью поверхностного малоберцового нерва (SPN) вместо глубокого малоберцового нерва (DPN). Икроножный нерв, боковая сторона пятого пальца стопы; СПН, оставшаяся часть тыльной стороны стопы.
Группа III (): SN, боковые 2 1/2 пальца; ДПН, первая межпальцевая щель; СПН, оставшаяся часть спины на 6 конечностях (15% экз.).
На этом снимке латеральные 2 и 1/2 пальца снабжены икроножным нервом (SN) вместо поверхностного малоберцового нерва (SPN). Глубокий малоберцовый нерв (ДПН), первая межпальцевая щель; SN, боковые 2 1/2 пальца. Остальная часть тыльной поверхности стопы находится у SPN.
Группа IV (): DPN взаимодействует с медиальным отделом SPN и обеспечивает первую межпальцевую щель.SN — боковая сторона пятого пальца стопы; СПН, оставшаяся часть спины на 4 конечностях (10% экз.).
Глубокий малоберцовый нерв (DPN) сообщается с медиальным отделом поверхностного малоберцового нерва (SPN) посредством коммуникационной ветви (CB), снабжающей первую межпальцевую щель. Нерв икроножной кости снабжает боковую сторону пятого пальца стопы. Остальная часть тыльной поверхности стопы находится у SPN.
Обсуждение
В исследовании 35,38% образцов с боковой стороны пятого пальца стопы были предоставлены компанией SN, а остальные — компанией SPN [9].В нашем исследовании такая закономерность наблюдалась в 30% случаев. В том же исследовании 24,61% особей на боковые 2 1/2 пальца были предоставлены компанией SN. В нашем исследовании 15% были поставлены таким образом. Паттерны иннервации, обнаруженные в других группах, в нашем исследовании не обнаружены.
Наиболее частым распределением SN в стопе была латеральная сторона пятого пальца стопы, наблюдаемая у 60% особей, тогда как мы получили 90%. В 26,7% случаев SN обеспечивал боковые 2 1/2 пальца [10], тогда как в нашем исследовании это наблюдается в 15% случаев.
В исследовании, проведенном Дризенко и соавт. [11], коммуникационные ветви между SN и SPN наблюдались более чем в 50% случаев. В нашем исследовании связь между SPN и DPN наблюдалась только в 10% случаев.
Prakash et al. [12], в 33,33% случаев обнаружили дополнительную ветвь SPN, называемую дополнительным DPN, которая кровоснабжала голеностопный сустав и тыльную поверхность стопы. Wahee et al. [13] обнаружили паттерн вариации в 53,3% случаев, который аналогичен нашей группе I, т.е. первая межпальцевая щель по DPN, латеральная граница пятого пальца по SN и остающаяся по SPN [13].
Четыре различных типа иннервации наблюдали Gupta et al. [14]. В 55% случаев наблюдалась наша группа I типа иннервации (т.е. SN на боковой границе пятого пальца, DPN в первой межпальцевой щели, остальная часть спины по SPN). В 35% случаев картина аналогична нашей группе III (то есть SN, боковые 2 1/2 пальца; DPN, первое межкостное пространство; SPN, оставшаяся часть тыльной поверхности). В том же исследовании коммуникационные ветви были обнаружены между SPN и DPN в 25% случаев, между SPN и SN в 15% случаев.Исследование, проведенное на сообщающихся ветвях между SPN и SN стопы, в 58% случаев обнаружило наличие сообщающихся ветвей [11]. Богатая сенсорная иннервация стопы проявляется через сообщающиеся ветви, соединяющие нервные стволы. В нашем исследовании коммуникационная ветвь была обнаружена между SPN и DPN в 10% случаев. Между SPN и SN не обнаружено ответвления. Знание сообщающихся ветвей и их вариаций поможет уменьшить ятрогенное повреждение нерва.
Существуют многочисленные вариации кожной иннервации тыльной стороны стопы. Знание таких вариаций полезно для врачей при оценке сенсорного дефицита и боли в тыльной части стопы. Кожные нервы подвержены риску ятрогенных повреждений во время операций на голеностопном суставе, открытой репозиции и внутренней фиксации перелома, артроскопии, местной анестезиологической блокады, пересадки нерва и хирургической декомпрессии сосудисто-нервного пучка [15]. Следовательно, подробное знание паттерна кожной иннервации помогает уменьшить повреждение этих нервов во время оперативных вмешательств.
Ссылки
1. Стэндинг С., Борли Н.Р., Коллинз П., Кроссман А.Р., Гацулис М.А., Хили Дж.С., Джонсон Д., Махадеван В., Ньюэлл Р.Л., Уигли CB. Анатомия Грея: анатомические основы клинической практики. 40-е изд. Лондон: Черчилль Ливингстон; 2008. С. 1427–1429. [Google Scholar] 3. Asp R, Marsland D, Elliot R. Поверхностный малоберцовый нерв: обзор его анатомии и хирургической значимости. О.А. Анат. 2014; 2: 6. [Google Scholar] 4. Блэр Дж. М., Ботте М. Дж. Хирургическая анатомия поверхностного малоберцового нерва голеностопного сустава и стопы.Clin Orthop Relat Res. 1994; (305): 229–238. [PubMed] [Google Scholar] 5. Buntic RF, Buncke HJ, Kind GM, Chin BT, Ruebeck D, Buncke GM. Сбор и клиническое применение поверхностного малоберцового сенсорного нерва для трансплантации двигательных и сенсорных нервных дефектов. Plast Reconstr Surg. 2002; 109: 145–151. [PubMed] [Google Scholar] 6. Слуцкий DJ. Практический подход к пересадке нервов в верхней конечности. Atlas Hand Clin. 2005; 10: e92 [Google Scholar] 7. Таллис Р., Станифорт П., Фишер Т.Р. Нейрофизиологические исследования аутотрансплантатов икроножного нерва.J Neurol Neurosurg Psychiatry. 1978; 41: 677–683. [Бесплатная статья PMC] [PubMed] [Google Scholar] 8. Romanes GJ. Руководство Каннингема по практической анатомии. 15 изд. Vol. 1. Оксфорд: издательство Оксфордского университета; 1986. С. 16–18. [Google Scholar] 9. Мадхави С., Исаак Б., Антонисвами Б., Холла С.Дж. Анатомические вариации паттернов кожной иннервации икроножного нерва на тыльной стороне стопы. Clin Anat. 2005. 18: 206–209. [PubMed] [Google Scholar] 10. Актан Икиз З.А., Учерлер Х., Бильге О. Анатомические особенности икроножного нерва с акцентом на его клиническое значение.Foot Ankle Int. 2005. 26: 560–567. [PubMed] [Google Scholar] 11. Дризенко А., Демондион X, Люкс Ф., Местдаг Х., Кассаньо X. Связующие ветви между икроножными и поверхностными малоберцовыми нервами стопы: обзор 55 случаев. Хирург Радиол Анат. 2004. 26: 447–452. [PubMed] [Google Scholar] 12. Пракаш, Бхардвадж А.К., Сингх Д.К., Раджини Т., Джаянти В., Сингх Г. Анатомические вариации поверхностного малоберцового нерва: клинические последствия исследования трупа. Ital J Anat Embryol. 2010. 115: 223–228. [PubMed] [Google Scholar] 13.Вахи П., Аггарвал А., Харджит, Сахни Д. Различные модели кожной иннервации на тыльной стороне стопы у плода. Хирург Радиол Анат. 2010. 32: 469–475. [PubMed] [Google Scholar] 14. Гупта С., Кируба Н.Л., Дсуза А.С., Радхакришнан П. Морфологическое исследование для выявления различных паттернов кожной иннервации на тыльной стороне стопы у южноиндийских плодов человека и их клинических последствий. Adv Biomed Res. 2013; 2: 15. [Бесплатная статья PMC] [PubMed] [Google Scholar] 15. Хальм Дж. А., Шеперс Т. Повреждение поверхностного малоберцового нерва при оперативном лечении переломов малоберцовой кости: прямо до кости? Клинический случай и обзор литературы.J Foot Ankle Surg. 2012. 51: 684–686. [PubMed] [Google Scholar]простых заметок по 【тыльной стороне стопы】 Изучите всего за 3 минуты! — Earth’s Lab
4 набора нервов снабжают сенсорную нервную систему тыльной стороны стопы:
- Поверхностный малоберцовый (кожно-мышечный) нерв: за исключением кожи расщелины между первым и вторым пальцами. он снабжает сенсорные нервы большей частью тыльной поверхности стопы. Он также снабжает медиальный край большого пальца стопы.
- Глубокий малоберцовый нерв: обеспечивает нервную систему расщелины между первым и вторым пальцами.
- икроножный нерв: кровоснабжает боковой край тыльной поверхности стопы и боковой край мизинца стопы.
- Подкожный нерв: Он снабжает медиальный край тыльной стороны стопы до головки самой первой плюсневой кости.
Все это следующие:
- Внешние сухожилия мышц переднего отдела голени (а именно, передняя большеберцовая мышца, длинный разгибатель большого пальца, длинный разгибатель пальцев и терцисная малоберцовая мышца).
- Внутренняя мышца на тыльной стороне стопы всего одна — короткий разгибатель пальцев.
Extensor Digitorum Brevis
Это небольшая мышца, расположенная в боковой части тыльной стороны стопы, глубоко до сухожилий длинного разгибателя пальцев. Это единственная мышца на тыльной стороне стопы, которая создает мясистую припухлость перед боковой лодыжкой. Молодые начинающие врачи иногда диагностируют это как ушиб.
Происхождение
Берет начало от передней части верхней поверхности пяточной кости, медиальнее соединения ножки удерживания нижнего разгибателя.
Вставка
- Мышца разделяется на 4 сухожилия для 4 медиальных пальцев стопы. Сухожилие большого пальца стопы пересекает тыльную артерию стопы и прикрепляется к дорсальной поверхности проксимальной фаланги большого пальца стопы. Три боковых сухожилия соединяют боковые стороны сухожилий длинного разгибателя пальцев со 2-м, 3-м и 4-м пальцами стопы.
- Медиальная большая часть короткого разгибателя пальцев стопы, которая образует сухожилие большого пальца стопы, рано расщепляется или становится другим.Это называется коротким разгибателем большого пальца стопы.
Снабжение нервом
Это латеральная терминальная ветвь глубокого малоберцового нерва.
Действия
- Короткий разгибатель большого пальца стопы (EHB) растягивает плюснефаланговый сустав большого пальца стопы.
- Остальные 3 сухожилия растягивают плюснево-фаланговые и межфаланговые суставы 2-го, 3-го и 4-го пальцев стопы, особенно при тыльном сгибании стопы.
Артерия тыльной части стопы
Тыльная артерия стопы является продолжением передней большеберцовой артерии.Итак, это начинается, когда передняя большеберцовая артерия проходит мимо голеностопного сустава. Он проходит кпереди по дорсальной стороне таранной кости, ладьевидной кости и промежуточных клиновидных костей, а затем проходит снизу, как глубокая подошвенная артерия, между двумя головками первой дорсальной межкостной мышцы, чтобы присоединиться к глубокой подошвенной дуге в подошве оплачивать. Пульс на артерии dorsalis pedis на тыльной поверхности стопы можно почувствовать, осторожно пальпируя сосуд на нижележащих костях предплюсны между сухожилиями длинного разгибателя большого пальца и длинного разгибателя пальцев до второго пальца стопы.
Различные паттерны кожной иннервации на тыльной стороне стопы у плодов
Предпосылки
Целью этого исследования было классифицировать различные паттерны кожных нервов, обнаруженных на тыльной стороне стопы у индийских плодов, и сравнить их с найденными паттернами. в других группах населения.
Методы
Всего было рассечено 60 нижних конечностей от 30 плодов (19 мужчин, 11 женщин), были зарисованы схемы ветвления нервов и сфотографированы образцы.
Результаты
Было обнаружено шесть основных типов и несколько подтипов паттернов иннервации. Тип 1 (53,3%): глубокий малоберцовый нерв снабжает 1-ю щель, латеральный дорсальный кожный нерв снабжает латеральный край мизинца стопы, а оставшаяся часть тыльной поверхности стопы снабжает поверхностный малоберцовый нерв. Тип 2 (28,3%): глубокий малоберцовый нерв снабжает 1-ю щель, поверхностный малоберцовый нерв снабжает медиальную границу большого пальца стопы, 2-ю щель и боковые 2½ пальца, снабжаемые латеральным дорсальным кожным нервом.Тип 3 (8,3%): глубокий малоберцовый нерв снабжает 1-ю щель, боковые 1½ пальца снабжают латеральным дорсальным кожным нервом, а оставшуюся спинку — поверхностным малоберцовым нервом. Тип 4 (3,3%): глубокий малоберцовый нерв снабжал 1-ю и 2-ю щели, поверхностный малоберцовый нерв снабжал медиальный край большого пальца стопы, боковые 2½ пальца снабжали латеральным дорсальным кожным нервом. Тип 5 (5%): глубокий малоберцовый нерв снабжается 1-й и 2-й щелями, латеральный край мизинца — латеральным дорсальным кожным нервом, а оставшаяся часть тыла стопы — поверхностным малоберцовым нервом.Тип 6 (1,7%): глубокий малоберцовый нерв кровоснабжается 2-й щелью, латеральный край мизинца покрывается латеральным дорсальным кожным нервом, а оставшаяся область — поверхностным малоберцовым нервом.
Выводы
Сравнение с паттернами кожной иннервации, обнаруженными в других группах населения, выявило три новых варианта, о которых не сообщалось в других популяциях.
Нога и тыльная поверхность стопы
Нога и тыльная поверхность стопы
Нога и тыльная сторона стопы
| Тыльная сторона стопы |
|||||||
| |
|||||||
| Подкожные нервы | |||||||
| Медиальный край: Подкожный нерв Боковой край: икроножный нерв Центр тыла: Поверхностная малоберцовая щель 1-я межпальцевая щель: Глубокая |
|||||||
| |
|||||||
| Артерия тыльной части стопы |
|||||||
| |
|||||||
|
|
|||||||
| |
|||||||
| Дорсальная венозная дуга | |||||||
| |
|||||||
| Лежит над головками плюсневых костей
Соединяется с медиальной дорсальной пальцевой веной медиально, образуя большую подкожную вену Боковой дренаж в малую подкожную вену (Дорсальная венозная дуга [D.V.A], образующая длинную подкожную вену [L.S.V] на медиальной стороне стопы) |
|||||||
| |
|||||||
| удерживатель нижнего разгибателя | |||||||
Сетчатка нижних разгибателей (IER) Улучшенный ретинакул разгибателя (SER) Обозначьте конструкции, помеченные A, B, C. |
|||||||
Foot Drop: фон, анатомия, патофизиология
Автор
Джеймс В. Притчетт, доктор медицины Заведующий отделением ортопедической хирургии Шведского ортопедического института; Активный персонал, Шведский медицинский центр
Джеймс Притчетт, доктор медицины, является членом следующих медицинских обществ: Американской академии хирургов-ортопедов, Американского колледжа хирургов, Медицинской ассоциации штата Вашингтон, Ассоциации хирургов костей и суставов
раскрыть.
Соавтор (ы)
Маргарет А. Порембски, доктор медицины Лечащий врач, Оклахома, стипендия рук
Маргарет А. Порембски, доктор медицины, является членом следующих медицинских обществ: Американского колледжа хирургов, Американской медицинской ассоциации, Американского общества хирургии кисти
Раскрытие информации: Нечего раскрывать.
Главный редактор
Винод К. Панчбхави, доктор медицины, FACS, FAOA, FABOS, FAAOS Профессор ортопедической хирургии, руководитель отделения хирургии стопы и голеностопного сустава, директор программы стипендий для стопы и голеностопного сустава, Департамент ортопедической хирургии, Школа медицинского отделения Техасского университета Медицина
Винод К. Панчбхави, доктор медицины, FACS, FAOA, FABOS, FAAOS является членом следующих медицинских обществ: Американской академии хирургов-ортопедов, Американского колледжа хирургов, Американской ортопедической ассоциации, Американского общества ортопедов стопы и голеностопного сустава, Ассоциации ортопедических травм. , Техасская ортопедическая ассоциация
Раскрытие информации: Служить (d) в качестве докладчика или члена бюро докладчиков для: Styker.
Благодарности
Джон С. Ранний, MD Специалист по стопам / лодыжкам, Texas Orthopaedic Associates, LLP; Содиректор, North Texas Foot and Ankle Fellowship, Медицинский центр Университета Бэйлора
Джон С. Эрли, доктор медицины, является членом следующих медицинских обществ: Американской академии хирургов-ортопедов, Американской медицинской ассоциации, Американского общества ортопедов стопы и голеностопного сустава, Ассоциации ортопедических травм и Техасской медицинской ассоциации
.Раскрытие информации: AO Северная Америка Honoraria Выступление и обучение; Гонорар Stryker Consulting Консультации; Плата за консультацию по биометам Консультации; AO North America Grant / финансирование стипендий исследовательских фондов; MMI inc Honoraria Устная речь и обучение; Гонорар Osteomed Консультации Консультации; Должность руководства MedHab Inc
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Medscape Salary Employment
Тыльная сторона стопы — Анатомия Ласта: регионарная и прикладная
Анатомия Ласта: регионарная и прикладная
Часть седьмая.Тыльная сторона стопы
Кожа тыльной стороны стопы снабжается в основном поверхностным малоберцовым нервом, которому помогают глубокие малоберцовые, подкожные и икроножные нервы ( рис. 3.46 ). Большие вены образуют дорсальную венозную дугу , которая получает большую часть своей крови через маргинальные и межкостные притоки от подошвы стопы. Дорсальная венозная дуга, лежащая над головками плюсневых костей, отводится от медиального и латерального концов в большие и малые подкожные вены соответственно.
Поверхностный малоберцовый (поверхностный малоберцовый) нерв становится подкожным в дистальной трети голени и разделяется на медиальную и латеральную ветви, которые снабжают кожу тыльной стороны стопы. Медиальная ветвь дополнительно разделяется для снабжения медиальной стороны тыльной стороны большого пальца стопы и сторон второй щели. Боковая ветвь разделяется, чтобы питать третью и четвертую щели. Латеральная сторона стопы и боковая сторона мизинца снабжены икроножным нервом, а первая щель — глубоким малоберцовым нервом.Кожа над концевыми фалангами снабжена медиальным и латеральным подошвенными нервами. Медиальная сторона стопы, обычно до первого плюснефалангового сустава, снабжается окончанием подкожного нерва.
Подкожный слой тыльной стороны стопы, как и руки, у большинства людей содержит мало жира, и поэтому вены легко увидеть, когда они растянуты.
Глубокая фасция на тыльной стороне стопы связывает нижележащие сухожилия.Y-образное утолщение фасции, нижнего удерживателя разгибателей, предотвращает натягивание сухожилий разгибателей при их прохождении через переднюю часть голеностопного сустава.
Ретинакулум нижнего разгибателя возникает за счет ножки из передней части верхней поверхности пяточной кости на латеральной границе тыльной стороны стопы ( рис. 3.32 ). От стебля расходятся две конечности. Верхняя конечность прикрепляется к медиальной лодыжке, дуги нижней конечности изгибаются через сухожилия на тыльной стороне и сливаются с подошвенным апоневрозом под медиальным продольным сводом стопы.Однако большинство нижних ретинакулярных волокон обвиваются вокруг сухожилий и возвращаются, чтобы прикрепиться к пяточной кости, и только поверхностные волокна проходят через медиальную лодыжку и подошвенный апоневроз. Все сухожилия разгибателей заключены в синовиальные влагалища, которые подвешены к удерживанию нижних разгибателей.
Extensor digitorum brevis
Это мышца, мясистый живот которой можно увидеть на большинстве ступней и ощутить на всех. Он возникает от верхней поверхности пяточной кости и от глубокой поверхности ножки Y-образного удерживателя нижнего разгибателя.Он проходит наискось через тыльную поверхность стопы и отдает четыре сухожилия к четырем медиальным пальцам. Сухожилие большого пальца стопы отличается от других и называется Extensor hallucis brevis . Его живот обычно рано отделяется от основной мышечной массы, а сухожилие вставляется отдельно в основание проксимальной фаланги большого пальца стопы. Как в большом пальце, так и в большом пальце стопы тыльного разгибателя нет. Остальные три сухожилия вставляются в дорсальные разгибатели второго, третьего и четвертого пальцев стопы.Все четыре сухожилия мышцы проходят глубоко в сухожилия длинного разгибателя пальцев.
Нервное питание. Глубоким малоберцовым нервом (S1, 2).
Действие. Для разгибания медиальных четырех пальцев стопы. Это особенно важно, когда длинный разгибатель не работает в полностью согнутой тыльной стороне лодыжке.
Тест. Пальцы стопы согнуты назад, мышца живота осматривается и пальпируется по направлению к боковой стороне тыльной стороны стопы.
Передняя большеберцовая артерия, лежащая над нижним концом большеберцовой кости на полпути между лодыжками, проходит вперед как артерия dorsalis pedis ( Рис. 3.32 ). Он идет к основанию первого межплюсневого промежутка и переходит вниз в подошву, где он соединяется с латеральной подошвенной артерией, завершая подошвенную дугу. Он лежит между сухожилием длинного разгибателя большого пальца медиально и пальцевой ветвью глубокого малоберцового нерва латерально и пересекает сухожилие короткого разгибателя большого пальца.Его пульсация может быть пальпирована на латеральнее сухожилия длинного разгибателя большого пальца на линии от середины между двумя лодыжками к расщелине первого пальца на лежащей ниже ладьевидной и промежуточной клинописных костях. Иногда сосуд замещается увеличенной перфорирующей малоберцовой артерией, анастомозирующей с латеральной лодыжкой передней большеберцовой артерии. Он имеет три названных ветви. Боковая артерия предплюсны проходит латерально под коротким разгибателем пальцев, снабжая эту мышцу и нижележащие кости предплюсны; к медиальному краю стопы переходит меньшая медиальная артерия предплюсны.Дугообразная артерия проходит латерально под сухожилиями короткого разгибателя пальцев над основаниями плюсневых костей. Он отдает дорсальные плюсневые артерии, которые снабжают пальцевые ветви к трем боковым щелям. Каждая плюсневая артерия отдает перфорирующую ветвь на заднем и переднем концах своего межплюсневого пространства, чтобы сообщаться с подошвенной дугой и ее плюсневыми ветвями. Именно сопутствующие перфорирующие вены ответственны за перенос большей части крови от подошвы стопы через межплюсневые промежутки к дорсальной венозной дуге. первая дорсальная плюсневая артерия , отходящая непосредственно перед тем, как dorsalis pedis входит в подошву, снабжает первую щель и медиальную сторону тыльной стороны большого пальца стопы.
Глубокий малоберцовый нерв (глубокий малоберцовый) пересекает большеберцовую кость латеральнее артерии, на полпути между лодыжками. Он проходит вперед, глубоко к сухожилиям, на боковой стороне артерии dorsalis pedis, чтобы проколоть глубокую фасцию и восполнить первую щель. От него отходит ветвь, которая изгибается вбок под мышечным брюшком короткого разгибателя пальцев, снабжая эту мышцу, а также нижележащую надкостницу и суставные капсулы.Он также дает ответвление в качестве дополнительного источника питания к первой спинной межкостной мышце.
Взаимодействие с другими людьми .