Сосудистый хирург и флеболог – в чем отличия?
Часто, столкнувшись с венозными патологиями, люди ищут хорошего специалиста, к которому можно обратиться за консультацией. При этом большинство пациентов считают, что такие врачи, как сосудистый хирург и флеболог – это одни и те же специалисты. Однако на деле они имеют значительные отличия.
Сосудистый хирург, он же ангиохирург – это доктор достаточно широкого профиля, занимающийся выявлением и лечением заболеваний всей сосудистой системы человека. Также ангиохирурги производят оперативные или эндоскопические вмешательства в процессе лечения патологий в зависимости от тяжести и характера заболевания. Одними из основных направления деятельности сосудистых хирургов являются установка стентов, эндопротезирование и дилатация.
- Стентирование сосудов – это установка специальных приспособлений (стентов) в просвет сосуда для его расширения и улучшения процесса кровотока в этом месте. Чаще всего производят стентирование коронарных сосудов при диагностировании ишемической болезни сердца.

- Процесс эндопротезирования сосудов состоит в замене части сосуда искусственным протезом. Свое применения такое эндопротезирование нашло при лечении аневризм, когда истонченные стенки сосудов не могут выдержать кровяного давления.
- Дилатация – это временное расширение сосудов для восстановления их нормальной работы.
Флебология – это один из разделов сосудистой хирургии, исследующий венозные патологии. Соответственно, врач-флеболог производит диагностику и лечение болезней вен нижних конечностей. В компетенцию флеболога входят следующие патологии:
- Варикозная болезнь;
- Тромбозы;
- Флебиты и тромбофлебиты;
- Трофические язвы.
Разница между сосудистым хирургом и флебологом довольно больная. Если первый занимается, как правило, малым и большим кругами кровообращения, то второй узко специализируется на варикозе и всех его последствиях, выражающихся на запущенной стадии болезни.
Практически все врачи нашей клиники успешно совмещают эти две специальности, благодаря чему вы можете получить более полную и информативную консультацию, касающуюся вашего здоровья.
Возврат к списку
Чем отличается флеболог от ангиохирурга
Боли в ногах появляются даже если Вы пройдете небольшое расстояние?
Или ноги стали сильно уставать после рабочего дня?
Вы замечаете отеки к концу дня?
К какому врачу обратиться?
Этот вопрос сложнее, чем может показаться на первый взгляд. Одни люди советуют идти к флебологу, а другие указывают пальцем в сторону кабинета ангиохирурга. Кто из них прав?
Нелегко сразу определить, в чём разница между флебологом и ангиохирургом и те, и другие лечат болезни сосудов.
Однако флеболог — более узкий специалист, который занимается исключительно заболеваниями вен. Но в кровеносную систему входят ещё и артерии. Их лечит сосудистый хирург. Этот доктор диагностирует и устраняет любые патологии сосудов, в том числе заболевания вен, артерий и лимфатической системы. То есть он — специалист широкого профиля.
Но в кровеносную систему входят ещё и артерии. Их лечит сосудистый хирург. Этот доктор диагностирует и устраняет любые патологии сосудов, в том числе заболевания вен, артерий и лимфатической системы. То есть он — специалист широкого профиля.
Конечно, многим людям такое объяснение ничего не скажет.
Ничего страшного, сейчас объясним подробнее.
Флебологи и сосудистые хирурги хорошо разбираются в заболеваниях сосудов, так что они легко определят причину симптомов при осмотре. Если нужно, флеболог направит пациента к ангиохирургу. И наоборот.
Флебологи и ангиохирурги используют схожие методы диагностики. И артерии, и вены доктора проверяют с помощью ультразвукового оборудования, которое показывает повреждения сосудов, их проходимость и скорость кровотока. Разница в том, что флеболог изучает лишь вены, а сосудистый хирург любые сосуды.
При выборе врача важно проверять не только его специализацию.
Вот несколько советов, которые помогут записаться на приём к хорошему специалисту и избавиться от проблем с сосудами:
- Проверьте образование
Желательно, чтобы врач был как специалистом в своей области, так и умел проводить ультразвуковое исследование. Это пригодится при постановке диагноза.
Это пригодится при постановке диагноза.
- Узнайте опыт работы
Продолжительность врачебной практики очень важна и влияет на точность диагностики. За долгую карьеру доктора встречают различные проявления болезней сосудов и потому легко определяют причину заболеваний у новых пациентов.
- Оцените методы работы
Методы лечения постоянно развиваются. Десятилетия назад некоторые проблемы устраняли исключительно хирургическим путём, а сейчас от них можно избавиться и без операции. Поэтому практика новых методов — ценное качество для любого врача.
- Почитайте о месте работы доктора
Полезно знать, в какой клинике работает ваш лечащий врач, если вы обращались непосредственно к нему, а не в медицинское учреждение. Наличие или отсутствие современного оборудования повлияет на результат лечения.
Проконсультируйтесь с несколькими специалистами если у Вас остались сомнения.
Сейчас мы подробно рассмотрим сферы деятельности флеболога и ангиохирурга и расскажем, когда к ним нужно обращаться.
Какие заболевания лечит ангиохирург
Сосудистый хирург занимается проблемами артерий, вен и лимфатических сосудов, таких заболеваний как:
- Атеросклероз
- Травмы сосудов
- Инфаркт миокарда
- Варикоз
- Эмболия
- Микроангиопатия
- Ишемическое поражение сердца
- Тромбофлебит
- Кровоизлияние в мозг
- Аневризмы аорты
- Тромбоз
- Варикоцеле
- Лимфостаз
- Врожденные аномалии сосудов
Многие ангиохирурги занимаются научной деятельностью — разрабатывают методы профилактики и лечения новых патологий и исследуют атипичные проявления старых заболеваний.
Хотя в названии специализации присутствует слово «хирург», этот врач не лечит все болезни исключительно оперативным путем. Зачастую используется и консервативная тактика.
Зачастую используется и консервативная тактика.
В каких случаях необходимо обратиться к ангиохирургу
Заболевания, с которыми борется сосудистых хирург, проявляются множеством различных симптомов. Обратитесь к нему, если вас беспокоит:
- Беспричинная головная боль
- Боль в животе, груди или пояснице
- Долгое заживление ран
- Чувство холода в руках или ногах
- Пульсация сосудов шеи и живота
- Шум в ушах
- Головокружения и обмороки
- Онемение и нечувствительность конечностей
- Покраснение кожи на ногах
Конечно, эти симптомы вовсе не гарантируют, что проблема связана именно с сосудами. Поэтому и нужна помощь врача. Он выяснит, чем вызваны эти признаки. Если проблема в сосудах, то ангиохирург определится с тактикой лечения, а если поймет, что это не в его компетентности, то направит к подходящему специалисту.
Какие заболевания лечит флеболог
Флеболог лечит только заболевания венозной системы. Впрочем, таких болезней много. Так что врачи этого профиля точно не останутся без работы.
Впрочем, таких болезней много. Так что врачи этого профиля точно не останутся без работы.
Обратитесь к флебологу при таких заболеваниях:
- Варикоз
- Флеботромбоз
- Хроническая венозная недостаточность
- Тромбофлебит
- Посттромботические расстройства
- Трофические язвы и другие осложнения болезней вен
Почему была выделена отдельная специальность флеболога?
Варикоз и другие заболевания вен широко распространены. По примерным оценкам врачей до трети населения планеты страдает от разных форм варикозного расширения вен.
Это заболевание не стоит недооценивать, оно способно вызывать грозные осложнения, которые нередко приводят к угрожающим жизни последствиям.
В каких случаях необходимо обратиться к флебологу
Обязательно запишитесь на приём к врачу, если заметите у себя следующие симптомы:
- Увеличение вен
Это характерный признак варикозного расширения.
- Отёки на ногах
При болезнях сосудов нарушается кровообращение и в результате ноги часто отекают, особенно по вечерам. Отёки появляются на стопе или голени.
- Усталость и тяжесть в ногах
Конечно, эти симптомы возникают и у людей без варикоза. Но если Вы стали замечать это все чаще — необходимо пройти осмотр у флеболога.
Судороги икроножных мышц по ночам сигнализируют о кислородном голодании при варикозе. Особенно в сочетании с отёками и тяжестью в ногах.
- Изменение цвета кожи
Темные или светлые участки на коже ног обычно свидетельствуют о патологических изменениях в тканях . Из-за недостатка кислорода и некоторых веществ. Может произойти отмирание тканей и образование трофических язв.
Может произойти отмирание тканей и образование трофических язв.
Также нужно проходить осмотр у флеболога ежегодно тем людям, которые находятся в группах риска по варикозу, флебиту и другим болезням вен.
Вероятность заболевания повышает:
Лишние килограммы создают дополнительное давление на сосуды нижних конечностей, прежде всего вены. Им становится труднее выполнять свою нелегкую работу.
- Малоподвижный образ жизни
Замедляет кровообращение и создаёт благоприятные условия для образования тромбов в венах.
- Возраст старше 60 лет
У пожилых людей эластичность сосудистой стенки нарушается, сосуды становятся ломкими и более подверженными в деформации.
При вынашивании ребёнка сосуды беременной подвергаются большой нагрузке за счет увеличивающейся матки, она давит на магистральные сосуды в тазу, тем самым увеличивая давление в венах нижних конечностей. Также на них влияет гормональная перестройка в этот период.
Также на них влияет гормональная перестройка в этот период.
- Сидячая работа
В сидячем положении мышцы ног не работают. Они не помогают венам доставлять кровь к сердцу, вены переполняются и растягиваются, ток крови замедляется и риск тромбозов возрастает.
Своевременные осмотры у флеболога не спасут от болезни, но помогут выявить её на ранней стадии.
Флебологи клиники «Институт Вен» выявят заболевание и вылечат сосуды без боли, шрамов и долгого восстановления
Надеемся, наша статья прояснила разницу между флебологами и сосудистыми хирургами. Вы знаете к какому врачу обращаться с разными симптомами.
Есть и другая проблема. В какую клинику записаться на приём?
Сейчас проконсультироваться с флебологом можно во многих медицинских центрах, так что попасть к доктору просто. А вот выбрать хорошую клинику не так легко.
Мы уже писали, что опыт работы врача крайне важен для постановки диагноза и выбора подходящего метода лечения. Практически все медицинские центры предлагают быстрое и безопасное лечение болезней вен, но их флебологи могут не обладать опытом для устранения сложных случаев варикоза.
С учётом возможных проблем с лечением мы предлагаем обратиться в клинику «Институт Вен».
Почему?
По нескольким причинам.
У нас работают одни из самых опытных флебологов Киева и Харькова. Мы не преувеличиваем. Доктора «Института Вен» больше 20 лет успешно лечат болезни сосудов. Есть и те, кто борется с проявлениями варикоза ещё дольше.
Богатейший практический опыт позволяет им успешно устранять тяжёлые формы болезней вен. Причём они не спешат назначать операцию. Пока есть возможность, всегда выбирают консервативное лечение.
Впрочем, опыт проведения операций у наших флебологов тоже большой — они успешно прооперировали свыше 4 000 пациентов за последние 15 лет. А без хирургического вмешательства вылечили ещё больше. Десятки тысяч людей. УЗИ процедуры мы даже не считаем, так как их счёт уже давно идёт на сотни тысяч. Любая клиники будет гордиться такими результатами.
Флебологи «Института Вен» занимаются не только лечебной, но и научно-исследовательской работой. Да, в свободное время они предпочитают вовсе не отдыхать, а публикуют статьи в научных журналах. Такой любви к профессии можно лишь завидовать. Хотя лучше брать с них пример.
Особенно выделяются Рустем Османов и Оксана Рябинская, которые написали свыше 70-ти статей. А ещё запатентовали по девять изобретений.
Другое достижение врачей «Института Вен» — они выступают с докладами на всемирных флебологических форумах. Перед лучшими зарубежными флебологами. Как кандидат медицинских наук и самый опытный доктор клиники, Оксана Рябинская чаще других участвует в международных конференциях. За 2018-19 годы она прочитала три доклада: в Яремче, Мельбурне и Кракове.
Запишитесь на приём в «Институт Вен» — здесь вы получите точный диагноз и малотравматичное лечение без рубцов и боли.
Врач-хирург высшей категории, флеболог
Опыт работы: 21 год
Врач-хирург высшей категории, флеболог
Опыт работы: 20 лет
Флеболог высшей категории
Опыт работы: 34 года
Дерматолог высш. кат., директор
кат., директор
Опыт работы: 20 лет
Врач-хирург первой категории
Опыт работы: 15 лет
Врач-хирург, флеболог
Опыт работы: 17 лет
Врач-хирург, флеболог
Опыт работы: 5 лет
Врач-хирург первой категории
Опыт работы: 12 лет
Сосудистый хирург, главный врач
Опыт работы: 11 лет
Сосудистый хирург, флеболог
Опыт работы: 10 лет
Сосудистый хирург, флеболог
Опыт работы: 8 лет
Сосудистый хирург, флеболог
Опыт работы: 5 лет
Сосудистый хирург, флеболог
Опыт работы: 8 лет
Как выбрать сосудистого хирурга
Как выбрать сосудистого хирурга.

Сосудистая хирургия – специфический и узконаправленный раздел медицины. Далеко не в каждом медицинском учреждении Вы можете найти таких специалистов, а если таковые и есть – то как понять уровень, опыт, квалификацию сосудистого хирурга? Задача не из простых. Еще усложняет ситуацию тот факт, что многие поликлиники и частные центры называют специалистов по сосудам — ФЛЕБОЛОГИ. Запомните, такой медицинской специальности нет. Флебология – это только очень небольшой раздел сосудистой хирургии и не более. Поэтому, консультируясь у данных специалистов, неплохо бы поинтересоваться, — а есть ли у них сертификат сердечно-сосудистого хирурга?!
В нашей стране мощные сосудистые центры как правило сосредоточены в крупных городах. К сожалению, периферия сильно испытывает недостаток в сосудистых хирургах. Зачастую периферические врачи даже не знают что есть такие специалисты и чем они занимаются. Поэтому, обращаться за помощью необходимо в те учреждения, где есть профильное отделение сосудистой хирургии, выполняющее большое количество (не менее 400-500 операций в год) вмешательств на сосудах.
Каждый хирург имеет свой собственный опыт в проведении тех или иных вмешательств, поэтому пациенту очень важно знать – кто его будет оперировать. Обращаясь к сосудистому хирургу не забудте спросить его об этом, ведь право выбора хирурга и медицинского учреждения по закону остается за Вами.
И конечно, не на последнем месте находится внутренний контакт между врачом и пациентом. От этих взаимоотношений зависит и конечный результат лечения. Если Вас с порога, не глядя, сосудистый хирург отправляет на УЗИ или другое исследование, то ищите другого специалиста. Успех лечения сильно определяет тщательный первичный осмотр и беседа с пациентом. Рассказ врача о причинах заболевания и методах борьбы с ним должен внушать оптимизм и уверенность больного в выздоровлении.
Помните, сосудистые заболевания – это очень серьезный раздел медицины и заниматься этим должны только ВЫСОКОКВАЛИФИЦИРОВАННЫЕ СПЕЦИАЛИСТЫ – СЕРДЕЧНО-СОСУДИСТЫЕ ХИРУРГИ. Выбирайте лучших!
ЧТО МОГУТ СЕГОДНЯ СОСУДИСТЫЕ ХИРУРГИ
В помощь практическому врачу
А. В. Покровский
В. Покровский
Первое, чего добились сосудистые хирурги, – это ставить достаточно точно диагноз поражения магистральных артерий в условиях первичного осмотра больного. В этом основную роль сыграло внедрение аускультации сосудов. Аускультация – это «золотой ключик», который позволяет в считанные минуты поставить абсолютно правильный диагноз стеноза сонной или стеноза подвздошной артерии, а также аорты или других артерий. Основной недостаток – это то, что общие хирурги и врачи других специальностей практически не используют аускультацию магистральных сосудов в своей ежедневной практике.
Двадцать, тридцать лет тому назад топическая диагностика сосудов основывалась целиком на ангиографии. В последние десять лет ангиография пока остается «золотым стандартом» диагностики, однако основное место сейчас занимают ультразвуковые методы исследования, в частности, ведущим методом стало дуплексное сканирование. Есть только одно «слабое» место в этой методике – его зависимость от исполнителя. Здесь, как и во многих других случаях, в медицине нужна строгая специализация, так как только это дает возможность вырастить высококлассного специалиста. При этом сейчас внутри даже одной специальности необходима работа в узком разделе, и только накопление большого опыта в нем позволяет стать таким высококлассным специалистом и ставить точный диагноз. Поэтому сейчас необходимы специальные ультразвуковые кабинеты с врачами, работающими именно и только с сосудистыми больными. Тогда во многих случаях возможна точная топическая диагностика неинвазивными методами. Огромное преимущество этой диагностика – это ее точность и возможность выполнения в амбулаторных условиях. Кроме того, ультразвуковая диагностика дает информацию о поражении аорты, магистральных артерий, состоянии венозной системы и в тех случаях, когда нет никаких клинических признаков того или иного заболевания.
Здесь, как и во многих других случаях, в медицине нужна строгая специализация, так как только это дает возможность вырастить высококлассного специалиста. При этом сейчас внутри даже одной специальности необходима работа в узком разделе, и только накопление большого опыта в нем позволяет стать таким высококлассным специалистом и ставить точный диагноз. Поэтому сейчас необходимы специальные ультразвуковые кабинеты с врачами, работающими именно и только с сосудистыми больными. Тогда во многих случаях возможна точная топическая диагностика неинвазивными методами. Огромное преимущество этой диагностика – это ее точность и возможность выполнения в амбулаторных условиях. Кроме того, ультразвуковая диагностика дает информацию о поражении аорты, магистральных артерий, состоянии венозной системы и в тех случаях, когда нет никаких клинических признаков того или иного заболевания.
Конечно, наряду с ультразвуковыми методами диагностики сейчас существуют и другие неинвазивные методики выявления поражения сосудов. Например, магнитно-резонансная ангиография, электронно-лучевая томография и ряд других. Но все они основаны на использовании дорогих аппаратов и не могут быть применены в массовом масштабе. Однако, несмотря на большие возможности инструментальной диагностики заболеваний сосудов, основным является правильная первичная диагностика заболеваний самим врачом. Поэтому фактически сосудистые хирурги закладывают основы и создают в нашей стране новую специальность, которой у нас еще нет, – это ангиология. Именно врач-ангиолог должен заниматься диагностикой различных сосудистых заболеваний, определять тактику лечения и вовремя направлять больных на оперативное лечение к сосудистому хирургу.
Например, магнитно-резонансная ангиография, электронно-лучевая томография и ряд других. Но все они основаны на использовании дорогих аппаратов и не могут быть применены в массовом масштабе. Однако, несмотря на большие возможности инструментальной диагностики заболеваний сосудов, основным является правильная первичная диагностика заболеваний самим врачом. Поэтому фактически сосудистые хирурги закладывают основы и создают в нашей стране новую специальность, которой у нас еще нет, – это ангиология. Именно врач-ангиолог должен заниматься диагностикой различных сосудистых заболеваний, определять тактику лечения и вовремя направлять больных на оперативное лечение к сосудистому хирургу.
Одной их самых многочисленных групп больных, которые в настоящее время направляются к сосудистому хирургу, являются больные с заболеваниями артерий нижних конечностей. Даже в США количество ампутаций в последние 20 лет колеблется от 19 до 30 на 100 000 человек в год (Kalra M., 2001).
В последние десятилетия в России, также как и в других странах, резко уменьшилось количество молодых больных с облитерирующим тромбангиитом артерий нижних конечностей. В Европе число больных облитерирующим тромбангиитом составляет 0,5-2% от числа всех больных с заболеваниями артерий нижних конечностей. Обычно это злостные курильщики, и обращаются они к врачу только после появления трофических язв или гангрены пальцев на стопе. Учитывая, что при этом заболевании страдают сосуды голени и стопы, прекрасные возможности для топической диагностики поражения имеет дуплексное сканирование, которое позволяет увидеть резко утолщенную стенку артерии, выявить сегменты стенозирования или окклюзии артерий, вплоть до пальцевых артерий.
В последние десять лет (с 1988 года) в сосудистом отделении института хирургии им. А.В. Вишневского была разработана принципиально новая методика лечения больных облитерирующим тромбангиитом. В первую очередь, лечение направлено на подавление воспаления, которое имеется у этих больных. С этой целью используется комбинированное лечение цитостатиками и гормонами. До этого такое лечение не применялось никем. Схема лечения очень проста.
В Европе число больных облитерирующим тромбангиитом составляет 0,5-2% от числа всех больных с заболеваниями артерий нижних конечностей. Обычно это злостные курильщики, и обращаются они к врачу только после появления трофических язв или гангрены пальцев на стопе. Учитывая, что при этом заболевании страдают сосуды голени и стопы, прекрасные возможности для топической диагностики поражения имеет дуплексное сканирование, которое позволяет увидеть резко утолщенную стенку артерии, выявить сегменты стенозирования или окклюзии артерий, вплоть до пальцевых артерий.
В последние десять лет (с 1988 года) в сосудистом отделении института хирургии им. А.В. Вишневского была разработана принципиально новая методика лечения больных облитерирующим тромбангиитом. В первую очередь, лечение направлено на подавление воспаления, которое имеется у этих больных. С этой целью используется комбинированное лечение цитостатиками и гормонами. До этого такое лечение не применялось никем. Схема лечения очень проста. Внутривенно вводится в первый день 1000 мг циклофосфана и 1000 мг депо-преднизолона. На второй и третий дни вводят только по 1000 мг гормона и на этом курс терапии прекращают и проверяют эффект по «С»-реактивному белку, СОЭ и имуннологическим показателям (IgG, IgM и ЦИК). Через 7-10 дней, если не достигнут эффект, курс лечения может быть повторен. У тяжелых больных возможно проведение 2-3 курсов лечения. Обычная гормонотерапия не используется.
Вторым препаратом, который с успехом используется при лечении больных облитерирующим тромбангиитом, является простагландин Е1. При наличии воспаления целесообразно сначала провести лечение цитостатиками и гормонами, а потом простагландинами.
Однако даже такая мощная терапия не всегда купирует ишемию нижней конечности у больного облитерирующим тромбангиитом. Учитывая, что у этих больных, как правило, окклюзированы все артерии голени и стопы, выполнение типичных шунтирующих сосудистых операций у них невозможно.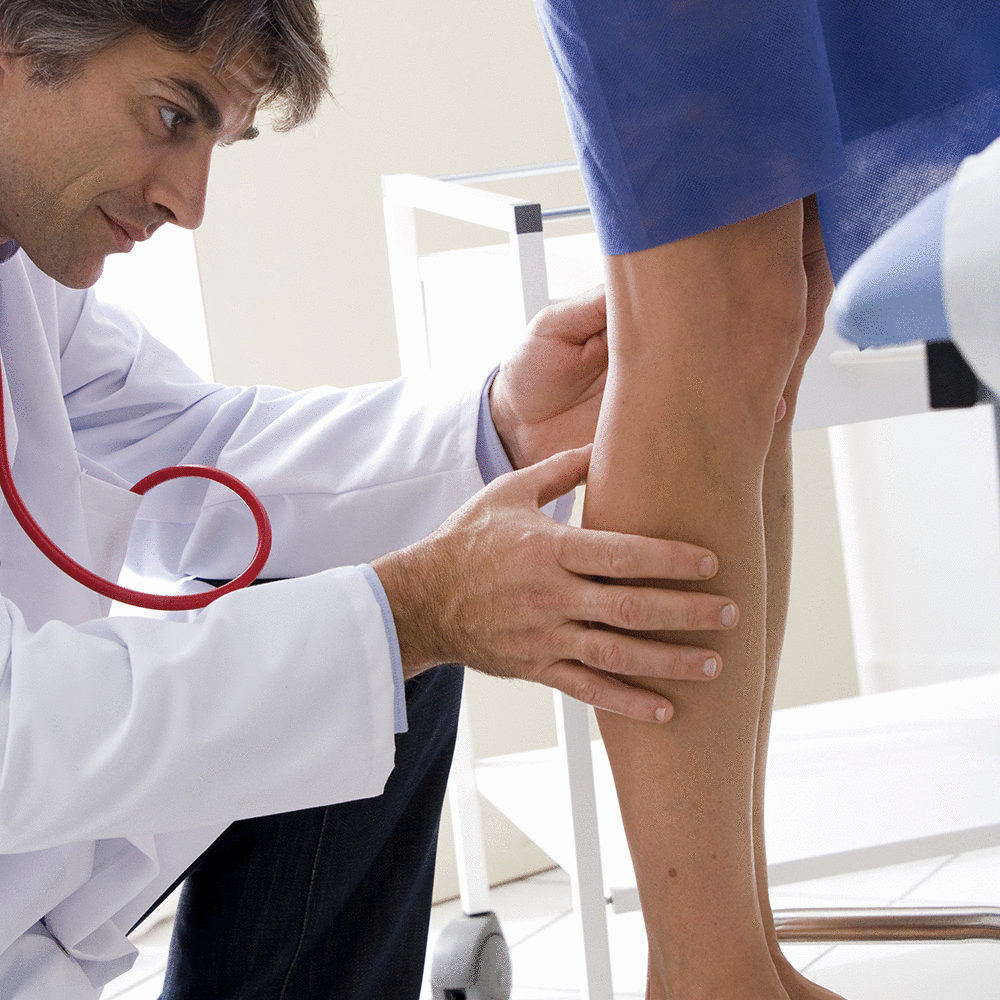 Поэтому в отделении была предложена и внедрена новая оригинальная операция – артериализация венозной системы больной конечности. Сущность операции заключается в том, что венозный трансплантат, который вшивается в подколенную артерию, затем анастомозируется с поверхностной или глубокой венозной системой стопы. Ключик к успеху этой операции заключается в тщательном и эффективном разрушении венозных клапанов на стопе. Накопленный клинический опыт показал, что если такой трансплантат работает хотя бы 3 месяца, этого достаточно, чтобы ликвидировать ишемию конечности.
Поэтому в отделении была предложена и внедрена новая оригинальная операция – артериализация венозной системы больной конечности. Сущность операции заключается в том, что венозный трансплантат, который вшивается в подколенную артерию, затем анастомозируется с поверхностной или глубокой венозной системой стопы. Ключик к успеху этой операции заключается в тщательном и эффективном разрушении венозных клапанов на стопе. Накопленный клинический опыт показал, что если такой трансплантат работает хотя бы 3 месяца, этого достаточно, чтобы ликвидировать ишемию конечности.
Конечно, следует отметить, что для успеха лечения больного облитерирующим тромбангиитом необходимо полное прекращение им курения. Среди 282 больных облитерирующим тромбангиитом, которые были пролечены в сосудистом отделении института хирургии им. А.В. Вишневского, у 80% были трофические язвы или гангрена пальцев на стопе. У половины больных проксимальный уровень поражения был на уровне голени, а у второй половины – на уровне бедра. Окклюзию всех артерий стопы имели 86% больных, что показывает тяжесть поражения дистального русла у этих больных. В этой группе пациентов пульс-терапия была проведена у 63 больных, а лечение вазапростаном – у 82 больных. При поражении артерий голени и стопы консервативная терапия была эффективна у 58%, а если были окклюзированы подколенная и бедренная артерия – только у 30% больных. Стандартные сосудистые реконструкции были выполнены только 43 больным, а артериализация венозного кровотока применена у 35 больных. Такое комбинированное лечение позволило добиться 89% положительных результатов у больных облитерирующим тромбангиитом и спасти их от ампутации. При наблюдении больных в сроки до 11 лет оказалось, что у 71% больных явления критической ишемии были полностью купированы и не возникали вновь, 24% больных требовали повторных курсов лечения и 5% потребовалась ампутация. Была четко выявлена зависимость результатов лечения от прекращения курения: у больных, прекративших курить, конечность была сохранена в 90%, а у тех, кто продолжал курить, только у 74%.
Окклюзию всех артерий стопы имели 86% больных, что показывает тяжесть поражения дистального русла у этих больных. В этой группе пациентов пульс-терапия была проведена у 63 больных, а лечение вазапростаном – у 82 больных. При поражении артерий голени и стопы консервативная терапия была эффективна у 58%, а если были окклюзированы подколенная и бедренная артерия – только у 30% больных. Стандартные сосудистые реконструкции были выполнены только 43 больным, а артериализация венозного кровотока применена у 35 больных. Такое комбинированное лечение позволило добиться 89% положительных результатов у больных облитерирующим тромбангиитом и спасти их от ампутации. При наблюдении больных в сроки до 11 лет оказалось, что у 71% больных явления критической ишемии были полностью купированы и не возникали вновь, 24% больных требовали повторных курсов лечения и 5% потребовалась ампутация. Была четко выявлена зависимость результатов лечения от прекращения курения: у больных, прекративших курить, конечность была сохранена в 90%, а у тех, кто продолжал курить, только у 74%.
Но в повседневной практике сосудистого хирурга подавляющее большинство больных обращается с облитерирующим атеросклерозом сосудов нижних конечностей. Нами в 1978 году была предложена и широко используется в стране классификация четырех степеней ишемии конечности. Она основана на клинике заболевания и выделяет первую степень ишемии, когда больной может пройти без боли в икроножных мышцах около километра. При второй «А» степени ишемии перемежающаяся хромота появляется при ходьбе на расстоянии 500-200 метров. При второй «Б» степени ишемии боли появляются при прохождении расстояния меньше 200 метров. При этом важно, когда впервые появляются боли, а не сколько может пройти больной. При третьей степени ишемии боли имеются в покое или при ходьбе всего на 20-50 метров. При четвертой степени ишемии у больного имеются трофические язвы или гангрена пальцев.
Эксперты Европейских стран пришли к заключению, что целесообразно объединить больных с III и IV степенями ишемии в одну группу, которую они определили как больные с критической ишемией. Выделение этих больных необходимо из-за высокой вероятности ампутации у них, и поэтому для избежания этого они нуждаются в стационарном лечении в сосудистых отделениях. Количество больных с заболеваниями артерий нижних конечностей, у которых уже наступила критическая ишемия, достигает от 500 до 1000 человек на 1 млн. населения в год. На фоне сахарного диабета критическая ишемия встречается примерно в пять раз чаще. Следует подчеркнуть, что 90% ампутаций нижних конечностей во всем мире выполняется по поводу критической ишемии.
Выделение этих больных необходимо из-за высокой вероятности ампутации у них, и поэтому для избежания этого они нуждаются в стационарном лечении в сосудистых отделениях. Количество больных с заболеваниями артерий нижних конечностей, у которых уже наступила критическая ишемия, достигает от 500 до 1000 человек на 1 млн. населения в год. На фоне сахарного диабета критическая ишемия встречается примерно в пять раз чаще. Следует подчеркнуть, что 90% ампутаций нижних конечностей во всем мире выполняется по поводу критической ишемии.
Первичная диагностика облитерирующего атеросклероза сосудов нижних конечностей основана на возрасте больного (обычно старше 40 лет), клинике заболевания (наличие перемежающейся хромоты), объективных данных осмотра (наличие систолического шума над подвздошными и бедренными артериями, отсутствие пульсации артерий стоп). В первичной инструментальной диагностике поражения самым ценным является определение артериального давления на уровне лодыжки и вычисление лодыжечно-плечевого индекса давления – ЛПИ (величина равная делению систолического артериального давления на уровне лодыжки на цифру систолического артериального давления на плече). У здорового человека ЛПИ всегда больше 1,0. Снижение ЛПИ ниже 0,9 свидетельствует о наличии поражения сосудов нижних конечностей. Исключение составляют больные с тяжелым сахарным диабетом, у которых из-за кальциноза артерий могут определяться высокие цифры ЛПИ.
У здорового человека ЛПИ всегда больше 1,0. Снижение ЛПИ ниже 0,9 свидетельствует о наличии поражения сосудов нижних конечностей. Исключение составляют больные с тяжелым сахарным диабетом, у которых из-за кальциноза артерий могут определяться высокие цифры ЛПИ.
Определение степени ишемии у конкретного больного имеет принципиальное значение, так как это определяет тактику лечения. При наличии I или II «А» степени ишемии больному проводится консервативная терапия. При наличии II «Б» степени ишемии лечение начинают с консервативной терапии, и в зависимости от ее эффективности может быть принято два решения: или продолжить консервативную терапию, или выполнить больному реконструктивную сосудистую операцию, особенно если больной настаивает на улучшении качества жизни и уменьшения перемежающейся хромоты.
Другой принципиальный подход должен быть к больным с критической ишемией (при наличии III и IV степеней ишемии). Эти больные требуют стационарного лечения. И, конечно, у них в первую очередь необходимо детальное уточнение характера поражения артериальной системы обеих нижних конечностей. Здесь «золотым» стандартом пока остается аорто-артериография с обязательным контрастированием брюшной аорты и артерий конечностей вплоть до артерий стопы. Дуплексное сканирование может тоже дать точную картину поражения, но для этого требуется квалифицированный специалист и достаточное время для исследования. Последние модификации ультразвуковых аппаратов позволяют получить панорамное изображение артерий на всем протяжении конечности.
И, конечно, у них в первую очередь необходимо детальное уточнение характера поражения артериальной системы обеих нижних конечностей. Здесь «золотым» стандартом пока остается аорто-артериография с обязательным контрастированием брюшной аорты и артерий конечностей вплоть до артерий стопы. Дуплексное сканирование может тоже дать точную картину поражения, но для этого требуется квалифицированный специалист и достаточное время для исследования. Последние модификации ультразвуковых аппаратов позволяют получить панорамное изображение артерий на всем протяжении конечности.
Опыт многих сотен тысяч операций и наш многолетний опыт показал, что при наличии у больного III или IV степеней ишемии конечности наилучшие результаты дает реконструктивная сосудистая операция. Здесь мы должны сказать, что показания и противопоказания к операции должен устанавливать только сосудистый хирург, а не врачи других специальностей.
У каждого конкретного больного уточняется точная локализация поражения и выбирается оптимальный вариант операции. Много ошибок бывает при определении противопоказаний к операции несосудистыми хирургами. Поэтому следует подчеркнуть, что ни возраст больного, ни наличие ишемической болезни сердца, ни инфаркты, ни артериальная гипертензия, ни другие заболевания не являются противопоказанием для проведения сосудистой операции. Противопоказаниями могут служить сердечная недостаточность IIБ-III степени, наличие крайней степени хронической почечной недостаточности, требующей проведения гемодиализа (когда такого нет), и тяжелая декомпенсированная легочная недостаточность. Практически эти противопоказания у больных встречаются крайне редко.
Много ошибок бывает при определении противопоказаний к операции несосудистыми хирургами. Поэтому следует подчеркнуть, что ни возраст больного, ни наличие ишемической болезни сердца, ни инфаркты, ни артериальная гипертензия, ни другие заболевания не являются противопоказанием для проведения сосудистой операции. Противопоказаниями могут служить сердечная недостаточность IIБ-III степени, наличие крайней степени хронической почечной недостаточности, требующей проведения гемодиализа (когда такого нет), и тяжелая декомпенсированная легочная недостаточность. Практически эти противопоказания у больных встречаются крайне редко.
Техника большинства реконструктивных сосудистых операций хорошо отработана. При бифуркационном аорто-бедренном протезировании или шунтировании нами на протяжении десятков лет используются отечественные протезы «Север», хотя могут быть применены и протезы фирм «Экофлон», «Горе» или «Зульцер». Пожалуй, следует подчеркнуть только некоторые принципиальные детали операции. Лучше использовать минимальную мобилизацию брюшной аорты, но обязательно проксимальный анастомоз протеза с аортой должен быть на уровне или выше устья нижней брыжеечной артерии, но нельзя его накладывать ниже устья этой артерии. Дистальные анастомозы выполняются с общей бедренной с переходом на поверхностную бедренную артерию длиной 20-30 мм или с глубокой бедренной артерией. Проксимальный анастомоз должен быть укрыт или клетчаткой или сальником, чтобы к нему не прилежала двенадцатиперстная кишка. Раны на бедрах обязательно дренируются на 24 часа с подключением активного отсоса. Операции лучше выполнять с использованием эпидуральной анестезии.
Лучше использовать минимальную мобилизацию брюшной аорты, но обязательно проксимальный анастомоз протеза с аортой должен быть на уровне или выше устья нижней брыжеечной артерии, но нельзя его накладывать ниже устья этой артерии. Дистальные анастомозы выполняются с общей бедренной с переходом на поверхностную бедренную артерию длиной 20-30 мм или с глубокой бедренной артерией. Проксимальный анастомоз должен быть укрыт или клетчаткой или сальником, чтобы к нему не прилежала двенадцатиперстная кишка. Раны на бедрах обязательно дренируются на 24 часа с подключением активного отсоса. Операции лучше выполнять с использованием эпидуральной анестезии.
Проведенное нами изучение отдаленных результатов показало высокую эффективность и стабильность этих операций. В сосудистом отделении института хирургии им. А.В. Вишневского выполнено свыше 1300 операций у больных с синдромом Лериша. Мы изучили отдаленные результаты у 250 больных со сроками наблюдения от 5 до 10 лет. У больных в возрасте 45-60 лет выживаемость в течение 5 лет составила 87%, а в течение 10 лет – 63%.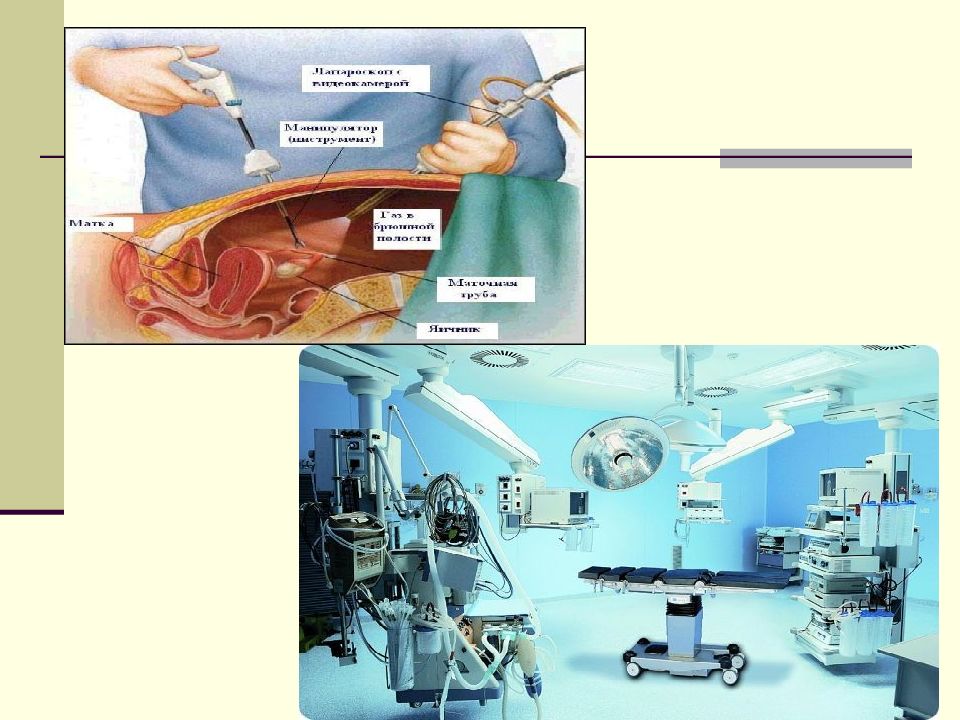 При этом кумулятивная проходимость аорто-бедренных трансплантатов составила 97% через 5 лет и 91% – через 10 лет, если у больных был проходим бедренно-подколенный сегмент, а при его окклюзии проходимость сохранялась в 87% через пять лет и 70% – через 10 лет. Сохранение проходимости протеза было лучше у больных старше 60 лет, чем у больных моложе 45 лет.
При этом кумулятивная проходимость аорто-бедренных трансплантатов составила 97% через 5 лет и 91% – через 10 лет, если у больных был проходим бедренно-подколенный сегмент, а при его окклюзии проходимость сохранялась в 87% через пять лет и 70% – через 10 лет. Сохранение проходимости протеза было лучше у больных старше 60 лет, чем у больных моложе 45 лет.
Следует подчеркнуть, что в те годы больные не получали лечения статинами или другими препаратами. Однако четко подтверждено отрицательное влияние продолжения курения, так, 5-летняя проходимость аорто-бедренных трансплантатов у некурящих больных достигла 94%, в то время как в группе злостных курильщиков она равнялась всего 80%. К исходу 10 лет разница в кумулятивной проходимости трансплантатов среди курящих и некурящих больных достигла 40% и у некурящих она была 89%, а у курящих – всего 49%.
Отметим важность динамического наблюдения за больными, особенно за состоянием дистальных анастомозов, что можно сделать при дуплексном сканировании и измерении ЛПИ. Наблюдения показали, что при стенозе анастомоза больше 60% через год у большинства больных развивается тромбоз бранши. В то же время превентивные операции при стенозе анастомоза больше 60% не сопровождаются летальностью и сохраняют проходимость трансплантата в сроки до 6 лет у 78% больных.
Наблюдения показали, что при стенозе анастомоза больше 60% через год у большинства больных развивается тромбоз бранши. В то же время превентивные операции при стенозе анастомоза больше 60% не сопровождаются летальностью и сохраняют проходимость трансплантата в сроки до 6 лет у 78% больных.
Реваскуляризация артерий нижних конечностей ниже пупартовой связки с течением времени хотя и осталась на тех же принципах, но выбор операции и трансплантата видоизменились. В первую очередь это связано с необходимостью сохранения лучшего вида трансплантата – собственной большой подкожной вены больного – для использования при аорто-коронарном шунтировании. Изучение многолетних отдаленных результатов выявило малые различия в проходимости различных шунтов с дистальным анастомозом с подколенной артерией выше щели коленного сустава. Поэтому в этой позиции все чаще используются синтетические протезы из политетрафторэтилена (фирм «Экофлон», «Горе»). В нашем отделении выполнено более 600 операций при поражении артерий нижних конечностей. За последние 10 лет оперировано 239 больных с критической ишемией нижних конечностей, при этом у 80% больных имелись язвенно-некротические поражения стопы и голени, ЛПИ у большинства был 0,35 и у половины больных Тсро2 на стопе было ниже 10 мм рт.ст. После бедренно-подколенного шунтирования выше щели коленного сустава через 5 лет у 75% конечность была сохранена при 65% проходимости шунта. При изучении факторов риска, определяющих успех самой операции, было выявлено большое значение состояния путей оттока. При хорошей проходимости артерий голени и стопы через 5 лет проходимы 87% трансплантатов. Не меньшее значение имеет и исходное состояние микроциркуляции, в частности, по показателям ТсрО2. Если до операции консервативным лечением не удастся поднять ТсрО2 выше 10 мм рт.ст., то прогноз реконструктивной операции плохой.
За последние 10 лет оперировано 239 больных с критической ишемией нижних конечностей, при этом у 80% больных имелись язвенно-некротические поражения стопы и голени, ЛПИ у большинства был 0,35 и у половины больных Тсро2 на стопе было ниже 10 мм рт.ст. После бедренно-подколенного шунтирования выше щели коленного сустава через 5 лет у 75% конечность была сохранена при 65% проходимости шунта. При изучении факторов риска, определяющих успех самой операции, было выявлено большое значение состояния путей оттока. При хорошей проходимости артерий голени и стопы через 5 лет проходимы 87% трансплантатов. Не меньшее значение имеет и исходное состояние микроциркуляции, в частности, по показателям ТсрО2. Если до операции консервативным лечением не удастся поднять ТсрО2 выше 10 мм рт.ст., то прогноз реконструктивной операции плохой.
Отдаленные результаты, безусловно, лучше после реконструктивных сосудистых операций, чем после консервативной терапии.
При необходимости шунтирования артерий с дистальным анастомозом ниже щели коленного сустава предпочтительнее использовать большую подкожную вену больного. При дистальных шунтированиях артерий голени применяются два варианта шунтирования: реверсированной веной и веной «in situ». Для улучшения отдаленных результатов некоторые авторы использовали различные модификации дистального анастомоза с помощью дополнительной заплаты из вены или наложения артерио-венозного свища. Однако статистически достоверных убедительных данных в пользу той или иной методики не получено. Считается, что дистальное шунтирование по методике «in situ» позволяет сохранить проходимость шунта в более длительные сроки. По данным Darling R.C. III и соавт. (2002), который привел результаты различных видов шунтирования ниже паховой связки у 3944 больных, через 5 лет проходимыми были 81% шунтов in situ, и конечность была сохранена у 94%.
При дистальных шунтированиях артерий голени применяются два варианта шунтирования: реверсированной веной и веной «in situ». Для улучшения отдаленных результатов некоторые авторы использовали различные модификации дистального анастомоза с помощью дополнительной заплаты из вены или наложения артерио-венозного свища. Однако статистически достоверных убедительных данных в пользу той или иной методики не получено. Считается, что дистальное шунтирование по методике «in situ» позволяет сохранить проходимость шунта в более длительные сроки. По данным Darling R.C. III и соавт. (2002), который привел результаты различных видов шунтирования ниже паховой связки у 3944 больных, через 5 лет проходимыми были 81% шунтов in situ, и конечность была сохранена у 94%.
Несколько уточнились показания к этим операциям. Более сдержанно стали ставить показания к реваскуляризации при наличии у молодого больного ишемии IIА-IIБ степени. Основным контингентом для этой операции являются больные с III-IV степенями ишемии, когда речь идет о спасении конечности. В этой группе особенно следует выделить больных с так называемой диабетической стопой. Если у такого больного имеются условия для выполнения операции реваскуляризации, то ее следует обязательно использовать для спасения конечности. В противном случае больному грозит ампутация, при которой летальность сохраняется на уровне 20-40%.
В этой группе особенно следует выделить больных с так называемой диабетической стопой. Если у такого больного имеются условия для выполнения операции реваскуляризации, то ее следует обязательно использовать для спасения конечности. В противном случае больному грозит ампутация, при которой летальность сохраняется на уровне 20-40%.
К сожалению, в России очень редко выполняются операции по дистальному шунтированию с выполнением анастомозов на уровне лодыжки или прямо с артериями стопы. В какой-то степени это связано с недостатками ангиографического исследования, когда не выявляются артерии стопы, и практически не используют для исследования этих артерий дуплексное сканирование.
Убедительные данные были приведены из клиники Мэйо США в 2001 году (Kalra M. с соавт.). За 12 лет они прооперировали 256 больных с критической ишемией (90% из них имели язвы или гангрену). Средний возраст больных был 70 лет, 75% из них были диабетиками, 20% имели почечную недостаточность с креатинином более 2 мг/дл (7,4% из них были на диализе).

Конечно, при поражении брюшной аорты, подвздошных и бедренных артерий применяют и другие виды шунтирующих операций, такие как бедренно-бедренное шунтирование «cross-over», различные виды экстраанатомического шунтирования, используют также и методику эндартерэктомии.
В последние 10-15 лет в сосудистой хирургии появился новый раздел по реконструкции пораженных сосудов – это дилатация, стентирование и эндопротезирование. Как обычно, вслед за бурным восхищением, которым сопровождались первые успехи этих новых видов операции, появилась сейчас уже возможность оценить их отдаленные результаты с точки зрения длительности сохранения полученных результатов. И здесь выявилась значительная разница в эффективности в зависимости от локализации и протяженности поражения артерий. Безусловно, дилатация дает хорошие результаты при стенозе общей подвздошной артерии, возможно, дилатация и при окклюзии артерии, когда сначала проводником выполняется реканализация артерии, а затем ее дилатация. Как показал наш опыт дилатаций у 105 больных, особенно надежные результаты получены у больных при стенозе общей подвздошной артерии. Несколько хуже результаты дилатации наружной подвздошной артерии, особенно при ее протяженных стенозах. Применение стентов пока только набирает темпы и не выявило их явных преимуществ. Дилатация стенозов и окклюзий бедренных артерий дает ближайший результат только при коротком поражении артерии на протяжении 3-5 см. Не оставляются попытки дилатации артерий голени с использованием новых проводников и катетеров малого диаметра. Однако длительной проходимости дилатированных артерий пока получить не удается.
Как показал наш опыт дилатаций у 105 больных, особенно надежные результаты получены у больных при стенозе общей подвздошной артерии. Несколько хуже результаты дилатации наружной подвздошной артерии, особенно при ее протяженных стенозах. Применение стентов пока только набирает темпы и не выявило их явных преимуществ. Дилатация стенозов и окклюзий бедренных артерий дает ближайший результат только при коротком поражении артерии на протяжении 3-5 см. Не оставляются попытки дилатации артерий голени с использованием новых проводников и катетеров малого диаметра. Однако длительной проходимости дилатированных артерий пока получить не удается.
Вместе с тем разработка новых малоинвазивных методик продолжается. Нами впервые выполнено эндопротезирование поверхностной бедренной артерии после ультразвуковой эндартерэктомии из нее. В качестве эндопротеза использовался специально изготовленный на фирме «Экофлон» тонкий, толщиной в 100 микрон, протез из политетрафторэтилена. Подобная операция была выполнена у 32 больных, при этом ультразвуковая эндартерэктомия из бедренной артерии выполнялась по полузакрытому методу. Использовались тонкостенные протезы диаметром 6-8 мм. Контроль за состоянием просвета эндопротеза после его имплантации проводили с помощью ангиоскопии и интраоперационной ангиографии. Возможные интраоперационные осложнения могут быть из-за перекрута эндопротеза или из-за его перерастяжения. Первичная проходимость сосудистого эндопротеза составила 84,3%. Потенциально эта методика позволяет создать гладкую атромбогенную поверхность после эндартерэктомии и, кроме того, сохраняет собственную вену больного.
Использовались тонкостенные протезы диаметром 6-8 мм. Контроль за состоянием просвета эндопротеза после его имплантации проводили с помощью ангиоскопии и интраоперационной ангиографии. Возможные интраоперационные осложнения могут быть из-за перекрута эндопротеза или из-за его перерастяжения. Первичная проходимость сосудистого эндопротеза составила 84,3%. Потенциально эта методика позволяет создать гладкую атромбогенную поверхность после эндартерэктомии и, кроме того, сохраняет собственную вену больного.
Мы видим, какие огромные возможности имеет сосудистый хирург, чтобы помочь больному с поражением сосудов нижних конечностей избежать ампутации и улучшить качество своей жизни. В лечении этих больных большое значение имеет своевременное направление их к сосудистому хирургу. Фактически появление болей в покое или при прохождении 10-15 метров должно служить сигналом для лечения больного в специализированном отделении.
Другим заболеванием, при котором сосудистый хирург может спасти больного от смерти, является аневризма брюшной аорты. Выявление аневризмы брюшной аорты сейчас очень простое дело. Необходимо только во время любого ультразвукового исследования органов брюшной полости измерить именно наружный диаметр брюшного отдела аорты (во многих случаях специалисты определяют размер просвета аорты – это неправильно). Если максимальный наружный поперечный диаметр брюшной аорты в любом ее участке больше 30 мм, то такому больному должен выставляться диагноз аневризмы брюшной аорты и ему необходимо с интервалом в 6 месяцев проводить повторное УЗИ или КТ-исследование.
Выявление аневризмы брюшной аорты сейчас очень простое дело. Необходимо только во время любого ультразвукового исследования органов брюшной полости измерить именно наружный диаметр брюшного отдела аорты (во многих случаях специалисты определяют размер просвета аорты – это неправильно). Если максимальный наружный поперечный диаметр брюшной аорты в любом ее участке больше 30 мм, то такому больному должен выставляться диагноз аневризмы брюшной аорты и ему необходимо с интервалом в 6 месяцев проводить повторное УЗИ или КТ-исследование.
Как показали наблюдения Santilli S.M. с соавт. (2002) за 1445 больными с аневризмами брюшной аорты диаметром 30-39 мм, в среднем за каждый год аневризма увеличивается на 1,1 мм. Однако если аневризма имеет исходный диаметр 35 мм, она растет на 2 мм в год и у 63% больных достигает в диаметре 40 и более миллиметров в течение 4 лет. Увеличение максимального диаметра брюшной аорты до 40 мм должно служить основанием для направления больного к сосудистому хирургу для оперативного лечения. Принципиально важно, что в то время у больного нет никаких жалоб, а ему необходимо операция независимо от его возраста и сопутствующих заболеваний. Почему так? Потому, что даже сейчас в самых лучших клиниках мира смертность при разрыве аневризмы брюшной аорты равна 90%! Многочисленные мировые данные показывают резкое увеличение возможности разрыва аневризмы брюшной аорты, когда ее диаметр равен или превышает 40 мм.
Принципиально важно, что в то время у больного нет никаких жалоб, а ему необходимо операция независимо от его возраста и сопутствующих заболеваний. Почему так? Потому, что даже сейчас в самых лучших клиниках мира смертность при разрыве аневризмы брюшной аорты равна 90%! Многочисленные мировые данные показывают резкое увеличение возможности разрыва аневризмы брюшной аорты, когда ее диаметр равен или превышает 40 мм.
Техника операции хорошо разработана. Может использоваться лапаротомный или забрюшинный доступы. Аневризма аорты не выделяется, освобождают только проксимальную часть аорты и подвздошные артерии. Прямой или бифуркационный протез анастомозируется внутрь аневризматического мешка с «нормальной» аортой и артериями и затем закрывается стенками аневризмы. Мы считаем целесообразным дренировать на 24 часа полость аневризмы. Как обычно, на следующий день больной встает.
В сосудистом отделении института хирургии им. А.В. Вишневского мы прооперировали 335 больных с аневризмами брюшной аорты. Следует отметить, что количество подобных больных значительно увеличилось за последние 3 года. Почему мы так настойчиво рекомендуем операцию у этих больных? Во-первых, послеоперационная летальность обычно низкая, в пределах 3-5%. Во-вторых, мы изучили отдаленные результаты операций при аневризме брюшной аорты специально у больных старше 70 лет (средний возраст был 73,2+2,9 года, старшему больному было 85 лет). Среднее количество сопутствующих заболеваний у них было 8,1, срок наблюдения от 4 до 12 лет. Выживаемость больных этого возраста после операции через 5 лет составила 72%. При определении средней продолжительности жизни выяснилось, что 65% больных доживают до 85 лет и 50% больных доживают до 80 лет при возрасте на момент операции 70 лет и более. При этом следует учесть, что, в отличие от больных США и других стран, наши больные не имели предшествующего аорто-коронарного шунтирования. Наши данные и данные других клиник доказывают целесообразность и эффективность хирургического лечения больных с аневризмами брюшной аорты.
Следует отметить, что количество подобных больных значительно увеличилось за последние 3 года. Почему мы так настойчиво рекомендуем операцию у этих больных? Во-первых, послеоперационная летальность обычно низкая, в пределах 3-5%. Во-вторых, мы изучили отдаленные результаты операций при аневризме брюшной аорты специально у больных старше 70 лет (средний возраст был 73,2+2,9 года, старшему больному было 85 лет). Среднее количество сопутствующих заболеваний у них было 8,1, срок наблюдения от 4 до 12 лет. Выживаемость больных этого возраста после операции через 5 лет составила 72%. При определении средней продолжительности жизни выяснилось, что 65% больных доживают до 85 лет и 50% больных доживают до 80 лет при возрасте на момент операции 70 лет и более. При этом следует учесть, что, в отличие от больных США и других стран, наши больные не имели предшествующего аорто-коронарного шунтирования. Наши данные и данные других клиник доказывают целесообразность и эффективность хирургического лечения больных с аневризмами брюшной аорты.
Конечно, в результате операций большую роль играет квалификация хирурга. Tu J.V. c соавт. в 2001 году опубликовали сборные данные по провинции Онтарио, Канада, по результатам 5878 операций при аневризмах брюшной аорты. Оказалось, что самую низкую послеоперационную летальность в 3,5% имеют сосудистые хирурги, а у общих хирургов она равна 6,2%. Кроме того, имеет значение ежегодное количество подобных операций: если в год выполняется меньше 5 операций, то летальность 7,1%, а если хирург производит свыше 13 операций, то летальность равна 3,5%. У общего хирурга риск послеоперационного летального исхода на 62% выше, чем у сосудистого хирурга.
Интересные данные были приведены в 2001 году Cronenwett J.L. по резекции аневризм брюшной аорты в США в 1996 году. Оказывается, плановые операции только в 39% были выполнены сосудистыми хирургами, 33% произвели сердечные хирурги, а 28% – общие хирурги. Сосудистые хирурги в среднем выполняют 7,4 операции в год, а общие хирурги – 2,9 операции. Средняя летальность была 5,5%. Если хирург выполнял хотя бы 11 операций в год, то летальность была 4,0%, а если его опыт был всего 3 операции, то летальность возрастала до 7,9%. Хирург с малым объемом операций имеет на 83% большую летальность, чем хирург с большим опытом. Эти данные основаны на опыте 25 000 операций по данным Medicare. Автор отмечает, что это не все данные по США.
Средняя летальность была 5,5%. Если хирург выполнял хотя бы 11 операций в год, то летальность была 4,0%, а если его опыт был всего 3 операции, то летальность возрастала до 7,9%. Хирург с малым объемом операций имеет на 83% большую летальность, чем хирург с большим опытом. Эти данные основаны на опыте 25 000 операций по данным Medicare. Автор отмечает, что это не все данные по США.
Через несколько лет после того, как проф. Володось Н.Л. произвел первое в мире эндопротезирование аорты, а Parodi J. стал пропагандировать этот тип операции, эндопротезирование аневризм брюшной аорты стало быстро распространяться по миру. В настоящее время более 10 фирм предлагают различные модификации эндопротезов аорты. Методику до сих пор считают показанной у больных с высоким риском открытого оперативного вмешательства. Сама техника этой операции постоянно меняется и усовершенствуется. Если при первых операциях преимущество отдавали прямому протезированию, то в настоящее время предпочтение отдают применению бифуркационных протезов. Основные осложнения, которые встречаются при этой методике, связаны с негерметичностью прилегания эндопротеза. С течение времени выявилось, что эндопротез может смещаться, ломаться, и у некоторых больных после эндопротезирования может произойти разрыв аневризмы. В среднем, по данным многих авторов, 25% больных нуждаются в повторных эндоваскулярных вмешательствах.
Основные осложнения, которые встречаются при этой методике, связаны с негерметичностью прилегания эндопротеза. С течение времени выявилось, что эндопротез может смещаться, ломаться, и у некоторых больных после эндопротезирования может произойти разрыв аневризмы. В среднем, по данным многих авторов, 25% больных нуждаются в повторных эндоваскулярных вмешательствах.
По данным регистра США, опубликованном в 2002 году, при наблюдении 1646 больных после эндопротезирования аневризм брюшной аорты в течение только первого года у 1,6% больных наблюдался разрыв аневризмы, а у 4,9% больных потребовалась открытая операция протезирования. Почти сходные данные приводят в 2002 году Dattilo J.B. с соавт. из Гарвардского университета. За 7 лет они провели 362 эндопротезирования с летальностью 1,6%, однако у 10,7% больных потребовалось повторное вмешательство для обеспечения успеха операции.
Сам эндопротез достаточно дорогой (около 10 000$), кроме того, больному обязательно необходимо каждые 6 месяцев повторные УЗ- и КТ-исследования.
Тем не менее, конструкции эндопротезов постоянно совершенствуются, и это позволяет улучшать результаты. Так, Zarins Ch.K. с соавт. (2001) сообщил сборные данные по 1192 больным с имплантацией модифицированного бифуркационного AneuRx эндопротеза. Разрыв аневризмы наблюдался в 0,4%, необходимость в повторном вмешательстве была у 12% в течение 3 лет, а открытое протезирование было произведено у 7% больных в течение 3 лет.
С другой стороны, и стандартная открытая резекция аневризмы брюшной аорты с протезированием имеет отличные и стабильные результаты. Так, Hertzer N.R. с соавт. в 2002 году привел данные Кливлендской клиники США за 10 лет. Было оперировано 1135 больных с летальностью 1,2%, и в отдаленном периоде только у 0,4% больных имелись поздние осложнения, связанные с протезированием.
Таким образом, в квалифицированном учреждении с успехом могут применяться и та, и другая методика, хотя эндопротезирование пока остается экспериментальным методом.
Есть еще одно заболевание, при котором огромную роль должен играть сосудистый хирург, – это ишемический инсульт. Инсульт является вторым по частоте «убийцей» людей во всем мире. В современной России среди причин смертности на втором месте после инфаркта миокарда стоит инсульт головного мозга. Ежегодно 450 000 человек переносят инсульт, фактически это население большого города. Показатели смертности населения от заболеваний сосудов головного мозга в России в 4 раза выше, чем в Канаде и США. Среди европейских стран в России показатель смертности от цереброваскулярных заболеваний самый высокий. По данным Всероссийского центра профилактической медицины, в нашей стране от цереброваскулярных заболеваний умирает 25% мужчин и 39% женщин.
Частота инсульта колеблется от 460 до 560 на 100 000 населения. В Санкт-Петербурге, например, частота инсульта в 1997 году составила 528 на 100 000 населения (по данным Скоромца А.А.). При этом летальность при ишемическом инсульте в том же году в Санкт-Петербурге равнялась 39%. А всего с заболеваниями сосудов головного мозга там же регистрируется более 200 000 пациентов. В Москве количество больных с инсультом в течение уже длительного времени, почти 20 лет, не снижается меньше 36 000 пациентов ежегодно.
А всего с заболеваниями сосудов головного мозга там же регистрируется более 200 000 пациентов. В Москве количество больных с инсультом в течение уже длительного времени, почти 20 лет, не снижается меньше 36 000 пациентов ежегодно.
В США ежегодное количество инсультов достигает 730 000. Летальность от инсульта в США составляет 31 на 100 000 мужчин и 27 на 100 000 женщин.
Следует подчеркнуть катастрофические последствия ишемического инсульта – до 84-87% больных умирают или остаются инвалидами и только 10-13% пациентов больных полностью выздоравливают. Сюда следует добавить, что даже среди выживших больных у 50% наступают повторный инсульт в последующие 5 лет жизни.
За последние годы были во многом уточнены частота и причины возникновения ишемического инсульта. Во-первых, подтверждено, что в настоящее время среди причин инсульта основным является его ишемический генез, который встречается у 80% больных. Во-вторых, причиной ишемического инсульта может быть не только ишемия, связанная с резким уменьшением объемного кровотока вследствие стеноза или окклюзии сосуда, но и нарушения кровотока, вызванные эмболией сосудов головного мозга по типу артерио-артериолярной эмболии. При этом эмболия, как правило, связана с атеросклеротическими изменениями сосудов. Большинство авторов полагают, что атеросклероз является причиной стенозов и окклюзией экстракраниальных отделов артерий головного мозга в 84-90% случаев ишемических поражений головного мозга. Принципиально важным является тот факт, что источником артерио-артериолярной эмболии в 70% являются именно экстракраниальные сосуды головного мозга и чаще всего область бифуркации сонной артерии.
При этом эмболия, как правило, связана с атеросклеротическими изменениями сосудов. Большинство авторов полагают, что атеросклероз является причиной стенозов и окклюзией экстракраниальных отделов артерий головного мозга в 84-90% случаев ишемических поражений головного мозга. Принципиально важным является тот факт, что источником артерио-артериолярной эмболии в 70% являются именно экстракраниальные сосуды головного мозга и чаще всего область бифуркации сонной артерии.
Несмотря на то, что первая операция при стенозе сонной артерии была выполнена M.De Bakey в 1953 году, почти 40 лет понадобилось, чтобы доказать ее эффективность. В 1991 году были опубликованы данные многоцентрового исследования по сравнительной оценке консервативного и оперативного лечения симптомных больных со стенозом сонной артерии более 70%. И хотя исследование планировалось сроком на 5 лет, оно было досрочно прекращено через 2 года. Основанием для этого послужили убедительные данные, полученные уже в первые 2 года. Оказалось, что при медикаментозном лечении подобных больных через 2 года у 24% наблюдается инсульт (смертельный или нет), в то время как у больных после каротидной эндартерэктомии инсульт имеется только у 7% (включая интраоперационные осложнения).
Оказалось, что при медикаментозном лечении подобных больных через 2 года у 24% наблюдается инсульт (смертельный или нет), в то время как у больных после каротидной эндартерэктомии инсульт имеется только у 7% (включая интраоперационные осложнения).
Огромное значение в диагностике поражений сонных артерий сыграло повсеместное распространение ультразвуковых методов исследования, в частности, дуплексного сканирования. Если раньше «золотым» стандартом считалась ангиография, то в настоящее время это место занимает дуплексное сканирование. Однако следует отметить, что высокая точность дуплексного сканирования возможна только в руках опытного специалиста, который работает именно в этой области. С внедрением дуплексного сканирования появилась возможность диагностики поражений сонных артерий в условиях поликлиники.
С 1984 года по май 2002 года в сосудистом отделении института хирургии им. А.В. Вишневского были произведены 1492 реконструктивных операции на брахиоцефальных сосудах, включая 1057 операций при поражении сонных артерий. Возраст больных колебался от 37 лет до 81 года (средний возраст – 61,3+2,4 года). Если в первые годы работы основным методом, подтверждающим диагноз стеноза сонной артерии, была ангиография, то в последние 10 лет таким методом стало ультразвуковое исследование с помощью дуплексного сканирования (зав. лабораторией – проф. Кунцевич Г.И.). В этот последний 10-летний период времени мы практически не использовали ангиографию. Показанием к операции являлся стеноз сонной артерии больше 70%. В работе Lovelack T. с соавт. (2001) было показано, что даже при исходном стенозе сонной артерии меньше 60%, но при пиковой скорости кровотока во внутренней сонной артерии больше 175 см/сек, в течение 2 лет у 30% больных стеноз артерии увеличивается до 60-99%. Внедрение ультразвуковых методов исследования не только в практику нашего отделения, но и других учреждений, появление дуплексного сканирования изменило характер оперированных больных. Еще в 1978 г. нами была предложена клиническая классификация сосудисто-мозговой недостаточности.
Возраст больных колебался от 37 лет до 81 года (средний возраст – 61,3+2,4 года). Если в первые годы работы основным методом, подтверждающим диагноз стеноза сонной артерии, была ангиография, то в последние 10 лет таким методом стало ультразвуковое исследование с помощью дуплексного сканирования (зав. лабораторией – проф. Кунцевич Г.И.). В этот последний 10-летний период времени мы практически не использовали ангиографию. Показанием к операции являлся стеноз сонной артерии больше 70%. В работе Lovelack T. с соавт. (2001) было показано, что даже при исходном стенозе сонной артерии меньше 60%, но при пиковой скорости кровотока во внутренней сонной артерии больше 175 см/сек, в течение 2 лет у 30% больных стеноз артерии увеличивается до 60-99%. Внедрение ультразвуковых методов исследования не только в практику нашего отделения, но и других учреждений, появление дуплексного сканирования изменило характер оперированных больных. Еще в 1978 г. нами была предложена клиническая классификация сосудисто-мозговой недостаточности. Первая степень включает асимптомных больных, вторая – пациентов с транзиторными ишемическими атаками. В группу больных с третьей степенью включены пациенты с хронической сосудистой энцефалопатией. Четвертая степень объединяет пациентов, перенесших инсульты. Если в середине нашей работы больных с первой (асимптомной) степенью сосудисто-мозговой недостаточности по классификации Покровского А.В. (1978) было всего 2%, то в настоящее время выявление подобных больных стало чаще, и их число возросло до 35%. К сожалению, уменьшилось число больных, направляемых на оперативное лечение, которые перенесли транзиторные нарушения мозгового кровообращения. К нам практически не направляются больные, у которых наблюдалась преходящая слепота на один ипсилатеральный глаз, то есть с amaurosis fugax – одним из основных симптомов атеросклеротического стеноза сонной артерии. Врачи, и особенно окулисты, плохо знают об этой симптоматике стеноза сонной артерии. К сожалению, не только не снизилось, но даже возросло с 37,7% до 44% число больных, которые направляются на оперативное лечение уже после перенесенного ишемического инсульта, то есть с 4 степенью сосудисто-мозговой недостаточности.
Первая степень включает асимптомных больных, вторая – пациентов с транзиторными ишемическими атаками. В группу больных с третьей степенью включены пациенты с хронической сосудистой энцефалопатией. Четвертая степень объединяет пациентов, перенесших инсульты. Если в середине нашей работы больных с первой (асимптомной) степенью сосудисто-мозговой недостаточности по классификации Покровского А.В. (1978) было всего 2%, то в настоящее время выявление подобных больных стало чаще, и их число возросло до 35%. К сожалению, уменьшилось число больных, направляемых на оперативное лечение, которые перенесли транзиторные нарушения мозгового кровообращения. К нам практически не направляются больные, у которых наблюдалась преходящая слепота на один ипсилатеральный глаз, то есть с amaurosis fugax – одним из основных симптомов атеросклеротического стеноза сонной артерии. Врачи, и особенно окулисты, плохо знают об этой симптоматике стеноза сонной артерии. К сожалению, не только не снизилось, но даже возросло с 37,7% до 44% число больных, которые направляются на оперативное лечение уже после перенесенного ишемического инсульта, то есть с 4 степенью сосудисто-мозговой недостаточности.
Несмотря на кажущуюся простоту операций на сонной артерии, они требуют специальных условий для их выполнения. Незыблемой остается необходимость интраоперационного контроля за толерантностью к пережатию сонной артерии. С этой целью в отделении использовались или выполнение операции под местной анестезией, или определение ретроградного артериального давления, или измерение скорости кровотока по средней мозговой артерии с помощью транскраниальной допплерографии (ТКДГ). Среди больных, оперированных с 2000 года, применение внутреннего шунта потребовалось у 20% больных.
С течением времени отрабатывалась техника операции. Классическая каротидная эндартерэктомия всегда выполнялась в открытом поле зрения. Во время эндартерэктомии удаляется не только интима, но и медиа.
В первые годы работы для закрытия артериотомии мы во многих случаях использовали простой шов. Однако изучение отдаленных результатов в сроки до 196 мес. показало плохие отдаленные результаты подобных операций (у 9% наступила окклюзия сонной артерии, а у 20% развился гемодинамически значимый стеноз больше 60%).
С 1990-х годов мы перестали использовать прямое закрытие артериотомии с помощью шва, а считаем обязательным применение заплаты. Первоначально нами использовались различные материалы: аутовена, ксеноперикард, твердая мозговая оболочка и синтетические заплаты из политетрафторэтилена (ПТФЭ). При наблюдении больных в отдаленном периоде со средним сроком 61,9+3,9 мес. были получены различные результаты. Худшие результаты наблюдались при использовании твердой мозговой оболочки (почти 43% развития гемодинамически значимых рестенозов и окклюзий). Наилучшие результаты были получены при использовании заплаты из аутовены. Однако при этом возможно образование аневризматических расширений, особенно если вена для пластики забирается с уровня лодыжки. Хорошие результаты были получены при применении синтетических заплат.
Второй методикой, которая используется при стенозе сонной артерии, является эверсионная эндартерэктомия. В последние годы эта методика использовалась у 35% больных. Основным условием для ее успешного применения является наличие короткой бляшки 10-15мм во внутренней сонной артерии и дополнительно желательно, чтобы артерия имела изгиб или кинкинг. Для выполнения эверсионной эндартерэктомии внутренняя сонная артерия отсекается прямо у бифуркации. Во время выполнения эверсионной эндартерэктомии важно четко увидеть ее окончание и проконтролировать фиксацию интимы в ее дистальном отделе. Для этого можно дополнительно рассечь стенку по ее внутренней поверхности. Затем обязательно выполняется эндартерэктомия из общей и наружной сонных артерий. Для удаления остатков медии иногда целесообразно «протереть» поверхность маленьким тупфером. Мы считаем необходимым наложение широкого анастомоза, для чего обычно дополнительно обязательно рассекаем как стенку внутренней, так и общей сонных артерий. Конечно, эту методику целесообразно использовать, когда больной не требует использования внутреннего шунта. Однако и при использовании внутреннего шунта возможно применение эверсионной эндартерэктомии.
Основным условием для ее успешного применения является наличие короткой бляшки 10-15мм во внутренней сонной артерии и дополнительно желательно, чтобы артерия имела изгиб или кинкинг. Для выполнения эверсионной эндартерэктомии внутренняя сонная артерия отсекается прямо у бифуркации. Во время выполнения эверсионной эндартерэктомии важно четко увидеть ее окончание и проконтролировать фиксацию интимы в ее дистальном отделе. Для этого можно дополнительно рассечь стенку по ее внутренней поверхности. Затем обязательно выполняется эндартерэктомия из общей и наружной сонных артерий. Для удаления остатков медии иногда целесообразно «протереть» поверхность маленьким тупфером. Мы считаем необходимым наложение широкого анастомоза, для чего обычно дополнительно обязательно рассекаем как стенку внутренней, так и общей сонных артерий. Конечно, эту методику целесообразно использовать, когда больной не требует использования внутреннего шунта. Однако и при использовании внутреннего шунта возможно применение эверсионной эндартерэктомии.
20 лет отработки этой операции позволили добиться результатов, которые соответствуют мировым стандартам. Начиная с 1998 года послеоперационная летальность колеблется в пределах 0,9-1,2%. Основной причиной летальности остаются послеоперационные инфаркты. Среди осложнений следует отметить нелетальные инсульты, число которых варьирует от 1,1 до 1,4%. При этом еще раз следует отметить, что среди оперированных нами больных 44% уже перенесли инсульт до операции.
Особое внимание в нашей работе мы уделили изучению отдаленных результатов операции. Так, в группе 148 больных были изучены отдаленные результаты в сроки до 196 мес. При этом у половины больных срок превышал 5 лет, а у 13% больных прошло после операции 10 лет. Главное, что было доказано, – это высокая эффективность каротидной эндартерэктомии: у 94,3% больных в отдаленные сроки не отмечено появления или возобновления ипсилатеральной неврологической симптоматики. Это при том, что больные в то время не принимали никаких противоатеросклеротических препаратов. Конечно, на результаты операции в первую очередь влияет качество выполнения операции.
Конечно, на результаты операции в первую очередь влияет качество выполнения операции.
Наиболее благоприятное течение в отдаленном периоде отмечается у больных, оперированных с исходной асимптомной степенью сосудисто-мозговой недостаточности.
Каротидная эндартерэктомия становится самой частой операцией в мире после АКШ. По данным Takao Onki и Frank J. Veith, в США в год производится 150 000 каротидных эндартерэктомий и около 2 млн. людей имеют поражение сонных артерий. Например, в 10 штатах США частота каротидной эндартерэктомими варьирует от 25,7 до 38,4 на 10 000 застрахованных (Kresowik T. et al, 2001).
Возраст как таковой не является противопоказанием к операции. Так, по сборным данным 10 штатов США, 19% больных, которые были оперированы по поводу стеноза сонной артерии, были старше 80 лет вплоть до 95 лет (Kresowik T. et al, 2001).
Некоторые авторы подчеркивают, что под местной анестезией более точно определяются показания к использованию внутреннего шунта и в связи с этим он реже употребляется, мозг меньше повреждается, чем при наркозе.
Что касается техники самой операции, то в 2000 году Archie J., Edrington K. привели данные рандомизированных исследований по сравнению результатов операций с прямым швом и с заплатой. Оказалось, что интраоперационный инсульт при прямом шве наблюдается в 2,2-5,7%, при заплате – в 0,2-2,0%, развитие рестеноза в 50% и более через 1 год отмечается при шве в 5,1-9,7%, при заплате – в 0,9-3,1%. Приведенные данные убедительно свидетельствуют в пользу использования заплаты.
При анализе свыше 10 000 каротидных эндартерэктомий было показано, что стандартное интраоперационное применение гепарина уменьшает возможность осложнений (инсульта и смерти) на 51%, а использование заплаты снижает риск осложнений на 27%.
Что касается летальности и осложнений, то, например, в 10 различных штатах США общая летальность при каротидной эндартерэктомии колеблется в пределах 1,0-2,2%, а частота инсультов плюс смерть – от 4,1 до 6,4%. Больные, которые перед операцией перенесли инсульт, имели 7,7% осложнений (новый инсульт/смерть). У асимптомных больных летальность составляет 0,5-1,4%, а общие осложнения (инсульт/смерть) не превышают 2,3-4,2% (Kresowik T. et al, 2001).
У асимптомных больных летальность составляет 0,5-1,4%, а общие осложнения (инсульт/смерть) не превышают 2,3-4,2% (Kresowik T. et al, 2001).
Мировой опыт многих сотен тысяч операций каротидной эндартерэктомии и наши данные показали, что эта операция может спасти больного от ишемического инсульта. Даже при поражении интракраниальных артерий (что встречается не чаще, чем у 10-15% больных) эта операция улучшает и интракраниальный кровоток, исключает возможность развития инсульта из-за эмболии с атеросклеротической бляшки в бифуркации сонной артерии. В 2000 году был опубликован мета-анализ 23 публикаций (Archie J., Edrington R.), который убедительно показывает, что эффективность каротидной эндартерэктомии у симптомных больных со стенозом 70% и больше очень высока, так как снижает риск смерти или инсульта на 48%. Особенно важно подчеркнуть результаты рандомизированного многоцентрового исследования у асимптомных больных со стенозом внутренней сонной артерии 60-90% (ACAS). Наблюдения в течение 5 лет показали, что каротидная эндартерэктомия уменьшает на 53% возможность ипсилатерального инсульта или смерти по сравнению с медикаментозным лечением. Конечно, такая высокая результативность операции возможна только при условии низкого риска самой операции, то есть риска развития инсульта или смерти больного. Отсюда необходимость выполнения этой операции только хирургами, которые хорошо владеют техникой сосудистых операций. В 2000 году Pearce W.H. сделал доклад, в котором привел анализ 45 000 каротидных эндартерэктомий, сделанных во Флориде, США. Результаты этой операции на 15% лучше по показателям летальности и осложнений у сертифицированных сосудистых хирургов в сравнении с результатами общих хирургов США. Опыт хирургов играет огромную роль в результатах операций. Следует подчеркнуть еще очень важную экономическую сторону этой операции– она не требует больших материальных затрат.
Наблюдения в течение 5 лет показали, что каротидная эндартерэктомия уменьшает на 53% возможность ипсилатерального инсульта или смерти по сравнению с медикаментозным лечением. Конечно, такая высокая результативность операции возможна только при условии низкого риска самой операции, то есть риска развития инсульта или смерти больного. Отсюда необходимость выполнения этой операции только хирургами, которые хорошо владеют техникой сосудистых операций. В 2000 году Pearce W.H. сделал доклад, в котором привел анализ 45 000 каротидных эндартерэктомий, сделанных во Флориде, США. Результаты этой операции на 15% лучше по показателям летальности и осложнений у сертифицированных сосудистых хирургов в сравнении с результатами общих хирургов США. Опыт хирургов играет огромную роль в результатах операций. Следует подчеркнуть еще очень важную экономическую сторону этой операции– она не требует больших материальных затрат.
Учитывая открывающиеся широкие возможности ультразвукового амбулаторного обследования больных, направление их на оперативное лечение с асимптомной степенью сосудисто-мозговой недостаточности становится вполне реальным. В качестве примера можно привести опыт Кливлендской клиники США, где за 10 лет выполнено 3061 каротидная эндартерэктомия, при этом 64,6% больных были оперированы с асимптомной степенью сосудисто-мозговой недостаточности (Ouriel K., Hertzer N. et al, 2001).
В качестве примера можно привести опыт Кливлендской клиники США, где за 10 лет выполнено 3061 каротидная эндартерэктомия, при этом 64,6% больных были оперированы с асимптомной степенью сосудисто-мозговой недостаточности (Ouriel K., Hertzer N. et al, 2001).
Если сравнить летальность при ишемическом инсульте в пределах 40% и послеоперационную летальность после каротидной эндартерэктомии в пределах 1-3%, то становится абсолютно ясно, что профилактическая операция может спасти жизнь многим тысячам больных.
В последние годы появились работы по применению дилатации и стентирования при стенозе сонной артерии. Первоначально применение этой методики считалось возможным при рестенозе после эндартерэктомии, при радиационном стенозе и у больных с повышенным риском операции. Однако в первых работах частота интраоперационного инсульта и летальность были значительно выше, чем при стандартной эндартерэктомии, и доходили до 8-10% и даже 16%. С 1995 года стало использоваться стентирование. При этом было подтверждено, что основная опасность методики заключается в эмболизации сосудов головного мозга из атеросклеротической бляшки в момент ее дилатации. Поэтому были предложены и в настоящее время проходят испытания три методики по защите мозга во время дилатации. Первая методика – введение во внутреннюю сонную артерию дистальнее стеноза окклюзирующего баллона, который перекрывает кровоток в мозг во время дилатации. При этом больной должен быть толерантен к прекращению мозгового кровотока. Вторая методика – введение в дистальный отрезок внутренней сонной артерии специального зонтика с отверстиями, которые не прерывают кровоток, а зонтик улавливает крупные эмболы, которые, кроме того, еще отсасываются катетером. При обеих методиках существует опасность эмболии в момент первичного проведения защитных устройств. Третья методика заключается в окклюзии общей и наружной сонных артерий баллоном и отведение ретроградного кровотока в бедренную вену.
Кроме опасности эмболии и инсульта во время дилатации сонной артерии, ранние результаты дилатации оказались неудовлетворительными. Процент рестеноза в некоторых небольших исследованиях доходил до 44% через 3 года. Интересные данные приводят d’Audiffret A. и Becquemin J.P. (2001) в период усовершенствования методики. Среди 77 больных неврологические осложнения были у 9,3% больных, 4,6% были срочно оперированы стандартным методом, а общий успех составил всего 82%. Однако после начала использования защиты мозга, низкопрофильных катетеров и самораскрывающихся стентов авторы не имели осложнений. При наблюдении больных в течение 21 месяца частота рестеноза больше 50% составила 5%.
Процент рестеноза в некоторых небольших исследованиях доходил до 44% через 3 года. Интересные данные приводят d’Audiffret A. и Becquemin J.P. (2001) в период усовершенствования методики. Среди 77 больных неврологические осложнения были у 9,3% больных, 4,6% были срочно оперированы стандартным методом, а общий успех составил всего 82%. Однако после начала использования защиты мозга, низкопрофильных катетеров и самораскрывающихся стентов авторы не имели осложнений. При наблюдении больных в течение 21 месяца частота рестеноза больше 50% составила 5%.
Golledge с соавт. (2000) провел мета-анализ первых сравнительных 33 публикаций по стентированию и каротидным эндартерэктомиям и показал, что 30-дневная летальность и инсульт составляют при дилатации сонной артерии 7,1%, а при стандартной эндартерэктомии – всего 3,3%.
Criado F. с соавт. (2002) привел результаты 135 стентирований сонной артерии без защиты мозга. 60% больных были асимптомными. Технические неудачи были у 2,2% больных. Четверо больных (3%) имели инсульт, летальности не было. Срок наблюдения за больными был небольшим – в среднем 16 месяцев – и авторы выявили 4 гемодинамических рестеноза в самих стентах.
Четверо больных (3%) имели инсульт, летальности не было. Срок наблюдения за больными был небольшим – в среднем 16 месяцев – и авторы выявили 4 гемодинамических рестеноза в самих стентах.
Macdonald S. с соавт.(2002) привели сборные данные 50 стентирований с защитой мозга, в которых частота инсульта и смерти составила 6%.
В ноябре 1999 года собрание экспертов приняло консенсус по стентированию стеноза сонной артерии (Veith F. et al., 2001). В нем подчеркивается, что стентирование сонной артерии может применяться только в высококвалифицированных учреждениях и только у больных с высоким риском стандартной каротидной эндартерэктомии. Методика не может быть рекомендована для широкого применения. Для высоквалифицированных учреждений специалисты, участники консенсуса рекомендовали следующие показания к стентированию стеноза сонной артерии:
- больные высокого риска с симптомным стенозом сонной артерии;
- больные с рестенозом;
- больные после радиационной терапии на шее;
- при высокой бифуркации сонной артерии;
- у больных, неоперабельных открытым путем.
В дополнение стентирование возможно показано у больных с окклюзией контрлатеральной сонной артерии. Стентирование должно проводиться с защитой мозга. Консенсус пришел к выводу, что для широкого распространения методики необходимо ожидать результатов рандомизированных исследований.
В противоположность ангиопластики сонных артерий дилатация других брахиоцефальных артерий (брахиоцефального ствола, подключичных артерий) начала применяться в институте хирургии им. А.В. Вишневского с 1984 года. Мы имеем опыт свыше 70 дилатаций. Проведенное изучение отдаленных результатов у 59 больных (27 дилатаций брахиоцефального ствола, 31 дилатация подключичных артерий и 1 дилатация общей сонной артерии) показали следующие результаты. При стенозе брахиоцефального ствола после дилатации в сроки до 9,5 лет только у одного больного возникло ОНМК. Кумулятивные показатели проходимости достигали 94%. Учитывая, что дилатация сопровождается меньшей частотой осложнений и летальности, мы считаем ее операцией выбора при стенозе брахиоцефального ствола. С внедрением стентирования расширились показания к ангиопластике при стенозе I сегмента подключичной артерии. Мы видим, что эндоваскулярные вмешательства все чаще стали использоваться при атеросклеротическом поражении брахиоцефальных артерий.
С внедрением стентирования расширились показания к ангиопластике при стенозе I сегмента подключичной артерии. Мы видим, что эндоваскулярные вмешательства все чаще стали использоваться при атеросклеротическом поражении брахиоцефальных артерий.
Конечно, сосудистый хирург в первую очередь является хирургом, но в то же время он главный лечащий доктор больного с заболеваниями сосудов. Так как сейчас большинство больных имеют мультифокальное атеросклеротическое поражение сосудов, то лечение больного должно обязательно включать и медикаментозную терапию. Лечение направлено на коррекцию артериальной гипертензии (лучше бета-блокаторами и ингибиторами АПФ, антагонистами кальция). Одновременно такое лечение проводится и при ишемической болезни сердца. При этом сейчас доказана целесообразность постоянного приема 50-100 мг аспирина ежедневно. Последние исследования показывают необходимость сочетания приема аспирина и другого антиагреганта – тиклида или плавикса. После исследования «4S» никем не оспаривается целесообразность постоянного приема одного из статинов с тем, чтобы удерживать уровень общего холестерина ниже, чем 5,2 ммоль/л. У больных диабетом необходима постоянная коррекция уровня сахара в крови, и он не должен быть выше 5,5 ммоль/л. В силе остается старое положение, что больным с поражением сосудов необходимо полное прекращение курения независимо от его длительности. Только такое комбинированное лечение позволяет продлить жизнь больных и улучшить ее качество.
У больных диабетом необходима постоянная коррекция уровня сахара в крови, и он не должен быть выше 5,5 ммоль/л. В силе остается старое положение, что больным с поражением сосудов необходимо полное прекращение курения независимо от его длительности. Только такое комбинированное лечение позволяет продлить жизнь больных и улучшить ее качество.
В данной работе мы коснулись только некоторых направлений деятельности сосудистого хирурга. Недаром сосудистая хирургия во многих странах мира выделена в отдельную специальность. В нашей стране с 1986 года существует общество сосудистых хирургов, которое пытается объединить и других специалистов и вырастить в стране ангиологов. За прошедшие годы сложилась большая специализированная сеть сосудистых отделений по всей стране, особенно в крупных городах.
Главное, о больших возможностях сосудистой хирургии в помощи и спасении жизней многих тысяч больных должны знать врачи всех специальностей, особенно хирурги, и, конечно, население страны должно быть хорошо информированным о современных успехах в лечение сосудистых заболеваний.
Список литературы
- Котловар А.Н., Верещагин Н.В., Людковская И.Г., Моргунов В.А. Патологическая анатомия нарушений мозгового кровообращения. М., 1975, стр. 256.
- Покровский А.В. Эверсионная каротидная эндартерэктомия. // Ангиология и сосудистая хирургия – 2001 – 7,2 – стр. 105-106.
- Покровский А.В., Буяновский В.Л. Местная анестезия в хирургии сонных артерий. // Хирургия – 1986 – 5 – стр. 47-54.
- Покровский А.В., Волынский Ю.Д., Кунцевич Г.И. Ультразвуковая ангиография в диагностике поражений брахиоцефальных ветвей аорты. // Кардиология – 1985 – 10 – стр. 82-86.
- Покровский А.В., Кованева Р.А. Показания к хирургическому лечению сосудисто-мозговой недостаточности. // Невропатология и психиатрия – 1977 – 12 – стр. 1789-1797.
- Покровский А.В., Кованева Р.А., Грозовский Ю.Л. Реконструктивная хирургия экстракраниальных артерий головного мозга. // Вестник АМН СССР – 1983 – 1 – стр. 52-61.
- Покровский А.
 В., Кунцевич Г.И., Лаврентьева М.А. Транскраниальное ультразвуковое исследование артерий мозга. // Кардиология – 1988 – 9 – стр. 114-120.
В., Кунцевич Г.И., Лаврентьева М.А. Транскраниальное ультразвуковое исследование артерий мозга. // Кардиология – 1988 – 9 – стр. 114-120. - Покровский А.В., Работников В.С. Профилактические операции на брахиоцефальных сосудах при мозговой сосудистой недостаточности. // Международный конгресс хирургов, Братислава, ЧССР, 1973, с. 69.
- Смертность от сердечно-сосудистых заболеваний в России и некоторые влияющие на нее факторы. // Кардилогия – 1994 – 34,4 – стр. 80 – 83.
- Фокин А.А., Глазырин С.А., Алехин Д.И. Отдаленные результаты различных реконструктивных операций на сонных артериях – срок наблюдения более 10 лет. // Ангиология и сосудистая хирургия – 2001 – 7,3 – стр.139.
- Archie J.P. Reoperation for carotid artery stenosis. Role of primary and secondary reconstructions. // J.Vasc.Surg. – 2001. – Vol.33,3 – p.495-503.
- Archie J.P..Jr., Edrington R.D. Carotid Surgery in book: Vascular Surgery Highlights 1999-2000. Health press, Oxford, 2000, p.
 61-68.
61-68. - Cronenwett J.L. Shopping for vascular surgery. // J.Vasc.Surg. – 2001. – Vol.33,3 – p.654-657.
- Darling R.C.IIId., Roddy S.P., Chang B.B. et al. Long-term results of revised infrainguinal arterial reconstructions. // J.Vasc.Surg. – 2002. – Vol.35,4 – p.773-778.
- Dattilo J.D., Brewester D.C., Fanental Ch. Clinical benefits of endovascular abdominal aortic aneurism repair. // J.Vasc.Surg. – 2002. – Vol.35,6 – p.1137-1144.
- Endarterectomy for asymptomatic carotid artery stenosis. Executive Committee for ACAS.// JAMA – 1995.- Vol.273 – p. 1421-8.
- Hertzer N.R., Mascha E.R., Kafara M.T. et al. Open infrarenal abdominal aortic repair: the Cleveland Clinic experience from 1989 to 1998. // J.Vasc.Surg. – 2002. – Vol.35,6 – p.1145-1154.
- Kalra M., Gloviczki P., Bower T.C. et al. Limb salvage after successful pedal bypass grafting is associated with improved long-term survival. // J.Vasc.Surg. – 2001. – Vol.33,1 – p.
 6-16.
6-16. - Kresowik T.F., Bratzler D., Karp H.R. et al. Multistate utilization, processes and outcomes of carotid endarterectomy. // J.Vasc.Surg. – 2001. – Vol.33,2 – p.227-235.
- Lifeline Registry of Endovascular Aneurism Repair Steering Committee. // J.Vasc.Surg. – 2001. – Vol.35,3 – p.616-620.
- Lovelace T.D., Moneta G.L., Abon A.M. et al. Optimizing duplex follow-up in patients with an asymptomatic internal carotid artery stenosis. // J.Vasc.Surg. – 2001. – Vol.33,1 – p.56-61.
- Quriel K., Hertzer N.R., Beren E.G. et al. Preprocedural risk stratification: Identifying an appropriate population for carotid stenting. // J.Vasc.Surg. – 2001. – Vol.33,4 – p.728-732.
- Santilli S.M., Littooy F.N., Cambria R.A. et al. Expansion rates and outcomes for 3.0 cm to the 3.9 cm infrarenal abdominal aortic aneurysm. // J.Vasc.Surg. – 2002. – Vol.35,4 – p.666-671.
- Tu J.V., Austin P.C., Johnston K.W. The influence of surgical specialty training on the outcomes of elective abdominal aortic aneurysm surgery.
 // J.Vasc.Surg. – 2001. – Vol.33,3 – p.447-452.
// J.Vasc.Surg. – 2001. – Vol.33,3 – p.447-452. - Zarins Ch.K., White R.A., Moll F.L. et al. The AneuRx stent graft: Four-year results and worldwide experience 2000. // J.Vasc.Surg. – 2001. – Vol.33,2 – p.135-145.
* Перепечатывается из сборника «50 лекций по хирургии» под редакцией В.С. Савельева, выпущенного издательством Media Medica, 2003, стр.37-46.
«Чаще всего пациенты приходят уже с заметными выпирающими венами». Сосудистый хирург – о том, как не пропустить первые симптомы варикоза — citydog.by
Оказывается, варикозное расширение вен не такое уж безобидное заболевание: если не обращать на него внимание и никак не лечить, оно может привести к смертельному осложнению. Узнали у врача-флеболога, как не пропустить первые признаки варикоза и можно ли навсегда от него избавиться.
Что такое варикоз?– В венах есть клапаны, которые регулируют ток крови в нужном направлении. И, когда эти клапаны перестают нормально работать, запускается механизм обратного тока крови, вены переполняются кровью, деформируется их стенка. Обычно человек ощущает это как отеки, судороги, боли по ходу вен и их заметное выпирание.
И, когда эти клапаны перестают нормально работать, запускается механизм обратного тока крови, вены переполняются кровью, деформируется их стенка. Обычно человек ощущает это как отеки, судороги, боли по ходу вен и их заметное выпирание.
– Проще сказать, кто в нее не входит. Недавно в своем блоге в Instagram я проводил опрос, где спрашивал своих подписчиков, кем они работают и есть ли у них варикоз. Я получил больше 1000 ответов, изучил их и сделал вывод, что практически любая профессия несет в себе риск появления варикоза (кроме тестировщиков кроватей и пловцов, как мы выяснили).
Сложно даже придумать профессию, где вы не будете долго стоять, сидеть, где нет физической нагрузки. От появления варикоза не застрахован практически никто, потому что, даже если ваша профессия не предрасполагает к появлению варикоза, существуют такие весомые факторы, как наследственность, женский пол (в зрелом возрасте женщины заболевают в 2-3 раза чаще, чем мужчины, из-за гормональных перестроек женского организма: менструация, менопауза), беременности.
Что касается моих пациентов, чаще всего у меня на приеме бывают учителя, парикмахеры, бухгалтеры, профессиональные спортсмены и многодетные мамы.
А ношение обуви с высоким каблуком может вызвать варикоз?– Только если у человека уже есть нарушения в системе вен, такая обувь может спровоцировать более быстрое развитие болезни. Как самостоятельный фактор – вряд ли.
Как понять, что у меня варикоз, если внешних проявлений пока не видно?– Самый верный способ – раз в год делать УЗИ вен. В таком случае вы контролируете начало болезни и можете предотвратить его.
Но чаще всего пациенты приходят уже с симптомами и заметными выпирающими венами. Вот признаки, на которые нужно обратить внимание:
- тяжесть в ногах к концу дня;
- судороги, чаще в ночное время;
- отеки;
- появление «венозной сетки» или «звездочек», как их называют.
Ну и, конечно же, выпирающие заметные вены.
– Они появляются на первой стадии варикоза, когда никаких других симптомов может еще не быть. И чаще всего пациенты считают их безобидными.
Так и есть: сами «звездочки» не приносят большого вреда здоровью, но, если оставить их без внимания, вас неизбежно ждет вторая стадия, когда вены начинают заметно выпирать, затем третья – появление отеков, четвертая – кожные изменения, пятая – трофические язвы. И, конечно, одно из самых грозных и смертельно опасных осложнений варикоза – образование тромбов.
Лучший прогноз ждет пациентов, которые начинают лечение на этапе «звездочек» и не дают заболеванию развиваться дальше. Лечение «звездочек» сегодня – это современные безболезненные и эффективные методики: склеротерапия и лазерная облитерация.
Как лечат варикоз? В какой момент и к какому врачу обращаться?– Как только заметили у себя симптомы, которые я перечислял выше, либо увидели «звездочки», выпирающие вены – откладывать визит к врачу не стоит. Чтобы сэкономить свое время и деньги, лучше сразу обратиться к профильному специалисту: сосудистому хирургу, флебологу.
Тогда вам не придется ходить от одного врача к другому, на приеме вам сразу сделают УЗИ, расскажут о возможных вариантах лечения и прогнозах. При этом лечение доктор назначает в зависимости от стадии варикоза.
Если это только косметические изменения, назначаются склеротерапия, лазерная облитерация. Если есть более серьезные нарушения, тогда решается вопрос об оперативном лечении. Но не стоит пугаться: эти операции безболезненные и не оставляют шрамов. Сразу после пациент встает и на своих ногах идет домой, а через месяц приходит на повторный прием, чтобы проконтролировать результат операции.
10 дней после операции: еще видны синяки и прокольчики.
Всегда ли при варикозе нужна операция? В каких случаях ее можно избежать?– Не всегда. Чем раньше вы заметите у себя признаки варикоза и обратитесь к флебологу, тем меньше вероятность, что вам понадобится операция.
Можно ли вылечить варикоз навсегда?– Вена, на которую мы воздействуем во время операции или склеротерапии, исчезает навсегда. Но это не защищает вас от появления других варикозно расширенных вен.
Тут нужно выяснять причину, которая именно у вас способствует развитию заболевания, и, если возможно, устранять ее – тогда риск возникновения варикоза в других венах снижается.
Какие активности и виды спорта полезны, а какие вредны при проблемах с венами?– Тут важно сказать, что во всем нужна мера. Например, велопрогулки полезны, но профессиональные велосипедисты, которые проезжают по 15–20 км в день, – мои частые пациенты, поскольку это слишком большая нагрузка на ноги.
Я советую исключать статические нагрузки – приседания с большим весом, жим ногами, – если вы уже столкнулись с проблемой варикоза. А такие активности, как бег, скандинавская ходьба, велосипед, плавание, лыжи, йога – хороший вариант.
В заключение хочу сказать, что большинству людей все-таки придется столкнуться с этой болезнью рано или поздно, и в ваших силах не допустить развитие варикоза и остановить его на самых ранних стадиях.
Перепечатка материалов CityDog.by возможна только с письменного разрешения редакции. Подробности здесь.
Фото: архив героя. Иллюстрации: CityDog.by.
Специалист по сосудам как называется
Из этой статьи вы узнаете: как называется врач по венам, артериям и их заболеваниям. Какими проблемами занимаются сосудистые и общие хирурги; какой врач лечит сосудистые заболевания головного мозга и сердца.
Название доктора, занимающегося заболеваниями сосудов, — сосудистый хирург. Однако при некоторых болезнях кровеносных сосудов оказывать помощь могут кардиохирурги, интервенционные кардиологи, общие хирурги, нейрохирурги.
Строго говоря, патологией, связанной с сосудистыми заболеваниями, занимаются врачи и других специальностей. Примером может быть невролог, лечащий цереброваскулярные заболевания, развитие которых происходит из-за нарушений кровотока по сосудам головного мозга. В такой же роли может выступать и кардиолог, который лечит ишемическую болезнь сердца, возникшую из-за сужения сосудов сердца.
Врачи, которые занимаются лечением сосудов
Сосудистые и общие хирурги
Сосудистый хирург — это высококвалифицированный специалист, который лечит болезни сосудистой системы. Доктор этой специальности занимается всеми сосудами, кроме головного мозга и сердца.
Сосудистая система состоит из артерий и вен, по которым кровь переносится по всему организму. Без нормального кровоснабжения организм человека не может нормально функционировать.
У многих людей слово «хирург» ассоциируется лишь с проведением операций. Однако многие пациенты сосудистых хирургов не нуждаются в хирургических вмешательствах, им необходима консервативная терапия, с помощью которой достаточно часто удается улучшить состояние системы циркуляции крови. Более того, до проведения хирургического вмешательства необходимо правильно установить диагноз. Для этого сосудистый хирург выясняет клиническую картину заболевания, расспрашивает пациента о развитии симптомов, проводит осмотр и назначает дополнительные обследования. На основании полученных данных он устанавливает диагноз и определяет тактику лечения.
Сосудистый хирург проводит осмотр пациента
Медикаментозное лечение сосудистые хирурги назначают при начальных стадиях атеросклероза и облитерирующего эндартериита на ногах, тромбозе глубоких вен, посттромбофлебитическом синдроме, нетяжелом варикозном расширении вен нижних конечностей. Врачи стараются предотвратить прогрессирование болезни, чтобы у больного не было необходимости в проведении операции.
Квалифицированные сосудистые хирурги выполняют различные операции на сосудах, включая:
- Эндоваскулярные (операции, проводимые малоинвазивным способом под рентгенологическим контролем) или открытые хирургические вмешательства при аневризме брюшного или грудного отдела аорты.
- Открытые и малоинвазивные операции при патологии всех сосудов, кроме головного мозга и сердца.
- Удаление атеросклеротических бляшек в сонных артериях, стентирование сонных артерий.
- Шунтирование артерий при атеросклерозе или облитерирующем эндартериите на ногах.
- Эндоваскулярное лечение атеросклероза или облитерирующего эндартериита.
- Склеротерапию, радиочастотную или лазерную абляцию при варикозно расширенных венах.
- Традиционное удаление варикозно расширенных вен.
- Эндоваскулярную или открытую хирургическую реконструкцию при тромбозе глубоких вен.
Операции при варикозном расширении вен
Не все эти операции может проводить любой сосудистый хирург. Как и в любой медицинской специальности, знания и умения накапливаются с опытом. В сосудистой хирургии возможна узкая специализация: например, один врач может специализироваться на проведении эндоваскулярных операций, а второй — в выполнении открытых вмешательств, но оба они будут называться сосудистыми хирургами.
Эти специалисты работают в большинстве случаев в крупных лечебных учреждениях, размещенных в основном в больших городах. Однако не все люди с заболеваниями сосудов живут в этих городах или вблизи от них. В таких случаях лечением нетяжелых случаев занимаются общие хирурги. Они не могут выполнять эндоваскулярные операции и сложные хирургические вмешательства при аневризме аорты, но консервативное лечение атеросклероза и облитерирующего эндартериита нижних конечностей, варикозной болезни, тромбоза глубоких вен вполне им по силам.
Более того, общие хирурги часто проводят операции при варикозном расширении вен на ногах, гангренах нижних конечностей, вызванных ухудшением кровообращения. Им часто приходится ампутировать нижние конечности на разном уровне, хотя при условии оказания высокоспециализированной помощи, включающей эндоваскулярные вмешательства и операции по шунтированию пораженных артерий, у некоторых пациентов ноги можно было бы спасти.
Общие хирурги, при всем их профессионализме, не могут полностью заменить сосудистых хирургов в сложных случаях, у них нет для этого знаний, умений и оборудования.
Кардиохирурги и интервенционные кардиологи
Кардиохирурги и интервенционные кардиологи — это врачи, которые занимаются лечением заболеваний сосудов сердца. Это две различные специальности, роли которых часто переплетаются. Интервенционные кардиологи выполняют только малоинвазивные операции на сосудах сердца, к которым принадлежат:
- Коронарография — обследование коронарных артерий, кровоснабжающих сердце. Это обследование проводится с помощью введения в просвет сосудов сердца контраста через длинный катетер и дальнейшего рентгенологического исследования. С помощью коронарографии можно обнаружить места сужения сосудов сердца, которые могут привести к инфаркту миокарда.
- Ангиопластика и стентирование — эндоваскулярные операции по восстановлению проходимости коронарных артерий. Эти вмешательства применяются при наличии инфаркта миокарда или ишемической болезни сердца.
Кардиохирурги выполняют полный спектр операций на сердце и его сосудах, включая малоинвазивные и открытые хирургические вмешательства. Кроме коронарографии, ангиопластики и стентирования, врачи этой специальности проводят шунтирование коронарных артерий. При этой операции на сосудах сердца создается обходной путь (шунт) для крови, минующий место сужения в коронарной артерии.
Также кардиохирурги проводят хирургическое лечение аневризм дуги аорты. Это начальный отдел аорты, который непосредственно контактирует с сердцем и от которого отходят сосуды к рукам, голове, шее и головному мозгу. В некоторых лечебных учреждениях кардиохирурги оперируют также и аневризмы грудного отдела аорты.
Нейрохирурги
Проблемами с сосудами головного и спинного мозга занимаются нейрохирурги. Сосудистая нейрохирургия считается одной из самых тяжелых областей этой врачебной специальности. Нейрохирурги проводят эндоваскулярные и открытые операции при патологии сосудов центральной нервной системы. Квалифицированные доктора этой специальности работают только в крупных лечебных учреждениях.
Как выбрать хорошего врача
Выбор хорошего врача может оказаться сложной задачей, независимо от необходимой пациенту медицинской специальности. Врач по сосудам — не исключение.
Рекомендации о том, как выбрать хорошего специалиста:
- Выбирайте врача, которому вы доверяете и с которым чувствуете себя комфортно.
- Не бойтесь задавать ему вопросы, чтобы убедиться в том, что он может на них вразумительно ответить.
- Поговорите с другими пациентами этого врача и спросите их, удовлетворены ли они результатами лечения.
- Если вам нужно хирургическое лечение, спросите врача о его опыте проведения таких операций.
- Если операцию будет проводить общий хирург, спросите, есть ли у него курсы усовершенствования по сосудистой хирургии.
- Доверяйте своей интуиции, обычно она не подводит.
Критерии высокого профессионализма врача могут адекватно оценить лишь другие доктора. Мнение отдельных пациентов может быть ошибочным и обусловленным их симпатиями или неприязнью. Например, врач может быть прекрасным сосудистым хирургом, но просто не умеет общаться с больными и их родственниками.
Если отрицательных отзывов много — это повод задуматься о квалификации любого врача.
Суматоха современной жизни, постоянные стрессы, плохая экология и нездоровое питание неблагоприятно действуют на состояние сосудов, ухудшают их работу. При таком раскладе необходима консультация доктора, который назначит обследования для постановки диагноза.
Самостоятельно не всегда просто решить, к какому врачу обратиться, поэтому можно изначально посетить терапевта, который и направит к необходимому специалисту, что поможет в устранении проблем.
Какие врачи занимаются лечением сосудистой системы
Обращаясь в медицинское учреждение, пациент хочет знать, как называется врач, к которому ему необходимо попасть. Терапию заболеваний сосудов осуществляют профильные доктора.
При нарушении функций коронарных вен требуется консультация кардиолога. Проблемы с сосудами мозга поможет решить невролог. С заболеванием вен работает врач флеболог, с артериями — ангиолог.
Помимо этого, лечащий врач может направить на прием к дерматологу, иммунологу, аллергологу, хирургу или другому профильному специалисту.
Бывает, что требуется помощь сосудистого хирурга либо ревматолога (при воспалении стенок сосудов).
Специалист по сосудам головы и шеи
Патологиями головного мозга занимается терапевт. Пациент может обращаться к нему с жалобами на головные боли, шум в ушах, головокружения, обморочные состояния.
Но если проблемы произошли с сосудами головного мозга, то больной направляется на лечение к неврологу. Этот врач помогает нормализовать кровоток и справиться с возникшими последствиями.
К кому обращаться с атеросклерозом
Довольно часто у пациентов диагностируется атеросклероз, в таких случаях проявляются следующие проблемы:
Такие признаки появляются в результате высокого уровня холестерина и образования бляшек на сосудистых стенках, из-за которых происходит нарушение кровотока. При отсутствии необходимого лечения могут появиться такое осложнение, как энцефалопатия. Заболевание характеризуется нарушением работы и изменением мозговых структур.
Если врач заподозрил развитие атеросклероза, то пациент, помимо консультации у невролога, должен прийти ультразвуковое исследование сосудов, компьютерную томографию и исследование крови на уровень холестерина.
При возникновении инсульта мозга у пациента возникают следующие признаки:
- Тошнота.
- Обморок.
- Нарушение ориентации в пространстве.
Помощь человеку должна быть оказана незамедлительно, далее он должен наблюдаться у невролога, поскольку в любой момент может сформироваться постинсультная сосудистая деменция — расстройство психики на фоне нарушения работы мозга.
Куда идти с ВСД
Вегетососудистая дистония характеризуется рядом симптомов:
- Сбои давления.
- Одышка даже при небольших физических нагрузках.
- Тошнота, рвота.
- Головокружение вплоть до обморока.
- Изжога.
С подобными нарушениями также помогает справиться невролог, нередко пациент дополнительно направляется на консультацию к эндокринологу.
Врач по заболеваниям сосудов ног и рук
Многие люди страдают от появления таких признаков:
- Тяжесть в нижних конечностях.
- Появление сосудистого рисунка на руках, ногах.
Чаще всего эти симптомы указывают на варикозное расширения вен. В таком случае способен помочь какой-либо врач по венам и сосудам:
Лечением сосудов нижних конечностей занимается ангиолог. Заболевания могут быть связаны с кровеносной и лимфатической системой.
В первую очередь врач назначает проведение ряда диагностических процедур:
- Ультразвукового дуплексного сканирования.
- УЗИ.
- Ангиографии.
После изучения результатов назначается необходимая терапия.
К кому идти с варикозом
Лидирующее место среди болезней сосудов занимает варикоз на ногах. Чаще всего проблему провоцируют такие факторы:
- Слабый тонус венозных стенок.
- Долгое стояние без движения.
- Нарушение функций клапанов вен.
- Патологии щитовидной железы.
- Генетическая предрасположенность.
Выделен ряд симптомов, указывающих на формирование варикоза:
- Вздутие вен.
- Боль.
- Опухлость.
- Сосудистый рисунок.
- Язвочки, которые чаще всего появляются на голенях.
Венозная кровь застаивается, что становится результатом тромбофлебита — перекрытия сосуда сгустком крови с последующим воспалительным процессом.
Флеболог определит ряд исследований:
- Допплерография вен, с помощью которой оценивается кровоток в сосудах.
- КТ для обнаружение тромбов.
- Анализ крови на свертываемость.
- Флебоманометрия (измерение давления в венах).
Заболевание связано с давлением в сосудах. На ранних этапах развития назначается медикаментозная терапия, при запущенных формах способно помочь только хирургическое вмешательство.
Сосудистый хирург
Работа сосудистого хирурга заключается в оперативном лечении, которое проводится на сосудах под контролем лучевой визуализации, с использованием специальных инструментов. Сюда относится шунтирование коронарных сосудов, операция по очищению изнутри сосуда от атеросклеротической бляшки.
В зоне внимания специалиста находятся различные патологии вен, лечение тромбофлебита — уменьшения просвета артерий с сопутствующим воспалением частей сосудистой системы.
Проведение эндоваскулярной операции имеет ряд преимуществ. Поскольку процедура малоинвазивная, реабилитация проходит быстрее и с минимальным проявлением боли и осложнений.
При закупорке вен проводится шунтирование, то есть в обход перекрытого сосуда пускается другой либо устанавливается протез. При этом обнаруженный тромб удаляется. Такая мера дает возможность восстановить кровоток. Если в обход пускается вена пациента, то манипуляция носит название “аутовенозное шунтирование”.
Увеличить диаметр стенок дает возможность дилатация. Операция характеризуется введением баллона под низким давлением. Сохранение увеличенного диаметра обеспечивается посредством специальной пружины из металла.
Куда идти при проблемах с сосудами на лице
Иногда в медицинское учреждение обращаются с жалобами на появление красных высыпаний в области лица.
Чаще всего таким проявлением характеризуется красная волчанка. Патология связана со сбоем в работе иммунной системы, она определяется выработкой антител к собственным соединительным тканям. Иммунитет ведет борьбу с клетками организма, начинаются проблемы с сосудами.
Красная волчанка проявляется рядом признаков:
- Увеличение температуры.
- Общее недомогание, слабость.
- Выпадение и потускнение волос, ломкость ногтей.
- Болевые симптомы в мышцах, суставах.
- Красные образования на лице — следствие разрушения капилляров.
- Миокардит — поражение сердечной мышцы воспалительного характера.
- Перикардит — воспаление серозной оболочки сердца.
Для патологии характерны серьезные осложнения:
- Воспаление легких.
- Болезнь Рейно — поражение артерий и артериол конечностей.
- Склероз.
- Клубочковый нефрит — воспалительный процесс в почечных гломерулах.
- Ухудшение тока крови в отделах головного мозга.
- Малокровие.
При появлении вышеуказанных симптомов необходимо обратиться за консультацией в иммунологу.
Назначается ряд мер для утверждения диагноза:
- Исследование крови.
- Общий анализ мочи.
- Ультразвуковое исследование.
- Электрокардиограмма.
- КТ головного мозга.
Специалист по сосудами сердца
Терапией сердечных патологий занимается врач-кардиолог. К нему пациенты обращаются с жалобами на:
- Боль в области груди.
- Одышку.
- Усиленную работу потовых желез.
- Нарушение сердечных сокращений.
- Порок сердца.
- Инфаркт.
- Стенокардию.
Помимо этого, кардиолог занимается сосудами, которые питают сердечную мышцу.
Рекомендуется посещение кардиолога в ряде случаев:
- Возраст после 35 лет.
- Планируемая беременность.
- Генетическая предрасположенность к сердечным патологиям.
- Излишний вес, ожирение.
Если человек следует этим правилам, то риск серьезных заболеваний сердечнососудистой системы снижается в разы. При обнаружении определенной проблемы пациент получает своевременное лечение, не рискуя развитием осложнений.
Человек сам отвечает за сосуды, их здоровье, а врач лишь помогает справиться с возникшими проблемами.
Почему важно своевременно обращаться к специалисту
При возникновении проблем со здоровьем человеку порой необходимо обратиться к доктору, который лечит сосуды. Это позволит уточнить диагноз после проведения комплексного обследования и назначить необходимые терапевтические меры.
Важно помнить, что патологии сосудов занимают лидирующее место среди наиболее распространенных аномалий нашего века. Они зачастую лишают человека возможности двигаться, общаться с людьми.
Важно корректировать все факторы, которые способны привести к нарушениям, и помнить о том, что самое губительное действие оказывают никотин и малоподвижный образ жизни.
Сердечно — сосудистая система человека представляет собой сложный механизм, образованный из множества составляющих.
Возникающими проблемами в сердечно — сосудистой системе человека занимаются такие врачи, «узкие специалисты», как невролог, флеболог, кардиолог, ангиолог или сосудистый хирург.
Чем занимаются?
Ангиолог или ангиохирург — это специалист, чья направленность диагностика и лечение артериальных заболеваний и заболеваний лимфатической системы человека. Иными словами этот специалист называется врач по венам и артериям или сосудистый хирург.
Обращаться к сосудистому хирургу необходимо при таких симптомах нарушения работы сердечно — сосудистой системы, как онемение в какой-либо части тела, при покалываниях в конечностях, при постоянно мерзнущих конечностях, а также при воспалении лимфатических узлов.
Сосудистый хирург диагностирует и успешно лечит такие состояния, как опухоли различной локализации, нарушения функций какого-либо органа вследствие нарушения венозного и/или артериального кровообращения. Также сосудистый хирург занимается таким направлением, как микрохирургия и реплантология.
Обращение к сосудистому хирургу влечет за собой обязательное исследование биохимического состава крови, общий анализ крови, исследование особенности кровотока, показателей густоты крови и т.д. Дополнительно сосудистый хирург может назначить сбор таких анализов, как ОАМ, кровь на свертываемость, коагулографические исследования, серологические исследования, гемостаз.
Кардиолог — специалист, чья направленность диагностика и лечение заболеваний сердца. Таких, как стенокардия, аритмия, инфаркт миокарда, порок сердца, гипертония.
Обращаться к данному специалисту рекомендуется при появлении таких симптомов заболевания сердечно — сосудистой системы, как одышка, боль в области сердца, повышенная потливость.
Флеболог — специалист, чья направленность диагностика и лечение венозных заболеваний. Одна из основных проблем, с которой обращаются к флебологу, это варикозная болезнь ног.
Основными ее симптомами, которые требуют немедленного обращения к врачу флебологу, это вздутие вен на ногах, отечность ног, болезненность ног, появление сосудистых рисунков на ногах. Все это, при отсутствии должного лечения, может приводить к более тяжелым последствиям, таким, как тромбообразование в ногах, с последующей закупоркой вен ног и их воспалением.
Также стоит отметить, что образование тромбов в нижних отделах ног может привести к закупорке вен не только на ногах, но и в верхних конечностях и органах, а это приводит к более серьезным последствиям.
Кто лечит сосуды головы?
Невролог — врач, специализирующийся на диагностике и лечении заболеваний сосудов головного мозга, нервной системы.
При обращении пациента с жалобами на головную боль, шум в голове и ушах, состояния потери сознания, частое головокружение и пр., его немедленно необходимо отправлять именно к неврологу, который займется диагностикой головного мозга и восстановлением мозгового кровообращения.
Недавно я прочитала статью, в которой рассказывается о натуральном креме «Пчелиный Спас Каштан» для лечения варикоза и чистки сосудов от тромбов. При помощи данного крема можно НАВСЕГДА вылечить ВАРИКОЗ, устранить боль, улучшить кровообращение, повысить тонус вен, быстро восстановить стенки сосудов, очистить и восстановить варикозные вены в домашних условиях.
Я не привыкла доверять всякой информации, но решила проверить и заказала одну упаковку. Изменения я заметила уже через неделю: ушла боль, ноги перестали «гудеть» и отекать, а через 2 недели стали уменьшаться венозные шишки. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
При детальном рассмотрении деятельности невролога, можно выделить следующие состояния центральной и периферической нервной системы, которые он диагностирует и успешно излечивает:
- невралгия;
- новообразования в спинном или головном мозге опухолевого генеза;
- приступы эпилепсии;
- инсульт;
- неврит;
- энцефалопатия;
- различные нарушения кровообращения головного мозга.
к оглавлению ↑
Симптомы, которые требуют немедленного обращения к врачу
Многие из перечисленных ниже симптомов присущи человеку в повседневной жизни и могут возникать на фоне стрессов, усталости на работе, перенапряжении и т.д., но если данные симптомы сохраняются даже после отдыха, имеют систематичность возникновения и яркое проявление, стоит немедленно посетить специалиста-невролога:
- Боли в голове, похожие на мигрень, имеющие яркую выраженность и частоту.
- Боли с области спины.
- Ощущение шума в голове и ушах.
- Ощущения покалывания и онемения в конечностях.
- Раскоординированность движений.
- Нарушение функций памяти.
- Полное или частичное нарушение сознания, потери сознания, головокружение.
к оглавлению ↑
Заболевания, которые лечит специалист невролог
В компетенцию врача невролога входят такие заболевания, как:
- Мигрени, тики, тремор, паралич Бэлла и прочие, характеризующиеся лицевой и головной болью заболевания.
- Эпилепсия, судороги, сопровождающиеся полной или частичной потерей сознания.
- Остеохондрозы, радикулиты, позвоночные грыжи, и прочие заболевания, характеризующиеся болями в области спины.
- Механические травмы спины и головы и их последствия.
- Инсульты и их последствия.
- Болезни Паркинсона и Альцгеймера.
к оглавлению ↑
Функции невролога
Ведя прием врач-невролог, сначала опрашивает пациента. Первое, чем занимается специалист — это выясняет его жалобы, состояние здоровья и самочувствия, выясняет все причины обращения в медицинское учреждение.
Врач не оставляет без внимания такие данные о пациенте, как информация о сфере его деятельности и семейном положении, о генетической предрасположенности к тем или иным заболеваниям.
После опроса врачу необходимо ознакомиться с историей болезней пациента в прошлом, какие имели место заболевания, как проходило лечения, какие могли быть последствия и так далее. После полного сбора анамнеза невролог приступает непосредственно к осмотру пациента.
Для лечения ВАРИКОЗА и чистки сосудов от ТРОМБОВ, Елена Малышева рекомендует новый метод на основании крема Cream of Varicose Veins. В его состав входит 8 полезных лекарственных растений, которые обладают крайне высокой эффективностью в лечении ВАРИКОЗА. При этом используются только натуральные компоненты, никакой химии и гормонов!
Осмотр включает в себя визуальное исследование больного, пальпацию отдельных частей тела, исследование чувствительности пациента и его двигательной сферы. Все это может дать информацию о наличии той или иной патологии в области неврологии.
На основании полученной информации, в ходе первичной консультации, врач принимает решение о назначении той или иной диагностической процедуры. Это могут быть УЗИ головного мозга и шейных сосудов, магнитно — резонансную томографию мозга, шеи и/или позвоночника, компьютерную томографию головного мозга, шеи и/или позвоночника, рентген головного мозга и шеи, ультразвуковую энцефалоскопию, электроэнцефалографию, электронейромиографию и другие диагностические исследования нервной системы пациента.
Многие наши читательницы для лечения ВАРИКОЗА активно применяют широко известную методику на основе натуральных ингредиентов, открытую Еленой Малышевой. Советуем обязательно ознакомиться.
Также могут быть назначены дополнительные обследования специалистов других, смежных областей медицины.
Лечение врач невролог может назначить только после полного обследования обратившегося пациента и постановки точного диагноза. Тактика лечения подбирается строго индивидуально, зависит непосредственно от диагноза и может ограничиться как медикаментозной терапией, так и потребовать оперативного вмешательства.
Источники
Смотрите видео: Стентирование сосудов нижних конечностей
Стали известны подробности исчезновения в Хабаровском крае солдата-срочника из Омска | Последние Новости Омска и Омской области
Парень мог сбежать из армии из-за плохих отношений с сержантами.
В ночь с 31 июля на 1 августа из воинской части 30632-Б, расположенной в селе Анастасьевка под Хабаровском, пропал 19-летний солдат-срочник Кирилл Мазин. Парень родом из Омска, только недавно начал служить в танковых войсках — еще даже не успел принять присягу, это должно было произойти 15 августа. После исчезновения с родственниками на связь он не выходил. При этом парень ушел из санчасти с обострением варикоза.
В армию Кирилла провожала молодая супруга Ксения, ребята недавно поженились, известно, что пара ждет первенца — сейчас Ксения на шестом месяце беременности. О пропаже парня девушке сообщил командир роты. Ксения поделилась, что Кирилл радовался призыву, потому как хотел служить в армии, регулярно созванивался с родными. В беседах с ним, отмечает Ксения, все было как обычно, однако он иногда рассказывал про напряженные отношения с сержантами.
«Говорил, что они то ли издеваются над ним, то ли запугивают. Говорил, что могут подойти и ударить просто так», — пояснила Ксения для «НГС55».
О сложностях, которые возникли в армии, Кирилл однажды рассказал и отцу Олегу Мазину.
«Кирилл с детства хотел идти в армию. Но оказавшись в части, говорил мне, что ожидал от армии лучшего и теперь разочарован. Супруге он рассказывал, что сержанты его шампурами тыкали. А мне говорил, что в части можно в любой момент получить по морде. Он человек неконфликтный, всегда пытался решить все вопросы мирным путем. Но я сам служил в 1998 году и знаю, что это еще цветочки по сравнению с дедовщиной моего времени», — поделился Олег Мазин.
Незадолго до исчезновения Кирилл простудился, у него заболело горло, поднялась температура, а также болела нога из-за образовавшегося узла, поэтому он находился в медицинском изоляторе. 3 августа солдат должен был отправиться на прием к сосудистому хирургу.
По словам Ксении, сослуживцы не видели, как Кирилл покидал воинскую часть, однако в изоляторе обнаружили разбитое окно. В среду, 4 августа, парня, похожего на Кирилла заметили на Центральном рынке Хабаровска, он попал под камеру видеонаблюдения, однако пока эта информация не подтверждена.
Сейчас поисками Кирилла занимается военная полиция, результаты пока неизвестны, однако у военных есть версия о том, что парень попытался устроиться на работу. При этом родные Кирилла предполагают, что он мог отправиться домой в Омск автостопом.
Что такое сосудистый хирург? Что они делают, когда обращаться и чего ожидать
Сосудистые хирурги — это врачи, которые лечат заболевания и проблемы сосудистой системы, сети артерий и вен, по которым кровь течет по всему телу.
Сосудистые хирурги делают больше, чем просто хирургические операции. Они консультируют своих пациентов о различных способах лечения сосудистых проблем, в том числе с помощью лекарств или диеты, физических упражнений и других изменений образа жизни.
Чем занимается сосудистый хирург?
Сосудистые хирурги используют различные методы лечения, от неинвазивных процедур до сложных операций.Они лечат артерии и вены во всех частях тела, кроме сердца и мозга, которыми занимаются другие специалисты.
Сосудистые хирурги в первую очередь заботятся о том, чтобы подобрать пациенту лучший вариант лечения. Во многих случаях операция — не лучшее решение.
Образование и обучение
Сосудистые хирурги — это врачи, получившие обширную подготовку по лечению заболеваний системы кровообращения. После медицинской школы есть три направления, по которым можно стать сосудистым хирургом.В их число входят:
- Трек 5 + 2, который включает 5 лет резидентуры по хирургии и еще 2 года по сосудистой хирургии.
- Курс 4 + 2, который позволяет рано начать сосудистую хирургию и включает 4 года общей хирургии и 2 года сосудистой хирургии.
- Трек 0 + 5 включает 3 года резидентуры по сосудистой хирургии и 2 года основной хирургической подготовки.
После ординатуры врачи, выбравшие курс 5 + 2 или 4 + 2, имеют право на получение сертификата совета по общей хирургии и сосудистой хирургии.Врачи, выбравшие курс 0 + 5, имеют право на сертификацию только в области сосудистой хирургии.
Какие состояния лечит сосудистый хирург?
Сосудистые хирурги лечат множество различных состояний, в том числе:
- Аневризма: выпуклость или слабое место в артерии
- Атеросклероз: когда бляшка накапливается внутри артерий и может привести к блокированию кровотока
- Заболевание сонной артерии: сужение артерии шеи
- Тромбоз глубоких вен: сгусток крови в вене глубоко внутри вашего тела, например, на ноге
- Заболевание периферических артерий: сужение артерий на руках или ногах
- Вены-паутинки: небольшие сети вены внутри кожи
- Повреждение кровеносных сосудов после травмы
- Варикозное расширение вен: опухшие и перекрученные вены, вызывающие боль в ногах
Причины обратиться к сосудистому хирургу
Ваш лечащий врач может направить вас к сосудистому хирургу если у вас есть проблема со здоровьем, связанная с вашими кровеносными сосудами.Иногда это может быть из-за симптома, который может быть признаком сосудистой проблемы. Например, боль в ногах может означать, что у вас заболевание периферических артерий.
Кроме того, людям с заболеваниями, которые могут повлиять на их кровеносные сосуды, такими как диабет, высокое кровяное давление, ожирение, и те, кто курит, могут получить пользу от посещения сосудистого специалиста для обследования.
Чего ожидать от сосудистого хирурга
На первом приеме сосудистый хирург спросит о вашем медицинском и семейном анамнезе.Принесите список ваших текущих лекарств и заболеваний. Вы также должны принести с собой все недавние результаты анализа крови и диагностические тесты, такие как магнитно-резонансная томография (МРТ), ультразвуковые исследования или компьютерная томография (КТ).
Вам следует носить удобную одежду, которую легко переодеть, поскольку вам может потребоваться переодеться в халат.
Обсудив вашу историю болезни, сосудистый хирург проведет обследование в тех областях, где у вас возникли проблемы. Они диагностируют ваше состояние и порекомендуют соответствующий план лечения.Он может включать дополнительные тесты, изменение образа жизни, прием лекарств, хирургическое вмешательство или комбинацию любого из вышеперечисленного.
флеболог или сосудистый хирург — в чем разница
Лечить вены могут разные профессионалы. Но не все они обладают одинаковой квалификацией, способностями и опытом. Многие пациенты приходят к нам в офис с вопросами об относительно новой специальности под названием флебология . Флеболог — это тот, кто лечит определенную группу заболеваний вен в основном ног.Разница между флебологом и сосудистым хирургом очень существенная. Пациенты, обращающиеся за лечением вен, должны понимать различия, поскольку они определяют, что врач является и не имеет квалификации, а также подготовки.
Области практики (сосудистая хирургия или флебология)
Сосудистая система состоит из артерий и вен. Они работают вместе, как противоположные стороны одной медали. Флеболог обычно работает только с венами на ногах и лечит только один тип заболевания (болезнь вен).Они также ограничиваются только определенным лечением вен. Например, флеболог может лечить основной тромбоз глубоких вен (ТГВ) пероральными препаратами. Однако флеболог не имеет квалификации и не уполномочен проводить тромболизис для лечения более серьезного ТГВ, поскольку для этого требуется специальная рентгенологическая визуализация и аттестация в больнице или хирургическом центре. По сути, врач, имеющий только квалификацию в области флебологии, может выполнять только простые методы лечения варикозного расширения вен, сосудистых звездочек, ТГВ и некоторые виды ухода за ранами.
Сосудистый хирург — эксперт в области всей сосудистой системы (вены и артерии) всего тела. Она или он имеют опыт и подготовку в лечении всех заболеваний вен и артерий. Это включает в себя инвазивные и неинвазивные операции, такие как взятие вен, артериальное шунтирование, хирургия сонной артерии, трансплантация вены и артерии, ангиопластика, стентирование, хирургия открытой аневризмы аорты, хирургия диализного доступа, все операции на венах и комплексный уход за раной. Значение состоит в том, что сосудистый хирург имеет более широкую перспективу и понимание, работая со всей сосудистой системой, и имеет квалификацию, чтобы выполнять больше, чем просто поверхностное или косметическое лечение вен.
Тренинг (Сосудистый хирург против флеболога)
Сосудистым хирургам требуется обширная подготовка. Они должны посещать медицинскую школу в течение 4 лет, а затем пройти резидентуру по хирургической программе от 5 до 7 лет. Сосудистые хирурги должны пройти специализированную двухлетнюю стажировку в области сосудистой хирургии. Только после такого обучения хирург получает право сдавать экзамены комиссии по сосудистой хирургии. Сосудистые хирурги редко начинают заниматься самостоятельно после завершения формального обучения и сертификации совета директоров.Обычно они присоединяются к группе или больнице и работают в тесном сотрудничестве с другими старшими сосудистыми хирургами, пока не научатся практиковать самостоятельно.
Сам по себе флеболог не имеет хирургической подготовки. Чтобы стать сертифицированным флебологом, врачу нужно только иметь медицинскую лицензию, пройти письменный тест и продемонстрировать определенный опыт лечения вен. Однако можно отказаться от компонента опыта с одобрения совета директоров. Важно понимать, что простая сдача письменного теста не означает, что флеболог имеет достаточную подготовку по хирургической специальности или уходу.
- Обучение на флеболога не следует путать с обучением на хирурга. Плебология — это не хирургическая специальность.
- Врачи могут пройти обучение по флебологии в рамках программы или курса. Но обычно врачи проходят обучение на онлайн-курсах или семинарах.
- Флебология сама по себе занимается только лечением основных симптомов венозных заболеваний и, как правило, только ног.
- Обучение флебологу само по себе не предусматривает обучения или квалификации для лечения послеоперационных осложнений, требующих инвазивного вмешательства или госпитализации.
Сертификация
Сертификация советапо флебологии сильно отличается от сертификации совета по сосудистой хирургии. На самом деле разница может сбивать с толку, а иногда и вводить в заблуждение. Флебологи используют титул «сертифицированный советом», чтобы претендовать на определенный уровень профессионализма и подготовки. Тем не менее, сертификаты флебологии предоставлены относительно новой корпорацией, созданной в 2007 году под названием The American Board of Venous and Lymphatic Medicine (ABVLM). Его не следует путать с Американским советом медицинских специальностей (ABMS).ABMS — это хорошо зарекомендовавшая себя некоммерческая организация, созданная в 1933 году и являющаяся «золотым стандартом» для сертификации медицинских специалистов. Это орган, который обеспечивает сертификацию советов по общепринятым медицинским специальностям, таким как кардиология, радиология, хирургия, неотложная медицина и сосудистая хирургия. ABMS не признает флебологию как специальность.
Краткое изложение требований к сертификации по флебологии
- Сертификация флебологическим советом не требует от врача наличия хирургического опыта.
- Врач может быть сертифицирован по любой из 24 специальностей ABMS, чтобы пройти сертификационный экзамен совета по флебологии. Например, флебологом может стать психиатр или врач семейной медицины.
- Врачу просто нужно сдать письменный экзамен и предъявить историю болезни, связанной с любым видом лечения вен, чтобы получить сертификат по флебологии.
- Сертификат совета по флебологии не требует, чтобы врач мог принимать пациентов в лечебное учреждение.
- Подготовка к сдаче сертификационного экзамена совета по флебологии обычно проводится через онлайн-курсы или многодневные очные курсы.
- Любое из приведенных выше требований ABVLM может быть отменено, если оно одобрено комитетом по рассмотрению.
Краткое изложение требований к сертификации сосудистой хирургии
- Необходимо пройти строгую ординатуру по хирургии. Никакая другая ординатура не дает права стать сосудистым хирургом.
- Должен быть главным ординатором в течение 12 месяцев во время обучения сосудистой хирургии.
- Необходимо пройти двухлетнюю стипендию, аккредитованную Американским советом по медицинским специальностям (ABMS).
- Необходимо выполнить не менее 250 крупных реконструкций сосудов. Нет никаких исключений или исключений.
- Необходимо сдать серию многодневных экзаменов. Первый экзамен — это письменный экзамен на весь день. Второй экзамен — это устный экзамен, на котором коллеги оценивают кандидата с помощью серии вопросов. Группа оценивает их компетентность по национальной базе данных других сосудистых хирургов.
- Должен иметь полные хирургические привилегии в аккредитованном медицинском учреждении.
Хирургические возможности и лицензия
Квалификация и требования к сосудистому хирургу сильно отличаются от требований к флебологу. Однако это не означает, что флеболог не умеет лечить какое-либо заболевание вен. Возможности становятся проблемой, когда флебологи ограничены, потому что они не хирурги. Они не могут доставить сложные пациенты в операционную.Это может вызвать необходимость выполнять процедуры в офисе, хотя может быть лучше выполнять их в больнице или хирургическом центре. Поскольку флебологи не имеют лицензии или подготовки для самостоятельного ведения послеоперационного ухода, они должны отправлять пациентов с осложнениями, требующими инвазивного вмешательства, в отделение неотложной помощи, где за пациентом может оказать помощь сосудистый хирург или другой квалифицированный хирург.
Другие специалисты по лечению вен
Есть и другие сертифицированные ABMS специалисты, которые занимаются лечением вен.Кардиологи, дерматологи и международные радиологи, сертифицированные по системе ABMS, проходят обширное обучение и сертификацию. Они должны пройти программы резидентуры в своих областях, а также пройти строгие тесты для получения сертификата. Эти специальности хорошо подготовлены. Однако они не хирурги и обычно получают свой хирургический опыт в лечении вен через дополнительное обучение.
Что такое сосудистый хирург?
Чем занимаются сосудистые хирурги?
Сосудистые хирурги — это специалистов, обладающих высокой квалификацией в области лечения заболеваний сосудистой системы.Ваши кровеносные сосуды — артерии, по которым течет богатая кислородом кровь, и вены, по которым кровь возвращается к сердцу, — это магистрали вашей системы кровообращения. Без плавно текущей крови ваше тело не может функционировать. Такие состояния, как затвердение артерий, могут создавать «пробки» в вашей системе кровообращения, затрудняя приток крови к любой части тела.
Сосудистый хирург делает гораздо больше, чем просто хирург. .
Сосудистый хирург следит за тем, чтобы пациенты с проблемами со здоровьем сосудов знали и понимали все возможные варианты.Короче говоря, сосудистые хирурги могут проводить операции, но они видят и лечат многих пациентов, которым операция не требуется. Многие сосудистые проблемы можно лечить с помощью лекарств или физических упражнений. Как объяснил один сосудистый хирург: «Я трачу 80 процентов своего времени, пытаясь отговорить пациентов от операции».
Сосудистый хирург может выполнить все виды процедур.
Некоторые специалисты специализируются на одном или двух видах сосудистых вмешательств, поэтому их пациенты, как правило, получают такое лечение.Сосудистые хирурги обучены всему: открытой, сложной хирургии и минимально инвазивным, эндоваскулярным процедурам. Некоторым пациентам нужен один, другим — другой, а многим вообще не нужна операция. Сосудистые хирурги не зависят от лечения, то есть они не предпочитают какой-либо вид лечения другому. Пациенты могут быть уверены, что они получат лучшее лечение, отвечающее их конкретным потребностям.
Сосудистый хирург налаживает отношения с пациентами .
Некоторые хирурги приходят в вашу жизнь, чтобы провести операцию, убедиться, что вы вылечились, а затем уйти; это их роль.Сосудистый хирург может лечить вас на постоянной основе в течение десятилетий. Сосудистый хирург очень часто имеет долгосрочные отношения с пациентами, потому что сосудистые заболевания могут быть долговременным заболеванием. Если у вас сосудистое заболевание, вы можете доверять сосудистому хирургу, который позаботится о вашем здоровье в долгосрочной перспективе и рассмотрит все возможные варианты.
Сосудистые хирурги обрабатывают вены и артерии во всех частях тела , кроме мозга и сердца.
Например, сосудистые хирурги обрабатывают заблокированные сонные артерии на шее.Они лечат проблемы с аортой (большой главной артерией) после того, как она покидает сердце и попадает в брюшную полость. Заболевание периферических сосудов, которое часто поражает артерии ног и ступней, также лечит сосудистый хирург.
Как мне узнать, что мне нужно обратиться к сосудистому хирургу?
Обычно пациентов направляет к сосудистому хирургу их лечащий врач. Иногда пациенты знакомятся с сосудистым хирургом после того, как неожиданное событие попадает в больницу.Вас могут направить к сосудистому хирургу, если вы обратитесь к своему обычному врачу по поводу боли в ногах и, например, узнаете, что у вас заболевание периферических артерий. Если вы относитесь к категории высокого риска: курите, страдаете диабетом и / или имеете высокое кровяное давление, вы можете стать кандидатом на начало отношений с сосудистым хирургом.
Найдите ближайшего к вам сосудистого специалиста
Узнать больше о сосудистых заболеваниях
Почему они сделали, чего ожидать
Знание того, чего ожидать, облегчает планирование и подготовку к успешному восстановлению.Обязательно проконсультируйтесь с врачом по расписанию в дни, недели и месяцы после операции.
Сколько времени потребуется на восстановление?
После открытой сосудистой хирургии вам следует ожидать от пяти до 10 дней в больнице и около трех месяцев восстановления дома. Следите за тем, чтобы операционная зона оставалась чистой и сухой — на какое-то время вам могут понадобиться губчатые ванны, а не обычный душ. Вероятно, вы будете болеть, поэтому спросите своего врача, какие лекарства вы можете принимать от боли.Возможно, вам понадобится помощь с домашними делами и другими повседневными делами в течение недели или двух. Не садитесь за руль, пока не получите одобрение врача.
После эндоваскулярной операции у вас будет около двух-трех дней в больнице и около четырех-шести недель на восстановление дома, прежде чем вы вернетесь к своей обычной деятельности. Вы можете чувствовать усталость или потерять аппетит в течение двух недель после операции.
В случае операции по пересадке аневризмы или другого повреждения сосуда вы обратитесь к врачу через две недели.Вам сделают визуализацию, чтобы убедиться, что трансплантат работает. Убедитесь, что у вас есть разрешение врача на прием обезболивающих и на то, когда можно садиться за руль.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если заметите:
Как сосудистая хирургия может повлиять на мою повседневную жизнь?
Сосудистая хирургия может не только спасти жизнь, но и снизить риск развития других серьезных проблем со здоровьем, таких как сердечный приступ, инсульт или заболевание почек.Если вам сделали сосудистую операцию по поводу заболевания периферических артерий, у вас, вероятно, улучшится кровоток и будет меньше симптомов, таких как перемежающаяся хромота. При аневризме сосудистая хирургия поможет снизить риск опасного для жизни кровотечения и даст вам душевное спокойствие.
Кардиологи VS Сосудистые хирурги | Premier Surgical Associates
Кардиологи VS Сосудистые хирурги
Вторник, 25 сентября 2018 г. | Автор Premier Surgical Staff
Кардиолог vs.Сосудистый хирург
Иногда специализация в области здравоохранения может сбивать с толку не меньше, чем медицинские термины. Знание того, что делает и чего не делает специалист, может помочь вам выбрать правильного поставщика для ваших конкретных медицинских потребностей. Кардиологи и сосудистые хирурги являются экспертами в области медицины, но специализируются на разных областях.
Роль кардиолога
Кардиологи, также известные как кардиологи, — это медицинские работники, специально обученные диагностике и лечению сердечных заболеваний и других состояний, связанных с сердечно-сосудистой системой.Кардиологи принимают лекарства и иногда дают рекомендации по питанию и другим оздоровительным процедурам для лечения сердечных и сосудистых заболеваний.
Когда у пациента подозревают заболевание сердца, кардиолог обычно назначает ряд тестов, таких как ангиограмма и катетеризация, чтобы понять природу состояния. Если неинвазивное средство не решит проблему, пациент будет работать с сердечно-сосудистым хирургом, чтобы выбрать вариант хирургического лечения.
Роль сосудистого хирурга
Сосудистые хирурги диагностируют, лечат и решают проблемы, влияющие на кровообращение за пределами сердца и мозга, особенно ног, рук, шеи и почек.Они специально обучены лечить проблемы периферической сосудистой системы медицинским, минимально инвазивным и хирургическим методами, если это необходимо. Только сосудистый хирург может предоставить все варианты лечения.
Сосудистые хирурги специализируются на использовании передовых эндоваскулярных методов, включая ангиопластику и стентирование для восстановления кровотока. Они также используют открытую хирургию при таких состояниях, как сложные поражения или спасение конечностей, когда это необходимо.
Premier Surgical Associates в Ноксвилле включает в себя самую большую группу сертифицированных сосудистых хирургов Восточного Теннесси, многие из которых прошли стипендиальную подготовку по эндоваскулярным методикам.Чтобы узнать больше о сосудистой хирургии в Premier, посетите наш веб-сайт.
Связанные
Теги: сосудистые хирурги
сосудистых исследований | Johns Hopkins Medicine
Что такое сосудистые исследования?
(Каротидные, артериальные и венозные исследования рук и ног, УЗИ сонных артерий, венозные допплеровские исследования, артериальные допплеровские исследования, регистрация пульсового объема, PVRS)
Сосудистые исследования — это тесты, которые проверяют кровоток в артериях и венах.Эти тесты неинвазивны. Это означает, что они не используют никаких игл.
Сосудистые исследования используют высокочастотные звуковые волны (ультразвук) для измерения объема кровотока в ваших кровеносных сосудах. Небольшой переносной зонд (датчик) прижимается к вашей коже. Звуковые волны проходят через вашу кожу и другие ткани тела к кровеносным сосудам. Звуковые волны отражаются от клеток крови. Эти эхо затем отправляются на компьютер и отображаются на экране в виде изображений или видео.
Сосудистые исследования могут использовать один из этих специальных типов ультразвуковой техники:
-
Допплерография. Это позволяет врачу видеть кровоток по артериям и венам. Количество крови, перекачиваемой с каждым ударом сердца, является признаком того, насколько велико отверстие в сосуде. Ультразвуковая допплерография также может обнаружить аномальный кровоток в сосуде, что может означать закупорку.
-
Цветной допплер. Это усовершенствованная форма ультразвукового допплера. Он использует разные цвета, чтобы показать направление кровотока.
Зачем может понадобиться сосудистое исследование?
Исследование сосудов можно сделать по телефону:
-
Проверьте признаки и симптомы, которые могут означать, что у вас уменьшился кровоток в артериях или венах шеи, ног или рук
-
Оцените процедуры, которые вы выполнили ранее для восстановления кровотока в области
-
Оценить сосудистый диализный аппарат (например, свищ A-V в руке)
Ваш врач может порекомендовать исследование сосудов по другим причинам.
Проблемы со здоровьем, которые могут вызвать снижение кровотока в артериях или венах, включают:
-
Атеросклероз. Медленное засорение артерий в течение многих лет жировыми отложениями (бляшками) и другими веществами в кровотоке.
-
Аневризма. Увеличение (расширение) части сердечной мышцы или главной артерии тела (аорты). Это может вызвать слабость тканей в месте аневризмы.
-
Тромб или эмбол. Сгусток крови, образующийся в кровеносном сосуде, — это тромб. Эмбол — это небольшая масса материала, которая перемещается по кровеносным сосудам в другую часть тела, но застревает в сосуде.
-
Воспалительные состояния. Отек (воспаление) кровеносного сосуда может возникнуть из-за травмы или попадания в сосуд раздражающего лекарства. Это также может быть вызвано инфекцией или аутоиммунным заболеванием.
-
Варикозное расширение вен. Большие выпуклые вены на ноге. Они возникают, когда клапаны в венах ног не работают должным образом, позволяя крови скапливаться в голени.
Симптомы, которые могут возникнуть при снижении кровотока к ногам, включают:
-
Боль или слабость в ноге при физической нагрузке (хромота)
-
Вздутие
-
Болезненность, нежность, покраснение или тепло в ноге
-
Бледная и холодная кожа, может быть даже сероватого или синего цвета
-
Онемение или покалывание
-
Боль в ступнях, возникающая в положении сидя или лежа и уменьшающаяся при стоянии (боль в состоянии покоя)
Если ваш поставщик медицинских услуг считает, что у вас, возможно, снизился кровоток в руках, ногах или шее, могут быть проведены исследования сосудов.
Виды сосудистых исследований
Существуют различные типы сосудистых исследований. Наборы анализов будут зависеть от ваших симптомов и того, что ваш врач думает о вашей сосудистой проблеме. Типы сосудистых исследований включают:
Исследование записи объема импульса (PVR). Это делается для оценки кровотока в руках или ногах. Манжеты для измерения артериального давления накачиваются на руке или ноге, и артериальное давление там измеряется с помощью доплеровского зонда.
Дуплексное сканирование сонной артерии. Этот вид допплеровского исследования проверяет сонные артерии на шее. Он дает 2D (2-мерное) изображение артерий. Это может показать структуру артерий, заблокированную область и насколько хорошо течет кровь.
Дуплексное сканирование сонной артерии. Этот тип ультразвукового исследования сосудов позволяет проверить наличие закупорки или сужения (стеноза) сонных артерий шеи. Также можно проверить ветви сонной артерии.
Ваш лечащий врач может назначить другие связанные тесты или процедуры, в зависимости от вашей проблемы со здоровьем.
Каковы риски сосудистого исследования?
Сосудистые исследования безопасны и безболезненны. Они не используют радиацию. И вы, скорее всего, не почувствуете дискомфорта, когда ультразвуковой датчик будет помещен на вашу кожу.
Некоторым людям может быть неудобно лежать на столе для осмотра во время процедуры.
В зависимости от конкретной проблемы со здоровьем у вас могут быть другие риски. Обязательно обсудите любые проблемы со своим врачом перед тестом.
Определенные факторы или условия могут помешать исследованию сосудов. К ним относятся:
-
Курение не менее часа перед исследованием, так как курение вызывает сужение (сужение) кровеносных сосудов
-
Тяжелое ожирение
-
Нерегулярные сердечные ритмы (сердечные аритмии или аритмии)
-
Болезнь сердца
Как мне подготовиться к исследованию сосудов?
-
Как правило, к исследованию сосудов готовиться не нужно.
-
Ваш врач может дать вам конкретные инструкции о курении и употреблении кофеина. Вас могут попросить не курить как минимум за 2 часа до теста. Это связано с тем, что курение заставляет кровеносные сосуды сужаться (сужаться). Вас также могут попросить воздержаться от кофеина в любой форме примерно за 2 часа до теста.
Что происходит во время исследования сосудов?
Исследование сосудов можно провести в амбулаторных условиях, что означает, что вы отправляетесь домой в тот же день.Или это может быть сделано в рамках пребывания в больнице. Процедуры могут отличаться в зависимости от вашего состояния и практики вашего поставщика.
Обычно исследование сосудов следует за этим процессом:
-
Вас попросят удалить все украшения или другие предметы, которые могут помешать процедуре. Вы можете носить очки, зубные протезы или слуховой аппарат, если используете что-либо из этого.
-
Если вас попросят снять одежду, вам дадут халат.
-
Вы будете лежать на смотровом столе или кровати.
-
Прозрачный гель будет нанесен на кожу в местах, где, как ожидается, будет слышен пульс.
-
Допплеровский зонд будет прижиматься к вашей коже и перемещаться по исследуемой области артерии или вены.
-
При обнаружении кровотока вы услышите звук «свист, свист». Зонд будет перемещаться, чтобы сравнить кровоток в различных областях артерии или вены.
-
Для исследования артерий ног будут использоваться манжеты для измерения кровяного давления. Их надевают на 3 разных места на ноге: бедро, икры и щиколотку. Это делается для сравнения артериального давления в этих областях. Сначала будет накачана манжета вокруг бедра. Артериальное давление проверяют, помещая доплеровский зонд чуть ниже манжеты.
-
Манжета вокруг икры надувается, и измеряется артериальное давление.
-
Манжета вокруг лодыжки накачивается и измеряется артериальное давление.
-
Затем измеряется артериальное давление в руке, которая находится на той же стороне, что и нога, которую только что исследовали. Это используется, чтобы узнать, насколько заблокирован кровоток в ваших ногах.
-
По окончании процедуры гель будет удален с кожи.
Что происходит после исследования сосудов?
Вы можете вернуться к своей обычной диете и занятиям, если врач не посоветует вам иное.
Как правило, после сосудистого исследования не требуется особого ухода. Ваш лечащий врач может дать вам другие инструкции в зависимости от вашей ситуации.
Сосудистая и эндоваскулярная хирургия — сосудистый доступ для гемодиализа
Сосудистый доступ — это спасательный круг пациента, находящегося на гемодиализе, поскольку он делает возможным спасающее жизнь лечение гемодиализом. Гемодиализ — это лечение почечной недостаточности, при котором кровь пациента отправляется через фильтр, называемый диализатором, за пределы тела.Доступ — это хирургически созданная вена, используемая для удаления и возврата крови во время гемодиализа. Кровь проходит через иглу, по несколько унций за раз. Затем кровь проходит по трубке, которая попадает в диализатор. Внутри диализатора кровь течет через тонкие волокна, которые отфильтровывают отходы и лишнюю жидкость. Аппарат возвращает отфильтрованную кровь в организм через другую трубку. Сосудистый доступ позволяет большому количеству крови непрерывно течь во время процедур гемодиализа, чтобы фильтровать как можно больше крови за сеанс.Каждую минуту через аппарат проходит около пол-литра крови. Сосудистый доступ должен быть открыт за несколько недель или месяцев до первого сеанса гемодиализа.
Два типа сосудистого доступа, предназначенные для длительного использования, включают артериовенозный (AV) свищ и AV-трансплантат. Третий тип сосудистого доступа — венозный катетер — предназначен для краткосрочного использования.
[Вверх]
Что такое артериовенозный свищ?
Атриовентрикулярный свищ — это соединение артерии с веной, выполненное сосудистым хирургом.Артерии несут кровь от сердца к телу, а вены — от тела обратно к сердцу. Сосудистые хирурги специализируются на хирургии кровеносных сосудов. Хирург обычно помещает AV-фистулу в предплечье или плечо. Атриовентрикулярная фистула вызывает дополнительное давление и приток крови в вену, в результате чего она становится большой и сильной. Более крупная вена обеспечивает легкий и надежный доступ к кровеносным сосудам. Без такого доступа регулярные сеансы гемодиализа были бы невозможны. Необработанные вены не могут выдержать повторных вставок иглы, потому что они могут разрушиться, как соломинка при сильном всасывании.
Медицинские работники рекомендуют AV-фистулу по сравнению с другими видами доступа, потому что она
- Обеспечивает хороший кровоток при диализе.
- Длится дольше, чем другие типы доступа.
- Меньше вероятность заражения или образования тромбов, чем при других способах доступа.
Перед операцией на атриовентрикулярную фистулу хирург может выполнить тест на картирование сосудов. При картировании сосудов используется допплеровский ультразвук для оценки кровеносных сосудов, которые хирург может использовать для создания AV-фистулы.Ультразвук использует устройство, называемое преобразователем, которое безопасно и безболезненно отражает звуковые волны от органов, чтобы создать изображение их структуры. Специально обученный техник выполняет процедуру в офисе поставщика медицинских услуг, амбулаторном центре или больнице. Радиолог — врач, специализирующийся на медицинской визуализации — интерпретирует изображения. Для этой процедуры пациенту не требуется анестезия. Ультразвуковая допплерография показывает, сколько и как быстро кровь течет по артериям и венам, поэтому хирург может выбрать лучшие кровеносные сосуды для использования.
Хирург выполняет операцию по поводу AV-фистулы в амбулаторном центре или больнице. Процедура сосудистого доступа может потребовать ночевки в больнице; однако многие пациенты после этого уходят домой. Врач использует местную анестезию, чтобы обезболить область, где хирург создает AV-свищ.
AV-фистуле часто требуется от 2 до 3 месяцев для развития или созревания, прежде чем пациент сможет использовать ее для гемодиализа. Если AV-фистула не созревает после операции, хирург должен повторить процедуру.
В начале сеанса гемодиализа врач или пациент вставляют две иглы в сосудистый доступ. Одна игла переносит кровь от тела к диализатору. Другой переносит отфильтрованную кровь обратно в тело. Чтобы отличить иглы друг от друга, игла, которая уносит кровь от тела, называется артериальной иглой. Игла, по которой кровь возвращается к телу, называется венозной иглой. Некоторые пациенты предпочитают вставлять собственные иглы в сосудистый доступ, что требует обучения, чтобы узнать, как предотвратить инфекцию и защитить сосудистый доступ.Независимо от того, кто вводит иглы, пациент должен знать, как ухаживать за областью введения иглы, чтобы предотвратить инфицирование.
Если атриовентрикулярный свищ не созревает, атриовентрикулярный трансплантат является вторым выбором для длительного сосудистого доступа.
Что такое артериовенозный трансплантат?
АВ-трансплантат — это петлеобразная пластиковая трубка, соединяющая артерию с веной. Сосудистый хирург выполняет операцию по поводу атриовентрикулярного трансплантата, как и операцию по поводу атриовентрикулярного свища, в амбулаторном центре или в больнице. Как и при хирургии AV-фистулы, пациенту может потребоваться переночевать в больнице, хотя многие пациенты могут пойти домой после процедуры.Врач использует местную анестезию, чтобы обезболить область, где хирург создает AV-трансплантат.
Пациент обычно может использовать AV-трансплантат через 2–3 недели после операции. AV-трансплантат с большей вероятностью, чем AV-фистула, будет иметь проблемы с инфекцией и свертыванием. Повторяющиеся сгустки крови могут блокировать кровоток через трансплантат. Однако ухоженный трансплантат может прослужить несколько лет.
Настройте сосудистый доступ задолго до начала гемодиализа
Пациентам следует создать сосудистый доступ задолго до начала гемодиализа, так как AV-фистулам и AV-трансплантатам требуется время для созревания, прежде чем они будут готовы к использованию.Медицинский работник может помочь назначить прием к сосудистому хирургу задолго до того, как пациент начнет гемодиализ, даже если он чувствует себя хорошо. Предоставление сосудистому доступу времени для созревания может помочь предотвратить проблемы с узкими венами, низким кровотоком и тромбами.
Перед процедурой медицинские работники должны использовать тыльную сторону руки пациента для взятия крови, чтобы сохранить кровеносные сосуды в руке. Медицинский работник может научить пациента простым упражнениям, которые помогают увеличивать кровеносные сосуды для хирурга.Эти же упражнения способствуют увеличению AV-фистулы после процедуры.
[Вверх]
Что такое венозный катетер?
Венозный катетер — это трубка, вводимая в вену на шее, груди или ноге около паха, обычно только для кратковременного гемодиализа. После выхода из тела трубка разделяется на две части. Две пробирки имеют колпачки, предназначенные для подключения к линии, по которой кровь поступает в диализатор, и к линии, по которой кровь от диализатора возвращается к телу. Человек должен закрыть зажимы на каждой линии при подключении и отключении катетера от трубок.
Если заболевание почек быстро прогрессирует, у пациента может не быть времени на установку AV-фистулы или AV-трансплантата до начала лечения гемодиализом.
Нефролог — врач, специализирующийся на проблемах с почками, или интервенционный радиолог — врач, который использует медицинское оборудование для визуализации для выполнения операций — выполняет процедуру установки венозного катетера в больнице или амбулаторном центре. Пациенту вводят местную анестезию и седативный эффект, чтобы он оставался спокойным и расслабленным во время процедуры.
Венозные катетеры не подходят для длительного использования. При использовании венозного катетера у пациента может развиться сгусток крови, инфекция или рубцевание вены, что приведет к сужению вены. Однако, если пациенту необходимо сразу начать гемодиализ, венозный катетер будет работать в течение нескольких недель или месяцев, пока хирург не сможет выполнить операцию длительного доступа и AV фистула или AV-трансплантат не успеют созреть.
Если операция по поводу свища или трансплантата не увенчалась успехом, пациенту потребуется длительный доступ к венозному катетеру.Когда пациенту требуется венозный катетер на срок более 3 недель, хирург будет «туннелировать» катетер под кожей, а не вводить его непосредственно в вену. Туннельный катетер более удобен и вызывает меньше проблем. Однако даже туннельные катетеры могут быть инфицированы.
Какие проблемы может вызвать сосудистый доступ?
Все три типа сосудистого доступа — атриовентрикулярный свищ, атриовентрикулярный трансплантат и венозный катетер — могут вызывать проблемы, требующие дальнейшего лечения или хирургического вмешательства.Наиболее частые проблемы включают инфекцию доступа и низкий кровоток из-за свертывания крови в доступе.
Инфекция и низкий кровоток при правильно сформированных AV-свищах возникают реже, чем в AV-трансплантатах и венозных катетерах. Тем не менее наличие AV-фистулы не гарантирует беспроблемный доступ.
УAV-трансплантатов чаще наблюдается низкий кровоток, что свидетельствует о свертывании или сужении доступа. Затем для AV-трансплантата может потребоваться ангиопластика — процедура по расширению узкой части.Другой вариант — операция на AV-трансплантате для замены узкой части.
Венозные катетеры чаще всего вызывают инфекцию и проблемы со свертыванием крови. Если эти проблемы развиваются, могут помочь лекарства. Антибиотики — это лекарства, которые борются с бактериями, которые могут вызвать инфекцию. Разжижающие кровь препараты, такие как варфарин, препятствуют свертыванию крови. Если эти методы лечения не помогут, нефрологу или интервенционному радиологу потребуется заменить катетер.
[Вверх]
Как пациент ухаживает за сосудистым доступом и защищает его?
Пациент может ухаживать за сосудистым доступом и защищать его по:
- Обеспечение того, чтобы поставщик медицинских услуг проверял доступ на наличие признаков инфекции или проблем с кровотоком перед каждым сеансом гемодиализа, даже если пациент вводит иглы.
- Постоянное поддержание доступа в чистоте.
- Использование сайта доступа только для диализа.
- Будьте осторожны, чтобы не удариться и не перерезать доступ.
- Проверяю азарт доступа каждый день. Трепет — это ритмичная вибрация, которую человек может ощущать над сосудистым доступом.
- Наблюдать за признаками инфекции, включая покраснение, болезненность или гной, и сообщать о них.
- Запрещается надевать манжету для измерения кровяного давления на руку доступа.
- Отсутствие украшений или тесной одежды на участке доступа.
- Не спит, когда рука доступа находится под головой или телом.
- Не поднимать тяжелые предметы и не давить на рычаг доступа.
Еда, диета и питание
Исследователи не обнаружили, что еда, диета и питание играют роль в возникновении или предотвращении проблем с сосудистым доступом.
Дополнительную информацию о правильном питании во время гемодиализа можно найти в разделе о здоровье NIDDK «Правильно питайтесь, чтобы чувствовать себя правильно при гемодиализе».
Что следует помнить
- Сосудистый доступ — это хирургически созданная вена, используемая для удаления и возврата крови во время гемодиализа.
- Артериовенозный (АВ) свищ — это соединение артерии с веной, выполненное сосудистым хирургом.
- Медицинские работники рекомендуют AV-фистулу по сравнению с другими видами доступа, потому что она
- Обеспечивает хороший кровоток при диализе.
- Длится дольше, чем другие типы доступа.
- Меньше вероятность заражения или образования тромбов, чем при других способах доступа.
- АВ-трансплантат представляет собой пластиковую трубку с петлей, которая соединяет артерию с веной.
- Венозный катетер — это трубка, вводимая в вену на шее, груди или ноге возле паха, обычно только для кратковременного использования.
- Венозные катетеры не подходят для длительного гемодиализа. При использовании венозного катетера у пациента может развиться сгусток крови, инфекция или рубцевание вены, что приведет к сужению вены.
