Сердце и воронкообразная грудная клетка
Сегодня мы вновь беседуем с торакальным хирургом, руководителем клиники Grudina.ru Кузьмичевым Владимиром Александровичем. Наша тема — кардиохирургия и воронкообразная грудная клетка.

— Какое влияние оказывает воронкообразная деформация грудной клетки (ВДГК) на сердце?
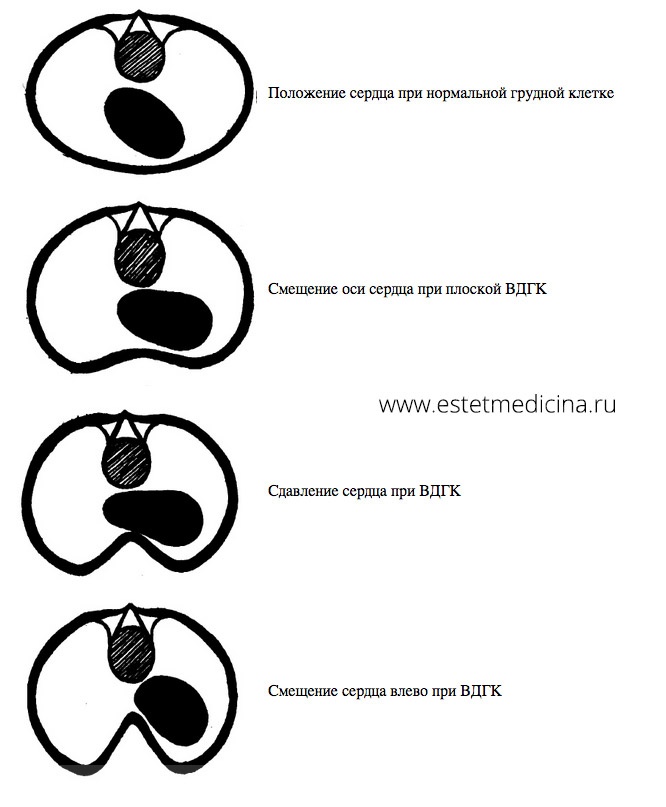
Воронкообразная деформация, в первую очередь, оказывает влияние на правые отделы сердца, из-за того, что вогнутая, углубленная грудина непосредственно соприкасается с этими отделами и часто приводит к их сдавливанию. При выраженной деформации происходит так называемое оттеснение сердца влево. В какой-то степени это компенсаторная ситуация, потому что между грудиной и позвоночником, где располагается сердце, при выраженной деформации остается совсем мало места. Если бы сердце не сдвигалось в сторону, оно бы просто не могло сокращаться.
— Какое влияние оказывает воронкообразная деформация грудной клетки на легкие?
В этом случае я не всегда согласен, когда говорят о компрессии легких, поскольку как такового давления на легкие нет. Все равно остается достаточно много пространства для работы легких. Хотя при функциональных исследованиях отмечают небольшие ограничения, рестрикции. Если говорить о влиянии ВДГК на легкие, в большей степени, можно говорить об изменении биомеханики дыхания. Именно способ дыхания, которым владеет пациент ВДГК, несколько отличается: дышат разные отделы. В связи с этим, возможно, дыхание менее эффективно. Но это спорный вопрос. Широко известно, что в плане дыхания пациент страдает меньше, большее влияние деформация оказывает на работу сердца.
— В какой момент пациенту с деформацией грудной клетки необходимо обратиться к доктору для решения проблемы?
Наличие деформации очевидно для пациента. Как только это начинает беспокоить пациента, необходимо обратиться к специалисту. В основном это проявляется в виде сниженной выносливости, сердцебиения, нарушения ритма, болей в области сердца.
— В каком возрасте могут появиться такие проявления ВДГК?
Описанные симптомы могут появиться в подростковом возрасте, во взрослом возрасте они могут усилиться.
— В каком возрасте лучше проводить хирургическое лечение ВДГК: в подростковый период или уже в более взрослом возрасте, сформировавшемуся человеку?
В подростковом периоде хирургу коррекцию проводить проще и она намного легче переносится пациентом. Можно достичь прекрасных результатов коррекции начиная с 12 лет. У девочек можно проводить коррекцию раньше. Мы следим за ростом грудных желез. Как только они начинают появляться и формироваться, мы четко видим, где проводить разрезы, чтобы результат операции был максимально незаметный.
— Обращаются к доктору пациенты с ВДГК по причине недовольством эстетики или по самочувствию?
Побуждающим моментом к обращению, как правило, бывает эстетика, особенно, если речь идет о молодых людях. Мы вторично выясняем, что у пациента и с точки зрения самочувствия есть проблемы. Но в молодом возрасте волнует больше эстетический вопрос, функциональные проблемы (работа сердца и легких) проявляются во взрослом возрасте. С возрастом снижается компенсация. Удовлетворительные функциональные состояния, которые были в молодом возрасте, наблюдаются более выраженно в старшем возрасте.
— Какие заболевания сердца сопровождают деформацию?
Если мы исследуем эхокардиографию, почти у всех пациентов с впалой грудной клеткой мы видим пролапс митрального клапана с различной степенью рекрудитации. Сложно сказать, это следствие деформации или это параллельно существующие изменения. У ряда пациентов бывают ощущения неблагополучия в области сердца, нарушения ритма, нарушения проводимости. Здесь иногда говорят о так называемой компрессионной кардиопотери. Такой термин недавно прозвучал в одной из публикаций. Нам кажется этот термин достаточно аргументированным. Проведенные методы лечения полностью его подтверждают.При килевидной деформации (Pectus Carinatum), при выгнутой грудной клетке (Pectus Aruatum) болевые синдромы в области сердца – редкость, таких пациентов беспокоят боли в области деформированных хрящей. Нередко это сопровождается нарушением положения плечевого пояса при выраженной килевидной деформации. Например, при килевидной деформации пациенты не могут спать на животе, испытывают трудности с подбором одежды. Качество жизни меняется не в лучшую сторону. Под эстетикой мы подразумеваем отклонения, которые тем не менее вписываются в повседневное понимание комфортной жизни. А здесь мы говорим о неудобстве, которое нарушает социальный статус: из-за выраженного киля пациент не может надеть рубашку с галстуком, а ходит все время в широких свитерах, также путь во многие профессии закрыт из-за изменений внешности.
— Как правильно проводить лечение пациентов с ВДГК и кардио проблемами: скорректировать ВДГК, а потом заниматься сердцем, если проблема не исчезла?
Если у пациента какая-то патология с сердцем, например, у пациентов более старшего возраста ишемическая болезнь сердца, нарушение ритма, то надо понять выраженность деформации. Насколько она может влиять на сердце. Проблема в том, что некоторые врачи пытаются лечить проблемы сердца, не обращая внимания на деформацию, хотя, мы не отрицаем случаев, когда без коррекции деформации удается справиться с проблемой сердца.
К коррекции ВДГК прибегают, когда традиционные методы лечения не позволяют справиться с проблемой сердца. Это так называемая «злокачественная воронкообразная деформация», когда только исправив ее, удается справиться с патологией сердца.
Помимо деформации грудной клетки у пациента могут быть параллельные показания к хирургическому вмешательству на сердце. Это может быть, например, если потребуется операция по поводу коронарных сосудов, шунтирование, операция на клапан сердца, операция на аорте… Грудина является той зоной, через которую происходит доступ хирургического вмешательства — срединная стернотомия. Она имеет особенности, если это кардиохирургический больной с деформацией грудной клетки: особенности доступа, местоположения кардиохирурга, торакального хирурга во время операции.
Часто кардиохирурги не обращают на это внимание, делают стандартную стернотомию, приспосабливаются, используют специальные ретракторы: производят вмешательство на сердце, потом зашивают, не воздействуя никаким образом на деформацию. Здесь могут быть определенные нежелательные проблемы: то давление, которое раньше деформация оказывала просто на сердце, теперь она оказывает на оперированное сердце, – это дополнительный негативный фактор.
В связи с этим распространены два подхода:
- Если операцию на сердце можно отсрочить, то проводится вначале операция по коррекции воронкообразной грудной клетки, а после, через 2-3 года, пациента прооперируют по поводу болезни сердца.
- Если операция на сердце является неотложной ситуацией и у больного выраженная деформация грудной клетки, то в подготовленных клиниках проводят одномоментное вмешательство по поводу сердца и деформации. В этом случае все делается за одну операцию, за один наркоз, работают два специалиста. И это всего лишь плюс 20 минут к кардиохирургической операции.
— А если рассмотреть другой сценарий: вначале кардио операция, а через некоторое время – коррекция деформации. Какие тут особенности?
Через год-два после кардиохирургической операции делать коррекцию деформации намного сложнее, поскольку сердце тесно прилегает к опущенной грудине. В этом случае задача усложняется. Сегодня считается, что единственно безопасным способом такой коррекции является повторная стернотомия, коррекция деформации и повторное зашивание грудины. Это существенно более травматичное вмешательство, чем если это делать одномоментно (кардио операция и коррекция деформации грудной клетки).
— А кардиохирурги деформацию не могут скорректировать?
Обычно кардиохирурги не занимаются коррекциями деформаций грудной клетки и особо об этом не беспокоятся, если у пациента имеется данная патология. Многие пациенты не проинформированы, что две проблемы можно исправить одномоментно, нужно только привлечь профильного специалиста. К сожалению, в большинстве случаев пациенты сами вынуждены искать обоих специалистов (кардиохирурга и торакального хирурга) и пытаться их состыковать.
— После коррекции ВДГК проблемы сердца уходят?
Не всегда. Если речь шла о так называемой злокачественной ВДГК у взрослых, то коррекция решает проблемы с сердцем.
Злокачественная ВДГК предполагает необъяснимые другими причинами проблемы гемодинамики: сердце явно не справляется со своей работой, хотя это не коронарные сосуды и нарушений ритма нет. В таком случае нестабильную работу сердца можно объяснить только наличием деформации. Такие ситуации описаны, тогда происходит разительное улучшение состояние пациента после коррекции ВДГК. Собственно, мы часто видим, когда у пациента после коррекции прибывают силы, возрастает выносливость, сердце меняет положение. Безусловно, это положительные фактор.
— Что нового Ваши коллеги кардиохирурги говорят о влиянии ВДГК на сердце?
Это влияние, основанное на двух основных методах. Первый – динамическая ядерно-магнитная томография. Второй – эхокардиография со специальным векторным анализом через пищевод. Эти исследования важны тем, что позволяют четко показать, какой вариант деформации как и на какие отдела сердца влияет в первую очередь. Сейчас это глубоко исследуется, готовятся классификации таких влияний.
В большей степени происходят нарушения по типу аритмии, по типу нарушения наполняемости правых отделов сердца, соответственно, происходит снижение выносливости, повышения венозного давления.
Векторный анализ через пищеводную эхокардиографию четко позволяет показать, что в условиях компрессии сердца правые отделы сердца некоординированно сокращаются, и, помимо фактора повышения давления и снижения объемов правых отделов сердца, имеются нарушения так называемой координированности их сокращения.
— Давайте рассмотрим клинический случай, представленный в данной статье.
В статье представлено описание интересного случая. У пациентки с ВДГК после стернотомии вследствие дополнительного давления, которое оказывала сшитая грудина на сердце, развивалась обструкция правого желудочка, что приводило к обморокам. При этом, у данной пациентки в детском возрасте уже была проведена операция на сердце, когда еще воронкообразная деформация грудной клетки была небольшая. Соответственно, сердце зафиксировалось в срединном положении, не могло смещаться. По мере роста деформация несколько увеличилась, и сердце не могло сместиться влево, в связи с этим возникала очень сильная компрессия. Ситуация длилась очень долго, пока не была проведена операция по устранению деформации. Это пример злокачественного течения деформации у пациентки после операции на сердце.
То есть еще раз объясню. При выраженной деформации бывает, что сердце смещается влево, при этом там появляется достаточно много места для его функционирования. Если же проводилась операция стернотомия, то из-за рубцовых процессов, которые могут быть в этом случае, происходит некое обратное смещение сердца медиально, поскольку хирургам так удобнее оперировать. В связи с этим функционирование сердца после стернотомии иногда становится хуже, чем до операции с точки зрения функционирования камер.
Большое спасибо!
GRUDINA.ru
estetmedicina.ru
Чем опасна деформация грудной клетки?
- Главная
- Тема номера
- Новости и акции
- Будущим родителям
- Старшее поколение
- Педиатрия
- Психология
- Диагностика
- Красота
- Номера
Поиск
 MEDTYUMEN.RU | Медицинский журнал Здоровье | Тюмень
MEDTYUMEN.RU | Медицинский журнал Здоровье | Тюмень


- Главная
- Тема номера
-
 Тема номера
Тема номера
Медицинская телефония
 Тема номера
Тема номера
Улыбка вам к лицу
 Тема номера
Тема номера
Источник силы
 Тема номера
Тема номера
Вкалывают роботы, а не человек…
 Тема номера
Тема номера
Топ игрушек, полезных для здоровья
-
- Новости и акции
-
 Новости и акции
Новости и акции
Известный психолог Анетта Орлова приедет в Тюмень.
 Новости и акции
Новости и акции
Ускорить и облегчить
 Новости и акции
Новости и акции
Встречайте декабрьский номер
 Новости и акции
Новости и акции
Марк Курцер проведет встречу с тюменскими мамами
 Новости и акции
Новости и акции
TRITIME спорт форум
-
- Будущим родителям
-
 Будущим родителям
Будущим родителям
Когда нужен малыш
 Будущим родителям
Будущим родителям
Роды с доулой
 Будущим родителям
Будущим родителям
Как ребенок дышит в утробе матери?
 Будущим родителям
Будущим родителям
Никогда не поздно
 Будущим родителям
Будущим родителям
Узнать — спокойно ждать
-
- Старшее поколение
-
 Старшее поколение
Старшее поколение
Осень жизни
-
- Педиатрия
-
 Педиатрия
Педиатрия
Игра гормонов
 Здоровье
Здоровье
Болезнь фиолетового цвета
 Педиатрия
Педиатрия
Ювенильный артрит: лечение должно быть ранним
 Здоровье
Здоровье
Недоношенный ребенок дома: особенности ухода
 Здоровье
Здоровье
Температура у ребенка: паника отменяется
-
- Психология
-
 Психология
Психология
Время волшебства
 Психология
Психология
Осторожно: подросток
 Психология
Психология
Готовы ли вы стать мамой?
 Психология
Психология
Осенняя хандра или депрессия: отличить и побороть
 Здоровье
Здоровье
Не хочу учиться
-
- Диагностика
-
 Диагностика
Диагностика
Залог здоровья или плата за успех
 Диагностика
Диагностика
Не пропустите инфаркт
 Диагностика
Диагностика
Легальный допинг
 Диагностика
Диагностика
Пробиотик для спортсменов
 Диагностика
Диагностика
Женский врач
-
- Красота
-
 Красота
Красота
Остановить старение
 Красота
Красота
Как не набрать вес в Новый год
 Красота
Красота
Вкус победы
 Красота
Красота
Утомленные солнцем
 Здоровье
Здоровье
Легкий путь к идеалу
-
- Номера
-
 Номера
Номера
Выпуск журнала «Здоровье» №11 (69)
-
medtyumen.ru
Деформация грудной клетки у ребенка или взрослого: как исправить, лечение, виды
Под деформацией грудной клетки понимают изменение формы и размера грудной клетки. Она может быть врожденной и приобретенной, но всегда оказывает отрицательное влияние на внутренние органы. Деформированная грудь является достаточно распространенной проблемой в наше время и встречается у 1-2-х человек на тысячу.
Виды и классификация
Существует 2 основных типа деформаций груди: врожденные (диспластические) и приобретенные. Последние могут быть следствием травм, воспалительных патологий и хирургических вмешательств на сердце, легких и других органах грудной полости. Иногда искажение формы груди вызывает торакопластика (удаление одного или нескольких ребер) в связи с какой-либо врожденной деформацией.
Приобретенная деформация грудной клетки может развиваться после перенесенных гнойных болезней органов грудной полости или стенки – например, гнойного плеврита, кавернозного туберкулеза, остеомиелита, рахита и пр. На стороне поражения в этом случае окружность грудной клетки сильно уменьшается, а межреберные промежутки сужаются. В результате искривляется позвоночник в грудном отделе.
Стоит отметить, что подобные деформации, возникающие на фоне инфекционно-воспалительных процессов, встречаются чрезвычайно редко. Это объясняется, во-первых, своевременным выявлением опасных заболеваний, во-вторых, эффективностью современной антибактериальной терапии.
Посттравматические деформации возможны после переломов ребер, тела либо рукоятки грудины. В детском возрасте такие повреждения довольно легко корректируются в силу мягкости и мобильности скелета, чего нельзя сказать о взрослых.
У маленьких детей причиной развития деформации может быть рахит, возникающий во время интенсивного роста. Это заболевание сопровождается расстройством костеобразования и недостаточной минерализацией костей из-за нехватки кальция. При рахите грудная клетка расширяется в передне-заднем размере, ее нижний край втягивается, а тело и мечевидный отросток грудины выдвигаются вперед, напоминая киль. Поэтому такая деформация называется килевидной.
Ладьевидное вдавление – это еще один тип деформации грудины, возникающий очень редко. Его причиной является болезнь сирингомиелия, которая затрагивает спинной мозг. Кости утрачивают свою жесткость и искривляются в верхней и средней части груди.
Приобретенная деформация грудной клетки у подростков может быть следствием искривления позвоночника – сколиоза. У взрослых конфигурация груди способна изменяться при легочной эмфиземе: из-за расширения в передне-заднем направлении грудная клетка приобретает бочкообразную форму.
Среди врожденных деформаций грудной клетки наиболее часто встречается воронкообразная деформация, несколько реже – килевидная. К редким типам деформаций относится синдром Поланда и синдром Жена, а также дефекты грудины, связанные с нетипичным расположением сердца.
Читайте также:
Врожденная деформация грудной клетки у ребенка (ВДГК)
При врожденных деформациях меняется форма передней поверхности груди, наблюдается недоразвитие грудины, ребер или мышц. Зачастую некоторые ребра могут вовсе отсутствовать. В подавляющем большинстве случаев (более 90% от всех грудных деформаций) диагностируется искривление груди по типу воронки.
Воронкообразная грудная клетка представляет собой западение передних отделов грудины внутрь. Точная причина появления данного дефекта не установлена. Однако нет сомнений в его генетическом происхождении, что подтверждается наличием такой же патологии у близких родственников пациентов. Кроме того, очень часто воронкообразной деформации сопутствуют и другие пороки развития.
Непосредственной причиной является дисплазия хрящевой и соединительной ткани, которая может проявляться не только до рождения ребенка, но и в процессе его дальнейшего роста. С возрастом патология нередко прогрессирует и приводит к негативным последствиям:
- искривлению позвоночника;
- сокращению объема грудной полости;
- смещению сердца;
- нарушению работы внутренних органов.

Врожденная воронкообразная деформация (грудь сапожника) встречается преимущественно у новорожденных младенцев мужского пола
Существует 3 степени воронкообразной деформации. Чтобы их определить, необходимо измерить величину впадины. Если она меньше 2 см – это 1 степень, при которой сердце не смещено.
При размере воронки от 2 до 4-х см говорят о 2 степени деформации, сдвиг сердца в этом случае составляет не больше 3-х см. Последняя 3 степень характеризуется глубиной воронки свыше 4-х см и смещением сердца более чем на 3 см.
У новорожденных и детей до года воронкообразная деформация почти незаметна. Единственным признаком аномалии является так называемый парадокс вдоха – усиление западения грудины и ребер при вдохе.
Однако постепенно искривление прогрессирует, достигая своего максимума к трем годам. У детей отмечается отставание в физическом развитии, нарушение работы вегетативной нервной системы и частые простуды. В дальнейшем глубина воронки все больше увеличивается и может достигать размера 7-8 см.
Килевидная деформация встречается в 10 раз реже, чем воронкообразная, и характеризуется чрезмерным разрастанием реберных хрящей, как правило, 5-6 ребер. Грудь выдается вперед посередине и становится похожей на лодочный киль.
По мере роста ребенка форма грудины все больше искажается и представляет собой существенный косметический дефект. Со стороны может показаться, что грудь находится в состоянии постоянного вдоха.
Стоит отметить, что при килевидной деформации позвоночник и органы грудной клетки практически не страдают. Сердце принимает форму капли – его продольная ось сильно увеличивается в сравнении с поперечной.
Основными жалобами пациентов являются одышка, быстрая утомляемость, сильное сердцебиение при физических нагрузках.
Деформация грудной клетки у подростков
Изменение формы груди у подростков родители замечают чаще всего случайно. Без видимой причины в центре груди вдруг появляется углубление, или, напротив, кости начинают выпирать. Чаще всего это происходит в возрасте 11-15 лет, когда ребенок интенсивно растет.
Особенно яркие симптомы имеет воронкообразная деформация: грудная клетка уплощается, края ребер приподнимаются, плечи опускаются, а живот выпячивается. Вследствие деформирования костей позвоночник искривляется в передне-заднем (кифоз) или боковом направлениях (сколиоз).

Килевидная деформация выглядит как выбухание нижней части грудины наружу, а краев ребер – внутрь. Выраженное искривление устраняется исключительно оперативным путем
Во время глубокого вдоха передний отдел грудной клетки еще сильнее западает (парадокс вдоха), и отмечается ряд типичных признаков:
- низкая масса тела, не соответствующая возрастной норме;
- учащенное сердцебиение и боли в области сердца;
- повышенная потливость и артериальное давление;
- бледность кожных покровов;
- низкая физическая выносливость;
- частые бронхиты.
Деформация грудины у школьников доставляет не только физические неудобства и недомогания, но и негативно влияет на неокрепшую психику. Подростки осознают свой физический дефект и стесняются его, стараются всеми силами скрыть.
Как исправить деформацию грудной клетки
Лечением деформаций грудной клетки занимаются хирурги, ортопеды и травматологи. На выбор методики влияют 2 фактора: причина и стадия искривления. Если нет сдавления внутренних органов и патологический процесс выявлен на ранней стадии, возможен консервативный подход.

Терапевтические методики могут включать применение вакуумного колокола, гелевые инъекции, ЛФК и массаж. Каждый из этих способов имеет свои ограничения и не всегда гарантирует стойкий эффект.
Vacuum bell – вакуумный колокол – с успехом применяется как у детей, так и у взрослых (при небольших деформациях)
Лечить килевидную деформацию можно с помощью специального корсета, но только на ранних стадиях. Ношение ортопедического ортеза оправдано у детей: организм ребенка достаточно быстро приспосабливается к внешним воздействиям.
Важно: недостатком ортопедических корректирующих приспособлений является то, что их нельзя долго носить. Подобные конструкции весьма громоздкие и тяжелые.
Операция
Хирургическое исправление воронкообразной деформации включает около 50 вариантов, которые отличаются способом стабилизации. Операции могут проводиться с внешними, внутренними фиксаторами или без них. Существуют также методики переворота грудины на 180° – например, свободный переворот грудино-реберного комплекса или переворот на мышечной ножке с сохранением сосудистого пучка. При неглубоких углублениях 1-2 степени используются искусственные имплантаты.
Самым перспективным направлением хирургии в настоящее время считаются операции, в ходе которых устанавливаются специальные пластины внутри тела пациента. Такие вмешательства наименее травматичны и достаточно легко переносятся, а также позволяют максимально сократить сроки реабилитации.
Выбор метода осуществляется с учетом многих параметров, но в первую очередь зависит от степени деформации и ее влияния на работу внутренних органов. Задача значительно облегчается, если дефект носит сугубо косметический характер, не создающий дополнительных проблем.

В последние годы активно разрабатывается и внедряется в клиническую практику операция с использованием минимуверов – магнитов. Один магнит устанавливается в грудной клетке пациента, а второй вшит в специальный пояс. Исправление дефекта занимает в среднем около двух лет
Лечебная гимнастика
Деформация грудной клетки у детей, обнаруженная на ранней стадии, хорошо поддается лечению консервативными методами. Выполнение специальных упражнений способствует поддержанию нормальной работы дыхательной и сердечно-сосудистой системы, помогает предотвратить смещение органов и искривление позвоночника.
Занятия лечебной физкультурой проводит инструктор ЛФК, который на основе данных пациента подбирает необходимые упражнения и оценивает их эффективность впоследствии. Гимнастика проводится также в реабилитационном периоде после оперативных вмешательств.
В гимнастический комплекс могут входить такие упражнения:
- ходьба различной степени сложности в течение 2-3-х минут;
- в положении стоя, ноги на ширине плеч, поднимать руки вверх на вдохе и опускать на выдохе;
- отвести руки назад и сложить кисти в замок. Медленно отводить плечи назад, одновременно поднимая руки за спиной и максимально сводя лопатки;
- очень полезно делать упражнения с гимнастической палкой (бодибаром). Завести палку за спину и расположить вверху лопаток, придерживая концы. Ходить, высоко поднимая колени;
- велосипед. Лежа на спине, по очереди выпрямлять ноги, не опуская их на пол. Эффект усилится, если голова и плечи при этом также будут на весу, а руки – на затылке;
- стоя на четвереньках, поочередно поднимать то левую, то правую руку. При выполнении нужно следить, чтобы не было прогиба в пояснице.
Таким образом, есть много вариантов лечения, назначаемых при деформациях грудной клетки. Консервативные методы эффективны в основном у детей младшего возраста. Исправить дефект у подростков и взрослых людей в подавляющем большинстве случаев удается только с помощью оперативного вмешательства.
sustavik.com
причины и степени деформации, клиническая картина, способы лечения — Ваш Доктор
Грудь «сапожника», или вогнутая грудь — часто встречающаяся аномалия развития грудного отдела скелета. В большинстве случаев она врожденная. Поэтому с самого рождения рекомендуется тщательно следить за здоровьем младенца. В случае первых признаков патологии необходимо незамедлительно обращаться за помощью к врачу-ортопеду.
Чем старше становится ребенок, тем быстрее прогрессирует аномальное развитие грудной клетки. Патологический процесс влияет на работу прилегающих органов. Как следствие, нарушается нормальное кровообращение, расположение и ритм сердца, дыхательные функции, что может негативно отразиться на самочувствии.
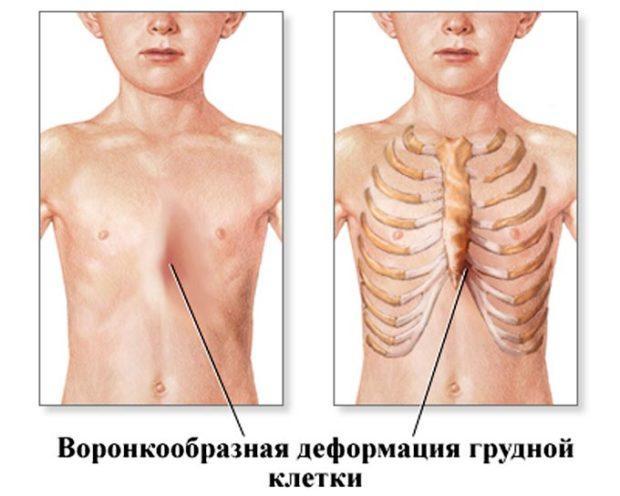
Воронкообразная деформация грудной клетки
Деформация грудной клетки – нарушение в ее развитии в виде воронкообразного западения грудины, которое отмечается нарушениями в работе сердечно-сосудистой и дыхательной системы.
Это аномальное развитие было впервые описано в 1600 году. Первая операция по исправлению была проведена в 1899 году, в Европе.
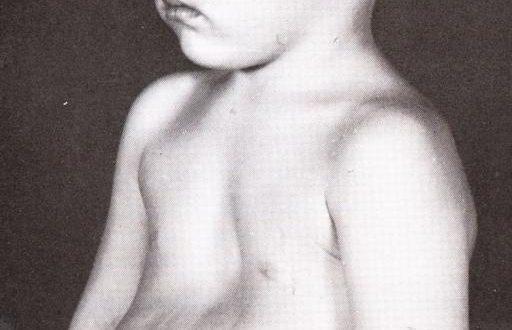
На фотографии показано врожденное воронкообразное искривление грудной клетки у ребенка.

Причины патологии
Нарушение такого типа чаще всего бывает врожденным. Ученые сходятся на четырех вариантах развития заболевания, основанных на нарушениях развития эмбриона. Перечислим причины воронкообразной формы груди у грудничка:
- Дефектное формирование хрящевой и костной ткани (ребер, грудины) у эмбриона. В местах роста костей возникают нарушения. Затем наблюдается отставание в развитии костей скелета.
- Аномалия развития диафрагмы, в особенности в участках, где прикрепляются ребра. В результате реберный каркас принимает неправильную форму: мышечный слой грудной клетки затягивает в воронку. Этот процесс впоследствии нарушает физиологически верное строение туловища.
- Неправильное положение плода в период беременности, из-за которого возникает давление на грудную клетку. Причиной обычно служит маловодье.
- Заражения, вредные вещества или абсцессы в утробе матери, из-за которых происходят деструктивные нарушения в скелете плода.
Степени деформации
Степень сложности болезни зависит от глубины впадины и нарушений в положении сердца. По созданной Н. Кондратиным классификации различают 3 степени:
- I степень характеризуется глубиной менее 2 см, без изменения правильного положения сердца;
- II степень ставят при наличии впадины размером до 4 см, сердце при этом смещено на несколько сантиметров;
- III степень диагностируют при образовании впадины более 4 см со смещением сердца на 3 см и более.
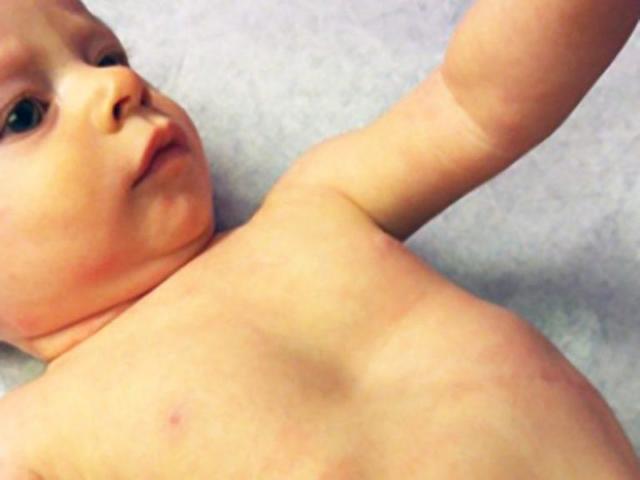
На фото представлена ВДГК I степени.

Патология формы грудной клетки (ВДГК) классифицируется специалистами по характеру, форме, влиянию на прилегающие органы.
По форме ВДГК бывает:
- симметричным;
- ассиметричным;
- плоским или плоско-вороночным.
По характеру деформации делится на:
- типичный;
- седловидный;
- винтообразный.
По присутствию повреждений в прилегающих органах или системах:
- компенсированные;
- декомпенсированные;
- субкомпенсированные.
Для оценки проведенного лечения российские специалисты используют индекс Гижицкой. Получают его с помощью деления минимального расстояния между задней стороной позвоночника и задними контурами грудины на самый большой показатель такого отрезка.
В итоге получаем: показатель менее единицы соответствует первой степени заболевания, показатель от 0,5 до 0,7 – второй, а менее 0,5 – третьей степени заболевания. Возможно развитие и четвертой степени заболевания при наименьшем или отрицательном показателе.
Одна из самых распространенных и полных классификаций для определения масштаба проблемы и ее лечения:
- Тип 1А – типичное симметричное углубление.
- Тип 1Б – плоское симметричное с широким контуром.
- Тип 2А (1) – винтообразный тип с несимметричным углублением.
- Тип 2А (2) – несимметричный тип с широким контуром.
- Тип 2А (3) – патология несимметричного типа с широким и глубоким углублением с большой площадью, пролегающая от ключицы.

Симптоматика
cmk56.ru
причины, степени и лечение операцией и терапией
Воронкообразная деформация грудной клетки встречается у 70% новорожденных мужского пола и у 30% младенцев женского пола. Порок диагностируют у 1 ребенка из 500. Патологию также называют «грудью сапожника».
При ВДГК грудина западает внутрь, чаще всего – на уровне мечевидного отростка. У одних пациентов патология влияет только на внешний вид и вызывает психологический дискомфорт, у других приводит к функциональным нарушениям внутренних органов и требует серьезного лечения.


Что это такое
Воронкообразная деформация грудины относится к врожденным патологиям, вызванным генетическими факторами. Заболевание возникает из-за ферментативных нарушений. Они приводят к изменению соединительной ткани и чрезмерному росту реберных хрящей, особенно в зоне прикрепления к грудине 4 и 7 ребер.
Аномальные процессы приводят к смещению костей. Происходит деформация и западание ребер. Процесс называют прогрессивным дорсальным смещением. В результате аномальных процессов в грудине образуется углубление, которое приводит к деформации позвоночника, смещению сердца и изменению биомеханики дыхания.
В МКБ-10 патология находится в разделе Q65-Q79 «Врожденные костно-мышечные деформации…позвоночника и грудной клетки». Заболеванию присвоили код Q67.6 «Впалая грудь».
Воронкообразная деформация у детей
У 75% младенцев с ВДГК патология формируется в период внутриутробного развития. У 25% детей заболевание развивается на первом году жизни, часто – на фоне синдрома Поланда, синдрома Марфана или других аномалий, вызванных изменением соединительной и хрящевой тканей.
На ранних этапах воронкообразная грудная клетка у ребенка практически незаметна. Контуры углубления чаще всего проступают во время плача или крика младенца, но патология быстро прогрессирует. Заболевание развивается до 5–6 лет и приводит к постепенному смещению внутренних органов, проблемам с набором веса и задержке в развитии.
При сильной деформации грудины первое хирургическое вмешательство проводят в возрасте 2–3 лет, но чаще врачи стараются решить проблему консервативными способами. Если позволяет состояние пациента, операцию откладывают до 12–14 лет или до совершеннолетия, когда завершается рост и формирование грудного отдела.
Симптомы
У грудных детей ВДГК диагностируют по двух признакам:
- незначительная впадина в передней стенке грудины;
- парадоксальное дыхание – западание грудной клетки при крике, сильном плаче или при глубоком вдохе.
Новорожденным с воронкообразной деформацией сложно сосать грудь и бутылочку, у них снижается аппетит и появляется задержка в развитии. Младенцы с патологией медленно набирают вес, часто болеют простудными и вирусными заболеваниями.
К 5–6 годам воронкообразная впадина становится более выраженной. Края реберных дуг выступают вперед, над ними образуется поперечная борозда, которую несложно найти при пальпации грудины. Вместе с реберными дугами вперед выступают и прямые мышцы живота. Брюшина визуально увеличивается, а позвоночник деформируется и выгибается в противоположную сторону.
У детей дошкольного возраста ВДГК приводит к проблемам с осанкой и кифозу. Грудина становится уплощенной, предплечья опускаются. При легкой и средней тяжести воронкообразной деформации у пациентов наблюдают:
- склонность к бронхитам и пневмонии;
- быструю утомляемость, особенно при подвижных играх;
- склонность к ангине и другим заболеваниям носоглотки;
- проблемы с глотанием;
- неопределенный болевой синдром в области деформации;
- гипертрофию миндалин;
- упорное срыгивание.
У пациентов с тяжелой формой ВДГК сохраняется «парадоксальное дыхание», в легких при осмотре слышатся сухие хрипы. Также при серьезной деформации наблюдается ослабление дыхания, небольшое смещение сердца влево или вправо. У некоторых пациентов дошкольного возраста отмечают редкие или частые приступы тахикардии.
В подростковом периоде кифоз усиливает и может сочетать со сколиозом. У пациентов, склонных к частым простудным и вирусным заболеваниям, может развиваться хроническая пневмония, которая плохо поддается лечению.
К характерным симптомам ВДГК в подростковом и юношеском возрасте также относятся:
- затрудненное глотание;
- боли в области желудка;
- проблемы с аппетитом;
- бледность кожных покровов;
- потливость;
- повышенная утомляемость;
- раздражительность;
- низкая масса тела;
- сильное смещение сердца и/или изворот по часовой стрелке;
- небольшое увеличение диаметра сердца;
- склонность к тахикардии и недостаточность клапанов;
- проблемы с давлением;
- частые головные боли.
У людей, склонных к частым бронхитам и пневмонии, могут обнаружить поликистозные образования в легких.
Во взрослом возрасте симптомы воронкообразной деформации только усиливаются. Появляются сбои сердечного ритма и боли в области сердца, снижается выносливость. У многих пациентов диагностируют пролапс митрального клапана, ишемическую болезнь и проблемы с дыханием.
Классификация
Согласно индексу Гижицкой существует три степени груди сапожника:
- I степень – расстояние от грудины до позвоночника в соотношении к наибольшей ширине грудной клетки составляет 1–0,8;
- II степень – расстояние не превышает 0,7–0,5;
- III степень – расстояние минимально, до 0,5.
При 1 степени и 2 степени хирургическое лечение не обязательно и выполняется, если патология доставляет пациенту психологический дискомфорт. У людей с 3 степенью ВДГК наблюдают выраженные функциональные изменения в работе дыхательной и кровеносной систем, а также сердца. Таким пациентам показана хирургическая коррекция патологии и сопутствующих дефектов.
Индекс Гижицкой лежит в основе классификаций Н. И. Кондрашина по форме деформации, степени ее выраженности и по клиническому течению заболевания.
В зависимости от клинического течения ВДГК бывает:
- компенсированной – заболевание протекает без функциональных нарушений, единственная жалоба – неэстетический внешний вид углубления;
- субкомпенсированной – патология сопровождается небольшими функциональными изменениями со стороны легких, бронхов и сердца;
- декомпенсированной – деформация ярко выраженная, функциональные изменения со стороны дыхательной и сердечно-сосудистой систем значительные и могут угрожать жизни пациента.
В зависимости от формы Н. И. Кондрашин делит впалую грудь на три типа:
- симметричный – дефект расположен ближе к центру грудины;
- асимметричный – углубление находится ближе к правой или левой стороне грудной клетки;
- плоско-вороночный – западение начинается на уровне сосковых линий и распространяется за их пределы, иногда дефект локализуется на уровне ключиц или второго ребра.
В зависимости от выраженности и глубины воронкообразного углубления патологию делят на три вида:
- 1 степени – глубина западения не превышает 2 см, сердце в нормальном положении;
- 2 степени – глубина воронки достигает 4 см, сердце смещено на 2–3 см влево, реже – вправо;
- 3 степени – глубина дефекта превышает 4 см, сердце сильно смещено, есть функциональные нарушения.
В отдельную группу выделяют пациентов, у которых воронкообразная грудина возникла на фоне синдрома Марфана. У детей с раннего возраста формируется глубокое западение, патология сопровождается различными функциональными нарушениями.
Воронкообразную деформацию делят на сочетанную и не сочетанную. Сочетанный тип сопровождается другими патологиями. Не сочетанный протекает в легкой форме и чаще всего не требует экстренного хирургического лечения.
Диагностика
Первичный диагноз «впалая грудь» врач может поставить сразу после осмотра, опираясь на характерные симптомы и визуальные признаки патологии. Дальнейшие обследования назначают пациенту для определения степени заболевания, а также для оценки работы сердечно-сосудистой и дыхательной систем, кровообращения и общего состояния.
Человеку с ВДГК предлагают пройти:
- Торакометрию – исследование с помощью кольца с 12 сквозными каналами. Аппарат закреплен на вертикальной стойке и регулируется в зависимости от роста пациента и ширины его грудной клетки. Торакометрия показывает степень деформации и позволяет отслеживать динамику изменений.
- Рентгенографию – исследование с помощью рентгеновских лучей. Снимки делают в двух проекциях: прямой и боковой. Метод позволяет определить стадию и тип воронкообразной деформации.
- КТ или МРТ – современные способы, которые помогают воссоздать 3D-модель грудной клетки и внутренних органов. Исследования назначают для определения степени патологии, а также для оценки костной и хрящевой тканей, диагностики изменений в легких. МРТ и КТ рекомендованы пациентам, у которых подозревают смещение сердца и сердечную недостаточность.
Больных с функциональными нарушениями направляют к кардиологу и пульмонологу. Профильные врачи назначают спирометрию, ЭКГ, электрокардиографию и другие общеклинические исследования, которые помогут определить тяжесть патологии и сопутствующих заболеваний.
Безоперационное лечение
Лечить впалую грудь можно физическими упражнениями и вакуумным колоколом.
ЛФК
Пациентам с первой степенью деформации ЛФК назначают в качестве основной терапии. При прогрессирующей патологии рекомендовано хирургическое вмешательство, а физические упражнения используют как вспомогательное средство, которым дополняют основное лечение.
Укрепляющий комплекс длится до 30–40 минут и начинается с двухминутной ходьбы по залу. Затем пациенту предлагают:
- Принять классическое исходное положение: руки опущены, ноги на ширине плеч. На вдохе левую ногу отводят назад, руки поднимают вверх. На выдохе возвращаются в начальную позицию. Голова повернута вперед, подбородок слегка приподнят. Упражнение делают медленно, чередуя правую и левую ногу. Количество повторов – 6–8.
- Остаться в исходном положении. На вдохе плавно опустить корпус и развести руки в стороны. На выдохе вернуться в начальную позу. Количество повторов – от 6 до 8.
- Сесть на пол, ноги выпрямить и развести в стороны. Руки завести за спину и упереться в пол. На вдохе приподнять таз и запрокинуть голову назад. Слегка выгнуть спину. На вдохе медленно сесть на пол. Сделать от 4 до 6 повторов.
- Лечь на спину, вытянув руки вдоль тела. Стараться дышать грудной клеткой, диафрагма остается неподвижной. Выполнить 3–4 полных вдоха-выдоха.
- Остаться в лежачем положении. Поднять ноги, согнутые в коленях, и сделать «Велосипед». Крутить невидимые педали 8–10 раз.
- Лечь на живот, руки вдоль туловища. На вдохе медленно поднять верхние конечности и развести ноги. На выдохе – плавно принять исходное положение. Количество повторений – 8–10.
ЛФК заканчивают двухминутной ходьбой по залу. Длительность комплекса и разновидность упражнений корректируется лечащим врачом и тренером.
Вакуумный колокол
Вакуумный колокол или вакуумный подъемник назначают детям и подросткам с вогнутой грудью. Метод дает положительный результат, если хрящевая ткань и ребра достаточно пластичны, поэтому взрослым его не рекомендуют.
Вакуумный колокол состоит из аппарата, создающего вакуум, и пластиковой чаши, края которой покрыты плотной резиной. Мягкий материал защищает от травм и обеспечивает плотное прилегание устройства к грудной клетке.
Подъемник прикладывают к деформированной области и постепенно откачивают воздух. Внутри создается вакуум, который «вытягивает» впалые ребра наружу и уменьшает воронкообразное углубление.
Вакуумный колокол относится к консервативным методикам, и в этом главное преимущество метода. Среди недостатков способа выделяют:
- Длительность лечения – от 10 до 12 месяцев.
- Возможные косметические дефекты, которые возникают в зоне постоянного вакуумного воздействия: дряблость кожи, провисание, уплотнение дермы и скопление лишней жидкости.
Метод не всегда выравнивает воронкообразную грудину. У некоторых пациентов аппарат лишь приподнимает дефект на 2–4 см, но патология сохраняется.
Хирургическое лечение
Если воронкообразная грудь вызывает психологический дискомфорт и не влияет на работу внутренних органов, от хирургического лечения можно отказаться. Визуально устранить дефект можно с помощью инъекционной методики или силиконовых имплантов.
У пациентов с 3 степенью груди сапожника и серьезными функциональными нарушениями есть только один вариант лечения – операция. Хирургическое вмешательство проводят по методу Насса или методу Равича.
Операция по Равичу
Лечение по методу Равича проводят в несколько этапов:
- Хирург делает горизонтальный надрез на передней стенке грудной клетки.
- Деформированные хрящи удаляют полностью или частично.
- Кость, расположенную в передней части грудины, пересекают по верхней части впадины.
- Нижнюю часть грудной клетки приподнимают и придают ей правильную форму.
- Грудину закрепляют в нормальном положении с помощью металлической пластины, которую устанавливают под костью. Края конструкции фиксируют на ребрах.
Металлический каркас снимают через полгода-год. Операцию по Равичу могут проводить с некоторыми модификациями. Например, используя вместо пластины поддерживающую сетку или собственное ребро пациента на сосудистой ножке. Вариант хирургического лечения зависит от степени ВДГК, возраста больного и других факторов.
Операция по Нассу
Хирургическое вмешательство по методу Насса проводят под контролем торакоскопа – тонкой оптической трубки, передающей изображение внутренних органов и грудной клетки на экран.
Операция делится на несколько этапов:
- Врач помечает места разрезов и обозначает расположение пластин.
- Хирург делает несколько небольших, до 2–3 см, надрезов с правой и с левой стороны грудины.
- С помощью интродьюсера от одного края грудной клетки к другому протягивают дренаж.
- Следуя по пути, намеченному дренажем, врач проталкивает под передней костью пластину и поворачивает ее, приподнимая ребра.
- Металлический каркас закрепляют с помощью стабилизаторов, фиксаторов или подшивают к мышцам ребер.
Хирург может установить от 1 до 3 пластин. Металлический каркас снимают через 2–4 года или позже.
Пациентам с воронкообразной грудиной стараются проводить хирургическое вмешательство в подростковом возрасте и позже, когда грудная клетка практически сформирована и риск послеоперационных деформаций минимален. Если операция нужна в школьном и дошкольном возрасте, ее рекомендуют проводить по методу Равича. Он менее болезненный и позволяет сделать одновременную коррекцию пороков сердца. Операцию по Нассу проводят во взрослом возрасте, чтобы уменьшить вероятность осложнений и рецидивов.
www.mammologia.ru
причины, симптомы, диагностика, лечение, профилактика
Представляет собой приобретенное или врожденное изменение формы грудной клетки. Патология отличается прогрессирующим течением.
Причины
В большинстве случаев искривление грудной клетки являются генетической аномалией и возникает на фоне синдрома Марфана, аномалии остеогенеза, синдрома Тернера, синдрома Дауна, ахондроплазии. Генетические дефекты обусловлены непропорциональным развитием костной и хрящевой ткани и вызывает развитие ассиметрии ребер и грудины, а также появление вогнутости и выпуклости грудной клетки.
Иногда деформация грудной клетки является приобретенной и может развиться на фоне таких заболеваний как сколиоз, рахит, туберкулезная инфекция и сифилисная инфекция костей. Помимо этого, основной причиной деформации грудины могут являться механические травмы и повреждения.
Симптомы
Деформация грудной клетки обусловлена развитием таких симптомов, как нарушение работы сердечнососудистой системы, дисфункция дыхания, видимые дефекты грудной клетки. Клиническая выраженность симптомов заболевания обусловлена степенью деформации грудины. Чем более выраженными являются нарушения формы грудной клетки, тем более интенсивно у пациента будет наблюдаться развитие патологической симптоматики.
При воронкообразной деформации кость грудины вдавлена внутрь, по направлению к позвоночнику. Углубление нижней части грудной клетки и верхней части брюшной стенки имеет вид воронки. Грудная клетка выглядит расширенной.
Для килевидной деформации грудной клетки характерно выступание грудины вперед в форме киля. Размер грудной клетки увеличен. Передняя часть диафрагмы отсутствует. С возрастом объем грудной клетки уменьшается. При плоской грудной клетке спинные и грудные мышцы слабые, грудная клетка удлинена и уплощена, лопатки приподняты, плечи выступают вперед.
Синдром Поланда, обусловленный развитием реберно-мышечного дефекта, внешне проявляется в виде частичного или полного отсутствия грудных мышц. Аномалия может сопровождаться отсутствием или деформацией ребер, снижением слоя подкожно-жировой клетчатки, недоразвитием верхних конечностей, сращением или укорочением пальцев, отсутствием молочных желез или сосков. Врожденная расщелина грудины характеризуется полным или частичным расщеплением средней части грудной клетки. При этом типе дефекта сердце и магистральные сосуды не защищены грудной клеткой, также может наблюдаться раздвоение или отсутствие мечевидного отростка. Патология может сопровождаться ощущением дискомфорта, вегетативно-дистоническими расстройствами и тяжелой сердечно-легочной недостаточностью,
Диагностика
При постановке диагноза специалист полагается на результаты физикального осмотра пациента и результаты инструментальных исследований. Таким больным назначается рентгенография грудной клетки в двух стандартных проекциях, ультразвуковое исследование методом сканирования, также может потребоваться проведение электрокардиограммы и исследование функции внешнего дыхания.
Лечение
Лечение проводится при помощи физических упражнений, лечебного массажа, а также консервативного и хирургического методов лечения. Выбор метода лечения зависит от вида и степени деформации, возраста и состояния пациента.
На начальных стадиях недуга больным назначают упражнения для укрепления мышечного корсета верхней части туловища. Комплекс упражнений подбирается только индивидуально. Медикаментозное лечение основано на устранении симптомов, свидетельствующих о нарушении работы со стороны внутренних органов, возникших вследствие патологии.
Исправление искривления у новорожденных возможно с помощью специальных медицинских методик. Хирургическое лечение направлено на восстановление анатомического положения структур грудной клетки.
Профилактика
Профилактика деформаций грудной клетки основывается на систематическом медицинском наблюдении беременной женщины и своевременном выявлении патологий плода. Также предупредить развитие недуга поможет своевременное лечение рахита и дегенеративных заболеваний позвоночника.
www.obozrevatel.com
Деформация грудной клетки — Медицинский справочник
 Деформация грудной клетки
Деформация грудной клеткиДеформация грудной клетки – врожденное или приобретенное изменение формы грудной клетки. Под термином «грудная клетка» подразумевается костно-мышечный каркас верхней части туловища, защищающий внутренние органы. Деформация грудной клетки может иметь диспластический и приобретенный характер. Различают килевидную, воронкообразную и плоскую врожденную деформацию грудной клетки. Приобретенные деформации подразделяют на эмфизематозные, ладьевидные, паралитические и кифосколиотические. Деформация грудной клетки неизбежно влияет на сердце, легкие и другие органы, расположенные в грудной полости, вызывая нарушение их нормальной деятельности.
 Деформация грудной клетки
Деформация грудной клеткиДеформация грудной клетки – врожденное или приобретенное изменение формы грудной клетки. Под термином «грудная клетка» подразумевается костно-мышечный каркас верхней части туловища, защищающий внутренние органы. Деформация грудной клетки неизбежно влияет на сердце, легкие и другие органы, расположенные в грудной полости, вызывая нарушение их нормальной деятельности.
Классификация
Все деформации грудной клетки делятся на две группы: диспластические (врожденные) и приобретенные. Врожденные деформации встречаются реже, чем приобретенные. Приобретенные деформации развиваются вследствие различных заболеваний (хронических заболеваний легких, костного туберкулеза, рахита и сколиоза), травм и ожогов области грудной клетки.
Врожденные деформации обусловлены недоразвитием или аномалиями развития позвоночника, ребер, грудины, лопаток и мышц грудной клетки. Самые тяжелые деформации возникают при нарушении развития костных структур.
В зависимости от локализации выделяют нарушение формы передней, задней и боковых стенок грудной клетки. Выраженность деформации может быть различной: от почти незаметного косметического дефекта до грубой патологии, вызывающей нарушение работы сердца и легких.
Врожденные деформации грудной клетки
При врожденных деформациях, как правило, изменяется форма передней поверхности грудной клетки. Нарушение формы сопровождается недоразвитием грудины и мышц, отсутствием или недоразвитием ребер.
Воронкообразная деформация грудной клетки
Нарушение формы груди, обусловленное западением грудины, передних отделов ребер и реберных хрящей. Воронкообразная грудная клетка — самый распространенный порок развития грудины. Предполагается, что воронкообразная деформация возникает из-за генетически обусловленного изменения нормальной структуры хрящей и соединительной ткани. У детей с воронкообразной грудью часто наблюдаются множественные пороки развития, а в семейном анамнезе выявляются случаи аналогичной патологии у близких родственников.
Западение грудины при этом пороке развития приводит к уменьшению объема грудной полости. Резко выраженное нарушение формы груди вызывает искривление позвоночника, смещение сердца, нарушение работы сердца и легких, изменение артериального и венозного давления.
В травматологии выделяют три степени воронкообразной деформации:
- I степень. Глубина воронки менее 2 см. Сердце не смещено.
- II степень. Глубина воронки 2-4 см. Смещение сердца до 3 см.
- III степень. Глубина воронки 4 см и более. Сердце смещено более чем на 3 см.
Симптомы
У новорожденных и детей младшего возраста деформация мало заметна. Западение ребер и грудины усиливается во время вдоха (парадокс вдоха). По мере роста ребенка патология становится более выраженной и к 3 годам достигает максимума. Дети с этой врожденной патологией отстают в физическом развитии, страдают вегетативными расстройствами и частыми простудными заболеваниями.
В последующем деформация становится фиксированной. Глубина воронки постепенно увеличивается, достигая 7-8 см. У ребенка развивается сколиоз и грудной кифоз. Выявляется уменьшение дыхательных экскурсий грудной клетки в 3-4 раза по сравнению с возрастной нормой. Нарастают нарушения со стороны сердечно-сосудистой и дыхательной системы.
С целью диагностики изменений сердца и легких, обусловленных деформацией грудной клетки, пациенту проводят целый комплекс обследований: рентгенографию легких, эхокардиографию, ЭКГ и др.
Лечение
Консервативная терапия при этой врожденной деформации грудной клетки неэффективна. При II и III степенях деформации показана оперативная реконструкция грудной клетки для создания нормальных условий для работы сердца и легких. Операции проводятся по достижении ребенком возраста 6-7 лет. Желаемого результата травматологам удается добиться только у 40-50% пациентов.
В последние годы для лечения этого порока развития используется метод двух магнитных пластин. Одну пластинку имплантируют за грудину, вторую устанавливают снаружи на специальном корсете. Наружный магнит подтягивает внутреннюю пластинку кпереди, постепенно устраняя таки образом деформацию грудной клетки пациента.
Килевидная деформация грудной клетки (куриная грудь)
Патология обусловлена избыточным разрастанием реберных хрящей. Обычно разрастаются хрящи V-VII ребер. Грудина пациента выступает вперед, придавая груди характерную форму киля. Килевидная грудная клетка сопровождается увеличением переднезаднего размера грудной клетки.
По мере роста ребенка нарушение формы становится более выраженным, возникает значительный косметический дефект. Внутренние органы и позвоночник страдают незначительно. Сердце приобретает форму капли (висячее сердце). Пациенты предъявляют жалобы на одышку, быструю утомляемость, сердцебиение при физической нагрузке.
Операция показана только при нарушении функции внутренних органов и не проводится детям младше 5 лет.
Плоская грудная клетка
Обусловлена неравномерным развитием грудной клетки с уменьшением ее переднезаднего размера. Не вызывает изменений со стороны органов грудной полости.
Приобретенные деформации грудной клетки
Возникают в результате перенесенных заболеваний (рахита, костного туберкулеза, болезней легких и т.д.) Как правило, в процесс вовлекаются задняя и боковые поверхности грудной клетки.
Эмфизематозная грудная клетка
Развивается при хронической эмфиземе легких. Переднезадний размер грудной клетки увеличивается, грудь пациента становится бочкообразной. Уменьшение дыхательных экскурсий обусловлено заболеванием легких.
Паралитическая грудная клетка
Характеризуется уменьшением переднезаднего и бокового размера грудной клетки. Межреберные промежутки расширены, лопатки отстают от спины, ключицы хорошо выделяются. Отмечается ассиметричное западение под- и надключичных ямок и межреберных промежутков, асинхронное движение лопаток при дыхании. Патология обусловлена хроническими заболеваниям плевры и легких.
Ладьевидная грудная клетка
Возникает у пациентов с сирингомиелией. Характеризуется ладьевидным углублением в средней и верхней частях грудины.
Кифосколиотическая грудная клетка
Развивается в результате патологического процесса в позвоночнике, сопровождающегося выраженным изменением его формы, что подтверждается при рентгенографии и КТ позвоночника. Может возникать при туберкулезе позвоночника и некоторых других заболеваниях. Выраженная кифосколиотическая деформация вызывает нарушение работы сердца и легких. Плохо поддается лечению.
mukpomup.ru
