Иммобилизация костей голени Наложение шины Крамера на бедро
Показание: перелом бедра, повреждение в тазобедренном суставе.
Оснащение: лестничные шины Крамера, бинты, вата, ножницы.
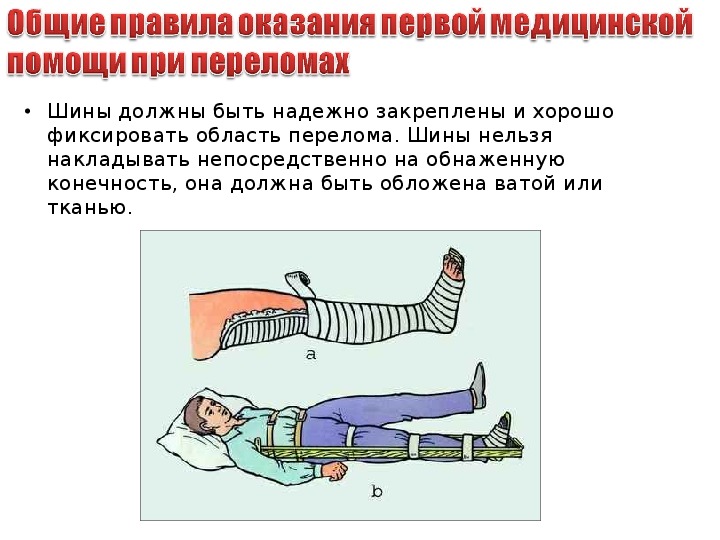
Примечание: фиксация трех суставов (голеностопного, коленного, тазобедренного).
Последовательность действий:
Уложить пациента на спину, успокоить.
Объяснить ход предстоящей манипуляции.
Разрезать одежду по шву (если одежда туго облегает конечность).
Осмотреть место травмы, убедиться в наличии перелома или вывиха.
Обернуть с двух сторон шины ватой и прибинтовать вату.

Приложить конец шины к стопе здоровой конечности пациента от пальцев к пятке.
Согнуть в области пятки под прямым углом.
Уложить ногу на подготовленную шину:
1 шина проходит по стопе, задней поверхности голени, бедра до лопатки,
2 шина проходит по наружной поверхности голени от наружного края стопы до подмышечной впадины,
3 шина проходит по внутренней поверхности голени от внутреннего края стопы до паховой области.
9. Зафиксировать шины на конечности спиральными турами бинта.
Примечание: вложить под костные выступы прокладку из ваты для предупреждения сдавления и развития некроза.
Наложение шины Крамера на бедро Иммобилизация пластмассовыми шинами
Пластмассовая
шина представляет собой пластмассовую
полоску, армированную алюминиевой
проволокой.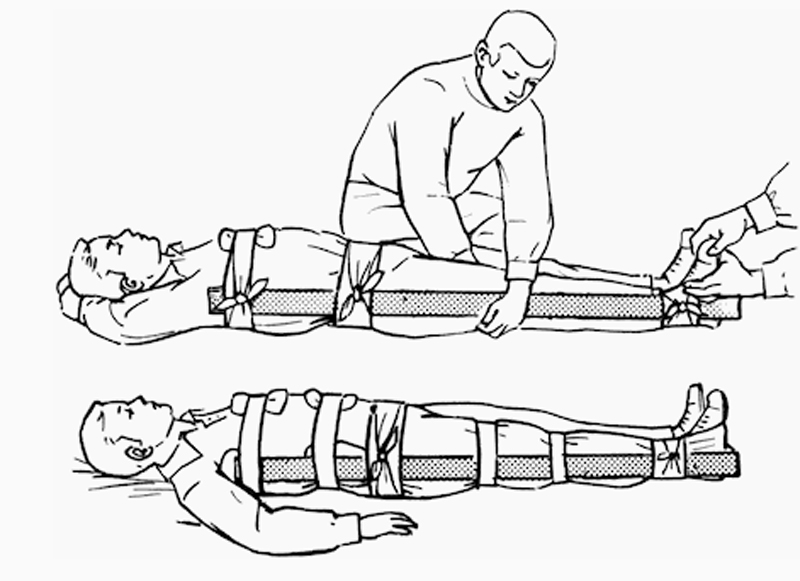 По бокам кромки шины
имеются отверстия для проведения шнура,
фиксирующего шину
к конечности.
По бокам кромки шины
имеются отверстия для проведения шнура,
фиксирующего шину
к конечности.
Выпускаются трех типов:
1 тип – ширина – 11,5 см, длина – 90, 130 см;
2 тип – ширина – 10 см, длина – 90, 130 см;
3 тип – ширина – 8,5 см, длина – 90, 110 см.
Последовательность действий:
Подготовить шину.
Придать пациенту удобное положение, успокоить.
Объяснить ход предстоящей манипуляции.
Придать конечности физиологическое положение.
Проводить моделирование шины по здоровой конечности.
Наложить отмоделированную шину без мягкой подкладки на травмированную конечность.
Ввести конец шнура в крайнее отверстие на краю шины и завязать.

Провести второй конец шнура поочередно через отверстие у кромки шины (по типу шнуровки ботинок). Подвесить на косынку верхнюю конечность с шиной.
Наложение шины медицинской пневматической
Шина изготовлена из прозрачной пластмассовой пленки и состоит из следующих элементов:
двухслойная герметическая пленка,
застежка-молния,
Выпускается в пакетах трех размеров:
— для кисти и предплечья,
— для стопы и голени,
— для коленного сустава и бедра.
Показания: перелом верхней и нижней конечности,
Оснащение: пакет с шиной.
Последовательность действий:
1.
Придать
пациенту удобное положение, успокоить.
2. Придать конечности удобное физиологическое положение.
Извлечь шину из пакета.
Расстегнуть застежку-молнию.
Развернуть шину и осторожно подвести под поврежденную конечность.
Застегнуть застежку молнию.
Открыть клапан воздухопроводного устройства поворотом трубки в направлении против хода часовой стрелки.
Надуть шину до жесткого состояния.
9. Закрыть клапан поворотом трубки по ходу часовой стрелки. Примечание: при давлении в камере 40-45 мм. рт. ст., шина приобретает жесткость, необходимую для осуществления

Иммобилизация костей голени, костей предплечья
правила оказания первой медицинской помощи, транспортировка, наложение шин и консультации травматолога и хирурга
Бедренная кость — это самая большая трубчатая кость в теле человека. При переломе бедра есть большая вероятность повредить крупные сосуды и нервные волокна, задевание которых угрожает жизни больному, поэтому очень важно знать, как оказывать первую помощь человеку, получившему такую травму.
В статье расскажем, как понять, что кость сломана, в чем заключается первая медицинская помощь пострадавшему, как правильно провести иммобилизацию при переломе бедра, чтобы больного можно было безопасно доставить в больницу.
Необходимость мероприятия
Перелом бедра может быть без смещения, со смещением, с осколками, открытый или закрытый. Если такая крупная кость сместилась со своего места, то острые края могут сильно повредить мышечные ткани, пробить крупные артерии или вены, повредить нервные волокна или окончания.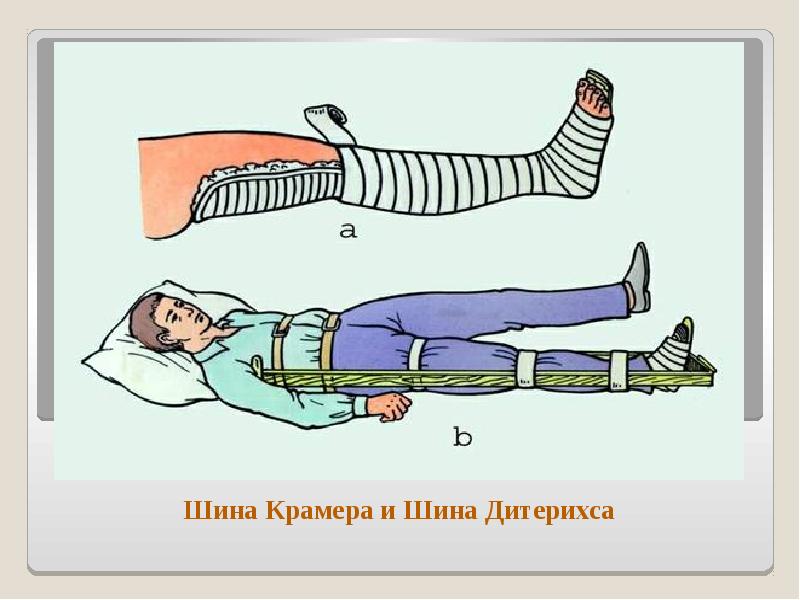 Кровотечение из бедра может закончиться летальным исходом, а повреждение нервов грозит инвалидностью и обездвиживанием человека.
Кровотечение из бедра может закончиться летальным исходом, а повреждение нервов грозит инвалидностью и обездвиживанием человека.
Иммобилизация при переломе бедра состоит в обеспечении полного покоя не только самого бедра, но и суставов с двух сторон. Даже если смещения нет, то поврежденная кость может сдвинуться при транспортировке в больницу. Обездвиживание ноги также уменьшит болезненные ощущения.
Виды обездвиживания
Иммобилизация конечности при переломе бедра бывает двух видов:
- Транспортная, когда основное требование — безопасно доставить пациента в больницу, не навредив в дороге еще больше. Это необходимо, так как в ходе движения могут быть неровности дороги или резкое торможение, во время которого кость может сместиться или сдвинуться осколок, повредить ткани.
- Лечебная, когда иммобилизация производится врачом после рентгеновского снимка или, при необходимости, постановки кости в нужное положение с помощью гипсовой повязки.
В статье рассмотрим, как выполняется транспортная иммобилизация при переломе бедра, какие шины используются, как правильно оказать помощь больному в домашних условиях.
Как понять, что бедро сломано
У пострадавшего после падения или удара появляются жалобы на сильную боль в бедре. Сразу после перелома нога начинает отекать, и визуально видна деформация конечности, особенно, если сравнить ее со здоровой второй ногой. Если есть смещение, то присутствует гематома, от которой нарушается деятельность нервных волокон и начинают плохо слушаться пальцы ноги, немеют пальцы или происходит расстройство тактильных ощущений.
Внешне видна неестественная подвижность в поврежденном месте. Человек не может шевелить ногой и, тем более, на нее наступить. Все это симптомы закрытого перелома бедра. Даже при подозрении на такую проблему нужно оказать первую помощь и провести при переломе бедра иммобилизацию.
Первые действия
Чтобы пострадавший не получил болевой шок, нужно в первую очередь дать обезболивающее. Если перелом открытый, то необходимо остановить кровотечение и промыть анестетиком рану, наложив стерильную повязку. Если вы находитесь в черте города, то нужно вызвать скорую помощь, позвонив по телефону 103.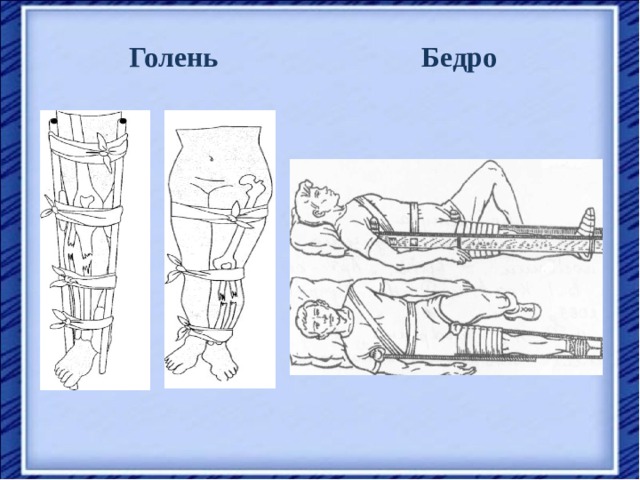
Дальнейшие действия направлены на иммобилизацию. При переломе бедра используют шины. Рассмотрим, какие виды шин есть, как их устанавливать и фиксировать.
Шины Дитерихса
Такая система фиксации придумана советским профессором М. М. Дитерихсом во время Великой отечественной войны. Она пользуется популярностью и по сей день, так как прекрасно фиксирует не только бедро, но и тазобедренный сустав.
Состоит такая шина из двух деревянных костылей, удерживающих ногу ровно, подстопника, на который становится стопа, и закрутки. Каждая планка поделена пополам, а каждая половина может вытягиваться на нужную длину в зависимости от роста человека. На верхних концах костылей натянута ткань, чтобы не натирать подмышку с внешней стороны и промежность с внутренней.
Поперечная планка с помощью ремней, продетых в отверстия, позволяет удерживать всю конструкцию неподвижно. Подошва подстопника крепится непосредственно к ноге. Проводят иммобилизацию перелома бедра шинами, которые удобно фиксировать бинтами или полосками ткани.
Проволочные шины Крамера
Это набор длинных и тонких решеток из проволоки, которым можно придать любую форму. Фиксировать нужно конструкцию вокруг ноги и укреплять ремнями или бинтами. Чтобы не травмировать конечность, решетки обкладывают ватой. Так как фиксатор Крамера гибкий, то его оборачивают вдоль всей ноги с наружной и внутренней стороны, сгибая под прямым углом вокруг подошвы стопы.
В районе подмышек и промежности края шин обматывают валиками из ткани или ваты, чтобы не натереть кожные покровы. Измерить размер шины нужно по здоровой конечности, чтобы лишний раз не тревожить больную ногу.
Современный метод
Самым легким и удобным средством фиксации конечности является комплект пневматических шин. Это надувной мешок, состоящий из двух стенок. Его в сдутом состоянии подсовывают под ногу и задувают воздух в простенки. Пользоваться таким приспособлением сможет абсолютно любой человек, надевание не требует никакой подготовки.
Сделан иммобилайзер из современных высококачественных материалов. Удобство таких шин состоит еще и в том, что во время рентгеновского обследования его не придется снимать, он не намокает, не требуется приобретать дополнительные материалы — вату и бинты.
Удобство таких шин состоит еще и в том, что во время рентгеновского обследования его не придется снимать, он не намокает, не требуется приобретать дополнительные материалы — вату и бинты.
Как надевать шины
Правила надевания шины на больную ногу при переломе бедра следующие:
- Нужно фиксировать кость с двух сторон.
- С внутренней стороны шина должна упираться в пах, при этом фиксируется голеностопный и коленный суставы.
- С противоположной стороны фиксация проводится сразу трех суставов — тазобедренного, коленного и голеностопного.
- Иммобилизация при переломе шейки бедра проводится только в лежачем состоянии.
- Под подмышкой и в районе паха на шину надевается валик, который должен быть не меньше 10 см (из ваты и ткани или бинтов).
- Больного располагают лежа на спине и сначала измеряют длину здоровой ноги, только потом переносят выставленную по меркам шину на больную конечность.
- Если шина касается голого тела, то нужно в этом месте положить материю или полотенце, чтобы не доставлять лишний дискомфорт потерпевшему.
- Если на больном надеты штаны, то их снимать не нужно.
- В случае открытого перелома можно только надрезать одежду и обработать рану анестетиком, например, перекисью водорода, после чего обработать края раны йодом.
Категорически запрещено
Протяженность транспортной иммобилизации при переломе бедра может длиться продолжительное время в зависимости от места несчастного происшествия, поэтому шины нельзя привязывать туго к ноге, чтобы не заблокировать кровообращение в конечности.
Нельзя пытаться самостоятельно вставить на место деформированную кость или сдвигать обломки.
Не нужно снимать одежду и обувь на больной конечности, надевать шину нужно прямо на ботинки.
Протяженность иммобилизации при переломе бедра
Зависит протяженность от сложности перелома и возраста пациента. После доставки в лечебное учреждение проводится обезболивание, а при большой кровопотере — переливание крови. Потом устанавливается вытяжная система с подвешенным грузом, вес которого не меньше 5 кг, держится она на металлических спицах через кость. Этот этап может длиться до 40 дней. В это время возможно появление пролежней, больному рекомендуется подложить специальный матрас или подкладки, следить за чистотой тела. При наличии обломков установка снимается через 1,5-2 месяца. Затем делают операцию, в ходе которой складывают все обломки кости в нужные места и укрепляют их пластинами и винтами. Накладывается гипсовая повязка. С этого периода разрешается передвигаться с костылями. Система снимается только через 3-4 месяца, однако полное восстановление двигательной функции конечности возможно только через 9 месяцев или год.
Этот этап может длиться до 40 дней. В это время возможно появление пролежней, больному рекомендуется подложить специальный матрас или подкладки, следить за чистотой тела. При наличии обломков установка снимается через 1,5-2 месяца. Затем делают операцию, в ходе которой складывают все обломки кости в нужные места и укрепляют их пластинами и винтами. Накладывается гипсовая повязка. С этого периода разрешается передвигаться с костылями. Система снимается только через 3-4 месяца, однако полное восстановление двигательной функции конечности возможно только через 9 месяцев или год.
Протяженность иммобилизации при установке аппарата Илизарова намного меньше. В кость вкручиваются спицы, укрепляют их болтами. Двигательная активность при этом не ограничивается, все металлические конструкции вынимаются после полного срастания кости.
Для полной реабилитации нужно пройти курс физиотерапии, делать массаж конечности, заниматься с тренером лечебной гимнастикой. Чтобы восстановление прошло быстрее, необходимо питание с увеличенным содержанием кальция. Это молочные продукты и рыба, холодец и желе из смородины или малины. Полезно есть орехи, курагу и изюм, хурму и зелень. Также надо принимать витамин Д, который способствует лучшему усвоению кальция. Нужно следовать всем указаниям лечащего врача, тогда травмированная конечность быстрее восстановится.
Это молочные продукты и рыба, холодец и желе из смородины или малины. Полезно есть орехи, курагу и изюм, хурму и зелень. Также надо принимать витамин Д, который способствует лучшему усвоению кальция. Нужно следовать всем указаниям лечащего врача, тогда травмированная конечность быстрее восстановится.
Иммобилизация при переломе бедра — Шины Topof (Топоф)
Особенности алгоритма иммобилизации при переломе бедра
Иммобилизация при переломе бедра в целом не отличается от общепринятых алгоритмов оказания помощи, однако многие все же сталкиваются с некоторыми трудностями. Первая сложность заключается в необходимости поиска шины соответствующей длины, вторая — пострадавшего трудно приподнять для бинтования.
Такие нюансы связаны с тем, что протяженность иммобилизации при переломе бедра отличается от других травм: импровизированные доски идут от подмышечной впадины вплоть до подошвенной стороны стопы, вторая идет от стопы до паховой зоны, таким образом фиксируются 3 сустава (голеностопный, коленный, тазобедренный).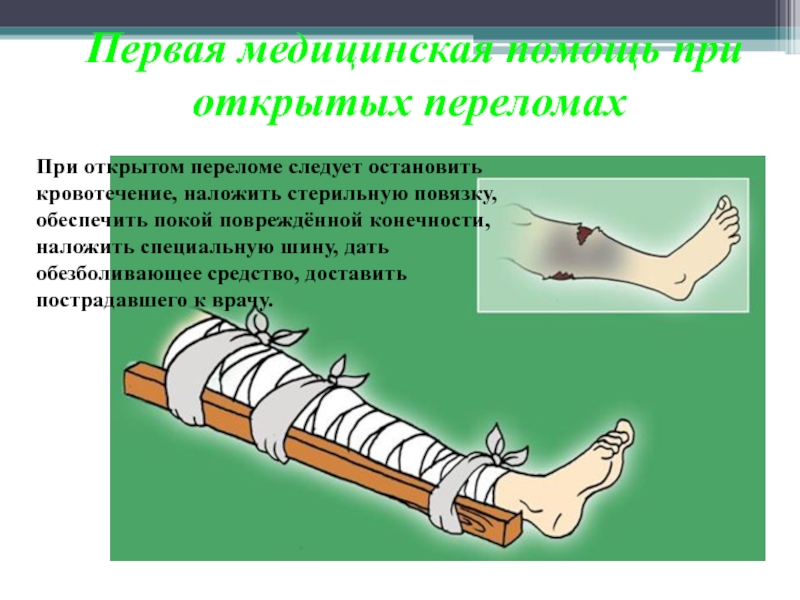 Ширина каждой доски составляет не менее 8-10 см. Такая шина для иммобилизации при переломе бедра обеспечит надежную фиксацию травмированного участка до приема у врача-травматолога.
Ширина каждой доски составляет не менее 8-10 см. Такая шина для иммобилизации при переломе бедра обеспечит надежную фиксацию травмированного участка до приема у врача-травматолога.
Схема фиксации ноги импровизированной шиной при переломе бедра.
Умение отыскать в полевых условиях подходящие для иммобилизации подручные материалы имеет большое практическое значение как для помогающего, так и для пострадавшего, в случае когда медицинских работников по близости нет.
Перед иммобилизацией конечности при переломе бедра важно учесть простые правила:
- для исключения риска повреждения мягких тканей или возникновения болевых ощущений, в местах выступа костей между ногой и шиной прокладывают вату, полотенце или другую ветошь;
- шину укладывают, не снимая одежды или оборачивая доску тканью;
- доски прибинтовывают к ноге, а в области груди фиксируют ремнями.
Важно! В случае открытого перелома и обильной кровопотери требуется наложить жгут, зафиксировать время и обработать рану антисептическим раствором.
Дальнейшая иммобилизация производится как при закрытом переломе бедра, однако место раны оставляют открытым с возможностью доступа.
Знание правил оказания первой помощи пострадавшему позволит исключить осложнения как в ходе транспортировки, так и во время лечения.
Наложение шины Крамера при переломе плеча
Оснащение: шина Крамера длиной 80 см, два бинта шириной 8-10 см, ватно-марлевый валик, ножницы, медицинская косынка, булавка.
Шину Крамера при переломах накладывают в два этапа.
Первый этап — моделирование шины по здоровой конечности.
1. Усадите пострадавшего удобно, встаньте к нему лицом и согните его здоровую руку в локтевом суставе под углом 90 градусов.
2. Приложите шину к согнутой руке и измерьте расстояние от кончиков пальцев до локтя. На месте локтя согните шипу под прямым углом (не на пациенте!).
3. После подготовки шина должна лежать от кончиков пальцев до средней или верхней трети плеча. Проверьте ее положение.
Проверьте ее положение.
Второй этап — наложение подготовленной шины на сломанную руку.
1. Осторожно придайте поврежденной руке физиологическое положение.
2. Уложите поврежденную руку ладонью вниз на подготовленную шину.
3. Вложите валик в ладонь пациента и прибинтуйте шину в области лучезапястного сустава восьмиобразной повязкой.
4. Прибинтуйте шину в области локтевого сустава повязкой.
5. Подведите руку с наложенной шиной на косыночную повязку.
Наложение шины Крамера при переломе голени
Оснащение: шины Крамера длиной 80 см — 3 штуки, ватно-марлевый валик, два бинта шириной 8—10 см, ножницы.
Первый этап — моделирование шин по здоровой конечности.
1. Уложите пострадавшего удобно и расположитесь со стороны здоровой конечности.
2. Согните шину в области пятки под углом 90 градусов так, чтобы на ее короткий конец полностью помещалась стопа пострадавшего.
Длинное плечо шины при этом ложится по задней поверхности конечности до средней или верхней трети бедра.
3. Вторую шину уложите вдоль конечности сбоку, захватив коленный и голеностопный суставы и изогнув конечную часть шины длиной 10—12 см вокруг стопы в виде стремени.
4. Проделайте то же с третьей шиной, уложив ее вдоль конечности с другой стороны.
Второй этап — наложение подготовленных шин на сломанную ногу.
1. Придайте осторожно поврежденной конечности физиологическое положение.
2. Уложите ногу на подготовленную первую шину и подложите валик под коленный сустав.
3. Приложите с двух сторон конечности, внутри и снаружи, подготовленные остальные шины.
4. Прибинтуйте шину вокруг голеностопного сустава восьмиобразной повязкой.
5. Прибинтуйте шину вокруг коленного сустава повязкой.
Наложение шины Крамера при переломе бедра
Для иммобилизации бедра используют три шины длиной 120 см.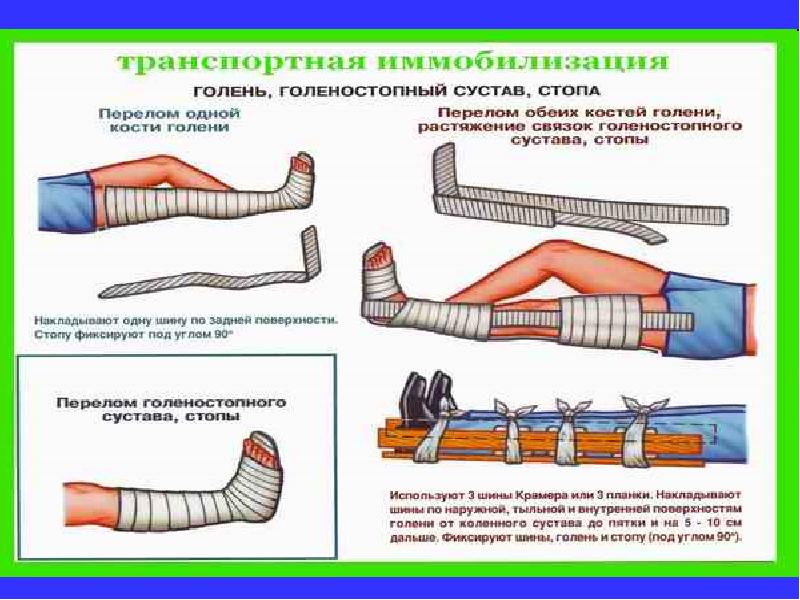
Принцип действий такой же, как при наложении шин при переломе голени. Нижняя длинная шина должна захватить стопу и три сустава: голеностопный, коленный и тазобедренный. Протяженность ее — от кончиков пальцев на стопе до поясницы. Две боковые шины накладывают с образованием стремени на стопе: наружную — с захватом тазобедренного сустава, внутреннюю — от паховой складки. Шины прибинтовываются в области голеностопного, коленного и тазобедренного суставов соответствующими повязками.
Рис. Транспортная иммобилизация лестничными шинами при повреждениях бедра
Первая медицинская помощь при переломах бедра. Общие правила наложения шин.
Травмы бедра, как правило, сопровождаются значительной кровопотерей. Даже при закрытом переломе бедренной кости кровопотеря в окружающие мягкие ткани составляет до 1,5 литров. Значительная кровопотеря способствует частому развитию шока.
Основные признаки повреждений бедра:
Ø боль в бедре или суставах, которая резко усиливается при движениях;
Ø движения в суставах невозможны или значительно ограничены;
Ø при переломах бедра изменена его форма и определяется ненормальная подвижность в месте перелома, бедро укорочено;
Ø движения в суставах невозможны;
Ø отсутствует чувствительность в периферических отделах ноги.
Лучшая стандартная шина при повреждениях, бедра — это шина Дитерихса.
Иммобилизация будет более надежной если шину Дитерихса дополнительно к обычной фиксации укрепить гипсовыми кольцами в области туловища, бедра и голени (рис.). Каждое кольцо формируют накладывая по 7-8 циркулярных туров гипсового бинта. Всего 5 колец: 2 – на туловище, 3 – на нижней конечности.
Рис. Транспортная иммобилизация шиной Дитерихса фиксированной гипсовыми кольцами
При отсутствии шины Дитерихса, иммобилизацию выполняют лестничными шинами.
Ошибки при иммобилизации всей нижней конечности лестничными шинами:
1. Недостаточная фиксация наружной удлиненной шины к туловищу, что не позволяет надежно обездвижить тазобедренный сустав. В этом случае иммобилизация будет неэффективной.
2. Плохое моделирование задней лестничной шины. Отсутствует углубление для икроножной мышцы и пятки. Отсутствует изгиб шины в подколенной области, в результате чего нижняя конечность обездвиживается полностью выпрямленной в коленном суставе, что при переломах бедра может привести к сдавлению костными отломками крупных сосудов.
3. Подошвенное отвисание стопы в результате недостаточно прочной фиксации (отсутствует моделирование нижнего конца боковых шин в виде буквы «Г»).
4. Недостаточно толстый слой ваты на шине, особенно в области костных выступов, что может привести к образованию пролежней.
5. Сдавление нижней конечности при тугом бинтовании.
Иммобилизация подручными средствами. Выполняется при отсутствии стандартных шин. Для обездвиживания используют деревянные рейки, лыжи, ветки и другие предметы достаточной длины, чтобы обеспечить обездвиживание в трех суставах поврежденной нижней конечности (тазобедренном, коленном и голеностопном). Стопу необходимо установить под прямым углом в голеностопном суставе и применить прокладки из мягкого материала, особенно в области костных выступов (рис).
Рис.Транспортная иммобилизация подручными средствами при повреждениях бедра:
а – из узких досок; б – при помощи лыж и лыжных палок.
В тех случаях, когда отсутствуют какие-либо средства для осуществления транспортной иммобилизации, следует применить метод фиксации «нога к ноге». Поврежденную конечность в двух-трех местах связывают со здоровой ногой (рис. а), либо укладывают поврежденную конечность на здоровую и также связывают в нескольких местах (рис. б).
Поврежденную конечность в двух-трех местах связывают со здоровой ногой (рис. а), либо укладывают поврежденную конечность на здоровую и также связывают в нескольких местах (рис. б).
Рис. 4. Транспортная иммобилизация при повреждении нижних конечностей методом «нога к ноге»:
а – простая иммобилизация; б – иммобилизация с легким вытяжением
Иммобилизация поврежденной конечности методом «нога к ноге» должна быть заменена на иммобилизацию стандартными шинами при первой возможности.
Эвакуация пострадавших с повреждениями бедра осуществляется на носилках в положении лежа. Для предупреждения и своевременного выявления осложнений транспортной иммобилизации необходимо следить за состоянием кровообращения в периферических отделах конечности. Если конечность обнажена, то следят за окраской кожи. При неснятой одежде и обуви необходимо обращать внимание на жалобы пострадавшего. Онемение, похолодание, покалывание, усиление боли, появление пульсирующей боли, судороги в икроножных мышцах являются признаками нарушения кровообращения в конечности.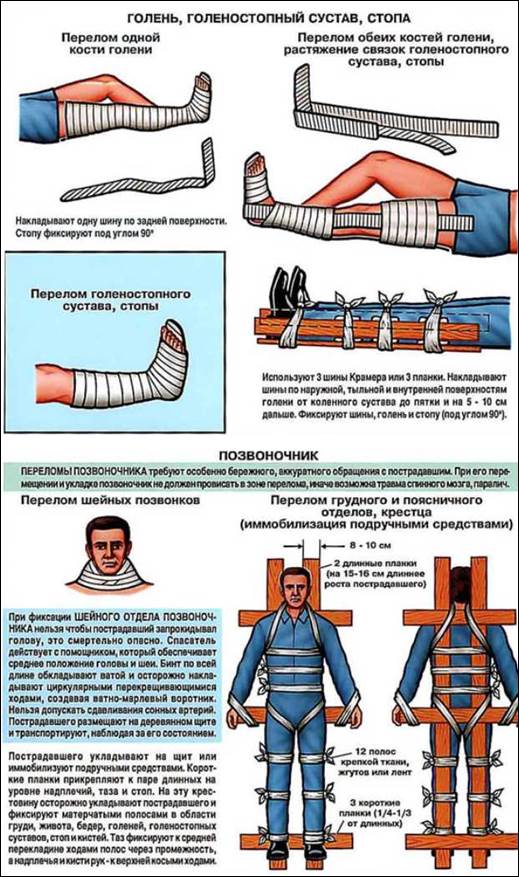 Необходимо немедленно расслабить или рассечь повязку в месте сдавления.
Необходимо немедленно расслабить или рассечь повязку в месте сдавления.
Первая медицинская помощь при переломах голени. Общие правила наложения шин.
Основные признаки повреждений голени:
Ø боль в месте повреждения, которая усиливается при движении поврежденной голени;
Ø деформация в месте повреждения голени;
Ø движения в голеностопном суставе невозможны или значительно ограничены;
Ø обширные кровоподтеки в области повреждения.
Лучше всего иммобилизация достигается Г-образно изогнутой отмоделированной задней лестничной шиной длиной 120см и двумя боковыми лестничными или фанерными шинами длиной по 80 см (рис).
Рис. Иммобилизация тремя лестничными шинами повреждений голени:
а – подготовка лестничных шин; б – наложение и фиксация шин
Верхний конец шин должен доходить до середины бедра. Нижний конец боковых лестничных шин изогнут Г-образно. Нога незначительно согнута в коленном суставе. Стопа устанавливается по отношению к голени под прямым углом. Шины укрепляют марлевыми бинтами.
Нога незначительно согнута в коленном суставе. Стопа устанавливается по отношению к голени под прямым углом. Шины укрепляют марлевыми бинтами.
Иммобилизация может быть выполнена двумя лестничными шинами длиной по 120см (рис).
Рис. Иммобилизация двумя лестничными шинами повреждений голени
Ошибки транспортной иммобилизации повреждений голени лестничными шинами:
1. Недостаточное моделирование лестничной шины (отсутствует углубление для пятки и икроножной мышцы, нет выгибания шины в подколенной области).
2. Иммобилизация выполнена только задней лестничной шиной без дополнительных боковых шин.
3. Недостаточная фиксация стопы (нижний конец боковых шин не изогнут Г-образно), что приводит к ее подошвенному отвисанию.
4. Недостаточная иммобилизация коленного и голеностопного суставов.
5. Сдавление ноги тугим бинтованием при укреплении шины.
6. Фиксация конечности в положении, когда сохраняется натяжение кожи над костными отломками (передняя поверхность голени, лодыжки), что приводит к повреждению кожи над костными отломками или образованию пролежней. Натяжение кожи сместившимися костными отломками в верхней половине голени устраняется обездвиживанием коленного сустава в положении полного разгибания.
Иммобилизация повреждений голени при отсутствии стандартных шин может быть выполнена подручными средствами (рис).
Рис. Транспортная иммобилизация повреждений голени подручными средствами
Первая медицинская помощь при переломах плеча. Общие правила наложения шин.
Признаки переломов плеча и повреждений смежных суставов:
Ø выраженная боль и припухлость в области повреждения;
Ø боль резко усиливается при движении;
Ø изменение формы плеча и суставов;
Ø движения в суставах значительно ограничены или невозможны;
Ø ненормальная подвижность в области перелома плеча.
Иммобилизация лестничной шиной — наиболее эффективный и надежный способ транспортной иммобилизации при повреждениях плеча.
Шина должна захватывать всю поврежденную конечность – от лопатки здоровой стороны до кисти на поврежденной руке и при этом выступать на 2–3 см за кончики пальцев. Иммобилизацию выполняют лестничной шиной длиной 120 см.
Верхняя конечность обездвиживается в положении небольшого переднего и бокового отведения плеча. Для этого в подмышечную область на стороне повреждения вкладывают ком ваты, локтевой сустав согнут под прямым углом, предплечье расположено таким образом, чтобы ладонь кисти была обращена к животу. В кисть вкладывают валик из ваты (рис).
Рис. Положение пальцев кисти при иммобилизации верхней конечности
Подготовка шины (рис):
Ø Измеряют длину от наружного края лопатки пострадавшего до плечевого сустава и изгибают на этом расстоянии шину под тупым углом;
Ø Измеряют по задней поверхности плеча пострадавшего расстояние от верхнего края плечевого сустава до локтевого сустава и изгибают шину на этом расстоянии под прямым углом;
Ø Оказывающий помощь, на себе дополнительно изгибает шину по контурам спины, задней поверхности плеча и предплечья.
Ø Часть шины, предназначенную для предплечья, рекомендуется выгнуть в форме желоба.
Ø Примерив изогнутую шину к здоровой руке пострадавшего, делают необходимые исправления.
Ø Если шина недостаточной длины и кисть свисает, ее нижний конец необходимо нарастить куском фанерной шины или куском толстого картона. Если же длина шины чрезмерна, ее нижний конец подгибают.
Ø К верхнему концу обернутой серой ватой и бинтами шины привязывают две марлевые тесемки длиной 75 см (рис).
| Рис. Подготовка шины для иммобилизации верхней конечности | Рис. Лестничная шина, изогнутая для иммобилизации всей верхней конечности |
Подготовленная к применению шина прикладывается к поврежденной руке, верхний и нижний концы шины связывают тесьмами и укрепляют шину бинтованием. Руку вместе с шиной подвешивают на косынке или перевязе (рис).
Рис. Транспортная иммобилизация всей верхней конечности лестничной шиной:
а – прикладывание шины к верхней конечности и связывание ее концов;
б – укрепление шины бинтованием; в – подвешивание руки на косынке
Для улучшения фиксации верхнего конца шины, к нему следует прикрепить дополнительно два отрезка бинта длиной 1,5 м, затем провести бинтовые тесьмы вокруг плечевого сустава здоровой конечности, сделать перекрест, обвести вокруг груди и связать (рис).
Рис. Фиксация верхнего конца лестничной шины при иммобилизации верхней конечности
При иммобилизации плеча лестничной шиной возможны следующие ошибки:
1. Верхний конец шины достигает только лопатки больной стороны, очень скоро шина отходит от спины и упирается в шею или голову. При таком положении шины иммобилизация повреждений плеча и плечевого сустава будет недостаточной.
2. Отсутствие тесемок на верхнем конце шины, что не позволяет его надежно фиксировать.
3. Плохое моделирование шины.
4. Иммобилизованная конечность не подвешена на косынку или перевязь.
При отсутствии стандартных шин иммобилизацию осуществляют с помощью косынки медицинской, подручных средств или мягких повязок.
Иммобилизация косынкой медицинской. Обездвиживание косынкой осуществляется в положении небольшого переднего отведения плеча при согнутом под прямым углом локтевом суставе. Основание косынки обводится вокруг туловища примерно на 5 см выше локтя и концы ее связываются на спине ближе к здоровой стороне. Вершина косынки заводится кверху на надплечье поврежденной стороны. В образовавшемся кармане удерживается локтевой сустав, предплечье и кисть.
Вершина косынки на спине связывается с более длинным концом основания. Поврежденная конечность оказывается полностью охваченной косынкой и фиксированной к туловищу.
Иммобилизация подручными средствами. Несколько дощечек, кусок толстого картона в виде желоба могут быть уложены с внутренней и наружной поверхности плеча, что создает некоторую неподвижность при переломе. Затем руку помещают на косынку или поддерживают перевязью. Иммобилизация повязкой Дезо. В крайних случаях иммобилизация при переломах плеча и повреждении смежных суставов осуществляется путем прибинтовывания конечности к туловищу повязкой Дезо. Правильно выполненная иммобилизация верхней конечности значительно облегчает состояние пострадавшего и специальный уход во время эвакуации, как правило, не требуется. Однако периодически следует осматривать конечность, чтобы при увеличивающемся в области повреждения отеке не наступило сдавление. Для наблюдения за состоянием кровообращения в периферических отделах конечности, рекомендуется оставлять не забинтованными концевые фаланги пальцев. При появлении признаков сдавления, туры бинта следует ослабить или рассечь и подбинтовать. Транспортировка осуществляется в положении сидя, если позволяет состояние пострадавшего.
Первая медицинская помощь при переломах предплечья. Общие правила наложения шин.
Признаки переломов костей предплечья:
Ø боль и припухлость в области травмы;
Ø боль значительно усиливается при движении;
Ø движения поврежденной руки ограничены или невозможны;
Ø изменение обычной формы и объема суставов предплечья;
Ø ненормальная подвижность в области травмы.
Иммобилизация лестничной шиной — наиболее надежный и эффективный вид транспортной иммобилизации при повреждениях предплечья.
Лестничная шина накладывается от верхней трети плеча до кончиков пальцев, нижний конец шины выстоит на 2 –3 см. Рука должна быть согнута в локтевом суставе под прямым углом, а кисть обращена ладонью к животу и незначительно отведена в тыльную сторону, в кисть вкладывают ватно-марлевый валик для удержания пальцев в положении полусгибания (рис а).
Рис. Транспортная иммобилизация предплечья:
а – лестничной шиной; б — подручными средствами (с помощью дощечек)
Лестничную шину длиной 80 см, обернутую серой ватой и бинтами, сгибают под прямым углом на уровне локтевого сустава таким образом, чтобы верхний конец шины находился на уровне верхней трети плеча, участок шины для предплечья изгибают в виде желоба. Затем прикладывают к здоровой руке и исправляют недостатки моделирования. Подготовленную шину накладывают на больную руку, прибинтовывают на всем протяжении и подвешивают на косынку.
Верхняя часть шины, предназначенная для плеча, должна быть достаточной длины, чтобы надежно обездвижить локтевой сустав. Недостаточная фиксация локтевого сустава делает иммобилизацию предплечья неэффективной.
При отсутствии лестничной шины, иммобилизацию осуществляют с помощью фанерной шины, дощечки, косынки, пучка хвороста, подола рубахи (рис б).
Тема 2.1. Синдром повреждения. — КиберПедия
ВЫБЕРИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ
1. Политравма — это:
а) перелом голени
б) вывих плеча
в) совокупность повреждающих факторов
г) совокупность двух и более повреждений
2. Абсолютный признак вывиха:
а) пружинящая фиксация
б) нарушение функции
в) боль
г) отек
3. При переломе плеча активные движения в суставе:
а) отсутствуют
б) возможны, резко болезненны
в) в полном объеме, безболезненны
г) в полном объеме, умеренно болезненны
4. Протяженность транспортной иммобилизации при переломе бедра
а) пальцы — крыло подвздошной кисти
б) пальцы — тазобедренный сустав
в) пальцы — верхняя треть бедра
г) пятка — треть бедра
5. Транспортная шина для фиксации перелома бедра:
а) еланского
б) дитерихса
в) белера
г) ЦИТО
6. Для лечебной иммобилизации используются:
а) шина Крамера
б) аутоиммобилизация
в) гипсовая повязка
г) шина Дитерихса
7. Для уменьшения скорости отвердевания гипса добавляют:
а) крахмал
б) квасцы
в) аммония хлорид
г) натрия хлорид
8. Количество слоев гипсового бинта в лонгете:
а) 1 — 2
б) 2 — 3
в) 4 — 5
г) 6 — 10
9. Вид повязки при переломе плеча со смещением
а) торакобрахиальная
б) кокситная
в) лонгетная
г) створчатая
10. При появлении болей у больного с гипсовой повязкой следует:
а) снять повязку
б) вызвать врача
в) успокоить больного
г) не обращать внимания
11. Колотая рана наносится :
а) топором
б) саблей
в) шилом
г) стеклом
12. Абсолютный признак раны:
а) кровотечение
б) боль
в) снижение гемоглабина
г) нарушение функции
13. Ведущий симптом сквозной раны:
а) повреждение кожи
б) наличие входного отверстия
в) наличие выходного отверстия
г) наличие входного и выходного отверстия
14. Первая фаза раневого процесса – это:
а) регенерация
б) эпителизация
в) воспаление
г) рубцевание
15. ПХО ран лежит в основе антисептики:
а) химической
б) механической
в) физической
г) биологической
16. Для ожогового шока наиболее характерно:
а) падение АД
б) длительная эректильная фаза
в) кровопотери
г) потеря сознания
17. К глубоким относятся ожоги
а) I-II степени
б) II-IIIа степени
в) III степени
г) IIIб-IV степени
18 Ожоговый шок развивается у взрослых при площади ожога
а) более 20 %
б) более 5 %
в) более 10 %
г)более 15 %
ВЫБЕРИТЕ НЕСКОЛЬКО ПРАВИЛЬНЫЙ ОТВЕТОВ
19. Поверхностные травмы — это
а) ушиб
б) вывих
в) перелом
г) рана
д) ожог
20. Общие реакции на травму
а) боль
б) Деформация
в) отек
г) коллапс
д) шок
21. Местные симптомы СДС в раннем периоде
а) олигурия
б) азотемия
в) пузыри с геморрагическим содержимым
г) исчезновение чувствительности в зоне повреждения
д) падение А/Д
22. Абсолютные признаки вывиха
а) отсутствие активных движений
б) ограничение активных движений
в) сохранность пассивных движений
г) ограничение пассивных движений
д) «пружинящая фиксация»
23. Опасность укушенных ран животными:
а) обширная зона повреждения
б) сильное инфицирование
в) обильное кровотечение
г) бешенство
д) повреждение кости
24. Условия для заживления ран первичным натяжением:
а) ровные края
б) неровные края раны
в) сгустки крови в ране
г) отсутствие в ране инородных тел
д) отсутствие нагноения
25. Физические методы лечения гнойных ран:
а) повязка с гипертоническим раствором хлорида натрия
б) ПХО
в) вакуумное дренирование
г) УФО
д) официальный раствор перекиси водорода
26. Периоды ожоговой болезни
а) начало
б) ожоговый шок
в) ожоговая токсемия
г) разгар болезни
д) выздоровление
27. Оперативное лечение ожогов во 2 и 3 периодах ожоговой болезни
а) отсроченная некрэктомия с первичной кожной пластикой
б) вторичная кожная пластика
в) устранение рубцовой поверхности
д) наложение швов
28. Методы оперативного лечения кожных дефектов при ожогах:
а) сетчатый трансплантат
б) кожные марки
в) кожные полоски
г) асептические повязки
д) щадящие перевязки
Ответы к тестам:
1-г; 2-а; 3-б; 4-а; 5-б; 6-в; 7-а; 8-г; 9-а; 10-б; 11-в; 12-а; 13-г; 14-в; 15-б; 16-б; 17-г; 18-в; 19-г; 20-д; 21-в, г; 22-а, г, д; 23-б, г; 24-а, г, д.; 25-а, в, г; 26-б, в, д; 27-а, б; 28-а, б, в.
Тема: Синдром воспаления.
Лекция № 1.
Хирургическая инфекция.
План лекции:
1. Понятие.
2. Классификация.
3. Течение воспалительного процесса.
Понятие.
Под хирургической инфекцией понимают воспалительные заболевания, лечение которых проводится преимущественно хирургическими методами.
Классификация.
I. По распространённости:
1) Местная – фурункул, мастит, панариций, абсцесс и др.
2) Общая – сепсис.
II. По возбудителям и клинике:
1) Острая:
а) гнойная аэробная неспецифическая инфекция: стафилококки, стрептококки, кишечная палочка, протей, синегнойная палочка;
б) анаэробная: палочки столбняка, газовой гангрены;
в) специфическая: туберкулёз, сифилис, сибирская язва.
2) Хроническая:
а) гнойная аэробная неспецифическая инфекция;
б) специфическая туберкулёз, сифилис, сибирская язва.
III. По органам и тканям:
— аппендицит;
— холецистит;
— гастрит;
— эндоартериит;
— остеомиелит.
Ревизионная операция по поводу неудачной внутренней фиксации межвертельного перелома бедренной кости: современное состояние | BMC Musculoskeletal Disorders
У правильно отобранных пациентов может быть достигнута высокая частота успешных ревизионных операций [1, 5, 16]. Решение о ревизионном остеосинтезе или протезировании основывается на нескольких факторах: физиологическом возрасте пациента, функциональном уровне, ожидаемой продолжительности жизни, анатомическом участке несращения, характере перелома, остаточном качестве костной ткани, костном запасе и компетентности тазобедренного сустава (рис.1) [17, 18]. Вкратце, спасательный остеосинтез предпочтителен для физиологически молодых пациентов с большой продолжительностью жизни и адекватным качеством кости для фиксации; Артропластика тазобедренного сустава, напротив, предпочтительна для пожилых людей с плохим качеством кости, неадекватным костным фондом и сильно поврежденными суставными поверхностями тазобедренного сустава. Конверсионная артропластика тазобедренного сустава полезна для раннего переноса веса и мобилизации, устраняя риски замедленного заживления переломов и ускоряя функциональное восстановление, которые имеют решающее значение для прогноза у пожилых, ослабленных пациентов [1, 2, 10].
Рис. 1Стратегия лечения неудачного остеосинтеза межвертельных переломов взвешивается между спасательным остеосинтезом и конверсионной артропластикой. Решение является многофакторным и должно быть индивидуальным.
Процедуры спасения головки бедренной кости
Неудачная фиксация переломов ИТ у молодых пациентов встречается крайне редко [19, 20]. Однако сообщалось, что открытая репозиция и ревизионная внутренняя фиксация с остеотомией или костной пластикой или без нее позволяют достичь высоких показателей сращения и небольшого количества осложнений [5].В отличие от эндопротезирования тазобедренного сустава, которое отличается ограниченным сроком службы, ревизионная внутренняя фиксация сохраняет головку бедренной кости; Таким образом, дальнейшая ревизионная операция из-за истирания протеза не требуется. В связи с этим хирурги-ортопеды должны приложить все усилия, чтобы сохранить естественную кость и добиться сращения перелома с помощью этой процедуры, особенно у активных пациентов моложе 50 лет [2, 21].
Имплантаты, используемые для ревизионной внутренней фиксации, обычно выбираются в соответствии с качеством и расположением оставшегося костного материала проксимального отдела бедренной кости.Костный блок нижней головки бедренной кости обычно не нарушается предыдущим устройством. Устройства с фиксированным углом, такие как наклонные пластинки с лезвиями и динамические мыщелковые винты (DCS), являются предпочтительными и часто сопровождаются аутогенной костной пластикой [17]. Для фиксации проксимального фрагмента кости в соответствии с предоперационным планом доступны множественные шейно-диафизарные углы. В качестве альтернативы можно повторно установить скользящие бедренные винты, такие как динамические бедренные винты (DHS), если в головке бедренной кости имеется достаточный запас кости для удержания другого винта [22].В одно исследование были включены 26 пациентов с неудачной фиксацией переломов ИТ по DHS [22]. Восемнадцати пациентам была проведена ревизионная внутренняя фиксация, а у 8 пациентов — протезы. В группе ревизионной внутренней фиксации реинтеграция DHS использовалась у 8 пациентов, вальгусная остеотомия и ревизионная фиксация DHS — у 6 пациентов, а вальгусная остеотомия и установка одноугловой пластины 130 ° — у 4 пациентов. У всех пациентов в группе внутренней фиксации после ревизии произошло сращение перелома без костной пластики в среднем за 17 недель.У четырех из 18 пациентов периодически возникала боль в бедре, которая не мешала их повседневной деятельности, а у остальных не было боли после процедуры спасения головки бедренной кости при последнем наблюдении. При последнем наблюдении все 18 пациентов могли ходить без поддержки. В другой серии из 20 пациентов с неудачными ИТ-переломами оценивались повторные открытые репозиции и внутренняя фиксация (наклонные пластинки лезвий у 11 пациентов, DHSs у 5, DCS у 3 и стержень Zickel у 1) с костной пластикой [5]. Девятнадцать из 20 несращений зажили, и 16 из 19 пациентов, достигших сращения перелома, не сообщили о боли, в то время как у других 3 была легкая боль (связанная с сохраненным имплантатом).Все были амбулаторно. В недавнем ретроспективном исследовании было выявлено 11 случаев поломки ногтей [23]. Спасательные процедуры включали консервативное лечение в 2 случаях, интрамедуллярный длинный стержень в 4 случаях, 95 ° DCS в 3 и конверсионное тотальное эндопротезирование тазобедренного сустава в 2 случаях. Все ревизионные устройства внутренней фиксации сочетались с декортикацией и костной пластикой. Основной балл по шкале Бартеля улучшился с 63,2 до операции до 72,8 после операции. Что касается оценки SF-12, полученной при последнем наблюдении, физическое суммирование составило 36.43, а мысленное суммирование — 35,83. Лучший результат по подшкалам для оценки боли в теле (0,708, p = 0,049) и эмоционально-ролевой (0,815, p = 0,01) в балле SF-12 наблюдался среди населения с повышенным баллом по шкале Бартеля. Вся вышеприведенная литература демонстрирует, что сращение перелома и хороший результат могут быть достигнуты с помощью повторной внутренней фиксации для физиологически молодых пациентов и даже некоторых пожилых пациентов с хорошим остаточным запасом костной ткани.
Интрамедуллярные стержни играют важную роль в ревизионной хирургии.Они характеризуются коротким плечом рычага, что на 30% снижает изгибающие напряжения по сравнению с экстрамедуллярными устройствами. Кроме того, они действуют как интрамедуллярная опора, чтобы избежать чрезмерной медиализации стержня. Некоторые защитники заявляют, что они обладают клиническими преимуществами, такими как минимальное хирургическое вмешательство, предотвращение гематомы переломов, меньшая потеря крови, более низкие показатели боли, улучшенные функциональные возможности и ранняя мобилизация [24, 25]. Совсем недавно 20 неудавшихся фиксаций интрамедуллярных стержней были исследованы с помощью 4 различных ревизионных процедур, включая проксимальные бедренные блокирующие пластины у 6 пациентов, интрамедуллярные стержни у 8 (40%) и протезирование у 6 пациентов [24].По данным рентгенологического наблюдения, сращение переломов в группе повторной установки гвоздей наблюдалось в среднем через 118,6 дней, в то время как в группе ревизии пластины требовалось более длительное время — 427,6 дней. Показатели по шкале Бартеля снизились с третьего до двенадцатого месяца после операции; однако результат не был статистически значимым. Важно отметить, что через 12 месяцев после повторной операции уровень смертности в группе ногтевых пластин (25%) был ниже, чем в группе пластин (33%) и группе артропластики (33%).Это исследование показывает, что интрамедуллярные ногти могут иметь небольшое преимущество с точки зрения более низкой смертности и, следовательно, могут быть полезным вариантом при лечении неудачной фиксации ногтей у этих ослабленных пациентов.
Системы фиксирующих пластин являются полезной альтернативой ревизионной внутренней фиксации ИТ-переломов. Хотя биомеханическое превосходство интрамедуллярного стержня является значительным, фиксирующие пластины обеспечивают достаточную стабильность, чтобы поддерживать выравнивание проксимального отдела бедренной кости, с низкой потребностью в точке входа и костномозговом канале (рис.2). По нашему собственному опыту, время до полной нагрузки следует отложить, если на рентгенограмме заметно образование костной мозоли. Однако активные функциональные упражнения можно начинать сразу после операции. Все полезные маневры, способствующие заживлению перелома, можно попробовать после операции.
Рис. 2Неудачное лечение межвертельного перелома у активного 78-летнего мужчины. a Межвертельный перелом был стабилизирован антеградным длинным γ-гвоздем и кольцевым серкляжем 4 года назад.Пациент впервые испытал сильную боль в бедре и ограничение движения 1 месяц назад без травм в анамнезе. Рентгенография показала несращение межвертельного перелома и разрыв γ-стержня. b Поперечные и c коронковые срезы КТ показали остеолиз большого вертела, а также тазобедренного сустава с очевидными промежутками между переломами. d Были удалены предыдущие имплантаты. Смещение было исправлено, что привело к увеличению разрыва в локации. Для заполнения разрыва использовалась достаточная костная пластика, и перелом был стабилизирован обратным LISS для дистального отдела бедренной кости
Некоторые авторы предложили дополнительное наращивание цемента вокруг кончика лезвия для усиления фиксации в оставшейся кости головки бедренной кости в определенных случаях. , включая боковую миграцию лезвия или перелом периимплантата [26, 27].Стабильность вращения и сила отрыва увеличились после увеличения ранее извлеченного лезвия для предотвращения вращения проксимального стержня бедра (PFNA) на основе биомеханических исследований [26]. В исследовании, в котором участвовали 10 пациентов с неудачными переломами проксимального отдела бедренной кости, ревизионные операции проводились с использованием усиленной PFNA [27]. Заживление переломов было зарегистрировано во всех случаях, за исключением 2 пациентов, умерших от сердечной недостаточности до полной консолидации в течение ограниченного периода наблюдения в 5,4 месяца. От цемента не наблюдалось никаких отрицательных биологических побочных эффектов.В некоторых случаях целесообразно продолжить ревизионную операцию с заменой лезвия или увеличением цемента. Варианты спасения, включая замену лезвия, усиленную цементом PFNA, восстановление PFNA и артропластику, были исследованы в 57 случаях с «вырезанием» и «прорезанием» лезвия после фиксации IT-переломов с помощью PFNA или гвоздей для фиксации вертела (TFN) [28] . В группе «сквозных» 8 из 16 пациентов (50%), которым была проведена ревизия с заменой лезвия, и 2 из 6 (33%) пациентов, которым была проведена ревизия с заменой лезвия и увеличением, потребовались дальнейшие ревизионные операции.Тотальное эндопротезирование тазобедренного сустава (THA) было окончательным лечением во всех случаях. В группе «исключено» 2 из 3 пациентов (66%), которым была проведена ревизия с заменой лезвия, и 2 из 3 (66%), перенесших повторную ревизию, потребовали дополнительных процедур. Сопротивление осевой миграции лезвия минимально, когда лезвие уже пробило кору головки бедренной кости (прорезь). Остаточный костный инвентарь может не иметь достаточной прочности, чтобы удерживать другое лезвие; таким образом, после замены лезвия неизбежны высокие темпы повторного использования.В совокупности данные о ревизионных интрамедуллярных ногтях либо скудны, либо включают слишком мало случаев для широкой интерпретации результатов. Дальнейшие многоцентровые исследования с проспективным дизайном могут предложить улучшенное лечение пациентов с неудачными переломами ИТ.
Конверсионное эндопротезирование тазобедренного сустава
Клиническая неэффективность внутренней фиксации IT-переломов относительно часто встречается у пожилых пациентов с остеопенией. Поскольку успех ревизионного остеосинтеза ограничен способностью к заживлению хозяина, восстановительное артропластика становится разумной альтернативой лечения в этой пораженной популяции [14, 29, 30].
Решение о проведении гемиартропластики (HA) или THA должно приниматься в зависимости от функциональных потребностей пациента и состояния суставного хряща вертлужной впадины (рис. 3). При хорошо сохранившемся хряще можно рассматривать ГК, обеспечивающую минимальную инвазивность и желаемую стабильность у пациентов с несколькими сопутствующими заболеваниями и низкой потребностью в активности [17]. В предыдущем исследовании сообщалось, что 16 пациентов с неудачной фиксацией ИТ-переломов бедренными винтами лечили ГК [31]. HA был выбран, так как головка бедренной кости была эвакуирована с помощью ослабленного стягивающего винта.Однако во время операции вертлужный хрящ оказался неповрежденным. У всех пациентов наблюдалось функциональное улучшение по опроснику SF-36, который увеличился с 41,9 до 82,7. В случаях сильно поврежденного суставного хряща бедра, таких как ранее существовавший дегенеративный артрит и эрозия, вызванная проникновением в металлические конструкции, THA была лучшим выбором. Как упоминалось выше, THA была рекомендована в качестве идеальной процедуры восстановления для «вырезания» и «прорезания» спиральных лезвий после фиксации IT-переломов с помощью PFNA и TFN вместо ревизионной фиксации гвоздем, которая часто имеет неприемлемую частоту повторных операций [28 ].Недавно был проведен метаанализ для сравнения результатов между THA и HA при неудачной внутренней фиксации IT-переломов [14]. Было проанализировано шесть исследований с 188 пациентами (100 THA и 88 HA). Не было обнаружено значительных различий между THA и HA на основании послеоперационных вывихов, повторных операций, инфекций, интраоперационных или послеоперационных переломов и оседания ствола. Показатели Harris Hip Scores были немного выше у THA, чем у HA, при минимальном 14-месячном наблюдении. Это исследование выяснило, что и THA, и HA являются эффективными процедурами спасения для этих конкретных групп населения.
Рис. 3Неудачный пластинчатый остеосинтез межвертельного перелома у женщины 77 лет. a Наблюдался очевидный склероз, тазобедренный сустав, укорочение конечности и вырывание винта, что указывало на несращение межвертельного перелома. Следует отметить значительный остеопороз, что отражается на тонкой корке бедренной кости. Была очевидна болезненная хромота пациента. b Цементный модульный протез на длинной ножке был использован для восстановления длины конечности и облегчения восстановления после операции.
Успешная фиксация бедренного компонента может быть достигнута с помощью цементированных или бесцементных имплантатов [21, 30, 32].В серии из 33 конверсионных артропластик использовались бесцементные протезы из-за опасения связанных с цементом сердечно-легочных осложнений [6]. На момент последнего наблюдения все вертлужные чашки и бедренные ножки продемонстрировали рентгенологическую стабильность врастания кости. Не наблюдалось заметного износа или перипротезного остеолиза, и ни у одного из пациентов не было вывихов компонентов. Цементная фиксация больше подходит для относительно пожилых пациентов (как правило, старше 70 лет), особенно при плохом качестве кости и большом объеме канала [11, 17].
Сообщалось о различных протезах разной специальной конструкции, и большинство из них могут дать идеальные результаты с небольшими осложнениями. В уникальных клинических случаях хирурги могут определить наиболее подходящий протез с учетом его преимуществ и недостатков. Модульные имплантаты позволяют раздельно препарировать проксимальную и дистальную части бедренной кости для максимального заполнения протеза. Кроме того, модульные ножки можно индивидуально отрегулировать с учетом несоответствия длины ног (LLD), смещения, антеверсии и потери проксимальной бедренной кости [33, 34].Бесцементные модульные стержни, предназначенные для метафизодиафизарной анкеровки, были исследованы у 29 пациентов после неудачной внутренней фиксации переломов ИТ [35]. В течение среднего периода наблюдения в 20 месяцев все пациенты сообщили о заметном облегчении боли и функциональном улучшении, что указывает на то, что модульный стержень является надежным имплантатом. Кроме того, другое исследование с участием 11 пациентов подтвердило, что модульная артропластика является эффективной процедурой спасения [1].
Немодульные ревизионные протезы также являются рациональным вариантом.Поскольку они просты в сборке во время операции, нет никаких опасений по поводу перелома модульной ножки в месте соединения средней ножки. В ретроспективном исследовании 31 неудачной ИТ-фиксации все пациенты были спасены с помощью немодульной бесцементной дистальной фиксации длинной ножки [36]. После среднего периода наблюдения 47,5 месяцев все пациенты сообщили о значительном облегчении боли и возвращении к передвижению. После операции показатель Harris Hip увеличился с 28,4 до 85,6. Рентгенологические записи показали, что у всех имеется костный сращение.
Технические проблемы и соображения
Ревизионная хирургия при неудачной внутренней фиксации ИТ-переломов — сложная и очень сложная процедура. Хирурги-ортопеды часто сталкиваются с техническими препятствиями, включая удаление сломанных фиксирующих устройств, сложное хирургическое вмешательство, измененную анатомию, ухудшение качества кости из-за ранее существовавшей остеопении, дефекты костей после удаления неудачных имплантатов, установку нового устройства, высокий периоперационный перелом риск и длительная иммобилизация.Внимание к техническим деталям может свести к минимуму возможные осложнения [17].
Первоначальное обнажение осложняется наличием ранее фиксированных металлоконструкций и анатомических деформаций [37]. Важен статус большого вертела: он может быть неправильно соединен и блокировать интрамедуллярный канал или полностью не соединиться. Если неправильное сращение вертела препятствует адекватной подготовке проксимального отдела бедра, может быть полезна скользящая остеотомия вертела [19, 38]. Этот метод сохраняет непрерывность отводящих мышц, вертела и латеральной широкой мышцы бедра, которые важны для поддержания стабильности бедра.В результате снижается вероятность послеоперационного вывиха бедра. Втягивание нависающего вертела как препятствие во время подготовки бедра может обеспечить отличное обнажение тазобедренного сустава. В исследовании с участием 71 неудачного лечения ИТ-перелома, во время спасательной операции у 22% пациентов была выполнена скользящая остеотомия вертела с целью облегчить обнажение бедра. Ни у одного из пациентов после операции не было больших переломов вертела или сосудисто-нервных повреждений [39].
При выполнении процедур восстановления ИТ удаление вышедших из строя фиксирующих устройств требует более обширного рассечения и часто требует удаления сломанных винтов. Полезно заранее подготовить такие инструменты, как трепаны, захватные инструменты, стандартные наборы для удаления сломанных винтов и высокоскоростные боры для резки металла [37, 40]. В нескольких исследованиях рекомендовалось вывихнуть головку бедренной кости перед извлечением имплантата, что может снизить вероятность интраоперационного перелома, если планируется конверсионная артропластика [6].В техническом отчете содержится более подробная информация об удалении запаздывающего винта при неудачных пересмотрах DHS [41]. Вкратце, после удаления пластины DHS и тщательного рассечения мягких тканей с последующим вывихом бедра, вокруг стягивающего винта делаются пропилы в 4 различных направлениях (верхнее, переднее, нижнее и заднее) шейки бедра. Затем головка бедренной кости просто удаляется прямым вытяжением с винтом на месте. Это позволяет избежать больших крутящих моментов при использовании традиционного опорного винта.
Если принято решение о ревизионной внутренней фиксации, важно получить стабильную фиксацию отломков перелома и избежать варусного неправильного восстановления [19].Устранение разрыва в переломе с помощью техники компрессии и достаточной костной пластики, а также забота о сохранении васкуляризации участков перелома могут в совокупности улучшить среду для заживления перелома [2, 42].
При конверсионном артропластике есть несколько подводных камней, которые следует учитывать при подготовке бедренного канала. Костная мозоль при переломах, несращение перелома и неправильное сращение часто приводят к деформации кости проксимального отдела бедренной кости, что увеличивает риск интраоперационного перелома во время подготовки канала или установки имплантата [39, 43].Таким образом, перед открытием бедренного канала необходимо мобилизовать фрагменты вертела и деформированную анатомию. Во время этого процесса требуется тщательное рассечение, чтобы избежать повреждения соседних сосудисто-нервных структур и мышц [39]. Может быть трудно оценить правильную взаимосвязь между типами оскольчатых переломов для реконструкции анатомии проксимального отдела бедренной кости; однако восстановление соотношения кончика большого вертела и центра вращения головки бедренной кости может указывать на разумную точку отсчета.Для успешного проведения операции рекомендуется провести подробные интраоперационные испытания и визуализацию [19]. Эндостальная склеротическая кость вдоль следа предыдущих интрамедуллярных штифтов и стягивающих винтов может привести к перелому бедренной кости и / или смещению ножки во время ее введения [6]. Калибровочный остеотом и / или бор может использоваться для удаления эндостальной кости. Горизонтальная ось коленного сустава может использоваться в качестве ориентира, а не деформированная ось шейки бедра при регулировке антеверсии ножки [6].Бедренный канал можно открыть с помощью высокоскоростной фрезы и вручную развернуть с помощью развертки, выбранной в соответствии с предоперационным шаблоном, чтобы получить оптимальный эндостальный контакт в дистальной диафизарной части бедренной кости. Усилитель изображения с С-образной дугой или усилитель рентгеноскопического изображения полезен в управлении этим процессом, так как операция на индексе может привести к аномальной анатомии проксимального отдела бедренной кости, обструкции костномозгового канала и образованию повышенного напряжения [10, 30].
Дефекты костей проксимального отдела бедренной кости после удаления имплантата являются сложным событием при ревизионных операциях после неудачной ИТ-фиксации (рис.2). Для успешного проведения операции следует принимать во внимание либо интрамедуллярные дефекты кости, либо отверстия кортикальных винтов. Потеря костной массы дистальнее стандартного уровня резекции шеи часто требует имплантатов ревизионного типа, в том числе имплантатов, заменяющих кальций, чтобы восполнить любой костный дефицит и восстановить длину конечности. Имплантаты с длинной ножкой вставляются в обход самого дистального отверстия для винта на два кортикальных диаметра, в сочетании с профилактическим кабелем или без него, чтобы избежать образования подъема напряжения [17, 44].В серии из 71 пораженного тазобедренного сустава, обработанного конверсионным THA, сообщалось о 76% протезов с заменой калька и 50% компонентов с длинной ножкой [39]. Аналогичным образом, 14 из 21 имплантатов с длинной ножкой были заявлены в исследовании, опубликованном Д’Арриго и его коллегами [45]. Аналогичным образом, замена пяточной кости использовалась почти у 60% пациентов, получавших спасительное эндопротезирование из-за неудачной IT-фиксации и имплантатов с длинной ножкой в 50%, согласно исследованию, в котором участвовал 61 случай [43]. Взятые вместе, калькарозамещающие имплантаты и конструкции с длинной ножкой широко применялись для ревизионного эндопротезирования у пациентов с неудавшейся внутренней фиксацией переломов ИТ.Более того, опухолеспецифические эндопротезы являются альтернативным вариантом лечения пациентов с недостаточным запасом проксимальной части бедренной кости. В последующем 5-летнем исследовании было показано, что они имеют значительную пользу со средним показателем Oxford Hip Score 33 для пациентов с неудачным остеосинтезом проксимальных переломов бедренной кости [46].
Исследователи обратили внимание на тот факт, что цемент вытесняется из пустых отверстий под винты, когда используется цементированный стержень. Утечка цемента через отверстия для винтов может привести к несращению в месте перелома, послеоперационному перипротезному перелому или потере давления цемента [6].Было предложено множество методов для предотвращения этой экструзии: для отверстий под винты можно использовать прямое давление пальца, марлю и повторную вставку винтов для закрытия отверстий при закачке цемента; для отверстий под стопорные винты действительны большой палец ассистента, плотно упакованная марля, хирургическая перчатка, наполненная физиологическим раствором, и костная пробка, изготовленная из иссеченной головки бедренной кости [47, 48].
Качество вертлужной кости у пациентов с IT-несращением также ухудшается из-за неиспользованной остеопении. Использование бесцементной чашки может привести к неадекватной фиксации с прессовой посадкой или к интраоперационному перелому во время фиксации имплантата.Рекомендуется разумное расширение вертлужного хряща и сохранение субхондральной кости. Не допускается сильное ущемление вертлужного компонента; вместо этого следует рассмотреть возможность увеличения фиксации винтами [17, 37].
Отделенный большой вертел, обычно наблюдаемый у пациентов с нарушением ИТ-фиксации, обычно вызывает боль и хромоту и даже влияет на функцию отводящего клапана [31, 49]. Кроме того, данные показали, что более высокая частота вывихов при артропластике бедра коррелирует со смещением перелома большого вертела [31].Были упомянуты три метода фиксации большого вертела: контурная пластина, разводка натяжной лентой и фиксация когтя вертела с разводкой [11, 30, 31, 35, 36, 46]. В ретроспективном исследовании 16 неудачных IT-фиксаций всем пациентам была проведена операция с HA и системой тросового захвата. У пятнадцати из 16 пациентов после операции наблюдалось прочное сращение большого вертела к 24 неделям, и в течение периода наблюдения смещения ГК не произошло [31].
Краткое изложение технических проблем и соответствующих стратегий представлено в таблице 1.
Таблица 1 Технические проблемы и стратегииПереломы шейки бедра | Педиатрическое ортопедическое общество Северной Америки (POSNA)
Учебное пособие
Ключевые точки:
- Редкие травмы, связанные с высокой энергией и политравмой
- Классификация Дельбета широко используется, включает 4 типа и является прогностическим признаком аваскулярного некроза.
- Лечение является срочным и зависит от типа перелома и возраста пациента
- Осложнениями, связанными с этими переломами, являются остеонекроз, несращение и преждевременное закрытие кожного покрова.
Описание:
Переломы шейки бедра и включают переломы проксимального эпифиза бедра, шейки бедра и межвертельной области бедра. Делбет классифицировал переломы шейки бедренной кости на четыре типа, что дает рекомендации по лечению и прогнозу (Рисунок 1):
Тип 1 — трансэпифизарные переломы
,00
Тип 2 — трансцервикальные переломы
,00
Тип 3 — шейно-вертельные переломы
,00
Тип 4 — межвертельные переломы
Эпидемиология:
Переломы шейки бедра составляют <1% всех переломов у педиатрических пациентов и <1% всех переломов бедра (Canale 1977, Boardman 2009, Ratliff 1962).Клинические результаты:
Эти пациенты не могут выдерживать нагрузку на травмированную конечность. У них может быть укороченная и вывернутая наружу конечность, а перелом может быть связан с другими политравмами (травмы головы, травмы живота и т. Д.).Визуальные исследования:
Обычные рентгенограммы — это основной метод визуализации для диагностики и классификации перелома шейки бедренной кости у детей. При попытке сделать боковую рентгенограмму поперек стола следует проявлять осторожность, чтобы переместить неповрежденную конечность, чтобы не сместить перелом на травмированной стороне.КТ или МРТ могут играть роль в сопутствующих переломах-вывихах шейки бедренной кости, чтобы лучше определить характер травмы (Lee 2010).Этиология:
Переломы шейки бедра встречаются редко и обычно вызваны травмами с высокой энергией, такими как автомобильные аварии, падения с высоты или столкновения пешеходов с транспортными средствами. Переломы шейки бедра также могут быть вызваны неправильным обращением. Различные костные поражения, общие для проксимального отдела бедренной кости, такие как костные кисты или фиброзная дисплазия, также могут способствовать переломам шейки бедра.(Swiontowski 2009) Переломы шейки бедра также могут возникать у детей с остеопенией, вторичной по отношению к другим состояниям (церебральный паралич, мышечная дистрофия и т. Д.).Лечение:
Лечение варьируется от закрытой репозиции и колючей повязки до открытой репозиции и внутренней фиксации. Капсулотомия рекомендована для удаления внутрикапсулярной гематомы и потенциального снижения риска АВН. Лечение определяется классификацией Дельбета, смещением, возрастом и размером пациента.Переломы 1 типа (трансэпифизарные)
- Закрытая редукция и иммобилизация колючей проволокой
- Учитывается при несмещенных или минимально смещенных переломах в возрасте до 4 лет
- Внутренняя фиксация
- Подходит для детей старшего возраста или со смещенными переломами
- Закрытая репозиция или открытая репозиция выполняется для достижения анатомического выравнивания
- Гладкая фиксация штифтом может быть приемлемой для маленьких детей раннего возраста, если им наложена шиповая повязка
- Канюлированная винтовая фиксация для детей старшего возраста и подростков
- Закрытая редукция и иммобилизация колючей проволокой
- Учитывается только при несмещенных или минимально смещенных переломах в возрасте до 4 лет
- Внутренняя фиксация
- Подходит для детей старшего возраста или со смещенными переломами
- Закрытое или открытое редукция выполняется для достижения адекватного выравнивания
- Гладкая фиксация штифтом может быть приемлемой для маленьких детей раннего возраста, если им наложена шиповая повязка
- Канюлированная винтовая фиксация для детей старшего возраста и подростков.
- Для достижения адекватной фиксации может потребоваться пересечение физики
- Если фиксация останавливается незадолго до физиса, следует рассмотреть возможность иммобилизации колосовидной повязки.
- Закрытая редукция и иммобилизация колючей проволокой
- Переломы без смещения или с минимальным смещением до возраста 3-4 лет
- Может потребоваться визуализация поперечного сечения, чтобы подтвердить адекватность репозиции и ее сохранение в гипсе
- Закрытая репозиция, фиксация штифтом и иммобилизация колючей повязкой
- Может рассматриваться для детей до 6 лет
- Жесткая внутренняя фиксация
- Учитывать переломы со смещением у детей старше 3 лет
- Закрытая репозиция или открытая репозиция переднебоковым доступом
- Проксимальная бедренная пластина или компрессирующий тазобедренный винт
переносить вес в течение 2 недель (Swiontowski 2009).
Осложнения:
Аваскулярный некроз
Показатели варьируются от 0 до 92% (Riley 2014). Мета-анализ показал, что частота остеонекроза составляет 38% для переломов типа 1, 28% для переломов типа 2, 18% для переломов типа 3 и 5% для переломов типа 4.(Moon 2006) Другое недавнее исследование 44 пациентов показало, что частота переломов 1-4 типов составляет 50%, 28%, 8% и 10% соответственно (Riley 2014).Профсоюз с отсрочкой / без профсоюзов
Отсроченное или несращение может быть связано с методом лечения. По возможности предпочтительна внутренняя фиксация, которая может снизить частоту несращения (Bali 2011). Сообщается, что частота переломов составляет 1-10% (Boardman 2009). компрессии и является предпочтительным методом лечения несращений шейки бедра.(Канале, 1977)Преждевременное закрытие кожного покрова
Это может не вызывать значительного неравенства в длине конечностей из-за прочной природы дистального отдела бедренной кости, однако степень несоответствия будет зависеть от возраста ребенка на момент остановки физического развития (Hamilton 1961). из-за травмы или из-за фиксации, пересекающей физиз. Частичная остановка роста может вызвать coxa vara или valga.Похожие видео:
Артикулы:
- Bali K, Sudesh P, Patel S.Кумар v, Шайни У, Диллон МС. Переломы шейки бедра у детей: наш 10-летний опыт. Clin Orthop Surg. 2011; 2 (4): 302-8.Epub 2011 декабрь 1.
- Boardman M, Herman M, Buck B, Pizutillo P. Переломы бедра у детей. JAAOS. 2009; 17: 162-173.
- Canale ST, Bourland WL: Перелом шеи и межвертельной области бедренной кости у детей. J Bone Joint Surg Am. 1977; 59: 431-443
- Гамильтон СМ. Переломы шейки бедра у детей. JAMA 178: 799-801.1961.
- Ли DH, Парк Дж. У., Ли Ш. Трансэпифизарный перелом шейки бедренной кости у ребенка с 2 широко смещенными фрагментами Salter-Harris III эпифиза головки бедренной кости. J Orthop Trauma. 2010; 24 (2): 125-9.
- Moon ES, Mehlman CT. Факторы риска аваскулярного некроза после переломов шейки бедренной кости у 242 детей: 25 случаев в Цинциннати и метаанализ 360 случаев. J Orthop Trauma. 2006. 20: 323–329.
- Ratliff AH. Переломы шейки бедра у детей.J Bone Joint Surg Br. 1962; 44-В: 528-42.
- Riley PM Jr, Morscher MA, Gothard MD, Riley PM Sr. Ранее время сокращения не уменьшало частоту остеонекроза головки бедренной кости при переломах бедра у детей. J Orthop Trauma. 2014, 2 сентября [Epub перед печатью]
- Swiontkowksi MF. Переломы и вывихи бедра и таза. В: Green NE и Swiontkowksi MF, ред. Скелетная травма у детей. 4-е изд. Филадельфия, Пенсильвания: Сондерс; 2009: 355-396.
Ведущие участники:
Обоснование и дизайн системы ускоренного хирургического лечения и лечения перелома бедра (HIP ATTACK) Испытание: протокол международного рандомизированного контролируемого исследования по оценке ранней хирургии у пациентов с переломом бедра
Введение
Ежегодно миллионы взрослых людей во всем мире страдают от перелома бедра .1 Перелом бедра приводит к травме, боли, кровотечению и неподвижности. Эти факторы могут вызывать воспаление, гиперкоагуляцию, катаболизм и стресс 2–5, что может ускорить периоперационные осложнения. Наиболее частыми причинами краткосрочной смертности после перелома бедра являются ишемическая болезнь сердца, инсульт, пневмония, сепсис и тромбоэмболия легочной артерии.6 7 Смертность после перелома бедра составляет от 7% до 10% через 30 дней и от 10% до 20% через 90 дней 8–13
Влияние ранней операции на риск периоперационных осложнений и смертность у пациентов с переломом шейки бедра оценивалось в систематическом обзоре и метаанализе наблюдательных исследований.14 Ранее проведенное хирургическое вмешательство было связано со значительным снижением смертности (относительный риск [ОР] 0,81; 95% ДИ от 0,68 до 0,96; p = 0,01) в пяти исследованиях (4208 пациентов, 721 смертельный исход). Более ранняя операция также была связана со снижением риска пролежней (ОР 0,48; 95% ДИ от 0,34 до 0,69; p <0,001) и внутрибольничной пневмонии (ОР 0,59; 95% ДИ от 0,37 до 0,93; p = 0,02) 14.
HIP перелом A ускоренный хирургический T rea T ment A nd C are trac K (HIP ATTACK) Пилотное испытание включало 60 пациентов и установило возможность ускоренного проведения испытания хирургия у больных с переломом шейки бедра.Среди пациентов, рандомизированных для ускоренного хирургического вмешательства, 30% имели серьезные периоперационные осложнения (например, смертность и предоперационный инфаркт миокарда [ИМ] без смертельного исхода, повреждение миокарда после внесердечных операций, тромбоэмболия легочной артерии, пневмония, инсульт, а также опасное для жизни и обширное кровотечение) в течение 30 дней после рандомизации по сравнению с 47% пациентов, которым была назначена стандартная помощь (ОР 0,60; 95% ДИ 0,26–1,39; p = 0,23) 15.
Мы разработали испытание HIP ATTACK для определения влияния ускоренного медицинского освидетельствования и ускоренного хирургического вмешательства по сравнению со стандартным лечением на 90-дневный риск следующих двух первичных исходов: смертность от всех причин и серьезные периоперационные осложнения.
Методы и анализ
Дизайн исследования
Исследование HIP ATTACK — это многоцентровое международное рандомизированное контролируемое исследование (РКИ) в параллельных группах с участием 3000 пациентов с переломом бедра, требующим хирургического вмешательства. Пациенты рандомизируются для ускоренного медицинского обследования и хирургического вмешательства (т. Е. Цель операции — в течение 6 часов после постановки диагноза перелома шейки бедра) или для получения стандартной помощи.
Пробная популяция
Мы включаем пациентов в возрасте ≥45 лет, у которых в рабочее время был диагностирован перелом бедра из-за низкоэнергетического механизма и требовавших хирургического вмешательства.Все центры могут определять свои собственные рабочие часы исследования в зависимости от возможности рандомизации пациентов для ускоренной операции в течение 6 часов с момента постановки диагноза. Во вставке 1 указаны критерии исключения.
Вставка 1Критерии исключения из исследования HIP ATTACK
Исключаются пациенты, отвечающие любому из следующих критериев:
-
Требуются экстренное хирургическое вмешательство или экстренное вмешательство по другой причине (например, субдуральная гематома, патология брюшной полости, требующая срочной лапаротомии, острая конечность ишемия, другие переломы или травмы, требующие неотложной хирургической помощи, некротизирующий фасциит, коронарная реваскуляризация, имплантация кардиостимулятора).
-
Перелом бедра открытый.
-
Двусторонние переломы бедра.
-
Перипротезный перелом.
-
Терапевтическая антикоагуляция, не вызванная антагонистом витамина К, нефракционированным гепарином (например, любое введение терапевтического низкомолекулярного гепарина [> 6000 ед / 24 часа] за 24 часа до включения в исследование) или прием любого другого перорального антикоагулянта (s) для которых нет реверсивного агента.
-
Прием терапевтического антагониста витамина К с гепарин-индуцированной тромбоцитопенией в анамнезе.
-
Отказ от участия.
-
Ранее участвовал в исследовании.
В настоящее время по всей Канаде от 80% до 90% пациентов с переломом бедра подвергаются операции на бедре в течение 48 часов после постановки диагноза.16 Чтобы минимизировать различия во времени операции между центрами, мы включили только те центры, которые имеют> 80% пациентов с переломом бедра, перенесших операцию в течение 48 часов.
Набор пациентов
Врачи и медсестры отделения неотложной помощи проходят пробную работу, во время которой мы рекомендуем им сортировать пациентов с потенциальным переломом бедра для быстрой оценки в рабочее время, подобно тому, как быстро проходят пациенты с потенциальным ИМ или инсультом. оценен.Отделение радиологии ускоряет визуализацию всех потенциальных переломов бедра в рабочее время. Сразу же после диагностики перелома бедра врач отделения неотложной помощи консультируется с дежурной ортопедической бригадой и информирует исследовательскую группу HIP ATTACK о пациенте. После просмотра фильмов и подтверждения наличия перелома бедра, требующего хирургического вмешательства, хирург-ортопед немедленно сообщает об этом исследователям. Исследовательский персонал подходит ко всем подходящим пациентам для участия в исследовании.
Рандомизация и ослепление
Рандомизация происходит сразу после того, как пациент признан подходящим и получено письменное информированное согласие. Исследовательский персонал рандомизирует пациентов с помощью интерактивной веб-системы рандомизации (IWRS). IWRS — это круглосуточная компьютеризированная интернет-система рандомизации, поддерживаемая координационным центром Института исследований здоровья населения (PHRI), который является частью Hamilton Health Sciences и Университета Макмастера в Гамильтоне, Онтарио, Канада.
В процессе рандомизации используется блочная рандомизация, стратифицированная центром и типом планируемой операции (открытая репозиция и внутренняя фиксация; или артропластика). Мы используем произвольно меняющиеся размеры блоков; Исследовательский персонал и исследователи не знают точных размеров. Мы рандомизируем пациентов в соотношении 1: 1, чтобы получить ускоренное медицинское освидетельствование и ускоренное хирургическое вмешательство по сравнению со стандартным лечением (рисунок 1). Процедура рандомизации обеспечивает сокрытие с целью минимизации систематической ошибки.Из-за характера исследования невозможно ослепить исследовательский персонал, участников или поставщиков медицинских услуг, участвующих в уходе за пациентом. Специалисты по оценке результатов не осведомлены о вмешательстве в испытание.
Рисунок 1Блок-схема HIP ATTACK RCT. ЭКГ, электрокардиограмма; АТАКА бедра, перелом бедра, ускоренное хирургическое лечение и уход; NPO, ноль per os; Операционная, операционная; РКИ, рандомизированное контролируемое исследование.
Пробное вмешательство
Пациенты, рандомизированные для получения ускоренной помощи, проходят медицинское освидетельствование у медицинского специалиста (т. Е. Терапевта, гериатра, кардиолога или анестезиолога), который может быстро прибыть в отделение неотложной помощи для оценки.Этот специалист использует свое собственное индивидуальное суждение относительно лечения при рассмотрении любых выявленных заболеваний и взвешивает потенциальные преимущества отсрочки операции для лечения по сравнению с потенциальными негативными последствиями длительного воздействия воспалительного, гиперкоагуляционного, стрессового и катаболического состояний, связанных с перелом бедра. Медицинский специалист осведомлен обо всех условиях, которые, по мнению консенсусной группы исследования, могут принести пользу от медицинской оптимизации перед операцией (вставка 2).
Вставка 2Состояния, которые могут улучшить медицинскую оптимизацию до операции
-
Острый инфаркт миокарда, связанный с механическим осложнением или инфарктом миокарда с подъемом сегмента ST.
-
Остановка сердца.
-
Кардиогенный шок или явный отек легких.
-
Дыхательная недостаточность, требующая искусственной вентиляции легких.
-
Известная гипертензия легочной артерии (> 80 мм рт. Ст.).
-
Домашняя оксигенотерапия с сопутствующим клопидогрелом.
-
Предполагаемая бактериемия.
-
Наследственная или приобретенная коагулопатия, которую невозможно исправить в течение 2 часов до МНО <1,5.
-
Тромбоцитопения (тромбоциты <75 × 10 9 / л) неизвестного происхождения, которая не может быть исправлена в течение 2 часов, или в случае известной хронической тромбоцитопении с тромбоцитами <50 × 10 9 / л.
-
Тромбоз глубоких вен в последний месяц, требующий имплантации фильтра полой вены.
-
Острый инсульт в течение 7 дней после перелома.
-
Субарахноидальное кровоизлияние в течение 1 месяца после перелома.
-
Нарушение сознания неизвестного происхождения (GCS <12).
-
Переломы во время припадка без эпилепсии в анамнезе.
-
Na <120 ммоль / л или> 155 ммоль / л; или Na <125 ммоль / л или> 150 ммоль / л при неврологических симптомах.
-
K> 5,5 ммоль / л с комплексом QRS> 120 мс у пациентов без известного предыдущего комплекса QRS> 120 мс или K <2.8 ммоль / л не поддается коррекции в течение 2 часов.
-
pH <7,15, не подлежит коррекции в течение 2 часов.
-
Показания для проведения острого диализа.
После медицинского освидетельствования хирург-ортопед и анестезиолог должны согласиться с тем, что пациент подходит для операции, чтобы продолжить лечение. Пациенты, рандомизированные для ускоренного лечения (например, медицинское освидетельствование и хирургическое вмешательство), которые получают терапевтическую антикоагуляцию с антагонистом витамина К, получают концентрат протромбинового комплекса для достижения международного нормализованного отношения (МНО) <1.5.
Пациенты, рандомизированные для ускоренной помощи, после получения медицинского разрешения переходят в следующее ортопедическое травматологическое отделение или место для плановой операционной в зависимости от наличия (т. Е. Они имеют приоритет над запланированными выборными случаями). В центрах со специальным травматологическим кабинетом влияние на рабочий процесс минимально, поскольку приоритеты случаев корректируются в соответствии с записью случая HIP ATTACK. Кроме того, по вечерам или в выходные дни пациенты HIP ATTACK имеют приоритет над другими несрочными случаями экстренной помощи.Сразу после получения медицинского разрешения исследовательский персонал информирует все соответствующие заинтересованные стороны (например, клерка по бронированию хирургических операций, хирурга-ортопеда и анестезиолога), чтобы облегчить обмен информацией о плановом и ускоренном случае перелома бедра. Запланированные выборные дела сдвигают интервал вперед, и поэтому они происходят на несколько часов позже, чем первоначально планировалось.
Пациенты, рандомизированные для получения стандартной медицинской помощи, проходят медицинское освидетельствование в соответствии с местными стандартами. После медицинского освидетельствования пациента он / она помещается в список ожидания для операции в соответствии с местными стандартами.
Центральная группа управления данными отслеживает качество данных, соблюдение условий исследования и обеспечивает обратную связь с местными исследователями, чтобы гарантировать соблюдение протокола.
Сопутствующие вмешательства
Для пациентов, перенесших артропластику, выбор хирургического имплантата остается на усмотрение хирурга как в группе ускоренного лечения, так и в группе стандартного лечения. Все остальное периоперационное ведение (мониторинг, жидкости, тип анестезии, обезболивание и переливание крови) и послеоперационный уход остаются на усмотрение лечащего анестезиолога, хирурга и медицинского специалиста.Персонал исследования записывает данные о совместных вмешательствах. Исследователи настоятельно рекомендуют проводить соответствующую профилактику венозной тромбоэмболии у всех рандомизированных пациентов. Мы также рекомендуем раннюю мобилизацию в течение 12 часов после операции на бедре у всех рандомизированных пациентов, если нет медицинских или хирургических противопоказаний.
Последующее наблюдение
Все пациенты исследования проходят одинаковую структурированную последующую оценку. Исследовательский персонал сопровождает пациентов на протяжении всего их пребывания в больнице, оценивая их, просматривая их медицинские записи, следя за выполнением распоряжений о проведении испытаний и отмечая любые результаты.Исследовательский персонал связывается с пациентами по телефону через 30 дней, 90 дней и 1 год после рандомизации. Если пациенты указывают, что они испытали результат, исследовательская группа получает соответствующую документацию.
Чтобы точно определить периоперационный ИМ, мы получаем ежедневные измерения тропонина до 7-го дня после рандомизации. Исследовательский персонал проверяет всех пациентов на предмет послеоперационного делирия, применяя метод оценки спутанности сознания (CAM) 17 18 ежедневно с 1 по 7 день после рандомизации.Персонал исследования заполняет краткую анкету по качеству жизни (SF-36) 19 для определения качества жизни пациентов на исходном уровне, через 30 дней и через 1 год после рандомизации. Моторный домен показателя функциональной независимости (FIM) определяется через 30 дней и 1 год, что подтверждено у пациентов с переломом шейки бедра.20 Телефонное расследование вопросника SF-36 также было подтверждено у пациентов, перенесших артропластику тазобедренного сустава.21 Исследовательский персонал обучен его проведению. САМ, FIM и SF-36. Исследовательский персонал записывает все данные испытаний в формы отчетов о случаях с информацией, вводимой непосредственно в программу электронного сбора данных (iDataFax).
Результаты исследования
Есть два основных исхода: (1) общая смертность через 90 дней после рандомизации и (2) совокупность основных периоперационных осложнений (например, смертность и нефатальный ИМ, тромбоэмболия легочной артерии, пневмония, сепсис). , инсульт, опасное для жизни и сильное кровотечение) через 90 дней после рандомизации.
Отдельные вторичные исходы через 90 дней после рандомизации включают смертность от всех причин, сосудистую смертность, несосудистую смертность, ИМ, повреждение миокарда после рандомизации, не отвечающее третьему универсальному определению ИМ), 22-24 процедуры реваскуляризации сердца (т. Е. Чрескожную коронарное вмешательство или операция по аортокоронарному шунтированию), застойная сердечная недостаточность, новая клинически значимая фибрилляция предсердий, нефатальная остановка сердца, инсульт, тромбоз периферических артерий, тромбоэмболия легочной артерии, тромбоз глубоких вен, пневмония, сепсис, инфекция, опасное для жизни кровотечение, сильное кровотечение, острое повреждение почек, новая острая почечная недостаточность, приведшая к диализу, перипротезный перелом, вывих протеза бедра, отказ имплантата, повторная операция на бедре, время до первой мобилизации, продолжительность пребывания в больнице, продолжительность пребывания в отделении интенсивной терапии, продолжительность реабилитационное пребывание, новое место жительства в доме престарелых, новые пролежни и постоянная послеоперационная боль.В дополнительном онлайн-приложении 1 описаны все определения результатов.
Моторный домен FIM и его подшкалы подвижности и передвижения, а также оценка SF-36 оцениваются через 30 дней после рандомизации.19 25 Дополнительным вторичным исходом является делирий до 7 дней после рандомизации. Мы определяем наличие делирия с помощью CAM, который является проверенным инструментом для выявления делирия у пожилых госпитализированных пациентов.17 18 Для диагностики делирия CAM требует резких флуктуирующих изменений психического статуса, включая невнимательность, бессвязные мысли и изменения в психическом состоянии. уровень сознания.17
Моторная область FIM состоит из 13 пунктов, каждый из которых имеет оценку от 1 до 7,26. Оценка моторной области варьируется от 13 до 91, при этом высокие оценки указывают на более высокую функцию. SF-36 измеряет качество жизни, связанное со здоровьем, оценивая восемь областей (физическая функция, ограничение ролей из-за физического здоровья, боль, общее восприятие здоровья, жизнеспособность, социальная функция, ролевые ограничения из-за эмоционального и психического здоровья) от 0 до 100. Высокие баллы указывают на хорошее качество жизни. Установлена достоверность SF-36 у пациентов после перелома шейки бедра, а также реакция на изменения в области физических функций SF-36.19 25
Исходы через 1 год
Для долгосрочного наблюдения первичный результат представляет собой совокупный результат через 1 год после рандомизации по показателям смертности от всех причин и нефатального ИМ, тромбоэмболии легочной артерии, пневмонии, сепсиса и инсульта. Отдельные вторичные результаты наблюдения в течение 1 года включают смертность от всех причин, сосудистую смертность, несосудистую смертность, ИМ, застойную сердечную недостаточность, нефатальную остановку сердца, коронарную реваскуляризацию, инсульт, тромбоз периферических артерий, тромбоэмболию легочной артерии, тромбоз глубоких вен. пневмония, сепсис, новая острая почечная недостаточность, требующая диализа, перипротезный перелом, вывих протеза бедра, отказ имплантата, повторная операция на бедре, новое место жительства в доме престарелых, повторная госпитализация, стойкая послеоперационная боль, двигательный домен FIM и его подвижность и показатели локомоции и балл SF-36.
Оценка исходов
Комитет по рассмотрению событий — это комитет, состоящий из врачей, специализирующихся на периоперационных исходах. Эти люди не осведомлены о назначении лечения и оценивают следующие исходы: повреждение миокарда после рандомизации, ИМ, нефатальная остановка сердца, инсульт, тромбоэмболия легочной артерии, тромбоз глубоких вен, новая застойная сердечная недостаточность, пневмония, сепсис и кровотечение. Все судьи проходят подготовку до начала судебного разбирательства. Мы будем использовать решения судей по результатам для всех статистических анализов этих событий.
Статистические соображения
Размер выборки
Общий коэффициент ошибок типа 1 для двух первичных исходов будет 5% (0,05), и он будет разделен между двумя первичными исходами с учетом совпадения исходы (т. е. смертность от всех причин является подмножеством совокупного показателя). Предполагая 20% -ное перекрытие, с заранее заданным α 0,04 для первого первичного первичного результата (смертность от всех причин через 90 дней), α 0,012 для второго вторичного первичного исхода (составного) рассчитывали посредством моделирования.
Расчеты размера выборки были выполнены с использованием анализа времени до события (сравнение модели пропорциональных рисков Кокса с двумя равными группами), двусторонний α = 0,05 с использованием программного обеспечения Power Analysis and Sample Size V.13 (2014) (см. Таблицу 1).
Таблица 1Расчеты размера выборки: размер выборки зафиксирован на уровне 3000 и α для первого вторичного первичного результата (смертность) фиксирован на уровне 0,04, а второй вторичный первичный результат рассчитан на уровне 0,012
При размере выборки в 3000 пациентов HIP ATTACK Trial будет иметь 88% мощность для обнаружения снижения относительного риска (RRR) на 30% (то есть, HR 0.70) для первого первичного исхода (90-дневная смертность от всех причин) с двусторонним α = 0,04, предполагая, что частота событий в контрольной группе составляет 13,0%. Даже при наблюдаемом RRR 27% (т. Е. HR 0,73) испытание будет иметь 80% -ную мощность для первого первичного исхода. Испытание также будет иметь мощность 99% для выявления 30% RRR (т. Е. HR 0,70) для второго вторичного первичного исхода, предполагая, что стандартная частота событий медицинской помощи составляет 30% с α = 0,012 (двусторонний). Даже при наблюдаемом RRR, равном 25% (т. Е. HR 0,75), будет 91% мощность для второго со-первичного результата, если предположить, что частота событий равна 27.5% в контрольной группе.
Основной анализ
Мы проанализируем пациентов в группе лечения, к которой они были отнесены, в соответствии с принципом намерения лечиться. Мы включим всех пациентов, рандомизированных в эти анализы, независимо от времени операции. Мы сравним пациентов, которым была назначена ускоренная медицинская справка и хирургическое вмешательство, с пациентами, получавшими стандартную помощь. Мы представим бинарный анализ с использованием оценки Каплана-Мейера. Мы будем использовать лог-ранговые тесты, чтобы сравнить частоту возникновения первичного результата между группой ускоренной помощи и группой стандартной помощи.Мы будем использовать модели пропорциональных рисков Кокса для оценки влияния ускоренной помощи на HR для первичных и дихотомических вторичных исходов, включая результаты через год. Мы рассчитаем HR и связанные с ними 95% CI. Мы оценим влияние ускоренного лечения по сравнению со стандартным лечением на баллы SF-36 и FIM с помощью обобщенной линейной модели. Мы сделаем вывод о статистической значимости, если рассчитанное двустороннее значение p <0,05.
Анализ подгрупп
Модель пропорциональных рисков Кокса, оценивающая первичный результат, обеспечит основу для оценки нашего единственного запланированного анализа подгрупп (т. Е. Пациентов, которые обратились в больницу через ≥4 часов после перелома бедра).Мы ожидаем большего эффекта от лечения у пациентов, которые обратились в течение 4 часов после перелома шейки бедра. Мы предположим эффект подгруппы, если срок взаимодействия лечения и подгруппы статистически значим при p <0,05.
Промежуточный анализ
Мы проведем два промежуточных анализа эффективности на основе первичных исходов, когда 50% и 75% пациентов наблюдались в течение 90 дней. Независимый комитет по мониторингу судебных процессов (TMC) будет использовать модифицированное правило Хейбиттла-Пето 4 SD (α = 0.0001) для анализов в первой половине испытания (включая первый запланированный промежуточный анализ) и три SD (α = 0,00047) для всех анализов во второй половине. Для того чтобы результат считался значимым для любого из первичных исходов, эти заранее определенные границы должны быть превышены как минимум в двух последовательных анализах с интервалом в три или более месяцев. Если какой-либо из первичных исходов соответствует этим критериям, TMC рассмотрит возможность инициирования обсуждения с Комитетом по операциям управления проектами возможного прекращения испытания.
Уровень α для окончательного анализа останется обычным α = 0,05, учитывая нечастые промежуточные анализы и связанные с ними низкие уровни α, а также необходимость подтверждения последующими анализами. В окончательном анализе мы распределим α между двумя первичными исходами. Мы разделим α с первым вторичным первичным исходом (смертность от всех причин через 90 дней) на 0,04 и вторым вторичным первичным исходом (составным) на 0,012 из-за перекрытия.
В любое время во время испытания, если возникнут проблемы с безопасностью, председатель TMC соберет официальное заседание комитета в полном составе.TMC представит свои рекомендации Операционному комитету проектного офиса после рассмотрения всех доступных данных и любых внешних данных из соответствующих исследований. Если рассматривается рекомендация о прекращении действия, TMC предложит Комитету по международным операциям изучить все возможности до принятия решения.
Организация исследования
PHRI является координационным центром этого исследования во всем мире и несет основную ответственность за организацию исследования, разработку схемы рандомизации, базу данных исследования, проверки согласованности данных, анализ данных и координацию исследовательских центров.В структуру судебного разбирательства входят следующие группы: Комитет по операциям офиса проекта, Комитет по международным операциям, Руководящий комитет, Национальные координаторы, следователи, Координационный центр и Комитет по рассмотрению дел.
Участие пациентов и общественности
Наш подход к взаимодействию с пациентами основан на стратегии Канадских институтов исследований в области здравоохранения в отношении структуры взаимодействия с пациентами, ориентированной на пациентов, которая включает руководство, стратегию и методы исследований.27 Примеры включают: (а) корпоративный аудит — привлеченные представители пациентов ведут контрольный журнал стратегии — и решений, связанных с исполнением, чтобы направлять текущую деятельность; (б) Видео «Слово на улице» — краткие (от 40 до 60 сек.) комментарии, нацеленные на личный опыт нашего исследования и распространяемые через Twitter с использованием программного обеспечения Bitly; (в) Оценка результатов — мы используем интерактивную систему ответа аудитории, чтобы терпеливые партнеры могут сказать нам, с их точки зрения, какие результаты испытаний имеют наибольшее значение.Мы используем эту информацию для информирования о нашей будущей стратегии связи с пробными версиями.
Обсуждение
Переломы бедра представляют собой проблему для здоровья во всем мире из-за их высокой частоты, плохих результатов и высоких экономических затрат на здоровье. Вероятно, в ближайшем будущем старение населения усугубит этот сценарий. Возраст, мужской пол, сопутствующие клинические заболевания, деменция, пребывание в доме престарелых и отсрочка хирургического вмешательства связаны с повышенным риском смертности после перелома шейки бедра28. Время операции является единственным потенциально изменяемым фактором риска послеоперационной смертности и серьезных осложнений.
Данные нескольких обсервационных исследований, в том числе систематических обзоров и метаанализов, демонстрируют, что раннее хирургическое вмешательство связано с лучшими результатами и снижением смертности у пациентов, страдающих переломом бедра.14 29–31 Узойгве и его коллеги опубликовали проспективные данные о 2056 пациентах в СОЕДИНЕННОЕ КОРОЛЕВСТВО. Пациенты, перенесшие операцию более чем через 12 часов после постановки диагноза перелома бедра, скорректировали OR 3,8 (95% ДИ 1,03–14,50; p = 0,046) для внутрибольничной смертности по сравнению с теми, кто перенес операцию в течение 12 часов.32
Результаты интервенционного исследования, проведенного в Канаде, продемонстрировали, что скоординированные региональные усилия, направленные на достижение 48-часового стандарта хирургического вмешательства при переломе бедра, позволили сократить время до операции, продолжительность пребывания в больнице, скорректированную внутрибольничную и годовую смертность. 33 Было 3525 пациентов до вмешательства и 3007 пациентов после вмешательства в возрасте ≥50 лет. Операция в течение 48 часов увеличилась с 66,8% до 84,6%, продолжительность госпитализации снизилась с 13,5 до 9,7 (медиана) дней, а внутрибольничная летальность снизилась с 9.От 6% до 6,8% (все p <0,001). Внутрибольничная летальность (ОР 0,68; 95% ДИ от 0,57 до 0,81) и смертность через 1 год наблюдения (ОР 0,87; 95% ДИ от 0,79 до 0,96) были снижены в скорректированном анализе.
Пациенты с переломом бедра, перенесшие операцию, имеют худшие результаты по сравнению с подобранными пациентами, перенесшими плановую операцию на бедре. 34 Это говорит о том, что перелом бедра инициирует процессы, которые увеличивают риск для пациентов независимо от операции. Перелом бедра вызывает боль, иммобилизацию и кровотечение, которые запускают каскад воспаления, симпатической активации, гиперкоагуляции и катаболизма, которые в конечном итоге могут вызвать острые клинические осложнения (например, тромбоэмболию, острый инфаркт миокарда, инфекцию и смерть).Задержка в восстановлении перелома шейки бедра увеличивает время, в течение которого пациент подвергается воздействию этих негативных физиологических факторов стресса. Возможно, что неотложное хирургическое лечение перелома бедра принесет пользу, подобно тому, как быстрое лечение острого инфаркта миокарда и инсульта принесло пользу благодаря быстрому обращению основных физиологических аномалий.
Хотя предыдущие исследования перелома шейки бедра позволяют лучше понять эту проблему, существует множество примеров наблюдательных исследований с поправкой на риск, сообщающих о вводящих в заблуждение результатах.Например, обсервационные исследования предполагают вред от переливания старой крови; однако последующие крупные РКИ показали, что более старая кровь безопасна.35 В настоящее время доказательства относительно оптимального времени для выполнения операции по поводу перелома бедра основаны в основном на наблюдательных исследованиях, которые подвержены риску остаточного искажения. Эти исследования могли переоценить эффект раннего хирургического вмешательства, поскольку более тяжелые пациенты, вероятно, приходили на операцию позже, чем менее больные, из-за клинической оптимизации перед операцией. С другой стороны, данные наблюдений могут недооценивать эффекты ультра-раннего хирургического вмешательства, такого как операция в течение 6 часов, что не оценивалось в клинических исследованиях.Только крупные высококачественные РКИ могут минимизировать систематическую ошибку и дать достоверную оценку эффектов лечения.
В HIP ATTACK цель в группе ускоренной хирургии — как можно скорее оперировать пациентов с целевым временем <6 часов, что было продемонстрировано как выполнимое в пилотной программе HIP ATTACK. испытание, направленное на информирование о влиянии ускоренной операции на важные для пациента результаты.
Межвертельный перелом бедра у ребенка 4 лет: история болезни
Межвертельный перелом бедра у ребенка 4 лет: клинический случай
р.Spagnolo 1 *, Ф. Пейс 2 , Д. Поррека 3
1 Отделение ортопедической хирургии, больница Asst Treviglio, Бергамо, Италия
2 Первая ортопедическая клиника-больница Гаэтано Пини, Миланский университет, Италия
3 Физиотерапевт ASST Bergamo, Ovest-Hospital Treviglio Caravaggio, Италия
Переломы бедра у детей встречаются редко и составляют менее 1% всех переломов у детей и менее 1% всех случаев переломов бедра.В литературе сходятся во мнении, что раннее лечение, хирургическое или консервативное, снижает риск осложнений. Представляемый клинический случай касается чрезвертельного перелома со смещением большого вертела у ребенка 4 лет. Перелом 4-го типа по классификации Delbet. Клиническая оценка проводилась по схеме Рэтлиффа. Клинические критерии включают боль, движение, активность и рентгенологическую оценку перелома как с точки зрения образования костной мозоли, так и с точки зрения изменения диафизарного шейного угла (DCA).Он был обработан хирургическим путем с помощью трех канюлированных винтов и иммобилизации гипсовой повязки на бедре спицами Киршнера, чтобы избежать вторичного смещения. Гипсовая повязка сохранялась в течение 6-недельного периода заживления перелома. После снятия гипсовой повязки ребенок начинает физиотерапию с опытным педиатром-физиотерапевтом. Ребенок выздоровел без осложнений.
Переломы бедра у детей встречаются редко и составляют менее 1% всех переломов у детей и менее 1% всех переломов бедра 1 .В отличие от взрослых, переломы шейки бедра в педиатрии и подростках обычно являются результатом высокоэнергетической травмы. Причины — падения во время отдыха (качели, горки у детей младшего возраста), дорожно-транспортные происшествия с велосипедами, мотоциклами и, наконец, насилие над детьми. В зависимости от характера перелома осложнения перелома бедра могут вызвать остеонекроз головки бедренной кости, преждевременное закрытие физического отдела позвоночника, варусную или вальгумную деформацию. Литература соглашается с тем, что раннее лечение, хирургическое или консервативное, снижает риск осложнений 2 .Представляемый нами клинический случай касается чрезвертельного перелома с редким вывихом большого вертела у 4-летнего ребенка.
Представляемый клинический случай касается чрезвертельного перелома со смещением большого вертела у ребенка 4 лет. Клинические и рентгенологические исследования оценивались по схеме, предложенной Ratliff 3 . Клинические критерии включают боль, движение, активность и рентгенологическую оценку перелома как с точки зрения образования костной мозоли, так и с точки зрения изменения диафизарного шейного угла (DCA).DCA менее 120 ° означает coxa vara, CDA более 150 ° означает coxa valga. Если более 50% пластинки роста закрыто, это считается ранним закрытием. Укорочение или удлинение конечности, оцениваемое как клинически, так и рентгенологически, считается значительным, если оно превышает 2 сантиметра. Репозиция перелома была определена как анатомическая или приемлемая, если линия перелома была менее 2 мм, а DCA менее 5 мм, и не анатомическая, если они превышали эти параметры.
Четырехлетний ребенок без истории болезни, поступивший в отделение неотложной помощи с закрытой травмой правого бедра, экскориацией левого предплечья и отеком правой лодыжки.Девушка упала с качелей; Общий осмотр не выявил других серьезных травм и неврологических нарушений. Обычные рентгенограммы таза показали перелом правого бедра со значительным смещением проксимального отдела бедренной кости и большого вертела, классифицированный как тип 4 по Дельбету (рис. 1). Рентгеновское исследование было завершено рентгеновскими лучами над и под переломом, чтобы исключить другие переломы. Пациент был прооперирован через 4 часа после поступления в стационар под общим наркозом.Чтобы уменьшить перелом, мы поместили надмыщелковую проволоку Киршнера (К.) с резьбой 2 мм. Затем ее перевезли в операционную на хирургическом столе, адаптированном к размеру ребенка. Для облегчения тракции к проволоке К. наложили скобу для уменьшения перелома. У тяги есть два преимущества: контролировать длину и избегать дефектов вращения. После мягкого непрерывного вытяжения мы получили хорошее сокращение при проверке с помощью интраоперационной рентгеноскопии. Стабилизация была достигнута путем чрескожного введения трех титановых канюлированных винтов диаметром 4 мм.Первый винт был расположен в нижнем центральном квадранте шейки бедренной кости, второй винт спереди и третий сзади (Рисунок 2). Вначале мы безуспешно пытались с помощью внешних маневров уменьшить кондроэпифизарную отслойку большого вертела, оказывая толчок назад вперед после стабилизации перелома; с помощью чрескожной спицы К. 3мм уменьшили вертел. Всегда под общей анестезией мы набивали колючую повязку на бедро спицами Киршнера с резьбой на уровне колена, встроенными в гипсовую повязку, чтобы избежать возможного укорочения ноги, учитывая тип перелома и тип фиксации.Единственным винтом, который гарантировал нам хорошую стабильность, был первый винт, в то время как два других находились слишком близко к перелому вертела. Гипсовая повязка сохранялась в течение 6-недельного периода заживления перелома. После снятия гипсовой повязки ребенок начинает физиотерапию с опытным педиатром-физиотерапевтом. Через 4 месяца она начала ходить самостоятельно, безболезненно и с полным диапазоном движений. Угловой деформации и укорочения правой нижней конечности не отмечено. Через три года после травмы клиническое развитие было нормальным (Рисунок 3), а рентгенография позвоночника и нижних конечностей в ортостазе показала правильный рост бедренной кости и хороший диафизарный шейный угол без дисметрии, а также был очевиден небольшой сколиотический настрой ( Рисунок 4).Через семь лет после травмы сколиотический настрой также уменьшился благодаря целевым упражнениям.
Рисунок 1: Дельбет Типо IV, женщина 4 лет с вывихом большого вертела
Рисунок 2: После операции: редукционный перелом и большой вертел
Рисунок 3: Три года после травмы
Рисунок 4: Клинический и рентгенологический контроль через четыре года
В последние годы лечение переломов в детском возрасте претерпело значительные изменения.Хотя показания к хирургическому лечению стали более частыми, чем в прошлом, с учетом технологических достижений и повышенных функциональных требований. Консервативное лечение и, в частности, гипсовая иммобилизация по-прежнему остается наиболее часто применяемым методом лечения переломов в детском возрасте. Снижение подвижности пациента на более или менее продолжительное время, безусловно, является одним из основных недостатков консервативного лечения, поскольку оно вызывает скованность и мышечную гипотрофию. У молодых людей ригидность после иммобилизации обычно не сохраняется более двух недель после снятия гипсовой повязки при условии заживления перелома с образованием костной мозоли, достаточной для обеспечения ранней мобилизации 4 .Длительная иммобилизация может привести к развитию осложнений тромбоэмболии; в детском возрасте риск откровенно снижен по сравнению со взрослыми, настолько, что пациентам в возрасте до 15 и менее 50 кг при отсутствии специфических факторов риска не всегда проводится антитромбоэмболическая профилактика 4 . Некоторые исследования показали, что частота осложнений после переломов шейки бедра может достигать 60% 5,6 . Перелом Дельбета 4 типа несет меньший риск посттравматических осложнений.Наиболее частым осложнением является вторичное смещение после операции из-за недостаточной репозиции или вторичной мобилизации в гипсовой повязке 7,8 . Заболеваемость coxa vara колеблется от 20% до 30%, которая в настоящее время снизилась за счет увеличения хирургического лечения 2,9,10,11 . Предложенный нами случай дает некоторые размышления о лечении этих переломов у детей в возрасте до четырех лет. Оперативное лечение должно быть проведено в течение 6 часов после обращения в больницу.Остеосинтез, если он совместим с возрастом, должен быть основным лечением. Наиболее часто используемые методы — это канюлированные винты или специальные пластины. При лечении таких переломов важен опыт хирурга. Если вы выбрали стабилизацию, которую считаете нестабильной, рекомендуется наложить послеоперационную гипсовую повязку на бедро. Как и в описанном случае, гипсовая повязка должна включать надмыщелковую проволоку Киршнера, которая имеет антискользящий эффект и, следовательно, может избежать вторичного смещения.Причина вторичного смещения у детей, получавших гипсовую повязку, описанная в литературе, неясна; мы предположили, что, возможно, во многих случаях спица Киршнера (К.) с надмыщелковой резьбой не накладывалась на колено.
Лечение переломов проксимального отдела бедра остается спорным. Исследования и публикации сообщают, что ранняя репозиция и стабилизация являются золотыми стандартами в лечении переломов в педиатрическом возрасте. В приведенном выше случае расположение K.проволока перед операцией нам очень помогла во время процедуры. Из-за нестабильного характера перелома гипсовая повязка на бедре с надмыщелковой нитью К. спицами помогла сохранить репозицию. В заключение, если у детей невозможно использовать адекватный имплантат, рекомендуется установить и сохранить резьбовую проволоку К. в сочетании с иммобилизацией гипсовой повязкой.
Это исследование не получило спонсорской поддержки.
Авторы не заявляют о конфликте интересов.
- Маккарти Дж., Нунан К. Переломы и травматические вывихи бедра у детей. В: Beaty JH, Kasser JR, редакторы. Переломы Роквуда и Уилкинса у детей. 7-е изд. Филадельфия: Липпинкотт Уильямс и Уилкинс. 2010; 769-796.
- Дхар С.А., Али М.Ф., Дар Т.А. и др. Отсроченная фиксация трансцервикального перелома шейки бедра в детской популяции: результаты и осложнения. J Детский Ортоп. 2009; 3 (6): 473-477.
- Ratliff AH.Переломы шейки бедра у детей. J Bone Joint Surg [Br]. 1962; 44: 528-42.
- Мадхури V, Датт V, Гахукамбл А.Д. и др. Вмешательства при переломах диафиза бедренной кости у детей и подростков. Кокрановская база данных Syst Rev.2014; 7: CD009076.
- Джексон ПК, Морган Дж. М.. Периоперационная тромбопрофилактика у детей: разработка рекомендаций по ведению. Педиатр Анаест. 2008; 18 (6): 478–487.
- Багатур А.Е., Зорер Г. Осложнения, связанные с хирургическим лечением переломов бедра у детей.J Педиатр Ортоп Б. 2002; 11: 219-28.
- Togrul E, Bayram H, Gulsen M и др. Переломы шейки бедра у детей: отдаленное наблюдение при 62 переломах бедра. Травма, повреждение. 2005; 36: 123-30.
- Forlin E, Guille JT, Kumar SJ, et al. Осложнения, связанные с переломом шейки бедренной кости у детей. J Pediatr Orthop. 1992; 12: 503-9.
- Флинн Дж. М., Вонг К. Л., Йе Г. Л. и др. Смещенные переломы бедра у детей. Лечение ранней операцией и иммобилизацией в гипсовой повязке на бедро.J Bone Joint Surg [Br]. 2002; 84: 108-12.
- Togrul E, Bayram H, Gulsen M и др. Переломы шейки бедра у детей: отдаленное наблюдение при 62 переломах бедра. Травма, повреждение. 2005; 36: 123-30.
- Bombaci H, Centel T, Babay A и др. Оценка осложнений переломов шейки бедра у детей, прооперированных не менее чем через 24 часа после первичной травмы. Acta Orthop Traumatol Turc. 2006; 40 (1): 6-14.
Стресс-переломы бедра
Введение
Стресс-переломы бедра чаще встречаются у спортсменов, особенно у бегунов на длинные дистанции.Есть два типа стрессовых переломов. Переломы недостаточности — это переломы аномальной кости под действием нормальной силы. Усталостные переломы — это переломы нормальной кости, подвергшиеся экстремальной нагрузке. Усталостные переломы обычно возникают из-за новых, утомительных и повторяющихся действий, таких как марширование или бег на длинные дистанции. Большинство стрессовых переломов бедра — это усталостные переломы. Изломы под напряжением, упомянутые в этой статье, являются усталостными изломами.
Анатомия
Бедренная кость — большая кость бедра.Шаровидная головка бедренной кости входит в гнездо в тазу, которое называется вертлужной впадиной. Когда стрессовый перелом происходит в бедре, он обычно затрагивает шейку бедренной кости, короткий участок кости, соединяющий головку бедренной кости с основным стержнем кости. Шейка бедренной кости — более тонкая часть бедренной кости. Стресс-переломы — это микротрещины в кости, которые со временем могут увеличиваться, если их не лечить должным образом.
Шейка бедренной кости должна выдерживать экстремальные нагрузки даже при обычной активности, например, при стоянии.Нормальное сокращение мышц при ходьбе усиливает это напряжение. Бег втрое увеличивает нагрузку на шейку бедра.
Врачи разделяют переломы шейки бедренной кости на три категории. Компрессионные переломы возникают на нижней стороне шейки бедра. Переломы напряжения происходят на верхней стороне кости и могут вызвать больше проблем, чем переломы на нижней стороне шейки бедра. При смещенных переломах кость трескается насквозь, и две кости больше не выстраиваются правильно.
Стрессовый перелом со смещением — очень серьезная проблема для молодого человека, поскольку он может привести к повреждению кровеносных сосудов, ведущих к верхнему концу бедренной кости. Это может вызвать очень серьезное осложнение, известное как аваскулярный некроз (АВН) бедра. Аваскулярный некроз головки бедренной кости вызывает повреждение кровеносных сосудов, ограничивая приток крови к головке бедренной кости. Это приводит к отмиранию кости в головке бедренной кости.
Пациенты с переломами бедра, вызванными усталостью, могут иметь травмы мышц и сухожилий, а также отек смазанной слизистой оболочки (синовиальной оболочки) тазобедренного сустава.
Стресс-переломы могут также произойти в диафизе бедренной кости, большом вертеле и тазовой кости. Большой вертел — это большая шишка ниже шейки бедренной кости. Ягодичные мышцы, двигающие бедро, соединяются с этой частью бедра.
Причины
Многократные чрезмерные нагрузки на кость могут вызвать стрессовые переломы бедра. Кости обычно могут адаптироваться к повторяющимся нагрузкам, и любое изменение функции кости заставляет ее изменить способ ее построения. Так на костях образуются небольшие шишки и гребни. Сухожилия натягивают эти области, а кость адаптируется за счет наращивания. Это нормально. Но повторяющиеся экстремальные нагрузки могут подавить способность костей адаптироваться.Это особенно верно, когда кто-то внезапно начинает новую, напряженную, повторяющуюся деятельность, например, бег.
Усталостные переломы связаны как с количеством упражнений, так и с тем, насколько быстро люди увеличивают свою программу упражнений. Исследования показывают, что большинство спортсменов, у которых развиваются стрессовые переломы, тренировались не менее двух лет шесть или более раз в неделю. Стресс-перелом с большей вероятностью произойдет после увеличения того, как долго, как часто и насколько интенсивно человек тренируется.
У женщин вероятность развития усталостных переломов в десять раз выше, чем у мужчин. Причины этого неясны. Гормональные изменения могут повысить вероятность переломов костей спортсменок. Расстройства пищевого поведения, которые чаще встречаются у спортсменок, также могут повышать вероятность перелома костей.
Возраст также повышает вероятность стрессовых переломов бедра. Считается, что это связано с ухудшением физической формы по сравнению с возрастом.
Симптомы
Большинство пациентов со стрессовыми переломами бедра ощущают боль в передней части паха при стоянии и движении. Отдых обычно снимает боль. Пациенты могут хромать. Напряженные действия, такие как бег и подъем по лестнице, могут быть настолько болезненными, что пациенту следует прекратить их выполнять.
Диагностика
Ваш врач подробно изучит историю болезни и задаст много вопросов о вашей деятельности и упражнениях.Ваш врач также физически осмотрит болезненное бедро. Одна из основных целей врача — определить, вызывают ли некоторые или всю вашу боль другие проблемы, такие как травмы мышц или сухожилий.
Ваш врач, вероятно, порекомендует сделать рентген пораженного бедра. Рентген может помочь исключить другие проблемы, но, скорее всего, он не покажет стресс-перелом.
Ваш врач может порекомендовать другие методы визуализации, которые с большей вероятностью покажут стрессовый перелом.Для выявления ранних признаков стрессового перелома может быть предложено сканирование костей. Сканирование костей включает введение в кровоток «индикаторов». Затем индикаторы обнаруживаются на специальном рентгеновском снимке вашего бедра. Индикаторы накапливаются в областях, вызывающих дополнительную нагрузку на костную ткань, например, при стрессовом переломе.
МРТ (магнитно-резонансная томография) особенно полезна для отличия переломов от усталости от других типов травм с аналогичными симптомами. МРТ все чаще используется в случаях, когда врачи подозревают стрессовый перелом.
Лечение
Лечение, рекомендованное вашим врачом, будет зависеть от типа вашего перелома.
Консервативное лечение
Врачи чаще всего рекомендуют безоперационное лечение усталостных переломов компрессионного типа. Вы должны держаться подальше от пораженной ноги, при необходимости используя костыли, и отдыхать бедро не менее четырех-шести недель.Боль можно лечить с помощью горячих и холодных процедур и лекарств. При осторожном обращении переломы имеют тенденцию заживать сами по себе.
У некоторых пациентов с переломом шейки бедренной кости МРТ и другие методы визуализации иногда показывают нестабильный перелом, который необходимо исправить хирургическим путем.
Не все врачи сходятся во мнении, как лечить переломы напряжения. Если перелом не подвержен риску смещения, хирурги могут попросить пациентов использовать костыли, чтобы снизить нагрузку на бедро во время стояния и ходьбы.Рентген проводится каждые несколько недель, чтобы убедиться, что кость заживает. Если существует опасность смещения растяжения перелома, большинство врачей оперируют. Перелом со смещением может вызвать АВН, при которой головка бедренной кости фактически теряет кровоснабжение и разрушается. Это очень быстро приводит к дегенеративному артриту тазобедренного сустава. Поскольку эти эффекты могут быть настолько разрушительными, большинство врачей рекомендуют операцию, если чувствуют, что стрессовый перелом может сместиться.
Хирургия
Хирургическая процедура одинакова, независимо от того, является ли стрессовый перелом стабильным или имеется только небольшое смещение костей.Если ваш врач рекомендует операцию по поводу стрессового перелома бедра, несколько больших металлических винтов будут вставлены через шейку бедра, чтобы удерживать сломанные кости на месте, пока перелом заживает.
Для выполнения этой процедуры делается небольшой разрез сбоку на верхней части бедра. С помощью специального рентгеновского аппарата, называемого флюороскопом, хирург может вставить металлические винты в нужное положение, просматривая рентгеновское изображение на экране телевизора.
Когда концы костей сильно смещены, врачи не могут прийти к единому мнению о том, какая операция лучше всего. Большинство хирургов согласны с тем, что более молодым и активным пациентам будет лучше, если операция будет сделана для сохранения головки бедренной кости. В этом методе также используются винты для соединения двух частей кости.
Чтобы избежать проблем с АВН, другие хирурги считают, что пожилым, менее активным пациентам следует заменить часть или весь тазобедренный сустав.Если суставная впадина здорова, хирург может решить заменить только шаровидную часть сустава. Эта процедура называется гемиартропластикой.
Процедура замены шарика и лунки искусственным суставом называется тотальной артропластикой бедра.
Реабилитация
При лечении стрессового перелома без хирургического вмешательства пациенты должны строго избегать нагрузки на стопу травмированной ноги, когда они стоят или ходят.Некоторые врачи разрешают своим пациентам пользоваться костылями и касаться только пальцами ног на травмированной стороне. Другие предпочитают, чтобы их пациенты полагались на костыли, чтобы полностью избежать падения веса.
Вашему врачу, вероятно, будут делать рентген каждые несколько недель, чтобы убедиться, что кости выровнены и заживают. Когда врач увидит, что кости заживают, вы сможете больше нагружать ногу, когда стоите и ходите. Физиотерапевт может направить вашу реабилитацию, чтобы помочь улучшить силу и гибкость бедра и убедиться, что вы можете безопасно возобновить свою деятельность.
Восстановление после операции по поводу перелома бедра зависит от типа проведенной процедуры. Цель большинства хирургических процедур при переломе бедра — помочь людям как можно быстрее начать двигаться и ходить. Это помогает им избежать опасных осложнений, которые могут возникнуть в результате иммобилизации, таких как пневмония, сгустки крови, скованность суставов и боль.
Вскоре после операции с вами может работать физиотерапевт.Процедуры используются, чтобы помочь вам начать ходить на костылях или ходунках, чтобы облегчить доступ в ванную комнату и постепенно улучшить движения и силу бедер.
Во время выздоровления вы должны следовать инструкциям врача о том, какой вес вы можете сбросить, стоя или ходя.
После того, как вы вернетесь домой из больницы, вам, возможно, придется работать с физиотерапевтом. Эти посещения предназначены для того, чтобы убедиться, что вы находитесь в безопасности дома и около него, а также садитесь в машину и выходите из нее.Терапевт порекомендует безопасность, рассмотрит меры предосторожности в отношении бедер и обеспечит безопасную нагрузку на ногу при стоянии или ходьбе.
Может потребоваться несколько дополнительных посещений амбулаторной физиотерапии для пациентов, у которых все еще есть проблемы с ходьбой или которым необходимо вернуться к физически тяжелой работе или деятельности. Цель терапевта — помочь пациентам максимально увеличить силу бедра, восстановить нормальный режим ходьбы и помочь им выполнять свою деятельность, не рискуя в дальнейшем травмировать бедро.
Физическая активность и инвалидность от перелома бедра: обзор
Цель . В данной статье исследуются соответствующие литературные источники, опубликованные на рецензируемом английском языке в период с 1980 г. по 1 ноября 2010 г., касающиеся переломов бедра. Цель заключалась в том, чтобы выделить возможные точки вмешательства, чтобы снизить риск перелома бедра и сопутствующей инвалидности. Методы . Был проведен углубленный поиск литературы с использованием ключевых терминов: инвалидность, эпидемиология, перелом бедра, профилактика и факторы риска, а также данных из исследовательской базы автора, детализирующей инвалидность, связанную с отдельными случаями перелома бедра.Все статьи, посвященные этим ключевым темам, были просмотрены, а соответствующие данные сведены в таблицы и проанализированы. Результатов . Переломы бедра остаются важной, но потенциально предотвратимой проблемой общественного здравоохранения. Среди множества связанных с ними поправимых факторов риска особенно важны низкие уровни физической активности. Связанные с этим детерминанты субоптимальной нервно-мышечной функции также вносят значительный вклад в инвалидность при переломе бедра. Заключение . Физическая активность может помочь снизить распространенность и чрезмерную инвалидизацию переломов бедра, и ее следует поощрять.
1. Предпосылки к проблеме
Несмотря на большое количество исследований, переломы бедра продолжают представлять серьезную проблему здравоохранения для политиков здравоохранения и общественных организаций здравоохранения. Действительно, несмотря на некоторые свидетельства снижения частоты переломов шейки бедра (например, [1, 2]), переломы шейки бедра остаются постоянной причиной чрезмерной заболеваемости, снижения качества жизни и преждевременной смертности среди пожилых людей [3, 4]. Кроме того, поскольку наблюдаемая обратная вековая тенденция к переломам бедра не может применяться повсеместно [5], вероятно, ежегодная частота переломов бедра будет увеличиваться, а не уменьшаться в течение следующих нескольких десятилетий [6].
Более того, поскольку распространенность перелома шейки бедра экспоненциально увеличивается с возрастом [7], по мере того, как население стареет и увеличивается продолжительность жизни во всем мире [8], эти травмы, вероятно, будут происходить ускоренными темпами [9]. Это важно, потому что среди тех, кто получил травму от перелома бедра и выжил, все большее число продолжает испытывать различные степени последующей инвалидности, включая начало болезненного инвалидизирующего остеоартрита тазобедренного сустава, высокий риск падений и дальнейшее повреждение перелома бедра.В результате прогнозируются возрастающие и чрезмерные денежные затраты на лечение этой изнурительной травмы [8], которые включают затраты на инвалидность, сестринский уход, реабилитационное лечение и хирургические расходы.
Вышеупомянутая вероятность увеличения, а не всеобщего снижения частоты переломов шейки бедра, наряду с их огромными социальными, физическими и экономическими издержками, недавно подтвердила идею о том, что постоянная бдительность плюс реализация эффективных профилактических стратегий против перелома шейки бедра являются необходимостью. существенное [3, 8].Однако остается неясным, что следует проверять и какие стратегии профилактики следует применять. В самом деле, без лучшего понимания того, почему возникают переломы бедра, насколько изнуряют эти травмы и как последующее лечение этих травм может быть лучше нацелено на уменьшение их осложнений и восстановление оптимальной функции пострадавшего человека, прогресс в этой области вероятен. быть очень ограниченным.
Чтобы изучить, почему возникают переломы бедра и что необходимо для уменьшения их огромного пагубного воздействия и улучшения долгосрочных результатов, в этой статье была предпринята попытка изучить, какие факторы продолжают определять значительную предрасположенность пожилых людей к инвалидности при переломах бедра.Конкретная цель заключалась в предоставлении рекомендаций по предотвращению переломов бедра и их осложнений на основе этой информации. С этой целью были изучены все соответствующие полномасштабные опубликованные исследования на английском языке с подробным описанием эпидемиологии и возможных причин переломов бедра в опубликованной базе данных за периоды 1980–2010 гг. Особое внимание было уделено выявлению изменчивых факторов, которые повышают риск перелома бедра и инвалидности от перелома бедра. Также была предпринята попытка подчеркнуть влияние этого состояния.Наконец, на основе имеющихся данных была разработана предварительная основа для улучшения профилактических указаний против первого и второго переломов бедра.
2. Методы
Для достижения целей данной статьи была произведена поиск соответствующей литературы путем углубленного изучения окружающей среды всех исследований английского языка, опубликованных в базах данных PUBMED, Medline и CINAHL с 1980 по ноябрь 2010 г. вышеупомянутые темы. Ключевые используемые поисковые термины: инвалидность, эпидемиология, перелом шейки бедра, профилактика и факторы риска.Все связанные статьи, в которых сообщалось о хирургических процедурах перелома бедра или патологических переломах, были исключены из этого отчета. Для достижения цели этой статьи, которая заключалась в получении всестороннего понимания масштабов и серьезности травм перелома бедра, всех 5 уровней доказательности, классифицированных как от I до V или от отличного до плохого, как определено Оксфордским университетом. Центр доказательной медицины в Соединенном Королевстве и использовался для обозначения качества исследовательского исследования, были признаны приемлемыми.Таким образом, в настоящей статье были изучены все рецензируемые научные статьи, содержащие соответствующие актуальные данные, независимо от качества дизайна или методологии, и были тщательно изучены их по трем темам: масштаб проблемы или эпидемиология перелома бедра, ключевые факторы риска развития тазобедренного сустава. инвалидность при переломах и переломах бедра, а также соответствующие рекомендации по профилактике инвалидности при переломах бедра.
Кроме того, чтобы лучше понять необходимость продолжения изучения и вмешательства в изменяющиеся факторы риска, лежащие в основе этого изнурительного состояния, были проанализированы проспективные данные, полученные в рамках более крупного исследования переломов бедра и функции мышц колена.Также были рассмотрены и опубликованы несколько связанных наблюдений за исходами перелома шейки бедра и возможные объясняющие их факторы. Систематический обзор не проводился из-за широкого круга вопросов и ограниченного числа исследований, относящихся к уровню I, а никакие реабилитационные исследования не анализировались напрямую.
3. Результаты
3.1. Эпидемиологические тенденции и масштаб проблемы
Несмотря на снижение частоты переломов бедра в некоторых регионах [10–13], большое количество разнообразных исследований с 1980-х годов в целом показало, что частота переломов бедра с поправкой на возраст увеличивается или может увеличиваться в следующие несколько десятилетий [14–25].Также прогнозируется рост соответствующих расходов на здравоохранение [8]. Тем не менее, частота переломов шейки бедра не статична и может варьироваться в зависимости от сезонности, взаимосвязи между сообществом и системой здравоохранения и степени сопутствующих заболеваний, среди других факторов [26].
Тем не менее, несмотря на различия в частоте переломов бедра, существует общее мнение о том, что переломы бедра остаются основной причиной повышенной смертности и значительной инвалидности [25, 27, 28] и использования домов престарелых [27], и это требует огромных затрат на лечение и реабилитацию. стоит ежегодно [29, 30].Кроме того, учитывая, что большинство пациентов с переломом бедра являются пожилыми людьми, сообщают о большем количестве признаков заболеваний, чем контрольная группа [23], и страдают сопутствующими заболеваниями [31], которые представляют высокий риск осложнений при высокой частоте, прямые затраты на перелом бедра могут быть как минимум в три раза выше, чем упомянутые ранее базовые оценки [32]. Более того, помимо повышенной смертности от перелома шейки бедра от 10 до 20 процентов [33, 34], из выживших половина будет иметь длительную инвалидность [35], краткосрочное пребывание в больнице на длительное время [36, 37] и обычно занимают от 20 до 25 процентов всех ортопедических коек [36].Кроме того, реабилитация в этом состоянии идет медленно [38], особенно у пожилых пациентов [38], а из выживших только две трети вернутся домой [39], в то время как от 19 до 27 процентов потребуется длительный стационарный уход [ 40].
Еще одним важным в контексте минимизации инвалидности при переломах бедра являются данные, показывающие, что случаи перелома бедра обычно предрасположены к множественным переломам бедра. То есть второй перелом бедра, который может быть в том же месте, что и исходный перелом, с тенденцией к большему смещению или нестабильности, обнаруживается примерно в шести процентах случаев и в течение трех [14] или четырех лет после перелома. период [41].Кроме того, Долк [42] предсказывает, что частота выдерживания двух переломов бедра в течение жизни человека может достигать 20 процентов. Кроме того, поскольку новые переломы бедра могут возникнуть как на той же стороне, так и на стороне, противоположной первоначальному перелому, со временем можно выдержать три перелома бедра. По данным Schroder et al. [43], риск третьего перелома бедра на 1000 мужчин составляет 8,6 и 9,8 на 1000 женщин в год.
В результате масштабов и серьезности одиночного перелома бедра и его последствий в нескольких исследованиях была предпринята попытка определить факторы, связанные с высоким риском как первого, так и второго перелома бедра [44–47].В собственной работе автора было очевидно, что люди, пережившие перелом шейки бедра, могут в течение многих лет иметь инвалидность и неоправданную слабость (см. Таблицу 1), и эта универсальная проблема требует дополнительных усилий для облегчения широко распространенных страданий и снижения затрат.
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
* Также в анамнезе имеется перелом бедра на противоположной стороне. ** Доказательства дефицита силы пораженной ноги. ***Диабет. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
3.2. Факторы риска перелома бедра
Факторы риска, как правило, можно разделить на те, которые нельзя легко изменить или которые нельзя изменить, и те, которые потенциально могут быть изменены или модифицированы.
3.2.1. Немодифицируемые факторы
Основными неизменяемыми факторами, повышающими предрасположенность к переломам бедра, являются возраст, пол, расовая или этническая принадлежность и географическое положение.
Пол и возраст
Исследования, посвященные взаимосвязи между переломами бедра и возрастом, свидетельствуют о том, что пожилые люди, особенно женщины, более восприимчивы к переломам бедра с возрастом по сравнению с мужчинами [49–51]. Действительно, к 90 годам каждая четвертая женщина по сравнению с каждым восьмым мужчиной, вероятно, получит перелом бедра [39], несмотря на наблюдаемый разрыв тенденции у новозеландских женщин [52] и шведских женщин [53].В Корее, однако, эта тенденция иная, и в период с 2001 по 2004 год частота переломов шейки бедра у женщин увеличилась на 4,7 процента [54]. Кроме того, в китайской провинции Шэньян и в Турции, где мужчины выполняют тяжелую физическую работу, нормальное соотношение переломов бедра у женщин и мужчин было обратным [17, 55]. Более того, для очень пожилых женщин и мужчин в этих странах существует одинаковый риск перелома бедра [56], что позволяет предположить, что взрослые обоих полов очень восприимчивы к переломам бедра с возрастом.
Этническая принадлежность и географическое положение
Говорят, что с точки зрения этнической принадлежности частота переломов шейки бедра выше среди белых, чем среди небелого населения [57–59], хотя этот разрыв, похоже, сокращается [60].Однако среди небелого населения существуют значительные различия [21, 61]. Кроме того, в последние годы сравнимые показатели перелома шейки бедра среди кувейтских женщин наблюдались по сравнению с некоторыми европейскими странами, а показатели для мужчин были такими же, как и у белых мужчин в Соединенных Штатах [62], что позволяет предположить, что пожилые люди всех национальностей могут быть подвержены переломам бедра.
Что касается географии, исследования, проведенные в Соединенных Штатах, показывают, что у женщин существует градиент с севера на юг в частоте обоих типов переломов бедра, тогда как у мужчин четкой закономерности нет.Аналогичным образом, в центральной Норвегии частота переломов шейки бедра ниже у людей, живущих в сельской местности, по сравнению с теми, кто живет в городских районах [63]. Однако в Польше, где частота переломов шейки бедра является одной из самых низких в Европе, уровень заболеваемости в возрастной группе 50–65 лет среди женщин был на 50 процентов выше, чем среди мужчин [64]. Таким образом, не существует предсказуемой географической модели, поэтому по-прежнему сложно точно представить, где следует сосредоточить усилия по первичной профилактике.
Нарушение когнитивных функций
В дополнение к вышеупомянутым факторам, еще одним относительно неизменным внутренним фактором, который может повысить риск падений плюс возникновение перелома бедра, является наличие необратимых когнитивных нарушений [65–74], которые могут замедлять процессы центральной интеграции. и повышают вероятность неуместной задержки или ослабления мышечных реакций [65].Кроме того, преобладающее когнитивное нарушение, наряду с нарушением зрения [75], может повлиять на эффективность стратегий послеоперационной реабилитации [76], а также на функциональное восстановление после перелома бедра [28], частоту повторных переломов [14]. Таким образом, в контексте предотвращения переломов бедра крайне важно распознавать и минимизировать когнитивные нарушения, которые происходят с возрастом, такие как депрессия [77], которая увеличивает риск перелома бедра [78]. В этом отношении недавние исследования показывают, что физическая стимуляция [79] и физическая реабилитация [80] могут быть весьма полезными.
3.2.2. Модифицируемые факторы
Минеральная плотность кости
Поскольку перелом бедра является наиболее разрушительным последствием остеопороза [78], минеральная плотность костной ткани часто является органом, целью которого является минимизация переломов бедра. Тем не менее, хотя было обнаружено, что измерения плотности костной ткани на шейке бедра в некоторых случаях позволяют с высокой степенью прогнозирования переломов бедра как у мужчин, так и у женщин [81], другие исследования обнаружили значительное совпадение плотности костной ткани между пациентами с переломом бедра и возрастом и возрастом. подобранный по полу контроль после 70 лет или отсутствие четкого независимого риска [82–85].Кроме того, Wei et al. [86] обнаружили, что влияние факторов риска перелома шейки бедра среди амбулаторных пожилых людей остается неизменным, независимо от минеральной плотности костной ткани шейки бедра. Также было замечено, что минеральная плотность костной ткани является более слабым предиктором межвертельных переломов бедра, чем переломы шейки бедра [87], что показатели остеопороза были сопоставимы между случаями и контрольной группой [88], и что пациенты с переломом бедра были не более остеопеническими, чем возраст и гендерный контроль [89].Более того, у азиатов, у которых плотность минералов в костях аналогична или ниже, чем у белых, и которые придерживаются диеты с низким содержанием кальция, частота переломов бедра ниже, особенно у женщин [17]. Математические модели также не могут объяснить экспоненциальный рост переломов бедра с возрастом только на основе уровней плотности костей [90]. Кроме того, люди с остеоартритом и более высоким уровнем плотности костной ткани, чем обычно, не защищены от переломов бедра [91], а низкая плотность костной ткани сама по себе вряд ли станет причиной большинства травм при переломах бедра, учитывая, что падения, по-видимому, предшествуют этому.Такие данные убедительно свидетельствуют о том, что факторы, помимо низкой минеральной плотности костной ткани и максимальной костной массы, могут способствовать риску перелома бедра, включая степень длительной физической нагрузки [28]. Таким образом, даже если это можно предотвратить, изучение факторов, не связанных с костной массой, должно быть рассмотрено при установлении причин переломов бедра.
Эти факторы включают факторы, которые увеличивают риск падения, способ падения, свойства поверхности падения, степень покрытия кости мягкими тканями, использование вспомогательных средств передвижения, преобладающую степень ловкости, двигательную функцию и мышечную массу. слабость [56, 85, 92–98] (см. таблицу 2).Еще одним фактором, который может конкретно привести к остеопорозу, а также к увеличению предрасположенности к падению и перелому бедра, является принятие постоянно низких уровней физической активности [98], хотя влияние физической активности на минеральную плотность костей и качество костей может быть недостаточно для полного исключения риска перелома [99].
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Риск падений
По наблюдениям Apple и Hayes более десяти лет назад [109], более 90 процентов переломов бедра связаны с падениями. В результате понимание факторов риска падений стало первостепенным в попытках снизить частоту переломов бедра среди пожилых людей, которые очень подвержены падению.Среди этих медиаторов, связанных с падениями, есть внутренние факторы, такие как нарушение баланса [50, 104, 106, 110], нервно-мышечные и опорно-двигательные нарушения [111, 112], аберрантные биомеханические реакции, связанные с падениями [30, 113], нарушение зрения, мышечная слабость. [110] и депрессия [104]. Кроме того, когнитивные нарушения [104] и страх падения [114], серьезное расстройство у пожилых людей, также увеличивают риск падения и перелома бедра [72]. Падения также могут быть следствием возрастного снижения постуральной нестабильности при повороте [115], непредвиденных взаимодействий с объектами окружающей среды [116], восприятия, проприоцепции, кратковременной недостаточности кровообращения [117, 118], нарушения сенсорной интеграции или двигательного функционирования [ 119], и / или «консервативное выполнение движений», которое снижает устойчивость позы [119].Таким образом, предотвращение падений является очень сложной задачей для пожилого населения, и, несмотря на то, что падения крайне желательны, их чрезвычайно трудно прогнозировать и нацеливать единообразно. Тем не менее, хотя большинство программ профилактики падений, таким образом, преследуют комплексный подход к вмешательству, очень сильной и последовательной детерминантой большинства падений, несомненно, является степень участия в физической активности, а также тип активности, который стареющий взрослый принимает или не принимает с течением времени. .
Физическая активность
Что касается подходов к профилактике падений и переломов бедра, множество исследований, проведенных за последние 30 лет, неизменно показывают, что малоподвижный образ жизни увеличивает риск перелома бедра у пожилых людей, в то время как физическая активность помогает поддерживать подвижность физическое функционирование, минеральная плотность костей, гибкость суставов, сила и равновесие мышц могут помочь в предотвращении падений и переломов у пожилых [99].Некоторые из этих исследований показаны в таблице 3, и все они неизменно указывают на низкий уровень физической активности, и их следует рассматривать как ключевой фактор, определяющий переломы бедра, независимо от того, проводится ли исследование с использованием метода случай-контроль или проспективного дизайна, как указано Michaëlson et al. . [120], Suriyawongpaisal et al. [121], Coupland et al. [122], Lyritis et al. [36], Wickham et al. [82] и др. [123–125]. Действительно, Купер и др. [83] обнаружили, что низкая физическая активность удваивает риск перелома бедра, как и Kujala et al.[126] и Coupland et al. [122]. Важно отметить, что это повышение риска сохранялось даже после поправки на индекс массы тела, курение, потребление алкоголя и зависимость в повседневной деятельности.
Интересно, что хотя простое увеличение количества часов физической активности, которые взрослые обычно проводят в неделю, может защитить от риска перелома бедра среди пожилых людей, проживающих в сообществе [91], это одна из причин, по которой низкие показатели физической активности могут повысить риск падения и падения. перелом бедра происходит из-за его пагубного воздействия на экспозицию витамина D [108], который, в свою очередь, отрицательно влияет на нервно-мышечную функцию [92].Кроме того, отсутствие оптимальных нагрузок, которые могут пагубно повлиять на качество кости, может быть наиболее заметным объяснительным фактором все более высокой частоты переломов бедра, о которой сообщают развивающиеся страны, а также страны первого мира [93], учитывая наше все более оседлое общество.
Помимо увеличения риска падений , отсутствие адекватной физической активности, приводящей к снижению мышечной силы и выносливости, в сочетании со старением может ускорить начало и / или прогрессирование сопутствующих заболеваний, что является еще одним очень важным фактором, предсказывающим падения.По данным Hayes et al. [30], мышечная слабость, которая может отражать степень и характер физической активности, особенно увеличивает риск перелома бедра из-за падения, потому что интенсивность травмы может превышать пороговое значение для более быстрого перелома, независимо от прочности костей. Кроме того, данные показывают, что наличие слабых мышц может также снизить силу, необходимую для перелома бедра [135], а связанное с этим уменьшение окружающей мышечной массы [130] может означать более медленную, чем обычно, рефлекторную реакцию и меньшую защиту подлежащей кости.
Низкие уровни физической активности, приводящие к низкому уровню мышечной силы, также увеличивают шансы выдержать перелом бедра [83], потому что это может ускорить деминерализацию кости [65] и уменьшить покрытие подлежащей кости [72], тем самым влияя на величину любой преобладающей силы, связанной с падением, на тазобедренный сустав [131, 136]. Неудивительно, что повышенный риск падения и возможного перелома бедра был специально отмечен в связи с нервно-мышечными нарушениями [93], снижением силы ног [110], низкой силой тела и разгибателей колена [137], а также неспособностью подняться. со стула без помощи рук [84].В частности, показано, что состояние нервно-мышечной системы бедра и колена, связанное с физическими нагрузками, играет доминирующую роль в определении риска перелома бедра [94, 103].
Важность быть физически здоровым взрослым на протяжении всей жизни особенно подчеркивается в исследованиях, представленных Parker and Palmer [138] и Myers et al. [139], которые исследовали взаимосвязь между состоянием перед переломом, развитием осложнений и исходами подвижности во время выписки пациента с переломом бедра.Эти исследователи обнаружили, что состояние перед переломом оказало значительное влияние на эти переменные, особенно на амбулаторный статус или статус мобильности [137]. Помимо психосоциальных факторов [140], способность ходить в течение двух недель после операции [141] предсказывала возвращение в домашнюю среду, как и участие в физической активности, и возможность выходить на улицу и посещать больного до перелома.
Кроме того, исследования Fox et al. Подтверждают важность предшествующей физической активности для прогнозирования исходов после перелома.[142], которые обнаружили, что после поправки на возраст, пол, расу и сопутствующую патологию ранее существовавший баланс пациента и суммарные показатели мобильности сильно предсказывали преждевременную смертность. Они также обнаружили, что плохой баланс, часто связанный с мышечной слабостью среди других факторов, часто увеличивает потребность в госпитализации на срок до 24 месяцев после перелома. Кроме того, пациенты с плохим равновесием и плохой походкой имели повышенные шансы попасть в дом престарелых или столкнуться с последующими проблемами мобильности и снижением независимости.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Масса тела
В другой серии исследований риск перелома бедра считался продуктом положительной связи между низкой массой тела и риском перелома, особенно среди белых мужчин [ 143], после 50 лет [144].Тем не менее, недостаточный вес сам по себе обычно не приводит к развитию непатологического перелома шейки бедра, что предполагает участие других факторов [85]. Действительно, перелом бедра с большей вероятностью объясняется взаимодействием низкой массы тела, низкой мышечной массы и мышечной слабости, приводящих к неэффективности защитных реакций, независимо от плотности бедренной кости [35].
Кроме того, хотя большинство людей с переломами бедра можно отнести к худым, Cumming и Klineberg [97] и Maffulli et al.[145] сообщили, что их пациенты с переломами бедра имели тенденцию к избыточной массе тела. Дретакис и Кристадулу [146] также отметили одинаковую частоту случаев перелома бедра с избыточной и недостаточной массой тела среди 373 пациентов. Аналогичным образом, когда были исключены пациенты с тяжелой деменцией, Bean et al. [135] обнаружили, что худоба не обязательно была связана с переломом бедра. Однако их наблюдения за различиями в силе захвата у пациентов с переломом бедра и контроль сопоставимых индексов массы тела показали, что масса тела в случаях перелома бедра может быть образована более высокой долей жира, чем мышц.
Таким образом, более тяжелые люди могут оказаться неуязвимыми к травмам от перелома бедра, несмотря на относительно высокую долю жира в организме, который, возможно, может помочь рассеять падение. Это связано с тем, что у них может быть ограниченная общая подвижность, их мышцы могут быть образованы большой жировой массой, а прямое воздействие, вызванное их большим весом тела, может легко превысить порог безопасности подлежащей кости. Ожидается, что у этих людей также будет низкий уровень глобулина, связывающего половые гормоны, что было обнаружено среди женщин с недавними переломами бедра [147], плюс высокий уровень сопутствующих состояний, которые являются известными факторами риска падений, таких как гипертония, артрит, диабет и заболевания, связанные с остеопорозом, такие как рак [105].В связи с этим много было написано о значительном влиянии бездействия на рост показателей ожирения и связанных с ним состояний.
Хронические заболевания
В дополнение ко всем уже упомянутым факторам, становится все более очевидным, что некоторые хронические заболевания, в частности те, которые ухудшают физическую активность, такие как артрит и болезнь Паркинсона, существенно увеличивают риск падений и, следовательно, перелом бедра [66, 67, 148]. Кроме того, сопутствующие факторы, ухудшающие физическую активность, такие как аритмия, постуральная гипертензия, боль и периферические невропатии, могут повышать риск падений и переломов бедра [35], равно как и наличие дисфункции нижних конечностей, деменции альцеймеровского типа [149]. и другие неврологические состояния, такие как инсульт [150].Сахарный диабет [151], гипертиреоз, связанный с ожирением [152], а также заболевания, связанные с остеопорозом [153], а также другие формы инвалидности, связанные с повышенным риском падения [153, 154], использование вспомогательные средства для ходьбы [154] и те, которые требуют длительной иммобилизации [42], могут аналогичным образом повысить риск перелома бедра. На повторную госпитализацию после перелома шейки бедра также могут негативно повлиять сопутствующие клинические проблемы [155], которые ограничивают функцию [156], а повышенное употребление хотя бы одного психотропного препарата может привести ко второму перелому шейки бедра [157].Поскольку число сопутствующих заболеваний среди стареющего населения продолжает расти, а уровень физического функционирования становится все хуже, можно ожидать, что распространенность переломов бедра будет продолжать расти. Еще один фактор, связанный с переломами бедра, наряду с плохим состоянием здоровья и ограничениями физической активности [71], — это нарушение зрения [72–76], которое может быть исправлено.
Условия окружающей среды
Окружающая среда относится ко всем факторам, не относящимся к индивидууму, таким как домашняя среда, внешняя среда и рабочая среда, которые могут представлять риск перелома бедра для восприимчивого человека.Хотя это не всегда изменчивый фактор, некоторые экологические факторы риска переломов шейки бедра могут быть изменены. Однако, как показали Norton et al. [158], которые проспективно исследовали обстоятельства падений, приведших к переломам бедра среди пожилых людей в Новой Зеландии, из 85 процентов переломов, связанных с падением, произошедшим дома, только около 25 процентов были связаны с опасностью для окружающей среды. Это открытие привело авторов к выводу, что независимо от возраста или статуса проживания, внутренние факторы, такие как баланс, играют большую роль, чем внешние факторы, в возникновении падений, вызывающих переломы бедра.Кроме того, хотя факторы окружающей среды могут быть одним из нескольких факторов, способствующих падению [159], недавнее исследование Allander et al. [160], которые обнаружили, что корреляция между количеством факторов риска падения и окружающей средой составляет 0,07, предположили, что экологические опасности имеют минимальное значение в качестве опосредованного перелома бедра.
Parker et al. [116], которые исследовали экологические факторы риска, связанные с этиологией последовательной серии 787 пациентов с переломом бедра, обнаружили, что в падениях, пережитых 58% пациентов, была связана 51 различная опасность.Автор пришел к выводу, что, учитывая характер этих экологических опасностей, меры по снижению риска падений из-за факторов окружающей среды вряд ли приведут к значительному снижению частоты переломов бедра.
Таким образом, как указано в преобладающей базе данных, различные возрастные физиологические изменения и другие факторы, включая статус лекарств, могут быть опосредованными двумя решающими детерминантами перелома бедра, а именно, прочность бедренной кости и склонность к травмам. В частности, ожидаемое снижение мышечной функции с возрастом и / или сопутствующими заболеваниями, вероятно, повлияет на обе эти ключевые детерминанты травм и, следовательно, на частоту переломов бедра [50].Более того, сила и размер мышц и их влияние на подвижность, время реакции, баланс, проприоцепцию, охват места перелома и костную массу могут объяснять или вносить вклад в вариации в подгруппах частоты перелома бедра, проявления и функциональных результатов (см. Таблицу 3). Природа предполагаемой взаимосвязи между этими факторами и инвалидностью, связанной с переломами бедра, подробно описана в графической форме на Рисунке 1. Пагубное влияние переломов бедра на самочувствие подчеркнуто в таблицах 1 и 4, где приведены некоторые дополнительные предикторы бедра. показаны переломы инвалидности.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
4. Предотвращение переломов бедра и инвалидность от перелома бедра
Более 20 лет назад Каммингс и Клайнберг [97] выступали за лучшее понимание физических факторов, лежащих в основе переломов бедра. как правило, инвалидизирующая травма становится все более распространенной среди пожилых людей во всем мире [170, 171].В частности, они аргументировали важность статуса нервно-мышечной системы в опосредовании переломов бедра. По мнению этого автора, хотя многие факторы могут быть вовлечены в патогенез переломов бедра, физическая активность, определяемая как «любое движение тела, производимое скелетными мышцами, которое приводит к расходу энергии» [172], является ключом к снижению риска падений и преждевременной костной ткани. выпадение, которое привело к перелому шейки бедра. Таким образом, становится все более очевидным, что усилия по продвижению физической активности на протяжении всей жизни, в дополнение к выявлению и восстановлению взрослых с недостаточной мышечной функцией и костной массой, вероятно, будут иметь первостепенное значение в продолжающихся усилиях по эффективному снижению частоты переломов бедра. и инвалидность при переломе бедра.Заявленная важность того, чтобы взрослые придерживались адекватных уровней физической активности на протяжении всей жизни, кажется разумной из-за той роли, которую мышцы играют в влиянии: (1) на структуру кости, (2) на способность баланса, (3) на эффективность защитных рефлексов, ( 4) способность ослаблять удар в тазобедренном суставе, (5) общая подвижность, (6) склонность к падению и механизмы падения. То есть согласованные усилия по предоставлению возможностей всестороннего скрининга, позволяющего изучить факторы образа жизни, наряду с наличием мышечных дефицитов у уязвимых взрослых по мере старения, в том числе мышечной силы и отзывчивости, проприоцепции, диапазона движений суставов и способности к равновесию, являются вероятными. для улучшения или предотвращения большинства поддающихся изменению факторов риска перелома шейки бедра, включая избыточную сопутствующую патологию, ожирение, слабую мышечную силу и способность к равновесию.Для достижения этой цели настоятельно рекомендуются индивидуально разработанные программы, основанные на всесторонней оценке здоровья и впоследствии поддерживающие соответствующий уровень физической активности или упражнений, особенно нагрузок с отягощениями (см. Таблицу 5 и Рисунок 2).
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Кроме того, обеспечение людей в развивающихся, а также развитых странах ресурсов и / или знаний или навыков для участия в физических упражнениях и их способности может способствовать поддержанию здоровой костной массы и оптимальной масса тела на протяжении всей жизни, как показано для компенсации неоправданной инвалидности при переломе бедра.В этом отношении взрослые с чрезмерно низкой или высокой массой тела, такими состояниями здоровья, как рак или диабет, когнитивные или зрительные нарушения, а также те, кто принимает стероиды, бензодиазепины или другие психотропные агенты, также должны быть целенаправленными.
Другими стратегиями, которые нельзя упускать из виду, являются роль комплексной оценки факторов риска, связанных с костями и падениями [158], осторожное использование добавок для наращивания костной ткани, особенно в случаях перелома бедра, когда возникают трудности с выполнением эффективных физических упражнений из-за снижения способности ходить [ 132], снижение излечимых нарушений зрения и депрессии, а также отказ от стероидов, чрезмерного курения, употребления кофеина и алкоголя [84, 100].Факторы, которые могут быть особенно полезны для регулярного изучения во время ежегодных проверок, перечислены в таблице 5. Другие области, требующие внимания в будущих исследованиях, включают потенциальные предикторы, указанные Wilson et al. [103], такие как статус медицинского страхования, уровень образования и тип проживания. В дополнение к многопрофильным программам профилактики остеопороза и падений, а также улучшение лечения при переломе бедра и после него, как указано Alvarez-Nebreda et al. [26], необходимо больше информации о переломах бедра и их серьезных последствиях для здоровья.Чтобы избежать чрезмерного функционального ухудшения у выживших после перелома шейки бедра, включая дальнейшую потерю костной и мышечной массы, увеличение веса на 11 процентов [174], плюс высокий риск послеоперационных неудач или вторичных переломов, необходимость в тщательных послеоперационных диагностических оценках и лечении сопутствующих заболеваний состояния, особенно у пациента с переломом шейки бедра [175]. Кроме того, настоятельно показаны комплексные и длительные реабилитационные вмешательства, включая обезболивание [173], укрепляющие кости физические и / или фармакологические вмешательства, воздействие солнечного света и тщательно продуманные физические нагрузки, которые требуют тщательного изучения.
5. Выводы
В 1987 году Мелтон и Каммингс [176] заявили, что, несмотря на общее впечатление об обратном, факторы риска возрастных переломов изучены недостаточно. Почти 25 лет спустя, хотя ключевые факторы риска были достаточно хорошо изучены, за некоторыми исключениями, трудно точно определить, на что следует направить профилактические меры против переломов шейки бедра, а также где это должно происходить, поскольку уровни заболеваемости для перелома бедра широко различаются [101].Кроме того, хотя травмы, связанные с падениями, и недостаточная прочность костей, по-видимому, являются ключевыми факторами, влияющими на возникновение переломов бедра [177], ни один из этих факторов сам по себе не объясняет экспоненциальное увеличение частоты переломов бедра, которое происходит с возрастом [90]. Однако, как было проанализировано более десяти лет назад Joakimsen et al. [178], кажется очевидным, что степень участия в физической активности на протяжении всей жизни особенно важна. Это может быть связано с тем, что физическая активность потенциально определяет состояние здоровья, а также склонность к падению и перелому бедра из-за его воздействия на нервно-мышечную, а также на физиологию костей.Каммингс и Невитт, 1989 [90] предположили, что для того, чтобы падение вызвало перелом бедра, должны быть выполнены четыре условия: (а) падающий должен быть ориентирован на удар рядом с бедром, (б) защитные реакции не должны действовать, (с) ) местные мягкие ткани должны поглощать меньше энергии, чем необходимо для предотвращения перелома, и (d) остаточная энергия падения, приложенная к проксимальному отделу бедра, должна превышать его силу. Все эти события становятся более вероятными с возрастом и низким уровнем физической активности и могут объяснить наблюдаемый в настоящее время экспоненциальный рост риска перелома бедра с возрастом, несмотря на доступность лекарств для наращивания костей.Таким образом, сочетание целевых физических нагрузок с соответствующим потреблением кальция, минимизация потребления кофеина, поддержание нормальной массы тела и отказ от длительного приема психоактивных препаратов и других вмешательств, предотвращающих падения, как указано Gillespie et al. [179] может оказаться чрезвычайно эффективным для снижения риска перелома бедра, как указано Cummings et al. в 1995 г. [84].
Однако, чтобы компенсировать высокую смертность, а также высокие показатели заболеваемости, связанные с переломом шейки бедра, этот подход с большей вероятностью будет успешным, если будет реализован на ранних этапах взрослой жизни, а не позже, когда уровни физической активности, вероятно, будут довольно низкими. [91].Кроме того, поскольку склонность к падению, важный фактор в патогенезе перелома бедра [180], может быть связана с чрезмерным употреблением алкоголя, сопутствующими заболеваниями и проблемами со зрением [84], а также коррелирует с физической подготовкой, этим лицам из группы риска следует быть целевой на ранней стадии. Поскольку функция и структура мышц и их влияние на качество и целостность костей, несомненно, могут влиять на воздействие травмы на структурные свойства тазобедренного сустава, независимо от возраста, физическая активность является ключом к предотвращению значительного большинства переломов бедра из-за скольжения. спотыкания и падения, а также остеопороз, чрезмерная депрессия и множество других хронических заболеваний, повышающих риск перелома шейки бедра, таких как диабет и рак [132].Как сообщается в литературе, на когнитивный статус также положительно влияет физическая активность, равно как и артериальное давление — оба эти фактора, повышающие риск перелома бедра, повышают риск перелома бедра. Действия на свежем воздухе, такие как ходьба, которые подвергают пожилых людей воздействию солнечного света и витамина D и позволяют им выдерживать нагрузку в различных условиях, могут принести пользу как для улучшения мышечной функции, так и для структуры костей.
Для дальнейшего предотвращения инвалидности при переломе бедра и улучшения результатов хирургического лечения при переломе бедра настоятельно рекомендуются высокоинтенсивные упражнения для укрепления и поддержания равновесия, а также мероприятия, способствующие раннему переносу веса после операции, и стратегии длительного наблюдения.Чтобы конкретно снизить заболеваемость переломом бедра и уровень смертности, связанный со вторым переломом бедра, следует уделять особое внимание пациентам с сопутствующими заболеваниями, когнитивными расстройствами, нарушениями зрения и остеопорозом, а также тем, кто принимает психотропные препараты.
Как указано Devine et al. [130], если все население будет вести образ жизни с высокой физической активностью и адекватным потреблением кальция, вполне вероятно, что популяционный риск переломов шейки бедра может значительно снизиться. Однако, несмотря на то, что изолированная высокая активность в более позднем возрасте обеспечивала защиту, аналогичную защите высокой физической активности в раннем взрослом возрасте [127] или регулярным занятиям спортом [134], вместо того, чтобы применять этот подход с опозданием к пожилому населению, для достижения максимальной защиты , молодые люди повсюду должны быть осведомлены об их будущем риске перелома шейки бедра в более позднем возрасте и поощряться к ведению здорового активного образа жизни.
Благодарности
Автор благодарит Фонд артрита, Нью-Йоркское отделение, и Корнельский центр старения, Нью-Йорк, которые оказали финансовую поддержку значительной части этой статьи.
Гид | Руководство по физиотерапии перелома таза
Восстановление перелома таза может включать хирургическое вмешательство, длительную иммобилизацию или длительные периоды относительного бездействия. Спортсменам следует избегать любых занятий спортом, пока их боль не исчезнет. Во время этих периодов отдыха, которые обычно длятся от нескольких недель до месяцев, человек часто теряет силу, гибкость, выносливость и способность сохранять равновесие.
Физиотерапевты могут помочь вам оправиться от перелома таза, улучшив ваши:
- Уровень боли
- Движение бедра, позвоночника и ног
- Прочность
- Гибкость
- Скорость исцеления
- Скорость возврата к активности и спорту
Когда ваш врач разрешит вам начать физиотерапию, ваш физиотерапевт разработает специальную программу лечения, чтобы ускорить ваше выздоровление, включая упражнения и процедуры, которые вы можете выполнять дома.Эта программа поможет вам достичь целей выздоровления и вернуться к нормальной жизни и занятиям.
Первые 24–48 часов
После перелома таза ваш физиотерапевт может помочь вам научиться пользоваться вспомогательным устройством, чтобы вы могли передвигаться по дому, не наступая на ногу с травмированной стороны. Чаще это относится к переломам костей таза с малой ударной нагрузкой. Более серьезные переломы костей таза могут потребовать от вас вначале использования инвалидной коляски; Ваш физиотерапевт может проинструктировать вас о его безопасном использовании.
Реабилитация
Ваш физиотерапевт разработает индивидуальную программу реабилитации с учетом вашего конкретного состояния и целей. Он может включать в себя процедуры:
Уменьшить боль. Ваш физиотерапевт может использовать различные виды лечения и технологии для контроля и уменьшения вашей боли, включая лед, тепло, ультразвук, электрическую стимуляцию, тейпирование, упражнения и специальные практические методы, называемые «мануальной терапией», которые мягко двигают ваши мышцы и суставы.
Восстановить движение. Ваш физиотерапевт выберет определенные виды деятельности и процедуры, которые помогут восстановить нормальное движение в ноге и бедре. Они могут начинаться с пассивных движений, которые терапевт применяет к вашей ноге и тазобедренному суставу, и переходить к активным упражнениям и растяжкам, которые вы выполняете сами. Лечение может включать мануальную терапию для улучшения гибкости мышц и увеличения подвижности бедра, позвоночника и таза.
Повышение прочности. Определенные упражнения принесут пользу вашему исцелению на каждом этапе выздоровления.По мере вашего выздоровления и в зависимости от вашего возраста, силы и состояния здоровья физиотерапевт будет выбирать и обучать вас индивидуальной программе упражнений, которая поможет восстановить вашу силу, мощь и ловкость. Эти упражнения можно выполнять с использованием свободных весов, эластичных лент, тяжелого оборудования и кардиотренажеров, таких как беговые дорожки и велотренажеры. Мышцы бедра и кора часто поражаются после перелома таза.
Улучшить баланс. В области бедер расположено множество мышц, которые жизненно важны для равновесия и устойчивости при ходьбе или выполнении каких-либо действий. Ваш физиотерапевт научит вас эффективным упражнениям, чтобы восстановить их силу и выносливость, чтобы помочь вам восстановить равновесие.
Время восстановления скорости. Ваш физиотерапевт обучен и имеет опыт в выборе методов лечения и упражнений, которые помогут вам выздороветь, вернуться к нормальной жизни и достичь своих целей быстрее, чем вы могли бы сделать самостоятельно.
Содействовать безопасному возвращению к активной деятельности. Ваш физиотерапевт будет сотрудничать с вами, чтобы определить ваши цели восстановления, включая ваше возвращение к работе и спорту. Ваша программа лечения будет разработана таким образом, чтобы помочь вам достичь поставленных целей наиболее безопасным, быстрым и эффективным способом. В зависимости от вашей конкретной ситуации физиотерапевт может научить вас упражнениям, связанным с конкретным видом спорта, и мероприятиям по переподготовке. Спортсменов обучат специальным спортивным приемам и упражнениям, которые помогут достичь их целей.
Предотвращает усталость и способствует ходьбе. Ваш физиотерапевт может порекомендовать программу домашних упражнений для укрепления и растяжения мышц бедра, верхней части ноги и кора, чтобы предотвратить будущие проблемы, такие как усталость и трудности при ходьбе. Ваша программа может включать упражнения на силу и гибкость для мышц бедра, бедра и кора.
Предотвращение падений. Ваш физиотерапевт обсудит с вами и вашей семьей способы предотвращения падений в вашем доме.Эти стратегии предотвращения падений могут включать в себя очистку пола от незакрепленных препятствий (например, ковриков, циновок), размещение липких ковриков в душе и на полу в ванной комнате, установку поручней или поручней для душа, туалета и лестницы, ношение нескользящих вещей. домашняя обувь и предотвращение прогулки домашних животных рядом с вашими ногами.
Если операция необходима
Если требуется операция, ваш физиотерапевт поможет вам минимизировать боль, восстановить подвижность и силу и вернуться к нормальной деятельности самым безопасным и быстрым способом после операции.
.