Патологии тазобедренных суставов
Тазобедренный сустав— это второй по величине сустав у человека, образуется головкой бедренной кости и полулунной поверхностью вертлужной впадины тазовой кости. И именно с помощью УЗИ и определяется его развитие.По статистике, основным типом врожденных аномалий костно-мышечной системы у младенцев становятся нарушения формирования тазобедренных суставов, и такое исследование становится единственным способом определить наличие проблемы и приступить к эффективной терапии.
УЗИ тазобедренных суставов — обследование, на котором специалист может определить дисплазию, передвивих или вывих бедра. Эти патологии очень важно выявить до года, поскольку, если этого не сделать на ранних этапах и не провести адекватного лечения — существует значительный риск инвалидизации. При раннем диагностировании патологий тазобедренных суставов детям до года можно избежать хирургического вмешательства в будущем.
Показания для УЗД тазобедренных суставов
Сразу после рождения ребенка его осматривает врач-неонатолог, а затем в 1, 3, 6 и 12 месяцев врач-ортопед. При возникновении
При возникновении
подозрения на дисплазию или вывих будет назначено проведение УЗИ.
Оно показано детям, у которых есть такие симптомы:
• разная длина ног;
• асимметричные ягодичные складки;
• бедра отводятся с затруднением или наоборот — слишком резко;
• наличие щелчков в тазобедренных суставах;
• гипертонус или слабость мышц нижних конечностей.
Также обследование тазобедренных суставов у детей до года рекомендуют пройти недоношенным детям, при многоплодной беременности, а также тем, у кого есть наследственный фактор.
Рекомендуем как можно скорее обратиться на консультацию к ортопеду медицинского центра «Здорова Родина» и сделать ультразвуковое исследование.
Как проходит УЗД тазобедренных суставов
 Затем врач наносит специальный гипоаллергенный гель и датчиком исследует сухожилия, связки, хрящевую и мышечную ткань. Такая же процедура выполняется и на другой стороне.
Затем врач наносит специальный гипоаллергенный гель и датчиком исследует сухожилия, связки, хрящевую и мышечную ткань. Такая же процедура выполняется и на другой стороне.
УЗИ тазобедренных суставов у новорожденных имеет много плюсов:
• безвредная процедура;
• может применяться необходимое количество раз для контроля лечебной терапии
• нет ограничений в движении;
• оказываются те патологии, которые не видны на рентгене;
• возможность быстро определить патологию и начать лечение.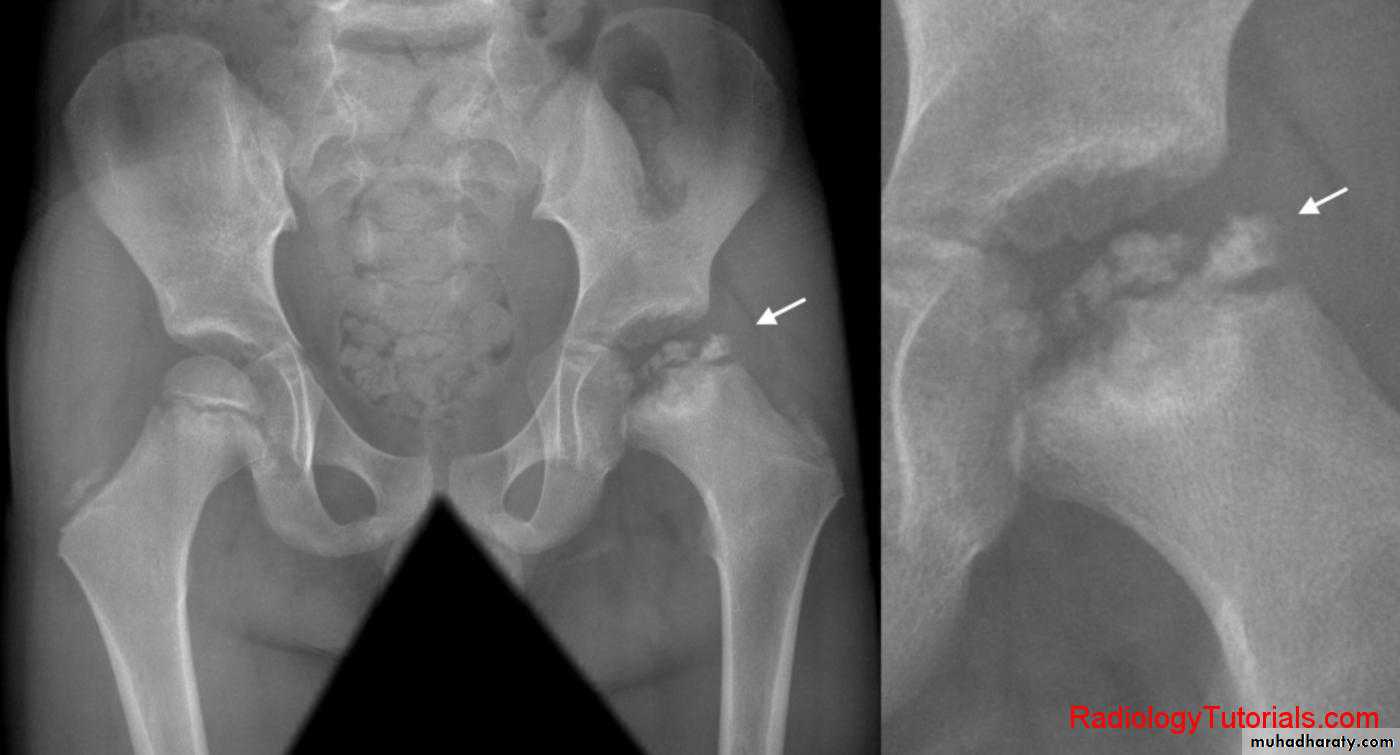
Дисплазия у детей встречается очень часто, поэтому не игнорируйте осмотры врача-ортопеда, а также прохождение ультразвукового обследования. Сделать его можно в медицинском центре «Здоровая Семья плюс». Процедура не причиняет никаких болевых ощущений и крайне эффективна.
Дисплазия тазобедренных суставов у детей. Причины. Симптомы. Рекомендации.
Содержание
Вступление- Определение
- Эпидемиология
- Этиология и патогенез
- Факторы риска
- Клинические стадии
- Классификация по МКБ-10
- Диагностика
- Лечение
- Прогноз
- Вывод
«Ваш ребенок родился с дисплазией тазобедренного сустава», — эта новость в роддоме может шокировать неподготовленных родителей, потому что сразу возникает куча вопросов: «Почему именно у нашего ребенка?», «А это теперь навсегда?», «Что же нам теперь делать?» и т.


Оценки заболеваемости дисплазией тазобедренных суставов довольно изменчивы и зависят от средств обнаружения, возраст ребенка, а также диагностических критериев. Подсчитано, что вывих бедра или бедер с тяжелой или стойкой дисплазией встречается у 3–5 детей на 1000. Исторически заболеваемость дисплазией тазобедренных суставов с вывихом составляет от 1 до 2 на 1000 детей. Легкая нестабильность тазобедренного сустава чаще встречается у новорожденных, с зарегистрированной частотой до 40 %. Однако легкая нестабильность и/или легкая дисплазия в период новорожденности часто проходят самостоятельно, без вмешательства специалистов. Младенцы с легкой нестабильностью и/или легкой дисплазией в период новорожденности по современным понятиям не должны включаться в оценку общей заболеваемости, иначе возникает искажение, существенно завышающее общую оценку распространенности патологии.
 УЗИ-аномалии были обнаружены в 995 суставах, заболеваемость составила 5,5 %. Однако при повторном обследовании в возрасте от двух до шести недель без предшествующего лечения остаточные аномалии были обнаружены всего в 90 тазобедренных суставах, что в итоге и соответствует истинной встречаемости дисплазии в 0,5 %. Именно этим детям в дальнейшем потребовалось лечение. Другими словами, 90 % новорожденных с клиническими или ультразвуковыми признаками дисплазии тазобедренных суставов улучшились спонтанно в возрасте от двух до шести недель до такой степени, что медицинское вмешательство им не потребовалось.
УЗИ-аномалии были обнаружены в 995 суставах, заболеваемость составила 5,5 %. Однако при повторном обследовании в возрасте от двух до шести недель без предшествующего лечения остаточные аномалии были обнаружены всего в 90 тазобедренных суставах, что в итоге и соответствует истинной встречаемости дисплазии в 0,5 %. Именно этим детям в дальнейшем потребовалось лечение. Другими словами, 90 % новорожденных с клиническими или ультразвуковыми признаками дисплазии тазобедренных суставов улучшились спонтанно в возрасте от двух до шести недель до такой степени, что медицинское вмешательство им не потребовалось. Заболеваемость дисплазией тазобедренных суставов в некоторой степени зависит от этнических факторов. Максимальна она у саамов и американских индейцев (от 25 до 50 случаев на 1000 рождений), минимальна – в популяциях африканского и азиатского происхождения.
Оба сустава поражены у 37 % пациентов. Среди односторонних случаев чаще поражается левый тазобедренный сустав, чем правый. Преобладание левосторонних случаев может быть связано с типичным расположением плода в матке, при котором левое бедро прижимается к крестцу матери.
Преобладание левосторонних случаев может быть связано с типичным расположением плода в матке, при котором левое бедро прижимается к крестцу матери.
Развитие тазобедренного сустава зависит от нормального контакта между вертлужной впадиной и головкой бедренной кости, способствующей взаимной индукции. Аномальное развитие может быть результатом нарушения этого контакта в результате множества генетических факторов и факторов окружающей среды, как внутриутробных, так и послеродовых.
 Условия, ограничивающие подвижность плода, включая ягодичное предлежание, усиливают эти механические факторы. Всё это приводит к эксцентрическому контакту между головкой бедренной кости и вертлужной впадиной.
Условия, ограничивающие подвижность плода, включая ягодичное предлежание, усиливают эти механические факторы. Всё это приводит к эксцентрическому контакту между головкой бедренной кости и вертлужной впадиной.Со временем происходит гипертрофия внутрисуставных структур, включая верхнюю губу с утолщенным гребнем (неолимбус), круглую связку и фибро-жировую ткань (пульвинар). Контрактуры развиваются в подвздошно-поясничных и тазобедренных аддукторах, и нижняя капсула втягивается в пустую вертлужную впадину, что еще больше снижает вероятность перехода головки бедренной кости в вертлужную впадину. Ложная вертлужная впадина может образоваться там, где головка бедренной кости соприкасается с боковой стенкой таза над истинной вертлужной впадиной. Отсутствие контакта между головкой бедренной кости и вертлужной впадиной тормозит дальнейшее нормальное развитие тазобедренного сустава.
Контрактуры развиваются в подвздошно-поясничных и тазобедренных аддукторах, и нижняя капсула втягивается в пустую вертлужную впадину, что еще больше снижает вероятность перехода головки бедренной кости в вертлужную впадину. Ложная вертлужная впадина может образоваться там, где головка бедренной кости соприкасается с боковой стенкой таза над истинной вертлужной впадиной. Отсутствие контакта между головкой бедренной кости и вертлужной впадиной тормозит дальнейшее нормальное развитие тазобедренного сустава.
При полном вывихе бедра или без него могут развиться диспластические изменения. Чаще всего результатом является неглубокая вертлужная впадина с уменьшенным передним и латеральным покрытием головки бедренной кости. Также может наблюдаться асферичность головки бедренной кости, вальгусный угол шейки и диафиза и сохранение избыточной антеверсии бедренной кости.
Дисплазия чаще встречается среди младенцев с определенными факторами риска (например, женский пол, ягодичное предлежание в третьем триместре, семейный анамнез, тугое пеленание нижних конечностей).
 Однако, за исключением женского пола, большинство младенцев с подтвержденным диагнозом дисплазии тазобедренных суставов не имеют каки-то особых факторов риска, которые могли бы реализоваться.
Однако, за исключением женского пола, большинство младенцев с подтвержденным диагнозом дисплазии тазобедренных суставов не имеют каки-то особых факторов риска, которые могли бы реализоваться.Женский пол. Риск дисплазии у девочек оценивается в 1,9 %. Дисплазия тазобедренных суставов встречается у них в два-три раза чаще, чем у мальчиков. В метаанализе 2011 года, результаты которого опубликованы в Европейском журнале радиологии, авторы которого оценили 24 исследования и более 556 000 пациентов, относительный риск дисплазии для девочек составил 2,5 по сравнению с мальчиками.
Увеличение заболеваемости у девочек связывают с временным увеличением слабости связок, связанной с повышенной восприимчивостью младенцев женского пола к материнскому гормону релаксину. Однако некоторые исследования опровергают эту гипотезу.
Повышенную встречаемость дисплазии у девочек трудно отделить от повышенного риска этого состояния при ягодичном предлежании, которое также достоверно чаще встречается у девочек.
Предлежание.Тазовое и ягодичное предлежание в течение третьего триместра является наиболее значимым единичным фактором риска для дисплазии тазобедренных суставов у детей. Абсолютный риск дисплазии оценивается в 12 % у девочек с тазовым предлежанием и в 2,6 % у мальчиков с тазовым предлежанием. В уже упоминавшемся метаанализе факторов риска были рассмотрены 15 исследований (более 359 300 пациентов) по предлежанию, и относительный риск именно тазового предлежания составил 3,8. В литературе неясно, влияет ли количество времени, проведенное в тазовом предлежании, или точка на таймлайне беременности, в которой плод находился в тазовом предлежании, на риск дисплазии.
Повышенный риск дисплазии присутствует независимо от способа родоразрешения. Тем не менее, уменьшение времени пребывания в тазовом предлежании за счет планового кесарева сечения может снизить риск клинически значимой дисплазии тазобедренных суставов. Это было проиллюстрировано в ретроспективном обзоре 2019 года, опубликованного в журнале Paediatrics & Child Health , который выявил снижение частоты дисплазий среди детей с тазовым предлежанием, которые родились путем планового кесарева сечения (3,7 % по сравнению с 6,6 % среди детей, родившихся путем кесарева сечения во время родов, и 8,1 % среди детей, родившихся естественным путем).
Семейный анамнез. Генетические факторы, по- видимому, играет свою роль в развитии дисплазии тазобедренного сустава у детей. Абсолютный риск у младенцев с положительным семейным анамнезом составляет примерно от 1 до 4 %. В уже упоминавшемся метаанализе 2011 года в журнале Европейском журнале радиологии авторы изучили четыре исследования (более 14 000 пациентов) по теме и определили, что относительный риск положительного семейного анамнеза составил 1,39. Если у одного из близнецов дисплазия, риск аналогичной патологии у другого близнеца выше, если они монозиготные, чем дизиготные (40 % против 3 %).
Члены семей детей с дисплазией также подвержены повышенному риску скрытой дисплазии вертлужной впадины, которая часто развивается до 30 лет.
Пеленание. Заболеваемость дисплазией тазобедренного сустава увеличиваются в популяциях, которые используют пеленки и колыбельные доски. Эти практики ограничивают подвижность тазобедренного сустава и фиксируют бедро в приведении и разгибании, что может играть роль в развитии дисплазии. В экспериментальном исследовании на крысах традиционное пеленание при приведении и разгибании бедра приводило к большей частоте вывихов и дисплазии, чем отсутствие пеленания.
В экспериментальном исследовании на крысах традиционное пеленание при приведении и разгибании бедра приводило к большей частоте вывихов и дисплазии, чем отсутствие пеленания.
Американская академия педиатрии (AAP), Детское ортопедическое общество Северной Америки (POSNA) и Международный институт дисплазии тазобедренного сустава (IHDI) рекомендуют «здоровое пеленание бедра», известное также как «свободное пеленание», которое дает достаточно места для сгибания бедра и колена и свободного движение ног.
Прочие факторы. Была обнаружена корреляция некоторых других факторов, связанных с уменьшением подвижности движения или его ненормальным положением, с дисплазией тазобедренного сустава у детей, но не была доказана причинно-следственная связь. К ним относятся кривошея, плагиоцефалия, приведенная плюсна, косолапость, первые роды, маловодие, масса тела при рождении> 4 кг и многоплодная беременность.
Дисплазия у детей в зависимости от выраженности процесса можно разделить на следующие стадии:
Дисплазия. Нарушение формы тазобедренного сустава, обычно это неглубокая вертлужная впадина, у которой патологическим процессом затронуты верхний и передний края.
Нарушение формы тазобедренного сустава, обычно это неглубокая вертлужная впадина, у которой патологическим процессом затронуты верхний и передний края.
Редуктивная стадия. Бедро вывихнуто в состоянии покоя, но головка бедра может быть помещена в вертлужную впадину с помощью манипуляций, обычно – сгибания и отведения.
Подвывих. Головка бедренной кости в покое находится на месте, но может быть частично вывихнута или подвывихнута при осмотре. Сустав с легкой нестабильностью.
Смещаемый вариант. Головка бедренной кости в пределах впадины в состоянии покоя, но легко выходит за ее пределы не только при осмотре, но и просто при смене положения. Сустав с нестабильностью.
Подвывих. Головка бедренной кости частично выходит за пределы вертлужной впадины и в покое, но всегда остается с ней в контакте.
Вывих. Полная потеря контакта между головкой бедренной кости и вертлужной впадиной.
 К ним относятся следующие варианты:
К ним относятся следующие варианты:Q65.0. Врожденный вывих бедра односторонний
Q65.1. Врожденный вывих бедра двусторонний
Q65.2. Врожденный вывих бедра неуточненный
Q65.3. Врожденный подвывих бедра односторонний
Q65.4. Врожденный подвывих бедра двусторонний
Q65.5. Врожденный подвывих бедра неуточненный
Q65.6. Неустойчивое бедро
- Предрасположенность к вывиху бедра
- Предрасположенность к подвывиху бедра
- Смещение шейки бедра кпереди
- Врожденная дисплазия вертлужной впадины
- Врожденное:
√ варусное положение [coxa vara]
Q65.9. Врожденная деформация бедра неуточненная
Общий осмотр. Для постановки диагноза важно неврологическое обследование и обследование позвоночника и голеней, в ходе которого ищутся, связанные с дисплазией тазобедренного сустава и другими причинами его нестабильности.

- Неврологическое обследование должно включать оценку спонтанных движений всех четырех конечностей и оценку спастичности.
- Обследование позвоночника должно включать в себя диапазон движений (поиск кривошеи) и кожные проявления спинального дизрафизма.
- Обследование конечностей должно включать осмотр стопы на наличие плюсневой мышцы.
- У детей младше трех месяцев важно оценить устойчивость бедренных суставов с помощью маневра Ортолани. Также могут оказаться полезными маневр Барлоу, тест Галеацци и тест Клисича. Ограничений отведения сустава в этом возрасте обычно нет
- У детей старше трех месяцев можно заметить очевидное несоответствие длины ног (для односторонних случаев). Тесты Галеацци для односторонних случаев и тест Клисича могут считаться лучшими индикаторами дисплазии тазобедренного сустава, чем нестабильность.
- У детей, умеющих ходить, слабость тазобедренных суставов на пораженной стороне может быть распознана при помощи положительного теста Тределенбурга (неспособность поддерживать таз в горизонтальном положении, стоя на ипсилатеральной ноге), а также наличие крена Тределенбурга при ходьбе.

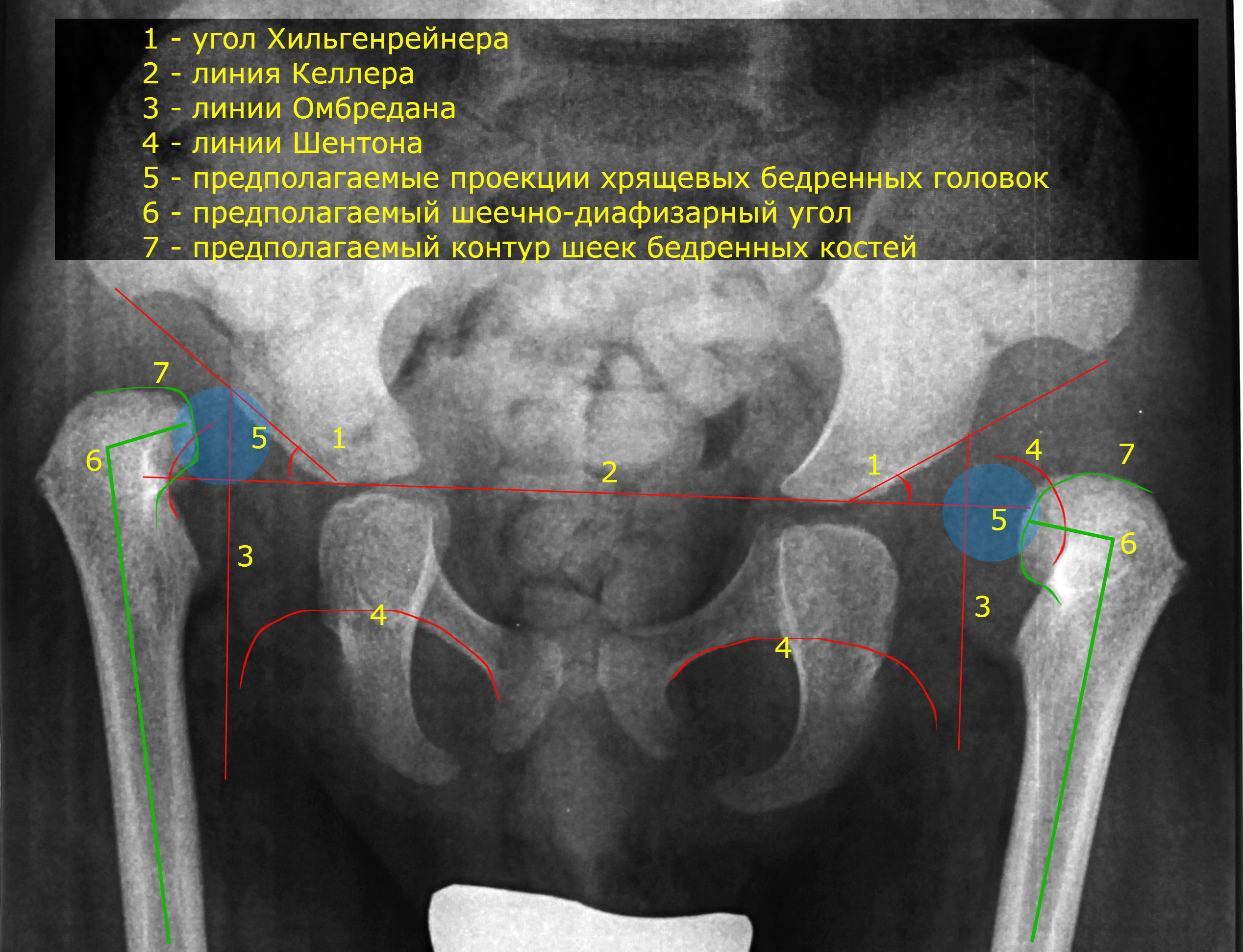
Рентгенография. Может оказаться полезной для диагностики дисплазии тазобедренного сустава у детей в возрасте 4–6 месяцев. У более юных младенцев она малоинформативна, так как головка бедренной кости и вертлужная впадина еще не окостенели и потому не контрастируются на снимках.
Другие методы визуализации. Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) не подходят для диагностики дисплазии тазобедренного сустава у детей, но могут использоваться для оценки качества репозиции после хирургического вмешательства. При этом при КТ следует использовать специальные педиатрические протоколы, предусматривающие снижение лучевой нагрузки при исследовании.
При этом при КТ следует использовать специальные педиатрические протоколы, предусматривающие снижение лучевой нагрузки при исследовании.
Дифференциальная диагностика. Основная патология, от которой следует отличать дисплазию тазобедренного сустава у детей, также сопровождается укорочением конечности:
- Проксимальный очаговый дефицит бедренной кости, редкое врожденное заболевание, спектр которого варьирует от гипоплазии головки бедренной кости до отсутствия всего, кроме дистального эпифиза бедренной кости.
- Coxa vara, определяемая углом менее 120° между шейкой бедра и диафизом, что приводит к возвышению большого вертела.
- Гемигипертрофия или гемигиперплазия (например, синдром Беквита-Видемана).
- Агенезия крестца с деформацией конечности.
В подавляющем большинстве случаев дисплазия тазобедренного сустава у детей стабилизируется самостоятельно вскоре после рождения и никаких особых и отдельных вмешательств не требует.
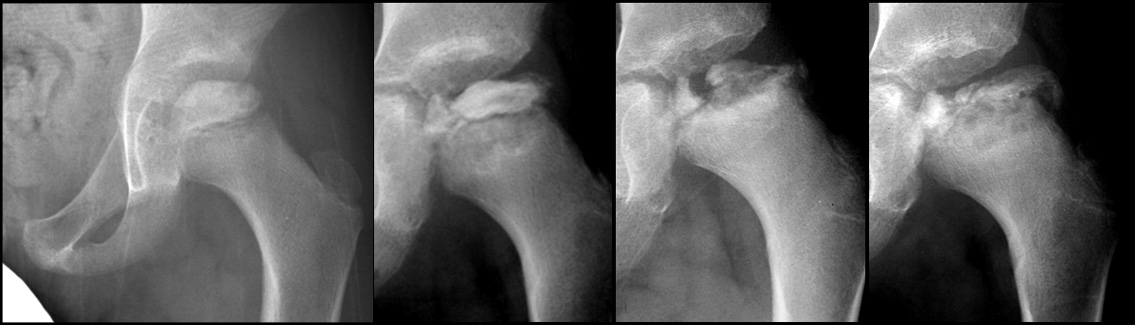 В редких случаях с возрастом может наблюдаться постепенное прогрессирование заболевания, появление хронической боли и ускоренного развития остеоартроза. Риск подобных осложнений не определен, но он может быть связан с формированием ложной вертлужной впадины.
В редких случаях с возрастом может наблюдаться постепенное прогрессирование заболевания, появление хронической боли и ускоренного развития остеоартроза. Риск подобных осложнений не определен, но он может быть связан с формированием ложной вертлужной впадины.Цель лечения дисплазии тазобедренного сустава у детей – получение и поддержание концентрического сокращения сустава, то есть выравнивание геометрических центров головки бедренной кости и вертлужной впадины. У маленьких детей концентрическая редукция обеспечивает оптимальную среду для развития составных частей сустава, у более старших позволяет предотвратить или отсрочить развитие остеоартроза бедренного сустава.
Оптимальная среда для развития головки бедренной кости и вертлужной впадины та, в которой хрящевая поверхность головки бедренной кости контактирует с хрящевым дном вертлужной впадины. И головка бедренной кости, и вертлужная впадина обладают способностью к росту и изменению формы, что может привести к постепенному разрешению дисплазии с течением времени (от месяцев до лет), если сохраняется концентрическое сокращение.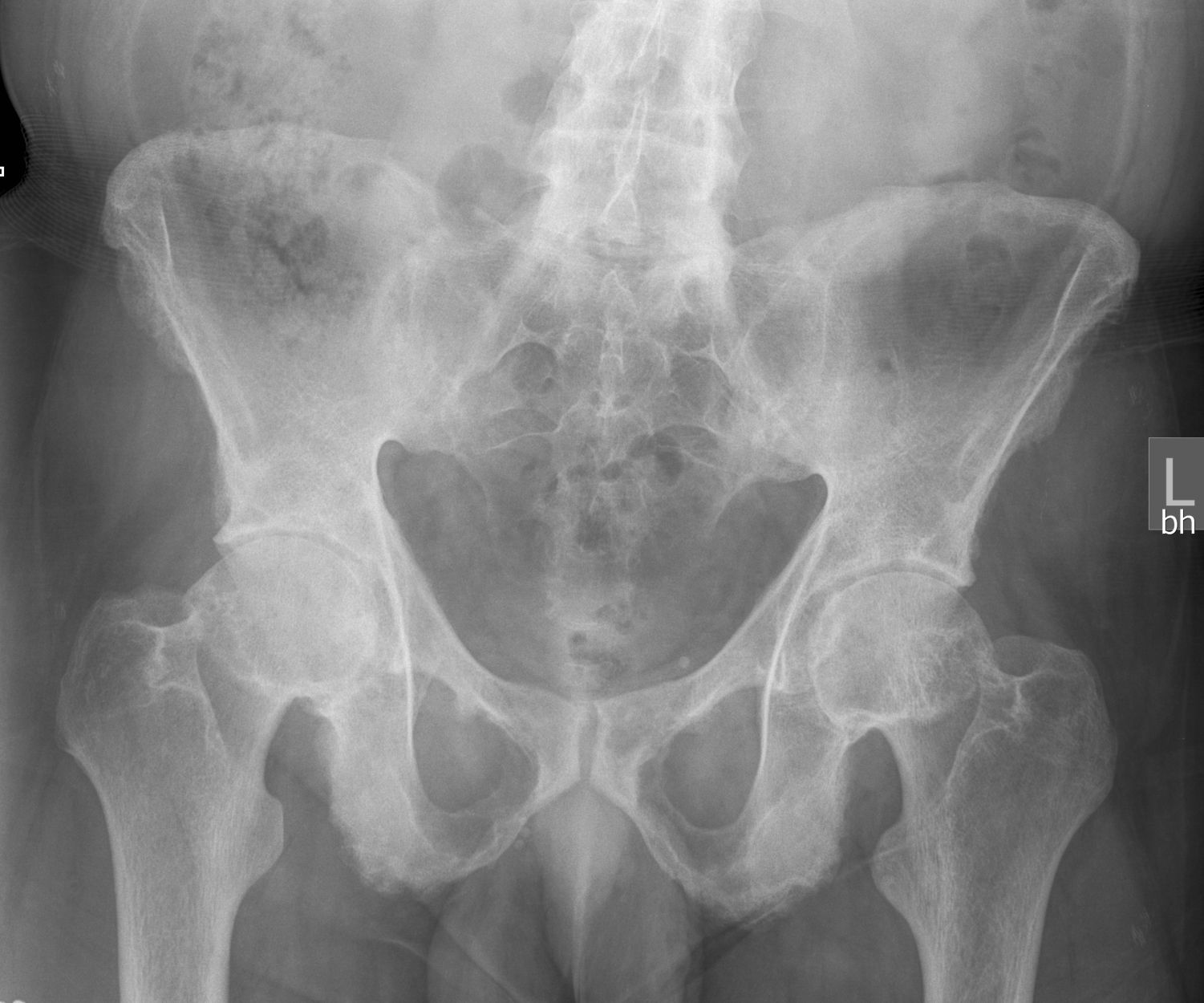 Верхний возрастной предел для ремоделирования вертлужной впадины оценивается от 18 месяцев до 11 лет, с максимальным ремоделированием вертлужной впадины через 4–6 лет после репозиции вывихнутого бедра.
Верхний возрастной предел для ремоделирования вертлужной впадины оценивается от 18 месяцев до 11 лет, с максимальным ремоделированием вертлужной впадины через 4–6 лет после репозиции вывихнутого бедра.
0—4 недели. Вывих бедра редко встречается у детей младше четырех недель, но обычно наблюдается слабость сустава (легкая нестабильность) и/или неглубокая вертлужная впадина (дисплазия). Ведение детей младше четырех недель зависит от клинических данных и факторов риска. При этом в ретроспективных исследованиях не было показано преимущества максимально раннего начала использования фиксирующих устройств, поэтому таких детей ведут наблюдательно, при необходимости выполняя контрольные УЗИ.
4 недели – 6 месяцев. Рекомендуется использование различных фиксирующих устройств: стремена Павлика, шина Абердина, шина фон Розена для младенцев младше шести месяцев с вывихом бедра или постоянно вывихнутыми или подвывихнутыми суставами. При этом предпочтение лучше отдавать стременам Павлика, которые по сути являются динамической шиной, предотвращающей разгибание бедра и ограничивающей приведение, что может привести к вывиху, но допускающая сгибание и отведение. Такое положение способствует нормальному развитию диспластического сустава, стабилизации его подвывиха и обычно приводит к постепенному сокращению степени вывиха, даже если сустав не возвращается к норме при физикальном осмотре. Не рекомендуется надевать двойные или тройные подгузники на ребенка, хотя раньше такой подход практиковался. Он оказался не только неэффективным, но и потенциально вредным, так как может способствовать разгибанию бедра, что неблагоприятно для нормального развития сустава.
Такое положение способствует нормальному развитию диспластического сустава, стабилизации его подвывиха и обычно приводит к постепенному сокращению степени вывиха, даже если сустав не возвращается к норме при физикальном осмотре. Не рекомендуется надевать двойные или тройные подгузники на ребенка, хотя раньше такой подход практиковался. Он оказался не только неэффективным, но и потенциально вредным, так как может способствовать разгибанию бедра, что неблагоприятно для нормального развития сустава.
6–18 месяцев. В случае безуспешности использования фиксирующих устройств, может быть предпринято хирургическое вмешательство, например, открытое или закрытое вправление под наркозом. У детей старше шести месяцев вероятность успешного восстановления с помощью стремян Павлика составляет менее 50 %, и существует более высокий риск остеонекроза (аваскулярного некроза) головки бедренной кости.
Ортопеды в большинстве центров рекомендуют лечение вывиха бедра вскоре после постановки диагноза. На результат влияет возраст ребенка и развитие тазобедренного сустава на момент лечения. В обсервационных исследованиях, чем раньше предпринято вмешательство, тем выше вероятность успеха закрытого вправления; чем старше пациент, тем больше вероятность необходимости в открытой репозиции и возможной остеотомии бедра и таза.
На результат влияет возраст ребенка и развитие тазобедренного сустава на момент лечения. В обсервационных исследованиях, чем раньше предпринято вмешательство, тем выше вероятность успеха закрытого вправления; чем старше пациент, тем больше вероятность необходимости в открытой репозиции и возможной остеотомии бедра и таза.
Если дисплазия тазоберденных суставов диагностирована в возрасте до шести месяцев, лечение стременами Павлика позволяет добиться и сохранить сокращение бедра примерно у 95 % пациентов.
 Долгосрочное наблюдение важно для мониторинга остаточной дисплазии, которая может возникнуть у 20% пациентов после успешного лечения. После стабилизации тазобедренного сустава и выздоровления пациента после любых хирургических процедур рекомендуется ежегодное или двухгодичное наблюдение до достижения зрелости скелета.
Долгосрочное наблюдение важно для мониторинга остаточной дисплазии, которая может возникнуть у 20% пациентов после успешного лечения. После стабилизации тазобедренного сустава и выздоровления пациента после любых хирургических процедур рекомендуется ежегодное или двухгодичное наблюдение до достижения зрелости скелета. Остаточная дисплазия после лечения или недиагностированная дисплазия может прогрессировать до остеоартроза. У большинства молодых людей, перенесших замену тазобедренного сустава, вызванную дисплазией, не было
Дисплазия тазобедренного сустава у детей – патология нередкая, однако в подавляющем большинстве она разрешается самостоятельно и не требует специального медицинского вмешательства. В более сложных случаях в течение нескольких недель – до завершения нормального формирования сустава – может потребоваться ношение различных фиксирующих устройств, при этом не требуется ни гипсования, ни «строгого» пеленания. В единичных случаях может потребоваться хирургическое вмешательство, и чем раньше оно проводится, тем выше шансы на успех.

Литература
1. Wedge JH, Wasylenko MJ. The natural history of congenital dislocation of the hip: a critical review // Clin Orthop Relat Res 1978; :154.
2. Wedge JH, Wasylenko MJ. The natural history of congenital disease of the hip // J Bone Joint Surg Br 1979; 61-B:334.
3. Crawford AH, Mehlman CT, Slovek RW. The fate of untreated developmental dislocation of the hip: long-term follow-up of eleven patients // J Pediatr Orthop 1999; 19:641.
4. Bialik V, Bialik GM, Blazer S, et al. Developmental dysplasia of the hip: a new approach to incidence // Pediatrics 1999; 103:93.
5. Castelein RM, Sauter AJ. Ultrasound screening for congenital dysplasia of the hip in newborns: its value // J Pediatr Orthop 1988; 8:666.
6. Terjesen T, Holen KJ, Tegnander A. Hip abnormalities detected by ultrasound in clinically normal newborn infants // J Bone Joint Surg Br 1996; 78:636.
7. Marks DS, Clegg J, al-Chalabi AN. Routine ultrasound screening for neonatal hip instability.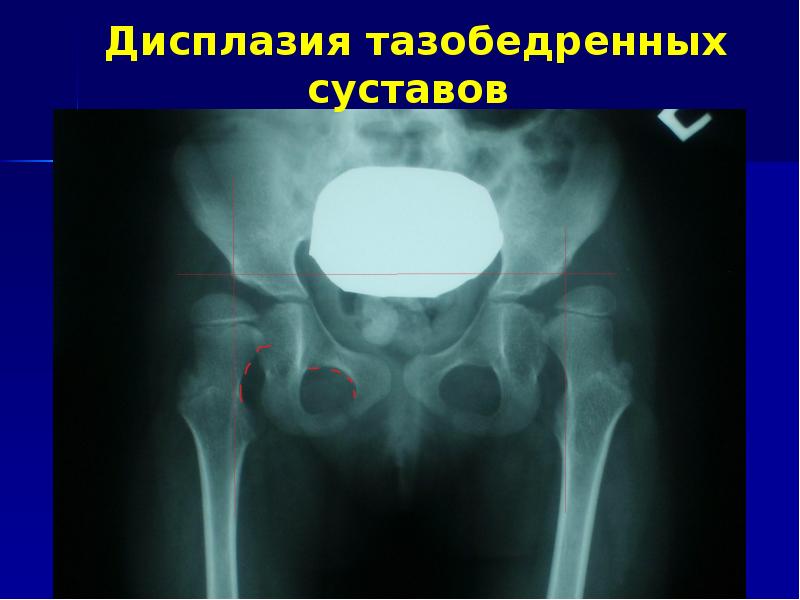 Can it abolish late-presenting congenital dislocation of the hip? // J Bone Joint Surg Br 1994; 76:534.
Can it abolish late-presenting congenital dislocation of the hip? // J Bone Joint Surg Br 1994; 76:534.
8. Dezateux C, Rosendahl K. Developmental dysplasia of the hip // Lancet 2007; 369:1541.
9. Harris NH, Lloyd-Roberts GC, Gallien R. Acetabular development in congenital dislocation of the hip. With special reference to the indications for acetabuloplasty and pelvic or femoral realignment osteotomy // J Bone Joint Surg Br 1975; 57:46.
10. Schwend RM, Pratt WB, Fultz J. Untreated acetabular dysplasia of the hip in the Navajo. A 34 year case series followup // Clin Orthop Relat Res 1999; :108.
11. Wood MK, Conboy V, Benson MK. Does early treatment by abduction splintage improve the development of dysplastic but stable neonatal hips? // J Pediatr Orthop 2000; 20:302.
12. Shaw BA, Segal LS, SECTION ON ORTHOPAEDICS. Evaluation and Referral for Developmental Dysplasia of the Hip in Infants // Pediatrics 2016; 138.
13. Murphy SB, Ganz R, Müller ME. The prognosis in untreated dysplasia of the hip. A study of radiographic factors that predict the outcome // J Bone Joint Surg Am 1995; 77:985.
The prognosis in untreated dysplasia of the hip. A study of radiographic factors that predict the outcome // J Bone Joint Surg Am 1995; 77:985.
14. Terjesen T. Residual hip dysplasia as a risk factor for osteoarthritis in 45 years follow-up of late-detected hip dislocation // J Child Orthop 2011; 5:425.
15. Lindstrom JR, Ponseti IV, Wenger DR. Acetabular development after reduction in congenital dislocation of the hip // J Bone Joint Surg Am 1979; 61:112.
16. Cherney DL, Westin GW. Acetabular development in the infant’s dislocated hips // Clin Orthop Relat Res 1989; :98.
17. Brougham DI, Broughton NS, Cole WG, Menelaus MB. The predictability of acetabular development after closed reduction for congenital dislocation of the hip // J Bone Joint Surg Br 1988; 70:733.
18. Albinana J, Dolan LA, Spratt KF, et al. Acetabular dysplasia after treatment for developmental dysplasia of the hip. Implications for secondary procedures // J Bone Joint Surg Br 2004; 86:876.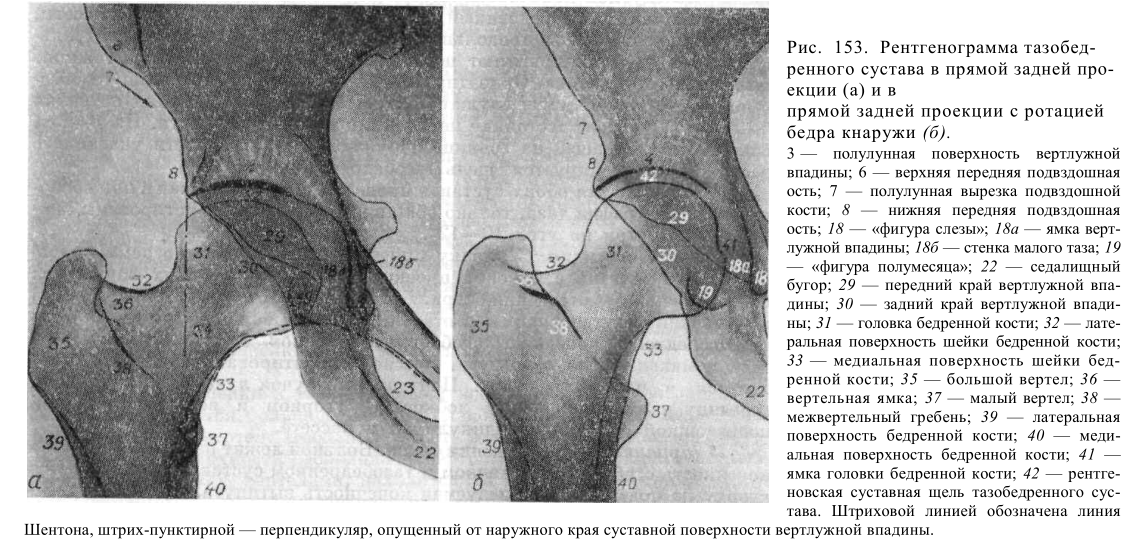
19. Weinstein SL, Mubarak SJ, Wenger DR. Developmental hip dysplasia and dislocation: Part II // Instr Course Lect 2004; 53:531.
20. US Preventive Services Task Force. Screening for developmental dysplasia of the hip: recommendation statement // Pediatrics 2006; 117:898.
21. Lorente Moltó FJ, Gregori AM, Casas LM, Perales VM. Three-year prospective study of developmental dysplasia of the hip at birth: should all dislocated or dislocatable hips be treated? // J Pediatr Orthop 2002; 22:613.
22. Larson JE, Patel AR, Weatherford B, Janicki JA. Timing of Pavlik harness initiation: Can we wait? // J Pediatr Orthop 2017.
23. Flores E, Kim HK, Beckwith T, et al. Pavlik harness treatment may not be necessary for all newborns with ultrasonic hip dysplasia // J Pediatr Health Care 2016; 30:304.
24. Rosendahl K, Dezateux C, Fosse KR, et al. Immediate treatment versus sonographic surveillance for mild hip dysplasia in newborns // Pediatrics 2010; 125:e9.
25. Burger BJ, Burger JD, Bos CF, et al. Frejka pillow and Becker device for congenital dislocation of the hip. Prospective 6-year study of 104 late-diagnosed cases // Acta Orthop Scand 1993; 64:305.
26. Atar D, Lehman WB, Tenenbaum Y, Grant AD. Pavlik harness versus Frejka splint in treatment of developmental dysplasia of the hip: bicenter study // J Pediatr Orthop 1993; 13:311.
27. Danielsson L, Hansson G, Landin L. Good results after treatment with the Frejka pillow for hip dysplasia in newborn infants: a 3-year to 6-year follow-up study // J Pediatr Orthop B 2005; 14:228.
28. Czubak J, Piontek T, Niciejewski K, et al. Retrospective analysis of the non-surgical treatment of developmental dysplasia of the hip using Pavlik harness and Frejka pillow: comparison of both methods // Ortop Traumatol Rehabil 2004; 6:9.
29. Carmichael KD, Longo A, Yngve D, et al. The use of ultrasound to determine timing of Pavlik harness discontinuation in treatment of developmental dysplasia of the hip // Orthopedics 2008; 31.
30. Tiruveedhula M, Reading IC, Clarke NM. Failed Pavlik harness treatment for DDH as a risk factor for avascular necrosis // J Pediatr Orthop 2015; 35:140.
31. Hedequist D, Kasser J, Emans J. Use of an abduction brace for developmental dysplasia of the hip after failure of Pavlik harness use // J Pediatr Orthop 2003; 23:175.
32. Cashman JP, Round J, Taylor G, Clarke NM. The natural history of developmental dysplasia of the hip after early supervised treatment in the Pavlik harness. A prospective, longitudinal follow-up // J Bone Joint Surg Br 2002; 84:418.
33. Nakamura J, Kamegaya M, Saisu T, et al. Treatment for developmental dysplasia of the hip using the Pavlik harness: long-term results // J Bone Joint Surg Br 2007; 89:230.
34. Walton MJ, Isaacson Z, McMillan D, et al. The success of management with the Pavlik harness for developmental dysplasia of the hip using a United Kingdom screening programme and ultrasound-guided supervision // J Bone Joint Surg Br 2010; 92:1013.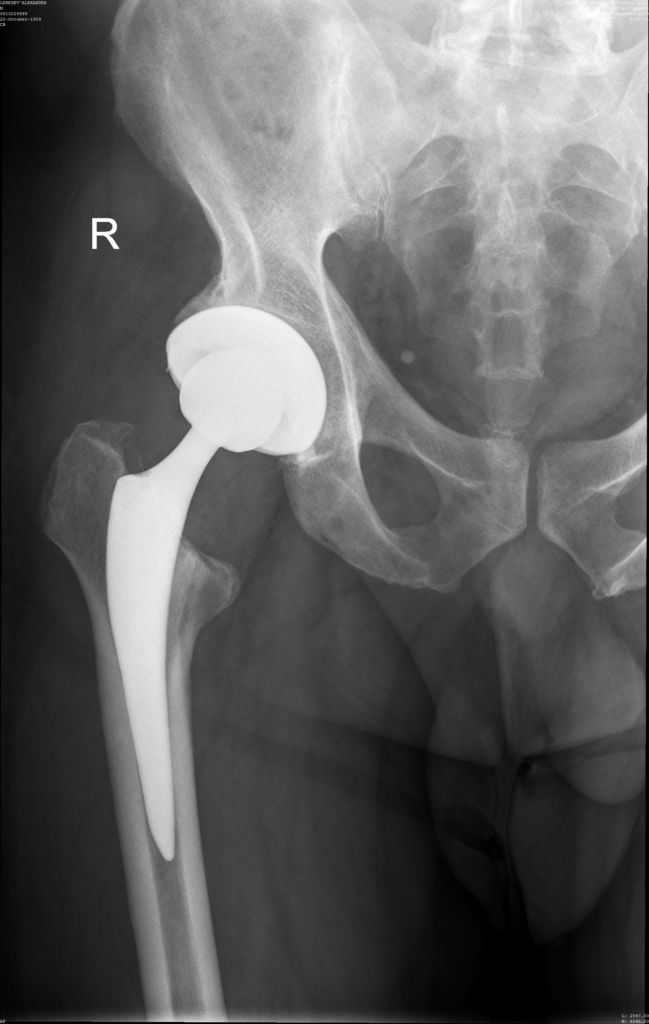
35. Lerman JA, Emans JB, Millis MB, et al. Early failure of Pavlik harness treatment for developmental hip dysplasia: clinical and ultrasound predictors // J Pediatr Orthop 2001; 21:348.
36. Kitoh H, Kawasumi M, Ishiguro N. Predictive factors for unsuccessful treatment of developmental dysplasia of the hip by the Pavlik harness // J Pediatr Orthop 2009; 29:552.
37. Ömeroğlu H, Köse N, Akceylan A. Success of Pavlik Harness Treatment Decreases in Patients ≥ 4 Months and in Ultrasonographically Dislocated Hips in Developmental Dysplasia of the Hip // Clin Orthop Relat Res 2016; 474:1146.
38. Eidelman M, Katzman A, Freiman S, et al. Treatment of true developmental dysplasia of the hip using Pavlik’s method // J Pediatr Orthop B 2003; 12:253.
39. Bialik GM, Eidelman M, Katzman A, Peled E. Treatment duration of developmental dysplasia of the hip: age and sonography // J Pediatr Orthop B 2009; 18:308.
40. Murnaghan ML, Browne RH, Sucato DJ, Birch J. Femoral nerve palsy in Pavlik harness treatment for developmental dysplasia of the hip // J Bone Joint Surg Am 2011; 93:493.
Femoral nerve palsy in Pavlik harness treatment for developmental dysplasia of the hip // J Bone Joint Surg Am 2011; 93:493.
41. Hart ES, Albright MB, Rebello GN, Grottkau BE. Developmental dysplasia of the hip: nursing implications and anticipatory guidance for parents // Orthop Nurs 2006; 25:100.
42. Hassan FA. Compliance of parents with regard to Pavlik harness treatment in developmental dysplasia of the hip // J Pediatr Orthop B 2009; 18:111.
43. Kosar P, Ergun E, Gökharman FD, et al. Follow-up sonographic results for Graf type 2A hips: association with risk factors for developmental dysplasia of the hip and instability // J Ultrasound Med 2011; 30:677.
44. Luhmann SJ, Bassett GS, Gordon JE, et al. Reduction of a dislocation of the hip due to developmental dysplasia. Implications for the need for future surgery // J Bone Joint Surg Am 2003; 85-A:239.
45. Holman J, Carroll KL, Murray KA, et al. Long-term follow-up of open reduction surgery for developmental dislocation of the hip // J Pediatr Orthop 2012; 32:121.
46. Rampal V, Sabourin M, Erdeneshoo E, et al. Closed reduction with traction for developmental dysplasia of the hip in children aged between one and five years // J Bone Joint Surg Br 2008; 90:858.
47. Carney BT, Clark D, Minter CL. Is the absence of the ossific nucleus prognostic for avascular necrosis after closed reduction of developmental dysplasia of the hip? // J Surg Orthop Adv 2004; 13:24.
48. Segal LS, Boal DK, Borthwick L, et al. Avascular necrosis after treatment of DDH: the protective influence of the ossific nucleus // J Pediatr Orthop 1999; 19:177.
49. Chen C, Doyle S, Green D, et al. Presence of the Ossific Nucleus and Risk of Osteonecrosis in the Treatment of Developmental Dysplasia of the Hip: A Meta-Analysis of Cohort and Case-Control Studies // J Bone Joint Surg Am 2017; 99:760.
50. Gould SW, Grissom LE, Niedzielski A, et al. Protocol for MRI of the hips after spica cast placement // J Pediatr Orthop 2012; 32:504.
51. Desai AA, Martus JE, Schoenecker J, Kan JH. Spica MRI after closed reduction for developmental dysplasia of the hip // Pediatr Radiol 2011; 41:525.
Desai AA, Martus JE, Schoenecker J, Kan JH. Spica MRI after closed reduction for developmental dysplasia of the hip // Pediatr Radiol 2011; 41:525.
52. Tiderius C, Jaramillo D, Connolly S, et al. Post-closed reduction perfusion magnetic resonance imaging as a predictor of avascular necrosis in developmental hip dysplasia: a preliminary report // J Pediatr Orthop 2009; 29:14.
53. Aksoy MC, Ozkoç G, Alanay A, et al. Treatment of developmental dysplasia of the hip before walking: results of closed reduction and immobilization in hip spica cast // Turk J Pediatr 2002; 44:122.
54. Murray T, Cooperman DR, Thompson GH, Ballock T. Closed reduction for treatment of development dysplasia of the hip in children // Am J Orthop (Belle Mead NJ) 2007; 36:82.
55. Senaran H, Bowen JR, Harcke HT. Avascular necrosis rate in early reduction after failed Pavlik harness treatment of developmental dysplasia of the hip // J Pediatr Orthop 2007; 27:192.
56. Moseley CF. Developmental hip dysplasia and dislocation: management of the older child // Instr Course Lect 2001; 50:547.
Developmental hip dysplasia and dislocation: management of the older child // Instr Course Lect 2001; 50:547.
57. Gans I, Flynn JM, Sankar WN. Abduction bracing for residual acetabular dysplasia in infantile DDH // J Pediatr Orthop 2013; 33:714.
58. Sewell MD, Rosendahl K, Eastwood DM. Developmental dysplasia of the hip // BMJ 2009; 339:b4454.
59. Kamath SU, Bennet GC. Re-dislocation following open reduction for developmental dysplasia of the hip // Int Orthop 2005; 29:191.
60. Wada A, Fujii T, Takamura K, et al. Pemberton osteotomy for developmental dysplasia of the hip in older children // J Pediatr Orthop 2003; 23:508.
61. Ertürk C, Altay MA, Yarimpapuç R, et al. One-stage treatment of developmental dysplasia of the hip in untreated children from two to five years old. A comparative study // Acta Orthop Belg 2011; 77:464.
62. Subasi M, Arslan H, Cebesoy O, et al. Outcome in unilateral or bilateral DDH treated with one-stage combined procedure // Clin Orthop Relat Res 2008; 466:830.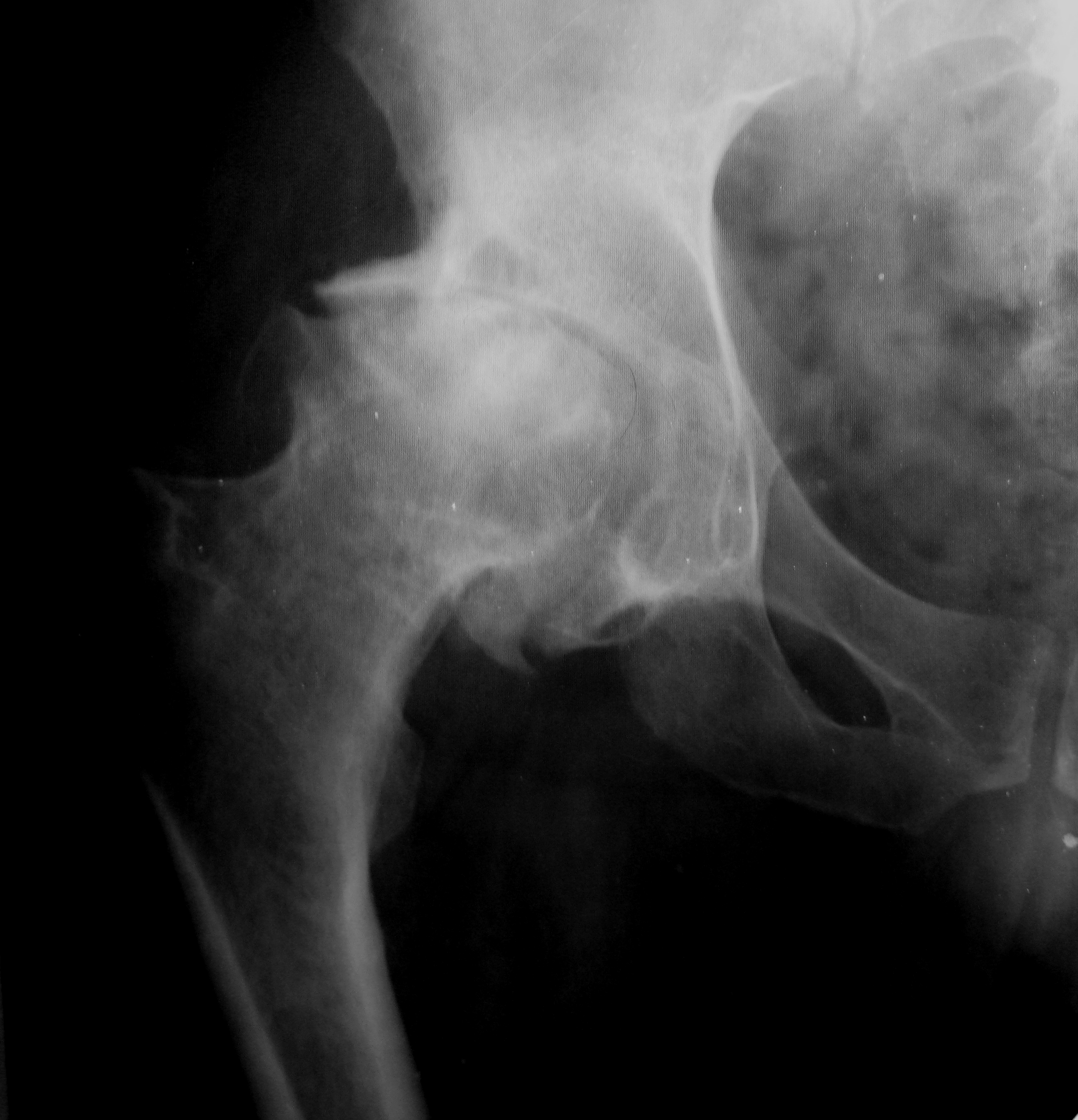
63. Sarkissian EJ, Sankar WN, Zhu X, et al. Radiographic Follow-up of DDH in Infants: Are X-rays Necessary After a Normalized Ultrasound? // J Pediatr Orthop 2015; 35:551.
64. Engesaeter IØ, Lie SA, Lehmann TG, et al. Neonatal hip instability and risk of total hip replacement in young adulthood: follow-up of 2,218,596 newborns from the Medical Birth Registry of Norway in the Norwegian Arthroplasty Register // Acta Orthop 2008; 79:321.
65. Carroll KL, Schiffern AN, Murray KA, et al. The Occurrence of Occult Acetabular Dysplasia in Relatives of Individuals With Developmental Dysplasia of the Hip // J Pediatr Orthop 2016; 36:96.
Дисплазия тазобедренного сустава
Автор: Живилова Ольга Евгеньевна
Каждому хорошо известны заболевания опорно-двигательного аппарата, с которыми сталкиваются собаки. Таких заболеваний огромное множество. Но не каждый из нас знает о том, что совсем недавно приобретенный щенок может иметь такую патологию, как дисплазия тазобедренного сустава.
В настоящее время это часто встречаемая патология среди всех известных нам пород собак. Изучена диагностика, этиология и клинические признаки проявления данной болезни и установлено, что больные собаки однозначно исключаются из разведения, так как заболевание имеет наследуемый характер.
Определение ДТБС.
Данная патология имеется не только у собак, с ней так же сталкиваются человек, лошади, кошки, крупный рогатый скот, волки и другие животные.« Дисплазия» происходит от греческих слов (dys – что означает отклонение от нормы и plasia – развитие, формирование). Dysplasia –нарушение развития.Дисплазия ТБС — наследственно обусловленное, неправильное формирование ТБС, при котором вертлужная впадина и головка бедренной кости не соответствуют друг другу Заболеваемость встречается гораздо чаще среди медлительных, быстрорастущих, крупных и гигантских пород собак, имеющих большую массу тела, тяжелый скелет и развитую подкожную жировую клетчатку.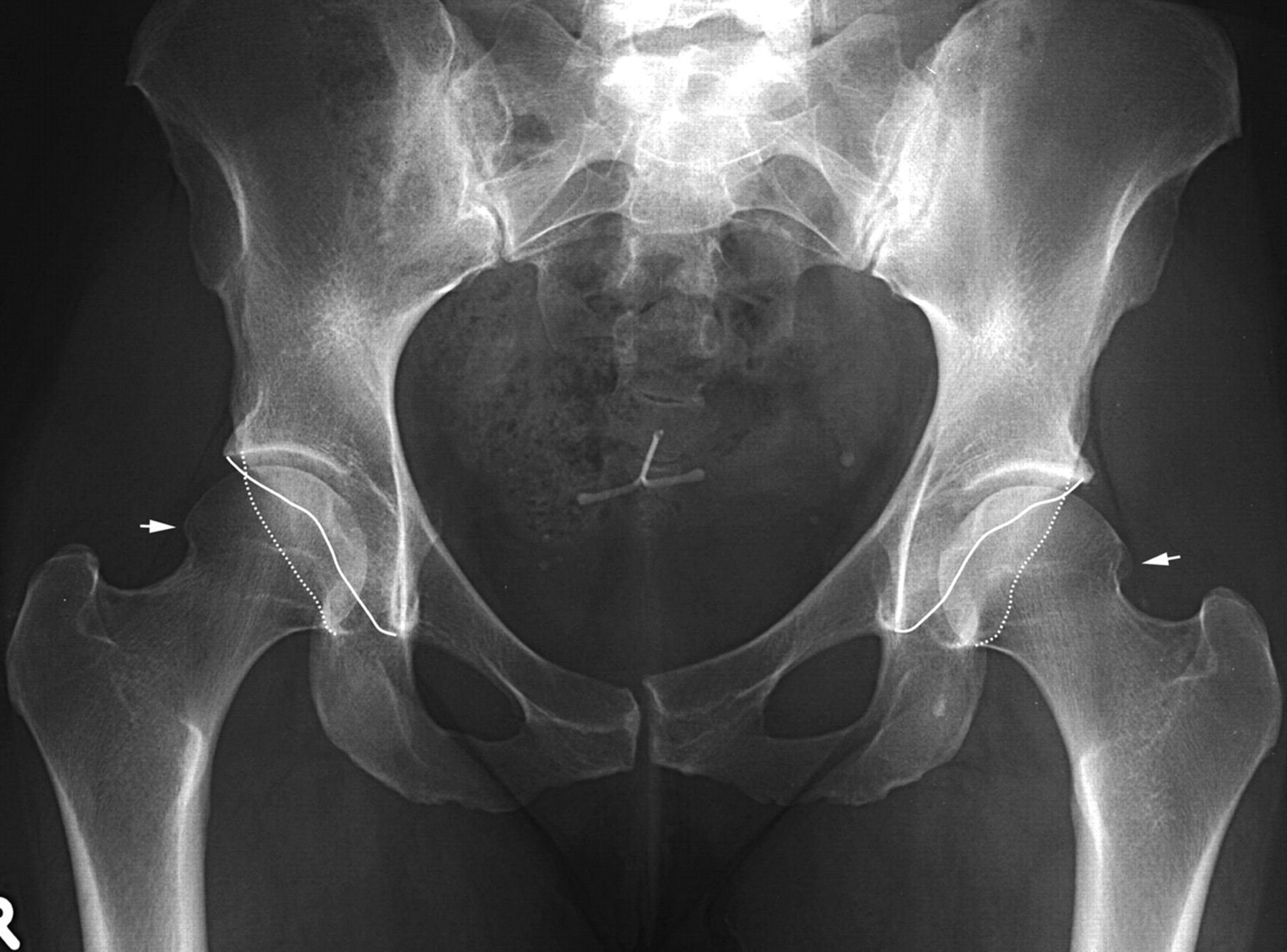
Что же представляет из себя тазобедренный сустав?
Тазобедренный сустав является крупным шарнирным сочленением, играющим ведущую роль в стато-локомоторном акте. Во время бега и прыжков он передает туловищу толчковые усилия тазовых конечностей. Именно поэтому данное сочленение должно обладать большой амплитудой движений при выраженной стабильности. Стабильность тазобедренного сустава обеспечивается мощной мускулатурой, глубоким проникновением головки бедра в суставную впадину и прочной фиброзной капсулой, усиленной соединительнотканными пластинками.Тазобедренный сустав – важная составная часть двигательного аппарата тазовой конечности, которая выполняет две функции: опорную (поддержание тела) и динамическую (отталкивание от поверхности земли). При этом динамическая функция осуществляется в основном тазовыми конечностями.
Клинические признаки дисплазии:
- болезненность;
- ходульная походка;
- атаксия тазовых конечностей;
- укороченная длина шага;
- слабость тазовых конечностей;
- хромота после длительной прогулки;
- затруднения при прыжках;
- атрофия мышц в области задних конечностей;
- собака не может долго стоять и быстро ложиться;
- ассиметричное положение при сидении (больная лапа вытянута в сторону, а не поджата под себя).
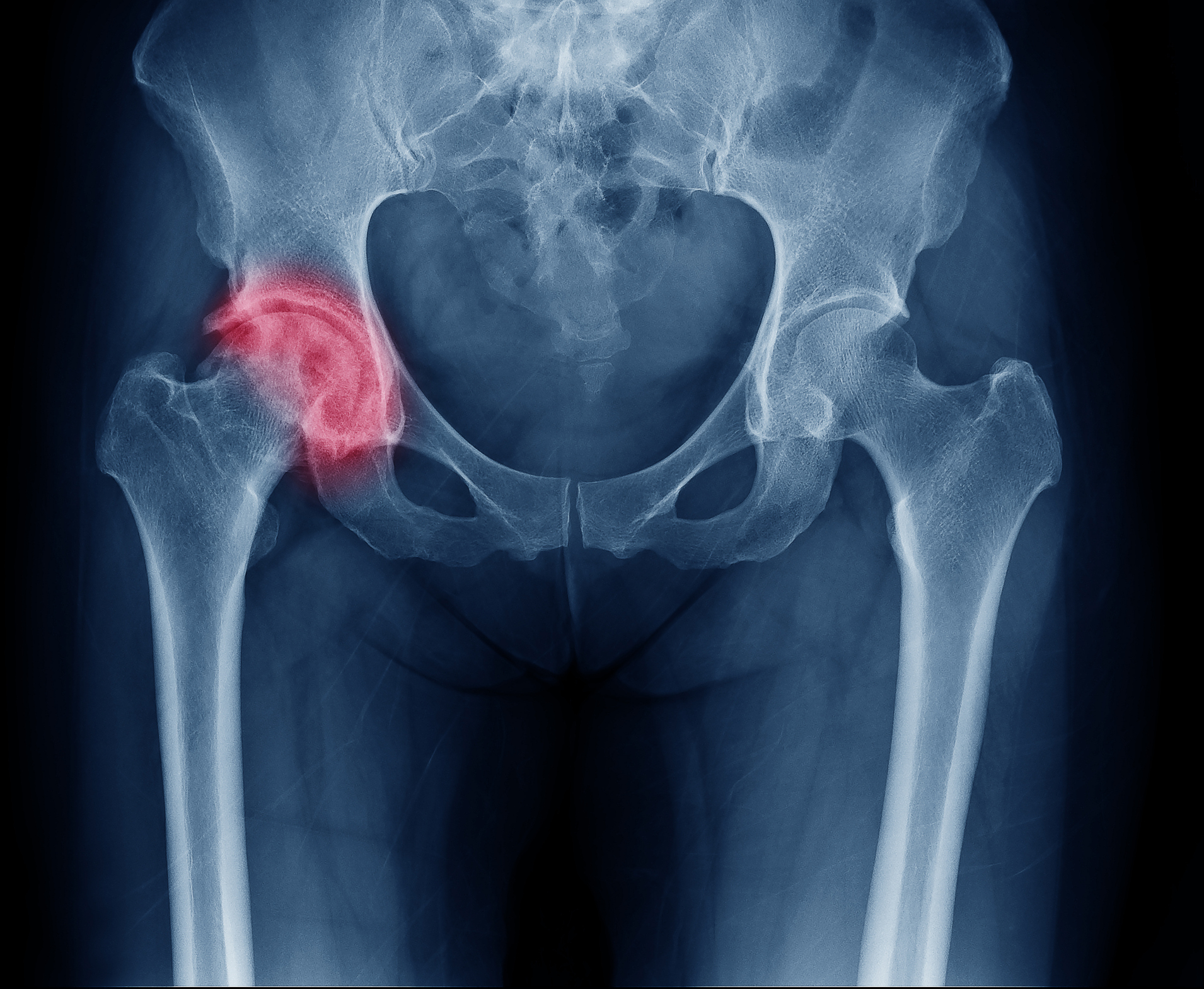
Если не выявить заболевание на данном этапе и не лечить, то постепенно перегруженные участки головки бедра подвергаются усиленной нагрузке и дегенеративным изменениям хрящевой и субхондральной костной тканей, которые не восполняются регенеративными процессами. Образуются костные разрастания (экзостозы) на краях суставной впадины и на шейке бедра. В хряще нарастают дегенеративные изменения. Деформируется головка бедра, принимающая из округлой коническую или грибовидную форму. Для удержания сустава капсула его уплотняется. В ней начинается отложение солей кальция. В этот период заболевания появляется мышечная атрофия. Первоначально она распространяется на мелкие мышцы таза (двойничные, запирательные, грушевидная), при этом между корнем хвоста, седалищным бугром и тазобедренным суставом визуально определяется углубление «пустой треугольник. Данный признак встречается практически у всех животных с тяжелой степенью дисплазии, с явлениями, характерными для артроза.К сожалению, не у каждой собаки можно выявить ДТБС визуально, так как всё зависит от степени дисплазии. Поэтому диагноз можно установить только на основании рентгенографического исследования.
Поэтому диагноз можно установить только на основании рентгенографического исследования.
Диагностика дисплазии тазобедренных суставов.
Диагноз «дисплазия тазобедренного сустава» ставится комплексно, путем сбора анамнеза, клинических признаков, клинического осмотра, проведения теста Ортолани и рентгенографии.Возраст первоначального обследования на дисплазию тазобедренного сустава – 3-4 месяца. В этом возрасте не обязательно проводить рентгенологическое исследование. На рентгеновских снимках суставы могут выглядеть нормальными. Основная задача в данном случае – выявить наличие нестабильности, рыхлости суставов. Для этого требуется провести тест Ортолани под седацией (наркозом). Под седацией оценка теста более достоверна. В случае если тест положительный, то подтверждается, что такое животное с очень большой вероятностью будет иметь прогрессирование дисплазии тазобедренного сустава.
Лечение дисплазии ТБС.
Дисплазия ТБС у собак считается неизлечимым заболеванием. Все методы консервативного и оперативного лечения направлены на снятие или уменьшение болевого симптома и замедление прогрессирования вторичного остеоартроза.
Все методы консервативного и оперативного лечения направлены на снятие или уменьшение болевого симптома и замедление прогрессирования вторичного остеоартроза.
Выбор тактики лечения зависит от многих факторов:
- клинических симптомов;
- рентгенологических параметров дисплазии;
- возраста животного;
- массы тела животного;
- степени атрофии мышц;
- назначения животного;
- наличие сопутствующих заболеваний.
Общие рекомендации при дисплазии ТБС.
- Снижение массы тела: избыточный вес приводит к смещению центра тяжести, тем самым увеличивая нагрузку на задние лапы. Это способствует развитию вторичного остеоартроза.
- Ограничение движений: щенкам в период роста с нестабильностью суставов и взрослым животным с дисплазией ТБС следует избегать длительных нагрузок, после нагрузок у животного не должна наблюдаться хромота и боль в конечностях.
- Холод и влажность: холодная и влажная погода часто приводит к обострению остеоартроза, поэтому животных в такое время следует держать в теплом и сухом помещении.

- Физиотерапия: для снижения боли очень часто используют УВЧ, магнитотерапию и лазеротерапию.
Существует несколько методов хирургического лечения дисплазии тазобедренных суставов:
- Ювенильный симфизиодез.
- Миотомия гребешковой мышцы (практически не применяется из-за малой эффективности).
- Межвертельная остеотомия – применяется при увеличении шеечно-диафизарного угла (в некоторых случаях достаточно тройной остеотомии таза и ее разновидности).
- Денервация капсулы сустава (метод практически не применяется из-за малой эффективности).
- Резекционная артропластика тазобедренного сустава.
- Тройная остеотомия таза.
- Тотальная замена тазобедренного сустава.
Профилактика дисплазии ТБС.
Мнения врачей из Европы и наших соотечественников на этот счет сильно расходятся. Зарубежные врачи считают, что дисплазия – это приговор, и животное обречено на муки всю свою жизнь, ровно так же, как и его хозяин. Это бесконечные боли, бесконечный прием лекарств и если потребуется, то и операция, в случае если нет возможности прооперировать питомца, то его необходимо усыпить.
Это бесконечные боли, бесконечный прием лекарств и если потребуется, то и операция, в случае если нет возможности прооперировать питомца, то его необходимо усыпить.
Наши врачи считают иначе. Щенок должен жить полноценно. Только в таких условиях возможна компенсация врожденного недоразвития тазобедренных суставов. У животного должны быть регулярные физические нагрузки для укрепления мышечного аппарата. Следует учитывать, что в возрасте до 8-10 месяцев у собаки должны быть умеренные свободные движения, двигаться со сверстниками и постепенное увеличение физических нагрузок. Сверстники не должны составлять опасности в играх и должны быть не слишком массивными. Хозяин должен учитывать и контролировать своего питомца, правильно подбирать место прогулки или игр, это должны быть не скользящие поверхности, а вот глубокий снег или высокая трава являются дополнительным стимулом для развития мускулатуры. При этом следует помнить, что холод и влажность могут обострить диспластический процесс и сделать только хуже. Конкретно продолжительность прогулок и их интенсивность нужно корректировать, если щенок после прогулки хромает, с трудом встает и скулит, значит, нагрузки стоит уменьшить на несколько дней, а потом снова постепенно увеличивать.
Конкретно продолжительность прогулок и их интенсивность нужно корректировать, если щенок после прогулки хромает, с трудом встает и скулит, значит, нагрузки стоит уменьшить на несколько дней, а потом снова постепенно увеличивать.
Важно запомнить, что профилактика имеет место быть в данной патологии, но при этом необходимо учитывать все вышеперечисленные методы, все они помогут в совокупности животному и только при правильном, обдуманном и серьезном подходе.
Здоровья вам и вашим питомцам!
Своевременное обследование тазобедренных суставов у младенцев может предотвратить операцию (17.10.2017.)
Младенцев с подозрением на наследственные проблемы тазобедренных суставов (дисплазию) врач должен направить на УЗИ, которое, в отличие от рентгена, четко отображает структуры тазобедренных суставов. Ультрасонографическое исследование является основным методом диагностики изменений в суставе.
Если изменения диагностируются до пятой недели жизни малыша, то вернуть анатомически правильную форму тазобедренных суставов с хорошими результатами возможно и без хирургического вмешательства.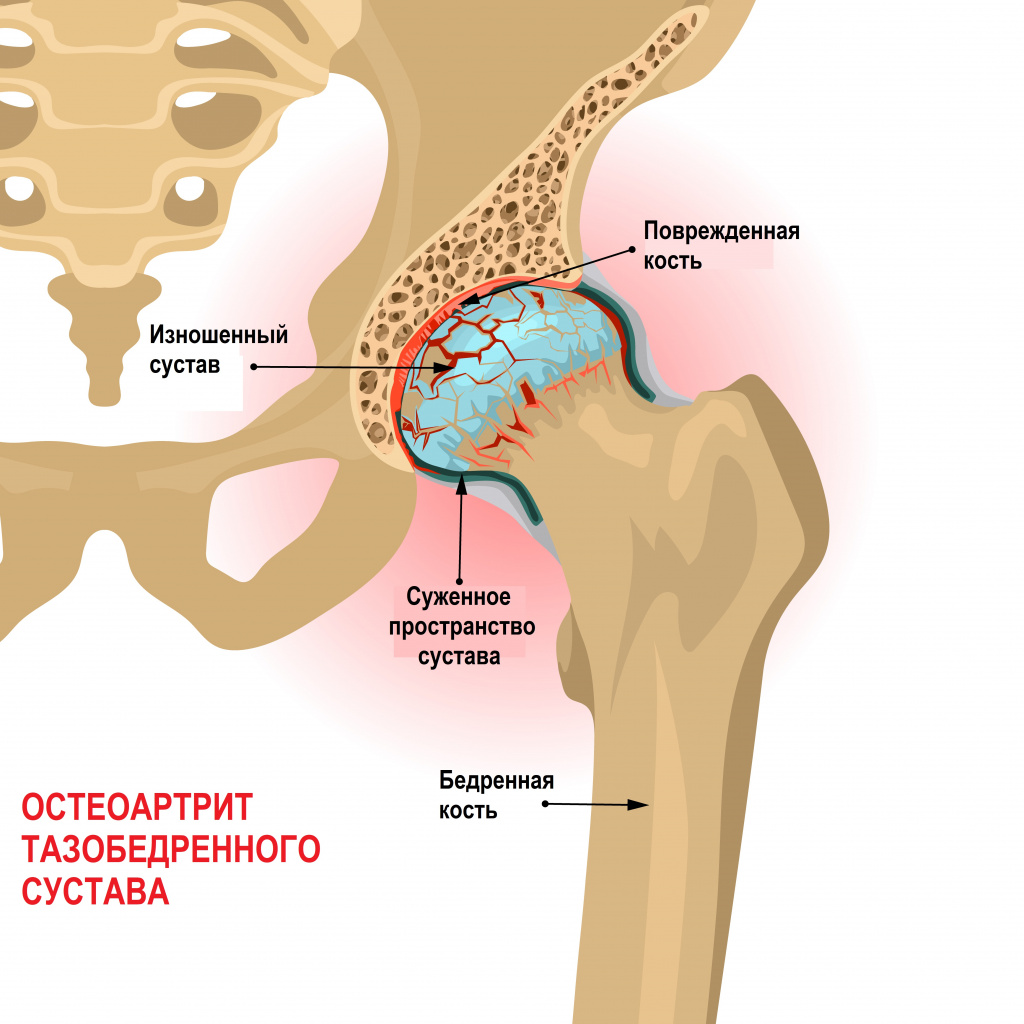 После пятой недели жизни начинается стремительное окостенение костей, поэтому нехирургическое лечение может быть неэффективным. ОРТО клиника проводит ультрасонографическое исследование тазобедренных суставов у младенцев при помощи специализированного оборудования, предназначенного конкретно для этой цели.
После пятой недели жизни начинается стремительное окостенение костей, поэтому нехирургическое лечение может быть неэффективным. ОРТО клиника проводит ультрасонографическое исследование тазобедренных суставов у младенцев при помощи специализированного оборудования, предназначенного конкретно для этой цели.
Данные проведенных в мире исследований показывают, что если бы все новорожденные проходили исследование тазобедренных суставов, то у 5-7 малышей из 1000 обследуемых была бы выявлена дисплазия. Однако в Латвии ситуация обстоит следующим образом — это исследование назначается не всем младенцам, поскольку в стране не введена программа скрининга. В результате чего искажаются статистические данные — показатели отклонений тазобедренных суставов у младенцев составляют всего 0,5% до 1%
“В ОРТО клинике достаточно часто проводятся операции тазобедренного сустава как молодежи, так и взрослым, у которых в детстве своевременно не была выявлена и устранена дисплазия этого сустава”, — рассказывает радиолог ОРТО клиники Илзе Цируле-Лысека, специализирующаяся на проведении ультрасонографического исследования тазобедренного сустава у младенцев. “Изменения в тазобедренном суставе постепенно вызывают изменения и в других суставах. Тело словно приспосабливается, но на практике это создает неправильную нагрузку, возникают воспаления, повреждения мягких тканей и костей сустава, а также боли. Если проблема была бы выявлена и устранена еще в младенческом возрасте, в дальнейшей жизни ни с чем таким не пришлось бы не столкнуться”, — подчеркивает Илзе Цируле-Лысека.
“Изменения в тазобедренном суставе постепенно вызывают изменения и в других суставах. Тело словно приспосабливается, но на практике это создает неправильную нагрузку, возникают воспаления, повреждения мягких тканей и костей сустава, а также боли. Если проблема была бы выявлена и устранена еще в младенческом возрасте, в дальнейшей жизни ни с чем таким не пришлось бы не столкнуться”, — подчеркивает Илзе Цируле-Лысека.
Родители могут обратить внимание врача, осуществляющего патронаж младенца, на возможную необходимость проведения обследования тазобедренного сустава, если:
- у кого-то из родителей была врожденная дисплазия тазобедренного сустава;
- ребенок женского пола, поскольку патологии тазобедренного сустава у девочек встречаются в 4-8 раз чаще, чем у мальчиков;
- ребенок — первенец в семье. Первенцы чаще подвержены дисплазии.;
- была многоплодная беременность;
- было неправильное предлежание плода;
- было снижение количество околоплодных вод.

Чтобы записать младенца на ультрасонографическое исследование тазобедренного сустава в ОРТО клинику, необходимо направление врача.
Стоимость исследования: 35 евро.
Если в ходе исследования диагностируется патология тазобедренного сустава, дальнейшее лечение ребенка осуществляет детский травматолог-ортопед.
Дисплазия тазобедренных суставов
Диагноз дисплазия тазобедренных суставов у малышей встречается довольно часто. Постановка такого диагноза, безусловно, волнует родителей. Однако если диагноз поставлен своевременно, то назначенное врачом лечение даст положительный результат.
Что такое дисплазия тазобедренных суставов?
Дисплазия сустава – это врожденная патология в основе которой лежит задержка развития головки бедра и
вертлужной впадины тазобедренного сустава. Вданном состоянии нарушается контакт между тазовой и бедренной
костями, сустав становится нестабильным, возникают подвывихи.
Причины возникновения дисплазии тазобедренного сустава.
Существует несколько факторов способствующих возникновению дисплазии тазобедренного сустава:
- Генетический – возникновение заболевания связано с возможной наследственной предрасположенностью.
- Гормональный – влияние гормонов на организм во время беременности. В результате происходит снижение тонуса мышечно-связочного аппарата, что является причиной нестабильности в тазобедренном суставе.
- Нарушение формирования костной и хрящевой ткани – в процессе внутриутробного развития плода: недостаток витаминов и микроэлементов; ягодичное прилежание; ограничение подвижности плода в полости матки.
Диагностика дисплазии.
Диагностировать дисплазию тазобедренного сустава 1 и 2 степени не просто, поскольку отсутствуют явные
признаки, нет болевого синдрома и ребенок ни на что не жалуется. Поэтому родители должны обратить внимание
на внешний вид и поведение новорожденного.
Поэтому родители должны обратить внимание
на внешний вид и поведение новорожденного.
Для дисплазии будут характерны следующие признаки:
- асимметричное расположение и дополнительные складки на ягодицах и подколенных ямках;
- ребенок выражает недовольство при попытке развести ножки, согнутые в коленях;
- одна ножка несколько короче другой;
- тазобедренный сустав чрезмерно подвижен;
- объем движений в суставах различается;
- раскачивающаяся походка, хождение малыша на цыпочках или прихрамывание.
Сочетание нескольких признаков является поводом для полного обследования у ортопеда-травматолога. Чем раньше обнаружат патологию, тем легче она поддастся лечению.
Дополнительные методы обследования ребенка при подозрении на дисплазию.
- Ультразвуковое исследование – метод выбора в диагностике дисплазии тазобедренного сустава на первых месяцах жизни. Данный метод безопасен для здоровья, и дает достаточно информации для подтверждения диагноза.
- Рентгенологическое обследование позволяет выявить позднее окостенение головки бедренной кости, форму вертлужной впадины и головки бедренной кости и несоответствие их размеров.
После окончательно поставленного диагноза следует незамедлительно начать лечение. В данном случае время играет важную роль.
Лечение дисплазии у новорожденных.
При постановке диагноза дисплазии тазобедренного сустава в роддоме, лечение начинают не дожидаясь подтверждения диагноза по УЗИ.
Наиболее распространение схема лечения: для детей первых четырех месяцев – широкое пеленание, до окончания
первого полугодия – применение подушки Фрейка или стремян Павлика, а в дальнейшем – различные отводящие
шины. Длительность лечения и выбор ортопедических изделий, зависит от степени выраженности дисплазии.
Начиная с первой недели жизни с целью предотвращения атрофии мышц и улучшения кровоснабжения в пораженной
конечности, назначается лечебный массаж, поскольку
он помогает, скорейшему устранению патологии.
Длительность лечения и выбор ортопедических изделий, зависит от степени выраженности дисплазии.
Начиная с первой недели жизни с целью предотвращения атрофии мышц и улучшения кровоснабжения в пораженной
конечности, назначается лечебный массаж, поскольку
он помогает, скорейшему устранению патологии.
Родители должны помнить, что любое лечение нужно проводить по назначению врача ортопеда-травматолога. Лечение довольно длительное, от родителей и малыша потребуется терпение и регулярное выполнение лечебных процедур.
Патология тазобедренного сустава как ведущая причина боли в паху у спортивного населения: 6-летний обзор 894 случаев
Фон:
Хроническая боль в бедре и паху представляет собой диагностическую проблему для практикующего спортивного врача. Недавний консенсус предлагает диагностическую категоризацию на основе 5 клинических состояний: тазобедренный сустав, приводящая мышца, стрессовое повреждение лобковой кости, подвздошно-пояснично-поясничная или патология брюшной стенки.Однако их распространенность и сосуществование в активной популяции неясны.
Недавний консенсус предлагает диагностическую категоризацию на основе 5 клинических состояний: тазобедренный сустав, приводящая мышца, стрессовое повреждение лобковой кости, подвздошно-пояснично-поясничная или патология брюшной стенки.Однако их распространенность и сосуществование в активной популяции неясны.
Цель: Это исследование представляет собой описательную эпидемиологию, основанную на большой выборке активных людей с длительной болью в области бедра и паха. Цели заключались в изучении распространенности ключевых клинических состояний, документировании сопутствующих патологий и представлении моделей распространенности на основе ключевых демографических данных.
Дизайн исследования:
Перекрестное исследование; Уровень доказательности, 3.
Методы: Был проведен ретроспективный обзор истории болезни всех травм бедра и паха в период с января 2006 г. по декабрь 2011 г. под наблюдением опытного консультанта по спортивной медицине.Во всех случаях визуализацию проводила группа специалистов-радиологов опорно-двигательного аппарата. Диагнозы были разделены на 5 клинических категорий с использованием современной диагностической номенклатуры. Тест хи-квадрат использовался для сравнения наблюдаемых и ожидаемых частот в показателях распространенности в каждой подгруппе на основе пола, возраста и степени участия в спорте.
Полученные результаты: Были получены полные медицинские записи 894 пациентов с хронической болью в бедре и паху.Большинство пациентов составляли мужчины (73%) в возрасте от 26 до 30 лет, участвовавшие в футбольных правилах (футбол, регби и гэльский спорт) или беге. Всего было обнаружено 24 комбинации клинических сущностей. Наблюдались значительные различия (P <0,001) в моделях распространенности в зависимости от возраста, пола и спортивной активности. Связанная с приводящей мышцей боль или стрессовое повреждение лобковой кости редко проявляются изолированно. Патология тазобедренного сустава была наиболее частой клинической картиной (55,98%) и значительно чаще проявлялась изолированно.Большинство патологий тазобедренного сустава связано с ущемлением бедра (40%), разрывами губ (33%) и остеоартритом (24%). Эти цифры значительно различались между пациентами мужского и женского пола (P <0,001), с более высоким процентом случаев импинджмента бедренно-ацетабулярной кости и разрывов губы у пациентов мужского и женского пола, соответственно.
Заключение: Хроническая боль в бедре и паху часто связана с множеством клинических проявлений.Патология тазобедренного сустава является наиболее частой клинической картиной и, скорее всего, связана с поражением бедренной кости, разрывом губ и остеоартритом. Эти патологии, кажется, связаны с вторичным разрушением окружающих структур; однако механизмы поддержки неясны.
Ключевые слова: спортсмен; организация; пах; бедро; боль; спорт.
Изолированная патология тазобедренного сустава частая причина хронической боли в бедре и паху
28 августа 2015
1 мин чтения
ДОБАВИТЬ ТЕМУ В ОПОВЕЩЕНИЯ ПО ЭЛЕКТРОННОЙ ПОЧТЕ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей.Подписывайся Нам не удалось обработать ваш запрос. Пожалуйста, попробуйте позже. Если проблема не исчезнет, обратитесь по адресу [email protected]Вернуться в Healio
На основании этого ретроспективного обзора патология тазобедренного сустава является наиболее частой клинической картиной, связанной с хронической болью в бедре и паху, и часто она связана с бедренно-ацетабулярным импинджментом, разрывами губ и остеоартритом.
Исследователи изучили истории болезни всех травм бедра и паха, имевших место в период с января 2006 года по декабрь 2011 года, и получили полные медицинские записи 894 пациентов. Команда радиологов опорно-двигательного аппарата провела визуализацию, и исследователи классифицировали диагнозы по пяти клиническим объектам, используя современную диагностическую номенклатуру.
Было выявлено 24 комбинации клинических объектов со значительными различиями в структуре распространенности в зависимости от возраста, пола и спортивной активности пациентов.Исследователи обнаружили, что связанная с аддуктором боль или повреждение лобковой кости редко проявляются изолированно, а наиболее частой клинической картиной была патология тазобедренного сустава, которая в основном была связана с бедренно-ацетабулярным соударением (FAI), разрывами губ и остеоартритом. Патология тазобедренного сустава также значительно чаще проявлялась изолированно. Согласно результатам исследования, более высокий процент случаев FAI произошел у мужчин, но у женщин был более высокий процент разрывов губ. — Кейси Тингл
Раскрытие информации: Рэнкин не сообщает о раскрытии соответствующей финансовой информации.
ДОБАВИТЬ ТЕМУ В ОПОВЕЩЕНИЯ ПО ЭЛЕКТРОННОЙ ПОЧТЕ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей. Подписывайся Нам не удалось обработать ваш запрос. Пожалуйста, попробуйте позже.Если проблема не исчезнет, обратитесь по адресу [email protected]Вернуться в Healio
ПАТОЛОГИЯ БЕДРЕННОГО СУСТАВА У ЮНЫХ СПОРТСМЕНОВ
Раньше было несколько вариантов лечения боли в бедре. Наиболее распространенные виды лечения включали отдых, лед / тепло, упражнения и НПВП, и людям приходилось ограничивать активность, включая спорт. Новые методы лечения могут преодолеть эти ограничения. За последние 15 лет исследователи значительно улучшили малоинвазивные хирургические инструменты, разработанные и изготовленные для использования на тазобедренном суставе.Улучшенные диагностические возможности и новые хирургические методы позволяют лечить многие заболевания тазобедренного сустава, помогая людям вернуться к безболезненной жизни. Для спортсменов это может означать возвращение к любимым видам спорта. Определение основной патологии может помочь определить, смогут ли они избавиться от боли.
Тазобедренный сустав состоит из головки бедренной кости и глубокого углубления в тазу, называемого вертлужной впадиной. Шарнир представляет собой глубокий шарнир типа «шар и гнездо», который отлично подходит для мобильности, но иногда не так хорош для стабильности.К счастью, благодаря своей конструкции бедро способно противостоять большинству жизненных нагрузок. Головка бедренной кости опирается на вертлужную впадину и может сочленяться во всех плоскостях движения. Глубокая посадка обеспечивает большую стабильность, а сустав покрыт очень толстыми кожаными связками.
Считается, что патология тазобедренного сустава у юных спортсменов частично связана с эффектами определенных спортивных движений, которые создают стресс и нагрузку на развивающийся сустав. Существуют определенные виды спорта, в которых бедро молодого спортсмена заранее настраивается на прямую и сжимающую силу, которая, по всей видимости, меняет способ развития тазобедренных суставов.Развивающаяся / растущая кость очень податлива, пока пластинки роста не закроются. Повторяющиеся движения и движения создают чрезмерно высокую нагрузку на развивающийся сустав и кости. Этот продолжающийся стресс с течением времени дает больше костной ткани в ответ на стресс или раздражение. Когда это происходит в тазобедренном суставе, бедра молодого спортсмена могут не совпадать, и начинают возникать «костлявые» блоки.
У этих молодых спортсменов поражаются две основные области бедра. Состояние получило медицинское название FAI или бедренно-вертлужный импинджмент.Это состояние возникает, когда на краю вертлужной впадины образуется слишком много кости вокруг головки бедренной кости (клещевое поражение) или область бедренной кости ниже головки бедренной кости, известная как шейка бедренной кости, становится толще с большим количеством кости (кулачковое поражение). Когда присутствует FAI, боль не всегда, но это условие предрасполагает многих из этих молодых спортсменов к патологии бедра в будущем. Если не лечить FAI, могут возникнуть изменения мягких тканей, хрящей и костей. К счастью или к сожалению, не все с FAI испытывают немедленную боль в бедре.Некоторые спортсмены соревнуются годами, прежде чем симптомы FAI станут более заметными, и их нужно будет лечить с медицинской точки зрения.
Такие виды спорта, как футбол, хоккей, футбол, гимнастика, черлидинг и водное поло, считаются видами спорта с высоким риском, которые могут привести к состоянию FAI. Энергичная активность и движения в тазобедренных суставах, возникающие во время этих занятий спортом, могут раздражать мягкие ткани вокруг тазобедренного сустава, а также кости. Раздражение мягких тканей чаще всего вызывает боль в области паха, но некоторые спортсмены также жалуются на боль в области ягодиц.
Некоторые исследования показывают, что некоторые молодые спортсмены склонны к развитию FAI, что в более позднем возрасте приводит к разрыву губ или остеоартриту. Похоже, что чем моложе спортсмены начинают тренироваться и соревноваться в определенных видах спорта, тем больше у них шансов развить FAI. Исследования показывают, что большинству спортсменов следует подождать, пока им не исполнится 12 лет, чтобы заниматься этими видами спорта с высоким риском. К сожалению, очень трудно убедить молодых спортсменов избегать занятий спортом во время скачка роста.Было бы разумно прекратить участие в эти периоды времени, чтобы ограничить шансы развития патологии тазобедренного сустава в будущем.
FAI был успешно диагностирован и успешно вылечен за последние пару лет благодаря новым диагностическим и лечебным методам и оборудованию. Время реабилитации длительное (минимум 3-6 месяцев в большинстве случаев), но в большинстве случаев спортсмен может вернуться к состоянию до травмы. Во многих случаях после реабилитации молодой спортсмен чувствует себя лучше.Обращение за советом и лечением к физиотерапевту — лучший способ реабилитировать травму FAI после того, как врач-ортопед проведет необходимые исследования изображений, чтобы правильно диагностировать проблему.
Результаты артроскопии диагностической дилеммы — патология тазобедренного сустава с нормальной визуализацией | BMC Musculoskeletal Disorders
Byrd JWT, Jones K. Диагностическая точность клинической оценки, магнитно-резонансной томографии, магнитно-резонансной артрографии и внутрисуставных инъекций у пациентов с артроскопией тазобедренного сустава.Am J Sports Med. 2004. 32 (7): 1668–74.
Артикул PubMed Google ученый
Мартин Р.Л., Иррганг Дж. Дж., Секия Дж. К.. Диагностическая точность клинического обследования при определении внутрисуставной боли в бедре для потенциальных кандидатов на артроскопию бедра. Артроскопия. 2008. 24 (9): 1013–8.
Артикул PubMed Google ученый
Рейман М.П., Гуд А.П., Хегедус Э.Дж., Кук С.Е., Райт А.А.Диагностическая точность клинических тестов тазобедренного сустава: систематический обзор с метаанализом. Br J Sports Med. 2012.
Mitchell B, McCrory P, Brukner P, O’Donnell J, Colson E, Howells R. Патология тазобедренного сустава: клиническая картина и корреляция между магнитно-резонансной артрографией, ультразвуком и результатами артроскопии в 25 последовательных случаях . Clin J Sport Med. 2003. 13 (3): 152–6.
Артикул PubMed Google ученый
Ботсер И., Сафран М. МРТ тазобедренного сустава: патологии и морфология тазобедренного сустава, что хочет знать хирург. Магнитно-резонансная томография Clin N Am. 2013. 21 (1): 169–82.
Артикул PubMed Google ученый
Черни С., Хофманн С., Нойхольд А., Чаунер С., Энгель А., Рехт М.П. и др. Поражения вертлужной губы: точность МРТ и МР-артрографии при обнаружении и постановке. Радиология. 1996. 200 (1): 225–30.
CAS Статья PubMed Google ученый
Златкин М., Певснер Д., Сандерс Т., Хэнкок С., Себаллос С., Эррера М. Разрывы вертлужной впадины и поражения хряща бедра: косвенная корреляция МРТ-артрографии с артроскопией — предварительное исследование. AJR Am J Roentgenol. 2010. 194 (3): 709–14.
Артикул PubMed Google ученый
Саттер Р., Цублер В., Хоффманн А., Мамиш Заупе Н., Дора С., Калберер Ф. и др.МРТ тазобедренного сустава: насколько полезен внутрисуставной контрастный материал для оценки хирургически подтвержденных повреждений верхней губы и суставного хряща? AJR. Am J Roentgenol. 2014. 202 (1): 160–9.
Артикул Google ученый
Сингх Дж., Хан В., Марва С., Уэллс Дж., Таннус Д., Шарма Х. Нужны ли нам рентгенологические рекомендации для внутрисуставных инъекций в бедро? Откройте Orthop J. 2014; 8: 114–7.
CAS Статья PubMed PubMed Central Google ученый
Jacobson JA, Bedi A, Sekiya JK, Blankenbaker DG. Оценка болезненного спортивного бедра: варианты визуализации и инъекции под визуализацией. Am J Roentgenol. 2012; 199 (3): 516–24.
Артикул Google ученый
Кивлан Б.Р., Мартин Р.Л., Секия Дж.К. Ответ на диагностическую инъекцию у пациентов с поражением бедренной кости, разрывом губ, поражением хряща и внесуставной патологией. Артроскопия. 2011; 27 (5): 619–27.
Артикул PubMed Google ученый
Hjermstad M, Fayers P, Haugen D, Caraceni A, Hanks G, Loge J, et al. Исследования, сравнивающие числовые рейтинговые шкалы, вербальные рейтинговые шкалы и визуальные аналоговые шкалы для оценки интенсивности боли у взрослых: систематический обзор литературы. J Управление симптомами боли. 2011; 41 (6): 1073–93.
Артикул PubMed Google ученый
Gray AJ, Villar RN. Круглая связка бедра: артроскопическая классификация патологии.Артроскопия. 1997. 13 (5): 575–8.
CAS Статья PubMed Google ученый
Девитт Б., Филиппон М., Гольян П., Пейксото Л., Бриггс К., Хо С. Предоперационная диагностика патологических состояний круглой связки: является ли МРТ ценным методом визуализации? Артроскопия. 2014; 30 (5): 568–74.
Артикул PubMed Google ученый
Blankenbaker DG, De Smet AA, Keene JS, Fine JP, Blankenbaker DG, De Smet AA, Keene JS, Fine JP.Классификация и локализация разрывов вертлужной впадины. Skeletal Radiol. 2007. 36 (5): 391–97.
Аутербридж РЭ. Этиология хондромаляции надколенника. J Bone Joint Surg. 1961; 43-В: 752–7.
CAS Google ученый
О’Доннелл Дж., Экономопулос К., Сингх П., Бейтс Д., Притчард М. Тест связки круглой: новый и эффективный тест для диагностики разрывов круглой связки. Am J Sports Med.2014; 42 (1): 138–43.
Артикул PubMed Google ученый
Берд JWT, Джонс К. Травматический разрыв круглой связки как источник боли в бедре. Артроскопия. 2004. 20 (4): 385–91.
Артикул PubMed Google ученый
Haviv B., O’Donnell J. Артроскопическая обработка изолированного разрыва связки Teres. Коленная хирургия Sports Traumatol Arthrosc.2011. 19 (9): 1510–3.
Артикул PubMed Google ученый
Мартин Р., Кивлан Б., Клементе, Франция. Трупная модель функции круглой связки: пилотное исследование. Коленная хирургия Sports Traumatol Arthrosc. 2013. 21 (7): 1689–93.
Артикул PubMed Google ученый
Ботсер И., Мартин Д., Стаут С., Домб Б. Разрывы круглой связки: распространенность при артроскопии тазобедренного сустава с использованием 2 систем классификации.Am J Sports Med. 2011; 39 (Прил.): 117С – 25.
Артикул PubMed Google ученый
Cerezal L, Kassarjian A, Canga A, Dobado M, Montero J, Llopis E, et al. Анатомия, биомеханика, визуализация и лечение травм круглой связки. Рентгенография. 2010. 30 (6): 1637–51.
Артикул PubMed Google ученый
Маккарти Дж., Нобл П., Алуизио Ф., Шак М., Райт Дж., Ли Дж. А.Анатомия, патологические особенности и лечение разрывов вертлужной впадины. Clin Orthop Relat Res. 2003. 406: 38–47.
Артикул Google ученый
Сарагоса Э., Латтанцио П. Дж., Боль П. Магнитно-резонансная томография с артрографией гадолиния для оценки отслоения вертлужного хряща. Hip Int. 2009. 19 (1): 18–23.
PubMed Google ученый
Beauleƒ P, Zaragoza E, Motamedi K, Copelan N, Dorey F.Трехмерная компьютерная томография бедра в оценке бедренно-ацетабулярного соударения. J Orthop Res. 2005. 23 (6): 1286–92.
Артикул Google ученый
Wang W-g, Yue D-b, Zhang N-f, Hong W, Li Z-r. Клиническая диагностика и артроскопическое лечение разрывов вертлужной впадины. Orthop Surg. 2011; 3 (1): 28–34.
Артикул PubMed Google ученый
Смит Т., Хилтон Г., Томс А., Донелл С., Хинг С. Диагностическая точность разрывов вертлужной впадины с использованием магнитно-резонансной томографии и магнитно-резонансной артрографии: метаанализ. Eur Radiol. 2011; 21 (4): 863–74.
Артикул PubMed Google ученый
Reurink G, Jansen SPL, Bisselink J, Vincken PWJ, Weir A., Moen M. Надежность и достоверность диагностики поражений вертлужной впадины с помощью магнитно-резонансной артрографии.J Bone Joint Surg Am. 2012. 94 (18): 1643–8.
Артикул PubMed Google ученый
Селдес Р.М., Тан В., Хант Дж., Кац М., Виньярски Р., Фицджеральд Р. Анатомия, гистологические особенности и васкуляризация вертлужной губы у взрослых. Clin Orthop Relat Res. 2001 (382): 232–40.
McCarthy JC, Noble PC, Schuck MR, Wright J, Lee J. Водораздел губных поражений: его связь с ранним артритом тазобедренного сустава.J Артропластика. 2001. 16 (8): 81–87.
Мохтади Н.Г., Гриффин Д., Педерсен М.Э., Чан Д., Сафран М., Парсонс Н. и др. Разработка и валидация самоуправляемого метода оценки качества жизни для молодых активных пациентов с симптоматической болезнью тазобедренного сустава: International Hip Outcome Tool (iHOT-33). Артроскопия. 2012. 28 (5): 595–605.
Артикул PubMed Google ученый
Слеза верхней губы бедра: симптомы, причины, лечение
Обзор
Что такое разрыв верхней губы бедра?
Бедро имеет форму шара с гнездом.Гнездо называется вертлужной впадиной, а шар — головкой бедренной кости, расположенной в верхней части бедренной кости (кость ноги). Разрыв верхней губы бедра — это повреждение верхней губы, мягкой ткани, покрывающей вертлужную впадину.
Верхняя губа помогает головке бедренной кости плавно перемещаться в лунке. Это позволяет вашему бедру двигаться без проблем и боли. Он также служит уплотнением, удерживая шар и гнездо вместе, но не соприкасаясь.
Симптомы и причины
Что вызывает разрыв губной надстройки бедра?
Разрыв верхней губы бедра может быть вызван многими причинами, в том числе следующими:
- Структурные заболевания: Состояния, вызывающие аномальные движения бедра, также могут привести к разрывам бедра на губах.При импинджменте бедренно-ацетабулярной кости (FAI) головка бедренной кости не входит в гнездо должным образом. Эта несовершенная посадка может вызвать длительную боль в паху и ограничить подвижность. Это наиболее частая причина разрывов губ. FAI может повлиять на людей в любом возрасте. Без лечения у некоторых пациентов это может привести к остеоартриту.
- Травма: Травма бедра может привести к разрыву верхней губы бедра. Это может случиться с людьми, которые занимаются определенными видами спорта, которые имеют повторяющиеся и сильно воздействующие движения, например, хоккей, футбол, футбол и гольф.
- Дегенеративные заболевания: Остеоартрит — это хроническое (длительное) истирание хряща между суставами. Поскольку хрящ со временем медленно разрушается, он становится более склонным к разрыву. Пожилой возраст и избыточный вес могут увеличить риск развития остеоартрита. Люди с остеоартритом обычно испытывают боль и скованность более чем в одном суставе (например, в бедре и колене).
Каковы симптомы разрыва верхней губы бедра?
Симптомы разрыва верхней губы бедра включают:
- Боль или скованность в бедре
- Боль в паховой или ягодичной области
- Щелчок или блокирующий звук в области бедер при движении
- Чувство неустойчивости на ногах
Если у вас разорвана верхняя губа бедра, боль или дискомфорт в бедре могут усиливаться, когда вы сгибаете, двигаете или поворачиваете бедро, или выполняете упражнения или занимаетесь спортом.Также возможно наличие разрыва на бедре без каких-либо симптомов.
Диагностика и тесты
Как диагностируется разрыв губы на бедре?
Чтобы диагностировать разрыв верхней губы бедра, врач проведет физический осмотр. Во время осмотра врач может попросить вас пошевелить ногой или походить. То, насколько хорошо вы двигаетесь, и любая боль, которую вы чувствуете во время движения, может помочь врачу с диагнозом.
Визуализирующие обследования также могут помочь врачам диагностировать разрыв верхней губы бедра. Врач может назначить следующие визуализационные тесты:
- Рентгеновские лучи: Рентгеновские лучи могут предупредить врачей о проблемах с тазобедренными костями, таких как бедренно-ацетабулярный удар или остеоартрит, которые могут способствовать разрыву губы и болезненности бедра.
- Магнитно-резонансная томография (МРТ): Этот тест показывает больше деталей в мягких тканях. МРТ может показать, где находится разрыв верхней губы и насколько он серьезен.
Ведение и лечение
Как лечится разрыв губы на бедре?
Разрыв на бедре не заживает сам по себе, но отдых и другие меры могут помочь справиться с симптомами незначительного разрыва. Нехирургическое лечение включает:
- Противовоспалительные препараты: Безрецептурные обезболивающие, такие как ибупрофен (Motrin®, Advil®), могут уменьшить воспаление.
- Инъекции лекарств: Врачи могут вводить лекарства, такие как стероиды, в тазобедренный сустав для облегчения симптомов.
- Физиотерапия: Специальные физиотерапевтические упражнения для растяжки и укрепления мышц бедра могут помочь облегчить боль. Для физиотерапии обычно требуется рецепт от врача.
Если симптомы не исчезнут или если разрыв серьезный, ваш врач может порекомендовать операцию. Операция по восстановлению разрыва на бедре на губе обычно выполняется артроскопически.Это минимально инвазивная операция, при которой врач делает небольшие разрезы (разрезы) на бедре и с помощью миниатюрных инструментов выполняет следующие ремонтные работы:
- Восстановление или восстановление (сшивание разорванной ткани)
- Реконструкция (реконфигурация поврежденной ткани с использованием здоровой ткани из других частей тела или от донора)
- Дебридмент (удаление небольшого кусочка ткани нижней губы)
Если FAI также присутствует, он будет рассмотрен (удален) одновременно, чтобы предотвратить повторный разрыв верхней губы.
Артроскопическая операция часто проводится в амбулаторных условиях, то есть пациент отправляется домой в тот же день.
Перспективы / Прогноз
Каковы перспективы для человека, у которого есть разрыв на бедре?
Насколько хорошо человек заживает от разрыва верхней губы в бедре, зависит от конкретной травмы и от того, как ее лечить:
- Консервативные (нехирургические) методы лечения: Такие методы лечения, как противовоспалительные препараты и физиотерапия, сами по себе не устраняют разрыв.Они могут уменьшить боль и предложить действенный вариант при некоторых незначительных слезах. Некоторым людям позже потребуется дополнительное лечение.
- Хирургия: Во многих случаях артроскопия тазобедренного сустава может облегчить боль при разрыве губ и восстановить функцию бедра. Многие люди полностью восстанавливаются после операции в течение 4-6 месяцев и часто могут вернуться к прежним спортивным занятиям и физической активности.
- Остеоартрит: Хронические состояния, такие как остеоартрит, должны лечиться врачом, чтобы предотвратить более серьезные симптомы.
Жить с
Когда мне следует позвонить врачу по поводу разрыва верхней губы бедра?
Хотя боль в бедре и суставах обычно не опасна для жизни, она может существенно повлиять на то, как вы живете. Любая боль в бедре или паху, которая не проходит через несколько дней, должна быть осмотрена медицинским специалистом. Если у вас возникла внезапная или сильная боль в бедре или паху, немедленно обратитесь к врачу.
Патология тазобедренного сустава — Конспект лекции 4 — Патология тазобедренного сустава / биомеханика защемления нерва LE
Патология тазобедренного сустава / защемление нерва LE
Биомеханика
- степеней свободы o 3 плоскости движения
- Капсульный узор
o Не определяется как другие суставы
o IR наиболее ограниченный и болезненный, сопровождается комбинациями переменных с пределами
Сгибание, разгибание, отведение - Позиция открытой / закрытой упаковки
- Сенсорная / моторная на тазобедренном суставе
o Иннервируется сенсорными ветвями бедренного и запирательного нервов.
o Часто пациенты с патологией тазобедренного сустава обращаются с болями в паху.Пациент думает, что это
,
их приводящих мышц, или что-то вроде мышечной боли. Это может ввести в заблуждение пациентов и врачей.
Остеоартроз (ОА)
- У взрослых наиболее частое заболевание, связанное с бедром
- Его можно разделить на первичный или вторичный:
o Первичная:
o Среднее: Нетравматическая форма ОА, возникающая с течением времени с возрастом Хрящ, покрывающий сустав, начинает изнашиваться, и со временем у вас трение кости о кость Возраст начала: & amp; gt; 40 г.о. Может быть двусторонним или односторонним Больше встречается у женщин Травматическое или нетравматическое Вторичный травматический ОА Может быть вызвано макротравмой или микротравмой. Увидеть больше в людях старше 20 лет. Результат сильных и повторяющихся движений в гиперэкстензию, вращение, или сочетание этих движений. Может также возникнуть при разрывах верхней губы или прогрессирующих повреждениях хряща, которые вызваны микротравмами / макротравмами с течением времени Симптомы: боль в паху, возможная боль в передней части бедра в течение дня. функциональные занятия, такие как сидение, ходьба, подъем по лестнице Присутствует с ограничениями в пассивном ПЗУ, в зависимости от того, острая ли проблема там может не быть проблемой для движения, но если оно хроническое, вы увидите ограничения в PROM и возможный капсульный рисунок с наиболее ограниченным IR, с последующим сгибанием.Зависит от хроничности состояния. Вторичный нетравматический ОА Результаты болезни или другого основного состояния (некоторые из них описаны в подростки) Возраст дебюта: & amp; gt; 24 года.
Состояния включают: Legg Calve perthes, системные расстройства, такие как РА, Подагра, синдром Рейтера, анкилозирующий спондилит o Подумайте о ком-то, у кого Легг Кальве Пертес и старше время смещения суставов / усилия на суставах начинают создать OA. Итак, если у более молодых пациентов появляется нетравматический болезненный капсульный паттерна, их следует обработать до исключения некроза бедренной кости. голова, РА или любое воспалительное заболевание синовиальной оболочки.
- Диагностика o Ограниченное ПЗУ IR & gt; Сгибание (Биррелл) Всегда сравнивайте стороны Когда разница между сторонами превышает 15 ° это считается значительным Скованность после бездействия Утренняя скованность о боль Пах (КЛАССИЧЕСКИЙ знак) Большой вертел Во время активности / ВБ Может прогрессировать до постоянной боли в покое. Боль также может утихать при движении o Крепитация в суставах Спровоцирован движением Вы слышите кость на кости / слышно, может быть, тоже едва различимо o Анталгическая походка o Потеря силы в отводящих тазобедренных суставах. Привести к походке Тренделенбурга Опускание бедра с противоположной стороны в фазе стойки
- Лечение o Обычно принимается консервативное лечение, если только оно не действительно плохое, тогда идут на операцию.Надеюсь, они сначала отправят их в PT, чтобы облегчить симптомы, боль и улучшить качество жизни. o реабилитация Они знают, что идут на операцию, заставляя их прийти, чтобы вы могли они растягивают и укрепляют все структуры вокруг сустава, чтобы подготовить их для операции, поэтому, когда они выходят из sx, реабилитация намного лучше и легче для пациент. Это выгодно. o Хотя мы лечим дегенеративное заболевание суставов, мы должны учитывать изменения опорно-двигательного аппарата, которые происходят с течением времени в результате заболевания.Так кто-то с этим первичным нетравматическим остеоартритом, вероятно, они имели его довольно долгое время, подумайте о последствиях, которые возникают из-за того, что это состояние присутствует в течение длительного времени. Посмотрите на гибкость, силу, структуру вокруг сустава. Как снизить нагрузку на сустав, чем мы можем им помочь? Может им нужен AD (трость, ходунки? .. нужно
- Возраст o 2–12 лет (средний возраст 7 лет) o Сравнительно небольшой для возраста год.
- Патофизиология o Нарушение кровоснабжения головки бедренной кости
- Примечание: ОБЗОРНЫЕ заметки из подросткового возраста
- Молодые пациенты с Леггом Кальве Пертесом и смещенным капиталом Эпифиз бедренной кости подрастает, и нужно учитывать, что последствия этих двух состояний зависят от возраста пациента, например, остеоартрита.
Болезнь Легга-Кальве-Пертеса
- Этапы: o Ишемия / некроз o Фрагментация / рассасывание o Реоссификация / разрешение o Реконструкция
- На выполнение этапов требуется 2-4 года — это самоограничивающийся процесс, который полностью изменит
- Ишемия — погибает вся или часть головки бедренной кости (6-12 месяцев)
- Фрагментация — трабекулы при переломах мертвой кости — новая кость ложится на мертвые трабекулы (12-17 месяцев) На этом этапе происходит классификация
- — 1-4 (хуже 4 — задействована вся голова) или Классификация сельди
- Реоссификация — начинается на краях эпифиза
- Ремоделирование — восстановление / реваскуляризация, форма головы — обезображенная — coxa magna — ранняя дегенеративные изменения
LCPD
- Субъективные / объективные выводы o C / o неопределенная боль в паху о мышечный спазм (на ранней стадии) о мышечная атрофия o Тренделенбург o поза с носками наружу o Снижение abd / IR o Контрактура сгибания бедра o Ограниченное отведение бедра
- Дифференциальная диагностика o Септический артрит o Серповидно-клеточная анемия o Синовит o Гипотиреоз
- Боль в паху может отдавать на медиальную часть бедра, внутреннюю поверхность колена
- Атрофия квадрицепсов / подколенных сухожилий и т. Д..
- Лечение: дети младше 6 лет проходят периодические медицинские осмотры и рентгенограммы
Эпифиз головной бедренной кости со сдвигом (SCFE)
SCFE
- Субъективные / объективные выводы o Боль усиливается из-за активности o Боль в коленях / голенях o Пах медиальной части бедра хронический о может не быть травм o Может быть легкая слабость o Анталгическая походка с ER o Снижение ПЗУ o Обязательная неотложная помощь с тазобедренным суставом o LLD (на 1-3 см короче неиспользованных)
- Дифференциальная диагностика o LCPD о парестетическая мералгия o Новообразование
- У детей 12-13 лет с болью в КОЛЕНЕ всегда следует исключать возможность SFCE.
- Удар по типу САМ (крайний справа)
o Проблема с головкой бедренной кости
o Как правило, перед головкой бедренной кости имеется дополнительная кость, и этот костный выступ
o Кто-то, кто занимается повторяющимися видами спорта, требующими сгибания бедра, или кто-то, кто переходит откаждый раз, когда кто-то сгибает бедро, проникает в гнездо на верхней губе.
o Это также известно как деформация рукоятки пистолетамного сидения к стоянию, любые повторяющиеся движения, подумайте о последствиях и что бы это могло быть. Это подвергает их риску разрыва лабральной губы - Удар клещевого типа
o Проблема с вертлужной впадиной
o Вертлужная впадина слишком сильно закрывает головку бедренной кости
o Это может произойти, если лунка слишком глубокая или ее наклон вперед больше, чем должен быть,
o Ретроверсия вертлужной впадины Вызывает чрезмерное развитие тазобедренного сустава ER, что вызывает ретроверсию вертлужной впадины Передняя часть тазобедренной впадины соприкасается с головкой бедренной кости слишком рано, или раньше, чем следовало бы, что приводит к столкновению, а со временем - к повторяющимся движение, у вас будет разрыв ткани.Вы можете увидеть тендинопатию или Лабральные проблемы с любым из них. - Смешанный o Комбинация двух
FAI Imaging
Слева: кулачок и клещи Справа: САМ — деформация рукоятки пистолета
FAI
- Причины:
o Чрезмерное использование, повторяющееся сгибание бедра
Йога, танцы, балет Бег Футбол, хоккей на траве, регби, бейсбол, футбол, теннис Глубокие приседания (пауэрлифтинг) Езда на велосипеде / езда на велосипеде На машине - Клинические особенности
o Боль: в паху, односторонняя, постепенное начало, обострение сгибания бедра
o Механическое — может заблокироваться, зацепиться, уступить место Боль при сгибании, приведении, ИК Провокационный тест, тест FADDIR, воссоздать соударение
o ROM: ограниченное сгибание и IR Подумайте о верхней губе, соударении с верхней губой, возможном разрыве нижней губы
o Анталгическая походка (39% пациентов) o Симптом Тренделенбурга (38%) Может быть, из-за боли, а не столько из-за капсульного рисунка если это не было продолжается очень долго Встаньте на одну ногу и опустите противоположное бедро, посмотрите на среднюю ягодичную мышцу на пораженной стороне
Подобно тому бейсболисту: слабость передней капсулы и задней герметичность, то же самое происходит в тазобедренном суставе о дисплазия Развитие Большая головка бедренной кости или меньшая вертлужная впадина для глотания создают нестабильный сустав
- Виды слез o Лоскут, фибриллированный, продольный и аномально подвижный
- Расположение слез o Передний / задний Чаще всего это передний отдел, повышенный риск разрыва
Диагностика
- Hx / Симптомы
o Боль (пах / передняя часть бедра)
o Щелчок / блокировка или захват o Нестабильность и / или жесткость Передний разрыв будет жаловаться на боль в паху, особенно если спровоцирован через бедро сгибание, приведение и IR Задний разрыв будет жаловаться на боль в ягодицах, боль жесткости SI.C / o боль с такие действия, как глубокое приседание, любое действие, которое приведет к смещению головки бедренной кости в заднем направлении
o Уменьшение ПЗУ (вращение) Зависит от степени разрыва
o Длительная продолжительность симптомов Возможно - но минимально и может быть без потери ПЗУ в случае острой / новой Зависит от хронизации & gt; 2 года - Провокационные тесты o FABER o Боль при сгибании бедра / IR и приведении (FADDIR) o Боль, переходящая в разгибание, IR, отведение
- Изображения
o МРТ
o MRA
o Нормальный рентгеновский снимок — если он не связан с FAI
B / c, вы смотрите на мягкие ткани, поэтому он не улавливает
Лабральные слезы
Посмотрите на Походку, потому что, если она будет продолжаться какое-то время, они будут слабость (перенасыщение, максимальная слабость) Посмотрите на стратегии голеностопного сустава Оптимизация выравнивания в тазобедренном суставе, снижение передних / задних силовых нагрузок Устранение ненормальной моторики, ограничение вращательных движений o PT: пока нет доказательств / опубликованных статей o Сосредоточьтесь на уменьшении силы бедра Избегание вращательных движений Увеличение силы мышц вокруг бедра
- Избегайте сидения с: o колени ниже бедер o Ноги скрещены
- Избегайте лежачего велосипеда (вертикальный велосипед хорошо) o Положение в Rec-байке вызовет симптомы
Хирургическое лечение
Послеоперационная реабилитация (образец)
- Фаза 1 (максимальная защита 1-4 недели)
o Статус WB — тренировка на костылях (симметричный рисунок), PROM (IR упор и положение лежа
), изометрия - переход к SLR (сгибание, abd, сложение), водные виды спорта (аэробика)
Возникает в шейке нижней части бедра, в межвертельной области Межвертельный Хороший союз Консервативный — тяговый ORIF — ноготь и пластина (лечение)
- Переломы без смещения o Можно отремонтировать с помощью ORIF
- Перелом со смещением o У пожилых людей требуется полная замена тазобедренного сустава (THR) Из-за нарушения кровоснабжения головки бедренной кости Чем больше смещение FX, тем выше риск аваскулярного некроза Пациент будет представлен с ограниченной способностью к WB, болезненным боль в паху ПЗУ ограничено, SLR — ограничение, ER
- Вертлужной впадины o Высокая скорость, высокоэнергетическая травма o Смещенный fx: Обработка ORIF Пациент ограничен TTWB, и затем реабилитация постепенно прогрессирует оттуда (низкий для перехода к более высокой нагрузке в зависимости от стадий исцеления o ORIF, NWB
- Штифт бедренной кости o ORIF или cast o Хорошее исцеление
- Стресс-переломы o Медиальная шейка бедра 8-9% будут возникать в шейке бедра, лобковых ветвях и проксимальном отделе диафиза бедренной кости. Раннее выявление и лечение важно, потому что эти переломы могут переходят к несоюзному или полному обмену валют, если они остаются недиагностированными, а также развивающийся остеонекроз, особенно стресс в проксимальном отделе бедренной кости.o Stress fx, пациенты представят: Симптомы прогрессирующего характера Начинайте с медленной интенсивности, а затем интенсивность становится все хуже и хуже Боль связана с деятельностью отдыхает Местная нежность в области Напряжение на шейке бедра может вызвать боль в передней части бедра или паху. и это болезненно по своей природе Анталгическая походка Болезненно для ВБ Боль при крайней ротации (IR) и сближении сустава
- Связанное продолжение o вывих бедра Связан с головкой вертлужной впадины или бедренной кости fx
Чаще всего происходит в заднем направлении Головка бедра заведена кзади Пример: обычный вывих происходит в MVA, когда кто-то не пристегнуты ремнями безопасности и находятся в сидячем положении, в котором их бедра и колено согнуты, и они направляются к приборной панели головой бедра идет кзади. Пациент имеет: Сильная боль в задней части, ягодицах и бедрах Нога может казаться укороченной, удерживаемой в согнутом состоянии, приведенной и вращающейся в ИК-диапазоне. позиция o Эти комбинированные движения представляют собой позиции высокого риска для задней вывих Немедленное сокращение сустава важно Для предотвращения аваскулярного некроза головки бедренной кости. Осложнение Паралич или травма седалищного нерва
Аваскулярный некроз
Аваскулярный некроз
o Симптомы включают: болезненность в мышцах Нет явной боли при пальпации или Нет отека, если только это не острая травма Боль при сгибании колена с сопротивлением как при разгибании бедра, так и при испытании при опускании бедра сгибание o Рецидивы являются обычным явлением, если не пройти надлежащую реабилитацию, PT следует рассматривать как синергист и мышцы-антагонисты, которые необходимы для определенного вида спорта и оттачивают его Пример: спринт, если не хватает ягодичных мышц, HS будет сверхкомпенсировать и привести к деформации проксимального отдела HS o Также необходимо следить за выравниванием таза, которое меняет соотношение длины и натяжения. o Вмешательство должно включать: Прогрессивные эксцентрические упражнения на укрепление и нервно-мышечный контроль включая стабилизацию туловища (стр.666 Макги — 2-страничный протокол)
- Аддуктор o AM наиболее распространен o Растяжение паха o Длинная приводящая мышца — наиболее часто травмируемая Механизмом травмы является гиперабдукция / чрезмерное растяжение или сильное приведение (с быстрые повороты с ER) o S / S: Боль в приводящей мышце при пассивном отведении болезненность вокруг лобковой ветви Боль при сопротивлении приведению o Лечение: Активная программа загрузки
- Четырехглавая мышца o Не часто o Возникают после быстрой растяжки после неправильной разминки o Прямая мышца бедра может вызвать боль в паху, спровоцированную сопротивлением разгибанию колена в нейтральном положение бедра в положении лежа
Растяжения мышц
Патология: вертлужный бурсит
Синяк (острый) Боль — пальпация и сокращение в миллиметрах (любой мышцей, имеющей прикрепление к гребень подвздошной кости: QL, Sartorius, Glutes, TFL, Abdominals) Отклонения походки o Tx: Лед (РИС), ПРОМ + АРОМ (безболезненно) Увеличение активности Пользовательские отступы Необходимо устранить другие повреждения тканей, например FX
.Щелчок по тазобедренному суставу / Coxa Saltans / Синдром подвздошно-поясничной мышцы
- С / С:
o Щелчки / щелчки при переходе от сгибания к разгибанию
o Могут быть болезненными («толчки») Щелчок ITB над GT Сухожилие подвздошно-поясничной мышцы над подвздошно-гребенчатым возвышением Обычно вызвано мышечным дисбалансом / ненормальным растяжением мышц. Или в суставе могут быть незакрепленные тела Или аномальные кости, обладающие ненормальной силой, создающие шум
o Часто встречается у спортсменов, танцоров, бегунов Если есть расшатанное тело
o Обычен у женщин o Обычно над вертельной областью
- Оценка: пальпация / тест Обера / тест Томаса
- Tx: o Облегчение симптомов o Обработайте дисбаланс в миллиметрах, если он обнаружен. o Устранение повторяющихся факторов / проблем
Нервные защемления
- Бедренный нерв
o Выходит из позвоночника из L2-L4, проходит вокруг поясничной мышцы, затем под паховой связкой
o Причины:и затем разделяется на моторную и сенсорную (кожную) ветви Мотор: иннервирует четырехглавую мышцу, портняжную мышцу, грудную клетку, подвздошную мышцу mm. В зависимости от того, где находится ловушка, могут различаться признаки и симптомы. Может быть четырехъядерная слабость, нестабильность колена, уменьшение надколенника DTR
o S / S: DM s / p бедро FX процесс родов Плотная поясничная мышца Медиальная часть бедра Слабость - четверные нестабильность колена Надколенник DTR - Боковой кожный нерв бедра (LFCN) (L2, L3)
- Мералгия Парестезия
o Причины:
o S / S: тугие ремни / пояса Прямая травма
Использование маятникового теста для выявления патологии тазобедренного сустава
Авторы сочли этот тест высокоэффективным и точным для диагностики даже ранней стадии патологии тазобедренного сустава.
Авторы
Ясуси Осима, доктор медицины, и Джозеф Фетто, доктор медицины
Раскрытие информации
Авторы не разглашают информацию, относящуюся к этой статье.
Введение
Физикальное обследование тазобедренных суставов включает оценку диапазона движений с помощью некоторых классических процедур, таких как тест Патрика и тест Томаса. За положительными результатами этих тестов часто следуют диагностические визуальные исследования — например, рентгенограмма, компьютерная томография и магнитно-резонансная томография.
Однако пациенты с патологией бедра не всегда жалуются на боли в бедре. Боль или дискомфорт в пояснице, нижних конечностях, паху, бедре, ягодицах или коленях — все это распространенные жалобы, которые могут быть вызваны патологией бедра. Кроме того, тазобедренный сустав глубоко расположен и его трудно пальпировать по сравнению с позвоночником и коленом.
По этим причинам врачи иногда неправильно диагностируют и лечат неправильную часть тела, а не тазобедренный сустав.
Чтобы избежать этой неточности, мы использовали маятниковый тест для всех пациентов с жалобами на боль или дискомфорт в пояснице, бедрах и коленях.Этот тест использовался в качестве одного из методов диагностики и лечения пациентов до операции на бедре [1]. Мы обнаружили, что это очень эффективный и точный метод диагностики даже на ранних стадиях патологии тазобедренного сустава.
Маятниковый тест Маневр
При подозрении на патологию поясничного отдела позвоночника, тазобедренных или коленных суставов мы собираем подробную историю болезни, а затем выполняем маятниковый тест в начале физического обследования.
Пациент сидит на краю смотрового стола, бедра и колени с обеих сторон согнуты под углом 90 °, ступни оторваны от земли.Сидя перед пациентом, исследователь осторожно удерживает колено одной рукой, а другой рукой захватывает ипсилатеральную лодыжку. Затем исследователь осторожно раскачивает нижнюю конечность пациента внутрь и наружу, как маятник (рис. 1).
Рис. 1. Маятниковый тестовый маневр. Продемонстрировано внутреннее (а) и внешнее (б) вращение (б) тазобедренного сустава при 90 ° сгибании бедра и колена.
Это движение внутрь и наружу демонстрирует внешнее и внутреннее вращение тазобедренного сустава соответственно.Обычно этот тест выполняется на бессимптомной стороне в качестве исходного уровня перед исследованием контралатеральной конечности.
Тест считается положительным, если пациент демонстрирует дискомфорт, боль или заметную разницу в объеме движений в тазобедренных суставах. Сопровождающая боль или дискомфорт в ипсилатеральном бедре или паху указывает на наличие патологии тазобедренного сустава. Ограниченное вращение бедра, особенно внутреннее вращение, свидетельствует об анатомически развитой патологии бедра.
Мы провели исследование, чтобы задокументировать эффективность маятникового теста для выявления патологии тазобедренного сустава у пациентов с болями в пояснице, бедре и коленях.Исследование было одобрено нашим институциональным наблюдательным советом (IRB), и авторам не было предоставлено никакого финансирования или финансовых льгот.
Пациенты и методы
Были обследованы 40 последовательных пациентов нашей амбулаторной клиники, которые жаловались на боль или дискомфорт в пояснице, нижней конечности, бедре, паху, бедре, ягодице или колене.
Пациенты были в возрасте от 25 до 103 лет (в среднем 68 ± 15), из них 14 мужчин и 26 женщин. В числе главных жалоб
- Боль или дискомфорт в коленях (n = 21)
- Боль в паху (n = 8)
- Боль в бедре (n = 3)
- Боль в пояснице (n = 1)
- Боль в пояснице и нижних конечностях (n = 1)
- Боль или дискомфорт в пояснице и бедре (n = 1)
- Дискомфорт в пояснице и паху (n = 1)
- Дискомфорт в паху, бедре и ягодицах (n = 1)
- Боль в ягодицах и нижних конечностях (n = 1)
- (Боль в нижних конечностях (n = 1)
Результаты
Двадцать два пациента дали отрицательный результат маятникового теста и 18 пациентов дали положительный результат.
21 пациент обратился с жалобами на боль или дискомфорт в коленях. Из них у 2 был положительный маятниковый тест. У них было обнаружено асептическое расшатывание после тотального эндопротезирования тазобедренного сустава и остеоартрит (ОА) тазобедренного сустава.
Все 8 пациентов с болью в паху и 3 пациента с болью в бедре имели положительный маятниковый тест. У всех были диагностированы заболевания, связанные с тазобедренным суставом.
Восемь пациентов жаловались на боль в пояснице вместе с болью в бедре, паху, бедре, ягодице или нижней конечности.У трех был отрицательный маятниковый тест, а у 5 — положительный. Специально для этих случаев маятниковый тест оказался чрезвычайно эффективным для дифференциации патологий бедра и поясницы, несмотря на их сложную картину. Хотя в некоторых случаях имел место остеоартроз позвоночника и бедра, можно было определить, какая жалоба у этих пациентов была наиболее серьезной.
Следовательно, все положительные маятниковые тесты коррелировали с патологией тазобедренного сустава.
Корпус 1
66-летний мужчина обратился с основной жалобой на периодический дискомфорт в коленях с обеих сторон во время ходьбы; дискомфорт был сильнее в правом колене, чем в левом.За последний год у него появилось коварное усиление симптомов без каких-либо травм в анамнезе.
Из-за болезненности медиальной стороны обоих колен ему был поставлен диагноз: внутреннее поражение колен. Тем не менее, коленные суставы имели полный диапазон движений без отека или излияний. Более того, не было никаких объективных результатов, согласующихся с коленом на рентгенограммах и МРТ.
Консервативное лечение колен не дало результата, поэтому он был направлен в нашу клинику для получения второго мнения.Хотя его колени были обследованы очень подробно, лечащий врач не проводил осмотр бедер.
При поступлении пациент передвигался самостоятельно без трости. Однако его правая нижняя конечность была слегка повернута наружу во время ходьбы. Был проведен маятниковый тест, и он пожаловался на дискомфорт в обоих тазобедренных суставах, больший в правом, чем в левом, особенно когда правое вращалось внутрь.
Дуга движения в правом бедре уменьшена с обеих сторон больше, чем в левом.Поэтому заподозрили патологию бедра.
Рентгенограмма тазобедренных суставов показала ранний ОА с незначительным образованием остеофитов и сужением суставной щели (рис. 2), что подтверждает эффективность маятникового теста.
Рис. 2. Рентгенограммы переднезадних (а, б) и боковых (в, г) видов тазобедренных суставов с обеих сторон. Образование остеофитов и сужение суставной щели в правом бедре при виде сбоку незначительно обнаружено (стрелка).
Корпус 2
Пациент 55 лет обратился с основной жалобой на боль в паховой области слева. В течение многих лет у него развился нарастающий периодический дискомфорт в левом паху, усиливающийся от активности и ограничения диапазона движений. У него был статус постспинального сращения пятого поясничного и первого крестцового позвонков.
Врач пациента подозревал, что причиной дискомфорта в паховой области было увеличение объема движений бедра после сращения позвоночника.Однако тазобедренные суставы не оценивались. Пациент обратился в наше учреждение для повторного заключения.
Пациентка с помощью маятникового теста жаловалась на дискомфорт при внутренней ротации бедра, больший в левом, чем в правом бедре. Кроме того, тест показал ограничения во внутренней ротации обоих тазобедренных суставов, с более серьезным ограничением в левом бедре. У пациента не было симптомов в правом бедре, хотя внутренняя ротация также была ограничена справа.
Рентгенограмма показала слабый ОА на левом бедре и минимальный ОА на правом бедре (рис. 3-4), что еще раз подтвердило диагностическую точность маятникового теста.
Рис. 3. Рентгенограмма таза после операции спондилодеза.
Рис. 4. Рентгенограммы двусторонних тазобедренных суставов сбоку (а, б). Обнаружен легкий ОА на левом бедре и минимальный ОА на правом бедре.
Обсуждение
В поликлиниках врачей часто вводят в заблуждение из-за того, где пациенты жалуются на боль или дискомфорт.Хотя патология исходит из тазобедренного сустава, пациенты иногда жалуются на боли в пояснице, бедре или коленном суставе. По этой причине врачи могут сосредоточиться на месте возникновения жалобы и, к сожалению, отвлечь свое внимание от истинного места патологии. Это приводит к неправильной диагностике и плохому обращению.
И наоборот, даже если врач подозревает патологию тазобедренного сустава и начинает с осмотра тазобедренного сустава, пациенты, жалующиеся на боль в пояснице или коленном суставе, могут чувствовать себя некомфортно и недоверчиво и могут потерять доверие к врачу, полагая, что их жалобы исходят от симптоматические участки, а не бедро.
Поясничный отдел позвоночника, тазобедренные и коленные суставы анатомически связаны и работают синергетически во время повседневной деятельности. Поскольку маятниковый тест прост, точен и эффективен, мы регулярно проводим его в начале физического обследования пациентов с жалобами на нижнюю часть спины, бедра и колени.
Этот тест легко выполнить, даже если пациент не знает, что оцениваются тазобедренные суставы. Таким образом, мы можем точно оценить тазобедренные суставы у пациента в расслабленном состоянии.Как только маятниковый тест дает положительный результат, смысл теста объясняется как оценка тазобедренных суставов, и дальнейшие физические и визуальные исследования тазобедренных суставов продолжаются.
Бедро представляет собой шарнирное соединение, которое не оказывает геометрического сопротивления крутящему моменту. Таким образом, вращательное движение зависит от статической связочной структуры (особенно подвздошно-бедренной связки) и динамического действия средней ягодичной мышцы.
Подвздошно-бедренная связка, также известная как Y-образная связка, является самой большой связкой в организме и затягивается за счет внутреннего вращения [2,3].При воспалении тазобедренного сустава увеличивается синовиальная жидкость, отекаются капсульные связки и повышается внутрисуставное давление. Эти реакции вызывают сужение капсулы и проявляются в виде острого дискомфорта в паху.
Чтобы уменьшить симптом, пациенты рефлекторно принимают внешнюю ротационную позу, чтобы расслабить капсульные связки [2]. Как следствие внешнего ротационного позиционирования нижней конечности, ипсилатеральное колено подвергается повышенному торсионному напряжению, как это видно в первом случае.
Колено не рассчитано на эту крутящую силу, потому что это шарнирное соединение. Эта передача силы вращения от поврежденного бедра к здоровому колену вызывает боль и напряжение в медиальном и надколенниково-бедренном компонентах колена.
Мы диагностировали этот первый случай как ОА тазобедренного сустава с болью в колене из-за вторичного механического напряжения. Во втором случае и пациент, и врач полагали, что боль в паху вызвана ограниченными движениями поясницы после операции спондилодеза.Тем не менее, маятниковый тест был положительным, доказывая, что боль в паху возникла из-за остеоартрита бедра.
Было описано много тестов для оценки тазобедренного сустава.
- Тест Патрика , также известный как тест Фабера, часто выполняется для оценки бедра и крестцово-подвздошного сустава. Когда пациент лежит на спине, проверяемое бедро одновременно сгибается, отводится, вращается наружу и разгибается исследователем. Удерживая контрлатеральную переднюю верхнюю подвздошную ость, ипсилатеральное колено опускается к столу.Если колено не опускается к столу, есть подозрение, что у пациента контрактура сгибания бедра или защитный спазм поясничной мышцы. Воспроизведение ипсилатеральной боли в бедре указывает на заболевание тазобедренного сустава. Боль, возникающая на противоположной стороне, указывает на заболевание крестцово-подвздошного сустава.
- Тест Thomas test используется для демонстрации контрактуры сгибания бедра. В положении лежа на спине пациент прикладывает одно колено к груди. Сгибание контралатерального бедра пациента указывает на сжатие подвздошно-поясничной мышцы, растяжения широкой фасции или прямой мышцы бедра.
- Фемороацетабулярный импинджмент (FAI) — это состояние тонких аномалий развития тазобедренного сустава [4,5]. Тест на столкновение сгибание-внутреннее вращение-приведение для выявления FAI выполняется исследователем, когда пациент лежит на спине. Если боль воспроизводится, это наводит на мысль о FAI.
Точность этих тестов доказана [6-9].
Эти исследования тазобедренного сустава требуют, чтобы пациент лежал на спине на столе для осмотра. Однако пациентам трудно принимать эти позы, если у них есть симптомы в пояснице, бедрах или коленях; имеют сгибательную контрактуру тазобедренных суставов; или выздоравливаете после определенных хирургических процедур.Таким образом, исследование на патологию тазобедренного сустава с пациентом в сидячем положении является преимуществом.
Артроз тазобедренного сустава начинается с ухудшения внутренней ротации [10,11]. Наиболее частым местом проведения FAI является передний край обода, а наиболее важным движением является внутренняя ротация бедра при сгибании на 90 ° [12]. Таким образом, внутреннее вращение является важным движением для обнаружения ранней стадии OA и FAI, что может быть точно продемонстрировано с помощью маятникового теста. Это также может быть выполнено пациентам после тотального эндопротезирования тазобедренного сустава и головки бедренной кости без риска вывиха.
Ограничением данного исследования является небольшое количество обследованных пациентов. Однако маятниковый тест проводился на многих пациентах в нашем учреждении, и мы были удовлетворены легкостью, с которой он может вызвать дискомфорт в бедре из-за больного тазобедренного сустава даже на очень ранней стадии ОА.
Выводы
Мы обнаружили, что ограниченное вращение, особенно внутреннее вращение, тазобедренного сустава, когда пациент сидит с бедром и коленом, согнутым под углом 90 °, чрезвычайно способствует развитию патологии тазобедренного сустава.Положительный маятниковый тест сильно коррелирует с патологией тазобедренного сустава. Мы считаем, что маятниковый тест является очень точным и полезным маневром при оценке тазобедренных суставов, даже когда пациенты имеют одновременную патологию нижней части спины, бедра или колена.
Сведения об авторе
Ясуси Осима, доктор медицины, и Джозеф Фетто, доктор медицины, из отделения реконструктивной хирургии взрослых, отделения ортопедической хирургии, больницы болезней суставов Нью-Йоркского университета, Нью-Йорк, Нью-Йорк.
Источник
Осима Ю., Фетто Дж. . Маятниковый тест: высокоточный и простой прием физического осмотра для выявления патологии тазобедренного сустава. Реконструктивный обзор. 2015; 5 (3): 45-9. doi: https://dx.doi.org/10.15438/rr.5.3.119 © 2015 JISRF. Все права защищены. Все опубликованные статьи являются общей собственностью их авторов и Reconstructive Review. Журнал позволяет авторам делиться правами на публикацию без ограничений. Реконструктивный обзор следует лицензии Creative Commons Attribution-NonCommercial-NoDerivs CC BY-NC-ND.
Список литературы
- Stone M, Оценка сложного первичного эндопротезирования тазобедренного сустава, Curr Orthop. 22 июня 2008 г .; 3: 165-172
- Gray H, Суставы нижних конечностей, Анатомия Грея, Пятнадцатое издание, 1995, 240-246.
- Мартин HD, Сэвидж А., Брэли Б.А., Палмер И.Дж., Билл Д.П., Келли Б. Функция капсульных связок бедра: количественный отчет. Артроскопия. 2008; 24 (2): 188-195.
- Myers SR, Eijer H, Ganz R. Передний бедренно-ацетабулярный удар после периацетабулярной остеотомии.Clin Orthop Relat Res. 1999; 363: 93-99.
- Ganz R, Parvizi J, Beck M, Leunig M, Notzli H, Siebenrock KA. Фемороацетабулярный удар: причина остеоартрита бедра. Clin Orthop Relat Res. 2003; 417: 112–120.
- Тейлер Р., Штуки Г., Шютц Р., Хофер Х, Зайферт Б., Тиндаль А., Мишель Б.А. Параметрические и непараметрические меры в оценке остеоартроза коленного и тазобедренного суставов: надежность между наблюдателями и корреляция с радиологическими данными. Хрящевой артроз. 1996; 4 (1): 35-42.
- Сибере Дж., Торн А., Беллами Н., Грейданус Н., Чалмерс А., Магомед Н., Шоджания К., Копек Дж., Эсдейл Дж. М.. Надежность обследования тазобедренного сустава при остеоартрозе: эффект стандартизации. Ревматоидный артрит. 2008; 15; 59 (3): 373-381.
- Мартин Р.Л., Секия Дж.К., Межэкспертная надежность 4 клинических тестов, используемых для оценки людей с мышечно-скелетной болью в бедре. J Orthop Sports Phys Ther. 2008; 38 (2): 71-77.
- Ли К.М., Чанг CY, Квон Д.Г., Хан Х.С., Чой И.Х., Парк МС. Надежность физического обследования при измерении контрактуры сгибания бедра и корреляции с параметрами походки при церебральном параличе.J Bone Joint Surg Am. 2011; 19; 93 (2): 150-158.
- Croft PR, Nahit ES, Macfarlane GJ, Silman AJ. Надежность между наблюдателями при измерении сгибания, внутреннего вращения и внешнего вращения бедра с помощью плюриметра. Ann Rheum Dis. 1996. 55 (5): 320–323.
- Холла Дж. Ф., ван дер Лееден М., Рурда Л. Д., Бирма-Зейнстра С. М., Дамен Дж., Деккер Дж., Стойлтьенс МП. Диагностическая точность измерения диапазона движений при раннем симптоматическом остеоартрите тазобедренного и / или коленного суставов. Arthritis Care Res. 2012 Янв; 64 (1): 59-65.
- Ganz R, Leunig M, Leunig-Ganz K, Harris WH. Этиология остеоартроза тазобедренного сустава: комплексная механическая концепция. Clin Orthop Relat Res. 2008; 466 (2): 264-272.
