причины появления, лечение и осложнения
Острый миозит мышц вызывает ряд неприятных симптомов, ухудшает качество жизни и без лечения быстро переходит в хроническую форму. Воспалительный процесс в мускулатуре ограничивает двигательную активность, сопровождается болью и может привести к инвалидизации пациента.

Клиническая картина острого миозита
Острый миозит – внезапный воспалительный процесс в мышечных тканях, возникший впервые.
По МКБ 10 заболеванию присвоен код М60 с подразделами М60.0-М60.9 в зависимости от этиологии. Для уточнения диагноза в карточке больного врач запишет расширенный код — B95-B98. Это значит, что причина заболевания – поражение патогенной микрофлорой.
В основу классификации положен принцип локации пораженного участка, наличие гнойных и прочих осложнений. Выделяют:
- Острый негнойный миозит – развивается при поражении вирусами, некоторые микроорганизмами.
- Гнойная форма – при инфицировании бактериальной флорой.
- Паразитарный миозит – при глистных инвазиях. Возбудителями являются свиной и бычий цепень, эхинококк.
- Оссифицирующий миозит – основной причиной этого вида заболевания является травма, но может быть и врожденная форма.
- Полимиозит – является следствием аутоиммунного процесса.
- Дерматомиозит – поражаются подкожные мышцы. Считается генетическим заболеванием.
- Профессиональный – является следствием пребывания в однообразной позе или при постоянных физических нагрузках на определенную группу мышц.
Воспалительные процессы в мышечной ткани имеют сходные симптомы с заболеваниями позвоночника, сердца, признаками остеохондроза.
Характерные симптомы
Основным симптомом воспалительного процесса является болевой синдром в пораженной области. Так острый миозит области шеи сопровождается неприятными ощущениями в шее, плечевом поясе, вызывает головные боли.
Дополнительная симптоматика заболевания:
- ноющие боли;
- неприятные ощущения усиливаются при массаже, пальпации мышцы;
- миастения;
- сокращения объема двигательной активности;
- трудности с актом дыхания при поражении тканей грудной клетки;
- покраснение кожных покровов над воспаленной областью;
- отек, озноб;
- повышение температуры. При гнойных процессах – до пиретических значений;
- головные боли, головокружения при поражении шеи, лицевых структур;
- при поражении мышц бедра или поясницы появляются тянущие ощущение в ноге;
- болезненные уплотнения, узелки в тканях;
- лейкоцитоз в анализе крови.
При воспалении мышц спины пациент не может согнуться или разогнуться, боли усиливаются в ночное время. Если поражена голень, то наблюдается перемежающаяся хромота.

Причины
Все причины воспалительного процесса делят на эндогенные и экзогенные.
Экзогенные факторы — существующие вне тела:
- травмы с разрывом мышечных волокон;
- переохлаждение;
- постоянное напряжение мышц – при этом нарушается кровоснабжение в тканях;
- длительное пребывание в неудобной или статической позе.
Эндогенные причины — находящиеся в теле пациента:
- поражение вирусами, бактериями – грипп, ОРЗ, сифилис, брюшной тиф, энтеровирус Коксаки. Гнойные процессы вызывают стафилококк, стрептококк;
- глистные инвазии – бычий и свиной цепень, эхинококк;
- метаболические расстройства – подагра;
- аутоиммунные процессы – волчанка, ревматоидный артрит, склеродермия;
- наследственные формы;
- интоксикации – алкогольная, медикаментозная, при укусах насекомых, наркотическая.
Диагностика
При появлении мышечных болей следует обратиться к терапевту или семейному врачу. Далее он перенаправит пациента к травматологу, ревматологу или ортопеду, невропатологу.
Диагностика начинается с визуального осмотра, опроса и анализа анамнеза больного. Показаны следующие исследования:
- Анализы крови – общий, биохимия, серологический, ревматоидный фактор при подозрении на ревматоидный артрит.
- Биохимический анализ мочи.
- Электромиография – для выявления фиброзных тяжей вместо мышечной ткани, определения слабости мышц.
- Рентген – для исключения патологий суставов, паразитарной формы заболевания. Показан при подозрении на оссифицирующий миозит. При этой форме происходит образование остеофитов в мышечной ткани. При глистной инвазии на рентгеновских снимках будут видны цисты паразита.
- Биопсия пораженной ткани – при подозрении на полимиозиты и фибромиозиты, пункция отделяемого при инфекционной природе заболевания.
- МРТ или УЗИ – для уточнения объема поврежденной мышечной ткани.
Частая локализация острого миозита
Миозит относится к распространенным заболеваниям. Хотя бы раз в жизни воспалительный процесс в мышечной ткани диагностируют у каждого из нас.
В большинстве случаев болезнь поражает ткани плечевого пояса, шеи. Основной причиной является простуда, бактериальная инфекция.
Прочие причины миозита:
- Переохлаждение – пребывание на сквозняке. Возникает мышечный спазм, который сопровождается болью, головокружением.
- Травмы – воспалительный процесс в мышцах шеи, плечей развивается при закрытых и открытых травмах.
- Вирусные агенты – осложнение основного заболевания. Например, гриппа, ОРВИ.
- Остеохондроз шейного отдела – при воспалении, деструкции шейных позвонков страдает и мускулатура шеи. Воспалительный процесс может быть односторонним и двухсторонним.
При остеохондрозе возникают сильнейшие ноющие боли, усиливающиеся при пальпации и массаже, поворотах головы. Двигательная активность в плечевом поясе резко ограничена.
Спазм мышц ухудшает кровообращение в сосудах, питающих головной мозг. Это приводит к появлению головных болей и головокружению. Локализация болей – виски и затылок, могут отдавать в руки.

Методы лечения острого миозита
Тактика лечения острого миозита зависит от этиологии. Если воспалительный процесс развился на фоне травмы или простуды, то достаточно краткосрочного медикаментозного курса. Если причиной является аутоиммунное заболевание, то показана длительная, иногда пожизненная, терапия.
Врач назначит следующие группы препаратов:
- противовоспалительные средства – Диклофенак, Ибупрофен, Ревмоксикам, Денебол – в инъекционной или таблетированной форме. Длительность лечения составляет от 5 до 7 дней;
- миорелаксанты – при выраженном спазме мускулатуры. Препаратами выбора являются Мидокалм, Мускофлекс. По показаниям проводят новокаиновые блокады пораженной области;
- сосудорасширяющие средства – для улучшения кровоснабжения в пораженной ткани. Предпочтительно, Кавинтон или Циннаризин;
- витаминные комплексы – Мильгамма, Витрум, Нейровитан, Неовитам;
- антибиотики – при инфекционной природе заболевания. Используют препараты широкого спектра действия – пенициллины, цефалоспорины, макролиды. В составе комплексной терапии показано назначение сульфаниламидов. Длительность антибиотикотерапии зависит от тяжести миозита и составляет от 5 до 10 дней;
- местные средства в форме мазей, гелей – Вольтарен, Випросал, Апизартрон. Они оказывают обезболивающее, согревающее и противовоспалительное действие. Мази наносят 3–4 раза в день;
- при аутоиммунной природе заболевания основной целью лечения является снижение активности иммунной системы. Для этого назначают кортикостероидные гормоны, цитостатики. Препараты выбора – Преднизолон, Метилпреднизолон, Метипред. При неэффективности гормональных средств назначают Метотрексат;
- физиопроцедуры – назначают на стадии выздоровления. Показаны: электрофорез с введением лекарственных средств, фонофорез с гидрокортизоном, магнитотерапия, облучение лазерным лучом;
- режим – покой, следует избегать резких движений и физических нагрузок. Постельный режим не требуется. В восстановительном периоде запрещены нагрузки на пораженный участок;
- массаж – на стадии реабилитации и при отсутствии гнойного процесса. На стадии выздоровления показана лечебная гимнастика под руководством специалиста по ЛФК;
- гнойная форма – массивная антибиотикотерапия, оперативное дренирование абсцесса или флегмоны.
Негнойные миозиты лечатся в домашних условиях. При появлении гнойного очага показана госпитализация в хирургическое отделение стационара.
Последствия и профилактика
Без должного лечения и выявления причины воспалительного процесса заболевание прогрессирует. Постепенно происходит поражение соседних участков мышечной ткани.
Особенно опасно при миозите шейного отдела. В воспалительный процесс вовлекаются глотательные мышцы, пищевод. Это вызывает боли при глотании, вплоть до невозможности принимать пищу.
При поражении дыхательной мускулатуры развивается одышка, появляется утомляемость даже при незначительной нагрузке.
При длительном течении воспалительного процесса происходит атрофия мышечной ткани. Это чревато утратой двигательной активности, прочих функций организма.
Профилактические мероприятия сводятся к качественному лечению вирусных, бактериальных заболеваний. Кроме этого, показаны разумные физические нагрузки, плавание. При развитии профессионального заболевания требуются профилактические медикаментозные курсы, физиотерапевтическое лечение вне эпизодов обострения, массаж.
Миозит в острой форме лечится при помощи бюджетных препаратов и в домашних условиях. Не отмахивайтесь от воспаленной мышцы, особенно если возникло у ребенка. Вне зависимости от механизма и причин развития патологического процесса без должного лечения все может закончиться инвалидным креслом.
Статья проверена редакциейМиозит — заболевание офисных служащих и женщин среднего возраста | Здоровая жизнь | Здоровье
Наш эксперт – врач-терапевт Екатерина Попова.
Откуда ветер дует?
Большинство из нас считает, что причина миозита – сквозняки. Это – правда. Но не полная. Нередко его провоцируют инфекции – ОРВИ, грипп, хронический тонзиллит… И очень часто – длительное напряжение отдельных групп мышц. Не случайно миозит относят к профессиональным заболеваниям офисных служащих, целый день сидящих у монитора.
Виновниками воспаления могут стать и проникшие в мышцы паразиты, например, при трихинеллезе, эхинококкозе. А такая форма болезни, как гнойный миозит, как правило, является осложнением внутримышечных инъекций, когда в мышцы попадает инфекция. Кстати, в последние годы растет число именно таких осложнений, которые человек зарабатывает, попав в больницу. Причиной миозита могут стать и аутоиммунные заболевания – красная волчанка, ревматоидный артрит…
Не так прост, как кажется
Самые распространенные виды миозита – шейный и поясничный. Пытаясь справиться с внезапно возникшей болью, мы чаще всего берем тюбик с разогревающей мазью. И, по мнению специалистов, делаем большую ошибку. Потому что под маской «банального» миозита может скрываться нечто куда более серьезное. Ведь болевой синдром в области шеи, плеч, между лопатками может возникнуть из-за смещения межпозвоночных дисков, грыжи позвоночного диска. Да и боль в пояснице – тоже не всегда «мышечная». Судите сами.
Шейный миозит раз в жизни случался практически с каждым, а у многих и не единожды.
Симптомы: Тупая боль, охватывающая чаще всего только одну сторону шеи – правую или левую. Боль может отдавать в затылок, «простреливать» от уха до плеча, «застревать» между лопатками. Иногда возникают и боли в висках, области лба. В редких случаях распространяются по всей длине руки, до кончиков пальцев, вызывая ощущение их онемения. Подвижность шейных позвонков при миозите обычно остается нормальной, но может быть и ограниченной из-за болевых ощущений.
Возможные проблемы: Этот вид миозита очень коварен. Если его запустить или неправильно лечить, он поражает соседние мышцы гортани, глотки, диафрагмы. И, если при таком миозите вдруг появляются кашель и одышка, необходима экстренная госпитализация – иначе у больного возникает риск погибнуть от удушья.
Миозит поясничных мышц – очень частая причина боли в пояснице.
Симптомы: При миозите боль не такая сильная, как при люмбаго (простреле), преимущественно ноющая. Еще одно отличие – при миозите боль не утихает даже в покое, а при движении, ощупывании, надавливании на мышцы усиливается. При некоторых хронических заболеваниях (например, тонзиллите), нарушениях обмена веществ миозит нередко вызывает и боли в суставах.
Возможные проблемы: Под маской поясничного миозита могут скрываться заболевания почек. Если в течение недели-десяти дней боли в пояснице не прошли, необходимо проконсультироваться с врачом, сдать общий анализ крови и анализ мочи.
Этюд Вагнера и пьеса для «оркестра»
Нет-нет, к музыке это отношения не имеет, а к миозиту – самое прямое: он может быть и таким, о котором многие из нас даже не слышали. Тяжелая и довольно редкая его форма – дерматический миозит, его еще называют болезнью Вагнера. Такой миозит преимущественно «нападает» на женщин среднего возраста. Чем это объяснить?
Исследователи пока теряются в догадках, но есть и вполне аргументированная версия: генетическая предрасположенность.
Риск заболеть возрастает при стрессах, частых простудах, переохлаждении и … любви к загару. При дерматическом миозите помимо болей в мышцах появляются высыпания фиолетового или красного цвета на коже лица, рук, верхней части тела. Может держаться субфебрильная температура (чуть выше 37 градусов), больные начинают худеть, жалуются на слабость. У одних болезнь, которую довольно сложно лечить, прогрессирует очень быстро, у других развивается постепенно, проявляясь дряблостью мышц, их укорочением, нарушением обмена веществ (в организме накапливаются соли кальция).
Очень коварная форма заболевания – полимиозит, который поражает сразу несколько групп мышц. Ученые пока не знают, что за причины вызывают это заболевание. При остром начале нередки симптомы, похожие на многие инфекционные: повышение температуры, учащенное сердцебиение, потливость, головная боль и недомогание. Но главное – слабеют мышцы, прежде всего таза и бедер. При постепенном развитии мышцы медленно, но верно теряют силу: вначале это заметно только при небольших нагрузках, но затем состояние начинает резко ухудшаться: человеку трудно самостоятельно встать с постели, подняться со стула…
Разные подходы
К счастью, тяжелые разновидности миозита встречаются редко, а лечение острого особых проблем не представляет. Чтобы быстрее снять болевые ощущения, нередко используют нестероидные противовоспалительные препараты, согревающие мази. Но назначать их должен врач – терапевт или невролог.
Облегчить состояние помогает и сухое тепло: шею обматывают шарфом, а на спину, поясницу или колено надевают корсет, пояс или наколенник из собачьей шерсти. Помогает и массаж – поглаживание и мягкое растирание мышц с использованием эфирных масел. При поражениях спины или поясницы необходим постельный режим на 3–5 дней. Врач может назначить физиотерапию: электрофорез, лазерную терапию, грязелечение, сеансы иглоукалывания.
Острый миозит очень важно долечить до конца, эта болезнь часто рецидивирует. В идеале нужно пройти и курс лечебной гимнастики – он поможет мышцам окончательно восстановиться после воспалительного процесса, укрепит их.
Особый случай – гнойный миозит. Здесь не обойтись без антибиотиков. В некоторых ситуациях необходимо вскрытие гнойника хирургом и специальные процедуры, например, промывание раны антисептическими растворами и т. д. И, конечно, при гнойном миозите массаж противопоказан – разминание мышц может привести к распространению инфекции.
Вообще, разные формы миозита требуют разных подходов к лечению. Например, при аутоиммунных разновидностях болезни назначают курс глюкокортикоидов и прием иммуносупрессоров (препаратов, которые подавляют чрезмерную активность иммунитета). Если же причиной миозита стали паразитарные инфекции, то помимо перечисленных выше методов врач обязательно назначает прием антигельминтных препаратов. Что касается редких форм миозита, их лечением занимается, как правило, группа врачей разных специальностей.
Не наступать на те же грабли!
Не хотите снова испытывать мучительную боль – научитесь защищаться от миозита. Освоить «приемы обороны» особенно важно тем, кто страдает остеохондрозом, сколиозом, заболеваниями суставов.
Угрозу воспаления мышц несут и частые простуды. В зоне повышенного риска люди, которые много времени проводят в напряженной позе, например работая за компьютером, а также водители, строители, музыканты и т. д. Вот пять простых правил профилактики миозита:
Берегитесь сквозняков: спровоцировать миозит может открытое окно в машине, негерметичные окна, из которых дует, в квартире или на работе. Садитесь всегда так, чтобы спина и шея были защищены от «проветривания».
Рационально одевайтесь. В холодную и ветреную погоду на шее обязательно должен быть теплый шарф, надевайте теплое белье. В метро, торговом комплексе снимайте или расстегивайте верхнюю одежду, чтобы не выходить на улицу распаренным.
При сидячей работе делайте перерывы и выполняйте упражнения для расслабления мышц спины и шеи.
Не переносите простуду на ногах: лучше три дня отлежаться, чем неделями лечиться от миозита.
Подружитесь со спортом: отличный вариант – плавание.
Смотрите также:
aif.ru
Симптомы миозита | Компетентно о здоровье на iLive
Симптомы миозита шеи
Боли в области шеи чаще всего считают клиническим проявлением остеохондроза или миозита. Основным их отличием является начало болевого синдрома через несколько часов после воздействия провоцирующего фактора.
Симптомы миозита шеи характеризуются нарастающим болевым синдромом, интенсивность которого увеличивается при попытке повернуть шею или опустить голову. Боль может распространяться на область плеч, голову (затылок и лицевую часть), а также переходит на спину, лопатки.
Боль сохраняется даже в покое и не уменьшает свою интенсивность после ночного отдыха. Для того чтобы снизить ее выраженность человек старается меньше двигать головой и шеей, так как двигательная активность провоцирует напряжение пораженных мышц.
Симптомы миозита шеи включают в себя ощущение плотных тяжей по ходу мышц и их болезненность при прощупывании. В некоторых случаях наблюдается гиперемия над областью воспаления.
Состояние мышц ухудшается при воздействии даже малейшего холодного фактора, например, сквозняка или дождя. В результате боли становятся значительно ярче, а движения еще более ограниченными.
Симптомы миозита спины
Миозит возникает под влиянием различных факторов, которые провоцируют воспаление или травматизацию мышечных волокон. Наиболее выраженные клинические проявления миозита наблюдаются в утренние часы, так как мышцы после длительного обездвиживания или пребывания в неудобной позе достаточно тяжело приобретают привычное расположение. Данный процесс сопровождается болевым синдромом.
Он обуславливается нарастанием отечности в ночное время, вследствие чего отмечается рефлекторный спазм. Кроме того не стоит забывать, что мышцы уже поддавались влиянию провоцирующего фактора.
Симптомы миозита спины в результате воздействия травматического агента проявляются спустя несколько дней. Клинические проявления болезни постепенно нарастают и сохраняются продолжительное время.
Симптомы миозита спины включают в себя болевой синдром ноющего характера, отечность и гиперемию кожных покровов над пораженными мышцами, повышение местной температуры над патологическим очагом.
Пальпаторно обнаруживается уплотненные узелки, распложенные асимметрично большим количеством в поясничной области. Любая двигательная активность (наклоны, повороты), которая сопровождается напряжением или растяжением мышц, провоцирует нарастание болевого синдрома.
Общие клинические проявления миозита заключаются в появлении общего недомогания, быстрой усталости и сниженной работоспособностью, обусловленной невозможностью совершать движения.
Симптомы миозита ног
Болезни ног особенно остро ощущаются, так как ходьба является неотъемлемой частью нашей жизни. Так, если можно стараться не шевелить головой при миозите шеи или не двигать рукой – при миозите плеча, то даже незначительная нагрузка на ноги провоцируют нарастание болевого синдрома.
Симптомы миозита ног появляются в результате поражения мышц и характеризуются локальным покраснением кожных покровов, болезненностью ног, отечностью или небольшой пастозностью, а также повышением местной температуры и снижение и даже отсутствие двигательной активности.
Помимо перечисленных клинических проявлений возможны головные боли, периодические спазмы мускулатуры, озноб и снижению порога чувствительности кожных покровов.
Миозит ног наиболее часто проявляется в области икроножных мышц, которые активнее всего участвуют в двигательной активности, в частности, при ходьбе.
Симптомы миозита ног, такие как слабость мышц, усиление выраженности болевого синдрома в процессе движения и резкое ограничение подвижности суставов нижних конечностей являются наиболее частыми при поражении мышц ног.
Симптомы миозита мышц бедра
Поражение мышц бедра возможно в результате воздействия травматического или воспалительного фактора, которые провоцируют нарастание интенсивности болевого синдрома. Вследствие этого нарушается двигательная активность человека, из-за чего страдает его качество жизни.
Симптомы миозита мышц бедра встречаются значительно реже, чем, например, миозит шеи или спины, однако все же следует помнить о его клинической картине.
Симптомы миозита мышц бедра в большей степени не отличаются от клинических проявлений миозита других мышц. Характерными признаками является местная болезненность, которая может усиливаться и распространяться на другие области – поясницу, пах и ногу при значительной физической нагрузке.
В процессе напряжения мышц происходит их сокращение, которому препятствует отечность тканей. Вследствие этого нарастает боль и ограничивается подвижность в суставе. При длительном течении миозита возможно увеличение мышечной слабости вплоть до начала атрофических процессов в мышце.
Симптомы миозита икроножных мышц
Данное заболевание способно не только предоставить интенсивную боль в ногах, но и препятствовать любой двигательной активности. Икроножные мышцы берут непосредственное или косвенное участие при выполнении различных движений (ходьба, бег, поднятие тяжестей, наклоны).
В результате этого все эти движения невозможно выполнять при наличии болевого синдрома в ногах. Кроме того именно физическая активность увеличивает интенсивность боли и заставляет человека отказаться от нее на несколько дней.
Симптомы миозита икроножных мышц возникают после воздействия инфекционного возбудителя на организм или травматического фактора. Кроме того стоит обратить внимание, что длительная ходьба на каблуках способствует нарастанию болевого синдрома.
Характерные симптомы миозита икроножных мышц позволяют отличить ее от множества других патологических состояний. При поражении мышц боль ноющего характера и усиливается под воздействием физических нагрузок.
При попытке прощупать пораженные икроножные мышцы можно провоцировать появление более интенсивной боли. Кроме того пальпаторно ощущаются плотные участки мышцы с единичными узелками и тяжами.
Симптомы миозита у детей
Дети страдают от миозита в такой же степени, как и взрослые, даже в некоторых случаях (при воздействии травматического фактора) – даже чаще. Симптомы миозита у детей в основном проявляются в утреннее время, когда мышцы еще «холодные» и наблюдается небольшая отечность.
Кроме того пораженные мышцы склоны к еще большему отеку, что провоцирует рефлекторный спазм, который приводит к ущемлению нервных окончаний. В результате отмечается интенсивная боль, которая усиливается вследствие двигательной активности.
Первые симптомы миозита у детей развиваются через несколько дней после влияния провоцирующего фактора. Боль может распространять на окружающие группы мышц, еще больше ограничивая подвижность малыша. В случае вовлечения в процесс нервных сплетений, то возможно возникновение боли в более отдаленных участках тела, которые иннервируются данным сплетением.
Клинические проявления миозита набирают интенсивность при отсутствии лечения и могут привести к полному обездвиживанию определенной области тела. Однако стоит помнить, что именно болевой синдром постепенно уменьшается, но спазм мышц нарастает и в дальнейшем может привести к ассиметрии лица, кожных складок на шее, ил спине.
Симптомы грудного миозита
Распространенность грудного миозита довольно велика, так как данные группы мышц принимают непосредственное участие в дыхании, что является неотъемлемой частью нашей жизни.
Симптомы грудного миозита практически не отличаются от поражения других групп мышц, однако стоит помнить, что если болевой синдром возникает в области шеи при миозите шейных мышц, то человек может ограничить движения на данном участке, что нельзя сказать о мышцах грудной клетки.
Какими бы ни были старания ограничить дыхательную активность, все равно болевой синдром нельзя полностью предотвратить. Боль присутствует в ночное время, когда дыхание человека не столь глубокое и частое, и даже после ночного продолжительного отдыха болевой синдром не исчезает.
Симптомы грудного миозита характеризуются нарастанием отечности тканей вследствие поражения мышц, покраснением кожных покровов над ними и повышения местной температуры. Также наблюдается снижение порога чувствительности кожи, в результате чего любое прикосновение воспринимается очень остро.
В случае тяжелого миозита возможно вовлечение в патологический процесс мышц гортани и глотки. Вследствие этого наблюдается затруднение в процессе глотания, нарастает одышка и кашель. Данные симптомы обусловлены нарастающим отеком мышц гортани. В дальнейшем возможны головные боли и головокружения.
Симптомы межреберного миозита
Вначале развития миозита очень сложно самостоятельно разграничить миозит от межреберной невралгии, так как обе патологии характеризуются болевым синдромом, который усиливается при движении грудной клетки в процессе дыхания.
Симптомы межреберного миозита кроме болезненности имеют также отечность тканей, гиперемию и повышенную чувствительность кожных покровов над пораженным участком мышц.
Отличительные симптомы межреберного миозита включают в себя нарастание болевого синдрома при надавливании на мышцы на протяжении всего межреберного промежутка, присутствие боли после продолжительного отдыха и в состоянии покоя.
При пальпаторном исследовании наблюдается уплотнения мышечных волокон и наличие небольших узелков. Сложность составляют повороты, наклоны туловища, а также активные дыхательные движения.
Помимо этого необходимо выделить, что при воздействии холодового фактора болевой синдром увеличивает свою выраженность, а температура над мышцами становиться более высокая, чем на соседних участках.
Симптомы миозита руки
При поражении мышц руки наблюдаются типичные для миозита клинические проявления. В результате воздействия провоцирующего фактора через несколько дней начинает беспокоить болевой синдром.
Симптомы миозита руки обуславливают нарастание боли при попытке выполнения любого движения, для осуществления которого требуются пораженные группы мышц. Сокращение мышц из-за напряжения провоцируют увеличение интенсивности боли в результате ущемления нервных окончаний.
При прощупывании отмечается также нарастание симптомов. Помимо боли возникает отечность тканей, вследствие чего рука увеличивается в диаметре, а также покраснение и повышение чувствительности кожных покровов.
Для того чтобы симптомы миозита руки не имели столь выраженную интенсивность, необходимо уменьшить ее двигательную активность. Таким образом, при длительном обездвиживании руки возможно развитие мышечной слабости и в дальнейшем их атрофия.
Боль может распространять на окружающие области, например, шею, лопатку или грудную клетку.
Симптомы миозита плеча
Под воздействием холодового, инфекционного или травматического фактора происходит поражение мышц, которое проявляется болезненностью в покое, при движении и пальпации.
В процессе сокращения мышц для выполнения необходимого движения происходит ущемление нервных окончаний, которые провоцируют усиление боли.
Симптомы миозита плеча настолько выражены, что не только плечевой сустав, но и окружающие не могут выполнять свои функции. При легкой форме миозита клинические проявления могут исчезнуть уже через несколько дней, но при условии применения адекватного лечения. Обычно достаточно тепла, обеспечения покоя и прием обезболивающих средств.
Симптомы миозита плеча могут возвращаться после повторного влияния на плечо провоцирующего фактора. Таким образом, клиническая картина может повториться, в результате чего миозит переходит в хроническую форму. Тяжелые миозиты требуют комплексного лечения и длительного покоя для плечевого сустава.
При хронической форме на первый план выходит атрофия мышц, оставляя позади гиперемию и повышенную чувствительность кожных покровов.
Симптомы миозита глаза
Миозит способен поражать все мышцы, которые оказываются под влиянием холода, травм или инфекционных возбудителей. Миозит орбиты принадлежит к данной группе заболеваний и характеризуется типичными для патологии клиническими проявлениями.
Миозит может охватывать как одну мышцу, так и одновременно несколько, от чего зависит интенсивность и характер симптомов. Так, клиническая картина болезни включает в себя острую боль, которая усиливается при попытке отвести глаз в сторону, вверх, в общем, при любой двигательной активности.
Симптомы миозита глаза также состоят из отечности век, их неполного открытия, а также в некоторых случаях наблюдается двоение в глазах. Над пораженными мышцами отмечается инъекция кровеносных сосудов.
Также возможен небольшой экзофтальм. Симптомы миозита глаза при остром заболевании могут исчезнуть через 1,5 месяца при условии соблюдения правил и подбора эффективного лечения.
В случае хронического течения, длительность которого превышает 2-3 месяца, а может и годы, миозит может провоцировать развитие рестриктивной миопатии. За весь период болезнь характеризуется рецидивами и периодами ремиссии.
Симптомы паразитарного миозита
Поражение мышц может происходить в результате воздействия холода, травматического или инфекционного фактора. Отдельно стоит выделить паразитарный вид миозита. Он обусловлен деятельностью паразитов (цистицерков или трихинелл), направленной на повреждение мышечных волокон.
Характерные симптомы паразитарного миозита представляют собой повышение общей температуры тела, что отличает от других форм миозита. Кроме того болевой синдром присутствует во всех мышц, которые поражаются паразитами. Чаще всего – это мышцы грудной клетки, нижних и верхних конечностей, языка и жевательных мышц.
Симптомы паразитарного миозита также включают в себя выраженную отечность тканей пораженных областей. Из общих клинических проявлений стоит выделить дисфункцию пищеварительного тракта, которая выражается тошнотой, рвотой и расстройством работы кишечника.
В зависимости от поражения паразитами определенных органов и структур могут добавляться симптомы их поражения. Например, при эхинококкозе наблюдается формирование очагов округлой формы в печени, что в свою очередь обуславливает боли в правом подреберье и изменения в биохимическом анализе крови (повышение ферментов печени).
Симптомы миозита зависят от активности воздействия поражающего фактора, длительности его влияния и степени активности воспалительного процесса в мышце. При своевременном обращении к врачу и назначении эффективного лечения можно избавиться от миозита в кратчайшие сроки без развития осложнений.
ilive.com.ua
Всё про миозит :: Herbalist.ru — Фитотерапия
Общие сведения
Миозит представляет собой поражение мышц воспалительного, а также травматического либо токсического характера, которое образуется вследствие воздействия разных факторов. Проявляется поражение болью, мышечной слабостью, а в некоторых случаях и атрофией.Миозит – это воспаление одной или сразу нескольких скелетных мышц шеи, а также спины и грудной клетки. Когда в патологический процесс вовлекается большое количество мышц, речь идет о развитии полимиозита. Бывают случаи, когда поражается не только мышечная ткань, но и кожа. В этом случае болезнь носит название дерматомиозит.
Этиология и особенности патогенеза
Миозиту свойственна выраженная реакция соединительной ткани с образованием фиброза непосредственно в воспаленной мышце. Если говорить про оссифицирующий миозит, зачастую развивающийся в детском или юношеском возрасте у представителей сильного пола, то механизмом развития выступает, во-первых, прогрессирующий склероз именно межмышечной соединительной ткани, во-вторых, образование в ткани костных элементов, из-за чего поражаются и мышцы, и их оболочки, и сухожилия, и апоневрозы. Последние представляют собой широкие сухожильные пластинки, которые сформированы из плотных коллагеновых, а также эластических волокон. Основа механизма — аллергические реакции, в процессе которых образуются антитела к мышечной ткани.Причины развития оссифицирующего миозита
- различные травмы и микротравмы,
- инфекции (зачастую ангина),
- массивная инсоляция,
- употребление некоторых медикаментов (к примеру, сульфаниламидов и антибиотиков).
Возбудители гнойных миозитов – это, прежде всего, представители кокковой флоры, не говоря уже про анаэробную инфекцию. Источник инфекции – воспалительные процессы в коже, в области женских половых органов, в придаточных пазухах носа или в среднем ухе. Кроме того, эта форма заболевания достаточно часто развивается при септикопиемии (типе сепсиса, для которого характерны выраженный токсикоз, высокая степень реактивности организма, полное отсутствие гнойных метастазов). Данный тип заболевания может быть следствием местного инфицирования, к примеру, при нарушении правил гигиены в ходе проведения различных медицинских манипуляций.
Инфекционные миозиты негнойного характера развиваются вследствие острых либо хронических заболеваний, среди которых:
- ОРВИ,
- туберкулез,
- ревматизм,
- бруцеллез (или мальтийская лихорадка),
- сифилис.
В свою очередь, вирус группы Коксаки приводит к развитию особенной формы негнойного инфекционного миозита – борнхольмской болезни, при которой происходит заражение вирусом герпетической ангины, вызывающим резкие приступы боли в самом центре нижней зоны грудной клетки, а также в верхней области брюшной полости. У больного наблюдается головная боль, повышение температуры, боли в горле и общее ухудшение самочувствия.
Заболевания, провоцирующие образование и развитие миозита
- грипп,
- хронический тонзиллит,
- паразитарные инфекции (трихинеллез, эхинококкоз),
- нарушение обмена веществ,
- подагра,
- переохлаждение,
- сахарный диабет.
Кроме того, эта болезнь часто диагностируется у скрипачей, пианистов, водителей и машинисток, то есть у той группы людей, профессия которых связана с перенапряжением какой-либо определенной группы мышц.
Факторы, провоцирующие развитие миозита, это эндокринные сдвиги в ходе беременности и родов, во время климактерического периода.
Симптоматика
Приведем основные симптомы миозита:- ноющие боли рук, а также ног и туловища, которые усиливаются при движении,
- прощупывание в мышцах плотных узелков или тяжей.
При открытой травме в рану может попасть инфекция, которая может привести к развитию гнойного миозита со следующими симптомами:
- повышением температуры,
- ознобом,
- покраснением кожного покрова над раной,
- постепенным усилением боли,
- заметным припуханием, а также уплотнением поврежденной мышцы.
Острый миозит образуется чаще всего достаточно неожиданно, причиной чему острые инфекции, перенесенные травмы, резкое мышечное напряжение. Хронический миозит – это исход острого миозита либо следствие какой-либо инфекции. В основном поражаются мышцы шеи, поясничного отдела, грудной клетки, не говоря уже про икроножные мышцы.
Для клинической картины миозита характерны локализированные боли, интенсивность которых постепенно нарастает. У больных может развиться так называемое защитное напряжение мышц, а также ограничение движений непосредственно в суставах. Болевой синдром приводит к мышечной слабости, а в редких случаях к атрофии (ослаблению либо уменьшению размеров мышц из-за продолжительной неподвижности).
Если говорить о миозите жевательных мышц челюсти, то в этом случае наблюдается судорожное сжатие мышц и их напряженность. Боль становится такой сильной, что человек не может ни жевать, ни даже разговаривать. При этом болезненность в уплотненных жевательных мышцах усиливается в состоянии покоя, ночью, а также при перемене погоды. Надо сказать, что в легких случаях боль проходит через несколько дней, но возможны частые рецидивы заболевания вследствие переохлаждения либо чрезмерного физического напряжения.
Гнойные миозиты
Заболевание характеризуется острым началом, а именно повышением температуры тела вплоть до 40 градусов, появлением симптомов интоксикации организма. Больной жалуется на сильные мышечные боли, которые быстро нарастают. Во время движения и при прощупывании болевой синдром существенно усиливается, что приводит к сокращению пораженных мышц.
В месте воспаления наблюдаются:
- отек мягких тканей,
- кожное покраснение,
- уплотнение.
По истечении нескольких дней с момента начала заболевания появляется флюктуация (наличие гноя, выпота или крови в замкнутой полости, имеющей эластичные стенки), при этом в процессе пункции выделяется гной.
Инфекционные негнойные миозиты
Клиническая картина этого типа миозита характеризуется наличием локальной боли, усиливающейся во время активных движений и при прощупывании, при этом отмечается резкая боль в месте прикрепления мышц. В ходе осмотра выявляется, во-первых, существенное мышечное напряжение, а также плотные болезненные образования, размер которых соответствует зерну проса, во-вторых, уплотнения, меняющие свою форму в процессе надавливания.В редких случаях в толще мышц прощупываются уплотнения, имеющие округлую или продолговатую форму. Кроме того, уплотнения отличаются студнеобразной консистенцией. Среди основных симптомов хотелось бы выделить повышенную чувствительность и выраженную мышечную слабость, являющуюся следствием болевого синдрома.
Особенность течения ревматического миозита – это, прежде всего, «летучесть» мышечных болей, усиливающихся при перемене погоды. Надо сказать, что при таких миозитах зачастую развивается умеренная гипотрофия, а вот атрофия им не свойственна.
Нейромиозит
Это заболевание мышц, а также периферических нервов, характеризующееся хроническим течением, сопровождающимся периодическими обострениями и сильно выраженным болевым синдромом. В мышечной ткани в ходе этой болезни развиваются различные дистрофические процессы. Причины образования нейромиозита — длительные физические перенапряжения и переохлаждение. Во время осмотра у больного отмечаются симптомы натяжения, при этом на электромиограмме обнаруживаются признаки денервации (разобщения органа либо тканей с нервной системой вследствие травмы).Полифибромиозит
Это воспаление поперечнополосатых мышц, при котором происходит замещение мышечной ткани фиброзной, причем охватываются в разной степени и многие другие группы мышц.При этом заболевании наблюдаются спонтанные боли, а также болезненность в зонах прикрепления мышц. Сами сухожилия мышц утолщены, тогда как в них образуются и развиваются сокращения, что приводит к формированию контрактуры (ограничению нормальной подвижности в суставах).
При тяжелом течении прогрессирует замещение соединительной тканью мышц шеи, а также спины и даже плечевого пояса, что влечет за собой резкое ограничение двигательной активности и формирование различных патологических поз. В этом случае мышцы не могут расслабиться во время сна, причем не помогает даже общая анестезия.
Оссифицирующий миозит
Этот вид заболевания возникает преимущественно из-за травм, ушибов, надрывов и разрывов мышц. Также известны случаи, когда оссифицирующий миозит развивался на почве повреждения ЦНС.
Костная ткань может формироваться за счет надкостницы либо внутримышечно, при этом клетки мезенхимы (зародышевой соединительной ткани) могут трансформироваться в те или иные ткани (все зависит от их функционального предназначения, а также характера раздражения). Так, в поврежденных участках, расположенных между мышечными пучками, формируется кость, приобретающая вид пластинки, причем пластинка может иметь различную форму, величину и плотность. Такие образования бывают одиночными либо множественными.
Следует отметить, что одиночные костные образования небольших размеров протекают бессимптомно. Только при диффузном поражении в своей завершающей стадии мышца приобретает твердость, бугристость, малоподвижность, но болезненность отсутствует. При периостальном происхождении костной ткани могут отмечаться экзостозоподобные разращения, расположенные вблизи начального либо конечного закрепления мышцы. В некоторых случаях такие участки бывают полностью окружены костной тканью.
Полимиозит
Это аутоиммунное заболевание, которое характеризуется диффузным воспалением мышц, при этом наблюдается нарастающая слабость и болезненность мышц шеи, гортани, дыхательных путей, проксимальных отделов, а также плечевого и тазового поясов.
Полимиозит чаще всего диагностируется у девочек, возраст которых варьируется в пределах 5 – 15 лет, а также у женщин в возрасте 50 — 60 лет.
Признаки тяжелого течения заболевания:
- острое начало,
- повышение температуры,
- появление локальных либо распространенных мышечных болей,
- стремительное нарастание мышечной слабости вплоть до тетраплегии (полного или же частичного паралича),
- поражение внутренних органов.
Признаки легкого течения заболевания:
- умеренный болевой синдром,
- незначительная мышечная слабость, наблюдающаяся в верхних зонах конечностей, в плечевом и тазовом поясах,
- затруднение при глотании,
- низкий тонус мышц пищевода,
- появление в мышцах уплотнений.
Основной симптом – это мышечная слабость. Так, сначала больному становится трудно подняться по лестнице, далее он не может без чьей-либо помощи встать со стула, в дальнейшем атрофируются мышцы шеи, вследствие чего больной не может держать голову вертикально. Последняя стадия — атрофия глотательных и жевательных мышц. Возможна атрофия мышц, которые участвуют в акте дыхания. В ряде случае полимиозит, сопровождаясь отечностью мышц, а также припухлостью суставов, провоцирует развитие артрита. Все перечисленные симптомы при вовремя начатом лечении проходят бесследно.
Дерматомиозит
Это системное заболевание не только соединительной ткани, но и скелетной, а также гладкой мускулатуры со значительным нарушением ее двигательной способности, поражением кожных покровов (эритема) и внутренних органов.
Зачастую встречается у женщин молодого или среднего возраста. На сегодняшний день происхождение болезни точно не определено. Предполагается, что патология может быть спровоцирована вирусом или же генетическими факторами. Пусковые механизмы – это стресс, простудные заболевания, а также переохлаждение и перегрев.
Симптоматика:
- появление характерной красной или фиолетовой сыпи на верхних конечностях, на лице и в верхней части туловища,
- отечность век,
- слабость,
- озноб,
- резкое снижение массы тела,
- повышение температуры до 37,5 градусов.
Надо сказать, что самочувствие может ухудшаться стремительно или постепенно.
Дерматомиозиты имеют большое количество осложнений, среди которых наиболее распространенными являются:
- длительное сохранение дряблости и укорочения мышц,
- скопление солей кальция под кожным покровом, которое причиняет больному боль.
Шейный миозит
Одна из наиболее распространенных форм заболевания. Такая «популярность» объясняется тем фактом, что шея чаще остальных частей тела подвергается переохлаждению.
Основной симптом — тянущая, тупая боль, наблюдающаяся в области шеи и отдающая в затылок. Боль распространяется между лопатками и охватывает плечевой пояс.
В такой ситуации крайне важно дифференцировать болезнь от остеохондроза шейного позвонка, для чего проводятся рентгенологические исследования. Отметим, что при данном заболевании отсутствует дегенеративное поражение, поэтому подвижность позвонков сохраняется.
Миозит поясничных мышц
Этот вид болезни характеризуется ноющими болями в поясничном отделе. При этом мышцы уплотняются, наблюдаются болезненные ощущения при пальпации или растяжении. Больные, имеющие хронические инфекции и какие-либо нарушения, связанные с обменом веществ, зачастую испытывают боли в суставах.
Продолжительные и интенсивные боли в поясничном отделе требуют всестороннего, а, главное, тщательного медицинского обследования.
Стадии
Миозит может протекать в двух стадиях – острой и хронической. Как правило, именно острый миозит, оставленный без внимания и лечения, переходит в хронический, начиная впоследствии периодически беспокоить пациента, у которого боли усиливаются вследствие переохлаждения, изменений метеоусловий. Кроме того, боли появляются ночью, если больной долгое время спит в одной и той же позе.В хроническую стадию болезнь может перейти из-за инфекционного заболевания, при этом пациент может не догадываться о том, что организм поражен этой болезнью до тех пор, пока клинические проявления не станут слишком явными.
Причины развития острого миозита:
- последствия местного инфицирования мышц в ходе генерализованной острой инфекции,
- последствия травм и чрезмерного мышечного перенапряжения,
- переохлаждение.
Диагностика
Диагноз ставится на основании клинической картины, которая подтверждается дополнительными методами исследования. Так, при гнойном миозите общий анализ крови будет содержать отметку про увеличение количества лейкоцитов, а также про повышение СОЭ. С помощью посева гноя можно выделить возбудителя этой формы заболевания.Проведение электромиографии при диагностировании нейромиозита подтверждают и элементы денервации.
Для определения участков окостенения при дифференцировании оссифицирующего миозита проводится рентгенологическое исследование.
Если говорить о полимиозите, то при его диагностировании в ходе электромиограммы будут отмечены специфические изменения. Для тяжелого течения полимиозита характерно увеличение в крови числа лейкоцитов и нейтрофилов, а также увеличение СОЭ. Кроме того, в образце мышечной ткани будут определены некроз, фагоцитоз, атрофия, а также дегенерация мышечных волокон. И все это при наличии воспалительных образований и васкулитов (воспаления стенок кровеносных сосудов).
В свою очередь, дифференциальный диагноз проводится между следующими заболеваниями:
- разными формами миозита,
- спорадическими формами прогрессирующей мышечной дистрофии,
- спинальной амиотрофией – прогрессирующей потерей мышечной массы, которая сопровождается ослаблением данных мышц,
- мышечной формой саркоидоза – рецидивирующим воспалительным заболеванием с множественными клиническими проявлениями,
- гликогенозом — группой заболеваний, в процессе которых нарушается биосинтез гликогена, а также его утилизация,
- эндокринными миопатиями – группой наследственных, а также приобретенных заболеваний мышц, которые связаны со всевозможными метаболическими расстройствами.
Традиционные методы лечения
Лечение миозита должно быть патогенетическим и симптоматическим. В первую очередь необходимо определить причину болезни. Так, при миозите паразитарного характера назначаются антигельминтные средства, тогда как при инфекционном (или бактериальном) поражении показаны антибиотики. Если же причиной заболевания стали аутоиммунные нарушения, то назначаются глюкокортикоиды и иммуносупрессоры, которые принимаются длительными курсами.Глюкокортикоиды, влияющие на углеводный, а также белковый процессы обмена, наименее активны относительно водного и солевого обменов. Препараты этой группы способствуют накоплению гликогена непосредственно в печени, увеличивают уровень глюкозы в крови, повышая выделение азота в процессе мочеиспускания.
Иммуносупрессоры (или иммунодепрессанты) обладают мощнейшей иммунодепрессивной активностью, то есть подавляют имеющиеся защитные силы организма, тем самым удлиняя срок выживания тканей либо органов для пересадки, которые получены от донора.
При любом типе миозита назначаются анальгетики, а также противовоспалительные медикаментозные средства (диклофенак, нурофен, кетонал), употребляемые перорально (через рот) и парентерально (подкожно). К тому же при локальных миозитах эффективна терапия такими согревающими мазями как апизартрон, никофлекс, финалгон. Перечисленные препараты значительно улучшают трофику мышц, оказывая местно-раздражающее действие, способствуя уменьшению напряжения мышц, что ведет к снижению интенсивности болевых ощущений.
Если диагностирован острый миозит, пациенту показан щадящий постельный режим, не говоря уже про ограничение физических нагрузок. При повышении температуры следует принять жаропонижающее средство. Пораженный участок (шею, поясницу или голень) необходимо держать в тепле, причем в этом случае можно прибегнуть к помощи согревающих шерстяных повязок, ношение которых обеспечивает так называемое «сухое тепло».
При гнойном миозите следует незамедлительно обратиться к хирургу, который может назначить процедуру вскрытия очага инфекции с целью удаления гноя, после чего на больной участок будет наложена дренирующая повязка. В этом случае антибиотики будут использоваться и парентерально, и также место в виде мазей и порошков.
В ходе лечения миозита повсеместно применяются различные физиотерапевтические методы:
- массаж (исключением является гнойный миозит),
- лечебная физкультура,
- составление специальной диеты.
Так, прибегая к помощи массажиста, помните о том, что проникнуть вглубь достаточно плотной мышцы может лишь опытный специалист, которому Вы должны безоговорочно доверять, в квалификации которого Вы не сомневаетесь. В свою очередь, лечебная физкультура должна проводиться исключительно под наблюдением врача, который правильно распределит нагрузку на пораженные мышцы.
Нельзя не сказать и про электростимуляцию мышц и нервов, отлично восстанавливающую силу мышц, а также сократительную способность. К тому же этот метод лечения улучшает капиллярное кровоснабжение.
Народные методы лечения
При миозите облегчить болевой синдром и проявления заболевания помогут народные средства.
Несоленое свиное сало поможет снять боль. Для этого четыре части сала надо перетереть, добавив в полученную массу одну часть перетертого сушеного полевого хвоща. Полученная мазь втирается в больное место.
Хозяйственное мыло и белокочанная капуста также снимут болевой синдром. Намыливаем хозяйственным мылом два листа белокочанной капусты, после чего обильно посыпаем их питьевой содой и прикладываем к больному месту. Такой согревающий компресс необходимо сверху завязать шерстяным платком.
Лавровое масло поможет расслабить мышцы, снять боль в шее. Для приготовления рецепта понадобится аптечное лавровое масло и обычная теплая вода. Итак, 10 капель масла добавляем в один литр теплой воды. Смачиваем в полученном растворе полотенце, которое скатываем жгутом и прикладываем на затылок. Через 10 – 20 минут таких процедур боль в шее утихнет.
Картофель – отличное обезболивающее средство при миозите. Отварите порядка пяти картофелин в кожуре, после чего приложите их к больному месту, используя несколько слоев чистой ткани. Для максимально эффективного воздействия компресса на больное место необходимо предварительно размять картошку. Сверху компресс накрывается шерстяным шарфом. По мере того как будет остывать картофельная масса, надо будет убирать слои ткани. Когда температура картофеля сравняется с температурой тела, компресс убирается, больной участок растирается одеколоном и хорошо утепляется. Прогревание лучше проводить на ночь. Данную процедуру желательно повторять несколько вечеров подряд.
Лопух большой поможет снять воспаление, для чего потребуется шесть – семь свежих листьев лопуха, обваренных кипятком. Листья складываются стопкой, прикладываются к больному месту и накрываются сверху фланелевой тряпкой либо шерстяным платком.
Бодяга – это эффективное средство при простудном, а также травматическом миозите. Для приготовления мази растапливается чайная ложка сливочного масла и смешивается с четвертью чайной ложки бодяги. Полученная смесь втирается на ночь в больное место, завязываясь сверху фланелевой тряпкой. Учтите, что эту процедуру можно проводить не чаще, чем один раз в неделю, если не хотите получить кожное раздражение.
Масло ромашки поможет справиться с невралгиями и ревматическими болями. Рецепт лекарственного средства прост: берем свежее сливочное масло, которое на определенный промежуток времени оставляем для размягчения при комнатной температуре. Ромашку растираем до порошкообразного состояния. Полученный порошок смешиваем с мягким маслом в пропорции 1:4. Далее растираем до образования однородной массы. Хранится такая мазь в холодильнике, причем недолго. Перед применением массу надо чуть-чуть подогреть. Втирается мазь в больные зоны трижды в день.
Снять воспалительный процесс помогут рецепты, приведенные ниже.
Рецепт с адонисом
Одна чайная ложка сухой травы под названием адонис заливается стаканом кипятка. Полученная смесь настаивается в течение часа, для чего настой укутывается. Употребляется лекарство по одной столовой ложке трижды в день.
Рецепт с корой барбариса
Заливаем кору барбариса спиртом (70%) в пропорции 1:10, даем настояться в течение десяти дней в темном, но не прохладном месте. Пьется лекарство по 30 капель трижды в день.
Рецепт с корой ивы
Высушиваем измельченную кору ивы, заливаем водкой в пропорции 1:20, после чего кипятим на водяной бане около получаса. Далее смесь надо остудить и процедить. Принимается отвар по две столовые ложки четырежды в день.
Тибетская медицина
Эффективно, а, главное, абсолютно безопасно лечение миозита посредством методов тибетской медицины, преимущества которой неоспоримы:- отсутствие побочных эффектов,
- устранение локального воспалительного процесса,
- устранение мышечных болей,
- комплексное оздоровление организма (прежде всего, опорно-двигательного аппарата).
Следует отметить, что в большинстве случаев миозит мышц развивается вследствие дегенеративно-дистрофических изменений, происходящих в позвоночнике. В таких случаях проводится комплексное лечение, направленное на борьбу с миозитом спины и шеи, а также с остеохондрозом.
Иглоукалывание, которое применяется при лечении миозита, за несколько курсов позволяет эффективно купировать даже сильный болевой синдром, тогда как использование мануальной терапии, массажа (и точечного, и релаксационного) поможет полностью устранить имеющееся мышечное напряжение. Иглорефлексотерапия отличается мощнейшим противоболевым эффектом, она способствует быстрому восстановлению всех поврежденных тканей. Основная особенность иглоукалывания – это стимуляция внутренних ресурсов больного, а также минимальное использование в ходе лечения медикаментозных средств, большая часть которых вызывает аллергические реакции. Иглоукалывание проводится ежедневно на протяжении 5 – 7 дней.
Кроме того, улучшение циркуляции крови, а также лимфы очищает сами мышечные ткани от скопившихся в них шлаков и токсинов, тем самым стимулируя кровоснабжение мышечных тканей, способствуя восстановлению мышечного тонуса.
Массаж и ароматерапия
Массажные процедуры в сочетании с ароматерапией можно использовать с самых первых дней болезни. При этом на начальной стадии показаны легкие поглаживающие движения, когда же боль начнет стихать, можно перейти к разминающим движениям. В сложных случаях рекомендуется обратиться за квалифицированной помощью к профессиональному массажисту.
Чтобы усилить лечебный эффект от массажа, можно воспользоваться эфирными маслами, способными проникнуть глубоко в кожу.
Так, розмариновое масло обезболит, устранит отечность и воспаление. Таким же эффектом обладает и майорановое масло. Но учтите, что розмарин противопоказан при беременности, если есть склонность к судорогам или наблюдается повышенная чувствительность кожи.
Кедровое масло усиливает обмен крови, насыщает ткани кислородом. Данное масло нельзя использовать при беременности и чрезмерной возбудимости нервной системы.
Коричное масло разогревает, снимая спазмы в мышцах.
Лавандовое масло помогает избавиться от воспалений и расслабляет. Для этих же целей подойдут ромашковое, сосновое, можжевеловое, а также кипарисовое и лимонное эфирные масла.
Способ применения масла: четыре капли выбранного эфирного масла непосредственно перед массажем необходимо развести в 10 мл любого вида растительного масла. Приготовленная смесь наносится на больные мышцы легкими поглаживающими движениями в течение нескольких минут, после чего хорошо растирается массирующими движениями. Если позволяет состояние здоровья и самих мышц, рекомендуется расслабленными пальцами «погружаться» в мышцу, сильно на нее воздействуя, при этом не должно возникать никаких дискомфортных ощущений. Массаж проводится на протяжении недели.
Можно осуществлять массаж с помощью микромагнитов, которые накладываются на больные места (определить такие места можно путем аккуратного надавливания пальцами на воспаленный участок мышцы). Подобные магниты имеют вид шариковой дроби. Приобрести их можно в аптеке либо в специализированных магазинах, реализующих оздоровительные товары. Трижды в день следует надавливать на каждый микромагнит на протяжении нескольких минут. Такой массаж позволяет объединить магнитное воздействие и точечный массаж, тем самым усилив лечебное воздействие.
Профилактика
К образованию и развитию миозита приводит переохлаждение, вследствие которого происходит защемление мышц. Кроме того, нарушить функционирование мускул может резкий температурный перепад окружающей среды, что особенно опасно после повышенных нагрузок на мышечные волокна (так, достаточно разогретому упражнениями человеку выйти зимой на улицу, не надев теплую одежду, чтобы застудить мышцы). Поэтому стоит беречь себя, одеваться по погоде и не переохлаждаться.Мышцы могут воспаляться из-за травмы либо после перенапряжения, вызванного внезапной или непривычной физической нагрузкой. Профессиональному миозиту подвержены люди, которые вынуждены продолжительное время находиться в одной и той же позе либо повторять одни и те же движения. Поэтому шоферам, программистам, скрипачам, машинистам следует устраивать пятиминутки, во время которых делать зарядку, разминая мышцы.
Инфекционный миозит могут спровоцировать острые и хронические инфекционные вирусные заболевания. Поэтому крайне важно полностью излечивать простуду и вовремя давать отдохнуть нагружаемым мышцам, ведь им также необходимо определенное время для восстановления.
Важно помнить, что данной болезни больше всего подвержены люди с нарушениями опорно-двигательного аппарата. По этой причине необходимо вовремя лечить основные заболевания.
Не забывайте контролировать свою осанку, поскольку при неправильной нагрузке на позвоночный отдел мышцы поддаются неестественным статичным нагрузкам, способным вызвать воспаление.
В свою очередь, умеренные физические нагрузки, которые укрепляют мышцы и улучшают кровоснабжение, значительно уменьшают вероятность мышечных повреждений при воздействии тех или иных неблагоприятных факторов. В этом плане отлично воздействуют на все мышцы плавание и гимнастика.
Не стоит забывать и про закаливание – общеукрепляющее эффективное средство, которое не только исключит возможность развития миозита, но и в целом укрепит иммунитет. Обтирайтесь влажным полотенцем, постоянно принимайте прохладный душ, прогуливайтесь на свежем воздухе – и вы будете прекрасно себя чувствовать и морально, и физически.
Первая помощь
Придерживаясь простых правил, приведенных ниже, Вы сможете существенно облегчить течение миозита и исключить различные осложнения.- В самые первые дни заболевания необходимо соблюдать полный покой, исключив все физические нагрузки.
- Избегайте переохлаждения больной мышцы, а также окружающей ее области.
- При болях в области шеи прибегните к помощи шарфа, выполненного из натуральной шерсти. Крайне важно избегать сквозняков после различных разогревающих процедур, будь то компрессы, массажи или разогревающие мази.
- Для растираний используйте полуспиртовые либо водочные растворы.
- Врач может назначить физиотерапию — кварц, УВЧ либо электрофорез. Данные процедуры хоть и не являются основными, но способны ускорить этап восстановления поврежденной мышцы.
- Вместе с местными процедурами необходимо помочь мышцам восстановиться изнутри. Принимайте противовоспалительные травяные настои и средства, которые способствуют общему расслаблению организма. Дело в том, что внутреннее напряжение приводит к зажатости мышечных волокон.
Если на протяжении нескольких дней не наблюдается никаких улучшений, немедленно обращайтесь к врачу, ведь мышечные боли могут быть вызваны разными причинами. Если источник миозита – это какое-то другое заболевание, то все силы должны быть направлены на лечение основной болезни. Часто на самом деле пациенты испытывают боль не в мышцах, а в суставах, что свидетельствует о развитии артрита. Кроме того, при инфаркте миокарда также часто присутствуют сильные боли в мышце левой руки либо под лопаткой.
Осложнения
Самые неприятные симптомы миозита – это напряжение мышц, а также сильная боль. В легких случаях через несколько дней болевой синдром стихает или вообще проходит, однако под воздействием различных неблагоприятных факторов (например, физического напряжения либо охлаждения) могут возникнуть рецидивы заболевания.Кроме того, миозит может прогрессировать. По истечении какого-то времени все новые мышцы будут вовлекаться в воспалительный процесс, что особенно опасно при шейном миозите, так как воспаление может затронуть мышцы гортани, глотки, а также пищевода. В итоге будет затруднительно глотать пищу, появятся приступы кашля. В случае, когда в воспаление будут вовлечены дыхательные мышцы, появится одышка. В результате мышцы, которые затронуты миозитом, атрофируются.
В ходе заболевания могут также откладываться соли кальция, присутствующие в большом объеме, что доставит больному массу неудобств и дискомфортных ощущений.
www.herbalist.ru
Миозит шеи: Симптомы и лечение
Экология здоровья: Миозит – воспалительный процесс, затрагивающий одну или несколько скелетных мышц. Может протекать в острой и хронической форме. Характеризуется локальной болью в области поражения и дальнейшим ее распространением на новые участки.
Миозит шеи: классификация, причины, диагностика и лечение
Миозит – воспалительный процесс, затрагивающий одну или несколько скелетных мышц. Может протекать в острой и хронической форме.
Характеризуется локальной болью в области поражения и дальнейшим ее распространением на новые участки.
От сильной боли, мышцы пребывают в постоянном напряжении и этим ограничивают движение суставов, что влечет за собой полную атрофию мышечных тканей.
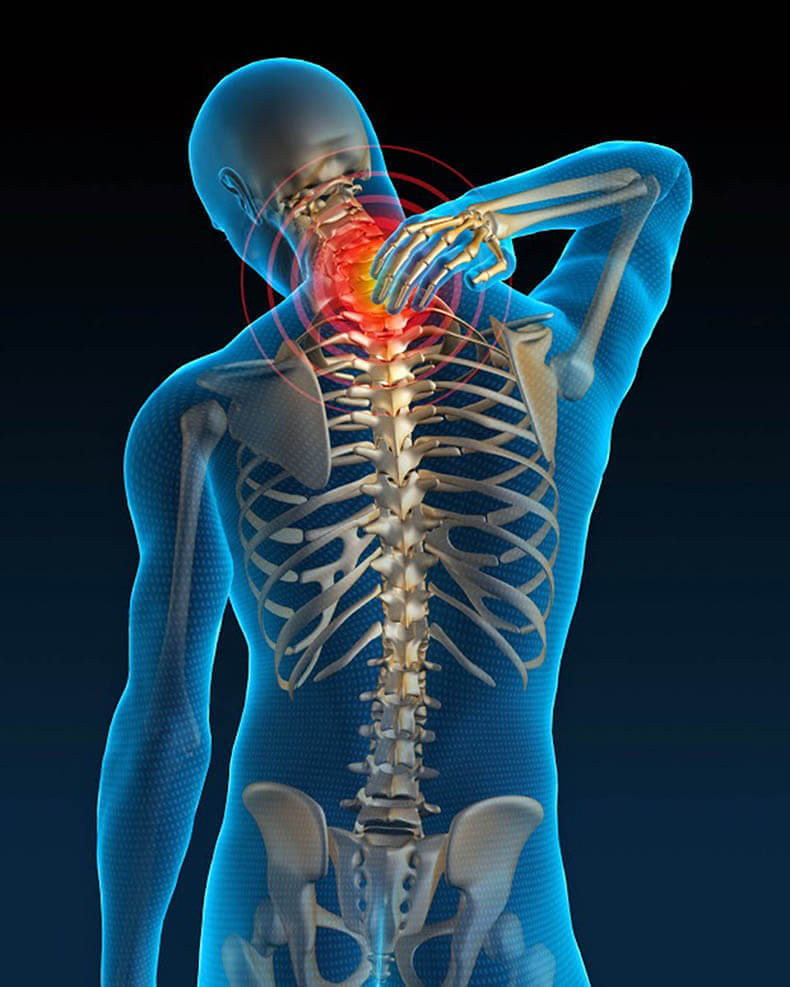
Классификация
Заболевание классифицируется несколькими типами, в зависимости от его происхождения, течения и области поражения:
Иногда наблюдается сочетание признаков разных типов заболевания, что позволяет диагностировать смешанные подтипы.
Учитывая механизм зарождения, развития и отдельных проявлений болезни выделяются несколько видов миозита с разным патогенезом:
-
Полимиозит;
-
Дерматомиозит;
-
Нейромиозит;
-
Полифибромиозит;
-
Оссифицирующий миозит.
Причины шейного миозита
Причиной возникновения шейного миозита могут стать острые респираторные заболевания, ангина, переохлаждение, неудобная поза, в которой человек пребывает длительное время, неконтролируемые физические нагрузки, неравномерное задействие шейных мышц, травмы.
Очень часто причиной заболевания становится банальный сквозняк.
Миозит – «профессиональная» болезнь шоферов, операторов ПК, скрипачей. Людей, которые вынуждены долгое время оставаться в одной, неудобной, позе.
Такая ситуация может возникнуть и во время ночного сна на неудобной подушке, но зачастую этому предшествует переохлаждение или пребывание на сквозняке.
Симптомы
Более ярко симптомы проявляются утром, когда человек пытается покинуть спальное место. Возникает сильная боль в области шеи, невозможность повернуть голову.
Это происходит по причине того, что за ночь воспаленные мышечные волокна приобретают отечность и развивается рефлекторный спазм нервных окончаний.
В большинстве случаев боль ассиметрична – более ярко выражена с одной стороны.
Иногда миозит сопровождается болью лобной части головы и висков. Болевые ощущения усиливаются при попытке повернуть голову и, со временем, переходят в затылочную часть.
Заболевание может развиться в течение нескольких минут – после травмы, перенапряжения или неудачного движения мышц.
При гнойном миозите к сильным болям прибавляются абсцессы и некрозы, высокая температура, озноб.

Миозит шеи у детей
Дети очень подвижны. Тело быстро нагревается и может хватить даже легкого сквозняка, чтобы проявилось заболевание.
К другим причинам возникновения миозита следует отнести неудобное положение, переохлаждение, травмы.
У маленьких детей, шея – самое уязвимое место, поэтому нужно следить за положением малыша во время сна. Подушка не должна быть слишком высокой или твердой.
У детей, чаще чем у взрослых, болезнь склонна прогрессировать.
Воспалительный процесс может распространиться на близлежащие мышцы дыхательного аппарата и гортани, что может привести к серьезным последствиям.
При первых симптомах миозита у ребенка, нужно сразу обратиться к врачу. Лечение для каждого индивидуальное.
Родителям нужно максимально обеспечить покой ребенка, ограничить двигательную активность воспаленной мышцы. Исключить переохлаждение, использовать сухое тепло для прикладывания к больному участку. В холодное время года, врача лучше вызвать на дом.
Диагностика заболевания
Чтобы точно диагностировать заболевание, понадобится ряд процедур.
Врач может поставить предварительный диагноз, основываясь на выраженные симптомы болезни – мышечную боль, рефлекторный спазм воспаленной мышцы и др., но об окончательном диагнозе можно говорить только после проведения тщательной диагностики.
Анализ крови
Определяют уровень мышечных ферментов и наличие абнормальных антител.
Магнитно-резонансная томография
Позволяет определить поврежденные участки мышц и увидеть мышечные изменения, если таковые имеют место.
Электромиография
Позволяет проверить реакцию мышц на нервные электрические сигналы. Таким способом выявляются ослабленные, или пораженные заболеванием мышечные волокна.
Биопсия мышцы
Для проведения этой процедуры надрезается больная мышца и снимается микроскопический образец для анализа. Эта процедура ведет к окончательной постановке диагноза.
Лечение в домашних условиях
Официальная и народная медицина единогласно сходятся в том, что больным мышцам следует обеспечить полный покой.
Ограничить двигательную активность и, по возможности, придерживаться постельного режима, но полностью обездвиживать мышцы не стоит. Не переохлаждаться.
Миозит хорошо поддается лечению. При правильном подходе, уже через четыре – пять дней боли проходят и намечается положительная динамика.
В домашних условиях можно применять компрессы с сухим теплом. В народной медицине используют компрессы с вареным картофелем, капустой. Воспаление помогут снять настои из крапивы, барбариса, мать-и-мачехи, сосновых почек, подорожника и зверобоя. Согревающие процедуры нужно делать перед сном и ложиться спать, закутавшись в теплое одеяло. К утру боль существенно уменьшится.
На время лечения нужно исключить из своего рациона специи, соленья, жирное, жареное и алкоголь.
Ни в коем случае нельзя проводить «любительские» массажи – можно нанести непоправимый вред здоровью.

Профилактика
Для профилактики миозита необходимо придерживаться нескольких простых правил:
-
Не переохлаждаться;
-
Исключить пребывание на сквозняке;
-
При неподвижной работе стараться каждые сорок минут делать разминку;
-
Не поднимать тяжелые вещи, или, если нет такой возможности, то исключить рывки;
-
Не выполнять сложные физические упражнения без должной подготовки;
-
Следить, чтобы спальное место было максимально комфортным;
-
Своевременно лечить ОРВИ, ангину, ГРИПП.
К профилактическим мерам можно отнести регулярные занятия спортом, массажи, закаливание.
-
Несколько практичных советов, которые помогут не стать жертвой заболевания:
-
Бросить привычку курить в машине (частое открывание окна может обеспечить шейный миозит).
-
Одевайтесь по погоде ( джинсы с заниженной посадкой и коротенькие куртки отложите до весны).
-
Не совмещайте посещение бани и распитие алкогольных напитков (разгоряченные парилкой и алкоголем люди очень часто не чувствуют меры в растирании снегом или нырянию в бассейн с холодной водой, проводят там больше времени, чем следует и становятся жертвами переохлаждения).
-
В теплом помещении не сидите долго у окна ( в тепле не почувствуется переохлаждение отдельных мышц, вызванное легким сквозняком).
-
Не прислоняйтесь на долгое время к холодным стенкам.
-
В зимнее время избегайте сидеть в транспорте на холодных сиденьях.
Миозит – не страшное, но очень коварное заболевание и только вовремя начатое лечение обеспечивает полное выздоровление. Лечиться можно как самостоятельно, следуя предписаниям докторов, так и стационарно. После выздоровления необходимо соблюдать профилактические меры, бережно относиться к своему организму – это поможет больше не испытать на себе все прелести миозита.опубликовано econet.ru
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
econet.ua
Шейный миозит: причины, симптомы, диагностика, лечение
  Шейный миозит встречается чаще всех других разновидностей миозита. Он может поражать людей любого пола и возраста, в том числе детей.
  Обычно провоцируется сквозняком, непривычной нагрузкой, перенапряжением или стрессом. На протяжении жизни практически каждый человек хотя бы раз переносит острый миозит, вызванный одной из перечисленных причин.
  Гораздо реже выявляются шейные миозиты, развившиеся в результате аутоиммунных и паразитарных заболеваний. В отличие от других форм миозита, такое воспаление мышц протекает длительно, имеет более выраженную склонность к хронизации и тяжело поддается лечению.
Это полезно знать:
- У каждого десятого взрослого когда – либо болела шея. Вызвана боль в шее чаще поражением межпозвоночных суставов, несколько реже – межпозвоночных дисков.
- Чаще всего поражаются межпозвоночные диски нижнешейного отдела позвоночника, при этом обычно возникают односторонняя боль в шее и нарушения чувствительности в руке на стороне поражения.
- Распространенность остеохондроза и остеоартроза увеличивается с возрастом. Так, рентгенологические признаки остеохондроза шейного отдела позвоночника обнаруживаются у 50% людей старше 50 лет и у 75% – старше 65 лет.
- Для хлыстовой травмы позвоночника характерны повреждения связок межпозвоночных суставов и переломы суставных отростков позвонков. Эти повреждения часто не диагностируются и могут быть причиной длительной боли в шее.
- Основные причины радикулопатии – грыжа межпозвоночного диска, объемные образования и остеофиты. Остеофиты при остеохондрозе могут сдавливать спинномозговые корешки (радикулопатия) и спинной мозг (миелопатия).
- В большинстве случаев боль в шее длится 2-10 суток, и в течение месяца она проходит у большинства больных.
- Боль в шее часто усиливается при тряске, например во время езды на автомобиле.
- При дегенеративных заболеваниях позвоночника главное – восстановить подвижность суставов. Если нет опухоли, травмы или радикулопатии, то наиболее эффективные методы при боли в шее – это мануальная терапия, иглорефлексотерапия и лечебная физкультура.
Причины развития шейного миозита
Самой частой причиной развития шейного миозита является сквозняк.
 
Чуть менее широко распространены миозиты, возникшие после травмы, длительного пребывания в неудобном положении либо после перенапряжения шейных мышц в результате непривычной физической активности, чрезмерной профессиональной физической нагрузки или перетренированности у спортсменов. Иногда шейный миозит становится осложнением острых инфекционных заболеваний (ОРВИ, гриппа, ангины).
В группу риска входят люди, которым при выполнении профессиональных обязанностей приходится долгое время находиться в одной и той же позе: скрипачи, водители, машинистки, пианисты, офисные работники и т. д.
 
У студентов и школьников миозит, возникший вследствие переутомления или неудобного положения, может развиваться в период подготовки к экзаменам. В качестве дополнительного фактора риска многие специалисты рассматривают стресс, при котором мышцы шеи и надплечий находятся в состоянии постоянного напряжения.
Редкими формами шейного миозита являются миозиты при системных поражениях соединительной ткани (СКВ, ревматизме, ревматоидном артрите) и миозиты при паразитарных заболеваниях. В первом случае причиной болезни становится выработка иммунных клеток, атакующих собственную мышечную ткань организма, во втором – токсико-аллергическая реакция.
 
И в том, и в другом случае воспаление обычно поражает не только мышцы шеи, но и другие группы мышц. Еще одна редко встречающаяся разновидность шейного миозита – гнойный миозит. Заболевание развивается при распространении инфекции из открытых ран или гнойников в области шеи.
Симптомы и диагностика шейного миозита
Первые симптомы острого миозита появляются спустя несколько часов после неблагоприятного воздействия. Вначале возникает локальная боль по задней или заднебоковой поверхности шеи (обычно – с одной стороны, либо справа, либо слева), усиливающаяся при поворотах и наклонах головы. Постепенно интенсивность боли увеличивается, может отмечаться иррадиация в затылочную и теменную область, верхнюю часть спины, межлопаточную область, область надплечья и руку с больной стороны. Больной старается избегать движений шеей, чтобы не вызвать новый приступ боли, иногда его голова находится в вынужденном положении.
При осмотре может выявляться незначительная отечность в области пораженной группы мышц. Иногда отмечается нерезко выраженная локальная гипертермия и гиперемия.
 
Воспаленные мышцы напряжены и уплотнены, их пальпация болезненна. Общее состояние у взрослых людей не страдает. У детей младшего возраста возможно значительное повышение температуры (до 38-39 градусов), слабость, вялость, отсутствие аппетита. Заболевание протекает остро, все симптомы полностью исчезают в течение нескольких дней, реже – нескольких недель.
 |
 |
В отдельных случаях острый миозит переходит в хроническую форму. Боли становятся рецидивирующими, начинают беспокоить даже после незначительной перегрузки, недолгого пребывания в неудобной позе и при каждой простуде. Защитное напряжение мышц становится постоянным, движения головы ограничиваются. Со временем возникает мышечная слабость, в отдельных случаях развивается атрофия пораженных мышц.
Особой формой заболевания является паразитарный миозит, который, наряду с мышцами шеи, поражает ряд других мышечных групп (мышцы конечностей, жевательные мышцы) и сопровождается повышением температуры.
 
Еще одна достаточно редкая форма миозита – гнойный миозит — протекает остро. Появляются интенсивные дергающие или распирающие боли. В области шеи возникает заметный отек, кожа над областью поражения краснеет, ее температура повышается. Развитие гнойного процесса сопровождается общей гипертермией, разбитостью, слабостью, потерей аппетита, головной болью и другими признаками общей интоксикации. Ощупывание резко болезненно, при формировании гнойника может определяться флюктуация.
Диагностика
Диагноз выставляется на основании характерных клинических проявлений. При острых миозитах, спровоцированных неудобной позой, перегрузкой, сквозняком и другими подобными причинами, дополнительные исследования не требуются. При наличии нехарактерных симптомов и затяжном течении шейного миозита назначают обследование, которое может включать в себя осмотр ревматолога и инфекциониста, выявление паразитов, определение ревматоидного фактора и т. д. Пациентов с подозрением на гнойный миозит направляют на консультацию к хирургу.
Лечение шейного миозита
Лечение травматического шейного миозита и воспаления мышц, развившегося в результате перегрузки или пребывания в неудобном положении, проводится амбулаторно специалистами в сфере травматологии и ортопедии. Пациенту рекомендуют ограничить физическую активность, натирать область поражения согревающими и противовоспалительными мазями, прикладывать сухое тепло, при сильных болях – принимать анальгетики. Выписывают направление на УВЧ. Обычно все симптомы исчезают в течение нескольких дней, максимум – 1-2 недель. При неэффективности терапии травматолог проводит новокаиновые блокады с добавлением небольшого количества кортикостероидов. При отсутствии противопоказаний возможно применение мануальной терапии (постизометрической релаксации).
Больных с другими формами шейного миозита направляют к соответствующим специалистам. Лечение миозита, обусловленного ревматическим заболеванием, осуществляет ревматолог, терапию инфекционного миозита – инфекционист, лечение паразитарного миозита – паразитолог. Больным с ревматическим процессом назначают глюкокортикоиды и иммуносупрессоры, пациентам с инфекционным миозитом проводят антибактериальную терапию. При паразитарном миозите выписывают антигельминтные средства.
При гнойном миозите применяют антибиотики (пенициллин, тетрациклин и другие препараты), обезболивающие средства и УВЧ. Появление участка размягчения является показанием к вскрытию гнойника. Полость промывают и дренируют марлевой салфеткой. Осуществляют перевязки. После очищения раны накладывают повязки с мазью Вишневского и другими препаратами, способствующими ускорению регенерации. Рана заживает вторичным натяжением.
Лечебная физкультура для шейного отдела позвоночника
Специальный комплекс для шейного отдела позвоночника доктора Бутримова
Для лечения наиболее эффективным методом является лечебная гимнастика. Она помогает нормализовать кровообращение в шейном отделе позвоночника и восстановить правильное положение позвонков. Но при этом необходимо помнить, что самостоятельное выполнение упражнений без согласования специалиста и лечащего врача может лишь усугубить ситуацию.
Доктор Владимир Александрович Бутримов многие годы посвятил изучению и отбору самых эффективных движений для лечения остеохондроза с помощью гимнастики. Он является не просто инструктором по лечебной гимнастике, но психотерапевтом, рефлексотерапевтом и цигунтерапевтом.
Более тридцати лет Бутримов изучал различные методики для восстановления позвоночного столба, при этом создавая свой комплекс упражнений для укрепления мышечного каркаса позвоночника.
Данная методика цигун появилась как результат многолетних практических поисков, способа лечения заболеваний шейного отдела позвоночника и, получив достаточно широкое распространение, показала свою эффективность.
Заниматься следует как минимум два раза в день: утром и вечером.Если выполнять упражнения чаще, то результат будет лучше, особенно если вы работаете за письменным столом.
Упражнения Цигун тренируют мышцы шеи и развивают суставы шейного отдела позвоночника. Главным правилом, которое доктор Бутримов считает обязательным при лечении шейного остеохондроза, является полная релаксация.
 
Лечебная гимнастика требует расслабления мышц шеи, только такое состояние человека поможет добиться желаемых результатов.
Гимнастика для шейного отдела позвоночника
Повысить работоспоспособность, улучшить самочувствие, легко избавиться от ощущения усталости в области шеи, которое обычно появляется при длительном сосредоточенном умственном труде, можно, улучив свободную минутку и проделав нехитрые гимнастические упражнения. Кстати будет сказать, что эти упражнения являются и хорошей профилактикой шейного остеохондроза…
1. И.п. — стоя, ноги — на ширине плеч. Запрокинуть голову назад, затем опустить ее на грудь (при этом постараться достать подбородком грудины). Выполнить упражнение 6-8 раз.
2. И.п. — стоя, ноги — на ширине плеч. Склонять голову влево, потом вправо. Выполнить упражнение 6-8 раз.
3. И.п. — стоя, ноги — на ширине плеч. Сделать головой круговые движения — сначала в одну сторону, затем в другую. Выполнить упражнение 4-6 раз.
4. И.п. — стоя, ноги — на ширине плеч. Не наклоняя головы и не запрокидывая, дедать движения головой в направлениях вперед и назад. Выполнить упражнение 8-10 раз.
5. И.п. — стоя, ноги — на ширине плеч. Удерживая голову в вертикальном положении, делать движения шеей влево и вправо (это движение является одним из элементов восточного танца). Выполнить упражнение 8-10 раз.
6. И.п. — лежа. Ноги подогнуть под себя и стать на «мост». Это упражение рекомендуется выполнять только подготовленным физически людям. Начинающим его выполнять не нужно до тех пор, пока не окрепнут мышцы шеи.
7. Повторить упражнение № 3.
8. И.п. — стоя, ноги — на ширине плеч.
Руки поднять над головой, привстать на носки и всем телом тянуться вверх. Этим упражнением заканчивается комплекс.
Если по причине каких-либо обстоятельств нет возможности выполнить только что описанный комплекс упражнений, можно ограничиться следующими простыми упражнениями (этими же упражнениями можно завершать комплекс упражнений для шейного отдела позвоночника).
Следует зажать в зубах кончик карандаша (или представить, что в зубах зажат карандаш) и этим карандашом выводить в воздухе цифры от «1» до «10» и обратно. При этом в достаточной мере задействуются все шейные мышцы, и будут выполнены в достаточном же объеме все необходимые для шейного отдела позвоночника движения. Эти оригинальные упражнения нужно выполнять в течение дня два-три раза.
Комплекс упражнений лечебной гимнастики при шейном остеохондрозе
Под шейным остеохондрозом подразумеваются дегенеративно-дистрофические изменения шейного отдела позвоночного столба. При шейном остеохондрозе могут быть неприятные ощущения в области шеи (ощущения усталости, давления), боль в шее, головпые боли; при прогрессировании заболевания развивается вертебробазилярная недостаточность, которая приводит к нарушению мозгового кровообращения.
Хорошим профилактическим и лечебным средством против шейного остеохондроза может быть комплекс гимнастических упражнений для шеи.
1. И.п. — стоя, руки — на бедрах. Делать легкие, без усилий (разминочные), круговые движения головой, сначала по часовой стрелке, затем — против. Продолжительность упражнения около минуты.
2. И.п. — стоя, с наклоном вперед, руки упираются в колени. Делать круговые движения головой, сначала по часовой стрелке, затем — против. Продолжительность упражнения около минуты.
3. И.п. — полулежа на спине, руки отведены назад, упор — на локти. Голову несколько запрокинуть назад и выполнять ею круговые движения по часовой стрелке, затем — против. Делать упражнение в течение минуты.
4. И.п. — стоя, руки — на бедрах. Голову повернуть максимально влево, затем круговым движением опустить на грудь и повернугь максимально вправо. Выполнить упражнение 10-12 раз.
5. И.п. — стоя, руки — на бедрах. Запрокинуть голову назад и поворачивать влевовправо. Сделать 12-16 таких поворотов.
6. И.п. — стоя, руки — на бедрах. Наклонить голову к левому плечу, потом наклонить голову к правому плечу. Сделать по 6-7 наклонов к каждому плечу.
Этот комплекс упражнений, занимающий совсем немного времени (не более 15 мин), можно выполнять по 2-3 раза в течение дня. Если появляется некоторая болезненность в шее, продолжительность комплекса рекомендуется сократить, но не отказываться от упражнений совсем.
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
doclvs.ru
