Ишиас: симптомы, лечение, диагностика заболевания
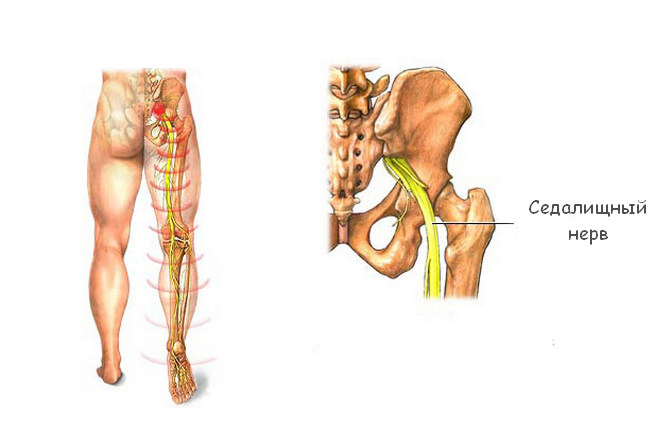
Ишиасом называют воспалительный процесс, который сопровождается сдавлением или раздражением седалищного нерва по всей его протяженности и сильными болевыми ощущениями в одной или обеих конечностях. Седалищный нерв является самым длинным в человеческом организме. Он проходит от крестца до пальцев стопы, и защемление нервной ткани на любом его участке приводит к развитию заболевания.
Виды и формы заболевания
В соответствии с причинами, вызвавшими развитие ишиаса, выделяют две основные формы:
- первичную, или симптоматическую, при которой заболевание начинается с поражения седалищного нерва либо его ответвлений в конечности;
- вторичную, при которой вначале болезнь охватывает ткани, прилегающие к седалищному нерву, а затем переходит на нервные волокна.
По локализации места поражения различают нижний, средний и верхний ишиас.
Симптоматика
Основным симптомом ишиаса является сильнейшая боль, которая вначале локализуется в области поясницы и крестца, а по мере прогресса болезни распространяется вдоль одной, реже – обеих нижних конечностей. Боль может быть жгучей или тупой, непрерывной или «стреляющей», периодически возникать в виде приступов либо присутствовать все время с переменной интенсивностью. Боль усиливается при движениях позвоночника, а в некоторых случаях даже небольшое шевеление пораженной конечностью приводит к сильнейшей болевой вспышке.
У некоторых пациентов боль носит умеренный характер, зато ощущается покалывание или онемение конечности либо ее определенного участка. Через некоторое время после начала ишиаса отдельные группы мышц постепенно ослабевают, из-за чего у больного возникают сложности при ходьбе. В наиболее тяжелых случаях ущемление нерва приводит к нарушениям мочеиспускания и дефекации из-за паралича сфинктера.
У вас появились симптомы ишиаса?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Причины развития болезни
Все заболевания и состояния, которые становятся причинами ишиаса, делятся на две группы:
- вертеброгенные, т. е. связанные с травмами и заболеваниями позвоночника, – сюда входят остеохондроз, травмы и деформации позвонков либо межпозвонковых дисков, спондилез, стеноз пояснично-крестцового отдела;
- невертебральные, т. е. не связанные с позвоночником, – это инфекционные воспаления мочеполовой системы или мышечной ткани, переохлаждение, чрезмерные физические нагрузки на мышечный корсет поясницы и тазовой области, малоподвижный образ жизни, лишний вес, беременность, развитие опухоли и т. д.
Любое сдавливание седалищного нерва приводит к развитию заболевания. Наиболее часто его причиной становится грыжа межпозвонкового диска – кольца фиброзной ткани, которое разделяет между собой позвонки.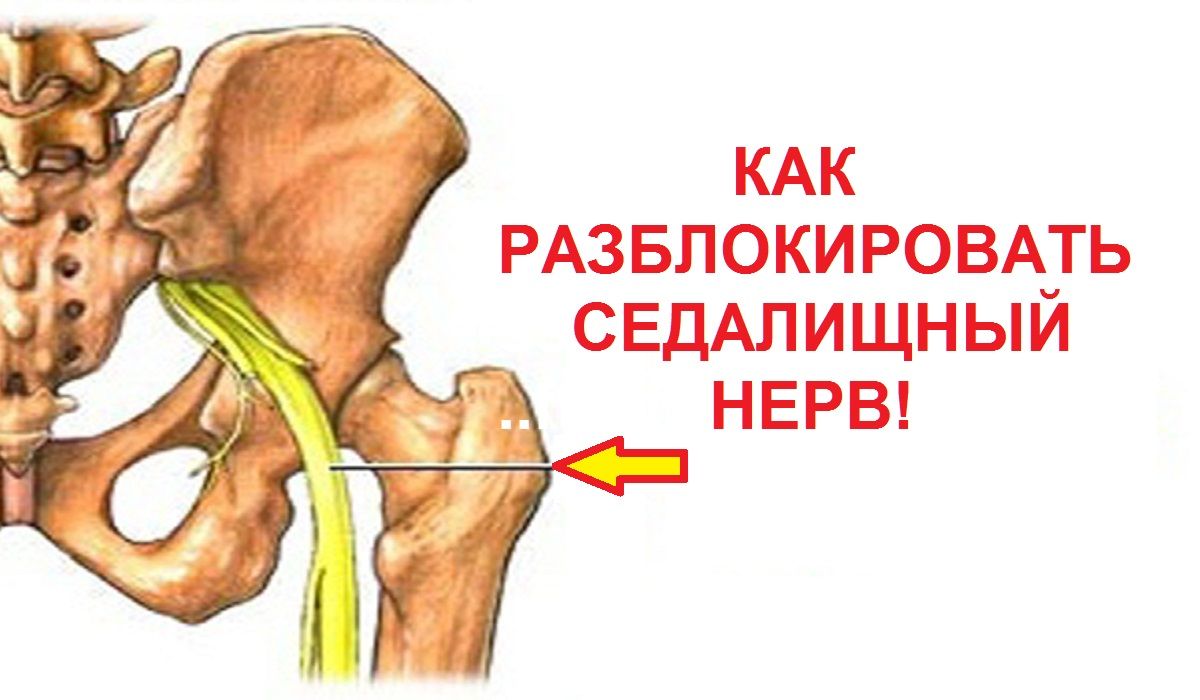
Диагностика
Первичная диагностика ишиаса начинается с осмотра у невролога, который в ходе беседы выясняет характер и место возникновения болей, их частоту и продолжительность. Затем врач проверяет наличие некоторых симптомов ишиаса:
- просит пациента согнуть и разогнуть ногу – должна появиться боль в подколенной ямке;
- просит согнуть прямую ногу в тазобедренном суставе, а затем в колене – боль в пояснице и бедре вначале появляется, затем исчезает.
Для уточнения распространенности воспалительного процесса используются инструментальные диагностические методы:
- рентгенография поясничного отдела для проверки наличия спондилеза и отсеивания ряда других заболеваний как причины болей;
- УЗИ для выявления воспаления, травмы или опухоли в мягких тканях;
- МРТ, которая позволяет выявить нарушения в костной структуре и мягких тканях;
- электронейромиография для проверки состояния нервных волокон (назначается при нарушениях чувствительности).
У многих пациентов в начале заболевания боли не слишком сильные и носят кратковременный характер, поэтому люди не спешат обратиться к врачебной помощи. Однако сигналами, которые подает ваш организм, ни в коем случае не стоит пренебрегать, ведь чем раньше начато лечение, тем менее сложным и длительным оно будет.
Терапия
Наибольший дискомфорт пациенту, как правило, доставляет болевой симптом, и лечение ишиаса направлено не только на устранение причины, вызвавшей его появление, но и на снятие боли. Для этого невролог назначает:
- нестероидные препараты противовоспалительного действия, которые снимают воспаление и уменьшают боль;
- спазмолитики и миорелаксанты для устранения мышечных спазмов, приводящих к сдавлению нервной ткани;
- анальгетики для уменьшения боли;
- глюкокортикостероиды для уменьшения воспаления и снятия боли;
- витамины для укрепления функции нервных волокон и улучшения проводимости нервных импульсов.

Помимо медикаментозного лечения, при ишиасе положительный эффект на состояние здоровья оказывают физиотерапевтические процедуры:
- электрофорез – воздействие слабого электротока и лекарственного препарата на кожу в области воспаления;
- УВЧ – воздействие слабыми токами ультразвуковой частоты, обладающее согревающим и стимулирующим эффектом;
- терапия лазерным лучом, который оказывает стимулирующее и обезболивающее действие;
- магнитная терапия для обезболивания пораженного участка, уменьшения отеков тканей, снятия воспаления;
- лечебный массаж;
- мануальная терапия;
- акупунктура (иглорефлексотерапия).
Пациентам с острой болью необходим постельный режим, чтобы избежать дальнейшего раздражения нервных волокон и усиления воспалительного процесса.
В период ремиссии большую пользу приносят специальные физические упражнения, при ишиасе их назначают для стимуляции обменных процессов в ослабленных мышцах, улучшения кровообращения и укрепления мышечной ткани.
Хирургическое вмешательство для лечения ишиаса применяют в крайне редких случаях:
- при обнаружении доброкачественной либо операбельной злокачественной опухоли;
- если выраженные боли не уменьшаются спустя полтора месяца активной терапии;
- при серьезных нарушениях функции органов таза.
При своевременном обращении к врачу прогноз, как правило, благоприятен, и пациент на длительное время или полностью избавляется от болей.
Профилактика
Чтобы не допустить возврата заболевания, необходимо:
- вести здоровый образ жизни, включающий правильное питание и соразмерную физическую активность;
- регулярно выполнять специальные упражнения, рекомендованные лечащим врачом;
- избегать сквозняков и травм;
- использовать для сна матрас средней жесткости, поддерживающий физиологический изгиб позвоночника.
Диагностика и лечение ишиаса в Москве
Современная клиника АО «Медицина» предлагает москвичам и гостям столицы услуги квалифицированного лечения ишиаса. Прием ведут опытные неврологи, для диагностических и лечебных процедур используется современное медицинское оборудование от лучших мировых производителей.
Вопросы и ответы
Какой врач лечит ишиас?
По поводу диагностики и последующего лечения ишиаса необходимо записаться на прием к неврологу либо ортопеду.
Может ли быть температура при ишиасе?
Повышение температуры тела при ишиасе свидетельствует об инфекционном характере воспалительного процесса. В этом случае болевой синдром сопровождается обычной для инфекций симптоматикой – повышением температуры, недомоганием, общей слабостью, болями в мышцах, потерей аппетита.
Как вылечить ишиас быстро?
Длительность лечения при ишиасе составляет от двух до шести недель, если процесс протекает без осложнений.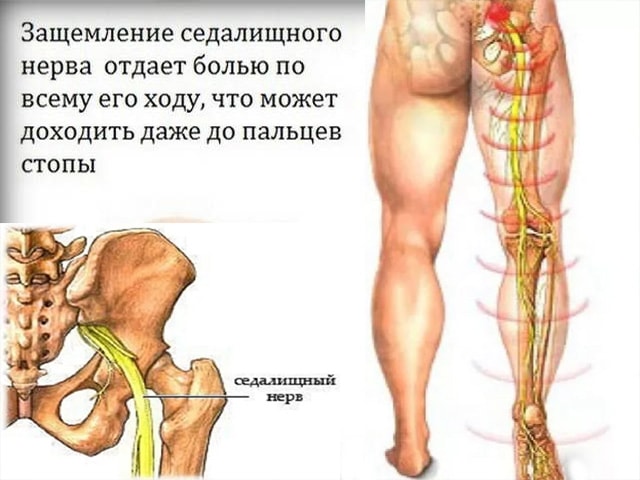 При сильных болях врач назначает специальные препараты для снятия болевого синдрома, однако после его прекращения больному все равно требуется закончить курс лечения. Прерывание терапии чревато быстрым возвращением болезни в еще более тяжелой форме.
При сильных болях врач назначает специальные препараты для снятия болевого синдрома, однако после его прекращения больному все равно требуется закончить курс лечения. Прерывание терапии чревато быстрым возвращением болезни в еще более тяжелой форме.
Ишиалгия: симптомы, диагностика, лечение ишиалгии
Ишиалгия (Sciatica) — боль в пояснице, распространяющаяся по заднее-наружной поверхности бедра на голень и стопу.
6 главных причин образования ишиалгии
Различные заболевания поясничного отдела позвоночника могут вызывать ишиалгию. Ишиалгия часто описывается как боль в ногах от средней до интенсивной. Она вызывается компрессией одного или нескольких из пяти пар нервных корешков в поясничном отделе позвоночника. Иногда доктора называют ишиалгию радикулопатией. Радикулопатия – это медицинский термин, используемый для описания боли, онемения, покалывания и слабости в руках или ногах, вызванной проблемами нервного корешка. Если проблема нерва имеется в шейном отделе, то это состояние называют шейной радикулопатией. Так как ишиалгия поражает поясничный отдел, то её также называют поясничной радикулопатией.
Если проблема нерва имеется в шейном отделе, то это состояние называют шейной радикулопатией. Так как ишиалгия поражает поясничный отдел, то её также называют поясничной радикулопатией.
Причины болей
5 пар нервных корешков в пояснично-крестцовом отделе объединяются с созданием седалищного нерва. Начинаясь с задней поверхности таза (крестца), седалищный нерв идет сзади под ягодицами и вниз через тазобедренный сустав в нижние конечности. Нервные корешки это не отдельные структуры, а часть общей нервной системы тела, способные передавать боль и ощущения в другие части тела. Радикулопатия вызывается компрессией нервного корешка, разрывом диска или разрастанием кости на промежутке до его соединения с седалищным нервом.
Компрессия седалищного нерва
Некоторые виды заболеваний позвоночника могут вызвать компрессию спинального нерва и ишиалгию или поясничную радикулопатию. Ниже перечислены 6 наиболее распространенных из них:
- грыжа диска;
- стеноз поясничного отдела позвоночника;
- спондилолистез;
- травма;
- синдром грушевидной мышцы;
- опухоли позвоночника.
Протрузия или грыжа диска
Протрузией диска называют такое состояние, когда центральная гелеобразнаая часть диска (студенистое ядро) выпирает в сторону позвоночного канала, при этом не нарушена целостность наружной стенки диска (фиброзного кольца). Грыжа диска образуется в том случае, когда студенистое ядро выходит за пределы фиброзного кольца. При протрузии либо при грыже диска, выпирающая часть диска может сдавливать прилегающий нервный корешок и вызывать ишиалгию. Последствия при грыже диска хуже. При этом выпавшее ядро диска не только вызывает прямую компрессию нервного корешка, но в тоже время вещество диска содержит кислоту, химический раздражитель (гиалуроновую кислоту), которая вызывает воспаление нерва. Компрессия нерва и раздражение вызывают воспаление и боль, часто приводя к онемению конечностей, покалыванию и слабости мышц.
Стеноз поясничного отдела позвоночника
Стеноз позвоночного канала проявляется компрессией нерва и наиболее часто поражает людей зрелого возраста. Боль в нижних конечностях, похожая на ишиалгию, может быть результатом стеноза позвоночного канала поясничного отдела позвоночника. Боль обычно позиционная, проявляющаяся при изменении положения тела, вставании или хождении и облегчающаяся при сидении. Нервные корешки ответвляются от спинного мозга и выходят через фораминальное отверстие, ограниченное костями и связками. Нервные корешки выходят из этих отверстий и иннервируют другие части тела. Когда эти отверстия становятся узкими и вызывают компрессию нерва, в этом случае используется термин фораминальный стеноз.
Боль в нижних конечностях, похожая на ишиалгию, может быть результатом стеноза позвоночного канала поясничного отдела позвоночника. Боль обычно позиционная, проявляющаяся при изменении положения тела, вставании или хождении и облегчающаяся при сидении. Нервные корешки ответвляются от спинного мозга и выходят через фораминальное отверстие, ограниченное костями и связками. Нервные корешки выходят из этих отверстий и иннервируют другие части тела. Когда эти отверстия становятся узкими и вызывают компрессию нерва, в этом случае используется термин фораминальный стеноз.
Спондилолистез
Спондилолистез наиболее часто поражает поясничный отдел позвоночника. При этом вышележащий позвонок смещается по отношению к нижележащему. Когда позвонок соскальзывает и смещается, происходит ущемление нервного корешка, что вызывает ишиалгические боли в ногах. Спондилолистез разделяют на врожденный и приобретенный (вследствие дегенеративных изменений, травмы, физической нагрузки или поднятии тяжестей.
Травма
Ишиалгия может быть результатом прямой компрессии нервного корешка, вызванной внешними силами на пояснично-крестцовый отдел позвоночника. Например, при дорожно-транспортной травме, падении и т.д. Это воздействие может повреждать нервы, когда фрагменты сломанной кости вызывают компрессию нервов.
Синдром грушевидной мышцы
Этот синдром назван по имени грушевидной мышцы и боль вызывается при раздражении этой мышцей седалищного нерва. Грушевидная мышца локализуется в тазовой области, соединяет бедренную кость и участвует во вращении бедра. Седалищный нерв проходит под грушевидной мышцей. Синдром грушевидной мышцы развивается при спазме этой мышцы, таким образом сдавливая седалищный нерв. Из-за недостаточной информативности рентгеновских снимков и магнитно-резонансной томографии диагностика этой патологии затрудняется.
Опухоли позвоночника
Опухоли позвоночника характеризуются патологическим ростом тканей и делятся на доброкачественные и злокачественные.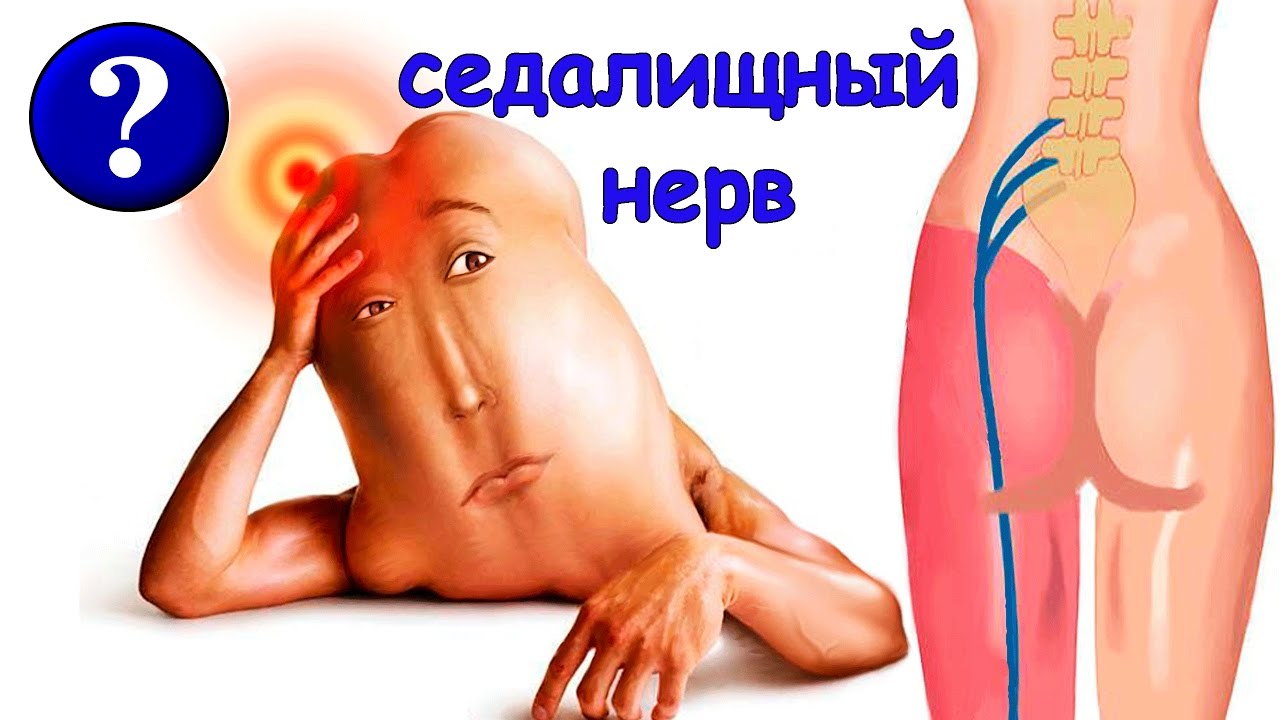 Встречаемость опухолей позвоночника довольно редкая. Однако при развитии опухоли поясничного отдела позвоночника имеется риск развития ишиалгии из-за компрессии нервного корешка.
Встречаемость опухолей позвоночника довольно редкая. Однако при развитии опухоли поясничного отдела позвоночника имеется риск развития ишиалгии из-за компрессии нервного корешка.
Лечение ишиалгии
Для создания лечебного плана необходима диагностика, включающая неврологический осмотр, рентгеновский снимок и магнитно-резонансную томографию. В зависимости от причины ишиалгии имеется несколько вариантов лечения. Консервативная терапия включает изменение активности, физиотерапевтические процедуры, противовоспалительную терапию и различного вида блокады для снятия воспаления нервного корешка. Хирургическое лечение включает в себя удаление грыжи диска через маленький разрез (микродискэктомия), а при стенозе — проведение декомпрессивной операции с частичным либо полным удалением дуги позвонка (ламинэктомия).
Получите квалифицированную консультацию специалиста, обратившись в ЦКБ РАН. Не стоит откладывать запись на прием к неврологу, при появлении любых тревожных симптомов. Напоминаем, что ранняя диагностика позволяет купировать проблему на зачаточном уровне. Записаться на прием в центральную клиническую больницу столицы можно по телефону или с помощью формы на сайте.
Напоминаем, что ранняя диагностика позволяет купировать проблему на зачаточном уровне. Записаться на прием в центральную клиническую больницу столицы можно по телефону или с помощью формы на сайте.
возможные причины заболевания, эффективные методы терапии, профилактика
Ишиалгия по латыни означает боль в области таза. Ишиас – это защемление седалищного нерва с последующим его воспалением. Отдельной нозологией патология не является и считается проявлением заболеваний позвоночника, при которых происходят патологические изменения в тканях, костях и мышцах, расположенных рядом с седалищным нервом. Они и оказывают давление на нервный пучок, вызывая боль. Чем дольше такое воздействие, тем мучительнее будет становиться боль.
Экскурс в анатомию
Седалищный нерв является самым крупным, длинным и толстым, у мужчин достигает 1 см в диаметре. Он начинается в области поясницы из крестцового нервного сплетения, выходит из позвоночника, через копчик и поверхность таза спускается по задней поверхности к ногам. Здесь он у голени делится на 2 пучка и каждый из них направляется к одной ноге до ступней. Таким образом, его нервные ответвления касаются многих участков, а боли при его воспалении ощущаются в разных частях тела. Его функции — обеспечение чувствительной и двигательной иннервации нижних конечностей.
Здесь он у голени делится на 2 пучка и каждый из них направляется к одной ноге до ступней. Таким образом, его нервные ответвления касаются многих участков, а боли при его воспалении ощущаются в разных частях тела. Его функции — обеспечение чувствительной и двигательной иннервации нижних конечностей.
Причины и факторы развития ишиаса
Наиболее частыми причинами ишиаса становятся:
- Остеохондроз, остеоартроз межпозвонковых суставов. При этом на позвонках образуются шипы, которые провоцируют воспаление.
- Межпозвонковые грыжи. При них возникает выпячивание диска и защемляются корешки, входящие в состав нерва.
- Туннельные невропатии.
- Синдром грушевидной мышцы (она представляет собой мышцу, отвечающую за движение бедер). Говорить о ней приходится потому, что она близко расположена к седалищному нерву.
- Стеноз канала позвоночника.
- Опухоли и новообразования.
- Инфекционные заболевания. Нерв поражается токсинами инфекций типа ТБ, тифа, малярии, сифилиса.
После этого он воспаляется.
- Провоцирующим фактором может стать переохлаждение, когда защитные силы организма ослабляются.
Симптоматические проявления
Проявления защемления седалищного нерва – появление резких болей по ходу нервных окончаний. Они начинаются с поясницы, спускаются на ягодицу, а дальше по задней поверхности ноги к стопе, усиливаются при движениях и нагрузках любого рода, чихании, кашле, смехе. Ночами человек вынужден просыпаться, чтобы поменять позу. Позже боли могут блокировать любое движение.
Самым характерным проявлением является симптом натяжения. При сгибании ноги в тазобедренном суставе, наклоне головы, туловища боль резко усиливается.
Другие признаки воспаления:
- Онемение кожи и жжение, ползание мурашек по задней поверхности ноги.
- Снижение тактильной чувствительности и повышение болевой.
- Изменение походки (передвижение на прямых ногах).
Важно то, что независимо от причин, признаки ишиалгии одинаковы, но лечение всегда разное.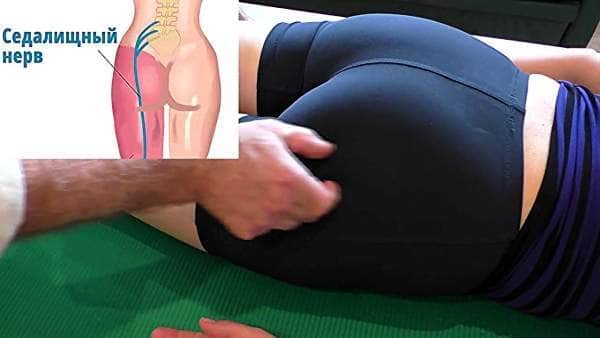
Характеристика болей
Болевые ощущения условно можно разделить по следующими характеристикам:
- Локализация. Боли обычно односторонние. Другую сторону только покалывает или чувствуется небольшое онемение.
- Интенсивность. Зависит от степени воспаления и защемления. На начальном этапе боли несильные, снимаются обычными анальгетиками. Длительное течение болезни приводит к атрофии мышц пораженной стороны. При отсутствии лечения воспаление распространяется на соседние ткани и поражает новые нервные волокна.
Если вы правильно определили симптомы ишиалгии седалищного нерва, и лечение ее становится необходимым, делать это должен специалист, поскольку разные причины требуют разного лечения.
Диагностические мероприятия
Если боли не проходят за 2-3 дня, а лишь нарастают, обращаться к врачу нужно обязательно. При ишиасе рефлексы становятся аномальными и ослабляются.
Неврологические симптомы, имеющие диагностическое значение:
- Снижается рефлекс ахиллова сухожилия.
 При ударе в область сухожилия над пяткой стопа сгибается слабо или не реагирует совсем;
При ударе в область сухожилия над пяткой стопа сгибается слабо или не реагирует совсем; - Снижение коленного рефлекса.
- Снижение или отсутствие подошвенного рефлекса.
При поднятии ноги вверх боли резко усиливаются из-за натяжения мышц. Также сильные боли ощущаются при надавливании на некоторые точки под ягодицей, на бедре (точки Валле).
Для полноценной диагностики нужен анализ крови, рентген, МРТ, КТ.
Рентгенография позволяет определить состояние межпозвонковых суставов и состояние межпозвонковых дисков. Для этого снимки проводят в 2 проекциях – в вертикальном положении и горизонтальном. МРТ исследует патологические изменения в мягких тканях (на рентгене этого не видно).
Принципы терапии
Лечение ишиалгии только комплексное — общее и местное. Оно дополняется немедикаментозными видами терапии. Следует отметить, что лечение люмбаго и ишиалгии практически идентично. При этом преследуются следующие цели:
- Восстановление подвижности и эластичности пораженных мышц.

- Уменьшение болей.
- Восстановление проводимости нервных стволов.
- Улучшение питания пораженных нервно-мышечных тканей.
Для лечения ишиалгии лучше применять инъекционные препараты, таблетки малоэффективны.
Алгоритм терапии
Во-первых, важен режим. Он подразумевает полный покой. Лежать нужно на кровати с жестким ровным матрасом, тогда нагрузка на позвоночник и давление на нервный пучок минимальны.
При обострении для лечения ишиалгии применяют нестероидные и стероидные противовоспалительные средства, миорелаксанты. Также показаны спазмолитики, опиоидные анальгетики, эпидуральная терапия и витаминные комплексы.
Для лечения ишиалгии седалищного нерва и купирования болей применяют и локальное воздействие: гели, мази, пластыри, аппликации. Терапия дополняется физиопроцедурами, гомеопатией, ЛФК, массажем.
Нестероидные противовоспалительные средства (НПВС)
Их действие основано на том, что блокируется выработка простагландинов – веществ, ответственных за появление болей.
При появлении симптомов ишиалгии для лечения лучшее воздействие окажут многие противовоспалительные средства. Они подразделяются на быстро и медленно действующие. Некоторые отпускаются в любой аптеке, другие — по строго рецепту.
Наиболее часто используют: «Ибупрофен», «Вольтарен», «Диклофенак», «Аспирин», «Кетопрофен», «Мотрин», «Ансейд», «Серактил» и др. Все они имеют одно неприятное свойство – раздражать слизистую желудка, поэтому принимать их лучше после еды. Также они снижают свертываемость крови.
Противопоказания к НПВС
НПВС запрещены в следующих случаях:
- Язвенная болезнь желудка.
- Анемия.
- Склонность к кровотечениям.
- Повышенное давление.
- Проблемы с сердцем, почками, печенью.
Стероидные противовоспалительные средства (СПВС)
Другая категория средств при возникновении симптомов ишиалгии — лечение медикаментами стероидного происхождения. Эти гормональные соединения созданы для выработки организмом гормона гидрокортизона и хорошо снимают отек и воспаление.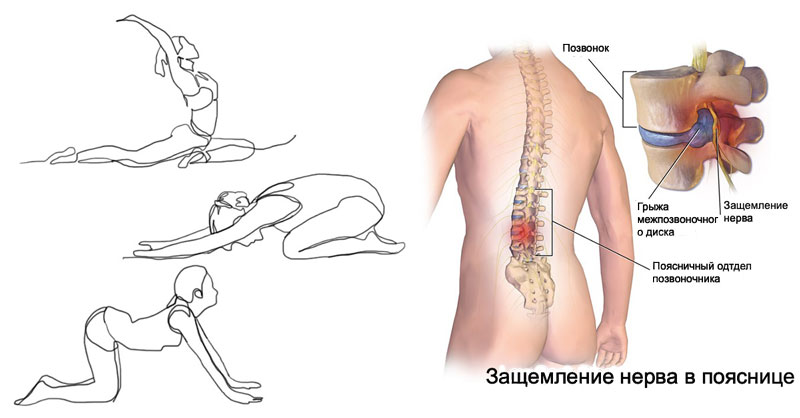 Подобные средства имеют побочные действия:
Подобные средства имеют побочные действия:
- Набор веса.
- Язва желудка.
- Остеопороз.
- Отеки лица.
- Повышение свертываемости крови.
- Ослабление иммунитета.
Курс лечения ишиалгии седалищного нерва стероидными препаратами назначается максимум на 2 недели. Это делается, чтобы избежать побочных действий.
Эпидуральная терапия
Лечение ишиалгии препаратами разных групп дополняется эпидуральными инъекциями. Они начали применяться с 1952 г. Лекарства вводят в позвоночный канал – полость, где находятся корни нервных ответвлений.
Доза может быть меньше терапевтической, потому что лекарство сразу поступает в место очага. Риск побочного действия поэтому уменьшается. Боль снимается быстро, но ненадолго.
Опиоидные средства
Медикаментозное лечение ишиалгии можно проводить препаратами, в состав которых входят элементы наркотического характера. Эти средства самые сильные. Они поглощают болевые ощущения, затуманивают восприятие.
Опиоиды могут применяться сегодня и в виде пластырей. Действие их от этого усиливается. Наиболее часто применяют «Трамадол» или «Ультрам». Побочные действия опиатов — заторможенность, бредовые расстройства, вялость и сонливость.
Миорелаксанты – «Мидокалм», «Реланиум», «Сирдалуд», «Баклофен».
Первая помощь при ишиалгии
В момент приступа лечение ишиалгии седалищного нерва дома заключается в полной неподвижности пациента. Лежать нужно на спине, на жестком матрасе. Сгибать позвоночник нельзя. Под колени следует что-нибудь подложить – это снизит уровень напряжения седалищного нерва и уменьшит боль. Нельзя поднимать никакие тяжести, сидеть на мягких поверхностях.
Можно выпить «Ибупрофен», «Аспирин» и другие НПВС, если для лечения больной не принимал разжижающие кровь препараты. Может помочь «Пенталгин» или «Анальгин». Локально следует приложить холод. Кубиками льда можно делать разминающие движения.
Для лечения ишиалгии седалищного нерва дома следует придерживаться следующих правил:
- Сидеть не более 2 часов.

- Не носить обувь на каблуках.
- Употреблять побольше продуктов с витаминами группы В.
- Спать при болях на боку в позе эмбриона.
- Не лежать на спине.
В домашних условиях также можно применять противовоспалительные мази или гели на основе пчелиного или змеиного яда: «Апизартрон», «Софья», «Наятокс», «Кетопрофен», «Вольтарен».
Из народных средств неплохой эффект при лечении ишиалгии в домашних условиях дают медвежий и барсучий жир, эфирные масла – пихтовое, камфорное, чайного дерева, красного перца.При купировании болей можно перейти на хондропротекторы. Важно помнить, что никакое лечение ишиалгии в домашних условиях не отменяет похода к врачу.
Физиотерапия
Она является обязательным дополнением к медикаментам. Физиотерапия применяется, когда заканчивается острый период. Действие ее направлено на снятие отека и уменьшение боли, прогревание нерва, улучшение кровообращения, расслабление мышц.
Обычно назначаются следующие процедуры:
- Диадинамические токи.

- Магнитотерапия.
- УВЧ.
- Электрофорез и фонофорез.
- Парафинолечение.
- Озокерит.
Массаж поясничной области
Массаж можно проводить только вне обострений процесса воспаления. Делается он только специалистом. Массаж может повысить проводимость воспаленного нерва, улучшить лимфоток и кровоток, не дать мышцам гипотрофироваться. Сильные мышцы смогут поддерживать прочность позвоночного столба и удерживать вес тела, а это уже разгрузит позвонки.
Оперативное лечение
Хирургия применяется только в самых крайних случаях, когда вся консервативная терапия оказалась неэффективной. Операции на позвоночнике считаются наиболее сложными технически и выполняться должны только опытными хирургами в крупных центрах.
Гимнастика и ЛФК
Вне обострения процесса применимы ЛФК и гимнастика. Упражнения помогут стимулировать обменные процессы и снимут воспаление.
Противопоказания к упражнениям:
- Стадия обострения ишиаса.
- Беременность.
- Алкогольная или наркотическая зависимость.
- Диагностирование рака.
- Внутреннее кровотечение.
- Нарушение целостности кожного покрова.
Гирудотерапия
В слюне пиявок содержится много биологических активных веществ, которые могут улучшать кровоснабжение в области воспаления и обеспечат тканям полноценное питание. Воздействие их не только местное, но и общее — стенки сосудов очищаются от холестерина, снимаются отеки.
Гомеопатия
Лечение гомеопатическими препаратами более медленное, но зачастую более эффективное. Кроме того, эти препараты имеют натуральный состав.
Некоторые гомеопатические лекарства:
- RhusToxicodendron. Принимается при ишиалгии в положении лежа и сидя.
- Aesculushippocastanum. Назначают при длительной тупой боли.
- Colocynthis. Выписывают при ноющей, тянущей боли, усиливающейся при прикосновении.
- Nuxvomica. Эффективен при болях и прострелах в крестцовой области, с парестезиями.
- Berberisvulgaris. Принимают при утренних болях.
Народная медицина
Фитотерапия – это использование компрессов, отваров, смесей, мазей. Среди рецептов:
- Теплое укутывание простыней, смоченной в растворе уксуса и соли, сверху шерстяное одеяло. Лежать завернутым 1,5 часа.
- Отвар из осиновых листьев. 1 ст. л. травы на 200 мл воды, вскипятить и пить 3 раза в день.
- Отвар зверобоя. Используется в качестве компрессов и добавления в ванну. Для приготовления следует 2 ст. л. травы заварить в 1 л воды. В ванну можно добавлять и густой отвар хвои.
- Приготовление лечебной мази из меда, водки и сока свежей редьки. Все компоненты берутся в равных пропорциях и смешиваются. Наносят средство на больную сторону.
- Для натирания применяют масло пихты, эвкалипта. Ишиас исключает применение горчичников.
- Соль. Ее нагревают до 37,5 градусов и в мешочках прикладывают к месту поражения до остывания.
- Воск смешивают с прополисом 1:10.
 Прикладывают в виде лепешки на час-полтора.
Прикладывают в виде лепешки на час-полтора. - Картофель в сыром виде натирают, добавляют хрен. Такую аппликацию держат 30 минут.
- Каланхоэ и алоэ. Соки этих растений добавляют в смесь ржаной муки и меда. Накладывают в виде лепешки, сверху утепляют шерстяной тканью. Держат 30 минут.
- Для растираний применяют и спиртовую настойку цветков белой акации – настаивают неделю и натирают 2 раза в день.
- Можно делать компрессы с соком редьки и медом – пропорция 3:1.
- Аппликация из скипидара и яичного белка. Держат до появления дискомфорта. Повторить процедуру можно через 6 часов.
- Также компрессы делают из ошпаренных листьев капусты, лопуха или березы.
Для приема внутрь используют отвары из листьев осины, калины, каланхоэ (разбавленный сок), календулы, хвоща полевого, чабреца.
Ванны
Хорошее действие оказывают ванны с температурой не выше 38 градусов Цельсия. Принимают их не более 15 минут. В ванну добавляют молодые сосновые ветки, отвар полевого хвоща, тертый хрен в мешочке..gif)
Керосин медицинский. 100 мл смешать с хреном и редькой, настоять 9 дней, в виде аппликаций наносить на час 2 раза в день.
В натертую массу из половины хозяйственного мыла добавляют яичный белок. Наносить средство следует компрессом на 2 часа.
Критерии эффективности лечения
Критериями эффективности служат:
- Снижение выраженности болей, затем и их исчезновение.
- Уменьшение неврологической симптоматики.
При симптомах ишиалгии лучшим средством лечения (по отзывам пациентов) считаются:
- НПВС – «Ибупрофен» и «Аркоксиа».
- Миорелаксанты –» Мидокалм».
- Гомеопрепараты.
- Дефанотерапия.
- Как обезболивающее – «Тиодин», витамин В1, дорсапласт.
Профилактика
Если ишиалгия прошла, важно не допустить ее повторения. Для этого соблюдаются следующие правила:
- Постель должна быть в меру жесткой и ровной.
- Нельзя подолгу сидеть в неподвижной позе.
- Рабочее место должно быть оснащено качественной мебелью.

- При необходимости следует пользоваться ортопедическими корсетами, желательно носить ортопедическую обувь.
Также важно лечить сколиоз в детском возрасте, суставные патологии, укреплять позвоночник. Периодически следует проходить массаж спины и физиотерапию для предупреждения деформации позвоночного столба.
Необходимо регулярно заниматься лечебной гимнастикой. Для профилактики принимать витамины, иммуностимуляторы. Желательно отказаться от вредных привычек.
При сидении за компьютером необходимо каждый час вставать для проведения разминки и потягиваний. При необходимости следует применять для спины специальные подушки. В холодное время года надо избегать переохлаждений.
симптомы и лечение в домашних условиях
К часто встречаемым патологиям нижних конечностей относится воспаление седалищного нерва. Заболевание регистрируется у пациентов от 50 до 70 лет, преимущественно мужчин и связано с тяжелой физической работой. Патологический процесс получил название «ишиаса», нейропатии или невралгии седалищного нерва.
Содержание:
1. Классификация ишиаса
2. Причины патологического процесса
3. Клиническая картина
4. Основы терапии
4.1. Лекарственные средства
4.2. Немедикаментозные методы
Классификация ишиаса
Болевой сидром изначально формируется при сдавлении нервных окончаний в области их выхода из позвоночника. Иногда компрессия регистрируется в области грушевидной мышцы и крестово-остистой связки. Ответной реакцией на болевой синдром становится воспаление седалищного нерва с защитным спазмом мышечных тканей, что приводит к усилению неприятных ощущений.
Основные виды ишиаса представлены:
-
первичным типом – с поражением седалищного нерва и его производных;
-
вторичным – формирующимся при патологиях прилегающих тканей и их переходе на седалищный нерв.
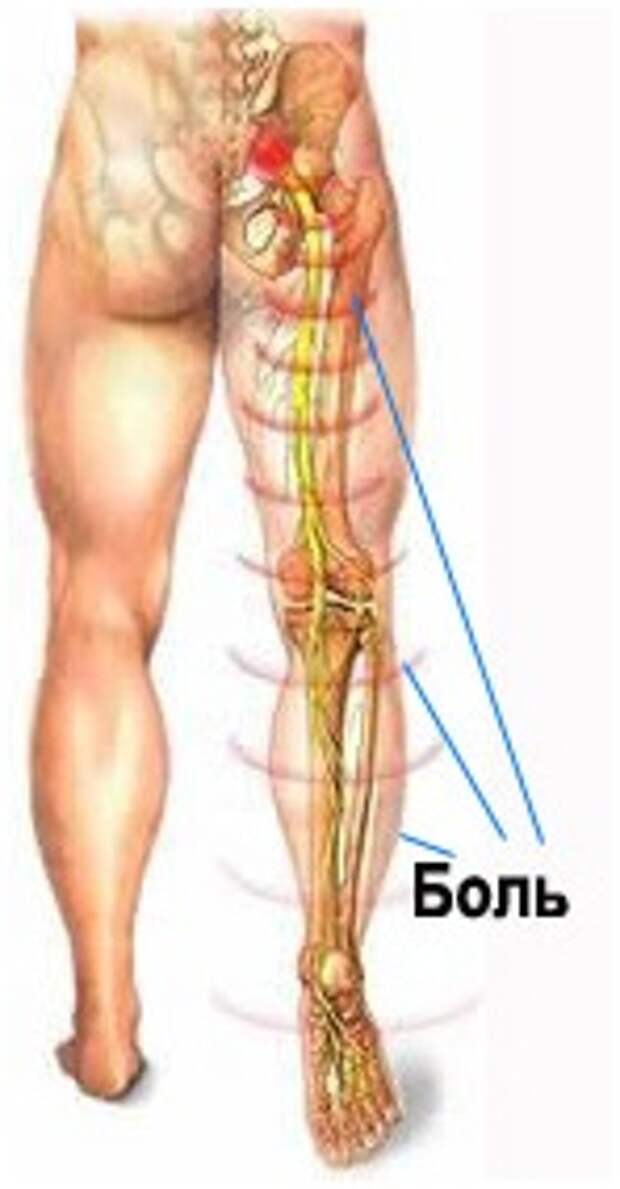
Также выделяется верхнее, среднее и нижнее поражение (ишиас).
Причины патологического процесса
Воспаление разделяется специалистами на две подгруппы:
-
вертеброгенной этиологии – образуется на фоне остеохондроза, новообразований, опухолей, структурных изменений межпозвоночных дисков и позвоночника, спондилеза, грыж и стеноза в пояснично-крестцовой области;
-
вневертебральной – формируется при переохлаждениях, воспалительно-инфекционных болезнях урогенитального отдела, перегрузке мышц различного происхождения, ожирении, сидячем образе жизни, беременности.
Воспаление в седалищном нерве может формироваться:
-
при герпесе, туберкулезе, кори, скарлатине;
-
отравлениях мышьяком, хронической алкогольной зависимости;
-
сахарном диабете, подагре и пр.

-
Иногда причиной заболевания становится ВИЧ-инфекция.
Клиническая картина
Развивающийся патологический процесс провоцирует:
-
болевой синдром – в пояснично-крестцовой области с перемещением от ягодиц до кончиков пальцев ноги, характеризуется постреливающими или пронизывающими ощущениями, препятствующими свободному передвижению;
-
нарушения сгибания в коленном суставе – пациента пытаются передвигаться при выпрямленной конечности;
-
парез стопы и пальцев ног – сопровождается снижением сухожильных рефлексов в подошвенном и ахилловом участке;
-
атрофия паретичных мышц – проявляется при длительном течении ишиаса.
Воспаление в области седалищного нерва дополняется:
-
изменениями в уровне болевой чувствительности;
-
болью при надавливании в области выхода нервных окончаний на бедро;
-
дискомфортом при попытках поднять ногу в лечащем положении;
-
неприятными ощущениями в колене и тазобедренном суставе в момент пассивного отведения нижней конечности из положения лежа.
Реже ишиас становится причиной формирования:
-
гипотрикоза, гиперкератоза;
-
ангидроза, гипергидроза;
-
изменений в росте ногтей.
Характерная симптоматика позволяет правильно определять развивающееся заболевание и не путать его с другими воспалительными процессами.
Основы терапии
При появлении первых признаков ишиаса пациент должен обратиться в поликлинику и пройти диагностическое обследование. После подтверждения предполагаемого диагноза лечение начинается с постельного режима (при выраженном болевом синдроме) или ограничения по передвижениям (при умеренной боли).
Лекарственные средства
Медикаментозная терапия включает прием:
-
НВПС – при умеренном дискомфорте симптоматика подавляется Диклофенаком, Ибупрофеном, Нимесулидом, Индометацином;
-
анальгетиков – болезненные ощущения требуют использования Парацетамола, Седальгина, Феназона, Метамизола;
-
миорелаксантов – для снятия напряжения мышц необходимо лечение Толперизоном, Баклофеном, Тизанизидом.
Лекарственные средства могут применяться в виде инъекций или мазей, гелей. У последних должен быть противовоспалительный спектр действия. Список популярных медикаментов представлен:
Продолжительность терапевтических процедур равна 10 и более суткам.
Острый корешковый синдром купируется новокаиновыми или лидокаиновыми блокадами. В лекарство добавляется цианкобаламин и гидрокортизон. Терапия ишиаса может потребовать дополнительного назначения антигистаминных и десенсибилизирующих средств. Параллельно с классическими медикаментами больному прописывается курс витаминотерапии с приемом поливитаминных комплексов.
Для ускорения выздоровления прописываются антиоксиданты, репаранты, ингибиторы холинестеразы, вазоактивные лекарства. При развитии невротических реакций на фоне выраженной боли требует применения транквилизаторов, седативных средств или антидепрессантов.
Немедикаментозные методы
При переходе патологического процесса в стадию ремиссии пациенты нуждаются в восстановлении утерянного объема движений. Больным назначаются:
-
тренировки на специальных тренажерах;
-
посещение лечебной аквааэробики;
-
ЛФК;
-
гимнастические упражнения Уильямса и пр.
Вопросы о необходимости физиотерапевтических процедур решаются лечащим врачом.
Домашняя терапия воспаления седалищного нерва заключается в приеме прописанных специалистом медикаментозных средств и выполнения посильных упражнений. Народные методики с отварами, примочками, компрессами бессмысленны, эффекта от альтернативного лечения не будет. Игнорирование первичной симптоматики и увлечение домашними рецептами негативно отразится на общем состоянии здоровья, переведет болезнь в хроническую форму.
Крестцовый остеохондроз, его симптомы, лечение и профилактика
Остеохондроз крестцового отдела позвоночника является разновидностью остеохондроза, не имеющим широкого распространения и в его «чистой» форме встречается довольно редко. В основном крестцовый остеохондроз позвоночника развивается вместе с поясничным остеохондрозом, приобретая форму довольно уже распространённого пояснично-крестцового остеохондроза.
Немного об истории крестцового остеохондроза
Крестцовый остеохондроз известен ещё с конца XVIII века, и был обнаружен итальянский ученным и врачом Котуньо из Италии.
История заболевания – крестцовый остеохондроз, исчисляется многими десятками лет своего известного существования. Данный недуг многократно менял название, именуясь то «ишиас», то «неврит», то «невралгия седалищного нерва», и даже «пояснично-крестцовый радикулит», ввиду того, что было общепринято считать, что боли в крестцовой области позвоночника возникают, как результат воспаления нервных тканей, расположенных в области крестца.
Но современной наукой установлено, что крестцовый остеохондроз развивается из-за дегенеративных процессов, происходящих внутри самого позвоночника. Так как позвоночник человека обеспечивает функцию подвижности тела и его защиты от травм, то при возникновении заболевания крестцовым остеохондрозом развивается дегенерация межпозвоночных дисков, приводящая к их старению, и преждевременному износу хрящевой ткани, которая при этом заболевании уже не может в полном объёме выполнять возложенные природой на неё функции.
Симптомами крестцового остеохондроза, известными медицине с XVIII века, являются нарастающие боли в области поясницы, зачастую иррадиирущие в бёдра. Кроме того, уже давно не секрет, что развитию крестцового остеохондроза способствует также и нарушение обмена веществ в человеческом организме. Следствием таких нарушений становится, так называемое в народном лечении, «отложение солей» в позвоночнике, которое в современной медицине называется остеофитами, в отличие от народной медицины.
Причины возникновения
- Проведение большей части времени в сидячем положении, как-то постоянные поездки в авто, офисная сидячая работа и постоянное сидение перед телевизором. Так как при этом постоянная нагрузка приходится на мышцы, сгибающие спину, то, как следствие, это приводит к уменьшению их тонуса — одной из важных причин развития остеохондроза.
- Наследственность – также весьма значимый фактор при возникновении остеохондрозов.
- Тяжелый физический труд, например переноска тяжестей – также способствует возникновению остеохондроза, так как отражается на связочном аппарате позвоночника и спинных мышцах.
Симптомы
При заболевании крестцовым остеохондрозом жалобы поступают на боли в пояснице и крестце, в направлении седалищного нерва. При этом наблюдается снижение температуры нижних конечностей и уменьшение их чувствительности. Иногда, при крестцовом остеохондрозе, возникает так называемая «корешковая боль», то есть своего рода «прострел» в ноге больного от самого бедра до кончиков пальцев стопы.
Симптомом крестцового остеохондроза также является боль в задней области поверхности нижней конечности, иррадиирущая в пятку этой ноги и по внешнему краю стопы, при этом там же отмечается эффект онемения. Ну, а ввиду нарушений в сосудах в голени ноги появляется эффект зябкости и похолодания.
Помимо уже указанных симптомов крестцового остеохондроза, у многих больных развиваются различные нарушения двигательных функций, то есть парезы некоторых групп мышц, находящихся в области голени, и со стороны поражения недугом может отсутствовать рефлекс Ахилла.
При обследовании также выявляются и такие известные симптомы крестцового остеохондроза:
- когда поднимется выпрямленная нога больного, то со стороны поражения происходит усиление боли в поясничной области, в ягодицах, а также на задней поверхности бедра – то есть симптом Ласега;
- при резком наклоне головы больного вперед, боли в ноге и пояснице усиливаются – симптом Нери;
- в момент принятия сидячего положения из лежащего на спине, нога, со стороны поражения недугом, испытывает рефлекс сгибания, то есть симптом Бехтерева;
- при кашле, чихании или ином другом натуживании возникает усиливающаяся боль в поясничной области спины – так называемый симптом Дежерина;
- при осмотре наблюдается, со стороны поражения недугом, эффект сглаживания складки на ягодице складки – симптом Бонне.
Особенности диагностики
Так как каждая стадия развития крестцового остеохондроза обладает присущими именно ей характерными особенностями, то для установления диагноза крестцового остеохондроза и определения его стадии необходимым является проведение магниторезонансного обследования позвоночника больного или проведение его рентгенографии. Такая диагностика крестцового остеохондроза позволит специалистам правильно установить его стадию развития и назначить верное лечение.
Лечение
Лечение крестцового остеохондроза в первую очередь проводится традиционными консервативными методами, хотя для его лечения возможно и использование оперативного вмешательства.
Консервативное медикаментозное лечение заключается в использовании обезболивающих нестероидных противовоспалительных средств, как-то например, диклофенака. Препараты которого применяются как в виде инъекций или таблеток, так и в виде мазей. Использование последних не является особо эффективным, но даёт хороший массажный эффект в момент нанесения таковых на поверхность кожи. Кроме того, при особо выраженном болевом синдроме у пациента, используются и лекарственные блокады, с целью недопущения возникновения резких болевых импульсов.
Для усиления эффекта от медикаментозного лечения крестцового остеохондроза, в комплексе с ним незаменимым помощников будет применение лечебного эффекта магнитотерапии, в частности специализированного отечественного лечебного прибора АЛМАГ-01. Хорошие результаты даёт также и использование ЛФК, массажей и мануальной терапии.
А вот хирургическое лечение крестцового остеохондроза проводится лишь только в случае развития каудального синдрома, радикулоишемии или при возникновении сложных грыж в межпозвонковом диске.
Профилактика
Следует помнить, что полностью избавиться от заболевания крестцовым остеохондрозом – практически невозможно. Уровень развития современной медицины может помочь лишь не допустить дальнейшего развития этого заболевания.
На рисунке, в качестве рекомендации для профилактики остеохондроза, изображены правильное и неправильное положение тела при выполнении определённых видов работ – физической нагрузке на позвоночник.
Чтобы проводить профилактику крестцового остеохондроза позвоночника, надо уже смолоду начинать заботиться о его нормальном состоянии. Для этого старайтесь, почаще, хотя бы повисеть на перекладине, этим самым Вы снимаете нагрузку с позвоночника и помогаете ему расслабиться.
Так как сон составляет треть нашей жизни, то важно, чтобы даже и во сне позвоночник находился в правильном положении. Поэтому лучшее положение тела для сна – лёжа на спине. Желательно, чтобы и само спальное место не имело различных неровностей и изгибов.
Ну, и конечно, сбалансированное питание, насыщенное молочными и морепродуктами, а также бобовыми, поможет контролировать обмен веществ в организме.
Помните, что каким бы трудом Вы ни занимались, надо постараться найти минутку, чтобы дать возможность позвоночнику передохнуть.
Выпрямите позвоночник и потянитесь!
Вернуться в разделЛечение ишиалгии в Премиум клиник
18.09.2018
Причиной возникновения болей, возникающих в пояснице, зачастую становится ишиалгия. Точно установить развитие патологии помогает всестороннее изучение симптоматики проявлений и факторов, спровоцировавших их возникновение. Сразу необходимо внести уточнение — ишиалгия не является обособленным заболеванием, а представляет собой комплексное проявление симптомов, возникающих при воздействии на окончания седалищного нерва тканями нашего организма. Зачастую поражение нерва происходит в области его выхода из позвоночного столба. В силу того, что седалищный нерв является самым крупным в нашем организме, болевые ощущения могут наблюдаться в отдельных участках на протяжении всей его длины. Нерв выходит из пояснично-крестцового отдела позвоночника и проходит по всей ноге, заканчиваясь разветвлениями в стопе.
Среди провоцирующих патологию факторов стоит выделить межпозвоночные грыжи, дегенеративно-деформационные нарушения позвоночника, переохлаждение, тромбоз и сахарный диабет.
Вышеуказанные факторы способствуют воздействию мышечных и костных тканей на корешки седалищного нерва, что и вызывает его раздражение. Продолжительное воздействие сопровождается распространением болей в ногу и порой приводит к онемению отдельных её участков. В процессе возникновения ишиалгии практически полностью изменяется привычный образ жизни человека.
Симптомы ишиалгии
Начальные симптомы характеризуются болевыми ощущениями в поясничном отделе различной степени тяжести. Постепенно боль перетекает в верхнюю часть ноги, а затем распространяется полностью на всю ногу. Болевые ощущения сопровождаются тонусом мышц поясничной области, заметным нарушениями при ходьбе (хромота), возможно полное обездвиживание. Вместе с проявлением внешних симптомов патология может сопровождаться нарушениями мочеиспускания и запорами, а также нарушением сна. Стоит выделить такую разновидность патологии, как вертеброгенную ишиалгию. Основным её отличием являются только причины её возникновения. Вертеброгенная ишиалгия развивается при радикулите или межпозвоночных грыжах. Принятие обезболивающих препаратов при вертеброгенной ишиалгии приносит только временный эффект. Зачастую для лечения данного вида патологии прибегают к хирургической операции.
Лечение ишиалгии в Премиум клиник Химки
В качестве диагностических процедур, способствующих установлению диагноза, наиболее информативными являются рентгенографическое исследование, компьютерная и магнитно-резонансная томография, ультразвуковое исследование. Основываясь на данных диагностики, вертебролог выбирает методику лечения ишиалгии. Кроме медикаментозной терапии, целью которой является купирование болевого синдрома и устранение причин развития патологии, назначают восстановительную гимнастику, лечебный массаж, физиотерапевтические процедуры. В качестве закрепления достигнутого эффекта терапии назначают ношение корректирующего корсета. Стоит отметить, что тактика лечения патологии всегда выстраивается врачом в соответствии с индивидуальными особенностями развития болезни и реакции организма на ряд лекарственных препаратов. Постарайтесь избегать попыток самолечения. Бесконтрольность этого процесса зачастую приводит к серьёзным осложнениям.
В качестве профилактики возникновения патологии следует контролировать свою осанку, систематически заниматься физкультурой, избегать чрезмерных физических нагрузок, беречься от переохлаждения и по возможности периодически проходить полное обследование состояния своего организма.
Навигация по записям
Ишиас — причины заболевания, признаки, лечение и препараты
Воспаление седалищного нерва, или ишиас – заболевание, которое может беспокоить на протяжении долгого времени. Также его называют невралгией и даже поясничным радикулитом. Ишиас, лечение – медикаментозное и физиотерапевтическое – которого направлено на устранение воспаления и боли, сопровождается защемлением нескольких спинномозговых корешков, расположенных в пояснично-крестцовой области.
Появляется ишиас в среднем и пожилом возрасте, очень часто сопровождается диабетом, рассеянным склерозом, аллергией или проблемами с кровеносной системой, обменом веществ.
Если болезнь появилась однажды, то вероятность рецидива высока даже при проведенном лечении.
Однако актуальная терапия, соблюдение врачебных предписаний и применение эффективных лекарств способно намного облегчить самочувствие пациента.
Принципы лечения ишиаса
Устранение причины болей при медикаментозном лечении ишиаса – основная цель заболевания. Для этого необходимо найти место защемления нерва. Острую боль ликвидируют, используя сильнодействующие блокады обезболивающим препаратом. Проводится это в стационарных условиях. Затем назначается комплекс таблеток и других медикаментов, которые должны:
- препятствовать появлению острой боли при курсовом лечении;
- снижать воспалительный процесс;
- насыщать поврежденные ткани достаточным количеством микроэлементов;
- обеспечивать питание всего организма для быстрого восстановления.
Профилактическое медикаментозное лечение ишиаса полезно, если приступы случаются регулярно. Используемые препараты в этом случае несколько отличаются от тех, которые назначают для купирования острых приступов.
Иногда пациентам требуется дополнительная психотерапия и применение медикаментов – антидепрессантов и снотворных. Они помогают избавиться от тревожности, постоянного ощущения ноющей боли.
В амбулаторные условия терапии пациента переводят, когда найдена причина острых болей и назначено домашнее лечение. Человек, при этом, должен самостоятельно передвигаться.
Нестероидные противовоспалительные средства
НПВС – одна из основных групп лекарств, которые используются в медикаментозной терапии ишиаса. Нестероидные средства влияют на структуру простагландинов, которые вызывают боль. Таблетки купируют производство этих клеток, мозг не получает сигнала о том, что где-то возникли болезненные ощущения.
При лечении ишиаса используют определенные группы медикаментов:
- «Ибупрофен» – в основе заложено вещество с аналогичным названием. Эффективно справляется с болью, помогает избавиться от отеком и уменьшает воспаление.
- «Кетопрофен» – препарат с дополнительным действующим веществом из кетатифеновой группы. Используется в виде ректальных свечей.
- «Пенталгин-Н» – назначается для устранения боли, расслабления, спазмов. Комплексный медикамент с несколькими действующими веществами.
- «Целебрекс» – средство, созданное для лечения невралгий разного характера.
Медикаментозное лечение воспаления седалищного нерва с применением НПВС проводится в виде инъекций или перорального приема таблеток. Важно контролировать дозировку, чтобы не было побочных эффектов. Также существуют НПВС в виде гелей и мазей, которые дополняют лечение медикаментами.
При приеме таблеток и постановке уколов следует помнить о побочных действиях НПВС:
- часто возникает аритмия и другие нарушения сердечного ритма;
- возникают отёки, ухудшается работа почек;
- возможно возникновение кровотечения;
- повышение артериального давления.
Часто ишиас лечат гормональными медикаментами. Они обладают более выраженным действием на организм, требуют минимального срока применения, но побочные эффекты также могут возникнуть в первые дни использования. Гормональные лекарства назначают в первые 2-3 дня после обострения ишиаса, а затем переходят на нестероидную терапию.
Какие уколы назначают чаще всего?
Препараты в форме инъекций используются, если при ишиасе нельзя проводить лечение таблетками. Для этого используют те же вещества, но только в форме растворов: «Диклофенак», «Ибупрофен», «Индометацин», «Бутадион», «Кетаролак». К нестероидным медикаментам нет острого привыкания, но в форме инъекций их всё-таки не рекомендуется принимать в течение длительного времени.
К более мягким средствам относят:
- «Мовалис» – снимает боль, но не влияет на ЖКТ, уже через 30 минут пациент испытывает облегчение;
- «Нимесулид» – единственное вещество, которое способно снимать боль любого плана.
Некотоыре уколы можно купить без рецепта врача в аптеке. Но в домашних условиях без назначения лечиться ими опасно.
Стероидные медикаменты для лечения
Стероидные препараты назначаются, если остальные группы при медикаментозном лечении не помогли. Они снимают воспаление, облегчают защемление нерва. Чаще всего при ишиасе назначают: «Преднизон», «Дексаметазон», «Метилпреднизон».
На простагландины эти медикаменты не влияют, но они быстро снимают спазмы, отёчность, за счет чего сокращается болезненность. Стероидные вещества чаще всего используются для введения в ткани вокруг поврежденной области.
При регулярном применении или длительном курсовом лечении стероидами появляются побочные эффекты: растет вес, развивается остеопороз, может возникнуть язва желудка, возникают отёки, растут показатели свертываемости крови.
Необходимость применения стероидных средств в течение длительного времени должна обсуждаться несколькими врачами, у которых наблюдается пациент.
Миорелаксанты
Медикаменты используются для расслабления мышечных волокон. За счет этого прекращается передача импульсов, уменьшается болезненность. Чаще всего назначают «Мидокалм». Выпускается препарат в виде таблеток и инъекций.
Витамины
Витамины при ишиасе столь же необходимы, как препараты, снимающие боль. Подбирать комплекс должен доктор после проведения диагностики. Часто назначают «Боривит», а также инъекции с витаминами B6 и B1, которые быстрее доставляют компоненты к поврежденным тканям.
При использовании витаминов, особенно в виде инъекции, нужно соблюдать показания и противопоказания доктора. При длительной терапии этими медикаментами могут возникнуть серьезные побочные эффекты.
Также к группе витаминов можно отнести сильнодействующие антиоксиданты, которые в ударных дозах способствуют устранению вредных веществ, сокращают степень повреждения структур нерва и восстанавливают подвижность конечностей.
Чаще всего для медикаментозного лечения ишиаса назначают: C, E, селен и медь.
Капельницы
Капельницы используются в основном в стационарных условиях при медикаментозном лечении воспаления седалищного нерва. Для этого используют коктейли, которые нормализуют обмен веществ, снимают спазмы, улучшают питание и кровообращение в нервных корешках. В форме капельниц нередко используются витамины.
Антидепрессанты
Выбор антидепрессантов основан на разных показателях анализов пациента. Нельзя применять их по совету или общим рекомендациям. Только при правильной дозировке и подборе подходящего препарата пациент чувствует психологический комфорт, у него проходит тревожность и негативные эмоции, связанные с постоянными болями.
Антидепрессанты помогают избавиться от апатии и депрессии, улучшают нацеленность на выздоровление. В аптеке купить препараты можно только по рецепту врача.
Мази для терапии
Наружные препараты для лечения ишиаса используются наравне с НПВС. Они помогают от боли, отёков, воспаления. Очень эффективны рецепты на основе натуральных компонентов: пчелиного яда, жгучего перца, камфары, скипидара, змеиного яда.
Также используют аптечные средства с синтетическими действующими веществами: «Фастум Гель», «Найз гель», «Долобене», «Вольтарен», «Нурофен». Наносить кремы и мази нужно строго по инструкции, и не только в период обострения. Чтобы добиться нужного эффекта, терапия должна быть регулярной.
Опиаты и опиоиды
Опиаты – сильнодействующие вещества, которые при длительном использовании вызывают острую зависимость. При современном многообразии медикаментов для лечения ишиаса назначаются очень редко.
Однако они отлично справляются с болезненными ощущениями в случае, когда остальные вещества не помогают.
Выделяют несколько современных опиатов с минимумом побочных эффектов: морфин, оксиморфин, кодеин, гидрокон.
Применяют опиаты в стационарных условиях, они не выписываются по рецепту врача. Побочные действия у этой категории средств очень серьезные:
- расстройства со стороны ЖКТ: рвота, диарея, тошнота;
- бессонница, поверхностный сон и другие нарушения;
- симптомы, которые наблюдаются при психических расстройствах, в том числе: бред, галлюцинации.
Для назначения опиатов должны быть серьезные основания.
Блокада
Для блокады при ишиасе используют разные медикаменты, в том числе стероидные препараты. Блокада необходима для экстренного снятия отека и болезненных воспалений вокруг поврежденного участка.
Блокада – это укол в эпидуральное пространство, напрямую в поврежденное место. Применяют для этого стероиды, а также лидокаин, новокаин, «Диклофенак», некоторые другие вещества. Проводить блокаду медикаментами можно только в условиях стационара.
Антибиотики
Эта группа препаратов назначается достаточно редко, только если защемление произошло на фоне острой инфекции. Используют препараты широкого спектра действия для устранения 100% микроорганизмов, вызывающих воспаление.
Физиотерапевтическое применение медикаментов
Лечить ишиас можно, используя медикаменты при физиотерапии – электрофорезе. Эта процедура используется, когда острая стадия воспаления позади. На очаг действуют электрическими токами, которые доставляют НПВС и другие медикаменты к поврежденным областям через кожу. Также назначают фонофорез с лекарственными препаратами.
Критерии эффективности медикаментозной терапии
Основная цель любой медикаментозной терапии – это снятие болезненных ощущений. Если этого не происходит в течение определенного времени, допустимого для использования разных препаратов, то необходимо отменять медикаменты и назначать новые, либо полностью пересматривать тактику терапии.
Очень важно постоянно наблюдаться у врача при использовании любых медикаментов и лекарств, в том числе натурального происхождения.
Медикаментозное лечение ишиаса – это базовая методика терапии защемления и воспаления седалищного нерва. Она должна учитывать наличие сопутствующих болезней. В домашних условиях сделать это очень сложно: сначала нужно пройти обследование, сдать анализы. На основе полученных данных врач подберет препараты, учитывая противопоказания и возможные побочные эффекты. А затем часть из них пациент сможет самостоятельно принимать дома.
Ишиас: симптомы, лечение, диагностика заболевания
Ишиасом называют воспалительный процесс, который сопровождается сдавлением или раздражением седалищного нерва по всей его протяженности и сильными болевыми ощущениями в одной или обеих конечностях. Седалищный нерв является самым длинным в человеческом организме. Он проходит от крестца до пальцев стопы, и защемление нервной ткани на любом его участке приводит к развитию заболевания.
Виды и формы заболевания
В соответствии с причинами, вызвавшими развитие ишиаса, выделяют две основные формы:
- первичную, или симптоматическую, при которой заболевание начинается с поражения седалищного нерва либо его ответвлений в конечности;
- вторичную, при которой вначале болезнь охватывает ткани, прилегающие к седалищному нерву, а затем переходит на нервные волокна.
По локализации места поражения различают нижний, средний и верхний ишиас.
Симптоматика
Основным симптомом ишиаса является сильнейшая боль, которая вначале локализуется в области поясницы и крестца, а по мере прогресса болезни распространяется вдоль одной, реже – обеих нижних конечностей.
Боль может быть жгучей или тупой, непрерывной или «стреляющей», периодически возникать в виде приступов либо присутствовать все время с переменной интенсивностью.
Боль усиливается при движениях позвоночника, а в некоторых случаях даже небольшое шевеление пораженной конечностью приводит к сильнейшей болевой вспышке.
У некоторых пациентов боль носит умеренный характер, зато ощущается покалывание или онемение конечности либо ее определенного участка. Через некоторое время после начала ишиаса отдельные группы мышц постепенно ослабевают, из-за чего у больного возникают сложности при ходьбе. В наиболее тяжелых случаях ущемление нерва приводит к нарушениям мочеиспускания и дефекации из-за паралича сфинктера.
Причины развития болезни
Все заболевания и состояния, которые становятся причинами ишиаса, делятся на две группы:
- вертеброгенные, т. е. связанные с травмами и заболеваниями позвоночника, – сюда входят остеохондроз, травмы и деформации позвонков либо межпозвонковых дисков, спондилез, стеноз пояснично-крестцового отдела;
- невертебральные, т. е. не связанные с позвоночником, – это инфекционные воспаления мочеполовой системы или мышечной ткани, переохлаждение, чрезмерные физические нагрузки на мышечный корсет поясницы и тазовой области, малоподвижный образ жизни, лишний вес, беременность, развитие опухоли и т. д.
Любое сдавливание седалищного нерва приводит к развитию заболевания. Наиболее часто его причиной становится грыжа межпозвонкового диска – кольца фиброзной ткани, которое разделяет между собой позвонки.
Диагностика
Первичная диагностика ишиаса начинается с осмотра у невролога, который в ходе беседы выясняет характер и место возникновения болей, их частоту и продолжительность. Затем врач проверяет наличие некоторых симптомов ишиаса:
- просит пациента согнуть и разогнуть ногу – должна появиться боль в подколенной ямке;
- просит согнуть прямую ногу в тазобедренном суставе, а затем в колене – боль в пояснице и бедре вначале появляется, затем исчезает.
Для уточнения распространенности воспалительного процесса используются инструментальные диагностические методы:
- рентгенография поясничного отдела для проверки наличия спондилеза и отсеивания ряда других заболеваний как причины болей;
- УЗИ для выявления воспаления, травмы или опухоли в мягких тканях;
- МРТ, которая позволяет выявить нарушения в костной структуре и мягких тканях;
- электронейромиография для проверки состояния нервных волокон (назначается при нарушениях чувствительности).
У многих пациентов в начале заболевания боли не слишком сильные и носят кратковременный характер, поэтому люди не спешат обратиться к врачебной помощи. Однако сигналами, которые подает ваш организм, ни в коем случае не стоит пренебрегать, ведь чем раньше начато лечение, тем менее сложным и длительным оно будет.
Терапия
Наибольший дискомфорт пациенту, как правило, доставляет болевой симптом, и лечение ишиаса направлено не только на устранение причины, вызвавшей его появление, но и на снятие боли. Для этого невролог назначает:
- нестероидные препараты противовоспалительного действия, которые снимают воспаление и уменьшают боль;
- спазмолитики и миорелаксанты для устранения мышечных спазмов, приводящих к сдавлению нервной ткани;
- анальгетики для уменьшения боли;
- глюкокортикостероиды для уменьшения воспаления и снятия боли;
- витамины для укрепления функции нервных волокон и улучшения проводимости нервных импульсов.
Помимо медикаментозного лечения, при ишиасе положительный эффект на состояние здоровья оказывают физиотерапевтические процедуры:
- электрофорез – воздействие слабого электротока и лекарственного препарата на кожу в области воспаления;
- УВЧ – воздействие слабыми токами ультразвуковой частоты, обладающее согревающим и стимулирующим эффектом;
- терапия лазерным лучом, который оказывает стимулирующее и обезболивающее действие;
- магнитная терапия для обезболивания пораженного участка, уменьшения отеков тканей, снятия воспаления;
- лечебный массаж;
- мануальная терапия;
- акупунктура (иглорефлексотерапия).
- Пациентам с острой болью необходим постельный режим, чтобы избежать дальнейшего раздражения нервных волокон и усиления воспалительного процесса.
- В период ремиссии большую пользу приносят специальные физические упражнения, при ишиасе их назначают для стимуляции обменных процессов в ослабленных мышцах, улучшения кровообращения и укрепления мышечной ткани.
- Хирургическое вмешательство для лечения ишиаса применяют в крайне редких случаях:
- при обнаружении доброкачественной либо операбельной злокачественной опухоли;
- если выраженные боли не уменьшаются спустя полтора месяца активной терапии;
- при серьезных нарушениях функции органов таза.
При своевременном обращении к врачу прогноз, как правило, благоприятен, и пациент на длительное время или полностью избавляется от болей.
Профилактика
Чтобы не допустить возврата заболевания, необходимо:
- вести здоровый образ жизни, включающий правильное питание и соразмерную физическую активность;
- регулярно выполнять специальные упражнения, рекомендованные лечащим врачом;
- избегать сквозняков и травм;
- использовать для сна матрас средней жесткости, поддерживающий физиологический изгиб позвоночника.
Диагностика и лечение ишиаса в Москве
Современная клиника АО «Медицина» предлагает москвичам и гостям столицы услуги квалифицированного лечения ишиаса. Прием ведут опытные неврологи, для диагностических и лечебных процедур используется современное медицинское оборудование от лучших мировых производителей.
Вопросы и ответы
По поводу диагностики и последующего лечения ишиаса необходимо записаться на прием к неврологу либо ортопеду.
Может ли быть температура при ишиасе?
Повышение температуры тела при ишиасе свидетельствует об инфекционном характере воспалительного процесса. В этом случае болевой синдром сопровождается обычной для инфекций симптоматикой – повышением температуры, недомоганием, общей слабостью, болями в мышцах, потерей аппетита.
Как вылечить ишиас быстро?
Длительность лечения при ишиасе составляет от двух до шести недель, если процесс протекает без осложнений. При сильных болях врач назначает специальные препараты для снятия болевого синдрома, однако после его прекращения больному все равно требуется закончить курс лечения. Прерывание терапии чревато быстрым возвращением болезни в еще более тяжелой форме.
Воспаление седалищного нерва (Ишиас)
Поражение седалищного нерва (n. Ischiadicus) воспалительного генеза — достаточно часто встречаемая мононевропатия нижних конечностей, особенно среди лиц старшей возрастной группы (50-70 лет). Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс.
населения), чаще встречается у лиц мужского пола, особенно в группах, чья работа связана со значительными физическими нагрузками. Как правило, невропатия седалищного нерва является односторонней.
Зачастую это заболевание обозначают термином ишиалгия, невралгия или нейропатия седалищного нерва, ишиас.
Дадим определение «что такое ишиалгия».
Это специфический симптомокомплекс, характеризующийся выраженным стойким болевым синдромом в пояснице на уровне начала седалищного нерва (образован 5 спинномозговыми нервами L4-L5/S1-S3 пояснично-крестцового сплетения — рис.
ниже) и по ходу его иннервации (в ягодице, в задне-наружной поверхности бедра) и продолжению — в зоне иннервации большеберцового и малоберцового нервов (голени и стопе), сопровождающийся резким ограничением подвижности. На рисунке ниже.
Чаще всего ишиалгия имеет дискогенное происхождение (вертеброгенная ишиалгия), т.е.
образуется в ответ на дистрофически-дегенеративные изменения в пояснично-крестцовом отделе позвоночника, а именно, сдавливание выпячивающимся межпозвонковым диском волокон нерва при выходе их из позвоночного столба в составе спинномозговых корешков (поясничный остеохондроз, спондилез пояснично-крестцового отдела, опухоли и травмы позвоночника).
При этом, компрессии может подвергнуться любой из 5 нервных корешков или сдавливаться одномоментно несколько спинномозговых корешков. Однако компрессия и последующее воспаление седалищного нерва могут быть обусловлены и экстравертебральными факторами. По мкб-10 ишиас классифицируется кодом M-54.3.
В целом, воспаление седалищного нерва имеет доброкачественное течение и поддается лечению, однако, у почти 28% пациентов на протяжении двух последующих лет возникает рецидив. В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
Патогенез
Первично боль возникает из-за компрессии нервных волокон при выходе их из позвоночного столба в составе спинномозговых корешков.
Компрессия седалищного нерва может происходить и на более низком уровне — между спазмированной грушевидной мышцей и крестцово-остистой связкой.
В ответ на боль и раздражение спинномозговых корешков/оболочек седалищного нерва, возникает асептическое воспаление в мягких тканях и защитный мышечный спазм, что и усиливает болевой синдром при ишиалгии.
Классификация
В основу классификации ишиаса положен этиологический фактор, в соответствии с которым выделяют:
- Первичный (симптоматический) ишиас — первично поражается непосредственно седалищный нерв/его производные.
- Вторичный ишиас — первично возникают заболевания/механическое раздражение тканей, прилегающих к нерву с последующим переходом патологического процесса с них непосредственно на седалищный нерв.
По топической классификации выделяют верхний, средний и нижний ишиас.
Причины
Причины воспаления седалищного нерва можно разделить на две группы:
- Вертеброгенная патология (остеохондроз, травмы/опухоли, деформация/дегенерация межпозвоночных дисков, спондилез, искривления позвоночника и возрастные изменения в нем, межпозвоночные грыжи и стеноз пояснично-крестцового отдела позвоночника).
- Вневертебральные факторы (синдром грушевидной мышцы, переохлаждения организма, инфекционно-воспалительные заболевания урогенитальной зоны, статическая/динамическая перегрузка мышц поясницы и таза, избыточная масса тела, беременность, сидячий образ жизни). Воспаление n. ischiadicus может также развиваться на фоне различных инфекционных заболеваниях (ВИЧ-инфекции, туберкулезе, герпетической инфекции, кори, скарлатине). Возможно токсическое поражение нерва как при экзогенных интоксикациях (наркомании, отравлении мышьяком, хроническом алкоголизме) и при нарушении метаболических процессов в организме (при подагре, сахарном диабете, диспротеинемии и др.).
Симптомы воспаления седалищного нерва
Наиболее патогномоничным симптомом неврита седалищного нерва является боль в области поясницы/крестца и ниже по ходу пораженного нервного ствола.
Чаще локализуется в области ягодицы, распространяясь по задней поверхности бедра сверху вниз с выраженной иррадиацией по наружно-задней поверхности голени и стопы (до кончиков пальцев).
Как правило, пациенты характеризуют ишиалгию как чрезвычайно интенсивный простреливающий/пронизывающий болевой синдром, в ряде случаев не дающий возможности самостоятельно передвигаться. Также, пациенты жалуются на парестезии/онемение на заднелатеральной поверхности голени и участках стопы.
Объективно симптомы ишиалгии дополняются снижение мышечной силы (парез) двуглавой, полусухожильной/полуперепончатой мышцы, что затрудняет сгибание ноги в коленном суставе. При этом характерным является преобладание тонуса мышцы-антагониста (четырехглавой мышцы бедра), что приводит к положению нижней конечности в состояние разогнутого коленного сустава.
Поэтому, для таких больных является типичной ходьба в положении с выпрямленной ногой, то есть, нога для следующего шага при ее переносе вперед не сгибается в колене. Характерен также парез стопы и пальцев ног, отсутствие/снижение ахиллова и подошвенного сухожильных рефлексов.
При длительном течении заболевания симптомы ишиаса дополняются атрофией паретичных мышц.
Признаки невралгии седалищного нерва часто дополняются расстройствами болевой чувствительности, особенно в области заднелатеральной поверхность голени и стопы.
Характерно ослабление мышечно-суставного чувства в суставах голеностопа и межфаланговых суставах. Типичной является боль при надавливании на точку места выхода n. ischiadicus на бедро (крестцово-ягодичную точку) и триггерные точки Гара и Валле.
К характерным симптомам седалищной невропатии относятся положительные симптомы натяжения:
- Лассега (выраженная боль из положения лежа на спине при поднятии прямой ноги).
- Бонне (сильная простреливающая боль у лежащего на спине больного при пассивном отведении согнутой в тазобедренном и колене суставе ноги).
Реже невропатия n.
ischiadicus сопровождается вазомоторными и трофическими изменениями (гиперкератоз, гипотрихоз, ангидроз, гипергидроз) на латеральной поверхности стопы, пятке и тыльной стороне пальцев, изменение роста ногтей.
Вазомоторные нарушения проявляются цианозом и похолоданием стопы. Такие характерные симптомы позволяют определить и провести дифференциальную диагностику седалищной мононевропатии с пояснично-крестцовой радикулопатией уровня L5-S2 и плексопатией.
Анализы и диагностика
Диагноз устанавливается на основании характерной клинической картины и данных инструментального обследования (рентгенография, магнитно-резонансная и компьютерная томография позвоночника; электронейромиография).
Лечение воспаления седалищного нерва
Как лечить воспаление седалищного нерва и можно ли проводить лечение ишиалгии седалищного нерва дома? Прежде всего, ишиалгия, сопровождающаяся болью требует:
- полного покоя на протяжении нескольких дней при интенсивной боли;
- частичного ограничения двигательной активности при умеренно выраженной боли.
Медикаментозное лечение ишиаса седалищного нерва
Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
При недостаточной эффективности препаратов этой группы и сильных болях может возникать необходимость в 1-2 разовом назначении наркотических анальгетиков (Трамал, Трамадол).
Если невралгия седалищного нерва сопровождается стойким напряжением мышц и наличием миофасциальных болей облигатным компонентом терапии должен быть 2 недельный курс миорелаксантов (Баклофен, Толперизон, Тизанидин) или их назначение в комбинации с анальгетиками.
Предпочтительным является их парентеральное введение (уколы), однако, в качестве вспомогательного средства могут использоваться и мази/гели, содержащие противовоспалительный компонент — кетопрофен/диклофенак (мазь Индометацин, Кетопрофен гель, Фастум гель, Диклоран гель, Диклак гель, Кетопром гель, Вольтарен, крем Ибупрофен и др.). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
При проявившихся острых корешковых болей показана блокада триггерных точек для чего в паравертебральные точки на уровне пораженного ПДС вводится раствор лидокаина/новокаина с возможным добавлением раствора гидрокортизона и витамина В12 (цианокобаламина). В тяжелых случаях растворы вводятся в эпидуральное пространство.
Как лечить ишиас седалищного нерва при отсутствии/слабой эффективности НПВС? При недостаточной эффективности препаратов для купирования болевого синдрома могут назначаться коротким курсом (3-5 дней) кортикостероиды в инъекциях (Преднизолон, Дексаметазон, Депос). Повышения эффективности консервативного лечения можно добиться путем назначения терапевтически высоких доз витаминов группы В (Мильгамма, витамин В1, В6 и В12, Нейробион) и ускорять процессы регенерации нервных волокон.
Лечение неврита седалищного нерва при необходимости может включать назначение антигистаминных и десенсибилизирующих средств.
Какие уколы назначают для снижения сроков лечения? Медикаментозное лечение может быть расширено за счет назначения антиоксидантов (Альфа-липоевая кислота), репарантов, улучшающих трофику (Актовегин, Солкосерил), ингибиторов холинестеразы (Ипидакрин, Прозерин) и группы вазоактивных препаратов (Пентоксифиллин).
Как правило, длительный сильный болевой синдром является стрессором и способствует развитию невротических реакций, а иногда приводит и к депрессивным состояниям.
Поэтому в комплексное лечение рекомендуется включать седативные препараты или транквилизаторы (Диазепам, Алпразолам), а в тяжелых случаях — антидепрессанты (Имипрамин, Амитриптилин, Мапротилин, Доксепин, Тразодон, Пароксетин и др.).
Немедикаментозное лечение
В период ремиссии для восстановления физиологически нормальной биомеханики движений используются классический, сегментарный и соединительнотканный миофасциальной массаж и специальные упражнения на растяжение/расслабление и укрепление мышц поясницы, таза, бедра и нижних конечностей. Показана гимнастика по Уильямсу, видео упражнений которой можно найти в интернете. Хорошие отзывы и высокую эффективность восстановления биомеханики движений обеспечивают йоговские упражнения, лечебное плавание, плавание брассом, тренинг на специальных тренажерах.
Лечение воспаление седалищного нерва в домашних условиях
Лечение ишиаса в домашних условиях проводить безусловно можно согласно назначенному лечению врачом.
Что касается лечения воспаление седалищного нерва народными средствами, то необходимо отметить, что народные средства (компрессы из натертого корня хрена, черной редьки, конского каштана, фитотерапевтические средства на основе скипидара, камфоры, горького перца и др.) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
Поэтому самостоятельное лечение ишиаса народными средствами в домашних условиях использовать в качестве основной терапии не рекомендуется, поскольку это может способствовать хронизации патологического процесса и стойкому нарушению двигательной активности.
Доктора
Лекарства
- Местные анастетики (Прокаин, Новокаин, Лидокаин).
- Ненаркотические анальгетики (Парацетамол, Седалгин, Феназон, Метамизол, Анальгин, Дексалгин).
- НПВС (Ибупрофен, Нимесулид, Диклофенак, Кетопрофен, Мелоксикам, Индометацин, Пироксикам, Диклоберл, Фламакс).
- Миорелаксанты (Баклофен, Баклосан, Мидокалм, Толперизон).
- Селективные ингибиторы ЦОГ (Целебрекс, Кеторол, Целекоксиб).
- Витамины (Нейробион, Мильгамма, В1, В6, В12).
- Ингибиторы холинестеразы (Ипидакрин, Прозерин).
- Кортикостероидные препараты (Гидрокортизон, Депо-Медрол, Дексаметазон, Депос).
- Вазоактивные препараты (Пентоксифиллин).
- Препараты, улучшающие трофику (Актовегин, Нейробион, Солкосерил).
- Транквилизаторы (Диазепам, Алпразолам).
- Антидепрессанты (Имипрамин, Амитриптилин, Мапротилин, Доксепин, Тразодон, Пароксетин).
Процедуры и операции
В остром периоде/обострении назначается магнитотерапия, электрофорез, диадинамические токи, фонорез, поля СВЧ, иглорефлексотерапия, УФ-облучение. Во время ремиссии — иглорефлексотерапия, тепловые процедуры (грязи/озокерит), массаж, лазеромагнитотерпия, кинезотерапия, подводный массаж, светолечение, электрофорез АТФ, ЛФК.
Диета
Специальной диеты при неврите седалищного нерва нет.
Профилактика
Профилактика сводится к минимизации риска развития неврита седалищного нерва и включает:
- Избегание резких мышечных перегрузок.
- Своевременное и адекватное лечение остеохондроза позвоночника, травматических повреждений мышц крестцово-поясничной области/таза и других вертеброгенных заболеваний.
- Нормализацию избыточной массы тела.
- Избегание частых/сильных переохлаждений организма.
- Укрепление иммунитета с целью избегания инфекционных и простудных заболеваний.
- Регулярные занятия гимнастикой, прохождение курсов массажа.
Последствия и осложнения
При хронизации заболевания — частые рецидивы с умеренным болевым синдромом, который может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности, а в случаях развития атрофических изменений в мышцах ног и формировании стойкого пареза — ограничение трудоспособности вплоть до инвалидизации пациента.
Прогноз
В большинстве случаев благоприятный с полным восстановлением биомеханики движений и трудоспособности.
Список источников
- Путилина М.В. Невропатия седалищного нерва. Синдром грушевидной мышцы // Лечащий врач. 2006. № 2. с.58-67.
- Яхно Н.Н., Баринов А.Н., Подчуфарова Е.В. Невропатическая и скелетно-мышечная боль. Современные подходы к диагностике и лечению // Клиническая медицина. — 2008. — Т. 86, № 11. — С. 9-15.
- Карлов В.А. Неврология. Руководство для врачей. М.: МИА, 1999; 620.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.
- Болевые синдромы в неврологической практике / Под ред. проф. В.Л. Голубева. – 3-е изд., перераб. и доп.– М.: МЕДпресс-информ, 2010. 336 с.
Почему не проходит ишиас после лечения?
Ишиас (пояснично-крестцовый радикулит) — это тип нервной боли, которая распространяется вниз от поясницы в бедро и ногу.
Ишиас проходит через несколько недель, но у некоторых это состояние является хроническим. Боль может ощущаться как интенсивная судорога или жгучие электрические ощущения.
Если ишиас длится более 3 месяцев или проходит и возвращается, то это может быть хроническим ишиасом.
Хронический ишиас может вызывать постоянную боль. Его труднее лечить, чем острый пояснично-крестцовый радикулит, но некоторые средства могут принести облегчение.
Причины ишиаса Грыжа межпозвоночного дискаВрачи не знают, почему некоторые случаи ишиаса становятся хроническими. Многие острые и хронические случаи ишиаса происходят вследствие грыжи межпозвоночного диска. В большинстве случаев грыжа межпозвоночных дисков проходит самостоятельно в течение нескольких недель. Если боль не проходит, это может вызвать хроническую боль.
ТравмаЛюди с грыжей межпозвоночных дисков часто помнят определенную травму, которая вызвала боль. Травма не означает, что боль будет хронической.
При грыжах межпозвоночного диска после травмы может появиться боль снова, особенно если человек продолжает повторять движения, которые привели к болевому синдрому.
ВоспалениеВоспалительные заболевания могут сдавливать спинномозговые нервы, вызывая седалищную боль. Пациенты с хроническими воспалительными заболеваниями, такими как ревматоидный артрит, могут заметить, что ишиас вспыхивает при ухудшении состояния. Лечение основного заболевания может помочь в лечении ишиаса.
ИнфекцияИнфекция в позвоночнике или вокруг него может вызвать абсцесс, который представляет собой инфицированную опухоль. Этот абсцесс может повреждать спинномозговые нервы, вызывая ишиас и иногда вызывает другие симптомы. У человека с абсцессом может развиться лихорадка, появиться боль в других областях тела.
Опухоль спинного мозгаЛюбой тип опухоли в позвоночнике или вблизи него может захватывать спинномозговые нервы, вызывая седалищную боль. Некоторые опухоли являются раковыми. В других случаях эпидуральная гематома, которая представляет собой опухоль вблизи позвоночника, может вызвать боль.
Важно, чтобы люди с ишиасом обратились к врачу, чтобы исключить потенциально опасные состояния, такие как рак.
Износ позвоночникаПри старении нормальный износ позвоночника может привести к сужению позвоночного столба, что приводит к стенозу позвоночника. У некоторых людей стеноз позвоночника вызывает хроническую или усиливающуюся боль.
Образ жизниНесколько факторов образа жизни могут увеличить риск ишиасной боли или продлить время восстановления. Люди с этими факторами риска могут обнаружить, что ишиас становится хроническим или рецидивирует. Факторы риска развития ишиаса включают в себя:
- небольшая физическая активность и длительное сидение
- наличие избыточного веса или ожирения
- курение
Поскольку ишиас часто следует за травмой, люди могут обнаружить, что симптомы не улучшаются, если они продолжают деятельность, которая вызвала первоначальную травму.
ТуберкулезТуберкулез крестцово-подвздошных суставов, который врачи называют туберкулезным сакроилеитом, является редкой формой туберкулеза, легочной инфекции. Это происходит при абсцессе, который распространяется на крестцово-подвздошный сустав в области таза и нижней части позвоночника. У человека также могут быть симптомы туберкулеза, такие как проблемы с дыханием или кашель.
Туберкулез является очень редкой причиной ишиаса, но если симптомы сохраняются и человек имеет историю воздействия туберкулеза, тестирование имеет важное значение.
Смещение позвонковПри смещении позвонков, например, если у человека сколиоз или другое хроническое заболевание, происходит сдавление пространств между позвонками.
Это давление может вызвать грыжу межпозвоночных дисков. Смещение позвонков также может сжимать седалищный нерв, вызывая боль.
В зависимости от причины, человеку может потребоваться хирургическое вмешательство, физиотерапия или другие методы лечения.
Может ли вернуться ишиас?Ишиас может вернуться, особенно если у человека хроническое заболевание. Однако для большинства людей ишиас проходит сам по себе в течение месяца или двух.
Наиболее распространенные симптомы ишиаса включают в себя:
- электрические ощущения вдоль одной ноги
- боль, которая излучается от нижней части спины к бедру и вниз по ноге
- интенсивные судороги ног
- боль при ходьбе или движении
- онемение в ногах, бедрах и пояснице
- боль при чихании или кашле
Физические упражнения могут облегчить боль в пояснице.
- Аэробные упражнения способствуют развитию физической формы и могут помочь человеку поддерживать умеренную массу тела. Попробуйте упражнения с низкой отдачей, такие как плавание или ходьба.
- Следующие упражнения могут помочь при ишиасе:
- Согните колено под углом 90 градусов и поставьте ногу на стул. Наклонитесь вперед, чтобы растянуться, задержитесь на 30 секунд.
- Встаньте на колени, упершись ягодицами в пятки, затем наклонитесь вперед, подняв руки прямо над головой и прижав их к полу. Задержитесь на 30 секунд.
- Лягте на спину и подтяните колени к груди. Задержитесь на 30 секунд. Некоторые люди находят облегчение, раскачиваясь из стороны в сторону в этом положении.
- Лягте на спину, согнув колени и поставив ступни на пол. Поднимайте попеременно ноги вверх, как бы маршируя, в течение 30-60 секунд.
Ишиас обычно проходит сам по себе, с лечением или без него.
Врач может диагностировать причину ишиаса и назначить лечение для ускорения выздоровления. Однако ишиас не является неотложной медицинской помощью, и хорошо бы подождать, чтобы увидеть, пройдут ли симптомы самостоятельно, прежде чем обратиться к врачу.
Желательно обратиться к врачу, если:
- боль мешает ежедневному функционированию
- ишиас длится дольше 3 месяцев
- ишиас проходит, а затем возвращается
- боль становится невыносимой или неуклонно усиливается
Хотя перспективы для большинства людей с ишиасом хорошие, те, кто страдает хроническим ишиасом, сталкиваются с более длительным и сложным восстановлением. Исследование 2020 года показало, что хирургическое вмешательство при грыже межпозвоночных дисков, вызывающей ишиас, дает лучшие результаты, чем консервативное лечение, такое как физические упражнения.
ЗаключениеИшиас может быть очень болезненным, хотя у большинства людей он может длиться в течение нескольких недель. Однако если недели превращаются в месяцы, это может означать, что пришло время поставить диагноз и рассмотреть другие методы лечения.
Статья по теме: Боль в пояснице и запор, как они связаны?
Лечение радикулита
Инфографика:
8 важных фактов о радикулите
(увеличенное изображение)
Желательно лечить ишиас как можно раньше, чтобы избежать прогрессирования симптомов. Лечение радикулита может включать как консервативные, так и хирургические методы. Обычно сначала пробуют нехирургические методы. Хирургическое вмешательство может быть показано, если первопричиной является тяжелая и / или прогрессирующий неврологический дефицит, например, слабость в ногах.
Нехирургическое лечение радикулита
Лечение ишиаса первой линии обычно включает комбинацию физиотерапии, лекарств, терапевтических инъекций и альтернативных методов лечения.
Острый ишиас обычно проходит через 4–6 недель консервативного лечения. При хроническом ишиасе с болью, продолжающейся более 8 недель, время лечения может занять больше времени и может зависеть от основной причины. 1 , 2
реклама
Физиотерапия радикулита
Физиотерапия включает в себя сочетание укрепления, растяжки и аэробной подготовки и является центральным компонентом практически любого плана лечения ишиаса.К программе физиотерапии также могут быть добавлены лечебные упражнения.
См. Физиотерапия для снятия боли в пояснице
Видео: Лечение радикулита
Лечение ишиаса обычно начинается с нехирургических методов и включает в себя определенную комбинацию физиотерапии, лекарств, терапевтических инъекций и альтернативных методов лечения. Смотреть сейчас
Цели физиотерапии и упражнений при ишиасе включают:
- Укрепите позвоночник и мышцы нижней части спины, живота, ягодиц и бедер.
- Увеличить силу ядра
- Растяжка напряженных и негибких мышц, например подколенных сухожилий
- Стимулируйте обмен жидкости и питательных веществ в организме с помощью легких аэробных упражнений, таких как ходьба, плавание или терапия в бассейне
См. Упражнения при ишиасе для облегчения боли при ишиасе
Хотя может потребоваться некоторое изменение режима отдыха или активности, важно поддерживать как можно больше активности и избегать длительных периодов отсутствия физической активности или постельного режима.
Просмотреть слайд-шоу: 9 упражнений для снятия боли при радикулите
Некоторые упражнения для лечения ишиаса могут быть специфическими для основной причины. Квалифицированные специалисты в области здравоохранения, такие как физиотерапевты, физиотерапевты, мануальные терапевты или квалифицированные сертифицированные спортивные тренеры, могут помочь сформулировать эффективный план лечения для облегчения боли при радикулите с помощью физических упражнений и физиотерапии.
См. Причины ишиаса и упражнения
В этой статье:
Лекарство от боли при радикулите
Для облегчения боли при радикулите могут использоваться как рецептурные, так и безрецептурные препараты.Вот несколько примеров лекарств, используемых для лечения боли при ишиасе:
Эти препараты обычно принимают для облегчения боли и позволяют пациенту участвовать в физиотерапии. Такие препараты, как опиоидные анальгетики, обычно назначают на короткий срок, чтобы избежать зависимости.
См. Потенциальные риски и осложнения при приеме опиоидных препаратов
Хиропрактика
Мануальные манипуляции, обычно выполняемые мануальным терапевтом, направлены на улучшение выравнивания позвоночника.Этот метод может помочь в лечении основных состояний, которые могут вызывать боль в седалищном нерве, таких как грыжа межпозвоночного диска или стеноз позвоночного канала. Ручные манипуляции также могут улучшить среду заживления и не должны быть болезненными.
Лечебный массаж
Определенные виды массажной терапии, такие как массаж глубоких тканей, могут облегчить боль. К преимуществам массажной терапии относятся:
- Улучшение кровообращения, что, в свою очередь, способствует лучшему восстановлению организма
- Расслабление напряженных мышц, которые могут вызывать боль
- Высвобождение эндорфинов, гормонов в организме, которые действуют как естественные болеутоляющие.
См. Лечебный массаж при боли в пояснице
Лечебные инъекции для поясничного отдела радикулита
Лечебные инъекции в поясничный отдел могут помочь при боли, вызванной заболеваниями седалищного нерва.
См. Инъекции для снятия боли в шее и спине
Инъекции используются с целью обеспечения достаточного обезболивания, чтобы пациент мог в полной мере участвовать в программе физиотерапии и получать от нее пользу. Инъекции также служат для диагностики источника боли и могут использоваться для идентификации нервов-мишеней.
Наиболее распространенные виды инъекций для снятия боли при седалищном нём включают:
Эпидуральные инъекции стероидов
Эпидуральные инъекции стероидов могут помочь облегчить боль в седалищном нём, возникающую при таких состояниях, как стеноз позвоночного канала, грыжа межпозвоночного диска или остеохондроз.Основные цели этого лечения включают:
- Управляйте воспалительной реакцией вокруг седалищного нерва от химических и механических источников боли, таких как грыжа межпозвоночного диска или дегенерированный диск.
- Снижает активность иммунной системы, чтобы уменьшить производство воспалительных клеток в организме.
Стероиды, вводимые в эпидуральное пространство, рассеиваются в нервных окончаниях и других тканях, рассеивая противовоспалительный эффект в структурах, передающих боль.
См. Эпидуральные инъекции стероидов: риски и побочные эффекты
Видео об эпидуральных инъекциях стероидов при боли в спине и ногах СохранитьЭпидуральные инъекции стероидов могут помочь уменьшить боль путем введения противовоспалительных препаратов в эпидуральное пространство поясничного отдела позвоночника. Смотреть: Эпидуральные инъекции стероидов при боли в спине и ногах Видео
Селективная блокада нервных корешков
Этот тип инъекции вводится возле спинномозгового нерва, когда он выходит из межпозвонкового отверстия (костного отверстия между соседними позвонками).Лекарство уменьшает воспаление и обезболивает боль, передаваемую по нерву. Селективная блокада нервных корешков может быть применена к одному или нескольким нервным корешкам от L4 до S3 для контроля боли при ишиасе.
Результаты большинства терапевтических инъекций сильно различаются. Некоторые люди могут испытывать немедленное и устойчивое облегчение боли, у некоторых может наблюдаться облегчение боли всего на несколько недель или месяцев, а у некоторых может не наблюдаться никакого облегчения боли.
реклама
Приведенный выше список возможных методов лечения никоим образом не является исчерпывающим.Всем, кто испытывает боль при ишиасе, рекомендуется проконсультироваться с квалифицированным врачом для лечения. Как правило, если нехирургические методы не приносят облегчения после 6-8 недель лечения или если неврологический дефицит (например, слабость в ногах) усиливается, можно рассмотреть возможность хирургического вмешательства. 2
Узнайте, когда боль при ишиасе требует неотложной медицинской помощи
Список литературы
- 1. Дэвис Д., Васудеван А. Ишиас. [Обновлено 28 февраля 2019 г.]. В: StatPearls [Интернет].Остров сокровищ (Флорида): StatPearls Publishing; 2019 Янв. Доступно по адресу: https://www.ncbi.nlm.nih.gov/books/NBK507908/.
- 2.Кумар М. Эпидемиология, патофизиология и симптоматическое лечение радикулита: обзор. nt. J. Pharm. Bio. Arch. 2011, 2.
Боль в седалищном нерве — лечение и лечение | ChiroRehab of Texas
Ишиас — распространенный тип боли, поражающей седалищный нерв. Это большой нерв, который проходит от нижней части спины к задней части обеих ног.
Примерно 4 человека из 10 в какой-то момент своей жизни страдают ишиасом. Все, что оказывает давление на седалищный нерв или раздражает его, может вызвать боль, простреливающую заднюю часть одной ягодицы или бедра. Есть разные типы и уровни боли при ишиасе. Люди с ишиасом могут ощущать легкую или острую боль, ощущение жжения, онемения, покалывания, слабость или сильный дискомфорт.
Боль при радикулите обычно возникает при длительном сидении, стоянии, чихании, кашле, скручивании, напряжении и поднятии тяжестей.Также существуют различные методы лечения боли в области седалищного нерва.
Ишиас — самый большой нерв в организме, который может вызывать изнуряющую боль при раздражении или давлении на него. Боль в седалищном поясе имеет разнообразное болевое ощущение, которое включает иррадирующую или покалывающую боль в задней части бедер и ягодицах, распространяющуюся вниз до голени и стопы. Если вы знаете причины обострения ишиаса и способы его лечения, это поможет вам избавиться от боли.
Иногда боль при ишиасе может быть признаком серьезной проблемы.Причину обычно можно лечить с помощью обезболивающих и противоотечных препаратов, а также можно исправить путем изменения образа жизни. Некоторые из причин:
- Длительное сидение
- Ожирение и увеличение веса
- Подъем или перенос тяжелых предметов неправильной формы
- Сидячий образ жизни
- Неправильная осанка при выполнении упражнения с поднятием тяжестей
- Неудобное положение для сна на слишком мягком матрасе
- Ношение неподходящей обуви для определенного вида деятельности или долгое времяпровождение на высоких каблуках
Если ваша боль усиливается или сохраняется более нескольких недель, обратитесь за медицинской помощью.Это может быть признаком серьезного заболевания. Проведя некоторые тесты, такие как рентген, компьютерная томография или МРТ, ваш врач может определить, есть ли основная медицинская причина. Вот некоторые из распространенных первопричин боли в седалищном нерве.
Стеноз поясничного отдела позвоночника
Одной из частых причин ишиаса является стеноз позвоночного канала, при котором костный канал позвоночника, покрывающий спинной мозг и нервы, сужается. Поясничный стеноз возникает в нервах, расположенных в пояснице.Хотя некоторые люди рождаются с врожденными дефектами позвоночника, у других со временем развивается дегенерация позвоночника. Когда костный канал позвоночника сужается, нервные корешки сдавливаются, что приводит к покалыванию, слабости, онемению и боли. Лечение стеноза включает упражнения, лекарства и эпидуральные инъекции.
Грыжа межпозвоночного диска
Грыжа межпозвоночного диска также известна как выпуклый диск. Это происходит, когда мягкий диск, находящийся между позвонками, которые действуют как амортизатор, проталкивается через трещину во внешней оболочке.Это может вызвать раздражение нервов и вызвать боль в седалищном суставе. Лечение грыжи межпозвоночного диска — физиотерапия, лекарства или хирургическое вмешательство.
Дегенеративная болезнь диска
С возрастом диски между позвонками теряют амортизацию, в результате чего позвоночники теряют гибкость из-за повседневного износа. Области позвоночника, которые часто двигаются, подвергаются большему стрессу и наиболее подвержены остеохондрозам. Дегенерация вызывает раздражение седалищного нерва, обычно в поясничном отделе.Дегенеративное заболевание диска можно лечить с помощью лекарств, таких как противовоспалительные препараты, НПВП, упражнения для поясницы, а также правильную эргономику и осанку.
Спондилолистез
Спондилолистез — это состояние, при котором спинной позвонок смещается вперед на кость под ним. Люди, которые подвержены этому заболеванию и подвержены более высокому риску, — это спортсмены, которые напрягают нижнюю часть спины, например, гимнасты и футболисты. Если позвонок смещается слишком далеко, это может привести к защемлению нерва, вызывающему острую боль или онемение ног.Лечение спондилолистеза начинается с отдыха и приема лекарств. Когда состояние становится серьезным, пациенту может потребоваться операция по перемещению смещенного позвонка.
Костные шпоры
Разрастание кости — еще одна причина ишиаса, известного как костная шпора. Это происходит на позвонках в результате нормального износа позвоночника в результате возраста или в результате травмы. Боль возникает, когда костные шпоры раздражают седалищный нерв в этой области. Боль в пояснице из-за костных шпор обычно поражает пациентов старше 60 лет.Однако это также наследственное заболевание, вызванное неправильным питанием, травмами и плохой осанкой, что приводит к их более раннему развитию.
Опухоли
В редких случаях боль при ишиасе вызвана давлением опухоли на седалищный нерв. Некоторые опухоли позвоночника являются доброкачественными и могут быть удалены хирургическим путем без повреждения нерва. Раковые опухоли возникают в позвоночнике и растут в кости или в области диска. Это состояние обычно распространено среди молодых людей, где оно медленно растет.
Домашние средства от радикулита и самолечение
Независимо от того, что вызывает боль при ишиасе, около 90% людей с ишиасом поправляются без хирургического вмешательства. Большинство из них заживают за недели. Вы можете лечить ишиас, вызванный травмой или беременностью, в домашних условиях с помощью этих идей домашнего лечения. Даже если вы не уверены, что вызывает ишиас, эти шаги могут облегчить вашу боль. Однако вы можете обратиться за медицинской помощью, если при определенных обстоятельствах испытываете неуправляемый дискомфорт.
Холод и тепло
И пакеты со льдом, и тепло можно использовать для облегчения боли при радикулите и улучшения функций организма. Первые семь дней можно использовать лед. Положите лед на поясницу, чтобы уменьшить воспаление нерва. Остерегайтесь обморожений. Следите, чтобы пакеты со льдом не касались кожи, при нанесении заверните их в ткань или полотенце. Оставляйте их на 15-20 минут за раз с 15-20-минутным перерывом между ними. Это должен быть цикл включения-выключения-включения-выключения.Сделав перерыв, вы сможете оценить, как вы себя чувствуете.
Ледяной массаж — еще один способ приложить холод к болезненному участку. Заморозьте воду в бумажном стаканчике и вырежьте из него незаполненную часть. Круговыми движениями массируйте нижнюю часть спины льдом. Покройте область примерно на 6 дюймов и держите чашку в движении, чтобы не обморожиться. Массаж не должен длиться более 10 минут с часовым перерывом между массажами. Не забывайте избегать костной части позвоночника.
Механизм
Один из самых важных факторов, которые могут помочь вашей боли, — это движение.Многие люди, страдающие ишиасом, принимают постельный режим или опираются на удобный стул, думая, что это поможет им избавиться от боли. Однако это ошибка. Хотя отдых в течение первых двух дней после начала боли при ишиасе, длительное пребывание в постели может ухудшить ситуацию. Перемещение помогает избавиться от боли во многих отношениях.
- Он может укрепить мышцы, которые поддерживают позвоночник.
- Может улучшить гибкость и диапазон движений.
- Он может усилить приток крови ко всем участкам вашего тела, включая травмированную область, что ускоряет заживление.
- Может уменьшить восприятие боли.
Если вы испытываете боль при ишиасе, двигайтесь как можно быстрее. Если вы думаете, что движение усугубляет вашу боль, это лучшее время для того, чтобы обратиться за медицинской помощью, чтобы лучше понять, что происходит.
Как только вы сможете справиться с болью, продолжайте двигаться, чтобы уменьшить вероятность ее возвращения. Никогда никому не полезно сидеть долгое время. Длительное сидение может увеличить риск развития ишиаса или сделать его более серьезным, если он у вас уже есть.
- Тренироваться можно. Хотя упражнения кажутся неестественными, если вы испытываете боль, исследования показывают, что слишком много отдыха может усугубить симптомы вашей спины и ног. Добавьте легкие упражнения в свою повседневную деятельность, чтобы облегчить ишиас. Это не должно быть утомительным или болезненным. Прогулка по блоку — один из примеров физической активности, которая может помочь вашему позвоночнику стать сильным без каких-либо повреждений. Физические упражнения вызывают выработку эндорфинов, которые уменьшают восприятие боли, а также укрепляют позвоночник.
- Растяни. Мягкая растяжка в повседневной деятельности — отличный способ улучшить гибкость позвоночника и диапазон движений, помогая позвоночнику укрепить ядро и силу. Большинство упражнений на растяжку просты, и вы можете выполнять их во время просмотра телевизора или любимого фильма.
Обновите осанку
Работаете ли вы за столом или отдыхаете, не стойте в одном и том же положении слишком долго, так как это может вызвать обострение боли при ишиасе.Меняйте позу каждые 20 минут и используйте правильную осанку, чтобы снять напряжение с позвоночника и минимизировать симптомы ишиаса.
Заведующая аптечкой
Безрецептурные нестероидные противовоспалительные препараты (НПВП) могут помочь облегчить симптомы ишиаса, когда они возникают. НПВП — хороший вариант, поскольку они снимают воспаление и боль, по сравнению с ацетаминофеном, который только уменьшает боль. Однако НПВП сопряжены с риском для здоровья, о котором вы должны знать, прежде чем принимать их.Поэтому сначала обязательно обсудите это со своим врачом для вашей безопасности.
Лекарства для снятия боли при ишиасе
Существуют различные виды лекарств, которые можно использовать при боли в седалищном нём, в том числе пероральные.
- Безрецептурные обезболивающие, такие как аспирин, ацетаминофен, НПВП (например, ибупрофен, кетопрофен, напроксен.
- Лекарства, отпускаемые по рецепту, которые расслабляют мышцы и снимают мышечные спазмы.
- Антидепрессанты при хронической боли в пояснице
- Лекарства, отпускаемые по рецепту, от более сильной боли
Обратите внимание, что не давайте ребенку в возрасте 18 лет и младше из-за возможности наличия синдрома Рея.В некоторых случаях стероидные препараты вводятся вокруг спинномозгового нерва. Согласно исследованиям, инъекции должны быть умеренными, если раздражение вызвано давлением грыжи межпозвоночного диска.
Ишиас обычно возникает только на одной стороне нижней части тела. Боль обычно распространяется от поясницы до бедра и задней части ног. Он также может распространяться на стопу или пальцы ног, в зависимости от пораженного седалищного нерва.
Боль от ишиаса может быть сильной и может привести к инвалидности.Другие люди нечасто испытывают боль при ишиасе, но она может ухудшиться. Если вы чувствуете следующее, немедленно обратитесь за медицинской помощью.
- Лихорадка и боли в спине
- Отек и покраснение спины или позвоночника
- Боль, которая проходит вниз по ногам
- Онемение или слабость в верхней части бедер, таза, ногах или ягодицах
- Жгучая боль при мочеиспускании или кровь в моче
- Серьезная боль
- Потеря контроля над кишечником или мочевым пузырем
Когда ваш радикулит требует посещения врача
Важно, чтобы вы могли распознать, когда использовать домашние методы лечения, которые не помогают при ишиасе.Если эти методы лечения вам не помогают, возможно, пришло время обратиться за медицинской помощью или обратиться к специалисту по позвоночнику. Некоторые люди избегают врачей по разным причинам. Возможно, они не знают, как пользоваться своей медицинской страховкой, или им просто не нравится посещать врача и они предпочитают другой подход.
Хиропрактика для лечения радикулита
Среди людей, которые ищут способы обезболивания спины, выбирайте хиропрактику. Ежегодно около 22 миллионов американцев посещают хиропрактиков.И 35% из них, или около 7,7 миллиона, ищут облегчения от боли в спине, вызванной различными причинами, включая спортивные травмы, несчастные случаи и растяжение мышц. Некоторые другие боли включают боль в шее, руках и ногах, а также головные боли.
Тем не менее, при некоторых симптомах ишиаса может потребоваться медицинская помощь, и хотя в редких случаях задержка с оказанием медицинской помощи может привести к необратимому повреждению нервов. Ваш мануальный терапевт знает, когда вам нужна медицинская помощь, и направит вас к поставщику медицинских услуг, как только ваша ситуация потребует посещения врача.
Боль при радикулите бывает острой или хронической. Тяжелые случаи определяются обострениями, которые могут длиться неделями. Рецидивирующие симптомы ишиаса, хотя и легкие, продолжаются в течение месяцев или лет.
Для снятия сильной боли при радикулите не всегда требуются экстремальные лечебные процедуры. Облегчение боли в седалищном нерве в домашних условиях может иметь большое значение для ускорения вашего выздоровления. Но самое важное, что вы можете сделать с болью в пояснице и ногах, — это отнестись к ней серьезно и всегда звонить своему врачу, если эти методы лечения не приносят вам облегчения.
Ишиас — набор симптомов, а не болезнь
Диагноз ишиаса должен выполняться только опытным врачом. В большинстве случаев врач сможет поставить диагноз, основываясь только на вашей истории болезни и тщательном медицинском осмотре. Он / она, скорее всего, захочет узнать, когда у вас начались симптомы, их тяжесть, какие методы лечения вы пробовали ранее и каковы были результаты.
Во время медицинского осмотра врач осмотрит вас на предмет ограничения движений, проблем с равновесием и боли.Он / она может также проверить рефлексы в конечностях и оценить мышечную слабость, потерю чувствительности и признаки неврологической травмы.
При необходимости делают рентген, чтобы исключить более серьезные заболевания, такие как грыжа межпозвоночного диска в нижней части спины, опухоль или другие проблемы.
Ишиас заживает без лечения, и хирургическое вмешательство требуется редко. Если назначается лечение, обычно это комбинация терапии и лекарств.
Неоперативное лечение может включать:
Кратковременный отдых
Холодная и горячая терапия
Физиотерапия
Иглоукалывание
Массаж
Лекарства от ишиаса могут включать:
Обезболивающие, отпускаемые без рецепта или по рецепту
Противовоспалительные лекарства
Миорелаксанты
Интервенционные методы обезболивания
Интервенционные методы могут быть более быстрым и эффективным методом обезболивания при ишиасе.Эти методы лечения полезны при сильной боли, которая не поддается консервативному лечению и / или медикаментам.
Поясничная эпидуральная инъекция стероидов — Многие считают эту процедуру «золотым стандартом» лечения радикулита. По сути, это то же самое, что и женщина во время родов. Под контролем рентгеноскопии ваш врач введет небольшую иглу в эпидуральное пространство и введет небольшое количество лекарства для устранения боли.
Трансфораминальная эпидуральная инъекция стероидов — Эта процедура аналогична описанной выше, однако вместо этого лекарство направляется непосредственно на нервные волокна, составляющие седалищный нерв — в результате больше лекарственного средства воздействуют на пораженный участок.
Стимуляция спинного мозга (SCS) — Когда воспаление внутри и вокруг пораженных нервов слишком велико для эпидуральной инъекции, SCS — отличный и эффективный вариант лечения, который может устранить боль без хирургического вмешательства.В SCS электрический импульс доставляется непосредственно к позвоночнику, блокируя доступ определенных нейронных волокон к мозгу и, следовательно, способность мозга ощущать ранее воспринимаемую боль.
Микродискэктомия — Другой вариант в случаях, когда воспаление внутри и вокруг пораженных нервов слишком велико для эпидуральной инъекции. При микродискэктомии часть поврежденного материала вокруг нерва (ов) удаляется.
Хирургия:
В редких случаях причиной ишиаса может быть что-то, что требует хирургического вмешательства.Наличие неврологического дефицита, синдрома конского хвоста (то есть потеря контроля над кишечником и / или мочевым пузырем) или других проблем может потребовать хирургического вмешательства.
Этапы профилактики:
Часть лечения будет состоять в изучении здоровых привычек позвоночника и внесении изменений в образ жизни, которые могут уменьшить текущие симптомы и предотвратить дальнейшие приступы.
Диагностика и лечение радикулита
BMJ. 2007, 23 июня; 334 (7607): 1313–1317.
, профессор, 1 , профессор оценки медицинских технологий, 2 и нейрохирург 3BW Koes
1 Отделение общей практики, Erasmus MC, Университетский медицинский центр Роттердама, а / я 2040, 3000 CA Роттердам, Нидерланды
MW van Tulder
2 Институт EMGO, Университетский медицинский центр VU, Амстердам, Нидерланды
WC Peul
3 Отделение нейрохирургии, Медицинский центр Лейденского университета, Лейден, Нидерланды
1 Отделение общей практики, Erasmus MC, Университетский медицинский центр Роттердама, а / я 2040, 3000 CA Роттердам, Нидерланды
2 Институт EMGO, Университетский медицинский центр VU, Амстердам, Нидерланды
3 Отделение нейрохирургии, Лейден Университетский медицинский центр, Лейден, Нидерланды
Эта статья цитируется в других статьях в PMC.- Дополнительные материалы
-
[дополнительно: веб-ссылки]
GUID: B94F27AF-4401-4F41-AB80-EFCF75E80E36
GUID: 6C8CC97B-6209-446C-8173-26385595D2C5
Ишиас поражает многих людей. Наиболее важные симптомы — иррадиация в ногах и связанные с этим нарушения. Пациенты обычно лечатся в системе первичной медико-санитарной помощи, но небольшая часть пациентов направляется во вторичную помощь и в конечном итоге может перенести операцию. В литературе встречается много синонимов ишиаса, таких как пояснично-крестцовый корешковый синдром, ишиас, боль в нервных корешках и защемление нервных корешков.
Сводные баллы
-
У большинства пациентов с острым ишиасом прогноз благоприятный, но около 20-30% имеют постоянные проблемы через один или два года
-
Диагноз основывается на анамнезе и физикальном осмотре
-
Визуализация показана только пациентам с состояниями «красный флаг» или которым рассматривается операция на диске
-
Пассивное (постельный режим) лечение было заменено более активным
-
По общему мнению, первоначальное лечение консервативное примерно в течение 6 лет. -8 недель
-
Операция на межпозвоночном диске может обеспечить более быстрое облегчение боли в ноге, чем консервативное лечение, но через один или два года не было обнаружено явных различий
Примерно в 90% случаев ишиас вызван грыжей межпозвоночного диска с нервом компрессия корня, но возможными причинами могут быть поясничные стенозы и (реже) опухоли.Диагностика ишиаса и его лечение значительно различаются внутри страны и между странами — например, частота операций по поводу поясничной дискэктомии сильно различается в разных странах. w1 Недавняя публикация подтвердила этот большой разброс в хирургии дисков даже в пределах одной страны. 1 Частично это может быть вызвано нехваткой доказательств ценности диагностических и терапевтических вмешательств и отсутствием четких клинических руководств или отражением различий в системах здравоохранения и страхования.В этом обзоре представлено современное состояние науки в области диагностики и лечения радикулита.
Источники и критерии отбора
Мы нашли систематические обзоры в Кокрановской библиотеке, оценивающие эффективность консервативных и хирургических вмешательств при ишиасе. До декабря 2006 г. проводился поиск в Medline, чтобы найти другие соответствующие систематические обзоры по диагностике и лечению боли в пояснице. Ключевые слова: радикулит, пульпозные грыжи, седалищные кости, ущемление нервного корешка, систематический обзор, метаанализ, диагностика и лечение.Кроме того, мы использовали наши личные файлы для других ссылок, включая публикации недавних рандомизированных клинических испытаний. Наконец, мы проверили наличие клинических руководств.
Кто болеет радикулитом?
Точные данные о заболеваемости и распространенности ишиаса отсутствуют. В целом, по оценкам, от 5% до 10% пациентов с болью в пояснице страдают ишиасом, тогда как зарегистрированная распространенность боли в пояснице в течение всей жизни колеблется от 49% до 70%. w2 Ежегодная распространенность ишиаса, связанного с дисками, среди населения в целом оценивается в 2 человека.2%. 2 Сообщалось о нескольких личных и профессиональных факторах риска развития ишиаса (вставка 1), включая возраст, рост, психическое напряжение, курение сигарет и воздействие вибрации от транспортных средств. 2 3 w2 Доказательства связи между радикулитом и сексом или физической подготовкой противоречивы.
Вождение, включая вибрацию всего тела
Как диагностируется радикулит?
Ишиас обычно диагностируется на основе сбора анамнеза и физического осмотра.По определению пациенты упоминают иррадирующую боль в ноге. Их могут попросить сообщить о распространении боли и о том, исходит ли она ниже колена, а для оценки распределения можно использовать рисунки. Ишиас характеризуется иррадиирующей болью, которая повторяется на дерматомах. Пациенты также могут сообщать о сенсорных симптомах.
Физикальное обследование во многом зависит от неврологического обследования. Наиболее часто используемым исследованием является тест на поднятие прямой ноги или знак Ласега. Пациенты с радикулитом также могут испытывать боль в пояснице, но обычно она менее сильна, чем боль в ногах.Диагностическая ценность анамнеза и физического осмотра изучена недостаточно. 4 Никакие анамнезы или тесты физического осмотра не обладают одновременно высокой чувствительностью и высокой специфичностью. Суммарная чувствительность теста с поднятием прямой ноги оценивается в 91% с соответствующей совокупной специфичностью 26%. 5 Единственный тест с высокой специфичностью — это тест с поднятием скрещенных прямых ног с совокупной специфичностью 88%, но чувствительностью только 29%. 5 В целом, если пациент сообщает о типичной ирологичной боли в одной ноге в сочетании с положительным результатом одного или нескольких неврологических тестов, указывающих на натяжение нервных корешков или неврологический дефицит, диагноз ишиаса кажется оправданным.Во вставке 2 показаны признаки и симптомы, которые помогают отличить ишиас от неспецифической боли в пояснице.
Вставка 2: Показатели ишиаса
w5-
Односторонняя боль в ноге сильнее, чем боль в пояснице
-
Боль иррадиирует в стопу или пальцы ног
-
Онемение и парестезия в той же области
-
Прямая нога тест на подъем вызывает большую боль в ногах
-
Локальная неврология — то есть ограничивается одним нервным корешком
В чем ценность визуализации?
Диагностическая визуализация полезна только в том случае, если результаты влияют на дальнейшее лечение.При остром ишиасе диагноз ставится на основании сбора анамнеза, физического обследования и консервативного (безоперационного) лечения. Визуализация может быть показана на этом этапе только при наличии признаков или «красных флажков», что ишиас может быть вызван основным заболеванием (инфекциями, злокачественными новообразованиями), а не грыжей диска.
Диагностическая визуализация также может быть показана пациентам с тяжелыми симптомами, которые не реагируют на консервативную терапию в течение 6-8 недель. В этих случаях можно рассмотреть возможность хирургического вмешательства и использовать визуализацию для определения наличия грыжи межпозвоночного диска с компрессией нервного корешка, а также для определения ее местоположения и степени.При принятии решения об операции важно, чтобы клинические результаты и симптомы хорошо соответствовали результатам сканирования. Это особенно актуально, потому что грыжи диска, выявленные с помощью компьютерной томографии или магнитно-резонансной томографии, очень распространены (20–36%) у людей без симптомов, у которых нет ишиаса. 6 w3 У многих людей с клиническими симптомами ишиаса при сканировании не обнаруживаются грыжи поясничного диска. 7 8 В настоящее время ни один метод визуализации не демонстрирует явного преимущества перед другими.Хотя некоторые авторы предпочитают магнитно-резонансную томографию другим методам визуализации, потому что компьютерная томография имеет более высокую дозу облучения или потому, что мягкие ткани лучше визуализируются, данные 9 10 показывают, что оба метода одинаково точны при диагностике грыжи поясничного диска. 11 Рентгенография для диагностики грыжи поясничного диска не рекомендуется, потому что диски невозможно визуализировать с помощью рентгеновских лучей. 11
Какой прогноз?
В целом клиническое течение острого ишиаса благоприятное, и большая часть боли и связанной с ней инвалидности проходит в течение двух недель.Например, в рандомизированном исследовании, в котором сравнивали нестероидные противовоспалительные препараты с плацебо при остром ишиасе в первичной медико-санитарной помощи, 60% пациентов выздоравливали в течение трех месяцев и 70% — в течение 12 месяцев. 12 Около 50% пациентов с острым ишиасом, включенных в группы плацебо в рандомизированных испытаниях нехирургических вмешательств, сообщили об улучшении в течение 10 дней, а около 75% сообщили об улучшении через четыре недели. 13 Таким образом, у большинства пациентов прогноз хороший, но в то же время у значительной части пациентов (до 30%) боль сохраняется в течение одного года или дольше. 12 13
Какова эффективность консервативного лечения радикулита?
Консервативное лечение ишиаса в первую очередь направлено на уменьшение боли с помощью анальгетиков или уменьшения давления на нервный корешок. Недавний систематический обзор показал, что консервативные методы лечения явно не улучшают естественное течение ишиаса у большинства пациентов и не уменьшают симптомы. 14 Адекватное информирование пациентов о причинах и ожидаемом прогнозе может быть важной частью стратегии лечения.Однако информирование пациентов о ишиасе специально не исследовалось в рандомизированных контролируемых исследованиях.
Во вставке 3 обобщены доказательства эффективности широко доступных консервативных методов лечения радикулита, включая инъекционную терапию. Отсутствуют убедительные доказательства эффективности большинства доступных вмешательств. Между постельным режимом и советом о том, как оставаться активным, было выявлено небольшое различие в влиянии на боль и функциональное состояние. 15 В результате этого открытия постельный режим — долгое время основной метод лечения радикулита — больше не рекомендуется. w2 w4 Анальгетики, нестероидные противовоспалительные препараты и миорелаксанты не кажутся более эффективными, чем плацебо для уменьшения симптомов. Доказательств в отношении опиоидов и различных сложных лекарств нет. В систематическом обзоре сообщалось об отсутствии доказательств того, что тракция, нестероидные противовоспалительные препараты, внутримышечные стероиды или тизанидин превосходят плацебо. 13 В этом обзоре высказано предположение, что эпидуральные инъекции стероидов могут быть эффективными у пациентов с острым ишиасом. 13 Однако более поздний систематический обзор большего числа рандомизированных исследований показал, что не было доказательств положительных краткосрочных эффектов инъекций кортикостероидов и что долгосрочные эффекты были неизвестны. 14 В том же систематическом обзоре сообщается, что активная физиотерапия (упражнения), по-видимому, не лучше, чем неактивное лечение (постельный режим) и другие консервативные методы лечения, такие как вытяжение, манипуляции, горячие компрессы или корсеты). 14
Вставка 3: Уровни доказательности консервативного лечения ишиаса
-
Постельный режим (компромисс)
-
Сохранение активности в отличие от постельного режима (вероятно, будет полезным)
-
Анальгетики или нестероидные противовоспалительные препараты, иглоукалывание, эпидуральные инъекции стероидов, манипуляции с позвоночником, тракционная терапия, физиотерапия, поведенческое лечение, многопрофильное лечение (эффективность неизвестна)
Какова роль хирургического вмешательства при ишиасе?
Хирургическое вмешательство при ишиасе направлено на удаление грыжи диска и, в конечном итоге, его части или стеноза фораминального канала с целью устранения предполагаемой причины ишиаса.Лечение направлено на облегчение боли в ногах и соответствующих симптомов, а не на уменьшение боли в спине. Все согласны с тем, что синдром конского хвоста является абсолютным показанием для немедленного хирургического вмешательства. Выборная хирургия — это выбор при одностороннем ишиасе. До недавнего времени было доступно только одно относительно старое рандомизированное исследование, в котором сравнивали хирургическое вмешательство с консервативным лечением пациентов с ишиасом. 16 Это исследование показало, что хирургическое вмешательство дало лучшие результаты через год, тогда как через четыре и 10 лет наблюдения не было обнаружено значительных различий. 16
Кокрановский обзор суммировал доступные рандомизированные клинические испытания по оценке хирургии диска и хемонуклеолиза. 17 При хемонуклеолизе фермент химопапаин вводится в дискус с целью сокращения пульпозного ядра. В обзоре сообщалось о лучших результатах хирургии диска, чем при хемонуклеолизе, у пациентов с тяжелым ишиасом относительно длительной продолжительности, варьирующейся от более четырех недель до более четырех месяцев. Хемонуклеолиз оказался более эффективным, чем плацебо.Таким образом, косвенно в обзоре предполагается, что операция на диске более эффективна, чем плацебо. На основе данных трех исследований авторы пришли к выводу, что имеются значительные доказательства того, что хирургическая дискэктомия обеспечивает эффективное клиническое облегчение для тщательно отобранных пациентов с ишиасом в результате пролапса поясничного диска, который не удается устранить консервативным лечением. Недавний обзор пришел к такому же выводу. 18 Кокрановский обзор далее пришел к выводу, что долгосрочные эффекты хирургического вмешательства неясны и что данных об оптимальном времени операции также не хватает. 17
Рандомизированные контролируемые испытания, еще не включенные в систематические обзоры
Были опубликованы два дополнительных рандомизированных контролируемых испытания, сравнивающих хирургию диска с консервативным лечением. В одном исследовании (n = 56) микродискэктомия сравнивалась с консервативным лечением у пациентов, страдающих радикулитом в течение 6–12 недель. 19 В целом, не было обнаружено значительных различий в отношении боли в ногах, боли в спине и субъективной инвалидности в течение двух лет наблюдения. Боль в ногах, однако, поначалу уменьшалась быстрее у пациентов в группе дискэктомии.В США было проведено исследование исходов крупных пациентов с позвоночником (рандомизированное исследование) и связанное с ним наблюдательное когортное исследование. 20 21 Пациенты с радикулитом в течение минимум шести недель и подтвержденной грыжей диска были приглашены для участия в рандомизированном исследовании или наблюдательном когортном исследовании. Пациенты в исследовании были рандомизированы для хирургии диска или консервативного лечения. Пациенты в когортном исследовании получали хирургию диска или консервативную помощь в зависимости от их предпочтений.В рандомизированном исследовании (n = 501) обе группы лечения значительно улучшились за два года по всем первичным и вторичным критериям оценки. Небольшие различия были обнаружены в пользу хирургической группы, но они не были статистически значимыми для основных критериев оценки. Только 50% пациентов, рандомизированных для хирургического вмешательства, получили хирургическое вмешательство в течение трех месяцев после включения по сравнению с 30%, рандомизированными для консервативного лечения. Через два года наблюдения 45% пациентов в группе консервативного лечения перенесли операцию по сравнению с 60% в группе хирургического лечения. 20
В наблюдательную когорту вошли 743 пациента. Обе группы значительно улучшились с течением времени, но хирургическая группа показала значительно лучшие результаты в отношении боли и функции по сравнению с консервативной группой. Авторы упомянули осторожность при интерпретации результатов из-за возможного искажения показаний и из-за того, что показатели исхода были самооценкой. 21
Результаты показывают, что как консервативное лечение, так и операция на диске являются подходящими вариантами лечения для пациентов с ишиасом продолжительностью не менее шести недель.Хирургическое вмешательство может обеспечить более быстрое облегчение симптомов по сравнению с консервативным лечением, но не было обнаружено больших различий в частоте успеха после одного или двух лет наблюдения. Таким образом, пациенты и врачи могут взвесить преимущества и недостатки обоих вариантов, чтобы сделать индивидуальный выбор. Это особенно актуально, потому что предпочтение пациентов лечению может иметь прямое положительное влияние на величину лечебного эффекта.
Какие рекомендации содержатся в клинических руководствах?
Хотя во многих странах доступны клинические руководства по лечению неспецифической боли в пояснице, это не относится к ишиасу. 22 Вставка 4 показывает рекомендации по лечению радикулита (пояснично-крестцового корешкового синдрома) в клинических руководствах, недавно выпущенных Голландским колледжем общей практики. w4 После исключения конкретных заболеваний на основании «красных флажков» ишиас диагностируется на основании сбора анамнеза и физического осмотра. Первоначальное лечение консервативное, с упором на просвещение пациентов, рекомендации оставаться активными, продолжать повседневную деятельность и адекватное лечение боли. На этом этапе визуализация не играет никакой роли.Направление к медицинскому специалисту — например, неврологу, ревматологу, хирургу-позвоночнику — показано пациентам, симптомы которых не улучшаются после консервативного лечения в течение как минимум 6-8 недель. В этих случаях может быть рассмотрено хирургическое вмешательство. Немедленное направление показано в случае синдрома конского хвоста. Острый тяжелый парез или прогрессирующий парез также являются поводом для направления (в течение нескольких дней).
Вставка 4: Клинические рекомендации по диагностике и лечению ишиаса от Голландского колледжа общей практики
w4Диагноз
-
Проверить наличие красных флажков, таких как злокачественные новообразования, остеопоротические переломы, радикулит и синдром конского хвоста
-
Взять историю, чтобы определить локализацию; строгость; потеря силы; расстройства чувствительности; продолжительность; курс; влияние кашля, покоя или движения; и последствия для повседневной деятельности
-
Проведите медицинский осмотр, включая неврологическое тестирование — например, тест на поднятие прямой ноги (признак Ласега)
-
Проведите следующие тесты в случаях с дерматомическим паттерном или положительным результатом на тест подъема прямой ноги или потеря силы или нарушения чувствительности: рефлексы (ахиллово или коленное сухожилие), чувствительность латеральной и медиальной сторон стопы и пальцев ног, сила большого пальца ноги во время разгибания, ходьба на пальцах ног и пятке (различия слева и справа) , перечеркнутый знак Ласега
-
Визуализирующие или лабораторные диагностические тесты показаны только в условиях «красного флажка», но бесполезны при подозрении на грыжу диска
Лечение
-
Объясните причину симптомов и убедите пациентов, что симптомы обычно проявляются. уменьшаются с течением времени без особых мер
-
Посоветуйте оставаться активным и продолжать повседневные действия плющ; Несколько часов постельного режима могут обеспечить некоторое облегчение симптомов, но не приводят к более быстрому выздоровлению.
-
При необходимости прописать лекарства в соответствии с четырьмя этапами: (1) парацетамол; (2) нестероидные противовоспалительные препараты; (3) трамадол, парацетамол или нестероидное противовоспалительное средство в сочетании с кодеином; и (4) морфин
-
Немедленно обратитесь к нейрохирургу в случае синдрома конского хвоста или острого тяжелого пареза или прогрессирующего пареза (в течение нескольких дней)
-
Обратитесь к неврологу, нейрохирургу или хирургу-ортопеду для рассмотрения возможности операции в случаи трудноизлечимой корешковой боли (отсутствие реакции на морфин) или если боль не уменьшается после 6-8 недель консервативного лечения
Многообещающие разработки
Появилось больше информации, основанной на фактах, об эффективности хирургического лечения по сравнению с консервативным лечением для пациентов с радикулитом.Хотя данные ограничены, первоначальные результаты не предполагают существенных различий в долгосрочном эффекте (один или два года) между этими двумя подходами. Это открытие может быть частично объяснено пациентами, которые первоначально получали консервативную помощь, а затем перенесли операцию на диске. Во всех доступных исследованиях кажется, что у значительной части пациентов со временем выздоравливает. Это справедливо для пациентов, перенесших операцию или получающих консервативную помощь. Пациенты, перенесшие операцию на диске, с большей вероятностью смогут быстрее избавиться от симптомов со стороны ног, чем пациенты, получающие консервативную помощь.Если симптомы не улучшаются через 6-8 недель, пациенты могут выбрать операцию на диске. Те, кто не решается на операцию и может справиться со своими симптомами, могут продолжить консервативное лечение. Таким образом, предпочтение пациента является важной характеристикой в процессе принятия решения.
С середины 1990-х годов в лечении ишиаса произошел переход от пассивного лечения, такого как постельный режим, к более активному подходу, при котором пациентам рекомендуется как можно больше продолжать свою повседневную деятельность.
Будущие исследования
Требуется дополнительная информация о важности клинических признаков и симптомов для прогноза ишиаса и ответа на лечение. Это включает значение размера и местоположения грыжи диска, видимого сдавления нервных корешков, секвестрации, а также результаты сбора анамнеза, физического и неврологического обследований. Анализ подгрупп в финском исследовании показал, что дискэктомия превосходит консервативное лечение у пациентов с грыжей диска на уровне L4-5. 23 Нет убедительных доказательств за или против эффективности многих доступных консервативных методов лечения. Здесь можно добиться большого прогресса. Остаются вопросы об эффективности анальгетиков при ишиасе и ценности физиотерапии, а также просвещения и консультирования пациентов. Еще ни одно исследование не оценивало эффективность поведенческой терапии и программ междисциплинарного лечения.
Фактор некроза опухоли α был идентифицирован в исследованиях на животных и людях как один из факторов развития радикулита. 23 24 Первое рандомизированное исследование антагониста фактора некроза опухоли α у пациентов с ишиасом не дало положительного результата. 25
Дополнительные образовательные ресурсы
-
Клинические данные BMJ (www.clinicalevidence.org) — актуальные данные для врачей о пользе и вреде лечения различных заболеваний
-
Cochrane Back Review Группа (www.cochrane.iwh.on.ca) — Деятельность группы обзора, ответственной за написание систематических Кокрановских обзоров эффективности лечения боли в пояснице и ишиаса
-
Боль в пояснице: рекомендации по ее лечению (www.backpaineurope.org) —Недавно выпущенное Генеральным директоратом Европейской комиссии по исследованиям руководство по лечению боли в пояснице и ишиас и покалывание в ногах около девяти месяцев. Затем внезапно у меня сильно заболела правая ступня, и через некоторое время боль стала настолько сильной, что я не мог выйти из дома. Специалист заказал МРТ (магнитно-резонансную томографию), и на нем была обнаружена большая грыжа поясничного диска.Поскольку после этого стало только хуже, я решила сделать операцию.
После операции я быстро поправилась, боли в спине и ногах полностью прошли. Вскоре я смог вернуться к работе и восстановить свою социальную жизнь. К сожалению, через пару месяцев боль в пояснице и другие симптомы вернулись, хотя и не так сильно, как до операции. Новое МРТ показало две небольшие грыжи диска и два поврежденных межпозвонковых диска. Специалист сказал мне, что еще рано для второй операции.
Сейчас мне неясно, что с этим может сделать врач, и я даже не знаю, какие меры я могу предпринять сам. Постоянные боли в спине и ногах сильно мешают моей работе и общественной жизни. Иногда я чувствую себя пожилым человеком из-за своих физических ограничений. Я стараюсь оставаться позитивным, но мне трудно справиться с неопределенностью.
Взгляд пациента (Б)
Мои жалобы начались около четырех месяцев назад с боли в пояснице. Вскоре боль распространилась по ногам, и я обратилась к терапевту.Его анализ не показал грыжи межпозвоночного диска. Миорелаксант в сочетании с направлением к физиотерапевту уменьшит симптомы. Три недели физиотерапии, за которыми последовало несколько процедур мануального терапевта, не принесли никакого облегчения симптомов. На самом деле симптомы ухудшились, особенно при ходьбе и стоянии. Лежание и езда на велосипеде переносились гораздо лучше. Дополнительными жалобами были снижение силы в левой ноге, невозможность стоять на пятке или пальцах ног, ощущение холода в голени в конце дня, а утром ощущение, будто стоишь в связке игл.
Около месяца назад невролог диагностировал грыжу межпозвоночного диска на правой стороне на основании проведенного МРТ. Однако это не могло объяснить симптомы в левой ноге. Симптомы в левой ноге могут быть вызваны стенозом позвоночного канала. Жалобы были недостаточно серьезными, чтобы рекомендовать операцию, и невролог сказал мне, что существенного улучшения можно ожидать в течение 3-4 месяцев. Его совет заключался в том, чтобы как можно больше продолжать обычные повседневные дела. В настоящее время (месяц спустя) я чувствую некоторое улучшение своих симптомов.
Примечания
Соавторы: BWK написал первый черновик. MWvT и WCP критически оценили и улучшили рукопись. BWK является гарантом.
Конкурирующие интересы: Не заявлены.
Происхождение и экспертная оценка: Введен в эксплуатацию; экспертная оценка.
Ссылки
1. Вайнштейн Дж. Н., Лурье Дж. Д., Олсон П. Р., Броннер К. К., Фишер Э. С.. Тенденции и региональные различия в хирургии поясничного отдела позвоночника в США: 1992-2003 гг. Позвоночник 2006; 31: 2707-14.[Бесплатная статья PMC] [PubMed] [Google Scholar] 2. Юнес М., Беджия И., Агир З., Летаеф М., Хассен-Зроер С., Тузи М. и др. Распространенность и факторы риска ишиаса, связанного с диском, среди городского населения Туниса. Joint Bone Spine 2006; 73: 538-42. [PubMed] [Google Scholar] 3. Миранда Х., Виикари-Джунтера Э., Мартикайнен Р., Такала Э., Риихимаки Х. Индивидуальные факторы, профессиональная нагрузка и физические упражнения как предикторы седалищной боли. Spine 2002; 27: 1102-9. [PubMed] [Google Scholar] 4. Vroomen PCAJ, Krom MCTFM de, Knottnerus JA.Диагностическая ценность анамнеза и физического обследования у пациентов с подозрением на ишиас из-за грыжи диска: систематический обзор. J. Neurol 1999; 246: 899-906. [PubMed] [Google Scholar] 5. Deville WLJM, Windt DAWM, van der Dzaferagic A, Bezemer PD, Bouter LM. Тест Ласега: систематический обзор точности диагностики межпозвоночной грыжи. Spine 2000; 25: 1140-7. [PubMed] [Google Scholar] 6. Дженсен М.С., Брант-Завадски М.Н., Обуховски Н., Модич М.Т., Малкасян Д., Росс Дж. С.. Магнитно-резонансная томография поясничного отдела позвоночника у людей без болей в спине.N Engl J Med 1994; 331: 69-73. [PubMed] [Google Scholar] 7. Modic MT, Росс JS, Obuchowski NA, Browning KH, Cianflocco AJ, Mazanec DJ. МРТ с контрастированием при острой поясничной радикулопатии: экспериментальное исследование естественного течения. Радиология 1995; 195: 429-35. [PubMed] [Google Scholar] 8. Modic MT, Obuchowski NA, Ross J, Brant-Zawadzki MN, Grooff PN, Mazanec DJ, et al. Острая боль в пояснице и радикулопатия: результаты МРТ, их прогностическая роль и влияние на исход. Радиология 2005; 237: 597-604.[PubMed] [Google Scholar] 10. Авад Дж. Н., Москович Р. Грыжи поясничного диска: хирургическое или нехирургическое лечение. Clin Orthop Relat Res 2006; 443: 183-97. [PubMed] [Google Scholar] 11. Ярвик Дж. Г., Дейо Р. А.. Диагностическая оценка боли в пояснице с упором на визуализацию. Ann Intern Med 2002. 137: 586-97. [PubMed] 12. Weber H, Holme I, Amlie E. Естественное течение острого ишиаса с симптомами нервных корешков в двойном слепом плацебо-контролируемом исследовании по оценке эффекта пироксикама (НПВП). Spine 1993; 18: 1433-8.[PubMed] [Google Scholar] 13. Vroomen PCAJ, Krom MCTFM de, Slofstra PD, Knottnerus JA. Консервативное лечение радикулита: систематический обзор. J Spinal Dis 2000; 13: 463-9. [PubMed] [Google Scholar] 14. Luijsterburg PAJ, Verhagen AP, Ostelo RWJG, Os TAG van, Peul WC, Koes BW. Эффективность консервативного лечения пояснично-крестцового корешкового синдрома: систематический обзор. Eur Spine J 2007. 6 апреля; (Epub перед печатью). [Бесплатная статья PMC] [PubMed] 15. Хаген К.Б., Джамтведт Г., Хильде Г., Виннем М.Ф. Обновленный Кокрановский обзор постельного белья при боли в пояснице и радикулите.Spine 2005; 30: 542-6. [PubMed] [Google Scholar] 16. Вебер Х. Грыжа поясничного диска. Контролируемое проспективное исследование с десятилетним наблюдением. Spine 1983; 8: 131-40. [PubMed] [Google Scholar] 17. Гибсон Дж., Уодделл Г. Хирургические вмешательства при пролапсе поясничного диска. Кокрановская база данных Syst Rev 2007. 24 января; (1): CD001350. [PubMed] 18. Ван Тулдер М.В., Коэс Б., Сейцало С., Мальмиваара А. Результат инвазивных методов лечения боли в спине и радикулита: обзор, основанный на фактах. Eur Spine J 2006; 15: S82-92.[Бесплатная статья PMC] [PubMed] [Google Scholar] 19. Остерман Х., Сейцало С., Карппинен Дж., Мальмиваара А. Эффективность микродискэктомии при грыже поясничного диска. Позвоночник 2006; 31: 2409-14. [PubMed] [Google Scholar] 20. Weinstein JN, Tosteson TD, Lurie JD, Tosteson ANA, Hanscom B, Skinner JS и др. Хирургическое и неоперативное лечение грыжи поясничного диска: исследование исходов пациентов с позвоночником (SPORT): рандомизированное исследование. JAMA 2006; 296: 2441-50. [Бесплатная статья PMC] [PubMed] [Google Scholar] 21. Weinstein JN, Lurie JD, Tosteson TD, Skinner JS, Hanscom B, Tosteson ANA и др.Хирургическое и неоперативное лечение грыжи поясничного диска: когорта исследования результатов исследования исходов у пациентов с позвоночником (SPORT). JAMA 2006; 296: 2451-9. [Бесплатная статья PMC] [PubMed] [Google Scholar] 22. Koes BW, Tulder MW van, Ostelo R, Burton AK, Waddell G. Клинические рекомендации по лечению боли в пояснице в первичной медико-санитарной помощи: международное сравнение. Spine 2001; 26: 2504-13. [PubMed] [Google Scholar] 23. Mulleman D, Mammou S, Griffoul I, Watier H, Goupille P. Патофизиология дискового ишиаса.I. Доказательства наличия химического компонента. Костный сустав позвоночника 2006; 73: 151-8. [PubMed] [Google Scholar] 24. Mulleman D, Mammou S, Griffoul I, Watier H, Goupille P. Патофизиология дисковых болей в пояснице и радикулита. II. Доказательства, подтверждающие лечение антагонистами TNF-альфа. Костный сустав позвоночника 2006; 73: 270-7. [PubMed] [Google Scholar] 25. Корхонен Т., Карппинен Дж., Паймела Л., Мальмиваара А., Линдгрен К.А., Боуман С. и др. Лечение ишиаса, вызванного грыжей диска, инфликсимабом: результаты одного года наблюдения в рандомизированном контролируемом исследовании FIRST II.Spine 2006; 31: 2759-66. [PubMed] [Google Scholar]Ой! Симптомы радикулита, на которые следует обратить внимание, и возможные варианты лечения
Испытывали ли вы когда-нибудь резкую боль, исходящую от поясницы к ноге? Больно, когда вы сидите, стоите или лежите в постели, пытаясь заснуть?
Есть вероятность, что вы страдаете ишиасом.
Это заболевание, характеризующееся продолжительной болью, распространяющейся по нижней части тела. Если вы думаете, что это может быть причиной вашей недавней боли, продолжайте читать!
Ниже приведено краткое руководство по всему, что связано с ишиасом — его причиной, симптомами ишиасом, на которые следует обращать внимание, и вариантами лечения, которые вы можете попробовать.
Никто не заслуживает того, чтобы прожить свою жизнь в боли! Узнайте, как исправить боль при ишиасе прямо сейчас.
Что такое радикулит?
Ишиас не является заболеванием, но может быть признаком состояния. Это форма боли, которая поражает седалищный нерв.
Седалищный нерв — это длинный нерв, проходящий через правую и левую стороны тела. Он берет начало в пояснице и проходит через ягодицы и вниз по ноге. Он заканчивается в верхней части стопы.
Седалищный нерв проходит через обе ноги, но боль при ишиасе обычно поражает только одну сторону тела.
До 40% людей будут испытывать радикулит в течение жизни, что делает его одной из самых распространенных проблем опорно-двигательного аппарата. Многие люди принимают ишиас за генерализованную боль в пояснице, но причины, симптомы и лечение могут быть разными.
Что вызывает радикулит?
Ишиас может вызывать несколько факторов, но обычно это результат раздражения нижнего отдела поясничного отдела позвоночника. Седалищный нерв может быть сдавлен грыжей межпозвоночного диска, стенозом позвоночного канала или костной шпорой.
Это также может случиться с женщинами во время беременности или в результате мышечного спазма в этой области. В большинстве случаев эти события нельзя предотвратить, но есть несколько факторов, которые могут увеличить ваш риск.
Риск развития радикулита увеличивается у людей с диабетом и людей с избыточным весом. Риск также выше для курильщиков, людей, которые не занимаются регулярно, и людей, которые работают на спине.
Диагностика ишиаса
В отличие от переломов костей или вирусных инфекций, не существует тестов или процедур, подтверждающих, что у вас ишиас.Обычно врач задает вам ряд вопросов, чтобы определить, является ли ваша боль ишиасом.
Иногда можно самостоятельно диагностировать ишиас в домашних условиях по симптомам седалищного нерва. Если вы заметили, что боль распространяется от поясницы вниз через одну из ног или к ступням, это может быть боль при седалищном нём.
Некоторые люди описывают боль как очень острую и сильную, но другие говорят, что это больше похоже на тупую боль. Самая большая разница между радикулитом и общей болью в спине заключается в том, что это место распространяется по всему телу.
Если вы испытываете серьезные симптомы, такие как жар, онемение или трудности с контролем над мочевым пузырем, немедленно обратитесь за медицинской помощью.
Симптомы ишиаса
Самый заметный симптом ишиаса — боль. Большинство людей описывают боль как излучающую или электрическую, потому что она стреляет из нижней части спины вниз по ноге. Боль при радикулите иногда может ощущаться даже в ступнях.
Ишиасная боль усиливается, когда вы сидите или стоите в течение длительного времени. Если вы сидите в машине или за своим столом, боль может усиливаться с течением дня.У некоторых людей боль приходит и уходит или меняется по степени тяжести в течение нескольких часов или дней.
Вы также можете испытывать покалывание или ощущение покалывания на одной стороне тела из-за ишиаса. Вы можете заметить симптомы ишиаса в области бедер, ягодиц или голеней.
Если вы испытываете эти симптомы, вам следует обратиться к врачу или найти специалиста по боли в вашем районе.
Лечение радикулита
К счастью, ишиас обычно можно лечить без каких-либо сложных операций или приема лекарств.Вы также можете изменить свой образ жизни, чтобы уменьшить боль при ишиасе.
Ниже приведены несколько наиболее распространенных методов лечения радикулита.
Физиотерапия
Физиотерапия улучшает силу, гибкость и диапазон движений. Физические упражнения могут помочь облегчить симптомы ишиаса, но на это потребуется время. Чем дисциплинированнее вы будете следовать инструкциям терапевта, тем лучше будет результат.
Лекарства
Чтобы быстро облегчить боль при ишиасе, можно использовать противовоспалительные препараты.Поговорите со своим врачом, прежде чем начинать прием новых лекарств.
Лечебный массаж
Кто не любит хороший массаж? Массаж глубоких тканей не только расслабляет, но и снимает стресс и напряжение при ишиасе. Это также может помочь уменьшить мышечные спазмы.
Иглоукалывание
Иглоукалывание — это древняя медицина с использованием крошечных игл. Во время иглоукалывания ваше тело выделяет эндорфины, которые расслабляют вас. Его можно использовать, чтобы расслабиться и снять напряжение, которое может усиливать боль при ишиасе.
Чрескожная электрическая стимуляция (ТЭН)TEN — это способ облегчить боль, расслабить мышцы и улучшить общую подвижность. Врач прикрепит пластыри к вашей коже вокруг участков, где вы испытываете боль. Затем пятна стимулируют электрический ток.
Электрический ток прерывает сигнал боли в мозг. Вместо этого вы почувствуете покалывание.
Изменения образа жизни
Если вы хотите навсегда избавиться от радикулита, лучшее, что вы можете сделать, — это улучшить свой образ жизни в целом.Если у вас избыточный вес и вы ведете малоподвижный образ жизни, улучшите свою диету и режим упражнений.
Если ишиас возник в результате травмы или переутомления вашего тела, подумайте о том, чтобы отдохнуть или перейти на упражнения с малой нагрузкой.
Если ваша работа требует от вас сидеть или стоять в течение длительного времени, старайтесь делать частые перерывы. Купите удобную обувь или эргономичное кресло для комфорта.
Каждый достоин жить без боли
Не страдает симптомами ишиаса. С помощью этих методов лечения вы быстро вернетесь к своим обычным занятиям.
Не забывайте прислушиваться к своему телу и не заставлять себя, когда вы испытываете боль.
Если вы заинтересованы во встрече с врачом-болеутоляющим, свяжитесь с нами сегодня, чтобы записаться на прием.
Справочное руководство по ишиасу — Drugs.com
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 1 августа 2020 г.
Обзор
Ишиас — это боль, которая распространяется по пути седалищного нерва, который разветвляется от нижней части спины через бедра и ягодицы и вниз по каждой ноге.Обычно ишиас поражает только одну сторону тела.
Ишиас чаще всего возникает, когда грыжа межпозвоночного диска, костная шпора на позвоночнике или сужение позвоночника (стеноз позвоночного канала) сдавливают часть нерва. Это вызывает воспаление, боль и часто онемение пораженной ноги.
Хотя боль, связанная с ишиасом, может быть очень сильной, большинство случаев разрешается безоперационным лечением в течение нескольких недель. Люди с тяжелым ишиасом, связанным со значительной слабостью ног, изменениями кишечника или мочевого пузыря, могут быть кандидатами на операцию.
седалищный нервСедалищный нерв разветвляется от нижней части спины через бедра и ягодицы и вниз по каждой ноге.
Симптомы
Боль, которая распространяется от нижнего (поясничного) отдела позвоночника к ягодицам и по задней части ноги, является признаком ишиаса. Вы можете почувствовать дискомфорт практически в любом месте нервного пути, но особенно вероятно, что он будет проходить по пути от нижней части спины до ягодиц и задней части бедра и голени.
Боль может варьироваться от легкой до резкой, жгучей или мучительной. Иногда это может быть похоже на толчок или поражение электрическим током. Это может быть хуже, когда вы кашляете или чихаете, а продолжительное сидение может усугубить симптомы. Обычно поражается только одна сторона тела.
У некоторых людей также наблюдается онемение, покалывание или мышечная слабость в пораженной ноге или ступне. У вас может быть боль в одной части ноги и онемение в другой.
Когда обращаться к врачу
Легкий ишиас обычно проходит со временем.Позвоните своему врачу, если меры самопомощи не помогают облегчить симптомы, или если ваша боль длится дольше недели, является сильной или становится все хуже. Немедленно обратитесь за медицинской помощью, если:
- У вас внезапная сильная боль в пояснице или ноге и онемение или мышечная слабость в ноге
- Боль возникает после сильной травмы, например, дорожно-транспортного происшествия
- У вас проблемы с контролем кишечника или мочевого пузыря
Причины
Ишиас возникает при защемлении седалищного нерва, обычно из-за грыжи межпозвоночного диска или чрезмерного разрастания кости (костной шпоры) на позвонках.Реже нерв может быть сдавлен опухолью или поврежден таким заболеванием, как диабет.
Факторы риска
К факторам риска ишиаса относятся:
- Возраст. Возрастные изменения позвоночника, такие как грыжа межпозвонковых дисков и костные шпоры, являются наиболее частыми причинами ишиаса.
- Ожирение. Увеличивая нагрузку на позвоночник, избыточная масса тела может способствовать изменениям позвоночника, вызывающим ишиас.
- Род занятий. Работа, которая требует от вас скручивания спины, переноски тяжелых грузов или вождения автомобиля в течение длительного времени, может сыграть роль в ишиасе, но убедительных доказательств этой связи нет.
- Длительное сидение. Люди, которые длительное время сидят или ведут малоподвижный образ жизни, более подвержены ишиасу, чем люди, ведущие активный образ жизни.
- Диабет. Это состояние, которое влияет на то, как ваш организм использует сахар в крови, увеличивает риск повреждения нервов.
По мере старения позвоночника повышается вероятность образования костных шпор или грыж межпозвоночных дисков. Эти проблемы могут уменьшить пространство, доступное для спинного мозга и нервов, которые от него отходят.
Грыжа межпозвоночного дискаРезиновые диски, которые лежат между позвонками в позвоночнике, состоят из мягкого центра (ядра), окруженного более жесткой внешней стороной (кольцом). Грыжа межпозвоночного диска возникает, когда часть ядра проталкивается через трещину в кольцевом пространстве.Симптомы могут возникнуть, если грыжа сдавливает нерв.
Осложнения
Хотя большинство людей полностью выздоравливают от ишиаса, часто без лечения, радикулит потенциально может вызвать необратимое повреждение нервов. Немедленно обратитесь за медицинской помощью, если у вас:
- Потеря чувствительности в пораженной ноге
- Слабость в пораженной ноге
- Нарушение функции кишечника или мочевого пузыря
Профилактика
Ишиас не всегда можно предотвратить, и заболевание может повториться.Следующие элементы могут сыграть ключевую роль в защите вашей спины:
- Регулярно занимайтесь спортом. Чтобы спина оставалась сильной, уделяйте особое внимание основным мышцам — мышцам живота и поясницы, которые необходимы для правильной осанки и выравнивания. Попросите врача порекомендовать вам конкретные занятия.
- Сохраняйте правильную осанку, когда сидите. Выберите сиденье с хорошей опорой для поясницы, подлокотниками и поворотным основанием. Положите подушку или свернутое полотенце на поясницу, чтобы сохранить ее нормальный изгиб.Держите колени и бедра на одном уровне.
- Используйте хорошую механику кузова. Если вы стоите длительное время, время от времени ставьте одну ногу на табурет или небольшую коробку. Когда вы поднимаете что-то тяжелое, позвольте нижним конечностям делать работу. Двигайтесь прямо вверх и вниз. Спину держите прямо и сгибайте только в коленях. Держите груз близко к телу. Избегайте одновременного подъема и скручивания. Найдите партнера для подъема, если предмет тяжелый или неудобный.
Диагностика
Во время медицинского осмотра ваш врач может проверить вашу мышечную силу и рефлексы.Например, вас могут попросить пройтись на носках или пятках, подняться из положения на корточках и, лежа на спине, поднимать ноги по одной. Боль, вызванная ишиасом, обычно усиливается во время этих действий.
Визуальные тесты
У многих людей есть грыжи межпозвоночных дисков или костные шпоры, которые выявляются на рентгеновских снимках и других визуализирующих исследованиях, но не имеют симптомов. Поэтому врачи обычно не назначают эти анализы, если ваша боль не сильная или не проходит в течение нескольких недель.
- Рентген. Рентген позвоночника может выявить чрезмерный рост кости (костная шпора), которая может давить на нерв.
- МРТ. Эта процедура использует мощный магнит и радиоволны для получения изображений поперечного сечения вашей спины. МРТ дает подробные изображения костей и мягких тканей, таких как грыжа межпозвоночных дисков. Во время теста вы лежите на столе, который перемещается в аппарат МРТ.
- Компьютерная томография. Когда для визуализации позвоночника используется компьютерная томография, вам может быть введен контрастный краситель в позвоночный канал до того, как будут сделаны рентгеновские снимки — процедура, называемая миелограммой компьютерной томографии.Затем краситель циркулирует по спинному мозгу и спинным нервам, которые на снимке выглядят белыми.
- Электромиография (ЭМГ). Этот тест измеряет электрические импульсы, производимые нервами, и реакцию ваших мышц. Этот тест может подтвердить компрессию нерва, вызванную грыжей межпозвоночного диска или сужением позвоночного канала (стеноз позвоночного канала).
Лечение
Если ваша боль не уменьшится после принятия мер по уходу за собой, ваш врач может порекомендовать некоторые из следующих методов лечения.
Лекарства
Типы лекарств, которые могут быть назначены при боли при ишиасе, включают:
- Противовоспалительные средства
- Миорелаксанты
- Наркотики
- Трициклические антидепрессанты
- Противосудорожные препараты
Лечебная физкультура
Когда ваша острая боль уменьшится, ваш врач или физиотерапевт может разработать программу реабилитации, которая поможет вам предотвратить будущие травмы. Обычно это упражнения для исправления осанки, укрепления мышц, поддерживающих спину, и повышения гибкости.
Инъекции стероидов
В некоторых случаях ваш врач может порекомендовать инъекцию кортикостероидного препарата в область вокруг пораженного нервного корешка. Кортикостероиды помогают уменьшить боль, подавляя воспаление вокруг раздраженного нерва. Эффект обычно проходит через несколько месяцев. Количество инъекций стероидов, которые вы можете получить, ограничено, потому что риск серьезных побочных эффектов увеличивается, если инъекции проводятся слишком часто.
Хирургия
Этот вариант обычно зарезервирован для случаев, когда сдавленный нерв вызывает значительную слабость, потерю контроля над кишечником или мочевым пузырем, или когда у вас есть боль, которая постепенно усиливается или не улучшается при использовании других методов лечения.Хирурги могут удалить костную шпору или часть грыжи межпозвоночного диска, которая давит на защемленный нерв.
Образ жизни и домашние средства
У большинства людей ишиас поддается лечению. Хотя отдых в течение дня или около того может принести некоторое облегчение, длительное бездействие усугубит ваши признаки и симптомы.
Другие способы ухода за собой, которые могут помочь, включают:
- Холодные упаковки. Вначале вы можете получить облегчение, если прикладываете холодный компресс на болезненный участок на срок до 20 минут несколько раз в день.Используйте пакет со льдом или пакет с замороженным горошком, завернутый в чистое полотенце.
- Горячие упаковки. Через два-три дня приложите тепло к больным участкам. Используйте горячие компрессы, тепловую лампу или грелку на самом низком уровне. Если боль не исчезнет, попробуйте чередовать теплые и холодные компрессы.
- Растяжка. Упражнения на растяжку для поясницы помогут вам почувствовать себя лучше и могут помочь уменьшить компрессию нервных корешков. Избегайте рывков, подпрыгиваний или скручиваний во время растяжки и постарайтесь удерживать растяжку не менее 30 секунд.
- Лекарства, отпускаемые без рецепта. Обезболивающие, такие как ибупрофен (Advil, Motrin IB, другие) и напроксен натрия (Aleve), иногда помогают при ишиасе.
Альтернативная медицина
Альтернативные методы лечения, обычно используемые при боли в пояснице, включают:
- Иглоукалывание. При иглоукалывании практикующий вводит тонкие иглы в кожу в определенных точках тела. Некоторые исследования показали, что иглоукалывание может помочь при болях в спине, в то время как другие не обнаружили никакой пользы.Если вы решите попробовать иглоукалывание, выберите лицензированного практикующего врача, чтобы убедиться, что он или она прошли обширную подготовку.
- Хиропрактика. Регулировка (манипуляция) позвоночника — одна из форм терапии, которую хиропрактики используют для лечения ограниченной подвижности позвоночника. Цель состоит в том, чтобы восстановить подвижность позвоночника и, как следствие, улучшить функцию и уменьшить боль. Спинальные манипуляции кажутся такими же эффективными и безопасными, как и стандартные методы лечения боли в пояснице, но могут не подходить для лечения иррадиирующей боли.
Запись на прием
Не всем больным ишиасом нужна медицинская помощь. Если ваши симптомы серьезны или сохраняются более месяца, запишитесь на прием к лечащему врачу.
Что вы умеете
- Запишите свои симптомы и когда они начались.
- Перечислите основную медицинскую информацию, включая другие состояния, которые у вас есть, и названия лекарств, витаминов или добавок, которые вы принимаете.
- Обратите внимание на недавние несчастные случаи или травмы , которые могли повредить вашу спину.
- Возьмите с собой члена семьи или друга, , если возможно. Кто-то из ваших сопровождающих может помочь вам вспомнить, что вам говорит врач.
- Запишите вопросы, которые можно задать своему врачу, чтобы максимально использовать время приема.
При иррадиирующей боли в пояснице врачу следует задать несколько основных вопросов:
- Какая самая вероятная причина моей боли в спине?
- Есть ли другие возможные причины?
- Мне нужны диагностические тесты?
- Какое лечение вы рекомендуете?
- Если вы рекомендуете лекарства, каковы возможные побочные эффекты?
- Как долго мне нужно будет принимать лекарства?
- Могу ли я пройти операцию? Почему или почему нет?
- Есть ли ограничения, которым я должен следовать?
- Какие меры по уходу за собой мне следует предпринять?
- Что я могу сделать, чтобы мои симптомы не повторялись?
Не стесняйтесь задавать другие вопросы.
Чего ожидать от врача
Примеры вопросов, которые может задать врач:
- У вас онемение или слабость в ногах?
- Определенные положения тела или действия усиливают или уменьшают вашу боль?
- Насколько ограничивает ваша боль?
- Вы занимаетесь тяжелой физической работой?
- Вы регулярно занимаетесь спортом? Если да, то с какими видами деятельности?
- Какие методы лечения или ухода за собой вы пробовали? Что-нибудь помогло?
© 1998-2019 Фонд медицинского образования и исследований Майо (MFMER).Все права защищены. Условия эксплуатации.
Подробнее о ишиас
Сопутствующие препараты
IBM Watson Micromedex
Симптомы и лечение
Руководства Medicine.com (внешние)
Ишиас — Better Health Channel
Ишиас — это нервная боль, возникающая из-за седалищного нерва. Это может быть вызвано давлением на нерв, проходящий через ягодицу. Ишиас может быть вызван сидением на жестком сиденье. Когда ваша нога засыпает, это тоже форма радикулита.
Седалищный нерв — это большой нерв, образованный из нервных корешков, которые отходят от спинного мозга. Эти нервные корешки проходят между дисковыми пространствами и соединяются, образуя седалищный нерв. Он переходит от позвоночника в ягодицу, затем в заднюю часть бедра и ногу.
Седалищный нерв контролирует чувствительность и функции ноги и стопы. При ишиасе выпавшие или «соскользнувшие» диски имеют тенденцию выпирать и давить на межпозвонковые нервы. Это давление раздражает нерв, вызывая отраженную боль.
В большинстве случаев ишиас разрешается в течение шести недель — трех месяцев. Ишиас также может быть вызван сужением нервного канала между дисками из-за остеоартрита. Пожилые люди, страдающие от дегенерации диска в результате старения, как правило, больше всего страдают от радикулита.
Симптомы ишиаса
Симптомы ишиаса включают:
- горячую боль в ягодице
- боль в ягодице, задней части бедра (подколенное сухожилие) и икроножной мышце
- боль в голеностопе и стопе
- иглы и иглы
- усиление боли при поднятии тяжестей, натуживании или кашле.
- потеря силы мышц голени и стопы.
Поясничные позвонки уязвимы для травм
Область позвоночника, которая больше всего страдает от движения и активности, — это нижняя часть спины или поясничная область. Он состоит из пяти относительно крупных позвонков. Диски, смягчающие эти позвонки, особенно подвержены дегенерации, вызванной старением. Амортизирующие диски становятся все тоньше и тверже, что нагружает эту часть спины и может привести к различным болевым заболеваниям в пояснице, включая ишиас.
Постельный режим может не помочь при ишиасе
Традиционный совет по лечению ишиаса: полный постельный режим. Однако недавние австралийские исследования пришли к выводу, что лежание в постели может принести лишь минимальное улучшение или даже может усугубить состояние.
Если врач не посоветовал конкретно, оставшаяся активность может быть предпочтительным вариантом. Могут помочь легкие упражнения. Плавание особенно полезно, так как это не упражнение с весовой нагрузкой, поэтому гибкость и сила можно улучшить без чрезмерной нагрузки на спину.Грыжи межпозвоночных дисков обычно со временем заживают сами.
Самостоятельная помощь при ишиасе
Рекомендации по лечению ишиаса включают:
- отдых, но не пролонгированный постельный режим
- безрецептурные обезболивающие
- пакеты со льдом
- правильная осанка
- отдых для спины без отдыха сгибание, сгибание или поднятие тяжестей
- теплые ванны
- спать на не слишком мягком или слишком жестком матрасе
- эргономичная мебель, например, стулья с поясничной опорой
- мягкие упражнения для укрепления и поддержки поясницы.
Лечение радикулита
Ишиас, который не проходит через несколько дней, требует медицинской помощи. Профессиональное лечение радикулита включает:
- лекарств, включая обезболивающие и противовоспалительные препараты
- тракции
- манипулятивные методы лечения, такие как хиропрактика или остеопатия
- эпидуральные инъекции — лекарства, вводимые непосредственно в позвоночник
- хемонуклеолиз — инъекции специальный фермент в диск
- физиотерапия, в том числе электрическая стимуляция мышц спины
- дополнительные методы лечения, в том числе акупунктура
- хирургия в крайнем случае.
Операция при ишиасе
Операция при ишиасе, вызванная разрывом или «смещением» диска, называется «частичной дискэктомией». Сначала вам сделают рентгеновское обследование нижней части спины, чтобы определить проблемную зону. Под общим наркозом делается небольшой разрез на спине, а мышцы и нижележащие связки отодвигаются в сторону. Затем фрагменты разорванного диска удаляются.
Девять из 10 человек испытывают облегчение симптомов после операции. Однако у каждого 20-го есть шанс, что боль вернется позже.
Куда обратиться за помощью
- Ваш врач
- Хиропрактик
- Практикующий остеопат
- Физиотерапевт
- Иглотерапевт
- Хирург
Что следует помнить
- Ишиас — это боль в ягодицах и ногах, вызванная давлением в пояснице.
- Ишиас может быть вызван смещением диска, защемлением нервов или некоторыми формами артрита.
- Варианты лечения включают отдых, обезболивающие, эпидуральные инъекции и хирургическое вмешательство.
