Гнойные раны — причины, симптомы, диагностика и лечение
Гнойные раны – это повреждения кожных покровов и подлежащих тканей с формированием гнойного очага. Патология проявляется значительным отеком, гиперемией окружающих тканей и интенсивным болевым синдромом. Боли могут быть дергающими, распирающими, лишающими сна. В ране видны омертвевшие ткани и скопления гноя. Наблюдается общая интоксикация, сопровождающаяся повышением температуры, ознобами, головной болью, слабостью и тошнотой. Лечение комплексное, включает в себя промывание и дренирование ран (при необходимости производится вскрытие гнойных затеков), лечебные повязки, антибиотикотерапию, дезинтоксикационную терапию, иммунокорригирующую терапию и стимуляцию восстановительных процессов.
Общие сведения
Гнойная рана – дефект тканей, в просвете которого содержится гнойный экссудат, а по краям определяются признаки воспаления. Гнойные раны являются самым распространенным осложнением чистых ран, как случайных, так и хирургических. По различным данным, несмотря на строгое соблюдение стерильности в ходе операций, количество нагноений в послеоперационном периоде колеблется от 2-3 до 30%. Возбудителями гнойного процесса в случайных и хирургических ранах чаще всего становятся так называемые гноеродные микробы (стафилококки, стрептококки и т. д.). Лечением ранее необработанных гнойных ран занимаются хирурги, лечение случайных ран, нагноившихся после ПХО, осуществляют травматологи-ортопеды. Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.
По различным данным, несмотря на строгое соблюдение стерильности в ходе операций, количество нагноений в послеоперационном периоде колеблется от 2-3 до 30%. Возбудителями гнойного процесса в случайных и хирургических ранах чаще всего становятся так называемые гноеродные микробы (стафилококки, стрептококки и т. д.). Лечением ранее необработанных гнойных ран занимаются хирурги, лечение случайных ран, нагноившихся после ПХО, осуществляют травматологи-ортопеды. Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.
Гнойные раны
Причины
В настоящее время как в травматологии и ортопедии, так и в хирургии принято считать, что любая случайная рана является инфицированной, то есть, содержит определенное количество бактерий. Однако бактериальное загрязнение не обязательно влечет за собой нагноение. Для развития инфекции необходимо сочетание следующих факторов: достаточное повреждение тканей; наличие в полости раны нежизнеспособных тканей, инородных тел и излившейся крови; достаточная концентрация патогенных микроорганизмов. Чаще всего в гнойных ранах обнаруживаются гноеродные бактерии (стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады и т. д.). Вместе с тем, в ряде случаев гнойный процесс может быть вызван пневмококками, шигеллами, сальмонеллами, микобактериями и т. д.
Чаще всего в гнойных ранах обнаруживаются гноеродные бактерии (стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады и т. д.). Вместе с тем, в ряде случаев гнойный процесс может быть вызван пневмококками, шигеллами, сальмонеллами, микобактериями и т. д.
Согласно результатам проведенных исследований, для развития нагноения в нормальных неповрежденных тканях необходимо сто тысяч микробов на 1 гр. ткани. При определенных условиях «критический уровень» бактериальной обсемененности может снижаться. В случае, если в ране есть инородные тела и свернувшаяся кровь, для нагноения достаточно десяти тысяч микробов на 1 гр. ткани. А при лигатурной ишемии, вызванной нарушением питания тканей в области завязывания лигатуры, критический уровень снижается до одной тысячи микробных тел на 1 гр. ткани.
В числе других факторов, увеличивающих вероятность развития гнойного процесса, — локализация и вид раны, общее состояние организма, наличие соматических заболеваний, сахарного диабета и сосудистых нарушений, возраст, конституция и даже время года.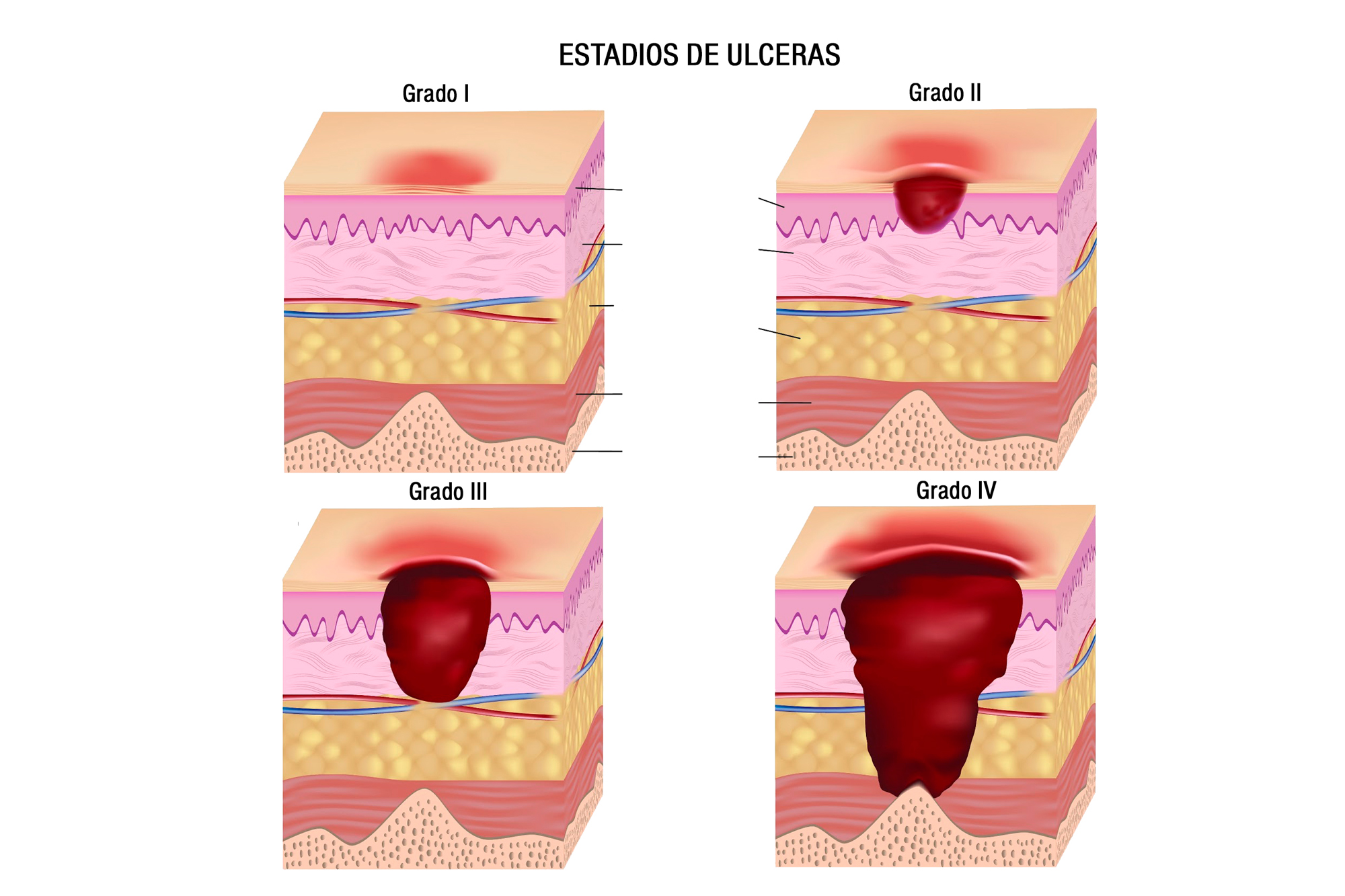 Гнойные раны — частое осложнение случайных колотых, рвано-ушибленных ран и ран, сопровождающихся размозжением мягких тканей. Причиной нагноения колотых ран является затруднение оттока вследствие небольшого отверстия на коже, тонкого и длинного раневого канала. Высокая вероятность нагноения рвано-ушибленных ран и ран с размозжением мягких тканей обусловлена наличием обильных загрязнений и/или большого количества нежизнеспособных тканей. Реже всего, благодаря неглубокому раневому каналу и незначительному повреждению краев, нагнаиваются резаные раны.
Гнойные раны — частое осложнение случайных колотых, рвано-ушибленных ран и ран, сопровождающихся размозжением мягких тканей. Причиной нагноения колотых ран является затруднение оттока вследствие небольшого отверстия на коже, тонкого и длинного раневого канала. Высокая вероятность нагноения рвано-ушибленных ран и ран с размозжением мягких тканей обусловлена наличием обильных загрязнений и/или большого количества нежизнеспособных тканей. Реже всего, благодаря неглубокому раневому каналу и незначительному повреждению краев, нагнаиваются резаные раны.
Лучше всего заживают раны в области головы и шеи. Несколько чаще нагноение возникает при ранах ягодичной области, спины, груди и живота, еще чаще – при повреждении верхних и нижних конечностей. Хуже всего заживают раны стоп. Хороший иммунитет снижает вероятность развития гнойных ран при незначительном бактериальном осеменении. При значительном осеменении и удовлетворительном состоянии иммунной системы нагноение протекает более бурно, но процесс обычно носит локализованный характер и быстрее завершается выздоровлением.:max_bytes(150000):strip_icc()/image-56a2f5a23df78cf7727b4cb2.jpg) Иммунные нарушения становятся причиной более вялого и длительного заживления гнойных ран. Увеличивается вероятность распространения инфекции и развития осложнений.
Иммунные нарушения становятся причиной более вялого и длительного заживления гнойных ран. Увеличивается вероятность распространения инфекции и развития осложнений.
Тяжелые соматические заболевания влияют на общее состояние организма и, как следствие – на вероятность нагноения и скорость заживления ран. Однако особенно сильное негативное влияние в силу сосудистых и обменных нарушений оказывает сахарный диабет. У пациентов, страдающих этим заболеванием, гнойные раны могут возникать даже при небольших травмах и незначительном бактериальном осеменении. У таких больных наблюдается плохое заживление и выраженная тенденция к распространению процесса. У здоровых молодых людей раны, в среднем, нагнаиваются реже, чем у пожилых, у худых – реже, чем у полных. Вероятность нагноения раны увеличивается летом, особенно в жаркую и влажную погоду, поэтому плановые операции рекомендуют проводить в холодное время года.
Симптомы гнойных ран
Выделяют местные и общие симптомы патологии. К местным симптомам относится дефект тканей с наличием гнойного экссудата, а также классические признаки воспаления: боль, местное повышение температуры, местная гиперемия, отек окружающих тканей и нарушение функции. Боль при гнойной ране может быть давящей или распирающей. При затруднении оттока (вследствие образования корки, формирования затеков, распространении гнойного процесса), скоплении гноя и повышении давления в воспаленной области боль становится очень интенсивной, дергающей и нередко лишает пациентов сна. Кожа вокруг раны горячая. На начальных стадиях, в период образования гноя, наблюдается покраснение кожных покровов. При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.
К местным симптомам относится дефект тканей с наличием гнойного экссудата, а также классические признаки воспаления: боль, местное повышение температуры, местная гиперемия, отек окружающих тканей и нарушение функции. Боль при гнойной ране может быть давящей или распирающей. При затруднении оттока (вследствие образования корки, формирования затеков, распространении гнойного процесса), скоплении гноя и повышении давления в воспаленной области боль становится очень интенсивной, дергающей и нередко лишает пациентов сна. Кожа вокруг раны горячая. На начальных стадиях, в период образования гноя, наблюдается покраснение кожных покровов. При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.
В месте поражения можно выделить два типа отека. В краях раны – теплый воспалительный. Совпадает с зоной гиперемии, обусловлен нарушением кровотока. Дистальнее раны – холодный реактивный. Гиперемия в этой зоне отсутствует, а отечность мягких тканей вызвана нарушением оттока лимфы из-за сдавления лимфатических узлов в области воспаления. Нарушение функции пораженного отдела связано с отеком и болью, выраженность нарушения зависит от размеров и локализации гнойной раны, а также от объема и фазы воспаления.
Нарушение функции пораженного отдела связано с отеком и болью, выраженность нарушения зависит от размеров и локализации гнойной раны, а также от объема и фазы воспаления.
Основным признаком гнойной раны является гной – жидкость, содержащая бактерии, тканевый детрит, глобулины, альбумины, ферменты лейкоцитарного и микробного происхождения, жиры, холестерин, примесь ДНК и погибшие лейкоциты. Цвет и консистенция гноя зависят от вида возбудителя. Для стафилококка характерен густой желтый или белый гной, для стрептококка – жидкий зеленоватый или желтоватый, для кишечной палочки – жидкий буро-желтый, для анаэробных микробов – бурый зловонный, для синегнойной инфекции – желтоватый, отливающий сине-зеленым на повязке (этот оттенок гной приобретает при контакте с кислородом во внешней среде). Количество гноя может существенно различаться. Под гноем могут обнаруживаться участки некротической ткани и грануляции.
Из раны в организм пациента поступают токсины, что обуславливает появление симптомов общей интоксикации. Характерно повышение температуры, потеря аппетита, потливость, слабость, ознобы, головная боль. В анализах крови выявляется ускорение СОЭ и лейкоцитоз со сдвигом влево. В анализе мочи обнаруживается белок. В тяжелых случаях возможно повышение уровня мочевины, креатинина и билирубина в крови, анемия, лейкопения, диспротеинемия и гипопротеинемия. Клинически при тяжелой интоксикации может наблюдаться резкая слабость и нарушения сознания вплоть до комы.
Характерно повышение температуры, потеря аппетита, потливость, слабость, ознобы, головная боль. В анализах крови выявляется ускорение СОЭ и лейкоцитоз со сдвигом влево. В анализе мочи обнаруживается белок. В тяжелых случаях возможно повышение уровня мочевины, креатинина и билирубина в крови, анемия, лейкопения, диспротеинемия и гипопротеинемия. Клинически при тяжелой интоксикации может наблюдаться резкая слабость и нарушения сознания вплоть до комы.
В зависимости от преобладающего процесса выделяют следующие стадии гнойного процесса: формирование гнойного очага, очищение и регенерация, заживление. Все гнойные раны заживают вторичным натяжением.
Осложнения
При гнойных ранах возможен целый ряд осложнений. Лимфангит (воспаление лимфатических сосудов, расположенных проксимальнее раны) проявляется красными полосами, направленными от раны к регионарным лимфатическим узлам. При лимфадените (воспалении лимфатических узлов) регионарные лимфоузлы увеличиваются и становятся болезненными. Тромбофлебит (воспаление вен) сопровождается появлением болезненных красных тяжей по ходу подкожных вен. При контактном распространении гноя возможно развитие гнойных затеков, периостита, остеомиелита, гнойного артрита, абсцесса и флегмоны. Самым тяжелым осложнением гнойных ран является сепсис.
Тромбофлебит (воспаление вен) сопровождается появлением болезненных красных тяжей по ходу подкожных вен. При контактном распространении гноя возможно развитие гнойных затеков, периостита, остеомиелита, гнойного артрита, абсцесса и флегмоны. Самым тяжелым осложнением гнойных ран является сепсис.
Если заживления не происходит, гнойная рана может перейти в хроническую форму. Зарубежные специалисты рассматривают раны без тенденции к заживлению в течение 4 и более недель, как хронические. К числу таких ран относят пролежни, трофические язвы, случайные или операционные длительно незаживающие раны.
Диагностика
Из-за наличия явных местных признаков диагностика гнойных ран не представляет затруднений. Для исключения вовлеченности подлежащих анатомических структур может выполняться рентгенография, МРТ или КТ пораженного сегмента. В общем анализе крови определяются признаки воспаления. Для определения вида и чувствительности возбудителя производится посев отделяемого на питательные среды.
Лечение гнойных ран
Тактика лечения зависит от фазы раневого процесса. На стадии формирования гнойного очага основной задачей хирургов является очищение раны, ограничение воспаления, борьба с патогенными микроорганизмами и детоксикация (при наличии показаний). На второй стадии проводятся мероприятия по стимуляции регенерации, возможно наложение ранних вторичных швов или проведение кожной пластики. На стадии закрытия раны осуществляется стимуляция образования эпителия.
При наличии гноя проводится хирургическая обработка, включающая в себя рассечение краев раны или кожи над очагом, удаление гноя, исследование раны для выявления затеков и, при необходимости – вскрытие этих затеков, удаление некротических тканей (некрэктомию), остановку кровотечения, промывание и дренирование раны. Швы на гнойные раны не накладывают, наложение редких швов допускается только при организации проточно-промывного дренирования. Наряду с традиционными методами лечения гнойных ран применяются современные методики: вакуум-терапия, местная озонотерапия, гипербарическая оксигенация, обработка с использованием лазера, ультразвуковая обработка, криовоздействие, обработка пульсирующей струей антисептика, введение в рану сорбентов и т.
По показаниям осуществляется детоксикация: форсированный диурез, инфузионная терапия, экстракорпоральная гемокоррекция и т. п. Все перечисленные мероприятия, как традиционные, так и современные, проводятся на фоне рациональной антибиотикотерапии и иммунокоррекции. В зависимости от тяжести процесса антибиотики могут назначаться перорально, внутримышечно или внутривенно. В первые дни используются препараты широкого спектра действия. После определения возбудителя антибиотик заменяют с учетом чувствительности микроорганизмов.
После очищения гнойной раны предпринимаются меры для восстановления анатомических взаимоотношений и закрытия раны (ранние и поздние вторичные швы, кожная пластика). Наложение вторичных швов показано при отсутствии гноя, некротических тканей и выраженного воспаления окружающих тканей. При этом необходимо, чтобы края раны можно было сопоставить без натяжения. При наличии дефекта тканей и невозможности сопоставить края раны выполняется кожная пластика с использованием островкового и марочного способов, пластика встречными лоскутами, пластика свободным кожным лоскутом или пластика кожным лоскутом на сосудистой ножке.
Гнойные раны — причины, симптомы, диагностика и лечение
Гнойные раны – это повреждения кожных покровов и подлежащих тканей с формированием гнойного очага. Патология проявляется значительным отеком, гиперемией окружающих тканей и интенсивным болевым синдромом. Боли могут быть дергающими, распирающими, лишающими сна. В ране видны омертвевшие ткани и скопления гноя. Наблюдается общая интоксикация, сопровождающаяся повышением температуры, ознобами, головной болью, слабостью и тошнотой. Лечение комплексное, включает в себя промывание и дренирование ран (при необходимости производится вскрытие гнойных затеков), лечебные повязки, антибиотикотерапию, дезинтоксикационную терапию, иммунокорригирующую терапию и стимуляцию восстановительных процессов.
Общие сведения
Гнойная рана – дефект тканей, в просвете которого содержится гнойный экссудат, а по краям определяются признаки воспаления. Гнойные раны являются самым распространенным осложнением чистых ран, как случайных, так и хирургических. По различным данным, несмотря на строгое соблюдение стерильности в ходе операций, количество нагноений в послеоперационном периоде колеблется от 2-3 до 30%. Возбудителями гнойного процесса в случайных и хирургических ранах чаще всего становятся так называемые гноеродные микробы (стафилококки, стрептококки и т. д.). Лечением ранее необработанных гнойных ран занимаются хирурги, лечение случайных ран, нагноившихся после ПХО, осуществляют травматологи-ортопеды. Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.
Гнойные раны являются самым распространенным осложнением чистых ран, как случайных, так и хирургических. По различным данным, несмотря на строгое соблюдение стерильности в ходе операций, количество нагноений в послеоперационном периоде колеблется от 2-3 до 30%. Возбудителями гнойного процесса в случайных и хирургических ранах чаще всего становятся так называемые гноеродные микробы (стафилококки, стрептококки и т. д.). Лечением ранее необработанных гнойных ран занимаются хирурги, лечение случайных ран, нагноившихся после ПХО, осуществляют травматологи-ортопеды. Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.
Гнойные раны
Причины
В настоящее время как в травматологии и ортопедии, так и в хирургии принято считать, что любая случайная рана является инфицированной, то есть, содержит определенное количество бактерий. Однако бактериальное загрязнение не обязательно влечет за собой нагноение. Для развития инфекции необходимо сочетание следующих факторов: достаточное повреждение тканей; наличие в полости раны нежизнеспособных тканей, инородных тел и излившейся крови; достаточная концентрация патогенных микроорганизмов. Чаще всего в гнойных ранах обнаруживаются гноеродные бактерии (стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады и т. д.). Вместе с тем, в ряде случаев гнойный процесс может быть вызван пневмококками, шигеллами, сальмонеллами, микобактериями и т. д.
Для развития инфекции необходимо сочетание следующих факторов: достаточное повреждение тканей; наличие в полости раны нежизнеспособных тканей, инородных тел и излившейся крови; достаточная концентрация патогенных микроорганизмов. Чаще всего в гнойных ранах обнаруживаются гноеродные бактерии (стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады и т. д.). Вместе с тем, в ряде случаев гнойный процесс может быть вызван пневмококками, шигеллами, сальмонеллами, микобактериями и т. д.
Согласно результатам проведенных исследований, для развития нагноения в нормальных неповрежденных тканях необходимо сто тысяч микробов на 1 гр. ткани. При определенных условиях «критический уровень» бактериальной обсемененности может снижаться. В случае, если в ране есть инородные тела и свернувшаяся кровь, для нагноения достаточно десяти тысяч микробов на 1 гр. ткани. А при лигатурной ишемии, вызванной нарушением питания тканей в области завязывания лигатуры, критический уровень снижается до одной тысячи микробных тел на 1 гр. ткани.
ткани.
В числе других факторов, увеличивающих вероятность развития гнойного процесса, — локализация и вид раны, общее состояние организма, наличие соматических заболеваний, сахарного диабета и сосудистых нарушений, возраст, конституция и даже время года. Гнойные раны — частое осложнение случайных колотых, рвано-ушибленных ран и ран, сопровождающихся размозжением мягких тканей. Причиной нагноения колотых ран является затруднение оттока вследствие небольшого отверстия на коже, тонкого и длинного раневого канала. Высокая вероятность нагноения рвано-ушибленных ран и ран с размозжением мягких тканей обусловлена наличием обильных загрязнений и/или большого количества нежизнеспособных тканей. Реже всего, благодаря неглубокому раневому каналу и незначительному повреждению краев, нагнаиваются резаные раны.
Лучше всего заживают раны в области головы и шеи. Несколько чаще нагноение возникает при ранах ягодичной области, спины, груди и живота, еще чаще – при повреждении верхних и нижних конечностей. Хуже всего заживают раны стоп. Хороший иммунитет снижает вероятность развития гнойных ран при незначительном бактериальном осеменении. При значительном осеменении и удовлетворительном состоянии иммунной системы нагноение протекает более бурно, но процесс обычно носит локализованный характер и быстрее завершается выздоровлением. Иммунные нарушения становятся причиной более вялого и длительного заживления гнойных ран. Увеличивается вероятность распространения инфекции и развития осложнений.
Хуже всего заживают раны стоп. Хороший иммунитет снижает вероятность развития гнойных ран при незначительном бактериальном осеменении. При значительном осеменении и удовлетворительном состоянии иммунной системы нагноение протекает более бурно, но процесс обычно носит локализованный характер и быстрее завершается выздоровлением. Иммунные нарушения становятся причиной более вялого и длительного заживления гнойных ран. Увеличивается вероятность распространения инфекции и развития осложнений.
Тяжелые соматические заболевания влияют на общее состояние организма и, как следствие – на вероятность нагноения и скорость заживления ран. Однако особенно сильное негативное влияние в силу сосудистых и обменных нарушений оказывает сахарный диабет. У пациентов, страдающих этим заболеванием, гнойные раны могут возникать даже при небольших травмах и незначительном бактериальном осеменении. У таких больных наблюдается плохое заживление и выраженная тенденция к распространению процесса. У здоровых молодых людей раны, в среднем, нагнаиваются реже, чем у пожилых, у худых – реже, чем у полных. Вероятность нагноения раны увеличивается летом, особенно в жаркую и влажную погоду, поэтому плановые операции рекомендуют проводить в холодное время года.
У здоровых молодых людей раны, в среднем, нагнаиваются реже, чем у пожилых, у худых – реже, чем у полных. Вероятность нагноения раны увеличивается летом, особенно в жаркую и влажную погоду, поэтому плановые операции рекомендуют проводить в холодное время года.
Симптомы гнойных ран
Выделяют местные и общие симптомы патологии. К местным симптомам относится дефект тканей с наличием гнойного экссудата, а также классические признаки воспаления: боль, местное повышение температуры, местная гиперемия, отек окружающих тканей и нарушение функции. Боль при гнойной ране может быть давящей или распирающей. При затруднении оттока (вследствие образования корки, формирования затеков, распространении гнойного процесса), скоплении гноя и повышении давления в воспаленной области боль становится очень интенсивной, дергающей и нередко лишает пациентов сна. Кожа вокруг раны горячая. На начальных стадиях, в период образования гноя, наблюдается покраснение кожных покровов. При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.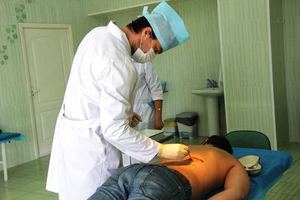
В месте поражения можно выделить два типа отека. В краях раны – теплый воспалительный. Совпадает с зоной гиперемии, обусловлен нарушением кровотока. Дистальнее раны – холодный реактивный. Гиперемия в этой зоне отсутствует, а отечность мягких тканей вызвана нарушением оттока лимфы из-за сдавления лимфатических узлов в области воспаления. Нарушение функции пораженного отдела связано с отеком и болью, выраженность нарушения зависит от размеров и локализации гнойной раны, а также от объема и фазы воспаления.
Основным признаком гнойной раны является гной – жидкость, содержащая бактерии, тканевый детрит, глобулины, альбумины, ферменты лейкоцитарного и микробного происхождения, жиры, холестерин, примесь ДНК и погибшие лейкоциты. Цвет и консистенция гноя зависят от вида возбудителя. Для стафилококка характерен густой желтый или белый гной, для стрептококка – жидкий зеленоватый или желтоватый, для кишечной палочки – жидкий буро-желтый, для анаэробных микробов – бурый зловонный, для синегнойной инфекции – желтоватый, отливающий сине-зеленым на повязке (этот оттенок гной приобретает при контакте с кислородом во внешней среде).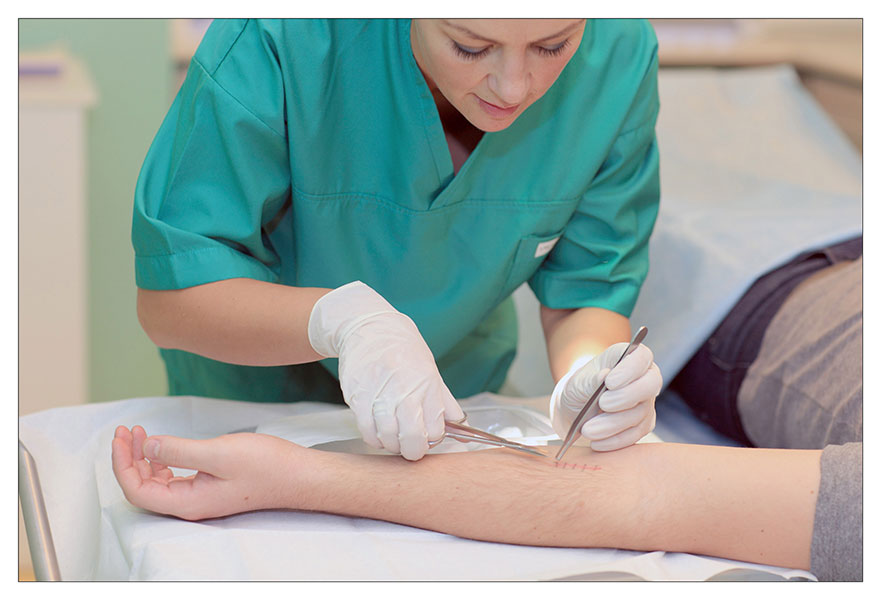 Количество гноя может существенно различаться. Под гноем могут обнаруживаться участки некротической ткани и грануляции.
Количество гноя может существенно различаться. Под гноем могут обнаруживаться участки некротической ткани и грануляции.
Из раны в организм пациента поступают токсины, что обуславливает появление симптомов общей интоксикации. Характерно повышение температуры, потеря аппетита, потливость, слабость, ознобы, головная боль. В анализах крови выявляется ускорение СОЭ и лейкоцитоз со сдвигом влево. В анализе мочи обнаруживается белок. В тяжелых случаях возможно повышение уровня мочевины, креатинина и билирубина в крови, анемия, лейкопения, диспротеинемия и гипопротеинемия. Клинически при тяжелой интоксикации может наблюдаться резкая слабость и нарушения сознания вплоть до комы.
В зависимости от преобладающего процесса выделяют следующие стадии гнойного процесса: формирование гнойного очага, очищение и регенерация, заживление. Все гнойные раны заживают вторичным натяжением.
Осложнения
При гнойных ранах возможен целый ряд осложнений. Лимфангит (воспаление лимфатических сосудов, расположенных проксимальнее раны) проявляется красными полосами, направленными от раны к регионарным лимфатическим узлам. При лимфадените (воспалении лимфатических узлов) регионарные лимфоузлы увеличиваются и становятся болезненными. Тромбофлебит (воспаление вен) сопровождается появлением болезненных красных тяжей по ходу подкожных вен. При контактном распространении гноя возможно развитие гнойных затеков, периостита, остеомиелита, гнойного артрита, абсцесса и флегмоны. Самым тяжелым осложнением гнойных ран является сепсис.
Лимфангит (воспаление лимфатических сосудов, расположенных проксимальнее раны) проявляется красными полосами, направленными от раны к регионарным лимфатическим узлам. При лимфадените (воспалении лимфатических узлов) регионарные лимфоузлы увеличиваются и становятся болезненными. Тромбофлебит (воспаление вен) сопровождается появлением болезненных красных тяжей по ходу подкожных вен. При контактном распространении гноя возможно развитие гнойных затеков, периостита, остеомиелита, гнойного артрита, абсцесса и флегмоны. Самым тяжелым осложнением гнойных ран является сепсис.
Если заживления не происходит, гнойная рана может перейти в хроническую форму. Зарубежные специалисты рассматривают раны без тенденции к заживлению в течение 4 и более недель, как хронические. К числу таких ран относят пролежни, трофические язвы, случайные или операционные длительно незаживающие раны.
Диагностика
Из-за наличия явных местных признаков диагностика гнойных ран не представляет затруднений. Для исключения вовлеченности подлежащих анатомических структур может выполняться рентгенография, МРТ или КТ пораженного сегмента. В общем анализе крови определяются признаки воспаления. Для определения вида и чувствительности возбудителя производится посев отделяемого на питательные среды.
Для исключения вовлеченности подлежащих анатомических структур может выполняться рентгенография, МРТ или КТ пораженного сегмента. В общем анализе крови определяются признаки воспаления. Для определения вида и чувствительности возбудителя производится посев отделяемого на питательные среды.
Лечение гнойных ран
Тактика лечения зависит от фазы раневого процесса. На стадии формирования гнойного очага основной задачей хирургов является очищение раны, ограничение воспаления, борьба с патогенными микроорганизмами и детоксикация (при наличии показаний). На второй стадии проводятся мероприятия по стимуляции регенерации, возможно наложение ранних вторичных швов или проведение кожной пластики. На стадии закрытия раны осуществляется стимуляция образования эпителия.
При наличии гноя проводится хирургическая обработка, включающая в себя рассечение краев раны или кожи над очагом, удаление гноя, исследование раны для выявления затеков и, при необходимости – вскрытие этих затеков, удаление некротических тканей (некрэктомию), остановку кровотечения, промывание и дренирование раны. Швы на гнойные раны не накладывают, наложение редких швов допускается только при организации проточно-промывного дренирования. Наряду с традиционными методами лечения гнойных ран применяются современные методики: вакуум-терапия, местная озонотерапия, гипербарическая оксигенация, обработка с использованием лазера, ультразвуковая обработка, криовоздействие, обработка пульсирующей струей антисептика, введение в рану сорбентов и т. д.
Швы на гнойные раны не накладывают, наложение редких швов допускается только при организации проточно-промывного дренирования. Наряду с традиционными методами лечения гнойных ран применяются современные методики: вакуум-терапия, местная озонотерапия, гипербарическая оксигенация, обработка с использованием лазера, ультразвуковая обработка, криовоздействие, обработка пульсирующей струей антисептика, введение в рану сорбентов и т. д.
По показаниям осуществляется детоксикация: форсированный диурез, инфузионная терапия, экстракорпоральная гемокоррекция и т. п. Все перечисленные мероприятия, как традиционные, так и современные, проводятся на фоне рациональной антибиотикотерапии и иммунокоррекции. В зависимости от тяжести процесса антибиотики могут назначаться перорально, внутримышечно или внутривенно. В первые дни используются препараты широкого спектра действия. После определения возбудителя антибиотик заменяют с учетом чувствительности микроорганизмов.
После очищения гнойной раны предпринимаются меры для восстановления анатомических взаимоотношений и закрытия раны (ранние и поздние вторичные швы, кожная пластика).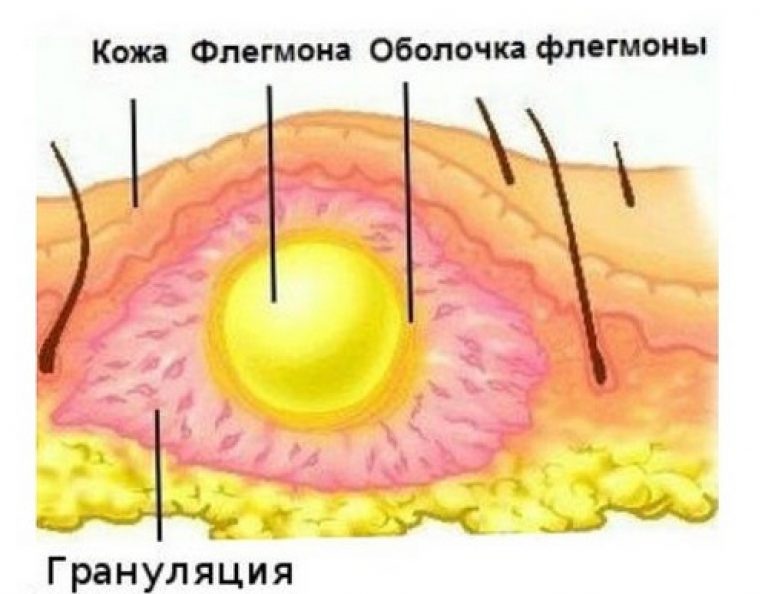 Наложение вторичных швов показано при отсутствии гноя, некротических тканей и выраженного воспаления окружающих тканей. При этом необходимо, чтобы края раны можно было сопоставить без натяжения. При наличии дефекта тканей и невозможности сопоставить края раны выполняется кожная пластика с использованием островкового и марочного способов, пластика встречными лоскутами, пластика свободным кожным лоскутом или пластика кожным лоскутом на сосудистой ножке.
Наложение вторичных швов показано при отсутствии гноя, некротических тканей и выраженного воспаления окружающих тканей. При этом необходимо, чтобы края раны можно было сопоставить без натяжения. При наличии дефекта тканей и невозможности сопоставить края раны выполняется кожная пластика с использованием островкового и марочного способов, пластика встречными лоскутами, пластика свободным кожным лоскутом или пластика кожным лоскутом на сосудистой ножке.
Гнойные раны — причины, симптомы, диагностика и лечение
Гнойные раны – это повреждения кожных покровов и подлежащих тканей с формированием гнойного очага. Патология проявляется значительным отеком, гиперемией окружающих тканей и интенсивным болевым синдромом. Боли могут быть дергающими, распирающими, лишающими сна. В ране видны омертвевшие ткани и скопления гноя. Наблюдается общая интоксикация, сопровождающаяся повышением температуры, ознобами, головной болью, слабостью и тошнотой.
Общие сведения
Гнойная рана – дефект тканей, в просвете которого содержится гнойный экссудат, а по краям определяются признаки воспаления. Гнойные раны являются самым распространенным осложнением чистых ран, как случайных, так и хирургических. По различным данным, несмотря на строгое соблюдение стерильности в ходе операций, количество нагноений в послеоперационном периоде колеблется от 2-3 до 30%. Возбудителями гнойного процесса в случайных и хирургических ранах чаще всего становятся так называемые гноеродные микробы (стафилококки, стрептококки и т. д.). Лечением ранее необработанных гнойных ран занимаются хирурги, лечение случайных ран, нагноившихся после ПХО, осуществляют травматологи-ортопеды.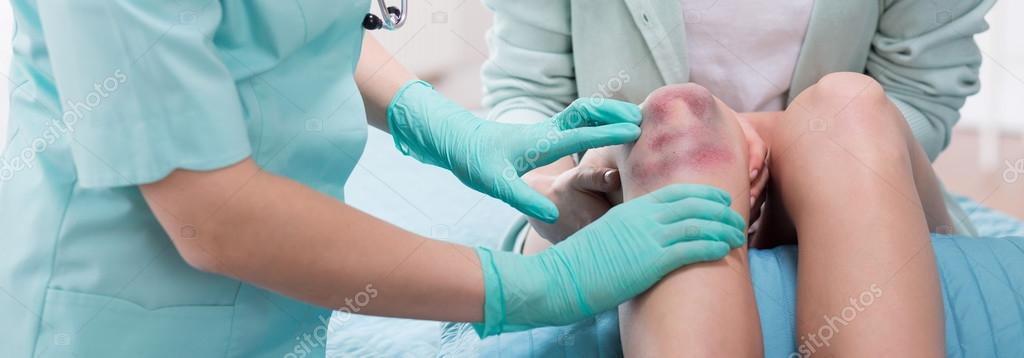 Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.
Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.
Гнойные раны
Причины
В настоящее время как в травматологии и ортопедии, так и в хирургии принято считать, что любая случайная рана является инфицированной, то есть, содержит определенное количество бактерий. Однако бактериальное загрязнение не обязательно влечет за собой нагноение. Для развития инфекции необходимо сочетание следующих факторов: достаточное повреждение тканей; наличие в полости раны нежизнеспособных тканей, инородных тел и излившейся крови; достаточная концентрация патогенных микроорганизмов. Чаще всего в гнойных ранах обнаруживаются гноеродные бактерии (стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады и т. д.). Вместе с тем, в ряде случаев гнойный процесс может быть вызван пневмококками, шигеллами, сальмонеллами, микобактериями и т.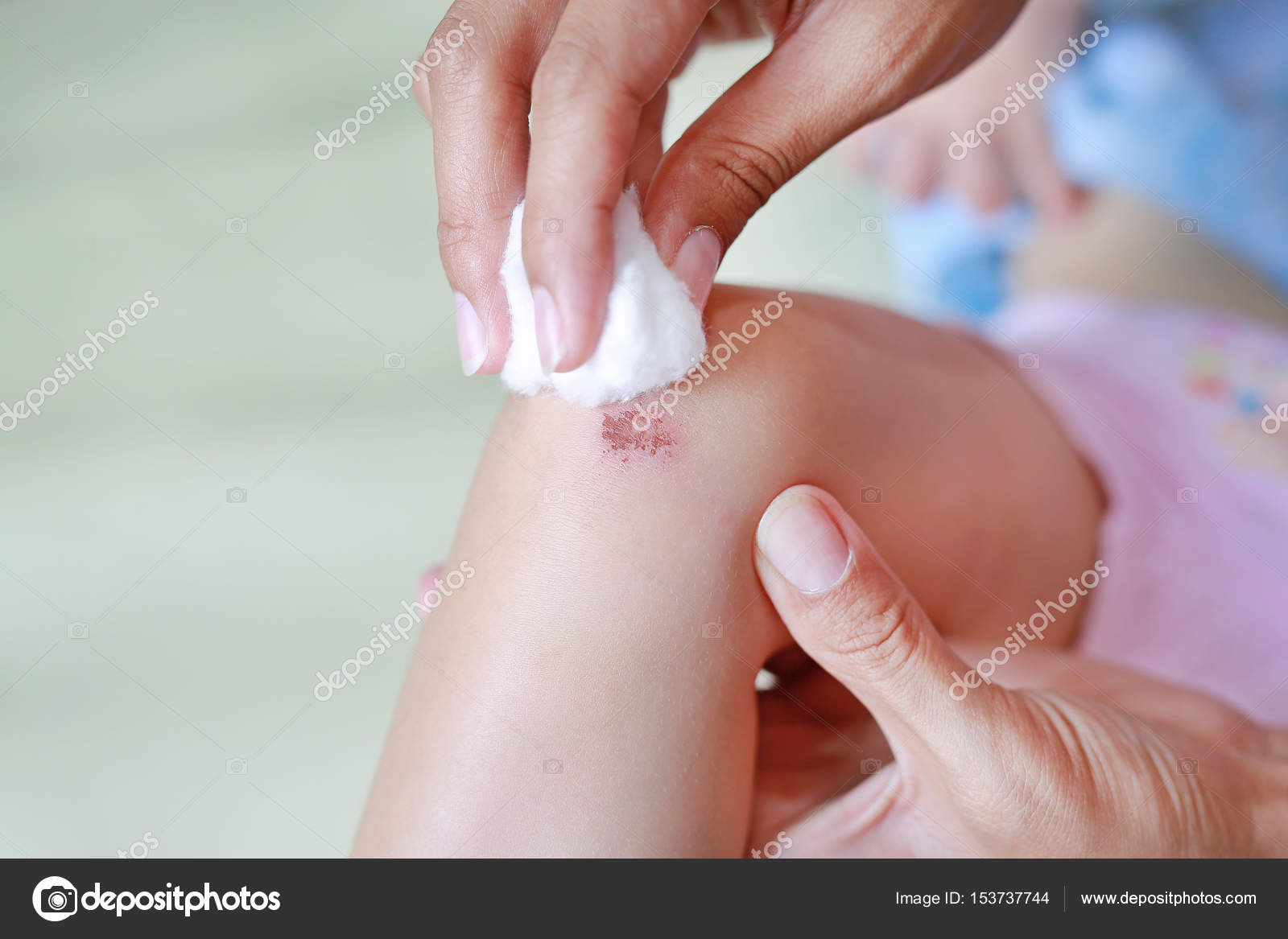 д.
д.
Согласно результатам проведенных исследований, для развития нагноения в нормальных неповрежденных тканях необходимо сто тысяч микробов на 1 гр. ткани. При определенных условиях «критический уровень» бактериальной обсемененности может снижаться. В случае, если в ране есть инородные тела и свернувшаяся кровь, для нагноения достаточно десяти тысяч микробов на 1 гр. ткани. А при лигатурной ишемии, вызванной нарушением питания тканей в области завязывания лигатуры, критический уровень снижается до одной тысячи микробных тел на 1 гр. ткани.
В числе других факторов, увеличивающих вероятность развития гнойного процесса, — локализация и вид раны, общее состояние организма, наличие соматических заболеваний, сахарного диабета и сосудистых нарушений, возраст, конституция и даже время года. Гнойные раны — частое осложнение случайных колотых, рвано-ушибленных ран и ран, сопровождающихся размозжением мягких тканей. Причиной нагноения колотых ран является затруднение оттока вследствие небольшого отверстия на коже, тонкого и длинного раневого канала. Высокая вероятность нагноения рвано-ушибленных ран и ран с размозжением мягких тканей обусловлена наличием обильных загрязнений и/или большого количества нежизнеспособных тканей. Реже всего, благодаря неглубокому раневому каналу и незначительному повреждению краев, нагнаиваются резаные раны.
Высокая вероятность нагноения рвано-ушибленных ран и ран с размозжением мягких тканей обусловлена наличием обильных загрязнений и/или большого количества нежизнеспособных тканей. Реже всего, благодаря неглубокому раневому каналу и незначительному повреждению краев, нагнаиваются резаные раны.
Лучше всего заживают раны в области головы и шеи. Несколько чаще нагноение возникает при ранах ягодичной области, спины, груди и живота, еще чаще – при повреждении верхних и нижних конечностей. Хуже всего заживают раны стоп. Хороший иммунитет снижает вероятность развития гнойных ран при незначительном бактериальном осеменении. При значительном осеменении и удовлетворительном состоянии иммунной системы нагноение протекает более бурно, но процесс обычно носит локализованный характер и быстрее завершается выздоровлением. Иммунные нарушения становятся причиной более вялого и длительного заживления гнойных ран. Увеличивается вероятность распространения инфекции и развития осложнений.
Тяжелые соматические заболевания влияют на общее состояние организма и, как следствие – на вероятность нагноения и скорость заживления ран. Однако особенно сильное негативное влияние в силу сосудистых и обменных нарушений оказывает сахарный диабет. У пациентов, страдающих этим заболеванием, гнойные раны могут возникать даже при небольших травмах и незначительном бактериальном осеменении. У таких больных наблюдается плохое заживление и выраженная тенденция к распространению процесса. У здоровых молодых людей раны, в среднем, нагнаиваются реже, чем у пожилых, у худых – реже, чем у полных. Вероятность нагноения раны увеличивается летом, особенно в жаркую и влажную погоду, поэтому плановые операции рекомендуют проводить в холодное время года.
Симптомы гнойных ран
Выделяют местные и общие симптомы патологии. К местным симптомам относится дефект тканей с наличием гнойного экссудата, а также классические признаки воспаления: боль, местное повышение температуры, местная гиперемия, отек окружающих тканей и нарушение функции. Боль при гнойной ране может быть давящей или распирающей. При затруднении оттока (вследствие образования корки, формирования затеков, распространении гнойного процесса), скоплении гноя и повышении давления в воспаленной области боль становится очень интенсивной, дергающей и нередко лишает пациентов сна. Кожа вокруг раны горячая. На начальных стадиях, в период образования гноя, наблюдается покраснение кожных покровов. При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.
Боль при гнойной ране может быть давящей или распирающей. При затруднении оттока (вследствие образования корки, формирования затеков, распространении гнойного процесса), скоплении гноя и повышении давления в воспаленной области боль становится очень интенсивной, дергающей и нередко лишает пациентов сна. Кожа вокруг раны горячая. На начальных стадиях, в период образования гноя, наблюдается покраснение кожных покровов. При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.
В месте поражения можно выделить два типа отека. В краях раны – теплый воспалительный. Совпадает с зоной гиперемии, обусловлен нарушением кровотока. Дистальнее раны – холодный реактивный. Гиперемия в этой зоне отсутствует, а отечность мягких тканей вызвана нарушением оттока лимфы из-за сдавления лимфатических узлов в области воспаления. Нарушение функции пораженного отдела связано с отеком и болью, выраженность нарушения зависит от размеров и локализации гнойной раны, а также от объема и фазы воспаления.
Основным признаком гнойной раны является гной – жидкость, содержащая бактерии, тканевый детрит, глобулины, альбумины, ферменты лейкоцитарного и микробного происхождения, жиры, холестерин, примесь ДНК и погибшие лейкоциты. Цвет и консистенция гноя зависят от вида возбудителя. Для стафилококка характерен густой желтый или белый гной, для стрептококка – жидкий зеленоватый или желтоватый, для кишечной палочки – жидкий буро-желтый, для анаэробных микробов – бурый зловонный, для синегнойной инфекции – желтоватый, отливающий сине-зеленым на повязке (этот оттенок гной приобретает при контакте с кислородом во внешней среде). Количество гноя может существенно различаться. Под гноем могут обнаруживаться участки некротической ткани и грануляции.
Из раны в организм пациента поступают токсины, что обуславливает появление симптомов общей интоксикации. Характерно повышение температуры, потеря аппетита, потливость, слабость, ознобы, головная боль. В анализах крови выявляется ускорение СОЭ и лейкоцитоз со сдвигом влево.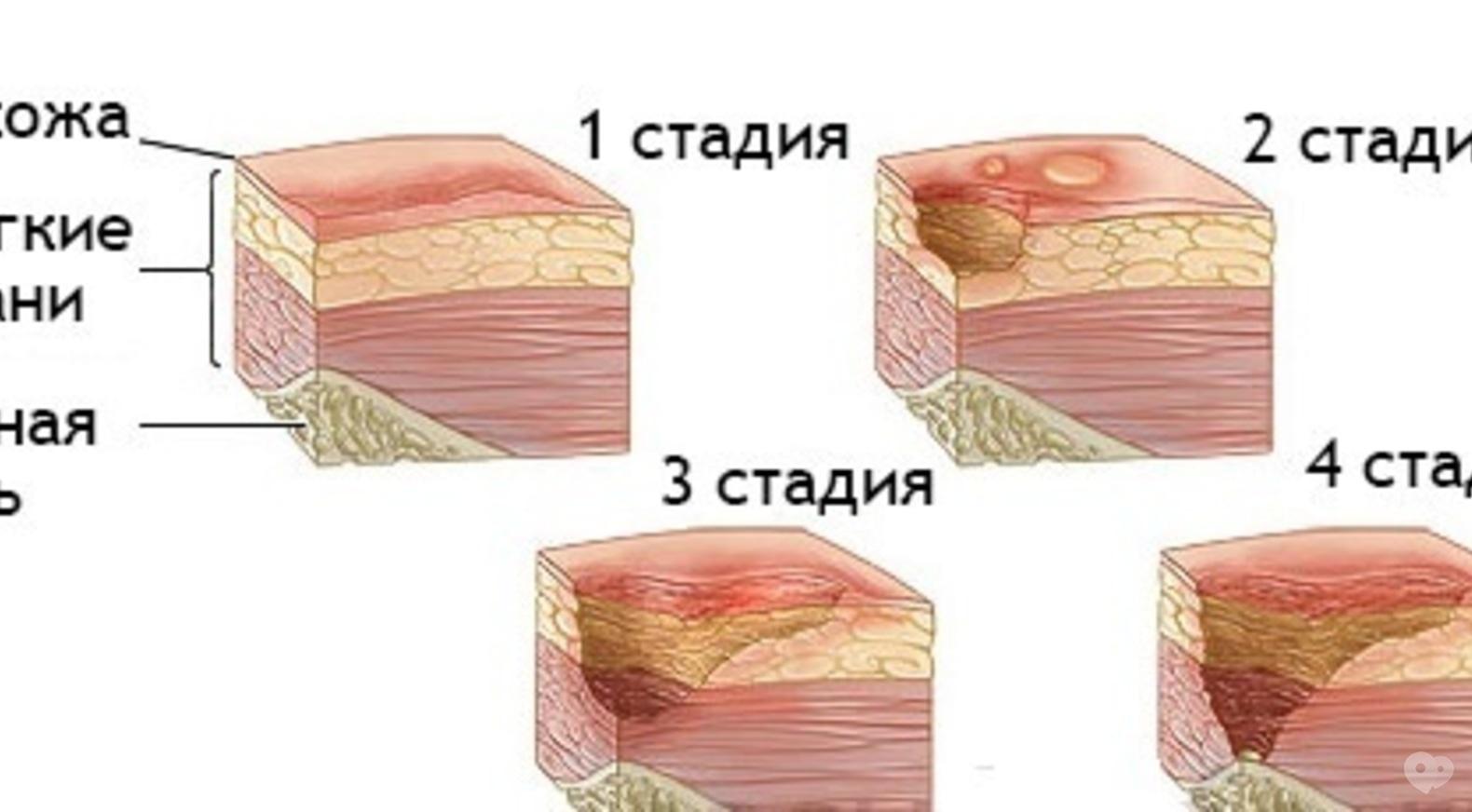 В анализе мочи обнаруживается белок. В тяжелых случаях возможно повышение уровня мочевины, креатинина и билирубина в крови, анемия, лейкопения, диспротеинемия и гипопротеинемия. Клинически при тяжелой интоксикации может наблюдаться резкая слабость и нарушения сознания вплоть до комы.
В анализе мочи обнаруживается белок. В тяжелых случаях возможно повышение уровня мочевины, креатинина и билирубина в крови, анемия, лейкопения, диспротеинемия и гипопротеинемия. Клинически при тяжелой интоксикации может наблюдаться резкая слабость и нарушения сознания вплоть до комы.
В зависимости от преобладающего процесса выделяют следующие стадии гнойного процесса: формирование гнойного очага, очищение и регенерация, заживление. Все гнойные раны заживают вторичным натяжением.
Осложнения
При гнойных ранах возможен целый ряд осложнений. Лимфангит (воспаление лимфатических сосудов, расположенных проксимальнее раны) проявляется красными полосами, направленными от раны к регионарным лимфатическим узлам. При лимфадените (воспалении лимфатических узлов) регионарные лимфоузлы увеличиваются и становятся болезненными. Тромбофлебит (воспаление вен) сопровождается появлением болезненных красных тяжей по ходу подкожных вен. При контактном распространении гноя возможно развитие гнойных затеков, периостита, остеомиелита, гнойного артрита, абсцесса и флегмоны.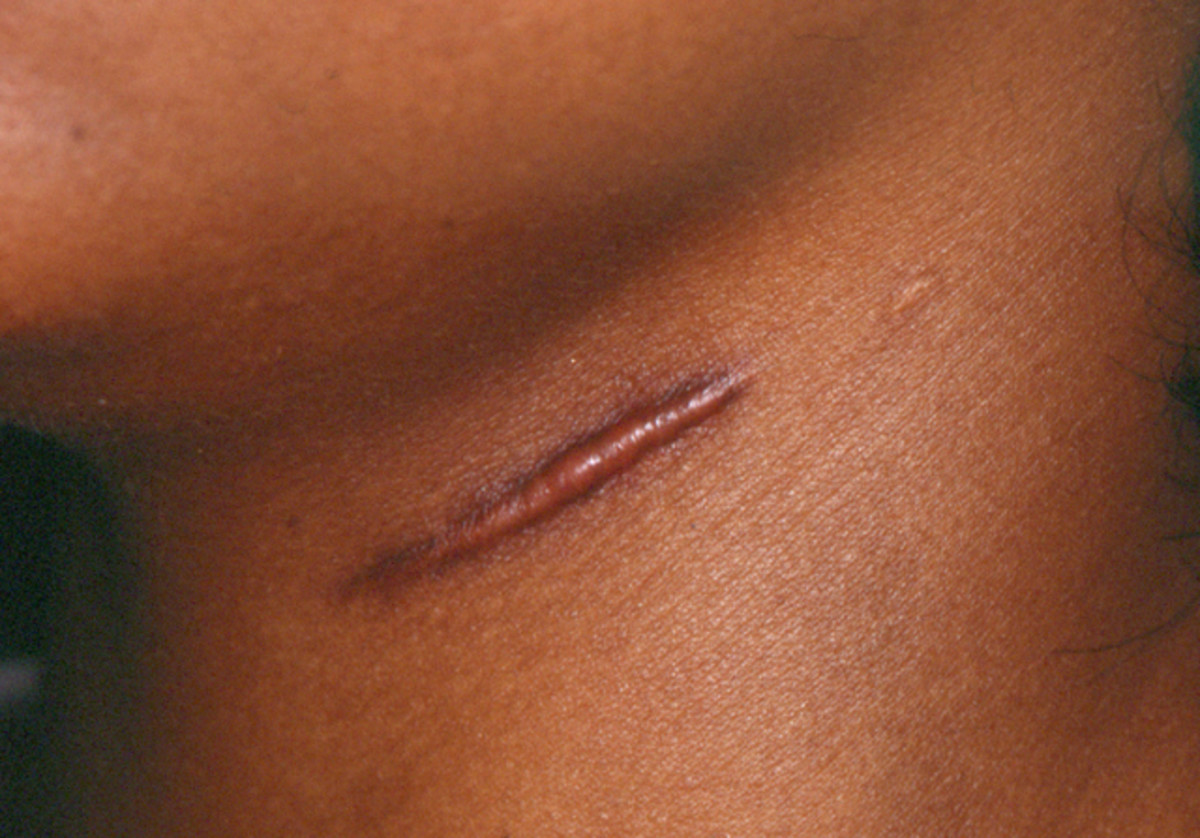 Самым тяжелым осложнением гнойных ран является сепсис.
Самым тяжелым осложнением гнойных ран является сепсис.
Если заживления не происходит, гнойная рана может перейти в хроническую форму. Зарубежные специалисты рассматривают раны без тенденции к заживлению в течение 4 и более недель, как хронические. К числу таких ран относят пролежни, трофические язвы, случайные или операционные длительно незаживающие раны.
Диагностика
Из-за наличия явных местных признаков диагностика гнойных ран не представляет затруднений. Для исключения вовлеченности подлежащих анатомических структур может выполняться рентгенография, МРТ или КТ пораженного сегмента. В общем анализе крови определяются признаки воспаления. Для определения вида и чувствительности возбудителя производится посев отделяемого на питательные среды.
Лечение гнойных ран
Тактика лечения зависит от фазы раневого процесса. На стадии формирования гнойного очага основной задачей хирургов является очищение раны, ограничение воспаления, борьба с патогенными микроорганизмами и детоксикация (при наличии показаний). На второй стадии проводятся мероприятия по стимуляции регенерации, возможно наложение ранних вторичных швов или проведение кожной пластики. На стадии закрытия раны осуществляется стимуляция образования эпителия.
На второй стадии проводятся мероприятия по стимуляции регенерации, возможно наложение ранних вторичных швов или проведение кожной пластики. На стадии закрытия раны осуществляется стимуляция образования эпителия.
При наличии гноя проводится хирургическая обработка, включающая в себя рассечение краев раны или кожи над очагом, удаление гноя, исследование раны для выявления затеков и, при необходимости – вскрытие этих затеков, удаление некротических тканей (некрэктомию), остановку кровотечения, промывание и дренирование раны. Швы на гнойные раны не накладывают, наложение редких швов допускается только при организации проточно-промывного дренирования. Наряду с традиционными методами лечения гнойных ран применяются современные методики: вакуум-терапия, местная озонотерапия, гипербарическая оксигенация, обработка с использованием лазера, ультразвуковая обработка, криовоздействие, обработка пульсирующей струей антисептика, введение в рану сорбентов и т. д.
По показаниям осуществляется детоксикация: форсированный диурез, инфузионная терапия, экстракорпоральная гемокоррекция и т. п. Все перечисленные мероприятия, как традиционные, так и современные, проводятся на фоне рациональной антибиотикотерапии и иммунокоррекции. В зависимости от тяжести процесса антибиотики могут назначаться перорально, внутримышечно или внутривенно. В первые дни используются препараты широкого спектра действия. После определения возбудителя антибиотик заменяют с учетом чувствительности микроорганизмов.
п. Все перечисленные мероприятия, как традиционные, так и современные, проводятся на фоне рациональной антибиотикотерапии и иммунокоррекции. В зависимости от тяжести процесса антибиотики могут назначаться перорально, внутримышечно или внутривенно. В первые дни используются препараты широкого спектра действия. После определения возбудителя антибиотик заменяют с учетом чувствительности микроорганизмов.
После очищения гнойной раны предпринимаются меры для восстановления анатомических взаимоотношений и закрытия раны (ранние и поздние вторичные швы, кожная пластика). Наложение вторичных швов показано при отсутствии гноя, некротических тканей и выраженного воспаления окружающих тканей. При этом необходимо, чтобы края раны можно было сопоставить без натяжения. При наличии дефекта тканей и невозможности сопоставить края раны выполняется кожная пластика с использованием островкового и марочного способов, пластика встречными лоскутами, пластика свободным кожным лоскутом или пластика кожным лоскутом на сосудистой ножке.
Гнойная инфекция глаза: описание болезни, причины, симптомы, стоимость лечения в Москве
Офтальмологии известны сотни глазных заболеваний. Наиболее частым поражением человеческого глаза является гнойная инфекция. Заболевания имеют схожие симптомы и осложнения, но проявляются и диагностируются по-разному. Также, болезни глаз отличаются методами лечения.
Гнойные образования, чаще всего, являются следствием простудных заболеваний. Патологические глазные изменения могут стать возбудителями инфицирования. Появление гноя может вызвать контакт с грязными руками, полотенцем и даже постельным бельем. Травматическое воздействие на органы зрения могут стать причиной гнойных поражений.
В офтальмологии разделяют несколько типов гнойных инфекций глаз: конъюнктивит, эндофтальмит, панофтальмит, иридоциклит. Глазной герпес, кератит грибковый, язвенное поражение роговицы, дакриоцистит, блефарит и ячмень. Данные инфекции вызывают повышенное выделение гноя.
Данные инфекции вызывают повышенное выделение гноя.
Слизистая плёнка, которая защищает глаз от внешнего воздействия, образуется из слизистой оболочки. Если у человека после сна появилось небольшое количество слизи, это считается нормой. Она состоит из муцина и клеток мейбомиевых желёз. Это жирный и слизистый секрет, поэтому цвет слизи должен быть прозрачный или беловатый.
Если выделения имеют инфекционный характер, то выделения сопровождаются покраснением, слезоточивостью. Появляется жжение и зуд. Количество выделяемой слизи существенно увеличивается, цвет становиться жёлто-зелёным, консистенция густеет. При появлении первых симптомов необходимо немедленно обратиться к офтальмологу. Следует установить причину возникновения заболевания, его характер и эффективный метод лечения.
Глаз несет в себе очень важную функцию в жизнедеятельности человека. Благодаря зрению в наш мозг поступает сигнал, и мы зрительно формируем визуализацию окружающего мира. Каждый глаз выполняет собственную функцию. Поэтому при нарушении даже одного глаза картинка меняется.
Каждый глаз выполняет собственную функцию. Поэтому при нарушении даже одного глаза картинка меняется.
Строение глаза состоит из таких частей: роговица, камера глаза, радужка, зрачок, хрусталик. А также зрительный нерв, склера, сосуды, сетчатка. Каждый элемент необходим для выполнения основных функций глаза.
Конъюнктивит
Заболевание развивается в результате воспаления слизистой глазной оболочки. Воспаление конъюнктивы может быть вызвано инфекцией или аллергией. Существует несколько разновидностей данной инфекции: аллергическая, бактериальная, острая и хроническая. У взрослого человека, чаще всего, встречается конъюнктивит, вызванный аденовирусом. У детей аденовирусный и бактериальный встречаются одинаково часто.
Появление заболевания могут спровоцировать различные инфекции. Всевозможные гонококки, стафилококки, стрептококки, синегнойная палочка становятся причиной бактериального поражения. Развитие воспаления в глазу начинается с грибкового процесса. Существует огромное количество грибковых групп раздражителей, например, аспергиллам, актиномицетам, спиротрихел. Медицинские средства, контактные линзы, растения, пыль, могут вызвать аллергическую реакцию. Иногда, конъюнктивит можно считать профессиональным заболеванием, когда условия работы проходят в загрязненной среде, глаза подвергаются внешнему воздействию пыли и газа.
Общая симптоматика заболевания имеет ряд ощущений, которые невозможно не заметить. Веки начинают краснеть, появляется излишнее слезотечение, боль в глазу, отек, затруднение зрительной функции за счет появления гнойных выделений.
При первых проявлениях конъюнктивита следует обратиться за врачебной помощью. Диагностика заболевания быстрая и не сложная. Визуальный осмотр и ряд исследований определят причину, вызвавшую инфекцию. После консультации офтальмолога назначается наиболее результативный метод лечения. Медикаментозное лечение включает в себя комбинирование глазных капель и прием антибиотиков. При правильном и быстром лечении полное выздоровление наступает в течение нескольких недель.
Эндофтальмит
Заболевание, которое появляется в результате поражения бактериями глазной жидкости. Заражение эндофтальмитом происходит через кровообращение, травмы глазного яблока, хирургического вмешательства. Основная причина возникновения – послеоперационное осложнение по устранению катаракты, витрэктомия, глаукомы. Заболевание протекает бессимптомно, пациент обращается за помощью, когда начинается ухудшение зрения, а в глазах появляются различной формы темные пятна, которые препятствуют нормальному обзору и движению глаз.
Диагностировать эндофтальмит на ранних стадиях очень сложно. Характерные симптомы и ранее проведенные хирургические глазные вмешательства становятся единственным подозрением на развитие данной патологии.
Лечение заболевания немедленное. Энтерально вводятся стероидные препараты, в полость глаза накладываются противогрибковые средства, антибиотики. Благоприятного прогноза выздоровления достигают примерно половина пациентов. Это зависит от причины, вызванной эндофтальмит, возраста и здоровья пациенты, а также остроты зрения. Эти факторы влияют на получении результата и возвращение прежней остроты зрения.
Панофтальмит
Инфекция поражает склеру и все оболочки глаза, вызывает острое гнойное воспаление. Причиной возникновения является занесение инфекции через глазное яблоко, а также через систему кровообращения. В глазницах ощущается сильная боль. Отек, боязнь света, слезотечение, ухудшение зрения. Часто встречается озноб и лихорадка.
Воспаление несет тяжелый и острый характер. Заболевание имеет тяжелые осложнения. Часто приводит к атрофии и гибели глазного яблока. Инфекция моментально распространяется через веки и слезные железы. Размножение микроорганизмов приводит к воспалению, панофтальмит распределяется на всю поверхность глазного яблока.
Возбудители данной инфекции являются стафилококки, пневмококки, туберкулезные бактерии, синегойные и кишечные палочки. Они попадают экзогенным или эндогенным путем в глазную полость. Травматическое воздействие является наиболее распространенным видом поражения, через рану в глазное яблоко проникает гнойная инфекция. Вследствие перенесенных заболеваний, таких как кератит, абсцесс век, флегмон глазницы, эндофтальмит, может возникнуть развитие панофтальмита. Возбудителями заболевания может стать пневмония, тиф, синусит, сепсис, туберкулез и многие другие заболевания.
Через несколько дней после заражения панофтальмит поражает глазное яблоко. Заболевание развивается стремительно и имеет острые симптомы. Головная боль, озноб, рвота. Сильные теки, режущая резкая глазная боль, в передней камере глаза наблюдается обильное скапливание гноя. Зрение падает резко, человек перестает отличать свет и темноту, наступает полная слепота. Если заболевание распространяется и поражает внутренние ткани, подвижность яблока становится невозможным. Спустя пару месяцев через отверстия склеры гной выводится наружу, глаз выжимается и атрофируется. Гной может поразить мозговые оболочки, развивается менингит, а также абсцесс.
Диагностика панофтальмита происходит офтальмологом при осмотре и оценке имеющихся травм глазного яблока. Назначаются различные виды офтальмологических исследований. Своевременная диагностика и лечение единственный способ восстановления. Усиленная терапия антибиотиками назначается незамедлительно. Назначаются противогрибковые средства. Применяют ванночки, специальные внутривенные капельницы из растворов соли.
Медикаментозное лечение бывает бессильно. В таких случаях экстренно назначается удаление роговицы и внутренность глазного яблока. Эвисцерация применяется при потере зрения. В орбиту вшивают имплантат и ушивают очищенную зону.
Глазопротезирование проводится при отсутствии глазного яблока. Глазной протез может состоять из различного материала. Протез устанавливается сначала маленького размера, для привыкания пациента к его носке. Размер постепенно увеличивается. После наступления износа, протез следует заменить.
Герпес глаз
Заболевание вызвано простым вирусом герпеса. В зоне риска оказываются пациенты любого пола и возраста. На веках появляются маленькие гнойные шарики, которые режут лаз, раздражают слизистую. Появляется покраснение, слезоточивость, боязнь света. Вирусом герпеса страдает более 90% населения. Герпес на глазу возникает при воспалении тройничного нерва. Симптоматика прогрессирует.
Диагностируется герпес только путем лабораторных исследований. Назначаются глазные мази, иммуномодуляторы. Для ограничения поражения здоровых тканей применяются глазные капли. Новокаиновые блокады снимут боль и воспаление.
Грибковый кератит
Заболевание вызывается вирусом, бактерией или грибком. Поражается ткань роговицы. Сопровождается болью и покраснением. Прозрачность роговицы ухудшается, наблюдается спазматическое закрывание века. Выделяют множество причин кератита, например, травма, аллергическая реакция, грипп и ОРВИ. Паразитирующие грибы поражают роговицу, наносят ей сильные повреждения. Последствием может стать потеря зрение или бельмо на глазу.
Иридоциклит эндогенный
Воспаление радужки и ресничного тела. Причины возникновения: артрит, подагра, псориаз. Различные инфекционные заболевания, которые вызванные бактериями. Например, грипп, корь, герпес, гайморит, синусит.
При поражении глаза появляется болевой синдром, слезотечение, светобоязнь, снижение зрения. Кровеносные сосуды в глазу расширяются. Радужная оболочка глаза меняет свой цвет. Зрачки плохо реагируют на свет. На дне камеры появляются кровянистые и гнойные скопления.
Диагноз устанавливается по жалобам больного. Осматриваются глаза при помощи специального микроскопа. Зрачок может быть сужен и иметь не природную форму. Лечение назначается офтальмологом. Могут быть показаны антигистамины, кортикостероиды и антибиотики.
Ячмень
Ячмень может быть вызван клещом или бактериальным поражением. Волосяной мешок воспаляется, начинается скапливание гноя. Ослабление иммунитета и бактериальная инфекция, стресс, кожные заболевания, анемия, загрязнение глаз, поражение глистами может стать причиной ячменя.
Наблюдается покраснение и отек пораженного глаза. На основе очага появляется прыщик, из которого выделяется гной желтого цвета. Поднятие температуры тела, озноб, увеличение лимфатических узлов сопровождают течение заболевания.
При врачебном осмотре проводится исследование на наличие кожного клеща, сдаются анализы мочи и крови, проверяется уровень сахара. Лечение ячменя начинается с обработки гнойничка настойками или спиртом. Назначаются антибактериальные капли, тетрациклиновая мазь, витаминотерапия для поднятия иммунитета.
Выдавливать ячмень категорически запрещается. Инфекция может распространиться на все веко. Применение назначенных средств офтальмологом, приведут к полному выздоровлению через неделю.
Дакриоцистит
Воспалительный процесс берт свое начало в слезном мешке. Возникает покраснение и отек в области слезного отверстия. Боль может отдавать в нос и челюсть. Со слезного мешка выходят гнойные выделения.
Дакриоцистит бывает врожденным и приобретенным. Установка диагноза проходит по визуальному осмотру и анализам. Подбирается терапия антибиотиками. Используют промывание и зондирование слезных каналов. Используют КТ или МРТ для выявления новообразований и изменений, вызванных дакриоцистит. Для назначения эффективного лечения следует выяснить причину, вызвавшую заболевание. Избавляться от нее нужно одновременно.
Блефарит
Заболевание век и их краев называется – блефарит. Веки меняют свою форму за счет отечности, наблюдается покраснение, пациенты часто моргают. Причиной возникновения могут стать различные заболевания, например, гастрит, гайморит, колит. Аллергии, нехватка витаминов, инфекции, также являются причиной развития патологического процесса. Это заболевание чаще всего является хроническим. Лечению поддается трудно.
Основная масса заболеваний появляется за счет бактериального поражения. Следует соблюдать правила личной гигиены. Всегда держать в чистоте лицо и руки. Применение и дозировку каких-либо препаратов может назначить только офтальмолог, на основе проведенного осмотра и исследований.
Многие факторы приводят к потере зрения и самого глазного яблока. В таком случае применяется глазное протезирование. Протез по форме имитирует человеческий глаз. Зрительную функцию он не передает, но поддерживает в анатомическом положении органы зрения и улучшает эстетичный вид. Это узкое направление в офтальмологии, которая не может позволить себе каждая клиника.
Гнойные выделения из носа: описание болезни, причины, симптомы, стоимость лечения в Москве
Гнойные выделения из носа могут появляться по многим причинам и в обязательном порядке требуют лечения. Самостоятельно проводить терапию не следует из-за риска появления тяжелых осложнений при неправильном лечении. Как только замечены гнойные выделения из носа, надо сразу же обратиться за медицинской помощью к отоларингологу, или при его отсутствии к терапевту. То, что из носа начал выделяться гной, а не обычные сопли, понять можно по особому крайне неприятному запаху, которого при простом насморке не бывает. Также отличается от обыкновенного и желто-зеленый цвет выделений.
Появление выделений гноя из носа может быть связано с целым рядом заболеваний. Для того чтобы эффективно провести лечение проблемы, необходимо точно установить причину, по которой она имеет место. Если своевременно обратиться за врачебной помощью, то терапии быстро дает положительные результаты и выделения из носа проходят. Если же по какой-то причине заболевание оказалось запущенным, то лечение может затянуться на длительное время, а иногда и потребовать хирургического вмешательства. Появление гноя из носа в равной степени встречается у взрослых и детей и требует схожей терапии. Не редко гнойные выделения и носа появляются после вирусных инфекций как осложнение болезни. Для того чтобы предупредить такое явление, необходимо полноценно лечить первичное заболевание, не перенося его на ногах.
Когда гной жидкий белого цвета – это показатель начальной стадии болезни. Он в этом случае выделяется в большом количестве, а также не редко стекает по задней стенке глотки. Если же частицы гноя вязкие и больше напоминают комочки, то это показатель сильной запущенности гнойного процесса. Чаще всего при длительном нарушении имеют место зеленые выделения из носа. Образование гноя всегда связано с проникновением в полость носа болезнетворных бактерий. Если они отсутствуют, то и гнойного процесса возникнуть не может. Из-за этого при вирусной форме ринита, появление гноя всегда указывает на вторичное бактериальное инфицирование.
Причины появления проблемы
Чаще всего появление гноя из носа связано с поражениями придаточных носовых пазух, которые при их закупорке и скоплении в них слизистого секрета воспаляются. Кроме этого, неприятное явление может возникать как последствие травмы или образования нарыва в полости носа.
Гайморит
Гайморит – наиболее распространенная причина появления гноя из носа. Выделения могут быть не только зелеными, но и коричневыми с примесью крови. При таком заболевании развивается воспалительный процесс в верхнечелюстных придаточных пазухах носа. Не редко болезнь провоцируется присутствием кариозных зубов в верхней челюсти. Симптомы такого нарушения следующие:
-
повышение температуры до 38 градусов и редко выше;
-
головная боль;
-
ощущение тяжести в голове;
-
утрата обоняния;
-
резкое снижение работоспособности;
-
выраженная слабость;
-
нарушения сна.
Появляется проблема не только из-за больных зубов, а также при недостаточно хорошо пролеченном насморке, травмах носа и снижении иммунитета, которое может происходить даже из-за значительного переохлаждения.
Отсутствие лечения очень опасно. Гайморит чаще остальных заболеваний с выделением гноя из носа дает тяжелые осложнения. После того как один раз был перенесен гайморит, риск его повторного появления становится достаточно высоким.
Полипы полости носа
Полипы являются доброкачественными новообразованиями и часто появляются в полости носа. По своей природе полипы являются разрастанием тканей слизистой полости носа. При таком явлении возникают хроническая заложенность носа, снижение обоняния, частые головные боли и гнусавость голоса. Из-за того что полипы нарушают отток слизи из придаточных пазух носа, в последних начинает развиваться гнойный процесс. Вследствие него появляются неприятные выделения из носа.
Лечение такого заболевания проводится хирургическое. Если полипы не будут удалены, то справиться с заболеванием не удастся. Однако и после операции нет гарантий того, что полипы в полости носа не появятся повторно. Иногда человек может годами страдать от того, что они развиваются вновь.
Ринофарингит
При данном воспалительном заболевании происходит одновременное воспаление слизистой носа и глотки. Болезнь чаще всего возникает на фоне вирусных инфекций, таких как грипп, ОРЗ и ОРВИ. Основные симптомы ринофарингита такие:
-
зуд и жжение в носоглотке;
-
нарушение дыхания носом;
-
гнусавый голос;
-
трудное отделение из полости носа слизи с гноем, в которой также могут иметь место включения крови, из-за чего выделения бывают коричневые;
-
увеличение лимфатических узлов в области затылка;
-
отечность слизистой носоглотки;
-
повышение температуры.
Лечение воспаления требуется проводить комплексное. Если его откладывать, нарушения в слизистой могут стать необратимыми. Также есть риск того, что произойдет изменение в тканях глоточных миндалин, и тогда для лечения может потребоваться их удаление.
Озена
Зловонный насморк озена относится к тяжелым поражениям слизистой носа, которые требуют срочного лечения. Заболевание также называется атрофическим ринитом. Его основными проявлениями являются:
-
гнойные выделения из носа с сильным и очень резким гнилым запахом;
-
полная утрата обоняния, даже на очень сильные запахи;
-
постоянное присутствие сухих корок в носовых ходах.
Озена развивается в том случае, если у человека в течение длительного времени присутствует хронический ринит, который не лечат. О его наличии в начале говорит большой объем прозрачных водянистых выделений. В результате этого происходит постепенное атрофирование слизистой, из-за чего в ней происходят необратимые изменения и развивается особый гнойный процесс.
Бактериальные поражения
Бактериальные поражения слизистой носа также не редко имеют место и вызывают появление гноя из носа. Чаще такие бактериальные инфекции появляются у детей, так как их иммунитет недостаточно сильный. У взрослых первоначальное бактериальное инфицирование имеет место редко и только в случае сильного падения иммунитета. Гной при этом может быть творожистый, желто-оранжевый или темно зеленый.
Осложнения травм и операций
Гнойные выделения из носа могут появиться и в том случае, если имела место травма или операция, и после них как осложнение развилось бактериальное инфицирование. Такое явление указывает на то, что после повреждения или операции проводилось неправильное лечение с редкой сменой тампонов и недостаточным приемом антибиотиков. Также гной может появиться, если хирург первоначально нарушил стерильность во время операции и в полость носа были занесены возбудители. Чаще всего данное осложнение развивается в том случае, если операция была обширной, а в дальнейшем больной сам нарушал врачебные рекомендации.
Прогноз
Если лечение болезни начать своевременно, то прогноз в большинстве случаев положительный: удается без операции вылечить гнойное воспаление и избежать осложнений. При опоздании с терапией риск появления осложнений многократно возрастает, а прогноз меняется на неблагоприятный, а иногда и плохой. Чем позже больной обратится за врачебной помощью, тем хуже прогноз болезни и тем выше риск ее неблагоприятного исхода.
Гнойник (абсцесс) на десне – что делать, виды, методы лечения нарыва на десне
Что такое зубной абсцесс и как проводить профилактику этого заболевания? В этой статье рассказываем о причинах возникновения, симптомах и лечении гнойника на деснах, а также рекомендации, как уменьшить вероятность столкнуться с гнойной инфекцией.
Гнойник на десне и его симптомы
Абсцесс — это болезненный процесс нагноения места, в которое попадает инфекция. Чаще всего воспаление возникает в области больного зуба. Уплотнение с гноем является защитным механизмом, который препятствует распространению инфекции по всему организму. Если своевременно не обратиться к стоматологу, гнойник может разрушить кость челюсти, а также структуры пародонта, что иногда приводит к удалению зуба.
Первыми признаками инфекции в десне является боль и дискомфорт во время еды. Симптомы абсцесса на десне:
- непрерывная пульсирующая боль;
- боль при надавливании на зуб;
- дискомфорт при употреблении горячих/холодных продуктов;
- горький привкус во рту;
- отек и покраснение лица;
- кровотечение из десен;
- подвижность и изменение естественного цвета зуба;
- шишка на десне и отек лица;
Виды зубного абсцесса
Десневой
Поверхностное образование на мягких тканях в области десневых сосочков между зубов. Воспаление связано с попаданием пищи, посторонних предметов, травмированием десны зубной щеткой или нитью. Нарыв на десне исправляется относительно легко, но если не вылечить на ранней стадии, могут возникнуть осложнения.
Пародонтальный
Это внутреннее воспаление мягких тканей десны, причиной которого часто является пародонтит. Инфекция в этом случае локализуется между внешней стенкой альвеолярного гребня и десной при здоровой пульпе зуба. В пораженной десне образуется гнойный экссудат, который образует шишку в пародонтальном кармане. В десне нет места для выхода жидкости с инфекцией, поэтому постепенно поражаются мягкие и костные ткани возле места нагноения.
Периапикальный
Наиболее распространенный вид абсцесса, причиной которого является осложненный кариес или недолеченный периодонтит. Инфекция поражает корневую систему зуба, вследствие чего в верхушке корня скапливается гной. При ослаблении иммунной защиты воспалительный процесс поражает надкостницу зуба, переходит на мягкие ткани слизистой и приводит к образованию свищевого хода и гнойной шишки на десне.
Перикорональный
Воспаление возникает в мягких тканях над прорезывающимся зубом при попадании туда остатков еды, бактерий. Перикоронит может вызывать отеки шеи, челюсти, а также привести к стенокардии (нарушению дыхательных функций).
Комбинированный (пародонтально-эндодонтический)
Поражение десен в пульпе и в мягких тканях, которое вызвать пародонтит на соседних зубах.
Консультация, снимок и план лечения бесплатно
Укажите свой номер телефона, мы перезвоним и подберём для вас удобное время приёма. Или позвоните нам сами — +7 495 401-68-55
Уже получили вашу заявку
Мы обязательно свяжемся с вами в ближайшее время и проконсультируем по всем имеющимся вопросам.
Нет времени ждать? Позвоните:
+7 495 401-68-55Лечение нагноения десны
При незначительной или сильной боли требуется помощь стоматолога. Выбор методов устранения нагноения остается за врачом. Лечение начинается после опроса, внешнего осмотра, рентгенологической диагностики пациента. Основная цель специалиста — удалить скопившийся гной как источник инфекции. В зависимости от степени тяжести может потребоваться хирургическое лечение.
Хирургическое лечение
Методы лечения в зависимости от вида воспаления:
- При десневом абсцессе, карман с гноем вскрывают, а затем очищают от гноя и обрабатывают антисептиком.
- В случае пародонтального воспаления может понадобиться разрезать фурункул для доступа и устранения инфекции. Гной устраняется через вспомогательные зубные каналы, чтобы инфекция не распространялась дальше по кровеносным сосудам. После устранения гнойного процесса и остаточной инфекции, проводятся кюретаж пародонтального кармана и другие процедуры по лечению пародонтита.
- Пациентам с периапикальным абсцессом чаще всего назначают чистку и перепломбировку корневых каналов по схеме лечения периодонтита, а также удаление гноя путем вскрытия и дренирования флюса.
- Для устранения перикоронального нарыва требуется удалить ткань, которая мешает зубу прорезаться.
Не забыть антибиотики!
После хирургического вмешательства врач назначает курс антибактериальной терапии: противовоспалительные препараты, антибиотики, а также курс домашних антисептических полосканий.
Лечение гнойника дома
В домашних условиях полностью вылечить нагноение десны нельзя, но можно значительно ослабить боль.
До посещения стоматолога можно использовать следующие домашние средства:
- отвар ромашки и дубовой коры для полоскания ротовой полости;
- полоскание раствором соли, соды или хлоргексидина;
- местное применения мазей и внутренний прием анальгетиков.
Почему не стоит тянуть с посещением стоматолога
Если не придавать значения нагноению, могут возникнуть другие опасные симптомы. Развитие болезни приобретает различные формы, такие как кровотечение или заражение крови, а также патологическое расшатывание или потеря зуба. Срочно обратитесь к врачу-стоматологу, который проведет обследование и назначит лечение.
Виды зубного абсцесса
Остеомиелит
Когда гной остается в мягких тканях возникают осложнения. В костных тканях образуются плотные образования с гноем, а также происходит опухание лимфоузлов.
Флегмона
Опасное для жизни осложнение возникает при распространении инфекции в мягких тканях десен. Разрастание гноя приводит к хроническим патологиям.
Потеря зуба
Если жидкость с инфекцией распространяется на основание зуба, появляется болезненная опухоль, что может привести к удалению зуба.
Вопросы и ответы
Почему возникает зубной абсцесс?
К факторам, влияющим на развитие заболевания, относятся:
- кариес, периодонтит, киста зуба;
- челюстные травмы;
- инфекции в организме;
- пренебрежение гигиеной ротовой полости;
- неквалифицированное лечение зубов.
Как избежать нагноения десны?
Чтобы избежать зубного абсцесса, необходимо правильно ухаживать за полостью рта:
- использовать правильно зубную щетку, нить и ополаскиватель для рта;
- лечить болезни полости рта своевременно;
- соблюдать правильный рацион питания;
- не использовать нестерильные предметы в качестве зубочисток;
- приходить на осмотр к стоматологу не реже чем раз в полгода.
Гнойник на десне у ребенка?
Часто причиной опухания десны у детей является кариес. На начальном этапе болезнь протекает незаметно, поэтому бактерии попадают в зуб. Микроорганизмы захватывают мягкие и костные ткани, что является причиной образования мешочка с гноем. Ребенок почувствует небольшую припухлость, красного цвета, а если в шишке виден белый кончик это означает появление гноя.
Сопутствующими симптомами является высокая температура, беспокойство ребенка и нежелание кушать. Если вы обнаружили зубной абсцесс у ребенка, срочно посетите стоматолога, чтобы избежать развития осложнений из ранней стадии заболевания.
Антибиотики и антисептики для лечения хирургических ран, заживающих вторичным натяжением
Что такое «хирургические раны, заживающие вторичным натяжением»?
Это хирургические раны, которые оставляют открытыми для заживления в результате роста новой ткани, а не закрывают обычным способом с помощью швов или других методов, когда концы раны сводят вместе. Обычно этот метод (заживления раны вторичным натяжением) используют при высоком риске инфекции или большой потере тканей в области раны. Подобным образом часто лечат хронические раны в складке между ягодицами (пилонидальные синусы/пазухи) и некоторые виды абсцессов.
Зачем антибиотики и антиспетики используют в лечении хирургических ран, заживающих вторичным натяжением?
Одна из причин, по которым рану оставляют заживать вторичным натяжением после операции, это предполагаемый высокий риск развития инфекции в ране. Если рана уже инфицирована, антибиотики или антисептики применяют, чтобы уничтожить или замедлить рост микроорганизмов, вызывающих инфекцию, и предотвратить дальнейшее развитие и распространение инфекции. Также они могут способствовать заживлению раны. Даже если рана явно не инфицирована, в ней обычно присутствуют популяции микроорганизмов. Считают, что заживление пойдет лучше, если сократить число этих популяций микроорганизмов с помощью антибактериальных средств. Однако, нет четкой взаимосвязи между инфекцией и популяциями микроорганизмов в ранах и заживлением раны.
Что мы нашли
В ноябре 2015 года мы провели поиск максимально возможного числа рандомизированных контролируемых исследований, рассматривающих использование антибиотиков и антисептиков у участников с хирургическими ранами, заживающими вторичным натяжением. Мы обнаружили 11 исследований, в которых приняли участие 886 человек. Во всех исследованиях рассматривали различные сравнения. Были включены несколько различных типов ран. В исследованиях изучали раны после ампутации «диабетической стопы», хирургического лечения пилонидального синуса, лечения разнообразных типов абсцесса, хирургического лечения геморроя, осложнений после кесарева сечения и заживление «отверстий», образованных во время операции хирургами (таких, как колостома).
В большинстве исследований сравнивали различные виды антибактериального лечения с лечением, не обладающим антибактериальной активностью, а в четырех исследованиях сравнивали различные виды антибактериального лечения. Хотя в некоторых клинических испытаниях полагали, что один из видов лечения может быть лучше, чем другой, эти доказательства были ограничены размером исследований, способами их проведения и представления результатов. Число участников во всех исследованиях было низким, а в некоторых случаях даже очень низким. Во многих исследованиях отсутствовала важная информация о том, каким образом они проводились, что не позволяет говорить о правдивости их результатов. Чтобы выяснить эффекты антимикробного лечения хирургических ран, заживающих вторичным натяжением, необходимо больше исследований лучшего качества.
Данные актуальны по ноябрь 2015 года.
Раны с обильным или гнойным дренажом
Рана с обильным или гнойным дренажом — это локализованный дефект или выемка кожи или подлежащих мягких тканей, которая дает большое количество серозных , кровяных , серозно-кровавых или гнойных выделений . Гнойный дренаж из раны густой желтого, зеленого или коричневого цвета с резким, сильным, зловонным, фекальным или затхлым запахом. Гнойный дренаж — признак нездоровой раны и требует лечения.
Симптомы гнойного дренажа
Для большинства ран небольшое количество жидкого экссудата бледного цвета является нормальным. Поскольку все раны загрязнены, с некротической тканью или без нее, они будут иметь запах. Бактерии разных видов имеют различный запах, цвет и консистенцию, а мертвая ткань в ране вносит дополнительные бактерии в пораженный участок. Увеличение количества или консистенции экссудата вместе с изменением цвета сигнализирует о причинах беспокойства, а также об изменении запаха.
Рисунок 1: Зачеркивание раневого экссудата
Рисунок 2: Удаление экссудата, язва ноги с сильным дренированием
Рисунок 3: Удаление раневой повязки неэффективно для управления экссудатом
Этиология
Экссудат или дренаж раны — это результат расширения кровеносных сосудов на ранней воспалительной стадии заживления, возможно, вызванный присутствием определенных бактерий. Пытаясь залечить рану, организм создает и поддерживает оптимальную влажную среду в ране.Экссудат — это производная сыворотки с высоким содержанием белка и различными добавками, способствующими заживлению; Экссудат состоит из мертвых клеток и разжиженных некротических остатков, активных лейкоцитов, факторов роста и естественных ферментов, которые стимулируют аутолиз и заживление, по крайней мере, когда они присутствуют в острой ране.
Факторы риска
Во всех ранах должна наблюдаться некоторая форма экссудации, но некоторые из них могут истощать больше, чем другие, из-за любого количества факторов, включая расположение раны, давление, гидростатическое давление, температуру, инфекцию, размер раны, использованные повязки и тип раны.Пациенты с диабетом, невропатией или сосудистыми заболеваниями подвержены более высокому риску хронических ран и повышенного дренирования ран.
Осложнения
Состав экссудата из хронических ран отличается от состава экссудата из острых ран и может способствовать дальнейшему воспалению и препятствовать росту и заживлению.
Диагностические исследования
Оценка объема и внешнего вида экссудата может многое сказать врачу о ходе заживления раны. Эта оценка раны может включать отслеживание количества смен повязок, необходимых в день, и визуальный осмотр снятой повязки.Некоторую клиническую преемственность можно поддерживать с помощью инструмента оценки, такого как континуум экссудата.
Лечение ран тяжелым или гнойным дренажом
При лечении необходимо соблюдать баланс между сдерживанием сильного дренажа и предотвращением мацерации и поддержанием влажной среды раны. Ответы должны варьироваться в зависимости от потребностей пациента, типа и местоположения раны и от того, на какой стадии процесса заживления находится рана. Существует множество доступных повязок, позволяющих правильно сочетать повязку и потребности раны.В ранах с венозной недостаточностью компрессия и возвышение могут быть полезны для улучшения кровоснабжения и подавления экссудата. У некоторых обильных дренажей может быть основная причина, которую можно вылечить, например, инфекция. Некоторые более глубокие или туннельные раны с экссудатом могут подходить для лечения ран с отрицательным давлением.
Список литературы
Краснер Д. Уход за хроническими ранами 5. HMP Communications; 2012.
Морган Н. Типы раневого экссудата. Консультант по уходу за раной. 2012; Июнь.
Белый R, Раскрой KF.Современное управление экссудатом: обзор методов лечения ран. Всемирные раны. 2006.
White R. Управление экссудатом. Время ухода. 2001. 97 (9): 11.
.Источник изображения: Medetec (www.medetec.co.uk). Используется с разрешения.
Как определить, инфицирована ли рана
Если у вас есть травма с открытой кожей, вам нужно позаботиться о ней, чтобы избежать заражения. Поддержание чистоты раны, мытье рук перед тем, как прикасаться к ней, и выполнение любых инструкций врача — все это поможет ране зажить без осложнений.Однако вы можете заметить, что у вас есть симптомы инфекции, в том числе то, что врачи называют гнойными выделениями.
Гнойные выделения — серьезный симптом, и не стоит игнорировать их, если вы заметили их в ране. Узнайте больше о раневых инфекциях и гнойных выделениях.
Что такое дренаж раны?
Каждый раз, когда вы повреждаете кожу, будет выходить какая-то жидкость. Кровь — это самая распространенная жидкость, которую вы можете увидеть при травмах. По мере заживления раны могут появиться и другие жидкости.
Вы можете заметить прозрачную жидкость или жидкость с розовым или желтым оттенком, стекающую из поврежденной кожи или операционного поля, если вам сделали операцию. Это часть процесса заживления, который ваше тело запускает, когда вы получаете травму. Жидкости содержат белки, сахара и лейкоциты, которые имеют решающее значение для восстановления травмы.
В некоторых случаях вы увидите гнойный дренаж из раны. Это признак заражения травмы. В этом случае необходимо обратиться к врачу.Инфекция требует лечения, прежде чем она усугубит травму или заставит вас заболеть.
Дренаж гнойной раны
Гнойный дренаж — признак инфекции. Это жидкость белого, желтого или коричневого цвета, которая может быть слегка густой по текстуре. Он состоит из лейкоцитов, которые пытаются бороться с инфекцией, а также из остатков любых бактерий, вытолкнутых из раны. Также жидкость может иметь неприятный запах.
Наряду с гнойным отделяемым вы можете заметить другие симптомы.Некоторые признаки инфицированной раны включают:
- Лихорадка
- Покраснение и жар вокруг раны
- Усиление боли или припухлость
- Рана выглядит так, как будто она открывается, а не заживает
- Цвет или размер раны изменяется
- На окружающей коже появляются красные полосы.
Если это произошло на ране, немедленно обратитесь к врачу. Инфекции требуют немедленного лечения.
Как лечить раневую инфекцию
Если у вас гнойные выделения или другие симптомы инфекции, вам потребуется лечение, чтобы не усугубить ситуацию.Вашему врачу может потребоваться очистить рану и наложить новую повязку. Они могут промыть пораженный участок раствором антибиотика, если инфекция небольшая. Если он более обширный, вам также могут потребоваться антибиотики, чтобы полностью избавиться от инфекции.
В некоторых случаях врач может обнаружить, что образовался абсцесс. Это происходит, когда инфекция вызывает образование гноя где-то в ране. Вашему врачу может потребоваться осушить абсцесс, чтобы полностью избавиться от инфекции.
В очень серьезных случаях инфекция в ране может распространиться за пределы исходного места.Это может перерасти в септическую инфекцию, которая поразит все ваше тело. В этом случае вам может потребоваться медицинская помощь. Однако это случается нечасто.
Другие типы дренажа раны
Существуют и другие типы дренажа, выходящие из раны:
Серозный. Серозный дренаж тонкий и водянистый. Он похож на плазму крови, и некоторое ее количество ожидается на ранних стадиях заживления. Врачи могут проверить, сколько у вас серозного дренажа.Слишком большое его количество может быть ранним признаком инфекции.
Кровавый. Кровяной дренаж — это другое слово, обозначающее кровь, сочащуюся из раны. Он выглядит красным, и это нормально, особенно на самых ранних стадиях заживления. Это также может произойти, если вы повторно травмируете себя во время исцеления. Например, если у вас есть рана на руке, и вы случайно ударите ее по чему-нибудь, вы можете увидеть кровоточащий дренаж. Вы можете повторно открыть некоторые кровеносные сосуды в ране и вызвать новое кровотечение.Вы можете позвонить своему врачу, если вас это беспокоит.
Serosanguineous . Серозно-геморрагический дренаж — это комбинация крови и серозной жидкости. Обычно он прозрачный с красноватым или розоватым оттенком. Обычно это означает незначительное кровотечение из капилляров в ране. Это несерьезно, если не перерастет в сильное кровотечение. Тем не менее, вы можете спросить своего врача, если вас это беспокоит.
Правильный уход за раной — лучший способ предотвратить инфекцию.Если вы заметили гнойный дренаж или какие-либо другие симптомы инфекции в ране, немедленно обратитесь к врачу.
Рисунки, симптомы, причины и лечение
Абсцесс кожи или фурункул — это выпуклость на поверхности кожи или под ней. Абсцессы обычно содержат гной или прозрачную жидкость и могут появиться на любом участке тела.
Большинство кожных абсцессов безвредны и заживают сами по себе. Однако в некоторых случаях они требуют медицинского вмешательства.
В этой статье мы описываем симптомы, причины и методы лечения кожных абсцессов.Мы также рассказываем о возможных осложнениях и о том, когда следует обращаться за медицинской помощью.
Кожный абсцесс очень похож на прыщик, но он больше. Кроме того, обычно он находится глубже под кожей.
Абсцессы содержат гной или прозрачную жидкость и обычно не представляют угрозы для здоровья человека. Большие абсцессы могут потребовать медицинского вмешательства, но они не обязательно опасны.
Однако в некоторых случаях оставление кожного абсцесса без лечения может привести к серьезным осложнениям.
Кожные абсцессы могут возникать по всему телу, но часто встречаются в следующих областях тела:
- под руками
- на пояснице
- вокруг гениталий и ануса
Шишка на коже может быть абсцесс, если он:
- твердый, но мягкий
- круглый
- содержит гной
- болезненный, опухший и красный
- горячий на ощупь, что означает, что он, вероятно, инфицирован
- имеет точку, a точечное отверстие в центре
Люди с инфицированным абсцессом также могут иметь лихорадку и увеличение лимфатических узлов.
Абсцессы, не содержащие бактерий, обычно безболезненны и не показывают признаков инфекции.
Кожные абсцессы могут развиваться по разным причинам, но наиболее частой причиной является бактериальная инфекция.
Бактерии обычно проникают в кожу через волосяной фолликул, колотую рану или порезаны на коже. Иногда абсцессы образуются вокруг инородного предмета, например, осколка или осколка стекла, застрявшего в коже.
Бактерии, которые могут вызывать абсцессы, включают:
Другими менее распространенными причинами кожных абсцессов являются:
Некоторые люди имеют более высокий риск развития инфицированных абсцессов кожи, в том числе:
- люди с ожирением
- курящие
- люди с диабетом
- люди с ослабленной иммунной системой
- те, кто употребляет наркотики внутривенно
Если у человека инфицированный или болезненный абсцесс, медицинский работник обычно откачивает жидкость, сделав надрез.Они могут ввести местный анестетик, чтобы обезболить кожу во время этой процедуры.
Затем они промывают полость физиологическим раствором. Медицинские работники обычно оставляют абсцессы открытыми, чтобы оставшийся гной мог вытечь. Если абсцесс очень глубокий, врач может упаковать рану и вставить фитиль, чтобы облегчить дренаж.
В зависимости от типа инфекции врачи могут назначить антибиотики. Однако Американский колледж врачей неотложной помощи в большинстве случаев рекомендует избегать приема антибиотиков.
Уход на дому после медицинского дренирования включает медленное удаление упакованной марли из раны. Иногда во время процесса заживления людям требуется, чтобы медицинский работник перематывал рану несколько раз.
Людям следует использовать влажные теплые компрессы, чтобы способствовать дренированию раны и предотвратить повторное образование абсцесса.
Также можно лечить фурункулы в домашних условиях с помощью:
- тепловой компресс для увеличения кровотока и помощи в борьбе с инфекцией
- безрецептурных (OTC) лекарств, таких как мази с антибиотиками, для успокоения кожи, скорость лечение и предотвращение инфекции
- другие безрецептурные препараты, такие как нестероидные противовоспалительные препараты, для облегчения боли и отека
Людям не следует пытаться дренировать абсцесс в домашних условиях.Если человек поступает так, он рискует занести в рану бактерии, что может привести к осложнениям.
Инфицированный абсцесс, который остается без лечения, может распространиться на кровоток и лимфатические узлы, что может быть опасно для жизни. Нелеченная инфекция также может привести к гангрене.
Лечение может быть затруднено в случаях, когда MRSA вызывает инфекцию.
Если абсцесс вызван инфекцией, человек может предпринять следующие шаги, чтобы предотвратить образование новых абсцессов в будущем:
- соблюдение правил личной гигиены, в том числе мытье рук
- избегание использования общего оборудования и таких предметов как полотенца для ограничения передачи инфекции
- правильное удаление бинтов и салфеток
- осторожное бритье, чтобы предотвратить порезы и порезы на коже
- соблюдение здоровой диеты
- отказ от курения
- поддержание здорового веса
Часто кожный абсцесс ничего серьезного.Однако иногда требуется медицинская помощь.
Людям следует немедленно обратиться за медицинской помощью, если они:
- имеют признаки серьезной инфекции, например лихорадку
- испытывают повторяющиеся абсцессы
- имеют ослабленный иммунитет
- имеют хроническое состояние или заболевание, такое как диабет
Хотя большинство кожные абсцессы — не о чем беспокоиться, некоторые из них могут потребовать внимания врача. Небольшой абсцесс можно вылечить в домашних условиях, приложив тепло для его усадки и дренирования.
Если абсцесс большой или инфицированный, врач разрежет его, чтобы слить скопившуюся жидкость.
Если человек подозревает, что у него инфицированный абсцесс, ему следует обратиться за медицинской помощью. Нелеченые инфицированные абсцессы потенциально опасны для жизни, особенно если инфекция является результатом MRSA.
Классификация ран — StatPearls — Книжная полка NCBI
Определение / введение
Определение раны — это повреждение целостности биологической ткани, включая кожу, слизистые оболочки и ткани органов.Они могут быть вызваны различными типами травм, поэтому очень важно обеспечить очистку ран и надлежащую перевязку, чтобы ограничить распространение инфекции и дальнейшие травмы. [1] [2] Чтобы правильно классифицировать чистоту и состояние ран, CDC установил классификационные определения, состоящие из четырех классов состояний ран:
-
Раны класса 1 считаются чистыми. Они не инфицированы, воспаления отсутствуют, в основном закрытые. Если необходимо дренировать эти раны, необходим закрытый метод дренирования.Кроме того, эти раны не попадают в дыхательные, пищеварительные, генитальные или мочевыводящие пути.
-
Раны класса 2 считаются чистыми. В этих ранах нет необычного заражения. Раны класса 2 попадают в дыхательные, пищеварительные, генитальные или мочевыводящие пути. Однако эти раны попали в эти тракты в контролируемых условиях.
-
Раны 3 класса считаются инфицированными. Это свежие открытые раны, которые могут возникнуть в результате повреждения стерильными методами или попадания в рану из желудочно-кишечного тракта.Кроме того, разрезы, которые приводят к острому гнойному воспалению или отсутствию гнойного воспаления, считаются ранами класса 3.
- Грязно-инфицированные раны 4 класса. Эти раны обычно возникают в результате неправильного ухода за травматическими ранами. Раны класса 4 демонстрируют омертвевшую ткань, и чаще всего они возникают из-за микроорганизмов, присутствующих в перфорированных внутренних органах или в операционном поле. [3]
Проблемы, вызывающие озабоченность
Основная проблема, вызывающая озабоченность в отношении схемы классификации ран, заключается в том, что она имеет низкую межэкспертную надежность среди поставщиков медицинских услуг.[3] [4] Кроме того, было показано, что эта схема классификации ран не так эффективна при неонатальных хирургических ранах. Для этой демографической группы может потребоваться другая схема классификации ран [5].
Американский колледж специалистов по клиническим ранам (ACCWS) подчеркивает, насколько сложно найти общее обозначение ран. Каждая ткань, которая должна заживать, или причина, которая вызывает рану, обязательно будет иметь другой и другой подход. Чтобы привести несколько примеров, брюшная полость или внутриматочное пространство имеют мембраны со значительной способностью к восстановлению, но процент образования спаек или фиброза высок.Репаративные процессы будут сильно зависеть от генетических, молекулярных и иммунных факторов. Один и тот же хирургический доступ может дать разные результаты: лапароскопия, гистерэктомия, лапаротомия.
Американская ожоговая ассоциация (ABA) отмечает, что, несмотря на достижения в области ухода за пациентами и их выживаемости, все еще существуют трудности с назначением наиболее подходящего лечения в зависимости от глобального географического региона. Кроме того, заслуживают внимания не только биологические факторы, но и психологические.
Согласно статистическому исследованию 2020 года, раны живота, скорее всего, неправильно классифицируются как чистые, что задерживает выздоровление пациента.
Мышечные травмы реагируют по-разному в зависимости от причины: травмы, вызванные занятиями спортом, или травмы, вызванные войной. Или, когда потеря мышечного объема значительна, метаболическая среда будет создавать антирепаративные молекулярные ответы (меньшее количество IGF-1 и профиброзная активность).
Клиническая значимость
Клиническое значение правильной классификации ран заключается в ее способности прогнозировать вероятность инфекций в области хирургического вмешательства, послеоперационных осложнений и повторных операций.[6] Правильно классифицированные раны также потенциально могут помочь в оценке заболеваемости, смертности и качества жизни. [7] Пациенты, получающие трансплантаты, также выигрывают от этой схемы классификации, поскольку она помогает оценить степень бактериального заражения при трансплантации и, соответственно, способность трансплантата правильно заживать. [8]
Человеческий организм не стерилен. Инфекция возникает в результате динамических взаимодействий между хозяином, потенциальным патогеном и окружающей средой. Это происходит, когда микроорганизм успешно уклоняется от защитных стратегий хозяина, вызывая вредные изменения в самом хозяине.Развитию инфекции предшествует ряд сложных взаимодействий, которые еще полностью не изучены.
-
Развитие инфицированной раны зависит от патогенности и вирулентности микроорганизма, а также от иммунокомпетентности хозяина.
-
Взаимодействие хозяин / патоген не всегда переходит в патологическую форму, поэтому необходимо вводить новые термины и определения.
-
Микробиологическая оценка сама по себе не является надежным методом диагностики инфицированного поражения, но также требуется комплексная целостная оценка пациента.
Не все раны имеют одинаковое состояние; следовательно, разные раны поддерживают разные сообщества микроорганизмов. Заражение ранами микроорганизмов может привести к трем различным последствиям: заражению, колонизации и инфекции.
Колонизация не всегда является синонимом инфекции.
Хирургический инфекционный контроль ран начался в 1960-х годах в Соединенных Штатах с классификации ран на четыре категории (чистые, чистые-загрязненные, грязные или инфицированные) и с отчетов о наблюдениях от Круза и Фурда.Впоследствии Центры по контролю и профилактике заболеваний (CDC) сформулировали определения для различных госпитальных инфекций, которые были дополнительно изменены в 1992 году, когда хирургические раневые инфекции стали известны как локальные инфекции. Субъективные определения инфицированных ран привели к разработке двух систем классификации ран: ASEPSIS и Саутгемптонской шкалы оценки ран. Многочисленные инструменты, основанные на различных комбинациях индикаторов инфекции, были разработаны для открытых ран.
Некоторые критерии для распознавания инфицированных ран включают наличие абсцесса, целлюлита или наличие выделений (серозный экссудат, сопровождающийся воспалением, гнойная сыворотка, гнойная кровь и гной).
Дополнительные предлагаемые критерии включают отсроченное заживление; изменение цвета; рыхлая грануляционная ткань, легко кровоточащая; неожиданная боль и / или раздражение; карманы у основания раны; соединение эпителия или мягких тканей; ненормальный запах; перерождение раны.
Вмешательство медсестер, смежных медицинских и межпрофессиональных групп
Исследования показали, что для точного документирования классификации ран внедрение учебной программы, которая определяет приоритеты классификации ран, может привести к статистически значимому увеличению точного документирования классификации ран.[9] [Уровень 1]
Фактором, который часто упускают из виду, является подход пациента к питанию для улучшения реакции заживления ран. Например, при диабетической язве потребуется тщательная оценка питания и сопутствующие изменения в питании, чтобы не усугубить рану и не позволить заживлению. Кроме того, неправильное питание не поддается исправлению тканей. Некоторые пищевые добавки могут помочь заживить рану; например, аргинин способствует накоплению коллагена, а глютамин помогает иммунной системе.
Обычно клиницист осматривает рану, медсестра обеспечивает постоянный уход и наблюдение за раной, а другой медицинский персонал участвует в процессе заживления пациента.Присутствие психолога может помочь с возможными эмоциональными травмами; физиотерапевт для улучшения или ускорения процессов восстановления автономии пациента или для использования инструментов (от электростимуляции до сенсорной стимуляции и т. д.) или упражнений; фармацевт с согласованием лекарств и предоставлением информации об антибиограмме для лечения или профилактики инфекции; все это варианты подхода к уходу за ранами, который предлагает межпрофессиональная команда.
Мониторинг медсестер, Allied Health и межпрофессиональной группы
Крайне важно, чтобы медицинские бригады точно классифицировали раны и надлежащим образом лечили раны, чтобы оптимизировать ориентированный на пациента уход и качество жизни, сводя к минимуму инфекцию и дальнейшие травмы ран.[10]
Повышение квалификации / Вопросы для повторения
Рисунок
На фотографии показана предыдущая стернотомия; рана зажила и не инфицирована, но показывает возможное развитие в виде гипертрофического рубца. Предоставил Бруно Бордони, доктор философии.
Ссылки
- 1.
- Kujath P, Michelsen A. Раны — от физиологии до перевязки ран. Dtsch Arztebl Int. Март 2008 г .; 105 (13): 239-48. [Бесплатная статья PMC: PMC2696775] [PubMed: 19629204]
- 2.
- Wilkins RG, Unverdorben M.Очистка и заживление ран: краткий обзор. Adv Уход за кожными ранами. 2013 Апрель; 26 (4): 160-3. [PubMed: 23507692]
- 3.
- Оньеквелу И., Якканти Р., Протцер Л., Пинкстон К.М., Такер С., Селигсон Д. Классификация хирургических ран и инфекции места хирургического вмешательства у ортопедических пациентов. J Am Acad Orthop Surg Glob Res Rev.2017 июн; 1 (3): e022. [Бесплатная статья PMC: PMC6132296] [PubMed: 30211353]
- 4.
- Леви С.М., Хольцманн-Пазгал Г., Лалли К.П., Дэвис К., Као Л.С., Цао К. Проверка качества меры качества: влияние несоответствий в классификации хирургических ран стратифицированная по риску частота инфекций в области хирургического вмешательства у детей.J Am Coll Surg. 2013 декабрь; 217 (6): 969-73. [PubMed: 24041560]
- 5.
- Vu LT, Nobuhara KK, Lee H, Farmer DL. Конфликты в классификации ран при неонатальных операциях. J Pediatr Surg. 2009 июн; 44 (6): 1206-11. [PubMed: 19524742]
- 6.
- Миотон Л.М., Джордан ЮВ, Ханрайт П.Дж., Билимория, Кентукки, Ким Джи. Связь между предоперационной классификацией ран и послеоперационной инфекцией: мультиинституциональный анализ 15 289 пациентов. Arch Plast Surg. 2013 сентябрь; 40 (5): 522-9.[Бесплатная статья PMC: PMC3785584] [PubMed: 24086804]
- 7.
- Whitehouse JD, Friedman ND, Kirkland KB, Richardson WJ, Sexton DJ. Воздействие инфекций в области хирургического вмешательства после ортопедической операции в общественной и университетской больницах: неблагоприятное качество жизни, чрезмерная продолжительность пребывания в больнице и дополнительные расходы. Инфекционный контроль Hosp Epidemiol. 2002 апр; 23 (4): 183-9. [PubMed: 12002232]
- 8.
- Харт К.С., Блатник Дж. А., Андерсон Дж. М., Джейкобс М. Р., Зейнали Ф., Розен М. Дж.. Влияние классификации хирургической раны на характеристики биологического трансплантата при сложной герниопластике: экспериментальное исследование.Операция. 2013 Апрель; 153 (4): 481-92. [PubMed: 23218885]
- 9.
- Gorvetzian JW, Epler KE, Schrader S, Romero JM, Schrader R, Greenbaum A, McKee R. Программа для персонала операционной и документации хирурга повышает точность классификации ран. Гелион. 2018 августа; 4 (8): e00728. [Бесплатная статья PMC: PMC6088459] [PubMed: 30109278]
- 10.
- Negut I, Grumezescu V, Grumezescu AM. Стратегии лечения инфицированных ран. Молекулы. 18 сентября 2018; 23 (9) [Бесплатная статья PMC: PMC6225154] [PubMed: 30231567]
Изучение различных типов дренажа ран
Существует много разных видов дренажа ран, например, гнойный — признак инфекции.
Для разных типов ран требуются разные типы средств по уходу за ранами . ВНИМАНИЕ !!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!! Одним из ключевых факторов, которые необходимо учитывать, является количество экссудата — гноя, крови и других жидкостей — поступающих из пораженного участка. Например, альгинаты обычно используются для язв с обильным экссудатом, в то время как прозрачные пленки лучше всего подходят для ран с небольшим дренажом или без него. Поэтому важно знать различные категории дренажа ран, чтобы вы могли обсудить со своим врачом правильный план заживления ран .Ознакомьтесь с этими основными типами дренажа:
Серозный
Этот тип дренажа представляет собой жидкую, прозрачную и водянистую плазму. Небольшое количество экссудата этого типа является нормальным во время воспалительных стадий заживления ран . Однако чрезмерный серозный дренаж может быть признаком высокой бионагрузки, то есть количества нестерилизованных бактерий, живущих на поверхности раны.
Кровавый
Кровяной дренаж — это свежая кровь, преобладающая среди глубоких ран полной и частичной толщины.Во время воспалительной стадии небольшое количество кровянистых выделений является естественным. Но когда этот тип экссудата возникает во время других стадий заживления ран , это может быть признаком того, что раневое ложе подверглось травме, например, во время смены повязки, которая может препятствовать заживлению.
Серозно-кровавый
Среди всех типов дренажа наиболее распространен серозно-кровавый. Эта утечка тонкая и водянистая, розового цвета (также может быть темно-красной). Розовый оттенок — это эффект красных кровяных телец в жидкости, что свидетельствует о повреждении капилляров.Такое повреждение обычно происходит во время смен повязки на рану и может нарушить процесс заживления.
Гнойный
У вас может быть гнойный дренаж, когда вытекание из раны выглядит молочно-белым. Обычно он серый, зеленый или желтый, и гнойный дренаж обычно густой по консистенции, хотя гнойный экссудат может быть жидким. По данным Clinical Microbiology Reviews, это может быть признаком инфекции в ране — жидкость становится блеклой и густой, потому что патогенные микроорганизмы и умирающие бактерии в дополнение к воспалительным и лейкоцитам вторгаются в пораженную область.По мере развития инфекции увеличивается количество гнойных выделений. Обязательно следите за этим типом экссудата и обратитесь к врачу, если это произойдет.
Advanced Tissue — национальный лидер в области поставок специализированных материалов для ухода за ранами пациентам на дому и в учреждения длительного ухода.
Гной и ваш хирургический разрез
Гной, также известный как гнойный дренаж, — это общий термин, обозначающий скопление густой, часто белой жидкости, которая скапливается вокруг источника инфекции.Это может произойти при многих типах инфекций, но может вызывать особую тревогу после операции.
После хирургической процедуры, когда делается разрез, из разреза может выходить гной, если присутствует инфекция.
Хотя не весь дренаж — это гной, дренаж часто вызывает тревогу, потому что он может сигнализировать о наличии инфекции и может выглядеть очень странно после хирургического разреза.
Барретт Форстер / Getty ImagesОбъяснение гноя
Гной состоит из мертвых тканей, лейкоцитов и поврежденных клеток.Гной присутствует, когда организм начинает бороться с инфекцией, отправляя лейкоциты к источнику проблемы, чтобы не дать микробам заразить больше тканей.
Хотя наличие гноя — это хорошо, поскольку он указывает на то, что организм работает над борьбой с инфекцией, наличие инфекции — это всегда плохо. Взаимодействие с другими людьми
Гной обычно белого или желто-белого цвета, но может быть зеленоватым, с кровавым оттенком, синим (в редких случаях) или даже коричневым цветом. Также может иметь неприятный запах.
Гной может присутствовать в инфицированном хирургическом разрезе и является признаком необходимости дальнейшего лечения. По крайней мере, вызов хирурга абсолютно необходим, так как хирургическая инфекция может быстро стать серьезной.
Когда инфекция распространяется и достигает кровотока (состояние, называемое сепсисом), инфекция может стать опасной для жизни.
Дренаж из хирургического разреза
Хотя дренаж из хирургического разреза может быть причиной медицинского вмешательства, важно помнить, что существует множество типов дренажа, от нормального до серьезного.
Абсолютно возможно получить дренаж из раны, которая может выглядеть как гной или признак инфекции, но это нормальный дренаж. Единственный способ определить разницу — обратиться за медицинской помощью, особенно если дренаж из хирургической раны. .
В частности, следует уведомить хирурга о выделениях из хирургического разреза с неприятным запахом.
Абсцессы объяснены
Если в организме присутствует инфекция, может быть небольшое количество гноя или может быть значительное скопление этого материала в ране.Большая коллекция может быть не видна и может находиться под кожей или глубоко внутри разреза.
Скопление инфекционного дренажа, которое не вытекает из тела, состояние, называемое абсцессом, может произойти практически в любом месте человеческого тела.
Типичный пример гнойного дренажа — акне, когда «белые головки» обычно представляют собой очень маленькие абсцессы. Такой же тип сбора инфекционного дренажа можно найти в больших количествах, если инфекция тяжелая или не лечится в течение длительного периода времени.
Этот тип абсцесса может начаться с чего-то столь же простого, как инфицированный зуб, инфицированный хирургический разрез или даже фурункул на коже.
Лечение раны гноем
Не поддавайтесь желанию вытереть хирургическую рану гноем, выходящим из нее. Хотя вы, возможно, захотите очистить область, насколько это возможно, вы, скорее всего, нанесете больше вреда, чем пользы, удалив дренаж до того, как его увидит медработник.
Во-первых, сообщите хирургу, что у вас инфекция в месте операции.Не очищайте участок и не пытайтесь удалить гной, так как хирургу может потребоваться взять мазок с участка.
После взятия мазка вам могут потребоваться антибиотики, изменение режима ухода за раной или и то, и другое. Мазок используется для посева из раны, чтобы определить природу инфекции и какой антибиотик будет наиболее эффективным.
Часто вам назначают антибиотик при первых признаках инфекции. Если позже посев покажет, что другой антибиотик может быть более эффективным, врач может попросить вас перейти на другой антибиотик.
Если вы не можете сразу записаться на прием и вам необходимо очистить участок, аккуратно промойте участок теплой водой с мягким очищающим средством и хорошо промойте. Не трите и не используйте жесткие моющие средства, которые могут вызвать раздражение раны. Если он слишком груб для детской кожи, не используйте его.
Слово Verywell
Хотя некоторый дренаж является нормальным после операции, невооруженным глазом может быть трудно определить, является ли дренаж признаком инфекции или просто жидкостью.
Если у вас есть дренаж из раны, позвоните своему хирургу и сообщите о проблеме.Гораздо лучше позвонить и узнать, что не о чем беспокоиться, чем игнорировать проблему и привести к серьезной инфекции, потому что ее не лечили быстро.
Абсцесс у взрослых: состояние, методы лечения и фотографии — обзор
51001 34 Информация для ВзрослыеДетиМладенцыПодросток подпись идет сюда …Изображения абсцесса
Обзор
Абсцесс — это инфекция, характеризующаяся скоплением гноя под частью кожи.Бактерии, обычно вызывающие абсцессы, — это Staphylococcus aureus и Streptococcus . Эти бактерии проникают в кожу через любые трещины или травмы кожи. Затем этот участок кожи становится красным, нежным, теплым и опухшим в течение от нескольких дней до 1-2 недель, и может развиться лихорадка. Иногда могут образовываться абсцессы, если незначительные поверхностные кожные инфекции не лечить надлежащим образом и своевременно. Большинство абсцессов быстро рассасываются после надлежащего лечения.
Метициллин-резистентный, ассоциированный с населением Staphylococcus aureus (CA-MRSA) — это штамм «стафилококка», устойчивый к антибиотикам из семейства пенициллинов, которые на протяжении десятилетий были краеугольным камнем антибиотикотерапии стафилококка и кожных инфекций.CA-MRSA ранее инфицировал только небольшие слои населения, такие как медицинские работники и лица, употребляющие инъекционные наркотики. Однако CA-MRSA в настоящее время является частой причиной кожных инфекций среди населения в целом. В то время как бактерии CA-MRSA устойчивы к пенициллину и антибиотикам, связанным с пенициллином, большинство стафилококковых инфекций, вызванных CA-MRSA, легко поддаются лечению практикующими врачами с использованием местных средств ухода за кожей и общедоступных антибиотиков непенициллинового ряда. В редких случаях CA-MRSA может вызывать серьезные (более глубокие) инфекции кожи и мягких тканей.Инфекции стафилококка обычно начинаются с небольших красных шишек или шишек, заполненных гноем, которые могут быстро превратиться в глубокие болезненные язвы. Если вы видите красную шишку или шишку, заполненную гноем, на коже, которая ухудшается или показывает какие-либо признаки инфекции (т. Е. Эта область становится все более болезненной, красной или опухшей), немедленно обратитесь к врачу. Многие пациенты ошибочно полагают, что эти шишки являются результатом укуса паука, когда они приходят в кабинет врача. Вашему врачу может потребоваться проверить (посев) инфицированную кожу на MRSA, прежде чем начинать прием антибиотиков.Если у вас есть проблема с кожей, напоминающая инфекцию CA-MRSA, или культура, положительная на MRSA, вашему врачу может потребоваться местный уход за кожей и назначение пероральных антибиотиков. Чтобы предотвратить распространение инфекции среди других, инфицированные раны, руки и другие открытые участки тела должны содержаться в чистоте, а раны должны быть закрыты во время терапии.
Факторы, предрасполагающие к развитию абсцесса, включают:
- Любая кожная инфекция, особенно нелеченная
- Диабет
- Ожирение
- Внутривенное употребление наркотиков
- Ослабление иммунной системы из-за основного заболевания или приема лекарств
Кто в опасности?
Абсцессы могут возникнуть у любого человека и на любом участке тела.
Вы можете почувствовать жидкость в абсцессе, если надавите на абсцесс пальцем.
Признаки и симптомы
Усиливающаяся красная болезненная припухлость, возникающая в течение 1-2 недель. Гной под кожей обычно не виден. У вас может быть жар или общее плохое самочувствие.
Руководство по уходу за собой
При абсцессах нет средств самостоятельной помощи. Ожидая посещения врача, вы можете попробовать приложить теплый компресс к пораженному участку и принять ибупрофен, чтобы облегчить отек и боль.
Когда обращаться за медицинской помощью
Усиливающийся красный болезненный отек должен побудить вас как можно скорее записаться на прием к врачу. Если эта область затрагивает ваше лицо, быстро распространяется или находится в области, которая серьезно ограничивает вашу функциональность, вам следует обратиться за неотложной помощью.
Лечение, которое может назначить ваш врач
Ваш врач может слить гной и скопившуюся жидкость, сделав небольшой разрез на коже после того, как она онемела.Это удалит большинство бактерий, помогая организму бороться с оставшимся небольшим количеством. Затем эту жидкость можно отправить в лабораторию для тестирования (посев), но не обязательно. Посев может рассказать врачу не только о том, какой тип бактерии вызывает инфекцию, но и о том, какие антибиотики лучше всего подойдут для ее лечения. Это может занять всего 2–3 дня. Ваш врач может назначить вам пероральные антибиотики, направленные на лечение наиболее распространенных бактерий, вызывающих абсцессы, в ожидании этих результатов.Однако, если инфекция небольшая и она была удалена, ваш врач может решить не лечить вас пероральными антибиотиками.
