Водяница (Дисгидроз):Причины,Симптомы,Лечение | doc.ua
Причины
Впервые дисгидроз как клиническое отклонение от нормы описал Томас Фокс в 1873 году. Стоит отметить, что его причины и патогенез остаются невыясненными и по сей день. Современные исследователи склоняются к определению дисгидроза как результата токсидермии (медикаментозной или пищевой), аллергической реакции у больных микозом стоп, экземой, пиодермией.
Наиболее подверженными дисгидрозу являются люди склонные к потливости, неустойчивые к стрессам, перенесшие нервные потрясения, испуги, из-за активации потовых желез, с обострениями в жаркое время года.
Заболевание сопровождается затруднением проходимости в потовых протоках, экссудативным воспалением эпидермиса и образованием подкожных пузырьков.
Симптомы
На коже рук, пальцев, стопах и значительно реже на тыльных поверхностях пальцев и рук появляются подкожные пузыри, находящиеся в глубине кожного покрова, но сохраняющие прозрачность. Довольно часто встречается дисгидроз кистей рук. Пузыри легко обнаруживаемы через верхний слой кожи и напоминают скопления в виде зернистости.
Довольно часто встречается дисгидроз кистей рук. Пузыри легко обнаруживаемы через верхний слой кожи и напоминают скопления в виде зернистости.
Возникновение пузырей характеризуется неприятными ощущениями – жжением и зудом. Появление пузырей связано с периодическими обострениями. Расчесывание таких образований способствует попаданию болезнетворных микроорганизмов в эпителий. При заражении пузыри приобретают светло-желтый цвет, становятся менее прозрачными.
В областях подобных образований может появляться отек или краснота участков кожи. В условиях жаркого климата такие образования могут распространиться на кожную поверхность всего тела. При низкой влажности воздуха возможна атипичная форма дисгидроза – его «сухая форма». Такая форма заболевания не сопровождается образованием пузырей – ее обнаруживают при помощи других образований, схожих с образованием шелухи, отсутствием зуда и других раздражений.
На стадии замедления активности заболевания происходит лопание пузырей и образование шелухи, с омертвлением окружающего эпителия, наблюдается сухость кожи, микротрещины и корки.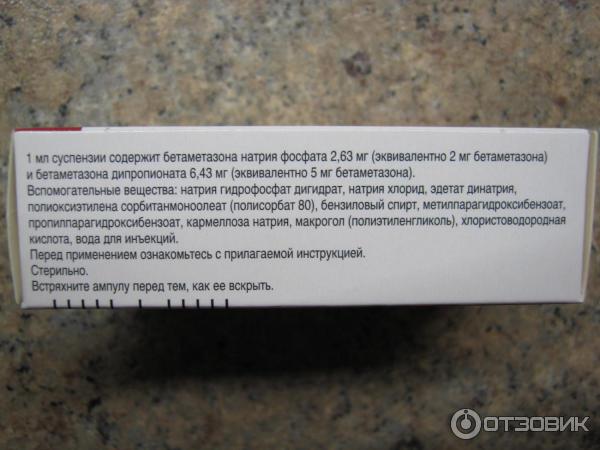
Диагностика
Для диагностики дисгидроза необходима консультация врача-дерматолога. Диагностика осуществляется посредством сбора анамнеза пациента, измерения уровня потоотделения, внешнего осмотра пораженных участков.
Лечение
При заболевании дисгироз лечение должно проводиться целым комплексом средств. Одним из них являются противовоспалительные и антигистаминные препараты, способные противостоять экзогенным микроорганизмам, которые были занесены в организм в результате расчесывания. Это увлажняющие крема и мази, кортикостероидные препараты, компрессы.
Людям в зоне риска рекомендуется использовать увлажняющее мыло, постоянно способствовать поддержанию необходимой влажности поверхности рук и ног. При установлении как причины обострения заболевания стресса или других расстройств ЦНС рекомендуется употребление седативного средства.
Состояние обострения может проявляться снова, вызывая нагноения и воспаления лимфатических узлов. Во избежание обострений необходимо сократить употребление алкогольных напитков, вести активную физическую деятельность и стараться значительно уменьшить количество соли в пище. Когда наблюдается дисгидроз рук, немаловажным фактором является гигиена рук – постоянное мытье и своевременная санитарная обработка ран и порезов, особенно если дисгидроз у детей. Нежелательными являются попадания соды и других щелочей на поверхность кожи рук.
Совершенствование терапевтических подходов при экссудативных микозах стоп uMEDp
Рассматривается актуальность проблемы экссудативных микозов кожи в целом и стоп в частности. Так, микозы кожи, протекающие с активной везикуляцией и мокнутием, являются причиной потери трудоспособности и снижения качества жизни. Применение комбинированной системной терапии «антибиотик – глюкокортикостероид – антимикотик» способствует более быстрому регрессу высыпаний, чем использование классических схем лечения.
Применение комбинированной системной терапии «антибиотик – глюкокортикостероид – антимикотик» способствует более быстрому регрессу высыпаний, чем использование классических схем лечения.
Рис. 1. Спектр клинических форм микозов стоп по результатам многоцентрового исследования
Рис. 2. Дисгидротическая форма микоза стоп
Проблема дерматомикозов сохраняет актуальность во всем мире. В структуре поверхностных микозов кожи они занимают второе место после пиодермий [1, 2]. Среди дерматомикозов лидирует микоз стоп.
Установлено, что от 10 до 15% населения хотя бы раз в жизни перенесли дерматофитную инфекцию [1]. В препубертатном периоде чаще встречаются дерматомикозы волосистой части головы и гладкой кожи, в подростковом и взрослом возрасте – микоз стоп и ногтей [3].
Спектр причин грибковых поражений кожи и ее придатков достаточно широк – от несоблюдения элементарных правил личной гигиены до патологии внутренних органов. Одной из ведущих является прием антибиотиков, системных и топических глюкокортикостероидов, а также цитостатиков, снижающих уровень секреторного иммуноглобулина, который отвечает за местную и общую сопротивляемость организма инфекциям [4].
Одной из ведущих является прием антибиотиков, системных и топических глюкокортикостероидов, а также цитостатиков, снижающих уровень секреторного иммуноглобулина, который отвечает за местную и общую сопротивляемость организма инфекциям [4].
Считается, что риск заражения грибковыми инфекциями повышен у посещающих плавательные бассейны, а также у работников промышленных предприятий. Однако, согласно результатам одного из исследований, только у 9% пловцов был обнаружен микоз стоп, при этом среди заразившихся преобладали мужчины в возрасте 16 лет и старше [5].
Особая роль в этиологии микоза стоп отводится эндокринной и сосудистой патологии [6, 7]. Так, распространенность микоза стоп высока среди больных сахарным диабетом, что связано с нарушением трофики нижних конечностей и развитием синдрома диабетической стопы. У таких пациентов кожа в большей степени подвержена повреждению, замедлена ее регенерация. Вследствие нарушения целостности кожного покрова патогенные грибы беспрепятственно попадают в организм [8].
Немаловажную роль в создании защитного барьера играет pH кожи. При смещении кислотно-щелочного баланса в щелочную сторону создаются благоприятные условия для увеличения колонизации патогенных микроорганизмов. Как следствие, риск микоза повышается.
При внедрении возбудителя в эпидермис происходит расщепление кератинового слоя до олигопептидов или аминокислот за счет выделения протеаз, сериновых субтилиназ и фунголизина. Выделяемые Trichophyton rubrum маннаны ингибируют Th27-лимфоциты, что приводит к уменьшению выработки интерлейкинов 17 и 22 и, следовательно, персистированию заболевания [10].
В зависимости от патогена дерматомицетный микоз стоп подразделяют на обусловленный интердигитальным трихофитоном (T. interdigitale) и красным трихофитоном (T. rubrum). В зависимости от клинической формы – на слабовоспалительный (стертый, сквамозный и сквамозно-гиперкератотический) и экссудативный (интертригинозный, дисгидротический и классический (комбинация интертригинозной и дисгидротической форм)) [5, 7].
interdigitale) и красным трихофитоном (T. rubrum). В зависимости от клинической формы – на слабовоспалительный (стертый, сквамозный и сквамозно-гиперкератотический) и экссудативный (интертригинозный, дисгидротический и классический (комбинация интертригинозной и дисгидротической форм)) [5, 7].
Наиболее тяжелыми и ассоциирующимися с развитием осложнений признаны дисгидротическая и классическая формы [11]. Нередко они рассматриваются как варианты микробной (микотической) экземы, подробно описанной О.Н. Подвысоцкой в 1937 г. [7].
Согласно данным Т.В. Соколовой и соавт. (2013), среди эпидермофитий стоп преобладает интертригинозная форма – 41,2%. На втором месте находится сквамозная форма – 31,3% случаев, на третьем – дисгидротическая – 23,4% (рис. 1) [2].
В основе дисгидротического процесса лежит образование спонгиоза – формирование полостей между клетками эпидермиса, которые заполняются серозным содержимым [7].
Для дисгидротической формы микоза стоп характерны высыпания на коже подошв, преимущественно в области свода стопы, в виде тесно скученных пузырьков с толстой покрышкой, величиной от булавочной головки до небольшой горошины [5]. Пузырьки имеют тенденцию к слиянию, при этом формируется многокамерный пузырь (рис. 2). При его вскрытии обнажается ярко-розовая, резко ограниченная эрозия.
Больные часто предъявляют жалобы на нестерпимый зуд и болезненность в области поражения.
Отличительными особенностями данной формы микоза являются односторонняя локализация, длительное, упорное и рецидивирующее течение. Чаще всего дисгидротическая форма обусловлена T. interdigitale [12].
Если очаг достигает значительных размеров (см. рис. 2), по мере разрешения поражения можно увидеть три воспалительные зоны [13]. В центральной зоне кожа лилового цвета без пузырьков и чешуек. В средней зоне – свежие эрозии ярко-красного цвета, на периферии – пузырьки с плотной покрышкой или отслойка эпидермиса [7].
При дисгидротической форме микоза стоп нередко наблюдаются вторичные аллергические высыпания – микиды, или эпидермофитиды. Они представлены эритематозными пятнами, папулами и везикулами [9]. Их возникновение объясняется наличием в клеточной стенке антигена
Необходимо отметить, что в настоящее время дисгидротическая форма микоза стоп довольно часто встречается у детей, что обусловлено прежде всего особенностями анатомического строения детской кожи [15]. Предрасполагающими факторами к развитию заболевания в этом возрасте являются несформированная иммунная система, нарушение минерального и липидного обменов [8], а также несоблюдение правил личной гигиены во время посещения спортивных секций и бассейнов. У детей младшего возраста поражение кожи стоп могут вызывать дерматомицеты, дрожжеподобные грибы рода 
Поражение часто имеет симметричный характер, что придает сходство с хронической экземой. Процесс сопровождается выраженной экссудацией, отечностью, множественными везикулами и эритемой [5]. Особенностью течения данной формы заболевания является то, что после противогрибкового лечения и устранения поражений процесс обостряется, при этом мицелий гриба в очагах не выявляется. Кроме того, отмечается быстрое присоединение вторичной инфекции, сопровождающейся повышением температуры тела, лимфангитом и лимфаденитом.
Дерматомицеты могут влиять на иммунный статус заболевших. Снижение иммунитета в свою очередь ассоциируется с риском развития аллергодерматозов [12]. У таких пациентов часто выявляются аллергические дерматиты и непереносимость ряда антибактериальных препаратов, особенно относящихся к группе пенициллинов.
Следовательно, лечение дисгидротической формы микоза стоп должно быть комплексным. В качестве системной терапии показаны противогрибковые, седативные и антигистаминные препараты.
Широким спектром противогрибковой активности обладает тербинафин. На российском фармацевтическом рынке он занимает лидирующие позиции среди препаратов, предназначенных для лечения микоза стоп.
Тербинафин препятствует синтезу эргостерола, входящего в состав клеточной мембраны патогенных грибов, за счет подавления скваленэпоксидазы [3, 9].
В настоящее время препарат представлен в разных лекарственных формах – как для местного, так и для системного применения [16].
Лечение дисгидротической формы микоза стоп начинают с купирования мокнутия и экссудации [16]. Для этого можно использовать комбинированные топические препараты в форме аэрозолей. Они могут содержать анестетик и синтетический танин, который оказывает подсушивающее и вяжущее воздействие [13], или глюкокортикостероид и антибиотик. В отношении нивелирования воспалительных реакций эффективны комбинированные кремы «бетаметазон – гентамицин – клотримазол» или «мометазон – гентамицин – эконазол – декспантенол», а также классические цинковые пасты.
Для предупреждения вторичного инфицирования применяют анилиновые красители. Если произошло вторичное инфицирование, с развитием лимфангита и лимфаденита, используют системные антибиотики или фторхинолоны [1].
Для профилактики развития экссудативных форм микоза прежде всего необходимо проводить мероприятия, направленные на предупреждение грибковых поражений стоп.
Вторичная профилактика заключается в своевременном лечении патологии, особенно в преддверии весенне-летнего сезона. В ряде исследований установлено, что в большинстве случаев экссудативные формы микоза стоп развиваются на фоне предшествующих слабовоспалительных форм – стертой или сквамозной [17]. Такое развитие событий характерно для дерматомицетных микозов, вызванных антропофильными грибами, наиболее распространенным из которых является T. rubrum.
В отличие от других дерматомицетов антропофильные дерматомицеты способны маскировать свое присутствие путем подавления местного иммунного ответа. Активная местная воспалительная реакция развивается только при большом количестве возбудителей. Необходимо подчеркнуть, что в жаркое время года в закрытой обуви возникает своеобразная инкубационная камера, температурный режим в сочетании с мацерацией эпидермиса способствует активному размножению гриба [5].
Активная местная воспалительная реакция развивается только при большом количестве возбудителей. Необходимо подчеркнуть, что в жаркое время года в закрытой обуви возникает своеобразная инкубационная камера, температурный режим в сочетании с мацерацией эпидермиса способствует активному размножению гриба [5].
Согласно последним Федеральным клиническим рекомендациям по лечению микоза стоп, экссудативная форма микоза является основанием для назначения не только местной, но и системной противогрибковой терапии (комбинированной терапии) [16].
Целью нашего исследования стала оценка эффективности комбинированной терапии острых экссудативных форм микоза стоп, включавшей системный антибиотик, глюкокортикостероид и антимикотик, а также топические средства.
Материал и методы
Под наблюдением находилось 22 пациента, 13 мужчин и девять женщин, с микотическим поражением кожи стоп. Интертригинозная форма микоза стоп диагностирована у шести больных, дисгидротическая – у 12, классическая – у четырех пациентов.
Диагноз подтверждали при обнаружении возбудителя. Для этого использовали раствор КОН с последующей световой микроскопией. В 12 случаях выполнен посев патологического материала – сухих чешуек с поверхности кожи. В девяти случаях наблюдался рост дерматомицетов: в трех – T. interdigitale, в пяти – T. rubrum, в одном случае – Scopulariopsis brevicaulis.
Критериями включения в исследование стали:
- установленный диагноз «экссудативный микоз стоп»;
- применение не полной терапевтической программы «антибиотик – глюкокортикостероид – антимикотик», а лишь отдельных ее компонентов;
- отсутствие декомпенсации хронических заболеваний внутренних органов, артериальной гипертензии и др.;
- отсутствие указаний на индивидуальную непереносимость антибиотиков и антимикотиков.
Пациенты были рандомизированы на две группы по 11 в каждой. Первая группа получала системные препараты по следующей схеме: антимикотик тербинафин по 250 мг/сут перорально, антибиотик джозамицин по 500 мг два раза в день перорально, глюкокортикостероид дексаметазон по 4 мг через день внутримышечно.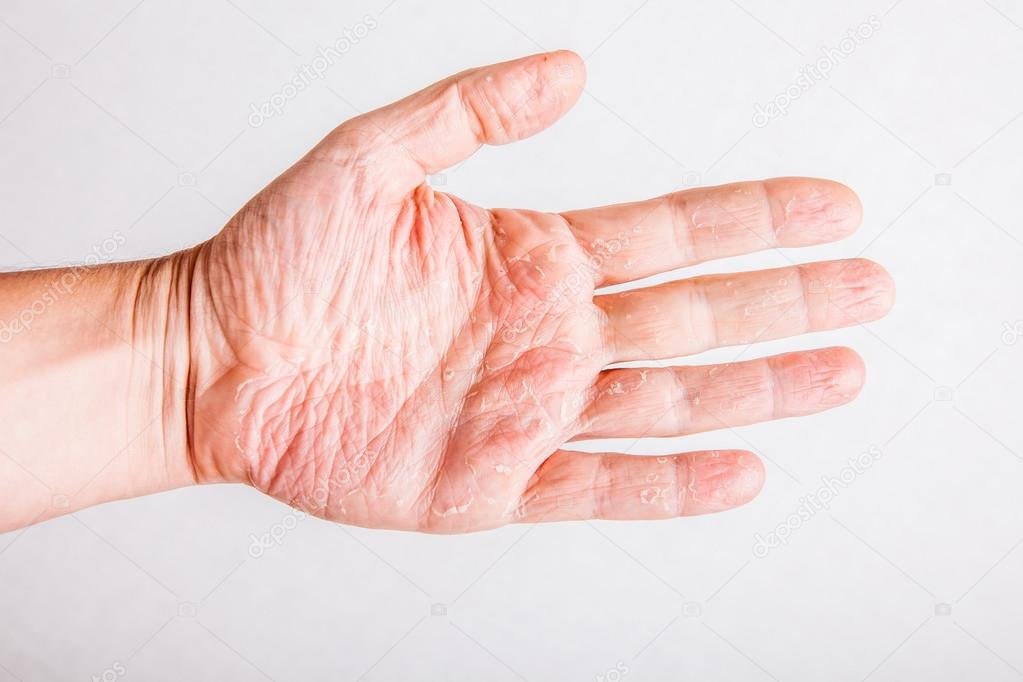 Продолжительность данной программы терапии составила 12–14 дней. Вторая группа применяла системные препараты по показаниям: джозамицин по 500 мг два раза в день перорально (в семи случаях), дексаметазон внутримышечно (в трех случаях), антимикотик перорально (в двух случаях).
Продолжительность данной программы терапии составила 12–14 дней. Вторая группа применяла системные препараты по показаниям: джозамицин по 500 мг два раза в день перорально (в семи случаях), дексаметазон внутримышечно (в трех случаях), антимикотик перорально (в двух случаях).
В обеих группах использовали одинаковые наружные средства в соответствии с федеральными клиническими рекомендациями 2016 г. [16]. В качестве критерия эффективности терапии выбрана длительность времени до полного регресса высыпаний.
Результаты исследования
Среди пациентов первой группы клинически значимый регресс высыпаний был отмечен уже на вторые сутки терапии: существенно уменьшилась экссудация, зуд, отсутствовали новые везикуляции. Через четыре дня лечения у восьми пациентов наблюдалась устойчивая тенденция к формированию сухих корко-чешуек на месте эрозий. От начала лечения до закрытия листка нетрудоспособности в среднем прошло 8,0 ± 0,3 дня.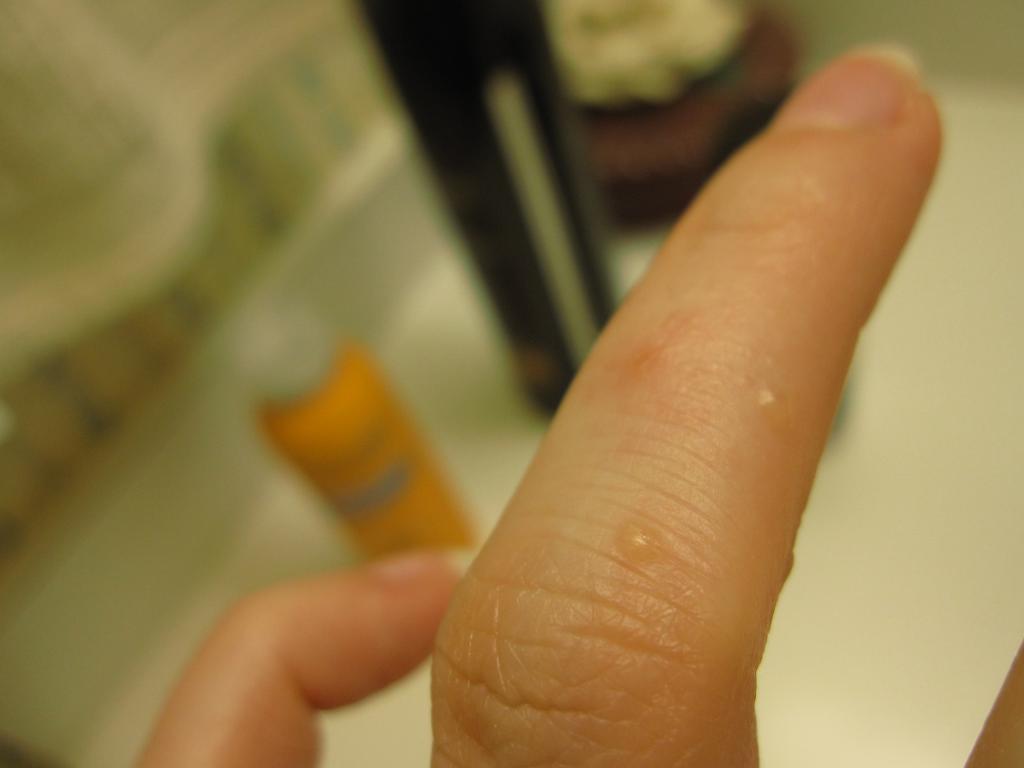
Во второй группе симптомы острого процесса и зуд уменьшались только к пятому дню лечения, сухие корко-чешуйки образовались к восьмому дню. Средняя продолжительность терапии в этой группе составила 11,0 ± 0,5 дня.
Все пациенты переносили лечение хорошо, нежелательных реакций не зафиксировано.
Вывод
Экссудативные формы микоза стоп по-прежнему являются актуальной проблемой дерматологии. При системной терапии острого микоза стоп наиболее оптимальной является комбинация «антибиотик – кортикостероид – антимикотик». Это позволяет сократить сроки лечения на 25–30%. Признаком быстрого регресса высыпаний служит формирование сухих корко-чешуек. В период образования таковых рекомендуется применять противогрибковые кремы, оказывающие смягчающее воздействие.
рук, кистей, стоп, причины и медикаментозное лечение
Что такое дисгидроз
Дисгидроз — это дерматологическое заболевание воспалительного характера, при котором на коже появляются покраснения, плотные корки и пузырьки, заполненные мутной жидкостью. Чаще всего у детей диагностируется дисгидроз стоп и верхних конечностей, однако иногда воспаление распространяется на другие части тела. По мере течения болезни поврежденный кожный покров начинает шелушиться и отслаиваться. Воспаление может проходить самостоятельно или переходить в хроническую форму.
Дисгидроз у ребенка может обследовать дерматолог.
Иммунная система у детей постоянно изменяется и развивается, поэтому в этом возрасте чаще возникают воспалительные и инфекционные недуги. Особенно подвержены воспалению пациенты, страдающие от аллергических реакций. Дисгидроз кистей не относится к опасным патологиям, однако для проведения успешной терапии необходимо обратиться к дерматологу как можно раньше.
Механизм возникновения дисгидроза у ребенка
Точные причины развития заболевания неизвестны. Ранее считалось, что поражение кожи возникает на фоне воспаления протоков сальных желез. Новые исследования подтвердили связь дисгидроза с аллергией на продукты питания и лекарства. Также воспаление может возникать при непосредственном контакте кожного покрова с аллергеном. Заболевание не является заразным.
Возможные факторы риска:
- ранее не обнаруженная аллергическая реакция на продукт питания, лекарство, пыль, пыльцу или одежду;
- аутоиммунные заболевания, при которых защитные системы организма атакуют здоровые ткани;
- эндокринные расстройства, включая заболевания щитовидной железы;
- нарушение функций вегетативной нервной системы;
- использование небезопасных средств личной гигиены;
- возникновение аллергических и воспалительных заболеваний у родителей пациента;
- врожденные и приобретенные патологии иммунной системы;
- прием лекарственных веществ, воздействующих на кожный покров;
- хронические грибковые и бактериальные инфекции кожи.
Во время обследования врачу необходимо исключить наличие перечисленных выше факторов риска у пациента.
Диагностика
Для прохождения обследования необходимо записаться на прием к дерматологу. Специалист сразу может поставить диагноз, обнаружив характерные зоны воспаления на пальцах. Если симптомы напоминают другие патологические состояния, врачу потребуется подробнее изучить анамнез пациента и провести дополнительные исследования. Важно исключить наличие инфекции.
Методы диагностики:
- Дерматоскопия — исследование поврежденного участка кожного покрова с помощью оптического устройства.
- Анализ крови — лабораторное исследование, позволяющее выявить признаки воспаления, аллергии или инфекции.
Изучение симптомов помогает проводить дифференциальную диагностику. Дисгидроз может проявляться зудом и жжением в области поврежденной кожи, однако у пациента не должна увеличиваться температура тела. Лихорадка указывает на наличие инфекции. При необходимости проводится обследование желудочно-кишечного тракта и эндокринной системы.
Способы лечения
Метод терапии болезни зависит от возраста ребенка и тяжести повреждения кожного покрова. Медикаментозное лечение применяется в виде местных и пероральных средств. Врачу необходимо подобрать безопасную схему коррекции, позволяющую быстро купировать аллергическую реакцию. Также необходимо определить, какой именно аллерген привел к развитию болезни. После этого врач объяснит, как необходимо изменить диету.
Применяемые лекарства:
- антигистаминные средства,
- аспарагинат калия,
- седативные средства.
В некоторых случаях для обработки пораженных участков используется цинковая мазь.
В большинстве случаев лечение приводит к быстрому выздоровлению. Использование гипоаллергенных мазей помогает бороться с последствиями недуга.
Таким образом, аллергия может спровоцировать повреждение кожи нижних и верхних конечностей. Тщательное обследование помогает подобрать безопасный метод терапии болезни.
Смотрите далее: что подарить годовалому ребенку
Терапия дисгидроза у детей и взрослых
Дисгидроз стоп и ладоней – это мультифакториальное заболевание, которое в народе имеет название водяница, так как имеет вид пузырька, обычно располагающегося либо на ногах, либо на руках.
Данное заболевание представляет собой зудящие маленькие пузырьки, которые не имеют нагноений или каких-либо признаков воспаления. Причинами появления данного заболевания считают наличие нарушений потоотделения, функций нервной и эндокринной систем, заболеваний органов. Кроме того, их образованию способствуют внешние негативные воздействия.
Следует отметить, что это заболевание также бывает признаком микоза, аллергического дерматита, своего рода проявлением аллергической реакции.
Если больной страдает истинным дисгидрозом, то водяница наблюдается только на поверхности ладоней и имеет размер головки булавки. У таких образований плотная покрышка, через которую просвечивается прозрачная жидкость. При истинном дисгидрозе зудящие пузырьки наблюдаются в течение максимум десяти дней, а потом регенерируют. Этот неприятный недуг доставляет человеку дискомфорт, поскольку заболевание не только доставляет боль, но и зудит.
Спустя определенное время пузырьки высыхают либо лопаются и из них вытекает серозная жидкость в небольшом количестве. После того как они лопнули, на их месте образуются эрозии.
Лечение дисгидроза
Такое заболевание лечат комплексно: для этого больной принимает лекарственные препараты, а также использует наружную терапию. Что касательно лекарственных препаратов, то лечение дисгидроза осуществляется при помощи биотина, аскорбиновой кислоты и тиамина. Иногда назначаются успокоительные.
Если водяница появилась из-за микоза или дисгидрозной экземы, то лечение дисгидроза проводится с использованием десенсибилизирующих и противогрибковых средств. Пациентам, у которых наблюдается болезнь с затяжным течением, назначают препараты железа и фосфора, а также проводится аутогемотерапия.
Если у заболевшего наблюдается повышенная потливость стоп или вегетативные отклонения, то назначается сульфат атропина процентным содержанием в 0,1-0,25% на протяжении 10-12 дней. Также применяют настойку красавки, беллоид, беллатаминал.
Лечение дисгидроза кистей и экземы дисгидротической на стопах лучше всего осуществлять таким эффективным средством, как фонофорез желатиновой мази.
Участки, которые поражены экземой, можно обрабатывать марганцовкой, делая контрастные или горячие ванночки. Очень хорошо также помогает отвар коры дуба, зверобоя. Оказывают действие и компрессы с содой, которые нужно накладывать на 4-6 часов.
Если дисгидроз у детей или взрослых сопровождается аллергией или воспалениями, лечение желательно проводить с использованием кортикостероидной мази в соотношении 1:3 либо 1:4.
Помните, что такое заболевание, как дисгидроз, у пациентов любого возраста может являть собой вторичные признаки какого-то иного заболевания, поэтому желательно проводить обследование и проходить эффективное лечение у опытного специалиста-дерматолога.
Дисгидроз — симптомы, причины и методы лечения болезни
Дисгидроз зависит от сезона?
Дисгидроз, известный в народе как водяница, — кожное заболевание, напоминающее экзему. Другое медицинское название болезни – помфоликс. Его начало, как правило, совпадает с межсезоньем: первые симптомы появляются весной или осенью. В основном, им болеют взрослые, но встречается дисгидроз и у детей.От проявлений данного недуга страдают кисти и стопы. Со стороны заметно, что под кожей образовались мелкие полупрозрачные розоватые пузырьки. Дисгидроз на руках сопровождается гиперемией, жжением, зудом, пораженная кисть и пальцы руки отекают, кожа становится более грубой, начинает шелушиться. Больные редко могут удержаться от расчесывания, поэтому под кожу попадает инфекция, и экссудат внутри пузырьков мутнеет, приобретая грязно-желтый оттенок.
Дисгидроз стоп – заболевание хроническое, с периодически обостряющимися симптомами. Под ороговевшей кожей на подошвах ног появляется множество мелких чешущихся везикул, наполненных жидким бесцветным содержимым. Эти пузырьки со временем могут произвольно вскрываться, и тогда образуются трещины и небольшие язвочки. Если же везикулы высыхают, кожа становится шершавой и постепенно облезает.
В отдельных случаях во время заболевания везикулы не образуются, но появляются очаги шелушащейся кожи – так называемый сухой пластинчатый дисгидроз, он наиболее часто поражает ладони, развитие болезни происходит преимущественно в летнее время.
Высыпания остаются заметными на протяжении 1-3 недель. В период ремиссии кожный покров может регенерироваться, но известны медицинские прецеденты, когда кожа так и оставалась загрубевшей.
Несмотря на общность симптомов, болезнь все же имеет две разновидности:
- истинный дисгидроз. Количество возникших изначально внутриэпидермальных экссудативных пузырьков остается неизменным;
- дисгидротическая экзема. Количество и размер везикул увеличивается по мере развития заболевания. Дополнительными симптомами такого рода экземы является увеличение паховых и подколенных или подмышечных и локтевых лимфоузлов, а также общая слабость, недомогание, возможна головная боль. Данная форма болезни тесно связана с дисбалансом нервной системы и появляется вследствие эмоциональных потрясений и сильных душевных переживаний.
Запад и Восток о причинах дисгидроза
Тибетская медицина считает, что за появление кожных заболеваний несет ответственность «доша» Ветер. Одной из главных причин кожных, и в частности, экземоподобных болезней являются проблемы психо-эмоционального плана, которые и должна регулировать конституция Ветер. Поэтому дисгидроз ног или рук обычно возникает на фоне глубоко переживаемых стрессовых ситуаций, тревожности, ярких отрицательных или положительных эмоций.Из-за неполадок в вегетативной нервной системе иннервация потовых желез в ладонях и стопах нарушается, появляются симптомы дисгидроза рук или ног.
По мнению тибетцев, основная причина возмущения Ветра – утомление от страстей и привязанностей. Заметим, что под последними может подразумеваться все, что угодно: от любви к другому человеку до навязчивого стремления быть здоровым, добиться успеха на службе и т.п. Эмоции, желания, переживания, ставшие чрезмерными, могут способствовать внутренней энергетической дисгармонии.
Кроме того, «доша» Ветер чувствительна к неправильному питанию (голодание, диеты, малокалорийный рацион), внешнему холоду (сырость, неумелое закаливание, работа на морозе, в холодных помещениях, одежда, не соответствующая погоде) и усталости (физическое или же умственное перенапряжение, недостаточность сна).
Опасность дисбаланса Ветра в том, что он может вызвать возмущение двух других конституций – Слизи и Желчи – и таким образом способствовать развитию многих, зачастую весьма серьезных, заболеваний.
На Западе при постановке диагноза традиционно во внимание принимаются более «осязаемые» факторы. То есть причинами дисгидроза аллопаты называют:
- нарушение функций эндокринной системы;
- нервные расстройства;
- проблемы с обменом веществ;
- поражения органов ЖКТ;
- снижение иммунитета;
- интоксикацию организма;
- аллергическую реакцию;
- побочный эффект, вызванный приемом отдельных лекарственных средств;
- грибковую инфекцию;
- недостатки в функционировании потовых желез, например, гипергидроз;
- наследственность.
Лечение дисгидроза кистей и стоп тибетскими методами
Чтобы восстановить энергетический баланс конституций, наладить нейроэндокринную регуляцию и здоровое функционирование нервной системы, на Тибете применяют комплексный подход к лечению дисгидротической экземы. Прежде всего, в него входят рекомендации личного доктора, касающиеся питания и коррекции образа жизни в соответствии с природной конституцией пациента.
Фитотерапия – другая важная составляющая всестороннего лечения. Как лечат дисгидроз без применения гормональных мазей, седативных и атигистаминых лекарственных средств? На Востоке принято оздоровление с помощью трав. В клиниках тибетской медицины используют растения, собранные в местах с прекрасной экологией: в Гималайских горах, в байкальских степях, на Тибете, в Индии. Каждый фитопрепарат представляет собой многокомпонентный травяной сбор, приготовленный по рецептуре, сохранившейся со времени написания древних тибетских медицинских трактатов. Выздоровление во время фитотерапии происходит естественным способом: успокаивается нервная система, налаживается метаболизм, мягко выводятся токсины и шлаки, укрепляется иммунитет.
В число внешних мер воздействия на заболевание входят:
- иглотерапия. Она способствует расслаблению пациента, настраивает его на самовосстановление. Посредством стимуляции биологически активных точек активизируется работа ЖКТ, нормализуется иннервация потовых желез;
- стоунтерапия. Особые движения рук массажиста с использованием теплых полудрагоценных и минеральных камней помогают укрепить нервную систему пациента, вернуть ему душевное равновесие;
- масляные компрессы Хорме. Согревающие процедуры имеют особое значение: они изгоняют из организма избыточный холод, приводят к гармонии состояние энергетических конституций;
- вакуум-терапия улучшает питание тканей и клеток, оптимизирует кровоснабжение, ликвидирует застои энергии;
- энергетический массаж – не только лечебная процедура, но и профилактическая, она хороша для укрепления иммунитета и поддержания правильной работы внутренних органов;
- и другие.
Медицинский центр Аксон
Дисгидроз представляет собой поражение кожи преимущественно кистей и стоп, симптомы которого напоминает экзему и сопровождается образованием внутриэпидермальных прозрачных пузырьков. Ранее считалось, что заболевание связано с закупоркой протоков потовых желез.
Причины
Основные причины, по которым возникает дисгидроз рук – дисбаланс нервной системы на фоне нервных стрессов, волнений, психологических травм, страхов (при низкой стрессоустойчивости), а также умственных, нервных и эмоциональных перегрузок, умственного переутомления. Механизм развития заболевания состоит в нарушении иннервации потовых желез кожи со стороны вегетативной нервной системы. Наиболее часто такое нарушение иннервации происходит в области рук, что приводит к диагнозу «дисгидроз кистей рук».
Помимо расстройства нервной системы, дисгидроз (включая дисгидроз кистей рук) может быть связан с ухудшением функций органов желудочно-кишечного тракта, эндокринными нарушениями, пониженным иммунитетом, а также воздействием отравляющих химических веществ.
В некоторых случаях дисгидроз возникает как побочный эффект применения антибиотиков и других лекарственных препаратов. Дисгидроз кистей рук может возникнуть также в форме аллергического заболевания (пищевая аллергия).
Зачастую дисгидроз кистей возникает у людей, страдающих гипергидрозом, так как относится к той же группе заболеваний, связанных с дисбалансом симпатической и парасимпатической нервных систем Фактором, способствующим развитию дисгидроза, может послужить неправильное питание.
Симптомы
Дисгидроз проявляется появлением на боковых поверхностях пальцев рук, ладонях, подошвах, иногда на обратной стороне кистей, пальцев рук и стоп многочисленных пузырьков, которые располагаются глубоко в кожном слое. Они наполнены жидкостью и напоминают своим видом прозрачные, плотные на ощупь зернышки. Эти пузырьки могут меняться в размерах от булавочной головки до горошины. При их появлении больного может беспокоить зуд и жжение. При этом пораженные места краснеют и отекают.
Пузырьки часто сливаются друг с другом, их содержимое рассасывается, они становятся плоскими и исчезают, оставляя после себя желтоватые корочки. В противном случае отек постепенно увеличивается, а скопления пузырьков сливаются в пузыри различной величины.
Если человек, страдающий данным недугом, расчесывает пораженные участки кожи, они могут воспалиться. Тогда содержимое пузырьков мутнеет и приобретает желтый оттенок. На коже появляются гнойнички. В жаркую погоду такие высыпания могут покрывать всю поверхность тела. При этом воспаляются лимфатические узлы и могут присоединиться другие воспалительные заболевания (например, панариций).
Если климат сухой, могут возникнуть проявления сухого пластинчатого дисгидроза. В этом случае заболевание протекает в более легкой форме и отличается отсутствием пузырьков. У больных наблюдается поверхностное шелушение кожи без зуда и жжения.
Течение дисгидроза довольно длительное – от нескольких дней до 2-3 недель. Весной и летом нередко заболевание возобновляется.
Лечение
Как самостоятельное заболевание, при дисгидроз лечат комплексно, применяя наружную терапию и прием лекарственных средств. При взаимосвязи высыпаний с дизгидрозной экземой и микозами, проводят лечение этих заболеваний с назначением противогрибковых, десенсибилизирующих средств У больных с затяжным рецидивирующим течением дисгидроза используют препараты фосфора, железа и проводят аутогемотерапию.
На пораженных экземой участках проводят горячие или контрастные ванночки с перманганатом калия (марганцовкой), отваром дубовой коры, травы зверобоя, при этом крышечки пузырьков прокалывают.
Поскольку дисгидроз и дисгидротическая экзема могут быть вторичными признаками других заболеваний, диагностику и лечение лучше проводить у дерматолога.
Дисгидроз — причины, симптомы и лечение — Медкомпас
Дисгидроз – кожное заболевание, предположительно аллергической природы, которое сопровождается появлением на коже кистей и стоп прозрачных, глубоко расположенных пузырьков, наполненных серозной жидкостью.
Симптомы болезни
Дисгидроз может протекать в острой и хронической формах, но первый вариант почти не встречается. Для хронической формы характерно периодическое исчезновение симптомов, даже без лечения, и повторное их появление через 3-4 недели.
Приблизительно в 80% случаев изменения при дисгидрозе наблюдаются на коже кистей рук. Заболевание начинается остро, с появления на симметричных участках кожи мелких пузырей (не более 5 мм в диаметре). Эти пузыри заполнены прозрачной серозной жидкостью, а их формирование сопровождается зудом и болезненностью.
По мере того, как пузыри вскрываются, на их месте образовываются поверхностные эрозии и трещинки. После заживления эрозий на коже остается шелушение, которое достаточно быстро исчезает.
Общие симптомы (повышение температуры тела, слабость, утомляемость и т.д.) для неосложненного дисгидроза не характерны.
Причины болезни
Единого мнения по поводу причин развития дисгидроза среди специалистов нет. Достоверно известно, что определенная роль в патогенезе этой болезни принадлежит нервной системе.
В частности, считается, что хронические стрессы, длительно существующие заболевания нервной системы и некоторые эндокринные патологии предрасполагают к появлению дисгидроза.
Также причиной развития этой болезни могут стать:
- Постоянный контакт кожи с агрессивными химическими веществами
- Заболевания иммунной системы
- Склонность к аллергическим реакциям
- Хронические кожные инфекции.
Диагностика
Помимо общего, комплексного обследования, которое включает клинические и биохимические анализы, в процессе диагностики дисгидроза проводятся такие исследования:
- Микроскопическое исследование и бактериальный посев жидкости, содержащейся в пузырях. Это необходимо для определения природы заболевания: подобные симптомы возникают при ряде бактериальных и грибковых кожных инфекций.
- Иммунологическое исследование – иммунограмма с определением состояния клеточного и гуморального звеньев иммунитета. Иммунограмма – важное диагностические мероприятие, поскольку причина возникновения дисгидроза напрямую связана с иммунными патологиями. Кроме того, это исследование позволяет уточнить наличие у больного каких-либо инфекционных заболеваний.
Большое значение имеет дифференциальная диагностика дисгидроза с другими заболеваниями, такими как:
- Псориаз
- Токсидермия
- Грибковая сыпь с дисгидротическим компонентом
- Другие виды экземы.
Проявления указанных заболеваний сходны с таковыми при истинном дисгидрозе, однако методы лечения этих патологий существенно отличаются.
Осложнения
Осложнения дисгидроза связаны, преимущественно, с присоединением вторичной инфекции (как правило, бактериальной). Внедрение бактерий в эрозии, оставшиеся на месте вскрытых пузырей, приводит к возникновению гнойников, флегмон и лимфаденита – воспаления лимфатических узлов.
Если заживление эрозий на коже по какой-то причине замедляется, на их месте может оставаться рубец, который со временем рассасывается.
Лечение болезни
В период обострения дисгидроза применяются антигистаминные и седативные средства (в случае возникновения интенсивного зуда).
Для местного лечения используют глюкокортикоиды в мазях и смягчающие средства.
Эффективно назначение физиотерапевтических процедур:
- Лазерной терапии (проводится обработка вскрывшихся пузырей)
- Озонотерапии
- Электрофореза с противовоспалительными средствами и препаратами, ускоряющими заживление ран.
Pompholyx (дисгидротическая экзема) — NHS
Помфоликс (дисгидротическая экзема) — это разновидность экземы, при которой на пальцах, ладонях и иногда на подошвах ног появляются крошечные волдыри.
Он может поражать людей любого возраста, но чаще всего встречается у взрослых до 40 лет.
Иногда помфоликс можно спутать с похожими состояниями.
Обратитесь к терапевту, если у вас есть волдыри на коже.
Информация:Консультации по коронавирусу
Получите консультацию по поводу коронавируса и экземы от Национального общества экземы
Симптомы помфоликса
Помфоликс обычно начинается с сильного зуда и жжения кожи на руках и пальцах.
Затем на ладонях и боковых сторонах пальцев (а иногда и на подошвах ног) появляются крошечные зудящие волдыри, из которых может выделяться жидкость.
Кредит:
В тяжелых случаях волдыри могут быть довольно большими и могут распространяться на тыльную сторону кистей, стоп и конечностей.
Кожа иногда может инфицироваться. Признаки инфекции могут включать в себя очень болезненные волдыри, из которых выделяется гной или покрываются золотой коркой.
Волдыри обычно заживают в течение нескольких недель. Кожа имеет тенденцию становиться сухой, трескаться или шелушиться по мере заживления.
Что вызывает помфоликс?
Неясно, что именно вызывает помфоликс, но он может быть вызван или усугублен:
- грибковой инфекцией кожи — это может быть на руках или на удалении от волдырей (например, между пальцами ног) и потребуется лечение
- реакция на что-то, что коснулось вашей кожи, например, на определенные металлы (особенно никель), моющие средства, бытовую химию, мыло, шампунь, косметические продукты или духи
- стресс
- потливость — помфоликс чаще встречается весной и летом, в более теплом климате и у людей с чрезмерным потоотделением (гипергидроз)
Как долго это длится?
Во многих случаях помфоликс проходит сам по себе в течение нескольких недель.Приведенные ниже методы лечения могут тем временем помочь облегчить ваши симптомы.
Иногда помфоликс может возникнуть только один раз и никогда не вернуться, но часто он возникает и проходит в течение нескольких месяцев или лет. Любой из упомянутых выше триггеров может снова вызвать вспышку.
Иногда помфоликс бывает более длительным и трудно поддается лечению.
Что можно сделать для облегчения помфоликса
Вам следует избегать контакта с чем-либо, что может вызвать раздражение вашей кожи, включая мыло, шампуни и другую бытовую химию.
Используйте смягчающее средство в качестве заменителя мыла и надевайте перчатки с хлопковой подкладкой, если есть риск контакта с другими потенциально раздражающими веществами, например, при мытье волос или выполнении работы по дому.
Не лопнуть волдыри. Пусть заживают самостоятельно. Если они особенно большие, ваш терапевт сможет их осушить.
Лечение помфоликса от GP
Основные процедуры, которые ваш терапевт может порекомендовать для лечения симптомов помфоликса, аналогичны тем, которые используются при лечении атопической экземы, в том числе:
- смягчающие средства (увлажняющие средства) — используйте их постоянно и вместо мыла, чтобы предотвратить высыхание кожи
- стероидный крем — уменьшает воспаление и раздражение и помогает коже заживать.
Ваш терапевт, вероятно, пропишет сильный стероидный крем для использования в течение короткого периода времени, чтобы минимизировать риск побочных эффектов стероидов.
Вам могут посоветовать на ночь надевать хлопчатобумажные перчатки, чтобы крем впитался в кожу.
Вы также можете попробовать:
- замачивать руки в разбавленном растворе перманганата калия (1:10 000) в течение 10-15 минут один или два раза в день на срок до 5 дней
- антигистаминные препараты, чтобы уменьшить зуд и помочь вам спать, если зуд не дает уснуть по ночам
Эти препараты можно приобрести в аптеке без рецепта. Ваш фармацевт может посоветовать, подходят ли они вам и как их использовать.
Антибиотики могут быть назначены при инфицировании кожи.
Специализированные процедуры
Если ваш помфоликс продолжает возвращаться или имеет тяжелый характер и не улучшается после вышеперечисленных процедур, ваш терапевт может направить вас к специалисту по лечению кожных заболеваний (дерматологу).
Дерматолог может порекомендовать 1 из следующих методов лечения:
- фототерапия — контролируемое воздействие ультрафиолетового (УФ) света
- стероидные таблетки или очень сильный стероидный крем
- кремы или мази с иммунодепрессантами, такие как пимекролимус или такролимус
- таблетки с иммунодепрессантами или капсулы, такие как циклоспорин или азатиоприн
- алитретиноиновые капсулы — лекарство, которое помогает облегчить тяжелую экзему, поражающую руки, когда другие методы лечения не помогли
Похожие состояния кожи
Условия, которые могут быть похожи на помфоликс, включают:
- буллезное импетиго — инфекционная кожная инфекция, которая в основном поражает детей и вызывает язвы и волдыри
- буллезный пемфигоид — пузырчатое состояние кожи, которое имеет тенденцию поражать пожилых людей
- контактный дерматит — тип экземы, вызванный контактом кожи с веществом, вызывающим раздражение или раздражение. аллергическая реакция 9003 6
- болезнь рук, ягодиц и рта — вирусная инфекция, которая в основном поражает детей раннего возраста, которая может вызывать образование маленьких волдырей на пальцах и ладонях рук
- герпетический бугорок (белый палец) — скопление гноя (абсцесс) на конец пальца, из-за которого он может внезапно стать красным, опухшим, болезненным и покрытым волдырями
- Пустулезный псориаз — необычный тип псориаза, при котором на коже появляются пузыри, заполненные гноем
Последняя проверка страницы: 18 июня 2018 г.
Срок следующей проверки: 18 июня 2021 г.
Состояние, лечение и изображения дисгидротической экземы для родителей — Обзор
Изображения дисгидротического дерматита
Обзор
Дисгидротическая экзема (дисгидротический дерматит) — это зудящая сыпь, которая проявляется в виде небольших пузырьков, заполненных жидкостью, на руках и ногах. Неизвестно, что вызывает дисгидротическую экзему. Потоотделение не вызывает этого состояния, хотя термин «дисгидротический» относится к аномальному потоотделению. Поражения дисгидротического дерматита вызывают сильный зуд, и это состояние часто приходит и уходит (эпизодически), причем эпизоды чаще встречаются в теплую погоду.
Кто в опасности?
Дисгидротический дерматит редко встречается у детей младшего возраста. Когда дети действительно заболевают, это обычно происходит после 10 лет.
Признаки и симптомы
Чаще всего дисгидротическая экзема находится на руках и реже встречается на стопах.
Маленькие, напряженные, прозрачные пузыри, наполненные жидкостью, появляются на поверхности обеих ладоней и обеих подошв (двусторонние поверхности), а также по бокам пальцев рук и ног.Эти волдыри могут казаться «глубоко расположенными» (похожими на тапиоку) из-за толщины кожи на ладонях. В тяжелых случаях поражения могут объединяться (сливаться) и выглядеть как большие волдыри. Если есть покраснение, оно легкое.
Рекомендации по уходу за собой
Помогите своему ребенку со следующим:
- Избегайте контакта с агрессивными или отягчающими обстоятельствами (раздражителями).
- Мойте руки мягким мылом и очищающими средствами и часто наносите густые смягчающие кожу кремы и вазелин (например, вазелин®).
- Наносите безрецептурный 1% крем с гидрокортизоном два раза в день, чтобы уменьшить зуд.
- Подвергайте руки и ноги солнечному свету (но не так долго, чтобы обжечь кожу), чтобы подавить симптомы.
Когда обращаться за медицинской помощью
Обратитесь к врачу вашего ребенка для оценки, если у него или нее есть сыпь на руках и / или ногах, которая не проходит с помощью мер по уходу за собой.
Лечение, которое может назначить ваш врач
- При наличии большого количества пузырей смочите сушильными средствами.
- Удалить вещества, вызывающие симптомы (раздражающие агенты).
- Назначьте местный стероид средней или высокой активности для использования два раза в день. Наиболее эффективным лечением может быть применение вначале сильнодействующего стероида для местного применения, а затем постепенное снижение его дозы.
- Можно попробовать лечение ультрафиолетом или антибиотики.
Надежных ссылок
Клиническая информация и дифференциальная диагностика дерматита, дисгидротического дерматитаСписок литературы
Болонья, Жан Л., изд. Дерматология , стр 582. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 th ed, pp.32. Нью-Йорк: Макгроу-Хилл, 2003.
.Дисгидроз — Диагностика и лечение
Диагноз
В большинстве случаев ваш врач может диагностировать дисгидроз на основе медицинского осмотра. Ни один лабораторный тест не может конкретно подтвердить диагноз дисгидроза, но ваш врач может предложить тесты, чтобы исключить другие проблемы с кожей, которые имеют похожие симптомы.
Например, соскоб с вашей кожи может быть проверен на тип грибка, вызывающего микоз. Кожную аллергию и чувствительность можно выявить, подвергнув участки кожи воздействию различных веществ.
Лечение
В зависимости от серьезности ваших признаков и симптомов варианты лечения могут включать:
-
Кортикостероиды. Кремы и мази с сильнодействующими кортикостероидами могут помочь ускорить исчезновение волдырей.Обернуть обработанный участок полиэтиленовой пленкой может улучшить впитывание. Влажные компрессы также можно применять после применения кортикостероидов для улучшения абсорбции лекарства.
В тяжелых случаях ваш врач может назначить таблетки кортикостероидов, такие как преднизон. Длительный прием стероидов может вызвать серьезные побочные эффекты.
- Фототерапия. Если другие методы лечения неэффективны, ваш врач может порекомендовать специальный вид световой терапии, сочетающий воздействие ультрафиолетового света с лекарствами, которые помогают сделать вашу кожу более восприимчивой к воздействию этого типа света.
- Мази, подавляющие иммунитет. Лекарства, такие как такролимус (Протопик) и пимекролимус (Элидел), могут быть полезны людям, которые хотят ограничить воздействие стероидов. Побочным эффектом этих препаратов является повышенный риск кожных инфекций.
- Инъекции ботулотоксина. Некоторые врачи могут рекомендовать инъекции ботулотоксина для лечения тяжелых случаев дисгидроза.
Образ жизни и домашние средства
Домашнее лечение может включать:
- Применение компрессов. Влажные прохладные компрессы могут уменьшить зуд.
- Прием лекарств от зуда. Безрецептурные антигистаминные препараты, такие как дифенгидрамин (Бенадрил) или лоратадин (Кларитин, Алаверт и другие), могут помочь уменьшить зуд.
- Нанесение гамамелиса. Замачивание пораженных участков гамамелисом может ускорить заживление.
Подготовка к приему
Скорее всего, вы начнете с посещения семейного врача. Он или она может направить вас к врачу, специализирующемуся на кожных заболеваниях (дерматологу).Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Перед встречей вы можете составить список, который отвечает на следующие вопросы:
- Сталкивались ли вы с этой проблемой раньше?
- Есть ли у вас аллергия на определенные вещества, такие как резина, клеи, ароматизаторы или никель?
- Ваш уровень стресса в последнее время ухудшился?
- Какие лекарства и добавки вы принимаете регулярно?
- Подвержены ли вы воздействию определенных металлов или химикатов на работе или из-за хобби?
Чего ожидать от врача
Ваш врач может задать вам ряд вопросов, например:
- Когда у вас впервые появились симптомы?
- Ваши симптомы были постоянными или случайными?
- Насколько серьезны ваши симптомы?
- Что может улучшить ваши симптомы?
- Что может ухудшить ваши симптомы?
- Подвержены ли вы воздействию химикатов или металлов на работе или в связи с хобби?
05 июня 2021 г.
Показать ссылки- Wolff K, et al.Экзема / дерматит. В: Атлас цветов и краткий обзор клинической дерматологии Фитцпатрика. 8-е изд. Нью-Йорк, штат Нью-Йорк: образование McGraw-Hill; 2017. https://www.accessmedicine.mhmedical.com. По состоянию на 22 марта 2019 г.
- Adams DR, et al. Острая ладонно-подошвенная экзема (дисгидротическая экзема). https://www.uptodate.com/contents/search. По состоянию на 22 марта 2019 г.
- Дерматит кистей и стоп. Руководство Merck Professional Version. https://www.merckmanuals.com/professional/dermatologic-disorders/dermatitis/hand-and-foot-dermatitis.По состоянию на 22 марта 2019 г.
- Gibson LE (заключение эксперта). Клиника Мэйо, Рочестер, Миннесота, 17 марта 2016 г.
Связанные
Продукты и услуги
Показать больше продуктов и услуг Mayo ClinicДисгидротическая экзема | Сидарс-Синай
Что такое дисгидротическая экзема?
Дисгидротическая экзема постоянно (хроническое) состояние кожи.Это вызывает чувство жжения, зуда. Тяжелый дисгидротический экзема также может вызвать образование пузырей. Это может повлиять на ваши ладони, стороны вашего пальцы и подошвы ног. Чаще всего это встречается у людей в возрасте от 20 до 30 лет, а также 40-е годы. Но это может случиться в любом возрасте.
Кожа состоит из нескольких слоев. Внешний слой — эпидермис. Под ним находится дерма. В дерме есть кровеносные сосуды, нервные окончания, корни волос и потовые железы.При экземе кожа воспаляется. Воспалительные клетки вашей иммунной системы вторгаются в эпидермис. Они раздражают и разрушают некоторые ткани есть. Экзема — обычное явление. Он также известен как атопический дерматит.
Дисгидротическая экзема определенная форма этого кожного воспаления. Это может вызвать симптомы от легкой до тяжелой. В некоторых случаях, Симптомы проходят через несколько недель без лечения или просто с использованием лосьона для рук.Более часто это происходит в течение многих месяцев или лет.
Что вызывает дисгидротическую экзему?
Эксперты все еще работают над изучением причины. Но некоторые вещи могут увеличить ваш риск, например:
- Атопический дерматит в мимо
- Наличие аллергии, например аллергической ринит
- подвергаться воздействию аллергенов или раздражители, такие как определенные металлы
- Курение
- Прием УФ-излучения
- Гиперактивные потовые железы
Некоторые вещи могут вызывать эпизоды, например:
- Напряжение
- Очень теплая или холодная погода
- Очень сухой или влажный воздух
Каковы симптомы дисгидротической экземы?
Часто первый симптом внезапный зуд ладоней, боковых сторон пальцев или подошв ног.Далее маленький могут начать появляться пузырьки, заполненные жидкостью. Это вызывает более сильный зуд. и боль. Эти волдыри могут увеличиваться. У некоторых людей эти симптомы могут вызывать много проблем с повседневной деятельностью. Волдыри часто держатся за несколько недель до Oни высыхают и отслаиваются.
Дисгидротическая экзема чаще поражает руки, чем ноги. В большинстве случаев, симптомы возникают на обеих руках или ногах.
У некоторых людей есть симптомы частые эпизоды. Эпизоды могут происходить примерно раз в месяц в течение месяцев или лет. Над время, это может вызвать продолжающийся (хронический) дерматит рук и привести к большему количеству симптомов, такой в качестве:
- Покрасневшая, твердая кожа
- Шелушение и шелушение кожи
- Трещины на коже
- Изменение цвета ногтей
Как диагностируется дисгидротическая экзема?
Вам может поставить диагноз поставщик медицинских услуг или дерматолог.Дерматолог — это медицинский работник, который специализируется на кожных заболеваниях.
Ваш лечащий врач спросит об истории вашего здоровья и симптомах. Расскажите им о контакте, с которым вам пришлось возможные раздражители. Вы также пройдете медицинский осмотр. Вашему провайдеру потребуется делать убедитесь, что ваши симптомы не вызваны другими заболеваниями. Они могут включать аллергический контакт. дерматит, стригущий лишай, герпес или редкое аутоиммунное заболевание.Вы также можете пройти тесты такой в качестве:
- Кожа соскоб или биопсия. Это делается для проверки на наличие инфекции или других причин сыпь.
- Патч кожное тестирование. Этот тест ищет причины аллергии.
- Кровь тесты. Это делается для выявления аутоиммунной причины.
Как лечится дисгидротическая экзема?
Процедуры могут включать:
- Увлажняющий лосьон или крем. Помогает лечить сухую кожу.
- Стероид мазь. Это может уменьшить воспаление.
- Кремы с кальциневрином. Они также могут уменьшить воспаление.
- Стероид лекарства, принимаемые внутрь (перорально). Они используются при более серьезных симптомах.
- Слив очень больших волдырей. Это может уменьшить боль.
- Лечение псораленом и ультрафиолетом (ПУВА). Это используется для людей с хроническими тяжелыми симптомами.
- Лекарства прочие. Более целевой инъекционные биологические препараты, такие как дупилумаб, были одобрены для лечения экзема. Ранняя информация предполагает, что они также могут помочь при дисгидротической экземе.
Вам нужно будет использовать увлажняющий лосьон или крем каждый день. Это помогает лечить кожу сухость по мере заживления волдырей. Если симптомы не уменьшаются, возможно, вам потребуются дополнительные анализы. чтобы выявить другие возможные причины ваших симптомов.
Каковы возможные осложнения дисгидротической экземы?
Это условие иногда может позволить бактерии (например, стафилококк) заражают кожу.Ваш лечащий врач может взять мазок вашу кожу, чтобы проверить ее на наличие инфекции. Инфекцию можно лечить антибиотиками. медицина.
Жизнь с дисгидротической экземой
Общий уход за кожей также может вам помочь ограничьте частоту и серьезность ваших симптомов. Ваш лечащий врач может советовать:
- Использование теплой воды вместо горячей
- Использование мягкого, без запаха очищающие средства
- Убедитесь, что вы хорошо высушили руки
- Использование сливок или вазелина для защитите руки после того, как высушите их
- Использование перчаток без латекса при мытье посуды
- Ношение перчаток в холодную или сырую погоду
- Держаться подальше от возможных раздражителей, такие как моющие средства, растворители или средства для волос
- Держаться подальше от погодных явлений, когда возможно
Снижение стресса также может помочь уменьшить симптомы.
Основные сведения о дисгидротической экземе
- Дисгидротическая экзема — это тип кожи. воспаление. Это вызывает чувство жжения, зуда и волдырей.
- Может поражать ладони, стороны ваши пальцы и подошвы ваших ног. У некоторых людей симптомы могут быть довольно сильными. тяжелая форма.
- Вам могут потребоваться тесты, чтобы помочь диагностировать ваше состояние.
- Мазь стероидная и увлажняющая лосьон или крем — вот некоторые способы лечения этого состояния.
- Общий уход за кожей может помочь вам ограничить как часто и серьезно проявляются ваши симптомы.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения врача:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что говорит ваш поставщик ты.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут.Также знать, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель этого визита. визит.
- Узнайте, как вы можете связаться с вашим поставщиком медицинских услуг, если у вас возникнут вопросы.
Медицинский обозреватель: Майкл Лерер, доктор медицины
Медицинский обозреватель: Марианна Фрейзер MSN RN
Медицинский обозреватель: Раймонд Кент Терли BSN MSN RN
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Pompholyx Eczema | Национальное общество экземы
Помфоликс экзема
Перейти к:
Введение
Что вызывает помфоликсную экзему?
Как лечится помфоликсовая экзема?
Какие методы лечения тяжелой формы помфоликсной экземы?
Практические советы по управлению
Введение
Pompholyx eczema (также известная как дисгидротическая экзема / дерматит) — это тип экземы, который обычно поражает руки и ноги.В большинстве случаев экзема pompholyx включает развитие сильно зудящих водянистых волдырей, в основном поражающих стороны пальцев, ладони рук и подошвы ног. У некоторых людей наблюдается помфоликсная экзема на руках и / или ногах с другими типами экземы на других участках тела. Это состояние может возникнуть в любом возрасте, но обычно встречается у взрослых в возрасте до 40 лет и чаще встречается у женщин.
Кожа изначально очень зудящая с ощущением жжения и покалывания в ладонях и / или подошвах.Затем внезапно появляются маленькие пузыри (пузырьки), которые превращаются в более крупные мокнущие пузырьки, которые могут инфицироваться, вызывая покраснение, боль, отек и пустулы. Часто происходит последующее шелушение по мере высыхания кожи, а затем кожа может стать красной и сухой с болезненными трещинами (трещинами на коже). Экзема Pompholyx также может поражать ногтевые складки и кожу вокруг ногтей, вызывая отек (паронихию).
Что вызывает помфоликсную экзему?
Точные причины помфоликсовой экземы не известны, хотя считается, что такие факторы, как стресс, чувствительность к соединениям металлов (таким как никель, кобальт или хромат), тепло и потоотделение могут усугубить это состояние.Пятьдесят процентов (50%) людей с помфоликсом также страдают атопической экземой или имеют семейный анамнез атопической экземы. Экзема Pompholyx может сосуществовать с грибковыми инфекциями, поэтому обследование должно включать проверку наличия грибковых инфекций на руках и ногах.
Pompholyx экзема возникает на ладонях, пальцах и стопах — кожа в этих областях более подвержена воздействию потенциальных источников раздражения и обострения. По этой причине экзема, вызванная помфоликсом, может быть изнурительной и трудно поддающейся лечению.Это также может вызвать проблемы с трудоустройством.
Руки и ступни, где обычно встречается помфоликс, являются участками тела, которые также склонны к контактному дерматиту. Это может принимать одну из двух форм — раздражающий контактный дерматит или аллергический контактный дерматит.
Реакция может быть результатом контакта с потенциальными раздражителями, такими как мыло, моющие средства, растворители, кислоты / щелочи, химические вещества и почва, вызывая раздражающий контактный дерматит. Или может возникнуть аллергическая реакция на вещество, которое обычно не считается раздражающим, такое как резина или никель, вызывая аллергический контактный дерматит.Можно без проблем находиться в контакте с веществом в течение многих лет, а затем внезапно развить к нему чувствительность. Если вы определили закономерность, сообщите об этом своему лечащему врачу, поскольку вам может понадобиться тест на аллергию.
Помфоликс может возникать как единичный эпизод, но для большинства людей это хронический тип экземы, который приходит и уходит.
Как лечится помфоликсовая экзема?
Во-первых, следует по возможности избегать любого очевидного триггера для вспышки помфоликса, особенно в случае контактной аллергии.
Смягчающие
Смягчающие (медицинские увлажняющие средства) средства первой линии и должны использоваться для мытья и увлажнения. Если ваша кожа мокнет, сочится и покрывается корками, можно порекомендовать влажное замачивание — обычно замачивание перманганатом калия под наблюдением (прописанное в виде пермитабов, растворенных в воде до цвета розового вина) один или два раза в неделю. Погрузите руки и / или ноги в этот раствор примерно на 15 минут (желательно в старом ведре или тазе для мытья посуды), затем промойте водой со смягчающими средствами и высушите.Эта процедура оставляет пятна на вашей коже и ванне (фактически, на всем, с чем она соприкасается!) — отсюда и вариант использования старого ведра или миски для мытья посуды — поэтому используйте ее осторожно! После замачивания продолжайте увлажнять руки и ноги смягчающими средствами.
Когда острая вспышка помфоликса утихнет, замачивание следует прекратить (обычно через 3-7 дней). Для мытья следует использовать несмываемое смягчающее средство или смягчающий заменитель мыла, поскольку мыло обезжиривает кожу и также может действовать как раздражитель.Рекомендуется носить с собой небольшую кастрюлю со смягчающим средством для мытья рук в течение дня, чтобы избежать мытья рук с моющим средством. Для получения дополнительной информации и практических советов по смягчающим средствам см. Информационный бюллетень Национального общества по борьбе с экземой.
Стероиды для местного применения
Экзему Pompholyx необходимо лечить местными стероидами для лечения активной экземы за счет уменьшения воспаления. Актуальные стероиды уменьшат покраснение, болезненные ощущения и трещины на коже. Руки обычно требуют более сильных стероидов (кожа ладоней толстая), поэтому обычно назначают сильнодействующие местные стероиды (умеренно сильнодействующие для детей).Их следует использовать в течение короткого периода лечения — обычно 2 недели. Для получения дополнительной информации см. Информационный бюллетень Национального общества по борьбе с экземой, посвященный актуальным стероидам. Актуальные стероиды должны быть прописаны вашим врачом или другим медицинским работником. Актуальные стероиды выключают воспалительную реакцию, но по мере того, как они уменьшают воспалительный процесс, кожа может становиться суше, поэтому вам нужно будет часто наносить несмываемые смягчающие средства.
Средства от инфекций
Если у вас болезненные и мокнущие руки и ступни с желтыми корками, возможно, у вас бактериальная инфекция.Для этого потребуется курс пероральных антибиотиков, назначенный вашим врачом или другим медицинским работником.
Каковы методы лечения тяжелой формы помфоликсной экземы?
При тяжелой форме помфоликсной экземы может потребоваться направление к дерматологу для лечения и / или диагностики контактной аллергии (пластырь). Лечение может включать короткий курс пероральных иммунодепрессантов. Алитретиноин (известный как токтино) — это пероральный препарат, разрешенный для использования у взрослых с тяжелой хронической экземой рук (включая помфоликс), не поддающейся лечению сильнодействующими стероидами для местного применения.Алитретиноин снижает воспаление, связанное с экземой, а также подавляет реакцию иммунной системы. Это капсула, которую принимают внутрь один раз в день во время еды в течение 12-24 недель, в зависимости от того, как состояние реагирует на лечение.
Алитретиноин могут назначать только дерматологи или врачи, имеющие опыт как в лечении тяжелой экземы рук, так и в использовании ретиноидов. Специалист определит, серьезна ли у вас экзема рук, осмотрев ваши руки и задав ряд вопросов о том, как экзема влияет на вашу жизнь.Вам также нужно будет тщательно следить.
Ретиноиды могут вызвать серьезные врожденные дефекты, если их принимать во время беременности. Это означает, что любая женщина с детородным потенциалом должна избегать беременности во время лечения и в течение одного месяца после прекращения лечения — например, используя два эффективных метода контрацепции. Препарат можно назначить только при отрицательном результате теста на беременность. Во время лечения будут проводиться регулярные тесты на беременность.
Вы не должны кормить грудью во время приема алитретиноина и в течение месяца после завершения лечения.
Наиболее частыми побочными эффектами являются головные боли, сухость губ и кожи, а также покраснение. Другие побочные эффекты включают повышение содержания жиров в крови, таких как холестерин, и снижение уровня гормона щитовидной железы. Из-за возможных побочных эффектов, если вы страдаете диабетом, вам будет назначена более низкая доза.
Фототерапия (UVB или PUVA) с использованием лучей UVB или UVA, вводимых с помощью специального светового короба для ног / рук, может быть рекомендована, если этот вариант лечения доступен для вас на местном уровне. Оценка и лечение (2-3 раза в неделю) обычно проводятся в дерматологическом отделении.В некоторых районах Великобритании вам могут одолжить световой короб, чтобы вы могли проводить лечение дома, хотя дерматологическое отделение продолжит наблюдение за вами. Перед лечением ваши ступни или руки могут быть покрыты светочувствительным раствором, называемым псораленом («P» в PUVA). Фототерапевтическое лечение обычно продолжается в течение нескольких месяцев до исчезновения помфоликсовой экземы.
Иногда при очень тяжелых вспышках помфоликсовой экземы назначают короткий курс пероральных стероидных таблеток.
Практические советы по управлению
- Для стирки используйте теплую воду, так как очень горячая или холодная вода может вызывать раздражение. Не забывайте использовать смягчающее средство вместо мыла и избегайте мыла.
- Старайтесь избегать прямого контакта с моющими или чистящими средствами, используйте перчатки с хлопковой подкладкой, а не только резиновые или пластиковые перчатки. Будьте очень осторожны с моющими средствами и т. Д. При выполнении любых работ по дому. При мытье волос шампунем всегда надевайте перчатки с хлопковой подкладкой, как указано выше. Если возможно, когда помфоликс активен, попросите кого-нибудь помыть вас шампунем — и по дому тоже!
- Если зуд мешает спать, могут быть полезны седативные антигистаминные препараты в ночное время (но они могут вызвать нежелательную сонливость, если принимать их в течение дня).Помните, что антигистаминные препараты при экземе способствуют сну, а не помогают лечить зуд.
- Большие пузыри можно аккуратно удалить с помощью большой стерильной иглы. Очень осторожно сделайте в блистере небольшой зазубренный надрыв (отверстие для укола булавкой будет неэффективным, поскольку оно не будет выделять жидкость и очень быстро закроется). Убедитесь, что вы не удалили «крышу» волдыря — этот защитный слой кожи должен оставаться на месте, иначе может усилиться болезненность, замедлить заживление и существует риск заражения.
- Колготки, чулки, носки и перчатки должны быть по возможности из 100% хлопка или шелка, так как синтетические ткани, такие как нейлон, обладают меньшей абсорбирующей способностью, чем хлопок, и, как правило, не позволяют коже «дышать» таким же образом.
- Перевязка или обертывание ног или рук может помочь защитить кожу. Как вариант, можно надеть хлопковые или шелковые перчатки или носки. Покрытие кожи может принести некоторое облегчение, а также обеспечить максимальное впитывание кремов и мазей.Если используются пастообразные повязки или влажные повязки, вам следует обсудить с врачом их пригодность, технику нанесения и то, как использовать их с кремами и мазями. Однако любые мокнущие волдыри следует прикрывать антипригарной повязкой, чтобы не порвать крышу волдыря.
- Если сложно держать местные стероиды на руках и ногах, можно использовать ленту, пропитанную стероидами, которую должен прописать врач.
- Если у вас есть болезненные трещины и трещины после образования пузырей, Extra Thin Duoderm — полезная гидроколлоидная повязка, которую можно разрезать по форме и накладывать на трещины и трещины.Тем не менее, вам следует поговорить со своим лечащим врачом, прежде чем использовать Duoderm на участке, который вы лечите местными стероидами, потому что, когда вы плотно покрываете кожу, которая обрабатывается местным стероидом, это сделает местный стероид более сильным.
- Обувь должна быть сухой и воздухопроницаемой. Избегайте пластиковой или резиновой обуви, кроссовок и любой другой обуви, которая может вызвать потоотделение — кожаные подкладки предпочтительнее синтетических.
Чтобы получить информацию на этой странице в формате PDF, пожалуйста, загрузите наш информационный бюллетень Pompholyx eczema, расположенный ниже.
Сопутствующие документы
Дисгидроз | Воробей
Дисгидроз — это кожное заболевание, при котором на ладонях рук и по бокам пальцев образуются маленькие, заполненные жидкостью волдыри. Иногда поражаются и подошвы стоп.
Волдыри, возникающие при дисгидрозе, обычно длятся около трех недель и вызывают сильный зуд. После высыхания пузырей дисгидроза ваша кожа может стать шелушащейся.Волдыри обычно повторяются, иногда до того, как ваша кожа полностью заживет от предыдущих волдырей.
Лечение дисгидроза чаще всего включает кремы или мази, которые вы втираете в пораженную кожу. В тяжелых случаях ваш врач может порекомендовать таблетки кортикостероидов, такие как преднизон, или инъекции. Дисгидроз еще называют дисгидротической экземой и помфоликсом.
Симптомы
Волдыри, связанные с дисгидрозом, чаще всего возникают на сторонах пальцев и ладонях.Иногда также могут поражаться подошвы стоп. Волдыри обычно маленькие — примерно ширины со стандартным грифелем карандаша — и сгруппированы в группы, внешне похожие на тапиоку.
В более тяжелых случаях маленькие волдыри могут сливаться, образуя более крупные волдыри. Кожа, пораженная дисгидрозом, может быть болезненной и очень зудящей. Когда волдыри высыхают и отслаиваются, что происходит примерно через три недели, нижележащая кожа может стать красной и нежной.
Дисгидроз имеет тенденцию повторяться довольно регулярно в течение месяцев или лет.
Когда обращаться к врачу
Позвоните своему врачу, если у вас есть сыпь на руках или ногах, которая не проходит сама по себе.
Причины
Точная причина дисгидроза неизвестна. Это может быть связано с аналогичным кожным заболеванием, называемым атопическим дерматитом (экземой), а также с аллергическими состояниями, такими как сенная лихорадка. Высыпания у людей с аллергией на нос могут носить сезонный характер.
Факторы риска
Факторы риска дисгидроза включают:
- Напряжение. Дисгидроз чаще встречается в периоды эмоционального или физического стресса.
- Воздействие определенных металлов. К ним относятся кобальт и никель — обычно в промышленных условиях.
- Чувствительная кожа. Люди, у которых появляется сыпь после контакта с определенными раздражителями, чаще страдают дисгидрозом.
- Атопический дерматит. У некоторых людей с атопическим дерматитом может развиться дисгидротическая экзема.
Осложнения
Для большинства людей с дисгидрозом это просто неприятное ощущение зуда.У других боль и зуд могут ограничивать использование рук или ног. Интенсивное расчесывание может увеличить риск развития бактериальной инфекции на пораженной коже.
Профилактика
Поскольку причина дисгидроза, как правило, неизвестна, нет доказанного способа предотвратить это состояние. Вы можете помочь предотвратить это состояние, управляя стрессом и избегая воздействия солей металлов, таких как кобальт и никель.
Правильный уход за кожей также может помочь защитить кожу.К ним относятся:
- Использование мягких моющих средств и теплой воды для мытья рук и тщательной сушки рук
- Регулярное увлажнение
- Ношение перчаток
Диагностика
В большинстве случаев ваш врач может диагностировать дисгидроз на основе медицинского осмотра. Ни один лабораторный тест не может конкретно подтвердить диагноз дисгидроза, но ваш врач может предложить тесты, чтобы исключить другие проблемы с кожей, которые имеют похожие симптомы.
Например, соскоб с вашей кожи может быть проверен на тип грибка, вызывающего микоз.Кожную аллергию и чувствительность можно выявить, подвергнув участки кожи воздействию различных веществ.
Лечение
В зависимости от серьезности ваших признаков и симптомов варианты лечения могут включать:
-
Кортикостероиды. Кремы и мази с сильнодействующими кортикостероидами могут помочь ускорить исчезновение волдырей. Обернуть обработанный участок полиэтиленовой пленкой может улучшить впитывание. Влажные компрессы также можно применять после применения кортикостероидов для улучшения абсорбции лекарства.
В тяжелых случаях ваш врач может назначить таблетки кортикостероидов, такие как преднизон. Длительный прием стероидов может вызвать серьезные побочные эффекты.
- Фототерапия. Если другие методы лечения неэффективны, ваш врач может порекомендовать специальный вид световой терапии, сочетающий воздействие ультрафиолетового света с лекарствами, которые помогают сделать вашу кожу более восприимчивой к воздействию этого типа света.
- Мази, подавляющие иммунитет. Лекарства, такие как такролимус (Протопик) и пимекролимус (Элидел), могут быть полезны людям, которые хотят ограничить воздействие стероидов. Побочным эффектом этих препаратов является повышенный риск кожных инфекций.
- Инъекции ботулотоксина. Некоторые врачи могут рекомендовать инъекции ботулотоксина для лечения тяжелых случаев дисгидроза.
Образ жизни и домашние средства
Домашнее лечение может включать:
- Применение компрессов. Влажные прохладные компрессы могут уменьшить зуд.
- Прием лекарств от зуда. Безрецептурные антигистаминные препараты, такие как дифенгидрамин (Бенадрил) или лоратадин (Кларитин, Алаверт и другие), могут помочь уменьшить зуд.
- Нанесение гамамелиса. Замачивание пораженных участков гамамелисом может ускорить заживление.
Запись на прием
Скорее всего, вы начнете с посещения семейного врача. Он или она может направить вас к врачу, специализирующемуся на кожных заболеваниях (дерматологу).Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Перед встречей вы можете написать список, который отвечает на следующие вопросы:
- Сталкивались ли вы с этой проблемой раньше?
- Есть ли у вас аллергия на определенные вещества, такие как резина, клеи, ароматизаторы или никель?
- Ваш уровень стресса в последнее время ухудшился?
- Какие лекарства и добавки вы принимаете регулярно?
- Подвержены ли вы воздействию определенных металлов или химикатов на работе или из-за хобби?
Чего ожидать от врача
Ваш врач может задать вам ряд вопросов, например:
- Когда у вас впервые появились симптомы?
- Ваши симптомы были постоянными или случайными?
- Насколько серьезны ваши симптомы?
- Что может улучшить ваши симптомы?
- Что может ухудшить ваши симптомы?
- Подвержены ли вы воздействию химикатов или металлов на работе или в связи с хобби?
Контент Mayo Clinic Обновлено:
© 1998-2020 Фонд медицинского образования и исследований Мэйо (MFMER).Все права защищены. Условия эксплуатации
Браузер не поддерживается! Этот веб-сайт будет предлагать ограниченные функции в этом браузере. Мы поддерживаем только последние версии основных браузеров, таких как Chrome, Firefox, Safari и Edge.
×Ювенильный подошвенный дерматоз | DermNet NZ
Автор: оригинальная страница д-ра Аманды Окли, дерматолога, Гамильтон, Новая Зеландия, 1997 г. Обновлено д-ром Анитой Эшраги, дерматолог, Швеция, и д-ром Окли, в марте 2018 г.Пересмотрено в сентябре 2020 г.
Что такое ювенильный подошвенный дерматоз?
Юношеский подошвенный дерматоз — это распространенное хроническое заболевание стоп с сухой кожей стоп, которое в основном поражает детей до подросткового возраста.
Юношеский подошвенный дерматоз также известен как атопический зимний дерматит стоп и передний дерматит.
Ювенильный подошвенный дерматоз
Дополнительные изображения ювенильного подошвенного дерматоза.
Кто заболевает ювенильным подошвенным дерматозом?
Юношеский подошвенный дерматоз обычно поражает детей в возрасте от 3 до 14 лет, средний возраст — 8 лет.У мальчиков это встречается немного чаще, чем у девочек. Юношеский подошвенный дерматоз редко встречается у взрослых.
Хотя связь была высказана с атопическим дерматитом, астмой или сенной лихорадкой, это не было подтверждено в исследованиях случай-контроль.
Что вызывает ювенильный подошвенный дерматоз?
Ювенильный подошвенный дерматоз может быть вызван:
- Повторяющимися фрикционными движениями при движении стопы вверх и вниз в обуви
- Окклюзионный эффект закрытой обуви, особенно синтетической (например, нейлоновой или виниловой)
- Чрезмерное потоотделение (гипергидроз), которое при последующем быстром высыхании приводит к растрескиванию и растрескиванию
- Генетическая чувствительность кожи
- Климатические изменения: с ухудшением в летние месяцы из-за жары и потоотделения, а в холодные месяцы из-за ношения зимней обуви.Следовательно, нет постоянных сезонных колебаний.
Каковы клинические признаки ювенильного подошвенного дерматоза?
Юношеский подошвенный дерматоз включает в себя опорные участки подошв стоп, проявляющиеся в виде зудящей или болезненной, блестящей, красной кожи с тусклым видом и потерей рисунка эпидермального гребня.
- Обычно поражает обе стопы симметрично.
- Возникают болезненные трещины, трещины и шелушение.
- Подошвенная сторона большого пальца стопы (подушечка большого пальца стопы) является наиболее частым участком поражения и обычно является начальным участком.
- Общее поражение подушечек стопы (передней части стопы) и в некоторых случаях пятки; пальцев ног и подъема стопы обычно не затрагивают, что помогает отличить это от опоясывающего лишая стопы.
- Редко может поражать ладони и кончики пальцев.
Каковы осложнения ювенильного подошвенного дерматоза?
- Наиболее частым осложнением ювенильного подошвенного дерматоза являются болезненные трещины и трещины. На заживление может уйти много недель или месяцев.
Как диагностируется ювенильный подошвенный дерматоз?
Диагноз ювенильного подошвенного дерматоза основывается на клинических данных.
Могут быть выполнены соскобы кожи для исключения грибковой инфекции (tinea pedis) и патч-тесты на контактную аллергию на обувь.
Биопсия кожи требуется редко. Гистология показывает эпидермальный спонгиоз и кожное воспаление, сосредоточенное вокруг потовых протоков.
Что такое дифференциальный диагноз ювенильного подошвенного дерматоза?
Юношеский подошвенный дерматоз иногда трудно отличить от:
Как лечится ювенильный подошвенный дерматоз?
Не существует неизменно полезного лечения.Общие рекомендации включают следующее без подтверждающих исследований, показывающих пользу.
Снижает трение
- Носите хорошо сидящую обувь, желательно кожаную, чтобы минимизировать трение.
- Ношение двух или более пар хлопковых или шерстяных носков также может уменьшить трение.
- Избегайте ношения обуви и носков из синтетических материалов.
- Регулярно меняйте носки.
Смажьте сухую кожу.
- Нанесите увлажняющий крем, содержащий мочевину или вазелин, после ванны и перед сном.
- Барьерный крем (содержащий диметикон) легче носить в течение дня, и его следует наносить каждые 4 часа.
Ежедневно отдыхайте
- Запланируйте спокойное время с короткой ходьбой или без нее, чтобы позволить трещинам зажить.
Покровные трещины
- Трещины заживают быстрее при окклюзии. Лейкопластыри обычно бывают удовлетворительными.
- Спрей или жидкий акрилатный клей можно нанести на трещины для облегчения боли.
Мази по рецепту
При применении один или два раза в день курсами до 4 недель они редко оказываются более эффективными, чем простые смягчающие средства.
Каковы исходы ювенильного подошвенного дерматоза?
Юношеский подошвенный дерматоз обычно проходит спонтанно в подростковом возрасте, но может сохраняться и во взрослой жизни.
Ссылки
- Ashton RE, Griffiths WA. Юношеский подошвенный дерматоз — атопия или обувь ?. Clin Exp Dermatol. 1986; 11 (6): 529-34. DOI: 10.1111 / j.1365-2230.1986.tb00504.x. PubMed.
- Эштон Р. Э., Джонс Р. Р., Гриффитс А.Юношеский подошвенный дерматоз. Клинико-патологическое исследование. Arch Dermatol. 1985; 121 (2): 225-8. PubMed.
- Harding CR. Роговой слой: структура и функции при здоровье и болезнях. Dermatol Ther. 2004; 17 Дополнение 1: 6-15. DOI: 10.1111 / j.1396-0296.2004.04s1001.x. PubMed.
- Шипли Д.Р., Кеннеди, Коннектикут. Ювенильный подошвенный дерматоз, реагирующий на местное применение мази такролимуса. Clin Exp Dermatol. 2006; 31 (3): 453-4. DOI: 10.1111 / j.1365-2230.2006.02121.x. PubMed.
- Элиас П.М., Чой Э.Взаимодействие защитных функций рогового слоя. Exp Dermatol. 2005; 14 (10): 719-26. DOI: 10.1111 / j.1600-0625.2005.00363.x. PubMed.
- Ingram JR.
