Деформации стоп — причины, симптомы, диагностика и лечение
Косолапость
Достаточно распространенная патология. Косолапость сопровождается укорочением стопы и ее супинацией, обусловленной подвывихом голеностопного сустава. Может быть врожденной и приобретенной. Врожденная косолапость составляет 1-2% от общего числа врожденных аномалий развития и чаще встречается у мужчин. Приобретенная косолапость может развиться вследствие пареза, паралича, травм костей и мягких тканей. Как врожденная, так и приобретенная косолапость бывает одно- или двухсторонней.
При осмотре выявляется 4 основных вида деформации стопы: подошвенное сгибание, супинация, выраженный продольный свод и плюсневое приведение. Самым постоянным признаком является положение супинации, выраженность остальных патологических изменений может сильно варьироваться. При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
Поворачивание стопы кнутри и подъем носка невозможны. Плюсневое приведение приводит к тому, что больные вынуждены выворачивать наружу ноги при ходьбе для предотвращения провисания дистальной части стопы. В областях, испытывающих аномальную нагрузку, образуются омозолелости. Диагноз устанавливается с учетом данных внешнего осмотра, плантографии, рентгенографии стопы и рентгенографию голеностопного сустава. При необходимости назначается КТ и МРТ. При паралитической косолапости необходима консультация невролога.
Лечение врожденной косолапости начинают с первых дней жизни. Ножку постепенно выводят в правильное положение вручную и фиксируют гипсовой повязкой. Вначале редрессирующие повязки меняют через каждые 3 дня, затем интервал между сменами гипса увеличивают. После выведения стопы в правильное положение и устранения подвывиха голеностопного сустава гипс заменяют ночными шинами. Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Тактику лечения приобретенной косолапости определяют с учетом причины и степени деформации стопы. При невозможности устранить косолапость консервативными методами выполняют оперативные вмешательства (артродезы мелких суставов). В ряде случаев показано использование ортопедической обуви и специальных вкладышей. Больным назначается ЛФК и физиотерапия, выдаются направления на санаторно-курортное лечение.
Наружная косолапость с плоскостопием
Данная патология представляет собой сочетание нескольких деформаций стопы и характеризуется уплощением продольного свода, супинацией передних отделов и вальгусной позицией тыльной поверхности стопы. Может быть врожденной или приобретенной. Врожденная косолапость с плоскостопием встречается нечасто, приобретенная является следствием недостаточной упругости связок и мышц стопы. Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Пациентов беспокоят боли, усиливающиеся после продолжительной нагрузки, и повышенная утомляемость при ходьбе. При осмотре выявляется «перекручивание» области между тыльной поверхностью и передним отделом стопы, уплощение продольного свода и наружная косолапость, обусловленная вальгусным положением стопы. По внутренней поверхности сустава выстоит таранная кость (симптом «двойной лодыжки»). Для подтверждения диагноза назначают рентгенографию стопы и плантографию.
На начальных стадиях проводят консервативную терапию. Если пациент может активно выпрямить продольный свод, назначают специальный комплекс ЛФК, рекомендуют носить удобную, хорошо подогнанную обувь, ходить босиком по траве, песку и камням. В случаях, когда продольный свод выпрямляется только пассивно, необходимо использовать специальные вкладыши и стельки. При выраженной деформации стопы показано ношение ортопедической обуви. При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
Поперечное плоскостопие
Развивается постепенно, причиной возникновения является недостаточная упругость связочного аппарата и мышц, стабилизирующих передние отделы стопы. Проявляется увеличением расстояния между головками плюсневых костей. При этом головка I плюсневой кости смещается кнутри, а головки II-V плюсневых костей – кнаружи и в сторону подошвы. Это влечет за собой увеличение нагрузки на передние отделы и обуславливает образование болезненных мозолей. Сгибатели пальцев стопы постоянно находятся в состоянии повышенного напряжения, что может приводить к формированию когтеподобных или молоткообразных пальцев.
Диагноз уточняют при помощи плантографии и рентгенографии. Лечение консервативное. Больным с такой деформацией стопы рекомендуют выполнять специальные упражнения и использовать вкладыши. Ношение ортопедической обуви показано только при сочетании с наружной косолапостью и при нарушении положения пальцев стопы.
Пяточная стопа
Стопа находится в положении тыльного сгибания, подошвенное сгибание невозможно или ограничено. Патология может быть врожденной, однако, пяточная стопа не является истинной аномалией развития нижних конечностей – ее формирование обусловлено неправильным положением плода. Кроме того, данная патология бывает и приобретенной, возникающей вследствие травм или параличей. При врожденной деформации наблюдается резкое отклонение стопы в тыльную сторону, стопа располагается у переднего края голени, активное и пассивное отведение в сторону подошвы невозможно. При приобретенной патологии, развившейся вследствие паралича, вначале пассивное подошвенное сгибание сохраняется в полном объеме. В последующем из-за преобладания тяги разгибателей и перерастания сгибателей пассивное подошвенное сгибание становится невозможным.
Диагноз выставляется на основании данных осмотра, результатов рентгенографии, МРТ и КТ стопы. Лечение врожденной патологии заключается в постепенном исправлении положения стопы с использованием шин и редрессирующих гипсовых повязок.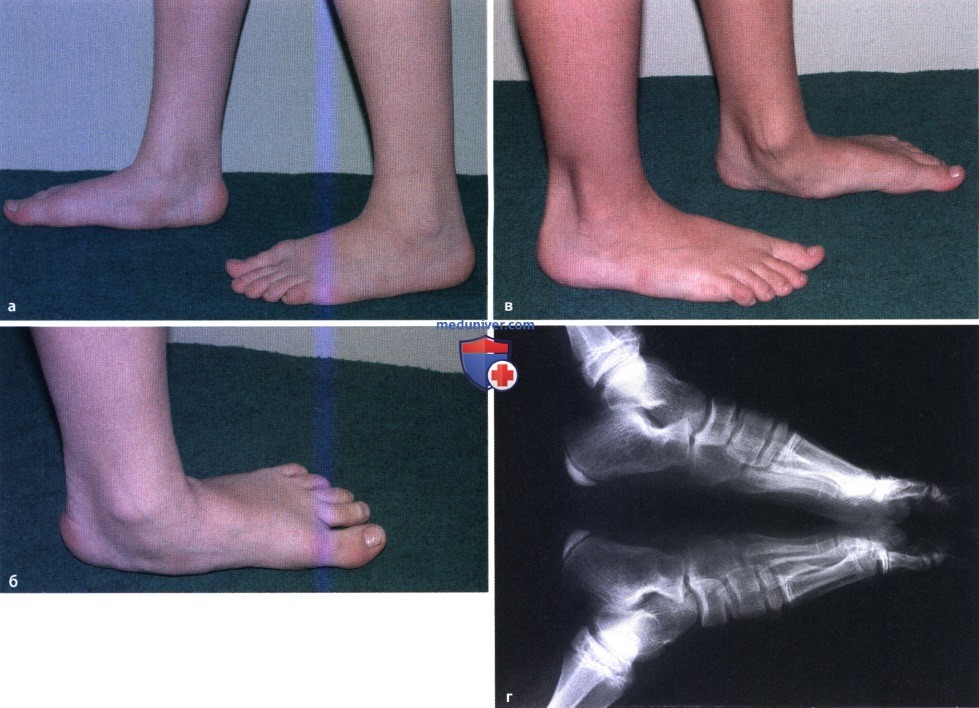 Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Конская стопа
Стопа находится в положении подошвенного сгибания, тыльное сгибание невозможно или ограничено. Причиной развития данной деформации стопы, как правило, является вялый паралич трехглавой мышцы голени. Кроме того, конская стопа в некоторых случаях формируется при спастических параличах вследствие преобладания тяги сгибателей пальцев. Иногда патологические изменения возникают из-за длительного постельного режима в положении на спине или неправильной иммобилизации. Активное тыльное сгибание невозможно. В ряде случаев из-за перерастяжения одних мышц и контрактуры других стопу невозможно вывести в положение 90% по отношению к голени даже пассивно.
Диагноз выставляется на основании данных осмотра, состояние костей, суставов и мягких тканей оценивается при помощи дополнительных исследований (рентгенография, электромиография, МРТ, КТ). Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Полая стопа
Стопа деформирована за счета усиления продольного свода. Патология может быть врожденной или развиться из-за паралича. При визуальном осмотре определяется высокий подъем, на тыльной поверхности выдается I клиновидная кость. Ходьба в обычной обуви может причинять боль из-за сдавления области предплюсны. При комбинированной патологии (сочетании с деформацией пальцев и поперечным плоскостопием) возможны интенсивные боли даже после непродолжительной ходьбы или стояния. Для уточнения диагноза выполняют плантографию, рентгенографию и, при необходимости – электромиографию. Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Деформации стоп — причины, симптомы, диагностика и лечение
Косолапость
Достаточно распространенная патология. Косолапость сопровождается укорочением стопы и ее супинацией, обусловленной подвывихом голеностопного сустава. Может быть врожденной и приобретенной. Врожденная косолапость составляет 1-2% от общего числа врожденных аномалий развития и чаще встречается у мужчин. Приобретенная косолапость может развиться вследствие пареза, паралича, травм костей и мягких тканей. Как врожденная, так и приобретенная косолапость бывает одно- или двухсторонней.
При осмотре выявляется 4 основных вида деформации стопы: подошвенное сгибание, супинация, выраженный продольный свод и плюсневое приведение. Самым постоянным признаком является положение супинации, выраженность остальных патологических изменений может сильно варьироваться.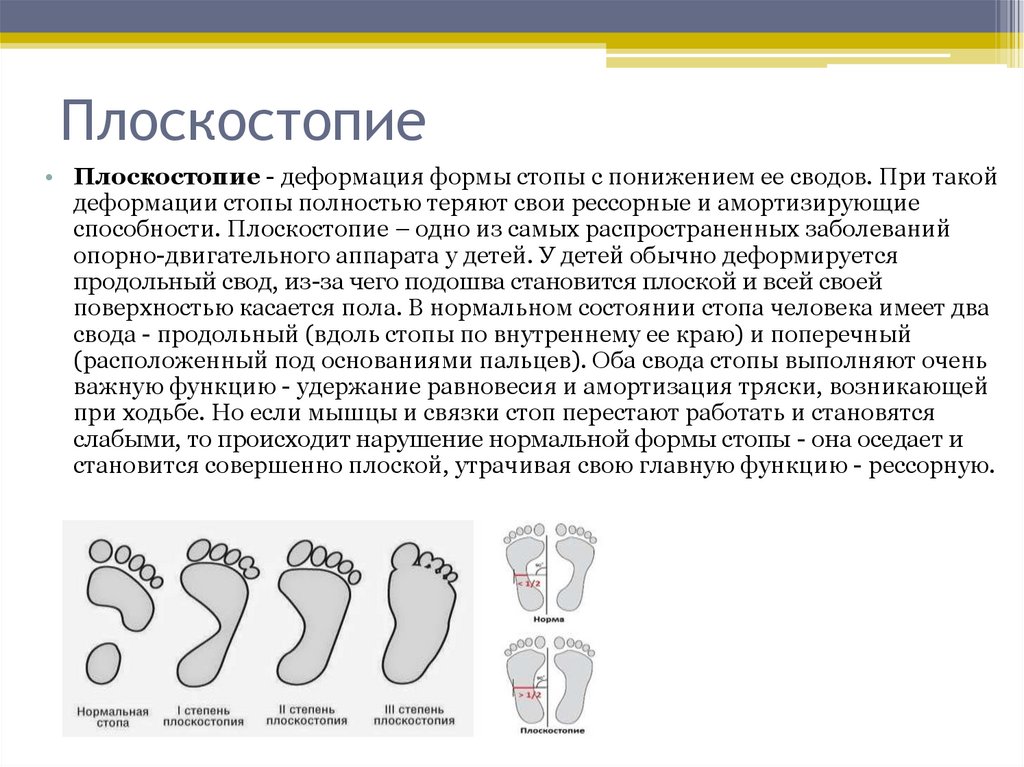 При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
Поворачивание стопы кнутри и подъем носка невозможны. Плюсневое приведение приводит к тому, что больные вынуждены выворачивать наружу ноги при ходьбе для предотвращения провисания дистальной части стопы. В областях, испытывающих аномальную нагрузку, образуются омозолелости. Диагноз устанавливается с учетом данных внешнего осмотра, плантографии, рентгенографии стопы и рентгенографию голеностопного сустава. При необходимости назначается КТ и МРТ. При паралитической косолапости необходима консультация невролога.
Лечение врожденной косолапости начинают с первых дней жизни. Ножку постепенно выводят в правильное положение вручную и фиксируют гипсовой повязкой. Вначале редрессирующие повязки меняют через каждые 3 дня, затем интервал между сменами гипса увеличивают. После выведения стопы в правильное положение и устранения подвывиха голеностопного сустава гипс заменяют ночными шинами. Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Тактику лечения приобретенной косолапости определяют с учетом причины и степени деформации стопы. При невозможности устранить косолапость консервативными методами выполняют оперативные вмешательства (артродезы мелких суставов). В ряде случаев показано использование ортопедической обуви и специальных вкладышей. Больным назначается ЛФК и физиотерапия, выдаются направления на санаторно-курортное лечение.
Наружная косолапость с плоскостопием
Данная патология представляет собой сочетание нескольких деформаций стопы и характеризуется уплощением продольного свода, супинацией передних отделов и вальгусной позицией тыльной поверхности стопы. Может быть врожденной или приобретенной. Врожденная косолапость с плоскостопием встречается нечасто, приобретенная является следствием недостаточной упругости связок и мышц стопы. Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Пациентов беспокоят боли, усиливающиеся после продолжительной нагрузки, и повышенная утомляемость при ходьбе. При осмотре выявляется «перекручивание» области между тыльной поверхностью и передним отделом стопы, уплощение продольного свода и наружная косолапость, обусловленная вальгусным положением стопы. По внутренней поверхности сустава выстоит таранная кость (симптом «двойной лодыжки»). Для подтверждения диагноза назначают рентгенографию стопы и плантографию.
На начальных стадиях проводят консервативную терапию. Если пациент может активно выпрямить продольный свод, назначают специальный комплекс ЛФК, рекомендуют носить удобную, хорошо подогнанную обувь, ходить босиком по траве, песку и камням. В случаях, когда продольный свод выпрямляется только пассивно, необходимо использовать специальные вкладыши и стельки. При выраженной деформации стопы показано ношение ортопедической обуви. При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
Поперечное плоскостопие
Развивается постепенно, причиной возникновения является недостаточная упругость связочного аппарата и мышц, стабилизирующих передние отделы стопы. Проявляется увеличением расстояния между головками плюсневых костей. При этом головка I плюсневой кости смещается кнутри, а головки II-V плюсневых костей – кнаружи и в сторону подошвы. Это влечет за собой увеличение нагрузки на передние отделы и обуславливает образование болезненных мозолей. Сгибатели пальцев стопы постоянно находятся в состоянии повышенного напряжения, что может приводить к формированию когтеподобных или молоткообразных пальцев.
Диагноз уточняют при помощи плантографии и рентгенографии. Лечение консервативное. Больным с такой деформацией стопы рекомендуют выполнять специальные упражнения и использовать вкладыши. Ношение ортопедической обуви показано только при сочетании с наружной косолапостью и при нарушении положения пальцев стопы.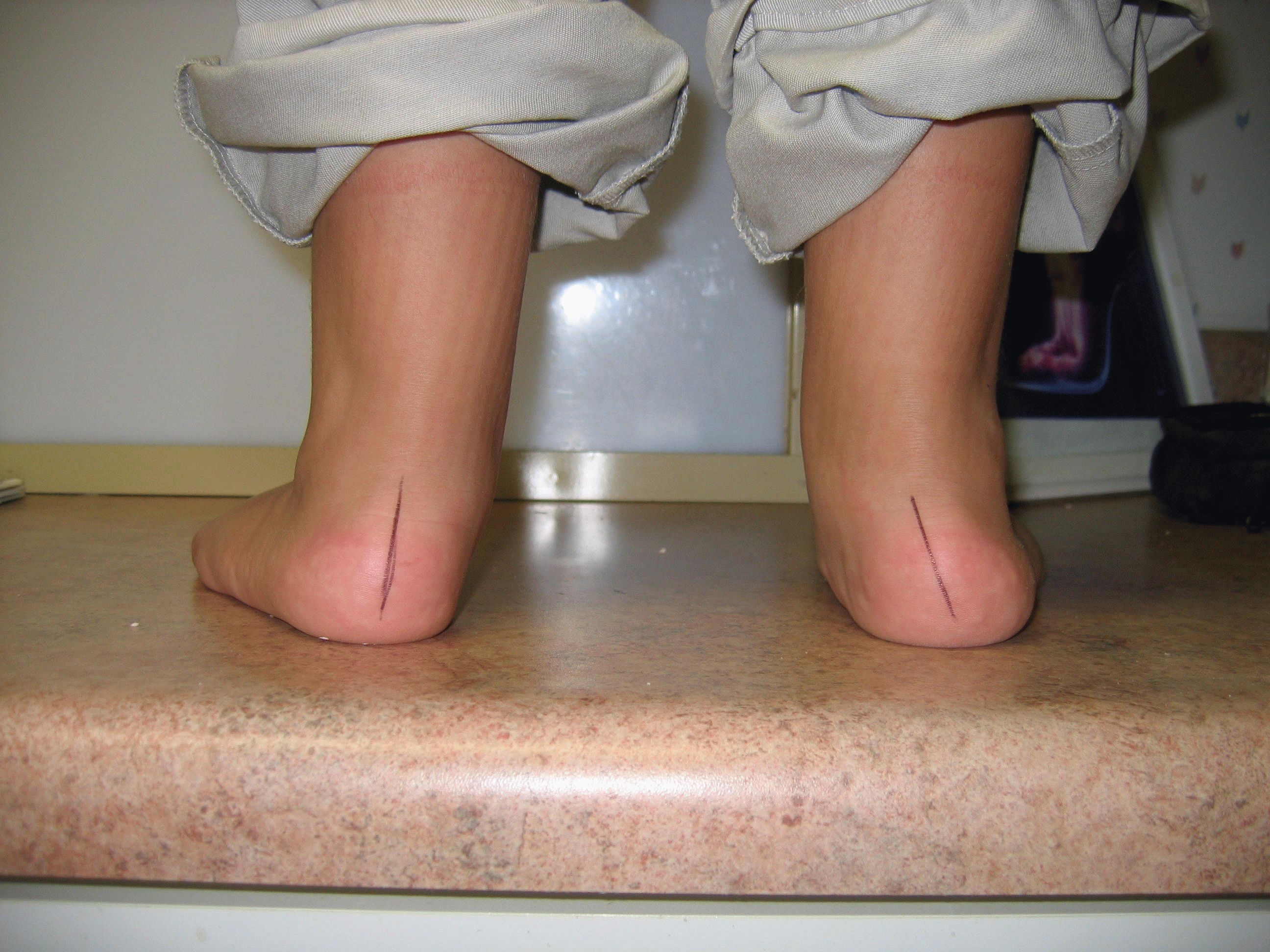
Пяточная стопа
Стопа находится в положении тыльного сгибания, подошвенное сгибание невозможно или ограничено. Патология может быть врожденной, однако, пяточная стопа не является истинной аномалией развития нижних конечностей – ее формирование обусловлено неправильным положением плода. Кроме того, данная патология бывает и приобретенной, возникающей вследствие травм или параличей. При врожденной деформации наблюдается резкое отклонение стопы в тыльную сторону, стопа располагается у переднего края голени, активное и пассивное отведение в сторону подошвы невозможно. При приобретенной патологии, развившейся вследствие паралича, вначале пассивное подошвенное сгибание сохраняется в полном объеме. В последующем из-за преобладания тяги разгибателей и перерастания сгибателей пассивное подошвенное сгибание становится невозможным.
Диагноз выставляется на основании данных осмотра, результатов рентгенографии, МРТ и КТ стопы. Лечение врожденной патологии заключается в постепенном исправлении положения стопы с использованием шин и редрессирующих гипсовых повязок.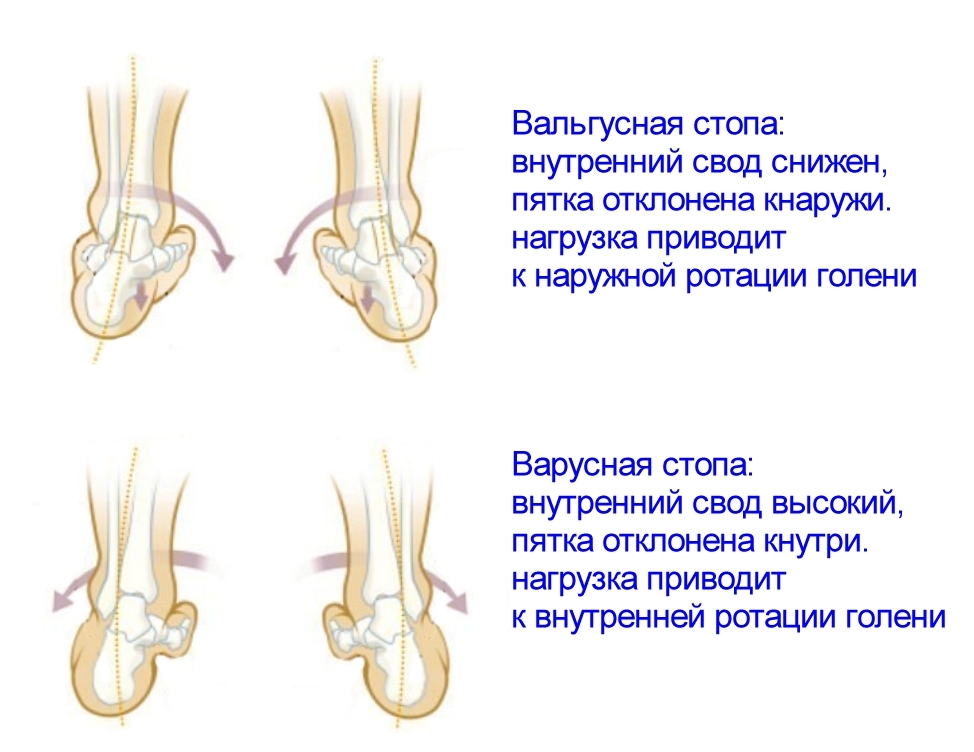 Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Конская стопа
Стопа находится в положении подошвенного сгибания, тыльное сгибание невозможно или ограничено. Причиной развития данной деформации стопы, как правило, является вялый паралич трехглавой мышцы голени. Кроме того, конская стопа в некоторых случаях формируется при спастических параличах вследствие преобладания тяги сгибателей пальцев. Иногда патологические изменения возникают из-за длительного постельного режима в положении на спине или неправильной иммобилизации. Активное тыльное сгибание невозможно. В ряде случаев из-за перерастяжения одних мышц и контрактуры других стопу невозможно вывести в положение 90% по отношению к голени даже пассивно.
Диагноз выставляется на основании данных осмотра, состояние костей, суставов и мягких тканей оценивается при помощи дополнительных исследований (рентгенография, электромиография, МРТ, КТ). Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Полая стопа
Стопа деформирована за счета усиления продольного свода. Патология может быть врожденной или развиться из-за паралича. При визуальном осмотре определяется высокий подъем, на тыльной поверхности выдается I клиновидная кость. Ходьба в обычной обуви может причинять боль из-за сдавления области предплюсны. При комбинированной патологии (сочетании с деформацией пальцев и поперечным плоскостопием) возможны интенсивные боли даже после непродолжительной ходьбы или стояния. Для уточнения диагноза выполняют плантографию, рентгенографию и, при необходимости – электромиографию. Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Деформации стоп — причины, симптомы, диагностика и лечение
Косолапость
Достаточно распространенная патология. Косолапость сопровождается укорочением стопы и ее супинацией, обусловленной подвывихом голеностопного сустава. Может быть врожденной и приобретенной. Врожденная косолапость составляет 1-2% от общего числа врожденных аномалий развития и чаще встречается у мужчин. Приобретенная косолапость может развиться вследствие пареза, паралича, травм костей и мягких тканей. Как врожденная, так и приобретенная косолапость бывает одно- или двухсторонней.
При осмотре выявляется 4 основных вида деформации стопы: подошвенное сгибание, супинация, выраженный продольный свод и плюсневое приведение. Самым постоянным признаком является положение супинации, выраженность остальных патологических изменений может сильно варьироваться.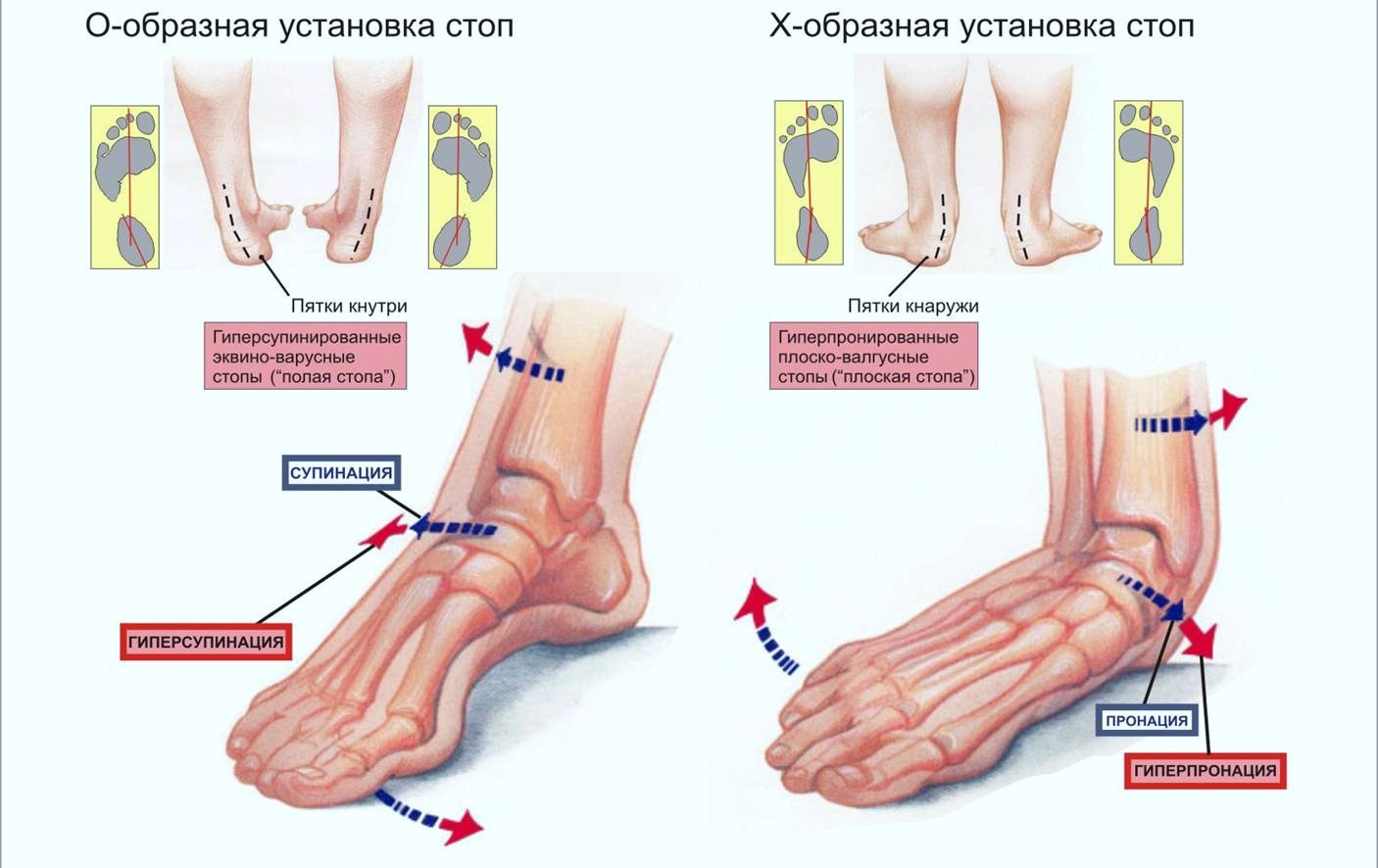 При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
Поворачивание стопы кнутри и подъем носка невозможны. Плюсневое приведение приводит к тому, что больные вынуждены выворачивать наружу ноги при ходьбе для предотвращения провисания дистальной части стопы. В областях, испытывающих аномальную нагрузку, образуются омозолелости. Диагноз устанавливается с учетом данных внешнего осмотра, плантографии, рентгенографии стопы и рентгенографию голеностопного сустава. При необходимости назначается КТ и МРТ. При паралитической косолапости необходима консультация невролога.
Лечение врожденной косолапости начинают с первых дней жизни. Ножку постепенно выводят в правильное положение вручную и фиксируют гипсовой повязкой. Вначале редрессирующие повязки меняют через каждые 3 дня, затем интервал между сменами гипса увеличивают. После выведения стопы в правильное положение и устранения подвывиха голеностопного сустава гипс заменяют ночными шинами. Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Тактику лечения приобретенной косолапости определяют с учетом причины и степени деформации стопы. При невозможности устранить косолапость консервативными методами выполняют оперативные вмешательства (артродезы мелких суставов). В ряде случаев показано использование ортопедической обуви и специальных вкладышей. Больным назначается ЛФК и физиотерапия, выдаются направления на санаторно-курортное лечение.
Наружная косолапость с плоскостопием
Данная патология представляет собой сочетание нескольких деформаций стопы и характеризуется уплощением продольного свода, супинацией передних отделов и вальгусной позицией тыльной поверхности стопы. Может быть врожденной или приобретенной. Врожденная косолапость с плоскостопием встречается нечасто, приобретенная является следствием недостаточной упругости связок и мышц стопы. Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Пациентов беспокоят боли, усиливающиеся после продолжительной нагрузки, и повышенная утомляемость при ходьбе. При осмотре выявляется «перекручивание» области между тыльной поверхностью и передним отделом стопы, уплощение продольного свода и наружная косолапость, обусловленная вальгусным положением стопы. По внутренней поверхности сустава выстоит таранная кость (симптом «двойной лодыжки»). Для подтверждения диагноза назначают рентгенографию стопы и плантографию.
На начальных стадиях проводят консервативную терапию. Если пациент может активно выпрямить продольный свод, назначают специальный комплекс ЛФК, рекомендуют носить удобную, хорошо подогнанную обувь, ходить босиком по траве, песку и камням. В случаях, когда продольный свод выпрямляется только пассивно, необходимо использовать специальные вкладыши и стельки. При выраженной деформации стопы показано ношение ортопедической обуви. При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
Поперечное плоскостопие
Развивается постепенно, причиной возникновения является недостаточная упругость связочного аппарата и мышц, стабилизирующих передние отделы стопы. Проявляется увеличением расстояния между головками плюсневых костей. При этом головка I плюсневой кости смещается кнутри, а головки II-V плюсневых костей – кнаружи и в сторону подошвы. Это влечет за собой увеличение нагрузки на передние отделы и обуславливает образование болезненных мозолей. Сгибатели пальцев стопы постоянно находятся в состоянии повышенного напряжения, что может приводить к формированию когтеподобных или молоткообразных пальцев.
Диагноз уточняют при помощи плантографии и рентгенографии. Лечение консервативное. Больным с такой деформацией стопы рекомендуют выполнять специальные упражнения и использовать вкладыши. Ношение ортопедической обуви показано только при сочетании с наружной косолапостью и при нарушении положения пальцев стопы.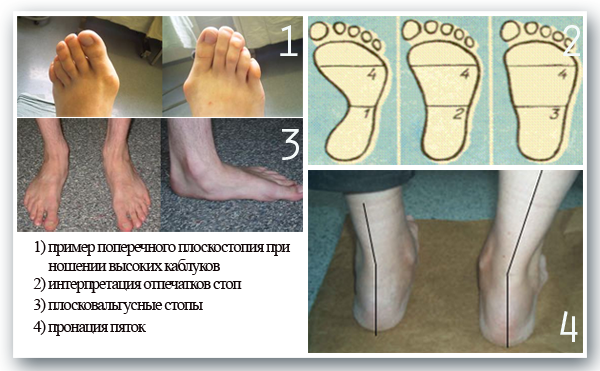
Пяточная стопа
Стопа находится в положении тыльного сгибания, подошвенное сгибание невозможно или ограничено. Патология может быть врожденной, однако, пяточная стопа не является истинной аномалией развития нижних конечностей – ее формирование обусловлено неправильным положением плода. Кроме того, данная патология бывает и приобретенной, возникающей вследствие травм или параличей. При врожденной деформации наблюдается резкое отклонение стопы в тыльную сторону, стопа располагается у переднего края голени, активное и пассивное отведение в сторону подошвы невозможно. При приобретенной патологии, развившейся вследствие паралича, вначале пассивное подошвенное сгибание сохраняется в полном объеме. В последующем из-за преобладания тяги разгибателей и перерастания сгибателей пассивное подошвенное сгибание становится невозможным.
Диагноз выставляется на основании данных осмотра, результатов рентгенографии, МРТ и КТ стопы. Лечение врожденной патологии заключается в постепенном исправлении положения стопы с использованием шин и редрессирующих гипсовых повязок. Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Конская стопа
Стопа находится в положении подошвенного сгибания, тыльное сгибание невозможно или ограничено. Причиной развития данной деформации стопы, как правило, является вялый паралич трехглавой мышцы голени. Кроме того, конская стопа в некоторых случаях формируется при спастических параличах вследствие преобладания тяги сгибателей пальцев. Иногда патологические изменения возникают из-за длительного постельного режима в положении на спине или неправильной иммобилизации. Активное тыльное сгибание невозможно. В ряде случаев из-за перерастяжения одних мышц и контрактуры других стопу невозможно вывести в положение 90% по отношению к голени даже пассивно.
Диагноз выставляется на основании данных осмотра, состояние костей, суставов и мягких тканей оценивается при помощи дополнительных исследований (рентгенография, электромиография, МРТ, КТ). Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Полая стопа
Стопа деформирована за счета усиления продольного свода. Патология может быть врожденной или развиться из-за паралича. При визуальном осмотре определяется высокий подъем, на тыльной поверхности выдается I клиновидная кость. Ходьба в обычной обуви может причинять боль из-за сдавления области предплюсны. При комбинированной патологии (сочетании с деформацией пальцев и поперечным плоскостопием) возможны интенсивные боли даже после непродолжительной ходьбы или стояния. Для уточнения диагноза выполняют плантографию, рентгенографию и, при необходимости – электромиографию. Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Деформации стоп — причины, симптомы, диагностика и лечение
Косолапость
Достаточно распространенная патология. Косолапость сопровождается укорочением стопы и ее супинацией, обусловленной подвывихом голеностопного сустава. Может быть врожденной и приобретенной. Врожденная косолапость составляет 1-2% от общего числа врожденных аномалий развития и чаще встречается у мужчин. Приобретенная косолапость может развиться вследствие пареза, паралича, травм костей и мягких тканей. Как врожденная, так и приобретенная косолапость бывает одно- или двухсторонней.
При осмотре выявляется 4 основных вида деформации стопы: подошвенное сгибание, супинация, выраженный продольный свод и плюсневое приведение. Самым постоянным признаком является положение супинации, выраженность остальных патологических изменений может сильно варьироваться. При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
Поворачивание стопы кнутри и подъем носка невозможны. Плюсневое приведение приводит к тому, что больные вынуждены выворачивать наружу ноги при ходьбе для предотвращения провисания дистальной части стопы. В областях, испытывающих аномальную нагрузку, образуются омозолелости. Диагноз устанавливается с учетом данных внешнего осмотра, плантографии, рентгенографии стопы и рентгенографию голеностопного сустава. При необходимости назначается КТ и МРТ. При паралитической косолапости необходима консультация невролога.
Лечение врожденной косолапости начинают с первых дней жизни. Ножку постепенно выводят в правильное положение вручную и фиксируют гипсовой повязкой. Вначале редрессирующие повязки меняют через каждые 3 дня, затем интервал между сменами гипса увеличивают. После выведения стопы в правильное положение и устранения подвывиха голеностопного сустава гипс заменяют ночными шинами. Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Тактику лечения приобретенной косолапости определяют с учетом причины и степени деформации стопы. При невозможности устранить косолапость консервативными методами выполняют оперативные вмешательства (артродезы мелких суставов). В ряде случаев показано использование ортопедической обуви и специальных вкладышей. Больным назначается ЛФК и физиотерапия, выдаются направления на санаторно-курортное лечение.
Наружная косолапость с плоскостопием
Данная патология представляет собой сочетание нескольких деформаций стопы и характеризуется уплощением продольного свода, супинацией передних отделов и вальгусной позицией тыльной поверхности стопы. Может быть врожденной или приобретенной. Врожденная косолапость с плоскостопием встречается нечасто, приобретенная является следствием недостаточной упругости связок и мышц стопы. Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Пациентов беспокоят боли, усиливающиеся после продолжительной нагрузки, и повышенная утомляемость при ходьбе. При осмотре выявляется «перекручивание» области между тыльной поверхностью и передним отделом стопы, уплощение продольного свода и наружная косолапость, обусловленная вальгусным положением стопы. По внутренней поверхности сустава выстоит таранная кость (симптом «двойной лодыжки»). Для подтверждения диагноза назначают рентгенографию стопы и плантографию.
На начальных стадиях проводят консервативную терапию. Если пациент может активно выпрямить продольный свод, назначают специальный комплекс ЛФК, рекомендуют носить удобную, хорошо подогнанную обувь, ходить босиком по траве, песку и камням. В случаях, когда продольный свод выпрямляется только пассивно, необходимо использовать специальные вкладыши и стельки. При выраженной деформации стопы показано ношение ортопедической обуви.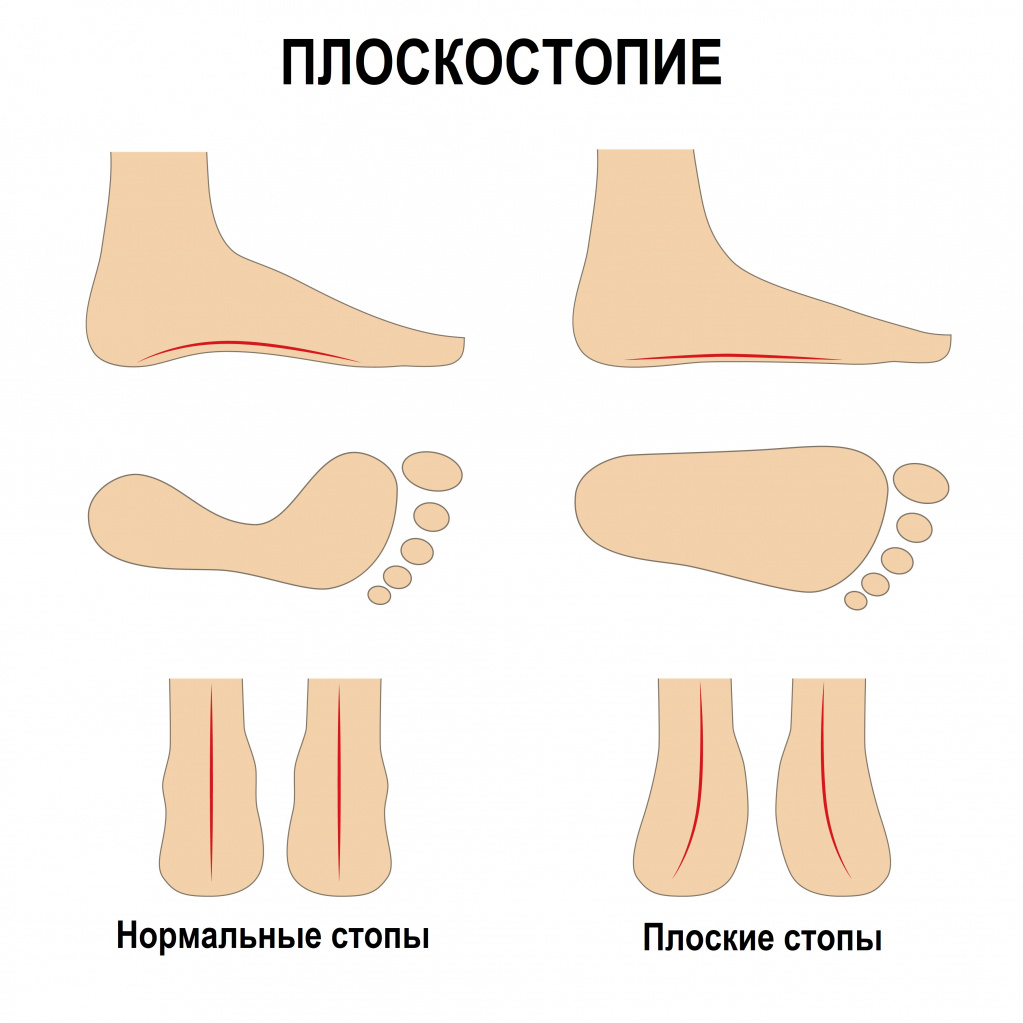 При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
Поперечное плоскостопие
Развивается постепенно, причиной возникновения является недостаточная упругость связочного аппарата и мышц, стабилизирующих передние отделы стопы. Проявляется увеличением расстояния между головками плюсневых костей. При этом головка I плюсневой кости смещается кнутри, а головки II-V плюсневых костей – кнаружи и в сторону подошвы. Это влечет за собой увеличение нагрузки на передние отделы и обуславливает образование болезненных мозолей. Сгибатели пальцев стопы постоянно находятся в состоянии повышенного напряжения, что может приводить к формированию когтеподобных или молоткообразных пальцев.
Диагноз уточняют при помощи плантографии и рентгенографии. Лечение консервативное. Больным с такой деформацией стопы рекомендуют выполнять специальные упражнения и использовать вкладыши. Ношение ортопедической обуви показано только при сочетании с наружной косолапостью и при нарушении положения пальцев стопы.
Пяточная стопа
Стопа находится в положении тыльного сгибания, подошвенное сгибание невозможно или ограничено. Патология может быть врожденной, однако, пяточная стопа не является истинной аномалией развития нижних конечностей – ее формирование обусловлено неправильным положением плода. Кроме того, данная патология бывает и приобретенной, возникающей вследствие травм или параличей. При врожденной деформации наблюдается резкое отклонение стопы в тыльную сторону, стопа располагается у переднего края голени, активное и пассивное отведение в сторону подошвы невозможно. При приобретенной патологии, развившейся вследствие паралича, вначале пассивное подошвенное сгибание сохраняется в полном объеме. В последующем из-за преобладания тяги разгибателей и перерастания сгибателей пассивное подошвенное сгибание становится невозможным.
Диагноз выставляется на основании данных осмотра, результатов рентгенографии, МРТ и КТ стопы. Лечение врожденной патологии заключается в постепенном исправлении положения стопы с использованием шин и редрессирующих гипсовых повязок. Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Конская стопа
Стопа находится в положении подошвенного сгибания, тыльное сгибание невозможно или ограничено. Причиной развития данной деформации стопы, как правило, является вялый паралич трехглавой мышцы голени. Кроме того, конская стопа в некоторых случаях формируется при спастических параличах вследствие преобладания тяги сгибателей пальцев. Иногда патологические изменения возникают из-за длительного постельного режима в положении на спине или неправильной иммобилизации. Активное тыльное сгибание невозможно. В ряде случаев из-за перерастяжения одних мышц и контрактуры других стопу невозможно вывести в положение 90% по отношению к голени даже пассивно.
Диагноз выставляется на основании данных осмотра, состояние костей, суставов и мягких тканей оценивается при помощи дополнительных исследований (рентгенография, электромиография, МРТ, КТ). Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Полая стопа
Стопа деформирована за счета усиления продольного свода. Патология может быть врожденной или развиться из-за паралича. При визуальном осмотре определяется высокий подъем, на тыльной поверхности выдается I клиновидная кость. Ходьба в обычной обуви может причинять боль из-за сдавления области предплюсны. При комбинированной патологии (сочетании с деформацией пальцев и поперечным плоскостопием) возможны интенсивные боли даже после непродолжительной ходьбы или стояния. Для уточнения диагноза выполняют плантографию, рентгенографию и, при необходимости – электромиографию. Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
виды, лечение и профилактика у детей
На чтение 3 мин.
Стопа формируется 26 костями, соединенными между собой связками и суставами. За счет того, что в процессе ходьбы на стопу оказываются значительные нагрузки, под их действием она может претерпеть видоизменения.
Причины деформации стопыИтак, деформация стопы представляет собой анатомическое изменение формы за счет преобразования костей, связок и сухожилий. По характеру возникновения она может быть врожденной и приобретенной. Основными причинами приобретенной деформации считаются:
- разнообразные травмы;
- заболевания эндокринной системы и костей;
- избыточная нагрузка из-за лишнего веса;
- ношение несоответствующей обуви.
Виды деформации стопы
Косолапость. Она отмечается подвывихом голеностопного сустава, с последующим укорочением стопы. У 1 из 1000 младенцев может наблюдаться врожденная косолапость различной степени тяжести. В других случаях она проявляется в результате неправильного лечения травм и длительного ношения совершенно неподходящей обуви;
Плоскостопие — наиболее распространенный вид дефекта. У каждого человека имеется естественное анатомическое искривление стопы — продольный и поперечный свод. При их опущении специалисты диагностируют плоскостопие. Факторами, вызывающими приобретенное плоскостопие, могут стать костные заболевания, регулярные избыточные нагрузки на стопу или неправильное их распределение в результате ношения некачественной обуви;
Полая стопа. Полая стопа является обратной формой плоскостопия. При ней высота продольного свода увеличивается. Основными факторами ее возникновения можно назвать заболевания нервно-мышечного аппарата и травмы различной этимологии. У детей эта деформация наблюдается наиболее часто, чем у взрослых и имеет врожденных характер;
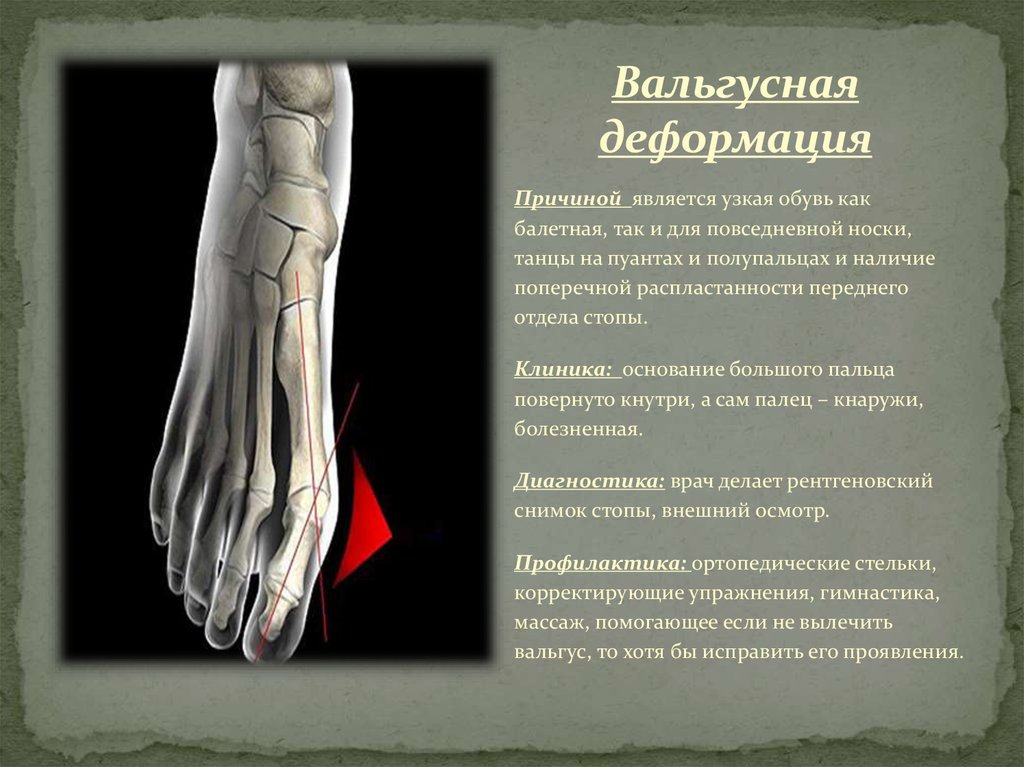
Вальгусное отклонение большого пальца, которое в народе часто именуют «шишкой», представляет собой искривление плюснефалангового сустава первого пальца. В основном это заболевание является приобретенным, а причиной его возникновения является неправильная обувь. Зачастую вальгусную деформацию большого пальца наблюдают одновременно с поперечным плоскостопием. У детей встречаются врожденные патологии, но нередко заболевание начинается с первых шагов малыша;
В основном это заболевание является приобретенным, а причиной его возникновения является неправильная обувь. Зачастую вальгусную деформацию большого пальца наблюдают одновременно с поперечным плоскостопием. У детей встречаются врожденные патологии, но нередко заболевание начинается с первых шагов малыша;
Лечение и профилактика возникновения деформации стопы
Во избежание обострения заболевания, любые виды деформации стоп необходимо своевременно лечить. Для этого необходимо выполнять:
- лечебную гимнастику и массаж;
- физиопроцедуры;
В крайних случаях врачами выполняется редрессация стопы, которая искусственно придает ей природную анатомическую форму.
Чтобы предупредить формирование дефектов стопы или снизить их степень, необходимо проводить профилактические мероприятия:
- своевременно давать отдых ногам, не превышая допустимого уровня физической нагрузки;
- выполнять физические упражнения для ног;
- делать контрастный душ;
- обязательно, носить правильную профилактическую обувь.
Особенностью правильной профилактической обуви является не только ее соответствие размеру и полноте человека, но и возможность выполнять все функции поддержки стопы в правильном анатомическом положении. Она должна иметь не завышенный плотный задник, супинатор, специальную ортопедическую стельку и т. д. К ней можно отнести обувь российской торговой марки «Таши Орто», что подтверждено Роспатентом, а также многочисленными наградами на выставках включая «Всероссийская марка Знака качества XXI века», «Лучшие детские товары», «Мама и дитя». При этом при изготовлении детской обуви «Таши Орто» используется исключительно натуральная кожа.
Операция деформации стопы на косточках ног в Ортоцентре, г. Санкт-Петербург
Специалисты «Ортоцентра» приглашают пациентов, которым необходимо лечение или операция при деформациях стопы или голеностопного сустава в Центр хирургии стопы.
Все виды операций и лечения при патологии стопы и голеностопного сустава
Операция на косточках стоп, лечение деформации стопы и голеностопного сустава и поперечного плоскостопия проводится опытными высококвалифицированными специалистами Центра. Мы занимаемся лечением различных ортопедических заболеваний, включая посттравматические деформации голеностопного и подтаранного суставов. Выполняются все виды оперативных вмешательств при патологиях всех отделов стопы – переднего, среднего и заднего.
Мы занимаемся лечением различных ортопедических заболеваний, включая посттравматические деформации голеностопного и подтаранного суставов. Выполняются все виды оперативных вмешательств при патологиях всех отделов стопы – переднего, среднего и заднего.
Наиболее частой причиной обращения пациентов в наш центр, является проблема косточки на ногах. Операция с использованием современных высокотехнологичных методик и материалов позволяет радикально решить эту проблему.
| Снимок стоп до операции | Снимок стоп после операции |
|---|---|
Почему мы рекомендуем наш центр пациентам, которым предстоит операция на стопе
- операционная клиники оснащена современным медицинским оборудованием и инструментами, позволяющими проводить подобные операции;
- при проведении операций применяются малотравматичные методики с использованием металлоконструкций ведущих мировых производителей;
- хирургическая коррекция поперечного плоскостопия может проводиться одновременно на двух стопах, что снижает сроки восстановительного периода;
- передовые методики, практикующиеся в клинике, в большинстве случаев позволяют обходиться без гипсовых повязок, что обеспечивает раннюю нагрузку на стопу.

К примеру, после хирургического вмешательства при поперечном плоскостопии, в первый же день пациенты могут стоять и ходить без дополнительной опоры, надев башмаки Барука.
Запись на консультацию производится по телефону.
Врожденная деформация стопы – операционное лечение в Санкт-Петербурге
Имеются противопоказания. Необходима консультация специалиста.
Стопа человека — это опора его тела. Любая её деформация влечёт за собой другие нарушения: особенно сильно из-за патологий стопы страдают суставы ног. Поэтому деформация стопы — это не только косметологический дефект. Нарушения в структуре костей и мышц приводят к изменению походки, быстрой утомляемости, болям, ограничением активного образа жизни вплоть до полной потери возможности нормально функционировать.
Причины и симптомы
Врождённые деформации стопы обусловлены наследственностью. Основным симптомом проявления врождённой деформации стопы являются визуально заметные отклонения от нормы. Кроме того, деформация проявляется болями, повышенной утомляемостью, образованием натоптышей и мозолей.
Также разные патологии могут иметь характерные признаки. Так, о наличии косолапости сигнализируют следующие симптомы: эквинус(сгибание подошвы), супинация (опущение наружного края стопы), аддукция (приведение переднего отдела стопы).
Помимо косолапости, врачи выделяют следующие деформации: плоскостопие, вальгусную деформацию большого пальца, варуснуюдеформацию мизинца, молоткообразную деформацию пальцев и пр.
Нередко наблюдается сразу несколько видов деформаций.
Диагностика и лечение
Патология определяется с помощью визуального осмотра врачом. Для уточнения диагноза также назначаются рентгенография, МРТ, КТ, электронейромиография (определение состояния мышц и нервов).
Программа лечения зависит от характера и тяжести патологии. Для устранения врождённой деформации стопы могут применяться как консервативные, так и хирургические методики. Операция применяется при выраженной патологии, когда консервативные методы не оказывают должного эффекта, а само нарушение серьёзно ухудшает качество жизни больного. Применяются следующие виды хирургического вмешательства:
- операции на тканях;
- операции на костях;
- смешанные операции.
В Центре Хирургии «СМ-Клиника» проводятся все виды операций по устранению врожденных деформаций стопы. Вмешательства проводятся с применением самых современных и безопасных хирургических методик. Не откладывайте лечение — при первых симптомах деформации обратитесь за помощью в медицинский центр «СМ-Клиника».
видов деформаций стопы | Joint Replacement Institute
Существует много различных типов деформаций стопы. Некоторые могут присутствовать с рождения, а другие могут возникать со временем или в зрелом возрасте.
При некоторых состояниях стопы может потребоваться лечение в зависимости от типа и степени деформации. Слегка деформированная стопа может быть исправлена с помощью специальных фиксаторов и ортопедических средств, но более серьезная деформация стопы может потребовать хирургического вмешательства.
Распространенные типы деформаций стопы
Если вас беспокоит деформация стопы, врач-ортопед может помочь вам решить, как лучше всего решить эту проблему.К наиболее распространенным типам деформаций стопы относятся следующие:
Вальгусная деформация большого пальца стопы (Hallux Valgus)
Костный мозг может быть очень болезненной деформацией стопы. Они чаще возникают у женщин и могут быть результатом ношения неподходящей обуви, которая оказывает неудобное давление на ногу. Это вызывает воспаление и раздражение, а также заставляет кости большого пальца ноги и рядом с ним менять положение.
В бурсите твердая костная шишка образуется на боковой стороне стопы у основания большого пальца.Носок начинает наклоняться внутрь и указывать на другие пальцы. Боль развивается по бокам или в подошве стоп (что часто усиливается при ходьбе и ношении обуви).
Лечение может варьироваться в зависимости от тяжести состояния. Ваш ортопед может порекомендовать стельки для обуви (стельки) или операцию в тяжелых случаях.
Молоток, коготь и палец
Hammertoe обычно поражает второй палец стопы (рядом с большим пальцем), в результате чего сустав остается согнутым в форме «молотка», при этом средний сустав направлен вверх.
Молоток пальца ноги может повредить любой палец стопы, в результате чего сустав, ближайший к ногтю, согнется вниз. Когтистый палец может быть связан с основным заболеванием, но молоток и молоток чаще всего возникают из-за ношения тесной или неподходящей обуви.
Плоскостопие (Pes Planus)
Обычно мы рождаемся с плоскостопием, а наши кости и суставы становятся гибкими по мере нашего развития и роста.Гибкое плоскостопие — это когда своды стопы исчезают при стоянии (поэтому ступни кажутся плоскими), но появляются снова, когда вы сидите. Состояние часто перерастает без каких-либо остаточных проблем, и большинство детей не испытывают никаких симптомов, связанных с плоскостопием.
Если у вас плоскостопие, оно может стать болезненным. Если ортопедические изделия и опоры для свода не помогают, ваш врач-ортопед может порекомендовать варианты хирургического вмешательства.
Высокие арки (Pes Cavus)
Высокий свод стопы определяется как когда подошва стопы заметно приподнята или пуста на вид при нагрузке.Это может быть результатом наследственного состояния или симптомом основного неврологического, ортопедического или нервно-мышечного состояния.
Это не так часто, как плоскостопие, но может быть болезненным из-за сдавления плюсневых костей, что может привести к ограничению функции. Может потребоваться только физиотерапия, но если симптомы серьезны, может потребоваться операция.
Лечение деформаций стопы в Неаполе, Флорида
Если у вас деформация стопы, которая вызывает у вас боль или нарушение функции, обратитесь к специалистам в Joint Replacement Institute.Боль в ногах — серьезное заболевание, и важно обратиться за медицинской помощью, прежде чем проблема усугубится.
Если у вас есть какие-либо вопросы или вы хотите назначить консультацию, свяжитесь с нами сегодня, позвонив нам по телефону (239) 261-2663, или заполните нашу онлайн-форму заявки на прием. Мы с нетерпением ждем возможности помочь вам вернуться в строй!
Типы деформаций стопы — Ортопедия стопы MASS4D®
Структурная деформация стопы часто связана со значительными изменениями походки, ограниченным диапазоном движений важнейших суставов и болями в опорно-двигательном аппарате.Это способствует ряду функциональных изменений, которые постепенно вызывают проблемы в поддержании баланса и стабильности.
Хотя у клиницистов нет стандартного определения « деформации стопы », она часто характеризуется наличием трех или более из следующих: вальгусная деформация большого пальца стопы, молоткообразные пальцы стопы, костные выступы, выступающие головки плюсневых костей, артропатия Шарко, ограниченная подвижность суставов. и небольшое мышечное истощение.
Malhotra et al. перечислите основные деформации в сагиттальной плоскости у взрослых, такие как когтистые пальцы, молотковые пальцы и пальцы ног; дисбаланс между силами разгибания и сгибания в соответствующих суставах считается основным фактором, способствующим развитию таких деформаций.
Авторы описывают молотковый палец как изолированную деформацию сгибания дистального межфалангового сустава, а молоткообразный палец — как первичную сгибательную деформацию проксимального межфалангового сустава, с или без гиперэкстензии в плюснефаланговом суставе, но с нейтральным или гиперэкстензивным дистальным межфаланговым суставом.
Предложите своим пациентам индивидуально откалиброванную стельку с 98% степенью удовлетворенности пациентов узнать больше
Коготь пальца стопы определяется как первичная деформация гиперэкстензии плюснефалангового сустава со сгибанием в проксимальном межфаланговом суставе и дистальном межфаланговом суставе.Внутренние элементы укорачиваются и не могут создавать сгибающий момент в плюснефаланговом суставе, а разгибатели действуют беспрепятственно.
Исследование, проведенное Hagedorn et al. набрали участников из исследования Framingham Foot Study, чтобы оценить взаимосвязь между заболеваниями стопы, осанкой и функцией стопы. Была проведена оценка несущей способности для определения наличия вальгусной деформации большого пальца стопы, , молотка, когтя, перекрывающихся пальцев ног и косточки Портного.
Сканирование подошвенного давления использовалось для изучения положения и функции стопы; Положение стопы было охарактеризовано с использованием модифицированного индекса свода стопы, а индекс перемещения центра давления использовался для характеристики функции стопы.
Авторы обнаружили, что осанка и динамическая функция стопы в значительной степени связаны со специфическими заболеваниями стопы. Положение плоской стопы и пронированная функция стопы увеличивают риск деформации стопы у взрослых.
Увеличение деформации стопы подошвенное давление , которое служит потенциальным фактором риска возникновения язв стопы. Это может быть чрезвычайно пагубным для пациента с диабетом, так как в конечном итоге может потребоваться ампутация пораженной стопы.
Профилактические стратегии должны быть сосредоточены на уменьшении симптоматики и устранении биомеханических несоответствий, таких как гиперпронация, которая запускает компенсаторные движения нижних конечностей и подвергает человека большему риску развития заболеваний стопы.
Джин Миркин, президент отделения стопы и голеностопного сустава в Средней Атлантике, утверждает, что ортопедические приспособления иногда можно использовать для стабилизации гибких молоточковых пальцев стопы из-за стабилизации сгибателей и предотвращения чрезмерной пронации.
Растяжение сухожилий сгибателей можно минимизировать, если медиальная продольная дуга имеет достаточную опору и предотвращается пронация подтаранного сустава за пределы его здорового диапазона по сравнению с несущей поверхностью.
Индивидуальные ортезыMASS4D® поддерживают оптимальную осанку и функцию стопы, уделяя больше внимания факторам, способствующим гиперпронации.
Механический эффект «листовой пружины» этого полноконтактного ортопедии под сводом стопы оказывает огромную поддерживающую силу на подошвенную поверхность, обеспечивая здоровую супинацию в сочетании с функциональной пронацией.Это улучшает равномерное распределение мягких тканей, повышая возможности проприоцепции и оптимизируя выравнивание суставов.
Это причина успеха ортопедии MASS4D® в программах активной реабилитации и при лечении биомеханических нарушений нижних конечностей.
Copyright 2018 MASS4D® Все права защищены.
Предложите своим пациентам индивидуально откалиброванную стельку с 98% степенью удовлетворенности пациентов узнать больше
Ссылки по теме
Артикул:
- Мальхотра, К., Давда, К., Сингх, Д. (2016) Патология и лечение деформаций малого пальца стопы. EFORT Open Reviews: ноябрь 2016 г., Vol. 1, No. 11, pp. 409-419. DOI: 10.1302 / 2058-5241.1.160017
- Tang, UH, Zügner, R., Lisovskaja, V., Karlsson, J., Hagberg, K., Tranberg, R. (2015) Деформации стопы, функция нижних конечностей и подошвенное давление у пациентов с диабетом в высокой степени Риск развития язв стопы. Диабетическая стопа и голеностопный сустав: июнь 2015 г., Vol. 6. DOI: 10.3402 / dfa.v6.27593
- Андерсен, Дж., Миркин, Г., Уильямс, Б. (2015) Назначение ортезов для бурсита, сухожилия и ахиллова сухожилия. Подиатрия сегодня: август 2015, т. 28, No. 8. Получено с: www.podiatrytoday.com
- Хагедорн, Т. Дж., Дюфур, А. Б., Рисковски, Дж. Л., Хиллстром, Х. Дж., Менц, Х. Б., Кейси, В. А., Ханнан, М. Т. (2013) Заболевания стопы, осанка стопы и функция стопы: исследование стопы Фрамингема. PLos One: 2013, Vol. 8, No. 9, e74364. DOI: 10.1371 / journal.pone.0074364
Деформации
Синдром амниотической повязки
Синдром амниотической повязки (СБП) — это необычная врожденная аномалия плода, приводящая к обезображиванию стопы.
Некоторые исследователи считают, что АБС вызывается ранним разрывом околоплодных вод, который приводит к образованию фиброзных тяжей, которые опутывают конечности и придатки.
Свяжитесь с нашим офисом, чтобы обсудить варианты лечения, которые могут включать хирургическое иссечение фиброзной ленты и любой некротической ткани.
Бурсит большого пальца стопы (Hallux Valgus)
Косточки — это смещенные суставы большого пальца стопы, которые могут опухать и становиться болезненными, в результате чего первый сустав большого пальца ноги наклоняется наружу, а второй сустав наклоняется к другим пальцам.Шишки, как правило, передаются по наследству, но их можно усугубить из-за слишком узкой обуви в передней части стопы и на пальце ноги. Для исправления проблемы часто рекомендуется хирургическое вмешательство у ортопеда.
Пальцы с когтями
По данным Американского общества ортопедов стопы и голеностопного сустава,
Когтистый палец обычно вызван повреждением нервов в результате таких заболеваний, как диабет или алкоголизм, которые могут ослабить мышцы стопы. Наличие когтей на пальце ноги означает, что пальцы на ногах «когтят», впиваются в подошву обуви и создают болезненные мозоли.Без лечения состояние когтя пальца ноги ухудшается и со временем может стать необратимой деформацией.
Общие симптомы включают:
- Пальцы согнуты вверх от суставов на подушечке стопы.
- Пальцы согнуты вниз в средних суставах к подошве обуви.
- Натоптыши на носке или под подушечкой стопы.
Деформации пальцев ног легче исправить при раннем обнаружении, но со временем они затвердевают. Шина или лента используются для фиксации пальцев ног в правильном положении.
Косолапость
Косолапость — один из наиболее распространенных серьезных врожденных дефектов, не представляющих угрозы для жизни. Это влияет на стопу и лодыжку вашего ребенка, скручивая пятку и пальцы ног внутрь. Может показаться, что верхняя часть стопы находится внизу. Косолапость, икра и нога меньше и короче, чем обычно. Косолапость не вызывает боли, ее можно исправить, и в остальном ваш ребенок, вероятно, нормален.
Примерно один из 1000 новорожденных страдает косолапостью. Из них каждый третий забит обеими ногами.Точная причина неизвестна.
Двое из трех детей с косолапостью — мальчики. Вероятность косолапости в два раза выше, если она есть у вас, вашего супруга или других детей. Менее серьезные проблемы со стопой младенцев являются обычным явлением, и их часто неправильно называют косолапостью.
Цель лечения косолапости — сделать косолапость (или ступни) вашего новорожденного функциональной, безболезненной и стабильной к тому времени, когда он или она будет готов к ходьбе. Врачи начинают с того, что осторожно растягивают косолапость вашего ребенка в правильное положение.Они надевают гипс, чтобы удерживать его на месте. Через неделю они снимают гипс и еще немного растягивают ножку вашего ребенка, всегда доводя ее до правильного положения. Они накладывают новую повязку, и через неделю вы возвращаетесь и делаете это снова.
Этот процесс (называемый последовательным слепком) медленно перемещает кости косолапости в правильное положение. Врачи используют рентген, чтобы проверить прогресс. Обычно гипсовая повязка повторяется в течение 6–12 недель и может занять до четырех месяцев. Примерно в половине случаев косолапость вашего ребенка выпрямляется с помощью гипса.Если это произойдет, ему или ей будут надеты специальная обувь или скобы, чтобы стопа оставалась прямой после исправления. Эти удерживающие устройства обычно необходимы до тех пор, пока ваш ребенок не будет ходить в течение года или более.
Мышцы часто пытаются вернуться в положение косолапости. Это обычное явление, когда вашему ребенку 2–3 года, но может продолжаться до 7 лет. Иногда для исправления косолапости ребенка недостаточно растяжения, гипсовой повязки и фиксации. Ему или ей может потребоваться операция по коррекции сухожилий, связок и суставов стопы / лодыжки.
Дисплазия (Epiphysealis Hemimelica)
Дисплазия — это заболевание, поражающее костные суставы. Он характеризуется разрастанием хряща на конце одной или нескольких длинных костей (запястных или предплюсневых костей) кисти или стопы. Реже поражаются хрящи других костей, например, голеностопного, коленного или тазобедренного суставов.
Обычно поражается только одна конечность. Конечности могут быть разной длины.
Энхондрома
Небольшие опухоли, называемые энхондромами, иногда могут образовываться в кости под ногтем на пальце ноги.
Энхондрома — довольно распространенная доброкачественная опухоль, которая является наиболее частой опухолью костей рук и ног. Опухоль может поражать большие части костей, вызывая истончение коры. Это может ослабить кость и вызвать ее самопроизвольный разрыв. Когда энхондромы возникают в небольшой кости на конце пальца ноги, они могут вызывать боль, которая может имитировать боль вросших ногтей на ногах. Болезнь Оллье, также известная как энхондроматоз, часто возникает в мелких костях кистей и стоп (фаланг) и длинных костях позади фаланг, называемых плюсневыми костями.Синдром Маффуччи — очень редкая форма энхондроматоза, связанная с множественными гемангиомами мягких тканей. Эта опухоль часто возникает на руках и ногах и имеет большую тенденцию к злокачественной трансформации, чем болезнь Олли.
Плоскостопие (пронация)
Плоскостопие — обычное заболевание. У младенцев и малышей продольный свод стопы не развит и плоскостопие является нормальным. Арка развивается в детстве, а к взрослой жизни у большинства людей развивается нормальная арка.Большинство ступней гибкие, и когда человек стоит на носках, появляется дуга. Жесткое, негибкое или болезненное плоскостопие может быть связано с другими состояниями и требует медицинской помощи. Обычно плоскостопие не вызывает боли или других проблем. Плоскостопие может быть связано с пронацией — наклоном костей лодыжки внутрь к центральной линии. Обувь детей, которые пронатируют, при размещении рядом друг с другом будут наклоняться друг к другу (после того, как их носили достаточно долго, чтобы положение стопы изменило их форму).
Боль в ступнях, лодыжках или голенях, особенно у детей, может быть результатом плоскостопия и должна быть оценена.
Болезненное прогрессирующее плоскостопие, также известное как тендинит задней большеберцовой мышцы, вызывается воспалением. Сухожилие воспаляется, растягивается или частично или полностью разрывается. Если не лечить, это состояние может привести к тяжелой инвалидности и хронической боли. Некоторые люди склонны к этому заболеванию, если у них плоскостопие или ненормальное прикрепление сухожилия к костям в средней части стопы.
Нестероидные противовоспалительные препараты, лед, физиотерапия, поддерживающая повязка и фиксаторы или ортопедические приспособления являются обычными способами лечения болезненного прогрессирующего плоскостопия. Перед приемом любых лекарств проконсультируйтесь с врачом. Хирургическое вмешательство включает восстановление разорванного или поврежденного сухожилия для восстановления нормальной функции. Чтобы предотвратить повторную травму, могут быть рекомендованы ортопедические устройства или вставки для шоу. В тяжелых случаях может потребоваться операция на костях среднего отдела стопы для лечения связанного с ним плоскостопия.
Синдром Гордона
Синдром Гордона — чрезвычайно редкое заболевание, которое принадлежит к группе генетических заболеваний, известных как дистальный артрогрипоз. Эти расстройства обычно связаны с ригидностью и нарушением подвижности определенных суставов нижних конечностей (дистальных отделов конечностей), включая колени, локти, запястья и / или лодыжки.
Эти суставы, как правило, постоянно фиксируются в согнутом или согнутом положении. Синдром Гордона характеризуется постоянной фиксацией нескольких пальцев в согнутом положении, аномальным сгибанием стопы внутрь и, реже, неполным закрытием неба (также называемой волчьей пастью).В некоторых случаях также могут присутствовать дополнительные отклонения. Диапазон и тяжесть симптомов может варьироваться от случая к случаю. Синдром Гордона считается наследственным заболеванием.
Деформация Хаглунда
Деформация Хаглунда (также известная как «шишка» или «ретрокалканальный бурсит») — болезненное увеличение задней части пяточной кости, которое раздражается от обуви.
Обычно проявляется в виде красной, болезненной и опухшей области задней части пяточной кости. Женщины, как правило, заболевают этим заболеванием чаще, чем мужчины, из-за раздражения из-за жестких пяток обуви, трения которых вверх и вниз о заднюю часть пяточной кости.
Смена обуви, замачивание ног и противовоспалительные препараты часто смягчают симптомы этой проблемы. Прежде чем принимать какие-либо лекарства, проконсультируйтесь с врачом.
Hallux Rigidis (жесткость большого пальца стопы)
Когда у вас негнущийся большой палец ноги, ходьба может стать болезненной и затруднительной.
Неподвижный большой палец ноги (Hallux Rigidus) часто является наиболее распространенной формой артрита стопы.
«Изнашиваемые» травмы также могут привести к истиранию суставного хряща, в результате чего необработанные концы костей трутся друг о друга.На вершине кости может развиться костная шпора или разрастание. Этот чрезмерный рост может помешать пальцу ноги сгибаться настолько, насколько это необходимо, при ходьбе.
Симптомы могут включать:
- Шишка, похожая на бурсит или мозоль, развивающаяся на верхней части стопы.
- Боль в суставе, когда вы активны, особенно когда вы отталкиваетесь пальцами ног во время ходьбы.
- Скованность в большом пальце ноги и невозможность согнуть его вверх или вниз.
- Припухлость вокруг сустава.
Обезболивающие и противовоспалительные препараты часто назначают для уменьшения отека и облегчения боли. Применение пакетов со льдом или контрастных ванн (в которых используется попеременная холодная и горячая вода для уменьшения воспаления) также могут помочь уменьшить воспаление и контролировать симптомы на короткий период времени.
Обувь с жесткой подошвой с качающимся или роликовым днищем и, возможно, даже со стальным стержнем или металлической скобой в подошве, может облегчить симптомы. Этот тип обуви поддерживает стопу при ходьбе и уменьшает сгибание большого пальца ноги.
При легком или умеренном повреждении может быть проведена хирургическая процедура по удалению костных шпор, а также части кости стопы, чтобы у пальца ноги было больше места для сгибания.
Hallux Limitus (Жесткий сустав большого пальца ноги)
Hallux Limitus — это состояние, которое приводит к жесткости сустава большого пальца стопы
Обычно это вызвано неправильным расположением длинной кости позади сустава большого пальца стопы, называемого первой плюсневой костью. При отсутствии лечения Hallux Limitus может вызвать другие проблемы с суставами, мозоли и язвы диабетической стопы.
Болезненные костные шпоры также могут развиваться на вершине сустава большого пальца стопы.
Противовоспалительные препараты, инъекции кортизона и / или функциональные стельки — вот некоторые из распространенных методов лечения жесткости большого пальца ноги. Перед приемом любых лекарств проконсультируйтесь с врачом.
Хирургическое вмешательство может быть назначено, если шпоры вокруг сустава становятся серьезными.
Hallux Varus
Hallux Varus — это состояние, при котором большой палец ноги направлен в сторону от второго пальца.
Часто бывает одним осложнением операции на косточке большого пальца стопы.Состояние было связано с рядом других причин, включая врожденную деформацию, тугие или короткие сухожилия, отводящие большой палец стопы, травму или повреждение, отсутствие или хирургическое удаление сесамовидной кости малоберцовой кости.
Лечение может быть направлено на растяжение сухожилия, отводящего большой палец большого пальца, с помощью определенного вида упражнений на растяжку. Другие варианты включают в себя шину на пальце ноги и операцию, при которой делается небольшой разрез сбоку на пальце ноги. Затем палец ноги шинируется в нейтральном или прямом положении.
Hammertoe — деформация второго, третьего или четвертого пальца стопы.В этом состоянии палец ноги согнут в среднем суставе, напоминая молоток. Если не лечить, молоткообразные пальцы могут стать негибкими и потребовать хирургического вмешательства. У людей с молоткообразным пальцем ноги могут быть натоптыши или мозоли на верхней части среднего сустава пальца ноги или на кончике пальца. Они также могут чувствовать боль в пальцах ног или ног и испытывать трудности с поиском удобной обуви.
Причины молочницы включают неправильно подобранную обувь и мышечный дисбаланс.
Для лечения этого состояния обычно используется обувь с мягкими просторными ящиками для пальцев ног и упражнения для пальцев ног для растяжки и укрепления мышц.Имеющиеся в продаже ремни, подушки или кукурузные подушечки, не содержащие лекарств, также могут облегчить симптомы.
Синдром Джексона Вейсса
Синдром Джексона-Вейсса (JWS) — редкое генетическое заболевание, характеризующееся аномалиями стопы. Симптомы включают аномально широкие большие пальцы ног и / или порок развития или сращение определенных костей стопы.
Пальцы молотка
Молоток пальцев стопы часто возникает из-за дисбаланса костей и мышц, который становится преувеличенным у людей, ведущих активный образ жизни.
Артрит также может вызвать колотушку пальцев ног. Пальцы с молотком могут вызывать сильный дискомфорт и усугубляться, если в течение длительного периода времени носить стесняющую или неправильно подобранную обувь.
Лечение предназначено для снятия давления, уменьшения трения и передачи усилий от чувствительных участков. Обувь с высоким и широким носком рекомендуется для людей, страдающих от колотого пальца. Это предотвращает дальнейшее развитие раздражения в области пальцев ног.
Другие консервативные методы лечения включают опоры для передней части стопы, такие как гелевые накладки на носки, гелевые накладки на пальцы и гребни.Гелевые опоры для передней части стопы обеспечивают немедленный комфорт и облегчение при распространенных заболеваниях передней части стопы, не высушивая кожу.
Метатарзалгия
Боль в стопе в «подушечке стопы», области между сводом стопы и пальцами ног, обычно называется плюсневой болью. Боль обычно сосредоточена в одной или нескольких из пяти костей (плюсневых костей) в средней части стопы.
Метатарзалгия, также известная как «опущенная головка плюсны», может вызывать аномальное распределение веса из-за чрезмерной пронации.
Метатарзалгия вызывает болезненность или воспаление одного из плюсневых суставов. Под пораженным суставом часто образуется мозоль. Метатарзалгия также может быть вызвана артритом, травмой стопы (спорт, автомобильные аварии, повторяющиеся стрессы), твердыми поверхностями (цементный или кафельный пол) и специальной обувью (рабочие ботинки с жесткой подошвой). Несоответствующая обувь только усугубит состояние.
Проблему может решить простая смена обуви. В более тяжелых случаях может потребоваться изготовление ортезов стопы по индивидуальному заказу во всю длину.
Остеомиелит (костные инфекции)
Костные инфекции, называемые остеомиелитом, обычно требуют хирургического вмешательства для удаления инфицированной кости. Эти инфекции очень трудно вылечить пероральными или внутривенными антибиотиками без удаления инфицированной кости. Наличие костной инфекции можно диагностировать с помощью специальных тестов, таких как сканирование костей и МРТ.
Пальцы внахлест или перекрытие пальцев
Пальцы, расположенные ниже друг друга, обычно включают четвертый и пятый пальцы. (Особая форма перекрытия пальцев ног называется врожденными фигурными пальцами.)
Причина перекрытия пальцев стопы обычно неизвестна. Они могут быть вызваны дисбалансом мышечной силы мелких мышц стопы.
Если деформированные пальцы стопы гибкие, простое высвобождение сухожилия в нижней части пальца позволит им выпрямиться. Если деформация жесткая, может потребоваться операция по удалению небольшой части кости пальца ноги.
Перекрывающиеся пальцы стопы характеризуются тем, что один палец лежит поверх соседнего пальца. Пятый палец ноги поражен больше всего.У будущего плода может развиться перекрытие пальцев ног.
Пассивное растяжение и клейкая лента чаще всего используются для исправления перекрытия пальцев стопы у младенцев, но деформация обычно повторяется.
Такие деформации иногда можно исправить хирургическим путем, освободив сухожилие и мягкие ткани вокруг сустава у основания пятого пальца стопы. В некоторых крайних случаях хирургическим путем может быть вставлена булавка, чтобы удерживать палец в выпрямленном положении. Штифт, выходящий на кончик пальца, можно оставить на срок до трех недель.
Вывих / дисфункция малоберцового сухожилия
Малоберцовые сухожилия — это два сухожилия, мышцы которых берут начало на внешней стороне икр. Эти две мышцы позволяют вам перекатываться к внешней стороне стопы в положении стоя.
Также называемые сухожилиями «стремени», потому что они помогают удерживать свод стопы, мышцы удерживаются на месте полосой ткани. Травма этих сухожилий может привести к их растяжению или даже разрыву. Когда это происходит, они могут вывихнуться.
Катание на лыжах, футбол, баскетбол и футбол — самые распространенные виды спорта, которые могут привести к вывиху малоберцового сухожилия.Известно, что растяжение связок голеностопного сустава приводит к этому состоянию.
Пациенты обычно используют костыли после такой травмы, чтобы позволить растяжению зажить. Иногда для уменьшения отека накладывают шину или давящую повязку. Противовоспалительные препараты и лед также дополняют лечение. Перед приемом любых лекарств проконсультируйтесь с врачом.
Операция может быть назначена при травмах средней и тяжелой степени тяжести, в результате которых сухожилие разрывается или сильно растягивается до такой степени, что оно легко смещается.
Дисфункция сухожилия задней большеберцовой кости
Сухожилие задней большеберцовой кости начинается в икре, тянется вниз за внутреннюю поверхность лодыжки и прикрепляется к костям в середине стопы. Это сухожилие помогает поддерживать свод стопы и обеспечивает поддержку, когда вы наступаете на пальцы ног при ходьбе. Если она воспаляется, растягивается или разрывается, вы можете испытывать боль во внутренней лодыжке и постепенно терять внутреннюю дугу в нижней части стопы, что приводит к плоскостопию.
Признаки и симптомы дисфункции сухожилия задней большеберцовой кости включают:
- Постепенно развивающаяся боль на внешней стороне щиколотки или стопы.
- Выпадение свода стопы и развитие плоскостопия.
- Боль и припухлость на внутренней стороне лодыжки.
- Болезненность в средней части стопы, особенно при стрессе во время активности.
- Слабость и неспособность стоять на цыпочках.
Особому риску подвержены диабетики, люди с избыточным весом и гипертоники.
При отсутствии лечения дисфункция сухожилия задней большеберцовой кости может привести к артриту заднего отдела стопы. Боль может усилиться и распространиться на внешнюю сторону лодыжки.
Лечение включает отдых, нестероидные противовоспалительные препараты, отпускаемые без рецепта, и иммобилизацию стопы на 6-8 недель с использованием жесткого гипса или ботинка ниже колена для предотвращения чрезмерного использования. Перед приемом любых лекарств проконсультируйтесь с врачом.
Сесамоидит
Сесамоиды, которые иногда называют «шариковыми опорами стопы», представляют собой две маленькие кости, обнаруженные под первыми плюсневыми костями. Они могут воспаляться или разорваться под действием физических нагрузок. Сесамоидит можно облегчить с помощью правильного выбора обуви и ортопедических приспособлений или вкладышей в обувь.
Тоттенхэм
Костные шпоры — очень распространенная проблема стопы. Шпоры в стопах чаще всего возникают в области пяток и пальцев ног.
Разрастания кости на нижней стороне, передней части пяточной кости, пяточные шпоры возникают, когда подошвенное сухожилие тянется в месте прикрепления к пяточной кости. Позже эта область пятки может кальцифицироваться, образуя шпору. При правильной разминке и использовании соответствующей спортивной обуви можно уменьшить нагрузку на связки.
Болезненные костные шпоры также могут развиваться на вершине сустава большого пальца стопы.
Противовоспалительные препараты, инъекции кортизона и / или специальная обувь или стельки — вот некоторые из распространенных методов лечения жесткости большого пальца ноги. Прежде чем принимать какие-либо лекарства, проконсультируйтесь с врачом.
Хирургическое вмешательство может быть назначено, если шпоры вокруг сустава становятся серьезными.
Тарсальная коалиция
Тарзальная коалиция — это состояние кости, которое вызывает снижение подвижности или отсутствие подвижности в одном или нескольких суставах стопы. Недостаток движения или отсутствие движения происходит из-за аномального роста костей, хрящей или фиброзной ткани в суставе.Когда лишняя кость прорастает через сустав, обычно в этом суставе мало или совсем нет движения. Рост хряща или фиброзной ткани может в разной степени ограничивать движение пораженного сустава, вызывая боль в пораженном суставе или в окружающих суставах.
Кости, обнаруженные в верхней части свода, пятки и лодыжки, называются костями предплюсны. Коалиция предплюсны — это ненормальное соединение между двумя костями предплюсны в задней части стопы или свода стопы. Эта ненормальная связь между двумя костями чаще всего является наследственной чертой и передается из поколения в поколение.
Симптомы обычно включают боль в глубине стопы возле лодыжки или дуги, сопровождающуюся мышечными спазмами на внешней стороне пораженной ноги. Безоперационное лечение включает специальную обувь или стельки, физиотерапию и противовоспалительные препараты. Прежде чем принимать какие-либо лекарства, проконсультируйтесь с врачом.
Операция иногда выполняется для обеспечения более нормального движения между костями или для сращивания пораженного сустава или окружающих суставов.
Пес кавус — Physiopedia
Pes cavus — стопа с аномально высоким подошвенным продольным сводом.Люди, страдающие этим заболеванием, будут испытывать чрезмерную нагрузку на подушечку и пятку стопы при стоянии и / или ходьбе.
Спектр сопутствующих деформаций, наблюдаемых при кавусной стопе, включает когтистые деформации пальцев стопы, деформацию задней части задней стопы (описываемую как увеличенный пяточный угол), контрактуру подошвенной фасции и деформацию большого пальца стопы. Это может вызвать повышенную нагрузку на головки плюсневой кости и связанную с ней метатарзалгию и мозоли. [2]
Этиология может быть связана с головным, спинным мозгом, периферическими нервами или структурными проблемами стопы. Когда двигательный дисбаланс начинается до созревания скелета, может произойти существенное изменение морфологии здоровой кости. Когда кавус приобретается после зрелости скелета, морфология может незначительно измениться или не измениться. Две трети взрослых с симптоматической кавусной стопой имеют основное неврологическое заболевание, чаще всего: болезнь Шарко-Мари-Тута (ШМТ), спинальный дисрафизм, полиневрит, интраспинальные опухоли, полиомиелит, сирингомиелию, атаксию Фридрейха, церебральный паралич и опухоли спинного мозга. , может вызвать мышечный дисбаланс, приводящий к приподнятым дугам [3] .Пациент с впервые возникшей односторонней деформацией, но без травм в анамнезе, должен быть обследован на предмет опухолей позвоночника.
Причина и деформирующий механизм, лежащий в основе кавуса, сложны и недостаточно изучены. Факторы, которые, как считается, влияют на развитие полой стопы, включают мышечную слабость и дисбаланс при нервно-мышечных заболеваниях, остаточные эффекты врожденной косолапости, посттравматический порок развития костей, контрактуру подошвенной фасции и укорочение ахиллова сухожилия [4]
[5]
Также известная как наследственная моторная и сенсорная невропатия (HMSN), это генетически гетерогенное заболевание, обычно проявляющееся в первое десятилетие жизни с задержкой двигательных этапов, слабостью дистальных мышц, неуклюжестью и частыми падениями.В зрелом возрасте болезнь Шарко-Мари-Тута может вызывать болезненные деформации стопы, такие как кавернозная ступня. Хотя это относительно распространенное заболевание, поражающее стопу и лодыжку, мало что известно о распределении мышечной слабости, тяжести ортопедических деформаций или типах испытываемой боли в стопе. Не существует методов лечения или эффективных курсов лечения, которые останавливали бы прогрессирование любой формы болезни Шарко-Мари-Тута [6]
Развитие кавусной структуры стопы, наблюдаемое при болезни Шарко-Мари-Тута, ранее было связано с дисбаланс силы мышц стопы и лодыжки.Гипотетическая модель, предложенная разными авторами, описывает взаимосвязь, при которой слабые мышцы-выворотки подавляются более сильными перевернутыми мышцами, вызывая приведение передней части стопы и перевернутой задней части стопы. Точно так же слабые тыльные сгибатели подавляются более сильными подошвенными сгибателями, вызывая подошвенное сгибание первой плюсневой кости и передней каверной стопы [7]
Мужчина является профилактическим фактором полой стопы (кавычки), но фактором риска плоскостопия. Существует статистически значимая разница в распространенности полой стопы из-за пола [8] .
В литературе регулярно описываются три основных типа pes cavus: pes cavovarus , pes calcaneocavus и « pure» pes cavus . Три типа кавусной стопы можно различить по этиологии, клиническим признакам и рентгенологическому виду [9]
- Pes cavovarus , наиболее распространенный тип pes cavus, встречается в основном при нервно-мышечных расстройствах, таких как болезнь Шарко-Мари-Тута, и в случаях неизвестной этиологии обычно называется «идиопатическим». [10] Pes cavovarus проявляется пяточной костью в варусе, сгибанием первой плюсневой подошвы и деформацией когтистого пальца. [5] Рентгенологический анализ кавернозной стопы при болезни Шарко-Мари-Тута показывает, что передняя часть стопы обычно сгибается по отношению к задней части стопы. [11]
- pes calcaneocavus стопа, которая наблюдается в первую очередь после паралича трехглавой мышцы бедра из-за полиомиелита, пяточная кость сгибается тыльно, а передняя часть стопы сгибается подошвенно.Рентгенологический анализ стопы пяточной кости показывает большой таранно-пяточный угол.
- pes cavus , пяточная кость не является ни тыльной, ни варусной и сильно выгнута из-за подошвенного сгибания передней части стопы на задней части стопы. [12] Комбинация любого или всех этих элементов также может быть замечена в «комбинированном» типе pes cavus, который в дальнейшем может быть разделен на гибкие или жесткие. [13]
Также тип Pes Cavus основан на расположении APEX деформации
- Передняя кавусная (Forefoot Cavus) — локальная — глобальная
- Полая плюсневая кость
- Задний кавус
- Комбинированный
Есть несколько надежных оценок распространенности кавуса в целом в сообществе.В то время как кавус был зарегистрирован у 2–29% взрослого населения, существует несколько ограничений данных о распространенности, представленных в этих исследованиях. [14] Популяционные исследования показывают, что распространенность кавусной стопы составляет приблизительно 10% [15]
Было предложено множество теорий патогенеза каверной стопы. Дюшенн описал внутренний мышечный дисбаланс, вызывающий приподнятую дугу. Другие теории включают в себя внешние мышцы и комбинацию внутренних и внешних мышц, которые являются причинами дисбаланса.
Mann et al.(1992) [16] описали патогенез полой стопы у пациентов с заболеванием CMT. Модель агониста и антагониста мышц определяет деформацию. При CMT развивается слабость передней большеберцовой мышцы и малоберцовой мышцы. Мышцы-антагонисты, задняя большеберцовая и длинная малоберцовая мышца, тянут сильнее, чем другие мышцы, вызывая деформацию. В частности, длинная малоберцовая мышца тянется сильнее, чем слабая передняя большеберцовая мышца, вызывая подошвенное сгибание первого луча и вальгусную мышцу переднего отдела стопы.Задняя большеберцовая мышца тянется сильнее, чем слабая короткая малоберцовая мышца, вызывая приведение переднего отдела стопы. Внутренняя мышца развивает контрактуры, в то время как длинный разгибатель пальцев стопы, задействованный для помощи в тыльном сгибании голеностопного сустава, вызывает деформацию копыта или когтя. При вальгусной деформации переднего отдела стопы и варусном направлении заднего отдела стопы на боковые связки голеностопного сустава оказывается повышенная нагрузка, что может привести к нестабильности. [2]
Клинически значимая анатомия [править | править источник]
Клинически это ненормальное возвышение медиальной дуги при нагрузке.Биомеханически кавус определяется как варус задней части стопы, высокий шаг пяточной кости, высокий уровень средней части стопы и подошвенно согнутый и сведенный передний отдел стопы.
Когда угол между таранной костью и пяточной костью сужается, os naviculare перемещается в положение выше кубовидной, а не медиальнее нее. Это затрудняет работу шарнира Chopart.
Таранная кость — это соединение стопы и голеностопного сустава. В нейтральной стопе стопа вращается вокруг таранной кости, а кубовид следует за пяточной костью.
Во время цикла походки стопа остается заблокированной в инверсии заднего отдела стопы и варусном положении переднего отдела стопы на протяжении фазы опоры, вызывая меньшее рассеяние напряжения. Это может привести к метатарзалгии, стрессовому перелому пятой плюсневой кости, подошвенному фасцииту, боли в медиальном продольном своде дуги, синдрому подвздошно-большеберцовой связки и нестабильности. Эта блокировка и разблокировка шарнира Chopart является критическим элементом в кавусной стопе.
В кавусной стопе пяточная кость повернута внутрь под таранной костью, в результате образуется узкий передне-задний таранно-пяточный угол.Поскольку кубовидная кость следует за пяточной костью, кубовидная кость расположена на подошве ладьевидной кости, а не рядом с ней. Это блокирует среднюю часть стопы и перегружает боковую часть стопы. Другой способ взглянуть на функцию chopart — это рассмотреть ступню спереди с удаленной передней частью. Если ось, проведенная через два сустава, параллельна земле, сгибание будет относительно свободным. Чем больше ось приближается к вертикальной ориентации, тем меньше сгибание будет возможным. В стопах с чрезвычайно высоким сводом нагрузка распределяется неравномерно по головкам плюсневых костей и боковому краю стоп.Этот тип заболевания приводит к предрасположенности стопы к головке плюсневой кости и ушибам пяточной кости, вызванным чрезмерной нагрузкой на ногу. Также стопа склонна к образованию остеофитов на стыке оснований плюсневой кости и клинописи.
Симптомы и клинические проявления [править | править источник]
Пациенты жалуются на боль, нестабильность, затруднения при ходьбе и проблемы с обувью. Симптомы зависят от степени деформации. [17] также может проявляться боковой болью в стопе из-за увеличения нагрузки на боковую стопу.
Медицинское управление должно позволить пациенту передвигаться без каких-либо проблем. Пациенту важно понимать, что хирургическая реконструкция не обеспечивает нормальной стопы. Основная цель хирургической реконструкции — добиться стопоходящего стопа и облегчить боль. Могут потребоваться повторные хирургические вмешательства, особенно если деформация прогрессирует. Хирургические процедуры можно разделить на операции на мягких тканях и костях. Перенос сухожилий и остеотомия могут обеспечить исправление деформации без артродеза.
- Блок-тест Коулмана определяет, является ли подтаранный сустав гибким. Яички выполняются с помощью стойки пациента с деревянным бруском толщиной 1 дюйм под пяткой и боковой стороной стопы. Это позволяет отвести первый луч от блока. Если задняя часть стопы корректируется до нейтрального положения, деформация гибкая. Если задняя часть стопы не исправляется, деформация ригидная.
- Увеличенный пяточный угол [2]
Управление физиотерапией [редактировать | править источник]
Предлагаемое консервативное лечение пациентов с болезненной кавусной стопой обычно включает стратегии уменьшения и перераспределения нагрузки от давления на подошву с использованием ортезов для стоп и специальной мягкой обуви.Ортезы для кавуса должны решать несколько конкретных задач:
- Увеличение площади контакта подошвенной поверхности Перегрузка головок плюсневых костей является результатом ограниченного контакта с подошвенной поверхностью из-за высокого свода и ограниченного тыльного сгибания голеностопного сустава. Увеличение контакта подошвенной поверхности обеспечивает больший вес стопы в своде стопы, в то время как головки плюсны несут меньшую нагрузку во время активности. [24] (уровень доказательности 4)
- Сопротивление чрезмерной супинации Боковая стабильность голеностопного сустава и отклонение оси подтаранного сустава (STJ) часто связаны с высоким сводом стопы.Это положение приводит к чрезмерному крутящему моменту супинатора вокруг оси подтаранного сустава.
- Сопротивление рецессивным силам пронации и супинации Нестабильность заднего отдела стопы вызвана расширением наклонной в боковом направлении подтаранной оси. В гибкой кавусной стопе гибкость средней предплюсны усложняет более позднюю часть фазы опоры походки. При патологии переднего отдела стопы возникает супинация срединного сустава плюсны, что приводит к чрезмерной пронации заднего отдела стопы. Некоторые пациенты с кавусом страдают как латеральной нестабильностью голеностопного сустава в середине, так и пронацией заднего отдела стопы в конце.растяжение и укрепление напряженных и слабых мышц, очистка подошвенных мозолей, мобилизация костей, массаж, хиропрактические манипуляции на стопе и голеностопном суставе, а также стратегии улучшения баланса [25]
(Доказательства 5)
- Ортопедия с дополнительным Глубокая обувь для разгрузки костных выступов и предотвращения трения пальцев ног может улучшить симптомы. При варусных деформациях боковая клиновидная модификация подошвы может улучшить функцию. Использование фиксаторов при гибких деформациях или провисании стопы может позволить пациентам передвигаться; тем не менее, пациентам с дефицитом чувствительности необходимы подкладки из пластазота в корсете, и требуется частый осмотр кожи на предмет изъязвлений. [26] (Доказательства 1b)
- Коррекция кавоварусной стопы
- Большинство коррекций связано с пересадкой сухожилий, снятием капсулы и лица
- Коррекция подошвенного сгибания первого луча путем выполнения тыльного сгибания
- ST артродез тарзо-плюсневой кости.
- Вправление варусного сустава заднего отдела стопы путем латерализующей пяточной остеотомии.
- Артродез 1-го сустава TMT, латеральная остеотомия пяточной кости задней стопы [2]
23.Джанмарко Т., Никола Н. и Гульельмо Л.С. «Pes planus и pes cavus в Южной Италии: пятилетнее исследование», 2017 г. https://www.iss.it/binary/publ/cont/ANN_17_02_10.pdf
24 Томас Дж. МакПойл, Билл Вичензино, Марк В. Корнуолл, Натали Коллинз, «Могут ли антропометрические измерения стопы предсказать динамическую площадь контакта подошвенной поверхности?» 2009 г. https://jfootankleres.biomedcentral.com/track/pdf/10.1186/1757-1146-2-28?site=jfootankleres.biomedcentral.com
- ↑ Факты о здоровье стопы, заболевания стопы и голеностопного сустава »Cavus Foot (стопа с высоким сводом) https: // www.foothealthfacts.org/conditions/cavus-foot-(high-arched-foot) (по состоянию на 2017 г.).
- ↑ 2,0 2,1 2,2 2,3 2,4 Физиотерапия — лечение, ортопедическая физиотерапия — pes cavus. Доступно по адресу: https://www.physiotherapy-treatment.com/pes-cavus.html. (Проверено 23 апреля 2020 г.)
- ↑ Тернер С.Н. Pes Cavus. 2018. Доступно по адресу: https://emedicine.medscape.com/article/1236538-overview (по состоянию на 23 апреля 2020 г.)
- ↑ Бернс Дж.Редмонд А. Оврие Р. Кросби Дж. Количественная оценка мышечной силы и дисбаланса нейрогенной кавернозной мышцы по сравнению с контрольными показателями здоровья с использованием ручной динамометрии. Foot & Ankle International. 26 (7): 540-4, 2005.
- ↑ LIVESTRONG.COM. Байт здоровья Pes Cavus (Claw Foot). Доступно по адресу https://www.youtube.com/watch?v=coClJ8v6DR8 [последний доступ 23.04.2020]
- ↑ Shy ME, Blake J, Krajewski K, Fuerst DR, Laura M, Hahn AF, et al. Надежность и валидность оценки невропатии CMT как показателя инвалидности.Неврология. 2005; 64: 1209–1214
- ↑ Бернс Дж. Редмонд А. Овриер Р. Кросби Дж. Количественная оценка мышечной силы и дисбаланса нейрогенной кавернозной мышцы по сравнению с контрольной группой здоровья с использованием ручной динамометрии. Foot & Ankle International. 26 (7): 540-4, 2005.
- ↑ Troiano G, Nante N, Citarelli GL. Pes planus и pes cavus в Южной Италии: 5-летнее исследование. Энн Ист Супер Санита. 2017; 53 (2): 142-145. (свидетельство 4b)
- ↑ Meehan PL. Стопа кавуса. В: Редактор Морриси RT.Детская ортопедия Ловелла и Винтера, J.B. Philadelphia: Lippincott, 1990.
- ↑ Джаннини С., Чеккарелли Ф., Бенедетти М.Г., Фалдини С., Гранди Дж. Хирургическое лечение идиопатической полой стопы у взрослых с подошвенной фасциотомией, навикулёзноформным артродезом и кубовидной остеотомией. Обзор тридцати девяти дел. J Bone Joint Surg Am. 2002; 84-А: 62-9
- ↑ Aktas S, Sussman MD. Рентгенологический анализ деформации кавернозной стопы при болезни Шарко-Мари-Зуб. J Pediatr Orthop. 2000; 9: 137-40
- ↑ Jahss MH.Оценка полой стопы для ортопедического лечения. Clin Orthop Relat Res. 1983; 181: 52-63
- ↑ Coleman SS, Chesnut WJ. Простой тест на гибкость задней части стопы в кавоварусной стопе. Clin Orthop Relat Res 1977; 123: 60-2
- ↑ Burns J. Landorf KB. Райан ММ. Кросби Дж. Оврие РА. Вмешательства по профилактике и лечению кавуса. Кокрановская база данных систематических обзоров 2007 г .; (4): CD006154. DOI: 10.1002 / 14651858.CD006154.pub2
- ↑ Сачитанандам V, Джозеф Б.Влияние обуви на распространенность плоскостопия. Обследование 1846 скелетно зрелых людей. J Bone Joint Surg Br. 1995; 77: 254-7
- ↑ Mann DC, Hsu JD. Тройной артродез в лечении фиксированной кавоварусной деформации у подростков с болезнью Шарко-Мари-Тута. Нога голеностопного сустава. 1992. 13 (1): 1–6.
- ↑ Пациент, Профессиональный справочник, Pes Cavus. Доступно по адресу: https://patient.info/doctor/pes-cavus (по состоянию на 3 февраля 2014 г.).
- ↑ Burns J. Landorf KB.Райан ММ. Кросби Дж. Оврие РА. Вмешательства по профилактике и лечению кавуса. Кокрановская база данных систематических обзоров 2007 г., выпуск 4. Ст. №: CD006154. DOI: 10.1002 / 14651858.CD006154.pub2
- ↑ Барри Дж. Л., Маклафлин С., Робем Н., Нуттал Р., Лишман Дж., Уордл Ф. и др. Нестабильность голеностопного сустава при каверной стопе. J Bone Joint Surg Br. 2001; 83-В: 339
- ↑ Korpelainen R, Orava S, Karpakka J, Siira P, Hulkko A. Факторы риска повторных стрессовых переломов у спортсменов. Am J Sports Med 2001; 29: 304-310
- Перейти ↑ Dahle LK, Mueller M, Delitto A, Diamond JE.Визуальная оценка типа стопы и взаимосвязи типа стопы с травмой нижней конечности. J Orthop Sports Phy Ther 1991; 14: 70-74
- ↑ Уильямс Д.С., Макклей И.С., Хэмилл Дж. Структура арки и характер травм у бегунов. Clin Biomech. 2001a; 16: 341-7
- ↑ Builder MA, Marr SJ. История болезни пациента с болями в пояснице и кавусной стопой. J Am Podiatr Med Assoc 1980; 70: 299-301
- ↑ 24,0 24,1 Aktas S, Sussman MD. Рентгенологический анализ деформации кавернозной стопы при болезни Шарко-Мари-Зуб.J Pediatr Orthop. 2000; 9: 137-40
- ↑ Маноли А., Грэм Б. Тонкая полая стопа, «андерпронатор», обзор. Foot Ankle Int. 2005; 26: 256-63
- ↑ Бернс Дж., Кросби Дж., Оврие Р., Хант А. Эффективная ортопедическая терапия болезненной полой стопы: рандомизированное контролируемое исследование. Журнал Американской подиатрической медицинской ассоциации. 2006; 96 (3): 205-11.
Мальформация стопы — обзор
Genesis
Эквиноварусная косолапость (косолапость) часто является серьезным дефектом стопы, при этом более чем в 50% случаев требуется хирургическое вмешательство, но предсказать степень тяжести и реакцию на лечение у новорожденного было чрезвычайно сложно.Чем жестче стопа, тем меньше вероятность того, что она будет исправлена с помощью манипуляций, но раннее лечение с осторожными манипуляциями со стопой и серийным наложением гипса чрезвычайно важно. Термин идиопатическая эквиноварусная косолапость используется для описания наиболее распространенного типа изолированной косолапости, не являющейся частью синдрома. Распространенность рождаемости варьируется среди расовых групп: 1,12 на 1000 живорождений среди кавказцев; он самый низкий среди китайцев (0,39 на 1000) и самый высокий среди гавайцев и маори (6.8 на 1000). 1–4 Мужчины поражаются вдвое чаще, чем женщины среди всех этнических групп, и двустороннее поражение происходит несколько чаще, чем одностороннее поражение, причем правая сторона поражается чаще, чем левая. 2–4 Постуральное эквиноварусное состояние встречается у 0,5 на 1000 живорождений и в два-три раза чаще встречается у женщин, чем у мужчин. 1–4 Эквиноварусная косолапость (TEV) может быть либо позиционной деформацией, либо структурной аномалией, вызванной широким спектром причин (внутриматочная компрессия, аномальный миогенез, неврологические аномалии, сосудистая недостаточность и / или генетические факторы). 2
Структурный TEV может быть изолированным или синдромальным, и такие синдромы могут возникать в результате генетических, хромосомных или тератогенных причин. Всякий раз, когда TEV возникает как часть более широкого паттерна измененного морфогенеза, следует уделять особое внимание различным генетическим нарушениям соединительной ткани и скелетным дисплазиям, которые влияют на ткани, образующие стопу (например, синдром Ларсена, диастрофическая дисплазия или камптомелическая дисплазия), нервно-мышечные расстройства. которые приводят к уменьшению подвижности стопы и к различным типам сосудистых нарушений как возможные причины.Изолированный TEV чаще встречается у детей с большими сроками беременности (LGA), как и врожденный подвывих бедра. 5 TEV также встречается в 3,1 раза чаще у младенцев, рожденных от женщин с ожирением и диабетом, чем у детей, рожденных от женщин без ожирения и без диабета. 6 Частично этот повышенный риск может быть связан с макросомией, связанной с плохим гомеостазом глюкозы на поздних сроках беременности, вызывая позиционный TEV, но плохой диабетический контроль на ранних сроках беременности связан с повышенным риском дефектов скелета, дефектов центральной нервной системы и каудального отдела. осевые дефекты, все из которых могут привести к структурному TEV.
Не всегда возможно определить, является ли идиопатический TEV следствием деформаций стопы, связанных с ограничениями, и наиболее вероятна многофакторная причина, охватывающая как экологические, так и генетические факторы. Позиционное TEV может быть результатом ограничения матки из-за таких факторов, как маловодие, многоплодие или тазовое предлежание (рис. 5-1 и 5-2). Недавние исследования подтверждают важность основного доминантного гена в возникновении идиопатической TEV среди полинезийского населения, которое составляет самую большую группу пациентов с несиндромной врожденной косолапостью. 4,7–11 В одном исследовании был отмечен положительный семейный анамнез идиопатического TEV у 24,4% всех исследованных пациентов, а в 20,8% исследованных родословных произошла передача инфекции от родителей к ребенку. 11 Имеются также данные о том, что переднее сосудистое дерево большеберцовой кости плохо развито у детей с косолапостью, при этом у родителей таких детей значительно чаще отсутствует пульс на тыльной стороне стопы. 12 Другие исследования с участием пациентов с идиопатическим TEV демонстрируют аномальную группировку мышечных волокон в пределах меньшего размера икроножной мышцы, предполагая либо нейрогенную этиологию, либо локализованное образование рубцов-контрактур. 13,14 Курение родителей является фактором риска для этого многофакторного дефекта, 15,16 и семейный анамнез родственника первой степени с TEV в сочетании с материнским курением увеличивает риск изолированного TEV, тем самым предполагая ген / взаимодействие с окружающей средой. 17
Олигогидрамнион и ранний разрыв амниона связаны с TEV, и существует более высокая частота TEV с ранним амниоцентезом на 11-12 неделе беременности (1,3%) по сравнению с амниоцентезом во втором триместре на 15-17 неделе (0.1%). 18,19 Это может относиться к относительно большей доле общего объема околоплодных вод, забираемой для раннего амниоцентеза (15,7% против 7,3% в середине триместра), в то время, когда ножка плода принимает свое нормальное положение из предыдущего физиологического эквинуса. позиция. Этот период может быть необычно чувствительным к ограничению и / или сосудистым нарушениям. 19 Вытекание околоплодных вод до 22 недель было единственным существенным фактором, связанным с косолапостью, при этом риск протекания составлял 15%, но только 1.Риск 1% без утечки (рис. 5‐3). Ни в одном случае косолапости не было стойкой утечки на сроке от 18 до 20 недель. Такая временная утечка жидкости предполагает, что деструктивный процесс мог привести к остановке развития стопы, когда она переместилась из нормального положения эквинуса через 9 недель в нейтральное положение через 12 недель. Нарушение сосудов может быть последним общим путем для вызванного окружающей средой TEV, который также был вызван гипертермией матери. 20 Использование мизопростола, а также другие неудачные попытки прерывания беременности на ранних сроках, приводящие к сосудистым нарушениям и гипоксически-ишемическим поражениям спинного мозга и ствола мозга, могут привести к структурному TEV, артрогрипозу, последовательности Мебиуса и повреждению черепных нервов. 21 Нервно-мышечные токсины, вводимые во время беременности, или нервно-мышечные дефекты, такие как артрогрипоз, спинальная мышечная атрофия, менингомиелоцеле и дисгенезия крестца, все связаны со структурным TEV.
ОБЩИЕ ДЕФОРМАЦИИ ПАЛЬЦЕВ
Человеческая ступня — это чудо с 26 костями на каждой ступне. Однако в некоторых случаях крошечные косточки в пальцах ног могут вызывать болезненные проблемы. Деформации пальцев ног могут привести к болезненным состояниям, таким как натоптыши, мозоли, вросшие ногти на ногах и инфекции.
Многие заболевания могут поражать суставы пальцев ног, вызывая боль и препятствуя нормальной работе стопы. Проблемы с пальцами ног могут быть у людей любого возраста, от младенцев, рожденных с деформациями, до пожилых людей с приобретенными деформациями. Основной причиной деформации пальцев стопы у взрослых является биомеханический дисбаланс. Когда естественная функция стопы нарушается (по разным причинам), сухожилия могут растягиваться или сжиматься, чтобы компенсировать это. Таким образом, люди с аномально длинными пальцами ног, плоскостопием или высоким сводом стопы более склонны к развитию деформаций пальцев ног.
Артрит, который медленно разрушает поверхность сустава, — еще одна важная причина дискомфорта и деформации. Деформации пальцев стопы также могут усугубляться из-за стеснительной или неподходящей обуви, которую носят в течение длительного времени. Или проблемы с положением пальца ноги могут возникнуть, если сломанный палец заживет в неправильном положении. Все деформации пальцев стопы и связанные с ними состояния могут лечить мануальный терапевт. Только хирургическое вмешательство может навсегда решить проблему.
1. СУСТАВЫ Суставы — это состояние, при котором поражается сустав у основания большого пальца стопы.Косточка на самом деле относится к шишке, которая растет на стороне первого плюснефалангового сустава (MTP). На самом деле это состояние намного сложнее, чем простая шишка сбоку на пальце ноги.
Интересно, что это заболевание почти никогда не встречается в культурах, которые не носят обувь. Остроконечная обувь, такая как высокие каблуки и ковбойские сапоги, может способствовать развитию бурсита большого пальца стопы. Широкая обувь с достаточным пространством для пальцев ног снижает вероятность развития деформации и помогает уменьшить раздражение косточки, если она у вас уже есть.Однако одна только обувь не является «единственной» причиной развития бурсита. Нарушение функции стопы проявляется в развитии почти всех бурситов, и наиболее частой аномалией является гиперпронация или чрезмерное уплощение стопы. Ортопедический ортопедический аппарат для стопы может уменьшить количество гиперпронации и, таким образом, остановить или замедлить образование косточки. Только хирургическое вмешательство может удалить его.
2. HAMMERTOES Молоток — это фиксированный изгиб в проксимальном суставе пальца. Поскольку палец ноги деформируется, он трется об обувь, и раздражение может вызвать болезненные мозоли.Между пальцами ног также могут образоваться мозоли. Обычно это происходит из-за вращения пальца ноги, а не из-за его сжатия (искривления). Это может привести к трению суставов друг о друга и образованию небольших костных шпор, которые аналогичным образом вызывают натоптыши. Кроме того, кожа может разрушиться и заразиться. Серьезный молотковый палец стопы может оказывать давление на плюсневую кость на подушечке стопы и усугублять причину возникновения костной мозоли.
Молоток может присутствовать, но не всегда болезненный, если его не раздражает обувь.У кого-то могут быть увеличенные суставы пальцев ног с некоторой утолщенной кожей, без покраснения или припухлости. Однако, если обувь создает давление на сустав, боль обычно варьируется от защемления и сдавливания до острой и жгучей. Спазмы в пальцах ног, стопы и голени могут развиваться из-за неправильного функционирования мышц и сухожилий из-за деформированных суставов. В условиях длительного пребывания вывихнутые суставы могут вызывать боль при артрите.
Хотя нет сомнений в том, что обувь вызывает мозоли, размер, форма и другие характеристики наших стоп являются наследственными.Сокращение и / или вращение пальцев ног может быть результатом плохой механики стопы, что приводит к чрезмерной пронации. Это приводит к низким или плоским сводам, из-за которых мышцы и сухожилия стопы сгибают пальцы ног и суставы в сторону от их нормального положения. Высокий свод стопы (чрезмерная супинация) также может привести к подобным состояниям. Тяжелая бурсит большого пальца стопы также может привести к появлению молотка, поскольку большой палец ноги скручивается над или под вторым пальцем, вызывая его вывих.
Обувь вызывает ком, так как костлявая верхняя часть пальца трется о носок обуви, но основная проблема заключается в ненормальном положении суставов пальцев, которое может быть наследственным.
Самое главное — приобрести хорошо подогнанную, удобную обувь на невысоком каблуке, не раздражающую искривленный носок. Кроме того, убедитесь, что ваши чулки не плотно прилегают к ногам, чтобы пальцы ног не сжимались. Следует как минимум надевать туфли на высоком каблуке, так как они заставляют сухожилия пальцев ног тянуть их вверх в сжатое положение. Теннисная обувь и обувь для ходьбы значительно снизили количество жалоб многих людей с деформациями пальцев стопы. Хотя искривленный палец все еще присутствует, это может не повредить, если коробка для обуви достаточно большая.
Лечение может варьироваться от более подходящей обуви до периодической обрезки и прокладки кукурузы. При наличии инфекции можно использовать антибиотики. Для вас могут быть изготовлены съемные аккомодационные прокладки. Если консервативное лечение безуспешно, может быть предложено хирургическое вмешательство. На ранних стадиях, когда суставы пальцев стопы гибкие, это может включать незначительную процедуру, такую как разрезание или удлинение сухожилий для выпрямления пальца ноги. Если палец относительно прямой и мозоль возникла из-за давления на шпору, увеличенная кость может быть реконструирована и шпора удалена.В более запущенных случаях, когда сустав вывихнут, часть кости в суставе может быть удалена. Можно использовать временные булавки, чтобы палец оставался прямым во время заживления. Иногда удаленную кость заменяют синтетическим имплантатом сустава, чтобы выпрямить палец ноги и помочь ему нормально функционировать.
3. МОЛОТОЧНЫЙ НОСОК Молоток сгибается в области дистального сустава пальца, чаще всего второго или третьего пальца. Это не всегда болезненно, но может быть причиной стойких натоптышей или болезненного ногтя.Обработка пальцев с молотком аналогична лечению с молотком.
4. КОЛОТЫ Когтистые пальцы согнуты как в проксимальных, так и в дистальных суставах пальца. В некоторых случаях деформация — это просто конечный результат постоянного удара и сжатия из-за неподходящей обуви. Чаще бывает симптоматикой различной альтернативной этиологии. Повышенное давление на верхнюю и нижнюю части суставов, которые являются частыми участками болезненных мозолей или бурсита. Лечение похоже на молоток.
5. ПЕРЕКРЫТИЕ И ПЕРЕСЕЧЕНИЕ ПАЛЬЦЕВ Любой из пальцев ноги может перекрывать или перекрывать друг друга, давя на соседние пальцы и вызывая раздражение.
Перекрытие или перекрытие пятого пальца стопы — распространенная врожденная проблема, которую легко исправить у детей. Бурситы могут вызывать перекрытие второго пальца стопы у взрослых. Обработка связанных мозолей также аналогична лечению молоткового пальца.
Специалист по деформациям голеностопного сустава и стопы
Какие бывают деформации стопы и голеностопного сустава?
Плоскостопие и кавоварусная стопа являются наиболее распространенными типами деформаций стопы и голеностопного сустава.
При плоскостопии, также известной как недостаточность сухожилия задней большеберцовой кости, сухожилие, стабилизирующее свод стопы, воспаляется или разрывается. Это повреждение приводит к потере устойчивости и опоры стопы, что приводит к опущению свода стопы и деформации плоскостопия.
Кавоварусная деформация стопы возникает из-за наличия как высокого свода, или кавуса, так и пятки, поворачивающейся внутрь. Это может вызвать боль на внешней стороне стопы и лодыжки.
Что вызывает деформации стопы и голеностопного сустава?
Деформация плоскостопия часто возникает в результате острой травмы, например, падения.У вас также может развиться повреждение сухожилий из-за чрезмерного или повторяющегося использования, особенно если вы занимаетесь спортом, например, теннисом, футболом или баскетболом.
Риск развития плоскостопия увеличивается с возрастом. Другие факторы, такие как ожирение, гипертония и диабет, также могут увеличить риск этого типа деформации стопы.
В случаях кавоваруса деформация возникает из-за дисбаланса мускулов. Во многих случаях заболевание является наследственным. Однако, если у вас есть другие заболевания, такие как церебральный паралич, инсульт или травма позвоночника, у вас может быть больше шансов заболеть кавоварусной стопой.
Каковы симптомы деформации стопы и голеностопного сустава?
При развитии плоскостопия вы можете ощущать постоянную боль внутри стопы и лодыжки. Боль часто усиливается по мере увеличения активности. Если вы долго стоите или стоите на ногах, у вас могут возникнуть проблемы с ходьбой.
В случаях кавоваруса аномально высокие своды могут вызывать боль при ходьбе или стоянии. У вас также могут развиться заметные проблемы со стопами, например:
- Hammertoes
- Когтистые пальцы
- Мозоли
- Стресс-переломы
Со временем высокие своды стопы могут вызвать хроническую слабость и усталость в пятке, а также привести к хронической боли и затруднениям при ходьбе.Симптомы кавоварусной стопы также могут затруднить поиск подходящей обуви.
Какие варианты лечения деформации стопы и голеностопного сустава?
Если у вас плоскостопие, доктор Стаутберг может сначала порекомендовать нехирургическое лечение, которое включает безрецептурные болеутоляющие, холодные компрессы и достаточный отдых для ног и лодыжек. Он также может посоветовать носить ортопедические вкладыши для обуви, чтобы поддерживать ногу.
Если эти методы лечения не работают для вас, вам может потребоваться реконструктивная операция для восстановления поврежденного сухожилия и деформации.
