Пищевая аллергия у грудничка: симптомы и лечение
Опасности пищевой аллергии у малышей, пищевые аллергены, как уберечь малыша от аллергенных продуктов
Пищевая аллергия – один из самых главных врагов хорошего самочувствия малыша, это особенно касается тех деток, которым еще не исполнился год. Ведь именно в этот период закладываются основы здоровья крохи на всю жизнь. А пищевая аллергия у грудничков оказывает очень сильное влияние на формирование и последующее развитие других аллергических заболеваний.
Пищевая аллергия – это состояние повышенной чувствительности организма к пищевым продуктам, развивающееся при участии иммунной системы. К настоящему моменту известно более 160 пищевых аллергенов, вызывающих у детей различные реакции. «Так много! Как же уберечь малыша от всех?», – наверняка подумали Вы. Не удивляйтесь, но в большинстве случаев пищевой аллергии «виноваты» восемь из них.
Чтобы не пропустить проявления пищевой аллергии у малыша, важно знать о самых характерных симптомах, которые бывают у детей раннего возраста. В первую очередь, это различные кожные высыпания – самые распространенные проявления аллергии, так хорошо знакомые большинству мам. Хотя далеко не все случаи сыпи связаны с аллергией.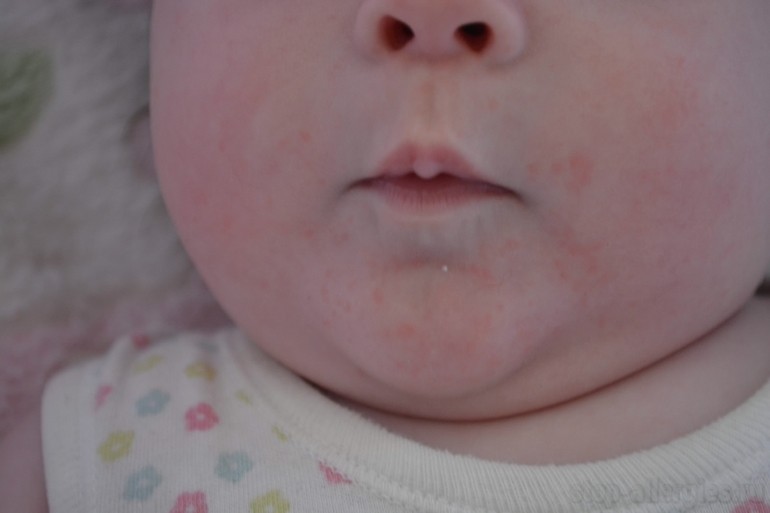 Также у крохи могут быть реакции со стороны органов дыхания (ринит, бронхиальная астма), и даже пищеварительной системы. Да-да, не удивляйтесь, но обильные срыгивания, запоры и колики, тоже могут появиться из-за аллергии.
Также у крохи могут быть реакции со стороны органов дыхания (ринит, бронхиальная астма), и даже пищеварительной системы. Да-да, не удивляйтесь, но обильные срыгивания, запоры и колики, тоже могут появиться из-за аллергии.
Самые распространенные симптомы пищевой аллергии, наблюдающиеся примерно у 2/3 грудничков, – это различные кожные реакции. Бывает и так, что у одного малыша аллергия на пищевые продукты может проявляться симптомами со стороны сразу нескольких органов, например, кожные высыпания в сочетании с пищеварительными расстройствами или кожные высыпания с симптомами со стороны дыхательной системы.
В случае если Ваш малыш находится на грудном вскармливании, и у него была выявлена пищевая аллергия, ни в коем случае не прекращайте кормить его грудью! Сохраните свое молоко в питании ребенка в максимально возможном объеме, а сами строго строго соблюдайте диету с исключением того продукта (группы продуктов) к которым выявлена аллергия. Но это не значит, что Вы должны питаться однообразно.
Что делать, если у малыша на искусственном или смешанном вскармливании реакция на самый распространенный аллерген – белок коровьего молока? Для питания таких детей разработаны специальные лечебные смеси, молочный белок в них представлен не цельными молекулами, а расщеплены на мелкие фрагменты, вероятность аллергии на которые очень низкая. Примером такой смеси может быть Similac Alimentum. В некоторых случаях (тяжелые проявления аллергии, неэффективность высокогидролизованных смесей) врач может назначить аминокислотную смесь, например Similac EleCare.
Иногда таким малышам назначают смеси, произведенные на основе соевого белка, ведь он довольно сильно отличается от белка коровьего молока. Еще одно преимущество этих смесей – невысокая, по сравнению со смесями, содержащими расщепленный белок, цена, а также приятный вкус. Однако их не следует применять при аллергическом колите, эзофагите, в периоды обострения аллергии, при чувствительности к сое и в возрасте младше шести месяцев. А вот заменять смесь, произведенную на основе коровьего молока, смесью на основе козьего молока в случае наличия у малыша аллергии к белку коровьего молока не рекомендуется! Эти белки во многом похожи, а значит, такая замена может привести к возникновению перекрестной аллергической реакции.
Еще одно преимущество этих смесей – невысокая, по сравнению со смесями, содержащими расщепленный белок, цена, а также приятный вкус. Однако их не следует применять при аллергическом колите, эзофагите, в периоды обострения аллергии, при чувствительности к сое и в возрасте младше шести месяцев. А вот заменять смесь, произведенную на основе коровьего молока, смесью на основе козьего молока в случае наличия у малыша аллергии к белку коровьего молока не рекомендуется! Эти белки во многом похожи, а значит, такая замена может привести к возникновению перекрестной аллергической реакции.
В случае если Вашему ребенку назначили смесь на основе белка сои, подходящим вариантом может быть Similac Изомил. Она произведена на основе изолята соевого белка и содержит все ингредиенты, необходимые для роста и развития малышей, у которых диагностирована аллергия к белкам коровьего молока. У смеси приятный вкус, который поможет с легкостью ввести ее в рацион крохи.
Чтобы красные щечки, сыпь по всему телу и другие неприятные сюрпризы от внезапно появившейся аллергии не коснулись Вашего малыша, заботьтесь о профилактике с самого его рождения.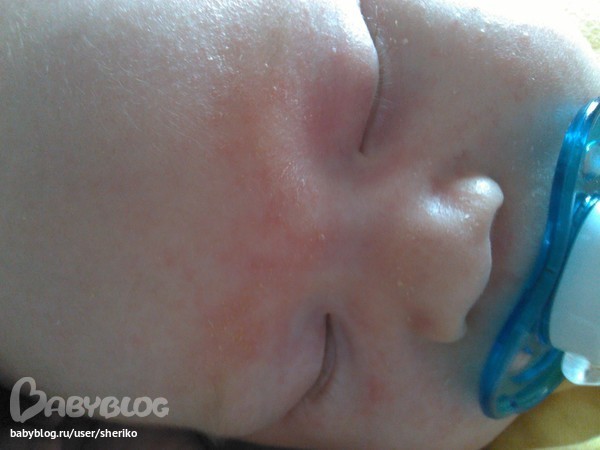 Для этого нужно соблюдать определенные условия:
Для этого нужно соблюдать определенные условия:
- Познакомьтесь с основными причинами формирования пищевой аллергии у детей и не забывайте о них.
- Обязательно узнайте, попадает ли Ваш малыш в группу высокого риска развития аллергии. Такое случается, когда существует наследственная предрасположенность и от любого аллергического заболевания страдают ближайшие родственники малыша (мама или папа, старшие братья и сестры). Наибольший риск имеют те дети, у которых сразу и папа, и мама страдают тем или иным аллергическим заболеванием.
- Расширяйте рацион Вашего малыша – вводите продукты прикорма, следуя определенным правилам.
- Устраните контакты с неблагоприятными факторами окружающей среды, прежде всего с табачным дымом.
Кормите малыша грудью! Ведь нет ничего лучше для профилактики аллергии у ребенка, чем естественное вскармливание. Доказано, что его сохранение до шести месяцев жизни существенно уменьшает риск возникновения у малыша аллергических заболеваний.
Если по каким-то причинам грудное вскармливание все-таки невозможно или грудного молока недостаточно, то для профилактики пищевой аллергии нужно максимально отсрочить контакт малыша с цельными белками коровьего молока. Поэтому для докорма малыша при смешанном вскармливании и для искусственного вскармливания обычно используют специализированные гипоаллергенные смеси, созданные на основе частично расщепленного молочного белка. Белковые молекулы, расщепленные на крупные фрагменты, вызывают аллергию значительно реже, поэтому такие продукты подходят для вскармливания детей из группы высокого риска. Например, смесь Similac Гипоаллергенный, произведенная на основе частично расщепленного белка. Она не только помогает предотвратить развитие аллергии, но и помогает наладить пищеварение малыша благодаря пребиотикам, а также низкому содержанию лактозы, которое способствует уменьшению газообразования.
Гипоаллергенные смеси нельзя использовать при подозрении или подтвержденной АБКМ.
Материал подготовлен на основании:
1. «Программы оптимизации вскармливания детей первого года жизни в Российской Федерации», М.: Союз педиатров России, 2019.
2. Питание здорового и больного ребенка. Пособие для врачей под редакцией Тутельяна В.А., Коня И.Я., Каганова Б.С. Москва, 2013. — 264 с.
3. Клиническая диетология детского возраста: руководство для врачей. Под редакцией Боровик Т.Э., Ладодо К.С. Москва, 2015. — 720 с.
чем лечить аллергию у детей на грудном вскармливании
Существуют различные виды аллергии у детей – аллергия на животных (шерсть, пух, слюна, перхоть), аллергия на латекс, на пыль, на укусы насекомых, на плесень, продукты питания. Несмотря на разнообразие возбудителей этой болезни, все виды аллергии у детей поддаются лечению.
Какие бывают причины аллергии у детей?
Причины аллергии у детей имеют разнообразную природу. Так, признаки аллергии у детей могут появиться из-за несформированности желудочно-кишечного тракта во время рождения. У новорожденного выработка ферментов понижена в ЖКТ из-за того, что поджелудочная еще не может вырабатывать ферменты трипсин, необходимый для расщепления белков, амилазу, расщепляющую углеводы, а также липазу, расщепляющую жиры.
Так, признаки аллергии у детей могут появиться из-за несформированности желудочно-кишечного тракта во время рождения. У новорожденного выработка ферментов понижена в ЖКТ из-за того, что поджелудочная еще не может вырабатывать ферменты трипсин, необходимый для расщепления белков, амилазу, расщепляющую углеводы, а также липазу, расщепляющую жиры.
Также, проявление аллергии у детей может начаться из-за несформированного состава микрофлоры. Именно поэтому грудничков и не кормят мясными продуктами, фруктами, творогом и др. продуктами.
Помимо этого, причины аллергии у детей могут заключаться в экологическом неблагополучии окружающей среды, вредных привычках будущей матери. Курение и употребление алкоголя – верный предшественник того, что появится аллергия у младенца.
Проявление аллергии у детей может начаться из-за того, что будущая мама злоупотребляла высокоаллергенными продуктами во время беременности – клубникой, орехами, шоколадом, апельсинами, красной икрой и рыбой.
Также, признаки аллергии у детей могут развиться из-за того, что их в раннем возрасте перевели на искусственное вскармливание (или даже смешанное). Особенно вероятно то, что проявится аллергия у грудного ребенка как результат использования неадаптированных смесей молока, а также кормление цельным коровьим молоком.
Пищевая аллергия у грудничка чаще всего вызвана белками коровьего молока (до 85%), при этом аллергия у новорожденных встречается у 1-1,5%, у тех, кто питается искусственными смесями – до 7%.
Нередко аллергия у младенца возникает на белок куриного яйца, белок глютена, белок банана и риса.
Как проявляется аллергия у детей?
Многие молодые мамы интересуются тем, как проявляется аллергия у детей. После того, как аллерген попадает в неокрепший организм малыша, аллергическая реакция сразу же начинает давать сигналы о тревоге.
То, как проявляется аллергия у грудничков, зависит от ее возбудителя. Аллергия на пищевые продукты сначала поражает кожные покровы ребенка, а на пыльцу и пыль – приводит к развитию респираторных проблем у малыша. Родителям следует внимательно следить за своим ребенком, потому что симптомы аллергии у детей в младенчестве не всегда ярко выраженные или же они могут косвенно указывать на заболевание.
Родителям следует внимательно следить за своим ребенком, потому что симптомы аллергии у детей в младенчестве не всегда ярко выраженные или же они могут косвенно указывать на заболевание.
Как определить аллергию у ребенка? Если у вашего малыша возникло это заболевание, то у него могут появиться такие симптомы аллергии у детей:
- кожный зуд;
- сыпь;
- волдыри;
- крапивница;
- нетипичный насморк;
- боль в горле;
- повышенная температура;
- отек носоглотки;
- аллергическая астма;
- аллергический бронхит.
Аллергия у младенца может проходить и в тяжелой степени – иметь проявление анафилактического шока – опасной реакции, при которой ребенку трудно дышать, лицо и губы бледнеют, ребенок может потерять сознание. В таком случае лечение аллергии у детей необходимо провести незамедлительно.
Лечение аллергии у детей
Если у ребенка аллергия, что делать? Этот вопрос постоянно задают себе молодые мамы. Аллергия у грудного ребенка лечится врачами-аллергологами и педиатрами. Врач проводит пробы на коже на воздействие разнообразных аллергенов. Во время этого диагностической процедуры на руке ребенка делаются царапины, и затем туда наносится раствор, содержащий аллерген. Также проводится анализ крови на аллергены.
Аллергия у грудного ребенка лечится врачами-аллергологами и педиатрами. Врач проводит пробы на коже на воздействие разнообразных аллергенов. Во время этого диагностической процедуры на руке ребенка делаются царапины, и затем туда наносится раствор, содержащий аллерген. Также проводится анализ крови на аллергены.
Если наблюдается аллергия у грудничка – как лечить это заболевание знает аллерголог. Его первая рекомендация молодым родителям – убрать из окружения ребенка возбудитель заболевания. Кроме того, лечение аллергии у грудничков предполагает и назначение антигистаминных препаратов. Так как пищевые раздражители влияют на малышей в большей степени, то лечение аллергии у детей на продукты питания является обширным и достаточно эффективным.
Чем кормить ребенка при аллергии? Для того чтобы ответить на этот вопрос, необходимо четко знать аллергены, на которые у ребенка гиперболизированная реакция. Правильное питание при аллергии у детей на пищевые продукты — основное лечение этого заболевания.
Аллергия у грудничка – как лечить ее симптомы на пищевые продукты? Из рациона исключить пищевой возбудитель, перевести малыша на вскармливание гипоаллергенными смесями.
Меню при аллергии у детей должно полностью исключать возбудители заболевания (молоко, яйца, рыбу, фрукты и др., в зависимости от типа болезни). Ребенку следует давать специализированные смеси, в основе которых – гидролизат молочного белка, который ребенку можно давать от рождения. Это вещество имеет лечебное, лечебно-профилактическое и профилактическое назначения.
Диета при аллергии у детей должна содержать смеси из изолята соевого белка, которые можно принимать в пищу с полугода жизни. Еще малышу можно давать гипоаллергенные каши, не содержащие молоко, гипоаллергенные пюре (фруктовые, ягодные и овощные). Их также можно принимать в пищу с полугода жизни малыша.
Для более взрослых диета при аллергии у детей может содержать гипоаллергенные мясные консервы, содержащие один компонент. Например, конину, ягненка, индейку и др.
Аллергия у грудничка – как лечить ее проявления на укусы насекомых? Малыша необходимо одевать на прогулки в вещи, прикрывающие конечности, шею. На коляску следует вешать неплотную ткань, преграждающую путь насекомым.
Аллергия у грудничка – как лечить ее симптомы на синтетические материалы? Одевать ребенка только в изделия, сделанные из естественных материалов, например, из хлопка.
Если на пыльцу у ребенка аллергия – что делать с прогулками на свежем воздухе? Врачи не рекомендуют гулять с ребенком в сухую, ветреную погоду. Но это не значит, что ребенок должен сидеть днями дома. Гулять на улице можно после дождя, в сырую погоду. Ребенка лучше купать несколько раз в день, окна в доме занавешивать мокрой плотной тканью.
Если на шерсть животных у ребенка аллергия – что делать с домашними животными? Ребенку следует максимально ограничить контакт с животным. Комната малыша должна быть всегда закрыта для вашего питомца. Во всем жилище необходимо постоянно делать влажную уборку, чтобы шерсть и слюна не задерживались на ваших коврах и полу.
Если на пыль у ребенка аллергия – что делать с мягкими игрушками, текстилем в доме? Необходимо регулярно вытирать пыль, мыть ковры, накидки на мебель моющим пылесосом, часто стирать игрушки.
Знание особенностей организма вашего ребенка поможет вам не только провести лечение аллергии у детей, но и предотвратить ее развитие.
Акне новорожденных и все, что необходимо знать об этом — Allergika (Аллергика) Украина
Акне новорожденных встречается практически у каждого второго ребенка и обычно появляются в течение первого месяца после рождения, но могут появится и раньше. Некоторые дети уже рождаются с легкой формой акне.
Хорошей новостью является то, что у новорожденного акне является транзиторным состоянием и почти всегда проходят быстро и без лечения. Большинство случаев появления акне у новорожденного полностью исчезают к шести месячному возрасту.
Как определить, что высыпания у ребенка – это действительно акне?Акне новорожденных выглядят как маленькие красные бугорки, которые образовываются на лице, реже на спине или груди. У некоторых детей прыщи у новорожденных выглядят, как грубая ухабистая красная сыпь. Акне новорожденных проходят самостоятельно в течение нескольких недель и могут становиться хуже, когда ребенок плачет или трет лицо руками.
У некоторых детей прыщи у новорожденных выглядят, как грубая ухабистая красная сыпь. Акне новорожденных проходят самостоятельно в течение нескольких недель и могут становиться хуже, когда ребенок плачет или трет лицо руками.
Многие другие кожные заболевания, часто встречающиеся у детей, такие как экзема, эритема, потница, могут напоминать акне.
Экзема
Экзема обычно проявляется в виде красных пятен с шелушением на лице и теле. Они также могут появится под коленями или в локтевых изгибах. Часто экзема возникает в более старшем возрасте.
Наиболее распространенный тип экземы известен как атопический дерматит.
Себорейный дерматит — это состояние, чаще всего ошибочно принимают за акне новорожденных. Себорейный дерматит так же известный как гнейс или молочные корки.
Эритема токсическая
Токсическая эритема — еще одно распространенное заболевание кожи, которое может проявляться как сыпь, крошечные бугорки или красные пятна.
Милиумы — крошечные белые точечки на коже, похожие на пустулы, но без воспаления, которые часто встречаются у новорожденных. Милиумы появляются в течение первых нескольких недель жизни, и многие дети рождаются с ними. Милиумы абсолютно безвредны и, как акне у новорожденного ребенка, в подавляющем большинстве случаев исчезнет без лечения.
Причины появления акне новорожденныхАкне развиваются в течение первых недель после рождения под влиянием гормонов. В случае с новорожденными, однако, не их собственные гормоны, вызывают проблемы с кожей, а мамины, которые все еще циркулируют в кровотоке ребенка. Эти материнские гормоны стимулируют сальные железы, которые функционируют еще не в полном объёме. Это и является причиной появления высыпаний на подбородке, лбу, веках и щеках (а иногда и на голове, шее, спине и верхней части груди).
Кожа новорожденного очень нежная и чувствительная, и течение акне может усугубляться при попадании молока или молочной смеси на кожу, слюны. Грубые или синтетические ткани, а также стиральный порошок могут раздражать нежную кожу и ухудшать состояние везиколопустулеза у детей. Более того, поры в коже ребенка еще не полностью развиты, что делает их легкими мишенями для проникновения грязи и появления пятен.
признаки, причины, профилактика, как вылечить?
Любое недомогание у маленького ребенка вызывает у его родителей нешуточное беспокойство. Но если, например, с простудными заболеваниями все относительно просто (легко заподозрить, схема лечения понятна, требуется только неукоснительное соблюдение назначений врача), то пищевая аллергия может поставить в тупик молодую маму.
Аллергия — это своеобразная ложная тревога: иммунитет реагирует так на безвредное вещество, которое по ошибке посчитал угрозой. Такое состояние чаще возникает у детей, так как их защитные силы до конца не сформированы и «не обучены» распознавать, кто в организме «чужак», а кто — свой. Самый распространенный вид — пищевая аллергия. У малышей она, к счастью, хорошо поддается коррекции. Более того, своевременно начатое лечение и исключение аллергена из рациона с высокой долей вероятности приведет к тому, что когда-нибудь продукт перестанет быть раздражителем. А значит, повзрослевший ребенок сможет включать его в свой рацион, не опасаясь нежелательных реакций организма.
Пищевая аллергия у ребенка: причины в молоке и прикорме
Предрасположенность к аллергии на тот или иной продукт может быть наследственной. Это не означает, что у мамы с непереносимостью рыбы обязательно родится ребенок с такой же особенностью. По статистике, наследственность проявляет себя в 25% случаев, если же оба родителя — аллергики, то вероятность увеличивается в два раза[1].
Причиной пищевой аллергии у младенца может стать употребление малышом смеси для искусственного вскармливания. Несмотря на то, что производители пытаются максимально приблизить состав этого продукт к материнскому молоку, некоторые компоненты организм все же может отторгать. Например, молочные смеси содержат коровье или козье молоко, а животный белок нередко выступает аллергеном. У некоторых малышей аллергическую реакцию вызывает соя — часто встречающийся в безмолочных смесях ингредиент. Поэтому питание подбирается индивидуально, под присмотром неонатолога.
Даже при грудном вскармливании может возникнуть сильная пищевая аллергия у ребенка, если мама не следит за своим рационом. Основные продукты, раздражающие иммунную систему, большинству известны. Но освежим в памяти список:
- фрукты и овощи с красным или оранжевым пигментом: томаты, перец, персики, клубника, малина, вишня, клюква, яблоки, апельсины, мандарины, арбуз, курага;
- экзотические фрукты: манго, драконий фрукт, рамбутан и так далее;
- рыба и морепродукты;
- коровье молоко;
- куриные яйца;
- орехи;
- мед;
- кофе, какао;
- шоколад.
Список неполный, он может меняться в зависимости от индивидуальных особенностей организма.
Введение прикорма — еще одно испытание для детского иммунитета. Здесь работают все те же правила, что и при диете кормящей мамы. Добавляя новые продукты в рацион малыша, нужно внимательно следить за его реакцией на каждый прием пищи. Ниже расскажем, как проявляется пищевая аллергия у грудничков.
Признаки пищевой аллергии у детей
Проявления пищевой аллергии у ребенка могут быть самыми разнообразными. Этот факт зачастую приводит к сложностям во время диагностики таких состояний. Вот основные симптомы пищевой аллергии у детей:
- Изменения кожных покровов: сыпь, шелушение и зуд на щеках, шее, в складках кожи, корочки и чешуйки на волосистой части головы, потливость и опрелости.
- Отеки. Разумеется, это тоже кожное проявление, но мы решили выделить отеки в отдельный пункт. Это очень опасный признак аллергии, предупреждающий о возможном развитии отека Квинке, который приводит к нарушению дыхания, а без своевременно оказанной экстренной помощи — даже к летальному исходу.
Внимание!
Если вы заметили, что малыш плохо дышит, у него заплыли глазки, отекла область носа и губ, немедленно уберите от ребенка все потенциальные аллергены и вызывайте скорую помощь!
- Изменение в поведении ребенка. Если малыш часто плачет, плохо спит, становится беспокойным или, наоборот, вялым, это может сигнализировать об аллергической реакции.
- Нарушения работы желудочно-кишечного тракта. Рвота, кишечные колики, частые запоры и метеоризм могут быть реакцией организма на аллерген. Кроме того, перечисленные симптомы — это возможные признаки серьезных проблем в работе пищеварительной системы. И независимо от причин такие нарушения работы ЖКТ могут иметь серьезные последствия. Например, частая рвота и диарея у маленьких детей приводит к обезвоживанию, которое, в свою очередь, может стать причиной более тяжелых состояний и даже смерти. Поэтому откладывать обращение к врачу ни в коем случае нельзя.
Частые аллергические реакции приводят к уничтожению и выведению из кишечника большого количества полезных бифидо- и лактобактерий. Эти микроорганизмы заселяют кишечник человека в первые часы после рождения. Они не дают размножаться патогенным бактериям и вирусам, участвуют в процессе переваривания пищи, способствуют усвоению витаминов и питательных веществ. Нарушение соотношения полезных и вредных бактерий называется дисбиозом. Пищевая аллергия может быть как причиной, так и следствием дисбаланса микрофлоры.
Стоит сказать, что дисбиоз встречается практически у каждого грудничка, лишь 10% малышей не сталкиваются с таким состоянием. Так что в большинстве случаев лечение пищевой аллергии у детей раннего возраста включает в себя коррекцию баланса микрофлоры.
Лечение пищевой аллергии у детей грудного возраста
Отметим, что «лечение» при аллергии — не совсем корректная формулировка. Как мы говорили, подобная враждебная реакция организма на обычный продукт возникает по ошибке. Чтобы устранить такое состояние, необходимо, во-первых, пересмотреть рацион малыша (и мамы, если ребенок на грудном вскармливании) и исключить все потенциальные аллергены. Подобрать диету поможет врач-педиатр. При необходимости он может назначить и сорбенты, применение которых позволит вывести аллерген из организма.
Если аллергия не выражается в виде простого покраснения щечек, а носит более тяжелый характер, специалист может прописать антигистаминную терапию.
На заметку
Гистамин — вещество, которое организм начинает активно вырабатывать в ответ на раздражитель.
С помощью таких препаратов можно достаточно быстро устранить высыпания, отеки и другие симптомы, однако в педиатрии гистамин используется в редких случаях — из-за внушительного списка противопоказаний и побочных эффектов.
С большой долей вероятности педиатр назначит и содержащее живые полезные бактерии средство для коррекции дисбиоза — пробиотики. Важно отметить, что это не лекарственный препарат, а значит, он не дает лекарственную нагрузку на организм малыша. Противопоказаниями к применению таких средств чаще всего является лишь индивидуальная непереносимость компонентов.
Аллергия у грудничка — не самое приятное состояние как для самого малыша, так и для его родителей. Однако оно, как правило, легко корректируется при условии, что мама, заметив первые признаки пищевой аллергии у ребенка, не стала тянуть с обращением к лечащему врачу.
Пищевая аллергия у грудных детей. Основные симптомы, лечение и профилактика
Распространённость пищевой аллергии у грудных детей по данным ВОЗ составляет около 10%. Это достаточно большой процент и, последнее время наблюдается тенденция к его росту. Встретить в кабинете педиатра маму с жалобами на симптомы пищевой аллергии у малыша — не редкость. Чтобы эффективно лечить пищевую аллергию у грудничков врач должен, стараться не только назначить лекарственные препараты, но и объяснить правила ухода за малышом, растолковать тонкости диетотерапии.
В развитии аллергии большое значение имеет наследственная предрасположенность. Поэтому, если у мамы или папы есть аллергические реакции, то у малыша риск развития пищевой непереносимости становиться выше.
Виды пищевой аллергии у грудных детей
Различают два основных вида пищевых аллергий — реакция, которая развивается непосредственно после попадания аллергена в организм, и накопительная аллергия. Когда аллерген должен неоднократно попасть в организм, что бы развилась аллергическая реакция. Кроме того аллергию разделяют на виды, в зависимости от той системы органов, которая наиболее повреждена – кожные проявления, пищевые, дыхательные.
Симптомы пищевой аллергии у грудничков
1. Проявления пищевой аллергии разнообразны. Самым частым проявлением является сыпь. Сразу после попадания аллергена в организм может развиться острая аллергическая реакция — крапивница. На коже малыша появляются ярко-красные отечные пятна разного размера и формы. В центре пятна может возникнуть пузырек с прозрачным содержимым. Размер его может быть разнообразным от нескольких миллиметров до нескольких сантиметров. Такая сыпь обычно проходит в течении 1-3 дней. Но показать малыша врачу, все равно, стоит. Так как иногда ребенку требуется назначения лекарств, а при обширной сыпи, или неудачном ее расположении, даже экстренная помощь. Нужно запомнить, какой продукт вызвал такую реакцию и больше его не давать.
2. Другие виды сыпи проявляются не так остро. Поэтому не всегда возможно определить четкую связь ее появления с продуктом. Такие сыпи обычно не яркие, мелкоточечные. Они склонны к волнообразному течению. Сыпь, обычно, становиться более яркой к вечеру и бледнеет утром. Кожа становиться сухой, шелушиться, иногда трескается. Чаще всего, такая сыпь располагается на щеках, ягодицах, наружных поверхностях бедер и предплечий. Такой вид сыпи требует особого внимания специалистов — обследования и специфического лечения.
3 Вторыми проявлениями по частоте являются симптомы со стороны ЖКТ. К ним относятся: отек слизистых оболочек ротовой полости, отек пищевода, одно-или многократная рвота. Чаще всего такие симптомы проявляются остро, непосредственно после употребления аллергена. Кроме того, малыша могут беспокоить боли в животе. Он может кряхтеть, капризничать, сучить ножками. Пищевые аллергии могут проявляться неустойчивым стулом. Это может быть, как диарея, так и запоры. Менее яркими признаками пищевой аллергии у малыша могут быть частые обильные срыгивания, малая прибавка массы тела, плохой аппетит, слабость. Проявления со стороны ЖКТ могут быть вместе с сыпью или без нее.
4 Гораздо реже в грудном возрасте возможны проявления со стороны дыхательной системы, при попадании пищи на слизистые может возникнуть отек верхних дыхательных путей. Это состояние острое, угрожающее жизни. Оно требует немедленного обращения к врачу. При длительном контакте с аллергеном может развиться аллергический ринит или астма. Чаще, такие реакции появляются не после попадания пищи внутрь, а после вдыхания ее частиц. Наиболее частой причиной респираторной аллергии является вдыхание паров при варки или жарки рыбы.
Кроме того существуют тяжелые острые аллергические реакции, такие как отек Квинке или анафилактический шок. Возникают такие реакции непосредственно после контакта с аллергеном, развиваются очень быстро. Они встречаются крайне редко и требуют неотложной медицинской помощи.
Причины пищевой аллергии у новорожденных
Пищевая аллергия у малышей, которые только что родились — большая редкость. Ребенок получает только материнское молоко. Это еда, которая создана природой для вашего малыша и ничего не может быть лучше нее. Поэтому, пиком возникновения пищевых аллергий у грудных детей на естественном вскармливании можно считать возраст около 4–5 месяцев, когда малыш начинает получать прикорм — продукты добавленные к грудному молоку: овощи, фрукты, каши, мясо, кисломолочные продукты и другие. Несколько по другому обстоит дело с малышами на искусственном вскармливании. Сама молочная смесь может стать причиной пищевой непереносимости. Поэтому в выборе смеси, лучше посоветоваться со специалистом.
Что чаще всего является аллергеном у грудных детей?
1. Первое место занимает непереносимость белка коровьего молока. Надо отметить, что большинство современных смесей для вскармливания грудных детей в своей основе имеют именно белки коровьего молока. Именно этой причиной обусловлена аллергия малыша на смесь. Кроме того реакция на белок коровьего молока может быть у ребенка и на естественном вскармливании, если у мамы в рационе избыток молочных продуктов. Речь не идет про конкретный компонент молока или смеси. В состав коровьего молока входит много разных белков: альбумины, глобулины, казеин. Некоторые из них чаще вызывают аллергическую реакцию, другие реже. Казеин составляет около 80% от всех белков молока. Состав его в коровьем молоке идентичен козьему. Этим объясняется перекрестная реакция у малышей на коровье и козье молоко. Поэтому, не рекомендуется при непереносимости коровьего молока заменять его козьим, или смесями на основе козьего молока, в рационе ребенка. Некоторые белки разрушаются при термической обработке. Этим обусловлена меньшая реактогенность (способность вызывать реакции) кипяченого молока. Есть белок сходный по составу с белком мяса говядины или телятины. При непереносимости этого вида белка у малыша будет перекрестная реакция на молоко и мясные продукты.
2. Следующей по частоте причиной возникновения аллергии у грудного ребенка является куриное яйцо. В составе яйца аллергеном выступает так же белок —овальбумин. Поэтому начинать вводить яйца в рацион советуют с желтка и небольшими порциями. Внимательнее наблюдайте за реакцией малыша на этот продукт. При первом прикорме яйца вместе с белком стоит также внимательно наблюдать за реакцией. Не стоит забывать, что яйца содержатся в некоторых макаронных и хлебобулочных изделиях.
3. Частой причиной пищевой непереносимости является глютен. Это белок, который содержится в некоторых злаках. Для того, что бы предотвратить нежелательную реакцию, советуют начинать прикорм с каш, не содержащих глютен. К ним относятся: гречневая, кукурузная, рисовая. Крупы же, богатые глютеном, такие как манная, пшенная, овсяная — стоит вводить ближе к годику. На первом году реакция на глютен встречается реже, чем непереносимость белка коровьего молока или яичного белка.
4. Кроме того пищевые реакции могут вызвать ярко окрашенные фрукты и овощи. Такие, как морковь, свекла, тыква, персик. Их введение в рацион лучше отложить и отдать предпочтение зеленым и белым овощам – например кабачку, цветной капусте и брокколи. А знакомство малыша с фруктами лучше начинать с зеленых яблок и груш. С экзотическими фруктами, такими как манго или киви, также лучше не спешить.
Не стоит забывать, что аллергическая реакция возможна на любой продукт. Давая впервые лакомство малышу, мама должна помнить о риске непереносимости. Стараться не спешить, особенно с введением самых первых продуктов прикорма. Давать незнакомые ребенку продукты утром небольшими порциями, что бы была возможность контролировать реакцию на них в течение дня.
Как распознать пищевую аллергию и не перепутать ее с другими заболеваниями?
Чаще всего, что бы поставить диагноз пищевой аллергии врачу требуется только осмотр и подробный опрос мамы. Мама может указать на то, что она сама имеет пищевую аллергию или указать врачу на конкретный продукт. Иногда поставить такой диагноз сразу затруднительно. Тогда доктор может назначить обследование. Для начала, общий анализ крови. А затем, если потребуется, специфические аллергологические пробы: обследование на иммуноглобулины, а в более позднем возрасте, провокационные пробы. Именно эти пробы выбраны, как наиболее информативные, в последних клинических рекомендациях. Кроме того, малышу может понадобиться консультация аллерголога, дерматолога или гастроэнтеролога, в зависимости от беспокоящих его симптомов. А также, дополнительное обследование со стороны органов ЖКТ.
Лечение и профилактика аллергии
Согласно последним рекомендациям ВОЗ, основой профилактики пищевых аллергий у детей является грудное вскармливание. Дети получающее исключительно грудное молоко в первые месяцы жизни, гораздо реже страдают пищевой аллергией. При этом мамам здоровых детей, находящимся на грудном вскармливании, не требуется особенных диет. Их питание должно быть полноценным и разнообразным, включать белки, жиры, углеводы. А так же микроэлементы и витамины. Мамам деток, находящимся в группе риска по пищевой непереносимости, советуют так же сильно не ограничивать рацион. Нужно полностью исключить те продукты, на которые есть реакция у самой мамы и вести пищевой дневник.
При необходимости искусственного вскармливания, детям, предрасположенным к аллергии, выбирают специальные гипоаллергенные смеси. Для лечения уже имеющихся проявлений, смесь должен подбирать специалист. Согласно последним клиническим рекомендациям, при непереносимости белка коровьего молока, выбирают смеси с полностью гидролизованным белком или аминокислотным составом. Назначать в этом случае гипоаллергенные смеси и смеси на основе белка козьего молока не верно. Смеси на основе сои, сами по себе, могут вызвать аллергическую реакцию.
Другим важным шагом для профилактики и лечения пищевой аллергии является правильное введение прикорма. Прикорм должен вводиться своевременно – не ранее 4 месяцев и не позднее 6. Для начала выбираются гипоаллергенные продукты – белые и зеленые овощи, безглютеновые каши. В один день малышу дают только один продукт прикорма, в небольшом количестве и наблюдают за возможной реакцией. В начале новый продукт следует вводить не чаще 1-го раза в неделю. Мамам малышей предрасположенным к аллергии или уже имеющим аллергические проявления, рекомендуют ведение пищевого дневника. Там мама записывает все продукты, которыми она кормила ребенка в течение дня и возможные реакции на них.
Доктор, при необходимости, может назначить малышу лекарственные препараты. Они могут быть, как для приема внутрь, так и для обработки кожи. Детям с хроническими аллергическими сыпями показан особый уход за кожей. Необходимо использовать специальные детские моющие средства с нейтральным рН. А после мытья использовать специальные средства по уходу – эмоленты. Какой именно подобрать эмолент, лучше проконсультироваться с врачом. При проявлениях со стороны желудочно-кишечного тракта или дыхательной системы ребенку необходимо специфическое лечение, которое может назначить только врач при очном осмотре.
Онлайн консультация Врача-педиатра
Консультация онлайн
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Сколько длится пищевая аллергия у грудничков?
У детей с пищевой аллергией повышен риск других аллергических реакций или заболеваний в будущем. А так же есть шанс, что непереносимость продукта останется с малышом на всю жизнь. Однако, до 50% аллергических реакций у малышей проходят ближе к году. И до 90% – к 5 годам. Большинство пациентов с которыми мне приходилось работать в 3 годика идут в садик уже без всяких проявлений болезни.
Оградить ребенка от пищевой аллергии возможно с помощью внимательного отношения к его питанию и питанию мамы в период кормления грудью. А если аллергии не удалось избежать, обращайтесь к специалисту, и будьте здоровы.
Аллергия у грудничка: симптомы и лечение
- Пищевая аллергия
- Непищевая аллергия
- Лечение
- Профилактика
Содержание:
Давайте поговорим об аллергии у грудного ребенка, которая довольно часто беспокоит молодых родителей. Если вы хотя бы раз замечали сыпь на попе малыша, шелушение щек, опрелости или зуд, — с большой вероятностью можно говорить об аллергической реакции на какой-либо раздражающий фактор (аллерген). Задача мамы — найти и обезвредить «виновника» данных проявлений. Но как это сделать, чтобы помочь ребенку максимально быстро? Давайте разбираться!
Педиатры называют две причины появления аллергических реакций у малыша:
Остановимся подробнее на каждой из них.
Пищевая аллергия
Может ли быть аллергия на грудное молоко? Увы, от этого не застрахован даже новорожденный младенец. Если опустить наследственные факторы, аллергия на грудное молоко чаще всего связана с рационом питания кормящей мамы. Поэтому основа лечения в данном случае — тщательный анализ и корректировка маминого меню. В первую очередь, исключаются потенциальные аллергены: коровье молоко (иммунная система малыша рассматривает коровий белок как чужеродный), куриные яйца, рыба и морепродукты, грибы, орехи, мед и ярко окрашенные овощи и фрукты. В первые 2–3 месяца жизни у крохи только формируется пищеварительный тракт и отсутствуют защитные ферменты, поэтому молодая мама должна быть крайне внимательна к тому, что она ест. Еще лучше — при первых же признаках аллергии начать записывать свое ежедневное меню. Этим вы значительно облегчите дальнейшую работу с аллергологом при постановке диагноза и назначении лечения.
Помощь врача также необходима, если малыш находится на искусственном питании и у мамы есть подозрения, что аллергическую реакцию вызывают компоненты детской смеси. В таком случае, после проведенного обследования, аллерголог назначит ребенку гипоаллергенное питание.
Какие же симптомы аллергии у грудного ребенка? Попадание в организм малыша чужеродного антигена может выражаться по-разному:
разнообразной сыпью;
шелушением кожи на щечках;
опрелостями;
постоянной заложенностью носа;
обильными срыгиваниями;
рвотой и жидким стулом;
затрудненным дыханием;
отеком Квинке (в крайне редких случаях).
Согласитесь, некоторые из этих симптомов крайне схожи с потницей и диатезом. Как же правильно их идентифицировать? Потница в виде мелких пузырьков в складках кожи и на шее обычно не доставляет дискомфорта малышу и бесследно проходит через 2–3 дня (при условии отсутствия перегрева в дальнейшем). Диатез же не что иное, как первый звоночек, заставляющий маму серьезно задуматься о склонности ребенка к аллергии. Он непосредственно связан с адаптацией крохи во внешней среде и формированием его желудочно-кишечного тракта. Самыми распространенными причинами диатеза являются сухой воздух, хлорированная вода, стиральные порошки и, конечно же, неправильный рацион мамы. Диатез проявляется жидким стулом, яркой сыпью, красными щеками, но при правильной терапии проходит бесследно уже в первые годы жизни.
Непищевая аллергия
Итак, мы вплотную подошли к появлению у грудничка аллергических реакций, не связанных с едой. В подавляющем большинстве случаев их причина кроется в наследственности и постоянном контакте с аллергеном. Чаще всего реакцию организма могут вызвать:
пыль и пылевые клещи;
шерсть животных;
пыльца растений;
бытовая химия;
детская косметика.
Чтобы выяснить, что конкретно послужило причиной аллергической реакции, доктор проводит кожные пробы. Для этого на кожу малыша наносят тот или иной предполагаемый аллерген и следят за реакцией. Если спустя определенное время кожные покровы не изменились, переходят к следующему возможному «виновнику»… и так, пока не будет выявлен аллерген. Задача мамы после всего этого — найти способ изолировать грудничка от контакта с аллергеном и подобрать оптимальное лекарственное сопровождение.
Отдельным пунктом хотелось бы отметить аллергическую реакцию малыша на подгузники. В таком случае сыпь представляет собой мелкие точки с покраснениями, зуд, отечность, что неизменно вызывает массу вопросов у родителей. Первым делом нужно исключить пеленочный дерматит, который проявляется при редкой смене подгузника, и фактор механического раздражения (неудобные липучки и резинки). В остальных случаях аллергия может возникнуть из-за:
использования дешевых подгузников из некачественных материалов или подделки;
частой смены марок подгузников;
дополнительных компонентов в составе подгузников (ромашки, алоэ).
Избавьтесь от аллергии, подберите заживляющую мазь и переходите на Huggies — подгузники с натуральным 100% хлопком и гипоаллергенными пористыми материалами, которые позволяют коже малыша дышать.
Лечение
Как уже говорилось ранее, основное лечение аллергических проявлений направлено на исключение причины. Заметив симптомы аллергии у грудного ребенка, кроху нужно тут же показать лечащему врачу, который поможет исключить все возможные аллергены, избавит от симптомов и не допустит прогрессирования. В случае если аллергическая реакция произошла достаточно быстро и угрожает жизни, малышу нужно немедленно дать антигистаминные препараты (супрастин, зодак) и вызвать скорую помощь.
Профилактика
Любое заболевание легче предотвратить, чем лечить. Поэтому, если вы желаете избежать любых аллергических проявлений у вашего крохи, придерживайтесь следующих правил:
не вводите прикорм ранее, чем это рекомендует ВОЗ (с 6 месяцев) и только после консультации со специалистом. Многие мамы стремятся «побаловать» малыша вкусненьким как можно раньше, не задумываясь о том, как на это отреагирует организм грудничка;
любой теоретически аллергенный продукт кормящая мама должна пробовать по чуть-чуть и внимательно следить за реакцией крохи. Исключить из рациона цельное молоко, орехи, мед, яйца, копчености, кофе и продукты с усилителями вкуса;
при выборе детской смеси четко придерживаться указаний педиатра;
поддерживать оптимальный климат в детской комнате (с температурой не выше 20–22 ˚С и влажностью 60–70%) и как можно чаще проводить в ней влажную уборку;
одевать ребенка по погоде. Давно доказано, что перегрев намного хуже, чем переохлаждение;
по возможности ограничить контакт ребенка с домашними животными;
стирать детскую одежду специальными порошками и тщательно выбирать уходовую косметику.
Эти несложные рекомендации позволят значительно снизить риск развития аллергии у грудничка и станут лучшим подспорьем в борьбе с уже существующим заболеванием.
Будьте здоровы!
причины появления, лечение, диета — клиника «Добробут»
Как проявляется аллергия у грудных детей
Аллергия – патологическая реакция организма на различные вещества чужеродной природы. Клинически такие реакции выражаются в виде аллергических заболеваний: атопического дерматита, пищевой аллергии, крапивницы, аллергического ринита, отека Квинке, бронхиальной астмы.
Аллергические заболевания (АЗ) давно превратились в «болезнь цивилизации». Наиболее заметно увеличение числа аллергиков среди детей первого года жизни. Одна из причин аллергии у грудного ребенка – ранний отказ от материнской груди или отсутствие грудного вскармливания. В этом случае грудничок не получает необходимых защитных элементов с материнским молоком. О других причинах аллергических заболеваний, о том, как лечить аллергию у грудного ребенка, вы узнаете из нашей статьи.
Причины аллергии у грудных детей
Непосредственой причиной возникновения аллергии является контакт ребенка с аллергеном – чужродным субстратом.
Один из факторов, способствующих развитию аллергических заболеваний – наследственная предрасположенность. Если у одного из родителей есть аллергия, то вероятность ее появления у ребенка – 60-70%, если болеют оба родителя, то вероятность появления АЗ увеличивается до 90%. Раннему развитию аллергических заболеваний у детей также способствует необоснованное использование антибактериальных препаратов, особенно в первые месяцы жизни. Вредные привычки матери (употребление алкоголя, наркотиков, курение) повышают риск развития у ребенка аллергических заболеваний. Вопрос, влияет ли рацион питания беременной женщины на развитие АЗ у ребенка, все еще дискутируется.
Как проявляется аллергия у грудных детей? Ее основные симптомы:
- шелушение кожи,
- разнообразная сыпь,
- опрелости,
- обильные срыгивания,
- заложенность носа,
- затрудненное дыхание,
- жидкий стул.
Также может развиться отек Квинке (очень редко).
Аллергия при грудном вскармливании
Аллергия на грудное молоко обычно связана с рационом питания кормящей мамы. В 85% случаев пищевыми аллергенами являются: коровье молоко, рыба и морепродукты, яйца, пшеница, соя, лесные орехи, арахис, мед. При первых признаках аллергии у малыша кормящей маме следует ежедневно записывать названия продуктов, которые она употребляла, чтобы определить, на что у ребенка появляется аллергическая реакция. Перечень продуктов необходимо показать аллергологу.
БКМ (белок коровьего молока), как правило, бывает первым пищевым белком прикорма, с которым контактируют груднички. Он также может вызвать аллергию.
Выделяют три группы реакций на БКМ:
- Кожная сыпь. Отек лица.
- Желудочно-кишечные симптомы (диарея, рвота).
Спустя 1-5 суток после пищевой пробы могут появиться симптомы атопического дерматита.
Доказано, что отрегулированное питание кормящей матери снижает риск развития аллергии у грудничка.
Диета при аллергии
Так как аллергия при грудном вскармливании может быть связана с погрешностями в питании кормящей мамы, необходимо полностью исключить из ее рациона питания продукты, вызывающие аллергическую реакцию у малыша.
Чаще всего аллергию провоцируют:
- мясо курицы,
- яйца,
- молоко и молочные продукты,
- рыба,
- морепродукты,
- арахис,
- цитрусовые,
- мед,
- орехи,
- овощи, фрукты и ягоды красного цвета.
Диета при аллергии – одна из основных составляющих профилактики и лечения АЗ. Медикаментозную терапию аллергических заболеваний у грудного ребенка должен назначать врач. Об уходе за кожей ребенка при атопическом дерматите читайте на нашем сайте Добробут.ком.
Чтобы избежать аллергических реакций у малыша, следует соблюдать некоторые правила:
- вводить прикорм только после консультации педиатра;
- любой продукт маме следует пробовать буквально по капельке и после кормления ребенка внимательно следить за реакцией его организма;
- поддерживать оптимальную температуру и влажность в детской комнате;
- выбирать гипоаллергенные средства для ухода за ребенком;
- стирать детские вещи специальными средствами.
Соблюдая эти рекомендации, можно снизить риск возникновения аллергических заболеваний у грудного ребенка.
Сыпь и кожные заболевания у новорожденных
Обзор темы
Какие кожные заболевания являются наиболее распространенными у новорожденных?
У новорожденных очень часто появляется сыпь или другие кожные проблемы. У некоторых из них длинные имена, которые сложно произнести и которые звучат пугающе. Но большинство уйдет само через несколько дней или недель.
Вот некоторые особенности кожи вашего ребенка, которые вы можете заметить.
-
Похоже на прыщики.
- У младенцев часто появляются прыщи на щеках, носу и лбу.Эти детские прыщи могут появиться в течение первых нескольких недель жизни и обычно проходят сами по себе в течение нескольких месяцев. Детские прыщи не имеют ничего общего с тем, будут ли у вашего ребенка проблемы с прыщами в подростковом возрасте.
- Крошечные белые пятна очень часто появляются на лице новорожденного в течение первой недели. Пятна называются милиами (скажем «МИЛ-э-э-э»). Иногда белые пятна появляются на деснах и нёбе, где их называют жемчугом Эпштейна. Белые пятна проходят сами по себе через несколько недель и не причиняют вреда.
-
Кожа ребенка покрыта пятнами.
- В течение первых двух дней жизни у многих младенцев появляются безобидные красные пятна с крошечными шишками, которые иногда содержат гной. Это называется токсической эритемой (скажите «воздух-э-э-э-мах ТОК-шик-ум»). Он может появиться только на части тела или на большей части тела. Пятнистые участки могут появляться и исчезать, но обычно проходят сами по себе в течение недели.
- Сыпь, называемая пустулезным меланозом (скажем, «PUS-chuh-ler mel-uh-NOH-sis»), часто встречается у чернокожих детей.Сыпь безвредна и не требует лечения. Это вызывает появление заполненных гноем прыщиков, которые могут открываться и образовывать темные пятна, окруженные дряблой кожей. Младенцы рождаются с ней, и обычно она проходит через несколько дней жизни. Иногда темные пятна могут сохраняться несколько недель или месяцев.
- При простуде у новорожденного могут появиться пятнистые кружевные высыпания на конечностях и туловище. Уберите ребенка из холодного источника, и сыпь, как правило, пройдет. Пятнистость обычно не возникает в возрасте старше 6 месяцев.
-
У ребенка сыпь.
- У младенцев может появиться тепловая сыпь, иногда называемая потницей, когда они одеты слишком тепло или в очень жаркую погоду. Это красная или розовая сыпь, обычно обнаруживаемая на участках тела, прикрытых одеждой. Он часто чешется и доставляет ребенку дискомфорт. Врачи называют эту сыпь потницей (скажите «мил-э-э-э-э-э-э»). Чтобы сыпь исчезла, уберите ребенка из теплой обстановки.Оденьте ребенка в легкую свободную одежду и примите прохладную ванну. Дополнительную информацию см. В разделе Тепловая сыпь.
- Сыпь от подгузников — это красная и болезненная кожа на ягодицах или половых органах ребенка, вызванная длительным ношением мокрых подгузников. Моча и стул могут вызывать раздражение кожи. Опрелость может возникнуть, когда младенцы спят много часов, не просыпаясь. Иногда инфекция, вызванная бактериями или дрожжами, может вызвать опрелость. Если у вашего ребенка опрелости, постарайтесь, чтобы он или она оставались как можно более сухими.Дополнительную информацию см. В разделе «Сыпь от подгузников».
- У многих младенцев появляется сыпь вокруг рта или на подбородке. Это вызвано слюной и срыгиванием. Часто очищайте лицо ребенка, особенно после того, как он поел или срыгнул. Для получения дополнительной информации см. Тему «Срыгивание».
-
У ребенка иногда бывают крошечные красные точки на коже.
- Вы можете заметить крошечные красные точки на коже новорожденного.Эти красные точки называются петехиями (скажем, «пух-ти-ки-глаз»). Это пятнышки крови, просочившиеся под кожу. Они вызваны травмой, полученной при протискивании через родовые пути. Они исчезнут в течение первых недель или двух.
-
Кожа головы ребенка чешуйчатая.
- Многие младенцы получают так называемые колыбели. Эта чешуйчатая или покрытая корками кожа на макушке ребенка — это нормальное скопление липких кожных масел, чешуек и мертвых клеток кожи.В отличие от некоторых других высыпаний, колыбель можно лечить в домашних условиях шампунем или минеральным маслом. Колыбель обычно снимается к 1 году. Дополнительную информацию см. В теме Колпачок для люльки.
Какие родинки встречаются чаще всего?
Родинки бывают разных размеров, форм и цветов. Некоторые из них плоские, а некоторые образуют приподнятую область на коже. Большинство из них безвредны и не нуждаются в лечении. Они часто блекнут или исчезают по мере взросления ребенка.
- Пятна лосося, также называемые укусом аиста или поцелуями ангела, представляют собой плоские розовые пятна, которые появляются в основном на задней части шеи, верхних веках, верхней губе или между бровями.Большинство проходит к 2 годам, хотя пятна на шее сзади обычно сохраняются и во взрослом возрасте.
- Родинок коричневые шишки, которые могут появиться на любом участке тела.
- Пятна от кофе с молоком — это плоские коричневые родинки, обычно овальной формы. Они могут становиться больше и темнее, и ваш ребенок может получать их больше в детстве.
- Монгольские пятна — это гладкие плоские родинки голубого или серо-голубого цвета, обычно на пояснице и ягодицах.Часто они похожи на синяки. Они очень распространены среди новорожденных с более темной кожей. Обычно они исчезают к школьному возрасту, но могут никогда не исчезнуть полностью.
- Винные пятна при рождении розово-красные, а затем становятся более темными красно-пурпурными. Эти родинки образованы кровеносными сосудами, которые не развивались должным образом. Они могут быть большими. Легкие пятна от портвейна могут исчезнуть, но примерно половина из них становится больше по мере роста ребенка. Иногда они становятся толще и темнее.
- Гемангиомы (скажем, «хи-ман-джи-ох-мух») — это приподнятые синие, красные или фиолетовые родинки, образованные скоплением кровеносных сосудов любого размера и формы. Большинство из них растут около года, затем белеют и начинают усыхать.
Дополнительную информацию смотрите в теме Родинки.
А желтуха?
Кожа и белки глаз многих новорожденных имеют желтый оттенок. Это называется желтухой.У новорожденных желтуха обычно проходит сама по себе в течение недели и не требует лечения. Но в редких случаях желтуха усиливается и может вызвать повреждение головного мозга. Вот почему важно позвонить своему врачу, если вы заметили признаки ухудшения желтухи. Если вам кажется, что кожа или глаза вашего ребенка становятся более желтыми, или если ваш ребенок более устал или не ведет себя нормально, позвоните своему врачу. Дополнительную информацию см. В разделе «Желтуха у новорожденных».
Когда обращаться к врачу?
Всегда вызывайте врача, если у вас есть какие-либо проблемы, если ваш ребенок не ведет себя нормально или если на коже есть признаки инфицирования.Признаки могут включать:
- Усиление боли, отека или тепла в этой области.
- Красные полосы, идущие от области.
- Гной.
- Увеличение лимфатических узлов в области шеи, подмышек или паха.
- Температура 38 ° C (100,4 ° F) или выше.
- Чрезвычайно суетливый ребенок.
|
Проблемы с кожей |
Позвоните своему врачу, если: |
|---|---|
|
Сыпь от подгузников |
|
|
Родинки |
|
|
Блистеры |
|
|
Желтуха |
|
Если у вас есть сомнения по поводу того, какие лосьоны или другие продукты использовать для кожи вашего ребенка, поговорите с врачом вашего ребенка при следующем посещении.Не все кожные заболевания новорожденных требуют лосьонов и кремов. Обычно нет необходимости использовать лосьоны и другие продукты для здоровой кожи новорожденного.
Кредиты
Текущий по состоянию на: 27 мая, 2020
Автор: Healthwise Staff
Медицинский обзор:
Сьюзан К. Ким, доктор медицины — педиатрия
Томас М. Бейли, доктор медицины — семейная медицина
Кэтлин Ромито, доктор медицины — семейная медицина
Адам Хусни, доктор медицины — семейная медицина
Джон Поуп, доктор медицины — педиатрия
По состоянию на 27 мая 2020 г.
Автор: Healthwise Staff
Медицинский обзор: Susan C.Доктор Ким — Педиатрия и Томас М. Бейли — Семейная медицина и Кэтлин Ромито — Семейная медицина и Адам Хусни — Семейная медицина и Джон Поуп — Педиатрия
Кожа новорожденного 101 | Johns Hopkins Medicine
Странные высыпания, подозрительные корки и неровности, которые появляются неожиданно это распространенные недуги кожи новорожденных, которые редко что-то предвещают зловещие и легко поддающиеся лечению. Тем не менее, они напугали многих впервые родителей, чтобы они позвонили своему педиатру в нерабочее время или поспешили к приемный покой.
«Неонатальная сыпь, как правило, возникает внезапно и имеет драматический вид, который может легко напугать родителя-новичка, но, к счастью, большинство из них совершенно доброкачественные», — говорит дерматолог Детского центра Джонса Хопкинса Кейт Пюттген, доктор медицины
Пюттген, обладая двойным опытом работы в качестве мамы и детского дерматолога, рассказывает об уходе за кожей новорожденных и о наиболее распространенных проблемах с кожей новорожденных.
Колпачок для люльки
Что это?
Неонатальная перхоть, также известная как себорейный дерматит, чрезвычайно распространена, но ее причина полностью не известна.Обычно это происходит в областях, богатых сальными железами, в первые три месяца жизни.
Как лечить?
В большинстве случаев крышки люльки не требуют ничего, кроме бережной стирки, наблюдения и самостоятельной очистки. Вазелин или оливковое масло могут помочь избавиться от корочки.
Когда звонить педиатру?
Если корки не исчезают или со временем ухудшаются, ваш педиатр может прописать противогрибковый крем или шампунь.
Сыпь от подгузников
Что это?
Раздражение кожи, отмеченное красными воспаленными пятнами или шишками на ягодицах и половых органах ребенка.Грибковые инфекции могут вызвать опрелость. Другой частой причиной является воспаление кожи, вызванное воздействием стула и мочи. Жесткое мыло, пот, влажность или слишком тесные подгузники также могут вызвать сыпь или усугубить существующую сыпь.
Как предотвратить и лечить?
Меняйте подгузники часто и сразу после мочеиспускания или дефекации. Мойте руки до и после этого. Всегда тщательно вытирайте кожу ребенка. Может быть полезным нанесение вазелина или крема на основе оксида цинка при каждой смене подгузника.Никогда не используйте тальк. Избегайте использования ароматизированных детских салфеток или салфеток, содержащих спирт. Держите подгузники свободными. Противогрибковый крем или крем с мягкими кортикостероидами, используемый в течение короткого периода времени, может ускорить заживление.
Когда звонить педиатру?
Если сыпь не проходит в течение нескольких дней, распространяется дальше, становится мокрой или если у ребенка поднимается температура — признак инфекции — пора обратиться к врачу. У всех младенцев, принимающих антибиотики, следует подозревать грибковую инфекцию, которая может нарушить баланс между хорошими и плохими бактериями и вызвать чрезмерный рост дрожжевых грибков.
Токсическая эритема
Что это?
Доброкачественное заболевание, поражающее большинство новорожденных в первые дни и недели жизни. Отличительными признаками этого состояния являются желтоватые папулы, окруженные красной кожей на лице и туловище, плечах и бедрах.
Как лечить?
Обычно лечение не требуется. Сыпь пройдет сама по себе в течение нескольких недель.
Когда звонить педиатру?
Если у вашего ребенка признаки токсической эритемы, обследование может подтвердить диагноз и успокоить его.
Уход за кожей
Основные правила ухода за кожей новорожденных, по словам Пюттгена, — «лучше меньше, да лучше», «мягко и просто».
Меньше значит больше
Младенцам не нужен сложный режим ухода за кожей и практически никакие продукты. Сведите к минимуму купание, чтобы не лишить кожу защитных натуральных масел. Достаточно ванны два-три раза в неделю.
Чисто и просто
Детская кожа хорошо впитывает влагу, поэтому очень важно использовать гипоаллергенные продукты без отдушек.Избегайте парфюмерии и красителей, которые могут серьезно раздражать кожу новорожденного.
Особого внимания заслуживает очень хрупкая кожа недоношенных детей. По словам Пюттгена, преждевременная кожа плохо удерживает влагу, что делает ее более тонкой, сухой и склонной к ломкости. Она рекомендует ежедневно наносить вазелин, чтобы удерживать влагу и укреплять барьерную функцию кожи.
Защита от солнца
Защита от солнца — еще одна тема, вызывающая много недоразумений, — говорит Пюттген. «Родители знают, что защита от солнца имеет решающее значение, но многие не решаются использовать солнцезащитные кремы», — говорит она.
Избегать пребывания на солнце — лучшая защита, — говорит Пюттген. Каждый раз, когда вы выводите ребенка на улицу, используйте физические барьеры, такие как одежда, головные уборы и чехлы для детских колясок. Солнцезащитные кремы, хотя в целом безвредны, по возможности следует избегать, поскольку Управление по санитарному надзору за качеством пищевых продуктов и медикаментов не изучало их безопасность для младенцев в возрасте до 6 месяцев.
Если невозможно избежать воздействия солнца, выберите гипоаллергенные солнцезащитные кремы без отдушек, в которых оксид цинка и / или диоксид титана указаны в качестве активных ингредиентов.Эти два ингредиента, известные как физические солнцезащитные кремы, блокируют ультрафиолетовые лучи. Напротив, химические солнцезащитные кремы с активными ингредиентами, такими как октилкрилен, авобензон, октиноксат, мексорил и октисалат, имеют тенденцию поглощать и «обезвреживать» УФ-лучи до того, как они могут повредить кожу.
6 Распространенных высыпаний у новорожденных — Педиатрия долины Юты
Краткий обзор статьи
- Сыпь у новорожденных является обычным явлением и не требует лечения.
- Сыпь, как и экзема, имеет генетическую предрасположенность и может быть обработана увлажняющим кремом.
- Факторы окружающей среды, такие как жара и аллергены, также могут вызывать сыпь у новорожденных.
Симптомы и лечение
Сыпь у новорожденных — обычное дело, и большинство из них не требует лечения, но определенно могут вызвать беспокойство у молодых мам и пап. Если вы обнаружили у ребенка сыпь и не знаете, как (или если) лечить ее, позвоните нам. Мы будем рады ответить на ваши вопросы или, если необходимо, прийти на прием.
Пустулезный меланоз
Источник изображения: eMedicine MedScape
Пустулезный меланоз — это распространенная сыпь, которая появляется у новорожденных до их рождения, и чаще встречается у афроамериканцев.
- Маленькие прыщики на коже, заполненные мутной жидкостью
- Некоторые прыщики лопаются до рождения, оставляя темный круг или участок кожи
- Обычно обнаруживаются за ушами или на лбу, шее, спине и подбородке
- Не требует лечения
- Сыпь обычно исчезает в течение 2 недель.
Erythema Toxicum
Источник изображения :: eMedicine MedScape
Erythema Toxicum поражает примерно половину новорожденных.
- Симптомы могут проявиться в течение нескольких часов после рождения
- Красные пятна на коже с белыми или желтыми прыщиками
- Могут развиваться где угодно на теле, но чаще всего возникают на туловище и никогда на подошвах ног
- Нет вытолкните прыщи, так как это увеличивает вероятность заражения.
- Должен исчезнуть к тому времени, когда вашему новорожденному исполнится три-четыре недели.
Экзема
Изображение: © Bart’s Medical Library / Phototake — Все права защищены.
Некоторые новорожденные имеют генетическую предрасположенность к экземе — хроническому заболеванию кожи, которое, как считается, вызвано слишком низким содержанием жировых клеток в коже. Кожа не удерживает влагу, и бактерии могут проникать через кожу.
- Симптомы обычно проявляются в течение нескольких месяцев после рождения
- Сухая грубая кожа, которая может быть коркой
- Новорожденные с экземой могут царапать или натирать эту область
- Может развиваться где угодно на теле новорожденного
- У детей старшего возраста сыпь обычно появляется на коленях и локтях
- Обычно длится до школьного возраста, но может продолжаться и во взрослой жизни
- Наносите увлажняющий крем, когда кожа вашего ребенка влажная, например, после купания — промокните кожу, чтобы удалить излишки воды
- Используйте увлажняющий крем кремы один-два раза в день
- Если симптомы не исчезнут, поговорите со своим педиатром — могут быть прописаны стероидные кремы, и ваш педиатр может порекомендовать способы уменьшить триггеры экземы.
Экологические высыпания у новорожденных
У некоторых новорожденных появляются высыпания, связанные с определенными факторами окружающей среды, такими как тепло и аллергены. Вот основные виновники:
Тепловая сыпь
Тепловая сыпь чаще всего возникает в области подгузников, верхней части груди или других областях, где пот остается под кожей.
- Красные пятна со слегка шероховатой или гладкой текстурой
- Могут образовываться небольшие шишки или прыщики на коже
- Не требует лечения
Контактная сыпь
Контактная сыпь — это аллергическая реакция, вызванная чувствительностью к веществу прикоснувшиеся к коже вашего новорожденного.
- Обычно развивается в течение нескольких часов
- Похож на тепловую сыпь или отек
- Красный, может иметь чешуйчатую или грубую текстуру
- Эти высыпания обычно не вызывают дискомфорта, но могут быть некоторые зуд. увлажняющий крем по рецепту. Если сыпь не исчезнет, обратитесь к педиатру. Для лечения контактной сыпи могут быть назначены стероидные кремы.
Дрожжевые инфекции
Дрожжевые инфекции развиваются в теплых и влажных областях тела, таких как область подгузников, подмышками и вокруг шеи.
- Может выглядеть как разбросанные вокруг крошечные красные точки или розовые влажные участки, которые выглядят раздраженными.
- Если вы подозреваете, что у вашего новорожденного дрожжевая инфекция, поговорите со своим педиатром. Для устранения сыпи могут быть назначены лечебные кремы.
Примечание о стероидных кремах
Ваш педиатр может порекомендовать стероидные кремы от сыпи вашего новорожденного. Кремы уменьшают воспаление кожи. Поскольку воспаление является частью иммунного ответа организма на борьбу с инфекцией, стероидные кремы следует использовать только в соответствии с указаниями вашего педиатра и обычно наносить на кожу только один раз в день у детей младшего возраста.Стероидные кремы не следует использовать более одной-двух недель за раз. Если вы не заметите улучшения в этот момент, обратитесь к педиатру.
Дополнительная информация о распространенных сыпях у новорожденных
- eMedicine, March of Dimes и Parents.com — отличные ресурсы для изучения сыпи у новорожденных.
- Вы также можете позвонить нам, если у вас есть вопросы или вы хотите записаться на прием для вашего ребенка.
Аллергия на коже ребенка: причины, признаки и лечение
Последнее обновление
У младенцев чувствительная кожа, и их иммунная система все еще развивается, что делает их восприимчивыми к различным аллергиям и инфекциям. Легкое раздражение кожи вашего ребенка может вызвать сыпь, сделать его капризным и раздраженным.Мы знаем, что вы хотите обезопасить своего ребенка, но кожные аллергии часто встречаются у младенцев и детей ясельного возраста, и лучшее, что вы можете сделать, — это знать о них. Некоторые кожные аллергии встречаются чаще, чем другие, и дополнительная информация о них может оказаться полезной. Читайте дальше, чтобы узнать о различных типах кожной аллергии и о том, как их лечить.
Видео: Распространенные кожные аллергии у младенцев и способы их лечения
Что такое кожная аллергия?
Кожная аллергия — это реакция гиперчувствительности иммунной системы на такие аллергены, как пыльца, перхоть, пыль и т. Д.Это приводит к высвобождению медиаторов воспаления, таких как гистамин, серотонин, брадикинин, что приводит к воспалительной реакции. Затем аллергия проявляется в виде кожной сыпи. Кожная аллергия чаще встречается у младенцев с чувствительной кожей. Даже такие раздражители, как грязный подгузник, слюни, еда, мыло и моющие средства, могут вызывать аллергические реакции у детей.
Распространенная кожная аллергия у младенцев
Кожная аллергия и сыпь часто встречаются у младенцев и практически не требуют лекарств или лечения.Большинство кожных проблем со временем проходят, но если это не так, вам, возможно, придется отвести вашего малыша к педиатру. Ниже перечислены некоторые распространенные кожные аллергии, от которых страдают дети:
1. Атопическая экзема
Атопическая экзема — это воспалительное заболевание кожи, которое может развиться у ребенка в возрасте от 2 месяцев. Для экземы характерны красные зудящие высыпания, которые могут состоять из крошечных красных шишек.
Причины
Генетика — одна из причин экземы, но некоторые виды одежды и мыла тоже могут ее спровоцировать.Иногда пищевая аллергия и загрязнители окружающей среды, такие как пыль и дым, также могут вызывать экзему. Накопление пота в теплую и очень холодную погоду также может быть причиной этого состояния.
Симптомы
Экзема может локализоваться или появляться по всему телу. Для него характерна красная зудящая сыпь на щеках, шее, складках тела. Хроническое расчесывание приводит к густой гиперпигментации.
Лечение
Если у вашего ребенка такое состояние кожи, хорошо его искупайте.Используйте мягкое очищающее средство без отдушек, назначенное педиатром или дерматологом. Не покупайте мазь, отпускаемую без рецепта. Если состояние тяжелое, проконсультируйтесь с дерматологом для правильного диагноза и лечения.
2. Папулезная крапивница или укусы насекомых
Эта сыпь обычно появляется на открытых участках, таких как руки, лицо и шея. Это довольно часто встречается у младенцев и может привести к появлению крапивницы по всему телу, создавая впечатление, что укусов насекомых много, хотя это может быть только одно.Хотя обычно он поражает детей в возрасте от 2 до 6 лет, он также может возникать у младенцев.
Причины
Папулезная крапивница — это аллергическая реакция на укусы насекомых. Блохи, обнаруженные у домашних кошек, являются основной причиной этой аллергии. Однако укусы различных насекомых, таких как птичьи клещи, клопы, комары, мошки, гусеницы и ковровые жуки, также могут вызвать появление этой сыпи.
Симптомы
Сначала появляется сыпь, которая представляет собой небольшую бугорку на коже, которая затем приобретает красновато-коричневый оттенок.Эти шишки могут вызывать сильный зуд.
Лечение
Поскольку это обычная кожная аллергия, для облегчения зуда обычно рекомендуется применять крем со стероидами для местного применения. Антигистаминные препараты также могут принести облегчение, и их следует назначать на ночь. В случае инфицирования высыпаний лечащий врач может прописать ребенку крем с антибиотиком.
3. Потница или тепловая сыпь
Тепловая сыпь (потовая сыпь или потница) обычно наблюдается на лице, шее, спине, подмышках или попе ребенка.Это кожная сыпь, которая появляется, когда кожа становится слишком теплой. Особенно подвержены этому дети с чувствительной кожей, живущие в теплую погоду.
Причины
Основная причина тепловой сыпи — скопление пота под кожей. Поскольку у младенцев потовые железы меньше, их тела не способны регулировать температуру тела, что делает их склонными к тепловой сыпи. Если вы заставите ребенка носить тесную одежду или даже пристегнуть его к автокреслу во время долгой поездки во влажную погоду, это может привести к появлению сыпи.
Симптомы
Это выглядит как крошечные красные бугорки или волдыри, заполненные гноем в результате закупорки потовых протоков.
Лечение
Обычно она проходит сама по себе и специального лечения не требуется. Но если у вашего малыша появилась тепловая сыпь, заставьте его носить удобную одежду — это поможет ускорить процесс заживления.
4. Ульи
Крапивница — это временный, быстро исчезающий отек кожи, который может исчезнуть в течение нескольких часов или длиться несколько недель.Они могут различаться по размеру и форме и могут развиваться на любом участке тела.
Причины
Крапивница развивается, когда иммунная система организма вырабатывает химический гистамин в ответ на вирусные инфекции, укусы насекомых, определенные виды пищи или резкие перепады температуры. При появлении крапивницы ваш ребенок может почувствовать зуд или жжение.
Симптомы
Если у вашего ребенка появляются красноватые опухшие прыщи на любой части тела, особенно когда они сопровождаются простудой или гриппом, после укуса насекомого, после еды арахиса, яиц или морепродуктов или после значительных колебаний температуры, то это, скорее всего, быть крапивницей.
Лечение
Антигистаминный препарат может быстро облегчить состояние вашего ребенка. Если это происходит часто, ваш врач может попросить вас записать каждую деталь дня вашего ребенка, чтобы узнать, что вызывает реакцию. Также могут быть предложены дополнительные анализы крови и мочи для определения причины.
5. Интертриго
Эта сыпь, часто наблюдаемая у пухлых детей, появляется в складках кожи, причем наиболее распространенным местом является шея. По мере развития кожной аллергии трение между кожей может вызвать некоторую боль.
Причины
Эта сыпь появляется, когда чрезмерная влажность, например, от слюны или слюны, собирается в складках кожи ребенка. Поскольку эти части кожи не подвергаются воздействию воздуха, вероятность высыхания влаги невысока, что делает ребенка уязвимым для инфекции.
Симптомы
На вид красный или красновато-коричневый. Это может вызвать зуд и неприятный запах, а кожа может быть твердой или потрескавшейся.
Лечение
Вы должны вымыть и очистить складки кожи ребенка водой и хорошо ее высушить.Затем нанесите вазелин или защитный крем с оксидом цинка, чтобы ускорить процесс заживления. В тяжелых случаях могут быть назначены местные стероиды, а также пероральные препараты.
Советы по профилактике кожной аллергии у младенцев
Большинство распространенных проблем с кожей новорожденных можно предотвратить, приняв некоторые простые меры предосторожности. В этом важную роль играет поддержание чистоты и увлажнения кожи ребенка. Вот несколько способов предотвратить кожную аллергию:
-
Не используйте мыло при ежедневном купании ребенка.Мыло обладает подсушивающим эффектом, и при частом использовании оно может сделать кожу вашего ребенка шелушащейся, что лишит ее естественных масел.
-
После каждого купания увлажняйте кожу малыша мягким кремом.
-
Держите ребенка подальше от насекомых и насекомых. Вы можете использовать сетки на окнах вашего дома, чтобы не допустить насекомых, и одевайте ребенка в брюки и с длинными рукавами, когда выходите на улицу, особенно если вы посещаете парки или открытые пространства.
-
Оденьте ребенка слоями, чтобы вы могли снимать с ребенка одежду, если она нагревается, и, таким образом, предотвратить потоотделение.
-
Обязательно проверяйте ингредиенты в еде, которую вы даете своему ребенку, чтобы защититься от пищевых аллергенов. Таким образом, вы сможете избежать многих, если не всех, обычных пищевых аллергенов.
-
Поддерживайте комфортную температуру в комнате вашего ребенка. Он не должен быть ни слишком горячим, ни слишком холодным.
-
Если у кого-либо из членов вашей семьи есть кожная аллергия любого типа, держите ребенка подальше от него, чтобы предотвратить прямой контакт.
-
Всегда одевайте ребенка в мягкую хлопковую ткань.Одежда из синтетических материалов не только является источником аллергенов, но и вызывает зуд и грубость.
Когда обращаться к врачу
Как упоминалось выше, большинство кожных проблем со временем разрешаются, и их также можно лечить в домашних условиях. Однако в некоторых случаях необходима консультация врача. Если у вашего ребенка появляется кожная аллергия и сыпь со временем усиливается, вам следует показать его педиатру. Иногда сыпь также может указывать на какое-то заболевание — в этом случае требуется немедленная медицинская помощь.Если у вашего ребенка высокая температура, он постоянно плачет или вялость, вам следует обратиться к врачу.
При кожной аллергии у младенцев требуется много терпения. Когда дело доходит до кожной аллергии, ключевым моментом является профилактика. Постарайтесь обезопасить своего ребенка от кожной аллергии, соблюдая правила гигиены и сохраняя кожу ребенка чистой и сухой, насколько это возможно.
Ссылки и ресурсы: 1. MedicalNewsToday 2. Линия здравоохранения
Также читайте : Уход за кожей ребенка — простые советы по уходу за кожей ребенка
Колыбель (себорейный дерматит) у младенцев (для родителей)
Что такое колпачок для люльки?
Колпачок — это общий термин для себорейного дерматита (seb-eh-REE-ik dur-muh-TYE-tis) кожи головы у младенцев.
Себорейный дерматит, также называемый себореей (seb-eh-REE-uh), может появиться:
- на лоб и лицо
- за ушами
- в области подгузников, подмышек и других кожных складках и складках
Каковы признаки и симптомы колыбели (себорейного дерматита)?
Себорейный дерматит может развиться у младенцев в возрасте от 2 недель до 12 месяцев. Обычно он начинается с колпачка. У ребенка в колыбели на коже черепа будут слегка красные чешуйчатые или твердые желтые пятна.Он также может начаться на лице или в области подгузников и распространиться на другие части тела.
Себорея выглядит:
- красный и влажный в складках и складках кожи (например, на шее и за ушами)
- желтоватый с жирными пятнами или корочками
- чешуйчатая или шелушащаяся
Себорейный дерматит может вызывать дискомфорт или раздражение кожи.Но обычно это не зуд и не беспокоит младенцев.
Что вызывает колыбель (себорейный дерматит)?
Точная причина крышки люльки неизвестна. Вероятно, это связано с несколькими причинами. Слишком много кожного сала (кожного сала) в сальных железах и волосяных фолликулах, а также обнаруживаемый на коже тип дрожжей под названием Malassezia может сыграть роль в развитии себорейного дерматита.
Как диагностируется колыбель (себорейный дерматит)?
Специалисты в области здравоохранения могут диагностировать колыбель и себорейный дерматит по внешнему виду кожи и по месту появления сыпи.Младенцы с себорейным дерматитом обычно здоровы, и их состояние должно улучшаться само по себе или после лечения.
Как лечится колыбель (себорейный дерматит)?
Колыбель и себорейный дерматит у младенцев обычно проходят сами по себе в течение недель или месяцев. А пока вы можете ослабить и удалить чешуйки на коже черепа вашего ребенка:
- Мойте ребенку волосы один раз в день мягким детским шампунем без слез.
- Осторожно удалите чешуйки мягкой щеткой или зубной щеткой.
- Если чешуя с трудом распадается, нанесите небольшое количество минерального масла или вазелина на кожу головы ребенка. При необходимости дайте маслу впитаться в чешуйки от нескольких минут до нескольких часов. Затем используйте мягкую щетку или зубную щетку, чтобы удалить чешуйки. Вымойте волосы ребенка шампунем, как обычно.
Если регулярное мытье головы не помогает, врач может порекомендовать мягкий стероидный крем или противогрибковый шампунь.
При себорее на других частях тела ваш врач может порекомендовать мягкий стероидный или противогрибковый крем.
Не используйте отпускаемые без рецепта стероидные или противогрибковые кремы или шампуни против себореи без предварительной консультации с врачом.
Что еще мне нужно знать?
Иногда может инфицироваться себорейный дерматит в области подгузников или складок кожи. Поговорите со своим врачом, если сыпь усиливается или появляются какие-либо признаки инфекции (кожа выглядит красной, начинает стекать жидкость или становится тепло).
Колыбель и себорейный дерматит у младенцев обычно выздоравливают к 12-месячному возрасту.Себорея может вернуться в период полового созревания в виде перхоти.
младенцев и аллергия: чего следует опасаться родителям? — Центр аллергии
Любой родитель может подтвердить, что когда у вашего маленького ребенка появляется заложенность носа или сыпь, бывает трудно определить настоящую причину — простуда, аллергия или что-то еще? Фактически, аллергия — это наиболее часто встречающееся у детей хроническое заболевание, а пищевая аллергия может поражать до 8 процентов всех детей.
Аллергия — это чрезмерная реакция организма на вещество в пище, которое либо проглочено, либо просто присутствует в окружающей среде. И эти вещества-виновники называются аллергенами. Причины аллергии у маленьких детей не всегда ясны, но аллергологи определили, что гены могут играть важную роль. Если оба родителя страдают аллергией, риск аллергии у их ребенка составляет около 70 процентов. Если один из родителей страдает аллергией, риск ниже — примерно 33 процента.
Когда начинать присматривать за ребенком на предмет аллергии? Сроки варьируются.«Детская аллергия на пищу может начаться сразу после того, как появилась пища, но детская аллергия на аллергены окружающей среды маловероятна», — говорит Хайди Реннер, доктор медицины, доцент, терапевт и педиатр Медицинского центра Университета Лойола в пригороде Чикаго. «Это потому, что для развития чувствительности к этим типам аллергенов требуется около года».
Детская аллергия на продукты питания
«Продукты питания являются наиболее частой причиной аллергии у детей в возрасте до 1 года», — поясняет д-р.Реннер. «Матери, кормящие грудью, могут заметить признаки пищевой аллергии, когда они начинают вводить твердую пищу в возрасте от 4 до 6 месяцев».
Наиболее распространенные виды пищевой аллергии у маленьких детей:
- Молоко
- Яйца
- Рыба и моллюски
- Орехи
- Соя
- Пшеница
У младенцев аллергия на коровье молоко может проявиться, как только родитель вводит смесь, потому что около 80 процентов смесей основаны на молоке. Эта аллергия может развиться до 7,5 процентов младенцев.Итак, как вы узнаете, что ваш ребенок — один из них? «Симптомы детской пищевой аллергии могут включать кожную сыпь, крапивницу, одышку, заложенность носа и проблемы с пищеварением», — отмечает Реннер.
По мере развития иммунной системы ребенка некоторые пищевые аллергии проходят сами по себе. «Около 85 процентов детей перерастают пищевую аллергию на молоко, яйца, сою или пшеницу к 5 годам», — говорит Реннер. Аллергии, которые с большей вероятностью сохранятся в более поздние годы, включают рыбу, моллюски и орехи.
Детская аллергия на аллергены окружающей среды
К тому времени, когда ваш ребенок достигнет возраста дошкольного возраста, примерно в 18 месяцев, вы можете заметить его чувствительность к аллергенам в помещении и на улице.Симптомы могут включать зуд в носу и глазах, заложенность носа, кашель, чихание и астму.
Наиболее частыми причинами аллергии у детей младшего возраста являются:
Дети с меньшей вероятностью перерастут аллергию на окружающую среду, чем пищевая аллергия. В то время как около 50 процентов детей, у которых симптомы астмы, вызванные аллергией, кажутся перерастающими в подростковом возрасте, когда их легкие созревают, астма никогда не проходит и симптомы часто появляются снова.
Если вы подозреваете аллергию у детей
По словам Реннера, большинство традиционных симптомов аллергии, таких как сыпь или заложенность носа, возникающие у очень маленького ребенка, не связаны с аллергией.«Если у младенцев появляются симптомы аллергии при введении новых продуктов или если родитель подозревает аллергию у малышей, родителям следует начать с посещения своего педиатра», — говорит она.
Вот несколько способов, которыми педиатры проверяют наличие аллергии у младенцев и детей ясельного возраста:
- Спросите о симптомах ребенка и о семейном анамнезе аллергии
- Проведите медицинский осмотр
- Проверка кожи (обычно проводится с детьми старшего возраста)
- Обследование кровь (чаще встречается у младенцев и маленьких детей)
- Исключение продуктов из рациона для проверки на пищевую аллергию
Как только причины аллергии будут обнаружены, педиатр или аллерголог может помочь вам составить план помощи вашему ребенку избегать аллергенов или лечить симптомы.
Рецидивирующая эритема лица у младенцев
Причин лицевой сыпи и эритемы у младенцев много, но они редко возникают только во время кормления, что часто, а иногда и ошибочно, связывают с пищевой аллергией. Существует редкое заболевание, называемое синдромом аурикулотисного нерва, которое характеризуется повторяющимися эпизодами вкусового покраснения лица и потоотделения вдоль кожных покровов аурикулотисного нерва: так называемый синдром Фрея. Это состояние чаще всего наблюдается у взрослых после операции на околоушной железе.Это редко встречается у детей и в основном связано с родоразрешением с помощью щипцов. Это также может быть неверно истолковано как пищевая аллергия. Здесь мы сообщаем о случае ребенка с синдромом Фрея без какой-либо перинатальной травмы в анамнезе, который изначально рассматривался как пищевая аллергия, и подчеркивает важность отличия его от пищевой аллергии.
1. Введение
Синдром Фрея — частое послеоперационное осложнение хирургии околоушной железы у взрослых. Он также может следовать за другими хирургическими, травматическими или воспалительными повреждениями околоушной и подчелюстной железы [1].Редко синдром аурикулотисного нерва описывается как следствие перинатальной родовой травмы в результате родовспоможения с помощью щипцов [2]. Здесь рассматриваются проявления, диагностика, патофизиология и лечение педиатрического синдрома Фрея.
2. История болезни
Девятимесячный румынский ребенок был доставлен в детское амбулаторное отделение с множественными эпизодами высыпаний на правой щеке в возрасте 7 месяцев. Он родился в той же больнице доношенными естественными естественными естественными родами.Дородовой, дородовой и послеродовой анамнез были нормальными. До шести месяцев ребенок находился исключительно на грудном вскармливании. Вскоре после введения первой твердой пищи на правой щеке появилась эритематозная эритема, которая исчезла самопроизвольно после прекращения кормления. Во время этого эпизода высыпаний на других частях тела не наблюдалось.
Сыпь не была связана ни с зудом, ни с затрудненным дыханием, ни с какими-либо другими симптомами. Но сыпь появлялась снова, когда ребенку давали цитрусовые или овощи, и никогда не возникала спонтанно; не наблюдалось сопутствующего потоотделения, ринореи, слезотечения или чрезмерного слюноотделения, а также неврологических отклонений.
Родителей беспокоило повышенное потоотделение тела, которое прошло само. Также были случаи, когда сыпь появлялась на теле во время купания ребенка в первые несколько месяцев жизни, которая полностью исчезла. В анамнезе не было травм или хирургических операций, кроме развязывания уздечки языка в возрасте двух месяцев. В семейном анамнезе каких-либо аллергических заболеваний нет.
При клиническом обследовании ребенок был активным и бдительным при нормальном системном обследовании и достиг нормальных показателей развития в своем возрасте и нормальных параметров роста.На щеке отмечена небольшая асимметрия. Внутри полости рта не было обнаружено никаких повреждений или аномалий. Правая щека оказалась немного тверже другой.
Признаков атопической экземы, себорейного дерматита или других кожных заболеваний не обнаружено. Не было слезотечения из глаз или носа, хрипов или клинических признаков симптомов гастроэнтерита.
При предыдущем посещении другой клиники пищевая аллергия рассматривалась как диагноз, общий анализ крови и общий уровень IgE были нормальными, а тесты на аллергию для пищевой панели оказались отрицательными.Ввиду легкой асимметрии щеки было выполнено ультразвуковое исследование мягких тканей, которое показало нормальные структуры лица, включая слюнные железы, и небольшую асимметрию подкожно-жировой клетчатки, которая была более заметной с правой стороны. Подлежащего очагового поражения мягких тканей или аномальной васкулярности не наблюдалось.
Родителей попросили снимать этот случай на видео во время кормления, и это также наблюдали во время сканирования УЗИ во время кормления. Он показал развитие эритемы на правом чеке, распространяющейся на правое ухо через несколько минут после начала приема твердой пищи, которая, как сообщалось, была больше в случае с лимонными фруктами, и полностью исчезла через час после прекращения кормления.
Пациенту был поставлен диагноз «синдром Фрея» на основании анамнеза, медицинского осмотра и отрицательных анализов крови. Отец предоставил нам изображение, которое было снято дома во время события, которое показано на Рисунке 1.
3. Обсуждение
Синдром Фрея или аурикулотемпоральный синдром был впервые описан Дюфексом в 1757 году и назван в честь Фрея, польского языка. невролог, определивший роль ушно-височного нерва в 1923 г. [3]. Синдром характеризуется покраснением лица, повышенным потоотделением и теплом в области аурикулотисного нерва, которое возникает после приема кислой, кислой или острой пищи.
Височно-ушной нерв — ветвь нижнечелюстного нерва комплекса тройничного нерва [4]. Это покраснение происходит из угла рта и распространяется по диагонали через щеку в преаурикулярную и височную области. В редких случаях это также может происходить на двусторонней основе.
Синдром Фрея также известен как синдром Байларжера, синдром Дюпюи, Аурикулотемпоральный синдром или синдром Фрея-Байларжера [5, 6]. Это состояние чаще всего возникает как визг после паротидэктомии. Это может быть следствием другого хирургического, травматического или воспалительного состояния околоушной железы.
Патофизиология до конца не изучена. Было предложено множество теорий патофизиологии, и наиболее распространенная гипотеза заключается в том, что травма аурикулотемпорального нерва приводит к аберрантной регенерации перерезанных парасимпатических волокон между слуховым ганглием и тканью слюнной железы, что приводит к иннервации потовых желез и подкожных сосудов, как показано на Рис. 2, который приводит к потливости и покраснению кожи пораженной области после вкусовой стимуляции [7].
Синдром Фрея реже встречается в педиатрической популяции, и большинство случаев возникает в младенчестве. Несмотря на то, что вспомогательное родоразрешение щипцами было связано с педиатрическими случаями, из 92 педиатрических случаев, перечисленных в базе данных PubMed с 1948 по 2015 год, 72 случая не имели в анамнезе местных хирургических вмешательств, послеродовых травм, опухолей или пороков развития [9].
Постулируемый механизм для этих случаев без травмы или хирургического вмешательства включает врожденный аберрантный путь, пересечение волокон, вызванное потерей изоляции вокруг нервных оболочек, нервное раздражение из-за образования рубцовой ткани, субклиническую внутриутробную инфекцию и легкое повреждение околоушной железы. [10].
В педиатрии зарегистрировано немного случаев после преаурикулярной лимфаденэктомии и велосипедных аварий, приведших к перелому мыщелка нижней челюсти [11–13].
Обычно кожные изменения, наблюдаемые при синдроме Фрея, первоначально наблюдаются примерно во время приема первой твердой пищи, особенно после приема цитрусовых, и эритема кожи является наиболее частым изменением, которое обычно длится 30–60 минут и проходит спонтанно.
В отличие от взрослых, у детей не наблюдается потоотделение пораженных участков.Отсутствие потоотделения до конца не изучено, но может быть связано с незрелостью экзокринных желез в детстве, а также с менее травматичным механизмом поражения [14].
Диагноз синдрома Фрея сложнее для педиатров, поскольку его часто путают с пищевой аллергией. Аллергическая реакция является причиной большинства кожных реакций, связанных с пищевыми продуктами. Первоначально этот случай считался аллергической реакцией на пищу, но тест на аллергию и другие исследования крови дали отрицательный результат.
Аллергическая кожная реакция могла быть исключена на самой начальной стадии, поскольку эритема лица была ограничена только одной стороной лица, а другие системные признаки, такие как зуд, крапивница, затрудненное дыхание или желудочно-кишечные симптомы, отсутствовали, и возникла эритема также с разными видами еды.
Для диагностики синдрома Фрея у взрослых были разработаны различные методы, включая тест на йодный крахмал и термографию, а также использование вопросника для субъективной оценки симптомов.
У взрослых опробованы различные формы лечения, в том числе медикаментозные и хирургические. Внутрикожная инъекция ботулотоксина — безопасное и эффективное лечение взрослых [15]. Однако у детей это считается доброкачественным самоограничивающимся состоянием. В литературе нигде не задокументировано долгосрочное наблюдение. По мере роста ребенка симптомы самопроизвольно уменьшаются, и по той же причине лечение не требуется. Хэкстон описал ребенка с синдромом Фрея, перенесшего шейную симпатэктомию, у которого впоследствии развился синдром Хорнера [16, 17].
4. Заключение
Синдром Фрея — редкое явление в педиатрии. Осведомленность об этом состоянии и его распознавание важны главным образом для педиатров и врачей первичной медико-санитарной помощи, чтобы избежать ненужных направлений, дорогостоящих обследований и диетических ограничений. Диагноз всегда основывается на соответствующем анамнезе и тщательном наблюдении за пациентом во время кормления. Ранняя клиническая диагностика и заверение родителей позволяют избежать многократных амбулаторных консультаций и снизить беспокойство родителей.
Конкурирующие интересы
Авторы заявляют, что у них нет конкурирующих интересов.
