Беременность и коронавирус. Что нам известно об этом?
Судя по всему, вирус может передаваться ребенку в утробе.
В марте 2021 года врачи описали случай, когда беременная женщина с подозрением на COVID-19 была доставлена на машине скорой помощи в университетскую больницу Сконе в Мальмё (Швеция). Она страдала от внезапной сильной боли в животе. Врачи также заметили у ребенка аномально низкую частоту сердечных сокращений, что может быть признаком того, что ребенок не получает достаточно кислорода. Врачи выполнили экстренное кесарево сечение. Анализы крови ребенка и мазки из горла показали, что и мать, и ребенок были заражены коронавирусом. У ребенка также выработались антитела против вируса, и после родов у него не было серьезных симптомов.
В другом случае, описанной в научной статье в журнале Viruses, ребенку и его матери повезло куда меньше. Здоровая 27-летняя женщина умеренно перенесла инфекцию на 21-й неделе беременности. На 23-й неделе, уже после выздоровления, УЗИ показало, что плод стал медленнее расти и в пупочной артерии замедлился кровоток.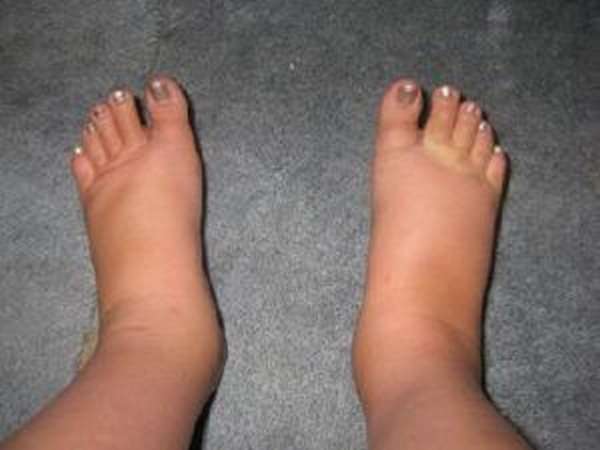 Еще через две недели недоношенный ребенок родился в результате кесарева сечения, а спустя полтора дня умер в отделении интенсивной терапии. До заражения беременность у пациентки проходила нормально.
Еще через две недели недоношенный ребенок родился в результате кесарева сечения, а спустя полтора дня умер в отделении интенсивной терапии. До заражения беременность у пациентки проходила нормально.
Однако пока такие трагические случаи единичны, в то время как коронавирусом заболевают миллионы женщин. В целом, по данным систематического обзора исследований, которые вместе включали 100 тыс. беременных, передача вируса от матери к плоду была зафиксирована в 5,3% случаев (если мать болела сама). Почти каждый десятый ребенок, рожденный зараженной матерью, тоже был COVID-положительным.
Каков реальный риск последствий для ребенка?
Новорожденные от инфицированных женщин почти в три раза чаще подвергаются риску серьезных медицинских осложнений, таких как госпитализация в отделение интенсивной терапии новорожденных, в основном из-за преждевременных родов.
В 26–30% случаев врачи регистрируют у новорожденного дистресс-синдром (расстройство дыхания).
В 25% случаев — низкую массу тела при рождении.
В 1,4% случаев — асфиксию (удушье) новорожденных (1,4%).
Только в 0,35–2,2% случаев дети зараженных матерей умирают в результате или после родов.
как понять, чо чудо близко
Беременность: первые симптомы
Самые первые признаки беременности связаны с изменением гормонального фона и зачастую выполняют защитную функцию.
Задержка менструации и чувствительность груди
Несмотря на то, что точный ответ сможет дать тест на беременность, задержка или отсутствие менструации — самый первый и верный признак наступившей беременности. Когда же появляются первые признаки беременности? Некоторые симптомы появляются сразу после оплодотворения яйцеклетки в связи с гормональными изменениями в организме женщины. Так, после имплантации эмбриона молочные железы начинают увеличиваться в размере, готовясь к предстоящей лактации, в результате чего возникает иногда болезненное ощущение напряжения в груди. Кроме того, усиливается приток крови к молочным железам, они твердеют, соски увеличиваются, ареолы темнеют.
Повышенная чувствительность к запахам — повод призадуматься
После зачатия у многих женщин обостряется чувствительность к запахам. Данный симптом (его называют гиперосмией беременных) связан с увеличением в организме концентрации эстрогена и выполняет роль защитного механизма для матери и ребенка. Неприятный запах может предупреждать о неблагоприятной среде, вредной еде или опасных действиях, которые могут навредить ребенку. Повышенная чувствительность к запахам часто сопровождается ощущением горечи и металлического привкуса во рту, которое тоже выполняет защитную функцию, обусловленную усиленной выработкой эстрогена и прогестерона.
Тошнота и утомляемость — два ранних признака беременности
Токсикоз и тошнота по утрам — два характерных признака беременности, которые вызывает хорионический гонадотропин человека (ХГЧ) — гормон, вырабатываемый эмбрионом с начала второй недели развития. Одни женщины более чувствительны к этому гормону, чем другие, поэтому не все испытывают классические симптомы беременности.
Вздутие и распирание: живот начинает расти
Из-за повышенной выработки прогестерона во время беременности у женщины могут появиться запоры и ощущение вздутия. По мере увеличения матки могут возникать тянущие боли внизу живота. Будущая мать также может испытывать болевые ощущения в паху, вызванные расслаблением связок в результате гормональной перестройки. Данный признак свидетельствует о том, что тело женщины начинает адаптироваться к растущему животу.
Что такое гестоз? — Медицинский Центр ADONIS в Киеве
Гестоз, или поздний токсикоз – это осложнение беременности, которое развивается во 2 и 3 триместрах. Заподозрить его развитие на ранних этапах можно по образованию отеков и повышению давления. При этом подтвердить или опровергнуть диагноз можно только по результатам анализов крови и мочи.
Поздний токсикоз, по сравнению с ранним, развивается нечасто. По данным Всемирной организации здравоохранения, его симптомы проявляются в среднем у 8% беременных. При этом на территории стран СНГ этот показатель достигает 10-17%.
По данным Всемирной организации здравоохранения, его симптомы проявляются в среднем у 8% беременных. При этом на территории стран СНГ этот показатель достигает 10-17%.
Тяжелые формы гестоза встречаются редко, но риск таких осложнений нельзя игнорировать. В отличие от раннего токсикоза поздний несет серьезную угрозу жизни матери и ребенка. Он является одной из основных причин перинатальной заболеваемости и материнской смертности.
Хотя последствия гестоза и кажутся пугающими, не стоит волноваться раньше времени. Во-первых, отеки и гипертензия могут возникать и по другим причинам. Во-вторых, при своевременной диагностике позднего токсикоза и подборе правильной терапии женщина может полностью выносить беременность и родить здорового малыша.
На каком сроке начинается поздний токсикоз
Поздний токсикоз чаще всего начинается после 34 недели беременности, но иногда и на более ранних сроках – уже с 20 недели. Считается, что раннее начало гестоза ассоциируется с тяжелым течением и нередко приводит к преждевременным родам, в том числе путем кесарева сечения.
Причины позднего токсикоза у беременных
Что именно провоцирует развитие гестоза у беременных женщин, не установлено. Существует несколько теорий, имеющих разное количество сторонников, но ни одна из них не позволяет точно определить, у какой женщины будет развиваться поздний токсикоз, а у какой нет.
В группе риска находятся беременные с:
- Гипертонией;
- Заболеваниями почек, печени, желчевыводящих путей, щитовидной железы, надпочечников, легких и/или сердца;
- Нарушением жирового обмена и ожирением;
- Анемией;
- Задержкой развития плода;
- Резус-конфликтом;
- Многоплодной беременностью;
- Родами или абортом в течение последних двух лет;
- В возрасте до 19 лет или после 36.
Вероятность развития позднего токсикоза возрастает на фоне хронических заболеваний. Однако даже при наличии нескольких факторов риска нельзя с уверенностью утверждать, что осложнение будет.
Как проявляется гестоз
При развитии гестоза у женщины сначала происходит спазм всех сосудов и нарушение циркуляции крови, а также ее свертываемости и текучести.
Выделяют 4 стадии гестоза:
- Отеки;
- Нефропатия;
- Преэклампсия;
- Эклампсия.
На первой стадии поздний токсикоз проявляется отеками на ногах, руках, животе и в области лица и шеи. Чаще всего они не провоцируют значительного ухудшения самочувствия у беременной или развития у нее тяжелых осложнений. Кроме того, при своевременно начатой терапии следующие формы гестоза развиваются не более чем в 20% случаев.
При нефропатии, кроме отеков, появляется гипертония и нарушение функций почек, которое определяется по выделению белка в моче.
Преэклампсия является третьей стадией гестоза, которая развивается всего у 5% беременных женщин. Она характеризуется изменениями в центральной нервной системе, провоцирующими тошноту, рвоту, головную боль и другие симптомы.
Самой сложной стадией позднего токсикоза является эклампсия. При ее развитии патологические нарушения усугубляются, и, кроме перечисленных симптомов, у женщины также появляются судороги, резкое повышение давления и риск инсульта.
В результате позднего токсикоза могут появляться:
- Сильные отеки;
- Повышенное давление;
- Нарушения функций почек, печени и других органов;
- Отслоение плаценты, приводящее к гипоксии плода, замедлению его развития, преждевременным родам и перинатальным патологиям.
При тяжелом течении гестоза состояние беременной женщины может становиться критическим.
Особенности лечения гестоза
Для диагностики гестоза назначают ряд лабораторных анализов крови и мочи, проводят УЗИ, осмотр глазного дна и при необходимости другие обследования.
При легком течении позднего токсикоза беременных, которое проявляется только отеками, акушеры-гинекологи рекомендуют лечение в условиях дневного стационара или дома. Если у беременной также развивается гипертензия, выделяется белок в мочу или проявляются другие симптомы патологий, ей может потребоваться госпитализация в акушерский стационар.
Беременность меняет мозг женщины как минимум на два года
Підпис до фото,Во время беременности наблюдается колебание концентрации половых гормонов
В период ожидания малыша в головном мозге будущей мамы уменьшается объем серого вещества, что помогает женщине почувствовать связь с малышом и подготовиться к материнству.
Команда ученых проанализировала изменения в мозге 25 женщин, готовившихся стать мамами. Специалисты предполагают, что структурные изменения в мозге помогают женщинам лучше реагировать на потребности младенца. Они отмечают, что изменение объема серого вещества отмечается во время беременности, а также в первые два года материнства.
По мнению исследователей, масштабность этих изменений можно сравнить с теми, что происходят в подростковом возрасте.
Впрочем, ученые не нашли доказательств того, что у беременных женщин ухудшается память.
Многие беременные жалуются на забывчивость и чрезмерную эмоциональность. Похоже, тому есть свои основания.
Колебание концентрации гормонов
При беременности нарушается баланс половых гормонов, происходят физические и физиологические изменения в организме, говорят исследователи.
За девять месяцев в женском организме вырабатывается больше эстрогенов, чем за всю жизнь.
Однако влияние беременности на работу мозга до конца не исследовано.
Команда ученых из Независимого университета Барселоны и Лейденского университета проанализировала изменения в мозге 25 женщин, готовившихся впервые стать мамами.
Первую МРТ они прошли за несколько недель до беременности, вторую — спустя несколько месяцев после родов, третью — двумя годами позже.
В исследовании также приняли участие 19 новоиспеченных отцов, 17 бездетных мужчин и 20 женщин, которые никогда не были беременны.
Ученые отследили уменьшение объема серого вещества в участках мозга беременных участниц исследования, отвечающих за социальное познание и умение понять других.
По мнению исследователей, эти изменения говорят о том, что во время беременности и некоторое время после нее связь между женщиной и ее ребенком существенно усиливается.
Автор фото, UNIAN
Підпис до фото,Данные процессы имеют эволюционное происхождение, как считают ученые
Исследователи считают, что это дает матерям ряд преимуществ, например, помогает понимать потребности ребенка, замечать потенциальные внешние угрозы, а также усилить связь мамы и ребёнка.
При простом сравнении снимков компьютерная программа могла безошибочно определить томограммы женщин, которые не так давно стали матерями.
Связь с малышом
В ходе выполнения одного из заданий женщинам показывали фотографии их детей, а также других детей — и следили за их мозговой деятельностью.
Когда они видели своих детей, в мозгу активизировались почти те же участки, в которых во время беременности произошло уменьшение объема.
Эти участки оставались неактивны при просмотре фотографий чужих детей.
Вот что говорит по этому поводу говорит Эльзелин Хокзема из Лейденского университета (Нидерланды): «Мы подозреваем, что уменьшение объема серого вещества во время беременности является эволюционным механизмом, который позволяет матери эмоционально адаптироваться для новорождённого».
Исследователи также обнаружили, что упомянутые изменения свойственны всем беременным женщинам, независимо от того, зачат ли их ребенок естественным путем или экстракорпорально.
Что касается мужчин, которые впервые стали родителями, в их мозгу объем серого вещества не изменился.
Также ученые не выявили существенных изменений в уровнях белого вещества у обоих полов.
9 месяцев беременности: симптомы и развитие плода
Да! Скоро конец вашей беременности, и приближается великий день. Имейте в виду, что ваш малыш технически не считается доношенным и готов к родам до 39 недель, и что только примерно 1 из 20 женщин рожает в установленный срок. Итак, у вас обоих может быть еще несколько недель для роста, но вы почти у цели! Читайте дальше, чтобы узнать больше о том, что вас ждет на девятом месяце беременности.
Имейте в виду, что ваш малыш технически не считается доношенным и готов к родам до 39 недель, и что только примерно 1 из 20 женщин рожает в установленный срок. Итак, у вас обоих может быть еще несколько недель для роста, но вы почти у цели! Читайте дальше, чтобы узнать больше о том, что вас ждет на девятом месяце беременности.
Общие симптомы беременности на 9-м месяце беременности
На девятом месяце беременности у вас могут возникнуть следующие обычные симптомы беременности:
-
Частое мочеиспускание . Этот симптом может немного устареть прямо сейчас, но по мере того, как ваш ребенок продолжает расти и опускаться ниже в ваш таз при подготовке к родам, он также продолжает оказывать давление на ваш мочевой пузырь. Вероятно, вы будете чаще ходить в туалет днем и ночью.Если вы обнаруживаете, что у вас течет моча, когда вы смеетесь или чихаете, вы можете надеть прокладку для трусов.
-
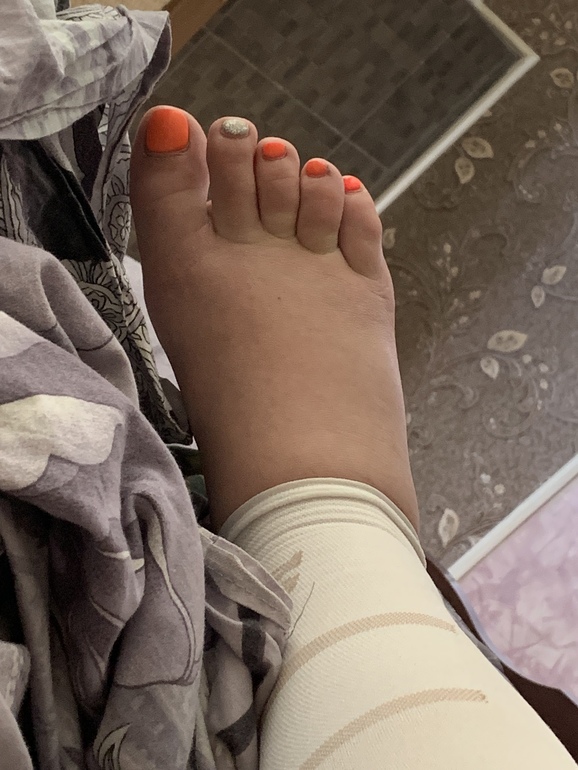
Опухшие ноги.
 Может показаться, что каждая часть вас стала больше, включая ноги и ступни. В большинстве случаев виноваты излишняя задержка жидкости и гормоны. По мере того, как ваша матка растет, она оказывает давление на определенные вены, что может уменьшить или замедлить кровоток из нижней части тела в верхнюю. Чтобы получить некоторое облегчение, по возможности поднимайте ноги и не стойте в течение длительного времени.
Может показаться, что каждая часть вас стала больше, включая ноги и ступни. В большинстве случаев виноваты излишняя задержка жидкости и гормоны. По мере того, как ваша матка растет, она оказывает давление на определенные вены, что может уменьшить или замедлить кровоток из нижней части тела в верхнюю. Чтобы получить некоторое облегчение, по возможности поднимайте ноги и не стойте в течение длительного времени. -
Покалывание или онемение пальцев и рук. Если вы чувствуете онемение или покалывание в руках или запястьях, это может быть синдром запястного канала. Запястный канал — это система костей и нервов на ладонной стороне запястья. Повышенная задержка жидкости во время беременности может оказывать дополнительное давление на эти кости и нервы, вызывая ощущение покалывания или онемения, которое вы чувствуете. Этот дискомфорт обычно проходит после родов, но поговорите со своим врачом, если вы хотите получить облегчение раньше.
-
Тазовое давление .
 Как и вы, ваш ребенок тоже готовится к своему дню рождения. Одна из вещей, которые она делает, — это опускаться ниже в ваш таз. Для вас обратной стороной является то, что вы, вероятно, почувствуете большее давление на таз, мочевой пузырь и бедра. Положительным моментом является то, что вам станет легче дышать, потому что, когда она упадет, она, скорее всего, будет оказывать меньшее давление на ваши легкие и диафрагму.
Как и вы, ваш ребенок тоже готовится к своему дню рождения. Одна из вещей, которые она делает, — это опускаться ниже в ваш таз. Для вас обратной стороной является то, что вы, вероятно, почувствуете большее давление на таз, мочевой пузырь и бедра. Положительным моментом является то, что вам станет легче дышать, потому что, когда она упадет, она, скорее всего, будет оказывать меньшее давление на ваши легкие и диафрагму. -
Боль в спине. Еще один симптом, с которым вы, возможно, знакомы к девятому месяцу беременности, — это боль в спине. Когда ваш живот растет, ваш центр тяжести меняется. Между тем гормоны беременности расслабляют суставы таза при подготовке к родам. Оба они могут вызвать боль в спине. Чтобы облегчить себе жизнь, постарайтесь практиковать правильную осанку (в этом может помочь пренатальная йога), носите поддерживающую удобную обувь и избегайте подъема тяжестей, если это вообще возможно. Легкий массаж или хорошо расположенное горячее или холодное обертывание также могут принести удовольствие.

-
Пигментация. Возможно, вы заметите некоторые изменения на своей коже на девятом месяце беременности. Эти гормоны, проходящие через ваше тело во время беременности, могут увеличить выработку меланина, что может привести к появлению коричневатых пятен на вашем лице (известное как меланодермия) или темной линии посередине нижней части живота (известной как черная линия).
-
Растяжки. Это факт жизни многих будущих мам.Их невозможно предотвратить, но они часто исчезают после родов. Используйте нежный увлажняющий крем, чтобы поддерживать кожу увлажненной и помочь предотвратить зуд, который может возникнуть из-за растяжения кожи, когда она расширяется, чтобы приспособиться к растущему ребенку.
Как ваш ребенок развивается в этом месяце?
Легкие вашего ребенка развиваются вплоть до рождения, когда они готовятся к его первому вдоху и первому первому крику. Скоро вы будете поражены тем, сколько шума она может издавать! Она также продолжает набирать немного больше веса — целых полфунта каждую неделю, пока она не родится.
На сроке 39 недель ваша беременность считается доношенной. Прочтите наше объяснение по доношенной беременности, чтобы получить всю необходимую информацию о том, что означают такие термины, как преждевременные, ранние и поздние сроки.
Каким будет ваш ребенок на 9-м месяце беременности?
В какой-то момент в этом месяце большинство младенцев принимают позу вниз головой, если они еще этого не сделали. Это называется представлением вершин. Если ваш ребенок располагается ягодицами или ступнями вперед, это называется тазовым предлежанием.Если тазовое предлежание вашего ребенка приближается к сроку родов, ваш лечащий врач может попытаться вручную повернуть его в положение, опущенное головой; в некоторых случаях вам могут предложить кесарево сечение, если ваш врач считает, что это самый безопасный вариант для вас и вашего ребенка.
Также возможно, что ваша маленькая гимнастка может самостоятельно несколько раз менять позу до своего рождения.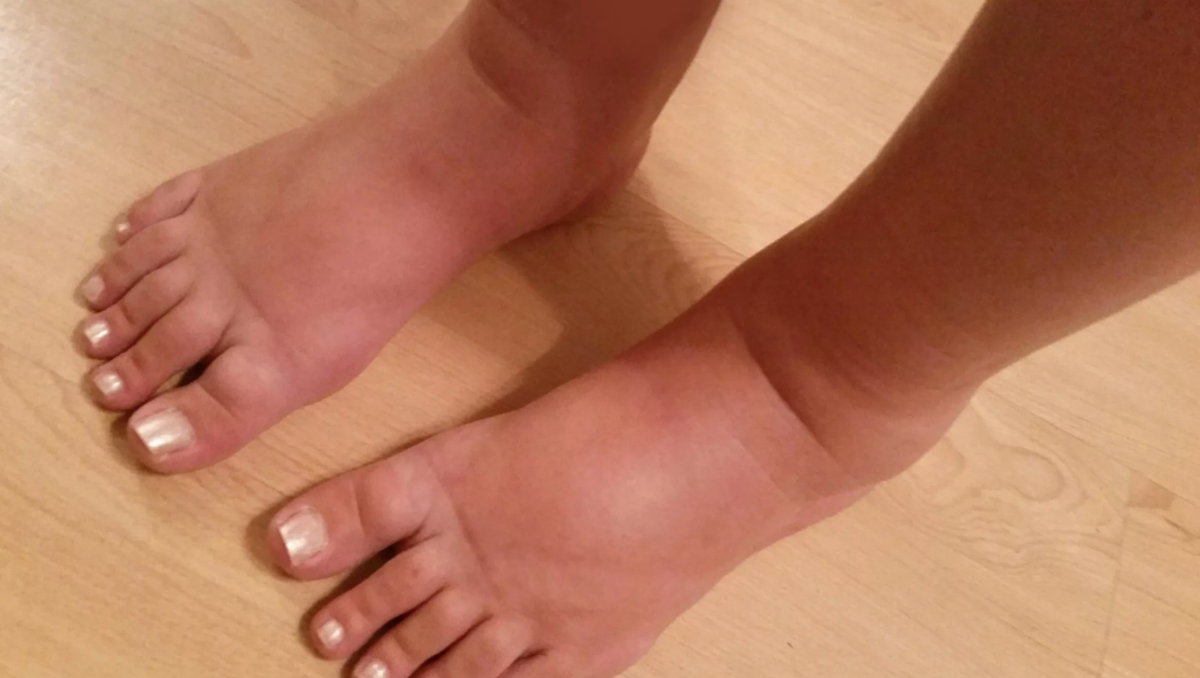 Ваш врач будет следить за своим положением во время ваших еженедельных осмотров.
Ваш врач будет следить за своим положением во время ваших еженедельных осмотров.
Насколько велик ваш ребенок на 9-м месяце беременности?
К моменту родов ваш ребенок вырастет примерно от 18 до 20 дюймов в длину и будет весить от 6 до 9 фунтов.Узнайте больше о среднем весе ребенка при рождении и о факторах, которые могут на него повлиять.
Как выглядит плод в 9 месяцев?
Посмотрите эти иллюстрации, чтобы увидеть, как может выглядеть ваш ребенок на девятом месяце беременности:
9 месяцев беременности: изменения вашего тела
В этот момент вы можете чувствовать себя большим, усталым и нетерпеливым, и по праву!
На этом этапе беременности ваш лечащий врач может порекомендовать пройти обследование на СГБ (стрептококки группы B), которые являются бактериями, которые могут привести к инфекциям мочевыводящих путей у будущих мам и, в редких случаях, могут передаваться ребенку. когда она движется по родовым путям во время родов.Если ваш тест положительный, вам, вероятно, дадут антибиотик во время родов, чтобы предотвратить передачу бактерий вашему ребенку.
Судороги или схватки могут быть признаком родов на девятом месяце беременности, поэтому важно помнить, что есть разница между схватками Брэкстона-Хикса, которые являются тренировочными схватками, и настоящими схватками. Вот несколько основных отличий, которые вы можете заметить:
когда она движется по родовым путям во время родов.Если ваш тест положительный, вам, вероятно, дадут антибиотик во время родов, чтобы предотвратить передачу бактерий вашему ребенку.
Судороги или схватки могут быть признаком родов на девятом месяце беременности, поэтому важно помнить, что есть разница между схватками Брэкстона-Хикса, которые являются тренировочными схватками, и настоящими схватками. Вот несколько основных отличий, которые вы можете заметить:
Если вода отошла или вы заметили выделения слизистой пробки, это еще два признака того, что ваше тело готовится к схваткам.
Как далеко вы достигли 9-го месяца беременности?
На девятом месяце беременности вы так близки к концу третьего триместра и вашей беременности! Вы все еще можете задаться вопросом, сколько недель на девятом месяце беременности. На этот вопрос нет простого ответа, поскольку недели беременности не совпадают равномерно в пределах девяти отдельных месяцев. Этот последний месяц может начинаться от 33 недель до 36 недель и «заканчиваться» где-то около 40 недель с рождением вашего ребенка.
Контрольный список для 9 месяцев беременности
-
Спросите своего врача, при каких обстоятельствах могут быть вызваны роды.
-
Узнайте, будет ли у вас доступ к таким вещам, как родильная кровать, табуреты, стулья, мячи и бассейны во время родов.
-
Собирайте свою больничную сумку и отрабатывайте свой маршрут до больницы. Загрузите наш контрольный список для медицинских сумок, чтобы узнать, что брать с собой.
-
Добавьте завершающие штрихи в детскую, дважды проверьте, есть ли у вас все необходимое детское снаряжение, и завершите любую работу по раннему уходу за ребенком, которую вы хотите убрать с дороги.
-
Узнайте о том, что может произойти в первые моменты после родов, например о контакте кожи с кожей новорожденного, и о тесте APGAR.
-
Начните готовиться к тому, что вам понадобится, в первые несколько недель и месяцев после того, как вы принесете домой новорожденного. Подумайте о том, чтобы заморозить некоторые блюда на потом, попросить друзей и семью помочь по хозяйству и организовать присмотр за детьми старшего возраста.
-
К тому времени, как ваш ребенок родится, вы уже многое пережили — беременность, роды и роды остались позади.Прочтите о послеродовом восстановлении, чтобы знать, что ждет вас, когда ваше тело исцеляется после того, как принесет в мир новую жизнь.
-
Узнайте больше о подгузниках и салфетках, которые вам понадобятся, когда вы принесете своего малыша домой. Наша таблица размеров и веса подгузников поможет вам решить, что купить и сколько подгузников вам понадобится, когда ваша малышка дебютирует.
-
Ознакомьтесь с детскими товарами, которые рекомендуют Pampers Parents.
-
Поскольку в будущем у вас будет много подгузников, загрузите приложение Pampers Club, чтобы убедиться, что вы получаете выгоду от всех тех подгузников, которые вы собираетесь покупать!
-
Подпишитесь, чтобы получать еще больше еженедельных советов по беременности здесь:
Беременная? Не упускайте из виду сгустки крови
Беременна или недавно родила ребенка? Не забывайте о тромбах.

Хотя сгусток крови может образоваться у любого человека, женщины подвергаются более высокому риску образования сгустка крови во время беременности, родов и до 3 месяцев после родов. Фактически, у беременных женщин в 5 раз больше шансов получить тромб по сравнению с небеременными женщинами. Не позволяйте тромбу испортить вам радость в это волнующее время! Узнайте о сгустках крови, связанных с беременностью, и советах по защите себя и своего ребенка для безопасной и здоровой беременности.
Что такое тромб?
Сгусток крови в глубокой вене (также известный как тромбоз глубоких вен или ТГВ) — это заболевание, которое обычно возникает в голени, бедре, тазу или руке.Если ТГВ не лечить, часть сгустка может оторваться и отправиться в легкие, вызывая закупорку, называемую тромбоэмболией легочной артерии (ТЭЛА). PE может препятствовать попаданию крови в легкие и может быть смертельным. Хотя образование тромбов можно предотвратить, ПЭ является одной из наиболее частых причин смерти, связанной с беременностью, в Соединенных Штатах.
Почему беременные женщины подвергаются более высокому риску образования тромба?
Естественные изменения в организме женщины во время беременности, родов и в течение 3 месяцев после родов могут подвергнуть женщину более высокому риску образования тромба.Во время беременности у женщины легче свертывается кровь, чтобы уменьшить кровопотерю во время схваток и родоразрешения. Беременные женщины также могут испытывать меньший приток крови к ногам на более поздних сроках беременности, потому что растущий ребенок давит на кровеносные сосуды вокруг таза. Кроме того, ограничение или отсутствие движений (неподвижность) из-за постельного режима после родов может ограничить кровоток в ногах и руках, увеличивая риск образования тромба у женщины.
Сгустки крови можно предотвратить: узнайте, как защитить себя и своего ребенка
- Знайте свой риск образования тромба. Беременность — один из факторов, повышающих риск образования тромба у женщин, но другие факторы могут увеличить риск образования тромба, в том числе:
- Семейный или личный анамнез наличия тромбов или нарушения свертываемости крови;
- Поставка кесаревым сечением;
- Длительная неподвижность (неподвижность), например, во время постельного режима или восстановления после родов;
- Осложнения беременности и родов; и
- Определенные долгосрочные заболевания, такие как заболевания сердца или легких, или диабет.

Вероятность образования тромба увеличивается с увеличением количества факторов риска. Используйте Контрольный список риска образования тромбов для беременных женщин, чтобы определить свой риск.
- Поговорите со своим врачом о своем риске и узнайте, может ли вам помочь план профилактики, который снизит ваши шансы на образование тромба. Используйте Контрольный список для предотвращения образования тромбов для беременных женщин и обсудите его со своим врачом.
- Знайте признаки и симптомы тромба , чтобы при необходимости сразу же обратиться за медицинской помощью.Раннее лечение может помочь предотвратить отрыв ТГВ и его попадание в легкие в виде ПЭ.
- Хотя ТГВ может протекать без каких-либо симптомов, наиболее частыми признаками и симптомами ТГВ являются следующие:
- Отек пораженной конечности
- Боль или болезненность, не вызванные травмой
- Кожа, тёплая на ощупь, красная или обесцвеченная
- Хотя ТГВ может протекать без каких-либо симптомов, наиболее частыми признаками и симптомами ТГВ являются следующие:
Если у вас возникнут какие-либо из этих признаков или симптомов, как можно скорее сообщите об этом своему врачу.
- Знайте признаки и симптомы ПЭ и обратитесь за медицинской помощью, чтобы предотвратить смерть.Ниже приведены наиболее распространенные признаки и симптомы ПЭ:
- Затрудненное дыхание
- Боль в груди, усиливающаяся при глубоком вдохе или кашле.
- Кашляет кровью
- Более быстрое сердцебиение или нерегулярное сердцебиение
Немедленно обратитесь за медицинской помощью при появлении любого из этих признаков или симптомов.
- Часто двигайте ногами и тренируйте икроножные мышцы , когда вы путешествуете на большие расстояния (более 4 часов), чтобы улучшить кровоток в ногах.
- Вставайте и ходите, если позволяет место.
- Выполняйте растяжку ног сидя:
- Вытяните ноги прямо и двигайте лодыжками, чтобы подтянуть пальцы ног к себе, а затем оттолкнуть их от себя.
- Подтяните каждое колено к груди и удерживайте его, положив руки на голень в течение 15 секунд.
 Повторить до 10 раз.
Повторить до 10 раз.
История Дебры
«Я Дебра Тернер Брайант, и я хочу поделиться своим опытом с тромбами во время беременности.Благодаря моей личной истории, я надеюсь, что другие женщины смогут лучше понять вполне реальную возможность образования тромба во время беременности и, возможно, даже спасти жизнь ». Прочтите полную историю Дебры здесь.
недель беременности по неделям | Симптомы и признаки первого месяца
Что происходит на первом месяце беременности?
Беременность делится на 3 триместра. Каждый триместр немного длиннее 13 недель. Первый месяц знаменует начало первого триместра.
Какой срок беременности?
Время беременности измеряется с помощью «гестационного возраста». Гестационный возраст начинается с первого дня последней менструации (LMP).
Гестационный возраст может сбивать с толку. Большинство людей думают, что беременность длится 9 месяцев. И это правда, что вы беременны около 9 месяцев. Но поскольку беременность измеряется с первого дня вашего последнего менструального цикла — примерно за 3-4 недели до того, как вы действительно забеременеете, — доношенная беременность обычно составляет около 40 недель от последней менструации, то есть примерно 10 месяцев.
И это правда, что вы беременны около 9 месяцев. Но поскольку беременность измеряется с первого дня вашего последнего менструального цикла — примерно за 3-4 недели до того, как вы действительно забеременеете, — доношенная беременность обычно составляет около 40 недель от последней менструации, то есть примерно 10 месяцев.
Многие люди не помнят точно, когда у них началась последняя менструация — это нормально. Самый надежный способ узнать срок гестации на ранних сроках беременности — это ультразвуковое исследование.
Что происходит на 1-2 неделе?
Это первые 2 недели вашего менструального цикла. У вас месячные. Примерно через 2 недели из яичника выходит наиболее зрелая яйцеклетка — это называется овуляцией. Овуляция может произойти раньше или позже, в зависимости от продолжительности вашего менструального цикла.Средний менструальный цикл — 28 дней.
После выхода яйцеклетка движется по маточной трубе к матке. Если яйцеклетка встречается со спермой, они объединяются. Это называется оплодотворением. Оплодотворение наиболее вероятно, если у вас будет незащищенный вагинальный секс в течение 6 дней до — и включая день — овуляции.
Это называется оплодотворением. Оплодотворение наиболее вероятно, если у вас будет незащищенный вагинальный секс в течение 6 дней до — и включая день — овуляции.
Что происходит на 3-4 неделе?
Оплодотворенная яйцеклетка движется по вашей фаллопиевой трубе и делится на все больше и больше клеток.Он попадает в матку примерно через 3–4 дня после оплодотворения. Затем делящиеся клетки образуют шар, который плавает в матке примерно 2–3 дня.
Беременность начинается, когда клубок клеток прикрепляется к слизистой оболочке матки. Это называется имплантацией. Обычно он начинается примерно через 6 дней после оплодотворения и занимает около 3-4 дней.
Беременность не всегда бывает, даже если яйцеклетка оплодотворена спермой. До половины всех оплодотворенных яйцеклеток выходит из вашего тела, когда у вас начинается менструация, до завершения имплантации.
Каковы признаки беременности?
Для многих первым признаком беременности является задержка менструации. Большинство тестов на беременность будут положительными к тому моменту, когда у вас прекратится менструация. Другие симптомы беременности на ранних сроках включают чувство усталости, вздутие живота, частое мочеиспускание, перепады настроения, тошноту и болезненность или опухание груди. Не у всех есть все эти симптомы, но обычно бывает хотя бы один из них.
Большинство тестов на беременность будут положительными к тому моменту, когда у вас прекратится менструация. Другие симптомы беременности на ранних сроках включают чувство усталости, вздутие живота, частое мочеиспускание, перепады настроения, тошноту и болезненность или опухание груди. Не у всех есть все эти симптомы, но обычно бывает хотя бы один из них.
Помогите нам стать лучше — чем эта информация может быть полезнее?
Как эта информация вам помогла?
Ты лучший! Спасибо за ваш отзыв.
Спасибо за ваш отзыв.
стоматологических проблем во время беременности — Американская стоматологическая ассоциация
В промежутках между поездками к врачу, посещениями больницы и организацией яслей не позволяйте посещению стоматолога выпасть из вашего списка дел по беременности, прежде чем родится ребенок. Обследование во время беременности безопасно и важно для здоровья ваших зубов. Вы можете не только позаботиться о чистке и процедурах, таких как пломбирование полости рта, до рождения ребенка, но ваш стоматолог может помочь вам с любыми стоматологическими симптомами, связанными с беременностью, которые могут у вас возникнуть.
Обследование во время беременности безопасно и важно для здоровья ваших зубов. Вы можете не только позаботиться о чистке и процедурах, таких как пломбирование полости рта, до рождения ребенка, но ваш стоматолог может помочь вам с любыми стоматологическими симптомами, связанными с беременностью, которые могут у вас возникнуть.Американская стоматологическая ассоциация, Американский конгресс акушеров и гинекологов и Американская академия педиатрии — все они поощряют женщин получать стоматологическую помощь во время беременности. «Это решающий период в жизни женщины, и поддержание здоровья полости рта напрямую связано с хорошим общим здоровьем», — говорит Аарон Хагаи, доктор медицинских наук.
Вот некоторые общие опасения женщин по поводу посещения стоматолога во время беременности.
Когда сообщить стоматологу, что вы беременны
Даже если вы только думаете, что беременны, сообщите об этом в стоматологический кабинет.Сообщите им, как далеко вы продвинулись, когда будете записываться на прием.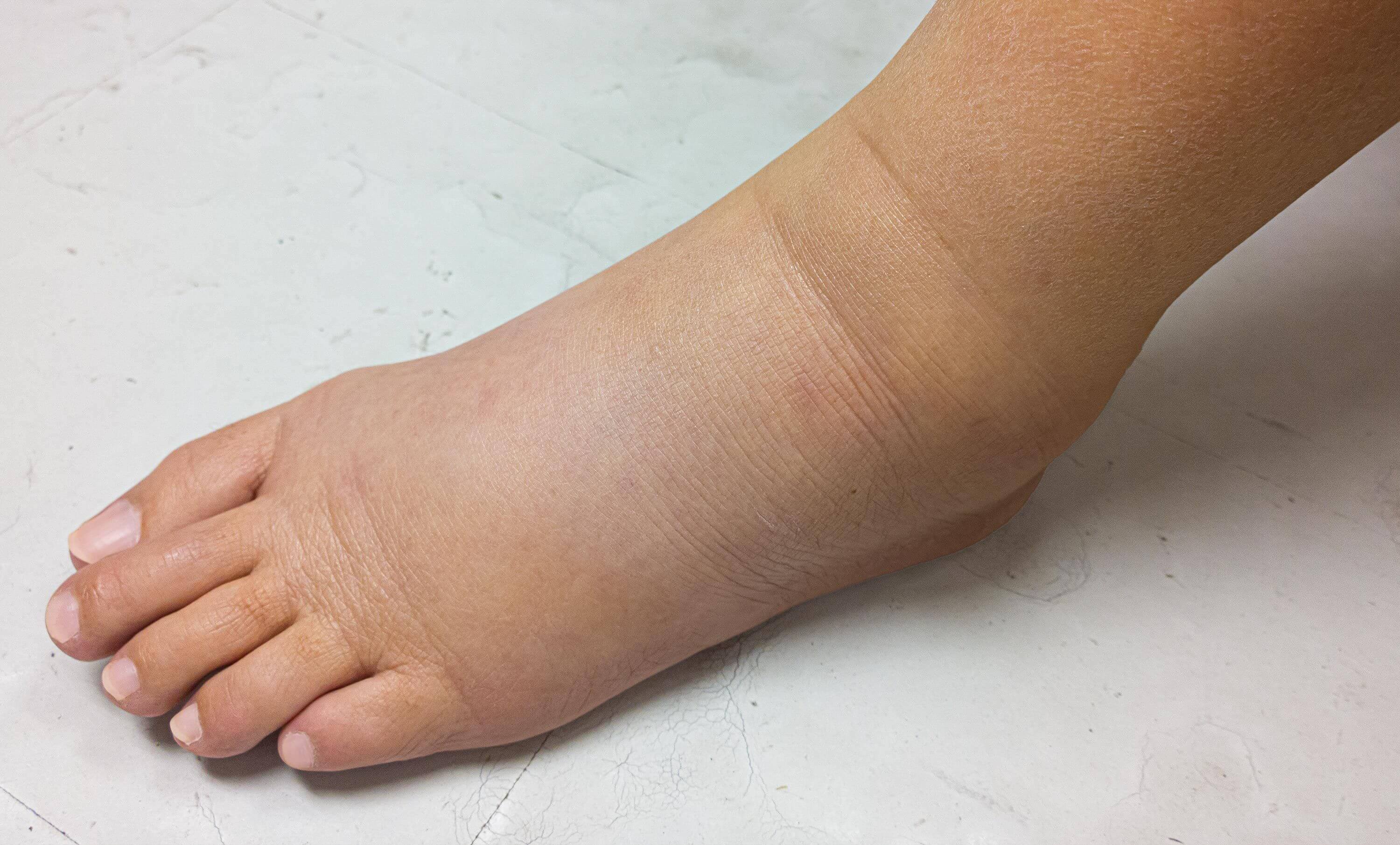 Также сообщите стоматологу о лекарствах, которые вы принимаете, или о том, получили ли вы какие-либо особые рекомендации от врача. Если ваша беременность подвержена высокому риску или если у вас есть определенные заболевания, ваш стоматолог и врач могут порекомендовать отложить некоторые процедуры.
Также сообщите стоматологу о лекарствах, которые вы принимаете, или о том, получили ли вы какие-либо особые рекомендации от врача. Если ваша беременность подвержена высокому риску или если у вас есть определенные заболевания, ваш стоматолог и врач могут порекомендовать отложить некоторые процедуры. Как беременность повлияет на ваш рот?
Хотя многие женщины доживают до девяти месяцев без стоматологического дискомфорта, беременность может ухудшить некоторые условия или создать новые.Регулярные осмотры и правильные стоматологические привычки помогут сохранить здоровье вам и вашему ребенку. Беременность Гингивит
Гормональные изменения, которые вы испытаете во время беременности, могут повлиять на состояние вашей ротовой полости. Например, у некоторых женщин развивается состояние, известное как «гингивит при беременности», воспаление десен, которое может вызвать отек и болезненность. Десны также могут немного кровоточить, когда вы чистите зубы щеткой или зубной нитью. При отсутствии лечения гингивит может привести к более серьезным формам заболевания десен.Ваш стоматолог может порекомендовать более частую чистку, чтобы предотвратить это.
При отсутствии лечения гингивит может привести к более серьезным формам заболевания десен.Ваш стоматолог может порекомендовать более частую чистку, чтобы предотвратить это.
Повышенный риск кариеса
Беременные женщины могут быть более подвержены кариесу по ряду причин. Если вы едите больше углеводов, чем обычно, это может вызвать кариес. Утреннее недомогание может увеличить количество кислоты, которой подвергается ваш рот, которая разъедает внешнее покрытие вашего зуба (эмаль).
Чистка зубов два раза в день и один раз также может отпасть во время беременности по многим причинам, включая утреннее недомогание, более чувствительный рвотный рефлекс, болезненность десен и истощение.Особенно важно соблюдать свой распорядок дня, поскольку вредные привычки во время беременности связаны с преждевременными родами, задержкой внутриутробного развития, гестационным диабетом и преэклампсией.
Опухоли при беременности
У некоторых женщин на деснах появляются чрезмерные разрастания тканей, называемые «опухолями беременности», чаще всего во втором триместре. Это не рак, а просто опухоль, которая чаще всего возникает между зубами. Они могут быть связаны с избытком зубного налета. Они легко кровоточат и имеют красный, сырой малиновый вид.Обычно они исчезают после рождения ребенка, но если вы обеспокоены, поговорите со своим стоматологом об их удалении.
Это не рак, а просто опухоль, которая чаще всего возникает между зубами. Они могут быть связаны с избытком зубного налета. Они легко кровоточат и имеют красный, сырой малиновый вид.Обычно они исчезают после рождения ребенка, но если вы обеспокоены, поговорите со своим стоматологом об их удалении.
Лекарства
Убедитесь, что стоматолог знает, какие лекарства по рецепту и без рецепта вы принимаете, если таковые имеются. Эта информация поможет вашему стоматологу определить, какой тип рецепта, если таковой имеется, выписать вам. Ваш стоматолог может проконсультироваться с врачом, чтобы выбрать лекарства, такие как обезболивающие или антибиотики, которые вы можете безопасно принимать во время беременности.И ваш стоматолог, и врач беспокоятся о вас и вашем ребенке, поэтому задавайте им любые вопросы о лекарствах, которые они рекомендуют.Местные анестетики во время беременности
Если вы беременны и нуждаетесь в пломбировании, удалении корневого канала или зуба, вам не стоит беспокоиться о безопасности обезболивающих препаратов, которые стоматолог может использовать во время процедуры. Фактически, они безопасны как для вас, так и для вашего ребенка.
Фактически, они безопасны как для вас, так и для вашего ребенка. В исследовании, опубликованном в августовском выпуске журнала Американской стоматологической ассоциации за 2015 год, была изучена группа беременных женщин, у которых были процедуры с использованием анестетиков, например уколы лидокаина, и группа, в которой их не применяли.Исследование показало, что эти методы лечения были безопасными во время беременности, поскольку они не вызывают разницы в частоте выкидышей, врожденных дефектов, преждевременных родов или веса ребенка. «Наше исследование не выявило доказательств того, что лечение зубов анестетиками вредно во время беременности», — сказал автор исследования доктор Хагай. «Мы стремились определить, существует ли значительный риск, связанный с лечением зубов под наркозом и исходами беременности. Мы не обнаружили такого риска ».
Стоматологические рентгеновские снимки во время беременности
Да, делать рентген во время беременности безопасно.Несмотря на то, что рентгеновское излучение зубов очень низкое, стоматолог или гигиенист накроет вас свинцовым фартуком, который минимизирует воздействие на живот. Ваш стоматологический кабинет также закроет вам горло свинцовым ошейником, чтобы защитить щитовидную железу от радиации.
Ваш стоматологический кабинет также закроет вам горло свинцовым ошейником, чтобы защитить щитовидную железу от радиации.
Подробнее о здоровом рте
Заболевание щитовидной железы и беременность | NIDDK
На этой странице:
Заболевание щитовидной железы — это группа заболеваний, поражающих щитовидную железу. Щитовидная железа — это небольшая железа в форме бабочки в передней части шеи, которая вырабатывает гормоны щитовидной железы.Гормоны щитовидной железы контролируют то, как ваше тело использует энергию, поэтому они влияют на то, как работает почти каждый орган вашего тела, даже на то, как ваше сердце бьется.
Щитовидная железа — это небольшая железа на шее, вырабатывающая гормоны щитовидной железы. Иногда щитовидная железа вырабатывает слишком много или слишком мало этих гормонов. Слишком много гормона щитовидной железы называется гипертиреозом и может вызвать ускорение многих функций вашего организма. «Гипер» означает, что щитовидная железа сверхактивна. Узнайте больше о гипертиреозе во время беременности. Недостаток гормона щитовидной железы называется гипотиреозом и может вызвать замедление многих функций вашего организма.«Гипо» означает, что щитовидная железа недостаточно активна. Узнайте больше о гипотиреозе во время беременности.
Узнайте больше о гипертиреозе во время беременности. Недостаток гормона щитовидной железы называется гипотиреозом и может вызвать замедление многих функций вашего организма.«Гипо» означает, что щитовидная железа недостаточно активна. Узнайте больше о гипотиреозе во время беременности.
Если у вас проблемы с щитовидной железой, вы все равно можете иметь здоровую беременность и защитить здоровье своего ребенка, регулярно проходя тесты функции щитовидной железы и принимая любые лекарства, которые прописывает врач.
Какую роль гормоны щитовидной железы играют во время беременности?
Гормоны щитовидной железы имеют решающее значение для нормального развития мозга и нервной системы вашего ребенка. В течение первого триместра — первых 3 месяцев беременности — ваш ребенок зависит от вашего запаса гормона щитовидной железы, который поступает через плаценту.Примерно на 12 неделе щитовидная железа вашего ребенка начинает работать сама по себе, но она не вырабатывает достаточного количества гормонов щитовидной железы до 18–20 недель беременности.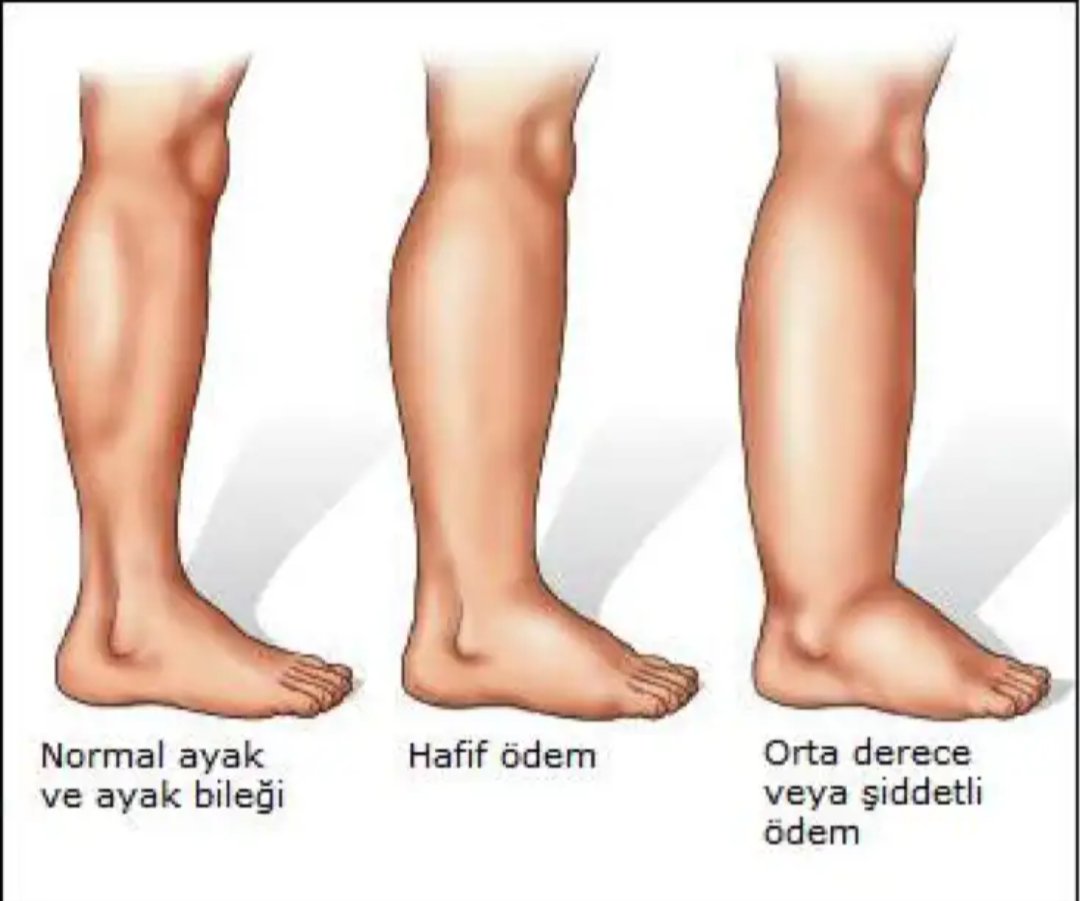
Два гормона, связанных с беременностью — хорионический гонадотропин человека (ХГЧ) и эстроген — вызывают повышение уровня гормонов щитовидной железы в крови. Щитовидная железа немного увеличивается у здоровых женщин во время беременности, но обычно этого недостаточно, чтобы медицинский работник почувствовал это во время медицинского осмотра.
Проблемы с щитовидной железой бывает трудно диагностировать во время беременности из-за более высокого уровня гормонов щитовидной железы и других симптомов, которые возникают как при беременности, так и при заболеваниях щитовидной железы.Некоторые симптомы гипертиреоза или гипотиреоза легче обнаружить, и они могут побудить вашего врача проверить вас на наличие этих заболеваний щитовидной железы.
Другой тип заболевания щитовидной железы, послеродовой тиреоидит, может возникнуть после рождения ребенка.
Гипертиреоз при беременности
Каковы симптомы гипертиреоза при беременности?
Некоторые признаки и симптомы гипертиреоза часто возникают при нормальной беременности, включая учащение пульса, проблемы с жарой и усталость.
Другие признаки и симптомы могут указывать на гипертиреоз:
- быстрое и нерегулярное сердцебиение
- дрожащие руки
- Необъяснимая потеря веса или невозможность нормального набора веса во время беременности
Что вызывает гипертиреоз при беременности?
Гипертиреоз во время беременности обычно вызывается болезнью Грейвса и встречается у 1–4 из 1000 беременностей в Соединенных Штатах. 1 Болезнь Грейвса является аутоиммунным заболеванием.При этом заболевании ваша иммунная система вырабатывает антитела, которые заставляют щитовидную железу вырабатывать слишком много гормонов щитовидной железы. Это антитело называется иммуноглобулином, стимулирующим щитовидную железу, или TSI.
Болезнь Грейвса может впервые проявиться во время беременности. Однако, если у вас уже есть болезнь Грейвса, ваши симптомы могут улучшиться во втором и третьем триместрах. Некоторые части вашей иммунной системы менее активны на более поздних сроках беременности, поэтому ваша иммунная система вырабатывает меньше TSI. Возможно, поэтому симптомы улучшаются. Болезнь Грейвса часто снова обостряется в первые несколько месяцев после рождения ребенка, когда уровни TSI снова повышаются.Если у вас болезнь Грейвса, ваш врач, скорее всего, будет ежемесячно проверять вашу функцию щитовидной железы на протяжении всей беременности и, возможно, потребуется лечение вашего гипертиреоза. 1 Слишком высокий уровень гормонов щитовидной железы может нанести вред вашему здоровью и здоровью вашего ребенка.
Возможно, поэтому симптомы улучшаются. Болезнь Грейвса часто снова обостряется в первые несколько месяцев после рождения ребенка, когда уровни TSI снова повышаются.Если у вас болезнь Грейвса, ваш врач, скорее всего, будет ежемесячно проверять вашу функцию щитовидной железы на протяжении всей беременности и, возможно, потребуется лечение вашего гипертиреоза. 1 Слишком высокий уровень гормонов щитовидной железы может нанести вред вашему здоровью и здоровью вашего ребенка.
В редких случаях гипертиреоз во время беременности связан с гиперемезисом беременных — сильной тошнотой и рвотой, которые могут привести к потере веса и обезвоживанию.Эксперты считают, что сильная тошнота и рвота вызваны высоким уровнем ХГЧ на ранних сроках беременности. Высокий уровень ХГЧ может привести к тому, что щитовидная железа вырабатывает слишком много гормона щитовидной железы. Этот тип гипертиреоза обычно проходит во второй половине беременности.
Этот тип гипертиреоза обычно проходит во второй половине беременности.
Реже один или несколько узелков или шишек в щитовидной железе производят слишком много гормона щитовидной железы.
Как гипертиреоз может повлиять на меня и моего ребенка?
Нелеченный гипертиреоз во время беременности может привести к
- выкидыш
- преждевременные роды
- низкий вес при рождении
- преэклампсия — опасное повышение артериального давления на поздних сроках беременности
- тиреоидный шторм — внезапное серьезное ухудшение симптомов
- застойная сердечная недостаточность
В редких случаях болезнь Грейвса также может поражать щитовидную железу ребенка, вызывая выработку слишком большого количества гормонов щитовидной железы.Даже если ваш гипертиреоз был излечен с помощью лечения радиоактивным йодом для разрушения клеток щитовидной железы или хирургической операции по удалению щитовидной железы, ваше тело все равно вырабатывает антитела к TSI. Когда уровни этого антитела высоки, TSI может попасть в кровоток вашего ребенка. Точно так же, как TSI заставляет вашу собственную щитовидную железу производить слишком много гормонов щитовидной железы, это также может привести к тому, что щитовидная железа вашего ребенка вырабатывает слишком много гормонов.
Когда уровни этого антитела высоки, TSI может попасть в кровоток вашего ребенка. Точно так же, как TSI заставляет вашу собственную щитовидную железу производить слишком много гормонов щитовидной железы, это также может привести к тому, что щитовидная железа вашего ребенка вырабатывает слишком много гормонов.
Сообщите своему врачу, если у вас была операция или лечение радиоактивным йодом по поводу болезни Грейвса, чтобы он или она мог проверить ваши уровни TSI.Если они очень высокие, ваш врач будет контролировать вашего ребенка на предмет проблем, связанных с щитовидной железой, на более поздних сроках беременности.
Сообщите своему врачу, если вы перенесли операцию или лечили болезнь Грейвса радиоактивным йодом.Сверхактивная щитовидная железа у новорожденного может привести к
- учащенное сердцебиение, которое может привести к сердечной недостаточности
- раннее закрытие мягкого места черепа ребенка
- плохая прибавка в весе
- Раздражительность
Иногда увеличенная щитовидная железа может давить на трахею ребенка и затруднять дыхание ребенку. Если у вас болезнь Грейвса, ваша медицинская бригада должна внимательно следить за вами и вашим новорожденным.
Если у вас болезнь Грейвса, ваша медицинская бригада должна внимательно следить за вами и вашим новорожденным.
Как врачи диагностируют гипертиреоз при беременности?
Ваш врач изучит ваши симптомы и сделает несколько анализов крови, чтобы измерить уровень гормонов щитовидной железы. Ваш врач может также поискать антитела в вашей крови, чтобы определить, не вызывает ли болезнь Грейвса ваш гипертиреоз. Узнайте больше о тестах на щитовидную железу и о том, что означают их результаты.
Как врачи лечат гипертиреоз при беременности?
Если у вас во время беременности гипертиреоз легкой степени, вам, вероятно, не потребуется лечение.Если ваш гипертиреоз связан с гиперемезисом беременных, вам нужно только лечение от рвоты и обезвоживания.
Если у вас более серьезный гипертиреоз, ваш врач может назначить антитиреоидные препараты, которые заставляют вашу щитовидную железу вырабатывать меньше гормонов щитовидной железы. Это лечение предотвращает попадание слишком большого количества гормона щитовидной железы в кровоток вашего ребенка. Возможно, вам захочется обратиться к специалисту, например эндокринологу или специалисту по материнско-фетальной медицине, который будет внимательно следить за вашим ребенком, чтобы убедиться, что вы получаете правильную дозу.
Возможно, вам захочется обратиться к специалисту, например эндокринологу или специалисту по материнско-фетальной медицине, который будет внимательно следить за вашим ребенком, чтобы убедиться, что вы получаете правильную дозу.
Врачи чаще всего лечат беременных женщин антитиреоидным препаратом пропилтиоурацилом (ПТУ) в течение первых 3 месяцев беременности. Другой тип антитиреоидного лекарства, метимазол, легче принимать и имеет меньше побочных эффектов, но с несколько большей вероятностью вызывает серьезные врожденные дефекты, чем ПТУ. Врожденные дефекты, принимаемые обоими лекарствами, встречаются редко. Иногда врачи переходят на метимазол после первого триместра беременности. Некоторым женщинам в третьем триместре антитиреоидные препараты больше не нужны.
Небольшие количества антитиреоидного лекарства попадают в кровоток ребенка и снижают выработку гормона щитовидной железы у ребенка. Если вы принимаете антитиреоидные препараты, ваш врач назначит минимально возможную дозу, чтобы избежать гипотиреоза у вашего ребенка, но достаточную для лечения высоких уровней гормонов щитовидной железы, которые также могут повлиять на вашего ребенка.
Антитиреоидные препараты могут вызывать побочные эффекты у некоторых людей, в том числе
- аллергические реакции, такие как сыпь и зуд
- редко — уменьшение количества лейкоцитов в организме, что может затруднить борьбу с инфекцией.
- печеночная недостаточность, в редких случаях
Прекратите прием антитиреоидных препаратов и сразу же обратитесь к врачу, если у вас возникнут какие-либо из этих симптомов во время приема антитиреоидных препаратов:
- пожелтение кожи или белков глаз, называемое желтухой
- тупая боль в животе
- постоянная ангина
- лихорадка
Если вы не получите ответ от врача в тот же день, вам следует обратиться в ближайшее отделение неотложной помощи.
Вам также следует обратиться к врачу, если какой-либо из этих симптомов впервые появится во время приема антитиреоидных препаратов:
- повышенная утомляемость или слабость
- потеря аппетита
- кожная сыпь или зуд
- синяки легкие
Если у вас аллергия на антитиреоидные препараты или у вас есть серьезные побочные эффекты, ваш врач может рассмотреть возможность операции по удалению части или большей части вашей щитовидной железы. Лучшее время для операции на щитовидной железе во время беременности — второй триместр.
Лучшее время для операции на щитовидной железе во время беременности — второй триместр.
Лечение радиоактивным йодом не подходит для беременных женщин, поскольку оно может повредить щитовидную железу ребенка.
Гипотиреоз при беременности
Каковы симптомы гипотиреоза при беременности?
Симптомы недостаточной активности щитовидной железы у беременных часто такие же, как и у других людей с гипотиреозом. Симптомы включают
- сильная усталость
- проблемы с холодом
- мышечные судороги
- запор тяжелый
- проблемы с памятью или концентрацией
В большинстве случаев гипотиреоз во время беременности протекает в легкой форме и может не иметь симптомов.
Что вызывает гипотиреоз при беременности?
Гипотиреоз у беременных обычно вызывается болезнью Хашимото и встречается у 2–3 из каждых 100 беременностей. 1 Болезнь Хашимото — аутоиммунное заболевание. При болезни Хашимото иммунная система вырабатывает антитела, которые атакуют щитовидную железу, вызывая воспаление и повреждения, которые делают ее менее способной вырабатывать гормоны щитовидной железы.
1 Болезнь Хашимото — аутоиммунное заболевание. При болезни Хашимото иммунная система вырабатывает антитела, которые атакуют щитовидную железу, вызывая воспаление и повреждения, которые делают ее менее способной вырабатывать гормоны щитовидной железы.
Как гипотиреоз может повлиять на меня и моего ребенка?
Нелеченный гипотиреоз во время беременности может привести к
Эти проблемы чаще всего возникают при тяжелом гипотиреозе.
Поскольку гормоны щитовидной железы очень важны для развития мозга и нервной системы вашего ребенка, нелеченный гипотиреоз — особенно в течение первого триместра — может вызвать низкий IQ и проблемы с нормальным развитием.
Как врачи диагностируют гипотиреоз при беременности?
Ваш врач изучит ваши симптомы и сделает несколько анализов крови, чтобы измерить уровень гормонов щитовидной железы. Ваш врач может также искать определенные антитела в вашей крови, чтобы определить, не вызывает ли болезнь Хашимото ваш гипотиреоз.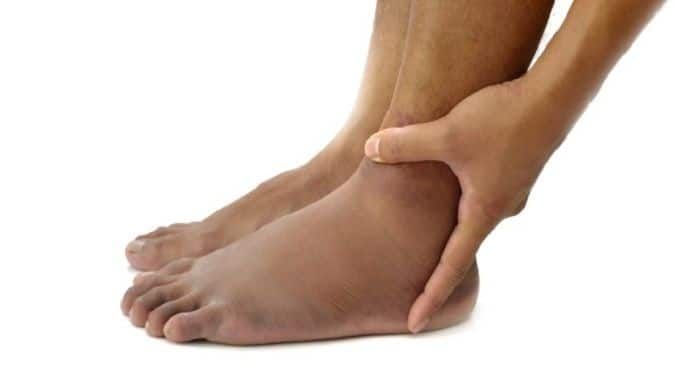 Узнайте больше о тестах на щитовидную железу и о том, что означают их результаты.
Узнайте больше о тестах на щитовидную железу и о том, что означают их результаты.
Как врачи лечат гипотиреоз во время беременности?
Лечение гипотиреоза включает замену гормона, который ваша собственная щитовидная железа больше не может вырабатывать. Ваш врач, скорее всего, пропишет вам левотироксин, лекарство от гормона щитовидной железы, аналогичное Т4, одному из гормонов, которые обычно вырабатывает щитовидная железа. Левотироксин безопасен для вашего ребенка и особенно важен до тех пор, пока ваш ребенок не сможет вырабатывать собственный гормон щитовидной железы.
Ваша щитовидная железа вырабатывает гормон второго типа, T3. На ранних сроках беременности T3 не может попасть в мозг вашего ребенка, как T4. Вместо этого любой Т3, в котором нуждается мозг вашего ребенка, производится из Т4. Т3 входит в состав многих препаратов для лечения щитовидной железы, изготовленных из щитовидной железы животных, таких как Armor Thyroid, но не полезен для развития мозга вашего ребенка.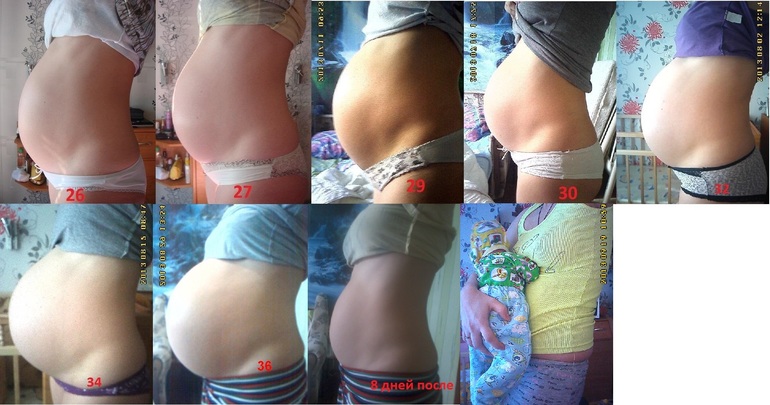 Эти лекарства содержат слишком много Т3 и недостаточно Т4, и их не следует использовать во время беременности. Эксперты рекомендуют использовать только левотироксин (Т4) во время беременности.
Эти лекарства содержат слишком много Т3 и недостаточно Т4, и их не следует использовать во время беременности. Эксперты рекомендуют использовать только левотироксин (Т4) во время беременности.
Некоторым женщинам с субклиническим гипотиреозом — легкой формой заболевания без явных симптомов — лечение может не потребоваться.
Ваш врач может назначить левотироксин для лечения гипотиреоза.Если у вас был гипотиреоз до беременности и вы принимаете левотироксин, вам, вероятно, потребуется увеличить дозу. Большинство специалистов по щитовидной железе рекомендуют сразу же принимать две дополнительные дозы препарата для щитовидной железы в неделю. Обратитесь к врачу, как только узнаете, что беременны.
Ваш врач, скорее всего, будет проверять уровень гормонов щитовидной железы каждые 4–6 недель в течение первой половины беременности и, по крайней мере, один раз через 30 недель. 1 Возможно, вам придется изменить дозу несколько раз.
Послеродовой тиреоидит
Что такое послеродовой тиреоидит?
Послеродовой тиреоидит — это воспаление щитовидной железы, которое поражает примерно 1 из 20 женщин в течение первого года после родов 1 и чаще встречается у женщин с диабетом 1 типа. Воспаление вызывает утечку накопленного гормона щитовидной железы из вашей щитовидной железы. Сначала утечка повышает уровень гормонов в крови, что приводит к гипертиреозу. Гипертиреоз может длиться до 3 месяцев. После этого некоторое повреждение вашей щитовидной железы может привести к ее снижению. Ваш гипотиреоз может длиться до года после рождения ребенка. Однако у некоторых женщин гипотиреоз не проходит.
Воспаление вызывает утечку накопленного гормона щитовидной железы из вашей щитовидной железы. Сначала утечка повышает уровень гормонов в крови, что приводит к гипертиреозу. Гипертиреоз может длиться до 3 месяцев. После этого некоторое повреждение вашей щитовидной железы может привести к ее снижению. Ваш гипотиреоз может длиться до года после рождения ребенка. Однако у некоторых женщин гипотиреоз не проходит.
Не все женщины с послеродовым тиреоидитом проходят обе фазы.Некоторые проходят только фазу гипертиреоза, а некоторые только фазу гипотиреоза.
Каковы симптомы послеродового тиреоидита?
Гипертиреоидная фаза часто протекает бессимптомно или проявляется в легкой форме. Симптомы могут включать раздражительность, проблемы с жаром, усталость, проблемы со сном и учащенное сердцебиение.
Симптомы гипотиреоидной фазы могут быть ошибочно приняты за «детскую хандру» — усталость и капризность, которые иногда возникают после рождения ребенка. Симптомы гипотиреоза также могут включать проблемы с простудой; сухая кожа; проблемы с концентрацией внимания; и покалывание в руках, руках, ступнях или ногах. Если эти симптомы возникают в первые несколько месяцев после рождения ребенка или у вас развивается послеродовая депрессия, как можно скорее поговорите со своим врачом.
Если эти симптомы возникают в первые несколько месяцев после рождения ребенка или у вас развивается послеродовая депрессия, как можно скорее поговорите со своим врачом.
Что вызывает послеродовой тиреоидит?
Послеродовой тиреоидит — это аутоиммунное заболевание, сходное с болезнью Хашимото. Если у вас послеродовой тиреоидит, возможно, у вас уже была легкая форма аутоиммунного тиреоидита, которая обостряется после родов.
Послеродовой тиреоидит может длиться до года после рождения ребенка.Как врачи диагностируют послеродовой тиреоидит?
Если у вас есть симптомы послеродового тиреоидита, ваш врач назначит анализы крови для проверки уровня гормонов щитовидной железы.
Как врачи лечат послеродовой тиреоидит?
Гипертиреоидная стадия послеродового тиреоидита редко требует лечения. Если вас беспокоят симптомы, врач может назначить бета-блокатор — лекарство, замедляющее частоту сердечных сокращений. Антитиреоидные препараты бесполезны при послеродовом тиреоидите, но если у вас болезнь Грейвса, она может ухудшиться после рождения ребенка, и вам могут потребоваться антитиреоидные препараты.
Вероятность появления симптомов на стадии гипотиреоза выше. Ваш врач может назначить лекарство от гормонов щитовидной железы, чтобы облегчить симптомы. Если гипотиреоз не исчезнет, вам нужно будет принимать гормоны щитовидной железы всю оставшуюся жизнь.
Безопасно ли кормить грудью, пока я принимаю бета-адреноблокаторы, гормоны щитовидной железы или антитиреоидные препараты?
Некоторые бета-адреноблокаторы безопасны для использования во время грудного вскармливания, потому что лишь небольшое их количество обнаруживается в грудном молоке.Лучше всего использовать минимально возможную дозу для облегчения симптомов. Лишь небольшое количество гормона щитовидной железы попадает вашему ребенку через грудное молоко, поэтому его можно безопасно принимать во время кормления грудью. Однако в случае антитиреоидных препаратов ваш врач, скорее всего, ограничит вашу дозу до не более 20 миллиграммов (мг) метимазола или, реже, 400 мг ПТУ.
Заболевание щитовидной железы и питание во время беременности
Что мне следует есть во время беременности, чтобы поддерживать свою щитовидную железу и щитовидную железу моего ребенка в хорошем состоянии?
Поскольку щитовидная железа использует йод для производства гормона щитовидной железы, йод является важным минералом для вас во время беременности. Во время беременности ваш ребенок получает йод из своего рациона. Во время беременности вам понадобится больше йода — около 250 мкг в день. 1 Хорошими источниками йода являются молочные продукты, морепродукты, яйца, мясо, птица и йодированная соль — соль с добавлением йода. Эксперты рекомендуют принимать витамины для беременных со 150 микрограммами йода, чтобы убедиться, что вы получаете их достаточно, особенно если вы не используете йодированную соль. 1 Во время кормления грудью вам также нужно больше йода, поскольку ваш ребенок получает йод с грудным молоком.Однако слишком много йода из добавок, таких как морские водоросли, может вызвать проблемы с щитовидной железой. Поговорите со своим врачом о плане питания, который подходит вам, и о том, какие добавки вам следует принимать. Узнайте больше о здоровом питании и питании во время беременности.
Клинические испытания
Национальный институт диабета, болезней органов пищеварения и почек (NIDDK) и другие подразделения Национального института здоровья (NIH) проводят и поддерживают исследования многих заболеваний и состояний.
Что такое клинические испытания и подходят ли они вам?
Клинические испытания являются частью клинических исследований и лежат в основе всех достижений медицины. Клинические испытания ищут новые способы предотвращения, обнаружения или лечения заболеваний. Исследователи также используют клинические испытания для изучения других аспектов лечения, таких как улучшение качества жизни людей с хроническими заболеваниями. Узнайте, подходят ли вам клинические испытания.
Какие клинические испытания открыты?
Клинические испытания, которые в настоящее время открыты и набираются, можно посмотреть на сайте www.ClinicalTrials.gov.
Список литературы
[1] Александр Е.К., Пирс Е.Н., Брент Г.А. и др. Рекомендации 2017 г. Американской тироидной ассоциации по диагностике и лечению заболеваний щитовидной железы во время беременности и в послеродовом периоде. Щитовидная железа. 2017; 27 (3): 315–389.
изменений груди во время беременности | HealthLink BC
Обзор темы
По мере того, как остальная часть вашего тела изменяется во время беременности, изменяется и ваша грудь, готовясь вырабатывать и давать молоко вашему ребенку.
Ваша грудь станет больше. Иногда они могут быть болезненными. Соски могут поменять цвет. Это естественная часть беременности. И если некоторые из этих изменений вас беспокоят, хорошо знать, что есть способы помочь себе почувствовать себя лучше.
Какие изменения происходят в каждом триместре?
Первый триместр
В течение первого триместра (недели с 1 по 12) грудь может стать опухшей и болезненной. Они могут покалывать. Соски могут торчать больше, чем обычно.
У некоторых женщин за это время начинает увеличиваться грудь.
Второй триместр
Во втором триместре (с 13 по 27 недели) ваша грудь станет больше и тяжелее.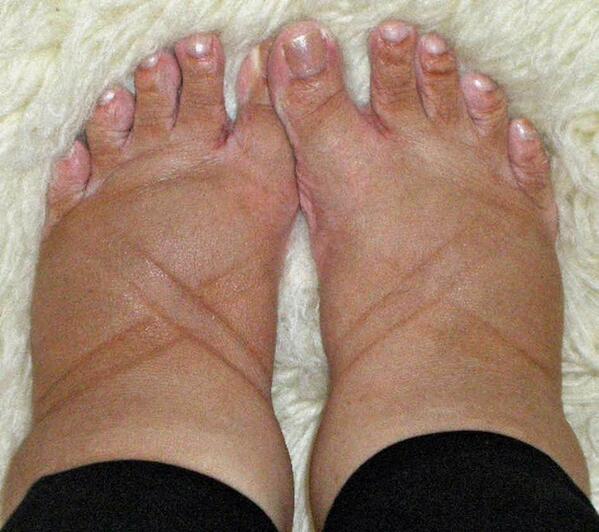 Возможно, вам понадобится бюстгальтер большего размера, который обеспечит вам большую поддержку. Вы, вероятно, почувствуете меньше нежности и покалывания на ранних сроках беременности.
Возможно, вам понадобится бюстгальтер большего размера, который обеспечит вам большую поддержку. Вы, вероятно, почувствуете меньше нежности и покалывания на ранних сроках беременности.
По мере роста груди вены под кожей становятся более заметными. Соски и область вокруг сосков (ареола) становятся темнее и больше.На ареоле могут появиться небольшие шишки. Эти шишки исчезнут после того, как вы родите ребенка.
У некоторых женщин на груди появляются растяжки.
Уже с 16-й по 19-ю неделю вы можете заметить желтоватые выделения из сосков, называемые молозивом. Это просто означает, что ваша грудь готовится к кормлению грудью. Молозиво — это «предварительное молоко», которое помогает защитить вашего ребенка от болезней в течение первых нескольких дней грудного вскармливания.
Третий триместр
В третьем триместре ваша грудь немного вырастет и может казаться еще тяжелее. Возможно, вам понадобится бюстгальтер большего размера или удлинитель бюстгальтера.
Возможно, вам понадобится бюстгальтер большего размера или удлинитель бюстгальтера.
Если у вас раньше не было вытекания молозива из груди, это может начаться сейчас. Но у некоторых женщин утечек нет. В любом случае, это не имеет ничего общего с вашей способностью кормить грудью.
Что вы можете сделать, чтобы почувствовать себя лучше?
Вот несколько советов, которые вы можете попробовать.
Если ваша грудь болезненна или болезненна:
- В течение дня носите бюстгальтер, который обеспечивает хорошую поддержку спины и по бокам.Плечевые ремни с мягкой подкладкой могут помочь. Вы можете обнаружить, что бюстгальтеры из хлопка более удобны.
- На ночь попробуйте бюстгальтер для сна.
 Это мягкие и легкие бюстгальтеры, которые будут поддерживать вас во время сна. Опять же, хлопок может быть более удобным.
Это мягкие и легкие бюстгальтеры, которые будут поддерживать вас во время сна. Опять же, хлопок может быть более удобным. - Не мойте область вокруг сосков с мылом. Он может высушить кожу. Очистить место можно только теплой водой.
Если ваша кожа чешется в том месте, где она растянулась — на животе, груди или где-либо еще:
- Избегайте горячего душа и ванны.
- После купания удалите излишки воды с кожи и нанесите увлажняющий крем до полного высыхания кожи. Возможно, вам станет даже лучше, если вы храните увлажняющий крем в холодильнике.
- Старайтесь не использовать сушильное мыло, средства для кожи со спиртом и сильно хлорированную воду. Это может усилить сухость кожи.
- Если вы живете в засушливом климате, используйте дома увлажнитель воздуха.
- Обратитесь к врачу, если зуд сильный и ничто не помогает.

Если из вашей груди вытекает молозиво:
- Используйте прокладки для груди внутри бюстгальтера, чтобы впитать протекание. Некоторые накладки для груди можно стирать. Вы также можете купить тот, который используете один раз, а затем выбросить.
- Несколько раз в день, в том числе после душа, дайте груди высохнуть на воздухе в течение нескольких минут.
Беременность — симптомы красного флага
0,5 CPD Кредиты Щелкните здесь, чтобы пройти тест по этой статье и получить сертификат MIMS Learning Хотя врачи общей практики не оказывали ведущих услуг по охране материнства в течение многих лет, исследования показали, что беременные женщины обращаются к своему терапевту чаще, чем небеременные. женщин, и что врачи общей практики остаются важными поставщиками услуг по уходу за женщинами во время родов.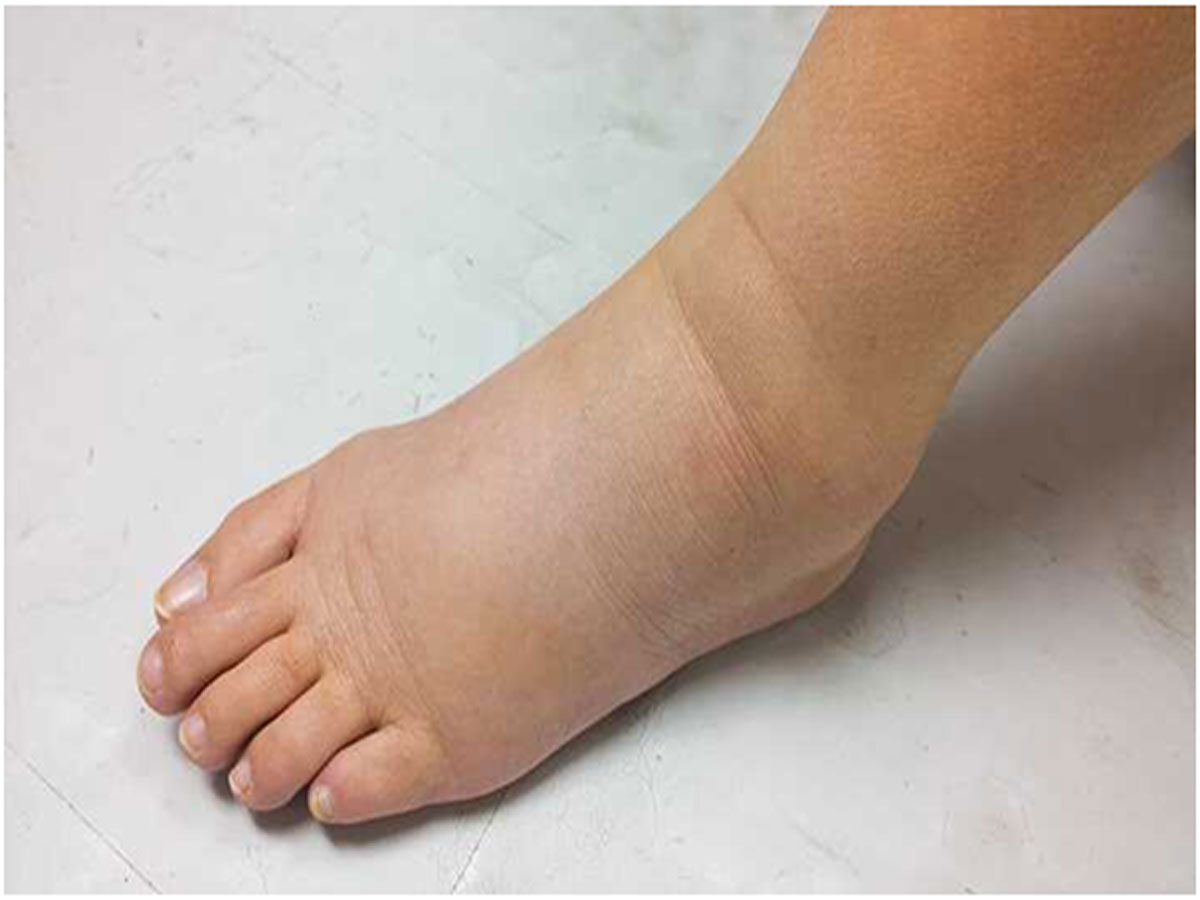
При обследовании беременной пациентки важно исключить серьезные состояния, которые могут потребовать обследования или направления, из обычных симптомов беременности.
Беременность может усугубить заболевания, включая дегенерацию миомы, кисты яичников, инфекции мочевыводящих путей, опухоли придатков, сохраняющиеся во время беременности, гастроэзофагеальный рефлюкс, заболевание желчного пузыря, ранее существовавшую гипертензию и запоры. Беременность может ухудшить контроль над диабетом и вызвать гестационный диабет.Наконец, помните, что роды являются причиной симптомов, особенно при первой беременности.
Тревожные симптомы
- Сильная боль в спине
- Визуальные изменения, такие как нечеткое зрение или диплопия
- Головные боли
- Новое начало отека конечности
- Боль в кончике плеча
- Острая одышка
- Отек и боль в ноге
- Неустранимая рвота
- Односторонняя боль в тазу или нижней части живота
- Влагалищное кровотечение или усиление выделений
- Боль в эпигастрии
- Острая плевритная боль в груди
- Жесткая / болезненная матка
- Высокая температура
- Гипертония 79 Сильный зуд 79 Сильный зуд
- Новое начало жажды или полиурии
Возможные причины
- Преждевременные роды
- Выкидыш
- Внематочная беременность
- Отслойка плаценты
- Преэклампсия
- Акушерский холестаз
- Пиелон vidarum
- Placenta praevia
- Гестационный диабет
Срочное направление
Важно, чтобы беременную женщину срочно направили в акушерскую бригаду, если она испытывает:
- Сильная боль в животе, тазу или необычная боль в спине
- Обморок или слабость
- Ребенок гораздо меньше двигается или имеет резкие резкие движения
- Лихорадка и предположение о сепсисе
- Учащенный пульс или снижение АД, указывающие на шок
- Визуальные изменения, головные боли и отек, указывающие на преэклампсию
- Острая одышка , с отеком и болью в ноге или без него
- Жесткая / болезненная матка
- Острая плевритная боль в груди
- Влагалищное кровотечение или кровянистые выделения (дополнительную информацию см.
 на странице «Раннее вагинальное кровотечение»)
на странице «Раннее вагинальное кровотечение»)
Обследования в отделении первичной медико-санитарной помощи
Общий анализ мочи может быть выполнен в отделении первичной медико-санитарной помощи, в зависимости от срочности ситуации. Исключите ИМП или подчеркните протеинурию, указывающую на преэклампсию.
Анализы крови могут быть полезны, например, для выявления инфекции или анемии. Может быть выполнено допплеровское ультразвуковое исследование частоты сердечных сокращений плода.
Раннее вагинальное кровотечение и внематочная беременность
Каждая четвертая беременность испытывает кровотечение, чаще всего между девятой и двенадцатой неделями, которое может быть частью нормальной беременности. Безболезненные кровянистые выделения на ранних сроках беременности часто возникают в результате физиологической имплантации эмбриона.
Кровотечение в первом триместре также может быть признаком внематочной беременности, обычно происходящей примерно на шестой неделе.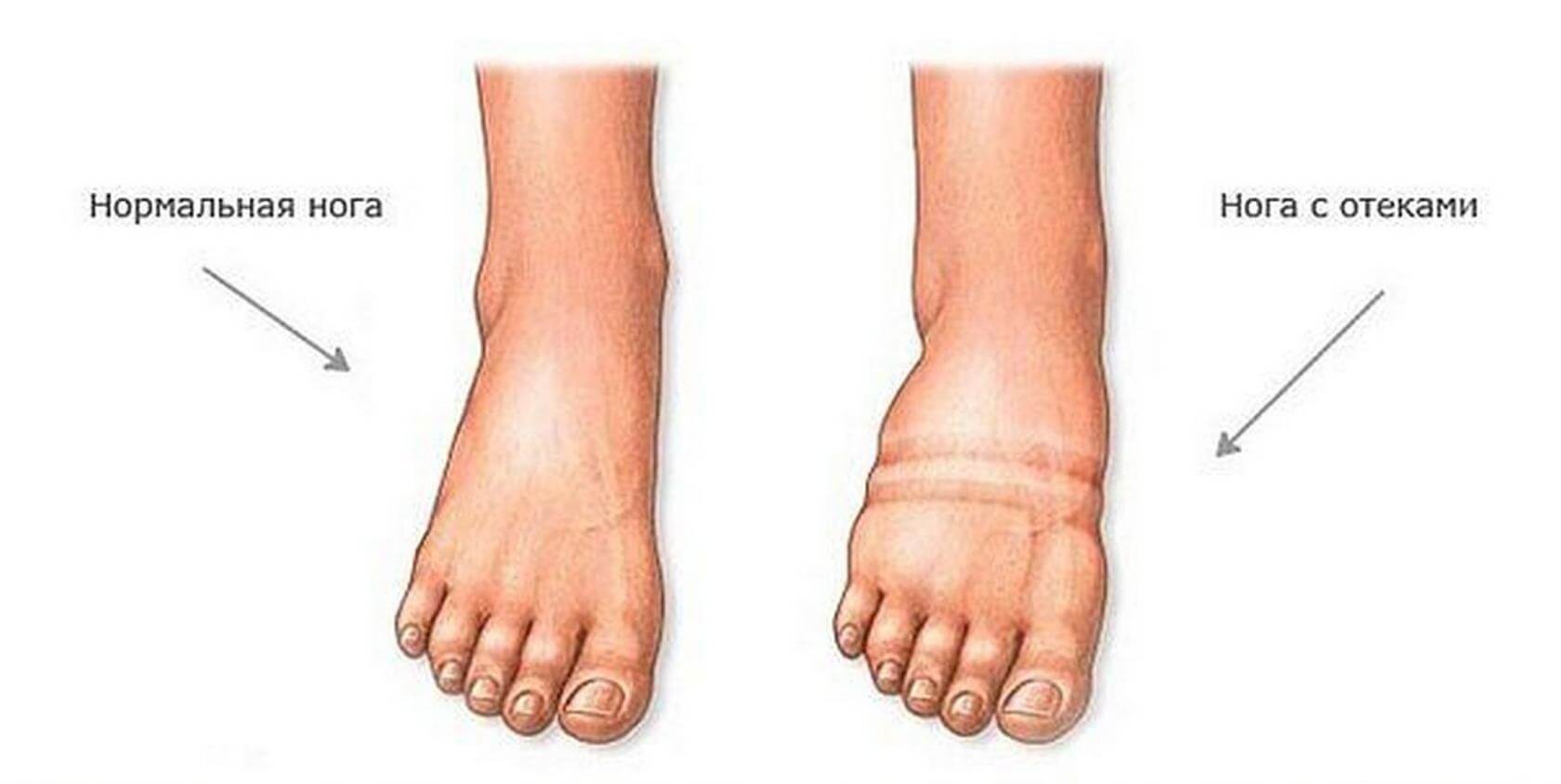 Женщина с односторонней болью в нижней части живота и вагинальным кровотечением должна быть обследована на внематочную беременность.
Женщина с односторонней болью в нижней части живота и вагинальным кровотечением должна быть обследована на внематочную беременность.
Наличие в анамнезе внематочной беременности в анамнезе, инфекций, передаваемых половым путем, курения и операций на фаллопиевых трубах увеличивает риск внематочной беременности.
симптомов, включая диарею, рвоту, боль в кишечнике и / или отраженную боль в кончике плеча (вызванную внутренним кровотечением, раздражающим диафрагмальный нерв), делают диагноз более вероятным. У женщин, беременность которых неизвестна, с отсроченным периодом и кровотечением, отличным от нормального (более тяжелым, более светлым и часто более темным), следует рассмотреть возможность внематочной беременности.
Выкидыш и дородовое кровотечение
Выкидыш или возможный выкидыш (потеря беременности до 24 недель беременности) могут указывать на кровотечение, отхождение сгустков и особенно в сочетании с постоянной болью в спине или животе.
Большинство выкидышей происходит в первом триместре, и это может повлиять на пятую часть выявленных беременностей. Женщина, у которой было более трех выкидышей по необъяснимой причине, должна быть направлена на дополнительное обследование.
Женщина, у которой было более трех выкидышей по необъяснимой причине, должна быть направлена на дополнительное обследование.
Дородовое кровотечение
Дородовое кровотечение — кровотечение из половых путей или в них, которое происходит с 24 недель, может быть результатом предлежания плаценты, отслойки плаценты и местных причин.
Кровотечение, сопровождающееся постоянной болью с твердой, болезненной маткой, может указывать на отслойку плаценты.
Преэклампсия
Преэклампсия обычно, но не исключительно, возникает после двадцатой недели беременности. Это связано с повышенным артериальным давлением (> 140/90 мм рт. Ст.) И протеинурией у нормотензивных женщин. В руководстве
NICE говорится, что измерение артериального давления и общий анализ мочи следует проводить при каждом дородовом посещении для выявления преэклампсии.
Клиническое подозрение следует вызывать при появлении симптомов, включая боль в эпигастрии, сильные головные боли, новые проблемы со зрением или внезапное начало отека.
Преэклампсия — это мультисистемное заболевание, которое может поражать все системы организма, включая плаценту и ребенка. Первичная патология — это ненормальные отношения между материнской системой и трофобластической системой.
Заболеваемость чаще встречается при диабетической и многоплодной беременностях.Обычно это заболевание у женщин при первой беременности и чаще встречается у женщин старше 35 лет.
Ожирение является фактором риска гипертонии, но не преэклампсии. Женщины, у которых развилась гипертензия при приеме комбинированных пероральных контрацептивов, подвержены риску преэклампсии, как и женщины с аутоиммунными нарушениями.
Заболеваемость ниже среди курящих женщин.
HELLP-синдром — гемолиз (H), повышенное содержание ферментов печени (EL) и низкое количество тромбоцитов (LP) — это опасное для жизни состояние, которое может возникнуть у людей с преэклампсией.
Hyperemesis gravidarum
Тошнота и рвота распространены во время беременности, им страдают до 90% беременных женщин и обычно требуют совета и успокоения, хотя 35% этих женщин могут нуждаться в противорвотных препаратах, таких как циклизин.
Тяжелая трудноизлечимая тошнота и рвота, вызванные гиперемезией беременных (HG), обычно в период между восьмью и двенадцатью неделями, поражают до 2% беременных женщин. HG может привести к нарушению водно-электролитного баланса и выраженной кетонурии — показателю для приема для получения жидкостной поддержки.
Клинические данные BMJ Publishing Group (www.clinicalevidence.com) утверждают, что антигистаминные препараты «полезны» при гиперемезисе, в то время как цианокобаламин (витамин B12) и диетический имбирь «скорее всего полезны».
Диетические вмешательства, исключая имбирь, точечный массаж, фенотиазины, пиридоксин (витамин B6), кортикостероиды, эффективность неизвестна.
Акушерский холестаз
Внутрипеченочный (акушерский) холестаз обычно возникает в третьем триместре и затрагивает 0.7% беременностей (до 1,5% индийско-азиатского или пакистано-азиатского происхождения).
Интенсивный зуд без сыпи, обычно поражает кисти и подошвы. Желтуха может возникать с бледным стулом и темной мочой, как и общее недомогание, с симптомами, часто предшествующими необъяснимым повышенным уровням АСТ, АЛТ и общей желчной кислоты (верхний предел нормы на 20% ниже, чем у небеременных).
Необходимо исключить другие причины нарушения функции печени и зуда. Состояние должно разрешиться самопроизвольно после родов.
В связи с повышенным риском дистресс-синдрома плода, преждевременных родов и внутриутробной смерти женщины с акушерским холестазом в настоящем или прошлом в анамнезе должны находиться под руководством группы консультантов.
Утечка жидкости и / или схватки
Утечка жидкости во влагалище до тридцати семи недель беременности следует рассматривать как преждевременный разрыв плодных оболочек и требует наблюдения, бдительности в отношении потенциальной инфекции и подготовки к преждевременным родам.
Через 37 недель чистое вытекание околоплодных вод обычно сопровождается неизбежными родами.
Роды могут быть очень неизбежными из-за интенсивных схваток, ощущения толчков или опорожнения кишечника.
Любое из следующего, связанное с вероятными родами, указывает на потенциальную угрозу для жизни, требующую немедленного направления в родильное отделение под руководством консультанта:
- Сильное вагинальное кровотечение
- Разрыв воды с выступом пуповины из влагалища или ощущение чего-то во влагалище
- Отрыв воды с густой, желтой, зеленой или коричневой жидкостью
- Прекращение движений ребенка или резких движений
- Ощущение потери сознания у матери
Симптомы со стороны мочевыводящих путей / выделения из влагалища
Мочевые инфекции не реагируют к антибиотикам, рефрактерный кандидоз или другие выделения из влагалища должны требовать мазков, поскольку некоторые вагинальные инфекции связаны с преждевременными родами и младенцами с низкой массой тела.
ИМП также могут проявляться неспецифическими симптомами у беременных женщин. У женщин с ИМП повышен риск пиелонефрита.
Острый пиелонефрит во время беременности несет значительный риск для ребенка, но в последние десятилетия его заболеваемость снизилась в результате скрининга на бессимптомную бактериурию, включая анализ мочи при каждом дородовом посещении.
В тяжелых случаях у матери будет сильная гипертермия. Младенцы плохо переносят лихорадку, и если не контролировать температуру, может наступить внутриутробная смерть.
Преждевременные роды также связаны с высокой температурой в третьем триместре. Инфекционным организмом обычно является кишечная палочка, и лечение антибиотиками следует начинать эмпирически.
Восходящая инфекция — частая причина серповидно-клеточных кризов.
DVT / PE
Следует повысить показатель подозрительности в отношении тромбоза глубоких вен с отеком ног, болью, теплом и / или покраснением — помня, что оценка Уэллса не была подтверждена во время беременности и направление к специалисту должно основываться на клинической проницательности.
Любое внезапное затруднение дыхания, боль или ощущение стеснения в груди или материнский коллапс должны включать рассмотрение легочной эмболии с немедленным медицинским осмотром.
Травма
Большинство случайных падений и легких травм во время беременности не опасны. Однако признаки эмоционального или физического стресса, такие как кровотечение, подтекание околоплодных вод или схватки, должны требовать осмотра в акушерстве.
Психологические проблемы
Если женщина имеет психиатрический анамнез, ее обычно следует лечить командой под руководством консультанта, включая специализированную психиатрическую экспертизу в рамках их дородовой программы.
Симптомы депрессии часто рассматриваются в отделении первичной медико-санитарной помощи. Пациенты часто принимают СИОЗС, и информацию о них во время беременности можно найти на веб-сайте Bumps. Вы должны быть бдительны в отношении мыслей о самоповреждении и самоубийстве, при необходимости направляя вас к специалисту.
У вас может быть доступ к перинатальной службе охраны психического здоровья.
Лихорадка
Пациенту с лихорадкой следует незамедлительно провести расследование и устранить причину, учитывая возможность дальнейшего направления к специалисту при наличии признаков сепсиса или связанной с ним гемодинамической нестабильности, ухудшения клинического состояния или отсутствия реакции на лечение.
- Эта статья, первоначально написанная доктором Мэтью Уэстом, была просмотрена и обновлена в 2020 году доктором Пипином Сингхом, терапевтом в Нортумберленде
