Вросший ноготь и другие проблемы с ногтями младенцев
Крошечные пальчики младенца, его маленькие ручки и ножки — пожалуй, самая милая, и самая зацелованная часть детского тела. Тем тревожнее родителям, когда с пальцами ребенка происходит что-то нездоровое.
Типичные проблемы
Три самые частые проблемы с пальцами, о которых родители сообщают мне, это:
- Изменения формы ногтя: ногти могут иметь ложкообразную деформацию (так называемая «койлонихия», ноготь в котором может стоять капля воды), могут слоиться, могут иметь белые вкрапления (лейконихия), край ногтя может часто ломаться и т. д.
- Случайное чрезмерное подстригание ногтя: когда мама прихватывает ножницами или кусачками не только край ногтя, но и кожицу под ним, вызывая боль и капельку крови у ребенка.
- Вросший ноготь.
С первой группой жалоб разобраться совсем несложно: койлонихии, слоящиеся ногти, белые точки внутри ногтя, и ломкие края — почти всегда являются вариантом нормы и проходят за несколько месяцев или лет (к школе — пройдут наверняка).
Непреднамеренная травма подногтевых тканей кусачками — тоже очень незначительная и самопроходящая проблема: достаточно лишь обработать ранку антисептиком, и следить за ее чистотой (повторно обрабатывать антисептиком при явном загрязнении), пока она сама не заживет (1–4 дня).
Лечение вросшего ногтя у младенцев
А вот устранение вросшего ногтя требует от родителей определенных действий и усердия, поэтому остановимся на нем чуть подробнее.
Вросший ноготь — частая проблема в любом возрасте, но пухлые детские пальчики, на которых кожа нависает над ногтевой пластиной со всех сторон, а ноготь имеет форму ложечки — страдают от врастания особенно часто.
Наши ногти постоянно понемногу растут, и в норме они не должны упираться в соседние ткани.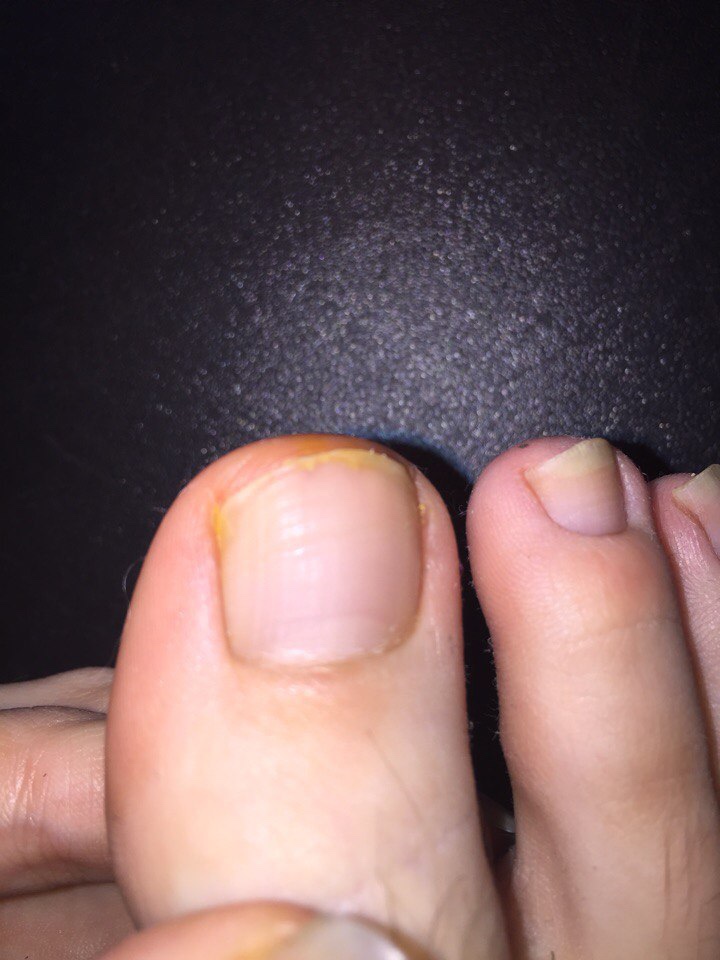 Но если край ногтя остричь ниже чем уровень кожи с его боков, или если ноготь сломался от активных движений малыша (о пеленку при движениях ножками, или от ползания), то край ногтя может упереться в кожу около ногтя и попасть в ловушку. Дальнейший рост ногтя приведет к появлению/усилению боли, отеку в этом месте, а если не оказать помощь — даже к нагноению околоногтевых тканей (панарицию), и необходимости хирургической помощи. К счастью, предотвратить это, почти всегда, довольно несложно.
Но если край ногтя остричь ниже чем уровень кожи с его боков, или если ноготь сломался от активных движений малыша (о пеленку при движениях ножками, или от ползания), то край ногтя может упереться в кожу около ногтя и попасть в ловушку. Дальнейший рост ногтя приведет к появлению/усилению боли, отеку в этом месте, а если не оказать помощь — даже к нагноению околоногтевых тканей (панарицию), и необходимости хирургической помощи. К счастью, предотвратить это, почти всегда, довольно несложно.
Если вы заметили, что ноготь начал врастать (вы не видите его боковой край, а кожа под которой он спрятался — припухла и немного покраснела), то пора действовать. Вам нужно организовать малышу курс «спа-процедур»: ножку или ручку нужно распаривать в теплой (около 37–40 градусов) мыльной воде по 10 минут 2 раза в день. Слишком горячая вода не нужна — она некомфортна ребенку, и даже может вызвать ожог (осторожно!).
После такого распаривания кожу нужно тщательно высушить махровым полотенцем (промакивать, а не тереть), а затем нежными, но уверенными движениями своих пальцев несколько раз аккуратно отодвинуть кожу с боковых поверхностей ногтя в сторону от центральной оси пальца. Это движение нужно повторить несколько раз. Суть процедуры в том, чтобы 2 раза в день освобождать край ногтя из ловушки, давая ему чуть подвинуться вперед. Курс лечения составит 3–7 дней. Если вы будете каждый день распаривать палец и высвобождать ноготь из ловушки, то в один из дней он освободится полностью, он подрастет настолько, что кожа уже не скроет его край — и положение тканей снова станет правильным. Воспаление кожи (покраснение, отек и легкая болезненность) пройдут сами, через несколько дней после устранения врастания.
Это движение нужно повторить несколько раз. Суть процедуры в том, чтобы 2 раза в день освобождать край ногтя из ловушки, давая ему чуть подвинуться вперед. Курс лечения составит 3–7 дней. Если вы будете каждый день распаривать палец и высвобождать ноготь из ловушки, то в один из дней он освободится полностью, он подрастет настолько, что кожа уже не скроет его край — и положение тканей снова станет правильным. Воспаление кожи (покраснение, отек и легкая болезненность) пройдут сами, через несколько дней после устранения врастания.
Однако вросший ноготь может привести к осложнениям, даже если вы все делали вовремя и правильно. Если у ребенка начинается выраженная болезненность тканей около ногтя, яркий отек и покраснение около 2–3 мм вокруг ногтя: вы можете начать мазать антибактериальный крем (с мупироцином или фузидовой кислотой в составе) 3–4 раза в день, и внимательно наблюдать за изменениями. А если у ребенка яркое покраснение/отек расходятся более 5 мм от края ногтя, или даже затрагивают весь палец, или даже под ногтем или под тканями около него вы видите гной, или, тем более, у ребенка на фоне местных изменений начался жар (повышение температуры более 38 С), капризность и отказ от еды — в таком случае следует обратиться к педиатру или хирургу в ближайшие сутки.
Многие родители ощущают вину и досаду на себя, что допустили врастание ногтя. Позвольте вас успокоить, скорее всего вашей вины в этом нет, врасти может и правильно остриженный ноготь; а еще ноготь может сломаться при движениях, как аккуратно его ни стриги. Направьте свою энергию в мирное русло, не на самобичевание, а на профилактику врастания в будущем. Для этого стригите ногти не полукругом, а строго поперек оси ногтя, чтобы края ногтя оставались над кожей, а затем просто немного подтачивайте углы пилочкой для ногтей. Подстригайте ногти на ногах 1–2 раза в неделю. Избегайте тесной обуви у малышей (задача не из простых, учитывая как быстро растут ножки!).
Если несмотря на все ваши старания, вы слишком часто сталкиваетесь с врастанием ногтей у ребенка (более 3 раз в месяц) — скажите об этом своему педиатру при ближайшем визите. Очень-очень редко это бывает связано с грубой деформацией основания ногтевой пластины и неправильным ростом ногтя, и требует плановой хирургической коррекции.
К слову. Есть еще одна, довольно неочевидная, опасность для нежных детских пальчиков: во время неосознанных движений ногами на них иногда туго наматываются мамины длинные волосы, это может привести к отеку пальцев, и даже серьезному нарушению току крови в них и повреждению тканей. Будьте внимательны, своевременно снимайте ваши волосы с детских пальчиков.
Покраснение кожи вокруг большого пальца ноги. Ноет, чешится — Вопрос хирургу
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.
Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 69 направлениям: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гинеколога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, дефектолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, неонатолога, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.
Мы отвечаем на 97.23% вопросов.
Оставайтесь с нами и будьте здоровы!
Синдром диабетической стопы, лечение и диагностика — «Скандинавия» Казань
Синдром диабетической стопы — это грозное осложнение, связанное с нарушением обмена глюкозы в крови у больных сахарным диабетом, приводящее к нарушению функции нервов, сосудов, костей и мягких тканей стопы, что приводит к образованию ран, трещин, язв, инфекции костей и мягких тканей и как итог гангрене стопы и ног.
1. Причины возникновения.
Существует ряд причин, которые на фоне сахарного диабета приводят к развитию синдрома диабетической стопы:
Периферическая нейропатия — патологические изменения в нервах ног, возникающие под токсическим воздействием глюкозы в организме больного. Нарушается чувствительность в ногах — болевая, температурная, тактильная. Это приводит к изменению походки, появлению травм, мозолей, трещин и в дальнейшем к образованию язв.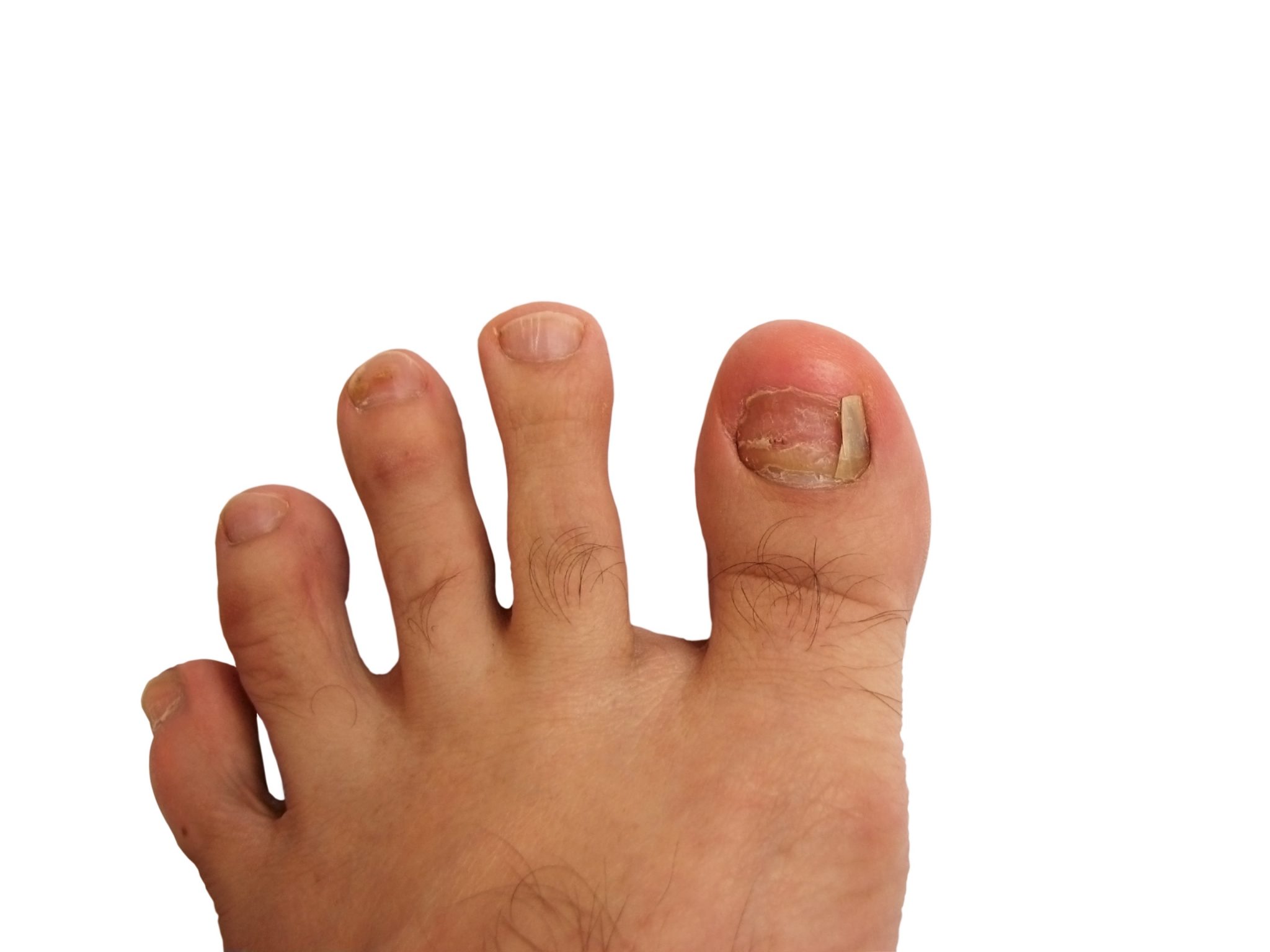
Диабетическая ангиопатия (нарушение кровообращения) — высокий уровень глюкозы в крови приводит к изменениям в стенке крупных и мелких сосудов, нарушается обмен веществ между кровью и тканями стопы. Появляется сухость кожи, трещины, длительно незаживающие раны.
Инфекция — любая рана, ссадина, кровоподтек может спровоцировать на фоне сахарного диабета инфекционное осложнение на стопе, что может привести к образованию гнойных язв, абсцессов, флегмон стопы и гангрены.
Курение — это заядлая привычка приводит к увеличению риска развития синдрома диабетической стопы в несколько десятков раз. Никотин приводит к нарушению циркуляции крови и нарушению иннервации стопы, а в сочетании с сахарным диабетом увеличивается риск ампутации нижних конечностей.
2. Виды синдрома диабетической стопы.
Различают 4 формы синдрома диабетической стопы:
Нейропатическая — когда происходит поражение преимущественно нервов ног.
Ишемическая — когда происходит преимущественное поражение мелких (микроангиопатия) и крупных (макроангиопатия) сосудов ног.
Смешанная (нейроишемическая) — поражаются как нервы, так и сосуды ног.
Мышечно-костная (остеоартропатия) или стопа Шарко — когда поражаются костно-мышечные структуры стопы.
3. Риск возникновения синдрома диабетической стопы.
Вросший ноготь – вследствие неправильного подстригания углы ногтя погружаются в близлежащие ткани, вызывая боль и нагноение.
Потемнение ногтя – причиной может быть подногтевое кровоизлияние, чаще всего вследствие давления тесной обуви. Кровоизлияние может вызвать нагноение, если оно не рассосалось самостоятельно. В этом случае стоит прекратить ношение обуви, которая привела к кровоизлиянию.
Грибковое поражение ногтей – ногти становятся толще обычных, цвет их изменяется, исчезает прозрачность.
Мозоли и натоптыши – в них также часто развивается кровоизлияние и нагноение.
Порезы кожи при обрезании ногтей – возникают из-за снижения болевой чувствительности, или не внимательности, что часто характерно для пожилых людей страдающих сахарным диабетом. На месте пореза легко может образоваться язва. Ранку необходимо промыть противомикробным средством и наложить стерильную повязку. Стараться правильно стричь ногти – не срезать под корень. При плохом зрении лучше попросить о помощи родственников.
Трещины пяток – образуются чаще всего при ходьбе босиком, или в обуви с открытой пяткой на фоне сухости кожи. Трещины легко нагнаиваются и могут превратиться в диабетические язвы. Избавиться от сухости кожи на пятках лучше всего помогают кремы и мази с содержанием мочевины (Бальзамед, Каллюзан, Heel-cream, Диакрем и др. ).
).
К тому же необходимо обрабатывать пятки пемзой во время мытья, стараться всегда носить обувь с закрытой задней частью.
Грибок кожи стопы — может привести к появлению трещин в сочетании с сухостью и шелушением кожи. Трещины могут воспалиться и превратиться в диабетическую язву.
Деформации стоп в виде увеличенной косточки большого пальца, молоткообразных пальцев (палец согнут в первом суставе) – ведут к образованию мозолей на выступающих частях. В этом случае необходим подбор и ношение ортопедической обуви, стелек и других средств, устраняющих давление на кожу.
4. Профилактика синдрома диабетической стопы.
- Обращаться к врачу при возникновении даже незначительного воспаления. Даже небольшое воспаление может привести к серьёзным последствиям.
- Мыть ноги необходимо ежедневно, вытирать осторожно, не растирая. Нельзя забывать про межпальцевые промежутки – их тоже необходимо тщательно промывать и просушивать.

- Каждый день осматривать ноги, чтобы выявить порезы, царапины, волдыри, трещины и другие повреждения, через которые способна проникнуть инфекция. Подошвы можно осмотреть при помощи зеркала. В случае плохого зрения лучше попросить сделать это кого-либо из членов семьи.
- Нельзя подвергать ноги действию очень низких или очень высоких температур. Если ноги мёрзнут, лучше надеть носки, нельзя пользоваться грелками. Воду в ванной необходимо вначале проверить рукой и убедиться, что она не слишком горячая.
- Осматривать обувь ежедневно, для предотвращения мозолей и других повреждений, к которым могут привести посторонние предметы в обуви, мятая стелька, порванная подкладка и т.п.
- Носки или чулки менять каждый день, носить только подходящие по размеру, избегать тугих резинок и заштопанных носков.
- Обувь должна быть максимально удобной, хорошо сидеть на ноге, нельзя покупать обувь, которую необходимо разнашивать. При значительной деформации стоп потребуется специально изготовленная ортопедическая обувь.
 Уличную обувь нельзя надевать на босую ногу, сандалии или босоножки, у которых ремешок проходит между пальцами, противопоказаны. Нельзя ходить босиком, особенно по горячим поверхностям.
Уличную обувь нельзя надевать на босую ногу, сандалии или босоножки, у которых ремешок проходит между пальцами, противопоказаны. Нельзя ходить босиком, особенно по горячим поверхностям. - При травмах противопоказаны йод, спирт, «марганцовка», «зеленка» — они обладают дубящими свойствами. Лучше обработать ссадины, порезы специальными средствами – мирамистин, хлоргексидин, диоксидин, в крайнем случае, 3%-м раствором перекиси водорода и наложить стерильную повязку.
- Нельзя травмировать кожу ног. Нельзя пользоваться препаратами и химическими веществами, размягчающими мозоли, удалять мозоли бритвой, скальпелем и другими режущими инструментами. Лучше пользоваться пемзой или пилками для ног.
- Обрезать ногти только прямо, не закругляя уголки. Утолщённые ногти не срезать, а подпиливать. Если зрение плохое, лучше воспользоваться помощью членов семьи.
- При сухости кожи ноги необходимо ежедневно смазывать жирным кремом, но межпальцевые промежутки смазывать нельзя.
 Можно также использовать кремы, содержащие мочевину.
Можно также использовать кремы, содержащие мочевину. - Отказаться от курения, курение может повысить риск ампутации в 2.5 раза.
5. Как избежать ампутацию ноги при сахарном диабете?
- Посещайте специалиста по синдрому диабетической стопы не реже 1 раза в год, если сахарный диабет диагностирован более 3-5 лет назад (если вам не рекомендовали более частые визиты).
- Придите на приём при возникновении повреждений стоп или любом изменении со стороны стоп.
- Показывайте ноги врачу-эндокринологу или хирургу при каждом плановом посещении.
Необходимо помнить, что синдром диабетической стопы грозное осложнение течения сахарного диабета, которое легче предупредить, чем лечить!
В клинике ««Скандинавия» («Ава-Казань»)» вы можете пройти программу профилактики синдрома диабетической стопы.
Вместе с Вами мы сохраним здоровье ваших ног!
Вернуться назад
Читайте также:
Сосудистая хирургияХирургия
Иммунопрофилактика
Мануальная терапия
Гастроэнтерология и ФГДС
УСЛУГИ ОКАЗЫВАЮТ ВЫСОКОКЛАССНЫЕ СПЕЦИАЛИСТЫ:
Панариций: симптомы, диагностика и лечение
Панариций представляет собой воспалительный процесс гнойного типа острой формы, который локализуется в тканях на пальцах рук или ног, а также на ладонной части поверхности ладоней.
Панариций на пальце проявляется отеком и покраснением, болью и повышенной температурой тела, а также прочими симптомами общей интоксикации.
Диагностика панариция осуществляется с учетом жалоб пациента и осмотра специалиста. В случаях подозрений на глубокие формы (костная/суставная) патологии назначается рентген. Начальную стадию заболевания можно лечить консервативными методами, на более поздних стадиях формируется гнойник, который требует дренирования и вскрытия, а в запущенном виде проводится ампутация.
Панариций в основном бывает на руках, крайне редко встречается панариций на ногах. Относится к категории патологий гнойной хирургии. Развитие патологии происходит при участии гноеродных микроорганизмов, которые проникают в ткани через малейшие дефекты и трещины на коже. Самым частым микроорганизмом является стафилококк.
Легкая стадия панариция на руке или другой части тела отличается отеком, болями и покраснением.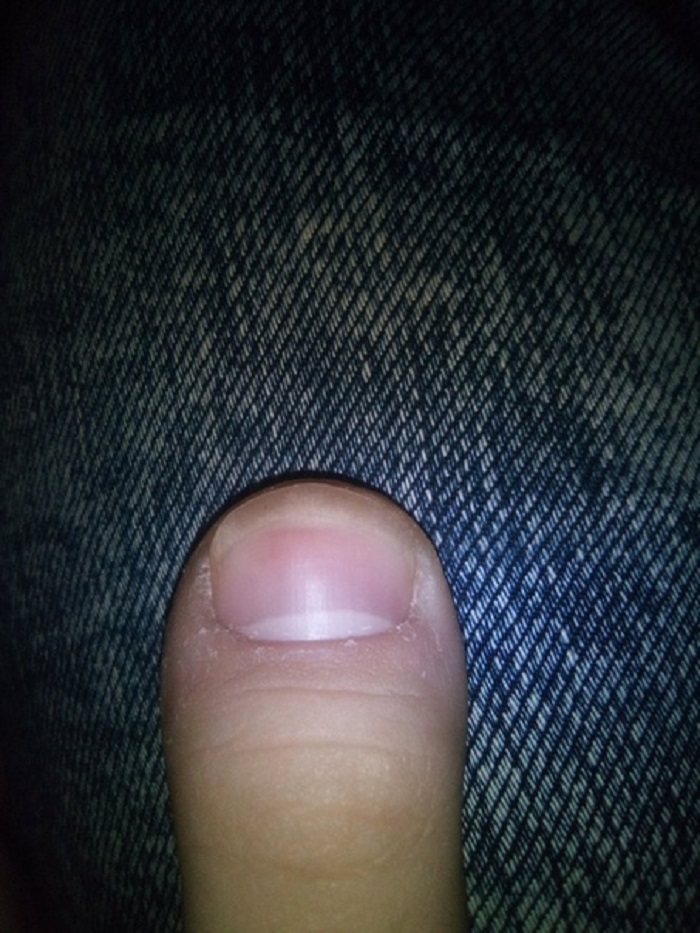 Тяжелая стадия сопровождается ознобом и высокой температурой. Болевые ощущения характеризуются резкостью и пульсацией, зачастую приводят к бессоннице.
Тяжелая стадия сопровождается ознобом и высокой температурой. Болевые ощущения характеризуются резкостью и пульсацией, зачастую приводят к бессоннице.
Симптоматика
Форма заболевания напрямую влияет на симптоматику панариция, при этом имеется ряд схожих признаков. Начальная стадия – слабый отек и легкие болезненные ощущения.
Все последующие стадии – усиление и увеличение болевого синдрома, отечности, покраснений, жжения. При этом болевые ощущения характеризуются как распирающие и дергающие, сильные по интенсивности.
Отличительным признаком любой формы патологии является наличие гнойного очага, в процессе формирования которого пациент ощущает симптомы интоксикации – слабость, повышенную утомляемость, высокую температуру, головные боли. При этом глубокие формы болезни имеют более ярко выраженные признаки интоксикации.
Характерные особенности различных видов панариция:
- кожный или панариций ногтя и области ногтевой фаланги – покраснение, отслоение кожи в месте покраснения, образование пузыря с мутной жидкостью, нерезкие усиливающиеся боли, пульсация, стволовой лимфангит или наличие красной полосы от кисти до предплечья в местах расположения лимфаузлов;
- околоногтевой или паронихия появляется как панариций на пальце после неудачного маникюра и обработки ногтя, а также при тяжелом физическом труде – небольшой отек, покраснение, быстрое заполнение всего ногтя и образование гнойника, боли на месте очага;
- подногтевой панариций или осложнение околоногтевого, самостоятельно появляется панариций на большом пальце в результате колотых ран или заноз – сильные боли, быстрое формирование гнойника, сильный отек, общее недомогание и высокая температура;
- подкожный панариций при заражении глубоких колотых ран – покраснение и местная боль через несколько часов становится интенсивной, отек – большим, нагноение сопровождается ознобом и высокой температурой;
- костный панариций при заражении открытого перелома костей или при распространении инфекции от подкожного вида панариция – разрушение кости при сильных болях, колбообразный вид пораженной конечности, гладкая и блестящая кожа, озноб и лихорадка;
- суставной развивается при заражении через открытые переломы или является осложнением от сухожильного, подкожного и костного вида – боль при движении сустава и легкий отек переходят в невозможность движения сустава за счет болей и отечности, в итоге образуется свищ;
- сухожильный панариций на пальце ноги или гнойный тендовагинит – равномерный отек, внешне согнутый палец, интенсивное нарастание боли при движениях, отсутствие аппетита, слабость, высокая температура, бред и спутанное сознание.
 Наиболее опасный вид патологии за счет скорости распространения гноя в соседние ткани.
Наиболее опасный вид патологии за счет скорости распространения гноя в соседние ткани.
У вас появились симптомы панариция?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Причины возникновения и развития
Лечение панариция зависит от причины, породившей заболевание. Самой распространенной причиной патологии является стафилококк, попавший под кожу через порезы, ранки, заносы или заусенцы и т.д.
Возбудителями также могут выступать – стрептококк, кишечная палочка, грамотрицательная или грамположительная палочка, протей, прочие возбудители гнилостной инфекции.
Пути заражения и факторы риска
В группу риска развития заболевания входят:
- дети;
- возрастная категория от 20 до 50 лет – работающие на производстве.
Наиболее распространенным местом появления патологии являются 1, 2 и 3 пальцы правой руки.
Внешние факторы развития патологии:
- увлажнение,
- вибрация,
- мацерация,
- систематические охлаждения,
- действие раздражающих веществ,
- загрязнения.
Внутренние факторы развития болезни:
- эндокринные болезни и сбои;
- ослабление иммунитета;
- недостаток витаминов;
- нарушенный обмен веществ.
Классификация
Классификация панариция проводится по месту размещения и характеру поражения тканей:
- кожный – легкая форма, гнойник в толще эпидермиса;
- околоногтевой – гнойник около ногтевого валика;
- подногтевой – гнойник под пластиной ногтя;
- подкожный – на поверхности ладони;
- костный – сопровождается гниением кости;
- суставной – межфаланговые суставы и пястно-фаланговые;
- костно-суставной – прогрессирующая форма суставного, поражает сустав и кости фаланг;
- сухожильный – самый опасный, поражает сухожилия.
Осложнения
При отсутствии своевременного лечения процесс распространения гнойной инфекции затрагивает жизненно важные функции:
- несвоевременное лечение панариция на пальце руки приводит к пандактилиту, что может повлечь ампутацию пальца;
- поражение сухожилий и суставов влечет потерю активности движения;
- поражение сухожильного влагалища приводит к флегмоне кисти;
- поражение костей опасно развитием остеомиелита.
Когда следует обратиться к врачу
Лечением панариция занимается врач хирург, травматолог, остеопат. При наличии подозрений на гнойное воспаление необходимо обращаться к хирургу. Он установит точный диагноз и подскажет, как лечить панариций.
Записаться на прием к любому из перечисленных выше специалистов можно в АО «Медицина» (клиника академика Ройтберга) в центре Москвы около станций метро Маяковская, Белорусская, Новослободская.
Диагностика
Только после точного определения вида и формы врач решает, как вылечить панариций. Поэтому важно оперативно пройти обследование. Диагностика начинается со сбора жалоб и симптоматики патологии. Форма заболевания определяется путем пальпации пуговчатым зондом места расположения гнойника.
Рентгенография проводится с целью установления поражений костей и суставов. При этом для суставной формы болезни рентген проводится на одноименных пальцах обеих рук (как здоровой, так и пораженной).
В АО «Медицина» (клиника академика Ройтберга) можно пройти любое диагностическое исследование с высокой точностью результатов.
Лечение
Лечение заболевания поверхностной формы проводится в амбулаторном режиме, а при глубоких формах – в стационаре гнойной хирургии.
Ранние стадии заболевания предполагают консервативное лечение – дарсонваль, тепловые процедуры и УВЧ, проведение ванночек, наложение компрессов и лечебных мазей, антибактериальные и противогрибковые препараты.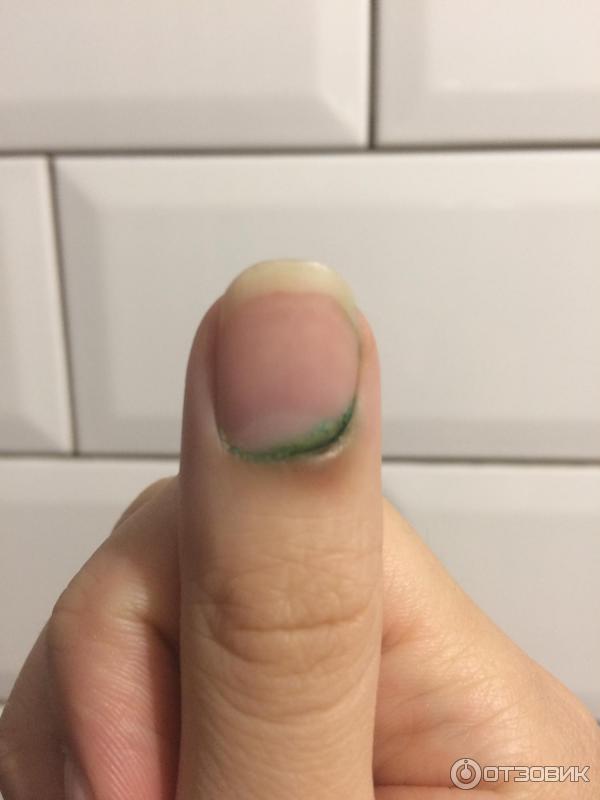 В том случае, если за неделю не наступает положительной динамики, то назначается хирургическая операция.
В том случае, если за неделю не наступает положительной динамики, то назначается хирургическая операция.
Запущенные стадии поверхностных форм и все глубокие формы патологии требуют оперативного вмешательства. Операция на панариции предполагает вскрытие и дренирование для полноценного оттока гнойного содержимого.
Тактика хирургического вмешательства при костной и суставной формах ориентируется на степень сохранения пораженных тканей. Частичное разрушение предполагает удаление панариция и поврежденных участков ткани, а тотальное распространение предполагает ампутацию. При этом проводится антибактериальная, обезболивающая и противотоксичная терапии.
Общие принципы лечения заболевания:
- полное обезболивание;
- полноценное обескровливание на период операции;
- полное удаление гноя и пораженных тканей;
- адекватное ведение послеоперационного периода;
- вариант оперативного вмешательства, совмещающий функциональные и косметические принципы.
Домашние средства лечения
В домашних условиях можно в процессе лечения делать компрессы и ванночки, но только после консультации специалиста. Эффективным действием обладают ежедневные ванночки распаривающего характера с марганцовкой. При приготовлении ванночек важно соблюдать температурный режим воды – не горячая и не холодная, а цвет от добавления марганцовки – светло-розовым. Пораженные конечности должны быть помещены в приготовленный раствор на время не более 5-7 минут. Далее необходимо промокнуть конечность чистой салфеткой или стерильным бинтом. После ванночки необходимо наложить повязку с выписанной доктором лечебной мазью высасывающего действия. Повязку и конечность необходимо туго зафиксировать.
Профилактические мероприятия
Профилактические меры панариция:
- обработка антисептиками любых повреждений на коже;
- оптимальное содержание чистоты рук;
- использование увлажняющих кремов;
- аккуратная разделка свежей рыбы, мяса и овощей/фруктов;
- тщательный выбор мастера по маникюру – соблюдение им правил дезинфекции.

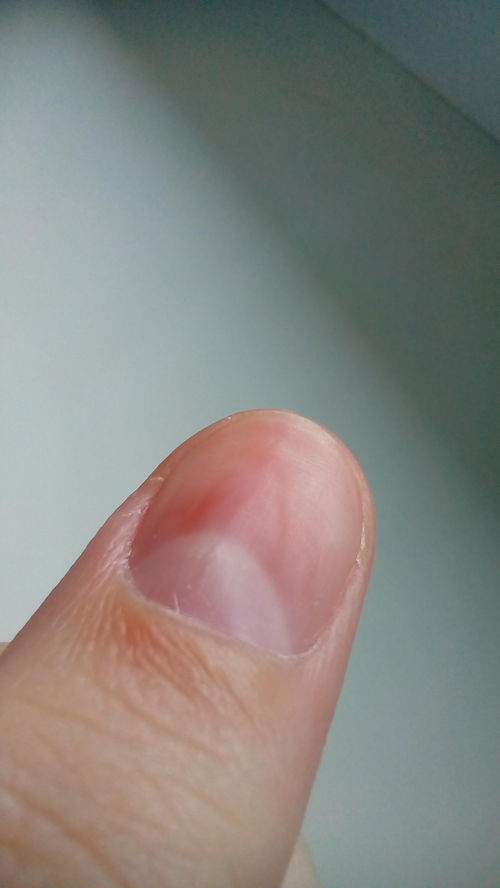
Лечение вросшего ногтя, удалить вросший ноготь — «Золотое свечение»
С проблемой вросшего ногтя (в медицине — онихокриптоз) связаны крайне неприятные болезненные ощущения, дискомфорт, переживания.
Казалось бы, пустяковая проблема! Но оставление вросшего ногтя без лечения может привести к гангрене пальца. Почувствовав боль в большом пальце при ходьбе, заметив покраснение кожи у краешка ногтевой пластины, нужно незамедлительно обратиться к врачу. Своевременное лечение вросшего ногтя позволит избежать таких осложнений, как воспаление/нагноение в кожной ткани, нагноение в костной ткани, деформация ногтя и удаление ногтевой пластины.
Симптомы вросшего ногтя
покраснение и отёчность возле ногтя
болевые ощущения возле ногтя
воспалительные процессы в коже возле ногтя, выделения гноя
выраженное воспаление, нагноение, деформация ногтя (запущенная стадия)
Лечение вросшего ногтя
Существуют следующие способы: консервативный (использование металлических скоб, пластин из пластика или хлопка), оперативный (полное или частичное удаление вросшего ногтя).
Клиника «Золотое свечение» предлагает для лечения вросшего ногтя радиоволновую хирургию, а это значит:
высокая точность при проведении процедуры (при серьезной стадии заболевания – полное или частичное удаление ногтевой пластины)
быстрое заживление
низкая степень травматичности
Проведение процедуры:
Чтобы решить проблему вросшего ногтя бережно и максимально безболезненно, врач в первую очередь сделает местную анестезию. После удаления вросшего участка, пациенту будет наложена асептическая повязка.
!!! Помните: своевременное обращение к врачу с первыми симптомами онихокриптоза поможет предотвратить серьезные последствия, а аккуратное соблюдение рекомендация врача в последующем уходе за ногами – возможных рецидивов.
Вернуться к перечню услуг
Для записи на прием к врачу позвоните по телефону +7 (843) 202-10-20 или оформите заявку онлайн через форму ниже. Администратор свяжется с вами с 8.00 до 20.00 и предложит удобное для Вас время.
Администратор свяжется с вами с 8.00 до 20.00 и предложит удобное для Вас время.
Какие инфекции могут поражать пальцы рук?
С помощью рук человек взаимодействует с окружающим миром, поэтому они склонны вступать в контакт с бактериями и вирусами, что может привести к инфекции на коже рук и пальцев. Существуют различные виды инфекций кожи на пальцах, и, если не уделять должного внимания их лечению, могут возникнуть серьезные осложнения. Как правило, такие инфекции вызваны бактериями, однако в некоторых случаях возбудителями могут выступать и вирусы. Наиболее распространенными симптомами инфекций, поражающих пальцы рук, являются покраснение и ощущение истонченной кожи, однако каждая инфекция также характеризуется специфичными для нее симптомами.
Панариций. Острое гнойное воспаление тканей пальцев рук и реже — пальцев ног. Инфекция захватывает подушечку пальца и мягкие ткани вокруг нее и, как правило, возникает вследствие колотой раны. Возбудителем инфекции часто являются стафилококки и стрептококки. Колотая рана позволяет этим бактериям проникать в более глубокие слои кожи и размножаться, создавая типичные симптомы — опухание и болезненность пораженной области, образование гноя под кожей.
Возбудителем инфекции часто являются стафилококки и стрептококки. Колотая рана позволяет этим бактериям проникать в более глубокие слои кожи и размножаться, создавая типичные симптомы — опухание и болезненность пораженной области, образование гноя под кожей.
Флегмона. Острое разлитое гнойное воспаление подкожной жировой клетчатки. Бактерии, вызывающие панариций, ответственны и за развитие флегмоны. Они попадают в нижние слои кожи через открытую рану и могут распространяться на другие части рук через кровоток. Симптомы флегмоны включают покраснение, чувствительность и гиперемию пораженного участка кожи.
Ногтоеда (паронихия). Воспаление околоногтевого валика. Ткани по краям ногтей — идеальное место для проникновения бактерий. Возбудителем ногтоеды также являются стафилококки и стрептококки, в некоторых случаях — грибы. Инфекция может распространиться на прилежащие ткани. Симптомы, сопровождающие паронихию, включают покраснение и припухлость рядом с ногтем, болезненную на ощупь и с образованием гноя.
Герпетический панариций. Инфекция, вызванная вирусом, который в основном поражает кончик пальца. Она также может сопровождаться симптомами, характерными для паронихия, однако при лечении не реагирует на антибиотики. Вирус простого герпеса I или II типа ответственен за развитие этой инфекции. Повышенному риску заражения этой инфекцией подвержены люди, работающие с жидкостями человеческого тела, например, стоматологи или другие медицинские работники. Симптомы, сопровождающие герпетический панариций, — опухание и болезненность пораженной области, образование гноя под кожей. Может образовываться открытая рана на пораженном участке кожи.
«Глубокие» инфекции. Эти инфекции затрагивают глубокие слои кожи, а также кровеносные сосуды, сухожилия или мышцы. Одной из разновидностей таких инфекций является инфекционный теносиновит сгибателей (острая инфекция влагалищ сухожилий сгибателей). Зачастую такие инфекции попадают в организм через колотую рану или глубокий порез.
Некоторые люди, такие как лица с ослабленной иммунной системой или пациенты с сахарным диабетом, могут подвергаться повышенному риску заражения. Общие симптомы и признаки «глубоких» инфекций включают боль при движении (сгибании, разгибании) определенных частей руки, например, пальца. Пораженная область становится красной и очень чувствительной к прикосновению. Центр инфекции может иметь мягкое пятно, где образуется гной. При прогрессировании инфекции пораженный палец в состоянии покоя будет находиться в слегка согнутом или частично изогнутом положении.
Лечение инфекций, поражающих пальцы рук, варьирует в зависимости от тяжести течения и требует обязательного посещения врача. Бактериальные инфекции можно лечить с помощью антибиотиков. В некоторых случаях может потребоваться проведение операции.
По материалам www.medicalnewstoday.com
как лечить и что делать, если ранка гноится?
Нарыв на пальце носит название панариция. В случае, когда воспаленное место находится возле ногтевой пластины, говорят о паронихии. Патология развивается вследствие микротравм в зоне ногтя (ушибов, порезов, уколов). В большинстве случаев недуг встречается на пальцах рук.
В случае, когда воспаленное место находится возле ногтевой пластины, говорят о паронихии. Патология развивается вследствие микротравм в зоне ногтя (ушибов, порезов, уколов). В большинстве случаев недуг встречается на пальцах рук.
Заболевание прогрессирует из-за болезнетворных бактерий, которые проникают в организм через поврежденные ткани. Размножение патогенных микроорганизмов происходит быстрее, если иммунитет человека ослаблен из-за перенесенной болезни или недостатка необходимых организму веществ. Для того чтобы помочь иммунной системе, ранки обрабатываются антисептиками. При игнорировании воспаления или отека развивается нагноение.
Возможные причины появления нарыва
- Гнойный нарыв на пальце часто возникает из-за привычки грызть ногти. Ребенок зубами повреждает кожные покровы, позволяя болезнетворным бактериям проникнуть в организм.
- Палец гноится из-за заусенцев. Так как кожа у детей очень нежная, даже небольшой дефект кожи возле ногтя позволяет грязи проникнуть в организм.

- Воспаленное место нарывает из-за податливости ногтевой пластины у грудничков. При неправильном или неаккуратном подстригании ногтей можно деформировать ноготь, что приведет к его врастанию в кожу. Это, в свою очередь, приводит к воспалению тканей.
Особенности лечения у детей
Если вы заметили нарыв на пальце у ребенка, будьте осторожны. Дело в том, что не все средства и методы лечения, которые подходят взрослым, могут оказать положительный эффект и у детей. При ухудшении состояния стоит незамедлительно обратиться к специалисту.
При появлении ранки сбоку пальца нужно обработать поврежденное место антисептиками, чтобы предупредить развитие болезни. Для устранения отека подойдет распаривание пораженного пальца в растворе соды, марганцовки или соли.
Если у ребенка прослеживается врастание ногтя в кожу, проводится тампонада. Эта процедура проходит в несколько этапов. Сначала руки распариваются в теплом содовом растворе. Далее вросший ноготь оттягивается с помощью стерильного инструмента, а под отодвинутый участок ногтевой пластины помещается кусочек марли, смоченной в любом антисептике (рекомендуем прочитать: у грудничка вросший ноготь – что делать?). После чего пальчик перевязывается.
После чего пальчик перевязывается.
Медикаментозная терапия
Выбор способа лечения и лекарственных средств зависит от степени запущенности заболевания и времени, прошедшего с начала развития панариции. На ранних стадиях предотвратить дальнейшее развитие патологии можно в домашних условиях с помощью народных средств, рассмотренных ниже.
Если ребенок страдает от сильной пульсирующей боли, а отек не спадает, следует обратиться за помощью к хирургу. Специалист обследует малыша, поставит диагноз и назначит лечение. Нарывы лечат при помощи следующих средств:
- Левомеколь – мазь на основе антибиотика. Хорошо вытягивает гной. После обеззараживания наносится на воспаленное место.
- Ихтиоловая мазь. Ее наносят на патологический участок. Имеет свойство проникать глубоко под кожу, где убивает патогенные бактерии, успокаивает и сводит на нет воспалительные процессы, снимая отек и уменьшая болевые ощущения.
- Противогрибковые мази. Используются при проникновении грибка в пораженные ткани.
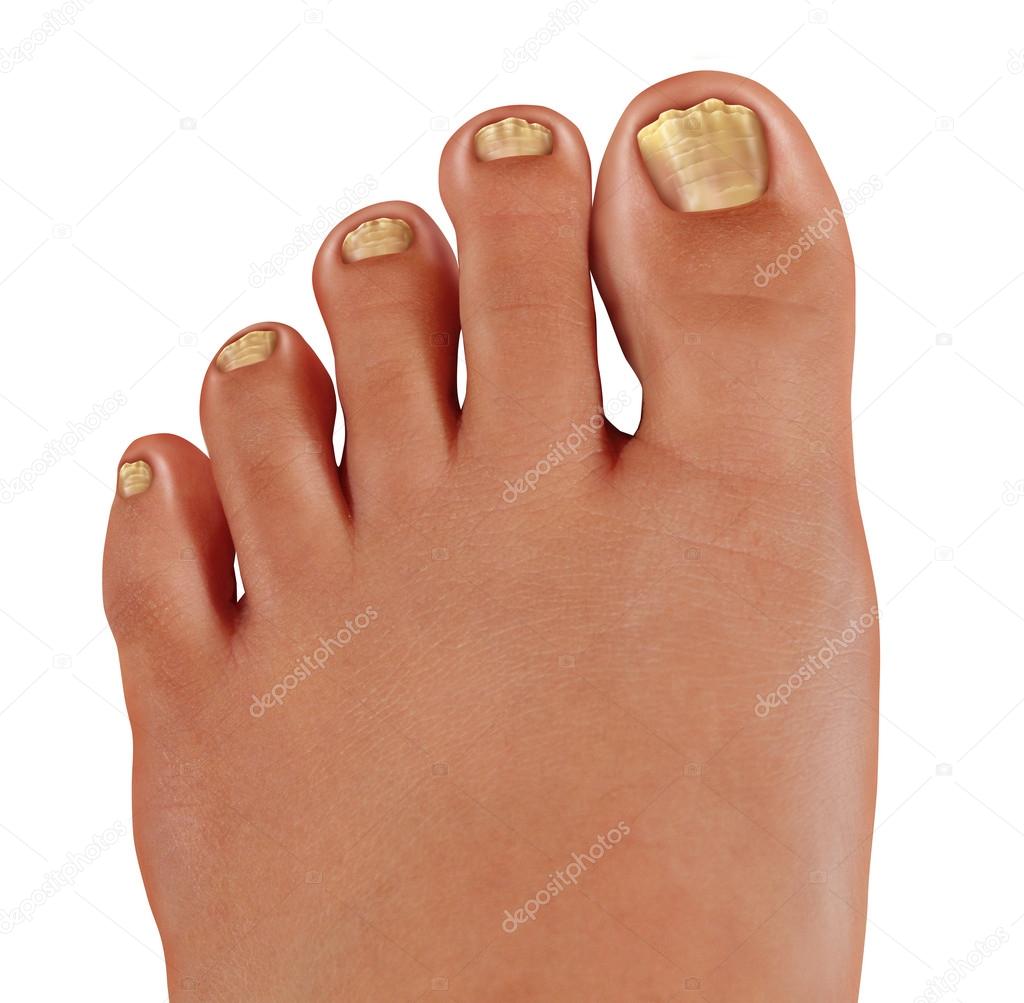 Для детей подойдут следующие препараты: Микозан, Батрафен, Демиктен, Бельведер. Перед нанесением средства на ноготь поврежденные участки спиливаются пилочкой для ногтей.
Для детей подойдут следующие препараты: Микозан, Батрафен, Демиктен, Бельведер. Перед нанесением средства на ноготь поврежденные участки спиливаются пилочкой для ногтей.
Народные средства
Народные средства лучше всего использовать на ранних стадиях заболевания, поскольку они не помогут вылечить осложнения. Такие средства лояльны к иммунной системе и обычно не вызывают побочных эффектов.
При небольшом порезе помогут подручные средства, такие как лед или любой предмет, находящийся в морозильной камере. С помощью него на проблемный участок накладывается холодный компресс. Холод замедляет обмен веществ, тем самым приостанавливая воспалительный процесс. Такой компресс также уменьшит боль и отечность.
Обезвредить микробов, снять отек и вытянуть гной можно с помощью ванночки с солевым раствором (1 ст. л. на стакан теплой воды).
Среди других эффективных народных средств:
- Ванночки с раствором фурацилина. Поместите в ванночку больной палец малыша на 10-15 минут, затем промойте и перевяжите свободной не сильно тугой повязкой.
- Аппликации с голубой глиной, которая обладает свойством вытягивать из раны гной, одновременно дезинфицируя пораженный участок. Также она имеет бактерицидное действие, поэтому может наноситься на открытую рану. Глина наносится на повязку, которая накладывается на беспокоящий участок. Такой компресс стоит держать 3-4 часа, после чего участок кожи, который находился под повязкой, промывается и заклеивается стерильным пластырем.
- Компресс из печеного лука. Следует запечь лук в духовой печи или микроволновке, вырезать сердцевину так, чтобы туда мог поместиться палец. Проблемный палец помещается в лук и фиксируется в таком положении повязкой. Повязку следует держать 3 часа, после чего нужно вымыть руки и забинтовать палец.
- Компресс из свеклы. Перед процедурой поврежденный ноготь нужно обеззаразить (можно подержать его в рассмотренном выше солевом растворе). На рану наложить мелко нарезанную свеклу и туго перевязать.
 Такую повязку следует держать 4-5 часов.
Такую повязку следует держать 4-5 часов. - Лечение нарыва отварами из трав. Еще наши предки занимались собирательством и лечили болезни целебными растениями. Для приготовления отвара нужны травы с антисептическими свойствами, помогающие убрать воспаление (ромашка, зверобой, листья подорожника, шалфей, соцветия сирени). К отвару из 2 ст.л. травы и 400 мл кипятка следует добавить крупную щепотку соды. В теплом растворе следует подержать пальчик 10-15 минут.
Если во время или после процедур под ногтем появился гной, его лучше выдавить. Это поспособствует скорейшему выздоровлению малыша.
В каких случаях требуется оперативное вмешательство?
Что делать, если пациент не пошел на поправку, и поврежденный участок загноился еще сильнее? На помощь приходит врач-хирург. Он обследует маленького пациента, а затем оперирует проблемное место. Гной вырезается из раны, затем она промывается антисептическим раствором. После операции пальчик перевязывается, стерильная повязка меняется 3-4 раза в сутки.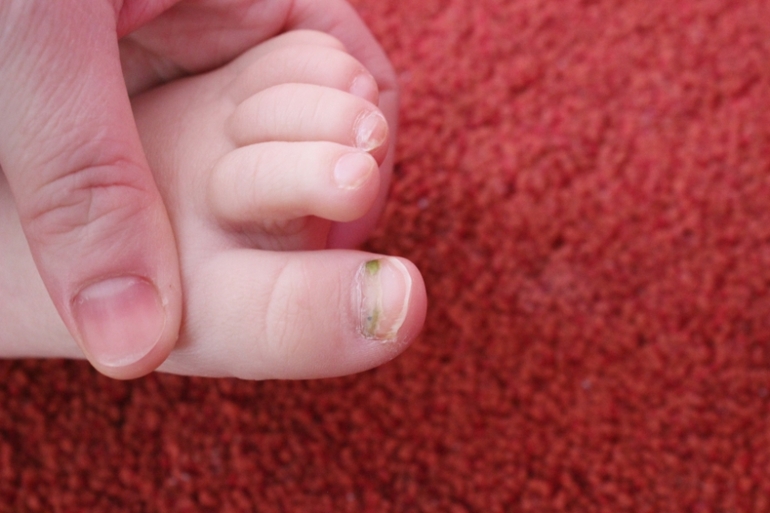
Возможные осложнения
Если вовремя не начать лечение, то гниение может затронуть жировые ткани или сухожилия. В этом случае есть вероятность развития заражения крови. Сначала повышается температура – организм борется с заражением. Следующая стадия – появление патогенных микроорганизмов в крове и моче. При несвоевременном принятии мер могут отказать внутренние органы, и наступит летальный исход.
Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию.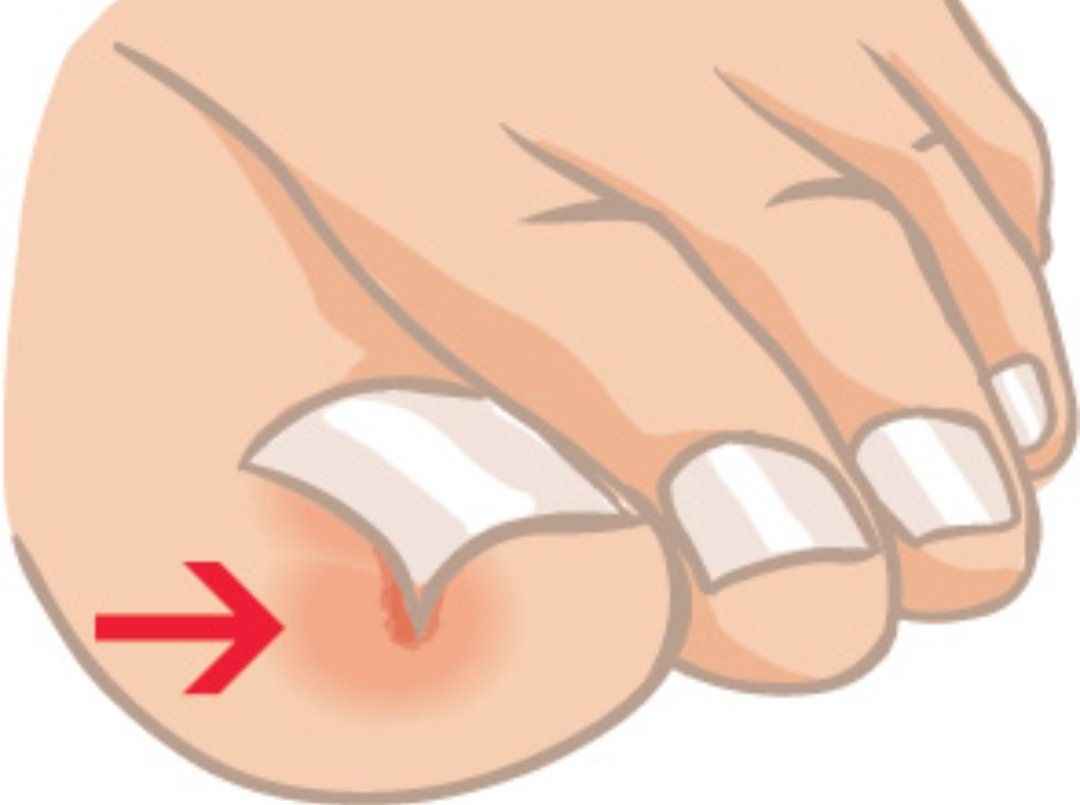 Подробнее »
Подробнее » Поделитесь с друьями!
Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление 3 мая 2021 г.
Что такое паронихия?
Паронихия — это инфекция кожи вокруг ногтя на ноге или пальце руки. Есть два разных типа паронихии, острая и хроническая:
|
|
-
Острая паронихия — Обычно это проявляется в виде внезапной очень болезненной опухоли, тепла и покраснения вокруг ногтя на пальце или ноге, обычно после травмы этой области.Острая паронихия обычно вызывается инфекцией, вызванной бактериями, которые проникают в кожу в месте повреждения. Травма может быть вызвана чрезмерно агрессивным маникюром (особенно разрезанием или разрывом кутикулы, которая представляет собой ободок тонкой, как бумага, кожи, очерчивающий внешние края ногтя).
 Это также может быть результатом укуса краев ногтей или кожи вокруг ногтей, царапания кожи возле ногтей или сосания пальцев.
Это также может быть результатом укуса краев ногтей или кожи вокруг ногтей, царапания кожи возле ногтей или сосания пальцев. -
Хроническая паронихия — это инфекция, которая обычно развивается медленно, вызывая постепенный отек, болезненность и покраснение кожи вокруг ногтей.Обычно это вызвано Candida или другими видами дрожжей (грибков). Часто поражает несколько пальцев на одной руке. К людям с большей вероятностью заразиться этой инфекцией относятся люди с диабетом или рабочие, чьи руки постоянно подвергаются воздействию воды или химических растворителей. К таким работам относятся бармен, уборка дома, уборка, стоматология, уход, общественное питание, мытье посуды и парикмахерское дело.
Симптомы
Острая паронихия вызывает пульсирующую боль, покраснение, тепло и припухлость кожи вокруг ногтя.В некоторых случаях небольшое скопление гноя образуется под кожей рядом с ногтем или под самим ногтем. Часто поражается только один ноготь.
Часто поражается только один ноготь.
Хроническая паронихия обычно вызывает менее драматические симптомы, чем острая паронихия. Обычно область вокруг ногтя нежная, красная и слегка опухшая; кутикула отсутствует; кожа вокруг ногтя кажется влажной или «мокрой». Возможно одновременное поражение нескольких ногтей на одной руке.
Диагностика
Если у вас острая паронихия легкой степени, вы обычно можете сами поставить диагноз.Обратите внимание на пульсирующую боль, отек и покраснение в области поврежденной кожи вокруг ногтя.
Если вы страдаете диабетом, у вас поражены несколько пальцев рук или ног или у вас серьезные симптомы (гной, лихорадка, сильная боль), вы должны пройти обследование у врача. В большинстве случаев ваш врач может поставить диагноз, осмотрев пораженный участок. Однако, если есть скопление гноя, врач может взять образец гноя для исследования в лаборатории на наличие бактерий или грибков.
Ожидаемая длительность
Продолжительность паронихии зависит от типа паронихии.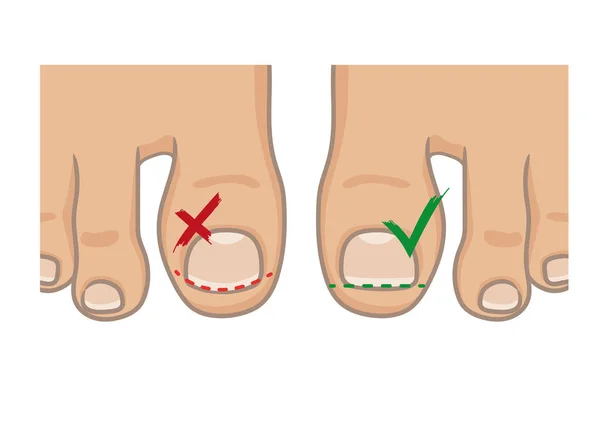 При правильном лечении острая паронихия обычно проходит в течение 5-10 дней. При хронической паронихии может потребоваться несколько недель приема противогрибковых препаратов. Даже после надлежащей медикаментозной терапии паронихия может вернуться, если вы снова повредите кожу или забудете следить за тем, чтобы ноготь оставался сухим.
При правильном лечении острая паронихия обычно проходит в течение 5-10 дней. При хронической паронихии может потребоваться несколько недель приема противогрибковых препаратов. Даже после надлежащей медикаментозной терапии паронихия может вернуться, если вы снова повредите кожу или забудете следить за тем, чтобы ноготь оставался сухим.
Профилактика
Чтобы предотвратить паронихию, попробуйте следующее:
- Следите за тем, чтобы руки и ноги были сухими и чистыми.
- Наденьте резиновые перчатки с впитывающей хлопковой подкладкой, если ваши руки регулярно подвергаются воздействию воды или агрессивных химикатов.
- Будьте осторожны при маникюре ногтей. Избегайте обрезания кутикулы и их отталкивания.
- Не грызите ногти и не царапайте кожу вокруг ногтей.
- Если у вас диабет, поддерживайте уровень сахара в крови в пределах нормы, соблюдая диету и принимая лекарства.

Лечение
Тип лечения зависит от типа паронихии:
-
Острая паронихия — Вы можете начать лечение, смочив палец руки или ноги в теплой воде.Делайте это не менее 15 минут два-четыре раза в день. Если ваши симптомы не улучшатся после этого лечения или если возле ногтя образовался гной, обратитесь к врачу. Если у вас паронихия средней или тяжелой степени, врач может лечить ее пероральным антибиотиком. Вам также будет предложено приподнять травмированный палец руки или ноги и смочить инфицированный участок теплой водой два-четыре раза в день. Если возле ногтя скопился гной, врач обезболит пораженный участок и слит гной. При необходимости небольшая часть ногтя будет удалена, чтобы убедиться, что область полностью дренирована.
-
Хроническая паронихия — Поскольку в большинстве случаев хроническая паронихия вызывается грибами, ваш врач будет лечить инфекцию противогрибковыми препаратами, наносимыми на кожу, такими как клотримазол (Lotrimin, Mycelex) или кетоконазол (Низорал).
 Возможно, вам придется применять лекарство каждый день в течение нескольких недель. Вам также напомнят, что кожа должна быть чистой и сухой. Редко, в тяжелых случаях необходимо принимать внутрь противогрибковые препараты или стероиды.
Возможно, вам придется применять лекарство каждый день в течение нескольких недель. Вам также напомнят, что кожа должна быть чистой и сухой. Редко, в тяжелых случаях необходимо принимать внутрь противогрибковые препараты или стероиды.
Когда звонить профессионалу
Если у вас есть симптомы паронихии, позвоните своему врачу и:
- У вас диабет
- У вас скопление гноя возле ногтя или под ним
- У вас жар
- Покраснение возле ногтя начинает распространяться по пальцу
- У вас более легкие симптомы (болезненность, легкое покраснение, минимальный отек), которые продолжаются семь дней или более
Прогноз
При правильном лечении прогноз обычно очень хороший.В большинстве случаев острая паронихия проходит в течение 5-10 дней без необратимого повреждения ногтя. В редких случаях очень тяжелые случаи могут прогрессировать до остеомиелита (костной инфекции) пальца руки или ноги.
Хотя для заживления хронической паронихии может потребоваться несколько недель, кожа и ноготь, как правило, в конечном итоге приходят в норму. Тем не менее, вы должны не забыть применять лекарства в соответствии с указаниями и сохранять пораженный участок сухим.
Узнать больше о Паронихии
Сопутствующие препараты
IBM Watson Micromedex
Внешние ресурсы
Национальный институт артрита, опорно-двигательного аппарата и кожных заболеваний
https: // www.niams.nih.gov/
Американская академия дерматологии
https://www.aad.org/
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Инфекция пальцев и опухание пальцев: 6 возможных причин
Обзор инфекции пальцев
Травма или инфицирование пальца или пальцев — распространенная проблема. Инфекция может варьироваться от легкой до потенциально серьезной. Часто эти инфекции начинаются с небольших размеров и относительно легко поддаются лечению. Неспособность лечить эти инфекции должным образом может привести к необратимой инвалидности или потере пальца.
Инфекция может варьироваться от легкой до потенциально серьезной. Часто эти инфекции начинаются с небольших размеров и относительно легко поддаются лечению. Неспособность лечить эти инфекции должным образом может привести к необратимой инвалидности или потере пальца.
Раннее распознавание и надлежащее лечение следующих инфекций основного пальца поможет предотвратить большинство серьезных исходов.
- Паронихия : Паронихия — это инфекция пальца, поражающая ткани по краям ногтя.Эта инфекция обычно поверхностна и локализуется в мягких тканях и коже вокруг ногтя. Это наиболее распространенная бактериальная инфекция, наблюдаемая на руке.
- Преступник : Преступник — это инфекция кончика пальца. Эта инфекция локализуется в подушечках пальцев и связанных с ними мягких тканях.
- Герпетический бугорок : Герпетический бугорок — это инфекция области кончиков пальцев, вызванная вирусом. Это наиболее частая вирусная инфекция руки. Эту инфекцию часто ошибочно принимают за паронихию или уголовный преступник.
- Целлюлит : это поверхностная инфекция кожи и подлежащих тканей. Обычно он находится на поверхности и не затрагивает более глубокие структуры руки или пальца.
- Инфекционный теносиновит сгибателей : Эта инфекция поражает оболочки сухожилий, ответственные за сгибание или сгибание руки. Это тоже разновидность космической инфекции.
- Инфекция глубокого космоса : Это инфекция одной или нескольких глубоких структур руки или пальцев, включая сухожилия, кровеносные сосуды и мышцы.Инфекция может включать одну или несколько из этих структур. Абсцесс воротниковой пуговицы — такая инфекция, когда он находится в межпальцевом пространстве пальцев.
Причины инфицирования пальцев
Большинство этих инфекций пальцев вызывают бактерии. Исключением является герпетический побег, вызываемый вирусом. То, как заражение начинается и обнаруживается в конкретном месте, делает каждый конкретный тип инфекции уникальным. Обычно исходным событием является травма какой-либо формы. Это может быть порез, укус животного или колотая рана.
Это может быть порез, укус животного или колотая рана.
- Паронихия: бактерии, вызывающие нарушение, обычно являются стафилококковыми и стрептококковыми организмами. В редких случаях эту инфекцию вызывает грибок, который обычно начинается с заусенцев. Часто человек пытается откусить кусок ногтя в углу. В результате образуется открытая рана, которая позволяет бактериям, обнаруженным на коже, и бактериям, обнаруженным во рту, заразить рану. Затем инфекция может распространиться на окружающие ткани рядом с ногтем и кутикулой.
- Преступник: Эта бактериальная инфекция подушечки пальца, вызываемая теми же организмами, которые вызывают паронихию, обычно является результатом колотой раны.Рана позволяет бактериям проникать глубоко в подушечку пальца. Поскольку кончик пальца имеет несколько отделений, инфекция локализуется в этой области.
- Герпетический ястреб: возбудителем вируса является вирус простого герпеса I или II типа. Это тот же вирус, который вызывает инфекцию орального или генитального герпеса.
 Люди определенных профессий более подвержены риску заражения этой инфекцией. К ним относятся стоматологи, гигиенисты, врачи, медсестры или любое другое лицо, которое может контактировать со слюной или биологическими жидкостями, содержащими вирус.Люди с оральным или генитальным герпесом также могут инфицировать собственные пальцы.
Люди определенных профессий более подвержены риску заражения этой инфекцией. К ним относятся стоматологи, гигиенисты, врачи, медсестры или любое другое лицо, которое может контактировать со слюной или биологическими жидкостями, содержащими вирус.Люди с оральным или генитальным герпесом также могут инфицировать собственные пальцы. - Целлюлит: Наиболее частыми причинами этой бактериальной инфекции являются стафилококковые и стрептококковые организмы. Эта инфекция обычно возникает в результате открытой раны, которая позволяет бактериям инфицировать местную кожу и ткани. Инфекция также может распространяться на руки и пальцы через кровь, несущую микроорганизмы.
- Инфекционный тендосиновит сгибателей: Эта бактериальная инфекция обычно является результатом проникающей травмы, которая вводит бактерии в глубокие структуры и оболочки сухожилий, что позволяет распространяться по сухожилию и связанным с ним влагалищам.
- Инфекция глубокого космоса: эта бактериальная инфекция обычно возникает в результате колотой раны или глубокого пореза, в результате которого бактерии попадают в глубокие ткани.
 Абсцесс кнопки воротника связан с промежутком между пальцами. Глубокие структуры руки создают множество потенциальных отделений для проникновения инфекции.
Абсцесс кнопки воротника связан с промежутком между пальцами. Глубокие структуры руки создают множество потенциальных отделений для проникновения инфекции.
Симптомы инфекции пальцев
Каждая из основных инфекций пальцев имеет специфические признаки и симптомы, которые делают идентификацию уникальной и иногда могут вызвать путаницу, если их не оценить должным образом.
- Паронихия: область рядом с ногтем становится красной и опухшей. Под кожей и ногтем можно увидеть видимое скопление гноя. Эта жидкость может действительно вытекать из раны. Эта область будет нежной и болезненной на ощупь. Дренаж из области обычно мутного бело-желтого цвета.
- Преступник: кончик пальца опух и болезнен. Отек обычно развивается в течение нескольких дней и располагается в области подушечки пальца. В этой области будет пульсирующая боль, и она будет болезненной на ощупь.Эта область обычно красная, и под кожей можно увидеть видимое скопление гноя. В опухшей области может быть участок, который кажется мягким, как будто в нем есть жидкость.
 По мере продолжения отека эта область может становиться напряженной или твердой на ощупь.
По мере продолжения отека эта область может становиться напряженной или твердой на ощупь. - Герпетическая ящерица: область кончиков пальцев будет красной и болезненной. В этой области может присутствовать жжение или зуд. Может быть небольшой отек, но не такой обширный, как у уголовника. В пораженной области может быть одна или несколько открытых ран. Эти открытые раны часто образуются скоплениями после образования небольшого пузырчатого поражения.Жидкость в этих поражениях обычно прозрачная, но может быть немного мутной. У вас также может быть субфебрильная температура и опухшие и болезненные лимфатические узлы в этой области.
- Целлюлит: Область будет красной и теплой на ощупь. Эта область может быть слегка опухшей и болезненной. Обычно это поверхностная инфекция, поэтому не следует вовлекать глубокие структуры. Движение пальцев и руки не должно быть трудным или болезненным. Если больно или сложно, это может указывать на инфекцию глубокого космоса.
- Инфекционный теносиновит сгибателей: при этом заболевании часто обнаруживаются четыре основных признака.
 Во-первых, это болезненность в области сгибателей или ладоней пальца. Эта боль ощущается над сухожилиями пальца. Во-вторых, это равномерный отек пальца. В-третьих, боль при разгибании или выпрямлении пальца. В-четвертых, палец будет держать в слегка согнутом или частично согнутом положении. Эти знаки называются кардинальными знаками Канавела. Все 4 знака могут отсутствовать сначала или все сразу.
Во-первых, это болезненность в области сгибателей или ладоней пальца. Эта боль ощущается над сухожилиями пальца. Во-вторых, это равномерный отек пальца. В-третьих, боль при разгибании или выпрямлении пальца. В-четвертых, палец будет держать в слегка согнутом или частично согнутом положении. Эти знаки называются кардинальными знаками Канавела. Все 4 знака могут отсутствовать сначала или все сразу. - Инфекции глубокого космоса: Инфекция глубокого космоса, которая возникает в области паутины пальцев, также называется абсцессом кнопки воротника.Пространство между пальцами будет болезненным и опухшим. Эта область также может быть красной и теплой на ощупь. По мере увеличения абсцесса пальцы будут немного раздвинуты из-за увеличивающегося давления. В центральной области может быть мягкое пятно, представляющее скопление гноя под кожей.
Когда обращаться за медицинской помощью
Ключом к предотвращению инвалидности и возможной потери пальца является своевременное и надлежащее лечение. Если присутствуют какие-либо признаки и симптомы, немедленно обратитесь к врачу.
Если присутствуют какие-либо признаки и симптомы, немедленно обратитесь к врачу.
Если у вас есть признаки или симптомы панариции, целлюлита, инфекционного тендосиновита сгибателей или инфекции глубокого космоса, вам следует немедленно обратиться за неотложной помощью.
Экзамены и тесты
Правильный диагноз начинается с подробного анамнеза и физического осмотра. К людям с локализованной инфекцией будут относиться иначе, чем к людям с тяжелой инфекцией. Сосуществующие проблемы, такие как диабет или заболевания кровеносных сосудов рук и ног, усложнят инфекцию и могут изменить степень лечения.
- Важная информация, которую должен знать ваш врач, будет включать следующее:
- Как началась травма или инфекция?
- Когда это впервые произошло или началось?
- Где это произошло? Дом? Работа? В воде? В грязи? От укуса животного или человека?
- Возможно ли в ране инородное тело?
- Что вы предприняли для лечения этого заболевания до посещения врача?
- Когда вам в последний раз делали прививку от столбняка?
- Были ли ранее травмы в этой области?
- Есть ли другие проблемы со здоровьем, о которых вы могли не упомянуть?
- Конкретная информация может помочь точно определить тип инфекции пальца:
- Паронихия: история прикусывания ногтей может помочь в постановке диагноза.
- Преступник: наличие в анамнезе колотой раны или пореза может помочь в постановке диагноза. Это будет включать шип растения. Врач может сделать рентгеновский снимок, чтобы определить поражение кости или возможное инородное тело.
- Герпетический бугорок: история контакта с биологическими жидкостями, которые могут содержать вирус герпеса, поможет поставить диагноз. Диагноз часто можно поставить на основании истории болезни и внешнего вида поражений. Наличие прозрачной жидкости из ран может указывать на вирусную инфекцию, а не на бактериальную инфекцию.Образец жидкости можно проанализировать с помощью мазка Цанка, который идентифицирует определенные клетки, указывая на вирусную причину.
- Целлюлит. Прежде чем поставить окончательный диагноз, врачу необходимо будет рассмотреть другие причины, которые могут выглядеть схожими, такие как подагра, различные высыпания, укусы насекомых, ожоги или сгусток крови. Рентген может быть получен для поиска инородного тела или газообразования, которые могут указывать на тип серьезного целлюлита.
- Инфекционный тендосиновит сгибателей: наличие в анамнезе колотых ран или порезов поможет поставить диагноз.Наличие 4 основных признаков Канавела является сильным диагностическим средством. Недавнее заболевание, передающееся половым путем, может указывать на тип инфекции, связанной с гонореей, которая может напоминать инфекционный теносиновит сгибателей.
- Инфекции глубокого космоса: колотая или другая рана в анамнезе может помочь в постановке диагноза. Обнаружение опухоли между пальцами с медленным разгибанием пораженных пальцев поможет выявить абсцесс кнопки воротника.
- Паронихия: история прикусывания ногтей может помочь в постановке диагноза.
Лечение инфекции пальцев рук — Самопомощь дома
Поскольку инфекции пальцев рук могут стать серьезными, уход на дому ограничен.Очень незначительную паронихию можно лечить дома, если у вас нет другого осложняющего заболевания, например диабета. Все остальные инфекции требуют срочного обследования и лечения у врача. Поскольку промедление с лечением может привести к инвалидности или потере пальца, вам следует без колебаний обратиться за медицинской помощью.
Небольшая простая паронихия может реагировать на частые замачивания в теплой воде и поднятие руки вверх. Однако, если через 1-2 дня улучшения не наблюдается, вам следует немедленно обратиться к врачу.
Лечение
Основой лечения инфекций пальцев рук являются антибиотики и надлежащий уход за ранами. Это может варьироваться от простого разреза и дренирования раны до обширного хирургического исследования раны для удаления как можно большего количества инфицированного материала.
Некоторые инфекции можно вылечить в кабинете врача или клинике, но для некоторых потребуется стационарное лечение и внутривенное введение антибиотиков. Поскольку микроорганизмы, вызывающие эти инфекции, схожи, можно использовать многие из антибиотиков одного и того же типа.
- Паронихия: Часто рану можно лечить только с помощью ухода за ней. Если есть скопление гноя, его нужно будет слить. Это можно сделать несколькими способами. Обычно используется скальпель, чтобы сделать простой надрез над скоплением гноя, чтобы обеспечить его дренаж. Или скальпель можно ввести вдоль края ногтя, чтобы обеспечить дренаж. Если инфекция большая, часть ногтя может быть удалена. Если эта процедура требуется, врач введет местный анестетик в основание пальца, что обеспечит безболезненность процедуры.Чаще всего вам назначат пероральный антибиотик. Затем вас проинструктируют, как ухаживать за раной в домашних условиях. (См. Паронихию.)
- Преступник: Часто требуется разрез и дренирование, потому что инфекция развивается во многих отделах подушечки пальца. Обычно надрез делают на одной или обеих сторонах кончика пальца. Затем врач вставит в рану инструмент и разделит отсеки, чтобы облегчить дренаж. Иногда в рану помещают кусок резиновой трубки или марли, чтобы облегчить первоначальный дренаж.Рана также может быть промыта стерильным раствором, чтобы удалить как можно больше мусора. Эти инфекции потребуют антибиотиков. В таком случае рана потребует особого домашнего ухода в соответствии с предписаниями врача.
- Герпетический язв: противовирусные препараты, такие как ацикловир (Зовиракс), могут сократить продолжительность болезни. Часто требуется обезболивающее. Рана должна быть должным образом защищена, чтобы предотвратить вторичную бактериальную инфекцию и предотвратить заражение других участков вашего тела или других людей.Разрез и дренаж являются неправильными и, если они сделаны, могут фактически задержать заживление.
- Целлюлит: Эта инфекция носит поверхностный характер, и обычно достаточно пероральных антибиотиков. Если область обширна или ваша иммунная система ослаблена, вас могут лечить в больнице с помощью внутривенного введения антибиотиков.
- Инфекционный тендосиновит сгибателей: это неотложная хирургическая операция, требующая быстрого лечения, госпитализации и раннего лечения с помощью внутривенного введения антибиотиков. Обычно область необходимо вскрыть хирургическим путем и удалить весь мусор и инфицированный материал.Из-за сложной структуры пальцев и рук эту процедуру обычно выполняет хирург. После операции потребуется несколько дней внутривенного введения антибиотиков с последующим курсом пероральных антибиотиков.
- Инфекции глубокого космоса: как и при инфекционном тендосиновите сгибателей, при этом может потребоваться неотложная помощь. Если инфекция легкая, тогда могут потребоваться только пероральные антибиотики. В более тяжелых случаях ручной хирург должен оценить рану и начать внутривенное введение антибиотиков. Часто эти раны требуют разреза и дренирования с последующим курсом антибиотиков.
Дальнейшие действия — Последующие действия
Вам необходимо полностью понять инструкции врача и задать любые вопросы, которые у вас есть, чтобы полностью понять, как ухаживают за вами дома.
- Если вам прописали антибиотики от инфекции пальцев, вы должны следовать инструкциям и принимать их в течение предписанного периода времени.
- Часто ваш врач посоветует вам держать руку в приподнятом положении, чтобы предотвратить отек. Это важно и нужно делать как днем, так и ночью.Положив подушки рядом с собой во время сна, ваша рука может оставаться в приподнятом положении.
- Уход за раной часто необходимо продолжать дома. Это может включать ежедневные замачивания в теплой воде, смену повязок и нанесение мази с антибиотиком. Различные виды ухода за раной обширны. Ваш врач должен подробно объяснить.
- На палец или руку можно наложить шину. Это обеспечивает как иммобилизацию, так и защиту. Важно соблюдать инструкции по уходу за шиной.Вам нужно будет защитить шину и правильно ухаживать за ней. Вы должны внимательно следить за пальцем или рукой, чтобы следить за такими осложнениями, как отек или инфекция под шиной.
- Часто вас просят вернуться к врачу через 24-48 часов. Это может быть необходимо для удаления упаковки или смены повязки. Очень важно, чтобы за вами постоянно наблюдали за прогрессом или выявляли любые дальнейшие проблемы.
Профилактика
Здравые меры безопасности помогут предотвратить многие ранения пальцев, которые становятся проблемой.Такие простые вещи, как использование защитных рабочих перчаток, могут предотвратить травмы. Ношение латексных или виниловых перчаток обязательно, если ожидается возможный контакт с биологическими жидкостями. Не грызите ногти и при необходимости мойте руки. Обратитесь за медицинской помощью как можно скорее, как только вы заметите инфекцию.
Перспективы
Если инфекции лечить на ранней стадии и должным образом, прогноз на полное выздоровление хороший. Однако, если лечение откладывается или если инфекция тяжелая, прогноз не так хорош.
- При инфекциях, затрагивающих глубокие структуры, таких как инфекционный теносиновит сгибателей, даже при самом лучшем уходе результат может быть менее желательным. Возможна потеря функции, потеря чувствительности, обезображивание или даже потеря пальца.
- Вашему врачу необходимо будет оценить каждый случай индивидуально и представить вероятный результат на основе полученных данных.
Дополнительная информация
Связанные с травмами пальцев см. Ниже:
Мультимедиа
Медиа-файл 1: оболочки сухожилий сгибателей, лучевая и локтевая сумки.Изображение любезно предоставлено Randle L Likes, DO.
Тип носителя: Иллюстрация
Медиа-файл 2: Герпетический бугорок. Изображение любезно предоставлено доктором медицины Гленом Воном.
Тип носителя: Фотография
Медиа-файл 3: Умеренная паронихия. Отек и покраснение по краю ногтя вызваны скоплением большого количества гноя под кожей. Изображение любезно предоставлено Кристиной Л. Кукула, DO.
Тип носителя: Фотография
Медиа-файл 4: Удаление гноя из паронихии.Изображение любезно предоставлено доктором медицины Гленом Воном.
Тип носителя: Фотография
Медиа-файл 5: Паронихия может прогрессировать до уголовного преступления, если ее не лечить. Изображение любезно предоставлено Паронихией, если ее не лечить, она может перерасти в преступника. Изображение любезно предоставлено доктором медицины Гленом Воном.
Тип носителя: Фотография
Медиа-файл 6: Анатомия ногтя. Вверху — нормальный ноготь. Внизу — разрыв ногтевого ложа с подногтевой гематомой.
Тип носителя: Изображение
Синонимы и ключевые слова
паронихия, заусенец, латеральный онихия, онихия околоногтевой, панариций, белоснежный, герпетический белоснежный, целлюлит, инфекционный тендосиновит сгибателей, тендосиновит сгибателей, тендосиновит сгибателей глубокого сгибания, тендосиновит сгибателей глубокого сгибания инфекции, абсцесс кнопки воротника, травма пальца, инфекция пальца, онихомикоз
Паронихия — Harvard Health
Что это такое?
Паронихия — это инфекция кожи вокруг ногтя на ноге или пальце руки.Существует два разных типа паронихии, острая и хроническая:
|
|
-
Острая паронихия — Обычно это проявляется в виде внезапного очень болезненного отека, тепла и покраснения вокруг ногтя. или ноготь на ноге, обычно после травмы. Острая паронихия обычно вызывается инфекцией, вызванной бактериями, которые проникают в кожу в месте повреждения. Травма может быть вызвана чрезмерно агрессивным маникюром (особенно разрезанием или разрывом кутикулы, которая представляет собой ободок тонкой, как бумага, кожи, очерчивающий внешние края ногтя).Это также может быть результатом укуса краев ногтей или кожи вокруг ногтей, царапания кожи возле ногтей или сосания пальцев.
-
Хроническая паронихия — это инфекция, которая обычно развивается медленно, вызывая постепенный отек, болезненность и покраснение кожи вокруг ногтей. Обычно это вызвано Candida или другими видами дрожжей (грибков). Часто поражает несколько пальцев на одной руке. К людям с большей вероятностью заразиться этой инфекцией относятся люди с диабетом или рабочие, чьи руки постоянно подвергаются воздействию воды или химических растворителей.К таким работам относятся бармен, уборка дома, уборка, стоматология, уход, общественное питание, мытье посуды и парикмахерское дело.
Симптомы
Острая паронихия вызывает пульсирующую боль, покраснение, тепло и припухлость кожи вокруг ногтя. В некоторых случаях небольшое скопление гноя образуется под кожей рядом с ногтем или под самим ногтем. Часто поражается только один ноготь.
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента.Обратите внимание на дату последнего обзора или обновления всех статей. На этом сайте нет контента, независимо от даты, никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Инфекция кожи вокруг ногтей пальцев рук и ног
Паронихия — это инфекция слоя кожи вокруг ногтя (известная как перионихий). Это наиболее распространенная инфекция рук в Соединенных Штатах и часто встречается у детей в результате грызения ногтей и сосания пальцев.
Состояние можно классифицировать как острое (быстро прогрессирующее с короткой продолжительностью) или хроническое (текущее и стойкое), в зависимости от количества времени, в течение которого присутствовала инфекция.
Паронихия кистей рук. kckate16 / Getty ImagesПричины
И острая, и хроническая паронихия начинаются с проникновения через внешний слой кожи, называемый эпидермисом.
Острая паронихия обычно возникает в результате прямой травмы кожи, такой как порез, заусенец или вросший ноготь.Бактерии являются наиболее частой причиной инфекции, преимущественно Staphylococcus aureus, , но также некоторые штаммы бактерий Streptococcus и Pseudomonas .
Между тем, хроническая паронихия чаще всего вызывается многократным воздействием содержащих воду моющих средств, щелочей или других раздражителей. Это может привести к отеку и постепенному ухудшению эпидермального слоя. Большинство хронических инфекций вызывается грибком Candida albicans (дрожжи) и другими грибковыми возбудителями.
Внешний вид
Острая паронихия начинается с красного, теплого и болезненного отека кожи вокруг ногтя. Со временем кожа от ногтя может отделяться от гноя. В более тяжелых случаях лимфатические узлы в локте и подмышке могут опухать, а ноготь обесцвечиваться.
При хронической паронихии , покраснение и болезненность обычно менее заметны. Кожа вокруг ногтя часто выглядит мешковатой, кутикула может отделяться от ногтевого ложа.Ноготь часто утолщается и обесцвечивается с выраженными горизонтальными бороздками на поверхности. Изменение цвета на зеленый может наблюдаться в случае инфекции Pseudomonas .
Диагностика
Острая паронихия обычно диагностируется на основании анализа клинических симптомов. Если гной сочится, врач может сделать надрез, чтобы его слить.
В тяжелых случаях они могут культивировать бактерии из дренированного гноя, чтобы поставить окончательный диагноз. Обычно в этом нет необходимости, потому что бактерии обычно относятся к типу Staphylococcus или Streptococcus , оба из которых обрабатываются одинаково.
Хроническую паронихию, как правило, сложнее диагностировать. Тест гидроксида калия (КОН) с использованием мазка, взятого из ногтевого валика, иногда подтверждает грибковую инфекцию. Если поражен гной, посев может подтвердить наличие грибка или других, менее распространенных инфекционных агентов.
Лечение
При острой инфекции замачивание ногтя в теплой воде три-четыре раза в день может способствовать дренажу и облегчить боль. Некоторые врачи рекомендуют замачиваться уксусной кислотой, используя одну часть теплой воды и одну часть уксуса.
Если у вас гной или абсцесс, возможно, потребуется разрез и дренировать инфекцию. В некоторых случаях может потребоваться удаление части ногтя.
Паронихию, связанную с бактериями, чаще всего лечат антибиотиками, такими как цефалексин или диклоксациллин. Местные антибиотики или антибактериальные мази не считаются эффективным лечением.
Хроническую паронихию обычно лечат противогрибковыми препаратами местного действия, такими как крем с кетоконазолом.Кроме того, для уменьшения воспаления можно использовать слабый местный стероид. (Стероиды никогда не следует использовать сами по себе, поскольку они не лечат основную инфекцию.)
Некоторые люди имеют тенденцию к более обширным паронихиальным инфекциям и могут нуждаться в лечении с помощью длительного курса антибиотиков, в том числе с:
- Нарушение иммунной системы, например, из-за ВИЧ
- Долгосрочное применение кортикостероидов
- Диабет
- Аутоиммунное заболевание, включая псориаз и волчанку
- Плохое кровообращение в руках или ногах
Профилактика
У вас есть несколько вариантов снижения риска или тяжести паронихиальной инфекции.
- Не грызите гвозди и не обрезайте их слишком близко.
- Никогда не кусайте и не режьте кутикулу.
- Убедитесь, что ваш мастер маникюра всегда использует стерильные инструменты.
- Старайтесь не сосать пальцы.
- Надевайте водонепроницаемые перчатки при погружении рук в моющие, чистящие жидкости или сильнодействующие химические вещества.
- Не погружайте руки в воду в течение длительного времени (или, опять же, используйте водонепроницаемые перчатки).
- При порезах и царапинах вымойте руки антибактериальным очищающим средством и при необходимости используйте повязку.
- Тщательно вытрите ноги, если они длительное время находятся в нечистой воде или воде, содержащей моющие средства или химические вещества.
- Регулярно меняйте носки и используйте безрецептурную присыпку для ног, если ваши ноги склонны к поту или чрезмерной влажности.
Бактериальная инфекция (паронихия) ногтей у взрослых: состояние, методы лечения и фотографии — обзор
52120 34 Информация для Взрослые подпись идет сюда…Изображения паронихий
Обзор
Паронихия, широко известная как бактериальная инфекция ногтей, представляет собой воспаление области пальца или пальца ноги, из которой берет начало ногтевая пластина, которая называется проксимальной ногтевой складкой (PNF). Это воспаление может возникать краткосрочно (острое), может быть долговременной проблемой или постоянно возвращаться (хроническим).
Острая паронихия развивается вдоль кожного разрыва и обычно наблюдается сбоку от ногтя.Этот тип инфекции ногтей часто вызван бактериальной инфекцией, но также может быть вызван герпесом, типом вирусной инфекции.
Хроническая паронихия чаще всего возникает у людей, руки которых постоянно или часто подвергаются воздействию влаги. Это заболевание часто возникает в результате контактного дерматита — типа воспаления кожи, вызванного воздействием химических веществ, раздражающих кожу. У людей с хронической паронихией могут возникать периодические болезненные обострения. Этот тип инфекции ногтей может быть осложнен грибковой инфекцией, обычно вызванной дрожжевым грибком Candida , или бактериальной инфекцией, что может привести к аномальному росту ногтей.
Кто в опасности?
Острая паронихия может возникнуть в любом возрасте, но особенно часто встречается у детей. Вирусная паронихия чаще встречается у взрослых и может наблюдаться при генитальной герпетической инфекции или у людей, работающих в сфере здравоохранения.
Хроническая паронихия чаще всего встречается у взрослых женщин и у тех, кто работает в местах, где руки влажные, например у тех, кто работает с едой.
Признаки и симптомы
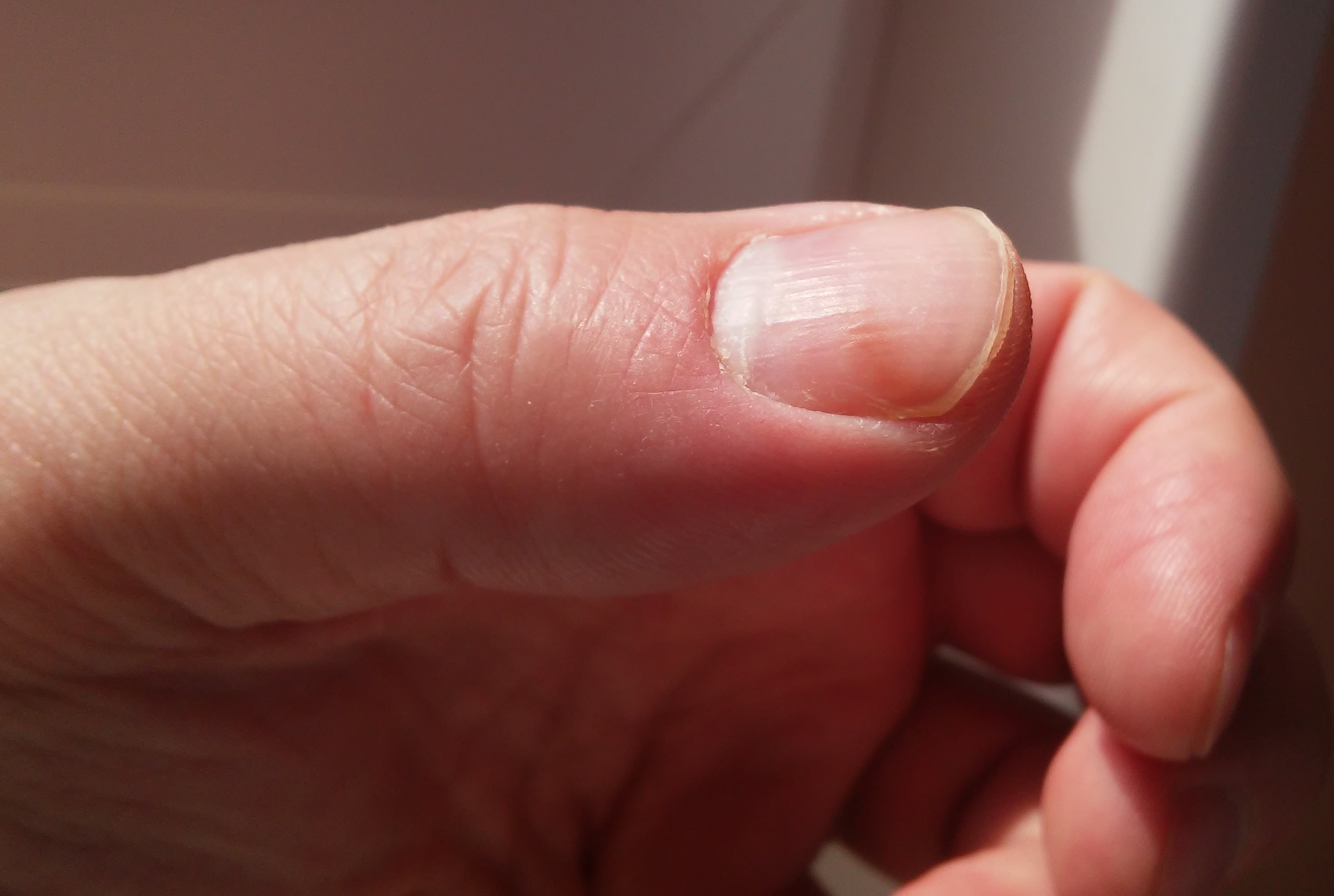
Бактериальная инфекция ногтей чаще всего поражает проксимальную ногтевую складку пальцев рук и реже поражает пальцы ног.
- Острый: проксимальный ногтевой валик красный, опухший, болезненный и может содержать гной. Обычно поражается один ноготь.
- Хроническая болезнь: проксимальная ногтевая складка опухшая, красная и не имеет кутикулы (полоски затвердевшей кожи у основания и по бокам ногтя или ногтя на пальце ноги). Возможно поражение одного или нескольких ногтей.
Рекомендации по уходу за собой
- Попробуйте смочить ногти в теплой воде при острой паронихии.
- Избегайте воздействия воды и химических веществ, чтобы предотвратить симптомы хронической паронихии.
Когда обращаться за медицинской помощью
Обратитесь к врачу для оценки, если вы заметили признаки бактериальной инфекции ногтей.
Лечение, которое может назначить ваш врач
В случае острой паронихии ваш врач может:
- Сделать прокол и дренировать пораженный участок и проверить на наличие бактерий или вирусной инфекции.
- Назначьте антибиотики от бактериальной инфекции или противовирусные препараты от герпетической инфекции.
- Назначить местный стероид.
- Назначьте противогрибковое лекарство для местного применения.
- Назначьте пероральное противогрибковое лекарство или антибиотики.
Надежные ссылки
MedlinePlus: Заболевания ногтейКлиническая информация и дифференциальная диагностика паронихииСписок литературы
Болонья, Жан Л., изд. Дерматология , стр 263-264, 1072. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 -е изд. pp.660, 2590. New York: McGraw-Hill, 2003.
.вросших ногтей на ногах | Причины и лечение
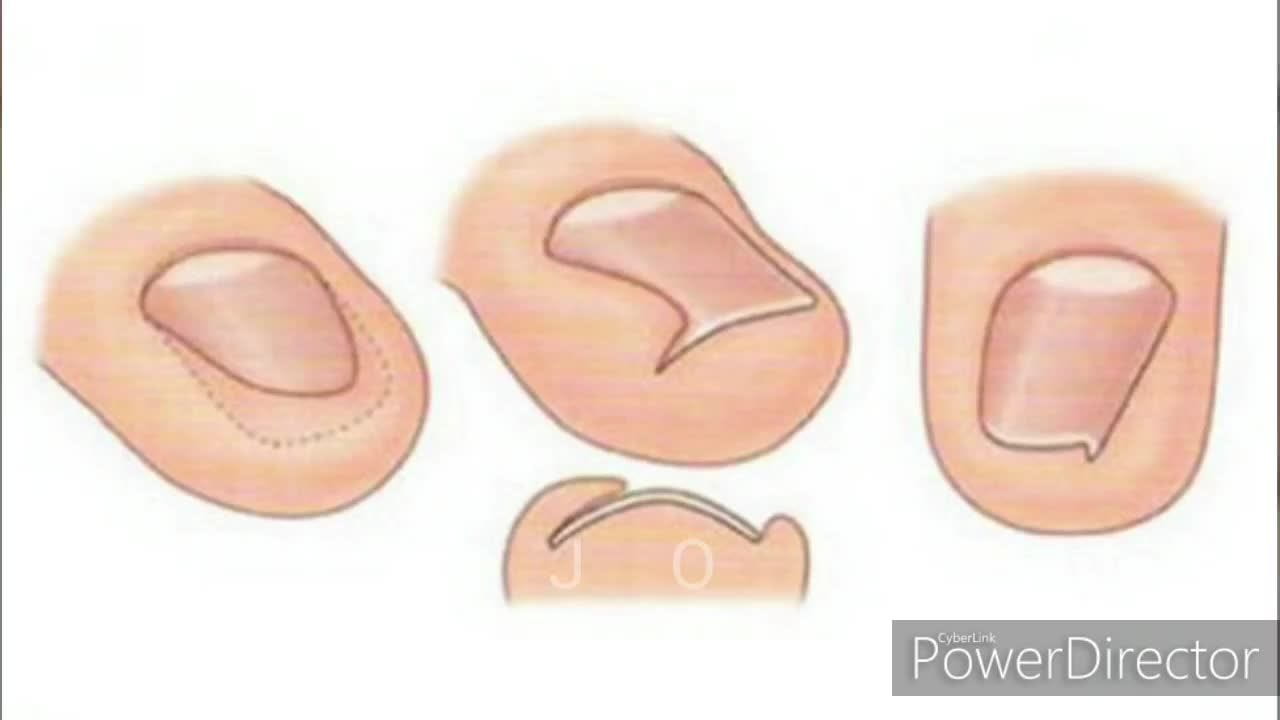
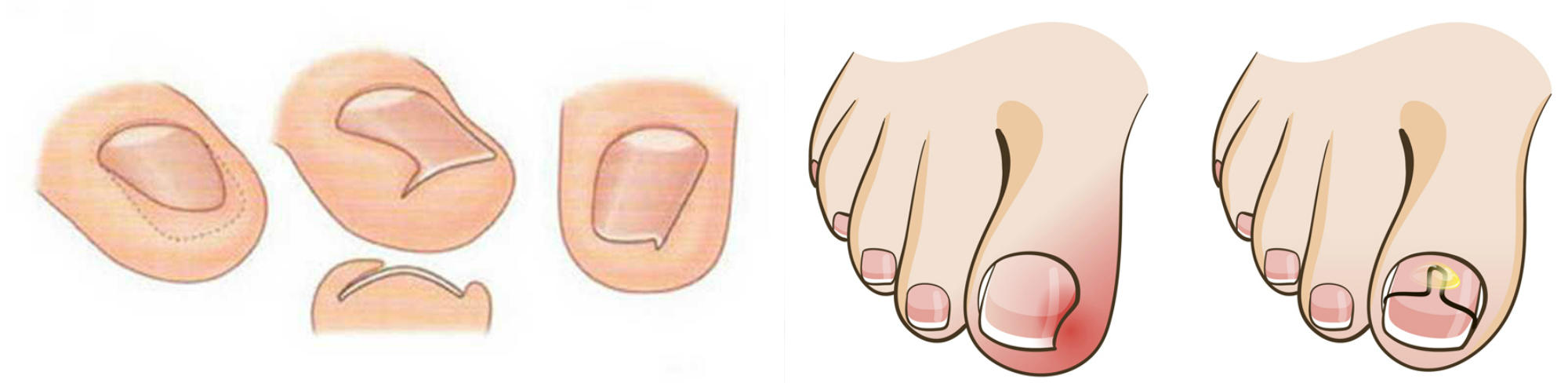
Что такое вросший ноготь на ноге?
Ноготь врастает, когда сторона ногтя врезается в кожу рядом с ногтем. Это может стать болезненным. Кожа рядом с ногтем также может инфицироваться или воспаляться. Может быть поражен любой палец ноги, но обычно это большой палец.Это обычная проблема, особенно у подростков и молодых людей. Однако вросшие ногти на ногах также могут возникать у младенцев и детей ясельного возраста.
Причины вросшего ногтя на ноге
Вросший ноготь на пальце ноги обычно возникает из-за того, что острый шип ногтя врастает в кожу рядом с ним. Это может произойти в результате различных факторов. Неправильная стрижка ногтей, ношение плохо сидящей обуви или узких носков и сильное потоотделение (например, во время упражнений) могут способствовать. Обувь, прижимающая пальцы ног друг к другу, способствует врастанию ногтя в кожу.Например, тесная обувь, туфли на высоком каблуке и туфли с острым носком. Активные, спортивные люди могут быть более склонны к врастанию ногтей на ногах, поскольку они больше потеют. Вросшие ногти на ногах чаще встречаются у людей, у которых ногти каким-либо образом деформированы. Часто нет очевидной причины, почему это происходит.
Это также чаще встречается у людей, которые стригут ногти на ногах очень коротко и округло. Правильный способ стрижки гвоздей — прямой (см. Ниже). Это помогает ногтям нормально расти и может предотвратить развитие вросших ногтей.
Другими возможными причинами являются травма ногтя, грибковая инфекция ногтя или, возможно, прием лекарств, таких как изотретиноин.
Когда игла ногтя протыкает кожу пальца ноги, это позволяет микробам, которые обычно безвредно присутствуют на коже, проникнуть под кожу и вызвать инфекцию.
Каковы симптомы вросшего ногтя на ноге?
Вначале кожа вокруг вросшего ногтя может покраснеть и стать немного болезненной. Если он прогрессирует и заражается, он может стать более опухшим, красным и болезненным.Если инфекция усугубится, вокруг ногтя может сочиться жидкость (гной). Вросший гной в ногтях на ногах обычно бывает желтого или зеленого цвета. Ноготь станет еще более болезненным, и вокруг него может появиться разрастание кожи.
Средство для лечения вросших ногтей на ногах
Вросшие ногти на ногах обычно лечит терапевт или лицо, имеющее квалификацию для диагностики и лечения заболеваний стопы (ортопед). Ортопед — это новый термин для обозначения хиропода. В некоторых случаях помогает хирургическое вмешательство.
При раннем обнаружении
Если врастающая часть ногтя небольшая, возможно нехирургическое лечение.Это можно предотвратить, а иногда и вылечить, следующим образом. Это лечение может назначить ортопед или терапевт, или вам могут показать, как это делать самому.
- Опустите палец ноги в воду на 10 минут, чтобы смягчить складки кожи вокруг пораженного ногтя.
- Затем с помощью ватной палочки сдвиньте кожную складку на вросший ноготь вниз и в сторону от ногтя. Делайте это, начиная от корня ногтя и двигая ватный тампон к концу ногтя.
- Повторяйте процедуру каждый день в течение нескольких недель, позволяя ногтю расти.
- По мере того, как конец ногтя продвигается вперед, протолкните под ним крошечный кусочек ваты или зубной нити, чтобы ноготь не врастал в кожу и не врастал в нее. Меняйте вату или зубную нить каждый раз, когда вы замачиваете ногу.
- Не обрезайте ноготь, дайте ему вырасти вперед, пока он не окажется на кончике пальца. Затем разрежьте его прямо поперек, а не закругляйте на конце.
Есть варианты этого метода — принцип заключается в том, чтобы кожа не вырастала за край ногтя.
Зараженный вросший ноготь
При инфицировании ногтевого валика симптомы инфекции включают усиление боли, отек и покраснение возле вросшего ногтя, а также желтый или зеленый гной возле ногтя или под близлежащей кожей. Если инфекция усугубляется, у вас может возникнуть пульсирующая боль, покраснение, распространяющееся по пальцу ноги, или высокая температура (лихорадка).
Для лечения инфекции могут потребоваться антибиотики. Также можно замочить ноги в теплой соленой воде, а затем тщательно высушить и дать отдых ногам.
Когда мне следует обратиться к врачу?
Обратитесь к врачу, если:
- У вас стойкие и тревожные симптомы вросшего ногтя.
- У вас есть симптомы инфекции (см. Выше). Если у вас также диабет или слабая иммунная система, срочно обратитесь к врачу, так как инфекции необходимо будет быстро лечить.
- У вас есть заболевание, затрагивающее нервы или ощущение (ощущение) в стопе. Например, если у вас потеря чувствительности из-за диабета (диабетическая невропатия), поражающего стопы.Это связано с тем, что потеря чувствительности может заставить вас не осознавать проблемы со стопой, например, глубокую инфекцию. Итак, вам потребуется тщательная оценка и мониторинг. Вас могут направить в клинику для ног или к ортопеду.
Для стойких вросших ногтей на ногах
Может потребоваться удаление части ногтя. Обычная процедура выглядит следующим образом:
- Онемение и безболезненность пальца ноги путем введения местного анестетика в основание пальца.
- Затем ноготь на ноге обрезается ножницами на расстоянии нескольких миллиметров от проблемного края.
- Она обрезается до основания ногтя, а затем можно вытащить проблемный край.
- Небольшое количество кислоты (фенола) часто наносится на открытую часть ногтевого ложа. Это помогает остановить отрастание края ногтя и врастание еще одного ногтя.
- Затем гвоздь обрабатывается.
Когда действие анестетика закончится, палец ноги может болеть, поэтому вам могут потребоваться легкие обезболивающие, такие как парацетамол, в течение дня или около того. Вероятно, вам придется носить повязку около двух недель.В это время вы не сможете принимать ванну или плавать. Вы также не сможете выполнять какие-либо изнурительные упражнения, например бег. После операции ноготь снова отрастет, но станет уже, чем раньше.
Как предотвратить врастание ногтей на ногах?
- Стригите ногти ровно; не обрезайте их слишком коротко или слишком низко по бокам. Уголок ногтя должен быть виден над кожей. (Совет: легче стричь ногти после ванны или душа, когда они мягкие.)
- Следите за тем, чтобы ноги были чистыми и сухими. По возможности дайте воздуху добраться до пальцев ног.
- Избегайте тесной обуви и используйте хлопковые носки, а не синтетические.
- Если у вас диабет, вам следует проявлять особую осторожность при стрижке ногтей:
- Обрежьте ноготь прямо или следуйте форме кончика пальца ноги, но будьте очень осторожны, чтобы не срезать слишком низко по бокам, как указано выше. .
- Осторожно подпилите острые края пилочкой для ногтей.
- Если вы потеряли чувствительность в ногах, вам следует обратиться к ортопеду, чтобы подстричь ногти, а не делать это самостоятельно.
- Если вы плохо видите ноги или ногти, вам следует посетить ортопеда, чтобы подстричь ногти, а не делать это самостоятельно.
Центры стопы и голеностопа в Арлингтоне / Мэнсфилде: Ортопеды
Боль и припухлость вокруг пальца ноги, а также невозможность носить определенную обувь могут быть признаками вросшего ногтя. Это обычное заболевание, которое иногда можно лечить дома. Но если боль становится невыносимой или вы видите инфекцию в тканях вокруг ногтя на ноге, вам может потребоваться медицинская помощь.
Здесь, в Центрах стопы и голеностопного сустава Арлингтона / Мэнсфилда, наши квалифицированные ортопеды лечат вросшие ногти на ногах, чтобы избавиться от инфекции и облегчить болезненные симптомы. Чтобы помочь вам определить, выходят ли ваши симптомы за рамки домашних средств, мы составили это руководство, которое поможет вам определить, когда ваш вросший ноготь на ноге требует медицинской помощи.
Вросшие ногти на ногах — обычное заболевание
Если у вас когда-либо краснел и воспалялся угол или сторона ногтя на ноге, вероятно, у вас вросший ноготь.Это распространенное заболевание чаще всего возникает, когда вы слишком коротко подстригаете ногти на ногах, носите тесную обувь или урезаете палец ноги. Кроме того, у некоторых людей ногти на ногах естественным образом изгибаются в кожу, что делает их более восприимчивыми к вросшим ногтям и инфекциям.
Хотя вы можете вылечить большинство вросших ногтей на ногах самостоятельно, если они инфицированы и инфекция распространяется, или если у вас есть определенные ранее существовавшие заболевания, вросший ноготь на ноге может стать более серьезным, чем просто раздражение пальца ноги.
Оцените свои симптомы
Вросшие ногти на большом пальце стопы обычно встречаются. Признаки того, что у вас вросший ноготь, включают:
- Опухшая красная кожа на одной стороне пораженного ногтя
- Боль и нежность в пальце ноги
- Боль от давления обуви
- Заросшая кожа на кончике пальца ноги или рядом с ногтем
- Кровь или гной, вытекающие из ногтя на пальце ноги или открытой язвы
Если сначала ваши симптомы просто неприятны, но не слишком серьезны, домашние средства могут облегчить ваш дискомфорт и предотвратить заражение.
Попробуйте эти домашние средства
При первых признаках вросшего ногтя попробуйте эти домашние средства, чтобы уменьшить боль и отек, а также посмотреть, рассосется ли вросший ноготь самостоятельно:
- Замочите палец ноги в теплой воде на 15-20 минут несколько раз в день
- Нанесите мазь с антибиотиком на палец ноги и закройте его повязкой
- Носите сандалии, чтобы не давить на палец
- Примите безрецептурное обезболивающее
- Избегайте обрезания ногтя на пальце ноги
Если через пару дней после приема этих растворов ваш палец ноги начнет чувствовать себя лучше, вы, вероятно, не подвергаетесь риску распространения инфекции или ослабления здоровья.Однако, если ваши симптомы ухудшаются или сначала улучшаются, но затем боль и отек возвращаются, рекомендуется обратиться за медицинской помощью.
Когда записываться на прием к одному из наших ортопедов
Если домашние средства не работают или у вас периодически появляются вросшие ногти на ногах, пора назначить встречу с нами. Ваш ортопед в Центрах стопы и голеностопного сустава Арлингтона / Мэнсфилда может определить причину повторяющегося вросшего ногтя на ноге и лечить его соответствующим образом.
Если у вас диабет или заболевание, которое вызывает нарушение кровообращения в ногах, у вас повышается риск того, что вросший ноготь на ноге станет серьезной медицинской проблемой.Особенно важно не медлить с обращением за медицинской помощью. Если не лечить вросший ноготь, он может вызвать инфекцию или абсцесс на пальце ноги, что может потребовать хирургического вмешательства. Или инфекция может распространиться на кость пальца ноги.
Как ортопед лечит вросший ноготь на ноге
После тщательного обследования и обсуждения вашего общего состояния здоровья и благополучия ваш ортопед может осторожно приподнять ноготь на ноге, чтобы отделить ноготь от кожи.Это помогает ногтю расти над кожей, а не в нее.
В более серьезных случаях вашему врачу может потребоваться удалить часть или весь ноготь на ноге. При необходимости ваш ортопед может использовать местный анестетик, чтобы обезболить палец ноги и удалить ноготь и небольшой участок кожи, который усугубляет проблему.
Для лечения инфекции вам может потребоваться местный антибиотик или пероральный прием. Если вы склонны к врастанию ногтей на ногах или инфекциям стопы, ваш врач обсудит профилактические методы, которые позволят свести к минимуму проблемы в долгосрочной перспективе.
Если вас беспокоит, что вросший ноготь на ноге может стать более серьезным осложнением для здоровья, не бойтесь записаться на консультацию в один из наших офисов в Арлингтоне или Мэнсфилде, штат Техас. Нажмите кнопку «Забронировать онлайн» или позвоните нам, чтобы получить необходимую медицинскую помощь в дружественной и гостеприимной атмосфере.
.