Варикоз при беременности
##Причины развития варикоза у беременных Причина варикозно расширенных вен в неисправности венозных клапанов и слабости венозных стенок, при этом вены выглядят увеличенными и опухшими. Широко распространен варикоз во время беременности, особенно у женщин с наследственной предрасположенностью. Варикозное расширение вен при беременности обычно развивается на ногах, но также варикозные вены могут выступать на наружных половых органах. Хотя варикозное расширение вен часто является только косметическим дефектом, варикозные вены при беременности могут стать болезненными. Если у Вас уже есть признаки варикозной болезни или имеется предрасположенность к ней, обратитесь к врачу-флебологу. Риск осложнений варикозной болезни также увеличивается со сроком беременности. Тромбофлебит(одно из осложнений варикоза) во время родов или в послеродовой период, к сожалению, нередкое явление, и может создать угрожающую жизни матери и плода ситуацию. ##Что может способствовать развитию варикоза у беременных? — наследственная предрасположенность; — наличие варикозных вен и/или капиллярны сеточек до беременности; — быстрый набор массы тела или избыточный вес; — малоподвижный образ жизни; — длительное пребывание на солнце; — повторные беременности.


Источники
- Torkildsen CF., Sande RK., Kirial K., Andersen ME., Thomsen LCV. A pregnant woman with acute abdomen. // Tidsskr Nor Laegeforen — 2021 — Vol141 — N6 — p.; PMID:33876611
- Gupta M., Kachhawa G., Kumari R., Kriplani A. Pregnancy with Klippel-Trenaunay syndrome. // Natl Med J India — 2021 — Vol33 — N2 — p.

- Sayeeda S., Akhtar N., Haque AZ., Kabir MF. Pregnancy with Klippel-Trenaunay Syndrome: A Critical Case Report. // Mymensingh Med J — 2021 — Vol30 — N1 — p.238-242; PMID:33397882
- Jain P., Savlania A., Behera A., Gorsi U. Distribution patterns of pathological venous reflux and risk factors in patients with skin changes due to primary venous disease in North India. // Phlebology — 2021 — Vol36 — N3 — p.209-216; PMID:32931383
- Hosny M., Maged AM., Reda A., Abdelmeged A., Hassan H., Kamal M. Obstetric venous thromboembolism: a one-year prospective study in a tertiary hospital in Egypt. // J Matern Fetal Neonatal Med — 2020 — Vol — NNULL — p.1-6; PMID:32674652
- Junior OAS., Rollo HA., Saliba O., Sobreira ML. Compression stocking prevents increased venous retrograde flow time in the lower limbs of pregnant women. // Phlebology — 2020 — Vol35 — N10 — p.784-791; PMID:32659162
- Atkins E., Mughal NA., Place F., Coughlin PA. Varicose veins in primary care.
 // BMJ — 2020 — Vol370 — NNULL — p.m2509; PMID:32636215
// BMJ — 2020 — Vol370 — NNULL — p.m2509; PMID:32636215 - Janicka M., Filipecka-Tyczka D., Slabuszewska-Jozwiak A., Pietura R., Jakiel G. Successful pregnancy in women with inferior vena cava stenosis — case report and discussion. // Ginekol Pol — 2021 — Vol91 — N6 — p.331-333; PMID:32627154
- Theodorou G., Khomsi F., Bouzerda-Brahami K., Bouquet de Jolinière J., Feki A. Surgical management of a large postoperative vulvar haematoma following vulvar phlebectomy and ovarian vein embolization for vulvar varicose veins: A case report. // Case Rep Womens Health — 2020 — Vol27 — NNULL — p.e00225; PMID:32489909
возможные причины и методы терапии
Беременность – это ответственный шаг в жизни каждой девушки. Чтобы вынашивание ребенка протекало хорошо и не имело последствий, к этому необходимо готовиться заранее. Следить за своим здоровьем нужно как до беременности, так и после нее, в период лактации. Также будущая мама должна быть готова столкнуться со многими трудностями. Например, ограничение в позах сна, боль в спине, недомогание, странные желания, боль в области живота, паха и бедер.
Например, ограничение в позах сна, боль в спине, недомогание, странные желания, боль в области живота, паха и бедер.
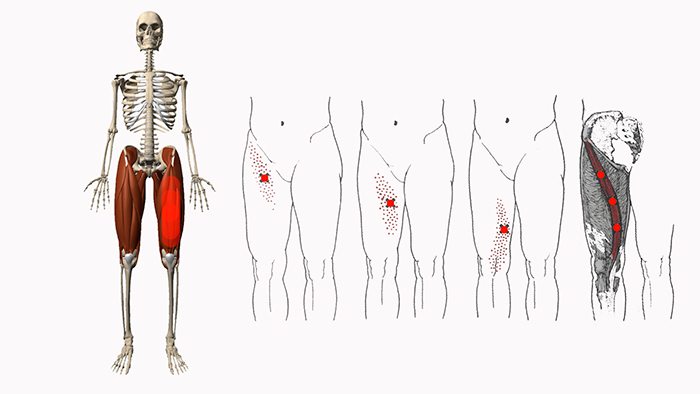
Боль в области бедер
Особенно распространена проблема с болью в области бедер. Если раньше будущая мама могла спать как угодно, то сейчас появляются ограничения. На животе категорически запрещено, на спине врачи не рекомендуют, так как это вредит малышу. И остается спать то на одном боку, то на другом. Это одна из причин, почему болит бедро при беременности.
Но не обязательно все это терпеть. Достаточно выяснить причины появления проблемы и как можно быстрее ее решить.
Возможные причины появления боли
В период вынашивания ребенка женский организм начинает перестраиваться под плод, обеспечивая его защиту, питание — все необходимые условия для развития без патологий. Гормоны также поддаются изменению. Вследствие этого возникает дискомфорт и неприятные ощущения в спине, руках, пояснице и бедрах.
Трансформация организма начинается сразу после оплодотворения. Гормоны расслабляют связки, и начинаются изменения. Однако боль появляется в начале второго триместра беременности. Постепенно этот дискомфорт может превратиться в постоянную острую боль, если вовремя не обратить на это внимания. Причинами, по которым болят кости бедер при беременности, могут быть следующие факторы:
Гормоны расслабляют связки, и начинаются изменения. Однако боль появляется в начале второго триместра беременности. Постепенно этот дискомфорт может превратиться в постоянную острую боль, если вовремя не обратить на это внимания. Причинами, по которым болят кости бедер при беременности, могут быть следующие факторы:
- Заболевания опорно-двигательной системы. Если у будущей мамы были травмы костей, сколиоз, проблемы с суставами, перелом таза и остеохондроз, тогда вероятность появления болей в области бедер увеличивается в 3-4 раза.
- Неактивный образ жизни до беременности — тоже одна из причин, по которой болят мышцы бедра при беременности. Состояние женщины во время беременности напрямую зависит от ее жизни ранее. Сюда входит питание, окружающая среда, вредные и полезные привычки, занятия спортом. Последнее, кстати, очень важно. При занятии спортом молодая мама укрепляет позвоночник, мышцы спины, уберегает себя от боли в пояснице и бедрах в будущем. В результате в период беременности девушка легче переносит нагрузки на тело.
 Также не забывать о спорте врачи рекомендуют и после беременности. Это поможет привести тело в форму и избавиться от болей в области спины, поясницы, бедер.
Также не забывать о спорте врачи рекомендуют и после беременности. Это поможет привести тело в форму и избавиться от болей в области спины, поясницы, бедер. - Изменения в физиологическом плане. Больше всего это касается роста матки. Увеличение размеров матки несет за собой увеличение нагрузки на бедра и таз. Также могут возникнуть некие осложнения – защемление седалищного нерва и развитие радикулита. Будущая мамочка может начать активно набирать вес. Это приводит к дополнительной нагрузке на суставы, и возникает боль. Чтобы ее избежать, ведите калькулятор набора веса при беременности.
- Переутомление будущей мамы. Врачи всегда рекомендуют беременным покой с недлительными прогулками на свежем воздухе. Но так как в современном мире все построено на деньгах, часто молодые мамы работают до последнего месяца. Из-за этого они переутомляются. Особенно на поздних сроках, из-за увеличенной массы тела активная деятельность дает сильную нагрузку на суставы, спину и бедра.
- Недостаточное количество витаминов.
 Как уже говорилось ранее, организм матери в период вынашивания ребенка перестраивается. Ему необходимо обеспечить рост и развитие дитя. Поэтому все витамины и микроэлементы, которые раньше получала мама, теперь уходят плоду. Таким образом, маме не хватает витаминов, чтобы продолжать дальше вести обычный образ жизни. Отсюда и боли в бедрах. В таких ситуациях врачи рекомендуют принимать по полтора грамма чистого кальция и фосфора в день. Этого вполне хватит для укрепления костей мамы и ребенка. В противном случае могут возникнуть более серьезные проблемы. Например, симфизит – воспалительный процесс в лонном сочленении. Первые симптомы: боль в области паха, таза, бедер. Может появиться хромота, и женщине будет сложно поднять ноги вверх.
Как уже говорилось ранее, организм матери в период вынашивания ребенка перестраивается. Ему необходимо обеспечить рост и развитие дитя. Поэтому все витамины и микроэлементы, которые раньше получала мама, теперь уходят плоду. Таким образом, маме не хватает витаминов, чтобы продолжать дальше вести обычный образ жизни. Отсюда и боли в бедрах. В таких ситуациях врачи рекомендуют принимать по полтора грамма чистого кальция и фосфора в день. Этого вполне хватит для укрепления костей мамы и ребенка. В противном случае могут возникнуть более серьезные проблемы. Например, симфизит – воспалительный процесс в лонном сочленении. Первые симптомы: боль в области паха, таза, бедер. Может появиться хромота, и женщине будет сложно поднять ноги вверх. - Подготовка к родам. Когда болят бедра, также необходимо учитывать срок беременности. Если боль появилась на 38-40 неделе, то, скорее всего, это природная подготовка тела к родам. Начинают раздвигаться тазовые кости, чтобы ребенок легче появился на свет.

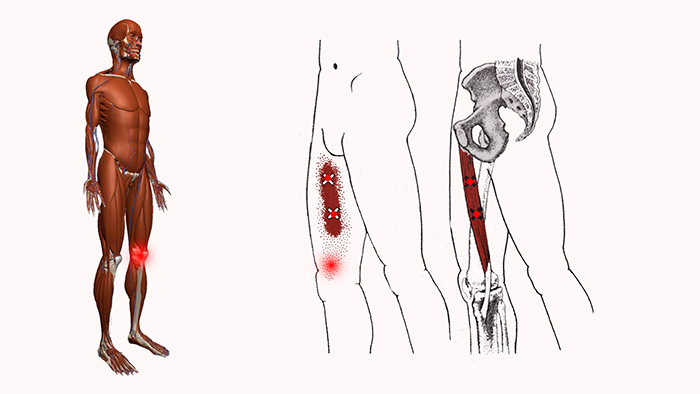
Локализация боли
Кроме этого, чтобы понять причины неприятных ощущений, необходимо учитывать их локализацию. Например, если девушку беспокоят боли в тазу, пояснице и ягодичных мышцах – речь идет о радикулите. Если болит внутренняя сторона бедра при беременности, это указывает на подготовку организма к родам. При локализации ощущений в лобковой части необходимо обратиться к врачу, так как это симптомы симфизита.
Виды болевых ощущений в бедрах
Болевые ощущения в тазобедренных суставах у беременных делятся на несколько видов. Например:
- Стартовая боль. Она появляется каждый раз, когда беременная встает и начинает ходить. Она не имеет никаких последствий и связана с нагрузкой на суставы. Утихает через полчаса или час.
- Ночная боль. При ней болят бедра при беременности во время сна. Боль появляется только поздней ночью, независимо от того, спит девушка или нет. Днем боль не проявляется.
- Механическая боль. Появляется при переутомлении, а исчезает после длительного отдыха.

Методы лечения
Результатом боли в бедрах может быть онемение ног во время сна. В таком случае стоит обратиться к врачу-гинекологу, который следит за здоровьем беременной девушки. Он сможет провести полное обследование и направить на осмотр к узкому специалисту.
По той же причине могут неметь руки. И в этом случае тоже нужно обращаться к специалисту, потому что онемение имеет серьезные последствия. Это может быть признаком развития сахарного диабета или других проблем.
Стоит отметить, что такие явления достаточно редкие. Боль в бедрах и онемения конечностей могут быть последствием неправильного положения во время сна. Будущей маме сложно спать из-за большого живота, поэтому особенно болят бедра при беременности на поздних сроках. Такие боли могут свидетельствовать о том, что мама просто уснула в неудобном для нее положении.
Чтобы избавиться от этого, есть несколько методов лечения. Самый распространенный из них – гимнастика.
Гимнастика для беременных
Врачи рекомендуют выполнять упражнения начиная с 4-го месяца беременности. Они помогают подготовить организм к родам, снижают боль во время расхождения лона, укрепляют тазобедренные суставы, поясницу, избавляют от усталости.
Они помогают подготовить организм к родам, снижают боль во время расхождения лона, укрепляют тазобедренные суставы, поясницу, избавляют от усталости.
Девушка, выполняя гимнастику ежедневно, обеспечивает эластичность мышц. Также пропадет дискомфорт во время сна, боль в бедрах, онемение рук и ног.
Последовательность действий при гимнастике
Последовательность упражнений:
- Наклоны в разные стороны. Обязательно делать их не спеша. Это поможет растянуть грудную мышцу. Повторять 15-20 раз в каждую сторону.
- Вращение тазом. Вращать по часовой и против часовой стрелки, повторять 15 раз в каждую сторону.
- Упражнение «плие». Выполняйте медленные, неглубокие приседания с развернутыми носками. Это упражнение хорошо известно в балете. Повторять 10 раз.
- Растяжка. Стать на колени. Поочередно выпрямлять ноги в разные стороны и медленно наклоняться к ним. Упражнение стоит выполнять по мере своих способностей. Не перенапрягаться. Повторить по 10 раз на каждую ногу.

- Растяжка лежа. Это второй вариант выполнения предыдущего упражнения. Нужно лечь на бок, согнув одну ногу в колене. Вторую ногу следует медленно тянуть носком на себя. Повторить 15 раз на каждую ногу.
Не обязательно выполнять весь комплекс упражнений. Если девушку беспокоит онемение рук – достаточно выполнять только первое упражнение, но тогда нужно увеличить количество повторов. При онемении ног следует выполнять третье упражнение, также увеличив количество повторов. При болях в области бедра нужно выполнять второе и четвертое или пятое упражнения.
Но для профилактики рекомендуется выполнять полный комплекс гимнастики хотя бы раз в неделю. Если гимнастика не помогает, то следует ее делать два раза в день, утром и вечером. Если и это не помогает, тогда следует обратиться к врачу.
Потягивание при беременности
Часто будущие мамы задаются вопросом: «Можно потягиваться после сна во время вынашивания ребенка?». Это достаточно спорный вопрос. Если патологий в развитии дитя нет и здоровье матери в порядке, то потягивание лишним не будет. Но в последние месяцы беременности это очень опасно. Вертикальное потягивание может привести к неправильному расположению ребенка (он перевернется). Также это может вызвать такие осложнения, как гипоксия или преждевременное отхождение вод.
Но в последние месяцы беременности это очень опасно. Вертикальное потягивание может привести к неправильному расположению ребенка (он перевернется). Также это может вызвать такие осложнения, как гипоксия или преждевременное отхождение вод.
Многие девушки делают потягивания рефлекторно, а некоторым это помогает облегчить боль в бедрах и пояснице. Но этого ни в коем случае нельзя делать начиная с 8-го месяца или при осложнениях. Даже если сильно хочется, нужно перебороть себя, чтобы не навредить ребенку.
Как облегчить боль?
Чтобы не обращаться к врачу и не делать гимнастику, можно облегчить боль в бедрах при беременности с помощью нескольких домашних способов:
- Перед сном и после сна приложить холод к больному суставу.
- Засыпать в положении эмбриона – лежа на боку, согнуть колени. Таким образом, боль в бедрах уменьшается из-за дополнительной опоры на колени.
- Положив между ног что-то мягкое и большое, например, одеяло или подушку, можно уменьшить боль в суставах во время сна.
- Также хорошо помогает от боли и онемения бедер теплая грелка. Но это только с разрешения врача. Приложив грелку на бедро, можно расслабить суставы. Тепло само по себе успокаивает. Поэтому врачи рекомендуют теплую грелку использовать для нормализации ночного сна беременной.
Небольшое заключение
Если болит бедро при беременности, то все методы, описанные выше, помогают избавиться от проблемы, но только в том случае, если это изменения организма в физиологическом плане. Если речь идет о болезнях (диабет, радикулит, симфизит), эти способы не помогут. Если беременной не становится легче от подобных процедур на протяжении недели, следует немедленно обратиться к врачу.
что, где и почему болит
После изгнания из рая человек обрел способность самостоятельно воспроизводить себе подобных, и женщина должна была рожать детей в муках… Болевые ощущения в процессе родов и боли после родов медики относят к разряду неизбежных. Даже после практически безболезненных родов, которые проводятся под эпидуральной анестезией, женщины в послеродовый период испытывают боли.
Чаще всего тянущие боли после родов в поясничной области и нижней части спины связаны со смещением бедренных суставов, а также с проявлением тех изменений в крестцово-копчиковом отделе позвоночника, которые происходят в течение всей беременности и во время рождения ребенка.
Причины боли после родов
Мы рассмотрим типичные боли после родов и их наиболее частые причины, хотя, безусловно, существует масса клинических случаев, когда симптомы боли после родов носят индивидуальный характер. Например, длительные сильные головные боли после родов мучают рожениц, перенесших регионарную эпидуральную (спинальную) анестезию, при которой обезболивающий роды препарат вводится в область позвоночника на границе поясничного и крестцового отделов. Длящаяся первые трое суток после родов сильная головная боль (с пеленой перед глазами и тошнотой) может быть и признаком преэклампсии – если у будущей мамы во втором и третьем триместре беременности было стойкое повышение артериального давления.
Боли в груди после родов, точнее, боль в грудной клетке с одышкой и кашлем, могут свидетельствовать об инфекционных заболеваниях легких, но это и симптомы легочной эмболии (попадания тромба в легочную артерию). Боли в ногах после родов — в икрах ног — может быть признаком угрожающего жизни тромбоза глубоких вен, при котором наблюдается покраснение кожи, отеки и повышение температуры. А сильные боли после родов в области живота могут быть признаком воспаления матки на месте прикрепления плаценты.
Однако типичные причины боли после родов связаны с тем, что в процессе появления ребенка родовые пути подвергаются сильному механическому воздействию, которое нередко оказывается травмирующим.
Боли в животе после родов
Гормоны, которые вырабатываются во время беременности, вызывают расслабление связок и мышц. Это необходимо для нормального развития плода, и за весь период вынашивания ребенка размер матки увеличивается в 25 раз. После родов матка начинает возвращаться в свое «добеременное» состояние. И боли внизу живота после родов, которые многими роженицами определяются как боли в матке после родов, связаны с сокращением размеров матки.
После родов матка начинает возвращаться в свое «добеременное» состояние. И боли внизу живота после родов, которые многими роженицами определяются как боли в матке после родов, связаны с сокращением размеров матки.
Эти боли чаще всего бывают схваткообразными и при кормлении грудью усиливаются. Все это – абсолютно нормальное явление. Дело в том, что гормон окситоцин, который в большом количестве вырабатывает гипоталамус родившей женщины, попадает в кровь и стимулирует сокращение гладкой мускулатуры матки. Через 7-10 дней после рождения ребенка подобные боли в матке после родов проходят сами собой.
Дно матки после родов располагается примерно на уровне пупка. В течение послеродового периода, то есть за 6-8 недель, матка сокращается до прежних размеров. Но у женщин, имевших во время беременности большой живот, мышечный тонус брюшины может быть ослаблен, что часто становится причиной пупочной грыжи. Именно она провоцирует боль в пупке после родов. Для решения этой проблемы следует показаться врачу-гинекологу, который наблюдал беременность.
Кстати, боль в желудке после родов, а также боли в кишечнике после родов могут возникать вследствие запоров, которыми страдают многие роженицы. Кроме того, боли данной локализации могут беспокоить тех, у кого есть хронические заболевания ЖКТ: в послеродовой период они могут обостриться. Так что без консультации специалиста не обойтись.
Боли в позвоночнике после родов
Как отмечают медики, причина того, что разные женщины по-разному чувствуют себя после родов, во многом зависит от того, как их организм справляется с изменением или падением уровня гормонов, которые вырабатывались в период вынашивания ребенка.
После родов и выхода плаценты выработка определенных гормонов резко прекращается. К примеру, почти полностью перестает вырабатываться гормон релаксин, который во время беременности способствует увеличению эластичности мышц и расслаблению связок лонного сочленения тазовых костей. Но к нормальному уровню содержания в организме роженицы этот гормон возвращается не сразу, а примерно через пять месяцев после родов.
Поэтому вся опорно-двигательная система женщины после родов к нормальному функционированию переходит постепенно. И некоторые этапы этого процесса вызывают симптомы боли после родов.
Боли в позвоночнике после родов связаны с тем, что релаксин, расслабляя мышцы живота в ходе беременности, ослабляет и связки вокруг позвоночника. Именно повышенная нестабильность позвоночника на протяжении беременности и даже некоторое смещение позвонков приводит к тянущей боли в спине после родов. Эту же причину имеют боли в суставах после родов, в том числе боль в запястье после родов, боли в ногах после родов и боль в коленях после родов.
Боль в пояснице после родов
Боль в пояснице после родов частично является следствием перенапряжения квадратной мышцы поясницы, которая расположена в области задней стенки живота и соединяет подвздошную кость, ребра и поперечные отростки поясничных позвонков. При ее чрезмерных сокращениях или при длительных статических нагрузках и начинаются ощущаться боли в пояснице и во всей спине.
Кроме того, во время беременности мышцы живота растягиваются и удлиняются, а мышцы поясничного отдела, отвечающие за наклон и выпрямление туловища и за стабильность нижней части позвоночника, становятся короче. И это тоже вызывает боль в пояснице после родов. Растяжение связок лобкового сочленения, позвоночника и мышц тазового дна также являются причинами дискомфорта и болезненных ощущений в поясничной области.
Боли в тазу после родов: боль в крестце и копчике
Боль в крестце и копчике после родов женщины обычно не различают и боль в копчике принимают за болевые ощущения в крестце. Между тем, копчиковая кость состоит из нескольких сросшихся рудиментарных позвонков, а крестец – это крупная треугольная кость, которая находится в основании позвоночника, чуть выше копчика. Вместе копчик и крестец составляют нижний неподвижный отдел позвоночника.
От передней и задней поверхностей крестца к тазовым костям идут связки, которые прочно удерживают кости тазового кольца. Но в течение беременности — буквально с самого ее начала — опорно-двигательная система женщины начинает готовиться к родам. Каким образом?
Но в течение беременности — буквально с самого ее начала — опорно-двигательная система женщины начинает готовиться к родам. Каким образом?
Во-первых, позвонки поясничного отдела от оси позвоночника отклоняются назад. Во-вторых, нижние конечности начинают удаляться от подвздошных костей, и тазобедренные головки даже выходят из вертлужных впадин. В-третьих, кости лонного и крестцово-подвздошного сочленений немного расходятся. Наконец, изменяется дуга загиба копчика, а обычно неподвижная кость крестца незначительно подвигается кзади. Все эти изменения в области костей таза предусмотрены природой и позволяют ребенку покинуть лоно матери.
Если ребенок крупный или его предлежание неправильное, или если роды проходили слишком быстро, то боль в крестце после родов и боль в копчике после родов появляется вследствие чрезмерного давления на сочленения в области таза. Провоцируют боли в тазу после родов и перерастяжение данных сочленений в случае принудительного ручного освобождения прохода для головки ребенка в ходе родов.
Чем больше было перегружено крестцово-копчиковое сочленение, тем сильнее и продолжительнее будут боли в тазу после родов и тем дольше будет процесс восстановления.
Зачастую в жалобах на боль в крестцовой зоне роженицы уточняют, что это боль при дефекации после родов. Действительно, боль данной локализации может становиться сильнее в случае расширения сигмовидной кишки при скоплении каловых масс или в острой фазе хронического колита, которая является осложнением послеродовых запоров. Как избавиться от запоров в послеродовом периоде, мы расскажем чуть позже.
Боль в лобке после родов
Под действием гормонов, которые «сигналят» всем системам организма роженицы об окончании процесса рождения ребенка, запускается механизм послеродового восстановления. И обычно сразу после родов происходит восстановление лонного сочленения (симфиза), кости которого во время беременности немного расходятся.
Если все в норме, то процесс восстановления обычного анатомического положения данного сочленения идет без ощутимых последствий.
Но если родившая женщина жалуется на боль в лобке после родов, значит соединяющий лобковые кости хрящ травмирован из-за перерастяжения тазового дна (которое происходит при разгибании головы выходящего из лона ребенка). В этом случае вероятно нарушение симметричности правой и левой лобковых костей. Врачи диагностируют эту патологию как симфизит — дисфункцию лобкового сочленения, при котором пациентка чувствует боль в области лобка при ходьбе и вынуждена ходить в развалку.
Если боли очень сильные и отдают во всех костях и сочленениях таза, то это уже не просто растяжение хряща, а разрыв лонного сочленения — симфизиолиз.
Боли в промежности после родов
Область промежности (regio perinealis) образует дно таза и состоит из мышц, фасций, жировой ткани и кожи. Боли в промежности после родов возникают при ее травмировании – разрыве или рассечении (перинеотомии).
Согласно данным акушерской практики, чаще всего травмы промежности бывают у женщин с хорошо развитой мускулатурой, у пожилых первородящих, при узком влагалище с воспалительными изменениями тканей, при отечности тканей, а также при наличии рубцов после предыдущих родов.
При перинеотомии рассекается только кожа промежности, а при эпизиотомии — промежность и задняя стенка влагалища. Обе эти процедуры делаются при угрозе произвольного разрыва промежности, а также во избежание черепно-мозговых травм новорожденного. При разрыве или разрезе промежности сразу же после родов проводится их ушивание. Наружные шва снимают за день до выписки из роддома, внутренние со временем рассасываются.
При этом хирургическое рассечение промежности лучше разрыва, так как рана получается ровная и чистая и в 95% случаев заживает, как говорят медики, prima intentio (первичным натяжением) — то есть быстро и без последствий.
Однако при этом неизбежны боли в промежности после родов. При соблюдении гигиены рана заживает через пару недель, в течение которых женщине нельзя сидеть, чтобы не нарушить швы. При эпизиотомии швы могут вызывать боль во влагалище после родов, которая будет беспокоить дольше – пока идет процесс заживления внутренних тканей.
Боли в паху после родов
Многих женщин боли в паховой области начинают беспокоить еще в период вынашивания ребенка. К боли в паху может приводить рост объемов матки, а также постепенное расхождение костей таза. Кроме того, боли в паху после родов (отдающие в поясницу) могут быть связаны с наличием камня в почке или мочеточнике. Нельзя исключать и такую причину, как воспаление внутренней слизистой оболочки тела матки — эндометрит. Как отмечают гинекологи, острый послеродовой эндометрит возникает при инфицировании матки в процессе родов довольно часто, при этом после проведения кесарева сечения он проявляется почти в 45% случаев.
Для острого послеродового эндометрита характерны такие симптомы, как боли в нижней части живота и в паху, повышение температуры тела, гнойные выделении и маточные кровотечения. При наличии таких признаков следует немедленно обращаться за медицинской помощью.
Кроме того, боли в паху после родов даетгенитальный герпес, который был диагностирован у беременной.
Головные боли после родов
Головные боли после родов специалисты связывают с несколькими причинами. В первую очередь, это изменение гормонального фона в послеродовой период: нестабильность уровня эстрогенов и прогестерона. Причем, если роженица не кормит ребенка грудью, то головные боли возникают гораздо чаще, чем у кормящих женщин. Способствует головным болям после родов и прием противозачаточных препаратов, в составе которых есть эстроген.
Негативное влияние на состояние здоровья женщины в послеродовом периоде оказывают стрессы, переутомление, недосыпание и т.д. На фоне гормональных изменений данные факторы могут приводить к тому, что новоиспеченную мамочку будут донимать частые и довольно интенсивные головные боли после родов.
Боли в мышцах после родов
Мышечные боли различной локализации (в пояснице, мышцах таза, ног, спины, грудной клетки и др.) – естественное явление после такого сильного напряжения мышц, которой они испытывают во время появления ребенка на свет. Такие боли проходят естественным образом и ни в какой терапии не нуждаются.
Такие боли проходят естественным образом и ни в какой терапии не нуждаются.
Тем не менее, следует иметь в виду, что все изменения, через которые снова приходится проходить организму родившей женщины, необходимо контролировать и не допускать обострения имеющихся заболеваний. Например, заболеваний позвоночника, половой сферы, ЖКТ, которые могут проявить себя с новой силой после перенесенных во время родов нагрузок.
Боли в груди после родов
Мы уже рассказали о гормоне окситоцине, который стимулирует сокращение матки после родов. Кроме того, окситоцин имеет еще одну важнейшую функцию. В период лактации он вызывает сокращение миоэпителиальных клеток, окружающих альвеолы и протоки молочной железы. Благодаря этому вырабатываемое под воздействием гормона пролактина грудное молоко проходит в субареолярные протоки молочной железы и выделяется из сосков.
Молоко появляется в груди после рождения ребенка – сначала в виде молозива. Сроки «прибытия» собственно молока индивидуальные, но акушеры нормой начала лактации считают 48-72 часа после родов. Этот процесс происходит буквально на глазах — путем набухания молочных желез, которое довольно часто сопровождают боли в груди после родов. В дальнейшем процесс выработки молока отрегулируется, и все неприятные ощущения пройдут.
Боли при месячных после родов
Очень часто после родов месячные у женщин становятся не такими регулярными, как до беременности. И в течение 5-6 месяцев после рождения малыша это не должно быть поводом для беспокойства. Кроме того, первые 4 месяцев после родов регулы могут быть разной интенсивности и продолжительности. Что также не является патологией, так как гормональная перестройка на «добеременный» режим продолжается.
Замечено, что большинство женщин, у которых до беременности была альгоменорея (болезненные менструации), после родов освобождаются от этих болей, или, по крайней мере, боли становятся намного слабее. Но бывает и наоборот — боли при месячных после родов начинаются у тех, кто их раньше не испытывал.
Но бывает и наоборот — боли при месячных после родов начинаются у тех, кто их раньше не испытывал.
Если есть малейшие опасения по поводу восстановления менструального цикла после родов, в том числе по поводу болей, нужно проконсультироваться с гинекологом.
Боль при мочеиспускании после родов
Боль при мочеиспускании после родов и неприятное жжение во время этого физиологического процесса – весьма распространенное явление в первые дни послеродового периода.
Нередко роженицы сталкиваются и с такими проблемами, как невозможность опорожнить мочевой пузырь в связи с полным отсутствием позывов. У всех этих симптомов есть причины. Дело в том, что пространство для расширения мочевого пузыря после родов увеличилось, либо в ходе родов мочевой пузырь мог быть травмирован, тогда какое-то время позывы могут отсутствовать.
К боли при мочеиспускании после родов приводят отек промежности, а также болезненность швов, наложенных при зашивании разрыва или разреза промежности. В любом случае через 8 часов после завершения родов женщина должна освободить мочевой пузырь. Это крайне важно как для сокращения матки, так и для предотвращения возможного инфицирования мочевыводящих путей.
В любом случае через 8 часов после завершения родов женщина должна освободить мочевой пузырь. Это крайне важно как для сокращения матки, так и для предотвращения возможного инфицирования мочевыводящих путей.
Если боль при мочеиспускании после родов продолжается и после того, как заживет шов на промежности, то это уже признак неблагополучия: вероятно воспаление мочевого пузыря, которое сопровождается повышением температуры. В этом случае нужно сразу же обращаться за медицинской помощью.
Боль при сексе после родов
Послеродовое восстановление в норме занимает не менее двух месяцев. Ранее этого срока врачи не рекомендуют возобновлять сексуальные отношения супругов. Тем не менее, даже после этих двух месяцев не менее трети женщин чувствуют физический дискомфорт и даже боль при сексе после родов.
Боль во влагалище после родов может быть вызвана различными местными инфекциями, которые привели к воспалению слизистой оболочки половых органов, и именно это является причиной болезненных ощущений при сексе после родов. А боль в клиторе после родов связана с его отеком и наличием швов в области промежности, особенно после эпизиотомии.
А боль в клиторе после родов связана с его отеком и наличием швов в области промежности, особенно после эпизиотомии.
Диагностика боли после родов
Для своевременного выявления возможных патологий после рождения ребенка каждой женщине необходимо посетить своего врача – через полтора месяца после родов. Этот визит будет нелишним, даже если женщина чувствует себя хорошо и ни на что не жалуется.
Осмотр гинеколога, в первую очередь, покажет, как обстоят дела с детородными органами женщины. От их здоровья во многом зависит здоровье женщины.
При наличии каких-либо жалоб диагноз ставится на основании того же осмотра и сбора анамнеза, включая история ведения родов, в которой указаны все их этапы, осложнения и проведенные манипуляции.
Если возникает необходимость осмотра врача другой специализации (к примеру, ортопеда невролога, гастроэнтеролога, нефролога), то пациентке дается соответствующее направление. И тогда диагностика имеющейся патологии проводится узким специалистом – соответствующими методами. Например, при боли в лобке после родов диагноз симфизит или симфизиолиз ставится на основании обследования с помощью рентгена или компьютерного томографа.
И тогда диагностика имеющейся патологии проводится узким специалистом – соответствующими методами. Например, при боли в лобке после родов диагноз симфизит или симфизиолиз ставится на основании обследования с помощью рентгена или компьютерного томографа.
Лечение боли после родов
Боли внизу живота после родов максимум через 7-10 дней исчезнут сами, но это произойдет быстрее, если женщина наладит нормальное опорожнение мочевого пузыря, которое даст возможность сокращаться матке.
Врачи говорят, что можно использовать при боли в промежности после родов спрей Пантенол (обычно он применяется для лечения ожогов). Этот бактерицидный и местнообезболивающий препарат применяется для ускорения заживления при различных повреждениях кожи и слизистых оболочек и послеоперационных ранах. Пантенол наносят на поврежденную кожу несколько раз в сутки, его можно использовать при беременности и в период кормления грудью.
Чтобы как можно меньше травмировать швы на промежности, врачи рекомендуют использовать не обычные прокладки, а специальные послеродовые, у которых верхний слой изготовлен из материала, не прилипающего к шву.
При боли в позвоночнике после родов и боли в спине после родов рекомендуются физические упражнения:
- лежа на спине согнуть в колене правую ногу, левая остается в горизонтальном положении,
- завести носок стопы согнутой правой ноги под икру лежащей левой ноги,
- левой рукой взяться за правое бедро и наклонять влево правое колено.
Данное упражнение выполняется 8-10 раз, затем то же самое делается левой ногой.
При болях в спине старайтесь меньше наклоняться, не поднимать ничего тяжелого, во время кормления выбирать положение, максимально комфортное для спины — с обязательной опорой под поясничной областью.
Задача первостепенной важности в послеродовом периоде – избавиться от запоров! Поскольку проблемы со стулом могут усиливать боли в кобчике и крестце. Никаких слабительных, кроме — в крайних случаях — клизмы или глицериновых свечей. Лучше всего и безопаснее — есть сухофрукты, овсянку, кисломолочные продукты; принимать по утрам по столовой ложке подсолнечного масла, а натощак выпивать стакан холодной очищенной воды без газа.
Помните, что любой слабительный лекарственный препарат при кормлении грудью приведет к аналогичному эффекту и у вашего малыша. Но и запор у мамы вызовет проблемы с кишечником у ребенка.
А вот при лечении боли в лобке после родов, особенно в случае с разрывом лонного сочленения (симфизиолизом), необходим постельный режим, болеутоляющие лекарства, физиотерапевтические процедуры и тазовый бандаж для фиксации костей. Все это должен назначить врач — после постановки диагноза.
К народным средствам лечения боли после родов относятся отвары и настои лекарственных растений. Так, пастушья сумка является не только прекрасным кровоостанавливающим средством, но и способствует сокращению матки. Отвар пастушьей сумки готовится из расчета одной чайной ложки травы на стакан кипятка (заливается и настаивается около получаса). Его рекомендуется пить три раза в день по столовой ложке.
В излечении разрывов промежности поможет алоэ: сок из листика выдавливается на гигиеническую прокладку. Снизит боли при разрезе или разрыве промежности, а также смягчит грудь, затвердевшую от прилива молока, компресс с отваром имбирного корня: 50 г имбиря на литр воды.
А снять головную боль после родов можно при помощи эфирных масел (лаванды, лимона, грейпрута, базилика, розмарина и мелиссы), которыми натирают виски, за ушами и область шейных позвонков.
Если боли после родов не прекращаются (или усиливаются) спустя три месяца после рождения ребенка, то без лечения не обойтись. Но применение кормящей женщиной каких бы то ни было лекарственных препаратов, в первую очередь, обезболивающих, без рекомендации врача недопустимо!
Профилактика боли после родов
Профилактику боли после родов следует начинать еще во время беременности. Например, чтобы уменьшить послеродовые боли в области поясницы, будущим мамам нужно заниматься специальным фитнесом или аэробикой в воде, освоить и правильно применять в процессе родов технику дыхания. Чтобы избежать проблем с болями в позвоночнике, ногах и мышцах, необходимо в течение всей беременности строго следить за своим весом и не допускать появления стойкой отечности ног.
Послеродовой период в норме длится от шести до восьми недель. За это время организм роженицы снова перестраивается, а ее репродуктивные органы возвращаются к дородовому состоянию — инволюционируют. К сожалению, большинство родивших женщин испытывают боли после родов. Но боль быстро проходит, а радость материнства остается на всю жизнь!
И чтобы боли после родов не омрачали эту радость, не забывайте консультироваться со своим врачом-гинекологом. Его рекомендации помогут вам быстрее прийти в норму и сохранить здоровье.
Все новости Предыдущая Следующая
Вопросы беременных • беременность • ответы гинеколога
Одна из самых распространенных процедур для уменьшения растяжек — это массаж тела. В зависимости от вида массажа он поможет после родов восстановить эластичность кожи, укрепить мускулатуру, стимулировать кровообращение кожи, что в свою очередь способствует образованию коллагена. Для улучшения тонуса кожи рекомендуются обертывания, вакуумный массаж, лимфодренажный массаж, пилинг тела (AHA, химический и абразивный пилинг) поможет уменьшить образовавшиеся растяжки. Нужно учесть, что эти процедуры проводятся курсом, одного или двух раз будет недостаточно. Также процедуры для тела нужно комбинировать с регулярной физической активностью (прогулки, плавание в бассейне, лечебная гимнастика) и сбалансированным, здоровым питанием.
Нередко для уменьшения растяжек используется мезотерапия тела. Это подкожные инъекции натуральных, биологически активных веществ, которые стимулируют самовосстановление кожи, способствуют ее эластичности и тонусу. В процедуре используются микроиглы, при помощи которых под кожу вводятся экстракты растительного и животного происхождения, витамины, аминокислоты и минеральные вещества, которые в виде инъекций воздействуют намного эффективнее, чем традиционные косметические средства. Попадая под кожу, активные вещества воздействуют на определенные места — мезотерапевтические препараты вводятся в малых дозах именно в проблемные зоны. В зависимости от желаемого эффекта можно выбрать различные мезотерапевтические коктейли. Эта процедура проводится курсом, а затем желательна профилактика — повторение процедуры через каждые 3-6 месяцев.
Одна из самых современных процедур для эффективного уменьшения растяжек — это плазмолифтинг, или I-PRF. Это прогрессивный метод лечения, который помогает восстанавливать кожу и улучшать ее состояние. Основное преимущество этого метода — отсутствие побочных эффектов, потому что используется кровь самого пациента, к которой не добавляются другие химические вещества. Таким образом, нет риска аллергических реакций и инфекций. Это надежный и естественный метод, позволяющий улучшить состояние и вид кожи, используя ресурсы самого пациента. Кроме того, во время процедуры пациент чувствует лишь незначительный дискомфорт, потому что используются тонкие иглы, практически не вызывающие болевых ощущений. Во время процедуры после проверки состояния здоровья пациента из вены берется кровь (примерно 15-30 мл), при помощи центрифуги от нее отделяется ценная, обогащенная тромбоцитами плазма. Отделенная плазма путем инъекции вводится в проблемные зоны. В небольшом количестве крови значительно выше концентрация факторов роста тромбоцитов и стволовых клеток, и они воздействуют именно на проблемную зону. Плазма I-PRF в косметологии используется для восстановления и оживления сухой, усталой кожи, улучшения состояния проблемной кожи в случае шрамов и растяжек.
Как быстро подтянуть внутреннюю поверхность бедра, не раскачивая ноги
У каждого тела есть свои проблемные зоны, откуда жир уходит в самую последнюю очередь. У женщин, даже очень худеньких, такой зоной чаще всего становится внутренняя поверхность бедра. Конечно, первое, что приходит на ум при такой проблеме, — начать усердно тренировать именно эту часть тела. Но, оказывается, так можно все только усугубить.
AdMe.ru основательно подошел к изучению этого вопроса и предлагает вам решение, которое поможет победить проблемную зону и навсегда забыть о протирающихся на бедрах джинсах.
Прицельное жиросжигание — миф
К сожалению, придется начать эту статью с плохой новости. Похудеть только в определенной зоне своего тела невозможно. Как бы мы ни старались, но, тренируя мышцы внутренней поверхности бедра, не получится сделать эту зону меньше.
Более того, при сильной нагрузке мышцы увеличатся в объеме и под жировой прослойкой могут сделать проблемную зону еще больше, в лучшем случае — оставить все без изменений. Поэтому если есть лишний вес, то в первую очередь необходимо заняться похудением и укреплением мышечного корсета.
Внутреннюю поверхность бедер лучше всего просто укреплять изолированными упражнениями без утяжеления. Их можно выполнять в завершение полноценной тренировки на развитие всех групп мышц. А лишний жир на теле эффективнее всего сжигать аэробной нагрузкой. При дефиците калорий вес будет равномерно уходить со всех зон, в том числе и с проблемной.
Однако бывает так, что худеть уже некуда, а ненужный объем на внутренней стороне бедер все равно мешает жить. В этом случае поможет небольшая фитнес-хитрость.
Чтобы уменьшилась внутренняя поверхность бедра, нужно увеличить заднюю
Хорошо развитый бицепс бедра (задняя поверхность) формирует впадину во внутренней части бедер. Таким образом, работая над этой мышцей, мы можем подтянуть и проблемную зону. Расскажем о наиболее эффективном достижении этих целей.
1. Гиперэкстензия с акцентом на бедра
Гиперэкстензия выполняется на специальном тренажере — римском стуле, который есть практически в каждом фитнес-клубе. Перед подходом нужно выставить упор тренажера на самый низкий уровень. Если вы занимаетесь дома, можно использовать диван: нужно упереться бедрами в мягкую ручку и попросить кого-нибудь подержать вам ноги.
Это упражнение в классическом варианте направлено на развитие мышц спины, а уже потом на бедра и ягодичные мышцы. Чтобы сместить акцент на бицепс бедра, нужно немного скруглить спину и поднимать тело за счет усилий именно таза, а не поясницы.
Техника выполнения: ступни расположены параллельно друг другу, ноги прямые, спина немного округлена. Опускаем тело на полную амплитуду вниз и возвращаем его в исходное положение за счет усилия ягодиц и бедер. Чтобы проверить, те ли мышцы у вас напряжены, положите руки на ягодицы: во время выполнения гиперэкстензии мышцы под вашими ладонями должны активно работать, а в конце подхода — «гореть».
2. Наклоны на одной ноге с упором в стену
Это одна из вариаций становой тяги — упражнения, которое отлично прорабатывает бицепс бедра и спасает от проблемы под названием «обвисшая попа». Однако для выполнения наклонов здесь не понадобится никакого дополнительного оборудования — только стена.
Техника выполнения: становимся спиной к стене на небольшом расстоянии, под прямым углом упираем одну ступню в стену, руки заводим за спину. Сохраняя прогиб в пояснице, тянемся пятой точкой к стене, как будто хотим ее коснуться. Опускаем корпус до параллели с полом. Не задерживаясь в этом положении, возвращаемся в исходное. Наклоны нужно делать до ощущения жжения — сначала на одну ногу, потом на другую, не делая перерыва.
3. Приседания в тренажере для разведения ног
Девушки в фитнес-клубах очень любят тренажеры для сведения и разведения ног, а инструкторы часто включают их в женский тренинг. Как мы уже выяснили выше, сведения могут увеличить и без того объемную внутреннюю поверхность бедра. А разведения можно выполнять намного эффективнее. Достаточно приподнять таз во время выполнения упражнения или, например, развернуться в тренажере.
Техника выполнения: выставляем необходимый вес и встаем лицом к сиденью тренажера. Носки максимально разведены, колени с внешней стороны прижаты к упорам, руки можно положить на спинку. Опускаем таз вниз, как будто пытаемся присесть на стул. Колени в этом движении разводятся сами, а упоры создают дополнительную нагрузку на бицепс бедра в приседании.
4. Выталкивания в гравитроне
Гравитрон, как правило, используется для тренировки верхней части тела, но и нижнюю в нем тоже можно отлично проработать. Упражнение напоминает жим платформы одной ногой, однако в нашем варианте может быть проще сместить акцент и прочувствовать максимальное напряжение именно в бедрах и ягодицах.
Техника выполнения: выставьте на тренажере необходимый вес, платформа гравитрона должна опускаться с усилием. Обопритесь на ручки тренажера, прогните спину в пояснице и отведите ягодицы максимально назад, так, чтобы почувствовать натяжение в задней поверхности бедра. Опираясь на пятку, опускайте подвижную платформу вниз и медленно возвращайте ее в исходное положение.
5. «Ослиные удары»
Так в переводе с английского называется упражнение «donkey kicks», и вся суть его выполнения отражена в этом названии. Таким упражнением лучше всего завершать тренировку, сделав максимально возможное количество повторений на каждую ногу. Для отягощения можно использовать фитнес-манжеты или резинку.
Техника выполнения: руки и колени на коврике, спина параллельна полу, взгляд направлен перед собой. Выполняем движение, похожее на лягание ослика: нога приподнимается и взлетает вверх, медленно опускается и снова взлетает.
Во время выполнения и этого, и других упражнений из нашей статьи концентрируйте свое внимание на задней поверхности бедра. Вы должны хорошо чувствовать свои мышцы и во время каждого подхода стараться максимально держать их в напряжении.
Надеемся, что эти упражнения помогут вам выглядеть еще восхитительнее. Расскажите в комментариях, что вы делали, чтобы подтянуть внутреннюю поверхность бедер, и какие были результаты.
Эрозия шейки матки
Эрозия шейки матки – распространенная патология, которая встречается более чем у трети женщин. Современная медицина признает, что оперативное лечение уместно только в крайних случаях. В клиниках IMMA выполняются необходимые исследования, проводится наблюдение и лечение патологических состояний, связанных с изменением эпителия шейки матки. Пациент может рассчитывать на высококвалифицированную помощь в решении возникшей проблемы.
В наших клиниках вы можете:Для уточнения подробностей и по любым вопросам обращайтесь по номеру, указанному на сайте.
В современной медицине под термином «эрозия шейки матки» подразумеваются две различные патологии, предполагающие нарушение эпителия. Для диагностики достаточно визуального осмотра гинекологом, поэтому регулярное посещение врача станет гарантией защиты от возможных осложнений.
Особенности строения шейки матки
Шейка – нижняя часть матки, выступающая во влагалище. В ее центре имеется канал, который связывает полости матки и влагалища. В нормальном состоянии поверхность органа розовая и гладкая. Эпителий внешней стороны состоит из нескольких слоёв клеток:
- базальная ткань, в этом слое слизистой происходит непрерывное деление клеток, которые обеспечивают смену верхних слоев слизистой;
- промежуточный слой, состоящий из созревающих клеток, образованных в базальной ткани;
- поверхностная или функциональная ткань, состоит из плоских клеток, которые обеспечивают механическую и биологическую защиту от неблагоприятных факторов.
Внутренняя поверхность матки выложена другим видом ткани – однослойным эпителием, состоящим из цилиндрических клеток. Внешний вид поверхности отличается от поверхности шейки более ярким, чаще красным цветом. В нормальном состоянии ткань цилиндрических клеток не доступна при гинекологическом осмотре. Точка стыка плоского и цилиндрического видов эпителия находится внутри цервикального канала, в норме ее нельзя увидеть.
Истинная эрозия
Под термином «эрозия шейки матки» специалисты понимают два разных патологических состояния эпителия, которые связаны между собой.
Истинная эрозия представляет собой повреждение верхнего слоя эпидермиса, по сути своей является раной. Выглядит такое нарушение как ярко-красная округлая язва с неправильными краями. Для нее характерны отек, воспаление, гнойные и кровянистые выделения.
Такая эрозия не всегда требует специального лечения, здоровый слой эпителия восстанавливается сам в течение двух – трех недель. Если повреждения являются неглубокими, к ним не присоединяется инфекция и организм обладает сильным иммунитетом, то эпителий быстро восстанавливается. Однако, процесс заживления должен проходить под контролем специалиста для исключения развития осложнений.
Причины истинной эрозии шейки матки могут быть разными:
- механические повреждения в результате родов, аборта, грубого полового акта;
- воспалительные процессы во влагалище и цервикальном канале. Едкие выделения могут разъедать верхний слой клеток;
- влияние инфекций, возбудители травмируют нежный эпителий.
В некоторых случаях могут возникать осложнения в виде образования рубцов. Они лишают верхний слой шейки матки необходимой эластичности, что грозит повреждениями и разрывами во время естественных родов.
Симптомы истинной эрозии шейки матки стёрты. Это связано с особенностью строения этого органа: здесь отсутствуют нервные окончания, поэтому повреждения, язвы и раны мало беспокоят женщину и излечиваются самостоятельно и незаметно.
При возникновении осложнений, например, присоединении инфекции или развитии воспалительного процесса, признаки истинной эрозии шейки матки становятся более очевидными. Появляются неприятные ощущения во время полового акта, боль в поясничном отделе, наблюдаются выделения с элементами крови.
Другое распространенное последствие неправильного восстановления эпидермиса – замещение многослойного цилиндрического вида ткани плоскими клетками, выстилающими внутреннюю поверхность матки. Такое состояние называют эктопией или ложной эрозией.
Эктопия шейки матки
Более чем у трети представительниц прекрасного пола встречается данное явление. Эктопия была исключена из списка гинекологических заболеваний. В современной медицине она считается особенностью строения эпидермиса и требует срочного лечения только в определённых случаях.
Выделяют следующие причины появления ложной эрозии шейки матки:
- гормональные сбои, вызванные нарушением в работе надпочечников, яичников, щитовидной железы;
- инфекции, передающиеся половым путем;
- длительные воспалительные процессы во влагалище и цервикальном канале с большим количеством выделений, повреждающими нежный слой эпителия;
- дисбактериоз влагалища, нарушение микрофлоры в результате несоблюдения правил гигиены, незащищённого полового акта, частой сменой половых партнеров;
- пониженный иммунитет;
- осложнения при заживлении истинной эрозии и других повреждений шейки матки.
Последние исследования показали, что уже на этапе внутриутробного развития у девочек наблюдается развитие ложной эрозии. Истинные причины явления малоизучены. Подобная патология не требует лечения, обычно исчезает самостоятельно до 25 лет, когда заканчивается процесс созревания клеток эпителия влагалища и шейки матки.
Разновидности эктопии
Распространение плоского эпителия может затрагивать глубокие слои поверхности шейки матки и вызывать различные новообразования и изменения структуры тканей. Выделяют три формы:
- чистый вид. Измененная поверхность гладка, имеет более яркий красный цвет. Обычно встречается при врожденной патологии.
- железистая, предполагает глубинные изменения тканей, ее внешний вид напоминает губку.
- кистозная, сопровождается появлением бугорков с признаками воспалительного процесса.
- смешанная, сочетающая оба вида.
Осложненная рецидивирующая ложная язва требует пристального контроля со стороны врача, так как способна стать причиной злокачественной опухоли. В этом случае может потребоваться удаление эрозии шейки матки.
Признаки эктопии
Симптомы и признаки ложной эрозии шейки матки следующие:
- обильные выделения без запаха;
- боли при половом акте;
- кровянистые выделения после полового акта или медицинских манипуляций;
- чувство жжения.
При возникновении осложнений, например, присоединении инфекции или воспалительного процесса симптомы усиливаются, выделения становятся гнойными с резким запахом, может появиться зуд во влагалище.
Стертая симптоматика и нерегулярное посещение врача приводят к тому, что патология развивается долгие годы. Под влиянием осложнений может возникнуть угроза злокачественного перерождения тканей.
Причины эктопии
В современной медицине существует несколько теорий, раскрывающих причины и механизмы появления ложной эрозии. Наиболее распространено мнение о воспалительной природе недуга. Воспаление во влагалище и цервикальном канале приводит к образованию большого количества выделений, которые раздражают эпителий шейки матки. Возникают истинные эрозии, но из-за неблагоприятной среды и отсутствия лечения заживление сопровождается заменой цилиндрических клеток плоскими.
Считается, что гормональный сбой может стать причиной эктопии. Уменьшение выработки стероидов приводит к замещению тканей. Данное явление может наблюдаться у девочек во время полового созревания, у беременных и женщин, переживающих менопаузу.
Эктопия возникает при механических повреждениях во время родов, вывороте и опущении органов малого таза.
Эрозия при беременности
Появление эктопии во время беременности является следствием изменения гормонального фона женщины, снижения иммунной защиты, и не требует специального лечения. Опасность заключается в возможных осложнениях. Пораженные участки шейки матки не выполняют защитной функции, поэтому возрастает угроза присоединения инфекции, возникновения воспалительного процесса. Врач выбирает наиболее щадящие медикаменты, разрешенные при беременности.
Профилактикой возникновения осложнений является соблюдение правил личной гигиены, использование презервативов во время полового акта.
Травмы во время родов могут стать причиной истинной эрозии. На фоне восстановительных процессов, выведения лохий заболевание проходит незаметно для молодой мамы.
Методы диагностики
Патологические изменения эпителия шейки матки хорошо видны при гинекологическом осмотре. Для постановки точного диагноза, определения стратегии лечения проводят следующие исследования:
- кольпоскопия;
- мазок;
- цитология;
- анализы на инфекции, в том числе на СПИД;
- бактериологический посев;
- биопсия.
Кольпоскопия. Данный метод обследования предполагает внимательное изучение патологии с помощью специального оборудования. Кольпоскоп увеличивает изображение в тридцать раз, позволяя точно определить характер изменений. Для определения вида ткани используются растворы йода (Люголь) или уксуса. Они не причиняют вреда слизистой, однако благодаря реакции ткани окрашивают ее в разные цвета, что позволяет выделить проблемные места. Специалист внимательно изучает видоизменения, отмечает места, требующие применения дополнительных методов исследования, в том числе проведения цитологического анализа и биопсии.
Цитологическое исследование. Цитологические анализы показывают видоизменения в структуре клеток, наличие или отсутствие признаков злокачественных изменений. Для проведения исследования врач делает соскоб.
Биопсия. Данное исследование предполагает исследование ткани на наличие признаков злокачественных изменений. В процессе проведения кольпоскопии врач намечает места, которые требуют проверки. Процедуры ощипывания ткани безболезненная, может сопровождаться небольшим дискомфортом. Данное исследование является обязательным перед определением методов лечения эрозии шейки матки.
Анализы на наличие инфекций, определение состояния микрофлоры. Одним из первых шагов в лечение эрозии является выявление инфекций и воспалительных процессов. Они могут быть причиной заболевания, после устранения которой произойдет восстановление нормального внешнего покрова.
Методы лечения
Результаты обследования дадут возможность врачу определить, как лечить эрозию шейки матки. В первую очередь необходимо устранить инфекции и воспалительные процессы.
Не всегда требуется лечение эрозии шейки матки. Например, при врожденной эктопии и незначительных изменениях эпителия, не вызывающих дискомфорта, достаточно одного наблюдения.
Если эктопия не проходит после 25 лет, занимает обширную площадь, сопровождается осложнениями, то применяются различные методики, в основе которых один механизм. Патологический слой клеток разрушается, чтобы на его месте восстановился нормальный эпителий. Существуют несколько методов. Различающихся доступностью, возможными последствиями:
- диатерморегуляция;
- криодеструкция;
- радиоволновое воздействие;
- лазеротерапия.
Радиоволновое воздействие — наиболее щадящий способ лечения. После него не образуется струп, так как патологические слои клеток не просто отмирают, а испаряются, вместо них появляется пленка. Заживление происходит быстро, отсутствуют шрамы.
Ответ на вопрос, следует ли прижигать эрозию шейки матки, зависит от каждого конкретного случая.
Профилактика и наблюдение — залог здоровья
Легкомысленное отношение к эктопии может привести к серьезным осложнениям: бесплодию, раку. Пораженный эпителий не выполняет защитные функции, поэтому увеличиваются риски возникновения воспаления и заражения инфекционными заболеваниями. Неоправданные агрессивные методы воздействия могут привести к возникновению шрамов, рецидивам.
Качественное наблюдение и лечение эрозии шейки матки в Москве осуществляется в клиниках IMMA. Наличие новейшего оборудования, возможность проводить высокоточные лабораторные исследования, профессионализм сотрудников гарантируют успех в профилактике гинекологических заболеваний.
Регулярные гинекологические осмотры необходимы для сохранения женского здоровья!
Заболевания вульвы
Заболевания вульвы
Поражения и болезни вульвы многообразны. К ним относят дематозы: атопический дерматит, атрофические изменения на фоне гипоэстрогенного состояния, нейродермит, аллергический контактный дерматит, интертриго (механический дерматоз), псориаз, склерозирующий лишай, красный плоский лишай и другие; кисты вульвы, вестибулярный папилломатоз, доброкачественные опухоли вульвы, системные болезни, инфекции вульвы и другие. Все перечисленные заболевания сопровождаются гиперемией (покраснение) и зудом, жжением, но поставить правильный диагноз возможно только при осмотре у врача и иногда использовании дополнительного метода — вульвоскопии.
Лечение и осмотр дерматозов включают в себя консультацию двух специалистов — врача гинеколога и врача дерматолога.
Рассмотрим каждое заболевание в отдельности.
Атопический дерматит вульвы
— это самый частый вид дерматита. Страдает около 20% населения. Обычно возникает у девочек раннего возраста, имеющих отегощенную каким — либо атопическим расстройством (бронхиальной астмой, аллергическими реакциями, сенной лихорадкой, крапивницей) наследственность или страдающим им. Атопический дерматит склонен к рецидивам и сопровождается сильным зудом. Заболевание стало понятным недавно, когда у страдающих ею обнаружили наследственный дефект ороговения, повышающий проницаемость эпидермиса и приводящий к его сухости. В мелкие трещины пересохшего эпидермиса легко проникают аллергены, раздражающие вещества и патогенные микроорганизмы. Мыло или гигиенические средства, усиливая повреждение барьерной функции эпидермиса, способствуют проникновению в его дефекты других раздражающих веществ и аллергенов. Атопический дерматит возникает в результате сложного взаимодействия радражающих и аллергенных химических веществ или лекарственных средств на фоне наследственного иммунодефицитного состояния, в части случаев на фоне наследственного дефекта барьерной функции эпидермиса, инфекции кожи, грибковые, бактериальные, протозойные или вирусные, приводят к обострениям атопического дерматита за счет прямого действия и дополнительной аллергизации. Наиболее часто вызывает и поддерживает обострения атопического дерматита Staphylococcus aureus. Основные симптомы атопического дерматита — «зуд — расчесы — зуд» и мокнутие (влажность), приводят к резкому утолщению кожи с нарушением пигментации и появлению сыпи. Расчесы становятся входными воротами вторичной инфекции. Нередко причиной обострения является — щелочное мыло и средства личной гигиены, входящие в их состав ароматизаторы и даже влажные гигиенические салфетки. Изменения кожи зависят от давности процесса. Чаще всего поражаются большие половые губы, несколько реже малые или внутренняя поверхность бедер и межягодичная складка.
В лечении в первую очередь необходимо устранить причины и пусковые факторы дерматита.
Нейродермит вульвы
— это заболевание, является переходом от атопического дерматита, к которому приводит порочный круг «зуд — расчесы — зуд». Синонимы нейродермита вульвы — «простой хронический лишай», «гиперпластическая дистрофия», «чешуйчатая гиперплазия». Изменения кожи происходят такие же, как и при атопическом дерматите, но важными пусковыми механизмами является психическое перенапряжение. Самый характерный симптом нейродермита вульвы является упорный зуд, часто на протяжении многих лет, усиливающийся в тепле, во время менструации и под воздействием стрессовых факторов. Расчесывание носит привычный, почти навязчивый характер. Кожа вульвы утолщается, становится более или менее пигментированной, процесс постоянно распространяется на паховые складки и бедро. Лечение многогранно и сложно. Наблюдаются частые рецидивы.
Атрофические изменения на фоне гипоэстрогенного состояния
Сопровождаются падением уровня гормона эстрогена в крови, вследствие наступления естественной менопаузы и других состояний: удаление яичников, резецирование яичников, дисфункция яичников, применение антиэстрогенов, избирательное подавление эстрогенных рецепторов.
До менархе (становления менструального цикла, половое созревание) и в период вскармливания грудью уровень эстрогенов относительно низок. Это приводит к истончению и сухости эпителия вульвы и влагалища с ослаблением его барьерной функции, предрасполагающим к раздражению и инфекции.
Атрофический вульвовагинит, так называется данное заболевание, сопровождается симптомами, как жжение и зуд, болезненность вульвы, затруднения при мочеиспускании ,связанное с учащением и болезненностью, появление боли во время полового акта. Эпителий вульвы и влагалища истончается и становится бледным. Иногда отмечается сужение входа во влагалище, трещины и кровоизлияния. В тяжелых случаях появляются обильные выделения с неприятным запахом.
Лечение включает в себя гормональную терапию и при присоединении вторичной инфекции антибактериальную.
Контактный дерматит вульвы
— это воспаление кожи, вызванное экзогенным раздражающим веществом. Важно отличить простой контактный дерматит от аллергического дерматита. И тот, и другой может иметь острое, подострое и хроническое течение. Возникает контактный дерматит вульвы в результате постоянного прямого, не связанного с иммунными механизмами химического или физического повреждения кожи. Причины его многообразны, например, воздействие мочи, испражнений. Предрасполагает к нему низкий уровень эстрогенов, сопутствующие заболевания кожи, инфекция, травма — все, что ослабляет барьерную функцию эпителия и делает кожу более чувствительной к повреждающим воздействиям. Однако, повторный контакт с химическими средствами приводит к развитию истинного аллергического контактного дерматита. Контактный дерматит вульвы — заболевание очень распространенное. Беспокоит повышенная чувствительность кожи, зуд и жжение вульвы. Больные нередко прибегают к самолечению противогрибковыми препаратами, противозудным или анестезирующими мазями, накладывая их уже на воспаленную кожу, а медицинские работники, к которым обращаются данные пациенты, уже затрудняются установить причину контактного дерматита. Поэтому обращаться к врачу следует при первых появившихся беспокойствах, чтобы врач мог выявить причину и назначить правильное лечение. Итак, самые частые причины простого контактного дерматита вульвы: мыло и его заменители, недержание мочи и кала, потливость, выделения из влагалища, раздражение прокладками и нижним бельем.
Лечение поэтапное, с исключением причины заболевания.
Аллергический контактный дерматит вульвы
Представляет собой выраженную аллергическую реакцию на небольшие количества какого-либо химического вещества. Аллергичекий контактный дерматит вульвы как правило начинается остро, в отличии простого контактного дерматита. Зуд и жжение возникают внезапно. Иногда больная сама указывает причину. Зуд может сочетаться с жжением. Причиной может служить какой-либо радражающий фактор: высокощелочные или сильно ароматизированные сорта мыла и его заменители, сильно ароматизированные прокладки и другие аллергены, перечень возможных аллергенов весьма велик. Нередко к моменту обращения заболевание принимает подострую или хроническую фазу течения. Тяжелая острая воспалительная реакция сопровождается гиперемией (покраснением), образованием везикул (пузырьков), и даже пузырей, мокнутием (влажность), расчесами с кровянистыми или желтыми корками, иногда присоединяется вторичная инфекция.
Лечение основывается на разных методах, но в первую очередь исключение главного —аллергена, в ином случае оно безуспешно.
Интертригинозный дерматит вульвы
— это воспаление кожи в складках, вызванное трением, воздействием тепла, потливостью, скоплением влагой под одеждой. Заболевание особо распространенное у женщин с глубокими кожными складками. Основная его причина — это трение соприкасающихся поверхностей кожи и их мацерация потом в тепле. Воспаленные мокнущие поверхности легко инфицируются бактериями и грибами рода Candida (называемой в народе «молочницей»). Предрасполагают к заболеванию увлажнение, тесно прилегающая одежда из синтетических волокон, недержание мочи и кала. Особенно часто страдают интертригинозным дерматитом вульвы больные с ожирением и сахарным диабетом, в частности пожилые люди, у которых ожирение сочетается с неподвижностью и недержанием кала и мочи. Для такого дерматита характерны в бедренно — половых и паховых складках, и нависающей складке внизу живота, и на коже под молочными железами повышенная чувствительность кожи, жжение, выраженный в той или иной степени неприятный запах. Кожа во всех этих складках подвергается постоянному трению. Нельзя данный вид дерматита путать с псориазом, склероатрофическим лишаем, доброкачественной семейной пузырчаткой.
Лечение комплексное, при присоединении вторичной инфекции показана и антибактериальная терапия.
Псориаз вульвы
— хронический наследственно обусловленный дерматоз, для которого характерны красноватые папулы и бляшки, покрытые плотно прикрепленными серебристо-белыми чешуйками. Псориазом страдает 2% населения. Поражение вульвы при нем наблюдается нередко, но во многих случаях остается нераспознанным, так как больные и врачи не замечают его. Обращаясь к дерматологам, больные не предъявляют соответствующих жалоб. Провокатором псориаза вульвы являются мелкие травмы (трение, расчесы), инфекции (бактериальная или грибковая), химические раздражители (косметические средства), некоторые лекарственные препараты. Психическое перенапряжение ослабляет барьерную функцию эпидермиса (кожи). Высыпания псориаза на месте расчесов вследствие зуда, сопровождающего депрессию и тревогу. Способствует проявлению псориаза и колебанию уровня гормонов. Наиболее часто псориаз вульвы возникает в периоде полового созревания и в менопаузе. Провоцирует его развитие употребления алкоголя и курение. Высыпаниям псориаза вульвы способствует в основном травматизация кожи. Основное беспокойство при псориазе это зуд той или иной интенсивности. Он приводит к расчесам, которые в свою очередь приводят к жжению и боли.
Лечение псориаза вульвы сложно и состоит из местной терапии и системной.
Склероатрофичесский лишай вульвы
Один из хронических воспалительных дерматозов, наиболее часто поражающих вульву. Для него характерно, в том числе и на вульве истончение и депигментация кожи и образование рубцов, беспокойство на зуд, жжение, реже боль. Склероатрофический лишай приводит к деформации вульвы и обусловленным его функциональным нарушениям. Распространенность данного заболевания неизвестна, так как заболевание не всегда сопровождается жалобами, вследствие чего часть больных к врачам не обращается. Склероатрофический лишай встречается в любом возрасте , от 6 месяцев до глубокой старости, но преимущественно между 40 и 70 годами. Причины и развитие обусловлено множеством факторов: наследственных, относящихся к клеточному иммунитету (Т и В-лимфоциты) и аутоиммунных, гормональных, инфекционных, местных. Отмечена его связь с определенными антигенами HLA II класса, антителами к некоторым тканевым антигенам и аутоиммунными расстройствами. Роль гормональных факторов подтверждается тем, что заболевание чаще начинается на фоне дефицита эстрогенов — в детстве или постменопаузе. Предполагается, но не доказаны расстройства метаболизма андрогенов. Однако этиологическая роль гормонов пока не доказана. Развитие склероатрофического лишая связывают и с патогенными микроорганизмами, особенно спирохетой Borrelia burgdorferi, но истинным возбудителем заболевания она, по — видимому не является. Не подтверждена роль и других микроорганизмов. Однако сомнений в важном значении местных воздействий, от расчесов до радиоактивного облучения, как пусковых факторов нет. Клиническая картина разнообразна. Типичные жалобы на зуд или его сочетание с саднящей болью, повышенной чувствительностью кожи, затруднение мочеиспускания, связанное с учащением и болезненностью, появление боли во время полового акта. В 20% случаев очаги склероатрофического лишая имеются на других участках кожи, обычно на шее, в подмышечных областях, на молочных железах. Слизистая влагалища не поражается. Изредка наблюдается поражение слизистой рта.
Лечение включает местную и общую терапии.
Красный плоский лишай вульвы
Относительно распространенный дерматоз и мукозит (воспалительный процесс полости рта), опосредованный механизмами клеточного иммунитета. Обычно поражается кожа и слизистая полости рта, в 25% случаев только слизистые. Поражению слизистой рта у женщин в 57% случаев сопутствует поражение вульвы и влагалища. Истинная распространенность неизвестна, так как он нередко остается недиагностированным. Даже у больных с поражением слизистой рта и кожи половые органы осматривают не всегда. Синонимы: эрозивный красный плоский лишай, десквамативный воспалительный вагинит, вульвовагинально — десневой синдром.
Причины красного плоского лишая неизвестны, но многие данные четко указывают на его аутоиммунную природу, опосредованную механизмами клеточного иммунитета. По последним данным, возможно, имеется связь между антигеном DQB1*0201 системы HLA и красным плоским лишаем вульвы, влагалища и десен. Обнаруживается распространенное повреждение зоны базальной мембраны эпидермиса, по-видимому, аутоиммунной природы.Клинические варианты:
- Классический — зудящие многоугольные папулы и бляшки на запястьях и лодыжках, на лобке и половых губах, но не сопровождаются атрофией и образованием рубцов;
- Вульвовагинально — десневой синдром — эрозивное поражение слизистых рта, вульвы, конъюктивы и пищевода с атрофией и образованием рубцов.
Повреждения могут быть и на волосистой части головы, и на ногтях, глазах, слизистых рта, носа, пищевода, гортани, мочевого пузыря, заднего прохода. В большинстве случаев заболевание развивается в возрасте 30-60 лет и сопровождается разнообразными жалобами. Наиболее распространенные из них: болезненность при дотрагивании и боль, и зуд по отдельности и в сочетании. Однако жалобы, даже при характерных изменениях бывают не всегда. Иногда может присоединяться зуд, который проявляется по-разному в зависимости от формы. Картина изменений вульвы зависит от варианта заболевания. В большинстве случаев имеются эрозии красного цвета с фестончатыми «кружевными» белесоватыми краями. Поверхность их часто блестящая, стекловидная. Но могут наблюдаться фиолетовые с шелушением мелкие папулы и бляшки, локализующиеся на лобке, больших половых губах, бедрах. Расчесы способствуют распространению высыпаний и сопровождаются вторичными изменениями. При данных картинах вульва со временем и несвоевременном лечении утрачивает нормальное строение. Нередко поражению вульвы и влагалища предшествует поражение других участков кожи и слизистых. Диагноз ставится на основании клинической картины и данных биопсии. Иногда красному плоскому лишаю сопутствует склероатрофический лишай.
Лечение включает местную и общую системные терапии.
Кисты вульвы
На вульве можно иногда обнаружить кисты разных размеров и разного происхождения, которые появляются в результате воспаления или травмы. Кисты бартолиновых желез можно увидеть невооруженным взглядом. Клиническая картина воспалительного процесса бартолиновой железы и ее выводного протока находится в зависимости от анатомического строения. Бартолиновая железа находится глубоко в толще мышц промежности. Из нее выходит несколько мелких выводных протоков, сливающихся в ампулу, из которой выходит затем главный выводной проток большой длины, но суживающийся по направлению к своему наружному отверстию. Выводной проток железы поражается чаще, чем сама она. К заболеваниям бартолиновой железы и ее протока — бартолинитам — относятся: каналикулит, абсцесс бартолиниевой железы, киста бартолиниевой железы, редко эндометриоз. По всей поверхности половых губ, чаще между зоной оволосения и малыми губами, наблюдаются небольшие сальные ретенционные кисты. Они содержат желтоватое содержимое. Беспокоит как правило только зуд. Часто при осмотре в кольпоскоп обнаруживаются мелкие эрозивные поверхности. Иногда кисты встречаются больших размеров.
Лечение консервативное, в запущенных случаях оперативное.
Вестибулярный папилломатоз
Представляет собой собирательный термин, в клиническом отношении включающий типичные мелкие острые кондиломы, обусловленные папилломавирусной инфекцией и микропапилломы (псевдокандиломы), ассоциация которых с папилломавирусной инфекцией отсутствует. Часто бывает бессимптомным, обнаруживается случайно, хотя иногда сопровождается белями, болями и жжением вульвы, проявлением боли во время полового акта.
Лечение назначается при беспокойствах. В зависимости от ситуации иногда требуется биопсия с последующим хирургическим лечением. Подход индивидуальный. Основная тактика при данном заболевании наблюдение у врача гинеколога.
Доброкачественные опухоли вульвы
Опухоли вульвы разнообразны, требуют хирургического лечения с последующим гистологическим исследованием.
Системные болезни
Наиболее выраженные изменения на вульве наблюдаются при болезни Бехчета и болезни Крона.
Инфекции вульвы
Это различные воспалительные заболевания, симптомы и кольпоскопическая картина которых зависит от вида возбудителя. К инфекциям вульвы относят генитальный герпес, хламидиоз, уреаплазмоз, кондиломы, контагиозный моллюск, микозы, чесотка, энтеробиоз, педикулез, фурункулез, донованоз, сифилис, туберкулез, венерическая гранулема, вирус папилломы человека.
Лечение зависит от вида возбудителя.
Тазовая боль при беременности (СПД)
31 августа, 2019
Что такое дисфункция лобкового сочленения?
Дисфункция лобкового симфиза (SPD) — это проблема таза. Ваш таз в основном состоит из двух лобковых костей, которые изгибаются, образуя форму колыбели. Лобковые кости встречаются в передней части таза в твердом суставе, который называется лобковым сочленением.Соединение сустава прочно за счет плотной сети жестких тканей (связок). Во время беременности отек и боль могут сделать лобковый симфиз менее стабильным, что приведет к ШРЛ.
Врачи и физиотерапевты классифицируют любой тип тазовой боли во время беременности как боль в области тазового пояса (PGP) (POGP 2015, 2018, RCOG 2015).
SPD — это один из видов боли в тазовом поясе. Диастаз лобкового симфиза (DSP) — еще один тип боли в тазовом поясе, связанный с SPD (POGP 2015, 2018). DSP возникает, когда разрыв в лобковом сочленении слишком увеличивается (POGP 2015). DSP встречается редко и может быть диагностирован только с помощью рентгеновского, ультразвукового или магнитно-резонансного сканирования (POGP 2015, 2018).
Каковы симптомы СПД?
Боль в области лобка и паха — наиболее частые симптомы, хотя вы также можете заметить:- Боль в спине, боль в задней части таза или боль в бедре.
- Боль с ощущением скрежета или щелчка в лобковой области.
- Боль внутри бедер или между ног.
- Боль, усиливающаяся при расставании ног, ходьбе, подъеме или спуске по лестнице или перемещении в постели.
- Боль усиливается ночью и мешает спать спокойно. Вставать в туалет посреди ночи может быть особенно болезненно (POGP 2015).
ШРЛ может возникнуть в любое время во время беременности или после родов (Verstraete et al, 2013).Вы можете заметить это впервые в середине беременности.
Что вызывает СПД?
Когда вы беременны, ваше тело должно быстро адаптироваться ко всем изменениям, которые влечет за собой рост ребенка. В организме вырабатывается гормон релаксин, который смягчает связки, помогая ребенку проходить через таз. Это означает, что суставы таза естественным образом становятся более расслабленными.Однако такая гибкость не обязательно вызывает болезненные проблемы SPD (Aldabe et al 2012, Verstraete et al 2013, Vøllestad et al 2012).Обычно нервы и мышцы способны адаптироваться и компенсировать большую гибкость суставов (Verstraete et al 2013, Vleeming et al 2008). Это означает, что ваше тело должно хорошо справляться с изменениями вашей осанки по мере роста вашего ребенка.
Считается, чтоSPD возникает, когда ваше тело не так хорошо адаптируется к более эластичным и ослабленным связкам, вызванным релаксином. SPD может быть вызван:
- Суставы таза движутся неравномерно.
- Изменяет способ работы ваших мышц для поддержки суставов тазового пояса.
- Один тазовый сустав не работает должным образом и вызывает сильную боль в других суставах таза (POGP 2015).
Эти проблемы означают, что ваш таз не так стабилен, как должен быть, и это вызывает SPD. Физиотерапия — лучший способ лечения СПЛ (POGP 2015, 2018, RCOG 2015), потому что это связано с отношениями между вашими мышцами и костями, а не с тем, насколько расслаблены ваши суставы. У вас с большей вероятностью разовьется СПД, если:
- До беременности у вас была боль в тазовом поясе или тазовых суставах.
- У вас ранее была травма таза.
- У вас была боль в тазовом поясе во время предыдущей беременности.
- У вас высокий ИМТ и избыточный вес до беременности.
- У вас гипермобильность всех суставов (ПОГП 2015).
Как диагностируется УЗИП?
Ваш врач или акушерка должны направить вас к женскому физиотерапевту (POGP 2015, 2018, RCOG 2015). Боли и боли распространены во время беременности, но ШРЛ — это ненормально, или то, с чем вам следует мириться (POGP 2015, 2018).Возможно, вам придется проявить настойчивость, чтобы получить необходимое направление (POGP 2017). Это того стоит, потому что боль в области таза может усилиться, если вам не окажут помощь (POGP 2018, RCOG 2015).Ваш физиотерапевт проверит устойчивость, движение и боль в ваших тазовых суставах и мышцах (POGP 2015, 2018, RCOG 2015).
Как лечится СПД?
SPD лечится так же, как и другие боли в тазовом поясе. Лечение включает:- Упражнения для укрепления позвоночника, живота, тазового пояса, бедер и мышц тазового дна (ПОГП 2015, 2018).Это улучшит стабильность вашего таза и спины (Davenport et al 2019, POGP 2018). Вам может потребоваться бережное практическое лечение бедра, спины или таза для исправления скованности или дисбаланса (POGP 2018). Иногда может помочь водная гимнастика (ПОГП 2015, 2018).
- Ваш физиотерапевт может посоветовать вам, как сделать повседневную деятельность менее болезненной и как облегчить рождение вашего ребенка (POGP 2018). Ваша акушерка должна помочь вам составить план родов с учетом ваших симптомов ШПЛ (POGP 2015, 2018).
- Иглоукалывание может помочь уменьшить боль и безопасно во время беременности (Liddle and Pennick 2015, POGP 2015, 2018). Убедитесь, что ваш врач обучен и имеет опыт работы с беременными женщинами.
- Могут помочь другие мануальные методы лечения, например остеопатия. Обратитесь к зарегистрированному практикующему врачу, имеющему опыт лечения беременных женщин (POGP 2018).
- Пояс для поддержки таза может помочь (POGP 2015, 2018, Verstraete et al 2013), особенно когда вы занимаетесь спортом или активны (Bertuit et al 2018).
Что я могу сделать, чтобы облегчить боль SPD?
- Будьте максимально активными, но не зацикливайтесь на этом настолько, чтобы это не повредило (POGP 2015, 2018, RCOG 2015).
- Выполняйте упражнения для тазового дна и живота, которые рекомендует ваш физиотерапевт (POGP 2015, 2018).
- Просите и принимайте предложения о помощи в повседневных делах (POGP 2015, 2018).
- Избегайте действий, которые усугубляют вашу боль или заставляют таз находиться в неравном положении, например сидеть со скрещенными ногами или носить малыша на бедре (POGP 2015, 2018).Если что-то болит, прекратите это делать (ПОГП 2015). Если позволить боли усилиться, на то, чтобы успокоиться, может потребоваться много времени.
- Планируйте заранее, чтобы уменьшить количество действий, которые вызывают у вас проблемы. Переноска чего-либо одной рукой может оказывать неравномерное давление на таз. Вместо этого используйте рюкзак для переноски вещей как в помещении, так и на улице (POGP 2018).
- Позаботьтесь о том, чтобы раздвинуть ноги не дальше, чем безболезненно. Когда вы выходите из машины, кровати или ванны, держите колени вместе (Pelvic Partnership 2016, POGP 2018, RCOG 2015).В машине вращающаяся подушка или пластиковый пакет под ягодицами могут помочь вам раскачивать ноги (Pelvic Partnership 2016). Однако перед поездкой снимите полиэтиленовый пакет, если вы поскользнетесь на нем при торможении.
- Попробуйте спать на боку, согнув ноги и подложив подушку между колен (ПОГП 2018). Эта поза также лучше всего подходит для вашего ребенка — к третьему триместру сон на боку снижает риск мертворождения по сравнению со сном на спине (Gordon et al 2015, Heazell et al 2017, 2018, McCowan et al 2017, Stacey et al. 2011).
- Регулярно отдыхайте или сидите для занятий, которые вы обычно выполняете стоя, например, глажки (POGP 2015). Сидя на родильном мяче или становясь на четвереньки, вы снимаете вес ребенка с таза (Pelvic Partnership 2017).
- Старайтесь не поднимать и не толкать тяжести (ПОГП 2018). Толкание тележек в супермаркетах часто может усугубить вашу боль (POGP 2015, 2018), поэтому делайте покупки в Интернете или попросите кого-нибудь сделать покупки для вас.
- Поднимаясь по лестнице, делайте шаг за шагом (ПОГП 2018).Поднимитесь на одну ступеньку своей лучшей ногой, а затем приведите другую ногу к ней. Повторяйте с каждым шагом.
- Не стойте на одной ноге (RCOG 2015). Одеваясь, сядьте, чтобы натянуть трусики или брюки (POGP 2015, 2018, RCOG 2015).
- Когда дело доходит до родов, использование бассейна для родов может помочь, поскольку вода снимает нагрузку с ваших суставов и может помочь вам двигаться более легко (NHS 2019, Pelvic Partnership 2017, RCOG 2015).
Смогу ли я выздороветь от СПД после рождения ребенка?
Вы, скорее всего, выздоровеете в течение от нескольких недель до нескольких месяцев после рождения ребенка (Bernas, 2017).Если можете, продолжайте физиотерапию после родов (ПОГП 2015, 2018). Постарайтесь получить помощь по уходу за вашим ребенком в первые недели (POGP 2015, 2018).
У вас могут быть приступы боли каждый месяц незадолго до наступления срока менструации (POGP 2015, 2018). Вероятно, это вызвано гормонами, которые имеют эффект, аналогичный действию гормонов беременности (Verstraete et al 2013).
Если у вас была ВПЛ во время одной беременности, более вероятно, что она у вас будет в следующий раз, когда вы забеременеете (POGP 2015, Verstraete et al 2013).Попросите акушерку сразу же направить вас к физиотерапевту. ШПЛ не обязательно может быть таким же плохим в следующий раз, если с ним правильно управлять с начала беременности (POGP 2015, 2018, RCOG 2015).
Вы могли бы подумать о том, чтобы уделить себе немного времени от одной беременности к другой. Снижение лишнего веса, улучшение формы и ожидание, пока ваши дети смогут ходить, могут помочь уменьшить симптомы болей в области таза любого типа в следующий раз (POGP 2015, 2018).
Где я могу получить помощь и поддержку?
Сеть тазовых, акушерских и гинекологических физиотерапевтов может предоставить список физиотерапевтов в вашем районе.Вы можете связаться с другими женщинами в вашей ситуации, обратившись в благотворительную организацию The Pelvic Partnership, которая предлагает поддержку женщинам с болями в области тазового пояса, в том числе SPD.
Посетите наше сообщество
Если вы боретесь с СПД, поделитесь советами и советами или просто выразите разочарование.Последний раз рассмотрено: август 2019 г.
Список литературы
Алдабе Д., Рибейро Д.К., Милосавлевич С. и др. 2012. Боль в области тазового пояса, связанная с беременностью, и ее связь с уровнем релаксина во время беременности: систематический обзор. Eur Spine J 21 (9): 1769-76. www.ncbi.nlm.nih.gov [Проверено в августе 2019 г.]Bernas. 2017. Адаптация матери к беременности: изменения опорно-двигательного аппарата и боль. UpToDate 18 декабря
Bertuit J, Van Lint CE, Rooze M, et al. 2017. Беременность и боли в тазовом поясе: анализ тазового пояса на боли. J Clin Nurs 27 (1-2): e129-e137
Davenport MH, Marchand AA, Mottola MF, et al. 2019. Упражнения для профилактики и лечения боли в пояснице, тазовом поясе и пояснично-тазовой области во время беременности: систематический обзор и метаанализ. Br J Sports Med 53 (2): 90-8. bjsm.bmj.com [по состоянию на август 2019 г.]
Gordon A, Raynes-Greenow C, Bond D, et al. 2015. Положение сна, ограничение роста плода и мертворождение на поздних сроках беременности. Obstet Gynecol 125 (2): 347-55
Heazell A, Li M, Budd J et al. 2017. Засыпание в положении лежа на спине является изменяемым фактором риска позднего мертворождения — результаты исследования случай-контроль мертворождения в Мидлендсе и Северной Англии. BJOG онлайн сначала: 20 ноября в онлайн-библиотеке.wiley.com [по состоянию на август 2019 г.]
Heazell A, Li M, Budd J, et al. 2018. Связь между практикой сна матери и поздним мертворождением: результаты исследования случай-контроль мертворождения. BJOG 125 (2): 254-62. www.ncbi.nlm.nih.gov [Проверено в августе 2019 г.]
Liddle SD, Pennick V. 2015. Вмешательства для профилактики и лечения боли в пояснице и тазу во время беременности. Кокрановская база данных систематических обзоров (9): CD001139. www.cochranelibrary.com [Доступ в августе 2019 г.]
McCowan LME, Thompson JMD, Cronin RS, et al.2017. Засыпание в положении лежа на спине — изменяемый фактор риска мертворождения на поздних сроках беременности; Результаты многоцентрового исследования случай-контроль мертворожденных в Новой Зеландии. PloS ONE 12 (6): e0179396. journals.plos.org [Доступ в августе 2019 г.]
NHS. 2019. Тазовая боль при беременности. NHS, Здоровье от А до Я, Беременность и младенец. www.nhs.uk [Доступ в августе 2019 г.]
Pelvic Partnership. 2017. Беременность и роды: подготовка. pelvicpartnership.org.uk [По состоянию на август 2019 г.]
POGP. 2015. Боль в тазовом поясе, связанная с беременностью. Тазовая акушерская и гинекологическая физиотерапия, Руководство для медицинских работников. www.csp.org.uk [Проверено в августе 2019 г.]
POGP. 2018. Боль в тазовом поясе и другие распространенные состояния во время беременности. Тазовая акушерская и гинекологическая физиотерапия. Pogp.csp.org.uk [Проверено в августе 2019 г.]
RCOG.2015. Боль в тазовом поясе и беременность: информация для вас. Королевский колледж акушеров и гинекологов. www.rcog.org.uk [Доступ в августе 2019 г.]
Стейси Т., Томпсон Дж.М.Д., Митчелл Е.А. и др. 2011. Связь между практикой сна матери и риском позднего мертворождения: исследование случай-контроль. BMJ 342: d3403. www.bmj.com [Доступ в августе 2019 г.]
VerstraeteEH, Vender straiten G, Parewijck W. 2013. Боль в тазовом поясе во время или после беременности: обзор последних данных и предложение клинического лечения. 5 (1): 33-43.www.ncbi.nlm.nih.gov [Проверено в августе 2019 г.]
Vleeming A, Albert HB, Östgaard HC, et al. 2008. Европейские рекомендации по диагностике и лечению боли в тазовом поясе. Eur Spine J www.ncbi.nlm.nih.gov [Проверено в августе 2019 г.]
Vøllestad NK; Torjesen PA; Робинзон Х.С. 2012. Связь между уровнем релаксина в сыворотке крови и реакцией на тест активного подъема прямой ноги во время беременности. Man Ther 17 (3): 225-30
Как предотвратить натирание бедра во время беременности
Беременность сопровождается множеством изменений тела и дискомфортом… и натирание бедер во время беременности, безусловно, одна из них! Беременность — захватывающее время для будущих мам, но она сопровождается очень реальными и неожиданными проблемами с телом.По большей части вы не можете контролировать эти забавные новые функции организма, такие как утреннее недомогание, необычный пот, опухшие лодыжки и избыточное газообразование (вздох!). Натирание во время беременности только усугубляет дискомфорт, но, к счастью, этого можно полностью избежать.
Нет времени читать?
Откройте для себя наше новаторское решение для решения ваших проблем, связанных с натиранием бедер.
Открытие ниже
В Магазин
- Эти бедренные повязки гарантированно останутся на месте и предотвратят болезненные и неприглядные натирания бедер.
- Модель Unisex идеально подходит как для активного образа жизни, так и для мужчин. У нас также есть сексуальные варианты кружева!
- Бедра любой формы могут натирать — у нас есть идеальный размер для ВАС!
- Нажмите ниже, чтобы попробовать пару сегодня. И помните, наша 100% гарантия возврата денег избавляет от риска!
Часто ли натирание во время беременности?
Натирание — очень частое явление во время беременности. Большинство беременных женщин будут страдать от натираний бедра или натирания в области паха и ягодиц, даже если вы никогда раньше не страдали от натирания.И если вы обычно страдаете от натираний кожи в летние месяцы, у вас еще больше шансов испытать натирание бедер во время беременности.
Почему у беременных появляется раздражение?
Тепло и влага в сочетании с трением вызывают болезненные высыпания. И это натирание бедер характерно для всех, чьи бедра соприкасаются, включая мужчин и женщин всех форм и размеров. Большинство беременных женщин набирают вес во время беременности, обычно от 25 до 35 фунтов. Эта прибавка в весе — одна из причин сильного натирания бедер.Увеличение веса также может вызвать раздражение ягодиц во время беременности, даже у женщин, которые никогда этого раньше не испытывали.
Даже если вы прибавляете в основном в области живота, это может привести к натиранию бедер и ягодиц. Ношение большего веса, чем обычно, заставляет вас чувствовать себя некомфортно и заставляет вас больше потеть … и, как вы уже догадались, дополнительный пот приводит к еще большему натиранию!
Почему ваша беременность беспокоит вас
Снижение подвижности из-за беременности также является фактором раздражения при беременности.Возможно, вы слышали, как матери говорят о «беременных перевалах». Беременность может вызвать растяжение мышц даже в первом триместре. Это потому, что центр масс женщины расположен дальше, чем обычно. Из-за растяжения мышц беременная женщина часто больше отклоняется назад. Также они меньше сгибают колени при ходьбе. Все эти изменения влияют на ваш обычный стиль ходьбы, вызывая переваливание. Перевязание во время беременности может усилить натирание, потому что вы идете с более коротким шагом, что вызывает повышенное трение между бедрами.
Как предотвратить натирание внутренней поверхности бедра во время беременности?
Ношение шорт или набедренной повязки на бедрах — лучший способ предотвратить натирание во время беременности. В первом триместре отлично подойдут шорты против натирания. Шорты для беременных с защитой от перетирания создают тканевый барьер между кожей внутренней стороны бедер и ягодицами. Ткань предотвращает трение кожи о кожу. Шорты Bandelettes идеально подходят для ношения под платьем во время беременности и очень эластичны. Их также легко носить под другими типами одежды.
Во втором и третьем триместрах вам, вероятно, придется носить набедренные повязки вместо шорт. Бедра Bandelettes с защитой от натирания создают аналогичный тканевый барьер вокруг внутренней части бедер. Прелесть обвязок на бедрах в том, что они легко растягиваются, когда вы набираете вес во время беременности. Поскольку они покрывают только бедра, их можно носить вместе с нижним бельем для беременных.
Обычно натирание бедер можно предотвратить несколькими способами. Это включает в себя ношение специальной одежды, которая предотвращает соприкосновение бедер.Но во время беременности ваш гардероб не помогает предотвратить натирание. Будущие мамы любят свободную эластичную одежду, которая облегает их растущие неровности. Поэтому во время беременности ограничительные варианты одежды отсутствуют. В свободной одежде часто можно натереть бедра.
Кремытакже могут быть полезны в борьбе с натиранием, но многие из них разработаны, чтобы успокоить и устранить уже существующее натирание. Будущие мамы часто справедливо опасаются новых средств по уходу за кожей во время беременности и могут не захотеть использовать лечебные кремы для натираний в это время.Вот почему набедренные повязки или натирающие шорты могут быть лучшим вариантом. В Bandelettes мы уделяем особое внимание предотвращению натирания еще до того, как оно произойдет. Зачем страдать, когда в этом нет нужды?
К сожалению, для многих женщин угроза раздражения не исчезает после родов. Ваше тело может никогда не стать таким, каким оно было раньше, и натирание бедер может продолжаться.
Послеродовое натирание после родов
Послеродовое натирание — обычное явление после родов.Большинство женщин испытывают раздражение во влагалище, в области паха или в области ягодиц. Натирание является обычным явлением из-за послеродовых выделений из влагалища. Эти выделения требуют, чтобы большинство послеродовых матерей носили прокладку или нижнее белье при недержании. И влага, и материал колодки могут способствовать трению и трению.
Чтобы похудеть при беременности нужно время, это совершенно нормально. Но лишний вес от беременности может способствовать необычному потоотделению или дополнительному натиранию кожи.Дряблая кожа после беременности — еще одно частое явление для послеродовых мам. Дряблая кожа, особенно если у вас есть складки, может собирать излишки влаги и пота, что приводит к натиранию сыпи. Шорты против натирания — отличное решение для послеродового натирания. Они не только предотвращают натирание бедер, но и помогают мягко удерживать дряблую кожу. Это отлично подходит для того, чтобы все было в безопасности, если вы носите послеродовую прокладку. В отличие от традиционной корректирующей одежды, трусики-шорты Bandelettes с защитой от натирания эластичны и не имеют ограничений.Наши основательницы знают, что меньше всего вам нужно с новорожденным — это неудобная корректирующая одежда!
Мы знаем, насколько болезненным может быть натирание не только во время беременности, но и во время определенных занятий и при ношении определенных типов одежды. Не позволяйте «тереться голень», ознакомьтесь с нашим полным руководством по натиранию бедер и никогда больше не страдайте.
Выберите свой предпочтительный стиль
Как избавиться от этого и когда беспокоиться
Мы получаем комиссию за товары, приобретенные по ссылкам в этой статье.
Если вы боретесь с тазовой болью во время беременности, есть способы облегчить ее.
Боль в области таза во время беременности может стать настоящим бременем, часто влияющим на вашу повседневную жизнь. Как будто беременность не принесла достаточно новых впечатлений, вам не нужно бороться с тазовой болью, а также есть вещи, которые вы можете сделать, чтобы облегчить дискомфорт.
Национальная служба здравоохранения сообщает, что тазовую боль во время беременности иногда называют «болью в тазовом поясе, связанной с беременностью» (PGP) или «дисфункцией лобкового сочленения» (SPD).
PGP — это набор неприятных симптомов. Это вызвано скованностью тазовых суставов или суставами, движущимися неравномерно в задней или передней части таза. Хотя PGP не вреден для вашего ребенка, он может быть болезненным для вас. Вы также можете обнаружить, что боль усиливается, когда вы идете или поднимаетесь по лестнице. Оно также может ухудшиться, когда вы встаете на одну ногу или переворачиваетесь в постели.Болит ли таз во время беременности — это нормально?
Боль никогда не бывает нормальной. Это предупреждающий знак нашего тела о том, что что-то не в порядке, например, сигнализация.
Эми Гувер, физиотерапевт P.Volve, объясняет, что беременность сопровождается быстрыми физическими изменениями в организме.
«Одно из главных изменений — это расширение таза и расслабление связок, которые стабилизируют наши суставы. Суставы таза, включая лонный симфиз и крестцово-подвздошные суставы, становятся более слабыми. Это позволяет расширить тазовое кольцо и подготовиться к родам. Это дополнительное движение в суставах является основной причиной боли в области таза во время беременности.Хотя эти изменения нормальны, боли нет. Когда наши суставы изменяются и расслабляются довольно быстро, нашим мышцам, возможно, нужно будет догонять, чтобы не отставать от этих изменений. При этом наши тела пытаются компенсировать изменение механики движения, и срабатывает сигнализация ».
Когда следует беспокоиться о боли в области таза во время беременности?
Боль в области таза во время беременности может быть изнурительной. Это может повлиять на нашу способность функционировать. Фактически, простые задачи, такие как переворачивание в постели или выход из машины, становятся трудными или болезненными.
Эми объясняет: «Когда боль в области таза влияет на ваши повседневные движения или функции, пора обратиться за помощью. Если мышцы бедра не являются сильными и гибкими, то дополнительная работа, которую они должны выполнять, чтобы помочь стабилизировать таз, становится слишком большой, и они напрягаются ».
Она добавляет, что это одна из основных причин боли в седалище во время беременности. «Напряженные мышцы бедра давят на нервы, проходящие через эту область. Это может вызвать боль в бедре, спине и даже ноге. Если передняя часть таза в лобковой области нестабильна, это вызывает резкую боль, когда мы переносим вес или переворачиваемся в постели.Внутренние мышцы бедра и тазовое дно иногда могут напрягаться, пытаясь стабилизировать лонный сустав ».
Как снять боль в тазу во время беременности?
Гетти
Хорошая новость в том, что все это можно предотвратить или улучшить с помощью йоги для беременных и некоторых безопасных упражнений во время беременности.
«Если вы только что беременны, продолжение или запуск программы по укреплению корпуса и бедер и подвижности может помочь вашим мышцам не отставать от меняющегося тела», — говорит Эми.
«Если вы находитесь на среднем или позднем сроке беременности и испытываете боль в области таза, вы все равно можете прорабатывать мышцы кора и бедра и постепенно укреплять их, чтобы облегчить симптомы. Посещение физиотерапевта может помочь решить проблему там, где вам нужно работать ».
Она добавляет, что растяжка, открывающая бедра, укрепление ягодиц и укрепление мышц кора могут значительно уменьшить симптомы.
«Забота о том, чтобы активировать тазовое дно и глубокие мышцы живота перед движением, поможет стабилизировать таз и снизить нагрузку на суставы.Вы можете почувствовать облегчение, если будете носить пояс для поддержки таза во время беременности. Это придаст вашему тазу необходимую стабильность, пока вы работаете над мышечной силой. P.volve — отличный метод с низким уровнем воздействия для улучшения подвижности и силы бедер, активации мышц и силы кора. Это безопасный и эффективный метод на всех сроках беременности. У нас также теперь есть тренировки для каждой стадии беременности на нашей потоковой платформе ».
Национальная служба здравоохранения (NHS) утверждает, что ношение поддерживающей обуви на плоской подошве — хорошее начало и может помочь облегчить боль.Поднимаясь по лестнице, старайтесь подниматься по ним по одной, либо идти назад, либо на ягодицах. Они также заявляют, что это может помочь найти новую позу для сна, и если вы хотите заняться сексом, подумайте о разных позах, которые не причинят столько боли.
Типы болей в спине при беременности
Беременные женщины могут испытывать боль в спине, которая локализуется в нижней части спины или иррадирует в ягодицы, бедра и ноги, вызывая или имитируя симптомы ишиаса. Боль может быть постоянной, усиливаться при физической активности, мешать сну и / или ухудшать общее функционирование.Хотя симптомы обычно проходят спонтанно после родов, некоторые состояния могут оставаться хроническими. Женщины с ранее существовавшими проблемами поясницы, как правило, подвергаются более высокому риску развития болей в спине, связанных с беременностью.
Во время беременности естественные анатомические и постуральные изменения вызывают механические нарушения в опорно-двигательной системе, особенно в нижней части тела. Боль в спине и дискомфорт в области таза обычно возникают между пятым и седьмым месяцем беременности. Небольшой процент женщин может испытывать боль уже на 4-16 неделе. 1
Боль в пояснице при беременности
Механическая нестабильность в поясничном отделе позвоночника (поясница) и тазу обычно вызывает боли в пояснице у беременных.
- Поясничный отдел позвоночника подвергается компенсаторному лордозу — увеличению обратной С-образной кривизны, что вызывает чрезмерную нагрузку на поясничные суставы, мышцы, связки и диски.
- Поясничная мышца бедра, которая стабилизирует позвоночник и помогает в движениях бедра и ног, укорачивается из-за компенсаторного лордоза, усугубляя симптомы боли в пояснице. 2
Симптомы боли в пояснице могут появиться на любом сроке беременности. Эти симптомы могут выглядеть так:
- Тупая или резкая, жгучая боль в пояснице
- Односторонняя боль в правой или левой области нижней и / или средней части спины
- Боль, отдающая в заднюю часть бедра и ногу, а иногда и в стопу (похоже на ишиас)
- Падение стопы, состояние, характеризующееся невозможностью поднять переднюю часть стопы при ходьбе
Симптомы ишиаса обычно возникают, если нижний поясничный и / или верхний крестцовый нервный корешок попадает в нижний отдел позвоночника из-за поясничной грыжи межпозвоночного диска , спондилолистез, расстройство фасеточных суставов или растяжение и спазм мышц.
Подробнее о Распространенных причинах боли в спине при беременности
Женщины с болями в спине, ранее существовавшими заболеваниями поясницы, многоплодными беременностями и / или женщины младшего или старшего возраста могут иметь более высокий риск развития боли в пояснице во время беременности. 2
Боль в пояснице в положении лежа или во сне
Боль в пояснице, связанная с беременностью, усиливающаяся ночью, может возникнуть в результате расширения матки, которая оказывает давление на главный кровеносный сосуд — полую вену, вызывая закупорку кровеносных сосудов в тазу и поясничном отделе позвоночника. 3
реклама
Беременность, тазовая боль
Изменения таза являются нормальным явлением во время беременности, они помогают приспособиться к растущей матке и облегчить роды.
Беременные женщины, испытывающие боль в области таза, имеют разную степень слабости в правом и левом крестцово-подвздошных суставах, которые соединяют позвоночник с тазом. Эта разница в слабости суставов возникает из-за высокой концентрации гормона релаксина, смягчающего соединительные ткани и суставы.Значительная слабость крестцово-подвздошных суставов может вызвать смещение подвздошной кости — части таза, которая прикрепляется к крестцово-подвздошному суставу.
Боль возникает при смещении смещенной подвздошной кости в нестабильном положении, вызывая нагрузку на прилегающие ткани. Когда тело пытается вернуть таз в нормальное положение, мышцы напрягаются и тянутся внутри или вокруг таза. Если возникает напряжение в мышцах тазового дна или приводящих мышцах бедра (мышцы паха, которые помогают сближать ноги), может ощущаться сильная боль. 4
Боль в задней части таза часто встречается во время беременности и может поражать до 76% беременных женщин. Эта боль может также наблюдаться в течение нескольких лет после родов у 5-8,5% молодых матерей. 5 Врачи могут также называть эту боль болью в тазовом поясе или дисфункцией лобкового сочленения.
Типичные признаки задней тазовой боли включают:
- Боль, которая может ощущаться как колющая, тупая, стреляющая и / или жжение в задней части тазовой области
- Боль, которая может распространяться на ягодицу и отдавать в пах и заднюю часть бедра
- Боль, которая может имитировать ишиас, но в отличие от радикулита, часто невозможно точно определить, и она может меняться по типу или участкам, пораженным по мере прогрессирования беременности 5
Женщины, у которых в анамнезе были боли в пояснице до беременности и / или Те, кто выполняет тяжелую физическую работу, которая требует от них стоять в течение длительного времени, подвергаются большему риску развития тазовой боли во время беременности. 4
В этой статье:
Боль в бедре при беременности
Временное сжатие, растяжение и / или потеря кровоснабжения периферического нерва может произойти в бедре во время беременности. Набухание мягких тканей и давление со стороны растущей матки могут оказывать дополнительное давление на эти нервы.
Боль в бедре может возникнуть в этих обстоятельствах, когда латеральный кожный нерв бедра сдавлен. Этот нерв обеспечивает чувствительность области талии, а также передней и боковой поверхности бедра. 2
Компрессия латерального кожного нерва бедра приводит к состоянию, называемому парестетическая мералгия, которое вызывает один или несколько из следующих симптомов, обычно на одной стороне тела 6 :
- Жгучая или ноющая боль во внешней стороне и / или передней части бедра
- Ощущение холода, обледенения в разных частях бедра
- Жужжание или вибрация (например, от мобильного телефона) в бедре
Парестетическая мералгия Боль усиливается при физической активности, например при стоянии или ходьбе, и уменьшается, когда вы сидите. 6
Беременность Боль в спине и бедре
Бедро может стать болезненным во время беременности из-за изменений в пояснице и тазу. Могут быть затронуты различные части бедра, что может привести к ряду потенциальных нарушений в этой области. 2
Преходящий остеопороз
Редкое заболевание, преходящий остеопороз, может возникнуть из-за чрезмерной нагрузки в третьем триместре беременности. Это состояние вызывает ослабление тазовой кости и приводит к острой боли с ограничением движений в бедре.Боль при преходящем остеопорозе обычно возникает внезапно и усиливается при переносе веса, например, при стоянии или ходьбе. Женщины с этим заболеванием обычно ходят короткими шагами, чтобы избежать боли (анталгическая походка). 2
Аваскулярный некроз головки бедренной кости
Биологические изменения во время беременности, приводящие к высокому уровню естественных стероидов, включая гормоны адренокортикоидов, эстрогена и прогестерона, в сочетании с увеличением веса могут вызвать повышенное давление в суставах и растяжение мышц бедра.Эти изменения могут привести к состоянию, называемому аваскулярным некрозом верхней части (головки) бедренной кости (бедренной кости). Состояние вызывает разрушение костной ткани в головке бедренной кости из-за отсутствия кровоснабжения. 2
Симптомы аваскулярного некроза головки бедренной кости начинаются примерно в третьем триместре и включают 2 :
- Боль, ощущаемая глубоко в паху (внутренняя поверхность бедра)
- Излучающая и отражающая боль в пояснице, бедре и / или колене
Симптомы усиливаются при переносе веса, например, при стоянии и / или ходьбе.
реклама
Боль в пояснице и животе со спазмами
Внезапное появление сильной боли в животе и спазмов может указывать на разрыв внематочной беременности. В этом состоянии яйцеклетка оплодотворяется и растет в месте, отличном от матки, чаще всего внутри маточной трубы, которая разрывается из-за увеличения размера оплодотворенной яйцеклетки. 7
Симптомы прерывистой внематочной беременности могут также включать сильную боль в пояснице и / или паху.Это состояние требует неотложной медицинской помощи и требует неотложного лечения с помощью хирургического вмешательства.
Боль в спине
Боль во время активных родов вызвана сокращением мускулов матки и похожа на сильные менструальные спазмы. Боль во время схваток обычно приходит и уходит, постепенно усиливаясь.
Некоторые женщины могут испытывать сильную боль в пояснице во время схваток, часто называемую схватками в спине. Боль в спине становится интенсивной между схватками и остается постоянной между схватками.Эта боль может возникать, когда ребенка неправильно размещают так, что его затылок прижимается к спине матери (заднее положение затылка).
Боль в спине во время беременности обычно проходит сама по себе после родов. Боль, которая внезапно становится сильной, длится несколько недель, усиливается с течением времени, сопровождается неврологическим дефицитом и / или не проходит после отдыха или лечения, должна быть незамедлительно оценена врачом.
Список литературы
- 1.Сабино Дж., Грауэр Дж. Н.. Беременность и боли в пояснице. Curr Rev Musculoskelet Med. 2008; 1 (2): 137-141. DOI: 10.1007 / s12178-008-9021-8
- 2.Chila AG. Основы остеопатической медицины. Липпинкотт Уильямс и Уилкинс; 2010.
- 3. Катонис П., Кампуроглу А., Аггелопулос А. и др. Боль в пояснице, связанная с беременностью. Гиппократия. 2011; 15 (3): 205-210. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3306025/
- 4.Рост К. Снятие тазовой боли во время и после беременности, как женщины могут вылечить хроническую тазовую нестабильность.Дом Охотника; 2013.
- 5. Канакарис Н.К., Робертс К.С., Джаннудис П.В. Боль в тазовом поясе, связанная с беременностью: обновленная информация. BMC Med. 2011; 9:15. Опубликовано 15 февраля 2011 г. doi: 10.1186 / 1741-7015-9-15
- 6. Cheatham SW, Kolber MJ, Salamh PA. Meralgia paresthetica: обзор литературы. Int J Sports Phys Ther. 2013; 8 (6): 883-93. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3867081/
- 7. Далсгаард Дженсен Т., Пеннинга Л. Безоперационное лечение прерывистой внематочной беременности.BMJ Case Rep.2016; 2016: bcr2016215311. Опубликовано 2016 г., 13 июня. Doi: 10.1136 / bcr-2016-215311
Упражнения для снятия боли в тазовом поясе
Эти упражнения могут помочь справиться с болью и предотвратить ее. Они должны чувствовать себя комфортно и безболезненно. Для всех растяжек старайтесь удерживать их в течение 5-10 секунд и повторите 4-5 раз.
Если вы испытываете дискомфорт, выполняйте упражнения более осторожно. Не растягивайтесь так далеко и не удерживайте растяжку так долго.
Наклон таза
Это хороший способ растянуть поясницу и таз, особенно если вы испытываете сильную боль или скованность в пояснице.Это хорошее упражнение для разминки перед тем, как приступить к другим упражнениям. Вы можете использовать стул, тренажерный зал или мяч для родов.
- Сядьте на стул, в тренажерный зал или на родильный мяч.
- Сядьте как можно выше, подчеркнув изгиб нижней части спины.
- Затем сутулитесь как можно сильнее, перекатываясь на копчик.
Круги вокруг таза
Это упражнение помогает повысить гибкость бедер и таза. Начните с небольших движений и постепенно увеличивайте их, когда вам будет комфортно.Вам понадобится тренажерный зал или мяч для родов.
- Сядьте на тренажерный зал или родильный мяч.
- Обведите мяч под собой в одном направлении.
- Поменять местами и изменить направление.
Растяжка внутренней части бедра
Это поможет сохранить движение бедра, что полезно во время родов. Это также хорошая растяжка для внутренних мышц бедра. Они часто сжимаются во время беременности и вызывают боль в лобке.
- Сядьте на край кровати или стула.
- Расставьте ноги настолько, насколько это удобно.
- Удерживая ноги в расслабленном состоянии, положите руки на внутреннюю сторону коленей, чтобы осторожно раздвинуть колени.
- Вы должны чувствовать комфортное растяжение внутренних мышц бедра.
Cat stretch
Это помогает растянуть среднюю часть спины.
- Отдохнуть на четвереньках на полу или на кровати.
- Согните плечи и вытяните среднюю часть спины к потолку.
Растяжка позы ребенка
Это может помочь облегчить боль в пояснице, тазу и ягодицах.
- Станьте на колени на полу или на кровати.
- Сядьте на пятки — подложите под колени подушку, чтобы было удобнее.
- Расширите колени, чтобы освободить место для выпуклости.
- Держите попку на пятках.
- Вытяните руки вперед, насколько это возможно — если вам это трудно, вы можете опереться на подушки.
Растяжка позы ребенка на боку
Используя растяжку позы ребенка, как описано выше, вы можете растянуть любую из сторон.Это может быть полезно, если у вас болит спина, таз или пах с одной стороны.
- Расслабьтесь в позе ребенка.
- Чтобы растянуть правый бок, протяните правую руку над левой рукой.
- Измените стороны, чтобы растянуть левую сторону.
Поза ребенка с гимнастическим мячом
Вы можете выполнять растяжку позы ребенка с гимнастическим мячом или мячом для родовспоможения.
- Станьте на колени на коврике на полу.
- Переместитесь спиной на пятки — подложите под колени подушку, чтобы было удобнее.
- Расширите колени, чтобы освободить место для выпуклости.
- Держите попку на пятках.
- Возьмитесь руками за гимнастический мяч.
- Медленно переместите гимнастический мяч вперед, чтобы растянуть спину и плечи.
- Потянитесь вправо, чтобы растянуть левую сторону спины.
- Потянитесь влево, чтобы растянуть правую сторону спины.
Боковая растяжка на стуле
Вы также можете сидеть и растягивать бока сидя.
- Чтобы растянуть левый бок, поднимите левую руку над головой и вытяните ее вправо.
- Сделайте медленный и глубокий вдох, чтобы усилить растяжку.
- Сделайте выдох, возвращаясь к руке.
- Чтобы растянуть правый бок, поднимите правую руку над головой и вытяните ее влево.
Упражнение для нижней части живота
Мышцы живота помогают поднимать и поддерживать вес вашего ребенка. Это поможет снизить нагрузку на спину и таз.
- Пощупайте мышцы, положив руки на нижнюю часть живота ниже пупка.
- Сделайте нормальный вдох.
- На выдохе осторожно втягивайте мышцы живота внутрь и от рук.
- Постарайтесь заставить мышцы работать в течение 10 секунд — важно, чтобы вы продолжали дышать.
Какого хрена молниеносная промежность?
Внезапный приступ боли во время беременности может застать будущую маму врасплох, но это не обязательно повод для беспокойства.Вот все, что вам нужно знать о «молниеносной промежности».
«Это было буквально похоже на удар электричества, пронзивший мою промежность, и он мог ударить в любой момент», — говорит Уилла Тремблей * о своем опыте с болью в нервах в области таза во время ее первой беременности. Она придумала термин «молния влагалища», чтобы описать это. С медицинской точки зрения, это тип боли в тазовом поясе, но на самом деле «молниеносная промежность» является общепринятым термином для этой довольно распространенной боли при беременности.
Что такое молниеносная промежность?
Стреляющая электрическая боль в области таза, которую многие будущие мамы испытывают в третьем триместре, не является ненормальной, — говорит Джессика Дай, акушер из больницы Оттавы. «У нас много нервов, проходящих через мышцы нашей спины, через наш пресс, и все они проходят вниз к лобковой кости, во влагалище и внутреннюю часть бедра», — говорит она. «Вес ребенка может сдавить эти нервы, и тогда вы почувствуете звон боли.По мере приближения дня Д, когда ребенок начинает опускаться в родовые пути, давление головы ребенка на шейку матки также может вызвать приступ дискомфорта.
Так называемая «молния в промежности» может произойти в любое время дня и ночи, но чаще всего это происходит, когда мама находилась на одном месте в течение длительного периода времени — например, после того, как она спала в одном положении, а затем встала. в туалет, или после того, как посидели за компьютером или в машине несколько часов.
Большинство беременных считают, что приступ боли действительно может причинить боль.«Это случилось однажды, когда я поднимался по лестнице в своем доме, и боль парализовала», — говорит Трембли. К счастью, в большинстве случаев молниеносная боль бывает кратковременной и сильной. Но если ребенок оседает на тазовых мышцах спины и остается там в течение длительного периода времени, есть вероятность сдавливания седалищного нерва, что может вызвать еще более интенсивную и продолжительную боль, которая может распространяться вниз по задней поверхности ног. По словам Дай, этот дискомфорт, который чаще встречается у будущих мам с уже существующими проблемами со спиной, может длиться несколько минут, прежде чем утихнет.
«К сожалению, вы мало что можете сделать, чтобы предотвратить это», — говорит Дай. В случае хронической боли в седалищном нерве физиотерапия может уменьшить частоту или тяжесть за счет уменьшения мышечного напряжения, увеличения гибкости и улучшения осанки (то есть сделать ваше тело более сильным и выровненным и, следовательно, лучше удерживать вес тела. ребенок, не слишком сильно опираясь на седалищный нерв). Компрессионные чулки для беременных и пояса для живота также могут помочь уменьшить давление на область таза, потенциально предотвращая некоторые из этих толчков.«Но они не избавятся от молниеносной боли», — говорит Дай. Лучше всего просто продолжать движение . Она советует, если вы проводите большую часть дня за компьютером, вставайте и растягивайтесь каждые 15 минут. Хорошие новости: молниеносная боль обычно не вызывает беспокойства. Позвоните своему врачу, если ощущение не улучшается само по себе, влияет на вашу подвижность или сопровождается сокращениями матки, кровотечением или заметным уменьшением шевеления плода. В противном случае вы можете просто списать это на другой неприятный симптом беременности.После рождения ребенка молниеносная боль исчезнет — в мгновение ока.
У меня сильная боль в области таза во время беременности. Что мне делать?
Другие причины боли в промежности Боль от молнии — это лишь один из видов дискомфорта, который вы можете испытать там в третьем триместре. Есть еще пара других болей в области таза, о которых следует знать. Первая, круглая связочная боль, описывается как скорее тянущее ощущение , чем толчок, и обычно начинается во втором триместре.Круглая связка, поддерживающая матку, должна сильно растягиваться, чтобы приспособиться к растущему ребенку. Такие движения, как кашель, вставание или даже смех, которые вызывают быстрое сокращение уже растянутой связки, могут быть болезненными. Если вы испытываете боль в круглой связке, меняйте позу медленно и часто. Когда вы чувствуете, что надвигается кашель или чихание, согните и согните бедра, чтобы уменьшить натяжение связок. И спросите своего практикующего о растяжках, которые вы можете делать дома, чтобы облегчить боль.
Другой тип боли — результат варикозного расширения вен. Ваш риск развития варикозного расширения вен вокруг вульвы увеличивается во время беременности из-за увеличения объема крови и замедления кровотока из нижней части тела, который давит на близлежащие вены. Умеренные и тяжелые случаи могут сопровождаться отеком вульвы и чувством давления или боли. Если вы считаете, что у вас варикозное расширение вен вокруг вульвы (врач может сказать вам наверняка), не стойте в течение длительного времени, часто меняйте положение, поднимайте бедра в положении лежа, чтобы улучшить кровообращение, и носите компрессионные колготки для беременных, чтобы поддержать эту область.
* Имя изменено.
Подробнее:
Боли на поздних сроках беременности
8 способов полюбить тазовое дно
Боль в ногах во время беременности — MadeForMums
Стреляющие боли в ногах во время беременности (ишиас), а не тупые боли, боли в спине или судороги, могут быть особенно неприятными, когда вы ждете ребенка.
Они отличаются от тупой боли в спине при беременности и не совсем то же самое, что судороги ног при беременности, как говорит мама Уайт Спарклз:
«Я думаю, что ребенок нервничает, потому что каждый раз, когда я встаю, сажусь или хожу, эта ужасная боль пронзает мою внутреннюю поверхность бедра.
«Это было у кого-нибудь? Я прослезился сегодня утром, потому что это случилось 6 раз подряд!
«Ой! Есть идеи, что я могу сделать, чтобы остановить это или, по крайней мере, сделать менее болезненным? »
Что такое ишиас?
Аааа, бедняжка Уайт Спарклз — не единственный, кто знает это чувство — радикулит довольно часто встречается при беременности (он может быть у вас, если вы тоже не беременны) — но что происходит? Д-р Филиппа Кэй объясняет:
«При ишиасе большой седалищный нерв в нижней части спины раздражается и может приводить к стреляющим или колющим болям в ногах или более постоянной жгучей, грызущей боли глубокого типа, которая может распространяться от поясницы до ягодиц и в нога.
«Вы также можете получить иголки или онемение в ноге».
Это может ощущаться как стреляющая боль, как упоминает White Sparkles, или как тянущий дискомфорт, грызущий в области бедер и ног, от которого вы хотите избавиться.
Главный нерв, идущий к ноге, — седалищный нерв. Боль, проявляющаяся здесь, может быть вызвана давлением на нерв или повреждением тканей вокруг сустава в этой части тела.
Если давление, оказываемое на бедра, нижнюю часть спины, ступни и ноги по мере роста шишки, может привести к изменению осанки при сидении, стоянии и / или лежании, что может накапливать нагрузку на части нижней части тела.Это может вызвать радикулит.
Что делать с радикулитом во время беременности?
Д-р Кей советует, чтобы у вас был крепкий стержень, физическая форма и здоровье до и во время беременности, что может помочь предотвратить начало ишиаса, но если он действительно развивается во время беременности, вы можете кое-что сделать, чтобы облегчить его.
От боли можно принимать парацетамол, но не следует принимать ибупрофен во время беременности.
Если парацетамола недостаточно для купирования боли, обратитесь к врачу, который назначит обезболивающие, которые безопасны при беременности.
Ваш терапевт или дородовая бригада также могут направить вас на физиотерапию, чтобы сделать вам упражнения и растяжки, а также сделать легкий массаж или манипуляции, чтобы облегчить боль.
Она также предлагает принять теплую ванну, расположиться на диване с подушками для поддержки спины, использовать подушки на ночь, чтобы поддержать вас, чтобы лечь на бок, и носить хорошо сидящую обувь (избегайте высоких каблуков) ».
Если вы ворочаетесь в постели, вы можете обнаружить, что, не осознавая этого, вы скручиваете свое тело.Прочтите о том, как чувствовать себя комфортно в постели, так как сон в плохой позе может действительно повлиять на ваше здоровье и комфорт в долгосрочной перспективе.
Хорошая новость заключается в том, что ишиас имеет тенденцию улучшаться в период после родов, поскольку ваше тело возвращается к нормальному состоянию по мере исчезновения гормонов беременности.
А если нет, обратитесь к врачу за направлением к физиотерапевту.
Если у вас был радикулит во время одной беременности, вероятно ли, что он будет у вас во время последующих беременностей?
Наличие болей во время одной беременности может означать, что они более вероятны при другой беременности, но не обязательно, и выполнение любых упражнений, которые дает физиотерапевт, может остановить их повторение.
