Стадии рентгенологических изменений в суставах при ревматоидном артрите | Смирнов А.В., Каратеев Д.Е.
Костно-суставная система кистей и дистальных отделов стоп является основным объектом исследования для постановки диагноза и определения стадии ревматоидного артрита (РА) и проведения дифференциального диагноза с другими заболеваниями ревматической и неревматической природы.
Синовиальная оболочка периферических суставов является органом-мишенью, где при РА разворачивается хроническое аутоиммунное воспаление, приводящее в дальнейшем к характерному для РА множественному и симметричному поражению суставов. Симметричность изменений в суставах кистей и стоп является отличительной особенностью РА. Типичные признаки РА – симметричное поражение пястно-фаланговых и плюсне-фаланговых суставов, суставов запястий, проксимальных межфаланговых суставов кистей. Первые рентгенологические симптомы артрита, в т. ч. и появление первых эрозий, могут обнаруживаться во 2-х и 3-х пястно-фаланговых суставах, 3-х проксимальных межфаланговых суставах кистей, суставах запястий, лучезапястных суставах, шиловидных отростках локтевых костей, 5-х плюсне-фаланговых суставах.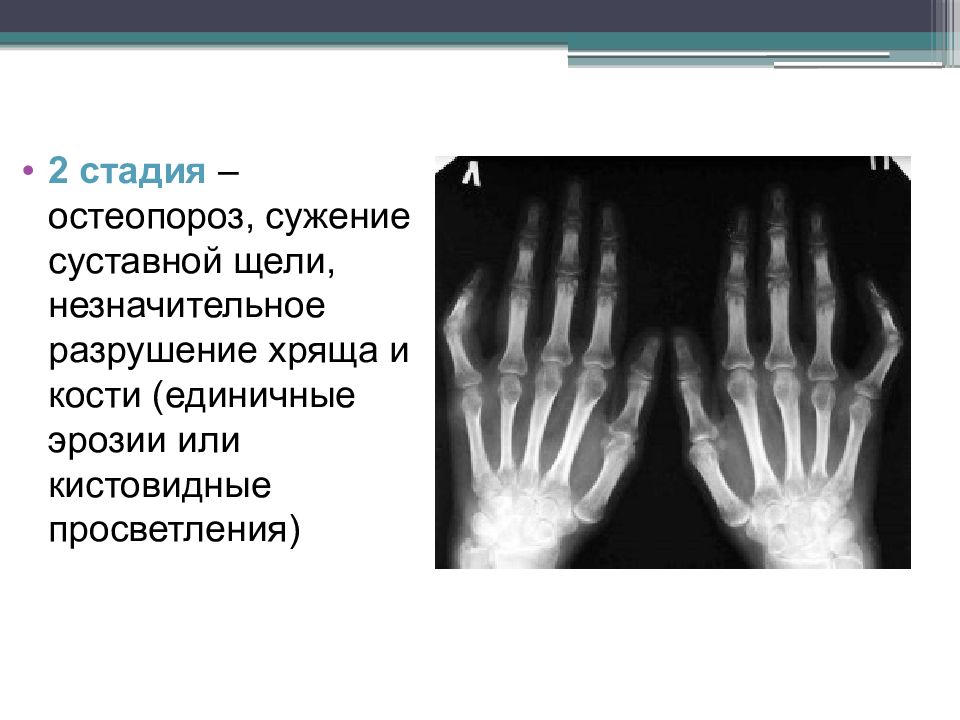
Наиболее часто в повседневной практике применяется рентгенологическая классификация, основанная на делении РА на модифицированные стадии по Штейнброкеру с использованием обзорных рентгенограмм кистей и дистальных отделов стоп в прямой проекции.
К 1-й стадии (ранним рентгенологическим изменениям) РА относятся периартикулярное утолщение и уплотнение мягких тканей, околосуставной остеопороз (повышение рентгенпрозрачности костной ткани), единичные кистовидные просветления костной ткани и сужение отдельных суставных щелей в типичных для начального РА суставах.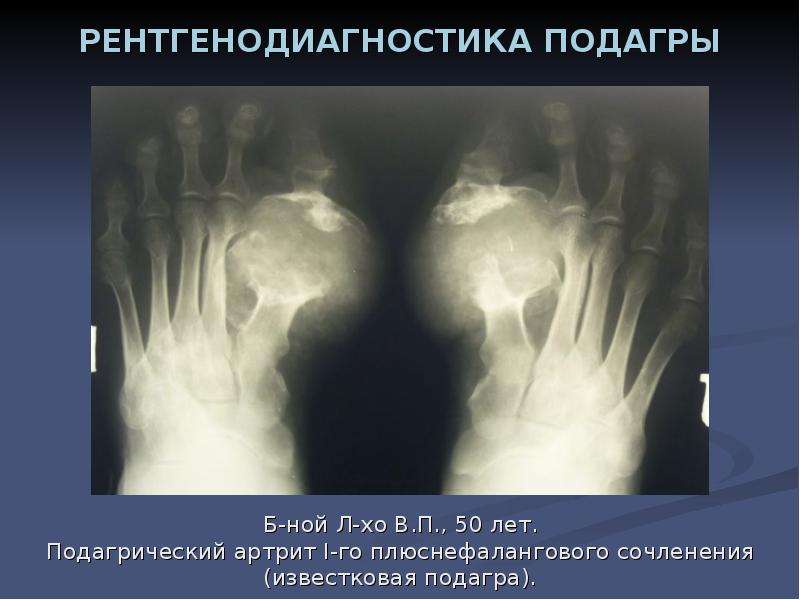 Рентгенологические симптомы 1-й стадии неспецифичны для РА и могут быть обнаружены при других ревматических заболеваниях, что требует обязательного учета клинико-лабораторных показателей заболевания.
Рентгенологические симптомы 1-й стадии неспецифичны для РА и могут быть обнаружены при других ревматических заболеваниях, что требует обязательного учета клинико-лабораторных показателей заболевания.
Стадия 2 характеризуется нарастанием околосуставного остеопороза, появлением множественных кистовидных просветлений костной ткани в эпифизах коротких трубчатых костей и костях запястий в сочетании с множественными сужениями суставных щелей, эрозивными изменениями в суставах и небольшими краевыми деформациями костей. Эта стадия подразделяется на неэрозивную и эрозивную формы в зависимости от отсутствия или наличия деструктивных изменений в суставах. Как правило, первые эрозии появляются во 2–3-х пястно-фаланговых, 5-х плюсне-фаланговых суставах, костях запястий, в области шиловидного отростка локтевой кости. Отличительная особенность 2-й стадии РА – отсутствие умеренных или выраженных деформационных изменений, подвывихов, вывихов и костных анкилозов суставов.
Стадия 3 характеризуется нарастанием рентгенологических симптомов, выявляемых при 2-й стадии. Деструктивные изменения выраженные, определяются во многих суставах кистей и дистальных отделов стоп. Преобладают в типичных для РА суставах. Отличительная особенность 3-й стадии – умеренные и выраженные деформации эпифизов костей, подвывихи и вывихи в отдельных или многих суставах.
Деструктивные изменения выраженные, определяются во многих суставах кистей и дистальных отделов стоп. Преобладают в типичных для РА суставах. Отличительная особенность 3-й стадии – умеренные и выраженные деформации эпифизов костей, подвывихи и вывихи в отдельных или многих суставах.
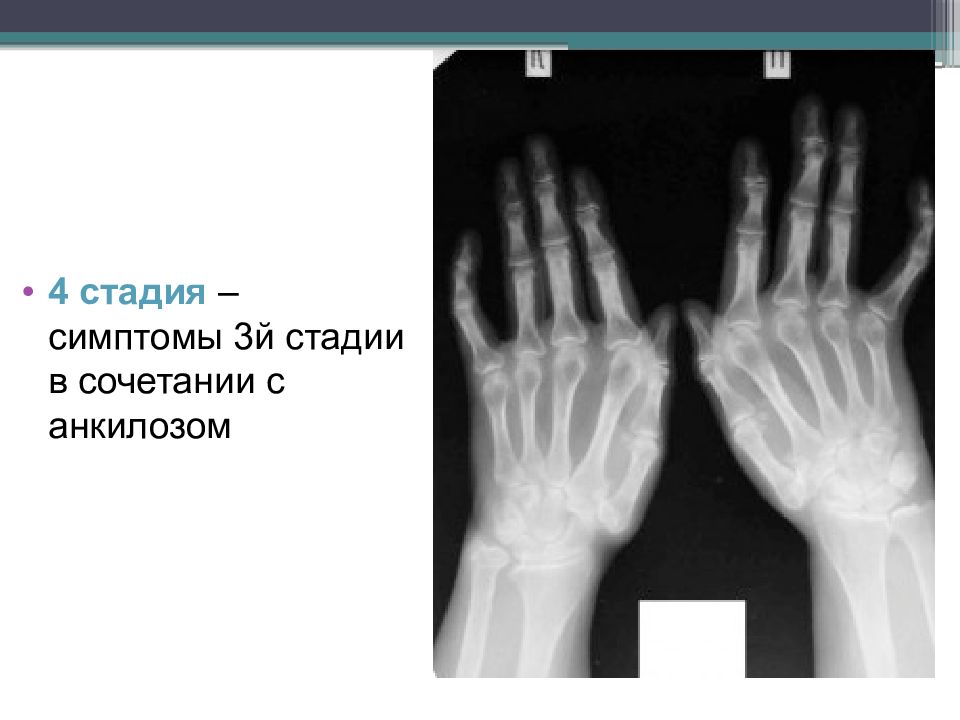
4-я стадия характеризуется симптомами 3-й стадии и появлением костных анкилозов суставов. Для РА типичны анкилозы в суставах запястий (межзапястных, 2–5-х запястно-пястных суставах). Крайне редко выявляются анкилозы в проксимальных межфаланговых суставах кистей и лучезапястных суставах. Выраженные деструктивные изменения в костях запястий могут приводить к коллапсу запястий, который характеризуется снижением высоты запястий, выраженными деформациями, уменьшением размеров или остеолизом костей запястий. Остеолитические изменения могут выявляться в пястно-фаланговых и, реже, плюсне-фаланговых суставах. Рентгенологические стадии РА представлены на рисунках 1–11.
.
Порекомендуйте статью вашим коллегам
КСС. Ревматоидный артрит. + | Портал радиологов
Ревматоидный артрит.
Суставной синдром является ведущим в клинической картине ревматоидного артрита. Начало заболевания чаще всего подострое (55-70%), как правило, спровоцированное перенесенной острой инфекцией или обострением хронической, охлаждением, травмой, стрессовой ситуацией. Отмечают также связь начала болезни с неблагоприятными климатическими условиями (весна, осень), периодами физиологической перестройки организма (половое созревание, послеродовой и климактерический периоды).
Развитию артрита предшествует продромальный период, признаками которого являются усталость, похудание, периодически возникающие боли в суставах (часто на изменение атмосферного давления), снижение аппетита, повышенная потливость, субфебрильная температура тела, небольшая анемия, увеличение СОЭ.
В продромальном периоде у трети больных развивается утренняя скованность, особенно в суставах конечностей, которая при активном движении проходит. Среди причин возникновения этого симптома указывают на нарушение нормального ритма выработки гормонов надпочечниками со смещением на более поздний период суток, а также аккумуляцию цитокинов в отечной жидкости воспаленных суставов во время сна.
В начальном периоде заболевания у больных отмечаются артралгии, усиливающиеся при движении, у 2/3 — симметричный артрит мелких суставов кистей и стоп. Боль и скованность наиболее интенсивны в утренние часы и постепенно убывают к вечеру. Интенсивность и длительность утренней скованности коррелирует с активностью болезни, сохраняясь при выраженной активности до обеда, а у отдельных больных проходит только к вечеру. У 8 — 15% больных заболевание начинается остро в течение нескольких дней. При этом больной может указать время и движение, которое спровоцировало боль.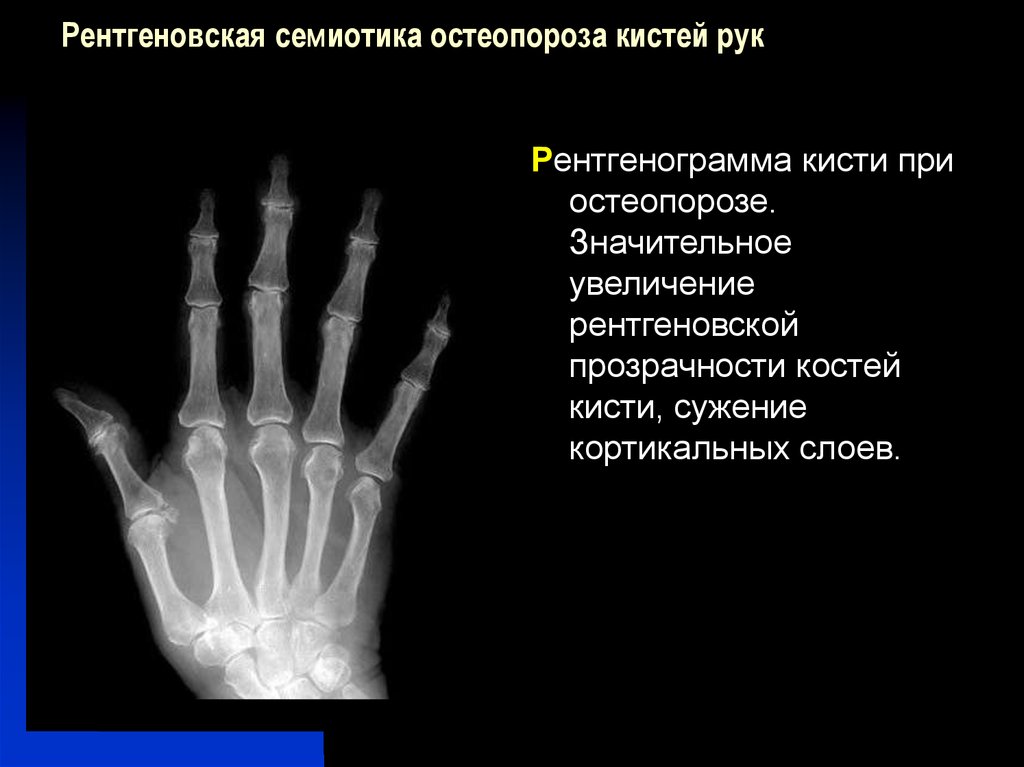 Артралгии могут сопровождаться такими же резкими болями в мышцах, длительной утренней скованностью, лихорадкой, что приводит больного к обездвиженности.
Артралгии могут сопровождаться такими же резкими болями в мышцах, длительной утренней скованностью, лихорадкой, что приводит больного к обездвиженности.
В 15 — 20% случаев ревматоидного артрита начинается незаметно с медленным прогрессированием артрита без повышения температуры тела, ограничения движений. Поражение суставов в ранней стадии ревматоидного артрита может быть нестойким и самопроизвольно исчезать на несколько месяцев и даже лет. Стойкий полиартрит с прогрессированием воспалительного процесса отмечен у 70% больных. Первыми, как правило, при ревматоидном артрите вовлекаются вторые-третьи пястно-фаланговые, проксимальные межфаланговые суставы и суставы запястья, реже — плюснефаланговые. Затем по частоте поражения следуют коленные, локтевые, голеностопные.
Ряд суставов в дебюте болезни остаются интактными («суставы исключения») — дистальные межфаланговые, первый пястно-фаланговый сустав большого пальца кисти, проксимальный межфаланговый сустав мизинца.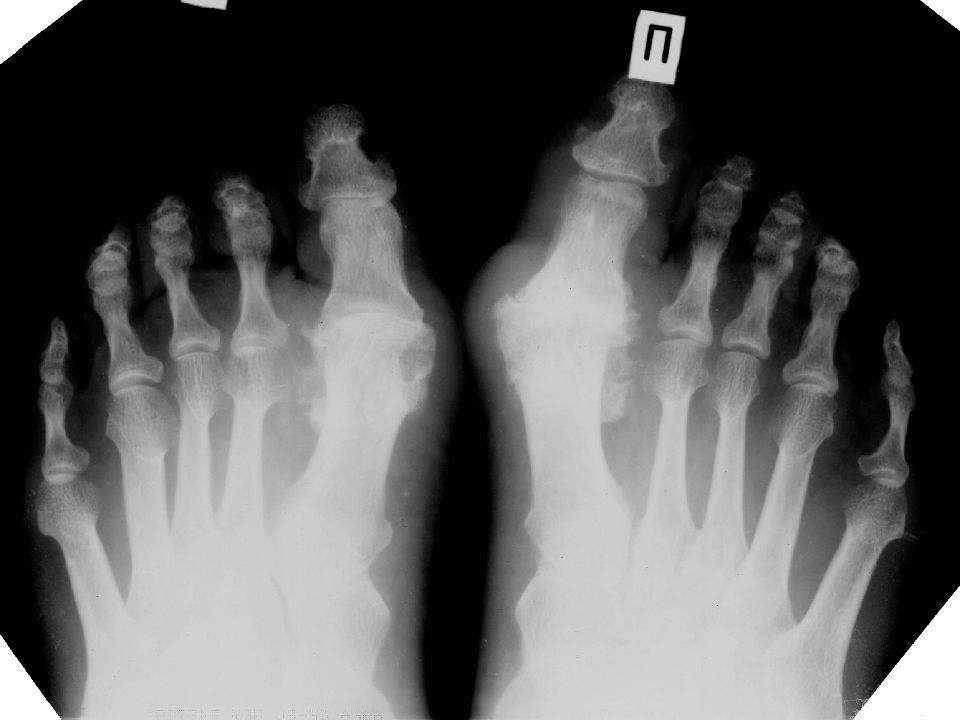
Ранняя фаза ревматоидного артрита характеризуется преобладанием экссудативных явлений симметрично пораженных суставов кистей с наличием выпота в суставах, который определяется пальпаторно по симптому флюктуации, воспалительному отеку периартикулярных тканей, резкой болезненности при пальпации, положительному симптому сжатия кисти. Над мелкими суставами может быть слегка гиперемирована кожа, а над крупными — повышена кожная температура. Вследствие воспаления суставных тканей и рефлекторного спазма мышц резко ограничиваются движения в пораженных суставах, что в свою очередь ведет к развитию мышечной атрофии. Артрит сопровождается воспалительным поражением влагалищ сухожилий, чаще разгибателей, реже — сгибателей кисти и стопы.
У 15-20% больных в первый год болезни может произойти спонтанное затухание симптомов артрита и развиться ремиссия болезни. Но у большей части больных процесс принимает прогрессирующий характер с переходом в экссудативно-пролиферативную фазу.
Наряду с общими симптомами (слабость, астения, похудание, ухудшение сна, аппетита, субфебрильная температура тела) прогрессирует суставной синдром. Преобладание пролиферативных процессов в суставных тканях приводит к их утолщению, стойкой плотной или пружинящей припухлости периартикулярных тканей, что вызывает изменение конфигурации суставов, в первую очередь мелких суставов кистей и стоп, суставов запястья, лучезапястных, коленных, локтевых.
Фиброзные изменения в тканях сустава способствуют сморщиванию капсулы, связок, сухожилий, разрушению суставной поверхности и, как следствие этого, развитию выраженной деформации суставов, подвывихов и контрактур. Движения в суставах ограничиваются, а по мере развития анкилозов наступает полная неподвижность одного или нескольких суставов.
Поражение суставов при ревматоидном артрите имеет свои клинические особенности.
Суставы кисти. Первыми поражаются пястно-фаланговые и проксимальные межфаланговые суставы с припуханием, болезненностью, деформацией и ограничением движений. Пальцы приобретают веретенообразный вид из-за воспаления проксимальных и интактности дистальных межфаланговых суставов. Затрудняется сжатие кисти в кулак. Сокращение мышц при этом вызывает натяжение связок и сдавление воспаленной синовиальной оболочки, в ответ появляется рефлекторное расслабление мышц и развитие атрофии, в первую очередь межкостных мышц. Дальнейшее прогрессирование ревматоидного артрита приводит к формированию различных типов подвывихов. Наиболее типичной для ревматоидного артрита является локтевая девиация кисти с отклонением пальцев в сторону локтевой кости, обусловленная подвывихами в пястно-фаланговых суставах и слабостью мышц. Такая форма кисти получила название «плавник моржа».
Пальцы приобретают веретенообразный вид из-за воспаления проксимальных и интактности дистальных межфаланговых суставов. Затрудняется сжатие кисти в кулак. Сокращение мышц при этом вызывает натяжение связок и сдавление воспаленной синовиальной оболочки, в ответ появляется рефлекторное расслабление мышц и развитие атрофии, в первую очередь межкостных мышц. Дальнейшее прогрессирование ревматоидного артрита приводит к формированию различных типов подвывихов. Наиболее типичной для ревматоидного артрита является локтевая девиация кисти с отклонением пальцев в сторону локтевой кости, обусловленная подвывихами в пястно-фаланговых суставах и слабостью мышц. Такая форма кисти получила название «плавник моржа».
Деформация пальцев по типу «шеи лебедя» происходит при формировании сгибательной контрактуры в пястно-фаланговых суставах, переразгибании проксимальных и сгибании дистальных межфаланговых суставов. Деформация суставов может иметь вид пуговичной петли. При этом происходит выраженное сгибание в пястно-фаланговых суставах при переразгибании дистальных межфаланговых суставов.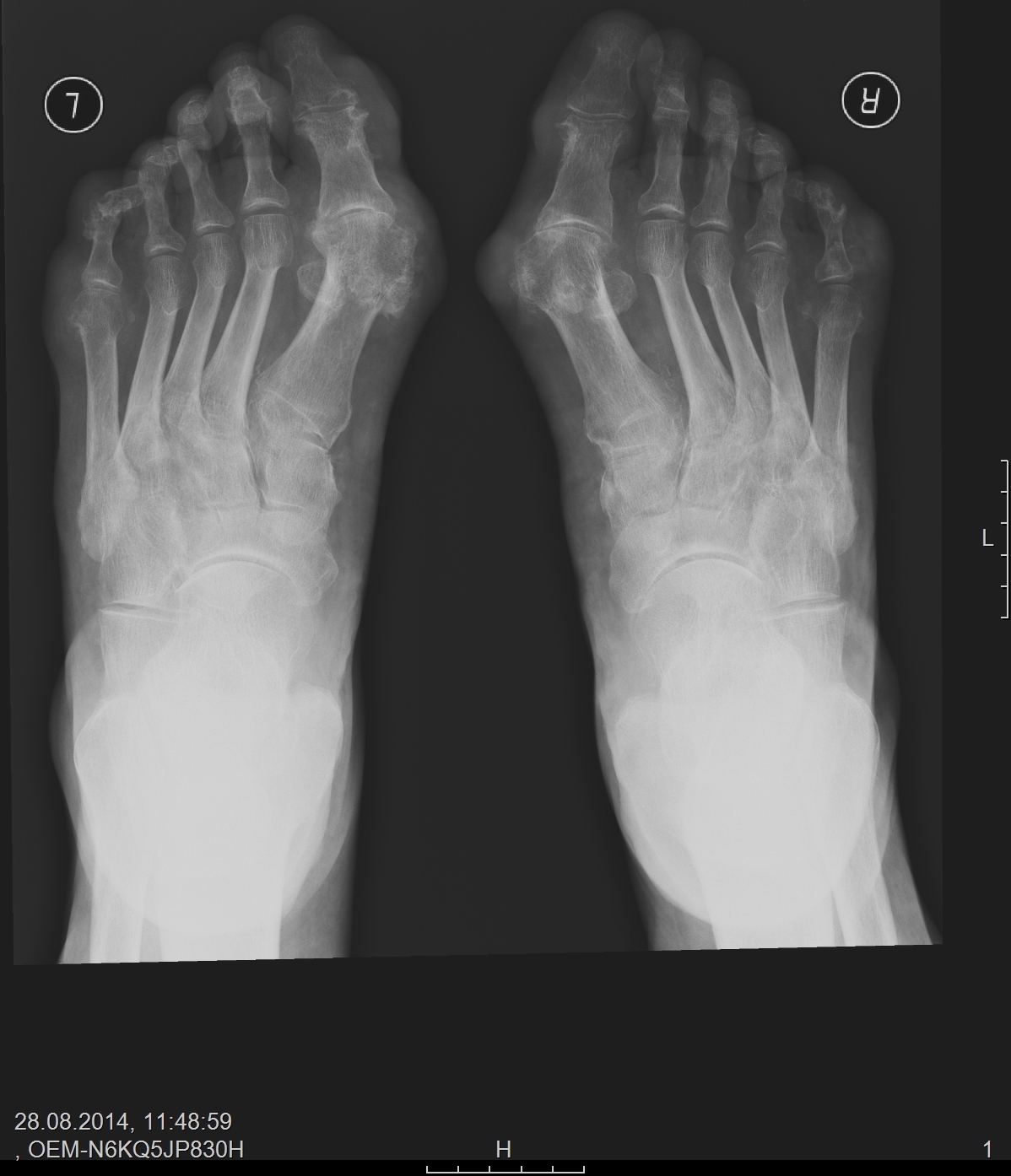 Вышеописанные изменения кисти резко ограничивают ее функцию, затрудняют выполнение обычных движений. Больному трудно удержать чашку, ложку, выполнить утренний туалет и т.д. Этому способствует также развитие контрактуры большого пальца кисти в результате поражения пястно-трапециевидного сустава.
Вышеописанные изменения кисти резко ограничивают ее функцию, затрудняют выполнение обычных движений. Больному трудно удержать чашку, ложку, выполнить утренний туалет и т.д. Этому способствует также развитие контрактуры большого пальца кисти в результате поражения пястно-трапециевидного сустава.
Артрит суставов запястья приводит к деструкции мелких костей с последующим образованием единого «костного блока» с анкилозированием их с запястно-пястными суставами.
Анкилозирование самого лучезапястного сустава отмечается редко. Воспалительный процесс в нём проявляется припухлостью, болезненностью при движении. Артрит лучелоктевого сустава делает болезненной пронацию и супинацию, редко осложняется задним подвывихом головки локтевой кости, которая становится подвижной.
Серьезное осложнение ревматоидного поражения кисти — резорбтивная артропатия. При этом укорачиваются пальцы, фаланги вклиниваются одна в другую с последующим развитием сгибательной контрактуры и формированием кисти в виде лорнетки.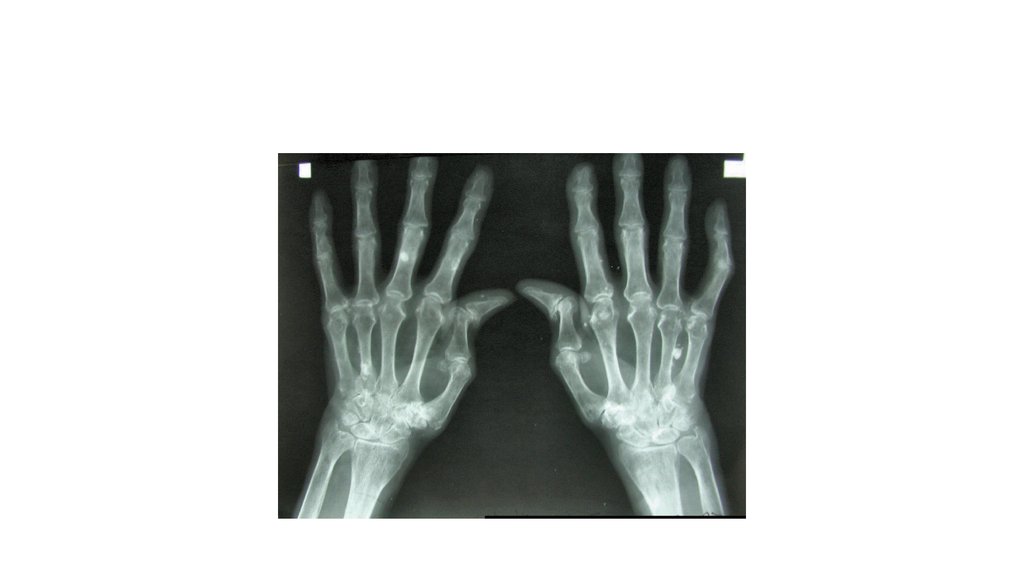
Одним из наиболее общих проявлений ревматоидного артрита является воспаление синовиальной мембраны сухожильных влагалищ — теносиновит. Теносиновит разгибателя пальцев на тыле кисти проявляется образованием припухлости вблизи лучезапястного сустава и нередко принимается за бурсит. Теносиновит длинного разгибателя большого пальца, общего сгибателей и разгибателя пальцев проявляется ограниченной припухлостью и утолщением сухожилия, в ряде случаев приводя к разрыву сухожилия, что нарушает подвижность пальцев и кисти. На сухожилиях могут формироваться ревматоидные узелки, вызывающие боль в пальцах при их сгибании.
Поражение локтевого сустава чаще наблюдается при более длительном течении ревматоидного артрита, приводит к ограничению сгибания и разгибания с последующим образованием контрактуры в положении полусгибания и полупронации. При этом нередко происходит ущемление локтевого нерва с парестезией иннервируемой им области.
Поражение плечевого сустава обусловлено не только синовитом, но и вовлечением дистальной трети ключицы, различных синовиальных сумок и мышц плечевого пояса, шеи и грудной клетки.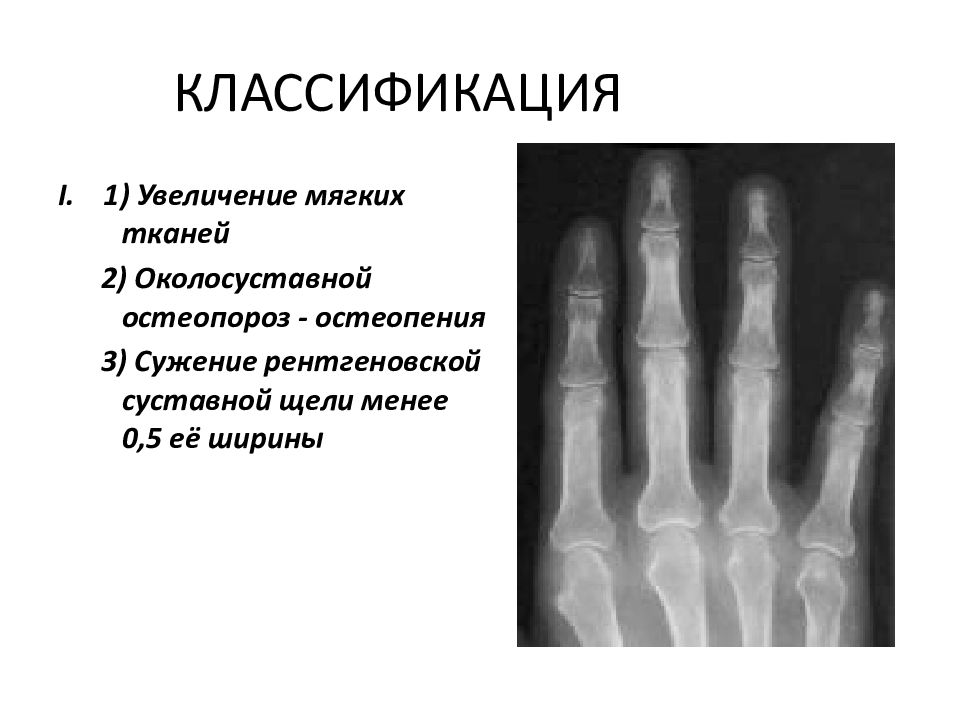 Воспалительный процесс в плечевом суставе проявляется припухлостью и болезненностью при пальпации как с наружной поверхности, так и со стороны подмышечной ямки. Боль в суставе приводит к ограничению подвижности сустава, что способствует развитию атрофии мышц и слабости. Слабость суставной сумки вызывает развитие переднего подвывиха головки плечевой кости. В результате воспаления может произойти внезапный разрыв сухожилия с резкой болью и припухлостью, симулируя септическое поражение сустава или тромбофлебит глубоких вен плеча.
Воспалительный процесс в плечевом суставе проявляется припухлостью и болезненностью при пальпации как с наружной поверхности, так и со стороны подмышечной ямки. Боль в суставе приводит к ограничению подвижности сустава, что способствует развитию атрофии мышц и слабости. Слабость суставной сумки вызывает развитие переднего подвывиха головки плечевой кости. В результате воспаления может произойти внезапный разрыв сухожилия с резкой болью и припухлостью, симулируя септическое поражение сустава или тромбофлебит глубоких вен плеча.
Суставы стоп вовлекаются у трети больных в раннем периоде заболевания. Процесс локализуется в плюснефаланговых суставах II — IV пальцев и проявляется болью при ходьбе и особенно при подпрыгивании или стоянии на пальцах. Постепенно развивается деформация стопы с опусканием переднего свода стопы, формированием hallusvalgus и молоткообразной деформацией остальных пальцев с подвывихами в плюснефаланговых суставах. Головки плюсневых костей выступают под кожей с подошвенной стороны стопы, что часто приводит к развитию «натоптышей» и некрозам от сдавления.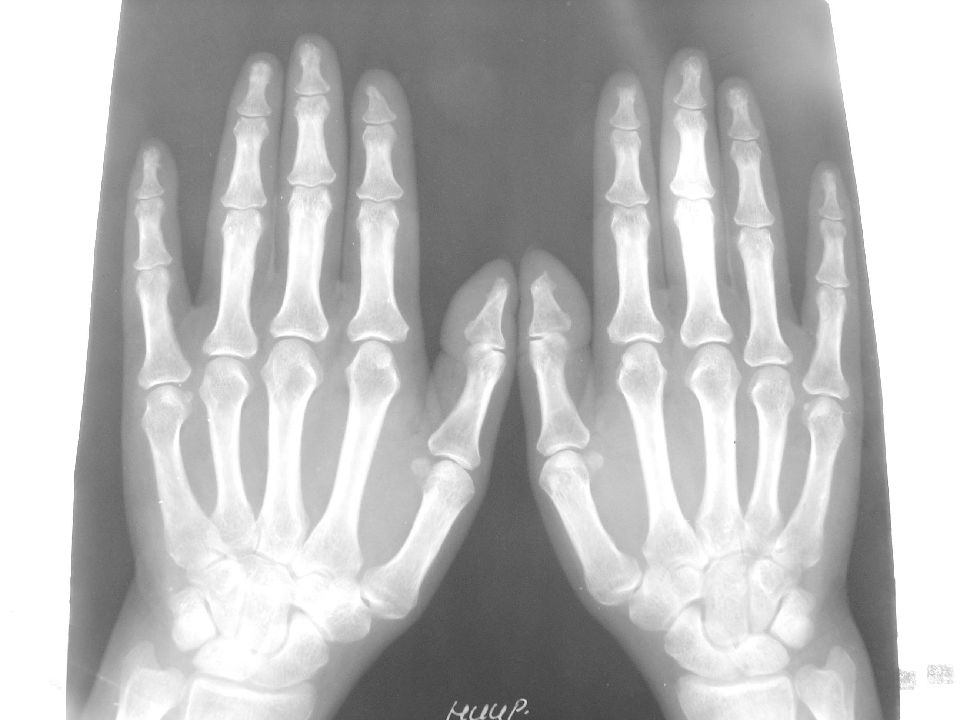 Воспаление сухожилий стопы может привести к сдавлению подошвенных нервов и развитию синдрома предплюсневого канала с болями и парестезиями в стопе. Все это резко ограничивает передвижение больного.
Воспаление сухожилий стопы может привести к сдавлению подошвенных нервов и развитию синдрома предплюсневого канала с болями и парестезиями в стопе. Все это резко ограничивает передвижение больного.
Голеностопный сустав вовлекается реже, как правило, при тяжелом прогрессирующем полиартрите. Клинически проявляется отеком в области лодыжки. При поражении связочного аппарата мышц голени развивается нестабильность голеностопного сустава с частыми подвывихами.
Воспаление коленных суставов — частая локализация ревматоидного артрита. Выпот в суставе определяется баллотированием при пальпации сустава в направлении с перед нелатерального отдела к медиальной стороне. При гонартрите иногда в течение недели развивается атрофия четырехглавой мышцы. Сгибание коленного сустава повышает внутрисуставное давление, что приводит к выпячиванию заднего заворота суставной сумки в подколенную ямку и формированию кисты Бейкера. Интактная подколенная киста может сдавливать поверхностные вены верхней части голени, вызывая отек и даже развитие тромбофлебита с повышением температуры тела и лейкоцитозом.
При ослаблении капсульно-связочного аппарата развивается латеральная гиперподвижность сустава с формированием genuvarum или genuvalgum и (в последующем) вторичного гонартроза.
Тазобедренный сустав обычно поздно вовлекается в процесс. Истинное поражение тазобедренного сустава сопровождается болью, иррадиирующей в паховую область или нижний отдел ягодичной области. Бедро обычно фиксируется в положении небольшого сгибания. Резко ограничивается внутренняя ротация. Воспалительный процесс в тазобедренном суставе, особенно при развитии ишемического некроза и протрузии вертлужной впадины, резко ограничивает движения и приводит больного к инвалидизации.
Суставы позвоночника вовлекаются в процесс редко и в поздней стадии. Страдает при ревматоидном артрите в основном шейный отдел вследствие артрита атлантоосевого сустава, что сопровождается болями и тугоподвижностью шеи. Вовлечение дугоотростчатых суставов может приводить к их смещению, что может вызвать сдавление спинного мозга.
При ревматоидном артрите поражается височно-нижнечелюстной сустав , ограничивая открытие рта и затрудняя прием пищи.
Другие суставы при ревматоидном артрите поражаются крайне редко и не играют особой роли в клинической картине заболевания.
ревматоидного артритаБолезнь, начинаясь с суставного синдрома, постепенно приобретает черты системности: появляются ревматоидные узлы, лимфаденопатия, поражение внутренних органов. Развитие системных проявлений при ревматоидном артрите предопределяет неблагоприятное течение заболевания.
Внесуставные проявления
Ранние стадии заболевания характеризуются поражением скелетных мышц.Первым признаком является атрофия мышц, имеющая прямую зависимость от активности и тяжести суставного синдрома. Сочетание атрофии межкостных мышц, мышц тенара и гипотенара с припухлостью пястно-фаланговых, проксимальных межфаланговых суставов, суставов запястья создает картину типичной ревматоидной кисти. При тяжелых формах ревматоидного артрита атрофия мышц носит диффузный характер с большой потерей мышечной массы, часто сопровождается снижением тонуса. Однако может наблюдаться и гипертонус мышц, что вызывает резкую боль в этой группе мышц. Чаще всего при ревматоидном артрите наблюдается атрофия разгибателей предплечья, прямой мышцы бедра, ягодичных мышц.
При тяжелых формах ревматоидного артрита атрофия мышц носит диффузный характер с большой потерей мышечной массы, часто сопровождается снижением тонуса. Однако может наблюдаться и гипертонус мышц, что вызывает резкую боль в этой группе мышц. Чаще всего при ревматоидном артрите наблюдается атрофия разгибателей предплечья, прямой мышцы бедра, ягодичных мышц.
Активный ревматоидный процесс сопровождается миозитом с очагами некроза мышечных волокон, повышением уровня креатинфосфокиназы, трансаминаз, альдолазы.
Поражение кожных покровов. Вследствие анемии, нарушения тонуса сосудов микроциркуляторного русла кожные покровы больных ревматоидным артритом становятся бледными, окраска же ладонных и подошвенных поверхностей может приобретать ярко-розовый или цианотичный оттенок. Результатом кожного васкулита могут быть подкожные кровоизлияния (экхимозы), мелкоочаговый некроз мягких тканей под ногтевыми пластинками или в области ногтевого ложа (дигитальный артериит). Нарушения трофики приводят к истончению кожи, особенно на кончиках пальцев, сухости. В нижней трети голени часто имеет место гиперпигментация кожных покровов. Нарушение трофики ногтей приводит к их истончению, ломкости, продольной исчерченности.
Нарушения трофики приводят к истончению кожи, особенно на кончиках пальцев, сухости. В нижней трети голени часто имеет место гиперпигментация кожных покровов. Нарушение трофики ногтей приводит к их истончению, ломкости, продольной исчерченности.
Ревматоидные узелки являются типичным внесуставным проявлением ревматоидного артрита. Они настолько специфичны для ревматоидного артрита, что включены в критерии диагноза. Ревматоидные узелки представляют собой плотные округлые соединительнотканные образования от нескольких миллиметров до 1,5-2 см в диаметре, безболезненные, подвижные, но иногда спаянные с апоневрозом или подлежащей костью и тогда становятся неподвижными.
В 20-35% случаев ревматоидные узелки располагаются на разгибательной поверхности предплечья подкожно или периостально. Как правило, при наличии ревматоидных узелков в крови определяется РФ в высоких титрах. Ревматоидные узелки могут быть единичными или множественными, симметричными или асимметричными, иметь различную локализацию — в области крестца, затылка, голосовых связок, в миокарде, клапанных структурах сердца, легких и даже центральной нервной системе.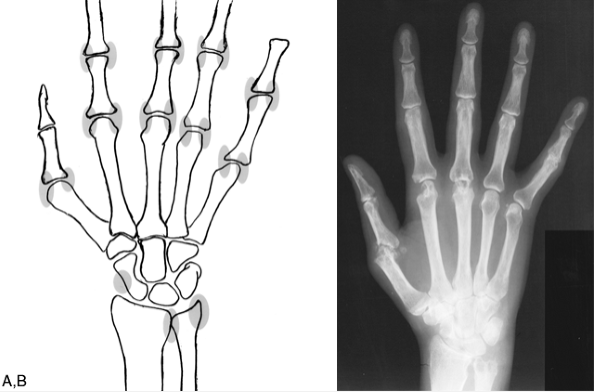
Множественные ревматоидные узелки сочетаются с выраженным синовитом и субхондральными кистозными изменениями мелких суставов кистей и стоп и с высоким титром РФ в крови, именуются ревматоидным нодулезом.
Ревматоидные узелки появляются внезапно, обычно во время очередного обострения. В период ремиссии они могут исчезать полностью. Раннее появление ревматоидных узелков считается неблагоприятным признаком.
Лимфаденопатия — одно из частых проявлений ревматоидного артрита, генерализованная лимфаденопатия имеет место примерно у 20% больных. Увеличение лимфатических узлов чаще всего обнаруживают при тяжелом течении ревматоидного артрита и таких его вариантах, как синдром Фелти, ССВ. Узлы пальпируются на шее, подчелюстной области, подмышечной, локтевой, паховой. При стихании активности процесса размер и количество лимфатических узлов уменьшаются. Лимфаденопатия сочетается часто с увеличением селезенки.
Функциональные нарушения печени наблюдаются у 60 — 80% больных. Причем, помимо собственно ревматоидного процесса, в патологии печени играет роль длительное употребление различных лекарственных средств (НПВП, солей золота, пеницилламина, цитотоксических ИД).
Среди внесуставных проявлений ревматоидного артрита поражение желудочно-кишечного тракта выявляется более чем у половины больных. Однако трактовка этих изменений затруднена в связи с тем, что больные ревматоидным артритом вынуждены длительное время принимать НПВП, ГКС, оказывающие влияние на слизистую оболочку желудка. При ревматоидном артрите часто нарушается кислотообразующая функция желудка. Клинически это проявляется снижением аппетита, чувством тяжести в эпигастральной области, метеоризмом, обложенным языком. Эрозии области дна желудка в основном возникают вследствие нарушения трофики слизистой оболочки желудка при васкулите.
Поражение кишечника клинически проявляется запорами, вздутием живота, болями в животе. Признаки хронического колита выявляются у 2/3 больных.
При ревматоидном артрите выделяют несколько типов поражения легких и плевры : сухой или выпотной плеврит, диффузный интерстициальный фиброз или фиброзирующий альвеолит, множественные ревматоидные узелки, облитерирующий бронхиолит, артериит, болезнь малых бронхов.
Сухой, реже выпотной плеврит является наиболее типичным легочным проявлением при ревматоидном артрите. Плевральные спайки по материалам вскрытий обнаруживают более чем в 40% случаев. При ревматоидном артрите в плевральной жидкости резко снижен уровень глюкозы (до полного отсутствия),содержание же ЛДГ, КФК, В-глюкоронидазы, ЦИК повышается.
Диагноз интерстициального легочного фиброза обычно устанавливают на основании рентгенологического обследования: выявляются симметричное усиление и мелкоячеистая перестройка легочного рисунка, снижение прозрачности легочного фона за счет периваскулярного отека и отека интерстициальной ткани. При прогрессировании этого процесса формируется картина «сотового легкого».
Пневмонит — редкое проявление легочной патологии при ревматоидном артрите, которое характеризуется поражением альвеол и развитием легочной недостаточности.
Поражение дыхательных путей при ревматоидном артрите может быть обусловлено и патологией бронхиальных желез в случае сочетания с синдромом Шегрена.
Поражение сердца при ревматоидном артрите клинически проявляется не так часто, а по данным вскрытий — в 50 — 60% случаев. Поражение сердца при ревматоидном артрите включает: перикардит, миокардит, эндокардит, поражение проводящих путей сердца, коронарный артериит, гранулематозный аортит.
При ревматоидном артрите перикардит обычно носит адгезивный характер (50%), выпотной перикардит обнаруживают при высокой активности процесса. Отмечают большую частоту развития перикардита у мужчин. Выпот в полость перикарда при ревматоидном артрите стерильный, с низким содержанием глюкозы, повышенным уровнем у-глобулинов и РФ.
В перикарде при ревматоидном артрите могут формироваться ревматоидные гранулемы. Клинически перикардит течет благоприятно, но описаны казуистические случаи осложнений с развитием слипчивого перикардита и тампонады сердца. Для ревматоидного перикардита характерно появление болей в левой половине грудной клетки, увеличение размеров сердца, преходящий шум трения перикарда, низкий вольтаж зубцов, неспецифические изменения на ЭКГ.
Диагностика миокардита при ревматоидном артрите затруднена. Имеются лишь единичные описания тяжелых миокардитов с развитием сердечной недостаточности. Чаще всего клинические проявления ревматоидного поражения миокарда неспецифичны: тахикардия, приглушение тонов, систолический шум на верхушке. На ЭКГ возможны изменения сегмента STзубца Т, атриовентрикулярная блокада I — II степени, крайне редко — III степени.
Комплексное обследование позволяет диагностировать кардит у 20% больных ревматоидным артритом. Особенностью ревматоидного миокардита является торпидное течение, положительная динамика отмечается при стихании основного процесса.
Гранулематозное поражение клапанного аппарата может привести к формированию пороков сердца с относительно невысокой клинической выраженностью. Чаще при ревматоидном артрите страдает митральный клапан, однако отмечают и вовлечение аортального клапана. Аортальный порок выявляется в виде относительной недостаточности. Описаны единичные случаи стеноза аортального клапана. Кроме поражения клапанов аорты, выявляется специфическое гранулематозное поражение стенок аорты.
Активно текущий васкулит может привести к развитию инфаркта миокарда.
Поражение почек. Ревматоидный мембранозный и мембранозно-пролиферативный гломерулонефрит, как правило, сочетается с высокой активностью ревматоидного артрита и характеризуется следовой протеинурией, микрогематурией. Изменения мочевого осадка могут исчезать полностью и появляться при очередном обострении процесса. В редких случаях гломерулонефрит приобретает прогрессирующий характер со стойкой протеинурией, микрогематурией, нарушением функции почек, повышением артериального давления. Прогноз ревматоидного гломерулонефрита благоприятен. В отдельных случаях наблюдается диффузный гломерулонефрит с исходом в нефросклероз с развитием почечной недостаточности.
Другой причиной почечной патологии при ревматоидном артрите является отложение амилоидных масс, что характерно для больных с большой длительностью болезни (7-10 лет и более) при высокой активности процесса. Однако в редких случаях признаки амилоидного поражения почек обнаруживают уже в первые годы заболевания. Наиболее стойким признаком амилоидоза почек является протеинурия (1-3 г/л), цилиндрурия (чаще гиалиновые цилиндры), периферические отеки. Постепенно присоединяются нарушения концентрационной и азотовыделительной функции почек, анемия, артериальная гипертензия, а в последующем развивается недостаточность функции почек. Прогноз при амилоидозе почек неблагоприятен, средняя продолжительность жизни больных составляет 1-4 года.
Нефротический синдром при ревматоидном артрите почти всегда связан с амилоидозом почек. Для амилоидного нефротического синдрома характерна высокая (6-8 г/л) протеинурия, гипопротеинемия, гиперхолестеринемия, анемия, массивные отеки нижних конечностей, быстро развивающаяся недостаточность функции почек при нормальном артериальном давлении. При ревматоидном артрите следует учитывать возможность развития лекарственной нефропатии.
Одним из наиболее известных поражений нервной системы при ревматоидном артрите является периферическая ишемическая невропатия, частота которой колеблется от 1 до 10%. Ведущую роль в развитии невропатии отводят поражению vasa nervorum. Невропатия протекает с различными по тяжести чувствительными и/или двигательными расстройствами. Отмечаются парестезии, чувство жжения, снижение тактильной, температурной, болевой чувствительности либо, напротив, — гиперестезия в дистальных отделах конечностей. Множественный мононеврит приводит к двигательным нарушениям, слабости конечностей.
Тяжело протекает полиневрит, для которого характерно последовательное поражение многих периферических нервов. Полиневрит проявляется сильнейшими болями в конечностях, двигательными и чувствительными нарушениями, резкой атрофией регионарных мышц, общей слабостью.
Другой формой поражения периферической нервной системы при ревматоидном артрите является компрессионная невропатия, вызванная сдавлением периферических нервов в запястном, локтевом, предплюсневом каналах. Часто при ревматоидном артрите выявляются симптомы функционального поражения вегетативной нервной системы в виде нарушения терморегуляции, потоотделения, диуреза, трофических расстройств.
В редких случаях поражается центральная нервная система, отмечаются сильные головные боли, головокружения, иногда острые нарушения мозгового кровообращения.
Поражение глаз при ревматоидном артрите наблюдается относительно редко, протекает в виде эписклерита или склерита. Имеется описание развития в склере ревматоидных гранулем, а также васкулита сетчатки. Некротизирующий склерит, узелковое ее поражение могут привести к перфорации этой оболочки глаза и потере зрения. Патология глаз при ревматоидном артрите может быть связана с лечением.
Васкулит является одним из внесуставных проявлений ревматоидного артрита, в основе его лежит воспаление сосудистого русла — панартериит. Как правило, васкулит ассоциируется с активным ревматоидным процессом, другими внесуставными проявлениями и отягощает течение болезни. Частота развития васкулита колеблется, по данным различных авторов, от 8 до 23%, он преобладает у лиц мужского пола. Ревматоидный васкулит нередко протекает латентно и его обнаруживают лишь на вскрытии.
Системный васкулит при ревматоидном артрите встречается относительно редко (у 0,1-0,2% больных), но отдельные его проявления являются частой находкой. Наиболее часты при ревматоидном артрите кожные проявления васкулита, обусловленные облитерирующим эндартериитом. Развиваются инфаркты кожи в области ногтевой пластинки или околоногтевого ложа, на пальцах рук или ног — так называемый дигитальный артериит. Внешне эти изменения напоминают след занозы. Как правило, они проходят бесследно или оставляют неглубокий рубец. Развитие облитерирующего эндартериита в более крупных артериях проявляется гангреной пальца и может привести к ампутации фаланг.
Язвенные изменения кожи и подлежащих мягких тканей локализуются в основном в нижней трети голени по передней поверхности. Они обычно глубокие, с некрозом тканей, трудно заживают при проведении неспецифической терапии, которая практикуется при трофических язвах, обусловленных венозной недостаточностью.
Редко, в основном в нижних отделах голени, при ревматоидном артрите развивается геморрагический васкулит, характеризующийся мелкими высыпаниями, имеющими 1-2 мм в диаметре. Этот тип васкулита связан с поражением венул, характеризуется фибриноидным некрозом, воспалительными инфильтратами, состоящими из нейтрофилов и мононуклеаров.
К кожным проявлениям васкулита относятся также ладонные и подошвенные капилляриты, сетчатое livedo и синдром Рейно.
Вторичный амилоидоз при ревматоидном артрите является серьезным осложнением и одной из частых причин летального исхода болезни. Предшественником амилоидного белка является сывороточный крупномолекулярный белок SAA, продуцируемый печенью под влиянием ннтерлейкина-6.
Амилоидоз развивается при высокой активности процесса, как при серопозитивном, так и при серонегативном варианте ревматоидного артрита. Чаще всего отложения амилоида фиксируются в почках, что клинически проявляется протеинурией без существенного изменения мочевого клеточного осадка. По мере прогрессирования амилоидоза протеинурия может достигать высоких цифр (3 г/л и более), в мочевом осадке обнаруживаются цилиндры (гиалиновые и восковидные). В последующем развивается нефротический синдром с гипопротеинемией, отеками, гиперхолестеринемией, повышением уровня а2-глобулинов, увеличением СОЭ до 70 мм/ч, что не совпадает с активностью основного заболевания.
Также часто амилоид откладывается в желудочно-кишечном тракте, но без клинических проявлений, Тем не менее упорный понос, похудание, признаки авитаминоза должны навести на мысль относительно амилоидного поражения желудочно-кишечного тракта.
В единичных случаях при ревматоидном артрите описан амилоидоз сердца, проявляющийся расстройствами ритма, нарастающей недостаточностью кровообращения, отсутствием эффекта от препаратов наперстянки.
Для подтверждения амилоидоз а необходимо гистологическое исследование биоптатов тканей. Наиболее информативным и безопасным является исследование слизистой оболочки прямой кишки (положительные результаты отмечаются в 60-70%), слизистой оболочки десны (40-50%) и подкожной жировой клетчатки брюшной стенки.
Данные лабораторных исследований
При ревматоидном артрите не найдено специфичных лабораторных показателей. Однако, как правило, выявляется ряд нарушений, которые при сопоставлении с клиникой могут оказать помощь в диагностике ревматоидного артрита.
При активном ревматоидном процессе развивается анемия, нормо- или гипохромная с умеренным снижением числа эритроцитов. Уровень гемоглобина снижается обычно не ниже 90 г/л, лишь при тяжелых формах ревматоидного артрита снижение достигает 35-40 г/л. Анемия четко коррелирует с активностью патологического процесса при ревматоидном артрите.
Содержание железа в плазме и в костном мозге при ревматоидном артрите несколько снижено. Отмечают также нарушение выделения железа из тканевых депо. Уровень трансферрина при этом нормальный или слегка снижен.
Число лейкоцитов при ревматоидном артрите сохраняется на нормальном уровне, несколько повышаясь при активации процесса (до 10,0-15,0 х 109/л), а при длительном течении появляется склонность к лейкопении (до 3,0-4,0 х 109/л). Лечение преднизолоном повышает абсолютное число лейкоцитов.
Формула крови обычно не изменяется, за исключением особых форм ревматоидного артрита. Так, для синдрома Фелти характерна лейко- и нейтропения, а для ССВ — лейкоцитоз со сдвигом влево.
Сдвиг лейкоцитарной формулы влево может наблюдаться при тяжелых проявлениях ревматоидного артрита — васкулите, перикардите, легочном фиброзе, ревматоидном нодулезе.
Число тромбоцитов при ревматоидном артрите коррелирует с активностью болезни, тромбоцитоз часто сопровождает вторичный амилоидоз. Тромбоцитопения, как правило, является ятрогенной и возникает при лечении солями золота, пеницилламином, иммунодепрессантами.
Повышение СОЭ наблюдается у 90% больных ревматоидным артритом, достигая иногда 60-80 мм/ч. СОЭ четко отражает активность процесса, его тяжесть. Кратковременная нормализация СОЭ может наступить после внутрисуставного введения ГКС. Стойкая нормализация СОЭ свидетельствует о ремиссии процесса, напротив, стойкое повышение этого показателя — неблагоприятный прогностический признак.
Достаточно четко активность ревматоидного артрита отражает содержание острофазовых белков в сыворотке крови. Повышение СРВ при ревматоидном артрите выявляется у 77% больных. Его количественные колебания отражают динамику ревматоидного воспаления.
Ревматоидный артрит сопровождается диспротеинемией: снижением альбуминов и повышением альфа2-глобулинов и гамма-фракций. Увеличение альфа2-глобулиновой фракции вдвое против нормы указывает на высокую активность процесса при ревматоидном артрите, а гипергаммаглобулинемия связана с длительным прогрессирующим процессом и гиперпродукцией аутоантител.
Ревматоидный артрит сопровождается деструкцией соединительной ткани, в состав основного вещества которой входят гликопротеины, Их уровень в крови оценивается с помощью различных реакций, основанных на определении содержания сиаловой кислоты, серомукоида, а также гексоз, связанных с белком. Повышение этих показателей также отражает активность ревматоидного артрита. При ревматоидном артрите отмечено повышение уровня церуллоплазмина, антихимотрипсина, лактоферрина.
Активность процесса при ревматоидном артрите отражают реологические свойства крови. Отмечена прямая корреляция между повышением вязкости плазмы крови и СОЭ, СРБ, фибриногеном и другими белками.
Высокое диагностическое значение при ревматоидном артрите имеет определение РФ. При ревматоидном артрите он выявляется у 85% больных в течение всего заболевания, изменяются лишь титры РФ в зависимости от активности процесса. На ранних стадиях ревматоидного артрита РФ может не выявляться или обнаруживаться в низких титрах (1:32 в реакции Валера-Роуза и 1:20 в латекс-реакции). При развитии системности процесса титр РФ резко возрастает и играет неблагоприятную роль в прогностическом отношении. Развитие эрозивного процесса в костной ткани при ревматоидном артрите связывают с высокими титрами IgA РФ. IgG РФ за счет самоассоциации может образовывать иммунные комплексы, которые активируют систему комплемента.
Для ревматоидного артрита характерно повышение уровня криоглобулинов. Криоглобулинемия при этом носит смешанный характер (IgM/IgG, IgA/IgG, IgG/IgG) и обнаруживается у 30-50% больных, как правило, при поражении внутренних органов, синдроме Фелти, васкулите. С такой же частотой обнаруживаются и ЦИК.
Содержание комплемента в сыворотке крови при ревматоидном артрите обычно в норме или слегка повышено. Развитие васкулита обычно сопровождается снижением уровня общего комплемента и его фракций.
Для ревматоидного артрита с тяжелым поражением внутренних органов характерно наличие в сыворотке крови различных антител. У 8-27% больных обнаруживают LE-феномен, у 3-14% — АНФ. Характерно для ревматоидного артрита наличие антиперинуклеарного фактора (антител, реагирующих с цитоплазматическими гранулами эпителиальных клеток щеки), который выявляется у 79% больных ревматоидным артритом, особенно при системных проявлениях болезни. Кроме того, при ревматоидном артрите выявляются антитела к различным вирусам (Эпштейна-Барра, краснухи, цитомегаловирус и др.).
Для подтверждения диагноза и определения местной активности важное значение придается исследованию синовиальной жидкости, которая при ревматоидном артрите изменяется, становясь более интенсивной по цвету, мутной, с пониженной вязкостью и рыхлым муциновым сгустком. Число лейкоцитов в синовиальной жидкости повышается до 25х109 за счет нейтрофилов (25-90%). Содержание белка повышается до 40-60 г/л, а уровень глюкозы снижается до 2,0 ммоль/л. В цитоплазме лейкоцитов обнаруживают включения, вакуоли, похожие на кисть винограда (рагоциты). Эти клетки содержат фагоцитированный материал — липидные или белковые вещества, РФ, иммунные комплексы, комплемент. Их число достаточно высоко — 30-40%. Рагоциты встречаются и при других заболеваниях — ревматическом, псориатическом артритах, СКВ, инфекционных артритах, подагре, но не в таком количестве, как при ревматоидном артрите.
Рентгенологическая картина поражения суставов
Ранним рентгенологическим признаком ревматоидного артрита является околосуставной (эпифизарный) остеопороз, выявляющийся уже в первые недели развития суставной патологии. Наряду с ним или даже раньше наблюдается атрофия субхондральной пограничной пластинки и размытая структура костной ткани эпифиза. При развитии остеопороза эпифизы пораженного сустава выглядят более прозрачными, чем в норме. В ранней стадии ревматоидного артрита на рентгенограмме видны уплотнение и утолщение периартикулярных тканей, что обусловлено экссудативно-пролиферативными процессами. При наличии выпота в суставную полость контуры и структура сустава становятся нечеткими. Далее вследствие разрушения суставного хряща суживается суставная щель, которая в дальнейшем может совсем исчезать.
Наиболее характерным для ревматоидного артрита является образование эрозий и узур на суставной поверхности в результате разрушения субхондральной кости грануляционной соединительной тканью — паннусом. В первую очередь образуются краевые поверхностные узуры, так как паннус начинает разрушать кость с краев суставной поверхности. Узуры при ревматоидном артрите имеют нечеткие края.
Вследствие узурации и остеопороза суставные поверхности выглядят неровными, изрытыми, нечеткими, что создает характерную рентгенологическую картину. Узурация суставов, как правило, начинается с плюснефаланговых суставов (головки V плюсневых костей). Далее эрозии появляются в пястно-фаланговых и проксимальных межфаланговых суставах.
В толще эпифизов обнаруживаются микрокисты различных размеров. Иногда (при быстропрогрессирующем или длительном течении ревматоидного артрита) на рентгенограмме видны обширные разрушения суставных поверхностей вплоть до полного исчезновения головок пястных костей (остеолитическая форма). При значительных разрушениях суставов образуется анкилоз. Раньше всего анкилозируются мелкие суставы запястья, сливаясь в единый костный блок.
Одновременно с этим наблюдаются подвывихи в пястно-фаланговых суставах с отклонением пальцев в локтевую сторону. В тазобедренных суставах сужение суставной щели начинается в ее верхневнутреннем отделе, одновременно происходит эрозирование головки бедренной кости с частичным разрушением. В 25% случаев образуется протрузия вертлужной впадины.
Диагностика ревматоидного артрита на ранних стадиях заболевания » Медвестник
Перспективы связаны с иммуноактивной терапией
Ревматоидный артрит (РА) является наиболее распространенным заболеванием соединительной ткани. Оно неуклонно прогрессирует, рано приводит к утрате трудоспособности и снижает продолжительность и качество жизни пациентов. В первые 3 года болезни трудоспособность утрачивают 37,5% больных, а через 5 лет более чем 50% больных РА уже не способны продолжать работу.
Возможности улучшения прогноза при РА связаны с применением адекватной иммуноактивной терапии до начала развития деструктивного процесса в суставах. Минимальная продолжительность этого периода времени составляет около 3 месяцев с момента дебюта болезни. Однако на практике почти в половине случаев диагноз РА ставится больным лишь тогда, когда у них выявляются рентгенологические признаки достоверных, а следовательно, уже необратимых, суставных деструкций. Причин несвоевременной постановки диагноза РА на этапе первой врачебной помощи несколько.
Главной является недостаточное знаком-ство докторов общей практики с дифференциальным диагнозом заболеваний суставов. РА и другие ревматические болезни схожи на начальных этапах развития. Современная медицина пока не располагает абсолютным критерием, позволяющим на 100% отличать РА от другой суставной патологии. В связи с этим диагноз РА ставится по совокупности признаков, каждый из которых имеет различную степень достоверности. Для диагностики РА повсеместно применяют предложенные в 1987 году Американской коллегией ревматологов (AКР) классификационные критерии (табл.). Критерии 1—4 должны наблюдаться не менее 6 недель. Диагноз РА устанавливается при наличии не менее 4 критериев. Чувствительность критериев — 91,2%, специфичность — 89,3%. В развернутой стадии болезни эти критерии действительно имеют высокую чувствительность и специфичность (около 90%).
Ранняя диагностика крайне важна
Однако при раннем РА эффективность диагностики гораздо ниже. Например, подкожные ревматоидные узелки редко выявляются на первом году заболевания. Рентгенологические изменения в ранние сроки РА неспецифичны или могут отсутствовать. То же относится и к присутствию у пациентов в крови ревматоидного фактора. Тогда основное значение в постановке диагноза имеет симметричный артрит с вовлечением кисти и запястья, сопровождающийся продолжительной утренней скованностью.
Относительно последнего признака мы хотели бы заострить внимание читателя. Скованность — тугоподвижность суставов, связанная со снижением уровня эндогенных кортикостероидов в утренние часы, а не боль является достоверным диагностическим критерием РА.
По данным зарубежных исследователей, одной из главных причин отсроченной постановки диагноза РА является позднее направление больного к ревматологу. Для уменьшения потери времени на этапе первичного контакта с врачом общей практики и своевременного направления пациента к ревматологу Emery P. и соавт. (2002 г.) предложили критерии «впервые выявленного» РА (см. табл.).
Эти признаки не являются основанием для достоверного диагноза, однако достаточно хотя бы одного из этих критериев, чтобы направить пациента к ревматологу, который должен провести анализ характера и длительности суставного синдрома, выявить возможные внесуставные проявления РА, провести лабораторные и инструментальные исследования. Следует также иметь в виду, что ранний РА характеризуется наличием «доклинического периода» у 71%, частым началом с моноолигоартритом (70%), «масками» остеоартроза (26,2%), реактивного артрита (23,8%), подагры (4,6).
Следующий этап — признаки воспаления
Лабораторные признаки РА — следующий этап алгоритма, это, конечно, признаки воспаления. Однако оценка СОЭ, С-реактивного белка (СРБ), белковых фракций имеет второстепенное значение в диагностическом процессе на ранних этапах. И отсутствие их изменений не должно препятствовать постановке диагноза. В первые 2—3 месяца величины этих параметров не менее чем у 50% больных не выходят за пределы нормы. Кроме того, изменения острофазовых показателей типичны и для других заболеваний суставов.
Тем не менее дебют РА у лиц пожилого возраста (старше 55 лет) сопровождается выраженной клинико-лабораторной активностью болезни — высоким уровнем СОЭ, СРБ, альфа 2 и гамма-глобулинов. В клиническом течении преобладает острое начало с лихорадочным синдромом без четкого продромального периода, стойкий полиартрит, нередко торпидный к терапии. Вышесказанное важно и потому, что эти проявления манифестируют на фоне уже имеющихся других суставных заболеваний, в первую очередь, остеоартроза, что также затрудняет верификацию РА, традиционно считающегося «болезнью молодого возраста». Именно высокие, нетипичные для остеоартроза, показатели СОЭ и уровня острофазовых белков должны навести врача на мысль о дебюте РА у пожилого больного.
Большее значение имеет обнаружение в крови ревматоидного фактора (РФ) в диагностических титрах. Однако примерно у 20% больных РА РФ в сыворотке крови отсутствует. Кроме того, РФ обнаруживают примерно у 5% здоровых людей, у 5—25% лиц пожилого возраста, а также у значительного числа больных с хроническими заболеваниями (системной красной волчанкой, системной склеродермией и др.).
Иммунологический тест улучшил диагностику
Указанных ограничений лишен недавно внедренный в клиническую практику новый иммунологический тест — определение антител к циклическому цитруллинированному пептиду (анти-ЦЦП-АТ), что повысило эффективность лабораторной диагностики РА на ранних стадиях. У больных с РА было выявлено несколько аутоантител, направленных против белков, содержащих цитруллин. Первым таким аутоантителом был антиперинуклеарный фактор. Специфичность анти-ЦЦП-АТ при диагностике РА на ранних стадиях составляет 86%, комбинации анти-ЦЦП-АТ + СОЭ — 95%, анти-ЦЦП-АТ + РФ — 91%, анти-ЦЦП-АТ + СРБ — 97%, анти-ЦЦП-АТ + полиартрикулярная боль — 95%, анти-ЦЦП-АТ + утренняя скованность — 99%. Особенно диагностически значимо определение анти-ЦЦП-АТ у лиц с низкими титрами ревматоидного фактора.
Рентгенография суставов — достоверный, но на ранних стадиях заболевания имеющий низкую диагностическую ценность, метод исследования. Околосуставной остеопороз как признак первой рентгенологической стадии РА развивается как минимум в течение нескольких недель. А костные эрозии и узуры — наиболее важный симптом РА — являются поздним признаком и могут обнаруживаться лишь спустя много месяцев. Тем не менее рентгенография суставов обязательна при любом подозрении на РА.
В первую очередь выполняется снимок кистей вне зависимости от степени субъективных и объективных признаков их поражения. Эрозии и сужение суставной щели проксимальных межфаланговых суставов обеих кистей рук наиболее типичны для РА. Они могут прогрессировать субклинически и, следовательно, их обнаружение дополняет картину даже при нерезко выраженных признаках воспаления. Рентгенологические изменения в крупных суставах считаются менее специфичными для РА. Тем не менее, особенно при серонегативных формах болезни, исследование костей таза может быть диагностически значимым.
На ранних стадиях РА наиболее чувствительным методом для выявления диагностически значимых изменений в суставах является МРТ. Этот метод позволяет обнаружить изменения в мягких тканях. Более доступным для клинической практики является метод допплеровского ультразвукового исследования суставов, который, как и МРТ, обладает большей, по сравнению с рентгенографией, чувствительностью в выявлении характерных для РА изменений в суставах. В первые месяцы заболевания, помимо визуализации синовита и тендовагинита, большое значение для постановки диагноза имеет обнаружение паннуса, который выглядит как гроздевидное утолщение синовиальной оболочки до 4—6 мм с усиленной васкуляризацией. На поздних стадиях толщина паннуса может достигать 10—12 мм, при этом выраженность его васкуляризации значительно варьирует. Этот метод имеет преимущества при исследовании плечевых и тазобедренных суставов, хуже доступных для физикального обследования. При других распространенных заболеваниях суставов (реактивных артритах, остеоартрозе) паннус не образуется. Напротив, в суставах характерен синдром «минус ткань», когда визуализация фиксирует разрушение хряща, расширение суставной щели и дефекты костной ткани без наличия пролиферирующей синовии.
Итак, дебют РА возможен как в молодом, так и в пожилом возрасте. В последнем случае болезнь имеет более агрессивный и прогностически менее благоприятный характер. Как мы показали выше, «классические» критерии диагностики РА на ранних стадиях имеют существенные дополнения. Оценка уровня антицитруллиновых антител, подключение ультразвукового и МРТ-исследования суставов расширяют возможности ранней диагностики этого тяжелого и социально значимого заболевания.
Диагностика ревматоидного артрита на ранних стадиях представляет самостоятельную клиническую проблему, которая является ключевой для своевременного назначения препаратов, предотвращающих прогрессирование болезни.
Перспективы улучшения прогноза при ревматоидном артрите связаны с применением адекватной иммуноактивной терапии до начала развития деструктивного процесса в суставах.
возможности диагностики при помощи МРТ
Рентген кистей и лучезапястных суставов наиболее часто используемый метод диагностики при подозрении на ревматоидный артрит. Однако данный способ не дает возможности диагностировать болезнь на ранних стадиях. Кроме этого рентген не позволяет обнаружить изменения в таких структурах сустава, как связки, хрящи, сухожилия. Поэтому при диагностике ревматоидного артрита на ранних стадиях врачи все чаще прибегают к помощи МРТ. Этот диагностический метод более точен, эффективен, а также, в отличие от рентген-излучения, безопасен для пациента, и позволяет выявить ранние признаки костно–хрящевой деструкции.
Согласно статистике, в Украине ревматоидным артритом болеет порядка двух процентов населения. При этом гораздо чаще заболеванием страдают женщины: на одного заболевшего мужчину приходится четыре женщины. Несмотря на то, что ревматоидный артрит считается болезнью пожилых, в последние годы он все чаще диагностируется у людей в возрасте от 35 лет. Главная опасность заболевания в том, что без должного лечения оно прогрессирует. В итоге ведет к существенному ограничению возможности передвигаться. То есть к инвалидности.
В 70 процентах случаев заболевание начинает развиваться в холодный период года. Среди провоцирующих
факторов – наследственность, курение и злоупотребление кофеином, бактериальные и вирусные инфекции, гормональный дисбаланс, хирургические вмешательства, травмы и даже пищевая аллергия. Изначально ревматоидный артрит поражает мелкие периферические суставы кистей и стоп. Также страдают запястья, коленные и локтевые суставы. После этого в патологический процесс втягиваются другие системы и органы организма.К основным симптомам заболевания относится: слабость, усталость, снижение веса, ничем не обусловленные повышения температуры, потливость, ноющие боли в мышцах и суставах, ощущение скованности в теле по утрам. С течением времени симптомы прогрессируют, суставы начинают утрачивать свои функции, возникают деформации.
Ревматоидный артрит: возможности диагностики ранней стадии при помощи МРТ
При появлении первых признаков недуга необходимо как можно быстрее обратиться за помощью к ревматологу. Если с момента начала заболевания прошло не более года, вероятность того, что лечение будет успешным, вырастает в разы, а ремиссия заболевания достигается чаще и быстрее. Вследствие сохранения функции суставов сохраняется их подвижность, а значит и качество жизни.
Именно поэтому так важно при первых симптомах ревматоидного артрита пройти именно МРТ. Диагностическая эффективность этого метода не сопоставима с другими клиническими диагностическими тестами. Она позволяет выявить заболевание на более ранних стадиях, а значит – своевременно получить адекватное противоревматическое лечение.Сама процедура МРТ суставов при подозрении на ревматоидный артрит не требует от пациента особой подготовки. Вам не придется соблюдать диету, отказываться от лекарств или менять привычный образ жизни. В зависимости от сложности случая, процедура может длиться от 15 минут до получаса. Во время обследования необходимо соблюдать полную неподвижность, ибо даже минимальное движение способно повлиять на качество снимков.
В Запорожье пройти магнитно-резонансную томографию для выявления ревматоидного артрит на ранних стадиях можно в филиалах медицинского центра «Юнимед», которые располагаются на территории областной клинической больницы (Ореховское шоссе, 10) и в центре города (проспект Маяковского, 11). Запись на обследование по телефонам: +38 (061) 270-80-85 и +38 (061) 226-06-10.
Протоколы описания рентгенограмм костей и суставов – Rentgen.info
- Вальгус, артроз, остеопороз
- Височно-нижнечелюстные суставы — норма
- Височные кости по Стенверсу
- Височные кости по Шюллеру и Майеру
- Голени — периостальная реакция
- Голеностопный и лучезапястный суставы — артрит
- Голеностопные суставы — норма
- Голеностопный сустав — атроз, пяточная шпора
- Голеностопный сустав- артроз 2 ст.
- Голеностопы — норма
- Голень — норма
- Гонартроз 3-4 ст.
- Грудина — норма
- Кисти — артроз
- Кисти — возрастной остеопороз
- Кисти — недоразвитие пястной кости
- Кисти — норма
- Кисти — отсутствие пястных костей
- Кисти — перелом пястной кости
- Кисти — перелом
- Кисти — полиартрит, артроз
- Кисти — полиартрит, подагра
- Кисти — ревматоидный артрит
- Кисти — хондродистрофия
- Ключица — норма
- Коксартроз 1-2 ст.
- Коксартроз 3-4 ст.
- Коксартроз двустононний 1-2 ст.
- Коленные суставы — артроз 1 ст.
- Коленные суставы — артроз
- Коленные суставы — бокаловидная деформация
- Коленные суставы — варусная деформация, гонартроз
- Коленные суставы — норма
- Коленные суставы — Осгуд-Шляттера
- Коленный сустав — артроз 1 ст., бурсит
- Коленный сустав — нарушение зоны роста
- Кости носа — норма
- Кости носа — перелом
- Кости таза — норма
- Крестец и копчик — норма
- Крестцово-повзд. — норма
- Крестцово-повзд. сочленения — норма
- Крестцово-повзд. сочленения — сакроилеит
- Локтевой сустав — норма
- Локтевой сустав — экзостозы
- Лопатка — норма
- Лучезапястный сустав — норма
- Лучезапястный сустав — перелом
- Мастоидит
- Межфаланговые суставы — артроз
- Межфаланговые суставы кистей — артроз
- Нижняя челюсть — перелом
- Новообразование повздошной кости
- Орбиты — норма
- Орбиты и кости носа — норма
- Орбиты по Комбергу
- Остеохондропатия пяточных бугров
- Остеохондропатия
- Перелом ключицы
- Перелом шейки плеча
- Плечевой сустав — артроз 2 ст.
- Плечевой сустав — норма
- Плоскостопие 1 ст.
- Плоскостопие поперечное, артроз
- Плоскостопие продольное
- Позвонок — перелом
- Полиартрит, hallux valgus
- ППН — гайморит
- ППН — гемасинусит
- ППН — двусторонний гайморит
- ППН — двусторонний полипозный гайморит
- ППН — киста
- ППН — норма
- ППН — рубцы
- ППН — тотальное затемнение
- ППН — утолщение слизистой
- ППН — хронич. гайморит
- ППН — хронический гайморит
- Пяточные кости — норма
- Пяточные кости — шпоры
- Синусит
- Стопы — артроз 2 ст., вальгус
- Стопы — артроз
- Стопы — вальгус, артроз
- Стопы — норма
- Стопы — полиостеоартроз
- Стопы — продольное плоскостопие 1 ст.
- Стопы — Хаглунд-Шинца
- Стопы под нагрузкой — плоскостопие
- Таз — mts
- Тазобедренные суставы — артроз 1 ст.
- Тазобедренные суставы — артроз 2-3 ст.
- Тазобедренные суставы — артроз
- Тазобедренные суставы — болезнь Пертеса
- Тазобедренные суставы — норма
- Тазобедренные суставы — подвывих
- Тазобедренный сустав — артроз 3 ст.
- Тазобедренный сустав — дисплазия
- Тазобедренный сустав — коксартроз, Кёнига
- Тазобедренный сустав — некроз головки, коксартроз
- Турецкое седло — норма
- ТЭП — некроз головки, болезнь Чендлера
- ТЭП — фиксация впадины кольцом
- ТЭП
- Узлы Шморля
- Череп — норма
- Череп — образование селлярной области
- Череп — операция краниотомии
- Череп + кости носа — норма
- Череп по Альтшулю — норма
- Шиловидный отросток — перелом
Вальгус, артроз, остеопороз
На рентгенограмме стоп: регионарный остеопороз, умеренная вальгусная деформация 1-х плюснефаланговых суставов, субхондральный склероз суставных поверхностей, кистовидные участки просветления со склеротическим ободком, мелкие остеофиты. Высота суставных щелей плюснефаланговых суставов неравномерно снижена, 1 плюснефалангового сустава левой стопы значительно.
Отмечается обызвествление стенок сосудов.Заключение: Вальгусная деформация 1-х плюснефаланговых суставов стоп, артроз плюснефаланговых суставов (наиболее выражены изменения в 1 плюснефаланговом суставе левой стопы — 3-4-й ст), регионарный остеопороз.
Височно-нижнечелюстные суставы — норма
На R- граммах височных костей по Стейнверсу количество воздухоносных ячеек височных костей с обеих сторон сохранено. Высота суставных щелей симметрична, сохранена. На функциональных рентгенограмма при открытии рта- ширина щелей симметрична, объём движений головок нижней челюсти сохранён. Участков деструкции не выявлено.
Заключение: Патологических изменений височно-нижнечелюстных суставов не выявлено.
Височные кости по Стенверсу
На R- граммах височных костей по Стенверсу костно-патологические изменения левой височной кости не выявлены, канал внутреннего слухового прохода обычных размеров( ~ 4 мм.), контуры его стенок четкие, ровные. Канал внутреннего слухового прохода правой височной кости представляется расширенным до ~8мм, стенки его не четкие, не ровные.
Заключение: R- признаки невриномы слухового нерва правой височной кости.
Височные кости по Шюллеру и Майеру
На серии рентгенограмм височных костей по Шюллеру и по Майеру костно-деструктивные изменения не выявлены. Пневматизация сосцевидного отростка левой височной кости снижена за счет выраженных склеротических изменений.
Голени — периостальная реакция
На рентгенораммах костей голеней в двух проекциях костно – деструктивных изменений не выявлено.
На границе средней и нижней третей левой малоберцовой кости отмечается лёгкое утолщение кортикального слоя приблизительно на 1 мм (периостальная реакция).
Голеностопный и лучезапястный суставы — артрит
На рентгенограммах голеностопных и лучезапястных суставов в двух проекциях в голеностопных суставах костной патологии не выявлено.
Щели таранно-ладьевидных сочленений сужены, замыкательные пластины в них склерозированы; по краям – массивные костные разрастания.
В лучезапястных суставах выражен околосуставной остеопороз; щели лучезапястных и запястно-пястных суставов резко сужены. В костях запястья, преимущественно слева, имеются узуры и кистовидные просветления.Заключение: Артрит лучезапястных суставов.
Голеностопные суставы — норма
Рентгенограммы выполнены с проекционным разведением.
Костной патологии не выявлено.
Голеностопный сустав — атроз, пяточная шпора
Суставная щель умеренно равномерно сужена, замыкательные пластины склерозированы. На боковых поверхностях берцовых костей. На таранной кости и пяточном бугре имеются костные разрастания.
Заключение: ДОА правого голеностопного сустава; пяточная шпора.
Голеностопный сустав- артроз 2 ст.
На рентгенограммах левого голеностопного сустава в прямой и боковой проекциях прилежащие мягкие ткани не изменены. Костно-травматические изменения не выявлены. Суставная щель сужена на 50%, субхондральный склероз. Остеофиты до 1мм.
Заключение: Артроз левого голеностопного сустава 2 ст.
Голеностопы — норма
На сравнительной рентгенограмме голеностопных суставов в прямой проекции, левого в боковой проекции — костно-травматические и патологические изменения не выявлены. Соотношение суставных поверхностей костей не нарушено, суставные щели симметричны, высота их не изменена. Отмечается утолщение мягких тканей области наружной лодыжки левой голени.
Голень — норма
На рентгенограммах костей правой голени и голеностопного сустава в прямой и боковой проекции проекции- травматические повреждения не выявлены. Кортикальный слой берцовых костей не изменён, признаков воспалительной реакции не выявлено. Соотношение суставных поверхностей костей не нарушено, суставная щель сохранена.
Заключение: Патологических изменений костей правой голени и голеностопного сустава не выявлено.
Гонартроз 3-4 ст.
На рентгенограммах левого коленного сустава в 2-х проекциях определяется выраженный субхондральный склероз суставных поверхностей с массивными краевыми костными разрастаниями. Суставная щель сужена неравномерно более, чем на 50%, преимущественно внутренний отдел суставной щели. Межмыщелковые бугорки заострены. Краевые костные разрастания надколенника. Деструктивные изменения не выявлены.
Заключение: Гонартроз слева 3-4ст.
Грудина — норма
На рентгенограммах грудины в косой и боковой проекциях: травматические повреждения и деструктивные изменения не выявлены. Форма и размер грудины обычные. Контур четкий, ровный, костная структура не изменена.
Заключение: Патологических изменений грудины не определяется.
Кисти — артроз
На сравнительной рентгенограмме кистей с захватом лучезапястных суставов в прямой проекции: костно-травматические изменения не определяются, соотношение суставных поверхностей костей не нарушено.
Умеренный субхондральный склероз суставных поверхностей фаланг, единичные мелкие кистовидные участки просветления в эпифизах фаланг, мелкие остеофиты дистальных межфаланговых сочленений. Контуры суставных поверхностей костей четкие, ровные. Высота суставных щелей дистальных межфаланговых суставов умеренно снижена.
Пястнозапястные, межзапястные и лучезапястные суставы без особенности.Заключение: Артроз дистальных межфаланговых суставов 2-й ст.
Кисти — возрастной остеопороз
На рентгенограммах кистей и лучезапястных суставов в прямой проекции зоны роста открыты. Костный возраст соответствует 7 – 7,5 годам.
Костно-деструктивных изменений не выявлено. Отмечается умеренно выраженный околосуставной остеопороз.
Кисти — недоразвитие пястной кости
На рентгенограммах кистей и лучезапястных суставов в прямой проекции слева – соотношение костных элементов дистальных отделов предплечья и кисти не нарушено.
Справа – отмечается деформация в суставах кисти, I пястная кость недоразвита. Костно – деструктивных изменений не выявлено.
Кисти — норма
На сравнительной рентгенограмме кистей с захватом лучезапястных суставов в прямой проекции, левого лучезапястного сустава в боковой проекции: травматические изменения не определяются, соотношение суставных поверхностей костей не нарушено. Контуры суставных поверхностей костей четкие, ровные. Суставные щели симметричны, высота их не изменена.
Заключение: Патологические изменения кистей не выявлены.
Кисти — отсутствие пястных костей
На рентгенограммах кистей и лучезапястных суставов в прямой проекции слева – отмечается отсутствие II, III, IV пястных костей. I и V пястные кости утолщены, укорочены, порозны. V палец состоит из двух фаланг. Имеются зачатки концевых фаланг II, III, IV пальцев.
Справа – без патологии.
Кисти — перелом пястной кости
На рентгенограммах правой кисти в двух проекциях имеется перелом дистальной трети диафиза V пястной кости с умеренным угловым смещением отломков.
Кисти — перелом
На контрольных рентгенограммах правой кисти в 2-х проекциях определяется перелом основания 5 пястной кости со смещением отломков по ширине на 1/3 диаметра кости. Костная мозоль выражена слабо.
Кисти — полиартрит, артроз
На сравнительной рентгенограмме кистей с захватом лучезапястных суставов в прямой проекции: подвывихи в дистальных МФС, пресуставной остеопороз трубчатых костей кистей. Контуры суставных поверхностей костей четкие, ровные, по краям их сформированы остеофиты. Суставные суставов запястий, пястно-фаланговых и межфаланговых суставов асимметрично сужены. В костях запястий, основаниях и головках пястных костей, фаланг множественные мелкие кистовидные просветления со склеротической каймой.
Заключение: Полиартрит суставов кистей, наиболее вероятно, подагрический, в сочетании с остеоартрозом 2й ст.
Кисти — полиартрит, подагра
На сравнительной рентгенограмме кистей с захватом лучезапястных суставов в прямой проекции: подвывихи в дистальных МФС, пресуставной остеопороз трубчатых костей кистей. Контуры суставных поверхностей костей четкие, ровные, по краям их сформированы остеофиты. Суставные суставов запястий, пястно-фаланговых и межфаланговых суставов асимметрично сужены. В костях запястий, основаниях и головках пястных костей, фаланг множественные мелкие кистовидные просветления со склеротической каймой.
Заключение: Полиартрит суставов кистей, наиболее вероятно, подагрический, в сочетании с остеоартрозом 2й ст.
Кисти — ревматоидный артрит
На рентгенограмме кистей: умеренный пресуставной остеопороз, единичные кистовидные участки просветления в эпифизах трубчатых костей, костях запястий. Узурация суставных поверхностей костей достоверно не выявлена. Высота суставных щелей лучезапястных суставов, межзапястных суставов правой кисти, 2-х пястнофаланговых суставов снижена.
Заключение: R-картина больше соответствует проявления ревматоидного артрита. Рекомендовано динамическое R-наблюдение.
Кисти — хондродистрофия
На рентгенограммах кистей костных травматических повреждений не выявлено. Кости обеих кистей укорочены, проксимальные и дистальные их края неровные за счет наличия узур, частично склерозированы. Высота суставных щелей неравномерная. Конгруэнтность костей, образующих суставы, сохранена.
Отмечается наличие точек окостенения:
Головчатых и крючковидных костей (N-1-10 месяцев)
Эпифизы основных фаланг (N- 10 месяцев-3года)
Эпифизы средних фаланг (N-1-3года)
Трехгранных костей (N-1.5-5лет)Отмечается отсутствие точек окостенения:
Дистальный эпифиз лучевой кости (N-6 месяцев- 2года)
Эпифизы пястных костей (N-10 месяцев-3 года)
Эпифизы концевых фаланг (N-1-3 года)( по Жуковскому М.А., 1980г.)
Заключение: Рентгенологические признаки хондродистрофии.
Ключица — норма
На рентгенограмме правой ключицы грудины: травматические повреждения и деструктивные изменения не выявлены. Форма и размер ключицы обычные. Контур четкий, ровный, костная структура не изменена.
Заключение: Патологических изменений ключицы не определяется.
Коксартроз 1-2 ст.
На представленной рентгенограмме костей таза с тазобедренными суставами: травматические и деструктивные изменения не выявлены. Субхондральный склероз крыш вертлужных впадин выражен умеренно, мелкие остеофиты. Суставные щели симметричны, высота их незначительно снижена. Контур больших вертелов, в местах прикрепления сухожилий мышц не ровный.
В полости малого таза и в проекции ягодичных мышц участки обызвествлений округлой формы.Заключение: Двусторонний коксартроз 1-2-й ст.
Коксартроз 3-4 ст.
На рентгенограмме правого тазобедренного сустава в прямой проекции.: травматические изменения не выявлены. Субхондральный склероз выражен. Суставные щель сужена более, чем на 50%, частично облитерирована. Головка бедренной кости деформирована, уплощена. Массивные краевые костные разрастания.
Заключение: Коксартроз справа 3-4-й ст
Коксартроз двустононний 1-2 ст.
На представленной рентгенограмме костей таза с тазобедренными суставами: травматические и деструктивные изменения не выявлены. Субхондральный склероз крыш вертлужных впадин выражен умеренно, мелкие остеофиты. Суставные щели симметричны, высота их незначительно снижена. Контур больших вертелов, в местах прикрепления сухожилий мышц не ровный.
В полости малого таза и в проекции ягодичных мышц участки обызвествлений округлой формы.Заключение: Двусторонний коксартроз 1-2-й ст.
Коленные суставы — артроз 1 ст.
На представленных и выполненных рентгенограммах коленных суставов деструктивные изменения не выявлены. Субхондральный склероз суставных поверхностей костей, не большие краевые костные разрастания. Межмыщелковые бугорки заострены. Суставные щели симметричны, высота из несколько снижена.
Заключение: Артроз коленных суставов 1 ст.
Коленные суставы — артроз
На сравнительной рентгенограмме коленных суставов в прямой проекции, правого коленного сустава в боковой проекции: костно-травматические изменения не выявлены, соотношение суставных поверхностей костей не нарушено. Субхондральный склероз суставных поверхностей костей, контуры их чёткие, достаточно ровные. Межмыщелковые бугорки левой большеберцовой кости удлинены, деформированы. Суставные щели симметричны, высота их не изменена.
Заключение: Начальные признаки артроза коленных суставов.
Коленные суставы — бокаловидная деформация
На рентгенограммах коленных суставов в двух проекциях костно-деструктивных и травматических изменений не выявлено.
Отмечается околосуставной остеопороз, бокаловидная деформация метафизов бедренных и берцовых костей.
Нижние завороты суставных сумок расширены.
Коленные суставы — варусная деформация, гонартроз
На рентгенограмме коленных суставов определяется варусная деформация с сужением внутренних отделов суставных щелей более чем на 3/4 размера наружных отделов суставных щелей. Субхондральный склероз суставных поверхностей костей с краевыми костными разрастаниями. Межмыщелковые бугорки заострены, деформированы. Наружные и внутренние надмыщелки бедренных костей в местах прикрепления боковых связок не ровные. Деструктивные изменения не выявлены.
Заключение: Варусная деформация коленных суставов, гонартроз 3 ст.
Коленные суставы — норма
На сравнительной рентгенограмме коленных суставов в прямой проекции, правого коленного сустава в боковой проекции: костно-травматические изменения не выявлены, соотношение суставных поверхностей костей не нарушено. Субхондральный склероз суставных поверхностей костей не выражен, контуры их чёткие, ровные. Латеральные межмыщелковые бугорки заострены. Суставные щели симметричны, высота их не изменена.
Заключение: R-признаки начальных проявлений лигаментоза крестовидных связок, убедительных данных за гонартроз не получено.
Коленные суставы — Осгуд-Шляттера
На рентгенограммах коленных суставов в двух проекциях отмечается нечёткость передних контуров и фрагментация хоботообразных отростков большеберцовых костей. Других костных изменений не выявлено.
Заключение: Нельзя исключить болезнь Осгуд – Шлаттера.
Коленный сустав — артроз 1 ст., бурсит
На ренгенограммах правого коленного сустава в двух проекциях травматических изменений не выявлено.
Отмечается умеренное неравномерное сужение суставной щели (больше – в медиальных отделах), лёгкие костные разрастания на полюсах надколенника.
Нижний заворот суставной сумки расширен, надколенник высоко расположен.Заключение: R-картина ДОА правого коленного сустава I ст., рентгенпризнаки бурсита.
Коленный сустав — нарушение зоны роста
На ренгенограммах левого коленного сустава в двух проекциях костно – травматических изменений не выявлено.
Надколенник высоко расположен.
Нижний заворот суставной сумки расширен.Заключение: Нарушение развития зоны роста вследствие перенесенного артрита.
Кости носа — норма
На рентгенограмме костей носа в стандартных проекциях: костно-травматические изменения не выявлены. Мягкие ткани структурны, однородны.
Кости носа — перелом
На рентгенограмме костей носа в стандартных проекциях определяется краевой перелом обеих костей носа с незначительным смещением костных отломков под углом открытым кзади.
Кости таза — норма
На рентгенограмме костей таза: травматические повреждения и деструктивные изменения не выявлены. Форма и размер костей таза обычные. Контур четкий, ровный, костная структура не изменена.
Заключение: Патологических изменений костей таза не определяется.
Крестец и копчик — норма
На рентгенограммах крестца и копчика в двух проекциях: травматические повреждения и деструктивные изменения не выявлены. Форма и размер позвонков не изменены, контур четкий, ровный. Костная структура позвонков не изменена. Высота межпозвоночных дисков обычная.
Заключение: Патологических изменений крестца и копчика не определяется.
Крестцово-повзд. — норма
На прицельных рентгенограммах крестцово-подвздошных сочленений костно-патологические изменения не выявлены. Соотношение суставных поверхностей костей не нарушено, контур их четкий, ровный. Суставные щели симметричны, высота их сохранена.
Заключение: Костно-патологические изменения в исследованной области не выявлены.
Крестцово-повзд. сочленения — норма
На рентгенограммах крестцово-подвздошных сочленений: травматические повреждения и деструктивные изменения не выявлены. Контур костей в сочленении четкий, костная структура не изменена. Суставная щель сочленений обычная, конгруэнтность костей, образующих сочленение, сохранена.
Заключение: Патологических изменений в крестцово-подвздошных сочленениях не определяется.
Крестцово-повзд. сочленения — сакроилеит
На прицельных рентгенограммах крестцово-подвздошных сочленений- суставные щели с обеих сторон представляются расширенными. Пресуставной остеосклероз подвздошных костей с обеих сторон. Контуры суставных поверхностей нечёткие, «размытые».
Заключение: Рентген-признаки двустороннего сакроилеита.
Локтевой сустав — норма
На рентгенограммах правого локтевого сустава в прямой и боковой проекциях прилежащие мягкие ткани не изменены. Травматические повреждения и деструктивные изменения не определяются. Контур костей в суставе четкий, ровный. Конгруэнтность костей в суставе сохранена. Суставная щель обычная.
Заключение: Патологических изменений в правом локтевом суставе не определяется.
Локтевой сустав — экзостозы
На рентгенограммах правого локтевого сустава в двух проекциях костно – травматических изменений не выявлено.
На локтевом отростке локтевой кости имеются массивные экзостозы.
Лопатка — норма
На рентгенограммах правой лопатки: травматические повреждения и деструктивные изменения не выявлены. Форма и размер лопатки обычные. Контур четкий, ровный, костная структура не изменена.
Заключение: Патологических изменений правой лопатки не определяется.
Лучезапястный сустав — норма
На R-граммах правого лучезапястного сустава в 2-х проекциях определяется: костно-травматические и деструктивные изменения не выявлены.
Лучезапястный сустав — перелом
На контрольных R-граммах правого лучезапястного сустава в 2-х проекциях в гипсовой лонгете определяется: перелом нижней трети лучевой кости справа со смещением дистального отломка по ширине на 1/4 диаметра кости.
Мастоидит
На рентгенограммах височных костей по Шюллеру пирамиды височных костей симметричные, их костная структура не нарушена. с ровными четкими контурами. Пневматизация ячеистых систем сосцевидных отростков справа снижена. Деструктивные и травматические изменения не определяются.
Заключение: R-признаки мастоидита справа.
Межфаланговые суставы — артроз
На сравнительной рентгенограмме кистей с захватом лучезапястных суставов в прямой проекции: костно-травматические изменения не определяются, соотношение суставных поверхностей костей не нарушено.
Умеренный субхондральный склероз суставных поверхностей фаланг, единичные мелкие кистовидные участки просветления в эпифизах фаланг, мелкие остеофиты дистальных межфаланговых сочленений. Контуры суставных поверхностей костей четкие, ровные. Высота суставных щелей дистальных межфаланговых суставов умеренно снижена.
Пястнозапястные, межзапястные и лучезапястные суставы без особенности.Заключение: Артроз дистальных межфаланговых суставов 2-й ст.
Межфаланговые суставы кистей — артроз
На рентгенограмме кистей: регионарный остеопороз, субхондральный склероз суставных поверхностей фаланг, мелкие остеофиты, кистовидные участки просветления в эпифизах. Отмечается деформация суставных поверхностей проксимального межфалангового сустава 1 пальца правой кисти, вероятнее всего посттравматическая. Высота суставных щелей дистальных межфаланговых суставов снижена. Пястнофаланговые, пястнозапястные, межзапястные и лучезапястные суставы без особенности. Отмечается обызвествление стенок сосудов.
Заключение: Артроз межфаланговых суставов кистей 2-3-й степени, регионарный остеопороз.
Нижняя челюсть — перелом
На рентгенограммах черепа в двух проекциях и нижней челюсти в боковой проекции мягкие ткани отечны справа. Определяется справа перелом венечного отростка нижней челюсти со смещением отломка по ширине. Форма черепа нормальная. Соотношения размеров лицевого и мозгового черепа сохранены. Толщина костей свода черепа обычная, внутренние и наружные пластинки ровные, четкие. Форма, размеры и элементы турецкого седла не изменены. Пневматизация основной пазухи клиновидной кости сохранена.
Заключение: Перелом венечного отростка нижней челюсти справа.
Новообразование повздошной кости
На рентгенограммах тазобедренных суставов в прямой проекции в латеральном отделе левой подвздошной кости имеется участок деструкции овальной формы 3 х 1,5 см с ровными, местами нечёткими внутренними контурами. Наружный контур не прослеживается.
В области верхнего и нижнего полюсов отмечается изъеденность контуров и дополнительные участки просветления с нечёткими контурами, диаметром верхнего — ~ 6 мм; нижнего — ~ 8-9 мм.
Крыша левой вертлужной впадины уплощена.
Головка левой бедренной кости не изменена.
Справа – патологических изменений не выявлено.Заключение: Учитывая быстрое увеличение размеров деструктивных участков деструкции, рентгенкартина наиболее характерна для злокачественного новообразования левой подвздошной кости.
Орбиты — норма
На рентгенограмме орбит: костно-травматические изменения стенок орбит, рентген-контрастные инородные тела в полости орбит не выявлены.
Орбиты и кости носа — норма
На рентгенограмме орбит костные стенки их с чёткими ровными контурами. Теней контрастных инородных тел в проекции глазниц не выявлено.
На рентгенограмме костей носа травматических изменений не выявлено.Заключение: Патологических изменений орбит и костей носа не выявлено.
Орбиты по Комбергу
На рентгенограмме орбит костно-травматические изменения стенок орбит не выявлены. Рентген-контрастное инородное тело правой орбиты, размерами 5х1х1 мм расположено с 5 часов до 5 часов 30 минут по меридиану, 4-7 мм от плоскости лимба и 7-11 мм от анатомической оси глаза — на границе белковой оболочки глазного яблока и стекловидного тела.
Остеохондропатия пяточных бугров
На рентгенограммах голеностопных суставов и пяточных костей в двух проекциях костно – деструктивных и травматических изменений голеностопных суставов не выявлено.
Оба пяточных бугра имеют негомогенную структуру, нечёткие, неровные контуры; фрагментированы.Заключение: Остеохондропатия пяточных бугров.
Остеохондропатия
На представленных рентгенограммах грудного отдела позвоночника от 27-11-2011 г., выполненном снимке в боковой проекции определяется: ось позвоночника незначительно, С — образно отклонена влево под углом 2 градуса в вертикальном и 3 градуса в горизонтальном положениях. Ротации тел позвонков нет. Физиологический кифоз несколько усилен в нижнем грудной отделе, за счет снижения высоты передних отделов тел Th 9, 10, 11 ~ на 1/5-1/6 размеров задних отделов этих позвонков. Отмечается умеренный субхондральный склероз и неровность контура замыкательных пластин тел Th 9, 10, 11 позвонков, апофизы тел фрагментированы. Высота межпозвонковых щелей сохранена.
Костно-травматические изменения не выявлены.Заключение: Нарушение осанки. Признаки незначительно выраженной остеохондропатии апофизов тел Th 9,10,11 позвонков (болезнь Шейерманна-Мау).
Перелом ключицы
На рентгенограммах ключиц и плечевых суставов в прямой проекции имеется угловая деформация левой ключицы в средней трети. Линия перелома не прослеживается.
Патологических изменений плечевых суставов не выявлено.Заключение: Нельзя исключить перелом левой ключицы в средней трети.
Перелом шейки плеча
На рентгенограммах правого плечевого сустава в прямой проекции определяется перелом шейки плечевой кости с отрывом большого бугорка. Смещение дистального отломка медиально сохраняется.
Плечевой сустав — артроз 2 ст.
На рентгенограмме правого плечевого сустава определяется – субхондральный склероз суставных поверхностей костей с мелкими краевыми костными разрастаниями в ключично-акромиальном и плече-лопаточном сочленении. В головке плечевой кости имеются участки кистовидной перестройки.
Заключение: Артроз правого плечевого сустава 2-й ст.
Плечевой сустав — норма
На рентгенограмме левого плечевого сустава – костно-травматические изменения не выявлены, соотношение суставных поверхностей костей не нарушено, высота суставных щелей плечевого и акромиальноключичного суставов не изменена. Остеофиты не определяются.
Плоскостопие 1 ст.
На рентгенограмме стоп под нагрузкой: угол продольного внутреннего свода правой стопы 143 градуса, высота свода 30 мм, левой стопы 136 градусов и 34 мм соответственно.
Субхондральный склероз ладьевидных костей в таранно-ладьевидных сочленениях не выражен, остеофитов нет. Высота суставных щелей сохранена.Заключение: Двустороннее, продольное плоскостопие первой степени без признаков артроза в таранно-ладьевидных сочленениях.
Плоскостопие поперечное, артроз
На рентгенограммах правой стопы определяется субхондральный склероз суставных поверхностей первого плюснефалангового сустава. Суставная щель умеренно сужена.
Угол отклонения 1 пальца- 24гр., угол между 1-2 плюсневыми костями- 15гр..
Деструктивные изменения не выявлены.Заключение: Поперечное плоскостопие второй степени. Артроз 1-го плюснефалангового сустава 1 ст.
Плоскостопие продольное
На рентгенограмме стоп в вертикальной позиции с нагрузкой:
правая стопа:
угол продольного свода 160 градусов
высота свода 17 мм;левая стопа:
угол продольного свода 154 градуса
высота свода 19 мм;Таранно — ладьевидные сочленения без признаков патологии, суставные щели не сужены, остеофитов нет.
Заключение: Продольное плоскостопие правой стопы 3 (третьей) степени, левой стопы 2 (второй) степени, без признаков артроза в таранно-ладьевидных сочленениях.
Позвонок — перелом
На R- граммах поясничного отдела позвоночника определяется: оскольчатый перелом передне-верхнего края тела L5. Ось позвоночника не изменена, физиологический лордоз сглажен. Соотношение задних отделов тел позвонков не нарушено.
Заключение: Оскольчатый перелом тела L5
Полиартрит, hallux valgus
На рентгенограмме стоп в подошвенной проекции:
С обеих сторон сужение суставных щелей предплюсны — плюсны, от умеренных до выраженных, неравномерный склероз костей предплюсен с обеих сторон, краевые разрастания, субхондральный склероз. В структуре ладьевидной кости справа , в таранной кости слева — крупные кистовидные просветления, до 5-6 мм, с венчиками склероза.
Симметрично сужены щели 1-х ПФС , с латеральной угловой девиацией до 30 грудусов и слабовыраженными подвывихами оснований 1-х фаланг, экзостозы головок 1-х плюсневых костей, кистовидные просветления.
Суставные щели остальных ПФС и МФС сохранены, слабовыраженные дистрофические изменения.Заключение: Признаки ревматоидного полиартрита, с поражением сочленений предплюсен — плюсен с обеих сторон, рентген — стадия 2-3. Плюсне — фаланговые артрозы 2-3 степеней 1- х пальцев обеих стоп, латеральные подвывихи, Hallus valgus.
ППН — гайморит
На рентгенограмме придаточных пазух носа в прямой проекции: лобные пазухи и правая верхнечелюстная пазуха воздушны. Пневматизация левой верхнечелюстной пазухи снижена за счет неравномерного пристеночного утолщения слизистой.
Костная часть носовой перегородки по средней линии.Заключение: R-признаки левостороннего гайморита.
ППН — гемасинусит
На представленной рентгенограмме придаточных пазух носа в прямой проекции, выполненном снимке в правой боковой проекции определяется: левая лобная пазуха воздушна, в правой лобной пазухе горизонтальный уровень жидкости. Нижние отделы обеих верхнечелюстных пазух интенсивно затенены.
Костная часть носовой перегородки по средней линии.Заключение: R-признаки правостороннего фронтита, двустороннего гайморита.
ППН — двусторонний гайморит
На рентгенограмме придаточных пазух носа в прямой проекции определяется: лобные пазухи воздушны. Правая верхнечелюстная пазуха пристеночно, левая субтотально затенены.
Костная часть носовой перегородки по средней линии.Заключение: R-признаки двустороннего гайморита.
ППН — двусторонний полипозный гайморит
На рентгенограмме придаточных пазух носа в прямой проекции определяется: лобные пазухи воздушны. Верхнечелюстные пазухи тотально затенены.
Костная часть носовой перегородки несколько отклонена влево, носовые ходы сужены.Заключение: R-признаки двустороннего полипозного гайморита.
ППН — киста
На рентгенограмме придаточных пазух носа имеется подушкообразное утолщение слизистой нижней стенки (киста) правой верхнечелюстной пазухи.
Пневматизация левой верхнечелюстной пазухи не нарушена.
ППН — норма
На рентгенограмме придаточных пазух носа определяется: воздушность околоносовых пазух сохранена. Носовая перегородка не изменена, носовые ходы свободны.
ППН — рубцы
На рентгенограмме придаточных пазух носа отмечается лёгкое снижение прозрачности обеих верхнечелюстных пазух за счёт рубцовых изменений слизистой.
ППН — тотальное затемнение
На рентгенограмме придаточных пазух носа отмечается тотальное затемнение правой верхнечелюстной пазухи.
ППН — утолщение слизистой
Прямая рентгенограмма выполнена с динамической нерезкостью.
Отмечается умеренное утолщение слизистой правой верхнечелюстной пазухи.
ППН — хронич. гайморит
На рентгенограмме придаточных пазух носа определяется: воздушность лобных пазух сохранена. Верхнечелюстные пазухи пристеночно затенены за счет утолщения и уплотнения слизистой. Носовая перегородка незначительно искривлена влево.
ППН — хронический гайморит
На рентгенограмме придаточных пазух носа определяется: воздушность лобных и правой верхнечелюстной пазух сохранена. Левая верхнечелюстная пазуха пристеночно затенена, за счет утолщения слизистой.
Носовая перегородка отклонена вправо, носовые ходы представляются суженными.Заключение: R-признаки левостороннего хронического гайморита.
Пяточные кости — норма
На рентгенограммах пяточных костей в двух проекциях : травматические повреждения и деструктивные изменения не выявлены. Форма и размер пяточных костей обычные. Контур четкий, ровный, костная структура не изменена.
Заключение: Патологических изменений пяточных костей не определяется.
Пяточные кости — шпоры
На рентгенограмме правой и левой пяточной кости костных травматических повреждений и деструктивных изменений не определяется.
По задним и подошвеным поверхностям бугров пяточных костей отмечаются выраженные костные разрастания-шиповидные остеофиты со склерозированием, основания которых, сливаются с буграми пяточных костей.Заключение: Шпоры правой и левой пяточных костей.
Синусит
На рентгенограмме придаточных пазух носа пневматизация околоносовых пазух негомогенно снижена. В мягких тканях изменений не выявлено. Травматические повреждения и деструктивные изменения в видимых костных структурах не определяется. Носовая перегородка не искривлена. Носовые ходы сужены.
Заключение: R-признаки синусита.
Стопы — артроз 2 ст., вальгус
На рентгенограмме стоп определяется умеренная вальгусная деформация 1-х плюснефаланговых суставов, субхондральный склероз первых плюснефаланговых и межфаланговых суставов обеих стоп, по краям суставных поверхностей формируются остеофиты до 1-2 х мм. Суставные щели симметрично сужены.
Деструктивные изменения не выявлены.Заключение: Артроз суставов дистального отдела обеих стоп 2-й ст. Вальгусная деформация 1-х плюснефалановых суставов.
Стопы — артроз
На рентгенограммах стоп в 2- х проекциях определяется субхондральный склероз первых плюснефаланговых и межфаланговых суставов обеих стоп, по краям суставных поверхностей формируются остеофиты до 1-2 х мм. Суставные щели симметрично сужены.
В местах прикрепления подошвенных апоневрозов и ахиловых сухожилий к буграм пяточных костей шиповидные остеофиты.
Деструктивные изменения не выявлены.Заключение: Артроз суставов дистального отдела обеих стоп. Пяточные шпоры.
Стопы — вальгус, артроз
На представленной рентгенограмме стоп от 31-01-2011 г.: выраженная вальгусная деформация 1-х плюснефаланговых суставов (угол отклонения 1-х пальцев 53 градуса), подвывих основных фаланг 1-х пальцев кнаружи до 1/3 ширины суставных поверхностей головок плюсневых костей. Субхондральный склероз суставных поверхностей, мелкие остеофиты. Высота суставных щелей 1-х плюснефаланговых суставов значительно, неравномерно снижена.
Заключение: Вальгусная деформация 1-х плюснефаланговых суставов стоп, артроз 1-х плюснефаланговых суставов третьей степени.
Стопы — норма
На рентгенограмме стоп определяется вальгусное отклонение 1-х плюснефаланговых суставов не выражено, субхондральный склероз суставных поверхностей костей отсутствует, остеофитов нет. Суставные щели симметричны, высота их не изменена.
Деструктивных изменений нет.
Стопы — полиостеоартроз
На рентгенограммах стоп определяется субхондральный склероз суставных поверхностей первых плюснефаланговых и межфаланговых суставов обеих стоп. Суставные щели симметрично умеренно сужены, имеются мелкие кистовидные просветления в головках и основаниях трубчатых костей. Умеренно выражен пресуставной остеопороз.
Заключение: Полиостеоартроз суставов дистального стоп.
Стопы — продольное плоскостопие 1 ст.
Высота свода правой стопы 29 мм; угол свода 1400.
Высота свода левой стопы 27 мм; угол свода 1400.
Щели таранно-ладьевидных сочленений не изменены.Заключение: Продольное плоскостопие I степени.
Стопы — Хаглунд-Шинца
На рентгенограммах стоп в боковых проекциях определяется: апофизы пяточных костей уплотнены, структура их неоднородна. Имеется двусторонняя секвестроподобная фрагментация бугров пяточных костей.
Заключение: Рентген-признаки остеохондропатии апофизов обеих пяточных костей — болезни Хаглунд-Шинца.
Стопы под нагрузкой — плоскостопие
На рентгенограмме стоп под нагрузкой: угол продольного внутреннего свода правой стопы 140 градусов, высота свода 30 мм, левой стопы 140 градусов и 29 мм соответственно.
Субхондральный склероз ладьевидных костей в таранно-ладьевидных сочленениях не выражен. Остеофитов нет. Высота суставных щелей сохранена.Заключение: Двустороннее продольное плоскостопие первой степени без признаков артроза в таранно-ладьевидных сочленениях.
Таз — mts
На рентгенограммах костей таза определяется обширная зона деструкции в правой лонной кости неоднородной структуры. Высота суставных щелей тазобедренных суставов снижена более, чем на 50%. Вертлужные впадины с чёткими контурами, остеофиты не выявлены.
Заключение: Картина остеолитического mts в правой лонной кости. Двусторонний коксартроз 2й ст
Тазобедренные суставы — артроз 1 ст.
На рентгенограмме тазобедренных суставов: субхондральный склероз крыш вертлужных впадин, мелкие остеофиты. Высота суставных щелей умеренно, симметрично снижена. Деструктивные изменения не выявлены.
Заключение: Артроз тазобедренных суставов первой степени.
Тазобедренные суставы — артроз 2-3 ст.
На рентгенограмме тазобедренных суставов: субхондральный склероз крыш вертлужных впадин с участками кистовидной перестройки костной структуры, мелкие остеофиты. Высота суставных щелей снижена, больше слева (более 50%). Деструктивные изменения не выявлены.
Заключение: Артроз тазобедренных суставов 2-3 ст. справа, 3-й ст. слева
Тазобедренные суставы — артроз
На ренгенограмме костей таза с захватом тазобедренных суставов деструктивные изменения не выявлены. Субхондральный склероз крыш вертлужных впадин выражен незначительно, остеофитов нет. Суставные щели симметричны, высота их сохранена. В полости малого таза флеболиты.
Заключение: Начальные проявления артроза тазобедренных суставов.
Тазобедренные суставы — болезнь Пертеса
На рентгенограммах тазобедренных суставов в прямой проекции отмечается деформация головок бедренных костей с уплощением их, укорочение шеек бедренных кости; суставные щели неравномерно расширены, вертлужные впадины грубо склерозированы.
Зоны роста имеют неровные контуры.Заключение: Остеохондропатия головок бедренных костей.
Тазобедренные суставы — норма
На рентгенограммах тазобедренных суставов в прямой проекции костно – деструктивных и пролиферативных изменений не выявлено.
Соотношение элементов суставов не нарушено.
Ядра окостенения бедренных развиты симметрично.
Тазобедренные суставы — подвывих
На рентгенограммах тазобедренных суставов в прямой проекции справа – патологических изменений не выявлено.
Слева – суставной конец бедренной кости находится в латеропозиции и приподнят. Линия Шентона имеет неправильную форму.Заключение: Подвывих бедренной кости слева.
Тазобедренный сустав — артроз 3 ст.
На рентгенограмме правого тазобедренного сустава: проксимальный конец бедра деформирован, головка бедра грибовидной формы, шейка бедренной кости укорочена. Субхондральный склероз суставных поверхностей костей, контуры их не ровные, по краям формируются массивные костные разрастания. Суставная щель значительно, неравномерно сужена.
Заключение: Артроз правого тазобедренного сустава третьей степени.
Тазобедренный сустав — дисплазия
На рентгенограммах обоих тазобедренных суставов определяется: ядра окостенения головок бедренных костей не визуализируются-возрастная норма. округлой формы, симметричные, центрированы в суставах, соответствуют возрасту. Соотношения между проксимальными отделами бедренных костей и суставными поверхностями вертлужных впадин правильные. Ацетабулярный индекс справа равен 29гр., слева- 30гр.(N- 18-28гр.). Линии Шентона проходят по внутренним границам запирательных отверстий и плавно переходят в линии шеек бедренных костей.
Заключение: Выявленные изменения в тазобедренных суставах предполагают дисплазию.
Тазобедренный сустав — коксартроз, Кёнига
На рентгенограмме левого тазобедренного сустава имеется дефект суставной поверхности вертлужной впадины со склеротическим ободком размерами до 10мм. У края впадины имеется округлой формы образование негомогенной структуры диаметром до 7 мм. Высота суставной щели неравномерно снижена (до 50%).
Заключение: Левосторонний коксартроз 2-й ст, изменения наиболее соответствуют рассекающему остеохондриту левого тазобедренного сустава с образованием свободного внутрисуставного тела — «мыши». Показано КТ или МР-дообследование.
Тазобедренный сустав — некроз головки, коксартроз
На рентгенограммах костей таза головка бедренной кости справа грибовидно деформирована, с участками деструкции неправильной формы без чётких контуров, определяется пролабирование дна вертлужной впадины, пресуставной остеосклероз. Шейка бедренной кости укорочена, бедренная кость дислоцирована краниально. Высота суставной щели левого тазобедренного сустава снижена до 50%.
Заключение: Асептический некроз головки правой бедренной кости, правосторонний коксартроз 3й ст, левосторонний 1йст
Турецкое седло — норма
На рентгенограммах турецкого седла прицельно — контуры его стенок четкие, ровные, размеры 12х6 мм, клиновидные отростки не изменены. Пазухи клиновидной кости воздушны.
Заключение: Патологических изменений турецкого седла не выявлено
ТЭП — некроз головки, болезнь Чендлера
На рентгенограммах тазобедренных суставов в прямой проекции определяется состояние после ТЭП левого тазобедренного сустава. Положение протеза анатомически правильное. Контрактура правого тазобедренного сустава. Остеолиз головки правой бедренной кости, его фрагментация. Крыша вертлужной впадины склерозирована с краевыми костными разрастаниями.
Заключение: Состояние после ТЭП левого тазобедренного сустава. Коксартроз справа 4 ст. Некроз головки правой бедренной кости.
ТЭП — фиксация впадины кольцом
На рентгенограммах тазобедренных суставов в прямой проекции определяется состояние после ТЭП правого тазобедренного сустава. Положение протеза анатомически правильное. Чашка протеза фиксирована в вертлужной впадине под углом 37 гр, степень покрытия полная, произведена пластика вертлужной впадины укрепляющим кольцом. Ножка протеза плотно прилежит к кортикальному слою бедренной кости.Суставная щель левого тазобедренного сустава неравномерно сужена более, чем на 50%; крыша вертлужной впадины склерозирована с краевыми костными разрастаниями. Анатомические взаимоотношения в суставе правильные.
Заключение: Состояние после ТЭП правого тазобедренного сустава. Коксартроз слева 2-3 ст.
ТЭП
На рентгенограммах тазобедренных суставов в прямой проекции определяется состояние после ТЭП правого тазобедренного сустава. Положение протеза анатомически правильное. Суставная щель левого тазобедренного сустава неравномерно сужена более, чем на 50%; крыша вертлужной впадины склерозирована с краевыми костными разрастаниями.
Заключение: Состояние после ТЭП правого тазобедренного сустава. Коксартроз слева 2-3 ст.
Узлы Шморля
На рентгенограммах грудного и поясничного отделов позвоночника определяется: ось позвоночника в вертикальном и горизонтальном положениях тела отклонена, образуя три угла искривления: в верхнесреднем отделе грудного отдела позвоночника открытый вправо в горизонтальном положении 2°, в вертикальном положении 3°; в средненижнем отделе грудного отдела позвоночника открытый влево в вертикальном положении 11°, в горизонтальном положении 9°; в нижнегрудопоясничном отделе позвоночника открытый вправо до 20°. Торсия тел позвонков незначительная. Физиологический кифоз сохранён. Физиологический лордоз сглажен. Соотношение задних отделов тел не нарушено.
Высота тел позвонков сохранена. Субхондральный склероз замыкательных пластин тел позвонков, контактных отделов суставных отростков не выражен, контуры их четкие, достаточно ровные. Высота межпозвонковых щелей полисегментарно нерезко снижена. Узлы Шморля тел Th9,10,11.Заключение: Рентген-картина фиксированного сколиоза грудного и поясничного отдела позвоночника, 2 степени. Полисегментарный остеохондроз грудного и поясничного отдела позвоночника. Узлы Шморля тел Th9,10,11.
Череп — норма
На рентгенограммах черепа в стандартных проекциях: костно-травматические и патологические изменения свода не выявлены. Выражен рисунок сосудистых борозд. Турецкое седло обычных размеров и формы, контуры его стенок четкие, ровные. Пазухи основной и решетчатой костей воздушны. Шишковидная железа обызвествлена, в сагиттальной плоскости не смещена.
Заключение: Костно-травматических изменений свода черепа не выявлено.
Череп — образование селлярной области
На рентгенограммах черепа в стандартных проекциях костно-травматические изменения не выявлены. Швы черепа, рисунок сосудистых борозд не изменены. Турецкое седло обычной формы, дно его имеет двойной контур, спинка истончена, порозна, размеры его увеличены до 15х12 мм. Пазухи клиновидной и решетчатой костей воздушны.
Заключение: Для исключения объёмного образования селлярной области показано МР-дообследование.
Череп — операция краниотомии
На рентгенограммах черепа в стандартных проекциях в правой лобно-височной области определяется дефект неправильной формы размерами до 50х70мм с чёткими контурами, без признаков воспалительных изменений. Швы черепа, рисунок сосудистых борозд не изменены. Турецкое седло обычных размеров и формы, контуры его стенок четкие, ровные. Пазухи клиновидной и решетчатой костей воздушны.
Заключение: Состояние после декомпрессивной краниотомии, дефект лобно-височной области справа.
Череп + кости носа — норма
На рентгенограммах черепа и костей носа в стандартных проекциях: костно-травматические и патологические изменения не выявлены.
Турецкое седло обычных размеров и формы, контуры его стенок четкие, ровные. Пазухи основной и решетчатой костей воздушны.
Шишковидная железа обызвествлена, в сагиттальной плоскости не смещена.
Череп по Альтшулю — норма
На рентгенограммах черепа в стандартных проекциях и по Альтшулю: костно-травматические и патологические изменения свода и основания не выявлены.
Турецкое седло обычных размеров и формы, контуры его стенок четкие, ровные. Пазухи основной и решетчатой костей воздушны (пневматизация пазухи основной кости 4-й ст.).
Шишковидная железа обызвествлена, в сагиттальной плоскости не смещена.Заключение: Костно-травматических изменений черепа не выявлено.
Шиловидный отросток — перелом
На рентгенограмме правой кисти с захватом лучезапястного сустава в 2-х проекциях: определяется краевой перелом шиловидного отростка локтевой кости в формирование костного отломка размером 5х1,5 мм, с диастазом до 1 мм. Соотношение суставных поверхностей костей не нарушено, контур суставных поверхностей костей четкий, ровный. Суставные щели симметричны, высота их не изменена.
Заключение: Краевой перелом шиловидного отростка локтевой кости.
Дифференциальная рентгенологическая диагностика изменений в суставах кистей и дистальных отделах стоп при ревматических заболеваниях Текст научной статьи по специальности «Клиническая медицина»
Лекцп, огляди /
Lectures, Reviews
TiOflbr СУСТАВЫ. ТЮЗКОНОЧН ик
СМИРНОВ А.В.
ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой» РАМН, г. Москва
ДИФФЕРЕНЦИАЛЬНАЯ РЕНТГЕНОЛОГИЧЕСКАЯ ДИАГНОСТИКА ИЗМЕНЕНИЙ В СУСТАВАХ КИСТЕЙ И ДИСТАЛЬНЫХ ОТДЕЛАХ СТОП ПРИ РЕВМАТИЧЕСКИХ ЗАБОЛЕВАНИЯХ
Рентгенологическое исследование костно-сустав-ной системы кистей и стоп является обязательным при диагностике большинства ревматических заболеваний (РЗ) [22]. Хронический полиартрит мелких суставов кистей и дистальных отделов стоп — характерное проявление многих РЗ. Деструктивные поражения суставов (эрозии, остеолиз) при РЗ относят к тяжелым патологическим состояниям скелета, имеющим постоянно прогрессирующее течение процесса, которое значительно снижает качество жизни больных, приводит к выраженным функциональным нарушениям суставов и инвалидизации больных. Особую социальную значимость данных изменений придает тот факт, что они чаще всего обнаруживаются у лиц молодого или среднего, наиболее трудоспособного, возраста.
Ревматоидный артрит
Характерной особенностью ревматоидного артрита (РА) являются множественные и симметричные поражения суставов кистей и дистальных отделов стоп [23]. Первоначальные рентгенологические изменения чаще определяются во 2-3-х пястно-фа-ланговых, 3-х проксимальных межфаланговых суставах кистей. В одно время или несколько позже появляются изменения в запястьях, которые относят к комплексным синовиальным суставам, состоящим из нескольких простых (лучезапястного, переднего лучелоктевого, межзапястного, общего за-пястно-пястного (ЗП), 1-го запястно-пястного и гороховидно-трехгранного суставов), а также в 5-х плюснефаланговых (ПЛФ) суставах. При РА поражаются все суставы запястий, что помогает в дифференциальной диагностике с другими хроническими артритами [1].
Изменения в стопах при РА выявляются в 1—5-х плюснефаланговых и в 1-х межфаланговых суставах, реже — в более поздние сроки заболевания, в проксимальных межфаланговых суставах. Плюснефаланго-
вые суставы вместе с суставами кистей очень часто (в 80—90 % случаев) вовлекаются в патологический процесс при РА [2].
К ранним рентгенологическим симптомам РА относят околосуставной остеопороз, единичные или множественные кистовидные просветления костной ткани и сужение суставных щелей. Эти симптомы обнаруживают при 1-й и 2-й стадии РА на доэрозивном этапе развития заболевания (рис. 1). Появление еди-
Рисунок 1. Ревматоидный артрит 2-й стадии. Рентгенография кистей. Выраженный околосуставной остеопороз. Сужение суставных щелей. Эрозия 3-й головки левой пястной кости
© Смирнов А.В., 2015 © «Боль. Суставы. Позвоночник», 2015 © Заславский А.Ю., 2015
ничных эрозий относится ко 2-й эрозивной стадии РА. Множественные эрозивные изменения в сочетании с деформациями эпифизов костей, контрактурами, вывихами и подвывихами суставов относят к 3-й стадии заболевания (рис. 2, 3). Появление костных анкилозов — отличительный признак РА, особенно если развиваются множественные и симметричные анкилозы межзапястного и 2-4-х запястно-пястных суставов. Раньше всего анкилозируются суставы запястья (рис. 4), при этом все кости запястья могут сливаться в единый костный блок. В других суставах кистей костные анкилозы при РА практически не выявляются и не относятся к диагностически значимым проявлениям заболевания. Наличие единичных или множественных костных анкилозов относится к 4-й рентгенологической стадии РА.
Рисунок2. Ревматоидный артрит 3-й стадии. Рентгенография кистей. Выраженный околосуставной остеопороз. Сужение суставных щелей. Множественные кисты и эрозии костей и суставных поверхностей. Вывихи и подвывихи пястно-фаланговых суставов. Деформации костей
Рисунок 3. Ревматоидный артрит 3-й стадии. Рентгенография дистальных отделов стоп. Выраженный околосуставной остеопороз. Сужение суставных щелей. Множественные кисты и эрозии костей и суставных поверхностей. Множественные деформации головок плюсневых костей
Псориатический артрит
При псориатическом артрите (ПсА) в суставах кистей и стоп патологические изменения могут быть обнаружены во всех суставах (проксимальных и дисталь-ных межфаланговых, пястно-фаланговых и плюсне-фаланговых суставах, суставах запястий). Артриты сопровождаются околосуставным утолщением мягких тканей. В некоторых случаях они могут манифестировать диффузным утолщением мягких тканей пальцев кистей с характерной сосискообразной деформацией пальцев. Отсутствие околосуставного остеопо-роза встречается при ПсА и является важным симптомом, отличающим его от артритов при других ревматических заболеваниях. В то же время наличие этого симптома в пораженных суставах не противоречит диагнозу ПсА. При ПсА могут встречаться как сужение, так и расширение суставной щели, при этом последнее более часто выявляется в мелких суставах кистей и связано с внутрисуставным остеолизом.
Эрозии вначале появляются в краевых отделах эпифизов костей, переходя на центральные отделы суставной поверхности. Часто результатом эрозирования или ней-ротрофических нарушений в концевых фалангах пальцев выявляются акроостеолиз ногтевых бугристостей дистальных фаланг пальцев и/или внутрисуставной остео-лиз эпифизов костей в проксимальных и дистальных ме-жфаланговых суставах кистей. В случаях, когда преобладают выраженные деструктивные изменения в суставах в сочетании с вышеописанными деформациями костей, используется термин «мутилирующий артрит» (рис. 5). Костные пролиферации — отличительная черта ПсА и других серонегативных спондилоартритов. Пролиферации обнаруживаются вокруг эрозий костей, а также часто выявляются диафизарные и метафизарные периоститы. Костные пролиферации дистальных фаланг могут значительно повышать плотность костной ткани (фа-
/X II
Щfr
Рисунок 4. Ревматоидный артрит 4-й стадии. Рентгенография кистей. Выраженный распространенный остеопороз. Сужение суставных щелей. Множественные
кисты и эрозии костей и суставных поверхностей. Вывихи и подвывихи суставов. Множественные анкилозы суставов запястий. Деформации костей. Вальгусная девиация пальцев («ластообразная кисть»)
ланга «слоновой кости»). Внутрисуставные костные анкилозы, особенно в проксимальных и дистальных меж-фаланговых суставах кистей, являются частыми находками и относятся к характерным симптомам псориати-ческого артрита (рис. 6).
Воспалительные энтезопатии характерны для ПсА, которые проявляются в виде костных пролифераций с разной степенью выраженности в местах прикрепления связок к костям. В кистях изменения часто выявляются в проксимальных и дистальных межфаланговых суставах и могут быть как односторонними, так и двусторонними, симметричными или несимметричными. Эрозии обнаруживаются на краях суставных поверхностей костей и прогрессируют к центру, с формированием неправильных деструктивных изменений. Истонче-
Рисунок 5. Псориатическая артропатия. Рентгенография дистальных отделов стоп. Множественный внутрисуставной остеолиз. Симптом «карандаш в колпачке» 1-х межфаланговых суставов стоп и 5-го левого проксимального межфалангового сустава. Подвывихи суставов. Множественные эрозии суставных поверхностей
Рисунок6. Псориатическая артропатия. Рентгенография кистей. Асимметричный эрозивный артрит и костный анкилоз суставов правого запястья. Костный анкилоз 3-го правого проксимального межфалангового сустава. Осевое поражение трех суставов 3-х пальцев. Остеолиз дистального эпифиза локтевой кости справа
ние (остеолиз) дистального отдела коротких трубчатых костей и протрузии их в основание сочленяющейся суставной поверхности формируют деформацию по типу «карандаша в колпачке» (рис. 5). Для ПсА характерно симметричное или асимметричное продольное эрозивное поражение суставов кистей одного уровня или осевое поражение трех суставов одного пальца. Отличительным признаком псориатического артрита являются разнонаправленные деформации суставов.
Реактивный урогенный артрит (болезнь Рейтера)
Для болезни Рейтера (БР) типичной является несимметричная распространенность изменений с преобладающим вовлечением в патологический процесс костей и суставов нижних конечностей [3]. По некоторым данным [4, 5], одними из наиболее характерных локализаций изменений при БР являются мелкие суставы дистальных отделов стоп. Значительно реже изменения обнаруживаются в мелких суставах кистей, где чаще определяются неэрозивные изменения.
Асимметричные артриты плюснефаланговых и проксимальных межфаланговых суставов стоп — наиболее частые проявления БР (рис. 7). Эти изменения встречаются у 40—65 % больных [6—8]. Наиболее часто артрит обнаруживается в плюснефаланговых суставах, редко поражаются проксимальные межфаланговые суставы, рентгенологических признаков артрита в ди-стальных межфаланговых суставах не выявляется. Последнее отличает БР от ПсА, где поражение этих суставов встречается почти у трети больных. Изолированные и выраженные изменения в межфаланговом суставе 1-го пальца стопы (рис. 8) предполагает в первую очередь диагноз БР или ПсА. При любой локализации патологического процесса в стопах околосуставной остеопороз, сужение суставных щелей, краевые эрозии с околосуставными костными разрастаниями могут сочетаться с периоститами диафизов плюсневых костей и основных фаланг пальцев стоп. В плюснефа-ланговых суставах возможны подвывихи и деформа-
Рисунок 7. Реактивный урогенный артрит. Рентгенография дистальных отделов стоп. Несимметричный эрозивный полиартрит с преобладанием изменений в 3,4,5-хлевых плюснефаланговых суставах. Гиперостоз диафизов 3-х и 4-х правых плюсневых костей (деформации по типу «слоновой кости»)
ции, при этом степень суставных поражений может иметь сходство с мутилирующим артритом, встречающимся при псориатическом артрите [9].
Анкилозирующий спондилит (болезнь Бехтерева)
Изменения в периферических суставах при анки-лозирующем спондилите (АС) встречаются с различной частотой. В целом эти изменения сходны с другими заболеваниями из группы серонегативных спонди-лоартритов (БР и ПсА), но они менее выражены. Симптомы поражения суставов включают в себя утолщение мягких тканей, умеренный остеопороз, сужение суставных щелей, костные эрозии и пролиферативные изменения костей [10]. Эрозии костей не такие глубокие, как при РА.
Наличие энтезопатий в местах прикрепления связок к костям при АС, а также при других спондилоар-тритах (РеА, ПсА) оказывает дополнительную помощь
« , Í , tili
Рисунок 8. Болезнь Рейтера. Рентгенография дистальных отделов стоп. Эрозивный моноартрит 1-го межфалангового сустава стопы
Рисунок 9. Системная склеродермия. Рентгенография кистей. Акроостеолиз ногтевых бугристостей 1-х и 2-х дистальных фаланг пальцев
для постановки правильного диагноза, проявляется в виде воспалительных костных пролифераций и периоститов в местах прикрепления связок к костям в сочетании с локальными эрозивными изменениями.
Системная склеродермия
При системной склеродермии (ССД) часто обнаруживают рентгенологические изменения в мягких тканях, костях и суставах кистей. Изменения в дисталь-ных отделах стоп обнаруживаются в единичных случаях и носят неспецифический характер. Патологические изменения в мягких тканях кистей характеризуются их истончением, особенно концевых фаланг, и отложением в подкожно-жировой клетчатке и в пе-риартикулярных и артикулярных мягких тканях каль-цификатов. Истончение мягких тканей связано с синдромом Рейно и встречается наиболее часто. Оно характеризуется уменьшением расстояния между кончиком фаланги и поверхностью кожи (в норме > 20 % от поперечного диаметра основания одноименной ди-стальной фаланги пальца) [11]. Со временем кончик пальца конически истончается и часто сочетается с кальцификатами в мягких тканях этой области.
Кальцификаты в мягких тканях при ССД (симптом Тибьержа — Вейссенбаха) наиболее часто встречаются в мягких тканях кистей, но также могут быть обнаружены и в области других суставов [12, 13] (рис. 10). Кальцификаты могут обнаруживаться в подкожно-жировой клетчатке, суставной капсуле, в сухожилиях и связках. В основном они состоят из кристаллов ги-дроксиапатита и рентгенологически выявляются в виде небольших единичных или множественных, округлых или линейной формы включений слабой или умеренной плотности. Также могут быть выявлены крупные и множественные, высокой плотности, кальци-фицированные конгломераты, располагающиеся в пе-риартикулярных мягких тканях, а также описаны внутрисуставные и внутрикостные кальцификаты.
Остеолиз фаланг пальцев верхних конечностей — частый рентгенологический симптом ССД. Наибо-
, __
Рисунок 10. Системная склеродермия. Рентгенография кистей. Множественный остеолиз дистальных и средних фаланг пальцев. Множественные кальцификаты в мягких тканях (симптом Тибьержа — Вейссенбаха). Сгибательные контрактуры суставов. Выраженный распространенный остеопороз
лее частой и ранней локализацией остеолиза являются ногтевые бугристости дистальных фаланг пальцев (акроостеолиз), обычно он сочетается с синдромом Рейно и кальцификацией мягких тканей. Вначале остеолиз захватывает только часть ногтевых бугристостей (рис. 9), но со временем патологический процесс распространяется на всю дистальную, затем проксимальную фаланги и частично дистальный эпифиз основной фаланги пальца (рис. 10). Необходимо отметить, что рассасывание фаланг пальцев при ССД имеет свою строгую направленность, описанную выше. Этим остеолиз отличается от внутрисуставного остео-лиза в проксимальных и дистальных межфаланговых суставах кистей при псориатической артропатии, который может быть выявлен в любом из этих суставов при неизмененной ногтевой бугристости.
При ССД нечасто выявляются признаки полиартрита в виде сужения суставных щелей, краевые и центральные костные эрозии и деформации костей. Отмечена тенденция к более частому, чем при других хронических артритах, поражению 1-х запястно-пястных суставов [14]. Двусторонние деструктивные изменения в 1-х запястно-пястных суставах с подвывихами и кальцинатами в мягких тканях должны вызывать подозрение на системную склеродермию.
Системная красная волчанка
Рентгенологические изменения в кистях при системной красной волчанке (СКВ) включают в себя симметричный полиартрит, чаще неэрозивный или с единичными поверхностными эрозиями, деформирующую неэрозивную артропатию, остеонекрозы, каль-
цификаты мягких тканей и остеосклероз дистальных фаланг пальцев (акросклероз) [15].
Хронический полиартрит при СКВ не имеет специфических черт и состоит из утолщения мягких тканей, околосуставного остеопороза. Незначительное сужение суставных щелей, субхондральные ки-стовидные просветления костной ткани и единичные эрозии суставных поверхностей встречаются редко в эпифизе лучевой кости и головках пястных костей [16].
Деформирующая неэрозивная артропатия (синдром Жакку) встречается у 5—40 % больных СКВ [15, 17]. Эти изменения обычно обнаруживаются в кистях. Выявляются костно-суставные деформации по типу «лебединой шеи», «бутоньерки», а также в виде ульнарных девиаций в пястно-фаланговых суставах и подвывихов 1-го запястно-пястного сустава с переразгибанием большого пальца кисти, который является особенно характерным для волчаночной артропатии (рис. 11).
При СКВ могут быть обнаружены линейные и округлые кальцификаты в подкожно-жировой клетчатке и периартикулярных мягких тканях в области запястий и пястно-фаланговых суставов [18] (рис. 11).
Внутрикостный остеосклероз дистальных фаланг (акросклероз) — достаточно частый рентгенологический симптом, который выявляется при СКВ. На рентгенограммах кистей обнаруживаются множественные склеротические уплотнения костной ткани, локализующиеся в центральных отделах дистальных фаланг пальцев [15].
Остеонекрозы являются характерными изменениями в суставах для определенной группы больных с СКВ, и связано это с длительным приемом глюко-кортикоидных гормонов или системным васкулитом. Остеонекрозы при СКВ обнаруживаются в различных крупных суставах и в костях запястий, особенно часто они обнаруживаются в ладьевидных костях запястий и проявляются кистовидной перестройкой со склеротическими изменениями в центральной части кости, разрушением и вторичной ее деформацией (рис. 12).
Рисунок 11. Системная красная волчанка. Рентгенография кистей. Деформирующая артропатия Жакку. Разнонаправленные деформации (подвывихи) суставов. Вывихи 1-х запястно-пястных суставов. Околосуставной остеопороз. Единичный кальцификат в мягких тканях во 2-м левом дистальном межфаланговом суставе
Рисунок 12. Системная красная волчанка. Рентгенография кистей. Асептический некроз правой ладьевидной кости
Хронический полиартрит, волчаночная артропатия и остеонекрозы костей приводят в своей финальной стадии к вторичному остеоартрозу суставов кистей.
Первичный остеоартроз
Остеоартроз (ОА) — хроническое прогрессирующее заболевание суставов, характеризующееся дегенерацией суставного хряща, изменениями в субхондраль-ном отделе эпифизов костей и в околосуставных мягких тканях.
Рентгенография остается наиболее простым и общедоступным методом исследования суставов для оценки анатомических изменений структуры костей при ОА. Характерные рентгенологические проявления ОА обычно легко определяются на стандартных рентгенограммах суставов. Основными рентгенологическими симптомами ОА являются сужение рентгеновской суставной щели, субхондральный остеосклероз и остеофиты на краях суставных поверхностей. Данные рентгенологические симптомы рассматриваются как специфические для ОА, используются для постановки диагноза и входят в рентгенологические критерии, в сочетании с клиническими критериями, диагностики ОА [19].
Первая известная классификация рентгенологических изменений по степени выраженности ОА, в которой были выделены 4 стадии основных рентгенологических признаков ОА, была предложена J. Kellgren и J. Lawrence в 1957 г. [20].
Начальные проявления (соответствуют 1—2-й стадиям артроза по Kellgren): заострения или небольшие остеофиты на краях суставных поверхностей с нерезким субхондральным остеосклерозом; мелкие, субхондрально расположенные кисты при
нормальной или слегка суженной суставной щели.геп): крупные остеофиты и деформация краев суставных поверхностей, значительное сужение суставных щелей, субхондральный остеосклероз, кисты со склеротическим ободком, краевые дефекты суставных поверхностей (псевдоэрозии суставных поверхностей костей), при этом костные выступы на суставной поверхности одной кости могут вклиниваться в сочленяющуюся суставную поверхность другой кости и формировать типичный для ОА мелких суставов кистей симптом «летящей чайки». Крупные остеофиты на краях суставных поверхностей, расположенные перпендикулярно оси дистальной фаланги, образуют другой характерный симптом «перевернутого Т». Обычно краевые дефекты костной ткани окружены зоной остеосклероза (рис. 14).
Остеофиты, кальцификаты и перифокальное уплотнение мягких тканей в краевых отделах суставных поверхностей формируют узелки Геберде-на (рис. 14) в дистальных межфаланговых суставах и узелки Бушара (рис. 14) в проксимальных межфалан-говых суставах.
Изменения в 1-х ЗП суставах кистей и в 1-х ПЛФ стоп являются типичными для первичного остеоар-троза. Начальными симптомами ОА в этих суставах являются небольшие заострения краев или остеофиты с нерезким субхондральным остеосклерозом; мелкие, субхондрально расположенные кисты, чаще по медиальному краю плюсневой головки (в 1-м ПЛФ) и
* V,
Рисунок 13. Первичный остеоартроз. Рентгенография кистей. ОА 2-3-й стадии дистальных и проксимальных межфаланговых суставов. Множественные узелки Гебердена и Бушара
Рисунок 14. Первичный остеоартроз. Рентгенография кистей. ОА 3-4-й стадии дистальных межфаланговых суставов (ДМФ) и 1-й стадии проксимальных межфаланговых суставов. Множественные эрозии суставных поверхностей костей в ДМФ
на наружных краях проксимального эпифиза 1-й пястной кости и трапециевидной кости запястья (в 1-м ЗП) при нормальной или слегка суженной суставной щели. Для более выраженных стадий ОА характерны крупные остеофиты и деформация краев суставных поверхностей, значительное сужение суставных щелей, суб-хондральный остеосклероз, кисты со склеротическим ободком. Обычно кистовидные просветления костной ткани окружены зоной остеосклероза. Типичным надо считать и сочетание ОА 1-х ПЛФ с вальгусной девиацией суставов и деформацию трапециевидной кости в 1-м ЗП.
Подагрический артрит
Для подагрического артрита (ПА) характерно преимущественное поражение суставов дистальных отделов стоп с преобладанием изменений в 1-х ПЛФ. Значительно реже изменения выявляются в мелких суставах кистей. Ранний рентгенологический симптом при ПА — преходящее утолщение мягких тканей в измененных суставах в течение острой подагрической атаки. С переходом заболевания в хроническую стадию выявляются типичные для ПА узловые образования (тофусы) в костях (в виде кистовид-ных просветлений костной ткани) и в мягких тканях (в виде участков повышения ее плотности) в области фаланг пальцев кистей и стоп. В отдельных наблюдениях можно обнаружить частичную кальцификацию внутри тофусов, что сочетается у больных с подагрическим нефритом, но данный симптом обнаруживается редко [10].
Костные эрозии часто обнаруживаются при хроническом течении ПА. Внутрисуставные эрозии чаще локализуются на краях эпифизов костей и в дальнейшем распространяются на центральные отделы суставов. Внесуставные эрозии определяются в области мета-диафизов костей и часто взаимосвязаны с мягкоткан-ными тофусами. Эрозии при ПА имеют округлую или овальную форму, часто со склеротическим ободком. Склеротический ободок в основании эрозии или вокруг внутрикостного тофуса создает типичный для ПА рентгенологический симптом «пробойника». Крае-
iiil tk
Рисунок 15. Подагрический артрит. Рентгенография дистальных отделов стоп. Утолщены и уплотнены
мягкие ткани в 1-х плюснефаланговых суставах. Множественные кисты со склеротическим ободком (симптом «пробойника»). Выраженные пролиферативные костные изменения и множественные деструкции костей в 1-х ПЛФ. Кальцифицированы сосуды в мягких тканях
вая эрозия кости в виде «свешивающейся губы» — еще один характерный для ПА рентгенологический симптом. Выраженная пролиферативная реакция, отражающая репаративные процессы в костях, может быть обнаружена в плюснефаланговых и межфаланговых суставах (рис. 15).
При ПА ширина рентгенологической суставной щели обычно сохраняется в норме даже в поздних стадиях заболевания. Наличие внутрисуставной, кальци-фицированной костной эрозии с сохраненной шириной суставной щели в первую очередь предполагает диагноз ПА.
Иногда может обнаруживаться внутрисуставной костный анкилоз межфаланговых суставов стоп. Преходящий локальный остеопороз обнаруживается только во время острой подагрической атаки. В хронической стадии заболевания остеопороз не является характерным проявлением ПА.
Основные рентгенологические симптомы ПА сходны во всех местах поражений, однако поражение определенных, специфических для ПА, областей может быть диагностически важным [10]. Первый ПЛФ — наиболее характерное место поражения при ПА. Эрозии обычно обнаруживаются в верхней и медиальной части головки плюсневой кости и часто в сочетании с вальгусной девиацией суставов. Достаточно часто определяются изменения в проксимальных и дистальных межфаланговых суставах стоп. Типичными являются асимметричные артриты с чередование вну-трикостных и мягкотканных тофусов. Крупные мягко-тканные и внутрикостные тофусы могут вызывать остеолиз больших участков костей, в основном это ме-тадиафизы костей, но в проксимальных и дистальных фалангах пальцев кистей и стоп возможен тотальный остеолиз костей [21] (рис. 16).
В заключение можно сказать, что для более точной и детальной оценки патологических изменений в костях, суставах и мягких тканях стопы, так же как и для оценки состояния мелких суставов кистей, необходимо использовать весь спектр новейших диагностических технологий. К ним можно отнести прицельную рентгенографию с прямым увеличени-
Рисунок 16. Подагрический артрит. Рентгенография дистальных отделов стоп. Крупный мягкотканный тофус и остеолиз средней фаланги 5-го правого пальца. Крупные внутрикостные тофусы 4-х средних фаланг. Множественные кисты (симптом «пробойника») и мягкотканные тофусы в 1-х ПЛФ и в 1-м правом межфаланговом суставе стопы
ем изображения; стандартную рентгенографию костей и суставов с использованием специализированной рентгеновской пленки и соответствующими ей усиливающими экранами в кассетах или на кассеты с запоминающими экранами высокого разрешения без использования рентгеновской пленки; магнитно-резонансную томографию для ранней (дорен-
тгенологической) диагностики поражения костей и суставов; спиральную компьютерную томографию для более точного выявления внутрикостных изменений; ультразвуковое исследование суставов для оценки периартикулярных мягких тканей как наиболее простой и лишенный лучевой нагрузки на пациента метод. ■
Список литературы
1. Астапенко М.Г. Характеристика суставного синдрома при ревматоидном артрите // Ревматоидный артрит. — М., 1983. — С. 70-73.
2. Thould A., Simon G. // Ann. Rheum. Dis. — 1966. — № 25. — Р. 220.
3. Murray R., Oates J., Young A. Radiologic changes in Reiter’s syndrome and arthritis associated with urethritis // J. Fac. Radiologists. — 1958. — V. 9. — Р. 37-43.
4. Сидельникова С.М., Агабабова Э.Р., Копье-ва Т.Н. Некоторые аспекты хронического течения болезни Рейтера // Тер. архив. — 1986. — № 7. — С. 29-34.
5. Насонова В.А., Астапенко М.Г., Агабабова Э.Р. Болезнь Рейтера // Клиническая ревматология. — М., 1989. — С. 348-356.
6. Смирнов А.В., Мылов Н.М., Шубин С.В. Кли-нико-рентгенологическая характеристика при болезни Рейтера // Клиническая ревматология. — 1994. — № 4. — С. 22-24.
7. Sholkoff S., Glickman M., Steinbach H. Roengeno-logy of Reiter’s syndrome // Radiology. — 1970. — V. 97. — Р. 497-509.
8. Weldon W., Scaletter R. Roentgen changes in Reiter’s syndrome // Am. J. Roengenol. — 1961. — V. 86. — Р. 344358.
9. Steinbach H., Jensen P. Roentgenographic Changes in the Arthritides (Part 2). Reiter’s Syndrome // Seminars Arthr. Rheum. — 1976. — V. 5. — Р. 203-246.
10. Resnick D. In Resnick D and Niwayama G: Diagnosis of Bone and Joint Disorders. — Philadelphia, W.B. Saunders Company, 1981.
11. Poznanski A.K. The Hand in Radiologic Diagnosis. — Philadelphia, W.B. Saunders Company, 1974. — 531 c.
12. Смирнов А.В. Дифференциальная рентгенологическая диагностика поражения суставов кисти при ревматических заболеваниях // Consilium medicum. — 2005. — Т. 7, № 2. — С. 75-82.
13. Resnick D. Scleroderma (progressive systemic sclerosis) // Diagnosis of Bone and Joint Disorders / Res-nick D., Niwayama G. — Philadelphia, W.B. Saunders Company, 1981. — 1204 c.
14. Lovell C.R., Jayson M.I. Joint involvement in systemic sclerosis // Scand. J. Rheumatol. — 1979. — № 8. — Р. 154.
15. Weissman B.N., Rappoport A.S., Sosman J.L. et al. Radiographic findings in the hands in patients with systemic lupus erythematosus // Radiology. — 1978. — № 126. — Р. 313.
16. Kelley W.N., Harris E.D., Ruddy S. et al. Textbook of Rheumatology. — 4th ed. — 1993. — Vol. 1.
17. Bywaters E.G.L. Jaccoud’s syndrome: a sequel to the joint involvement in systemic lupus erythematosus // Clin. Rheum. Dis. — 1975. — № 1. — Р. 125.
18. Budin J.A., Feldman F. Soft Tissue calcification in systemic lupus erythematosus // Am. J. Roentgenol. — 1975. — № 124. — Р. 358.
19. Беневоленская Л.И., Алексеева Л.И. Диагностические критерии остеоартроза // Современные проблемы ревматологии. Тезисы докладов 1-го съезда ревматологов России. — Оренбург, 1993. — С. 191-192.
20. Kellgren J.H., Lawrence J.S. Radiological assessment of osteoarthrosis // Ann. Rheum. Dis. — 1957. — № 16. — Р. 494-501.
21. Смирнов А.В. Рентгенологическая диагностика изменений в костях и суставах стоп при ревматических заболеваниях // Consilium medicum. — 2005. — Т. 7, № 8. — С. 608-614.
22. Смирнов А.В. Рентгенологическая диагностика ревматических заболеваний // Ревматология. Национальное руководство / Под ред. акад. РАМН В.А. Насоновой и Е.Л. Насонова. — М.: ГЭОТАР-Медиа, 2008.
23. Смирнов А.В. Атлас рентгенологической диагностики ревматоидного артрита. — СПб.: ИМА-пресс, 2009.
Получено 28.04.15 ■
Ревматоидный артрит: диагностика и лечение
Боли в суставах, чувство «скованности» с утра. Что это? Переутомились на работе? «Перезанимались» в спортзале? Простудились?
Перечисленные выше проявления могут свидетельствовать о недуге, причина которого и на сегодняшний день остается не до конца понятной.
Ревматоидный артрит. О нем мы говорим с кандидатом медицинских наук, врачом-ревматологом «Клиника Эксперт Воронеж» Стрельниковой Инной Алексеевной.
— Инна Алексеевна, что такое ревматоидный артрит и по каким причинам возникает это заболевание?
Это иммуновоспалительное ревматическое заболевание неизвестной этиологии. Характеризуется хроническим эрозивным артритом и системным поражением внутренних органов.
Причины ревматоидного артрита на сегодняшний день медицине до конца неизвестны. По данным мировой статистики им страдает в среднем около 1% населения.
— Ревматоидный артрит кодируется в МКБ-10?
Да. Он отражен под кодом M05 (серопозитивный ревматоидный артрит) и M06 (другие ревматоидные артриты).
— Что происходит с организмом при ревматоидном артрите?
В основе развития данного заболевания — воспаление иммунной природы, преимущественно затрагивающее ткани суставов.
На начальных стадиях пациент предъявляет жалобы на боли и припухлость в суставах, на утреннюю скованность более 30 минут. Наиболее часто поражаются мелкие суставы кистей и стоп.
Для этой патологии также характерны внесуставные проявления. К ним относятся васкулиты кожи и других органов, нейропатии, плевриты, синдром Шегрена, ревматоидные узелки.
При ревматоидном артрите иногда отмечаются так называемые конституциональные признаки: общая слабость, снижение массы тела, повышение температуры тела. Но этих признаков может и не быть.
— Это заболевание подкрадывается незаметно или у ревматоидного артрита есть предвестники?
Предвестники есть не всегда. Заболевание может начаться сразу с классических проявлений. Однако зачастую на протяжении года могут отмечаться неспецифические жалобы на боли в суставах. Боли меняют свою локализацию (т.е. то в одном, то в другом суставе), либо отмечаются одновременно в нескольких, симметрично или не симметрично. Также могут отмечаться «скованность», припухание суставов (необязательно). На этом этапе ставится диагноз «недифференцированный артрит».
Что такое артрит и как его диагностировать? Рассказывает Мациев Дэниз Русланович – врач-рентгенолог
«МРТ Эксперт Сочи»
Как самостоятельное проявление, без суставных признаков, может повышаться скорость оседания эритроцитов (СОЭ), увеличивается содержание С-реактивного белка (лабораторные признаки воспаления). Здесь также могут отмечаться конституциональные проявления, о которых я говорила.
— Какие суставы чаще поражает ревматоидный артрит?
Определенные мелкие суставы кистей и стоп (пястно- и плюстне-фаланговые, проксимальные межфаланговые суставы кистей и стоп). Значительно реже затрагиваются крупные суставы: тазобедренные, коленные, лучезапястные, плечевые.
— Что входит в стандарт диагностики ревматоидного артрита?
Собираются жалобы, подробный анамнез, проводится тщательный осмотр, объективное обследование пациента.
Обязательно выполняются лабораторные исследования. К ним относится общий анализ крови, общий анализ мочи, анализ крови на С-реактивный белок, ревматоидный фактор, антитела к циклическому цитруллинированному пептиду (АЦЦП).
Также выполняется рентгенография суставов кистей и/или стоп, а также любых других суставов, со стороны которых имеются явные проявления.
Опасен ли рентген? Рассказывает Юлия Александровна Руцкая – заведующая отделением лучевой диагностики
«Клиники Эксперт Курск»
По показаниям может выполняться рентгенография или компьютерная томография органов грудной клетки, электрокардиография и другие исследования.
— Чем отличается ревматизм, ревматоидный артрит и полиартрит?
Понятие «ревматизм» в современной медицине уже не используются. Вместо него приняты обозначения «острая ревматическая лихорадка» и «ревматическая болезнь сердца».
Острая ревматическая лихорадка встречается чаще у молодых людей, чаще женского пола (от 7 до 25 лет). Начинается с ангины (острый период). Спустя 2-3 недели появляются боли в суставах, боли в сердце, может быть кольцевидная эритема, хорея.
Острая ревматическая лихорадка может протекать без формирования порока сердца или с ним. В последнем случае говорят о ревматической болезни сердца. Если порок не образуется, ревматическая лихорадка обычно проходит, повторы ее встречаются крайне редко. На сегодняшний день эта патология встречается реже.
Что касается полиартрита — уже по названию можно сделать вывод, что речь идет о воспалительном поражении нескольких суставов. Полиартрит может быть ревматоидным, псориатическим и т.д. Т.е. это не самостоятельный диагноз, а скорее синдром.
— У кого чаще возникает ревматоидный артрит: у мужчин или у женщин?
У женщин. Дебют заболевания — чаще от 40 до 55 лет (реже — в более молодом и более позднем возрасте). Соотношение к мужчинам по частоте — 3:1.
Почему остеопороз называют женской болезнью? Читать далее
— Этот диагноз может быть у детей?
Да. Он формулируется как «ювенильный ревматоидный артрит».
— Кто находится в группе риска по развитию ревматоидного артрита?
Это лица, у которых, при полном отсутствии симптомов заболевания, в крови имеется повышенный уровень ревматоидного фактора, АЦЦП. Такая картина может наблюдаться в течение нескольких лет. Само заболевание при этом может и не развиться.
В остальном выделение группы риска проблематично. Наследственность и фактор предрасположенности до конца не изучены.
Провоцирующим фактором (не фактором риска возникновения) могут быть переохлаждение, перенесенная инфекция.
— Врачи какой специальности занимаются лечением больных с ревматоидным артритом?
Преимущественно ревматологи.
Ликбез по врачебным профессиям. Когда обращаться к ревматологу? Рассказывает врач-ревматолог
«Клиника Эксперт Тверь» Масюков Семён Андреевич
В удаленных районах, где таких специалистов нет, больных могут лечить терапевты и врачи общей практики, но с периодическими консультациями ревматологов. Однако все же лучше, чтобы такими пациентами занимался ревматолог.
Записаться к врачу-ревматологу можно здесь
внимание: консультации доступны не во всех городах
При необходимости к лечению подключаются ортопеды, неврологи и др.
— Это заболевание можно вылечить раз и навсегда или этот серьёзный диагноз – приговор?
Ревматоидный артрит — это не приговор. На вопрос, излечим ли он или нет, ответ есть. При правильном лечении можно добиться низкой активности заболевания или полной ремиссии на определенный период времени. Лечение проводится пожизненно.
— Ревматоидный артрит и гормональное лечение – это синонимы или возможна терапия без применения гормоносодержащих препаратов?
Лечение без гормональных препаратов возможно. В идеале оно не применяется совсем, либо такие средства используются местно (в частности, внутрисуставная инъекция).
В иных случаях такие препараты могут назначаться системно (например в виде таблеток) — при дебюте заболевания, при выраженной активности воспаления. В последующем их отменяют. В отдельных случаях небольшие дозировки гормонов используются постоянно.
— Каковы последствия ревматоидного артрита?
При отсутствии правильного лечения и значительной активности воспалительного процесса — ранняя инвалидизация, деформации суставов, повышенный риск инфекционных заболеваний. При вовлечении в процесс внутренних органов (сердечно-сосудистая, легочная патология и т.д.) — снижение продолжительности жизни.
Что такое тахикардия и по каким причинам она возникает? Рассказывает врач-кардиолог
ООО «Клиника Эксперт Курск» Новикова Елена Викторовна
— Ревматоидный артрит накладывает ограничения на образ жизни больного? Что можно и что нельзя делать при этой болезни?
При низкой активности процесса или в стадии ремиссии возможны регулярные легкие физические нагрузки, катание на велосипеде, плавание. Рекомендуется рационально питаться, соблюдать режим труда и отдыха. При отсутствии деформации суставов особых ограничений нет.
Следует избегать переохлаждения, инфекционных заболеваний. Нежелательны чрезмерные физические нагрузки: ревматоидный артрит и спорт высоких достижений — вещи, на мой взгляд, несовместимые. Это может привести к усугублению течения ревматоидного артрита.
Не допускать избыточного веса, отказаться от курения. При какой-либо активности процесса не следует посещать сауны и бани.
Могла ли помочь МРТ суставов Микеланджело? Узнать здесь
— Расскажите о профилактике ревматоидного артрита. Как не спровоцировать обострение заболевания?
Поскольку причина заболевания не изучена, первичной профилактики не существует.
Профилактика рецидивов ревматоидного артрита включает в себя постоянное выполнение рекомендаций ревматолога по лечению; отказ от курения; избегание переохлаждений, инфекций, чрезмерных физических нагрузок; поддержание нормальной массы тела.
Для справки:
Стрельникова Инна Алексеевна
Выпускница лечебного факультета Воронежской государственной медицинской академии 2007 года.
В 2008 году окончила клиническую интернатуру по специальности «Терапия».
С 2008 по 2011 год проходила очную аспирантуру по специальности «Внутренние болезни». Имеет ученую степень кандидата медицинских наук.
В 2009 году прошла первичную специализацию по ревматологии.
С 2015 года и по настоящее время работает на должности врача-ревматолога в ООО «Клиника Эксперт Воронеж». В Воронеже принимает по адресу: г. Воронеж, ул. Пушкинская, дом № 11.
Какие результаты рентгенографии характерны для ревматоидного артрита (РА) кистей рук?
Автор
Ян И И Цоу, MBBS, FRCR Клинический преподаватель диагностической радиологии, медицинский факультет, Национальный университет Сингапура; Персонал-консультант, Отделение радиологии, Центр МРТ, Радиологическая клиника, Медицинский центр Маунт-Элизабет, Госпиталь Маунт-Элизабет и Госпиталь Ист-Шор
Ян Цзоу, MBBS, FRCR является членом следующих медицинских обществ: Королевский колледж радиологов
Раскрытие информации : Нечего раскрывать.
Соавтор (ы)
Wilfred CG Peh, MD, MHSc, MBBS, FRCP (Glasg), FRCP (Edin), FRCR Клинический профессор, Медицинская школа Yong Loo Lin, Национальный университет Сингапура; Старший консультант и руководитель отделения диагностической радиологии, больница Khoo Teck Puat, Alexandra Health, Сингапур
Wilfred CG Peh, MD, MHSc, MBBS, FRCP (Glasg), FRCP (Edin), FRCR является членом следующих медицинских обществ : Американское общество рентгеновских лучей, Британский институт радиологии, Международное скелетное общество, Радиологическое общество Северной Америки, Королевский колледж врачей, Королевский колледж радиологов
Раскрытие: нечего раскрывать.
Майкл Бруно, доктор медицины, магистр медицины, FACR Профессор радиологии и медицины Медицинского колледжа Государственного университета Пенсильвании; Директор службы управления качеством радиологии, Медицинский центр им. Милтона С. Херши Государственного университета Пенсильвании
Майкл А. Бруно, доктор медицины, магистр медицины, FACR является членом следующих медицинских обществ: Американского колледжа радиологии, Американского общества рентгеновских лучей, Ассоциации университетских радиологов, Радиологическое общество Северной Америки, Общество ядерной медицины и молекулярной визуализации, Общество скелетной радиологии
Раскрытие: Полученные гонорары от Oxford Press за автора / редактора и рецензента книги; Получил гонорар от Elsevier Press за автора / редактора книги.
Специальная редакционная коллегия
Бернард Д. Кумбс, MB, ChB, PhD Консультант, Департамент специализированных реабилитационных услуг, Департамент здравоохранения округа Хатт-Вэлли, Новая Зеландия
Раскрытие информации: Ничего не говорится.
Линн С. Стейнбах, доктор медицины Профессор радиологии и ортопедической хирургии, Калифорнийский университет, Сан-Франциско, медицинский факультет
Линн С. Стейнбах, доктор медицинских наук, является членом следующих медицинских обществ: Американский колледж радиологии, Международное скелетное общество, Радиологическое общество Северной Америки
Раскрытие: Ничего не раскрывать.
Главный редактор
Felix S Chew, MD, MBA, MEd Профессор, отделение радиологии, заместитель председателя по академическим инновациям, руководитель секции скелетно-мышечной радиологии, Медицинская школа Университета Вашингтона
Felix S Chew, MD, MBA, MEd является членом следующих медицинских обществ: Американское общество рентгеновских лучей, Ассоциация университетских радиологов, Радиологическое общество Северной Америки
Раскрытие: Ничего не разглашать.
Дополнительные участники
Амилкаре Джентили, доктор медицины Профессор клинической радиологии, Калифорнийский университет, Сан-Диего, медицинский факультет; Консультант отделения радиологии больницы Торнтон; Начальник отдела радиологии, Система здравоохранения по делам ветеранов Сан-Диего
Амилкар Джентили, доктор медицинских наук, является членом следующих медицинских обществ: Американского общества рентгеновских лучей, Радиологического общества Северной Америки, Общества скелетной радиологии
Раскрытие: Ничего не разглашать.
Рентген ревматоидного артрита — wikidoc
Главный редактор: С. Майкл Гибсон, магистр медицины, доктор медицины [1] Заместитель главного редактора: Манприт Каур, доктор медицины [2]
Обзор
Отличительным признаком ревматоидного артрита является отек мягких тканей, сужение суставной щели и эрозии. Результаты рентгенологического исследования кисти и запястья включают субхондральные кисты, локтевое отклонение суставов MCP, деформацию бутоньерки и лебединой шеи, деформацию большого пальца автостопщика, диссоциацию скафолуната, локтевую транслокацию и анкилоз.На рентгенограмме стопы обнаруживаются: поражение подтаранного сустава, эрозия заднего бугорка пяточной кости, деформация пальца стопы и вальгусная деформация большого пальца стопы. Обнаружения плеча, такие как эрозии дистальной части ключицы, эрозии надбоковой части головки плечевой кости и высокое верхнее плечо из-за субакромиально-поддельтовидного бурсита. Обнаружение коленного сустава включает выпот в суставах, потерю суставной щели и препателлярный бурсит. Обнаружение тазобедренного сустава включает концентрическую потерю суставной щели и выпячивание вертлужной впадины. Признаками позвоночника являются атлантоаксиальный подвывих, атлантоаксиальная импакция: миграция C2 в головку, остеопороз и остеопоротические переломы, а также эрозия остистых отростков.
Рентген
Отличительным признаком ревматоидного артрита является: [1]
- Отек мягких тканей:
- Сужение суставной щели:
- Краевые эрозии:
- Они могут возникать в результате эрозии паннусом кости, также называемой «голыми участками».
Кисть и запястье
Общие суставы, поражающие пациента с ревматоидным артритом, включают:
Результаты могут включать: [2] [3]
Деформация шеи лебедяИсточник: А.Профессор Франк Гайяр [4] Деформация бутоньерки
Источник: любезно предоставлено доктором Хани Салам [5]
футов
Различные рентгенологические исследования стоп, которые можно увидеть при ревматоидном артрите, включают:
Маргинальные эрозии сустава MTP на мизинце правой ногиИсточник: случай любезно предоставлен доктором Яном Биклом, [6] [7]
Плечо
Различные рентгенологические данные плечевого сустава, которые можно увидеть при ревматоидном артрите, включают:
- Дистальные эрозии ключицы
- Эрозия надбоковой поверхности головки плечевой кости
- Высокое верховое плечо из-за субакромиально-поддельтовидного бурсита
Источник: Случай любезно предоставлен Radswiki [8] [9]
Колено
Различные рентгенологические данные коленного сустава, которые можно увидеть при ревматоидном артрите, включают: [10]
Бедро
Различные рентгенологические данные тазобедренного сустава, которые можно увидеть при ревматоидном артрите, включают:
- Концентрическая потеря суставной щели
- Протрузия вертлужной впадины
Источник: Случай любезно предоставлен доктором Джереми Джонсом [11] [12]
Спинной мозг
Различные рентгенологические данные сустава спинного мозга, которые можно увидеть при ревматоидном артрите, включают:
Шейный отдел позвоночникаИсточник: Случай любезно предоставлен доктором Мухаммадом Эссамом, [13] [14]
Список литературы
Шаблон: WH
- ↑ Devauchelle-Pensec V, Saraux A, Alapetite S, Colin D, Le Goff P (октябрь 2002 г.).«Диагностическое значение рентгенограмм кистей и стоп при раннем ревматоидном артрите». Костный сустав . 69 (5): 434–41. PMID 12477226.
- ↑ van der Heijde DM, van Leeuwen MA, van Riel PL, Koster AM, van ‘t Hof MA, van Rijswijk MH, van de Putte LB (январь 1992). «Двухгодичные рентгенологические оценки рук и ног в трехлетнем проспективном наблюдении за пациентами с ранним ревматоидным артритом». Rheum артрита . 35 (1): 26–34.PMID 1731813.
- ↑ Ко Дж. Х., Юнг С. М., Ли Дж. Дж., Кан К. Ю., Квок С. К., Пак С.Х., Джу Дж. Х. (2015). «Рентгенографические структурные повреждения хуже в доминантной руке, чем в недоминантной руке у людей с ранним ревматоидным артритом». PLOS ONE . 10 (8): e0135409. DOI: 10.1371 / journal.pone.0135409. PMC 4527732. PMID 26247204.
- ↑ «https://radiopaedia.org, ref =» https://radiopaedia.org/cases/7245 «> rID: 7245
- ↑ «https: // Radiopaedia.org / «Radiopaedia.org
- ↑ href = «https://radiopaedia.org/»> Radiopaedia.org
- ↑ href = «https://radiopaedia.org/cases/27301″> rID: 27301
- ↑ href = «https://radiopaedia.org/»> Radiopaedia.org
- ↑ href = «https://radiopaedia.org/cases/11884″> RID: 11884
- ↑ Fuchs HA, Kaye JJ, Callahan LF, Nance EP, Pincus T (май 1989 г.). «Доказательства значительных рентгенографических повреждений при ревматоидном артрите в течение первых 2 лет болезни». J. Ревматол . 16 (5): 585–91. PMID 2754663.
- ↑ href = «https://radiopaedia.org/»> Radiopaedia.org
- ↑ href = «https://radiopaedia.org/cases/6464″> rID: 6464
- ↑ href = «https://radiopaedia.org/»> Radiopaedia.org
- ↑ href = «https://radiopaedia.org/cases/29388″> RID: 29388
Визуализация ревматоидного артрита | Ключ радиологии
Радиография
Радиография — это исходный метод визуализации, который выбирают для обследования и наблюдения за пациентами с РА.Рентгенография — традиционный золотой стандарт оценки повреждений суставов. В рамках первоначальной оценки рентгенологические данные могут подтвердить клиническое подозрение на РА или предложить другие диагностические возможности. Характерные рентгенологические данные являются частью критериев классификации Американского колледжа ревматологов (ACR) для РА (вставка 20-1).
ВСТАВКА 20-1
Критерии дерева классификации для RA
Не было предоставлено прав на включение этого блока в электронные носители.См. Печатную книгу.
Из Arnett FC, Edworthy SM, Bloch DA и др.: Американская ассоциация ревматизма, 1987 г. пересмотрела критерии классификации ревматоидного артрита, Arthritis Rheum 31: 315–324, 1988. Диагноз РА устанавливается, если не менее 4 из 7 критериев выполнены. Критерии с 1 по 4 должны присутствовать в течение ≥ 6 недель.
К преимуществам рентгенографии относятся низкая стоимость, высокая доступность, возможность стандартизации и слепое централизованное считывание, проверенные методы оценки и разумная воспроизводимость.Рентгенографию можно использовать для быстрой характеристики нескольких суставов, и опыт рентгенографии для оценки ревматоидных пациентов хорошо развит. Благодаря прекрасному разрешению и изображению костных структур, рентгенография очень хорошо обнаруживает эрозии. Деминерализацию костей (остеопению / остеопороз) можно увидеть на рентгенограмме, но не на УЗИ или МРТ.
Рентгенограмм часто бывает достаточно для глобальной оценки повреждения регионарного артрита. Однако их проекционная природа ограничивает трехмерную (3D) визуализацию костных структур и мягких тканей.Другие недостатки рентгенографии включают ее относительную нечувствительность к раннему повреждению суставов и ограниченную оценку аномалий мягких тканей.
Обычная рентгенография может помочь отличить РА от других патологических состояний суставов, таких как остеоартрит (ОА), псориатический артрит и новообразования. Кроме того, это может помочь выявить вторичный процесс, влияющий на суставы пациентов с известным РА, такой как остеомиелит, септический артрит, патологические или стрессовые переломы и амилоидоз. Как отмечалось ранее, рентгенологические аномалии аппендикулярных суставов можно разделить на ранние, классические и поздние.
Ранние рентгенологические результаты
Ранние рентгенологические находки — неспецифическая припухлость околосуставных мягких тканей с веретенообразной конфигурацией и околосуставная остеопения (рис. 20-1). Набухание мягких тканей возникает в результате сочетания выпота из суставов, отека, синовиального увеличения (образования паннуса) и / или тендосиновита. Остеопения обычно становится более генерализованной по мере прогрессирования заболевания. Вначале мелкие суставы могут расширяться в результате излияния; однако по мере того, как хрящ разрушается, хрящевые пространства сужаются.
РИСУНОК 20-1
Ранние рентгенологические изменения RA. На заднем переднем рентгенограмме кисти виден отек мягких тканей в области первого сустава PIP (стрелка) и MCP (овал) . Остеопения проявляется генерализованным истончением кортикального слоя кости. Легкая эрозия шиловидного отростка локтевой кости и небольшая киста шиловидного отростка лучевой кости.
Результаты классической рентгенографии
Краевые эрозии знаменуют собой классические находки РА.Эрозии обычно начинаются на внутрикапсулярных краях суставов — области обнаженной кости между суставной капсулой и началом поверхности хряща. Эта область непокрытой кости называется голой областью (рис. 20-2).
РИСУНОК 20-2
Изменения кисти и запястья в прямом направлении. Задне-передняя рентгенограмма запястья показывает околосуставную остеопению, отек мягких тканей и эрозии оголенных участков в суставах MCP, которые наиболее значительны на локтевой стороне третьего сустава MCP в этом примере (стрелки) .Наблюдается аномальное расширение скафолунатного расстояния и проксимальная миграция головчатого валика (звездочка) с сужением скафолунатно-головчатого хряща (запястье SLAC).
«Голые участки» сустава — области внутри суставной капсулы, не покрытые толстым хрящом — являются самыми ранними участками эрозии при РА.
Механизм, вызывающий краевые эрозии, считается комбинацией прямого механического действия паннуса и действия растворимых факторов, высвобождаемых паннусом, которые могут стимулировать потерю костной массы.Поверхностная резорбция может присутствовать на участках кости, прилегающих к воспаленной ткани, например, прилегающих к теносиновиту.
Потеря хряща при РА имеет тенденцию к равномерному поражению сустава, а не вдоль несущих частей сустава, как при ОА. Например, осевая миграция головки бедренной кости с равномерным сужением суставной щели более типична для РА, чем верхняя миграция, типичная для ОА (рис. 20-3).
РИСУНОК 20-3
Артритные изменения в бедре: RA по сравнению с OA.RA и OA, как правило, затрагивают разные участки бедра, которые могут быть идентифицированы на рентгенограммах. A, Сужение хрящевого пространства при RA обычно равномерно и приводит к осевой миграции бедра (стрелка) и медиальной миграции головки бедренной кости и вертлужной впадины (вертлужный выступ) с головкой бедренной кости, расположенной медиальнее подвздошно-ишиальной линии ( стрелы) . Небольшой остеофит также присутствует на суперолатеральной стороне бедренной кости в A , что, вероятно, связано со вторичным остеоартритом. B, Асимметричное сужение хрящевого пространства при ОА с сужением верхнего сустава (стрелка) . Нет выпячивания вертлужной впадины; головка бедра расположена латеральнее подвздошно-ишиальной линии (наконечники стрелок) .
Гипертрофическое костеобразование, увеличение минеральной плотности костной ткани или восстановление эрозий иногда присутствуют при РА и могут указывать на благоприятный лечебный эффект.
Лечение может привести к эрозии, развивающейся в результате восстановления склеротических краев.
Однако новая периостальная кость встречается редко, чаще при псориазе, болезни Рейтера и ювенильном РА. Образование остеофитов — это один из отличительных признаков ОА, который обычно легко отличить от РА.
Поздние рентгенографические данные
Продолжающееся синовиальное воспаление в сочетании с аномальной биомеханикой в конечном итоге приводит к значительным изменениям в суставах. Подвывихи из-за слабости связок, сухожилий и суставной капсулы становятся более выраженными и могут привести к явным вывихам.Как только РА прогрессирует до потери хряща, измененная механика предрасполагает к эрозии давления на участках стыка кость с костью, а не на стыке хрящей и хрящей.
Прогрессирующая потеря и стирание хрящевого пространства распространяется по всему суставу. Такое панкомпартментное распределение в таких суставах, как запястье и колено, характерно для РА и помогает дифференцировать РА от выборочных компартментных изменений, встречающихся во множестве других суставных заболеваний. Фиброзно-костное сращение суставов (анкилоз) — позднее осложнение, которое может возникнуть после полной потери хряща.Кости запястья и средней части стопы являются наиболее частыми местами для сращивания. Однако анкилоз является более частым признаком ювенильного РА, чем взрослого РА.
Еще одним поздним последствием изменения биомеханики суставов, пораженных ревматоидным артритом, является вторичный ОА. Постоянное использование сустава с предрасполагающими анатомическими аномалиями РА может вызвать в суставе образование остеофитов, субхондральный склероз и субхондральные кисты (рис. 20-4). Результатом является смешанная картина на рентгенограммах как начальных, так и стойких артритных изменений от РА и последующих вторичных изменений от ОА.
РИСУНОК 20-4
RA с вторичным OA и тяжелой потерей хряща. Рентгенограммы колена показывают тяжелую равномерную потерю хрящевого пространства. Симметрия сужения медицинского и латерального отсеков предполагает наличие основного воспалительного состояния. Отмечены изменения ОА с остеофитами (стрелки) и субхондральным склерозом. Также присутствует припухлость мягких тканей и выпот над надколенником.
Распределение поражения суставов
Рентгенограммы обеспечивают глобальную оценку поражения регионарного артрита.Хотя распределение рентгенологических аномалий при РА несколько вариабельно, в целом оно симметрично и полиартикулярно. РА поражает синовиальные суставы; таким образом, распределение поражения будет коррелировать с местоположением синовиальных суставов и синовиальной выстилки в суставе. Существует склонность к симметричному поражению дистальных отделов конечностей, кистей рук, запястий и стоп, но часто поражаются локти, колени, плечи и бедра. В осевом скелете аномалии визуализации суставов шейного отдела позвоночника встречаются чаще, чем изменения в грудопоясничном отделе позвоночника или крестцово-подвздошных суставах.
Рентгенологические проявления в определенных суставах
Руки
Изменения рук по RA хорошо описаны. Эти целевые характерные местоположения в определенных суставах и отображают характерные закономерности распределения суставов. Набухание мягких тканей и околосуставной остеопороз возникают на ранних стадиях заболевания и являются косвенными признаками синовита и суставного выпота. Пястно-фаланговые суставы указательного и среднего пальцев (МПФ) обычно являются самыми ранними и наиболее часто пораженными.
Суставы MCP указательного и среднего пальцев показывают самые ранние признаки RA.
По мере прогрессирования заболевания развиваются краевые эрозии и концентрическая потеря суставной щели, которые в конечном итоге могут прогрессировать до смещения и анкилоза сустава.
Мягкие ткани
Характер и распределение опухоли / выпота мягких тканей в руках важны для выявления раннего РА. Хотя аномалии мягких тканей лучше выявляются с помощью МРТ или ультразвука, локализация отека мягких тканей в проксимальных межфаланговых (PIP) суставах и суставах MCP наводит на мысль о РА даже при отсутствии аномалий костей (см. Рис. 20-1).Веретенообразный отек суставов PIP характерен для РА, тогда как отек, вторичный по отношению к OA, часто асимметричен, чаще всего локализуется в дистальных межфаланговых суставах (DIP) и обычно сопровождается остеофитозом. Набухание мягких тканей MCP / излияние суставов может быть продемонстрировано расширением сустава MCP, выпуклостью перегородок или повышенной выпуклостью краевых мягких тканей, прилегающих к суставам MCP большого, указательного и пятого пальцев.
Эрозии
Суставы рук, пораженные отеком мягких тканей, также являются суставами, которые могут быть поражены эрозиями.Самые ранние костные изменения демонстрируются на оголенных участках лучевой части суставов MCP, где видна нормальная гладкая кора головного мозга (см. Рис. 20-2). Открытые области расположены на краях сустава, где кора кости относительно незащищена перекрывающим суставным хрящом. Эта оголенная область представляет собой область коры кости между толстым покрывающим ее суставным хрящом и суставной капсулой. Ранние краевые эрозии видны на рентгенограммах с увеличением в виде локализованного истончения кортикального слоя и пунктирного рисунка коркового разрушения.Более продвинутые краевые эрозии демонстрируют потерю коркового слоя с сохранением основной трабекуляции или без нее.
Помимо краевых эрозий, на руках может возникать сдавление (давление) и резорбция поверхностной поверхности. Механизм компрессионной эрозии — это коллапс остеопоротической кости, поскольку мышечные силы стягивают суставные поверхности вместе, обычно в суставах MCP. Поверхностная резорбция происходит в областях кости, прилегающих к воспаленным сухожилиям, например, в дистальном отделе локтевой кости (Таблица 20-1).
Анкилоз
По мере прогрессирования разрушения хряща и кости суставная щель может разрушаться полностью. Анкилоз представляет собой фиброзно-костное сращение суставов после полной потери хряща и представляет собой хроническое конечное осложнение РА.
Анкилоз — фиброзно-костное сращение суставов после полной потери хряща. Чаще всего поражаются запястные кости и предплюсны.
На руках анкилоз может возникать в суставах MCP и PIP, но слияние чаще встречается в костях запястья и предплюсны.
Неправильное положение
Аномалии расположения кисти являются обычными и классическими при РА и связаны с прямым воздействием заболевания на суставы, сухожилия и связки. Распространенные и классические нарушения выравнивания включают деформации «лебединая шея», «бутоньерки» и ветреные деформации, а также сгибание / гиперэкстензия-подвывих / вывихи большого пальца.
Деформация «лебединая шея» состоит из гиперэкстензии в суставе PIP и сгибания в суставе DIP.Эта деформация возникает в основном из-за синовита влагалища сухожилия сгибателя. При ограничении сгибания в суставе PIP гиперэкстензия возникает из-за внутреннего мышечного напряжения. DIP-сустав удерживается в сгибании за счет растяжения сухожилия глубокого сгибателя.
Деформация Бутоньера — это комбинация сгибания в проксимальном межфаланговом отделе и разгибания в DIP-суставах. У пациентов с деформацией бутоньерки нарушается нормальный баланс между механизмом сухожилия и ограничением связок.Разгибание неэффективно из-за удлинения сухожилия центрального разгибателя из-за растяжения капсулы. Сухожилия бокового разгибателя опускаются ладонью к оси движения сустава PIP и действуют как сгибатели этого сустава. Скольжение сухожилий разгибателя также вызывает гиперэкстензию в DIP-суставе из-за повышенного натяжения.
Отклоненная от ветра деформация представляет собой одну из множества деформаций суставов MCP и PIP. У пациентов с ветровой деформацией наблюдаются симметричные локтевые подвывихи и вывихи суставов MCP и PIP.Ветреная деформация поражает пациентов с системной красной волчанкой и артропатией Жакку, но у этих пациентов отсутствуют характерные эрозии, характерные для РА. В руках, пораженных РА, локтевая девиация и подвывих ладоней являются обычным явлением, обнаруживаясь в 25–65% и 20–68% соответственно.
Образование новой кости
В дистальных фалангах может образовываться увеличенное количество эндостальной кости. Это состояние, называемое концевым склерозом фаланги или акральным склерозом , значительно чаще встречается у женщин с РА.Хотя он может быть обнаружен у здоровых людей, терминальный склероз фаланги может также чаще встречаться при системной красной волчанке (СКВ), дерматомиозите и псориатическом артрите.
Склероз дистальных фаланг может наблюдаться при РА, СКВ и саркоидозе, но может быть нормальным явлением.
В редких случаях может произойти восстановление эрозий и может увеличиться плотность кости, особенно у пациентов, получавших метотрексат или антитела против фактора некроза опухоли.
Запястья
Как и в случае рук, изменения в запястьях из-за RA включают отек мягких тканей, эрозии, сужение суставной щели, нарушения выравнивания и анкилоз. Эти аномалии также имеют тенденцию влиять на определенные места в суставах и имеют тенденцию распространяться в определенных суставах, которые характерны для РА. Патологии запястья часто сопровождаются поражением пальцев либо одновременно, либо после ревматоидного заболевания с преобладанием запястья.
Мягкие ткани
Набухание / отек мягких тканей отображается на рентгенограммах по стиранию жировых линий и утолщению и увеличению плотности мягких тканей. Набухание мягких тканей может присутствовать в любом отделе запястья из-за увеличения синовиальной оболочки и / или суставного выпота. Межкарпальные, запястно-пястные и лучезапястные суставы; вышележащие сухожилия; и / или могут быть затронуты связочные структуры. Набухание мягких тканей в медиальной части шиловидного отростка локтевой кости является характерной ранней находкой при РА и вызвано теносиновитом сухожилия локтевого разгибателя запястья.Нормальные жировые линии вокруг локтевого разгибателя запястья на локтевой стороне запястья и жир, очерчивающий сухожилия длинного разгибателя большого пальца и длинного отводящего пальца на лучевой стороне, могут быть скрыты отеком мягких тканей.
Проникновение жира в результате воспалительных изменений стирает нормальные жировые линии, видимые вдоль сухожилий, такие как локтевой разгибатель запястья.
Ревматоидное поражение сухожилий, проходящих через канал запястья, может вызвать синдром канала запястья.Хотя образования, вовлекающие запястный канал, лучше охарактеризовать с помощью МРТ или ультразвука, рентгенограммы могут указывать на вовлечение RA, демонстрируя смещение и искажение жировой линии пронатора, которая обычно параллельна ладонной стороне дистального отдела лучевой кости.
Эрозии
Эрозии обычно затрагивают межзапястные и лучезапястные суставы симметрично. Как и в случае с другими суставами, на оголенных участках и костях, прилегающих к синовиту, более вероятно развитие эрозий.Шиловидная кость локтевого сустава — особенно частое место эрозии.
Шиловидная кость локтевой кости — частое место ранней эрозии при РА.
Эрозии трехгранной и гороховидной костей обычны при раннем РА, хотя болезнь может поражать любую кость запястья. Синовиальное воспаление в лучезапястном отделе разрушает радиальный шиловидный отросток и прилегающую к нему ладьевидную кость. Тем не менее, существует нормальная небольшая степень выемки на радиальной стороне ладьевидной кости, которую следует отличать от истинного эрозивного изменения.
Анкилоз
Прогрессирование заболевания может привести к панкомпартментным изменениям запястья с облитерацией суставных щелей, большими костными эрозиями и костным анкилозом. Такое панкомпартментное распределение характерно для РА и крайне маловероятно, что оно является результатом других болезненных процессов, которые с большей вероятностью затрагивают только выбранные компартменты.
Неправильное положение
Неправильное положение и деформация запястья обычно подразделяются на несколько хорошо описанных паттернов лучезапястного, межзапястного и лучевого / дистального локтевого смещения; однако, учитывая сложные взаимоотношения и количество связок, сухожилий и костей запястья, классификация смещений и деформаций запястья должна служить в первую очередь в качестве ориентира, так как различные типы пересекаются. Смещение лучевой кости проявляется как локтевое и ладонное отклонение проксимального ряда запястья, когда запястье соскальзывает с наклонной суставной поверхности дистального отдела лучевой кости. Распространенность смещения лучезапястного канала может достигать 70% пациентов с РА. Нарушение межзапястного сустава может происходить в дорсальном или ладонном направлениях. Нестабильность дорсального интеркалированного сегмента (DISI) приводит к увеличению угла скафолуната (нормальный, 45 градусов) на боковых рентгенограммах, поскольку ладьевидная кость поворачивается в более ладонно-согнутое положение, а полулунная железа наклоняется дорсально.Угол скафолуната уменьшается при нестабильности ладонного интеркалированного сегмента (VISI), так как полулунная железа поворачивается в ладонное сгибание и происходит ладонный сдвиг головки. Смещение нижней лучевой и дистальной локтевой костей включает дорсальный подвывих дистальной локтевой кости и диастаз нижнего лучевого компартмента. При подвывихе конца локтевой кости на дорсальной стороне пациенты предрасположены к механическому трению и теносиновиту соседних отделов разгибателей и возможному разрыву этих сухожилий.Расширенный коллапс скафолунатов (SLAC) также наблюдается при РА. При SLAC запястье головной мозг перемещается в проксимальном направлении после полного разрыва ладьевидной связки (см. Рис. 20-2) (табл. 20-2).
Ступни и лодыжки
Рентгенологические признаки отека мягких тканей, эрозий, сужения суставной щели, нарушений выравнивания и анкилоза кистей и запястий также видны на ступнях и лодыжках. Характерные и общие аномалии, как правило, симметричны, обычно поражают определенные участки суставов и распределяются между определенными суставами, предрасположенными к синовиту.Плюсно-фаланговые суставы (MTP) одними из первых страдают от РА.
Суставы MTP являются первыми участками поражения у 20% пациентов с РА.
От десяти до двадцати процентов пациентов с РА имеют начальные проявления болезни в суставах MTP.
Классическая аномалия мягких тканей пятки — утолщение мягких тканей в преахилловой сумке (рис. 20-5). Увеличенную преахилловую сумку можно определить как массу мягких тканей, расположенную между задней верхней поверхностью пяточной кости и передней стороной дистального ахиллова сухожилия.Набухание мягких тканей обычно предшествует эрозии задней верхней пяточной кости, прилегающей к месту прикрепления ахиллова сухожилия. Идентичные результаты могут иметь место при анкилозирующем спондилите и реактивном артрите (болезнь Рейтера), но наиболее частой причиной этих результатов является РА. Подошвенные эрозии пяточной кости напоминают эрозии, наблюдаемые при псориазе. Ревматоидные узелки, прилегающие к ахиллову и другим сухожилиям, лучше выявляются с помощью УЗИ или МРТ, чем с помощью рентгенографии.
РИСУНОК 20-5
Пятка изменяется от прямого восхождения.Боковой рентгеновский снимок пятки демонстрирует выступающие мягкие ткани в области пре-ахиллесовой сумки и эрозии в нижней задней верхней части пяточной кости, рядом с местом прикрепления сухожилия (стрелки) .
Ревматоидные эрозии стопы и голеностопного сустава затрагивают такие же суставы, как кисть и запястье, включая PIP, MTP, межплюсневые и тибиоталарные суставы. Самые ранние корковые изменения лучше всего проявляются в медиальной части головки с первой по четвертую плюсневую, а также в медиальном и латеральном аспектах голых областей пятой плюсневой кости.
Сначала может возникнуть эрозия на пятом стыке MTP.
В области голеностопного сустава равномерная потеря хряща с результирующим сужением суставной щели в тибиоталеарном суставе имеет свое следствие с лучезапястным суставом. Эрозия малоберцовой вырезки в дистальном отделе большеберцовой кости характерна для РА (рис. 20-6).
РИСУНОК 20-6
Эрозия голеностопного сустава от переднего отдела позвоночника. На виде спереди голеностопного сустава видна характерная эрозия малоберцовой выемки в дистальном суставе большеберцовой кости (стрелки) .
Большие аппендикулярные суставы
Большие аппендикулярные суставы — коленные, тазобедренные, локтевые и плечевые — вовлеченные при РА, имеют много общих рентгенологических особенностей. Преобладающим признаком РА в больших аппендикулярных суставах является равномерная и серьезная потеря хрящевого пространства (см. Рис. 20-4). Прогрессирующее разрушение хрящевой поверхности приводит к диффузной потере хрящевого пространства. Эрозии, субхондральные кистозные поражения и субхондральный склероз часто присутствуют в крупных аппендикулярных суставах, но эти признаки присутствуют в меньшей степени, чем равномерная потеря хрящевого пространства.
Межкостные кистозные поражения (или жеоды) могут возникать в крупных суставах, пораженных РА. Эти жеоды появляются на рентгенограммах в виде просветов различной формы и размера. Механизмы этих поражений включают проникновение грануляционной ткани из сустава через дефект кортикальной кости или образование ревматоидных узелков внутри кости.
Колено
Колено часто поражается при РА и часто поражается на ранней стадии заболевания. Отек мягких тканей — наиболее частая, но, к сожалению, неспецифическая находка.До 80% положительных рентгенограмм коленного сустава у пациентов с РА могут иметь отек / выпот мягких тканей как единственную аномалию.
Выпот будет виден как плотность мягких тканей в надколеночной области на боковой рентгенограмме колена. Другие признаки выпота в коленном суставе включают переднее смещение надколенника на боковой проекции и плотность мягких тканей, прилегающих к мыщелкам бедренной кости, на фронтальной проекции. Увеличение синовиальной оболочки или комбинация увеличения синовиальной оболочки с выпотом имеют аналогичные результаты на рентгенограммах (Таблица 20-3).
На рентгенограммах нельзя различить суставной выпот и паннус.
Кроме того, РА может увеличивать подколенные кисты, вызывая образование мягких тканей в задней части колена. Эти кисты могут прорваться внутрь теленка и вызвать синдром псевдофлебита.
Разрыв подколенной кисты у пациента с РА может вызвать симптомы, напоминающие флебит.
Подколенные кисты могут стать очень большими пальпируемыми массами, которые могут расслаиваться по икре и могут быть подтверждены ультразвуком или МРТ (рис. 20-7).
РИСУНОК 20-7
Большая рассекающая подколенная киста. Улучшенное коронарное Т1-взвешенное МРТ (TR / TE = 700/10) нижней конечности демонстрирует большую подколенную кисту (звездочка) , рассекающую медиально заднюю часть голени. На этом заднем изображении видна малоберцовая кость (стрелка) .
По мере прогрессирования заболевания могут наблюдаться небольшие эрозии на медиальном, латеральном и заднем краях мыщелков бедренной кости и большеберцовых плато.Равномерное двухкомпартментное (медиальное и латеральное тибиофеморальное) или равномерное трехкомпартментное (включая пателлофеморальный отсек) сужение суставной щели происходит как следствие потери хряща (см. Рис. 20-4).
Равномерная потеря хряща при РА контрастирует с асимметричным вовлечением коленных отделов при ОА.
Также могут развиваться субхондральные эрозии и жеоды. Как и в случае тазобедренного сустава, наложенный остеоартроз может усложнить классические данные о РА в колене.
Бедро
Аномалии бедра встречаются гораздо реже, чем периферические суставы, и, как правило, присутствуют у пациентов с давними и тяжелыми формами РА. Хотя опухоль мягких тканей / суставной выпот может присутствовать на рентгенограммах в виде расширения и увеличения плотности мягких тканей вокруг шейки бедренной кости с затемнением или смещением соседних жировых плоскостей или как стирание жировой плоскости внутренней запирательной мышцы медиальнее вертлужной впадины, они результаты ненадежны, и было показано, что они не имеют значения при обнаружении выпота в суставы у взрослых.Единственным надежным признаком выпота в тазобедренном суставе на рентгенограммах является увеличение расстояния падения слезы (Таблица 20-4).
Расстояние между латеральной стороной каплевидной тени вертлужной впадины на переднезаднем рентгенограмме и медиальной головкой бедренной кости должно быть симметричным; разница всего в 1 мм между сторонами предполагает выпот в тазобедренный сустав на стороне большего размера (Таблица 20-4).
Равномерная потеря хрящевого пространства обычно двусторонняя и симметричная.При равномерной потере суставного хряща головка бедренной кости перемещается вдоль оси шейки бедра (это называется осевой миграцией , ). Осевая миграция помогает отличить RA от OA, которая имеет тенденцию вызывать верхнюю миграцию с сужением суставной щели в верхней несущей части сустава. Иногда бывает трудно отделить RA от OA, когда присутствуют признаки обоих состояний. При РА возникает вторичный ОА, иногда при ОА развивается осевая миграция; однако результаты при ОА имеют тенденцию быть более асимметричными по сравнению с контралатеральным суставом.
При полной облитерации хрящевого пространства бедра головка бедренной кости и вертлужная впадина будут выступать в таз (см. Рисунок 20-3). Этот выпячивание вертлужной впадины (выпячивание вертлужной впадины) обычно определяется как смещение головки бедренной кости медиальнее вертлужной подвздошно-ишиальной линии. Тяжелые случаи РА тазобедренного сустава могут привести к фиброзному анкилозу.
Пациенты с РА имеют повышенный риск остеонекроза головки бедренной кости, особенно те пациенты, которые получают лечение кортикостероидами.Было разработано несколько систем стадирования, которые основаны на аномалиях визуализации для определения степени тяжести остеонекроза и направления пациентов для различных терапий. Рентгенологические аномалии при остеонекрозе включают кисты и склероз, субхондральную прозрачность из-за субхондрального перелома (серповидный знак), уплощение головки бедренной кости, сужение хрящевого пространства с поражением вертлужной впадины или без нее и, наконец, выраженные дегенеративные изменения. Когда подозревается остеонекроз головки бедренной кости, но рентгенограммы нормальные или недиагностические, МРТ или сканирование костей могут указать на остеонекроз до того, как он станет видимым рентгенологически.
Локоть
Аномалии локтевого сустава обычны при РА и, хотя и симметричны, могут преимущественно поражать доминирующую руку. Классический рентгенологический признак, указывающий на выпот в локтевом суставе / отек мягких тканей, — это признак жировой подушечки (рис. 20-8). На боковой рентгенограмме нормального локтя, полученного с рукой, согнутой под углом 90 градусов, над костными структурами скрывается жир, скрытый в ямке локтевого сустава.
РИСУНОК 20-8
Признак задней жировой подушечки и характерные ревматоидные изменения в локте. A, Боковой рентгеновский снимок локтя показывает просвет (стрелки) кзади от дистального отдела плечевой кости. Эта задняя жировая подушечка обнаруживается, потому что суставной выпот или синовиальное расширение кзади смещают обычно скрытый жир в ямке локтевого сустава, позволяя увидеть прозрачный жир. Кроме того, на виде спереди (B) серьезная потеря хряща демонстрируется равномерным сужением между блоком и проксимальным отделом локтевой кости. Эрозии присутствуют вдоль локтевого и радиокапителлярного сочленений.
Внутрикапсульная, экстрасиновиальная жировая подушечка присутствует как спереди, так и сзади вдоль локтевого сустава. Когда эта жировая подушечка видна, вероятно, что сустав растянут.
При наличии выпота и / или синовиального утолщения жир в локтевой ямке смещается дорсально и дает признак жировой прослойки: аномальная рентгенопрозрачность (жир) кзади от дистального отдела плечевой кости. Супинаторный жир (поверхностный по отношению к супинаторной мышце) также может смещаться при сильном отеке.Более продвинутые рентгенологические изменения в локтевом суставе включают равномерное сужение суставной щели, краевые эрозии и возможный остеолиз больших участков дистального отдела плечевой кости, проксимального отдела лучевой кости и локтевой кости, часто имитирующие нейропатические изменения.
Плечо
Первичные структуры плечевого сустава, пораженные ПП, включают плечевой сустав, вращающую манжету и дистальный конец ключицы. Прогрессирующее разрушение хряща в суставной ямке и головке плечевой кости приводит к диффузной и равномерной потере суставной щели плечевого сустава (рис. 20-9).Эрозии и псевдокисты, как правило, располагаются на верхней боковой поверхности головки плечевой кости, рядом с большей бугристостью. На медиальной стороне хирургической шейки плечевой кости могут развиться большие эрозии под давлением из-за трения и, возможно, воспалительного изменения на прилегающем крае гленоида и нижней плечевой капсуле.
Только золотые участники могут продолжить чтение. Войдите или зарегистрируйтесь, чтобы продолжить
Диагноз ревматоидного артрита (РА)
Значительное повреждение суставов может произойти в течение первых двух лет активности ревматоидного заболевания, поэтому ранняя диагностика и лечение могут существенно повлиять на прогноз пациента.Однако диагностика ревматоидного артрита может быть очень сложной задачей, потому что:
- Не существует единого медицинского осмотра или лабораторного теста для точной диагностики РА.
- Симптомы РА часто имитируют симптомы других заболеваний, таких как волчанка, системный склероз, псориатический артрит и ревматическая полимиалгия. (Кроме того, РА-подобное заболевание может развиться после многих вирусных инфекций, особенно паровирусных инфекций.)
См. Мои болезненные суставы вызваны ревматоидным артритом (РА) или чем-то еще?
Из-за этих проблем эксперты рекомендуют, чтобы диагностическое обследование проводилось ревматологом или врачом, имеющим большой опыт работы с ревматологическими заболеваниями.
Обратитесь к ревматологу по поводу лечения артрита
Чтобы помочь врачам поставить ранний диагноз, Американский колледж ревматологии и Европейская лига против ревматизма совместно разработали Критерии классификации ревматоидного артрита 2010 года. В отличие от предыдущих критериев, установленных в 1987 г., рекомендации 2010 г. не требуют наличия ревматоидных узелков, симптомов симметричных суставов или эрозии суставов, видимых на рентгеновских снимках или других медицинских изображениях, — изменений, которые обычно не наблюдаются при раннем РА. 1 Критерии 2010 года описаны ниже. 2
Общий балл 6 или более указывает на ревматоидный артрит.
объявление
| Затронутые суставы | |
|---|---|
| 0 очков | 1 большой сустав |
| 2 балла | От 1 до 3 мелких стыков (не включая большие) |
| 3 балла | От 4 до 10 мелких стыков (не считая крупных) |
| 5 баллов | Более 10 стыков, включая как минимум один малый стык |
| Продолжительность симптома | |
| 0 баллов | У человека симптомы проявляются менее 6 недель |
| 1 балл | Симптомы у человека наблюдаются в течение 6 или более недель |
| Серология | |
| 0 баллов | Отрицательные результаты: лабораторные исследования отрицательны как по антителам к цитруллинированному белку (называемым ACPA, обычно измеряемым с помощью теста на антитела против CCP), так и по ревматоидному фактору (RF) |
| 2 балла | Низкие положительные результаты: лабораторные исследования показывают немного повышенный уровень ACPA или RF |
| 3 балла | Высокоположительные результаты: лабораторные исследования показывают повышенный уровень ACPA или RF |
| Острые фазовые реагенты | |
| 0 баллов | Нормальный С-реактивный белок (СРБ) и нормальная скорость оседания эритроцитов (СОЭ) |
| 1 балл | Аномальный СРБ или аномальное СОЭ |
Серологические реакции и реактивы острой фазы измеряются с использованием образцов крови.Баллы могут добавляться с течением времени или ретроспективно.
В этой статье:
Набухание сустава
Люди с ревматоидным артритом обычно имеют несколько суставов с активными симптомами синовита, длящимися 6 или более недель. Синовит — это воспаление синовиальной ткани сустава, симптомы которого могут включать отек, покраснение, тепло, боль и скованность, особенно после длительного периода отдыха. Эти симптомы нельзя объяснить другим заболеванием, например остеоартритом или подагрой.
См. Что такое синовиальный сустав?
Анализы крови
Не существует единого лабораторного теста, который позволил бы однозначно диагностировать ревматоидный артрит. Однако есть несколько анализов крови, которые могут быть назначены для выявления изменений в организме, указывающих на ревматоидный артрит.
Обычно используемые анализы крови измеряют присутствие ревматоидного фактора (RF), антициклического цитруллинированного пептида (называемого ACPA или анти-CCP) и воспалительных маркеров, таких как скорость оседания эритроцитов (ESR) и C-реактивный белок (CRP).Эти тесты также используются для диагностики других воспалительных состояний — например, CRP можно использовать для диагностики сердечных заболеваний.
См. Анализы крови для диагностики ревматоидного артрита (РА)
Методы визуализации
Врач может назначить визуализацию, если клиническая оценка пациента и лабораторные тесты не предоставили достаточно информации для диагностики или исключения ревматоидного артрита. Визуализация позволяет врачу увидеть, есть ли признаки повреждения суставов.
Ультразвук .Эта технология визуализации используется для обнаружения воспаления тонкой синовиальной ткани, которая покрывает некоторые суставы и сухожилия. Это воспаление, называемое синовитом, является отличительным признаком ревматоидного артрита. Ультразвук также может обнаружить тендовагинит пальца, который, по мнению некоторых исследователей, является ранним признаком РА. 3
Ультразвук выполняется с использованием традиционного «b-режима» (шкала серого) или энергетического допплера. Энергетический допплер, хотя и менее распространен, и более дорогостоящий, он может обнаружить кровоток, позволяя врачу увидеть, активно ли синовиальное воспаление.
Помимо того, что ультразвук является полезным диагностическим инструментом, он может использоваться для отслеживания реакции пациента на лечение (хотя в клинической практике он используется редко).
Рентген . На ранних стадиях ревматоидного артрита у человека может быть опухоль только мягких тканей, которую нельзя обнаружить на рентгеновском снимке, поэтому рентген нечасто используется для ранней диагностики.
Рентген можно использовать, когда болезнь прогрессирует. Рентген может помочь обнаружить повреждение костей (эрозии), которое возникает в результате длительного ревматоидного артрита.Они также могут обнаружить сужение суставного пространства, которое возникает, когда хрящ разрушается и кости в суставе сближаются.
Магнитно-резонансная томография (МРТ) . Как и ультразвук, МРТ может обнаружить воспаление и другие изменения в мягких тканях сустава до того, как произойдет эрозия кости. Кроме того, МРТ может показать повреждение костей.
Недостаток МРТ в том, что он требует больше времени и дороже, чем УЗИ и рентген. Как правило, МРТ не требуется и рекомендуется только тогда, когда рентген и ультразвук не доказали свою эффективность.
объявление
Медицинский осмотр и история болезни
Прием, скорее всего, начнется с того, что врач тщательно изучит историю болезни. Это будет включать просьбу пациента описать свои симптомы, например:
- Какие суставы поражены?
- Как бы вы описали боль? (например, тупой, ноющий или острый, постоянный или прерывистый)
- Есть ли у вас утренняя скованность?
- Вы заметили повышенную утомляемость или изменение веса?
- Испытывали ли вы другие симптомы помимо боли в суставах?
- Когда появились симптомы?
- Как со временем изменились симптомы?
- От чего пациенту становится лучше или хуже? (е.г. упражнение)
Узнайте, как ревматоидный артрит (РА) вызывает усталость
История также будет включать обзор пациента:
- Другие проблемы со здоровьем
- Перенесенные болезни и лечение
- Текущие лекарства
- Семейный анамнез
См. Факторы образа жизни и усталость, связанные с ревматоидным артритом (РА)
Во время медицинского осмотра врач оценит общее состояние здоровья пациента, а затем осмотрит суставы в поисках признаков их воспаления.Например, врач может измерить диапазон движений суставов и проверить их силу и / или выносливость.
Список литературы
- 1.Вассерман AM. Диагностика и лечение ревматоидного артрита. Я семейный врач. 2011; 84 (11): 1245-52.
- 2. Европейская лига борьбы с ревматизмом (EULAR). Критерии классификации ревматоидного артрита ACR / EULAR 2010 г. (слайд 31 из 53). 2010 ACR / EULAR Classification Criteria for Rheumatoid Arthritis Доступно 25 августа 2016 г.
- 3.Hmamouchi I, Bahiri R, Srifi N, Aktaou S, Abouqal R, Hajjaj-hassouni N. Сравнение ультразвукового исследования и клинического обследования для выявления тендосиновита сгибателей при раннем артрите. BMC Musculoskelet Disord. 2011; 12: 91.
Использование изображений для обнаружения ревматоидного артрита
На протяжении десятилетий рентгеновские изображения использовались для выявления ревматоидного артрита (РА) и отслеживания прогрессирования повреждения костей. Однако при раннем РА рентген может казаться нормальным, хотя болезнь активна, что делает снимки полезными в качестве исходных данных, но не очень помогает в своевременной диагностике и лечении.
Внедрите современные методы визуализации, включая ультразвуковую и магнитно-резонансную томографию (МРТ), которые могут выявить ранние, не костные признаки РА, которые не видны на рентгеновских снимках.
«И МРТ, и УЗИ более чувствительны при обнаружении эрозии костей, чем рентген. Кроме того, они также выявляют воспаление, которое мы раньше не могли видеть напрямую, и нам приходилось полагаться на анализы крови и прощупывать суставы пальцами », — говорит ревматолог Филип Конаган, доктор медицинских наук, профессор медицины опорно-двигательного аппарата в Университете Лидса. и президент Международного общества скелетно-мышечной визуализации в ревматологии.
Эта способность приобретает все большее значение с развитием способов замедления процесса заболевания РА до того, как произойдет серьезное повреждение костей и суставов, с использованием модифицирующих болезнь противоревматических препаратов (DMARD), включая биопрепараты.
И УЗИ, и МРТ позволяют обнаружить синовит, воспаление слизистой оболочки суставов и аномалии сухожилий. Кроме того, МРТ выявляет области повышенного содержания жидкости (отек) в костном мозге, что является предиктором развития эрозий костей.
«Я пошлю пациента на МРТ, если у него несколько опухших и болезненных суставов, нормальные рентгеновские снимки и сочетание нормальных и ненормальных лабораторных тестов на воспаление. Если есть отек костного мозга и костные эрозии, не видимые на рентгеновском снимке, я буду лечить их более агрессивно », — говорит Оррин Трум, доктор медицины, клинический профессор медицины Медицинской школы Кека / Университета Южной Калифорнии.
В то время как МРТ опорно-двигательного аппарата довольно дорого обходится и требует чтения от опытного радиолога, ревматологи часто имеют доступ к ультразвуковому допплеровскому ультразвуку в своих кабинетах, который чаще всего используется для определения совместных аспираций и инъекций.Многие ревматологи могут добавить УЗИ к своему физическому обследованию, но количественные показатели того, что отличает РА от нормального при УЗИ (или сколько суставов необходимо исследовать) отсутствуют.
В исследовании, представленном на ежегодном собрании Американского колледжа ревматологии (ACR) в ноябре 2012 года, исследователи из Бразилии рассмотрели, как ультразвуковые измерения малых, средних и крупных суставов могут помочь врачам диагностировать РА. Для большинства суставов они смогли количественно оценить уровень изменений, которые четко отличали пациентов с РА от контрольной группы.Измерения запястья были наиболее ценными, а измерения бедер — наименее полезными.
«Ультразвук — очень важный инструмент визуализации при РА, потому что его легко получить в офисе, и вы можете сканировать множество суставов», — говорит ведущий исследователь Флавиа Мачадо, доктор медицины, Федерального университета Сан-Паулу.
Каким бы ценным он ни был, Мачадо предупреждает, что УЗИ не является единственным диагностическим тестом ревматоидного артрита.
«Вы можете увидеть такую же эрозию костей и изменения синовиальной оболочки при других ревматических заболеваниях, таких как волчанка и псориатический артрит (а также у бессимптомных добровольцев), поэтому клинический анамнез и физикальное обследование по-прежнему важны с тщательной оценкой характера совместное участие и несколько анализов крови для постановки диагноза », — говорит д-р.Мачадо.
Ваше лечение работает?
В последние годы все большее внимание уделяется использованию объективных оценок для мониторинга активности заболевания и принятия решения о том, нужно ли и нужно ли вам изменить лечение, чтобы взять под контроль РА. Хотя это не всегда необходимо, УЗИ и МРТ могут помочь в этом решении.
«Если ваши суставы болезненны и опухли, а уровень воспалительных маркеров повышен, вашему врачу не нужны современные изображения, чтобы знать, что вы плохо себя чувствуете, и пора скорректировать лечение», — говорит доктор.Конаган.
Для отслеживания повреждений суставов простые рентгеновские лучи по-прежнему полезны, если ваш врач может изучить изменения в ваших снимках с течением времени, добавляет доктор Конаган.
Удивительно, но пациенты, которые, кажется, преуспевают во время лечения, могут получить наибольшую пользу от современной визуализации.
«После нескольких месяцев лечения БПВП или биологическим препаратом у пациента могут отсутствовать симптомы, но вы можете сказать, что болезнь не находится под контролем, если вы все еще видите утолщение синовиальной оболочки с помощью энергетического допплера», — говорит доктор Мачадо.
Поскольку воспаление не исчезает полностью даже при самом лучшем лечении, ряд крупных исследований в настоящее время отслеживают прогресс пациентов с течением времени, чтобы определить, каким будет «безопасный» уровень воспаления, визуализируемого с помощью изображений.. «Эти исследования также должны помочь нам понять, как использовать эти современные инструменты в повседневной практике», — говорит д-р Конаган.
С другой стороны, самое большое влияние современной визуализации может заключаться в оптимизации клинических испытаний новых методов лечения.
Традиционно ключевым показателем ценности лекарства является то, ограничивает ли он повреждение суставов при рентгеновских лучах. На собрании ACR в ноябре 2012 г. д-р Трум и его коллеги представили подтверждение систематическим обзором литературы о том, что конкретные результаты МРТ могут использоваться в качестве индикаторов повреждения РА в суставах запястья и кисти, найдя наибольшую поддержку для синовита, визуализированного с помощью МРТ, отека костного мозга. , и эрозии.
«Если МРТ сможет точно предсказать через 3 месяца, что покажет рентгеновский снимок через один или два года, это может сократить количество пациентов и время, необходимое для тестирования нового лекарства», — говорит д-р Трум.
Доступ к современной визуализации
Использование ультразвука в ревматологической практике было сначала широко распространено в Европе, но теперь все большее распространение получает в Соединенных Штатах. В ноябре 2012 года Американский колледж ревматологии опубликовал отчет о разумном использовании ультразвука в клинической практике.Под разумными они означают, что польза для здоровья значительно превышает возможные негативные последствия (без учета затрат).
Среди множества применений группа ACR одобрила применение ультразвука для диагностики и мониторинга РА во многих суставах, но было ясно, что эта технология не является обязательным компонентом ревматологической практики. Рекомендации по использованию МРТ при РА ожидаются в 2013 г.
И МРТ, и УЗИ дороже рентгена.Medicare и несколько частных страховых компаний позволяют использовать МРТ или УЗИ для оценки боли в конечностях, а не специально для диагностики РА.
Связанные ресурсы
Ревматоидный артрит еще раз — расширенный обзор визуализации
Резюме
Ревматоидный артрит (РА) — мультисистемное заболевание, вызывающее значительную заболеваемость. Ранняя диагностика РА необходима для предотвращения развития необратимых изменений костей и суставов. Заболевание имеет характерные клинические признаки, но ранняя оценка масштабов заболевания может быть затруднена с помощью одной только простой рентгенографии.Недавние разработки в области визуализации РА внесли значительный вклад в раннюю диагностику заболевания. В этой статье мы рассматриваем роль и текущее состояние различных методов визуализации, включая недавние достижения в оценке и последующем наблюдении за ранним РА.
MeSH Ключевые слова: Артрит, ревматоид; Диффузионная магнитно-резонансная томография; Рентгенография
Предпосылки
Ревматоидный артрит (РА) — это самый распространенный воспалительный артрит, который постепенно поражает мелкие суставы кистей и стоп, вызывая разрушение и деформацию суставов с обширными заболеваниями [1].Обычно он проявляется как симметричный полиартрит, но может быть асимметричным примерно у 20% пациентов [2]. Общие клинические признаки РА включают болезненные опухшие суставы, утреннюю скованность, утомляемость и миалгию. Заболевание в первую очередь поражает синовиальную оболочку, вызывая ее гипертрофию и впоследствии приводя к разрушению хрящей и костей.
Диагностика РА относительно проста, когда видны все характерные признаки, однако диагностика является сложной задачей, поскольку классические клинические, визуализирующие и серологические признаки могут не проявляться одновременно.Лабораторные тесты, такие как антитела к циклическому цитруллинированному пептиду (ACPA или анти-CCP), С-реактивный белок (CRP), скорость оседания эритроцитов (СОЭ) и ревматоидный фактор (фактор RA), могут помочь в предложении и подтверждении диагноза.
Критерии ACR / EULAR часто используются для диагностики РА, хотя они были сформулированы с целью классификации вновь поступающих пациентов с недифференцированным воспалительным артритом как РА. Это было сделано в первую очередь для классификации РА для эпидемиологических исследований и клинических испытаний [3].Критерии ACR 1987 г. заявили, что наличие околосуставных эрозий на рентгенограммах запястья и кисти является одним из семи критериев классификации РА. Это не помогает в постановке раннего диагноза, поскольку на рентгенограммах эрозии появляются поздно. Однако, согласно пересмотренным критериям ACR / EULAR 2010 г., поражение суставов, о чем свидетельствует синовит, который может быть подтвержден при визуализации, включен в качестве одного из критериев и, таким образом, подчеркивает роль визуализации в диагностике РА.
Появляется все больше доказательств, свидетельствующих о существовании периода времени в раннем течении болезни, называемого «окно возможностей», в течение которого, если начато соответствующее лечение, наблюдается долгосрочное улучшение. и остановка прогрессирования болезни.Таким образом, агрессивная терапия может быть начата на основании сильного клинического подозрения еще до появления классических признаков болезни. Поскольку ранняя диагностика и лечение имеют важное значение для долгосрочного исхода у пациентов с ранним РА, подтверждение или исключение диагноза должно быть сделано сразу после появления симптомов [4]
Визуализация
Рентгенография
Аналоговая или цифровая рентгенография является первым и наиболее часто используемым методом визуализации для пациентов с РА.Его низкая стоимость и широкая доступность делают его методом выбора не только для диагностики, но и для последующего наблюдения. Он демонстрирует костные изменения установленного РА, такие как сужение суставной щели и костные эрозии. Однако он имеет низкую чувствительность при обнаружении отека мягких тканей, утолщения синовиальной оболочки и изменений костного мозга на ранних стадиях заболевания ().
( A ) Нормальная рентгенограмма кисти и запястья в переднем отделе кисти 23-летней пациентки с трудным болезненным сгибанием пальцев с диагнозом «ранний ревматоидный артрит».( B, C ) Изображения T2W и CE с подавлением жира (FS) корональной МРТ одного и того же пациента, показывающие теносиновит (стрелка) сухожилия второго сгибателя с легким отеком костного мозга на шиловидном клюве (*). ( D ) Осевое изображение FST2W, показывающее аналогичный высокий сигнал вокруг сухожилия сгибателя на уровне удерживателя сгибателя (*). ( E ) Осевое сонографическое изображение на уровне проксимальных фаланг, показывающее гипоэхогенную манжету вокруг сухожилий сгибателя пальцев 2 и 3 пальца (стрелки).
Утолщение мягких тканей на рентгенограммах связано с различным сочетанием утолщения синовиальной оболочки, теносиновита и суставного выпота. В мелких суставах это проявляется как очаговая выпуклость околосуставных мягких тканей и увеличение плотности мягких тканей. В более крупных суставах можно увидеть смещение околосуставных жировых подушечек.
Расширение суставной щели является самой ранней рентгенологической аномалией и носит временный характер из-за утолщения синовиальной оболочки и суставного выпота [5].
Остеопения может быть локализована из-за синовита и, как следствие, гиперемии, или распространяться на более поздних стадиях болезни из-за болезненного неиспользования конечности. Это может быть дополнительно усугублено введением стероидов.
Эрозии являются отличительной чертой РА, и их нельзя увидеть во время первичной презентации. Их частота увеличивается с увеличением продолжительности заболевания, так что через 10 лет после появления симптомов эрозии наблюдаются у 90–95% пациентов [6].Появление эрозий сигнализирует о необратимости изменений сустава. Однако несколько исследований показали, что заживление и восстановление эрозий может происходить у пациентов, проходящих лечение модифицирующими заболевание антиревматическими препаратами ( DMARD) [7,8].
В запущенных случаях может наблюдаться сращение пораженных суставов. Костное сращение относительно редко встречается в суставах, кроме межзапястных [9]. Другими поздними изменениями ПП являются деформации совмещения, выраженные разрушения суставов и стрессовые переломы.
Ультрасонография (США)
Ультрасонография широко доступна, относительно недорога и не требует воздействия ионизирующего излучения. УЗИ приобрело популярность не только для выявления изменений суставов, но и для последующего наблюдения за этими изменениями у пациентов, получающих различные DMARDS.
УЗИ прошли долгий путь с тех пор, как патологии РА были впервые описаны с помощью серой шкалы и цветного допплеровского УЗИ в 1978 и 1994 годах соответственно [10,11]. Доступность линейных датчиков с высоким разрешением и высокой частотой (до 18 МГц) упростила обнаружение синовиального утолщения, суставного выпота и поверхностных эрозий.Кроме того, меньшие размеры зондов для хоккейных клюшек упростили ультразвуковую оценку мелких суставов кисти и стопы. Эти технологические достижения особенно важны для пациентов с РА, так как этим пациентам требуется длительное и частое наблюдение. Однако УЗИ требует много времени и зависит от оператора.
На USG, синовиальное утолщение рассматривается как несжимаемое гипоэхогенное утолщение мягких тканей синовиального слоя, которое может проявляться как гиперэхогенный слой при хроническом заболевании, тогда как синовиальный выпот выглядит как сжимаемый гипоэхогенный слой.Утолщенная синовиальная оболочка может демонстрировать цветовой поток в активной воспалительной фазе. Подобное гипоэхогенное утолщение в влагалище сухожилия наблюдается в случае теносиновита . Эрозии изображены как разрыв кортикальной кости, визуализируемый в двух плоскостях. Следует проявлять осторожность при визуализации неровных костных поверхностей и нормальных контуров кости, для чего необходимо полное понимание костной анатомии. ().
Результаты ультразвукового исследования у разных пациентов с впервые диагностированным РА, гипоэхогенным синовиальным утолщением в пястно-фаланговом суставе (*) ( A ), пролиферативным паннусом (отмечен штангенциркулем) с подлежащей эрозией кости в дистальном отделе лучевой кости (стрелка) ( B ), синовиальная гипертрофия вокруг ладьевидной кости ( C ), волнистая гипоэхогенная жидкость в влагалище сухожилий сгибателя (стрелка) ( D ), тендосиновит с поражением всех сухожилий сгибателей запястья ( E ), интрасиновиальная и перисиновиальная повышенная васкуляризация ( F ).
Многие исследователи изучали полезность УЗИ для диагностики и последующего наблюдения РА. УЗИ по серой шкале более эффективно, чем обычная рентгенография, при обнаружении эрозий костей, которые являются отличительным признаком заболевания. Это также может помочь в выявлении неровностей костной поверхности и аномалий сухожилий и синовиальной оболочки. Ультразвук имеет высокую чувствительность 79% и специфичность 97% по сравнению с 32% и 98% рентгенографии при выявлении изменений RA в плюснефаланговых суставах [12].Высокое согласие между наблюдателями также было обнаружено при идентификации синовита и эрозий костей различными сонологами [13]. Крупные суставы, такие как плечевые, также поддаются УЗИ и особенно полезны при нормальных рентгенограммах [14].
US также выявляет признаки тендосиновита, демонстрируя жидкость вдоль оболочек сухожилий, увеличенную внутрисосудистую васкуляризацию с помощью цветного допплера, а также структурные повреждения в виде частичного или полного разрыва [15]. Даже субклинический теносиновит также диагностирован в голеностопном суставе с поражением сухожилий задней большеберцовой мышцы и длинной малоберцовой мышцы при ультразвуковом исследовании [16].
Doppler US оценивает васкуляризацию синовиальной оболочки, которая коррелирует с активностью заболевания (). Воспаленная синовиальная оболочка демонстрирует низкое сопротивление кровотоку при ультразвуковом допплеровском исследовании [17,18]. Хроническая синовиальная гипертрофия приводит к эхогенному утолщению без какого-либо увеличения доплеровского сигнала. Чувствительность исследования можно повысить, используя контрастные вещества для УЗИ [19]. Однако диагностическая ценность добавления ультразвукового контраста все еще неясна, особенно с учетом его стоимости и инвазивного характера.
Соноэластография, в которой используется принцип измерения жесткости тканей, показала многообещающие результаты при оценке патологий сухожилий, при этом была обнаружена корреляция между степенью размягчения сухожилий и тендинопатиями, затрагивающими ахилловое сухожилие и сухожилия вращательной манжеты. Его роль в оценке синовиальной патологии все еще оценивается [20–22].
В США существует множество систем оценки, которые оценивают степень синовиальной патологии, эрозий и других признаков РА в различном количестве суставов.Количество оцениваемых суставов колеблется от четырех до 78 [23,24].
USG также играет роль в различении воспалительного и невоспалительного артрита. Комбинация структурных и синовиальных оценок с помощью УЗИ также помогает дифференцировать РА, остеоартрит и нормальные суставы [25].
Компьютерная томография (КТ)
КТ нечасто используется для оценки раннего РА в первую очередь из-за использования ионизирующего излучения, а также из-за его ограниченного контраста мягких тканей, хотя он имеет высокую чувствительность при оценке структурных изменений в корковая кость.Его основная роль заключается в оценке поражения шейного отдела позвоночника при РА, особенно при атланто-аксиальных подвывихах и переломах [26]. КТ также хорошо демонстрирует костный анкилоз на поздних стадиях. Это ценный инструмент для оценки поражения паренхимы легких при РА.
Магнитно-резонансная томография (МРТ)
МРТ оказалась наиболее чувствительной из всех доступных методов ранней диагностики и последующей оценки РА. Его превосходный контраст мягких тканей, мультиплоскостные возможности и использование контраста на основе гадолиния позволяют дифференцировать синовит от суставного выпота или теносиновита, а также для диагностики отека и эрозий костного мозга.
МРТ у пациентов с РА необходимо индивидуализировать в зависимости от анатомической области, наличия катушек и силы магнита. В большинстве случаев он должен включать последовательности T1-взвешенных и жиронасыщенных, T2-взвешенных / STIR с последовательностями с усиленным контрастом T1W-жироподавленные. Изотропные трехмерные последовательности полезны для мелких суставов кисти и стопы. Также могут быть выполнены последовательности Т1 с подавлением PD / жира и последовательности хряща. Дополнительно могут быть получены изображения, взвешенные по диффузии, со значением «b» 400 и 800 и ADC.Изображения должны быть получены как минимум в двух плоскостях в зависимости от интересующей области. Толщина срезов не должна превышать 3 мм, для небольших стыков предпочтительнее использовать более тонкие срезы [27,28].
На МРТ синовит виден как утолщенная синовиальная оболочка с ярким сигналом на изображениях T2W, что означает отек, увеличение синовиального объема и усиление контраста на постгадолиниевых сканированиях. CE MRI может отличить синовит от суставного выпота, демонстрируя раннее усиление контраста воспаленной синовиальной оболочки в течение 5 минут после введения контраста.В поздней фазе, то есть через 10 минут после введения контрастного вещества; гадолиний диффундирует в синовиальную жидкость, поэтому дифференциация синовиальной оболочки от суставного выпота становится затруднительной [29–31]. Эта дифференциация также может быть достигнута путем получения сильно выраженных изображений T2W, на которых суставной выпот выглядит ярче, чем воспаленная синовиальная оболочка. Однако у некоторых пациентов нельзя использовать соединения на основе гадолиния либо из-за контрастной реакции в анамнезе, либо из-за нарушения функции почек. Таким пациентам может быть полезна диффузионно-взвешенная визуализация.(). Синовит рассматривается как высокий сигнал в синовиальной оболочке при высоком значении b 800 [32]. При РА отек костного мозга часто наблюдается в субхондральной кости и лучше всего демонстрируется МРТ, на котором он виден как яркий сигнал на изображениях T2W / STIR с подавлением жира. Этот высокий сигнал также виден на изображениях T1W с контрастным усилением. Эти области отека костного мозга могут быть предвестниками эрозий [33,34] ().
Изменения МРТ раннего РА у 29-летнего пациента мужского пола с изолированной болью в мизинце, очагом отека костного мозга и синовиальным утолщением в суставе PIP пятого пальца (стрелка) при T2WI с супрессией коронарного жира ( A ), показывают ограниченное распространение на DWI ( B ) и картах ADC ( C ).Наблюдается синовиальное утолщение (белые стрелки) на аксиальной жировой прослойке T2WI ( D ) и усиление на аксиальной CEMRI ( E ). Также очаг отека костного мозга в проксимальной фаланге (черная стрелка) ( D ).
Результаты МРТ у разных пациентов с РА. МРТ T1W и CE ( A, B ), показывающая эрозию на головке третьей пястной кости с усилением на постконтрастном изображении (стрелка). ( C ) Синовиальное утолщение и увеличение пятого пястно-фалангового сустава (стрелка).Выраженное синовиальное утолщение и усиление в межзапястных, дистальных лучевых суставах (*) при теносиновитите (стрелки) ( D ). Обширный пролиферативный паннус на МРТ T1W ( E ) и FS T2W ( F ) вокруг дистального отдела локтевой кости (*) с вовлечением сухожилия локтевого разгибателя запястья (стрелка). Осевое изображение FST2W, показывающее воспалительные изменения на головках второй и третьей пястных костей и соответствующих сухожилиях сгибателей (стрелка).
Эрозии представляют собой необратимое повреждение костей, и МРТ более чувствительна при обнаружении эрозий кисти и запястья при раннем РА, чем УЗИ и обычная рентгенография.Наличие эрозий на исходной МРТ также имеет прогностическое значение, поскольку они коррелируют с плохим отдаленным результатом [35,36]. Также было замечено, что пациенты, у которых не было эрозий на исходной МРТ, не демонстрировали никаких признаков эрозий при 2-летнем наблюдении [33].
Теносиновит также является ранним признаком РА, при этом у нескольких пациентов наблюдается изолированное поражение влагалища сухожилия. МРТ показывает растяжение жидкости и утолщение оболочки сухожилия с усилением контраста.Теносиновит следует отличать от нормальной жидкости оболочки сухожилия, толщина которой менее 1 мм или меньше диаметра соответствующего сухожилия [37,38]. Сухожилия тыльного разгибателя кисти поражаются чаще, чем сухожилия сгибателя ладонной кости при RA [8]. МРТ также демонстрирует последствия тендосиновита, то есть частичный или полный разрыв сухожилий из-за ослабления оболочки сухожилия из-за вторжения в синовиальную оболочку или из-за трения в результате движения сухожилий по неравномерно эродированной поверхности кости [38,39].
Несколько исследований продемонстрировали изменения в результатах МРТ при лечении. Эти исследования показали снижение относительного раннего усиления реакции на внутрисуставные стероиды, начало БПВП и терапии против TNF-альфа [40–44].
В настоящее время МРТ играет роль в повышении диагностической достоверности, в прогнозировании прогрессирования заболевания до окончательного РА, а не до недифференцированного воспалительного артрита, в обнаружении признаков стойкого воспаления в условиях клинической ремиссии и в прогнозировании ответа на лечение.Поскольку МРТ является золотым стандартом для обнаружения отека костного мозга, ее рекомендуется использовать для независимого прогнозирования последующего повреждения костей () [45].
Таблица 1
Полезность различных методов визуализации при ревматоидном артрите (РА).
| Характеристики RA | Рентгенография | Ультразвук в серой шкале | Допплер (цвет / мощность) | Сканирование костей | CT | МРТ | ||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 0009ov2 902 | — | ++ | +++ | — | + | +++ | ||||||
| Выпот | + | ++ | ++ | — | + | 910|||||||
| Синовиальная васкуляризация | — | — | +++ | — | — | +++ | ||||||
| Отек костного мозга | — | — | — | +++ | ||||||||
| Теносиновит | — | ++ | +++ | — | — | +++ | ||||||
| Расширение суставной щели г | + | — | — | — | +++ | + | ||||||
| Поздние изменения | ||||||||||||
| Остеопения | ++ | — | — + | — | ||||||||
| Эрозии | + | ++ | + | + | +++ | +++ | ||||||
| Костные анкилозы | — | +++ | + | |||||||||
| Деформация совмещения | +++ | — | — | — | +++ | + | ||||||
| 910 ++ | 910 ++— | +++ | ++ | +++ | ||||||||
Выводы
Несмотря на то, что рентгенография по-прежнему является основой диагностики и последующего наблюдения за пациентами с РА, она была n Доказано многими исследователями, что УЗИ и МРТ более чувствительны в обнаружении ранних и стойких изменений РА.Базовая рентгенограмма обычно делается в начале терапии для оценки тяжести заболевания. Поскольку пациенты с РА требуют регулярного наблюдения, повторные рентгенограммы подвергают их ненужному облучению, не предоставляя подробных сведений о синовиальных и костных изменениях. После постановки диагноза РА пациента можно обследовать на УЗИ для выявления стойкой активности или ухудшения состояния болезни. Благодаря широкой доступности УЗИ оценка структурных изменений может быть сделана с большей чувствительностью и специфичностью.В тех случаях, когда результаты УЗИ неоднозначны, можно использовать контрастную МРТ. Несколько исследований показали ценность МРТ не только для ранней оценки заболевания, но и для прогнозирования прогрессирования заболевания и ответа на лечение. В настоящее время МРТ играет важную роль в ранней диагностике РА, особенно в рентгенологически нормальных суставах, а также в отслеживании активности заболевания, реакции на лечение и в прогнозировании результатов лечения. Будущие исследования могут пролить свет на роль и эффективность неконтрастных методов МРТ, таких как диффузионно-взвешенная МРТ.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookieЭтот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie.Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались. Чтобы принять файлы cookie с этого сайта, используйте кнопку «Назад» и примите файлы cookie.
- Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г., браузер автоматически забудет файл cookie.Чтобы исправить это, установите правильное время и дату на своем компьютере.
- Вы установили приложение, которое отслеживает или блокирует установку файлов cookie. Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файле cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
.