Варусная деформация стопы у детей, причины, профилактика и лечение косолапия (варуса)
Варус — общий термин для всех деформаций, вызывающих смещение стопы внутрь, внешне выглядит как косолапость.
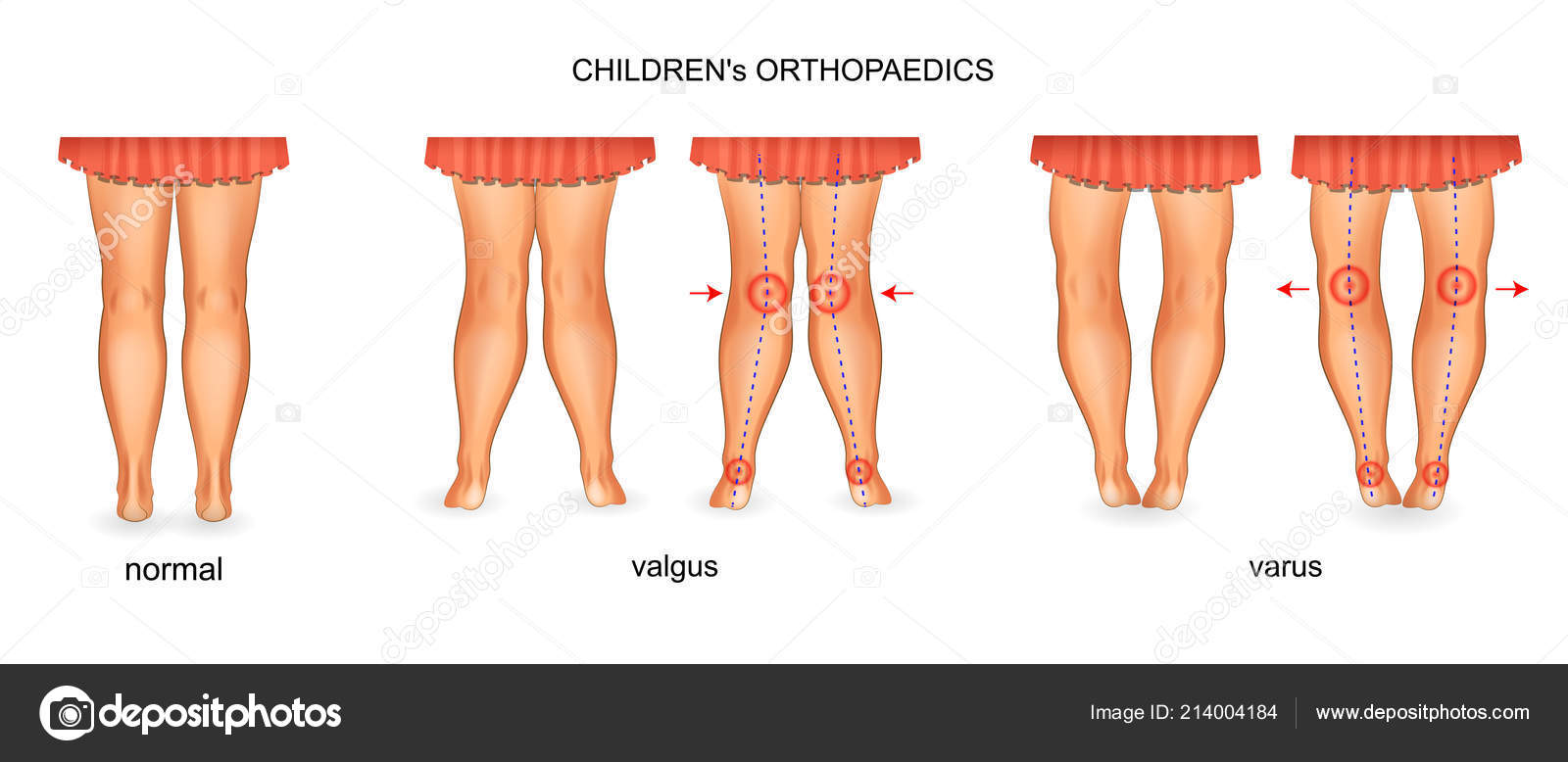
Варусная деформация, как правило, затрагивает несколько сочленений: от бедра до стопы. Бедренная кость развивается неравномерно: внешняя часть слишком увеличена. Голень образует выпуклость наружу, а пятки изгибаются внутрь. У маленьких детей с выраженной варусной деформацией заметно, что колени разгибаются не полностью. От этого ребенку тяжело ходить, он быстро устает. У взрослых прогрессирующая варусная деформация приводит к значительному ограничению подвижности, вплоть до инвалидности.
Причины варусной деформации стопы
Косолапость (варус) бывает врожденная и приобретенная. Врожденная косолапость — явный признак нарушения формирования опорно-двигательного аппарата. Таким детям рекомендуется с самого раннего возраста делать комплекс специальных упражнений, массаж, чтобы развить нужные мышцы, компенсировать дефекты связок и сухожилий.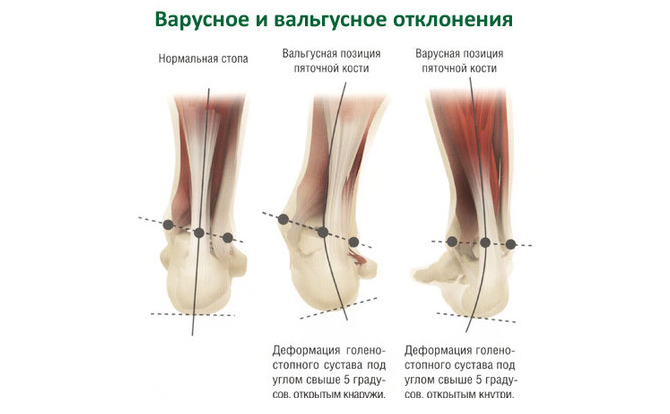
В младенчестве признаки косолапости у ребенка могут быть незаметны. Но когда ребенок начинает ходить, становится видно, что он выворачивает ножки внутрь, часто спотыкается, быстро устает от ходьбы. Первое, что должны сделать родители в таком случае — показать ребенка врачу ортопеду-травматологу, чтобы он поставил точный диагноз. Варусная деформация в детском возрасте при должном внимании к этому вопросу со стороны родителей поддается коррекции. Укрепить мышцы и сухожилия помогает массаж, упражнения на балансировочных массажных полусферах и ношение лечебной ортопедической обуви.
Благодаря современным технологиям, детская ортопедическая обувь в наши дни нисколько не уступает по красоте обычной обуви. Можно подобрать летнюю, зимнюю, обувь для прогулок и для дома. Детские ботиночки для профилактики варусной деформации стопы должны иметь умеренно жесткий задник, фиксацию голеностопного сустава и ни в коем случае не сдавливать пальцы ног.
Профилактика и лечение варусной деформации
Методы лечения варусной деформации зависят от того, насколько сильно она выражена.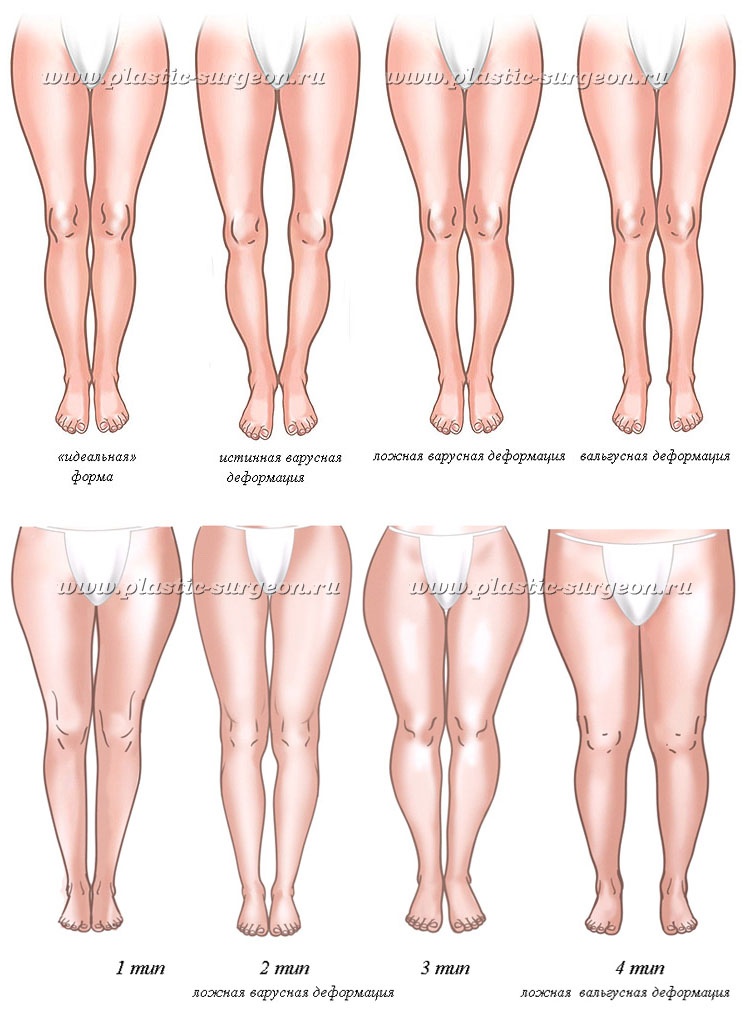 В легких случаях бывает достаточно ортопедической обуви и массажа. Хорошо, если ребенок имеет возможность ходить босиком по гальке, траве, теплому песку. Все это улучшает иннервацию стопы, оздоравливает связки.
В легких случаях бывает достаточно ортопедической обуви и массажа. Хорошо, если ребенок имеет возможность ходить босиком по гальке, траве, теплому песку. Все это улучшает иннервацию стопы, оздоравливает связки.
В случаях серьезной варусной деформации ребенку назначают лечение с помощью гипсовых повязок. Ножки закрепляют с помощью ручной коррекции: нужно мягко развернуть стопу, наклоняя ее в тыльную сторону. После этого накладывают сначала ватную повязку, а затем гипсовую. Такие гипсования нужно повторять, пока стопа не примет нормальную форму. По окончании серии процедур начинают следующий этап — закрепление результата. Для этого малышу назначают специальный массаж, лечебную физкультуру, водные процедуры. Профилактический массаж родители могут делать ребенку сами. Для этого достаточно освоить несколько приемов для растяжения пяточного сухожилия и отведение переднего отдела стопы наружу.
В последние десятилетия широкое распространение получила остеопатия. В случае варусных и вальгусных деформаций у детей она показывает хорошие результаты. Выбирая врача-остеопата, желательно найти специалиста, который занимается именно детскими патологиями опорно-двигательного аппарата.
Выбирая врача-остеопата, желательно найти специалиста, который занимается именно детскими патологиями опорно-двигательного аппарата.
Последствия варуса
У маленьких детей легкая косолапость может быть естественной для определенного периода формирования опорно-двигательного аппарата. Поэтому многие родители не придают этому внимания. Но важно понимать, что прогрессирование варусной деформации может в будущем стоить ребенку инвалидности. Поэтому обязательно нужно пройти диагностику у врача ортопеда-травматолога.
Варусная деформация влияет не только на походку. Неправильное распределение веса на стопу ведет к плоскостопию. Деформация затрагивает все вышележащие кости и суставы. В результате формируется неправильная биомеханика сочленений. Кости бедер и голеней развернуты под неправильным углом, на коленный сустав и голеностоп приходится нагрузка под неправильным углом. Если прибавить к этому значительный вес, характерный для многих людей с патологиями опорно-двигательного аппарата, то прогрессирование заболевания неизбежно. Недаром все врачи, независимо от типа деформации стопы, настоятельно советуют пациентам избавиться от лишнего веса. Да, иногда для человека с плоскостопием бывает сложно бегать кроссы на длинные дистанции. Но существует множество других видов занятий, которые позволяют расстаться с лишними килограммами. Любые продолжительные циклические нагрузки будут неизменно этому способствовать: велосипед, плавание, лыжные походы.
Недаром все врачи, независимо от типа деформации стопы, настоятельно советуют пациентам избавиться от лишнего веса. Да, иногда для человека с плоскостопием бывает сложно бегать кроссы на длинные дистанции. Но существует множество других видов занятий, которые позволяют расстаться с лишними килограммами. Любые продолжительные циклические нагрузки будут неизменно этому способствовать: велосипед, плавание, лыжные походы.
Патологические изменения формы стопы ведут к преждевременному износу вышележащих суставов. Нередко у людей, с детства страдавших косолапостью, во взрослом возрасте развивается быстро прогрессирующий артроз, начинают болеть колени.
Варусная установка стоп
Варусная деформация стоп – заболевание, выраженное в искривлении сводов и оси стопы. При этом сами стопы «смотрят» внутрь, а нагрузка распределяется неравномерно, отдавая предпочтение внешней части стопы. Варусная установка стоп напоминает косолапость, но следует различать эти два заболевания, т.
- Плоскостопие
- Ослабленный организм (например, в силу перенесенных заболеваний)
- Заболевания обмена веществ (рахит и др.)
- Эндокринные заболевания (диабет, нарушения работы щитовидной железы и т.д.)
- Заболевания костной системы
- Травмы ступней
- Генетическая предрасположенность
Помимо этого, варусная установка стоп может быть спровоцирована использованием неудобной или неправильно подобранной обуви, которое приводит к неравномерному распределению нагрузки на стопы, вызывая деформацию.
Искривления такого рода развиваются довольно медленно. В начале человек испытывает трудности при подборе удобной обуви, затем появляются боли в стопах. Постепенно происходит приведение передних отделов стопы, пальцы группируются и сгибаются, что затрудняет кровоснабжение и иннервацию этой области.
Данное заболевание встречается довольно часто у детей. При этом следует помнить, что варусные стопы могут быть обусловлены гипертонусом новорожденного, и в этом случае такая деформация считается нормой вплоть до трехмесячного возраста.
Варусная деформация стопы у детей формируется вследствие того, что стопа при ходьбе устанавливается неправильно, тяжесть тела распределяется неравномерно, что приводит к потере способности стопы к колебательным движениям. Таким образом, уменьшается способность стопы амортизировать удары, что ведет к неловкой походке носками внутрь. Впоследствии нарушается подвижность в голеностопном суставе, изменяется состояние мелких мышц и связок стопы (происходит сокращение одних связок и растяжение других).
Лечение варусных стоп – процесс долгий и очень сложный. Если заболевание удалось распознать на ранней стадии развития, то лечение будет включать в себя:
- Лечебную гимнастику, направленную на коррекцию формы стопы и укрепление мышц
- Физиотерапевтические процедуры
- Использование ортопедических стелек, супинаторов, стяжек и корректоров
- Комплексный массаж ног, который включает в себя массаж поясничной и ягодично-крестцовой областей, а также массаж задней поверхности ног.
Если консервативное лечение не привело к улучшению, прибегают к хирургическому вмешательству. В настоящее время операции по коррекции суставов стоп проводятся на высоком уровне с применением методики «малотравматичной коррекции сустава». Восстановительный период после операции включает всего несколько дней. После хирургического вмешательства больному назначают массаж ног и специальные упражнения для закрепления эффекта.
Варусная установка стоп может быть предупреждена с помощью специальных профилактических мер:
- Профилактический осмотр у ортопеда
- Использование рациональной обуви.
Для профилактики у детей необходимо следить за правильной постановкой стоп при ходьбе и стоянии у ребенка вплоть до трех лет, когда этот навык уже сформируется и выработается до автоматизма.
Варусная деформация стопы. Причины, профилактика и лечени
Варусная деформация стопы представляет заболевание, которое выражено в искривлении оси и сводов стопы. Сами стопы при этом «смотрят» внутрь, а распределение нагрузки происходит неравномерно, большая часть из которой идет на внешнюю часть. Данная патология напоминает косолапость, однако необходимо различать данные заболевания, ведь первая формируются в первые годы жизни вследствие стечения неблагоприятных обстоятельств, а также отсутствия профилактики, а косолапость является врожденным заболеванием.
Причины патологии
Причинами данной патологии могут быть:
1. Плоскостопие.
2. Заболевания обмена веществ (рахит и тому подобное).
3. Ослабленный организм (к примеру, в силу перенесенных заболеваний).
4. Заболевания костной системы
5. Эндокринные заболевания (нарушения работы щитовидной железы, диабет и тому подобное).
6. Генетическая предрасположенность.
7. Травмы ступней.
Кроме этого, варусная установка стоп может провоцироваться применением неправильно подобранной или неудобной обуви, которая способна приводить к неравномерному распределению нагрузки, тем самым вызывая деформацию.
Искривления подобного рода развиваются довольно медленно:
1. В начале человек испытывает некоторые трудности при подборе обновки, после чего появляются боли в стопах.
2. Со временем происходит приведение передних отделов, пальцы сгибаются и группируются, что делает затруднительным кровоснабжение, а также иннервацию данной области.
Появление патологии у детей
Данное заболевание довольно часто встречается часто у детей. В то же время нужно помнить, что данная патология может быть обусловлена гипертонусом новорожденного, в данном случае подобная деформация будет считаться нормой вплоть до возраста в 3 месяца.
У детей патология формируется вследствие того, что при ходьбе конечность устанавливается неправильно, а распределение тяжести тела происходит неравномерно. Это приводит к потере стопы способности к колебательным движениям. В результате конечность утрачивает способность амортизировать удары, а это ведет к неловкой походке, где носки направлены внутрь. Впоследствии в голеностопном суставе нарушается подвижность, изменяется состояние связок стопы (наблюдается сокращение одних связок, а также растяжение других) и мелких мышц. Такой малыш будет часто падать и плохо бегает, в том числе неловко прыгать.
Профилактика патологии
Патологию можно предупредить при помощи специальных профилактических мер:
1. Общее укрепление организма, оно должно включать целый комплекс: режим дня, правильное питание, различные физические упражнения.
Общее укрепление организма, оно должно включать целый комплекс: режим дня, правильное питание, различные физические упражнения.
2. Профилактический осмотр у ортопеда
3. Использование рациональной обуви.
У детей для профилактики нужно следить за правильной постановкой стоп во время стояния и ходьбы у ребенка вплоть до третьего года жизни, когда данный навык уже будет сформирован и выработан до автоматизма.
Современные ортопедические модели является прекрасным средством профилактики и методов борьбы с вальгусной деформацией стопы, а также другими заболеваниями нижней конечности. Однако основное ее преимущество – это эффективная и своевременная профилактика: модели позволяют поддерживать поперечный и продольный своды стопы, при ходьбе поглощать давление пятки, обеспечивать анатомически правильное положение конечности.
Использование подобных моделей позволяет оградить человека от описываемой патологии, а также позволять ногам передохнуть и ощущать полноценный комфорт. Особенно в таких моделях нуждаются те, кто имеет риск к возникновению заболеваний и деформаций:
Особенно в таких моделях нуждаются те, кто имеет риск к возникновению заболеваний и деформаций:
1. Недавно родившие женщины и беременные.
2. Люди со «стоячей» работой (официанты, парикмахеры, продавцы и так далее).
3. Люди пожилого возраста.
4. Люди с избыточным весом.
5. Дети, которые учатся и начинают ходить.
Лечение патологии
Это довольно сложный и длительный процесс, который может занять много времени и сил. Важно, чтобы диагноз был поставлен как можно скорее, а приступить к борьбе с патологией еще на самых ранних этапах ее развития. Ранняя диагностика позволит увеличить шансы на скорейшее выздоровление. Определением причины патологии, постановкой диагноза, а также назначением методов борьбы может заниматься лишь опытный врач-ортопед.
Важно! Народная медицина строго запрещается, ведь это может лишь на некоторое время уменьшить боль, а сама деформация будет увеличиваться дальше.
Комплекс по борьбе с патологией включает в себя:
1. Физиотерапевтические процедуры.
Физиотерапевтические процедуры.
2. Физические упражнения, которые направлены на укрепление мышц ног и коррекцию формы стопы.
3. Комплексный массаж ног и стоп, который включает в себя массаж в ягодично-крестцовой и поясничной области.
4. Применение ортопедических принадлежностей, среди которых супинаторы, корректоры, стельки, а также специальную обувь.
В случае если консервативные методы не приводят к улучшению, то используют хирургическое вмешательство. Операции по коррекции суставов в настоящее время выполняются на высоком уровне с использованием «малотравматичной коррекции сустава», а также других методов. После хирургического вмешательства пациенту назначают специальные упражнения и массаж ног для закрепления эффекта.
Пациенту для быстрейшего восстановления и закрепления эффекта подбираются ортопедические принадлежности.
Последствия патологии
Болезнь может приводить к ухудшению подвижности сосудов и суставов голени, хрящей, состояния мышц, связок обеих конечностей. Детям с плоско варусным искривлением становится труднее ходить, сложно бегать, играть в подвижные игры со сверстниками.
Детям с плоско варусным искривлением становится труднее ходить, сложно бегать, играть в подвижные игры со сверстниками.
Неправильное распределение веса ведет к плоскостопию, а деформация будет затрагивать все вышележащие суставы и кости. В результате появляется неправильная биомеханика сочленений. Во взрослом возрасте у людей болят колени, и развивается довольно быстро прогрессирующий артроз.
Норма:
Вальгусная и варусная деформация | Центр ортопедии и подологии
Вальгусная и варусная деформация стоп – наиболее частые деформации у детей до 5 лет, но нередко встречаются и у взрослых. Эти патологии приводят к заметным изменениям нижних конечностей, а впоследствии к искривлению позвоночника, значительно снижают качество жизни пациентов.
Основные причины возникновения деформаций:
• наследственная предрасположенность;
• нарушения внутриутробного развития опорно-двигательного аппарата;
• врожденные травмы;
• избыточный вес;
• гормональные нарушения;
• воспалительные заболевания, травмы суставов нижних конечностей;
• в случае патологии у ребенка — ранняя постановка на ноги, усаживание;
• трудовая деятельность, связанная с повышенными нагрузками на нижние конечности, ношение неудобной обуви;
При вальгусной деформации происходит смещение центра тяжести на внутренний край стопы: точками опоры становятся внутренняя часть большого пальца и пятки. Со временем стопа деформируется (на первом пальце появляется болезненная косточка), а вместе с ней искривляются кости голени и бедер, таз и позвоночник. При попытке соединить ноги, конечности становятся похожи на букву «Х».
Со временем стопа деформируется (на первом пальце появляется болезненная косточка), а вместе с ней искривляются кости голени и бедер, таз и позвоночник. При попытке соединить ноги, конечности становятся похожи на букву «Х».
Варусная деформация характеризуется искривлением конечностей в виде буквы «О». Центр тяжести смещается к наружному краю стопы, на него осуществляется упор при ходьбе. Развивается косолапость, также деформируются вышележащие отделы скелета. Варусная патология хуже поддается коррекции и чаще встречается у детей раннего возраста.
Для постановки диагноза деформации стоп необходимо пройти осмотр у специалиста, а также сделать рентген, КТ или МРТ стоп. Лабораторные методы при данных патологиях малоинформативны.
Начинать лечение необходимо как можно скорее, чтобы предупредить развитие деформации позвоночника и таза. Для этого пациентам назначается лечебная физкультура, физиотерапия, массаж, ношение специальной ортопедической обуви, иногда показаны лекарственные препараты.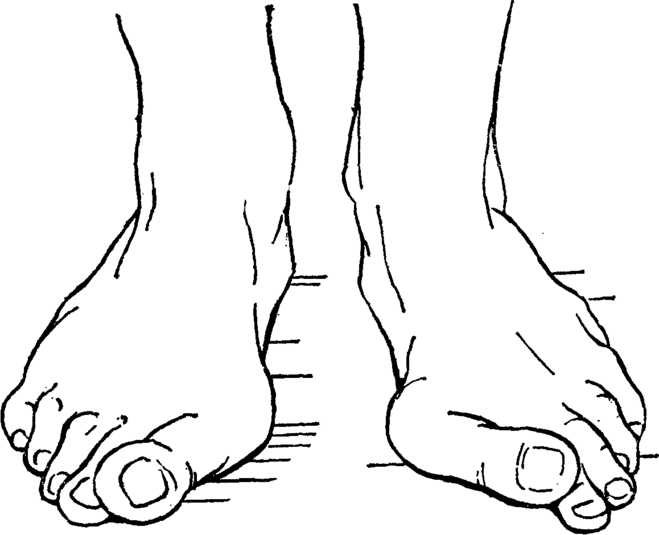
При неэффективности этих методов, выраженной деформации стоп рекомендуется хирургическое вмешательство. Современные способы коррекции (остеотомия, экзостэктомия, артропластика, артродез) малотравматичны, редко приводят к послеоперационным осложнениям и дают хороший результат.
Своевременная диагностика и лечение варусной деформации стоп у детей
Варусная деформация стоп – это приобретенная (в младшем дошкольном возрасте) неправильная установка стоп с опорой на наружный край и неравномерным распределением нагрузки. В связи с тем, что варусная деформация стопы на первый взгляд сходна с косолапостью, данные патологии нередко путают. Однако, в отличие от косолапости, которая является врождённой патологией, варусная деформация стоп формируется, как правило, в первые годы жизни, когда ребёнок начинает ходить. Потому крайне важно распознать данное заболевание на начальных этапах, когда стопа ещё не сформировалась окончательно, так как это улучшит прогноз и эффективность лечения. Данное заболевание встречается довольно часто у детей. При этом следует помнить, что варусные стопы могут быть обусловлены гипертонусом новорожденного, и в этом случае такая деформация считается нормой вплоть до трехмесячного возраста.
Данное заболевание встречается довольно часто у детей. При этом следует помнить, что варусные стопы могут быть обусловлены гипертонусом новорожденного, и в этом случае такая деформация считается нормой вплоть до трехмесячного возраста.
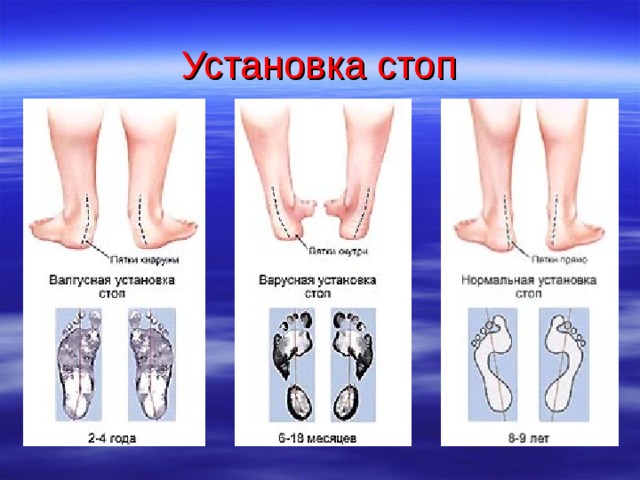
Как же распознать варусную деформацию стоп?
Ноги малыша, который начал ходить, мало чем напоминают ноги взрослого человека. В отличие от взрослых, стопа у детей окончательно не сформирована, а большая часть костей состоит из неплотно прилегающих друг к другу хрящей. В связи с этим мышцы, фасции и связки подвержены процессу растяжения. Окончательно стопа ребенка и ее своды должны сформироваться лишь к 3-4 годам, хотя не исключено, что формирование может произойти и в более позднем возрасте — к 6-7 годам. Очень важно заметить первые признаки появления деформации, чтобы своевременно начать лечение. При варусной (еще ее называют «О-образной») установке, деформация ступней выглядит таким образом, что коленки ребенка в положении стоя и с плотно прижатыми друг к другу стопами, не смыкаются, а между ними имеется небольшое пространство. Сами стопы при этом слегка отклонены кнаружи, при этом основная нагрузка падает на внешнюю сторону. Варусная деформация стопы у детей формируется вследствие того, что стопа при ходьбе устанавливается неправильно, тяжесть тела распределяется неравномерно, что приводит к потере способности стопы к колебательным движениям. Таким образом, уменьшается способность стопы амортизировать удары, что ведет к неловкой походке носками внутрь. Впоследствии нарушается подвижность в голеностопном суставе, изменяется состояние мелких мышц и связок стопы (происходит сокращение одних связок и растяжение других). Такой малыш плохо бегает и часто падает, а также неловко прыгает. Ранними признаками варусной установки является стирание обуви, особенно ее внешней стороны. При этом становится заметно, что каблук у обуви стирается неравномерно. Ребенок при ходьбе стаптывает его больше с внешней стороны, чем с внутренней. Это наблюдение должно насторожить родителей, даже когда еще незаметны проявления варусной деформации.
Сами стопы при этом слегка отклонены кнаружи, при этом основная нагрузка падает на внешнюю сторону. Варусная деформация стопы у детей формируется вследствие того, что стопа при ходьбе устанавливается неправильно, тяжесть тела распределяется неравномерно, что приводит к потере способности стопы к колебательным движениям. Таким образом, уменьшается способность стопы амортизировать удары, что ведет к неловкой походке носками внутрь. Впоследствии нарушается подвижность в голеностопном суставе, изменяется состояние мелких мышц и связок стопы (происходит сокращение одних связок и растяжение других). Такой малыш плохо бегает и часто падает, а также неловко прыгает. Ранними признаками варусной установки является стирание обуви, особенно ее внешней стороны. При этом становится заметно, что каблук у обуви стирается неравномерно. Ребенок при ходьбе стаптывает его больше с внешней стороны, чем с внутренней. Это наблюдение должно насторожить родителей, даже когда еще незаметны проявления варусной деформации.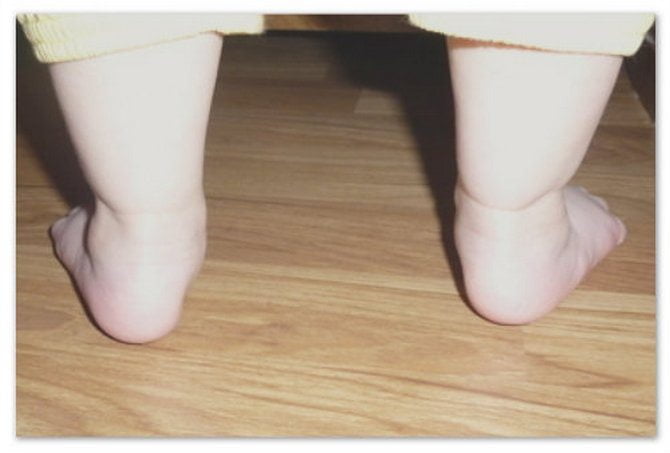
Возможные методы лечения варусной деформации стоп
Данная патология тяжело поддаётся лечению у взрослых, однако у детей в силу окончательного формирования и укрепления мышц, связок и фасций только к школьному возрасту, возможна полная коррекция деформации и предотвращение развития последствий заболевания при своевременном начале лечения. Консервативные методы лечения заключаются в подборе ортопедической обуви, индивидуально разработанном комплексе упражнений, физиотерапии и проведении курса лечебного массажа. Всё это направлено на укрепление мышц и связок стопы, которые впоследствии удерживают стопу в правильном положении. Обувь должна быть с высоким задником, ортопедическими стельками, стяжками, супинаторами и пронаторами. Сделана антиварусная обувь по специальной колодке, и должна препятствовать наружному развороту стопы. В случае длительного отсутствия должного эффекта от вышеперечисленных методов лечения возможно применение хирургических методов коррекции варусной деформации стоп. В реабилитационном периоде после операции также назначают курс массажа и специальных упражнений, что помогает закрепить эффект.
В реабилитационном периоде после операции также назначают курс массажа и специальных упражнений, что помогает закрепить эффект.
Ортопедическая обувь при косолапости, варусной и эквинаварусной стопе| Фабрика ОртоДом
Большинство патологий в области нижних конечностей развивается в детстве, в период роста костей и формирования скелета. Отдельные категория аномалий – врожденные и возрастные дефекты. При отсутствии правильного лечения неизбежно появляются вторичные патологические изменения в костно-мышечной системе.Важно определить отклонения о нормы на ранней стадии, когда изъян устраняется путем ношения ортопедической обуви. В более тяжелых случаях показана комплексная терапия и хирургическая коррекция.
Варусная и эквиноварусная стопа
Эквинусная и варусная установка стопы – распространенные отклонения, часто встречающиеся у маленьких детей:
- Эквинусная форма – это искривление ступни с изменением анатомической нагрузки на разные части подошвы.
Народное название – «конская стопа» или «ноги балерины». Ребенок может наступить только на переднюю часть ступни (ходьба на носочках), при этом пальцы ноги развернуты во внутреннюю сторону.
- Варусная постановка стопы характеризуется овальной формой ног, по внешним признакам напоминает косолапость. Однако косолапость является врожденной патологией, а варусная стопа – результат неправильного развития скелета после рождения.
- Эквиноварусная деформация – патология, характеризующаяся приподнятым краем передней части ступни и опущением внутренней боковой части. Аномалия чаще всего является следствием ДЦП или заболевания нервной системы. Если не предпринять меры по устранению проблемы, со временем появятся серьезные нарушения в разных отделах опорно-двигательной системы.
Ортопедическая обувь при косолапости и других патологиях опорно-двигательной системы может быть единственным видом лечебной коррекции либо использоваться в сочетании с другими методами. Выбор терапии зависит от возраста, масштаба и характера медицинской патологии. Каким бы ни было лечение, ношение ортопедической обуви показано абсолютно всем пациентам.
Выбор терапии зависит от возраста, масштаба и характера медицинской патологии. Каким бы ни было лечение, ношение ортопедической обуви показано абсолютно всем пациентам.
Использование специальных обувных конструкций направлено на достижение следующих целей:
- постепенное выравнивание свода ступни;
- укрепление мышц и связок голеностопного сустава;
- предупреждение смещения стопы от оси анатомического положения во время движения;
- правильное распределение нагрузки на стопу;
- активизации кровообращения.
Чтобы оформить заказ на изготовление высококачественной ортопедической обуви для детей и взрослых, воспользуйтесь услугами компании «ОртоДом» в Санкт-Петербурге.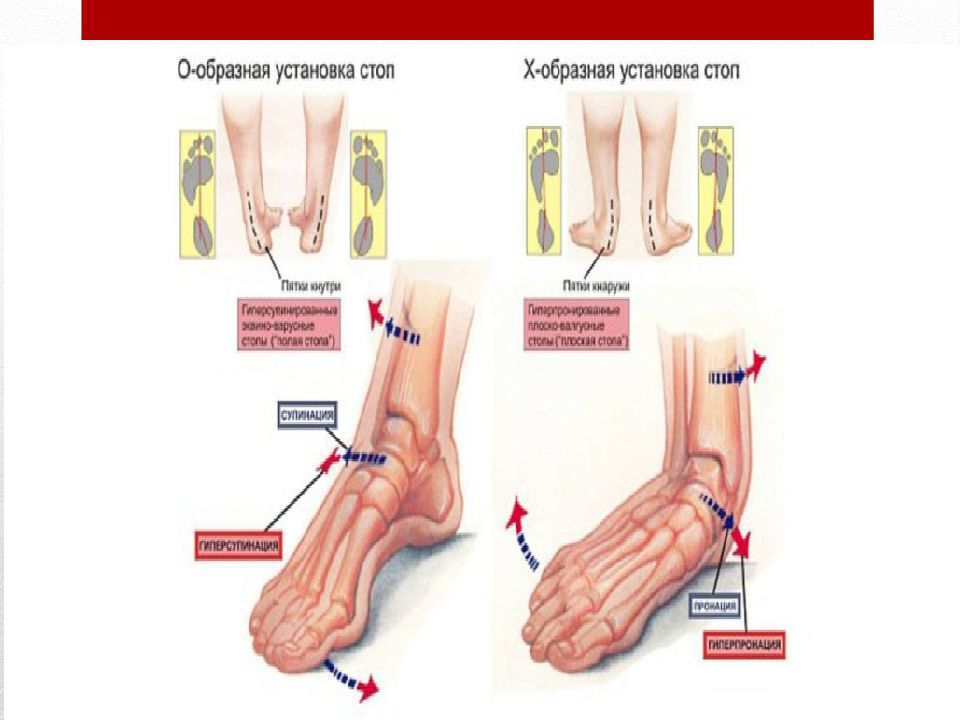 Свяжитесь с менеджером для консультации по телефону +7 (812) 934–45–54 или напишите на электронную почту [email protected]
Свяжитесь с менеджером для консультации по телефону +7 (812) 934–45–54 или напишите на электронную почту [email protected]
Вальгусная и варусная деформация стопы у ребенка
Изменения строения ножек отмечается у 30% малышей. Наиболее часто встречающейся аномалией – варусная и вальгусная деформация стоп у детей младшего возраста. Структура опорной части ноги влияет на всю конечность, поэтому ножки могут иметь Х-образную или О-образную форму. С началом активных двигательных навыков деформация ног становится заметной и отрицательно сказывается на походке, общем состоянии опорно-двигательной системы, физической активности. Поэтому выявлять, лечить патологию необходимо до окончания формирования.
Виды нарушений
Варусная и вальгусная деформация стоп у детей бывает:
- врожденной;
- приобретенной.
Врожденная заметна в 10-11 мес., когда малыш делает первые шаги. Причиной развития дефекта могут стать:
- наследственные изменения синтеза коллагена, болезни и травмы, провоцирующие патологии ЦНС и проблемы иннервации конечностей;
- многоплодие или маловодие, аномальное расположение плода в матке;
- интоксикации, инфекции.

Как варусная, так и вальгусная установка стоп, вызывает повышенный мышечный тонус у детей. Врожденные проблемы часто обнаруживаются во время первичного осмотра.
Приобретенные аномалии развиваются из-за перенесенной:
- родовой травмы;
- врожденной дисплазии тазобедренного сустава;
- эндокринных патологий;
- болезней костно-мышечной системы;
- нарушения обмена веществ – ожирения, рахита;
- гиповитаминоза;
- травмы или операции.
В процессе формирования ножки даже неправильно подобранная обувь может привести к аномальной их установке.
Симптоматика
У малышей отмечаются следующие признаки:
- постановка стоп на внутреннее или внешнее ребро;
- быстрая утомляемость, нежелание продолжать самостоятельное передвижение ножками;
- походка шаткая, неуверенная, а движения – неуклюжие;
- жалобы на боль в ножках;
- отеки, судороги.
Нарушение затрагивает:
— изменяется положение пальцев;
— появляются шишки, мозоли;
— кожа грубеет, трескается;
— к концу дня появляется неприятные ощущения;
— возникает гипертонус мышц всей конечности.
У деток обувь изнашивается особенным образом. При вальгусной патологии стоптанной оказывается внутренний край подметки, при варусной – внешний.
Диагностирование
Кроме осмотра ножек, обуви, ортопед проводит специальные тесты – подометрические и плантографические. Кроме того, ребенку делают:
— рентгенографию стоп;
— УЗИ;
— МРТ, КТ.
Раннее выявление аномалии и назначение терапии предупреждает сопутствующие болезни опорно-двигательной системы.
Лечение
Коррекция нарушений конфигурации стопы в возрасте до 2-3 лет помогает достичь хорошего и устойчивого результата, так как окостенение еще не завершилось, поэтому все манипуляции эффективны. Лечение в Клинике Мануальной Медицины «Galia Ignatieva M. D» включает:
D» включает:
- мануальную терапию;
- лечебный массаж;
- ЛФК;
- использование ортопедических приспособлений – стелек, обуви, вкладышей.
Массаж стоп при вальгусном плоскостопии выполняет врач. Для закрепления полученного эффекта, упражнения делают родители, но контроль должен быть постоянным.
Для того чтобы исключить рецидивы патологии, требуется вылечить основное заболевание. Терапия занимает длительное время. Когда выявлена варусная и вальгусная деформация стопы, лечение без операции возможно при своевременном начале терапевтических мероприятий, соблюдении всех правил, последовательной и упорной работе по восстановлению и укреплению структур стопы. Положительный результат виден почти в 90-93%.
Варусная деформация — обзор
4. ДИСТАЛЬНЫЕ ДЕФОРМАЦИИ БЕДРЕННОЙ И БОЛЬНИЦЫ
Из 8 пациентов с варусной деформацией дистального конца бедренной кости у 5 была остеотомия. Первый из 5 пациентов имел варусный угол наклона 35 ° и перенес 4 остеотомии с открывающимся клином медиально в возрасте 9, 11, 12 и 15 лет. Оглядываясь назад, можно сказать, что всех клиньев было недостаточно, и окончательный варусный угол составлял 20 °. Второму пациенту была сделана остеотомия в возрасте 4 лет по поводу деформации 20 °.К 8 годам деформация 20 ° повторилась, но она компенсировалась 20 ° проксимального отдела большеберцовой кости. Обе деформации оставались практически неизменными вплоть до взрослой жизни. У четвертого пациента варусный угол наклона составлял 25 °; Две остеотомии были выполнены в возрасте 8 и 12 лет, прямая бедренная кость была очевидна в период зрелости скелета. У пятого пациента в возрасте 17 лет была исправлена варусная деформация 20 ° путем остеотомии. Из 3 пациентов, которым не проводилось хирургическое вмешательство, одному было 7 лет с деформацией 25 °, одному было 15 лет с деформацией 10 °, уравновешенной проксимальной вальгой большеберцовой кости, и одному взрослому человеку с деформацией 20 ° в сильно укороченная конечность, потребовавшая протезирования.
Первый из 5 пациентов имел варусный угол наклона 35 ° и перенес 4 остеотомии с открывающимся клином медиально в возрасте 9, 11, 12 и 15 лет. Оглядываясь назад, можно сказать, что всех клиньев было недостаточно, и окончательный варусный угол составлял 20 °. Второму пациенту была сделана остеотомия в возрасте 4 лет по поводу деформации 20 °.К 8 годам деформация 20 ° повторилась, но она компенсировалась 20 ° проксимального отдела большеберцовой кости. Обе деформации оставались практически неизменными вплоть до взрослой жизни. У четвертого пациента варусный угол наклона составлял 25 °; Две остеотомии были выполнены в возрасте 8 и 12 лет, прямая бедренная кость была очевидна в период зрелости скелета. У пятого пациента в возрасте 17 лет была исправлена варусная деформация 20 ° путем остеотомии. Из 3 пациентов, которым не проводилось хирургическое вмешательство, одному было 7 лет с деформацией 25 °, одному было 15 лет с деформацией 10 °, уравновешенной проксимальной вальгой большеберцовой кости, и одному взрослому человеку с деформацией 20 ° в сильно укороченная конечность, потребовавшая протезирования.
Пятеро из 7 пациентов с вальгусной деформацией дистального отдела бедра перенесли остеотомию. У одного была деформация 25 °. В возрасте 6 лет его откорректировали до 10 ° с помощью открывающего клина. В возрасте 13 лет деформация составила 15 °, после чего была достигнута полная коррекция повторной остеотомией. У второго пациента была деформация 35 °, по которой было выполнено 6 остеотомий в возрасте 4, 7, 9, 11, 13 и 14 лет. В зрелом возрасте бедренная кость была прямой. Третий пациент перенес 2 операции клина дистального вскрытия бедра, одну в 9 лет для деформации 25 ° и одну в 13 лет для деформации 30 °.Четвертому пациенту (таблица не указана) в возрасте 4 лет была проведена остеотомия дистального отдела бедренной кости с углом наклона 30 °, но он был пропущен для наблюдения. Пятому пациенту было выполнено 2 операции клина дистального вскрытия бедра: одна в 9 лет для деформации 20 ° и одна в 15 лет для деформации 30 °. Из двух пациентов с вальгусной деформацией, у которых не было остеотомии, один (не занесен в таблицу) был 8-летним ребенком с углом наклона 15 °, а другой — 13-летним ребенком с деформацией только 8 °.
У восьми пациентов была угловая деформация голени.Из 6 случаев с проксимальной вальгой большеберцовой кости у 4 была открытая клиновидная остеотомия с боковым основанием: в 14 лет (деформация 18 °), в 8 лет (при деформации 25 °), в 12 лет (при деформации 20 °). ), и в 14 лет (при деформации 15 °). Углы развивались относительно медленно у каждого пациента. У 2 пациентов с проксимальной вальгой большеберцовой кости, у которых не была остеотомия, также была варусная деформация дистального конца бедренной кости, так что выравнивание двух длинных костей было почти нормальным, хотя суставные поверхности в колене у обоих пациентов были слегка наклонными. .
У 2 пациентов с варусной деформацией дистального конца большеберцовой кости была выполнена остеотомия с закрывающим клином. В одном из них это было выполнено в возрасте 6 лет с корректировкой наклона 15 ° до нейтрального, но к 15 годам деформация повторилась (до 25 °), и остеотомия была повторена. Остеотомия с закрывающим клином также потребовалась на противоположной лодыжке этого пациента, хотя рентгенологических свидетельств эндохондроматоза на этой стороне не было. У второго пациента (не занесено в таблицу), несмотря на раннюю остеотомию, при зрелости скелета по-прежнему наблюдался варусный наклон 20 °.Угол существенно не изменился за десятилетие наблюдений. Пораженная сторона была очень короткой и требовался протез. Все остеотомии бедра и большеберцовой кости зажили нормально, независимо от того, была ли остеотомия выше или через энхондроматозные поражения. Деформации вертлужной впадины или другие деформации таза никогда не имели клинического значения. Угловая деформация, связанная с энхондромами малоберцовой кости, не наблюдалась; любая деформация малоберцовой кости оказалась вторичной по отношению к поражению большеберцовой кости. Хотя правильное время для остеотомии зависит от многих переменных, процедура обычно показана, когда выравнивание конечности с опорой на вес тела значительно изменяется.Приблизительно, угловая деформация 25 ° или более, не уравновешенная обратной деформацией, является показанием к остеотомии. Если возможно, процедуры следует отложить, чтобы ограничить необходимое количество.
Было три причины повторяющихся углов после остеотомии: (1) персистирование болезни эпифизарной пластинки роста и метафиза. Остеотомия направлена на деформацию, а не на ее первопричину. (2) Неадекватное исправление деформации во время операции.Тщательный анализ рентгенограмм сразу после операции у некоторых пациентов из этой серии показал, что недостаточная коррекция была либо нераспознанной, либо приемлемой. (3) Потеря коррекции после операции. Если возможно, остеотомия должна производиться на диафизарной стороне энхондроматозной области, чтобы костный клин опирался на нормальную корково-раковую кость. Однако часто требуется внутриочаговая остеотомия, потому что поражение настолько обширно и потому что максимальная коррекция достигается, когда остеотомия выполняется на вершине деформации.Часто ни костный клин, ни металлическая фиксация не обладали хорошей стабильностью, и коллапс не происходил. Пациенты должны находиться под тщательным наблюдением с помощью рентгенограмм, а остеотомия должна быть переведена в удобное положение, если положение потеряно.
Хотя может показаться, что чрезмерная коррекция деформаций может снизить вероятность необходимости репарации, чрезмерная коррекция выполняется редко, потому что немногие пациенты или семьи с готовностью принимают замену одной деформации другим.Кроме того, трудно сказать, насколько желательна чрезмерная коррекция.
Деформации стопы — AMBOSS
Последнее обновление: 11 апреля 2021 г.
Резюме
Деформации стопы — это гетерогенная группа врожденных и приобретенных состояний, включающих структурные аномалии или мышечный дисбаланс, влияющий на функцию стопы. Деформации классифицируются по клинической картине. Наиболее узнаваемая врожденная деформация стопы — косолапость, которая характеризуется подошвенным сгибанием голеностопного сустава, инверсией стопы и приведением переднего отдела стопы.Манипулятивное лечение врожденных деформаций стопы, которое требует ручной репозиции и серийного наложения гипсовой повязки, следует начинать сразу после рождения. Результат зависит в первую очередь от того, хорошо ли деформация реагирует на ручное перемещение (гибкие деформации). Устойчивые деформации часто требуют хирургической коррекции.
Обзор
Диагностика и лечение деформаций стопы
Диагностика
- Полное обследование стоп, коленей, бедер и позвоночника
-
Гибкость vs.стойкие деформации стопы
-
Оценка деформаций стопы в зависимости от того, можно ли исправить деформацию с помощью активных (мышечное сокращение) или пассивных (ручное исправление врачом) манипуляций.
- Устойчивая деформация: трудно или невозможно исправить → указывает на структурную аномалию
- Гибкая деформация: легко исправить → указывает на мышечный дисбаланс
-
Оценка деформаций стопы в зависимости от того, можно ли исправить деформацию с помощью активных (мышечное сокращение) или пассивных (ручное исправление врачом) манипуляций.
- Рентген: оценить деформации скелета
Основные принципы лечения
- Корректируемые деформации стопы: ортопедия стопы и манипулятивное лечение с наложением гипса и шинированием обычно успешны
- Устойчивые деформации стопы: обычно требуется хирургическая коррекция для репозиции структур или снятия мышечных контрактур.
Оперативное лечение врожденных деформаций стопы жизненно необходимо! Хирургического вмешательства часто можно избежать, если манипуляцию проводить правильно и последовательно.Если мышечный дисбаланс не исправить в раннем возрасте, он может привести к структурным деформациям и часто требует хирургического вмешательства.
Каталожные номера: [6]
Косолапость (эквиноварусная косолапость)
-
Определение: косолапость — это сложная деформация стопы, состоящая из пяти фиксированных деформаций.
- Задняя часть стопы
- Передняя часть стопы
- Аддуктус: медиальное отклонение пальцев стопы (приведение передней части стопы)
- Supinatus: выворот передней части стопы
- Кавус (высокий свод): отчетливый свод стопы
-
Эпидемиология
- Одна из самых распространенных врожденных аномалий (~ 1/1000 рождений)
- Двустороннее вовлечение в ~ 50% случаев
-
Этиология [1]
- Врожденный: наиболее частая форма
- Приобретено: редко (т.е.g., вторичный по отношению к неврологическим состояниям или травме)
- Патогенез
- Диагностика
- Дифференциальный диагноз: постуральная косолапость.
-
Лечение
- Манипулятивное лечение: метод Понсети (ручная коррекция с серийным наложением)
- Тенотомия ахиллова сухожилия: положение стопы эквинуса можно исправить хирургическим путем, удлинив ахиллово сухожилие Z-образным швом.
-
Ортез для отведения стопы (или скоба Понсети)
- Ортез для стопы, состоящий из соединительной планки между двумя регулируемыми подножками, на которые крепится обувь.
- Используется для лечения и предотвращения рецидивов в случаях идиопатической косолапости, полностью исправленной с помощью манипуляций, серийных гипсований и тенотомии пяточного канатика.
- Осложнения: патологический штамм с изъязвлением и ранним началом артроза
Пространственная стопа (pes planotransversus, pes transversoplanus)
- Определение: разведение плюсневых костей с последующим опусканием головок плюсневых костей.
- Эпидемиология: наиболее частая деформация стопы
- Этиология: слабость мышечной и соединительной ткани (усугубляется неподдерживающей обувью)
- Клинические особенности
- Диагностика
- Лечение
-
Осложнение: метатарзалгия Мортона (неврома Мортона) [7]
- Внезапная стреляющая боль в подошвенной стороне стопы (между 3 -й и 4 -й плюсневой костью)
- Типичные признаки
-
Знак Mulder
- Передняя часть стопы надежно удерживается одной рукой в медиально-латеральном направлении.
- Давление на подошву стопы между головками плюсневой кости (в месте появления симптомов).
-
Если ощущается боль (особенно на подошвенной стороне), это указывает на неврому Мортона.
- Этот маневр может также вызвать «щелчок» или ощущение щелчка, известное как щелчок Малдера.
- Табличка из тинеля
-
Знак Mulder
Плоскостопие (плоская стопа, выпадение сводов стопы)
Плоскостопие может быть врожденным или приобретенным.
Врожденное плоскостопие
[8] [9]- Определение: редкая сложная деформация стопы с фиксированным вертикальным положением таранной кости и вывихом таранно-пяточно-ладьевидного сустава.
-
Этиология: врожденная
- Одновременно с неврологическими расстройствами (особенно менингомиелоцеле) и системными заболеваниями
- Изолированный
- Патогенез
- Клинические особенности
- Диагностика
-
Лечение
- Меры, аналогичные тем, которые применяются при лечении косолапости: начать корректирующую гипс сразу после рождения.
- Чисто консервативное лечение редко бывает успешным → хирургическая коррекция в течение первых 3 лет жизни
- После операции требуется длительное лечение гипсовой повязкой (около 2 лет), чтобы таранная кость не вернулась в вертикальное положение.
Приобретенное плоскостопие
[8]- Определение: приобретенная гибкая деформация стопы с полным опусканием продольного свода (недостаточность сухожилия задней большеберцовой мышцы). Подошвенная поверхность стопы плоская или выпуклая.
-
Этиология
- Конечная стадия плосковальгуса стопы
- Посттравматическая
- Лечение
Деформация эквинуса (pes equinus)
- Определение: сгибательная контрактура стопы
- Этиология: приобретенная
- Патогенез
-
Клинические признаки
- Ходьба на пальцах: аномальная походка, характеризующаяся нарушением тыльного сгибания; пальцы ног направлены вниз, а пятки не касаются земли.
- Нестабильность походки
- Односторонний эквинус:
- Несоответствие длины ног: функциональное удлинение пораженной конечности при ходьбе → поворот ноги наружу → асимметрия таза и боли в спине
- Двусторонний эквинус:
-
Диагностика
- См. Выше «Диагностика и лечение деформаций стопы».
- Тест Сильфвершельда
-
Лечение
- Эквинус, связанный с косолапостью
- Обычно требуется хирургическое лечение: удлинение короткого ахиллова сухожилия
- Эквинус вторичный по отношению к церебральному параличу
- Консервативные методы: гибкий эквинус
- Отливка нижней конечности в тыльном сгибании для растяжения икроножных мышц.Этот метод можно комбинировать с введением ботулотоксина
- Ботулинический токсин: инъекция в икроножные мышцы приводит к расслаблению на прибл. 3–6 месяцев
- Ортез на голеностопный сустав
- Физиотерапия: растяжение икроножных мышц
- Хирургические методы: устойчивый эквинус или недостаточный ответ на консервативные методы
- Консервативные методы: гибкий эквинус
- Эквинус, связанный с косолапостью
Pes cavus (высокий свод, карвоварусная стопа, высокий подъем, полая ступня)
- Определение: отчетливо высокий продольный свод, часто с варусным положением заднего отдела стопы
- Этиология: Врожденная или приобретенная
- Патогенез
- Клинические признаки: местная боль и давящая мозоль под головками первой и пятой плюсневых костей
- Диагностика
- Лечение
Приводящая плюсневая кость, изогнутая стопа (metatarsus varus)
- Определение: приведение передней части стопы
-
Этиология: неясна; присутствует сразу при рождении
- Повышенный риск внутриутробных аномалий положения
- Связь с дисплазией тазобедренного сустава
- Патогенез: предполагается, что основной причиной является мышечный дисбаланс между приводящими мышцами и мышцами малоберцовой мышцы
-
Клинические особенности
- Пальцы передней части стопы
- Обычно безболезненные
- Случаи с большими углами аддукционной деформации (т.е.е., увеличенная кривизна передней части стопы, увеличенное количество пальцев стопы) может проявляться медиальной складкой кожи над передней частью стопы
-
Диагностика
- Физикальное обследование: см. Раздел «Гибкие и жесткие деформации стопы» выше.
- Мягкая пальпация боковой поверхности стопы → активная коррекция деформации → указывает на легкую корректируемую деформацию стопы
- Дифференциальные диагнозы
-
Лечение
- Гибкие изогнутые ножки обычно не требуют лечения.
- Жесткие изогнутые ножки или гибкие изогнутые ножки, которые не меняются самопроизвольно, требуют консервативного лечения.
- Шинирование и наложение для коррекции положения стопы
- Ортопедия и вставки
- Хирургическое вмешательство требуется в случаях, когда консервативное лечение недостаточно эффективно.
Каталожные номера: [2]
Пяточная шпора (пяточная шпора)
- Определение: окостенение прикрепления сухожилия пяточной кости
- Этиология: аномальное напряжение, ожирение, деформации стопы
- Патогенез: идиопатический; в качестве основной причины была предложена повторяющаяся микротравма прикрепления сухожилия
- Клинические признаки: локализованная боль.
- Формы
-
Лечение
-
Лечение первой линии консервативное
- НПВП
- Криотерапия при остром болезненном воспалении; иначе термотерапия (терапевтический ультразвук)
- Иммобилизация, ограничение занятий спортом, ортопедия, избегание тесной неудобной обуви
- Альтернативное лечение
-
Лучевая терапия:
- Стандартизированной схемы лечения не существует.
- Рекомендовано: разовые, низкие дозы 0,5 Гр (максимальная доза 3–12 Гр)
- Хирургическое удаление шпоры
-
Лучевая терапия:
-
Лечение первой линии консервативное
Ссылки
- Ананд А., Сала Д. Косолапость: этиология и лечение. Индийский Дж. Ортоп . 2008; 42 (1): стр.22. DOI: 10.4103 / 0019-5413.38576. | Открыть в режиме чтения QxMD
- Моекель Э., Мита Н. Учебник детской остеопатии .Elsevier Health Sciences ; 2008 г.
- Софка СМ, Адлер Р.С., Позитано Р., Павлов Х., Луч Я.С. Синдром Хаглунда: диагностика и лечение с помощью сонографии. HSS J . 2006; 2 (1): с.27-29. DOI: 10.1007 / s11420-005-0129-8. | Открыть в режиме чтения QxMD
- Гор AI, Спенсер JP. Стопа новорожденного .. Am Fam Physician . 2004; 69 (4): с.865-72.
- Зионц Л.Е., Сангиорджио С.Н., Купер С.Д., Эбрамзаде Э.Нужно ли начинать лечение косолапости как можно скорее ?. Журнал детской ортопедии . 2016; 36 (6): с.558-564. DOI: 10.1097 / bpo.0000000000000514. | Открыть в режиме чтения QxMD
- Пастидес П., Эль-саллах С., Хараламбидес С. Неврома Мортона: клинический диагноз по сравнению с радиологическим. Хирургическая операция на голеностопном суставе . 2012; 18 (1): стр. 22-24. DOI: 10.1016 / j.fas.2011.01.007. | Открыть в режиме чтения QxMD
- StatPearls.Pes Planus. https://www.ncbi.nlm.nih.gov/books/NBK430802/ . Обновлено: 7 февраля 2017 г. Доступ: 27 февраля 2018 г.
- Alaee F, Boehm S, Dobbs MB. Новый подход к лечению врожденной вертикальной таранной кости. J Детский ортопед . 2007; 1 (3): с.165-174. DOI: 10.1007 / s11832-007-0037-1. | Открыть в режиме чтения QxMD
- Рекс К. Клиническая оценка и обследование в области ортопедии .JP Medical Ltd ; 2012 г.
- Косолапость. https://orthoinfo.aaos.org/topic.cfm?topic=a00255 . Обновлено: 1 сентября 2014 г. Доступ: 18 февраля 2017 г.
- Магриплес У. Пренатальная диагностика эквиноварусной косолапости (косолапости). В: Сообщение TW, под ред. Новости . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/prenatal-diagnosis-of-talipes-equinovarus-clubfoot?source=search_result&search=prenatal%20diagnosis%20of%20clubfoot&selectedTitle=1~150 .Последнее обновление: 1 февраля 2016 г. Дата обращения: 18 февраля 2017 г.
Часто задаваемые вопросы
Q: Сколько шипов или клиньев ITS мне нужно?
О: Самый точный способ узнать — посоветоваться с установщиком BikeFit Pro (его можно найти здесь). Вы также можете использовать прибор для измерения передней части стопы, чтобы определить количество клиньев, и лазер, чтобы увидеть выравнивание колена. Наконец, вы можете загрузить следующую краткую подсказку.В: Как использовать измерительное устройство ForeFoot?
A: Загрузите следующий QuickTip и посмотрите видео:В: Я являюсь BikeFit Pro и / или дилером BikeFit. Как зарегистрироваться, чтобы получить соответствующий уровень цен и покупать оптовые товары?
A: Вам просто нужно выполнить несколько шагов, перечисленных здесь.После этого вам нужно будет отправить электронное письмо на [адрес электронной почты], чтобы сообщить нам, что вы зарегистрировались на веб-сайте.
В рабочее время (пн-пт с 8:30 до 18:00 по тихоокеанскому времени) мы изменим вашу учетную запись как можно быстрее. Если вы сделаете запрос в нерабочее время (например,г. выходные) мы можем не переключиться в течение нескольких часов или, как минимум, в начале следующего рабочего дня. Мы отправим вам электронное письмо, как только внесем изменения.
В: Как мой веломагазин может стать дилером BikeFit?
О: Выполните следующие действия:- Создайте учетную запись на этом веб-сайте.
- Отправьте электронное письмо по адресу [адрес электронной почты защищен], чтобы сообщить нам о своем интересе.
Q: Что означают «варус» и «вальгус»?
A: Varus означает, что подушечка стопы (где вы подключаетесь к педали) наклонена или наклонена внутрь. Чтобы приспособиться к этой анатомии, клинья должны располагаться толстой частью внутрь обуви.Valgus означает, что подушечка стопы наклонена наружу. В этом случае клинья следует располагать толстой частью по направлению к внешней стороне обуви. Мы рекомендуем использовать не более двух (2) клиньев при первоначальной подгонке для вальгусной стопы.
Q: Что означают разноцветные логотипы, используемые на сайте?
О: Мы используем различные цветные логотипы, чтобы различать уровни BikeFit Pros и BikeFit Instructors. BikeFit Pro — это профессиональные установщики, которые прошли обучение по программе BikeFit уровня 1 (зеленый), приобрели систему крепления велосипедов BikeFit и продолжают приобретать продукты BikeFit, такие как клинья с шипами, для использования в велосипедных посадках.BikeFit Pros делятся на два уровня; технический опыт и глубина знаний монтажников повышаются с каждым уровнем.
| Уровень |
Темы класса | Цвет |
Логотип |
| 1 |
Начальная установка велосипеда (ступня / педаль, днище / седло, руки / руль и т. Д.) |
зеленый |
|
| 2 |
Осмотр стопы и бедер / позвоночника сзади, углубленный взгляд на педаль / стопу, понимание разницы / расхождения в длине ног, для конкретного велосипеда (например.г. трибайк) |
Красный |
BikeFit Instructors делятся на два дополнительных, более продвинутых уровня, которые на самом деле являются продолжением BikeFit Pros. Инструкторы по байкфиту учат людей, как стать профессионалом в велоспорте. Если вы посмотрите на меню «Информация» на левой панели и наведите указатель мыши на «О BikeFit», вы увидите некоторых наших инструкторов в нижней части меню.
| Уровень |
Навыки и достижения |
Цвет |
Логотип |
| 3 | Наставничество со стороны других инструкторов BikeFit, например Пола Свифта.Обучение продолжается передовым решением проблем, сборкой велосипедов. исключения, модификация оборудования (например, седло) и т. д. | Желтый |
|
| 4 |
Международный инструктор |
Черный |
BikeFit также предлагает учебные классы для Clinical BikeFit Pros . Эти специалисты, как правило, работают в сфере здравоохранения, например, физиотерапевты, врачи и т. Д.У Clinical BikeFit Pro есть два уровня.
| Уровень |
Обзор класса |
Цвет |
Логотип |
| 1 |
Level One посвящен практическим навыкам, необходимым для установки шоссейных велосипедов в клинических условиях. Ожидайте, что он станет жирным. Этот класс включает функциональную диагностику патологий езды на велосипеде и синдромов чрезмерной нагрузки, связанных с ездой на велосипеде.Вы разовьете практические навыки, необходимые для устранения механизма травм, возникающих на велосипеде. Ножно-педальный интерфейс является ключевым компонентом этого класса и фокусируется на регулировке шипа в продольном, срединно-боковом направлении, вращении, наклоне и подъеме в зависимости от конкретного велосипедиста. В этом классе основное внимание уделяется дорожной посадке, но при необходимости включены аспекты горных и трехколесных гонок. | зеленый |
|
| 2 |
Модель Level Two предназначена для триатлона и строится на основе дорожной пригодности.Этот уровень требует, чтобы врач прошел первый уровень и выполнил КАК МИНИМУМ 20 байкеров с момента завершения первого уровня. Ожидайте, что вас бросят вызов. Сюда входит раздел «Грандиозные раунды» и практический экзамен, известный как «Ад на колесах». Завершение этого курса проверит все ваши навыки слесаря-велосипедиста. По завершении у вас будут навыки, которые подойдут любому велосипедисту, который ходит в дверь вашей клиники. |
Красный |
Heel Varus — Подиатрия, ортопедия и физиотерапия
Ниже представлена иллюстрация разной степени положения пятки при взгляде сзади относительно земли.Перевернутая или варусная пятка изображена слева (A), нейтральное или перпиндикулярное положение — в центре (B), а вывернутая или вальгусная пятка — справа (C).
Обсуждение:
- Деформация редко присутствует при рождении, постепенно становится очевидной по мере роста и созревания стопы ребенка;
Компоненты:
- Повышенный продольный свод — «кавус». Сгибание первого луча и пронация переднего отдела стопы.
- Отвечает за появление кавуса на стопе.
- При переносе веса он заставляет пятку принимать варусное положение, в результате чего вес тела переносится на боковой край стопы.
- Варус задней части стопы: вариабельная степень варуса задней части стопы.
- Пронация и приведение переднего отдела стопы.
- Царапание пальцев ног.
- Разгибатели длинных пальцев стопы становятся дополнительными тыльными сгибателями стопы, в результате чего пальцы стопы раскалываются.
Diff Dx: 2/3 этих пациентов будут иметь неврологические расстройства.
- Шарко Мари Зуб (CMT).
- Паралитический мышечный дисбаланс.
- Врожденная косолапость: остаточная деформация.
- Идиопатический.
- Спиноцеребеллярная дегенерация.
- Заболевания спинного мозга.
- Полиомиелит.
- CP.
- Оккультная гидроцефалия.
- Периферическая невропатия.
- Мышечная дистрофия.
- Повреждение малоберцового нерва.
Экзамен:
- Гибкость задней части стопы оценивается с помощью теста блока Коулмана.
Рентгенологические элементы:
- Рентгенограмма с опорой на вес.
- Плюсны чрезмерно согнуты.
- Средняя часть стопы приподнята.
- Задняя часть стопы в варусном положении — уменьшенное подошвенное сгибание таранной кости.
- Выявлено тыльное сгибание МП суставов.
Работа до:
- При ранее нормальной стопе, при которой рассматривается неврологическая проблема, необходимо провести ЭМГ и, возможно, оценить шею и / или мозг;
Варианты лечения кавоварусной стопы:
- Хирургическое лечение кавоварусной стопы основано на ригидности стопы;
- Удлинение и перенос сухожилий используются для гибких стоп, а костные процедуры добавляются при фиксированных деформациях.
- ПФ выпуск .
- Детей младшего возраста можно лечить радикальным подошвенным высвобождением с последующими последовательными манипуляциями и гипсованием;
- Даже при гибком заднем отделе стопы высвобождение мягких тканей обычно должно сопровождаться остеотомией первой плюсневой кости медиальной клинописи.
- Остеотомия первой плюсневой кости.
- Задняя закрывающая клиновидная остеотомия основания первой плюсневой кости (или первой клинописи) сочетается с радикальным подошвенным высвобождением.
- Переносы сухожилий.
- Показан при деформациях, вызванных неврологическим расстройством с мышечным дисбалансом.
- Разгибатели длинных пальцев стопы перемещаются на плюсневые кости (метод Джонса) или на предплюсневые кости (метод Хиббса).
- Также рассмотрите возможность переноса задних боковых сухожилий на дорсолатеральную сторону стопы.
- У детей старшего возраста и подростков простого высвобождения мягких тканей обычно недостаточно, потому что произошли адаптивные костные изменения.
- Остеотомия пяточной кости.
- Указывается, если тест бокового блока показывает отклонение от нормы.
- Тройной артродез — предназначен для лечения ригидных деформаций у пациентов в зрелом возрасте.
- В редких случаях тройной артродез необходимо сочетать с остеотомией переднего отдела стопы.
- Адрес когтистые пальцы.
Фото пациента с варусным суставом голеностопного и заднего отдела стопы до хирургической реконструкции
Реконструкция кавуса до и после операции с пяточной костью и остеотомией первой плюсневой кости
Хирургическое лечение врожденной деформации большого пальца стопы
Clin Orthop Surg.2014 июн; 6 (2): 216–222.
, MD, , MD, * , MD, † and, MDJong Sup Shim
Отделение ортопедической хирургии, Медицинский центр Самсунг, Школа медицины Университета Сунгюнкван, Сеул, Корея.
Tae Kang Lim
* Отделение ортопедической хирургии, больница Eulji, медицинская школа университета Eulji, Сеул, Корея.
Kyoung Hwan Koh
† Отделение ортопедической хирургии, больница Ильсан Пайк, Медицинский факультет Университета Индже, Коян, Корея.
До Кён Ли
Отделение ортопедической хирургии, Медицинский центр Самсунг, Медицинский факультет Университета Сунгюнкван, Сеул, Корея.
Отделение ортопедической хирургии, Медицинский центр Самсунг, Медицинский факультет Университета Сонгюнкван, Сеул, Корея.
* Отделение ортопедической хирургии, больница Юльджи, Медицинский факультет Университета Юльджи, Сеул, Корея.
† Отделение ортопедической хирургии, больница Ильсан Пайк, Медицинский факультет Университета Индже, Коян, Корея.
Автор, ответственный за переписку. Для корреспонденции: Tae Kang Lim, MD. Отделение ортопедической хирургии, больница Ылджи, медицинский факультет университета Ылджи, 68 Hangeulbiseok-ro, Nowon-gu, Seoul 139-711, Korea. Тел .: + 82-2-970-8036, Факс: + 82-2-973-3024, [email protected]Получено 13 апреля 2013 г .; Принято 5 августа 2013 г.
Авторские права © Корейская ортопедическая ассоциация, 2014 г.Это статья в открытом доступе, распространяемая в соответствии с условиями некоммерческой лицензии Creative Commons Attribution (https: // creativecommons.org / licenses / by-nc / 3.0 /), которая разрешает неограниченное некоммерческое использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы. Эта статья цитируется в других статьях в PMC.Abstract
Предпосылки
Целью данного исследования было сообщить об исходах врожденной варусной деформации большого пальца стопы после хирургического лечения.
Методы
Мы обследовали десять футов восьми пациентов с врожденной варусной деформацией большого пальца стопы, в том числе четыре стопы в сочетании с продольной эпифизарной скобкой (LEB).На момент операции было семь пациентов мужского пола и одна пациентка, средний возраст которых составлял 33 месяца (от 7 до 103 месяцев). Двое пациентов были вовлечены с обеих сторон. Средняя продолжительность наблюдения составила 5,9 года (от 2,3 до 13,8 года). Клинические исходы оценивали в соответствии с критериями Фелпса и Грогана. Хирургические процедуры включали процедуру Фармера, процедуру Мак-Элвенни или остеотомию первой плюсневой или проксимальной фаланги.
Результаты
Клинические результаты были отличными для двух футов, хорошими для шести и плохими для двух.LEB был связан с варусным суставом большого пальца стопы и лечился только остеотомией или в сочетании с процедурой мягких тканей.
Выводы
Врожденная варусная деформация большого пальца стопы успешно исправлена хирургическим путем с общим благоприятным исходом. До операции LEB следует рассматривать как возможную причину деформации, чтобы предотвратить рецидив или остаточный варус после операции.
Ключевые слова: Врожденная варусная деформация большого пальца стопы, Продольный эпифизарный брекет, Хирургическое лечение
Врожденная варусная деформация большого пальца стопы — это редкое заболевание, при котором большой палец стопы расположен под углом медиально к плюснефаланговому суставу.Варусная деформация пальца стопы может варьироваться по степени тяжести от нескольких градусов до 90 градусов. Расщелина между большим и вторым пальцами обычно больше, чем обычно. 1) Возможные причины врожденной варусной деформации большого пальца стопы многофакторны, в том числе: утолщение медиальных тяжей, медиальные наклоны к первым плюсне-клиновидным суставам, продольный эпифизарный брекет первой плюсневой кости (LEB; дельта фаланга), укороченная блокада первых плюсневых костей, пространство, занимающее экстраплюсневые кости первые паутинные пространства и неэффективные отводящие и приводящие пальцы. 1 , 2 , 3 , 4 , 5 , 6 , 7)
При врожденных пороках обычно рекомендуется хирургическая коррекция varus и различные хирургические техники. 1 , 2 , 4 , 5 , 8 , 9 , 10) McElvenny 11) описал демонтаж принадлежностей кости, медиальная сесамоидэктомия и капсулотомия, высвобождение медиальной фиброзной ленты, укрепление латеральной капсулы, фиксация плюснефалангового сустава проволокой Киршнера и частичная синдактилизация первого и второго пальцев стопы. 10) Фермер 1) обратился к контрактурам мягких тканей и описал ротацию кожного лоскута и синдактилизацию первого и второго пальцев стопы. Сообщалось о резекции всей мышцы и сухожилия, отводящей большой палец большого пальца, тенотомии сухожилия, отводящей большой палец, плюсневой остеотомии, а также артродезе. 2 , 5 , 10) Однако большинство предыдущих исследований результатов хирургического лечения врожденной варусной деформации большого пальца стопы основывались на небольшом количестве серий случаев или включали несколько случаев смешанного заболевания. 1 , 4 , 5 , 8 , 10 , 12) В нескольких исследованиях сообщалось о хирургических результатах нескольких случаев с долгосрочным наблюдением . 5 , 12) Эти факторы, помимо редкости заболевания, ограничивают наше понимание этой сложной деформации.
С другой стороны, врожденная варусная деформация большого пальца стопы может сосуществовать с другими пороками развития стопы, такими как LEB первой плюсневой кости. 2) LEB — это редкая аномалия окостенения трубчатых костей, при которой дугообразный центр вторичного окостенения скрепляет диафиз и метафиз фаланги, пястной кости или плюсневой кости. 3 , 6 , 13 , 14 , 15 , 16 , 17) LEB дает короткую трапециевидную плюсневую кость углы плюсневых костей и варусная деформация большого пальца стопы, если поражена первая плюсневая кость.Только коррекция мягких тканей врожденного варусного сустава большого пальца стопы в сочетании с LEB первой плюсневой кости приводит к стойкому аномальному росту аберрантного эпифиза первой плюсневой кости, что может быть определенной причиной рецидивирующей варусной деформации. Эта концепция была сформулирована несколькими авторами, и были описаны различные хирургические методы коррекции варусной деформации большого пальца стопы, связанной с LEB первой плюсневой кости. 6 , 13 , 15 , 16) В этом исследовании мы сообщаем результаты лечения пациентов с врожденной варусной деформацией большого пальца стопы после хирургического лечения.
МЕТОДЫ
Всего десять футов восьми пациентов с врожденной деформацией большого пальца стопы были подвергнуты хирургическому лечению в нашем институте в период с 1993 по 2008 годы старшим автором. Показания к операции заключались в улучшении внешнего вида и разрешении ношения обычной обуви. 5) Было семь мужчин и одна женщина со средним возрастом на момент операции 33 месяца (диапазон от 7 до 103 месяцев). У двух пациентов обнаружено двустороннее поражение. Средняя продолжительность наблюдения составила 5 лет.9 лет после индексной операции (диапазон от 2,3 до 13,8 лет). У шести пациентов в качестве изолированной врожденной аномалии была варусная деформация большого пальца стопы, а у двух пациентов были другие аномалии; у одного был врожденный переднебоковой искривление большеберцовой кости на ипсилатеральной стороне, а у другого пациента — врожденное переднебоковое искривление большеберцовой кости и гипоплазия второго пальца на ипсилатеральной стороне.
Предоперационная простая рентгенограмма использовалась для оценки угловой деформации, наличия лишних костей или пальцев стопы и аномального внешнего вида первой плюсневой кости или фаланг, включая LEB.На основании предоперационной рентгенограммы и оперативных данных патологические структуры у пациентов, которые, как сообщалось, были связаны с врожденной деформацией большого пальца стопы по McElvenny 11) , были описаны следующим образом: (1) короткие толстые плюсневые кости, (2) дополнительные кости или пальцы ног, 3) варусная деформация одной или нескольких из четырех плюсневых костей и (4) прочная фиброзная полоса, идущая от медиальной стороны большого пальца стопы до основания первой плюсневой кости. Остаточная варусная деформация или рецидивы оценивались с помощью послеоперационных простых рентгенограмм и клинических фотографий у всех пациентов при последующем наблюдении.
Клинические исходы оценивали в соответствии с критериями Фелпса и Грогана. 7) Боль, мозоли, остаточные деформации и косметический рубец были исследованы у всех пациентов, и окончательные результаты были оценены как отличные, хорошие или плохие. Итоговый результат был оценен как самая неудовлетворительная из четырех категорий. Кроме того, пациентов спрашивали, испытывают ли они какие-либо трудности с ношением обуви и считают ли они косметические результаты удовлетворительными. Исследование было одобрено нашим институциональным наблюдательным советом.
РЕЗУЛЬТАТЫ
Анатомические конфигурации первой плюсневой кости и фаланг
Все деформации у наших пациентов были связаны с одним или несколькими из четырех компонентов, описанных McElvenny 11) (). Преаксиальная полидактилия наблюдалась у всех пациентов. Пять футов трех пациентов были прооперированы по удалению полидактилии примерно через 12 месяцев после рождения в другом институте (пациенты 5, 7 и 8). У всех остальных пяти пациентов была преаксиальная полидактилия неполностью удвоенных фаланг (тип 4 по классификации Венна-Ватсона 7) ), хотя большинство фаланг были плохо сформированы с небольшим костным контактом и отходили от медиального края стопы на уровне плюснефалангового сустава. 5) Удалены во время операции. Твердая фиброзная полоса, которая простиралась от медиальной стороны большого пальца стопы до основания первой плюсневой кости, также была обычным явлением и присутствовала на девяти из десяти стоп.
Таблица 1
Комбинированный LEB был идентифицирован на четырех стопах и затрагивал первую плюсневую кость на трех ступнях (правая ступня пациента 5 и обе ступни пациента 7) и проксимальная фаланга большого пальца стопы одной стопы (пациент 8) . Интересно, что варусные деформации все еще присутствовали, хотя все они в анамнезе хирургическим путем удалили полидактилию.
Хирургические процедуры
Хирургические процедуры различались в зависимости от степени деформации и анатомической конфигурации первой плюсневой или проксимальной фаланги (). Решения относительно хирургических вариантов были индивидуальными, в основном в зависимости от патологии и тяжести деформации, а также от возраста пациента. Процедура мягких тканей, как описано Farmer 1) или McElvenny, 11) , выполнялась изолированно для трех стоп (пациенты 1, 3 и 4) и в сочетании с остеотомией первой плюсневой или проксимальной фаланги на четырех ногах. ноги.В частности, медиальная остеотомия с открытым клином первой плюсневой кости была выполнена для трех стоп с комбинированным LEB первой плюсневой кости (правая стопа пациента 5 и обе стопы пациента 7) с последующим установлением аллогенной стойки подходящего размера. прививать (). Выполнена остеотомия проксимальной фаланги стопы с варусным большим пальцем в сочетании с LEB проксимальной фаланги. Техника Фармера была первоначально применена к пациенту 6 с тяжелой деформацией, но варусное выравнивание не было исправлено в достаточной степени.Для дальнейшей коррекции была выполнена латеральная остеотомия первой плюсневой кости с закрывающим клином, так как первая плюсневая кость не была укорочена. После выполнения техники Фармера варусная деформация все еще сохранялась у пациента 2 с межфаланговым суставом и серьезным предоперационным углом варуса 60 °. Дальнейшая коррекция с помощью медиальной остеотомии с открытым клином на проксимальной фаланге была необходима для достижения нейтрального выравнивания ().
Пациент 7. (A) Предоперационная фотография, показывающая двустороннюю варусную деформацию большого пальца стопы с расширением первого пространства паутины.Также отмечаются предоперационные рубцы из-за удаления дополнительных пальцев стопы. (B) Предоперационная рентгенограмма правой стопы в возрасте 58 месяцев, показывающая короткую утолщенную первую плюсневую кость, которая может возникнуть в результате закрытия физиологического отдела между скобкой и диафизом. Рентгенограммы при немедленном послеоперационном наблюдении (C) и при окончательном наблюдении (D).
Пациент 2. (A) Предоперационная фотография, показывающая заметное медиальное отклонение большого пальца стопы и расширение первой перепонки. (B) Предоперационная рентгенограмма, показывающая варусный угол первого плюснефалангового сустава и добавочной кости большого пальца стопы.(C) Последующая фотография. (D) Достаточная коррекция с косметически удовлетворительным внешним видом стопы наблюдалась через четыре года после применения техники Фармера и медиальной открытой клин остеотомии на проксимальной фаланге. Окончательный результат был оценен как отличный через 10 лет после операции.
Клинические и радиологические результаты
Клинические результаты были отличными на двух ногах, хорошими — на шести и плохими — на двух ногах (). У всех пациентов проблемы с обувью отсутствовали или были минимальны. Общий внешний вид был удовлетворительным по сравнению с предоперационным внешним видом, хотя ни одна из ступней не могла быть описана как косметически нормальная. 5) Неудовлетворительная оценка в основном связана с косметическим эффектом рубца. Один пациент с плохими результатами (пациент 5), который получал двустороннее лечение, не был удовлетворен из-за косметического шрама на обеих ногах, хотя он не испытывал боли или проблем с обувью. Варусная деформация была значительно исправлена хирургическим путем у всех пациентов. Среднее значение варусного угла 29,1 ° в плюснефаланговом суставе улучшилось до среднего вальгусного угла 4,0 ° при последующем наблюдении ( p <0,05) ().Сверхкоррекция наблюдалась у одного пациента, у которого при последующем наблюдении имелся вальгусный угол 30 °, хотя он не жаловался на боль или трудности с ношением обуви.
Двум пациентам потребовалась повторная операция. Один пациент (пациент 1), перенесший ранее операцию с использованием техники Фармера, жаловался на болезненную шишку на медиальной стороне большого пальца стопы и стойкое расширение первого перепончатого пространства при нагрузке на 6-й год после операции. Были выполнены операции на мягких тканях для резекции медиального выступа кожи и сужения первого промежутка паутины.При последнем наблюдении исход пациентов был оценен как хороший. У другого пациента (пациент 3) возникли проблемы с обувью из-за укорочения первого луча с легким остаточным варусом после процедуры Фармера. Этому пациенту потребовалась медиальная клиновидная остеотомия первой плюсневой кости и установка аллотрансплантата подкоса для дальнейшей коррекции через 7,5 лет после операции. В конечном итоге результат этого пациента был оценен как хороший.
ОБСУЖДЕНИЕ
В данном исследовании врожденные деформации большого пальца стопы лечились с помощью различных хирургических методов в зависимости от степени тяжести и анатомических характеристик деформации.В целом, эти методы дали благоприятные результаты с точки зрения боли, возможности носить обувь и рецидива деформации. В нескольких исследованиях сообщалось о хирургических исходах по поводу врожденной варусной деформации большого пальца стопы. 1 , 4 , 5 , 8 , 10 , 12) В этих исследованиях оценивались пациенты со смешанными заболеваниями или были основаны только на нескольких описаниях клинических случаев. . Единый метод оценки клинического исхода не применялся, а также использовались различные хирургические процедуры.Эта неоднородность в предыдущих исследованиях, а также в нашем, скорее всего, связана не только с редкостью врожденной варусной деформации большого пальца стопы, но и с отсутствием установленного, четкого определения деформации, лежащих в ее основе патомеханизмов и хирургического лечения выбора. для исправления.
Таблица 2
Обзор литературы по результатам операции по поводу врожденной деформации большого пальца стопы
Общие руководящие принципы рекомендуют, чтобы вопросы, которые следует рассматривать при хирургическом вмешательстве, заключались в коррекции полидактилии, если она есть; коррекция мягкотканного троса на медиальной стороне стопы и увеличенного перепончатого пространства между большим и вторым пальцами стопы; коррекция плюснефалангового несоответствия и коррекция деформации плюсневого или брекет-эпифиза. 18) Процедура для мягких тканей по McElvenny 11) или Farmer 1) рекомендуется, если первая плюсневая кость в норме. Также необходимо исправить комбинированную костную деформацию, такую как LEB. Мы следовали этому руководству в нашей серии статей, и решения относительно хирургических вариантов были основаны на патологии и тяжести деформации и были индивидуализированы для каждого пациента. Миллс и Менелай 5) сообщили о хирургических результатах 20 футов 12 пациентов, наблюдавшихся в среднем 12.7 лет. Хирургические процедуры были разнообразными, включая технику Мак-Элвенни для девяти стоп, технику Фармера для четырех, плюсневую остеотомию двух и артродез первой плюснефаланговой остеотомии одной стопы. Результаты операций на мягких тканях, таких как техника Мак-Элвенни или Фармера, и артродеза были удовлетворительными, но остеотомия плюсневой кости дала неудовлетворительные результаты. Они сообщили, что остеотомия плюсны может вызвать проблемы с обувью из-за варусной деформации второго и третьего пальцев стопы или укорочения первого луча.Даже ампутации пальцев были необходимы, чтобы улучшить симптомы в их серии. 5)
В текущем исследовании остеотомия первой плюсневой или проксимальной фаланги выполнялась чаще, чем в случае Миллса и Менелая 5) , и хорошие или отличные результаты были получены на пяти из семи футов. В частности, только процедура мягких тканей выполнялась на трех ногах, только остеотомия — на трех, а комбинированная процедура мягких тканей и остеотомия — на четырех ногах ().В результате на двух из трех стоп с одной только процедурой мягких тканей были выполнены повторные операции (пациенты 1 и 3), а на двух из трех стоп с одной только остеотомией были плохие клинические результаты из-за неудовлетворительного косметического ухода (двусторонний у пациента 5). С другой стороны, все четыре стопы с комбинированными процедурами дали отличные или хорошие результаты без каких-либо осложнений или последующей операции.
Результаты нашего исследования показали, что остеотомия в сочетании с адекватной процедурой для мягких тканей может быть надежным вариантом для коррекции врожденной варусной деформации большого пальца стопы.В этой серии операция на мягких тканях сама по себе не дала удовлетворительной коррекции, и в случае комбинированной костной деформации плюсневой кости была сочтена необходимой дальнейшая коррекция. Мы предпочтительно использовали остеотомию с открывающимся клином с вставкой аллотрансплантата. Эта процедура всегда сочеталась с резекцией физического моста при LEB. Наша методика, состоящая из техники Фармера и остеотомии с открывающимся клином, обеспечила удовлетворительную коррекцию и хорошие клинические результаты. Мы также предположили, что остеотомия играет определенную роль в хирургии врожденной варусной деформации большого пальца стопы, как описано ниже: во-первых, остеотомия может использоваться для дальнейшей коррекции любой остаточной деформации после процедуры мягких тканей.Возможно, что варусный угол может остаться в первом плюснефаланговом суставе или межфаланговом суставе из-за серьезности и сложности деформации, а расширение первого перепончатого пространства может все еще присутствовать после одной только процедуры мягких тканей. Следует исправить расширение передней части стопы, поскольку это может привести к затруднению ношения обуви или появлению болезненных мозолей. Латеральная закрывающая остеотомия или медиальная клиновидная остеотомия первой плюсневой кости могут уменьшить первый и второй межплюсневые углы и вызвать облегчение симптомов.Остеотомия может не только уменьшить варусный угол наклона, но также уменьшить промежуток между первым и вторым пальцами стопы. Во-вторых, короткую первую плюсневую кость можно исправить путем вставки костного трансплантата после остеотомии. Неисправленное укорочение первой плюсневой кости может вызвать проблемы с обувью и остаточную деформацию. 5) Позиционирование трансплантата после медиальной остеотомии с открытым клином можно использовать для удлинения, а также для уменьшения варусного угла. 8)
LEB с поражением первой плюсневой кости является частой причиной варусной деформации большого пальца стопы. 2 , 6 , 13 , 15 , 16) В текущем исследовании было ясно, что врожденная варусная деформация большого пальца стопы на четырех стопах возникла в результате первого из них плюсневая или проксимальная фаланга. На всех этих стопах была остаточная деформация большого пальца стопы даже после предыдущего удаления полидактилии примерно через 12 месяцев после рождения. 13 , 14 , 15 , 19) Следовательно, LEB нельзя было рассматривать при первичной операции до достижения двухлетнего возраста, поскольку это момент времени, когда окостенение Возникают проксимальный и дистальный центры окостенения, которые невозможно обнаружить на рентгенограммах ранее. 13 , 14 , 15 , 19) Продольный рост пальца невозможен, потому что продольная костная скоба не может достаточно удлиниться, если LEB не лечить, и рост происходит в C. -фигура по укороченной стороне кости. Брекетинг вдоль медиального стержня кости, вероятно, привел к вариационному отклонению в процессе роста у этих пациентов. Собел и др. 13) подчеркнули, что нельзя упускать из виду LEB при лечении детских деформаций, включая врожденную варусную деформацию большого пальца стопы.Мы согласны с тем, что следует подозревать эпифиз брекетов, если кость на рентгенограммах выглядит короткой или широкой в сочетании с одной из известных ассоциированных аномалий или синдромов. 13 , 19) Диагностические методы, включая магнитно-резонансную томографию или ультразвуковое исследование, показали свою эффективность у детей в возрасте до двух лет до возникновения окостенения брекета. 14 , 19)
Были описаны многочисленные хирургические процедуры для лечения метатарзального LEB; к ним относятся хондро-остеотомия брекета, сопровождаемая жировой вставкой, резекция LEB с силиконовым полимером или вставкой полиметилметакрилата, простое иссечение скобки перед окостенением, дистракционный остеогенез и остеотомия плюсны после полного закрытия LEB. 6 , 15 , 16 , 17 , 20) Общая цель любой из этих процедур — устранить эффект привязки пластины роста путем удаления стержня. и, следовательно, способствовать продольному росту. 6 , 19) Мы выполнили медиальную остеотомию с открытым клином на диафизе первой плюсневой кости с установлением аллогенного трансплантата распорки для резекции аномального продольного участка эпифиза, коррекции варусного угла и удлинения короткая первая плюсневая кость.Три из четырех стоп с LEB были достаточно скорректированы и показали благоприятные клинические результаты с использованием этого метода. Однако у пациента 5 (плохие результаты) варусный угол первой плюсневой кости все еще сохранялся, и продольный рост первой плюсневой кости был недостаточным при последнем наблюдении, хотя варусная деформация большого пальца не имела видимого внешнего вида. Рентгенологические результаты этого пациента были хуже, чем у Mubarak et al. 21) ; эти авторы продемонстрировали успешный продольный рост и нормальную форму плюсны после центрального физиолиза для плюсневой кости LEB.
Мы сообщили о результатах лечения врожденной варусной деформации большого пальца стопы с использованием различных хирургических методов. Несмотря на то, что небольшой размер нашей серии исследований не позволяет сделать окончательный вывод об оптимальной стратегии лечения, на основании наших результатов мы считаем важным только остеотомию в сочетании с реконструкцией мягких тканей. Кроме того, возраст пациента — еще один фактор, который необходимо учитывать при рассмотрении вопроса об операции. Как показано в нашей серии, LEB является одной из причин деформации и ее следует учитывать при первоначальной оценке.Резекцию эпифиза брекет-системы следует выполнять, как и при других процедурах, для предотвращения рецидива деформации. Мы также рекомендуем дальнейшее обследование с помощью магнитно-резонансной томографии или ультразвукового исследования перед операцией, если наличие LEB вызывает сомнения, особенно для пациентов в возрасте двух лет и младше.
Сноски
Это исследование было представлено в качестве подиума на 5-м Трехгодичном Конгрессе Международной федерации детских ортопедических обществ 2010 (IFPOS), Сеул, 2010.
О потенциальном конфликте интересов, относящемся к этой статье, не сообщалось.
Список литературы
2. Сельдь JA. Детская ортопедия Тачджяна. 4-е изд. Филадельфия, Пенсильвания: Сондерс; 2008. С. 1172–1173. [Google Scholar] 3. Light TR, Ogden JA. Продольный эпифизарный брекет: значение для хирургической коррекции. J Pediatr Orthop. 1981; 1 (3): 299–305. [PubMed] [Google Scholar] 4. Масада К., Цуюгути Ю., Кавабата Х., Оно К. Лечение преаксиальной полидактилии стопы. Plast Reconstr Surg. 1987. 79 (2): 251–258. [PubMed] [Google Scholar] 5. Миллс Дж. А., Менелай МБ. Hallux varus.J Bone Joint Surg Br. 1989. 71 (3): 437–440. [PubMed] [Google Scholar] 6. Мубарак С.Дж., О’Брайен Т.Дж., Дэвидс-младший. Эпифизарный кронштейн плюсны: лечение центральным физиолизом. J Pediatr Orthop. 1993. 13 (1): 5–8. [PubMed] [Google Scholar] 7. Фелпс Д.А., Гроган Д.П. Полидактилия стопы. J Pediatr Orthop. 1985. 5 (4): 446–451. [PubMed] [Google Scholar] 8. Гликман Ш., Корнфилд РХ. Хирургическая реконструкция врожденной деформации стопы: варусная деформация большого пальца стопы с брахиметатарзией первой плюсневой кости. J Foot Surg. 1990. 29 (5): 499–503.[PubMed] [Google Scholar] 9. Джозеф Б., Джейкоб Т., Чако В. Hallux varus: исследование тридцати случаев. J Foot Surg. 1984. 23 (5): 392–397. [PubMed] [Google Scholar] 10. Станифер Э., Ходор Д., Вертхаймер С. Врожденная варусная деформация большого пальца стопы: презентация случая и обзор литературы. J Foot Surg. 1991. 30 (5): 509–512. [PubMed] [Google Scholar] 11. МакЭлвенни RT. Hallux varus. Q Bull Northwest Univ Med Sch. 1941; 15: 277–280. [Google Scholar] 12. Томсон С.А. Hallux varus и плюсна varus: пятилетнее исследование (1954–1958) Clin Orthop.1960. 16: 109–118. [PubMed] [Google Scholar] 13. Собель Э, Левиц С., Коэн Р., Джорджини Р., Жюль К. Т.. Продольный эпифизарный брекет: сопутствующие деформации стопы с последствиями для лечения. J Am Podiatr Med Assoc. 1996. 86 (4): 147–155. [PubMed] [Google Scholar] 14. Махбуби С., Дэвидсон Р. МРТ продольного эпифизарного брекета у детей. Pediatr Radiol. 1999. 29 (4): 259–261. [PubMed] [Google Scholar] 15. Ши К.Г., Мубарак С.Дж., Аламин Т. Преоссифицированная продольная эпифизарная скобка стопы: лечение путем частичного иссечения скобки перед окостенением.J Pediatr Orthop. 2001. 21 (3): 360–365. [PubMed] [Google Scholar] 16. Кучуккая М., Кабукчуоглу Ю., Тезер М., Кузгун Ю. Коррекция и удлинение деформации плюсневой кости круговым фиксатором путем дистракционной остеотомии: случай продольной эпифизарной скобки. Foot Ankle Int. 2002. 23 (5): 427–432. [PubMed] [Google Scholar] 17. Marcdargent Fassier A, Gueffier X, Fraisse T, Janelle C, Fassier F. Продольная эпифизарная скобка первой плюсневой кости (дельта-кости) Rev Chir Orthop Reparatrice Appar Mot. 2007. 93 (5): 486–493.[PubMed] [Google Scholar] 18. Моррисси RT, Вайнштейн SL. Детская ортопедия Ловелла и Винтера. 6-е изд. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2005. с. 1306. [Google Scholar] 19. Schreck MA. Педиатрическая продольная эпифизарная скоба: обзор и описание случая. J Foot Ankle Surg. 2006. 45 (5): 342–345. [PubMed] [Google Scholar] 20. Лампропулос М., Пучдевалл М., Запозко Д., Мальварес Х. Лечение продольной эпифизарной скобки первой плюсневой кости путем иссечения перед закрытием. J Foot Ankle Surg.2007. 46 (4): 297–301. [PubMed] [Google Scholar] 21. Мубарак С.Дж., О’Брайен Т.Дж., Дэвидс-младший. Эпифизарный кронштейн плюсны: лечение центральным физиолизом. J Pediatr Orthop. 1993. 13 (1): 5–8. [PubMed] [Google Scholar]Роль варусного укола при остеоартрите коленного сустава
Варусный толчок — это характеристика динамического выравнивания, которая, как было показано, позволяет прогнозировать структурную прогрессию медиальной тибио-бедренной кости.Лечение, направленное на минимизацию варусной тяги, может уменьшить структурное прогрессирование и симптомы, связанные с остеоартритом коленного сустава.
Автор Grace Hsiao-Wei Lo, MD, MSc
Варусный толчок — это визуализированный динамический наклон колена в сторону, в то время как конечность выдерживает нагрузку (стойка) во время передвижения, с возвращением к меньшему выравниванию варуса при отсутствии веса (качание). 1 Варусная тяга может быть определена дихотомически как наличие или отсутствие 1-3 , и, следовательно, обученный человек может измерить ее в клинике без необходимости в сложной лаборатории походки.Если есть интерес к количественной оценке измерения, варусную тягу можно оценить в лаборатории ходьбы, где она определяется как разница в угле бедра, колена и лодыжки между ударами пятки и первым пиком варуса. 4
Варус тяга и заряжание
Биомеханическое выравнивание влияет на распределение сил веса тела между медиальным и латеральным тибиофеморальным отделами в колене. 5,6 Распределение нагрузки у лиц с варусным смещением взвешено по направлению к медиальному отделу; у пациентов с вальгусным смещением это распределение взвешено в сторону латерального компартмента.Варусный толчок возникает во время фазы движения, когда колено выдерживает силы, в три-пять раз превышающие вес тела человека. 7 Варусный толчок — это наличие динамического ухудшения положения варуса во время фазы опоры и, следовательно, предположительно связано с большой нагрузкой на медиальный отдел. Этот вывод подтверждается выводом о том, что варусная тяга связана с большим моментом внешнего приведения, отражением динамической нагрузки на медиальный отдел колена. 8,9 Внешний приводящий момент — это измерение крутящего момента (стремление силы вращать объект вокруг оси), приводящего колено во время фазы опоры походки, который можно измерить только в сложных лабораториях ходьбы.
Рисунки, изображающие фазу опоры при походке для правой ноги. Боковое движение колена представляет собой варусный толчок, резкое первое появление варусного выравнивания (кривоногие) или резкое ухудшение существующего варусного выравнивания в несущей вес конечности с возвращением к меньшему варусному выравниванию после отталкивания.(Печатается с разрешения ссылки 1.)
Chang et al продемонстрировали, что варусная тяга и момент внешнего приведения связаны, когда они обнаружили, что колени с видимой варусной толчкой имеют более высокий внешний приводящий момент по сравнению с коленями без варусной тяги (3,63 + 0,66% массы тела x рост против 2,6 +. 81% веса тела x роста). 1 Они предположили, что видимый варусный толчок может представлять собой колено, неэффективно противодействующее внешнему моменту приведения и приводящее к нестабильному суставу.
Определители варусной тяги
Чанг и др. Также провели исследование людей с риском остеоартрита (ОА) коленного сустава и выявили факторы риска варусного толчка, включая мужской пол, белую расу (по сравнению с афроамериканцами) и большую силу разгибателей колена. 3
Chang и др. Предположили, что более высокая распространенность варусного толчка, наблюдаемая у белых, может объяснить их более высокую распространенность ОА коленного сустава в медиальном отделе. 10 Хотя и Чанг и др., И Ло и др. Наблюдали, что у мужчин как минимум в два раза больше шансов получить варусный толчок по сравнению с женщинами, большинство исследований не показывают большей распространенности ОА коленного сустава медиального тибиофеморального отдела среди участников мужского пола. . 1,2 Одно из возможных объяснений этого состоит в том, что может быть неизмеримый фактор риска для медиального компартмента ОА у женщин без варусного толчка. Альтернативное объяснение состоит в том, что у мужчин одного варусного толчка недостаточно, чтобы вызвать ОА медиального отдела. Мужчинам с варусным толчком могут потребоваться дополнительные факторы риска для повышения риска ОА коленного сустава в медиальном отделе.
Динамический варусный толчок связан со статическим варусным выравниванием. Lo et al 2 и Chang et al 1 аналогичным образом обнаружили, что в популяциях с известным симптоматическим рентгенологическим ОА коленного сустава (определяемым как наличие по крайней мере одного остеофита в колене на простой рентгенографии и симптомов в том же колене), 80% у тех, у кого был варусный толчок, было статическое смещение варуса.Это неудивительно, поскольку варусный толчок — это динамическое ухудшение варусного выравнивания в фазе стойки при ходьбе. Однако среди тех, у кого не было доказательств варусного толчка, у 33% было статическое варусное выравнивание. 2 Динамический варусный толчок и статическое варусное выравнивание, хотя и схожи, не представляют собой одну и ту же конструкцию.
Тяга Варуса, вероятно, связана со скоростью походки. Момент внешнего приведения связан со скоростью ходьбы в том смысле, что те, кто ходит быстрее, имеют больший момент внешнего приведения. 11,12 Поскольку внешний приводящий момент и варусная тяга связаны, также вероятно, что у тех, кто идет быстрее, больше шансов получить варусную тягу.
Повреждение среднего хряща
Chang et al. Оценили взаимосвязь между варусным толчком и повреждением суставного хряща при ОА коленного сустава. 1 Они изучили когорту пациентов с известным рентгенологическим ОА коленного сустава (n = 222), за исключением тех колен с развитым медиальным отделом коленного сустава. Когорта включала 401 колено: 169 (42%) имели варусное статическое выравнивание, 199 (50%) имели вальгусное выравнивание и 33 (8%) имели нейтральное выравнивание.Из всей группы 67 (17%) имели варусную тягу на исходном уровне. В общей сложности 76 колен (19%) показали прогрессирование медиального тибиофеморального ОА в течение 18-месячного периода. Из 334 колен без варусной тяги 49 (15%) имели прогрессирование ОА медиально, в то время как 27 из 67 (40%) колен с варусной толчкой имели медиальное прогрессирование ОА. Наличие варусного толчка давало отношение шансов 3,96 (95% доверительный интервал [ДИ]: 2,11–7,42) для прогрессирования ОА медиального колена. Таким образом, варусный толчок является мощным фактором риска прогрессирования медиального ОА.
При корректировке на исходное статическое выравнивание, установленный фактор риска прогрессирования медиального ОА, 5 отношение шансов для варусной тяги существенно снизилось до 1,76 (95% ДИ 0,87-3,56), подтверждая, что большая часть эффекта варусной тяги в Развитие медиального прогрессирования ОА опосредовано наличием варусного статического выравнивания. Возможное объяснение этих результатов состоит в том, что ранее упомянутая теория Чанга может быть верной. В колене возникает видимый варусный толчок, который неэффективно противодействует моменту приведения колена, что приводит к нестабильному колену, подвергающемуся высокой нагрузке на медиальный отдел, что затем приводит к прогрессированию медиального ОА. 1 Kuroyanagi et al продемонстрировали аналогичные результаты у людей с ОА коленного сустава в медиальном отделе, где повышение степени по шкале Келлгрена-Лоуренса (рентгенографическая мера тяжести ОА) было связано с увеличением количества варусной тяги и более высоким моментом внешнего приведения. 4
Связь с болью в коленях
Визуальное представление наблюдаемого варусного толчка из двух последовательных видеокадров (начальный контакт слева, ранняя стойка справа). Обратите внимание на латеральное смещение правого колена во время ранней стойки, о чем свидетельствует усиление варусного сустава большеберцовой кости и смещение между коленями.(Печатается с разрешения ссылки 11.)
Lo и др. Недавно сообщили, что варусный толчок связан с болью в коленях. 2 В этом исследовании 2012 года пациентов с известным симптоматическим рентгенологическим ОА коленного сустава пациенты с варусным толчком имели значительно более высокий общий балл боли WOMAC (индекс артрита университетов Западного Онтарио и Макмастера), чем пациенты без варусного толчка (6,3 против 3,9, p = 007). Однако после корректировки по возрасту, полу, росту, весу и скорости ходьбы разница больше не была значимой (5.7 против 4,2, p = 0,09).
Уменьшение связи между варусным толчком и болью в коленях с этой регулировкой не удивительно, учитывая, что моменты внешнего приведения связаны со скоростью ходьбы; 11 , следовательно, корректировка скорости ходьбы могла равняться корректировке фактора риска варусного толчка. Например, если у человека должна была быть боль (результат) из-за наличия варусного толчка (предиктор), который развился из-за того, что он или она использовал более высокую скорость походки (фактор риска для варусного толчка), более медленная ходьба может уменьшить варусную тягу и таким образом уменьшите боль (рис. 3).
Предлагаемая концептуальная схема согласуется с результатами исследования Thorp et al., В которое были включены участники с различной степенью медиального ОА большеберцового и бедренного коленного сустава. 13 Они обнаружили, что пациенты с более тяжелым остеоартрозом коленного сустава имели более низкую скорость походки, чем пациенты без коленного остеоартрита. Рассмотрим, например, мужчину, у которого развился ОА медиального отдела коленного сустава из-за многократного воздействия варусной тяги. Когда ОА коленного сустава развился, это колено будет более болезненным, чем при отсутствии ОА, поскольку хорошо известно, что те, у кого ОА коленного сустава на рентгенограмме более серьезна, болеют сильнее. 14 Поскольку наличие варусного толчка является источником боли в колене, мужчина будет ходить более медленной походкой, чтобы уменьшить боль в колене. Следовательно, он будет ходить медленнее, чтобы уменьшить воздействие варусного толчка, того самого фактора риска, который в первую очередь предрасполагал его к развитию медиального ОА коленного сустава.
В исследовании Lo et al., Боль при ходьбе и стоянии была типом боли, наиболее сильно связанной с варусным толчком, так что у людей с варусным толчком шансы боли при этих двух действиях были более чем в четыре раза пропорциональны по сравнению с таковыми. без варусной тяги.Возможна небольшая связь боли со статическим варусным расположением, но точечные оценки были намного меньше, чем оценки для варусного толчка. Не скорректированные общие баллы боли по шкале WOMAC у пациентов с варусным выравниванием по сравнению с пациентами без него составили 5 и 4,2, соответственно (p = 0,36).
Эти данные подтверждают возможность того, что варусный толчок может быть источником боли в колене у пациентов с остеоартритом коленного сустава. Подтверждение этой гипотезы потребует рандомизированного контролируемого исследования эффективного лечения варусного толчка у людей как с варусным толчком, так и с симптоматическим медиальным тибиофеморальным ОА коленного сустава.В идеале мы бы обнаружили, что у тех, кто получил эффективное лечение варусной тяги, также будет разрешение или, по крайней мере, уменьшение боли в коленях.
Клиническая применимость варусной тяги
Измерение варусной тяги со временем может стать важным клиническим инструментом. Его просто оценить в клинических условиях, и он связан с болью и структурным прогрессированием медиального тибиофеморального ОА коленного сустава. Кроме того, врачи могут использовать ряд потенциальных методов лечения, специально направленных на это открытие.Например, исследование Ogata et al показало, что использование стельки с боковым клином снижает тягу варуса. 15
Исследователи также показали, что стельки с боковыми клиньями уменьшают пиковый момент приведения колена. 16 Хотя это могло послужить обоснованием для использования бокового клина при лечении симптоматического ОА коленного сустава, три рандомизированных контролируемых испытания этого вмешательства не подтвердили его эффективность для уменьшения боли или структурного прогрессирования при ОА коленного сустава. 17-19 Ограничением этих результатов является то, что участники не были проверены на наличие варусного толчка, хотя они были проверены на ОА медиального тибиофеморального колена, который должен был отобрать тех, у кого была повышенная нагрузка на медиальный отдел.
Рисунок 3
Хотя остаются вопросы относительно лечения ОА коленного сустава с помощью боковой клиновой стельки, другие вмешательства могут быть более эффективными для уменьшения варусной тяги и потенциально уменьшения структурного прогрессирования и боли у пациентов с ОА коленного сустава. Повторная тренировка походки, такая как походка с носками наружу или походка с опорой на медиальную часть (медиализация колена во время фазы опоры), в поперечных исследованиях была связана с более низкими моментами внешнего приведения, 20,21 , и может быть эффективным методом лечения варусного сустава. толкать.Однако неясно, насколько хорошо люди воспримут переобучение походки в качестве вмешательства. Еще одно возможное вмешательство — это поощрение более медленной походки, что потенциально может улучшить симптомы и структурное прогрессирование при ОА коленного сустава. 11,12 Однако не у всех, кто замедляет походку, наблюдается такая же степень уменьшения момента внешнего приведения. 23 Необходимо дальнейшее исследование, чтобы определить, имеют ли люди с варусным толчком более или менее вероятность уменьшения момента внешнего приведения при более низкой скорости походки.
Также было показано, что те, кто ходит босиком или с тростью, также имеют более низкий момент внешнего приведения. 24 Нет окончательных доказательств того, что использование этих вмешательств лечит варусный толчок, боль или прогрессирование медиального ОА коленного сустава, и с практической точки зрения может быть трудно убедить людей ходить босиком или носить трость на регулярной основе. основа, когда их боль в колене не сильная.
По идее, фиксация коленного бандажа с разгрузкой медиального отсека в популяции с известным варусным толчком может быть эффективным для уменьшения варусного толчка. 22 Высокая остеотомия большеберцовой кости также потенциально может уменьшить варусное давление, 25 , но это может быть слишком инвазивной процедурой, чтобы быть широко принятой, особенно у пациентов с легкой степенью остеоартрита коленного сустава. Необходима систематическая оценка методов лечения, которые уменьшают варусную тягу в рандомизированных контролируемых исследованиях популяций, предварительно отобранных на наличие варусной тяги.
Выводы
Тяга варуса — это измерение динамического выравнивания, которое потенциально представляет нестабильность колена в результате неэффективного противодействия увеличенному моменту приведения колена, измерение нагрузки на медиальный отдел.Динамический варусный толчок тесно связан со статическим выравниванием варуса, но он представляет собой иную конструкцию. Факторы, связанные с варусным толчком, включают мужской пол, белую расу и, возможно, более высокие скорости походки. Было показано, что толчок варуса является прогностическим фактором прогрессирования структуры медиальной тибио-бедренной кости и связан с симптомами ОА коленного сустава.
Лечение, направленное на минимизацию варусного толчка, обещает уменьшить структурное прогрессирование и симптомы, связанные с остеоартритом коленного сустава. Необходимы рандомизированные контролируемые испытания эффективных методов лечения варусной тяги при ОА коленного сустава.
Грейс Сяо-Вэй Ло, доктор медицинских наук, практикующий ревматолог и клинический исследователь остеоартрита в Медицинском центре Майкла Э. Дебейки, штат Вирджиния, и Медицинском колледже Бейлора в Хьюстоне, штат Техас.
Раскрытие: Эта работа была частично поддержана Хьюстонским центром передового опыта HSR & D (HFP90-020), штат Вирджиния. Доктор Грейс Ло в настоящее время финансируется за счет наставничества NIH / NIAMS (грант 1K23AR062127).
ССЫЛКИ
1. Чанг А., Хейс К., Данлоп Д. и др.Тяга при ходьбе и прогрессирование остеоартроза коленного сустава. Arthritis Rheum 2004; 50 (12): 3897-9303.
2. Ло Г. Х., Харви В. Ф., Макалиндон Т. Е.. Связь варусного толчка и выравнивания с болью при остеоартрите коленного сустава. Arthritis Rheum 2012; 64 (7): 2252-2259.
3. Чанг А., Хохберг М., Сонг Дж. И др. Частота варусного и вальгусного толчков и факторы, связанные с наличием уколов у лиц с повышенным риском остеоартрита коленного сустава. Arthritis Rheum 2010; 62 (5): 1403-1411.
4. Куроянаги Ю., Нагура Т., Кирияма Ю. и др. Количественная оценка варусной тяги у пациентов с медиальным остеоартрозом коленного сустава. Колено 2012; 19 (2): 130-134.
5. Шарма Л., Сонг Дж., Фелсон Д. Т. и др. Роль выравнивания колена в прогрессировании заболевания и функциональном снижении остеоартрита коленного сустава. JAMA 2001; 286 (2): 188-195.
6. Wada M, Maezawa Y, Baba H, et al. Взаимосвязь между минеральной плотностью костной ткани, статическим выравниванием и динамической нагрузкой у пациентов с остеоартритом медиального отдела коленного сустава.Ревматология 2001; 40 (5): 499-505.
7. Хосино А., Уоллес Вашингтон. Амортизирующие свойства человеческого колена. J Bone Joint Surg Br 1987; 69 (5): 807-811.
8. Hurwitz DE, Ryals AB, Case JP, et al. Момент приведения колена во время походки у субъектов с остеоартритом коленного сустава более тесно коррелирует со статическим выравниванием, чем с тяжестью рентгенологического заболевания, углом носка и болью. J Orthop Res 2002; 20 (1): 101-107.
9. Hurwitz DE, Sumner DR, Andriacchi TP, Sugar DA. Динамические нагрузки на колени во время ходьбы позволяют прогнозировать распределение проксимального отдела большеберцовой кости.J. Biomech 1998; 31 (5): 423-430.
10. Чанг А., Хохберг М., Сонг Дж. И др. Частота варусного и вальгусного толчков и факторы, связанные с наличием уколов, у лиц с повышенным риском развития остеоартрита коленного сустава. Arthritis Rheum 2010; 62 (5): 1403-1411.
11. Роббинс С.М., Малый М.Р. Влияние скорости походки на момент приведения колена зависит от суммарных показателей формы волны. Походка 2009; 30 (4): 543-546.
12. Хант М.А., Беннелл К.Л. Прогнозирование динамической нагрузки на коленный сустав с помощью клинических измерений у людей с медиальным остеоартритом коленного сустава.Колено 2011; 18 (4): 231-234.
13. Торп Л. Е., Самнер Д. Р., Блок Дж. А. и др. Нагрузка на коленный сустав отличается у людей с легким по сравнению с умеренным медиальным остеоартритом коленного сустава. Arthritis Rheum 2006; 54 (12): 3842-3849.
14. Неоги Т., Фелсон Д., Ниу Дж. И др. Связь между рентгенологическими особенностями остеоартрита коленного сустава и болью: результаты двух когортных исследований. BMJ 2009; 339: b2844.
15. Огата К., Ясунага М., Номияма Х. Влияние клиновидных стелек на тягу коленных суставов, страдающих остеоартритом.Инт Ортоп 1997; 21 (5): 308-312.
16. Шелберн КБ, Торри М.Р., Стедман Дж. Р., Панди М.Г. Влияние ортезов стопы и вальгусной фиксации на момент приведения колена и нагрузку на медиальный сустав во время ходьбы. Clin Biomech 2008; 23 (6): 814-821.
17. Pham T., Maillefert JF, Hudry C., et al. Клиновидные стельки с боковым подъемом для лечения медиального остеоартрита коленного сустава. Двухлетнее проспективное рандомизированное контролируемое исследование. Хрящевой остеоартрит 2004; 12 (1): 46-55.
18. Бейкер К., Гоггинс Дж., Се Х. и др.Рандомизированное перекрестное исследование клиновидной стельки для лечения остеоартрита коленного сустава. Arthritis Rheum 2007; 56 (4): 1198-203.
19. Беннелл К.Л., Боулз К.А., Пейн С. и др. Боковые клиновидные стельки для лечения медиального остеоартрита коленного сустава: 12-месячное рандомизированное контролируемое исследование. BMJ 2011; 342: d2912.
20. Чанг А., Гурвиц Д., Данлоп Д. и др. Взаимосвязь между углом носка во время ходьбы и прогрессированием медиального тибиофеморального остеоартрита. Энн Рум Дис 2007; 66 (10): 1271-1275.
21.Fregly BJ, D’Lima DD, Colwell CW Jr. Эффективные модели походки для разгрузки медиального отдела колена. J Orthop Res 2009; 27 (8): 1016-1021.
22. Хант MA, Schache AG, Hinman RS, Crossley KM. Варусная тяга при медиальном остеоартрите коленного сустава: количественная оценка и эффекты различных вмешательств, связанных с походкой, с использованием одного тематического исследования. Arthritis Care Res 2011; 63 (2): 293-297.
23. Mündermann A, Dyrby CO, Hurwitz DE, et al. Возможные стратегии снижения нагрузки на медиальный отдел у пациентов с остеоартритом коленного сустава различной степени тяжести: снижение скорости ходьбы.Arthritis Rheum 2004; 50 (4): 1172-1178.
24. Кемп Г., Кроссли К.М., Ригли Т.В. и др. Снижение нагрузки на суставы при остеоартрозе медиального колена: обувь и трости. Arthritis Rheum 2008; 59 (5): 609-614.
25. Prodromos CC, Andriacchi TP, Galante JO. Связь между походкой и клиническими изменениями после остеотомии большеберцовой кости. J Bone Joint Surg Am 1985; 67 (8): 1188-1194.
Динамическое шинирование Hallux Valgus и Hallux Varus: экспериментальное исследование
Мэтью М.Джон, DPM 1 , Ф. Бак Уиллис, доктор философии 2
Интернет-журнал стопы и голеностопного сустава 3 (1): 1
Справочная информация: Отводящий палец стопы (HAV) — это деформация, вызывающая чрезмерный угол наклона большого пальца стопы по направлению ко второму пальцу ноги, и этим заболеванием страдают более 3,6 миллиона американцев. И наоборот, варусная деформация большого пальца — это чрезмерное медиальное отклонение, и эта патология возникает вторично по отношению к процедурам коррекции вальгусной деформации большого пальца стопы и является детской / врожденной аномалией.Целью этого пилотного исследования было сообщить о преимуществах динамического шинирования (DS) в снижении контрактуры при варусной и вальгусной деформации большого пальца стопы.
Методы: Были обследованы десять пациентов, получавших DS, в том числе шесть пациентов с диагнозом HAV и четыре пациента с диагнозом варусный сустав большого пальца стопы. Сообщаемые показатели результатов включают изменения максимального активного диапазона движений (AROM) и выравнивания в состоянии покоя.
Результаты: Пациенты, получавшие лечение от ВГА, восстановили средний активный диапазон движений (AROM) 10 ° в течение одного месяца.У пациентов, получавших лечение от варусной деформации большого пальца руки, через 3 месяца восстановился средний показатель AROM 9 °.
Выводы: Динамическое шинирование принесло пользу всем пациентам в этом исследовании. Пациенты с ВГА восстановили в среднем 10 ° AROM (средняя продолжительность 1 месяц), а пациенты с варусным деформированным пальцем увеличили в среднем 9 ° (средняя продолжительность 2 месяца). Методика, которая обеспечивала растяжение с низким крутящим моментом в течение продолжительного времени, была эффективна для уменьшения этих состояний без хирургического вмешательства.
Ключевые слова: Редукция контрактуры, Динасплинт, домашняя терапия, реабилитация.
Принято: Декабрь 2009 г.
Опубликовано: Январь 2010 г.
ISSN 1941-6806
DOI: 10.3827 / faoj.2010.0301.0001
Hallux Abductovalgus (HAV) — деформация бурсита большого пальца стопы, вызывающая аномальный угол наклона большого пальца стопы по направлению ко второму пальцу. Уровень заболеваемости ВГА составляет 1% всех американцев [1–4], в том числе 9% женщин в возрасте старше 60 лет. Эта патология вызывает боль, воспаление и снижение или нарушение работы большого пальца стопы при ходьбе.
Текущий стандарт лечения этого состояния включает нехирургическое лечение, такое как модификация обуви с последующим хирургическим вмешательством. [5-8] Осложнения хирургического лечения не лишены риска. Остеотомии первой плюсневой кости, такие как Lapidus и процедура дистального шеврона, вызвали значительную частоту возникновения варусного большого пальца стопы.
Hallux varus относится к чрезмерному медиальному отклонению большого пальца стопы. Помимо частого ятрогенного послеоперационного разнообразия, варусная деформация большого пальца стопы встречается как детская / врожденная патология, а также как ревматическое или посттравматическое состояние.[9,10] Эта патология соединительной ткани в настоящее время лечится только хирургическим путем. [3-6,11]
Подобные патологии имеют симптоматическую контрактуру, которая определяется как молекулярное укорочение соединительной ткани, и эти патологии возникают в результате послеоперационного или посттравматического артрофиброза [12-14], иммобилизации [15,16] или возникают вторично по отношению к чрезмерному нервно-мышечному тонусу. [16,17] Исследование Usuba, et. др., исследовали нехирургические терапевтические методы лечения контрактуры, вызванной хирургической иммобилизацией у крыс.[15] После 40 дней хирургической иммобилизации средняя сгибательная контрактура коленного сустава крысы составила -125 ° (n = 60). Усуба и др. и др., затем проверили взаимодействие четырех протоколов: растяжение с высоким и низким крутящим моментом и растяжение с увеличенной продолжительностью по сравнению с короткой продолжительностью. Единственное статистически значимое различие между протоколами лечения было обнаружено при использовании комбинированных протоколов растяжки с низким крутящим моментом в течение продолжительного времени.
Эта комбинация растяжения с низким крутящим моментом в течение длительного времени — именно то, что использовалось в системах Dynasplint.Исследование Джона и др. др., исследовали эффективность метода Dynasplint для уменьшения контрактуры, вызывающей Hallux Limitus (HL). [14] В это исследование были включены 50 пациентов после диагноза HL, возникшего после бунонэктомии или хейлэктомии.
Продолжительность этого рандомизированного исследования составляла восемь недель, и экспериментальные пациенты получали пролонгированное растяжение плюсневого сустава Dynasplint с низким крутящим моментом в течение 60 минут три раза в день.
Зависимая переменная в Dr.Исследование Джона показало изменение активного диапазона движения (AROM), и у экспериментальных пациентов произошло значительное изменение после использования этого метода домашней терапии (P <0,001, T = 4,224). У экспериментальных пациентов в этом исследовании восстановилось среднее изменение AROM на 32 °, расширение по сравнению со средним изменением AROM только на 10 ° для контрольных пациентов. Рандомизированное контролируемое исследование доктора Джона продемонстрировало убедительную эффективность метода MTD14. Ретроспективное исследование (N = 61), проведенное Калишем и Уиллисом, показало сопоставимые результаты у пациентов, у которых через 4 недели удалось восстановить 73% тыльного сгибания плюсневого сустава.[13] Целью этого пилотного исследования было сообщить о преимуществах динамического шинирования (DS) в снижении контрактуры при варусной и вальгусной деформации большого пальца стопы.
Методы
В этом отчете десять пациентов лечились с помощью динамического шинирования (DS) (шесть с HAV и четыре с варусным пальцем). Модальность показана на рисунке 1AB, и это устройство обеспечивает силу и противодействие для достижения удлинения соединительной ткани для уменьшения контрактуры. Одна и та же единица может использоваться как для латерального, так и для медиального растяжения, и это изменение аналогично метатарзальной Dynasplint, которая растягивается как при подошвенном сгибании [12], так и при тыльном сгибании.[13,14]
Рисунок 1A и 1B Вальгусная деформация большого пальца стопы (A) и варусная деформация большого пальца стопы (B) Dynasplint.
Первоначальная примерка для пациентов включала настройку устройства (длина стопы пациента, обхват и различные степени отека большого пальца стопы), а также обучение по надеванию и снятию устройств. Пациенты также получили инструкции по безопасности, общему ношению и уходу, а также стандартизированные цели по установке натяжения. Динамическое шинирование использует протокол растяжения с низкой нагрузкой для уменьшения контрактуры с помощью соответствующего биомеханического устройства, которое увеличивает время сустава в конечном диапазоне (движения).[12-14,16,17]
Каждому пациенту было рекомендовано носить DS первоначально в течение 10 минут три раза в день (tid) в сидячем положении с начальной настройкой натяжения №1 (крутящий момент 0,10 фунта-фут). Пациентам было предложено последовательно увеличивать время ношения до тех пор, пока они не станут комфортно носить устройство в течение 60 минут, tid. Эта самая низкая интенсивность использовалась для привыкания к системе, и пациенты были проинструктированы увеличивать напряжение постепенно каждые две недели после того, как они привыкли носить устройство в течение 60 минут, tid.
Результаты
Измерения результатов в этом исследовании включали изменения максимального AROM для всех пациентов и изменения в выравнивании большого пальца стопы, измеренные в состоянии покоя с опорой на вес тела. У пациентов, получавших лечение по поводу ВГА, восстановился средний АРОМ 10 ° (один месяц), а у пациентов, леченных от варусного пальца, восстановился средний АРОМ 9 ° через 3 месяца. Измерение выравнивания большого пальца стопы производилось в состоянии покоя (с опорой на вес). Эта переменная давала сравнимые приросты отведения Hallux на 10 ° (HAV) и 9 ° для аддукции (hallux varus).
Заключение
Целью данного исследования было сообщить о преимуществах динамического шинирования в уменьшении контрактуры при варусной и вальгусной деформации большого пальца стопы. Это исследование нового метода уменьшения контрактуры было полезным для восстановления AROM и достижения более оптимального выравнивания большого пальца. В DS использовался проверенный протокол использования длительного растяжения с низким крутящим моментом для уменьшения контрактуры без хирургического вмешательства. [13-17] В то время как хирургическое разрешение варусной деформации большого пальца стопы и HAV является текущим стандартом лечения, терапевтические меры были эффективно предписаны для лечения послеоперационной реабилитации [18], и DS, использованный в этом исследовании, отвечал на призыв к терапевтическому лечению для патологии контрактуры большого пальца стопы.[3,6,12-14,18]
Использование динамического шинирования в этом пилотном исследовании не вызвало побочных эффектов, и в будущем рандомизированном контролируемом исследовании будет определено, эффективен ли этот новый метод в отдельных популяциях пациентов с вальгусной деформацией большого пальца стопы и варусной деформации большого пальца стопы.
Список литературы
1. Шима Х, Окуда Р., Ясуда Т., Джотоку Т., Китано Н., Киношита М.: Рентгенографические измерения у пациентов с вальгусной деформацией большого пальца стопы до и после проксимальной серповидной остеотомии. J Bone Joint Surg 91A (6): 1369 — 1376, 2009.
2. Селнер AJ, Селнер MD, Cyr RP, Noiwangmuang W: Revisional Am Podiatr Med Assoc 4 (4): 341 — 346, 2004.
3. Миллер JW: Приобретенная варусная деформация большого пальца стопы: заболевание, которое можно предотвратить и исправить. J Bone Joint Surg 57A (2): 183 — 188, 1975.
4. Lui TH: Рекомендации по технике: минимально инвазивный подход к пересадке сухожилия для коррекции варусной деформации большого пальца стопы. Foot Ankle Int 30 (10): 1018 — 1021, 2009.
5. Миллер Р.Дж., Ротанг Н., Сорто Л.: Гериатрический бурсит: коррекция варусной плюсневой кости и вальгусной деформации большого пальца стопы с помощью имплантата полного сустава Swanson.J Foot Surg 22 (3): 263 — 270, 1983.
6. Ваноре Дж. В., Кристенсен Дж. К., Кравиц С. Р., Шуберт Дж. М., Томас Дж. Л., Вейл Л. С., Злотофф Х. Дж., Мендичино Р. В., Couture SD; [Руководство по клинической практике Первая группа по заболеваниям плюснефалангового сустава Американского колледжа хирургов стопы и голеностопного сустава]: Диагностика и лечение заболеваний первого плюснефалангового сустава. Раздел 3: Hallux varus. J Foot Ankle Surg 42 (3): 137 — 142, 2003.
7. Ожеховски В., Драган С., Ромашкевич П., Кравчик А., Кулей М., Морасевич Л. Оценка последующих результатов оперативного лечения МакБрайдом по поводу вальгусной деформации большого пальца стопы. .Ortop Traumatol Rehabil 10 (3): 261 — 273, 2008.
8. Jahss MH: Заболевания большого пальца и первого луча. Заболевания стопы и голеностопного сустава: медико-хирургическое лечение. 2-е изд. Филадельфия, Пенсильвания: WB Saunders Co, 1084 — 1089, 1991.
9. Трнка Х. Дж., Хофштеттер С.Г., Изли М.Э .: Промежуточные результаты остеотомии Ладлоффа на глубине ста одиннадцати футов. Хирургическая техника. J Bone Joint Surg 91A (Suppl 2 Pt 1): 156 — 168, 2009.
10. Oloff LM, Bocko AP: Применение дистальной метафизарной остеотомии для лечения деформаций большого межплюсневого сустава.J Foot Ankle Surg 37 (6): 481 — 489, 1998.
11. Билотти М.А., Каприоли Р., Теста Дж., Курнуайер Р. мл., Эспозито Ф.Дж.: Остеотомия с обратным Остином для коррекции варусного пальца стопы. J Foot Surg 26 (1): 51 — 55, 1987.
12. Джон М. М., Уиллис Ф. Б., Портильо A: Динамическое шинирование пальца ноги бегуна: отчет о болезни с анализом походки. J Am Podiatric Med Assoc 99 (4): 367 — 370, 2009.
13. Калиш С.А., Уиллис Ф. Б.: Ограничение большого пальца стопы и динамическое шинирование: ретроспективная серия. Интернет-журнал Foot & Ankle 2 (4): 1, 2009.
14. Джон М.М., Калиш С.Р., Пернс С.В., Уиллис, ФБ. Динамическое шинирование при Hallux Limitus: рандомизированное контролируемое исследование. Журнал American Podiatric Medical Assoc (In-Press)
15. Усуба М., Акаи М., Ширасаки Ю., Миякава С. Экспериментальная коррекция контрактуры суставов с низким крутящим моментом — длительное повторное растяжение. Clin Orthop Relat Res 456: 70 — 88, 2007.
16. Уиллис Ф. Б.: Восстановление походки после ЧМТ. Applied Neurol 3 (7): 25–26, 2007.
17. Лай Дж, Джонс М., Уиллис Б. Влияние динамического шинирования на чрезмерный тонус / контрактуру подошвенного сгибания: контролируемое перекрестное исследование.Материалы 16-го Европейского конгресса по физической и реабилитационной медицине. Пабы Minerva Medica, Италия, 106–109, август 2008 г.
18. Шух Р., Хофштеттер С. Г., Адамс С. Б. мл., Пихлер Ф., Кристен К. Х., Трнка Х. Дж .: Реабилитация после операции на вальгусной деформации большого пальца стопы: важность физиотерапии для восстановления веса.
