Лечение пациентов старческого возраста с переломами бедренных костей
Серьезной проблемой современной ортопедии является перелом бедра в пожилом возрасте. При консервативном лечении подобных переломов, пожилой человек прикован к постели в течение минимум 2-х месяцев. «Лежачий» больной дома требует создания специальных условий и непрерывного трудоемкого ухода со стороны родственников. Но, несмотря на все усилия, длительный постельный режим часто приводит к развитию грозных осложнений, таких как застойная пневмония, пролежни, тромбоэмболия легочной артерии, часто приводящих к смерти пожилых пациентов. Перелом бедра, лечение его – проблема масштабного характера и она требует оптимального решения.
Варианты лечения переломов бедра
При консервативном лечении переломов бедра часто происходит несращение перелома, и тогда пациент в лучшем случае может передвигаться самостоятельно в пределах нескольких шагов с ходунками. К сожалению, операция при переломе бедра многим пациентам пожилого возраста не выполняется.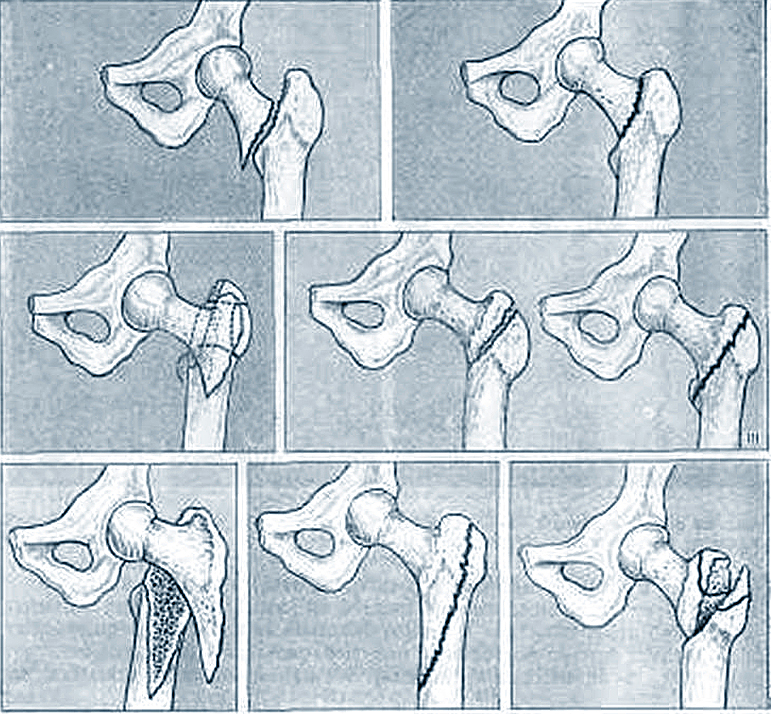 Врачи мотивируют отказ наличием сопутствующих заболеваний у пациентов данной группы, например сердечной патологии.
Врачи мотивируют отказ наличием сопутствующих заболеваний у пациентов данной группы, например сердечной патологии.
Безусловно, наличие сопутствующих заболеваний сердечно – сосудистой системы увеличивает риск операции, однако именно усугубление течения этих же заболеваний на фоне постельного режима приводит к смерти пациента при отказе от операции чаще, чем на фоне оперативного лечения. Поэтому современной мировой тенденцией в лечении подобных переломов является активная хирургическая тактика.
Операция должна выполняться в кратчайшие сроки после перелома, с применением минимально травматичных методов остеосинтеза, через разрезы кожи до 3-х сантиметров, под интраоперационным рентген – контролем. К сожалению, во многих российских больницах отсутствуют технические возможности для выполнения подобных операций.
Успешные операции врачей Ортоцентра
За 2014 год специалистами Ортоцентра прооперировано 73 пациента с переломами бедренной кости со средним возрастом 81 год.
Лечение пожилых пациентов с переломом бедра при обращении в Ортоцентр будет выполнено в кратчайшие сроки (до 2х суток с момента обращения), с соблюдением международных стандартов в условиях, сопоставимых с условиями лучших клиник Германии и Израиля. Для выполнения остеосинтеза переломов бедра используются конструкции (пластины и штифты) ведущих мировых производителей.
Перелом бедра — Официальный сайт ФГБУЗ КБ №85 ФМБА России
О бедренной кости
Бедренная кость (лат.- Femur) — это самая крупная, длинная кость в скелете человека. Кость имеет физиологические изгибы — саблевидную форму. Оба конца бедренной кости участвуют в образовании крупных суставах — 
Нижний (дистальный) конец кости представлен двумя мыщелками, которые покрыты гиалиновым хрящем и участвуют в образовании коленного сустава. Практически на всем протяжении бедренной кости крепятся различные мышцы и капсульно-сухожильные образования.
Перелом бедренной кости
Переломы бедра могут возникать на разных ее уровнях. С возрастом, у пожилых людей перелом бедра происходит в верхнем (проксимальном) конце. Это происходит за счет ухудшения питания (трофики) костной ткани на этом уровне.
Переломы бедра бывают: чрезвертельные, перелом шейки бедра , перелом головки бедра. Как правило, эти виды переломов встречаются у пожилых людей. Переломы диафиза бедренной кости (тела) и дистального конца (мыщелков) бедра происходят за счет высокой кинетической энергии направленной на этом уровне. Это происходит в результате сильного удара, при ДТП.
Виды переломов: поперечные, косые, оскольчатые, многооскольчатые, фрагментарные.
Виды переломов костей |
|||
косой |
оскольчатый |
спиральный |
со смещением |
Симптомы перелома бедренной кости
Симптоматика перелома бедренной кости зависит от уровня повреждения кости.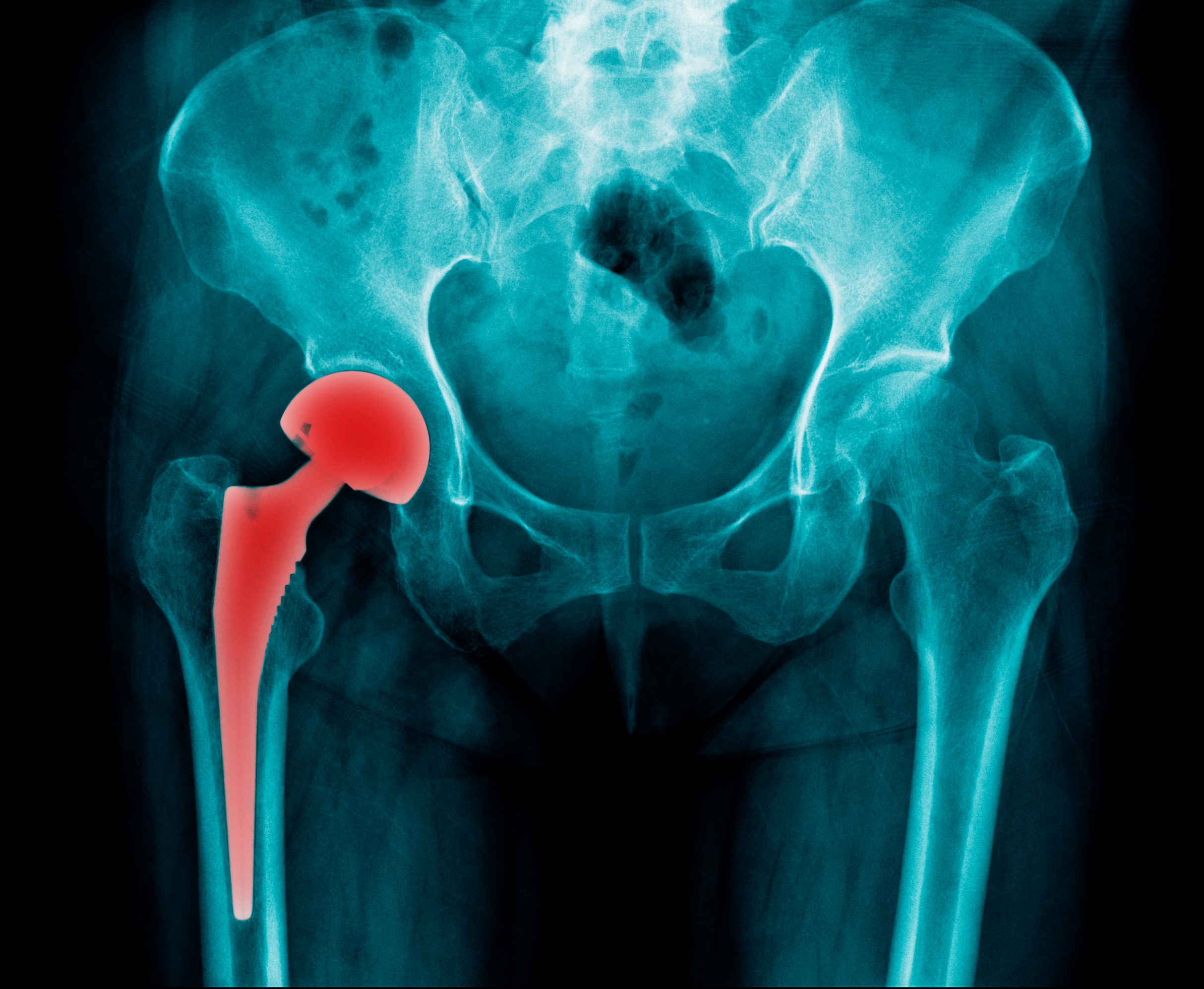
При переломе диафиза и проксимального конца бедра — деформация области бедра, отек , патологическая подвижность отломков. Одно из серьезных осложнений при переломах бедренной кости — это массивное кровоизлияние в мягкие ткани бедра. При переломах любого сегмента нарушается опороспособность конечности.
Диагностика перелома бедренной кости
Совокупность определенных клинико-диагностических данных позволяет наиболее точно диагностировать перелом бедренной кости. Основным инструментальным методом диагностики является рентгенография. Учитывая развитие медицинских технологий, применение компьюторной томографии в диагностике переломов костей и бедренной кости, позволяет максимально точно определить степень и сложность костных повреждений.
Лечение перелома бедренной кости
На сегодняшний момент ведущий метод лечения перелома бедренной кости – это оперативный метод. Суть этого метода заключается в том, чтобы в максимально быстрые сроки операция на бедренной кости позволила пациенту начать восстановление после тяжелой травмы.
По статистике у пожилых людей наиболее часто возникают переломы проксимального отдела бедренной кости — чрезвертельные, подвертельные и переломы шейки бедра. Лечение переломов у таких пациентов сводится к тому, чтобы максимально быстро вертикализировать, поднять на ноги человека. Операция выбора при переломах шейки бедра
При переломах вертельной области наиболее часто применяется металлостеосинтез. При помощи специальных металлических конструкций фиксируются костные фрагменты, что обеспечивает их консолидацию (сращение). При переломах диафиза (тела) выбор метода операции зависит от вида перелома. Использование накостного и внутрикостного (интрамедуллярного) методов фиксации, определяется индивидуально.
При переломах диафиза (тела) выбор метода операции зависит от вида перелома. Использование накостного и внутрикостного (интрамедуллярного) методов фиксации, определяется индивидуально.
Основной задачей врача-травматолога является добиться оперативным методом максимально точного сопостановления костных отломков и восстановления функции конечности. В нашем центре применяются самые современные оперативные методики лечения переломов бедренной кости
Переломы шейки бедренной кости — БСМП Гродно
В связи с неуклонным старением населения в нашей стране, количество переломов шейки бедренной кости увеличивается. По статистике, переломы шейки бедра составляют до 6% от числа переломов всех костей скелета. До 90% переломов этой локализации наблюдаются у лиц пожилого и старческого возраста. У женщин переломы этой локализации наблюдаются в два раза чаще, чем у мужчин. У 20% больных (в основном, это люди пожилого возраста) эти переломы приводят к летальному исходу. Перелом шейки бедренной кости у пожилых пациентов это не просто сломанная кость, это состояние, которое угрожает их жизни. Сам перелом не является опасным и проблемы в лечении не составляет. Жизнеугрожающими для пожилого пациента становятся осложнения от длительного обездвиживания и пребывания в постели после травмы.
Перелом шейки бедренной кости у пожилых пациентов это не просто сломанная кость, это состояние, которое угрожает их жизни. Сам перелом не является опасным и проблемы в лечении не составляет. Жизнеугрожающими для пожилого пациента становятся осложнения от длительного обездвиживания и пребывания в постели после травмы.
Переломы шейки бедра у молодых гораздо более редкое явление, которое в меньшей степени угрожают их жизни. В связи с большой распространенностью переломов данной локализации среди пожилых людей, проблема лечения этих пациентов не только медицинская, но и социальная. В этой статье мы рассмотрим анатомию бедренной кости, причины способствующие переломам шейки бедра, а также способы лечения этой травмы.
Анатомия
Тазобедренный сустав по строению шаровидный, поэтому движения в нем возможны во многих плоскостях. Сустав образован вертлужной впадиной, образуя как бы глубокую чашу и головкой бедренной кости, которая имеет форму шара.
Головка бедренной кости соединена с основной ее частью (диафизом) с помощью короткого участка кости, называемым шейка бедренной кости. Сильные и толстые мышцы и сухожилия окружают сустав. Поверхности вертлужной впадины и головки бедренной кости покрыты суставным хрящом.
Суставной хрящ — жесткий и гладкий материал, покрывающий кости в области сустава. Суставной хрящ позволяет покрытым им костям плавно скользить друг относительного друга, не повреждаясь.
В зависимости от расположения линии перелома по отношению к головке бедренной кости переломы шейки бедренной кости делят на:
- субкапитальные — переломы вблизи перехода головки в шейку
- чресшеечные – проходят через шейку
- базальные – линия перелома располагается в области основания шейки
Все кровоснабжение головки бедренной кости, а также хряща ее покрывающего происходит через сосуды проходящие в области шейки бедренной кости.
Если эти сосуды повреждаются, питание головки бедренной кости нарушается и она разрушается.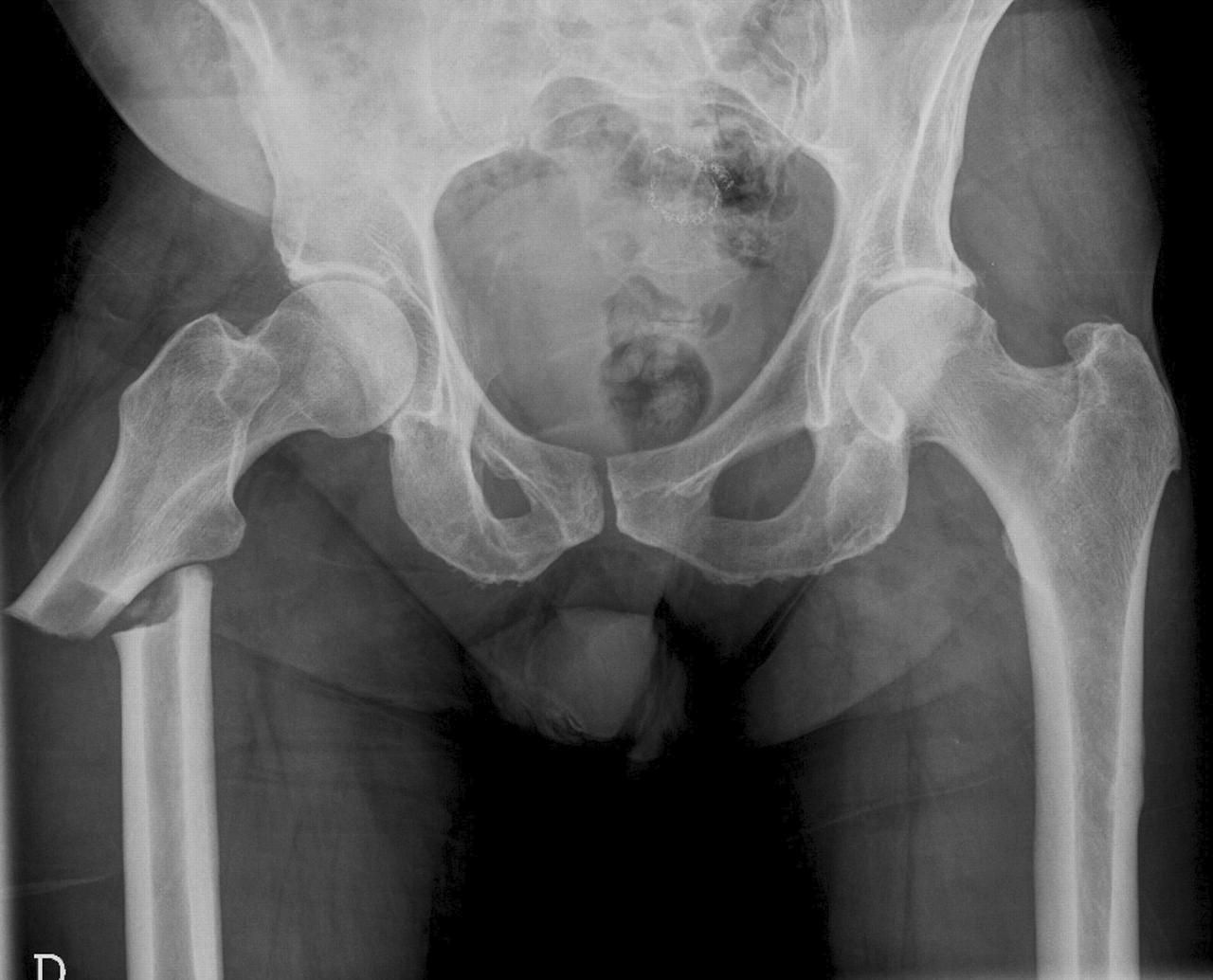
Знание расположения линии перелома помогает выбрать верную оперативную технику, а также спрогнозировать течение данного заболевания.
Известно, что головка бедренной кости кровоснабжается из нескольких источников:
- сосудов собственной (круглой) связки головки бедренной кости – ligamentum teres
- сосудов, проходящих в капсуле сустава – capsular retinacula
- сосудов, идущих в самой бедренной кости – nutrient artery
Схематическое изображение кровоснабжения головки и шейки бедренной
Сращение перелома также не может состояться в связи с отсутствием кровоснабжения данной области.
При переломе шейки бедренной кости сосуды питающие головку бедренной кости, как правило повреждаются. Головка бедренной кости не получает питание в связи с чем начинает разрушаться.
Сращение не наступает, а головка со временем рассасывается. Опороспособность ноги резко уменьшается. Пациент не может передвигаться без дополнительной опоры в виде костылей или ходунков.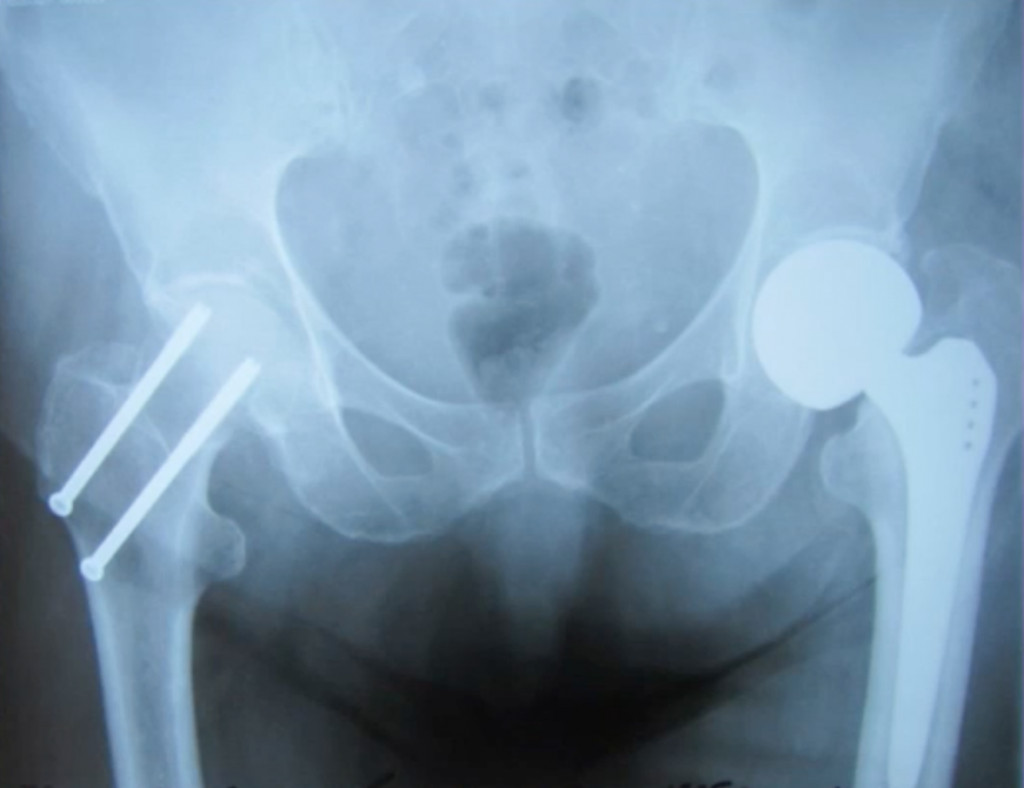
Причины перелома
Очевидной причиной перелома шейки бедра является травма. Пожилые люди часто теряют равновесие и падают. Причиной падения также могут быть различные неврологические и сердечные заболевания, которые могут спровоцировать внезапную потерю сознания и падение.
Переломы шейки бедренной кости почти всегда происходят при падении больного на бок, на область тазобедренного сустава. Иногда они могут наступать и от легкого толчка или даже от обычного наклона туловища. В последнем случае такие переломы поздно диагностируются и иногда долго лечатся как воспаление седалищного нерва.
Остеопороз является одной из причин широкого распространения переломов у пожилых людей.
При остеопорозе происходит вымывание минеральных веществ из костей. Кости становятся хрупкими и ломкими, что увеличивает склонность к переломам даже при небольших травмах. Остеопороз наиболее распространен среди пожилых женщин с лишним весом.
К фактором предраспологающим к развитию остеопороза можно отнести злоупотребление алкоголя, табакокурение, прием некоторых видов лекарств, а также малоактивный и сидячий образ жизни.
У молодых пациентов перелом шейки бедренной кости как правило является следствием высокоэнергичной травмы при ДТП или падении с высоты.
Симптомы перелома
Перелом шейки бедра, как и любой перелом вызывает резкую боль. Опороспособность нижней конечности нарушается. Человек не может встать и опереться на ногу. Если пожилой человек живет один в квартире, после падения он не может добраться до телефона и вызвать помощь. Как правило такие пациенты доставляются в стационар через несколько часов и даже дней после травмы в состоянии сильного обезвоживания, что может быть для них смертельноопасным.
Диагноз
Диагноз устанавливается на основании собранного анамнеза, физикального осмотра и данных инструментальных методов обследования.
Переломы шейки бедренной кости сопровождаются многими симптомами, наиболее распространенными из которых являются:
- резкая боль, которая возникает при попытке активных и пассивных движений и/или при поколачивании по пятке, определяется немного ниже паховой складки и усиливается при пальпации
- Характерный вынужденное положение ноги — она повернута так, что наружный край стопы лежит на кровати (наружная ротация)
- Симптом «прилипшей пятки» — невозможность поднять поврежденную ногу, при этом пятка скользит по поверхности кровати
- Отек и гематома — признаки, которые появляются спустя несколько дней после травмы.
 Они могут достигать больших размеров, образуя припухлость в виде галифе (симптом «галифе»)
Они могут достигать больших размеров, образуя припухлость в виде галифе (симптом «галифе») - Укорочение нижней конечности на несколько сантиметров, которое возникает за счет смещения и неправильного стояния отломков
Как правило диагноз перелом шейки бедра устанавливается без особых сложностей. Рентгенография позволяет уточнить характер перелома и степень смещения отломков.
Важно, чтобы доктор получил информацию о наличии и выраженность сопутствующих заболеваний у пациента, что является важным для определения тактики дальнейшего лечения перелома. Например высокий сахар крови или повышенное артериальное давление у пациента может стать причиной для переноса сроков операции.
Возможные осложнения
Перелом шейки бедренной кости – это травма, при которой велик риск таких осложнений, как несращение перелома (образование ложного сустава), асептический некроз головки бедренной кости. Кроме того из-за длительного постельного режима особенно у пациентов пожилого возраста велика вероятность присоединений таких осложнений как пневмонии, пролежней, образование тромбов и достаточно высокий процент летальных исходов.
Все вышеперечисленное указывает на то, что оптимальным (а зачастую жизнесохраняющим) выходом из такой ситуации является скорейшая активизация пациента, что достигается при помощи операции (остеосинтез или эндопротезирование сустава). К сожалению, после проведения операции остеосинтеза сращение отломков происходит не всегда, в силу сопутствующих неблагоприятных факторов. Поэтому ведущим оперативным методом лечения переломов шейки бедренной кости является эндопротезирование тазобедренного сустава (однополюсное, тотальное или биполярное).
Консервативное лечение
Существуют консервативные и оперативные методы лечения переломов шейки бедренной кости. Без операции можно лечить пациентов, состояние которых позволяет сесть в постели в течении нескольких дней после травмы, а в последующем встать с кровати и передвигаться при помощи костылей. Таким пациентам операция может быть выполнена в плановом порядке при необходимости после дополнительной подготовки. Также консервативное лечение может быть показано ослабленным пациентам с выраженной сопутствующей патологией, для которых риск анестезии и операции может быть крайне высоким.
Также консервативное лечение может быть показано ослабленным пациентам с выраженной сопутствующей патологией, для которых риск анестезии и операции может быть крайне высоким.
Ухаживающий должен быть настойчивым в активизации больного и уделять ему много внимания, иначе больные, особенно в старческом возрасте, быстро теряют активность, перестают самостоятельно заниматься лечебной физкультурой, и благоприятный исход заболевания становится сомнительным.
Что же делать в данной ситуации? При этом лечении необходима максимально возможная подвижность пациента на фоне обезболивания. Деротационный сапожок, наложенный в больнице можно, по желанию пациента, использовать периодически, он требуется для предотвращения вращения, ротации стопы, что может приносить пациенту боль,дискомфорт,с.Можно и нужно садиться в постели (деротационный сапожок на это время снимается или же , при отсутствии боли, вообще не применяется), становиться на ноги на ходунах, костылях, допускается даже опора на поврежденную ногу. При настойчивости пациент вначале ходит с ходунами или 2 мя костылями в течение 1 – 2 мес, затем с одним костылем и далее- переход к ходьбе с тростью. Проводится профилактика пневмонии – дыхательная гимнастика – надувание надувной игрушки по 5 – 10 минут каждого часа. Профилактика пролежней – подвижность, использование памперсов, протирание кожных покровов спиртсодержащими жидкостями, камфорным спиртом, водкой. Проводится тромбопрофилактика- бинтование ног эластическим бинтом ( можно использовать противоварикозный трикотаж в виде чулков ), а также применяются препараты низкомолекулярного гепарина (фрагмин, клекасан – в инъекциях и ксарелта, продакса- в таблетированной форме, согласно инструкции по применению).
При настойчивости пациент вначале ходит с ходунами или 2 мя костылями в течение 1 – 2 мес, затем с одним костылем и далее- переход к ходьбе с тростью. Проводится профилактика пневмонии – дыхательная гимнастика – надувание надувной игрушки по 5 – 10 минут каждого часа. Профилактика пролежней – подвижность, использование памперсов, протирание кожных покровов спиртсодержащими жидкостями, камфорным спиртом, водкой. Проводится тромбопрофилактика- бинтование ног эластическим бинтом ( можно использовать противоварикозный трикотаж в виде чулков ), а также применяются препараты низкомолекулярного гепарина (фрагмин, клекасан – в инъекциях и ксарелта, продакса- в таблетированной форме, согласно инструкции по применению).
При этом лечении перелом не срастается, в его зоне формируется ложный сустав,
происходит укорочение конечности на 3 – 4 см за счет смещения бедренной кости кверху до достижения опоры малого вертела и головки бедренной кости друг с другом, болевой синдром с течением времени нивелируется и исчезает.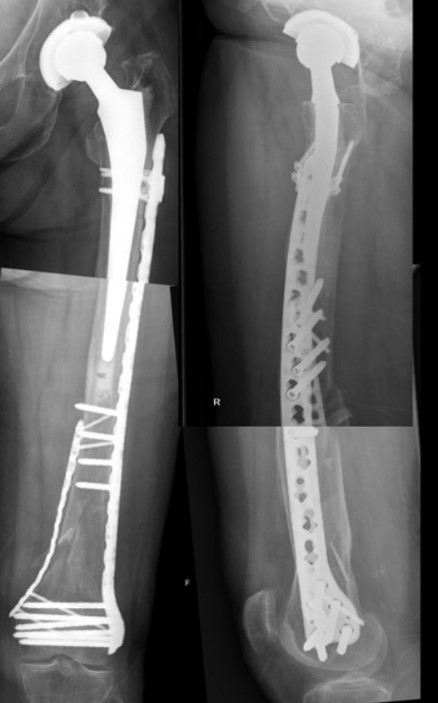 Укорочение конечности можно компенсировать ортопедичсекой обувью, заказав ее в ортопедической мастерской. В итоге, при определенной настойчивости происходит компенсация, пациент осваивает новые навыки и может самостоятельно передвигаться, активно себя обслуживать. Что дает возможность, при наличии противопоказаний к операции, избежать летальных осложнений и быть , на сколько это возможно, активными в своем жизненном пространстве.
Укорочение конечности можно компенсировать ортопедичсекой обувью, заказав ее в ортопедической мастерской. В итоге, при определенной настойчивости происходит компенсация, пациент осваивает новые навыки и может самостоятельно передвигаться, активно себя обслуживать. Что дает возможность, при наличии противопоказаний к операции, избежать летальных осложнений и быть , на сколько это возможно, активными в своем жизненном пространстве.
Хирургическое лечение при переломах шейки бедра
Существует несколько способов хирургического лечения переломов шейки бедра.
У молодых пациентов существует высокая вероятность сращения переломе шейки бедренной кости при правильном лечении. Операция должна быть произведена как можно быстрее после травмы.
Пациент фиксируется на специальном операционном столе, осуществляется закрытая коррекция положения отломков (репозиция) под рентгенконтролем, далее через небольшие проколы кожи перелом фиксируется тремя специальными винтами.
В сроки до полугода перелом чаще всего срастается. Таким же способом у пожилых людей можно лечить переломы шейки бедра без смещения отломков.
Однако стоит отметить что риск не сращения переломов шейки бедра у пожилых людей выше чем у молодых. Также переломы шейки бедра без смещения отломков встречаются гораздо реже.
При переломах шейки бедра со смещением у пожилых пациентов наиболее часто используемым методом хирургическим лечения является эндопротезирование тазобедренного сустава. Остеосинтез (фиксация перелома винтами или пластинами) чаще всего бесперспективна, в связи с нарушением кровоснабжения головки бедренной кости.
Решение об операции принимает врач совместно с пациентом. После выяснения анамнеза, врач выполняет тщательный клинический осмотр, чтобы измерить уровень болевого синдрома, функциональные возможности пациента. Во время осмотра пациента, врач-хирург изучает рентгенограммы, а также данные КТ и МРТ исследований.
Также потребуется тщательное и полное медицинское обследование перед операцией. Это делается для того, чтобы во время операции максимально снизить риск развития осложнений. Если предполагается длительная операция или уровень гемоглобина пациента ниже нормальных значений, после или во время операции может потребоваться переливание крови.
Обязательно назначается профилактика тромбоэмболических осложнений.
Виды эндопротезов
Существует несколько основных типов эндопротезов — бесцементные и цементные.
Цементные эндопротезы удерживаются в кости с помощью специального цемента, который фиксирует металл к кости. Поверхность бесцементных протезов выполнена таким образом, что костная ткань со временем врастает в нее, за счет чего протез и удерживается в кости. Для того чтобы эндопртоез прирос, кость обрабатывается специальными инструментами.
Оба вида фиксации эндопротезов широко применяются в медицинской практике. Также в некоторых случаях может использоваться комбинация, когда например вертлужный компонент (чашка) фиксируется с помощью цемента, а бедренный компонент (ножка) бесцементно. Решение о том, использовать цементный или бесцементный эндопротез принимает хирург, основываясь на возрасте, образе жизни пациента и качестве его костей.
Решение о том, использовать цементный или бесцементный эндопротез принимает хирург, основываясь на возрасте, образе жизни пациента и качестве его костей.
Эндопротез состоит из двух основных частей.
Вертлужный компонент (чашка) заменяет суставную поверхность вертлужной впадины. Оболочка вертлужного компонента изготовлена из металла, внутрь которого помещен пластиковый или керамический вкладыш, который непосредственно соприкасается с бедренным компонентом.
Бедренный компонент заменяет головку и шейку бедренной кости, обычно изготовлен из металла полностью. В некоторых конструкциях эндопротеза головка может быть выполнена из керамики.
Эндопротезирование может быть тотальным, когда заменяется оба компонента, и однополюсным. При однополюсном эндопротезировании (гемиартропластики) меняется только бедренный компонент. Гемиартропластика обычно выполняется при переломах шейки бедренной кости у пожилых и ослабленных пациентов.
При данном виде эндопротезирования допускается наиболее ранняя вертикализация пациента, уже на следующий день. Тем самым значительно уменьшается риск тромобоэмболических и гипостатических осложнений у пожилых ослабленных пациентов с переломами шейки бедренной кости.
Тем самым значительно уменьшается риск тромобоэмболических и гипостатических осложнений у пожилых ослабленных пациентов с переломами шейки бедренной кости.
Системе реабилитационных мероприятий максимально позволяет пациентам вернуться к активному образу жизни.
В результате успешно проведенной операции эндопротезирования тазобедренного сустава полностью восстанавливается подвижность в тазобедренном суставе, что дает возможность приступить к ранней активной реабилитации пациента и избежать возникновения многих возможных осложнений, которые обычно приводят к летальным исходам.
Применяемые на сегодняшний день прогрессивные методики и новые материалы позволяют оперировать пациентов практически любых возрастных групп и не задумываясь пользоваться «новым» суставом от 20-ти лет и более.
последствия, как лечить, сроки восстановления пожилого человека после перелома
Старость не радость. Эта пословица смиряет каждого из нас с мыслью, что преклонный возраст неизбежно сопровождается многочисленными проблемами.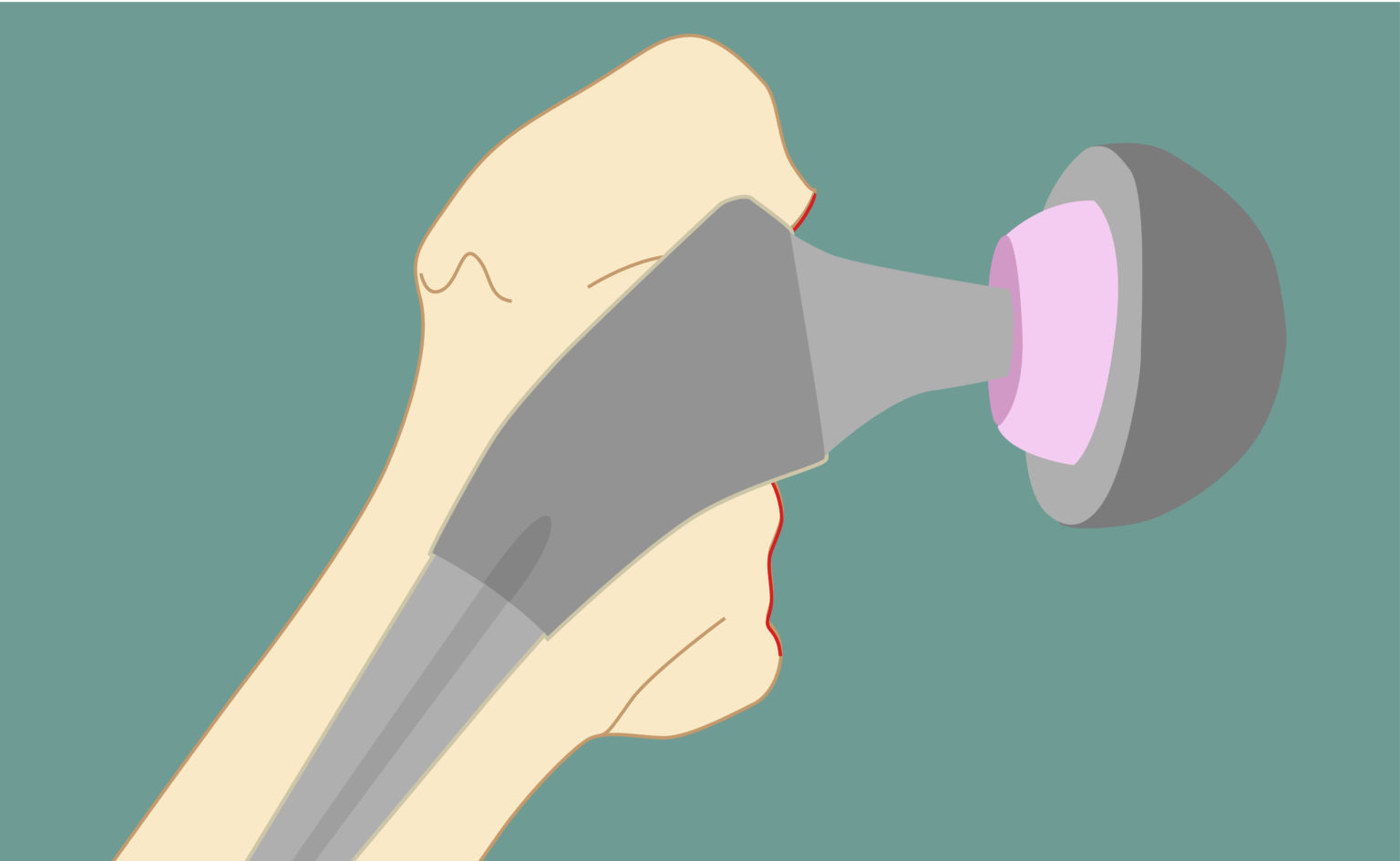 В первую очередь речь, разумеется, идет о различных заболеваниях, которые с годами прогрессируют. Однако старость не приговор, и ответственное отношение к собственному здоровью может значительно облегчить жизнь пожилого человека. Главное — знать, с чем придется иметь дело.
В первую очередь речь, разумеется, идет о различных заболеваниях, которые с годами прогрессируют. Однако старость не приговор, и ответственное отношение к собственному здоровью может значительно облегчить жизнь пожилого человека. Главное — знать, с чем придется иметь дело.
Так, одной из самых частых причин для обращения за неотложной медицинской помощью у людей старше 60 лет являются переломы. В чем же причина хрупкости костей человека в преклонном возрасте и каковы последствия подобных травм?
По мере старения обменные процессы в организме замедляются, равно как и способность к регенерации — естественному восстановлению повреждений. Вследствие этого у людей преклонного возраста развивается остеопороз — прогрессирующее снижение плотности костной ткани. Подобно тому, как бревна, из которых построен деревянный дом, со временем начинают усыхать и вся конструкция оседает под собственной тяжестью, у пенсионеров отмечаются уменьшение роста, сутулость, патологическое искривление позвоночника и так называемые гипотравматические переломы, возникающие даже при незначительных повреждениях или резких движениях.
Еще один фактор риска переломов у людей преклонного возраста — слабость и головокружение, которые могут быть следствием сопутствующих хронических заболеваний (например, болезней сердца и сосудов). Это ведет к тому, что пожилым людям легко потерять равновесие и упасть, например, на скользкой дороге или даже при выполнении повседневных домашних дел — во время уборки или гигиенических процедур.
Важно знать
Врачи отмечают, что риск развития остеопороза и получения переломов в пожилом возрасте наиболее высок у людей, родственники которых также страдали от этого заболевания (например, ломали шейку бедра). В группе риска пациенты с низкой массой тела, курильщики, те, кто злоупотребляет алкоголем, и больные, которым приходилось длительное время принимать кортикостероидные препараты (их часто назначают при артритах, бронхиальной астме и некоторых болезнях кожи) [1] .
Последствия переломов для пожилых людей
Для молодых людей, как правило, никакой серьезной опасности переломы не представляют: врачи давно научились сращивать кости, а обезболивающие препараты облегчают страдания больного на всех этапах выздоровления.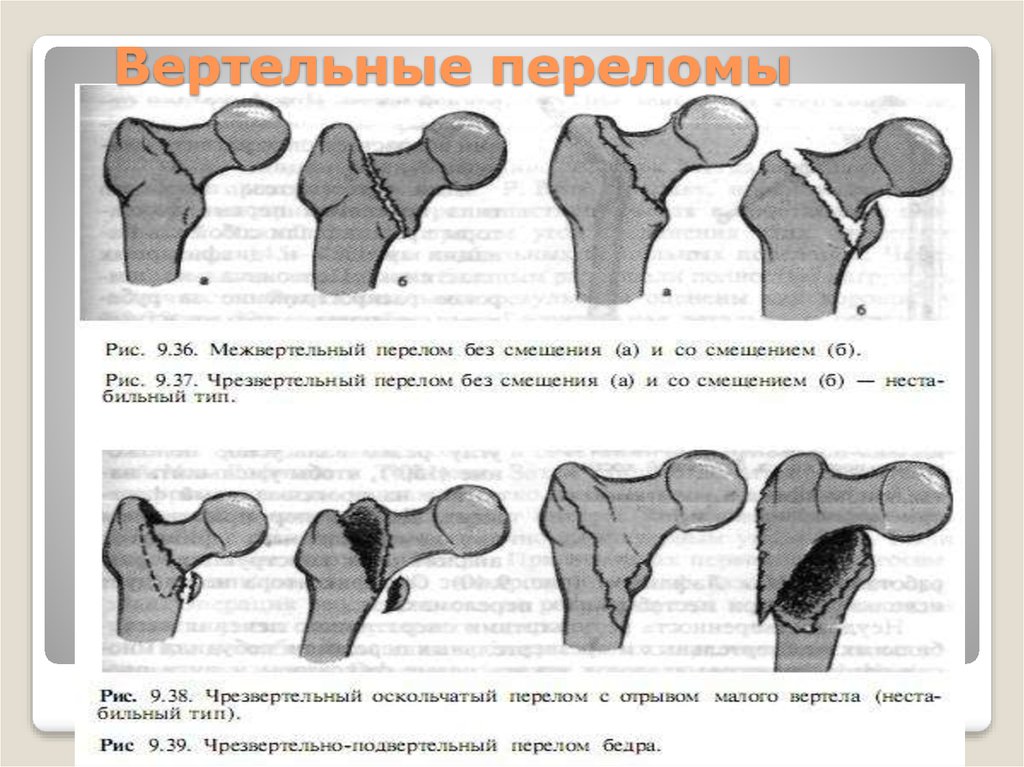 Однако в пожилом возрасте болезни протекают иначе, и даже «безобидная» травма может привести к летальному исходу. Причин этому несколько.
Однако в пожилом возрасте болезни протекают иначе, и даже «безобидная» травма может привести к летальному исходу. Причин этому несколько.
Во-первых, кости в преклонном возрасте срастаются гораздо медленнее, чем в молодости. Это обусловлено ухудшением обмена веществ и кровоснабжения скелетной ткани.
Во-вторых, необходимость в иммобилизации (временном обездвиживании) поврежденной части тела часто означает обязательный постельный режим, как, например, при переломе шейки бедра или позвонков. Отсутствие движений ослабляет организм и отрицательно влияет на эмоциональное состояние пациента.
Еще одна опасность связана с тромбоэмболиями — снижение подвижности больного ведет к образованию кровяных сгустков в сосудах нижних конечностей, что впоследствии может привести к закупорке легочной артерии — смертельно опасному состоянию [2] .
Как проходит лечение переломов разной локализации у людей преклонного возраста
Чтобы сломанные кости у пожилого человека срослись, нередко приходится прибегать к хирургическому вмешательству. Речь идет об остеосинтезе, при котором обломки соединяются металлической пластиной, а в некоторых случаях — об эндопротезировании сустава, при котором костное сочленение целиком заменяется имплантатом. Проблема такого подхода в том, что не все люди в возрасте способны благополучно перенести операцию, поэтому вопрос о ее целесообразности решается в индивидуальном порядке.
Речь идет об остеосинтезе, при котором обломки соединяются металлической пластиной, а в некоторых случаях — об эндопротезировании сустава, при котором костное сочленение целиком заменяется имплантатом. Проблема такого подхода в том, что не все люди в возрасте способны благополучно перенести операцию, поэтому вопрос о ее целесообразности решается в индивидуальном порядке.
Но мало вернуть скелет к «исходному состоянию» — важно, чтобы пациент начал двигаться в прежнем объеме. После переломов больные заметно слабеют, теряют мышечную массу и, что гораздо опаснее, интерес к активной жизни. Многие пожилые, сломавшие шейку бедренной кости, быстро привыкают пользоваться инвалидной коляской и со скепсисом относятся к курсам реабилитации, направленным на восстановление способности к самостоятельной ходьбе. Поэтому крайне важно заранее, еще на этапе планирования лечения, обратиться к квалифицированным специалистам-реабилитологам, которые помогут довести до ума работу травматолога и хирурга.
Переломы лучевой кости в дистальном отделеЭто часто встречающийся вид переломов верхних конечностей, который обычно наблюдается при падении на вытянутую перед собой руку. В неосложненных случаях перелом лучевой кости лечится наложением гипсового лонгета (или полимерной повязки), но, если присутствует смещение костных отломков или если у врача есть подозрение, что процесс их сращения будет затруднен, больному накладывают спицы.
В неосложненных случаях перелом лучевой кости лечится наложением гипсового лонгета (или полимерной повязки), но, если присутствует смещение костных отломков или если у врача есть подозрение, что процесс их сращения будет затруднен, больному накладывают спицы.
Лечение занимает обычно приблизительно шесть недель, после чего больному требуются реабилитация и легкая физическая нагрузка — курс специальных упражнений, направленных на восстановление мышечной силы поврежденной руки.
Перелом хирургической шейки плечевой костиЭта травма встречается у пожилых людей при падении с высоты собственного роста на локоть или при резком рывке, например при прогулке с собакой на поводке.
В легких случаях — при переломах без смещения — лечение заключается в фиксации руки специальной повязкой. Если обломки кости разошлись, проводится их совмещение под местной анестезией или процедура по скелетному вытяжению. В тяжелых случаях больному назначается операция с наложением пластин, однако ослабленным больным она может быть противопоказана.
Срок иммобилизации составляет в среднем шесть недель, в дальнейшем пациенту требуется реабилитация, направленная на восстановление функций поврежденной конечности.
Надмыщелковые переломы и переломы мыщелков плечевой костиЭти переломы также диагностируются при травмах локтя, обычно при падениях на руку. Лечение заключается в наложении гипса и фиксирующей руку повязки, в сложных случаях больному может потребоваться скелетное вытяжение руки или операция.
Гипс необходимо носить около шести недель. Реабилитация — как и при других видах переломов руки.
Переломы шейки бедраШейка бедра — самое тонкое место кости — плохо снабжается кровью, поэтому переломы в этой области срастаются очень долго. Как правило, у пожилых людей они происходят при падениях с высоты собственного роста.
Такие переломы требуют хирургического лечения — остеосинтез при помощи штифта, спицы, пластины либо замены головки бедренной кости или всего сустава целиком.
Послеоперационная госпитализация занимает несколько дней, тогда как период реабилитации требует многих месяцев упорных занятий лечебной физкультурой, прохождения физиопроцедур и других мероприятий, направленных на восстановление подвижности больной конечности.
Важно
В 2010 году на территории России каждые пять минут имел место один перелом шейки бедра. Ожидается, что к 2035 году число таких переломов вырастет до одного перелома в три минуты. При этом до сих пор не во всех регионах России пожилым пациентам с переломом шейки бедра оказывается современная хирургическая помощь. Особенно это касается сельской местности и небольших городов [3] .
Вертельные переломы бедренной костиКак и для предыдущего вида переломов, причиной вертельных переломов бедра у пожилых людей является остеопороз. Срастается бедренная кость крайне медленно, поэтому по возможности больным проводится операция, направленная на совмещение отломков или замену тазобедренного сустава.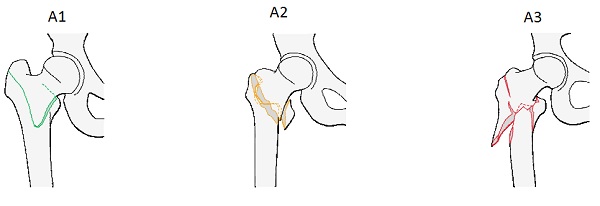
Восстановление после перелома и операции занимает от полугода и более. Пациентам требуется помощь с выполнением повседневных действий — гигиеническими процедурами, приготовлением пищи и так далее. Часто необходимо особым образом адаптировать жилище больного с учетом его слабости и малоподвижности.
Переломы мыщелков большеберцовой костиПерелом образуется при травмах колена, например при падениях на согнутые ноги. Такой перелом может сопровождаться кровоизлиянием в полость коленного сустава. В зависимости от тяжести повреждения кости пациенту накладываются гипс, спицы (аппарат Илизарова) или проводится операция с установкой шурупов или пластин.
Полное восстановление конечности после такого перелома занимает обычно около полугода. В течение всего это времени больной должен проходить реабилитационные мероприятия — физиопроцедуры, массаж и так далее.
Переломы лодыжекОни являются результатом подворачивания ног или падения пожилого человека на подвернутую ногу. Пожилым людям с переломами лодыжек накладывают гипсовый лонгет со специальным металлическим «стременем» в нижней части, которое дает возможность опираться на больную ногу, не используя костыль.
Пожилым людям с переломами лодыжек накладывают гипсовый лонгет со специальным металлическим «стременем» в нижней части, которое дает возможность опираться на больную ногу, не используя костыль.
Заживление перелома в неосложненных случаях занимает, как правило, около двух месяцев. Реабилитация направлена на восстановление здоровой походки и профилактику хромоты.
Профилактика переломов
Задуматься о профилактике остеопороза и сопутствующих ему переломов стоит еще до наступления старости. Рекомендации врачей просты: необходимо вести подвижный образ жизни, заниматься физкультурой, полезны регулярные занятия йогой.
Еще один важный фактор профилактики и восстановления — правильное питание, включающее в себя рекомендуемую дозу витамина D (600–800 МЕ в сутки) и кальция (1000–1500 мг), и отказ от употребления алкоголя [4] . Первый содержится в морской рыбе, особенно в ее печени, в кисломолочных продуктах, сливочном масле, овсянке и картофеле; кальцием богаты творог, сыр, йогурт, все виды капусты, шпинат, орехи, тофу. Не стоит пренебрегать и приемом специализированных витаминно-минеральных комплексов для укрепления костей и иммунитета.
Не стоит пренебрегать и приемом специализированных витаминно-минеральных комплексов для укрепления костей и иммунитета.
Кроме того, людям в возрасте полезно ежедневно дышать свежим воздухом и больше гулять, повышая мышечный тонус. А интерес к жизни и внимание со стороны родственников помогут им уйти от депрессивных мыслей, связанных со старением, и избежать многих проблем со здоровьем.
По оценкам Всемирной организации здравоохранения треть людей старше 65 лет падает ежегодно, более половины из них — повторно. Примерно 10–15% падений приводят к серьезным повреждениям. Более того — последствия падений являются пятой по распространенности причиной смерти пожилых [5] . Переломы костей требуют не только правильного и своевременного лечения, но и правильной реабилитации, которая особенно важна для людей преклонного возраста. По окончании восстановительных мероприятий потребуются постоянные меры профилактики повторных переломов.
Успешное лечение пациентки с несросшимся переломом бедренной кости -Наши новости
Переломы проксимального отдела бедренной кости является одной из наиболее распространенных патологий у пациентов пожилого и старческого возраста. По локализации линии перелома делятся на переломы шейки бедренной кости, чрезвертельные и подвертельные переломы. При переломах шейки бедренной кости предпочтительным методом лечения является эндопротезирование тазобедренного сустава, при более дистальных переломах выполняется операция – остеосинтез. Выбор метода оперативного лечения обусловлен особенностями анатомии и физиологии проксимального отдела бедренной кости. Однако в некоторых случаях на фоне выраженного остеопороза и массивного разрушения кости в результате перелома даже произведённый по всем правилам остеосинтез может оказаться несостоятельным.
По локализации линии перелома делятся на переломы шейки бедренной кости, чрезвертельные и подвертельные переломы. При переломах шейки бедренной кости предпочтительным методом лечения является эндопротезирование тазобедренного сустава, при более дистальных переломах выполняется операция – остеосинтез. Выбор метода оперативного лечения обусловлен особенностями анатомии и физиологии проксимального отдела бедренной кости. Однако в некоторых случаях на фоне выраженного остеопороза и массивного разрушения кости в результате перелома даже произведённый по всем правилам остеосинтез может оказаться несостоятельным.
Пациентка 75 лет оперирована в феврале 2017 г. по поводу оскольчатого чресподвертельного перелома бедренной кости. Пациентка была подготовлена к оперативному лечению, выполнен остеосинтез бедренной кости «гамма» штифтом с блокированием. Название «гамма» имлант получил за сходство с греческой буквой «γ» на рентгенограммах.
Суть операции заключается в репозиции (установка в правильном положении) отломков в месте перелома и заведении через несколько разрезов до 2-3 см внутрь бедренной кости металлических имплантов под контролем портативного рентген-аппарата. Металлоимпланты фиксируют костные отломки в заданном при репозиции положении. Длительность данной операции обычно в среднем 45 мин; за счет малоинвазивной методики, интраоперационная кровопотеря минимальная, что, как правило, позволяет даже пациентам в старческом возрасте хорошо переносить подобные хирургические вмешательства.
Металлоимпланты фиксируют костные отломки в заданном при репозиции положении. Длительность данной операции обычно в среднем 45 мин; за счет малоинвазивной методики, интраоперационная кровопотеря минимальная, что, как правило, позволяет даже пациентам в старческом возрасте хорошо переносить подобные хирургические вмешательства.
Пациентка была активизирована при помощи ходунков на следующий день после проведенной операции с возможностью опоры на оперированную конечность. Через 5 дней больная выписана под наблюдение участковым травматологом. Ранняя активизация пациентов в пожилом и старческом возрасте очень важный момент при любой патологии, травме и заболевании, так как именно гипостатические осложнения (малоподвижность) чаще приводят к фатальным исходам, нежели основное заболевание или травма.
Несмотря на своевременно и правильно выполненную операцию, пациентка поступила через 7 месяцев повторно в травматологическое отделение в связи с переломом фиксатора («гамма» штифта) на фоне несросшегося перелома бедренной кости. Причинами такого исхода лечения стали выраженное разрежение костной ткани (остеопороз), которое является постоянным спутником людей в преклонном возрасте, особенного женщин, а также многооскольчатый характер первичного перелома, затрагивавший практически весь проксимальный отдел бедренной кости. Поэтому, несмотря на качественно произведённую операцию, сращения перелома не наступила.
Причинами такого исхода лечения стали выраженное разрежение костной ткани (остеопороз), которое является постоянным спутником людей в преклонном возрасте, особенного женщин, а также многооскольчатый характер первичного перелома, затрагивавший практически весь проксимальный отдел бедренной кости. Поэтому, несмотря на качественно произведённую операцию, сращения перелома не наступила.
Подобный результат при лечении данного типа переломов по данным мировой литературы происходит примерно в 20 % случаев. Кости скелета состоят из живой костной ткани. Поэтому, испытывая систематические нагрузки, они уплотняются и обновляются. Импланты же, используемые в травматологии и ортопедии, рассчитаны на удержание отломков в заданном положении, пока происходит сращение перелома. В случае же несращения перелома вся нагрузка приходится на металлофиксатор. В результате этого и происходит так называемый «усталостный» перелом импланта. У данной пациентки штифт «выдержал» 7 месяцев, но перелом не сросся, а дополнительные несоосные нагрузки сломали имплант по месту несросшегося перелома.
Учитывая наличие сломанного фиксатора, несросшегося перелома бедра, наличие остеоартроза и остеопороза от повторного выполнения остеосинтеза на проведённом консилиуме решено было отказаться. Нашими врачами было принято решение о выполнении тотального эндопротезирования тазобедренного сустава (замена сустава на внутренний протез). Так как имелся несросшийся перелом проксимально отдела бедренной кости, стандартный вид протеза, который используется для оперативного лечения коксартроза или перелома шейки бедренной кости, использовать было нельзя. Был применен специальный ревизионный эндопротез, который позволил зафиксировать отломки бедренный кости. Тем самым были решены все основные задачи лечения: фиксация перелома с адаптацией костных отломков в правильном положении, устранение контрактуры и коксартроза, возможность пациентки передвигаться с опорой на сломанную конечность. В удовлетворительном состоянии пациентка была выписана на амбулаторное долечивание, проведя в стационаре менее двух недель (с момента обращения), получив также комплекс необходимых в таких случаях реабилитационных мероприятий.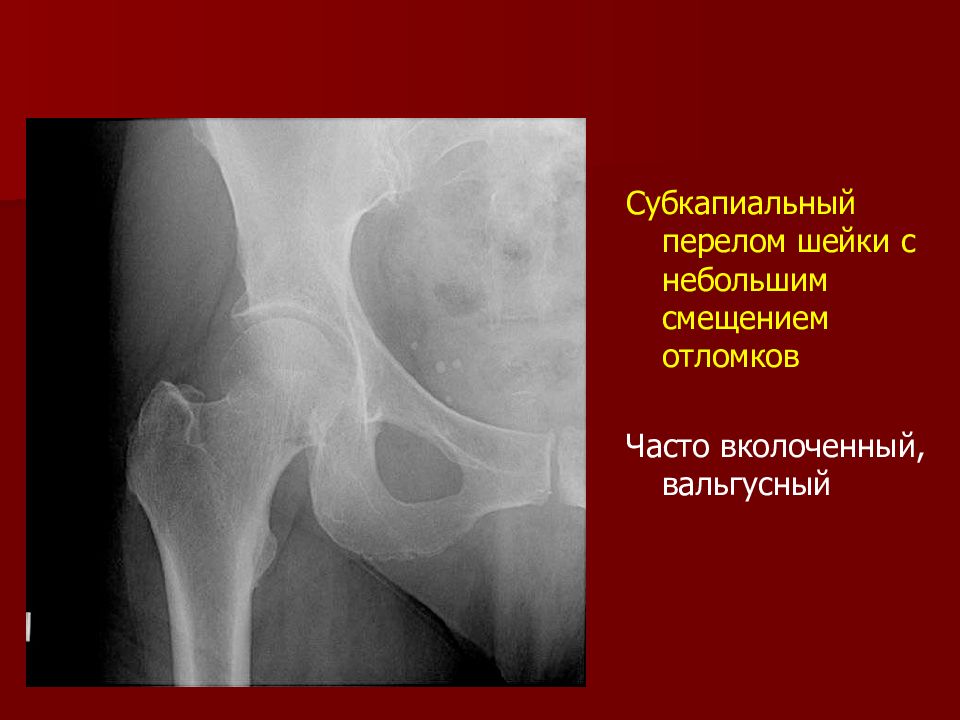
На момент выписки жалоб на боли не было, больная ходит с дополнительной опорой самостоятельно. Данный случай наглядно показывает, что благодаря разнообразию современных имплантов и владению различными техниками оперативных пособий, в лечении травматологических и ортопедических патологий возможно решение самых нестандартных проблем и даже их сочетания у одного пациента.
Переломы в пожилом возрасте: риски и опасности
В молодости переломы для человека не представляют серьезной опасности: кости срастаются достаточно быстро и через два-три месяца уже можно спокойно возвращаться к привычному образу жизни. У пожилых людей восстановление длится дольше, а сама травма может иметь серьезные последствия.
Почему риск переломов у пожилых людей выше?
Первый и основной фактор – это хрупкость костей, обусловленная замедлением обменных процессов в организме, нехваткой кальция и снижением регенеративной функции – способности к естественному восстановлению повреждений. Каждый пятый мужчина и каждая третья женщина после пятидесяти лет страдают остеопорозом – сокращением плотности костной ткани. Любое неосторожное движение при таком заболевании может спровоцировать перелом.
Каждый пятый мужчина и каждая третья женщина после пятидесяти лет страдают остеопорозом – сокращением плотности костной ткани. Любое неосторожное движение при таком заболевании может спровоцировать перелом.
Частые падения – еще одна серьезная причина переломов конечностей в пожилом возрасте. Снижение остроты зрения и слуха, головокружения, слабость, судороги, внезапные скачки давления – все это приводит к тому, что пожилые люди легко теряют равновесие и падают даже на ровном месте. При этом характер падения с возрастом меняется: если молодые падают вперед или назад, то люди преклонных лет – на бок, с опорой на руки и ладони. В связи с этим у последних учащаются случаи переломов шейки бедра, плеча, позвонков, запястья.
Добавьте к этому хронические заболевания, которые тянутся годами и заметно подрывают способность организма к быстрому выздоровлению.
Каковы последствия переломов в пожилом возрасте?
Тяжелые травмы лечатся только путем оперативного вмешательства. Консервативное лечение применяется в исключительных случаях при наличии серьезных противопоказаний к операции, например, хронических заболеваний сердца. Невозможность оперативного лечения может привести к пожизненной инвалидности.
Консервативное лечение применяется в исключительных случаях при наличии серьезных противопоказаний к операции, например, хронических заболеваний сердца. Невозможность оперативного лечения может привести к пожизненной инвалидности.
Но даже после того, как операция проведена, остается риск неокончательного восстановления кости, что опять же связано с остеопорозом. Это коварное заболевание даже при «безобидном» переломе ограничивает двигательную активность человека, что, в свою очередь, приводит к застоям в кишечнике, нарушениям кровообращения, потери зрения, болезням почек, гипертонии. Длительное отсутствие физической активности влечет за собой образование тромбов и эмболию. Ситуация осложняется и появлением пролежней.
Вынужденная неподвижность, продолжительный срок лечения выводят из колеи даже молодого, здорового человека. Что уж говорить о престарелых – для них такая ситуация может стать причиной психоэмоционального срыва, вызвать скачки давления, привести к обострению хронических заболеваний.
Характер лечения и сроки восстановления после переломов у пожилых людей зависят от места травмы и степени ее тяжести.
Перелом шейки бедра
Перелом шейки бедра в преклонном возрасте – одна из наиболее тяжелых и болезненных травм, которая требует продолжительного лечения. У женщин встречается чаще, поскольку их костная ткань наиболее подвержена остеопорозу. Яркими симптомами такого перелома являются острая боль, возникающая при попытке опереться на сломанную кость, и невозможность двигать ногой. При этом гематомы может и не быть, поскольку кровоизлияние минимально. Перелом шейки бедра у пожилых людей лечится оперативно, поскольку это самый быстрый и эффективный способ восстановления, предупреждающий возможные осложнения. Консервативное лечение – скелетное вытяжение или наложение гипсовой повязки – имеет высокую степень летальности и крайне тяжело переносится пожилыми пациентами.
Оперативное вмешательство предполагает эндопротезирование – замену поврежденной кости имплантантом. Остеосинтез – фиксация отломков сломанной кости в правильном положении – обычно применяется у пациентов более молодого возраста.
Остеосинтез – фиксация отломков сломанной кости в правильном положении – обычно применяется у пациентов более молодого возраста.
После операции пожилому человеку требуется полноценный домашний уход. Сроки восстановления у каждого индивидуальны. При должном уходе к привычному образу жизни возвращаются в течение года. В некоторых случаях окончательная реабилитация невозможна.
Перелом руки
Перелом лучевой кости руки случается наиболее часто в любом возрасте. Это связано с тем, что при падении человек инстинктивно опирается на ладонь. Сильная боль обычно отсутствует, рука не отекает, а болевые ощущения возникают при попытке движения кистью и пальцами.
Такая травма наименее опасна для стареющего организма. На руку накладывается гипсовый лангет сроком от 6 до 8 недель. Уже на третий день после наложения повязки рекомендуется потихоньку двигать пальцами рук, а после снятия гипса – разрабатывать запястье.
Чтобы смягчить болевые ощущения, которые могут сохраняться еще в течение нескольких месяцев после снятия гипса, проводят теплые ванночки или спиртовые компрессы для рук, на ночь принимают болеутоляющие.
Переломы плеча
Особенности перелома плечевой кости у пожилых людей – отеки, боль и хруст при шевелении рукой. Прежде всего необходимо принять обезболивающее и успокоительное средства, затем наложить шину или лангету с валиком в подмышке, чтобы зафиксировать плечо, и доставить пострадавшего в больницу.
В зависимости от сложности перелома врач назначает либо гипс, либо полное обездвиживание плеча с фиксацией к телу.
Когда болевые ощущения исчезают, больному назначается леченая физкультура и физиотерапия. Через 1-1,5 месяца гипс заменяется поддерживающей повязкой.
Вертельные переломы бедренной кости
Это переломы ближайшей к тазу части бедра. При малейшем движении ноги сопровождаются резкой болью, спустя какое-то время появляются отеки и гематомы. Тазобедренные кости срастаются очень медленно, поэтому оптимальным решением в этой ситуации является операция остеосинтеза.
Консервативное лечение, как и в случаях с травмой шейки бедра, применяется только при наличии серьезных противопоказаний и может повлечь серьезные осложнения. Например, образование тромбов и сгустков крови в кровеносных сосудах, что чревато угрозой смерти больного. Поэтому в обязательном порядке назначается массаж и растирание, за исключением поврежденного участка тела.
Например, образование тромбов и сгустков крови в кровеносных сосудах, что чревато угрозой смерти больного. Поэтому в обязательном порядке назначается массаж и растирание, за исключением поврежденного участка тела.
Восстановительный период после операции занимает от 6 месяцев и более. В это время пожилому человеку требуется полноценный уход и помощь в простейших повседневных процедурах.
Переломы колена и лодыжки
Перелом колена или лодыжки в пожилом возрасте встречается достаточно часто как результат подворачивания стоп или падения на согнутые ноги.
Травма колена может осложняться кровоизлиянием в полость коленного сустава. Выбор метода лечения зависит от степени тяжести перелома: врач либо накладывает гипс, спицы или назначает операцию с установкой шурупов и пластин. Реабилитация длится не менее 6 месяцев и сопровождается массажем и физиопроцедурами.
При переломе лодыжки накладывается гипсовый лангет с металлическим стержнем, благодаря которому больной может опираться на поврежденную ногу без костыля.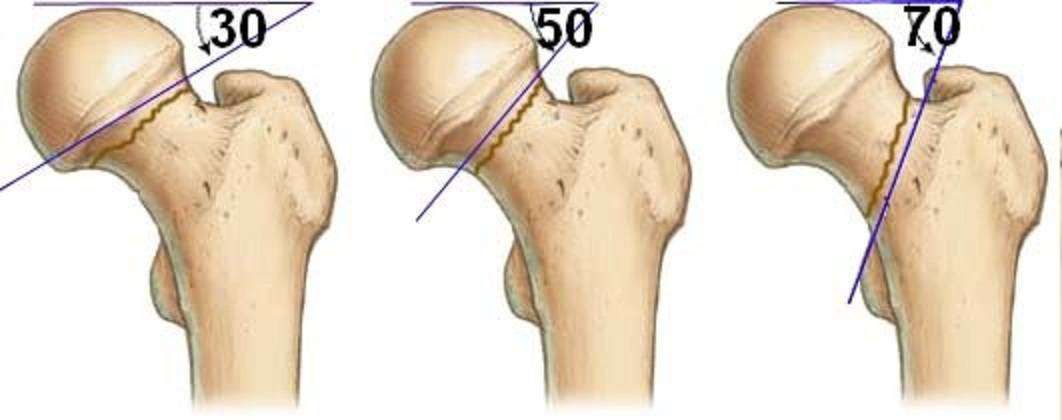 В большинстве случаев через 2 месяца человек выздоравливает.
В большинстве случаев через 2 месяца человек выздоравливает.
Компрессионный перелом позвоночника
Перелом позвоночника особенно опасен в пожилом возрасте, поскольку лечится только оперативным путем. Провести такую операцию, в силу проблем со здоровьем, возможно далеко не всегда.
При компрессионном переломе происходит сжатие и деформация позвонков, очень вероятно появление трещин. Все это может привести к смещению позвоночника и повреждению костного мозга. Травма дает о себе знать внезапной острой болью, которая возникает при резких движения, наклонах, поворотах тела. Со временем боль усиливается и сопровождается онемением конечностей. При отсутствии лечения развивается радикулит, межпозвоночные грыжи, дистрофия мышц и пр.
Главная задача при переломе позвоночника у пожилых людей – это его максимальное восстановление и возвращение больного к привычному образу жизни. Лечение травм позвоночника в таком возрасте очень болезненное, поэтому в обязательном порядке назначаются новокаиновые блокады и анальгетики.
Профилактика переломов
Чтобы предотвратить переломы у пожилых людей, следует соблюдать ряд рекомендаций. Во-первых, как можно раньше начинать профилактику остеопороза: больше двигаться, заниматься йогой, физической культурой, чаще проводить время на открытом воздухе.
Во-вторых, обеспечить полноценное питание, богатое кальцием, белком и витамином Д. Для этого необходимо включить в рацион нежирное мясо, яйца, кисломолочные продукты, морскую рыбу, капусту, орехи, овсянку, печень и др. В сочетании с витаминно-минеральными комплексами, укрепляющими костную ткань, будет достигнут наилучший результат.
В реабилитационный период скорейшему срастанию костей способствует употребление в пищу холодца, киселя, фруктового желе.
Чтобы минимизировать риск падений и переломов в пожилом возрасте, следует создать все условия для комфортного и безопасного проживания в доме. Для прогулок лучше брать с собой трость, а обувь приобретать с нескользящей подошвой.
Огромное значение в жизни пожилых людей играют близкие, которые могут позаботиться о них и вовремя прийти на помощь.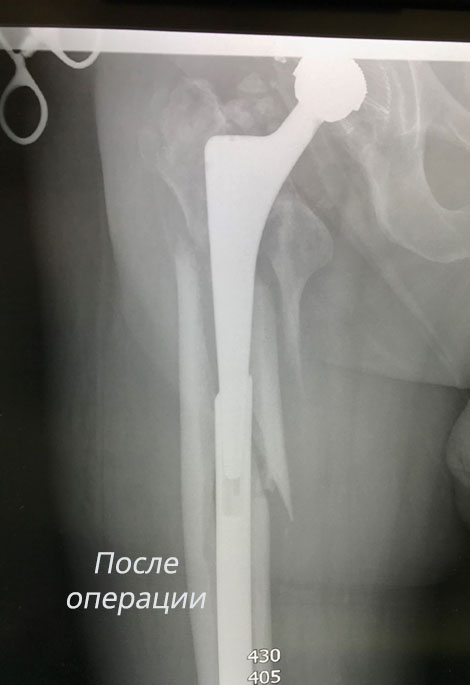 По возможности следует как можно чаще совершать совместные прогулки, оказывать посильную помощь в бытовых делах – уборке, походах в магазин, приготовлении пищи. Это не только скрасит будни пожилому человеку, но и оградит от бытовых травм и перегрузок и без того ослабленный организм.
По возможности следует как можно чаще совершать совместные прогулки, оказывать посильную помощь в бытовых делах – уборке, походах в магазин, приготовлении пищи. Это не только скрасит будни пожилому человеку, но и оградит от бытовых травм и перегрузок и без того ослабленный организм.
Реабилитация
В среднем реабилитация после перелома у пожилых людей длится от 8 месяцев до года. В этот период им требуется тщательный уход и внимание, только при этом условии выздоровление будет протекать успешно. Близким необходимо контролировать выполнение всех предписаний врача, организовать занятия лечебной физкультурой и массаж, взять на себя обязанности по приготовлению пищи и другие бытовые дела.
Сегодня далеко не у всех есть такая возможность, в этом случае стоит задуматься об услугах сиделки или частном пансионате, который обеспечит качественный круглосуточный уход и реабилитацию после переломов у пожилых людей.
В сети пансионатов «Доверие» созданы все условия для комфортного проживания и успешного восстановлениях ваших близких:
- чистые, уютные, просторные комнаты;
- регулярный осмотр врачом и медперсоналом, контроль за своевременным приемом лекарственных препаратов;
- специальное оборудование для больных с ограниченными возможностями: инвалидные кресла, противопролежневые матрасы, ходунки;
- полноценное 6-разовое питание, диетическое и индивидуальное меню;
- ежедневная гигиена кожи;
- реабилитационные мероприятия – лечебная физкультура, массаж, развитие мелкой моторики и многое другое.

В штате пансионатов работают высококвалифицированные врачи, которые составляют индивидуальную программу лечения и реабилитации для каждого постояльца. Мы организуем не только полноценный уход, но и профессиональную психологическую поддержку, интересный досуг и теплое общение, которое так необходимо людям преклонного возраста.
Чрезвертельный перелом бедренной кости – симптомы, первая помощь и лечение, реабилитация – Отделение травматологии ЦКБ РАН
Чрезвертельный перелом – травма в верхней части бедренной кости, между основанием шейки бедра и подвертельной линией. В среднем и молодом возрасте такой перелом чаще наблюдается у мужчин, в зрелом и пожилом – у женщин. Это травматическое повреждение относится к разряду тяжелых.
Причины перелома
Повреждение возникает в результате:
- Падения.
- Скручивания конечности.
- Сдавливающего воздействия с двух сторон.
- Сильного удара в кость.
В пожилом возрасте может произойти при обычных повседневных нагрузках за счет хрупкости костей.
Симптомы
По клиническим проявлениям чрезвертельный перелом очень схож с переломом шейки бедра, но выражается ярче.
- Сильная боль.
- Значительный отек в зоне сустава.
- Гематома.
- Разворот ноги стопой наружу.
- Ногу невозможно поднять самостоятельно.
- Болезненность в месте перелома при легком постукивании по пятке.
- Незначительное укорочение поврежденной ноги.
Диагностика
Постановка диагноза включает:
Лечение
Пострадавшего нельзя трогать до приезда скорой помощи, так как активное движение при незафиксированном переломе спровоцирует расхождение осколков. При необходимости перемещения пострадавшего сустав необходимо обездвижить.
Квалифицированная помощь включает:
- Введение анальгетиков внутримышечно.
- Наложение шины для одновременной фиксации и вытягивания.
- Использование скелетного вытяжения.
Возможные последствия неправильного лечения
Если лечение не началось вовремя или являлось некорректным, пациент получает:
- Хромоту.
- Укорочение конечности.
- Неправильное сращение и дополнительные, более серьезные травмы.
- Повреждения вен, мягких тканей острыми краями обломков кости.
К какому врачу обратиться
Переломами занимается отделение травматологии. Посетить травматолога в Москве можно в современной клинике ЦКБ РАН. Современное оборудование, высокая квалификация специалистов – преимущества, которые напрямую влияют на процесс выздоровления. Записаться на прием модно по номерам, указанным на сайте, или через форму обратной связи.
Переломы бедренной кости — Дом престарелых
Разрыв бедренной кости в доме престарелых
Перелом бедренной кости — серьезный перелом в любом возрасте, но он может быть смертельным для пожилых людей в возрасте 65 лет и старше. Бедренная кость — самая длинная кость в теле. Переломы бедра наиболее вероятны в области бедра, но в некоторых случаях могут быть и в нижних конечностях.
Эти типы переломов наиболее распространены у молодых мужчин при высокоэнергетических травмах и у пожилых женщин при низкоэнергетических травмах.Самая большая разница между этими двумя группами — выживаемость.
Ретроспективное исследование 105 переломов бедренной кости, произошедших ниже бедра у 99 пациентов в возрасте 65 лет и старше, показало, что:
- Общая частота осложнений составила 45%.
- Летальность составила 10% в течение 2 месяцев после травмы.
- Показатели успешности хирургического вмешательства были увеличены на 39% у пациентов, прооперированных в течение первых 48 часов.
Согласно другому исследованию, в котором участвовали 100 пожилых пациентов, перенесших перелом бедренной кости за 10-летний период:
- Общий уровень смертности при последующем наблюдении 9.8 лет было 38% без сопутствующих заболеваний.
- Летальность через 30 дней составила 6%
- Смертность через 6 месяцев составила 18%
- Летальность через 1 год после операции составила 25%
Каждое исследование показало, что быстрое действие было одним из ключевых факторов в том, кто выжил, а кто нет. Скорейшее вмешательство может быть вашей палочкой-выручалочкой. Когда такого рода травмы случаются в учреждении сестринского ухода, сотрудники могут не спешить сообщать о травмах, опасаясь репрессий со стороны своего работодателя.
Занижены
Персонал дома престарелых не сообщает своевременно о многих из этих типов заболеваний, потому что они происходят из-за небрежности. Самая частая причина перелома бедренной кости в доме престарелых — падение. Неправильный присмотр во время купания, ходьбы и даже при перемещении с кровати на стул может легко привести к падению, которое приведет к перелому бедра.
Так как все медицинские работники настоятельно рекомендуют быстрое действие и вмешательство.Когда сотрудник просто покидает смену, не сообщая о происшествии, это может буквально означать смертный приговор для резидента.
Во многих случаях сотрудники боятся сообщить о травме, потому что не хотят страдать от последствий потенциальной потери работы. Фальсификация сменных отчетов — не редкость.
Может быть трудно докопаться до «сути» инцидента, когда документальный след не является последовательным или надежным, и резидент не может сказать вам, что произошло, из-за ранее существовавших условий, таких как слабоумие.
Прочие факторы
Переломы бедренной кости чаще возникают у пожилых людей, у которых есть другие заболевания, такие как остеопороз, плохое питание, и которые принимают определенные лекарства, которые способствуют истончению костей. Еще одним фактором риска такого перерыва является проживание в учреждении. Согласно статистическим данным, женщина старше 65 лет, проживающая в доме престарелых или в доме престарелых, имеет на 25% более высокий риск перелома бедренной кости.
Есть предположение, что фактор риска выше в домах престарелых и других институциональных условиях проживания из-за «ложного» чувства безопасности.Поскольку предполагается, что эти учреждения будут безопасным убежищем для пожилых людей, которое поможет защитить их, родственники и друзья не испытывают такого же принуждения к проверке безопасности окружающей среды.
Если вы чувствуете, что близкий человек находится в опасности из-за пренебрежения, которое привело к перелому бедренной кости, вы можете принять меры:
- Зайдите сюда и найдите свой штат, чтобы найти номер, по которому можно позвонить, чтобы сообщить о предполагаемом жестоком обращении и / или пренебрежении.
- Позвоните в местные правоохранительные органы.
- Нанять адвоката.
Поговорите с поверенным, имеющим опыт рассмотрения дел о жестоком обращении / пренебрежении заботой в домах престарелых, и он поможет вам начать работу, чтобы сообщить об инциденте в соответствующие органы.
Источники
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3048257/
https://www.uchospitals.edu/online-library/content=P08957
Летальность после переломов дистального отдела бедренной кости у пожилых пациентов
Clin Orthop Relat Res.2011 Apr; 469 (4): 1188–1196.
, MD, , MD, , BS, and, MDФилипп Н. Штройбель
Ортопедическая травматологическая служба, отделение ортопедии, Медицинская школа Вашингтонского университета / больница Барнс-Еврей, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
William M. Ricci
Ортопедическая травматологическая служба, Отделение ортопедии, Медицинская школа Вашингтонского университета / Barnes-Jewish Hospital, 660 South Euclid Avenue, Campus Box 8233 , St Louis, MO, 63110 USA
Ambrose Wong
Ортопедическая травматологическая служба, Отделение ортопедии, Медицинская школа Вашингтонского университета / Barnes-Jewish Hospital, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Майкл Дж.Gardner
Ортопедическая травматологическая служба, Отделение ортопедии, Медицинская школа Вашингтонского университета / Барнс-Еврейская больница, 660 South Euclid Avenue, Campus Box 8233, Сент-Луис, Миссури, 63110 USA
Ортопедическая травматологическая служба, Отделение ортопедии, Вашингтонский университет Медицинская школа / Barnes-Jewish Hospital, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Автор, ответственный за переписку.Поступило 3 февраля 2010 г .; Принято 9 августа 2010 г.
Copyright © The Association of Bone and Joint Surgeons® 2010 Эта статья цитируется в других статьях в PMC.Abstract
Предпосылки
Переломы бедра у пожилых людей связаны с высокими годовыми показателями смертности, но неясно, подвержены ли пациенты с другими переломами нижних конечностей аналогичному риску смертности.
Вопросы / цели
Мы оценили смертность пожилых пациентов после переломов дистального отдела бедренной кости; определены предикторы смертности; проанализировали влияние отсрочки хирургического вмешательства; и сравнили выживаемость пожилых пациентов с переломами дистального отдела бедренной кости с субъектами из соответствующей группы переломов бедра.
Пациенты и методы
Мы включили 92 последовательных пациента старше 60 лет с низкоэнергетическими надмыщелковыми переломами бедренной кости, пролеченными в период с 1999 по 2009 год. Характеристики пациента, перелома и лечения были извлечены из операционных записей, диаграмм и рентгенограмм. Данные о смертности были получены из индекса смертности по социальному обеспечению.
Результаты
Индекс коморбидности Чарлсона с поправкой на возраст и предыдущий TKA были независимыми предикторами снижения выживаемости.Застойная сердечная недостаточность, деменция, заболевание почек и наличие злокачественной опухоли в анамнезе привели к сокращению времени выживания. Пациенты, перенесшие операцию более 4 дней по сравнению с 48 часами после поступления, имели более высокий риск 6-месячной и 1-летней смертности. Не было обнаружено различий в смертности при сравнении пациентов с естественными переломами дистального отдела бедра и пациентов из контрольной группы с переломом бедра.
Выводы
Переломы перипротеза и переломы у пациентов с деменцией, сердечной недостаточностью, прогрессирующим заболеванием почек и метастазами приводят к снижению выживаемости.Индекс коморбидности Чарлсона с поправкой на возраст может служить полезным инструментом для прогнозирования выживаемости после переломов дистального отдела бедренной кости. Задержка операции более 4 дней увеличивает риск 6-месячной и 1-летней смертности. Смертность после врожденных переломов дистального отдела бедренной кости в гериатрической популяции высока и аналогична смертности после переломов бедра.
Уровень доказательности
Уровень II, прогностическое исследование. См. Онлайн-руководство для полного описания доказательств.
Введение
Переломы дистального отдела бедренной кости чаще всего возникают как высокоэнергетические травмы у молодых мужчин или как низкоэнергетические переломы у пожилых женщин [33].У пожилых пациентов переломы дистального отдела бедра являются вторыми по частоте переломами бедренной кости после переломов бедра [1, 35, 36], и эти пациенты имеют повышенный риск осложнений, учитывая высокую распространенность сопутствующих соматических заболеваний [8, 12, 36].
Многочисленные исследования по лечению переломов дистального отдела бедренной кости сосредоточены на ортопедических исходах, таких как несращение, неправильное сращение и инфекция [6, 23, 27–29, 31, 40, 44, 48]. Несмотря на воздействие на группу высокого риска, данные о послеоперационной смертности ограничены.Из немногих исследований, анализирующих смертность, одно рандомизированное контролируемое исследование сообщило о 30-дневной смертности 10%, тогда как в проспективной серии случаев 6-месячная и 1-летняя смертность составили 17% и 30%, соответственно [9, 18] . Эти результаты сравнивались с опубликованными историческими показателями смертности от переломов бедра, но прямого сравнения не проводилось.
Смертность после переломов бедра широко изучена. Пациенты с переломом шейки бедра имеют более высокий уровень смертности, чем неповрежденные пациенты того же возраста и пола [2, 3, 5, 7, 13, 14, 45].Учитывая сходство в возрастном и гендерном распределении пациентов с низкоэнергетическими переломами дистального и проксимального отдела бедренной кости и на основании ограниченных опубликованных данных, мы предположили, что у пациентов с переломами дистального отдела бедренной кости уровень смертности будет таким же, как у пациентов с переломами бедра.
Наша конкретная цель состояла в том, чтобы оценить когорту пожилых пациентов с переломами дистального отдела бедренной кости, пролеченных в течение 10-летнего периода, чтобы (1) рассчитать общую, 30-дневную, 6-месячную и 1-летнюю смертность у пожилых пациентов с дистальным переломом бедра. переломы бедренной кости; (2) определить наличие переменных, влияющих на выживаемость; (3) оценить важность задержки хирургического вмешательства для смертности; и (4) сравнить смертность пациентов с переломами дистального отдела бедренной кости со смертностью подобранной когорты пациентов с переломами бедра.
Пациенты и методы
После утверждения протокола наблюдательным советом учреждения пациенты, перенесшие латеральную локализацию надмыщелкового перелома бедренной кости, были идентифицированы из нашей институциональной базы данных ортопедических травм за период с ноября 1999 года по сентябрь 2009 года. Критерии включения: возраст 60 лет и старше и механизм травмы, связанной с падением с высоты стоя (низкоэнергетическая травма). Пациенты с патологическими переломами (кроме остеопороза) были исключены.Операционные записи и карты были проанализированы на предмет характеристик пациентов (возраст, пол, статус курения, индекс массы тела [ИМТ]) и характеристик переломов (латеральность и повреждение мягких тканей в соответствии с Gustilo et al. [25, 26]). Рентгенограммы бедра и колена были рассмотрены для классификации перелома (АО / ОТА [32]) и для установления наличия ТКА. Регистрировали время между поступлением и операцией. Индекс коморбидности Чарлсона (CCI) [11] и CCI с поправкой на возраст [10] на момент травмы были рассчитаны на основе сопутствующих заболеваний, полученных из историй болезни пациентов и административных кодов МКБ-9 (Международная классификация болезней, девятая редакция): описанный Deyo et al.[17]. CCI и CCI с поправкой на возраст были утверждены как инструменты для прогнозирования однолетних показателей смертности в лонгитюдных клинических исследованиях. CCI рассчитывается путем сложения коэффициентов, присвоенных сопутствующим заболеваниям, присутствующим при зачислении. По одному баллу назначается инфаркту миокарда, застойной сердечной недостаточности, заболеванию периферических сосудов, деменции, хроническому заболеванию легких, заболеванию соединительной ткани, язвенной болезни, легкой форме заболевания печени и диабету. Два балла присваиваются гемиплегии, почечной недостаточности от умеренной до тяжелой, диабету с поражением органов, любой опухоли (в течение 5 лет после включения в исследование), лимфоме и лейкемии.Три балла присвоены заболеванию печени от умеренного до тяжелого, а 6 баллов — СПИДу и метастатической солидной опухоли [11]. Добавив возраст в качестве дополнительной переменной для прогнозирования смертности, разработчики оригинального CCI разработали CCI с поправкой на возраст. Он включает ту же систему баллов, что и исходный CCI, и добавляет 1 балл за каждое десятилетие после 50 лет, до 6 баллов для пациентов в возрасте 100 лет и старше [10].
Смерть и дата смерти были извлечены для каждого пациента из мастер-файла смерти Администрации социального обеспечения (Индекс смерти социального обеспечения [SSDI]), базы данных, общедоступной через www.Веб-сайт rootweb.ancestry.com [43]. Для максимальной точности данных использовалась комбинация номера социального страхования, имени, отчества, фамилии и даты рождения [15, 20].
В исследование были включены 92 последовательных пациента с переломами дистального отдела бедренной кости со средним возрастом 77,9 лет (диапазон 60–100 лет). Семьдесят две (78%) пациентки были женщинами, а минимальный период наблюдения составил 12 дней (в среднем 2,8 года; диапазон от 12 дней до 9,8 лет). Средний CCI составил 1,8 (диапазон 0–9). Большинство переломов были закрытыми (n = 87; 95%) и внесуставными (n = 70; 76%).Более половины переломов (n = 48; 52%) произошли вокруг существующей TKA (таблица).
Таблица 1
Демография и показатели смертности от переломов дистального отдела бедренной кости
| Переменная | Всего (n = 92) | Неперипротезное (n = 44) | Перипротезное (n = 48163) | Значение|
|---|---|---|---|---|
| Пол (женский) | 72 (78%) | 35 (80%) | 37 (77%) | 0,78 |
| Курильщик | 12 (13%) | 9 (21%) ) | 3 (6%) | 0.04 |
| Индекс коморбидности Чарлсона * | 1,8 ± 1,9 (0–9) | 2,16 ± 2,1 (0–9) | 1,50 ± 1,6 (0–8) | 0,10 |
| Индекс коморбидности Чарлсона ( с поправкой на возраст) * | 5,1 ± 2,8 (2–13) | 5,5 ± 2,4 (2–13) | 4,8 ± 2,1 (2–12) | 0,14 |
| Возраст (лет) * | 77,9 ± 10,2 (60–100) | 78,3 ± 10,0 (60–100) | 77,6 ± 10,5 (60–95) | 0,76 |
| Индекс массы тела (кг / м 2 ) * | 29.6 ± 8,3 (17,9–54,8) | 27,7 ± 8,0 (18,6–54,8) | 31,4 ± 8,2 (17,9–53,1) | 0,03 |
| Сторона (правая) | 53 (58%) | 26 ( 59%) | 27 (56%) | 0,78 |
| Классификация OTA / AO | <0,001 | |||
| 33A | 70 (7616%) | 90%48 (100%) | ||
| 33C | 22 (24%) | 22 (50%) | 0 (0%) | |
| Тип трещины | 0.18 | |||
| Закрыт | 87 (95%) | 40 (91%) | 47 (98%) | |
| Тип I | 3 (3%) | 3 (7%) | 0 (0%) | |
| Тип II | 2 (2%) | 1 (2%) | 1 (2%) | |
| Время от поступления до операции (дни) * | 3,7 ± 5,4 (0–41) | 4,6 ± 7,1 (0–41) | 2,9 ± 3,0 (0–21) | 0.14 |
| Последующее наблюдение (мес.) * | 33,7 ± 33,4 (0,4–118) | 37,6 ± 36,3 (0,5–118) | 30,1 ± 30,4 (0,4–111) | 0,28 |
| Погибло (всего ) | 35 (38%) | 13 (30%) | 22 (46%) | 0,08 |
| Мертвый через 30 дней † | 5 (6%) | 1 (2%) | 4 (8%) | 0,22 |
| Погиб через 6 месяцев ‡ | 15 (18%) | 5 (13%) | 10 (24%) | 0.15 |
| Умер в течение 1 года § | 19 (25%) | 8 (23%) | 11 (27%) | 0,45 |
| Время от операции до смерти (мес.) * | 21,4 ± 26,32 (0,4–86,7) | 21,0 ± 26,3 (0,5–86,7) | 21,7 ± 26,9 (0,4–81,7) | 0,94 |
Общие коэффициенты смертности и 30-дневная, 6-месячная и Годовой уровень смертности был рассчитан для пациентов, которые к тому времени завершили наблюдение.Регрессия Кокса использовалась для определения влияния следующих переменных на выживаемость: возраст, пол, статус курения, CCI, CCI с поправкой на возраст, BMI, классификация Gustilo et al., Классификация OTA, наличие TKA и время от поступления до операция. Кроме того, переменные CCI были проанализированы как независимый блок регрессии. Показатели выживаемости для переменных со значительными отношениями рисков (HR) были построены с использованием анализа Каплана-Мейера.
Влияние задержки хирургического вмешательства на смертность оценивалось путем сравнения показателей у пациентов, перенесших операцию в течение первых 48 часов после госпитализации, в течение 48–96 часов после госпитализации или через 4 дня после госпитализации.Смертность сравнивали через 30 дней, 6 месяцев и 1 год.
После оценки предикторов выживаемости, смертность пациентов с переломами дистального отдела бедренной кости сравнивалась со смертностью пациентов с подобранной контрольной группой 1: 1 с переломами бедра (шейка бедра или межвертельный перелом), которая была извлечена из нашей институциональной базы данных. Поскольку пациенты с перипротезными переломами дистального отдела бедра были идентифицированы как имеющие более высокий риск смерти, для сравнения с пациентами с переломами бедра были отобраны только пациенты с неперипротезными переломами (n = 44).Априори было определено, что пациенты контрольной группы должны быть одного пола в возрасте до 5 лет, в течение 2 лет после операции и иметь CCI в пределах 2 баллов от пациентов с неперипротезными переломами дистального отдела бедренной кости. Соответствующая контрольная группа с переломом бедра была аналогичной по возрасту, минимальному периоду наблюдения и CCI. Двадцать пять (57%) переломов были экстракапсулярными, и все они закрылись. Наиболее часто переломы бедра фиксировали интрамедуллярным стержнем (n = 21; 48%). Между двумя группами не было обнаружено различий в отношении демографических или личных переменных.Кроме того, не было обнаружено разницы в задержке поступления в первичную операцию. После исключения двух пациентов, которые получали лечение более 10 дней после поступления в каждую группу, средняя задержка до операции составила 2,5 и 3,1 дня для пациентов с переломами бедра и дистального отдела бедра, соответственно (p = 0,13). Пациенты с переломами дистального отдела бедренной кости имели больший ИМТ, чем пациенты с переломом бедра (29,6 против 23,9 кг / м 2 2 ; p <0,01) (таблица).
Таблица 2
Демографические данные и показатели смертности от сопоставимых неперипротезных переломов дистального отдела бедренной кости и бедра
| Переменная | Перелом дистального отдела бедра (n = 44) | Перелом бедра (n = 4416) | Значение | |
|---|---|---|---|---|
| Пол (женский) | 35 (80%) | 35 (80%) | 1.00 | |
| Курильщик | 9 (21%) | 10 (23%) | 0,50 | |
| Индекс коморбидности Чарлсона * | 2,16 ± 2,1 (0–7) | 2,0 ± 1,6 (0–9 ) | 0,74 | |
| Индекс коморбидности Чарлсона (с поправкой на возраст) * | 5,5 ± 2,4 (2–13) | 5,3 ± 2,0 (2–10) | 0,70 | |
| Возраст (лет) * | 78,3 ± 10,0 (60–100) | 77,6 ± 9,8 (60–96) | 0,77 | |
| Индекс массы тела (кг / м 2 ) * | 27.7 ± 7,0 (18,6–54,8) | 24,1 ± 5,4 (13,3–37,1) | 0,02 | |
| Сторона (правая) | 26 (59%) | 19 (43%) | 0,14 | |
| Классификация OTA / AO | <0,01 | |||
| 31A (межвертельный канал) | 0 (0%) | 25 (57%) | ||
| 31B 9016 (шейка бедренной кости) %) | 19 (43%) | |||
| 33A | 22 (50%) | 0 (0%) | ||
| 33C | 22 (50%) | 0 (0%) ) | ||
| Тип трещины | 0.12 | |||
| Закрыто | 40 (91%) | 44 (100%) | ||
| Тип I | 3 (7%) | 0 (0%) | ||
| Тип II | 1 (2%) | 0 (0%) | ||
| Время от поступления до операции (дни) * | 4,6 ± 7,1 (0–41) | 4,3 ± 9,7 (0–63) | 0,89 | |
| Процедура | <0.01 | |||
| Боковая стопорная пластина | 44 (100%) | 0 (0%) | ||
| Интрамедуллярный стержень | 0 (0%) | 21 (48%) | ||
| Гемиартропластика | 0 (0%) | 11 (25%) | ||
| Канюлированные винты | 0 (0%) | 6 (14%) | ||
| Боковая пластина | и винты 0 (0%) | 5 (11%) | ||
| THA | 0 (0%) | 1 (2%) | ||
| Последующее наблюдение (мес.) * | 37.6 ± 36,3 (0,5–118) | 35,0 ± 33,0 (1–124) | 0,72 | |
| Мертвых (всего) | 13 (30%) | 19 (43%) | 0,18 | |
| Погиб через 30 дней † | 1 (2%) | 0 (0%) | 0,31 | |
| Погиб через 6 месяцев ‡ | 5 (13%) | 5 (14%) | 0,90 | |
| Умер в течение 1 года § | 8 (23%) | 8 (22%) | 0.95 | |
| Время от операции до смерти (мес.) * | 21,0 ± 26,3 (0,5–86,7) | 26,3 ± 26,0 (1,1–91,7) | 0,58 |
Пропорции и средние значения сравнивались между группами с использованием либо хи-квадрат, либо точный критерий Фишера и t-критерий Стьюдента соответственно. Выживаемость оценивалась с использованием анализа Каплана-Мейера и сравнивалась с использованием критерия логарифмического ранга (Мантел-Кокса). Статистическая значимость была установлена на уровне p <0,05 и 95% доверительных интервалов (ДИ).Статистический анализ был выполнен с помощью SPSS ® версии 16.0 для Windows ® (SPSS Inc, Чикаго, Иллинойс, США).
Результаты
Общая летальность после переломов дистального отдела бедренной кости при максимальном периоде наблюдения 9,8 лет составила 38%. Смертность через 30 дней, 6 месяцев и 1 год после операции составила 6%, 18% и 25% соответственно (таблица). Пять пациентов, умерших в течение первых 30 дней, имели средний возраст 85,3 года (диапазон от 76 до 94 лет) и средний CCI 4 (диапазон от 3 до 8).Один 86-летний пациент с раком простаты и восстановлением митрального клапана в анамнезе (CCI, 3) умер в больнице из-за пневмонии, дыхательной недостаточности и сепсиса. Четыре пациента скончались после выписки из больницы, и причины их смерти не могли быть установлены из имеющихся медицинских карт. Анализ группы с переломом дистального отдела бедренной кости показал наличие TKA, и более высокий скорректированный по возрасту CCI привел к более короткой выживаемости (HR = 3,21, p = 0,005; и HR = 1,32, p = 0,004, соответственно).Общая летальность составила 30% от неперипротезных (нативных) переломов и 46% от перипротезных переломов (p = 0,08) (рис.). Смертность через 30 дней, 6 месяцев и 1 год составила 2%, 13% и 23% для группы с собственными переломами и 8%, 24% и 27% для группы с перипротезными переломами (p = 0,22, 0,15 , и 0,45 соответственно) (таблица).
Кривые выживаемости Каплана-Мейера показывают выживаемость дистальных переломов бедренной кости при наличии и отсутствии ТКА. Вертикальные линии представляют данные, подвергнутые цензуре.
Общая смертность была предсказана с помощью CCI с поправкой на возраст (p = 0,01). Показатели смертности составили 13%, 44% и 60% для пациентов с возрастной ИСС 2 или 3, 4 до 7 и 8 до 13 соответственно (p = 0,01). Тридцатидневная, 6-месячная и 1-летняя смертность также была предсказана с помощью CCI с поправкой на возраст (рис.). Регрессионный анализ Кокса также выявил застойную сердечную недостаточность (HR = 4,52; 95% ДИ, 1,96-10,42; p <0,001), деменцию (HR = 4,52; 95% ДИ, 1,77-11,63; p = 0,002), умеренную и тяжелую болезнь почек. (ЧСС = 4.67; 95% ДИ 1,91–11,36; p = 0,001) и наличие злокачественной опухоли в анамнезе (HR = 2,9; 95% CI, 1,17–7,19; p = 0,022) привели к более короткому времени выживания. Регрессионный анализ не показал влияния возраста или индивидуального CCI на выживаемость. Кроме того, пол, курение, индекс массы тела и классификация переломов не влияли независимо на смертность.
Кривые выживаемости Каплана-Мейера показывают выживаемость при переломах дистального отдела бедренной кости в соответствии с адаптированным по возрасту CCI. Вертикальные линии представляют данные, подвергнутые цензуре.
Задержка до операции также не была признана независимым предиктором смертности.Однако, согласно однофакторному анализу, некоторые показатели смертности варьировались в зависимости от задержки до операции. Не было обнаружено различий в 30-дневной смертности в зависимости от задержки хирургического вмешательства (p> 0,32). Шестимесячная смертность была связана с задержкой хирургического вмешательства, когда сравнивали пациентов, перенесших операцию в течение первых 48 часов, и тех, кто перенес операцию более чем через 4 дня после поступления [5% против 35% (p = 0,02)]. Годовая смертность была аналогичным образом связана с задержкой, когда пациентов, перенесших операцию в течение 48 часов, сравнивали с теми, у кого была задержка операции более 4 дней [6% против 47% (p = 0.005)]. Не было различий в среднем возрасте, скорректированном по возрасту CCI или процентном соотношении пациентов с перипротезными переломами в группах пациентов с задержкой до операции.
Показатели смертности при сравнении проксимальных и дистальных переломов бедренной кости были схожими. Общая смертность при максимальном периоде наблюдения 9,8 года для пациентов с переломами дистального отдела бедренной кости составила 30% по сравнению с 43% для пациентов с переломом бедра при максимальном периоде наблюдения 10,3 года (p = 0,18). Смертность через 30 дней, 6 месяцев и 1 год после операции составила 2%, 13% и 23% для пациентов с переломами дистального отдела бедренной кости и 0%, 14% и 22% для пациентов с переломами бедра (p = 0 .31, 0.90 и 0.95 соответственно) (таблица). Анализ Каплана-Мейера показал аналогичные графики общей выживаемости в течение трех первых послеоперационных лет для дистальных переломов бедренной кости и бедра (рис.). По логранговому критерию разницы не обнаружено (p = 0,83).
Кривые выживаемости Каплана-Мейера показывают выживаемость неперипротезных переломов дистального отдела бедренной кости и бедра. Вертикальные линии представляют данные, подвергнутые цензуре.
Обсуждение
Мы оценили смертность пожилых пациентов с переломами дистального отдела бедренной кости, определили наличие переменных, влияющих на выживаемость, оценили важность задержки хирургического вмешательства для смертности и сравнили смертность пациентов с переломами дистального отдела бедренной кости с аналогичной когортой. пациентов с переломом шейки бедра.
У нашего исследования было несколько ограничений. Наши данные о смертности были получены с использованием SSDI вместо Национального регистра смерти (NDR) [43]. NDR считается золотым стандартом данных о смертности, что подтверждается более ранним исследованием, которое показало, что SSDI является точным в 83% случаев по сравнению с 87% — 98% для NDR [15]. Недавнее исследование Fillenbaum et al. [20], однако, показали, что путем объединения номера социального страхования с датой и месяцем рождения совпадение между NDR и SSDI было получено в 94.7% случаев. Мы предполагаем, что, используя эти точки данных, в дополнение к имени, фамилии и отчеству для каждого пациента, включенного в наше исследование, был достигнут удовлетворительный уровень точности. SSDI также имеет то преимущество, что является общедоступным и бесплатным. Кроме того, наш строгий протокол сопоставления позволил нам иметь схожие характеристики пациентов с переломами дистального отдела бедренной кости и с переломами бедра. Поскольку пациенты с переломами бедра соответствовали характеристикам когорты последовательных неперипротезных дистальных переломов бедренной кости, можно предположить, что был создан искусственный состав пациентов, который не сопоставим со средним пациентом с переломом бедра.Однако мы считаем важным уменьшить количество возможных факторов (возраст, пол, сопутствующие заболевания), чтобы можно было точно сравнить влияние типа перелома на смертность. Кроме того, идентифицировав перипротезные переломы как фактор риска повышенной смертности с помощью множественного регрессионного анализа, мы смогли еще больше улучшить сопоставимость групп.
Со статистической точки зрения наша выборка была недостаточно мощной для определения сходства показателей смертности при переломах дистального отдела бедренной кости и бедра.Согласно ретроспективному анализу, размер выборки из 92 переломов потребовался бы в каждой группе, чтобы получить мощность 80% для сравнения смертности с использованием лог-рангового критерия (Мантел-Кокса) [42]. Хотя сравнение общей группы дистального отдела бедренной кости с контрольной группой с переломами бедра казалось статистически адекватным, большая доля перипротезных переломов в группе дистального отдела бедренной кости поставила бы под угрозу клиническую сопоставимость. Результаты 30-дневной, 6-месячной и годичной смертности были схожими, однако, убедительно подтверждая сходство в выживаемости этих двух популяций пациентов.
Что касается внешней достоверности наших результатов, мы полагаем, что наши группы пациентов являются репрезентативными для населения, наблюдаемого в клинических условиях. Все пациенты подверглись оперативному лечению, так как безоперационное лечение требуется лишь в редких случаях для наиболее ослабленных пациентов, что может представлять собой клинические отклонения [9, 49]. Хотя в группе с переломом бедра были выполнены различные альтернативы лечения, мы включили только переломы дистального отдела бедренной кости, обработанные латеральной фиксацией. Несмотря на то, что аналогичные результаты были получены для этого метода лечения и ретроградного крепления гвоздей, фиксированная пластина является стандартным лечением в нашем учреждении, поскольку она позволяет фиксировать очень дистальные переломы, позволяет использовать пластину для репозиции перелома и, по нашему опыту, приводит к большему количеству повреждений. надежное совмещение трещин [27, 31, 38, 40].
В течение первых 30 дней после операции умерли пять пациентов с переломами дистального отдела бедренной кости, что составляет 14% из 35 пациентов, умерших в течение всего периода наблюдения. Из них один пациент умер от пневмонии, дыхательной недостаточности и сепсиса. Хотя причины смерти остальных пациентов установить не удалось, вполне вероятно, что события, связанные с хирургической процедурой, и острый физиологический стресс были наиболее вероятными причинами в ранней послеоперационной фазе. По данным Deakin et al.[16], бронхопневмония является причиной 39% внутрибольничных смертей у пациентов с изолированными переломами конечностей и таза, за ней следуют злокачественные новообразования в 11%, ишемическая болезнь сердца в 11% и сепсис в 7%. Мало что известно о причинах смерти пациентов с переломами на более поздних сроках послеоперационного периода. Из 35 пациентов, умерших в течение всего периода наблюдения, 29% (n = 10) умерли в течение второго-шестого месяцев, а 26% (n = 9) умерли во второй половине первого послеоперационного года.Мы предполагаем, что причины смерти, скорее всего, были связаны с исходными сопутствующими заболеваниями пациентов и послеоперационными осложнениями, которые могут усугубляться длительной неподвижностью и снижением амбулаторной способности. Roche et al. [39] сообщили, что инфекция грудной клетки и сердечная недостаточность были наиболее частыми послеоперационными осложнениями у пожилых пациентов с переломами шейки бедра. Оба эти состояния коррелировали с повышенной смертностью через 1 год после операции.
С поправкой на пол, возраст, сопутствующие заболевания и задержку хирургического вмешательства наши результаты показывают, что пациенты с перипротезными переломами дистального отдела бедренной кости имеют более короткую выживаемость по сравнению с пациентами с неперипротезными переломами.Экстраполируя эти результаты с результатами сравнения неперипротезных переломов дистального отдела бедренной кости и переломов бедра, можно сделать вывод, что перипротезные дистальные переломы бедренной кости, вероятно, несут более высокий риск смертности, чем переломы бедра. Bhattacharyya et al. [4] обнаружили сходные показатели смертности между пациентами с переломами бедра и пациентами с перипротезными переломами бедренной кости по поводу ножек THA. Хотя это контрастирует с нашими результатами, из их когорты с перипротезными переломами из 106 пациентов только 32 были классифицированы как имеющие Ванкуверские переломы типа C, которые в некоторых случаях могли быть переломами дистального отдела бедренной кости.Следовательно, возможно, что перипротезные переломы дистального отдела бедренной кости несут более высокий риск смертности, чем перипротезные переломы диафиза бедренной кости вокруг ножек THA.
Хотя возраст и сопутствующие заболевания не были идентифицированы как отдельные предикторы смертности после переломов дистального отдела бедренной кости, комбинация этих переменных в виде скорректированного по возрасту CCI была предиктором. Эти данные свидетельствуют о том, что возраст и сопутствующая патология сами по себе не увеличивают риск смертности, а действуют в сочетании, тем самым требуя синергетического действия повышенного возраста и сопутствующих заболеваний.Можно выделить три отдельные группы CCI с поправкой на возраст (рис.). Клинически значимые различия в уровне смертности между группами могут быть установлены. Мы считаем, что это актуально при обсуждении прогноза для пациента с переломом дистального отдела бедренной кости, исходя из возраста пациента и его или ее сопутствующих заболеваний. Особое прогностическое значение имеют пациенты с сердечной недостаточностью, деменцией, запущенным заболеванием почек и злокачественной опухолью в анамнезе. Хотя изменение естественного течения деменции и злокачественных новообразований может оказаться трудным, может потребоваться особое внимание к оптимизации сердечной и почечной функции.
Наш множественный регрессионный анализ не показал время до операции в качестве независимого предиктора смертности. Однако однофакторный анализ показал, что пациенты, перенесшие операцию более чем через 4 дня после госпитализации, имели в семь раз больший шестимесячный и почти в восемь раз больший годовой риск смертности по сравнению с пациентами, перенесшими операцию в течение первых 48 часов после госпитализации. Средний возраст пациентов был одинаковым для разных групп, и переломы, леченные более чем через 4 дня после поступления, были перипротезными в 36% случаев по сравнению с 52% переломов, леченных в течение 48 часов.Последнее может указывать на то, что эффект задержки хирургического вмешательства может компенсировать меньшую долю перипротезных переломов. Тем не менее, скорректированный по возрасту CCI составил 4,9 у пациентов, перенесших операцию в течение первых 48 часов после поступления, 5,0 у пациентов, получавших лечение через 48–96 часов после поступления, и 5,6 у пациентов, пролеченных через 4 дня после поступления. Хотя эти различия не значительны, эти различия могут указывать на то, что влияние отсрочки до операции на смертность может быть связано с увеличением скорректированного по возрасту CCI. Поскольку ХИМ с поправкой на возраст идентифицирован как независимый фактор риска смертности, отсрочка хирургического вмешательства может рассматриваться как суррогатная переменная для состояния здоровья пациента и его следствие, а не как причина снижения выживаемости.Задержка хирургического вмешательства после перелома бедра широко изучалась, но продолжает оставаться источником дискуссий. Гдалевич и др. [22] и Elliott et al. [19] обнаружили, что отсроченное хирургическое вмешательство снижает вероятность выживаемости в течение 1 года. Однако также было обнаружено влияние тяжести предшествующего заболевания на смертность. Как упоминалось ранее, эти данные свидетельствуют о том, что отсрочка операции может быть смешивающим фактором, связанным с зависимыми (смертность) и независимыми переменными (коморбидность), а не причинным фактором смертности.Эта идея дополнительно подтверждается исследованиями, показывающими, что после поправки на возраст, пол пациента и сопутствующие заболевания задержка хирургического вмешательства более 1 дня не приводит к увеличению смертности [21, 24, 30, 47]. Однако другие исследования показали, что даже после поправки на сопутствующие заболевания задержка хирургического вмешательства более 48 часов привела к увеличению 30-дневной и 1-летней смертности [7, 34, 37, 41, 50]. Несмотря на противоречивые данные, мы поддерживаем раннее хирургическое вмешательство у здоровых пациентов и пациентов с незначительными физиологическими отклонениями и пытаемся отложить операцию только у пациентов, которым требуется физиологическая стабилизация или дополнительное предоперационное обследование [46].
Поскольку переломы дистального отдела бедра наиболее часто встречаются у пожилых пациентов, лечение часто затруднено наличием сопутствующих соматических заболеваний. Согласно Nieves et al. [36], 11% женщин с переломом дистального отдела бедренной кости страдают остеопорозом, 21% пациентов — диабетом, более 32% — сердечно-сосудистыми заболеваниями, и значительная часть пациентов принимает по крайней мере одно лекарство, отпускаемое по рецепту. Как следствие, медицинские осложнения не редкость, а показатели смертности, как сообщается, аналогичны таковым у пациентов с переломами шейки бедра [8, 12].Butt et al. [9] сообщили о 30-дневной смертности в 7% у 42 пожилых пациентов, получавших лечение по поводу переломов дистального отдела бедренной кости (10% после оперативного лечения и 5% после консервативного лечения). Dunlop и Brenkel [18] сообщили о смертности в 17% через 6 месяцев и 30% через 1 год после интрамедуллярной фиксации 31 перелома дистального отдела бедренной кости со смещением. Хотя они пришли к выводу, что их результаты совпадают с опубликованными в литературе по переломам шейки бедра, на сегодняшний день не было проведено ни одного исследования, напрямую сравнивавшего уровни смертности от этих двух переломов.Наши результаты показали почти одинаковые показатели смертности через 30 дней, 6 месяцев и 1 год после операции. Сходство показателей смертности между переломами дистального и проксимального отделов бедра, о которых сообщалось в литературе и обнаруженное в нашем исследовании, позволяет предположить, что метафизарные переломы бедренной кости имеют аналогичное влияние на выживаемость пациентов. Верно ли это для других метафизарных переломов нижней конечности, необходимо оценить в будущих исследованиях. Хотя переломы проксимального и дистального отделов большеберцовой кости можно рассматривать как более низкую физиологическую нагрузку на пациента, чем переломы бедра или дистального отдела бедренной кости, эффект функциональных ограничений, приводящих к уменьшению возможности передвижения, может быть достаточным, чтобы повлиять на смертность пациентов.
Интересным открытием стало наличие более высокого ИМТ у пациентов с переломами дистального отдела бедренной кости. Среди нескольких факторов было установлено, что снижение массы тела увеличивает риск переломов бедра. Частично это связано с тем, что уменьшение количества жировой ткани, окружающей вертельную область, приводит к увеличению рассеивания энергии в мягких тканях во время падения. Таким образом, у пациентов с повышенным содержанием жировой ткани, как показывают наши результаты, проксимальный отдел бедренной кости может быть защищен от травм, передавая энергию перелома на дистальный отдел бедренной кости.
Переломы дистального отдела бедренной кости несут риск смерти, сравнимый с таковым при переломах бедра. Пациенты с перипротезными переломами и пациенты с деменцией, сердечной недостаточностью, прогрессирующим заболеванием почек и метастазами имеют более короткую выживаемость, что можно предсказать с помощью скорректированного по возрасту CCI. Хотя данные о задержке хирургического вмешательства неубедительны, результаты показывают, что задержка более 4 дней после госпитализации увеличивает риск 6-месячной и 1-летней смертности. Таким образом, в этой популяции пациентов может быть показан мультидисциплинарный подход к лечению сопутствующих заболеваний у пациентов и своевременному хирургическому вмешательству, как это рекомендуется для пациентов с переломами бедра.Требуются дополнительные исследования, чтобы оценить, оказывают ли другие метафизарные и внутрисуставные переломы нижней конечности аналогичное влияние на смертность.
Благодарности
Мы благодарим Ангела Брандта за неоценимую помощь в получении одобрения исследования и поддержку управления данными.
Footnotes
Один или несколько авторов получили финансирование в рамках образовательного и исследовательского гранта от Smith and Nephew (Мемфис, Теннесси) (PNS, WMR, AW, MJG), AO North America (Paoli, PA) (PNS, WMR, AW, MJG), Synthes, Inc (Паоли, Пенсильвания) (PNS, WMR, AW, MJG) и Foundation of Orthopaedic Trauma (PNS, WMR, AW, MJG).
Каждый автор удостоверяет, что его или ее учреждение одобрило человеческий протокол для этого исследования и что все исследования были проведены в соответствии с этическими принципами исследования.
Ссылки
1. Арнесон Т.Дж., Мелтон Л.Дж., 3-й, Леваллен Д.Г., О’Фаллон В.М. Эпидемиология диафизарных и дистальных переломов бедренной кости в Рочестере, Миннесота, 1965–1984. Clin Orthop Relat Res. 1988. 234: 188–194. [PubMed] [Google Scholar] 2. Бейкер ДМ. Послеоперационные осложнения и летальность, связанные с задержкой операции у пожилых пациентов с переломом бедра.J Bone Joint Surg Am. 1997; 79: 470. [PubMed] [Google Scholar] 4. Бхаттачарья Т., Чанг Д., Мейгс Дж. Б., Эсток Д. М., 2-й, Малчау Х. Смертность после перипротезного перелома бедренной кости. J Bone Joint Surg Am. 2007. 89: 2658–2662. DOI: 10.2106 / JBJS.F.01538. [PubMed] [CrossRef] [Google Scholar] 5. Бхаттачарья Т., Иорио Р., Хили В.Л. Частота и факторы риска острой стационарной смертности после ортопедических операций. J Bone Joint Surg Am. 2002; 84: 562–572. [PubMed] [Google Scholar] 6. Болхофнер Б.Р., Кармен Б., Клиффорд П.Результаты открытой репозиции и внутренней фиксации переломов дистального отдела бедренной кости с использованием техники биологической (непрямой) репозиции. J Orthop Trauma. 1996. 10: 372–377. DOI: 10.1097 / 00005131-199608000-00002. [PubMed] [CrossRef] [Google Scholar] 7. Бутылка А, Айлин П. Смертность, связанная с задержкой операции после перелома шейки бедра: обсервационное исследование. BMJ. 2006; 332: 947–951. DOI: 10.1136 / bmj.38790.468519.55. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 8. Бойд А.Д., младший, Уилбер Дж. Х. Особенности и осложнения переломов бедренной кости ниже бедра у пациентов старше 65 лет.J Orthop Trauma. 1992. 6: 167–174. DOI: 10.1097 / 00005131-1900-00006. [PubMed] [CrossRef] [Google Scholar] 9. Butt MS, Krikler SJ, Али MS. Переломы дистального отдела бедренной кости со смещением у пожилых пациентов: оперативное и безоперационное лечение. J Bone Joint Surg Br. 1996. 78: 110–114. [PubMed] [Google Scholar] 10. Чарлсон М., Сатровски Т.П., Петерсон Дж., Голд Дж. Валидация комбинированного индекса коморбидности. J Clin Epidemiol. 1994; 47: 1245–1251. DOI: 10.1016 / 0895-4356 (94) -5. [PubMed] [CrossRef] [Google Scholar] 11.Чарлсон М.Э., Помпеи П., Алес К.Л., Маккензи С.Р. Новый метод классификации прогностической коморбидности в лонгитюдных исследованиях: разработка и проверка. J Chronic Dis. 1987. 40: 373–383. DOI: 10.1016 / 0021-9681 (87)Смертность после переломов дистального отдела бедренной кости у пожилых пациентов
Clin Orthop Relat Res. 2011 Apr; 469 (4): 1188–1196.
, MD, , MD, , BS, и, MDФилипп Н.Streubel
Ортопедическая травматологическая служба, отделение ортопедии, Медицинская школа Вашингтонского университета / Барнс-Еврейская больница, 660 Саут-Евклид-авеню, кампус 8233, Сент-Луис, Миссури, 63110 США
Уильям М. Риччи
Ортопедическая травматологическая служба, Отделение ортопедии Медицинской школы Вашингтонского университета / Барнс-Еврейская больница, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Ambrose Wong
Ортопедическая травматологическая служба, Отделение ортопедии Медицинской школы Вашингтонского университета / Barnes-Jewish Hospital, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Майкл Дж.Gardner
Ортопедическая травматологическая служба, Отделение ортопедии, Медицинская школа Вашингтонского университета / Барнс-Еврейская больница, 660 South Euclid Avenue, Campus Box 8233, Сент-Луис, Миссури, 63110 USA
Ортопедическая травматологическая служба, Отделение ортопедии, Вашингтонский университет Медицинская школа / Barnes-Jewish Hospital, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Автор, ответственный за переписку.Поступило 3 февраля 2010 г .; Принято 9 августа 2010 г.
Copyright © The Association of Bone and Joint Surgeons® 2010 Эта статья цитируется в других статьях в PMC.Abstract
Предпосылки
Переломы бедра у пожилых людей связаны с высокими годовыми показателями смертности, но неясно, подвержены ли пациенты с другими переломами нижних конечностей аналогичному риску смертности.
Вопросы / цели
Мы оценили смертность пожилых пациентов после переломов дистального отдела бедренной кости; определены предикторы смертности; проанализировали влияние отсрочки хирургического вмешательства; и сравнили выживаемость пожилых пациентов с переломами дистального отдела бедренной кости с субъектами из соответствующей группы переломов бедра.
Пациенты и методы
Мы включили 92 последовательных пациента старше 60 лет с низкоэнергетическими надмыщелковыми переломами бедренной кости, пролеченными в период с 1999 по 2009 год. Характеристики пациента, перелома и лечения были извлечены из операционных записей, диаграмм и рентгенограмм. Данные о смертности были получены из индекса смертности по социальному обеспечению.
Результаты
Индекс коморбидности Чарлсона с поправкой на возраст и предыдущий TKA были независимыми предикторами снижения выживаемости.Застойная сердечная недостаточность, деменция, заболевание почек и наличие злокачественной опухоли в анамнезе привели к сокращению времени выживания. Пациенты, перенесшие операцию более 4 дней по сравнению с 48 часами после поступления, имели более высокий риск 6-месячной и 1-летней смертности. Не было обнаружено различий в смертности при сравнении пациентов с естественными переломами дистального отдела бедра и пациентов из контрольной группы с переломом бедра.
Выводы
Переломы перипротеза и переломы у пациентов с деменцией, сердечной недостаточностью, прогрессирующим заболеванием почек и метастазами приводят к снижению выживаемости.Индекс коморбидности Чарлсона с поправкой на возраст может служить полезным инструментом для прогнозирования выживаемости после переломов дистального отдела бедренной кости. Задержка операции более 4 дней увеличивает риск 6-месячной и 1-летней смертности. Смертность после врожденных переломов дистального отдела бедренной кости в гериатрической популяции высока и аналогична смертности после переломов бедра.
Уровень доказательности
Уровень II, прогностическое исследование. См. Онлайн-руководство для полного описания доказательств.
Введение
Переломы дистального отдела бедренной кости чаще всего возникают как высокоэнергетические травмы у молодых мужчин или как низкоэнергетические переломы у пожилых женщин [33].У пожилых пациентов переломы дистального отдела бедра являются вторыми по частоте переломами бедренной кости после переломов бедра [1, 35, 36], и эти пациенты имеют повышенный риск осложнений, учитывая высокую распространенность сопутствующих соматических заболеваний [8, 12, 36].
Многочисленные исследования по лечению переломов дистального отдела бедренной кости сосредоточены на ортопедических исходах, таких как несращение, неправильное сращение и инфекция [6, 23, 27–29, 31, 40, 44, 48]. Несмотря на воздействие на группу высокого риска, данные о послеоперационной смертности ограничены.Из немногих исследований, анализирующих смертность, одно рандомизированное контролируемое исследование сообщило о 30-дневной смертности 10%, тогда как в проспективной серии случаев 6-месячная и 1-летняя смертность составили 17% и 30%, соответственно [9, 18] . Эти результаты сравнивались с опубликованными историческими показателями смертности от переломов бедра, но прямого сравнения не проводилось.
Смертность после переломов бедра широко изучена. Пациенты с переломом шейки бедра имеют более высокий уровень смертности, чем неповрежденные пациенты того же возраста и пола [2, 3, 5, 7, 13, 14, 45].Учитывая сходство в возрастном и гендерном распределении пациентов с низкоэнергетическими переломами дистального и проксимального отдела бедренной кости и на основании ограниченных опубликованных данных, мы предположили, что у пациентов с переломами дистального отдела бедренной кости уровень смертности будет таким же, как у пациентов с переломами бедра.
Наша конкретная цель состояла в том, чтобы оценить когорту пожилых пациентов с переломами дистального отдела бедренной кости, пролеченных в течение 10-летнего периода, чтобы (1) рассчитать общую, 30-дневную, 6-месячную и 1-летнюю смертность у пожилых пациентов с дистальным переломом бедра. переломы бедренной кости; (2) определить наличие переменных, влияющих на выживаемость; (3) оценить важность задержки хирургического вмешательства для смертности; и (4) сравнить смертность пациентов с переломами дистального отдела бедренной кости со смертностью подобранной когорты пациентов с переломами бедра.
Пациенты и методы
После утверждения протокола наблюдательным советом учреждения пациенты, перенесшие латеральную локализацию надмыщелкового перелома бедренной кости, были идентифицированы из нашей институциональной базы данных ортопедических травм за период с ноября 1999 года по сентябрь 2009 года. Критерии включения: возраст 60 лет и старше и механизм травмы, связанной с падением с высоты стоя (низкоэнергетическая травма). Пациенты с патологическими переломами (кроме остеопороза) были исключены.Операционные записи и карты были проанализированы на предмет характеристик пациентов (возраст, пол, статус курения, индекс массы тела [ИМТ]) и характеристик переломов (латеральность и повреждение мягких тканей в соответствии с Gustilo et al. [25, 26]). Рентгенограммы бедра и колена были рассмотрены для классификации перелома (АО / ОТА [32]) и для установления наличия ТКА. Регистрировали время между поступлением и операцией. Индекс коморбидности Чарлсона (CCI) [11] и CCI с поправкой на возраст [10] на момент травмы были рассчитаны на основе сопутствующих заболеваний, полученных из историй болезни пациентов и административных кодов МКБ-9 (Международная классификация болезней, девятая редакция): описанный Deyo et al.[17]. CCI и CCI с поправкой на возраст были утверждены как инструменты для прогнозирования однолетних показателей смертности в лонгитюдных клинических исследованиях. CCI рассчитывается путем сложения коэффициентов, присвоенных сопутствующим заболеваниям, присутствующим при зачислении. По одному баллу назначается инфаркту миокарда, застойной сердечной недостаточности, заболеванию периферических сосудов, деменции, хроническому заболеванию легких, заболеванию соединительной ткани, язвенной болезни, легкой форме заболевания печени и диабету. Два балла присваиваются гемиплегии, почечной недостаточности от умеренной до тяжелой, диабету с поражением органов, любой опухоли (в течение 5 лет после включения в исследование), лимфоме и лейкемии.Три балла присвоены заболеванию печени от умеренного до тяжелого, а 6 баллов — СПИДу и метастатической солидной опухоли [11]. Добавив возраст в качестве дополнительной переменной для прогнозирования смертности, разработчики оригинального CCI разработали CCI с поправкой на возраст. Он включает ту же систему баллов, что и исходный CCI, и добавляет 1 балл за каждое десятилетие после 50 лет, до 6 баллов для пациентов в возрасте 100 лет и старше [10].
Смерть и дата смерти были извлечены для каждого пациента из мастер-файла смерти Администрации социального обеспечения (Индекс смерти социального обеспечения [SSDI]), базы данных, общедоступной через www.Веб-сайт rootweb.ancestry.com [43]. Для максимальной точности данных использовалась комбинация номера социального страхования, имени, отчества, фамилии и даты рождения [15, 20].
В исследование были включены 92 последовательных пациента с переломами дистального отдела бедренной кости со средним возрастом 77,9 лет (диапазон 60–100 лет). Семьдесят две (78%) пациентки были женщинами, а минимальный период наблюдения составил 12 дней (в среднем 2,8 года; диапазон от 12 дней до 9,8 лет). Средний CCI составил 1,8 (диапазон 0–9). Большинство переломов были закрытыми (n = 87; 95%) и внесуставными (n = 70; 76%).Более половины переломов (n = 48; 52%) произошли вокруг существующей TKA (таблица).
Таблица 1
Демография и показатели смертности от переломов дистального отдела бедренной кости
| Переменная | Всего (n = 92) | Неперипротезное (n = 44) | Перипротезное (n = 48163) | Значение|
|---|---|---|---|---|
| Пол (женский) | 72 (78%) | 35 (80%) | 37 (77%) | 0,78 |
| Курильщик | 12 (13%) | 9 (21%) ) | 3 (6%) | 0.04 |
| Индекс коморбидности Чарлсона * | 1,8 ± 1,9 (0–9) | 2,16 ± 2,1 (0–9) | 1,50 ± 1,6 (0–8) | 0,10 |
| Индекс коморбидности Чарлсона ( с поправкой на возраст) * | 5,1 ± 2,8 (2–13) | 5,5 ± 2,4 (2–13) | 4,8 ± 2,1 (2–12) | 0,14 |
| Возраст (лет) * | 77,9 ± 10,2 (60–100) | 78,3 ± 10,0 (60–100) | 77,6 ± 10,5 (60–95) | 0,76 |
| Индекс массы тела (кг / м 2 ) * | 29.6 ± 8,3 (17,9–54,8) | 27,7 ± 8,0 (18,6–54,8) | 31,4 ± 8,2 (17,9–53,1) | 0,03 |
| Сторона (правая) | 53 (58%) | 26 ( 59%) | 27 (56%) | 0,78 |
| Классификация OTA / AO | <0,001 | |||
| 33A | 70 (7616%) | 90%48 (100%) | ||
| 33C | 22 (24%) | 22 (50%) | 0 (0%) | |
| Тип трещины | 0.18 | |||
| Закрыт | 87 (95%) | 40 (91%) | 47 (98%) | |
| Тип I | 3 (3%) | 3 (7%) | 0 (0%) | |
| Тип II | 2 (2%) | 1 (2%) | 1 (2%) | |
| Время от поступления до операции (дни) * | 3,7 ± 5,4 (0–41) | 4,6 ± 7,1 (0–41) | 2,9 ± 3,0 (0–21) | 0.14 |
| Последующее наблюдение (мес.) * | 33,7 ± 33,4 (0,4–118) | 37,6 ± 36,3 (0,5–118) | 30,1 ± 30,4 (0,4–111) | 0,28 |
| Погибло (всего ) | 35 (38%) | 13 (30%) | 22 (46%) | 0,08 |
| Мертвый через 30 дней † | 5 (6%) | 1 (2%) | 4 (8%) | 0,22 |
| Погиб через 6 месяцев ‡ | 15 (18%) | 5 (13%) | 10 (24%) | 0.15 |
| Умер в течение 1 года § | 19 (25%) | 8 (23%) | 11 (27%) | 0,45 |
| Время от операции до смерти (мес.) * | 21,4 ± 26,32 (0,4–86,7) | 21,0 ± 26,3 (0,5–86,7) | 21,7 ± 26,9 (0,4–81,7) | 0,94 |
Общие коэффициенты смертности и 30-дневная, 6-месячная и Годовой уровень смертности был рассчитан для пациентов, которые к тому времени завершили наблюдение.Регрессия Кокса использовалась для определения влияния следующих переменных на выживаемость: возраст, пол, статус курения, CCI, CCI с поправкой на возраст, BMI, классификация Gustilo et al., Классификация OTA, наличие TKA и время от поступления до операция. Кроме того, переменные CCI были проанализированы как независимый блок регрессии. Показатели выживаемости для переменных со значительными отношениями рисков (HR) были построены с использованием анализа Каплана-Мейера.
Влияние задержки хирургического вмешательства на смертность оценивалось путем сравнения показателей у пациентов, перенесших операцию в течение первых 48 часов после госпитализации, в течение 48–96 часов после госпитализации или через 4 дня после госпитализации.Смертность сравнивали через 30 дней, 6 месяцев и 1 год.
После оценки предикторов выживаемости, смертность пациентов с переломами дистального отдела бедренной кости сравнивалась со смертностью пациентов с подобранной контрольной группой 1: 1 с переломами бедра (шейка бедра или межвертельный перелом), которая была извлечена из нашей институциональной базы данных. Поскольку пациенты с перипротезными переломами дистального отдела бедра были идентифицированы как имеющие более высокий риск смерти, для сравнения с пациентами с переломами бедра были отобраны только пациенты с неперипротезными переломами (n = 44).Априори было определено, что пациенты контрольной группы должны быть одного пола в возрасте до 5 лет, в течение 2 лет после операции и иметь CCI в пределах 2 баллов от пациентов с неперипротезными переломами дистального отдела бедренной кости. Соответствующая контрольная группа с переломом бедра была аналогичной по возрасту, минимальному периоду наблюдения и CCI. Двадцать пять (57%) переломов были экстракапсулярными, и все они закрылись. Наиболее часто переломы бедра фиксировали интрамедуллярным стержнем (n = 21; 48%). Между двумя группами не было обнаружено различий в отношении демографических или личных переменных.Кроме того, не было обнаружено разницы в задержке поступления в первичную операцию. После исключения двух пациентов, которые получали лечение более 10 дней после поступления в каждую группу, средняя задержка до операции составила 2,5 и 3,1 дня для пациентов с переломами бедра и дистального отдела бедра, соответственно (p = 0,13). Пациенты с переломами дистального отдела бедренной кости имели больший ИМТ, чем пациенты с переломом бедра (29,6 против 23,9 кг / м 2 2 ; p <0,01) (таблица).
Таблица 2
Демографические данные и показатели смертности от сопоставимых неперипротезных переломов дистального отдела бедренной кости и бедра
| Переменная | Перелом дистального отдела бедра (n = 44) | Перелом бедра (n = 4416) | Значение | |
|---|---|---|---|---|
| Пол (женский) | 35 (80%) | 35 (80%) | 1.00 | |
| Курильщик | 9 (21%) | 10 (23%) | 0,50 | |
| Индекс коморбидности Чарлсона * | 2,16 ± 2,1 (0–7) | 2,0 ± 1,6 (0–9 ) | 0,74 | |
| Индекс коморбидности Чарлсона (с поправкой на возраст) * | 5,5 ± 2,4 (2–13) | 5,3 ± 2,0 (2–10) | 0,70 | |
| Возраст (лет) * | 78,3 ± 10,0 (60–100) | 77,6 ± 9,8 (60–96) | 0,77 | |
| Индекс массы тела (кг / м 2 ) * | 27.7 ± 7,0 (18,6–54,8) | 24,1 ± 5,4 (13,3–37,1) | 0,02 | |
| Сторона (правая) | 26 (59%) | 19 (43%) | 0,14 | |
| Классификация OTA / AO | <0,01 | |||
| 31A (межвертельный канал) | 0 (0%) | 25 (57%) | ||
| 31B 9016 (шейка бедренной кости) %) | 19 (43%) | |||
| 33A | 22 (50%) | 0 (0%) | ||
| 33C | 22 (50%) | 0 (0%) ) | ||
| Тип трещины | 0.12 | |||
| Закрыто | 40 (91%) | 44 (100%) | ||
| Тип I | 3 (7%) | 0 (0%) | ||
| Тип II | 1 (2%) | 0 (0%) | ||
| Время от поступления до операции (дни) * | 4,6 ± 7,1 (0–41) | 4,3 ± 9,7 (0–63) | 0,89 | |
| Процедура | <0.01 | |||
| Боковая стопорная пластина | 44 (100%) | 0 (0%) | ||
| Интрамедуллярный стержень | 0 (0%) | 21 (48%) | ||
| Гемиартропластика | 0 (0%) | 11 (25%) | ||
| Канюлированные винты | 0 (0%) | 6 (14%) | ||
| Боковая пластина | и винты 0 (0%) | 5 (11%) | ||
| THA | 0 (0%) | 1 (2%) | ||
| Последующее наблюдение (мес.) * | 37.6 ± 36,3 (0,5–118) | 35,0 ± 33,0 (1–124) | 0,72 | |
| Мертвых (всего) | 13 (30%) | 19 (43%) | 0,18 | |
| Погиб через 30 дней † | 1 (2%) | 0 (0%) | 0,31 | |
| Погиб через 6 месяцев ‡ | 5 (13%) | 5 (14%) | 0,90 | |
| Умер в течение 1 года § | 8 (23%) | 8 (22%) | 0.95 | |
| Время от операции до смерти (мес.) * | 21,0 ± 26,3 (0,5–86,7) | 26,3 ± 26,0 (1,1–91,7) | 0,58 |
Пропорции и средние значения сравнивались между группами с использованием либо хи-квадрат, либо точный критерий Фишера и t-критерий Стьюдента соответственно. Выживаемость оценивалась с использованием анализа Каплана-Мейера и сравнивалась с использованием критерия логарифмического ранга (Мантел-Кокса). Статистическая значимость была установлена на уровне p <0,05 и 95% доверительных интервалов (ДИ).Статистический анализ был выполнен с помощью SPSS ® версии 16.0 для Windows ® (SPSS Inc, Чикаго, Иллинойс, США).
Результаты
Общая летальность после переломов дистального отдела бедренной кости при максимальном периоде наблюдения 9,8 лет составила 38%. Смертность через 30 дней, 6 месяцев и 1 год после операции составила 6%, 18% и 25% соответственно (таблица). Пять пациентов, умерших в течение первых 30 дней, имели средний возраст 85,3 года (диапазон от 76 до 94 лет) и средний CCI 4 (диапазон от 3 до 8).Один 86-летний пациент с раком простаты и восстановлением митрального клапана в анамнезе (CCI, 3) умер в больнице из-за пневмонии, дыхательной недостаточности и сепсиса. Четыре пациента скончались после выписки из больницы, и причины их смерти не могли быть установлены из имеющихся медицинских карт. Анализ группы с переломом дистального отдела бедренной кости показал наличие TKA, и более высокий скорректированный по возрасту CCI привел к более короткой выживаемости (HR = 3,21, p = 0,005; и HR = 1,32, p = 0,004, соответственно).Общая летальность составила 30% от неперипротезных (нативных) переломов и 46% от перипротезных переломов (p = 0,08) (рис.). Смертность через 30 дней, 6 месяцев и 1 год составила 2%, 13% и 23% для группы с собственными переломами и 8%, 24% и 27% для группы с перипротезными переломами (p = 0,22, 0,15 , и 0,45 соответственно) (таблица).
Кривые выживаемости Каплана-Мейера показывают выживаемость дистальных переломов бедренной кости при наличии и отсутствии ТКА. Вертикальные линии представляют данные, подвергнутые цензуре.
Общая смертность была предсказана с помощью CCI с поправкой на возраст (p = 0,01). Показатели смертности составили 13%, 44% и 60% для пациентов с возрастной ИСС 2 или 3, 4 до 7 и 8 до 13 соответственно (p = 0,01). Тридцатидневная, 6-месячная и 1-летняя смертность также была предсказана с помощью CCI с поправкой на возраст (рис.). Регрессионный анализ Кокса также выявил застойную сердечную недостаточность (HR = 4,52; 95% ДИ, 1,96-10,42; p <0,001), деменцию (HR = 4,52; 95% ДИ, 1,77-11,63; p = 0,002), умеренную и тяжелую болезнь почек. (ЧСС = 4.67; 95% ДИ 1,91–11,36; p = 0,001) и наличие злокачественной опухоли в анамнезе (HR = 2,9; 95% CI, 1,17–7,19; p = 0,022) привели к более короткому времени выживания. Регрессионный анализ не показал влияния возраста или индивидуального CCI на выживаемость. Кроме того, пол, курение, индекс массы тела и классификация переломов не влияли независимо на смертность.
Кривые выживаемости Каплана-Мейера показывают выживаемость при переломах дистального отдела бедренной кости в соответствии с адаптированным по возрасту CCI. Вертикальные линии представляют данные, подвергнутые цензуре.
Задержка до операции также не была признана независимым предиктором смертности.Однако, согласно однофакторному анализу, некоторые показатели смертности варьировались в зависимости от задержки до операции. Не было обнаружено различий в 30-дневной смертности в зависимости от задержки хирургического вмешательства (p> 0,32). Шестимесячная смертность была связана с задержкой хирургического вмешательства, когда сравнивали пациентов, перенесших операцию в течение первых 48 часов, и тех, кто перенес операцию более чем через 4 дня после поступления [5% против 35% (p = 0,02)]. Годовая смертность была аналогичным образом связана с задержкой, когда пациентов, перенесших операцию в течение 48 часов, сравнивали с теми, у кого была задержка операции более 4 дней [6% против 47% (p = 0.005)]. Не было различий в среднем возрасте, скорректированном по возрасту CCI или процентном соотношении пациентов с перипротезными переломами в группах пациентов с задержкой до операции.
Показатели смертности при сравнении проксимальных и дистальных переломов бедренной кости были схожими. Общая смертность при максимальном периоде наблюдения 9,8 года для пациентов с переломами дистального отдела бедренной кости составила 30% по сравнению с 43% для пациентов с переломом бедра при максимальном периоде наблюдения 10,3 года (p = 0,18). Смертность через 30 дней, 6 месяцев и 1 год после операции составила 2%, 13% и 23% для пациентов с переломами дистального отдела бедренной кости и 0%, 14% и 22% для пациентов с переломами бедра (p = 0 .31, 0.90 и 0.95 соответственно) (таблица). Анализ Каплана-Мейера показал аналогичные графики общей выживаемости в течение трех первых послеоперационных лет для дистальных переломов бедренной кости и бедра (рис.). По логранговому критерию разницы не обнаружено (p = 0,83).
Кривые выживаемости Каплана-Мейера показывают выживаемость неперипротезных переломов дистального отдела бедренной кости и бедра. Вертикальные линии представляют данные, подвергнутые цензуре.
Обсуждение
Мы оценили смертность пожилых пациентов с переломами дистального отдела бедренной кости, определили наличие переменных, влияющих на выживаемость, оценили важность задержки хирургического вмешательства для смертности и сравнили смертность пациентов с переломами дистального отдела бедренной кости с аналогичной когортой. пациентов с переломом шейки бедра.
У нашего исследования было несколько ограничений. Наши данные о смертности были получены с использованием SSDI вместо Национального регистра смерти (NDR) [43]. NDR считается золотым стандартом данных о смертности, что подтверждается более ранним исследованием, которое показало, что SSDI является точным в 83% случаев по сравнению с 87% — 98% для NDR [15]. Недавнее исследование Fillenbaum et al. [20], однако, показали, что путем объединения номера социального страхования с датой и месяцем рождения совпадение между NDR и SSDI было получено в 94.7% случаев. Мы предполагаем, что, используя эти точки данных, в дополнение к имени, фамилии и отчеству для каждого пациента, включенного в наше исследование, был достигнут удовлетворительный уровень точности. SSDI также имеет то преимущество, что является общедоступным и бесплатным. Кроме того, наш строгий протокол сопоставления позволил нам иметь схожие характеристики пациентов с переломами дистального отдела бедренной кости и с переломами бедра. Поскольку пациенты с переломами бедра соответствовали характеристикам когорты последовательных неперипротезных дистальных переломов бедренной кости, можно предположить, что был создан искусственный состав пациентов, который не сопоставим со средним пациентом с переломом бедра.Однако мы считаем важным уменьшить количество возможных факторов (возраст, пол, сопутствующие заболевания), чтобы можно было точно сравнить влияние типа перелома на смертность. Кроме того, идентифицировав перипротезные переломы как фактор риска повышенной смертности с помощью множественного регрессионного анализа, мы смогли еще больше улучшить сопоставимость групп.
Со статистической точки зрения наша выборка была недостаточно мощной для определения сходства показателей смертности при переломах дистального отдела бедренной кости и бедра.Согласно ретроспективному анализу, размер выборки из 92 переломов потребовался бы в каждой группе, чтобы получить мощность 80% для сравнения смертности с использованием лог-рангового критерия (Мантел-Кокса) [42]. Хотя сравнение общей группы дистального отдела бедренной кости с контрольной группой с переломами бедра казалось статистически адекватным, большая доля перипротезных переломов в группе дистального отдела бедренной кости поставила бы под угрозу клиническую сопоставимость. Результаты 30-дневной, 6-месячной и годичной смертности были схожими, однако, убедительно подтверждая сходство в выживаемости этих двух популяций пациентов.
Что касается внешней достоверности наших результатов, мы полагаем, что наши группы пациентов являются репрезентативными для населения, наблюдаемого в клинических условиях. Все пациенты подверглись оперативному лечению, так как безоперационное лечение требуется лишь в редких случаях для наиболее ослабленных пациентов, что может представлять собой клинические отклонения [9, 49]. Хотя в группе с переломом бедра были выполнены различные альтернативы лечения, мы включили только переломы дистального отдела бедренной кости, обработанные латеральной фиксацией. Несмотря на то, что аналогичные результаты были получены для этого метода лечения и ретроградного крепления гвоздей, фиксированная пластина является стандартным лечением в нашем учреждении, поскольку она позволяет фиксировать очень дистальные переломы, позволяет использовать пластину для репозиции перелома и, по нашему опыту, приводит к большему количеству повреждений. надежное совмещение трещин [27, 31, 38, 40].
В течение первых 30 дней после операции умерли пять пациентов с переломами дистального отдела бедренной кости, что составляет 14% из 35 пациентов, умерших в течение всего периода наблюдения. Из них один пациент умер от пневмонии, дыхательной недостаточности и сепсиса. Хотя причины смерти остальных пациентов установить не удалось, вполне вероятно, что события, связанные с хирургической процедурой, и острый физиологический стресс были наиболее вероятными причинами в ранней послеоперационной фазе. По данным Deakin et al.[16], бронхопневмония является причиной 39% внутрибольничных смертей у пациентов с изолированными переломами конечностей и таза, за ней следуют злокачественные новообразования в 11%, ишемическая болезнь сердца в 11% и сепсис в 7%. Мало что известно о причинах смерти пациентов с переломами на более поздних сроках послеоперационного периода. Из 35 пациентов, умерших в течение всего периода наблюдения, 29% (n = 10) умерли в течение второго-шестого месяцев, а 26% (n = 9) умерли во второй половине первого послеоперационного года.Мы предполагаем, что причины смерти, скорее всего, были связаны с исходными сопутствующими заболеваниями пациентов и послеоперационными осложнениями, которые могут усугубляться длительной неподвижностью и снижением амбулаторной способности. Roche et al. [39] сообщили, что инфекция грудной клетки и сердечная недостаточность были наиболее частыми послеоперационными осложнениями у пожилых пациентов с переломами шейки бедра. Оба эти состояния коррелировали с повышенной смертностью через 1 год после операции.
С поправкой на пол, возраст, сопутствующие заболевания и задержку хирургического вмешательства наши результаты показывают, что пациенты с перипротезными переломами дистального отдела бедренной кости имеют более короткую выживаемость по сравнению с пациентами с неперипротезными переломами.Экстраполируя эти результаты с результатами сравнения неперипротезных переломов дистального отдела бедренной кости и переломов бедра, можно сделать вывод, что перипротезные дистальные переломы бедренной кости, вероятно, несут более высокий риск смертности, чем переломы бедра. Bhattacharyya et al. [4] обнаружили сходные показатели смертности между пациентами с переломами бедра и пациентами с перипротезными переломами бедренной кости по поводу ножек THA. Хотя это контрастирует с нашими результатами, из их когорты с перипротезными переломами из 106 пациентов только 32 были классифицированы как имеющие Ванкуверские переломы типа C, которые в некоторых случаях могли быть переломами дистального отдела бедренной кости.Следовательно, возможно, что перипротезные переломы дистального отдела бедренной кости несут более высокий риск смертности, чем перипротезные переломы диафиза бедренной кости вокруг ножек THA.
Хотя возраст и сопутствующие заболевания не были идентифицированы как отдельные предикторы смертности после переломов дистального отдела бедренной кости, комбинация этих переменных в виде скорректированного по возрасту CCI была предиктором. Эти данные свидетельствуют о том, что возраст и сопутствующая патология сами по себе не увеличивают риск смертности, а действуют в сочетании, тем самым требуя синергетического действия повышенного возраста и сопутствующих заболеваний.Можно выделить три отдельные группы CCI с поправкой на возраст (рис.). Клинически значимые различия в уровне смертности между группами могут быть установлены. Мы считаем, что это актуально при обсуждении прогноза для пациента с переломом дистального отдела бедренной кости, исходя из возраста пациента и его или ее сопутствующих заболеваний. Особое прогностическое значение имеют пациенты с сердечной недостаточностью, деменцией, запущенным заболеванием почек и злокачественной опухолью в анамнезе. Хотя изменение естественного течения деменции и злокачественных новообразований может оказаться трудным, может потребоваться особое внимание к оптимизации сердечной и почечной функции.
Наш множественный регрессионный анализ не показал время до операции в качестве независимого предиктора смертности. Однако однофакторный анализ показал, что пациенты, перенесшие операцию более чем через 4 дня после госпитализации, имели в семь раз больший шестимесячный и почти в восемь раз больший годовой риск смертности по сравнению с пациентами, перенесшими операцию в течение первых 48 часов после госпитализации. Средний возраст пациентов был одинаковым для разных групп, и переломы, леченные более чем через 4 дня после поступления, были перипротезными в 36% случаев по сравнению с 52% переломов, леченных в течение 48 часов.Последнее может указывать на то, что эффект задержки хирургического вмешательства может компенсировать меньшую долю перипротезных переломов. Тем не менее, скорректированный по возрасту CCI составил 4,9 у пациентов, перенесших операцию в течение первых 48 часов после поступления, 5,0 у пациентов, получавших лечение через 48–96 часов после поступления, и 5,6 у пациентов, пролеченных через 4 дня после поступления. Хотя эти различия не значительны, эти различия могут указывать на то, что влияние отсрочки до операции на смертность может быть связано с увеличением скорректированного по возрасту CCI. Поскольку ХИМ с поправкой на возраст идентифицирован как независимый фактор риска смертности, отсрочка хирургического вмешательства может рассматриваться как суррогатная переменная для состояния здоровья пациента и его следствие, а не как причина снижения выживаемости.Задержка хирургического вмешательства после перелома бедра широко изучалась, но продолжает оставаться источником дискуссий. Гдалевич и др. [22] и Elliott et al. [19] обнаружили, что отсроченное хирургическое вмешательство снижает вероятность выживаемости в течение 1 года. Однако также было обнаружено влияние тяжести предшествующего заболевания на смертность. Как упоминалось ранее, эти данные свидетельствуют о том, что отсрочка операции может быть смешивающим фактором, связанным с зависимыми (смертность) и независимыми переменными (коморбидность), а не причинным фактором смертности.Эта идея дополнительно подтверждается исследованиями, показывающими, что после поправки на возраст, пол пациента и сопутствующие заболевания задержка хирургического вмешательства более 1 дня не приводит к увеличению смертности [21, 24, 30, 47]. Однако другие исследования показали, что даже после поправки на сопутствующие заболевания задержка хирургического вмешательства более 48 часов привела к увеличению 30-дневной и 1-летней смертности [7, 34, 37, 41, 50]. Несмотря на противоречивые данные, мы поддерживаем раннее хирургическое вмешательство у здоровых пациентов и пациентов с незначительными физиологическими отклонениями и пытаемся отложить операцию только у пациентов, которым требуется физиологическая стабилизация или дополнительное предоперационное обследование [46].
Поскольку переломы дистального отдела бедра наиболее часто встречаются у пожилых пациентов, лечение часто затруднено наличием сопутствующих соматических заболеваний. Согласно Nieves et al. [36], 11% женщин с переломом дистального отдела бедренной кости страдают остеопорозом, 21% пациентов — диабетом, более 32% — сердечно-сосудистыми заболеваниями, и значительная часть пациентов принимает по крайней мере одно лекарство, отпускаемое по рецепту. Как следствие, медицинские осложнения не редкость, а показатели смертности, как сообщается, аналогичны таковым у пациентов с переломами шейки бедра [8, 12].Butt et al. [9] сообщили о 30-дневной смертности в 7% у 42 пожилых пациентов, получавших лечение по поводу переломов дистального отдела бедренной кости (10% после оперативного лечения и 5% после консервативного лечения). Dunlop и Brenkel [18] сообщили о смертности в 17% через 6 месяцев и 30% через 1 год после интрамедуллярной фиксации 31 перелома дистального отдела бедренной кости со смещением. Хотя они пришли к выводу, что их результаты совпадают с опубликованными в литературе по переломам шейки бедра, на сегодняшний день не было проведено ни одного исследования, напрямую сравнивавшего уровни смертности от этих двух переломов.Наши результаты показали почти одинаковые показатели смертности через 30 дней, 6 месяцев и 1 год после операции. Сходство показателей смертности между переломами дистального и проксимального отделов бедра, о которых сообщалось в литературе и обнаруженное в нашем исследовании, позволяет предположить, что метафизарные переломы бедренной кости имеют аналогичное влияние на выживаемость пациентов. Верно ли это для других метафизарных переломов нижней конечности, необходимо оценить в будущих исследованиях. Хотя переломы проксимального и дистального отделов большеберцовой кости можно рассматривать как более низкую физиологическую нагрузку на пациента, чем переломы бедра или дистального отдела бедренной кости, эффект функциональных ограничений, приводящих к уменьшению возможности передвижения, может быть достаточным, чтобы повлиять на смертность пациентов.
Интересным открытием стало наличие более высокого ИМТ у пациентов с переломами дистального отдела бедренной кости. Среди нескольких факторов было установлено, что снижение массы тела увеличивает риск переломов бедра. Частично это связано с тем, что уменьшение количества жировой ткани, окружающей вертельную область, приводит к увеличению рассеивания энергии в мягких тканях во время падения. Таким образом, у пациентов с повышенным содержанием жировой ткани, как показывают наши результаты, проксимальный отдел бедренной кости может быть защищен от травм, передавая энергию перелома на дистальный отдел бедренной кости.
Переломы дистального отдела бедренной кости несут риск смерти, сравнимый с таковым при переломах бедра. Пациенты с перипротезными переломами и пациенты с деменцией, сердечной недостаточностью, прогрессирующим заболеванием почек и метастазами имеют более короткую выживаемость, что можно предсказать с помощью скорректированного по возрасту CCI. Хотя данные о задержке хирургического вмешательства неубедительны, результаты показывают, что задержка более 4 дней после госпитализации увеличивает риск 6-месячной и 1-летней смертности. Таким образом, в этой популяции пациентов может быть показан мультидисциплинарный подход к лечению сопутствующих заболеваний у пациентов и своевременному хирургическому вмешательству, как это рекомендуется для пациентов с переломами бедра.Требуются дополнительные исследования, чтобы оценить, оказывают ли другие метафизарные и внутрисуставные переломы нижней конечности аналогичное влияние на смертность.
Благодарности
Мы благодарим Ангела Брандта за неоценимую помощь в получении одобрения исследования и поддержку управления данными.
Footnotes
Один или несколько авторов получили финансирование в рамках образовательного и исследовательского гранта от Smith and Nephew (Мемфис, Теннесси) (PNS, WMR, AW, MJG), AO North America (Paoli, PA) (PNS, WMR, AW, MJG), Synthes, Inc (Паоли, Пенсильвания) (PNS, WMR, AW, MJG) и Foundation of Orthopaedic Trauma (PNS, WMR, AW, MJG).
Каждый автор удостоверяет, что его или ее учреждение одобрило человеческий протокол для этого исследования и что все исследования были проведены в соответствии с этическими принципами исследования.
Ссылки
1. Арнесон Т.Дж., Мелтон Л.Дж., 3-й, Леваллен Д.Г., О’Фаллон В.М. Эпидемиология диафизарных и дистальных переломов бедренной кости в Рочестере, Миннесота, 1965–1984. Clin Orthop Relat Res. 1988. 234: 188–194. [PubMed] [Google Scholar] 2. Бейкер ДМ. Послеоперационные осложнения и летальность, связанные с задержкой операции у пожилых пациентов с переломом бедра.J Bone Joint Surg Am. 1997; 79: 470. [PubMed] [Google Scholar] 4. Бхаттачарья Т., Чанг Д., Мейгс Дж. Б., Эсток Д. М., 2-й, Малчау Х. Смертность после перипротезного перелома бедренной кости. J Bone Joint Surg Am. 2007. 89: 2658–2662. DOI: 10.2106 / JBJS.F.01538. [PubMed] [CrossRef] [Google Scholar] 5. Бхаттачарья Т., Иорио Р., Хили В.Л. Частота и факторы риска острой стационарной смертности после ортопедических операций. J Bone Joint Surg Am. 2002; 84: 562–572. [PubMed] [Google Scholar] 6. Болхофнер Б.Р., Кармен Б., Клиффорд П.Результаты открытой репозиции и внутренней фиксации переломов дистального отдела бедренной кости с использованием техники биологической (непрямой) репозиции. J Orthop Trauma. 1996. 10: 372–377. DOI: 10.1097 / 00005131-199608000-00002. [PubMed] [CrossRef] [Google Scholar] 7. Бутылка А, Айлин П. Смертность, связанная с задержкой операции после перелома шейки бедра: обсервационное исследование. BMJ. 2006; 332: 947–951. DOI: 10.1136 / bmj.38790.468519.55. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 8. Бойд А.Д., младший, Уилбер Дж. Х. Особенности и осложнения переломов бедренной кости ниже бедра у пациентов старше 65 лет.J Orthop Trauma. 1992. 6: 167–174. DOI: 10.1097 / 00005131-1900-00006. [PubMed] [CrossRef] [Google Scholar] 9. Butt MS, Krikler SJ, Али MS. Переломы дистального отдела бедренной кости со смещением у пожилых пациентов: оперативное и безоперационное лечение. J Bone Joint Surg Br. 1996. 78: 110–114. [PubMed] [Google Scholar] 10. Чарлсон М., Сатровски Т.П., Петерсон Дж., Голд Дж. Валидация комбинированного индекса коморбидности. J Clin Epidemiol. 1994; 47: 1245–1251. DOI: 10.1016 / 0895-4356 (94) -5. [PubMed] [CrossRef] [Google Scholar] 11.Чарлсон М.Э., Помпеи П., Алес К.Л., Маккензи С.Р. Новый метод классификации прогностической коморбидности в лонгитюдных исследованиях: разработка и проверка. J Chronic Dis. 1987. 40: 373–383. DOI: 10.1016 / 0021-9681 (87)Смертность после переломов дистального отдела бедренной кости у пожилых пациентов
Clin Orthop Relat Res. 2011 Apr; 469 (4): 1188–1196.
, MD, , MD, , BS, и, MDФилипп Н.Streubel
Ортопедическая травматологическая служба, отделение ортопедии, Медицинская школа Вашингтонского университета / Барнс-Еврейская больница, 660 Саут-Евклид-авеню, кампус 8233, Сент-Луис, Миссури, 63110 США
Уильям М. Риччи
Ортопедическая травматологическая служба, Отделение ортопедии Медицинской школы Вашингтонского университета / Барнс-Еврейская больница, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Ambrose Wong
Ортопедическая травматологическая служба, Отделение ортопедии Медицинской школы Вашингтонского университета / Barnes-Jewish Hospital, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Майкл Дж.Gardner
Ортопедическая травматологическая служба, Отделение ортопедии, Медицинская школа Вашингтонского университета / Барнс-Еврейская больница, 660 South Euclid Avenue, Campus Box 8233, Сент-Луис, Миссури, 63110 USA
Ортопедическая травматологическая служба, Отделение ортопедии, Вашингтонский университет Медицинская школа / Barnes-Jewish Hospital, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Автор, ответственный за переписку.Поступило 3 февраля 2010 г .; Принято 9 августа 2010 г.
Copyright © The Association of Bone and Joint Surgeons® 2010 Эта статья цитируется в других статьях в PMC.Abstract
Предпосылки
Переломы бедра у пожилых людей связаны с высокими годовыми показателями смертности, но неясно, подвержены ли пациенты с другими переломами нижних конечностей аналогичному риску смертности.
Вопросы / цели
Мы оценили смертность пожилых пациентов после переломов дистального отдела бедренной кости; определены предикторы смертности; проанализировали влияние отсрочки хирургического вмешательства; и сравнили выживаемость пожилых пациентов с переломами дистального отдела бедренной кости с субъектами из соответствующей группы переломов бедра.
Пациенты и методы
Мы включили 92 последовательных пациента старше 60 лет с низкоэнергетическими надмыщелковыми переломами бедренной кости, пролеченными в период с 1999 по 2009 год. Характеристики пациента, перелома и лечения были извлечены из операционных записей, диаграмм и рентгенограмм. Данные о смертности были получены из индекса смертности по социальному обеспечению.
Результаты
Индекс коморбидности Чарлсона с поправкой на возраст и предыдущий TKA были независимыми предикторами снижения выживаемости.Застойная сердечная недостаточность, деменция, заболевание почек и наличие злокачественной опухоли в анамнезе привели к сокращению времени выживания. Пациенты, перенесшие операцию более 4 дней по сравнению с 48 часами после поступления, имели более высокий риск 6-месячной и 1-летней смертности. Не было обнаружено различий в смертности при сравнении пациентов с естественными переломами дистального отдела бедра и пациентов из контрольной группы с переломом бедра.
Выводы
Переломы перипротеза и переломы у пациентов с деменцией, сердечной недостаточностью, прогрессирующим заболеванием почек и метастазами приводят к снижению выживаемости.Индекс коморбидности Чарлсона с поправкой на возраст может служить полезным инструментом для прогнозирования выживаемости после переломов дистального отдела бедренной кости. Задержка операции более 4 дней увеличивает риск 6-месячной и 1-летней смертности. Смертность после врожденных переломов дистального отдела бедренной кости в гериатрической популяции высока и аналогична смертности после переломов бедра.
Уровень доказательности
Уровень II, прогностическое исследование. См. Онлайн-руководство для полного описания доказательств.
Введение
Переломы дистального отдела бедренной кости чаще всего возникают как высокоэнергетические травмы у молодых мужчин или как низкоэнергетические переломы у пожилых женщин [33].У пожилых пациентов переломы дистального отдела бедра являются вторыми по частоте переломами бедренной кости после переломов бедра [1, 35, 36], и эти пациенты имеют повышенный риск осложнений, учитывая высокую распространенность сопутствующих соматических заболеваний [8, 12, 36].
Многочисленные исследования по лечению переломов дистального отдела бедренной кости сосредоточены на ортопедических исходах, таких как несращение, неправильное сращение и инфекция [6, 23, 27–29, 31, 40, 44, 48]. Несмотря на воздействие на группу высокого риска, данные о послеоперационной смертности ограничены.Из немногих исследований, анализирующих смертность, одно рандомизированное контролируемое исследование сообщило о 30-дневной смертности 10%, тогда как в проспективной серии случаев 6-месячная и 1-летняя смертность составили 17% и 30%, соответственно [9, 18] . Эти результаты сравнивались с опубликованными историческими показателями смертности от переломов бедра, но прямого сравнения не проводилось.
Смертность после переломов бедра широко изучена. Пациенты с переломом шейки бедра имеют более высокий уровень смертности, чем неповрежденные пациенты того же возраста и пола [2, 3, 5, 7, 13, 14, 45].Учитывая сходство в возрастном и гендерном распределении пациентов с низкоэнергетическими переломами дистального и проксимального отдела бедренной кости и на основании ограниченных опубликованных данных, мы предположили, что у пациентов с переломами дистального отдела бедренной кости уровень смертности будет таким же, как у пациентов с переломами бедра.
Наша конкретная цель состояла в том, чтобы оценить когорту пожилых пациентов с переломами дистального отдела бедренной кости, пролеченных в течение 10-летнего периода, чтобы (1) рассчитать общую, 30-дневную, 6-месячную и 1-летнюю смертность у пожилых пациентов с дистальным переломом бедра. переломы бедренной кости; (2) определить наличие переменных, влияющих на выживаемость; (3) оценить важность задержки хирургического вмешательства для смертности; и (4) сравнить смертность пациентов с переломами дистального отдела бедренной кости со смертностью подобранной когорты пациентов с переломами бедра.
Пациенты и методы
После утверждения протокола наблюдательным советом учреждения пациенты, перенесшие латеральную локализацию надмыщелкового перелома бедренной кости, были идентифицированы из нашей институциональной базы данных ортопедических травм за период с ноября 1999 года по сентябрь 2009 года. Критерии включения: возраст 60 лет и старше и механизм травмы, связанной с падением с высоты стоя (низкоэнергетическая травма). Пациенты с патологическими переломами (кроме остеопороза) были исключены.Операционные записи и карты были проанализированы на предмет характеристик пациентов (возраст, пол, статус курения, индекс массы тела [ИМТ]) и характеристик переломов (латеральность и повреждение мягких тканей в соответствии с Gustilo et al. [25, 26]). Рентгенограммы бедра и колена были рассмотрены для классификации перелома (АО / ОТА [32]) и для установления наличия ТКА. Регистрировали время между поступлением и операцией. Индекс коморбидности Чарлсона (CCI) [11] и CCI с поправкой на возраст [10] на момент травмы были рассчитаны на основе сопутствующих заболеваний, полученных из историй болезни пациентов и административных кодов МКБ-9 (Международная классификация болезней, девятая редакция): описанный Deyo et al.[17]. CCI и CCI с поправкой на возраст были утверждены как инструменты для прогнозирования однолетних показателей смертности в лонгитюдных клинических исследованиях. CCI рассчитывается путем сложения коэффициентов, присвоенных сопутствующим заболеваниям, присутствующим при зачислении. По одному баллу назначается инфаркту миокарда, застойной сердечной недостаточности, заболеванию периферических сосудов, деменции, хроническому заболеванию легких, заболеванию соединительной ткани, язвенной болезни, легкой форме заболевания печени и диабету. Два балла присваиваются гемиплегии, почечной недостаточности от умеренной до тяжелой, диабету с поражением органов, любой опухоли (в течение 5 лет после включения в исследование), лимфоме и лейкемии.Три балла присвоены заболеванию печени от умеренного до тяжелого, а 6 баллов — СПИДу и метастатической солидной опухоли [11]. Добавив возраст в качестве дополнительной переменной для прогнозирования смертности, разработчики оригинального CCI разработали CCI с поправкой на возраст. Он включает ту же систему баллов, что и исходный CCI, и добавляет 1 балл за каждое десятилетие после 50 лет, до 6 баллов для пациентов в возрасте 100 лет и старше [10].
Смерть и дата смерти были извлечены для каждого пациента из мастер-файла смерти Администрации социального обеспечения (Индекс смерти социального обеспечения [SSDI]), базы данных, общедоступной через www.Веб-сайт rootweb.ancestry.com [43]. Для максимальной точности данных использовалась комбинация номера социального страхования, имени, отчества, фамилии и даты рождения [15, 20].
В исследование были включены 92 последовательных пациента с переломами дистального отдела бедренной кости со средним возрастом 77,9 лет (диапазон 60–100 лет). Семьдесят две (78%) пациентки были женщинами, а минимальный период наблюдения составил 12 дней (в среднем 2,8 года; диапазон от 12 дней до 9,8 лет). Средний CCI составил 1,8 (диапазон 0–9). Большинство переломов были закрытыми (n = 87; 95%) и внесуставными (n = 70; 76%).Более половины переломов (n = 48; 52%) произошли вокруг существующей TKA (таблица).
Таблица 1
Демография и показатели смертности от переломов дистального отдела бедренной кости
| Переменная | Всего (n = 92) | Неперипротезное (n = 44) | Перипротезное (n = 48163) | Значение|
|---|---|---|---|---|
| Пол (женский) | 72 (78%) | 35 (80%) | 37 (77%) | 0,78 |
| Курильщик | 12 (13%) | 9 (21%) ) | 3 (6%) | 0.04 |
| Индекс коморбидности Чарлсона * | 1,8 ± 1,9 (0–9) | 2,16 ± 2,1 (0–9) | 1,50 ± 1,6 (0–8) | 0,10 |
| Индекс коморбидности Чарлсона ( с поправкой на возраст) * | 5,1 ± 2,8 (2–13) | 5,5 ± 2,4 (2–13) | 4,8 ± 2,1 (2–12) | 0,14 |
| Возраст (лет) * | 77,9 ± 10,2 (60–100) | 78,3 ± 10,0 (60–100) | 77,6 ± 10,5 (60–95) | 0,76 |
| Индекс массы тела (кг / м 2 ) * | 29.6 ± 8,3 (17,9–54,8) | 27,7 ± 8,0 (18,6–54,8) | 31,4 ± 8,2 (17,9–53,1) | 0,03 |
| Сторона (правая) | 53 (58%) | 26 ( 59%) | 27 (56%) | 0,78 |
| Классификация OTA / AO | <0,001 | |||
| 33A | 70 (7616%) | 90%48 (100%) | ||
| 33C | 22 (24%) | 22 (50%) | 0 (0%) | |
| Тип трещины | 0.18 | |||
| Закрыт | 87 (95%) | 40 (91%) | 47 (98%) | |
| Тип I | 3 (3%) | 3 (7%) | 0 (0%) | |
| Тип II | 2 (2%) | 1 (2%) | 1 (2%) | |
| Время от поступления до операции (дни) * | 3,7 ± 5,4 (0–41) | 4,6 ± 7,1 (0–41) | 2,9 ± 3,0 (0–21) | 0.14 |
| Последующее наблюдение (мес.) * | 33,7 ± 33,4 (0,4–118) | 37,6 ± 36,3 (0,5–118) | 30,1 ± 30,4 (0,4–111) | 0,28 |
| Погибло (всего ) | 35 (38%) | 13 (30%) | 22 (46%) | 0,08 |
| Мертвый через 30 дней † | 5 (6%) | 1 (2%) | 4 (8%) | 0,22 |
| Погиб через 6 месяцев ‡ | 15 (18%) | 5 (13%) | 10 (24%) | 0.15 |
| Умер в течение 1 года § | 19 (25%) | 8 (23%) | 11 (27%) | 0,45 |
| Время от операции до смерти (мес.) * | 21,4 ± 26,32 (0,4–86,7) | 21,0 ± 26,3 (0,5–86,7) | 21,7 ± 26,9 (0,4–81,7) | 0,94 |
Общие коэффициенты смертности и 30-дневная, 6-месячная и Годовой уровень смертности был рассчитан для пациентов, которые к тому времени завершили наблюдение.Регрессия Кокса использовалась для определения влияния следующих переменных на выживаемость: возраст, пол, статус курения, CCI, CCI с поправкой на возраст, BMI, классификация Gustilo et al., Классификация OTA, наличие TKA и время от поступления до операция. Кроме того, переменные CCI были проанализированы как независимый блок регрессии. Показатели выживаемости для переменных со значительными отношениями рисков (HR) были построены с использованием анализа Каплана-Мейера.
Влияние задержки хирургического вмешательства на смертность оценивалось путем сравнения показателей у пациентов, перенесших операцию в течение первых 48 часов после госпитализации, в течение 48–96 часов после госпитализации или через 4 дня после госпитализации.Смертность сравнивали через 30 дней, 6 месяцев и 1 год.
После оценки предикторов выживаемости, смертность пациентов с переломами дистального отдела бедренной кости сравнивалась со смертностью пациентов с подобранной контрольной группой 1: 1 с переломами бедра (шейка бедра или межвертельный перелом), которая была извлечена из нашей институциональной базы данных. Поскольку пациенты с перипротезными переломами дистального отдела бедра были идентифицированы как имеющие более высокий риск смерти, для сравнения с пациентами с переломами бедра были отобраны только пациенты с неперипротезными переломами (n = 44).Априори было определено, что пациенты контрольной группы должны быть одного пола в возрасте до 5 лет, в течение 2 лет после операции и иметь CCI в пределах 2 баллов от пациентов с неперипротезными переломами дистального отдела бедренной кости. Соответствующая контрольная группа с переломом бедра была аналогичной по возрасту, минимальному периоду наблюдения и CCI. Двадцать пять (57%) переломов были экстракапсулярными, и все они закрылись. Наиболее часто переломы бедра фиксировали интрамедуллярным стержнем (n = 21; 48%). Между двумя группами не было обнаружено различий в отношении демографических или личных переменных.Кроме того, не было обнаружено разницы в задержке поступления в первичную операцию. После исключения двух пациентов, которые получали лечение более 10 дней после поступления в каждую группу, средняя задержка до операции составила 2,5 и 3,1 дня для пациентов с переломами бедра и дистального отдела бедра, соответственно (p = 0,13). Пациенты с переломами дистального отдела бедренной кости имели больший ИМТ, чем пациенты с переломом бедра (29,6 против 23,9 кг / м 2 2 ; p <0,01) (таблица).
Таблица 2
Демографические данные и показатели смертности от сопоставимых неперипротезных переломов дистального отдела бедренной кости и бедра
| Переменная | Перелом дистального отдела бедра (n = 44) | Перелом бедра (n = 4416) | Значение | |
|---|---|---|---|---|
| Пол (женский) | 35 (80%) | 35 (80%) | 1.00 | |
| Курильщик | 9 (21%) | 10 (23%) | 0,50 | |
| Индекс коморбидности Чарлсона * | 2,16 ± 2,1 (0–7) | 2,0 ± 1,6 (0–9 ) | 0,74 | |
| Индекс коморбидности Чарлсона (с поправкой на возраст) * | 5,5 ± 2,4 (2–13) | 5,3 ± 2,0 (2–10) | 0,70 | |
| Возраст (лет) * | 78,3 ± 10,0 (60–100) | 77,6 ± 9,8 (60–96) | 0,77 | |
| Индекс массы тела (кг / м 2 ) * | 27.7 ± 7,0 (18,6–54,8) | 24,1 ± 5,4 (13,3–37,1) | 0,02 | |
| Сторона (правая) | 26 (59%) | 19 (43%) | 0,14 | |
| Классификация OTA / AO | <0,01 | |||
| 31A (межвертельный канал) | 0 (0%) | 25 (57%) | ||
| 31B 9016 (шейка бедренной кости) %) | 19 (43%) | |||
| 33A | 22 (50%) | 0 (0%) | ||
| 33C | 22 (50%) | 0 (0%) ) | ||
| Тип трещины | 0.12 | |||
| Закрыто | 40 (91%) | 44 (100%) | ||
| Тип I | 3 (7%) | 0 (0%) | ||
| Тип II | 1 (2%) | 0 (0%) | ||
| Время от поступления до операции (дни) * | 4,6 ± 7,1 (0–41) | 4,3 ± 9,7 (0–63) | 0,89 | |
| Процедура | <0.01 | |||
| Боковая стопорная пластина | 44 (100%) | 0 (0%) | ||
| Интрамедуллярный стержень | 0 (0%) | 21 (48%) | ||
| Гемиартропластика | 0 (0%) | 11 (25%) | ||
| Канюлированные винты | 0 (0%) | 6 (14%) | ||
| Боковая пластина | и винты 0 (0%) | 5 (11%) | ||
| THA | 0 (0%) | 1 (2%) | ||
| Последующее наблюдение (мес.) * | 37.6 ± 36,3 (0,5–118) | 35,0 ± 33,0 (1–124) | 0,72 | |
| Мертвых (всего) | 13 (30%) | 19 (43%) | 0,18 | |
| Погиб через 30 дней † | 1 (2%) | 0 (0%) | 0,31 | |
| Погиб через 6 месяцев ‡ | 5 (13%) | 5 (14%) | 0,90 | |
| Умер в течение 1 года § | 8 (23%) | 8 (22%) | 0.95 | |
| Время от операции до смерти (мес.) * | 21,0 ± 26,3 (0,5–86,7) | 26,3 ± 26,0 (1,1–91,7) | 0,58 |
Пропорции и средние значения сравнивались между группами с использованием либо хи-квадрат, либо точный критерий Фишера и t-критерий Стьюдента соответственно. Выживаемость оценивалась с использованием анализа Каплана-Мейера и сравнивалась с использованием критерия логарифмического ранга (Мантел-Кокса). Статистическая значимость была установлена на уровне p <0,05 и 95% доверительных интервалов (ДИ).Статистический анализ был выполнен с помощью SPSS ® версии 16.0 для Windows ® (SPSS Inc, Чикаго, Иллинойс, США).
Результаты
Общая летальность после переломов дистального отдела бедренной кости при максимальном периоде наблюдения 9,8 лет составила 38%. Смертность через 30 дней, 6 месяцев и 1 год после операции составила 6%, 18% и 25% соответственно (таблица). Пять пациентов, умерших в течение первых 30 дней, имели средний возраст 85,3 года (диапазон от 76 до 94 лет) и средний CCI 4 (диапазон от 3 до 8).Один 86-летний пациент с раком простаты и восстановлением митрального клапана в анамнезе (CCI, 3) умер в больнице из-за пневмонии, дыхательной недостаточности и сепсиса. Четыре пациента скончались после выписки из больницы, и причины их смерти не могли быть установлены из имеющихся медицинских карт. Анализ группы с переломом дистального отдела бедренной кости показал наличие TKA, и более высокий скорректированный по возрасту CCI привел к более короткой выживаемости (HR = 3,21, p = 0,005; и HR = 1,32, p = 0,004, соответственно).Общая летальность составила 30% от неперипротезных (нативных) переломов и 46% от перипротезных переломов (p = 0,08) (рис.). Смертность через 30 дней, 6 месяцев и 1 год составила 2%, 13% и 23% для группы с собственными переломами и 8%, 24% и 27% для группы с перипротезными переломами (p = 0,22, 0,15 , и 0,45 соответственно) (таблица).
Кривые выживаемости Каплана-Мейера показывают выживаемость дистальных переломов бедренной кости при наличии и отсутствии ТКА. Вертикальные линии представляют данные, подвергнутые цензуре.
Общая смертность была предсказана с помощью CCI с поправкой на возраст (p = 0,01). Показатели смертности составили 13%, 44% и 60% для пациентов с возрастной ИСС 2 или 3, 4 до 7 и 8 до 13 соответственно (p = 0,01). Тридцатидневная, 6-месячная и 1-летняя смертность также была предсказана с помощью CCI с поправкой на возраст (рис.). Регрессионный анализ Кокса также выявил застойную сердечную недостаточность (HR = 4,52; 95% ДИ, 1,96-10,42; p <0,001), деменцию (HR = 4,52; 95% ДИ, 1,77-11,63; p = 0,002), умеренную и тяжелую болезнь почек. (ЧСС = 4.67; 95% ДИ 1,91–11,36; p = 0,001) и наличие злокачественной опухоли в анамнезе (HR = 2,9; 95% CI, 1,17–7,19; p = 0,022) привели к более короткому времени выживания. Регрессионный анализ не показал влияния возраста или индивидуального CCI на выживаемость. Кроме того, пол, курение, индекс массы тела и классификация переломов не влияли независимо на смертность.
Кривые выживаемости Каплана-Мейера показывают выживаемость при переломах дистального отдела бедренной кости в соответствии с адаптированным по возрасту CCI. Вертикальные линии представляют данные, подвергнутые цензуре.
Задержка до операции также не была признана независимым предиктором смертности.Однако, согласно однофакторному анализу, некоторые показатели смертности варьировались в зависимости от задержки до операции. Не было обнаружено различий в 30-дневной смертности в зависимости от задержки хирургического вмешательства (p> 0,32). Шестимесячная смертность была связана с задержкой хирургического вмешательства, когда сравнивали пациентов, перенесших операцию в течение первых 48 часов, и тех, кто перенес операцию более чем через 4 дня после поступления [5% против 35% (p = 0,02)]. Годовая смертность была аналогичным образом связана с задержкой, когда пациентов, перенесших операцию в течение 48 часов, сравнивали с теми, у кого была задержка операции более 4 дней [6% против 47% (p = 0.005)]. Не было различий в среднем возрасте, скорректированном по возрасту CCI или процентном соотношении пациентов с перипротезными переломами в группах пациентов с задержкой до операции.
Показатели смертности при сравнении проксимальных и дистальных переломов бедренной кости были схожими. Общая смертность при максимальном периоде наблюдения 9,8 года для пациентов с переломами дистального отдела бедренной кости составила 30% по сравнению с 43% для пациентов с переломом бедра при максимальном периоде наблюдения 10,3 года (p = 0,18). Смертность через 30 дней, 6 месяцев и 1 год после операции составила 2%, 13% и 23% для пациентов с переломами дистального отдела бедренной кости и 0%, 14% и 22% для пациентов с переломами бедра (p = 0 .31, 0.90 и 0.95 соответственно) (таблица). Анализ Каплана-Мейера показал аналогичные графики общей выживаемости в течение трех первых послеоперационных лет для дистальных переломов бедренной кости и бедра (рис.). По логранговому критерию разницы не обнаружено (p = 0,83).
Кривые выживаемости Каплана-Мейера показывают выживаемость неперипротезных переломов дистального отдела бедренной кости и бедра. Вертикальные линии представляют данные, подвергнутые цензуре.
Обсуждение
Мы оценили смертность пожилых пациентов с переломами дистального отдела бедренной кости, определили наличие переменных, влияющих на выживаемость, оценили важность задержки хирургического вмешательства для смертности и сравнили смертность пациентов с переломами дистального отдела бедренной кости с аналогичной когортой. пациентов с переломом шейки бедра.
У нашего исследования было несколько ограничений. Наши данные о смертности были получены с использованием SSDI вместо Национального регистра смерти (NDR) [43]. NDR считается золотым стандартом данных о смертности, что подтверждается более ранним исследованием, которое показало, что SSDI является точным в 83% случаев по сравнению с 87% — 98% для NDR [15]. Недавнее исследование Fillenbaum et al. [20], однако, показали, что путем объединения номера социального страхования с датой и месяцем рождения совпадение между NDR и SSDI было получено в 94.7% случаев. Мы предполагаем, что, используя эти точки данных, в дополнение к имени, фамилии и отчеству для каждого пациента, включенного в наше исследование, был достигнут удовлетворительный уровень точности. SSDI также имеет то преимущество, что является общедоступным и бесплатным. Кроме того, наш строгий протокол сопоставления позволил нам иметь схожие характеристики пациентов с переломами дистального отдела бедренной кости и с переломами бедра. Поскольку пациенты с переломами бедра соответствовали характеристикам когорты последовательных неперипротезных дистальных переломов бедренной кости, можно предположить, что был создан искусственный состав пациентов, который не сопоставим со средним пациентом с переломом бедра.Однако мы считаем важным уменьшить количество возможных факторов (возраст, пол, сопутствующие заболевания), чтобы можно было точно сравнить влияние типа перелома на смертность. Кроме того, идентифицировав перипротезные переломы как фактор риска повышенной смертности с помощью множественного регрессионного анализа, мы смогли еще больше улучшить сопоставимость групп.
Со статистической точки зрения наша выборка была недостаточно мощной для определения сходства показателей смертности при переломах дистального отдела бедренной кости и бедра.Согласно ретроспективному анализу, размер выборки из 92 переломов потребовался бы в каждой группе, чтобы получить мощность 80% для сравнения смертности с использованием лог-рангового критерия (Мантел-Кокса) [42]. Хотя сравнение общей группы дистального отдела бедренной кости с контрольной группой с переломами бедра казалось статистически адекватным, большая доля перипротезных переломов в группе дистального отдела бедренной кости поставила бы под угрозу клиническую сопоставимость. Результаты 30-дневной, 6-месячной и годичной смертности были схожими, однако, убедительно подтверждая сходство в выживаемости этих двух популяций пациентов.
Что касается внешней достоверности наших результатов, мы полагаем, что наши группы пациентов являются репрезентативными для населения, наблюдаемого в клинических условиях. Все пациенты подверглись оперативному лечению, так как безоперационное лечение требуется лишь в редких случаях для наиболее ослабленных пациентов, что может представлять собой клинические отклонения [9, 49]. Хотя в группе с переломом бедра были выполнены различные альтернативы лечения, мы включили только переломы дистального отдела бедренной кости, обработанные латеральной фиксацией. Несмотря на то, что аналогичные результаты были получены для этого метода лечения и ретроградного крепления гвоздей, фиксированная пластина является стандартным лечением в нашем учреждении, поскольку она позволяет фиксировать очень дистальные переломы, позволяет использовать пластину для репозиции перелома и, по нашему опыту, приводит к большему количеству повреждений. надежное совмещение трещин [27, 31, 38, 40].
В течение первых 30 дней после операции умерли пять пациентов с переломами дистального отдела бедренной кости, что составляет 14% из 35 пациентов, умерших в течение всего периода наблюдения. Из них один пациент умер от пневмонии, дыхательной недостаточности и сепсиса. Хотя причины смерти остальных пациентов установить не удалось, вполне вероятно, что события, связанные с хирургической процедурой, и острый физиологический стресс были наиболее вероятными причинами в ранней послеоперационной фазе. По данным Deakin et al.[16], бронхопневмония является причиной 39% внутрибольничных смертей у пациентов с изолированными переломами конечностей и таза, за ней следуют злокачественные новообразования в 11%, ишемическая болезнь сердца в 11% и сепсис в 7%. Мало что известно о причинах смерти пациентов с переломами на более поздних сроках послеоперационного периода. Из 35 пациентов, умерших в течение всего периода наблюдения, 29% (n = 10) умерли в течение второго-шестого месяцев, а 26% (n = 9) умерли во второй половине первого послеоперационного года.Мы предполагаем, что причины смерти, скорее всего, были связаны с исходными сопутствующими заболеваниями пациентов и послеоперационными осложнениями, которые могут усугубляться длительной неподвижностью и снижением амбулаторной способности. Roche et al. [39] сообщили, что инфекция грудной клетки и сердечная недостаточность были наиболее частыми послеоперационными осложнениями у пожилых пациентов с переломами шейки бедра. Оба эти состояния коррелировали с повышенной смертностью через 1 год после операции.
С поправкой на пол, возраст, сопутствующие заболевания и задержку хирургического вмешательства наши результаты показывают, что пациенты с перипротезными переломами дистального отдела бедренной кости имеют более короткую выживаемость по сравнению с пациентами с неперипротезными переломами.Экстраполируя эти результаты с результатами сравнения неперипротезных переломов дистального отдела бедренной кости и переломов бедра, можно сделать вывод, что перипротезные дистальные переломы бедренной кости, вероятно, несут более высокий риск смертности, чем переломы бедра. Bhattacharyya et al. [4] обнаружили сходные показатели смертности между пациентами с переломами бедра и пациентами с перипротезными переломами бедренной кости по поводу ножек THA. Хотя это контрастирует с нашими результатами, из их когорты с перипротезными переломами из 106 пациентов только 32 были классифицированы как имеющие Ванкуверские переломы типа C, которые в некоторых случаях могли быть переломами дистального отдела бедренной кости.Следовательно, возможно, что перипротезные переломы дистального отдела бедренной кости несут более высокий риск смертности, чем перипротезные переломы диафиза бедренной кости вокруг ножек THA.
Хотя возраст и сопутствующие заболевания не были идентифицированы как отдельные предикторы смертности после переломов дистального отдела бедренной кости, комбинация этих переменных в виде скорректированного по возрасту CCI была предиктором. Эти данные свидетельствуют о том, что возраст и сопутствующая патология сами по себе не увеличивают риск смертности, а действуют в сочетании, тем самым требуя синергетического действия повышенного возраста и сопутствующих заболеваний.Можно выделить три отдельные группы CCI с поправкой на возраст (рис.). Клинически значимые различия в уровне смертности между группами могут быть установлены. Мы считаем, что это актуально при обсуждении прогноза для пациента с переломом дистального отдела бедренной кости, исходя из возраста пациента и его или ее сопутствующих заболеваний. Особое прогностическое значение имеют пациенты с сердечной недостаточностью, деменцией, запущенным заболеванием почек и злокачественной опухолью в анамнезе. Хотя изменение естественного течения деменции и злокачественных новообразований может оказаться трудным, может потребоваться особое внимание к оптимизации сердечной и почечной функции.
Наш множественный регрессионный анализ не показал время до операции в качестве независимого предиктора смертности. Однако однофакторный анализ показал, что пациенты, перенесшие операцию более чем через 4 дня после госпитализации, имели в семь раз больший шестимесячный и почти в восемь раз больший годовой риск смертности по сравнению с пациентами, перенесшими операцию в течение первых 48 часов после госпитализации. Средний возраст пациентов был одинаковым для разных групп, и переломы, леченные более чем через 4 дня после поступления, были перипротезными в 36% случаев по сравнению с 52% переломов, леченных в течение 48 часов.Последнее может указывать на то, что эффект задержки хирургического вмешательства может компенсировать меньшую долю перипротезных переломов. Тем не менее, скорректированный по возрасту CCI составил 4,9 у пациентов, перенесших операцию в течение первых 48 часов после поступления, 5,0 у пациентов, получавших лечение через 48–96 часов после поступления, и 5,6 у пациентов, пролеченных через 4 дня после поступления. Хотя эти различия не значительны, эти различия могут указывать на то, что влияние отсрочки до операции на смертность может быть связано с увеличением скорректированного по возрасту CCI. Поскольку ХИМ с поправкой на возраст идентифицирован как независимый фактор риска смертности, отсрочка хирургического вмешательства может рассматриваться как суррогатная переменная для состояния здоровья пациента и его следствие, а не как причина снижения выживаемости.Задержка хирургического вмешательства после перелома бедра широко изучалась, но продолжает оставаться источником дискуссий. Гдалевич и др. [22] и Elliott et al. [19] обнаружили, что отсроченное хирургическое вмешательство снижает вероятность выживаемости в течение 1 года. Однако также было обнаружено влияние тяжести предшествующего заболевания на смертность. Как упоминалось ранее, эти данные свидетельствуют о том, что отсрочка операции может быть смешивающим фактором, связанным с зависимыми (смертность) и независимыми переменными (коморбидность), а не причинным фактором смертности.Эта идея дополнительно подтверждается исследованиями, показывающими, что после поправки на возраст, пол пациента и сопутствующие заболевания задержка хирургического вмешательства более 1 дня не приводит к увеличению смертности [21, 24, 30, 47]. Однако другие исследования показали, что даже после поправки на сопутствующие заболевания задержка хирургического вмешательства более 48 часов привела к увеличению 30-дневной и 1-летней смертности [7, 34, 37, 41, 50]. Несмотря на противоречивые данные, мы поддерживаем раннее хирургическое вмешательство у здоровых пациентов и пациентов с незначительными физиологическими отклонениями и пытаемся отложить операцию только у пациентов, которым требуется физиологическая стабилизация или дополнительное предоперационное обследование [46].
Поскольку переломы дистального отдела бедра наиболее часто встречаются у пожилых пациентов, лечение часто затруднено наличием сопутствующих соматических заболеваний. Согласно Nieves et al. [36], 11% женщин с переломом дистального отдела бедренной кости страдают остеопорозом, 21% пациентов — диабетом, более 32% — сердечно-сосудистыми заболеваниями, и значительная часть пациентов принимает по крайней мере одно лекарство, отпускаемое по рецепту. Как следствие, медицинские осложнения не редкость, а показатели смертности, как сообщается, аналогичны таковым у пациентов с переломами шейки бедра [8, 12].Butt et al. [9] сообщили о 30-дневной смертности в 7% у 42 пожилых пациентов, получавших лечение по поводу переломов дистального отдела бедренной кости (10% после оперативного лечения и 5% после консервативного лечения). Dunlop и Brenkel [18] сообщили о смертности в 17% через 6 месяцев и 30% через 1 год после интрамедуллярной фиксации 31 перелома дистального отдела бедренной кости со смещением. Хотя они пришли к выводу, что их результаты совпадают с опубликованными в литературе по переломам шейки бедра, на сегодняшний день не было проведено ни одного исследования, напрямую сравнивавшего уровни смертности от этих двух переломов.Наши результаты показали почти одинаковые показатели смертности через 30 дней, 6 месяцев и 1 год после операции. Сходство показателей смертности между переломами дистального и проксимального отделов бедра, о которых сообщалось в литературе и обнаруженное в нашем исследовании, позволяет предположить, что метафизарные переломы бедренной кости имеют аналогичное влияние на выживаемость пациентов. Верно ли это для других метафизарных переломов нижней конечности, необходимо оценить в будущих исследованиях. Хотя переломы проксимального и дистального отделов большеберцовой кости можно рассматривать как более низкую физиологическую нагрузку на пациента, чем переломы бедра или дистального отдела бедренной кости, эффект функциональных ограничений, приводящих к уменьшению возможности передвижения, может быть достаточным, чтобы повлиять на смертность пациентов.
Интересным открытием стало наличие более высокого ИМТ у пациентов с переломами дистального отдела бедренной кости. Среди нескольких факторов было установлено, что снижение массы тела увеличивает риск переломов бедра. Частично это связано с тем, что уменьшение количества жировой ткани, окружающей вертельную область, приводит к увеличению рассеивания энергии в мягких тканях во время падения. Таким образом, у пациентов с повышенным содержанием жировой ткани, как показывают наши результаты, проксимальный отдел бедренной кости может быть защищен от травм, передавая энергию перелома на дистальный отдел бедренной кости.
Переломы дистального отдела бедренной кости несут риск смерти, сравнимый с таковым при переломах бедра. Пациенты с перипротезными переломами и пациенты с деменцией, сердечной недостаточностью, прогрессирующим заболеванием почек и метастазами имеют более короткую выживаемость, что можно предсказать с помощью скорректированного по возрасту CCI. Хотя данные о задержке хирургического вмешательства неубедительны, результаты показывают, что задержка более 4 дней после госпитализации увеличивает риск 6-месячной и 1-летней смертности. Таким образом, в этой популяции пациентов может быть показан мультидисциплинарный подход к лечению сопутствующих заболеваний у пациентов и своевременному хирургическому вмешательству, как это рекомендуется для пациентов с переломами бедра.Требуются дополнительные исследования, чтобы оценить, оказывают ли другие метафизарные и внутрисуставные переломы нижней конечности аналогичное влияние на смертность.
Благодарности
Мы благодарим Ангела Брандта за неоценимую помощь в получении одобрения исследования и поддержку управления данными.
Footnotes
Один или несколько авторов получили финансирование в рамках образовательного и исследовательского гранта от Smith and Nephew (Мемфис, Теннесси) (PNS, WMR, AW, MJG), AO North America (Paoli, PA) (PNS, WMR, AW, MJG), Synthes, Inc (Паоли, Пенсильвания) (PNS, WMR, AW, MJG) и Foundation of Orthopaedic Trauma (PNS, WMR, AW, MJG).
Каждый автор удостоверяет, что его или ее учреждение одобрило человеческий протокол для этого исследования и что все исследования были проведены в соответствии с этическими принципами исследования.
Ссылки
1. Арнесон Т.Дж., Мелтон Л.Дж., 3-й, Леваллен Д.Г., О’Фаллон В.М. Эпидемиология диафизарных и дистальных переломов бедренной кости в Рочестере, Миннесота, 1965–1984. Clin Orthop Relat Res. 1988. 234: 188–194. [PubMed] [Google Scholar] 2. Бейкер ДМ. Послеоперационные осложнения и летальность, связанные с задержкой операции у пожилых пациентов с переломом бедра.J Bone Joint Surg Am. 1997; 79: 470. [PubMed] [Google Scholar] 4. Бхаттачарья Т., Чанг Д., Мейгс Дж. Б., Эсток Д. М., 2-й, Малчау Х. Смертность после перипротезного перелома бедренной кости. J Bone Joint Surg Am. 2007. 89: 2658–2662. DOI: 10.2106 / JBJS.F.01538. [PubMed] [CrossRef] [Google Scholar] 5. Бхаттачарья Т., Иорио Р., Хили В.Л. Частота и факторы риска острой стационарной смертности после ортопедических операций. J Bone Joint Surg Am. 2002; 84: 562–572. [PubMed] [Google Scholar] 6. Болхофнер Б.Р., Кармен Б., Клиффорд П.Результаты открытой репозиции и внутренней фиксации переломов дистального отдела бедренной кости с использованием техники биологической (непрямой) репозиции. J Orthop Trauma. 1996. 10: 372–377. DOI: 10.1097 / 00005131-199608000-00002. [PubMed] [CrossRef] [Google Scholar] 7. Бутылка А, Айлин П. Смертность, связанная с задержкой операции после перелома шейки бедра: обсервационное исследование. BMJ. 2006; 332: 947–951. DOI: 10.1136 / bmj.38790.468519.55. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 8. Бойд А.Д., младший, Уилбер Дж. Х. Особенности и осложнения переломов бедренной кости ниже бедра у пациентов старше 65 лет.J Orthop Trauma. 1992. 6: 167–174. DOI: 10.1097 / 00005131-1900-00006. [PubMed] [CrossRef] [Google Scholar] 9. Butt MS, Krikler SJ, Али MS. Переломы дистального отдела бедренной кости со смещением у пожилых пациентов: оперативное и безоперационное лечение. J Bone Joint Surg Br. 1996. 78: 110–114. [PubMed] [Google Scholar] 10. Чарлсон М., Сатровски Т.П., Петерсон Дж., Голд Дж. Валидация комбинированного индекса коморбидности. J Clin Epidemiol. 1994; 47: 1245–1251. DOI: 10.1016 / 0895-4356 (94) -5. [PubMed] [CrossRef] [Google Scholar] 11.Чарлсон М.Э., Помпеи П., Алес К.Л., Маккензи С.Р. Новый метод классификации прогностической коморбидности в лонгитюдных исследованиях: разработка и проверка. J Chronic Dis. 1987. 40: 373–383. DOI: 10.1016 / 0021-9681 (87)Смертность после переломов дистального отдела бедренной кости у пожилых пациентов
Clin Orthop Relat Res. 2011 Apr; 469 (4): 1188–1196.
, MD, , MD, , BS, и, MDФилипп Н.Streubel
Ортопедическая травматологическая служба, отделение ортопедии, Медицинская школа Вашингтонского университета / Барнс-Еврейская больница, 660 Саут-Евклид-авеню, кампус 8233, Сент-Луис, Миссури, 63110 США
Уильям М. Риччи
Ортопедическая травматологическая служба, Отделение ортопедии Медицинской школы Вашингтонского университета / Барнс-Еврейская больница, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Ambrose Wong
Ортопедическая травматологическая служба, Отделение ортопедии Медицинской школы Вашингтонского университета / Barnes-Jewish Hospital, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Майкл Дж.Gardner
Ортопедическая травматологическая служба, Отделение ортопедии, Медицинская школа Вашингтонского университета / Барнс-Еврейская больница, 660 South Euclid Avenue, Campus Box 8233, Сент-Луис, Миссури, 63110 USA
Ортопедическая травматологическая служба, Отделение ортопедии, Вашингтонский университет Медицинская школа / Barnes-Jewish Hospital, 660 South Euclid Avenue, Campus Box 8233, St Louis, MO, 63110 USA
Автор, ответственный за переписку.Поступило 3 февраля 2010 г .; Принято 9 августа 2010 г.
Copyright © The Association of Bone and Joint Surgeons® 2010 Эта статья цитируется в других статьях в PMC.Abstract
Предпосылки
Переломы бедра у пожилых людей связаны с высокими годовыми показателями смертности, но неясно, подвержены ли пациенты с другими переломами нижних конечностей аналогичному риску смертности.
Вопросы / цели
Мы оценили смертность пожилых пациентов после переломов дистального отдела бедренной кости; определены предикторы смертности; проанализировали влияние отсрочки хирургического вмешательства; и сравнили выживаемость пожилых пациентов с переломами дистального отдела бедренной кости с субъектами из соответствующей группы переломов бедра.
Пациенты и методы
Мы включили 92 последовательных пациента старше 60 лет с низкоэнергетическими надмыщелковыми переломами бедренной кости, пролеченными в период с 1999 по 2009 год. Характеристики пациента, перелома и лечения были извлечены из операционных записей, диаграмм и рентгенограмм. Данные о смертности были получены из индекса смертности по социальному обеспечению.
Результаты
Индекс коморбидности Чарлсона с поправкой на возраст и предыдущий TKA были независимыми предикторами снижения выживаемости.Застойная сердечная недостаточность, деменция, заболевание почек и наличие злокачественной опухоли в анамнезе привели к сокращению времени выживания. Пациенты, перенесшие операцию более 4 дней по сравнению с 48 часами после поступления, имели более высокий риск 6-месячной и 1-летней смертности. Не было обнаружено различий в смертности при сравнении пациентов с естественными переломами дистального отдела бедра и пациентов из контрольной группы с переломом бедра.
Выводы
Переломы перипротеза и переломы у пациентов с деменцией, сердечной недостаточностью, прогрессирующим заболеванием почек и метастазами приводят к снижению выживаемости.Индекс коморбидности Чарлсона с поправкой на возраст может служить полезным инструментом для прогнозирования выживаемости после переломов дистального отдела бедренной кости. Задержка операции более 4 дней увеличивает риск 6-месячной и 1-летней смертности. Смертность после врожденных переломов дистального отдела бедренной кости в гериатрической популяции высока и аналогична смертности после переломов бедра.
Уровень доказательности
Уровень II, прогностическое исследование. См. Онлайн-руководство для полного описания доказательств.
Введение
Переломы дистального отдела бедренной кости чаще всего возникают как высокоэнергетические травмы у молодых мужчин или как низкоэнергетические переломы у пожилых женщин [33].У пожилых пациентов переломы дистального отдела бедра являются вторыми по частоте переломами бедренной кости после переломов бедра [1, 35, 36], и эти пациенты имеют повышенный риск осложнений, учитывая высокую распространенность сопутствующих соматических заболеваний [8, 12, 36].
Многочисленные исследования по лечению переломов дистального отдела бедренной кости сосредоточены на ортопедических исходах, таких как несращение, неправильное сращение и инфекция [6, 23, 27–29, 31, 40, 44, 48]. Несмотря на воздействие на группу высокого риска, данные о послеоперационной смертности ограничены.Из немногих исследований, анализирующих смертность, одно рандомизированное контролируемое исследование сообщило о 30-дневной смертности 10%, тогда как в проспективной серии случаев 6-месячная и 1-летняя смертность составили 17% и 30%, соответственно [9, 18] . Эти результаты сравнивались с опубликованными историческими показателями смертности от переломов бедра, но прямого сравнения не проводилось.
Смертность после переломов бедра широко изучена. Пациенты с переломом шейки бедра имеют более высокий уровень смертности, чем неповрежденные пациенты того же возраста и пола [2, 3, 5, 7, 13, 14, 45].Учитывая сходство в возрастном и гендерном распределении пациентов с низкоэнергетическими переломами дистального и проксимального отдела бедренной кости и на основании ограниченных опубликованных данных, мы предположили, что у пациентов с переломами дистального отдела бедренной кости уровень смертности будет таким же, как у пациентов с переломами бедра.
Наша конкретная цель состояла в том, чтобы оценить когорту пожилых пациентов с переломами дистального отдела бедренной кости, пролеченных в течение 10-летнего периода, чтобы (1) рассчитать общую, 30-дневную, 6-месячную и 1-летнюю смертность у пожилых пациентов с дистальным переломом бедра. переломы бедренной кости; (2) определить наличие переменных, влияющих на выживаемость; (3) оценить важность задержки хирургического вмешательства для смертности; и (4) сравнить смертность пациентов с переломами дистального отдела бедренной кости со смертностью подобранной когорты пациентов с переломами бедра.
Пациенты и методы
После утверждения протокола наблюдательным советом учреждения пациенты, перенесшие латеральную локализацию надмыщелкового перелома бедренной кости, были идентифицированы из нашей институциональной базы данных ортопедических травм за период с ноября 1999 года по сентябрь 2009 года. Критерии включения: возраст 60 лет и старше и механизм травмы, связанной с падением с высоты стоя (низкоэнергетическая травма). Пациенты с патологическими переломами (кроме остеопороза) были исключены.Операционные записи и карты были проанализированы на предмет характеристик пациентов (возраст, пол, статус курения, индекс массы тела [ИМТ]) и характеристик переломов (латеральность и повреждение мягких тканей в соответствии с Gustilo et al. [25, 26]). Рентгенограммы бедра и колена были рассмотрены для классификации перелома (АО / ОТА [32]) и для установления наличия ТКА. Регистрировали время между поступлением и операцией. Индекс коморбидности Чарлсона (CCI) [11] и CCI с поправкой на возраст [10] на момент травмы были рассчитаны на основе сопутствующих заболеваний, полученных из историй болезни пациентов и административных кодов МКБ-9 (Международная классификация болезней, девятая редакция): описанный Deyo et al.[17]. CCI и CCI с поправкой на возраст были утверждены как инструменты для прогнозирования однолетних показателей смертности в лонгитюдных клинических исследованиях. CCI рассчитывается путем сложения коэффициентов, присвоенных сопутствующим заболеваниям, присутствующим при зачислении. По одному баллу назначается инфаркту миокарда, застойной сердечной недостаточности, заболеванию периферических сосудов, деменции, хроническому заболеванию легких, заболеванию соединительной ткани, язвенной болезни, легкой форме заболевания печени и диабету. Два балла присваиваются гемиплегии, почечной недостаточности от умеренной до тяжелой, диабету с поражением органов, любой опухоли (в течение 5 лет после включения в исследование), лимфоме и лейкемии.Три балла присвоены заболеванию печени от умеренного до тяжелого, а 6 баллов — СПИДу и метастатической солидной опухоли [11]. Добавив возраст в качестве дополнительной переменной для прогнозирования смертности, разработчики оригинального CCI разработали CCI с поправкой на возраст. Он включает ту же систему баллов, что и исходный CCI, и добавляет 1 балл за каждое десятилетие после 50 лет, до 6 баллов для пациентов в возрасте 100 лет и старше [10].
Смерть и дата смерти были извлечены для каждого пациента из мастер-файла смерти Администрации социального обеспечения (Индекс смерти социального обеспечения [SSDI]), базы данных, общедоступной через www.Веб-сайт rootweb.ancestry.com [43]. Для максимальной точности данных использовалась комбинация номера социального страхования, имени, отчества, фамилии и даты рождения [15, 20].
В исследование были включены 92 последовательных пациента с переломами дистального отдела бедренной кости со средним возрастом 77,9 лет (диапазон 60–100 лет). Семьдесят две (78%) пациентки были женщинами, а минимальный период наблюдения составил 12 дней (в среднем 2,8 года; диапазон от 12 дней до 9,8 лет). Средний CCI составил 1,8 (диапазон 0–9). Большинство переломов были закрытыми (n = 87; 95%) и внесуставными (n = 70; 76%).Более половины переломов (n = 48; 52%) произошли вокруг существующей TKA (таблица).
Таблица 1
Демография и показатели смертности от переломов дистального отдела бедренной кости
| Переменная | Всего (n = 92) | Неперипротезное (n = 44) | Перипротезное (n = 48163) | Значение|
|---|---|---|---|---|
| Пол (женский) | 72 (78%) | 35 (80%) | 37 (77%) | 0,78 |
| Курильщик | 12 (13%) | 9 (21%) ) | 3 (6%) | 0.04 |
| Индекс коморбидности Чарлсона * | 1,8 ± 1,9 (0–9) | 2,16 ± 2,1 (0–9) | 1,50 ± 1,6 (0–8) | 0,10 |
| Индекс коморбидности Чарлсона ( с поправкой на возраст) * | 5,1 ± 2,8 (2–13) | 5,5 ± 2,4 (2–13) | 4,8 ± 2,1 (2–12) | 0,14 |
| Возраст (лет) * | 77,9 ± 10,2 (60–100) | 78,3 ± 10,0 (60–100) | 77,6 ± 10,5 (60–95) | 0,76 |
| Индекс массы тела (кг / м 2 ) * | 29.6 ± 8,3 (17,9–54,8) | 27,7 ± 8,0 (18,6–54,8) | 31,4 ± 8,2 (17,9–53,1) | 0,03 |
| Сторона (правая) | 53 (58%) | 26 ( 59%) | 27 (56%) | 0,78 |
| Классификация OTA / AO | <0,001 | |||
| 33A | 70 (7616%) | 90%48 (100%) | ||
| 33C | 22 (24%) | 22 (50%) | 0 (0%) | |
| Тип трещины | 0.18 | |||
| Закрыт | 87 (95%) | 40 (91%) | 47 (98%) | |
| Тип I | 3 (3%) | 3 (7%) | 0 (0%) | |
| Тип II | 2 (2%) | 1 (2%) | 1 (2%) | |
| Время от поступления до операции (дни) * | 3,7 ± 5,4 (0–41) | 4,6 ± 7,1 (0–41) | 2,9 ± 3,0 (0–21) | 0.14 |
| Последующее наблюдение (мес.) * | 33,7 ± 33,4 (0,4–118) | 37,6 ± 36,3 (0,5–118) | 30,1 ± 30,4 (0,4–111) | 0,28 |
| Погибло (всего ) | 35 (38%) | 13 (30%) | 22 (46%) | 0,08 |
| Мертвый через 30 дней † | 5 (6%) | 1 (2%) | 4 (8%) | 0,22 |
| Погиб через 6 месяцев ‡ | 15 (18%) | 5 (13%) | 10 (24%) | 0.15 |
| Умер в течение 1 года § | 19 (25%) | 8 (23%) | 11 (27%) | 0,45 |
| Время от операции до смерти (мес.) * | 21,4 ± 26,32 (0,4–86,7) | 21,0 ± 26,3 (0,5–86,7) | 21,7 ± 26,9 (0,4–81,7) | 0,94 |
Общие коэффициенты смертности и 30-дневная, 6-месячная и Годовой уровень смертности был рассчитан для пациентов, которые к тому времени завершили наблюдение.Регрессия Кокса использовалась для определения влияния следующих переменных на выживаемость: возраст, пол, статус курения, CCI, CCI с поправкой на возраст, BMI, классификация Gustilo et al., Классификация OTA, наличие TKA и время от поступления до операция. Кроме того, переменные CCI были проанализированы как независимый блок регрессии. Показатели выживаемости для переменных со значительными отношениями рисков (HR) были построены с использованием анализа Каплана-Мейера.
Влияние задержки хирургического вмешательства на смертность оценивалось путем сравнения показателей у пациентов, перенесших операцию в течение первых 48 часов после госпитализации, в течение 48–96 часов после госпитализации или через 4 дня после госпитализации.Смертность сравнивали через 30 дней, 6 месяцев и 1 год.
После оценки предикторов выживаемости, смертность пациентов с переломами дистального отдела бедренной кости сравнивалась со смертностью пациентов с подобранной контрольной группой 1: 1 с переломами бедра (шейка бедра или межвертельный перелом), которая была извлечена из нашей институциональной базы данных. Поскольку пациенты с перипротезными переломами дистального отдела бедра были идентифицированы как имеющие более высокий риск смерти, для сравнения с пациентами с переломами бедра были отобраны только пациенты с неперипротезными переломами (n = 44).Априори было определено, что пациенты контрольной группы должны быть одного пола в возрасте до 5 лет, в течение 2 лет после операции и иметь CCI в пределах 2 баллов от пациентов с неперипротезными переломами дистального отдела бедренной кости. Соответствующая контрольная группа с переломом бедра была аналогичной по возрасту, минимальному периоду наблюдения и CCI. Двадцать пять (57%) переломов были экстракапсулярными, и все они закрылись. Наиболее часто переломы бедра фиксировали интрамедуллярным стержнем (n = 21; 48%). Между двумя группами не было обнаружено различий в отношении демографических или личных переменных.Кроме того, не было обнаружено разницы в задержке поступления в первичную операцию. После исключения двух пациентов, которые получали лечение более 10 дней после поступления в каждую группу, средняя задержка до операции составила 2,5 и 3,1 дня для пациентов с переломами бедра и дистального отдела бедра, соответственно (p = 0,13). Пациенты с переломами дистального отдела бедренной кости имели больший ИМТ, чем пациенты с переломом бедра (29,6 против 23,9 кг / м 2 2 ; p <0,01) (таблица).
Таблица 2
Демографические данные и показатели смертности от сопоставимых неперипротезных переломов дистального отдела бедренной кости и бедра
| Переменная | Перелом дистального отдела бедра (n = 44) | Перелом бедра (n = 4416) | Значение | |
|---|---|---|---|---|
| Пол (женский) | 35 (80%) | 35 (80%) | 1.00 | |
| Курильщик | 9 (21%) | 10 (23%) | 0,50 | |
| Индекс коморбидности Чарлсона * | 2,16 ± 2,1 (0–7) | 2,0 ± 1,6 (0–9 ) | 0,74 | |
| Индекс коморбидности Чарлсона (с поправкой на возраст) * | 5,5 ± 2,4 (2–13) | 5,3 ± 2,0 (2–10) | 0,70 | |
| Возраст (лет) * | 78,3 ± 10,0 (60–100) | 77,6 ± 9,8 (60–96) | 0,77 | |
| Индекс массы тела (кг / м 2 ) * | 27.7 ± 7,0 (18,6–54,8) | 24,1 ± 5,4 (13,3–37,1) | 0,02 | |
| Сторона (правая) | 26 (59%) | 19 (43%) | 0,14 | |
| Классификация OTA / AO | <0,01 | |||
| 31A (межвертельный канал) | 0 (0%) | 25 (57%) | ||
| 31B 9016 (шейка бедренной кости) %) | 19 (43%) | |||
| 33A | 22 (50%) | 0 (0%) | ||
| 33C | 22 (50%) | 0 (0%) ) | ||
| Тип трещины | 0.12 | |||
| Закрыто | 40 (91%) | 44 (100%) | ||
| Тип I | 3 (7%) | 0 (0%) | ||
| Тип II | 1 (2%) | 0 (0%) | ||
| Время от поступления до операции (дни) * | 4,6 ± 7,1 (0–41) | 4,3 ± 9,7 (0–63) | 0,89 | |
| Процедура | <0.01 | |||
| Боковая стопорная пластина | 44 (100%) | 0 (0%) | ||
| Интрамедуллярный стержень | 0 (0%) | 21 (48%) | ||
| Гемиартропластика | 0 (0%) | 11 (25%) | ||
| Канюлированные винты | 0 (0%) | 6 (14%) | ||
| Боковая пластина | и винты 0 (0%) | 5 (11%) | ||
| THA | 0 (0%) | 1 (2%) | ||
| Последующее наблюдение (мес.) * | 37.6 ± 36,3 (0,5–118) | 35,0 ± 33,0 (1–124) | 0,72 | |
| Мертвых (всего) | 13 (30%) | 19 (43%) | 0,18 | |
| Погиб через 30 дней † | 1 (2%) | 0 (0%) | 0,31 | |
| Погиб через 6 месяцев ‡ | 5 (13%) | 5 (14%) | 0,90 | |
| Умер в течение 1 года § | 8 (23%) | 8 (22%) | 0.95 | |
| Время от операции до смерти (мес.) * | 21,0 ± 26,3 (0,5–86,7) | 26,3 ± 26,0 (1,1–91,7) | 0,58 |
Пропорции и средние значения сравнивались между группами с использованием либо хи-квадрат, либо точный критерий Фишера и t-критерий Стьюдента соответственно. Выживаемость оценивалась с использованием анализа Каплана-Мейера и сравнивалась с использованием критерия логарифмического ранга (Мантел-Кокса). Статистическая значимость была установлена на уровне p <0,05 и 95% доверительных интервалов (ДИ).Статистический анализ был выполнен с помощью SPSS ® версии 16.0 для Windows ® (SPSS Inc, Чикаго, Иллинойс, США).
Результаты
Общая летальность после переломов дистального отдела бедренной кости при максимальном периоде наблюдения 9,8 лет составила 38%. Смертность через 30 дней, 6 месяцев и 1 год после операции составила 6%, 18% и 25% соответственно (таблица). Пять пациентов, умерших в течение первых 30 дней, имели средний возраст 85,3 года (диапазон от 76 до 94 лет) и средний CCI 4 (диапазон от 3 до 8).Один 86-летний пациент с раком простаты и восстановлением митрального клапана в анамнезе (CCI, 3) умер в больнице из-за пневмонии, дыхательной недостаточности и сепсиса. Четыре пациента скончались после выписки из больницы, и причины их смерти не могли быть установлены из имеющихся медицинских карт. Анализ группы с переломом дистального отдела бедренной кости показал наличие TKA, и более высокий скорректированный по возрасту CCI привел к более короткой выживаемости (HR = 3,21, p = 0,005; и HR = 1,32, p = 0,004, соответственно).Общая летальность составила 30% от неперипротезных (нативных) переломов и 46% от перипротезных переломов (p = 0,08) (рис.). Смертность через 30 дней, 6 месяцев и 1 год составила 2%, 13% и 23% для группы с собственными переломами и 8%, 24% и 27% для группы с перипротезными переломами (p = 0,22, 0,15 , и 0,45 соответственно) (таблица).
Кривые выживаемости Каплана-Мейера показывают выживаемость дистальных переломов бедренной кости при наличии и отсутствии ТКА. Вертикальные линии представляют данные, подвергнутые цензуре.
Общая смертность была предсказана с помощью CCI с поправкой на возраст (p = 0,01). Показатели смертности составили 13%, 44% и 60% для пациентов с возрастной ИСС 2 или 3, 4 до 7 и 8 до 13 соответственно (p = 0,01). Тридцатидневная, 6-месячная и 1-летняя смертность также была предсказана с помощью CCI с поправкой на возраст (рис.). Регрессионный анализ Кокса также выявил застойную сердечную недостаточность (HR = 4,52; 95% ДИ, 1,96-10,42; p <0,001), деменцию (HR = 4,52; 95% ДИ, 1,77-11,63; p = 0,002), умеренную и тяжелую болезнь почек. (ЧСС = 4.67; 95% ДИ 1,91–11,36; p = 0,001) и наличие злокачественной опухоли в анамнезе (HR = 2,9; 95% CI, 1,17–7,19; p = 0,022) привели к более короткому времени выживания. Регрессионный анализ не показал влияния возраста или индивидуального CCI на выживаемость. Кроме того, пол, курение, индекс массы тела и классификация переломов не влияли независимо на смертность.
Кривые выживаемости Каплана-Мейера показывают выживаемость при переломах дистального отдела бедренной кости в соответствии с адаптированным по возрасту CCI. Вертикальные линии представляют данные, подвергнутые цензуре.
Задержка до операции также не была признана независимым предиктором смертности.Однако, согласно однофакторному анализу, некоторые показатели смертности варьировались в зависимости от задержки до операции. Не было обнаружено различий в 30-дневной смертности в зависимости от задержки хирургического вмешательства (p> 0,32). Шестимесячная смертность была связана с задержкой хирургического вмешательства, когда сравнивали пациентов, перенесших операцию в течение первых 48 часов, и тех, кто перенес операцию более чем через 4 дня после поступления [5% против 35% (p = 0,02)]. Годовая смертность была аналогичным образом связана с задержкой, когда пациентов, перенесших операцию в течение 48 часов, сравнивали с теми, у кого была задержка операции более 4 дней [6% против 47% (p = 0.005)]. Не было различий в среднем возрасте, скорректированном по возрасту CCI или процентном соотношении пациентов с перипротезными переломами в группах пациентов с задержкой до операции.
Показатели смертности при сравнении проксимальных и дистальных переломов бедренной кости были схожими. Общая смертность при максимальном периоде наблюдения 9,8 года для пациентов с переломами дистального отдела бедренной кости составила 30% по сравнению с 43% для пациентов с переломом бедра при максимальном периоде наблюдения 10,3 года (p = 0,18). Смертность через 30 дней, 6 месяцев и 1 год после операции составила 2%, 13% и 23% для пациентов с переломами дистального отдела бедренной кости и 0%, 14% и 22% для пациентов с переломами бедра (p = 0 .31, 0.90 и 0.95 соответственно) (таблица). Анализ Каплана-Мейера показал аналогичные графики общей выживаемости в течение трех первых послеоперационных лет для дистальных переломов бедренной кости и бедра (рис.). По логранговому критерию разницы не обнаружено (p = 0,83).
Кривые выживаемости Каплана-Мейера показывают выживаемость неперипротезных переломов дистального отдела бедренной кости и бедра. Вертикальные линии представляют данные, подвергнутые цензуре.
Обсуждение
Мы оценили смертность пожилых пациентов с переломами дистального отдела бедренной кости, определили наличие переменных, влияющих на выживаемость, оценили важность задержки хирургического вмешательства для смертности и сравнили смертность пациентов с переломами дистального отдела бедренной кости с аналогичной когортой. пациентов с переломом шейки бедра.
У нашего исследования было несколько ограничений. Наши данные о смертности были получены с использованием SSDI вместо Национального регистра смерти (NDR) [43]. NDR считается золотым стандартом данных о смертности, что подтверждается более ранним исследованием, которое показало, что SSDI является точным в 83% случаев по сравнению с 87% — 98% для NDR [15]. Недавнее исследование Fillenbaum et al. [20], однако, показали, что путем объединения номера социального страхования с датой и месяцем рождения совпадение между NDR и SSDI было получено в 94.7% случаев. Мы предполагаем, что, используя эти точки данных, в дополнение к имени, фамилии и отчеству для каждого пациента, включенного в наше исследование, был достигнут удовлетворительный уровень точности. SSDI также имеет то преимущество, что является общедоступным и бесплатным. Кроме того, наш строгий протокол сопоставления позволил нам иметь схожие характеристики пациентов с переломами дистального отдела бедренной кости и с переломами бедра. Поскольку пациенты с переломами бедра соответствовали характеристикам когорты последовательных неперипротезных дистальных переломов бедренной кости, можно предположить, что был создан искусственный состав пациентов, который не сопоставим со средним пациентом с переломом бедра.Однако мы считаем важным уменьшить количество возможных факторов (возраст, пол, сопутствующие заболевания), чтобы можно было точно сравнить влияние типа перелома на смертность. Кроме того, идентифицировав перипротезные переломы как фактор риска повышенной смертности с помощью множественного регрессионного анализа, мы смогли еще больше улучшить сопоставимость групп.
Со статистической точки зрения наша выборка была недостаточно мощной для определения сходства показателей смертности при переломах дистального отдела бедренной кости и бедра.Согласно ретроспективному анализу, размер выборки из 92 переломов потребовался бы в каждой группе, чтобы получить мощность 80% для сравнения смертности с использованием лог-рангового критерия (Мантел-Кокса) [42]. Хотя сравнение общей группы дистального отдела бедренной кости с контрольной группой с переломами бедра казалось статистически адекватным, большая доля перипротезных переломов в группе дистального отдела бедренной кости поставила бы под угрозу клиническую сопоставимость. Результаты 30-дневной, 6-месячной и годичной смертности были схожими, однако, убедительно подтверждая сходство в выживаемости этих двух популяций пациентов.
Что касается внешней достоверности наших результатов, мы полагаем, что наши группы пациентов являются репрезентативными для населения, наблюдаемого в клинических условиях. Все пациенты подверглись оперативному лечению, так как безоперационное лечение требуется лишь в редких случаях для наиболее ослабленных пациентов, что может представлять собой клинические отклонения [9, 49]. Хотя в группе с переломом бедра были выполнены различные альтернативы лечения, мы включили только переломы дистального отдела бедренной кости, обработанные латеральной фиксацией. Несмотря на то, что аналогичные результаты были получены для этого метода лечения и ретроградного крепления гвоздей, фиксированная пластина является стандартным лечением в нашем учреждении, поскольку она позволяет фиксировать очень дистальные переломы, позволяет использовать пластину для репозиции перелома и, по нашему опыту, приводит к большему количеству повреждений. надежное совмещение трещин [27, 31, 38, 40].
В течение первых 30 дней после операции умерли пять пациентов с переломами дистального отдела бедренной кости, что составляет 14% из 35 пациентов, умерших в течение всего периода наблюдения. Из них один пациент умер от пневмонии, дыхательной недостаточности и сепсиса. Хотя причины смерти остальных пациентов установить не удалось, вполне вероятно, что события, связанные с хирургической процедурой, и острый физиологический стресс были наиболее вероятными причинами в ранней послеоперационной фазе. По данным Deakin et al.[16], бронхопневмония является причиной 39% внутрибольничных смертей у пациентов с изолированными переломами конечностей и таза, за ней следуют злокачественные новообразования в 11%, ишемическая болезнь сердца в 11% и сепсис в 7%. Мало что известно о причинах смерти пациентов с переломами на более поздних сроках послеоперационного периода. Из 35 пациентов, умерших в течение всего периода наблюдения, 29% (n = 10) умерли в течение второго-шестого месяцев, а 26% (n = 9) умерли во второй половине первого послеоперационного года.Мы предполагаем, что причины смерти, скорее всего, были связаны с исходными сопутствующими заболеваниями пациентов и послеоперационными осложнениями, которые могут усугубляться длительной неподвижностью и снижением амбулаторной способности. Roche et al. [39] сообщили, что инфекция грудной клетки и сердечная недостаточность были наиболее частыми послеоперационными осложнениями у пожилых пациентов с переломами шейки бедра. Оба эти состояния коррелировали с повышенной смертностью через 1 год после операции.
С поправкой на пол, возраст, сопутствующие заболевания и задержку хирургического вмешательства наши результаты показывают, что пациенты с перипротезными переломами дистального отдела бедренной кости имеют более короткую выживаемость по сравнению с пациентами с неперипротезными переломами.Экстраполируя эти результаты с результатами сравнения неперипротезных переломов дистального отдела бедренной кости и переломов бедра, можно сделать вывод, что перипротезные дистальные переломы бедренной кости, вероятно, несут более высокий риск смертности, чем переломы бедра. Bhattacharyya et al. [4] обнаружили сходные показатели смертности между пациентами с переломами бедра и пациентами с перипротезными переломами бедренной кости по поводу ножек THA. Хотя это контрастирует с нашими результатами, из их когорты с перипротезными переломами из 106 пациентов только 32 были классифицированы как имеющие Ванкуверские переломы типа C, которые в некоторых случаях могли быть переломами дистального отдела бедренной кости.Следовательно, возможно, что перипротезные переломы дистального отдела бедренной кости несут более высокий риск смертности, чем перипротезные переломы диафиза бедренной кости вокруг ножек THA.
Хотя возраст и сопутствующие заболевания не были идентифицированы как отдельные предикторы смертности после переломов дистального отдела бедренной кости, комбинация этих переменных в виде скорректированного по возрасту CCI была предиктором. Эти данные свидетельствуют о том, что возраст и сопутствующая патология сами по себе не увеличивают риск смертности, а действуют в сочетании, тем самым требуя синергетического действия повышенного возраста и сопутствующих заболеваний.Можно выделить три отдельные группы CCI с поправкой на возраст (рис.). Клинически значимые различия в уровне смертности между группами могут быть установлены. Мы считаем, что это актуально при обсуждении прогноза для пациента с переломом дистального отдела бедренной кости, исходя из возраста пациента и его или ее сопутствующих заболеваний. Особое прогностическое значение имеют пациенты с сердечной недостаточностью, деменцией, запущенным заболеванием почек и злокачественной опухолью в анамнезе. Хотя изменение естественного течения деменции и злокачественных новообразований может оказаться трудным, может потребоваться особое внимание к оптимизации сердечной и почечной функции.
Наш множественный регрессионный анализ не показал время до операции в качестве независимого предиктора смертности. Однако однофакторный анализ показал, что пациенты, перенесшие операцию более чем через 4 дня после госпитализации, имели в семь раз больший шестимесячный и почти в восемь раз больший годовой риск смертности по сравнению с пациентами, перенесшими операцию в течение первых 48 часов после госпитализации. Средний возраст пациентов был одинаковым для разных групп, и переломы, леченные более чем через 4 дня после поступления, были перипротезными в 36% случаев по сравнению с 52% переломов, леченных в течение 48 часов.Последнее может указывать на то, что эффект задержки хирургического вмешательства может компенсировать меньшую долю перипротезных переломов. Тем не менее, скорректированный по возрасту CCI составил 4,9 у пациентов, перенесших операцию в течение первых 48 часов после поступления, 5,0 у пациентов, получавших лечение через 48–96 часов после поступления, и 5,6 у пациентов, пролеченных через 4 дня после поступления. Хотя эти различия не значительны, эти различия могут указывать на то, что влияние отсрочки до операции на смертность может быть связано с увеличением скорректированного по возрасту CCI. Поскольку ХИМ с поправкой на возраст идентифицирован как независимый фактор риска смертности, отсрочка хирургического вмешательства может рассматриваться как суррогатная переменная для состояния здоровья пациента и его следствие, а не как причина снижения выживаемости.Задержка хирургического вмешательства после перелома бедра широко изучалась, но продолжает оставаться источником дискуссий. Гдалевич и др. [22] и Elliott et al. [19] обнаружили, что отсроченное хирургическое вмешательство снижает вероятность выживаемости в течение 1 года. Однако также было обнаружено влияние тяжести предшествующего заболевания на смертность. Как упоминалось ранее, эти данные свидетельствуют о том, что отсрочка операции может быть смешивающим фактором, связанным с зависимыми (смертность) и независимыми переменными (коморбидность), а не причинным фактором смертности.Эта идея дополнительно подтверждается исследованиями, показывающими, что после поправки на возраст, пол пациента и сопутствующие заболевания задержка хирургического вмешательства более 1 дня не приводит к увеличению смертности [21, 24, 30, 47]. Однако другие исследования показали, что даже после поправки на сопутствующие заболевания задержка хирургического вмешательства более 48 часов привела к увеличению 30-дневной и 1-летней смертности [7, 34, 37, 41, 50]. Несмотря на противоречивые данные, мы поддерживаем раннее хирургическое вмешательство у здоровых пациентов и пациентов с незначительными физиологическими отклонениями и пытаемся отложить операцию только у пациентов, которым требуется физиологическая стабилизация или дополнительное предоперационное обследование [46].
Поскольку переломы дистального отдела бедра наиболее часто встречаются у пожилых пациентов, лечение часто затруднено наличием сопутствующих соматических заболеваний. Согласно Nieves et al. [36], 11% женщин с переломом дистального отдела бедренной кости страдают остеопорозом, 21% пациентов — диабетом, более 32% — сердечно-сосудистыми заболеваниями, и значительная часть пациентов принимает по крайней мере одно лекарство, отпускаемое по рецепту. Как следствие, медицинские осложнения не редкость, а показатели смертности, как сообщается, аналогичны таковым у пациентов с переломами шейки бедра [8, 12].Butt et al. [9] сообщили о 30-дневной смертности в 7% у 42 пожилых пациентов, получавших лечение по поводу переломов дистального отдела бедренной кости (10% после оперативного лечения и 5% после консервативного лечения). Dunlop и Brenkel [18] сообщили о смертности в 17% через 6 месяцев и 30% через 1 год после интрамедуллярной фиксации 31 перелома дистального отдела бедренной кости со смещением. Хотя они пришли к выводу, что их результаты совпадают с опубликованными в литературе по переломам шейки бедра, на сегодняшний день не было проведено ни одного исследования, напрямую сравнивавшего уровни смертности от этих двух переломов.Наши результаты показали почти одинаковые показатели смертности через 30 дней, 6 месяцев и 1 год после операции. Сходство показателей смертности между переломами дистального и проксимального отделов бедра, о которых сообщалось в литературе и обнаруженное в нашем исследовании, позволяет предположить, что метафизарные переломы бедренной кости имеют аналогичное влияние на выживаемость пациентов. Верно ли это для других метафизарных переломов нижней конечности, необходимо оценить в будущих исследованиях. Хотя переломы проксимального и дистального отделов большеберцовой кости можно рассматривать как более низкую физиологическую нагрузку на пациента, чем переломы бедра или дистального отдела бедренной кости, эффект функциональных ограничений, приводящих к уменьшению возможности передвижения, может быть достаточным, чтобы повлиять на смертность пациентов.
Интересным открытием стало наличие более высокого ИМТ у пациентов с переломами дистального отдела бедренной кости. Среди нескольких факторов было установлено, что снижение массы тела увеличивает риск переломов бедра. Частично это связано с тем, что уменьшение количества жировой ткани, окружающей вертельную область, приводит к увеличению рассеивания энергии в мягких тканях во время падения. Таким образом, у пациентов с повышенным содержанием жировой ткани, как показывают наши результаты, проксимальный отдел бедренной кости может быть защищен от травм, передавая энергию перелома на дистальный отдел бедренной кости.
Переломы дистального отдела бедренной кости несут риск смерти, сравнимый с таковым при переломах бедра. Пациенты с перипротезными переломами и пациенты с деменцией, сердечной недостаточностью, прогрессирующим заболеванием почек и метастазами имеют более короткую выживаемость, что можно предсказать с помощью скорректированного по возрасту CCI. Хотя данные о задержке хирургического вмешательства неубедительны, результаты показывают, что задержка более 4 дней после госпитализации увеличивает риск 6-месячной и 1-летней смертности. Таким образом, в этой популяции пациентов может быть показан мультидисциплинарный подход к лечению сопутствующих заболеваний у пациентов и своевременному хирургическому вмешательству, как это рекомендуется для пациентов с переломами бедра.Требуются дополнительные исследования, чтобы оценить, оказывают ли другие метафизарные и внутрисуставные переломы нижней конечности аналогичное влияние на смертность.
Благодарности
Мы благодарим Ангела Брандта за неоценимую помощь в получении одобрения исследования и поддержку управления данными.
Footnotes
Один или несколько авторов получили финансирование в рамках образовательного и исследовательского гранта от Smith and Nephew (Мемфис, Теннесси) (PNS, WMR, AW, MJG), AO North America (Paoli, PA) (PNS, WMR, AW, MJG), Synthes, Inc (Паоли, Пенсильвания) (PNS, WMR, AW, MJG) и Foundation of Orthopaedic Trauma (PNS, WMR, AW, MJG).
Каждый автор удостоверяет, что его или ее учреждение одобрило человеческий протокол для этого исследования и что все исследования были проведены в соответствии с этическими принципами исследования.
Ссылки
1. Арнесон Т.Дж., Мелтон Л.Дж., 3-й, Леваллен Д.Г., О’Фаллон В.М. Эпидемиология диафизарных и дистальных переломов бедренной кости в Рочестере, Миннесота, 1965–1984. Clin Orthop Relat Res. 1988. 234: 188–194. [PubMed] [Google Scholar] 2. Бейкер ДМ. Послеоперационные осложнения и летальность, связанные с задержкой операции у пожилых пациентов с переломом бедра.J Bone Joint Surg Am. 1997; 79: 470. [PubMed] [Google Scholar] 4. Бхаттачарья Т., Чанг Д., Мейгс Дж. Б., Эсток Д. М., 2-й, Малчау Х. Смертность после перипротезного перелома бедренной кости. J Bone Joint Surg Am. 2007. 89: 2658–2662. DOI: 10.2106 / JBJS.F.01538. [PubMed] [CrossRef] [Google Scholar] 5. Бхаттачарья Т., Иорио Р., Хили В.Л. Частота и факторы риска острой стационарной смертности после ортопедических операций. J Bone Joint Surg Am. 2002; 84: 562–572. [PubMed] [Google Scholar] 6. Болхофнер Б.Р., Кармен Б., Клиффорд П.Результаты открытой репозиции и внутренней фиксации переломов дистального отдела бедренной кости с использованием техники биологической (непрямой) репозиции. J Orthop Trauma. 1996. 10: 372–377. DOI: 10.1097 / 00005131-199608000-00002. [PubMed] [CrossRef] [Google Scholar] 7. Бутылка А, Айлин П. Смертность, связанная с задержкой операции после перелома шейки бедра: обсервационное исследование. BMJ. 2006; 332: 947–951. DOI: 10.1136 / bmj.38790.468519.55. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 8. Бойд А.Д., младший, Уилбер Дж. Х. Особенности и осложнения переломов бедренной кости ниже бедра у пациентов старше 65 лет.J Orthop Trauma. 1992. 6: 167–174. DOI: 10.1097 / 00005131-1900-00006. [PubMed] [CrossRef] [Google Scholar] 9. Butt MS, Krikler SJ, Али MS. Переломы дистального отдела бедренной кости со смещением у пожилых пациентов: оперативное и безоперационное лечение. J Bone Joint Surg Br. 1996. 78: 110–114. [PubMed] [Google Scholar] 10. Чарлсон М., Сатровски Т.П., Петерсон Дж., Голд Дж. Валидация комбинированного индекса коморбидности. J Clin Epidemiol. 1994; 47: 1245–1251. DOI: 10.1016 / 0895-4356 (94) -5. [PubMed] [CrossRef] [Google Scholar] 11.Чарлсон М.Э., Помпеи П., Алес К.Л., Маккензи С.Р. Новый метод классификации прогностической коморбидности в лонгитюдных исследованиях: разработка и проверка. J Chronic Dis. 1987. 40: 373–383. DOI: 10.1016 / 0021-9681 (87)гериатрических переломов бедренной кости | Ресурсы для врачей UPMC
Важность междисциплинарного подхода
Геле Б.Moloney, MD
Доцент кафедры ортопедической хирургии
Медицинский факультет Университета Питтсбурга
Введение
Гериатрические переломы бедра и бедра происходят с частотой более 300 000 в год и, как ожидается, к 2040 году достигнет 500 000. 1 В отличие от некоторых других остеопоротических переломов, они чаще всего требуют стационарной госпитализации и хирургического вмешательства, что делает их наиболее дорогостоящими. переломы на лечение, стоимостью около 12 миллиардов долларов США.S. долларов в год. 2 Пациенты с низкоэнергетическими переломами бедра и бедра, как правило, слабы и имеют серьезные сопутствующие заболевания, так что гериатрические переломы бедра и бедра часто считаются маркером общего ухудшения здоровья.
Сообщается, что 30-дневная смертность составляет примерно 11%, а однолетняя смертность после этих переломов достигает 36%. 3 Помимо известного высокого уровня смертности, тревогу вызывают системные послеоперационные осложнения, включая венозную тромбоэмболию, пневмонию, сердечные приступы, инфекции мочевыводящих путей, делирий и пролежни.Местные осложнения, включая несращение, неправильное сращение и инфекцию, менее распространены, но, безусловно, значительны.
Имея полное представление о высокой частоте местных и системных осложнений, включая смертность, важно оценить, какие существуют изменяемые факторы, которые, если их контролировать, могут позволить снизить частоту осложнений и улучшить результаты. Также важно продумать пути оказания помощи, которые способствуют последовательному и эффективному уходу за острыми и долгосрочными пациентами.
Оперативное лечение против консервативного
Можно рассмотреть возможность переноса операции у пациентов из группы высокого риска. Однако безоперационное лечение переломов шейки бедра связано с даже более высокой смертностью, чем оперативное лечение: в одной серии сообщалось о 30-дневной смертности более 30% и однолетней смертности более 50%, 4 , что в два-три раза превышает зарегистрированное ставки после оперативного лечения. Более наглядно демонстрируя эффект, согласованное когортное исследование переломов бедра, леченных оперативным и неоперативным образом, показало, что смертность была значительно выше во всех временных точках в группе, получавшей неоперативное лечение, в том числе 28% против 4% в больнице, 63% против 11% в течение 30 дней. , и 85% против 36% однолетней смертности. 3
Помимо влияния на смертность, хирургическое лечение переломов бедра и бедра можно рассматривать как паллиативную операцию даже для пациентов из группы высокого риска, поскольку оно позволяет улучшить контроль над болью и улучшить мобильность. Таким образом, хотя может возникнуть соблазн избежать операции у пациентов с таким высоким риском, в подавляющем большинстве случаев операция обеспечивает как снижение смертности, так и функциональную выгоду.
Переломы проксимального (бедра) и дистального отделов бедренной кости
В то время как переломы бедра уже давно признаны из-за их влияния на общее состояние здоровья, переломы дистального отдела бедренной кости только недавно получили известность.Важно отметить, что физиология популяций одинакова, со сравнимыми сопутствующими заболеваниями и уровнем смертности. 5 Однако переломы дистального отдела бедренной кости связаны с более высокой частотой местных осложнений, включая несращение и неправильное сращение. Интрамедуллярный гвоздь, распространенное лечение межвертельных переломов бедра, связан с частотой неудач около 3%. 6 С другой стороны, стандартное лечение перелома дистального отдела бедренной кости с фиксацией латеральной пластинки имеет частоту несращения до 25%, многие из которых требуют повторной операции. 7 Высокая частота отказов привела к развитию лечебных конструкций, в том числе тех, которые охватывают всю кость, интрамедуллярного гвоздя вместо покрытия (Рисунок 1) и первичной дистальной артропластики бедренной кости (Рисунок 2) 8 в попытках свести к минимуму повторные операции и облегчить раннюю мобильность.
Межпротезный надмыщелковый перелом бедренной кости, первоначально леченный латеральной пластиной, впоследствии перешел в несращение и разрыв пластины (слева). Он был заменен на интрамедуллярный штифт и зажил без осложнений (справа).
Низкий перипротезный перелом дистального отдела бедренной кости выше тотального эндопротезирования коленного сустава со свободным бедренным компонентом (слева), обработанный острым дистальным эндопротезом бедренной кости (справа) для ранней мобилизации.
Исследование оптимального лечения гериатрических переломов бедренной кости с технической точки зрения продолжается, но представляет собой лишь небольшую часть спектра помощи, необходимой для ведения этих сложных пациентов.
Ортопедический гериатрический совместный менеджмент
Средний гериатрический пациент с переломом бедра или бедра имеет обширную сопутствующую патологию и требует тщательного предоперационного обследования для выявления поддающихся изменению факторов риска, прежде чем приступить к хирургическому лечению.Признавая сложность этих пациентов и привлекая к работе врачей-ортопедов, терапевтов или гериатров во время презентации, уход может быть улучшен. Врач-терапевт или гериатр имеет решающее значение в обеспечении стратификации риска и предоперационной оптимизации сопутствующих соматических заболеваний.
Однако роль терапевта не прекращается, когда пациент оптимизирован для хирургического вмешательства. Совместное ведение пациентов на протяжении всего пребывания в больнице было связано с уменьшением послеоперационных осложнений и сокращением продолжительности пребывания в больнице. 9,10
Недавний систематический обзор (в котором оценивали 17 исследований, сравнивающих модели ортопедической помощи с гериатрическими моделями или моделями комбинированной помощи при лечении пациентов с переломом бедра) продемонстрировал значительное сокращение времени до операции, продолжительности пребывания в больнице, послеоперационной смертности. ставки и затраты при использовании модели комбинированной помощи гериатрии или ортогериатрии, 11 , таким образом подчеркивая важность истинного подхода совместного ведения.
Хотя может показаться, что привлечение большего числа врачей к уходу за пациентом приведет к увеличению затрат в эту эпоху растущего осознания затрат и пакетных платежей, услуги совместного управления оказались рентабельными и потенциально снижают затраты в центрах с большим объемом. 12,13
Время до операции
После того, как принято решение о проведении оперативного лечения, одним из наиболее хорошо изученных изменяемых факторов риска при лечении гериатрических пациентов с переломом бедренной кости является время операции. Было показано, что отсрочка хирургического лечения переломов бедра более чем на 48 часов после первоначального перелома приводит к увеличению заболеваемости, смертности и продолжительности пребывания в больнице. 14 Хотя нет документально подтвержденных преимуществ немедленного хирургического вмешательства (менее шести часов с момента поступления), 15 эффективная оптимизация и операция (в течение 24–48 часов) неизменно связаны с улучшением результатов.
Чтобы облегчить своевременное хирургическое вмешательство, с раннего предоперационного периода необходимо привлекать врачей-анестезиологов и терапевтов / гериатров. Наличие задокументированного пути оказания помощи, согласованного с ортопедами, терапевтами и анестезией, оказалось эффективным для минимизации задержек до операции и избежания ненужных анализов. 16,17
Питание
Сообщается, что частота недоедания у гериатрических пациентов с переломом бедра и бедра, часто определяемая на основе гипоальбуминемии, достигает 80%. 18 и, как минимум, вероятно, затрагивает не менее 25% гериатрических пациентов с переломом бедра. 19
Недоедание является важным независимым предиктором смертности (включая смерть в стационаре), послеоперационных осложнений и продолжительности пребывания в больнице после операции по поводу перелома бедра. 20,21 Фактически, увеличение степени недостаточности питания связано с увеличением неблагоприятных исходов в течение 30 дней после операции по поводу перелома бедра. 19
Следует учитывать роль периоперационных пероральных пищевых добавок при лечении гериатрических переломов.Периоперационный пероральный прием пищевых добавок может поднять сывороточные маркеры питания до нормального уровня 22 и может быть связан со снижением показателей смертности и осложнений. 23 По этим причинам пищевые добавки являются стандартной частью лечения гериатрических переломов в UPMC.
Ранняя мобилизация
Одна из основных целей ранней хирургии переломов бедра и бедра — облегчить мобилизацию и снизить частоту осложнений, связанных с неподвижностью.Вероятность развития послеоперационного осложнения почти удваивается у пациентов, которые остаются прикованными к постели, по сравнению с теми, кто мобилизован, и наибольший эффект наблюдается у пациентов с более плохим предоперационным состоянием здоровья. 24 Несмотря на то, что мобилизовать пациентов в раннем послеоперационном периоде часто бывает сложно, внутрибольничная смертность наблюдается у пациентов, которые ходят в течение 24 часов после операции. 25
Мы недавно исследовали роль формальной физиотерапии после операции по поводу перелома шейки бедра в UPMC и обнаружили, что пациенты, получавшие формализованную физиотерапию в день операции, значительно сократили продолжительность пребывания в больнице по сравнению с теми, кто этого не делал.Это предполагает, что формализация путей реабилитации в условиях стационара может быть полезной для улучшения результатов.
Служба связи по переломам
Важность многопрофильной помощи не прекращается, когда пациент покидает больницу после лечения гериатрического перелома бедренной кости. Пациенты, перенесшие один хрупкий перелом, имеют в два-пять раз повышенный риск получения второго хрупкого перелома по сравнению с пациентами, у которых никогда не было хрупкого перелома. 26 Несмотря на наличие хорошо задокументированных руководств по лечению остеопороза, частота вмешательства непоследовательна: примерно 85% людей, перенесших перелом из-за хрупкости, не получают надлежащего медицинского вмешательства для предотвращения перелома в будущем. 27
Служба связиFracture Liaison Services предназначена для облегчения надлежащей оценки и лечения остеопороза после хрупкого перелома. Сами по себе мультидисциплинарные, они часто включают в себя хирургов-ортопедов, врачей и поставщиков первичной медико-санитарной помощи, эндокринологов и медсестер-координаторов, чтобы помочь обеспечить надлежащее тестирование плотности костной ткани, прием лекарств и регулярное наблюдение, а также беспрепятственный переход лечения ранее существовавший поставщик первичной медицинской помощи пациента.Было доказано, что эти системы значительно снижают смертность и частоту повторных переломов после гериатрических переломов бедренной кости. 28 Кроме того, несмотря на привлечение дополнительных ресурсов, они также доказали свою рентабельность. 29
Заключение
Гериатрические переломы бедренной кости — это больше, чем просто ортопедическая проблема. Не сводя к минимуму технических проблем лечения остеопоротических переломов, важно осознавать более широкие последствия.Эти переломы служат маркером слабости и связаны с высоким риском заболеваемости и смертности, потерей независимости и высокой стоимостью лечения. От прибытия в больницу до длительного периода после выписки оптимальный уход требует внимания к деталям, четко определенных схем оказания помощи и привлечения широкого спектра услуг.
Узнайте больше о отделении гериатрической медицины и отделении ортопедической хирургии UPMC.
Список литературы
1. Цукерман Дж. Перелом бедра. N Engl J Med . 1996; 334: 1519-1525.
2. Burge R, et al. Заболеваемость и экономическое бремя переломов, связанных с остеопорозом, в США, 2005-2025 гг. J Bone Miner Res . 2007; 22: 465-475.
3. Chlebeck JD, et al. Безоперационное лечение гериатрического перелома бедра связано с увеличением смертности: согласованное когортное исследование. J Orthop Trauma . 2019; 33: 346-350.
4. Моултон Л.С., Грин Н.Л., Судахар Т., Маквана Н.К., Уиттакер Дж.П.Исход после консервативного лечения внутрикапсулярных переломов шейки бедра. Ann R Coll Surg Engl . 2015; DOI: 10.1308 / 003588415X14181254788809.
5. Делла Рокка Дж. Дж., Уппал ХС, Коупленд Мэн, Крист Б. Д., Волгас ДА. Гериатрические пациенты с переломом ниже бедра с медицинской точки зрения похожи на пожилых пациентов с переломом бедра. Geriatr Orthop Surg Rehabil . 2015; 6: 28-32.
6. Kleweno C, et al. Сравнение коротких и длинных цефаломедуллярных ногтей для лечения межвертельных переломов бедра у пациентов старше 65 лет. J Orthop Trauma . 2014; 28: 391-397.
7. Молони Г.Б., Пан Т., Ван Эк К.Ф., Патель Д., Таркин И. Гериатрический перелом дистального отдела бедренной кости: недооцениваем ли мы частоту местных и системных осложнений? Травма . 2016; DOI: 10.1016 / j.injury.2016.05.024.
8. Hoellwarth JS, et al. Эквивалентная смертность и частота осложнений после перипротезных переломов дистального отдела бедренной кости, купированных с помощью латерального фиксированного покрытия или замены дистального отдела бедренной кости. Травма .2017; DOI: 10.1016 / j.injury.2017.11.040.
9. Baroni M, et al. Ортогериатрическое лечение улучшает клинические исходы перелома бедра у пожилых людей. Остеопорос Инт . 2019; 30: 907-916.
10. Bracey DN, et al. Служба ортопед-госпитальер, совмещающая перелом бедра, сокращает продолжительность пребывания в стационаре. Geriatr Orthop Surg Rehabil . 2016; 7: 171-177.
11. Патель Дж. Н., Кляйн Д. С., Срикумар С., Липорас Ф. А., Юн Р. С.. Результаты многопрофильного группового подхода к лечению гериатрических переломов бедра: систематический обзор. J Am Acad Orthop Surg . 2020; 28: 128-133.
12. Сварт Э., Васудева Э., Махни Э. К., Маколей В., Божич К. Дж. Специализированные периоперационные программы лечения перелома бедра рентабельны в крупных центрах: экономический анализ. Clin Orthop Relat Res . 2016; 474: 222-233.
13. Della Rocca GJ, et al. Совместное ведение гериатрических пациентов с переломами бедра: ретроспективное контролируемое когортное исследование. Geriatr Orthop Surg Rehabil . 2013; 4: 10-15.
14. Bennett A, et al. Ретроспективный анализ гериатрических пациентов, перенесших операцию по поводу перелома бедра: отсрочка операции связана с увеличением заболеваемости, смертности и продолжительности пребывания в больнице. Geriatr Orthop Surg Rehabil . 2018; 9: 215145
9526.
15. Ускоренная хирургия и стандартная помощь при переломе бедра (HIP ATTACK): международное рандомизированное контролируемое исследование. Lancet (Лондон, Англия). 2020; 395: 698–708.
16. Burton A, et al.Междисциплинарный подход к ускоренному хирургическому лечению перелома бедра. Geriatr Orthop Surg Rehabil . 2020; 11: 215145
9864.17. Сварт Э., Кейтс С., Макги С., Эйерс, округ Колумбия. Случай для совместного ведения и лечения пациентов с остеопорозом и переломом бедра. J Bone Joint Surg Am . 2018; 100: 1343–1350.
18. Молони Г.Б., Кано Д., Таркин И.С. Недоедание увеличивает риск смерти, осложнений и несращения после гериатрического перелома дистального отдела бедренной кости. Ежегодное собрание Американской академии ортопедической хирургии (2017).
19. Chung AS, et al. Увеличение тяжести недоедания связано с ухудшением 30-дневных результатов у пациентов, перенесших операцию по поводу перелома бедра. J Orthop Trauma . 2018; 32: 155–160.
20. Li S, et al. Прогностическая роль сывороточного альбумина, общего количества лимфоцитов и мини-оценки питания в исходах после гериатрической хирургии перелома бедра: метаанализ и систематический обзор. J Артропластика .2019; 34: 1287–1296.
21. Bohl DD, et al. Альбумин сыворотки прогнозирует выживаемость и послеоперационное течение после операции по поводу гериатрического перелома бедра. J Bone Jt Surg Am . 2017; 99: 2110–2118.
22. Arkley J, et al. Оценка питания и добавок у пациентов с переломами бедра. Geriatr Orthop Surg Rehabil . 2019; 10: 215145
7980.23. Авенелл А., Смит Т.О., Занавес Дж. П., Мак Дж. К., Мьинт П.К. Пищевая добавка для реабилитации после перелома бедра у пожилых людей. Кокрановская база данных систематических обзоров (изд. A Avenell) vol. 11 CD001880 (John Wiley & Sons, Ltd, 2016).
24. Кеньон-Смит Т., Нгуен Э., Обераи Т., Ярсма Р. Хирургия ранней мобилизации после перелома бедра. Geriatr Orthop Surg Rehabil . 2019; 10: 215145
2643.25. Баер М., Нойхаус В., Папе Х.С., Цирицис Б. Влияние мобилизации и нагрузки на исход в стационаре у гериатрических пациентов с переломами бедра . Sicot-J . 2019; 5: 4.
26. Klotzbuecher CM, Ross PD, Landsman PB, Abbott TA, Berger M. Пациенты с предшествующими переломами имеют повышенный риск будущих переломов: обзор литературы и статистический синтез. J Bone Miner Res . 2010. DOI: 10.1359 / jbmr.2000.15.4.721.
27. Шибли-Раххал А., Воан-Сарразин М.С., Ричардсон К., Крэм П. Тестирование и лечение остеопороза после перелома бедра в интегрированной системе здравоохранения США. Остеопорос Инт . 2011 г.DOI: 10.1007 / s00198-011-1536-у.
28. Huntjens KMB, et al. Служба связи при переломах: влияние на частоту и смертность последующих непозвоночных переломов. J Bone Jt Surg Ser A . 2014; 96: 1–8.
29. Leal J, et al. Экономическая эффективность моделей обслуживания пациентов с переломом бедра и переломов в ортогериатрических службах и службах связи: популяционное исследование. J Bone Miner Res . 2017. doi: 10.1002 / jbmr.2995.
Заинтересованы в получении специальной информации? Зарегистрируйтесь в ресурсах для врачей UPMC, чтобы получать новейшие исследования, клинические обновления и бесплатную CME прямо на свой почтовый ящик.
отчетов о медицинских случаях | Рецензирование
Импакт-фактор журнала: 1,95 * (импакт-фактор 2 года)
Международный индекс Коперника: 87,75
Medical Case Reports — это рецензируемый онлайн-журнал с открытым доступом, в котором публикуются оригинальные и ценные с точки зрения образования отчеты о клинических случаях, которые расширяют сферу медицины. Журнал охватывает все медицинские специальности и представляет собой исчерпывающий ресурс для врачей всех специальностей и на всех этапах обучения.
Цель журнала — предоставить исследователям и академикам со всего мира платформу для быстрой публикации (за доступную плату), обмена и обсуждения редких и новых открытий в области медицинских наук. рецензируемый журнал, который следует системе простого слепого рецензирования, он часто следует системе управления редакцией для процесса рецензирования статьи.
Medical Case Reports предоставляет целенаправленную ценную коллекцию случаев по всем дисциплинам, чтобы медицинские работники, исследователи и другие лица могли легко найти клинически важную информацию о распространенных и редких состояниях.Журнал в основном фокусируется на симптомах, признаках, диагностике, лечении и наблюдении за заболеваниями пациентов в различных областях.
Журнал охватывает все аспекты медицинских наук, включая отчеты о случаях диабета, отчеты о случаях рака, отчеты о случаях ВИЧ, отчеты о случаях ожирения, отчеты о случаях абортов, отчеты о психических заболеваниях, отчеты о случаях депрессии, кардиологию, клиническую биологию, биологию развития, стоматологию, генетику, Медицинская биотехнология, нефрология, неврология, акушерство и гинекология, ортопедия, оториноларингология, фармакология, репродуктивная биология, ревматология, хирургия, урология и т. Д.
Отправьте свою рукопись по адресу: https://www.imedpub.com/submissions/medical-case-reports.html
или напишите нам по адресу [email protected]
Отчеты о случаях диабета
Диабет — это хроническое метаболическое заболевание, которое возникает, когда человеческий организм не может вырабатывать достаточное количество гормона инсулина или потому, что клетки не реагируют на вырабатываемый инсулин. Высокий уровень сахара в крови вызывает симптомы частого мочеиспускания, повышенной жажды и голода. По оценкам, в 2013 году во всем мире диабетом страдают почти 382 миллиона человек, из них 8.3%. Северная Америка и Карибский бассейн — это регион с более высокой распространенностью (11%) с 37 миллионами человек с диабетом, за которыми следуют Ближний Восток и Северная Африка с распространенностью 9,2% с 35 миллионами человек с диабетом. Западная часть Тихого океана — это регион с большим количеством людей, живущих с диабетом (138 миллионов), однако его распространенность составляет 8,6%, что близко к распространенности в мире.
Связанные журналы отчетов о случаях диабета
Журнал по лечению диабета и лечению, Отчеты о медицинских случаях, Лечение диабета и уход, Диабет и метаболизм, Диабетические осложнения и медицина, Эндокринология и исследования диабета, Клинический диабет, Текущие мнения в эндокринологии, Диабет и ожирение, Текущие отчеты о диабете, Текущие обзоры диабета Диабет, диабет и метаболизм, исследования диабета и сосудистых заболеваний, уход за диабетом, преподаватель диабета, исследования и клиническая практика диабета, обзоры диабета, диабетические технологии и лечение, диабет, питание и метаболизм — отчеты о клинических и экспериментальных случаях
отчеты о случаях рака
В 2012 году, по оценкам, 14.1 миллион новых случаев рака произошел во всем мире. Более 4 из десяти случаев рака, возникающих во всем мире, происходят в странах с низким или средним уровнем индекса человеческого развития (ИЧР). Четыре наиболее распространенных рака в мире — это рак легких, женской груди, кишечника и простаты. На эти четыре приходится примерно 4 из 10 всех случаев рака, диагностированных во всем мире. Рак легких — самый распространенный вид рака у мужчин во всем мире. Более чем 1 из 10 всех случаев рака, диагностированных у мужчин, относится к раку легких. По состоянию на конец 2012 года во всем мире почти 32,5 миллиона человек с диагнозом рака были живы (по оценкам).По оценкам, в 2008 году во всем мире из-за рака было потеряно 169,3 миллиона лет здоровой жизни.
Связанные журналы отчетов о случаях рака
Archives in Cancer Research, Colorectal Cancer: Open Access, Head and Neck Cancer Research, Journal of Adenocarcinoma, Journal of Neurooncology: Open Access, Biochimica et Biophysica Acta — Обзоры рака, исследований и лечения рака молочной железы, British Journal of Cancer, Калифорния -A Cancer Journal для клиницистов Обзоры рака, рака и метастазов, Причины рака и борьба с ними, Раковые клетки, Биомаркеры и профилактика эпидемиологии рака, Письма о раке, Исследования рака, Клинические исследования рака, Европейский журнал рака, Международный журнал рака, Журнал Национальный институт рака, Исследования молекулярного рака, Молекулярная терапия рака, Обзор природы рака, Семинары по биологии рака
Отчеты о случаях ВИЧ
ВИЧ — ведущий в мире инфекционный убийца.По данным ВОЗ, Exit Disclaimer, примерно 39 миллионов человек умерли с момента регистрации первых случаев в 1981 году, а 1,5 миллиона человек умерли от причин, связанных со СПИДом, в 2013 году. ВИЧ, вирус, вызывающий СПИД, является одним из самых серьезных заболеваний в мире. и проблемы развития. Согласно заявлению Всемирной организации здравоохранения (ВОЗ), в 2013 году в мире насчитывалось около 35 миллионов человек, живущих с ВИЧ / СПИДом. Из них 3,2 миллиона составляли дети (моложе 15 лет). В 2013 году 2,1 миллиона человек во всем мире заразились ВИЧ.Сюда входят более 240 000 детей (младше 15 лет). Большинство этих детей живут в Африке к югу от Сахары и были инфицированы ВИЧ-инфицированными матерями во время беременности, родов или грудного вскармливания. Отчет ЮНЭЙДС «Exit Disclaimer» показывает, что 19 миллионов из 35 миллионов человек, живущих сегодня с ВИЧ, не знают, что у них есть вирус. Подавляющее большинство людей, живущих с ВИЧ, проживают в странах с низким и средним уровнем доходов. По данным ВОЗ, Африка к югу от Сахары является наиболее пострадавшим регионом — 24.7 миллионов человек, живущих с ВИЧ, в 2013 году. Семьдесят один процент всех людей, живущих с ВИЧ в мире, проживает в этом регионе.
Связанные журналы отчетов о случаях ВИЧ
Журнал ВИЧ и ретро-вируса, Достижения в исследованиях гриппа, Журнал инфекционных заболеваний и лечения, Медицина ВИЧ, Текущие исследования ВИЧ, Клинические испытания ВИЧ, Текущее мнение о ВИЧ и СПИДе, Текущие отчеты о ВИЧ / СПИДе, Журнал терапии ВИЧ, Журнал по профилактике ВИЧ / СПИДа и образованию для подростков и детей, Южноафриканский журнал медицины ВИЧ, Журнал по ВИЧ / СПИДу и социальным услугам, Обзор законодательства по ВИЧ / СПИДу / Канадская правовая сеть по ВИЧ / СПИДу, Терапия по ВИЧ, Журнал по ВИЧ / СПИДу Профилактика среди детей и молодежи, Лечение ВИЧ в будущем, ВИЧ / СПИД — исследования и паллиативная помощь, СПИД и ВИЧ-инфекция у детей, Обзор политики и законодательства Канады по ВИЧ / СПИДу / Канадская правовая сеть по ВИЧ / СПИДу, Архив исследований ЗППП / ВИЧ, ВИЧ и AIDS Review, ВИЧ-клиницист / Центр образования и обучения СПИДу в регионе Дельта, Отчет о ВИЧ-инфекции Хопкинса: информационный бюллетень для медицинских работников, выходящий раз в два месяца / Служба СПИДа Университета Джона Хопкинса, Нейроповеденческая медицина при ВИЧ
Отчеты о случаях ожирения 9000 3
В 2014 году более 1.9 миллиардов взрослых в возрасте 18 лет и старше имели избыточный вес. Из них более 600 миллионов страдали ожирением. В целом в 2014 году около 13% взрослого населения мира (11% мужчин и 15% женщин) страдали ожирением, 39% взрослых в возрасте 18 лет и старше (38% мужчин и 40% женщин) имели избыточный вес. В период с 1980 по 2014 год распространенность ожирения во всем мире увеличилась более чем вдвое. В 2013 году 42 миллиона детей в возрасте до 5 лет имели избыточный вес или страдали ожирением. Избыточный вес и ожирение, когда-то считавшиеся проблемой для стран с высоким уровнем доходов, сейчас растут в странах с низким и средним уровнем доходов, особенно в городских условиях.В развивающихся странах с формирующейся экономикой (классифицируемых Всемирным банком как страны с низким и средним уровнем дохода) темпы роста избыточного веса и ожирения у детей были более чем на 30% выше, чем в развитых странах.
Связанные журналы отчетов о случаях ожирения
Медицинские отчеты о случаях, Журнал детского ожирения, Журнал ожирения и расстройств пищевого поведения, Детское ожирение, Текущее мнение в эндокринологии, Диабет и ожирение, Диабет, метаболический синдром и ожирение: цели и терапия диабета, ожирения и метаболизма, диабета, ожирения и метаболизма Приложение, Международный журнал ожирения, Журнал ожирения, ожирения, ожирения и обмена веществ (Италия), Факты об ожирении, Исследования ожирения и клиническая практика, Обзоры ожирения, Хирургия ожирения, Открытый журнал ожирения, Детское ожирение, Хирургия ожирения и связанных заболеваний
Отчеты о случаях депрессии
Депрессия — распространенное заболевание во всем мире, от которого страдают около 350 миллионов человек.Депрессия отличается от обычных колебаний настроения и кратковременных эмоциональных реакций на вызовы повседневной жизни. Депрессия может стать серьезным заболеванием, особенно если она продолжительна и имеет умеренную или тяжелую степень интенсивности. Это может привести к сильным страданиям пострадавшего и нарушению его функций на работе, в школе и в семье. В худшем случае депрессия может привести к самоубийству. Ежегодно самоубийство приводит к примерно 1 миллиону смертей. Даже в некоторых странах с высоким уровнем дохода людям, страдающим депрессией, не всегда ставят правильный диагноз, а другим людям, у которых это расстройство нет, иногда ставят неправильный диагноз и назначают антидепрессанты.Бремя депрессии и других психических заболеваний растет во всем мире.
Связанные журналы отчетов о случаях депрессии
Медицинские отчеты о случаях, Acta Psychopathologica, Журнал нейропсихиатрии, Журнал деменции и психического здоровья, Психическое здоровье в семейной медицине, Клиническая депрессия, Депрессия и тревога, Исследования и лечение депрессии, Депрессия
Отчеты о случаях кардиологии
Болезнь сердца s является причиной большинства смертей во всем мире как среди мужчин, так и среди женщин всех рас.Ишемическая болезнь сердца, закупорка артерий, кровоснабжающих сердце, является наиболее распространенным типом сердечных заболеваний. Около 600 000 человек в Соединенных Штатах ежегодно умирают от болезней сердца — это каждая четвертая смерть. Ежегодно у 715 000 американцев случается сердечный приступ. Пятнадцать процентов людей, перенесших сердечный приступ, умирают от него. Болезни сердца больше всего поражают белых и афроамериканцев, на их долю приходится 24,3 и 24,1 процента смертей соответственно. Выходцы из Азии и тихоокеанских островов находятся на третьем месте по уровню риска смерти от сердечных заболеваний — 22 года.5 процентов. На его долю приходится 20,8 процента смертей среди латиноамериканского сообщества и 17,9 процента среди американских индейцев и коренных жителей Аляски.
Связанные журналы отчетов о сердечных случаях
Insights in Pediatric Cardiology, Invasive Cardiology: Future Medicine, Interventional Cardiology Journal, Медицинские отчеты о клинических случаях, Американский журнал физиологии сердца и физиологии кровообращения, American Heart Journal, Циркуляция: сердечная недостаточность, застойная сердечная недостаточность, Европейский журнал сердечной недостаточности, Европейский Сердечный журнал, Европейский журнал сердца, Визуализация сердечно-сосудистой системы, Европейский журнал сердца, Добавки для сердца, сердца и легких: журнал неотложной и неотложной помощи, Сердце и сосуды, Сердечные заболевания, Обзоры сердечной недостаточности, Ритм сердца, Форум сердечной хирургии, Индийский журнал сердца, Международный журнал сердца, Журнал трансплантации сердца и легких, Журнал болезней сердечного клапана, Журнал Техасского института сердца
Отчеты о случаях аутизма
По оценкам Сети мониторинга аутизма и нарушений развития (ADDM) CDC, примерно у 1 из 68 детей было выявлено расстройство аутистического спектра (РАС).Сообщается, что РАС встречается во всех расовых, этнических и социально-экономических группах. РАС почти в 5 раз чаще встречается среди мальчиков (1 из 42), чем среди девочек (1 из 189). Исследования в Азии, Европе и Северной Америке выявили людей с РАС со средней распространенностью около 1%. Исследование, проведенное в Южной Корее, показало распространенность 2,6%. Около 1 из 6 детей в США в 2006–2008 годах имел отклонения в развитии, начиная от легких нарушений, таких как нарушения речи и языка, до серьезных нарушений развития, таких как умственные нарушения, церебральный паралич и аутизм
Связанные журналы с описанием случаев аутизма
Журнал неврологии и неврологии, интервенционная неврология, отчеты о медицинских случаях, аутизм с открытым доступом, журнал аутизма и нарушений развития, аутизм, исследования аутизма, исследования расстройств аутистического спектра, фокус на аутизме и других нарушениях развития, молекулярный аутизм, образование и Тренинг по аутизму и нарушениям развития
Отчет о наркозависимости
Согласно отчету World Drugs за 2012 год, 230 миллионов человек во всем мире — каждый 20-й в США — употребляли запрещенные наркотики в прошлом году.В отчете также говорится, что количество проблемных потребителей наркотиков, в основном лиц с героиновой и кокаиновой зависимостью, составляет около 27 миллионов, что составляет примерно 0,6% взрослого населения мира. Это 1 на каждые 200 человек. Вредное употребление алкоголя приводит к смерти 3,3 миллиона человек ежегодно. В среднем каждый человек в мире в возрасте 15 лет и старше выпивает 6,2 литра чистого алкоголя в год. На самом деле алкоголь употребляет менее половины населения (38,3%), это означает, что пьющие потребляют в среднем 17 литров чистого алкоголя в год.По меньшей мере 15,3 миллиона человек страдают расстройствами, связанными с употреблением наркотиков. Об употреблении инъекционных наркотиков сообщили в 148 странах, из которых 120 сообщают о ВИЧ-инфекции среди этой группы населения.
Связанные журналы с описанием случая наркомании
Медицинские отчеты о случаях употребления наркотиков, Журнал злоупотребления наркотиками, Acta Psychopathologica, Журнал нейропсихиатрии, наркологии, биологии наркозависимости, исследований и теории наркологии, науки и клинической практики наркологии, Американского журнала по наркозависимости CJAM Канадский журнал наркологической медицины, Европейских исследований наркозависимости, Связанные клинические проблемы, Международный журнал психического здоровья и наркозависимости, Журнал групп по наркозависимости и выздоровлению, Журнал поддержки в наркозависимости, Журнал практики социальной работы в наркозависимости, Журнал преподавания в области наркологии, Журнал медицины наркозависимости, Журнал Консультации по вопросам зависимости и правонарушителей, Журнал медсестер, сексуальной зависимости и компульсивности
Отчеты о случаях травмы спинного мозга
Термин «повреждение спинного мозга» относится к повреждению спинного мозга в результате травмы (например,грамм. автокатастрофа), болезни или дегенерации (например, рака). Нет надежной оценки глобальной распространенности, но предполагаемая ежегодная глобальная заболеваемость составляет от 40 до 80 случаев на миллион населения. До 90% этих случаев связаны с травмами, хотя доля нетравматических повреждений спинного мозга, по-видимому, растет. Ежегодно во всем мире от 250 000 до 500 000 человек страдают травмой спинного мозга (ТСМ). Большинство травм спинного мозга вызваны предотвратимыми причинами, такими как дорожно-транспортные происшествия, падения или насилие.У людей с травмой спинного мозга вероятность преждевременной смерти в два-пять раз выше, чем у людей без травмы спинного мозга, а выживаемость в странах с низким и средним уровнем дохода ниже. Травма спинного мозга связана с более низким уровнем охвата школьным образованием и экономической активностью, а также влечет за собой значительные индивидуальные и общественные издержки.
Связанные журналы отчетов о случаях травмы спинного мозга
Медицинские отчеты о случаях, Исследования позвоночника, Журнал неврологии и нейробиологии, Insights in Clinical Neurology, Spinal Cord, Journal of Spinal Disorders and Techniques, Journal of Spinal Cord Medicine, Topics in Spinal Injury Rejural Injury Injure Intensions, SCI medsing: американская публикация Ассоциация медсестер по травмам спинного мозга
Отчет о недоедании
По оценкам Продовольственной и сельскохозяйственной организации Объединенных Наций, около 805 миллионов человек из 7.В 2012–2014 годах 3 миллиарда человек в мире, или каждый девятый, страдали от хронического недоедания. Почти половина всех случаев смерти детей в возрасте до 5 лет связана с недоеданием. Это приводит к ненужной потере около 3 миллионов молодых жизней в год. Недоедание подвергает детей большему риску смерти от обычных инфекций, увеличивает частоту и тяжесть таких инфекций и способствует задержке выздоровления. Кроме того, взаимодействие между недоеданием и инфекцией может создать потенциально смертельный цикл обострения болезни и ухудшения состояния питания.Плохое питание в первые 1000 дней жизни ребенка также может привести к задержке роста, которая необратима и связана с нарушением когнитивных способностей и снижением успеваемости и успеваемости.
Связанные журналы с описанием случая недоедания
Медицинские отчеты о случаях, Журнал питания животных, Журнал клинического питания и диетологии, Детские инфекционные заболевания: открытый доступ, Клиническая педиатрия и дерматология, Журнал педиатрической помощи, Американский журнал клинического питания, Ежегодный обзор питания, Британский журнал клинического питания Питание, Критические обзоры в пищевой науке и питании, Текущее мнение о клиническом питании и метаболическом лечении, Европейский журнал клинического питания, Европейский журнал питания, Журнал парентерального и энтерального питания, Журнал детской гастроэнтерологии и питания, Журнал Академии питания и диетология, Журнал Американского колледжа питания, Журнал питания, Журнал биохимии питания, Молекулярное питание и исследования пищевых продуктов, Питание, питание и рак, Обзоры питания, Труды Общества питания, Общественное здравоохранение, питание
Отчет о случае остеопороза
Во всем мире остеопороз вызывает более 8.9 миллионов переломов ежегодно, в результате чего каждые 3 секунды происходит остеопоротический перелом. По оценкам, от остеопороза страдают 200 миллионов женщин во всем мире — примерно одна десятая женщин в возрасте 60 лет, пятая часть женщин в возрасте 70 лет, две пятых женщин в возрасте 80 и двух лет. — трети женщин в возрасте 90 лет. Остеопорозом страдают около 75 миллионов человек в Европе, США и Японии. В 2000 году было оценено 9 миллионов новых остеопоротических переломов, из которых 1,6 миллиона произошли в бедре, 1,7 миллиона — в позвоночнике. предплечье и 1.4 миллиона — клинические переломы позвонков. На Европу и Америку приходился 51% всех этих переломов, в то время как большая часть остальных произошла в регионе Западной части Тихого океана и Юго-Восточной Азии. Во всем мире каждая третья женщина старше 50 лет страдает остеопоротическими переломами, как и каждый пятый мужчина старше 50 лет. 80%, 75%, 70% и 58% переломов предплечья, плечевой кости, бедра и позвоночника, соответственно, происходят у женщин. . В целом, 61% остеопоротических переломов происходит у женщин, при этом соотношение женщин и мужчин составляет 1,6. Почти 75% переломов бедра, позвоночника и дистального отдела предплечья происходят у пациентов в возрасте 65 лет и старше.10% -ная потеря костной массы в позвонках может удвоить риск переломов позвонков, и аналогичным образом 10% -ная потеря костной массы в тазобедренном суставе может привести к увеличению риска перелома бедра в 2,5 раза
Связанные журналы с описанием случая остеопороза
Медицинские отчеты о случаях, Трансляционная биомедицина, Журнал инфекционных заболеваний и лечения, Журнал детства и нарушений развития, Международный остеопороз, Текущие отчеты об остеопорозе, Архивы остеопороза, Журнал остеопороза, Международный журнал остеопороза и метаболических расстройств
База данных медицинских отчетов
Каждый год FDA получает несколько сотен тысяч отчетов о медицинских устройствах о предполагаемых смертельных исходах, серьезных травмах и сбоях в работе устройств.Отчетность о медицинских устройствах (MDR) — это один из инструментов постпродажного наблюдения, который FDA использует для мониторинга производительности устройств, выявления потенциальных проблем безопасности, связанных с устройствами, и внесения вклада в оценку пользы и риска этих продуктов. Обязательные докладчики (т. Е. Производители, пользователи устройств и импортеры) должны представлять в FDA определенные типы отчетов о нежелательных явлениях и проблемах с продуктами о медицинских устройствах. Кроме того, FDA также поощряет медицинских работников, пациентов, лиц, осуществляющих уход, и потребителей добровольно отправлять отчеты о серьезных побочных эффектах, которые могут быть связаны с медицинским устройством, а также об ошибках использования, проблемах с качеством продукции и терапевтических неудачах.Эти отчеты, наряду с данными из других источников, могут предоставить важную информацию, которая помогает повысить безопасность пациентов.
Связанные журналы базы данных медицинских отчетов
Медицинские отчеты о случаях, Журнал информатики и интеллектуального анализа данных, Трансляционная биомедицина, Инвазивная кардиология: медицина будущего, Медицинская микология: открытый доступ, распределенные и параллельные базы данных, База данных: журнал биологических баз данных и кураторства, Основы и тенденции в базах данных
Медицина Отчеты о транскрипции
Медицинская транскрипция — это часть отрасли здравоохранения, которая отображает и редактирует отчеты, процедуры и заметки, продиктованные врачом, в электронном формате для создания файлов, представляющих историю лечения пациентов.Практикующие врачи диктуют, что они делали после выполнения процедур на пациентах, а машинные переводчики расшифровывают устную диктовку и / или редактируют отчеты, прошедшие через программное обеспечение для распознавания речи. Соответствующая обновленная конфиденциальная информация о пациентах преобразуется в письменный текстовый документ медицинским специалистом по транскрипции (MT), который называется медицинскими отчетами о транскрипции. Этот текст может быть распечатан и помещен в карту пациента и / или сохранен только в его электронном формате. Медицинская транскрипция может выполняться MT, которые являются сотрудниками в больнице или которые работают дома в качестве удаленных сотрудников в больнице; специалистами, работающими на дому, или независимыми подрядчиками для оказания услуг, переданных на аутсорсинг, которые выполняют работу вне офиса по контракту с больницей, клиникой, группой врачей или другим поставщиком медицинских услуг; или MT, работающие непосредственно на поставщиков услуг (врачей или их групповые практики) либо на месте, либо удаленно в качестве сотрудников или подрядчиков
Связанные журналы медицинских отчетов о транскрипции
Медицинские отчеты о случаях, Журнал информатики и интеллектуального анализа данных, Трансляционная биомедицина, Инвазивная кардиология: медицина будущего, Медицинская микология: открытый доступ, Журнал Американской ассоциации медицинской транскрипции, Журнал (Американская ассоциация медицинской транскрипции), Транскрипция
Ветеринарное дело Отчет
ЖурналVeterinary Case Reports направлен на публикацию случаев по всем дисциплинам, чтобы ветеринарные специалисты, исследователи и другие лица могли легко найти важную информацию как о распространенных, так и о редких состояниях, относящихся к ветеринарии.Все статьи перед публикацией проходят рецензирование.
Связанные ветеринарные журналы истории болезни
Arabidopsis C. Elegans и данио, FisheriesSciences, Журнал питания животных, Отчеты о медицинских случаях, Американский журнал ветеринарных исследований, Канадский ветеринарный журнал, Ветеринарный журнал лошадей, Журнал Американской ветеринарной медицинской ассоциации, Журнал ветеринарных диагностических исследований, Ветеринарный журнал Внутренняя медицина, Журнал ветеринарной фармакологии и терапии, Медицинская и ветеринарная энтомология, Профилактическая ветеринария, Исследования в области ветеринарии, Ветеринарные клиники Северной Америки — Практика пищевых животных, Ветеринарные клиники Северной Америки — Практика мелких животных, Ветеринарная иммунология и иммунопатология, Ветеринария Журнал, Ветеринарная микробиология, Ветеринарная паразитология, Ветеринарная патология, Ветеринарные записи, Ветеринарные исследования, Ветеринарная хирургия
.