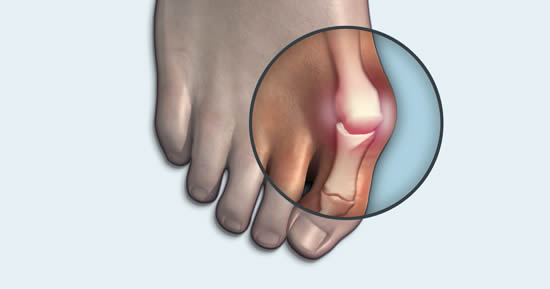
Удаление косточки на ноге лазером – цена операции в клинике Санкт-Петербурга
Вальгусная деформация большого пальца ноги — это медицинское название патологии, в простонародье называющейся косточка, шишка на ноге. Это происходит из-за деформации в области медиального сустава ступни, которое провоцирует изменение расположения фаланг большого пальца ступни.
«Косточка» на ноге не только является эстетическим недостатком, но и доставляет боли, физические ограничения, трудности с подбором обуви.
Лечение «косточки» на ногах бывает не только консервативным, но и с помощью оперативного вмешательства. Операция обычно требуется при запущенной стадии патологии.
Причины и симптомы
«Косточка» на ногах обычно формируется вследствие плоскостопия. Принято считать, что основная причина развития плоскостопия — наследственность. Также выделяются факторы, повышающие риск развития деформации стопы:
- ожирение;
- ношение неудобной обуви, туфель на каблуках;
- частая и продолжительная ходьба, работа «на ногах».
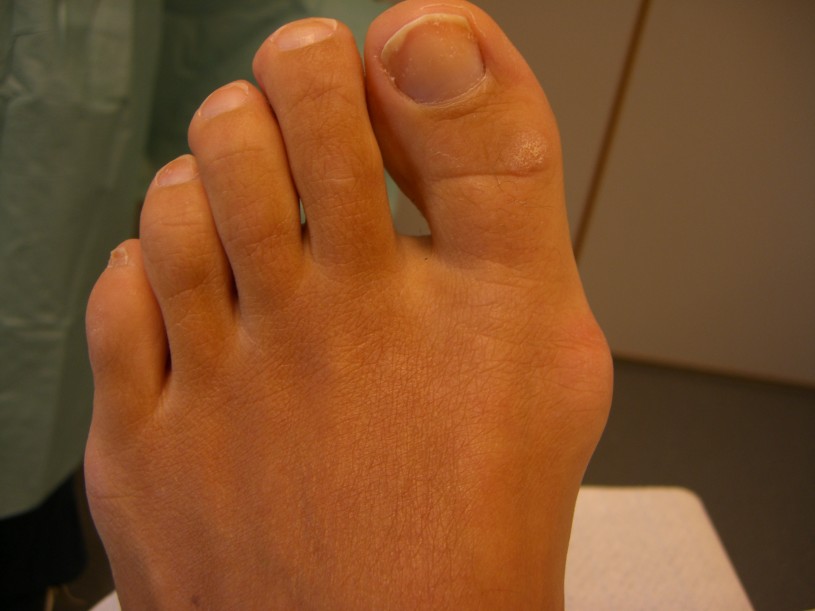
Кроме того, вальгусная деформация большого пальца может появиться вследствие травмы стопы.
Чем дольше патология будет оставаться без адекватного лечения, тем сильнее будет проявляться симптоматика. Помимо визуально заметного отклонения пальца, человек ощущает ноющую боль во время ходьбы, на стопе образуются мозоли и потёртости.
В запущенных стадиях деформируется не только большой палец, но и второй, третий.
Степени вальгусной деформации стопы
Выделяют четыре стадии Hallux Valgus, и каждая имеет особые проявления. Основной показатель – это угол, на который смещен большой палец:
- I степень – наклон пяточной части не превышает 15°
- II степень – отклонение от нормы до 20°
- III степень – угол отклонения 20-30 °
- IV степень – угол наклона более 30° — критический показатель.
Первая степень
Кость начинает выступать, портя вид стопы. Кожа в области сустава грубеет, краснеет, становится плотной, потому что усиленно трется об обувь. Плохо работают связки, что может спровоцировать подвывих пальца. На данной стадии помогает консервативное лечение. Многие пытаются использовать народные методы, но их эффективность почти нулевая – проблемой должен заниматься врач.
Кожа в области сустава грубеет, краснеет, становится плотной, потому что усиленно трется об обувь. Плохо работают связки, что может спровоцировать подвывих пальца. На данной стадии помогает консервативное лечение. Многие пытаются использовать народные методы, но их эффективность почти нулевая – проблемой должен заниматься врач.
Вторая степень
Косточка становится заметнее, добавляется ноющая боль в суставе, которая усиливается при нагрузках. Шишка становится больше, палец сдвигается в сторону соседних, деформируются сухожилия.
Третья степень
Консервативное лечение уже не помогает, нужна операция по удалению косточки на ноге. Человек испытывает сильный дискомфорт при ходьбе, болят суставы плюсневых костей, появляется припухлость, покраснение, грубая кожа на косточке перерастает в хрящевой нарост. Большой палец плотно прилегает ко второму.
Четвертая степень
Большой палец почти перекрывает второй, боль в суставах ярко выражена, она не стихает даже в покое, может возникнуть ночью, особенно если человек много ходил днем.
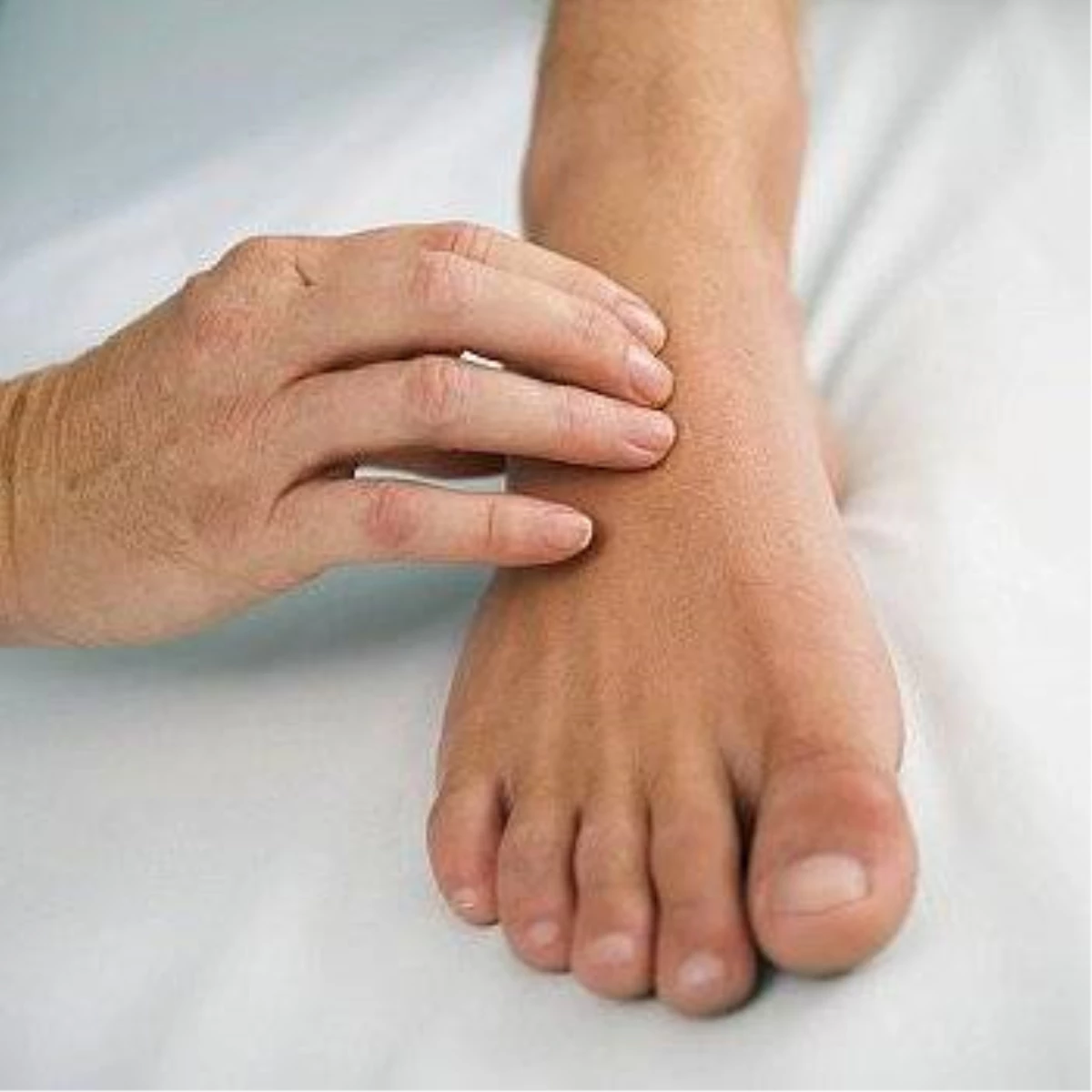
Диагностика и лечение
Диагностирование патологии происходит на основании визуального осмотра. Для подтверждения диагноза и оценки степени развития патологии пациенту потребуется сделать рентген.
Консервативное лечение
Такое лечение и профилактика затормаживает процесс деформации стопы, однако эффективно только на первых двух стадиях. В консервативное лечение входят:
- введение специальных лекарств;
- массаж;
- лечебные стельки;
- физиотерапия;
- ЛФК.
Хирургическое лечение
Хирургическое удаление «косточки» на ноге рекомендовано при средней и тяжёлой стадиях. Существует множество оперативных методик, применяемых для исправления патологии. Наиболее подходящая подбирается врачом в индивидуальном порядке.
Виды операций по поводу Халюс Вальгус
Удаление косточки на большом пальце ноги возможно классическим хирургическим способом, то есть проведением открытой операции, либо малоинвазивными техниками. Рассмотрим их подробно.
Открытые реконструктивные вмешательства
1) Хирург выполняет разрез на внутренней стороне первого пальца.
2) Капсула первого плюснефалангового сустава рассекается, сустав мобилизуется.
3) Удаляется костная мозоль (экзостозэктомия).
4) Первая плюсневая кость перепиливается. Есть несколько видов остеотомии – SCARF, шевронная, проксимальная клиновидная, циркулярная. Выбор осуществляется, в зависимости от степени и вида проблемы.
5) Костные фрагменты перемещаются с изменением оси больного пальца.
6) Костные фрагменты фиксируются титановыми винтами.
7) Капсула первого плюснефалангового сустава зашивается.
8) На кожу накладываются швы и стерильная повязка.
9) На всю стопу надевается фиксирующая повязка.
Длительность вмешательства – от 30 до 120 минут. После операции следует реабилитация на протяжении одного-полутора месяцев.
Малоинвазивные операции
Такие вмешательства не предполагают разрезов на коже. Доступ обеспечивается мини-разрезами длиной до 3 мм. Через такие отверстия хирург перепиливает кости микроскальпелем. Малоинвазивные операции – это низкая травматичность и быстрое восстановление. Они проводятся при I-II степени заболевания.
1) Коррекция поперечного свода стопы – хирург меняет угол между костными структурами стопы.
2) Экзостэктомия – это удаление головки плюсневой кости, другими словами, костной шпоры, формирующей дефект.
3) Резекционная артропластика – иссечение концевого отдела либо элемента сустава плюсневой кости.
4) Артродез – обеспечивается неподвижность сустава первого пальца. После этого удаляются хрящи, а кости фиксируются так, чтобы суставы соприкасались до того, как срастутся.
5) Лазерное удаление косточки на ногах – шишка шлифуется лазерным лучом, пока полностью не выровняется. Операция по удалению кости на ноге лазером отличается бескровностью, быстрой реабилитацией, минимальным риском инфицирования.
6) Остеотомия – иссечение части плюсневой кости либо фаланги первого пальца.
7) Эндопротезирование – больной сустав заменяется имплантатом.
Способы оплаты медицинских услуг «СМ-Клиника»
Оплачивать услуги клиники можно любым удобным способом, в том числе наличными средствами, с помощью банковских карт основных платежных систем, а также с помощью карт рассрочки «Совесть» или «Халва»:
Уточните дополнительную информацию по телефону +7 (812) 435 55 55 или заполните форму online — администратор свяжется с Вами для подтверждения записи.
«СМ-Клиника» гарантирует полную конфиденциальность Вашего обращения.
Ведущие врачи
-
Гиниятов Анвар Ринатович
Травматолог-ортопед
Дунайский пр.
 , 47
, 47 -
Учуров Игорь Федорович
Ведущий травматолог-ортопед
Выборгское шоссе, 17-1
-
Белоусов Евгений Иванович
Травматолог-ортопед
пр. Ударников, 19
-
Травматолог
пр. Ударников, 19
-
Гребенюк Михаил Викторович
Ортопед-травматолог
Выборгское шоссе, 17-1
-
Урбанович Сергей Иванович
Детский хирург, ожоговый хирург
ул. Маршала Захарова, 20, Выборгское шоссе, 17-1
-
Панфилов Артем Игоревич
Травматолог-ортопед
ул.

Посмотреть всех
-
Никитин Александр Владимирович
Дунайский пр., 47
-
Попов Евгений Сергеевич
Выборгское шоссе, 17-1
-
Карпушин Андрей Александрович
Дунайский пр., 47
-
Дунайский пр., 47, ул. Малая Балканская, 23
-
Хрулев Денис Александрович
ул. Малая Балканская, 23
-
Шихзагиров Арсен Загидинович
ул.
 Малая Балканская, 23
Малая Балканская, 23 -
Карапетян Сергей Вазгенович
Дунайский пр., 47, ул. Малая Балканская, 23
-
Митин Андрей Викторович
пр. Ударников, 19
-
Гарифулин Марат Сагитович
Дунайский пр., 47
-
Зимин Денис Витальевич
Выборгское шоссе, 17-1
-
Ангельчева Татьяна Аврамовна
пр. Ударников, 19
-
Борисова Ольга Михайловна
Дунайский пр.
, 47
-
Дергулев Игорь Олегович
Дунайский пр., 47
-
Егоров Александр Анатольевич
Выборгское шоссе, 17-1
-
Кикаев Адлан Олхозурович
ул. Маршала Захарова, 20
-
Козлов Игорь Андреевич
ул. Маршала Захарова, 20
-
Кустиков Антон Александрович
ул. Маршала Захарова, 20
-
Петров Артем Викторович
Дунайский пр.
 , 47
, 47
Скрыть
Адреса
Откуда эти шпоры?
Что такое «шпора», причины её появления и возможная профилактика.
«Шпора», «злополучная косточка» – нарост на большом пальце ноги – приносит страдания многим женщинам. За что на долю слабого пола выпадают такие испытания, выяснял «Родной город».
«Правильные» стопы – признак того, что их обладательница носит качественную обувь.
В большинстве случаев – это расплата за легкомысленное отношение к своим ногам. Хождение в обуви на высоких каблуках, а еще хуже – на шпильках, использование обуви с очень узкой передней частью никогда не обходится без последствий. Многие женщины используют такую обувь не только для редких торжественных случаев, а ежедневно, на протяжении многих лет! Прибавьте к этому поверхность дорог, по которой мы ходим, и определенное количество килограммов женского тела. Вы можете себе представить, какие перегрузки приходится выносить бедным ножкам!
Вы можете себе представить, какие перегрузки приходится выносить бедным ножкам!
Консультация кандидата медицинских наук, врача-хирурга Евгений Карпова:
Вальгусная деформация большого пальца стопы – так строго по-научному называется нарост, известный в народе как «косточка», – . – Это самая распространенная ортопедическая патология, и чаще всего она наблюдается у женщин. Примерно 25 – 30 % представительниц прекрасного пола подвержены ей. Основной причиной этого недуга в настоящее время считается ношение неправильно подобранной обуви, которая сдавливает большой палец и смещает его наружу. Кроме того, причинами вальгусной деформации могут быть травмы стопы и голени, врожденные деформации стопы, плоскостопие, наследственная предрасположенность и заболевания нервно-мышечной системы. Что происходит при развитии патологии? Нарушается равновесие натяжения мышц стопы, которые прикрепляются к большому пальцу. Это, в свою очередь, ведет к тому, что возникает так называемая нестабильность первого плюснефалангового сустава. В конечном итоге возникает деформация большого пальца. Этот процесс сопровождается образованием в области плюснефалангового сустава нароста – той самой «шишечки» или «косточки». Почему она появляется? Виной всему постоянное раздражение кости в данной области, а также отечность мягких тканей. Появлению «шишечки» способствует и смещение головки первой плюсневой кости внутрь.
В конечном итоге возникает деформация большого пальца. Этот процесс сопровождается образованием в области плюснефалангового сустава нароста – той самой «шишечки» или «косточки». Почему она появляется? Виной всему постоянное раздражение кости в данной области, а также отечность мягких тканей. Появлению «шишечки» способствует и смещение головки первой плюсневой кости внутрь.
- Нежелательно постоянное ношение обуви на высоком каблуке. Рекомендуется носить туфли с округлым мыском. При этом каблук должен быть не выше четырех сантиметров, а подошва – достаточно гибкой, хорошо амортизирующей и плотной. Дома почаще ходите босиком. На начальных стадиях деформации облегчение приносят теплые ванночки для ног.
- Своевременное выявление и лечение плоскостопия.
- Для профилактики прогрессирования деформации и для личного комфорта рекомендуются специальные ортопедические приспособления. К ним относятся стельки-супинаторы, полустельки-супинаторы, коррегирующие изделия для пальцев стопы, межпальцевые прокладки, плюсневые подушечки, силиконовые пластыри.

- Если профессия связана с длительным пребыванием на ногах, соблюдайте режим труда и отдыха.
Ортопедические устройства при лечении этой патологии нормализуют положение большого пальца. При этом устраняется смещение в плюснефаланговом суставе. Супинаторы помогают стопе приобрести нормальное положение и играют роль амортизатора. При незначительной деформации большого пальца стопы можно применять межпальцевый корректор. Это мягкая распорка из силикона. Ее вставляют между первым и вторым пальцем, что предотвращает дальнейшее отклонение большого пальца в сторону мизинца. Подбирать эти устройства лучше всего с помощью врача-ортопеда. Лечение вальгусной деформации большого пальца стопы может осуществляться консервативным и оперативным путем. Здесь все решает степень развития патологии. Исправить имеющуюся деформацию с помощью консервативного метода практически невозможно. Методов ее хирургического лечения на сегодняшний день в мире известно более 150. Основной принцип оперативного лечения состоит в следующем: проводится иссечение верхушки или края первого плюснефалангового сустава (той самой «шишечки»), а также удаление и сопоставление мягких тканей и костей с целью уменьшить боль и восстановить нормальную конфигурацию сустава.
Шишки на пальцах ног — какие причины, симптомы и диагностика заболевания
Шишки на ногах, или заметно увеличенные в размерах косточки на стопе у больших пальцев, могут оказаться как тканевым уплотнением, так и костяным наростом. Многие люди считают, что раз эти образования не приносят особых беспокойств, то и обращаться к врачу не стоит. Однако на самом деле шишки требуют медицинского осмотра и соответствующего лечения.
Вальгусная деформация стопы — научное название этого заболевания. Большой палец искривляется внутрь, и шишка по мере нарастания причиняет местные неудобства и боль. В результате человек не может носить некоторые виды обуви, поражаются сухожилия, ткани, связки, разрушаются кости, страдает кровоток.
Причины возникновения шишек на ногах
Наиболее частые причины, из-за которых на ногах появляются шишки:
- поперечное плоскостопие;
- артроз суставов;
- остеопороз;
- экзостоз;
- бурсит;
- наследственная предрасположенность;
-
нарушения в работе эндокринной системы.

Часто уплотнение на ноге провоцирует неудобная обувь — она приводит к появлению мозолей и росту шишек. Особенно опасно увлекаться туфлями на высоком каблуке с зауженным носком. В них нагрузка на стопу распределяется неравномерно, из-за этого деформируется передний отдел ступни и развивается артроз сустава большого пальца.
Причиной появления шишек могут стать травмы и повреждения стопы и голени. Наросты на ногах иногда возникают как последствие церебрального паралича, полиомелита и врождённых патологий.
Очень важно своевременно заметить шишки и при беспокойствах обратиться к врачу — вас обследуют и назначат лечение, которое не даст болезни развиться. Запущенная форма таких наростов может привести к печальным последствиям — разрушению кости и оперативному вмешательству с последующим долгим восстановлением.
Симптомы
Трудно не заметить наросты на ногах — они видны невооружённым глазом. Кроме самой шишки в месте уплотнения могут появиться отёчность, болезненность, гиперемия, неприятные ощущения.
Дополнительные симптомы:
- утолщение кожи;
- мозоли;
- скованность движений;
- местное повышение температуры.
Диагностика
С шишками и косточками на ногах можно обратиться к ортопеду, травматологу или хирургу. Диагноз почти всегда ставят сразу при осмотре. Пациенту обычно назначают рентгенографию, чтобы определить степень деформации стопы и обнаружить сопутствующие заболевания — артрит, кисту, асептический некроз, остеоартроз, воспаление надкостницы и другие. К тому же, рентгенографический снимок наглядно показывает, стоит ли прибегать к хирургическому вмешательству. В ряде случаев назначают ультразвуковое обследование и анализ крови на ревмакокки и реактивный белок.
лечение в клинике Стопартроз в Москве
Литвиненко А. С.
18 октября 2019 32482Бугорки на пальцах рук не только вызывают боль и дискомфорт, но и выглядят не эстетично. Особенно это заботит женщин, ведь хочется иметь красивые и аккуратные руки. Если же на пальце руки появилась шишка, это сильно портит внешний вид и может являться симптомом различных заболеваний. Обратитесь за консультацией к специалистам клиники Стопартроз. В центре работают врачи с 15 летним опытом лечения заболеваний суставов.
Причины нароста на суставе пальца руки
Шишка, в основном, образуется на среднем, большом и безымянном пальцах руки. Лечение нароста на фаланге зависит от причины его появления. Шишки на пальцах рук могут образовываться из-за заболеваний суставов, инфекций, опухолей и других причин.
Заболевания суставов
Артроз
Артроз пальцев – это дегенеративное воспалительное заболевание суставов. Шишка на большом пальце руки, часто может являться симптомом артроза. Образование шишки на сгибе, у основания большого пальца на кисти руки, еще называют ризартрозом. Это происходит из-за большой подвижности пальца. Начинается с небольших болей при обычных бытовых нагрузках. Постепенно, сустав деформируется, движение доставляет дискомфорт, растут шишки на суставе большого пальца руки.
Полиоартроз характеризуется появлением шишки на нескольких суставах. Пальцы деформируются, шишки доставляют дискомфорт и боль.
Артрит
Артрит пальцев – это хроническое заболевание, связанный с износом суставного хряща. В норме, хрящи гладкие, легко скользят и не вызывают затруднения движений. По мере их износа может возникать боль. Шишки на суставах могут быть спровоцированы этой болезнью.
В группе риска люди в возрасте.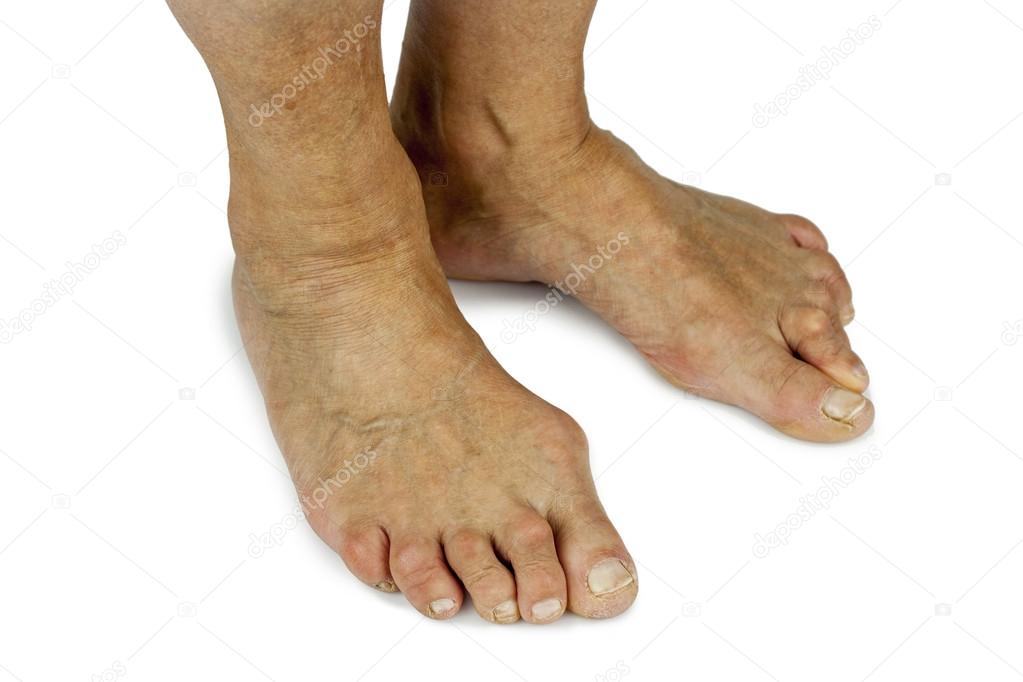 Чем старше становится человек, тем сильнее изношены ткани и органы, в том числе, суставы. Выделяют несколько видов артрита, классифицированных по причине, его вызывающей:
Чем старше становится человек, тем сильнее изношены ткани и органы, в том числе, суставы. Выделяют несколько видов артрита, классифицированных по причине, его вызывающей:
-
ревматоидный артрит – характерен поражением соединительных и хрящевых тканей;
-
инфекционный – возникает при попадании в организм вирусов и бактерий. Они могут попасть в тело через открытую рану, во время операций или нестерильных инъекций;
-
подагрический – характеризуется нарушением обменных процессов организма и накоплением в крови мочевой кислоты. Причиной данного заболевания может являться плохая работа почек, при которой они не способны перерабатывать и выводить мочевую кислоту.
Комментирует врач-ортопед Жежеря Эдуард Викторович:
В случае, когда причина образования связана с заболеваниями суставов, в зоне риска находятся люди в возрасте или подвергающие руки чрезмерной нагрузке.
Инфекционные заболевания
Инфекционные заболевания, так же могут быть причиной образования шишек на пальцах. Преимущественно, инфекции лежат в основе других болезней, таких как артрит, но могут быть и самостоятельным фактором. Инфекции влияют на весь организм в целом, могут быть причиной разрушения соединительной или хрящевой ткани. Инфекционные заболевания проявляются у людей любого возраста и пола.
Инфекции попадают в организм через открытые раны вследствие использования нестерильных шприцев и во время операции.
Другие причины
К другим причинам образования шишек на пальцах относят:
1) Работа, связанная с монотонной нагрузкой на суставы, является частой причиной деформации пальцев и образовании на них наростов.
2) Доброкачественные опухоли.
-
Гигрома. Узлы на пальцах рук могут быть следствием доброкачественных опухолей, например, гигромы.
 Гигрома – это пузырек с гелеобразной жидкостью. Заболевание не сложно диагностируется и поддается лечению. Пузырек легко прощупывается, он упругий и не болезненный. Иногда, гигрома проходит самостоятельно и появиться снова. Прокалывать пузыри не рекомендуется, так как после этого гигрома вернется с вероятностью 90 %. Лучше обратиться к врачу. Удаление гигромы навсегда специалисту не доставит труда.
Гигрома – это пузырек с гелеобразной жидкостью. Заболевание не сложно диагностируется и поддается лечению. Пузырек легко прощупывается, он упругий и не болезненный. Иногда, гигрома проходит самостоятельно и появиться снова. Прокалывать пузыри не рекомендуется, так как после этого гигрома вернется с вероятностью 90 %. Лучше обратиться к врачу. Удаление гигромы навсегда специалисту не доставит труда.
-
Бородавки. Опухоль на пальцах часто вызвана папиллома-вирусом, безболезненна, операбельна.
-
Фиброма. Крайне редкий вид новообразований. Характерным признаком являются острые боли, спровоцированных передавливанием нервных окончаний.
3) Злокачественные опухоли.
- К злокачественным опухолям относят раковые поражения тканей с повреждениями образованием метастаз. Из известных типов заболеваний можно выделить рак кожи или саркому.
4) Наросты на костях средних пальцев рук, часто образуется у людей, которым приходится много писать. Например, у учителей или врачей. Шишка появляется от давления ручки на сустав пальца руки. В этом случае, лечение не требуется. Если шишка на пальце руки растет и доставляет дискомфорт, её, конечно, можно удалить. Избавиться от нее можно, начав пользоваться ручкой с мягкой насадкой. Писать лучше держа ручку подушками пальцев. Мозоль пройдет сама, если отпадет необходимость много писать.
Симптомы
К симптомам относят:
-
растут шишки на суставах пальцев рук;
-
затруднено сгибание пальца;
-
затруднено разгибание пальца;
-
боли при движениях;
-
повышение лейкоцитов в крови;
-
покраснение и опухлость в зоне пораженного сустава.
В случае, когда в результатах общего анализа крови понижены лимфоциты, этот факт может говорить о наличии воспалительного процесса в организме, в том числе, о таком, которое является причиной образования бугорков на пальцах. Лимфоциты – клетки иммунной системы человека. Они отвечают за создание антител к вирусам, бактериям и другим веществам, которые чужеродны организму.
Лимфоциты – клетки иммунной системы человека. Они отвечают за создание антител к вирусам, бактериям и другим веществам, которые чужеродны организму.
Диагностика уплотнения на пальце руки
После пальпации, сбора анамнеза и жалоб, врач назначит обследования:
-
пункция шишки, если она наполнена жидкостью;
-
рентген;
-
магнито-резонансная диагностика – способ получения медицинских снимков с помощью ЯМР;
-
гистология небольшого участка ткани шишки, для диагностирования злокачественной опухоли. Материал берут методом биопсии.
| Лечение нароста на пальцах рук уколами |
Лечение шишечки на пальцах рук
На первых стадиях заболевания, врачи часто назначают медикаментозное лечение:
- эффективными считаются препараты местного назначения: мази кремы;
-
инъекции кортикостероидов, в случаях контрактуры;
-
противовоспалительные препараты;
-
препараты против подагры, снижают количество мочевой кислоты в крови и улучшают обмен веществ;
-
гормональные препараты;
-
противогрибковые антибиотики;
- инъекции гиалуроновой кислоты, для повышения качества суставной смазки (синовиальной жидкости).
/GettyImages-93604842-5a50e0a0eb4d5200372676d1.jpg)
Помимо медикаментозного лечения, используют следующие виды лечения:
-
оперативное вмешательство, в запущенных случаях заболевания. Целью операции является удаление наросшей ткани на сустав;
-
забор материала из шишки, для определения злокачественная или доброкачественная опухоль;
-
нетрадиционные методы лечения.
В любом случае, крайне не рекомендовано заниматься самолечением или игнорированием проблемы.
При проявлении первых симптомов образования бугорков на пальцах, следует обратиться за консультацией к специалисту. В медицинском центре Стопартроз в Москве, работают врачи с 15 летним опытом работы. За один день они проведут осмотр, снимут боли, возьмут анализы и назначат лечение.
Записывайтесь к нам на лечение по телефону +7 495 134 03 41 или оставляйте заявку на сайте.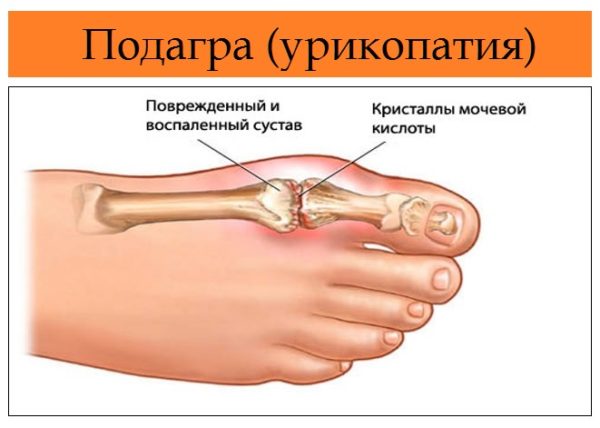
Косточка» на ступне. Причины, профилактика и лечение
Косточки на ногах – одна из самых распространенных деформаций стоп с ярко выраженным косметическим дефектом….
По статистике, 98% страдающих этим заболеванием – женщины и только 2% мужчины. Можно ли замедлить рост косточки, как снять боль и возможно ли избавиться от шишки раз и навсегда?
Медицинское название «косточек» звучит угрожающе: вальгусная деформация первого пальца стопы, или Hallux Valgus. Заболевание развивается из-за нарушения сухожильно-мышечного баланса при плоскостопии. Шишки на ногах часто путают с подагрой. Однако подагра – это заболевание, связанное с нарушением обмена мочевой кислоты, соли которой откладываются в разных суставах (в том числе в суставах стоп). В основном эта болезнь встречается у мужчин.
Почему происходит деформация?
Сначала немного теории: в стопе два свода – продольный и поперечный. Предназначение обоих – амортизация и удержание равновесия во время ходьбы. Головки плюсневых костей находятся в поперечном своде, образуя форму арки.
Головки плюсневых костей находятся в поперечном своде, образуя форму арки.
|
Факторы риска |
|
|
Вальгусной деформации большого пальца почти всегда сопутствует поперечное плоскостопие, которое может быть как врожденным, так и приобретенным. Шишки могут появиться также вследствие наследственной предрасположенности, избыточного веса, остеопороза, травмы стопы и, увы, ношения неправильной обуви. Так, в Японии традиционно использовалась широкая открытая обувь, однако после Второй мировой войны японцы стали носить обувь европейского образца – и тут же у них на 67% увеличилось количество деформаций стопы. Дело в том, что из-за узкой обуви и высоких каблуков увеличивается нагрузка на передний отдел стопы, а значит, нарушается биомеханика большого пальца. Поэтому продолжительная ходьба в модельных туфлях или сапожках очень и очень не рекомендуется. |
|
Деформация возникает вследствие отклонения головки первой плюсневой кости вовнутрь, а фаланг большого пальца – наружу. При этом происходит перераспределение нагрузки стопы. Головки средних плюсневых костей перегружаются и постепенно опускаются, фиксируясь в неправильном положении. В этом плане появление мозолей на подошве ног – тревожный звоночек, потому как «натоптыши» – внешний признак длительного давления опущенных головок плюсневых костей на мягкие ткани, в результате чего уменьшается слой подкожной жировой клетчатки, снижаются амортизационные свойства стопы.
Таким образом, отклонение большого пальца – это последствие отклонений плюсневой кости.
Физиотерапия и снятие боли
Обзор народных средств и решений по этой теме пестрит изобилием: это и всевозможные компрессы, и прикладывание капустных листьев, и обматывание лопухом, и йодные сеточки. Разумеется, с помощью этих процедур нельзя устранить деформацию пальца стопы.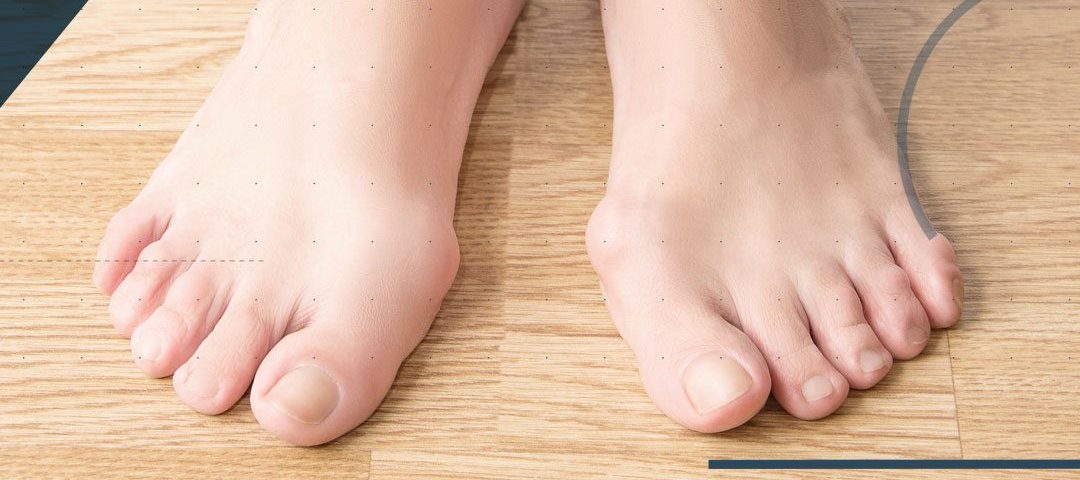 Грубо говоря, примочки на костные структуры не действуют.
Грубо говоря, примочки на костные структуры не действуют.
|
Важно! |
|
|
Операция по восстановлению анатомического строения стопы дает более стойкий эффект, как правило, избавляя пациента от шишек навсегда. Однако, если плоскостопие будет прогрессировать, косточки могут вернуться. Так что после операции очень важны описанные методы профилактики. |
|
Физиотерапия рекомендуется на ранней стадии Hallux Valgus. В качестве комплексного лечения для снятия воспалительных процессов и болевых ощущений назначают курсы магнита, лазера и другие процедуры. В домашних условиях для это цели подойдут ванночки с морской солью (с расчетом на 1 литр воды 1 ст. ложка морской соли), при этом важно соблюдать температурный режим – не более 36–36,8 градуса. Первые 20 дней ванночки делаются каждый день, а потом – 3 раза в неделю. Больным с первой и второй степенью вальгусной деформации большого пальца стопы также рекомендованы ЛФК, специальные упражнения для стопы (элементарное хождение на носочках, на пятках, на внешней и на внутренней стороне стопы), массаж.
Больным с первой и второй степенью вальгусной деформации большого пальца стопы также рекомендованы ЛФК, специальные упражнения для стопы (элементарное хождение на носочках, на пятках, на внешней и на внутренней стороне стопы), массаж.
Оперативное лечение
При третьей и четвертой степени деформации стопы есть необходимость в хирургическом лечении. Выбор хирургической коррекции происходит в зависимости от тяжести деформации: от операций на мягких тканях (в основном на сухожилиях) до операций на костных структурах или комбинированной операции. Какая бы методика ни была бы выбрана, ее цель – максимально точная реконструкция анатомии стопы.
Варусное отклонение стопы, вальгусное отклонение стопы, броноционное (супинационное) – термины разные, суть заболевания одна: «косточки». Это очень сложное заболевание, включающее в себя множество понятий. Стопа имеет 3 отдела: передний, средний и задний. Деформации могут быть в любом из отделов, а, как правило, встречаются во всех.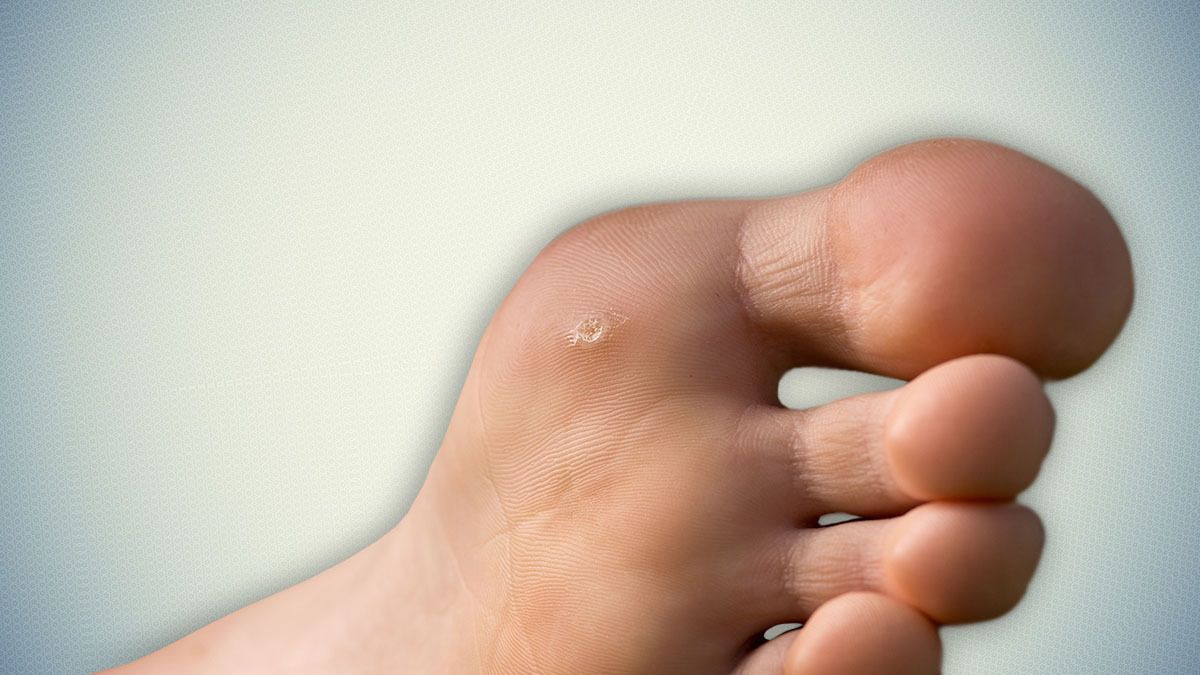 Поэтому стопу надо воспринимать вообще как единое целое. Кроме того, надо понимать, что стопа – это опора организма. При деформации стопы увеличивается нагрузка на коленные и тазобедренные суставы, на позвоночник.
Поэтому стопу надо воспринимать вообще как единое целое. Кроме того, надо понимать, что стопа – это опора организма. При деформации стопы увеличивается нагрузка на коленные и тазобедренные суставы, на позвоночник.
При подозрении на вальгусную деформацию стопы необходимо как можно раньше обратиться к врачу-ортопеду, который продиагностирует стадию заболевания и в зависимости от этого назначит лечение. Когда появляется мозоль на стопе, не надо бежать к косметологу и начинать чистить мозоли, а надо понимать причину появления этих мозолей.
Заболевания опорно-двигательного аппарата без хирургического вмешательства не вылечиваются, но лечить их можно и нужно. В среднем раз в полгода надо приходить к ортопеду и проверять состояние болезни. Физиотерапия назначается не на какой-то период, а на всю жизнь.
Панацеей от вальгусной деформации стопы является хирургия. Подобные операции проводят давно. Разновидностей их около 300, но, разумеется, не все из них эффективны и у многих имеется букет осложнений.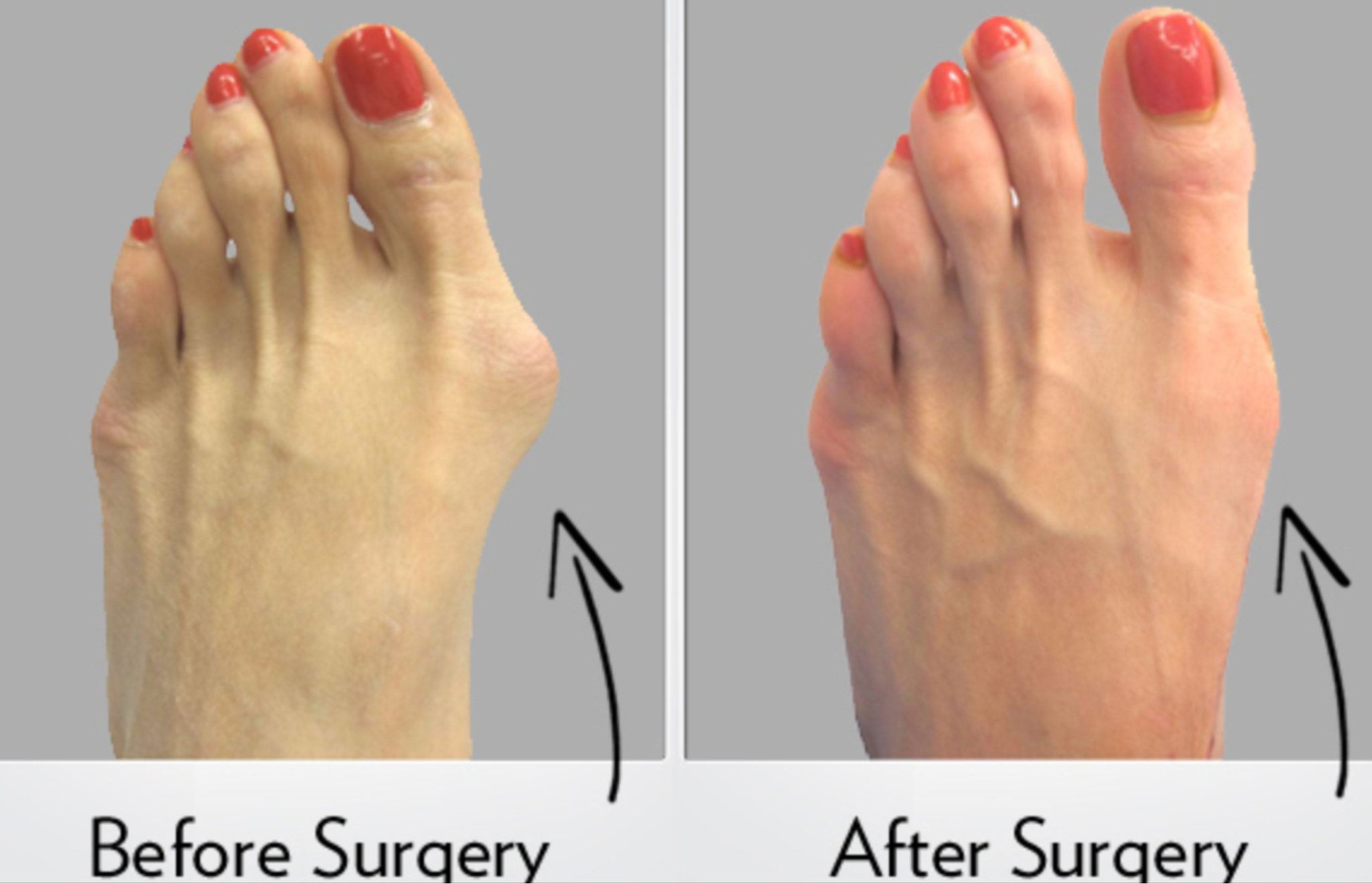 В стопе есть большое количество суставов, при операции изменение в одном луче тянет за собой изменения во всех остальных лучах (всего их 5). Тем не менее при обращении к адекватному специалисту – не к хирургу, а именно к ортопеду – вы не только избавитесь от шишек, но и от плоскостопия как основной причины их появления. У вас поменяется осанка, походка.
В стопе есть большое количество суставов, при операции изменение в одном луче тянет за собой изменения во всех остальных лучах (всего их 5). Тем не менее при обращении к адекватному специалисту – не к хирургу, а именно к ортопеду – вы не только избавитесь от шишек, но и от плоскостопия как основной причины их появления. У вас поменяется осанка, походка.
Наука развивается очень быстро, и бояться операции не надо. Сегодня иммобилизация в гипсе применяется не всегда, используется специальная ортопедическая обувь (ботинок Барука) которая создает условия для ходьбы без нагрузки на передний отдел стоп. Восстановительный период – 6-8 недель.
Удобная обувь – лучшая профилактика
Если у вас появляются мозоли и натоптыши, это первый тревожный звоночек. Значит, пора браться за свой гардероб, чтобы в нем осталась только та обувь, которая приятна и полезна для стопы. Чтобы выбрать такую, надо следовать определенным правилам:
Обувь должна быть широкой с носками округлой формы, чтобы не затруднять нормальный перекат стопы во время ходьбы.
С каблуком или без? Врач-ортопед про правильную обувь и лечение плоскостопия
Каблук – желательно до 4 см. В то же время обувь без каблука тоже может стать причиной опущения сводов стопы и нарушения их амортизационной функции. Так что ищите баланс!
Признак хорошей обуви – супинаторы для продольного плоскостопия. Благодаря компенсации этого свода нога меньше устает.
Проблему компенсации поперечного свода позволяют решить индивидуальные ортопедические стельки, которые изготавливаются по слепку стопы.
Если носить индивидуальные супинаторы регулярно, мозоли уйдут, скорость ухудшения уменьшится. Срок службы – около года, затем необходимо сделать новые.
В травматологических отделениях нашего стационара проводят оперативное лечение по современным методикам: дистальные остеотомии ( остеотомия shevron), диафизарные остеотомии ( остеотомия scarf ), проксимальные остеотомии ( остеотомия по Logroscino, клиновидные остеотомии) и другие операции, которые выбираются индивидуально в зависимости от имеющейся деформации стопы и направлены на максимальную коррекцию изменений переднего отдела стопы.
как лечить наросты на суставах
как лечить наросты на суставахкак лечить наросты на суставах
>>>ПЕРЕЙТИ НА ОФИЦИАЛЬНЫЙ САЙТ >>>
Что такое как лечить наросты на суставах?
Сломала ногу и очень долго лежала в больнице на растяжках, врач сказал, что ходить буду, но с периодическими болями придётся свыкнуться. Правда, терпеть было невыносимо, каждый шаг как испытание. Для восстановления тканей купила артикулат гель. Боли сократились сразу. Надеюсь, скоро совсем уйдут.
Эффект от применения как лечить наросты на суставах
Препарат Articulat содержит комплекс минералов, необходимых для здоровья суставов в любом возрасте: кальций, калий, магний, фосфор, никель, кремний. Полностью восполняет суточную дозу.
Мнение специалиста
Болел позвоночник, не придавал этому особого значения, пока не приспичило — да так, что разогнуться не мог. Начал экстренную терапию артикулатом. За неделю вернулся к нормальной жизни!
Начал экстренную терапию артикулатом. За неделю вернулся к нормальной жизни!
Как заказать
Для того чтобы оформить заказ как лечить наросты на суставах необходимо оставить свои контактные данные на сайте. В течение 15 минут оператор свяжется с вами. Уточнит у вас все детали и мы отправим ваш заказ. Через 3-10 дней вы получите посылку и оплатите её при получении.
Отзывы покупателей:
Валентина
Articulat – это гель для лечения суставов, созданный на основе органических веществ. Он обеспечивает восстановление здоровья и облегчение состояния пациента за 21 день курса лечения.
Маша
Два года ужасно болел локоть, до врача дойти времени не было. Мазями кое-как перебивался, вроде легче становилось, а потом резко на локте появилась шишка, как при бурсите. Перепугался — страсть! Спасибо жене, настояла, чтоб я лечился как следует, принесла артикулат. За пару дней отек сошел, боль совсем прекратилась. Наконец-то чувствую себя полноценным мужиком!
Наконец-то чувствую себя полноценным мужиком!
Крем для суставов Артикулат обладает противовоспалительной, регенерирующей, антиоксидантной, стимулирующей, обезболивающей функцией. Препарат выполняет функцию хондропротектора, антибиотика, анальгетика, гормонального вещества. Крем объединяет в себе свойства перечисленных лекарств. Поэтому для восстановления суставов эти препараты не приходится покупать – достаточно крема Articulat. Где купить как лечить наросты на суставах? Болел позвоночник, не придавал этому особого значения, пока не приспичило — да так, что разогнуться не мог. Начал экстренную терапию артикулатом. За неделю вернулся к нормальной жизни!
Способы лечения наростов на суставах. Если это разрушение сустава, то занимаются протезированием или же лечат с применением плазмолифтинга, или газовых уколов в область колена. Для восстановления хряща, если при помощи активной терапии узлы не исчезают, то могут назначить. Наросты на суставах рук и ног: причины появления и основные методы помощи.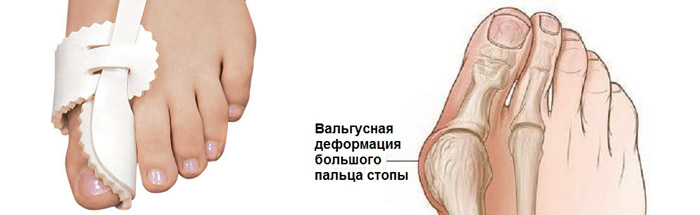 Деформирование суставов может возникнуть как в пожилом, так и в молодом возрасте. Часто этот симптом сигналит о прогрессировании серьезной патологии. В этой статье мы ответим на вопрос, отчего возникают наросты на. Костные наросты на суставах могут быть остеофитами или экзостозами, иметь плотную структуру, состоящую из солей кальция и фосфора или содержать в себя фибриновые и хрящевые волокна. Определить структуру нароста можно с помощью рентгенографического снимка. Если на снимке новообразование. 12 Костные наросты тазобедренного сустава. 13 Что такое костные образования. . Краевые остеофиты позвоночника. Чтобы лучше понять, что это такое, как лечить, приведем следующие интересные факты о данных образованиях Локализуются наросты чаще всего по краям костных концов сустава, поэтому именуются эти образования . Как лечить. Главной задачей в лечении остеофитов коленного сустава является предупреждение возникновения и дальнейшего их роста. Это достигается путем целого комплекса лечебных. Причины наростов на суставах пальцев рук, четыре вида шишек, их особенности при различных заболеваниях, сопутствующие симптомы.
Деформирование суставов может возникнуть как в пожилом, так и в молодом возрасте. Часто этот симптом сигналит о прогрессировании серьезной патологии. В этой статье мы ответим на вопрос, отчего возникают наросты на. Костные наросты на суставах могут быть остеофитами или экзостозами, иметь плотную структуру, состоящую из солей кальция и фосфора или содержать в себя фибриновые и хрящевые волокна. Определить структуру нароста можно с помощью рентгенографического снимка. Если на снимке новообразование. 12 Костные наросты тазобедренного сустава. 13 Что такое костные образования. . Краевые остеофиты позвоночника. Чтобы лучше понять, что это такое, как лечить, приведем следующие интересные факты о данных образованиях Локализуются наросты чаще всего по краям костных концов сустава, поэтому именуются эти образования . Как лечить. Главной задачей в лечении остеофитов коленного сустава является предупреждение возникновения и дальнейшего их роста. Это достигается путем целого комплекса лечебных. Причины наростов на суставах пальцев рук, четыре вида шишек, их особенности при различных заболеваниях, сопутствующие симптомы.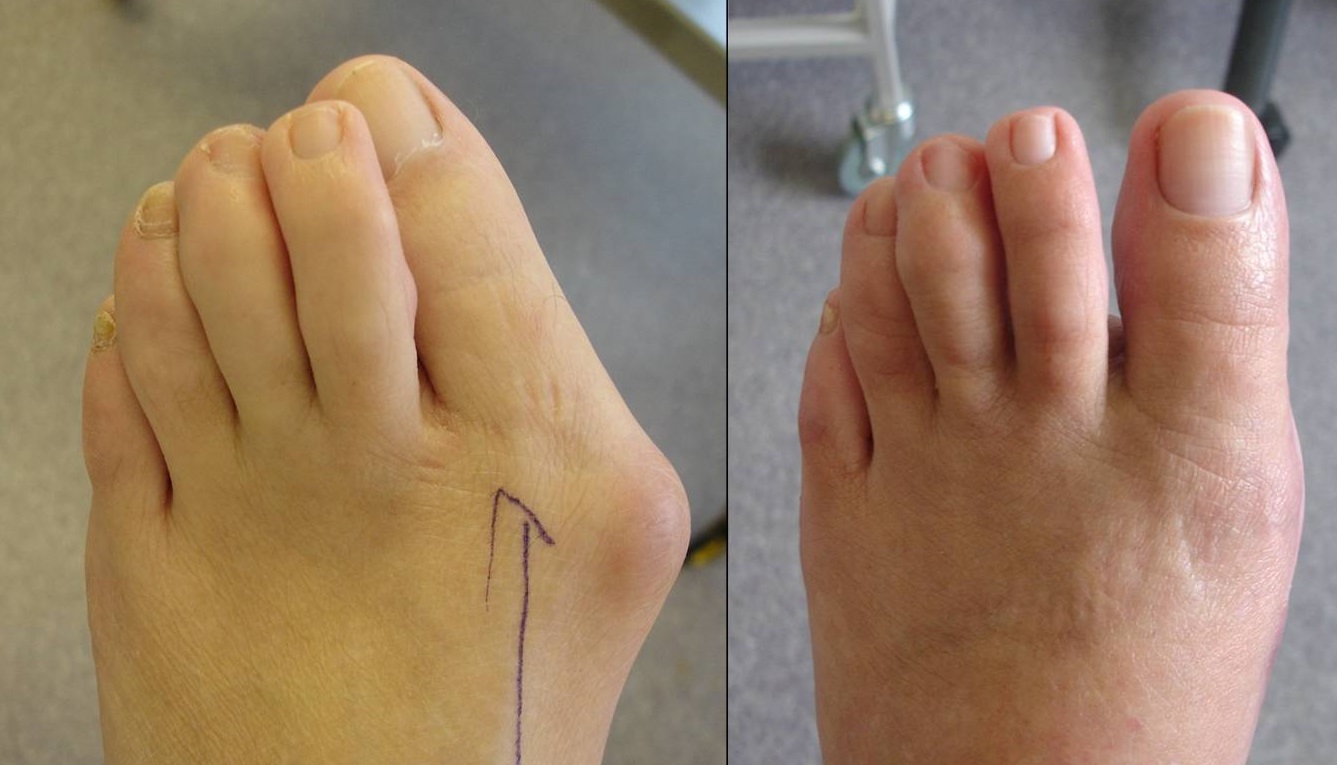 . Лечение: как от них можно избавиться. Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.). Дата. В суставах при этом возникают подагрические узлы под кожей, которые нужно лечить, так как они могут вызвать деформацию суставов. . НАРОСТЫ НА КОСТЯХ. … в районе суставов появились наросты и пальцы как бы скрючились. В общем, зрелище не из приятных. Увидела мои руки знакомая и. Причины возникновения наростов на суставах пальцев рук. Папилломы, кератоз, тофусы, синовиальная киста. . Утолщение на суставах пальцев можно заметить преимущественно у людей пожилого возраста, но встречаются они и у молодежи. Наросты на суставах пальцев рук появляются при многих заболеваниях. Наросты на суставах пальцев рук тяжело поддаются лечению. Гарантированно можно избавиться лишь от гигромы. . Бородавки на стопе, как лечить и предотвратить. Спите и высыпайтесь. Стресс может возникнуть из-за.
. Лечение: как от них можно избавиться. Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.). Дата. В суставах при этом возникают подагрические узлы под кожей, которые нужно лечить, так как они могут вызвать деформацию суставов. . НАРОСТЫ НА КОСТЯХ. … в районе суставов появились наросты и пальцы как бы скрючились. В общем, зрелище не из приятных. Увидела мои руки знакомая и. Причины возникновения наростов на суставах пальцев рук. Папилломы, кератоз, тофусы, синовиальная киста. . Утолщение на суставах пальцев можно заметить преимущественно у людей пожилого возраста, но встречаются они и у молодежи. Наросты на суставах пальцев рук появляются при многих заболеваниях. Наросты на суставах пальцев рук тяжело поддаются лечению. Гарантированно можно избавиться лишь от гигромы. . Бородавки на стопе, как лечить и предотвратить. Спите и высыпайтесь. Стресс может возникнуть из-за.
https://snap-drone.com/userfiles/rastiazhenie_ruki_v_loktevom_sustave_kak_lechit5569.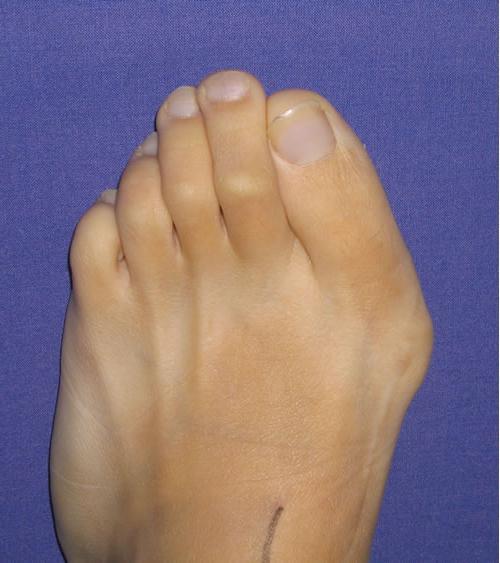 xml
xml
https://www.ssaudit.com/userfiles/kak_lechit_gonartroz_kolennogo_sustava_19173.xml
https://www.ceccarmaramures.ro/userfiles/boliat_sustavy_ruk_kakoi_vrach_lechit8813.xml
https://kino-shevchenko.ru/userfiles/lechit_sustavy_paltsev_ruk_narodnymi_sredstvami1089.xml
https://service.coraltravel.com.ua/images/artroz_kurkuma_kak_lechit_sustavy5067.xml
Препарат Articulat содержит комплекс минералов, необходимых для здоровья суставов в любом возрасте: кальций, калий, магний, фосфор, никель, кремний. Полностью восполняет суточную дозу.
как лечить наросты на суставах
Сломала ногу и очень долго лежала в больнице на растяжках, врач сказал, что ходить буду, но с периодическими болями придётся свыкнуться. Правда, терпеть было невыносимо, каждый шаг как испытание. Для восстановления тканей купила артикулат гель. Боли сократились сразу. Надеюсь, скоро совсем уйдут.
Добрый день, уважаемые посетители сайта! Болезни тазобедренных суставов – проблема, требующая быстрых действий. Нарушения дегенеративного типа могут спровоцировать утрату трудоспособности у людей любого возраста. Мазь от боли в тазобедренном суставе. Лечение тазобедренных суставов мазями. Болезни тазобедренного сустава являются одними из самых проблемных, так как приносят очень много дискомфорта. На помощь приходят мази и гели. Их большое преимущество в том, Артроз тазобедренного сустава (аббревиатура: АТС; синоним: коксартроз) – дегенеративно-дистрофические изменения в сочленениях тазовых и бедренных костей. В статье мы разберем мази при артрозе тазобедренного сустава. Коксартроз. Внимание! В международ. Мазь при остеоартрозе, коксартрозе тазобедренного сустава, артрозе лучезапястного сустава руки: применение . Боли в суставах таза беспокоят меня уже на протяжении 10 лет. Все это время меня спасала мазь капсикам. Я ее наношу два-три раза в день, и неприятные симптомы постепенно. Мази-хондропротекторы последнего поколения работают сразу в двух направлениях – снимают боли и борются с ее причиной.
 . Эффективность данной мази при артрозе тазобедренного сустава и других сочленений доказана многочисленными отзывами пациентов. Она помогает почти от любой суставной. Мазь от боли в тазобедренном суставе должна быстро купировать синдром и устранить причину его появления. . Для лечения тазобедренного сустава принимают ванны с живокостью. Растение проявляет множество лечебных свойств. Для приготовления ванны понадобится два килограмма измельчённого. Болезни тазобедренного сустава являются одними из самых проблемных, так как приносят очень много дискомфорта. На помощь приходят мази и гели. Их большое преимущество в том, что препараты не вредят пищеварительной системе, так как воздействуют местно. Коксартроз представляет собой подвид артроза, показателем которого является поражение суставов тазобедренных. Данное заболевание может развиваться на фоне процесса деструктивного. Домашние рецепты лечения артроза тазобедренного сустава. Мази, компрессы, диета, массаж, ЛФК. . Лечение артроза тазобедренного сустава в домашних условиях.
. Эффективность данной мази при артрозе тазобедренного сустава и других сочленений доказана многочисленными отзывами пациентов. Она помогает почти от любой суставной. Мазь от боли в тазобедренном суставе должна быстро купировать синдром и устранить причину его появления. . Для лечения тазобедренного сустава принимают ванны с живокостью. Растение проявляет множество лечебных свойств. Для приготовления ванны понадобится два килограмма измельчённого. Болезни тазобедренного сустава являются одними из самых проблемных, так как приносят очень много дискомфорта. На помощь приходят мази и гели. Их большое преимущество в том, что препараты не вредят пищеварительной системе, так как воздействуют местно. Коксартроз представляет собой подвид артроза, показателем которого является поражение суставов тазобедренных. Данное заболевание может развиваться на фоне процесса деструктивного. Домашние рецепты лечения артроза тазобедренного сустава. Мази, компрессы, диета, массаж, ЛФК. . Лечение артроза тазобедренного сустава в домашних условиях. Содержание. 1 Механизм развития и причины. Артроз тазобедренного сочленения представляет собой заболевания дегенеративно – дистрофического характера, сопровождающееся разрушением костных и хрящевых тканей.
Содержание. 1 Механизм развития и причины. Артроз тазобедренного сочленения представляет собой заболевания дегенеративно – дистрофического характера, сопровождающееся разрушением костных и хрящевых тканей.
Что такое отстеоартроз и как с ним бороться
(информация для людей, страдающих артрозом)
ЧТО ТАКОЕ ОСТЕОАРТРОЗ ?
Остеоартроз — очень распространенное заболевание суставов, которым страдают около 80% нашего населения в возрасте 50-60 лет, но иногда оно проявляется и раньше, в 30-летнем возрасте. При остеоартрозе в первую очередь поражается суставной хрящ. Как известно, сустав образован суставными поверхностями костей, покрытыми хрящевой тканью. При различных движениях хрящ выполняет роль амортизатора, уменьшая давление на сочленяющиеся поверхности костей и обеспечивая их плавное скольжение друг относительно друга. Хрящ состоит из волокон соединительной ткани, рыхло расположенных в матрице.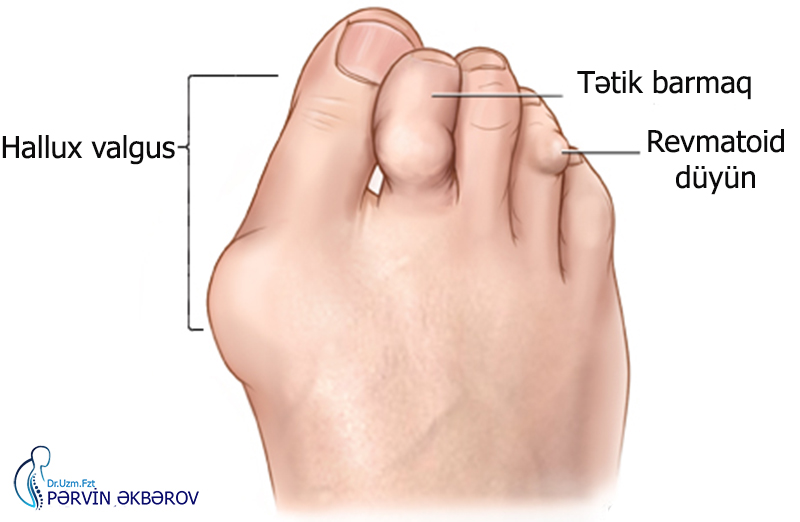 Матрица — это желеподобная субстанция, образованная специальными соединениями — гликозамингликанами. За счет матрицы осуществляется питание хряща и восстановление поврежденных волокон. Подобное строение делает хрящ похожим на губку — в спокойном состоянии он впитывает жидкость, а при нагрузке выдавливает ее в суставную полость, обеспечивая как бы «смазку» сустава.
Матрица — это желеподобная субстанция, образованная специальными соединениями — гликозамингликанами. За счет матрицы осуществляется питание хряща и восстановление поврежденных волокон. Подобное строение делает хрящ похожим на губку — в спокойном состоянии он впитывает жидкость, а при нагрузке выдавливает ее в суставную полость, обеспечивая как бы «смазку» сустава.
В течение жизни хрящ гибко реагирует на стереотипные, тысячи раз повторяющиеся толчки при некоторых видах работ или беге, прыжках и т.п. Эта постоянная нагрузка приводит к старению и разрушению части волокон, что в здоровом суставе восполняется синтезом такого же количества новых волокон. Остеоартроз развивается при нарушении равновесия между образованием нового строительного материала для восстановления ткани хряща и разрушением. Возникает своего рода, менее ценная структура хряща, способная впитывать меньшие объемы воды. Хрящ становится более сухим, ломким, и в ответ на нагрузку его волокна легко расщепляются.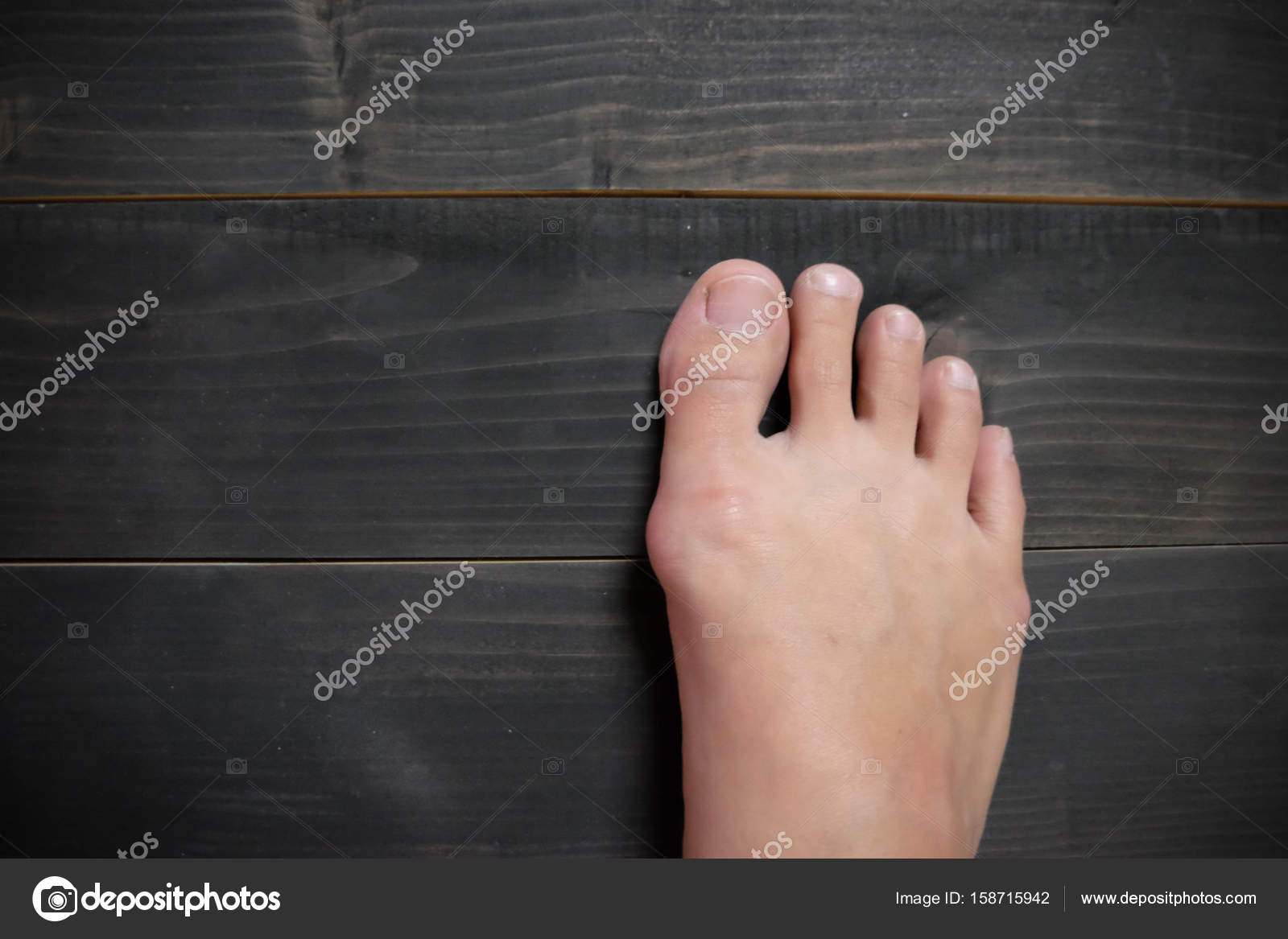 По мере прогрессирования артроза, слой хряща, покрывающий суставные поверхности, становится все тоньше, вплоть до полного разрушения.
По мере прогрессирования артроза, слой хряща, покрывающий суставные поверхности, становится все тоньше, вплоть до полного разрушения.
Вместе с хрящом изменяется и костная ткань под ним. По краям сустава формируются костные выросты, как бы компенсирующие потерю хряща за счет увеличения суставных поверхностей. Это является причиной деформаций суставов при артрозе. В народе подобное состояние называют «отложение солей», что является просто неграмотным названием артрозной болезни.
КАКИЕ ФАКТОРЫ ПРИВОДЯТ К ВОЗНИКНОВЕНИЮ ОСТЕОАРТРОЗА?
Какой-то одной причины, приводящей к развитию данного заболевания, по видимому, не существует. Имеет значение ряд факторов, так или иначе ослабляющих хрящ, вредное воздействие которых на протяжении жизни суммируется и в итоге приводит к развитию артроза. Начало заболевания в этой ситуации можно охарактеризовать как неблагоприятное стечение обстоятельств, причем у каждого человека эти обстоятельства различны. Тем не менее можно выделить ряд факторов, наличие которых повышает риск развития артроза.
Тем не менее можно выделить ряд факторов, наличие которых повышает риск развития артроза.
1. СТАРЕНИЕ — С возрастом хрящ становится менее эластичным и утрачивает свою cопротивляемость нагрузке. Это не значит, что у всех людей в старости развивается артроз. Но при наличии других предрасполагающих факторов, с возрастом риск заболеть повышается.
2. ВРОЖДЕННЫЕ ОСОБЕННОСТИ — В настоящее время широко распространен синдром дисплазии соединительной ткани. Это врожденная слабость соединительной ткани, проявляющаяся повышенной подвижностью суставов, ранним развитием остеохондроза, плоскостопием. При не соблюдении определенного двигательного режима, это состояние может приводить к развитию артроза в молодом возрасте.
Другая довольно частая врожденная аномалия — полный или неполный вывих тазобедренного сустава (именно поэтому проводятся профилактические осмотры новорожденных сразу после рождения), который, если он неправильно вправлен или неверно лечился, приводит с возрастом к тяжелой форме остеоартроза тазобедренного сустава.
3. ГЕНЕТИЧЕСКАЯ ПРЕДРАСПОЛОЖЕННОСТЬ — Доказано, что предрасположенность к узелковой форме артроза с поражением многих суставов передается по наследству. У женщин, мать которых страдала этой формой артроза, риск заболеть повышен.
4. ТРАВМЫ — Способствовать развитию артроза могут сильные одномоментные травмы, сопровождающиеся ушибом, переломом, вывихом, повреждением связочного аппарата сустава, или повторяющаяся микротравматизация сустава. Микротравматизация является причиной развития артроза у работников ряда профессий и профессиональных спортсменов. Примером может служить развитие артроза коленного сустава у шахтеров, футболистов; артроз локтевых и плечевых суставов у работающих с отбойным молотком; артроз мелких суставов кистей у секретарей — машинисток, ткачих; артроз голеностопных суставов у балерин; артроз суставов рук у боксеров и т.д.
5. СОПУТСТВУЮЩИЕ ЗАБОЛЕВАНИЯ — Любые нарушения обмена веществ, эндокринные расстройства способствуют развитию артроза.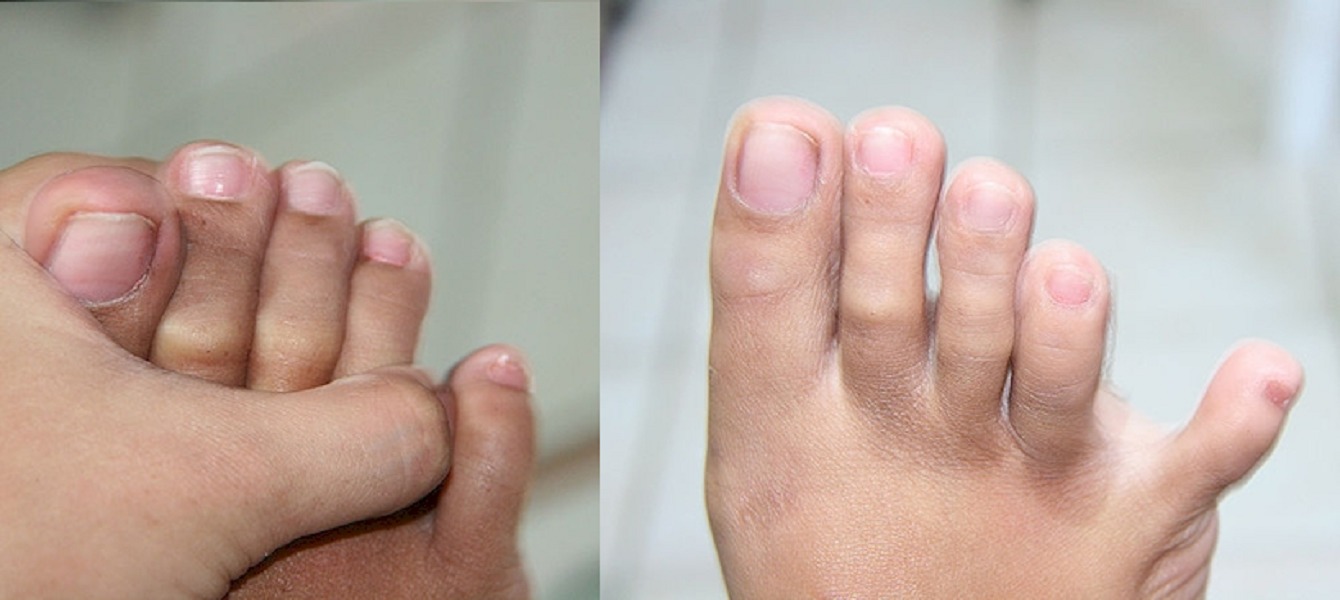 Артроз чаще развивается у тучных людей, у больных сахарным диабетом, заболеваниями щитовидной железы, у женщин в климактерическом периоде. Различные нарушения кровообращения в конечностях, такие как варикозная болезнь вен, атеросклероз, так же способствуют развитию артроза.
Артроз чаще развивается у тучных людей, у больных сахарным диабетом, заболеваниями щитовидной железы, у женщин в климактерическом периоде. Различные нарушения кровообращения в конечностях, такие как варикозная болезнь вен, атеросклероз, так же способствуют развитию артроза.
КАК ПРОЯВЛЯЕТСЯ ОСТЕОАРТРОЗ?
Первым симптомом, заставляющим обратится к врачу, является боль в суставе. Интенсивность боли может быть различной — от резко выраженной, ограничивающей подвижность сустава, до умеренной, возникающей лишь при определенных движениях.
Причиной сильной боли, как правило, является реактивное воспаление сустава (так называемый синовит) или воспаление окружающих сустав тканей (мышц, сухожилий, сумок). Воспаление в суставе возникает за счет того, что кусочки разрушенного хряща попадают в суставную полость и раздражают синовиальную оболочку сустава. Воспалительная боль достаточно выраженная, усиливается при любых движениях в суставе, а так же возникает в покое во 2-ой половине ночи. При воспалении окружающих сустав тканей (сухожилий, сумок), боль усиливается при выполнении определенных движений, имеются болезненные точки в области сустава, характерны «стартовые» боли (после периода покоя трудно начинать движение). При правильным лечении воспаление в суставе или окружающих тканях удается купировать, что сопровождается стиханием болевого синдрома, исчезновением ночных болей, улучшением подвижности сустава.
При воспалении окружающих сустав тканей (сухожилий, сумок), боль усиливается при выполнении определенных движений, имеются болезненные точки в области сустава, характерны «стартовые» боли (после периода покоя трудно начинать движение). При правильным лечении воспаление в суставе или окружающих тканях удается купировать, что сопровождается стиханием болевого синдрома, исчезновением ночных болей, улучшением подвижности сустава.
При отсутствии воспаления, в начальных стадиях артроза болевой синдром выражен незначительно. Боль возникает только при выраженных нагрузках на сустав, таких как длительная фиксация сустава в одном положении (сидение в неудобной позе), длительная ходьба или бег, ношение тяжелых сумок. Эти боли проходят после небольшого отдыха с расслаблением суставов. В далеко зашедших стадиях артроза, болевой синдром практически постояннен.
КАКИЕ СУСТАВЫ ПОРАЖАЮТСЯ ПРИ ОСТЕОАРТРОЗЕ?
В принципе артроз может развиваться в любых суставах. В зависимости от того, поражение каких суставов преобладает, различают несколько форм артроза. При первой форме в основном поражаются мелкие суставы кистей и стоп. На пальцах образуются плотные узелки, так называемые узелки Гебердена. Эти узелки являются костными выростами по краям суставов. В стадии образования они могут быть болезненными, кожа над ними может краснеть. Затем воспаление стихает, сохраняются безболезненные деформации суставов, функция кисти сохраняется удовлетворительной. При форме остеоартроза с преимущественным поражением суставов 1-х пальцев кистей, функция руки заметно ухудшается уже на ранних стадиях артроза. Следующая форма — это остеоартроз опорных суставов. К опорным суставам относятся коленные и тазобедренные суставы. Артроз коленных суставов называют гонартроз. Артроз тазобедренных суставов — коксартроз. И, наконец, существует форма остеоартроза с поражением сразу многих суставов, тогда говорят о полиостеоартрозе.
В зависимости от того, поражение каких суставов преобладает, различают несколько форм артроза. При первой форме в основном поражаются мелкие суставы кистей и стоп. На пальцах образуются плотные узелки, так называемые узелки Гебердена. Эти узелки являются костными выростами по краям суставов. В стадии образования они могут быть болезненными, кожа над ними может краснеть. Затем воспаление стихает, сохраняются безболезненные деформации суставов, функция кисти сохраняется удовлетворительной. При форме остеоартроза с преимущественным поражением суставов 1-х пальцев кистей, функция руки заметно ухудшается уже на ранних стадиях артроза. Следующая форма — это остеоартроз опорных суставов. К опорным суставам относятся коленные и тазобедренные суставы. Артроз коленных суставов называют гонартроз. Артроз тазобедренных суставов — коксартроз. И, наконец, существует форма остеоартроза с поражением сразу многих суставов, тогда говорят о полиостеоартрозе.
КАКИЕ ОБСЛЕДОВАНИЯ НЕОБХОДИМЫ ДЛЯ ДИАГНОСТИКИ ОСТЕОАРТРОЗА?
Заподозрить остеоартроз врач-ревматолог может на основании жалоб, истории болезни, осмотра пациента. Для подтверждения диагноза необходимы рентгенограммы наиболее беспокоящих суставов. На снимках видны изменения, характерные для артроза: на ранних стадиях подчеркнут контур костей, образующих сустав, затем сужается суставная щель, образуются костные разрастания по краям сустава. В зависимости от выраженности изменений на рентгенограммах, различают 4 стадии артроза — от первой, с минимальными изменениями, до четвертой, когда строение сустава практически полностью нарушено. Из дополнительных методов исследования может помочь термографическое (тепловидение) и ультразвуковое (УЗИ) исследование суставов, для выявления воспаления в суставах или окружающих их тканях, чего нельзя увидеть на рентгенограмме.
Для подтверждения диагноза необходимы рентгенограммы наиболее беспокоящих суставов. На снимках видны изменения, характерные для артроза: на ранних стадиях подчеркнут контур костей, образующих сустав, затем сужается суставная щель, образуются костные разрастания по краям сустава. В зависимости от выраженности изменений на рентгенограммах, различают 4 стадии артроза — от первой, с минимальными изменениями, до четвертой, когда строение сустава практически полностью нарушено. Из дополнительных методов исследования может помочь термографическое (тепловидение) и ультразвуковое (УЗИ) исследование суставов, для выявления воспаления в суставах или окружающих их тканях, чего нельзя увидеть на рентгенограмме.
ПРОГНОЗ (БУДУЩЕЕ) ДЛЯ БОЛЬНЫХ ОСТЕОАРТРОЗОМ
Прогноз для больных остеоартрозом можно считать неплохим и даже хорошим, причем это не ложный оптимизм. Мнение, что это заболевание имеет постоянно прогрессирующий характер, необоснованно. Полная инвалидность вследствие остеоартроза встречается редко, и у большинства больных проблемы с суставами возникают лишь время от времени. Когда говорят, что артроз неизлечим, то имеется ввиду, что те изменения, которые уже сформировались в суставе, не поддаются обратному развитию. Но, как правило, при первом обращении к врачу эти изменения незначительны, и, соблюдая определенный двигательный режим, рекомендации по реабилитации, можно предотвратить дальнейшее прогрессирование артроза. Так же следует помнить, что при данном заболевании периоды обострения, связанного с реактивным воспалением сустава, сменяются периодами покоя, когда сустав практически не беспокоит или жалобы минимальны.
Когда говорят, что артроз неизлечим, то имеется ввиду, что те изменения, которые уже сформировались в суставе, не поддаются обратному развитию. Но, как правило, при первом обращении к врачу эти изменения незначительны, и, соблюдая определенный двигательный режим, рекомендации по реабилитации, можно предотвратить дальнейшее прогрессирование артроза. Так же следует помнить, что при данном заболевании периоды обострения, связанного с реактивным воспалением сустава, сменяются периодами покоя, когда сустав практически не беспокоит или жалобы минимальны.
КАК ЖИТЬ С ОСТЕОАРТРОЗОМ
Появление первых симптомов артроза не должно является поводом для паники, а скорее сигналом организма о необходимости несколько поменять сложившиеся двигательные стереотипы.
Во первых — нужно стараться ограничивать движения, связанные с повышенной нагрузкой на суставной хрящ. При артрозе тазобедренных, коленных, голеностопных суставов необходимо уменьшить такие виды двигательной активности, как бег, прыжки, поднятие и перенос тяжестей, приседания, быстрая ходьба, особенно по пересеченной местности, подъем в гору, ходьба по лестницам.
При всех этих видах деятельности на пораженные суставы действует сила, значительно превышающая вес тела, что является вредным для уже измененного хряща. Так же следует избегать фиксированных поз, например длительного сидения или стояния в одной позе, сидения на корточках или в согнутом положении при работе на огороде. Такие позы ухудшают приток крови к больным суставам, вследствие чего ухудшается и питание хряща. При поражении суставов рук следует ограничить перенос тяжестей, отжимание вручную тяжелых вещей, печатание на тугой печатной машинке, игру на музыкальных инструментах и т.п.
В любом случае, нужно выработать ритм двигательной активности, чтобы периоды нагрузки чередовались с периодами покоя, во время которых сустав должен быть разгружен. Примерный ритм — 15-20 мин. нагрузка, 5-10 мин. отдых. Разгружать суставы ног нужно в положении лежа или сидя. В этих же положениях можно выполнить несколько движений в суставах (сгибание, разгибание, велосипед) для восстановления кровообращения после нагрузки.
Во вторых — несмотря на наличие ряда ограничений, необходимо вести активный образ жизни за счет увеличения двигательной активности, не оказывающей отрицательного воздействия на хрящ. Нужно заставить себя ежедневно выполнять специальные упражнения, некоторые из которых приведены ниже. Общей особенностью этих упражнений является то, что при их выполнении нагрузка на суставной хрящ минимальна, а в большей степени работают мышцы, окружающие сустав. Это позволяет сформировать хороший мышечный корсет вокруг сустава, сохранить нормальную подвижность и достаточное кровообращение в конечности. Кроме того эти упражнения укрепляют сам хрящ, которому для нормального питания необходимо движение. Регулярное занятие этими упражнениями должно превратится из неприятной обязанности в полезную привычку, что является наилучшим способом сохранения нормальной функции суставов. Заниматься нужно не менее 30-40 мин в сутки, лучше это время разделить на несколько раз в сутки по 10-15 мин. Заметный эффект наступает уже через 2-3 месяца — уменьшается болевой синдром, повышается жизненный тонус, высвобождаются скрытые резервы организма.
Заметный эффект наступает уже через 2-3 месяца — уменьшается болевой синдром, повышается жизненный тонус, высвобождаются скрытые резервы организма.
НЕКОТОРЫЕ ТИПЫ УПРАЖНЕНИЙ ДЛЯ БОЛЬНЫХ ОСТЕОАРТРОЗОМ:
Всегда лучше всего начинать заниматься под руководством специалиста по реабилитации (врача ЛФК), желательно в группах здоровья, специализированных для данной локализации артроза. После окончания занятий в группе, нужно продолжать заниматься дома, используя полученные навыки. Главный принцип — частое повторение упражнений в течении дня по несколько минут. Упражнения нужно выполнять, медленно, плавно, постепенно увеличивая амплитуду. При этом лучше сосредоточится на больном суставе, думать о том, как во время движений кровь притекает к суставу, приносит с собой питательные вещества, которые при расслаблении конечности питают в хрящ, а при движениях выдавливаются в суставную полость, обеспечивая хорошую «смазку» суставу.
ДРУГИЕ ВОЗМОЖНОСТИ УЛУЧШЕНИЯ ФИЗИЧЕСКОЙ ФОРМЫ:
1. Ходьба по ровной местности в умеренном темпе является хорошим способом поддержания мышечного тонуса. Старайтесь ежедневно совершать прогулки по 20-30 мин. Главное — не торопиться, так как при быстрой ходьбе нагрузка на суставы начинает превышать вес тела в 1,5-2 раза. Ходьба по магазинам с тяжелыми сумками так же не способствует улучшению физической формы.
Ходьба по ровной местности в умеренном темпе является хорошим способом поддержания мышечного тонуса. Старайтесь ежедневно совершать прогулки по 20-30 мин. Главное — не торопиться, так как при быстрой ходьбе нагрузка на суставы начинает превышать вес тела в 1,5-2 раза. Ходьба по магазинам с тяжелыми сумками так же не способствует улучшению физической формы.
2. Занятия плаванием являются оптимальным видом спорта при заболеваниях опорно- двигательного аппарата. В воде возможен максимальный объем движений в суставах без нагрузки весом, что является оптимальным для суставного хряща. Если вы не умеете плавать, можно заниматься в группах аквагимнастики.
3. Занятия на тренажерах более эффективно позволяют сформировать мышечный корсет. То же касается велосипедного тренажера. Важно правильно подогнать велотренажер по фигуре (нога в нижнем положении должна быть выпрямленной), и следить за жестким креплением тренажера на полу.
4. Езда на велосипеде кроме полезного влияния на суставы, приносит положительный эмоциональный заряд. Следует избегать езды по неровной местности (подпрыгивающие движения вредят суставам), а так же падений с велосипеда. Если у Вас сложности с удержанием равновесия, слабость, проблемы со зрением или Вы не очень уверенно держитесь в седле, то лучше заниматься дома на велотренажере. Важно так же правильно подобрать велосипед. Выбирать нужно между спортивным и полуспортивным типом, так как они легче и более скоростные, чем дорожные. Поскольку у спортивных велосипедов ручки руля опущены вниз, а у дорожных обычно расположены горизонтально или приподняты, удобнее у велосипеда спортивного типа поднять ручки руля кверху. Больше всего проблем возникает при неправильной установке высоты седла. Оно должно быть установлено так, чтобы при полном нажатии на педаль в нижнем положении нога была полностью выпрямлена. Если колено в этом положении педали согнуто, то возникают боли в суставах и мышцах. Так же важно и расстояние до руля — локти должны быть слегка согнуты.
Езда на велосипеде кроме полезного влияния на суставы, приносит положительный эмоциональный заряд. Следует избегать езды по неровной местности (подпрыгивающие движения вредят суставам), а так же падений с велосипеда. Если у Вас сложности с удержанием равновесия, слабость, проблемы со зрением или Вы не очень уверенно держитесь в седле, то лучше заниматься дома на велотренажере. Важно так же правильно подобрать велосипед. Выбирать нужно между спортивным и полуспортивным типом, так как они легче и более скоростные, чем дорожные. Поскольку у спортивных велосипедов ручки руля опущены вниз, а у дорожных обычно расположены горизонтально или приподняты, удобнее у велосипеда спортивного типа поднять ручки руля кверху. Больше всего проблем возникает при неправильной установке высоты седла. Оно должно быть установлено так, чтобы при полном нажатии на педаль в нижнем положении нога была полностью выпрямлена. Если колено в этом положении педали согнуто, то возникают боли в суставах и мышцах. Так же важно и расстояние до руля — локти должны быть слегка согнуты.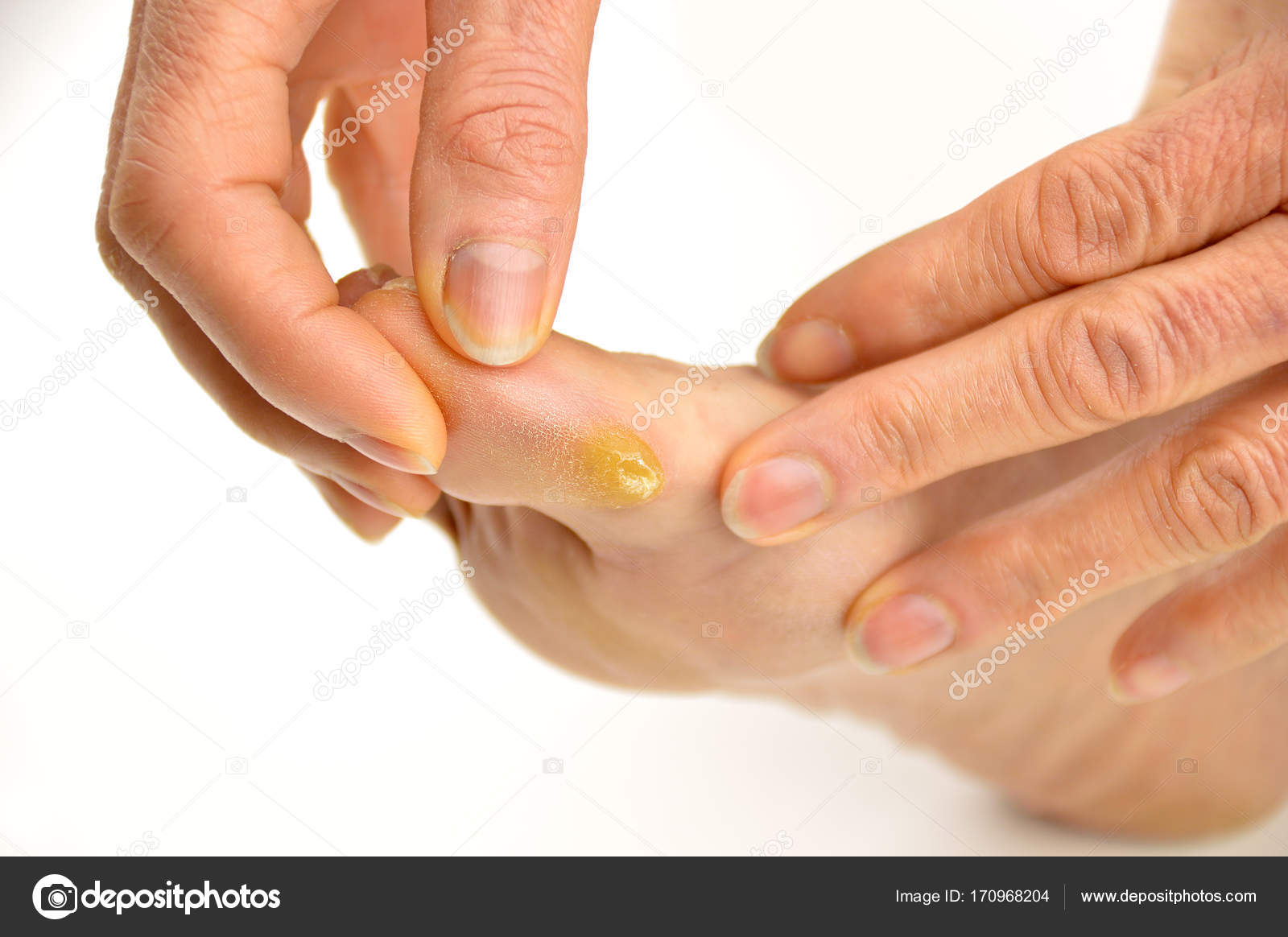 Велосипедист, в отличие от пешехода, дает нагрузку на другие мышцы. Поэтому для начала достаточно 15-20 мин езды, позже, в зависимости от возможностей, продолжительность поездок можно продлить до 30-40 мин.
Велосипедист, в отличие от пешехода, дает нагрузку на другие мышцы. Поэтому для начала достаточно 15-20 мин езды, позже, в зависимости от возможностей, продолжительность поездок можно продлить до 30-40 мин.
5. Зимой полезна ходьба на лыжах, так как за счет скольжения нагрузка весом уменьшается.
ДРУГИЕ МЕТОДЫ РЕАБИЛИТАЦИИ
1. МАССАЖ — улучшает общее самочувствие, снимает болезненный спазм мышц, улучшает кровообращение, передачу нервных импульсов, тем самым обеспечивается улучшение питания суставного хряща. Массаж нужно делать у опытного специалиста при отсутствии обострения артроза. Область над суставом обрабатывается с минимальной интенсивностью. Более интенсивно обрабатывается позвоночник, откуда выходят нервы, питающие сустав, и прилегающие мышцы. При отсутствии противопоказаний, массаж повторяют 2 раза в год.
2. ФИЗИОТЕРАПИЯ — так же способствует улучшению питания хряща. Показаны мягкие методы воздействия, такие как магнитотерапия, лазеротерапия, электрофорез с димексидом и рапой, КВЧ- терапия, лазеротерапия. При отсутствии противопоказаний — курсы физиолечения повторяют 2 раза в год.
Показаны мягкие методы воздействия, такие как магнитотерапия, лазеротерапия, электрофорез с димексидом и рапой, КВЧ- терапия, лазеротерапия. При отсутствии противопоказаний — курсы физиолечения повторяют 2 раза в год.
3. САНАТОРНО-КУРОРТНОЕ ЛЕЧЕНИЕ — позволяет проводить комплексную реабилитацию, включающую положительное воздействие лечебных грязей, ванн, сауны, физиопроцедур, массажа, занятий лечебной физкультурой. Немаловажную роль играет смена обстановки, снятие стрессорных воздействий, нахождение на свежем воздухе. Следует помнить, что санаторно-курортное лечение можно проводить только вне обострения болезни.
4. СРЕДСТВА ОРТОПЕДИЧЕСКОЙ КОРРЕКЦИИ — это специальные приспособления, позволяющие уменьшить нагрузку на сустав. К ним относятся ортопедическая обувь, которую нужно носить при наличии укорочения конечности; супинаторы, назначаемые при плоскостопии; наколенники, способные уменьшать разболтанность коленного сустава, тем самым уменьшая травматизацию хряща при ходьбе. Вместо наколенников можно использовать бинтование эластичным бинтом.
Вместо наколенников можно использовать бинтование эластичным бинтом.
ЛЕКАРСТВЕННАЯ ТЕРАПИЯ
Медикаментозное лечение при артрозе назначается в период обострения заболевания и направлено на снятие воспаления в суставе или окружающих сустав тканях. С этой целью назначают противовоспалительные средства, такие как Диклофенак, Ибупрофен, Индометацин и др. Следует помнить о возможности отрицательного влияния этих препаратов на желудочно-кишечный тракт, поэтому принимать их надо после еды, короткими курсами — 10-15 дней. Существуют современные препараты указанной группы, которые в значительно меньшей степени раздражают желудок, такие как Тиноктил, Артротек, Мовалис. Нужно обязательно сочетать прием противовоспалительных средств с местным лечением. В аптеках имеется большой выбор мазей, обладающих противовоспалительными свойствами, такие как Индометациновая, Бутадионовая и др. Из более современных хорошо зарекомендовали себя Фастум-гель, Диклофенак-гель, Долгит-крем, Эразон, Ревмагель. Мазь наносится на чистую кожу над суставом 2-3 раза в день. Очень хорошим противовоспалительным эффектом обладают компрессы с димексидом. Димексид продается в аптеках , разбавляется кипяченой водой в 2-3 раза. В полученный раствор можно добавить новокаин или анальгин и гидрокортизон (последний противопоказан при гипертонии и заболеваниях вен). Компрессы ставятся над областью больных суставов на 40 минут перед сном. На курс 20-30 процедур. Не пытайтесь снять обострение в суставе самостоятельно. Опыт показывает, что лучших и более быстрых результатов можно добиться при раннем обращении к врачу, желательно к специалисту (ревматологу или артрологу).
Мазь наносится на чистую кожу над суставом 2-3 раза в день. Очень хорошим противовоспалительным эффектом обладают компрессы с димексидом. Димексид продается в аптеках , разбавляется кипяченой водой в 2-3 раза. В полученный раствор можно добавить новокаин или анальгин и гидрокортизон (последний противопоказан при гипертонии и заболеваниях вен). Компрессы ставятся над областью больных суставов на 40 минут перед сном. На курс 20-30 процедур. Не пытайтесь снять обострение в суставе самостоятельно. Опыт показывает, что лучших и более быстрых результатов можно добиться при раннем обращении к врачу, желательно к специалисту (ревматологу или артрологу).
ВНУТРИСУСТАВНОЕ ВВЕДЕНИЕ ЛЕКАРСТВ:
Назначается врачом для более быстрого и эффективного снятия воспаления в суставе. В качестве препаратов используют Кеналог, Дипроспан, Целестон, Депо-медрол, Флостерон. Многие пациенты испытывают значительное улучшение уже после первой внутрисуставной инъекции, и в дальнейшем требуют проведения данной процедуры даже при небольшом дискомфорте. Повторяю, что данная процедура не лечит артроз, а позволяет купировать воспаление, а при частом необоснованном назначении, вредна для сустава.
Повторяю, что данная процедура не лечит артроз, а позволяет купировать воспаление, а при частом необоснованном назначении, вредна для сустава.
ИСПОЛЬЗОВАНИЕ ХОНДРОПРОТЕКТОРОВ
Хондропротекторы — это препараты, улучшающие структуру хряща. Прием этих препаратов не направлен на снятие воспаления в суставе, но способствует замедлению прогрессирования артроза, укреплению хрящевой ткани. Хондропротекторы могут приниматься внутрь, внутримышечно, внутрисуставно. К первым относится препараты «Дона», «Структум» или пищевые добавки, содержащие Хондроитин сульфат или Гликозамингликаны, которые являются строительным материалом хряща. Курс лечения любым из этих препаратов должен составлять 6-8 недель.
К хондропротекторам, вводим внутримышечно, относятся румалон, альфлутоп, мукартрин, артепарон и др. На курс лечения необходимо 20-25 инъекций, вводимых через день.
Внутрисуставно можно вводить альфлутоп, траумель, цель. Подобные манипуляции проводятся опытным врачом, при отсутствии воспаления в суставе. На курс обычно требуется 6-10 инъекций.
Подобные манипуляции проводятся опытным врачом, при отсутствии воспаления в суставе. На курс обычно требуется 6-10 инъекций.
Для хорошего эффекта курсы лечения хондропротекторами необходимо повторять 2 раза в год на протяжении нескольких лет.
Выполнение всех перечисленных выше рекомендаций позволит Вам на протяжении длительного времени жизни сохранить удовлетворительную функцию суставов.
Шишки на верхней части пальцев ног и стопы в Анкоридже, AK
Есть несколько различных причин образования шишек и шишек на верхней части пальцев ног и стопы. Начиная с пальцев стопы назад, это:
1. Слизисто-кожная киста
Небольшая узловатая единичная масса, которая может образовываться на верхней части пальца, называется слизисто-кожной кистой . Чаще всего они возникают в суставе сразу за ногтем на пальце ноги. Они вызваны ослаблением суставной капсулы, что приводит к отеку.Они твердые и эластичные на ощупь. Иногда, когда кожа истончается из-за растягивающего давления массы, она становится полупрозрачной. Когда масса сломана или проколота, вытечет густая прозрачная жидкость. Если масса все-таки разорвется, следует содержать в чистоте место, не зараженное инфекциями. Как только кожа заживет, масса появится снова.
2. Лечение слизисто-кожных кист
Лечение заключается в хирургическом удалении. Это можно сделать в кабинете врача под местной анестезией или в амбулаторном хирургическом центре.Процедура относительно проста, но может представлять проблему для хирурга, так как закрытие кожи после удаления образования может быть затруднено. Часто хирургу приходится создавать кожный лоскут, который вращается над отверстием, из которого было удалено образование. Для этого потребуется немного больший разрез, чем ожидает большинство пациентов. Стопа перевязана сухой стерильной повязкой, швы остаются на месте от 7 до 10 дней. В течение этого времени область должна быть сухой, и рекомендуется ограничение активности.Осложнениями, связанными с операцией, являются инфекция, задержки в заживлении, связанные с трудностями при хирургическом закрытии раны, или чрезмерная активность, которая может привести к отеку и рецидиву образования. Слив массы в качестве лечения не рекомендуется, если пациент не осведомлен о вероятном рецидиве. Выбирать открытое место дома или пытаться осушить его дома не рекомендуется. Инфекция в этой области может вызвать необратимое повреждение суставов или инфекцию костей.
3.Hammertoe Deformity
Другой выступ на верхней части пальцев стопы вызван деформацией Hammertoe. По мере формирования молоткового пальца палец поднимается вверх, и сустав в середине пальца становится заметным. Когда носок трется о верхнюю часть обуви, образуется мозоль. Лечение заключается в применении прокладок для уменьшения давления или хирургическом выпрямлении пальца ноги (см. «Хирургическая коррекция молоткового пальца»).
4. Hallux Limitus
Шишка может быть обнаружена сразу за пальцем в месте соединения пальца со стопой.Это связано с выступающей головкой плюсневой кости. Это указывает на проблему соосности костей стопы. Область может вызвать или не вызвать проблему. Если опухоль находится за суставом большого пальца ноги, это признак прогрессирующего артрита сустава. Это состояние называется Hallux limitus или дегенеративный артрит. Лечение заключается в ортопедии для улучшения функции сустава и / или хирургической коррекции. (См. Хирургическая коррекция большого пальца стопы).
5.Метатарзально-куниформный экзостоз, ганглиоз
Выше на верхушке стопы может образовываться костный выступ. Это происходит около середины стопы из-за образования костных шпор в этой области. Заклинивание двух костей со временем может привести к появлению шпор. Состояние названо в честь пораженных костей и называется метатарзально-однородным экзостозом. Иногда, по мере образования шпор, происходит ослабление суставной капсулы и образуется ганглий. Ганглий — это мягкая эластичная масса, которая медленно увеличивается.Часто ганглии образуются без образования шпор. Лечение заключается в накладывании подушечек на эту область для уменьшения давления обуви или хирургическом удалении костной шпоры и ганглия, если они есть (см. «Хирургическая коррекция плюсне-куниформного экзостоза»).
6. Прочее
Еще одна область, на которой может быть шишка или шишка на верхней части стопы, — это область чуть ниже щиколотки с внешней стороны стопы. Обычно имеется небольшая мясистая область. Это единственная мышца на верхушке стопы, которая называется мышцей Extensor digatorum brevis.У некоторых людей мышцы больше, чем у других, и эта область может казаться увеличенной. Область также может увеличиваться, если в этой области образуется липома или ганглий. МРТ — полезный тест для определения наличия липомы или ганглия. Никакое лечение не рекомендуется, если нет боли, связанной с этим участком.
Статья предоставлена PodiatryNetwork.com.
Шишки на пальцах ног: причины и лечение
Возможно, вы не думали об этом, но в ваших ногах много костей — 28, если быть точным.Четырнадцать из этих костей в пальцах ног. У вашего большого пальца ноги два сустава, а у другого — три. В каждом суставе встречаются две кости.
Если у вас есть неровности на суставах одного или нескольких пальцев ног, вы, вероятно, захотите узнать, почему и что вы можете с этим поделать.
Бурсит большого пальца стопы
Бурсит большого пальца стопы — это костлявая шишка на боковой стороне стопы. Это случается, когда кости внутри большого пальца ноги не выстраиваются в линию, как должны. Большой палец ноги наклонен к другим пальцам. Основание большого пальца стопы в месте сочленения выступает в сторону.Иногда бурсит образуется на другой стороне стопы у основания мизинца. Врачи могут назвать эти небольшие шишки шишками или портновскими шишками.
Бурситы часто начинаются с малого, а со временем становятся больше и болезненнее. Им станет хуже, если вы наденете слишком тесную обувь. Они могут покраснеть и опухнуть. Вы также можете почувствовать жжение или онемение. Бурситы иногда развиваются семьями. Они также могут повлиять на людей с другими заболеваниями суставов, такими как ревматоидный артрит.
В большинстве случаев вы можете лечить бурсит более подходящей обувью, подушечками для бурсита или стельками (ортопедическими стельками).Вы можете заморозить ногу, чтобы уменьшить отек, и принять безрецептурные обезболивающие. Если ничего из этого не помогает, вам может потребоваться операция, чтобы выровнять пальцы ног.
Бурсит
Бурсы — это мешочки, заполненные жидкостью, которые смягчают ваши суставы. Когда эти мешочки раздражаются, болезненны и опухают, врачи называют это бурситом. Это может повлиять на любой сустав, в том числе на пальцах ног. Иногда бурсит может вызвать бурсит.
Вы можете принимать безрецептурные обезболивающие, чтобы уменьшить болезненность, и лед, чтобы уменьшить отек.Если это не поможет, врач может сделать вам укол кортизона, чтобы облегчить воспаление и боль. Если ваш бурсит не проходит, вам может потребоваться операция.
Мозоли
Эти мозоли обычно возникают в результате трения между пальцем ноги и неподходящей обувью. Во время ходьбы пальцы ног упираются в обувь и давят на кожу. Поверхность вашей кожи утолщается и раздражает ткани под ней. На пальцах ног образуются твердые натоптыши. Между пальцами ног образуются мягкие натоптыши, когда они трутся друг о друга.Они похожи на открытые язвы.
Врач может обрезать утолщенную кожу или удалить мозоль с помощью лекарств. Также могут помочь вкладыши в обувь (стельки). Это случается редко, но если мозоли возникают из-за смещенной кости, вам может потребоваться операция, чтобы исправить это.
Костные шпоры
По мере взросления или при остеоартрите хрящи в суставах пальцев ног могут разрушаться. Когда это происходит, на его месте может образоваться костный налет. Эта дополнительная кость или костная шпора часто образует бугорку у основания большого пальца ноги.Ваш врач назовет это состояние «hallux strictus». Ваш палец ноги может стать жестким, опухшим и болеть, когда вы отталкиваетесь, чтобы сделать шаг.
Если лекарства и лед не облегчают боль и отек, врач может сделать вам укол кортизона. Они также могут порекомендовать контрастную ванну, в которой вы опускаете ногу на 30 секунд в воду, настолько холодную, насколько вы можете стоять, а затем еще на 30 секунд в воде, настолько горячей, насколько вы можете стоять. Вам следует перейти на обувь с широким носком, или врач может дать вам специальные ботинки.
Если ваша стопа не поправляется, существует три типа хирургии костных шпор:
- Хейлэктомия лечит легкие повреждения, удаляя шпору и часть кости стопы, чтобы дать пальцу ноги больше места для сгибания.
- Артродез, , который соединяет кости вместе, предназначен для более серьезных повреждений.
- Артропластика полностью заменяет сустав пальца ноги.
Подагра Tophi
Подагра — это разновидность воспалительного артрита.Это происходит, когда мочевая кислота накапливается и образует кристаллы, которые собираются в суставах и вызывают боль. Подагра может поражать любой сустав, но наиболее частым местом возникновения обострения является большой палец ноги. Иногда кристаллы мочевой кислоты образуют видимые неровности в суставах. Врачи называют эту подагру тофусом. Обычно это случается с людьми, у которых в течение некоторого времени была подагра. Это редко, но если тофус остается воспаленным, несмотря на длительное лечение для снижения уровня мочевой кислоты, хирург может удалить его.
Ревматоидные узелки
У людей с ревматоидным артритом (РА) иногда возникают ревматоидные узелки на суставах.Эти шишки обычно появляются на ваших пальцах и суставах, локтях, коленях и тыльной стороне пяток. Они могут быть твердыми или мягкими. Они различаются размером от гороха до грецкого ореха. Узелки обычно не болят, но это может казаться так, если сустав, рядом с которым они находятся, болит во время обострения RA. Неясно, что их вызывает, но с большей вероятностью они затронут людей, страдающих ревматоидным артритом в течение длительного времени.
Большинство узелков лечить не нужно. Но если они повреждают или разрастаются вокруг нерва, ваш врач может сделать вам укол стероида или сделать операцию по удалению узелка.
Когда обращаться к врачу
Пальцы ног — это большая работа. Они помогают нам ходить и балансировать на ногах. Поэтому, если у вас или у кого-то, кто вам небезразличен, есть проблема с пальцем ноги, стоит обратиться к врачу.
Шишка на верхней части стопы: причины, диагностика и лечение
Шишка на верхней части стопы может быть разной по размеру, цвету и твердости в зависимости от того, что ее вызвало.
Человек с шишкой на стопе может заметить:
- боль или дискомфорт
- жесткость
- участки грубой кожи или мозоли
- опухоль или покраснение
- трудности с ношением тесной обуви
- трудности при ходьбе
Иногда однако шишка может образоваться без сопутствующих симптомов.Обратите внимание на то, как выглядит шишка, и это поможет врачу поставить диагноз.
В следующих разделах более подробно рассматриваются возможные причины неровностей на верхней части стопы.
Ганглиозная киста
Ганглиозная киста — это безвредные, заполненные жидкостью шишки, которые часто возникают возле суставов и сухожилий, например, на руках и ногах.
Часто единственным симптомом является заметная шишка. Однако кисты ганглиев также могут вызывать боль, если они давят на сустав, или жжение или покалывание, если они давят на нерв.
Врач может диагностировать кисту ганглия, проведя физический осмотр.
Во многих случаях киста ганглия не требует лечения. Однако, если он особенно большой, болезненный или препятствует движению, врач может слить жидкость или предложить операцию по удалению.
Костная шпора
Костная шпора или остеофиты — это небольшие костные образования, возникающие возле поврежденных суставов. Иногда они могут появляться на верхней части стопы и становиться видимыми через кожу.
Распространенной причиной костных шпор является остеоартрит.
Человек с костной шпорой на ступне может заметить:
- дискомфорт или боль от ношения обуви
- ограниченное движение
- мозоли или волдыри вокруг пораженного участка
Врач может диагностировать костные шпоры, выполнив X -рей.
Прием безрецептурных обезболивающих, таких как ацетаминофен (тайленол), может помочь облегчить боль или дискомфорт, возникающие из-за костной шпоры. Если шпора является результатом артрита, лечение может уменьшить боль в суставах или скованность.
Бурсит большого пальца стопы
Бурсит большого пальца стопы, или вальгусная деформация большого пальца стопы, представляет собой нарост кости, который появляется сбоку стопы, обычно у основания большого пальца стопы. Более мелкие бурситы, или «буньонетки», также могут образовываться в нижней части мизинца.
Заболевание чаще всего встречается у пожилых женщин, но также встречается у молодых женщин и мужчин.
Симптомы включают:
- шишку на стопе
- палец ноги не выровнен и наклоняется к другим пальцам
- боль и припухлость
- затруднения при ходьбе
- дискомфорт при ношении тесной обуви
- мозоли на или вокруг бурсит большого пальца
- симптомы, которые со временем постепенно ухудшаются
Врач может диагностировать бурсит большого пальца стопы, проведя медицинский осмотр или рентген.
Нехирургические методы лечения включают:
- ношение более свободной обуви
- обледенение опухших участков
- прокладка косточки большого пальца
- ношение шины на пальце ноги во время сна
- прием безрецептурных обезболивающих
Операция также может обратить вспять прогрессирование косточки. Однако в некоторых случаях косточка может вернуться.
Бурсит
Бурса — это заполненные жидкостью мешочки, которые располагаются между костями сустава. Они позволяют костям двигаться в противоположных направлениях.Когда один из этих мешочков воспаляется, это называется бурситом.
На стопе одна сумка, расположенная между ахилловым сухожилием и пяточной костью.
Человек с бурситом стопы может испытывать:
- боль, особенно при ходьбе или беге
- сильную боль при стоянии на цыпочках
- теплую, покрасневшую кожу
Лечение бурсита включает:
Бурсит иногда возникает из-за к чрезмерному трению и растяжению ахиллова сухожилия.Устранение основной причины может предотвратить рецидив бурсита.
Подагра
Подагра — это форма артрита, вызванная накоплением мочевой кислоты. Подагра вызывает внезапную сильную боль, часто в большом пальце ноги. Это состояние обычно поражает один сустав за раз.
Симптомы включают:
- жгучую боль
- скованность
- отек
- покраснение
- болезненность и тепло
У человека больше шансов заболеть подагрой, если они:
Врач может диагностировать подагру, проведя физический осмотр , Рентген и лабораторные исследования.
Человек может управлять и уменьшать обострения подагры с помощью:
- приема безрецептурных обезболивающих
- достижения умеренного веса
- употребления меньшего количества алкоголя
- соблюдения диеты с низким содержанием пуринов
- защиты суставов
- управления любыми другими состояниями здоровья
Липома
Липома — это доброкачественное образование жировой ткани, которое образуется под кожей.
Липомы обычно:
- мягкие и эластичные
- безболезненные
- подвижные при надавливании
Когда липомы развиваются на стопе, они обычно развиваются в нижней части стопы.Однако липома может развиться на любом участке тела.
Липомы обычно не требуют лечения, если они не становятся большими. Если это произойдет, хирург может удалить липому.
Уплотнение стопы — симптомы, причины, лечение
Шишка на стопе — это выпуклость или локализованная припухлость, возникающая на стопе. Другие термины, используемые для описания различных типов опухолей, включают шишку, узелок, ушиб, опухоль и кисту. Шишки на стопах могут быть вызваны любым количеством состояний, включая инфекции, воспаления, опухоли или травмы.В зависимости от причины уплотнения могут быть единичными или множественными, мягкими или твердыми, болезненными или безболезненными. Они могут быстро расти или не меняться в размерах.
Шишки на ступнях, вызванные местными инфекционными причинами, могут проявляться в виде фурункулов или абсцессов. Травматические причины образования комков на ступнях варьируются от укусов насекомых до более серьезных травм, которые могут привести к локализованному скоплению крови в тканях (гематома). Деформации суставов могут создавать шишку на стопе. Обычный бурсит — это болезненная выпуклость у основания большого пальца стопы из-за вращения и наклона костей, составляющих большой палец, вбок.
И доброкачественные, и злокачественные опухоли кожи, мягких тканей или костей стопы иногда могут ощущаться как шишки. В этих случаях биопсия или хирургическое удаление опухоли стопы может определить, присутствует ли рак. Кисты, которые представляют собой заполненные жидкостью мешковидные структуры, которые могут образовываться в различных частях тела, часто ощущаются как шишки. Некоторые кисты могут присутствовать при рождении, в то время как другие развиваются в результате воспаления, опухолей или износа с течением времени.
Заболевания, вызывающие воспаление по всему телу, такие как ревматоидный артрит (хроническое аутоиммунное заболевание, характеризующееся воспалением суставов), могут быть связаны с опухолью стопы.
Уплотнение стопы, вызванное инфекцией, воспалением или травмой, обычно носит временный характер и проходит по мере разрешения основного заболевания. Шишки на ногах, которые сохраняются или продолжают расти с течением времени, могут указывать на более серьезные заболевания, такие как опухоли. Если у вас стойкая шишка на ступне или которая вызывает у вас беспокойство, немедленно обратиться за медицинской помощью .
Шишки и шишки на подошве стопы
Шишки и шишки на подошве стопы могут возникать по разным причинам.Работаем от пальцев ног до пятки:
1. Шишки и неровности; Низ большого пальца ноги
Болезненная шишка может быть обнаружена в нижней части большого пальца ноги. Это состояние часто представляет собой твердую мозолистую область. Иногда под мозолистым участком может ощущаться твердая шишка. Наиболее частая причина этого состояния — ограничение движения сустава большого пальца ноги при ходьбе. Если в этом суставе есть ограничение движения, то большой палец ноги не может сгибаться вверх, так как при ходьбе пятка отрывается от земли.Как следствие, на основание большого пальца ноги оказывается чрезмерная сила, и увеличение кости в этой области будет происходить вторично по отношению к давлению. Другая причина — наличие лишней кости или хряща в этой области. Однако именно ограничение движений в суставе большого пальца ноги вызывает увеличение и болезненность этой области.
Люди, страдающие диабетом, должны внимательно следить за этими областями. Со временем чрезмерное давление может вызвать разрушение этой области и образование язв.Один из способов проверить, есть ли ограничение движения сустава большого пальца ноги, — это выполнить следующий тест. Стоя на плоской поверхности, попросите другого человека попытаться согнуть большой палец ноги вверх. Сустав, который должен двигаться, — это сустав, в котором палец ноги прикрепляется к стопе. Посередине большого пальца ноги есть сустав, и это не тот, который вы проверяете. Если сустав большого пальца стопы не может быть согнут вверх, значит, движение ограничено. Проверка движения в суставе без нагрузки на стопу создаст ложное впечатление о доступных движениях в суставе во время ходьбы.Это ограничение движения большого пальца ноги во время ходьбы может со временем вызвать артрит в суставе. Затем в верхней части этого сустава может образоваться костная масса в результате защемления сустава. Это состояние называется большим пальцем стопы или большим пальцем стопы. Лечение болезненного поражения в нижней части сустава большого пальца стопы заключается в использовании функционального ортеза на стопу для исправления функционального ограничения движения в суставе большого пальца ноги или может состоять в хирургической коррекции ограничения большого пальца стопы.Редко бывает успешным хирургическое вмешательство по удалению только пораженного участка на нижней части пальца, потому что причина первоначальной проблемы все еще существует.
2. Шишки и шишки на подушечке стопы
Болезненные образования на подушечке стопы обычно, но не всегда, связаны с утолщением кожи или мозолей. Эти области возникают из-за выступа длинной кости за пальцем ноги, называемой плюсневой костью. При неправильном выравнивании этих костей одна или несколько из них могут стать пропионовыми.Когда это происходит, нагрузка на нижнюю часть стопы нарушается. Вес не распределяется равномерно по подушечке стопы, и эти области воспринимают большее давление. Чрезмерное давление часто приводит к образованию мозолей или утолщению кожи. Людям, страдающим диабетом, следует внимательно следить за этими областями. Со временем они могут изъязвлять кожу и инфицироваться. Лечение заключается в снятии давления с помощью подушечек или использования формованной стельки или ортопедии в обуви.
Другие поражения кожи, которые часто возникают на подошве стопы, — это подошвенные бородавки, порокератозы и кисты включений.
3. Шишки и шишки в своде стопы — подошвенные фибромы
Внутри свода стопы могут образовываться плотные узелковые образования. Они могут возникать как единая масса или кластеры. Они называются доброкачественной опухолью, которая образуется в связке свода стопы и называется подошвенной фасцией. Часто они медленно увеличиваются, вызывая боль при ходьбе. Их причину не всегда можно определить. Повреждение сухожилия приведет к их возникновению и существует связь с приемом препарата Дилантин.В 10% случаев пациенты также будут демонстрировать аналогичные шишки на ладонях рук, называемые контрактурой Дюпюитрена. Лечение заключается в прокладывании этой области подушечками для снижения давления. Функциональные ортопедические стельки снимают нагрузку с связки подошвенной фасции и иногда приводят к уменьшению размеров фибром. Инъекции кортизона не имеют большого значения и могут даже стимулировать увеличение или распространение массы. Хирургическое удаление образования требует удаления большей части подошвенной фасции. Простое иссечение новообразования без удаления всей связки обычно приводит к рецидиву новообразования.Каждый раз, когда предполагается хирургическое вмешательство, после операции пациенту следует носить функциональный ортопедический аппарат для стопы. Ортез помогает компенсировать потерю подошвенной фасции и ее влияние на функцию стопы (см. Хирургическое удаление подошвенных фибром).
кист: виды и методы лечения | Уход за ногами Country
Шишки и шишки могут появиться где угодно на стопе, от узлов на верхушке стопы до слизистых кист на пальцах ног и подошвенных фибром под стопой.Практически все эти новообразования доброкачественные и не связаны с раком, и большинство из них сами по себе бессимптомны. Однако рост в проблемном месте может вызвать боль и дискомфорт в окружающих тканях. Лучше всего проверить их, чтобы убедиться, что они не вызовут проблем.
Кисты стопы: типы и симптомы
На ваших ногах могут образовываться различные наросты. Некоторые из наиболее распространенных типов перечислены ниже.
Ганглии
Эти образования мягких тканей происходят из влагалищ сухожилий или суставных капсул.Они выглядят как узлы, наполнены желеобразной жидкостью и чаще всего встречаются на верхней части стопы. Они могут вызвать дискомфорт, если давят на нерв, сухожилие или сустав. Шишка также может раздражаться при постоянном трении об обувь.
Мукоидные кисты
Эти мешочки представляют собой ганглиозные кисты, которые появляются на пальцах ног, часто в суставах или ногтевых складках. Чаще всего они встречаются у пожилых людей, обычно в возрасте от 40 до 70 лет.
Кисты включения
Эти комки кератина, которые также называются эпидермоидными или эпидермальными, образуются прямо под кожей в любом месте вашего тела.Они часто образуются после легких повреждений кожи, таких как порезы или царапины, и обычно довольно маленькие — часто всего несколько миллиметров, а иногда и до 5 см.
Кисты сальных желез
Слово «сальный» используется некоторыми врачами как синонимы слов «включение» или «эпидермоид». Однако истинные сальные железы заполнены кожным салом и встречаются только в сальных железах кожи.
Подошвенные фибромы
Фибромы — это узлы, расположенные вдоль свода подошвенной фасции, пучок тонкой ткани, идущий от пятки до пальцев ног.Поскольку они часто сидят на несущей части вашей стопы, они могут создавать дискомфорт при стоянии или ходьбе — вам может казаться, что небольшой камешек постоянно застрял в вашей обуви.
Диагностика и лечение вашего роста
Если образование протекает бессимптомно и не вызывает никаких проблем, лечение в конечном итоге может не потребоваться. Тем не менее, вам необходимо как можно скорее обследовать образование у опытных врачей Country Foot Care, чтобы убедиться, что опухоль действительно доброкачественная, а не является предраковым заболеванием.В наших офисах на Лонг-Айленде мы можем провести диагностическое ультразвуковое исследование, чтобы определить размер новообразования. Этот процесс абсолютно неинвазивный. В некоторых случаях нам также может потребоваться заказать МРТ для определения точного типа кисты и / или выполнить биопсию, чтобы окончательно установить, доброкачественная она или злокачественная.
В зависимости от типа и местоположения нароста можно рассмотреть или попытаться применить различные консервативные методы лечения или сдерживания. Индивидуальные ортопедические изделия, инъекции стероидов, замачивания, нагревание и компрессия, дренирование жидкости и другие нехирургические процедуры — это лишь некоторые из распространенных вариантов.Однако, если будет установлено, что киста не является злокачественной и не вызывает у вас дискомфорта, вы можете просто оставить ее в покое. Просто продолжайте внимательно следить за пораженным участком с течением времени, чтобы убедиться, что он не становится больше или болезненнее.
В случае неудачи консервативных методов может потребоваться хирургическое вмешательство. Опять же, тип выполняемой операции, а также процедуры восстановления будут зависеть от типа, размера и расположения мешка.
Если вы заметили шишку на ступнях или лодыжках, обратитесь в Country Foot Care для тщательного обследования.Уплотнение может не быть злокачественным, но оно все же может вызывать проблемы и должно быть исследовано экспертами, чтобы предоставить вам информацию, необходимую для принятия обоснованного решения о вашем медицинском обслуживании. Назначить встречу с нашими опытными врачами можно либо онлайн, используя кнопку НАЗНАЧЕНИЕ вверху этой страницы, либо позвонив напрямую в любой из наших офисов.
Злокачественные опухоли стопы и голеностопного сустава
EFORT Open Rev.2017 Май; 2 (5): 261–271.
E. Mascard
1 Университетская больница Неккера, 75015 Париж, Франция.
Н. Гаспар
2 Отделение педиатрии, Институт Гюстава Русси, 94805 Вильжюиф, Франция
Л. Бругьер
2 Отделение педиатрии, Институт Гюстав Русси, 94805 Вильжюиф, Франция
3 Отделение ортопедической хирургии, Университетская больница Неккера, 149 rue de Sèvres, 75015 Paris, France
S.Pannier
3 Отделение ортопедической хирургии, Университетская больница Неккера, 149 rue de Sèvres, 75015 Paris, France
A. Gomez-Brouchet
4 Лаборатория патологической анатомии и цитологии, Institut de Toulouse du Cancer Онкополь, авеню Ирен Жолио-Кюри, 1. 31059 Тулуза Седекс 9, Франция
1 Университетская больница Неккера, 75015 Париж, Франция.
2 Отделение педиатрии, Институт Гюстава Русси, 94805 Вильжюиф, Франция
3 Отделение ортопедической хирургии, Университетская больница Неккера, 149 rue de Sèvres, 75015 Paris, France
4 Laboratoire d’anatomie etologie patologiques, Институт рака Тулузы — Онкополь, авеню Ирен Жолио-Кюри, 1.31059 Тулуза Седекс 9, Франция
Д-р Э. Маскар, Отделение педиатрии, Институт Гюстава Русси, 94805 Вильжюиф, Франция. Электронная почта: [email protected] Эта статья распространяется на условиях лицензии Creative Commons Attribution-NonCommercial 4.0 International (CC BY-NC 4.0) (https://creativecommons.org/licenses/by-nc/4.0/) который разрешает некоммерческое использование, воспроизведение и распространение работы без дополнительного разрешения при условии указания ссылки на оригинальную работу. Эта статья цитируется в других статьях PMC.Abstract
-
Большинство опухолей стопы являются опухолевидными (синовиальная киста, реакции на инородное тело и киста эпидермального включения) или доброкачественными (опухоли из гигантских теносиновиальных клеток, фиброматоз подошвы). Злокачественные опухоли мягких тканей и скелета стопы очень редки, и их диагностика часто откладывается из-за направления в специализированные бригады после первоначальных несоответствующих процедур или незапланированного иссечения. Побочным эффектом этих неправильно диагностированных опухолей является учащение случаев ампутации или местных рецидивов у пораженных пациентов.Перед любым местным лечением необходимо обсудить визуализацию каждой опухоли. Для каждого поражения, которое не является очевидной синовиальной кистой или подошвенным фиброматозом, необходимо выполнить биопсию.
-
После 40 лет хондросаркома является самой распространенной злокачественной опухолью стопы. У молодых пациентов опухоли костей, такие как остеосаркома или саркома Юинга, очень необычно локализуются в стопе. Синовиальная саркома — наиболее частый гистологический диагноз мягких тканей. Эпителиоидная саркома или светлоклеточная саркома чаще поражает стопу и лодыжку, чем другие участки.Классическим местным лечением злокачественных заболеваний стопы и голеностопного сустава была ампутация ниже колена на разных уровнях. В настоящее время, с развитием адъювантной терапии, некоторые пациенты могут получить пользу от консервативной хирургии или частичной ампутации после обсуждения в мультидисциплинарной группе.
-
Прогноз злокачественного новообразования стопы не отличается от такового в других местах, за исключением, возможно, хондросаркомы, которая, по-видимому, менее агрессивна в стопе. Анатомия стопы очень сложная, с множеством костных и мягких тканевых структур на относительно небольшом пространстве, что затрудняет выполнение крупных резекций и консервативного лечения.
Цитируйте эту статью: EFORT Open Rev 2017; 2. DOI: 10.1302 / 2058-5241.2.160078. Первоначально опубликовано на сайте www.efortopenreviews.org
Ключевые слова: стопа и голеностоп, злокачественные опухоли, диагностика, биопсия, визуализация, методы лечения
Введение
Доброкачественные опухоли и опухолевидные поражения стопы и голеностопного сустава не редкость но злокачественные опухоли и особенно злокачественные опухоли костей стопы встречаются редко.
Большинство опухолей стопы доброкачественные: обычно синовиальные кисты (30% всех опухолей стопы) 1,2 и липомы возникают на тыльной стороне стопы. 3 Виллонодулярный синовит (или теносиновиальные гигантоклеточные опухоли) — более частые и глубокие поражения, в подошве встречаются подошвенный фиброматоз или эпидермальные кисты включения, а также реакция на инородное тело. Ревматоидные узелки и подагрические тофусы не следует принимать за опухоль.
Мы исключили дерматофибросаркому и меланому Дарье-Феррана, которые имеют разные проявления и обычно лечатся и наблюдаются в отделениях дерматологии.
Диагностика опухолей костей и мягких тканей стопы часто откладывается, и многие злокачественные заболевания передаются в специализированные бригады по лечению саркомы после первоначальной несоответствующей процедуры. 4-6 Побочным эффектом этих неправильно диагностированных опухолей является учащение случаев ампутации или местных рецидивов у пораженных пациентов. После 40 лет хондросаркома — самая обычная злокачественная опухоль стопы. При опухолях костей, таких как остеосаркома или саркома Юинга, стопа и лодыжка являются очень необычными участками. В опухолях мягких тканей, таких как эпителиоидная саркома (ES) или светлоклеточная саркома (CC), стопа и лодыжка поражаются относительно чаще, чем другие участки.Синовиальная саркома (СС) — наиболее частый гистологический диагноз. Классическим местным лечением злокачественных заболеваний стопы и голеностопного сустава была ампутация ниже колена на разных уровнях. В настоящее время, с развитием адъювантной терапии, некоторые пациенты могут получить пользу от консервативной хирургии или частичной ампутации после обсуждения в мультидисциплинарной группе. 7-9 Прогноз злокачественного новообразования стопы не отличается от такового в другом месте, за исключением, возможно, хондросаркомы, которая, по-видимому, менее агрессивна в стопе. 10
Анатомия стопы очень сложная, с множеством костных и мягких тканевых структур на относительно небольшом пространстве. Стопу можно разделить на подошвенный и дорсальный отделы. Подошвенный отдел разделен на три части, разделенные тонкими апоневрозами, пересеченными сухожилиями и сосудистыми пучками, что облегчает обширное распространение опухолей и, следовательно, затрудняет выполнение крупных резекций. 11
Эпидемиология
Трудно составить окончательную статистику о распространенности злокачественных опухолей и различных гистологических подтипах опухолей стопы, потому что опубликованные серии дают очень разные результаты.На стопу и голеностопный сустав приходится менее 5% всех сарком мягких тканей, что составляет менее 25% всех опухолей стопы. 1,2,12-14
Злокачественные опухоли костей составляют менее 25% всех опухолей костей, а все типы опухолей костей стопы вместе составляют менее 6% всех опухолей костей. 10,12-14
Злокачественные новообразования относительно чаще встречаются у детей и подростков, а также в области пятки.
Саркомы очень редко встречаются в среднем возрасте и чаще встречаются у детей и подростков и старше 60 лет.Существенного гендерного преобладания нет.
При опухолях стопы клинические симптомы часто сбивают с толку.
Пациенты часто обращаются с так называемой «проблемой обуви». Иногда детей направляют по поводу хромоты без признаков проблемы с бедром или коленом. Некоторые злокачественные опухоли костей могут имитировать инфекцию, например саркому Юинга, с лихорадкой и воспалительной реакцией на образцы крови. Ранее существовавшие травмы можно найти в 20% случаев.
Боль кажется более частой при злокачественных новообразованиях, но не постоянна.Отек обычно появляется на поздней стадии. 1,2,15
По нашему опыту и в литературе, опухоли стопы и голеностопного сустава часто диагностируются с задержкой от нескольких недель до двух лет. В случае опухолей костей задержка в постановке диагноза не показала влияния на частоту метастазов при постановке диагноза или на общую выживаемость через пять лет. Многие опухоли мягких тканей и злокачественных опухолей костей, примерно от 40% до 60%, направляются после ненадлежащего удаления. Сообщается, что при этих поражениях неадекватная предыдущая процедура оказывает неблагоприятное влияние на прогноз. 4-6,10,16,17
Визуализация
Часто пациенты не получали визуализацию (за исключением эхографии) перед первой операцией. В таком случае часто бывает трудно спланировать адекватное вторичное иссечение.
Эхография может показать типичные паттерны кисты ганглия или доброкачественной липомы. 11,15 Он может показать размер, состояние и васкуляризацию опухолей мягких тканей, но при всех подозреваемых опухолях (доброкачественных или доброкачественных) обязательно выполнение как минимум МРТ перед любой операцией. 18 При опухолях мягких тканей эхография всей конечности позволяет оценить распространение болезни на лимфатических узлах.
В случае поражения кости обычная рентгенограмма может устранить стрессовый перелом (но некоторые стрессовые переломы не видны на обычной рентгенограмме). Он также может указывать на кальцификацию мягких тканей при опухолях мягких тканей. При опухолях костей наблюдается образование костной ткани или остеолиз, но их количественное определение не проводится. 11,15
Сканирование костей Technecium и позитронно-эмиссионная томография (ПЭТ) являются полезными инструментами для локализации участка поражения, вызывающего необъяснимую хромоту. Это не определит, является ли поражение злокачественным.Это также обязательно при оценке степени заболевания. ПЭТ также может помочь в определении первичной опухоли при метастатическом поражении.
МРТ обязательна при всех опухолях перед любой операцией или биопсией. Он должен включать, по крайней мере, последовательности инъекций с насыщением жиром Т1, Т2 и Т1. Необходимы изображения в трех плоскостях: коронарной, сагиттальной и аксиальной. При костных опухолях дистального отдела большеберцовой кости (и, возможно, стопы) МРТ всей большеберцовой кости позволит оценить наличие потенциальных пропущенных метастазов. При поражениях мягких тканей, таких как ганглиозная киста, липома, гемангиома, бурсит и мышечные разрывы, МРТ может определить, является ли поражение достаточно типичным для хирургического лечения без биопсии. 15,17,18
КТ — полезный инструмент дифференциальной диагностики для диагностики усталостных переломов, остеоартрита или доброкачественных образований, таких как остеоид-остеома. При опухолях мягких тканей это может помочь оценить вторичное поражение костей при агрессивных поражениях. 15
Диагноз: биопсия
Когда?
Биопсия всегда необходима при диагностике злокачественных опухолей стопы и голеностопного сустава. Биопсия выполняется после завершения визуализации (чтобы избежать артефактов из-за послеоперационной гематомы или отека).Биопсия должна выполняться в специализированном центре либо хирургом, который будет отвечать за дальнейшее местное лечение, либо радиологом из бригады. Небольшие (менее 1,5 см считается малыми для стопы и кисти, 5 см для опухолей из других мест) и поверхностные опухоли могут быть удалены без биопсии при условии выполнения полной резекции. Глубоко расположенные опухоли и опухоли, при которых полная резекция невозможна с первой попытки, всегда должны проходить биопсию. 7,8 Нет необходимости в биопсии очевидных кист ганглиев, липом или реактивных поражений, если их можно удалить. 18
Как?
Центральная биопсия теперь повсеместно рекомендуется при поражениях мягких тканей. 7,11
Сердечная или хирургическая биопсия предпочтительнее при опухолях костей, в зависимости от опыта патолога и предполагаемого диагноза. Во Франции многие костные патологи предпочитают открытую биопсию. В случае подозрения на опухоль Юинга игольная биопсия может позволить очень быстрый и безопасный диагноз.
Биопсия должна быть ориентирована в соответствии с визуализацией в жизнеспособной части опухоли, избегая некротических областей и негомогенных поражений.Некоторые инфекции могут имитировать опухоль кости, и для проведения дифференциального диагноза необходимо бактериологическое исследование.
Хирургическая или стержневая биопсия должна позволить провести дальнейшую полную резекцию потенциально злокачественной опухоли и избежать локального распространения опухоли, и ее следует обсудить с хирургом и радиологом на совещании мультидисциплинарной группы.
Злокачественные опухоли костей
Хондросаркома (вместе с опухолью Юинга) является одной из наиболее распространенных злокачественных опухолей костей голеностопного сустава и стопы, но на этом участке встречается менее 5% хондросарком.Пяточная кость является наиболее частым местом расположения. Обычные рентгенограммы и компьютерная томография показывают остеолитическое поражение с кальцинированным матриксом (). Опухоли низкой степени злокачественности обычно более кальцифицированы, чем опухоли высокой степени злокачественности. Эндостальный гребешок коры и деструкция коры с образованием мягких тканей характерны для злокачественного поражения. Склеротический ободок и периостальная реакция возникают редко. На МРТ расширение мягких тканей, гипер-интенсивное в Т2, кажется более дольчатым и более толстым, чем в доброкачественных энхондромах.Гребешки на мелких костях стопы обычно не видны. 15,19,20 Остеохондрома мелких костей стопы и кисти имеет отчетливые патологические особенности, которые не должны приводить к чрезмерной диагностике хондросаркомы. Хондросаркома характеризуется проникновением через кору и мягкие ткани () 21 и, по-видимому, имеет лучший прогноз в зависимости от степени тяжести, чем в других местах. 14
Хондросаркома пяточной кости у мужчины 52 лет. Обычная рентгенограмма, показывающая остеолиз и кальциноз с расширением мягких тканей опухоли.
У этого 55-летнего мужчины была резекция большой опухоли тыльной стороны стопы без биопсии. Гистологический диагноз — хондросаркома 2 степени. а) КТ левой стопы перед первой операцией. б) МРТ при локальном рецидиве. c) Принято решение выполнить ампутацию Пирогова / Бойда: нанесение разреза. г) Окончательный вид пня Пирогова / Бойда. д) КТ, показывающая артродез пяточной кости к большеберцовой кости после ампутации и резекции таранной кости.
Остеосаркома — злокачественная опухоль, образующая неопластический костный матрикс, которая редко встречается в стопе (1% от всех остеосарком) и лишь немного реже встречается в дистальных отделах большеберцовой или малоберцовой костей (2.5%). Возникает обычно у подростков и у пожилых людей (затем при уже существующих очагах поражения или патологии). Остеосаркома представляет собой агрессивное поражение кости с областью повышенной плотности и остеолиза, деструкцией коры и периостальной реакцией. При МРТ наблюдается замена нормального сигнала костного мозга, перитуморальный отек и поражение мягких тканей. На МРТ окостеневший матрикс будет виден как слабый сигнал на всех импульсных последовательностях, в то время как опухоль мягких тканей может быть неоднородной с различной интенсивностью сигнала и усилением в зависимости от степени кровотечения и некроза (). 11,15
Остеосаркома пяточной кости у девушки 17 лет. а) КТ показала увеличение плотности костей пяточной кости и расширение мягких тканей с периостальной реакцией. б) МРТ, показывающая низкий сигнал в костях и мягких тканях на коронковой проекции T1. c) интенсивное усиление опухоли на последовательностях, подвергнутых инъекции с насыщенным жиром Т2.
Саркома Юинга — это небольшая округло-клеточная опухоль кости и мягких тканей с нейроэктодермальной дифференцировкой, которая может поражать любую часть скелета.Это вторая по распространенности злокачественная опухоль костей у детей, и 80% пациентов моложе 20 лет. Он характеризуется повторяющейся хромосомной транслокацией t 11,22 , выявляемой примерно в 85% случаев. 22 Редко возникает в стопе, но является наиболее частым злокачественным новообразованием костей стопы у детей. 12 Однако это очень необычно для мелких костей стопы. Чаще всего поражаются таранная кость, пяточная кость и плюсневые кости.
На рентгенограмме саркома Юинга часто характеризуется «проницаемой» или «съеденной молью» картиной разрушения кости ().Классическая периостальная реакция «луковичная кожица» чаще наблюдается при диафизарных опухолях. Очень большая масса ткани весьма характерна для саркомы Юинга, но редко встречается на стопе. В стопе деструкция кости часто более выражена, чем периостальная реакция, и ее можно оценить на КТ. МРТ помогает больше, чем КТ при биопсии, для определения внутрикостного и внекостного распространения опухоли. 15
У этой десятилетней девочки была саркома Юинга второй плюсневой кости.Прошла шесть курсов индукционной химиотерапии ВИДЕ. а) МРТ левой стопы до местного лечения. б) Послеоперационный вид стопы после резекции второй и третьей плюсневых костей. в) Послеоперационная рентгенограмма после трансплантации кости гребня подвздошной кости для заполнения промежутка между оставшимися плюсневыми костями. г) Внешний вид стопы через 11 лет после операции и послеоперационной лучевой терапии. д, е) Рентгенограммы стопы при последнем осмотре.
Злокачественные опухоли мягких тканей
SS — это мезенхимальная веретено-клеточная опухоль, которая демонстрирует различную эпителиальную дифференцировку, включая образование желез, и имеет специфическую хромосомную транслокацию t (X; 18) (p11; q11).Это может произойти на любом сайте. Он не возникает из синовиальной оболочки, но возникает в глубоких тканях, прилегающих к суставам или влагалищам сухожилий (не внутрисуставных). СС чаще всего возникает в нижних конечностях у молодых людей (в возрасте от 15 до 40 лет). Он составляет от 5% до 10% всех опухолей мягких тканей стопы и голеностопного сустава и является наиболее распространенной саркомой стопы (примерно от 45% до 55%). 12,13 Рост относительно медленный и вялый, у пациентов может наблюдаться безболезненный отек, который часто ошибочно принимают за кисту или подошвенный фиброматоз.В отличие от быстрорастущих опухолей, поражения, замеченные в течение длительного периода до проявления, являются местно-инвазивными и могут затрагивать кости, но имеют тенденцию иметь лучший результат, предположительно из-за того, что они менее агрессивны. Рентгенограмма может показать дистрофический кальциноз, как правило, у подростков и молодых людей с двухфазным типом SS. Ультразвуковая визуализация имеет ограниченную ценность, но позволяет выявить твердую природу опухоли. На МРТ классический вид небольших СС является однородно гипоинтенсивным в Т1 и круглой ограниченной массой в Т2.Более крупные опухоли могут демонстрировать классический «тройной признак» (низкая, средняя и высокая интенсивность сигнала на длинных импульсных последовательностях TR из-за наличия фиброзных тканей, кальция, кровотечения и некроза). 11,15
ЭС встречается у подростков и молодых людей (в возрасте от 10 до 40 лет) с преобладанием мужского пола. Реже встречается в дистальных отделах верхних и нижних конечностей. При поверхностном расположении ЭС обычно представляют собой твердые, медленно растущие безболезненные узелки или бляшкообразные поражения.Возможны изъязвления кожи. Глубоко расположенные поражения имеют тенденцию распространяться по фасциям и оболочкам нервов или сухожилий. Существует высокая частота (от 37% до 70%) местных рецидивов в зависимости от адекватности начального удаления. Метастазы встречаются у 40% пациентов, а пяти-десятилетняя выживаемость составляет от 50 до 80%. 23
На МРТ новообразование показывает плохо очерченные края, часто подкожные и инфильтрирующие продольно вдоль плоскостей тканей. Он умеренно яркий на PD и T2 и усиливается контрастом. 15
CC саркома мягких тканей — опухоль молодых людей (в возрасте от 10 до 50 лет) с пиком заболеваемости в третьем и четвертом десятилетиях. Более 90% случаев возникают в конечностях и 40% в стопе и лодыжке. Представление представляет собой медленно растущую массу, обычно небольшую, с болью и болезненностью до 50% случаев. CC-саркома обычно находится глубоко и часто прикрепляется к апоневрозам и сухожилиям. Опухоль может распространяться на подкожную или нижнюю часть дермы, но эпидермис обычно не поврежден.На МРТ они могут быть четко определены, когда они маленькие, с доброкачественным внешним видом с немного повышенной интенсивностью на T1-взвешенных изображениях по сравнению с мышцами примерно в половине случаев. CC-саркомы становятся менее отчетливыми, поскольку они увеличиваются вдоль других структур мягких тканей. На T1 у них слабый сигнал, но они немного ярче мускулов. На T2 они яркие и контрастные. Прогноз плохой, местные рецидивы и метастазы встречаются часто, иногда через десять лет после постановки диагноза, а уровень смертности составляет от 37% до 59%. 15
Другие типы саркомы могут возникать в стопе или голеностопном суставе, включая плейоморфную саркому (ранее злокачественную фиброзную гистиоцитому), фибросаркому (фибромиксоидную саркому низкой степени злокачественности, склерозирующий эпителиоидный FS, редкий FS) и лейомиосаркому. У детей врожденная фибросаркома может быть обнаружена у новорожденных и имеет очень хороший прогноз даже в случае неполного хирургического вмешательства. Рабдомиосаркома встречается у детей в возрасте от 0 до 20 лет. Общая десятилетняя выживаемость составляет 62%.В альвеолярной подгруппе прогноз хуже. Поражения кистей и стоп имеют менее благоприятный исход. 24
Дифференциальный диагноз
Метастазы
Метастатические поражения стопы и голеностопного сустава встречаются редко. Когда они возникают, это обычно связано с генерализованным метастатическим заболеванием, но они могут выявить неизвестный первичный рак. Наиболее частыми первичными локализациями являются толстая кишка, почки, легкие, мочевой пузырь и грудь. 11,25
Неопухолевые поражения
Подошвенный фиброматоз — доброкачественное разрастание фибробластов, возникающее в подошвенной фасции у детей или подростков, обычно в среднем и дистальном апоневрозе.Он представляет собой плотный подкожный узелок или утолщение, прилегающий к коже и часто слегка болезненный. Эхография показывает гипоэхогенное веретенообразное образование вдоль апоневроза. По цветному допплеру он может быть довольно гиперваскулярным. МРТ обычно показывает слабый сигнал на T1 и T2, но в некоторых случаях показывает яркость сигнала T2 и сильное усиление контраста, но без вовлечения более глубоких плоскостей ткани.
Пигментный виллонодулярный синовит или гигантоклеточная опухоль влагалища сухожилия может возникать у подростков и взрослых людей среднего возраста и может имитировать СС.Поражение имеет характерный аспект МРТ в спин-эхо из-за отложения гемосидерина. 11,15
Фиброма влагалища сухожилия — это небольшой фиброзный узелок, возникающий около сухожильных структур, чаще в руках, чем в стопах, и редко в пальцах ног. 15
Реактивные псевдоопухоли, такие как витиеватый реактивный периостит (паростальный фасциит), причудливая паростальная остеохондроматозная пролиферация, подногтевой экзостоз и револьверный экзостоз, оставляют кору кости нетронутой (в отличие от остеохондрома).
Неврома Мортона (межпальцевая неврома) — это реактивный процесс, вызванный повторяющимися травмами и сдавлением межпальцевого нерва и окружающих мягких тканей между головками плюсневых костей. Это наиболее распространено в третьем веб-пространстве (и, в меньшей степени, во втором).
Бурсит может развиться после повторной травмы, ревматоидного артрита или чрезмерной нагрузки. На стопе обычно расположены межплюсневые кости, над медиальной поверхностью вальгусной деформации большого пальца стопы или на подошвенной жировой подушке ниже головки первой или пятой плюсневой кости.
Ганглии — это кистозные поражения, обычно расположенные рядом с суставом или влагалищем, а иногда и сообщающиеся с ним. Изображения обычно характерны на УЗИ и МРТ (которые необходимо сделать перед операцией для устранения агрессивного поражения).
Прогноз
Долгое время предполагалось, что злокачественные опухоли костей стопы имеют иное поведение, чем на других участках. Диагностика увеличивается с задержкой, и опухоли, как правило, меньше, но нет доказанного влияния на смертность и метастазы.Похоже, что при рабдомиосаркоме худший прогноз для стопы и кисти. Хондросаркома стопы, особенно передней части стопы, как правило, менее агрессивна, чем где-либо еще. 10,14,24 Местный рецидив отрицательно влияет на выживаемость, в основном при опухолях костей высокой степени злокачественности 26 , но также и при саркомах мягких тканей. 10,27 Обычно местные рецидивы сарком костей и мягких тканей возникают в течение первых двух лет после лечения. 27 Местные рецидивы чаще возникают после изначально неадекватного местного лечения. 10,16,17
Лечение
Методы лечения злокачественных заболеваний стопы не отличаются от методов лечения в других регионах. В зависимости от гистологического диагноза, а также местного и отдаленного распространения заболевания, различные варианты лечения должны обсуждаться на заседании междисциплинарной группы в специализированном центре саркомы. 7,8,28
При саркоме кости, такой как остеосаркома и саркома Юинга, химиотерапия значительно улучшила прогноз и кажется абсолютно обязательной в соответствии с различными протоколами.Оцениваются новые методы лечения, включая иммунотерапию, золендронат и таргетную терапию. 8,28,29 При обычной хондросаркоме адъювантное лечение еще не доказало свою эффективность, и лечение в основном хирургическое. В настоящее время разрабатываются новые протоколы, чтобы попытаться улучшить прогноз недифференцированных, мезенхимальных и хондросарком высокой степени злокачественности. 29
При локализованных саркомах мягких тканей роль традиционной химиотерапии остается спорной. Некоторые специфические гистологические подтипы саркомы мягких тканей могут выиграть от новых методов лечения.Пациенты с метастатическим поражением обычно должны получать адъювантное системное лечение. 7
Целью данной статьи не является анализ различных химиотерапевтических методов лечения сарком костей и мягких тканей.
Лучевая терапия
Радиотерапия доказала свою эффективность при местном лечении саркомы Юинга 26,28 и улучшает местный контроль опухолей мягких тканей. 7,30 При опухолях стопы уменьшились поздние последствия лучевой терапии (проблемы со склерозом мягких тканей и обувью).Современные методы лучевой терапии с улучшенными методами и результатами протокола «Евро-Юинга» имеют тенденцию увеличивать показания для наружной лучевой терапии саркомы Юинга. 26 Показания к брахитерапии при саркоме мягких тканей стопы кажутся анекдотическими из-за расстояния между кожей и скелетом.
Хирургия
Хирургия, независимо от ее метода, остается «золотым стандартом» в местном лечении сарком. Рекомендуемая операция при саркомах мягких тканей и костей — это широкая резекция, цель которой — освободить края от опухоли, по крайней мере, со слоем нормальных клеток между хирургическим разрезом и самой опухолью.Рекомендуемая толщина этого слоя широко обсуждается. Хирургия должна быть обсуждена на встрече мультидисциплинарной команды, по крайней мере, с двумя хирургами и специализированным радиологом, чтобы спланировать полную резекцию и реконструкцию с целью достижения достаточного функционального результата. 7,8 Если полная резекция сопряжена с риском местного рецидива или когда предполагаемые последствия операции неприемлемы, следует рекомендовать ампутацию. Стопа представляет собой сложное анатомическое образование с множеством различных тканей, суставов, сосудистых, неврологических и сухожильных структур.Кожа тонкая и в некоторых местах плохо васкуляризирована (особенно на медиальной стороне лодыжки). Сложные проблемы реконструкции костей и мягких тканей не должны мешать планированию широкой резекции. 31-33 Хирург должен помнить, что основной целью операции является онкологический результат. 31 После операции необходимо тщательно изучить удаленную опухоль путем гистопатологического исследования. Первоначальный диагноз должен быть подтвержден. Границы резекции следует измерять в миллиметрах и указывать их отношение к фасции, если таковая имеется.В случае неоадъювантной химиотерапии следует также оценить ответ на лечение. 7,8,33
Ампутация ниже колена уже много лет является рекомендованным местным лечением злокачественных новообразований стопы. Известно, что он обеспечивает отличный функциональный результат и даже участие в спортивных мероприятиях высокого уровня. Недавние публикации показали, по крайней мере, эквивалентные или лучшие функциональные результаты при консервативном лечении. Грибб и др. Отстаивали преимущества «длительной хирургической реконструкции и адъювантной терапии» при саркомах мягких тканей стопы благодаря развитию пластических хирургических процедур.Для них (и для нас) хорошие функциональные и онкологические результаты достигнуты при консервативном лечении злокачественных опухолей стопы. 9,31,34,35
Оптимистическая вера в то, что пациент всегда будет доволен ампутацией из-за очень хороших функциональных результатов, должна быть уравновешена возможной остаточной болью, которая ухудшит качество их жизни. Пациенты старшего возраста после ампутации, как правило, имеют менее приемлемую функцию, чем молодые. 34-36
Если предыдущая неполная операция была выполнена с загрязненными краями, следует рекомендовать повторную операцию.Если возможно, следует рассмотреть возможность второй консервативной процедуры, но она всегда имеет тенденцию быть более обширной, чем первичная резекция, из-за необходимости резекции потенциальных участков контаминации (). Это может привести к необходимости дополнительных реконструктивных процедур (лоскуты и кожные трансплантаты) и более широких полей адъювантной радиации. При гистологическом исследовании повторного иссечения незапланированного поля иссечения примерно в 50% случаев обнаружены остаточные опухолевые клетки. Эти незапланированные операции, как правило, вызывают больше местных рецидивов и вторичных ампутаций, чем адекватные процедуры, выполняемые в центрах саркомы. 4,16,37
Предложения по лечению в зависимости от локализации опухоли
Опухоли костей
Передняя часть стопы
Местным лечением пальцев стопы должна быть ампутация (или метатарзофаланговая дисартикуляция) со степенью зависимости на проксимальном отделе опухоли. В плюсневых костей, если опухоль небольшая с небольшим расширением мягких тканей, возможна интеркалярная резекция и реконструкция костной пластикой (васкуляризированной или нет). При больших опухолях следует отдавать предпочтение ампутации средней части стопы.В случае поражения нескольких плюсневых костей с хорошими результатами возможна частичная ампутация с сохранением первой и пятой (). Свободный лоскут может потребоваться для реконструкции костей и / или мягких тканей, таких как паралопаточный лоскут или свободный лоскут малоберцовой кости. 38-40
Средняя часть стопы
В некоторых работах сообщается о случаях консервативного лечения злокачественных опухолей костей средней части стопы. Часто бывает трудно достичь широких границ, приемлемых для внутрикостных опухолей или опухолей с ограниченным локальным распространением.Реконструкция иногда может быть достигнута ограниченным артродезом с костной пластикой и лоскутом для покрытия мягких тканей. 41,42
Задняя лапа
Резекция костной опухоли пяточной кости технически сложна и возможна при злокачественных новообразованиях только в случаях с внутрикостной опухолью. Хирург должен знать о риске достижения только узких границ резекции. Могут потребоваться два хирургических доступа. Также возможно выполнение заднего доступа с разрезом ахиллова сухожилия.
При резекции пяточной кости существует риск анестезии пяточной кости при принесении в жертву пяточной ветви заднего большеберцового нерва. Следует обсудить различные варианты реконструкции кости. Операция при диабетической стопе показала, что удаление пяточной кости без реконструкции возможно с приемлемыми результатами. Принятие, по нашему опыту, лучше, чем при ампутации, но функциональные результаты хуже.
Поскольку кожа очень близко к кости, существует высокий риск инфицирования после реконструкции.Сообщалось о реконструкции аутотрансплантата трансплантата гребня подвздошной кости с артродезом к прилегающей кости или методом индуцированной мембраны. 43 Некоторые предпочитают использовать аллотрансплантат. 44 Подвижность кожи пятки над реконструированной пяточной костью всегда вызывает беспокойство.
После резекции таранной кости можно ли у маленьких детей соединить дистальную часть большеберцовой кости с пяточной костью, и со временем сустав будет реконструироваться. У подростков и взрослых предпочтительно выполнять артродез между дистальным отделом большеберцовой кости, пяточной кости и ладьевидной кости с очень хорошими функциональными результатами.Есть опасения по поводу очень длительных дегенеративных изменений в соседних суставах стопы. У нас нет опыта использования аллотрансплантатов или протезов, но сообщается о хороших результатах. 44,45
Дистальная резекция большеберцовой кости может выполняться медиальным доступом, позволяющим контролировать задний пучок большеберцовой мышцы. Операция может быть выполнена в два этапа: один — резекция опухоли (и оценка краев) с реконструкцией цементом и остеосинтезом. Затем, после завершения адъювантного лечения, костная пластика с использованием так называемой «процедуры Masquelet». 46 В случае неполной резекции следует провести ампутацию. Некоторые опубликовали реконструкцию с помощью индивидуального протеза. 47,48 Мы предпочитаем тибио-таранный артродез с различными вариантами: индуцированная мембрана, трансплантат большеберцовой стойки или васкуляризованный перенос малоберцовой кости (при необходимости с фасциально-кожным лоскутом). 9,49
В дистальном отделе малоберцовой кости реконструкция не является обязательной, если голеностопный сустав остается стабилизированным наружным бандажом в течение трех месяцев.Были опубликованы различные варианты реконструкций, позволяющих избежать длительного использования фиксаторов для стабилизации голеностопного сустава. 50,51
Опухоли мягких тканей
Как и при опухолях костей, широкие края являются обязательными и труднодостижимыми при глубоких поражениях, вблизи оболочек сухожилий и сосудисто-нервных структур. 33 В случае опухолей мягких тканей с тесным контактом или даже с костной инвазией, процедура должна заключаться в удалении слоя кости вместе с опухолью.
Закрытие раны может быть проблемой. Кожа подошвы очень толстая, и существует необходимость в восстановлении чувствительности. На тыльной стороне стопы кожа очень тонкая, а сосудистые и сухожильные структуры очень поверхностны. При небольших поражениях иногда возможно наложение первичного шва или ротационного лоскута, чтобы покрыть сухожилие и сосудисто-нервные структуры. Донорское место можно закрыть кожным трансплантатом (в ненагруженной зоне).
Следует помнить, что местный рецидив может привести к вторичной ампутации. 33,36 Лоскут не должен влиять на дальнейшую ампутацию. При небольших резекциях задней лапы островковый медиальный подошвенный лоскут чувствителен дистальнее уровня первичной опухоли (). Мы предпочитаем избегать использования дистального лоскута икроножной кости (не менее 5 см выше латеральной лодыжки, чтобы сохранить анастомоз с малоберцовой артерией) для дефектов пятки и голеностопного сустава, поскольку это может изменить уровень дальнейшей ампутации в случае рецидива. 52
У этого 16-летнего мужчины была резекция шишки на пятке без предоперационной визуализации или биопсии.Диагноз: светлоклеточная саркома. а) МРТ левой стопы перед «вторым осмотром» (коронарный снимок на последовательности T1 с жироподавлением). б) Чертеж планируемой резекции и лоскута. в) Интраоперационный вид после резекции опухоли пятки и ротации медиального подошвенного лоскута. Были достигнуты четкие поля. г) Внешний вид стопы через два года после операции.
При больших резекциях свободный лоскут должен быть выполнен пластическим хирургом. 32,42 Антебрахиальный лоскут легко извлекается, но косметически сомнительна.Паралопулярный лоскут (композит с костью) позволяет реконструировать кости и мягкие ткани. Лоскут большой спинной мышцы обычно слишком велик для стопы. Плотный лоскут переднебоковой области (АЛТ-лоскут) обычно громоздкий и требует вторичного истончения. Во всех случаях эти свободные лоскуты не решают проблему подошвенной чувствительности. 32
Недавние разработки VAC-терапии позволили проводить резекцию поверхностных опухолей без реконструкции и вторичной пересадки кожи. 53
Во всех случаях заживление раны не должно задерживать адъювантное лечение (химиотерапия и лучевая терапия). 33
Ампутация
После ампутации меньшего пальца стопы ортез может помочь удерживать другие пальцы на одном уровне. У некоторых пациентов возникают вторичные деформации соседних пальцев стопы, такие как вальгусная деформация большого пальца стопы после ампутации второго пальца стопы. В случае ампутации большого пальца стопы тенотомия длинного сгибателя пальцев второго пальца на проксимальном рычаге фаланги может ограничить развитие вторичного копытного пальца.Обычно рекомендуется резектировать сесамовидные кости и, если возможно, сохранить больше подошвенной кожи.
Частичная продольная ампутация обычно дает хорошие функциональные результаты благодаря адаптированной обуви, оснащенной индивидуальным наполнителем для мыска и формованной стелькой. В случае ампутации пятой плюсневой кости короткую малоберцовую мышцу фиксируют к кубовидной кости.
Ампутация по Лисфранку дает хорошие функциональные результаты при условии, что можно сохранить мягкие ткани и кожу подошвы для покрытия культи.Некоторые пациенты будут использовать обувь, изготовленную на заказ, но другие могут использовать обычную обувь или ботинки с комбинацией элементов жесткости подошвы и рокера в сочетании с формованными стельками и наполнителями для пальцев ног. 54 Сухожилия передней большеберцовой мышцы и короткой малоберцовой мышцы должны быть прикреплены к оставшемуся скелету. Часто бывает необходимо выполнить удлинение икроножной мышцы, чтобы избежать деформации эквинуса.
Ампутация Чопарта связана с риском вторичного эквинуса или варусно-вальгусной деформации (дисбаланс между трицепсами и разгибателями даже после переноса сухожилия) с развитием болезненных мозолей.Когда невозможно сохранить мягкие ткани подошвы, вызывает беспокойство качество покрытия кожи.
У детей следует стабилизировать заднюю лапу путем фиксации таранной кости к пяточной кости винтом, не предназначенным для выполнения артродеза до окончания роста скелета. У взрослых задняя лапа лучше стабилизируется с помощью тибио-тало-пяточного артродеза перед выполнением самой ампутации. Это единственный способ зафиксировать заднюю лапу в правильном положении и избежать вторичных деформаций и ухудшения тяги.Культя должна быть покрыта толстой и чувствительной кожей. В некоторых редких случаях обувь может быть нормальной с наполнителем в передней части стопы, но с плохой функцией. Для достижения наилучших функциональных результатов необходимо использование длинного протеза (до проксимального отдела большеберцовой кости) для улучшения передачи нагрузки.
Ампутация Саймса больше не рекомендуется, так как протез трудно подогнать, а также существует большая проблема с нестабильностью кожи над костью.
Модифицированная ампутация Пирогова / Бойда с принесением в жертву таранной кости и артродезом большеберцовой кости до пяточной кости является альтернативой ампутации Чопарта.Лодыжки следует резецировать, чтобы уменьшить ширину культи и облегчить установку протеза. Как и при ампутации Чопарта, пациент сможет ходить без протеза.
Дистальный отдел большеберцовой кости — классический уровень ампутации при опухолях стопы и при местных рецидивах злокачественных новообразований. Иногда большеберцовая кость должна быть укорочена, чтобы обеспечить адекватное покрытие скелета мягкими тканями, чтобы обеспечить правильную подгонку протеза. Он может дать очень хорошие функциональные результаты при отсутствии неожиданной боли и кожных осложнений. 55
Ключевые точки
-
Злокачественные новообразования стопы очень редки.
-
Им часто ставят неправильный диагноз, и 50% из них изначально не получают адекватного лечения.
-
Всегда делайте снимки перед удалением опухоли и отправляйте все резецированные фрагменты патологу.
-
Если опухоль не является очевидной синовиальной кистой или подошвенным фиброматозом, сделайте биопсию.
-
Прогноз болезни Юинга и остеосаркомы такой же, как и в других местах (следует рассмотреть возможность ампутации).
-
Хондросаркома и саркома мягких тканей часто менее агрессивны, чем где-либо еще.
-
Некоторые гистологические данные сарком мягких тканей (CC и эпителиоидные) очень запутаны и чаще встречаются в стопах.
-
Все случаи должны обсуждаться на собраниях мультидисциплинарных групп и лечиться в специализированных центрах по лечению саркомы.
-
Консервативные методы лечения трудны и приводят к повышенному риску местного рецидива.
-
Многие местные рецидивы возникают в опухолях мягких тканей из-за особенностей анатомии стопы.
-
Всегда учитывайте, следует ли отдавать предпочтение ампутации перед консервативным лечением.
Примечания
Конфликт интересов: Нет
Финансирование
Никаких выгод в какой-либо форме не было получено и не будет получено от коммерческой стороны, прямо или косвенно связанной с предметом данной статьи.