Люмбальная пункция — «Ребёнок и пункция?… Как родителям решиться на это?… Когда на чаше весов жизнь ребёнка, решишься на всё… Мы сделали это и благодарим всех святых, что существует такая процедура!»
Всем здравствуйте!
Хочу рассказать нашу историю взятия люмбальной пункции у ребёнка. Рассказать не с медицинской точки зрения, а с позиции родителя, до смерти напуганного и растерянного родителя…
В этот страшный период, когда я «шерстила» Иртернет в поисках реального опыта родителей, которые столкнулись с такой же проблемой, я обнаружила, что здесь нет отзывов на тему «Ребёнок + спинномозговая пункция». Возможно, мой отзыв в нужный момент поможет кому-то не растеряться и принять верное решение.
Случилось так, что нашему шестилетнему сыну стала необходима данная процедура…. Но, обо всём попорядку.
На новогодние каникулы (которые наш сын очень сильно ждал), 2 января, сын катался с горки на тюбинге. Не просто где-то, а на специально оборудованной для этого горке. Так как место это было новое, только-только открывшимся, мы оказались из числа первопроходцев. Катаясь, ребёнок два раза сильно перевернулся и вылетел с трассы, потому что на горе был «незапланированный» трамплин. Халатность организаторов.
Так как место это было новое, только-только открывшимся, мы оказались из числа первопроходцев. Катаясь, ребёнок два раза сильно перевернулся и вылетел с трассы, потому что на горе был «незапланированный» трамплин. Халатность организаторов.
К вечеру сын стал жаловаться на головную боль. Позже подключилась рвота. Мы поехали в приёмный покой Скорой помощи. Там предположили сотрясение мозга и нехотя предложили лечь в стационар для наблюдения, при этим отговаривая от пребывания в больнице, говоря, что вполне можно отлежаться дома. Потому что при сотрясении необходим только покой и особого лечения не будет. Благодарю небеса, что тогда муж настоял на госпитализации🙏🙏🙏
Сына вместе с отцом положили в травматологию. И всем, вроде как, полегчало.
Но ребёнку становилось хуже и хуже… Он лежал полуживой, бледный и измождённый… Повторно взятые анализы и снимки головы не показали ничего нового — всё в норме.
В душе поселились страх и паника… Что с сыночком? Новогодние каникулы, врачи отдыхают.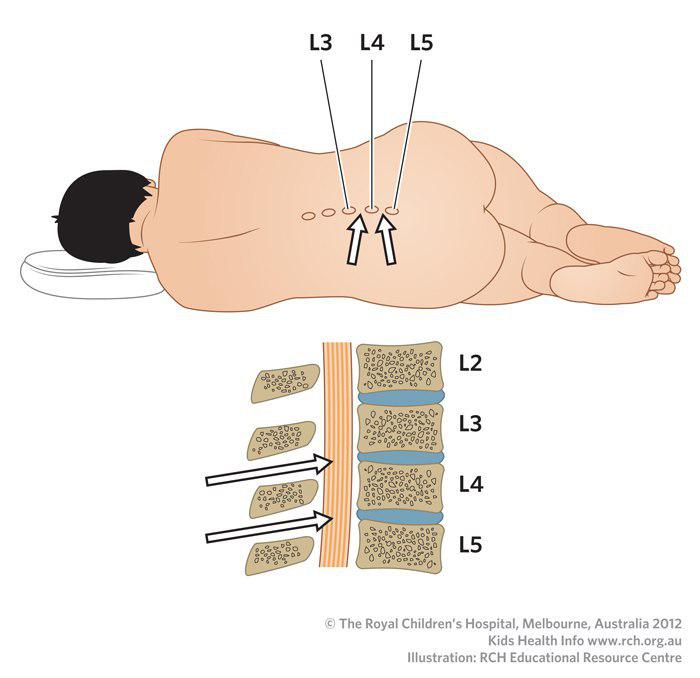
Сыну было так плохо, что его перевели в палату интенсивной терапии и подключили к датчикам. Хорошо, что всё это время рядом с ним был муж.
Как страшно видеть своего ребёнка таким… С бессмысленным взглядом, лежащим неподвижно, не желающим ничего…
Неужели это мой ребёнок, обычно неугомонный и жадный до жизни?…
Муж переживал, находясь рядом с ребёнком в больнице. Я — дома. Жгла свечи и молилась. К тому же на руках у меня была годовалая дочка, которая звала меня играть и веселиться. Как объяснить малышке, что мама не в состоянии играть?..
Благо, пригласили толкового врача-педиатра, который сказал, что необходима пункция из позвоночника, потому что она (врач) подозревает менингит 😨 И только пункция может это подтвердить или опровергнуть. Нам, родителям, дали 10 минут, чтобы определиться: делаем пункцию или нет. Без согласия родителей данную процедуру не выполняют, на неё нужно отдельное согласие (хотя бланк о согласии на медицинские манипуляции заполнили сразу при поступлении в стационар).
Мы за это время успели поднять всех знакомых, чтобы они проконсультировались у своих знакомых докторов. И все, как один, ответили, что необходимо не откладывая решиться на эту процедуру.
Люмбальная пункция — ведение специальной иглы в пространство спинного мозга с целью взятия спинномозговой жидкости на исследование или с лечебной целью.
Нам объяснили, что в руках хорошего специалиста эта процедура безопасна. Спинной мозг задеть при этом невозможно, так как колят туда, где его нет.
К этому времени наш ребёнок самостоятельного передвигаться уже не мог. Его повезли на лежачей каталке в процедурную. Малыш свернулся калачиком, ему обезболили место взятия пункции и взяли спиномозговую жидкость. При этом, то ли от бессилия, то ли действительно никакого дискомфорта не было, ребёнок тихо и смирно лежал. На место прокола наложили широкий пластырь и попросили лежать на животе два часа. Когда брали пункцию, врач сказала, что жидкость вытекает очень быстро, что является нехорошим знаком.
Когда брали пункцию, врач сказала, что жидкость вытекает очень быстро, что является нехорошим знаком.
И тут случилось чудо!!!! Ребёнок ожил!!! Заговорил и попросил покушать!
Как нам объяснила врач, что, иногда, пункцию делают и в лечебных целях. При заборе жидкости уменьшается давление, что влечёт улучшение состояния больного. Так произошло и у нас.
Через два часа были готовы результаты анализа спинномозговой жидкости. Подтвердился менингит😥 Вернее, его начало. Болезнь только-только стада набирать обороты и мы вовремя отреагировали.
Менингит — воспаление мозговых оболочек.
Но откуда взялся менингит??? Мы в своё время и прививку от него делали ведь!!!
Выяснилось, что разновидностей менингитов огромное количество. И, привившись от одного, ты не обезопасишь себя полностью от этой страшной болезни, смертность от которой достигает 25 % и которая даёт жуткие отклонения как в физическом, так и психическом развитии.
В нашем случае, менингит был вызван обычным энтеровирусом. На фоне удара и сотрясения головного мозга произошло развитие болезни. Удар послужил пусковым элементом.
Тут же была назначена гормональная терапия для снятия отёков и антибиотики.
За 5 дней ребёнок выкарабкался. Нас отпустили домой и вот уже месяц мы сидим дома, соблюдая щадящий режим: отсутствие яркого света (чтобы в дальнейшем исключить фотобоязнь (боязнь света), отсутствие телевизора и гаджетов (оказывается, без телека можно жить👍🏻), принимаем в ударной дозе витамины группы Б, оградили от физических нагрузок.
У нас, как уверяют врачи, был лёгкий вариант менингита и он только-только начинался. Поэтому плохих последствий нам ждать не приходится.
Мне даже страшно подумать, в каком состоянии находятся детки, у которых средняя или сложная степени заболевания😱😱😱
Милые мамочки, которые, как и я, мечутся из угла в угол, сомневаясь насчёт спинномозговой пункции, задумайтесь, что это ЕДИНСТВЕННЫЙ способ быстро выявить страшный недуг под названием МЕНИНГИТ.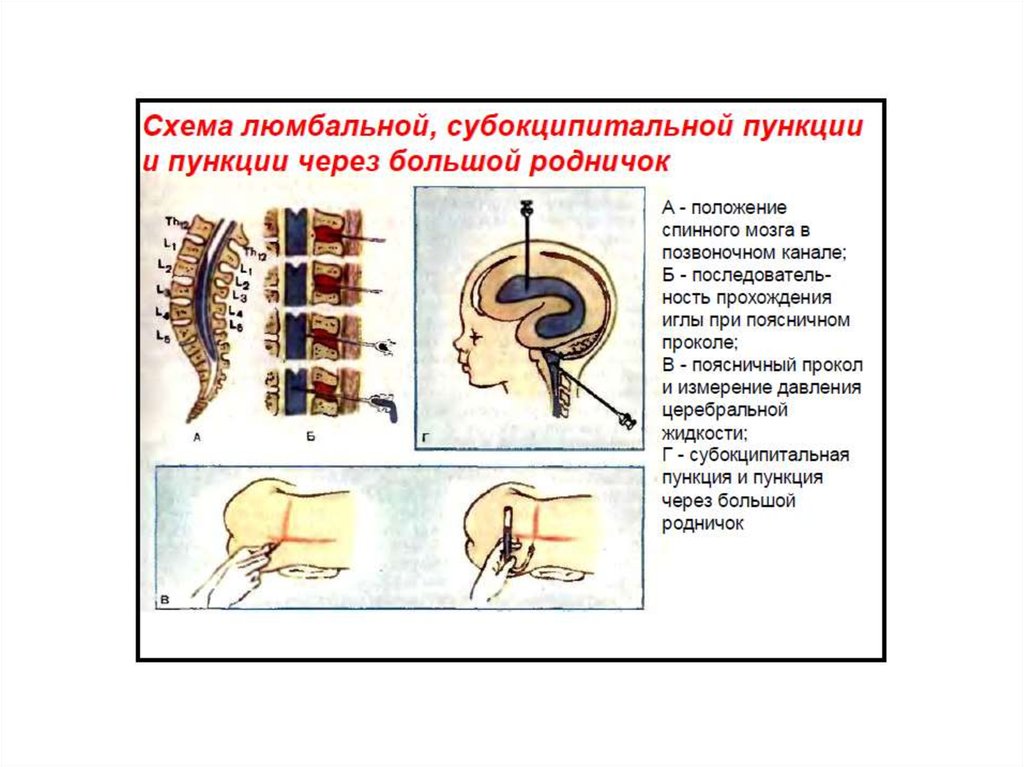
Спасибо за прочтение этого длинющего отзыва!
Пусть детки не болеют, будут здоровы и веселы!
P.S. Те злополучные горки в итоге привели в порядок, убрав все «погрешности»
Люмбальная пункция | Прима Медика
Люмбальная пункция (поясничная пункция, пункция субарахноидального пространства спинного мозга, спинномозговая пункция, поясничный прокол)
— введение иглы в субарахноидальное пространство спинного мозга с диагностической или лечебной целью.
Когда проводят люмбальную пункцию
Люмбальную пункцию проводят с диагностической или лечебной целью.
- Диагностическая люмбальная пункция — проводят для исследования ликвора. При анализе ликвора обязательно определяют цвет, прозрачность, клеточный состав. Возможно изучение биохимического состава ликвора, проведение микробиологических тестов, в том числе его посев на специальные среды.
 Во время люмбальной пункции проводят измерение ликворного давления, исследуют проходимость субарахноидального пространства спинного мозга с помощью компрессионных тестов.
Во время люмбальной пункции проводят измерение ликворного давления, исследуют проходимость субарахноидального пространства спинного мозга с помощью компрессионных тестов. - Лечебная люмбальная пункция — выполняют для выведения ликвора и нормализации ликвороциркуляции, контроля состояний, связанных с сообщающейся гидроцефалией, а также для санации ликвора при менингитах различной этиологии и введения лекарственных препаратов (антибиотиков, антисептиков, цитостатиков).
Абсолютные и относительные показания к проведению люмбальной пункции
- Абсолютные показания для спинномозговой пункции
- подозрение на инфекцию ЦНС (менингит, энцефалит, вентрикулит),
- онкологическое поражение оболочек головного и спинного мозга,
- нормотензивную гидроцефалию,
- диагностика ликвореи и выявление ликворных фистул с помощью введения в субарахноидальное пространство красителей, флюоресцирующих и рентгеноконтрастных веществ,
- диагностика субарахноидального кровоизлияния при невозможности проведения КТ.

- Относительные показания для спинномозговой пункции
- лихорадка неясного генеза у детей до 2 лет,
- септическая эмболия сосудов,
- демиелинизирующие процессы,
- воспалительные полиневропатии,
- паранеопластические синдромы,
- системная красная волчанка и др.
Противопоказания к проведению люмбальной пункции
При наличии объёмного образования головного мозга, окклюзионной гидроцефалии, признаках выраженного отёка мозга и внутричерепной гипертензии существует риск осевого вклинения при проведении люмбальной пункции. Его вероятность повышается при использовании толстых игл и выведении большого количества ликвора.
В этих условиях люмбальную пункцию проводят только в случаях крайней необходимости, а количество выводимого ликвора должно быть минимальным.
При появлении симптомов вклинения во время пункции (в настоящее время это крайне редкая ситуация), рекомендовано срочное эндолюм-бальное введение необходимого количества жидкости.
Другие противопоказания к проведению люмбальной пункции не считают столь абсолютными. К ним относят инфекционные процессы в пояснично-крестцовой области, нарушения свёртывания крови, приём антикоагулянтов и антиагрегантов (риск эпидурального или субдурального кровоизлияния со вторичным сдавлением спинного мозга).
Осторожность при проведении люмбальной пункции (выведение минимального количества ликвора) необходима при подозрении на кровоизлияние из разорвавшейся аневризмы сосудов мозга (риск повторного разрыва) и блокаде субарахноидального пространства спинного мозга (риск появления или усиления неврологического дефицита).
Как выполняют люмбальную пункцию
Люмбальную пункцию можно выполнять в положении больного лёжа или сидя. Последнее положение в настоящее время используют крайне редко. Обычно пункцию проводят в положении больного лёжа на боку с наклоном головы вперёд и согнутыми в тазобедренных и коленных суставах ногами.
Конус спинного мозга у здорового взрослого человека в большинстве случаев расположен между средними отделами позвонков L1 и L2. Дуральный мешок обычно заканчивается на уровне S2.
Линия, соединяющая гребни подвздошных костей, пересекает остистый отросток L4, либо промежуток между остистыми отростками L4 и L5 (линия Якоби).
Взрослым люмбальную пункцию обычно проводят в промежутке L3-L4, у детей следует стараться проводить процедуру через промежуток L4-L5.
Проводят обработку кожных покровов в области прокола раствором антисептика, затем местное обезболивание путём введения анестетика внутрикожно, подкожно и по ходу прокола.
Специальной иглой с мандреном выполняют пункцию субарахноидального пространства в сагиттальной плоскости параллельно остистым отросткам (под небольшим углом). Срез иглы должен быть ориентирован параллельно длиннику тела.
Костная преграда, как правило, возникает при отклонении от средней линии.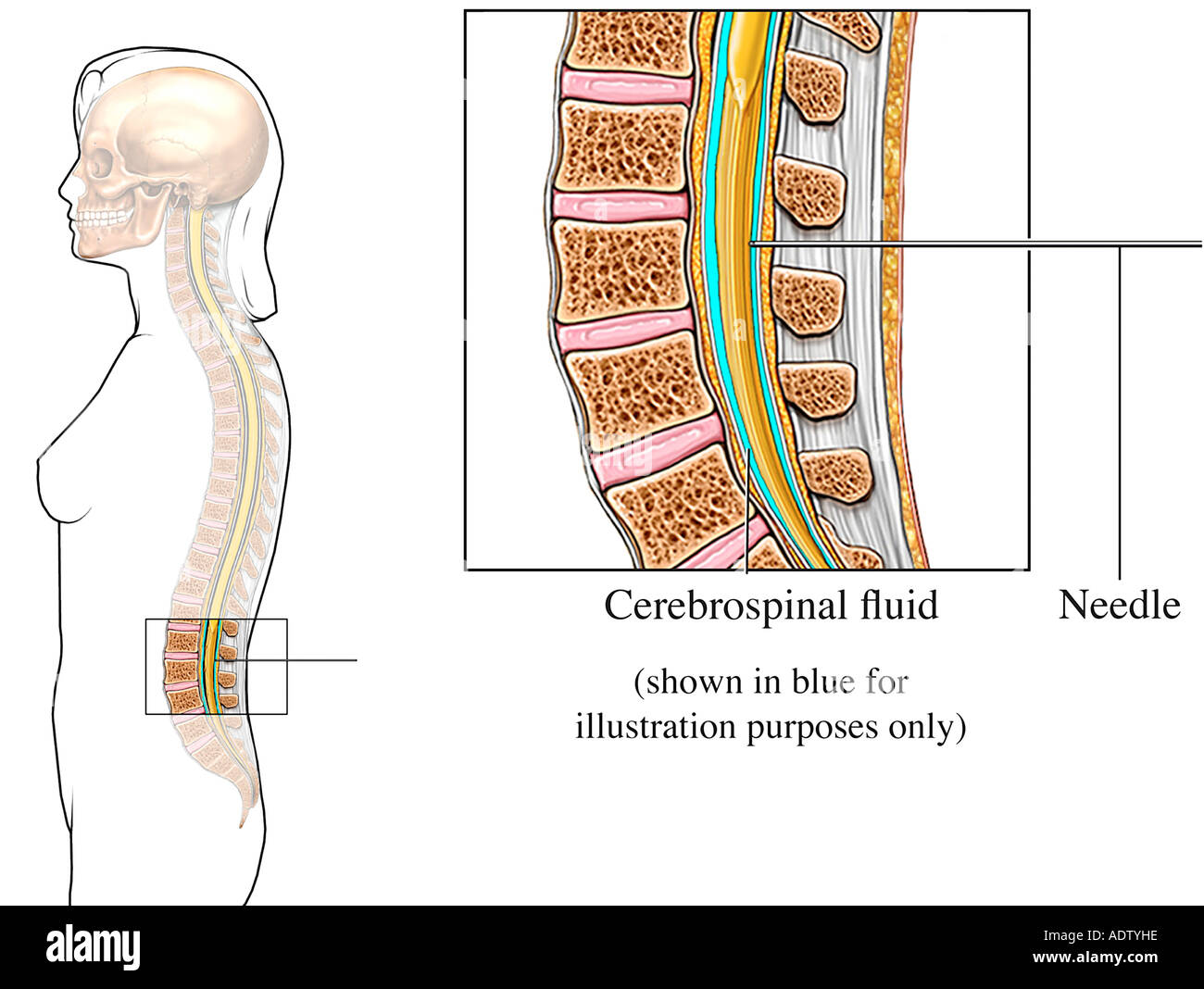 Часто при прохождении иглы через жёлтые связки и твёрдую мозговую оболочку отмечают ощущение провала.
Часто при прохождении иглы через жёлтые связки и твёрдую мозговую оболочку отмечают ощущение провала.
При отсутствии такого ориентира положение иглы можно проверить по появлению ликвора в павильоне иглы, для этого нужно периодически вынимать мандрен.
При появлении типичных корешковых болей в процессе введения иглы процедуру следует немедленно прекратить, игру извлечь на достаточное расстояние и провести пункцию с некоторым наклоном иглы в сторону контралатеральной ноги. Если игла упирается в тело позвонка, необходимо подтянуть её на 0,5-1 см.
Иногда просвет иглы может прикрыть корешок спинного мозга, в этом случае может помочь лёгкое вращение иглы вокруг её оси и её подтягивание на 2-3 мм. Иногда даже при попадании иглы в дуральный мешок ликвор получить не удаётся в связи с выраженной ликворной гипотензией. В этом случае помогает приподнимание головного конца, можно попросить больного покашлять, применить компрессионные пробы.
При многократных пункциях (особенно после химиотерапии) в месте проколов развивается грубый спаечный процесс.
Если при соблюдении всех правил появления ликвора добиться не удалось, целесообразна попытка провести пункцию на другом уровне. Редкими причинами невозможности осуществить люмбальную пункцию бывают опухоль позвоночного канала и далеко зашедший гнойный процесс.
Ликворное давление. Компрессионные тесты
Сразу после появления ликвора в павильоне иглы возможно измерение давления в субарахноидальном пространстве с помощью подсоединения к игле пластиковой трубочки или специальной системы. Пациент в процессе измерения давления должен быть максимально расслаблен.
Нормальное давление жидкости в положении сидя составляет 300 мм вод.ст., лёжа — 100-200 мм вод.ст. Косвенно уровень давления можно оценить по скорости вытекания ликвора (60 капель в минуту условно соответствует нормальному давлению).
Давление увеличивается при воспалительных процессах мозговых оболочек и сосудистых сплетений, нарушении оттока жидкости в связи с повышением давления в венозной системе (венозный застой). Для определения проходимости субарахноидальных пространств используют ликвородинамические пробы.
- Проба Квеккенштедта. После определения начального давления ликвора производят компрессию яремных вен не дольше 10 с. При этом в норме давление возрастает в среднем на 10-20 см вод.ст. и нормализуется через 10 с после прекращения компрессии.
- При пробе Стукея в течение 10 секунд кулаком надавливают на живот в области пупка, создавая застой в системе нижней полой вены, куда оттекает кровь из грудного и пояснично-крестцового отделов спинного мозга, эпидуральных вен. В норме при этом давление также повышается, но медленнее и не так значительно, как при пробе Квеккенштедта.
Примесь крови в ликворе
Примесь крови в ликворе наиболее типична для субарахноидального кровоизлияния.
В отдельных случаях при люмбальной пункции может быть повреждён сосуд, и в ликворе появляется примесь «путевой крови».
В случае интенсивного кровотечения и при невозможности получить ликвор необходимо изменить направление или пунктировать другой уровень. При получении ликвора с кровью следует провести дифференциальную диагностику между субарахноидальным кровоизлиянием и примесью «путевой крови».
Для этой цели ликвор собирают в три пробирки. При субарахноидальном кровоизлиянии ликвор во всех трёх пробирках окрашена практически одинаково. В случае травматичной пункции ликвор от первой к третьей пробирке будет постепенно очищаться.
Другой способ — оценка цвета надосадочной жидкости: ликвор жёлтого цвета (ксантохромный) — надёжный признак кровоизлияния. Ксантохромия появляется уже через 2-4 ч после субарахноидального кровоизлияния (результат деградации гемоглобина из распавшихся эритроцитов).
Небольшое субарахноидальное кровоизлияние бывает трудно визуально отличить от воспалительных изменений, в этом случае следует дождаться результатов лабораторного исследования.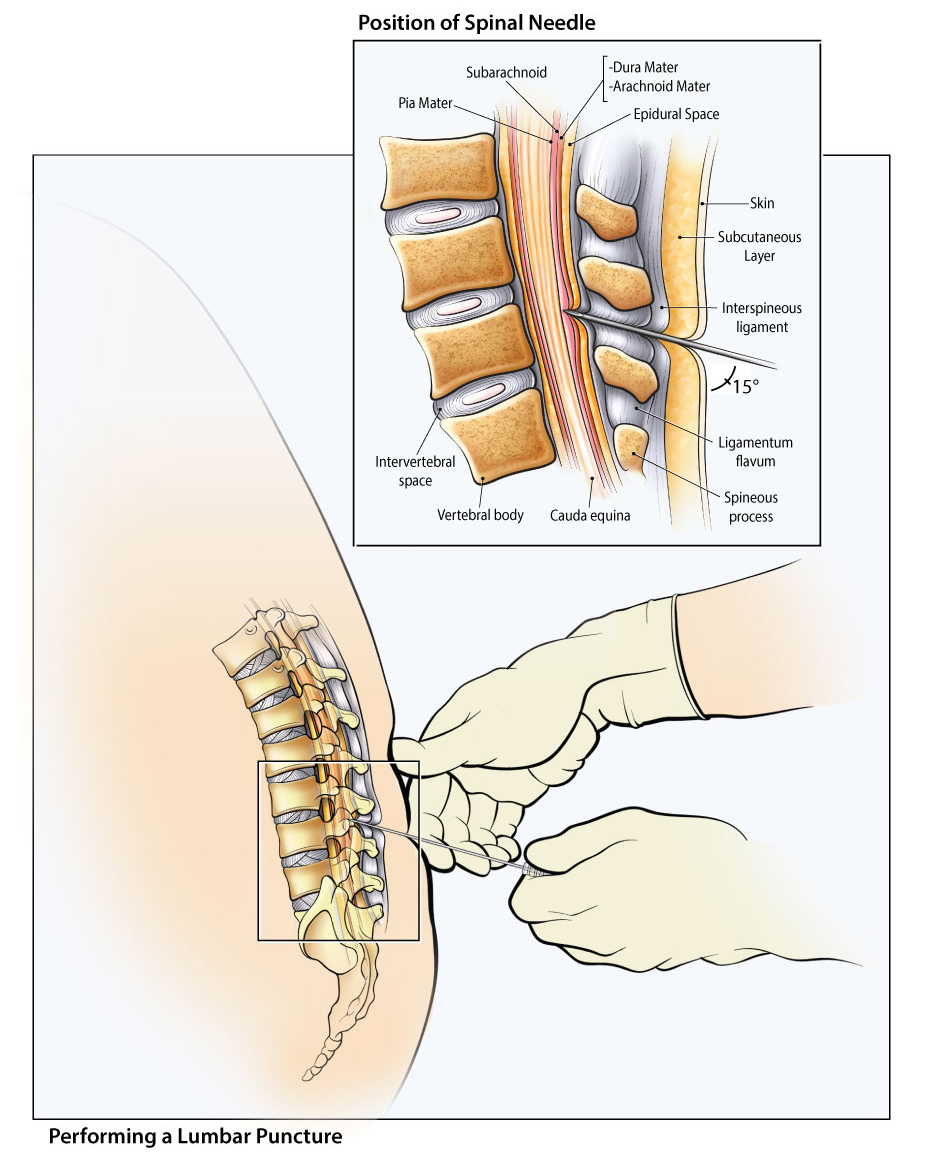 Редко ксантохромия может быть следствием гипербилирубинемии.
Редко ксантохромия может быть следствием гипербилирубинемии.
Исследование состава ликвора
Для стандартного исследования ликвор берут в три пробирки: на общий, биохимический и микробиологический анализы.
Стандартный клинический анализ ликвора включает оценку плотности, рН, цвета и прозрачности ликвора до и после центрифугирования, оценку общего цитоза (в норме не более 5 клеток на 1 мкл), определение содержания белка. В зависимости от необходимости и возможностей лаборатории исследуют также количество лимфоцитов, эозинофилов, нейтрофилов, макрофагов, изменённых клеток, полибластов, плазмоцитов, клеток арахноэндотелия, клеток эпидермы, зернистых шаров, опухолевых клеток.
Относительная плотность спинномозговой жидкости в норме составляет 1,005-1,008, она повышена при воспалительных процессах, снижена при избыточном образовании жидкости. В норме рН составляет 7,35-7,8,
- он снижается при менингитах, энцефалитах, параличе,
- повышается при параличе (до лечения), сифилисе мозга, эпилепсии, хроническом алкоголизме.
Жёлтый цвет ликвора возможен при высоком содержании белка, в случае перенесённого субарахноидального кровоизлияния и при гипербилирубинемии.
При метастазах меланомы и желтухе ликвор может быть тёмным.
Значительный нейтрофильный цитоз характерен для бактериальной инфекции, лимфоцитарный — для вирусных и хронических заболеваний.
Эозинофилы характерны для паразитарных заболеваний.
При наличии 200-300 лейкоцитов в 1 мкл ликвор становится мутным. Для дифференцировки лейкоцитоза, обусловленного субарах-ноидальным кровоизлиянием, необходим подсчёт лейкоцитов с учётом того, что в крови на 700 эритроцитов приходится примерно 1 лейкоцит.
Содержание белка в норме не превышает 0,45 г/л и возрастает при менингитах, энцефалитах, опухолях спинного и головного мозга, различных формах гидроцефалии, блоке субарахноидального пространства спинного мозга, карциноматозе, нейросифилисе, СГБ, воспалительных заболеваниях.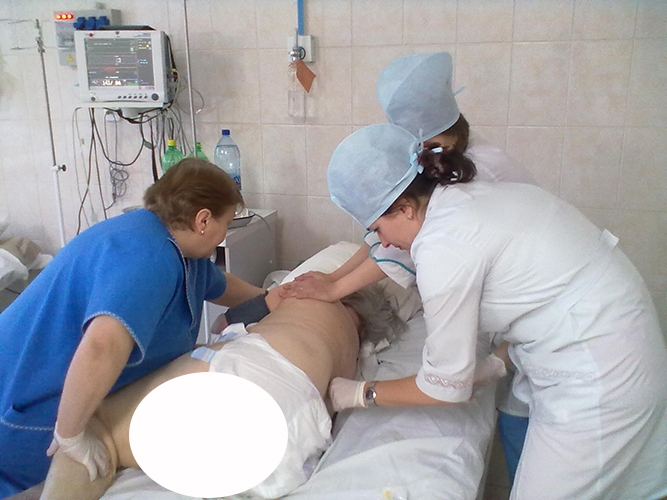 Существенную роль играют также коллоидные реакции — реакция Ланге («золотая реакция»), коллоидная мастичная реакция, реакция Таката-Ара и др.
Существенную роль играют также коллоидные реакции — реакция Ланге («золотая реакция»), коллоидная мастичная реакция, реакция Таката-Ара и др.
При биохимическом анализе ликвора оценивают содержание глюкозы (в норме в пределах 2,2-3,9 ммоль/л) и лактата (в норме в пределах 1,1-2,4 ммоль/л). Оценку следует проводить с учётом того, что содержание глюкозы ликвора зависит от концентрации глюкозы крови (40-60% этого значения). Снижение содержания глюкозы — частый признак менингитов различной этиологии (чаще бактериального происхождения, в том числе туберкулёзного), повышение концентрации глюкозы ликвора возможно при ишемическом и геморрагическом инсульте.
Пониженное содержание хлоридов в ликворе характерно для менингита, особенно туберкулёзного, для нейросифилиса, бруцеллёза, повышение — для опухолей мозга, абсцесса мозга, эхинококкоза.
В микробиологической лаборатории можно окрасить мазок или осадок ликвора в зависимости от предполагаемой этиологии возбудителя: по Граму — при подозрении на бактериальную инфекцию, на кислотоустойчивые микроорганизмы -при подозрении на туберкулёз, тушью — при подозрении на грибковое поражение. Посевы ликвора проводят на специальные среды, в том числе и на среды, сорбирующие антибиотики (в случае массивной антибиотикотерапии).
Существует большое количество тестов для выявления специфических заболеваний, например реакция Вассермана, РИФ и РИБТ для исключения нейросифилиса, тесты на различные антигены для типирования опухолевых антигенов, определение антител к различным вирусам и т.д.
При бактериологическом исследовании можно выделить менингококки, пневмококки, гемофильные палочки, стрептококки, стафилококки, листерии, микобактерии туберкулёза. Бактериологические исследования ликвора направлены на выявление возбудителей различных инфекций: кокковой группы (менинго-, пневмо-, стафило- и стрептококки) при менингитах и абсцессах мозга, бледной трепонемы — при нейросифилисе, микобактерии туберкулёза — при туберкулёзном менингите, токсоплазм — при токсоплазмозе, пузырьков цистицерка — при цистицеркозе.
Вирусологические исследования ликвора направлены на установление вирусной этиологии заболевания (некоторые формы энцефалитов).
После спинномозговой пункции
После люмбальной пункции принято в течение 2-3 ч соблюдение постельного режима во избежание постпункционного синдрома, обусловленного продолжением вытекания ликвора через дефект в твёрдой мозговой оболочке.
Осложнения люмбальной пункции
Суммарный риск осложнений оценивают в 0,1-0,5%. К возможным осложнениям относят следующие.
- Осевое вклинение:
- острое вклинение при пункции в условиях внутричерепной гипертензии;
- хроническое вклинение как следствие повторных люмбальных пункций;
- Менингизм.
- Инфекционные осложнения.
- Головные боли, как правило, проходящие в положении лёжа.
- Геморрагические осложнения, обычно связанные с нарушениями свёртывания крови.
- Эпидермоидные кисты как следствие использования некачественных игл или игл без мандрена.
- Повреждения корешков (возможно развитие стойкого болевого синдрома).
- Повреждение межпозвонкового диска с образованием грыжи диска.
Введение в субарахноидальное пространство контрастных веществ, анестетиков, химиопрепаратов, антибактериальных препаратов может вызвать менингеальную реакцию. Она характеризуется повышением в первые сутки цитоза до 1000 клеток, повышением содержания белка при нормальном содержании глюкозы и стерильном посеве. Эта реакция обычно быстро регрессирует, но в редких случаях может привести к арахноидиту, радикулиту или миелиту.
В медицинском центре «Прима Медика» вы поможете проконсультироваться с опытным врачом-неврологом. Запись на консультацию по телефону +7 495 120-01-07
Все новости Предыдущая Следующая
БИОПСИЯ И АСПИРАЦИЯ КОСТНОГО МОЗГА
Как выполняется обследование.
Пункцию (аспирацию) костного мозга у пациентов обычно делают из заднего гребня подвздошной кости таза, при этом пациент лежит на животе. Область выполнения процедуры дезинфицируется. Пункция проводится специальной пункционной иглой. Для проведения исследования используются одноразовые иглы импортного производства.
При биопсии костного мозга большей иглой берется образец твердой части. Обычно при биопсии костного мозга ее делают одновременно с аспирацией.
При пункции заднего гребня подвздошной кости таза проводят местную анестезию новокаином или лидокаином, также как и при трепанобиопсии. Если у вас есть аллергия на эти лекарства, обязательно скажите об этом врачу до начала процедуры!
Не стоит путать пункцию костного мозга из подвздошной кости со спинномозговой пункцией позвоночного канала, при которой на анализ берется спинномозговая жидкость. Это совершенно разные процедуры!
Подготовка к обследованию.
Взятие костного мозга часто выполняется в амбулаторных условиях и специальной подготовки обычно не требуется. Взятие костного мозга чаще безболезненно и процедура требует немного времени: методом биопсии обычно составляет около 20 минут, методом аспирации — 5-10 минут.
Перед проведением процедуры.
Для большинства людей местная анестезия это все, что необходимо для комфортного обследования. Возможно проведение исследований под наркозом.
После процедуры.
После взятия костного мозга на эту область накладывают стерильную повязку. Затем вы можете пойти домой, и вернуться к своей повседневной деятельности.
Уход за раной.
Повязка в области взятия костного мозга должна оставаться сухой в течение 24 часов.
Анализ костного мозга.
Анализ костного мозга (подсчет миелограммы и оценка трепанобиоптата) проводят врач лабораторной диагностики и врач-патоморфолог, который выдает соответствующее заключение
Заключение анализа костного мозга нужно вашему врачу-гематологу или онкологу, чтобы поставить правильный диагноз.
Результаты анализов готовятся в течение нескольких дней. Уточните у вашего врача, когда вы сможете их получить. В некоторых случаях может потребоваться выполнение нескольких анализов с течением времени.
Риски и осложнения при выполнении обследования.
Осложнения аспирации или биопсии костного мозга редки, но у некоторых пациентов может быть кровотечение из места взятия костного мозга.
для чего берут, последствия и осложнения
Пункция спинного мозга. Такое страшное словосочетание нередко можно услышать на приеме у врача, а еще страшнее становится, когда эта процедура касается именно вас. Зачем врачи пунктируют спинной мозг? Опасна ли такая манипуляция? Какую информацию можно получить в ходе данного исследования?
Первое, что нужно уяснить, когда речь идет о пункции спинного мозга (а именно так данную процедуру чаще всего называют пациенты), то подразумевается не прокол самой ткани органа центральной нервной системы, а только забор небольшого количества спинномозговой жидкости, которая омывает спинной и головной мозг. Такая манипуляция в медицине называется спинномозговой, или люмбальной, пункцией.
Для чего делают пункцию спинного мозга? Целей такой манипуляции может быть три – диагностическая, обезболивающая и лечебная. В большинстве случаев поясничный прокол позвоночника делается для выяснения состава ликвора и давления внутри позвоночного канала, что косвенно отображает патологические процессы, происходящие в головном и спинном мозге. Но пункцию спинного мозга специалисты могут выполнить с терапевтической целью, например, для введения лекарственных препаратов в субарахноидальное пространство, для быстрого снижения спинномозгового давления. Также не нужно забывать о таком методе обезболивания, как спинальная анестезия, когда анестетики вводят в спинномозговой канал. Это дает возможность проведения большого количества оперативных вмешательств без применения общего наркоза.
Учитывая, что в большинстве случаев пункция спинного мозга назначается именно с диагностической целью, именно о данном виде исследования и пойдет речь в этой статье.
Для чего берут пункцию
Люмбальную пункцию берут для исследования спинномозговой жидкости, что позволяет диагностировать некоторые заболевания головного и спинного мозга. Чаще всего такую манипуляцию назначают при подозрении на:
- инфекции центральной нервной системы (менингит, энцефалит, миелит, арахноидит) вирусной, бактериальной или грибковой природы;
- сифилитическое, туберкулезное поражение головного и спинного мозга;
- субарахноидальное кровотечение;
- абсцесс органов ЦНС;
- ишемический, геморрагический инсульт;
- черепно-мозговую травму;
- демиелинизирующие поражения нервной системы, например, рассеянный склероз;
- доброкачественные и злокачественные опухоли головного и спинного мозга, их оболочек;
- синдром Гиенна-Барре;
- др. неврологические заболевания.
Исследование спинномозговой жидкости дает возможность быстро диагностировать тяжелые заболевания головного и спинного мозга
Противопоказания
Запрещено взятие люмбальной пункции при объемных образованиях задней черепной ямки или височной доли головного мозга. В таких ситуациях забор даже небольшого количества ликвора может вызвать дислокацию мозговых структур и стать причиной ущемления ствола мозга в большом затылочном отверстии, что влечет за собой немедленный летальный исход.
Также запрещено проводить поясничный прокол при наличии у пациента гнойно-воспалительных поражений кожи, мягких тканей, позвоночника в месте прокола.
Относительными противопоказаниями являются выраженные деформации позвоночника (сколиоз, кифосколиоз и пр.), так как при этом возрастает риск осложнений.
С осторожностью пункцию назначают пациентам с нарушением свертываемости крови, тем, кто принимает препараты, которые влияют на реологию крови (антикоагулянты, антиагреганты, нестероидные противовоспалительные средства).
При опухолях головного мозга проводить люмбальную пункцию можно только по жизненным показаниям, так как высок риск развития дислокации мозговых структур
Этап подготовки
Процедура люмбальной пункции требует предварительной подготовки. В первую очередь, пациенту назначаются общеклинические и биохимические анализы крови и мочи, обязательно определяется состояние свертывающей системы крови. Проводят осмотр и пальпацию поясничного отдела позвоночника. Чтобы выявить возможные деформации, которые могут препятствовать проведению прокола.
Нужно рассказать врачу о всех лекарствах, которые принимаете сейчас или недавно применяли. Особое внимание следует уделить препаратам, которые влияют на свертываемость крови (аспирин, варфарин, клопидогрель, гепарин и прочие антиагреганты и антикоагулянты, нестероидные противовоспалительные средства).
Также нужно сообщить доктору о возможной аллергии на медикаменты, в том числе на анестетики и контрастные вещества, о перенесенных недавно острых заболеваниях, о наличии хронических недугов, так как некоторые из них могут быть противопоказанием к проведению исследования. Все женщины детородного возраста должны сообщить врачу о возможной беременности.
В обязательном порядке перед выполнением пункции спинного мозга пациент должен получить консультацию доктора
Запрещено есть на протяжении 12 часов до процедуры и пить на протяжении 4 часов до пункции.
Методика проведения пункции
Процедуру проводят в положении пациента лежа на боку. При этом нужно максимально согнуть ноги в коленных и тазобедренных суставах, привести их к животу. Голова должна быть максимально согнутой вперед и приближенной к грудной клетке. Именно в таком положении межпозвоночные промежутки хорошо расширяются и специалисту проще будет попасть иглой в нужное место. В некоторых случаях пункцию проводят в положении пациента сидя с максимально округленной спиной.
Место для прокола выбирает специалист с помощью пальпации позвоночника так, чтобы не повредить нервную ткань. Спинной мозг у взрослого человека заканчивается на уровне 2 поясничного позвонка, но у людей низкого роста, а также у детей (в том числе и новорожденных) он немного длиннее. Поэтому иглу вводят в межпозвоночном промежутке между 3 и 4 поясничными позвонками либо между 4 и 5. Это снижает риск осложнений после пункции.
После обработки кожи антисептическими растворами проводят местную инфильтрационную анестезию мягких тканей раствором новокаина или лидокаина обычным шприцом с иглой. После этого проводят непосредственно люмбальную пункцию специальной большой иглой с мандреном.
Так выглядит игла для спинномозговой пункции
Прокол делают в выбранной точке, иглу врач направляет сагиттально и немного вверх. Примерно на глубине 5 см ощущается сопротивление, после чего следует своеобразный провал иглы. Это означает что конец иглы попал в субарахноидальное пространство и можно приступать к забору ликвора. Для этого доктор вынимает из иглы мандрен (внутренняя часть, которая делает инструмент герметичным) и из нее начинает капать ликвор. Если этого не происходит, нужно убедится в правильности проведения пункции и попадании иглы в субарахноидальное пространство.
После набора ликвора в стерильную пробирку иглу осторожно извлекают, а место прокола заклеивают стерильной повязкой. В течении 3-4 часов после прокола пациент должен лежать на спине или на боку.
Прокол выполняют между 3 и 4 или 4 и 5 поясничными позвонками
Исследование спинномозговой жидкости
Первым этапом анализа спинномозговой жидкости является оценка ее давления. Нормальные показатели в положении сидя – 300 мм. вод. ст., в положении лежа – 100-200 мм. вод. ст. Как правило, оценивают давление косвенно – по количеству капель за минуту. 60 капель в минуту соответствует нормальной величине давления ликвора в спинномозговом канале. Повышается давление при воспалительных процессах ЦНС, при опухолевых образованиях, при венозном застое, гидроцефалии и др. заболеваниях.
Дальше ликвор набирают в две пробирки по 5 мл. Их потом используют для проведения необходимого перечня исследований – физико-химического, бактериоскопического, бактериологического, иммунологического, ПЦР-диагностики и пр.
В зависимости от полученных результатов исследования спинномозговой жидкости, врач может распознать заболевание и назначить соответствующее лечение
Последствия и возможные осложнения
В подавляющем большинстве случаев процедура проходит без каких-либо последствий. Естественно, само проведение пункции – это больно, но боль присутствует только на этапе введения иглы.
У некоторых пациентов могут развиваться следующие осложнения.
Постпункционная головная боль
Принято считать, что из отверстия после проведения пункции вытекает определенное количество ликвора, вследствие этого снижается внутричерепное давление и возникает головная боль. Такая боль напоминает головную боль напряжения, имеет постоянный ноющий или сдавливающий характер, снижается после отдыха и сна. Может наблюдаться на протяжении 1 недели после пункции, если цефалгия сохраняется спустя 7 дней – это повод обратиться к врачу.
Травматические осложнения
Иногда могут встречаться травматические осложнения пункции, когда иглой можно повредить спинномозговые нервные корешки, межпозвоночные диски. Это проявляется болью в спине, которая после правильно выполненной пункции не возникает.
Геморрагические осложнения
Если во время прокола повреждены крупные кровеносные сосуды, может возникать кровотечение, формирование гематомы. Это опасное осложнение, которое требует активного медицинского вмешательства.
Дислокационные осложнения
Возникают при резком падении ликворного давления. Такое возможно при наличии объемных образований задней черепной ямки. Чтобы избежать такого риска, перед тем, как взять пункцию, необходимо выполнить исследование на признаки дислокации срединных структур головного мозга (ЭЭГ, РЕГ).
Инфекционные осложнения
Могут возникать из-за нарушения правил асептики и антисептики во время проведения пункции. У пациента может развиваться воспаление мозговых оболочек и даже формироваться абсцессы. Такие последствия пункции опасны для жизни и требуют назначения мощной антибактериальной терапии.
Таким образом, пункция спинного мозга – это очень информативная методика диагностики большого количества заболеваний головного и спинного мозга. Естественно, осложнения во время проведения манипуляции и после нее возможны, но они очень редко встречаются, а польза пункции намного превышает риск развития негативных последствий.
Люмбальная пункция — причины и риски проведения
Люмбальная пункция – это процедура, при помощи которой врачи берут для анализов образец спинномозговой жидкости больного.
Люмбальная пункция при необходимости может быть назначена любому человеку, в любом возрасте.
Пункция может применяться не только с диагностической, но и с лечебной целью – для непосредственного введения антибиотиков при инфекции или противоопухолевых средств при некоторых видах рака.
Частые причины, по которым врачи назначают люмбальную пункцию:
• Проверка на наличие кровотечения вокруг мозга (субарахноидальное кровотечение). При кровотечении небольшое количество крови будет обнаружено в спинномозговой жидкости, где ее не должно быть.
• Подтверждение редких заболеваний, таких как болезнь Лайма, рассеянный склероз, синдром Гийена-Барре и так далее.
• Обнаружение инфекции (бактерии в спинномозговой жидкости).
• Поиск возможных причин необъяснимых судорожных припадков.
Спинномозговая жидкость – это особая, стерильная среда, которая окружает головной и спинной мозг. У взрослого человека содержится всего 5 унций (около 140 мл) спинномозговой жидкости. Эта среда постоянно обновляется. В норме организм взрослого человека вырабатывает 30-100 мл спинномозговой жидкости в сутки.
Риски, связанные с люмбальной пункцией
Спинной мозг человека заканчивается на уровне второго поясничного позвонка. Иглу для люмбальной пункции обычно вводят между третьим и четвертым, а также между четвертым и пятым позвонком, поэтому спинной мозг находится вне опасности. Но все же осложнения от поясничной пункции возможны.
1. Головная боль.
От 5 до 25% людей, которым проводили люмбальную пункцию, испытывают после процедуры головную боль. Боль может возникнуть в следующие 48 часов после пункции, а длится она в некоторых случаях до двух дней. Причиной головной боли является утечка спинномозговой жидкости из места прокола.
Типично ухудшение головной боли в вертикальном положении и уменьшение боли в положении лежа – именно поэтому после процедуры больным рекомендуют полежать.
У молодых пациентов, особенно у мужчин, риск головной боли после пункции гораздо выше, чем у пожилых людей и женщин. Можно уменьшить риск головной боли, если употреблять много жидкости, особенно напитков, которые содержат кофеин (чай, кофе, кола).
На Западе врачи уже полвека применяют интересный способ борьбы с такой головной болью. Он называется «кровяной заплаткой» (blood patch). Способ заключается во введении в место пункции нескольких миллилитров собственной крови (аутокрови) пациента, взятой у него из вены. Облегчение больной может ощутить уже через полчаса.
2. Дислокация мозга.
Это серьезное осложнение, которое возникает в результате повышения внутричерепного давления при проведении пункции. Это осложнение встречается чрезвычайно редко, обычно на фоне существенно повышенного внутричерепного давления.
Если у человека наблюдаются симптомы менингита (головная боль, жар, скованность в шее), то ему рекомендуют немедленно провести люмбальную пункцию, чтобы не задерживать лечение ни на минуту.
Другим больным целесообразно сделать компьютерную томографию мозга, что позволяет исключить кровотечение и другие факторы, которые могут привести к повышению внутричерепного давления.
Если подозревается повышение ВЧД, то необходима чрезвычайная осторожность с проведением пункции, если ее вообще следует проводить.
3. Кровотечение.
Повреждение местных кровеносных сосудов может стать осложнением при введении иглы. Чаще всего кровотечение незначительное. Повреждение сосудов при пункции может повлиять на результаты процедуры. Это означает, что врач должен будет переделать все еще раз, в другом участке. Для процедуры вводится анестетик, чтобы пациенту не было так больно.
4. Эпидермоидная киста.
В редких случаях определенные ткани случайно попадают в спинномозговой канал, когда врач делает пункцию. В результате развивается киста. К сожалению, никто не может гарантировать, что пункция пройдет без осложнений.
Но при использовании современного оборудования эпидермоидная киста – крайне редкое осложнение.
medbe.ru
Лабораторные методы диагностики при нарушении функции ЦНС при инфекционных болезнях у детей
Люмбальная пункция и исследование цереброспинальной жидкости
Люмбальная пункция проводится главным образом с целью получения ЦСЖ для лабораторного исследования, а также с лечебной целью.
Показания
1. Подозрение на инфекционные заболевания ЦНС (менингит или энцефалит).
2. Подозрение на внутричерепное (субарахноидальное или внутримозговое) кровоизлияние (если КТ невозможна или дает отрицательные результаты).
В лечебных целях к люмбальной пункции прибегают для дренирования ЦСЖ и снижения давления (например, при нормотензивной гидроцефалии, доброкачественной внутричерепной гипертензии или субарахноидальном кровоизлиянии), эндолюмбального введения лекарственных средств (например, антибиотиков при менингитах).
Противопоказания
1. Инфекция в месте предполагаемой пункции.
2. Подозрение на объемный процесс (абсцесс, опухоль, субдуральная гематома), особенно в задней черепной ямке, на что указывают нарастающие симптомы внутричерепной гипертензии, прогрессирующие очаговые симптомы, застойные диски зрительных нервов. В этих случаях перед проведением люмбальной пункции нужно обязательно исследовать глазное дно и провести ЭхоЭС.
3. Выраженная тромбоцитопения (менее 40 тыс./мкл) или снижение времени свертывания крови (более чем на 50 %).
Однако в двух ситуациях, несмотря на противопоказания, люмбальную пункцию все же приходится проводить: при наличии отека дисков зрительных нервов — когда есть подозрение на гнойный менингит, при доброкачественной внутричерепной гипертензии. В обоих случаях перед проведением люмбальной пункции нужна консультация невролога или нейрохирурга.
Методика проведения люмбальной пункции. Для успешного проведения люмбальной пункции решающее значение имеет правильное положение больного. Непосредственно перед пункцией ему придают эмбриональную позу, укладывая на бок и максимально наклоняя голову и сгибая ноги в коленных и тазобедренных суставах. На уровне линии, соединяющей верхние задние ости подвздошных костей, между остистыми отростками позвонков пальпаторно определяют промежуток L3–L4, в котором обычно производят пункцию. Но поскольку спинной мозг оканчивается на уровне L1, допустимо проведение прокола выше этого уровня (в промежутке L2–L3) или ниже (в промежутке L4–L5). Перед пункцией кожу обрабатывают йодом, начиная с места предполагаемой пункции и далее в виде концентрических кругов. Затем йод тщательно удаляют спиртом, чтобы избежать его попадания в субарахноидальное пространство. Место пункции окружают стерильной простыней. Проводят анестезию места предполагаемой пункции 0,5% раствором новокаина. Вначале раствор вводят внутрикожно, добиваясь получения «лимонной корки», а затем еще несколько миллилитров инъецируют в более глубокие слои. В пункционную иглу вставляют мандрен, прокалывают кожу и уточняют направление иглы. Иглу вводят по средней линии строго горизонтально, но ее конец направляют слегка под углом к голове (параллельно остистым отросткам), примерно по направлению к пупку. Срез иглы должен быть параллелен оси позвонка. По мере введения иглы последовательно преодолевается сопротивление желтой связки и твердой мозговой оболочки. После прокола твердой мозговой оболочки иглу вводят очень медленно, время от времени извлекая мандрен, чтобы проверить, не вытекает ли ЦСЖ. При попадании в субарахноидальное пространство возникает ощущение провала. При появлении ЦСЖ иглу продвигают еще на 1–2 мм, а ее срез поворачивают перпендикулярно оси позвоночника. Затем больного просят расслабиться и осторожно выпрямить голову и ноги. После извлечения мандрена, не допуская истечения ЦСЖ, к игле присоединяют манометр и измеряют давление ЦСЖ, которое в норме составляет 100–150 мм вод.ст. При неосторожном введении иглы можно продвинуть ее слишком далеко и проколоть венозное сплетение, что приведет к появлению крови в ЦСЖ («травматическая пункция»).
Истечение ЦСЖ можно усилить с помощью покашливания, надавливания на живот или яремные вены. Эти приемы затрудняют венозный отток от спинного мозга и повышают давление. Если игла не попала в субарахноидальное пространство или уперлась в кость, ее надо потянуть на себя, не извлекая полностью (срез должен остаться под кожей) и, изменив направление, ввести вновь.
ЦСЖ собирают не менее чем в 3 стерильные пробирки: в первую — для измерения концентрации белка и глюкозы, после чего содержимое пробирки центрифугируют, а осадок подвергают бактериоскопическому исследованию; во вторую — для определения клеточного состава и серологического исследования; в третью пробирку — для бактериологического исследования ликвора. При подозрении на туберкулезный менингит берут четвертую пробирку — для выявления фибриновой пленки. При высоком давлении ЦСЖ следует извлекать лишь небольшое ее количество, но в остальных случаях не следует слишком ограничивать объем выводимой жидкости, так как основные потери происходят через дефект мозговых оболочек, проделанный иглой (до 30 мл и более), к тому же скорость продукции ЦСЖ довольно велика (20 мл/ч). Чтобы уменьшить дефект, следует использовать более тонкие иглы, а срез иглы направлять параллельно оси позвоночника, так как при этом игла раздвигает, а не разрывает волокна.
После забора ЦСЖ иглу извлекают. Иногда при вставлении мандрена перед извлечением иглы может произойти ущемление корешка с последующим его отрывом, поэтому иглу рекомендуют извлекать без мандрена.
Если проведение люмбальной пункции невозможно из-за костных аномалий или инфекций в месте пункции, то прибегают к субокципитальной пункции.
Осложнения. Наиболее грозным осложнением люмбальной пункции является вклинение, обычно возникающее у больных с объемным процессом на фоне внутричерепной гипертензии. Внезапное падение давления в позвоночном канале может спровоцировать вклинение миндалин мозжечка в большое затылочное отверстие или крючка гиппокампа в вырезку намета мозжечка. Поэтому, если давление ЦСЖ оказалось высоким, для исследования следует извлечь лишь минимальное количество ЦСЖ и, назначив маннитол и кортикостероиды, установить наблюдение за больным. При ухудшении состояния во время люмбальной пункции или высоком риске вклинения иглу со вставленным мандреном иногда оставляют на месте и вводят маннитол внутривенно капельно (1,0–1,5 г/кг в течение 20–30 мин) и высокие дозы кортикостероидов (10 мг дексаметазона внутривенно струйно), после чего пункционную иглу удаляют.
При полной или частичной блокаде субарахноидального пространства, обусловленной сдавлением спинного мозга, например опухолью, извлечение ЦСЖ может привести к спинальному вклинению с быстрым нарастанием очаговой симптоматики. О наличии спинального блока свидетельствуют результаты ликвородинамических проб, ксантохромия в ЦСЖ (за счет повышения белка) и низкое давление.
У 10–30 % больных возникает постпункционная головная боль, связанная с длительным истечением ЦСЖ через отверстие в твердой мозговой оболочке, приводящим к внутричерепной гипотензии. Боль чаще всего локализуется в лобной и затылочной областях, возникает в первые 3 суток после пункции и обычно продолжается от 2 до 5 дней, но иногда затягивается на несколько недель. Характерно усиление головной боли в вертикальном положении и уменьшение в горизонтальном. Она усиливается при встряхивании головой, сдавлении яремных вен, но уменьшается при сдавлении живота. Боли иногда сопутствуют легкая ригидность шейных мышц, светобоязнь, головокружение. Лечение этого осложнения заключается в соблюдении постельного режима, приеме жидкости, внутривенном или внутримышечном введении 400–600 мг кофеин-бензоната натрия. Постпункционную головную боль можно свести к минимуму, если применять тонкие иглы, вводить иглу параллельно волокнам твердой мозговой оболочки, а перед удалением иглы осторожно повернуть больного на живот. Постельный режим после люмбальной пункции не всегда предотвращает головную боль, однако обычно больным рекомендуют лежать после люмбальной пункции на животе 2–3 часа. У части больных после пункции сохраняется корешковая боль. Изредка отмечается преходящее поражение отводящего нерва с появлением двоения и паралитического сходящегося косоглазия. Возможно развитие менингита, если игла проходит через инфицированные ткани. Крайне редкие осложнения — эпидуральная гематома со сдавлением конского хвоста (обычно у больных с коагулопатией) и холестеатома.
Исследование цереброспинальной жидкости. При получении кровянистой ЦСЖ нужно прежде всего отдифференцировать субарахноидальное кровоизлияние от травматической пункции. Для этого рекомендуют оценить примесь крови в трех последовательно собранных пробирках: в случае «путевой» крови ЦСЖ от первой к третьей пробирке будет постепенно очищаться (соответственно, число эритроцитов от пробирки к пробирке будет уменьшаться), а при внутричерепном кровоизлиянии ЦСЖ во всех трех пробирках будет окрашена одинаково. Но более надежный дифференциальный признак — наличие ксантохромии (результат деградации гемоглобина из распавшихся эритроцитов), которая появляется спустя 2–4 часа от момента кровоизлияния. Следует учитывать, что ксантохромия бывает также результатом гипербилирубинемии или повышенного содержания белка (> 1 г/л). Прозрачность ЦСЖ оценивают, сравнивая ее с водой. При повышенном содержании белка (> 1 г/л) ЦСЖ выглядит желтоватой, а при наличии 200–300 лейкоцитов в 1 мкл становится мутноватой. При метастазах меланомы или желтухе ЦСЖ может быть темной. Клеточный состав ЦСЖ нужно исследовать как можно быстрее (при комнатной температуре лейкоциты быстро распадаются, и уже спустя полчаса их число уменьшится наполовину). При наличии примеси крови исходное число лейкоцитов в ЦСЖ можно рассчитать, исходя из того, что при нормальной картине крови на каждые 700 эритроцитов приходится примерно 1 лейкоцит (при анемии должны быть внесены коррективы).
Увеличение числа клеток в ЦСЖ (плеоцитоз) может происходить за счет нейтрофилов или лимфоцитов. Значительный нейтрофильный плеоцитоз характерен для бактериальной инфекции, лимфоцитарный — для вирусных и хронических воспалительных заболеваний. Однако на ранней стадии развития гнойного менингита цитоз может быть невысоким, с преобладанием лимфоцитов, тогда как при серозном менингите в ЦСЖ могут преобладать нейтрофилы, и лишь повторная люмбальная пункция (через 10–12 часов) позволяет избежать диагностической ошибки. Увеличение числа лейкоцитов отмечается после субарахноидального кровоизлияния и тромбоза венозных синусов. Эозинофилы характерны для паразитарных заболеваний. Многие органические заболевания ЦНС сопровождаются небольшим плеоцитозом. Во всех случаях плеоцитоза, даже если клеточный состав нехарактерен для инфекционного заболевания, необходимо тщательное бактериологическое исследование ЦСЖ. При карциноматозе мозговых оболочек плеоцитоз обычно не превышает 100 клеток в 1 мкл.
Уровень глюкозы в ЦСЖ в норме составляет 50–60 % содержания глюкозы в крови (в норме 2,8–3,9 ммоль/л). При гипергликемии относительно низкий уровень глюкозы (например, при бактериальном менингите) можно принять за нормальный, поэтому, чтобы оценить этот показатель, нужно знать содержание глюкозы в крови. Снижение содержания глюкозы — возможный признак бактериального, туберкулезного, грибкового или канцероматозного менингитов.
Содержание белка в ЦСЖ в норме составляет от 0,2 до 0,45 г/л. В норме около 70 % белка ЦСЖ составляет альбумин и около 12 % — g-глобулины. Белки в ЦСЖ попадают из плазмы путем селективного транспорта или же синтезируются в самом подпаутинном пространстве. Поэтому повышение концентрации белка в ЦСЖ может возникать как в результате общего нарушения иммунологического статуса в организме, так и в результате нарушения гематоэнцефалического барьера, замедленной реабсорбции или повышенного локального синтеза иммуноглобулинов (Ig). Содержание белка нарастает при менингитах и энцефалитах, нейросифилисе, карциноматозе и некоторых других формах опухолей головного мозга. При опухолях спинного мозга или блокаде субарахноидального пространства содержания белка может повышаться в 10–20 раз. Значительное увеличение уровня белка отмечается при синдроме Гийена — Барре (начиная со 2-й недели заболевания), хронической воспалительной демиелинизирующей полиневропатии. При наличии примеси крови в ликворе исходное содержание белка можно рассчитать, учитывая, что при прибавлении 700 эритроцитов уровень белка повышается на 0,1 г/л. Повышение Ig может наблюдаться и при нормальном содержании общего белка в ЦСЖ. Так, повышение Ig обнаруживается при рассеянном склерозе, синдроме Гийена — Барре, нейросифилисе. Скорость синтеза Ig в подпаутинном пространстве может быть выражена ликворным индексом IgG. Он определятся как соотношение IgG в ликворе/в сыворотке. В норме ликворный индекс колеблется от 0 до 0,7. Этот индекс у 70 % больных с клинически достоверным рассеянным склерозом превышает 0,7. Обнаружение олигоклональных IgG методом изоэлектрического фокусирования ликвора также весьма существенно для диагностики рассеянного склероза. Однако выявление олигоклональных групп IgG не является специфичным только для рассеянного склероза. Они выявляются при других заболеваниях ЦНС воспалительной и инфекционной природы. Показатели ЦСЖ при различных состояниях представлены в табл. 1.
Методы обнаружения возбудителя. Решающую роль в диагностике и лечении инфекционных болезней играет определение возбудителя. Обнаружить возбудитель в организме больного можно путем непосредственной микроскопии, бактериологического посева, биологической пробы на животных, вирусологических, серологических методов исследования и ДНК-диагностики.
Для микроскопии и бактериологических посевов используют кровь, ЦСЖ, мочу, слизь из носа и глотки, кал, различные патологические выделения. Количество выросших колоний при микробиологических исследованиях зависит от числа посеянных микроорганизмов и их жизнеспособности к моменту посева. Это означает, что объем и количество ЦСЖ, направленной на микробиологическое исследование, и быстрота ее доставки непосредственно отражаются на результатах исследования. При подозрении на бактериальную инфекцию производят окрашивание приготовленного мазка по Граму. Для исключения туберкулеза осадок ЦСЖ, полученный при центрифугировании, окрашивают на кислотоустойчивые микроорганизмы. При подозрении на грибковое поражение препарат обрабатывают тушью. Обнаружение возбудителя в ликворе (бактериоскопически или методом посева) является абсолютным доказательством соответствующей инфекционной болезни ЦНС. Следует учесть, что при микроскопии мазка ЦСЖ далеко не всегда можно обнаружить возбудителя, при бактериологических посевах материала необходимо время для получения роста микроорганизмов (не менее 72 часов), а, например, рост микобактерий туберкулеза можно получить в культуре не ранее пятой недели, что затрудняет своевременную диагностику.
Биологическая проба на животных применяется, главным образом, при зоонозах. Кроме того, биологическая проба является единственным достоверным лабораторным подтверждением ботулизма.
Вирусологические методы исследования очень трудоемкие и длительные, что не позволяет широко применять их для диагностики.
Для идентификации вирусов, а также ряда бактерий используют серологические методы, в основе которых лежит прямое взаимодействие специфических антител с антигеном. С помощью антител, содержащихся в диагностических иммунных сыворотках, могут быть идентифицированы самые разнообразные антигены, в том числе и патогенных микроорганизмов. Серологические реакции дают возможность судить не только о динамике накопления антител в процессе заболевания, но и о напряженности иммунитета, возникающего после профилактических прививок.
На практике наиболее широко применяются реакции нейтрализации, связывания комплемента, агглютинации, преципитации, нейтрализации и др.
Однако наиболее точными являются серологические реакции с участием меченых антигенов или антител — метод флюоресцирующих антител (МФА) и иммуноферментного анализа (ИФА) (G.T. Wolker et al., 1995).
Принцип МФА состоит во взаимодействии антигена и антитела, меченного флюорохромом. Последний обладает свойством люминесцировать в потоке ультрафиолетовых лучей и не влияет на специфичность антител. Результаты учитываются фотометрически. МФА является экспресс-методом, который позволяет уже через 2–3 часа установить с достаточной степенью точности этиологический диагноз. Так, при клещевом энцефалите максимальное число положительных результатов МФА определяется в первые 3 дня болезни.
ИФА (в иностранной литературе — ELISA) также основан на использовании меченых антител. Принцип метода состоит в обнаружении антигена, фиксированного на определенном носителе специфическими глобулинами, мечеными ферментами. Фермент выявляется различными субстратами, дающими с ним характерное окрашивание, интенсивность которого пропорциональна количеству исследуемого антигена. Результаты могут учитываться как визуально, так и инструментально (фотометрически). К настоящему времени разработаны различные варианты ИФА: прямой, непрямой, конкурентный, одинарный и двойной сэндвич-методы и другие его модификации, что позволяет определять отдельные фракции иммуноглобулинов, в частности IgM. Это особенно важно не только для ранней диагностики ряда инфекционных заболеваний (клещевой энцефалит, болезнь Лайма, гепатиты, герпинфекции и др.), но и для установления сроков заражения (цитомегаловирусная инфекция, токсоплазмоз, гепатиты В, С и др.).
В современной практике успешно применяются методы ДНК-диагностики. Их специфичность достигает 100 %, а чувствительность — 75–98 %. Методы ДНК-диагностики по праву считаются самыми быстрыми, чувствительными и экономичными методами не только диагностики, но и контроля за проводимым лечением. Они позволяют выделить возбудитель при самых низких концентрациях в исследуемом материале, могут использоваться при серонегативных реакциях (например, у больных СПИДом), и результат готов в течение нескольких часов (К.Т. Момыналиев, В.М. Говорун, 2000; A.M. Wang, P.E. Mark, 1990).
К методам ДНК-диагностики относят амплификационные технологии, гибридизацию ДНК, методы ДНК-чипов и оптические сенсоры. Следует отметить, что методы ДНК-диагностики не исключают, а лишь дополняют спектр традиционных методов, используемых в микробиологической и вирусологической диагностике в настоящее время.
Амплификационные технологии. В настоящее время наиболее широко используется полимеразная цепная реакция (ПЦР) как для научных исследований, так и в практическом здравоохранении. В основе метода лежит амплификация (многократное умножение, синтез) специфического для данного вида возбудителя фрагмента ДНК. Синтезируемый в ходе ПЦР продукт можно детектировать различными способами. Одним из самых простых, эффективных и распространенных способов является электрофорез. Существуют и другие методы, позволяющие проанализировать образующийся в результате реакции амплификации продукт. К числу таких методов следует отнести жидкостную хроматографию и масс-спектроскопию.
По существу, специфичность ПЦР определяется праймерами и составляет 96–100 %. Такой высокий показатель обусловлен тем, что в исследуемом материале выявляется уникальный, характерный только для данного вида возбудителя фрагмент ДНК. Однако возможен небольшой процент ложноположительных реакций, связанных прежде всего с перекрестно-реагируемыми антигенами, которые могут присутствовать в исследуемом материале, а также техническими погрешностями, ингибиторами реакций и т.д.
К существующим модификациям ПЦР относят:
1. Обратная транскриптаза ПЦР (ОТ-ПЦР). В ряде случаев механизм простой ПЦР не пригоден для идентификации РНК. Вместе с тем хорошо известно, что геномы многих вирусов состоят из молекул РНК, и вследствие этого идентификация РНК-вирусов, таких как ВИЧ, представляется актуальной задачей. ОТ-ПЦР позволяет определять РНК-содержащие вирусы.
2. Мультипраймерная ПЦР осуществляет процесс коамплификации нескольких ДНК-матриц в одной реакционной среде с использованием нескольких пар праймеров, что позволяет проводить скрининг по нескольким инфекционным возбудителям, определять одновременно наличие в биопробе комплекса факторов вирулентности и резистентности к антибактериальным и противовирусным препаратам.
3. Гнездовая ПЦР является одной из наиболее распространенных и высокочувствительных модификаций метода ПЦР. В методе используется две пары праймеров с последовательным определением специфического фрагмента ДНК.
4. Метод in situ (IS-ПЦР) в отличие от обычной ПЦР позволяет не только специфически амплифицировать какую-либо последовательность ДНК, но и локализовать ее внутри клетки. Такая способность метода IS-ПЦР делает его неоценимым как в исследовании латентных вирусных инфекций и экспрессии генов в клетке, так и в оценке эффективности новых лекарственных средств на клеточном и молекулярном уровнях.
Кроме ПЦР, к амплификационным технологиям относят лигазную цепную реакцию, которая широко используется в диагностике туберкулеза и некоторых других инфекционных агентов, содержащих ДНК; амплификацию с вытеснением цепи (SDA), реакции опосредованной амплификации (NASA, NAS, 3SR).
Помимо этих методов, используемых для амплификации ДНК-матрицы, необходимо выделить методы гибридизации ДНК (т.е. взаимодействия комплементарных цепей нуклеиновых кислот). В этих методах используются специфические зонды, которые соединены с субстратом или ферментом. В результате происходит многократное усиление образующегося сигнала, регистрируемого тем или иным способом в ходе определения. К числу таких методик следует отнести метод «разветвленной» ДНК (bDNA), основанный на гибридизации исходной матрицы с разветвленной пробой, содержащей несколько реакционно-способных групп, участвующих в процессе детекции. Кроме того, широко используется для скрининга некоторых инфекционных агентов, таких как вирус папилломы человека, хламидий, ЦМВ, метод иммунологического захвата гибрида ДНК/РНК с последующей иммунохимической детекцией.
Для целей практической ДНК-диагностки, кроме вышеперечисленных методик, применяются также и другие технологии, позволяющие решить проблему установления характерных свойств биообъекта, например, его принадлежность к определенному штамму, наличие факторов вирулентности и т.д. К ним относят ДНК-чипы и оптические биосенсоры. Технология ДНК-чипов основана на гибридизации неизвестной нуклеотидной последовательности с расположенными в определенном порядке известными ДНК-последовательностями, иммобилизованными на поверхности стекла или кремния (ДНК-чип) с последующей детекцией. Однако на сегодняшний день нуклеотидная последовательность большинства геномов не расшифрована. Следовательно, то количество информации о генах индивидуального организма, которое можно заложить в ДНК-чип, ограничено, что, в свою очередь, препятствует более широкому применению методов ДНК-чипов. Оптические биосенсоры основаны на ДНК-чипах, но являются открытыми системами, позволяющими проводить наблюдения в реальном режиме времени, что оставляет исследователям больше возможностей для манипуляций, изучения и анализа интересующих генов.
Для методов ДНК-диагностики, в частности ПЦР, наиболее рациональным и эффективным является их применение для обнаружения микроорганизмов, трудно культивируемых в лабораторных условиях, атипичных форм бактерий, а также внутриклеточных паразитов и микроорганизмов, способных длительно персистировать в организме хозяина без клинических симптомов. Особое место в этом ряду занимают микобактерии туберкулеза, некоторые вирусы, а также прионы.
Пункция спинного мозга при менингите
Представленная информация не предназначена для самолечения. Не гарантируется ее точность и применимость в вашем случае. Обращайтесь к врачам-специалистам!
Люмбальная пункция при подозрении на менингит — воспаление оболочек спинного и головного мозга — назначается практически всегда. Определить без нее возбудителя болезни удается только в тех случаях, когда на коже пациента выступает характерная сыпь.
Взятие пробы ликвора — спинномозговой жидкости — позволяет с точностью выявить природу недуга (бактериальную либо вирусную) и, соответственно, составить схему эффективного лечения.
Процедура имеет не только диагностическую целесообразность. За счет изъятия небольшого количества ликвора повышенное внутричерепное давление, вызывающее мучительные головные боли, снижается.
Как выполняется пункция при менингите?
Пациента укладывают на бок, просят притянуть ноги к груди и лежать неподвижно. Сохранение нужной позы контролирует ассистент доктора.
Целевой участок в поясничном отделе дезинфицируют. Затем на его уровне делается прокол спинномозгового канала специальной иглой. Игла вводится в субарахноидальное пространство.
Пациент испытывает далеко не самые приятные ощущения, но на фоне общего тяжелого состояния они не воспринимаются как большой шок.
Процедура проходит быстро — в течении каких-нибудь семи-десяти минут.
Далее больного на каталке отвозят в палату.
При некоторых формах менингита пункции делаются не для установления диагноза и не для снижения давления, а в первую очередь для прямого введения антибиотика. К примеру, многократное эндолюмбальное введение стрептомицина является основным лечебным мероприятием при туберкулезном воспалении оболочек спинного мозга.
Опасна ли спинномозговая пункция?
Бытует обывательское мнение о том, что данная процедура часто делает человека инвалидом — дескать, врач может неловко затронуть нервные окончания, и ноги будут парализованы.
Не следует верить подобным утверждениям. Прокол выполняется в такой зоне, которая слабо иннервирована. Такое осложнение, как паралич, крайне маловероятно. В худшем случае осложнениями окажутся менингеальные оболочечные симптомы:
- боли в месте прокола;
- тошнота;
- рвота.
Пункция может привести к нежелательным последствиям разве что при наличии противопоказаний для ее выполнения. К числу последних относятся: осевое смещение мозга, окклюзионная гидроцефалия, патологии свертывания крови.
Многократные пункции (как при упомянутом выше туберкулезном менингите) впоследствии способны привести к развитию имплантационных холестеатом спинномозгового канала. Но — это осложнение все-таки лучше, чем летальный исход в результате прогрессирующего воспаления оболочек спинного мозга.
Что происходит при люмбальной пункции (спинномозговой пункции)? — InformedHealth.org
Во время люмбальной пункции (также известной как спинномозговая пункция) небольшое количество спинномозговой жидкости (CSF) извлекается из спинномозгового (позвоночного) канала с помощью специальной иглы. Эта жидкость окружает головной и спинной мозг, действуя как амортизатор. После извлечения спинномозговая жидкость анализируется в лаборатории. Это может помочь обнаружить заболевания головного и спинного мозга.
Когда выполняются люмбальные пункции?
Люмбальные проколы могут быть полезны при попытке подтвердить или исключить следующие состояния:
-
Менингит (воспаление оболочек головного и спинного мозга)
-
Энцефалит (воспаление самой ткани головного мозга)
-
Кровотечение в головном мозге
-
Деменция
-
Миелит (воспаление спинного мозга)
-
Лейкемия (рак крови)
-
Аутоиммунные заболевания
aris Пункции также могут использоваться для лечения: например, лекарства, такие как местные анестетики, антибиотики или лекарства от рака, можно вводить через иглу для поясничной пункции.Это позволяет лекарству попадать в нервную систему напрямую, а не через кровоток. Такое применение местных анестетиков называется спинальной анестезией. - Deutsche Gesellschaft für Neurologie (DGN). Diagnostik und Therapie des postpunktionellen und spontanen Liquorunterdruck-Syndroms. S1-Leitlinie. Сентябрь 2012 г. (AWMF-Leitlinien; Volume 030 — 113).
-
Mattle H, Mumenthaler M. Neurologie. Штутгарт: Тиме; 2012.
-
Petereit HF, Wick M. Liquordiagnostik: Leitlinien und Methodenkatalog der Deutschen Gesellschaft für Liquordiagnostik und Klinische Neurochemie, Heidelberg: Springer; 2007 г.
-
Reiber H, Liquordiagnostik. В: Томас Л. Труда и диагностика. TH Books Verlagsgesellschaft. Франкфурт; 2005.
-
Zettl U, Klinische Liquordiagnostik. Берлин: Де Грюйтер. 2009.
-
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения.Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Вы можете найти подробное описание того, как наша информация о здоровье создается и обновляется в наши методы.
-
Менингит (воспаление оболочек головного и спинного мозга)
-
Энцефалит (воспаление самой ткани головного мозга)
-
Кровотечение в головном мозге
-
Деменция
-
Миелит (воспаление спинного мозга)
-
Лейкемия (рак крови)
-
Аутоиммунные заболевания
aris Пункции также могут использоваться для лечения: например, лекарства, такие как местные анестетики, антибиотики или лекарства от рака, можно вводить через иглу для поясничной пункции.Это позволяет лекарству попадать в нервную систему напрямую, а не через кровоток. Такое применение местных анестетиков называется спинальной анестезией. - Deutsche Gesellschaft für Neurologie (DGN). Diagnostik und Therapie des postpunktionellen und spontanen Liquorunterdruck-Syndroms. S1-Leitlinie. Сентябрь 2012 г. (AWMF-Leitlinien; Volume 030 — 113).
-
Mattle H, Mumenthaler M. Neurologie. Штутгарт: Тиме; 2012.
-
Petereit HF, Wick M. Liquordiagnostik: Leitlinien und Methodenkatalog der Deutschen Gesellschaft für Liquordiagnostik und Klinische Neurochemie, Heidelberg: Springer; 2007 г.
-
Reiber H, Liquordiagnostik. В: Томас Л. Труда и диагностика. TH Books Verlagsgesellschaft. Франкфурт; 2005.
-
Zettl U, Klinische Liquordiagnostik. Берлин: Де Грюйтер. 2009.
-
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения.Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Вы можете найти подробное описание того, как наша информация о здоровье создается и обновляется в наши методы.
- Номер ссылки: HEY-509/2018
- Отделения: Неврология
- Вас попросят лечь на бок, согнув колени к животу, или сесть на край кровати, наклонившись вперед. Медсестра может помочь вам склонить голову к груди.
- Нижнюю часть спины промывают дезинфицирующим средством для очистки кожи.
- Затем вам сделают инъекцию местного анестетика, чтобы обезболить пораженную область. Это может вызвать укол на несколько секунд.
- Врач осторожно введет иглу в пространство в нижней части спины, ниже конца спинного мозга.Вам нужно будет стоять очень неподвижно, чтобы игла не двигалась. Когда игла входит в спину, вы можете почувствовать толчок. Если вы чувствуете боль, сообщите об этом врачу.
- После этого будет взят образец спинномозговой жидкости, который будет отправлен в лабораторию для анализа.
- Затем вам на спину наденут небольшую повязку.
- Слабость или онемение в руке или ноге
- недержание мочи или запор новое
- головная боль, которая не проходит в положении лежа
- высокая температура (38ºC и выше)
- свитшоты
- путаница
- Отвращение к яркому свету
- вы должны иметь возможность дать свое согласие
- вам должно быть предоставлено достаточно информации, чтобы вы могли принять решение
- вы должны действовать по собственной воле, а не под сильным влиянием другого человека
- Забор спинномозговой жидкости для лабораторного анализа
- Измерьте давление спинномозговой жидкости
- Инъекционные препараты для спинномозговой анестезии, химиотерапевтические препараты или другие лекарства
- Вводить краситель (миелография) или радиоактивные вещества (цистернография) в спинномозговую жидкость для получения диагностических изображений потока жидкости
- Серьезные бактериальные, грибковые и вирусные инфекции, включая менингит, энцефалит и сифилис
- Кровотечение вокруг мозга (субарахноидальное кровоизлияние)
- Некоторые виды рака головного или спинного мозга
- Некоторые воспалительные состояния нервной системы, такие как рассеянный склероз и синдром Гийена-Барре
- Головная боль после люмбальной пункции. Около 40 процентов людей, перенесших люмбальную пункцию, впоследствии заболевают головной болью из-за утечки жидкости в близлежащие ткани. Головная боль обычно начинается от нескольких часов до двух дней после процедуры и может сопровождаться тошнотой, рвотой и головокружением. Головные боли после люмбальной пункции могут длиться от нескольких часов до недели и более.
- Дискомфорт или боль в спине. После процедуры вы можете почувствовать боль или нежность в пояснице.Боль может распространяться по задней части ног.
- Кровотечение. Кровотечение может возникать рядом с местом прокола или, реже, в эпидуральное пространство.
- Грыжа ствола мозга. Повышенное давление внутри черепа (внутричерепное) из-за опухоли головного мозга или другого объемного образования может привести к сдавлению ствола мозга после удаления образца спинномозговой жидкости. Компьютерная томография (КТ) или МРТ перед люмбальной пункцией может быть проведена, чтобы определить, есть ли признаки повышенного внутричерепного давления.Это осложнение встречается редко.
- Перед введением иглы в нижнюю часть спины вводится местный анестетик, чтобы обезболить место прокола.Во время инъекции местный анестетик будет на короткое время ужалить.
- Тонкая полая игла вводится между двумя нижними позвонками (поясничная область), через спинномозговую оболочку (твердую мозговую оболочку) и в позвоночный канал. Во время этой части процедуры вы можете почувствовать давление в спине.
- Когда игла окажется на месте, вас могут попросить немного изменить ее положение.
- Измеряется давление спинномозговой жидкости, отбирается небольшое количество жидкости и снова измеряется давление.При необходимости вводится лекарство или вещество.
- Иглу удаляют и место прокола закрывают повязкой.
- Планирую отдохнуть. Сразу после процедуры вам нужно будет полежать на спине не менее 4 часов. Вам также следует попробовать немного кофеина в течение следующих нескольких часов.
- Примите обезболивающее. Безрецептурный обезболивающий препарат, содержащий ацетаминофен, может помочь уменьшить головную боль или боль в спине.
- Общий вид. Спинномозговая жидкость обычно прозрачная и бесцветная. Если он мутный, желтый или розовый, это может указывать на инфекцию.
- Белок (общий белок и наличие определенных белков). Повышенный уровень общего белка — более 45 миллиграммов на децилитр (мг / дл) — может указывать на инфекцию или другое воспалительное состояние. Конкретные лабораторные значения могут отличаться от медицинского учреждения к медицинскому учреждению.
- Лейкоциты. Спинальная жидкость обычно содержит до 5 мононуклеарных лейкоцитов (лейкоцитов) на микролитр. Увеличение числа может указывать на инфекцию. Конкретные лабораторные значения могут отличаться от медицинского учреждения к медицинскому учреждению.
- Сахар (глюкоза). Низкий уровень глюкозы в спинномозговой жидкости может указывать на инфекцию или другое состояние.
- Микроорганизмы. Наличие бактерий, вирусов, грибков или других микроорганизмов может указывать на инфекцию.
- Раковые клетки. Присутствие аномальных клеток в спинномозговой жидкости, таких как опухоли или незрелые клетки крови, может указывать на определенные типы рака.
- Каковы мои дальнейшие шаги на основании результатов?
- Какого рода дальнейших действий мне следует ожидать?
- Существуют ли какие-либо факторы, которые могли повлиять на результаты этого теста и, следовательно, повлиять на результаты?
- Придется ли мне когда-нибудь повторить тест?
- Спинальная пункция позволяет быстро диагностировать серьезные и опасные для жизни заболевания.
- Менингит можно диагностировать только с помощью спинномозговой пункции.
- Результаты спинномозговой пункции могут предотвратить воздействие неправильных или несоответствующих лекарств ребенку.
- Спинальная пункция может вызывать у родителей дискомфорт и вызывать эмоциональные страдания.
- Инфекция — это риск любой инвазивной процедуры.
- Иногда могут возникать головные боли и кровотечения.
- Недоношенные или больные дети могут испытывать снижение частоты сердечных сокращений или сатурацию кислорода во время процедуры, и им может потребоваться дополнительный кислород.
Что нужно сделать, чтобы подготовиться?
Перед тем, как сделать люмбальную пункцию, врач проверит, нормально ли свертывается у вас кровь. Это важно для предотвращения кровотечения, которое может повредить нервы вокруг места введения. Если вы принимаете лекарства, влияющие на свертываемость крови, сообщите об этом своему врачу.
Иногда врач проверяет ваше внутричерепное (мозговое) давление, чтобы убедиться, что оно не слишком высокое. Обычно это делается путем исследования глазного дна (задней части глаза) или, что реже, путем рентгеновского исследования головного мозга (компьютерная томография черепа, ККТ).
Если это не чрезвычайная ситуация, вы должны быть проинформированы о цели процедуры и любых связанных с ней рисках по крайней мере за один день.
Что включает в себя процедура?
Люмбальные пункции обычно делают в больницах, но в настоящее время некоторые неврологи выполняют их в своей практике амбулаторно.Врач вводит тонкую полую иглу в нижнюю часть поясничного отдела позвоночника, обычно между 3-м и 4-м или 4-м и 5-м поясничными позвонками. Остистые отростки этих позвонков в нижней части позвоночника легко прощупываются через кожу. Чтобы освободить место для иглы, позвонки должны быть максимально раздвинуты, поэтому пациента просят наклониться вперед. Самый простой способ сделать это — выгнуть спину вперед, сидя или лежа на бок.
Кожа вокруг места введения дезинфицируется и обезболивается под местной анестезией.Вставив иглу между двумя позвонками, врач проталкивает ее примерно на три-четыре сантиметра в сторону спинного мозга. Затем спинномозговая жидкость автоматически перетекает через полую иглу в стерильный контейнер. Обычно собирают от 10 до 15 миллилитров жидкости. Затем иглу осторожно удаляют, а место введения покрывают повязкой, слегка надавливая на нее, чтобы рана быстрее зажила. В общей сложности люмбальная пункция занимает около 15 минут.
После этого важно полежать не менее часа, отдохнуть около 24 часов и выпить много жидкости.Через несколько часов ваш врач осмотрит место введения и проверит, можете ли вы двигать ногами. Это делается в случае, если кровотечение из позвоночного канала давит на нервы. После люмбальной пункции вы обычно остаетесь в больнице или практикуете не менее одного часа, но чаще до четырех часов, в зависимости от того, сколько спинномозговой жидкости было извлечено и использовалась ли пункция для лечения.
Люмбальная пункция в поясничном (поясничном) отделе позвоночника
Что можно узнать при люмбальной пункции?
Анализируется цвет спинномозговой жидкости (ЦСЖ) и ее отдельных компонентов.СМЖ обычно прозрачна как вода. Окрашенная в кровь или мутная спинномозговая жидкость может быть признаком кровотечения или воспаления в головном мозге. Любые изменения количества клеток в спинномозговой жидкости или состава его компонентов (например, белков, глюкозы и лактата) проверяются в лаборатории. ЦСЖ также проверяется на наличие бактерий, вызывающих менингит, или белков, которые могут быть признаком некоторых типов деменции.
Какие риски?
Серьезные осложнения этой процедуры возникают редко.Спинномозговой канал в нижней части поясничного отдела позвоночника содержит жидкость только потому, что спинной мозг заканчивается дальше вверх. Это означает, что нельзя повредить спинной мозг в области поясничного отдела позвоночника.
Вы можете на короткое время почувствовать некоторую боль, когда вводится игла или если игла касается нервного корешка глубже в ткани. Боль затем перейдет в ногу, но сразу же исчезнет.
Через несколько часов или даже дней после люмбальной пункции у вас могут возникнуть головные боли, тошнота, учащенное сердцебиение или низкое кровяное давление.Это известно как «головная боль после люмбальной пункции». Но эти последствия обычно проходят сами по себе примерно через пять дней. Головные боли обычно облегчаются, когда вы ложитесь.
В очень редких случаях после люмбальной пункции могут возникнуть воспаления, кровотечения или другие осложнения, требующие лечения в стационаре.
Люмбальные проколы не следует выполнять, если кожа в месте введения воспалена, если внутричерепное давление слишком высокое или существует повышенный риск кровотечения.
Источники
Что происходит при люмбальной пункции (спинномозговой пункции)? — InformedHealth.org
Во время люмбальной пункции (также известной как спинномозговая пункция) небольшое количество спинномозговой жидкости (CSF) извлекается из спинномозгового (позвоночного) канала с помощью специальной иглы. Эта жидкость окружает головной и спинной мозг, действуя как амортизатор. После извлечения спинномозговая жидкость анализируется в лаборатории. Это может помочь обнаружить заболевания головного и спинного мозга.
Когда выполняются люмбальные пункции?
Люмбальные проколы могут быть полезны при попытке подтвердить или исключить следующие состояния:
Что нужно сделать, чтобы подготовиться?
Перед тем, как сделать люмбальную пункцию, врач проверит, нормально ли свертывается у вас кровь. Это важно для предотвращения кровотечения, которое может повредить нервы вокруг места введения. Если вы принимаете лекарства, влияющие на свертываемость крови, сообщите об этом своему врачу.
Иногда врач проверяет ваше внутричерепное (мозговое) давление, чтобы убедиться, что оно не слишком высокое. Обычно это делается путем исследования глазного дна (задней части глаза) или, что реже, путем рентгеновского исследования головного мозга (компьютерная томография черепа, ККТ).
Если это не чрезвычайная ситуация, вы должны быть проинформированы о цели процедуры и любых связанных с ней рисках по крайней мере за один день.
Что включает в себя процедура?
Люмбальные пункции обычно делают в больницах, но в настоящее время некоторые неврологи выполняют их в своей практике амбулаторно.Врач вводит тонкую полую иглу в нижнюю часть поясничного отдела позвоночника, обычно между 3-м и 4-м или 4-м и 5-м поясничными позвонками. Остистые отростки этих позвонков в нижней части позвоночника легко прощупываются через кожу. Чтобы освободить место для иглы, позвонки должны быть максимально раздвинуты, поэтому пациента просят наклониться вперед. Самый простой способ сделать это — выгнуть спину вперед, сидя или лежа на бок.
Кожа вокруг места введения дезинфицируется и обезболивается под местной анестезией.Вставив иглу между двумя позвонками, врач проталкивает ее примерно на три-четыре сантиметра в сторону спинного мозга. Затем спинномозговая жидкость автоматически перетекает через полую иглу в стерильный контейнер. Обычно собирают от 10 до 15 миллилитров жидкости. Затем иглу осторожно удаляют, а место введения покрывают повязкой, слегка надавливая на нее, чтобы рана быстрее зажила. В общей сложности люмбальная пункция занимает около 15 минут.
После этого важно полежать не менее часа, отдохнуть около 24 часов и выпить много жидкости.Через несколько часов ваш врач осмотрит место введения и проверит, можете ли вы двигать ногами. Это делается в случае, если кровотечение из позвоночного канала давит на нервы. После люмбальной пункции вы обычно остаетесь в больнице или практикуете не менее одного часа, но чаще до четырех часов, в зависимости от того, сколько спинномозговой жидкости было извлечено и использовалась ли пункция для лечения.
Люмбальная пункция в поясничном (поясничном) отделе позвоночника
Что можно узнать при люмбальной пункции?
Анализируется цвет спинномозговой жидкости (ЦСЖ) и ее отдельных компонентов.СМЖ обычно прозрачна как вода. Окрашенная в кровь или мутная спинномозговая жидкость может быть признаком кровотечения или воспаления в головном мозге. Любые изменения количества клеток в спинномозговой жидкости или состава его компонентов (например, белков, глюкозы и лактата) проверяются в лаборатории. ЦСЖ также проверяется на наличие бактерий, вызывающих менингит, или белков, которые могут быть признаком некоторых типов деменции.
Какие риски?
Серьезные осложнения этой процедуры возникают редко.Спинномозговой канал в нижней части поясничного отдела позвоночника содержит жидкость только потому, что спинной мозг заканчивается дальше вверх. Это означает, что нельзя повредить спинной мозг в области поясничного отдела позвоночника.
Вы можете на короткое время почувствовать некоторую боль, когда вводится игла или если игла касается нервного корешка глубже в ткани. Боль затем перейдет в ногу, но сразу же исчезнет.
Через несколько часов или даже дней после люмбальной пункции у вас могут возникнуть головные боли, тошнота, учащенное сердцебиение или низкое кровяное давление.Это известно как «головная боль после люмбальной пункции». Но эти последствия обычно проходят сами по себе примерно через пять дней. Головные боли обычно облегчаются, когда вы ложитесь.
В очень редких случаях после люмбальной пункции могут возникнуть воспаления, кровотечения или другие осложнения, требующие лечения в стационаре.
Люмбальные проколы не следует выполнять, если кожа в месте введения воспалена, если внутричерепное давление слишком высокое или существует повышенный риск кровотечения.
Источники
Рассеянный склероз: лечение спинномозговой пункции
Во многих, если не в большинстве случаев, рассеянный склероз (РС) можно диагностировать на основании симптомов человека, а также МРТ головного и спинного мозга.Но когда неврологический осмотр и МРТ не дают окончательных результатов, иногда делают спинномозговую пункцию, также известную как люмбальная пункция, чтобы подтвердить или подтвердить диагноз РС, говорит Барбара Гиссер, доктор медицины, специалист по рассеянному склерозу из Pacific Neuroscience. Институт и заслуженный профессор клинической неврологии Медицинской школы Дэвида Геффена Калифорнийского университета в Лос-Анджелесе.
СВЯЗАННЫЕ С: Достижения в диагностике рассеянного склероза
При спинномозговой пункции образец спинномозговой жидкости — жидкости, окружающей головной и спинной мозг — отбирается и анализируется на наличие специфических антител и белков, характерных для рассеянного склероза.Однако вы не можете на 100% подтвердить или исключить рассеянный склероз на основании спинномозговой пункции, — объясняет доктор Гиссер. «Даже при отрицательном результате спинномозговой пункции около 10 процентов людей с рассеянным склерозом имеют нормальную спинномозговую жидкость. И если он положительный, другие вещи [кроме рассеянного склероза] могут привести к положительному результату », — говорит она.
Как и любая инвазивная процедура, спинномозговая пункция сопряжена с определенными рисками, и врачи должны взвесить эти риски с потенциальными преимуществами при ее заказе.
Спинальная пункция
Перед тем, как вам сделают спинномозговую пункцию, ваш врач назначит анализы крови, чтобы проверить наличие кровотечений или нарушений свертывания крови.Если вы принимаете антикоагулянты или обезболивающие, такие как ибупрофен и аспирин, сообщите об этом своему врачу. Вероятно, вам придется прекратить их прием перед процедурой.
Спинальная пункция чаще всего проводится в амбулаторных условиях. Вам будет предложено надеть медицинский халат и либо лечь на бок, подтянув колени, либо сесть, наклонившись вперед, на устойчивой поверхности. Эти положения сгибают вашу спину и расширяют промежутки между позвонками, что упрощает введение иглы.
Ваша спина будет вымыта и покрыта стерильной простыней, а в нижнюю часть спины будет введен местный анестетик, чтобы обезболить место прокола.Обычно это единственная болезненная часть процедуры. «Спинальные пункции обычно неудобны, но редко очень болезненны», — отмечает Гиссер.
Когда игла, используемая для удаления спинномозговой жидкости, вводится через мембрану позвоночника в позвоночный канал, вы можете почувствовать давление в спине, но эта часть процедуры обычно безболезненна. Некоторые люди могут чувствовать жжение и нервные боли при введении иглы. Вас могут попросить немного изменить положение, чтобы врач мог правильно установить иглу.Затем небольшое количество спинномозговой жидкости собирается в стерильный контейнер и отправляется в лабораторию для анализа.
После удаления иглы на место входа накладывается повязка, и перед тем, как покинуть медицинское учреждение, вы полежите некоторое время. От начала до конца спинномозговая пункция занимает около получаса.
В некоторых случаях, например, если у вас избыточный вес, дегенеративное заболевание костей или деформация позвоночника, может быть рекомендована спинномозговая пункция с использованием рентгеноскопии — типа медицинской визуализации с использованием непрерывного рентгеновского снимка, — отмечает Гиссер.
Люмбальная пункция | Учебные больницы Университета Халла NHS Trust
Вы можете перевести эту страницу с помощью кнопки наушников (внизу слева), а затем выберите глобус, чтобы изменить язык страницы. Нужна помощь в выборе языка? См. Раздел «Поддерживаемые голоса и языки Browsealoud».
Введение
Эта брошюра была выпущена для того, чтобы дать вам общую информацию о люмбальной пункции.Этот буклет должен дать ответы на большинство ваших вопросов. Он не предназначен для замены разговора между вами и вашим врачом, но может служить отправной точкой для обсуждения. Если после прочтения у вас возникнут какие-либо опасения или вам потребуются дополнительные объяснения, обсудите это с членом медицинской бригады, которая за вас ухаживает.
Что такое поясничная пункция?
Люмбальная пункция (LP) — это введение небольшой иглы в позвоночник, чтобы образец жидкости, омывающей головной и спинной мозг, можно было взять для анализа.Жидкость называется спинномозговой жидкостью (CSF), и она постоянно пополняется; когда берется небольшая проба этой жидкости, она быстро заменяется.
Зачем нужна поясничная пункция?
АнализCSF может предоставить вашим врачам информацию о том, как работает головной и спинной мозг. Когда это сочетается с анамнезом, результатами осмотра и сканирования, люмбальная пункция иногда может помочь диагностировать широкий спектр неврологических состояний. Это также позволяет измерить давление спинномозговой жидкости, чтобы увидеть, находится ли оно в пределах нормы.
Подготовка к поясничной пункции
Перед люмбальной пункцией ешьте, как обычно. Когда вы прибудете на люмбальную пункцию, врач расскажет вам о процедуре и ответит на любые другие вопросы, которые могут у вас возникнуть. Убедитесь, что вы опорожняете мочевой пузырь перед процедурой, чтобы вам не было неудобно во время нее. Не садитесь за руль в день люмбальной пункции, возьмите с собой кого-нибудь, кто умеет водить машину.
Существует риск кровотечения и синяков при люмбальной пункции, и вам следует сообщить врачу, если вы принимаете антикоагулянты, такие как варфарин, дабигатрана этексилат, ривароксабан или гепарин, антиагрегантные препараты, такие как аспирин, клопидогрел и дипиридамол, или если у вас есть коагулопатия, аномальное кровотечение или нарушение свертывания крови (нарушения свертываемости крови).Обычно люмбальная пункция может быть выполнена безопасно, если вы принимаете аспирин, но с другими лекарствами или комбинациями лекарств может потребоваться временно их прекратить. Пожалуйста, сообщите своему врачу, если вы принимаете эти лекарства, прежде чем идти на процедуру.
Вы можете сообщить своему работодателю, что у вас люмбальная пункция и что вам следует воздержаться от физического труда в течение дня.
Что происходит во время поясничной пункции?
Люмбальная пункция занимает 15-20 минут.Вот что происходит:
После поясничной пункции
Вас попросят полежать ровно в течение 30 минут после люмбальной пункции, после чего вы сможете отправиться домой, если вас не обследуют на гидроцефалию нормального давления.В этом случае ожидается, что вы останетесь на несколько часов, чтобы завершить все оценки.
Пейте много жидкости, чтобы снизить вероятность развития головной боли. Если после процедуры вы действительно испытываете головную боль, вы можете лечить ее, лежа ровно и принимая обезболивающие, такие как парацетамол. Боль в спине также можно лечить с помощью обезболивающих. Повязку после люмбальной пункции можно снять на следующий день.
Избегайте физических нагрузок в течение первых 24 часов после процедуры.Вы можете вернуться к своим обычным занятиям, таким как работа и вождение, как только после этого почувствуете себя достаточно хорошо.
Дополнительная информация
Некоторые результаты анализов при люмбальной пункции могут занять несколько дней, а другие могут занять несколько недель. Вам сообщат, как и когда вы получите результаты после процедуры, а также о любых соответствующих последующих визитах, которые могут вам понадобиться. Если у вас есть какие-либо вопросы по этому поводу, вы можете связаться с секретарем вашего консультанта.
Каковы риски поясничной пункции?
Головная боль
Это наиболее частый побочный эффект, который возникает из-за снижения давления спинномозговой жидкости после удаления жидкости.Это может начаться через несколько часов или 2 дней после процедуры и длиться несколько дней. Это вызвано медленным просачиванием спинномозговой жидкости через место прокола в ткани. Это не опасно, и утечка закрывается за несколько дней. Головная боль может быть тупой или пульсирующей, а также у вас может быть ригидность в шее и тошнота. Его можно лечить, лежа на полу и принимая обезболивающие, такие как парацетамол.
Очень редко головная боль может длиться несколько недель или месяцев, и потребуется инъекция, чтобы закрыть место люмбальной пункции.Употребление большого количества жидкости и употребление соленых закусок может помочь снизить риск головной боли. Если он не проходит или становится серьезным, сообщите об этом своему врачу.
Боль в спине
После процедуры, в которую была введена инъекция местного анестетика и игла для люмбальной пункции, может возникнуть некоторая боль в спине, а также могут появиться синяки. Если после люмбальной пункции у вас возникла боль в спине, вы можете лечить ее обезболивающими препаратами, такими как парацетамол.
Покалывание в ногах
Повреждение нервов после люмбальной пункции встречается крайне редко (1 из 1000).Иногда во время процедуры нервы, которые плавают в жидкости, могут касаться сторон иглы, вызывая их стимуляцию, когда это происходит, возникает ощущение покалывания в ноге, которое длится несколько секунд.
Инфекция / лихорадка
Это очень редко. Всегда существует риск занесения инфекции, так как игла должна проходить через кожу. Риск снижается за счет очистки кожи и использования асептических методов и правил гигиены. Если у вас появятся симптомы инфекции, например повышенная температура, вы должны немедленно обратиться к терапевту.
Другие осложнения
В очень редких случаях вокруг места люмбальной пункции или вокруг мозга может образоваться сгусток крови. Это было бы очень серьезно, и для его лечения может потребоваться операция. Также были крайне редкие сообщения о стойких болях в спине, онемении и покалывании ног, потере слуха и двоении в глазах после люмбальной пункции.
Серьезные травмы из-за подобных осложнений случаются менее чем в 1 из 10 000 люмбальных проколов. Вы и ваш невролог сопоставите риски процедуры с потенциальной пользой и всегда будете следить за тем, чтобы процедура проводилась только в случае крайней необходимости.
Симптомы, о которых необходимо сообщить
Обратитесь к своему терапевту, если у вас возникнут какие-либо из следующих симптомов после выписки домой:
Затруднения при выполнении процедуры
Примерно у 1 из 20 пациентов выполнить люмбальную пункцию затруднительно.Это более вероятно у людей с тяжелым артритом позвоночника, аномальной формой позвоночника или избыточным весом. В этих обстоятельствах вам может потребоваться еще один прием и процедура, выполненная с использованием рентгеновских лучей, чтобы помочь врачу ввести иглу.
Общие рекомендации и согласие
Этот буклет должен был дать ответ на большинство ваших вопросов, но помните, что это только отправная точка для обсуждения с медицинским персоналом.
Согласие на лечение
Прежде чем любой врач, медсестра или терапевт осмотрит или лечит вас, они должны получить ваше согласие или разрешение.Чтобы принять решение, вам необходимо получить от медицинских работников информацию о предлагаемом вам лечении или обследовании. Вы всегда должны задавать им больше вопросов, если вы чего-то не понимаете или хотите получить дополнительную информацию.
Информация, которую вы получаете, должна касаться вашего состояния, доступных вам альтернатив, а также наличия рисков и преимуществ. Важно то, что ваше согласие является подлинным или действительным .Это означает:
Информация о вас
Мы собираем и используем вашу информацию, чтобы предоставить вам уход и лечение. В рамках вашего лечения информация о вас будет передана членам медицинской бригады, с некоторыми из которых вы можете не встретиться.Ваша информация также может быть использована для помощи в обучении персонала, для проверки качества нашего обслуживания, для управления и планирования медицинских услуг, а также для помощи в исследованиях. По возможности мы используем анонимные данные.
Мы можем передавать соответствующую информацию другим организациям здравоохранения, которые предоставляют вам услуги. Вся информация считается строго конфиденциальной и не передается никому, кому она не нужна. Если у вас есть какие-либо вопросы, обратитесь к своему врачу или к лицу, за которым вы ухаживаете.
В соответствии с Общим регламентом защиты данных и Законом о защите данных 2018 года мы несем ответственность за сохранение конфиденциальности любой имеющейся у нас информации о вас.Для получения дополнительной информации посетите следующую страницу: Конфиденциальная информация о вас.
Если вам или вашему опекуну нужна информация о вашем здоровье и благополучии, а также о вашем уходе и лечении в другом формате, например, крупным шрифтом, шрифтом Брайля или аудио, из-за инвалидности, нарушения или сенсорной потери, сообщите об этом сотруднику, и это можно устроить.
Люмбальная пункция — доктор в Порт-Гуроне, Мичиган
Люмбальная пункция (спинномозговая пункция) выполняется в пояснице, в области поясницы.Во время люмбальной пункции между двумя поясничными костями (позвонками) вводится игла, чтобы взять образец спинномозговой жидкости — жидкости, окружающей головной и спинной мозг, чтобы защитить их от травм.
Люмбальная пункция может помочь диагностировать серьезные инфекции, такие как менингит; расстройства центральной нервной системы, такие как синдром Гийена-Барре и рассеянный склероз; или рак головного или спинного мозга. Иногда врачи используют люмбальную пункцию для введения обезболивающих или химиотерапевтических препаратов в спинномозговую жидкость.
Почему это сделано
Люмбальную пункцию можно сделать по телефону:
Информация, полученная при люмбальной пункции, может помочь в диагностике:
Риски
Хотя люмбальная пункция считается безопасной, она сопряжена с определенными рисками.К ним относятся:
Как вы готовитесь
Перед люмбальной пункцией ваш врач задает вопросы о вашей истории болезни, проводит физический осмотр и назначает анализы крови, чтобы проверить, есть ли у вас какие-либо нарушения свертываемости крови или кровотечения. Ваш врач может также порекомендовать компьютерную томографию, чтобы определить, есть ли у вас аномальный отек в мозгу или вокруг него.
Сообщите своему врачу, если вы принимаете разжижающие кровь или другие антикоагулянты. Примеры включают варфарин (Coumadin, Jantoven), клопидогрель (Plavix) и некоторые безрецептурные обезболивающие, такие как аспирин, ибупрофен (Advil, Motrin и другие) или напроксен (Aleve).Также сообщите своему врачу, если у вас аллергия на какие-либо лекарства, например, обезболивающие (местные анестетики).
Что вас ждет
Вы лежите на боку, подтянув колени к груди, или сидите, наклонившись вперед, на устойчивой поверхности. Эти положения сгибают вашу спину, расширяя промежутки между позвонками и облегчая врачу введение иглы. Спину промывают антисептическим мылом или йодом и накрывают стерильной простыней.
Во время процедуры
Процедура обычно длится около 45 минут. Ваш врач может предложить лечь после процедуры.
После процедуры
Результаты
Образцы спинномозговой жидкости отправляются в лабораторию для анализа. При исследовании спинномозговой жидкости лаборанты проверяют ряд вещей, в том числе:
Результаты лабораторных исследований объединяются с информацией, полученной во время теста, например, с данными о давлении спинномозговой жидкости, чтобы помочь установить возможный диагноз.
Ваш лечащий врач обычно дает результаты в течение нескольких дней, но это может занять больше времени. Спросите своего врача, когда он или она ожидают получить результаты вашего теста.
Запишите вопросы, которые вы хотите задать своему врачу. Не стесняйтесь задавать вопросы или говорить, если вы не понимаете того, что говорит ваш врач. Вы можете задать следующие вопросы:
Люмбальная пункция (спинномозговая пункция) | Процедура и побочные эффекты
Примечание : приведенная ниже информация является только общим руководством.Условия и способ проведения тестов могут различаться в разных больницах. Всегда следуйте инструкциям врача или местной больницы.
Что такое люмбальная пункция?
Люмбальная пункция (иногда называемая спинномозговой пункцией) — это процедура, при которой для исследования берут образец спинномозговой жидкости (ЦСЖ). ЦСЖ — это жидкость, окружающая головной и спинной мозг. Этот тест в основном используется для диагностики менингита (инфекции мозговых оболочек — структуры, окружающей головной и спинной мозг).Он также используется для диагностики некоторых других заболеваний головного и спинного мозга.
Как делается люмбальная пункция?
В большинстве случаев люмбальная пункция выполняется как экстренная процедура для быстрой диагностики менингита. В некоторых случаях это делается амбулаторно по другим причинам.
Обычно вы лежите на диване на боку, прижав колени к груди. Иногда это делается, когда вы сидите и наклоняетесь вперед на подушках. Врач очистит область вашей поясницы антисептиком.Затем они вводят немного местного анестетика в небольшой участок кожи, расположенный над пространством между двумя нижними костями позвоночника (позвонками). Сначала это немного пощипывает, но потом кожа немеет.
Затем врач проталкивает иглу через кожу и ткани между двумя позвонками в пространство вокруг спинного мозга, которое заполнено спинномозговой жидкостью. Поскольку кожа обезболивается местным анестетиком, большинство людей не чувствуют боли. Вы можете почувствовать давление при введении иглы. Однако у некоторых людей действительно возникает острое ощущение в спине или ноге, когда вводят иглу.
Персонал Blausen.com, «Blausen gallery 2014», Медицинский журнал Викиверситета, через Wikimedia Commons
Некоторая жидкость просачивается обратно через иглу и собирается в стерильный горшок. Если у вас возможен менингит, образец этой жидкости отправляется в лабораторию для исследования под микроскопом на предмет микробов (бактерий). Его также «культивируют», чтобы увидеть, растут ли какие-либо бактерии и какого они типа. При необходимости жидкость также можно проверить на белок, сахар и другие химические вещества.Иногда врач также измеряет давление жидкости. Это делается путем прикрепления к игле специальной трубки, которая может измерять давление выходящей жидкости.
Игла обычно вводится в течение 1-2 минут. Как только будет собрано необходимое количество жидкости, игла вынимается и место введения иглы накладывается липким пластырем.
Есть ли побочные эффекты или риски при люмбальной пункции?
У некоторых людей после теста начинает болеть голова.Обычно это происходит через несколько часов. После обследования лучше всего полежать в течение нескольких часов, так как это снижает вероятность развития головной боли. Другие проблемы возникают редко — например, инфекция или кровотечение в месте введения иглы. Любое повреждение спинного или головного мозга в результате люмбальной пункции встречается редко.
Показания и преимущества спинномозговой пункции у младенцев
Люмбальная пункция, также известная как LP или спинномозговая пункция, — это процедура, которую врачи используют для сбора спинномозговой жидкости.Во время LP игла вводится между костями нижней части спины и в позвоночник. Затем извлекается небольшое количество спинномозговой жидкости и игла извлекается.
Сама мысль о спинномозговой пункции может пугать многих людей, ощущение которой может только усиливаться, когда речь идет о ребенке. Но, по правде говоря, когда это выполняется профессионалом, имеющим опыт в педиатрии, это часто скорее неудобно, чем болезненно.
Показания
Большинство люмбальных проколов у младенцев делают для выявления менингита, инфекции мембран, выстилающих мозг и позвоночник (так называемые мозговые оболочки).Менингит — очень серьезная инфекция, и только спинномозговая пункция может окончательно подтвердить болезнь.
Многие родители удивляются, когда узнают, что их ребенку требуется спинномозговая пункция, особенно если ребенок не выглядит таким больным. Но этот тест считается жизненно важным, поскольку определенные причины менингита, такие как стрептококковые бактерии группы B, не всегда проявляются классическими признаками заболевания. Это важно, поскольку отсутствие симптомов не делает состояние менее серьезным.Проведя ЛП, врач может быстро подтвердить диагноз и назначить правильный курс лечения.
Помимо менингита, спинномозговые пункции могут использоваться как средство терапии, а не диагностики. Это включает в себя лечение состояния, называемого гидроцефалией, при котором жидкость накапливается в головном мозге, чаще всего у детей с тяжелым внутрижелудочковым кровотечением. В таких случаях врачи могут использовать спинномозговую пункцию для слива избыточной крови и жидкости, чтобы предотвратить или отсрочить необходимость в шунт.
Преимущества
Люмбальная пункция — это инвазивная процедура, требующая тщательной консультации, чтобы убедиться, что она уместна и безопасна, особенно для недоношенных детей. Решение, делать это или нет, никогда не бывает легким выбором.
К преимуществам люмбальной пункции относятся:
Риски и осложнения
Есть несколько потенциальных рисков, связанных с LP.
Как выполняется процедура
В зависимости от ситуации, родитель может или не может быть допущен в комнату во время LP.Процедура занимает около 30 минут и включает в себя введение тонкой иглы между костями нижнего отдела позвоночника.
Младенцев часто кладут на бок, подложив колени под подбородок. Новорожденных можно сидеть вертикально, подвернув. Как только ребенок будет правильно размещен, нижняя часть позвоночника будет очищена антисептиком. Врач, выполняющий процедуру, будет носить стерильные перчатки, чтобы предотвратить заражение.
