Варикозный дерматит — Команда врачей доктора А. Н. Бегма
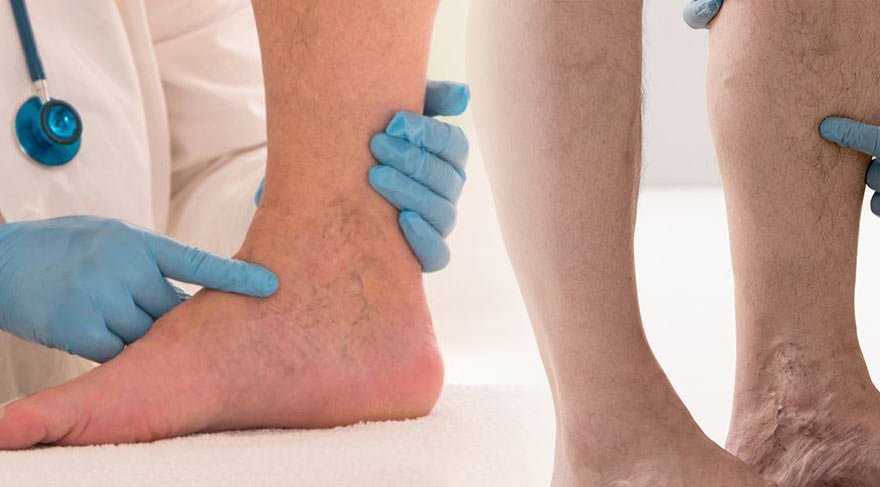
Варикозный дерматит встречается нечасто. Появляется он при длительном течении варикозной болезни с осложнением — хронической венозной недостаточностью. У варикозного дерматита есть еще одно название – варикозная экзема. Это дерматологическое (кожное) осложнение варикозной болезни нижних конечностей. Варикозный дерматит вызывает неприятные и длительные страдания и в результате этого осложнения варикоза на коже ноги может образоваться трофическая язва. Лечение трофической язвы долгое, сложное, трудозатратное. Это инвалидизирующее состояние, вызывающее длительную нетрудоспособность. Причина варикозного дерматита нижних конечностей –варикозная болезнь, одна из самых распространенных сосудистых проблем человечества. В России хроническим заболеванием вен нижних конечностей страдает более 30 миллионов человек. Женщины болеют чаще чем мужчины. Заболеванию подвержены в основном люди старшей возрастной группы. Варикозный дерматит проявляется в финальной стадии варикозного расширения вен нижних конечностей.
У варикозной экземы следующие симптомы: кожный зуд и отечность ног, усиливающиеся во второй половине дня. Кожа становится сухой, краснеет, температура пораженного участка повышается, к зуду присоединяется «сверлящая» боль ноющего характера и непреодолимее желание почесать воспаленную кожу, что часто и делают пациенты. В результате расчесов повреждаются кожные покровы, и через микротравмы в ткани попадает инфекция, развивается экзема или варикозный дерматит нижних конечностей. Если вовремя не начать лечение, то это может привести к образованию длительно незаживающей трофической язвы. Сама варикозная трофическая язва при неправильном лечении, особенно народными средствами, что так любят делать пожилые люди, может вызвать флегмону, которая переходит в гангрену и спасти конечность становится невозможно.
Чем же любят лечиться наши пациенты? В интернете много народных способов и методик лечения варикозных язв и варикозного дерматита: начиная от капустного листа и различных мазей приготовленных на основе хозяйственного мыла и скипидара, заканчивая использованием пиявок. В этот же ряд можно поставить любимую многими мазь «Спасатель». Самолечение может привести к непоправимым и необратимым последствиям. Часто неправильное лечение варикозного дерматита нижних конечностей осложняется тромбофлебитом поверхностных вен или тромбозом глубоких вен. При таких состояниях происходит резкое нарушение венозного оттока, усиливается отек. Происходит сдавливание сосудов и тканей жидкостью, затрудняется кровоснабжение нижних конечностей, и патологический процесс начинает развиваться стремительно, приводя к гангрене.
В первую очередь необходима гигиена конечности. Многие больные считают, что конечность, пораженную воспалительным процессом нельзя мыть. Это неправильно! Ноги нужно ежедневно мыть с мылом под проточной водой. После чего проводится обработка участка воспаления антисептиками, затем накладывают повязку с мазью, либо специальное гипоаллергенное раневое покрытие. Сейчас, в аптеках большое разнообразие антисептических растворов. Это Мирамистин, Октенидерм, Пронтосан. По нашему мнению, это одни из самых эффективных антисептиков, на них не бывает аллергии. Нельзя использовать «окрашенные» средства такие как Капли Кастеллани или фукарцин, раствор бриллиантового зеленого (зеленка), йододосодержашие медикаменты: Бетадин, Йодопирон, Йодинол. Они обладают сильным раздражающим действием и усиливают аллергическое воспаление.
Лекарственная терапия направлена на улучшение венозного оттока с целью убрать отеки, уменьшение воспаления, болевого компонента и аллергической реакции. Флеботоники хорошо устраняют отечный синдром, улучшают венозный кровоток в ногах за счет усиления тонуса вен. Препараты этой группы широко известны -Флебодиа, Детралекс, Троксевазин, Аскорутин, Эскузан. Для борьбы с воспалением применяют нестероидные противовоспалительные средства, такие как Нимесил, Диклофенак, Ксефокам, Дексалгин. Кроме выраженного противовоспалительного действия у эти препараты обладают обезболивающим эффектом. Для борьбы с аллергией используют антигистаминные или противоаллергические лекарства: Эриус, Кестин, Диазолин. Лучше всего снимает аллергические реакции при варикозном дерматите нижних конечностей Диазолин.
Флеботоники хорошо устраняют отечный синдром, улучшают венозный кровоток в ногах за счет усиления тонуса вен. Препараты этой группы широко известны -Флебодиа, Детралекс, Троксевазин, Аскорутин, Эскузан. Для борьбы с воспалением применяют нестероидные противовоспалительные средства, такие как Нимесил, Диклофенак, Ксефокам, Дексалгин. Кроме выраженного противовоспалительного действия у эти препараты обладают обезболивающим эффектом. Для борьбы с аллергией используют антигистаминные или противоаллергические лекарства: Эриус, Кестин, Диазолин. Лучше всего снимает аллергические реакции при варикозном дерматите нижних конечностей Диазолин.
В случае присоединения инфекции назначают системную антибактериальную терапию опираясь на результаты посева из раны. При попадании в рану стрептококка развивается рожистое воспаление, при котором резко ухудшается общее состояние пациента вплоть до острой почечной недостаточности.
Обязательным в процессе лечения считается умеренная нагрузка ног. Это могут быть как прогулки на свежем воздухе, скандинавская ходьба, велотренажер в домашних условиях. Единственное нужно помнить, что все нагрузки, их длительность, периодичность должны быть обсуждены с доктором, любые занятия спортом не нужно осуществлять преодолевая боль. Борьба с лишним весом и нормализация питания. Для уменьшения калоража, диета должна быть белково-растительной, с полным игнорированием углеводов. Нужно максимально исключить из рациона продукты, вызывающие аллергию: цитрусовые, содержащие в своем составе глютен, казеин. Лучше всего чтобы основу питания составляли салаты, мясо, рыба, морепродукты, сало, при этом не должно быть молочных продуктов, сладостей и хлеба.
Это могут быть как прогулки на свежем воздухе, скандинавская ходьба, велотренажер в домашних условиях. Единственное нужно помнить, что все нагрузки, их длительность, периодичность должны быть обсуждены с доктором, любые занятия спортом не нужно осуществлять преодолевая боль. Борьба с лишним весом и нормализация питания. Для уменьшения калоража, диета должна быть белково-растительной, с полным игнорированием углеводов. Нужно максимально исключить из рациона продукты, вызывающие аллергию: цитрусовые, содержащие в своем составе глютен, казеин. Лучше всего чтобы основу питания составляли салаты, мясо, рыба, морепродукты, сало, при этом не должно быть молочных продуктов, сладостей и хлеба.
Для профилактики осложнений варикозной болезни необходимо проходить регулярные обследования у врача-флеболога. Для точной диагностики венозной системы проводят ультразвуковое ангиосканирование. При наличии изменений в бассейне большой подкожной вены, где чаще всего и возникает варикозный дерматит, необходимо проводить удаление измененного участка вены.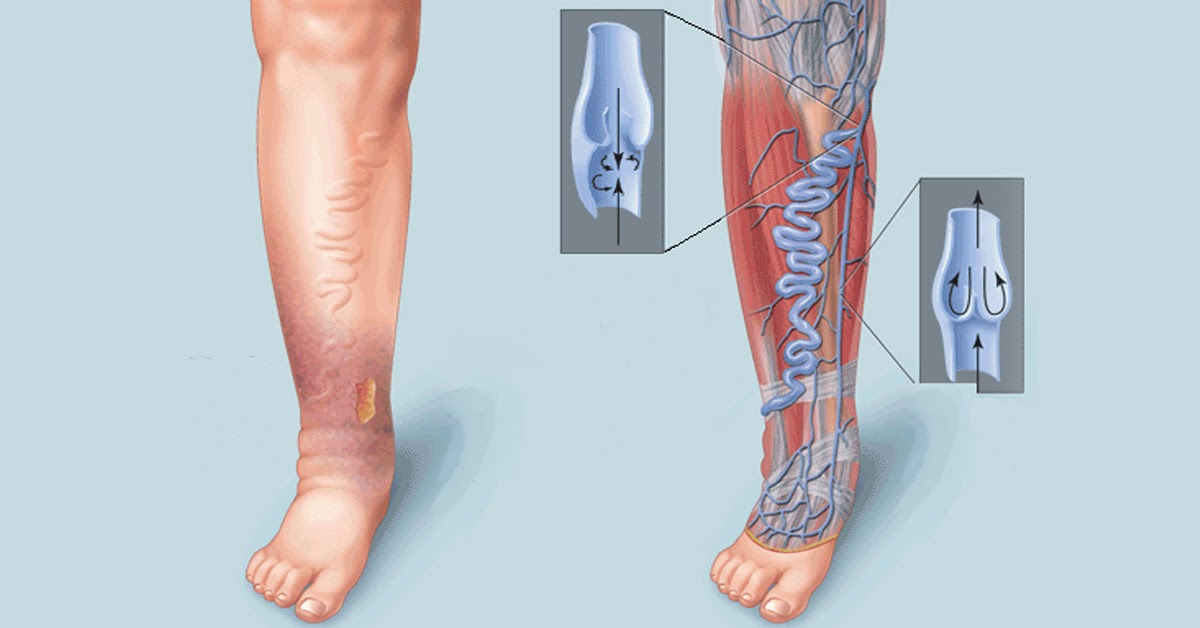 Для лечения варикозной болезни проводится пенная склеротерапия, когда в просвет сосуда вводится пена, и вена склеивается и выключается из кровотока, либо эндовазальная лазерная абляция, и сосуд под действием лазера коагулируется и стенки его склеиваются, с течением времени этот участок рассасывается.
Для лечения варикозной болезни проводится пенная склеротерапия, когда в просвет сосуда вводится пена, и вена склеивается и выключается из кровотока, либо эндовазальная лазерная абляция, и сосуд под действием лазера коагулируется и стенки его склеиваются, с течением времени этот участок рассасывается.
Необходимо носить свободную одежду из натуральных тканей, лучше всего из хлопка. Регулярно стирать и хорошо прополаскивать от порошка или моющего средства, что также может быть причиной раздражения кожи и возникновения экземы.
Предупредить осложнения и победить болезнь сможет только специалист!
Не занимайтесь самолечением, обращайтесь за консультацией к флебологу!
Варикозный дерматит — причины, симптомы, диагностика и лечение
Варикозный дерматит
 Воспалительные изменения сочетаются с варикозными венами, гиперпигментацией, липодерматосклерозом и трофическими язвами. Диагноз устанавливают по клиническим данным, в трудных случаях проводят УЗДС вен, биопсию кожи с гистологическим анализом. Лечение предполагает медикаментозную коррекцию (системную, местную), компрессионную терапию, инвазивные вмешательства.
Воспалительные изменения сочетаются с варикозными венами, гиперпигментацией, липодерматосклерозом и трофическими язвами. Диагноз устанавливают по клиническим данным, в трудных случаях проводят УЗДС вен, биопсию кожи с гистологическим анализом. Лечение предполагает медикаментозную коррекцию (системную, местную), компрессионную терапию, инвазивные вмешательства.Общие сведения
Варикозный дерматит (застойный, гравитационный дерматит, варикозная экзема) характерен для 2,7–10% пациентов с венозной недостаточностью нижних конечностей. Обычно с ним сталкиваются люди после 50 лет – в этой группе распространенность патологии составляет 6–7%, но увеличивается с каждым десятилетием. В пожилом и старческом возрасте изменения на коже встречаются уже в 20–22% случаев. Гендерные и географические различия неоднозначны: имея относительный перевес у женщин-европеек, застойная экзема показывает значительную распространенность среди мужчин индийской национальности.
Варикозный дерматит
Причины
Главной причиной кожной патологии при гравитационном дерматите признана хроническая венозная недостаточность. Она вызывает комплекс нарушений, которые у ряда пациентов провоцируют воспалительный экзематозный процесс. На развитие болезни влияют следующие факторы:
- Трофические язвы. Вокруг язвенных дефектов возникает вторичный периульцерозный дерматит. Его развитию способствуют гиперчувствительность к препаратам местного действия, мацерация кожи при наложении мазевых повязок.
- Травмы и хирургические вмешательства. В условиях венозного застоя повреждение кожных покровов при травмах и хирургических вмешательствах ухудшает защитные свойства эпителия, ускоряет развитие воспалительного процесса, углубляет трофические расстройства.
- Сенсибилизация к микробам. Варикозную экзему называют разновидностью микробной, указывая на этиологическую связь с аллергизацией организма к антигенам резидентной и транзиторной флоры (золотистого стафилококка, бета-гемолитического стрептококка, дрожжеподобных грибков).
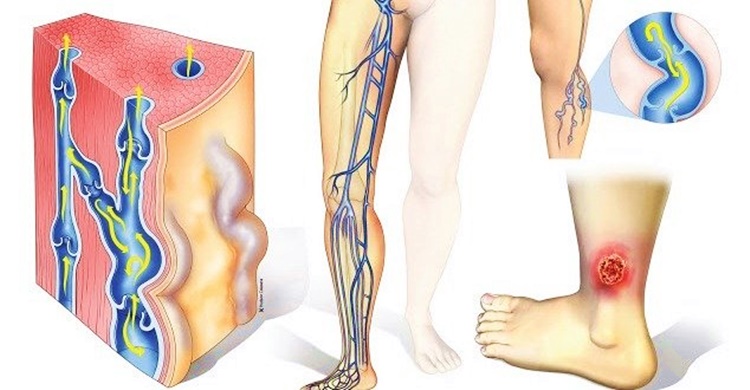
- Глубокие тромбозы и тромбофлебиты. Частота дерматита возрастает при указании в анамнезе на случаи глубоких тромбозов и тромбофлебита. Заболевания сопровождаются клапанной деструкцией, поддерживающей венозную гипертензию даже после реканализации стеноза.
К немодифицируемым факторам риска дерматита относят женский пол, наследственную предрасположенность (ассоциацию с антигенами HLA-B22HLA-Cw1). Неблагоприятное влияние оказывают ожирение, а также особенности образа жизни: гиподинамия, работа, связанная с длительным стоянием.
Патогенез
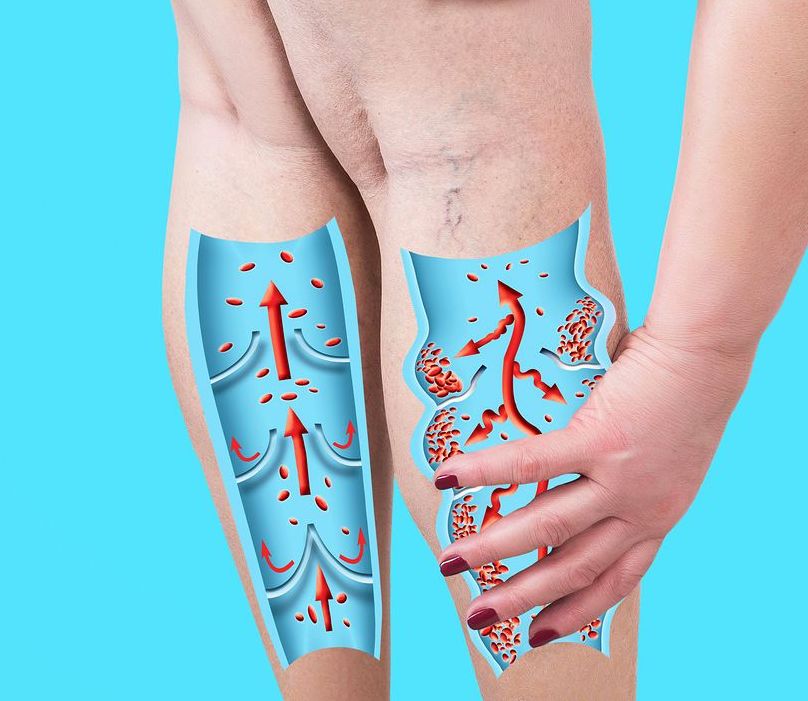
Механизм развития варикозного дерматита изучен достаточно хорошо. Дерматологические расстройства во многом объясняются эндотелиальной дисфункцией и воспалением. Важнейшая роль отводится венозной гипертензии с повышением гидростатического давления, усилением капиллярной проницаемости, экстравазацией эритроцитов и плазменных белков. Это провоцирует отек периваскулярных тканей, отложение в них гемосидерина, образование гиалиновых манжет.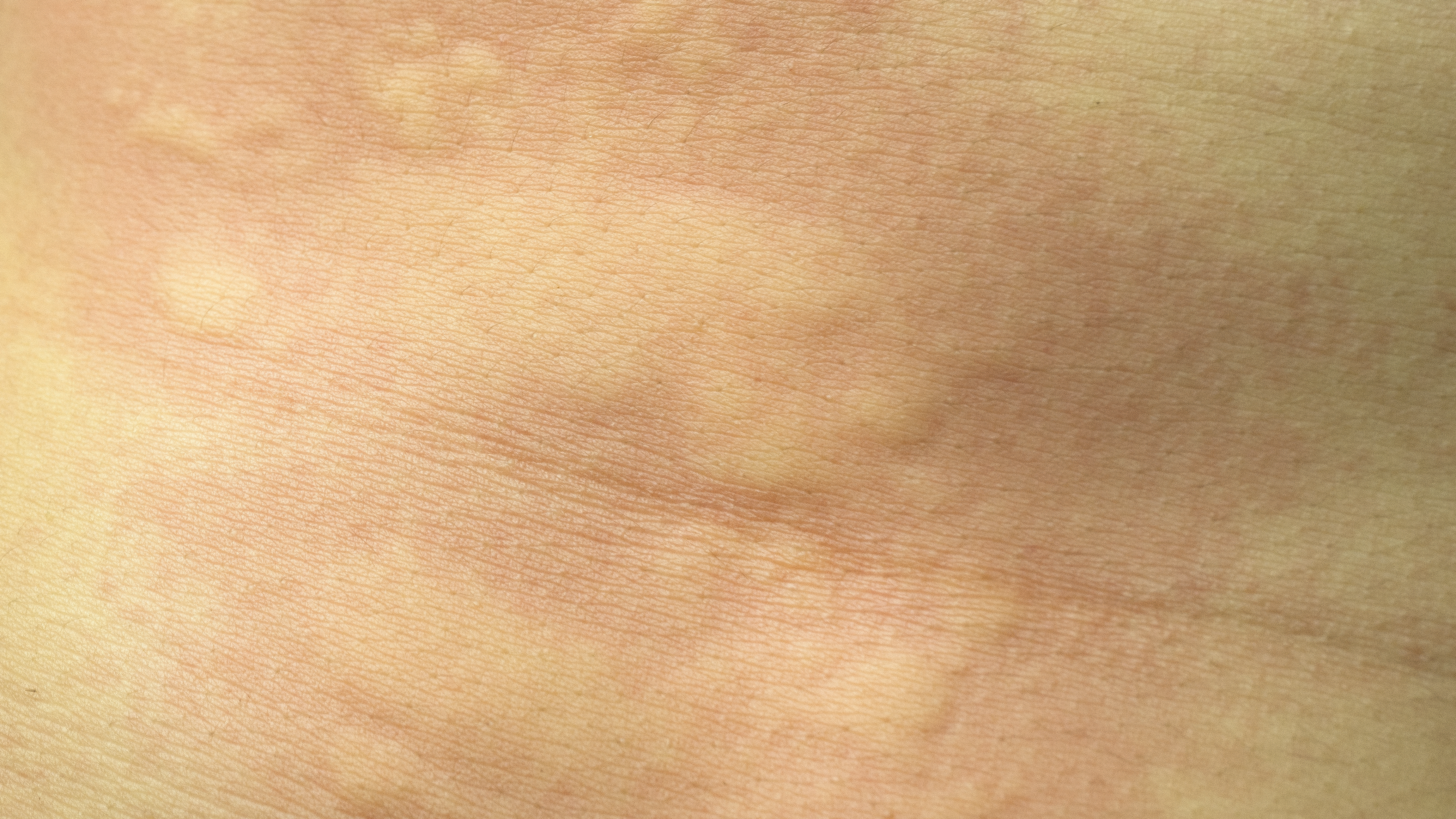 Так формируется микроангиопатия, нарушающая диффузию кислорода и питательных веществ.
Так формируется микроангиопатия, нарушающая диффузию кислорода и питательных веществ.
Замедление кровотока сопровождается лейкоцитарной адгезией, активацией нейтрофилов и макрофагов. Проникая в ткани, клеточные элементы высвобождают провоспалительные медиаторы, протеазы, активные формы кислорода, инициируя перикапиллярное воспаление. Ионы железа из отложений гемосидерина усиливают перекисное окисление липидов, активируют матриксные металлопротеиназы, создавая своеобразный порочный круг. Накопление в микроциркуляторном русле тромбоцитов с нарушением баланса коагуляции и фибринолиза запускают процесс локального тромбоза.
Последующий дисбаланс в капиллярной сети провоцирует фиброз и ремоделирование тканей, липодерматосклероз. Наблюдается дисфункция лимфатических сосудов, образуются звездчатые склеротические зоны, обедненные капиллярами (белая атрофия). Эти же процессы позже инициируют формирование язвенных дефектов. Кожному воспалению свойственна эпидермальная дисфункция (нарушение барьерных свойств, гиперпролиферация, десквамация), что ведет к развитию астеотической (сухой) экземы и присоединению микробной флоры.
Классификация
Застойный дерматит входит в структуру хронических венозных заболеваний по международной классификации CEAP, учитывающей клинические, этиологические, анатомические и патофизиологические критерии. Патологию относят к группе C4 (кожные изменения), состоящей из двух подгрупп – C4a (гиперпигментация, экзема) и C4b (белая атрофия, дерматосклероз). В практической флебологии различают несколько форм варикозного дерматита:
- Острый и хронический. Согласно клинической стадийности, во многих случаях патология протекает остро, с развернутой симптоматикой. Абортивные варианты встречаются реже. Переходя в хроническую стадию, процесс характеризуется периодическими обострениями и ремиссиями.
- Первичный и вторичный. Возникая на внешне неизмененной коже либо с признаками гемосидероза (но без трофических язв), экзема считается первичной. Вторичный дерматит называют периульцерозным, формирующимся вокруг участков активного язвообразования.
- Неосложненный и осложненный. Гладкое течение патологии наблюдается на ранних стадиях воспалительного процесса. Осложнения обусловлены прогрессированием застойных и воспалительных явлений при несвоевременной и неадекватной терапии.
В дополнение к перечисленному, учитывается степень выраженности кожных проявлений (локализованные, распространенные). Представленная классификация способствует более четкому формулированию клинического диагноза, и, как следствие, выбору правильной лечебной тактики.
Симптомы варикозного дерматита
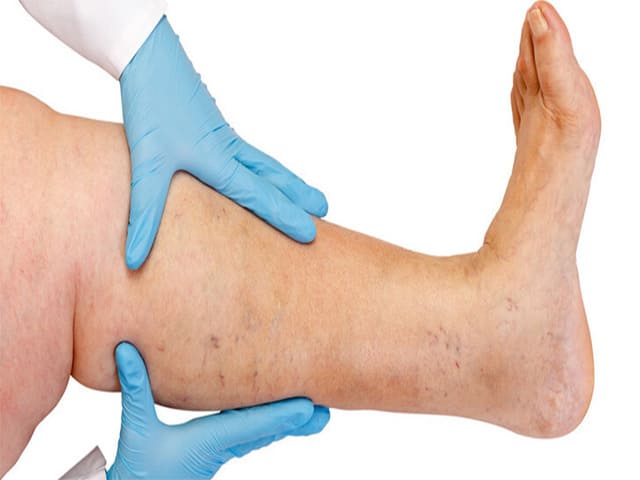
Признаки заболевания обычно возникают на коже внутренней поверхности нижней трети голени. Иногда процесс распространяется на латеральные участки, голеностопный сустав, стопу. Как симптом венозной недостаточности сначала появляется мягкий отек, более выраженный в вечернее время. Застойные явления сопровождаются пятнистой коричневой пигментацией, возникающей из-за отложения гемосидерина. Кожа выглядит сухой и чешуйчатой, появляется зуд.
Кожа выглядит сухой и чешуйчатой, появляется зуд.
Хотя дерматит носит диффузный характер, в ряде случаев он проявляется изолированными бляшками. Интенсивный зуд приводит к многочисленным расчесам, за которыми следуют мокнутие и корки. Высыпания носят полиморфный характер, когда на одном участке концентрируются различные элементы с четкими границами, серозной или серозно-геморрагической экссудацией. Эритематозные очаги покрываются пластинчатыми чешуйко-корками, на периферии образуются микровезикулы.
Острые формы сопровождаются зудящими бляшками с ярко выраженным экссудативным компонентом и пузырьками. Иногда на этом фоне появляются импетигинозные корки и пустулы вследствие бактериальной суперинфекции. Воспаление может переходить на подкожную клетчатку, проникая субфасциально и сопровождаясь болью. Сенсибилизация тканей к компонентам местной терапии у многих пациентов запускает вторичную диссеминацию: пятна приобретают симметричный характер, особенно на передней поверхности противоположной голени, бедрах.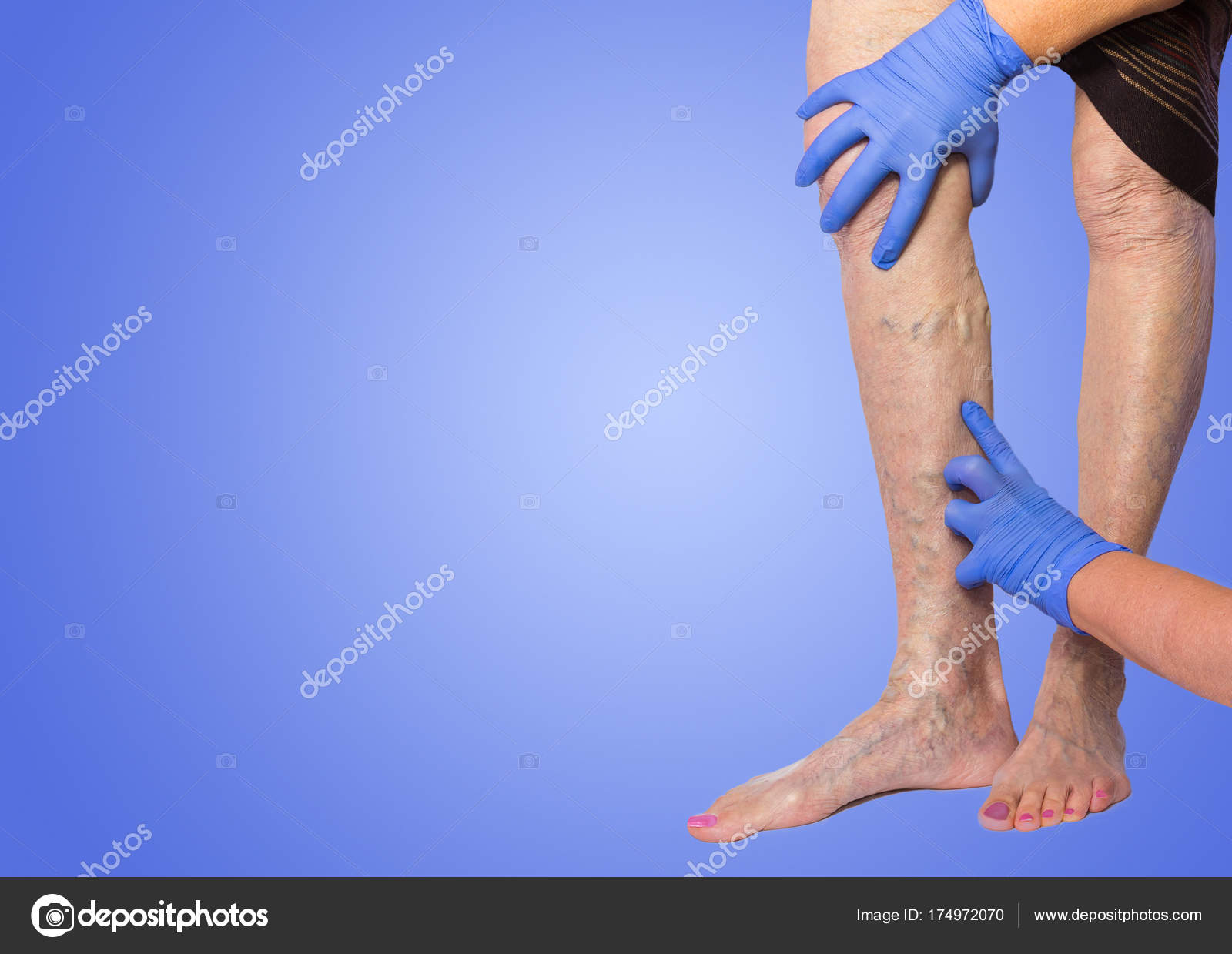 Такая экзема может охватывать верхние конечности, туловище, лицо.
Такая экзема может охватывать верхние конечности, туловище, лицо.
Для хронического варикозного дерматита характерна выраженная лихенификация. В слабо васкуляризованных участках возникают красно-цианотичные бляшки. Покрываясь грубыми чешуйками, кожа утолщается и становится неровной. Постепенно наблюдается уплотнение подкожной клетчатки и глубокой фасции – округлая манжета, сдавливающая дистальную часть голени, делает ее похожей на перевернутую бутылку шампанского. Кожа интенсивно пигментирована с белыми рубцами звездчатой формы.
Осложнения
Запоздалое или неадекватное лечение застойной экземы способствует появлению длительно не заживающих трофических язв. Нарушение целостности эпидермального барьера способствует вторичному микробному обсеменению экзематозных очагов с развитием поверхностной (импетиго) или глубокой (целлюлит, рожа) суперинфекции. К прямым следствиям варикозного дерматита относят липодерматосклероз (хронический вариант панникулита), лимфедему, белую атрофию. У 60% пациентов наблюдают аутосенсибилизацию и контактный аллергический дерматит. Патология повышает риск кератоакантомы и плоскоклеточного рака, ухудшает качество жизни, приводя к психологическим проблемам и депрессии.
У 60% пациентов наблюдают аутосенсибилизацию и контактный аллергический дерматит. Патология повышает риск кератоакантомы и плоскоклеточного рака, ухудшает качество жизни, приводя к психологическим проблемам и депрессии.
Диагностика
Заболевание выявляют на основании клинической картины с достаточно характерными кожными симптомами, возникающими на фоне явлений венозной недостаточности. При нетипичных вариантах варикозного дерматита в диагностике могут использоваться дополнительные методы:
- УЗДС вен нижних конечностей. Применяется для оценки гемодинамики или диагностики глубокого тромбоза при наличии кожных изменений без явной несостоятельности оттока. Чтобы выявить рефлюксы, ультразвуковое ангиосканирование проводят в горизонтальном и вертикальном положении пациента. При трофических нарушениях параллельно исследуют артериальную гемодинамику.
- Гистологический анализ кожных биоптатов. Показывает признаки воспалительного процесса с явлениями акантоза и гиперкератоза эпидермиса, отложением гемосидерина в дерме.
 О микроангиопатии свидетельствуют расширение и удлинение капилляров, увеличение количества коллагена IV типа в базальной мембране, образование фибриновых манжет.
О микроангиопатии свидетельствуют расширение и удлинение капилляров, увеличение количества коллагена IV типа в базальной мембране, образование фибриновых манжет.
Определенную информацию дает дерматоскопия, обнаруживающая групповые или распределенные по всему очагу клубочковые сосуды. Если симптоматика усугубляется, несмотря на активную терапию, то для выявления вероятной сенсибилизации назначают аллергические пробы. Оценку течения раневого процесса при сопутствующих язвах проводят с помощью микроскопического и культурального анализа мазков.
Иногда у хирурга-флеболога могут возникнуть трудности при дифференциальной диагностике заболевания с истинной или сухой экземой, поверхностными дерматомикозами, аллергическим контактным дерматитом. Приходится исключать и другие заболевания – B-клеточную лимфому, саркому Капоши. В этом помогают смежные специалисты (дерматолог, онколог) и результаты дополнительных исследований.
Лечение варикозного дерматита
Терапевтическая коррекция варикозной экземы предполагает воздействие на первичный процесс (хроническое заболевание вен) и кожные проявления. Пациентам показано комплексное лечение, состоящее из нескольких аспектов:
Пациентам показано комплексное лечение, состоящее из нескольких аспектов:
- Медикаментозная терапия. Системное лечение осуществляется венотониками, антибиотиками (в случае вторичного инфицирования), кортикостероидами (при затяжном течении и аутосенсибилизации). Местное лечение заключается в очистке очагов, наложении влажно-высыхающих повязок с антисептиками. При зуде эффективны топические глюкокортикоиды (в форме крема), ингибиторы кальциневрина.
- Эластическая компрессия. При выраженном отеке применяются эластические бинты короткой растяжимости. В дальнейшем показано использование трикотажных изделий (носки, чулки, колготы) с номинальным давлением 20–30 мм. рт. ст. Но при сопутствующей артериальной недостаточности компрессионная терапия противопоказана.
- Инвазивные методы. Наличие язвенных поражений является показанием для раннего оперативного лечения. Применяются эндоваскулярные техники (склеротерапия, лазерная коагуляция, радиочастотная абляция) или флебэктомия поверхностных участков.
 Отсроченная коррекция выполняется после ликвидации дерматологических проявлений.
Отсроченная коррекция выполняется после ликвидации дерматологических проявлений.
Для улучшения венозного оттока рекомендуют поднимать ноги во время сна на 15 см выше уровня сердца, выполнять упражнения лечебной гимнастики. В устранении застойной пигментации отмечена эффективность фототерапии. Отдельное внимание уделяется уходу за кожей ног – мытью с мягкими средствами, увлажнению эмолентами.
Прогноз и профилактика
Прогноз определяется причиной варикозного дерматита и его течением. Обычно заболевание принимает хроническую форму и плохо поддается излечению. Но запаздывание с активной коррекцией может стать причиной осложнений и сопутствующих расстройств, среди которых есть достаточно серьезные состояния. Общие превентивные мероприятия включают нормализацию массы тела, поддержание физической активности, ношение удобной обуви и одежды. Вторичная профилактика предполагает прием венотоников и эластическую компрессию.
Трофическая венозная экзема нижних конечностей
Трофическая венозная экзема – что это такое?Содержание:
- Трофическая венозная экзема – что это такое?
- Почему возникает трофическая венозная экзема
- Причины появления трофической венозной экземы
- Трофическая венозная экзема – это очень плохо
- Трофическая венозная экзема – симптомы
- Почему трофическая венозная экзема практически всегда появляется на нижних конечностях?
- Трофическая варикозная экзема – варианты течения
- Трофическая венозная экзема — диагностика
- Трофическая экзема, лечение в Москве
- Трофическая экзема — лечение в домашних условиях, лечение народными средствами
- Трофическая варикозная экзема – лечение без операции
- Трофическая венозная экзема — лечение лазером (ЭВЛО, ЭВЛК), лечение радиочастотой (РЧА, РЧО)
- Варикозная экзема профилактика
- Результаты лечения трофической венозной экземы.
Фото до и после лечения
- Часто задаваемые вопросы пациентов в интернете о трофической венозной экземе
Трофическая венозная экзема – это патологическое состояние, протекающее в виде аутоимунного дерматита, то есть, серозного неинфекционного воспаления кожи (по большей части сосочкового слоя дермы и эпидермиса), сопровождающееся симптомами отёка, покраснения, зуда и боли.
Трофическая венозная экзема
Венозная экзема является разновидностью и распространённой формой экземы, которая обусловлена застойными явлениями в коже, вследствие нарушения венозного оттока. Венозную экзему также называют варикозной, застойной или гравитационной. Она чаще всего имеет хроническое (рецидивирующее) течение. Патология поражает одну или обе нижние конечности в сочетании с венозной недостаточностью. В современной европейской, и наиболее востребованной ведущими специалистами, классификации хронических заболеваний вен – CEAP, данная патология обозначается как С4а.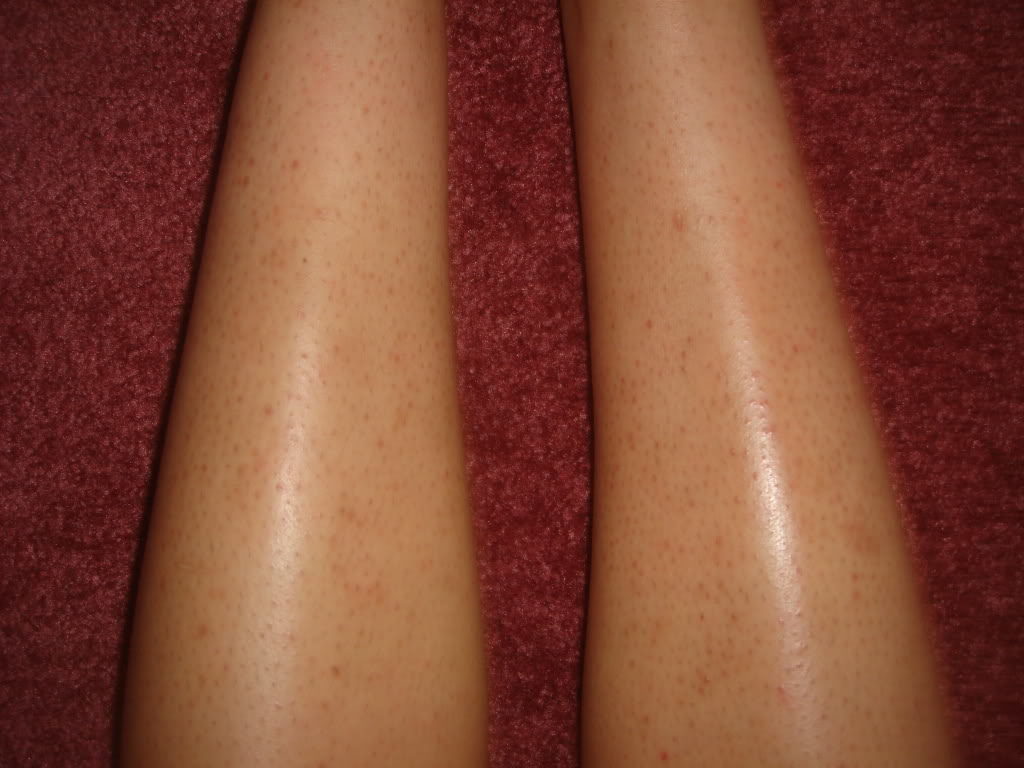 Это означает достаточно тяжёлое поражение тканей вследствие хронического венозного отёка.
Это означает достаточно тяжёлое поражение тканей вследствие хронического венозного отёка.
Почему возникает трофическая венозная экзема
Венозная экзема чаще всего наблюдается у пациентов среднего и пожилого возраста — по данным ведущих европейских дерматологов, она поражает до 20% пациентов старше 70 лет. Это связывают со следующими причинами:
- Варикозное расширение вен.
- Перенесённый тромбоз глубоких вен пораженной конечности.
- Наличием венозных трофических язв.
- Перенесённый целлюлит на пораженной конечности.
- Хронический отеком голени, усугубляемым жаркой погодой и длительным статическим положением (стоянием).
Главной же причиной появления патологии является варикозная болезнь, поэтому иногда можно встретить термин «Варикозная экзема».
Венозная экзема нетипичной локализации
Достаточно часто признаки экземы можно обнаружить и у молодых пациентов с длительным анамнезом варикозной болезни./cramp-in-leg-while-exercising--sports-injury-concept-578565472-5ad795f8875db90036db9c0f.jpg) Нет доктора, как в государственной, так и в частной клинике, который бы не наблюдал венозную экзему у пациентов до 40 лет.
Нет доктора, как в государственной, так и в частной клинике, который бы не наблюдал венозную экзему у пациентов до 40 лет.
Причины появления трофической венозной экземы
В чём же главные причины появления венозной экземы:
- Нарушение работы венозных клапанов в связи расширением венозных сосудов.
- Изменения венозного оттока, формирование патологического сброса (рефлюкса) крови.
- Патологическое депонирование крови в дистальных отделах нижних конечностей.
- Формирование атипичного иммунного ответа в коже с нарушенным кровотоком и появление реакции воспаления.
Трофическая венозная экзема – это очень плохо
Варикозная экзема имеет хроническое, рецидивирующее течение и склонность к прогрессированию. Достаточно часто можно встретить ситуацию, особенно, в государственных больницах, когда лечением венозной экземы занимаются только дерматологи. Учитывая главную этиологическую составляющую патологии, нарушение венозного оттока, лечение таких пациентов занимают годы.
Хроническая рецидивирующая экзема на правой нижней конечности
Болезнь медленно отступает, но неизменно появляется вновь. Более того, трофические изменения нижних конечностей прогрессируют, присоединяется липодерматосклероз, а затем появляется язва.
Трофическая венозная экзема – симптомы
Застойная экзема, являясь разновидностью дерматита, имеет характерные для него симптомы:
- отёк,
- покраснение,
- зуд,
- болевые ощущения.
Так же, присутствуют симптомы варикозной болезни: варикозные узлы, ультразвуковые признаки варикозной болезни.
Почему трофическая венозная экзема практически всегда появляется на нижних конечностях?
Ответ на данный вопрос кроется в патогенезе варикозной болезни, доминирующей причине венозной экземы. Варикозная болезнь поражает исключительно нижние конечности, где по градиенту гравитации именно в их дистальных отделах возникают трофические нарушения. Одним из которых является венозная экзема.
Одним из которых является венозная экзема.
Трофическая экзема нижних конечностей
Патологические экзематозные изменения в коже нижних конечностей чаще всего обусловлены именно варикозной болезнью, так как именно она является причиной нарушения венозного оттока (до 90 % по данным ведущих экспертов области).
Трофическая варикозная экзема – варианты течения
Венозная экзема имеет тенденцию к рецидивированию и хроническому течению заболевания в течение всей жизни. Также экзема прогрессирует, вовлекая всё новые участки кожного покрова, нередко происходит присоединение инфекции, что даже может привести к развитию жизнеугрожающего состояния. Если не лечить венозную патологию, ведущий фактор развития экземы, трофические изменения кожи приводят к формированию уже застойной язвы. Лечить которую много сложнее.
Трофическая венозная экзема – диагностика
Диагностика венозной экземы в государственных и частных городских медицинских учреждениях нередко начинается в кабинете дерматолога, где специалист оценивает локальные изменения кожного покрова. Здесь очень важно, чтобы пациент был вовремя направлен к хорошему флебологу. Если экзематозные изменения связаны с венозной патологией, то лечение только кожных проявлений, скорее всего, будет малоэффективно. Даже визуальный осмотр флеболога с применением всевозможных функциональных проб, часто не выявляет истинную причину патологии. На данном этапе лучшим решением будет хорошее ультразвуковое исследование вен нижних конечностей.
Здесь очень важно, чтобы пациент был вовремя направлен к хорошему флебологу. Если экзематозные изменения связаны с венозной патологией, то лечение только кожных проявлений, скорее всего, будет малоэффективно. Даже визуальный осмотр флеболога с применением всевозможных функциональных проб, часто не выявляет истинную причину патологии. На данном этапе лучшим решением будет хорошее ультразвуковое исследование вен нижних конечностей.
Ультразвуковая диагностика трофической венозной экземы
Только грамотная современная диагностика венозной системы поможет определиться с верной тактикой лечения.
Трофическая экзема, лечение в Москве
Хорошее лечение венозной экземы в Москве можно условно разделить на местное (топическое воздействие на кожное воспаление) и лечение венозной системы. В первом, нередко, активно участвует врач-дерматолог. Местное лечение включает:
- Мази и кремы, стероидные препараты, как в составе последних, так и в составе системного лечения.

- Применение антибиотиков и антисептиков при присоединении инфекции.
Нередко, в условиях государственной медицины, помощь пациенту заканчивается на этапе вышеуказанного топического лечения. Это не самое лучшее решение, так как в основе болезни лежат совершенно другие причины и рецидив болезни не заставит себя долго ждать. А именно, венозный стаз, требующий несколько другого подхода. Очень важно, чтобы пациент в Москве вовремя попал на приём и диагностику к хорошему флебологу, который сможет определить правильную тактику ведения пациента. В основе лечения венозной экземы лежит устранение стаза и улучшение венозного оттока крови. Коррекция последнего, чаще всего, заключается в удалении патологически изменённых варикозных вен. Наличие в современных московских центрах инновационных технологий позволяет эффективно лечить даже осложнённые формы варикозной болезни, причём, в амбулаторных условиях.
Лечение трофической экземы в нашем центре флебологии
Ведущие медицинские центры в Москве по лечению венозной патологии для этих целей используют методики термооблитерации. В хорошем городском медицинском флебологическом центре можно рассчитывать на безопасное эффективное лечение. Современные процедуры удаления вен выполняются под местной анестезией через проколы кожи с минимальной операционной травмой.
Трофическая экзема — лечение в домашних условиях, лечение народными средствами
Ведущие специалисты Московского Инновационного Флебологического Центра категорически не рекомендуют самостоятельно заниматься лечением венозной экземы в домашних условиях, особенно при помощи пресловутых народных методик. Так как в этом случае, вы не только не получите эффект от лечения, но и можете столкнуться с рядом новых и даже более серьёзных осложнений.
Трофическая варикозная экзема – лечение без операции
Главным фактором развития застойной экземы является патология венозной системы. Поэтому ни о каком эффективном лечении без радикального вмешательства говорить не приходится. Лучшим решением будет купировать воспаление и провести процедуру удаления варикозных вен. Но так ли страшна операция?
Но так ли страшна операция?
Трофическая экзема — лечение лазером в нашем центре
Современные европейские технологии удаления вен по минимальности операционной травме и возможным побочным эффектам не уступают продвинутым манипуляциям в стоматологии. Но никому и в голову сегодня не придёт отказываться от лечения кариеса из-за страха перед вмешательством.
Трофическая венозная экзема — лечение лазером (ЭВЛО, ЭВЛК), лечение радиочастотой (РЧА, РЧО)
Учитывая, что радикальное лечение варикозной экземы – это лечение венозной патологии, именно современные способы удаления варикозных вен и будут главным способом борьбы с самой экземой. Сегодня, бесспорными лидерами, находящимися в авангарде инновационного лечения варикоза являются методики термооблитерации, лазерная и радиочастотная. Если сравнивать обе технологии, то каких-либо принципиальных различий для пациента попросту нет.
Лечение трофической экземы радиочастотой
Какими же преимуществам обладают технологии термооблитерации:
- Радикальность и эффективность (при использовании опытными специалистами, результат, практически, 100 %).

- Малая инвазивность, процедура осуществляется через проколы кожи.
- Высочайшая косметичность.
- Полная амбулаторность, нет нужды в наркозе и госпитализации.
- Безопасность и комфорт проведения процедуры для пациента.
Результат лечения трофической экземы лазером через 1 месяц
После проведённого эндоваскулярного лечения симптомы экземы достаточно быстро самостоятельно купируются.
Варикозная экзема профилактика
Профилактировать венозную экзему можно, если своевременно обследоваться у хорошего флеболога и лечить варикозную болезнь.
Также количество и тяжесть вспышек экземы могут быть уменьшены с помощью следующих мер:
- Избегать длительного стояния или сидения с опущенными ногами.
- Носить компрессионные носки или чулки при длительных статических нагрузках
- Регулярно наносить смягчающие средства на сухую кожу, склонную к раздражению.
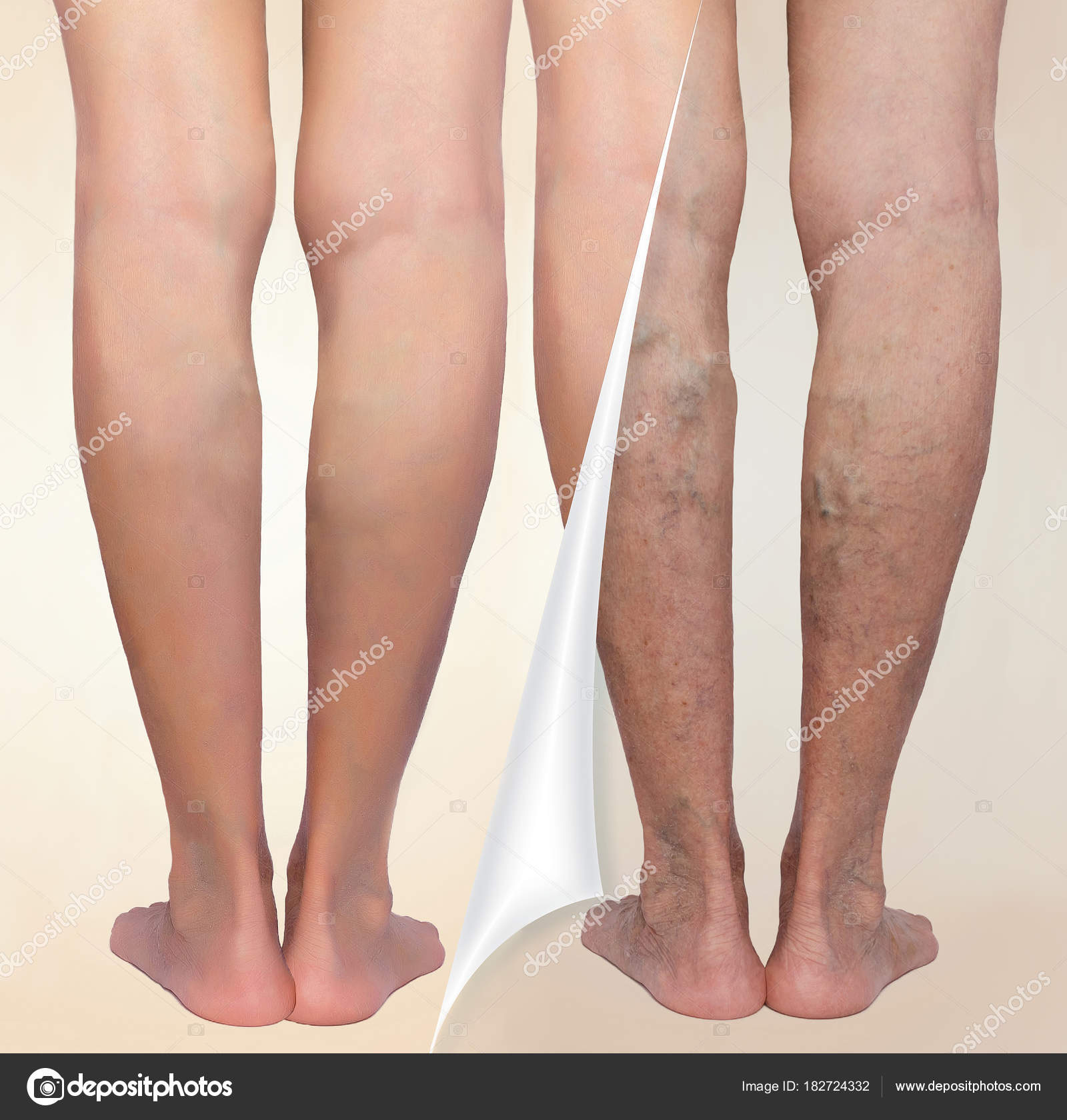
Результаты лечения трофической венозной экземы.
 Фото до и после лечения
Фото до и после лечения
Результат лечения трофической экземы методом эндовенозной лазерной коагуляции (ЭВЛК) по немецкой технологии Biolitec в нашем центре
Фото до и после лечения трофической экземы на левой нижней конечности
Результат лечения трофической венозной экземы методом радиочастотной абляции (РЧА) у нашей пациентки
Фото до и после лечения трофической венозной экземы на левой нижней конечности
Часто задаваемые вопросы пациентов в интернете о трофической венозной экземе
Как лечить венозную экзему ног в Москве? Спрашивает Наталья из Москвы:
Уважаемая Наталья! Для хорошего лечения венозной экземы нижних конечностей в Москве необходимо обратиться к грамотному специалисту, флебологу. Доктор проведёт подробную диагностику, включающую ультразвуковое исследование. Только после этого можно говорить о современном лечении. Лучшим решением будет найти хороший городской флебологический центр, где ультразвук выполнит сам флеболог.
Лучшим решением будет найти хороший городской флебологический центр, где ультразвук выполнит сам флеболог.
Какое современное лечение венозной экземы ног в Москве? Интересуется Екатерина из Москвы:
Уважаемая Екатерина! В Москве хорошее современное, отвечающее европейским стандартам, лечение венозной экземы включает инновационные технологии, как диагностики, так и лечения. Ведущие городские флебологические центры, в том числе наш Московский Инновационный Флебологический Центр, успешно занимаются лечением венозной экземы. Сначала выполняется подробное дуплексное ангиосканирование венозной системы нижних конечностей. Только потом назначается лечение, включающее борьбу с локальным воспалением и современное лечение истинной причины экземы, варикозной болезни.
Как лечить венозную экзему народными средствами? Спрашивает Елена из Екатеринбурга:
Уважаемая Елена! Специалисты Московского городского флебологического центра имеют хороший опыт в работе с различными трофическими нарушениями при венозных заболеваниях, в том числе и венозной экземой. Ведущие флебологи нашего центра не рекомендуют лечение венозной экземы народными средствами. Заболевание хорошо поддаётся лечению при помощи современных технологий, но мы нередко встречали и серьёзные осложнения после лечения народными средствами.
Ведущие флебологи нашего центра не рекомендуют лечение венозной экземы народными средствами. Заболевание хорошо поддаётся лечению при помощи современных технологий, но мы нередко встречали и серьёзные осложнения после лечения народными средствами.
У моей мамы на ногах появилась венозная экзема, к какому врачу лучше обратиться? Спрашивает Николай из Брянска:
Уважаемый Николай! Если вы подозреваете, что в Вашей мамы венозная экзема, лучше сначала обратиться к хорошему флебологу, доктору, специализирующемуся на диагностике и лечении патологии вен. Для начала необходимо понять причину воспаления на нижних конечностях. Возможно, потребуется помощь дерматолога. Если экзема имеет венозное происхождение, то сейчас существуют современные европейские технологии, с помощью которых вылечить Вашу маму не представит особых проблем.
Какие причины лежат в основе венозной экземы? Интересуется Ольга из Иваново:
Уважаемая Ольга! С позиций современной науки и медицины причина венозной экземы – это нарушение оттока крови нижних конечностей, формирование на фоне застойных явлений аутоиммунного воспаления. К имеющемуся отёку, вследствие венозной недостаточности прибавляется воспалительный отёк, зуд, покраснение, боль.
К имеющемуся отёку, вследствие венозной недостаточности прибавляется воспалительный отёк, зуд, покраснение, боль.
Дерматит застойный — Информация — медицинский портал Челябинска (версия для печати)
Дерматит застойный — Информация — медицинский портал Челябинска (версия для печати)Застойный дерматит — хронический невоспалительный отёк нижних конечностей, сопровождаемый расчёсами, экскориациями, мокнутием, обычно с последующим присоединением вторичной инфекции и развитием варикозной экземы; широко распространён у женщин старше 50 лет.
Факторы риска
Клиническая картина
Метод исследования. Бактериологическое исследование содержимого язв и определение чувствительности микрофлоры к антибиотикам производят при возникновении клинической картины гнойной инфекции.
Дифференциальный диагноз
ЛЕЧЕНИЕ
Тактика ведения
Лекарственная терапия
Осложнения
Течение хроническое рецидивирующее. Синонимы
Данная информация не является руководством к самостоятельному лечению. Необходима консультация врача.
Необходима консультация врача.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА
Публикации в СМИ
Варикозная экзема — хронический невоспалительный отёк нижних конечностей, сопровождаемый расчёсами, экскориациями, мокнутием, обычно с последующим присоединением вторичной инфекции; широко распространён у женщин старше 50 лет.
Факторы риска • Тромбоз глубоких вен • Пожилой возраст • Травмы нижних конечностей • Предыдущие беременности • Сердечно-сосудистая недостаточность • Ожирение • Вторичная инфекция • Другие экзематозные заболевания нижних конечностей • Расчёсывание способствует распространению процесса.
Клинические проявления
• Фиолетово-красноватые (иногда коричневые) участки повреждённой кожи (поствоспалительная гиперпигментация).
• Локализация — медиальные отделы голеностопной области с частым распространением на стопу и нижние отделы голени.
• Невоспалительный отёк приводит к повреждению кожных покровов и экзематизации.
• Язвы, часто сопровождающие застойный дерматит, обычно образуются вследствие ушибов, расчёсов повреждённой кожи.
• Невыраженный зуд, болевой синдром (при наличии язвы).
Методы исследования. Бактериологическое исследование содержимого язв и определение чувствительности микрофлоры к антибиотикам производят при возникновении клинической картины гнойной инфекции.
Дифференциальная диагностика • Атопический дерматит • Контактный дерматит • Нейродермит.
ЛЕЧЕНИЕ
Тактика ведения • Эластические бандажные повязки (например, повязки Унна с цинковым желатином), если нет мокнутия • Хирургическое удаление язвенных некротических тканей.
Лекарственная терапия • Повязки с 8% р-ром алюминия ацетата (жидкость Бурова) • Триамцинолон (0,1% крем, мазь) 2 р/сут или бетаметазон (крем, мазь) 2 р/сут • Для снятия зуда (местно) — бензокаин, камфора, ментол • Антисептические средства (бензоила пероксид, серебра нитрат) или антибиотики широкого спектра действия для местного применения (например, неомицин) • Диуретики — для уменьшения отёка.
Осложнения • Вторичная бактериальная инфекция • Кровотечение • Плоскоклеточный рак при длительно персистирующих язвах • Рубцы, приводящие к дальнейшему нарушению кровообращения и повышающие склонность к микротравмам.
Течение хроническое рецидивирующее.
Синонимы • Дерматит застойный • Венозный дерматит.
МКБ-10 • I83.1 Варикозное расширение вен нижних конечностей с воспалением
Атопический дерматит — диагностика, симптомы и лечение в EMC
Атопический дерматит (или нейродермит) — одно из наиболее распространенных кожных заболеваний. Это воспалительное поражение кожи аллергической природы, которое вызывает множество различных факторов — аллергенов, поступающих в организм с пищей, контактным путем (при соприкосновении с кожей) или при вдыхании. Основные проявления — кожные высыпания, чаще всего в местах крупных складок, лица, шеи и главное – зуд. Начинаясь, как правило, в детском возрасте, заболевание принимает хронический характер и протекает с периодами обострений.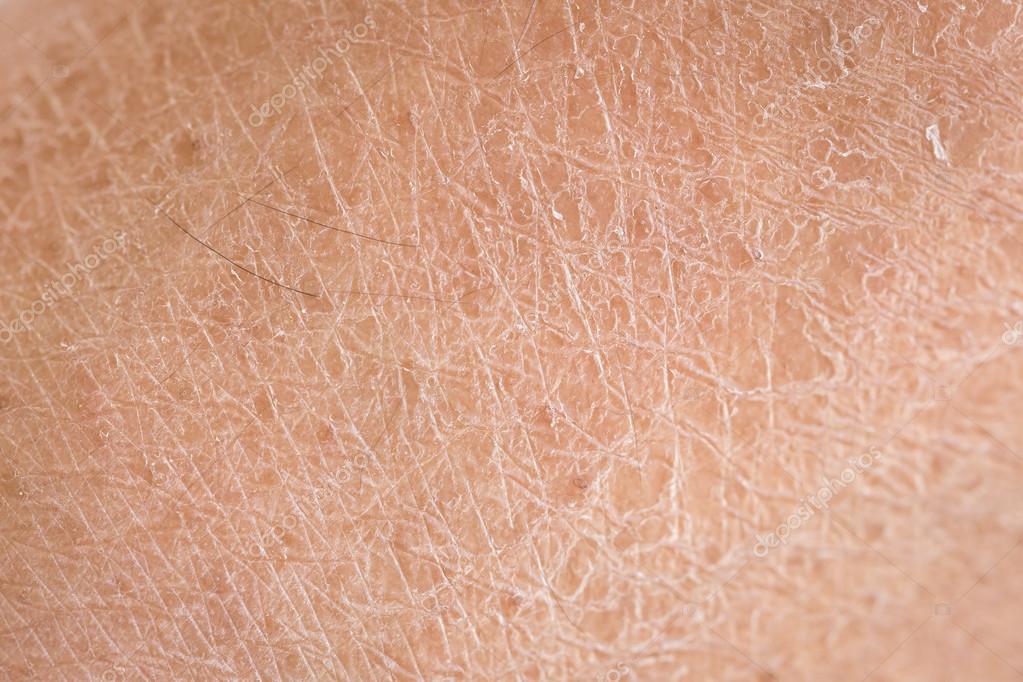
С момента открытия заболевание имело более ста обозначений, пока в 1923 году Coca и Cooke не предложили термин «atopia» (с греч. — странность, необычность) для определения состояния гиперчувствительности при поллинозе, астме, “атопической экземе”, которая позже в 1933 году была переименована Wize и Sulzberger в «атопический дерматит». С тех пор это название является общепринятым.
Атопический дерматит – мультифакторное воспалительное заболевание кожи. На его развитие влияют наследственность, нарушения в работе иммунной системы и неблагоприятная окружающая среда.
Причины возникновения заболевания
Первичное появление симптомов заболевания происходит под влиянием различных внешних и внутренних факторов, преимущественно у детей первых лет жизни. Атопический дерматит может рецидивировать, что часто приводит к психологическим проблемам в процессе становления личности и снижению качества жизни во взрослом возрасте.
Одна из главных причин развития атопического дерматита — генетическая предрасположенность. Доказано, что в развитии аллергических заболеваний могут участвовать более 20 генов.
Доказано, что в развитии аллергических заболеваний могут участвовать более 20 генов.
Согласно исследованиям, атопический дерматит развивается у 80% детей, родители которых страдают этим заболеванием. Более 50% детей наследуют эту болезнь, если болен только один родитель. При этом, если атопический дерматит диагностирован у матери, риск повышается в 1,5 раза.
Стадии развития заболевания
Чаще всего атопический дерматит проявляется в детском возрасте и имеет различные стадии течения, симптомы могут различаться в зависимости от возраста.
Единой общепринятой классификации атопического дерматита не существует, но есть рабочая версия, согласно которой выделяются 4 стадии заболевания.
Начальная стадия. Как правило, развивается у детей с повышенной ранимостью кожи и слизистых, неустойчивостью водно-солевого обмена, склонностью к аллергическим реакциям и снижением сопротивляемости к различным инфекциям. Отличительные симптомы стадии: гиперемия, отечность и шелушение кожи на щеках. При своевременной и правильной терапии излечивается полностью. Симптомы не проходят самостоятельно, при неправильном и несвоевременном лечении возможно обострение симптомов или переход заболевания в более тяжелую стадию.
При своевременной и правильной терапии излечивается полностью. Симптомы не проходят самостоятельно, при неправильном и несвоевременном лечении возможно обострение симптомов или переход заболевания в более тяжелую стадию.
Стадия выраженных кожных изменений, или стадия прогрессирования. Практически всегда включает две фазы: острую и хроническую.
Стадия ремиссии. Исчезновение или значительное сокращение симптомов. Длительность стадии – от нескольких недель до 5-7 лет. В сложных случаях заболевание протекает без ремиссии и сохраняется всю жизнь.
Стадия клинического выздоровления. По данным клинической диагностики проявления заболевания отсутствуют в течение 3-7 лет и более.
Формы атопического дерматита
Для каждой формы характерно наличие зуда разной интенсивности.
Младенческая форма (с рождения до 2 лет). На коже появляются покраснения и маленькие пузырьки, из которых при нажатии выделяется кровянистая жидкость. Жидкость, высыхая, превращается в желтовато-коричневые корочки. Зуд усиливается по ночам. Вследствие расчесов появляются следы и трещины на коже. Симптомы чаще всего проявляются на лице, могут быть на руках и ногах (в локтевых и подколенных сгибах), ягодицах.
Жидкость, высыхая, превращается в желтовато-коричневые корочки. Зуд усиливается по ночам. Вследствие расчесов появляются следы и трещины на коже. Симптомы чаще всего проявляются на лице, могут быть на руках и ногах (в локтевых и подколенных сгибах), ягодицах.
Детская форма (3-7 лет). На коже появляются краснота, отек, корочки, нарушается целостность кожных покровов, кожа становится толще, сильнее проявляется кожный рисунок. Образуются узелки, бляшки и эрозии. Трещины на ладонях, пальцах и стопах причиняют сильную боль.
Подростковая форма (8 лет и старше). На коже появляются красные бляшки с расплывчатыми краями, выраженная сухость кожи, множество зудящих трещин. Наиболее часто заболевание локализуется на сгибательных поверхностях рук и ног, запястьях, тыльной поверхности стоп и ладоней.
Распространенность атопического дерматита
Ограниченный. Заболевание проявляется только в области шеи, запястья, локтевых и подколенных сгибов, ладоней и тыльной стороны стоп. Остальная поверхность кожи остается без изменений. Зуд умеренный.
Остальная поверхность кожи остается без изменений. Зуд умеренный.
Распространенный. Заболевание занимает более 5% поверхности тела. Высыпания распространяются на конечности, грудь и спину. Остальные кожные покровы приобретают землистый оттенок. Зуд становится интенсивнее.
Диффузный. Поражается вся поверхность кожи. Зуд выраженный и интенсивный.
Тяжесть течения
Оценивается на основе интенсивности кожных высыпаний, распространенности процесса, размеров лимфатических узлов и др.
Легкое течение. Отличается легкой гиперемией, выделением жидкости (экссудацией), шелушением, единичными высыпаниями, слабым зудом. Обострения происходят 1-2 раза в год.
Течение средней тяжести. Усиливается выделение жидкости, появляются множественные очаги поражения. Зуд становится более интенсивным. Обострения происходят 3-4 раза в год.
Тяжелое течение. Появляются множественные обширные очаги поражения, глубокие трещины, эрозии. Зуд усиливается, становится непроходящим.
Симптоматика
Клинические проявления характеризуются эритематозными, экссудативными и лихенойдными высыпаниями, которые сопровождаются интенсивным зудом. Атопический дерматит часто связан с аномалиями барьерной функции кожи, сенсибилизацией к аллергенам и рецидивирующими кожными инфекциями. Дисбактериоз микробиоты кожи также может играть ключевую роль в развитии атопического дерматита. Научно доказано, что атопический дерматит является кожным симптомом системного расстройства и часто проявляется, как первый шаг в так называемом «атопическом марше», который вызывает бронхиальную астму, пищевую аллергию и аллергический ринит.
Основные симптомы атопического дерматита
- ихтиоз, ксероз, сухая кожа
- гиперлинеарность ладоней
- потемнение кожи глазниц
- признак Гертога (недостаток или отсутствие волос с наружной части бровей)
- складка Денье-Моргана (продольная складка нижнего века)
- стойкий белый дермографизм
- белый лишай, волосяной лишай
- фолликулярный кератоз
- складки на передней поверхности шеи
Дополнительные симптомы:
- бледность лица
- низкая граница роста волос
- замедленная реакция на ацетилхолин
- линейные борозды на кончиках пальцев
- кератоконус или катаракта
Как диагностировать атопический дерматит?
Диагностика атопического дерматита начинается с обязательного посещения врача дерматолога-аллерголога. В расширенную аллергодиагностику входят лабораторные анализы крови на аллергены, диагностика пищевой непереносимости, молекулярная диагностика, а также прик-тесты.
Молекулярная диагностика — самый современный метод, позволяющий максимально точно и быстро выявить причинно-значимые факторы заболевания даже в самых сложных случаях, когда остальные виды анализов оказываются неинформативными.
Основные критерии диагностики:
- Зуд кожи
- Высыпания на коже: у детей до 2 лет – на лице и на сгибах локтей и коленей, у детей старшего возраста и взрослых – утолщение кожи, усиление рисунка, пигментация и расчёсы в области сгибов конечностей
- Хроническое течение с возможностью рецидивов
- Наличие атопических заболеваний в семейном анамнезе
- Заболевание впервые появилось в возрасте до 2 лет
Дополнительные показатели:
- Сезонность обострений (прогрессирование осенью и зимой, регрессирование летом)
- Обострение заболевания при наличии провоцирующих факторов (аллергены, пищевые продукты, стресс и т.д.)
- Повышение общего и специфических IgE в крови
- Повышение уровня эозинофилов (подвид гранулоцитарных лейкоцитов) в крови
- Гиперлинеарность ладоней (повышенное количество складок) и подошв
- Фолликулярный гиперкератоз («гусиная кожа») на плечах, предплечьях, локтях
- Появление зуда при повышенном потоотделении
- Сухость кожи (ксероз)
- Белый дермографизм
- Склонность к кожным инфекциям
- Локализация патологического процесса на кистях и стопах
- Экзема сосков
- Рецидивирующие конъюнктивиты
- Гиперпигментация кожи в области вокруг глаз
- Складки на передней поверхности шеи
- Симптом Дэнье-Моргана
- Хейлит (воспаление красной каймы и слизистой оболочки губ)
Для установления диагноза необходимо сочетание 3 основных и не менее 3 дополнительных критериев.
Диагностика эффективности терапии
Оценка степени тяжести
- EASI: индекс площади и тяжести экземы (для врача). Оценка распространенности в 4 отдельных областях (голова и шея, туловище, верхние конечности, нижние конечности).
- POEM: опросник выраженности экземы (для пациентов). Пациент сам оценивает выраженность и интенсивность симптомов за последние 7 дней, отвечая на вопросы анкеты.
Оценка качества жизни пациента
- Дерматологический индекс качества жизни (DLQI). Пациент оценивает влияние заболевания на выраженность симптомов, ощущений, повседневную активность, досуг, трудовую/учебную производительность, личные взаимоотношения и лечение в течение короткого промежутка времени (1 неделя)
- Опросник WPAI:SHP. Оценка влияния атопического дерматита на продуктивность в течение последних 7 дней. Как течение заболевания сказывалось на возможности работать и выполнять ежедневные активности.
Осложнения болезни
Атопический дерматит часто осложняется развитием вторичной инфекции (бактериальной, грибковой или вирусной). Самое частое инфекционное осложнение – появление вторичной бактериальной инфекции в виде стрепто- и/или стафилодермии. Пиококковые (гнойные) осложнения проявляются в виде различных форм гнойного поражения кожи: остиофолликулитов, фолликулитов, вульгарного или стрептококкового импетиго, фурункулов.
Различная грибковая инфекция (дерматофиты, дрожжеподобные, плесневые и другие виды грибов) также часто усложняет течение атопического дерматита, негативно влияет на результативность лечения. Наличие грибковой инфекции может изменить симптоматику атопического дерматита: возникают очаги с четкими фестончатыми и приподнятыми краями, часто рецидивирует хейлит, возможны поражения заушных, паховых складок, ногтевого ложа, гениталий.
Пациенты с атопическим дерматитом чаще страдают вирусной инфекцией (вирусом простого герпеса, вирусом папилломы человека). Герпетическая инфекция может провоцировать развитие редкого и тяжелого осложнения – герпетической экземы Капоши. При экземе Капоши появляются распространенные высыпания, сильный зуд, повышается температура, быстро присоединяется гнойная инфекция. В ряде случаев поражается центральная нервная система, глаза, развивается сепсис.
Увеличение лимфатических узлов в шейной, подмышечной, паховой и бедренной областях может быть связано с обострением атопического дерматита. Данное состояние проходит самостоятельно, либо после адекватно проведенного лечения.
Офтальмологические осложнения атопического дерматита — рецидивирующие конъюнктивиты, сопровождающиеся зудом. Хронический конъюнктивит может прогрессировать в эктропион (выворот века) и вызывать слезотечение.
Способы лечения
Эффективное лечение атопического дерматита невозможно без системного подхода, который включает в себя:
- Элиминационные мероприятия: предотвращение контакта с раздражителями, в том числе в продуктах питания, и бытовыми аллергенами.
- Вне зависимости от тяжести течения заболевания при необходимости лечение дополняют антигистаминными препаратами, антибактериальными, противовирусными и антимикотическими средствами.
- Смягчающие и увлажняющие средства для восстановления нарушенной барьерной функции кожи. В настоящее время известно, что добавление смягчающего средства с преобладанием церамидов к стандартной терапии приводит как к клиническому улучшению, так и к уменьшению потери воды через кожу и улучшению целостности рогового слоя. Данные средства рекомендуется использовать в качестве поддерживающей терапии в период ремиссии.
- Топические глюкокортикостероиды являются основой противовоспалительного лечения, показывая высокую эффективность в борьбе с острым и хроническим воспалением кожи при ограниченных поражениях. Из-за опасений по поводу возможных побочных эффектов, связанных с постоянным применением, данные препараты не используются для поддерживающей терапии.
- Ингибиторы кальциневрина абсолютно безопасны при поражении кожи лица и век. Несколько исследований крема пимекролимус выявили, что применение препарата на самых ранних стадиях заболевания приводит к значительному уменьшению потребности в «спасательной» терапии глюкокортикостероидами.
- При среднетяжелом течении актуально использование фототерапии. Она воздействует на воспалительные клетки (нейтрофилы, эозинофилы, макрофаги, клетки Лангерганса) и изменяет выработку цитокинов, также обладает стойким антибактериальным эффектом. Более того, фототерапия лучами УФ-спектра способна оказывать нормализующее влияние на иммунный статус.
- При тяжелом течении атопического дерматита кроме топических средств лечение включает в себя использование системных глюкокортикостеройдов короткими курсами и циклоспорина. В 55% случаев положительный эффект наступает после 6-8 недель использования. Непрерывная терапия не рекомендована более 1-2 лет, потому что циклоспорин обладает потенциальной токсичностью.
- Биологическая терапия в лечении атопического дерматита.
Дупилумаб — первое в мире средство от атопического дерматита на основе моноклональных антител. Это класс препаратов, которые обладают высокой селективностью в отношении ключевых компонентов патологического процесса. Антитела обладают способностью точно связываться с антигеном благодаря специальным антигенсвязывающим участкам, имеющим к нему высокую специфичность. Для лекарств на основе антител это определяет их селективность в отношении конкретной мишени. Новые лекарства действуют там, где предыдущие препараты бессильны. По этой причине они могут быть эффективнее или использоваться в случаях, когда болезнь оказалась резистентной к традиционным препаратам.
Также недавно было выявлено, что омализумаб является наиболее эффективным препаратом в лечении аллергической астмы и аллергического ринита. Таким образом, он может потенциально нейтрализовать действие иммуноглобулина при атопическом дерматите.
Профилактика атопического дерматита
При атопическом дерматите кожный зуд могут спровоцировать даже вполне безобидные факторы, например, одежда и влага. Именно поэтому рекомендуется носить натуральные ткани и избегать интенсивных физических нагрузок. Стиральные порошки, даже в небольших количествах остающиеся на белье и одежде, могут раздражать кожу, поэтому рекомендуется использовать гипоаллергенные стиральные порошки на основе мыла, добавляя повторный цикл полоскания белья. Следует также исключить средства, содержащие отдушки и консерванты, а новые косметические продукты перед употреблением пробовать на небольшом участке кожи.
Необходимо очищать и увлажнять кожу, т.к. при атопическом дерматите из-за нарушений в липидном обмене кожи повышается ее сухость. Нарушение защитной функции может стать причиной развития вторичных бактериальных, вирусных и грибковых инфекций. Именно поэтому кожа при атопическом дерматите требует особого ухода: очищающие средства для душа («мыло без мыла»), а также масла для ванн; после мытья не растирая кожу необходимо сразу нанести увлажняющее средство. Увлажняющие кремы и бальзамы можно наносить несколько раз в день.
Первичная профилактика
Первичная профилактика направлена на предупреждение развития атопического дерматита и должна проводиться еще во время беременности. Известно, что заболевание передается по наследству, и если оно есть у обоих родителей, вероятность заболеть у будущего ребенка 60 – 80%.
Рекомендуется исключить из рациона беременной высокоаллергенные продукты, такие, как шоколад, цитрусовые, мед, орехи и др. С другой стороны, питание должно быть разнообразным, нужно избегать одностороннего углеводного питания. Важно своевременное лечение гестозов, которые значительно повышают проницаемость барьера «плацента-плод» и способствуют аллергизации. Рекомендуется ограничить медикаментозную нагрузку, так как многие лекарственные средства могут вызывать аллергию. Исключение перегрузок на работе и профессиональной вредности во время беременности.
Не менее важна профилактика после рождения ребенка, где очень важную роль играет грудное вскармливание, так как грудное молоко максимально адаптировано под потребности новорожденного и не содержит чужеродных белков, на которые может возникать аллергия.
Ребенку с предрасположенностью к атопическому дерматиту медикаментозное лечение должно назначаться только по четко обоснованным показаниям, так как лекарства могут выступать в роли аллергенов, стимулирующих выброс иммуноглобулина.
Вторичная профилактика
Проводится, когда у ребенка диагностирован атопический дерматит и предназначена для снижения количества обострений и улучшения качества жизни.
Обострения атопического дерматита могут вызывать:
- клещи домашней пыли;
- плесень, образующаяся на земле домашних растений и в сырых помещениях;
- компоненты косметических или моющих средств;
- шерсть животных и др.
В этом случае помогут регулярная влажная уборка (в том числе – с использованием моющих пылесосов), частая смена постельного белья, обработка стен с кафельным покрытием противогрибковыми растворами, использование одежды из натуральных тканей (кроме шерсти).
Записаться на прием к дерматологу ЕМС можно по телефону: +7 (495) 933 66 55.
Варикозный дерматит: симптомы, фото, терапия
Варикозный дерматит – это специфическое заболевание, при котором воспаляется кожа над венами. При этом их функция снижается или утрачивается полностью.
Описание заболевания
Сначала появляются проблемы с венами, их стенка постепенно истончается, и жидкий компонент крови выходит в покровную ткань. Это и провоцирует появление варикозного дерматита. В результате возникает воспаление, при котором меняется внешний вид кожи, она начинает сильно шелушиться и зудеть.
У этой болезни в основном хроническая форма, коже нижних конечностей после этого необходимо постоянно уделять пристальное внимание. Если этого не делать, могут возникнуть в дальнейшем трофические язвы, лечение которых является непростым и трудоемким делом.
Пока подобные осложнения не проявили себя, возможно, потребуется хирургическая операция.
Основные причины заболевания
Разберемся, почему возникает варикозный дерматит.
Данная болезнь появляется чаще всего из-за следующих проблем с венами:
- варикозной болезни;
- венозного тромбоза сосудов глубокой или поверхностной системы. При этом могут быть признаки воспалительного процесса (тромбофлебита), а может их не быть.
В нижних конечностях чаще всего застаивается кровь по причине действия силы тяжести, именно поэтому возникают предпосылки для своеобразного депо крови в венах. Но у венозных сосудов имеются определенные особенности. Это необходимо для возвращения крови в общий кровоток. Стенка вен имеет сильный мышечный слой, а также клапаны по ходу движения крови. Створки клапанов работают только в одну сторону. Стенки вен сокращаются и вместе с клапанами направляют кровь обратно, заставляют преодолевать гравитацию.
Мышцы голени и наличие отрицательного давления в грудной клетке также этому способствуют, в результате кровь в сосудах устремляется вверх.
Лишний вес, длительное стояние на ногах, травмы нижних конечностей, болезни почек и сердечно-сосудистой системы значительно повышают нагрузку на вены. Силу тяжести им все сложнее преодолевать, поэтому возникает дистрофия мышечной стенки.
Но это еще не варикозный дерматит.
Какие еще факторы провоцируют болезнь?
Истончению способствует то, что генетически запрограммирован небольшой объем волокон мышц внутри. Также при сахарном диабете у курильщиков и любителей спиртного дистрофия мышечной стенки вен наступает быстрее.
Верхние конечности данному патологическому процессу не подвергаются, варикозная болезнь и дерматит в них не возникают. Конечно, не исключено появление тромбоза, но бывает он из-за врачебных манипуляций в этой области, а также когда развивается патология в молочных железах у женщин. Но варикозного дерматита верхних конечностей точно не будет.
По причине истончения венозной стенки крови проблематично возвращаться к сердцу, поэтому она начинает застаиваться. Она становится вязкой, что приводит к тромбообразованию. Если женщина принимает комбинированные оральные контрацептивы, то риск тромбоза повышается. Кроме того, к этому приводят частые беременности и аборты.
Несмотря на вязкость крови, у организма есть задача возврата ее в общий кровоток. У венозной стенки повышается проницаемость, что приводит к выходу жидкой ее доли под кожный покров. Так формируется отечность в ногах. При большом скоплении отечной жидкости возникает воспаление и, следовательно, варикозный дерматит в нижних конечностях.
Вероятность развития заболевания одинакова для всех (и мужчин, и женщин), только дети ей не подвержены, даже с имеющейся варикозной болезнью.
Признаки варикозного дерматита
Многим интересно узнать, как проявляется варикозный дерматит нижних конечностей. Фото представлено в данной статье.
У расширения вен и тромбоза несколько стадий. В этой связи признаки варикозного дерматита будут различаться. Начальная стадия венозного поражения характеризуется:
- периодическим появлением зуда в нижних конечностях;
- покраснением на ногах – в области голени и лодыжек, а стопа и бедро покраснению не подвержены;
- в местах покраснения появлением плотной кожи, менее теплой на ощупь;
- появлением небольших пузырьков на этой плотной коже с прозрачным содержимым. Через некоторое время они самостоятельно исчезают.
Варикозный дерматит тем временем развивается.
По мере продолжения процесса кожа зудит сильнее и все чаще. Она становится темно-красного цвета с выраженной плотностью. Также прощупываются под ней небольшие узелки. При этом количество пузырьков увеличивается, но по мере их исчезновения образуются корочки и шелушение.
Если не лечить варикозный дерматит, симптомы добавятся.
Дополнительные симптомы
Постепенно цвет кожи меняется на темно-фиолетовый. Она грубая на ощупь и блестит. Это приводит к появлению трофических язв. У этих дефектов округлая и неправильная форма, небольшой или средний размер, «подрытые» края. По сути, это открытая рана, которая, если ее не обрабатывать соответствующим образом, быстро начинает гноиться. У гнойного отделяемого желтый, зеленоватый или желто-белый цвет.
Зуд в области голени становится невыносимым. Человек раздражается все чаще, перестает нормально спать. Терапия на этой стадии заболевания должна быть комплексной, занимает длительный промежуток времени. Но самолечением заниматься недопустимо, обязательно нужна консультация хирурга. В противном случае ситуация может усугубиться. После заживления трофических язв образуются рубцы.
Так проявляется варикозный дерматит. Лечение рассмотрено далее.
Методы терапии
Она предполагает мероприятия, направленные на:
- Улучшение венозного оттока от ног.
- Устранение отеков.
- Снятие воспаления.
- Увлажнение пораженной кожи, чтобы она не растрескивалась.
- Предупреждение нагноения.
Все это входит в системную терапию с применением таблеток, уколов, мазей. Но лечение будет полностью зависеть от стадии варикозного дерматита.
Терапия на первой стадии
Препараты, содержащие диосмин («Детралекс», «Венорус», «Флебодиа»), улучшают венозный отток. Капсулы повышают тонус мышц вен. При помощи компрессионного белья устраняется венозный застой. В продаже имеется большое количество чулок, колгот для замещения функции ослабленных венозных стенок. Подбором занимается ангиохирург или врач-флеболог. Но перед этим должна быть проведена допплерография сосудов ног.
Компрессионная одежда способствует лечению варикозного дерматита, а также устранению варикозной болезни в целом. Тромбы образуются реже, ноги не так сильно отекают, практически не чувствуется усталость в ногах, а она характерна для диагноза «варикозный дерматит нижних конечностей».
Что помогает от зуда? Показано применение в этих случаях следующих антигистаминных препаратов:
- «Цетрина».
- «Эриуса».
- «Зодака».
- «Диазолина».
и мазей:
- «Фенистила».
- «Псило-Бальзама».
Довольно неприятное заболевание — варикозный дерматит. Лечение мазями не ограничивается. Что еще применяется в терапии?
Растрескивание уплотнившейся кожи предотвращается применением специальных увлажняющих средств:
- детский крем с нейтральным pH;
- гель Seni Care;
- крем Seni Care с аргинином,
При наличии пузырьков их обрабатывают цинковым раствором или детской присыпкой. Подойдут также любые защитные кремы, в которых имеется цинк.
Венотоники и антигистаминные препараты снимают воспалительный процесс, зуд, отечность. Осложнений от инфекционного заражения при расчесывании удастся избежать благодаря им. На этом лечение первой стадии заболевания можно прекратить. При таком заболевании, как варикозный дерматит, народные средства могут также помочь.
Терапия на второй стадии
Здесь также применяются препараты-венотоники, компрессионное белье. А вот зуд конечностей лечится несколько иным способом. Системных антигистаминных препаратов может быть недостаточно. Назначаются гормональные мази, которые наносят на воспаленные участки кожи.
Эффективно курсовое применение:
- «Элокома».
- «Локоида».
- «Синафлана».
При нагноениях показано использование комбинированных мазей в составе с антисептиком и гормонами («Пимафукорта», «Тридерма»). Легкие седативные препараты или дневные транквилизаторы помогут успокоить зуд и нервную систему, избавят от бессонницы. К ним можно отнести:
- Валериану.
- Настойку пустырника.
- «Седасен».
- «Адаптол».
Как лечится заболевание на третьей стадии?
Мы рассмотрели, как лечится варикозный дерматит (фото также было представлено) второй стадии. Что делать, если болезнь усугубилась?
При трофических язвах показано оперативное вмешательство, при котором патологически измененные вены извлекаются. Но в случае если язва недавно возникла или только нагноилась, операция не проводится. Сначала снимается острое воспаление. Подготовительный этап к операции заключается в следующих шагах:
- Назначение постельного режима с приподнятой конечностью. Это обеспечит крово- и лимфоотток.
- Промывание язвы, удаление частичек отмершей ткани.
- Внутривенное или внутримышечное введение лекарств, улучшающих проходимость сосудов конечностей.
- Проведение компрессии ног при помощи эластичных бинтов.
- Контроль глюкозы в крови и ее снижение при необходимости.
- Использование антигистаминных препаратов в виде уколов.
Средства народной медицины
Народной медициной предлагается множество рецептов от варикозного дерматита. Их можно применять в комплексе с медикаментозным лечением.
Мед и чеснок
Для приготовления настойки чеснок следует измельчить, после чего залить медом. Выдержать в темном месте в течение недели. Готовую смесь употреблять трижды в сутки по 1 чайной ложке на протяжении двух месяцев. Мед 350 г, чеснок 250 г.
Листья капусты
Две недели подряд к больной ноге привязывают капустный лист. Чтобы смягчить лист, его отбивают, на ноге закрепляют повязкой. Затем через несколько дней повязка сменяется новой.
Компрессы из алоэ
Компрессы из алоэ применяют для снятия воспаления и увлажнения кожи. Подойдет настой этих листьев на воде или просто можно их прикладывать к ногам в разрезанном виде.
Рекомендации по уходу за ногами
Необходимо тщательно ухаживать за ногами при варикозном дерматите. Они обмываются водой с растворенными мыльными средствами ежедневно. Вытирать ноги следует мягкими промакивающими движениями, после чего наносится увлажняющий крем или гель, а также гормональная мазь. Это зависит от того, какая стадия у болезни.
В пищу нужно употреблять продукты, содержащие рутин. Этот витамин полезен для тонуса вен. Его содержит гречка, перец болгарский, рябина.
Нужно тщательно бороться с лишним весом, поскольку это нагрузка на расширенные и тромбированные вены. Также необходимо ходить к эндокринологу, чтобы исключить сахарный диабет и другие патологии, приводящие к ожирению.
Полностью устранить венозную проблему вряд ли удастся, а это будет провоцировать новое воспаление под кожей. Пораженный кожный покров не должен травмироваться. Одежда из натуральных тканей, не сдавливающая конечности, подойдет для этих целей. Женщинам лучше носить юбки и платья. Обувь при этом должна быть удобной.
Профилактика
В качестве профилактики варикозного дерматита применяется гимнастика, пешие прогулки в удобной спортивной обуви и диета без мучного, жирного и сладкого.
Мы рассмотрели варикозный дерматит нижних конечностей. Лечение и профилактика были подробно описаны.
Застойный дерматит и язвы: причины, симптомы и лечение
Застойный дерматит — это хроническое заболевание, которое вызывает воспаление, язвы и кожный зуд на голенях. Это часто происходит у людей, у которых есть основные заболевания, влияющие на кровоток в ногах, такие как хроническая венозная недостаточность, варикозное расширение вен, тромбоз глубоких вен (ТГВ) и застойная сердечная недостаточность.
Застойный дерматит иногда называют гравитационным дерматитом, венозным застойным дерматитом, венозной экземой или варикозной экземой.По данным Национальной ассоциации экземы, застойный дерматит чаще встречается у людей в возрасте 50 лет и старше и чаще встречается у женщин, чем у мужчин.
В этой статье мы рассмотрим причины, факторы риска и симптомы застойного дерматита. Мы также занимаемся диагностикой, лечением и профилактикой этого состояния.
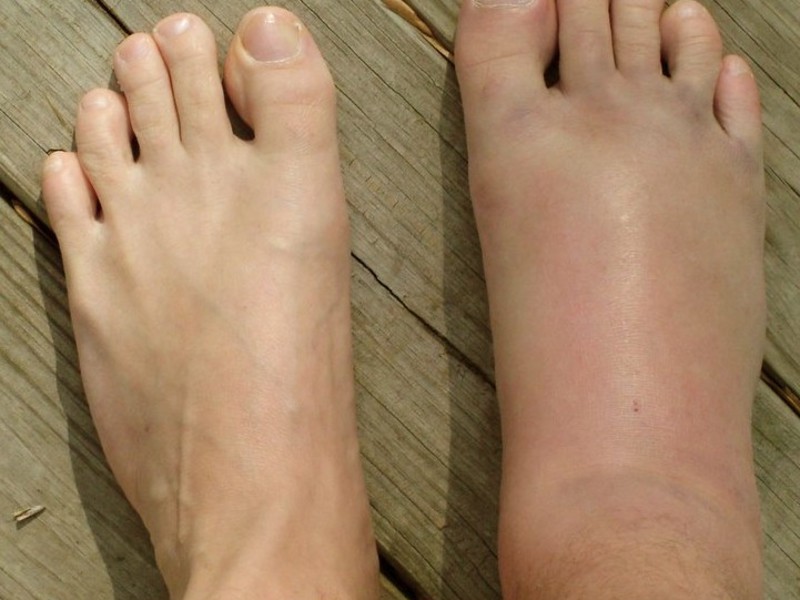
Поделиться на Pinterest Стазисный дерматит может вызвать воспаление, язвы и зуд кожи на голенях.Застойный дерматит имеет тенденцию развиваться у людей с состояниями, вызывающими плохое кровообращение в ногах, такими как хроническая венозная недостаточность.
Хроническая венозная недостаточность — это состояние, при котором клапаны в венах ног работают неправильно. В результате неисправности клапанов кровь может течь назад и скапливаться в нижних конечностях. Это скопление крови вызывает повышенное давление и набухание вен, что может привести к симптомам застойного дерматита.
Другие состояния, которые могут повлиять на кровоток в ногах и ступнях и привести к застойному дерматиту, включают:
- ТГВ, тромб в голени
- варикозное расширение вен или увеличенные и опухшие вены
- травма голень
- любая операция, затрагивающая вены голени
- застойная сердечная недостаточность
Несколько известных факторов могут увеличить риск развития застойного дерматита, в том числе:
- женщина
- старше 50 лет
- с избыточным весом или ожирением
- с любым заболеванием, влияющим на кровообращение
- с высоким кровяным давлением
- с заболеванием почек
- при рождении
- стоя или сидя в течение длительного времени
- при недостаточной физической активности
Ранние симптомы застойного дерматита в первую очередь поражают голени и могут включать:
- раздраженная кожа
- красная, зуд или опухшая кожа, особенно над любым варикозным расширением вен
- ощущение полноты, тяжести или боли после продолжительных периодов при стоянии или ходьбе
- припухлость на внутренней стороне голени и лодыжки, особенно в конце дня или после длительного стояния
По мере прогрессирования застойного дерматита эти более ранние симптомы могут ухудшаться.Кроме того, могут появиться новые симптомы, в том числе:
- опухоль, которая распространяется на икры
- красные или пурпурные язвы, которые могут сочиться или образовывать корки
- блестящая, опухшая кожа
- зудящая, сухая и потрескавшаяся кожа
в тяжелой форме В случае застойного дерматита некоторые области голени могут сильно зудеть, становиться твердыми, чешуйчатыми и подверженными инфекциям. У некоторых людей икры могут сморщиться.
Врач диагностирует застойный дерматит, спросив о симптомах и истории болезни человека.Предыдущие или текущие состояния, о которых им следует знать, включают:
- проблемы с сердцем или кровообращением
- сгустки крови
- операции
- травмы голеней
Затем врач может осмотреть кожу на голенях, чтобы проверьте визуальные признаки застойного дерматита. Они также могут заказать УЗИ Допплера, который является неинвазивным тестом, при котором используются звуковые волны для проверки кровотока по кровеносным сосудам. Также могут потребоваться дополнительные тесты, которые проверяют работу сердца, артериальное давление и аллергию.
Целью лечения застойного дерматита является облегчение симптомов, улучшение кровообращения и предотвращение прогрессирования состояния. Лечение может включать:
- ношение компрессионных чулок для улучшения кровообращения и снятия отеков
- сон с приподнятыми ногами
- подъем ног на 15 минут каждые 2 часа
- прием лекарств для облегчения боли и уменьшения отека, таких как кортикостероиды или местные препараты ингибиторы кальциневрина
- с использованием антигистаминных препаратов для облегчения зуда
- с использованием антибиотиков и специальных повязок для лечения инфицированных язв
- с применением смягчающих средств для увлажнения и защиты кожи
Врач также проведет осмотр пациента на предмет любых основных состояний, которые могут способствовать их развитию. застойный дерматит.Это может включать пересмотр любых лекарств, которые принимает человек. Людям с избыточным весом врач часто дает рекомендации по методам похудания.
Без лечения застойный дерматит может усугубиться и привести к осложнениям, которые включают:
- хронические язвы ног
- раны ног, которые не заживают
- абсцессы
- целлюлит, бактериальная инфекция в глубоких слоях кожи
- Инфекция кости, известная как остеомиелит
Застойный дерматит не всегда можно предотвратить. Однако внесение следующих изменений в образ жизни может снизить риск развития застойного дерматита или его усугубления:
- достижение и поддержание здорового веса
- получение достаточного количества упражнений
- регулярное поднятие ног над сердцем в сидячем положении
- ограничение потребления натрия
Диагностика и лечение любых основных состояний, которые могут вызвать застойный дерматит, также помогут снизить риск для человека.
Застойный дерматит — это хроническое заболевание, которое может вызвать целый ряд проблем с кожей и кровообращением в нижних конечностях.
Лечение может помочь контролировать симптомы человека и предотвратить прогрессирование заболевания. Застойный дерматит может привести к серьезным осложнениям, если человек не получает лечения.
Любой человек с симптомами застойного дерматита должен обратиться к врачу.
Застойный дерматит и язвы: причины, симптомы и лечение
Застойный дерматит — это хроническое заболевание, которое вызывает воспаление, язвы и зуд кожи на голенях.Это часто происходит у людей, у которых есть основные заболевания, влияющие на кровоток в ногах, такие как хроническая венозная недостаточность, варикозное расширение вен, тромбоз глубоких вен (ТГВ) и застойная сердечная недостаточность.
Застойный дерматит иногда называют гравитационным дерматитом, венозным застойным дерматитом, венозной экземой или варикозной экземой. По данным Национальной ассоциации экземы, застойный дерматит чаще встречается у людей в возрасте 50 лет и старше и чаще встречается у женщин, чем у мужчин.
В этой статье мы рассмотрим причины, факторы риска и симптомы застойного дерматита.Мы также занимаемся диагностикой, лечением и профилактикой этого состояния.
Поделиться на Pinterest Стазисный дерматит может вызвать воспаление, язвы и зуд кожи на голенях.Застойный дерматит имеет тенденцию развиваться у людей с состояниями, вызывающими плохое кровообращение в ногах, такими как хроническая венозная недостаточность.
Хроническая венозная недостаточность — это состояние, при котором клапаны в венах ног работают неправильно. В результате неисправности клапанов кровь может течь назад и скапливаться в нижних конечностях.Это скопление крови вызывает повышенное давление и набухание вен, что может привести к симптомам застойного дерматита.
Другие состояния, которые могут повлиять на кровоток в ногах и ступнях и привести к застойному дерматиту, включают:
- ТГВ, тромб в голени
- варикозное расширение вен или увеличенные и опухшие вены
- травма голень
- любая операция, затрагивающая вены голени
- застойная сердечная недостаточность
Несколько известных факторов могут увеличить риск развития застойного дерматита, в том числе:
- женщина
- старше 50 лет
- с избыточным весом или ожирением
- с любым заболеванием, влияющим на кровообращение
- с высоким кровяным давлением
- с заболеванием почек
- при рождении
- стоя или сидя в течение длительного времени
- при недостаточной физической активности
Ранние симптомы застойного дерматита в первую очередь поражают голени и могут включать:
- раздраженная кожа
- красная, зуд или опухшая кожа, особенно над любым варикозным расширением вен
- ощущение полноты, тяжести или боли после продолжительных периодов при стоянии или ходьбе
- припухлость на внутренней стороне голени и лодыжки, особенно в конце дня или после длительного стояния
По мере прогрессирования застойного дерматита эти более ранние симптомы могут ухудшаться.Кроме того, могут появиться новые симптомы, в том числе:
- опухоль, которая распространяется на икры
- красные или пурпурные язвы, которые могут сочиться или образовывать корки
- блестящая, опухшая кожа
- зудящая, сухая и потрескавшаяся кожа
в тяжелой форме В случае застойного дерматита некоторые области голени могут сильно зудеть, становиться твердыми, чешуйчатыми и подверженными инфекциям. У некоторых людей икры могут сморщиться.
Врач диагностирует застойный дерматит, спросив о симптомах и истории болезни человека.Предыдущие или текущие состояния, о которых им следует знать, включают:
- проблемы с сердцем или кровообращением
- сгустки крови
- операции
- травмы голеней
Затем врач может осмотреть кожу на голенях, чтобы проверьте визуальные признаки застойного дерматита. Они также могут заказать УЗИ Допплера, который является неинвазивным тестом, при котором используются звуковые волны для проверки кровотока по кровеносным сосудам. Также могут потребоваться дополнительные тесты, которые проверяют работу сердца, артериальное давление и аллергию.
Целью лечения застойного дерматита является облегчение симптомов, улучшение кровообращения и предотвращение прогрессирования состояния. Лечение может включать:
- ношение компрессионных чулок для улучшения кровообращения и снятия отеков
- сон с приподнятыми ногами
- подъем ног на 15 минут каждые 2 часа
- прием лекарств для облегчения боли и уменьшения отека, таких как кортикостероиды или местные препараты ингибиторы кальциневрина
- с использованием антигистаминных препаратов для облегчения зуда
- с использованием антибиотиков и специальных повязок для лечения инфицированных язв
- с применением смягчающих средств для увлажнения и защиты кожи
Врач также проведет осмотр пациента на предмет любых основных состояний, которые могут способствовать их развитию. застойный дерматит.Это может включать пересмотр любых лекарств, которые принимает человек. Людям с избыточным весом врач часто дает рекомендации по методам похудания.
Без лечения застойный дерматит может усугубиться и привести к осложнениям, которые включают:
- хронические язвы ног
- раны ног, которые не заживают
- абсцессы
- целлюлит, бактериальная инфекция в глубоких слоях кожи
- Инфекция кости, известная как остеомиелит
Застойный дерматит не всегда можно предотвратить. Однако внесение следующих изменений в образ жизни может снизить риск развития застойного дерматита или его усугубления:
- достижение и поддержание здорового веса
- получение достаточного количества упражнений
- регулярное поднятие ног над сердцем в сидячем положении
- ограничение потребления натрия
Диагностика и лечение любых основных состояний, которые могут вызвать застойный дерматит, также помогут снизить риск для человека.
Застойный дерматит — это хроническое заболевание, которое может вызвать целый ряд проблем с кожей и кровообращением в нижних конечностях.
Лечение может помочь контролировать симптомы человека и предотвратить прогрессирование заболевания. Застойный дерматит может привести к серьезным осложнениям, если человек не получает лечения.
Любой человек с симптомами застойного дерматита должен обратиться к врачу.
Дерматит ног | DermNet NZ
Дерматит ног
Создано в 2008 г.
Цели обучения
- Классификация и лечение дерматита, поражающего ноги
Классификация
Дерматит, поражающий исключительно или преимущественно ноги, может быть вызван:
Венозный застой
Обычно во время ходьбы мышцы ног качают кровь вверх, а клапаны в венах предотвращают скопление крови. Тромбоз глубоких вен или варикозное расширение вен могут повредить клапаны, что приведет к отеку, особенно после длительного стояния на ногах и в жаркую погоду.
Дерматит, вызванный заболеванием вен (также известный как «застойная экзема» и «гравитационный дерматит»), может возникать в виде отдельных участков или поражать ногу по окружности. Пораженная кожа красная и чешуйчатая, может сочиться, покрыться коркой и потрескаться. Часто зуд. Обычно присутствует нерегулярная пигментация гемосидерина.
Общие осложнения включают:
- Импетигинизация
- Целлюлит
- Аутосенсибилизирующий дерматит (аутоэкзематизация)
- Лихенификация
- Липодерматосклероз (панникулит): деревянистое уплотнение
- Atrophie blanche: белые рубцы, окруженные капиллярной эктазией
- Изъязвление, часто на медиальной лодыжке, спровоцированное незначительной травмой
- Контактная аллергия на один или несколько компонентов местного лечения
Венозная экзема
Варикозное расширение вен
Варикозное расширение вен — это разновидность нуммулярного дерматита, при котором отдельные участки дерматита покрывают варикозное расширение вен ног.
Варикозная экзема
Астеатозная экзема
Атеатозная экзема проявляется как сухая дискоидная экзема и чаще всего обнаруживается на одной или обеих нижних конечностях. Eczema craquelé относится к внешнему виду «сумасшедшего тротуара».
Астеатотическая экзема
Дифференциальный диагноз
Псориаз — наиболее частое заболевание кожи, которое можно принять за дерматит на голенях. Другие условия, которые следует учитывать на этом сайте, включают:
- Укусы насекомых
- Целлюлит
- Красный плоский лишай гипертрофический
- Ихтиоз
- Ливедоид и другие формы васкулита
- Капиллярит
- Диссеминированный поверхностный актинический порокератоз
Ведение
Посоветуйте пациенту уменьшить отек:
- Не стоять в течение длительного времени
- Регулярно гулять
- Поднимать ступни сидя или лежа
- Носить долгосрочные компрессионные чулки с градуированной шкалой
- Позаботьтесь о минимизации травм и обратитесь к врачу в случае травмы.
Для лечения дерматита необходимы влажные повязки при остром образовании пузырей; смягчающие средства, особенно при экземе кракеле; периодические местные стероиды; и пероральные антибиотики.
Узнайте мнение сосудистого хирурга о ценности лечения варикозного расширения вен.
Activity
Опишите выбор и использование компрессионного трикотажа.
См. Приложения для смартфонов, чтобы проверить свою кожу .
[Рекламный контент]
Связанная информация
Ссылки:
В DermNet NZ:
Информация для пациентов
Другие веб-сайты:
Книги о кожных заболеваниях:
См. Книжный магазин DermNet NZ
Застойный дерматит: история вопроса, этиология, эпидемиология
Дэвид К.В., Чира С., Эллс С.Дж., Ладриган М., Папье А., Миллер Л.Г. и др.Диагностическая точность у пациентов, госпитализированных с целлюлитом. Dermatol Online J . 2011 15 марта. 17 (3): 1. [Медлайн].
Сундаресан С., Мигден М.Р., Силапунт С. Стазисный дерматит: патофизиология, оценка и лечение. Ам Дж. Клин Дерматол . 2017 июн.18 (3): 383-390. [Медлайн].
Брайан Л.Дж., Каллас П.В., Крики М.Х., Кушман М. Высокорастворимый Р-селектин связан с хронической венозной недостаточностью: исследование населения Сан-Диего. Тромб Рез . 2012 г. 11 августа [Medline].
Cheatle TR, McMullin GM, Farrah J, Smith PD, Scurr JH. Повреждение кожи при хронической венозной недостаточности: существует ли на самом деле барьер диффузии кислорода ?. J R Soc Med . 1990 августа 83 (8): 493-4. [Медлайн]. [Полный текст].
Dodd HJ, Gaylarde PM, Sarkany I. Напряжение кислорода в коже при венозной недостаточности голени. J R Soc Med . 1985 Май. 78 (5): 373-6. [Медлайн]. [Полный текст].
Falanga V, Moosa HH, Nemeth AJ, Alstadt SP, Eaglstein WH. Кожный перикапиллярный фибрин при заболеваниях вен и язве вен. Дерматол Арки . 1987 май. 123 (5): 620-3. [Медлайн].
Паппас П.Дж., Ю Р., Рамешвар П. и др. Фиброз кожной ткани у пациентов с хронической венозной недостаточностью связан с повышенной экспрессией гена трансформирующего фактора роста-бета1 и продукцией белка. J Vasc Surg . 1999 г., декабрь.30 (6): 1129-45. [Медлайн].
Peschen M, Lahaye T, Hennig B, Weyl A, Simon JC, Vanscheidt W. Экспрессия молекул адгезии ICAM-1, VCAM-1, LFA-1 и VLA-4 в коже модулируется в прогрессирующих стадиях хронической венозная недостаточность. Акта Дерм Венереол . 1999, январь 79 (1): 27-32. [Медлайн].
Cheatle TR, Scott HJ, Scurr JH, Coleridge Smith PD. Лейкоциты, кровоток в коже и венозные язвы. Br J Dermatol .1991 Сентябрь 125 (3): 288-90. [Медлайн].
Кольридж Смит PD, Томас П., Скурр Дж. Х., Дорманди Дж. Причины венозного изъязвления: новая гипотеза. Br Med J (Clin Res Ed) . 18 июня 1988 г. 296 (6638): 1726-7. [Медлайн]. [Полный текст].
Herouy Y, Mellios P, Bandemir E, et al. Воспаление при застойном дерматите активирует экспрессию MMP-1, MMP-2 и MMP-13. J Dermatol Sci . 2001 Апрель 25 (3): 198-205. [Медлайн].
Beauregard S, Gilchrest BA.Обзор кожных проблем и режимов ухода за кожей у пожилых людей. Дерматол Арки . 1987 декабрь 123 (12): 1638-43. [Медлайн].
Вейсманн К., Кракауэр Р., Ваншер Б. Распространенность кожных заболеваний в пожилом возрасте. Акта Дерм Венереол . 1980. 60 (4): 352-3. [Медлайн].
Биби-Диммер Дж. Л., Пфайфер Дж. Р., Энгл Дж. С., Шоттенфельд Д. Эпидемиология хронической венозной недостаточности и варикозного расширения вен. Энн Эпидемиол . 2005 Март.15 (3): 175-84. [Медлайн].
Chiesa R, Marone EM, Limoni C, Volonté M, Schaefer E, Petrini O. Хроническая венозная недостаточность в Италии: когортное исследование в 24 городах. евро J Vasc Endovasc Surg . 2005 октября 30 (4): 422-9. [Медлайн].
Dooms-Goossens A, Degreef H, Parijs M, Maertens M. Ретроспективное исследование результатов патч-тестов 163 пациентов с застойным дерматитом или язвами ног. II. Повторное обследование 50 пациентов. Дерматология .1979. 159 (3): 231-8. [Медлайн].
Gooptu C, Powell SM. Проблемы гиперчувствительности к резине (типы I и IV) у пациентов с хронической язвой ног и застойной экземой. Контактный дерматит . 1999 г., 41 (2): 89-93. [Медлайн].
Jappe U, Schnuch A, Uter W. Частота сенсибилизации к противомикробным препаратам у пациентов с атопической экземой по сравнению с лицами, не страдающими атопией: анализ данных многоцентрового эпиднадзора, 1995–1999. Br J Dermatol .2003 июл. 149 (1): 87-93. [Медлайн].
Моррис С.Д., Райкрофт Р.Дж., Белый ИК, Вакелин С.Х., Макфадден Дж. Сравнительная частота реакций патч-теста на местные антибиотики. Br J Dermatol . 2002 июн. 146 (6): 1047-51. [Медлайн].
Erfurt-Berge C, Geier J, Mahler V. Текущий спектр контактной сенсибилизации у пациентов с хроническими язвами ног или застойным дерматитом — новые данные из Информационной сети отделений дерматологии (IVDK). Контактный дерматит . 14 февраля 2017 г. [Medline].
Erfurt-Berge C, Geier J, Mahler V. Текущий спектр контактной сенсибилизации у пациентов с хроническими язвами ног или застойным дерматитом — новые данные из Информационной сети отделений дерматологии (IVDK). Контактный дерматит . 2017 Сентябрь 77 (3): 151-158. [Медлайн].
Isoda H, Shimauchi T, Ogaki T, et al. Застойная язва и дерматит, вызванные искусственной артериовенозной фистулой, созданной 33 года назад для лечения полиомиелита. Клин Экспер Дерматол . 2006 май. 31 (3): 470-2. [Медлайн].
Госнелл А.Л., Недорост СТ. Застойный дерматит как осложнение терапии амлодипином. J Лекарства Дерматол . 2009 8 (2): 135-7. [Медлайн].
Уивер Дж., Биллингс С.Д. Первоначальное проявление застойного дерматита, имитирующего одиночные поражения: ранее нераспознанный клинический сценарий. J Am Acad Dermatol . 2009 декабрь 61 (6): 1028-32. [Медлайн].
Huang TM, Lee JY.Липодерматосклероз: клинико-патологическое исследование 17 случаев и дифференциальный диагноз от узловатой эритемы. Дж. Кутан Патол . 2009 Апрель, 36 (4): 453-60. [Медлайн].
Дэвид К.В., Чира С., Эллс С.Дж., Ладриган М., Папье А., Миллер Л.Г. Диагностическая точность у пациентов, госпитализированных с целлюлитом. Dermatol Online J . 2011. 17 (3): 1. [Медлайн].
Келлер Е.К., Томецки К.Дж., Чади Алрайес М. Отличие целлюлита от его имитации. Клив Клин Дж. Мед. . 2012 августа 79 (8): 547-52. [Медлайн].
Кирснер Р.С., Пардес Дж. Б., Иглштейн WH, Фаланга В. Клинический спектр липодерматосклероза. J Am Acad Dermatol . 1993 28 апреля (4): 623-7. [Медлайн].
Лотки KP, Studdiford JS, Pickle S, Tully AS. Отеки: диагностика и лечение. Ам Фам Врач . 2013 г. 15 июля. 88 (2): 102-10. [Медлайн].
Sundaresan S, Migden MR, Silapunt S.Застойный дерматит: патофизиология, оценка и лечение. Ам Дж. Клин Дерматол . 2017 6 января [Medline].
Nedorost S, White S, Rowland DY, Bednarchik B, Flocke S, Carman TL, et al. Разработка и внедрение комплекса заказов по повышению качества ухода за пациентами с тяжелым стазовым дерматитом. J Am Acad Dermatol . 2019 Март 80 (3): 815-817. [Медлайн].
Пак К.Ю., Ким И.С., Йео И.К., Ким Б.Дж., Ким М.Н. Лечение рефрактерных язв венозного застоя аутологичной плазмой, богатой тромбоцитами, и светодиодами: пилотное исследование. J Dermatolog Treat . 2013 24 октября (5): 332-5. [Медлайн].
Pimentel CL, Родригес-Салидо MJ. Пигментация, вызванная застойным дерматитом, успешно лечится некогерентным интенсивным импульсным источником света. Dermatol Surg . 2008 июл. 34 (7): 950-1. [Медлайн].
Диллон RS. Лечение резистентных язв венозного застоя и дерматитов с помощью конечно-диастолической пневмокомпрессионной обуви. Ангиология . 1986, январь, 37 (1): 47-56.[Медлайн].
Танигучи Т., Амо Ю., Танабе К., Кацуока К., Куроянаги Ю. Лечение трудноизлечимых кожных язв, вызванных сосудистой недостаточностью, аллогенным культивированным кожным заменителем: отчет о восьми случаях. Дж. Артиф Органы . 2012 15 марта (1): 77-82. [Медлайн].
Раджу С., Холлис К., Неглен П. Использование компрессионных чулок при хронических заболеваниях вен: комплаентность и эффективность пациентов. Энн Васк Сург . 2007 21 ноября (6): 790-5.[Медлайн].
Cheatle TR, Scurr JH, Smith PD. Медикаментозное лечение хронической венозной недостаточности и венозных язв: обзор. J R Soc Med . 1991 июн. 84 (6): 354-8. [Медлайн].
Диссемонд Дж., Кнаб Дж., Ленен М., Франксон Т., Гус М. Успешное лечение застойного дерматита с помощью местного такролимуса. Vasa . 2004 ноябрь 33 (4): 260-2. [Медлайн].
Уилкинсон С.М., английский JS. Чувствительность к гидрокортизону: клинические особенности пятидесяти девяти случаев. J Am Acad Dermatol . 1992, 27 ноября (5, часть 1): 683-7. [Медлайн].
Уилкинсон С.М. Повышенная чувствительность к кортикостероидам местного применения. Клин Экспер Дерматол . 1994 19 января (1): 1-11. [Медлайн].
Мару Н., Чоудхури С., Сен С., Чаттерджи С. Пероральный доксициклин с местным такролимусом для лечения застойного дерматита из-за хронической венозной недостаточности: пилотное исследование. Индийский J Pharmacol . 2012 Январь 44 (1): 111-3. [Медлайн].[Полный текст].
Pascarella L, Schonbein GW, Bergan JJ. Микроциркуляция и венозные язвы: обзор. Энн Васк Сург . 2005 19 ноября (6): 921-7. [Медлайн].
Schena D, Papagrigoraki A, Girolomoni G. Сенсибилизирующий потенциал продуктов по уходу за кожей на основе триклозана и триклозана у пациентов с хронической экземой. Дерматол Тер . 2008 21 октября Приложение 2: S35-8. [Медлайн].
Застойный дерматит у взрослых: состояние, лечение и фотографии — обзор
51410 34 Информация для Взрослые подпись идет сюда…Изображения дерматита, стаза
Обзор
Дерматит — это термин, используемый для описания раздражения кожи с шелушением, шероховатой или сухой кожи, покраснением, зудом, а иногда и мокротой, корками и эрозиями. Застой — это термин, используемый для описания отека ног, наблюдаемого в условиях плохого кровообращения и скопления жидкости.
Застойный дерматит — это раздражение и разрушение кожи из-за скопления жидкости под кожей.
Застойный дерматит может быть вызван венозной недостаточностью (нарушение работы клапана вен), сердечной недостаточностью и другими состояниями, вызывающими отек, обычно в ногах, но иногда и в других областях.
Кто в опасности?
В США застойный дерматит встречается у 6–7% людей старше 50 лет. Риск развития застойного дерматита увеличивается с возрастом. У женщин вероятность этого заболевания несколько выше, возможно, из-за воздействия беременности на венозную систему ног.
У молодых людей это обычно связано с хирургическим вмешательством, травмой, тромбами в глубоких венах в анамнезе или повторными инфекциями.
Признаки и симптомы
Зуд и красные сухие участки обычно являются первыми признаками застойного дерматита.Часто сначала поражается внутренняя часть лодыжки, постепенно поражая голень до колена. Кожа может выглядеть блестящей или иметь красновато-коричневые пятна.
Обычно присутствует припухлость (отек), но в хронических случаях застойного дерматита наблюдается постепенное уплотнение и рубцевание кожи, ведущие к твердым, а иногда и болезненным участкам.
В тяжелых случаях застойного дерматита кожа разрывается с выделениями, покрытыми коркой участками и изъязвлениями. После заживления часто остаются белые блестящие шрамы.
В давних случаях может наблюдаться значительное утолщение и потемнение кожи от трения.
Рекомендации по уходу за собой
Наиболее важным шагом является устранение основной проблемы, вызывающей скопление жидкости. Также важно понимать, что это состояние обычно является хроническим и требует постоянного ухода на протяжении всей оставшейся жизни.
Если застойный дерматит легок и явно связан с отеком ног, который минимален после утреннего пробуждения, но усиливается после дня стояния, простые меры могут помочь венам и снизить вероятность прогрессирования заболевания, требующего медицинской помощи. .
Эти шаги включают:
- Надевать эластичный поддерживающий шланг (носимый по крайней мере до уровня колен) следует надевать утром при пробуждении. Многие безрецептурные и привлекательные стили доступны для мужчин и женщин. Хотя изначально они тугие, дискомфорт меньше, поскольку отек контролируется.
- Поднятие ног над уровнем сердца в сидячем положении снижает скопление жидкости.
- Наносить 1% крем с гидрокортизоном (продается без рецепта) на красные зудящие участки два раза в день.
- Соблюдайте правильный режим ухода за кожей, который включает использование только мягкого мыла или очищающих средств и нанесение увлажняющего крема (например, вазелина) после каждой ванны на ноги.
- Избегайте использования других кремов или антибиотиков местного действия, так как аллергические реакции являются обычным явлением.
Когда обращаться за медицинской помощью
Если отек ноги не реагирует на простой поддерживающий шланг, обратитесь к врачу, чтобы выяснить причину отека.Также обратитесь за помощью, если зудящие участки не исчезнут после ухода за собой.
Признаки инфекции включают боль, лихорадку, увеличенный отек и покраснение или открытые участки, сопровождающиеся гноем.
Язвы или язвы требуют медицинской помощи.
Лечение, которое может назначить ваш врач
Врач проведет осмотр, чтобы определить причину опухоли; Могут быть предложены исследования вен и, в редких случаях, может быть выполнено посев или биопсия кожи. Могут быть рекомендованы компрессионные чулки (специально разработанный чулок, который оказывает давление на ногу, чтобы предотвратить скопление жидкости).
Кремы с более сильными кортикостероидами можно использовать в течение коротких периодов (однако, не в течение продолжительного периода времени из-за возможного истончения кожи в результате хронического использования). Инфекцию можно лечить пероральными или внутривенными антибиотиками. Пероральные препараты могут использоваться для контроля сердечной недостаточности или уменьшения количества жидкости.
Надежных ссылок
MedlinePlus: кожные заболевания, клиническая информация и дифференциальная диагностика дерматита, застояСписок литературы
Болонья, Жан Л., изд. Дерматология , стр 219-221. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 th ed, pp.2337, 2360. New York: McGraw-Hill, 2003.
Экзема голени: дифференциальный диагноз
Доктор Найджел Столлери о 1 мая 2018
Дифференциальная диагностика экземы голени, включая варикозную экзему, атопическую экзему, смягчающий контактный дерматит, астеатозную экзему.Доктор Найджел Столлери.
Варикозная экзема 0,25 кредитов CPDНажмите здесь, чтобы пройти тест по этой статье и получить сертификат по MIMS Learning
ВАРИКОЗНАЯ ЭКЗЕМА
Презентация
- Часто встречается у пожилых людей, возникает на нижних конечностях вследствие варикозного расширения вен
- Обычно начинается вокруг медиальной лодыжки
- Связано с утечкой крови / активацией воспалительных клеток и фибробластов
- Часто наблюдается липодерматосклероз и повышенная пигментация
Менеджмент
- Диагноз обычно клинический
- Общий совет — поднимите ноги, избегайте травм, сохраняйте активность
- Регулярное использование смягчающих средств и местных стероидов при обострениях
- Компрессионный шланг ниже колена после доплеровской оценки артериальной компетентности
Атопическая экзема
АТОПИЧЕСКАЯ ЭКЗЕМА
Презентация
- Наиболее частая форма экземы, поражает в основном детей
- Обычно поражает подколенные и антекубитальные ямки, но может возникать где угодно.
- Часто ассоциируется с другими атопическими состояниями, такими как астма, ринит и сенная лихорадка
- Может иметь генетический компонент
Менеджмент
- В основном управляется в системе первичной медико-санитарной помощи; Основа — регулярные эмоленты
- Часто требуются местные стероиды, в зависимости от степени тяжести и локализации
- Может возникнуть вторичная инфекция, требующая антибиотиков
- Альтернативы стероидам включают местные иммунодепрессанты
Смягчающий контактный дерматит
ЭММОЛЛИЕНТНЫЙ КОНТАКТНЫЙ ДЕРМАТИТ
Презентация
- Редкий вид контактного дерматита
- Может возникнуть из-за аллергии на ланолин, как в данном случае
- Возникает после использования смягчающих средств, но может наблюдаться при применении местных стероидов
- Покраснение и раздражение обычно усиливаются после нанесения крема
- Рассмотреть, если основное состояние кожи не поддается лечению или ухудшается
Менеджмент
- Диагностика может быть сложной
- При подозрении сначала можно попробовать альтернативное смягчающее средство
- Для определения точной причины может потребоваться патч-тестирование
Астеатотическая экзема
АСТЕАТОТИЧЕСКАЯ ЭКЗЕМА
Презентация
- Характерный вид экземы с «сумасшедшим видом»
- Обычно на голенях у пожилых людей; зимой чаще встречается
- Может вызывать сильный зуд — основная проблема — сухая кожа
- Причины включают сухую или жаркую окружающую среду, чрезмерное использование мыла, недоедание, диуретики
Менеджмент
- Mainstay — регулярное нанесение густых смягчающих средств; советуют меньше купаться и избегать раздражителей
- Избегать прямого воздействия тепла; может помочь повышение влажности
- В тяжелых случаях могут потребоваться местные стероиды
Доктор Найджел Столлери — врач общей практики в Лестершире
Нажмите здесь, чтобы пройти тест по этой статье и получить сертификат MIMS Learning
Вы уже зарегистрировались у нас?
Зарегистрируйтесь сейчас, чтобы получать больше статей и бесплатных электронных бюллетеней
регистр
Уже зарегистрированы?
Войти
О чем может вам рассказать дерматит нижних ног
Когда мы слышим термин «дерматит», мы думаем о коже.Когда мы думаем о состоянии кожи, мы не можем сразу связать его с проблемой вен. Одна из увлекательных и сложных проблем человеческого тела заключается в том, что все части взаимосвязаны. Это может создать проблемы в понимании факторов, лежащих в основе таких проблем, как застойный дерматит. Здесь мы хотим обсудить, как это состояние кожи связано с венами.
Венозный застойный дерматит: что и почему
Застойный дерматит часто называют разновидностью экземы.Однако основным фактором развития симптомов является венозная недостаточность. Кровь должна стекать в ноги и ступни, а также обратно из тех мест, которые наиболее удалены от сердца. Компромисс в этом потоке в конечном итоге ослабляет вены нижних конечностей. Кровь может скапливаться в этих структурах, а также вытекать из них. Когда это происходит, у человека может развиться:
- Пятна зудящей, сухой, раздраженной кожи, особенно над варикозным расширением вен.
- Отеки нижних конечностей, усиливающиеся ночью и менее выраженные утром.
- Боль или ощущение тяжести в ногах после длительного стояния.
- Участки кожи, которые кажутся красными, опухшими или покрытыми коркой. Эти пятна также могут быть болезненными и плакать, как рана.
Это ранние признаки потенциально серьезной венозной недостаточности. Лечение необходимо для замедления или остановки прогрессирования дерматита. Если вены не обрабатываются или не обрабатываются должным образом, дерматологические симптомы могут ухудшиться. Могут образоваться открытые язвы и покрыться коркой, что может привести к более серьезным проблемам из-за присутствия бактерий на коже.Когда кожа трескается, бактерии проникают через поверхность. Это может привести к целлюлиту — состоянию, при котором поверхностные и глубокие ткани тела поражаются серьезной инфекцией.
Существует несколько предлагаемых методов лечения застойного дерматита. Все они имеют свои достоинства. Раннее лечение может включать компрессионную терапию в виде носков или чулок.
