Физические методы лечения для уменьшения и контроля лимфатического отека конечностей
Лимфатический отек — это скопление избыточной жидкости в тканях организма из-за нарушения оттока лимфы обратно в кровоток. Пораженная конечность становится припухшей и деформированной; это сопровождается болью и дискомфортом, нарушающими двигательную активность и повседневную деятельность. Это может быть вызвано врожденной аномалией, хронической венозной недостаточностью, повреждением лимфатической системы после лечения рака или филяриоза, а также паразитарной инфекцией, по которой эндемичны некоторые регионы Индии и Африки. Уход за кожей имеет важное значение, поскольку пораженные ткани постепенно утолщаются и становятся восприимчивы к воспалению и инфекциям. Людям также рекомендуется регулярно выполнять упражнения и контролировать свою массу тела. Различные физические методы лечения, направленные на улучшение оттока лимфы, включают многослойную перевязку, ручной дренаж лимфы (MLD), самостоятельный массаж и компрессионные рукава или чулки.
Авторы этого обзора поставили целью оценить влияние программ физического лечения на долгосрочный контроль лимфатических отеков и нашли лишь три контролируемых испытания для включения. В этих рандомизированных испытаниях приняли участие в общей сложности 150 взрослых, получавших различные методы физического лечения. В одном исследовании участвовали 42 женщины с односторонним лимфатическим отеком верхней конечности после лечения рака молочной железы. Одна группа получила восемь сеансов MLD за две недели и обучалась самостоятельному массажу; эта группа и контрольная группа носили плотно облегающие компрессионные рукава. Степень снижения избыточного объема руки и выраженности симптомов была схожей в обеих группах.
Во втором исследовании приняли участие 25 женщин из местной клиники, специализирующейся на ведении женщин после лечения заболеваний молочной железы. Они обучались самостоятельному массажу и были рандомизированы для ношения эластичных компрессионных рукавов или отсутствия дополнительных вмешательств. Частота выбывания была высокой, особенно в контрольной группе, хотя авторы и пришли к выводу, что ношение компресионных рукавов было полезным. В третьем исследовании приняли участие 83 человека (в основном, женщины) из клиники, специализирующейся на лимфатических отеках. Около двух третей имели отек верхней конечности. Все они обучались самостоятельному массажу. Одна группа получила 19-дневный курс перевязок перед ношением чулок. Другая группа носила чулки с самого начала исследования. Уменьшение избыточного объема конечностей было значительно большим у тех, кто начинал с многослойной перевязки.
Частота выбывания была высокой, особенно в контрольной группе, хотя авторы и пришли к выводу, что ношение компресионных рукавов было полезным. В третьем исследовании приняли участие 83 человека (в основном, женщины) из клиники, специализирующейся на лимфатических отеках. Около двух третей имели отек верхней конечности. Все они обучались самостоятельному массажу. Одна группа получила 19-дневный курс перевязок перед ношением чулок. Другая группа носила чулки с самого начала исследования. Уменьшение избыточного объема конечностей было значительно большим у тех, кто начинал с многослойной перевязки.
Все три испытания имели методологические ограничения, и поскольку их данные не могли быть объединены, а число участников было небольшим, на вопросы, касающиеся эффективности этого типа лечения, в настоящем обзоре ответить не удалось.
Жизнь после мастэктомии | ГУЗ «Карымская центральная районная больница»
Во время операции приходится удалять не только пораженные ткани груди, но и подмышечные лимфатические узлы, зоны скопления опухолевых клеток.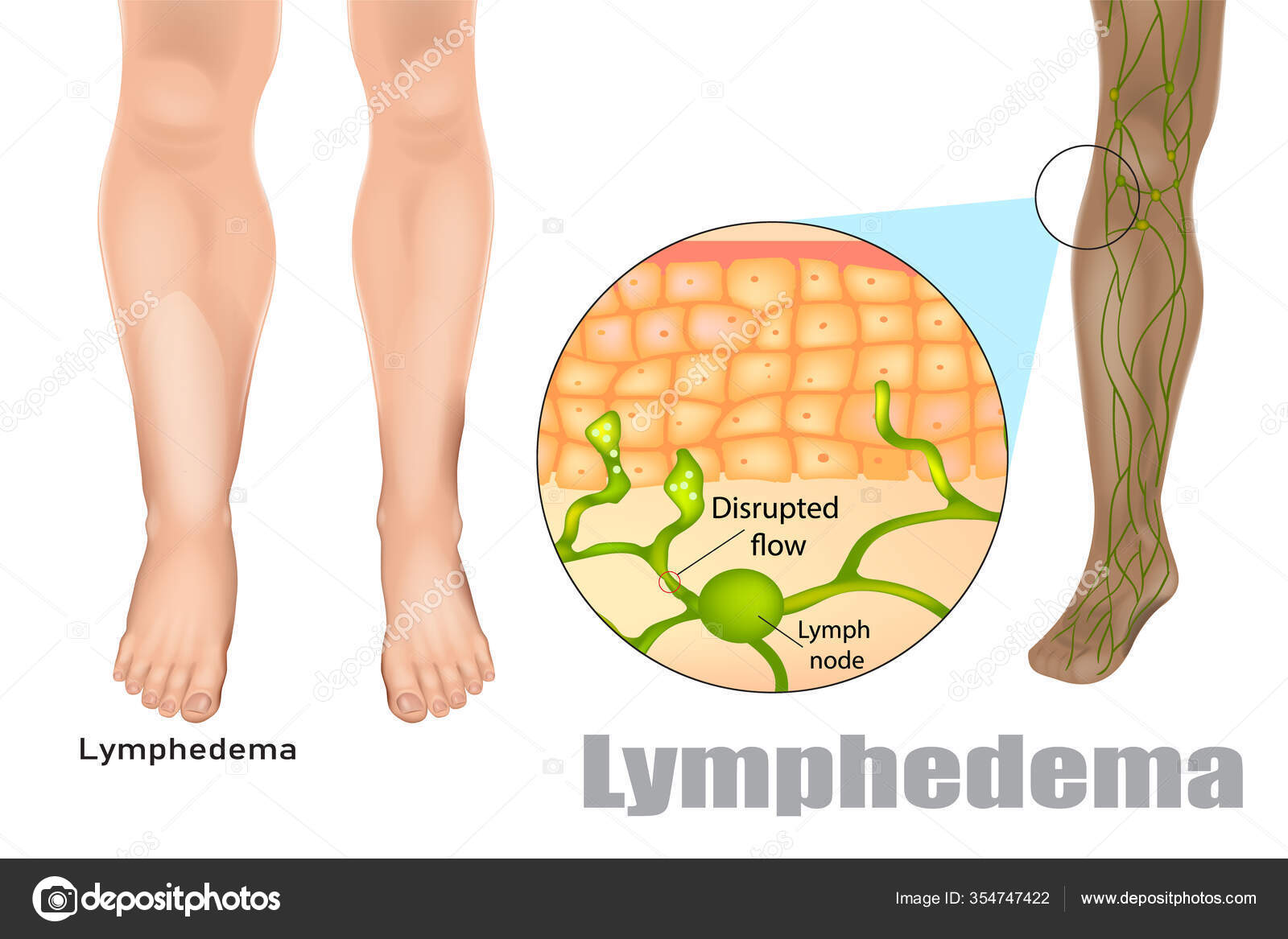
Появится отек или нет, зависит в первую очередь не от самой пациентки и не от мастерства врачей, а от степени повреждения лимфатических сосудов во время болезни.
Избежать отека можно только в тех случаях, когда лимфатические узлы больной поражены опухолевыми клетками не полностью, и часть из них можно не удалять при операции. Такие здоровые, сохранившиеся после операции лимфатические узлы берут на себя «работу» пострадавших и предохраняют от осложнений.
Обратитесь к врачу
1. Если рука становится бледной, холодной. Сначала она мягкая, хотя и отечная, но затем отек становится все более плотным и тугим. Он может быть и безболезненным, долгое время оставаться незначительным, но тем не менее он опасен.
2. Если почувствовали скованность движений в плечевом и локтевом суставах, слабость в руке.
3. Если отек резко усиливается, довольно быстро перемещаясь сверху по всей поверхности руки.
4. Если отек становится как бы мозаичным: рука отекает не полностью, а отдельными участками, начиная от подмышечной области, по предплечью и до кисти.
Аппаратный сегментарный массаж отечных тканей
Не так давно медики выяснили, что участки руки могут отекать в разной степени, чередуясь со здоровыми зонами. Так появляются локальные, сегментарные отеки. Для них был разработан метод сегментарного массажа и попеременного сдавливания отечных тканей руки, который очень эффективен при отеках небольшой степени.
Медикаментозная терапия
Обычно используются две группы лекарственных препаратов: бензопироны, оказывающие противоотечное и противовоспалительное действие, улучшающие обменные процессы в тканях и сопротивляемость кожи, и препараты никотиновой кислоты, расширяющие просвет лимфатических сосудов и улучшающие кровообращение. Все вместе позволяет снизить отечность руки. При запущенных, уже ярко выраженных и быстро прогрессирующих отеках целесообразно лечение в клинике.
Что вы можете сделать сами
Делать специальную гимнастику.
Укреплять сосуды. Для этого хорошо принимать витамины, особенно никотиновую кислоту и витамины группы В.
Заботиться о коже. Чтобы кожа на руке не потеряла эластичности, регулярно смазывайте ее специальными косметическими средствами на растительной основе, натуральными косметическими маслами – персиковым, оливковым, маслом жожоба.
 Различают отеки I, II и III степеней тяжести. При лимфатическом отеке I степени окружность отечного участка одной руки не превышает окружности здоровой руки более чем на 2 см. При отеке II степени эта разница увеличивается до 4 см, а III степени – до 6 см.
Различают отеки I, II и III степеней тяжести. При лимфатическом отеке I степени окружность отечного участка одной руки не превышает окружности здоровой руки более чем на 2 см. При отеке II степени эта разница увеличивается до 4 см, а III степени – до 6 см.
Приобрести эластичный рукав. Он продается в специализированных аптеках. Покрывая область отека, рукав улучшает отток лимфы и создает ощущение комфорта. Врач поможет подобрать нужный размер рукава и научит им пользоваться. Через каждые 2–4 месяца рукав рекомендуется менять на новый.
Жизнь после мастэктомии
Лимфодема ног, лимфостаз нижних конечностей лечение в Москве по доступным ценам
Лимфедема — это хроническое заболевание лимфатической системы, при котором нарушается отток лимфы и она начинает скапливаться в тканях. Эта болезнь возникает постепенно, приводит к выраженным отекам и при отсутствии лечения — к развитию серьезных осложнений.
Как развивается лимфедема?
Лимфедема бывает врожденной и приобретенной. В первом случае она может проявиться уже в раннем детстве или в период полового созревания, когда меняется гормональный фон. Но врожденные патологии встречаются реже. Лимфедема часто возникает как осложнение после перенесенных кожных заболеваний, онкологии и гинекологических проблем.
Лимфатические отеки имеют склонность к постоянному прогрессированию. В местах отеков начинают возникать изменения кожи, трофические нарушения (язва, дерматит, экзема), рецидивирующие рожистые воспаления, грибковые поражения кожи (микоз). Отёк распространяется на область лодыжек, тыл стопы и пальцы ног. Последняя стадия заболевания носит название «слоновость» из-за сильного увеличения конечности в размерах.
Важно остановить развитие заболевания, устранить имеющиеся проблемы на начальных стадиях процесса, когда не произошли необратимые изменения в коже и подкожной клетчатке.
Комплексная Противоотечная терапия (Compleх Decongestive Therapy, CDT)
Лимфедема — хроническое прогрессирующее заболевание, вылечить навсегда ее невозможно, но можно значительно уменьшить или полностью убрать лимфатический отек с помощью комплексного подхода.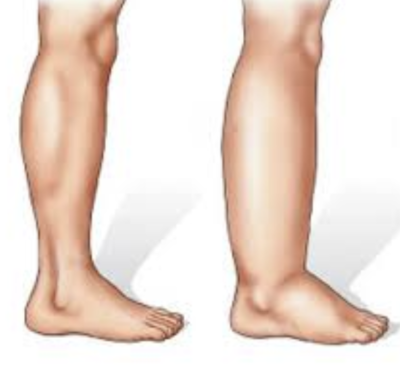
Комплекс противоотечных мероприятий или комплексная физическая терапия, как показывает 40-летняя практика клинических и научных исследований в Европе, представляет собой единственную возможность успешного лечения лимфедемы.
Основной задачей в ходе лечения лимфедемы является восстановление оттока лимфы из тканей и уменьшение лимфатического отека. Курс лечения состоит из десяти сеансов. Каждый день или через день пациенты посещают клинику и проходят все лечебные процедуры.
Противоотечная терапия включает в себя:
- Мануальный (ручной) лимфодренаж,
- Перемежающуюся (аппаратную) пневмокомпрессию,
- Бандажирование конечности специальными неэластичными бинтами до стойкого уменьшения отека,
- Подбор специального компрессионного трикотажа для ежедневной носки.
Доброжелательная атмосфера, опытные специалисты, высокотехнологичное оборудование и приветливый персонал клиники помогают достигать максимально эффективных результатов при лечении пациентов с лимфедемой.
Что еще важно знать пациенту с лимфедемой?
Ключевой элемент в закреплении результата лечения — ношение компрессионного трикотажа. Если создать правильную компрессию, то лимфа не будет застаиваться в межклеточном пространстве. При этом применяется совершенно отдельный вид компрессионного трикотажа плоской вязки. Он имеет низкую степень растяжимости, держит форму и выполняет функцию бандажа. Как правило, трикотаж назначается по завершении курсового лечения лимфедемы нижних конечностей, когда достигнуто стойкое уменьшение отека.
Для сохранения полученного результата в среднем раз в год наши пациенты проходят повторные курсы терапии.
После лечения
После лечения пациенты видят, что конечность значительно уменьшилась в объеме. Они возвращаются к социальной активности и имеют возможность жить полноценной жизнью, не страдая от отеков.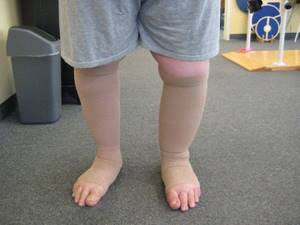
КАБИНЕТ РЕАБИЛИТАЦИИ: ЛИМФАТИЧЕСКИЙ ОТЕК – ЛИМФЕДЕМА
Лимфатический отек руки на стороне операции – очень частое осложнение и в той или иной степени после радикального лечения рака молочной железы возникает практически у всех женщин. Органосохраняющие операции, такие как радикальная резекция с последующей лучевой терапией, также приводят к лимфедеме, но, как правило, менее выраженной. Прием антиэстрогенов (тамоксифен) может осложниться тромбозами и, как следствие, – усугублением послеоперационного отека. Также неблагоприятно отражается повреждение вен руки (на оперированной стороне) при химиотерапии. В большинстве случаев именно лимфедема в последующем становится главным поводом для констатации группы инвалидности.
Различают четыре степени прогрессирования лимфедемы:
- I степень – отек кисти;
- II степень – отек предплечья;
- III степень – отек плеча;
- IV степень – трофические нарушения.

Лимфедема не столько косметический дефект, сколько нарушения нейроваскулярные и функциональные. Клинически проявляется это изменением и извращением чувствительности, постоянным ощущением чувства тяжести и ограничением движений в суставе, снижением мышечного тонуса и силы. Частое присоединение инфекции – рожистого воспаления – создает порочный круг: лимфедема способствует развитию инфекции, а инфекция стимулирует еще больший застой.
Не требуется каких-либо точных диагностических мероприятий для выявления отека, врачу достаточно осмотра. Только в отдельных случаях (клинические испытания) для оценки стадий развития лимфедемы используется лимфосцинтиграфия и магнито-резонансная томография (МРТ). При лимфосцинтиграфии внутривенно вводится радиоактивный препарат, накапливающийся в зоне блокировки лимфатического сосуда. МРТ – очень точный послойный рентген.
К сожалению, лечение лимфедемы малоэффективно, поэтому велика роль профилактики.
Противопоказанием к лечению является метастатическая стадия заболевания. Больным с тромбозом глубоких вен в анамнезе следует пройти специальное обследование. При остром рожистом воспалении разрешена только светодиодная терапия.
Онколог, кандидат медицинских наук,
Мещерякова Наталья Георгиевна
Лечение лимфедемы в СпБ, клиника «Семейный доктор» Санкт-Петербург
Лимфатические отеки — Семейный доктор
Лимфатическая и сердечно-сосудистая системы выполняют ряд важных функций в человеческом организме. Без проблем со здоровьем редко есть основания задуматься об её роли в иммунной системе, но сбои в функционировании сразу дают о себе знать. Нормальная функция – возвращение белков, липидов и жидкостей из пространства между клеток в сосуды. Примерно 90 процентов жидкостей транспортируются через венозные капилляры, 10 процентов (высокомолекулярные белки) не проходят через венозные стенки, поэтому возвращаются через фильтрующие лимфоузлы. Часто встречающееся патологическое основание, когда ток лимфы нарушается, – это лимфедема.
Часто встречающееся патологическое основание, когда ток лимфы нарушается, – это лимфедема.
Когда возникает и как проявляется
Лимфедема образуется как результат нарушения оттока жидкости по лимфатическим сосудам, соответственно, продукты обмена, которые не выводит лимфа, сохраняются в коже. При этом возникает как по причине приобретенного нарушения обмена, так и врожденного. Первичная появляется без очевидных причин или из-за врожденных аномалий лимфатической системы. Вторичная вызывается приобретенными причинами. Среди факторов риска проявления заболевания травмы конечностей и шрамы, удаление новообразований, избыточный вес.
Визуально нарушение обыкновенно проявляется в значительном увеличении объемов нижних конечностей вследствие застоя жидкости в межклеточной ткани. На первой стадии отечность исчезает после расположения конечности в поднятом положении, при давлении образуется углубление, которое сохраняет структуру в течение нескольких минут. На второй – приподнять ногу или руку недостаточно, кожа уплотняется. Ямку на коже сделать трудно или невозможно. На третьей – ярко выражен отек и визуальные изменения кожи, появляются отверстия, из которых «подтекает» лимфа, альтернативное название на этой стадии – слоновья болезнь или элефантиаз.
На второй – приподнять ногу или руку недостаточно, кожа уплотняется. Ямку на коже сделать трудно или невозможно. На третьей – ярко выражен отек и визуальные изменения кожи, появляются отверстия, из которых «подтекает» лимфа, альтернативное название на этой стадии – слоновья болезнь или элефантиаз.
Нарушение оттока распространено: наблюдается примерно у каждого десятого человека. Более десяти миллионов страдают от лимфедемы, которая развилась на фоне хронических инфекций. В зоне риска женщины, которые страдают заболеванием примерно в девять раз чаще, чем мужчины.
Лечение и терапия
Диагностические мероприятия проводит хирург-флеболог посредством внешнего осмотра и измерения объемов конечностей. Для дополнительной диагностики применяют лимфангиографию. Динамика заболевания изучается посредством лимосцинтиграфии для выявления полного лимфостаза. Также применяются магнитно-резонансная томография, компьютерная томография и дуплексное сканирование.
Основными целями в ходе лечебных мероприятий являются восстановление тока лимфы в тканях, сокращение лимфатического отека и болезненных ощущений. Для усиления эффекта рекомендуется минимизировать внешнее давление на пораженные участки тела: не носить плотную или облегающую одежду, избегать травм.
Для лечения используется комплексная терапия:
- — лимфодренажный массаж: способствует уменьшению блокады сосудов. Выполняется посредством оказания давления на пораженную конечность в направлении сосудов для освобождения заблокированных лимфатических жидкостей;
- — медикаментозная терапия: мочегонные препараты на первых стадиях, прием антибиотиков при рецидивах;
- — компрессионная терапия, бандажирование: аппаратная или с применением специальных повязок и чулок;
- — лечебная гимнастика;
- — тщательный косметический уход за кожным покровом для предотвращения появления язв, ранок, травм и последующего инфицирования;
- — хирургическое вмешательство: используется в крайних ситуациях, например, при травмировании крупного сосуда.
 Однако, общемировая практика – консервативные методики лечения лимфатического отека конечности.
Однако, общемировая практика – консервативные методики лечения лимфатического отека конечности.
Процедуры при терапии проводятся на ежедневной основе или через день, требуется около 8-10 сеансов, количество зависит от степени поражения и динамики выздоровления. По окончании курса подбирается индивидуальный компрессионный трикотаж. Пациент должен быть сознателен и четко выполнять рекомендации лечащего врача, в противном случае есть риск несохранения достигнутого результата.
Болезнь не лечится полностью, хотя симптоматика может быть купирована. В последующем важно контролировать и следить за ходом ее потенциального развития во избежание возникновения серьезных осложнений. Для уменьшения рисков рекомендовано избегать наличия избыточного веса. По отдельным оценкам, при сохранении индекса массы тела менее 25, риск развития снижается более чем на 40-60 процентов. Также в будущем нельзя создавать дополнительные препятствия лимфооттоку, например, не стоит скрещивать ноги в положении сидя, носить сумки или пакеты на поврежденной руке.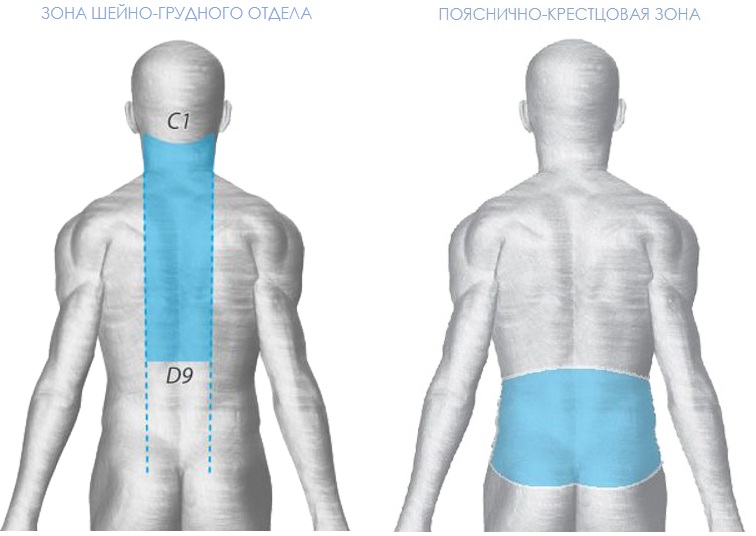 Конечность должна содержаться в чистоте. Не следует ходить босиком или готовить пищу без использования защитных перчаток.
Конечность должна содержаться в чистоте. Не следует ходить босиком или готовить пищу без использования защитных перчаток.
Обращение в клинику «Семейный доктор»
Лечение лимфедемы в Санкт-Петербурге в нашем медицинском центре – это полный спектр услуг и лечебных мероприятий для оперативного уменьшения отека, снятия ощущений болезненности и максимального восстановления тока лимфы. Специалисты подберут оптимальную методику лечения по индивидуальному графику. Квалификация и опыт персонала, соответствие учреждения мировым стандартам, высокотехнологичное оборудование гарантируют вам наилучший возможный результат. При этом все процедуры проводятся в атмосфере доброжелательности и комфорта. Воспоминания о лечении точно не будут вызывать у вас негативных воспоминаний.
Жизнь после мастэктомии | ГУЗ Городской родильный дом г.Чита
Пользуясь порталом «ГОРОДСКОЙ РОДИЛЬНЫЙ ДОМ»,
Вы автоматически соглашаетесь с Правилами публикаций отзывов на сайте roddom-chita. ru
ru
1.Общие положения:
1.1. Настоящие Правила регламентируют порядок размещения отзывов посетителей (пользователей) сайта roddom-chita.ru (далее – Сайт).
1.2. Посетители, приславшие отзывы для размещения на Сайте, (авторы отзывов), безвозмездно передают Администрации Сайта право свободного использования и предоставления широкого доступа к этим отзывам в пределах данного ресурса. Администрация Сайта оставляет за собой право использовать отзыв по собственному усмотрению и размещать его на других ресурсах (в печатных изданиях, на электронных носителях и т.д.).
2. Порядок публикации отзывов:
2.1. Администрация Сайта вправе самостоятельно и без уведомления пользователей отбирать отзывы для публикации, самостоятельно определять срок, в течение которого отзывы будут считаться актуальными.
2.2. До публикации отзыв проверяется Администрацией Сайта на соответствие настоящим Правилам, после чего Администрация Сайта принимает решение о его публикации.
2. 3. Отзывы публикуются и используются без редактирования и поправок с сохранением авторской грамматики и пунктуации. Исключение составляет исправление явных опечаток.
3. Отзывы публикуются и используются без редактирования и поправок с сохранением авторской грамматики и пунктуации. Исключение составляет исправление явных опечаток.
2.4. В отзывах допускается только констатация и описание фактов, которые произошли с автором отзыва при обращении в ГУЗ «Городской родильный дом»
2.5. Отзывы без указания контактных данных (реальный e-mail пользователя, номер телефона и т.д.) считаются анонимными и на сайте не размещаются. В случае размещения такого отзыва, он наделяется пометкой: «Анонимный отзыв. Может содержать сведения, полностью не соответствующие действительности».
2.6. При размещении отзыва на Сайте администрация указывает исключительно имя автора отзыва. Контактные данные (реальный e-mail пользователя, номер телефона и т.д.) на страницах Сайта не указываются и не отображаются.
Контактными данными автора отзыва может воспользоваться исключительно Администрация сайта roddom-chita.ru для уточнения каких-либо данных, связанных с рассмотрением отзыва.
2.7. Администрация Сайта оставляет за собой право не публиковать отзыв пользователя, а также удалить с Сайта любой ранее опубликованный отзыв без объяснения причин и предупреждений в любое время.
2.8. В случае, если пользователь в будущем пожелает удалить свой отзыв с сайта roddom-chita.ru, он должен отправить запрос на удаление по адресу [email protected]
3. На сайте roddom-chita.ru не публикуются отзывы:
3.1. содержащие информацию, являющуюся клеветнической, дискредитирующей или угрожающей;
3.2. содержащие информацию, оскорбляющую честь и достоинство, а также национальные и религиозные чувства людей;
3.3. содержащие имена и другие персональные данные конкретных личностей, за исключением фамилии, имени, отчества медицинского работника ГУЗ «Городской родильный дом», в отношении которого написан отзыв;
3.4. содержащие ненормативную лексику, высказывания оскорбительного характера и т.д.;
3.5. представляющие собой явную коммерческую рекламу, содержащие спам, контакты организаций и ссылки на сайты;
3. 6. содержащие информацию, не относящуюся к деятельности ГУЗ «Городской родильный дом»;
6. содержащие информацию, не относящуюся к деятельности ГУЗ «Городской родильный дом»;
3.7. содержащие призывы или агитацию не пользоваться услугами ГУЗ «Городской родильный дом»;
3.8. содержащие заведомо недостоверную информацию, призванную оттолкнуть клиентов от ГУЗ «Городской родильный дом»;
3.9. содержащие информацию о сравнении ГУЗ «Городской родильный дом» с другими юридическими лицами;
3.10. содержащие ссылки на отзывы, размещенные пользователями на других сайтах;
3.11. малоинформативные и необъективные.
4. Ответственность:
4.1. За содержание и достоверность информации в отзывах, размещаемых пользователями на сайте roddom-chita.ru, а также за нарушение прав третьих лиц, пользователь, разместивший данную информацию, несет ответственность самостоятельно.
4.2. Портал roddom-chita.ru, не является соавтором и распространителем данной информации, а лишь предоставляет площадку для ее размещения. Публикация отзыва на сайте не означает, что мнение Администрации сайта совпадает с мнением посетителя, оставившего отзыв. Администрация сайта не несет ответственности за достоверность сведений, содержащихся в отзывах.
4.3. В случае, возникновения претензий к пользователям, разместившим информацию, о достоверности размещенной информации, а также в случае, если размещенная информация, нарушает чьи либо права, портал обязуется, согласно действующему законодательству Российской Федерации, раскрыть всю имеющуюся информацию о данном пользователе (контактные данные (e-mail пользователя, номер телефона и т.д.)), в срок, предусмотренный законом.
5. Прочие условия:
5.1. Администрация сайта roddom-chita.ru оставляет за собой право на внесение изменений и дополнений в настоящие Правила в любой момент времени без уведомления посетителей (пользователей) Сайта. Изменения вступают в силу с момента их публикации.
Лечение лимфатических отёков (лимфедема) Институт клинической и экспериментальной лимфологии
Каждый десятый человек в мире страдает от отёков конечностей. Причины отеков различны. Одной из причин являются лимфатические отёки, которые не поддаются обычным способам лечения. Не существует единой методики их лечения. В нашей стране проблема усугубляется отсутствием специализированных центров по оказанию квалифицированной помощи. Больные зачастую, просто перестают обращаться за медицинской помощью, в силу ее неэффективности. Клиника института лимфологии — единственное медучреждение за Уралом, занимающееся диагностикой и лечением лимфатических отёков.
Причины отеков различны. Одной из причин являются лимфатические отёки, которые не поддаются обычным способам лечения. Не существует единой методики их лечения. В нашей стране проблема усугубляется отсутствием специализированных центров по оказанию квалифицированной помощи. Больные зачастую, просто перестают обращаться за медицинской помощью, в силу ее неэффективности. Клиника института лимфологии — единственное медучреждение за Уралом, занимающееся диагностикой и лечением лимфатических отёков.
О специфике этого заболевания и методах его лечения рассказывает заведующий лабораторией оперативной лимфологии Вадим Валерьевич Нимаев:
Как появляются лимфатические отеки?
Известно, что в организме кровь течёт по артериям, возвращаясь по венам в сердце. При этом между клетками остаётся, так называемая, «замусоренная» жидкость, которая отводится из тканей посредством сосудов лимфатической системы. Соответственно, если возникают перебои в работе лимфатической системы, то эта лишняя жидкость начинает накапливаться в тканях, что проявляется отеком, увеличением объема пораженной части тела.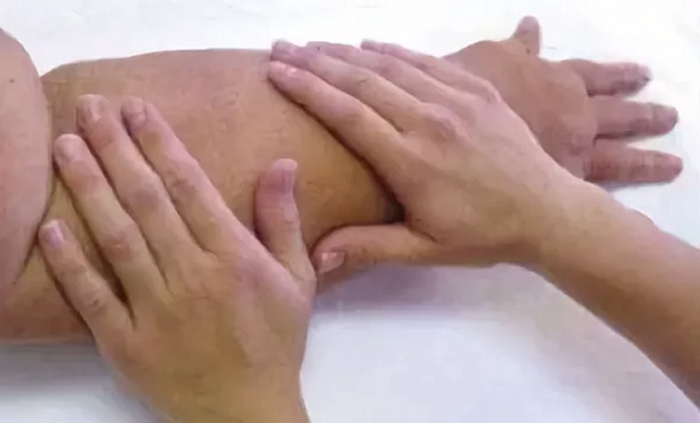
Распространённой причиной появления отёка нижних конечностей может быть так называемая первичная лимфедема; обусловленная врождёнными проблемами, вызванными недоразвитием лимфатических сосудов. На руках отёки чаще всего образуются вследствие комбинированного лечения опухолей молочных желёз, когда удаляются лимфатические узлы и (или) проводилось облучение. Очень редко лимфедема может сопровождаться поражением нескольких регионов (лицо, руки, наружные половые органы). Фактором, который может явиться причиной клинически значимого отека, при его наличии причиной прогрессирования лимфедемы, является рожистое воспаление. Увеличение отёка часто связано с повторяющимся рожистым воспалением.
Независимо от причины возникновения лимфедемы в тканях накапливается жидкость с крупными белками, что приводит не только к увеличению объёма, но и к выраженному уплотнению кожи и подкожной клетчатки тканей, и такой отёк может быстро прогрессировать. Лимфатический отёк может возникнуть как следствие травм, воспалительных процессов или опухолей.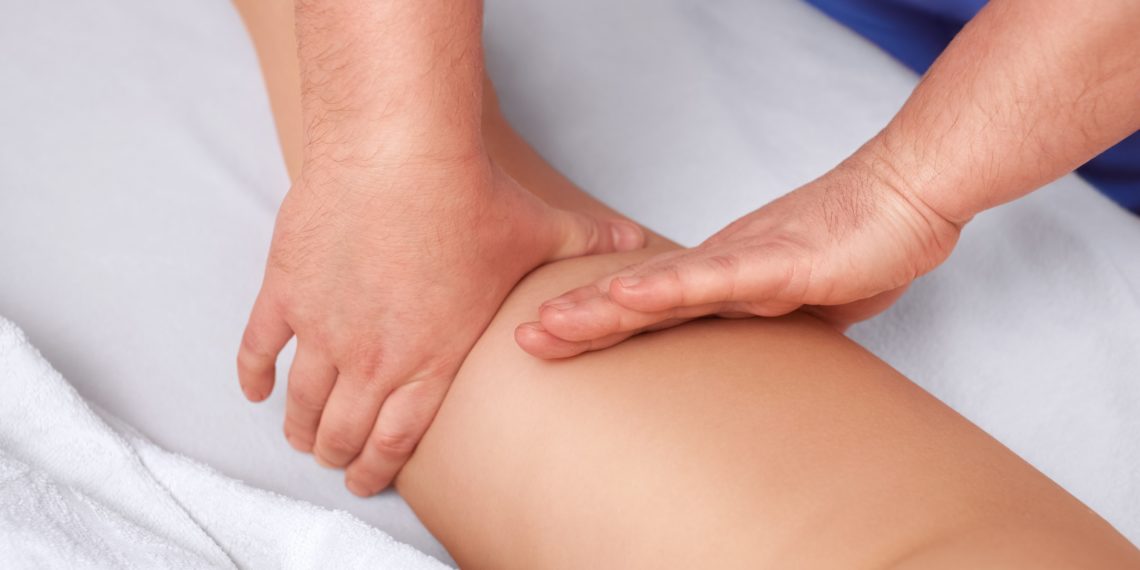
Различают лимфатические отёки четырех стадий, от появления приходящего симптома до развития слоновости.
Лимфедема, как результат нарушения оттока лимфы через лимфатические сосуды, сопровождается утолщением конечности, уплотнением кожи, а с прогрессированием заболевания – язвами, развитием слоновости. Различают первичную и вторичную лимфедему.
Причины лимфедемы:
— врожденное недоразвитие лимфоузлов и лимфатических сосудов;
— воспалительные процессы;
— травматические повреждения;
— злокачественные опухоли;
— лимфедема, возникающая как следствие заболевания вен (посттромботическая болезнь, варикозная болезнь), которая носит названия флеболимфедемы.
При диагностике лимфедемы нижних конечностей в первую очередь нужно исключить другие причины возникновения отека:
— сердечные отеки
— отеки, связанные с заболеванием почек;
— отеки, связанные с приемом лекарственных препаратов;
— отеки, связанные с недостаточной функцией щитовидной железы;
С целью уточнения характера течения заболевания, состояния дренажной функции, причины отека в ряде случаев необходимо применение специальных метолов исследования, например:
— лимфосцинтиграфия;
— допплерография;
— КТ и МР-томография;
— лимфангиография.
Чем грозит запущенный отёк?
Больше всего подвержены лимфатическим отёкам женщины. Конечно же ими это воспринимается как ужасный недостаток внешности, добавляются проблемы с выбором одежды и обуви, с течением болезни начинает проявляться физический дискомфорт. Описаны случаи, когда крайне запущенный отёк приводил к злокачественному перерождению тканей.
Методики лечения лимфатических отёков
В настоящее время основной метод лечения лимфатических отёков – комплексная противоотечная терапия, включающая уход за кожей, мануальный лимфодренаж, гимнастику и бандажирование.
Дополнительно в клинике НИИ лимфологии используется ряд уникальных аппаратов и методик для физиотерапевтического лечения. Например, аппарат для стимуляции лимфатических сосудов, с помощью которого можно добиться улучшения функций лимфатической системы, и она начинает активнее сокращаться и перекачивать лимфу. Аппарат низкочастотного ультразвука воздействует на подкожную клетчатку и служит проводником для лекарственных препаратов.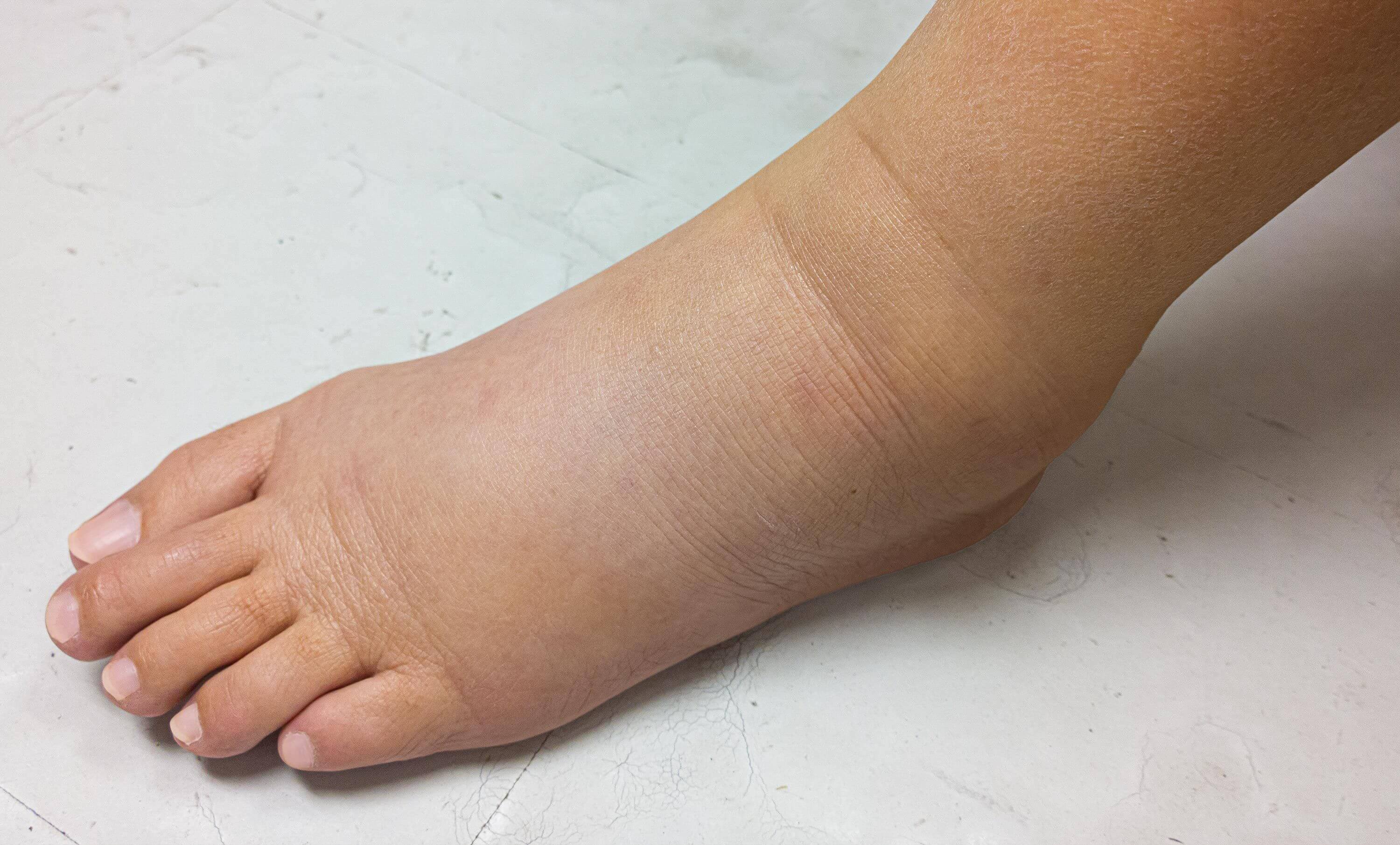 Крупные белковые молекулы, скапливающиеся в тканях, можно разбивать с помощью специальных ферментов под воздействием низкочастотного ультразвука. На поздних стадиях отёка, если он не поддаётся консервативному лечению, можно физически уменьшить массу конечности. Для этого предусмотрена хирургическая процедура, при которой удаление излишней жидкости и тканей проводится через небольшие проколы с помощью аспирации, похожей на липосакцию.
Крупные белковые молекулы, скапливающиеся в тканях, можно разбивать с помощью специальных ферментов под воздействием низкочастотного ультразвука. На поздних стадиях отёка, если он не поддаётся консервативному лечению, можно физически уменьшить массу конечности. Для этого предусмотрена хирургическая процедура, при которой удаление излишней жидкости и тканей проводится через небольшие проколы с помощью аспирации, похожей на липосакцию.
Сколько времени занимает лечение?
В зависимости от степени запущенности заболевания лечение может продлиться от нескольких дней до 3-4-х недель. Стационарный курс комплексной противоотечной терапии предполагает госпитализацию. Успех лечения лимфедемы заложен в раннем обращении к специалисту. Амбулаторный этап направлен на поддержание достигнутого результата уменьшение объема. Первая и вторая стадии поддаются консервативному лечению, при третьей — эффект уже значительно хуже. При четвертой стадии иногда предлагается оперативное удаление отечных тканей. Самый актуальный выбор — это комплексная терапия, которую пациенту необходимо проводить постоянно в течение жизни.
Самый актуальный выбор — это комплексная терапия, которую пациенту необходимо проводить постоянно в течение жизни.
Лимфатический отек нижних конечностей после ортопедической операции: результаты рандомизированного открытого клинического исследования нового препарата пролонгированного действия
Лимфедема — это отек с высокой концентрацией интерстициального белка, вызванный нарушением лимфатической транспортной способности. Он может быть первичным или вторичным. Вторичная форма может быть вызвана поражением лимфатических сосудов и / или лимфатических узлов во время диагностических или терапевтических процедур, таких как хирургические вмешательства.Часто в клинической практике лимфедема возникает после ортопедических операций, даже при незначительных ортопедических операциях. Лимфедема обычно проявляется симптомами отека, боли, воспаления и зуда и может с годами вызвать острую инвалидность пораженных конечностей. Стандартная терапия в основном представлена медикаментозным лечением, таким как ручной лимфодренаж и компрессия бинтами и чулками. В литературе задокументировано, что лимфедема чувствительна к альфа- и гамма-бензопиронам.Целью этого исследования было определение эффективности препарата с отсроченным пролонгированным высвобождением соединения, содержащего афабензопирон (кумарин), бензо-гамма-пирон (троксуретина) и олигомерные проантоцианидины из Vitis vinifera (OPC) в дополнение к компрессионная терапия для уменьшения лимфатического отека после протезирования тазобедренного и коленного суставов. В группе, получавшей лечение, через 30 дней наблюдалось уменьшение отека на 4,8% в области голеностопного сустава (p менее 0,008) и на 2,7% в области икры (p менее 0.013). В контрольной группе значительного снижения не наблюдалось. В обработанной группе наблюдалось заметное уменьшение всех вторичных симптомов, рассмотренных в исследовании, хотя различия не были значительными. Результаты показывают, что использованное соединение было эффективным в уменьшении отека после серьезной ортопедической операции и, следовательно, в облегчении некоторых связанных симптомов, таких как боль, зуд и жжение.
Стандартная терапия в основном представлена медикаментозным лечением, таким как ручной лимфодренаж и компрессия бинтами и чулками. В литературе задокументировано, что лимфедема чувствительна к альфа- и гамма-бензопиронам.Целью этого исследования было определение эффективности препарата с отсроченным пролонгированным высвобождением соединения, содержащего афабензопирон (кумарин), бензо-гамма-пирон (троксуретина) и олигомерные проантоцианидины из Vitis vinifera (OPC) в дополнение к компрессионная терапия для уменьшения лимфатического отека после протезирования тазобедренного и коленного суставов. В группе, получавшей лечение, через 30 дней наблюдалось уменьшение отека на 4,8% в области голеностопного сустава (p менее 0,008) и на 2,7% в области икры (p менее 0.013). В контрольной группе значительного снижения не наблюдалось. В обработанной группе наблюдалось заметное уменьшение всех вторичных симптомов, рассмотренных в исследовании, хотя различия не были значительными. Результаты показывают, что использованное соединение было эффективным в уменьшении отека после серьезной ортопедической операции и, следовательно, в облегчении некоторых связанных симптомов, таких как боль, зуд и жжение.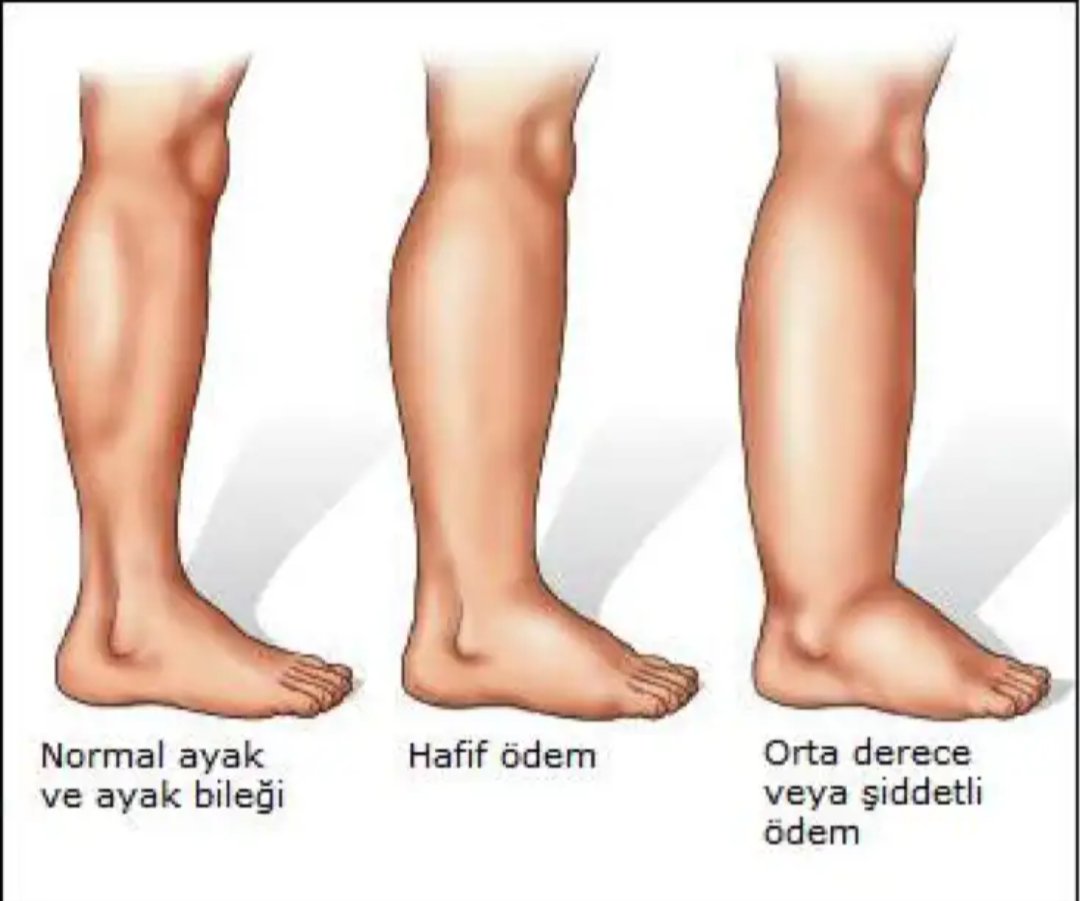 Поскольку у пациентов с ограниченной подвижностью отек имеет обширные воспалительные компоненты, окончательные данные кажутся интересными, однако необходимы дальнейшие исследования и более качественное наблюдение.
Поскольку у пациентов с ограниченной подвижностью отек имеет обширные воспалительные компоненты, окончательные данные кажутся интересными, однако необходимы дальнейшие исследования и более качественное наблюдение.
Лимфедема — обзор | ScienceDirect Topics
Классификация лимфедемы: роль генетики в этиологии первичной и вторичной лимфедемы
Термин «лимфедема» используется для описания патологических состояний, вызывающих отек в определенных частях тела (например, нижних конечностях, верхних конечностях) скоплением чрезмерного количества межклеточной жидкости. Исследователи в области лимфологии считают, что это клиническое явление определяется стойким дисбалансом между объемом вырабатываемой лимфы и меньшим объемом лимфы, удаляемой через лимфатические сосуды (Rockson, 2006).
Унаследованная врожденная лимфедема была впервые описана Nonne в 1891 году; В следующем году Милрой сообщил о семье из 97 членов, 26 из которых (шесть поколений) проявили фенотип в неонатальном периоде (Milroy, 1892). Наследование было преобладающим с неполной пенетрантностью, а проявления были безболезненными, непрогрессирующими и ограничивались нижними конечностями. Этот фенотип был назван «Милрой» в книге Уильяма Ослера ( The Principles and Practice of Medicine , 1901), хотя Мейдж (1898) сообщил о других случаях лимфедемы с постпубертатным началом и острого целлюлита.
Наследование было преобладающим с неполной пенетрантностью, а проявления были безболезненными, непрогрессирующими и ограничивались нижними конечностями. Этот фенотип был назван «Милрой» в книге Уильяма Ослера ( The Principles and Practice of Medicine , 1901), хотя Мейдж (1898) сообщил о других случаях лимфедемы с постпубертатным началом и острого целлюлита.
В начале 1950-х сообщалось о другом варианте пубертатной лимфедемы, неизменно связанной с дистихиазом (лишний набор ресниц) (Neel and Schull, 1954). Хотя болезнь Нонне-Милроя (NMD) и синдром лимфедема-дистихиаза (LDS) могут иметь другие признаки и симптомы (например, варикозное расширение вен, птоз, сердечные аномалии, волчья пасть, повторяющиеся эпизоды целлюлита, папилломатоза, приподнятые ногти на ногах и гидроцеле у мужчин. ) лимфедема считалась основным клиническим признаком (Brice et al., 2002, 2005).
С развитием знаний фенотип лимфедемы стал более сложным; Сегодня очевидно, что унаследованная форма лимфедемы может быть частью сложных генетических синдромов, которые связаны с нарушением функций печени, костного мозга, кишечника и кровеносных сосудов или волосяного фолликула. Эти состояния известны как синдром Агена (Bull et al., 2000), синдром Эмбергера (ES) (Ostergaard et al., 2011), синдром Хеннекама (HS) (Alders et al., 2009) и гипотрихоз-лимфедема-телеангиэктазия. синдром (HLTS) (Irrthum et al., 2003) соответственно.
Эти состояния лимфедемы имеют распространенность 1 / 6000–1 / 10 000 живорождений и, независимо от того, представляют ли они сложные синдромы или нет, помечены прилагательным «первичный», потому что причинный генотип, определяющий семейную наследственность. , строго связано с заболеванием (Rockson, 2008).
В последние несколько лет выяснилось, что наиболее часто встречающаяся форма лимфатической дисфункции была спорадической и вызывалась внешним событием (которым может быть паразитарная инфекция, травма, лучевая терапия, опухоли или воспалительные процессы).Чтобы отличить такие случаи от случаев, первоначально описанных Нонном и Милроем, фенотип был классифицирован как «вторичный» и, как полагают, определялся приобретенными аномалиями лимфотранспорта. Однако самые последние данные показывают, что вторичная лимфедема не только вызвана воздействием окружающей среды, но, как и первичная лимфедема, связана с наследственным фактором, который в данном случае играет роль в восприимчивости к заболеванию. Единственная гетерозиготная мутация гена GJC2 (Finegold et al., 2012), как было установлено, способствует лимфедему у женщин, подвергающихся лечению и хирургическому вмешательству по поводу рака груди. Таким образом, новые достижения в области молекулярной биологии лимфатической системы могут охарактеризовать дополнительные гены, участвующие в генетической предрасположенности к вторичной лимфедеме. В таблице 1 показаны гены и наследование фенотипов лимфедемы.
Однако самые последние данные показывают, что вторичная лимфедема не только вызвана воздействием окружающей среды, но, как и первичная лимфедема, связана с наследственным фактором, который в данном случае играет роль в восприимчивости к заболеванию. Единственная гетерозиготная мутация гена GJC2 (Finegold et al., 2012), как было установлено, способствует лимфедему у женщин, подвергающихся лечению и хирургическому вмешательству по поводу рака груди. Таким образом, новые достижения в области молекулярной биологии лимфатической системы могут охарактеризовать дополнительные гены, участвующие в генетической предрасположенности к вторичной лимфедеме. В таблице 1 показаны гены и наследование фенотипов лимфедемы.
Таблица 1. Локусы, гены и наследование лимфедемы
| Синдромы (номер MIM) | Локус [ген] | Болезнь | Мутации | Наследование | Ссылки |
|---|---|---|---|---|---|
| Первичная лимфедема синдромы с лимфедемой как основным клиническим признаком и ассоциированными генами с большим влиянием | |||||
| (153100) | 5q35. 3 [FLT4] 3 [FLT4] | Болезнь Нонне-Милроя | 38 Миссенс и 3 небольшие делеции | Аутосомно-доминантный с пониженной пенетрантностью | Ferrell et al. (1998), Коннелл и др. (2009), Michelini et al. (2012) |
| (153400) | 16q24.3 [FOXC2] | Синдром лимфедема-дистихиаз | & gt; 70; Мутантные аллели, вызывающие, как правило, преждевременно укороченный белок | Аутосомно-доминантный с вариабельной экспрессией | Fang et al.(2000), Brice et al. (2002), Michelini et al. (2012) |
| (Не назначен) | 7q21.11 [HGF] | Первичная лимфедема | У 4 пораженных субъектов описаны 2 бессмысленные и 2 бессмысленные мутации | Аутосомно-доминантный | Finegold et al. (2008) |
| (Не назначен) | 7q31.2 [MET] | Первичная лимфедема | 3 Миссенс описан у 4 пораженных субъектов | Аутосомно-доминантный | Finegold et al. (2008) (2008) |
| (613480) | 1q41 – q42 [GJC2] | Наследственная лимфедема IC | 7 Missense были выявлены у пораженных членов 11 семей | Аутосомно-доминантный тип со сниженной пенетрантностью | Ferrell et al. (2010); Ostergaard et al. (2011) |
| Первичная лимфедема / синдромы с лимфедемой в качестве основного клинического признака и ассоциированными генами со слабой релевантностью | |||||
| (не присвоено) | 8q21.13 [FABP4] | Первичная лимфедема | 2 Миссенс описана у 3 пораженных субъектов | Аутосомно-доминантная | Ferrell et al. (2008) |
| (Не назначен) | 2q33.3 [NRP2] | Первичная лимфедема | 1 Missense | ? | Ferrell et al. (2008) |
| (Не назначен) | 8q11.23 [SOX17] | Первичная лимфедема | 1 Missense | ? | Ferrell et al.(2008) |
| (Не назначен) | 1p21. 2 [VCAM1] 2 [VCAM1] | Первичная лимфедема | 1 Missense | ? | Ferrell et al. (2008) |
| Первичная лимфедема / синдромы, при которых лимфедема не является основным клиническим признаком и ассоциированные локусы или гены | |||||
| (214900) | 15q1 [неизвестно] | Синдром Аагена | ? | Аутосомно-рецессивный | Morris et al. (1997), Bull et al.(2000) |
| (614038) | 3q21.3 [GATA2] | Синдром Эмбергера | 8 Мутации в 8 семьях | Аутосомно-доминантный | Ostergaard et al. (2011) |
| (235510) | 18q21.32 [CCBE1] | Синдром Хеннекама | 6 Мутации в 6 семьях | Аутосомно-рецессивный | Alders et al. (2009), Коннелл и др. (2010) |
| (607823) | 20q13.33 [SOX18] | Гипотрихоз-лимфедема-телеангиэктазия | 3 мутации в 3 семьях | Аутосомно-рецессивный / доминантный | Irrthum et al. (2003) (2003) |
| Вторичная лимфедема и вовлеченный ген | |||||
| (Не присвоен) | 1q41 – q42 [GJC2] | Вторичная лимфедема после лечения рака груди | 4 Мутации у 4 пациентов | Генетическая предрасположенность | Finegold et al., (2012) |
Лимфедема: симптомы, лечение и многое другое
Leer esta página en español
Лимфедема — это аномальный отек, который может развиться в руке, кисти, груди или туловище как побочный эффект хирургии рака груди и / или лучевой терапии.Лимфедема может появиться у некоторых людей в течение месяцев или даже лет после окончания лечения.
Лимфа — это тонкая прозрачная жидкость, которая циркулирует по всему телу для удаления шлаков, бактерий и других веществ из тканей. Отек — это скопление лишней жидкости. Итак, лимфедема возникает, когда слишком много лимфы собирается в какой-либо части тела. Если лимфедема развивается у людей, которые лечились от рака груди, она обычно возникает в руке и кисти, но иногда поражает грудь, подмышки, грудь, туловище и / или спину.
Если лимфедема развивается у людей, которые лечились от рака груди, она обычно возникает в руке и кисти, но иногда поражает грудь, подмышки, грудь, туловище и / или спину.
Лимфедема обычно развивается постепенно, и вы можете почувствовать необычное ощущение, такое как покалывание или онемение, которое возникает и исчезает до появления видимого отека. Другие общие симптомы включают боль, чувство полноты или тяжести, отечность или припухлость, а также снижение гибкости или стеснения в кистях, руках, груди, груди или подмышечных впадинах. Раннее лечение лимфедемы важно, поэтому вы должны сообщить своему врачу, если у вас возникнут какие-либо из этих симптомов.
Почему возникает лимфедема? В рамках операции у многих людей с раком груди удаляются как минимум два или три лимфатических узла из-под руки (биопсия сторожевого лимфатического узла), а иногда и намного больше узлов (диссекция подмышечных лимфатических узлов).Если рак распространился, он, скорее всего, сначала переместился в подмышечные лимфатические узлы, потому что они отводят лимфу из груди. Многим людям также требуется лучевая терапия в области груди и / или подмышек. Хирургия и облучение могут отрезать или повредить некоторые узлы и сосуды, через которые проходит лимфа. Со временем ток лимфы может подавить оставшиеся пути, в результате чего жидкость попадает в ткани организма.
Многим людям также требуется лучевая терапия в области груди и / или подмышек. Хирургия и облучение могут отрезать или повредить некоторые узлы и сосуды, через которые проходит лимфа. Со временем ток лимфы может подавить оставшиеся пути, в результате чего жидкость попадает в ткани организма.
Если у вас уже есть лимфедема, но вы не помните, что слышали о ней много во время лечения рака груди, значит, вы не одиноки, — говорит доктор.Мариса Вайс, главный врач Breastcancer.org. «По своему опыту могу сказать, что время сразу после постановки диагноза, когда вы рассматриваете варианты и планируете лечение, остается туманным. Когда вы чувствуете такую тревогу и подавленность, вам трудно слушать, понимать и принимать решения. Так что, даже если в это время будет упомянута лимфедема, вы можете не вспомнить об этом. Или это может не произойти, потому что на самом деле основное внимание уделяется тому, чтобы вы поправились. Так что, если лимфедема действительно разовьется позже, это может казаться еще одним оскорблением тела, к которому многие женщины не были полностью готовы. Хорошая новость в том, что женщины могут научиться управлять этим и вести нормальную жизнь ».
Хорошая новость в том, что женщины могут научиться управлять этим и вести нормальную жизнь ».
Невозможно узнать наверняка, разовьется ли у вас лимфедема после рака груди, но вы можете помочь себе, узнав больше об этом. Знайте свои факторы риска, примите меры по снижению риска и помните о ранних симптомах. При отсутствии лечения лимфедема может ухудшиться и вызвать сильный отек и необратимые изменения тканей под кожей, такие как утолщение и рубцевание.
Вы можете расстроиться из-за противоречивых советов о том, как предотвратить и лечить лимфедему.Предстоит провести еще много исследований, прежде чем мы полностью поймем это состояние. Кроме того, многие врачи не имеют большого опыта работы с лимфедемой. Возможно, вам придется взять на себя ответственность и обратиться к опытному терапевту по лечению лимфедемы.
Есть шаги, которым вы можете следовать, чтобы снизить риск лимфедемы или управлять заболеванием, если вам уже поставили диагноз. Здесь вы можете узнать больше о:
Медицинскими экспертами по лечению лимфедемы являются:
- Джейн Армер, Ph.D., RN, FAAN, профессор Школы медсестер Синклера Университета Миссури и директор по медсестринским исследованиям онкологического центра Эллиса Фишеля
- Андреа Чевиль, доктор медицины, MSCE, доцент кафедры физической медицины и реабилитации в клинике Майо, Рочестер, Миннесота
- Линда Т. Миллер, PT, DPT, CLT, клинический директор Центра физиотерапии рака груди, Ltd.
- Кэтрин Шмитц, доктор философии, магистр здравоохранения, профессор эпидемиологии Медицинской школы Перельмана при Университете Пенсильвании,
- Николь Стаут, MPT, CLT-LANA, старший руководитель практики реабилитационных услуг в Kaiser Permanente, Среднеатлантический регион
Эта статья была полезной? Да / Нет Эта статья была полезной?
Вы знали о раке груди.org некоммерческая организация? Пожертвования частных лиц позволяют нам публиковать самую надежную, полную и актуальную информацию о раке груди. Сделайте пожертвование онлайн сегодня или отправьте сообщение HELPBCO на номер 243725 , чтобы сделать пожертвование через мобильное устройство. Могут применяться тарифы на передачу сообщений и данных.
Последнее изменение: 22 июня 2019 г., 10:58.
Развитие лимфедемы и лимфатическая функция после иссечения лимфатических узлов у овец — FullText — Journal of Vascular Research 2009, Vol.46, № 5
Аннотация
Предпосылки: Наша цель заключалась в разработке модели на животных послеоперационной лимфедемы, которая позволила бы количественно оценить отек и лимфатическую функцию после удаления одного подколенного лимфатического узла у овцы. Методы: В качестве меры транспорта лимфы 125 I-сывороточный альбумин человека вводили в пренодальные сосуды через 8, 12 и 16 недель после иссечения лимфатических узлов, а уровни маркера белка в плазме использовали для расчета скорости транспорта индикатор в кровь (процент введенных в час).Отек количественно оценивали по окружности задних конечностей. Результаты и выводы: После удаления узлов конечности становились все более отечными в течение 3 дней после узловой резекции. После этого опухоль уменьшилась, но не исчезла даже через 16 недель после операции. По сравнению с контрольными конечностями (17,2 ± 0,6; n = 7) лимфатическая функция была снижена через 8 недель после операции (10,6 ± 1,5; n = 7). Через 12 (14,4 ± 1,0; n = 7) и 16 недель (13,9 ± 1,0; n = 6) регенерация лимфатических сосудов в месте иссечения помогла восстановить около 80% лимфатической емкости.Эти методы могут быть полезны для понимания патофизиологии, связанной с послеоперационной лимфедемой, связанной с раком, и могут способствовать разработке новых стратегий лечения или профилактики этого состояния.
© 2009 S. Karger AG, Базель
Введение
Лимфедема, связанная с расслоением лимфатических узлов, связанным с раком груди, создает множество проблем для медицинских работников. Если не лечить отек, он может привести к повторным инфекциям, нарушению функции конечностей, психосоциальным проблемам и, в крайних случаях, к злокачественным осложнениям и опасным для жизни инфекциям [1].Варианты лечения этих пациентов очень ограничены. Большинству людей предлагаются нехирургические методы наружной компрессионной терапии. Это достигается за счет ношения компрессионного белья, использования устройств прерывистого или последовательного пневматического сжатия и массажной терапии. Эти подходы имели некоторый успех, но остаются противоречивыми и далеки от идеала, особенно в случае укоренившегося хронического отека [2].
Поскольку фактическая причина лимфедемы все еще обсуждается, наиболее подходящая цель для новых терапевтических подходов не совсем очевидна.Принято считать, что в патогенезе участвует повреждение лимфатических сосудов. Это привело к предположению, что стимуляция роста новых сосудов является подходящей терапевтической мерой. Несколько групп пытаются достичь этого, применяя выбранные агенты непосредственно к пораженным тканям [3] или вводя молекулы с помощью подходов генной терапии [4, 5]. Однако лимфатические сосуды обычно повреждаются при различных других хирургических вмешательствах, и лимфедема не развивается. Что обычно не осознается, так это тот факт, что лимфангиогенез — это очень интенсивный процесс.Действительно, было трудно разработать хронические модели лимфостаза из-за замечательной регенеративной способности лимфатических сосудов и развития коллатеральных путей вокруг места обструкции [6]. Напротив, удаление лимфатического узла или узлов, по-видимому, является предпосылкой развития лимфедемы, хотя другие факторы, такие как лучевая терапия пораженной конечности, также могут иметь значение [7].
В то время как различные мышиные модели оказались полезными для выяснения молекулярных факторов, контролирующих рост лимфатических сосудов, из-за своего небольшого размера эти животные менее подходят для анализа и количественного определения физиологических параметров, которые регулируют лимфоток после травмы.В связи с этим мы очень мало знаем о физиологических свойствах новообразованных сосудов и о том, как транспортные возможности регенерирующих протоков функционально интегрированы в лимфатическую сеть, которая включает лимфатические узлы, а также пре- и постузловые коллекторы. Казалось бы, существует необходимость в разработке моделей лимфедемы на животных, которые позволят количественно определять лимфатическую функцию с течением времени и позволяют оценить практическую эффективность молекулярных и других форм терапии.
Имея это в виду, лимфатические сосуды у овец могут предоставить уникальные возможности, поскольку собирающие протоки относительно велики и с ними можно манипулировать индивидуально. В ожидании исследований, которые будут изучать новые подходы к лечению или профилактике лимфедемы, цели этого исследования заключались в (1) разработке модели лимфедемы, основанной на удалении одного лимфатического узла у овцы и (2) в количественном определении лимфатического транспорта через время и соотнесите это с образованием отека.
Материалы и методы
Всего 41 случайно выведенная овца породы Дорсет (самец и самка) (21.1–44,2 кг). Животные получали свободный доступ к пище и воде в течение периода наблюдения за 1 неделю до операции. Все эксперименты, описанные в этой статье, были одобрены этическим комитетом Центра медицинских наук Саннибрук и соответствовали руководящим принципам, установленным Канадским советом по уходу за животными и Законом о животных для исследований Онтарио.
Операция
Овец не кормили за 24 часа до анестезии. Первоначально животных анестезировали 20 мл i.v. инъекция пентотала натрия. Впоследствии 2,0–3,5% изофлуорана вводили через эндотрахеальную трубку с помощью аппарата Moduflex (Dispomed) с респиратором Hallowell для хирургического вмешательства. Место операции побрили и промыли спиртом и бетадином, а затем накрыли стерильными простынями. Стерильный синий краситель Эванса (1% в физиологическом растворе) вводили подкожно непосредственно проксимальнее копыта для улучшения визуализации лимфатического узла и пре- и постузловых лимфатических сосудов.
Был сделан вертикальный разрез кожи (длиной примерно 8–10 см) над латеральной стороной подколенной области.Подколенная ямка имеет треугольную форму и находится при втягивании двуглавой мышцы бедра каудально на уровне коленного сустава. Под его дистальным углом один подколенный лимфатический узел залегает в жировой подушке. Пре- и постузловые лимфатические сосуды были перевязаны шелковой нитью и узел иссечен. Гемостаз обеспечен до закрытия операционного поля. После выздоровления после анестезии животных возвращали в их загоны. Подкожно Темгезик был назначен после операции для снятия боли.Антибиотик (дуплоциллин) вводили внутримышечно за 1 день до операции и еще раз через 2 дня после операции.
Оценка отека
Задние лапы были тщательно выбриты, а окружность ног была измерена в точке, расположенной на расстоянии 10 см от скакательного сустава (предплюсны). Перед операцией этот ориентир был выделен кожным маркером. Используя чистый кусок пуповины, измеряли окружность ежедневно в первую неделю после операции и один раз в неделю после этого, пока животных не умерщвляли.Между копытом и скакательными / запястными суставами конечность овцы довольно однородна по форме и диаметру, что исключает необходимость измерения окружности более чем в одной точке. Точно так же передние конечности 21 животного были выбриты и измерены на протяжении всего эксперимента в качестве контрольных в точке 10 см дистальнее запястного сустава.
Рентгеноскопия
Визуализация проводилась на 4 овцах через 8 недель (1 животное, 2 конечности), 12 недель (1 животное, 2 конечности) и 16 недель после операции (1 животное, 2 конечности), в дополнение к 1 контрольному животному. (2 конечности).Синий краситель Эванса (1% в физиологическом растворе) вводили подкожно для выделения лимфатических сосудов перед канюляцией пренодального сосуда, расположенного выше по течению, с помощью ангиокатетера 26 размера. Рентгеноконтрастная среда (1–3 мл; Lipiodol, EZ-EM Canada, Therepex) вводилась через канюлю, а мобильная рентгеноскопическая система (BV Pulsera, Philips) использовалась для визуализации лимфатических сосудов вокруг подколенной области.
Иммуногистохимия
У 10 животных в месте иссечения узлов оценивали рост новых лимфатических сосудов (лимфангиогенез).Вкратце, для идентификации лимфатических сосудов использовались 2 метода. Сначала 5- (и 6) -карбоксифлуоресцеиндиацетатсукцинимидиловый эфир (CFDA-SE; Molecular Probes No. C-1157) вводили в пренодальный лимфатический узел выше по течению. Эта молекула пассивно диффундирует в клетки и остается нефлуоресцентной до тех пор, пока ее ацетатные группы не расщепляются внутриклеточными эстеразами (она флуоресцирует зеленым цветом). Это обеспечило однозначную идентификацию лимфатических сосудов, поскольку краситель вводился непосредственно в просвет сосудов.Кроме того, срезы были совместно окрашены антителами к лимфатическому эндотелиальному рецептору гиалуронана (LYVE-1; помечены Cy3 красным).
Блоки ткани подколенной области удалены хирургическим путем. Образцы заливали компаундом Tissue-Tek OCT, помещали в основную форму и немедленно замораживали при –80 ° C. Срезы (толщиной 7 мкм) вырезали с помощью криостата Leica (модель Leica CM 3050S-3-1-1) и помещали на предметные стекла микроскопа. Предметные стекла промывали 5 раз фосфатно-солевым буфером (PBS; 0.1 M ) и блокировали в течение 1 ч при комнатной температуре 10% козьей сывороткой в PBS. После промывки PBS срезы инкубировали в течение ночи при 4 ° C с разведением кролика, первичного антитела против человеческого LYVE-1 против человеческого LYVE-1 1:50 или 1: 100 (Research Diagnostics Inc.). На следующий день срезы промывали PBS и инкубировали с разведениями 1: 100 козьих антител против кроличьих IgG, меченных Cy3 (Jackson Immuno Research). В контроле не добавляли первичное антитело к LYVE-1. Наконец, слайды были закреплены в акваполимонте и закрыты покровными стеклами.
Иммунофлуоресцентная микроскопия выполнялась на лазерном сканирующем конфокальном микроскопе Zeiss Axiovert 100M. Длина волны аргонового и гелиевого / неонового лазеров была установлена на длину волны 488 и 543 нм для возбуждения CFDA-SE и Cy3 соответственно. Когда оба метода были объединены в одном образце ткани, лимфатические сосуды стали желто-оранжевыми.
Количественная оценка транспорта белка в плазму
Основная роль лимфатического сосуда заключается в абсорбции экстравазированного белка, полученного из сосудов, из интерстициальных пространств и возвращении его в венозную циркуляцию.Следовательно, способность транспортировать известную массу радиоактивно меченного альбумина в плазму обеспечивает количественную оценку эффективности лимфотранспорта данной лимфатической сети. Схема, иллюстрирующая особенности экспериментального дизайна, представлена на рисунке 1.
Рис. 1
Схема, иллюстрирующая основные особенности экспериментальной модели.
Количественные исследования были выполнены через 8, 12 и 16 недель после подколенной лимфоэктомии, а также в группе с интактным узлом.
Животных не кормили и вызывали анестезию, как описано ранее. Задние конечности были выбриты, и было произведено окончательное измерение окружности на отметке, описанной выше. Гепаринизированный вырез вставляли в яремную вену и закрепляли для сбора образцов крови на протяжении всего эксперимента. Голубой краситель Эванса (1% в физиологическом растворе) вводили под кожу для выделения лимфатических сосудов. При подкожном введении краситель связывается с белком и легко проникает в абсорбирующие лимфатические сосуды.Он быстро распространяется по лимфатической сети и четко очерчивает собирающие сосуды. Через кожу и подкожные ткани над нижней боковой стороной задней конечности делали разрез, проходящий дистально от копыта, чтобы обнажить несколько пренодальных лимфатических сосудов в непосредственной близости от боковой подкожной вены. С помощью увеличительных луп отделили единственный сосуд от окружающих тканей и канюлировали ангиокатетером 26 калибра. Это было обеспечено с помощью 4.0 шелковые завязки и зажим накладывались дистально для предотвращения обратного потока.
Физический раствор (100 мкл) вводили медленно в течение 30 секунд, чтобы проверить наличие утечек в месте канюляции и наблюдать за смыванием синего красителя Эванса в лимфатическом сосуде. Этот процесс обеспечил правильное размещение канюли. Радиоактивно меченый сывороточный альбумин человека ( 125 I-HSA; 2 мг в объеме 200 мкл) вводили в пренодальный лимфатический сосуд в течение 60 секунд с помощью шприца Гамильтона на 250 мкл и промывали 100 мкл физиологического раствора в течение 30 секунд. с.Затем канюлю закрывали колпачком. Были взяты мазки с кончика канюли, а также с места инъекции, а затем были проанализированы с помощью гамма-счетчика, чтобы указать, была ли утечка или разлив радиоактивного индикатора.
Образцы крови были взяты из области шеи для контроля восстановления радиоактивности в крови в течение 4 часов. Образцы отбирали через 0, 15 и 30 минут, а затем каждые 30 минут до 4 часов. В конце эксперимента животных умерщвляли, вводя внутривенно 20 мл эутанила.
Концентрации радиоактивного индикатора белка в плазме (количество импульсов в минуту на миллилитр) были разделены на введенное количество, чтобы получить процент, введенный на миллилитр, который был нанесен на график с течением времени. Однако, как только индикаторный белок попадает в кровь, он снова фильтруется в различных тканях организма, и, следовательно, извлечение индикатора по своей природе недооценивается. Скорость выведения альбумина (K exp ) была определена в предыдущих экспериментах [8] и использовалась в уравнении баланса массы (уравнение 1), чтобы более точно отразить способность лимфатической системы возвращать белок в кровь.Приведенное ниже уравнение баланса массы использовалось для оценки единственной средней скорости массопереноса:
B в (в крови) = скорость массопереноса (количество импульсов в минуту в час), которая усреднялась от времени 0 до времени. t f (продолжительность эксперимента), которая в нашем случае составила 4 часа. Значения B в , полученные из уравнения 1, были разделены на общую введенную радиоактивность, чтобы получить процент, введенный за час. C P (t f ) = концентрация индикатора через 4 часа; C P (0) = концентрация индикатора в момент времени 0; К ехр = — коэффициент элиминации трассера из плазмы.Поскольку наш предыдущий опыт показал, что этот коэффициент существенно не различается между животными разного возраста и веса, среднее значение было получено для 41 животного, использованного в предыдущих исследованиях [8,9,10,11]. Поскольку объем распределения индикатора (объем плазмы, V P ) будет отличаться у разных животных, мы скорректировали восстановление плазмы, чтобы отразить это. Основываясь на данных, полученных в предыдущих исследованиях нашей группы [8,9,10,11], мы построили график объемов плазмы, полученных от 41 животного, в зависимости от их веса.Мы использовали регрессионный анализ этих данных (уравнение 2) для расчета объема плазмы у каждой овцы на основе следующего уравнения:
y = 21,77x + 649,68 (2)
Статистический анализ
Все данные выражены как средние ± SEM. Данные были проанализированы с помощью одностороннего дисперсионного анализа с последующим сопоставлением с исходным уровнем с использованием одностороннего t-критерия Даннета. Мы считали значимым p <0,05.
Результаты
Развитие лимфедемы
Удаление одного подколенного лимфатического узла привело к образованию отека в нижних задних конечностях у всех животных.Пример показан на рисунке 2а. На рис. 2б представлены усредненные данные. В первый день после операции среднее увеличение окружности ноги составило 19,5%, на второй день — 29,1% и на третий день — 33,8% (пик ответа). Со временем отек уменьшился, но у большинства животных не исчез полностью и оставался повышенным до умерщвления овец (до 16 недель после операции). У 3 овец отек полностью исчез до конечной точки исследования. Все измеренные контрольные передние конечности не показали увеличения окружности.Все животные в ходе экспериментов находились амбулаторно.
Рис. 2
Лимфедема, возникающая после удаления подколенного лимфатического узла. a Пример образования отека после удаления лимфатического узла по сравнению с контрольной конечностью. b Количественная оценка отека после удаления лимфатического узла, выраженная как процентное изменение от дооперационного уровня. Цифры в верхней части графика показывают количество конечностей, которые оценивались в разное время после удаления лимфатических узлов.
Оценка лимфатической функции
Когда 125 I-HSA вводили в пренодальный подколенный лимфатический сосуд в контрольных конечностях, он попал в плазму с пиковыми концентрациями, которые достигаются примерно через 1 час после инъекции (рис. 3). Измерение уровней в плазме через 8, 12 и 16 недель после удаления лимфатических узлов выявило более низкие концентрации в крови.
Рис. 3
Количественная оценка лимфатической функции. Радиоактивный альбумин вводили в пренодальный лимфатический сосуд, и концентрацию индикатора контролировали в плазме в течение 4 ч после инъекции в 4 группах животных, т.е.е. контрольная группа (n = 7) и 8 (n = 7), 12 (n = 7) и 16 недель (n = 6) после операции.
На рисунке 4 показаны усредненные скорости массового переноса трассера за 4 часа, рассчитанные по уравнению 1 (B в ). Односторонний дисперсионный анализ показал, что группы значительно различались. Значения, полученные через 8 (10,6 ± 1,5), 12 (14,4 ± 1,0) и 16 недель после операции (13,9 ± 1,0), были меньше, чем отмеченные для интактных конечностей (17,2 ± 0,6), но только данные через 8 недель достигли статистических значений. значимость с t-критерием Даннета.
Рис. 4
Количественная оценка лимфатической функции. Уравнения 1 и 2 использовались для расчета средней скорости массопереноса для каждой группы животных, то есть контрольной (n = 7) и 8 (n = 7), 12 (n = 7) и 16 недель (n = 6) после операции. . Односторонний дисперсионный анализ показал, что группы значительно различались. Значения, полученные через 8, 12 и 16 недель после операции, были меньше, чем для интактных конечностей, но только данные через 8 недель достигли статистической значимости с помощью t-критерия Даннета (*).
Эти данные позволяют предположить, что пре- и постузловые лимфатические сосуды в значительной степени регенерировались, поскольку попадание индикатора в плазму показало, что некоторая лимфатическая непрерывность была восстановлена. Действительно, через 12 и 16 недель после операции лимфатическая функция вернулась примерно к 80% от уровня, наблюдаемого в контрольных конечностях. Через 8 недель после операции восстановилось только около 60% лимфотранспорта.
Рентгеноскопия и иммуногистохимия
Рентгеноскопический анализ через 8, 12 и 16 недель после удаления узла подтвердил, что определенная степень непрерывности жидкости была установлена между пренодальными и постузловыми лимфатическими сосудами в отсутствие лимфатического узла.Контрастное вещество, вводимое в один из пренодальных лимфатических сосудов нижней конечности, можно было наблюдать в относительно большом протоке, который обычно собирает лимфу из подколенного узла (постноузловой сосуд; пример показан на рис. 5а). В области иссечения узлов наблюдались мелкие лимфатические сосуды. Возможность того, что эти сосуды были вновь сформированными лимфатическими сосудами, пытающимися восполнить разрыв, оставленный отсутствующим узлом, была подтверждена иммуногистохимией.
Рис. 5
Морфологическое свидетельство того, что некоторая регенерация лимфатических сосудов произошла после иссечения подколенных лимфатических узлов. a Рентгеноскопия, выполненная через 12 недель после удаления лимфатического узла, демонстрирует некоторую степень непрерывности между лимфатическими сосудами, которые изначально находились до и после узлового лимфатического узла. b Изображение, полученное с помощью конфокальной микроскопии регенерированных постно-лимфатических сосудов в месте иссечения лимфатических узлов. Срезы тканей были подготовлены, как описано в разделе «Материалы и методы». Для однозначной идентификации этих сосудов неспецифический клеточный краситель CFDA-SE (зеленый) вводили в пренодальные лимфатические сосуды выше по течению, и в то же время ткани окрашивали антителами к лимфатическому эндотелиальному маркеру LYVE-1 (красный).Окрашенные срезы выглядели желто-оранжевыми, что указывало на сосуществование двух пятен. Через 12 недель в области, первоначально занимаемой подколенным лимфатическим узлом, можно было наблюдать нерегулярную сеть небольших соединяющих друг друга лимфатических узлов. Мы предполагаем, что все сосуды на этом изображении образовались заново в результате удаления узла.
Мы наблюдали совместную локализацию LYVE-1 (красный) и CFDA-SE (зеленый), указывая на то, что лимфатические сосуды присутствовали в области, освобожденной подколенным лимфатическим узлом.Пример представлен на рисунке 5b. Новообразованные лимфатические сосуды, наблюдаемые через 12 недель после операции, были различного размера, но на верхнем конце были около 40 мкм в диаметре. Эти сосуды были проводниками, которые соединяли первоначально размещенные пре- и постузловые лимфатические сосуды, и способствовали восстановлению транспорта лимфы, что наблюдалось в индикаторных и рентгеноскопических исследованиях.
Обсуждение
В этой статье мы сообщаем о разработке модели лимфедемы овцы, которая позволяет объединить клинический отек с поддающейся количественной оценке функцией лимфатического транспорта.Данные свидетельствуют о том, что удаление одного лимфатического узла вызывает дефицит лимфодренажа в пораженной конечности. Мы получили доказательства регенерации лимфатических сосудов в области, первоначально занятой лимфатическим узлом, и через 12–16 недель после удаления узла восстановилось около 80% лимфатической функции. В это время у большинства животных все еще наблюдался клинический отек.
Животные модели лимфедемы
Разработка животных моделей для моделирования лимфедемы человека была сложной задачей из-за замечательной регенеративной способности лимфатических сосудов и образования коллатеральных путей вокруг места обструкции.В некоторых случаях требуется обширное хирургическое вмешательство, чтобы вызвать отек [см. [6]. Например, в исследованиях Ольшевского [12] лимфедема была достигнута у собак путем иссечения периферической полоски кожи, подкожной клетчатки и фасции в верхней части бедра, а надкостница бедра была удалена. После этого была проведена вторая процедура, включающая удаление подколенного лимфатического узла. Модели лимфедемы с различной степенью хирургической манипуляции применялись к нескольким анатомическим локализациям и видам.Обычно значительная масса ткани удаляется с сопутствующим рассечением лимфатических сосудов и узлов. Популярные модели включают модели задних конечностей у собак [12] и крыс [13, 14], модели ушей кролика [3, 15] и модели хвоста грызунов [16,17,18]. В некоторых моделях на животных помимо хирургической резекции ткани применяется облучение [19, 20].
Одним из ограничений многих из вышеупомянутых моделей является сложность количественной оценки лимфатической функции. Гистологическая оценка молекулярных маркеров обычно используется для оценки наличия или отсутствия лимфатических сосудов с попытками соотнести эти результаты с клиническим статусом животного [21].Этот подход был популярен в моделях на мышах, но функциональность новообразованных сосудов трудно определить с помощью иммуногистохимии. Инъекции в ткани различных контрастных веществ использовались для выявления вновь развивающихся лимфатических сетей. Например, внутрикожная инъекция FITC-декстрана в сочетании с флуоресцентной микролимфангиографией использовалась для оценки образования новых лимфатических сосудов и дает некоторую возможность для количественной оценки параметров транспорта лимфы [17, 18].В целом, однако, функциональное влияние лимфангиогенеза на транспорт жидкости остается серьезной проблемой для большинства моделей лимфедемы, особенно тех, которые используют мелкие виды. В этом отношении у исследований на овцах есть несколько преимуществ.
Преимущества лимфедемы овцы Модель
Анатомические размеры лимфатической системы овцы дают возможность количественно оценить лимфатическую функцию и предлагают реалистичную основу для разработки терапевтических мер и методов введения, которые в перспективе «человеческие».
Особенно важна возможность контролировать транспорт известной массы радиоактивно меченного альбумина в плазму, поскольку это обеспечивает полезную меру эффективности лимфотранспорта данной лимфатической сети. В нормальных условиях молекулы с молекулярной массой> 6000 Да, введенные в лимфатическую часть конечности, почти полностью восстанавливаются в лимфе грудного протока [22]. Следовательно, после инъекции 125 I-HSA в пренодальные лимфатические сосуды можно было ожидать, что скорость массового транспорта этого белкового индикатора в плазму будет отражать целостность рассматриваемой лимфатической сети.Действительно, мы смогли наблюдать измеримые различия в восстановлении плазмы после удаления лимфатических узлов по сравнению с контрольными конечностями.
Существенным преимуществом исследований подколенной лимфатической системы является то, что пре- и постузловые подколенные протоки легко идентифицировать, и некоторые из них имеют достаточный размер для канюляции. У овец, как правило, только 1 сосуд дренирует узел (в редких случаях их 2). Множественные пренодальные протоки (6–12) входят в подколенный лимфатический узел в различных местах вдоль выпуклой части узла [23].Поскольку в этой области нет известного коллатерального лимфатического кровообращения, мы ожидали, что удаление подколенного лимфатического узла повлияет на весь лимфоток от нижней задней конечности и вызовет отек — предсказание, подтвержденное экспериментами в этом отчете. Возможность нарушить региональный дренаж ткани в конечности путем удаления лимфатического узла делает эту модель особенно актуальной для послеоперационной лимфедемы, такой как тот, который возникает у пациентов с раком груди.
В дополнение к вышеупомянутым проблемам, лимфатические сосуды овцы, как известно, регенерируют после травмы и в ответ на хирургическое удаление узла [24,25,26].Недавние данные показывают, что лимфатические эндотелиальные клетки барана экспрессируют необходимые молекулярные маркеры для идентификации и что регенерация сосудов характеризуется повышением активности факторов, которые, как известно, связаны с лимфангиогенезом у других видов животных [26].
У онкологических больных удаление одного или нескольких лимфатических узлов часто вызывает острый отек, который проходит успешно. Конечно, наиболее проблемными являются хронические отеки, возникающие в подгруппе пациентов.В связи с этим не существует согласованного срока, по истечении которого отек считается хроническим. По практическим причинам мы не наблюдали за животными дольше 16-недельного периода. Поэтому возможно, что средний отек у наших животных прошел бы, если бы овцам было позволено выжить в течение более длительного периода времени. Тем не менее, модель подходит для измерения физиологических изменений, связанных с лимфатической системой, в течение разумного периода времени.
Вопросы, связанные с развитием лимфедемы
В области лимфедемы необходимо ответить на множество вопросов, прежде чем можно будет разработать новые рациональные методы лечения этого состояния.В качестве одного из примеров всегда предполагалось, что основное препятствие для транспорта лимфы у пациентов с послеоперационной лимфедемой полностью связано с повреждением лимфатических сосудов и неспособностью регенерирующих сосудов адекватно удалять тканевую жидкость. Однако лимфатические сосуды обычно повреждаются при хирургических вмешательствах, и острый послеоперационный отек обычно быстро проходит по мере регенерации лимфатических сосудов. Конечно, мы наблюдали рост новых лимфатических сосудов в месте иссечения узлов, что согласуется с другими сообщениями в литературе.У кроликов удаление подколенного лимфатического узла приводит к лимфангиогенезу и образованию новых протоков и коллатеральных сосудов уже через 4 недели после удаления узла [27]. Учитывая устойчивый лимфатический ответ на травму, можно предположить, что образование лимфедемы может также включать другие анатомические элементы и механизмы. В связи с этим может показаться, что в удалении лимфатического узла может быть что-то особенное. Действительно, очевидно, что удаление лимфатических узлов значительно увеличивает вероятность развития лимфедемы, особенно если это сочетается с лучевой терапией [7].
Одним из факторов, который стоит принять во внимание, является то, что лимфатический узел, по-видимому, анатомически разделяет лимфатическую систему на области с более высоким (пренодальным) и более низким (постно-узловым) давлением [22]. Это связано с тем, что жидкость, не содержащая белков, всасывается из лимфы в кровеносные капилляры в узлах, чтобы установить равновесие сил Старлинга через лимфатический барьер [28,29,30]. Важным компонентом лимфотранспортной системы является способность пре- и постузловой лимфатической системы сокращаться и перекачивать лимфу.Из исследований Ikomi et al. [27], кажется, что регенерирующие лимфатические сосуды вновь приобретают сократительный фенотип через 4 недели после иссечения узлов. Однако удаление лимфатического узла может привести к более высокому внутрилимфатическому давлению в нижележащих сосудах, и это заставит эти сосуды функционировать в неоптимальных условиях.
Другая проблема может быть связана с сопротивлением лимфатическому потоку. Обычно считается, что сопротивление крупных лимфатических сосудов низкое и имеет небольшое физиологическое значение [22].Напротив, лимфатические узлы, как известно, обеспечивают сопротивление транспорту лимфы, и это, по оценкам, в 50–200 раз больше, чем сопротивление лимфатических стволов [31]. Поэтому можно было ожидать, что удаление узла уменьшит сопротивление потоку. Однако есть некоторые свидетельства того, что сопротивление потоку увеличивается после удаления лимфатического узла, по крайней мере, в течение относительно короткого периода [25]. Новые лимфатические сосуды, которые образуются в ответ на удаление узлов, существуют как нерегулярная сеть мелких сосудов, и возможно, что такое расположение создает препятствие для кровотока.Конечно, возможно, что сопротивление изменится со временем по мере созревания и ремоделирования новой лимфатической сети в попытке создать конфигурацию, которая может быть более восприимчива к эффективному транспорту лимфы.
В любом случае, при нормальных обстоятельствах эластичность конечностей и лимфатическая функция работают, чтобы поддерживать уровень воды в тканях на некотором оптимальном уровне. Guyton et al. [32] описали концепцию «запаса прочности», которая предотвращает увеличение объема межклеточной жидкости. Нормальное отрицательное давление интерстициальной жидкости конечностей обеспечивает некоторый гидростатический буферный эффект (резервная емкость), так как давление интерстициальной жидкости должно повыситься до того, как разовьется отек.Более чем вероятно, что каждое повреждение оси лимфатических узлов служит для поглощения части этого резерва и перемещения конечности ближе к точке, в которой может возникнуть клинический отек. В представленных здесь данных, регенерация лимфатических сосудов в течение периода от 12 до 16 недель, очевидно, помогла восстановить значительную часть (около 80%) утраченной лимфотранспортной способности и, без сомнения, способствовала разрешению значительной части лимфатических сосудов. отек. Однако с точки зрения риска для пациента можно предположить, что лимфангиогенез сам по себе не может полностью восстановить резервные возможности системы.Есть некоторые свидетельства того, что вновь регенерирующая лимфатическая сеть обеспечивает повышенное сопротивление лимфотоку [25]. Кроме того, способность конечности удалять тканевую жидкость все еще может быть нарушена (даже на субклиническом уровне) из-за удаления узлов и потери их способности «разгерметизировать» лимфатическую систему. В дополнение к этому можно было бы ожидать, что лучевая терапия может потреблять дополнительный функциональный резерв. Взятые вместе, эти изменения сделают лимфатическую систему менее эффективной в транспортировке межклеточной жидкости и могут привести к образованию отека у больного раком.
Таким образом, в этом отчете мы описываем экспериментальную модель на овце, которая позволяет количественно определять отек и лимфатическую функцию с течением времени. В основе этого подхода лежит удаление одного лимфатического узла. Наша долгосрочная цель — изучить физиологические параметры, которые приводят к образованию лимфедемы, и разработать новые стратегии лечения или предотвращения послеоперационного отека.
Благодарности
Этот проект финансируется отделением Канадского фонда рака молочной железы в Онтарио.Мы также благодарим Центр усовершенствованной регенеративной тканевой инженерии, Центр медицинских наук Саннибрук, за поддержку этого проекта. Мы очень благодарны г-же Дайанне Армстронг, г-же Саре Мур и г-же Азаде Джиле за отличную техническую помощь во время этих исследований. Кроме того, мы хотели бы поблагодарить М. Катич (Отдел дизайна исследований и биостатистики, Центр медицинских наук Саннибрук) за помощь в вычислительном анализе данных. Д.Т. был удостоен стипендии от Фонда Генриетты Бантинг (Отделение пластической хирургии, Отделение хирургии).
Список литературы
- Армер Дж. М., Хеппнер П. П., Маллинкродт Б. Тайная эпидемия: лимфедема. J Женщины-Рак 2001; 3: 35–41.
- Барсук С., Престон Н., Сирс К., Мортимер П.: Физиотерапия для уменьшения и контроля лимфатического отека конечностей.Кокрановская база данных Syst Rev 2004; 4: CD003141.
- Szuba A, Skobe M, Karkkainen MJ, Shin WS, Beynet DP, Rockson NB, Dakhil N, Spilman S, Goris ML, Strauss HW, Quertermous T, Alitalo K, Rockson SG: Терапевтический лимфангиогенез с человеческим рекомбинантным VEGF-C. FASEB J 2002; 16: 1985–1987.
- Сааристо А., Вейккола Т., Таммела Т., Энхольм Б., Карккайнен М.Дж., Паюсола К., Бюлер Х., Ила-Херттуала С., Алитало К.: лимфангиогенная генная терапия с минимальными побочными эффектами на кровеносные сосуды. J Exp Med 2002; 196: 719–730.
- Юн Ю.С., Мураяма Т., Граверо Э., Ткебучава Т., Сильвер М, Карри С., Веккер А., Кирчмайр Р., Ху С.С., Кирни М., Ашаре А., Джексон Д.Г., Кубо Х., Иснер Дж. М., Лозордо Д.В.: генная терапия VEGF-C усиливает постнатальный лимфангиогенез и уменьшает вторичную лимфедему.Дж. Клин Инвест, 2003; 111: 717–725.
- Пиллер Н.Б., Клодиус Л.: Экспериментальная лимфедема: ее применимость и вклад в наше клиническое понимание; в Johnston M (ed): экспериментальная биология лимфатического кровообращения. Амстердам, Elsevier Science, 1985, стр. 189–230.
- Рыттов Н., Холм Н.В., Квист Н., Блихерт-Тофт М.: Влияние адъювантного облучения на развитие поздней лимфедемы руки и нарушение подвижности плеча после мастэктомии по поводу рака груди.Acta Oncol 1988; 27: 667–670.
- Бултон М., Флесснер М., Армстронг Д., Хэй Дж., Джонстон М.: Лимфатический дренаж ЦНС: влияние лимфатического отвода / лигирования на транспорт белка спинномозговой жидкости в плазму. Am J Physiol 1997; 272: R1613 – R1619.
- Боултон М., Армстронг Д., Флесснер М., Хэй Дж., Салаи Дж. П., Джонстон М.: Повышенное внутричерепное давление увеличивает отток спинномозговой жидкости через паутинные ворсинки и экстракраниальные лимфатические сосуды.Am J Physiol 1998; 275: R889 – R896.
- Боултон М., Флесснер М., Армстронг Д., Хэй Дж., Джонстон М.: Определение объемного поглощения спинномозговой жидкости экстракраниальными лимфатическими сосудами у овец. Am J Physiol 1998; 274: R88 – R96.
- Буланже Б., Юань З., Флесснер М., Хэй Дж., Джонстон М.: Абсорбция перикардиальной жидкости лимфатическими сосудами у овец.Microvasc Res 1999; 57: 174–186.
- Ольшевский В. Вызвание экспериментального лимфатического отека (на польском языке). Pol Przegl Chir 1967; 39: 926–929.
- Пиллер Н.Б., Кэсли-Смит-младший: Влияние кумарина на белок и клиренс ПВП из ног крыс с различными отеками с высоким содержанием белка.Br J Exp Pathol 1975; 56: 439–443.
- Лю И, Фанг И, Донг П, Гао Дж, Лю Р., Тянь Х, Дин З, Би Y, Лю Z: Эффект переноса гена фактора роста эндотелия сосудов C (VEGF-C) в модели вторичной лимфедемы на крысах. Vascul Pharmacol 2008; 49: 44–50.
- Хуанг Г.К., Синь Ю.П.: экспериментальная модель лимфедемы уха кролика.Микрохирургия 1983; 4: 236–242.
- Славин С.А., Ван ден Аббеле А.Д., Лоскен А., Шварц М.А., Джайн Р.К.: Восстановление лимфатической функции после переноса лоскута при острой лимфедеме. Энн Сург 1999; 229: 421–427.
- Swartz MA, Boardman KC Jr: Роль интерстициального стресса в лимфатической функции и лимфангиогенезе.Энн NY Acad Sci 2002; 979: 197–210.
- Boardman KC, Swartz MA: Интерстициальный поток как руководство для лимфангиогенеза. Circ Res 2003; 92: 801–808.
- Дас С.К., Франклин Д.Д., О’Брайен Б.М., Моррисон В.А.: Практическая модель вторичной лимфедемы у собак.Пласт Реконстр Сург 1981; 68: 422–428.
- Чен ХК, О’Брайен Б.М., Роджерс И.В., Прибаз Дж. Дж., Итон К.Дж.: Перенос лимфатических узлов для лечения обструктивного лимфатического отека на модели собаки. Br J Plast Surg 1990; 43: 578–586.
- Cunnick GH, Jiang WG, Gomez KF, Mansel RE: Количественная оценка лимфангиогенеза с использованием количественной ПЦР и рака груди в качестве модели.Biochem Biophys Res Commun 2001; 288: 1043-1046.
- Aukland K, Reed RK: Интерстициально-лимфатические механизмы в контроле объема внеклеточной жидкости. Physiol Rev 1993; 73: 1–78.
- Хит Т., Брэндон Р.: Лимфатические и кровеносные сосуды подколенного узла у овец.Anat Rec 1983; 207: 461–472.
- Андраде В.Н., Джонстон М.Г., Хэй Дж.Б.: Связь лимфоцитов крови с рециркулирующим пулом лимфоцитов. Кровь 1998; 91: 1653–1661.
- Ким С., Ли Б., Папайконому С., Захаров А., Джонстон М.: Функциональное влияние лимфангиогенеза на транспорт жидкости после иссечения лимфатических узлов.Лимфология 2003; 36: 111–119.
- Джила А., Ким Х., Нгуен В.П., Дюмон Д.Д., Семпл Дж., Армстронг Д., Сето Э., Джонстон М.: Лимфангиогенез после обструкции больших постно-лимфатических сосудов у овец. Microvasc Res 2007; 73: 214–223.
- Икоми Ф, Йокояма Й, Огивара Н., Сасаки К., Мидзуно Р., Охаши Т: Реканализация собирающих лимфатических сосудов в задней лапе кролика.Микроциркуляция 2006; 13: 365–376.
- Adair TH, Moffatt DS, Paulsen AW, Guyton AC: Количественное определение изменений концентрации лимфатических белков во время транзита лимфатических узлов. Am J Physiol 1982; 243: h451 – h459.
- Adair TH, Guyton AC: изменение лимфы лимфатическими узлами.II. Эффект повышения венозного кровяного давления в лимфатических узлах. Am J Physiol 1983; 245: H616 – H622.
- Adair TH, Guyton AC: изменение лимфы лимфатическими узлами. III. Эффект повышения гидростатического давления лимфы. Am J Physiol 1985; 249: H777 – H782.
- Папп М., Макара Г.Б., Хайтман Б. Сопротивление перфузируемых лимфатических стволов и лимфатических узлов на месте течению.Experientia 1971; 27: 391–392.
- Guyton AC, Granger HJ, Taylor AE: Давление межклеточной жидкости. Physiol Rev 1971; 51: 527–563.
Автор Контакты
Доктор.Майлз Дж. Джонстон
Департамент лабораторной медицины и патобиологии
Центр медицинских наук Саннибрук, Университет Торонто
Исследовательский корпус, S-111, 2075 Bayview Avenue, Торонто, Онтарио. M4N 3M5 (Канада)
Тел. +1416480 5706, факс +1416480 5737, электронная почта [email protected]
Подробности статьи / публикации
Предварительный просмотр первой страницы
Поступила: 30 апреля 2008 г.
Принята: 10 сентября 2008 г.
Опубликована онлайн: 21 января 2009 г.
Дата выпуска: август 2009 г.
Количество страниц для печати: 9
Количество рисунков: 5
Количество столов: 0
ISSN: 1018-1172 (печатный)
eISSN: 1423-0135 (онлайн)
Для дополнительной информации: https: // www.karger.com/JVR
Авторские права / Дозировка препарата / Заявление об ограничении ответственности
Авторские права: Все права защищены. Никакая часть данной публикации не может быть переведена на другие языки, воспроизведена или использована в любой форме и любыми средствами, электронными или механическими, включая фотокопирование, запись, микрокопирование или с помощью какой-либо системы хранения и поиска информации, без письменного разрешения издателя. .
Дозировка лекарства: авторы и издатель приложили все усилия, чтобы гарантировать, что выбор и дозировка лекарства, указанные в этом тексте, соответствуют текущим рекомендациям и практике на момент публикации.Тем не менее, ввиду продолжающихся исследований, изменений в правительственных постановлениях и постоянного потока информации, касающейся лекарственной терапии и реакций на них, читателю настоятельно рекомендуется проверять листок-вкладыш для каждого препарата на предмет любых изменений показаний и дозировки, а также дополнительных предупреждений. и меры предосторожности. Это особенно важно, когда рекомендованным агентом является новый и / или редко применяемый препарат.
Отказ от ответственности: утверждения, мнения и данные, содержащиеся в этой публикации, принадлежат исключительно отдельным авторам и соавторам, а не издателям и редакторам.Появление в публикации рекламы и / или ссылок на продукты не является гарантией, одобрением или одобрением рекламируемых продуктов или услуг или их эффективности, качества или безопасности. Издатель и редактор (-ы) не несут ответственности за любой ущерб, причиненный людям или имуществу в результате любых идей, методов, инструкций или продуктов, упомянутых в контенте или рекламе.
Лимфедема, отек, асцит | Кобыла Кюри
Периферический отек
Отек — это клиническое слово, используемое для описания скопления жидкости в тканях тела, которое вызывает опухание пораженной части тела.
В зависимости от причины отек может быть локализованным (поражает определенную область) или генерализованным (поражает все тело).
Отек может возникнуть, если у кого-то есть определенное заболевание, например, хроническая сердечная недостаточность, почечная недостаточность или заболевание печени. Но это может случиться с любым пациентом в конце жизни, когда его тело начинает отключаться.
Причины периферических отеков
Способ регулирования жидкости в организме сложен и зависит от множества различных факторов.
Жидкость постоянно попадает в ткани организма, чтобы питать клетки кислородом и питательными веществами.
В то же время жидкость всасывается обратно из тканей в общую систему кровообращения (систему, которая поставляет кислород в организм и удаляет отходы), так что она может выводить продукты жизнедеятельности и другие вещества.
Когда с этой системой что-то не так, в тканях может накапливаться жидкость, вызывая отек.
Есть несколько причин, по которым этот механизм может выйти из строя:
- Заболевания, такие как сердечная недостаточность, почечная недостаточность и заболевание печени.
- Опухоли, поскольку они могут увеличивать давление на вены, вызывая изменения давления крови внутри вен. Это выталкивает жидкость, что приводит к отеку.
- Лекарства, вызывающие задержку жидкости в организме. К ним относятся стероиды, нестероидные лекарства, такие как ибупрофен, и опиоиды, такие как морфин.
- Лечение рака, например химиотерапия и лучевая терапия.
- Закупорки в венах, например сгусток в ноге (венозный тромбоз), в легком (тромбоэмболия легочной артерии) или в крупном кровеносном сосуде, таком как верхняя полая вена.
- Длительное пребывание в неподвижном состоянии.
- Очень низкий уровень белка в крови (гипоальбуминемия).
- В конце жизни, когда системы организма, такие как сердце и почки, начинают отключаться.
Симптомы периферических отеков
Периферический отек обычно поражает ноги и лодыжки, но также может поражать туловище, спину, крестец (нижнюю часть позвоночника) и руки, особенно у пациентов, которые большую часть времени проводят в лежачем положении.
Периферический отек может вызывать:
- опухшая или опухшая кожа
- истончение кожи, чтобы она выглядела растянутой или блестящей
- боль и дискомфорт
- жесткие суставы, которые кажутся тяжелыми или болезненными
- чувство стянутости или тяжести
- изъязвление кожи (когда вы нажимаете на кожу в течение примерно пяти секунд, ваш палец оставляет вмятину на коже)
- подтекание жидкости из кожи при сильном отеке.
Средства для лечения периферических отеков
Если вы считаете, что у вашего пациента развился периферический отек, поговорите с его медицинской бригадой. Они попытаются выяснить, что вызывает отек. Им также необходимо исключить другие факторы, которые могут вызвать отек, например, венозный тромбоз или обструкцию верхней полой вены.
Подробнее об обструкции верхней полой вены.
Если они смогут определить причину отека, они будут лечить его напрямую. Их лечение будет зависеть от того, что вызывает отек.
Ваш пациент может быть направлен к физиотерапевту, эрготерапевту или медсестре за консультацией. Они могут порекомендовать методы облегчения симптомов. Иногда могут помочь такие лекарства, как диуретики.
Помощь больному с периферическими отеками
Есть вещи, которые вы можете сделать, чтобы помочь своему пациенту, если у него отек:
- Держите опухшую конечность приподнятой.
- Избегайте тесной или ограничивающей одежды, особенно в области живота, если отек находится в нижних конечностях.
- Помогите пациенту надеть компрессионные чулки или рукава, если они прописаны. Это может быть сложно, но есть специальные аппликаторы, которые могут помочь.
- Поощряйте пациента делать легкие упражнения, если они могут. Это может включать непродолжительную ходьбу или упражнения в постели — проверьте их план ухода, чтобы узнать о любых упражнениях, которые им рекомендовали.
- Держите конечность хорошо увлажненной, чтобы предотвратить высыхание кожи.
- Избегайте проведения проверки артериального давления, канюлирования, венепункции или инъекций в пораженный участок.
- Следите за признаками покраснения и увеличения отека, поскольку они могут указывать на то, что у пациента развилась инфекция, например целлюлит. Подробнее о целлюлите.
У пациента с отеком могут появиться пролежни, так как тонкая растянутая кожа более склонна к разрыву. Вы можете помочь предотвратить пролежни:
- Следите за тем, чтобы кожа пациента была чистой и сухой.
- Если из кожи вытекает жидкость, очистите кожу и держите область, на которой опирается конечность, сухой.
- Регулярно меняйте положение конечности.
наверх
Лимфедема
Лимфатический отек — это хронический отек тканей тела, вызванный блокировкой или отказом лимфатической системы .
Лимфатическая система играет важную роль в организме. Он помогает поддерживать уровень жидкости, поглощать и транспортировать жиры, а также является частью иммунной системы. Когда что-то идет не так с лимфатической системой, это может вызвать лимфатический отек.
Лимфатическая система играет ключевую роль в регулировании количества жидкости в тканях организма. Как это делается, описано ниже.
Жидкость попадает в лимфатическую систему через капилляров .
Эта жидкость состоит из плазмы и белков, остатков клеток, микроорганизмов и иммунных клеток. Как только эта жидкость попадает в лимфатическую систему, она становится известна как лимфатическая жидкость .
Капилляры подают эту жидкость в крошечные трубки, называемые лимфатическими сосудами .Эти лимфатические сосуды переносят жидкость от капиллярного русла в тканях к сердцу. Попутно они соединяются с серией лимфатических узлов .
Лимфатические узлы отфильтровывают и уничтожают мусор и бактерии из лимфатической жидкости.
После того, как лимфатические узлы очистили жидкость, более крупные лимфатические сосуды (известные как лимфатические стволы ) затем несут очищенную жидкость обратно к сердцу, где она попадает в кровоток.
Если есть проблема с лимфатической системой, эта жидкость не отводится должным образом и скапливается под кожей.
к началу
Причины лимфедемы
Существует два основных типа лимфатического отека — первичный и вторичный. Первичный лимфатический отек вызывается дефектным геном и присутствует при рождении. Вторичный лимфатический отек развивается при повреждении работающей лимфатической системы.
Лимфатическая система может быть повреждена по ряду причин.
Рак
Лимфедема часто возникает в результате рака и лечения рака.
Лимфатические узлы могут быть поражены раком, поскольку они фильтруют раковые клетки из лимфатической жидкости.
Опухоль также может препятствовать оттоку жидкости, что может вызвать лимфедему. Часто, когда человеку делают операцию по удалению опухоли, лимфатические узлы в этой части тела также удаляются. Это гарантирует, что будет удалено как можно больше раковых клеток.
Любые лимфатические узлы, в которых растет рак и которые не были удалены, могут блокировать поток лимфатической жидкости через систему. Это вызывает повышенное давление в лимфатических сосудах. Это повышенное давление выталкивает лимфатическую жидкость в ткани, вызывая лимфатический отек.
Лучевая терапия
Лучевая терапия также может повредить лимфатическую систему и вызвать лимфатический отек. Иногда лимфедема возникает только через много лет после лечения рака.
Распространенной причиной лимфатического отека является лучевая терапия рака груди, особенно если у пациента были удалены лимфатические узлы во время операции. Людям, которые проходят это лечение, рекомендуется соблюдать особые меры предосторожности, держа руку на той стороне, на которую проводилась лучевая терапия. Это может помочь предотвратить возникновение лимфатического отека.
Особые меры предосторожности во избежание лимфатического отека включают отказ от инъекций или взятия крови в руку, в которой пациенту была проведена лучевая терапия. Пациентам также следует избегать горячих ванн, саун, солнечных ожогов и других ситуаций, которые могут вызвать перепады температуры.
Отсутствие движения
Движение и упражнения помогают лимфатической жидкости правильно отводиться, потому что мышечная активность, окружающая лимфатические сосуды, массирует жидкость вдоль них. Если пациент меньше двигается, это может привести к лимфедему.
Воспаление
Заболевания, вызывающие покраснение и отек кожи, могут вызвать лимфатический отек. Например, ревматоидный артрит и экзема могут вызвать лимфатический отек.
Болезни вен
Варикозное расширение вен и тромбоз глубоких вен могут вызывать лимфедему, поскольку они могут влиять на кровоток в венах, приводя к переполнению жидкостью окружающих тканей.
Симптомы лимфедемы
Лимфедема чаще всего поражает руки или ноги, но также может возникать вокруг туловища, головы, шеи и гениталий.
Симптомы лимфедемы аналогичны периферическим отекам (см. Выше) и включают:
- набухание
- боль или дискомфорт
- чувство стянутости или тяжести
- трудности с передвижением
- подтекание жидкости из кожи (лимфорея)
- утолщение кожи
- инфекций — лимфедема означает, что у вас более высокий риск заражения, если у вас есть порез или царапина на коже.
Лимфедема может очень беспокоить пациентов.Опухшая часть тела может быть видимым напоминанием об их болезни. Это может повлиять на их образ тела и способствовать беспокойству и депрессии.
Важно дать пациенту возможность выразить свои чувства по поводу лимфатического отека. Если быть честным, задавать открытые вопросы и сообщать им о доступности поддержки, они могут успокоиться.
к началу
Средства для лечения лимфедемы
Врач пациента может направить его к группе специалистов для оценки, если таковая имеется в их районе.
Обратитесь в сеть поддержки лимфедемы, чтобы узнать о местных услугах по лечению лимфедемы.
Лимфедема неизлечима, но есть способы справиться с ней. Лечение состоит из четырех основных частей:
- Компрессия — ношение специальной одежды, которая мягко сжимает пораженную часть тела, чтобы жидкость стекала.
- Ручной лимфодренаж — специальный массаж, который способствует оттоку жидкости. Это может сделать сам пациент, лицо, осуществляющее за ним уход, кто-то из членов его сети поддержки или медицинский работник.
- Уход за кожей — поддержание чистоты и увлажнения кожи. Любые порезы или царапины следует очистить антисептиком и покрыть пластырем, чтобы снизить риск заражения.
- Упражнение — даже небольшое движение тела помогает лимфатической жидкости стекать.
В некоторых регионах могут быть доступны другие специализированные методы лечения.
Помощь больному лимфатическим отеком
Есть вещи, которые вы можете сделать, чтобы способствовать стеканию жидкости:
- Помогите пациенту надеть компрессионное белье — это может быть сложно, но есть специальные аппликаторы, которые могут помочь.
- Поднимите ноги, когда они сидят. Они могут найти удобную скамеечку для ног.
- Помогите им найти наиболее удобное положение для сидения и лежания.
- Поощряйте легкие упражнения. Ознакомьтесь с планом ухода за пациентом, чтобы узнать о любых упражнениях, которые ему рекомендовали.
- Массаж может быть полезен при лимфатическом отеке. Специалист по лимфедема может научить вас, членов семьи и других лиц, ухаживающих за пациентом, как это делать. Не пытайтесь массировать пациента, если вам не показали, как это делать.
- Постарайтесь определить, когда симптом больше всего влияет на пациента. Например, у некоторых пациентов днем или вечером это может быть больше, чем утром.
- Ищите растянутую или сломанную кожу и следите за ее покраснением и болью. Держите пораженные участки увлажненными.
наверх
Уход за кожей и целлюлит у пациентов с отеком или лимфедемой
Очень важно поддерживать кожу пациента в хорошем состоянии, если у него отек или лимфатический отек.Порезы или царапины могут позволить бактериям проникнуть под кожу, что приведет к инфекции, называемой целлюлитом. Целлюлит обычно нужно лечить антибиотиками.
Обратите внимание на любые признаки целлюлита, в том числе, если:
- кожа выглядит красной
- кожа становится горячей на ощупь
- припухлость увеличилась
- больной ощущает боль вокруг припухлости.
Если вы подозреваете целлюлит, обратитесь к медицинской бригаде пациента или своему руководителю, чтобы при необходимости можно было быстро начать прием антибиотиков.
Проверьте план ухода за пациентом, чтобы получить любую информацию о его уходе за кожей. Уход за кожей людей с отеками и лимфатическими отеками может включать:
- Регулярное мытье кожи водой с мягким мылом
- тщательная сушка кожи после умывания
- ежедневное увлажнение со смягчающими веществами
- сохраняет кожу сухой, если есть утечка жидкости (лимфорея).
Очень важно, чтобы такие процедуры, как канюляция, мониторинг артериального давления и венепункция, не проводились на руке или ноге, пораженной лимфатическим отеком, поскольку любой разрыв кожи может открыть путь для бактерий и привести к целлюлиту.
Асцит
Накопление жидкости в брюшной полости называется асцитом. Асцит может возникнуть, когда жидкость не отводится из тканей в кровеносную систему должным образом. Это может быть из-за того, что система кровообращения не работает, или из-за того, что дренаж заблокирован, например, опухолью.
Асцит может возникать при различных заболеваниях, в том числе:
Симптомы асцита могут включать:
- боль или дискомфорт в животе
- вздутый живот
- трудности с сидением в вертикальном положении
- тошнота и рвота
- потеря аппетита
- кислотный рефлюкс
- запор
- одышка.
Лечение асцита
Если вы считаете, что у вашего пациента асцит, как можно скорее сообщите об этом старшему специалисту в области здравоохранения. Для того, чтобы лечение было эффективным, важно быстро справиться с асцитом. Асцит часто требует специализированной помощи. Лечение может включать:
- введение трубки в брюшную полость для слива жидкости (парацентез)
- лекарства для уменьшения жидкости, такие как диуретики
- лекарство от боли, запора, тошноты или рвоты
- снижение количества соли в рационе пациента.
Если асцит повторяется и пациент находится в хорошей физической форме, можно установить постоянный дренаж. Это позволяет дренировать асцит дома, обычно участковой медсестрой. Иногда, когда пациент находится в хорошей физической форме, может быть сделана операция по установке шунта, который отводит жидкость из брюшной полости обратно в систему кровообращения. Это случается редко, особенно если пациент находится в конце жизни.
Поддержка человека с асцитом
Если вы считаете, что у вашего пациента асцит, важно как можно скорее сообщить об этом старшему специалисту в области здравоохранения.Есть также способы помочь человеку с асцитом почувствовать себя более комфортно:
- Помогите им найти наиболее удобное положение для сидения и лежания. Например, лежа на спине с слегка приподнятой верхней частью тела или на боку.
- Предотвратите появление пролежней, помогая ухаживать за кожей. Подробнее о том, как ухаживать за кожей пациента, читайте выше.
- Поддержите пациента, если он хочет двигаться, так как ходьба может быть трудной и утомительной. Пациенту могут потребоваться вспомогательные средства для ходьбы, и периоды упражнений должны быть короткими с большим количеством отдыха между ними.
- Проверьте, не болит ли он, и сообщите своему врачу или медсестре-специалисту, если они нуждаются в дополнительном обезболивании.
- Немедленно сообщите врачу о внезапном отеке любой части тела — это может быть признаком чего-то более серьезного.
- Следите за признаками инфекции, так как жидкость в брюшной полости может инфицироваться. Признаки инфекции включают покраснение вокруг области, температуру, а также ухудшение самочувствия или болезненность пациента.
- Наблюдайте за пациентом на предмет признаков учащающейся одышки.Одышка может быть вызвана давлением опухшего живота на легкие. Или это может быть признаком того, что жидкость начинает попадать в легкие. Если вы заметили это, немедленно сообщите об этом старшему специалисту.
Поделитесь с пациентом нашим бесплатным буклетом по ведению асцита.
к началу
Полезные ресурсы
наверх
% PDF-1.5 % 4 0 obj >>> / BBox [0 0 595.44 841.68] / Длина 115 >> поток x% ̱0% Qk! DX] @ ϔ ۋ qƯ2 dqa0, E , Y} w.Sz ߌ tk xB_Z конечный поток эндобдж 6 0 obj >>> / BBox [0 0 595.44 841.68] / Длина 115 >> поток x% ̱0% Qk! DX] @ ϔ ۋ qƯ2 dqa0, E , Y} w.Sz ߌ tk xB_Z конечный поток эндобдж 3 0 obj >>> / BBox [0 0 595.44 841.68] / Длина 115 >> поток x% ̱0% Qk! DX] @ ϔ ۋ qƯ2 dqa0, E , Y} w.Sz ߌ tk xB_Z конечный поток эндобдж 1 0 объект >>> / BBox [0 0 595.44 841.68] / Длина 115 >> поток x% ̱0% Qk! DX] @ ϔ ۋ qƯ2 dqa0, E , Y} w.Sz ߌ tk xB_Z конечный поток эндобдж 5 0 obj >>> / BBox [0 0 595.44 841.68] / Длина 115 >> поток x% ̱0% Qk! DX] @ ϔ ۋ qƯ2 dqa0, E , Y} w.Sz ߌ tk xB_Z конечный поток эндобдж 8 0 объект > поток ; изменен с использованием iText 4.2.0 пользователем 1T3XT2021-10-22T08: 00: 21-07: 00
конечный поток эндобдж 9 0 объект > поток x +Преходящее врастание лимфатических сосудов в физиологически бессосудистую роговицу регулирует отек и прозрачность роговицы
Животные
Протоколы для животных были одобрены местным комитетом по уходу за животными (Landesamt fuer Natur, Umwelt und Verbraucherschutz Nordrhein-Westfalen; AZ 2015.A487) и соответствовали Положению Ассоциации исследований в области зрения и офтальмологии по использованию животных в офтальмологии и исследованиях зрения. Мыши были самками мышей C57BL / 6 в возрасте от 8 до 12 недель. При повреждении разреза роговицы мышей анестезировали внутрибрюшинной инъекцией комбинации кетамина (100 мг / кг) и гидрохлорида ксилазина (10 мг / кг).
Повреждение роговичного разреза
Центральное перфорирующее повреждение роговичного разреза было получено в правом глазу мышей C57BL / 6, как описано ранее 30 .За 20 минут до травмы была нанесена одна глазная капля сульфата атропина (1%, Ursapharm GmbH, Саарбрюккен, Германия), чтобы избежать ущемления радужной оболочки глаза 30 . После этого центральную роговицу осторожно пометили трепаном (диаметром 1,0 мм) и с помощью хирургического лезвия сделали линейный перфорирующий разрез (рис. 1A, B). Мыши получали глазные капли офлоксацина после травмы (Floxal EDO, Dr. Mann Pharma GmbH, Берлин, Германия) два раза в день в течение первых 3 дней и наблюдались ежедневно в течение первой недели, а затем еженедельно до конца эксперимента.В указанных экспериментах мыши получали антитело против VEGFR3 mF4-31C1 (Eli Lilly and Company, Нью-Йорк, Нью-Йорк, США; 500 мкг внутрибрюшинно) непосредственно перед, на 3, 6, 9 и 12 день после операции или в равных количествах. PBS.
Анализ гем- и лимфангиогенеза роговицы после повреждения разрезом роговицы
Для оценки гем- и лимфангиогенеза роговицы роговицы (n = 5–10 на анализируемый момент времени) иссекали в указанные моменты времени после повреждения разрезом, фиксировали в ацетоне и окрашивали кроличьим антителом против мышиного LYVE-1 (AngioBio, Del Mar, CA) и крысиным антителом против мышиного CD31 (Acris Antibodies, Herford, Германия).Все снимки монтировки были автоматически собраны из 9 до 12 снимков, сделанных при 100-кратном увеличении. После этого область, покрытая кровеносными и лимфатическими сосудами, была обнаружена с помощью полуавтоматического алгоритма, установленного в программе анализа изображений CellF (Soft Imaging System), как описано ранее 44 . Вкратце, перед анализом изображения значений серого для всех изображений крепления были модифицированы с использованием нескольких фильтров, затем сосуды были обнаружены путем установки порогового значения, включая яркие сосуды и исключая темный фон.
Выделение мРНКи ПЦР в реальном времени
Центральные роговицы без лимба иссекали до, через 1, 2 и 4 недели после повреждения разреза, и РНК выделяли с помощью набора RNeasy Micro Kit (Qiagen, Valencia, CA). Комплементарную ДНК (кДНК) синтезировали со случайными гексамерами с использованием обратной транскриптазы (SuperScript III; Invitrogen, Carlsbad, CA). Праймеры (MWG Biotech, Эберсберг, Германия) были созданы с использованием программного обеспечения Primer3 и BLAST (инструмент поиска базового локального выравнивания, NCBI). Реакции ПЦР (25 мкл) содержали 20 нг кДНК, 0.4 мкМ каждого прямого и обратного праймера и мастер-микса (SsoFast EvaGreen Supermix; Bio-Rad, Hercules, CA). ПЦР в реальном времени выполняли при следующих условиях: 95 ° C в течение 2 минут, 40 циклов при 95 ° C в течение 5 секунд и 60 ° C (в течение 15 секунд, затем 95 ° C в течение 60 секунд и последующий анализ кривой плавления. для проверки специфичности амплификации.Результаты ПЦР в реальном времени анализировали методом сравнительного порогового цикла с HPRT в качестве эндогенного эталонного гена.Относительные уровни мРНК неповрежденных роговиц были выбраны в качестве нормализованных контролей для всех проанализированных временных точек после травмы.Все анализы были выполнены в трех экземплярах, и нематричный контроль был включен во все эксперименты, чтобы исключить загрязнение ДНК. Последовательности праймеров и размеры продуктов приведены в дополнительной таблице 1.
Оценка центральной толщины роговицы
Центральная толщина роговицы (CCT) как показатель отека роговицы была проанализирована в сканированных изображениях оптической когерентной томографии (OCT) in vivo in vivo. передний сегмент. ОКТ-сканирование получали с использованием устройства ОКТ Spectral Domain 840 нм, специально разработанного для исследования глаз мыши (OCT-HSM, OptoMedical Technologies GmbH, Любек, Германия).Устройство ОКТ выполняет 21000 А-сканов в секунду, обеспечивая разрешение осевого сканирования около 5,7 мкм в ткани. Объемное сканирование центральной роговицы было получено после тщательной настройки, обеспечивающей прямоугольное падение света во избежание аберраций рефракции. Затем были проанализированы B-сканы, параллельно смежные с разрезом роговицы, и CCT была рассчитана как среднее значение толщины роговицы в центральной интересующей области, измеренное с боковой шириной 15 пикселей (соответствует приблизительно 75 мкм на поверхности роговицы) с использованием открытого источника. программное обеспечение для обработки изображений (ImageJ, NIH, Bethesda, Мэриленд, США).CCT рассчитывалась с использованием графиков интенсивности по глубине для определения границ роговицы и с учетом показателя преломления роговичной ткани.
Оценка помутнения роговицы
Для анализа помутнения роговицы каждую неделю после травмы делали фотографии с помощью щелевой лампы. Для оценки помутнения роговицы использовалась следующая система баллов, которая обычно используется при оценке трансплантатов роговицы: 0: прозрачная роговица; 1: минимальное, поверхностное (нестромальное) помутнение, края зрачка и сосуды радужки хорошо видны; 2: минимальное, глубокое (стромальное) помутнение, края зрачка и сосуды радужки видны; 3: умеренное помутнение стромы, виден только край зрачка; 4: сильное помутнение стромы, видна только часть края зрачка; 5: максимальное помутнение стромы, передняя камера не видна.
Иммуногистологический анализ роговицы, полученный у пациента с острым отеком с кератоконусом
У пациента мужского пола (возраст 26 лет) с развитым кератоконусом развился острый отек роговицы из-за разрыва базальной мембраны роговицы (десцеметовой мембраны) и последующей жидкости накопление. Через 2 недели была проведена проникающая кератопластика, а собственная роговица пациента была иммуногистологически проанализирована на наличие лимфатических сосудов. Для этого роговицу фиксировали в фосфатно-солевом буфере (PBS), содержащем 4% формальдегид, промывали PBS, дегидратировали с помощью серии градуированных спиртов и заливали парафином.Готовили последовательные поперечные срезы (3 мкм) и окрашивали антителом, направленным против LYVE-1 (кроличьи антитела против человека, Zytomed, Берлин, Германия). Окрашивание в качестве отрицательного контроля проводили путем исключения первичного антитела и не приводило к окрашиванию. Конъюнктива была взята за положительный контроль и показала специфическое окрашивание.
Гистологические эксперименты были выполнены в соответствии со всеми соответствующими руководящими принципами и правилами и были одобрены институциональным комитетом (Ethikkommission der Medizinischen Fakultaet der Universitaet zu Koeln).Информированное согласие было получено от пациента.
Статистический анализ
Статистический анализ выполняли с помощью Microsoft Excel (Microsoft Corp, Редмонд, Вашингтон) и InStat версии 3.06 (GraphPad Software Inc., Сан-Диего, Калифорния). Статистическая значимость определялась с помощью t-критерия Стьюдента для параметрических переменных и критерия Манна-Уитни-U для непараметрических переменных. Статистически значимыми считались значения P <0,05. Графики были построены с использованием Prism4 версии 4.03 (GraphPad Software Inc., Сан-Диего, Калифорния). Все данные представлены как среднее значение + стандартное отклонение (SD), если не указано иное.
Заявление о доступности данных
Наборы данных, сгенерированные во время и проанализированные в этом исследовании, доступны у соответствующего автора по разумному запросу.
