Гнойная мозоль на стопе: лечение в домашних условиях
Оглавление:
- Если появилась гнойная мозоль на стопе как вылечить ее?
- Гнойная мозоль на стопе: лечение народными средствами
- Гнойная мозоль на стопе: лечение в домашних условиях ванночками
Кровавые мозоли появляются на коже после физического труда, характеризуются появлением кровяных выделений. Лечение можно проводить в домашних условиях, но процесс заживления кожи проходит достаточно медленно.
Мозоли представляют собой защитную реакцию кожи на трение или давление в результате механического воздействия на небольшой ее участок. Поражению чаще всего подвергаются участки ног, в процессе ношения неправильно подобранной обуви (жесткой, не разношенной новой или несоответствующей размеру ноги). Самым тяжелым случаем такого проявления кожной реакции может стать гнойная мозоль. Тогда возникает вопрос: загноилась мозоль на ноге, что делать?
Если появилась гнойная мозоль на стопе как вылечить ее?
Гнойные мозоли следует лечить безотлагательно и как можно быстрее.
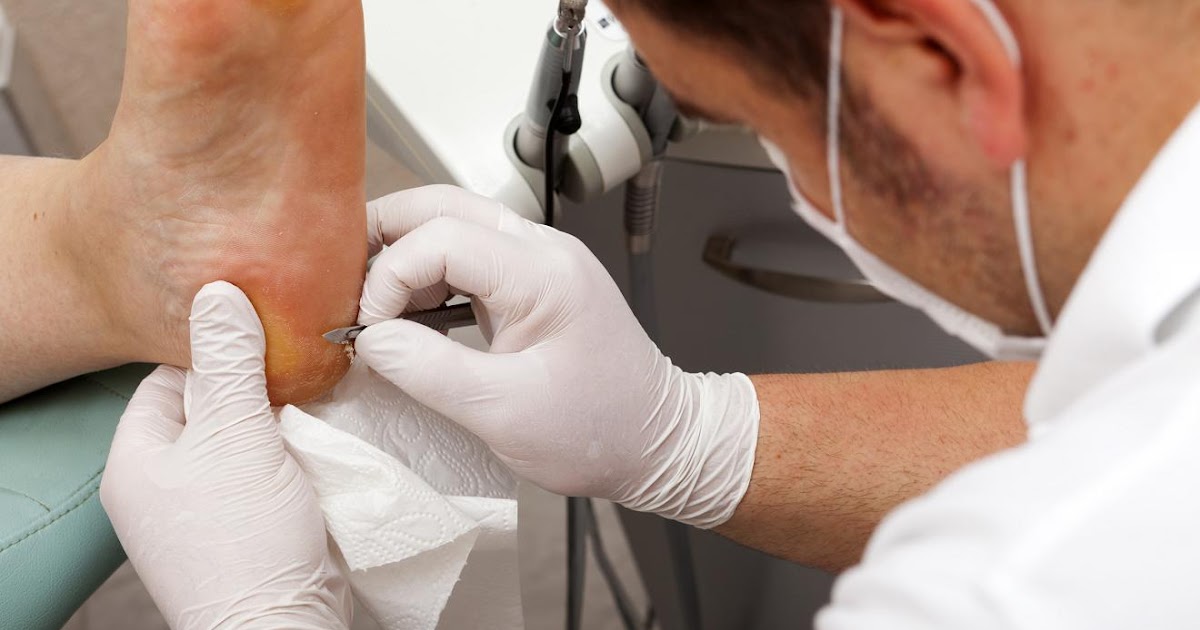
Загноившееся место на коже лечится с большим трудом и в большинстве случаев удаление гноя проводят в специальных учреждениях под наблюдениям специалистов. Правильно избавить отек от загноенной жидкости, провести дезинфекцию очага поражения и назначить лекарства (чаще всего в рецепте присутствуют антибиотики) может только специалист. Определить тип использования лекарственных средств (внутреннее или наружное) может правильно диагностируемая степень инфицирования. Назначение может быть в виде таблеток или мази, а может быть назначено врачом в комплексе.
Гнойная мозоль не может образоваться сразу после механического воздействия на кожный участок. Ей должна предшествовать как минимум неделя, в процессе которой лечение не применялось или не было воспринято человеком всерьез.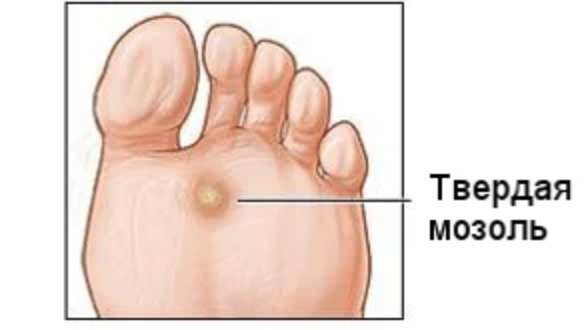 Именно поэтому, даже небольшие водянистые мозоли на руках или ногах следует обрабатывать специальными средствами, чтобы ситуация на коже не ухудшилась. Как только имеет место образование водянистой мозоли, участок кожи необходимо тут же обработать антисептиком и удалить жидкость при помощи отверстия, сделанного острым предметом (в домашних условиях им может послужить игла). Пустой участок с мозолью смазать зеленкой или обработать слабой марганцовкой, после наложить чистую повязку.
Именно поэтому, даже небольшие водянистые мозоли на руках или ногах следует обрабатывать специальными средствами, чтобы ситуация на коже не ухудшилась. Как только имеет место образование водянистой мозоли, участок кожи необходимо тут же обработать антисептиком и удалить жидкость при помощи отверстия, сделанного острым предметом (в домашних условиях им может послужить игла). Пустой участок с мозолью смазать зеленкой или обработать слабой марганцовкой, после наложить чистую повязку.
В случае же, если воспаление уже началось, врач объяснит все особенности последующего лечения. Важно не забывать, что повязка должна быть стерильна и менять ее нужно регулярно, каждый раз накладывая порцию нужной лечебной мази.
Чаще всего с мозолями на ступнях мучаются женщины: каждая пара новых туфель заканчивается ранами. В этом видео можно узнать несколько лайф-хаков — как предотвратить натирание обуви.
Гнойная мозоль на стопе: лечение народными средствами
- Репчатый лук разрезают пополам и кладут в стеклянный стакан полный уксуса.
 Настаивают такой раствор на протяжении суток. Луковые половинки вынимают из раствора и разбирают на листочки. Такие лепестки прикладывают к мозоли несколько раз на протяжении дня на небольшой промежуток времени. Фиксируют луковый компресс по возможности марлевой повязкой.
Настаивают такой раствор на протяжении суток. Луковые половинки вынимают из раствора и разбирают на листочки. Такие лепестки прикладывают к мозоли несколько раз на протяжении дня на небольшой промежуток времени. Фиксируют луковый компресс по возможности марлевой повязкой. - Освобождают лук от шелухи и настаивают ее на уксусе 7 дней. Шелуху из уксуса достают по истечении времени и делают с ее помощью ночные компрессы на пораженный участок кожи. Процедуру повторяют до полного исчезновения мозоли.
- Если есть возможность приобрести свежий инжир, то можно избавиться от мозоли с его помощью. Для этого свежий плод надо разрезать на две части и приложить к воспалённой коже на ночь. Так необходимо делать несколько дней, пока не будут заметны улучшения.
- В черносливе удаляют косточки или покупают уже готовый без них, и проваривают сухофрукты в молоке. В теплом состоянии ягоду прикладывают к кожной мозоли, пока она не остынет, затем снова прикладывают новую теплую. Длительность процедуры рассчитывают индивидуально на свое усмотрение.

- Придется запастись сосновой смолой или смолой ели, чтобы исцелить болезненные мозоли. Ее наносят на пластырь и приклеивают к очагу поражения на сутки. Ногу предварительно опускают в ванночку, чтобы кожа была распаренной.
- Сырой картофель измельчают любым способом (терка, блендер, нож) и кашицей наносят на мозоль в ночное время суток. Можно под пленку или пакет с повязкой. Процедуру повторяют за надобностью.
- Томатную пасту сделать самостоятельно, измельчив свежий помидор до кашицы. Такую массу наносят на кожу на несколько часов в течение пары дней. Этого будет достаточно для снятия острых симптомов: боли, дискомфорта.
- Сухую мозоль можно лечить при помощи свежего лимона. Его корку прикладывают к больному участку и заклеивают бактерицидным лейкопластырем.
Гнойная мозоль на стопе: лечение в домашних условиях ванночками
Ванночки прекрасно лечат мозоли на ступнях. Разнообразие лечебных процедур с разными составляющими для распаривания помогает эффективно бороться кожными недугами.
Самые распространённые ванночки при лечении мозолей:
- Содовая ванночка с мылом одна из них. Соду, мыло и воду смешивают в пропорциях 3:1: 1. Первые две составляющие — это столовые ложки соды и воды, а вот последняя берется кипяченая теплая вода в размере 1 литра. Держат в ней ступни в течение получаса, а затем обрабатывают пораженную кожу питательным кремом.
- Подойдет для лечения и ванночка, в составе которой растворяют марганец или перекись водорода. В первом случае делают слабый бледный раствор. В случае с перекисью, для одного литра теплой воды достаточно пары столовых ложек лекарства. Длительность обеих процедур может составлять 30 минут или 1 час мах. Можно просто ополоснуть ступни в растворах для профилактики.
- Сыворотку подогревают до комнатной температуры, можно немного выше и опускают в нее ноги на 30 минут. Смывают сыворотку теплой водой и обрабатывают кожу антисептиком.
Как избавиться от стержневой мозоли в домашних условиях и у специалистов.

Мозоль у ребенка: причины, лечение и профилактика.
Загноилась мозоль на ноге: что делать?
Если лечение обычной мозоли можно проводить в домашних условиях без помощи специалиста, то гнойная мозоль требует профессионального подхода, иначе велик риск получить заражение, которое потом придется лечить антибиотиками.
Если жидкость в мозоли начинает менять цвет с прозрачного на более мутный с желтым или коричневым оттенком — процесс образования гноя уже начался. Ещё одним признаком воспаления является покраснения кожи вокруг мозоли и сильные болевые ощущения при контакте с кожей. Как только вы заметили один из признаков — следует незамедлительно начинать лечение, пока гноя не стало слишком много.
Как лечить гнойную мозоль
Если мозоль не лопнула — очень хорошо гной вытягивает мазь Вишневского и Левомеколь. Они наносятся толстым слоем по всей поверхности воспаления. На мазь сверху можно наложить небольшой кусочек стерильного бинта и закрепить все это тем же бинтом или пластырем. На утро весь гной должен выйти.
На утро весь гной должен выйти.
Перевязки следует делать как минимум 2 раза в сутки. Если мозоль находится на пятке или другом участке ноги — крайне не рекомендуется ходить в обуви, иначе процесс лечения может затянуться.
Во время смены повязки также необходимо обработать воспаленное место перекисью водорода, Хлоргексидином или Фурациллином.
Важно! Лечить гнойную мозоль самостоятельно можно лишь на начальной стадии. Если вы замечаете, что ситуация начинает выходить из под контроля и гной появляется снова и снова необходимо как можно быстрее обратиться в больницу за квалифицированной помощью, иначе последствия могут быть крайне плохими.
Народные рецепты
Вытянуть гнойную жидкость из воспаленной мозоли можно и при помощи народных рецептов. В этом случае очень хорошо помогает лепёшка из мёда. Смешайте пшеничную муку и мёд в равны пропорциях до состояния мягкого пластилина, аккуратно приложите к воспаленному месту и зафиксируйте бинтом. Такую примочку следует делать на ночь, а утром промыть рану и сделать новую перевязку с противовоспалительными мазями.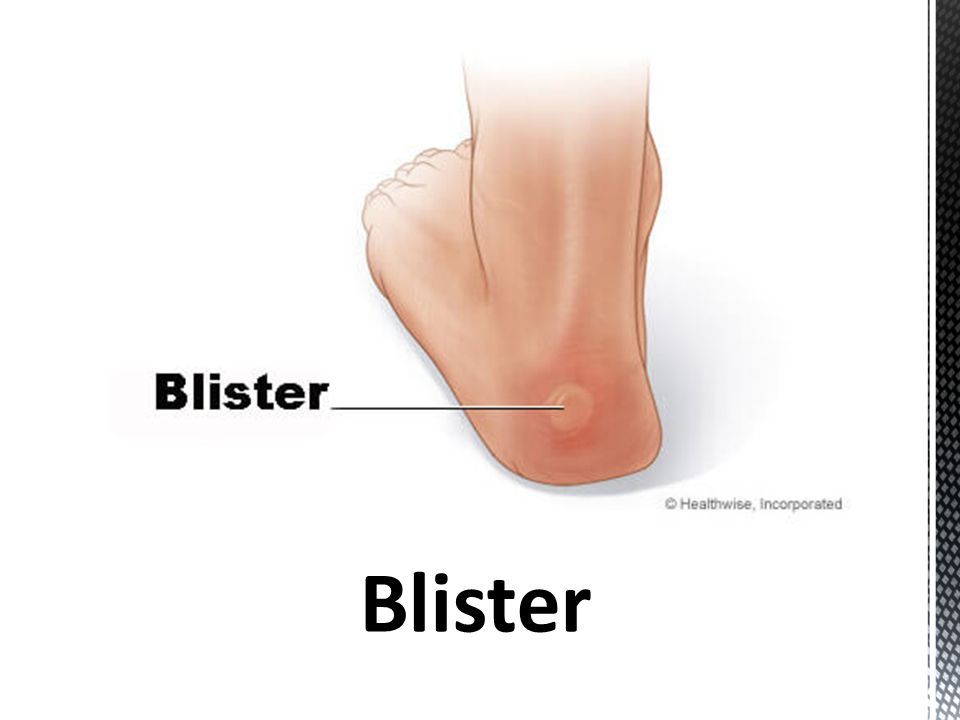
Вывести гной из мозоли можно при помощи раствора соли. На 1 стакан тёплой воды добавьте 1-1,5 столовых ложки пищевой соли и перемешивайте воду, пока не растворится как можно больше кристаллов.
В приготовленном растворе смочите небольшой кусочек ватки и приложите к гнойной мозоли на 2-3 часа. За это время поверхность кожи размягчится и жидкость выйдет сама. Такие процедуры можно делать до 2-3 раз в день, комбинируя с нанесением противовоспалительных мазей.
Итоги
Мы настоятельно не рекомендуем вам шутить с гнойными процессами, которые происходят на поверхности кожи. Если самостоятельное лечение не дало результата в ближайшие 24-48 часов — обратитесь к специалисту.
Мозольный абсцесс — причины, симптомы, диагностика и лечение
Мозольный абсцесс – это ограниченный гнойный процесс в коже или подкожной клетчатке, возникающий вследствие проникновения гноеродной флоры из кожных трещин или содержимого мозоли. Нередко состоит из двух связанных гнойников – поверхностного и глубокого. Обычно образуется на ладонной поверхности кисти. Может распространяться по межфасциальным пространствам с формированием флегмоны. Проявляется дергающими болями, отеком, покраснением, симптомами общей интоксикации. Диагностируется на основании характерной клинической картины. Лечение хирургическое – вскрытие и дренирование абсцесса на фоне антибиотикотерапии.
Нередко состоит из двух связанных гнойников – поверхностного и глубокого. Обычно образуется на ладонной поверхности кисти. Может распространяться по межфасциальным пространствам с формированием флегмоны. Проявляется дергающими болями, отеком, покраснением, симптомами общей интоксикации. Диагностируется на основании характерной клинической картины. Лечение хирургическое – вскрытие и дренирование абсцесса на фоне антибиотикотерапии.
Общие сведения
Мозольный абсцесс (подмозольный абсцесс, намин) – распространенная патология, которая в подавляющем большинстве случаев поражает кисти рук, редко стопы. Преимущественно диагностируется у взрослых пациентов трудоспособного возраста. Обычно возникает у людей тяжелого физического труда. Женщины страдают реже мужчин. Патологии наиболее подвержены землекопы, садовники и кочегары. Среди спортсменов заболевание чаще всего выявляется у гребцов. В летний период абсцессы на фоне мозолей нередко диагностируются у дачников.
Мозольный абсцесс
Причины
Мозольный абсцесс провоцируется стафилококками, реже – стрептококками, протеями и другими микроорганизмами. В ряде случаев в ходе микробиологического исследования выявляется смешанная флора. Специалисты выделяют две основные причины воспаления тканей кисти:
- Постоянный физический труд. У людей рабочих профессий кожа ладонной поверхности кистей уплотняется из-за постоянного давления инструментов. На утолщенной коже образуются трещины, через которые в кожу, а затем – в подкожную клетчатку проникают болезнетворные агенты.
- Непривычная нагрузка. При интенсивной длительной работе с использованием инструментов у людей, непривычных к такому труду, на ладонях часто образуются водяные мозоли. Содержимое мозолей становится источником инфицирования подлежащих тканей.
Эндогенными предрасполагающими факторами, увеличивающими вероятность развития мозольного абсцесса, являются пожилой возраст, нарушения иммунитета, недостаток питания, авитаминозы, переохлаждение, локальные нарушения кровообращения. К числу экзогенных факторов риска следует отнести нарушение правил использования инструментов и техники безопасности, недостаточную гигиену, работу в условиях обильного загрязнения.
К числу экзогенных факторов риска следует отнести нарушение правил использования инструментов и техники безопасности, недостаточную гигиену, работу в условиях обильного загрязнения.
Патогенез
Микроорганизмы попадают в трещины или мозольную жидкость, откуда проникают в подлежащие ткани. В результате действия стафилококковой гиалуронидазы, некротоксина, лейкоцидина в тканях быстро появляется очаг деструкции, формируется полость, заполненная жидким гнойным содержимым. Вокруг полости образуется пиогенная мембрана, которая состоит из грануляционной ткани, не дает гною проникнуть за пределы полости и продуцирует воспалительный экссудат.
Отличительной особенностью патологии является частое образование абсцессов в виде песочных часов или запонки, то есть, в форме двух сообщающихся полостей – поверхностной и глубокой. Давление в полостях нарастает. Из-за значительной плотности кожи гной не может прорваться наружу, поэтому после разрушения участка пиогенной мембраны проникает вглубь тканей с развитием флегмоны кисти.
Симптомы мозольного абсцесса
Заболевание начинается внезапно. В зоне поражения возникают постепенно нарастающие боли. Болевой синдром усиливается при движениях, опускании руки вниз. Мозольное содержимое становится мутным. На коже вокруг мозоли образуется очаг гиперемии. Поскольку ткани на ладони очень плотные, отек появляется не в области воспаления, а на тыле кисти. Функция пальца нарушается. Температура тела поднимается до субфебрильных цифр.
Через 2-3 дня формируется гнойник. Боль становится дергающей, пульсирующей, лишает ночного сна. Отечность нарастает. Снижается функциональность всей кисти, палец принимает вынужденное положение умеренного сгибания. Движения ограничены, болезненны. До прорыва гноя в окружающие ткани гипертермия незначительная или умеренная, отмечается некоторое ухудшение общего состояния. При исследовании пуговчатым зондом максимальная болезненность определяется в проекции мозоли в основании пальца.
При прорыве гноя вглубь тканей отек еще больше увеличивается, рука приобретает подушкообразный вид. Естественные складки сглаживаются, пальцы раздвигаются в стороны. Боли распространяются по всей кисти. Состояние пациента ухудшается. Температура достигает фебрильных цифр, гипертермия сопровождается слабостью, разбитостью, ознобами.
Естественные складки сглаживаются, пальцы раздвигаются в стороны. Боли распространяются по всей кисти. Состояние пациента ухудшается. Температура достигает фебрильных цифр, гипертермия сопровождается слабостью, разбитостью, ознобами.
Осложнения
При расплавлении пиогенной мембраны и проникновении гноя в глубокие пространства ладони мозольный абсцесс осложняется флегмоной кисти. Данное негативное последствие наблюдается у 11% больных, 35% от общего количества случаев составляют межпальцевые, 33% – тыльные и 8,5% — межфасциальные флегмоны. У остальных пациентов выявляются комбинированные гнойные процессы.
При распространении инфекции по лимфатическим путям возникает лимфангит, лимфаденит, при поражении подсухожильных и подапоневротических клетчаточных пространств – флегмона предплечья. При генерализации гнойного процесса развивается сепсис, представляющий угрозу для жизни больного.
Диагностика
Обычно пациенты с мозольным абсцессом обращаются к гнойному хирургу амбулаторно. При развитии осложнений диагностика осуществляется после экстренной госпитализации в стационар. Постановка диагноза не представляет затруднений и не требует проведения инструментальных исследований. План обследования включает:
При развитии осложнений диагностика осуществляется после экстренной госпитализации в стационар. Постановка диагноза не представляет затруднений и не требует проведения инструментальных исследований. План обследования включает:
- Сбор анамнеза. Больной указывает, что его работа предусматривает тяжелый физический труд и использование инструментов. Некоторые пациенты отмечают, что незадолго до появления симптомов гнойной инфекции они совершали непривычные действия с применением инструментария, после чего на ладони появились водяные мозоли.
- Физикальный осмотр. У основания пальца обнаруживается кольцевидный очаг гиперемии с утолщенной кожей, вскрывшейся или невскрывшейся мозолью. Локальная температура повышена. Тыл кисти отечен. Максимальная болезненность при пальпации определяется в зоне мозоли.
- Лабораторные анализы. В анализах крови выявляются признаки гнойного воспаления – значительное повышение СОЭ, лейкоцитоз со сдвигом до юных форм, С-реактивный белок, антистрептолизин-О.
Дифференциальная диагностика абсцесса проводится с другими гнойными процессами в области кисти. Важной частью обследования является исключение осложнений и точное определение распространенности процесса для выбора оптимальной тактики лечения.
Лечение мозольного абсцесса
При выявлении признаков сформировавшегося гнойника показано немедленное вскрытие, которое в зависимости от состояния больного может производиться в поликлинике или в условиях хирургического отделения. Возможны следующие вмешательства:
- При неосложненном абсцессе. Мозоль иссекают. Абсцесс вскрывают двумя продольными или одним дугообразным разрезом в проекции головок пястных костей. Полость промывают, ее дно исследуют зондом для выявления возможного сообщения с глубоким затеком. При отсутствии затека операцию завершают установкой дренажа.
- При наличии затека. Дополнительно к вышеупомянутым разрезам выполняют разрез на тыльной стороне кисти, используя в качестве ориентира зонд, введенный в комиссуральное отверстие.
 Дренаж вводят через ладонную сторону кисти и выводят через тыльную.
Дренаж вводят через ладонную сторону кисти и выводят через тыльную. - При развитии флегмоны. С учетом типа процесса рассекают кожу межпальцевого промежутка, делают широкие разрезы на тыле или ладонной поверхности. Полости промывают, дренируют.
Руку фиксируют с помощью косыночной повязки. Рекомендуют сохранять возвышенное положение конечности. Назначают антибактериальные препараты. Вначале проводят перевязки с гипертоническим раствором, после очищения раны накладывают мазевые повязки. Продолжительность периода нетрудоспособности при неосложненном мозольном абсцессе составляет 3-4 дня, при осложненном – до нескольких недель.
Прогноз и профилактика
При отсутствии осложнений прогноз мозольного абсцесса благоприятный, функция конечности полностью восстанавливается. При образовании затеков и возникновении флегмоны в исходе может наблюдаться ограничение движений. Профилактика включает соблюдение техники безопасности и правил работы с инструментами, применение защитных рукавиц, своевременную обработку мозолей.
Рак соска — рак Педжета
Поскольку рак Педжета является неинвазивной опухолью, при правильном лечении 99% пациентов полностью выздоравливают. Если в молочной железе нет инвазивной опухоли, химиотерапию не применяют.
Читать полностью
В этом случае качество жизни пациенток напрямую зависит от результатов хирургического лечения, к которому сегодня предъявляются очень высокие требования. Современные технологии онкопластической и реконструктивной хирургии позволяют достичь не только радикального онкологического излечения, но и отличного эстетического результата, что является неотъемлемой частью эффективности терапии.
Скрыть
Болезнь Педжета — один из вариантов опухолей молочной железы. Это довольно редкая, отдельная форма онкологии — рак соска и/или ареолы молочной железы.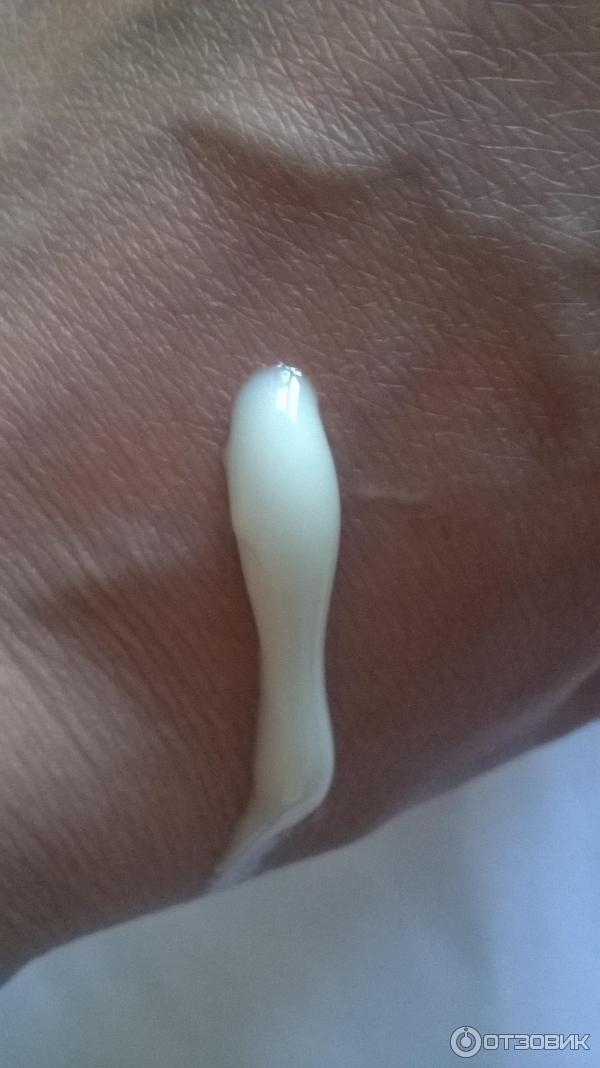 Сегодня заболевание достаточно изучено, диагностируется и лечится. Название связано с именем хирурга из Англии Джеймса Педжета, который впервые исследовал рак соска. Образование возникает в протоках, но локализуется внутри соска. Опухоль неинвазивная, т.е. не дает метастазов. В большинстве случаев рак соска поражает одну железу. Чаше всего развитию этого вида рака подвержены женщины в возрастном диапазоне 50 – 60 лет, иногда рак Педжета диагностируют и у мужчин. Как правило, у мужчин рак соска имеет агрессивное течение.
Сегодня заболевание достаточно изучено, диагностируется и лечится. Название связано с именем хирурга из Англии Джеймса Педжета, который впервые исследовал рак соска. Образование возникает в протоках, но локализуется внутри соска. Опухоль неинвазивная, т.е. не дает метастазов. В большинстве случаев рак соска поражает одну железу. Чаше всего развитию этого вида рака подвержены женщины в возрастном диапазоне 50 – 60 лет, иногда рак Педжета диагностируют и у мужчин. Как правило, у мужчин рак соска имеет агрессивное течение.
Диагностика
Диагноз, как правило, ставится на основании осмотра. При этом в области соска заметна эрозия, которая не болит. В такой ситуации врач обязательно должен назначить биопсию. Биопсия включает в себя взятие на анализ участка кожи с соска (обязательно с протоками железы). Манипуляция переносится легко, проводят биопсию под местной анестезией, берут фрагмент кожи толщиной несколько миллиметров. Если болезнь Педжета подтверждается, назначают дополнительное обследование. Сама опухоль Педжета опасности для жизни не представляет, но необходимо выяснить, что происходит во всей молочной железе. По данным медицинской литературы, новообразование соска может сочетаться с различными опухолевыми очагами в других отделах груди. Поэтому женщина с болезнью Педжета рассматривается как пациентка с опухолью молочной железы и проходит весь необходимый объем обследований: УЗИ, маммографию или МРТ молочных желез.
Если болезнь Педжета подтверждается, назначают дополнительное обследование. Сама опухоль Педжета опасности для жизни не представляет, но необходимо выяснить, что происходит во всей молочной железе. По данным медицинской литературы, новообразование соска может сочетаться с различными опухолевыми очагами в других отделах груди. Поэтому женщина с болезнью Педжета рассматривается как пациентка с опухолью молочной железы и проходит весь необходимый объем обследований: УЗИ, маммографию или МРТ молочных желез.
Лечение
Полную информацию о диагностике и лечении этого вида рака Вам предоставят консультанты Информационной службы LISOD:
- 0-800-500-110 (бесплатно для звонков
со стационарных телефонов по Украине) - или +38 044 520 94 00 – ежедневно
с 08:00 до 20:00.
Если в результате исследований не обнаруживают других патологий, пациентке предлагают либо мастэктомию (полное удаление железы с сосково—ареолярным комплексом) с возможной реконструкцией молочной железы, либо центральную лампэктомию (иссечение опухоли в пределах здоровых тканей с тем или иным вариантом пластики). При выполнении мастэктомии женщина может избежать лучевой терапии. В случае сохранения груди при опухоли Педжета пациентке назначают радиотерапию, как при другом раке молочной железы. Лучевая терапия на 15-20% снижает риск местных рецидивов. Если опухоль гормонально зависимая, женщине назначают курс антигормональной терапии в течение пяти лет.
При выполнении мастэктомии женщина может избежать лучевой терапии. В случае сохранения груди при опухоли Педжета пациентке назначают радиотерапию, как при другом раке молочной железы. Лучевая терапия на 15-20% снижает риск местных рецидивов. Если опухоль гормонально зависимая, женщине назначают курс антигормональной терапии в течение пяти лет.
Если после подтверждения болезни Педжета в молочной железе находят дополнительные опухолевые участки, проводят соответствующую диагностику. Если обнаруживается еще и инвазивная опухоль, ситуация рассматривается как стандартная при инвазивном раке груди. В этом случае объем исследований расширяется: проводят стадирование заболевания, т. е. определяют степень распространенности опухоли по организму. В зависимости от стадии болезни специалисты планируют объем лечения.
Симптомы
-
Онколог.
 Хирург. Заведующий Центром современной маммологии
Хирург. Заведующий Центром современной маммологии
Ранние признаки рака соска, как правило, неспецифичны, иногда не вызывают обеспокоенности. Необходимо быть очень внимательными к любым изменениям, обращать внимание даже на легкое покраснение или раздражение кожи, шелушение в области соска и ареолы.
Клинически болезнь проявляется как язвочка или эрозия в области соска, которая длительное время не заживает. Ранка не болит, обычно никак не беспокоит, но может оставлять следы на белье. Если язвочка не заживает больше недели, это тревожный симптом. Женщина должна обратиться к врачу срочно.
Факторы риска
Спровоцировать рак соска (рак Педжета) могут хронические травмы соска и околососковой области, трещины соска, наследственная предрасположенность, воздействие канцерогенов.
Вопросы и ответы
В разделе публикуются вопросы пациентов и ответы наших специалистов. Вопрос каждого человека касается конкретной проблемы, связанной с его заболеванием. Пациентам отвечают израильские клинические онкологи и главный врач LISOD, д.м.н., профессор Алла Винницкая.
Ответы специалистов основаны на знаниях принципов доказательной медицины и профессиональном опыте. Ответы соответствуют исключительно предоставленным сведениям, имеют ознакомительный характер и не являются врачебной рекомендацией.
Основная цель раздела – дать информацию пациенту и его семье, чтобы вместе с лечащим врачом принять решение о виде лечения. Предложенная Вам тактика лечения может отличаться от принципов, изложенных в ответах наших специалистов. Не стесняйтесь задать лечащему врачу вопрос о причинах отличий. Вы должны быть уверены, что получаете правильное лечение.
Околоушной свищ: чем опасен дополнительный канал в ухе
Околоушной свищ — довольно непредсказуемое заболевание. В некоторых случаях аномалия может не беспокоить человека в течение всей жизни, а иногда дает о себе знать сразу после рождения и грозит тяжелыми осложнениями. Когда необходимо хирургическое лечение, а когда операции можно избежать, рассказал врач-оториноларинголог Морозовской детской больницы с 25-летним опытом лечения заболевания, кандидат медицинских наук, обладатель статуса «Московский врач» Александр Михайлович Иваненко.
Как проявляется аномалия?
Внешне околоушной свищ выглядит, как еле заметная точка у завитка ушной раковины. При нетипичном расположении устье может находиться в любом месте ушной раковины, включая мочку. Но это совсем редко. Сам свищ представляет покрытый кожей дополнительный ход размером 1,5 — 2 см в длину, который отличается извилистой структурой. Иногда свищ раздваивается или заканчивается толстым кистообразным расширением. Может формироваться, как в одном ухе, так и в двух одновременно.
Но это совсем редко. Сам свищ представляет покрытый кожей дополнительный ход размером 1,5 — 2 см в длину, который отличается извилистой структурой. Иногда свищ раздваивается или заканчивается толстым кистообразным расширением. Может формироваться, как в одном ухе, так и в двух одновременно.
В чем причины заболевания?
Врожденные околоушные свищи являются самой распространенной аномалией развития наружного уха. Встречаются у 15 — 43 детей на 100 000 в зависимости от региона. В 30% заболевание имеет наследственный характер, в 70% — спорадический, то есть возникает от случая к случаю. Появление свища связано с аномалиями в развитии плода. Дефект формируется на 9-11 неделе внутриутробного развития. В это время из I и II жаберных дуг образуются шесть ушных бугорков, из которых впоследствии развиваются структуры ушной раковины. К возникновению дефекта приводят патологические процессы во время беременности (стресс, респираторные заболевания).
Чем опасен околоушной свищ?
Канал свища выстлан кожей, содержащей потовые и сальные железы, поэтому в нем накапливается и периодически выделяется содержимое желто-творожистой консистенции.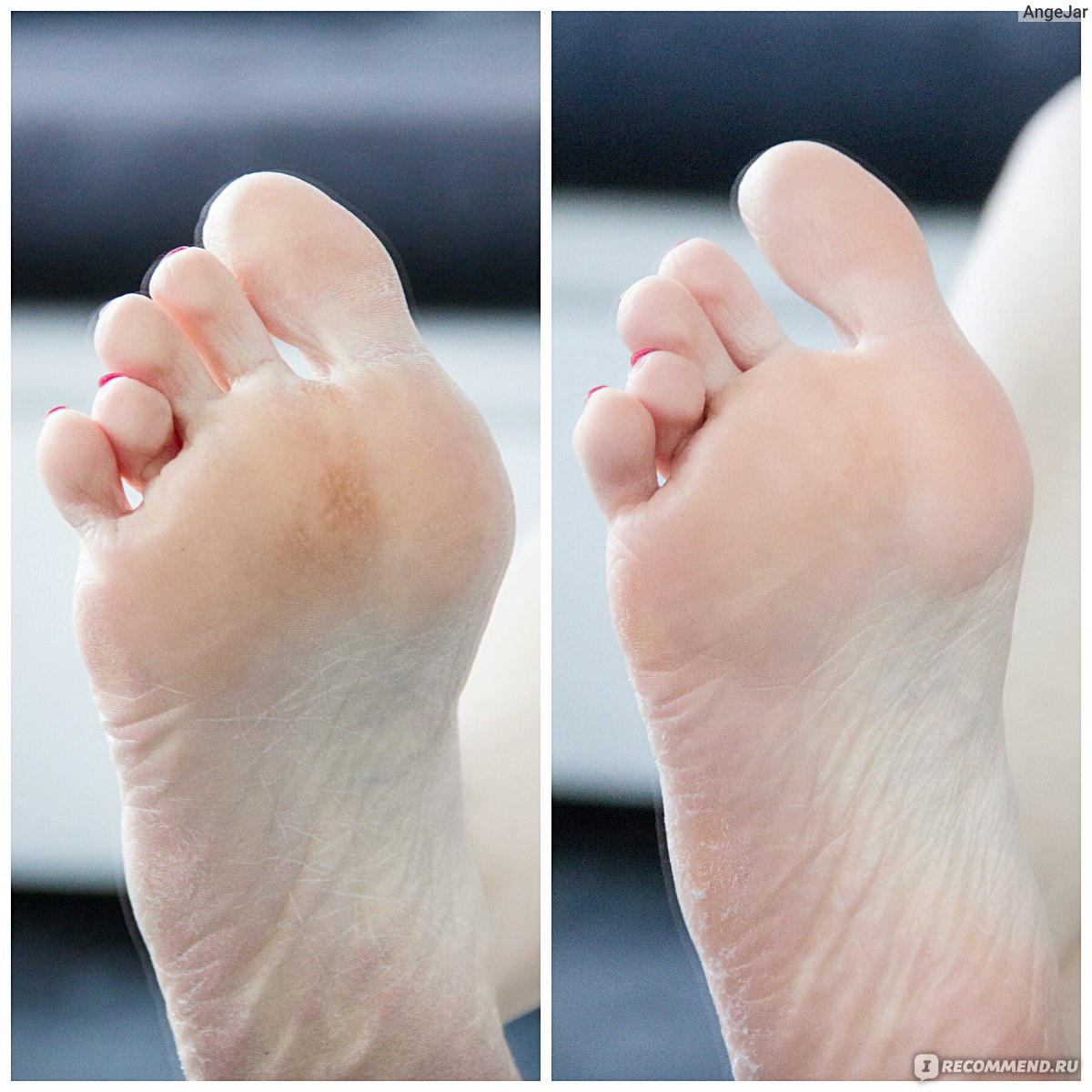 При присоединении бактериальной инфекции развивается воспалительный процесс, который распространяется на мягкие ткани. На коже образуются огромные пиогенные язвы, достигающие 5 см в диаметре. Косметический дефект значительно снижает качество жизни ребенка. Если в воспалительный процесс включается хрящ ушной раковины — возникает перихондрит, который приводит к деформации ушных раковин.
При присоединении бактериальной инфекции развивается воспалительный процесс, который распространяется на мягкие ткани. На коже образуются огромные пиогенные язвы, достигающие 5 см в диаметре. Косметический дефект значительно снижает качество жизни ребенка. Если в воспалительный процесс включается хрящ ушной раковины — возникает перихондрит, который приводит к деформации ушных раковин.
Бывает, врожденную аномалию неверно диагностируют, принимая ее за другие заболевания: атопический дерматит, экзему, остеомиелит, туберкулез кожи и даже системную красную волчанку. Часто к нам дети приезжают уже после продолжительного, но неэффективного лечения.
Могут ли родители самостоятельно обнаружить у ребенка околоушной свищ?
В большинстве случаев это возможно. Необходимо внимательно осмотреть ребенка и понять, есть у него небольшое отверстие у основания ушного завитка или нет. Если отверстие есть, но оно выглядит, как маленький прокол иголки и не беспокоит ребенка — переживать не стоит. Свищ не представляет опасности и его не нужно удалять. Если устье покраснело, из отверстия выделяется секрет, появился дискомфорт или боль — необходимо устье обработать раствором хлоргексидина и обратиться к врачу-оториноларингологу.
Свищ не представляет опасности и его не нужно удалять. Если устье покраснело, из отверстия выделяется секрет, появился дискомфорт или боль — необходимо устье обработать раствором хлоргексидина и обратиться к врачу-оториноларингологу.
Как лечится врожденная аномалия?
Как правило, пациенты к нам впервые поступают с обострением заболевания. Мы лечим абсцесс и назначаем плановую операцию по иссечению свища. Хирургическое удаление выполняется только в холодном периоде, то есть не в активную фазу воспаления. Иначе могут возникнуть осложнения. На восстановление кожи после снятия воспалительного процесса требуется около полутора месяцев.
Возрастных ограничений для проведения вмешательства нет. Нашему самому маленькому пациенту было всего три месяца. С рождения свищ у него воспалялся дважды.
Как проходит операция?
Смысл хирургического лечения в том, чтобы полностью удалить весь свищевой ход. Вместе с тем, нельзя повредить окружающие ткани.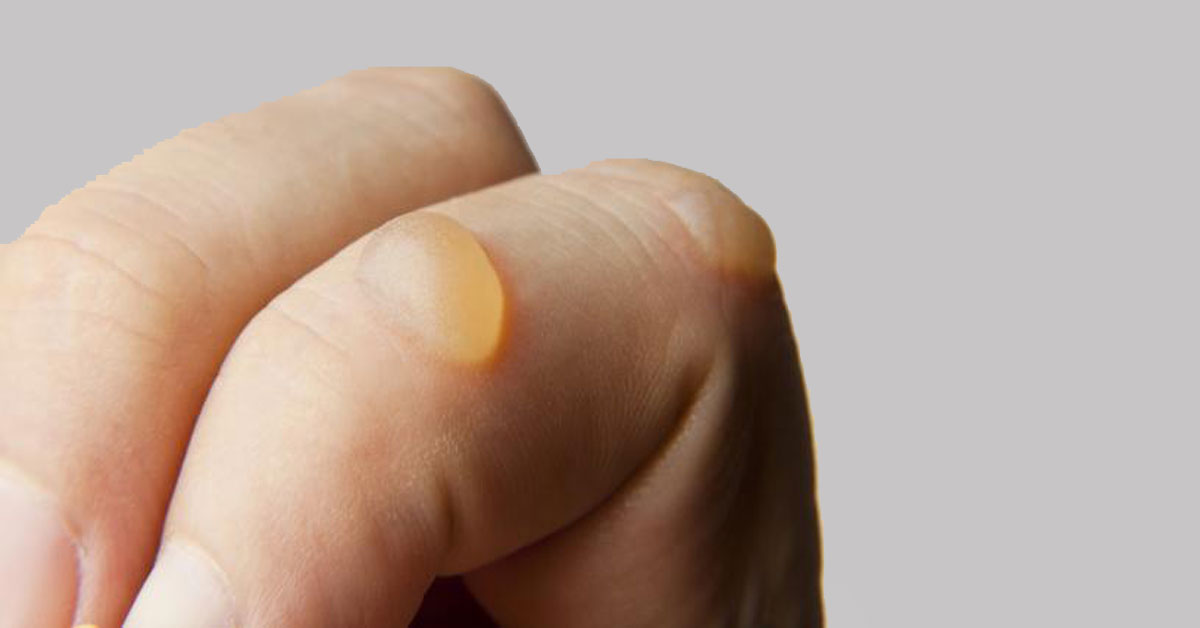 Распознать и выделить патологическую зону помогает метод, основанный на свойстве диафаноскопии. Метод мы с коллегами разработали и запатентовали несколько лет назад, успешно применяем на практике.
Распознать и выделить патологическую зону помогает метод, основанный на свойстве диафаноскопии. Метод мы с коллегами разработали и запатентовали несколько лет назад, успешно применяем на практике.
Во время операции через устье в канал свища вводим стерильный катетер-световод диаметром 0,75 мм. Катетер светится и мы точно оцениваем длину, форму и направление свища, наличие возможных разветвлений. Затем постепенно выделяем свищ из окружающих тканей. Операция длится от 40 минут до часа. Это малотравматичное вмешательство. Раньше дети после хирургического вмешательства проводили в стационаре 7-10 дней, а сейчас выписываются на 3-4 день. Снимать швы не нужно — мы используем рассасывающийся шовный материал. Если у ребенка свищ двусторонний, одновременно удаляем патологию с двух сторон.
Ежегодно мы выполняем от 20 до 30 таких операций. За прошедшие годы накоплен огромный опыт эффективного хирургического лечения врожденной аномалии.
Лечение пупочных, паховых грыж в СПб, удаление новообразований кожи
онлайн-записьСпециалисты общей хирургии медицинского центра занимаются диагностикой, хирургическим лечением и реабилитацией пациентов с различными заболеваниями, такими как
1.
 Гнойно-хирургические инфекции кожи и мягких тканей.
Гнойно-хирургические инфекции кожи и мягких тканей.
- Фурункул – воспаление волосяного фоликула;
- Карбункул – гнойное воспаление волосяных фоликул;
- Панариций – гнойное воспаление кожи, мягких тканей, сухожилий и костей пальцев;
- Нагноившиеся атеромы;
- Инфицированная открытая рана;
- Воспалительный процесс пальцев и околоногтевого ложа;
- Бурсит -воспаление суставных сумок;
- И другие
2. Доброкачественные образования кожи и мягких тканей.
- Липома
- Атерома
- Фиброма
- Папиллома
- Гигрома
- Кератома
Хирурги медицинского центра занимаются удалением всех видов доброкачественных новообразований. Подробнее здесь
3. Грыжи различных видов.
Фото кабинета
Паховая грыжа
Паховая грыжа относится к грыжам брюшной стенки, однако визуализируется в паховой области.
Существует ряд характерных особенностей, определяющих паховую грыжу:
выпячивание отдельных частей внутренних органов, или какого либо внутреннего органа целиком через паховый канал под кожу.
С обеих сторон паховой области проходит паховый канал, который визуализируется в виде пространства между широкими мышцами живота. У женщин и у мужчин через паховый канал проходят: у женщин — круглая связка матки, у мужчин — семенной канатик с нервами.
Заболевание — паховая грыжа встречается как у мужчин, так и у представительниц прекрасного пола. Однако ввиду анатомических особенностей строения у мужчин она наблюдается намного чаще, чем у представительниц противоположного пола.
Существует ряд причин, которые способствуют развитию паховой грыжи:
Выделяют врожденные причины и приобретенные.
Врожденные:
- Наследственность
- Возраст (за счет ослабления мышц)
- Пол (предрасположенность у мужчин)
- Генетические особенности строения тела
Предрасполагающие:
- Быстрая потеря веса (например, при похудании)
- Регулярные роды у женщин
- Атрофия нервов, которые обеспечивают иннервацию брюшной стенки
Приобретенные:
- Трудности при мочеиспускании
- Частые запоры
- Сложные роды
- Тяжелые физические нагрузки
- Постоянный кашель
Существует ряд симптомов, указывающих на развитие или наличие паховой грыжи:
- Дискомфорт в паховой зоне при ходьбе
- Расстройство мочеиспускания и даже пищеварения
- Припухлость в паховой зоне
- У мужчин наблюдается растяжение кожи на мошонке и ее увеличение, возможно состояние отклонения полового члена в сторону, противоположную нахождению грыжи.

Единственным на сегодняшний день радикальным и действенным методом лечения паховой грыжи является оперативное устранение грыжеобразования. Оно позволяет полностью устранить грыжу и исключить возможные последствия.
Операция заключается в удалении самого грыжевого мешка и последующем укреплении ослабленного участка брюшной области своими тканями, либо, при невозможности использовать собственные ткани, полипропиленовым сетчатым трансплантантом.
Квалифицированные хирурги проводят лечение паховой грыжи под местным или общим обезболиванием. Решение принимает хирург по индивидуальным показаниям. При общем обезболивании обязательно проходит консультация с анестезиологом.
Реабилитационный период:
После проведенной операции пациент может, без какого либо беспокойства и дискомфорта по поводу паховой грыжи, продолжать вести привычный образ жизни.
Пупочная грыжа
Пупочная грыжа визуально проявляется выпячиванием пупка наружу или его части, что не всегда смотрится эстетично.
Распространенной причиной возникновения пупочной грыжи является выпячивание внутренних органов (возможно, части кишки) в область пупка, ввиду слабости брюшной фасции. В 70% случаев является наследственным заболеванием.
Лечение пупочной грыжи осуществляется посредством оперативного вмешательства, в процессе которого происходит удаление пупочной грыжи. Фото до и после проведения операции Вы можете посмотреть на сайте. Помимо устранения самой пупочной грыжи значительно улучшается эстетическое восприятие пупка.
Пупочная грыжа фото до и после.
После операцииДо операции
До операции
После операции через 7 дней
До операции
После операции через 7 дней
После операции
До операции
Во взрослом возрасте причинами возникновения пупочных грыж являются: ожирение или избыточный вес, послеоперационные рубцы, тяжелые физические упражнения (возможно в тренажерном зале), работа, связанная с физической нагрузкой или подъемом тяжестей, травмы живота. Также часто она может развиваться в период беременности, когда снижается сопротивляемость брюшной стенки живота и происходит изменение тканей около пупочного кольца, увеличивается давление изнутри.
Также часто она может развиваться в период беременности, когда снижается сопротивляемость брюшной стенки живота и происходит изменение тканей около пупочного кольца, увеличивается давление изнутри.
Отсутствие систематических упражнений, направленных на формирование пресса и поддержание формы живота также может приводить к образованию пупочной грыжи.
В положении тела полулежа или в горизонтальном выпячивание может исчезать или меняться в размерах. Пупочные грыжи могут встречаться у детей, женщин или мужчин в любом возрасте.
Лечением пупочных грыж у взрослых и детей занимается хирург. Операция чаще всего проходит под местным обезболиванием.
После операции пациент уже через 3-4 часа может ехать домой.
Операция характеризуется малой травматичностью и коротким реабилитационным периодом.
Оперативное лечение пупочных грыж в СПб осуществляется в стационаре клиники, где помимо общих хирургических операций выполняются также пластические, нейрохирургические, флебологические и другие виды операций. Операцию назначают только после предварительного осмотра хирурга и диагностики необходимой для операции «удаление пупочной грыжи». Стоимость можно посмотреть в разделе цены.
Операцию назначают только после предварительного осмотра хирурга и диагностики необходимой для операции «удаление пупочной грыжи». Стоимость можно посмотреть в разделе цены.
Вентральная (послеоперационная) грыжа
Заболевание передней брюшной стенки, внешним проявлением которого, является выпячивание внутренних органов в живот.
Причины.
Вентральные грыжи появляются после неудачных хирургических вмешательств, часто связанных с нарушением операционной технологии. Вторая распространенная причина — нарушение послеоперационного режима самими пациентами: нарушение режима расписанного питания, преждевременные физические нагрузки.
Лечение грыж в медицинском центре MedSwiss проводится оперативным методом путем удаления.
При необходимости 100% исключения рецидива, при определенных показаниях, возможно использование полипропиленовых сетчатых трансплантантов (сетка).
По индивидуальным показаниям может применяться местное обезболивание или общий наркоз.
Видеоотзыв
Бедренная грыжа
Визуально определяется как опухолевидное выпячивание в области бедренного треугольного участка.
Бедренная грыжа образуется постепенно из-за выхода петель кишечника через бедренное кольцо за пределы брюшной полости.
Диагностика: консультация хирурга с применением визуального осмотра и пальпации, УЗИ диагностика грыжевого выпячивания, УЗИ малого таза и мочевого пузыря, ирригоскопия, герниография.
Операция по удалению такого грыжевого образования называется герниопластика.
Причинами возникновения бедренных грыж, как и большинства других грыж, являются факторы, которые ведут к ослаблению брюшной стенки, как генетические, так и приобретенные в течение времени.
При подозрении на наличие бедренной грыжи или уверенность в том, что она уже есть необходимо проконсультироваться с хирургом, т.к. нередко возникают осложнения бедренных грыж, что наиболее опасно для организма.
Возможные осложнения, при бедренных грыжах:
- Воспаление — гиперемия, отечность кожных покровов, болевые ощущения, повышение температуры.
 Возможен перитонит.
Возможен перитонит. - Копростаз — закупоривание кишки или части кишки каловыми массами.
- Ущемление — нарушение иннервации и кровоснабжения, болевые ощущения, увеличение грыжи в размерах, газообразование, задержка стула. Возможна кишечная непроходимость.
Лечение бедренной грыжи происходит только хирургическим путем.
Опытные хирурги медицинского центра MedSwiss занимаются лечением всех видов грыжеобразований.
Операция происходит в стационаре медицинского центра, который оснащен технологичным оборудованием европейских производителей, что позволяет обеспечивать всем нашим пациентам максимально качественный результат в комфортных условиях, как для пациента, так и для хирурга.
Доброкачественные образования кожи
Хирурги медицинского центра занимаются удалением всех видов доброкачественных новообразований. Подробнее здесь
| оперативная общая хирургия | |
| Канальная паховая грыжа | 28730 |
| Прямая паховая грыжа | 32080 |
| Косая паховая грыжа | 32080 |
| Пупочная фиксированная грыжа | 24410 |
| Диастаз прямых мышц живота | 24410 |
| Рецидивная паховая грыжа | 34240 |
| Послеоперационная вентральная грыжа до 5-6 см в диаметре | 28790 |
| Послеоперационная вентральная грыжа более 5-6 см со спаечным процессом | 39100 |
| Послеоперационные многокамерная вентральная грыжа со спаечным процессом | 54490 |
| Послеоперационные вентральные и редкие | 31000 |
| Пупочная вправимая грыжа | 19980 |
| Прямая паховая грыжа с постановкой сетки, включая стоимость расходного материала | 36610 |
| Ушивание диастаза прямых мышц живота собственными тканями | 24840 |
| Ушивание диастаза прямых мышц живота с установкой сетчатого протеза | 29810 |
| Стоимость пребывания в палате стационара за сутки от 5040 до 8880 в зависимости от количества человек. |
|
| Стоимость анестезии зависист от продолжительности и вида. От 4990 до 9290 за 1 час. | |
| Консультация врача анестезиолога | 1330 |
| Прием врача-хирурга лечебно-диагностический, первичный | 1,570 |
| Прием врача-хирурга лечебно-диагностический,повторный | 1,190 |
| Консультация хирурга с подбором компрессионного трикотажа(чулки,фирма medi) | 2570 |
| Вскрытие атероматозного абсцесса с иссечением кисты | 5620 |
| Иссечение невусов | 4640 |
| Иссечение невусов на лице | 5620 |
| Иссечение атеромы | 4640 |
| Иссечение атеромы на лице | 5620 |
| Иссечение липомы простой | 4430 |
| Иссечение липомы межмышечной | 6700 |
| Иссечение липомы на лице | 5510 |
| Удаление инородного тела | 4430 |
| Иссечение новообразований и рубцов мягких тканей | 4540 |
| Иссечение липомы гигантской | 17060 |
| Удаление гигромы или мягкотканной опухоли большой (одной) | 13280 |
| Удаление гигромы или мягкотканной опухоли малой (одной) | 7880 |
| Иссечение рубца | 16960 |
| Хирургическая обработка раны с лейкопластырным натяжением | 2050 |
| Первичная хирургическая обработка раны до 5 см | 1240 |
| Первичная хирургическая обработка раны от 5 до 10 см | 1730 |
| Первичная хирургическая обработка раны более 10 см | 1730 |
| Первичная хирургическая обработка ран головы и шеи | 1730 |
| Перевязка 1 категории сложности | 430 |
| Перевязка 2 категории сложности | 1080 |
| Перевязка 3 категории сложности | 2650 |
| Наложение лекарственной повязки | 1030 |
| Наложение фиксирующей повязки | 1130 |
| Наложение вторичных швов | 1350 |
| Наложение косметических швов на кожу | 2650 |
| Снятие послеоперационных швов | 910 |
| Удаление мягкотканного образования (фиброма, липома, атерома) туловища и конечностей до 3 см | 1170 |
| Удаление мягкотканного образования (фиброма, липома, атерома) туловища и конечностей от 3 до 6 см | 2430 |
| Удаление мягкотканного образования (фиброма, липома, атерома) туловища и конечностей от 7 до 10 см | 4540 |
| Удаление мягкотканного образования (фиброма, липома, атерома) головы и шеи | 3730 |
| Иссечение слизистых суставных сумок | 3730 |
| Удаление сухожильного ганглиона | 3730 |
| Операция по поводу вросшего ногтя (без коррекции ногтевого валика) | 3830 |
| Операция по поводу вросшего ногтя (с коррекцией ногтевого валика) | 6370 |
| Удаление ногтевой пластины | 4100 |
| Удаление мозоли | 1030 |
| Удаление клеща, включая прием врача-хирурга | 1300 |
| Снятие кольца с пальца c рассечением ткани | 1400 |
| Удаление инородного тела с рассечением мягких тканей | 1940 |
| Удаление инородных тел мягких тканей без рассечения | 2050 |
| Иссечение келлоидных рубцов до 5 см | 2810 |
| Иссечение келлоидных рубцов больше 5 см | 4640 |
| Вскрытие флегмоны до 15 см | 2590 |
| Вскрытие флегмоны больше 15 см | 3890 |
| Вскрытие гематомы до 5 см | 1300 |
| Вскрытие гематомы от 5 до 10 см | 1730 |
| Пункция подногтевой гематомы | 650 |
| Пункция межмышечной гематомы | 1940 |
| Вскрытие фурункула | 1940 |
| Вскрытие острого гнойного гидраденита | 1730 |
| Вскрытие распространенного гидраденита (сучье вымя) | 3890 |
| Вскрытие подкожного панариция | 1510 |
| Вскрытие подногтевого панариция | 1730 |
| Лечение паронихия | 1080 |
| Некрэктомия | 1940 |
| Иссечение свища | 9830 |
| Вскрытие абсцесса до 5 см | 1030 |
| Вскрытие абсцесса больше 5 см | 2860 |
| Лазерная деструкция папиллом, за 1 элемент | 1000 |
| Лазерная деструкция бородавок, за 1 элемент | 2000 |
| Лазерная деструкция доброкачественного новообразования, за 1 элемент | 2000 |
| Лазерная деструкция новообразования на лице, за 1 элемент | 2650 |
Удаление папилломы аппаратом «Радиосург», за 1 ед. |
790 |
| Удаление папиллом аппаратом «Радиосург» от 5 до 10 ед. | 3560 |
| Удаление папиллом аппаратом «Радиосург» свыше 10 ед. | 5020 |
| Удаление бородавки аппаратом «Радиосург» за 1 ед. | 2270 |
| Удаление доброкачественных образований (кроме папиллом и бородавок) аппаратом «Радиосург», за 1 ед. | 1460 |
Смотреть далее
СТОИМОСТЬ УСЛУГ
Записаться на прием
Записаться на прием Вы можете по телефону 8(812)318-03-03
Врачи
Хирург, К.м.н., врач высшей категории
Хирург, К.м.н., врач высшей категории
Пластический хирург, хирург, флеболог
Хирург
+7-905-25XXXXX 03. 07.2021
07.2021
Анастасия К. 04.03.2020
Владимир Л. 12.12.2019
Нина Павловна 12.08.2015
Направления деятельности
Обработка мозолей у собак — ветеринарная практика
Обычно мозоли у гигантских пород собак могут быть простым заболеванием для диагностики и лечения. Однако в случаях с плохим соблюдением режима вторичная инфекция (пиодермия костной мозоли) является обычным явлением.
Каллус
Каллус описывается как локализованная гиперпластическая кожная реакция, вызванная давлением или трением (Hnilica and Patterson, 2017). Это гиперкератотическая бляшка округлой или овальной формы, которая развивается в местах, расположенных над точками давления на кости.Локоть является наиболее частым местом, за которым следуют скакательные суставы, а у собак с глубокой грудью — грудина (Miller et al . , 2013). Проблема чаще всего встречается у гигантских пород собак, в том числе: немецкий дог, сен Бернар, ньюфаундленд и ирландский волкодав. У этих пород мозоль чаще всего возникает на локте или скакательных суставах.
, 2013). Проблема чаще всего встречается у гигантских пород собак, в том числе: немецкий дог, сен Бернар, ньюфаундленд и ирландский волкодав. У этих пород мозоль чаще всего возникает на локте или скакательных суставах.
Костная мозоль может появиться на груди у мелких пород, например:
- Такса
- Шетландская овчарка
- Пойнтер
- Боксер
- Доберман-пинчер
Диагноз
В неосложненном случае диагноз ставится на сбор анамнеза и физикальное обследование с рассмотрением основных причин.Возможные основные причины включают:
- Собака постоянно предпочитает твердую поверхность, чтобы лежать на ней
- Неадекватная мягкая подстилка
- Ожирение
- Гипотиреоз
- Чрезвычайно недостаточный вес / истощение
- Ортопедические проблемы, вызывающие боль, постоянный покой
Лечение
В легких случаях достаточно одного наблюдения. Следует предоставить мягкую подстилку и рассмотреть возможность использования защитных повязок. Важно определить основные факторы и устранить их.
Важно определить основные факторы и устранить их.
Прогноз
При условии, что основные факторы устранены и собака будет лежать на мягкой подстилке и / или переносить поддерживающие повязки, прогноз для простого случая мозоли от умеренного до хорошего. Однако может быть трудно добиться согласия ни с собакой, ни с владельцем, ни с обоими.
Callus pyoderma
В случаях, когда лечение не ведется эффективно, особенно при плохой комплаентности, вторичная инфекция является обычным явлением. В этих случаях могут возникать язвы, свищи и экссудативные выделения, включая развитие глубокой пиодермии ( рисунки 1 и 2 ).Кроме того, что усложняет ситуацию, отдельные волосяные фолликулы могут попадать в дерму, вызывая реакцию на инородное тело. Это увеличивает вероятность и тяжесть глубокой пиодермии.
Дифференциальный диагноз при пиодермии костной мозоли включает:
- Дерматофитоз
- Демодекоз
- Другие причины глубокой пиодермии
- Неоплазия
- Лежащая язва ( Рисунок 3 )
Те же основные причины костной мозоли потребуют исследования.
Диагноз
Необходимо собрать полный анамнез и провести физикальное обследование. Необходимо провести цитологическое исследование. Оцените наличие кератинового мусора (свободных стержней волос) и наличие гнойного или пиогранулематозного воспаления с наличием бактерий. Подходящие методы включают мазки слепков и полоски ленты. Гистопатологическое исследование требуется редко, и его лучше всего проводить после контроля бактериальной инфекции. Обычно наблюдается гиперплазия эпидермиса, ортокератотический / паракератотический гиперкератоз с фолликулярным кератозом и расширенными фолликулярными кистами.
Лечение
- Внимание к основным факторам
- Глубокая пиодермия потребует длительного применения системных антибактериальных препаратов на основе посева и чувствительности с последующим цитологическим наблюдением, поскольку оценки владельцев могут быть ненадежными
- Местная терапия хлоргексидином / миконазолом в дополнение к системная терапия.
 Это может продолжаться как обычное профилактическое лечение, когда глубокая пиодермия находится под контролем
Это может продолжаться как обычное профилактическое лечение, когда глубокая пиодермия находится под контролем - Вихревые ванны могут быть полезны
- Постельное белье и защитная повязка для мозолей
- Хирургическое вмешательство не рекомендуется, поскольку частые последствия разрушения раны усугубляют проблему
Прогноз
Прогноз оправдан.Основная трудность заключается в том, чтобы собака не искала твердые поверхности, на которых можно было бы лечь, и / или когда собака не переносит перевязки. Необходимо очень хорошее общение с владельцем, и в этих случаях может быть полезно посетить дом, чтобы проверить, насколько возможно контролируются факторы окружающей среды.
РИСУНОК (1) Пиодермия мозоли локтя у пожилого немецкого дога. Наблюдается периферическое воспаление, вентрально можно увидеть шарик гноя. Поражение было зудящим, и в прошлом ошибочно назначались стероиды.Проблема нарастала и ослабевала в течение нескольких лет, значительно усугубляясь в жаркую погоду. Комплаенс в целом был хорошим, но во время случайного домашнего визита было замечено, что собака будет лежать на солнце на металлической пожарной лестнице в жаркие дни. Собака была истощена, и было обнаружено, что она стоит в течение длительного времени с трудом. РИСУНОК (3) Неосложненная пролежневая язва на грудины молодой исхудавшей гибридной собаки. Центральная грануляция с периферической пролиферацией эпидермиса является типичным признаком.
Комплаенс в целом был хорошим, но во время случайного домашнего визита было замечено, что собака будет лежать на солнце на металлической пожарной лестнице в жаркие дни. Собака была истощена, и было обнаружено, что она стоит в течение длительного времени с трудом. РИСУНОК (3) Неосложненная пролежневая язва на грудины молодой исхудавшей гибридной собаки. Центральная грануляция с периферической пролиферацией эпидермиса является типичным признаком. Инфекции рук в закрытом пространстве: диагностические и лечебные соображения
Abstract
Несмотря на современные методы диагностики, хирургические достижения и эволюцию антибиотиков, острые инфекции рук в закрытом пространстве по-прежнему остаются терапевтической проблемой.Цель этого обзора — представить его особые клинические особенности и текущее терапевтическое лечение, основанное на очаге инфекции, типе инфекционного патогена и типе хозяина. Анатомические пути способствуют распространению инфекции к точкам с пониженным сопротивлением. Накопление гнойного материала впоследствии повышает давление в замкнутом пространстве, что приводит к ишемии и некрозу. Эти инфекции обычно связывают с грамположительными кокками, и врачи должны также учитывать местное распространение внебольничных устойчивых к метициллину S.aureus и сопутствующие заболевания хозяина (иммуносупрессия, диабет), прежде чем выбрать соответствующие антибиотики. Хирургическое лечение, включая дренаж и ирригацию, обязательно. Знание анатомии, патофизиологии замкнутого пространства и текущие обновления в микробиологии и методах дренажа / ирригации являются предпосылками для быстрой диагностики и оптимального лечения острых инфекций рук в замкнутом пространстве.
Накопление гнойного материала впоследствии повышает давление в замкнутом пространстве, что приводит к ишемии и некрозу. Эти инфекции обычно связывают с грамположительными кокками, и врачи должны также учитывать местное распространение внебольничных устойчивых к метициллину S.aureus и сопутствующие заболевания хозяина (иммуносупрессия, диабет), прежде чем выбрать соответствующие антибиотики. Хирургическое лечение, включая дренаж и ирригацию, обязательно. Знание анатомии, патофизиологии замкнутого пространства и текущие обновления в микробиологии и методах дренажа / ирригации являются предпосылками для быстрой диагностики и оптимального лечения острых инфекций рук в замкнутом пространстве.
Ключевые слова: инфекции рук, закрытое пространство, теносиновит, глубокий космос, компартмент.
Введение
Инфекции рук в закрытых пространствах традиционно считались серьезной проблемой, и к ним относились как к неотложной помощи. Несмотря на современные методы диагностики, достижения в хирургическом лечении и появление новых антибиотиков, инфекции рук остаются терапевтической проблемой. 1 Даже те авторы, которые выступают за очевидное снижение доли инфекций рук, подчеркивают необходимость лечения инфицированных рук опытным персоналом. 2
1 Даже те авторы, которые выступают за очевидное снижение доли инфекций рук, подчеркивают необходимость лечения инфицированных рук опытным персоналом. 2
Цель этого обзора — представить особые клинические особенности и текущее терапевтическое лечение инфекций закрытых рук на основе локализации (точка входа и распространение в соседние структуры), патогена и типа хозяина. . Адекватное знание анатомии кисти, 3,4 патофизиологии закрытого пространства и текущие обновления микробиологии являются предпосылками для быстрой диагностики и оптимального лечения.
Анатомия мягких тканей кисти: соображения, относящиеся к инфекции
Различия между ладонной и дорсальной структурами могут объяснить разные пути разгибания и разные клинические признаки инфекции между двумя сторонами кисти.Кожа ладони толще спинной и прикреплена к нижележащим структурам. Он содержит много потовых желез, но не содержит волосяных фолликулов или сальных желез, тогда как плотная ладонная фасция представляет собой толстый и устойчивый слой фиброзной ткани. И кожа, и фасция препятствуют горизонтальному распространению гноя и даже отеку ладони. Гной скорее ориентирован на более глубокие структуры ладони, в то время как отек всегда более выражен на тыльной стороне кисти. 5 В более глубоких структурах кисти анатомические отношения устанавливаются, но нельзя исключить вариации. 6–8 В зависимости от патопсизиологии представлены особенности всех структур ладонной и тыльной сторон кисти от дистального к проксимальному. 4,5
И кожа, и фасция препятствуют горизонтальному распространению гноя и даже отеку ладони. Гной скорее ориентирован на более глубокие структуры ладони, в то время как отек всегда более выражен на тыльной стороне кисти. 5 В более глубоких структурах кисти анатомические отношения устанавливаются, но нельзя исключить вариации. 6–8 В зависимости от патопсизиологии представлены особенности всех структур ладонной и тыльной сторон кисти от дистального к проксимальному. 4,5
Таблица 1
Особенности анатомии закрытых пространств кисти.
| Анатомическая структура | Особые характеристики | Патофизиология |
|---|---|---|
| Пульпа пальца | Каркас соединительной ткани | Условия замкнутого пространства |
| Горизонтальное распространение | ||
| Сухожилие сгибателя пальца | Окружающая оболочка | Условия замкнутого пространства |
| Сухожилие сгибателя мизинца | соединение с пониженным сопротивлением||
| Сухожилие сгибателя большого пальца | Возможное соединение с лучевой сумкой | Путь пониженного сопротивления |
| Локтевая бурса (на уровне кисти) | Обволакивающие влагалища сухожилий сгибателя кольца / sma Все пальцы | Путь снижения сопротивления |
| Ульнарная бурса (на уровне запястья) | Возможное соединение с лучевой сумкой | Путь снижения сопротивления |
| Мышечные отсеки | Поверхностные (тенар, межпозвоночные промежутки), -adductor pollicis muscle) | Состояние закрытого пространства |
| Фасциальные пространства | Состояние закрытого пространства | |
| Поверхность: | ||
| Распространение инфекции в подкожно дистально и дорсально (абсцесс воротничной пуговицы) | ||
| Глубоко: | ||
. Тенар Тенар | 1. Между отсеком тенарной мышцы и приводящей мышцей большого пальца | Распространение инфекции в соседние фасциальные пространства / сумку |
| 2. Срединная ладонь | 2. Расположена глубоко в сухожилиях сгибателей длинных, безымянных и мизинских пальцев и на поверхности. до 3 -го –5 -го пястных костей. На лучевой стороне она отделена от тенарного пространства очень прочной перегородкой с более слабым проксимальным краем, а на локтевой стороне пространство перекрывается локтевой сумкой | Распространение инфекции на соседние фасциальные пространства / бурсу |
| 3.Гипотенар | ||
| Смазочный канал | Туннель фасции, окружающий коммуникацию смазочных мышц между паутиной и глубокими ладонными фасциальными пространствами | Путь пониженного сопротивления |
 3,4,9,10 Однако на поздних стадиях гнойной инфекции ожидается прямое распространение в окружающие ткани посредством разжижающего некроза.
3,4,9,10 Однако на поздних стадиях гнойной инфекции ожидается прямое распространение в окружающие ткани посредством разжижающего некроза. Таблица 2
Пути распространения гноя.
| От | до | До | |
|---|---|---|---|
| Оболочка сухожилия сгибателя указателя | 1. Проксимальный край | Тенарное пространство (наоборот) | Luba |
| 2. | |||
| Влагалище сухожилия среднего и кольцевого сгибателей | 1. Проксимальный край Проксимальный край | Срединно-ладонное пространство (наоборот) | |
| 2.Смазочный канал | |||
| Пространство для перемычки | Смазочный канал | Глубокие ладонные пространства (наоборот) | |
| Оболочка сухожилия длинной мышцы сгибателя большого пальца | Проксимальный край | Радиальная сумка | 1. Проксимальный край | 1.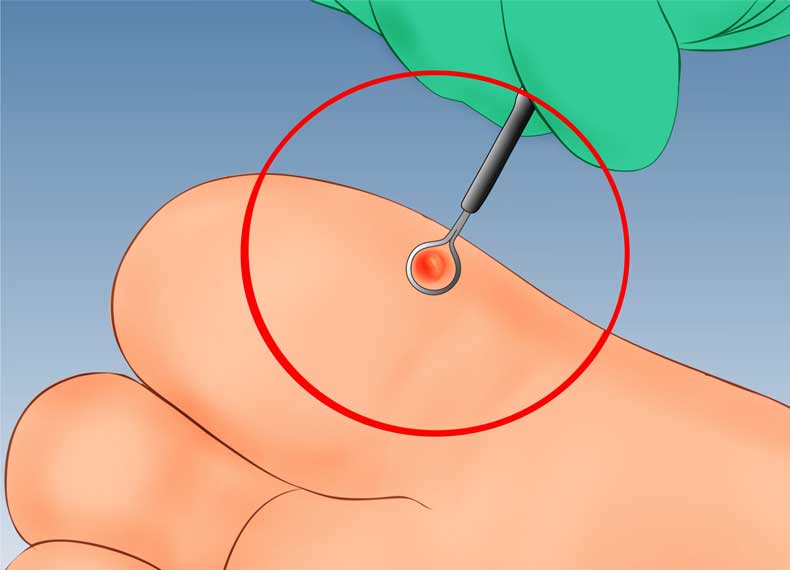 Локтевая бурса (вице-веса) Локтевая бурса (вице-веса) |
| 2. Смазочный канал | 2. Срединное пространство ладоней | ||
| Локтевая бурса | 1.Радиальный край | 1. Срединное пространство ладоней (наоборот) | |
| 2. Связь дистальнее запястья | 2. Лучевая сумка (чаще наоборот) | ||
| 3. Проксимальный край | 3 Пространство Пароны запястья | ||
| Лучевая сумка | 1.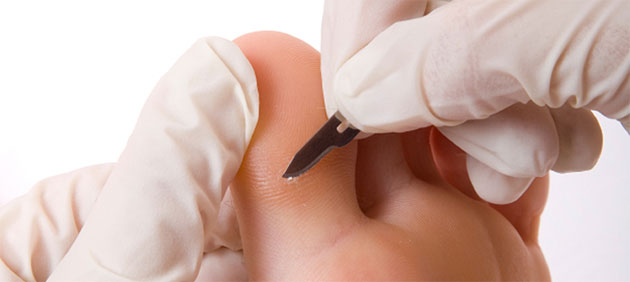 Локтевой край Локтевой край | 1. Тенарное пространство (наоборот) | |
| 2. Проксимальный край | 2. Пространство Пароны запястья | ||
| Узкое соединение на уровне MCP | Субапоневротическое пространство тыльного пальца |
Патофизиология
Во всех закрытых пространствах кисти скопление гнойного материала повышает давление, нарушая кровоток и вызывая ишемию некроз.Эти условия еще больше усугубляют инфекцию, образуя порочный круг . 8,11,12 Прямая инокуляция (лизис эпителия), распространяющаяся из соседних некротических тканей или через лимфатический путь, может привести к развитию инфекций рук.
Патогены
грамположительные кокки и особенно S. aureus и β-гемолитик-стрептококк группы А (пиоген). Это результат инокуляции кожной флоры во время травмы. 13 S. aureus , как сообщается, составляет от 30 до 80% положительных культур. 1,2,5,14–20 хотя было показано, что этот процент уменьшается, тогда как смешанные грамположительные и грамотрицательные инфекции рук увеличиваются. 21,22 Возникающим патогеном является S. aureus , несущий ген PVL ; это обычно внебольничная жизнь и приводит к некротическим поражениям. 22 Необходимо заказать как минимум 3 набора культур, каждый из которых включает культуры бактерий, микобактерий и грибов.Окрашивание по Граму дает важную информацию. Хотя посевы часто бывают отрицательными, 20,23 недавние достижения в обнаружении и идентификации бактериальных патогенов молекулярными методами значительно облегчают диагностику и ускоряют начало лечения. 24
Эмпирическое лечение антибиотиками обязательно, 1,2,17,18,25 в ожидании результатов посева, с учетом госпитальной флоры и местного распространения внебольничной устойчивости к метициллину S.aureus (CA-MRSA). Внедрение антибиотиков явилось большим прогрессом в раннем лечении инфекций рук и привело к уменьшению серьезных осложнений, таких как ампутации. 13,26–28
Тип хозяина и инфекция
У пациентов с ослабленным иммунитетом (основное злокачественное новообразование и иммунодепрессивное заболевание) или пациентов, получающих стероиды и противоопухолевые факторы некроза, инфекции рук в закрытом пространстве проявляются незаметно и должны иметь высокий уровень заболеваемости. следует ожидать, если лечение откладывается.Повышение температуры, локальная болезненность и эритема являются показаниями для госпитализации, при этом необходимы антибиотики широкого спектра действия и хирургическая обработка раны. Обесцвечивание, флюктуация, дренаж или, что еще хуже, гипотензия были поздними признаками. 2,11,18 Полимикробные инфекции и смешанные инфекции могут возникать у этих пациентов, включая грамотрицательные бактерии и / или анаэробы, и необходимо вводить соответствующие антибиотики. Те же принципы применимы к пациентам с сахарным диабетом, внутривенным употреблением наркотиков и с укусами и раздавливанием человека, а также с травмами в сильно загрязненной окружающей среде.
Диагноз
Из-за глубокого расположения скоплений замкнутого пространства типичные признаки заражения часто отсутствуют. Пульсирующая боль, отек и ограничение движения пальцев являются наиболее частыми признаками и симптомами, в то время как специфические клинические признаки, такие как признаки Канавела (септический теносиновит), могут быть получены в случаях инфекций в закрытых помещениях. Наконец, системные признаки инфекции обычно отсутствуют. Помимо полного лабораторного тестирования (общий анализ крови, СОЭ, СРБ), визуализирующие исследования, такие как рентгенограммы и УЗИ, полезны в диагностике сопутствующего поражения скелета или скоплений в глубоком космосе.Перед введением антибиотиков необходимо получить образцы культур; Окрашивание по Граму, фенотипы устойчивости к антибиотикам, обнаружение гена mec A и молекулярное типирование изолятов необходимо запрашивать в отделениях микробиологии.
Лечение
При инфекциях рук в глубоком космосе, за исключением покрытия антибиотиками и иммобилизации с поднятием руки, хирургический разрез и дренирование всех потенциально сообщающихся пространств и отделов являются обязательными, наряду с интраоперационной ирригацией, а иногда и непрерывной послеоперационной ирригацией.Для радикального и успешного лечения необходимо учитывать такие параметры, как путь инокуляции, среда, в которой произошло первоначальное повреждение, и, прежде всего, основное состояние хозяина. Наконец, послеоперационная терапия рук должна быть начата, как только исчезнут острые признаки инфекции.
Лечение антибиотиками обычно начинается с пенициллина или цефалоспоринов, устойчивых к пенициллиназе. Пероральное эмпирическое лечение антибиотиками, которое, как ожидается, будет эффективным против подозреваемых инфекций CA-MRSA, включает ципрофлоксацин, клиндамицин, рифампицин, тетрациклины и TMP-триметоприм / сульфаметоксазол.При более серьезных инфекциях рекомендуется внутривенное введение ванкомицина. Альтернативные внутривенные методы лечения включают даптомицин, гентамицин и линзолид. 17,22,29 При травмах размозжениями, травмах в сильно загрязненной среде или у хозяев с ослабленным иммунитетом подозреваются грамотрицательные бактерии и / или анаэробы. 1,6,14,15,18,23,25,30
Антибиотики обычно требуются в течение 7–10 дней, если не возникают осложнения. 18 Путь введения — внутривенный для всех случаев, требующих госпитализации, до ремиссии острых признаков инфекции.Впоследствии можно было назначить пероральный режим.
Конкретные подходы будут представлены для различных типов инфекций закрытых пространств. Во всех случаях бескровное поле обязательно для оценки всех потенциально инфицированных закрытых пространств и для дренажа через безопасные анатомические пути. Особое внимание следует уделять недопущению использования повязок Эршмарка, чтобы ограничить распространение инфекции. Для бескровного поля обычно достаточно простого поднятия кисти и предплечья.
Преступник
Преступник — инфекция пульпы дистальной фаланги. Обычно это первичная инфекция, вызванная незаметной травмой более чем в 50% случаев. 19 Многие авторы выступают за вторичную инфекцию в результате распространения тяжелой или запущенной инфекции вокруг ногтя, поскольку разжижающий некроз ткани способствует распространению на окружающие ткани, 16,19,31 , хотя анатомический ход лимфатических сосудов не поддерживает этого мнение. 4
Присутствуют типичные признаки острого воспаления.Первоначальная колющая боль в дистальной фаланге трансформируется в сильную пульсирующую боль, в то время как первоначальное напряжение пульпы сменяется уплотнением, а затем колеблющейся болотной массой. Из-за наличия перегородок гной или отек не имеют средств для свободного выхода и, следовательно, перекрывают кровоснабжение и приводят к некрозу пульпы и дистальной фаланги. На первой стадии некроз может сохранить эпифиз и дистальный межфаланговый сустав (ДИП), 4–6,14,15,31 , но в запущенных случаях ожидается спонтанное изгнание некротической ткани.На этом этапе пульпа пальца представляет собой синеватый нечувствительный гнойный мешок с отверстием для оспины со стороны ногтя. Обычно системные признаки инфекции отсутствуют. 6
Боковой разрез предпочтительнее, поскольку поперечное рассечение излучающих столбов жира и соединительной ткани приводит к более эффективному дренажу, а закрытие раны происходит за счет вторичного натяжения. Следует обратить внимание на то, чтобы не обнажить здоровый сустав DIP или влагалище сухожилия сгибателя через проксимально расширенный разрез. 5,14 Лечение сопутствующего остеомиелита дистальной фаланги зависит от степени поражения кости и включает резекцию пораженной кости или даже ампутацию.
Основные моменты
Хирургическое дренирование пульпы пальца, выполненное слишком рано, на стадии более диффузного воспаления, которое некоторые авторы называют ранним преступником , 15,19 может быть ненужной и даже вредной процедурой из-за целлюлита , 6 , вызывая разлитую боль и болезненность по всему пальцу. 4,31 Методы визуализации (, например, ультразвук) могут помочь в дифференциальной диагностике путем обнаружения скоплений жидкости.
Уменьшение боли иногда сигнализирует об ухудшении состояния панариция, поскольку некротический процесс разрушает перегородки и, следовательно, дает временное облегчение.
Теносиновит / бурсит
Первичная инфекция вызывается прямой инокуляцией влагалища сухожилия / сумки.
При травмах размозжения нередко бывает инфицирование влагалища сухожилия, но в других случаях начальная травма может остаться незамеченной. 8 Вторичная инфекция передается через лимфатические сосуды или через гной, распространяющийся из соседних фасциальных пространств. Соколов утверждал, что первичное инфицирование более быстрое и разрушительное. 20
Изящная болезненность по ходу влагалища — наиболее частый из основных симптомов и признаков Канавела. 32 Отек соседних пальцев часто дополняет клиническую картину, тогда как системные симптомы инфекции встречаются редко.
При тяжелых или усугубляющихся инфекциях необходим дренаж через широкий или ограниченный доступ в бескровном поле.Широкий доступ может быть либо латеральным, либо ладонным (зигзаг), тогда как ограниченный доступ состоит из двух небольших разрезов по двум краям (шкивы A1 и A5) инфицированного влагалища. Хирурги, выступающие за ограниченный доступ, заявляют о лучшем конечном диапазоне движений, 14,23,25,27,29,32–34 , в то время как другие считают, что ограниченный доступ следует использовать в менее тяжелых случаях, 20,33 , хотя есть нет исследований уровня I, сравнивающих типы разрезов. Все авторы согласны с тем, что интраоперационное орошение полезно или, по крайней мере, не причиняет вреда.Кроме того, многие авторы рекомендуют послеоперационное орошение интродьюсера до разрешения острого воспаления. 5,11,14,15,23,30,33,35 Ирригационный раствор состоит из физиологического раствора без антибиотиков. 30,34
Ульнарный бурсит часто трудно диагностировать из-за его глубокого расположения. Для него характерно развитие отека рук, особенно на тыльной стороне. На ладони видна общая полнота, но сначала не теряется ладонная вогнутость.Стенка бурсы часто некротизируется перед обширным образованием экссудата, и это позволяет скоплению проникнуть в окружающие замкнутые пространства. Наблюдается исключительная нежность, запястье становится неподвижным, тогда как мизинец, а иногда и безымянный палец проявляют нежность при пальпации и боль при пассивном разгибании. Распространение на лучевую сумку наблюдается до 85% случаев. 4,9
Лучевой бурсит диагностируется по припухлости и болезненности в области теневого возвышения и вдоль лучевой сумки.
Лечение гнойных скоплений состоит из хирургического дренирования, обработки абсцессов через ладонный разрез над инфицированной областью с последующим интраоперационным орошением физиологическим раствором. Следует проявлять осторожность, чтобы не повредить ветвь срединного нерва, которая снабжает мышцы тенара, проходя через лучевую сумку примерно на 1 см дистальнее поперечной связки запястья.
Как при тендосиновите, так и при бурсите хирургические раны могут быть закрыты вторичным натяжением, если нет постоянного послеоперационного орошения. 36 Активные и пассивные упражнения для восстановления диапазона движений начинаются с ремиссии острого воспаления и после удаления послеоперационной ирригационной системы (через 24–48 часов). 5,8 Однако Nemoto et al. в 1991 г. предложил начать мобилизацию даже при наличии ирригационной системы и рекомендует использовать ее в течение недели после операции.
Основные моменты
При наличии нескольких болезненных пальцев тщательная оценка позволит выявить инфицированный палец по его выраженной болезненной жесткости.
Снижение болезненности в значительной степени не обязательно означает явное улучшение; это может быть только временное облегчение из-за разрыва инфицированного влагалища на его проксимальном крае и, следовательно, распространения гноя на более проксимальные структуры. Дифференциальный диагноз должен включать острое кровотечение в оболочку сухожилия у пациентов, получающих антикоагулянтную терапию, а также тендосиновит, развивающийся у 2/3 пациентов с гонококковой инфекцией. 5,19
Инфекции глубокого космоса кисти
Это инфекции среднего ладонного пространства, тенарного пространства и компартмента, гипотенарного пространства и компартмента, а также субапоневротического пространства тыльной стороны кисти.Это либо первичные инфекции, вызванные прямой бактериальной инокуляцией, либо вторичные инфекции, распространяющиеся из прилегающей синовиальной оболочки сухожилия / сумки или фасциальных пространств. Агрессивное лечение может предотвратить тяжелые осложнения со стороны соседних оболочек, нервов, костей и суставов. Всегда необходимо тщательное наблюдение и антибиотики. Дренирование, обработка раны и интраоперационная ирригация являются следующими этапами, тогда как решение о продолжении послеоперационной ирригации основывается на интраоперационных результатах.Рана может быть закрыта позже или вторичным натяжением, если не используется постоянное послеоперационное орошение. 14,36 Реабилитация с пассивными вспомогательными или активными упражнениями на диапазон движений начинается после ремиссии острого воспаления.
При инфекция средней ладони обычно утрачивается вогнутость ладони. Бледная, а иногда и красная, пораженная область поражена изысканной болезненностью. Пальцы держатся жестко согнутыми, с уменьшением жесткости от мизинца до указательного пальца.Однако ригидность пальцев при инфекциях средней ладони менее выражена, чем ригидность при септическом теносиновите. Обычно наблюдается точечный отек на оставшейся ладони (над тенаром) и на тыльной стороне кисти, 14,15 , в то время как в случае распространения гноя по смазочному каналу также наблюдается отек перепончатого пространства. Срединно-ладонное пространство дренируется и очищается через ладонный разрез (поперечный, продольный или вдоль одного из смазочных каналов), стараясь избежать повреждения сосудисто-нервного пучка или загрязнения окружающих тканей (в частности, локтевой сумки). 4,28,31
При инфекциях тенарового отсека и тенарного пространства наблюдается болезненная припухлость возвышения тенара. Утрачивается вогнутость ладони, часто присутствует мягкий отек на тыльной стороне кисти. 1 st пястная кость и большой палец отведены, дистальное сгибание фаланги становится более выраженным. При обширных инфекциях необходим двойной разрез на ладонной и спинной стороне для дренирования инфицированных пространств / отделов. 14,15,28,31,36
В гипотенарном отсеке и пространстве инфекции абсцесс более локализован. Часто наблюдается ограниченная припухлость ладони, но всегда болезненная припухлость возвышения гипотенара. Разрез делают над гипотенаром осторожно, чтобы не повредить сосудисто-нервный пучок. 15
При инфекциях субапоневротического пространства спинной отек более мягкий, а ишемия кожи менее выражена, чем в случаях подкожного скопления гноя. 4,28 Попытки разгибания пальцев могут быть ограничены болью. Дорсальные разрезы для дренирования субапоневротического пространства продольные, над 2 ой и между 4 ой –5 ой пястной костью. 14
Основные моменты
Из-за тесной взаимосвязи средней ладонной части и тенара любая инфекция, сохраняющаяся более 48 часов, в большинстве случаев распространяется на соседнее пространство. При поражении обоих пространств под сухожилиями сгибателей образуется значительный абсцесс.
Инфекции веб-пространства
Это либо первичные инфекции, вызванные прямой инокуляцией, либо вторичные, распространяющиеся из соседних анатомических структур. Диагноз является клиническим и основан на образовании абсцесса на дистальном крае ладони, разделяющем соседние пальцы. Прикрепление ладонной фасции к коже приводит к распространению гноя в дорсальное подкожное пространство с типичной картиной абсцесса воротничка-пуговицы. 15,36 Хирургическое лечение включает дренирование часто множественного абсцесса через ладонный и / или тыльный разрез.Разрез никогда не должен пересекать край паутины, чтобы избежать образования дисфункциональных рубцов.
Основные моменты
Интернет — важный перекресток инфекций рук.
| Классическая эпоха развития каллусных культур | |||||||
| 1939 | Gautheret, Nobécourt, White | Успешное создание непрерывно растущих каллусных культур | [115–117] | молоко как новый компонент питательных сред для каллусных культур | [87] | ||
| 1950 | Ball | Изучена дифференциация в каллусной культуре Sequoia sempervirens | [118] | ||||
| 1958 1953 Tulecke | Производство гаплоидных каллусов голосеменных Ginkgo biloba пыльца | [119] | |||||
| 1954 | Jablonski and Skoog | Разработали методику образования частей опухолевых побегов табака из частей раневых побегов. ( Nicotiana tabacum ) | [120] | ||||
| 1955 | Miller et al. | Открытие кинетина, гормона деления клетки | [121,122] | ||||
| 1957 | Скуг и Миллер | Открытие регуляции формирования органов путем изменения соотношения ауксин: цитокинин | [123] | 1958 | Стюард и Райнерт | Регенерация соматических эмбрионов из скоплений каллуса и клеточной суспензии Dacus carota. Дифференциация была продемонстрирована в тканях каллуса моркови | [124,125] |
| 1963 | Като и Такеучи | Растения были получены из ткани культуры каллуса, из отдельных клеток моркови в суспензии, а дифференцировка была продемонстрирована в тканях каллуса моркови | [126] | ||||
| 1965 | Гиббс | Сообщается о росте единичных клеток из каллусной ткани Nicotiana tabacum в питательной среде, содержащей агар | [127] | ||||
| 1965 | Murakish Выживаемость диссоциированных клеток каллюса томатов, инокулированных вирусом табачной мозаики[128] | ||||||
| 1966 | Furuya | Никотин и анатабин в тканях каллуса табака | [129] | 1966ndt | Распространение вируса табачной мозаики в каллусе растений tures[130] | ||
| 1966 | Васил и Хильдебрандт | Дифференциация была продемонстрирована в костных тканях эндивия и петрушки | [131] | ||||
| 1967 | Chandra and Hildebrandt and Hildebrandt and Hildebrandt and Hildebrandt and Hildebrandt and Hildebrandt and Hildebrandt; Васил и Хильдебрандт | Растения могут быть получены в отдельной изолированной клетке табака | [132] | ||||
| 1968 | Wilmar and Hellendoorn | Дифференциация была продемонстрирована в тканях каллуса спаржи | 148 [133] | ||||
| Heble et al. | Первые доказательства продукции стероидных алкалоидов (соласонина) тканью каллуса S. xanthocarpum | [134] | |||||
| 1969 | Kaul et al. | Сообщено о факторах, которые влияют на выработку диосгенина из каллуса и суспензионных культур Dioscorea deltoidea | [135] | ||||
| 1988 | O’Hara and Street | Установленная культура каллуса пшеницы, полученная из различных эксплантов и доказали, что присутствие ауксина необходимо для продолжения пролиферации каллусной ткани пшеницы | [136] | ||||
| 1988 | Chen et al. | Исследовал три морфологически различных типа каллуса из культур сахарного тростника: белый плотный каллус, способный к регенерации растений, рыхлый неморфогенный каллус и слизистый узловатый каллус, который может вернуться к этим двум другим типам в зависимости от концентрации 2,4-D в питательная среда. | [137] | ||||
| Новая эра развития каллусных культур | |||||||
| 1979 | Goren et al. | Сообщается о потенциале абсцизовой кислоты в индукции каллуса | [138] | ||||
| 1983, 1984 | Akiyoshi et al. | Сообщается об экспрессии бактериальных генов (изопентенилтрансферазы), кодирующих ферменты биосинтеза цитокининов, заставляет инфицированные растения продуцировать галлы | [139,140] | ||||
| 2001 | Bourgaud et al. | Описано, что каллус широко используется как в фундаментальных исследованиях, так и в промышленных приложениях (производство вторичных метаболитов). | [141] | ||||
| 2000 | Hu et al. | Исследована роль брассиностероидов в индукции каллуса | [142] | ||||
| 2002 | Stobbe et al. | Обнаружено, что индуцированные раной каллусы регенерируют новые органы или новые ткани, что позволяет предположить, что они обладают высокой плюрипотентностью | [143] | ||||
| 2002 | Iwai et al. | Систематическое отложение структурного полисахарида клеточной стенки, что важно для установления и / или поддержания статуса клеточной дифференцировки. Мутации с потерей функции в производстве клеточной стенки часто приводят к образованию костной мозоли. Иваи сообщил о неорганогенном каллусе Nicotiana plumbaginifolia , имеющем слабо прикрепленные клетки и развивающийся на верхушке побега | [144] | ||||
| 2003 | Dewitte et al. | Сообщается, что одной активации одного ядра регулятора клеточного цикла, такого как циклины или циклинзависимые киназы, обычно недостаточно для индукции каллуса. | [145] | ||||
| 2004 | Udagawa et al. | Изучены генетические опухоли, индуцированные межвидовым скрещиванием между Nicotiana glauca и Nicotiana langsdorffii | [146] | ||||
| 2004 | Udagawa et al. | Описано, что старение и ранение дополнительно усиливают опухоли внутри гибридных растений. | [146] | ||||
| 2005 | Ohtani and Sugiyama | Исследовали процессинг РНК и трансляцию белка во время образования каллуса | [147] | 2006Eckardt | Исследовал каллус, вызванный опухолью в результате бактериальной инфекции | [148] | |
| 2007 | Umehara et al. | Сообщается об индукции каллуса за счет повторного приобретения эмбриональной или меристематической судьбы | [149] | ||||
| 2008 | Tooker et al. | Сообщается, что образование галлов, вызванное другими патогенными организмами, также хорошо задокументировано (образование галлов насекомыми) | [150] | ||||
| 2009 | Atta et al. | Предположил, что каллусов Arabidopsis не представляют собой массу неорганизованных клеток; вместо этого они имеют организованные структуры, напоминающие зачатки боковых корней | [151] | ||||
| 2006/2009 | Chiappetta et al. | Обнаружено, что некоторые генетические опухоли сопровождаются неправильной экспрессией ключевых регуляторов эмбриогенеза или развития меристемы | [152,153] | ||||
| 2010 | Sugimoto et al. | Изучены профили экспрессии генов каллусов Arabidopsis , которые очень похожи на профили корневых меристем | [154] | ||||
| 2011 | Iwase et al. | Сообщается об индивидуальной экспрессии гена в разных типах каллуса в Arabidopsis thaliana , что доказывает, что каллус имеет разную степень дифференцировки | [114] | ||||
| 2012 | Hwang et al. | Сообщается, что цитокинины индуцируют активацию фактора транскрипции и индуцируют экспрессию многих генов-мишеней. | [155] | ||||
| 2013 | Stroud et al. | Сообщил о стабильных изменениях эпигенома (потеря метилирования) у риса. Эти изменения эпигенома стабильны в разных поколениях у регенерированных растений по сравнению с нерегенерированными растениями | [156] | ||||
| 2014 | Сюй и Хуанг | Образование каллуса фактически представляет собой форму de novo органогенез | [157] | ||||
Влияние простагландина E1 на образование костной мозоли у кроликов | BMC Musculoskeletal Disorders
Исследование было одобрено голосованием локального этического комитета Российского национального исследовательского медицинского университета им. Н.И. Пирогова (протокол №82; 15.12.2008).
Для нашего эксперимента была выбрана модель малоинвазивного перелома диафиза большеберцовой кости с последующим интрамедуллярным остеосинтезом у кроликов по рекомендации Sachno [16]. Мы выбрали эту модель, потому что структура большеберцовой кости кролика допускает полностью воспроизводимые переломы и подходящий остеосинтез. У всех животных большеберцовая кость была переломана поперечно. Переломы малоберцовой кости и небольшой фрагмент большеберцовой кости клинического значения не имели. В качестве экспериментальных животных были выбраны кролики-самцы (возраст 2–3 года, масса 3–5 кг).
Животные были разделены на две группы по 7 животных в каждой. В контрольной группе перелом большеберцовой кости был стабилизирован с помощью интрамедуллярного остеосинтеза, дальнейшее лечение не проводилось. В основной группе после перелома большеберцовой кости и последующего интрамедуллярного остеосинтеза проводилось лечение PGE1.
Хирургические вмешательства по созданию переломов и их стабилизации проводились под наркозом (Рометар 20 мг / мл (2%), 0,1 мг / кг, Золетил 10 мг / кг подкожно).Костный диафиз обнажали через кожный разрез 1,5 см на передней поверхности средней трети задней правой конечности. Затем с помощью 2-миллиметровой развертки были созданы три поперечных канала под углом 90 ° к диафизу кости. Затем на этом уровне кость была сломана вручную. Для интрамедуллярного остеосинтеза использовали два стержня Богданова (ООО «ОСТЕОСИНТЕЗ», Россия, Ярославская область, город Руибинск). Поперечный диаметр этих гвоздей Богданова составлял 1,2 × 2,4 мм; длина ногтей определялась интраоперационно и составляла 4-5 см.Для введения гвоздей в интрамедуллярный канал был сделан дополнительный кожный разрез 1,5 см в проекции связки надколенника. Дистальнее связочного прикрепления интрамедуллярный канал вскрыли шилом. Затем были представлены два гвоздя Богданова. Длину ногтей выбирали так, чтобы они выступали из кости примерно на 1,5–2 мм, чтобы облегчить последующее удаление. После достижения гемостаза раны закрыли. Дренажи и перевязки не использовались.
Контрольная группа животных в течение трех послеоперационных дней получала только обезболивающую терапию (кетопрофен 3 мг / кг массы тела).
Помимо анальгетической терапии, основная группа животных получала подкожную инъекцию PGE1 (вазапростан) в дозе 5 мкг / кг массы тела в сутки в течение 10 дней после операции в контралатеральное бедро. Дозировка и продолжительность соответствуют другим аналогичным экспериментам на животных [9, 11].
Обследовано состояние здоровья животных в течение всего послеоперационного периода.Также оценивали состояние прооперированной конечности (визуальная и ручная свобода движения в коленном и голеностопном суставах, хромота или нет) и состояние послеоперационной раны (визуальное заживление, отек мягких тканей).
Первичной конечной точкой исследования было образование костной мозоли, которое оценивалось рентгенологически в определенные дни и гистологически на 30-е сутки.
Радиологическое исследование оперированных конечностей (ап. И сбоку) выполнялось в положении лежа на спине на 10-е сутки. , 20 и 30 после операции.На рентгенограммах визуально оценивали размер, однородность, плотность, динамику образования костной мозоли, положение костных фрагментов и положение интрамедуллярных стержней.
На 30-й день после операции все животные были убиты в соответствии с политикой гуманной практики нашего учреждения.
Образцы большеберцовой кости с костной мозолью были эксплантированы и извлечены из мягких тканей. Удалили интрамедуллярные ногти. Кость использовали для гистологического анализа поперечных срезов.Их фиксировали в парафине и разрезали на слои толщиной 10 мкм. Образцы переносили на предметные стекла и окрашивали гематоксилином, эозином и методами Ван-Гизона. Для исследования препаратов использовали обычный световой микроскоп.
Для количественной оценки образования костной мозоли по отношению к коэффициенту коркового слоя кости между максимальным диаметром костной мозоли и кортикальным диаметром нативной кости в поперечных срезах костной мозоли большеберцовой кости регистрировали. Поскольку на радиологическое обследование могла влиять вариабельность между и внутри наблюдателя, на декальцинированных срезах было проведено дальнейшее патоморфологическое исследование.Максимальное внимание было уделено процессам неоангиогенеза и хондроцитогенеза. Количество новообразованных сосудов внутри костной мозоли каждого среза подсчитывали в 10 случайных полях зрения световой микроскопии с десятикратным увеличением. Кроме того, было подсчитано среднее количество судов. Среднее количество хондроцитов подсчитывали тем же методом, но при 40-кратном увеличении.
Надежность результатов эксперимента оценивалась с помощью непараметрического теста Уилкинсона для зависимых переменных и теста Манна – Уитни для независимых переменных.Для проведения тестов использовалась программа Statistica 7.0. Критическим значением статистической погрешности первого рода было значение p 0,05 и менее.
Принципы лечения костных инфекций конечностей у взрослых
Если есть малейшее подозрение на инфекцию после операции по поводу травмы, важно как можно скорее обработать рану хирургическим путем. Чем раньше будет проведена ревизионная операция, тем больше вероятность искоренения инфекции.Послеоперационные или посттравматические раны, которые клинически и симптоматически подозрительны, должны быть хирургически обследованы и исправлены на ранней стадии, особенно если был проведен остеосинтез и имплантат может быть вовлечен в инфекцию. «Профилактическое» использование антибиотиков в этих случаях, вероятно, продлит период времени до окончательного хирургического вмешательства. Кроме того, использование антибиотиков в этом случае является не профилактикой, а лечением предполагаемой инфекции [28].
Местное хирургическое лечение основано на пяти принципах (рис.1, 2, 3, 4, 5, 6):
Рис. 1Пациент 56 лет с хроническим оститом и свищем в результате перелома голени. Остеосинтез был проведен в 1978 г. На предоперационном рентгеновском снимке видно поражение кости под материалом для остеосинтеза, а также секвестр ( a , b )
Рис. 2Клинические данные в день поступления
Рис. 3a Интраоперационная ситуация. Выявление и удаление материала остеосинтеза. b Сегментарная резекция большеберцовой кости. Стабилизирующий внешний фиксатор уже частично установлен. c Резецированный костный материал
Рис. 4a Послеоперационная ситуация с укомплектованным внешним транспортным фиксатором. b , c Послеоперационная рентгенография проксимального отдела голени. Показана транспортная кортикотомия. d , e Послеоперационный рентген дистального отдела голени. На нем показан костный дефект после резекции большеберцового сегмента
Рис.5a Критическая ситуация с мягкими тканями через неделю после первой операции. Местное лечение с повторяющейся обработкой раны, лаважем и вакуумной герметизацией. Продолжение транспорта как открытого транспорта. b Прогрессирующая консолидация мягких тканей. Продолжение транспорта. c Уплотненные мягкие ткани. Покрытие сетчатым трансплантатом. Транспортировка завершена
Рис. 6a , b Рентгенограмма через 9 месяцев. Транспортировка закончена, внешний фиксатор удален.Хорошее каллусообразование в транспортной зоне. c , d Рентген зоны стыковки через 9 месяцев. Это показывает почти полную консолидацию. Из-за условий мягких тканей стыковочный маневр был выполнен как компрессионный стыковочный без дополнительной металлизации или губчатого костного трансплантата
-
1.
Локальная санация костей и мягких тканей
-
2.
Стабилизация кости
-
3.
Местная антибактериальная терапия
-
4.
Реконструкция мягких тканей
-
5.
Реконструкция костного дефекта
Местная обработка раны
Подозрение важно, особенно при послеоперационных инфекциях костей, когда клиническое обследование в сочетании с предполагаемыми результатами исследований (либо повышение уровня СРБ и количества лейкоцитов, либо неадекватное снижение того и другого) должно приводить к немедленному выявлению ревизия раны [26] и радикальное удаление пораженных тканей.В случае костной ткани возможное лечение простирается от местной обработки раны до резекции инфицированной области. Имплантированный остеосинтез, прилегающий к остеомиелитическому очагу, вовлечен в инфекцию почти в 100% случаев и должен быть удален. Только если диагноз поставлен очень рано, местная инфекция не очень распространена и использовались титановые имплантаты, материал для остеосинтеза можно оставить на месте [3] (см. Рис. 7).
Рис. 7Клинический осмотр через 9 месяцев. Мягкие ткани правой ноги консолидированы и полностью выдерживают нагрузку.Никаких дополнительных признаков инфекции костей или мягких тканей
Если для стабилизации перелома было выполнено интрамедуллярное крепление, стержень должен быть удален, костномозговой канал рассверлен, а рассверливаемый материал исследован микробиологически и гистологически. Также необходимо удалить пластины и очистить поверхность. После хирургической обработки остеомиелитического очага требуется расширенная ирригация с пульсирующей системой доставки (3-5 л NaCl 0,9%).
Первичное закрытие раны не имеет значения. Хотя покрытие неповрежденными мягкими тканями является предварительным условием для заживления кости, может быть лучше оставить рану открытой, но прикрытой вакуумной герметизацией, чем принудительное закрытие первичной раны и, таким образом, нанести повреждение местной васкуляризации и вызвать дальнейшее повреждение ткани. .Также возможно укорачивать кость после резекции остеомиелитического очага, чтобы защитить мягкие ткани и минимизировать влияние напряжения на сосудистую ситуацию. Эту технику обработки раны повторяют каждые 48 часов до тех пор, пока образцы, взятые из раны во время операции, не покажут дальнейшего роста бактерий, а клинические данные и анализ крови (CRP, количество лейкоцитов и т. Д.) Не станут нормальными.
Стабилизация кости
Стабилизация кости обычно достигается с помощью внешних фиксаторов.Исходный материал для остеосинтеза остается на месте только в исключительных случаях. Использование внешнего фиксатора имеет много преимуществ: его относительно просто применять; обеспечивает хорошую устойчивость; и не вызывает дальнейших изменений мягких тканей. Выбранный тип внешнего фиксатора (монолатеральный, циркулярный, гибридный и т. Д.) Определяется местными потребностями решаемой проблемы. В своем исследовании 2002 года Шмидт рекомендовал кольцевой фиксатор (фиксатор Илизарова) в качестве подходящего инструмента для стабилизации кости, особенно если реконструкция планировалась при острых гнойных инфекциях костей, обширных костных дефектах или комбинации этих проблем [29].Основное преимущество кольцевого фиксатора — возможность выполнять трехмерную реконструкцию. Мы поддерживаем его использование для стабилизации голени (голени) и предплечья. Как правило, его также можно использовать для лечения бедра (бедра), но из-за дискомфорта для пациента большинство круговых фиксаторов бедра преобразованы в гибридные фиксаторы. Для плеча обычно достаточно одностороннего фиксатора.
Местная антибиотикотерапия / системная антибиотикотерапия / поддерживающая терапия
Использование местных антибиотиков, таких как гранулы гентамицина PMMA или губки сульмицина, в настоящее время является предметом дискуссий.В начале 1980-х годов использование местных антибиотиков считалось необходимым и действительно было «sine qua non». Однако количество устойчивых к гентамицину микроорганизмов, выделенных из очагов остеомиелита, растет, и использование этих добавок сегодня не рассматривается в положительном свете [30]. Коркусуз и др. [31] работают со специальными полимерами, которые могут быть полезны в качестве носителей при местном лечении остеомиелита. Доказательства использования местных антибиотиков неубедительны. Мы рекомендуем их использовать, когда
-
1.
лечится острый гнойный остит;
-
2.
лечится обострение хронического остита.
Поддерживающие системные антибиотики могут быть полезны. Для достижения оптимальной эффективности лечение антибиотиками должно зависеть от результатов микробиологического исследования материала из инфицированного очага.Системное лечение антибиотиками необходимо также только при острой гнойной, септической стадии заболевания. Долгосрочное применение антибиотиков следует считать очень важным, не в последнюю очередь из-за хорошо известных побочных эффектов (например, псевдомембранозного колита).
Реконструкция мягких тканей
Реконструкция мягких тканей и кости не следует рассматривать как отдельные процедуры. Только полное и качественное покрытие мягкими тканями обеспечивает выживание новообразованной костной мозоли.При планировании первых хирургических шагов по устранению остеомиелитического очага всегда необходимо учитывать лечение мягких тканей. В зависимости от размера дефекта мягких тканей спектр вариантов лечения варьируется от кожного трансплантата с сеткой до свободных васкуляризированных кожно-мышечных лоскутов. По словам Хепперта, варианты покрытия мягких тканей будут зависеть от следующих критериев [32]:
-
а.
Тип остеосинтеза;
-
б.
Положение и размер дефекта мягких тканей;
-
c.
Состояние местных сосудов;
-
d.
Соблюдение рекомендаций пациента.
Важно запланировать реконструкцию мягких тканей и кожи на ранней стадии лечения, чтобы иметь скоординированную стратегию с последующими хирургическими процедурами.Например, неправильно установленное кольцо-фиксатор может сделать невозможным удовлетворительное закрытие дефекта мягких тканей за счет размещения фиксирующих проволок точно в том положении, где должен располагаться анастомоз свободного кожно-мышечного лоскута.
Реконструкция зоны костного дефекта
Существует множество различных методов перекрытия костных дефектов. Два из них хорошо известны:
Ракообразующий костный трансплантат
Это самый старый известный метод восстановления костного дефекта.Обзор литературы не указал порогового значения, при превышении которого следует использовать дистракцию костной мозоли вместо губчатого костного трансплантата. Разные авторы предлагали разные размеры. Например, Schmidt et al. [15] и Schieker et al. [33] предложили 3 см в качестве критического размера, в то время как другие авторы оценили 4 см как окончательный костный дефект, который может быть перекрыт губчатым костным трансплантатом [34]. В 2000 г. Masquelet сообщил о серии из 35 случаев больших дефектов диафизарной кости, реконструированных с помощью аутотрансплантации.Размер дефектов варьировал от 4 до 25 см [34].
Предпосылки для успешного использования этой техники:
-
а.
безинфекционное покрытие мягких тканей вокруг костного поражения;
-
б.
оптимальная сосудистая ситуация в мягких тканях и костях;
-
c.
оптимальный контакт губчатого трансплантата с живой губчатой костью.
Иногда бывает трудно достичь этих состояний, особенно при лечении остита. Мы рекомендуем использовать губчатый костный трансплантат в случаях, когда диафизарный дефект кости не превышает 4 см [35].
Дистракция костной мозоли
Техника дистракции костной мозоли на сегодняшний день является золотым стандартом для закрытия костных дефектов, особенно если дефект превышает 4 см.Методика основана на выводах Илизарова [36]. Этот метод эффективен и имеет много преимуществ перед другими методами, но требует большого опыта [29].
Описано множество различных методов удаления костной мозоли [29, 37, 38]. Эти методы различаются и могут быть основаны на монорельсе, односторонних фиксаторах, гибридных фиксаторах и кольцевых фиксаторах. Техника сегментарного транспорта во время дистракции костной мозоли может выполняться извне с помощью штифтов или внутрь с помощью одного или двух кабелей и может выполняться открытым или закрытым способом.Каждый метод имеет свои преимущества и недостатки с точки зрения стабильности, вторичной реконструкции мягких тканей и диапазона движений пораженной конечности.
Canadell резюмирует преимущества удаления мозолей следующим образом [39]:
-
а.
Костеобразование в зоне дистракции аутогенное и спонтанное;
-
б.
Проведена однократная хирургическая операция с низким уровнем риска;
-
c.
Коррекция деформации достижима;
-
d.
Другие проблемы можно лечить одновременно;
-
е.
Метод остеосинтеза достаточно стабилен, чтобы позволить раннюю нагрузку на конечности; регулируется в процессе лечения;
-
f.
Пациенты могут находиться под амбулаторным наблюдением.
Местная ситуация с мягкими тканями влияет на то, как будет проводиться процедура наложения мостовидного протеза: для закрытой оболочки из мягких тканей без инфекции, хорошей васкулярности и правильной длины конечности подходит удаление костной мозоли закрытым сегментарным транспортом.Если имеется закрытая оболочка из мягких тканей без инфекции, хорошая васкуляризация, но первичное укорочение конечности, то предпочтительным является дистракция костной мозоли с помощью транспорта закрытых сегментов в сочетании с одновременной дистракцией мягких тканей. Напротив, если есть открытая рана с первичным укорочением конечности и трудности с первичным покрытием мягких тканей, мы рекомендуем дистракцию костной мозоли и открытый транспорт, при этом покрытие мягкими тканями выполняется в качестве вторичной процедуры.
Гипербарическая оксигенация
Это достигается, когда пациент дышит чистым кислородом в среде с повышенным атмосферным давлением.Биохимические реакции организма основаны на трех физических принципах:
На основе этих принципов происходит увеличение объемной доли переносимого в плазме кислорода, доступного для клеточного метаболизма. Существует ряд полезных физиологических эффектов, которые возникают в результате использования гипербарической оксигенации при лечении хронических ран, а также хронического остита. При лечении хронических ран гипербарическая оксигенация эффективна в местах с хроническим дефицитом кислорода, т.е.е. низкое местное парциальное давление кислорода. Согласно классификации UHMS хронический и терапевтически резистентный остит являются подтвержденными показаниями к применению гипербарической оксигенации (таблица 1) [40]. Негативное влияние гипоксии на остеобласты и остеокласты и синергетический эффект гипербарической кислородной и антибактериальной терапии сегодня признаны [41, 42]. Хотя эксперименты на животных и серии случаев на людях предполагают преимущества гипербарической кислородной терапии, а недавние рандомизированные проспективные исследования пациентов с травмами подтвердили ее эффективность [43], 24 февраля 2000 года Комиссия врачей и страховых компаний Германии пришла к выводу, что нет доказательств какой-либо пользы от использования гипербарической оксигенации для лечения (хронического) остита [44].Онлайн-исследование литературы в период с 24 февраля 2000 г. по 31 марта 2007 г. привело к выводу, что использование гипербарической оксигенации в качестве инструмента терапии (хронического) остита не имеет доказательной базы [44].
Таблица 1 Показания к гипербарической оксигенотерапии [Гринсмит]Устойчивый дренаж ног у педиатрического пациента с травмой: история болезни
Дренаж у ребенка с травмой, презентация истории болезни
Перенесена закрытая репозиция вывиха левого бедра, внешняя фиксация перелома левой бедренной кости и закрытая репозиция и литье перелома левой лучевой кости с удалением внешнего фиксатора и подмышечной накладкой левой бедренной кости через 7 дней.
Изначально он был потерян для последующего наблюдения, пока медсестра, ухаживающая за его матерью, не заметила, что его рана на левой бедренной кости истощается.
Во время посещения ортопеда через 4 месяца после несчастного случая при медицинском осмотре был выявлен гнойный сбор в одном из разрезов на левой боковой поверхности бедра.
В остальном его физическое обследование было нормальным, и он был госпитализирован для дальнейшего обследования.
Гнойный сбор был аспирирован, и в конечном итоге посев был отрицательным.
Рентгенограмма левой бедренной кости показала обильную мозоль в местах перелома.
Его жизненно важные функции включали температуру 36,9 ° C, пульс 118 уд / мин, артериальное давление 105/47 мм рт. Ст., Частоту дыхания 20 вдохов / мин и 100% насыщение кислородом окружающего воздуха.
Его лабораторные исследования при поступлении: количество лейкоцитов 14,9 × 1000 / мкл (референсный диапазон 4,0–15,0 × 1000 / мкл) с 69,9% нейтрофилов (референсный диапазон 26,0–77,0%), 17,3% лимфоцитов (референсный диапазон 12 .0% –60,0%), 8,9% моноцитов (референсный диапазон 3,0–14,0%), 3% эозинофилов (референсный диапазон 0,0–10,0%), 0,2% базофилов (референсный диапазон 0,0–4,0%) и 0,7% незрелых гранулоцитов. (эталонный диапазон 0,0–3,0%), высокочувствительный С-реактивный белок (СРБ) 39 мг / л (эталонный диапазон <1,0 мг / л) и скорость оседания эритроцитов (СОЭ) 78 мм / ч (эталонный диапазон 0 –20 мм / ч).
Он был доставлен в операционную (OR) на следующий день, где были идентифицированы 2 области гноя в самом дистальном разрезе и след пазухи позади бедренной кости и на ранее установленную металлическую пластину.
Область промыли, аппарат удалили и начали эмпирически принимать оксациллин.
Культуры аэробных и анаэробных бактерий были отрицательными, за исключением 2 различных изолятов коагулазонегативного стафилококка, которые не были извлечены из чашек, а выросли только из тиогликолятного бульона через 4 дня, что свидетельствует о низком уровне бактерий.
Его перевели с оксациллина на ванкомицин в дозе 15 мг / кг / доза каждые 8 часов, в результате чего начальный минимальный уровень составил 6.8 мкг / мл.
Когда ему сняли повязку с колосом через 5 дней после операции, было обнаружено новое поверхностное гнойное скопление в средней левой боковой поверхности бедра, которое потребовало повторного промывания.
Ему продолжали принимать ванкомицин, который был скорректирован до 15 мг / кг / доза каждые 6 часов, чтобы поддерживать минимальные значения между 15 и 20 мкг / мл, с максимальным минимальным уровнем 19,6 мкг / мл.
Двадцать два дня спустя швы были сняты, и снова был обнаружен гнойный дренаж в области нижнего и среднего разрезов левого бокового бедра
Магнитно-резонансная томография (МРТ) показала несколько тонких участков, идущих от бедренной кости до кожи, в дополнение к диффузным участкам костного мозга, прилегающим мягким тканям и мышечному отеку, а также хронической периостальной реакции (рис.1Б).
Интересно, что все его воспалительные маркеры снизились (СРБ 5,3 мг / л, СОЭ 25 мм / ч и лейкоциты 8,4 × 1000 / мкл).
Посев, взятый во время третьего разреза и дренажа в операционной, подтвердил диагноз.
Спустя сто пятьдесят два дня после первоначальной травматической MVA пациент был направлен на третий разрез и дренирование, где был обнаружен гной в местах первоначального разреза, а также под подвздошно-большеберцовой связкой и частями большой мышцы бедра, которые требовали хирургической обработки раны.
Было собрано несколько биопсий костей и посевов гнойной жидкости из кости для окрашивания и посева.
Окраски были отрицательными на бактериальные, грибковые и кислотоустойчивые бациллы.
В одной из 3 культур гноя после анаэробной инкубации в течение 3 дней выросло 3 колониеобразующих единицы Clostridioides difficile.
Это было идентифицировано с помощью матричной лазерной десорбции / ионизации-времяпролетной масс-спектрометрии с использованием диагностической базы данных Vitek масс-спектрометрии (bioMérieux) in vitro.
Культуры костных бактерий, грибов и кислотоустойчивых бацилл остались стерильными, а молекулярный тест на микобактерии, не связанные с туберкулезом, дал отрицательный результат.
Биопсия кости дистального и среднего отдела левой бедренной кости показала хронический остеомиелит.
Повторная МРТ через 7 дней выявила увеличенную неусиливающую область в дистальном отделе костного мозга бедренной кости относительно некротического по сравнению с гнойным материалом, который сообщается с увеличивающим жидкость трактом к коже и изолированным фрагментом кортикальной кости в середине и дистальном отделе бедренной кости.
Несмотря на продолжение лечения ванкомицином внутривенно, его воспалительные маркеры увеличились: лейкоциты 10,9 × 1000 / мкл, СРБ 42,8 мг / л и СОЭ 59 мм / ч.
Вернувшись в операционную, был обработан синусовый тракт в дистальной части верхнего разреза, и было отмечено, что гной прослеживается до поднадкостничного абсцесса.
Эмпирический прием метронидазола был начат из-за предыдущей положительной культуры на C. difficile, а ванкомицин был продолжен.
Три из 4 тканевых культур выросли C.difficile после анаэробной инкубации. Ванкомицин был отменен из-за отсутствия улучшения после 6 недель терапии.
Контрольная МРТ левой бедренной кости через 21 день после последнего операционного вмешательства повторно продемонстрировала хронический остеомиелит со стойкими дренирующими свищами, но без прогрессирования или новых результатов
Его воспалительные маркеры были: WBC 6,2 × 1000 / мкл, CRP 0,3 мг / л и СОЭ 8 мм / ч.
Он завершил 3-недельную терапию метронидазолом внутривенно и был переведен на пероральную терапию через 188 дней после первоначальной травмы.
Он продолжает принимать метронидазол внутрь по поводу хронического остеомиелита.
Во время его последнего контрольного посещения его физическое обследование показало, что гнойного дренажа из боковых разрезов бедра не было.
У него по-прежнему было слегка повышенное СОЭ 25 мм / ч, но нормальный СРБ 0,3 мг / л.
Планируется удаление секвестра с удлинением ноги.
Persistent_Leg_Drainage_in_a_Pediatric_Trauma.27 drenaggio traumatizzato pediatricoЧитайте также:
Жгут или без жгута? Два специалиста-ортопеда говорят о полной замене коленного сустава
Медицинская эвакуация в Италии, основные осложнения и методы лечения при транспортировке пациентов в критическом состоянии?
Переносная стерильная бутыль для предварительного вакуумирования для дренажа закрытых ран
Источник:
Ховард, Эшли DO * ; Рыхальский, Мишель Р.PharmD † ; Мюррей, Томас С. MD, доктор философии *
doi: 10.1097 / INF.0000000000003004
Распознавание распространенных инфекций кожи и мягких тканей в нефрологической клинике — FullText — Blood Purification 2019, Vol. 47, № 3
Аннотация
Пациенты с почечной недостаточностью имеют повышенный риск инфицирования, включая инфекции кожи и мягких тканей. Эта повышенная восприимчивость является многофакторной из-за состояний, вызывающих почечную недостаточность, а также из-за осложнений лечения и врожденного воздействия почечной недостаточности на здоровье пациента.Эти инфекции оказывают значительное влияние на заболеваемость пациентов, повышенные требования к больницам и процедурам, а также на стоимость медицинского обслуживания. Многие пациенты с почечной недостаточностью регулярно осматриваются лечащими врачами нефрологической клиники в связи с необходимостью частого диализа и наблюдения за трансплантатом. Знакомство этих лиц, осуществляющих уход, с распространенными инфекциями кожи и мягких тканей, позволяющее повысить уровень просвещения пациентов, оптимальную профилактику инфекций и раннее распознавание, могло бы значительно снизить заболеваемость и стоимость этих заболеваний, таких как синдром диабетической стопы, некротический фасциит и герпетические инфекции.
© 2018 S. Karger AG, Базель
Общие сведения
Пациенты с терминальной стадией почечной недостаточности (ТПН) имеют повышенный риск инфицирования, включая инфекции кожи и мягких тканей, что приводит к увеличению заболеваемости, смертности и медицинских расходов. Причины повышенного риска многофакторны. Известно, что уремия отрицательно влияет на врожденный и адаптивный иммунитет [1]. Почечный метаболизм иммунологически активных белков также нарушается при ХПН [2].Замена почечной функции с помощью трансплантации почки или диализа увеличивает риск инфицирования за счет таких факторов, как использование иммунодепрессантов, нарушение кожного барьера, а также дисфункция лейкоцитов и комплемента диализных мембран [3], хотя и улучшается биосовместимость диализных мембран. в последние годы значительно снизилась выраженность реакций [4]. Частое пребывание в больницах и медицинских учреждениях влечет за собой потенциально повышенное воздействие патогенов, таких как устойчивый к метициллину Staphylococcus aureus .
Существует множество потенциальных причин развития ТПН, и многие из этих основных заболеваний сами по себе повышают риск инфицирования. В Соединенных Штатах сахарный диабет (СД) является наиболее частым этиологическим фактором развития ТПН [5] и частой причиной почечной недостаточности во всем мире. Иммунная дисфункция, неврологические изменения и изменения сосудов у диабетиков повышают риск инфицирования. Повышенный риск наблюдается и при других заболеваниях, лежащих в основе ТПН, таких как сосудистые заболевания коллагена, которые могут потребовать иммуносупрессивной терапии.
Этот повышенный риск инфицирования приводит к значительной заболеваемости и смертности, увеличивает использование медицинских услуг и отрицательно влияет на медицинские расходы. Информированные методы предотвращения инфекции и раннее распознавание инфекции могут уменьшить все эти последствия. Пациентов с ТПН с СД и реципиентов почечного трансплантата много, и они сталкиваются с особенно высоким риском. Из-за частого контакта с пациентом, необходимого для проведения диализа и мониторинга трансплантата, а также внешнего визуального присутствия большинства инфекций кожи и мягких тканей, медицинский персонал нефрологической клиники идеально расположен, чтобы помочь снизить распространенность и риски, связанные с кожными инфекциями в этих уязвимые группы пациентов.
Сахарный диабет
Диабетики составляют примерно 40% новых пациентов с почечной недостаточностью [5] и, следовательно, составляют значительную часть общей популяции пациентов нефрологии и диализа. Считается, что ряд иммунологических, сосудистых и неврологических изменений, которые возникают у диабетиков, предрасполагают этих пациентов к множественным заболеваниям, включая инфекции кожи и мягких тканей. Исследования показывают, что эти изменения включают нарушение функции нейтрофилов, макрофагов и цитокинов; Нарушение функции Т-лимфоцитов; снижение антиоксидантной защиты; нарушение питания тканей и снабжения кислородом [6, 7].Невропатия и вегетативная дисфункция предрасполагают пациентов к нарушению барьерной функции [8]. Последующие инфекции отрицательно влияют на контроль диабета, что еще больше увеличивает риск заражения и нарушение реакции хозяина.
Есть несколько кожных инфекций, которые чаще встречаются у диабетиков [9]. К ним относятся синдром диабетической стопы, целлюлит, некротический фасциит и грибковые инфекции. Осложнения инфекции и последующая госпитализация чаще встречаются у диабетиков, чем у населения в целом, что увеличивает заболеваемость этой уязвимой группы населения.[10].
Синдром диабетической стопы
Международная рабочая группа по диабетической стопе определяет синдром диабетической стопы как язвы на голеностопном суставе или стопе у диабетиков, которые связаны с невропатией, ишемией и инфекцией. Эти язвы довольно распространены во всем мире; они затрагивают до 25% из более чем 30 миллионов диабетиков только в Соединенных Штатах и составляют 20% всех госпитализаций в США [8].
Подавляющее большинство этих инфекций начинается с изъязвления кожи.Диабетики склонны к изъязвлению стопы отчасти из-за диабетической невропатии. Сенсорный дефицит, сопровождающийся аномальной походкой, развивающейся из-за атрофии внутренней мускулатуры стопы, образования толстой костной мозоли из-за неправильной схемы нагрузки и ограниченной подвижности суставов, увеличивает риск травм. Снижение потоотделения из-за неврологического нарушения эккринных желез и повышения температуры кожи, а также плохой перфузии кожи из-за вегетативной дисфункции может привести к сухости и трещинкам стопы, позволяющим проникнуть в инфекцию [11].Заболевания периферических сосудов и возникающая в результате ишемия способствуют усилению некроза тканей и ухудшают заживление. Примерно 56% язв диабетической стопы инфицируются, что приводит к ампутации у 20% этих пациентов [12].
Надлежащее лечение стопы у диабетиков может значительно снизить заболеваемость и ампутацию при синдроме диабетической стопы. Основные методы профилактики язвы включают регулярный осмотр кожи и выявление пациентов из группы риска. Вовлечение семьи и опекуна в кожные обследования может быть необходимым из-за частой ретинопатии и, как следствие, нарушения зрения у этой популяции пациентов.Было продемонстрировано, что ежемесячные проверки стопы у пациентов с диабетом на гемодиализе снижают риск ампутации [13]. Из-за невропатии и ишемии пациенты также могут не распознавать правильную посадку обуви. Ключевыми профилактическими стратегиями являются просвещение пациентов, членов семьи и опекунов, а также использование соответствующей обуви. Обувь не должна быть ни слишком тесной, ни свободной, а длина должна быть на 1-2 см больше стопы. Обувь должна иметь соответствующую внутреннюю ширину и высоту, чтобы она не давила на стопу в плюсне-фаланговом суставе или в пальцах ног.Подгонку обуви желательно производить после длительного стояния [11].
Оценка функции сенсорных нервов, оценка периферических сосудов и обследование стопы / голеностопного сустава необходимы для выявления пациентов с риском развития синдрома диабетической стопы. Простые неврологические тесты включают тест моноволокна Семмеса-Вайнштейна и оценку вибрации камертона [11]. Сосудистый компромисс можно заподозрить у пациентов с хромотой нижних конечностей, снижением пульса на стопах, зависимым покраснением или бледностью при подъеме ног, атрофией кожи или уменьшением волосяного покрова нижних конечностей [8].Дальнейшая оценка может включать такие тесты, как индекс давления в лодыжке и плече или ультразвуковая допплерография [12].
Язвенная инфекция может проявляться местной эритемой, теплом, уплотнением, отеком, болью или выделением гнойного или зловонного дренажа. Могут возникнуть вторичные признаки инфекции, такие как лихорадка, озноб, анорексия, тошнота / рвота или ночная потливость. Однако во многих случаях эти признаки могут быть не очевидны у пациентов с диабетом или почечной недостаточностью. Другие признаки могут включать изменение психического статуса, ухудшение гликемического контроля или замедленное заживление ран.Следует отметить, что многие пациенты с синдромом диабетической стопы неспособны вызвать повышенный ответ лейкоцитов на инфекцию [8].
Адекватная обработка раны имеет важное значение при оценке и лечении язвы. Вся некротическая ткань и костная мозоль должны быть удалены, а язва исследована стерильным тупым инструментом для определения структурного поражения [13]. Остеомиелит следует подозревать у пациентов с видимой или пальпируемой костью в основании язвы, повышенным СРБ, повышенным СОЭ, замедленным заживлением, разрушением кожи и значительной продукцией экссудата.Обычные рентгеновские снимки полезны для оценки структурной деформации, поражения костей, инородного тела и эмфиземы мягких тканей, хотя специфичность и чувствительность к остеомиелиту невысоки. Магнитно-резонансная томография, сканирование костей или сканирование лейкоцитов с радиоактивной меткой могут потребоваться для точного распознавания остеомиелита [8, 14].
Оптимальное лечение синдрома диабетической стопы включает восстановление адекватной перфузии кожи, поддержание гликемического контроля и лечение сопутствующих заболеваний у пациентов, удаление язв и применение противомикробных препаратов, специально предназначенных для инфицирования организмов.Следует отметить, что исследования показывают, что до 25% пациентов с диабетической инфекцией стопы имеют глубокую грибковую инфекцию с бактериальными организмами или без них [15].
Доступно множество вариантов перевязок и предотвращения надавливания на язвы; Золотым стандартом лечения подошвенных диабетических нейропатических язв является тотальное контактное литье [12]. Дополнительные методы лечения, такие как терапия ран отрицательным давлением, гранулы, пропитанные антибиотиками, и гипербарическая кислородная терапия могут быть полезны для некоторых пациентов [8].
Целлюлит и некротический фасциит
Бактериальные инфекции кожи и мягких тканей чаще встречаются у диабетиков, чем среди населения в целом.Эти инфекции включают рожистое воспаление, целлюлит, фолликулярные / перифолликулярные инфекции и некротический фасциит. Многие из этих инфекций вызываются общей флорой кожи, такой как виды Staphylococcus и Streptococcus , но полимикробные инфекции, анаэробные инфекции и инфекции, вызванные необычными микроорганизмами, также нередко возникают как у диабетиков, так и у пациентов с ТПН в целом. Метициллин-резистентная стафилококковая инфекция нередко встречается как в обществе, так и в медицинских учреждениях.Эти факторы необходимо учитывать при выборе соответствующей противомикробной терапии, особенно потому, что посев часто оказывается безуспешным при целлюлите и других инфекциях мягких тканей [16].
Целлюлит — это кожная инфекция, поражающая дерму и подкожную клетчатку. Многие считают, что рожа является разновидностью целлюлита и носит более поверхностный характер, затрагивая верхнюю часть дермы и эпидермис. Хотя обычно целлюлит бактериальный, он может быть вызван микобактериальной, вирусной или грибковой инфекцией.Обычно у пациентов с целлюлитом и рожей появляются отечные, уплотненные и эритематозные бляшки, теплые и нежные. Могут присутствовать регионарная аденопатия и лихорадка. Края часто особенно хорошо разграничены при рожистом воспалении, и лимфатическое распространение с явными полосами, заметными при визуальном осмотре, является обычным явлением. Очевидный портал для проникновения инфекции, такой как колотая рана, сухая, потрескавшаяся кожа или межпальцевая грибковая инфекция, может присутствовать в некоторых случаях целлюлита или рожи, но не всегда очевиден.
Дифференциальная диагностика целлюлита обширна. Сильная боль, шелушение кожи, кожное кровотечение и кожная анестезия могут указывать на более обширную инфекцию, такую как некротический фасциит. Быстрое прогрессирование, фиолетовое обесцвечивание и пузыри могут указывать на серьезное системное поражение такими организмами, как Vibrio vulnificans или Streptococcus pneumonia . Crepitus предполагает заражение газообразующими организмами, такими как Clostridium perfringens .Одним из наиболее распространенных заболеваний, ошибочно принимаемых за целлюлит, является застойный дерматит; нижние конечности часто бывают эритематозными, но при застойном дерматите поражение обычно двустороннее и хроническое, и эритема обычно уменьшается при пассивном подъеме ног.
Некротический фасциит — редкая инфекция мягких тканей, летальность которой составляет около 40%. Семьдесят процентов заболевших — диабетики [7]. Инфекция быстро прогрессирует и характеризуется некрозом фасции и подкожной клетчатки.Первоначальное проявление может быть обманчиво мягким. В начале прогрессирования заболевания у большинства пациентов наблюдается эритема кожи и субфебрильная температура. Часто возникает сильная боль, за которой следует образование пузырей, последующее изъязвление кожи и выделения из дренажа с неприятным запахом. Как видно на рентгенограмме или при наличии крепитации, в тканях может образовываться газ. Быстрая диагностика и обширная хирургическая обработка раны с соответствующим покрытием антибиотиками и адекватной стабилизацией гемодинамики имеют решающее значение для предотвращения летальности. У диабетиков эти инфекции обычно являются полимикробными, вызываемыми как аэробными, так и анаэробными организмами [7].
Гангрена Фурнье — это разновидность некротического фасциита, поражающего наружные гениталии, промежность и периректальные области. Большинство заболевших — диабетики мужского пола. Факторы риска включают сопутствующую почечную недостаточность, зависимую от гемодиализа, алкоголизм, хроническое употребление кортикостероидов, пожилой возраст и недоедание. Подобно некротическому фасцииту, это обычно полимикробная инфекция [17].
Грибковая инфекция
Поверхностные грибковые инфекции часто встречаются у пациентов с ESRD [18].Диабетики с ТПН имеют еще более высокий риск как из-за благоприятных условий для роста грибков, присущих среде с более высоким уровнем глюкозы, так и из-за врожденной и клеточной иммунной дисфункции, характерной для диабетиков [19]. Инвазивная грибковая инфекция также представляет собой повышенный риск для диабетиков, особенно в ранах нижних конечностей или в местах катетеров, где наблюдается потеря целостности кожи или прямой чрескожный доступ организмов к более глубоким структурам, а также через поверхности слизистой оболочки и при вдыхании.Большинство кожных инфекций в этой популяции носят поверхностный характер: кожный кандидоз, разноцветный лишай и дерматофития.
Большинство кандидозных инфекций вызывается Candida albicans , но может иметь место заражение другими видами Candida, такими как C. tropicalis и C. glabrata . Candida albicans предпочитает теплую влажную среду, такую как опрелости и поверхности слизистой оболочки. Кандидоз полости рта, также известный как молочница, обычно проявляется в виде локализованных, прочно прилегающих, неправильных белых бляшек, которые можно удалить соскабливанием, обычно оставляя после себя эродированное основание.Часто поражается язык, инфекция может распространиться на пищевод и трахею. При микроскопическом исследовании бляшки обнаруживаются псевдогифы. Другие проявления включают глоссит, при котором язык гладкий, блестящий, эритематозный и болезненный, и угловой хейлит, также известный как perleche, который проявляется эритематозными эродированными трещинами на углах рта.
Вульвовагинит и баланит также являются частыми проявлениями кандидоза. Вульвовагинит может быть острым или хроническим.Чаще всего он проявляется в виде белых бляшек неправильной формы, похожих на кандидоз полости рта, и, как и при кандидозе полости рта, также могут возникать болезненные, эрозивные, эритематозные бляшки. Инфекция может распространяться на промежность и периректальные области и может развиваться в виде сателлитных поражений в виде эритематозных болезненных бляшек, усеянных папулами на внутренней стороне бедер. Чаще всего баланит возникает у необрезанных мужчин. Это часто болезненное состояние с белыми бляшками, эрозиями или изъязвлениями и пустулами. Может возникнуть фимоз (состояние, при котором крайняя плоть не может быть отведена назад).
Паронихия, характеризующаяся болезненным отеком и эритемой проксимального или латерального ногтевого валика, и инфекции межпальцевого промежутка нередко вызываются кандидозной инфекцией. Интертригинозный кандидоз возникает в складках тела и чаще всего проявляется в виде болезненных эритематозных бляшек и пустул с образованием трещин в складках. Пустулы часто выходят за пределы эритематозных участков.
Большинство поверхностных кандидозов можно лечить с помощью местной противогрибковой терапии. Интертригинозные области должны быть сухими, а паронихиальный абсцесс дренированным.
Разноцветный лишай — это поверхностная инфекция дрожжей Pityrosporum . Обычно он находится на стволе и состоит из множества пятнистых круглых папул с мелкими чешуйками. Пятна могут быть гипопигментированными, гиперпигментированными или эритематозными. Обычно они со временем увеличиваются.
Дерматофитные инфекции называются по участку тела, например, tinea pedis (стопы), tinea unguium (ногти), tinea manuum (руки), tinea cruris (пах), tinea capitus (скальп) и tinea corporis (туловище). .Обычно это мелкие эритематозные бляшки. Часто видны подчеркнутые границы; везикуляция происходит преимущественно в стопе. Возможно вторичное заражение бактериями. Большинство инфекций можно лечить с помощью местных противогрибковых препаратов, но более агрессивная инфекция может потребовать системной терапии.
Пересадка почки
Кожные инфекции — частая причина заболеваемости после трансплантации почки. Исследования показывают, что интервал после трансплантации и специфическая иммуносупрессивная терапия влияют на вероятные инфекции, присутствующие в различные интервалы после трансплантации [20].Сообщается, что кожные бактериальные инфекции возникают примерно у 2–28% реципиентов почечного трансплантата. Распространена вирусная инфекция, особенно вирус папилломы человека и вирусы герпеса человека (HHV). Онкогенные вирусы, включая HHV-8 (вызывающий саркому Капоши), также присутствуют в большем количестве, чем в общей популяции [21]. Поверхностные грибковые инфекции встречаются у 25% пациентов [20].
Вирус папилломы человека
Исследования показывают, что частота заражения вирусом папилломы человека или вирусными бородавками у реципиентов почечного трансплантата составляет 11–53%.Частота бородавок имеет тенденцию к увеличению с течением времени после трансплантации. Большинство из них находится в местах, подверженных воздействию солнечных лучей. Тяжесть также увеличивается у пациентов, перенесших трансплантацию; более часты множественные поражения и трансформация в рак [21].
Herpes Simplex и Varicella Zoster
Распространенность вируса простого герпеса 1 (HSV1) среди населения в целом составляет примерно 60% [22]. Поскольку первичная инфекция не устраняется и вирус остается латентным в нервных ганглиях, неудивительно, что реактивация часто происходит у пациентов с ослабленным иммунитетом.Кроме того, пациенты, ранее не получавшие ВПГ, могут получить сероконверсию при получении положительного аллотрансплантата. По этим причинам рекомендуется профилактика. Когда ВПГ встречается у реципиентов почечного трансплантата, у большинства пациентов развиваются поражения слизистой оболочки полости рта или гениталий, состоящие из сгруппированных пузырьков на эритематозной основе. Пузырьки язвы прогрессируют, оставляя «перфорированную» язву. Осложнения инфекции наблюдаются все чаще и включают бактериальную суперинфекцию, пневмонит, трахеобронхит, эзофагит, гепатит и распространение болезни.Ацикловир, скорректированный с учетом почечной недостаточности по мере необходимости, является наиболее распространенной терапией, хотя также могут использоваться другие противовирусные препараты. Редко сообщается о ВПГ, устойчивом к ацикловиру [23].
Серопозитивность к вирусу ветряной оспы (HHV-3) встречается у 90% пациентов с трансплантацией твердых органов. Реактивация представляет собой значительный риск после трансплантации, как и сероконверсия пациентов, не инфицированных вирусом Varicella zoster. Инфекция приводит к образованию опоясывающего лишая, болезненного эритематозного налета на дерматоме с сгруппированными пузырьками.Как и в случае простого герпеса, рекомендуется профилактика. Осложнения включают диссеминированное заболевание, диссеминированное внутрисосудистое свертывание, гепатит, пневмонит, панкреатит и инфекцию центральной нервной системы [23].
Саркома Капоши
Саркома Капоши (СК) представляет собой сосудистое новообразование, связанное с инфекцией HHV-8. Существует несколько подтипов, включающих разную степень тяжести и популяции пациентов. Связанный с иммуносупрессией СК был зарегистрирован после трансплантации почки и поражает до 5% пациентов.Начало заболевания наиболее часто наблюдается примерно через 20 месяцев после трансплантации [24]. Поражение кожи фиолетовыми пятнами и бляшками, а также красными / пурпурными узелками является обычным явлением, однако особенно часто встречается поражение лимфатической и висцеральной опухоли. Исследования показывают, что иммуносупрессия играет решающую роль в развитии СК. Лечение ингибиторами сигнала пролиферации, такими как иммунодепрессант Сироимус, подавляет прогрессирование сарказона S и может привести к очевидному разрешению [25].
Ключевые сообщения
Кожные инфекции являются важной причиной заболеваемости и смертности пациентов с почечной недостаточностью.Подгруппы этих пациентов, например, с СД и реципиенты трансплантата, сталкиваются с особенно высоким риском инфицирования. Эти пациенты, как правило, также нуждаются в частых приемах в нефрологические клиники, что дает прекрасную возможность для тщательного мониторинга потенциальных инфекций кожи и мягких тканей и повышения уровня знаний пациентов и лиц, осуществляющих уход. Осведомленность о важности мониторинга кожи на предмет высыпаний, изъязвлений и пигментных изменений, а также поддержание целостности кожи и барьерной функции может снизить тяжесть инфекции и ограничить осложнения кожных заболеваний.Профилактика, раннее распознавание и своевременное лечение могут резко снизить заболеваемость и смертность пациентов.
Список литературы
- Като С., Хмелевски М., Хонда Х, Пекойц-Филхо Р., Мацуо С., Юдзава Ю., Транаеус А., Стенвинкель П., Линдхольм Б. Аспекты иммунной дисфункции при терминальной стадии почечной недостаточности.Clin J Am Soc Nephrol 2008; 3: 1526–1533.
- Гирндт М., Сестер У., Сестер М, Каул Х., Колер Х: Нарушение клеточной иммунной функции у пациентов с терминальной почечной недостаточностью. Дифференциальная трансплантация нефрола 1999; 14: 2807–2810.
- Берман SJ, Джонсон EW, Nakatsu C, Alkan M, Chen R, LeDuc J: Бремя инфекции у пациентов с терминальной стадией почечной недостаточности, требующих длительного диализа.Clin Infect Dis 2004; 39; 1747–1753.
- Кокубо К., Курихара Ю., Кобаяси К., Цукао Х., Кобаяши Х .: Оценка биосовместимости диализных мембран. Blood Purif 2015; 40: 293–297
- Система данных почек США (USRDS): Годовой отчет за 2017 год: Эпидемиология заболевания почек в Соединенных Штатах.Bethesda, Национальный институт здравоохранения, Национальный институт диабета, болезней органов пищеварения и почек, 2017.
- Пелег AY, Weerarathna T, McCarthy JS, Davis TM: Общие инфекции при диабете: патогенез, управление и связь с гликемическим контролем. Diabetes Metab Res Rev 2007; 23: 3–13.
- Casqueiro J, Casqueiro J, Alves C: Инфекции у пациентов с сахарным диабетом: обзор патогенеза. Индийский журнал J Endocrinol Metab 2012; 16 (добавление 1): S27 – S36.
- Хобизал К.Б., Вукич Д.К.: Инфекции диабетической стопы: обзор современной концепции.Diabet Foot Ankle 2012; 3.
- Джексон Л.А.: Оценка сахарного диабета как фактора риска внебольничных инфекций. Clin Infect Dis 2005; 41: 289–290.
- Suaya JA, Eisenberg DF, Fang C, Miller LG: Инфекции кожи и мягких тканей и связанные с ними осложнения у коммерчески застрахованных пациентов в возрасте 0–64 лет с диабетом и без него в США.S. PLoS One 2013; 8: e60057.
- Баккер К., Апельквист Дж., Шапер, Северная Каролина; Редакционная коллегия Международной рабочей группы по диабетической стопе: Практическое руководство по лечению и профилактике диабетической стопы 2011. Diabetes Metab Res Rev 2012; 28 (добавление 1): 225–231.
- Wu SC, Driver VR, Wrobel JS, Armstrong DG: Язвы стопы у пациентов с диабетом, профилактика и лечение.Vasc Health Risk Manag 2007; 3: 65–76.
- Pernat AM, Persic V, Usvyat L, Saunders L, Rogus J, Maddux FW, Lacson E. Jr, Kotanko P: Осуществление рутинной проверки стоп у пациентов с диабетом на гемодиализе: ассоциации с результатами. BMJ Open Diabetes Res Care 2016; 4: e000158.
- Армстронг Д.Г., Лавери Л.А.: Язвы диабетической стопы: профилактика, диагностика и классификация. Am Fam Physician 1998; 57: 1325–1332.
- Chellan G, Shivaprakash S, Karimassery Ramaiyar S, Varma AK, Varma N, Thekkeparambil Sukumaran M, Rohinivilasam Vasukutty J, Bal A, Kumar H: спектр и распространенность грибков, поражающих глубокие ткани ран нижних конечностей у пациентов с диабетом 2 типа.J Clin Microbiol 2010; 48: 2097–2102.
- Gunderson CG, Martinello RA: систематический обзор бактериемии при целлюлите и рожистом воспалении. J Infect 2012; 64: 148–155.
- Chennamsetty A, Khourdaji I., Burks F, Killinger KA: Современная диагностика и лечение гангрены Фурнье.Ther Adv Urol 2015; 7: 203–215.
- Нараин У., Гупта А: Поверхностные грибковые инфекции у пациентов с почечной недостаточностью и стадии. Int J Adv Med 2016; 3: 1043–1047.
- Badiee P, Hashemizadeh Z: Оппортунистические инвазивные грибковые инфекции: диагностика и клиническое ведение.Индийский журнал J Med Res 2014; 139: 195–204.
- Дикле О., Пармаксизоглу Б., Гуркан А., Тунцер М., Демирбас А., Йилмаз Е.: Кожные инфекции у 401 реципиента почечного трансплантата в Южной Турции. Exp Clin Transplant 2009; 7: 133–136.
- Sulowicz J, Wojas-Pelc A, Kuzniewski M, Ignacak E, Janda K, Sulowicz W. Кожные вирусные инфекции у пациентов после трансплантации почки: факторы риска.Pol Arch Med Wewn 2013; 123: 686–692.
- Weikert BC, Blumberg EA: Вирусная инфекция после трансплантации почки: наблюдение и лечение. Clin J Am Soc Nephrol 2008; 3 (приложение 2): S76 – S86.
- Цукуранович Дж., Угренович С., Йованович И., Вишнич М., Стефанович В. Вирусная инфекция у реципиентов почечного трансплантата.ScientificWorldJournal 2012; 2012: 820621.
- Ульрих С., Хакетал М., Мейер Т., Геусау А., Ниндл И., Ульрих М., Форшнер Т., Стерри В., Стокфлет Е.: Кожные инфекции у реципиентов трансплантата органов. J Dtsch Dermatol Ges 2008; 6: 98–105.
- Campistol JM, Schena FP: Саркома Капоши у реципиентов почечного трансплантата — влияние ингибиторов сигнала пролиферации.Диабетическая трансплантация нефрола 2007 г .; 22 (приложение 1): i17 – i22.
Автор Контакты
Карен М. Ван де Вельде-Косманн, доктор медицины
Частная дерматология
Почтовый ящик 1452
Санта-Фе, Нью-Мексико 87501 (США)
Электронная почта [email protected]
Подробности статьи / публикации
Предварительный просмотр первой страницы
Опубликовано онлайн: 5 декабря 2018 г.
Дата выпуска: февраль 2019 г.
Количество страниц для печати: 6
Количество рисунков: 0
Количество столов: 0
ISSN: 0253-5068 (печатный)
eISSN: 1421-9735 (онлайн)
Для дополнительной информации: https: // www.karger.com/BPU
Авторские права / Дозировка препарата / Заявление об ограничении ответственности
Авторские права: Все права защищены. Никакая часть данной публикации не может быть переведена на другие языки, воспроизведена или использована в любой форме или любыми средствами, электронными или механическими, включая фотокопирование, запись, микрокопирование, или с помощью какой-либо системы хранения и поиска информации, без письменного разрешения издателя. .
Дозировка лекарства: авторы и издатель приложили все усилия, чтобы гарантировать, что выбор и дозировка лекарства, указанные в этом тексте, соответствуют текущим рекомендациям и практике на момент публикации.Тем не менее, ввиду продолжающихся исследований, изменений в правительственных постановлениях и постоянного потока информации, касающейся лекарственной терапии и реакций на них, читателю настоятельно рекомендуется проверять листок-вкладыш для каждого препарата на предмет любых изменений показаний и дозировки, а также дополнительных предупреждений. и меры предосторожности. Это особенно важно, когда рекомендованным средством является новое и / или редко применяемое лекарство.
Отказ от ответственности: утверждения, мнения и данные, содержащиеся в этой публикации, принадлежат исключительно отдельным авторам и соавторам, а не издателям и редакторам.Появление в публикации рекламы и / или ссылок на продукты не является гарантией, одобрением или одобрением рекламируемых продуктов или услуг или их эффективности, качества или безопасности. Издатель и редактор (-ы) не несут ответственности за любой ущерб, нанесенный людям или имуществу в результате любых идей, методов, инструкций или продуктов, упомянутых в контенте или рекламе.
