Теперь о болезни (дисплазии) Майера. Австрийский ортопед Майер в 1964 году впервые описал атипичную (не характерную) клинико – рентгенологическую картину болезни Пертеса. Ее причина заключается в нарушении перехода клеток предшественников (мезенхимальной ткани и остеобластов) головки бедренной кости у детей в зрелую костную клетку – остеоцит.
Группой риска по ее развитию являются дети до одного года, которые состоят у врача ортопеда на учете с диагнозом: эпифизарная дисплазия (отставание в созревании) тазобедренных суставов. Заболевание чаще всего регистрируется у мальчиков в возрасте до 5 лет.
Рентгенограмма пациента К. 9 месяцев, диагноз: Эпифизарная дисплазия правого тазобедренного сустава.
Клиническая картина у детей с болезнью Пертеса и Майера практически одинакова. Однако, у пациентов с болезнью Майера ведущие симптомы менее выражены. Болезненные ощущения в паховой области могут беспокоить около 2 – 3 месяцев и спонтанно прекратится. Нарушение походки – не постоянная хромота, так же носит кратковременный характер, без ограничений движений в пораженном тазобедренном суставе.
Для уточнения диагноза и тактики лечения врач – ортопед обязан рекомендовать рентгенологическое обследование и КТ – исследование. Рентгенологическая картина этих заболеваний в начальных стадиях очень схожа. Уточнить объем, расположение и глубину остеонекроза сможет только КТ – исследование. Его очаг чаще расположен в центральной или передней части головки бедра, с глубиной поражения 15 – 25 %, в сочетании со снижением высоты головки бедренной кости.
Рентгенограмма и КТ – исследование пациента К. 4 года, диагноз: болезнь Майера справа до начала лечения (25% остеонекроза пораженной головки).
Лечение в начальных стадиях болезней Пертеса и Майера должно быть одинаковым: охранный режим, разгрузка пораженной нижней конечности, медикаментозное лечение – уничтожение очага остеонекроза при помощи “Алфлутопа” и физиотерапевтических процедур до повторного рентгенологического исследования.
Родители должны знать, что по данным российской и зарубежной научной литературы около 40 – 50 % болезни Майера без лечения реализуется в болезнь Пертеса в течении 4 – 6 месяцев.
Оценить дальнейшую тактику лечения можно по результатам повторного рентгенологического контроля через 4 – 6 месяцев. Уменьшение очага разрушения будет свидетельствовать о болезни Майера. Она не требует применения ортопедических изделий и гипсовых повязок – распорок резко ограничивающих движений в тазобедренных суставах. Разрешается дозированные нагрузки на больную ногу, плавание, езда на велосипеде, лечебная физкультура. На фоне этого лечения замещение остеонекроза нормальной костной ткани происходит через 6 – 9 месяцев.
Рентгенограмма и КТ – исследование пациента К. 5 лет, диагноз: болезнь Майера справа (полное замещение очага остеонекроза).
Тогда нагрузку ребенка можно не ограничивать. Правда, необходим рентгенологический контроль 2 раза в год еще в течении 2 лет, для оценки формы головки бедра, а так же КТ – исследование 1 раз в год до полного скелетного созревания.
Для такого генетического заболевания, как эпифизарная дисплазия характерно неправильное развитие эпифизов костей, фрагментация и уплощения костных тканей. Первыми признаками заболевания выступают медленное развитие и окостенение тазобедренной кости и прилегающих суставов. В качестве результата появляется сильная деформация ног, изменение формы суставов и низкорослость.
Причины заболевания
Дисплазия тазобедренного сустава носит генетический характер.
Исследования причин возникновения заболевания ведутся до сих пор. Врачи-генетики сообщают, что больше 50% случаев появлений эпифизарной дисплазии вызывается неизвестными генетическими нарушениями. Однако известно, что почти половина явлений заболевания провоцируется у тех детей, родители которых обладали врожденным вывихом бедра. Также существует ряд уже изученных причин возникновения и развития дисплазии, среди них:
- сложная беременность;
- прием тяжелых медикаментов;
- инфекционные болезни матери при вынашивании;
- проблемы со щитовидной железой;
- авитаминоз, гормональный сбой у беременной мамы;
- вредные условия труда при беременности;
- неправильное положение ребенка при родах, родовая травма;
- плохая экология.
Проявления дисплазии тазобедренной кости и суставов
Первый признак патологии тазобедренных суставов у ребенка – асимметричные складки на ногах.От вида заболевания зависит формирование симптомов и то, в каком возрасте они появляются. Первые отклонения наблюдаются у детей, так как нагрузка на опорно-двигательный аппарат высока, особенно после начала ходьбы и набора веса. Некоторые суставы не стоят в положенных пазухах, вызывая повышенную подвижность. К основным признакам отклонения относят:
- Асимметричные складки кожи. Обычно наблюдается три одинаковые складки. При эпифизарной дисплазии их количество на одном бедре увеличивается. Выявляется во время осмотра бедер ребенка и проверки правильности работы сустава.
- Стеснение отведения ноги. В здоровом состоянии конечности можно отвести на 90 градусов. У больного ребенка расстояние уменьшается до 60-ти. Наблюдается исключительно при врожденном вывихе.
- Щелчковый симптом, который присущ в первые недели жизни младенца. При особом надавливании на бедро и вращании ноги в движение слышен щелчок.
- Конечности становятся короче, появляется низкорослость и карликовость. У детей возрастом от года измеряется высота коленей. В младшем возрасте симптом наблюдают в случаях сильной запущенности заболевания.
- Искривление ног Х- или О-образной формы, когда у ребенка развилась дисплазия Майера.
Последствия эпифизарной дисплазии
Из-за такой патологии малыш запаздывает с началом ходьбы.Дисплазия Майера у детей замедляет окостенение таза и суставных головок, из-за чего ребенок позже начинает ходить. Шаги неуверенные, косые, с легкой хромотой и переваливанием. При недостаточном внимании и неправильном лечении уже в детском возрасте можно получить инвалидность, что чревато осложнениями во взрослой жизни. Тазобедренный сустав заметно ослабевает и не выдерживает сильных и долгих нагрузок, что является причиной нестабильного и ненадежного опорно-двигательного аппарата. При запущенном врожденном вывихе бедра сустав сильно деформируется, создавая новый, неполноценный, который не имеет возможности полностью выполнять функции.
Вернуться к оглавлениюКакие существуют методы диагностики?
Когда эпифизарная дисплазия носит выраженный характер, травматолог выносит диагноз уже после осмотра и ряда диагностических тестов. Основным и обязательным путем диагностирования наличия дисплазии, вида и степени, выступает рентгенологическое либо ультразвуковое исследование. Также проводится осмотр пациента и генетические анализы для уточнения диагноза и назначения верного лечения. В отдельных случаях врач назначает пройти исследования наследственного анамнеза. Если наблюдается осложнения направленные на работу внутренних органов, может потребоваться осмотр соответствующего врача, сдача дополнительных анализов и прохождение специальных исследований.
Вернуться к оглавлениюКак проходит лечение недуга?
Для устранения патологии больному назначают носить специальный бандаж.В настоящий момент не существует особенного лечения дисплазии тазобедренного сустава и костей. Для поддержания состояний больного принимают профилактические меры и прибегают к симптоматической терапии. Основным правилом выступает постоянное использование бандажей и поддерживающих повязок, которые обезопасят позвоночник и суставы конечностей от дополнительной нагрузки. Благодаря чему снижается вероятность появления деформации поврежденного сустава и костей. В случае сильного искривления возможны хирургические правки состояния ткани.
Вернуться к оглавлениюМетоды профилактики и прогнозы при заболевании
При своевременном диагностировании назначается ортопедический курс, что снижает шансы ребенка стать инвалидом.
Эпифизарная дисплазия не угрожает и не сокращает срок жизни. Ряд осложнений и тяжелых форм заболевания лишь усугубляют состояние больного, сказываясь на работе внутренних органов. Усложнить состояние может аномалия эндокринной системы. Предупредить появление заболевания невозможно. Поэтому единственное, что имеет место в качестве профилактики — своевременная консультация будущих родителей на предмет медико-генетических вопросов и рекомендаций по ведению беременности.
Эпифизарная дисплазия характеризуется неправильным развитием эпифизов костей, их уплощением и фрагментацией. Ранние признаки заболевания проявляются в замедлении развития и окостенения костей бедра и тазобедренных суставов.
Эпифизарные дисплазии протекают с поражением позвоночного столба либо без такового. Многие пациенты имеют клинические признаки, позволяющие отнести их к любой из указанных групп.
Причины формирования
Исследователи разработали ряд основных теорий, объясняющих причины возникновения и развития эпифизарной дисплазии тазобедренных суставов у детей:
- Наследственная предрасположенность – унаследование дисплазии обусловлено на уровне генов.
- Повышение количества прогестерона у беременной женщины в конце вынашивания беременности влияет на структурное формирование мышц и связочного аппарата плода, вызывает его дестабилизацию.


Вынашивание беременности
- Мультифакториальная теория дисплазии предусматривает воздействие ряда факторов одновременно. Сюда относится ягодичное предлежание плода, дефицит витаминов и минералов, ограничение подвижности левой ножки плода из-за тесного контакта с маточной стенкой. Налицо последствие – левый тазобедренный сустав новорожденных детей чаще подвержен дисплазии.
- Проведён ряд клинических, морфологических и генетических исследований, по результатам которых установлено, что к развитию болезни приводит тугое пеленание детей. В странах Африки и Азии матери переносят детей свободно, не пеленая чрезмерно туго, ребёнок сохраняет полную свободу движений. Придя к этому выводу, жители Японии отказались от тугого пеленания, которое практиковалось на протяжении многих веков. Потом были проведены повторные исследования, показавшие удивительные результаты – число случаев дисплазии тазобедренных суставов у детей сократилось на порядок.
Дисплазия Майера
Основная симптоматика при виде дисплазии, известном как дисплазия Майера, поражающая область тазобедренных суставов у детей, не отличается значительностью клинических проявлений, если не осложнена асептическим некрозом в области головок тазобедренных суставов. При обследовании ребёнка общее состояние выглядит относительно удовлетворительным. Рост грудничка соответствует возрастным нормативам. Телосложение имеет правильные пропорции, движения во всех суставах сохранены в должном объёме.

Дисплазия бедра
Часть пациентов показывает в анамнезе отягощающие факторы в виде наследственной предрасположенности, случаев дисплазии тазобедренного сустава у родителей или ближайших родственников. При сборе анамнеза часто удаётся выявить жалобы на нарушение походки, кратковременные болезненные ощущения в области бёдер.
Клинический осмотр врачом детей позволяет обнаружить имеющиеся отклонения походки, время от времени ребёнок прихрамывает. Объём движений в тазобедренном суставе в большинстве случаев полностью сохранён. В отдельных случаях отмечалось небольшое ограничение при отведении бедра либо его внутренней ротации.
Рентгенографическое исследование тазобедренных суставов у детей, у которых заподозрена дисплазия Майера, позволило обнаружить более позднее по сравнению с нормой появление ядер оссификации. Наблюдается уменьшение в размерах либо недоразвитие хрящевой части эпифиза бедра. Ядра окостенения появляются с запозданием, может появиться одно ядро и несколько сразу. В ряде случаев подобное приводит к ошибкам в диагностике, такое состояние расценивается, как очаги асептического некроза головки бедренной кости. При рентгенологическом и ультразвуковом обследовании не удаётся обнаруживать экссудативных процессов в полости сустава.
В конце прогрессирования дисплазии Майера возможно обнаружить на рентгеновском снимке сформировавшийся эпифиз бедренной кости с невыраженным уменьшением его размеров. Структура костной ткани и хрящевого покрытия при этом не имеет отклонений.
В период, когда ребёнок подрастает и начинает активно передвигаться самостоятельно, может развиваться асептический некроз головки бедра, которая изменена в результате патологического процесса. Это приводило к существенным изменениям в имеющейся симптоматике. У детей появлялись жалобы на болезненные ощущения в области нижних конечностей. При осмотре обнаруживалось нарушение походки, периодически появлялась хромота, которая постепенно прогрессировала по частоте появления и интенсивности. Хромота связана с интенсивной нагрузкой. Изменение походки происходило по «утиному» типу. Мышцы ягодичных областей оказывались гипотрофированы, отведение бедра затруднено.
Основные клинические проявления
Клинически эпифизарная дисплазия тазобедренных суставов проявляется в низком росте больных детей, нарушением подвижности тазобедренного сустава. Происходит нарушение окостенения головки. Ноги у детей при заболевании способны болеть и деформироваться.
Различают несколько типов, по которым развивается эпифизарная дисплазия:
- Тип 1. Клинически проявляется врождённым малым ростом, укорочением длины конечностей, дисплазией тазобедренного сустава. Параллельно отмечается укорочение пястных костей и фаланг пальцев, широкие короткие пальцы, объем движений в пальцах существенно увеличивается по сравнению с нормальным. Шейка бедра при этом укорачивается. Тела позвонков имеют овальную форму. Окостенение практически во всех суставах происходит с задержкой.
- Тип 2. Множественная дисплазия тазобедренных суставов. Клинические симптомы начинают обнаруживаться по достижении ребёнком возраста 2,5 лет. Он начинает предъявлять жалобы на боли в коленях и голеностопных суставах. Коленные суставы могут быть увеличены в размерах и деформированы. Эпифизы практически всех суставов уменьшаются в размерах и выглядят сглаженными.

Болезнь у малыша
- Тип 3. Самые первые симптомы этого типа дисплазии тазобедренного сустава начинают проявляться при достижении ребёнком пубертатного возраста. Походка у него становится «утиной» или «вперевалку». В коленных суставах развивается ограничение подвижности, начинают беспокоить боли. Ребёнок отличается низким ростом и короткими руками. Эпифизы бёдер сглажены, коленные суставы деформируются и увеличиваются в размерах. С течением времени развиваются признаки остеоартроза суставов.
- Тип 4. Дисплазия с развитием сахарного диабета. Симптоматически определяется карликовый рост, укорочение длины туловища, множественные эпифизарные дисплазии, диабет первого типа. Кости подвержены деминерализации, что является причиной частых травм. Отведение бедра ограничено в значительной степени. Суставы болят, подвижность в них нарушена в значительной степени. Сопутствующим признаками являются гепато- и спленомегалия, недостаточность функции почек.
- Эпифизарная дисплазия в сочетании с миопией и снижением слуха. Может сопровождаться также ранней катарактой и дистрофией сетчатки.
Диагностические обследования
Для постановки диагноза «эпифизарная дисплазия тазобедренного сустава» потребуются следующие обследования:
- Тщательный сбор анамнеза с указанием на осложнения беременности у матери и отягощённый семейный анамнез.
- Клинический осмотр с выявлением характерных симптомов.


Осмотр суставов ребёнка
- Рентгенологическое исследование суставов и позвоночника. Проводится после достижения ребёнком возраста 3 месяцев.
- Ультразвуковая диагностика тазобедренного сустава и при необходимости органов брюшной полости и почек.
- Компьютерная томография.
- Магниторезонансная томография.
- Генетическое обследование и консультация врача-генетика.
Рентгенограмма и ультразвуковое обследование отображают несовпадение центральной точки головки бедренной кости с центральной точкой в вертлужной впадине.
Осложнения патологического процесса
Если у новорождённого ребёнка не была своевременно замечена и выявлена патология тазобедренных суставов, и не было проведено соответствующее консервативное или оперативное лечение, в дальнейшем заболевание может прогрессировать и повлечь за собой целый ряд серьёзных последствий.
У детей до года может развиваться односторонний вывих головки тазобедренного сустава. Это приводит к асимметричному развитию костей тазового кольца, развитию хромоты, когда ребёнок подрастёт и начнёт самостоятельно ходить. Кроме того, у детей появляются жалобы на сильные боли в суставах и атрофия мускулатуры нижних конечностей и ягодичных областей.
Наличие двустороннего вывиха без своевременно проведённого лечения чревато развитием утиной походки, нарушениями функций органов малого таза. Частым осложнением является усиление лордоза в поясничном отделе позвоночника.
Суставы реагируют на длительное заболевание постепенным развитием коксартрозов, приводящих к полному обездвиживанию и инвалидизации.
Профилактические мероприятия
Профилактические меры, направленные на предупреждение развития и прогрессирования дисплазии тазобедренных суставов у детей, имеют ряд своих специфических особенностей. Профилактические меры могут быть как первичными, направленными на предупреждение дисплазии, так и вторичными, с целью недопущения рецидивов и ухудшения состояния.
Чтобы избежать образования вывиха тазобедренных суставов у новорожденных детей, следует отказаться от принципа тугого пеленания и пеленать ребёнка широким свободным способом. Хорошим методом профилактики является ношение одноразовых подгузников и отказ от пеленания в пользу ползунков. Полезно носить грудничка в слинге.
Для детей более старшего возраста очень полезны занятия спортом в умеренном режиме, езда на велосипеде, занятия плаванием в бассейне. Желательно контролировать нагрузочный режим ребёнка и избегать чрезмерного физического напряжения, переохлаждения и развития инфекционных процессов.
Эпифизарная дисплазия: лечение, причины, симптомы
При неправильном развитии костяных эпифизов и их уплотнении говорят о развитии такого заболевания, как эпифизарная дисплазия. На первых этапах недуга наблюдается отвердевание тазобедренных суставов. При этом могут присоединяться заболевания позвоночника. Симптоматический ряд варьируется в зависимости от формы болезни, но у большинства пациентов уменьшается рост и искривляются конечности. Для постановки точного диагноза пациент проходит комплексное обследование. Кроме того, выделяют 4 основных типа эпизиарной формы недуга, а также отдельно рассматривается дисплазия Майера.

Причины развития болезни
- Заболевание считается врожденным, так как до и во время беременности на организм матери влияют различные факторы, которые могут повлиять на развитие плода.
- Появление эпифизарной дисплазии связывают с генетической предрасположенностью, когда болезнь передается малышу на генном уровне.
- При увеличении уровня прогестерона на последних сроках беременности изменяется процесс мышечного формирования плода, что приводит к дестабилизации в связочном аппарате.
- Заболевание проявляется, если на организм матери действует несколько факторов одновременно (нехватка полезных микроэлементов (витаминов, минералов).
- Тесный контакт со стенкой матки, ограничивающий подвижность ног плода;
- Признаки болезни наблюдаются, когда ребенка туго пеленают.
Разновидности
По МКБ 10 заболевание делится на подвиды в зависимости от уровня его развития и симптоматического ряда. Только с помощью УЗИ врач определяет тип эпифизарной дисплазии. При этом для всех форм отклонения характерна плохая подвижность суставов, постоянные болевые проявления и искривление конечностей. Чаще всего у пациентов диагностируют четыре основных степени.
Вернуться к оглавлениюБолезнь Фейрбанка
 При болезни Фейрбанка у ребенка короткие конечности при карликовом росте.
При болезни Фейрбанка у ребенка короткие конечности при карликовом росте.Первую стадию относят к аутосомно-доминантным недугам. Она является одной из наиболее распространенных форм эпифизарной дисплазии. Развивается в результате изменений в гене СОМР. При заболевании у пациентов наблюдается врожденная карликовость, при которой укорочены конечности и шейки бедер, сильно двигаются суставы пальцев, тела позвонков приобретают овальный вид, а кости запястья дольше затвердевают при развитии.
Вернуться к оглавлениюДисплазия 2-го типа
Эпифизарная дисплазия начинает развиваться у детей в возрасте от 2,5 до 6-ти лет. При этом маленькие пациенты постоянно мучаются из-за болевых проявлений, распространяющихся на коленные и голеностопные суставы. Также деформируются и увеличиваются в размере суставы колен и эпифизы, находящиеся во всех суставах организма. Недуг появляется, когда изменяется ген COL9A2.
Вернуться к оглавлениюДисплазия 3-го типа
Недуг не особо отличается от второго типа дисплазии. Проявляется еще в детстве или в подростковом возрасте. Больные имеют небольшой рост, короткие верхние конечности. В процессе жизни у них деформируются коленные суставы, но отсутствуют заболевания позвоночника. Кроме этого, люди с такой формой эпифизарной дисплазии ходят вперевалку, временами ощущая сильную боль.
Вернуться к оглавлениюДисплазия 4-го типа
 При патологии 4 типа у детей диагностируют диабет.
При патологии 4 типа у детей диагностируют диабет.Является аутосомно-рецессивным отклонением. Вследствие изменений, происходящих в гене SLC26A2, появляются наследственные болезни, которые поражают опорно-двигательную систему. При этом у пациента наблюдается сахарный диабет, маленький рост, короткие конечности, болевые ощущения в суставах. У немногих пациентов параллельно нарушается почечное функционирование, они часто травмируются.
Вернуться к оглавлениюСиндром Майера
Для заболевания не характерны ярко проявляющиеся симптомы, если нет осложнений в области головок суставов таза или бедра. В процессе обследования маленький пациент выглядит довольно хорошо, а показатели роста и веса вписываются в пределы нормы. Но когда малых ходит, то заметно, как он может хромать или проявляется неправильная походка, сопровождающаяся болью.
Вернуться к оглавлениюНа начальных стадиях развитие ребенка может сопровождаться некрозом головки бедра. Из-за этого наблюдается хромота и болят нижние конечности. Дисплазия Майера требует тщательного медицинского обследования и лечения, чтобы не появлялись осложнения.
Симптомы при заболевании
 Симптомом такого заболевания могут быть х-образные ноги.
Симптомом такого заболевания могут быть х-образные ноги.Заболевание отличается высокой подвижностью определенных суставов. Для некоторых видов характерно поражение органов и систем организма, например, появляются проблемы с глазами, эндокринной системой и т. д. Как осложнение возможно появление остеопороза или кожной атрофии, а также наблюдают такие симптомы:
- У пациентов искривляются ноги, приобретая Х-образную форму. Это происходит из-за деформаций тазобедренного сустава у детей.
- Люди имеют низкий рост, укороченные конечности. С детства у человека уменьшенное туловище.
- При ходьбе наблюдается хромота.
Способы диагностики
Когда ребенок рождается, врачи осматривают младенца. Если существует подозрение, что развивается эпифизарная дисплазия, маленького пациента показывают ортопеду. В течение первых 3-х месяцев жизни для определения заболевания используют ультразвуковое исследование. Рентген проводят реже, потому что в процессе обследования организм облучается, а сам рентгенологический способ не может показать состояние хрящевой головки кости бедра. В качестве дополнительного изучения болезни врач может назначить компьютерную или магнитно-резонансную томографию, а также отправить на консультацию к генетику.
Вернуться к оглавлениюЛечение эпифизарной дисплазии
 Для лечения маленьких детей применяются стремена Павлика.
Для лечения маленьких детей применяются стремена Павлика.Лечебный комплекс начинается сразу после постановки диагноза. Когда пациент младше полугода, его нужно плотнее пеленать и применять стремена Павлика. Но если такое лечение не дало результат, используют отводящие шины. Для пациентов старше 6-ти месяцев назначают лейкопластырное вытягивание. Для укрепления скелета и организма в целом проводится лечебная физкультура, которая позволяет ребенку хорошо развиваться.
Также возможно лечение эпифизарной формы дисплазии с помощью оперативного вмешательства, но в случаях, когда пациенту не менее года. Этот способ необходим, если традиционные консервативные методы не дают необходимого результата, а недуг продолжает прогрессировать. Но чтобы этого избежать, ребенка лечат на первых этапах, пока не присоединились другие болезни.
ВАЖНО ЗНАТЬ! Даже ‘запущенные’ суставы можно вылечить дома, без операций и больниц. Просто прочитайте что говорит Валентин Дикуль читать рекомендацию…
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с воспалением хрящевой ткани пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь боли в суставах — очень опасный симтом, который при несвоевременном лечении может закончиться ограниченной подвижностью. Подозрительный хруст, скованность после ночного отдыха, кожа вокруг проблемного места натянута, отеки на больном месте… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Рекомендуем прочитать статью о современных методах лечения суставов… Читать статью >>
Эпифизарные дисплазии – это многочисленная группа генетически гетерогенных скелетных дисплазий, которые объединяет нарушение формирования энхондральной спонгиозной кости в области метафизов и эпифизов костей, а также (в ряде случаев) тел позвонков. Симптомы этого состояния различаются в зависимости от типа заболевания, чаще всего наблюдается искривление ног, аномалии суставов конечностей, уменьшение роста. Диагностика эпифизарных дисплазий осуществляется на основании данных рентгенологических исследований, изучения наследственного анамнеза больного, молекулярно-генетических анализов. Специфической терапии не существует, возможно паллиативное и симптоматическое лечение, в том числе – ортопедические мероприятия и хирургическая коррекция.
Общие сведения
Эпифизарные дисплазии – одни из наиболее распространенных форм врожденного поражения скелета, имеющие генетическую природу с разнообразным характером наследования и клинических проявлений. Многие варианты этой патологии были известны давно, однако в качестве отдельной нозологической единицы ее в 1935 году описал немецкий врач Т. Фейрбанк, сумевший правильно определить причину заболевания – нарушение развития эпифизов костей.
Встречаемость состояния с аутосомно-доминантным характером наследования составляет порядка 1:10 000, частота редкой аутосомно-рецессивной разновидности заболевания неизвестна. Эпифизарные дисплазии большинства типов с одинаковой вероятностью поражают как мужчин, так и женщин, однако некоторые разновидности характеризуется несколько более частой встречаемостью у лиц мужского пола (распределение составляет примерно 3:1).

Эпифизарные дисплазии
Причины
Эпифизарные дисплазии характеризуются выраженной генетической гетерогенностью, поэтому в современной ортопедии насчитывается несколько различных вариантов этого заболевания. Кроме того, имеются определенные фенотипические различия в течении патологии и ее прогнозе.
По данным врачей-генетиков, более половины всех клинических случаев эпифизарных дисплазий имеют в своей основе неизвестные на сегодняшний день молекулярно-генетические нарушения, поэтому исследования этого заболевания продолжаются. Большинство форм эпифизарной дисплазии характеризуется аутосомно-доминантным характером наследования, однако пенетрантность и экспрессивность колеблются в очень широких пределах, что отражается на клиническом течении патологии.
Существует еще ряд типов эпифизарных дисплазий, в отношении некоторых выявлены ключевые гены. Но встречаются они намного реже – есть формы этих заболеваний, описанные всего у нескольких семей. Кроме собственно этиологии, различные формы эпифизарных дисплазий могут различаться между собой клиническим течением – разным возрастом начала развития заболевания, наличием или отсутствием иных нарушений (тугоухости, глухоты, миопии, кожных аномалий).
Классификация
Всего в настоящее время известно свыше 10 различных форм данной патологии, наиболее распространенными являются 1, 2, 3 и 4-й типы:
- Эпифизарная дисплазия 1-го типа (болезнь Фейрбанка) является аутосомно-доминантным заболеванием и наиболее часто встречающейся разновидностью данного порока развития скелета. Она обусловлена мутациями в гене COMP, который располагается на 19-й хромосоме и кодирует олигомерный белок хрящевого матрикса – один из протеинов, отвечающий за метаболизм и развитие костной и хрящевой ткани. Помимо эпифизарной дисплазии 1-го типа, мутации в этом гене могут приводить к другому известному заболеванию опорно-двигательного аппарата – псевдоахондроплазии. Одной из причин, обуславливающих широкое распространение этой патологии, является аутосомно-доминантный характер наследования.
- Эпифизарная дисплазия 2-го типа обусловлена мутацией гена COL9A2, который кодирует альфа-2-цепь коллагена 9-го типа, наиболее широко представленного в костной и хрящевой ткани. Как правило, в данном гене отмечаются миссенс-мутации, приводящие к изменению структуры кодируемого белка, что и становится причиной патологических изменений.
- Эпифизарная дисплазия 3-го типа во многом сходна по своей этиологии с предыдущим вариантом заболевания, так как обусловлена мутацией гена COL9A3, расположенного на 20-й хромосоме. Он кодирует другую цепь коллагена 9-го типа, поэтому нарушения в ее структуре приводят к развитию скелетных патологий и осложняют формирование энхондральных костей.
- Эпифизарная дисплазия 4-го типа вызвана мутациями гена SLC26A2, расположенного на 5-й хромосоме. Является аутосомно-рецессивным заболеванием. Продуктом экспрессии данного гена считается трансмембранный белок хондробластов и остеобластов, отвечающий за транспорт сульфат-ионов, крайне необходимых для формирования протеогликанов хрящевой и костной ткани. Особенности строения SLC26A2 приводят к относительно высокой частоте развития в нем дефектов, поэтому мутации этого гена выступают причиной многих наследственных заболеваний опорно-двигательного аппарата. Помимо множественной эпифизарной дисплазии, дефекты SLC26A2 являются причиной некоторых типов ахондрогенеза, ателостеогенеза, диастофической дисплазии.
Характер скелетных нарушений при разных формах очень схож и сводится к аномалиям развития суставов, особенно тех, которые испытывают наибольшие нагрузки – тазобедренных, коленных, голеностопных. Роль физических нагрузок в развитии аномалий скелета при эпифизарных дисплазиях достаточно велика, поэтому различные ортопедические методы лечения позволяют значительно улучшать состояние больных.
Симптомы эпифизарной дисплазии
Из-за выраженной гетерогенности эпифизарной дисплазии возникновение симптомов этого заболевания может начинаться в разном возрасте в зависимости от типа патологии. Некоторые формы приводят к аномалиям скелета, регистрируемым уже при рождении больного, значительная часть разновидностей характеризуется развитием пороков в возрасте 2-3 лет, некоторые редкие типы эпифизарной дисплазии диагностируются в подростковом или даже взрослом возрасте. Причина, по которой это заболевание обычно начинает проявляться в младшем детском возрасте, связана с повышением нагрузок на кости и суставы после начала хождения и увеличения массы ребенка.
Многие формы эпифизарной дисплазии характеризуются развитием искривлений ног Х- или О-образного характера, обусловленных деформацией эпифизов бедренных и большеберцовых костей. В ряде случаев отмечается низкорослость, вызванная как сокращением длины конечностей (из-за укорочения длинных трубчатых костей), так и уменьшением туловища по причине деформации позвоночника.
Практически все типы эпифизарных дисплазий в большей или меньшей степени приводят к гипоплазии тел позвонков и запоздалому формированию в них точек окостенения. Это может становиться причиной уменьшения длины позвоночного столба и к его разнообразных искривлений (сколиоз, лордоз) – особенно при отсутствии методов ортопедической коррекции. Распространенным симптомом многих типов эпифизарных дисплазий является также повышенная подвижность ряда суставов.
Отдельные формы эпифизарных дисплази помимо скелетных нарушений сопровождаются поражениями внутренних органов, глаз, слуховой и эндокринной систем. Например, тип Уолкотта-Ралшсона проявляется ранним развитием инсулинозависимого сахарного диабета и миопией, некоторые другие формы сочетаются с глухотой. Описаны разновидности эпифизарных дисплазий, которые характеризуются также остеопорозом и атрофией кожи.
Интеллектуальное развитие при большинстве типов заболевания не страдает, но при некоторых формах может наблюдаться умственная отсталость различной степени выраженности. Чаще всего эпифизарная дисплазия не влияет на продолжительность жизни больных, но сопутствующие нарушения, характерные для некоторых форм, могут приводить к тяжелым осложнениям.
Диагностика
Ведущую роль в определении любого типа эпифизарной дисплазии играют рентгенологические исследования, общий осмотр больных и молекулярно-генетические анализы. В некоторых случаях дополнительно применяют изучение наследственного анамнеза – его результаты могут различаться в зависимости от аутосомно-рецессивного или доминантного характера наследования патологии.
- Рентгенография. На рентгенограммах в зависимости от формы эпифизарной дисплазии и возраста больных может определяться замедление процессов окостенения эпифизов, их деформация, укорочение длинных трубчатых костей. У более взрослых больных часто выявляется расширение и деформация коленных и голеностопных суставов. Многие формы эпифизарной дисплазии также приводят деформациям тел позвонков, их костный возраст зачастую отстает от фактического.
- Молекулярно-генетическая диагностика. Возможна в отношении лишь некоторых наиболее распространенных форм эпифизарной дисплазии с достоверно известной этиологией. Как правило, большинство лабораторий и клиник предоставляют такую возможность в отношении типов патологии, обусловленных мутациями генов COMP, COL9A2, COL9A3 и SLC26A2. Чаще всего применяется метод прямого автоматического секвенирования вышеуказанных генов с целью выявления мутаций.
Для диагностики форм эпифизарной дисплазии, которые сочетаются с другими пороками развития (например, глухотой, глазными и эндокринными нарушениями) могут потребоваться другие методы исследования – осмотр у специалиста соответствующего профиля, анализы крови и мочи.
Лечение эпифизарной дисплазии
Специфического лечения эпифизарной дисплазии на сегодняшний момент не существует, применяют разнообразные методы поддерживающей и симптоматической терапии. Особенно важно своевременно назначить ортопедическую коррекцию – ношение бандажей и корсетов для снижения нагрузки на позвоночник и суставы ног. Это позволяет избежать тяжелых деформаций и, тем самым, улучшает качество жизни больных эпифизарной дисплазией. Некоторые уже развившиеся искривления и пороки могут быть исправлены путем хирургического вмешательства. Симптоматическое лечение показано и в отношении нарушений, сопровождающих некоторые формы эпифизарной дисплазии – сахарного диабета, миопии, остеопороза.
Прогноз и профилактика
Как правило, прогноз большинства форм эпифизарной дисплазии в отношении выживаемости больных благоприятный – деформации конечностей и низкорослость не угрожают жизни и не сокращают ее длительность. Лишь некоторые тяжелые формы искривления позвоночника могут приводить к нарушениям со стороны внутренних органов, что усугубляет течение заболевания. При своевременном выявлении эпифизарной дисплазии и начале ортопедического лечения инвалидизация больных отмечается относительно редко, многие сохраняют подвижность и трудоспособность (хоть и несколько ограниченную). Ухудшает прогноз наличие сопутствующих нарушений, особенно со стороны эндокринной системы (сахарный диабет).
Профилактика эпифизарной дисплазии возможна только в рамках медико-генетического консультирования родителей перед зачатием ребенка (при отягощенной наследственности) и пренатальной диагностике молекулярно-генетическими методиками.
Болезнь майера у детей
Дисплазия Майера
Для такого генетического заболевания, как эпифизарная дисплазия характерно неправильное развитие эпифизов костей, фрагментация и уплощения костных тканей. Первыми признаками заболевания выступают медленное развитие и окостенение тазобедренной кости и прилегающих суставов. В качестве результата появляется сильная деформация ног, изменение формы суставов и низкорослость.
Причины заболевания
Дисплазия тазобедренного сустава носит генетический характер.
Исследования причин возникновения заболевания ведутся до сих пор. Врачи-генетики сообщают, что больше 50% случаев появлений эпифизарной дисплазии вызывается неизвестными генетическими нарушениями. Однако известно, что почти половина явлений заболевания провоцируется у тех детей, родители которых обладали врожденным вывихом бедра. Также существует ряд уже изученных причин возникновения и развития дисплазии, среди них:
- сложная беременность;
- прием тяжелых медикаментов;
- инфекционные болезни матери при вынашивании;
- проблемы со щитовидной железой;
- авитаминоз, гормональный сбой у беременной мамы;
- вредные условия труда при беременности;
- неправильное положение ребенка при родах, родовая травма;
- плохая экология.
Вернуться к оглавлению
Проявления дисплазии тазобедренной кости и суставов
От вида заболевания зависит формирование симптомов и то, в каком возрасте они появляются. Первые отклонения наблюдаются у детей, так как нагрузка на опорно-двигательный аппарат высока, особенно после начала ходьбы и набора веса. Некоторые суставы не стоят в положенных пазухах, вызывая повышенную подвижность. К основным признакам отклонения относят:
- Асимметричные складки кожи. Обычно наблюдается три одинаковые складки. При эпифизарной дисплазии их количество на одном бедре увеличивается. Выявляется во время осмотра бедер ребенка и проверки правильности работы сустава.
- Стеснение отведения ноги. В здоровом состоянии конечности можно отвести на 90 градусов. У больного ребенка расстояние уменьшается до 60-ти. Наблюдается исключительно при врожденном вывихе.
- Щелчковый симптом, который присущ в первые недели жизни младенца. При особом надавливании на бедро и вращании ноги в движение слышен щелчок.
- Конечности становятся короче, появляется низкорослость и карликовость. У детей возрастом от года измеряется высота коленей. В младшем возрасте симптом наблюдают в случаях сильной запущенности заболевания.
- Искривление ног Х- или О-образной формы, когда у ребенка развилась дисплазия Майера.
Вернуться к оглавлению
Последствия эпифизарной дисплазии
Дисплазия Майера у детей замедляет окостенение таза и суставных головок, из-за чего ребенок позже начинает ходить. Шаги неуверенные, косые, с легкой хромотой и переваливанием. При недостаточном внимании и неправильном лечении уже в детском возрасте можно получить инвалидность, что чревато осложнениями во взрослой жизни. Тазобедренный сустав заметно ослабевает и не выдерживает сильных и долгих нагрузок, что является причиной нестабильного и ненадежного опорно-двигательного аппарата. При запущенном врожденном вывихе бедра сустав сильно деформируется, создавая новый, неполноценный, который не имеет возможности полностью выполнять функции.
Какие существуют методы диагностики?
Когда эпифизарная дисплазия носит выраженный характер, травматолог выносит диагноз уже после осмотра и ряда диагностических тестов. Основным и обязательным путем диагностирования наличия дисплазии, вида и степени, выступает рентгенологическое либо ультразвуковое исследование. Также проводится осмотр пациента и генетические анализы для уточнения диагноза и назначения верного лечения. В отдельных случаях врач назначает пройти исследования наследственного анамнеза. Если наблюдается осложнения направленные на работу внутренних органов, может потребоваться осмотр соответствующего врача, сдача дополнительных анализов и прохождение специальных исследований.
Как проходит лечение недуга?
В настоящий момент не существует особенного лечения дисплазии тазобедренного сустава и костей. Для поддержания состояний больного принимают профилактические меры и прибегают к симптоматической терапии. Основным правилом выступает постоянное использование бандажей и поддерживающих повязок, которые обезопасят позвоночник и суставы конечностей от дополнительной нагрузки. Благодаря чему снижается вероятность появления деформации поврежденного сустава и костей. В случае сильного искривления возможны хирургические правки состояния ткани.
Методы профилактики и прогнозы при заболевании
При своевременном диагностировании назначается ортопедический курс, что снижает шансы ребенка стать инвалидом.
Эпифизарная дисплазия не угрожает и не сокращает срок жизни. Ряд осложнений и тяжелых форм заболевания лишь усугубляют состояние больного, сказываясь на работе внутренних органов. Усложнить состояние может аномалия эндокринной системы. Предупредить появление заболевания невозможно. Поэтому единственное, что имеет место в качестве профилактики — своевременная консультация будущих родителей на предмет медико-генетических вопросов и рекомендаций по ведению беременности.
Симптомы и лечение эпифизарной дисплазии
При неправильном развитии костяных эпифизов и их уплотнении говорят о развитии такого заболевания, как эпифизарная дисплазия. На первых этапах недуга наблюдается отвердевание тазобедренных суставов. При этом могут присоединяться заболевания позвоночника. Симптоматический ряд варьируется в зависимости от формы болезни, но у большинства пациентов уменьшается рост и искривляются конечности. Для постановки точного диагноза пациент проходит комплексное обследование. Кроме того, выделяют 4 основных типа эпизиарной формы недуга, а также отдельно рассматривается дисплазия Майера.

Причины развития болезни
- Заболевание считается врожденным, так как до и во время беременности на организм матери влияют различные факторы, которые могут повлиять на развитие плода.
- Появление эпифизарной дисплазии связывают с генетической предрасположенностью, когда болезнь передается малышу на генном уровне.
- При увеличении уровня прогестерона на последних сроках беременности изменяется процесс мышечного формирования плода, что приводит к дестабилизации в связочном аппарате.
- Заболевание проявляется, если на организм матери действует несколько факторов одновременно (нехватка полезных микроэлементов (витаминов, минералов).
- Тесный контакт со стенкой матки, ограничивающий подвижность ног плода;
- Признаки болезни наблюдаются, когда ребенка туго пеленают.
Вернуться к оглавлению
Разновидности
По МКБ 10 заболевание делится на подвиды в зависимости от уровня его развития и симптоматического ряда. Только с помощью УЗИ врач определяет тип эпифизарной дисплазии. При этом для всех форм отклонения характерна плохая подвижность суставов, постоянные болевые проявления и искривление конечностей. Чаще всего у пациентов диагностируют четыре основных степени.
Болезнь Фейрбанка
Первую стадию относят к аутосомно-доминантным недугам. Она является одной из наиболее распространенных форм эпифизарной дисплазии. Развивается в результате изменений в гене СОМР. При заболевании у пациентов наблюдается врожденная карликовость, при которой укорочены конечности и шейки бедер, сильно двигаются суставы пальцев, тела позвонков приобретают овальный вид, а кости запястья дольше затвердевают при развитии.
Дисплазия 2-го типа
Эпифизарная дисплазия начинает развиваться у детей в возрасте от 2,5 до 6-ти лет. При этом маленькие пациенты постоянно мучаются из-за болевых проявлений, распространяющихся на коленные и голеностопные суставы. Также деформируются и увеличиваются в размере суставы колен и эпифизы, находящиеся во всех суставах организма. Недуг появляется, когда изменяется ген COL9A2.
Дисплазия 3-го типа
Недуг не особо отличается от второго типа дисплазии. Проявляется еще в детстве или в подростковом возрасте. Больные имеют небольшой рост, короткие верхние конечности. В процессе жизни у них деформируются коленные суставы, но отсутствуют заболевания позвоночника. Кроме этого, люди с такой формой эпифизарной дисплазии ходят вперевалку, временами ощущая сильную боль.
Дисплазия 4-го типа
Является аутосомно-рецессивным отклонением. Вследствие изменений, происходящих в гене SLC26A2, появляются наследственные болезни, которые поражают опорно-двигательную систему. При этом у пациента наблюдается сахарный диабет, маленький рост, короткие конечности, болевые ощущения в суставах. У немногих пациентов параллельно нарушается почечное функционирование, они часто травмируются.
Синдром Майера
Для заболевания не характерны ярко проявляющиеся симптомы, если нет осложнений в области головок суставов таза или бедра. В процессе обследования маленький пациент выглядит довольно хорошо, а показатели роста и веса вписываются в пределы нормы. Но когда малых ходит, то заметно, как он может хромать или проявляется неправильная походка, сопровождающаяся болью.
На начальных стадиях развитие ребенка может сопровождаться некрозом головки бедра. Из-за этого наблюдается хромота и болят нижние конечности. Дисплазия Майера требует тщательного медицинского обследования и лечения, чтобы не появлялись осложнения.
Симптомы при заболевании
Заболевание отличается высокой подвижностью определенных суставов. Для некоторых видов характерно поражение органов и систем организма, например, появляются проблемы с глазами, эндокринной системой и т. д. Как осложнение возможно появление остеопороза или кожной атрофии, а также наблюдают такие симптомы:
- У пациентов искривляются ноги, приобретая Х-образную форму. Это происходит из-за деформаций тазобедренного сустава у детей.
- Люди имеют низкий рост, укороченные конечности. С детства у человека уменьшенное туловище.
- При ходьбе наблюдается хромота.
Вернуться к оглавлению
Способы диагностики
Когда ребенок рождается, врачи осматривают младенца. Если существует подозрение, что развивается эпифизарная дисплазия, маленького пациента показывают ортопеду. В течение первых 3-х месяцев жизни для определения заболевания используют ультразвуковое исследование. Рентген проводят реже, потому что в процессе обследования организм облучается, а сам рентгенологический способ не может показать состояние хрящевой головки кости бедра. В качестве дополнительного изучения болезни врач может назначить компьютерную или магнитно-резонансную томографию, а также отправить на консультацию к генетику.
Лечение эпифизарной дисплазии
Лечебный комплекс начинается сразу после постановки диагноза. Когда пациент младше полугода, его нужно плотнее пеленать и применять стремена Павлика. Но если такое лечение не дало результат, используют отводящие шины. Для пациентов старше 6-ти месяцев назначают лейкопластырное вытягивание. Для укрепления скелета и организма в целом проводится лечебная физкультура, которая позволяет ребенку хорошо развиваться.
Также возможно лечение эпифизарной формы дисплазии с помощью оперативного вмешательства, но в случаях, когда пациенту не менее года. Этот способ необходим, если традиционные консервативные методы не дают необходимого результата, а недуг продолжает прогрессировать. Но чтобы этого избежать, ребенка лечат на первых этапах, пока не присоединились другие болезни.
Болезнь Майера
Теперь о болезни (дисплазии) Майера. Австрийский ортопед Майер в 1964 году впервые описал атипичную (не характерную) клинико – рентгенологическую картину болезни Пертеса. Ее причина заключается в нарушении перехода клеток предшественников (мезенхимальной ткани и остеобластов) головки бедренной кости у детей в зрелую костную клетку – остеоцит.
Группой риска по ее развитию являются дети до одного года, которые состоят у врача ортопеда на учете с диагнозом: эпифизарная дисплазия (отставание в созревании) тазобедренных суставов. Заболевание чаще всего регистрируется у мальчиков в возрасте до 5 лет.
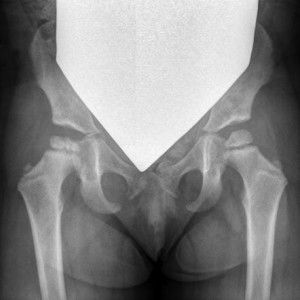
Рентгенограмма пациента К. 9 месяцев, диагноз: Эпифизарная дисплазия правого тазобедренного сустава.
Клиническая картина у детей с болезнью Пертеса и Майера практически одинакова. Однако, у пациентов с болезнью Майера ведущие симптомы менее выражены. Болезненные ощущения в паховой области могут беспокоить около 2 – 3 месяцев и спонтанно прекратится. Нарушение походки – не постоянная хромота, так же носит кратковременный характер, без ограничений движений в пораженном тазобедренном суставе.
Для уточнения диагноза и тактики лечения врач – ортопед обязан рекомендовать рентгенологическое обследование и КТ – исследование. Рентгенологическая картина этих заболеваний в начальных стадиях очень схожа. Уточнить объем, расположение и глубину остеонекроза сможет только КТ – исследование. Его очаг чаще расположен в центральной или передней части головки бедра, с глубиной поражения 15 – 25 %, в сочетании со снижением высоты головки бедренной кости.
Рентгенограмма и КТ – исследование пациента К. 4 года, диагноз: болезнь Майера справа до начала лечения (25% остеонекроза пораженной головки).
Лечение в начальных стадиях болезней Пертеса и Майера должно быть одинаковым: охранный режим, разгрузка пораженной нижней конечности, медикаментозное лечение – уничтожение очага остеонекроза при помощи “Алфлутопа” и физиотерапевтических процедур до повторного рентгенологического исследования.
Родители должны знать, что по данным российской и зарубежной научной литературы около 40 – 50 % болезни Майера без лечения реализуется в болезнь Пертеса в течении 4 – 6 месяцев.
Оценить дальнейшую тактику лечения можно по результатам повторного рентгенологического контроля через 4 – 6 месяцев. Уменьшение очага разрушения будет свидетельствовать о болезни Майера. Она не требует применения ортопедических изделий и гипсовых повязок – распорок резко ограничивающих движений в тазобедренных суставах. Разрешается дозированные нагрузки на больную ногу, плавание, езда на велосипеде, лечебная физкультура. На фоне этого лечения замещение остеонекроза нормальной костной ткани происходит через 6 – 9 месяцев.
Рентгенограмма и КТ – исследование пациента К. 5 лет, диагноз: болезнь Майера справа (полное замещение очага остеонекроза).
Тогда нагрузку ребенка можно не ограничивать. Правда, необходим рентгенологический контроль 2 раза в год еще в течении 2 лет, для оценки формы головки бедра, а так же КТ – исследование 1 раз в год до полного скелетного созревания.
Эпифизарная дисплазия
Эпифизарная дисплазия характеризуется неправильным развитием эпифизов костей, их уплощением и фрагментацией. Ранние признаки заболевания проявляются в замедлении развития и окостенения костей бедра и тазобедренных суставов.
Эпифизарные дисплазии протекают с поражением позвоночного столба либо без такового. Многие пациенты имеют клинические признаки, позволяющие отнести их к любой из указанных групп.
Причины формирования
Исследователи разработали ряд основных теорий, объясняющих причины возникновения и развития эпифизарной дисплазии тазобедренных суставов у детей:
- Наследственная предрасположенность – унаследование дисплазии обусловлено на уровне генов.
- Повышение количества прогестерона у беременной женщины в конце вынашивания беременности влияет на структурное формирование мышц и связочного аппарата плода, вызывает его дестабилизацию.

Дисплазия Майера
Основная симптоматика при виде дисплазии, известном как дисплазия Майера, поражающая область тазобедренных суставов у детей, не отличается значительностью клинических проявлений, если не осложнена асептическим некрозом в области головок тазобедренных суставов. При обследовании ребёнка общее состояние выглядит относительно удовлетворительным. Рост грудничка соответствует возрастным нормативам. Телосложение имеет правильные пропорции, движения во всех суставах сохранены в должном объёме.

Часть пациентов показывает в анамнезе отягощающие факторы в виде наследственной предрасположенности, случаев дисплазии тазобедренного сустава у родителей или ближайших родственников. При сборе анамнеза часто удаётся выявить жалобы на нарушение походки, кратковременные болезненные ощущения в области бёдер.
Клинический осмотр врачом детей позволяет обнаружить имеющиеся отклонения походки, время от времени ребёнок прихрамывает. Объём движений в тазобедренном суставе в большинстве случаев полностью сохранён. В отдельных случаях отмечалось небольшое ограничение при отведении бедра либо его внутренней ротации.
Рентгенографическое исследование тазобедренных суставов у детей, у которых заподозрена дисплазия Майера, позволило обнаружить более позднее по сравнению с нормой появление ядер оссификации. Наблюдается уменьшение в размерах либо недоразвитие хрящевой части эпифиза бедра. Ядра окостенения появляются с запозданием, может появиться одно ядро и несколько сразу. В ряде случаев подобное приводит к ошибкам в диагностике, такое состояние расценивается, как очаги асептического некроза головки бедренной кости. При рентгенологическом и ультразвуковом обследовании не удаётся обнаруживать экссудативных процессов в полости сустава.
В конце прогрессирования дисплазии Майера возможно обнаружить на рентгеновском снимке сформировавшийся эпифиз бедренной кости с невыраженным уменьшением его размеров. Структура костной ткани и хрящевого покрытия при этом не имеет отклонений.
В период, когда ребёнок подрастает и начинает активно передвигаться самостоятельно, может развиваться асептический некроз головки бедра, которая изменена в результате патологического процесса. Это приводило к существенным изменениям в имеющейся симптоматике. У детей появлялись жалобы на болезненные ощущения в области нижних конечностей. При осмотре обнаруживалось нарушение походки, периодически появлялась хромота, которая постепенно прогрессировала по частоте появления и интенсивности. Хромота связана с интенсивной нагрузкой. Изменение походки происходило по «утиному» типу. Мышцы ягодичных областей оказывались гипотрофированы, отведение бедра затруднено.
Основные клинические проявления
Клинически эпифизарная дисплазия тазобедренных суставов проявляется в низком росте больных детей, нарушением подвижности тазобедренного сустава. Происходит нарушение окостенения головки. Ноги у детей при заболевании способны болеть и деформироваться.
Различают несколько типов, по которым развивается эпифизарная дисплазия:
- Тип 1. Клинически проявляется врождённым малым ростом, укорочением длины конечностей, дисплазией тазобедренного сустава. Параллельно отмечается укорочение пястных костей и фаланг пальцев, широкие короткие пальцы, объем движений в пальцах существенно увеличивается по сравнению с нормальным. Шейка бедра при этом укорачивается. Тела позвонков имеют овальную форму. Окостенение практически во всех суставах происходит с задержкой.
- Тип 2. Множественная дисплазия тазобедренных суставов. Клинические симптомы начинают обнаруживаться по достижении ребёнком возраста 2,5 лет. Он начинает предъявлять жалобы на боли в коленях и голеностопных суставах. Коленные суставы могут быть увеличены в размерах и деформированы. Эпифизы практически всех суставов уменьшаются в размерах и выглядят сглаженными.

Диагностические обследования
Для постановки диагноза «эпифизарная дисплазия тазобедренного сустава» потребуются следующие обследования:
- Тщательный сбор анамнеза с указанием на осложнения беременности у матери и отягощённый семейный анамнез.
- Клинический осмотр с выявлением характерных симптомов.

Рентгенограмма и ультразвуковое обследование отображают несовпадение центральной точки головки бедренной кости с центральной точкой в вертлужной впадине.
Осложнения патологического процесса
Если у новорождённого ребёнка не была своевременно замечена и выявлена патология тазобедренных суставов, и не было проведено соответствующее консервативное или оперативное лечение, в дальнейшем заболевание может прогрессировать и повлечь за собой целый ряд серьёзных последствий.
У детей до года может развиваться односторонний вывих головки тазобедренного сустава. Это приводит к асимметричному развитию костей тазового кольца, развитию хромоты, когда ребёнок подрастёт и начнёт самостоятельно ходить. Кроме того, у детей появляются жалобы на сильные боли в суставах и атрофия мускулатуры нижних конечностей и ягодичных областей.
Наличие двустороннего вывиха без своевременно проведённого лечения чревато развитием утиной походки, нарушениями функций органов малого таза. Частым осложнением является усиление лордоза в поясничном отделе позвоночника.
Суставы реагируют на длительное заболевание постепенным развитием коксартрозов, приводящих к полному обездвиживанию и инвалидизации.
Профилактические мероприятия
Профилактические меры, направленные на предупреждение развития и прогрессирования дисплазии тазобедренных суставов у детей, имеют ряд своих специфических особенностей. Профилактические меры могут быть как первичными, направленными на предупреждение дисплазии, так и вторичными, с целью недопущения рецидивов и ухудшения состояния.
Чтобы избежать образования вывиха тазобедренных суставов у новорожденных детей, следует отказаться от принципа тугого пеленания и пеленать ребёнка широким свободным способом. Хорошим методом профилактики является ношение одноразовых подгузников и отказ от пеленания в пользу ползунков. Полезно носить грудничка в слинге.
Для детей более старшего возраста очень полезны занятия спортом в умеренном режиме, езда на велосипеде, занятия плаванием в бассейне. Желательно контролировать нагрузочный режим ребёнка и избегать чрезмерного физического напряжения, переохлаждения и развития инфекционных процессов.
Начну с истории: болезнь Пертеса – остеонекроз (разрушение) костной ткани головки бедренной кости у детей и подростков. История ее изучения насчитывает более века, когда на заре рентгенологии немецкий ортопед Георг Пертес впервые выявил разрушение головки бедренной кости и назвал оригинальное открытие своим именем. Причина данного заболевания до сих пор не известна. Когда она неизведанна, то врачу-ортопеду очень трудно подобрать эффективное лечение. В связи с этим неизбежны ошибки и осложнения. Однако, прогресс в нашей специальности не стоит на месте. Отрадно, что в настоящее время появились основополагающие научные материалы, позволяющие раскрыть этапы разрушения головки бедренной кости. Уважаемые родители! Искать выход из этой проблемы, это тоже самое, что искать иголку в стоге сена. Поток информации о лечении этой болезни так велик и разнообразен, что в нем легко заблудится и найти ответ на самый важный вопрос, как быстрее вылечить своего ребенка.
О (патогенезе) развитии болезни Пертеса.
В любой части костной ткани у детей и подростков существуют два типа клеток: созидатели (остеобласты) и разрушители (остеокласты). Между ними должно существовать равенство. В периоды активного роста более активны остеобласты, их работа направлена на укрепление плотности костной ткани ребенка. Однако, в связи с генетическим сбоем у пациентов с болезнью Пертеса происходит обратное, активность остеокластов приводит к реализации остеонекроза (разрушение) костной ткани головки бедренной кости.
На представленной рентгенограмме пациента В. 5 лет болезнь Пертеса справа, в стадии фрагментации. Головка правой бедренной кости уменьшена в высоте по сравнению со здоровой и разбита на два фрагмента.
Способ, который может остановить разрушение, а главное, восстановить новую костную ткань в поврежденной головки бедренной кости, является введение лекарственного препарата (остеохондропротектора). Ключом к воссозданию правильной формы головки бедренной кости должно служить ортезирование и соблюдение охранного режима.
Об отдаленных результатах.
“Кроха сын пришел к отцу и спросила кроха, что такое хорошо и что такое плохо. В. Маяковский” Для того, чтобы определить насколько поможет новый предложенный способ лечения болезни Пертеса, любой уважающий себя ортопед начнет с изучения отдаленных результатов. Поэтому, мною в начале были отслежены отдаленные результаты консервативного лечения пациентов с болезнью Пертеса через 15 – 20 лет после окончания лечения. Они оказались не утешительными. У всех обследованных 58 пациентов было обнаружено ухудшение основных статико-динамических показателей в пораженной нижней конечности (хромота, укорочение длины ноги, боли и ограничения движений в пораженном тазобедренном суставе). Эти нарушения в возрасте 30 – 35 лет привели формированию ранней стадии кокартроза (патологическое разрушение тазобедренного сустава), что в корне изменило качество их жизни. По выбранной профессии из 40 смогло работать только 20 мужчин (20 перешли на другую более легкую работу), а 20 женщин после рождения ребенка привел к постановке на учет врачу ортопеду, с решением вопроса о раннем эндопротезировании.
О клинической картине.
Прежде всего, в начале родителей должна насторожить хромота, которая сохраняется длительное время; во вторых ограниченность движений в тазобедренном суставе, что сопровождается болевыми ощущениями и его самостоятельное не желание участвовать в активных играх со сверстниками.
О диагностике.
Лучше один раз увидеть, чем сто раз услышать. Основным методом исследования у детей и подростков с подозрением на болезнь Пертеса является рентген – диагностика. Для получения более полной информации о форме, структуре и объеме очага разрушения головки необходимо выполнить рентгенограммы обоих тазобедренных суставов в двух проекциях (передне-задней и положения лягушки). Представляю Вам рентгенологические картины из моего личного архива пациента А. 6 лет.
На первой из них отмечается снижение высоты головки левой бедренной кости, с изменением ее структуры, что соответствует второй стадии болезни.
На второй, отмечается отрицательная динамика в виде выраженного уплощения пораженной головки, с четким очагом остеонекроза, что соответствует третьей стадии болезни.
Для более точного представления об объеме разрушения и эффективности проводимого лечения необходимо провести компьютерную томографию. Она определит истинную картину разрушения в третьей стадии болезни в трехмерном изображении.
В четвертой стадии болезни (восстановления) происходит постепенное восстановление формы и структуры пораженной головки, с уменьшением объема очага остеонекроза.
Затем наступает полный ее исход.
Однако, в идеальную правильную форму головка бедренной кости в стадии восстановления формируется только в 40 % случаев, а в остальных 60 % ее создание претерпевает сложные геометрические нарушения, что в последствии может спровоцировать раннюю стадию коксартроза (вторичное разрушение тазобедренного сустава) в возрасте 16 – 20 лет. Поэтому очень важно не только на раннем этапе выявить данное заболевание, но и провести эффективное лечение, что бы исключить больший процент неудовлетворительных отдаленных результатов.
О лечении.
Зачем откладывать на завтра, то, что можно сделать сегодня! Так гласит русская народная, мудрая поговорка. Когда врач-ортопед устанавливает у вашего ребенка диагноз болезнь Пертеса, то он звучит для Вас как приговор, но не для него! Ребенку в возрасте 5 – 7 лет не возможно запретить бегать, прыгать, играть в активные игры как все его друзья и подруги! А что в замен? Ходьба на костылях, ограничение подвижных игр, длительное пребывание в лечебных учреждениях, где проводят не приятные процедуры и говорят, что ты скоро выздоровеешь! Правда, что и длительность этой болезни в среднем 5 – 7 лет и когда она завершается, то ему уже больше 12. За это время он не посещал детский сад, обучался на дому, контакт со сверстниками потерян. Он это ощущает еще острее т.к. он не такой как все – ребенок-инвалид, а Вас – родителей страшит его будущее: выбор профессии, качество жизни, деторождение. И Ваш первый вопрос: Какое лечение выбрать? В принципе он не богат. В современной ортопедической науке существуют только два метода ее лечения, а именно консервативный и оперативный. У каждого из них имеются свои достоинства и недостатки. Главным из них является удержание или восстановление правильной центрации головки бедренной кости. Только способы достижения их различны. При консервативном лечении чаще всего используют различные устройства (гипсовые укладки, ортопедические шины, манжеточное вытяжение и костыли), что резко ограничивают движения у ребенка на протяжении трех лет. Оперативный путь лечения чаще предлагается, когда конгруэнтность сочленяющих поверхностей тазобедренного сустава далека от идеальной. Операцию проводят под общим обезболиваем, путем распиливания бедренной кости и ее фиксацией металлической пластиной, с болтами внедряющиеся внутрь кости. Общая кровопотеря составляет около 0,7 литра, гипсовая иммобилизация, охранный режим еще в течении года, и вторичная хирургическая операция по удалению металлоконструкций. При этом нельзя забывать об осложнениях и отдаленных результатах.
Не хвали себя, пусть другие похвалят! Так говорит русская поговорка. Лечение болезни Пертеса изобилует множеством подходов, от самых щадящих до самых радикальных. Главным из них является восстановление сферичности пораженной головки в в короткое время и отсутствия осложнений. Мой способ заключается в инъекционном введении фармакологического препарата “Алфлутоп” в полость тазобедренного сустава. Его состав позволяет усилить действие клеток – созидателей (остеобластов) не посредственно в очаге разрушения, при этом предотвращается разваливание головки бедра на отдельные фрагменты, прерываются боли и хромота, восстанавливается нормальное движение в больном суставе. Кроме того, дети получают стандартный набор физиопроцедур, массажа, лечебной гимнастики в условиях поликлиники и санаториях ортопедического профиля. Через 6 – 9 месяцев в зависимости от возраста ребенка начинает формироваться нормальная структура больной головки. Длительность болезни сокращается до двух – трех лет. Данный способ лечения использую уже в течении 15 лет, без осложнений. За это время я поставил на ноги больше 100 пациентов. Все они посещают детские дошкольные и школьные учреждения, занимаются плаванием, лыжами, ведут здоровый образ жизни. Трое ребят прошли срочную службу в рядах ВС РФ, двое поступили в пожарно – спасательную академию. Проведя среди них анкетирование пришел к выводу, что они все считают себя здоровыми людьми.
Лобов Илья Львович
головных болей у детей — симптомы и причины
Обзор
Головные боли у детей распространены и, как правило, несерьезны. Как и у взрослых, у детей могут развиться различные типы головных болей, включая мигрени или головные боли, связанные со стрессом (напряжение). У детей также могут быть хронические ежедневные головные боли.
В некоторых случаях головные боли у детей вызваны инфекцией, высоким уровнем стресса или тревоги или незначительной травмой головы. Важно обращать внимание на симптомы головной боли вашего ребенка и проконсультироваться с врачом, если головная боль усиливается или возникает часто.
Головные боли у детей обычно можно лечить с помощью безрецептурных болеутоляющих препаратов и здоровых привычек, таких как регулярный график сна и приема пищи.
Симптомы
Дети страдают такими же головными болями, что и взрослые, но их симптомы могут быть немного другими. Например, боль от мигрени у взрослых часто длится не менее четырех часов, но у детей боль может быть намного меньше.
Различия в симптомах могут затруднить определение типа головной боли у ребенка, особенно у младшего ребенка, который не может описать симптомы.В целом, однако, определенные симптомы имеют тенденцию чаще попадать под определенные категории.
Мигрень
Мигрень может вызвать:
- Пульсирующая, пульсирующая или колотящая боль в голове
- боль, усиливающаяся при физической нагрузке
- Тошнота
- Рвота
- Боль в животе
- Чрезвычайная чувствительность к свету и звуку
Даже у младенцев могут быть мигрени. Ребенок, который слишком мал, чтобы сказать вам, что случилось, может плакать и держать свою голову, чтобы показать сильную боль.
Головная боль напряженного типа
Головная боль напряженного типа может вызвать:
- Давящее напряжение в мышцах головы или шеи
- Легкая или умеренная, не пульсирующая боль с обеих сторон головы
- Боль, которая не ухудшается от физической активности
- Головная боль, которая не сопровождается тошнотой или рвотой, как это часто бывает с мигренью
Младшие дети могут отказаться от обычной игры и хотят больше спать.Головные боли напряженного типа могут длиться от 30 минут до нескольких дней.
Кластерная головная боль
Кластерная головная боль встречается редко у детей в возрасте до 10 лет. Они обычно:
- Происходит в группах по пять или более эпизодов, начиная от одной головной боли через день до восьми в день
- Включите острую, колющую боль на одной стороне головы, которая длится менее трех часов.
- сопровождаются слезотечением, заложенностью, насморком или беспокойством или волнением
Хроническая ежедневная головная боль
Врачи используют фразу «хроническая ежедневная головная боль» (ХДС) при мигрени и головных болях напряженного типа, возникающих более 15 дней в месяц. CDH может быть вызван инфекцией, незначительной травмой головы или приемом обезболивающих препаратов — даже безрецептурных обезболивающих — слишком часто.
Когда следует обратиться к врачу
Большинство головных болей не являются серьезными, но следует немедленно обратиться за медицинской помощью, если у вашего ребенка головные боли:
- разбудить ребенка ото сна
- Ухудшиться или стать чаще
- Измените личность вашего ребенка
- Следуйте за травмой, такой как удар по голове
- Характеристика постоянная рвота или визуальные изменения
- сопровождаются лихорадкой и болью в шее или ригидностью
Поговорите с врачом вашего ребенка, если вы беспокоитесь или у вас есть вопросы о головных болях вашего ребенка.
Причины
Ряд факторов может вызвать у вашего ребенка головные боли. Факторы включают в себя:
- Болезнь и инфекция. Распространенные заболевания, такие как простуда, грипп, инфекции ушей и пазух, являются одними из наиболее частых причин возникновения головной боли у детей. Очень редко менингит или энцефалит могут вызывать головные боли.
- Травма головы. Удары и ушибы могут вызвать головные боли.Хотя большинство травм головы незначительны, немедленно обратитесь к врачу, если ваш ребенок сильно упал на голову или получил сильный удар в голову. Кроме того, обратитесь к врачу, если после травмы головы у вашего ребенка постоянно болит голова.
- Эмоциональные факторы. Стресс и беспокойство — возможно, вызванные проблемами со сверстниками, учителями или родителями — могут играть роль в головных болях детей. Дети с депрессией могут жаловаться на головные боли, особенно если им трудно распознать чувство грусти и одиночества.
- Генетическая предрасположенность. Головные боли, особенно мигрени, имеют тенденцию бежать в семьях.
- Некоторые продукты питания и напитки. Нитраты — пищевой консервант, содержащийся в консервированном мясе, таком как бекон, болонья и хот-доги — могут вызвать головную боль, как и пищевая добавка MSG. Кроме того, слишком много кофеина, содержащегося в газировке, шоколаде, кофе и чае, может вызвать головную боль.
- Проблемы с мозгом. Редко, опухоль головного мозга или абсцесс или кровотечение в мозге могут давить на участки мозга, вызывая хроническую, усиливающуюся головную боль.Обычно в этих случаях, однако, есть другие симптомы, такие как проблемы со зрением, головокружение и отсутствие координации.
Факторы риска
У любого ребенка могут развиться головные боли, но они чаще встречаются в:
- девочки после достижения половой зрелости
- Дети, у которых в семье были головные боли или мигрени
- старшие подростки
Предотвращение
Следующее может помочь вам предотвратить головные боли или уменьшить серьезность головных болей у детей:
- Практика здорового поведения. Поведения, способствующие общему хорошему здоровью, также могут помочь предотвратить головные боли у вашего ребенка. Эти меры образа жизни включают в себя достаточное количество сна, физическую активность, здоровую пищу и закуски, пить четыре-восемь стаканов воды в день и избегать кофеина.
- Уменьшить стресс. Графики стресса и занятости могут увеличить частоту головных болей. Будьте внимательны к вещам, которые могут вызвать стресс в жизни вашего ребенка, такие как трудности в выполнении школьных заданий или напряженные отношения со сверстниками.Если головные боли вашего ребенка связаны с беспокойством или депрессией, подумайте о том, чтобы поговорить с консультантом.
-
Вести дневник головной боли. Дневник может помочь вам определить причину головной боли вашего ребенка. Обратите внимание, когда начинаются головные боли, как долго они продолжаются и что, если что-нибудь, обеспечивает облегчение.
Запишите реакцию вашего ребенка на прием лекарств от головной боли. Со временем предметы, отмеченные вами в дневнике головной боли, должны помочь вам понять симптомы вашего ребенка, чтобы вы могли принять конкретные профилактические меры.
- Избегайте спусковых механизмов головной боли. Избегайте любых продуктов питания или напитков, например, содержащих кофеин, которые вызывают головные боли. Ваш дневник головной боли может помочь вам определить, что вызывает головную боль вашего ребенка, поэтому вы знаете, чего следует избегать.
- Следуйте плану вашего врача. Ваш врач может порекомендовать профилактические лекарства, если головные боли сильные, возникают ежедневно и мешают нормальному образу жизни вашего ребенка. Некоторые лекарства, принимаемые через регулярные промежутки времени, такие как определенные антидепрессанты или противосудорожные препараты, могут снизить частоту и тяжесть головной боли.
30 августа 2019 г.
Аутоиммунное заболевание возникает, когда иммунная система атакует здоровые ткани организма, ошибочно принимая их за антигены или инородные тела. Аутоиммунное расстройство может привести к 80 заболеваниям, но не все они распространены у детей (1). В этом посте MomJunction расскажет вам, как аутоиммунные расстройства могут поражать любую часть нашего тела, почему возникают такие состояния и как мы можем с ними бороться.
14 Аутоиммунные заболевания у детей
Эти заболевания делятся на две категории, а именно , локализованные и системные .Локализованные заболевания поражают определенный орган, такой как печень, щитовидная железа и надпочечники, в то время как системные аутоиммунные заболевания распространяются на несколько органов от кожи до почек и сердца. Расстройства могут повлиять на любую часть тела вашего ребенка, в том числе:
- Кровеносные сосуды
- Соединительные ткани
- Эндокринные железы, такие как щитовидная железа или поджелудочная железа
- Суставы
- Мышцы
- Эритроциты
1. Болезнь Аддисона
Это также называется детской недостаточностью надпочечников, и это происходит, когда надпочечники не производят достаточное количество кортизола и альдостерона.Эти гормоны регулируют метаболизм ребенка, иммунную систему и уровень натрия и калия в организме (2). Болезнь Аддисона встречается редко.
2. Псориаз
Это может быть связано с аутоиммунным заболеванием или вызвано бактериальной инфекцией на коже. Дети могут заразиться этой болезнью из-за генетики или из-за других аутоиммунных заболеваний, таких как болезнь Крона, диабет I типа и ревматоидный артрит. Это заболевание вызывает воспаление и зудящие участки кожи и суставов (3).
3. Аутоиммунное заболевание печени
Он также известен как аутоиммунный гепатит. Это воспалительное заболевание, которое повреждает печень и может привести к циррозу. Тип I реже встречается у детей. Тип II также встречается редко, но встречается чаще, чем тип I. Обычно он поражает девочек в возрасте от двух до 14 лет (4).
4. Аутоиммунный тиреоидит (AT)
Аутоиммунный тиреоидит обычно встречается у подростков, но может быть распространен даже у детей младшего возраста. Это распространенное заболевание щитовидной железы у детей.AT может быть гипотиреозом или гипертиреозом. Гены и факторы окружающей среды вызывают заболевание у детей (5).
5. Целиакия
Это расстройство пищеварения поражает тонкую кишку и вызывается, если ребенок ест такие продукты, как пшеница, ячмень, рожь и вареные продукты и т. Д., Которые содержат белок глютен. У каждого из 141 человека в США есть это расстройство, но большинство по-прежнему не замечают его (6). Девочки более уязвимы, чем мальчики, и это также может быть наследственным.
6.Henoch-Schonlein purpura (HSP)
У больного HSP ребенка воспаленная кожа протекает эритроцитами, вызывая сыпь на ногах, ягодицах и руках. Условие может также предназначаться для внутренних органов. В США HSP встречается у 20 на каждые 100 000 детей, и мальчики более уязвимы, чем девочки. Этот вид аутоиммунных высыпаний у детей может развиться в возрасте от двух до 11 лет (7).
7. Иммунная (или идиопатическая) тромбоцитопения пурпура (ИТП)
В этом состоянии иммунная система разрушает тромбоциты (помощь в свертывании крови) в организме ребенка, в основном в селезенке (8).Поэтому, когда их количество низкое, кровотечение может стать неконтролируемым. Врачи еще не знают причину заболевания, иногда это также может быть результатом незаразного вируса. Кроме того, ITP может возникнуть, если у ребенка есть какие-либо другие аутоиммунные нарушения.
8. Ювенильный артрит (JA)
Также называемый детской ревматической болезнью, JA может поражать детей в возрасте до 16 лет. Почти 300 000 детей в США страдают этим заболеванием (9). JA это собирательное название дано различных ревматических заболеваний у детей, затрагивающих различные части тела, от опорно-двигательного аппарата глаз, кожи, мышц и желудочно-кишечного тракта.
9. Ювенильный дерматомиозит
Ювенильный дерматомиозит — это воспаление мышц (миозит), поскольку неисправная иммунная система поражает клетки крови по всему телу ребенка. Состояние очень редкое, так как каждый год в США заболевают три на один миллион детей (10). В основном это происходит у детей от пяти до десяти лет.
10. Ювенильная склеродермия
Это аутоиммунное заболевание характеризуется образованием толстых пятен на коже из-за избыточной выработки коллагена.Есть два типа, локализованная склеродермия, которая поражает только кожу, и системная склеродермия, где, помимо кожи, поражаются внутренние органы, такие как почки, сердце и желудочно-кишечный тракт.
Девочки более уязвимы, чем мальчики. В США только от 5000 до 7000 детей страдают от этого редкого заболевания. Среди пострадавших 1,5% заболевают в возрасте до 10 лет, а 7% заболевают в возрасте от 10 до 19 лет (11).
11. Болезнь Кавасаки
Редкое заболевание возникает из-за воспаления мышц в теле, и если его не лечить, оно может повлиять на коронарные сосуды в сердце.Начинается лихорадка, кожная сыпь и опухшие лимфатические узлы на шее, которая продолжается около пяти дней. Дети в возрасте до пяти лет восприимчивы, и один из 10000 детей страдают (12).
12. Детская волчанка (SLE)
Системная красная волчанка или волчанка встречается во многих формах и повреждает суставы, кожу, почки, сердце, легкие, кровеносные сосуды и мозг среди других органов. Заболевание редко встречается у детей младше пяти лет, но 15% людей, страдающих этим расстройством, моложе 18 лет (13).
13. Диабет 1 типа (ювенильный)
Диабет 1 типа — это аутоиммунное заболевание, при котором поджелудочная железа перестает вырабатывать гормон инсулина. Заболевание может развиться в любом возрасте, но чаще встречается у людей в возрасте до 20 лет. По оценкам, более 200 000 молодых людей в возрасте до 20 лет страдают от этого заболевания в США (14).
14. Множественный аутоиммунный синдром (MAS)
MAS — это сочетание трех или более аутоиммунных заболеваний у человека. Одно из расстройств относится к коже — склеродермия или псориаз.Около 25% людей, страдающих аутоиммунным заболеванием, могут получить больше аутоиммунных заболеваний (15).
Аутоиммунные нарушения могут быть направлены на любую часть нашего тела. И почему они так делают? К сожалению, медицинскому братству еще предстоит выяснить точную причину этих иммунологических заболеваний и состояний.
Почему у некоторых детей аутоиммунные заболевания?
Аутоиммунные заболевания являются «идиопатическими», что означает, что их причина неизвестна. Однако, основываясь на некоторых общих чертах, ученые считают, что заболевание вызывает сочетание нескольких факторов:
- Наследственность : аутоиммунные проблемы могут передаваться ребенку от родителей.Кроме того, если женщина беременна аутоиммунным заболеванием, она может передать антитела ребенку в утробе матери. В таких случаях симптомы могут исчезнуть через несколько месяцев (16).
- Генетическое : Согласно данным Национального института здравоохранения США (NIH), генетические исследования показывают, что люди с аутоиммунными заболеваниями обладают уникальными генными вариациями (17), что означает, что дефекты в генах также могут быть причиной аутоиммунных заболеваний.
Исследования также говорят, что факторы окружающей среды могут выступать в качестве пусковых механизмов для различных аутоиммунных заболеваний.
- Гормональные эффекты : Медицинские эксперты предполагают, что гормоны в нашем организме влияют на расстройства, потому что некоторые аутоиммунные проблемы возникают у женщин, чем у мужчин. Женская иммунная система имеет более сильный ответ на инфекции и прививки, что сопровождается побочным эффектом более высокой восприимчивости к аутоиммунным заболеваниям (18).
- Факторы окружающей среды : Расстройства обычно остаются бездействующими до тех пор, пока некоторые внешние элементы, такие как солнечный свет, вирус, лекарство, радиация, диета с высоким содержанием жиров, сахар могут вызвать их.Например, вирус может проникнуть в организм и изменить клетки, что может заставить иммунную систему атаковать организм (19).
Примечание : Продолжаются исследования по выявлению генов, которые вызывают иммунные нарушения у детей, влияющие на них экологические и гормональные факторы.
Симптомы аутоиммунных заболеваний у детей
Нет никаких специфических симптомов, которые могут быть связаны с этими расстройствами. Однако наиболее распространенными признаками являются:
- Инфекция и воспаление внутренних органов
- Судороги, потеря аппетита, диарея, тошнота и другие проблемы с пищеварением
- Задержка роста и развития
- Длительная лихорадка
- Анемия или низкий уровень тромбоцитов
- Частые синусовые инфекции, пневмония, бронхит
- Боль в суставах
- Инфекции уха
- Менингит
- Инфекции кожи
- Общее недомогание (недомогание)
- Сыпь
- Сухость глаз и рта
- Выпадение волос
- Потеря веса
Все вышеперечисленные симптомы неспецифичны в том смысле, что они не обязательно должны указывать на аутоиммунное расстройство, но могут представлять собой простую временную проблему со здоровьем.
Примечание : Большинство симптомов, таких как усталость, припухлость и сыпь, появляются и исчезают. Однако, если ваш ребенок часто страдает от этих симптомов, это может свидетельствовать о проблеме со здоровьем. В таких случаях отнесите их к педиатру для дальнейшего анализа и диагностики.
Диагностика дегенеративных аутоиммунных заболеваний
Диагностика является проблемой для врачей, так как симптомы не являются уникальными для аутоиммунных заболеваний. Сначала врач должен был пройти медицинский осмотр и понять историю болезни ребенка.Позже он может порекомендовать различные тесты, основанные на пораженных органах:
Тесты на антиядерные антитела : Тест на антиядерные антитела (ANA) является основным тестом, проводимым для диагностики аутоиммунных нарушений. АНА — это аутоантитела, которые атакуют вещество, присутствующее в ядре клетки.
ТестANA проводится с использованием двух методов: непрямого флуоресцентного антитела (IFA) и иммуноанализа. В IFA образец крови больного ребенка объединяется с клетками. Если антитела присутствуют в крови, они реагируют с клетками.Иммуноанализ менее точен, чем ИФА (20).
Врач может порекомендовать другие анализы аутоантител вместе с (21) с АНА, чтобы наблюдать определенные вещества в клеточных ядрах.
- CBC : полный анализ крови (CBC) дает подробную информацию о трех компонентах, эритроцитах, лейкоцитах и тромбоцитах.
- Комплексная метаболическая панель : CMP — это анализ крови, проводимый для выявления аномалий в почках, печени и диабете.
- С-реактивный белок : Тест CRP проводится для скрининга воспалительных заболеваний кишечника, ревматоидного артрита и волчанки.
- Скорость оседания эритроцитов (СОЭ): это неспецифический тест, поскольку он определяет воспаление в организме, но не определяет орган, в котором существует аномалия.
- Анализ мочи : Анализ мочи включает в себя несколько тестов для изучения физического, микроскопического и химического внешнего вида мочи ребенка.
После того, как врач определит причину и поймет серьезность проблемы, он порекомендует определенные изменения в рационе и распорядке дня ребенка, если расстройство незначительное или временное.
Итак, достаточно ли этих незначительных изменений для решения проблемы? Нет, серьезные заболевания требуют медицинского вмешательства.
Способы лечения аутоиммунных заболеваний у детей
Эти методы не могут вылечить аутоиммунные заболевания, так как их не существует. Доступные варианты направлены на уменьшение симптомов, контроль за ущербом, наносимым аутоиммунитетом, и поддержание способности организма бороться с болезнью.
Каждое детское аутоиммунное заболевание имеет уникальные этапы ведения, но обычно включает в себя (22) (21):
- Добавки : ваш врач может назначить добавки для пополнения витаминов, гормонов (таких как щитовидная железа) или инсулина в организме ребенка. ,
- Переливание крови : В случае таких расстройств, как ITP или в печени и почках, вашему ребенку может потребоваться переливание крови, поскольку организм, помимо прочего, производит меньше крови или меньше тромбоцитов.
- Физическая терапия : Заболевания, связанные с костями, суставами или мышцами, нуждаются в физиотерапии, чтобы части тела легко двигались и укрепляли мышцы.
- Нестероидные противовоспалительные препараты : НПВП или обезболивающие препараты, такие как ибупрофен и напроксен, облегчают отек, боль и скованность. Они подавляют воспалительную боль, вызванную некоторыми заболеваниями, такими как ревматоидный артрит.
- Модифицирующие заболевание противоревматические препараты (DMARD) : Эти препараты замедляют скорость прогрессирования заболевания.Они обычно используются при ревматоидном артрите, для облегчения боли и воспаления, а также для контроля повреждения суставов.
- Биологические препараты : Биологические препараты — это новый класс препаратов, которые представляют собой генно-инженерные белки. Они предназначаются для определенных органов, атакованных иммунной системой. Это DMARD, используемые для пациентов с персистирующей активностью заболевания.
- Кортикостероиды : Кортикостероиды — это гормоны, вырабатываемые надпочечниками. Они доступны в различных формах, включая таблетки, инъекции, ингаляторы и лосьоны.Препараты, используемые для борьбы с воспалением и контроля иммунной системы, настолько сильны, что врачи назначают их только в небольших дозах. Высокие дозы могут иметь долгосрочные побочные эффекты. Преднизон является одним из таких кортикостероидов.
- IVIg (внутривенный иммуноглобулин) : IVIg представляет собой антитело иммуноглобулина G, объединенное из нескольких плазм, собранных от нескольких доноров. Они помогают контролировать идиотипические антитела и смягчать медиаторы воспаления, среди прочего (23).
В зависимости от аутоиммунного заболевания вашего ребенка, он может нуждаться в других видах медицинского лечения, таких как:
- Плазмаферез : удаление плазмы является физическим процессом. Плазма несет антитела в крови. Врач порекомендовал бы процедуру только в крайних случаях, так как плазмаферез также удаляет хорошие антитела.
- Хирургия : В некоторых сложных случаях ювенильного идиопатического артрита или непроходимости кишечника при болезни Крона врачи могут порекомендовать операцию.
Боль, воспаление и проблемы, связанные с условиями, могут быть травмирующими для ребенка. Наряду с медикаментозным лечением и физиотерапией ему могут понадобиться психотерапия или консультирование, чтобы быть сильным во время этих испытаний.
Кроме того, что вы можете сделать, чтобы отвезти ребенка к врачу? Поддерживайте ребенка, принимая меры предосторожности, такие как диета без аллергенов, пищевые добавки, такие как витамины B и C, и изменения здорового образа жизни.
Аутоиммунные заболевания в детском возрасте возникают из-за того, что иммунная система не способна дифференцировать организм человека от чужеродных антител.Они могут атаковать один или несколько органов. Хотя некоторые из них могут быть долговременными расстройствами, некоторые могут исчезнуть через несколько дней. Как родитель, вы должны быть сильными и заставить своего ребенка чувствовать себя как можно более нормальным, чтобы это не сказалось на его психике. Позаботьтесь о ее рутине и потреблении пищи, чтобы сделать проблему менее тревожной.
Часто задаваемые вопросы
1. Что такое синдром протекающей кишки?
Воспаление создает большие пространства между клетками, граничащими с кишечником. Они становятся протекающими и позволяют токсинам, бактериям, плохим жирам и другим вредным для здоровья материалам проникать в кровоток через кишечную мембрану.Короче говоря, протекающая стенка кишечника вовлекает токсичные вещества в наш организм, заставляя иммунную систему становиться гиперзащитной. Симптомы многих аутоиммунных заболеваний могут вызывать синдром протекающей кишки (24).
2. Является ли рак аутоиммунным заболеванием?
По данным Cancer Research UK, нет прямой связи между аутоиммунными заболеваниями и раком. Человек с аутоиммунными расстройствами, как и обычный человек, может заболеть раком. Однако некоторые виды рака чаще встречаются у людей с определенными аутоиммунными заболеваниями.
Например, исследователи из Медицинского колледжа Висконсина обнаружили, что системный склероз повышает риск развития рака легких в пять раз, рака печени в три раза и немеланомного рака кожи в четыре раза (25).
Согласно исследованию, проведенному в Шанхае, риск развития рака пищевода увеличился в 2,4 раза у пациентов с аутоиммунными заболеваниями.
3. Какой врач-специалист лечит аутоиммунные заболевания?
Отведите ребенка к педиатру. Он будет основным врачом, который предложит вам специалиста или специалистов, которых вам нужно посетить.Например, если у вашего ребенка аутоиммунная проблема с
- Пищеварительная система: гастроэнтеролог;
- Почки: нефролог
- Суставы и нарушения соединительной ткани: ревматологи
Вы или ваш ребенок страдали аутоиммунными заболеваниями? Как вы их преодолели? Поделитесь своим опытом с нашими читателями в разделе комментариев.
Ссылки:
Была ли эта информация полезной? ,Обзор
Синдром дефицита внимания и гиперактивности (СДВГ) — это хроническое заболевание, которое поражает миллионы детей и часто продолжается до совершеннолетия. СДВГ включает в себя сочетание постоянных проблем, таких как трудности с поддержанием внимания, гиперактивность и импульсивное поведение.
Дети с СДВГ могут также бороться с низкой самооценкой, проблемными отношениями и плохой успеваемостью в школе.Симптомы иногда уменьшаются с возрастом. Тем не менее, некоторые люди никогда полностью не перерастают симптомы СДВГ . Но они могут изучить стратегии, чтобы быть успешными.
Хотя лечение не вылечит СДВГ , оно может сильно помочь с симптомами. Лечение обычно включает лекарства и поведенческие вмешательства. Ранняя диагностика и лечение могут иметь большое значение в результате.
Симптомы
Основные характеристики СДВГ включают невнимательность и гиперактивно-импульсивное поведение. СДВГ Симптомы начинаются до 12 лет, а у некоторых детей они проявляются уже в 3 года. СДВГ симптомы могут быть легкой, средней или тяжелой, и они могут продолжаться в зрелом возрасте.
СДВГ встречается чаще у мужчин, чем у женщин, и поведение может быть различным у мальчиков и девочек. Например, мальчики могут быть более гиперактивными, а девочки — тихо невнимательными.
Существует три подтипа СДВГ :
- Преимущественно невнимательный. Большинство симптомов подпадают под невнимание.
- Преимущественно гиперактивный / импульсивный. Большинство симптомов гиперактивные и импульсивные.
- в сочетании. Это сочетание невнимательных и гиперактивных / импульсивных симптомов.
Невнимание
Ребенок, который проявляет невнимательность, часто может:
- Не обращают пристального внимания на детали или допускают неосторожные ошибки в школьной работе
- Имейте проблемы с сосредоточенностью на заданиях или игрой
- Кажется, что не слушают, даже когда говорят напрямую
- Испытываете трудности с выполнением инструкций и не в состоянии закончить учебу или домашние дела
- Есть проблемы с организацией задач и мероприятий
- Избегайте или не любите задачи, которые требуют целенаправленных умственных усилий, например домашнюю работу
- Потерять предметы, необходимые для выполнения заданий или занятий, например, игрушки, школьные задания, карандаши
- Быть легко отвлекается
- Забудьте делать некоторые ежедневные действия, такие как забыть сделать домашние дела
Гиперактивность и импульсивность
Ребенок, у которого проявляются признаки гиперактивности и импульсивности, часто может:
- Непоседа или коснитесь его или ее рук или ног, или извивайтесь в сиденье
- Сложно сидеть в классе или в других ситуациях.
- Будь в пути, в постоянном движении
- бегать или лазить в ситуациях, когда это не подходит
- Имейте проблемы, играя или делая деятельность тихо
- слишком много говорить
- Выговорите ответы, перебивая спрашивающего
- Трудно ждать своей очереди
- Прерывать или вмешиваться в разговоры, игры или действия других людей
Типичное поведение по сравнению сСДВГ
Большинство здоровых детей в то или иное время являются невнимательными, гиперактивными или импульсивными. Для дошкольников характерно иметь короткие промежутки внимания и не иметь возможности долго заниматься одним делом. Даже у детей старшего возраста и подростков продолжительность внимания часто зависит от уровня интереса.
То же самое относится и к гиперактивности. Маленькие дети от природы энергичны — они часто полны энергии даже после того, как измотали своих родителей. Кроме того, некоторые дети, естественно, имеют более высокий уровень активности, чем другие.Дети никогда не должны классифицироваться как имеющие СДВГ только потому, что они отличаются от своих друзей или братьев и сестер.
Дети, которые имеют проблемы в школе, но хорошо ладят дома или с друзьями, скорее всего, борются с чем-то, кроме СДВГ . То же самое относится и к детям, которые гиперактивны или невнимательны дома, но школьные занятия и дружба остаются без изменений.
Когда следует обратиться к врачу
Если вы обеспокоены тем, что у вашего ребенка наблюдаются признаки СДВГ , обратитесь к педиатру или семейному врачу.Ваш врач может направить вас к специалисту, такому как педиатр с поведенческим развитием, психолог, психиатр или детский невролог, но важно сначала пройти медицинское обследование, чтобы проверить другие возможные причины трудностей вашего ребенка.
Причины
Хотя точная причина СДВГ неясна, исследования продолжаются. Факторы, которые могут быть вовлечены в развитие СДВГ , включают генетику, окружающую среду или проблемы с центральной нервной системой в ключевые моменты развития.
Факторы риска
Факторы риска для СДВГ могут включать в себя:
- Кровные родственники, такие как родитель или брат, с СДВГ или другим расстройством психического здоровья
- Воздействие токсинов окружающей среды, таких как свинец, встречается в основном в красках и трубах в старых зданиях
- Материнское употребление наркотиков, алкоголя или курение во время беременности
- Преждевременные роды
Хотя сахар является распространенным подозрением на гиперактивность, нет надежных доказательств этого.Многие проблемы в детстве могут привести к затруднению удержания внимания, но это не то же самое, что СДВГ .
Осложнения
СДВГ могут осложнить жизнь детям. Дети с СДВГ :
- Часто борьба в классе, которая может привести к академической неудаче и осуждению со стороны других детей и взрослых
- Склонны к большему количеству несчастных случаев и травм, чем дети, у которых нет СДВГ
- Склонность к плохой самооценке
- С большей вероятностью возникнут проблемы с общением и принятием сверстниками и взрослыми
- Повышен риск злоупотребления алкоголем, наркотиками и других правонарушений
Сосуществующие условия
СДВГ не вызывает других психологических проблем или проблем развития.Тем не менее, дети с СДВГ с большей вероятностью, чем другие, также имеют такие состояния, как:
- Оппозиционно-вызывающее расстройство (ODD), обычно определяется как модель негативного, вызывающего и враждебного поведения по отношению к авторитетным фигурам
- Нарушение поведения, , отмеченное антиобщественным поведением, таким как воровство, драки, уничтожение имущества и нанесение вреда людям или животным
- Нарушение расстройства настроения с нарушением настроения, , характеризующееся раздражительностью и проблемами, переносящими разочарование
- Проблемы с обучением, , включая проблемы с чтением, письмом, пониманием и общением
- Нарушения, связанные с употреблением психоактивных веществ, , включая наркотики, алкоголь и курение
- Тревожные расстройства, , которые могут вызывать чрезмерное беспокойство и нервозность, и включают в себя обсессивно-компульсивное расстройство (ОКР)
- Расстройства настроения, , включая депрессию и биполярное расстройство, которое включает в себя депрессию, а также маниакальное поведение
- Расстройство аутистического спектра, состояние, связанное с развитием мозга, которое влияет на то, как человек воспринимает и общается с другими
- Расстройство тика или синдром Туретта, расстройств, которые включают повторяющиеся движения или нежелательные звуки (тики), которые трудно контролировать
Профилактика
Чтобы снизить риск развития у вашего ребенка СДВГ :
- Во время беременности избегайте всего, что может повредить развитию плода.Например, не пейте алкоголь, не используйте наркотики и не курите сигареты.
- Защитите своего ребенка от воздействия загрязняющих веществ и токсинов, , включая сигаретный дым и свинцовую краску.
- Ограничение экранного времени. Несмотря на то, что до сих пор это не доказано, детям может быть целесообразно избегать чрезмерного воздействия телевидения и видеоигр в первые пять лет жизни.
детские болезни и расстройства | Британика
Детское заболевание и расстройство , любое заболевание, нарушение или ненормальное состояние, которое затрагивает, главным образом, младенцев и детей, т. Е. Детей в возрасте, начинающемся с плода и продолжающемся в подростковом возрасте.
Британика Викторина
Медицинские термины и викторина пионеров
Что определяет группу крови у человека?
Детство — это период, характеризуемый переменами как у ребенка, так и в ближайшем окружении.Изменения в ребенке, связанные с ростом и развитием, настолько поразительны, что это похоже на то, как если бы ребенок был рядом отдельных, но взаимосвязанных людей, проходящих через младенчество, детство и юность. Изменения в окружающей среде происходят по мере того, как окружение и контакты полностью зависимого ребенка становятся таковыми для постепенно более независимого ребенка и подростка. Здоровье и болезни в период от зачатия до подросткового возраста должны быть поняты на этом фоне изменений.
Хотя, по большей части, детские болезни похожи на болезни у взрослых, есть несколько важных отличий.Например, определенные специфические расстройства, такие как преждевременное половое созревание, являются уникальными для детей; другие, такие как острый нефрит — воспаление почки — часто встречаются у детей и нечасты у взрослых. В то же время некоторые заболевания, которые часто встречаются у взрослых, у детей встречаются редко. К ним относятся гипертоническая болезнь (высокое кровяное давление неизвестной причины) и подагра. Наконец, основной сегмент педиатрической помощи касается лечения и профилактики врожденных аномалий, как функциональных, так и структурных.
Помимо изменений в заболеваниях из-за различий между детьми и взрослыми, необходимо подчеркнуть некоторые другие особенности заболеваний у детей. Инфекционные расстройства распространены и остаются основной причиной смерти, хотя отдельные болезни часто бывают легкими и имеют незначительные последствия. Большинство случаев распространенных инфекционных заболеваний, таких как корь, ветряная оспа и эпидемический паротит, встречаются в детстве. Нарушения питания, которые по-прежнему вызывают серьезную обеспокоенность, особенно в развивающихся странах, но не исключительно, имеют огромное значение для растущего и развивающегося ребенка.Уникальные потребности детей в питании делают их необычно восприимчивыми к дефицитным состояниям: дефицит витамина D вызывает рахит, общее расстройство у детей в развивающихся странах и лишь редко вызывает какие-либо заболевания у взрослых. Основные опасности для окружающей среды, которые угрожают здоровью детей младшего возраста, неизбежны как при загрязнении воздуха, так и при случайных последствиях, как при отравлении и дорожно-транспортных происшествиях. Дети более старшего возраста, особенно подростки, подвергаются, как и взрослые, опасностям окружающей среды, которые они намеренно ищут, такие как курение сигарет и употребление алкоголя и других наркотиков.
Получите эксклюзивный доступ к контенту из нашего первого издания 1768 года с вашей подпиской. Подпишитесь сегодняВ этой статье рассматриваются масштабы заболеваний, от которых страдают дети, с особым акцентом на способах, которыми уникальные признаки растущего ребенка и особые аспекты его среды служат для изменения течения, воздействия и лечения конкретных заболеваний.
Диагностика и общие соображения по лечению и профилактике
Диагностика детских болезней включает в себя особые соображения и методики; например, при оценке генетических нарушений может потребоваться обследование не только пациента, но и всей его семьи.Непонятные экологические причины заболеваний, таких как отравления, должны быть тщательно изучены и исследованы методами, которые порой напоминают методы детектива. Заболевания плода могут быть вызваны непосредственно расстройствами матери или могут быть вызваны введенными ей лекарствами. Были разработаны методы диагностики, которые позволяют проводить тщательное обследование плода, несмотря на его явную недоступность. Изъятие небольшого количества околоплодных вод, окружающих плод, позволяет исследовать клетки плода, а также саму жидкость.Хромосомные и биохимические исследования на разных стадиях развития могут помочь предвидеть проблемы в постнатальном периоде; они могут указывать на необходимость немедленного лечения плода такими методами, как переливание крови; или они могут привести к решению прервать беременность, потому что было признано серьезное, неизлечимое заболевание. Другие специализированные методики позволяют исследовать плод с помощью рентгеновских и ультразвуковых исследований, а также с помощью электрокардиографии и электроэнцефалографии (методы наблюдения и регистрации электрической активности сердца и головного мозга, соответственно).Кровь плода может быть взята для анализа, а некоторые методы позволяют непосредственно наблюдать за плодом.
При обследовании младенца недоступность не представляет особой проблемы, но его небольшой размер и ограниченные способности к общению требуют специальных приемов и навыков. Однако еще более важным является тот факт, что нормы для взрослых не могут применяться к младшим возрастным группам. Детская диагностика требует знания каждой стадии развития, касающейся не только размеров тела, но и пропорций тела, полового развития, развития и функций органов, биохимического состава жидкостей организма и активности ферментов.Развитие психологических и интеллектуальных функций одинаково сложно и требует особого понимания. Поскольку различные периоды роста и развития так заметно отличаются друг от друга, для удобства они разделены на следующие стадии: внутриутробный (период до рождения), новорожденный (первые четыре недели), младенец (первый год), дошкольный (от одного до пять лет), дошкольное образование (от 6 до 10 лет для девочек, от 6 до 12 лет для мальчиков), предпубертатное (от 10 до 12 для девочек, от 12 до 14 для мальчиков) и подростки (от 12 до 18 для девочек, от 14 до 20 для мальчиков) ).Только если соответствующие нормы установлены для каждой стадии развития, состояние ребенка может быть адекватно оценено и результаты диагностических тестов могут быть правильно интерпретированы. Таким образом, не имеет значения, если 12-месячный ребенок не может ходить один, хотя некоторые дети могут делать это в возрасте девяти месяцев. Важнейший вопрос в том, в каком возрасте человек начинает беспокоиться, если веха в развитии не достигнута. Пятилетние мальчики в среднем весят 44 фунта (20 кг), но могут варьироваться от 33 до 53 фунтов (от 15 до 24 кг).Уровень гемоглобина, который не имеет значения у трехмесячного ребенка, может отражать серьезное состояние анемии у старшего ребенка. Уровни определенных ферментов и минералов в крови заметно отличаются у быстро растущего ребенка от уровня позднего подросткового возраста, чей рост почти завершен. Неспособность 15-летней девочки достичь менархе (начало менструации) может свидетельствовать об отсутствии нарушений в половом развитии, но требует тщательной оценки.
Лечение детских болезней требует аналогичных соображений в отношении различных стадий роста и развития.Например, изменение дозировки лекарственного средства основано не только на размерах тела, но и на распределении лекарственного средства в организме, скорости его метаболизма и скорости выведения, причем все они изменяются на разных стадиях развития. Неспособность младенцев и маленьких детей глотать таблетки и капсулы требует использования других форм и альтернативных путей введения. Важность лекарственной токсичности на одной стадии развития может не беспокоить на другой; например, обычно используемого антибиотика тетрациклина лучше избегать при лечении ребенка младше 10 лет, поскольку он откладывается на зубах, на которые также наносится эмаль, и окрашивает их.Когда постоянные зубы полностью сформированы, отложение тетрациклина больше не происходит. Отсроченные последствия некоторых форм лечения, особенно с радиоактивными изотопами — веществами, которые испускают излучение в процессе распада на другие вещества — могут не иметь никакого значения в случае пожилого человека с ожидаемой продолжительностью жизни 10 или 20 лет но может удержать врача от использования таких методов лечения для младенца со всей его жизнью перед ним. Наконец, необходимо учитывать потребности в питании растущего ребенка, когда лечение болезни требует изменения рациона питания или приема лекарств, которые могут повлиять на усвоение или метаболизм основных питательных веществ.
Перспективы выздоровления от болезней у детей часто лучше, чем у взрослых, поскольку дополнительные возможности роста ребенка могут противодействовать неблагоприятным воздействиям болезней. Например, перелом кости, который приводит к постоянной деформации у взрослого, может зажить с полной структурной нормальностью у ребенка, так как продолжающийся рост приводит к ремоделированию и изменению формы кости. В конечном счете, у младенца, у которого одна почка удалена из-за инфекции или опухоли, скорее всего, будет полностью нормальная почечная (почечная) функция, потому что оставшаяся почка будет увеличивать свой размер и функциональную способность с ростом.Напротив, удаление одной почки у взрослого человека обычно приводит к остаточной функциональной способности, равной 70-75% от способности двух нормальных почек.
Таким образом, период быстрого роста и развития может благоприятно сказаться на выздоровлении ребенка в ходе заболевания. Обратное также может быть правдой, однако. Например, быстро растущая и зрелая центральная нервная система особенно подвержена травмам в течение первых двух или трех лет жизни; Кроме того, подростки могут неблагоприятно реагировать на психологические стрессы, которые легко переносятся более зрелыми людьми.
В общем рассмотрении детских болезней, последний аспект, который заслуживает особого внимания, — это роль профилактики. Основными факторами, обусловившими снижение показателей младенческой и детской смертности за последние десятилетия, являются разработка и применение профилактических мер. К концу 20-го века, в большинстве стран уровень смертности среди детей в возрасте до одного года снизился, пока он едва превышал 10-й уровень в 1930-х годах. Социально-экономические факторы, такие как улучшение материнского питания и акушерской помощи и улучшение жилищных условий, водоснабжения и канализации, имеют первостепенное значение в этом снижении, наряду с улучшением гигиены в домашних условиях, более безопасными методами кормления детей грудного возраста и широко распространенной иммунизацией против распространенных инфекционных заболеваний. ,По сравнению с благоприятным эффектом этих и других профилактических мер возросшая способность к лечению заболеваний, даже с помощью таких мощных средств, как антибиотики, оказала сравнительно небольшое влияние. В развитых странах, где наиболее распространенными причинами детской заболеваемости и смертности являются несчастные случаи, профилактика зависит от готовности спроектировать и модифицировать общины и дома, чтобы сделать их более безопасными для детей. Не менее важным, чем разработка мер общественного здравоохранения, является их практическое применение; Недостаточное использование установленных процедур и методов профилактики заболеваний является серьезной проблемой здравоохранения.
,