Полезная информация об артрозе стоп (посттравматический артроз голеностопного сустава, подошвенный фасцеит и др.)
Причинами боли в стопе могут быть:
- острые и повторяющиеся травмы, болезни или их сочетание. Это можно наблюдать в спорте, при особых условиях трудовой деятельности, связанных с физической активностью и большими нагрузками на стопу.
- неудачное биомеханическое положение, такое как ошение тесной обуви и туфель на высоких каблуках может вызвать боль в подушечках стопы. Плотно зашнурованная обувь может стать причиной боли или синяков в подъеме стопы.
Некоторые виды травм
Такие повреждения стопы как надрыв связок, растяжение мышцы, ушибы и переломы случаются внезапно (остро). Надрывы, растяжения, переломы, ушибы могут быть результатом одиночного или комбинированного стресса стопы. Растяжение стопы или лодыжки происходит при чрезмерном натяжении и надрыве тканей связок, соединяющих кости. Стопа болит и при слабых связках суставов.
Бурса мышцы или фасция стопы могут быть растянуты при перенапряжении, большой нагрузке, ушибе или порезе (например, если наступить на острый предмет). Тендинит ахиллова сухожилия -распространенная травма сухожилия, которое крепится на задней части пятки.
Повреждение костей и суставов стопы может быть вызвано одним ударом, подворачиванием ноги или также многократными травмами, которые могут привести к перелому. Травмы тупой силы, например, когда кто-то наступит на ногу, могут вызвать не только ушиб или синяк, но и повреждение мышц и связок. Непосредственный удар по стопе может вызвать ушиб, разрыв кожи или даже перелом костей. Метатарзалгия — боль в плюсневом отделе стопы.
Термином «каменный ушиб» обычно называют конкретную локализованную боль и болезненность в нижней части стопы. У спортсменов в результате большой нагрузки часто происходит растяжение связок у основания большого пальца. Травма ногтя может сопровождаться кровоизлиянием под ноготь и потерей ногтя. В результате частых травм и ушибов костей, мышц, связок стопы может развиться разрастание кости, известное как шпора или костный нарост.
Некоторые виды инфекций
Стопа болит также при вирусной и грибковой инфекции. Сахарный диабет, болезнь Хансена, артрит, подагра и общие заболевания также могут стать причиной болей в стопе. Расстройства нервов на ногах может вызвать онемение и ощущение жжения в стопе, это явление известно как периферическая нейропатия.
Причиной раздражения и боли в стопе могут стать подошвенные бородавки, вызванные инфекцией. Стопа атлета — грибковое заболевание, причиняющее немало страданий. Если стопа болит, следует осмотреть ногти, возможно причина тому вросший ноготь. Вросший ноготь — это процесс врастания ногтевой пластинки в ткани кожи, сопровождающийся воспалением и вызывающий боль.
Чувство трения или жжения на поверхности стопы, как правило, первые признаки мозолей. Зуд и жжение между пальцами или по всей стопе признак инфекции или грибкового заболевания (стопа атлета). Боль и покраснение в области ногтя говорит о врастании ногтя.
Когда следует обратиться к врачу?
Если стопа болит и это мешает нормальным движениям, если движение причиняет боль, следует обратиться к врачу. Необходимо лечение стопы, если: имеется видимая деформация, нарушены функции стопы, возникает болезненность, боль сопровождается отеком или изменением цвета кожи, пальцев стопы, повышается температура в травмированной области стопы, к больному месту невозможно дотронуться и вы не можете передвигаться обычным способом.
Необходимо лечение стопы, если: имеется видимая деформация, нарушены функции стопы, возникает болезненность, боль сопровождается отеком или изменением цвета кожи, пальцев стопы, повышается температура в травмированной области стопы, к больному месту невозможно дотронуться и вы не можете передвигаться обычным способом.
У врача
Специалист осмотрит визуально и физически состояние стопы в покое, при движении с нагрузкой или без нее.
Врач прощупает подошву и свод стопы, чтобы определить явную деформацию, болезненность, любые нарушения и изменения в костях стопы и ее свода.
Проверит, как функционируют мышцы. Этот осмотр может включать ощупывание стопы, поворачивание ее руками, движение против сопротивления, возможно, вас попросят пройтись или пробежаться.
Врач проверит чувствительность подошвы, чтобы определить, не повреждены ли нервы.
Чтобы установить, имеются ли повреждения или какие-либо нарушения костей или мягких тканей, назначают рентген или МРТ.
Затем в соответствии с причиной боли в стопе назначается лечение.
СОВЕТЫ для облегчения своего состояния до похода к врачу:
- дайте ноге отдых,
- приложите лед,
- наложите тугую повязку,
- держите ноги в приподнятом положении.
- можно принять обезболивающие лекарства, которые продаются в аптеках без рецепта.
Медицинское лечение
Как только определены причины, отчего стопа болит, и оценена тяжесть, назначается лечение, коррекционные и реабилитационные меры.
Использование квалифицированным медицинским персоналом физиотерапии такой , как ультразвук, различные виды электростимуляции, свето терапия (лазер), и / или мануальная терапия для снятия боли, улучшения кровообращения в травмированной области стопы, что способствует заживлению.
Ограничения двигательной активности.
Замена двигательной активности, усугубляющей боль. Бег нежелателен, т.к. телу приходится испытывать толчки при соприкосновении с землей. Заменой ему могут быть велосипедная езда, эллиптические тренажеры, плавание, лыжный тренажер, — они минимизируют нагрузку и способствуют поддержанию физической формы стопы.
Заменой ему могут быть велосипедная езда, эллиптические тренажеры, плавание, лыжный тренажер, — они минимизируют нагрузку и способствуют поддержанию физической формы стопы.
Коррекционные профилактические меры
Замена обуви или использование других супинаторов.
Тщательный правильный подбор обуви, включая комбинацию носков и шнурков, чтобы избежать трения и сдавливания стопы.
Дополнительная поддержка для стопы, используемая в обуви: супинаторы, подушечки, ортопедические стельки, помогающие поддерживать стопу в нужном положении.
Спортивная обувь по мере использования и старения теряет эластичность подошв. Опыт показывает, что обувь следует менять раз в полгода, а если она используется постоянно, то и чаще. Использование сменных стелек улучшает поглощение энергии и поддержку стопы. Идеально, если стельки будут изготовлены индивидуально для вас
Биомеханику стопы можно улучшить и с помощью свободно продающихся ортопедических средств.
Укрепление функций мышц
Иногда для укрепления травмированной области и улучшения стабильности назначают физические упражнения.
Упражнения на повышение гибкости поддерживают длину мышцы. Гибкие и тренированные мышцы легче уберечь от травм.
Иногда необходимо использование соответствующих лекарственных средств для снятия воспаления и симптомов болезни.
Возможно и хирургическое вмешательство в некоторых случаях.
ВАЖНО! Постоянное наблюдение врача вплоть до полного выздоровления.
После окончания лечения необходимо наблюдение врача, регулярные проверки, рентген.
ПРЕДОСТЕРЕЖЕНИЕ!
Прежде, чем приступить к физическим упражнениям, необходимо принять во внимание некоторые моменты. Насколько крепко ваше здоровье? В первую очередь, необходимо посоветоваться с врачом, он оценит состояние вашей сердечно-сосудистой системы, возможные противопоказания, нежелательные медицинские проблемы. Если у вас есть такие заболевания, как подагра, сахарный диабет, артрит и невропатия, то предварительно необходимо лечение.
Правильно подобрать комплекс тренировок вам помогут специалисты спортивной медицины, ортопеды, физиотерапевты.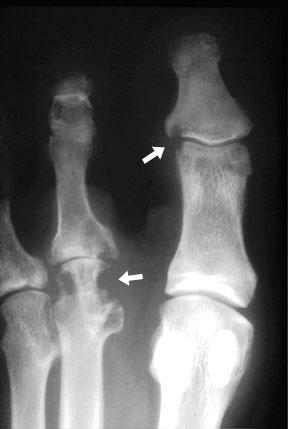 До начала тренировок предварительная подготовка может помочь сократить риск боли. При любом виде деятельности важно соблюдение техники, это поможет правильно выполнять упражнения и избежать травм. При этом важна роль инструктора, с его помощью вы разовьете хорошую биомеханику и сможете избавиться от боли в стопе.
До начала тренировок предварительная подготовка может помочь сократить риск боли. При любом виде деятельности важно соблюдение техники, это поможет правильно выполнять упражнения и избежать травм. При этом важна роль инструктора, с его помощью вы разовьете хорошую биомеханику и сможете избавиться от боли в стопе.
По мере снятия боли и восстановления мышечной силы и гибкости стопы можно постепенно возвращаться к обычным нагрузкам. При возобновлении физической активности после лечения стопы необходимо учитывать те же факторы, что и при первоначальных тренировках. Боль в стопе может быть вызвана слишком большой нагрузкой и выполнением какого-либо движения слишком быстро. Если стопа болит, игнорировать боль не следует, так как это может привести к усугублению проблемы. В разное время года и боль в стопе может быть разной.
Стресс стопы всегда связан с нагрузками на нее. Если ноги не тренированы и не готовы к увеличению нагрузок в начале нового сезона, мышечные растяжения, расколотая голень, тенденит — дистрофия сухожилий — неизбежны.
Если стопа болит, оптимальную программу физической тренировки необходимо начинать с осмотра и совета специалиста и разумного планирования.
Программа физической тренировки должна включать такие компоненты, как укрепление мышц пресса, основных мышц, упражнения на гибкость в соответствии с целями тренировки или видом спорта.
КОРОТКО О ГЛАВНОМ
- Стопа — сложный анатомический механизм, подверженный влиянию внутренних заболеваний организма или заболевания самой стопы.
- 2. Свод стопы первым принимает на себя нагрузку и регулирует силу, передаваемую телу при столкновении тела с землей.
- Если стопа болит и эта боль препятствует привычным движениям, необходимо обратиться к врачу.
- Лечение стопы зависит от причины, вызывающей боль, и может включать медикаментозное лечение, укрепление, растяжение и использование физиотерапии.
__________________________________________________________________________
Посттравматический артроз голеностопного сустава – это форма артроза голеностопного сустава, который был вызван непосредственной травмой. Симптомы артроза могут проявиться через годы после полученной травмы.
Симптомы артроза могут проявиться через годы после полученной травмы.
Симптомы этого заболевания включают:
Боль
Болезненность
Отек вокруг сустава
Неподвижность голеностопного сустава
Деформация сустава
Нестабильность
Костные шпоры, формирующие шишки вокруг сустава
Как узнать, есть ли у меня это заболевание?
Лечение посттравматического артроза голеностопного сустава проводится только под наблюдением врача
Может потребоваться хирургическое вмешательство, когда не инвазивные методы лечения при артрозе перестают быть эффективными.
Операции включают:
Артроскопию. Делаю небольшие разрезы, хирург может удалить костные шпоры или участки поврежденной поверхности кости.
Артродез (соединение). Хирург полностью соединяет кости сустава, делая одну длинную кость.
Артропластика (замена сустава). Поврежденный голеностопный сустав заменяется искусственным имплантатом.
________________________________________________________________________________
Подошвенный фасцеит
Своды стопы амортизируют все нагрузки при движении, ходьбе, беге. Повреждения подошвенной фасции часто являются причиной боли свода стопы. Подошвенная фасция — широкий фиброзный тяж, идущий от пяточной кости к передней части стопы и поддерживающий свод. При повреждении подошвенной фасции возникающее воспаление вызывает боль в своде стопы. Высокий подъем или плоскостопие тоже могут вызвать боль вследствие деформации стопы.
Повреждения подошвенной фасции часто являются причиной боли свода стопы. Подошвенная фасция — широкий фиброзный тяж, идущий от пяточной кости к передней части стопы и поддерживающий свод. При повреждении подошвенной фасции возникающее воспаление вызывает боль в своде стопы. Высокий подъем или плоскостопие тоже могут вызвать боль вследствие деформации стопы.
Повторное перенапряжение одной и той же структуры стопы может вызвать усталостные переломы, тендинит, подошвенный фасциит и острый или хронический остеоартрит.При растяжении подошвенной фасции ощущается боль в нижней части стопы от пятки до основания пальцев. Растяжение свода стопы также может усилить или уменьшить боли в подошвенной фасции.
В легких случаях подошвенного фасциита боль может уменьшиться при «разогреве» мягких тканей стопы; однако она снова может усилиться при повышении нагрузки на стопу. В более серьезных случаях подошвенного фасциита при перенапряжении свода стопы боль усиливается. При подошвенном фасциите стопа особенно болит по утрам, пока она не «разогрета» ходьбой. Если стопа болит ночью, это может быть не только признаком подошвенного фасцита, но и некоторых других заболеваний.
Если стопа болит ночью, это может быть не только признаком подошвенного фасцита, но и некоторых других заболеваний.
ДЕФОРМИРУЮЩИЙ ОСТЕОАРТРОЗ ПЕРВОГО ПЛЮСНЕФАЛАНГОВОГО СУСТАВА, ИЛИ РИГИДНЫЙ 1 ПАЛЕЦ СТОПЫ: КЛИНИКА, ДИАГНОСТИКА И ЛЕЧЕНИЕ (АНАЛИТИЧЕСКИЙ ОБЗОР ЛИТЕРАТУРЫ)
статья в формате PDF
ССЫЛКА ДЛЯ ЦИТИРОВАНИЯ:
РИГИДНЫЙ 1 ПАЛЕЦ СТОПЫ: КЛИНИКА,
ДИАГНОСТИКА И ЛЕЧЕНИЕ (АНАЛИТИЧЕСКИЙ ОБЗОР ЛИТЕРАТУРЫ)// Кафедра
травматологии и ортопедии. 2014.№3(11). с.4-12 [Bobrov D.S., Slinyakov L.Y.,
Chensky A.D., Khurtcilava n.D., Mativienko M.I., Kholodaev M.Y., // The
Department of Traumatology and Orthopedics. 2014.№3(11). p.4-12]
https://jkto.ru/id-3/id-2/3-11-2014-/1———.html
https://elibrary.ru/item.asp?id=24343035
Д. С. БОБРОВ1,2, Л. Ю. СЛИНЯКОВ1,2, А. Д. ЧЕНСКИЙ1 М. И.
МАТВИЕНКО1, М. Ю. ХОЛОДАЕВ2, Н. Д. ХУРЦИЛАВА1
И.
МАТВИЕНКО1, М. Ю. ХОЛОДАЕВ2, Н. Д. ХУРЦИЛАВА1
1Первый Московский Государственный Медицинский Университет Имени И. М. Сеченова, Москва
2Городская Клиническая Больница Имени С. П. Боткина, Москва
В процессе лечения остеоартроза
первого плюснефалангового сустава могут быть использованы различные методы
лечения и хирургические техники. Определение наилучшей тактики лечения требует
оценки многих переменных. Обзор литературы дает отправную точку для понимания
тех факторов, которые должны приниматься во внимание и учтены в процессе
определения вида лечения. Исследования, проведенные в клинике и лаборатории
направлены на то, чтобы дать необходимые ответы, но на сегодняшний день нет
однозначных данных касательно многих вопросов лечения этой патологии.
ключевые слова: остеоартроз первого плюснефалангового сустава, хирургическое лечение.
Актуальность
Деформирующий
остеоартроз первого плюснефалангового сустава – частая причина обращения
пациентов за ортопедической помощью. Клиническая картина складывается из
болевого синдрома, значительно усиливающегося при ходьбе, уменьшения амплитуды
движений в суставе, особенно тыльного сгибания (разгибания). часто, помимо
перечисленных симптомов, у пациентов имеются выраженные остеофиты по тыльной
поверхности головки плюсневой кости, которые не только ограничивают движения в
суставе и вызывают импиджмент капсулы, но и являются самостоятельным источником
болевой симптоматики в результате ирритации кожных покровов.
Данная
патология первого плюснефалангового сустава вторая по частоте, после
вальгусного отклонения первого пальца стопы. По данным зарубежных авторов
артроз первого плюснефалангового сустава отмечаются у 10% людей в возрасте 20
Многими авторами дискутируется вопрос выбора оптимального вида вмешательства при максимально выраженных деформациях. Наиболее часто используются клиновидные остеотомии и артродез плюснеклиновидного или плюснефалангового суставов [7]. Разрушение плюснефалангового сустава ставит перед врачом непростой вопрос о выборе тактики хирургического лечения.
Этиология
с тех пор
как в 1887 году Дэвис-Колли впервые использовал термин Hallux limitus,
возникали различные теории о формировании деформирующего остеоартроза первого
плюснефалангового сустава.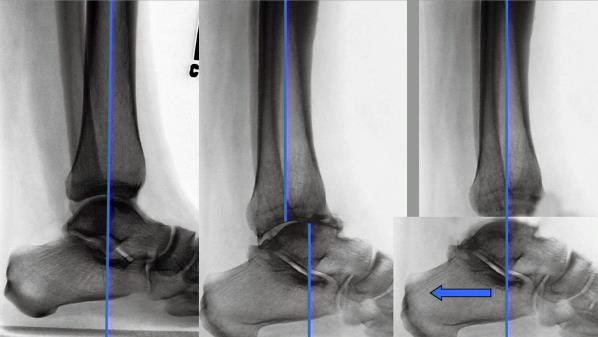 nilsonne, в 1930 году посчитал, что это заболевания
является следствием наличия слишком длинной первой плюсневой кости, которая
оказывает давление на основание основной фаланги. Вызвано оно неспособностью
основания проксимальной фаланги производить адекватное тыльное сгибание
относительно первой плюсневой кости [10]. При рентгенологическом обследовании
пациентов было выявлено так же тыльное смещение головки 1 плюсневой кости,
следствием чего является нарушение биомеханики движения в суставе. Такая
особенность первой плюсневой кости была названа metatarsus primus elevatus
(приподнятая первая плюсневая кость). Kessel и bonney также обнаружили, что в
небольшом проценте случаев рассекающий остеохондрит головки первой плюсневой
кости ведет к формированию дегенеративных изменений в суставе с последующим
ограничением тыльного сгибания [11].
nilsonne, в 1930 году посчитал, что это заболевания
является следствием наличия слишком длинной первой плюсневой кости, которая
оказывает давление на основание основной фаланги. Вызвано оно неспособностью
основания проксимальной фаланги производить адекватное тыльное сгибание
относительно первой плюсневой кости [10]. При рентгенологическом обследовании
пациентов было выявлено так же тыльное смещение головки 1 плюсневой кости,
следствием чего является нарушение биомеханики движения в суставе. Такая
особенность первой плюсневой кости была названа metatarsus primus elevatus
(приподнятая первая плюсневая кость). Kessel и bonney также обнаружили, что в
небольшом проценте случаев рассекающий остеохондрит головки первой плюсневой
кости ведет к формированию дегенеративных изменений в суставе с последующим
ограничением тыльного сгибания [11].
Root с
соавт. описал hallux rigidus как полиэтиологическое заболевание,
включающее гипермобильность, относительно длинную первую плюсневую кость,
metatarsus primus elevatus, остеоартрит, травму, рассекающий остеохондрит,
подагру и ревматоидный артрит [33]. Нервно-мышечные расстройства вызывают
гипермобильность или гиперактивность передней большеберцовой мышцы или
слабость малоберцовой мышцы, что может приводить к
Hallux
rigidus также может возникнуть как осложнение после хирургического
вмешательства на первом плюснефаланговом суставе.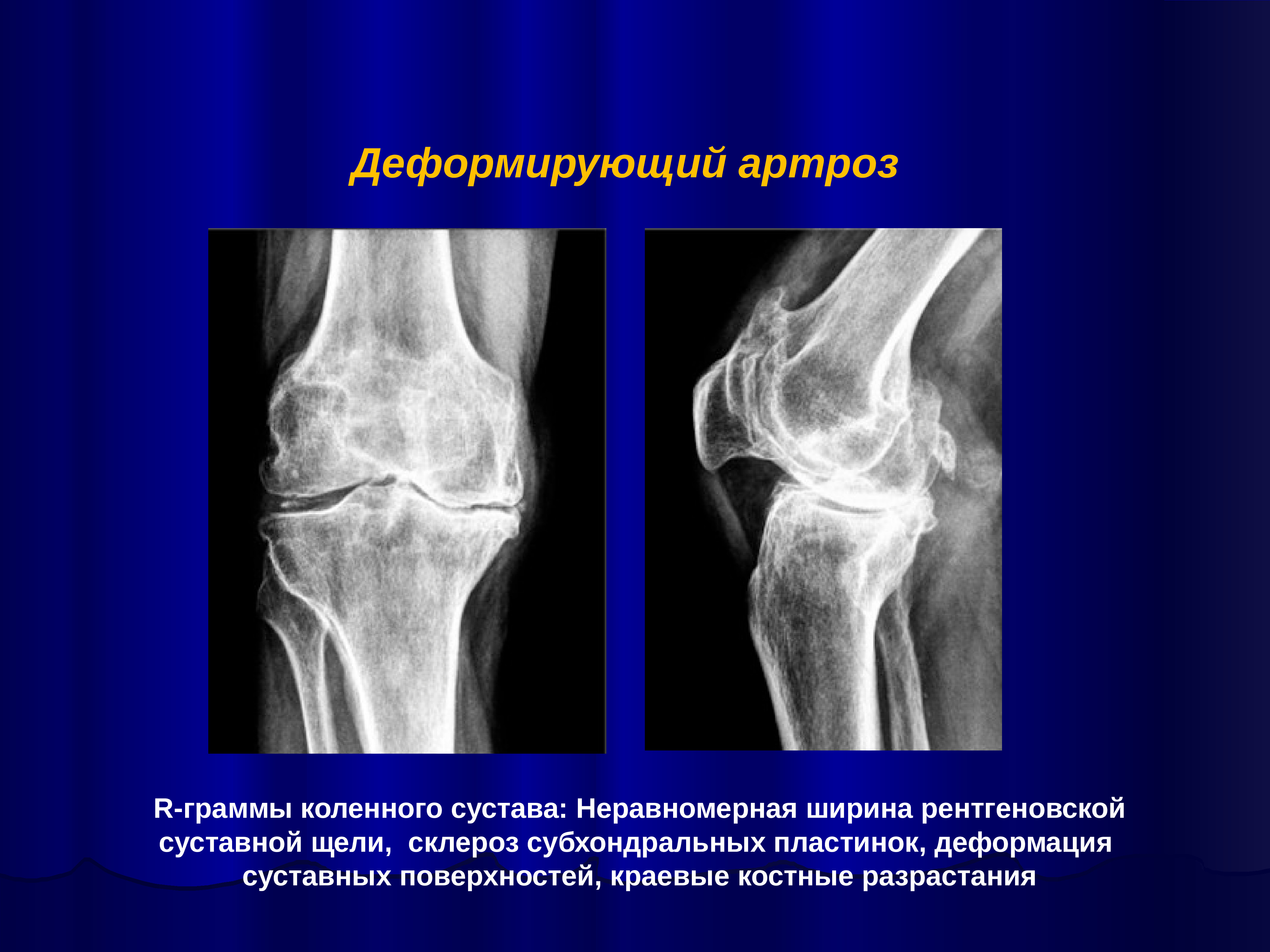
Классификация
любая
система классификации должна помогать в принятие решения о выборе тактики
лечения и их возможного сравнения. Кроме того, классификация нужна для того,
чтобы сравнить результаты различных исследований. beeson et al. (2008)
выполняли систематический обзор литературы и оценивали различные классификации
 j. с соавт. наиболее приближена к
«золотому стандарту». [13] Классификация этих авторов основывается на
клинических и рентгенологических данных (табл. 1).
j. с соавт. наиболее приближена к
«золотому стандарту». [13] Классификация этих авторов основывается на
клинических и рентгенологических данных (табл. 1).
Диагностика
Дифференциальный диагноз следует проводить с деформацией и болевым синдромом при вальгусной деформации 1 пальца, подагрой, псевдоподагрой.
Данные
заболевания имеют сходные клинические проявления и приводят к деформирующему
остеоартрозу плюснефалангового сустава, но этиология, патогенез и лечение имеет
свои характерные особенности.
Лечение
согласно
классификации coughlin M.j. при стадиях 0-1 можно применять консервативную
терапию. Все методики консервативной терапии направлены только лишь на
купирование симптомов заболевания, не устраняя патогенетических его причин:
индивидуальные ортопедические стельки (поддержка головки первой плюсневой
кости, поддержка продольного свода стопы, устранение вальгусного положения
среднего и заднего отделов стопы), тейпирование, ортезные повязки,
индивидуальная сложная ортопедическая обувь, массаж, лфК для мышц голени.
физиотерапевтическое лечение, направленное на снятие болевого синдрома.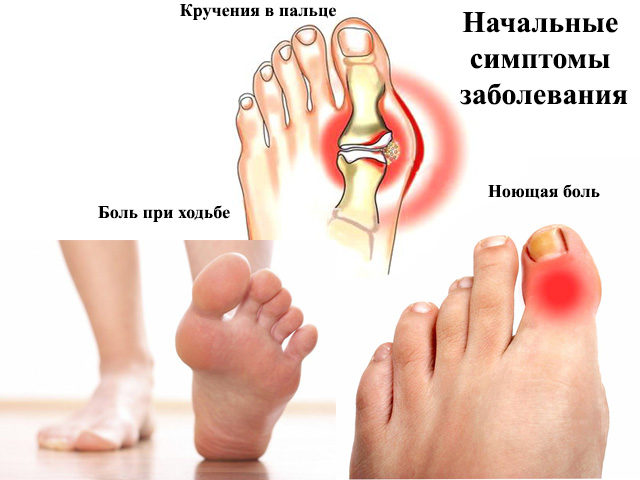 Консервативное лечение при обострении заболевания заключается в уменьшении
острых воспалительных явлений. Пероральные нестероидные противовоспалительные
средства в сочетании с инъекциями стероидов и физиотерапии, как правило, имеют
хороший эффект. Кроме того снижение нагрузок на пораженную конечность помогает
облегчить острый период. физические упражнения для укрепления мышц стопы и
голени также полезны. Пациенты, которые не реагируют на консервативное лечение,
требуют хирургического вмешательства.
Консервативное лечение при обострении заболевания заключается в уменьшении
острых воспалительных явлений. Пероральные нестероидные противовоспалительные
средства в сочетании с инъекциями стероидов и физиотерапии, как правило, имеют
хороший эффект. Кроме того снижение нагрузок на пораженную конечность помогает
облегчить острый период. физические упражнения для укрепления мышц стопы и
голени также полезны. Пациенты, которые не реагируют на консервативное лечение,
требуют хирургического вмешательства.
Оперативные
методы лечения можно поделить на две группы, операции, направленные на
сохранение сустава (cheilectomy, методы остеотомий плюсневой кости) и на его
удаление (артродез, резекционная артропластика (шедебрандес, Keller) и
эндопротезирование первого плюснефаланогового сустава).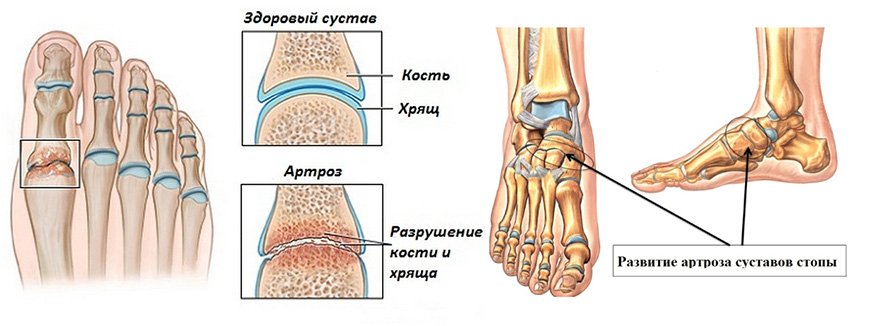 Эти методы можно
представить схемой.
Эти методы можно
представить схемой.
Этот метод
оперативного лечения был введен в 1979 г. Mann et al. [14]. суть операции
заключается в удалении остеофитов и резекции 25−30% основания
проксимальной фаланги, головки первой плюсневой кости. К преимуществам
данной операции можно отнести раннюю разработку движений в суставе (обычно от
7 до 10 дней), к недостаткам − при слишком агрессивная резекция
приводит к подвывихам первой проксимальной фаланги; при последующих рецидивах
усложняет операции эндопротезирования и артродез. В ретроспективных
исследованиях зарубежных авторов сравнивающих хейлэктомию с другими
хирургическими методами, нет убедительных доказательств что хейлэктомия
превосходит над другими оперативными методами лечения [ 15, 16, 17].
В ретроспективных
исследованиях зарубежных авторов сравнивающих хейлэктомию с другими
хирургическими методами, нет убедительных доказательств что хейлэктомия
превосходит над другими оперативными методами лечения [ 15, 16, 17].
Одной из модификаций хейлэктомии является артропластика по методу Valenti [32].
Метод
заключается в косой двусторонней V-образной резекционной артропластике
сустава с удалением остеофитов по медиальной и латеральной поверхностям.
целью вмешательства является получение амплитуды разгибания в плюснефаланговом
суставе до 90 градусов. В случае сохранения тугоподвижности рекомендуется проводить
аккурантый релиз сесамовидных костей с сохранением кровоснабжения и точек
фиксации сухожилий. Данная методика позволяет сохранить стабильность в
суставе, а также не создает серьезных препятствий в случае необходимости
ревизионных вмешательств (артродез или протезирование).
В случае сохранения тугоподвижности рекомендуется проводить
аккурантый релиз сесамовидных костей с сохранением кровоснабжения и точек
фиксации сухожилий. Данная методика позволяет сохранить стабильность в
суставе, а также не создает серьезных препятствий в случае необходимости
ревизионных вмешательств (артродез или протезирование).
В большом количестве публикаций сообщается о хороших и отличных результатах использования методики Valenti на основании оценки лечения большого количества пациентов при средних и длительных сроках послеоперационного наблюдения [32, 47, 48].
Однако в
ряде работ сообщается о таких недостатках этой методики, как бессимптомный
плантарный подвывих проксимальной фаланги в 30% случаев [45].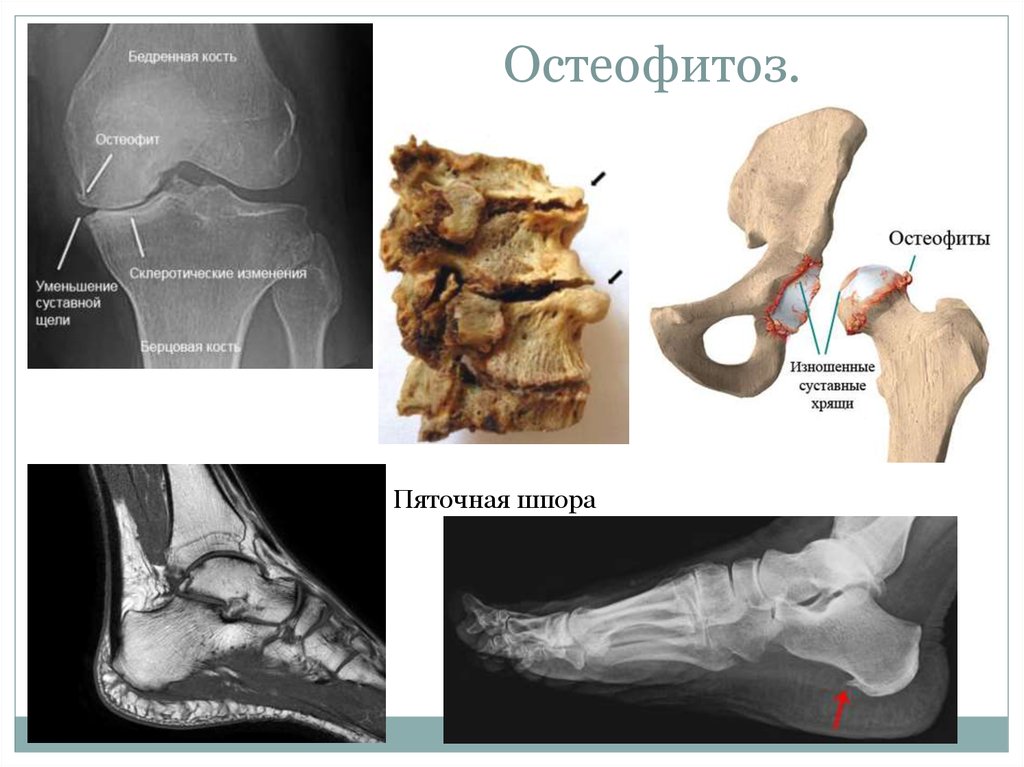 следует учеcть,
что в данном исследовании проводилась значительная резекция (две трети) дорсальных
отделов головки и основания проксимальной фаланги. Также следует отметить, что
не смотря на небольшое число (5 пациентов) случаев выполнения данного
оперативного пособия у пациентов с 1 стадией ригидного первого пальца (что не
позволяет судить о статистической достоверности результатов), отмечено
незначительное улучшение клинической симптоматики, а так же уменьшение
амплитуды движений в плюснефалангвом суставе после проведенного оперативного
лечения. При использовании методики пациентам с 2−3 стадией деформации
плюснефалангового сустава получено значительное улучшение клинических
проявлений (оценка по шкале AoFAs), уменьшение болевого синдрома и увеличение
амплитуды движений в суставе.
следует учеcть,
что в данном исследовании проводилась значительная резекция (две трети) дорсальных
отделов головки и основания проксимальной фаланги. Также следует отметить, что
не смотря на небольшое число (5 пациентов) случаев выполнения данного
оперативного пособия у пациентов с 1 стадией ригидного первого пальца (что не
позволяет судить о статистической достоверности результатов), отмечено
незначительное улучшение клинической симптоматики, а так же уменьшение
амплитуды движений в плюснефалангвом суставе после проведенного оперативного
лечения. При использовании методики пациентам с 2−3 стадией деформации
плюснефалангового сустава получено значительное улучшение клинических
проявлений (оценка по шкале AoFAs), уменьшение болевого синдрома и увеличение
амплитуды движений в суставе.
Методы остеотомий плюсневой кости
существует
достаточно большое количество данных операций. Общей целью которых является
восстановление суставной щели, центра ротации и соответственно оси первого
луча. Впервые методика закрытоугольной клиновидной дорсальной остеотомии
проксимальной фаланги 1 пальца была описана в bonney g. с соавт. в 1952 году
[40] как «экстензионная остеотомия проксимальной фаланги по типу зеленой
ветки». затем в Kessel L. в 1958 году [41] и Moberg e. [42] в 1979 провели
ретроспективный анализ результатов лечения и сделали вывод, что «дальнейшее
использование данного метода может быть полезным». В настоящее время данный
тип остеотомии широко известен под именем остеотомии Моберга и применяется на
ранних стадиях заболевания, когда еще нет выраженных повреждений хряща, а
основная жалоба состоит в болезненном тыльном сгибании в первом
плюснефаланговом суставе. При выполнении этой остеотомии происходит изменение
плоскости движения в первом плюснефаланговом суставе и соответственно
увеличивается тыльное сгибание при ходьбе.
В настоящее время данный
тип остеотомии широко известен под именем остеотомии Моберга и применяется на
ранних стадиях заболевания, когда еще нет выраженных повреждений хряща, а
основная жалоба состоит в болезненном тыльном сгибании в первом
плюснефаланговом суставе. При выполнении этой остеотомии происходит изменение
плоскости движения в первом плюснефаланговом суставе и соответственно
увеличивается тыльное сгибание при ходьбе.
Использование
дистальных остеотомий первой плюсневой кости при хирургическом лечении
деформирующего остеоартроза первого плюснефалангового сустава на протяжении
многих лет остается одной из часто используемых методик [34, 35, 36, 37, 38 ]./31/31.jpg)
К наиболее
распространенным методам в настоящее время можно отнести модифицированную
остеотомию hohmann. Остеотомия hohmann [39] была предложена для лечения
вальгусной деформации 1 пальца стопы. В последующем методика операции была
изменена [34], что позволило использовать принцип остеотомии для коррекции
ригидного первого пальца стопы. Остеотомия показана в случае умеренно и
значительно выраженного деформирующего остеоартроза первого плюснефалангового
сустава, в сочетании с относительно длинной и приподнятой первой плюсневой
костью. При выполнении остеотомии головка первой плюсневой кости смещается в
сторону подошвы, а так же происхождит укорочение плюсневой кости.
Операция уотермана была предложена в 1927 [43]. Выполняется клиновидная остеотомия с клином обращенным к тылу (аналогично операции Moberg−Кесселя−бони) на уровне дистального метаэпифиза первой плюсневой кости. Изменение плоскости движений также позволяет увеличить амплитуду движений.
В дальнейшем методика операции была модифицирована и предложена остеотомия watermann−green [44].
Данный
вариант операции был разработан как процедура, направленная не на ротацию
головки первой плюсневой кости, а на транспозицию головки.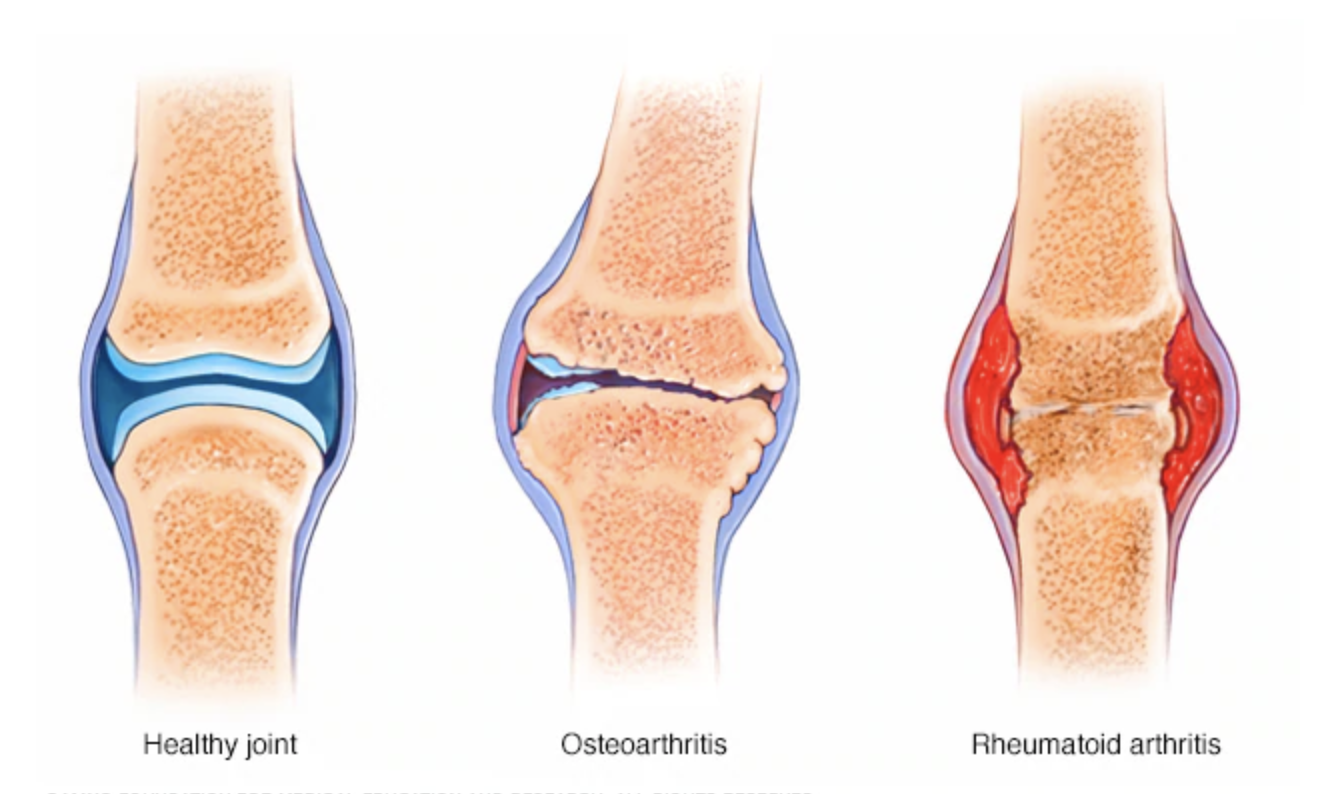 Процедура
описывается как остеотомия, состоящая из двух последовательных этапов. Первый
этап – две назавершенные тыльные остеотомии на 0,5 сантиметров проксимальнее
суставной поверхности. При выполнении первого этапа возможно выполнение как
двух параллельных остеотомий, так выполнение остеотомий с удалением костного
блока трапецевидной формы, что позволяет изменить угол наклона суставной
поверхности (PAsA). Второй этап – плантарная остеотомия в оригинальной
методике расположена под углом 135 градусов к тыльной. Наклон плантарной
остеотомии может изменяться в зависимости от необходимого укорочения или
плантарного смещения головки плюсневой кости [44].
Процедура
описывается как остеотомия, состоящая из двух последовательных этапов. Первый
этап – две назавершенные тыльные остеотомии на 0,5 сантиметров проксимальнее
суставной поверхности. При выполнении первого этапа возможно выполнение как
двух параллельных остеотомий, так выполнение остеотомий с удалением костного
блока трапецевидной формы, что позволяет изменить угол наклона суставной
поверхности (PAsA). Второй этап – плантарная остеотомия в оригинальной
методике расположена под углом 135 градусов к тыльной. Наклон плантарной
остеотомии может изменяться в зависимости от необходимого укорочения или
плантарного смещения головки плюсневой кости [44].
сагиттальная Z-образная остеотомия направлена на уменьшение длины плюсневой кости, тем самым восстанавливая суставную щель первого плюснефалангового сустава. Данная операция всегда выполняется с хеилэктомией. сагиттальная Z-образная остеотомия восстанавливает суставную щель, выводит плюсневую кость в плантофлексию, тем самым восстанавливая свод стопы. Докозательных результатов этой комбинированной методики остотомии, хеилэктомии и хондропластики крайне мало. Kissel с соавт. оценивали результаты и выявели хороший уровень удовлетворенности пациентов без выполнений статистического анализа [19].
Операция
Drago с соавт.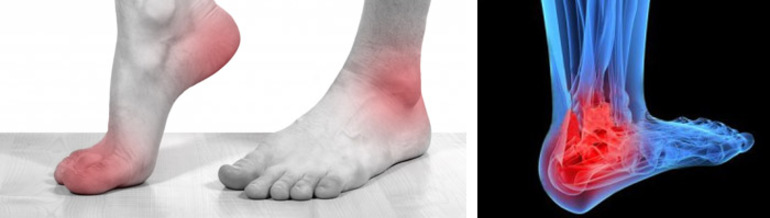 [18] заключается в двойной остеотомии, состоящей из операции
уотермана и клиновидной остеотомии проксимальной части плюсневой кости
основанием обращенным к подошвенной поверхности.
[18] заключается в двойной остеотомии, состоящей из операции
уотермана и клиновидной остеотомии проксимальной части плюсневой кости
основанием обращенным к подошвенной поверхности.
Идея этой двойной остеотомии заключатся в большем подошвенном сгибании плюсневой кости, а следовательно в большем восстановлении свода стопы.
Анализируя
результаты лечения пациентов с ригидным первым пальцем стопы на основании
системного обзора электронных баз данных, Roukis t.s. 2010 [59]. сделал вывод,
что данные типы остеотомий должны быть использованы со значительными
ограничениями и не для всех, учитывая высокий риск послеоперационных
осоложнений. Одним из достаточно часто встречающихся осложнений при
укорачивающих остеотомиях, является возникновение перегрузочной метатарзалгии
[1].
Одним из достаточно часто встречающихся осложнений при
укорачивающих остеотомиях, является возникновение перегрузочной метатарзалгии
[1].
Резекционная
артропластика – операция Келлера−брандеса, когда удаляется до 2/3
основной фаланги. Первым в нашей стране стал применять эту операцию я.М.
Волошин (1936). с целью профилактики анкилоза в плюснефаланговом суставе j.D.
singley (1872) предложил заворачивать в сустав лоскут из капсулы сустава, в
нашей же стране было предложено использовать в послеоперационном периоде
вытяжение за ногтевую фалангу в течение 3 недель с целью создания неоартроза, в
котором пространство между головкой плюсневой кости и фрагментом основной
фаланги заполняется рубцом.
Несмотря на активное внедрение операций резекционной артропластики в нашей стране и получение относительно хороших результатов (Кудинский ю.г., 1967) [6 ], имеются данные за потерю опороспособности головки первой плюсневой кости и подвывих первого пальца стопы, тугоподвижность и развитие деформирующего артроза в первом плюснефаланговом суставе [2]. Таким образом, эта операция может применяться лишь у пожилых пациентов с низкими запросами на физическую активность.
Rezie et al.
установили, что процент удовлетворенных пациентов с хорошим косметическим
результатом операции Келлера−брандеса составил выше 66,7% из 118
пациентов, период наблюдения составил 9 лет. [25]
[25]
Одной из причин неудовлетворительных результатов при использовании методики Келлера−брандеса, является отсечение точки фиксации сухожилия короткого сгибателя 1 пальца стопы. сохранение точки фиксации сухожилия позволяет значительно улучшить результаты лечения пациентов [55]. частичная резекция основной фаланги 1 пальца стопы с сохранением точки фиксации мышц позволила увеличить амплитуду движений с 6,5 градусов перед операцией до 51,9 градусов в послеоперационном периоде. бальная оценка по шкале AoFAs увеличилась с 29,1 до 93,6 [55].
Артродез первого плюснефалангового сустава
Артродез
первого плюснефалангового сустава. На сегодняшний день является «золотым
стандартом» при лечении артроза первого плюснефалангового сустава во всем мире.
Несмотря на то, что артродез лишает первый плюснефаланговый сустав движений,
он стабилизирует медиальную колонну стопы и позволяет полноценно переносить вес
тела через передний отдел стопы в шаге [26].
На сегодняшний день является «золотым
стандартом» при лечении артроза первого плюснефалангового сустава во всем мире.
Несмотря на то, что артродез лишает первый плюснефаланговый сустав движений,
он стабилизирует медиальную колонну стопы и позволяет полноценно переносить вес
тела через передний отдел стопы в шаге [26].
суть
операции заключается в артротомии первого плюснефалагового сустава, удалении
суставных хрящей и фиксация различными металлоконструкциями. Из фиксаторов
можно использовать спицы или стержни с резьбой, отрицательной стороной
которых является повреждение межфалангового сустава, что в дальнейшем это
может привести к артрозу в данном суставе. фиксация винтами или винтом со
скобой − достаточно хороший метод, но данный способ фиксации
противопоказан пациентом с остеопорозом, так как в часто не обеспечивает
достаточной стабильности. На данный момент самым эффективным способом
фиксации являются пластины. Последние могут быть как с угловой стабильностью,
так и без угловой стабильности. Пластины с угловой стабильностью можно
использовать при остепорозе. В исследовании ряда авторов, которые оценивали
фиксацию пластинами как с угловой стабильностью так и без у пациентов не
страдающих остеопорозом, сделан вывод, что артродез первого плюснефаланогового
сустава пластинами из нержавеющей стали без угловой стабильности обладает
более высокими положительными результатами как рентгенологически так клинически
(более высокую удовлетворенность пациентов) [21].
фиксация винтами или винтом со
скобой − достаточно хороший метод, но данный способ фиксации
противопоказан пациентом с остеопорозом, так как в часто не обеспечивает
достаточной стабильности. На данный момент самым эффективным способом
фиксации являются пластины. Последние могут быть как с угловой стабильностью,
так и без угловой стабильности. Пластины с угловой стабильностью можно
использовать при остепорозе. В исследовании ряда авторов, которые оценивали
фиксацию пластинами как с угловой стабильностью так и без у пациентов не
страдающих остеопорозом, сделан вывод, что артродез первого плюснефаланогового
сустава пластинами из нержавеющей стали без угловой стабильности обладает
более высокими положительными результатами как рентгенологически так клинически
(более высокую удовлетворенность пациентов) [21].
В большинстве публикации сообщается о хороших результатах после использования артродеза для лечения 3−4 стадии деформирующего артроза 1 плюснефалангового сустава [54, 51, 52, 53].
В последнее время активно развивается малоинвазивная хирургия стопы и голеностопного сустава. чрескожные модификации артродеза первого плюснефалангового сустава позволяют начать более раннюю активизация пациентов и имеют лучшие косметические результаты [57, 58].
При использование черскожного артродеза плюснефалангового сустава средний послеоперационный балл по шкале AoFAs составил 80 (по сравнению с дооперационным 36). Анкилоз был достигнут в 30 случаях из 31 [58].
Эндопротезирование первого плюснефалангового сустава
Все выше приведенные методики приводят к снижению активности больных, так же часто возникают рецидивы. В связи с низкой удовлетворенностью результатами традиционного лечения (консервативное лечение, артродезирование, резекционная артропластика) все больше в практику травматологов ортопедов внедряется тотальное эндопротезирование первого плюснефалангового сустава. Эндопротезирование 1 плюснефалангового сустава в сочетании с другими операциями имеет потенциал положительного воздействия при ряде сложной патологии стопы, помимо hallux rigidus.
Ортопедия европы и сшА применяет эндопротезирование суставов стопы более 40 лет [23].
Однако в России эта методика не нашла широкого применения. Количество подобных операций в нашей стране не превышает двух трех десятков в год [4, 5].
Принципиально эндопротезы для 1 плюснефалангового сустава делятся на связанные (ti/co-cr/сталь и силиконовые спейсеры) и несвязанные (ticocr с полиэтиленовым вкладышем, пирокарбон и циркониевая керамика).
связанным эндопротезам присущи такие недостатки как: возникновение и перенаправление неправильных сил (кручения, срезывающая и сила тяги) без амортизации сил (все силы и неправильные силы напрямую переносятся с кости на кость в соотношении 1:1), установка таких имплантов требует очень высокого качества кости.
силиконовые спейсеры выдерживают незначительные нагрузки, для них характерен достаточно быстрый износ материала. Достаточно часто возникают такие осложнения, как синовит, лимфаденит, остеолизис [24].
Несвязанным эндопротезам присущи хорошая подвижность, способность выдерживать «хорошие» нагрузки, при их имплантации сохраняются структуры связок. Происходит изменение направления сил и их перенос, так как эндопротез амортизирует силы.
Из существующих видов несвязанных эндопротезов циркониевая керамика обладает рядом преимуществ, таких как: хорошая способность врастания, отсутствие износа, отсутствие реакций отторжения.
Но как и всех эндопротезов есть свои недостатки, это, в первую очередь, развитие нестабильности, лизис костной ткани, изнашиваемость компонентов.
По данным зарубежных авторов удовлетворенность (уменьшение болевого синдрома, увеличение активности, хороший косметический результат) результатами эндопротезирования составила 60% больных. [27, 28].
После операции тотального эндопротезирования первого плюснефалангового сустава происходит увеличение диапазона пассивных движений с 10 0 до 500 [28].
В зарубежной литературы описывается гемиартропластика металлическим имплантом проксимальной фаланги первого пальца стопы. суть гемиартропластики заключается в резекции суставной поверхности проксимальной фаланги первого плюснефалангового сустава, и установке импланта. При этом наблюдение больных после операции показывает достаточно хорошие результаты. cooper и taranow сообщили о 95,3% хороших и отличных результатах, при этом период наблюдения составил от 10 месяцев до 9 лет [56]. Но, к сожалению, другие авторы сообщают что через 5−7 лет происходит образование остеофитов, разрушение суставной поверхности первой плюсневой кости , что приводит к полной потере движений и болевому синдрому [30].
Для получения хороших результатов эндопротезирования первого плюснефалангового сустава требуется выполнение следующих рекомендаций в послеоперационном периоде: послеоперационная обувь (исключение нагрузки на передние отделы прооперированной стопы) от 3 до 6 недель, активные движения начинать как можно раньше, пассивные движение на следующие сутки после операции (на сколько позволяет болевой синдром), физиотерапия как можно раньше, снятие швов на 14 сутки [31].
Однако следует отметить, что использование обуви только на плоской подошве может быть неприемлемым для ряда пациентов, особенно для женщин, а неудовлетворительные результаты лечения и высокий процент осложнений при использовании искусственных протезов побуждает исследователей на поиски биологического восстановления суставных поверхностей. Как альтернативу протезированию некоторые исследователи предлагают использовать аллотрансплантаты суставных поверхностей.[50]
Заключение
Представленный анализ данных литературы свидетельствует о широком спектре методов хирургического лечения деформирующего остеоартроза первого плюснефалангового сустава. Таким образом, важно подчеркнуть необходимость предоперационного планирования с целью подбора необходимой тактики лечения.
Одним их важных этапов предоперационной подготовки является правильное понимание врачом и пациентом результатов оперативного лечения. Так, например, при тяжелой степени остео артроза первого плюснефалангового сустава операция артродезирования имеет лучшие показатели по сравнению с артропластикой в долгосрочной перспективе, но приводит к полной потере движений в плюснефаланговом суставе. Использование хейлэктомии на ранних стадиях деформирующего остеоартроза хотя и выполняется, но не приводит к значительному увеличению амплитуды движений в суставе и улучшению показателей качества жизни.
При выборе тактики хирургического лечения необходимо оценить все положительные и отрицательные моменты каждого из возможных методов оперативного лечения с учетом индивидуальных особенностей больного. Важно достигнуть взаимопонимания с пациентом относительно результатов лечения и возможных рисков конкретного оперативного пособия.
Список литературы
1. Бобров Д.С., Слиняков Л.Ю., Сухарева А.Г. с соавт. Хирургическое лечение перегрузочной метатарзалгии // Московский хирургический журнал. 2014. No3 (37). с. 16–18.
2. Карданов А.А., Макинян Л.Г., Лукин М.П. Оперативное лечение деформаций первого луча стопы: история и современные аспекты. М. : ИД «Медпрактика-М», 2008.
3. Карданов А.А. Оперативное лечение деформаций и заболеваний костей и суставов первого луча стопы: Дис. … д-ра мед. наук. М., 2009. 222 с.
4. Корышков Н.А., Платонов С.М., Корышков А.Н., Яснев Д.С. Эндопротезирвоание мелких суставов стопы // Вестник травматологии и ортопедии им. Н.Н. Приорова. 2005. No 3. с. 74–76.
5. Пахомов И.А., Прохоренко В.М., Садовой М.А., Ефименко М.В. Первичный опыт лечения деформирующего остеоартроза голеностопного сустава путем тотального эндопротезирования // «Эндопротезирование в России»: Всерос. монотематич. сб. науч. ст. сПб.–Казань, 2009. с. 125–133.
6. Кудинский Ю.Г. ближайшие и отдаленные результаты оперативного лечения hallux valgus по способу шедебрандеса // Ортопед. травматол. 1967. No 5. с. 32–36.
7. Кавалерский Г.М., Петров Н.В., Бровкин С.В., Ларионов А.А., Карев А.С., Таджиев Д.Д. Новая методика оперативного лечения hallux valgus у пожилых // Московский хирургический журнал. 2013. No 6. с. 9−13.
8. Кавалерский Г.М., Сорокин А.А., Прохорова М.Ю. Эндопротезирование первого плюснефалангового сустава как один из методов лечения Hallux rigidus // Московский хирургический журнал. 2013. No 4. с. 59−62.
9. Van Saase J.L., Van Romunde L.K., Cats A., Vandenbroucke J.P., Valkenburg HA. epidemiology of osteoarthritis: Zoetermeer survey. comparison of radiological osteoarthritis in a Dutch population with that in 10 other populations // Ann. Rheum. Dis. 1989. Vol. 48(4). P. 271–280.
10. Coughlin M.J., Shurnas P.S. hallux rigidus: demographics, etiology, and radiographic assessment // Foot Ankle Int. 2003. Vol. 24. P. 731–743.
11. Nilsonne H. hallux rigidus and its treatment // Acta orthop. scand. 1930. No 1. P. 295–303.
12. Kessel L., Bonney G. hallux rigidus in the adolescent // j. bone joint surg. 1958. Vol. 40b. P. 668–673.
13. Beeson P., Phillips C., Corr S., Ribbans W. classi cation systems for hallux rigidus: a review of the literature // Foot Ankle Int. 2008. Vol. 29. P. 407–414.
14. Coughlin M.J., Shurnas P.S. hallux rigidus. grading and long-term results of operative treatment // j. bone joint surg. Am. 2003. Vol. 85-A. P. 2072–2088.
15. Mann R.A., Coughlin M.J., DuVries H.L. hallux rigidus: A review of the literature and a method of treatment // clin. orthop. Relat. Res. 1979. Vol. 142. P. 57–63.
16. Keiserman L.S., Sammarco V.J., Sammarco G.J. surgical treatment of the hallux rigidus // Foot Ankle clin. 2005. Vol. 10. P. 75–96.
17. Beertema W., Draijer W.F., van Os J.J., Pilot P. A retrospective analysis of surgical treatment in patients with symptomatic hallux rigidus: long-term follow-up // j. Foot Ankle surg. 2006. Vol. 45. P. 244–251.
18. McNeil D.S., Baumhauer J.F., Glazebrook M.A. evidencebased analysis of the e cacy for operative treatment of hallux rigidus // Foot Ankle Int. 2013. Vol. 34. P. 15–32.
19. Hans Polzer, Sigmund Polzer, Mareen Brumann, Wolf Mutschler, Markus Regauer hallux rigidus: joint preserving alternatives to arthrodesis a review of the literature // world j. orthop. 2014. Vol. 5(1). P. 6–13.
20. Kissel C.G., Mistretta R.P., Unroe B.J. cheilectomy, chondroplasty,and sagittal “Z” osteotomy: a preliminary report on an alternative joint preservation approach to hallux limitus // j. Foot Ankle surg. 1995. Vol. 34. P. 312–318.
21. Hetherington V. hallux Valgus and Forefoot surgery. churchill Livingstone, 1994. P. 44–48.
22. Hunt K.J., Ellington J.K., Anderson R.B., Cohen B.E., Davis W.H., Jones C.P. Locked versus nonlocked plate xation for hallux MtP arthrodesis // Foot Ankle Int. 2011. Vol. 32(7). P. 704–709.
23. Ettl V., Radke S., Gaertner M., Walther M. Arthrodesis in the treatment of hallux rigidus // International orthopaedics (sIcot). 2003. Vol. 27. P. 382–385.
24. Koenig R.D. Revision arthroplasty utilizing the biomet total toe system for failed silicone elastomer implants // j. Foot Ankle surg. 1994. No 33. Р. 222–227.
25.Verhaar J., Vermeulen A., Bulstra S. et al. bone reaction to silicone metatarsophalangeal joint-1 hemiprosthesis // clin. orthop. Relat. Res. 1989. Vol. 245. P. 228–232.
26. Reize P., Schanbacher J., Wulker N. K-wire trans xation or distraction following the Keller-brandes arthroplasty in hallux rigidus and hallux valgus? // Int. orthop. 2007. Vol. 31. P. 325–331.
27. Ess P., Hämäläinen M., Leppilahti J. non-constrained titanium-polyethylene total endoprosthesis in the treatment of hallux rigidus. A prospective clinical 2-year follow-up study // scand. j. surg. 2002. Vol. 91(2). P. 202–207.
28. Olms K., Dietze A. Replacement arthroplasty for hallux rigidus. 21 patients with a 2-year follow-up // Int. orthop. 1999. Vol. 23(4). P. 240–243.
29. Townley C.O., Taranow W.S. A metallic hemiarthroplasty resurfacing prosthesis for the hallux metatarsophalangeal joint // Foot Ankle Int. 1994. Vol. 15(11). P. 575–80.
30. Konkel K.F., Menger A.G., Retzla S.A. Results of metallic hemi-great toe Implant for grade III and early grade IV hallux rigidus // Foot Ankle Int. 2009. Vol. 30(7). P. 653– 660.
31. Lawrence M. Olo L., Feist M.A. First metatarsophalangeal implants – from V. hetherington. hallux Valgus and Forefoot surgery churchill Livingstone. 1994. P. 327– 345.
32. Grady J.F., Axe T.M. e modi ed Valenti procedure for the treatment of hallux limitus // j. Foot Ankle surg. 1994. Vol. 33. P. 365–367.
33.Root M., Orien W., Weed J. normal and Abnormal Function of the Foot. Los Angeles: clinical biomechanics corporation, 1977.
34. Gonzalez J., Garrett P., Jordan J., Reilly C. e modi ed hohmann osteotomy: an alternative joint salvage procedure for hallux rigidus // j. Foot Ankle surg. 2004. Vol. 43(6). P. 380–388.
35.Derner R., GossK., Postowski H., Parsley N. A plantar exory-shortening osteotomy for hallux rigidus: a retrospective analysis // j. Foot Ankle surg. 2005. Vol. 44(5). P. 377–389.
36. Ronconi P., Monachino P., Baleanu P.M., Favilli G. Distal oblique osteotomy of the rst metatarsal for the correction of hallux limitus and rigidus deformity // j. Foot Ankle surg. 2000. Vol. 39(3). P. 154–160.
37.Olo L., Jhala-Patel G. A retrospective analysis of joint salvage procedures for grades III and IV hallux rigidus // j. Foot Ankle surg. 2008. Vol. 47(3). P. 230–236.
38. Malerba F., Milani R., Sartorelli E., Haddo O. Distal oblique rst metatarsal osteotomy in grade 3 hallux rigidus: a longterm follow-up // Foot Ankle Int. 2008. Vol. 29(7). P. 677–682.
39. Hohmann G. Zur hallux valgus-operation // Zentralb. chir. 1924. bn. 51. s. 230.
40. Bonney G., Macnab I. hallux valgus and hallux rigidus; a critical survey of operative results // j. bone joint surg. br. 1952. Vol. 34-b. P. 366–385.
41. Kessel L., Bonney G. hallux rigidus in the adolescent // j. bone joint surg. br. 1958. Vol. 40-b. P. 669–673.
42. Moberg E. A simple operation for hallux Rigidus // clin. orthop. 1979. Vol. (142). P. 55–56.
43. Watermann H. Die Arthritis Deformans des grozehengrungelenkes als selbstndiges Krankheitsbild // Z. orthop. chir. 1927. bn. 48. s. 346–355.
44. Feldman K.A. e green-watermann procedure: geometric analysis and preoperative radiographic template technique // j. Foot surg. 1992. Vol. 31. P. 182–185.
45. Harisboure A., P. Joveniaux K. Madi E. Dehoux e Valenti technique in the treatment of hallux rigidus // orthopaedics & traumatology: surgery & Research. 2009. Vol. 95. P. 202–209.
46. Kurtz D.H., Harrill J.C., Kaczander B.I. e Valenti procedure for hallux limitus; a long-term follow-up and analysis // j. Foot Ankle surg. 1999. Vol. 38. P. 123–130.
47. Saxena A. e Valenti procedure for hallux limitus/rigidus // j. Foot Ankle surg. 1995. Vol. 34. P. 485–488; discussion 511.
48. Olms K., Grady J., Schulz A. e Valenti resection arthroplasty in the treatment of advanced hallux rigidus // oper. orthop. traumatol. 2008. Vol. 20(6). P. 492–499.
49. Giannini S., Buda R., Ru lli A., Pagliazzi G., Vannini F. bipolar fresh osteochondral allogra for the treatment of hallux rigidus // Foot Ankle Int. 2013. Vol. 34(6). P. 908–911.
50. Gibson J.N., omson C.E. Arthrodesis or total replacement arthroplasty for hallux rigidus: a randomized controlled trial // Foot Ankle Int. 2005. Vol. 26(9). P. 680–690.
51. Kelikian A.S. technical considerations in hallux metatarsalphalangeal arthrodesis // Foot Ankle clin. 2005. Vol. 10(1).. P. 167–190.
52. Kumar S., Pradhan R., Rosenfeld P.F. First metatarsophalangeal arthrodesis using a dorsal plate and a compression screw // Foot Ankle Int. 2010. Vol. 31(9). P. 797–801.
53. Fitzgerald J.A, Wilkinson JM. Arthrodesis of the metatarsophalangeal joint of the great toe // clin. orthop. 1981. Vol. 7(157). P. 70–77.
54. Can Akgun R., Sahin O., Demirors H., Cengiz Tuncay I. Analysis of modi ed oblique Keller procedure for severe hallux rigidus // Foot Ankle Int. 2008. Vol. 29(12). P. 1203– 1208. doi: 10.3113/FAI.2008.1203.
55. Taranow W.S., Moutsatson M.J., Cooper J.M. contemporary approaches to stage II and III hallux rigidus: the role of metallic hemiarthroplasty of the proximal phalanx // Foot Ankle clin. 2005. Vol. 10(4). P. 713–728.
56. Bauer T., Lortat-Jacob A., Hardy P. First metatarsophalangeal joint percutaneous arthrodesis // orthop. traumatol. surg. Res. 2010. Vol. 96(5). P. 567–573.
57. Fanous R.N., Ridgers S., Sott A.H. Minimally invasive arthrodesis of the rst metatarsophalangeal joint for hallux rigidus // Foot Ankle surg. 2014. Vol. 20(3). P. 170–173.
58. Roukis T.S. clinical outcomes a er isolated periarticular osteotomies of the rst metatarsal for hallux rigidus: a systematic review // j. Foot Ankle surg. 2010. Vol. 49(6). P. 553–560.
DEFORMING OSTEOARTHRITIS OF THE FIRST METATARSOPHALANGEAL JOINT OR RIGID TOE 1: CLINICAL, DIAGNOSTIC AND TREATMENT (ANALYTICAL REVIEW)
D. S. BОBRОV1,2, L. YU. SLINYAКОV1,2, А. D. CHЕNSКIY1 М. I. МАТVIЕNКО1, М. YU. KHОLОDАЕV2, N. D. KHURTSILАVА1
1Sechenov First Moscow State Medical University, Moscow
2City Clinical Hospital Botkin, Moscow
In the treatment of osteoarthritis of the rst metatarsophalangeal joint can be used by various treatments and surgical techniques. Determination of the best treatment strategy requires an assessment of many variables. Literature review provides a starting point for understanding the factors that should be taken into account and considered in determining the type of treatment. studies conducted in the clinic and the laboratory are aimed at to give the answers, but to date there is no de nitive data regarding many issues of treatment of this pathology.
keywords: osteoarthritis of the rst metatarsophalangeal joint, surgical treatment.
Артроз первого плюснефалангового сустава стопы. Клинические рекомендации.
Оглавление
Ключевые слова
- Стопа
- Hallux Rigidus
- Остеотомия
- Деформация
- Вальгус
- Артродез
- Хейлэктомия
- Эндопротезирование
Список сокращений
д.м.н. – доктор медицинских наук
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
Термины и определения
Hallux Rigidus – деформирующий артроз первого плюснефалангового сустава стопы.
Остеотомия — пересечение кости с целью создания другой ее пространственной конфигурации.
Артродез – операция, направленная на создание анкилоза в суставе.
Анкилоз – неподвижность сустава.
Эндопротезирование – операция, заключающаяся в замене пораженного болезнью сустава на искусственный.
1. Краткая информация
1.1 Определение
Hallux Rigidus – деформирующий артроз первого плюснефалангового сустава стопы.
1.2 Этиология и патогенез
С тех пор как 1887 году Дэвис-Колли впервые использовал термин Hallux limitus, возникали различные теории о формировании этого заболевания. Nilsonne, в 1930 году посчитал, что это заболевания является следствием наличия слишком длинной первой плюсневой кости, которая оказывает давление на основание основной фаланги. Вызвано оно неспособностью основания проксимальной фаланги производить адекватное тыльное сгибание по голову первой плюсневой кости. Такая особенность первой плюсневой кости называется Metatarsus primus elevatus. Kessel и Bonney также обнаружили, что в небольшом проценте случаев рассекающий остеохондрит головки первой плюсневой кости ведет к формированию дегенеративных изменений в суставе с последующим ограничение тыльного сгибания.
Утверждение о том, что рассекающий остеохондрит в головке первой плюсневой кости участвует в формировании Hallux rigidus, было подтверждено Goodfellow в 1966 году, который обнаружил, что травма первого пальца может нарушить целостность хряща на головке первой плюсневой кости. McMaster в 1978 году более четко определил локализацию такого поовреждения – наиболее часто оно встречается на уровне тыльного края основания основной фаланги первого пальца стопы.
Root с соавт. описал Hallux rigidus как полиэтиологическое заболевание, включающее гипермобильность, возможную иммобилизацию сустава, относительно длинную первую плюсневую кость, Metatarsus primus elevatus, остеоартрит, травму, рассекающий остеохондрит, подагру и ревматоидный артрит. Нервно-мышечные расстройства вызывают гипермобильность или гиперактивность передней большеберцовой мышцы или слабость малоберцовой мышцы, что может приводить к Hallux rigidus, вызывая нестабильность первого луча.
Hallux rigidus может быть результатом биомеханических и динамических нарушений в функции стопы. Сухожилие малоберцовой мышцы, проходя латерально по отношению к кубовидной кости и прикрепляясь к основанию первой плюсневой кости, действует как стабилизатор при ходьбе, чтобы сохранить подошвенное сгибание первого луча во время промежуточной фазе шага. Это позволяет сгибать первый палец в пропульсивной фазе шага.
При чрезмерной пронации в подтаранном суставе сухожилие малоберцовой мышцы теряет свою точку опору на кубовидной кости и поэтому не может стабилизировать первый луч. В результате возникает гипермобильность первого луча с последующим его тыльным сгибанием, что способствует тому, что основание основной фаланги первого пальца упирается в головку первой плюсневой кости. С повторяющимися травмами в этой области, возникает костно-хрящевой дефект. Организм пытается восстановить поврежденный участок образованием новой костной ткани. Это новое формирование кости проявляется тыльным остеофитом на головке первой плюсневой кости, который приводит к дальнейшему соударению и ограничению тыльного сгибания первого пальца стопы.
Hallux rigidus также может возникнуть как осложнение после хирургического вмешательства на первом плюснефаланговом суставе. [19, 26]
1.3 Эпидемиология
Hallux rigidus второе по частоте заболевание первого плюснефалангового сустава после вальгусного отклонения первого пальца стопы. Coughlin и Shurnas в 2003 году на основании метаанализа показали, что 80% пациентов страдающих рассматриваемым заболеванием имеют проблему с обеими стопами, 98% отмечали наличие заболевания у своих прямых родственников, а 62 % пациентов были женщинами.
Hallux rigidus – ограничение амплитуды движений основной фаланги первого пальца стопы в первом плюснефаланговые сустава в сагиттальной плоскости, вследствие развития в нем артрозных изменений. В норме тыльное сгибание в этом суставе составляет примерно 55° — 65°. При этом заболевании амплитуда движений снижается до 25° — 30°.
С продолжающейся утратой тыльного сгибания продолжаются и дегенеративные изменения в первом плюснефаланговом суставе, проявляющиеся ограничением движений, усиление боли, и в итоге к полной неподвижности. В дальнейшем боль отмечается при любой попытке сгибания. [19, 26]
1.4 Кодирование по МКБ-10
М20.0 — деформация пальцев
М20.2 – артроз первого плюснефалангового сустава
1.5 Классификация
Современным требованиям больше всего отвечает рентгенологическая классификация Hattrup и Johnson, созданная ими в 1988 году. Авторы выделяют 3 стадии заболевания:
I стадия – незначительное сужение суставной щели, отсутствие остеофитов.
II стадия – серьезные изменения: сужение суставной щели, остеофиты на головке первой плюсневой кости и основной фаланге, субхондральные кисты и зоны склероза.
III стадия – фиброзный анкилоз сустава, выраженные остеофиты, отсутствие суставной щели [19, 26].
2. Диагностика
2.1 Жалобы и анамнез
- Рекомендовано внимательно изучать у пациента анамнез заболевания и жизни [19, 26, 45].
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: Анамнез заболевания, клиническое обследование пациента являются очень важными этапами диагностики заболеваний переднего отдела стопы, но они должны комбинироваться с комплексным рентгенологическим и биомеханическим исследованием стоп. Эти элементы, а также понимание биомеханики и функционирования первого плюснефалангового сустава, помогают в создании правильного алгоритма лечения вальгусной деформации первого пальца стопы. Оценка анамнеза заболевания является очень важной частью обследования пациентов с заболеваниями стоп, так многие врачи считают, что история пациента и его заболевания, в 95% случаев позволяет поставить диагноз уже после единственного разговора [45]. Информация, полученная от пациента, позволяет получить ценные данные, используемые впоследствии, для выбора методики лечения пациента, учитывая его пожелания, запросы и жалобы.
В разговоре с пациентами рекомендовано оценить симптомы болезни, их прогрессирование, общие факторы организма, влияющие на развитие местных признаков. Тип боли, ее локализацию и длительность, неврологические расстройства, сложности при выборе обуви, ограничение физических нагрузок также оценивали при опросе. Кроме того, у пациентов выясняют: получали ли они лечение ранее и если да, то выясняют эффект от проводимой терапии – какая имела положительный результат, а какая нет.
Пациенты с Hallux Rigidus обычно обращаются с основной жалобой на боль в первом плюснефаланговом суставе. Боль чаще всего связана с нагрузкой, а также часто сочетается с отеком первого плюснефалангового сустава. Может быть покраснение вокруг сустава, хотя обычно это происходит после больших нагрузок и вызывает обострение заболевания. Заболевание чаще встречается у лиц среднего и старшего возраста. Ограничение тыльного сгибания наблюдается, как при пассивном, так и активном их исследовании. Определяются костные остеофиты, которые часто видны невооруженным взглядом.
2.2 Физикальное обследование
- Рекомендовано обратить внимание на следующие факторы:
1. Вальгусное отклонение первого пальца стопы.
2. Движения в первом плюснефаланговом суставе
3. Эластичность стоп
4. Гипермобильность первого луча [23, 57].
5. Состояние сосудистого русла
6. Степень выраженности болевого синдрома [23, 57].
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: При клиническом обследовании пациентов рекомендовано выяснить жалобы, анамнез заболевания и жизни, определяют статус по органам и системам, проводят ортопедический осмотр по общепринятой методике [7].
Дополнительные клинические симптомы включают болезненные кератозы под межфаланговым суставом первого пальца стопы в результате компенсации ограничения движений в первом плюснефаланговом суставе за счет увеличения их в межфаланговом суставе. Метатарзалгия под головками малых плюсневых костей может быть следствием гипермобильности первого луча.
Исследование сосудов стоп. Сосудистый статус пациентов с заболеваниями стоп имеет большое значение, поэтому при осмотре рекомендовано исследовать пульсацию на артериях нижних конечностях вообще, и на стопах в частности, таких как: тыльная артерия стопы, задняя большеберцовая артерия, подколенная артерия. Сравнивают волосяной покров, температуру, цвет стоп по сравнению с проксимальными отделами нижних конечностей и между собой.
Неврологическое исследование. Рекомендовано сравнивать тактильную чувствительность на обеих стопах и голенях, тонус мышц обеих нижних конечностей по сравнению друг с другом.
Дерматологическое исследование. Обе ноги рекомендовано осматривать на предмет наличия повреждения или изъязвлений кожных покровов. Эластичность и тургор кожи сравнивают на обеих нижних конечностях. Осматривают подошвенные поверхности обеих стоп на предмет наличия гиперкератозов, после чего оценивают их размер, локализацию, плотность и болезненность.
Непосредственная оценка первого луча стопы. Рекомендовано осматривать первый плюснефаланговый сустав, отмечая наличие бурсита, остеофитов и пальпаторно определяя точную локализацию болезненности и ее распространенность.
Рекомендовано исследуют движения в первом плюснефаланговом суставе (в норме они составляют 70-90? тыльного сгибания и 30? подошвенного сгибания). Оценивают имеющиеся ограничения движений. Также на этом этапе оценивают боковую стабильность в первом плюснефаланговом суставе, в котором в норме не имеется движений в горизонтальной плоскости.
Рекомендовано определять у пациентов гипермобильность первого плюснеклиновидного сустава, для чего проводят следующий тест (на примере обследования правой стопы): левой рукой между первым и остальными пальцами зажимают с латеральной стороны II-ю, III-ю, IV-ю, V-ю плюсневые кости, не позволяя им при этом двигаться друг относительно друга, после чего правой рукой, удерживая в ней первую плюсневую кость, пытаются совершить движения в первом плюснеклиновидном суставе в сагиттальной плоскости.
В норме в этом суставе имеются лишь качательные движения, а при гипермобильности они могут достигать 30-35? в сагиттальной плоскости и 10-15? в горизонтальной плоскости.
2.3 Лабораторная диагностика
- Рекомендовано включать также электрокардиографию, клинические анализы крови и мочи, определение биохимических параметров сыворотки крови (общий белок, общий билирубин, креатинин, С-реактивный белок, глюкозу, аланинаминотрансферазу, аспартатаминотрансферазу, мочевину, холестерин), коагулограмму. При необходимости больные консультировались специалистами различного профиля (терапевт, хирург, ангиохирург, невролог) [1, 7].
- Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
2.4 Инструментальная диагностика
- Рекомендовано всем пациентам выполнять рентгенографию стоп в двух проекциях [1, 7].
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: Всем без исключения пациентам в дооперационном периоде рекомендовано выполнять рентгенограммы стоп в двух проекциях. Прямая проекция выполняется следующим образом: расстояние от рентгеновской трубки до обследуемой стопы должно быть равно 1 метру, что позволяет точно определить размеры плюсневых костей и делается под углом 15 градусов относительно вертикальной плоскости, что в конечном итоге позволяет получить строгую перпендикулярную проекцию к плюсневым костям, угол атаки которых, в среднем, равен 15 градусам относительно горизонтальной плоскости.
На ранних стадии Hallux Rigidus рентгенологически проявляется появлением остеофита на головке первой плюсневой кости. Гипермобильность первого луча может проявляться тыльным сгибанием первого луча по сравнению с меньшими плюсневыми костями. При наличии пронации стопы, на боковой проекции, уменьшается угол наклона пяточной кости и увеличивается угол наклона таранной кости. Также может неравномерно суживаться суставная щель первого плюснефалангового сустава.
При поздних стадиях развития заболевания остеофиты отмечаются на всех поверхностях головки первой плюсневой кости, а также на основной фаланги, суставная щель часто не прослеживается [7].
3. Лечение
3.1 Консервативное лечение
- Рекомендовано выполнять следующие консервативные процедуры:
- Носить индивидуальные ортопедические стельки
- Тейпирование
- Ортезы
- Индивидуальная сложная ортопедическая обувь
- Нестероидные противовоспалительные средства при болях
- Массаж [58]
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: Все методики направлены только лишь на купирование симптомов заболевания, не устраняя патогенетических его причин. Консервативное лечение при обострении заболевания заключается в уменьшении острых воспалительных явлений. Пероральные нестероидные противовоспалительные средства в сочетании с инъекциями стероидов и физиотерапии, как правило, имеют положительный эффект. Кроме того, отдых помогает облегчить острый период. Физические упражнения для укрепления первого луча также полезны. Пациенты, которые не реагируют на консервативное лечение, требуют хирургического вмешательства.
3.2 Хирургическое лечение
- Рекомендовано выполнять следующие хирургические вмешательства:
1. Операции, сохраняющие первый плюснефаланговый сустав [19, 26]
- Операция Кесселя-Бонни
- Операция Уотермана
- Операция Лапидуса
- Хейлэктомия
- Укорачивающая остеотомия первой плюсневой кости
2. Операции, не сохраняющие первый плюснефаланговый сустав [19, 26]
- Резекционная артропластика
- Артродез первого плюснефлангового сустава
- Эндопротезирование первого плюснефлангового сустава
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: Все операции на первом луче стопы при лечении артроза первого пдюснефалангового сустава можно разделить на две большие группы, разделенные по отношению к сохранению первого плюснефалангового сустава: операции с сохранением сустава и операции с его удалением.
Операции, сохраняющие первый плюснефаланговый сустав. Такие оперативные вмешательства рекомендовано применять лишь на I-II стадиях развития артроза и могут выполняться, как на основной фаланге, так и на первой плюсневой кости:
Операция Кесселя-Бонни описана в 1958 и заключается в клиновидной остеотомии основной фаланги, основание клина которой обращено к тылу. Применяется на ранних стадиях заболевания, когда еще нет выраженных повреждений хряща, а основная жалоба состоит в болезненном тыльном сгибании в первом плюснефаланговом суставе. При выполнении этой остеотомии происходит изменение плоскости движения в первом плюснефаланговом суставе и соответственно увеличивается тыльное сгибание при ходьбе.
Операция Уотермана (1927). Выполняется клиновидная остеотомия с клином, обращенным к тылу (аналогично операции Кесселя-Бони) на уровне дистального метаэпифиза первой плюсневой кости. Изменение плоскости движений также позволяет увеличить амплитуду движений. Эта операция противопоказана при Metatarsus primus elevatus.
Если у пациентов с артрозом первого плюснефалангового сустава имеется гипермобильность в медиальном плюснеклиновидном суставе необходимо выполнять операцию артродеза первого плюснеклиновидного сустава, предложенную P.W. Lapidus в 1934 году с установкой первой плюсневой кости в положении подошвенного сгибания. Создание большего подошвенное сгибание первого плюснефалангового сустава позволяет увеличить способность фаланги к тыльному сгибанию во время пропульсивной фазы шага.
Операция Лапидуса, в отличии от остеотомий первой плюсневой кости и основной фаланги, предполагает исключение нагрузки на оперированную конечность в послеоперационном периоде, что может рассматриваться пациентами как недостаток методики.
При наличии у пациента относительно длинной первой плюсневой кости оптимальным способом лечения на ранних стадиях является дистальная шевронная остеотомия первой плюсневой кости и удалением костных блоков и области остеотомии с целью укорочения.
Хейлэктомия описана DuVries в 1965 году. Иссечение части остеофитов иногда называют «чисткой сустава». Вмешательство осуществляется удаления медиального, латерального и дорсального остеофитов головки первой плюсневой кости, которые препятствуют тыльному сгибанию основной фаланги первого пальца.
После выполнения хейлэктомии необходима ранняя разработка движений в суставе (обычно от 7 до 10 дней), что является преимуществом данной операции.
Операции, не сохраняющие первый плюснефаланговый сустав. Такие оперативные вмешательства рекомендовано применять на II-III стадиях развития артроза:
1. Резекционная артропластика – операция Келлера-Брандеса, когда удаляется до 2/3 основной фаланги. Первым в нашей стране стал применять эту операцию Я.М.Волошин (1936). С целью профилактики анкилоза в плюснефаланговом суставе J.D.Singley (1872) предложил заворачивать в сустав лоскут из капсулы сустава, в нашей же стране было предложено использовать в послеоперационном периоде вытяжение за ногтевую фалангу в течение 3 недель с целью создания неоартроза, в котором пространство между головкой плюсневой кости и фрагментом основной фаланги заполняется рубцом.
Несмотря на активное внедрение операций резекционной артропластики в нашей стране и получение относительно хороших результатов [6], имеются данные за потерю опороспособности головки первой плюсневой кости и подвывих первого пальца стопы, тугоподвижность и развитие деформирующего артроза в первом плюснефаланговом суставе [2]. Таким образом, эта операция может применяться лишь у пожилых пациентов с низкими запросами на физическую активность.
2. Эндопротезирование первого плюснефалангового сустава. Операция имеет очень ограниченные показания, а именно должна применяться у лиц среднего возраста не имеющих высокую степень физической активности. Отдаленные результаты этой операции во всем мире изучены недостаточно, а оттого ее применение должно быть ограниченным.
3. Артродез первого плюснефалангового сустава. На сегодняшний день является «золотым стандартом» при лечении артроза первого плюснефалангового сустава во всем мире. Несмотря на то, что артродез лишает первый плюснефаланговый сустав движений, он стабилизирует медиальную колонну стопы и позволяет полноценно переносить вес тела через передний отдел стопы в шаге [19, 26].
4. Реабилитация
- Рекомендовано для реабилитации:
1. Ношение ортопедической обуви
2. Специальное бинтование
3. Выполнение упражнений при сохранении первого плюснефалангового сустава [19, 26]
Комментарии: Реабилитация в послеоперационном периоде заключается в ношении ортопедической обуви с разгрузкой переднего отдела стопы, использование специального бинтования, выполнение упражнений для увеличения объема движений в прооперированном суставе. Через 2 месяца после операции выполняется рентгенографическое обследование и пациенту разрешается хождение в обычной мягкой обуви при условии ношения разгружающих ортопедических стелек. Переход на обычную обувь зависит степени отека стоп.
С целью профилактики ригидности (тугопдвижности) первого плюснефалангового сустава рекомендовано при выполнении капсулосохраняющих операций необходима ежедневная разработка объемов движений в суставе. Четкое выполнение всех упражнений поможет в максимально короткие сроки вернуться к привычным нагрузкам, улучшить качество жизни, не испытывая боль и дискомфорт в ногах. Все упражнения направлены на укрепление мышц стопы и голени. Процесс восстановления на прямую зависит от упорства и желания пациента.
При выполнении артродеза упражнения направлены лишь на укрепление мышц голени и увеличения амплитуды движений в смежных суставах.
Цель реабилитации:
- Предотвратить ригидность плюснефалангового сустава при сохранении сустава.
- Ускорить процесс восстановления всех функция оперированной конечности
- Предотвратить образование болезненных спаек и рубцов
- Укрепить мышечный корсет стопы и голеностопного сустава
Длительность:
Сроки восстановительного периода в среднем составляют от 4 до 6 недель с моменты операции. Упражнения необходимо выполнять ежедневно.
Начинать выполнять упражнения следует только тогда, как будут сняты швы. Начинать выполнение упражнений следует с разогрева стопы, при помощи теплых солевых ванн и приемов самомассажа.
При выполнении упражнений пациент не должен испытывать болевой синдром. В случае возникновения болевых ощущений необходимо проконсультироваться с врачом о правильности выполнения комплекса упражнений.
Для достижения наилучшего результата рекомендуется все рекомендации, направленные на восстановление функций оперированной конечности, а невыполнение их может привести к повторной деформации стопы. Упражнения, после операций на стопах — самая важная составляющая процесса восстановления [19, 26].
5. Профилактика и диспансерное наблюдение
Специфических профилактических мероприятий в отношении пациентов с вальгусным отклонением первого пальца стопы не разработано.
- Рекомендовано ношению индивидуальных ортопедических стелек, занятиям лечебной физической культурой [19, 26].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3)
6. Дополнительная информация, влияющая на течение и исход заболевания
Отрицательно влияют на исход лечения [26]:
- Курение;
- Наличие хронических заболеваний, снижающих имунный ответ;
- Несоблюдение предписанного режима;
- Переохлаждение;
- Перегревание;
- Наличие других ортопедических заболеваний, оказывающих влияние на биомеханику нижней конечности;
- Наличие системного или локального остеопороза;
- Присоединения инфекционных осложнений.
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Уровень достоверности доказательств |
Уровень убедительности рекомендаций |
|
1 |
Восстановление рентгенологических взаимоотношений костей и суставов в стопе |
А |
1 |
|
2 |
Отсутствие болевого синдрома |
В |
2 |
|
3 |
Возможность носить любую обувь |
А |
1 |
Список литературы
- Карданов, А.А. Оперативное лечение деформаций и заболеваний костей и суставов первого луча стопы : дис. д-ра мед. наук / Карданов Андрей Асланович. – М., 2009. – с. 222.
- Карданов, А.А. Оперативное лечение деформаций первого луча стопы: история и современные аспекты / А.А. Карданов, Л.Г. Макинян, М.П. Лукин. — М. : ИД «Медпрактика-М», 2008. — 108 с.
- Коробко, Л.Т. Искривления пальцев стопы (кроме Hallux Valgus) : дис. канд. мед. наук / Коробко Л.Т. — Л., 1956. – 176 с.
- Крамаренко, Г.Н. Заболевания стоп. Профилактика и лечение : актовая речь 21 сентября 1979 г. / Г.Н. Крамаренко. – М. : ЦИТО, 1979. — 28 с.
- Крамаренко, Г.Н. Наш опыт хирургического лечения поперечного плоскостопия и Hallux Valgus / Г.Н. Крамаренко // Ортопед., травматол. – 1973. — № 9. – С. 11–15.
- Кудинский Ю.Г. Ближайшие и отдаленные результаты оперативного лечения hallux valgus по способу Шанц-Брандеса / Ю.Г. Кудинский // Ортопед. травматол. 1967. № 5. — С. 32 — 36.
- Маркс В.О. Ортопедическая диагностика / В.О. Маркс. — М. : Медицина, 1978. – 512 с.
- Прозоровский, Д.В. Оценка результатов хирургического лечения деформаций переднего отдела стопы (обзор литературы) / Д.В. Прозоровский // Український морфологічний альманах. — 2010. – Т. 8, № 3. – С 114-116.
- Черкес-Заде Д.И. Хирургия стопы/ Д.И. Черкес-Заде, Ю.Ф. Каменев. – М. : Медицина, 2002. – 250 с.
- Brahm, S.M. Shape of the first metatarsal head in Hallux rigidus and hallux valgus / S.M. Brahm // Journal Podiatry Medical Association. – 1988. – Vol. 3, N 11. — P. 88.
- Bonney G, MacNab I: Hallux valgus and hallux rigidus. J Bone Joint Surg 34B:366-85, 1952
- Cavolo D, Cavallaro D, Arrington L: The Watermann osteotomy for hallux limitus. J Am Podiatry Assoc 69:52-7, 1979
- Delagoutte, J.P. Le Pied pathologique et techniques chirurgicales / J.P. Delagoutte, F. Bonnel. – Paris : Masson, 1989. – p. 345.
- Drago J, Oloff L, Jacobs A: A comprehensive review of hallux limitus. J Foot Surg 23:213-20, 1984
- Feldman R, et al: Cheilectomy and hallux rigidus. J Foot Surg 22:170-4, 1983
- Gould N: Hallux rigidus: cheilectomy or implant? Foot Ankle 1:15-20, 1981
- Goodfellow J: Aetiology of hallux rigidus. Proc R Soc Med 59:821-4, 1966
- Hattrup SJ, Johnson KA: Subjective results of hallux rigidus following treatment with chilectomy. Clin Orthop 226:182-91, 1988
- Hetherington, V. Hallux Valgus and Forefoot Surgery / V. Hetherington // Churchill Livingstone, 1994. — P. 44-48
- Keller W: The surgical treatment of bunions and hallux valgus. NY Med J 80:741-42, 1904
- Kessel L, Bonney G: Hallux rigidus in the adolescent. J Bone Joint Surg 40B:668-673, 1958
- Lambrinudi C: Metatarsus primus elevatus. Proc R Soc Med 31:1273, 1938
- Lapidus, P.W. The operative correction of the metatarsus primus varus in hallux valgus / P.W. Lapidus // Surg. Gynecol. Obstet. — 1934. – Vol. 58. — P. 183-190.
- Lapidus P: Dorsal bunion: its mechanics and operative correction. J Bone Joint Surg 22:627-37, 1940
- LaPorta, G. X-ray evaluations of hallux abducto valgus deformity / G. LaPorta, T. Melillo, D. Olinsky // J. Am. Podiatr. Assoc. – 1974. – Vol. 64. – P. 544-560.
- Mann RA, Coughlin MJ, Saltzman CL, Anderson RB Mann»s surgery of foot and ankle 9th edition, Philadelphia, Elsevier Saunders, 2014: 942-1007.
- Mann R (ed): DuVries» Surgery of the Foot, 4th Ed., p. 263. CV Mosby, St Louis, 1978
- Mann R, Clanton T: Hallux rigidus: treatment by cheilectomy. J Bone Joint Surg 70A:400-6, 1988
- McKay D: Dorsal bunions in children. J Bone Joint Surg 65A:975-80, 1983
- McGlamry, E.D. Comprehensive Textbook of Foot Surgery / E.D. McGlamry. — Baltimore : Williams & Wilkins, 1987. – p 345-360.
- McKeever D: Arthrodesis of the first metatarsophalangeal joint for hallux valgus, hallux rigidus and metatarsus primus varus. J Bone Joint Surg 34A:129-34, 1952
- McKeever D: Arthrodesis of the first metatarsophalangeal joint for hallux valgus, hallux rigidus and metatarsus primus varus. J Bone Joint Surg 34A:129-34, 1952
- McMaster M: The pathogenesis of hallux rigidus. J Bone Joint Surg 60B:82-7, 1978
- Mercado, O.A An atlas of foot surgery / O.A. Mercado. — Oak Park, Ill. : Carolando Press, 1979. – 430 p.
- Meyer J, et al: Metatarsus primus elevatus and the etiology of hallux rigidus. J Foot Surg 26:237-41, 1987
- Nilsonne H: Hallux rigidus and its treatment. Acta Orthrop Scand 1:295-303, 1930
- Pontell D, Gudas C: Retrospective analysis of surgical treatment of hallux rigidus/limitus. J Foot Surg 27:503-10, 1988
- Regnauld B: The Foot (Techniques Chirugicales du Pied), p. 335. Springer-Verlag, New York, 1986
- Root M. Orien W, Weed J: Normal and Abnormal Function of the Foot, Vol. 2, p. 358. Clinical Biomechanics Corp., Los Angeles, 1977
- Rzonca E, Levitz S, Lue B: Hallux equinus. J Am Podiatry Assoc 74:390-3, 1984
- Steel, M.W. Radiographic measurements of the normal foot / M.W. Steel, K.A. Johnson, M.A. De Witz // Foot Ankle. – 1980. – Vol. 1. – P. 151–158.
- Swanson A, Lunsden R, Swanson G: Silicone implant arthroplasty of the gret toe. Clin Orthop 142:30-43, 1979
- Wulker, N. Hallux Valgus Hallux Rigidus / N. Wulker. – Stuttgard : Enke, 1997. – p.
- Young, J.K. The etiology of hallux valgus of the intermetatarseum / J.K. Young // Am. J. Orthop. Surg. – 1909. – Vol. 7. – P.
- Zier, B.G. Essentials of Internal Medicine in Clinical Podiatry / B.G. Zier // WB Saunders, Philadelphia, 1990
Приложение А1. Состав рабочей группы
- Денисов А.О. – к.м.н., ученый секретарь ФГБУ «РНИИТО им. Р.Р. Вредена» МЗ РФ.
- Ласунский С.А. – к.м.н., заведующий отделением №7 ФГБУ «РНИИТО им. Р.Р. Вредена» МЗ РФ.
- Сорокин Е.П. – к.м.н., врач травматолог-ортопед отделения №7 ФГБУ «РНИИТО им. Р.Р. Вредена» МЗ РФ.
- Стафеев Д.В. – к.м.н., врач травматолог-ортопед отделения №7 ФГБУ «РНИИТО им. Р.Р. Вредена» МЗ РФ.
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
- Травматологи-ортопеды 14.01.15
- Хирурги 14.01.17
- Врачи общей практики 31.08.54
Таблица П1 – Уровни достоверности доказательств
|
Уровень достоверности |
Источник доказательств |
|
I (1) |
Проспективные рандомизированные контролируемые исследования Достаточное количество исследований с достаточной мощностью, с участием большого количества пациентов и получением большого количества данных Крупные мета-анализы Как минимум одно хорошо организованное рандомизированное контролируемое исследование Репрезентативная выборка пациентов |
|
II (2) |
Проспективные с рандомизацией или без исследования с ограниченным количеством данных Несколько исследований с небольшим количеством пациентов Хорошо организованное проспективное исследование когорты Мета-анализы ограничены, но проведены на хорошем уровне Результаты не презентативны в отношении целевой популяции Хорошо организованные исследования «случай-контроль» |
|
III (3) |
Нерандомизированные контролируемые исследования Исследования с недостаточным контролем Рандомизированные клинические исследования с как минимум 1 значительной или как минимум 3 незначительными методологическими ошибками Ретроспективные или наблюдательные исследования Серия клинических наблюдений Противоречивые данные, не позволяющие сформировать окончательную рекомендацию |
|
IV (4) |
Мнение эксперта/данные из отчета экспертной комиссии, экспериментально подтвержденные и теоретически обоснованные |
Таблица П2 – Уровни убедительности рекомендаций
|
Уровень убедительности |
Описание |
Расшифровка |
|
A |
Рекомендация основана на высоком уровне доказательности (как минимум 1 убедительная публикация I уровня доказательности, показывающая значительное превосходство пользы над риском) |
Метод/терапия первой линии; либо в сочетании со стандартной методикой/терапией |
|
B |
Рекомендация основана на среднем уровне доказательности (как минимум 1 убедительная публикация II уровня доказательности, показывающая значительное превосходство пользы над риском) |
Метод/терапия второй линии; либо при отказе, противопоказании, или неэффективности стандартной методики/терапии. Рекомендуется мониторирование побочных явлений |
|
C |
Рекомендация основана на слабом уровне доказательности (но как минимум 1 убедительная публикация III уровня доказательности, показывающая значительное превосходство пользы над риском) или нет убедительных данных ни о пользе, ни о риске) |
Нет возражений против данного метода/терапии или нет возражений против продолжения данного метода/терапии Рекомендовано при отказе, противопоказании, или неэффективности стандартной методики/терапии, при условии отсутствия побочных эффектов |
|
D |
Отсутствие убедительных публикаций I, II или III уровня доказательности, показывающих значительное превосходство пользы над риском, либо убедительные публикации I, II или III уровня доказательности, показывающие значительное превосходство риска над пользой |
Не рекомендовано |
Порядок обновления клинических рекомендаций – пересмотр 1 раз в 3 года.
Приложение А3. Связанные документы
Федеральное законодательство в сфере здравоохранения
(Основные законодательные акты Российской Федерации)
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
1. Конституция Российской Федерации
2. Декларация прав и свобод человека и гражданина
3. Уголовный кодекс Российской Федерации
4. Уголовно-процессуальный кодекс Российской Федерации от 18 декабря 2001 г.
5. Основы законодательства Российской Федерации об охране здоровья граждан. (Изменения и дополнения
6. Федеральный закон № 323-ФЗ от 21 ноября 2011 г. (ред. от 25.06.2012)
«Об основах охраны здоровья граждан в Российской Федерации»
7. Федеральный закон Российской Федерации от 28.06.91 № 1499-1 «О медицинском страховании граждан в Российской Федерации» (в редакции Закона РФ от 02.04.93 № 4741-1)
8. Федеральный закон Российской Федерации от 22.12.92 № 4180-1 «О трансплантации органов и (или) тканей человека»
8.1. Федеральный закон Российской Федерации от 20.06.00 № 91-ФЗ «О внесении дополнений в закон Российской Федерации «О трансплантации органов и (или) тканей человека»
9. Федеральный закон Российской Федерации от 09.06.93 № 5142-1 «О донорстве крови и ее компонентов» (в редакции Федерального закона от 04.05.2000 № 58-ФЗ)
9.1. Федеральный закон Российской Федерации от 04.05.00 № 58-ФЗ «О внесении изменений в закон Российской Федерации «О донорстве крови и ее компонентов»
10. Федеральный закон Российской Федерации от 22.06.98 № 86-ФЗ «О лекарственных средствах»
(в редакции Федерального закона от 02.01.2000 № 5-ФЗ)
10.1. Федеральный закон Российской Федерации от 02.01.00 № 5-ФЗ «О внесении изменений и дополнений в Федеральный закон «О лекарственных средствах»
10.2. Федеральный закон № 61-ФЗ от 12 апреля 2010 г. (ред. от 25.06.2012)
«Об обращении лекарственных средств»
11. Федеральный закон № 3-ФЗ от 08 января 1998 г. (ред. от 01.03.2012)
«О наркотических средствах и психотропных веществах»
12. Федеральный закон № 152-ФЗ от 27 июля 2006 г. (ред. от 05.04.2013)
«О персональных данных»
13. Приказ Минздрава России от 12 ноября 2012г. № 901н «Об утверждении Порядка оказания медицинской помощи населению по профилю «травматология и ортопедия»
Загрузки: Порядок.doc, Приложение 1.doc, Приложение 2.doc, Приложение 3.doc, Приложение 4.doc, Приложение 5.doc, Приложение 6.doc,Приложение 7.doc, Приложение 8.doc, Приложение 9.doc, Приложение 10.doc,Приложение 11.doc, Приложение 12.doc, Приложение 13.doc, Приложение 14.doc, Приложение 15.doc, Приложение 16.doc.
Приложение Б. Алгоритмы ведения пациента
При неэффективности консервативного лечения в течение 6 месяцев прибегают к оперативным видам лечениея.
При I стадии артроза первого плюснефалангового сустава показаны:
- Операция Кесселя-Бони;
- Операция Уотермана;
- При гипермобильности первого луча – артродез медиального плюснеклиновидного сустава по Лапидусу;
- Хейлэктомия
- Укорачивающая шевронная остеотомия.
Однако не рекoмендуется выполнение дистальных остеотомий y пациентов старше 60 лет, поскольку в этом возрасте качество костной ткани головки первой плюсневой кости плохое, как и кровоснабжение, что чревато высоким риском развития аваскулярного некроза или нестабильности остеосинтеза.
При II стадии артроза первого плюснефалангового сустава показаны:
- При гипермобильности первого луча – артродез медиального плюснеклиновидного сустава по Лапидусу;
- Хейлэктомия;
- Укорачивающая шевронная остеотомия;
- Артродез первого плюснефалангового сустава;
- Эндопротезирование первого плюснефалангового сустава;
- Резекционная артропластика.
При III стадии артроза первого плюснефалангового сустава показаны:
- Артродез первого плюснефалангового сустава;
- Эндопротезирование первого плюснефалангового сустава;
- Резекционная артропластика.
Приложение В. Информация для пациентов
Артроз – это дегенеративное заболевание сустава, которое проявляется в разрушении его хрящевой ткани и воспалении мягких тканей.
Наиболее типичными симптомами артроза плюснефалангового сустава являются боли в нем, некоторая отечность, умеренное покраснение и небольшое повышение температуры в области сустава. Движения в суставе обычно болезненные, ограничены. Это проявляется прихрамыванием пациента при ходьбе.
Способствующими факторами развития артроза первого плюснефалангового сустава являются:
- Большие и длительно действующие на сустав перегрузки или средние нагрузки, оказывающиеся для этого сустава чрезмерными.
- Травма сустава.
- Хронические микротравмы сустава, которые часто встречаются у спортсменов.
- Переохлаждение стоп.
- Ношение узкой, сдавливающей обуви.
Перечисленные факторы приводят к ухудшению кровообращения в первом плюснефаланговом суставе, что ведет к развитию артроза.
Различают три стадии артроза первого плюснефалангового сустава:
- Первая степень характеризуется периодическими болями в переднем отделе стопы при чрезмерных нагрузках и быстрой утомляемостью.
- Вторая степень: болезненные проявления более выражены. Наблюдается утолщение головки первой плюсневой кости в виде разрастания так называемых «косточек» и незначительное ограничение движений в суставе, главным образом в тыльную сторону. При длительной нагрузке появляется постоянный болевой синдром.
- Третья степень: имеет место отчетливая деформация 1-го плюснефалангового сустава, движения практически полностью ограничены. Большой палец опущен, возможны лишь незначительные движения его в подошвенную сторону. При ходьбе больные нагружают наружный край стопы, щадя головку 1-й плюсневой кости. В области увеличенной нагрузки на головки 5- — 4-й плюсневых костей и под основной фалангой первого пальца с подошвенной стороны появляются болезненные мозоли. Боли в стопах отмечаются не только при нагрузке, но и в состоянии покоя. Больные жалуются на утомляемость и снижение трудоспособности.
Основной метод диагностики артроза первого плюснефалангового сустава – это рентгенография. При артрозе обычно отмечаются изменения со стороны суставной поверхности костей, образующих сустав: это неровность поверхности и сужение суставной щели.
Лечение артроза первого плюснефалангового сустава, как и артроза других суставов, начинается с консервативных методов:
- Нестероидные противовоспалительные препараты.
- Физиотерапевтические процедуры.
- Местное введение стероидных препаратов в сустав.
- Препараты, улучшающие обмен веществ в ткани суставного хряща.
Нестероидные противовоспалительные препараты помогают уменьшить воспаление и болевой синдром. К этим препаратам относятся, например, индометацин, ибупрофен, ортофен, пироксикам и многие другие. К сожалению, эти препараты обладают и побочными эффектами, такими как воздействие на слизистую оболочку желудка. Поэтому они противопоказаны при наличии у пациента гастрита или язвенной болезни желудка.
Среди физиотерапевтических методов лечения с успехом применяются:
- УВЧ-терапия
- Магнитотерапия
- Низкоинтенсивное лазерное облучение
- Электрофорез с лекарственными средствами
- Фонофорез (применение ультразвука для введения лекарственных средств в очаг воспаления).
В тяжелых случаях артроза, когда не помогают консервативные методы лечения, применяется хирургическое вмешательство.
Хирургическое лечение:
- Хейлэктомия (операции с сохранением сустава)
- Декомпрессионные остеотомии 1 плюсневой кости и проксимальной фаланги 1 пальца
- Артродез 1 плюснефалангового сустава
- Эндопротезирование 1 плюснефалангового сустава
Хейлэктомия
Хейлэктомия представляет собой стандартный способ хирургического вмешательства, при котором удаляются костно-хрящевые разрастания, расположенные по краям суставных поверхностей, что позволяет восстановить форму и функцию сустава. Техника проведения операции при деформирующем остеоартрозе сустава проста, состояние пациента, как правило, улучшается непосредственно после проведения операции.
Нагрузка на стопу возможна сразу же после проведения операции. Спустя сутки после хирургического вмешательства пациенту рекомендуется приступить к самостоятельному выполнению активных и пассивных упражнений. Носить обычную обувь можно уже спустя 2-3 недели после проведения операции.
Декомпрессионные остеотомии 1 плюсневой кости и проксимальной фаланги 1 пальца
Существует множество методик – резекционных артропластик. Их основная задача – уменьшить давление на плюснефаланговый сустав, за счет резекции плюсневой кости или основной фаланги, и устранить, имеющуюся деформацию. Недостатки этих операций: укорачивается первый палец, возможен рецидив деформации, а также появляются ограничения движений в первом плюснефаланговом суставе.
Артродез первого плюснефалангового сустава.
Артродез – это операция, направленная на создание анкилоза, т.е. формирование неподвижности сустава. После проведенной операции болевой синдром купируется, деформация устраняется. Самый главный минус этой процедуры – это отсутствие движений в первом плюснефаланговом суставе.
Эндопротезирование 1 плюснефалангового сустава
В настоящее время есть несколько конструкций эндопротезов данного сустава. При выполнении этой операции одна или обе суставных поверхностей удаляются, затем костные фрагменты обрабатываются специальными инструментами. Имеются разные размеры компонентов. Подбирается необходимый размер — тот, который наиболее плотно фиксируется в костном фрагменте и обеспечивает необходимый диапазон движений. Затем устанавливаются непосредственно компоненты эндопротеза. В зависимости от конструкции и производителя компоненты могут быть пластиковыми или металлическими.
Эта процедура, как правило, облегчает боль и сохраняет полную амплитуду движений в суставе. Основным недостатком этой операции является то, что искусственный сустав может со временем изнашиваться, и существует вероятность, что потребуется ревизионная операция.
Критерии выбора метода оперативного лечения
1.Возраст
2.Анатомическая особенность (длина плюсневой кости, длина основной фаланги и др.)
3. Наличие сопутствующей деформации
4. Предшествующие операции
5. Пожелания пациента (профессия, спорт, нагрузки…)
Реабилитация после оперативного лечения
Реабилитация после хирургического лечения занимает не менее восьми недель. Скорее всего, в раннем послеоперационном периоде необходима гипсовая шина и костыли, чтобы исключить нагрузку на ногу. Перевязки проводятся по назначению врача. Швы снимаются на 10 — 14 сутки.
В течение практически всего периода реабилитации необходимо ношение обычной или специальной обуви (в зависимости от операции). Необходима консультация физиотерапевта для назначения курса физиотерапевтического лечения. Врач ЛФК разработает курс упражнений для поддержания тонуса мышц в послеоперационном периоде.
Лечение деформирующего артроза аппаратом АМнп-02 Солнышко
12% населения планеты страдает от деформирующего артроза. 40-45 лет – та возрастная планка, с которой риск возникновения патологии увеличивается с каждым годом. 80% людей, у кого диагностировано заболевание, теряют способность передвигаться самостоятельно, обслуживать себя. Как повысить результативность лечения деформирующего артроза?
Деформирующий артроз – это женская или мужская болезнь?
Помимо старения, на появление и развитие заболевания влияют изменения в гормональной, выделительной, иммунной, лимфатической системах организма. Остеоартроз разрушает хрящевые ткани на суставах, поражает кости, те начинают разрастаться, менять форму.
Одновременно происходит деформация суставов, она приводит к возникновению болевых симптомов, ограничению подвижности.
У женщин деструктивные процессы нередко начинаются в климактерическом возрасте. В период менопаузы риск возникновения деформирующего артроза кистей рук, суставов ног увеличивается в среднем в 10-15 раз. Андропаузе реже сопутствуют разрушения суставных тканей. Мужской климакс более длительный, его осложнения не столь сильно влияют на конечности. По этой причине остеоартроз считают женским заболеванием, но риск появления патологии в молодости у представителей сильного пола выше. Его основной причиной становятся нагрузки на суставы. Спортсмены, представители рабочих профессий лидируют среди групп риска.
Почему появляется деформирующий артроз?
Травмы, высокие постоянные нагрузки определяют участки тела, где могут начаться дегенеративно-дистрофические изменения. Патология прогрессирует у мужчин и женщин с разной скоростью. Она влияет на различные системы организма, ухудшает качество жизни, становится причиной инвалидности.
О провоцирующих факторах и опасных привычках
Гоноартроз поражает колени. Он развивается медленно, если своевременно снизить физическую активность. На начальных стадиях деформирующего артроза коленного сустава болевые симптомы снимают анальгетики, позже многие препараты становятся бессильны. Более всего опасны его осложнения: патология отрицательно влияет на функционирование позвоночника.
Стопы ног тоже относятся к участкам тела, наиболее подверженным патологии. Деформирующий артроз коленного сустава в 80-90% случаях приводит к инвалидности. Когда заболевание развивается в области стопы, подвижность конечностей не столь быстро уменьшается. Женщины в возрасте 35 лет и старше чаще страдают от патологии, потому что носят неудобную обувь. Деформирующий артроз стопы считается нормой после 70 лет, когда тот обусловлен изнашиваемостью тканей.
В организме все взаимосвязано!
Когда дистрофическим изменениям подвержен тазобедренный сустав, последствия разрушения влияют на позвоночник, опорно-двигательный аппарат. Коксартроз может начать развиваться в молодом возрасте, а болевые симптомы деформирующего артроза тазобедренного сустава 2 степени в основном заявляют о себе после 40 лет.
Его считают мужским заболеванием – 65% патологий диагностируют у представителей сильного пола. Обнаружить болезнь на ранней стадии способны рентгенологическое обследование, магнитно-резонансная томография, но в ряде случаев такие обследования для женщин опасны. У беременных деформирующий артроз тазобедренного сустава 2 степени врачи диагностируют на основе жалоб пациенток. В период вынашивания ребенка ускоряется прогрессирование болезни, та оказывает негативное влияние и на процесс родов.
Регламентируйте нагрузки на плечи, спину, руки!
Деформирующий артроз плечевого сустава разрушает ткани быстро, в основном его диагностируют у 50-летних людей. Одна из сложностей диагностики патологии: свойственные ей признаки указывают на сердечные заболевания.
Аналогичные характеристики присущи артрозу позвоночника. Оба вида болезни суставов в 90% случаев возникают из-за анатомически неправильного положение тела во время работы, отдыха.
Артроз пальцев рук чаще диагностируют у спортсменов, музыкантов, ткачей, швей. Он считается редким заболеванием. Женщины подвержены патологии в 9 раз чаще мужчин.
У статистики артроза локтей соотношение пациентов обоего пола примерно одинаковое. Вторая патология в 80-90% случаев появляется как следствие травм. Дистрофические изменения возникают в местах ушибов, переломов.
Причины, симптомы, стадии, последствия патологии
Точка отсчета лечения деформирующего артроза: выявление причин появления заболевания. Раньше главными среди них считались травмы, возрастные изменения, повышенные физические нагрузки, наследственность, менопауза. Современная медицина признает: патологию способны спровоцировать нарушения обмена веществ, инфекционные заболевания, переохлаждения, экологически неблагоприятные условия, вредные привычки.
Признаки болезни зависят от пораженного участка тела и ее степени, но среди них есть общие, на которые в любом возрасте надо обращать внимание.
Симптомы остеоартроза:
- Дискомфортные ощущения.
- Беспричинные боли в разных частях рук, ног, позвоночника.
- Появление узелков на суставах.
- Изменения в естественном положении конечностей.
- Нарушения координации, скованность движений.
На начальном этапе развития заболевания признаки незаметны, со временем они усиливаются и приводят к инвалидности.
Ученые выделяют 4 основные стадии развития патологии. Схематично развитие заболевания выглядит так:
- На 1 стадии начинаются изменения в мягких частях суставов, составе суставной жидкости.
- 2 стадии свойственно разрушение плотных тканей, в это время появляется скованность в движениях.
- Визуально заметными деформации становятся на 3 стадии.
- 4 стадия считается самой тяжелой, на данном этапе дегенеративно-дистрофические изменения могут полностью уничтожить сустав.
Тяжесть последствий заболевания зависит от различных причин. На каждой стадии возрастает риск появления хронических воспалительных процессов. Деформирующий артроз плечевого сустава способен спровоцировать разрыв связок, внутрисуставной перелом.
Почему эффективно только комплексное лечение?
Для результативной борьбы с остеоартрозом необходимо убирать причины развития патологии. Медикаментозные, хирургические методы способны частично решать данную задачу. Для результативного лечения требуются влияние на пораженные ткани на молекулярном уровне. Его и осуществляет медицинский аппарат «Солнышко», выпускаемый одноименной компанией.
Воздействие прибора АМнп-02 «Магнитон»:
- Основано на уникальных свойствах переменных магнитных импульсов.
- Обеспечивает комфортное лечение остеоартроза в домашних условиях на всех стадиях развития патологии.
- Полностью избавляет от болевых симптомов.
- Запускает механизмы регенерации тканей, нормализации обменных процессов.
- Останавливает возникновение отечности, деформации тканей.
- Снижает риск появления воспалительных процессов.
- Усиливает позитивный эффект применения медикаментозных и других средств.
Даже в сложных случаях деформирующего артроза кистей рук, плечевых, голеностопных, коленных суставов «Солнышко» возвращает подвижность конечностям.
Прибор обладает минимумом противопоказаний. Он компактен, не требует специальных профессиональных навыков. Важный момент: чтобы защититься от подделок, приобретайте по фиксированным ценам аппарат на официальном сайте компании! Менеджеры фирменного магазина готовы в режиме онлайн, по телефону помочь подобрать нужный прибор для лечения суставных заболеваний различной степени тяжести. ООО «Солнышко» гарантирует безопасность платежей, качество каждого прибора, соблюдение сроков отправки заказов.
Артропластика суставов и различные виды артродезов
АРТРОПЛАСТИКА
Артропластика — операция, восстанавливающая функцию сустава.Показания:
- анкилозы,
- неправильно сросшиеся внутрисуставные переломы,
- деформирующие артрозы.
Артропластика не показана при острых и подострых воспалительных процессах в суставе. Она допустима не ранее чем через год после исчезновения признаков воспаления в суставе.
Артропластику чаще всего выполняют на мелких суставах кисти и стоп.
Основные моменты артропластики:
- Разъединение суставных концов костей от сращений
- Обработка костных концов – на этом этапе им придают форму, близкую к нормальной конфигурации сустава
- Предохранение от сращения обработанных костных отломков прокладкой мягких тканей
АРТРОДЕЗ
Артродез – это операция, направленная на создание анкилоза, то есть неподвижности сустава. Артродез крупных суставов выполняется в исключительно редких случаях, и каждая такая операция требует четкого обоснования. Чаще всего операция артродеза выполняется на лучезапястном суставе, мелких суставах кистей, стоп, голеностопном суставе.
Показания:
- деформирующий артроз,
- туберкулезный артрит.
Различают внутрисуставной и внесуставной артродез. При внутрисуставном артродезе удаляют хрящевые поверхности костей, образующих сустав, с последующей иммобилизацией гипсовой повязкой в наиболее удобном положении. В некоторых случаях внутрисуставной артродез дополняют фиксацией костей с помощью металлического или костного штифта (стержня), особенно при операциях на плечевом и тазобедренном суставах.
Внесуставной артродез заключается в создании неподвижного сустава без его вскрытия, путем введения костного трансплантата в околосуставные ткани.
Компрессионный артродез голеностопного сустава с применением различных компрессионных аппаратов имеет ряд преимуществ перед традиционными методами операции:
- меньший объем операции, поскольку компрессия позволяет ограничиться проведением лишь внутрисуставного вмешательства, без дополнительной внесуставной костной пластики;
- надежная стабилизация суставных концов, что не требует гипсовой иммобилизации;
- сокращение сроков сращения костей за счет их «сколачивания».
Для компрессионного артродеза голеностопного сустава могут быть применены как специально созданные для этой операции аппараты (например, аппарат Гришина), так и другие компрессионно-дистракционные аппараты: Илизарова, Волкова—Оганесяна. Калнберза и др.
Техника операции:
Передним разрезом вскрывают голеностопный сустав, вывихивают стопу и обрабатывают суставные поверхности. Перед вправлением таранной кости в межлодыжковую вилку на суставных поверхностях делают зарубки. Затем в зависимости от применяемого аппарата проводят гвозди или спицы через большеберцовую кость, таранную и плюсневые, и монтируют аппарат. Стопу при этом устанавливают под углом 100—110°, причем она должна быть несколько сдвинута кзади. За счет компрессии происходит «сколачивание» сопоставленных костей.
Панартродез стопы или полный артродез, или четырехсуставной артродез стопы, — это одновременный артродез голеностопного, таранно-пяточного, таранно-ладьевидного и пяточно-кубовидного суставов.
Показания:
- болтающаяся паралитическая стопа
- посттравматический деформирующий артроз с резко выраженными болями
- остаточные явления полиомиелита (как первый этап оперативной стабилизации нижней конечности, после которого следуют вмешательства на коленном суставе (устранение сгибательной контрактуры или другой деформации) и на тазобедренном суставе (пересадка мышц спины на бедро).
Операции можно разделить на две группы: операции с временным извлечением таранной кости и операции без извлечения ее. После операции рану послойно зашивают, введя предварительно катетер, и накладывают циркулярную гипсовую повязку до середины бедра, придав стопе функционально выгодное положение
симптомы болезни, способы лечения и как проводится операция в клинике МЕДСИ
Переломы костей голени (большеберцовой и малоберцовой) и костей заднего отдела стопы (таранной и пяточной) приводят к возникновению деформирующего артроза голеностопного и подтаранного суставов. Это заболевание возникает также вследствие дегенеративно-дистрофических изменений, вызванных ревматическими и неврологическими болезнями, пожилым возрастом пациента.
Данная болезнь характеризуется истончением и гибелью суставного хряща, образованием костных выростов – «шипов», деформацией нижней конечности. Пациента беспокоят постоянные боли, отеки области голени, ограничение амплитуды движений в голеностопном суставе, снижение опорности нижней конечности. Отеки и деформация конечности приводят к постоянным неудобствам с выбором и ношением обуви. Данное заболевание характеризуется необратимостью изменений, поэтому консервативные методы лечения обладают непродолжительным эффектом только на ранних стадиях заболевания (обычно I-II), с наступлением III стадии они становятся неэффективными и даже ускоряют разрушение сустава.
Высокоэффективным современным способом лечения данного заболевания является одномоментное артродезирование голеностопного и подтаранного суставов стержнем с блокированием. Операция артродезирования заключается в одновременном замыкании суставных поверхностей голеностопного и подтаранного суставов в правильном анатомическом положении, с внутренней фиксацией специальным стержнем. Подобные вмешательства артродезирования голеностопного сустава уже более 25 лет широко выполняются в зарубежных клиниках и стали «золотым стандартом» для пациентов с выраженным артрозом голеностопного сустава, деформацией нижней трети голени и заднего отдела стопы. А также в случаях, когда эндопротезирование невозможно или неэффективно. В нашей стране данная высокотехнологическая операция выполняется только в единичных крупных федеральных клиниках, ожидание очереди на артродезирование голеностопного сустава может затянуться на многие месяцы, к сожалению эта операция недоступна большинству пациентов.
Подобные операции успешно проводятся с использованием новейших имплантов импортного производства ведущих медицинских фирм в Центре хирургии стопы клиники Медси Санкт-Петербург:
- Предоперационное обследование и оперативное лечение выполняются в один день, без длительного ожидания
- Операция артродезирования голеностопного сустава производится из небольших доступов, надежно ликвидирует болевой синдром, восстанавливает форму и опорность нижней конечности
- Фиксирующий имплант находится внутри костной ткани, не беспокоит пациента, не «звенит» при досмотре в аэропортах
- Гипсовая иммобилизация не применяется, в виду небольшой травматичности операции
- Реабилитация осуществляется в короткие сроки с началом ранней нагрузки на конечность
- Металлоконструкции могут находиться в организме пожизненно – они совершенно безопасны. При желании пациента, через определенное время после артродезирования голеностопного сустава, их несложно удалить через небольшие проколы в коже
- Оперативная помощь оказывается пациентам из всех регионов Российской Федерации, стран ближнего и дальнего зарубежья
Показания к артродезированию голеностопного сустава:
- Выраженный деформирующий артроз голеностопного и подтаранного суставов (II-III стадия)
- Неправильно сросшиеся переломы таранной, пяточной костей и костей голени
- Деформация голени и голеностопного сустава в результате ревматических, аутоиммунных, неврологических заболеваний (ревматоидный артрит, синдром Рейтера, нейрогенная деформация Шарко-Мари и пр.)
- Деформация голени из-за неправильно-выполненных оперативных вмешательств на костях и суставах нижней конечности
- Осложнения после эндопротезирования голеностопного сустава
- Противопоказания к выполнению первичного или повторного эндопротезирования голеностопного сустава
Современная европейская хирургия стопы и голеностопного сустава без боли, очередей, длительной реабилитации и гипса!
Лечение артроза суставов по традиционным китайским методикам
Артроз представляет собой заболевание, при котором претерпевает изменения хрящевая ткань различных суставов. Это приносит не только сильную боль, но и резкое ограничение подвижности конечностей. Этот процесс не только существенно ограничивает качество жизни, но и приводит порой к инвалидности.
Ошибочно считать артроз воспалительным процессом, чаще всего это заболевание возникает как возрастное изменение, вследствие которого суставная ткань «изнашивается», самым, что ни на есть, естественным путем.
Иногда артроз возникает «преждевременно», сейчас, к сожалению, даже достаточно молодые люди могут столкнуться с подобным диагнозом. Сейчас его связывают с преждевременным «изнашиванием» хондроцитов – клеток суставной ткани. Чаще всего, от артроза страдает коленный и тазобедренный суставы. При ранних стадиях этого заболевания, основное, что вас должно насторожить – это появление боли при движении. В покое боль беспокоит достаточно редко.
В этом случае, несмотря ни на что, нужно поспешить обратиться к врачу. В последнее время большинство пациентов спешат восстановить состояние суставов в клиниках нетрадиционной, например, китайской медицины.
Читать полностьюАртроз
Лечение артроза в клинике «ТАО»
Китайская (восточная) медицина издавна славилась серьезным подходом к лечению множества заболеваний. Еще бы! Знания и умения здесь накапливаются на протяжении веков и преумножаются едва ли не каждое десятилетие.
«Программа» лечения артроза в нашей клинике достаточно обширна. Вначале мы проводим комплексную диагностику. По работе вашего пульса определяем, насколько повреждены, «изношены» суставы, точное место локализации, степень болевых ощущений. Контрольная диагностика проводится на всех этапах лечения.
Особенности лечения артроза в клинике «ТАО» заключаются в том, что в любой момент мы можем изменить тактику лечения: в этом и заключается основное отличие восточной медицины от западной.
Отличным методом лечения артроза является иглоукалывание. Этот древнейший метод позволяет довольно быстро существенно снизить или вообще убрать болевые ощущения, улучшить подвижность суставов, «заставить» организм продуцировать в большом количестве все новые и новые хондроциты.
Вторым не менее важным методом борьбы с артрозом является фитокомпрессы. Последние представляют собой концентрированные «выжимки» лекарственных трав, нагретых до определенной температуры, в них окунается лоскут ткани, который затем прикладываются к биологически активным точкам.
Возможно также прогревание полынными сигарами.
Массаж обязателен при артрозе, он позволяет восстановить подвижность суставов, снять болевые ощущения, словом, хорошо и быстро «возвращает к жизни» поврежденные артрозом суставы.
Помимо того, что выполняя все рекомендации специалистов, вы избавляетесь от давно мучившего вас недуга, выше описанные процедуры повышают иммунитет, стимулирует обмен веществ, улучшают процессы кровоснабжения, питания мышечных волокон, снимают усталось. После лечения в нашей клинике человек начинает чувствовать себя обновленным, помолодевшим, начинает замечать многие ранее не замечавшие позитивные стороны жизни. У него словно открываются невидимые ранее «чакры».
Причины заболевания
Основной причиной артроза считают нарушение обменных процессов. Из-за этого истончается ткани суставов, возникает недостаток хрящевой ткани, и орган перестает правильно выполнять свою функцию. Возникает воспаление и боль. Причем процесс это лавинообразный, прогрессирующий, протекает достаточно быстро, порой приносит своему «владельцу» невыносимую боль, существенно снижает качество жизни. Тем не менее, многие не спешат за постановкой диагноза и правильным лечением.
Избыточный вес, наступление менопаузы, неправильное распределение нагрузок в ходе физических тренировок – также относится к основным причинам артроза.
Если говорить о китайской диагностике, то специалисты в причинах артроза сходны усматривать нарушение энергетического баланса почечного меридиана. По-сути, это нарушение обмена веществ, а также проблемы с лимфатической, эндокринной системами, нарушение общего и местного иммунитета.
Симптомы заболевания
Артроз отличить довольно-таки легко. О его наступлении будет свидетельствовать довольно сильная боль, скованность движений, невозможность выполнять физические нагрузки. Особенно чревато это заболевание для профессиональных спортсменов, тренеров. Для них появление артроза любых видов суставов является приговором для продвижения по карьерной лестнице.
Еще может возникать небольшая припухлость, хруст, напряжение мышц и т.д. Если ничего не предпринимать, сустав деформируется, и тогда лечение будет более длительным и болезненным. Нередко ситуацию спасти может лишь замена сустава и длительная реабилитация.
Виды артрозов
Можно говорить о первичном или вторичном видах артрозов. В первом случае данный диагноз ставится, когда неизвестна причина, приведшая к этому заболеванию. При вторичном артрозе причина, как правило, хорошо известна. Среди основных причин можно назвать травмы, нарушение иммунных процессов, артрит, заболевания эндокринной системы, серьезные аутоиммунные заболевания, например, системная красная волчанка.
Очень серьезным видом артроза является полиартроз. В этом случае поражаются сразу несколько суставов, например, коленный и тазобедренный.
Артроз коленного сустава
Артроз коленного сустава встречается у каждого пятого человека на Земле. Обычно этим заболеванием страдают люди после 40-ка.
Начинается заболевание с незначительных болей после сна или длительного нахождения в сидячем состоянии. Но представляет опасность вторая стадия артроза коленного сустава.
Артроз стопы
Артроз стопы характеризуется разрушением хрящевой ткани стопы и воспалительными процессами мягких тканей. Причины заболевания не известны до сих пор.
Основные симптомы: боль, покраснение, отек, повышение температуры воспаленной области стопы. При этом развивается слегка прихрамывающая походка.
Артроз тазобедренного сустава
Артроз тазобедренного сустава редко возникает раньше сорока. Страдают им как мужчины, так и женщины.
Основные особенности: ярко выраженная боль в паховой области, стесненные движения, невозможность подняться со стула. После одного-двух шагов идти становится легче.
Артроз плечевого сустава
Артроз плечевого сустава затрагивает не только область хряща, но и прилегающую к нему костную ткань. Само заболевание развивается достаточно медленно.
Вначале пациента беспокоит боль при чрезмерной физической нагрузке, потом уменьшается подвижность плечевого сустава.
Артроз голеностопного сустава
Артроз голеностопного сустава приводит не только к поражению хрящевой ткани, но и разрастанию костной. Различают первичный и вторичный виды артроза.
Первичный может появиться после чрезмерной физической нагрузки, вторичный же характерен для уже измененной хрящевой ткани, например, после перелома, травмы хряще и т.д.
Деформирующий артроз
Деформирующий артроз характерен для патологических изменений суставной ткани вследствие возраста, нарушений обменных процессов или спортивных травм и неспецифического артрита.
В ходе артроза поражаются не только ткани суставов, но и связочный аппарат и поверхность кости, которая прилегает к суставу.
Артроз шейного отдела позвоночника
Артроз шейного отдела позвоночника – это наиболее часто возникающее «возрастное» заболевание.
К основным симптомах этого вида артроза можно отнести: боль области шеи, звон в ушах, «беспричинные» головокружения, невозможность поворота и вращения головой, нарушение зрения, частые головные боли, онемение верхней области лица.
Ревматоидный артроз
Ревматоидный артроз – серьезное заболевание, которое может привести к полной потере пораженной хрящевой ткани. Страдают им лица после 50-ти. Сейчас ревматоидный артроз может встречаться и у детей.
Причины этого заболевания – частые травмы, инфекционные болезни и т.д. пациенты редко обращают внимание на подобные симптомы, тем самым давая возможность заболеванию развиваться.
Посттравматический артроз
Диагноз «посттравматический артроз» говорит сам за себя. Заболевание возникает после перенесенной травмы. Этот вид артроза относится к вторичным.
Не всегда посттравматический артроз дает о себе знать: нередко его можно обнаружить лишь во время профилактического обследования.
Стадии артроза
Различают три стадии артроза. На первой стадии нет серьезных морфологических изменений сустава, имеется лишь болевые ощущение и сложности при передвижении.
На второй стадии заболевания разрушается хрящевая ткань и начинает разрастаться костная. Третья стадия характеризуется сильной деформацией кости, укорочением связок, серьезными нарушениями подвижности сустава.
Чем отличается артрит от артроза
Артроз и артрит различить довольно просто. Первое заболевание возникает как возрастные изменения, вследствие травм, нарушения обменных процессов и так далее.
Артриты – это воспалительные изменения суставов. Они возникают вследствие инфекции.
Симптомы и артрита, и артроза, в общем-то, сходны. Это припухлость, хруст, болевые ощущения. Однако, та же боль отличается по ряду признаков. При артрозе сильная боль может возникнуть исключительно в состоянии движения и именно в месте пораженного сустава, в покое она практически отсутствует. При артрите же боль возникает при физических нагрузках, иногда во время сна, при длительном нахождении в одном и том же положении. При изменении положения тела, боль исчезает.
Отличается и характер боли. Так, при артрите она носит острый, периодический, «дергающий» характер, а при артрозе – ноющий, «тупой».
Когда боль в ноге может означать артрит
Многие формы артрита и связанных с ним состояний поражают суставы стопы, а также кожу и ногти на ногах. Вот несколько возможных заболеваний, которые могут вызвать проблемы со стопами, пальцами ног и пятками.
Остеоартроз
Остеоартрит (ОА) — наиболее распространенная форма артрита. ОА, также известное как артрит «изнашивания», представляет собой хроническое заболевание, вызванное разрушением хряща, который смягчает концы костей в местах их соединения, образуя суставы.В результате этого разрушения кости трутся друг о друга, вызывая скованность, боль и потерю подвижности суставов. В стопе ОА чаще всего поражает большой палец ноги, но может поражать голеностопные суставы и суставы пяточной кости, внутренней и внешней части средней части стопы. Старение и ожирение повышают вероятность остеоартрита стоп.
Ювенильный артрит
Ювенильный артрит — это термин, используемый для описания заболеваний суставов, которым страдают дети в возрасте 16 лет и младше. Существуют различные типы JA, которые могут вызывать боль и отек в нескольких суставах, в том числе в стопах.
Подагра
Подагра — это форма воспалительного артрита, которая возникает, когда организм не может удалить избыток мочевой кислоты. Он превращается в игольчатые кристаллы и откладывается в тканях тела, в том числе в суставах. Первый симптом подагры — сильная боль и припухлость большого пальца ноги. Со временем под кожей стоп могут образовываться комочки мочевой кислоты. Симптомы включают быстрое начало сильной боли, которая обычно достигает пика через 4–12 часов. Затяжная боль от приступов подагры может сохраняться в течение нескольких недель, а более поздние приступы, как правило, длятся дольше и затрагивают большее количество суставов.
Волчанка
Волчанка — хроническое аутоиммунное заболевание, при котором иммунная система организма по ошибке атакует здоровые ткани, в том числе суставы. Чаще всего волчанкой поражаются запястья и мелкие суставы стоп. В некоторых случаях пальцы ног также могут посинеть из-за чувствительности к холоду, что является симптомом феномена Рейно.
Псориатический артрит
Псориатический артрит — это форма артрита, поражающая суставы и кожу (псориаз).ПсА может вызвать отек пальцев ног (дактилит), который выглядит как колбаса. Псориаз может поражать кожу ног и вызывать утолщение ногтей на ногах, образование ямок и отделение от ногтевого ложа.
Получение правильной диагностики
Другие распространенные источники боли в стопах включают переломы, растяжения связок и воспаление нервов или сухожилий.
Артрит сложно диагностировать самостоятельно. Как можно скорее поговорите со своим лечащим врачом о своих симптомах.Вас могут направить к ревматологу или ортопеду для постановки точного диагноза и получения необходимой медицинской помощи. Если не поставить диагноз и не лечить, ваше состояние может ухудшиться и стать причиной инвалидности.
Артроз стопы и голеностопного сустава
Для просмотра содержимого на этой странице требуется Javascript. Пожалуйста, включите поддержку джаваскрипта в вашем браузере.Что такое остеоартрит?
Остеоартрит — это заболевание, характеризующееся разрушением и, в конечном итоге, потерей хрящевой ткани в одном или нескольких суставах.Хрящ (соединительная ткань на концах костей в суставах) защищает и смягчает кости во время движения. Когда хрящ разрушается или теряется, развиваются симптомы, которые могут ограничивать способность легко выполнять повседневные действия.
Остеоартрит также известен как дегенеративный артрит, что отражает его природу, возникающую как часть процесса старения. Остеоартрит, как наиболее распространенная форма артрита, поражает миллионы американцев. Некоторые люди называют остеоартрит просто артритом, хотя существует множество различных типов артрита.
Остеоартрит поражает различные суставы по всему телу, включая руки, ноги, позвоночник, бедра и колени. В стопе заболевание чаще всего возникает в области большого пальца стопы, но также часто встречается в средней части стопы и лодыжке.
Причины
Остеоартрит считается болезнью, связанной с износом, потому что хрящ в суставе изнашивается при повторяющихся нагрузках и использовании с течением времени. По мере того, как хрящ разрушается и истончается, кости теряют защитное покрытие и в конечном итоге могут тереться, вызывая боль и воспаление сустава.
Травма также может привести к остеоартриту, хотя для развития состояния могут пройти месяцы или годы после травмы. Например, остеоартрит большого пальца ноги часто возникает из-за удара ногой, защемления пальца ноги или падения чего-либо на палец ноги. Остеоартрит средней части стопы часто возникает из-за падения на него чего-либо, растяжения связок или перелома. В голеностопном суставе остеоартрит обычно вызывается переломом, а иногда и сильным растяжением связок.
Иногда остеоартрит развивается в результате неправильной механики стопы, например, плоскостопия или высокого свода стопы.Плоскостопие снижает стабильность связок (полос ткани, соединяющей кости), что приводит к чрезмерной нагрузке на суставы, что может вызвать артрит. Высокая дуга жесткая и лишена подвижности, что приводит к защемлению суставов, что увеличивает риск артрита.
Симптомы
Люди с остеоартрозом стопы или голеностопного сустава в различной степени испытывают одно или несколько из следующих состояний:
- Боль и скованность в суставе
- Припухлость в суставе или рядом с ним
- Затруднение при ходьбе или сгибание сустава
У некоторых пациентов с остеоартритом также появляется костная шпора (костный выступ) в пораженном суставе.Давление обуви может вызвать боль в месте костной шпоры, а в некоторых случаях на ее поверхности могут образовываться волдыри или мозоли. Костные шпоры также могут ограничивать подвижность сустава.
Диагностика
При диагностике остеоартрита хирург стопы и голеностопного сустава тщательно исследует стопу, выявляя припухлость в суставе, ограниченную подвижность и боль при движении. В некоторых случаях может отмечаться деформация и / или увеличение (шпора) сустава. Для оценки степени заболевания могут быть назначены рентгеновские снимки.
Нехирургическое лечение
Чтобы облегчить симптомы, хирург может начать лечение остеоартрита одним или несколькими из следующих нехирургических подходов:
- Пероральные препараты. Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен, часто помогают уменьшить воспаление и боль. Иногда требуется рецепт на стероидные препараты для адекватного уменьшения симптомов.
- Ортопедические приспособления. Нестандартные ортопедические приспособления (вкладыши для обуви) часто назначают для обеспечения поддержки, улучшения механических свойств стопы или амортизации, чтобы уменьшить боль.
- Распорка. Фиксатор, ограничивающий движения и поддерживающий сустав, может уменьшить боль во время ходьбы и предотвратить дальнейшую деформацию.
- Иммобилизация. Для того, чтобы воспаление исчезло, может потребоваться защита стопы от движения с помощью гипса или съемного гипсового ботинка.
- Инъекции стероидов. В некоторых случаях в пораженный сустав делают инъекции стероидов для введения противовоспалительного лекарства.
- Физиотерапия. Упражнения для укрепления мышц, особенно при остеоартрите голеностопного сустава, могут дать пациенту большую стабильность и помочь ему или ей избежать травм, которые могут ухудшить его состояние.
Когда нужна операция?
Когда остеоартрит значительно прогрессирует или не удается вылечить нехирургическим лечением, может быть рекомендовано хирургическое вмешательство. В запущенных случаях единственным вариантом может быть операция.Цель операции — уменьшить боль и улучшить функцию. Хирург стопы и голеностопного сустава учитывает ряд факторов при выборе процедуры, наиболее подходящей для состояния и образа жизни пациента.
Симптомы, причины, диагностика и лечение
С возрастом у вас повышается риск артрита. Повреждение суставов в результате этого состояния может вызвать отек, боль и физические изменения в ногах и лодыжках.
Типы артритов стопы и голеностопного сустава
Артрит — это общий термин, обозначающий группу из более чем 100 заболеваний.Это может быть воспаление и отек вокруг суставов и близлежащих мягких тканей.
При многих видах артритов суставы со временем изнашиваются. Вы постепенно теряете гладкий «амортизирующий» хрящ внутри них. В результате ваши кости трутся друг о друга. Мягкие ткани суставов также могут начать изнашиваться. Через некоторое время сустав может перестать работать или двигаться так, как должен.
Несколько типов артрита могут вызывать боль в ногах и лодыжках, в том числе:
- Остеоартрит, или артрит «изнашивания», является наиболее распространенным типом.Врачи также называют это дегенеративным заболеванием суставов или возрастным артритом. Остеоартрит обычно вызывает изменения в течение многих лет. Наиболее распространены суставы стопы и голеностопного сустава:
- Три сустава, включая пяточную кость, внутреннюю кость средней стопы и внешнюю кость средней стопы
- Сустав большого пальца ноги и кость стопы
- Сустав где встречаются голеностопная и большеберцовая кость.
- Ревматоидный артрит — одна из самых серьезных форм.Это аутоиммунное заболевание, при котором ваша иммунная система атакует сустав. Обычно это происходит в одном суставе с обеих сторон тела.
- Подагра возникает, когда в вашем рационе накапливается мочевая кислота. Чаще всего встречается на большом пальце ноги, потому что это самая дальняя часть тела от сердца.
- Псориатический артрит может возникнуть в одном или нескольких суставах, включая лодыжки и кончики пальцев ног. Это также может вызвать отек пальцев ног, называемый дактилитом.
- Посттравматический артрит возникает после травмы, особенно после вывиха или перелома кости.Вы можете не замечать проблем годами.
Симптомы артрита стопы и голеностопного сустава
Симптомы артрита стопы и голеностопного сустава часто включают:
- Болезненность при прикосновении к суставу
- Боль при движении им
- Проблемы с движением, ходьбой или нагрузкой на него
- Сустав жесткость, тепло или отек
- Усиление боли и отека после отдыха, например, во время сидения или сна
Диагностика артрита стопы и голеностопного сустава
Врач спросит о вашей истории болезни и проведет анализы, которые могут включать: Лечение артрита голеностопного сустава
В зависимости от ваших симптомов и причины артрита вам могут быть назначены одно или несколько из следующих методов лечения:
- Стероидные препараты, вводимые в суставы
- Противовоспалительные препараты для снятия отека
- Обезболивающие
- Подушечки или опоры для свода стопы в вашей обуви
- Трости или скобы для поддержки
- Вкладыши в обувь, поддерживающие Ортопедия голеностопного сустава и стопы (ортопедия)
- Физиотерапия
- Обувь по индивидуальному заказу
Операция по поводу артрита стопы и голеностопного сустава
Некоторым людям для лечения артрита стопы и голеностопного сустава требуется хотя бы один вид операции.Ваш врач порекомендует вам наиболее подходящее лечение. Операции по поводу артрита включают:
- Операцию слияния. Это также называется артродезом. Он включает в себя сплавление костей стержнями, штифтами, винтами или пластинами. После заживления кости остаются соединенными.
- Операция по замене суставов. В основном используется в тяжелых случаях. Ваш врач может назвать это артропластикой. Они извлекут поврежденные кости и хрящи и заменит их металлом или пластиком.
Домашние средства от боли при артрите стопы
Когда у вас артрит стопы или лодыжки, одно из самых важных вещей — носить удобную обувь.Обратите внимание на следующие детали:
- Обувь по форме вашей стопы
- Обувь с хорошей опорой (например, без слипонов)
- Резиновая подошва для большей амортизации
- Гибкость
- Правильная посадка; обратитесь за помощью к продавцу
Упражнения помогут сохранить ноги сильными, гибкими и безболезненными. Движения, которые могут быть полезны для ваших ног, включают:
- Растяжка ахиллова сухожилия. Встаньте лицом к стене, упершись в нее ладонями. Сделайте шаг вперед и назад.Наклонитесь вперед, упираясь пятками в пол. Почувствуйте, как тянут ахиллово сухожилие и икры задней ноги. Задержитесь 10 секунд. Повторите это упражнение по три раза с каждой стороны.
- Растяжка большого пальца ноги. Оберните большие пальцы ног толстой резинкой. Используйте свои мышцы, чтобы отвести их друг от друга по направлению к другим пальцам ног. Задержитесь в этом положении 5 секунд. Повторить 10 раз.
- Тяга за палец. Оберните резиновую ленту вокруг пальцев каждой стопы и разведите пальцы ног.Задержитесь в этом положении на 5 секунд и повторите упражнение 10 раз.
- Сгибание пальцев ног. Поднимите шарики пальцами ног.
Другие домашние средства от артрита:
Изменения образа жизни при артрите стопы
Несколько изменений в повседневной жизни могут помочь вам почувствовать себя лучше и предотвратить обострение артрита.
- Если определенное действие вызывает обострение симптомов, постарайтесь свести его к минимуму.
- Вместо упражнений с высокой ударной нагрузкой, таких как бег трусцой, выполняйте упражнения с небольшой нагрузкой, например плавание или езда на велосипеде.
- Поддерживайте здоровый вес, чтобы ваши суставы не подвергались такой большой нагрузке.
Остеоартроз стопы и голеностопного сустава
Упражнение
Когда у вас остеоартрит, важно оставаться активным. Вы можете беспокоиться о том, что упражнения усугубят ваши симптомы, но они улучшат ваше состояние за счет укрепления мышц и сухожилий и питания хрящей суставов.
Если вы находите тренировку болезненной, можно принять парацетамол перед началом.
Есть три типа упражнений, которые вы должны попробовать:
- Упражнения на растяжку, которые помогают поддерживать и улучшать подвижность суставов.
- Укрепляющие упражнения, которые помогают сохранить силу и поддержку ваших мышц и суставов.
- Аэробные / фитнес-упражнения, что означает все, что увеличивает частоту сердечных сокращений.
Взрослым рекомендуется делать каждую неделю:
- упражнения на укрепление двух и более дней
- Не менее двух с половиной часов умеренных аэробных упражнений, таких как езда на велосипеде или быстрая ходьба.
Ходьба — хороший способ оставаться активным, а если вы присоединитесь к группе людей, занимающихся какой-либо деятельностью, это может принести больше удовольствия и помочь улучшить ваше здоровье и общее самочувствие. Плавание может быть хорошим вариантом, потому что оно не нагружает пальцы ног, ступни и лодыжки, но все же помогает поддерживать форму.
Ваш терапевт сможет дать вам несколько советов по упражнениям. Они также могут направить вас к физиотерапевту, который вместе с вами разработает план упражнений. Помимо физиотерапии, они также могут направить вас на гидротерапию, когда упражнения выполняются в бассейне с теплой водой с физиотерапевтом.Гидротерапию иногда называют водной терапией.
Вы можете найти примеры упражнений, которые могут вам помочь, на нашей странице упражнений для пальцев ног, ступней и лодыжек.
Управление весом
Если у вас избыточный вес, похудение действительно может улучшить ваше состояние, уменьшив нагрузку на суставы стоп и лодыжек. Увеличение количества упражнений и соблюдение здоровой диеты — хорошие способы похудеть. Это здорово для вашего общего состояния здоровья, даже если вы уже имеете нормальный вес.
Не существует специальной диеты, которая поможет при остеоартрите, но важно убедиться, что вы получаете все необходимые питательные вещества с помощью здорового и сбалансированного питания. Если вы планируете похудеть, сначала поговорите со своим терапевтом, чтобы он посоветовал вам безопасно похудеть.
Уход за ногами
Важно заботиться о ногах, если у вас остеоартрит стоп или лодыжек. Хороший план ухода за ногами может помочь снизить вероятность развития у вас других проблем, которые могут усугубить вашу боль, таких как натоптыши, мозоли или вросшие ногти на ногах.
Есть ряд вещей, которые вы можете сделать самостоятельно, в том числе:
- Мыть ноги каждый день в теплой мыльной воде — не мочите ноги, если у вас нет проблем с твердой кожей или вросшими ногтями на ногах
- хорошо сушит ступни, в том числе между пальцами ног
- увлажняет все ступни, кроме пальцев ног
- Регулярно стригите ногти на ногах, разрезая прямо поперек ногтя — если делать это под углом или по бокам, это может привести к вросшим ногтям.
Если у вас натоптыши или мозоли, попробуйте:
- смочите ноги теплой водой для смягчения кожи
- с помощью пемзы или пилки для ног для удаления твердой кожи
- увлажняет ноги, чтобы кожа оставалась мягкой.
Рекомендуется регулярно проверять ноги у терапевта или ортопеда. Это важно, если у вас есть проблемы с ногами, которые не улучшаются через несколько недель.
Ортопедия
Ортопеды, также известные как хироподы, являются специалистами в лечении проблем со стопами.Ваш терапевт может направить вас к ортопеду NHS или, в некоторых регионах, вы можете направить вас самостоятельно.
Вы также можете заплатить, чтобы увидеть его в частном порядке. В любом случае вы должны убедиться, что они зарегистрированы в Совете специалистов в области здравоохранения и ухода (HCPC).
Ваш ортопед может посоветовать вам, какая обувь и какие процедуры вам подходят. Лечебные процедуры включают:
- закрепление стопы ремнями на короткие периоды времени, чтобы ограничить подвижность суставов, вызывающих боль
- обеспечивает мягкую подкладку или защиту для ступней и пальцев ног, чтобы уменьшить давление и трение в обуви.
- Лечение проблем со стопами, таких как вросшие ногти, твердая кожа и натоптыши
- предлагает стельки или вставки в обувь для поддержки ног.
Обувь
Правильная обувь очень важна для предотвращения дальнейшего повреждения стоп и лодыжек. Важно носить удобную обувь, так как высокие каблуки или слишком маленькие туфли, которые ущемляют ваши ноги, могут привести к возникновению таких проблем, как твердая кожа или бурситы.
При покупке новой обуви учитывайте следующие советы:
- Носите обувь на низком каблуке и широкой передней части. Это означает, что вашим ногам будет достаточно места, а пальцы ног могут расставляться при ходьбе.
- По возможности подберите обувь на профессиональном уровне, так как размер стопы может меняться. Постарайтесь подобрать обувь с зазором в 1 см между концом обуви и самым длинным пальцем ноги.
- Покупайте обувь днем, так как в течение дня ноги могут опухать. Примерив их днем, вы лучше поймете, как они подходят.
- Не носите обувь, которая не поддерживает ноги, например балетки и шлепанцы.
- Носите обувь с толстой мягкой подошвой, чтобы снизить нагрузку на суставы при ходьбе.
- Старайтесь носить обувь с глубоким и мягким верхом, чтобы она была удобной и гибкой.
- Обувь со шнурками или регулируемыми ремешками поможет удержать ногу на месте и предотвратит выталкивание пальцев ног на переднюю часть обуви.
- Жесткая подошва может помочь, если у вас есть косточки.
- Легкие, но жесткие прогулочные ботинки снимают боль в щиколотке.
Стельки и специальная обувь
Вкладыши и стельки для обуви могут помочь уменьшить давление на все суставы, смягчить ноги и облегчить боль при ходьбе.Вы также можете обнаружить, что бандаж или опора для лодыжки помогает. Обычно их может дать ортопед.
В некоторых магазинах продаются мягкие стельки, которые можно надеть на обувь, но, возможно, вам потребуется обратиться к ортопеду, который специализируется на шинах и опорах. Некоторые компании продают стельки, которые повторяют форму вашей стопы, что обеспечит вам дополнительную поддержку и улучшит положение стопы и ее положение. Однако вы должны использовать их только после консультации с врачом.
Если вам нужно носить специальную обувь для работы, вы можете обнаружить, что стельки делают ее более удобной.Ортопед может дать вам совет.
Вы можете изменить свою обувь, например, добавить качельку в пораженную область. Подобные изменения часто облегчают ходьбу.
Артрит против артроза — в чем разница?
Артрит и артроз — похожие состояния. На самом деле, у этих двух заболеваний есть несколько общих черт. Они имеют схожие симптомы и влияют на ваши суставы, связки и кости. Но когда вы сравниваете артрит с артрозом, важно знать основные различия между обоими состояниями.
Что такое артрит?
Артрит — это общий термин, обозначающий различные виды заболеваний, вызывающих воспаление суставов. В редких случаях артрит может поражать кожу, мышцы или органы. Три распространенных типа артрита — это ревматоидный артрит, остеоартрит и подагра.
При ревматоидном артрите синовиальные оболочки, окружающие суставы, опухают и воспаляются. Если это состояние не лечить должным образом, мембрана и хрящ на концах костей в конечном итоге разрушаются.
Остеоартрит возникает из-за разрушения хрящей на концах костей. Хрящ — это ткань, которая позволяет вашим костям и суставам плавно двигаться. Остеоартрит чаще встречается у пожилых людей. Это может быть очень болезненно из-за контакта костей в суставах. Это приводит к отеку и скованности.
Каковы симптомы артрита?
Симптомы, которые вы видите, зависят от типа артрита суставов. Но симптомы, которые обычно появляются первыми, — это скованность и боль в суставах.Другие симптомы, сопровождающие все виды артрита с воспалением, включают:
- Уменьшение диапазона движения
- Красная кожа на пораженных суставах
- Припухлость в суставах
Что такое артроз?
Артроз — другое название остеоартрита. Это наиболее часто диагностируемая форма артрита. Артроз возникает из-за износа хрящей в суставах. Обычно это происходит из-за старения или интенсивного использования суставов во время занятий спортом, физических упражнений или других видов деятельности.Через некоторое время весь хрящ на концах костей может изнашиваться и вызывать болезненный контакт кости с костью. Артроз может поражать любой сустав, но чаще встречается в коленях, бедрах, руках и шее.
Каковы симптомы артроза?
Артроз имеет симптомы, общие для всех видов артрита, например:
- Боль в суставах
- Жесткость в суставе
- Пониженная гибкость пораженного сустава
- Растирание между костью
- Припухлость вокруг пораженного сустава
- Костные шпоры
В чем разница между артритом и артрозом?
Основное различие между артритом и артрозом заключается в том, что артрит — это термин, который охватывает все типы артрита, включая артроз.Еще одно отличие состоит в том, что артроз может поражать любой сустав в вашем теле, и он возникает чаще с возрастом из-за износа суставов. В некоторых случаях артрит используется для обозначения ревматоидного артрита, в то время как остеоартрит используется для обозначения артроза.
Позвоните нам для лечения артрита или артроза сегодня
Если у вас артрит или артроз, мы можем предложить вам исключительный и внимательный уход. Мы хорошо знакомы с тем, как боли этих двух состояний влияют на наших пациентов, и готовы реализовать план лечения, который облегчит вашу боль, уменьшит воспаление и улучшит подвижность и силу суставов.Позвоните нам сейчас, чтобы записаться на прием.
Артроз голеностопного сустава — Европейское общество стопы и голеностопного сустава
Определение
Остеоартрит можно определить как наличие дегенеративных поражений, износа, местного или общего уменьшения и / или потери хряща на уровне сустава. К этому могут привести несколько механических причин: повторные растяжения связок, нестабильность, перенесенные переломы, костно-хрящевые травмы… На рентгенограммах мы видим асимметричное сужение суставной щели, уплотнение подлежащей кости, образование костной ткани, образование кист,….
В случае артрита происходит более однородное разрушение хряща из-за, часто, аутоиммунных заболеваний, таких как ревматоидный артрит, псориаз,… Это почти всегда означает, что капсула слабее и более низкого качества, в результате чего она Иногда бывает сложно сохранить подвижность сустава. Затем необходимо сделать выбор между повышенным риском рецидива и выполнением артродеза. На рентгенограммах суставная щель поражена более симметрично.
Лечение
Перед описанием различных операций следует упомянуть, что почти все пациенты получают инфильтрацию кортизоном заранее, с двумя целями:
— Диагностическая цель: за исключением запущенного остеоартрита, у нас есть подтверждение того, что остеоартрит является причиной боли, если есть улучшение;
— Лечебное назначение: если боли больше нет, лечение для вас — вот такой инфильтрат.
В зависимости от возраста, веса, повседневной активности, анамнеза сустава, профессиональной деятельности … как в случае остеоартрита, так и артрита, могут быть предложены безоперационные методы лечения:
— Ортопедическая обувь: эта обувь на заказ, индивидуально подобранная для каждого синдрома, определенно является ценной альтернативой, если операция невозможна или вы не готовы к ней. Не бойтесь, в ассортименте (полу) ортопедической обуви тоже есть мода.
Хирургическое лечение
В зависимости от возраста, веса, повседневной активности, анамнеза сустава, профессиональной деятельности возможно различное хирургическое лечение:
Артроскопия: в некоторых случаях мы обнаруживаем, что основное бремя боль, от которой вы страдаете, находится там, где присутствует рост кости, а не или, по крайней мере, намного менее глубоко внутри самого сустава.Эти «остеофиты», как мы их называем, на самом деле являются защитным механизмом сустава, который перераспределяет давление на большую площадь поверхности. Снижение давления на квадратный миллиметр, которое следует из этого, должно привести к уменьшению болевых ощущений. Мы почти всегда находим этот рост костей на противоположных сторонах сустава. Затем, когда сустав двигается, мягкие ткани между остеофитами сжимаются и через некоторое время воспаляются. Это дает возможность вызвать боль, которую вы хорошо знаете во время консультации.Если боль заметна и инъекция местного анестетика или инъекция кортизона уменьшила боль как минимум на 50%, мы можем подозревать, что ваши жалобы в основном возникают из-за конфликта между остеофитами. В этом случае вы являетесь кандидатом на диагностическую артроскопическую операцию, во время которой обрабатывается соответствующая часть сустава для уменьшения воспаления.
Можно сказать, что, несмотря на все меры предосторожности, успешность такой операции, в зависимости от степени основного остеоартрита, составляет около 50%.Худшее, что может с вами случиться, это то, что преобладает глубокая боль внутри сустава из-за уже существующего остеоартрита. Если это произойдет, мы вернемся к тому, с чего начали до операции, и тогда следует подумать о артродезе или протезировании.
Супрамаллеолярная и / или пяточная остеотомия: Когда сустав не параллелен земле, и он затронут только этим смещением на одной стороне сустава, мы можем предложить супрамаллеолярную и / или пяточную остеотомию.Цель состоит в том, чтобы вернуть в равновесие силу тяжести и другие силы, действующие вокруг этого сустава, и позволить им перейти на основную и все еще здоровую часть. В очень конкретных случаях это стоит делать, и это может помочь выиграть несколько лет, прежде чем придется переключиться на артродез или протез.
Артродез : В запущенных случаях остеоартрита или артрита это лечение остается золотым стандартом. Сустав фиксируется в нейтральном положении с помощью открытой хирургии или артроскопии.Преимущества заключаются в том, что это очень надежная операция с явно положительными результатами на протяжении многих лет и что это единая процедура. Недостатки — запрет на лодыжку и пластырь в течение 2 месяцев после операции, а главным образом то, что через неопределенный срок (20-30 лет) могут возникнуть дегенеративные нарушения в соседних суставах. Они должны частично взять на себя подвижность лодыжки.
Протез: При этом больной сустав заменяется искусственным суставом.Если в соседних суставах, независимо от того, имеют ли они симптомы или нет, есть признаки остеоартрита, и если вы продолжаете поддерживать подвижность суставов, мы можем имплантировать протез.
Преимущества заключаются в сохранении подвижности, благодаря чему обеспечивается защита соседних суставов, а также в том, что пациенты, носящие ходунки, могут наклоняться уже через 3 недели. Однако основным недостатком является то, что протез голеностопного сустава имеет более короткий срок службы, чем протез колена или бедра. Часто через 10-15 лет приходится делать ревизию протезом или артродезом.
Массивное аллотрансплантат или дистракционное эндопротезирование: это более экспериментальные операции, результаты которых менее надежны. С массивным свежезамороженным аллотрансплантатом мы имплантируем сустав, соответствующий размеру недавно умершего донора, вместо искусственного сустава. Однако часто возникает раннее заболевание хряща с разрушением костного трансплантата.
При артропластике дистракции голеностопного сустава внешний фиксатор накладывается на голеностопный сустав на несколько месяцев, и голеностопный сустав растягивается.Таким образом, есть надежда, что между поверхностями стыка будет уложен слой, полный отвердителей.
Симптомы, хирургия и другие виды лечения
Обзор
Что такое артрит?
Артрит — это общий термин, обозначающий группу из более чем 100 заболеваний. Слово «артрит» означает «воспаление суставов».«Артрит включает воспаление (отек) в суставах и вокруг них. Боль, скованность и отек могут быть результатом воспаления. Артрит может быть острым или хроническим воспалением сустава и окружающих его мягких тканей. При артрите происходит прогрессирующее ухудшение суставов и гладкий «амортизирующий» хрящ в суставах постепенно утрачивается, в результате чего кости изнашиваются друг против друга. Мягкие ткани в суставах также могут начать изнашиваться. Артрит может быть болезненным и в конечном итоге может привести к ограничению движений, потере функции суставов и деформации в пораженных суставах.
Наиболее распространенной формой артрита является остеоартрит, который обычно связан со старением. Другие факторы риска остеоартрита включают травмы суставов, ожирение, генетические и анатомические факторы, такие как форма и расположение суставов.
Как артрит влияет на стопу и лодыжку?
Каждая ступня состоит из 28 костей и более 30 суставов. Наиболее распространенные суставы стопы, поражаемые артритом:
- Сустав в месте соединения голеностопного сустава и берцовой кости.
- Три сустава стопы, которые включают пяточную кость, внутреннюю кость средней стопы и внешнюю кость средней стопы.
- Сустав большого пальца стопы и кости стопы.
Симптомы и причины
Каковы симптомы артрита стопы и голеностопного сустава?
Симптомы артрита стопы и голеностопного сустава часто включают следующее:
- Нежность или боль.
- Пониженная способность двигаться или ходить.
- Скованность в суставе.
- Припухлость сустава.
Диагностика и тесты
Как диагностируется артрит стопы и голеностопного сустава?
Диагноз артрита стопы и голеностопного сустава, скорее всего, будет включать следующее:
- Предварительная история болезни, в которой поставщик задает вопросы о том, когда и где началась боль, а также об отягчающих или смягчающих факторах.
- Тест, называемый анализом походки, при котором врач измеряет вашу походку и то, как вы ходите.
- Рентген.
Ведение и лечение
Как лечить артрит стопы и голеностопного сустава без хирургического вмешательства?
Артрит стопы и голеностопного сустава можно лечить разными способами.Безоперационные методы лечения артрита стопы и голеностопного сустава включают:
- Контроль веса.
- Обувь или стельки на заказ.
- Вставки для поддержки голеностопного сустава и стопы.
- Стойка для шарнирной опоры.
- Использование трости или ходунков для снятия нагрузки с пораженного сустава.
- Физиотерапия.
- Противовоспалительные препараты для уменьшения отеков в суставах.
- Обезболивающие.
- Стероидный препарат, вводимый в суставы.
Какие хирургические методы лечения могут помочь при артрите стопы и голеностопного сустава?
Для лечения артрита стопы и голеностопного сустава может потребоваться более одного вида хирургического вмешательства. Ваш врач может выбрать вид операции, который лучше всего подходит для вас, в зависимости от типа и степени вашего артрита. Ниже приведены некоторые варианты хирургического вмешательства при артрите стопы и голеностопного сустава:
- Артроскопическая хирургия : Эта операция может помочь на ранних стадиях артрита.В артроскопической хирургии артроскоп (небольшой инструмент размером с карандаш) вставляется в сустав. Инструмент проецирует изображение на монитор, которое видит хирург. Затем хирург может использовать крошечные щипцы, ножи и бритвы для очистки области сустава. Артроскопическая хирургия может помочь удалить любые инородные ткани или костные наросты (шпоры), присутствующие в суставе.
